Антибиотики для детей широкого спектра
Антибиотик (антибактериальный препарат, противомикробное средство) – это препарат, который эффективен при лечении бактериальных инфекций. Его эффект заключается в непосредственном влиянии на бактерию, он ее убивает. Также его эффект может заключаться в замедлении размножения бактерии, что позволяет иммунитету справиться с ним. Высокая распространенность инфекций, большой выбор антибиотиков для детей, неоправданное назначение данных препаратов при заболеваниях у детей и взрослых привела к угрожающим последствиям для жизни людей – антибиотикоустойчивости. Согласно Евразийским рекомендациям, в ЕС 25000 смертей ежегодно связаны именно с антибиотикоустойчивостью. На данный момент противомикробные средства являются невосполнимым ресурсом человечества. Устойчивость к антибактериальным средствам можно рассматривать как угрозу национальной безопасности.
Прежде, чем перейти к выбору детского антибиотика, рассмотрению дозировки, длительности применения, необходимо разобрать и объяснить основные моменты в формировании устойчивости к антибактериальным средствам. Лишь после этого можно адекватно судить о выборе и подходу к назначению данных лекарственных средств.
Лишь после этого можно адекватно судить о выборе и подходу к назначению данных лекарственных средств.
Антибиотикорезистентность
Антибиотикорезистентность – это термин, обозначающий устойчивость к антибиотикам. Кто виноват в этом? Основной причиной является избыточное и бесконтрольное применение противомикробных средств. Это касается не только медицины.
Назначение антибиотиков всегда должно быть оправданным.
Причины
- Применение в медицине. Неоправданное назначение на амбулаторном этапе, в стационаре, самолечение (безрецептурный отпуск). Основной акцент уделяется противодействию неоправданного назначения антибиотиков в первичном звене (на амбулаторном этапе). Для этого специально разрабатываются и внедряются в практическое здравоохранение клинические рекомендации и алгоритмы по назначению антибиотиков детям. Также через средства массовой информации проводятся разъяснения населению о необходимости разумного применения антимикробных средств и опасности их самостоятельного применения.

- Применение антибиотиков в ветеринарии.
- Применение в агроиндустрии.
Основные правила правильного применения антибактериальных препаратов
- Противомикробное средство принимается только при наличии бактериальной инфекции, которая предполагается или доказана документировано.
- Во время применения лекарственного средства необходимо придерживаться оптимального режима. Первое – это правильный выбор лекарства. В остальном необходимо соблюдать адекватную дозу и длительность применения.
- При выборе лекарственного средства необходимо учитывать региональную ситуацию по устойчивости к антибиотикам наиболее распространенных возбудителей и учитывать вероятность инфицирования больного данными бактериями.
- Не применять антибиотики низкого качества и с недоказанной эффективностью.
- Не использовать антибиотики с целью профилактики.
- Эффект от применения антибактериального средства оценивают через 48-72 часа после начала лечения.

- Объяснить вред несоблюдения режима применения лекарственного средства, а также пояснить опасность самолечения.
- Способствовать правильному применению лекарственного средства со стороны больного.
- В каждом случае необходимо использовать методы, позволяющие установить причину инфекции.
- При назначении антибактериального препарата врачам необходимо придерживаться рекомендациям, основанным на доказательной медицине.
Показания к назначению антибиотиков
Довольно распространенной ошибкой является использование антибиотиков при заболеваниях, которые развиваются вследствие не бактериальной инфекции.
Не следует использовать антибиотики при вирусных инфекциях.
Среди таких заболеваний:
- Острый фарингит.
- Острый ларинготрахеит.
- Ринит.
- ОРВИ, только.
- Острый бронхит. Допустимо использование антибиотиков при развитии сужения бронхов, а также при длительности лихорадки более 5 дней.

В данных случаях назначение антибиотиков не оправдано, так как причиной, приведшей к данным заболеваниям, зачастую являются вирусы.
Существуют и спорные моменты, когда к развитию заболевания могут приводить как вирусы, так и бактерии. К таким заболеваниям относятся:
- Острый риносинусит.
- Острый средний отит.
- Острый тонзиллит.
В таких случаях антибиотик назначается исключительно после обследования и наблюдения врачом за пациентом.
При вирусных инфекциях (фарингит, ринит, ларингит, трахеит) эффективность антибиотиков равна эффекту плацебо. Важно помнить, что назначение антибактериальных средств не предотвращает развитие бактериальной суперинфекции (то есть присоединения бактериальной инфекции к уже имеющейся вирусной). Эффективных средств против ОРВИ нет. Применение распространенных в аптечных сетях противовирусных иммуностимулирующих средств зачастую не несет в себе никакого эффекта. В данном случае противовирусное средство можно рассматривать как аскорбиновую кислоту или чеснок.
Данные утверждения несут за собой доказательный характер и более подробно описаны в учебном пособии «Рациональное применение антимикробных средств в амбулаторной практике врачей», написанное по основам и доказательной базе Евразийских рекомендаций 2016 года.
Основные виды антибиотиков и их распространенные представители на рынке
Ниже рассмотрим наиболее популярные и часто использующиеся группы антибактериальных средств:
- Бета-лактамы.
 Среди них выделяют пенициллины, цефалоспорины, карбапенемы. Среди пенициллинов стоит выделить: амоксициллин, ампициллин, тикарциллин, карбенициллин, мезлоциллин, мециллам. Наиболее популярными цефалоспоринами являются: цефазолин, цефалексин, цефуроксим, цефотаксим, цефтриаксон, цефепим, цефтобипрол. Карбапенемы используются гораздо реже. Можно выделить меропенем.
Среди них выделяют пенициллины, цефалоспорины, карбапенемы. Среди пенициллинов стоит выделить: амоксициллин, ампициллин, тикарциллин, карбенициллин, мезлоциллин, мециллам. Наиболее популярными цефалоспоринами являются: цефазолин, цефалексин, цефуроксим, цефотаксим, цефтриаксон, цефепим, цефтобипрол. Карбапенемы используются гораздо реже. Можно выделить меропенем. - Макролиды. К макролидам относятся: кларитромицин, азитромицин (сумамед), джозамицин.
- Тетрациклины. Наиболее распространенные: тетрациклин, доксициклин, окситетрациклин.
- Аминогликозиды. Популярные из них: гентамицин, амикацин, изепамицин.
- Левомицетины
- Гликопептидные антибиотики. Наиболее часто используют: ванкомицин, блеомицин.
- Линкозамиды. В медицине используются: линкомицин, клиндамицин.
- Фторхинолоны.
 Среди них чаще всего используют: ципрофлоксацин, левофлоксацин, гемифлоксацин. Являются антибиотиком для детей широкого спектра действия. Данные антибиотики не противопоказанные в детской практике, но их применение у ребенка резко ограничено.
Среди них чаще всего используют: ципрофлоксацин, левофлоксацин, гемифлоксацин. Являются антибиотиком для детей широкого спектра действия. Данные антибиотики не противопоказанные в детской практике, но их применение у ребенка резко ограничено.
Важно помнить, что указанные препараты имеют свои показания и противопоказания, а также применяются против определенных инфекций.
Указанные препараты имеют свои показания и противопоказания, обладают узким или широким спектром активности в отношении бактерий. Некоторые из перечисленных препаратов могут использоваться детям до года. Детские антибиотики существуют в таблетках, в суспензии, в ампулах для внутривенного и внутримышечного введения. Расчет дозы, разведение антибиотиков и введение необходимой дозы ребенку должно производиться медицинским персоналом во избежание нежелательных, побочных реакций, а также осложнений во время выполнения инъекций. Они должны назначаться исключительно врачом.
Длительность применения антибактериальных средств
Родители часто задают вопросы: «Сколько дней ставят антибиотик детям? Какой лучший антибиотик для детей? Что давать ребенку при приеме антибиотиков?». В большинстве случаев достаточно 5-7 дней применения. Существуют исключения, при которых длительность применения может возрастать до 10 – 28 дней. На второй вопрос однозначно ответить нельзя. У каждого лекарственного средства существуют свои показания и противопоказания, поэтому использование того или иного препарата зависит от ситуации (возраста, диагноза, сопутствующей патологии и др.). На третий вопрос многие доктора ответят одинаково: « Пробиотики». Пробиотик позволит восстановить нормальную микрофлору кишечника, которая подверглась влиянию антибактериального средства. Как правило, они назначаются курсом от 2 недель до 1 месяца.
В большинстве случаев достаточно 5-7 дней применения. Существуют исключения, при которых длительность применения может возрастать до 10 – 28 дней. На второй вопрос однозначно ответить нельзя. У каждого лекарственного средства существуют свои показания и противопоказания, поэтому использование того или иного препарата зависит от ситуации (возраста, диагноза, сопутствующей патологии и др.). На третий вопрос многие доктора ответят одинаково: « Пробиотики». Пробиотик позволит восстановить нормальную микрофлору кишечника, которая подверглась влиянию антибактериального средства. Как правило, они назначаются курсом от 2 недель до 1 месяца.
Вы всегда можете проконсультироваться с врачом, если вас интересуют какие-либо вопросы касательно лечения.
Согласно Евразийским рекомендациям, с целью преодоления антибиотикоустойчивости эксперты подчеркивают необходимость обращать внимание пациентов на строгое соблюдение режима применения лекарственного средства. Необходимо использовать оптимальные лекарственные формы антибиотиков с высокой биодоступностью, в частности, диспергируемые таблетки Солютаб, что согласуется с современной позицией ВОЗ и UNICEF.
- Полностью всасываются в кишечнике. Вследствие этого эффект равен внутривенному эффекту.
- Создают высокую концентрацию в очаге инфекции.
- Лучшая переносимость.
- Хорошие органолептические свойства.
- Возможность растворять таблетки, что позволяет использовать данную лекарственную форму у детей.
- Для проглатывания требуется минимальное количество жидкости.
- Имеют преимущество перед суспензией – исключаются ошибки в приготовлении.
Диспергируемые таблетки, рекомендуемые ВОЗ и UNICEF:
- Флемоксин Солютаб
- Флемоклав Солютаб
- Супракс Солютаб
- Вильпрофен Солютаб
- Юнидокс Солютаб
Родителям детей стоит помнить, что незавершенный курс предписанного лечения антибиотиком приводит к формированию устойчивости бактерий и длительного нахождения микроба в организме.
Осложнения применения антибиотиков
Во время применения антибиотиков существует риск развития нежелательных реакций. К таким осложнениям относятся:
К таким осложнениям относятся:
- Гепатотоксичность – повреждение печени. Чаще всего отмечается при приеме моксифлоксацина, макролидов, клавуланата.
- Кардиотоксичность – повреждение сердца. Такая реакция может отмечаться при применении фторхинолонов, азитромицина, кларитромицина.
- Нейротоксичность – повреждение нервной системы. Отмечается у фторхинолонов.
- Аллергия. Характерна для пенициллинов, цефалоспоринов.
По факту, чем шире спектр противомикробной активности, тем выше риск развития нежелательных реакций.
Выбор антибиотика у ребенка
Ранее мы рассмотрели основные заболевания верхних и нижних дыхательных путей, при которых могут применяться противомикробные средства. Сейчас разберем основные препараты, которые могут использоваться при той или иной патологии, а также укажем необходимую дозировку лекарственного средства.
Не принимайте антибиотики без назначения врача.
Не используйте препараты самостоятельно! Препараты и дозировки приведены ниже исключительно в ознакомительных целях и не эквивалентны лечению, назначаемому врачом.
Острый средний отит
Препаратом выбора является амоксициллин 40-90 мг/кг/сут в 3 приема. Длительность терапии 10 дней, у детей < 5лет, 5-7 дней у детей >5 лет. Препаратом второй линии является амоксициллин/клавуланат. Препаратом третьей линией является джозамицин.
Острый риносинусит
Аналогично применению антибактериальных средств при остром среднем отите.
Острый тонзиллит
Препаратом выбора является амоксициллин 45-60 мг/кг в 3 приема, Феноксиметилпенициллин вн 25-50 мг/кг 3-4 раза в сутки. Препаратом второй линии является цефиксим. Препаратом третьей линией является джозамицин. Длительность терапии 10 дней.
Внебольничная пневмония
Терапия выбора – амоксициллин вн 45-90 мг/кг/сут в 3 приема. Препаратом второй линии является амоксициллин/клавуланат, цефуроксим в/м, цефтриаксон в/м. Препаратом третьей линией является джозамицин 40-50 мг/кг/сут в 2 приема.
Препаратом третьей линией является джозамицин 40-50 мг/кг/сут в 2 приема.
Антибиотики являются незаменимыми препаратами в борьбе с бактериальной инфекцией. Назначение данных лекарственных средств должно производиться исключительно по медицинским показаниям. Очень важно придерживаться предписанному режиму применения антибактериального средства. Не занимайтесь самолечением. При возникновении признаков инфекции обращайтесь к педиатру, который поможет установить диагноз, причину заболевания, а также назначить адекватное лечение.
Оральные антибактериальные препараты при бронхолегочных заболеваниях у детей | Середа Е.В., Катосова Л.К.
Совершенствование терапевтической тактики при острых и хронических бронхолегочных заболеваниях является одной из важных и далеко не решенных проблем. Антибиотикотерапия – один из важнейших компонентов комплексного лечения заболеваний органов дыхания у детей. Выбор антибактериального препарата и пути его введения до сих пор представляют для врача сложную задачу. В настоящее время фармацевтическая промышленность располагает огромным арсеналом антибактериальных пероральных средств, которые находят широкое применение в педиатрической практике в связи с наличием детских лекарственных форм в виде суспензий, сиропов, таблеток с соответствующей дозировкой. В табл. 1 приведены антибиотики для орального применения. Оценивая классические пути введения антибиотиков, а именно, парентеральный и пероральный, в ряде случаев у детей следует отдать предпочтение последнему, как наиболее щадящему, исключающему прсихотравмирующий эффект. Парентеральный путь введения препарата, зарекомендовавший себя, как основной метод лечения болезней органов дыхания, при многих безусловных его достоинствах (точность дозирования, высокие пиковые концентрации и др.), не лишен недостатков. Это, в первую очередь, связано с опасностью возможного переноса инфекции (сывороточного гепатита, ВИЧ–инфекции), вероятностью послеинъекционных осложнений, а также с психотравмирующим действием болезненных инъекций.
В настоящее время фармацевтическая промышленность располагает огромным арсеналом антибактериальных пероральных средств, которые находят широкое применение в педиатрической практике в связи с наличием детских лекарственных форм в виде суспензий, сиропов, таблеток с соответствующей дозировкой. В табл. 1 приведены антибиотики для орального применения. Оценивая классические пути введения антибиотиков, а именно, парентеральный и пероральный, в ряде случаев у детей следует отдать предпочтение последнему, как наиболее щадящему, исключающему прсихотравмирующий эффект. Парентеральный путь введения препарата, зарекомендовавший себя, как основной метод лечения болезней органов дыхания, при многих безусловных его достоинствах (точность дозирования, высокие пиковые концентрации и др.), не лишен недостатков. Это, в первую очередь, связано с опасностью возможного переноса инфекции (сывороточного гепатита, ВИЧ–инфекции), вероятностью послеинъекционных осложнений, а также с психотравмирующим действием болезненных инъекций. Все это диктует необходимость разумного сужения показаний к парентеральному введению препаратов у детей.
Все это диктует необходимость разумного сужения показаний к парентеральному введению препаратов у детей.
Трудно переоценить значение создания новых пролонгированных форм антибиотиков, способствующих сокращению кратности их введения, которые обладают не только широким спектром действия, но и низкой токсичностью, что особенно важно для детей. Особого внимания заслуживает внедрение в практику “ступенчатого” метода лечения, сокращающего сроки парентерального введения антибиотиков до 1–3 дней. Он заключается в переходе на прием адекватного антибиотика перорально при наметившемся положительном клиническом эффекте. Использование антибиотиков внутрь, особенно пролонгированных форм, значительно уменьшает риск распространения инфекционных заболеваний, снижает нагрузку на медицинский персонал, сокращает количественную потребность в шприцах и позволяет шире применять препараты не только в стационаре, но и в поликлинических условиях.
Однако следует подчеркнуть, что оральная антибактериальная терапия, как стартовое лечение, наиболее показана при легких и среднетяжелых формах заболевания, в том числе при неосложненных острых пневмониях и обострениях хронических воспалительных бронхолегочных заболеваний.
Этиологическая структура заболеваний органов дыхания у детей имеет свои особенности в зависимости от формы, тяжести заболевания и возраста ребенка, что необходимо учитывать при решении вопроса о назначении антибиотиков. Наиболее частыми возбудителями внебольничной пневмонии, особенно осложненных ее форм, в первые месяцы жизни ребенка являются Staphylococсus aureus (58%). Значительно реже выделяются Streptococcus pneumoniae и Haemophilus influenzae (10–15%). В более старшем возрасте увеличивается роль Streptococcus pneumoniae (35–60% и более). Атипические возбудители пневмонии у детей в возрасте 1–6 месяцев выявляются более чем у 10–20%, чаще это Chlamidia trachomatis, реже Mycoplasma hominis [1–3]. Mycoplasma pneumoniae определяется у 10–15% больных в возрасте 1–6 лет. В школьном возрасте (7–15 лет) увеличивается частота атипичных пневмоний, особенно вызванных Mycoplasma pneumoniae (20–40%) и Chlamidia pneumoniae (7–24%). Многолетний клинико–бактериологический мониторинг, проведенный в НИИ педиатрии НЦЗД РАМН позволил установить, что микробный спектр при хронических бронхолегочных заболеваниях у детей в периоде обострения представлен в основном двумя пневмотропными микроорганизмами. При этом Haemophilus influenzae является доминирующим причинным фактором инфекционного процесса, составляя 61–70% , из которых в 27% случаев она находится в ассоциации с пневмококком [4]. Пневмококк выделяется у 35% больных. Значительно реже определяется участие в этиологии хронического воспаления Branchamella catarrhalis (4–10%), Рroteus mirabilis (2,2%), Klebsiella pneumoniae (1,1%), Streptococcus pyogenes (1,1%), Staphylococсus aureus (0,1%).
Mycoplasma pneumoniae определяется у 10–15% больных в возрасте 1–6 лет. В школьном возрасте (7–15 лет) увеличивается частота атипичных пневмоний, особенно вызванных Mycoplasma pneumoniae (20–40%) и Chlamidia pneumoniae (7–24%). Многолетний клинико–бактериологический мониторинг, проведенный в НИИ педиатрии НЦЗД РАМН позволил установить, что микробный спектр при хронических бронхолегочных заболеваниях у детей в периоде обострения представлен в основном двумя пневмотропными микроорганизмами. При этом Haemophilus influenzae является доминирующим причинным фактором инфекционного процесса, составляя 61–70% , из которых в 27% случаев она находится в ассоциации с пневмококком [4]. Пневмококк выделяется у 35% больных. Значительно реже определяется участие в этиологии хронического воспаления Branchamella catarrhalis (4–10%), Рroteus mirabilis (2,2%), Klebsiella pneumoniae (1,1%), Streptococcus pyogenes (1,1%), Staphylococсus aureus (0,1%).
Данные, накопленные специалистами разных стран, свидетельствуют о распространении и возрастающей роли устойчивых штаммов микроорганизмов (пневмококка, гемофильной палочки, и бранхамеллы катаралис) при различных инфекциях верхних и нижних дыхательных путей. Однако при выборе адекватной антибиотикотерапии следует ориентироваться на региональные данные о резистентности пневмотропных микроорганизмов, полученные в России. Мониторинг определения чувствительности основных пневмотропных бактерий, проведенный нами, позволил выявить, что Streptococcus pneumoniae сохраняет высокую чувствительность к препаратам пенициллинового ряда (табл. 2), что соответствует результатам многоцентрового исследования резистентности, выполненного в России [5]. Отмечается также высокая чувствительность Streptococcus pneumoniae к макролидам и цефалоспоринам, при их природной резистентности к аминогликозидам. Haemophilus influenzae также сохраняет высокую чувствительность к ампициллину, амоксициллину, амоксициллину/клавуланату, азитромицину, левомицетину, аминогликозидам и цефалоспоринам II–III поколений. Почти все штаммы Haemophilus influenzae обладают резистентностью к таким антибиотикам, как оксациллин (84 %), олеандомицин (97 %), линкомицин (100 %), что подтверждает нецелесообразность их применения в этих случаях. Низкой и средней активностью обладают макролиды и цефалоспорины I поколения при сохранении высокой чувствительности к азитромицину и препаратам цефалоспоринового ряда II–III поколений. Штаммы Branchamella catarrhalis обладают резистентностью к пенициллину (70–80%), но сохраняют высокую чувствительность к амоксициллину/клавуланату, макролидам, цефалоспоринам II и III поколений.
Почти все штаммы Haemophilus influenzae обладают резистентностью к таким антибиотикам, как оксациллин (84 %), олеандомицин (97 %), линкомицин (100 %), что подтверждает нецелесообразность их применения в этих случаях. Низкой и средней активностью обладают макролиды и цефалоспорины I поколения при сохранении высокой чувствительности к азитромицину и препаратам цефалоспоринового ряда II–III поколений. Штаммы Branchamella catarrhalis обладают резистентностью к пенициллину (70–80%), но сохраняют высокую чувствительность к амоксициллину/клавуланату, макролидам, цефалоспоринам II и III поколений.
Проведенное нами изучение чувствительности выделяемых бактерий при заболеваниях органов дыхания показывает, что препараты пенициллинового ряда остаются препаратами выбора при лечении пневмонии и ряда других инфекций у детей, вызванных грамположительными кокками (пневмококками, стафилококками, стрептококками). Среди остальных антибиотиков наиболее широкое применение при лечении заболеваний органов дыхания, в частности, при внебольничной пневмонии, получили аминопенициллины (ампициллин, амоксициллин и амоксициллин/клавуланат). При неосложненных внебольничных пневмониях легкой и средней тяжести, особенно в амбулаторных условиях, предпочтительно применение этих антибиотиков с учетом чувствительности Streptococcus pneumoniae, являющегося наиболее частым возбудителем внебольничных пневмоний [6].
При неосложненных внебольничных пневмониях легкой и средней тяжести, особенно в амбулаторных условиях, предпочтительно применение этих антибиотиков с учетом чувствительности Streptococcus pneumoniae, являющегося наиболее частым возбудителем внебольничных пневмоний [6].
Комбинированный антибиотик пенициллиновой группы амоксициллин/клавуланат привлекает особое внимание педиатров, поскольку он решает проблему бета–лактамазной устойчивости основных патогенных организмов, являясь при этом антибиотиком широкого спектра действия. Он удобен для применения у детей, так как наряду с парентеральной формой имеются таблетки и сироп. Это позволяет применять его в качестве эмпирической терапии как при тяжелых инфекциях органов дыхания (в том числе с использованием “ступенчатого” метода), так и при легких — внутрь. Наш опыт применения амоксициллина/клавуланата при обострении хронической пневмонии выявил его высокую клиническую (86%) и бактериологическую эффективность.
Внедрение в лечебную практику новых макролидов позволило расширить возможности применения пероральных антибактериальных препаратов, что способствует снижению потребности в парентеральных методах введения антибиотиков. Кроме того, макролиды считаются одной из самых безопасных групп антибиотиков и обладают высокой активностью к Streptococcus pneumoniae и Branchamella catarrhalis. Новые макролиды – мидекамицин (Макропен), рокситромицин, спирамицин и джозамицин – по сравнению с эритромицином обладают лучшими органолептическими и фармакокинетическими свойствами, большей биодоступностью, более длительным периодом полувыведения при лучшей переносимости, что позволяет сократить число приемов препарата до 2–3 раз в сутки (табл.1) и повысить терапевтическую эффективность.
Кроме того, макролиды считаются одной из самых безопасных групп антибиотиков и обладают высокой активностью к Streptococcus pneumoniae и Branchamella catarrhalis. Новые макролиды – мидекамицин (Макропен), рокситромицин, спирамицин и джозамицин – по сравнению с эритромицином обладают лучшими органолептическими и фармакокинетическими свойствами, большей биодоступностью, более длительным периодом полувыведения при лучшей переносимости, что позволяет сократить число приемов препарата до 2–3 раз в сутки (табл.1) и повысить терапевтическую эффективность.
16-членные макролиды (мидекамицин, джозамицин и др.), в отличие от 14- и 15-членных макролидов, не выводятся из бактериальной клетки ее мембранными насосами, дольше оказывая свое действие. Будучи 16-членным макролидом, мидекамицин не взаимодействует с другими лекарственными препаратами, в отличие от эритромицина и некоторых других макролидов, которые могут замедлять метаболизм теофиллина, антигистаминных (терфенадина, астемизола) и других препаратов, вызывая серьезные нежелательные эффекты.
Макролидные антибиотики являются препаратами выбора при атипичных пневмониях, вызванных внутриклеточными возбудителями (микоплазменной, хламидийной инфекциями), а также при внебольничной пневмонии, вызванной пневмококком и бранхамеллой катаралис, особенно у детей с аллергическими проявлениями и повышенной чувствительностью к пенициллинам [7-9].
Проведенное нами сравнительное изучение эффективности макролидов подтвердило их высокую эффективность при лечении детей раннего возраста с острой пневмонией и при обострениях хронической инфекции. При этом полное рассасывание пневмонии происходило происходило в те же сроки, что и при парентеральном применении других антибиотиков [6]. При оральном применении эритромицина в случаях внебольничной острой пневмонии и обострении хронической пневмонии была получена клиническая эффективность 75% и 71%, соответственно. Но при этом у 16% и 19% больных наблюдались побочные реакции, потребовавшие отмены препарата. Высокая частота нежелательных реакций ограничивает применение эритромицина, особенно у детей раннего возраста. Более высокая эффективность была достигнута при применении новых макролидов: мидекамицин – 82%, рокситромицин – 90%, спирамицин – 89%, азитромицин – 93,4%. Наряду с этим отмечалась хорошая переносимость этих препаратов и редкость нежелательных реакций (3–5%). Подтверждаются данные литературы об эффективности и безопасности макролидных антибиотиков при лечении детей [7-9].
Более высокая эффективность была достигнута при применении новых макролидов: мидекамицин – 82%, рокситромицин – 90%, спирамицин – 89%, азитромицин – 93,4%. Наряду с этим отмечалась хорошая переносимость этих препаратов и редкость нежелательных реакций (3–5%). Подтверждаются данные литературы об эффективности и безопасности макролидных антибиотиков при лечении детей [7-9].
Цефалоспориновые препараты являются в настоящее время одними из наиболее активных антибиотиков широкого спектра действия, применяемых для лечения заболеваний органов дыхания у детей, однако при внебольничных пневмониях цефалоспорины могут применяться в случае неэффективности стартовых препаратов. Среди цефалоспоринов II и III поколений, доказавших свою высокую эффективность на практике, следует отметить пероральные антибиотики – цефуроксим, цефаклор и цефтибутен. Если при острой пневмонии или бронхите цефалоспорины I, II и III поколений рассматриваются, как препараты резерва, то при хронической бронхолегочной патологии, особенно связанной с пороками развития легких и бронхов, а также у детей с иммунодефицитными состояниями цефалоспорины II и III поколений являются одними из основных антибиотиков с учетом их широкого спектра действия, устойчивости к бета–лактамазам, высокой эффективности и хорошей переносимости [10].
При тяжелых формах заболевания пероральные препараты могут использоваться также для продолжения лечения при необходимости стартового парентерального назначения антибиотиков широкого спектра действия, их смены, комбинирования препаратов и методов введения, в том числе при “ступенчатом” методе лечения.
Следует подчеркнуть тот факт, что детям с острыми рецидивирующими и особенно с хроническими бронхолегочными заболеваниями нередко приходится назначать повторные курсы антибактериальных препаратов. В связи с этим возникает ряд сложностей, связанных не только с развитием устойчивости возбудителей воспалительного процесса в бронхах и легких, но и продиктованных необходимостью обеспечить наиболее обоснованное, щадящее лечение. Наиболее адекватное лечение проводится с учетом антибиотикограммы. При невозможности получения этих данных и в экстренных случаях рекомендуется использование антибиотиков широкого спектра действия.
В заключение следует отметить, что имеются большие резервы для повышения эффективности лечения детей с бронхолегочными заболеваниями. Создание и внедрение в педиатрическую практику эффективных пероральных антимикробных препаратов широкого спектра действия, в том числе детских лекарственных форм для приема внутрь, будет способствовать совершенствованию терапевтической тактики при заболеваниях органов дыхания у детей не только в стационарах, но и в амбулаторно – поликлинических условиях.
Создание и внедрение в педиатрическую практику эффективных пероральных антимикробных препаратов широкого спектра действия, в том числе детских лекарственных форм для приема внутрь, будет способствовать совершенствованию терапевтической тактики при заболеваниях органов дыхания у детей не только в стационарах, но и в амбулаторно – поликлинических условиях.
1. Таточенко В.К., Середа Е.В., Федоров А.М., Катосова Л.К., Самсыгина Г.А., Дементьева Г.М., Страчунский Л.С. Антибактериальная терапия пневмоний у детей. Антибиотики и химиотерапия, 2000; 5: 33–40.
2. Таточенко В.К. Антибактериальная терапия внебольничной пневмонии у детей. Материалы Международной конференции “Антибактериальная терапия в педиатрической практике.” Москва, 1999: 45–9.
3. Вербицки С. Антибактериальная терапия внебольничной пневмонии у детей. Материалы Международной конференции “Антибактериальная терапия в педиатрической практике. ” Москва, 1999: 42–4.
” Москва, 1999: 42–4.
4. Середа Е.В., Катосова Л.К. Современные подходы к применению макролидов при заболеваниях органов дыхания у детей. Русский медицинский журнал, 2000; 1: 34–9.
5. Кречикова О.И. Состояние антибиотикорезистентности Streptococcus pneumoniae в России. Русский медицинский журнал Пульмонология VIII Российский национальный конгресс “Человек и лекарство” 2001: 8–10.
6. Таточенко В.К., Федоров А.М., Хайрулин Б.Е. Об использовании оральных антибактериальных средств в лечении острой пневмонии у детей. Педиатрия, 1992; 4–6: 38–41.
7. Страчунский Л.С., Козлов С.Н. Макролиды в современной клинической практике. Русич, Смоленск, 1998: 302с.
8. Йерман А., Дриновец Й. Клинические аспекты применения макролидных антибиотиков. KrKa Med Farm 1996; 16(28): 26–32.
9. Кишимото К. Место макролидов в педиатрической практике. Материалы Международной конференции “Антибактериальная терапия в педиатрической практике.” Москва, 1999: 52–5.
10. Середа Е.В., Рачинский С.В., Волков И.К., Катосова Л.К., Лукина О.Ф. Лечение пороков развития легких и бронхов у детей. Русский медицинский журнал, 1999; 11: 510– 4.
Мидекамицин –
Макропен (торговое название)
(KRKA)
(торговое название)Обычные детские антибиотики: применение и побочные эффекты
Если у вашего ребенка бактериальная инфекция, врач, скорее всего, назначит вам один из этих рецептурных препаратов. Вот что вы должны знать о каждом из них.
По мере того, как приближается волнение возвращения в школу, одно можно сказать наверняка: возвращение в класс означает, что дети будут подвергаться воздействию множества микробов, включая простуду, грипп и бесчисленное множество других вирусов. Поскольку дети каждый год идут в школу, бактериальные инфекции, такие как ангина и пневмония, также становятся более распространенными. Но при каких заболеваниях детям нужны антибиотики?
Здесь врачи оценивают наиболее часто назначаемые детские антибиотики, для чего они используются и чего ожидать.
7 обычных детских антибиотиков
Антибиотики не действуют при вирусных инфекциях, но если у вашего ребенка заболевание, вызванное бактериальной инфекцией, ему, вероятно, пропишут один из следующих антибиотиков, говорит Майкл Гроссо, доктор медицины, заведующий отделением педиатрии в Хантингтонской больнице Northwell Health в Хантингтоне, Нью-Йорк. Каждый антибиотик доступен в виде жидкости или таблеток.
1. Пенициллин
Пенициллин, самый первый открытый антибиотик, по-прежнему очень полезен при целом ряде бактериальных инфекций, от острого фарингита, ушных инфекций и кожных инфекций до опасных для жизни инфекций кровотока. Побочные эффекты, такие как легкая сыпь, диарея, тошнота, рвота, боль в животе или, в редких случаях, черный волосатый язык — это нормально. По оценкам исследований, около 10% детей имеют аллергию на пенициллин, но эксперты говорят, что около 95% из них ставят неверный диагноз. Признаки истинной аллергической реакции на антибиотик включают отек под кожей, низкое кровяное давление, свистящее дыхание или стеснение в груди или горле, а также сыпь, состоящую из красных зудящих пятен.
СВЯЗАННЫЕ: Пенициллины: применение, типы, торговые марки и информация о безопасности
2. Амоксициллин
Амоксициллин, пенициллин «второго поколения», является одним из наиболее часто назначаемых антибиотиков для детей. Амоксициллин лучше всасывается из кишечника при пероральном приеме и дает более высокие уровни в крови и моче. «Это предпочтительный препарат первой линии для большинства детей с инфекциями среднего уха (также известными как острый средний отит), острым синуситом, болью в горле, вызванной стрептококками группы А (так называемый острый фарингит), некоторыми инфекциями мочевыводящих путей, фаза сыпи болезни Лайма и множество других инфекций», — говорит доктор Гроссо. Возможные побочные эффекты амоксициллина включают тошноту, рвоту, диарею, головную боль и изменение вкуса.
СВЯЗАННЫЕ: Амоксициллин по сравнению с пенициллином
3. Аугментин
Аугментин (амоксициллина клавуланат) представляет собой амоксициллин в сочетании с клавулановой кислотой, что делает амоксициллин более активным в отношении определенных бактерий, которые в противном случае были бы устойчивы к определенным бактериям. Он полезен при некоторых инфекциях среднего уха, инфекциях носовых пазух, инфекциях мочевыводящих путей и инфекциях кожи. Или его могут назначать после укуса кошки или собаки. Могут возникнуть побочные эффекты, такие как диарея, расстройство желудка, рвота или легкая кожная сыпь.
Он полезен при некоторых инфекциях среднего уха, инфекциях носовых пазух, инфекциях мочевыводящих путей и инфекциях кожи. Или его могут назначать после укуса кошки или собаки. Могут возникнуть побочные эффекты, такие как диарея, расстройство желудка, рвота или легкая кожная сыпь.
СВЯЗАННЫЕ: Амоксициллин против аугментина
4. Zithromax
Zithromax (азитромицин) является препаратом второй линии для лечения инфекций уха, синуса и горла. По словам доктора Гроссо, он также используется в качестве первой линии для тех, у кого аллергия на пенициллин. Поскольку он обладает длительным действием и требует приема только один раз в день (обычно в течение пяти дней), его легко давать родителям, но он несколько менее эффективен при бактериальных инфекциях, чем упомянутые выше лекарства. «Важно отметить, что азитромицин является предпочтительным антибиотиком для определенных микробов, называемых атипичными бактериями, которые могут вызывать пневмонию у детей и взрослых», — говорит он. Общие побочные эффекты включают тошноту, рвоту, диарею, боль в животе и головную боль.
Общие побочные эффекты включают тошноту, рвоту, диарею, боль в животе и головную боль.
5. Biaxin
Антибиотик Biaxin (кларитромицин) может использоваться для лечения детских бактериальных инфекций, включая пневмонию, бронхит, инфекции уха, кожи, горла и носовых пазух. Известно, что это лекарство не имеет приятного вкуса. Побочные эффекты могут включать диарею, тошноту, рвоту, изменение вкуса, газообразование и головную боль.
6. Кефлекс и Омницеф
Кефлекс (цефалексин) и Омницеф (цефдинир) относятся к семейству цефалоспоринов, которые являются более дальними родственниками пенициллиновых антибиотиков. Большинство (но не все) людей с аллергией на пенициллин могут безопасно принимать эти лекарства. «Цефалексин часто назначают при инфекциях мочевыводящих путей или кожных инфекциях, в то время как цефдинир лечит большинство инфекций, которые реагируют на аугментин. Цефдинир обычно можно принимать только один раз в день», — говорит доктор Гроссо. Побочные эффекты цефдинира включают диарею, тошноту, рвоту, боль в животе, сыпь, зуд половых органов и головную боль. В дополнение к этим побочным эффектам цефалексин также может вызывать изжогу, утомляемость, возбуждение, головокружение, спутанность сознания и ректальный зуд.
В дополнение к этим побочным эффектам цефалексин также может вызывать изжогу, утомляемость, возбуждение, головокружение, спутанность сознания и ректальный зуд.
СВЯЗАННЫЕ: Цефалоспорины: использование, распространенные марки и информация о безопасности | Цефдинир против амоксициллина
7. Сульфаниламиды
Сульфаниламиды относятся к старейшим классам антибиотиков и широко назначаются с 1930-х годов. Они доказали свою эффективность при различных инфекционных заболеваниях. Доктор Гроссо объясняет, что наиболее часто назначаемым препаратом в этой группе является комбинированный препарат Бактрим (сульфаметоксазол/триметоприм), который эффективен при инфекциях среднего уха, носовых пазух, мочевыводящих путей и кожи. Около 3-8% людей имеют аллергию на сульфаниламиды, которая чаще всего проявляется в виде сыпи. Общие побочные эффекты включают головокружение, головную боль, диарею, тошноту, рвоту, потерю аппетита и нервозность.
СВЯЗАННЫЕ: Что такое сульфаниламиды?
Хотя многие другие антибиотики полезны для лечения инфекций у младенцев, детей и подростков, перечисленные выше лекарства назначаются чаще всего, говорит доктор Гроссо. Некоторые из этих других антибиотиков, такие как ванкоцин (ванкомицин) и флагил (метронидазол), обычно вводят внутривенно детям, нуждающимся в госпитализации. Другие применяются местно, например, в виде кремов или мазей, или в виде капель для глаз или ушей. «Когда это уместно, местные антибиотики обычно предпочтительнее из-за их лучшего профиля безопасности», — говорит доктор Гроссо.
Некоторые из этих других антибиотиков, такие как ванкоцин (ванкомицин) и флагил (метронидазол), обычно вводят внутривенно детям, нуждающимся в госпитализации. Другие применяются местно, например, в виде кремов или мазей, или в виде капель для глаз или ушей. «Когда это уместно, местные антибиотики обычно предпочтительнее из-за их лучшего профиля безопасности», — говорит доктор Гроссо.
Важно отметить, что в педиатрии все антибиотики дозируются в зависимости от массы тела в мг/кг, что делится на 1-3 дозы в день в зависимости от конкретного препарата, говорит Ребекка Фиск, доктор медицинских наук, педиатр в Lenox. Больница Хилла в Northwell Health в Нью-Йорке, штат Нью-Йорк.
«Когда педиатр прописывает антибиотик для лечения конкретного заболевания, важно соблюдать дозировку и принимать ее в соответствии с указаниями», — говорит она. Родители должны обращаться к своему педиатру с любыми вопросами или в случае развития побочных эффектов — не прекращайте использовать антибиотик без разрешения вашего педиатра. Лекарство лучше всего давать непосредственно пациенту, а не смешивать с напитками или едой, если оно может быть принято не полностью.
Лекарство лучше всего давать непосредственно пациенту, а не смешивать с напитками или едой, если оно может быть принято не полностью.
Антибиотики, которых следует избегать у детей
В целом, фторхинолонов , таких как левахин (левофлоксацин) и тетрациклинов , таких как доксициклин, следует избегать у детей, говорит доктор Фиск. Это потому, что тетрациклины могут навсегда окрасить зубы. Хинолоны, как правило, не используются у детей из-за их способности вызывать аномалии хряща в исследованиях на животных, хотя необходимы дополнительные исследования.
Когда не следует использовать антибиотики
Антибиотики не действуют на вирусы, поэтому они неэффективны при простуде, насморке (даже при обесцвечивании слизи), большинстве болей в горле, гриппе и других заболеваниях вирусного происхождения, объясняет доктор Фиск. Людям с аллергией на определенные антибиотики также следует их избегать, добавляет доктор Гроссо.
Устойчивость к антибиотикам возникает, когда чрезмерное воздействие антибиотиков делает бактерии устойчивыми к антибиотику. Это также может произойти, когда антибиотики принимаются слишком часто, что позволяет бактериям научиться защищаться от препарата. говорит доктор Фиск. По словам доктора Гроссо, чем больше антибиотиков используется и чрезмерно используется, тем больше людей передают микробы, которые выработали устойчивость к этим лекарствам, что со временем делает антибиотики все менее и менее эффективными.
Это также может произойти, когда антибиотики принимаются слишком часто, что позволяет бактериям научиться защищаться от препарата. говорит доктор Фиск. По словам доктора Гроссо, чем больше антибиотиков используется и чрезмерно используется, тем больше людей передают микробы, которые выработали устойчивость к этим лекарствам, что со временем делает антибиотики все менее и менее эффективными.
Более того, бактерии в нашем кишечнике и дыхательных путях, или микробиом, представляют собой сложную экологию, имеющую серьезные последствия для здоровья и болезней, добавляет он. Чрезмерное использование антибиотиков может серьезно нарушить баланс кишечного микробиома, вызывая негативные последствия для здоровья. Вот почему важно принимать антибиотики только по назначению врача.
Предотвращение устойчивости к антибиотикам
Чтобы свести к минимуму риск устойчивости к антибиотикам, медицинские работники должны выбирать антибиотики с самым узким спектром действия для лечения инфекции, говорит доктор Гроссо. «В лучшем случае мы отправляем культуру в лабораторию (скажем, из горла или мочи), чтобы точно определить виновника».
«В лучшем случае мы отправляем культуру в лабораторию (скажем, из горла или мочи), чтобы точно определить виновника».
Антибиотики широкого спектра действия предназначены для лечения более серьезных инфекций, когда необходимо быстрое решение проблемы. Как только результаты лабораторных исследований показывают, какие бактерии присутствуют и какой антибиотик чувствителен к инфекции, поставщики медицинских услуг должны перейти на антибиотики узкого спектра действия, советует он. Это может помочь снизить риск устойчивости к антибиотикам. Примеры антибиотиков широкого спектра действия включают аугментин, кларитромицин, цефдинир, цефалексин, зитромакс и сульфонамиды. Пенициллин и амоксициллин являются антибиотиками узкого спектра действия.
Рекомендации по амбулаторному лечению детей | Применение антибиотиков
Руководства по назначению антибиотиков устанавливают стандарты лечения, направляют усилия по улучшению качества и улучшают результаты лечения пациентов. В приведенной ниже таблице обобщены самые последние принципы надлежащего назначения антибиотиков детям, получающим помощь в амбулаторных условиях при следующих шести диагнозах: острый риносинусит, острый средний отит, бронхиолит, фарингит, простуда и инфекция мочевыводящих путей.
| Состояние | Эпидемиология | Диагностика | Менеджмент |
|---|---|---|---|
| Острый синусит 1, 2 | Синусит может быть вызван вирусами или бактериями, и антибиотики не всегда помогают, даже если возбудитель бактериальный. | Неприятный запах изо рта, утомляемость, головная боль, снижение аппетита, но большинство результатов физического осмотра неспецифичны и не отличают бактериальные причины от вирусных. Бактериальный диагноз может быть установлен на основании наличия одного из следующих критериев:
Визуализирующие тесты больше не рекомендуются для неосложненных случаев. | Если установлена бактериальная инфекция:
|
| Острый средний отит (ОСО) 3–5 |
| Для окончательного диагноза требуется либо
ОСО не следует диагностировать у детей без выпота в среднем ухе (на основании пневматической отоскопии и/или тимпанометрии). |
|
| Фарингит 4, 6 |
|
|
|
| Простуда или неспецифическая инфекция верхних дыхательных путей (ОРИ) 4,7 |
|
|
|
| Бронхиолит 8 |
|
|
|
| Инфекции мочевыводящих путей (ИМП) 8, 9 |
|
|
|
Показать больше
Начало страницы
- Wald ER, Applegate KE, Bordley C, et al. Клинические рекомендации по диагностике и лечению острых бактериальных синуситов у детей в возрасте от 1 года до 18 лет. Педиатрия . 2013;132(1):e262-80.
Доступно по адресу: http://pediatrics.aappublications.org/content/early/2013/06/19/peds.2013-1071внешний значок - Chow AW, Benninger MS, Brook I, et al. Руководство IDSA по клинической практике острого бактериального риносинусита у детей и взрослых. Клин Заражение Дис . 2012;54(8):e72-e112.
Доступно по адресу: https://academic.oup.com/cid/article/54/8/1041/364141/Executive-Summary-IDSA-Clinical-Practice-Guidelineexternal icon - Lieberthal AS, Carroll AE, Chonmaitree T, et al. Диагностика и лечение острого среднего отита наружная икона. Педиатрия . 2013;131(3):e964-99.

Доступно по адресу: http://pediatrics.aappublications.org/content/early/2013/02/20/peds.2012-3488внешний значок - Hersh AL, Jackson MA, Hicks LA, et al. Принципы рационального назначения антибиотиков при инфекциях верхних дыхательных путей в педиатрии. Педиатрия . 2013;132(6):1146-54.
Доступно по адресу: http://pediatrics.aappublications.org/content/132/6/1146?rss=1внешний значок - Coker TR, Chan LS, Newberry SJ и др. Диагностика, микробная эпидемиология и лечение антибиотиками острого среднего отита у детей: систематический обзор. ЯМА . 2010;304(19):2161-9.
Доступно по адресу: http://jamanetwork.com/journals/jama/fullarticle/186896Внешний значок - Шульман С.Т., Бисно А.Л., Клегг Х.В. и др. Клиническое практическое руководство по диагностике и лечению стрептококкового фарингита группы А: обновление 2012 г., подготовленное Американским обществом инфекционистов. Клин Infect Dis . 2012;55(10):e86–102.
Доступно по ссылке: https://academic. oup.com/cid/article/55/10/e86/321183/Clinical-Practice-Guideline-for-the-Diagnosis-andexternal icon
oup.com/cid/article/55/10/e86/321183/Clinical-Practice-Guideline-for-the-Diagnosis-andexternal icon - Fashner J, Ericson K, Werner S. Лечение простуды у детей и взрослых. Семейный врач . 2012;86(2):153-9.
Доступно по адресу: http://www.aafp.org/afp/2012/0715/p153.htmlвнешний значок - Ralston SL, Lieberthal AS, Meissner HC, et al. Американская академия педиатрии. Клинические рекомендации: диагностика, лечение и профилактика бронхиолита. Педиатрия . 2014 ноябрь; 134(5):e1474-502.
Доступно по адресу: http://pediatrics.aappublications.org/content/134/5/e1474.longexternal icon - Подкомитет по инфекциям мочевыводящих путей, Руководящий комитет по улучшению качества и управлению, Roberts KB. Инфекция мочевыводящих путей: Клинические рекомендации по диагностике и лечению начальной ИМП у младенцев с лихорадкой и детей в возрасте от 2 до 24 месяцев. Педиатрия . 2011;128(3):595–610.
Доступно по адресу: http://pediatrics.



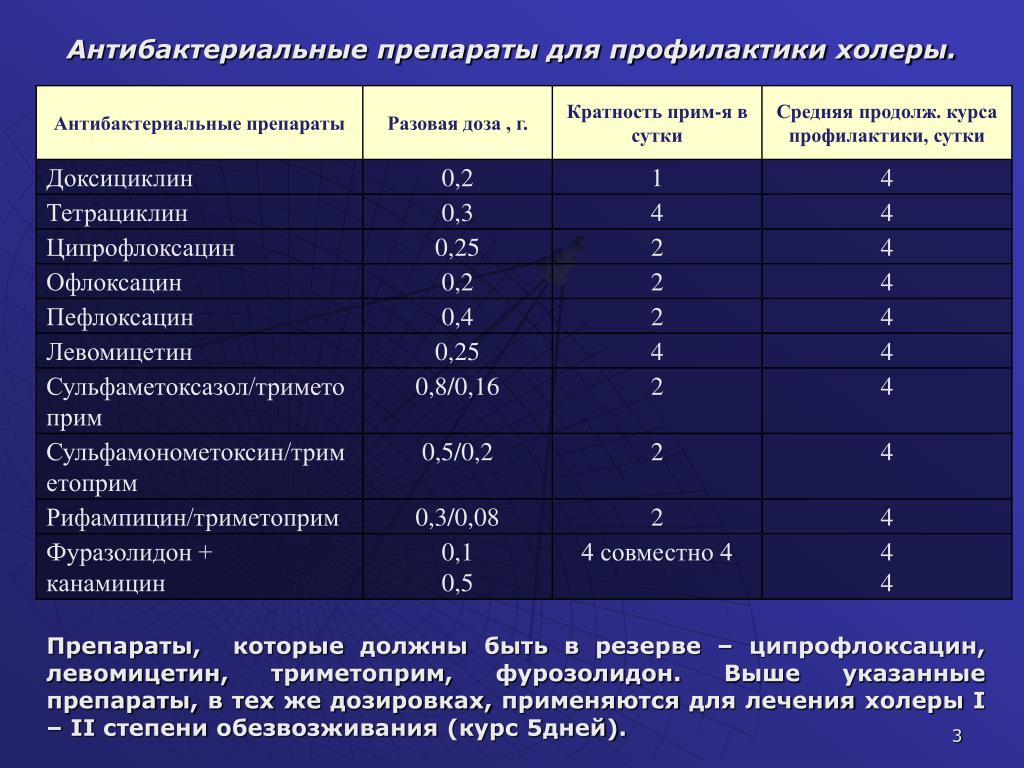
 Среди них выделяют пенициллины, цефалоспорины, карбапенемы. Среди пенициллинов стоит выделить: амоксициллин, ампициллин, тикарциллин, карбенициллин, мезлоциллин, мециллам. Наиболее популярными цефалоспоринами являются: цефазолин, цефалексин, цефуроксим, цефотаксим, цефтриаксон, цефепим, цефтобипрол. Карбапенемы используются гораздо реже. Можно выделить меропенем.
Среди них выделяют пенициллины, цефалоспорины, карбапенемы. Среди пенициллинов стоит выделить: амоксициллин, ампициллин, тикарциллин, карбенициллин, мезлоциллин, мециллам. Наиболее популярными цефалоспоринами являются: цефазолин, цефалексин, цефуроксим, цефотаксим, цефтриаксон, цефепим, цефтобипрол. Карбапенемы используются гораздо реже. Можно выделить меропенем. Среди них чаще всего используют: ципрофлоксацин, левофлоксацин, гемифлоксацин. Являются антибиотиком для детей широкого спектра действия. Данные антибиотики не противопоказанные в детской практике, но их применение у ребенка резко ограничено.
Среди них чаще всего используют: ципрофлоксацин, левофлоксацин, гемифлоксацин. Являются антибиотиком для детей широкого спектра действия. Данные антибиотики не противопоказанные в детской практике, но их применение у ребенка резко ограничено. 







 в рекомендациях Американской академии педиатрии. 9
в рекомендациях Американской академии педиатрии. 9 
 oup.com/cid/article/55/10/e86/321183/Clinical-Practice-Guideline-for-the-Diagnosis-andexternal icon
oup.com/cid/article/55/10/e86/321183/Clinical-Practice-Guideline-for-the-Diagnosis-andexternal icon