Причины, симптомы, диагностика и лечение — Сеть МЦ «Доктор Боголюбов»
Цистит ― это воспалительное заболевание, которое поражает слизистую оболочку мочевого пузыря. Патология протекает с неприятными симптомами, которые значительно ухудшают качество жизни больного. Болезнь чаще развивается у женщин из-за короткого мочевыводящего канала, по которому инфекция легко проникает в мочевой пузырь.
Устранить неприятные симптомы и вылечить патологию помогут врачи-урологи медицинского центра «Доктор Боголюбов». Специалисты быстро поставят правильный диагноз и подберут эффективное лечение.
Симптомы цистита
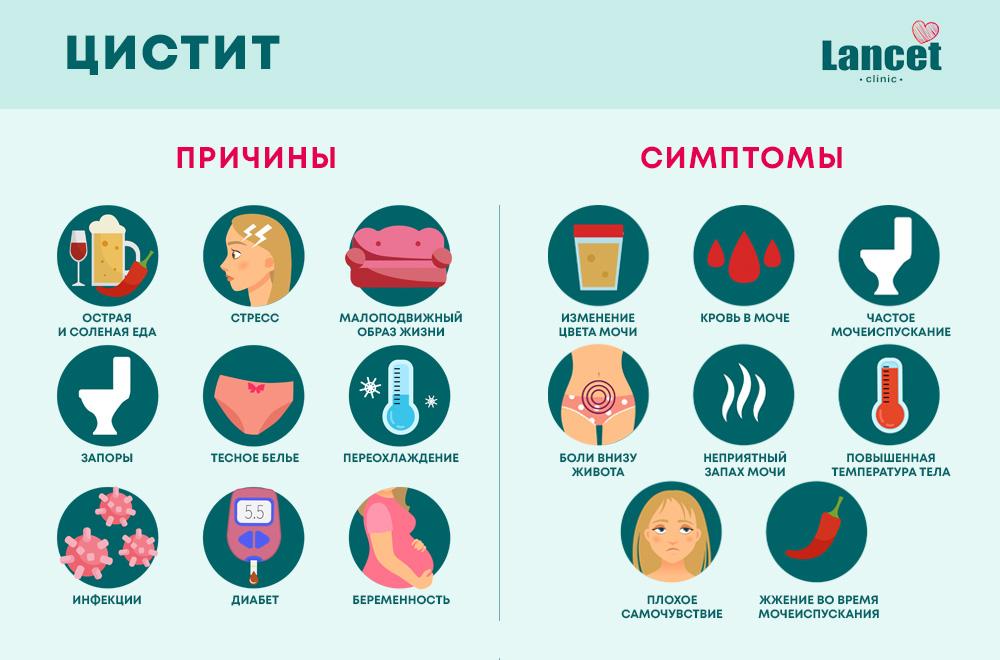
Цистит у женщин сопровождается выраженными симптомами:
- частые позывы к мочеиспусканию, которые не зависят от объема потребляемой жидкости;
- боль и жжение в момент мочеиспускания;
- отделение небольшого количества мочи и ощущение полного мочевого пузыря;
- помутнение мочи;
- ноющая боль и дискомфорт внизу живота;
- незначительное повышение температуры тела, слабость, ухудшение общего самочувствия.

Цистит у мужчин также начинается остро и сопровождается следующими симптомами:
- частое мочеиспускание с ложными позывами;
- боль в начале и конце мочеиспускания;
- потребность напрягать мышцы живота для полного опорожнения мочевого пузыря;
- дискомфорт и боль в паху;
- помутнение мочи и присутствие небольшого количества крови.
Виды цистита
Заболевание различается по характеру течения:
-
Острый цистит.
При проникновении болезнетворных бактерий возникает воспаление мочевого пузыря, которое не вызывает изменения структуры или функции органов мочевыделения; -
Хронический цистит.
При длительном воспалении в стенках мочевого пузыря происходят изменения в структуре органа.
Кроме того, заболевание делится на 3 вида.
-
Инфекционный.
Воспаление вызвано патогенными микроорганизмами, в том числе и теми, которые передаются половым путем. Вероятность развития инфекционного цистита увеличивается при несоблюдении личной гигиены и частой смене половых партнеров.
Вероятность развития инфекционного цистита увеличивается при несоблюдении личной гигиены и частой смене половых партнеров. -
Химический.
Обусловлен действием токсичных факторов, например, некоторых лекарственных препаратов или лучевой терапии при лечении рака. -
Травматический.
Возникает после медицинских манипуляций на мочевом пузыре, например, установки катетера.
Причины возникновения цистита
- Патогенные микроорганизмы ― стафилококки, кишечная палочка и другие.
- Инфекции, передаваемые половым путем.
- Механическое повреждение слизистой оболочки в результате медицинских манипуляций ― установка мочевого катетера, проведение уретроскопии.
- Нарушение оттока мочи, возникшее из-за мочекаменной болезни или при беременности.
- Воспаление предстательной железы у мужчины.
- Эндокринные патологии ― сахарный диабет, недостаток женских половых гормонов.

- Задержка опорожнения мочевого пузыря, или привычка долго “терпеть”, даже если возникают позывы к мочеиспусканию.
Осложнения при цистите
Воспалительный инфекционный процесс мочевого пузыря может спровоцировать острый пиелонефрит ― поражение почек. Лечение пиелонефрита обычно проводится в стационаре, так как это серьезное заболевание приводит к интоксикации всего организма.
При отсутствии лечения острое воспаление может перейти в хроническую форму, которая протекает с менее выраженными симптомами. Кроме того, распространение бактерий на глубокие слои мочевого пузыря провоцирует геморрагический цистит. Нарушается структура кровеносных сосудов и в слизистой оболочке формируются мельчайшие кровоизлияния, из-за чего моча выделяется вместе с кровью.
Методы диагностики цистита
Диагностировать заболевание можно по характерным жалобам пациента. Анализы при цистите помогают уточнить диагноз и подобрать препараты для лечения.
- Общий анализ мочи ― обнаруживаются лейкоциты, белок и бактерии.

- Посев мочи на бактериальную флору с определением чувствительности к антибиотикам.
- Клинический анализ крови.
- Ультразвуковое исследование органов малого таза и почек для выявления структурных и функциональных изменений.
- Урофлоуметрия ― диагностика сократительной способности мочевого пузыря.
Методы лечения цистита
Тактика лечения зависит от формы патологии. Неосложненные случаи лечатся амбулаторно, госпитализация возможна только в тяжелых случаях. Основная задача ― борьба с бактериями, которые вызвали воспаление. Для этого назначаются антибактериальные препараты широкого спектра действия. Если болезнь возникает несколько раз в год, то препараты подбирают после проведения анализа флоры на чувствительность к антибиотикам.
В дополнение к антибиотикотерапии назначают препараты для устранения неприятных симптомов ― спазмолитики, противовоспалительные и обезболивающие средства. На время лечения дают следующие рекомендации:
- употребление не менее 1,5 л жидкости в сутки;
- правильное питание с исключением жирной и соленой пищи;
- половой покой до полного выздоровления;
- поддержание личной гигиены.

Профилактика цистита
Предупредить развитие заболевания помогут несколько простых правил:
- поддерживать интимную гигиену;
- пить достаточный объем жидкости ежедневно;
- своевременно опорожнять мочевой пузырь, не “терпеть” при появлении позывов на мочеиспускание;
- использовать барьерные методы контрацепции;
- носить нижнее белье из натуральных тканей;
- лечить патологии мочеполовой системы.
Куда обратиться при цистите?
- Квалифицированные врачи-урологи МЦ «Доктор Боголюбов» проведут обследование и помогут быстро устранить неприятные симптомы.
- Комфортная атмосфера в клиниках – отсутствие очередей, прием точно в назначенное время.
- Современное оборудование для диагностики и лечения урологических заболеваний.
- Собственная лаборатория, где можно сдать все анализы.
Что делать при цистите?
При появлении первых признаков воспаления следует обратиться за медицинской помощи. До приема у врача следует пить достаточное количество жидкости, исключить физическую нагрузку, принимать препараты для устранения неприятных симптомов – спазмолитики и обезболивающие из группы нестероидных противовоспалительных средств.
До приема у врача следует пить достаточное количество жидкости, исключить физическую нагрузку, принимать препараты для устранения неприятных симптомов – спазмолитики и обезболивающие из группы нестероидных противовоспалительных средств.
Какой врач лечит цистит?
Диагностикой и лечением циститов занимается врач-уролог. У женщин для исключения половых инфекций и заболеваний репродуктивной системы может понадобиться консультация гинеколога. Цистит у детей лечит детский уролог.
Чем опасен цистит?
Главная опасность заключается в том, что инфекционный процесс может подниматься вверх по мочеточникам. Если инфекционный процесс достигнет почек, развивается пиелонефрит – серьезное заболевание, которое сопровождается сильными болями, повышением температуры тела и общей интоксикацией организма.
Как лечить цистит у женщин?
Основная задача ― уничтожить возбудителя заболевания. Для этого назначают антибактериальные препараты широкого спектра действия. Кроме того, нужно вылечить все сопутствующие гинекологические патологии, чтобы избежать рецидивов. Цистит при беременности лечат антибиотиками и фитопрепаратами, разрешенными для приема в период вынашивания ребенка.
Цистит при беременности лечат антибиотиками и фитопрепаратами, разрешенными для приема в период вынашивания ребенка.
С чем можно спутать цистит?
Болезнь можно спутать с пиелонефритом, неврозом мочевого пузыря и заболеваниями органов малого таза.
Инфекции мочевыводящих путей vs беременность: лечение и профилактика
Резюме. Инфекции мочевыводящих путей — одно из наиболее частых осложнений у беременных, которое может привести к серьезным последствиям не только у будущей матери, но и у ребенка. При ведении беременных с заболеваниями органов мочевыделительной системы крайне важно выбрать правильную и главное — безопасную терапевтическую тактику. Какие препараты безопасны при беременности? Какая акушерская и терапевтическая тактика наиболее эффективна при заболеваниях почек у беременных? Какие методы диагностики лучше использовать при бессимптомной бактериурии, остром цистите и пиелонефрите? Об этом в своем выступлении рассказала профессор Ольга Грищенко, заведующая кафедрой перинатологии, акушерства и гинекологии Харьковской медицинской академии последипломного образования во время тренинг-практикума для гинекологов «Актуальные Guidelines гинекологии, репродуктологии, акушерства», состоявшегося 29 марта 2019 г. в Харькове. Организаторами мероприятия выступила Группа компаний «МедЭксперт» совместно с Национальным медицинским университетом имени А.А. Богомольца и Национальной медицинской академией последипломного образования имени П.Л. Шупика.
в Харькове. Организаторами мероприятия выступила Группа компаний «МедЭксперт» совместно с Национальным медицинским университетом имени А.А. Богомольца и Национальной медицинской академией последипломного образования имени П.Л. Шупика.
Актуальность проблемы
Инфекции мочевых путей (ИМП) являются наиболее частыми бактериальными инфекциями в амбулаторной практике, они занимают 2-е место, уступая лишь инфекциям дыхательных путей. Согласно статистическим данным у 50% женщин в мире хотя бы раз в жизни отмечают эпизод ИМП, из них у 25–40% в течение 6–12 мес возникает рецидив заболевания. Каждый год около 10% женщин заболевают острым циститом, а пиелонефрит остается основной причиной госпитализации в период беременности по неакушерским показаниям.
При наличии ИМП у беременных повышается риск преждевременных родов и излития околоплодных вод, хориоамнионита, рождаются недоношенные или функционально незрелые дети, возрастает уровень перинатальной смертности.
В структуре ИМП бессимптомная бактериурия отмечается у 4–9,5% беременных, острый пиелонефрит — у 12–25%, хронический пиелонефрит — у 33%, гломерулонефрит, мочекаменная болезнь — у 0,1–0,2%.
Факторы риска и беременность
Как правило, на возникновение патологии мочевыделительной системы могут влиять инфекции, самолечение или неправильное лечение, бессимптомная бактериурия, частое течение ИМП в сочетании с воспалительными заболеваниями (кольпиты), образ жизни и питание.
У беременных повышен риск возникновения заболеваний урогенитального тракта. Высокий уровень прогестерона ведет к развитию гипотонии, гипокинезии, дискинезии мочеточников и чашечно-лоханочной системы. В свою очередь, матка сдавливает мочеточник, возникает высокое внутрибрюшное давление, особенно у первородящих. В период беременности лоханки почек увеличиваются, растущая матка все больше сдавливает мочеточник, отток мочи из почек затрудняется, моча застаивается, в ней размножаются бактерии и легко возникает воспаление.
Возбудители инфекции могут проникать в мочевой пузырь восходящим (при воспалительных заболеваниях мочеиспускательного канала), нисходящим (чаще всего при туберкулезном поражении почек), гематогенным (при наличии гнойного очага в других отделах организма) и лимфогенным (при заболеваниях половых органов) путем.
Классификация ИМП у беременных
Среди ИМП у беременных выделяют бессимптомную бактериурию, инфекции нижних мочевых путей (острый и рецидивирующий цистит) и инфекции верхних мочевых путей (острый пиелонефрит, хронический пиелонефрит в стадии ремиссии, обострения, латентного течения).
Цистит у беременных: течение, диагностика
Цистит — воспаление стенки мочевого пузыря, одно из наиболее частых урологических заболеваний, как правило, его причиной является инфекция. Симптомы цистита у женщин проявляются в виде учащенного мочеиспускания, рези и боли при мочеиспускании, тянущих ощущений внизу живота, слабости, усталости, раздражительности, крови в моче, мутного цвета мочи, выделений гноя или желтых пятен на нижнем белье.
В норме мочеиспускание не сопровождается болью. У женщин болезненное мочеиспускание может быть вызвано заболеваниями мочевого пузыря, мочеиспускательного канала или влагалища. Так, боль в мочевом пузыре, как правило, ощущается в области лона, она может усиливаться при мочеиспускании или, наоборот, уменьшаться при опорожнении мочевого пузыря. Уретральная боль, связанная с мочеиспусканием ощущается пациенткой непосредственно в уретре и обычно усиливается при мочеиспускании. Попадание мочи в область входа во влагалище может быть причиной боли, если имеет место ее воспаление. Воспаление уретры чаще всего характеризуется бактериальной природой и требует дополнительного обследования и лечения.
Уретральная боль, связанная с мочеиспусканием ощущается пациенткой непосредственно в уретре и обычно усиливается при мочеиспускании. Попадание мочи в область входа во влагалище может быть причиной боли, если имеет место ее воспаление. Воспаление уретры чаще всего характеризуется бактериальной природой и требует дополнительного обследования и лечения.
Первичная диагностика цистита предусматривает осмотр у профильных специалистов (уролог, нефролог, гинеколог), а также сбор анамнеза и установление возможных причин заболевания (переохлаждение, незащищенные половые акты, прием лекарственных препаратов, наличие сопутствующих заболеваний).
Лабораторные исследования включают анализ мочи для посевов по Нечипоренко (помогает выявить возбудителя), общий анализ мочи (позволяет выявить в моче эритроциты, лейкоциты, белок; сама моча может быть мутной с примесью крови или гноя), общий анализ крови (позволяет выявить картину воспалительного процесса, возможно повышение скорости оседания эритроцитов (СОЭ), лейкоцитоз). Среди инструментальных методов используются ультразвуковое исследование (УЗИ) мочевого пузыря, уретроскопия и цистоскопия (при нарушении пассажа мочи).
Среди инструментальных методов используются ультразвуковое исследование (УЗИ) мочевого пузыря, уретроскопия и цистоскопия (при нарушении пассажа мочи).
Бессимптомная бактериурия при беременности
Бессимптомная бактериурия при беременности несет опасность как для матери, так и для плода, на ее фоне у 25% женщин развивается острый пиелонефрит. Согласно данным Всемирной организации здравоохранения у около 8% женщин отмечают бессимптомную бактериурию, у 15–57% женщин с нелеченной бессимптомной бактериурией развиваются симптомы ИМП (острый цистит или пиелонефрит). Терапия данного заболевания в период беременности снижает риск развития острых ИМП, преждевременных родов, а также низкой массы новорожденного.
Диагноз бессимптомной бактериурии может быть установлен при выявлении 105 КОЕ/мл одного штамма бактерий или 102 КОЕ/мл уропатогена Escherichia coli в 2 пробах мочи, взятых с промежутком >4 ч и содержащих >10 лейкоцитов в поле зрения при отсутствии клинических проявлений ИМП.
Следует помнить, что риск возникновения данной патологии наиболее реален с 9-й до 17-й недели беременности. Единственно достоверным методом диагностики бессимптомной бактериурии является метод уринокультуры.
В соответствии с украинскими и международными рекомендациями при бессимптомной бактериурии рекомендовано проведение антибактериальной терапии перорально однократной дозой фосфомицина трометамола.
Пиелонефрит: диагностика
Пиелонефрит — инфекционно-воспалительное заболевание почек бактериальной этиологии с первичным и преобладающим поражением интерстиция и канальцевого аппарата. Частота выявляемости пиелонефрита при беременности достигает 33%, летальность — 3,5%, материнская смертность от болезней почек в структуре экстрагенитальной патологии составляет 8–10%, частота гестационного пиелонефрита — 11,5%.
Первичный пиелонефрит у беременных плохо поддается лечению, может сопровождаться лихорадкой, ознобом, тошнотой, рвотой, болью в поясничной области, появлением пиурии, бактериурии. Как правило, правая почка поражается чаще, чем левая, с расширением чашечно-лоханочной системы (по данным УЗИ).
Как правило, правая почка поражается чаще, чем левая, с расширением чашечно-лоханочной системы (по данным УЗИ).
При остром пиелонефрите обязательными методами исследования являются общий анализ мочи (в 2 порциях) 1 раз в 7 дней, анализ мочи по Нечипоренко, общий и биохимический анализ крови, бактериологический анализ мочи, УЗИ почек и мочевого пузыря, суточная протеинурия, биохимический анализ крови, мониторинг артериального давления, консультация уролога. Дополнительные методы исследования — компьютерная томография без контраста или экскреторная урограмма, ядерная магнитно-резонансная томография — проводят исключительно по строгим, порой жизненным, показаниям.
Следует помнить, что дизурия при первичном остром цистите с температурой тела 38 °С и ознобом может свидетельствовать об остром восходящем пиелонефрите. Резкий дизурический синдром характерен для присоединившегося цистита при обострении хронического пиелонефрита. Мочевой синдром (протеинурия, лейкоцитурия, гематурия и др. ) может периодически исчезать при одностороннем процессе и окклюзии мочеточника, в связи с этим необходимы серийные анализы мочи. Степень лейкоцитурии не всегда соответствует степени тяжести воспалительного процесса. Однократный посев мочи дает не менее 20% ложноположительных результатов. Бактериурия появляется и может быть выявлена на 2 сут раньше, чем пиурия.
) может периодически исчезать при одностороннем процессе и окклюзии мочеточника, в связи с этим необходимы серийные анализы мочи. Степень лейкоцитурии не всегда соответствует степени тяжести воспалительного процесса. Однократный посев мочи дает не менее 20% ложноположительных результатов. Бактериурия появляется и может быть выявлена на 2 сут раньше, чем пиурия.
Выбор препаратов для лечения беременных с ИМП
Существуют определенные требования к антибиотикам для терапии ИМП у беременных. В частности, они должны быть эффективными в отношении большинства патогенных возбудителей, обладать возможностью создавать высокую концентрацию в органах — очагах инфекции, иметь длительный период полувыведения, достаточный для поддержания высокой концентрации антибиотика в крови, не оказывать токсического и аллергического действия, хорошо переноситься пациентками, быть безвредными для матери и плода.
Показано, что для лечения беременных с острым циститом, бессимптомной бактериурией, острым пиелонефритом целесообразно применение антибактериальных уросептиков. В частности, фосфомицина трометамол оказывает бактерицидное действие, связанное с блокированием фермента бактерий, участвующего в синтезе клеточной стенки, а также антиадгезивное действие (разрушает фимбрии кишечной палочки, препятствуя закреплению ее на стенке уротелия и способствуя вымыванию из мочевых путей). После однократного приема препарата терапевтическая концентрация наблюдается в течение 48 ч (этого достаточно для стерилизации мочи и выздоровления).
В частности, фосфомицина трометамол оказывает бактерицидное действие, связанное с блокированием фермента бактерий, участвующего в синтезе клеточной стенки, а также антиадгезивное действие (разрушает фимбрии кишечной палочки, препятствуя закреплению ее на стенке уротелия и способствуя вымыванию из мочевых путей). После однократного приема препарата терапевтическая концентрация наблюдается в течение 48 ч (этого достаточно для стерилизации мочи и выздоровления).
Альтернативой антибиотикам являются фитониринговые препараты, обладающие антиадгезивной и антибактериальной активностью, а также противовоспалительными, спазмолитическими, нефропротекторными свойствами.
Организация помощи беременным с ИМП и профилактика
Родоразрешение беременных с ИМП (без акушерской патологии) проводят через естественные родовые пути с учетом акушерской ситуации.
Различают степени риска пиелонефрита:
- I степень — неосложненный пиелонефрит, возникший в период беременности;
- II степень — хронический неосложненный пиелонефрит, отмечавшийся до беременности;
- III степень— пиелонефрит с гипертензией, азотемией, пиелонефрит единственной почки.

Их обязательно следует учитывать при ведении беременных. Так, при I–II степени риска беременность можно пролонгировать, а вот при III степени (креатинин >265 мкмоль/л, скорость клубочковой фильтрации <30 мл/мин) беременность следует прервать.
Профилактика ИМП у беременных должна включать санацию влагалища при нарушении его микрофлоры и других источников инфекции (зубы, зев и др.), нормализацию функции кишечника, оптимальный водный режим.
Подписывайтесь на наш Telegram-канал, Viber-сообщество, Instagram, страничку Facebook, а также Twitter, чтобы первыми получать самые свежие и актуальные новости из мира медицины.
Марина Колесник,
фото автора
Инфекция мочевыводящих путей во время беременности – StatPearls
Патрисия Дж. Хабак; Robert P. Griggs, Jr.
Информация об авторе
Последнее обновление: 5 июля 2022 г.
Непрерывное обучение
Инфекции мочевыводящих путей (ИМП) часто встречаются у беременных женщин. Пиелонефрит является наиболее распространенным серьезным заболеванием, наблюдаемым во время беременности, и может проявляться сходным образом и даже быть результатом неадекватного лечения инфекций мочевыводящих путей. Таким образом, для медицинских работников крайне важно уметь различать нормальные и аномальные результаты как мочевыводящих путей, так и почек, оценивать отклонения и лечить заболевание. К счастью, инфекции мочевыводящих путей во время беременности обычно легко поддаются лечению и хорошо поддаются лечению. В этом мероприятии рассматривается оценка и лечение инфекции мочевыводящих путей во время беременности и подчеркивается роль членов межпрофессиональной команды в сотрудничестве для обеспечения хорошо скоординированного ухода и улучшения результатов для пострадавших пациентов.
Пиелонефрит является наиболее распространенным серьезным заболеванием, наблюдаемым во время беременности, и может проявляться сходным образом и даже быть результатом неадекватного лечения инфекций мочевыводящих путей. Таким образом, для медицинских работников крайне важно уметь различать нормальные и аномальные результаты как мочевыводящих путей, так и почек, оценивать отклонения и лечить заболевание. К счастью, инфекции мочевыводящих путей во время беременности обычно легко поддаются лечению и хорошо поддаются лечению. В этом мероприятии рассматривается оценка и лечение инфекции мочевыводящих путей во время беременности и подчеркивается роль членов межпрофессиональной команды в сотрудничестве для обеспечения хорошо скоординированного ухода и улучшения результатов для пострадавших пациентов.
Цели:
Выявление этиологии инфекций мочевыводящих путей при беременности.
Объясните, как диагностировать инфекции мочевыводящих путей у беременных.

Обобщите варианты лечения инфекций мочевыводящих путей у беременных.
Обзор стратегий межпрофессиональной бригады для улучшения лечения и исходов у беременных с инфекциями мочевыводящих путей.
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Введение
Инфекции мочевыводящих путей (ИМП) часто встречаются у беременных женщин. Пиелонефрит является наиболее распространенным серьезным заболеванием, наблюдаемым во время беременности. Таким образом, крайне важно, чтобы поставщики акушерской помощи были осведомлены о нормальных показателях мочевыводящих путей, оценке аномалий и лечении заболевания. К счастью, ИМП во время беременности чаще всего легко поддаются лечению с отличными результатами. В редких случаях беременность, осложненная пиелонефритом, приводит к значительной заболеваемости матери и плода.
Изменения мочевыводящих путей и иммунологические изменения во время беременности предрасполагают женщин к инфекции мочевыводящих путей. Физиологические изменения мочевыводящих путей включают расширение мочеточника и почечных чашечек; это происходит из-за связанного с прогестероном расслабления гладкой мускулатуры и сдавления мочеточника беременной маткой. Может быть заметно расширение мочеточника. Снижение емкости мочевого пузыря обычно приводит к учащенному мочеиспусканию. Может наблюдаться пузырно-мочеточниковый рефлюкс. Эти изменения увеличивают риск инфекций мочевыводящих путей.
Физиологические изменения мочевыводящих путей включают расширение мочеточника и почечных чашечек; это происходит из-за связанного с прогестероном расслабления гладкой мускулатуры и сдавления мочеточника беременной маткой. Может быть заметно расширение мочеточника. Снижение емкости мочевого пузыря обычно приводит к учащенному мочеиспусканию. Может наблюдаться пузырно-мочеточниковый рефлюкс. Эти изменения увеличивают риск инфекций мочевыводящих путей.
Этиология
Во время беременности изменения мочевыводящих путей предрасполагают женщин к инфекции. Расширение мочеточника наблюдается из-за сдавления мочеточников беременной маткой. Гормональные эффекты прогестерона также могут вызывать расслабление гладких мышц, приводящее к дилатации и застою мочи, а также к усилению пузырно-мочеточникового рефлюкса. Организмы, вызывающие ИМП у беременных, — это те же уропатогены, которые встречаются у небеременных. Как и у небеременных пациентов, у этих уропатогенов есть белки, обнаруженные на поверхности клеток, которые усиливают бактериальную адгезию, что приводит к повышению вирулентности. Катетеризация мочевого пузыря, часто выполняемая во время родов, может привести к попаданию бактерий, ведущих к ИМП. В послеродовом периоде изменения чувствительности мочевого пузыря и перерастяжение мочевого пузыря могут предрасполагать к ИМП.
Катетеризация мочевого пузыря, часто выполняемая во время родов, может привести к попаданию бактерий, ведущих к ИМП. В послеродовом периоде изменения чувствительности мочевого пузыря и перерастяжение мочевого пузыря могут предрасполагать к ИМП.
Беременность является состоянием относительного иммунодефицита. Этот иммунодефицит может быть еще одной причиной повышенной частоты ИМП, наблюдаемых во время беременности.
Эпидемиология
Наиболее значимым фактором, предрасполагающим женщин к ИМП во время беременности, является бессимптомная бактериурия (ББС). БСБ определяется как более 100 000 микроорганизмов/мл в чистом анализе мочи, полученном от бессимптомного пациента. Если бессимптомная бактериурия не лечится во время беременности, частота последующих ИМП составляет примерно 25% [1]. Из-за высокой частоты и потенциальной серьезности пиелонефрита рекомендуется, чтобы все беременные женщины проходили скрининг на БСБ при первом пренатальном посещении. Чаще всего это делается с помощью чистой культуры пойманной мочи. Лечение БСБ снижает уровень клинической инфекции до 3-4%.
Лечение БСБ снижает уровень клинической инфекции до 3-4%.
Частота бессимптомной бактериурии у небеременных женщин составляет от 5% до 6%, что сопоставимо с расчетными показателями при беременности от 2% до 7%. БСБ чаще наблюдается у рожавших женщин и женщин с низким социально-экономическим статусом. Женщины-носители признака серповидно-клеточной анемии также имеют более высокую заболеваемость БСБ.[1]
ИМП являются частой причиной серьезных инфекций у беременных женщин. В одном исследовании 3,5% дородовых госпитализаций были связаны с ИМП.[2] Пиелонефрит является наиболее частой причиной септического шока у беременных. Факторы риска ИМП во время беременности включают низкий социально-экономический статус, молодой возраст и отсутствие рождаемости. Как и в случае БСБ, некоторые пациенты могут быть предрасположены к инфекции и могут сообщать о наличии в анамнезе БСБ, цистита или пиелонефрита. Пиелонефрит чаще бывает правосторонним, однако до 25% случаев может быть двусторонним.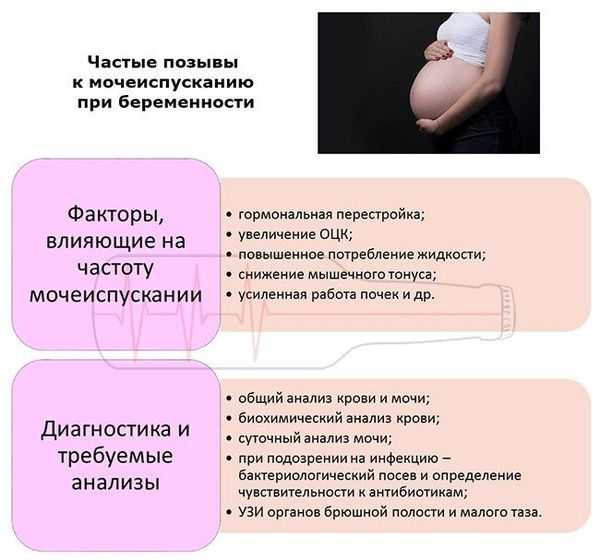
Патофизиология
Организмы, вызывающие ИМП у беременных, являются теми же уропатогенами, которые обычно вызывают ИМП у небеременных пациенток. Escherichia coli — наиболее часто выделяемый микроорганизм. 18-летний ретроспективный анализ показал, что E. coli являются возбудителями 82,5% случаев пиелонефрита у беременных [3]. Другие бактерии, которые можно увидеть, включают Klebsiella pneumoniae, Staphylococcus, Streptococcus, Proteus, и Enterococcus 9.0060 видов.
Анамнез и физикальное исследование
Пациенты с бессимптомной бактериурией не имеют симптомов; таким образом, важно провести скрининг на заболевание. Эти пациенты могут иметь в анамнезе частые ИМП или иметь БСБ во время предыдущей беременности.
Цистит проявляется теми же симптомами, что и у небеременных. Симптомы могут включать боль или жжение при мочеиспускании (дизурия), частое мочеиспускание или неотложные позывы к мочеиспусканию. Могут отмечаться надлобковые боли и болезненность.
Аналогичным образом, у пациентов с пиелонефритом проявляются симптомы, наблюдаемые у небеременных пациентов с тем же заболеванием. Симптомы могут включать боль в боку, лихорадку и озноб. Могут быть зарегистрированы неспецифические симптомы, такие как недомогание, анорексия, тошнота и рвота, поэтому дифференциальный диагноз при первоначальном проявлении часто бывает широким. Дифференциальный диагноз включает острые внутрибрюшные процессы, такие как аппендицит, холецистит и панкреатит, а также осложнения беременности, включая преждевременные роды и отслойку плаценты. Пациенты могут сообщать о схватках, или схватки можно увидеть при мониторировании матки. Эта активность матки часто возникает из-за раздражительности гладкой мускулатуры, вызванной инфекцией. Пациентов следует обследовать, и если раскрытие шейки матки не обнаружено, лечение преждевременных родов обычно не требуется. Однако пациенты должны находиться под пристальным наблюдением, так как могут развиться преждевременные роды.
Могут присутствовать признаки и симптомы сепсиса. К ним относятся тахикардия и артериальная гипотензия. Такие пациенты требуют немедленного обследования и вмешательства.
Следует провести полное физикальное обследование с особым вниманием к показателям жизнедеятельности и обследованию сердца и легких. Обследование брюшной полости может выявить болезненность, и обычно можно выявить реберно-позвоночную болезненность. Обследование мочеполовой системы (ГУ) должно быть выполнено для выявления инфекции шейки матки и оценки раскрытия шейки матки при поступлении. Даже если осложнения беременности изначально не вызывают беспокойства, все же целесообразно оценить, возникают ли схватки или другие аномалии во время госпитализации.
Оценка
Оценка будет включать анализ мочи и посев чистой мочи. При сборе образцов мочи во время беременности следует обратить внимание на несколько соображений. Пациенты с хорошей гидратацией могут выделять разбавленную мочу, что делает некоторые оцениваемые параметры менее точными. Гематурия может наблюдаться в результате заражения, особенно когда образцы берутся у рожениц или послеродовых пациенток. Из-за сниженной реабсорбции белка в норме может выделяться небольшое количество белка. Загрязнение, которое может происходить при слизистых выделениях, также может способствовать наличию белкового материала в моче беременных женщин.
Гематурия может наблюдаться в результате заражения, особенно когда образцы берутся у рожениц или послеродовых пациенток. Из-за сниженной реабсорбции белка в норме может выделяться небольшое количество белка. Загрязнение, которое может происходить при слизистых выделениях, также может способствовать наличию белкового материала в моче беременных женщин.
Лабораторный анализ должен включать общий анализ крови (CBC), электролиты и креатин сыворотки. Индивидуальные исследования должны быть включены по мере необходимости, чтобы исключить другие причины симптомов пациента, например, амилазу и липазу, если панкреатит рассматривается как диагноз. Если есть опасения по поводу сепсиса, следует получить молочную кислоту и посев крови. Все культуры должны быть получены как можно раньше и до начала антибактериальной терапии.
Когда плод жизнеспособен, следует проводить мониторинг частоты сердечных сокращений плода и сокращений. Следует рассмотреть возможность получения посевов шейки матки и СГБ при поступлении в случае развития осложнений, связанных с беременностью. Нечасто для оценки возможного почечного абсцесса может быть показано УЗИ почек.
Нечасто для оценки возможного почечного абсцесса может быть показано УЗИ почек.
Лечение/управление
БСБ и острый цистит лечат антибиотикотерапией. Выбор антибиотика может быть адаптирован на основе чувствительности организма при наличии результатов посева мочи. Однодневные курсы антибиотиков не рекомендуются при беременности, хотя 3-дневные курсы эффективны [4]. Обычно используемые антибиотики включают амоксициллин, ампициллин, цефалоспорины, нитрофурантоин и триметоприм-сульфаметоксазол. Фторхинолоны не рекомендуются в качестве терапии первой линии при беременности из-за противоречивых исследований относительно тератогенности. Короткие курсы вряд ли нанесут вред плоду, поэтому целесообразно использовать этот класс препаратов при резистентных или рецидивирующих инфекциях.
Недавно появились данные, свидетельствующие о связи между применением производных сульфаниламидов и нитрофурантоина и врожденными нарушениями при назначении этих препаратов в первом триместре. Эти исследования имели ограничения; однако в настоящее время рекомендуется избегать использования этих препаратов в первом триместре, когда доступны альтернативы.[5] Поскольку потенциальные последствия невылеченной ИМП во время беременности значительны, разумно использовать эти препараты, когда это необходимо, поскольку польза значительно перевешивает риск использования. В отношении этих двух классов антибиотиков существуют дополнительные предостережения. Пациентам с дефицитом G6P не следует назначать сульфаниламидные производные или нитрофурантоин, так как эти препараты могут ускорить гемолиз. В конце третьего триместра следует избегать применения триметоприм-сульфаметоксазола из-за потенциального риска развития ядерной желтухи у новорожденного после родов.
Эти исследования имели ограничения; однако в настоящее время рекомендуется избегать использования этих препаратов в первом триместре, когда доступны альтернативы.[5] Поскольку потенциальные последствия невылеченной ИМП во время беременности значительны, разумно использовать эти препараты, когда это необходимо, поскольку польза значительно перевешивает риск использования. В отношении этих двух классов антибиотиков существуют дополнительные предостережения. Пациентам с дефицитом G6P не следует назначать сульфаниламидные производные или нитрофурантоин, так как эти препараты могут ускорить гемолиз. В конце третьего триместра следует избегать применения триметоприм-сульфаметоксазола из-за потенциального риска развития ядерной желтухи у новорожденного после родов.
Если в посевах мочи обнаружен стрептококк группы B (GBS), пациенты должны получать внутривенную (в/в) терапию антибиотиками во время родов в дополнение к назначенному лечению БСБ или ИМП. Это делается для предотвращения развития раннего сепсиса СГБ, который может возникнуть у младенцев женщин, колонизированных СГБ.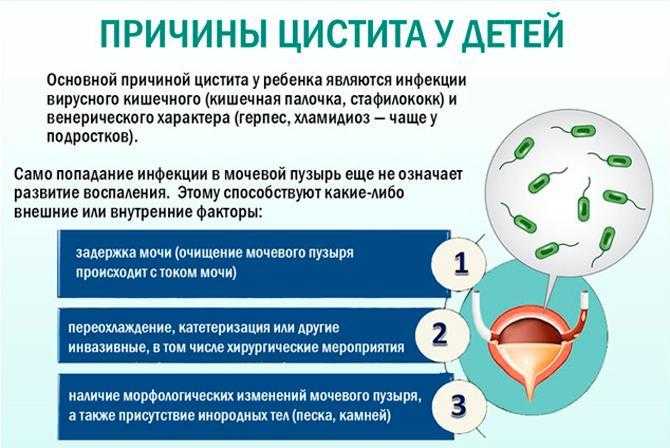
Пиелонефрит беременных — серьезное заболевание, обычно требующее госпитализации. После завершения оценки лечение состоит в основном из направленной антибиотикотерапии и внутривенного введения жидкостей для поддержания адекватного диуреза. Лихорадку следует лечить охлаждающим одеялом и при необходимости ацетаминофеном. Обычно для начального лечения используются цефалоспорины второго или третьего поколения. Альтернативой являются ампициллин и гентамицин или другие антибиотики широкого спектра действия. Пациенты должны находиться под тщательным наблюдением на предмет развития ухудшения сепсиса.
Дифференциальный диагноз
Дифференциальный диагноз включает острое внутрибрюшное заболевание, такое как аппендицит, панкреатит или холецистит, а также связанные с беременностью осложнения, такие как преждевременные роды, хориоамнионит или отслойка плаценты.
Осложнения
Пациенты с пиелонефритом подвержены риску нескольких серьезных осложнений.
Сепсис может ухудшиться, приводя к гипотензии, тахикардии и уменьшению диуреза. Может потребоваться госпитализация в отделение интенсивной терапии.
Может потребоваться госпитализация в отделение интенсивной терапии.
Легочные осложнения нередки и возникают у 10% беременных, проходящих лечение по поводу пиелонефрита.[4] Это связано с эндотоксин-опосредованным повреждением альвеол и может проявляться отеком легких или острым респираторным дистресс-синдромом (ОРДС). Необходимо тщательно контролировать диурез и кислородный статус, и пациентам может потребоваться госпитализация в отделение интенсивной терапии для респираторной поддержки.
Высвобождение эндотоксина может привести к анемии, которая обычно проходит спонтанно после лечения. Это наиболее частое осложнение пиелонефрита, встречающееся у 25% пациентов [3].
Высвобождение эндотоксина также может вызывать сокращения матки, и пациенты должны находиться под наблюдением на предмет преждевременных родов; при наличии показаний пациенты должны лечиться от преждевременных родов. Следует соблюдать осторожность при использовании токолитической терапии, так как риск отека легких увеличивается на фоне ИМП.
У небольшого числа пациентов может наблюдаться персистирующая инфекция. В этих случаях следует учитывать обструкцию мочевыводящих путей или абсцесс почки. Следует пересмотреть выбор антибиотика и проанализировать результаты посева.
Сдерживание и обучение пациентов
Через 2–4 недели после завершения лечения следует провести посев мочи, чтобы убедиться, что повторного заражения не произошло.
Супрессивная антибиотикотерапия, обычно нитрофурантоином один раз в день, обычно рекомендуется, особенно в тех случаях, когда у пациентов ранее была ИМП. Обычно это продолжается во время беременности и в раннем послеродовом периоде.
Улучшение результатов медицинских бригад
Межпрофессиональное сотрудничество имеет решающее значение в лечении этих больных пациентов. При назначении антибиотиков у пациентов может наблюдаться начальное ухудшение состояния из-за высвобождения эндотоксина, однако у большинства пациентов состояние улучшается в течение 72 часов. Долгосрочные осложнения, такие как поражение почек, встречаются редко.
Долгосрочные осложнения, такие как поражение почек, встречаются редко.
Контрольные вопросы
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Комментарий к этой статье.
Ссылки
- 1.
Gilstrap LC, Ramin SM. Инфекции мочевыводящих путей во время беременности. Obstet Gynecol Clin North Am. 2001 Сентябрь; 28 (3): 581-91. [PubMed: 11512502]
- 2.
Газмарарян Дж.А., Петерсен Р., Джеймисон Д.Дж., Шильд Л., Адамс М.М., Дешпанде А.Д., Фрэнкс А.Л. Госпитализации во время беременности среди участников управляемого ухода. Акушерство Гинекол. 2002 июль; 100 (1): 94-100. [PubMed: 12100809]
- 3.
Wing DA, Fassett MJ, Getahun D. Острый пиелонефрит при беременности: 18-летний ретроспективный анализ. Am J Obstet Gynecol. 2014 март;210(3):219.e1-6. [PubMed: 24100227]
- 4.
Sheffield JS, Cunningham FG.
 Инфекция мочевыводящих путей у женщин. Акушерство Гинекол. 2005 ноябрь; 106 (5 часть 1): 1085-92. [PubMed: 16260529]
Инфекция мочевыводящих путей у женщин. Акушерство Гинекол. 2005 ноябрь; 106 (5 часть 1): 1085-92. [PubMed: 16260529]- 5.
Мнение Комитета № 717: Сульфонамиды, нитрофурантоин и риск врожденных дефектов. Акушерство Гинекол. 2017 сен; 130 (3): e150-e152. [В паблике: 28832488]
Инфекции мочевыводящих путей (UTI) во время беременности
, написанные Webmd Editoral Apports
Медицинский анализ Nivin Todd, MD 04, 2022
В этой статье
- UTI симптомы
9.01817
172018
. Часто во время беременности?
- Диагностика ИМП
- Лечение ИМП во время беременности
- Осложнения ИМП во время беременности
- Профилактика ИМП
Инфекция мочевыводящих путей (ИМП) — это инфекция какой-либо части мочевыделительной системы вашего организма, которая включает:
- Почки
- Мочеточники (трубочки, по которым моча поступает из почек в мочевой пузырь)
- Мочевой пузырь
- Уретра (короткая трубка, по которой моча выводится из мочевого пузыря наружу)
Бактерии вызывают большинство ИМП. Любой может получить его, но чаще всего они встречаются у женщин и могут вызывать дополнительные опасения, если вы беременны.
Любой может получить его, но чаще всего они встречаются у женщин и могут вызывать дополнительные опасения, если вы беременны.
Если вы думаете, что у вас может быть ИМП, сообщите об этом своему врачу. При правильном уходе вы и ваш ребенок должны быть в порядке.
Обычно эти инфекции возникают в мочевом пузыре и уретре. Но иногда они могут привести к инфекциям почек. В противном случае ИМП могут привести к преждевременным родам (слишком ранним родам) и низкому весу при рождении.
Симптомы ИМП
Если у вас ИМП, у вас могут быть:
- Срочная потребность в мочеиспускании или более частое мочеиспускание
- Проблемы с мочеиспусканием
- Жжение или спазмы в нижней части спины или живота
- Жжение при мочеиспускании
- Моча, которая выглядит мутной или имеет запах
- Кровь в моче, которая может окрашивать ее в красный, ярко-розовый или цветной
Если у вас почечная инфекция, у вас могут быть:
- Лихорадка
- Тошнота
- Рвота
- Боль в пояснице, часто только с одной стороны
Если у вас есть симптомы почечной инфекции врачу сразу. Без лечения инфекция может распространиться в кровоток и вызвать опасные для жизни состояния.
Без лечения инфекция может распространиться в кровоток и вызвать опасные для жизни состояния.
Почему ИМП чаще встречаются во время беременности?
Гормоны — одна из причин. Во время беременности они вызывают изменения в мочевыводящих путях, что делает женщин более подверженными инфекциям. Изменения в гормонах также могут привести к пузырно-мочеточниковому рефлюксу, состоянию, при котором ваша моча течет обратно из мочевого пузыря в почки. Это может вызвать ИМП.
Когда вы беременны, в вашей моче больше сахара, белка и гормонов. Эти изменения также повышают риск ИМП.
Поскольку вы беременны, ваша растущая матка давит на мочевой пузырь. Это затрудняет выведение всей мочи из мочевого пузыря. Оставшаяся моча может быть источником инфекции.
Другие причины ИМП включают:
Escherichia coli и другие бактерии из ваших фекалий. E. Coli является наиболее распространенной причиной ИМП и может перемещаться из прямой кишки в уретру, если вы не вытираетесь спереди назад.
Сексуальная активность. Пальцы, половой член вашего партнера или устройства могут перемещать бактерии из влагалища в уретру.
Стрептококк группы В. У многих женщин эти бактерии присутствуют в толстой кишке и влагалище. Это может вызвать ИМП, и женщины могут передать его своим новорожденным. Ваш врач проверит вас на эти бактерии примерно на 36-37 неделе беременности. Если у вас положительный результат на стрептококк группы B, врач назначит вам антибиотики внутривенно во время родов.
Диагностика ИМП
Вы возьмете анализ мочи. Ваш врач проверит его на наличие бактерий, эритроцитов и лейкоцитов. Также может быть проверена культура мочи. Он показывает, какие бактерии находятся в моче.
Лечение ИМП во время беременности
Вы будете принимать антибиотики в течение 3–7 дней или по рекомендации врача. Если инфекция заставляет вас чувствовать себя некомфортно, ваш врач, вероятно, начнет лечение до того, как вы получите результаты анализа мочи.
Ваши симптомы должны пройти через 3 дня. В любом случае принимайте все лекарства по расписанию. Не прекращайте его раньше, даже если ваши симптомы исчезнут.
Многие распространенные антибиотики, например амоксициллин, эритромицин и пенициллин, считаются безопасными для беременных женщин. Ваш врач не будет назначать другие, такие как ципрофлоксацин (Cipro), сульфаметоксазол, тетрациклин или триметоприм (Primsol, Proloprim, Trimpex), которые могут повлиять на развитие вашего ребенка.
Осложнения ИМП во время беременности
Пиелонефрит — ИМП, поражающая почки. Если вы беременны, это может вызвать:
- Преждевременные роды
- Тяжелую инфекцию
- Респираторный дистресс-синдром взрослых
- Анемию
- Длительную инфекцию
ИМП Профилактика
9



 Вероятность развития инфекционного цистита увеличивается при несоблюдении личной гигиены и частой смене половых партнеров.
Вероятность развития инфекционного цистита увеличивается при несоблюдении личной гигиены и частой смене половых партнеров.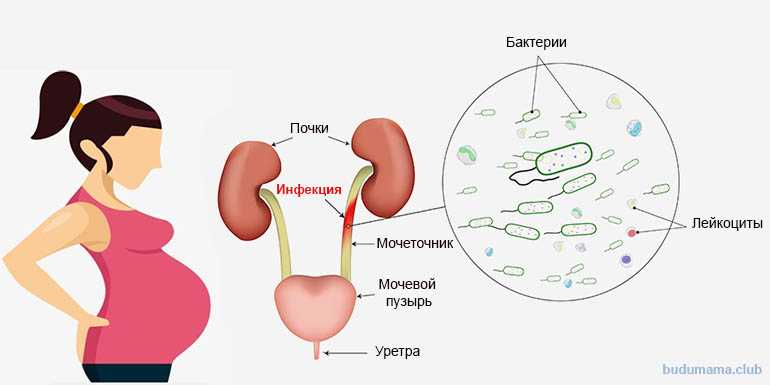




 Инфекция мочевыводящих путей у женщин. Акушерство Гинекол. 2005 ноябрь; 106 (5 часть 1): 1085-92. [PubMed: 16260529]
Инфекция мочевыводящих путей у женщин. Акушерство Гинекол. 2005 ноябрь; 106 (5 часть 1): 1085-92. [PubMed: 16260529]