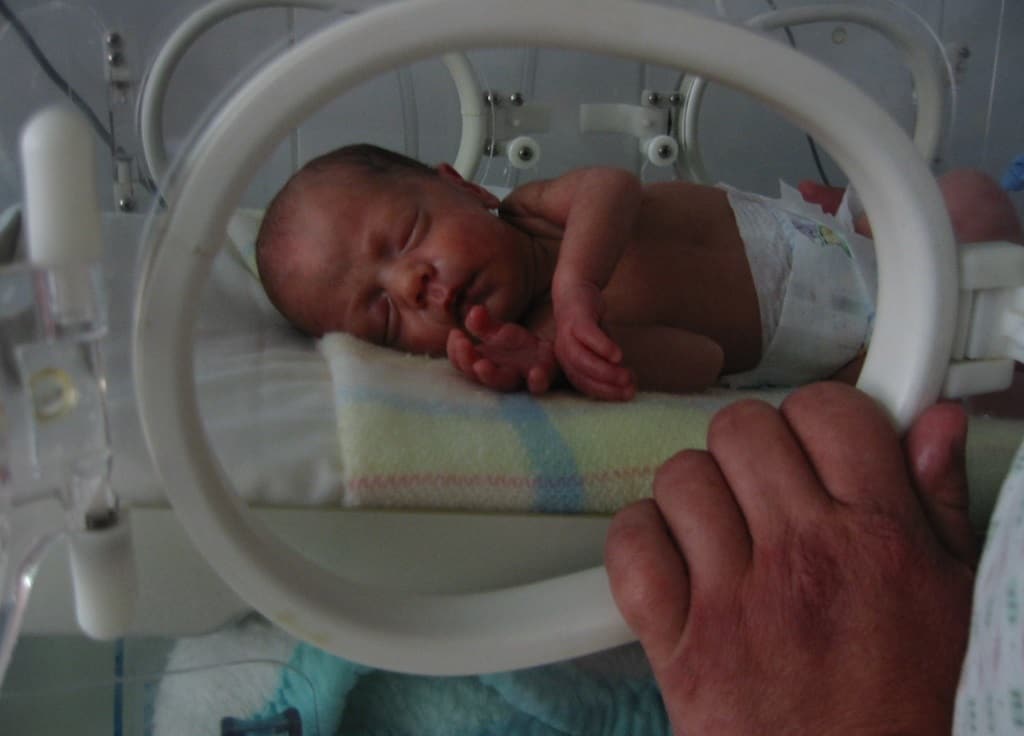
Перинатальный центр Республики Тыва — Преждевременные роды
Нормальная беременность длится от 37 до 42 недель, в среднем 40 недель. Ребенок, родившийся в этот период, считается доношенным. Дата родов определяется по первому дню последней менструации и в норме наступает через 280–282 дня после него. Частота преждевременных родов в развитых странах составляет 5-7%, неонатальная смертность — 28%. Ежегодно в мире рождается 15 миллионов недоношенных детей. Преждевременные роды (ПР) являются комплексной медико-социальной проблемой, связанной с решением задач по улучшению качества последующей жизни детей, родившихся недоношенными и сопряженными материально-экономическими затратами, как семьи, так и государства в целом. Тяжесть осложнений, связанных с недоношенностью, пропорциональна гестационному сроку преждевременных родов
Классификация преждевременных родов (ПР) в соответствии со сроком гестации
- 22-28 недель (27 недель 6 дней включительно) — очень ранние ПР, 5% всех преждевременных родов.

· 28-30 недель 6 дней — ранние ПР, около 15% всех преждевременных родов. Для новорожденных (тяжелая недоношенность) характерна очень низкая масса тела (до 1500 г), легкие плода незрелые, с помощью кортикостероидов иногда удается добиться их ускоренного созревания. Исход родов для плода и постнатальный прогноз более — менее благоприятны.
· 31-33 недели 6 дней — преждевременные роды, около 20% всех преждевременных родов. У новорожденных имеет место недоношенность средней степени.
- 34-36 недель 6 дней — поздние преждевременные роды, 70% всех преждевременных родов. Инфекционная заболеваемость новорожденных, родившихся в 34-37 недель беременности, значительно ниже, чем родившихся в более ранние сроки.
 Пролонгирование беременности при этом сроке не оказывает существенного влияния на показатели смертности новорожденных.
Пролонгирование беременности при этом сроке не оказывает существенного влияния на показатели смертности новорожденных.
Почему некоторые дети рождаются недоношенными?
Совсем не удивительно, что мы не знаем ответа на этот вопрос, ведь до сих пор не известно, что вызывает роды. Откуда плод узнает, что настало время покинуть тело матери и начать самостоятельную жизнь?
Причины задержки роста плода:
ü осложнения беременности; плацентарная недостаточность;
ü инфекции у матери и/или плода;
ü заболевания/пороки развития/хромосомные нарушения; курение матери.
Самые очевидные причины преждевременных родов известны. Наиболее важными являются преэкламсии, кровотечение во время беременности, стресс или тяжелая физическая работа, инфекции у женщины, слабость шейки матки, многоплодие, преждевременное отхождение вод, пороки развития, инфекции (особенно вирусные) или другие заболевания плода. Высокое артериальное давление и осложнения беременности также могут приводить к преждевременным родам.
Причины преждевременных родов:
ü кровотечение во время беременности;
ü стресс;
ü осложнения беременности;
ü тяжелая физическая работа;
ü слабость шейки матки;
ü инфекции у матери и плода;
ü многоплодие; раннее отхождение вод;
ü наследственность
ü и другие.
Инфекция у женщин, особенно инфекция мочевых путей, может спровоцировать преждевременные роды. Зачастую такие инфекции протекают бессимптомно и женщина не знает, что она больна.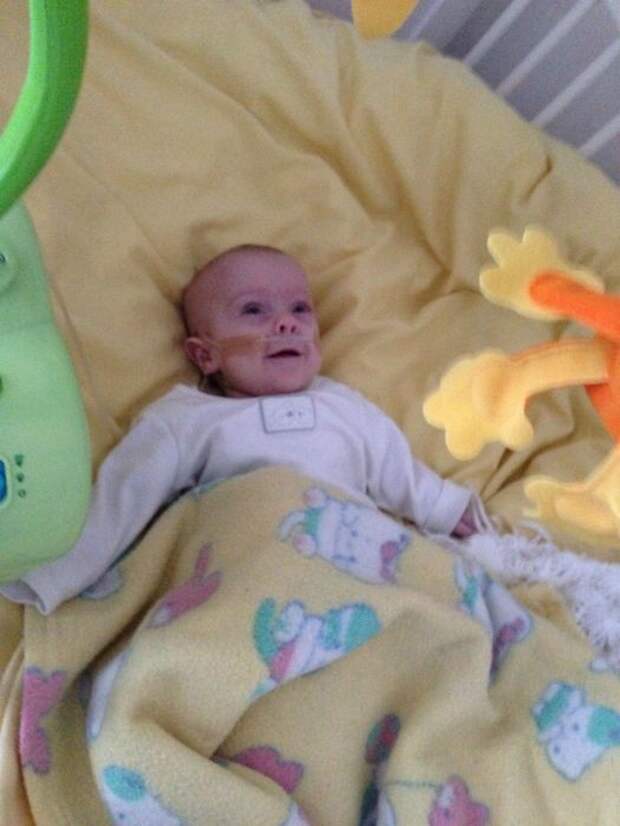 Возможно, определенные типы бактерий выделяют химические вещества, увеличивающие выработку простагландина в матке. Простагландины вещества липидной природы, и их можно обнаружить в различных частях организма. Они действуют на непроизвольную мускулатуру и вызывают сокращение или расслабление. Другими словами, они могут вызвать сокращение мускулатуры матки и спровоцировать начало преждевременных родов. Простагландины имеют и другие функции, в частности принимают участие в развитии кровообращения плода. Слабость шейки матки становится причиной преждевременных родов примерно в 20% случаев. При наличии такого диагноза можно укрепить окружающие ткани тонкой нитью (циркляж). Это предотвращает преждевременное раскрытие шейки. При беременности тремя или четырьмя плодами вероятность преждевременных родов также увеличивается. Частота многоплодной беременности возрастает при применении некоторых методов лечения бесплодия. Для плодов места в матке становится слишком мало, что может привести к более раннему началу родов по сравнению с нормальным.
Возможно, определенные типы бактерий выделяют химические вещества, увеличивающие выработку простагландина в матке. Простагландины вещества липидной природы, и их можно обнаружить в различных частях организма. Они действуют на непроизвольную мускулатуру и вызывают сокращение или расслабление. Другими словами, они могут вызвать сокращение мускулатуры матки и спровоцировать начало преждевременных родов. Простагландины имеют и другие функции, в частности принимают участие в развитии кровообращения плода. Слабость шейки матки становится причиной преждевременных родов примерно в 20% случаев. При наличии такого диагноза можно укрепить окружающие ткани тонкой нитью (циркляж). Это предотвращает преждевременное раскрытие шейки. При беременности тремя или четырьмя плодами вероятность преждевременных родов также увеличивается. Частота многоплодной беременности возрастает при применении некоторых методов лечения бесплодия. Для плодов места в матке становится слишком мало, что может привести к более раннему началу родов по сравнению с нормальным.
Заболевания и повреждения у недоношенных детей
Граница между заболеванием и повреждением у недоношенного ребенка очень условна, поскольку ребенок еще не созрел и легко может получить повреждения от лечения, применяемого при некоторых заболеваниях. Мы знаем, что слишком высокая концентрация кислорода иногда может быть опасна для глаз ребенка, а использование аппарата ИВЛ может повредить легкие. В то же время известно, что у некоторых детей повреждения возникают вне зависимости от использования кислорода или искусственной вентиляции. Поэтому не всегда можно сказать, что возникает по причине заболевания, а что независимо от него.
Наибольшую опасность для недоношенных детей представляют легочные нарушения. Чаще всего отмечается респираторный дистресс-синдром (РДС), который возникает из-за незрелости легких.
Пневмоторакс — воздух в плевральной полости Как известно, искусственная вентиляция легких может оказывать повреждающие действие. Слишком большое давление, с которым воздух и кислород поступают в нижние дыхательные пути, может привести к разрыву альвеол. При этом воздух утекает в тонкое пространство между альвеолами. Если это продолжается достаточно долго, в легочном мешке (плевре) может возникнуть отверстие и воздух начнет накапливаться в этом пространстве.
Артериальный проток. Чем раньше рождается ребенок, тем труднее у него закрывается артериальный проток (см. с. 25, рис. 5). Если при этом легкие недоношенного ребенка не созрели и он нуждается в искусственной вентиляции, закрытие артериального протока проходит еще сложнее. Сразу после родов давление в легочной артерии продолжает оставаться высоким. Это предотвращает попадание большого количества крови в легкие. Однако через 4–5 дней после родов давление в легочных сосудах падает, и если в этот момент артериальный проток по-прежнему открыт, кровь попадает из аорты в легкие и сердце. Это приводит к тому, что кровоток в легких увеличивается, и это сильно повышает нагрузку на легкие и сердце. Если при этом ребенок соединен с аппаратом ИВЛ, то врачу зачастую приходится увеличивать давление в дыхательных путях и концентрацию кислорода.
Остановка дыхания (апноэ). У недоношенных детей дыхательный центр в головном мозге часто до конца не сформирован. Дыхательные движения возникают и регулируются в дыхательном центре ствола головного мозга. Если человек дышит недостаточно часто, как правило, это компенсируется более глубоким дыханием. У недоношенных детей этот навык еще не развит. Поэтому у них часто возникают остановки дыхания. Все дети, как недоношенные, так и рожденные в срок, дышат неравномерно. У них бывают периоды, когда они дышат слишком часто, а после этого наступает период медленного дыхания. Это нормально. Если перерывы в дыхании длятся более 10–15 секунд, это называется апноэ. Если апноэ возникает очень часто, это может представлять опасность для ребенка. Чаще всего они встречаются на 1–2-й неделе жизни и у некоторых детей могут длиться достаточно долго.
Инфекции. Воспаление легких и сепсис (бактериальная инфекция крови) Инфекции возникают у недоношенных детей с большей вероятностью, чем у всех остальных. Одной из причин этого является незрелость иммунного ответа. Собственные антитела организма (иммуноглобулины) вырабатываются в недостаточном количестве, и по сравнению с рожденными в срок недоношенные дети получили относительно мало антител от матери. Доношенные дети получают большое количество антител от матери за неделю до рождения; если ребенок рождается раньше, количество антител остается на низком уровне. Белые кровяные клетки, которые играют важную роль в защите от инфекции, также могут не до конца созреть. К тому же известно, что многие преждевременные роды вызываются инфекцией; следовательно, некоторые дети уже инфицированы при рождении. Симптомы могут появляться постепенно и могут заключаться в снижении аппетита и медленном наборе веса; возможно, ребенку требуется больше кислорода и его состояние нестабильно.
Мочевые и другие инфекции. У недоношенных детей может возникнуть инфекция мочевых путей. В редких случаях это происходит по причине врожденных аномалий почек и мочевых путей. При подозрении на инфекцию моча всегда исследуется на наличие бактерий, и при инфекции мочевых путей всегда проводится тщательное обследование, например с помощью ультразвука. Также у ребенка могут развиться воспаление мозговой оболочки и другие инфекции. При подозрении на воспаление мозговой оболочки, которое возникает в редких случаях, проводится люмбальная пункция (прокол в позвоночный канал) и исследование спинномозговой жидкости на наличие бактерий и белых кровяных клеток. Принципиальное лечение этих инфекций совпадает с методами лечения воспаления легких и сепсиса. Одной из причин этого является то, что локальные инфекции, такие как воспаление легких и инфекции мочевых путей, у недоношенных детей часто принимают генерализованную форму и заканчиваются сепсисом (размножение бактерий в крови). Именно поэтому зачастую невозможно дифференцировать различные инфекции (такие как воспаление легких, сепсис, инфекции мочевых путей или воспаление мозговой оболочки) друг от друга, симптомы заболеваний оказываются очень схожими.
Желтуха. У всех новорожденных есть склонность к развитию желтухи. Обычно она появляется через пару дней и достигает пика ко 2– 4- му дню жизни у доношенных детей и 5–7-му дню жизни у недоношенных. Желтуха возникает приблизительно у 80% недоношенных детей, и частота возникновения корремирует со степенью недоношенности. Существует три основные причины возникновения желтухи новорожденных. Во-первых, ребенок рождается с гораздо большим количеством красных клеток крови (эритроцитов), чем остается у человека в дальнейшей жизни. Во-вторых, эритроциты новорожденного ребенка разрушаются намного быстрее, чем у детей старшего возраста и взрослых. В процессе разрушения образуется желтый краситель — билирубин. Гемоглобин — белок, заполняющий эритроциты, необходим для переноса кислорода. При разрушении это вещество превращается в билирубин, который в дальнейшем преобразуется в печени в водорастворимую форму и через желчный пузырь выводится в кишечник. Билирубин придает цвет фекалиям. В период внутриутробного развития билирубин выводится через плаценту. Третьей причиной развития желтухи у новорожденных является незрелость печени и соответственно неспособность преобразовать и вывести весь билирубин через желчные пути. Билирубин при этом попадает в кровь и ткани организма, например в кожу, и придает им желтый оттенок. У недоношенных детей печень еще более незрелая, и поэтому склонность к желтухе у них выше, чем у доношенных детей.
Третьей причиной развития желтухи у новорожденных является незрелость печени и соответственно неспособность преобразовать и вывести весь билирубин через желчные пути. Билирубин при этом попадает в кровь и ткани организма, например в кожу, и придает им желтый оттенок. У недоношенных детей печень еще более незрелая, и поэтому склонность к желтухе у них выше, чем у доношенных детей.
Низкий уровень гемоглобина у недоношенных. Уровень гемоглобина у недоношенных и рожденных в срок детей практически одинаков, однако у сильно недоношенных детей он, как правило, немного ниже. В течение нескольких часов после родов уровень гемоглобина немного повышается и в первый день жизни составляет в среднем 184 г/л. После этого уровень гемоглобина медленно снижается и достигает минимума на 6–8-й неделе после родов.
Анемия недоношенных.У недоношенных детей уровень гемоглобина снижается быстрее и сильнее, чем у детей, рожденных в срок. Это происходит потому что срок жизни клеток крови у недоношенных короче по сравнению с клетками крови доношенных детей. Кроме того, у недоношенных детей уровень продукции эритропоэтина, возможно, находится на более низком уровне. Эритропоэтин — гормон, стимулирующий образование эритроцитов. Низкая скорость образования приводит к развитию одной из форм анемии, которая называется анемия недоношенных.
Кроме того, у недоношенных детей уровень продукции эритропоэтина, возможно, находится на более низком уровне. Эритропоэтин — гормон, стимулирующий образование эритроцитов. Низкая скорость образования приводит к развитию одной из форм анемии, которая называется анемия недоношенных.
Воспаление кишечника — некротизирующий энтероколит (НЭК). Недоношенные дети предрасположены к развитию воспаления кишечника (некротизирующий энтероколит — НЭК). Причина этого явления неизвестна. Заболевание чаще встречается в США, чем в Скандинавии. Возможно, это происходит потому, что в Скандинавии дети чаще питаются материнским молоком, чем в США. Исследования показали, что некротизирующий энтероколит чаще возникает у детей, получающих смеси (искусственное питание) вместо материнского молока. Кроме того, предполагают, что инфекции также могут способствовать развитию заболевания.
Кровоизлияние в мозг. Чем больше степень недоношенности, тем выше риск возникновения кровоизлияния. Одной из причин этого является плотное прилегание области вокруг полости желудочка мозга к кровеносным сосудам в период внутриутробного развития. Сосуды очень хрупкие, и для их разрыва требуется совсем небольшое усилие. Эта система сосудов подвергается обратному развитию примерно на 35-й неделе беременности и чаще всего полностью исчезает к родам. Поэтому большинство детей, рожденных до 35-й недели беременности, предрасположены к возникновению кровоизлияний. Изначально считалось, что при кровоизлиянии у ребенка обязательно возникают повреждения мозга. Позже было обнаружено, что в большинстве случаев повреждений не развивается.
Сосуды очень хрупкие, и для их разрыва требуется совсем небольшое усилие. Эта система сосудов подвергается обратному развитию примерно на 35-й неделе беременности и чаще всего полностью исчезает к родам. Поэтому большинство детей, рожденных до 35-й недели беременности, предрасположены к возникновению кровоизлияний. Изначально считалось, что при кровоизлиянии у ребенка обязательно возникают повреждения мозга. Позже было обнаружено, что в большинстве случаев повреждений не развивается.
Повреждение глаз — ретинопатия недоношенных (РН). известно, что слишком высокая концентрация кислорода может вызвать повреждение глаз у недоношенных детей. В наиболее тяжелых случаях повреждения могут привести к слепоте (так называемая кувезная слепота). Изначально состояние называли ретролентальной фиброплазией, что означает врастание фиброзной ткани в хрусталик глаза. Позже было определено, что состояние различается по тяжести: от самой легкой степени до тяжелой, в виде слепоты. В настоящее время заболевание называется «ретинопатия недоношенных» (англ. retinopathy of prematurity, сокращенно РН). Это означает, что заболевание прежде всего поражает сетчатку глаза (ретину) недоношенных детей.
retinopathy of prematurity, сокращенно РН). Это означает, что заболевание прежде всего поражает сетчатку глаза (ретину) недоношенных детей.
Что представляет собой отделение патологии новорожденных и недоношенных детей?
Отделение патологии новорожденных и недоношенных детей осуществляет специализированный круглосуточный уход за новорожденными недоношенными детьми и за детьми с какими-либо заболеваниями.
Почему нужно помещать ребенка в отделение патологии новорожденных и недоношенных детей?
Чтобы догнать рост и развитие, которые должны были происходить в период внутриутробного развития, недоношенные дети нуждаются в дополнительном уходе и заботе. Например, недоношенному ребенку труднее сохранять тепло, потому что малыш еще не может регулировать собственную температуру тела. Для этого необходима специальная детская кроватка или инкубатор.
Если малыш еще слишком мал, слаб и не может есть, он может получать необходимое питание через капельное внутривенное вливание или через зонд, с помощью которого молоко поступает в желудок ребенка.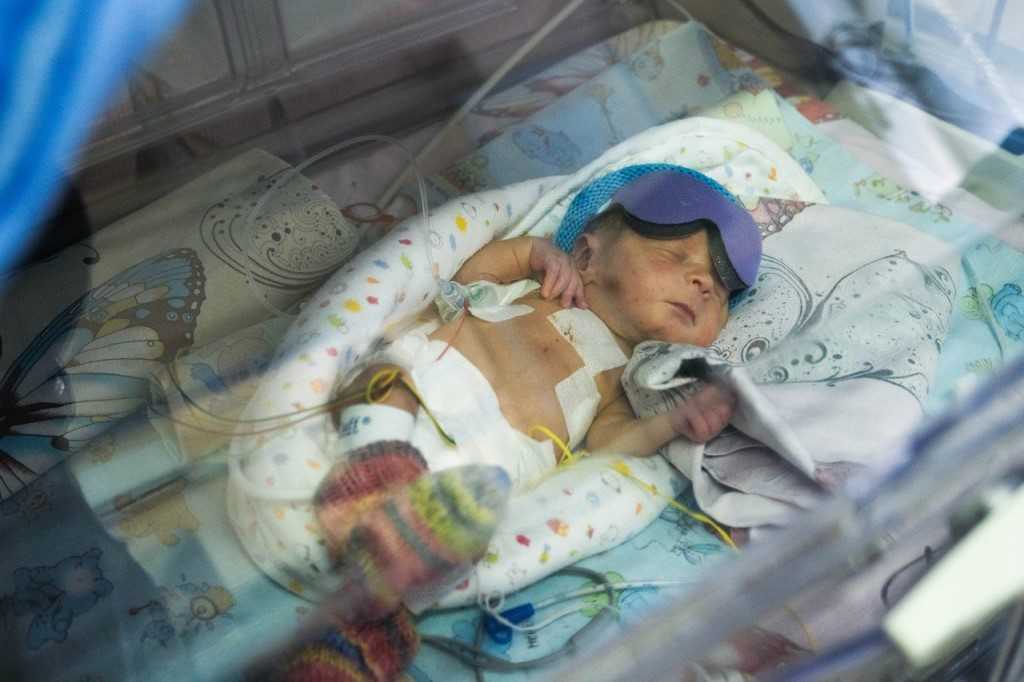
Недоношенные дети также нуждаются в дополнительном наблюдении, лечении и уходе. Они еще очень ранимы и могут иметь серьезные проблемы со здоровьем. Часто встречающиеся проблемы со здоровьем недоношенных детей:
- проблемы с дыханием;
- кровоизлияние в мозг;
- неудовлетворительное состояние работы сердца;
- нарушение работы кишечника, расстройство пищеварения;
- проблемы со зрением;
- желтуха;
- анемия;
- инфекции.
Кто позаботится о малыше в отделении патологии новорожденных и недоношенных детей?
- Старшая медицинская сестра.
- Неонатологи, которые наблюдают вашего малыша.
- Другие специализированные врачи, например, хирурги, рентгенологи, которых вызывают из других отделений для консультаций.
- Медсестры, ухаживающие за детьми.
- Сестра-хозяйка и младший персонал, которые тоже помогают и поддерживают работу отделения, моют, генералят, готовят пеленки, кормят мам и т.
 д.
д. - Другие специализированные вспомогательные подразделения такие как кухня, прачечная, хозяйственный сектор и т.д.
- Последние, но не менее важные в списке – родители, родственники. Родители – главные ответственные за заботу о ребенке. Врачи это понимают и относятся к ним как к части команды. Мамы должны чаще привлекаться к активной заботе о ребенке.
Вот перечень некоторых видов оборудования, с помощью которого выхаживаются недоношенные дети в отделение патологии новорожденных и недоношенных детей:
Обогревательные приборы для малышей
Инкубатор – это специальная детская кроватка, которая поддерживает нужную температуру, а в некоторых случаях контролирует уровень влажности. В некоторых видах инкубаторов имеется крышка. Некоторые инкубаторы оснащены дополнительным нагревательным элементом, который располагается над малышом.
Трубки
В вену ребенка могут установить тонкую хирургическую иглу, присоединенная к трубке для введения жидкости, лекарственных веществ, питания, необходимых малышу.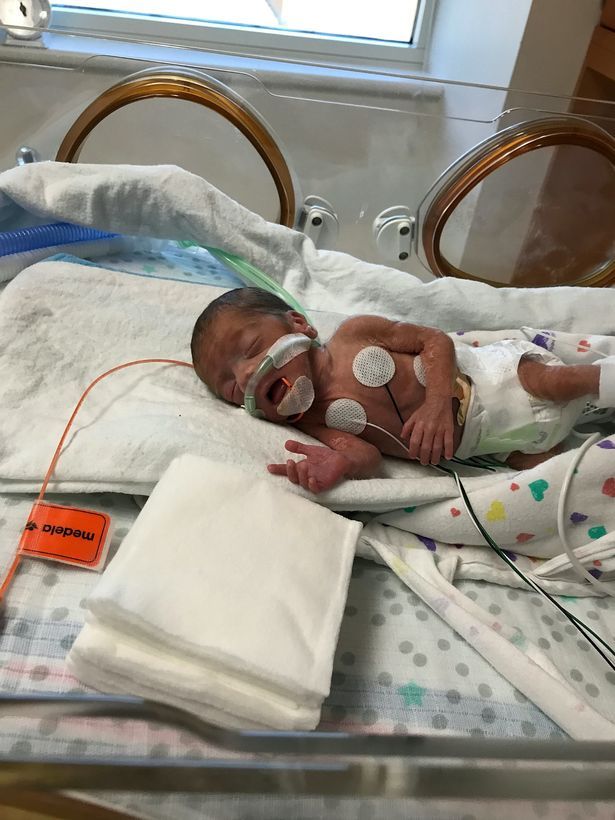
Насос для вливаний – это аппарат, помогающий вводить необходимые лекарственные вещества и жидкости через трубку с определенный скоростью и необходимой частотой.
Если ребенок еще не готов питаться из маминой груди или из бутылочки, желудочный зонд доставит молоко прямо в животик малыша. Медсестра аккуратно через рот или нос ребенка введет мягкую гибкую трубку в желудок, когда малыш еще сам не умеет глотать или синхронизировать дыхание с глотанием.
Специальные световые лучи
У большинства недоношенных детей развивается желтуха, которая лечиться с помощью фототерапии. Их кожа желтеет, потому что вещество, называемое билирубин вырабатывается быстрее, чем организм малыша может его выводить.
Под воздействием этих лучей билирубин, вырабатывающийся в теле малыша, превращается в безвредное вещество до тех пор, пока организм ребенка не будет способен выполнять это самостоятельно. При помощи фототерапии билирубин принимает форму, которая намного быстрее выводится из организма. Во время этой процедуры ребенок располагается под лампой фототерапии, для защиты глаз надевается специальная маска.
Во время этой процедуры ребенок располагается под лампой фототерапии, для защиты глаз надевается специальная маска.
Метод кенгуру
Как только малыш окрепнет, одним из действенных способов помочь ему станет так называемый метод кенгуру. Родитель просто держит ребенка под своей одеждой, обеспечивая контакт кожа к коже. При использовании метода кенгуру малыш успокаивается, улучшается его самочувствие, ускоряются процессы развития.
Согласно результатам исследований, применение метода кенгуру может снизить риск развития инфекций, помочь наладить кормление грудью и установить вашу связь с малышом.
Кормление малыша
Медсестры помогают матери сцеживать грудное молоко, пока малыш не окрепнет. Кормление недоношенного малыша грудным молоком может помочь развитию его головного мозга и способствовать борьбе с болезнями. Малыши на грудном вскармливании раньше выписываются из роддома.
Забота о ребенке
Возможно, потребуется длительное время для того, чтобы малыш окреп, и родители могут выполнять свои обычные родительские обязанности, такие как кормление, пеленание, помощь в купании и уходе, смена подгузников.
Когда моего ребенка смогут выписать из роддома?
Это зависит от состояния конкретного малыша. Состояние детей, масса (вес) и размеры которых меньше, которые родились раньше, как правило, сопряжено с большим количеством проблем. Они, в большинстве случаев, остаются в отделении патологии новорожденных и недоношенных детей дольше.
Недоношенный малыш, который, напротив, чувствует себя лучше, обычно пребывает в отделении патологии новорожденных и недоношенных детей до предполагаемой ранее даты родов. Если состояние ребенка действительно хорошее его могут выписать и раньше.
Критерии недоношенности
Когда ребенок рождается недоношенным, у него не один возраст, как у обычного малыша, а три.
1)Согласно свидетельству о рождении ребенку, допустим, месяц, это официальные данные.
2)Второй возраст называется постконцептуальным: мы считаем срок беременности, которая еще не должна завершиться родами. Если малыш появился на свет на 28-й неделе беременности, через месяц мы считаем, что идет 32-ая неделя.
3)Потом, когда он дорастает до того дня, в который должен был родиться, мы начнем отсчет третьего возраста, откоррегированного. То есть ребенку может быть по свидетельству о рождении три месяца, а его откоррегированный возраст – одна неделя.
У неонатологов сложные подсчеты. Они необходимы, чтобы делать скидки на развитие. Ребенок, который родился в 28 недель, имеет право в три месяца не уметь то, что умеет доношенный младенец. До года эти вещи учитываются обязательно. Конечно, дети с массой менее килограмма – самые сложные. Они обязательно проходят этап реанимации, пока сами не смогут обеспечивать себе жизнедеятельность до определенной степени. Когда за них уже не дышит аппарат, когда они питаются через желудок, а не через вену, когда сердце работает, как положено, они попадают к нам в отделение. С родителями работать сложнее, чем с детьми. Иногда зачастую проблем со здоровьем матери (в том числе психическим в послеродовый период преждевременных родов) больше, чем у ребенка. Все люди разные. Зрелость родительская не всегда зависит от возраста. Бывают 18-летние мамы, которые готовы к материнству. Бывает, что женщины в тридцать-сорок лет не понимают либо не хотят понимать и принимать болезнь ребенка и этим ему вредят, зачастую отказываясь вовсе от лечения либо нахождения рядом с ребенком в отделении патологии новорожденных, тем самым еще больше усугубляя уже имеющиеся у себя в семье трудности. Ребенок при таком к нему отношении мамы, даже если вовремя накормлен и ухожен, будет плохо выздоравливать. Он должен чувствовать, что о нем заботится мама. Даже небольшой контакт мамы с ребенком, даже если он в кювезе важен. Источником материала являются:
Все люди разные. Зрелость родительская не всегда зависит от возраста. Бывают 18-летние мамы, которые готовы к материнству. Бывает, что женщины в тридцать-сорок лет не понимают либо не хотят понимать и принимать болезнь ребенка и этим ему вредят, зачастую отказываясь вовсе от лечения либо нахождения рядом с ребенком в отделении патологии новорожденных, тем самым еще больше усугубляя уже имеющиеся у себя в семье трудности. Ребенок при таком к нему отношении мамы, даже если вовремя накормлен и ухожен, будет плохо выздоравливать. Он должен чувствовать, что о нем заботится мама. Даже небольшой контакт мамы с ребенком, даже если он в кювезе важен. Источником материала являются:
- Национальное руководство по неонатологии \ \ Н. Н. Володин-М.-2017г.
- Руководство по перинатологии / ред. Д.О. Иванов – СПб: Информ – Навигатор, 2015
- Служба охраны здоровья матери и ребенка в 2016 году / Сборник МЗ РФ.
- Шабалов, Н. П. Неонатология – М.
 : МЕДпресс-информ, 2016.
: МЕДпресс-информ, 2016. - Источники из сети интернет.
«Его органы и системы не готовы» Зачем в России пытаются спасать детей, у которых почти нет шансов выжить и быть здоровыми: Общество: Россия: Lenta.ru
В России предложили только с седьмого дня регистрировать младенцев, которые родились на очень раннем сроке (менее 22 недель) и с экстремально низким весом (менее 500 граммов). Это произошло после череды уголовных дел, которые Следственный комитет возбудил в отношении акушеров. Так, в убийстве 22-недельного мальчика обвинили неонатолога Элину Сушкевич из Калининграда. Почему вообще сегодня в России пытаются спасать 500-граммовых детей, какие шансы у них выжить и могут ли они вырасти здоровыми — «Лента.ру» узнала у доктора медицинских наук, руководителя научного отдела неонатологии и патологии детей раннего возраста Научно-исследовательского клинического института педиатрии имени Ю.Е. Вельтищева Елены Кешишян.
***
«Лента.ру»: Сейчас минимальные критерии для спасения недоношенных — 22-23 недели и 500 граммов веса. Почему?
Почему?
Елена Кешишян: Чтобы понять, каков предел возможностей как в техническом плане (создание среды, приближенной к внутриутробной), так и в плане зрелости мозга ребенка, который способен развиваться внеутробно, в мире были предприняты попытки выходить недоношенных детей разного возраста. Наибольших успехов в этом достигли японцы. Они попробовали выходить детей, рожденных в 20 недель. То есть приблизительный срок беременности составлял пять месяцев. Японцам это удалось, но в единичных случаях. И они увидели, что у рожденных детей в этом возрасте не происходит дифференцировки головного мозга, деления на серое и белое вещество. Если грубо говорить, то этот процесс определяет возможность думать, чувствовать. Это называется высшей нервной деятельностью. Именно эта способность отличает человека от животного.
Поэтому, руководствуясь данными исследований и на основании гуманистической идеи, Всемирная организация здравоохранения и установила эту границу человеческого живорождения — 23 недели, что соответствует примерно 500 граммам веса. Это минимальный возраст, при котором головной мозг может дифференцироваться на серое и белое вещество. И, соответственно, есть надежда, что это уже будет человеческая личность с умственными способностями.
Это минимальный возраст, при котором головной мозг может дифференцироваться на серое и белое вещество. И, соответственно, есть надежда, что это уже будет человеческая личность с умственными способностями.
Страны, имеющие технологические возможности, в том числе и Россия, договорились о том, что рожденных на этом сроке беременности можно юридически считать людьми. То есть они имеют все права человека, в том числе и на медицинскую помощь.
На критерии ВОЗ по выхаживанию недоношенных Россия перешла с 2012 года. Много ли за это время удалось спасти таких детей?
В процентном соотношении со всеми рожденными — это мизер. У меня нет точных цифр. Но хочу сказать, что организм детей, рожденных почти наполовину раньше срока, — очень незрелый. И выживаемость у них, условно, один из ста. Все-таки 22-23 недели — это не роды в полном смысле. С точки зрения природы — это выкидыш, это критическая ситуация, которая может быть связана со здоровьем мамы или самого больного ребенка. Поэтому готовность к самостоятельному существованию у таких плодов приближена к нулю. Даже если предположить, что для спасения ребенка брошены максимальные усилия врачей, подключена вся необходимая аппаратура, шанс, что он выкарабкается, очень небольшой. У такого младенца могут не заработать почки, желудочно-кишечный тракт, сердце и другие органы. Это очень-очень сложная, ювелирная работа врачей.
Даже если предположить, что для спасения ребенка брошены максимальные усилия врачей, подключена вся необходимая аппаратура, шанс, что он выкарабкается, очень небольшой. У такого младенца могут не заработать почки, желудочно-кишечный тракт, сердце и другие органы. Это очень-очень сложная, ювелирная работа врачей.
Один из самых маленьких выживших недоношенных детей в мире. Амиля Тэйлор родилась в 2006 году в Майами, США. Она провела в утробе матери только 22 недели и появилась на свет с весом 284 грамма и ростом 24 сантиметра.
Фото: Baptist Health South Florida / Reuters
И дорогая?
Конечно. Сутки в хорошо оснащенной реанимации новорожденных — несколько тысяч долларов. А чтобы выходить такого ребенка, нужны месяцы. Но хочу подчеркнуть, что количество выживших на таком сроке минимально. И минимально оно практически во всех странах, где действуют критерии ВОЗ.
Если эти дети нежизнеспособны, обходятся слишком дорого, для чего тогда были установлены эти критерии?
Медицинская задача тут вовсе не в том, чтобы спасать поголовно всех детей, рожденных на сроке в пять месяцев. Понятно, что нет ни одного человека, который не понимает, что этот ребенок имеет риск быть слепым, глухим и обездвиженным. Задача медицины в этой ситуации — приобретать знания и опыт.
Понятно, что нет ни одного человека, который не понимает, что этот ребенок имеет риск быть слепым, глухим и обездвиженным. Задача медицины в этой ситуации — приобретать знания и опыт.
Акушеры учатся максимально продлевать беременность. Тут целый комплекс мероприятий: пренатальная диагностика генетических хромосомных болезней, различных пороков развития плода, выделение групп риска среди беременных, их специальное наблюдение, дородовая логистика и маршрутизация. Также оттачивают умение правильно принимать роды на таком сроке. Это необходимо делать максимально бережно и не забывать о «золотом часе». Нужно успеть дать ребенку, не дожидаясь, пока его состояние ухудшится, то, что он не смог получить от мамы. То есть даже если ребенок закричал, нужно понимать, что скоро он перестанет это делать и не сможет дышать. «Золотой час», по сути, определяет, будет или нет повреждение клеток мозга. А значит, будет или нет полноценная жизнь у ребенка.
И квалификация реаниматологов, работающих с такими детьми, сегодня растет. Все это привело к важному моменту: качество выхаживания детей, родившихся чуть позже, на 26-28 неделях, стало значительно лучше. Я регулярно наблюдаю таких малышей. И могу сказать, что со временем многие из них ничем не отличаются от своих сверстников.
Все это привело к важному моменту: качество выхаживания детей, родившихся чуть позже, на 26-28 неделях, стало значительно лучше. Я регулярно наблюдаю таких малышей. И могу сказать, что со временем многие из них ничем не отличаются от своих сверстников.
А раньше?
Лет 30 назад примерно шесть-семь детей из десяти стали бы тяжелыми инвалидами. А сегодня у меня на приеме были три 26-недельных ребенка. И все развиваются вполне хорошо, есть небольшое отставание, но они это нагонят. У этих детей нет уже тех возможных пороков развития, которые, к сожалению, обязательно возникли бы в прошлые годы.
И это стало возможным благодаря опыту, накоплению знаний о том, как развиваются такие младенцы. Мелочей нет. Это касается всего — как оценивать сердцебиение, как трактовать анализы крови, и прочее. Вести недоношенного ребенка как в неонатальном периоде, так и позже, на первом-втором году жизни, — не то же самое, что обычного, доношенного малыша. Но знания позволяют вовремя проводить корректировку развития, даже не дожидаясь проблем.
Фото: Science Photo Library / East News
Важно понимать, что недоношенный ребенок — это вовсе не уменьшенная копия обычного. Это ребенок, который вынужден приспосабливаться к внеутробной жизни, когда еще физиологически делать этого не должен. Его органы и системы не подготовлены к функционированию в новых условиях.
«Это болезненная любовь на уровне глубокой депрессии»
От чего чаще всего страдают такие дети?
Одна из типичных патологий — ретинопатия недоношенных. У детей еще не созрел механизм, защищающий глаз от света. И они испытывают настоящий шок, внезапно попадая в наш светлый мир. Фотоны света и поток кислорода начинают действовать на сетчатку, ее сосуды начинают быстро расти, пронизывают все среды глаза, и, в конечном итоге, отслаивают сетчатку, приводя к тотальной слепоте. Раньше, еще когда я только начинала работать, хотя мы и знали о таком заболевании, как ретинопатия недоношенных, но детей, рожденных и выживших на сроках беременности менее 30 недель, было мало. Поэтому никто не знал, как лечить это заболевание. Страшно вспомнить, но недоношенные дети лежали в палатах с круглосуточным освещением. Свет был нужен для того, чтобы врачи и медсестры могли наблюдать за состоянием младенца, вовремя заметить изменения. В то время шесть из десяти детей, чей вес на момент рождения составлял менее килограмма, слепли. Как раз тогда в России открыли границы, и мы поражались тому, что в Европе слепота была максимум у двух из десяти новорожденных.
Поэтому никто не знал, как лечить это заболевание. Страшно вспомнить, но недоношенные дети лежали в палатах с круглосуточным освещением. Свет был нужен для того, чтобы врачи и медсестры могли наблюдать за состоянием младенца, вовремя заметить изменения. В то время шесть из десяти детей, чей вес на момент рождения составлял менее килограмма, слепли. Как раз тогда в России открыли границы, и мы поражались тому, что в Европе слепота была максимум у двух из десяти новорожденных.
Но мы начали очень быстро учиться. Сейчас в перинатальных центрах во всех отделениях реанимации недоношенных — полумрак. Кювезы полностью накрыты темными покрывалами. Персоналу не нужно все время наблюдать за малышом — все показания автоматически пишут специальные приборы. В хороших реанимациях у медсестер, которые подходят к младенцам, — налобный свет. Это для того, чтобы не тревожить других детей. Во многих реанимациях висит большое «ухо». Если уровень децибел в помещении начинает превышать допустимый предел, прибор загорается красным.
После рождения ребенку каждую неделю начинают специальным методом смотреть глаза. Если идет разрастание сосудов — проводится лазерная коагуляция сетчатки. Специалисты по таким операциям есть практически в каждом крупном городе.
За год через меня проходит примерно 400-600 детей, появившихся на 26-28 неделях. За последние несколько лет среди них — ни одного слепого. Хотя раньше в больницах для таких новорожденных приходилось открывать целые отделения.
Есть данные, сколько недоношенных детей впоследствии перешли в разряд здоровых?
Сейчас среди недоношенных, рожденных в пять-шесть месяцев (25-26-я неделя беременности), 25-30 процентов становятся инвалидами. В развитых странах примерно так же. А еще лет 20-30 назад таких было 75-80 процентов.
Риски у этих детей все равно очень высокие. Они требуют длительного наблюдения, лечения. Но все же сегодня у них несоизмеримо большие шансы, чем раньше.
Фото: East News
Жалеют ли родители, которым не повезло, что настаивали на реанимации любой ценой?
Как врачу мне такого никто никогда не говорил. Естественно, что семьи возлагали совсем другие надежды на роды. В кабинете врача плачут, но не стенают. Этих детей безумно любят. Но это болезненная любовь на уровне глубокой депрессии. Наверное, некоторые из этих мам ночью могут думать, что было бы, если бы знали наперед, как все сложится. Возможно, они озвучивают это своим мамам, мужьям, подругам… Но не врачам. Тут люди предпочитают держаться.
Естественно, что семьи возлагали совсем другие надежды на роды. В кабинете врача плачут, но не стенают. Этих детей безумно любят. Но это болезненная любовь на уровне глубокой депрессии. Наверное, некоторые из этих мам ночью могут думать, что было бы, если бы знали наперед, как все сложится. Возможно, они озвучивают это своим мамам, мужьям, подругам… Но не врачам. Тут люди предпочитают держаться.
Когда ребенку исполнится год-два — с моральной точки зрения ситуация тяжелее, чем в три дня. Новорожденные — все чудесные кулечки, это уже потом дети начинают отличаться друг от друга. У этих семей очень специфическая и тяжелая жизнь. Когда у тебя дома лежит ребенок, не шевелится, не глотает, никогда не смотрит на тебя, не говорит — это очень тяжело. И нужно помочь родителям превратить свою жизнь хотя бы в относительно социальную, не делать их изгоями.
На какую помощь семьи сейчас могу рассчитывать?
Когда в России перешли на нормативы ВОЗ, врачи начали говорить о том, что если мы начали выхаживать таких детей, будет высокая частота детского церебрального паралича, умственной отсталости и других патологий, приводящих к тяжелой инвалидности. Без развития специализированной службы, которая будет помогать таким детям, мы нанесем огромный урон обществу, которое не примет такое увеличение числа инвалидов. Тогда стала развиваться система последующего наблюдения недоношенных детей, которая ведет их до трех лет. Потому что в обычной поликлинической сети не всегда встречаются врачи, разбирающиеся, как растет и развивается ребенок, рожденный с низкой или экстремально низкой массой тела. Параллельно с этим достаточно быстро развивается система медицинской реабилитации.
Без развития специализированной службы, которая будет помогать таким детям, мы нанесем огромный урон обществу, которое не примет такое увеличение числа инвалидов. Тогда стала развиваться система последующего наблюдения недоношенных детей, которая ведет их до трех лет. Потому что в обычной поликлинической сети не всегда встречаются врачи, разбирающиеся, как растет и развивается ребенок, рожденный с низкой или экстремально низкой массой тела. Параллельно с этим достаточно быстро развивается система медицинской реабилитации.
Хуже всего у нас обстоят дела с социальной службой. Помощь таким детям минимальна. Как ухаживать за таким ребенком, как его развивать, как поддерживать двигательные навыки — мало кто объясняет семьям. Если в крупных городах хоть какого-то мизера можно добиться, то что уж говорить про провинцию? Все это выключает одного из родителей из социальной жизни. Мест, куда можно было бы хотя бы на неделю, месяц передать такого ребенка, чтобы родители смогли немного отдохнуть, нет. Раз уж государство пошло на такой шаг, раз уж мы юридически признали 500-граммовый плод человеком, то и поступать в последующем с его семьей, им самим тоже нужно по-человечески.
Раз уж государство пошло на такой шаг, раз уж мы юридически признали 500-граммовый плод человеком, то и поступать в последующем с его семьей, им самим тоже нужно по-человечески.
В других странах система поддержки существует?
Я знаю, что в Европе и в США это выстроено очень хорошо. Там делается упор не на медицинскую реабилитацию, а именно на социальную. У них есть социальные работники, которые приходят и освобождают эти семьи от существенной части забот. Где-то есть социальные центры, куда ребенка можно привести как в детсад. Причем они районированы — родителям не нужно ехать на другой конец города.
Фото: Александр Кондратюк / РИА Новости
«Даже если ясно, что у ребенка несовместимые с жизнью патологии, его обязаны спасать до последнего»
Вы говорите о том, что еще некоторое время назад килограммовые недоношенные также считались «нежильцами», а сейчас — вполне перспективны. Возможно ли, что через 30-40 лет то же самое можно будет сказать и о 500-граммовых?
Действительно, еще 30-40 лет назад, когда не было возможности поддержать дыхание, дети, родившиеся на сроке раньше семи месяцев, выживали очень редко.
Потом, когда появились какие-то первые механизмы, планка поднялась до 28-й недели беременности — это примерно шесть месяцев. Но технический прогресс всегда идет вперед, это позволило и дальше постепенно сокращать возраст выживания. Мы сейчас можем хотя бы частично смоделировать внутриутробные условия. Например, когда ребенок рождается не в срок, у него в легких еще нет вещества, благодаря которому он может дышать, — сурфактантов. Их можно доввести сразу при рождении, начать искусственную вентиляцию легких и за счет этого поддержать газообмен. Также появились возможности давать дотации питания не через желудочно-кишечный тракт, а через вену специальными веществами, которые уже готовы к включению в метаболизм. Есть множество других приспособлений: создание теплового режима, влажности, приближенной к внутриутробной.
Технологически граница могла бы отодвигаться бесконечно. При желании можно смоделировать ситуацию, когда женщина вообще не нужна для вынашивания ребенка. Но я уже говорила о том, что ученые установили, что возраст в 22-23 недели — это минимальный срок, при котором клетки коры головного мозга могут развиваться постнатально.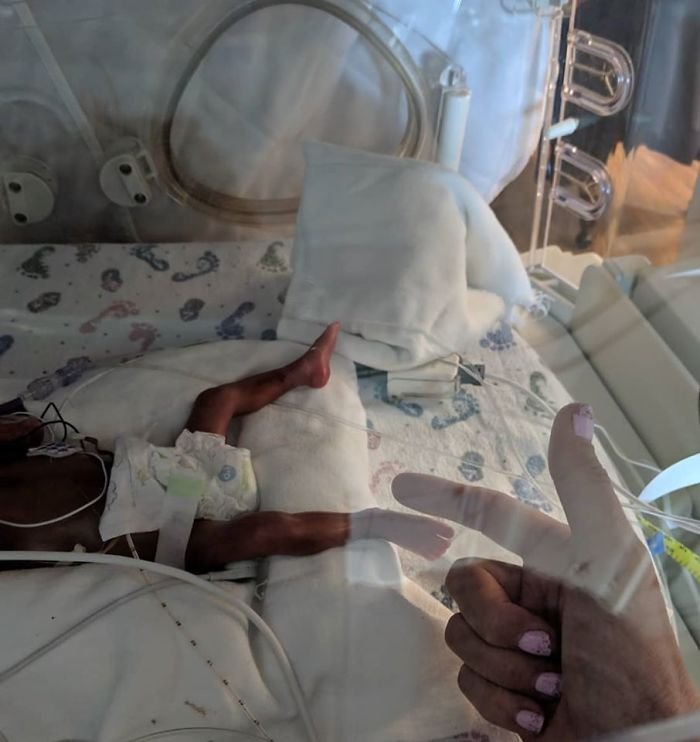 Все-таки главным критерием нормального развития ребенка являются не технологические достижения, а возможности мозга.
Все-таки главным критерием нормального развития ребенка являются не технологические достижения, а возможности мозга.
Правда ли, что всех 500-граммовых детей пытаются спасать лишь в России и Турции, а в других странах — только если у ребенка есть высокие шансы на нормальную жизнь?
Это не так. Во всех странах, где принята концепция ВОЗ, эти дети подлежат обязательной медицинской помощи. Но есть нюансы. Если ребенок родился на сроке с 23-й по 25-ю неделю, родители могут отказаться от реанимации. Для этого во многих странах есть юридический норматив, напоминающий закон об эвтаназии.
В перинатальных центрах там работает специальная служба. Когда становится понятно, что начались преждевременные роды, представители подходят к родственникам — отцу и, если возможно, к матери. «Мы предполагаем, что родится малыш с такими-то параметрами. В этом случае существуют такие-то риски развития… Вы имеете право выбора — либо на полную реанимацию, либо на паллиативную помощь». И в зависимости от того, что решат родители, врачи и действуют.
Фото: Сергей Пятаков / РИА Новости
В России ведь также можно сегодня выбрать паллиатив?
Законодательно это никак не прописано. Сегодня, даже если ясно, что у ребенка несовместимые с жизнью патологии, его обязаны спасать до последнего. Бывает, что родители могут самостоятельно подписать бумагу, что не хотели бы реанимацию, но это не имеет юридической силы. Родители могут сказать: «Смотрите, он дышит, дышит. Он глазки приоткрыл. Давайте теперь его реанимировать!» А мы потеряли время, которое в этом случае очень существенно. У этого ребенка изначально мало шансов, а стало еще меньше. И может возникнуть ситуация, когда родители обвинят врачей, что их ребенка специально не лечили, «заговаривали зубы».
Медицинская общественность очень обеспокоена таким двусмысленным положением врачей. И у нас есть целый ряд предложений по решению проблемы их защиты.
Что именно предлагается?
Законодательная инициатива о том, чтобы родители самостоятельно могли решать вопросы о целесообразности реанимационной помощи ребенку, родившемуся в срок с 23-й по 25-ю неделю. Естественно, все это должно обговариваться. К дискуссии необходимо привлекать общественность: это и юристы, врачи, пациентские сообщества, представители религиозных конфессий.
Естественно, все это должно обговариваться. К дискуссии необходимо привлекать общественность: это и юристы, врачи, пациентские сообщества, представители религиозных конфессий.
Минздрав сейчас подготовил новые критерии о новорожденных, родившихся слишком рано. В частности, предлагается не регистрировать такого ребенка до тех пор, пока он не проживет семь дней. Может это исправит ситуацию, защитит врачей от обвинений в убийствах?
Тут масса подводных камней. В России был аналогичный закон о килограммовых детях. Им оказывали помощь с рождения, но до возраста семи дней ребенок считался плодом. Если он погибал, то его смертность уже шла в другие критерии, не считалась гибелью новорожденного.
Детей с экстремально низкими показателями рождается не много, они просто не могут никак повлиять на демографическую структуру. Но при наличии такого положения, что до семи дней можно не регистрировать, — мне кажется, к врачам еще больше может появиться претензий по поводу неоказания помощи.
Это очень сложные вопросы. С одной стороны, родители могут говорить: вы не спасли ребенка. А другие, напротив, скажут: зачем вы его мучаете напрасно? А представьте себе реаниматолога, который может оказаться перед этическим выбором: у него в больнице всего один ИВЛ, и на нем уже 40-й день находится 23-недельный ребенок. И тут в больнице рождается 32-недельный. Ему нужно помочь, подержать три дня на аппарате, а дальше малыш сам справится. В первом случае наверняка будет инвалид. А во втором — практически здоровый. И что делать врачу?
Вы сейчас говорите теоретически или такие ситуации происходят?
В федеральных центрах у нас такого быть не может. У нас достаточное количество аппаратуры. Я просто проиллюстрировала примером, что вопрос выхаживания таких детей — сложнейший, в нем перекликаются все аспекты — от медицинских до этических и религиозных.
Фото: Сергей Красноухов / РИА Новости
«Вопрос младенческой смертности всегда был политическим»
Вопрос младенческой смертности в последнее время стал политическим. Наверное, поэтому так остро развиваются пациентские скандалы, связанные с роддомами?
Наверное, поэтому так остро развиваются пациентские скандалы, связанные с роддомами?
Вопрос младенческой смертности всегда был политическим. Это социально значимый параметр, определяющий положение страны в плане развития. У нас в целом по стране младенческая смертность за десять лет существенно уменьшилась. Однако в последние два года темпы снижения замедлились. Наше правительство говорит, что это плохо. С точки зрения врачей — это не совсем так. Есть объективные причины, которые с наскоку не преодолеешь.
Первичное снижение смертности произошло за счет качественного насыщения больниц аппаратурой, за счет строительства перинатальных центров. Это сразу же дало результат. А теперь эти показатели вышли на плато. Другое дело, что плато, допустим в Калининграде, Санкт-Петербурге, — это одно. Там показатели смертности — на европейском уровне. То есть очень низкие. А есть регионы, где смертность высока — Алтайский край, Еврейская автономная область, Магаданская. Там нехватка врачей, нехватка оборудования, очень большие расстояния, трудности маршрутизации.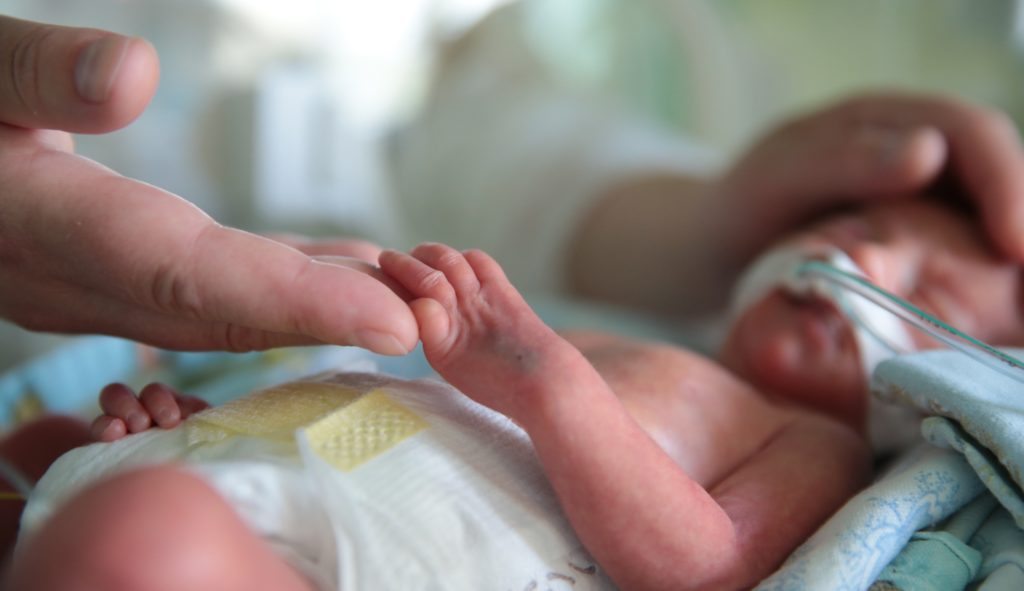 И с этим очень трудно что-то сделать.
И с этим очень трудно что-то сделать.
Мы не компактная Швейцария. У нас огромная страна со сложными географическими условиями. Есть регионы, откуда мы не можем даже на вертолете доставить женщину. Я в свое время очень много времени провела на Чукотке, смотрела службу родовспоможения. Часто, если там рождается недоношенный ребенок, ты ему никак не поможешь.
Там нет хороших больниц?
Там все есть, но в одном городе — в Анадыре. А если женщина в другом месте родила, то часто она может оказаться отрезанной от мира. Есть периоды, когда даже самолеты не летают: пурга, еще что-то. И с маршрутизацией тоже не подгадаешь. Потому что когда ждешь первенца — не собираешься же рожать в 24 недели. Это если ситуация с родами повторяется, то можно что-то спланировать, приехать на «опасном» сроке поближе к специализированной помощи…
Правда ли, что в последнее время стало больше рождаться недоношенных?
Нет, их количество стабильно. Это примерно 7-10 процентов от всех новорожденных. Существенно выросла их выживаемость.
Существенно выросла их выживаемость.
На родительских интернет-форумах одна из самых «разжигающих» тем — о том, что дети, которых «выбраковала» природа, плохо влияют на качество генофонда. Есть ли основания так думать?
Чтобы «выжившие» могли влиять на популяцию, их должно быть в процентном соотношении много. Например, 26-недельных очень мало — не больше двух процентов от всех родившихся. Это никоим образом не может на что-то повлиять.
Я знаю, что одно время обсуждали: а что будет, если мой ребенок женится в будущем на том, кто был когда-то недоношенным, не пострадает ли генофонд? Во-первых, могу сказать, то, что касается детей, рожденных после 30-й недели, — они совершенно здоровы, адаптированы и ничем не отличаются от других. Они сами рожают прекрасных здоровых детей, мы уже видели многие поколения. Опасность преждевременных родов не передается по наследству. И обычно над недоношенными детьми трясутся, ими много занимаются. Так что в плане развития эти дети могут дать фору другим.
А что касается детей, родившихся 5-6-месячными, то когда они догоняют сверстников, важно, чтобы родители продолжали с ними активную жизнь, а не занимались охранительным режимом. Нужны песни, пляски, спорт. У этих детей есть особенности поведения. Но сейчас есть центры, которые курируют такие семьи. Если детьми заниматься — все будет отлично. Я смотрю на этих детей регулярно. И у меня стал значительно более оптимистичный взгляд. Например, частота хронических заболеваний среди них приближается к норме. То есть она не выше, чем в популяции. Шанс на полноценную жизнь есть у каждого, даже самого безнадежного, на первый взгляд, ребенка.
долгосрочные последствия очень раннего рождения
Ученые следят за здоровьем взрослых, родившихся очень недоношенными, таких как эти люди, которые приняли участие в фотопроекте. Фото: Red Méthot
Марсель Жирар сказали, что ее ребенок умер.
Еще в 1992 году Жирар, дантист из Гатино, Канада, была на 26 неделе беременности и провела свой медовый месяц в Доминиканской Республике.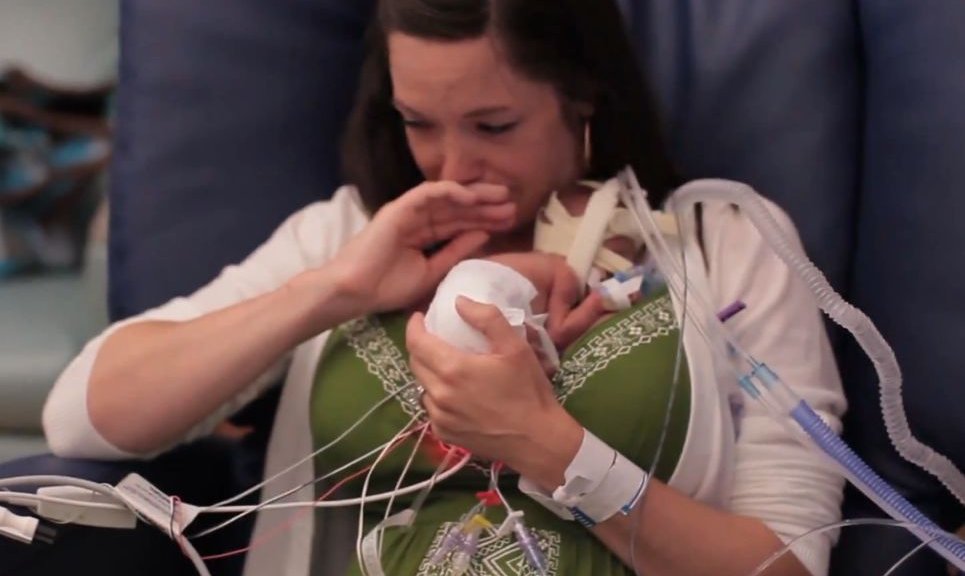
Когда у нее началось кровотечение, врачи местной поликлиники предположили, что ребенок умер. Но Жирар и ее муж почувствовали удар. Только тогда врачи проверили сердцебиение плода и поняли, что ребенок жив.
Супружеская пара была эвакуирована по воздуху в Монреаль, Канада, затем доставлена в госпиталь Университета Сент-Жюстин. Пять часов спустя родилась Камилла Жирар-Бок, которая весила всего 920 граммов (2 фунта).
Дети, рожденные так рано, хрупкие и недоразвитые. Их легкие особенно нежны: в органах отсутствует скользкое вещество, называемое поверхностно-активным веществом, которое препятствует сжатию дыхательных путей при выдохе. К счастью для Жирар и ее семьи, Сент-Жюстин недавно начала давать сурфактант, новый для того времени метод лечения недоношенных детей.
После трех месяцев интенсивной терапии Жирар забрала ребенка домой.
Сегодня Камилле Жирар-Бок 27 лет, она учится на доктора биомедицинских наук в Университете Монреаля. Работая с исследователями из Сент-Жюстин, она изучает долгосрочные последствия чрезвычайно недоношенных детей, которые по-разному определяются как менее 25–28 недель гестационного возраста.
Семьи часто предполагают, что они поймут основные проблемы, возникающие в результате преждевременных родов, когда ребенок достигнет школьного возраста, и к этому времени уже появятся какие-либо проблемы с развитием нервной системы, говорит Жирар-Бок. Но это не обязательно так. Ее консультанты с докторской степенью обнаружили, что у молодых людей из этой группы населения есть факторы риска сердечно-сосудистых заболеваний, и, возможно, со временем у них появится больше хронических заболеваний.
Камиль Жирар-Бок, родившаяся на 26-й неделе беременности, в настоящее время изучает последствия недоношенности для получения докторской степени. Фото: Red Méthot
Жирар-Бок не позволяет этим рискам беспокоить ее. «Как человек, переживший преждевременные роды, вы превосходите многие шансы», — говорит она. «Думаю, у меня есть какое-то чувство, что я тоже превзойду эти шансы».
Она и другие младенцы вопреки всему являются частью населения, которое сейчас больше, чем когда-либо в истории: молодые люди, пережившие крайнюю степень недоношенности.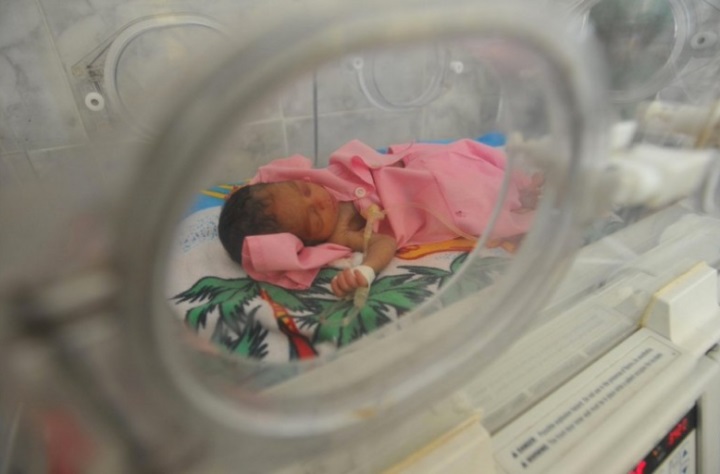 Впервые исследователи могут начать понимать долгосрочные последствия столь раннего рождения. Результаты вытекают из когортных исследований, в которых отслеживают детей с рождения, предоставляя данные о возможных долгосрочных результатах; в других исследованиях исследуются способы минимизации последствий для здоровья.
Впервые исследователи могут начать понимать долгосрочные последствия столь раннего рождения. Результаты вытекают из когортных исследований, в которых отслеживают детей с рождения, предоставляя данные о возможных долгосрочных результатах; в других исследованиях исследуются способы минимизации последствий для здоровья.
Эти данные могут помочь родителям принять непростое решение о том, стоит ли продолжать борьбу за выживание ребенка. Хотя многие крайне недоношенные дети вырастают и ведут здоровый образ жизни, инвалидность по-прежнему вызывает серьезную озабоченность, особенно когнитивные нарушения и церебральный паралич.
Исследователи работают над новыми вмешательствами для повышения выживаемости и снижения инвалидности у крайне недоношенных новорожденных. Несколько соединений, направленных на улучшение функции легких, мозга и глаз, проходят клинические испытания, и исследователи также изучают программы поддержки родителей.
Исследователи также изучают способы помочь взрослым, которые родились крайне недоношенными, справиться с некоторыми долгосрочными последствиями для здоровья, с которыми они могут столкнуться: например, пробные режимы упражнений для минимизации недавно выявленного риска сердечно-сосудистых заболеваний.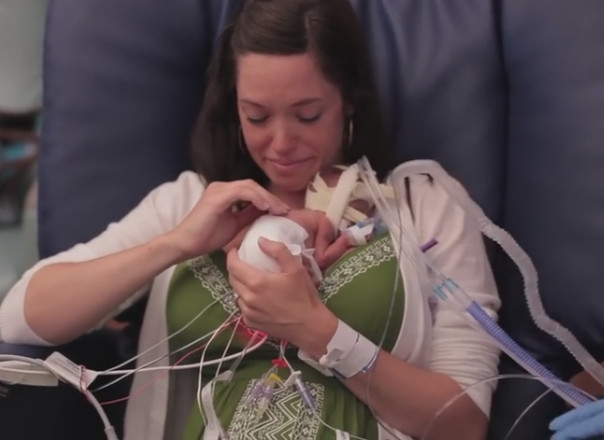
«Мы действительно наблюдаем, как эта когорта становится старше», — говорит неонатолог Джини Чеонг из Королевской женской больницы в Мельбурне, Австралия. Чеонг является директором Викторианского совместного исследования младенцев (VICS), которое следит за выжившими в течение четырех десятилетий. «Это захватывающее время для нас, чтобы действительно изменить их здоровье».
Конец двадцатого века принес огромные изменения в неонатальную медицину. Лекс Дойл, педиатр и предыдущий директор VICS, вспоминает, что, когда он начал заботиться о недоношенных младенцах в 1975 году, очень немногие выживали, если они родились с весом менее 1000 граммов, что соответствует примерно 28 неделям беременности. Внедрение вентиляторов в 1970-х годах в Австралии помогло, но также привело к повреждению легких, говорит Дойл, ныне заместитель директора по исследованиям в Королевской женской больнице. В последующие десятилетия врачи начали давать кортикостероиды матерям в связи с преждевременными родами, чтобы помочь созреть легким ребенка непосредственно перед рождением. Но самая большая разница в выживании возникла в начале 19 века.90-х годов, с обработкой ПАВ.
Но самая большая разница в выживании возникла в начале 19 века.90-х годов, с обработкой ПАВ.
«Я помню, когда он прибыл, — говорит Анн Моник Нюит, неонатолог из Сент-Жюстин и один из консультантов Жирар-Бок. «Это было чудо». Риск смерти недоношенных детей снизился до 60–73% от того, что было до 1 , 2 .
Марсель Жирар смотрит на малышку Камиллу, родившуюся с весом всего 920 граммов (2 фунта). Фото: Камиль Жирар-Бок
Сегодня многие больницы регулярно лечат и часто спасают детей, рожденных уже в возрасте 22–24 недель. Показатели выживаемости варьируются в зависимости от местоположения и видов вмешательств, которые может предоставить больница. В Соединенном Королевстве, например, среди детей, живущих при рождении и получающих уход, выживают 35%, рожденные в возрасте 22 недель, 38% — в возрасте 23 недель и 60% — в возрасте 24 недель 9.0037 3 .
Для выживших детей: чем раньше они родятся, тем выше риск осложнений или продолжающейся инвалидности (см. «Последствия раннего рождения»). Существует длинный список потенциальных проблем, включая астму, тревогу, расстройство аутистического спектра, церебральный паралич, эпилепсию и когнитивные нарушения, и около трети детей, рожденных крайне недоношенными, имеют одно заболевание из списка, говорит Майк О’Ши, неонатолог из Медицинской школы Университета Северной Каролины в Чапел-Хилле, который является со-руководителем исследования, отслеживающего детей, родившихся между 2002 и 2004 годами. По его словам, в этой когорте еще одна треть имеет множественные нарушения, а у остальных нет ни одного.
«Последствия раннего рождения»). Существует длинный список потенциальных проблем, включая астму, тревогу, расстройство аутистического спектра, церебральный паралич, эпилепсию и когнитивные нарушения, и около трети детей, рожденных крайне недоношенными, имеют одно заболевание из списка, говорит Майк О’Ши, неонатолог из Медицинской школы Университета Северной Каролины в Чапел-Хилле, который является со-руководителем исследования, отслеживающего детей, родившихся между 2002 и 2004 годами. По его словам, в этой когорте еще одна треть имеет множественные нарушения, а у остальных нет ни одного.
«Преждевременные роды следует рассматривать как хроническое состояние, требующее длительного наблюдения», — говорит Кейси Крамп, семейный врач и эпидемиолог из Медицинской школы Икана на горе Синай в Нью-Йорке, которая отмечает, что когда эти младенцы становятся детьми старшего возраста или взрослыми, они обычно не получают специальной медицинской помощи. «Врачи не привыкли их видеть, но они все чаще будут».
Чего ожидать врачам? Для отчета в Journal of the American Medical Association last year 4 , Крамп и его коллеги извлекли данные из шведского реестра рождений. Они осмотрели более 2,5 миллионов человек, родившихся в период с 1973 по 1997 год, и проверили их записи на наличие проблем со здоровьем вплоть до конца 2015 года.
Источник: Ref. 4
Из 5391 человека, родившегося крайне недоношенным, 78% имели по крайней мере одно заболевание, проявляющееся в подростковом или раннем взрослом возрасте, такое как психическое расстройство, по сравнению с 37% родившихся доношенными. Когда исследователи изучили предикторы ранней смертности, такие как болезни сердца, 68% людей, рожденных крайне недоношенными, имели по крайней мере один такой предиктор, по сравнению с 18% среди доношенных, хотя эти данные включают людей, рожденных до применения сурфактанта и кортикостероидов. были широко распространены, поэтому неясно, отражают ли эти данные результаты для детей, рожденных сегодня. Исследователи обнаружили аналогичные тенденции в когортном исследовании чрезвычайно преждевременных родов в Великобритании. В результатах, опубликованных ранее в этом году 5 , исследовательская группа EPICure, возглавляемая неонатологом Нилом Марлоу из Университетского колледжа Лондона, обнаружила, что 60% 19-летних крайне недоношенных детей имеют нарушения по крайней мере в одной нейропсихологической области, часто в когнитивной.
Исследователи обнаружили аналогичные тенденции в когортном исследовании чрезвычайно преждевременных родов в Великобритании. В результатах, опубликованных ранее в этом году 5 , исследовательская группа EPICure, возглавляемая неонатологом Нилом Марлоу из Университетского колледжа Лондона, обнаружила, что 60% 19-летних крайне недоношенных детей имеют нарушения по крайней мере в одной нейропсихологической области, часто в когнитивной.
Такие нарушения могут повлиять на образование, а также на качество жизни. Крейг Гарфилд, педиатр из Медицинской школы Файнберга Северо-Западного университета и Детской больницы Лурье в Чикаго, штат Иллинойс, ответил на основной вопрос о первом официальном году обучения в США: «Готов ли ваш ребенок к детскому саду или нет? ”
Чтобы ответить на этот вопрос, Гарфилд и его коллеги проанализировали результаты стандартных тестов и оценки учителей детей, родившихся во Флориде в период с 1992 по 2002 год. Из тех, кто родился в возрасте 23 или 24 недель, 65% считались готовыми пойти в детский сад в стандартном возрасте, 5 – 6 лет, с поправкой на возраст с учетом более раннего рождения. Для сравнения, 85,3% детей, родившихся в срок, были готовы к детскому саду 6 .
Для сравнения, 85,3% детей, родившихся в срок, были готовы к детскому саду 6 .
Несмотря на сложное начало, к тому времени, когда они достигают подросткового возраста, многие люди, рожденные преждевременно, имеют позитивный настрой. В статье 2006 года 7 , исследователи, изучавшие людей, рожденных с весом 1000 граммов или меньше, сравнили восприятие этими молодыми людьми собственного качества жизни с таковым у сверстников с нормальным весом при рождении и, к своему удивлению, обнаружили, что оценки сопоставимы. И наоборот, исследование 8 , проведенное в 2018 году, показало, что дети, родившиеся в возрасте менее 28 недель, сообщали о значительно более низком качестве жизни. Дети, у которых не было серьезной инвалидности, набрали себе на 6 баллов меньше из 100, чем референтная популяция.
По мере того, как Марлоу проводил время со своими участниками и их семьями, его беспокойство по поводу серьезных неврологических проблем уменьшалось. Даже когда такие проблемы присутствуют, они не сильно ограничивают большинство детей и молодых людей. «Они хотят знать, что проживут долгую, счастливую жизнь», — говорит он. Большинство находится на пути к этому. «Правда в том, что если вы выживаете на сроке 22 недели, у большинства выживших нет серьезной инвалидности, ограничивающей продолжительность жизни».
Даже когда такие проблемы присутствуют, они не сильно ограничивают большинство детей и молодых людей. «Они хотят знать, что проживут долгую, счастливую жизнь», — говорит он. Большинство находится на пути к этому. «Правда в том, что если вы выживаете на сроке 22 недели, у большинства выживших нет серьезной инвалидности, ограничивающей продолжительность жизни».
Медсестра использует электроэнцефалографию (ЭЭГ) для проверки развития мозга у ребенка, родившегося в возрасте 25 недель. Фото: BSIP/Universal Images Group через Getty
На последнем дыханииНо ученые только начали наблюдать за людьми, рожденными чрезвычайно преждевременно, в зрелом возрасте, а затем в среднем и старшем возрасте, где еще могут скрываться проблемы со здоровьем. «Я бы хотел, чтобы ученые сосредоточились на улучшении долгосрочных результатов так же, как и на краткосрочных», — говорит Тала Алсадик, 16-летняя ученица средней школы из Джидды, Саудовская Аравия.
Когда мать Алсадик была на 25 неделе беременности и у нее отошли воды, врачи дошли до того, что вручили семье похоронные документы, прежде чем дать согласие на кесарево сечение. Будучи новорожденным, Алсадик провел три месяца в отделении интенсивной терапии новорожденных (ОИТН) с почечной недостаточностью, сепсисом и респираторным дистресс-синдромом.
Будучи новорожденным, Алсадик провел три месяца в отделении интенсивной терапии новорожденных (ОИТН) с почечной недостаточностью, сепсисом и респираторным дистресс-синдромом.
Осложнения не закончились, когда она вернулась домой. Последствия ее недоношенности проявляются каждый раз, когда она говорит, ее голос высокий и хриплый, потому что аппарат искусственной вентиляции легких, подключенный к ней, повредил ее голосовые связки. Когда ей было 15 лет, из ее пупка неожиданно начали течь желтые выделения, и ей потребовалась операция. Оказалось, что это вызвано материалами, оставшимися после того, как она получала питательные вещества через пупочный зонд.
Мозг, прерванный
Врачи точно не знали, что это нужно проверять. На самом деле, врачи не часто спрашивают, родился ли преждевременно ребенок или взрослый пациент, но это может быть показательным.
Шарлотта Болтон — врач-пульмонолог из Ноттингемского университета, Великобритания, где она специализируется на пациентах с хронической обструктивной болезнью легких (ХОБЛ). В ее практику приходят люди в возрасте от 40 лет и старше, часто нынешние или бывшие курильщики. Но примерно в 2008 году она начала замечать, что к ней направляют пациентов нового типа из-за одышки и симптомов, похожих на ХОБЛ: некурящих в возрасте 20 с лишним лет.
В ее практику приходят люди в возрасте от 40 лет и старше, часто нынешние или бывшие курильщики. Но примерно в 2008 году она начала замечать, что к ней направляют пациентов нового типа из-за одышки и симптомов, похожих на ХОБЛ: некурящих в возрасте 20 с лишним лет.
Опросив их, Болтон обнаружил, что многие из них родились раньше 32 недель. Для получения дополнительной информации она связалась с Марлоу, который также стал беспокоиться о функции легких по мере старения участников EPICure. Изменения в функции легких являются ключевым предиктором сердечно-сосудистых заболеваний, основной причиной смерти во всем мире. Клиницисты уже знали, что после чрезвычайно преждевременных родов легкие часто не вырастают до полного размера. Вентиляторы, высокий уровень кислорода, воспаление и инфекция могут еще больше повредить незрелые легкие, что приведет к снижению функции легких и длительным проблемам с дыханием, как показали Болтон, Марлоу и их коллеги в исследовании 11-летних детей 9.0037 9 .
Лечение недоношенных детей за последние десятилетия улучшилось, но показатели выживаемости варьируются в зависимости от возраста и страны. Фото: Мохаммед Хамуд/Getty
Исследования VICS подтверждают проблемы с сердечно-сосудистой системой: исследователи наблюдали снижение воздушного потока у 8-летних детей, ухудшающееся с возрастом 10 , а также высокое кровяное давление у молодых людей 11 . «Мы действительно еще не нашли причину», — говорит Чеонг. «Это открывает совершенно новую область исследований».
В Сент-Жюстине исследователи также заметили, что у молодых людей, родившихся в возрасте 28 недель или раньше, риск высокого кровяного давления почти в три раза выше обычного 12 . Исследователи полагали, что они попробуют лекарства, чтобы контролировать это. Но у членов их консультативного совета были другие идеи — они хотели сначала попробовать изменить образ жизни.
Ученые были настроены пессимистично, когда начали пилотное исследование 14-недельной программы упражнений. Они думали, что сердечно-сосудистые факторы риска останутся неизменными. Предварительные результаты показывают, что они ошибались; молодые люди улучшаются с помощью упражнений.
Они думали, что сердечно-сосудистые факторы риска останутся неизменными. Предварительные результаты показывают, что они ошибались; молодые люди улучшаются с помощью упражнений.
Жирар-Бок говорит, что данные мотивируют ее есть здоровую пищу и вести активный образ жизни. «Мне дали шанс остаться в живых, — говорит она. «Мне нужно быть осторожным».
С самого началаДля недоношенных детей первые недели и месяцы жизни по-прежнему самые опасные. В настоящее время проводятся десятки клинических испытаний недоношенных детей и связанных с ними осложнений, некоторые из которых тестируют различные формулы питания или улучшают родительскую поддержку, а другие нацелены на конкретные проблемы, которые впоследствии приводят к инвалидности: недоразвитие легких, кровоизлияния в мозг и нарушение развития глаз.
Например, исследователи, надеющиеся защитить легкие младенцев, давали фактор роста под названием ИФР-1, который плод обычно получает от матери в течение первых двух триместров беременности, недоношенным детям в рамках клинических испытаний фазы II, о которых сообщалось 13 .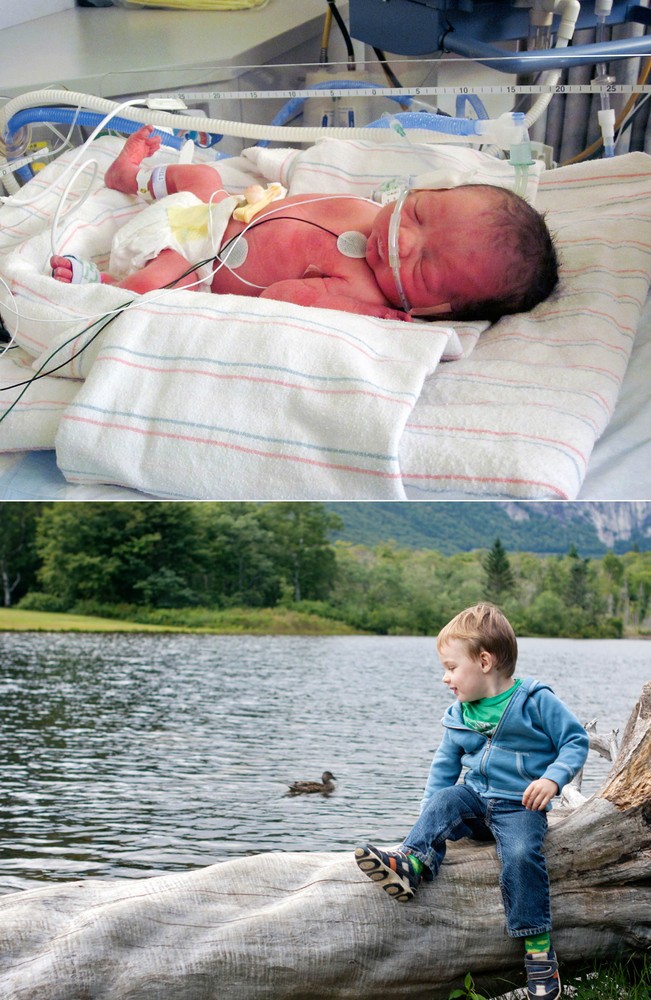 в 2016 году. Частота хронического заболевания легких, которое часто поражает недоношенных детей, сократилась вдвое, а у младенцев несколько меньше вероятность тяжелого кровоизлияния в мозг в первые месяцы жизни.
в 2016 году. Частота хронического заболевания легких, которое часто поражает недоношенных детей, сократилась вдвое, а у младенцев несколько меньше вероятность тяжелого кровоизлияния в мозг в первые месяцы жизни.
Могут ли первые бактерии ребенка прижиться до рождения?
Еще одной проблемой является нарушение зрения. Развитие сетчатки преждевременно останавливается, когда дети, рожденные раньше срока, начинают дышать кислородом. Позже он возобновляется, но недоношенные дети могут затем производить слишком много фактора роста, называемого VEGF, вызывая чрезмерную пролиферацию кровеносных сосудов в глазу, заболевание, известное как ретинопатия. В исследовании фазы III, объявленном в 2018 г., исследователи успешно вылечили 80% случаев этой ретинопатии с помощью препарата, блокирующего VEGF, под названием ранибизумаб 14 , а в 2019 г.препарат был одобрен в Европейском союзе для использования у недоношенных детей.
Также могут быть полезны некоторые распространенные лекарства: парацетамол (ацетаминофен), например, снижает уровень биомолекул, называемых простагландинами, и это, по-видимому, способствует закрытию ключевой вены плода в легких, предотвращая попадание жидкости в легкие 15 .
Но среди самых многообещающих программ лечения, по мнению некоторых неонатологов, есть социальные вмешательства, чтобы помочь семьям после того, как они выпишутся из больницы. Для родителей может быть нервным действовать в одиночку после того, как они месяцами зависели от команды специалистов, а отсутствие родительского доверия было связано с родительской депрессией и трудностями с поведением и социальным развитием у их растущих детей.
В больнице для женщин и младенцев Род-Айленда в Провиденсе Бетти Вор является директором программы наблюдения за новорожденными. Там семьи размещаются в отдельных палатах, а не в одном большом отсеке, как это происходит во многих отделениях интенсивной терапии. Когда они готовы уехать, программа под названием Transition Home Plus помогает им подготовиться и предоставляет помощь, такую как регулярные проверки по телефону и лично в первые несколько дней дома, а также круглосуточная линия помощи. Для матерей с послеродовой депрессией больница предлагает помощь психологов и специализированных медсестер.
Результаты были значительными, говорит Вор. Комнаты на одну семью привели к более высокой выработке молока у матерей: на 30% больше за четыре недели, чем в семьях с более открытым пространством. В 2 года дети из односемейных комнат показали более высокие результаты по когнитивным и языковым тестам 16 . После начала программы Transition Home Plus дети, выписанные из отделения интенсивной терапии новорожденных, имели более низкие расходы на медицинское обслуживание и меньше посещений больницы — проблемы, которые вызывают большую озабоченность у недоношенных детей 17 . По словам Вора, другие отделения интенсивной терапии разрабатывают аналогичные программы.
С помощью этих новых видов вмешательства и долгосрочных данных, которые продолжают поступать из исследований, врачи могут делать более точные прогнозы, чем когда-либо прежде, о том, как будут жить глубоко недоношенные дети. Хотя эти люди сталкиваются с осложнениями, многие из них будут процветать.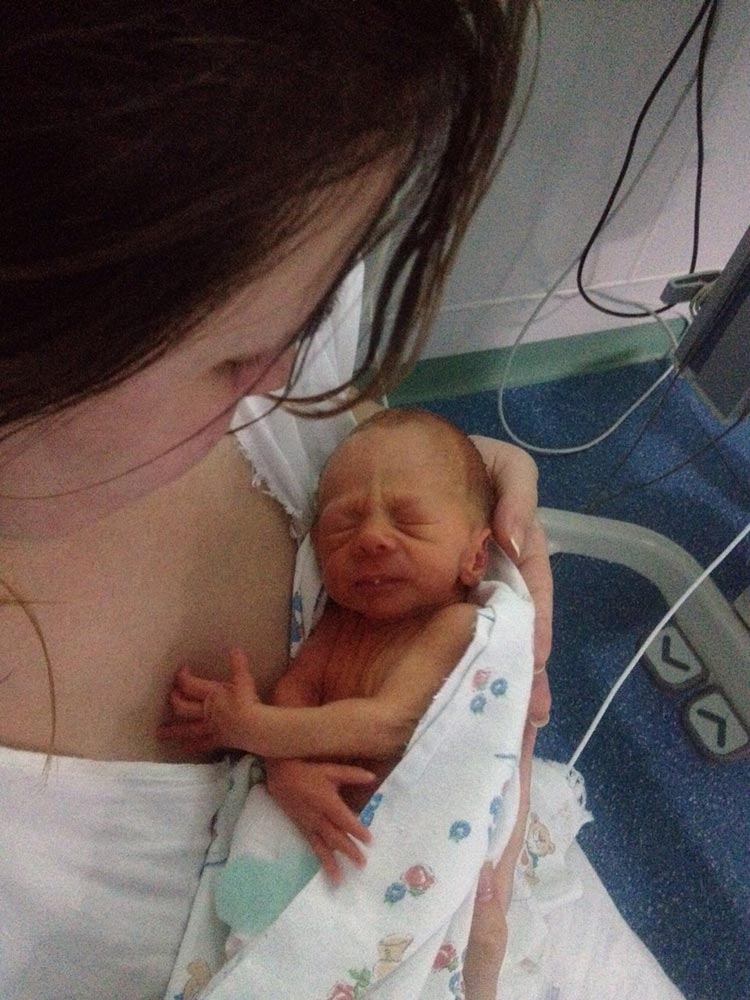
Alsadik, например, намеревается стать историей успеха. Несмотря на трудное начало жизни, она хорошо учится и планирует стать неонатологом. «Я также хочу улучшить долгосрочные результаты преждевременных родов для других людей».
Преждевременные роды и недоношенные дети
Преждевременные роды: основные сведения
Беременность длится в среднем 40 недель (обычно от 38 до 42 недель). Преждевременные роды – это когда ребенок рождается до 37 недель. Так что ребенок, рожденный в 36 недель и 6 дней, официально считается недоношенным.
Степень недоношенности часто описывается по гестационному возрасту как:
- крайне недоношенная – от 23-28 недель
- очень недоношенная – 28-32 недели
- умеренно недоношенная – 32-34 недели
- поздний недоношенный – 34-37 недель.
Гестационный возраст
Гестационный возраст — это время, в течение которого ваш ребенок развивается в вашей матке.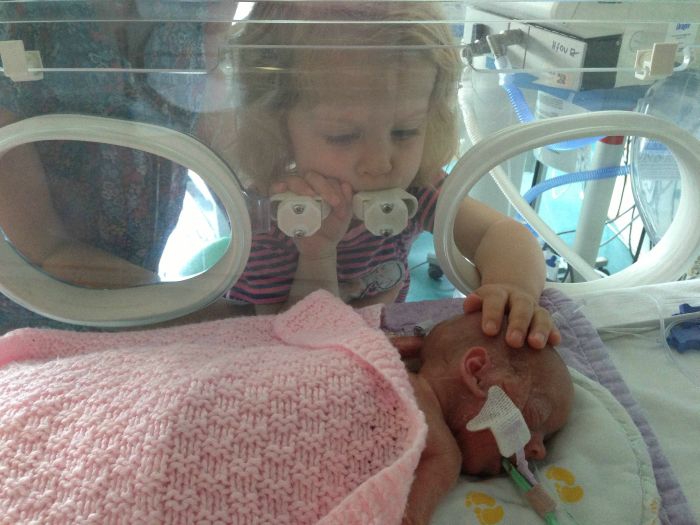 Он рассчитывается с первого дня последней менструации.
Он рассчитывается с первого дня последней менструации.
Точный срок беременности важен, поскольку чем больше недоношенных детей, тем менее развитыми они будут. А это означает, что им, вероятно, потребуется больше медицинской помощи для их легких, сердца, живота и кишечника, контроля температуры и кормления.
Например, большинству детей, рожденных ранее 32 недель беременности, потребуется помощь при дыхании. Это означает, что о них будут заботиться в отделении интенсивной терапии новорожденных (NICU). Если они более развиты, о них могут заботиться в питомнике особого ухода.
Низкий вес при рождении
Дети могут быть как недоношенными, так и детьми с низким весом при рождении.
Низкая масса тела при рождении — это когда дети весят менее 2,5 кг или их вес ниже ожидаемого для их гестационного возраста.
Низкий вес при рождении может быть вызван тем, что недоношенные дети рождаются до того, как у них появляется возможность прибавить в весе в последние недели или месяцы беременности.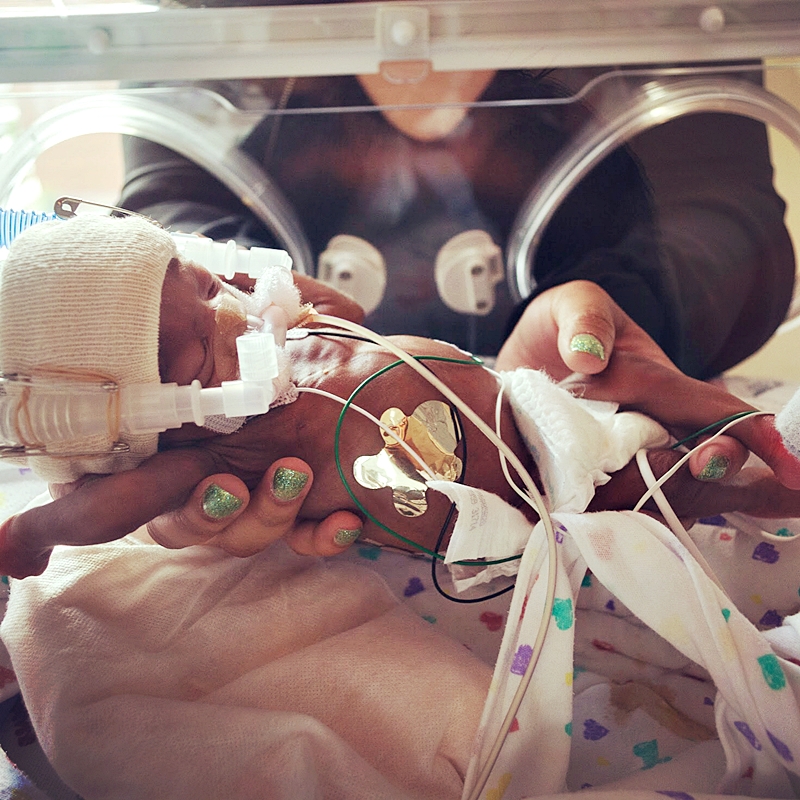 Эти дети имеют низкий вес при рождении, но их развитие соответствует их гестационному возрасту.
Эти дети имеют низкий вес при рождении, но их развитие соответствует их гестационному возрасту.
Как выглядят недоношенные дети
Внешний вид вашего недоношенного ребенка во многом зависит от того, насколько он недоношен.
Когда ребенок рождается на 34-37 неделе беременности (поздний недоношенный), он, вероятно, будет выглядеть как маленький доношенный ребенок.
По мере того, как гестационный возраст ребенка при рождении уменьшается, его вес и размер обычно также уменьшаются.
Крайне недоношенные дети, например, дети, рожденные на 24-й неделе беременности, будут довольно маленькими и могут удобно помещаться в вашей руке. Они могут выглядеть истощенными и иметь хрупкую полупрозрачную кожу. Их глаза все еще могут быть закрыты.
По мере того, как эти крошечные дети растут, родители могут наблюдать изменения во внешнем виде, движениях и способности ребенка взаимодействовать с окружающим миром.
Преждевременные роды: факторы риска
Примерно в половине всех преждевременных родов причина преждевременных родов неизвестна.
Следующие факторы повышают вероятность преждевременных родов:
- предыдущие преждевременные роды
- некоторые состояния матки или шейки матки, такие как фибромы или ослабленная шейка матки
- многоплодная беременность – двойня или более
- материнская инфекция или состояние матери, которое означает, что роды должны быть осуществлены быстро для безопасности матери и ребенка — например, преэклампсия
- такие состояния, как диабет и высокое кровяное давление.
Есть также некоторые другие факторы , которые связаны с преждевременными родами. К ним относятся плохое или недостаточное питание, чрезмерная физическая активность, курение, употребление алкоголя и других наркотиков, чрезмерный стресс, тревога, депрессия, ожирение, недостаточный вес и отсутствие дородового ухода. Фактором преждевременных родов также может быть возраст младше 17 лет или старше 35 лет.
Лучший способ убедиться в том, что ваша беременность протекает нормально, — это посещать регулярные дородовые консультации и следуйте советам своего врача или акушерки о:
- правильном питании
- отказе от курения, употребления алкоголя и других наркотиков
- достаточной физической активности
- управлении стрессом, депрессией и беспокойством.

Даже если вы будете следовать всем рекомендациям по беременности, у вас все равно может родиться недоношенный ребенок. Но если вы позаботитесь о себе, вы сделаете все возможное для своего ребенка. Если вы считаете, что у вас может быть риск преждевременных родов, поговорите со своим врачом или другим медицинским работником.
У курящих женщин почти в два раза выше риск рождения детей с низким весом и преждевременных родов. Отказ от курения, даже во время беременности, снизит риск. Если вам нужна помощь, чтобы бросить курить, поговорите со своим врачом или акушеркой или позвоните на линию помощи по отказу от курения по телефону 137 848.
Преждевременные роды: признаки и симптомы
Если у вас есть какие-либо из следующих симптомов, вам следует обратиться к акушерке, врачу или в больницу. Эти симптомы могут означать, а могут и не означать, что у вас роды, но вы всегда должны их проверять:
- тупая боль в пояснице
- ощущение, что ребенок давит вниз или ощущение давления в области таза
- отек рук, ног или лица
- схватки, которые происходят более четырех раз в час
- тошнота , рвота или диарея
- помутнение зрения, двоение в глазах или другие нарушения зрения
- спазмы в животе, похожие на менструальные боли
- замедление или прекращение движений вашего ребенка
- выделение жидкости или крови из влагалища.

Возможно, вы просто плохо себя чувствуете, даже если у вас нет особых симптомов. Если это произойдет, доверьтесь своим инстинктам . Обратитесь к врачу или акушерке или обратитесь в больницу.
Если у вас преждевременные роды, чем раньше вы обратитесь к акушерке или врачу, тем лучше. Некоторые преждевременные роды можно остановить или отсрочить. Если ваш ребенок хорошо растет и получает все, что ему нужно, от вашего тела, чем дольше ваш ребенок может оставаться в вашей утробе, тем лучше.
Иногда вы можете заранее знать, что родите ребенка, чтобы подготовиться к преждевременным родам. Один из способов подготовиться — поговорить со своим врачом и задать несколько вопросов о преждевременных родах.
Недоношенные дети: выживание и развитие
В Австралии большинство недоношенных детей выживает . И показатели выживаемости продолжают улучшаться по мере того, как улучшаются медицинские знания.
Выживание зависит от того, насколько недоношенный ребенок.


 Пролонгирование беременности при этом сроке не оказывает существенного влияния на показатели смертности новорожденных.
Пролонгирование беременности при этом сроке не оказывает существенного влияния на показатели смертности новорожденных. д.
д. : МЕДпресс-информ, 2016.
: МЕДпресс-информ, 2016.