Ангина > Архив — Клинические протоколы МЗ РК
Тактика лечения: устранение болей в горле и нормализация температуры тела, улучшение общего состояния.
В первые дни заболевания необходимо соблюдать постельный режим. Диета легкоусвояемая, нераздражающая, молочно-растительная.
Для дезинтоксикации рекомендуется обильное питье: теплый сладкий чай с лимоном, ягодными сиропами, подогретые фруктовые соки, минеральные воды.
Обезболивающие и противовоспалительные препараты (парацетамол 500 мг в таблетках или сироп 2,4% 2-3 раза в день, ибупрофен 0,2 г 3-4 раза в день коротким курсом).
Антибиотики группы пенициллина являются препаратами выбора при инфекциях, вызванных β-гемолитическим стрептококком группы А.
Внутрь назначают ампициллин 500 мг 2-3 раза в день, в течение 7 дней. Препаратом выбора также является эритромицин по 500 мг 2-3 раз в день, внутрь.
В случаях аллергии на препараты пенициллинового ряда, назначают антибиотики группы цефалоспоринов: цефалексин по 750 мг 2 раза в день, в течение 7 дней.
Препаратом выбора также является антибиотик местного действия – грамицидин и/или комбинированный препарат грамицидина с лидокаином по 3 мг 4 раза в день, курс – 5-6 дней.
Гипосенсибилизирующая терапия: кетотифен 0,5-1 мг капсулы или таблетки 2 раза в день, сублингвальные таблетки — фарингосепт; полоскания (отвары трав, растворы антисептиков, растворы фурациллина, хлорида натрия в теплом виде).
Перечень основных медикаментов:
1. **Парацетамол сироп 2,4% во флаконе; суспензия; суппозитории 80 мг
2. *Ибупрофен 0,2 г, табл.
3. *Ампициллин 500мг, табл.
4. *Эритромицин 500мг, табл.
5. **Цефалексин суспензия для приема внутрь 125 мг; 250 мг/5 мл
6. Раствор фурациллина, фарингосепт
Вяжущие средства (зверобой, шалфей отвары для полоскания).
Перечень дополнительных медикаментов:
1. **Бензатин бензилпенициллин порошок для приготовления суспензии для инъекции во флаконе 1 200 000 ЕД, 2 400 000 ЕД
2. *Амоксициллин + клавулановая кислота, таблетки покрытые оболочкой 500 мг/125 мг, 875 мг/125 мг
3. Грамицидин табл. для рассасывания 1,5 мг
Показания для госпитализации
Перевод на стационарный этап лечения: при выраженном воспалительном процессе, развитии осложнений.
Индикаторы эффективности лечения: устранение болей в горле и нормализация температуры тела, улучшение общего состояния.
* – препараты, входящие в список основных (жизненно важных) лекарственных средств.
** — входит в перечень видов заболеваний, при амбулаторном лечении которых лекарственные средства отпускаются по рецептам бесплатно и на льготных условиях.
diseases.medelement.com
Ангина > Архив — Протоколы диагностики и лечения Министерства здравоохранения Республики Казахстан (2006, устар.) > MedElement
Тактика лечения для протокола хирургического профиля
Эффективность доказана: применение антибиотиков для профилактики осложнений (возникающих крайне редко) при фарингите, вызванном бета-гемолитическим стрептококком группы А, обезболивающих и противовоспалительных препаратов (парацетамол, ибупрофен) для уменьшения выраженности симптоматики.
Эффективность предполагается: применение антибиотиков (феноксиметилпенициллин, эритромицин) для более быстрого выздоровления при инфекционных заболеваниях, вызванных Haemophilus influenzae, Moraxella catarrhalis или Streptococcus pneumoniae; применение бета-антагонистов для более быстрого исчезновения кашля; витамин С, интраназальное применение цинка в виде геля для сокращения длительности симптомов простуды, противоотечных препаратов для кратковременного уменьшения выраженности симптомов, обусловленных отеком слизистых оболочек; антигистаминные препараты.
Эффективность не установлена: пастилка с препаратами цинка, препараты Echinacea с лечебной и профилактической целью, паровые ингаляции.
Неэффективность или вред доказаны: применение антибиотиков при простуде, кашле и боли в горле, когда возбудитель заболевания не установлен, противоотечных препаратов для длительного уменьшения выраженности симптомов, обусловленных отеком слизистых оболочек.
Антибиотики группы пенициллина являются препаратами выбора при инфекциях, вызванных бета-гемолитическим стрептококком группы А. Назначают пенициллин V 250-500 мг два-три раза в день в течение 7-10 дней или пенициллин G 600.000-1.200.000- ед. в/м однократно.
В случае аллергии на препараты пенициллинового ряда назначают антибиотики группы цефалоспоринов такие, как цефалексин по 750 мг два раза в день в течение 7-10 дней или клиндамицин по 450 мг три раза в день в течение 7-10 дней. Препаратом выбора также является эритромицин в дозировке 400 мг 2-4 раза в день.
Перечень основных медикаментов:
1. *Парацетамол 200 мг, 500 мг табл.; сироп 2,4% во флаконе; суппозитории 80 мг
2. *Ибупрофен 200 мг, 400 мг табл.
3. Феноксиметилпенициллин 500 мг табл.
4. *Эритромицин 250 мг, 500 мг табл.; пероральная суспензия 250 мг/5 мл
5. *Цефалексин 250 мг, 500 мг табл.
6. Клиндамицин 150 мг, 300 мг капс.
Перечень дополнительных медикаментов: нет
Критерии перевода на следующий этап: госпитализация при наличии клиники паратонзиллита и паратонзиллярного абсцесса.
Тактика лечения для протокола терапевтического профиля
В первые дни заболевания необходимо соблюдать постельный режим. Диета — легкоусвояемая, нераздражающая, молочно-растительная.
Обезболивающие и противовоспалительные препараты (парацетамол 500 мг в таблетках или сироп 2,4% 2-3 раза в день, ибупрофен 0,2 г 3-4 раза в день коротким курсом).
Антибиотики группы пенициллина являются препаратами выбора при инфекциях вызванных бета-гемолитическим стрептококком группы А. Внутрь назначают ампициллин 500мг 2-3раза в день, в течение 7 дней. Препаратом выбора также является эритромицин по 500мг 2-3 раз в день, внутрь.
В случаях аллергии на препараты пенициллинового ряда назначают антибиотики группы цефалоспоринов: цефалексин по 750 мг 2 раза в день, в течение 7 дней.
Гипосенсибилизирующая терапия: кетотифен 0,5-1мг капсулы или таблетки 2 раза в день, сублингвальные таблетки (фарингосепт), полоскания (отвары трав, растворы антисептиков, растворы фурациллина, хлорида натрия в теплом виде).
Перечень основных медикаментов:
1. **Парацетамол сироп 2,4% во флаконе; суспензия; суппозитории 80 мг
2. *Ибупрофен 0,2 г табл.
3. *Ампициллин 500 мг табл.
4. *Эритромицин 500мг табл.
5. **Цефалексин суспензия для приема внутрь 125 мг; 250 мг/5 мл
6. Раствор фурациллина, фарингосепт
Вяжущие средства (зверобой, шалфей отвары для полоскания)
Перечень дополнительных медикаментов:
1. **Бензатин бензилпенициллин порошок для приготовления суспензии для инъекции во флаконе 1 200 000ЕД, 2 400 000 ЕД
2. *Амоксициллин+клавулановая кислота 625 мг табл.
Критерии перевода на следующий этап:
В ранние сроки: ухудшение состояния, нарастание симптомов интоксикации, высокая температура тела, лихорадка, наличие клиники паратонзиллита и паратонзиллярного абсцесса или генерализации процесса — сепсис, латерофарингеальный абсцесс, тонзиллогенный медиастинит, инфекционно- токсический шок.
* – препараты, входящие в список основных (жизненно важных) лекарственных средств
** — входит в перечень видов заболеваний, при амбулаторном лечении которых лекарственные средства отпускаются по рецептам бесплатно и на льготных условиях
diseases.medelement.com
Ангина (острый тонзиллит) — Симптомы
Симптомы катаральной ангины
Симптомы ангины у детей протекают более тяжело, нередко с высокой температурой и интоксикацией. Заболевание может перейти в другую, более тяжелую форму (фолликулярную, лакунарную). От острого катара верхних дыхательных путей, гриппа, острого и хронического фарингита катаральная ангина отличается преимущественной локализацией воспалительных изменений в области миндалин и нёбных дужек. Хотя катаральная ангина по сравнению с другими клиническими формами заболевания отличается относительно лёгким течением, необходимо учитывать, что и после катаральной ангины также могут развиться тяжёлые осложнения. Продолжительность заболевания обычно 5-7 дней.
[6], [7], [8], [9]
Симптомы фолликулярной ангины
Более тяжёлая форма воспаления, протекающая с вовлечением в процесс не только слизистой оболочки, но и самих фолликулов. Симптомы ангины начинаются остро, с повышения температуры до 38-39 С. Появляется выраженная боль в горле, резко усиливающаяся при глотании, нередко возможна иррадиация в ухо. Выражены интоксикация, головная боль, слабость, лихорадка, озноб, иногда боль в пояснице и суставах, У детей нередко при повышении температуры бывает рвота, могут проявиться явления менингизма, возможно помрачение сознания.
У детей симптомы ангины обычно протекают с выраженными явлениями интоксикации, сопровождающимися сонливостью, рвотой и иногда судорожным синдромом. Заболевание имеет выраженное течение с нарастанием симптомов в течение первых двух суток. Ребёнок отказывается от еды, у грудных детей появляются признаки обезвоживания. На 3-4-й день заболевания состояние ребенка несколько улучшается, поверхность миндалин очищается, однако боль в горле сохраняется ещё в течение 2-3 сут.
Продолжительность заболевания обычно 7-10 дней, иногда до двух недель, при этом окончание заболевания регистрируется по нормализации основных местных и общих показателей: фарингоскопической картины, термометрии, показателей крови и мочи, а также самочувствию больного.
Лакунарная ангина характеризуется более выраженной клинической картиной с развитием гнойно-воспалительного процесса в устьях лакун с дальнейшим распространением на поверхность миндалины. Начало заболевания и клиническое течение практически такие же, как и при фолликулярной ангине, однако лакунарная ангина протекает тяжелее. Явления интоксикации выступают на первый план.
Одновременно с повышением температуры появляется боль в горле, при гиперемии, инфильтрации и отечности нёбных миндалин и при выраженной инфильтрации мягкого неба речь становится невнятной, с гнусавым оттенком. Увеличиваются и становится болезненными при пальпации регионарные лимфатические узлы, что вызывает болезненность при поворотах головы. Язык обложен, аппетит понижен, больные ощущают неприятный вкус во рту, имеется запах изо рта.
Продолжительность заболевания до 10 дней, при затяжном течении до двух недель с учётом нормализации функциональных и лабораторных показателен.
[10]
Симптомы флегмонозной ангины
Интратонзиллярный абсцесс наблюдается крайне редко, представляет собой изолированный абсцесс в толще миндалины. Причина представлена травмой миндалины различными мелкими инородными предметами, обычно алиментарного характера. Поражение обычно одностороннее. Миндалина увеличена в размерах, ткани её напряжены, поверхность может быть гиперемирована, пальпация миндалины болезненна. В отличие от паратонзиллярного абсцесса при интратонзиллярном общие симптомы иногда бывают выражены незначительно. Интратонзиллярный абсцесс следует дифференцировать с часто наблюдаемыми мелкими поверхностными ретенционными кистами, просвечивающимися через эпителий миндалин в виде желтоватых округлых образований. С внутренней поверхности такая киста выстлана эпителием крипт. Даже при нагноении эти кисты могут длительное время протекать бессимптомно и обнаруживаются лишь при случайном осмотре глотки.
[11], [12], [13], [14], [15], [16], [17]
Симптомы атипичных ангин
В группу атипичных ангин включены сравнительно редко встречающиеся формы, что в ряде случаев усложняет их диагностику. Возбудители — вирусы, грибы, симбиоз веретенообразной палочки и спирохеты. Важно учитывать особенности клиники и диагностики заболевания, потому что верификация возбудителя лабораторными методами не всегда возможна при первом обращении больного к врачу, результат обычно удаётся получить лишь через несколько дней. В то же время назначение этиотропной терапии при этих формах ангины определяется характером возбудителя и его чувствительностью к различным препаратам, поэтому адекватная оценка особенностей местных и общих реакций организма при этих формах ангины особенно важна.
[18], [19], [20]
Симптомы ангины язвено-некротического характера
Язвенно-плёнчатая, ангина Симановского Плаута-Венсана, фузоспирохетозная ангина вызывается симбиозом веретенообразной палочки (Вас. fusiformis) и спирохеты полости рта (Spirochaeta buccalis). В обычное время заболевание протекает спорадически, отличается сравнительно благоприятным течением и небольшой контагиозностью. Однако в годы социальных потрясений, при недостаточном питании и при ухудшении гигиенических условий жизни людей отмечается значительный рост заболеваемости и усиливается тяжесть течения болезни. Из местных предрасполагающих факторов имеет значение недостаточный уход за полостью рта, наличие кариозных зубов, ротовое дыхание, способствующее высыханию слизистой оболочки полости рта.
Нередко заболевание проявляется единственным симптомом ангины — ощущением неловкости, инородного теле при глотании. Часто причиной обращения к врачу выступает только жалоба на появившийся неприятный гнилостный запах изо рта (саливация умеренная). Лишь в редких случаях заболевание начинается с повышения температуры и озноба. Обычно, несмотря на выраженные местные изменения (налёты, некрозы, язвы), общее состояние больного страдает мало, температура субфебрильная или нормальная.
Обычно поражена одна миндалина, крайне редко наблюдается двусторонний процесс. Обычно боль при глотании незначительная или полностью отсутствует, обращает внимание неприятный гнилостный запах изо рта. Регионарные лимфатические узлы умеренно увеличены и при пальпации слегка болезненны.
Обращает на себя внимание диссоциация: выраженные некротические изменения и незначительность общих симптомов ангины (отсутствие выраженных признаков интоксикации, нормальная или субфебрильная температура) и реакции лимфатических узлов. По своему относительно благоприятному течению это заболевание представляет исключение среди других язвенных процессов глотки.
Однако без лечения изъязвление обычно прогрессирует и в течение 2-3 нед может распространиться на большую часть поверхности миндалины и выйти за её пределы — на дужки, реже на другие участки глотки. При распространении процесса вглубь могут развиваться эрозивные кровотечения, перфорация твердого нёба, разрушение дёсен. Присоединение кокковой инфекции может изменить общую клиническую картину: появляются общая реакция, свойственная ангине, вызываемой гноеродными возбудителями, и местная реакция — гиперемия вблизи язв, сильная боль при глотании, саливация, гнилостный запах изо рта.
[21], [22], [23], [24], [25], [26], [27]
Симптомы вирусных ангин
Подразделяются на аденовирусные (возбудителем чаще выступают аденовирусы 3, 4, 7 типов у взрослых и 1, 2 и 5 — у детей), гриппозные (возбудитель — вирус гриппа) и герпетические. Первые две разновидности вирусной ангины обычно сочетаются с поражением слизистой оболочки верхних дыхательных путей й сопровождаются респираторными симптомами (кашель, ринит, охриплость голоса), иногда при этом наблюдается конъюнктивит, стоматит. диарея.
Чаше других видов наблюдается герпетическая ангина, которую обозначают ещё как везикулярную (пузырьковую, пузырьково-язвенную). Возбудители — вирус Коксаки типов А9, В1-5, вирус ECHO, вирус простого герпеса человека 1 и 2 типа, энтеровирусы, пикорнавирус (возбудитель ящура). Летом и осенью она может носить характер зпидемии, а в остальное время года проявляется обычно спорадически. Заболевание чаще наблюдается у детей младшего возраста.
Заболевание отличается высокой контагиозностью, передаётся воздушно-капельным, редко фекально-оральным путями. Инкубационный период от 2 до 5 дней, редко 2 нед. Симптомы ангины характеризуются острыми явлениями, повышением температуры до 39-40 С, появляется затруднённое глотание, боль в горле, головная и мышечные боли, иногда бывают рвота и понос. В редких случаях, особенно у детей, возможно развитие серозного менингита. Вместе с исчезновением пузырьков, обычно к 3-4-му дню, нормализуется температура, увеличение и болезненность регионарных лимфатических узлов уменьшается.
Нередко симптомы ангины бывают одним из проявлений острого инфекционного заболевания. Изменения в глотке неспецифические и могут носить разнообразный характер: от катаральных до некротических и даже гангренозных, поэтому при развитии ангины всегда следует помнить, что она может оказаться начальным симптомом какого-либо острого инфекционного заболевания.
Симптомы ангины при дифтерии
Дифтерия глотки наблюдается в 70-90% всех случаев дифтерии. Принято считать, что это заболевание бывает чаще у детей, однако наблюдающийся в последние два десятилетия рост заболеваемости дифтерией и в Украине отмечается преимущественно за счет неиммунизированных взрослых. Тяжело болеют дети первых лет жизни и взрослые старше 40 лет. Заболевание вызывает дифтерийная палочка — бацилла рода Corynebacterium diphtheriae, её наиболее вирулентные биотипы, такие, как gravis и intermedius.
Источником инфекции выступает больной дифтерией или бактерионоситель токсигенных штаммов возбудителя. После перенесённого заболевании реконвалесценты продолжают выделять дифтерийные палочки, но у большинства из них в течение 3 нед носительство прекращается. Освобождению реконвалесцентов от дифтерийных бактерий может препятствовать наличие хронических очагов инфекции в области верхних дыхательных путей и снижение общей сопротивляемости организма.
По распространённости патологического процесса выделяют локализованную и распространённую формы дифтерии; по характеру локальных изменений в глотке различают катаральную, островчатую, плёнчатую и геморрагическую формы; в зависимости от тяжести течения — токсическую и гипертоксическую.
Инкубационный период длится от 2 до 7, редко до 10 дней. При лёгких формах дифтерии преобладают местные симптомы, заболевание протекает как ангина. При тяжёлых формах наряду с местными симптомами ангины быстро развиваются и признаки интоксикации вследствие образования значительного количества токсина и массивного поступления его в кровь н лимфу. Лёгкие формы дифтерии наблюдаются обычно у привитых, тяжёлые — у людей, у которых иммунная защита отсутствует.
При катаральной форме местные симптомы ангины проявляются неяркой гиперемией с цианотичным оттенком, умеренной отёчностью миндалин и нёбных дужек, Симптомы интоксикации при этой форме дифтерии глотки отсутствуют, температура тела нормальная или субфебрильная. Реакция регионарных лимфатических узлов не выражена. Диагностика катаральной формы дифтерии затруднена, так как отсутствует характерный признак дифтерии — фибринозные налёты. Распознавание этой формы возможно только посредством бактериологического исследования. При катаральной форме может самостоятельно наступить выздоровление, но через 2-3 нед появляются изолированные парезы, обычно мягкою нёба, нерезко выраженные сердечно-сосудистые расстройства. Такие больные опасны в эпидемиологическом отношении.
Островчатая форма дифтерии характеризуется появлением единичных или множественных островков фибринозных наложений серовато-белого цвета на поверхности миндалин вне лакун.
Налёты с характерной гиперемией слизистой оболочки вокруг них сохраняются в течение 2-5 дней. Субъективные ощущения в глотке слабо выражены, регионарные лимфатические узлы мало болезненные. Температура гела до 37-З8 С, могут отмечаться головная боль, слабость, недомогание.
Плёнчатая форма сопровождается более глубоким поражением ткани миндалины. Небные миндалины увеличены, гиперемированы, умеренно отёчны. Hа поверхности их образуются сплошные налёты в виде плёнок с характерной окаймляющей зоной гиперемии вокруг. Вначале налёт может иметь вид полупрозрачной розовой плёнки или паутинообразной сетки. Постепенно нежная плёнка пропитывается фибрином и к концу первых (началу вторых) суток становится плотной, беловато-серого цвета с перламутровым блеском. Вначале плёнка отходит легко, в дальнейшем некроз становится все более глубоким, налет оказывается плотно спаянным с эпителием нитями фибрина, снимается с трудом, оставляя язвенный дефект и кровоточащую поверхность.
Токсическая форма дифтерии глотки довольно тяжелое поражение. Начало заболевания обычно острое больной может назвать час, когда оно возникло.
Характерны симптомы ангины, позволяющие идентифицировать токсическую форму дифтерии ещё до появления характерного отёка подкожной жировой клетчатки шеи: выраженная интоксикация, отёк глотки, реакция регионарных лимфатических узлов, болевой синдром.
Выраженная интоксикация проявляется повышением температуры тела до 39-48 С и сохранением на этом уровне более 5 сут, головной болью, ознобом, выраженной слабостью, анорексией. бледностью кожных покровов, адинамией. Больной отмечает боль при глотании, слюнотечение, затруднение дыхания, приторно-сладковатый запах изо рта, открытую гнусавость. Пульс частый, слабый, аритмичный.
Отёк глотки начинается с миндалин, распространяется на дужки, язычок мягкого нёба, на мягкое и твёрдое нёбо, паратонзиллярное пространство. Отёк диффузный, без резких границ и выбуханий. Слизистая оболочка над отёком интенсивно гиперемирована, с цианотичным оттенком. На поверхности увеличенных миндалин и отёчного нёба можно увидеть сероватую паутину или желеобразную полупрозрачную плёнку. Налёты распространяются на нёбо, корень языка, слизистую оболочку щёк. Регионарные лимфатические узлы увеличенные, плотные, болезненные. Если они достигают размеров куриного яйца, это свидетельствует о гипертоксической форме. Гипертоксическая молниеносная дифтерия представляет собой наиболее тяжёлую форму, развивающуюся, как правило, у больных старше 40 лет. представителей «неиммунного» контингента. Она характеризуется бурным началом с быстрым нарастанием тяжёлых признаков интоксикации: высокая температура, многократная рвота, нарушение сознания, бред, гемодинамические расстройства по типу коллапса. Одновременно развивается значительный отёк мягких тканей глотки и шеи с развитием явлений фарингеального стеноза. Отмечается вынужденное положение тела, тризм, быстро нарастающий студневидный отёк слизистой оболочки глотки с чёткой демаркационной зоной, отделяющей его от окружающих тканей.
Осложнения при дифтерии связаны со специфическим действием токсина. Наиболее опасными бывают осложнения со стороны сердечно-сосудистой системы, которые могут возникать при всех формах дифтерии, но чаще при токсической, особенно II в III степени. Второе место по частоте занимают периферические параличи, которые обычно носят характер полиневритов. Они могут возникнуть и при абортивно протекающих случаях дифтерии, их частота составляет 8-10%. Наиболее часто наблюдается паралич мягкого нёба, связанный с поражением глоточных ветвей блуждающего и языкоглоточного нервов. При этом речь принимает гнусавый, носовой оттенок, жидкая пища попадает в нос. нёбная занавеска вяло свисает, неподвижна при фонации. Реже наблюдаются параличи мышц конечностей (нижних — в 2 раза чаще), ещё реже — параличи отводящих нервов, вызывающие сходящееся косоглазие. Утраченные функции обычно полностью восстанавливаются через 2-3 мес, реже — через более длительные сроки. У детей раннего возраста, а при тяжёлом течении и у взрослых, тяжёлым осложнением может быть развитие стеноза гортани и асфиксия при дифтерийном (истинном) крупе.
Симптомы ангины при скарлатине
Протекает как одно из проявлений этого острого инфекционного заболевания и характеризуется лихорадочным состоянием, общей интоксикацией, мелкоточечной сыпью и изменениями в глотке, которые могут варьировать от катаральной до некротической ангины. Возбудителем скарлатины выступает токсигенный гемолитический стрептококк группы А. Передача инфекции от больного или бациллоносителя происходит главным образом воздушно-капельным путём, наиболее восприимчивы дети в возрасте от 2 до 7 лет. Инкубационный период составляет 1-12 дней, чаще 2-7. Заболевание начинается остро с подъёма температуры, недомогания, головной боли и болей в горле при глотании. При выраженной интоксикации возникает повторная рвота.
Симптомы ангины развиваются обычно еще до появления сыпи, часто одновременно с рвотой. Ангина при скарлатине — постоянный и типичный её симптом. Характеризуется яркой гиперемией слизистой оболочки глотки («пылающий зев»), распространяющейся на твердое нёбо, где иногда наблюдается четкая граница зоны воспаления на фоне бледной слизистой оболочки неба.
К концу первых суток (реже на вторые сутки) болезни нв коже появляется ярко-розовая или красная мелкоточечная сыпь на гиперемированном фоне, сопровождающаяся зудом. Она особенно обильна а нижней части живота, на ягодицах, в паховой области, на внутренней поверхности конечностей. Кожа носа, области губ, подбородка остаётся бледной, образуя так называемый носогубный треугольник Филатова. В зависимости от тяжести заболевания сыпь держится от 2-3 до 3-4 дней и дольше. Язык к 3-4-му дню становится ярко-красным, с выступающими на поверхности сосочками — так называемый малиновый язык. Нёбные миндалины отёчны, покрыты серовато-грязным налётом, который в отличие от такового при дифтерии не носит сплошной характер и легко снимается. Налёты могут распространяться на нёбные дужки, мягкое нёбо, язычок, дно полости pта.
В редких случаях, главным образом у детей раннего возраста, в процесс вовлекается гортань. Развившийся отёк надгортанника и наружного кольца гортани может привести к стенозу и потребовать срочной трахеотомии. Некротические процесс может привести к перфорации мягкого нёба, дефекту язычка. Как следствие некротического процесса в глотке могут наблюдаться, особенно у маленьких детей, двусторонние некротические отиты и мастоидиты.
Распознавание скарлатины при типичном течении не представляет трудностей: острое начало, значительное повышение температуры, сыпь с её характерным видом и расположением, типичное поражение глотки с реакцией лимфатических узлов. При стертых и атипичных формах большое значение имеет эпидемический анамнез.
[28], [29], [30], [31]
Симптомы ангины при кори
Корь — острое высококонтагиозное инфекционное заболевание вирусной этиологии, протекающее с интоксикацией, воспалением слизистой оболочки дыхательных путей и лимфаденоидного глоточного кольца, конъюнктивитом, пятнисто-папулёзной сыпью на коже.
Распространение возбудителя инфекции, вируса кори, происходит воздушно капельным путем. Наиболее опасен для окружающих больной в катаральный период болезни и в первый день появления сыпи. На 3-й день появления сыпи контагиозность резко снижается, а после 4-го больной считается незаразным. Корь относят к детским инфекциям, ею чаще болеют дети в возрасте от 1 года до 5 лет; однако могут болеть люди в любом возрасте. Инкубационный период 6-17 дней (чаще 10 дней). В течении кори выделяют три периода: катаральный (продромальный), периоды высыпаний и пигментации. По выраженности симптомов болезни, в первую очередь интоксикации, различают лёгкое, средней тяжести и тяжёлое течение кори.
В продромальный период на фоне умеренной лихорадки развиваются катаральные явления со стороны верхних дыхательных путей (острый ринит, фарингит, ларингит, трахеит), а также признаки острого конъюнктивита. Однако нередко симптомы ангины проявляются в виде лакунарной формы.
Вначале коревая энантема появляется в виде красных пятен разнообразной величины на слизистой оболочке твёрдого нёба, а затем быстро распространяется на мягкое небо, дужки, миндалину и заднюю стенку глотки. Сливаясь, эти красные пятна обусловливают диффузную гиперемию слизистой оболочки рта и глотки, напоминающую картину банального тонзиллофаринтита.
Патогномоничный ранний признак кори, наблюдаемый за 2-4 дня до начала высыпаний, представлен пятнами Филатова Коплика на внутренней поверхности щёк, в области протока околоушной железы. Эти беловатые пятнышки величиной 1-2 мм, окружённые красным ободком, появляются в количестве 10-20 штук на резко гиперемироваиной слизистой оболочке. Они не сливаются друг с другом (слизистая оболочка представляется как бы обрызганной каплями извести) и исчезают спустя 2-3 дня.
В период высыпаний наряду с усилением катаральных явлений со стороны верхних дыхательных путей наблюдается общая гиперплазия лимфаденоидной ткани: припухают нёбные, глоточная миндалины, отмечается увеличение шейных лимфатических узлов. В ряде случаев в лакунах появляются слизисто-гнойные пробки, что сопровождается новым подъёмом температуры.
Период пигментации характеризуется изменением цвета сыпи: она начинает темнеть, приобретает коричневый оттенок. Сначала идёт пигментация на лице. затем на туловище и на конечностях. Пигментированная сыпь обычно держится 1-1,5 нед, иногда дольше, затем возможно мелкое отрубевидное шелушение. Осложнения кори в основном связаны с присоединением вторичной микробной флоры. Чаще всего наблюдаются ларингит, ларинготрахеит, пневмония, отит. Отит представляется наиболее частым осложнением кори, возникает, как правило, а период пигментации. Обычно наблюдается катаральный отит, гнойный встречается сравнительно редко, однако при этом высока вероятность развития костного и мягкотканного некротического поражения среднего уха и перехода процесса в хронический.
Симптомы ангины при заболеваниях крови
Воспалительные изменения со стороны миндалин и слизистой оболочки полости рта и глотки (острый тонзиллит, симптомы ангины, стоматит, гингивит, периодонтит) развиваются у 30-40% гематологических больных уже на ранних стадиях болезни. У некоторых больных орофарингеальиые поражения бывают первыми признаками заболевания системы крови и своевременное распознавание их имеет важное значение. Воспалительный процесс в глотке при заболеваниях крови может протекать весьма разнообразно — от катаральных изменений до язвенно-некротических. В любом случае инфицирование полости рта и глотки может существенно ухудшать самочувствие и состояние гематологических больных.
Симптомы моноцитарной ангины
Инфекционный мононуклеоз, болезнь Филатова, доброкачественный лимфобластоз — острое инфекционное заболевание, наблюдаемое преимущественно у детей и лиц молодого возраста, протекающее с поражением миндалин, полиаденитом, гепатоспленомегалией и характерными изменениями крови. Возбудителем мононуклеоэа большинство исследователей в настоящее время признают вирус Эпстайна-Барр.
Источником инфекции выступает больной человек. Заражение происходит воздушно-капельным путём, входные ворота представлены слизистой оболочкой верхних дыхательных путей. Болезнь относят к малоконтагиозным, передача возбудителя происходит только при тесном контакте. Чаще наблюдаются спорадические случаи, очень редко бывают семейные и групповые вспышки. У лиц старше 35-40 лет мононуклеоз встречается исключительно редко.
Продолжительность инкубационного периода составляет 4-28 дней (чаще 7-10 дней). Заболевание обычно начинается остро, хотя иногда в продромальный период отмечается недомогание, нарушение сна, потеря аппетита. Для мононуклеоза характерна клиническая триада симптомов: лихорадка, симптомы ангины, аденоспленомегалия и гематологические изменения, такие, как лейкоцитоз с возрастанием числа атипичных монокуклеаров (моноцитов и лимфоцитов). Температура обычно около 38 С редко высокая, сопровождается умеренной интоксикацией; повышение температуры наблюдается обычно в течение 6-10 дней. Температурная кривая может иметь волнообразный и рецидивирующий характер.
Характерно раннее уличение регионарных (затылочных, шейных, поднижнечелюстных), а затем и отдалённых (подмышечных, паховых, абдоминальных) лимфатических узлов. Они обычно при пальпации пластичной консистенции, умеренно болезненны, не спаяны; покраснения кожи и других симптомом периаденита, как и нагноения лимфатических узлов, никогда не отмечается. Одновременно с увеличением лимфатических узлов на 2-4 сут заболевания наблюдается увеличение селезёнки и печени. Обратное развитие увеличенных лимфатических узлов печени и селезенки наступает обычно на 12-14-й день, к концу лихорадочного периода.
Важный и постоянный симптом мононуклеоза, на который обычно ориентируются в диагностике — возникновение острых воспалительных изменений а глотке, главным образом со стороны нёбных миндалин. Небольшая гиперемия слизистой оболочки глотки и увеличение миндалин наблюдаются у многих больных с первых дней заболевания. Моноцитарная ангина может протекать в форме лакунарной плёнчатой, фолликулярной, некротической. Миндалины резко увеличиваются и представляют собой крупные, неровные, бугристые образования, выступающие в полость глотки и вместе с увеличенной язычной миндалиной затрудняющие дыхание через рот. Налёты грязно-серого цвета остаются на миндалинах в течение нескольких недель или даже месяцев. Они могут располагаться только на небных миндалинах, однако иногда распространяются на дужки, заднюю стенку глотки, корень языка, надгортанник, напоминая при этом картину дифтерии.
Наиболее характерные симптомы инфекционного мононуклеоза представлены изменениями со стороны периферической крови. В разгар болезни наблюдается умеренный лейкоцитоз и значительные изменения формулы крови (выраженный мононуклеоз и нейтропения с наличием ядерного сдвига влево). Увеличивается число моноцитов и лимфоцитов (иногда до 90%), появляются плазматические клетки и атипичные мононуклеары, отличающиеся большим полиморфизмом по размерам, форме и структуре. Эти изменения достигают максимума к 6-10-му дню заболевания. В период выздоровления содержание атипичных мононуклеаров постепенно уменьшается, их полиморфизм становится менее выраженным, плазматические клетки исчезают; однако этот процесс очень медленный и иногда затягивается на месяцы и даже годы.
[32], [33], [34], [35], [36]
Симптомы ангины при лейкозе
Лейкоз — опухолевое заболевание крови с обязательным поражением костного мозга и вытеснением нормальных ростков кроветворения Заболевание может носить острый или хронический характер. При остром лейкозе основная масса опухолевых клеток представлена малодифференцированными бластами; при хроническом — состоит главным образом из зрелых форм гранулоцитов или эритроцитов, лимфоцитов или плазмоцитов. Острый лейкоз наблюдается приблизительно в 2-3 раза чаще, чем хронический.
Острый лейкоз протекает под маской тяжёлого инфекционного заболевании, поражающего преимущественно детей и лиц молодого возраста. Клинически при является некротическими и септическими осложнениями вследствие нарушении фагоцитарной функции лейкоцитов, резко выраженным геморрагическим диатезом, тяжёлой прогрессирующей анемией. Заболевание протекает остро, с высокой температурой.
Изменения со стороны миндалин могут возникать как в начале заболевания, так и на более поздних стадиях. В начальном периоде на фоне катаральных изменений и отёчности слизистой оболочки глотки отмечается простая гиперплазия миндалин. Hа более поздних стадиях заболевание приобретает септический характер, развиваются симптомы ангины, сначала лакунарной, затем — язвенно-некротической. В процесс вовлекаются окружающие ткани, некроз может распространиться на нёбные дужки, заднюю стенку глотки, иногда на гортань. Частота поражения глотки при остром лейкозе составляет от 35 до 100% больных. Геморрагический диатез, также характерный для острого лейкоза, может проявляться и виде петехиальных сыпей на коже, подкожных кровоизлияний, желудочных кровотечении. В терминалами фазе лейкоза на месте кровоизлияний нередко развиваются некрозы.
Изменения со стороны крови характеризуются высоким содержанием лейкоцитов (до 100-200х109/л). Однако наблюдаются и лейкопенические формы лейкоза, когда количество лейкоцитов снижается до 1,0-3,0х109/л. Наиболее характерным признаком лейкоза является преобладание в периферической крови недифференцированных клеток — различного рода бластов (гемогистиобласты, миелобласты, лимфобласты), составляющих до 95% всех клеток. Отмечаются изменения и со стороны красной крови: прогрессивно снижается число эритроцитов до 1,0-2,0х1012/л и концентрация гемоглобина; также уменьшается количество тромбоцитов.
Хронический лейкоз, в отличие от острого, представляет собой медленно прогрессирующее заболевание, склонное к ремиссиям. Поражение миндалин, слизистой оболочки полости рта и глотки при этом выражено не столь ярко. Возникает обычно у людей старшего возраста, мужчины болеют чаще женщин. Диагноз хронического лейкоза основан на выявлении высокого лейкоцитоза с преобладанием незрелых форм лейкоцитов, на значительном увеличении селезёнки при хроническом миелолейкозе и генерализованном увеличении лимфатических узлов при хроническом лимфолейкозе.
[37], [38], [39], [40], [41], [42], [43]
Симптомы ангины при агранулоцитозе
Агранулоцитоз (агранулоцитарная ангина, гранулоцитопения, идиопатическая или злокачественная лейкопения) — системное заболевание крови, характеризующееся резким уменьшением количества лейкоцитов с исчезновением гранулоцитов (нейтрофилов, базофилов, эозинофилов) и язвенно-некротическим поражением глотки и миндалин. Болезнь возникает преимущественно а зрелом возрасте; женщины заболевают агранулоцитозом чаще, чем мужчины. Агранулоцитарная реакция гемопоэза может быть обусловлена различными неблагоприятными воздействиями (токсическими, лучевыми, инфекционными, системным поражением кроветворного аппарата).
Симптомы ангины носят вначале эритематозно-эрозивный характер, затем быстро становятся язвенно-некротическими. Процесс может распространиться на мягкое нёбо, не ограничиваясь мягкими тканями и переходя на кость. Некротизированные ткани распадаются и отторгаются, оставляя глубокие дефекты. Процесс в глотке сопровождается выраженными болевыми ощущениями, нарушением глотания, обильным слюнотечением, гнилостным запахом изо рта. Гистологическая картина в участках поражения в глотке характеризуется отсутствием воспалительной реакции. Несмотря на наличие богатой бактериальной флоры, в очаге поражения нет лейкоцитарной воспалительной реакции и нагноения. При постановке диагноза а гранул оцнтоза и определении прогноза заболевания важно оценить состояние костного мозга, выявляемое при пункции грудины.
[44], [45], [46], [47], [48], [49], [50]
Псевдомембранозная (недифтеритическая, дифтероидная) ангина
Этиологическим фактором является пневмококк или стрептококк, реже стафилококк; встречается редко и характеризуется практически теми же местными и общими симптомами, что и дифтерия зева. Стрептококк может ассоциироваться с коринебактерией дифтерии, что вызывает так называемую стрептодифтерию, отличающуюся чрезвычайно тяжелым течением.
Окончательный диагноз устанавливают но результатам бактериологического исследования мазков из глотки. В лечение при дифтероидных формах ангины, помимо описанного выше при лакунарной ангине, до установления окончательного бактериологического диагноза целесообразно включать применение противодифтерийной сыворотки.
[51], [52]
Острый язвенный амигдалит
Болезнь Moure — форма ангины характеризуется коварным началом без выраженных общих явлений с незначительными и норой неопределенными болями при глотании. При бактериологическом исследовании выявляются разнообразные патогенные микроорганизмы в симбиозе с неспецифической спириллезной микробиотой. При фарингоскопии на верхнем полюсе одной из небных миндалин определяется некротизирующая язва, при этом в самой миндалине какие-либо паренхиматозные или катаральные воспалительные явления отсутствуют. Регионарные лимфатические узлы умеренно увеличены, температура тела в разгар заболевания поднимается до 38°С.
Эту форму ангины нередко на начальном этапе диагностики легко спутать с сифилитическим шанкром, при котором, однако, не наблюдается ни характерных признаков его, ни массивной регионарной аденопатии, или с ангиной Симановского — Плаута — Венсана, при которой, в отличие от рассматриваемой формы, в мазке из глотки определяется фузоснирохилезная микробиота. Заболевание продолжается в течение 8-10 дней и завершается спонтанным выздоровлением.
Лечение местное при помощи полосканий 3% растворами борной кислоты или цинка хлорида.
[53], [54], [55], [56], [57], [58]
ilive.com.ua
Дифференциальная диагностика острого тонзиллита — Диагностер
Смотри еще: Антибиотико- и химиотерапия инфекций у детей (В.К. Таточенко, Москва, 2008)
В отечественной медицине термином «острый тонзиллит» обозначают воспаление небных миндалин при наличии более или менее выраженных воспалительных изменений слизистой ротоглотки. Воспаление последней без преимущественного поражения миндалин обозначают как «фарингит». В зарубежной литературе применяют термин «фаринготонзиллит», по нашему мнению, неопределенный.
Острое воспаление небных миндалин чаще всего возникает при вирусных инфекциях (аденовирус, вирусы Эпштейна-Бара), особенно у детей первых лет жизни. Основной бактериальный возбудитель — БГСА, иногда стрептококки групп G и С, чаще вызывают тонзиллит у детей после 5 лет. Редкие возбудители — Neisseria gonorrhoeae, анаэробы, Franciscella tularensis, микоплазмы и хламидии.
Признаки острого тонзиллита
Острое начало, температура 39°С и выше, озноб, боль в горле, усиливающаяся при глотании, гиперемия, отечность миндалин, часто также язычка и слизистой глотки, гнойный детрит в лакунах, рыхлые налеты — не позволяют надежно дифференцировать вирусные и бактериальные тонзиллиты. Общие нарушения (артро- и миалгии, рвота, боли в животе), увеличение и болезненность лимфоузлов также не имеют специфичности. Отличительные признаки — см. ниже и в Табл. 2.4.
Стрептококковый тонзиллит
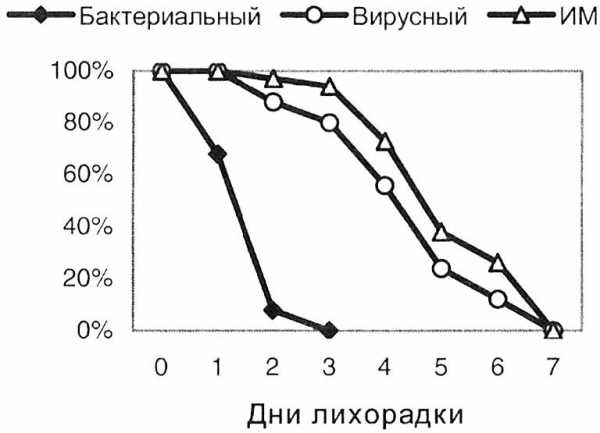
Стрептококковый тонзиллит (J03.3) отличается от вирусного отсутствием кашля и катарального синдрома, болезненностью лимфоузлов и падением температуры через 24-48 ч после назначения антибиотика (Рис. 2.1). Появление мелкоточечной сыпи при остром тонзиллите — скарлатина, делает диагноз БГСА-инфекции бесспорным.
Аденовирусный тонзиллит
Аденовирусный тонзиллит обычно сопровождается катаром — кашлем, ринитом, ринофарингитом со слизью на задней стенке глотки, покраснением конъюнктивы; последние 2 признака наиболее весомы в диагностике. Характерна высокая температура в течение 5-7 дней, после чего наступает выздоровление. Осложнения редки.
Инфекционный мононуклеоз
Инфекционный мононуклеоз (В27) по клиническим данным дифференцировать трудно; лимфаденопатия, гепатоспленомегалия наблюдаются далеко не всегда. Смотри Мононуклеоз — ангина, температура, отек лица, заложен нос, большие лимфоузлы, слабость.
Дифтерия зева
Дифтерия зева — Раздел 2.1. Анаэробная ангина протекает чаще с односторонней некротической язвой миндалины, иногда также неба и слизистой рта; облегчает диагноз гнилостный запах. Чаще наблюдается у лиц с иммунными дефектами. Подробнее смотри Дифтерийная палочка.
Герпангина
Герпангина — энтеровирусная инфекция, протекает при высокой температуре с характерными высыпаниями мелких (просовидных) пузырьков на передних дужках, больше в верхней их части, на границе с язычком. Гнойный выпот на миндалинах не характерен. Окончание инфекции на 3-5-й день иногда сопровождается высыпанием необильной сыпи.
Рисунок 2.1. Длительность лихорадки при бактериальных, аденовирусных тонзиллитах и инфекционном мононуклеозе
 Синдром Маршалла
Синдром Маршалла
Синдром Маршалла — предположительно иммунопатологическое заболевание — сопровождается периодической высокой лихорадкой, тонзиллитом (часто с лакунарным выпотом), увеличением безболезненных шейных лимфоузлов (до 4-6 см), реже — появлением афт на слизистой рта. Начинается на 2-3-м году жизни и дает рецидивы с периодичностью 3-4 недели, реже 1-2 месяца. Большинству детей ставится диагноз хронического тонзиллита и проводятся повторные курсы антибиотиков, не оказывающих влияния ни на клинические проявления, ни на частоту рецидивирования. Подробнее смотри Синдром Маршала — это частые ангины у детей.
Обострение хронического тонзиллита
Обострение хронического тонзиллита (J35.0) могут быть связаны как с активацией микробной флоры (стрептококки групп А, С, G), так и с вирусной инфекцией, они обычно урежаются через год-два, особенно в пубертатном возрасте. Диагноз хронического тонзиллита оправдан лишь при наличии 3 из следующих 4 симптомов:
- гнойные фолликулы или детрит в ретротонзиллярных карманах вне обострения;
- рубцовое изменение миндалин, их сращение с дужками;
- стойкое увеличение регионарного лимфоузла вне обострения;
- частые обострения.
Таблица 2.4. Сравнительная частота симптомов при острых тонзиллитах разной этиологии
| БГСА | Аденовирус | Эпштейн-Бар | Дифтерия | Анаэробная ангина | Энтеровирус | Маршалла синдром | |
| Возраст, иммунитет | >5 лет | >6 мес | >1 года | Непривитые | Иммунный дефект | >6 мес | >1,5 лет |
| Налеты | +++ | +++ | +++ | +/- | язва | — | +++ |
| Гиперемия зева | +++ | +++ | +++ | тусклая | + | ++ | ++ |
| Назофарингит | — | +++ | ++ | — | — | — | — |
| Конъюнктивит | — | +++ | + | — | — | — | — |
| Увеличение лимфоузла | +++ Болезн. | ++ | +++ | ++ | + | — | +++ |
| Спленомегалия | — | +/- | ++ | — | — | — | — |
| Лейкоцитоз выше 15?109/л | +++ | ++ | ++ | — | — | — | +++ |
| СРБ | +++ | ++ | ++ | — | — | — | +++ |
| Прокальцитонин | +++ | + | + | — | — | — | + |
| Другие признаки | Посев+ АСЛО | Аденовирус РНИФ+ | Антитела IgM + | Посев + | Гнилостный запах | Герпангина | Рецидивы, афты |
| БГСА | Аденовирус | Эпштейн-Бар | Дифтерия | Анаэробная ангина | Энтеровирус | Маршалла синдром |
Дополнительные исследования при остром тонзиллите
Без лабораторного уточнения во всем мире врачи имеют тенденцию к перестраховке, так что процент необоснованного применения антибиотиков при тонзиллитах весьма значителен (50-80%).
Посевы мазка из зева на БГСА
Посевы мазка из зева на БГСА является наиболее важным методом. К сожалению, далеко не везде производятся посевы на БГСА, а экспресс-тесты на стрептококковый антиген имеют чувствительность всего около 60-70%. Хотя выявление в посеве БГСА не всегда говорит о его этиологической роли — посев будет положительным у носителя БГСА и в случае его заболевания вирусной ангиной — лечение подобных случаев не сильно повысит процент необоснованного применения антибиотиков.
Выделение аденовируса с помощью РНИФ
Выделение аденовируса с помощью РНИФ имеет диагностическое значение при наличии соответствующей клинической картины, выделение вируса Эпштейна-Бара с помощью ПЦР малонадежно ввиду частоты его носительства.
Серологические пробы
Антистрептолизин О (АСЛ-О) обычно повышается при БГСА — тонзиллите и ревматизме, так что 4-кратное повышение его титра в течение болезни делает диагноз стрептококкового тонзиллита бесспорным, -хотя и ретроспективным. Диагностическое значение имеет и выявление тигра ACЛ-O выше 166-250 Ед в остром периоде, однако, это наблюдается редко. Для диагностики инфекционного мононуклеоза тест Поля-Буннеля часто бывает отрицательным у детей 0-5 лет. Более надежно выявление антител против вирусного капсида (VCA) класса IgM, появляющихся рано, оно более специфично при отсутствии нуклеарных антител (EBNA) (Табл. 2.2).
Общий анализ крови
Картина крови специфична для инфекционного мононуклеоза при обнаружении более 10% атипичных лимфомоноцитов, что выявляется далеко не у всех больных.
Лейкоцитоз в пределах 10-15 х 109/л, часто с нейтрофилезом и сдвигом лейкоцитарной формулы влево наблюдается у 1/2 детей с бактериальным тонзиллитом, еще у 1/3 больных находят цифры 15-20 х 109/л. Но и при аденовирусном тонзиллите цифры 10-15 х 109/л наблюдаются у 40%, а 15-20 х 109/л — у 23% больных, также нередко с нейтрофилезом и сдвигом влево. При инфекции вирусом Эпштейна-Бара число лейкоцитов поднимается выше 15 х 109/л в половине случаев, обычно за счет лимфомоноцитов. При синдроме Маршалла лейкоцитоз выше 15 х 109/л (до 30 х 109/л) наблюдается постоянно.
Острофазные белки
Уровень СРБ при бактериальных тонзиллитах в 1/4 случаев находится в пределах 30-70 мг/л, в половине — выше 70 мг/л. При вирусных тонзиллитах в половине случаев уровень СРБ остается ниже 20 мг/л, а у 1/3 он превосходит 70 мг/л, так что положительное прогностическое значение уровня СРБ выше 30 и 70 мг/л для выявления бактериального тонзиллита не превышает 45%. При синдроме Маршалла уровень СРБ повышается практически во всех случаях, в половине до очень высоких цифр — параллельно с уровнем лейкоцитоза.
Уровень прокальцитонина выше 2 нг/мл наблюдается у 2/3 детей с бактериальным тонзиллитом и лишь у 1/4 детей с вирусными тонзиллитами и синдромом Маршалла. Этот уровень прокальцитонина имеет 67%-ное положительное и 84%-ное отрицательное предсказательное значение в отношении бактериального тонзиллита.
Когда надо назначить антибиотики при остром тонзиллите
Поскольку антибактериальная терапия показана, в основном, при стрептококковой этиологии, решение о ее проведении при острым тонзиллите следует базировать на следующих правилах:
- Стрептококковый тонзиллит вероятен у ребенка старше 4-5 лет, без катара и кашля, с увеличенным болезненным лимфоузлом, особенно в весенне-летний сезон — назначение антибиотика до получения результатов посева и АСЛ-О оправдано.
- Стрептококковый тонзиллит возможен у ребенка старше 4-5 лет, с незначительными катаральными явлениями, увеличенным безболезненным подчелюстным лимфоузлом — антибиотик может быть назначен при наличии в крови нейтрофильного лейкоцитоза выше 10 х 109/л и отсутствии атипичных лимфоцитов. Если результаты посева и АСЛ-О отрицательные — антибиотик отменяют.
- Аденовирусный тонзиллит вероятен у ребенка 0-5 лет с катаром (кашель, назофарингит, слизь на задней стенке глотки, конъюнктивит), в т.ч. при высоком лейкоцитозе — антибиотик не назначают, если только не получат в посеве БГСА и/или высокие цифры АСЛО.
- Инфекционный мононуклеоз (вирус Эпштейна-Барра) возможен у ребенка с лимфаденопатией, гепатоспленомегалией. Назначение антибиотика не оправдано. Диагноз подтверждают характерная формула крови и/или данные серологии, при выявлении БГСА и/или повышенном АСЛО проводят антибактериальное лечение.
- Энтеровирусная инфекция вероятна у ребенка с картиной герпангины — антибиотик не назначают. Появление сыпи на 3-5 день при падении температуры наблюдается часто и подтверждает диагноз.
- Анаэробная ангина вероятна у ребенка с картиной язвенного тонзиллита, особенно с дефектами иммунитета — показаны антибиотики.
- Синдром Маршалла вероятен у больного с регулярно рецидивирующими эпизодами высокой лихорадки с картиной тонзиллита, особенно с афтами и резким увеличением регионарного лимфоузла — антибиотик не показан, уместно провести пробу с кортикостероидами (см. ниже).
- Дифтерия возможна у ребенка с пленчатыми серыми налетами — взять мазок на BL. При наличии контакта с дифтерией, не полностью проведенными прививками, признаков токсичности вводят противодифтерийную сыворотку до получения результатов посева.
В случае назначения антибиотика с последующим снятием диагноза БГСА-тонзиллита антибиотик отменяют.
Выбор антибиотика при БГСА-тонзиллите
Выбор антибактериального препарата при БГСА-тонзиллите имеет целью снятие острых проявлений, предотвращение нагноений и эрадикацию БГСА как условие профилактики ревматизма. Последнее достигается при начале лечения в первые 5 и даже 7 дней от начала болезни, так что ожидание результатов посева на БГСА до начала лечения риска развития ревматизма не увеличивает. Основу составляют пенициллины (Табл. 2.5), длительность лечения — 10 дней, 5-дневные курсы эффективны для азитромицина и цефуроксима аксетила. Амоксициллин в сомнительных случаях БГСА-тонзиллита не желателен из-за риска сыпи, если это окажется инфекционный мононуклеоз. Скарлатину лечат по тем же правилам. Биопарокс не заменяют антибиотики.
При рецидивирующем БГСА-тонзиллите (при высеве БГСА и нарастании АСЛ-О при рецидивах после отрицательных посевов в ремиссии) используют защищенные пенициллины (преодоление ко-резистентности), макролиды, клиндамицин.
Носительство БГСА лечения не требует, кроме групповых, в т.ч. семейных вспышек ревматизма, гломерулонефрита или БГСА-тонзиллита, ревматизме в семейном анамнез.
Таблица 2.5. Антибактериальное лечение стрептококкового тонзиллита
| Антибиотик | Режим дозирования | Курс | Принимать |
| Феноксиметилпенициллин (Оспен) | Вес менее 25 кг — 500 мг/сут, более 25 кг — 1 г/сут в 2 приёма | 10 дней | За 1 ч до еды 1 |
| Бензатина бензилпенициллина | В/м: вес до 25 кг — 600000 ЕД, более 25 кг —1200000 ЕД | Однократно | |
| Цефалексин | 45 мг/кг/сут в 3 приёма | 10 дней | Независимо от еды |
| Цефуроксим | 30 мг/кг/сут в 2 приёма | 5 дней | Во время еды |
| Эритромицин | 40 мг/кг/сут в 3 приёма | 10 дней | За 1 час до еды |
| Азитромицин | 12 мг/кг/сут в 1 приём | 5 дней | За 1 час до еды |
| Кларитромицин | 15 мг/кг/сут в 2 приёма | 10 дней | Независимо от еды |
| Рокситромицин | 5 мг/кг/сут в 2 приёма | 10 дней | До еды |
| Джозамицин | 50 мг/кг/сут в 2-3 приема | 10 дней | Независимо от еды |
| Мидекамицин | 50 мг/кг/сут в 2 приёма | 10 дней | За 15 мин до еды |
| Спирамицин | 3 000 000 ЕД/сут в 2 приёма | 10 дней | Независимо от еды |
| Клиндамицин | 20 мг/кг/сут в 3 приёма | 10 дней | Запивать водой |
Лечение вирусных тонзиллитов
Аденовирусный тонзиллит, инфекционный мононуклеоз, герпангина не отвечают на антибактериальное лечение. Данных об эффективности интерферонов нет. Эффективность ацикловира при мононуклеозе не доказана, его используют у детей на фоне иммуносупрессии; в тяжелых случаях (резкие боли в горле, нарушение глотания и дыхания из-за увеличения миндалин) показан преднизолон (1 мг/кг/сут, макс. 30 мг/сут) 5-7 дней. Анаэробную ангину лечат защищенными пенициллинами, клиндамицином. Динамика лихорадки при вирусных тонзиллитах не зависит от назначения антибиотиков.
Лечение синдрома Маршалла
При синдроме Маршалла неэффективность антибиотика имеет диагностическое значение. Температуру обрывают системные стероиды (преднизолон 1 мг/кг 1-3 дозы), но они не предотвращают рецидивы в обычные сроки. Тонзиллэктомия, по данным ретроспективных наблюдений, в 75% прекращает приступы.
Лечение обострения хронического тонзиллита
Обострение хронического тонзиллита требуют повторных курсов антибиотиков (лучше по данным посева), полоскания содой, марганцевокислым калием 1:10000. Используют Имудон, пидотимод (Имунорикс). Тонзиллэктомию проводят, согласно международным стандартам, при минимум 7 острых эпизодах в течение 1 года, 5 эпизодах в год последние 2 года или 3 эпизодах в год последние 3 года, но не ранее, чем через 6-12 мес. энергичного лечения.
Смотри еще: Антибиотико- и химиотерапия инфекций у детей (В.К. Таточенко, Москва, 2008)
diagnoster.ru
Паратонзиллярный абсцесс (паратонзиллит, флегмонозная ангина) > Клинические протоколы МЗ РК
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень основных и дополнительных диагностических мероприятий
Перечень основных диагностических мероприятий:
1. ОАК.
2. ОАМ.
3. Соскоб на яйца глист (требование СЭС).
4. Микрореакция, RW.
Перечень дополнительных диагностических мероприятий:
1. Определение уровня глюкозы.
2. ЭКГ.
3. Флюорография.
4. Мазок на BL.
5. Диагностическая пункция паратонзиллярной клетчатки с целью определения наличия абсцедирования и уточнения локализации процесса.
6. Бактериологическое исследование отделяемого ротоглотки.
7. УЗИ шеи по показаниям.
8. R-скопия или КТ шеи по показаниям.
Диагностические критерии
Жалобы и анамнез:
— сильная боль в горле, чаще с одной стороны, с иррадиацией в ухо,;
— повышение температуры тела до 38-40оС;
— головная боль;
— симптомы интоксикации.
Физикальное обследование
Классическая триада паратонзиллярного абсцесса: обильное слюнотечение, тризм жевательной мускулатуры, гнусавость.
Лабораторные исследования
Картина, характерная для острого инфекционно-гнойного процесса в развернутом ОАК: лейкоцитоз со сдвигом влево, повышение СОЭ.
Инструментальные исследования
При фарингоскопии отмечается:
— асимметрия зева за счет инфильтрации гиперемированной слизистой оболочки небных дужек, небного язычка на соответствующей стороне, смещение небной миндалины в здоровую сторону;
— иногда несколько кверху и кнаружи от миндалины может просматриваться сквозь слизистую оболочку гнойное содержимое;
— воспаленное мягкое нёбо;
— увеличеные и болезненные регионарные лимфоузлы (особенно подчелюстные и шейные).
Показанием для консультации специалистов является дифференциальная диагностика с другими заболеваниями глотки и наличием осложнений:
— хирург;
— инфекционист;
— онколог по показаниям;
— гематолог по показаниям;
— дерматовенеролог по показаниям.
diseases.medelement.com
16.2 Дифференциальная диагностика ангин.
Дифференциальную диагностику ангины следует осуществлять с заболеваниями, протекающими с синдромом тонзиллита:
а) локализованные формы дифтерии (островчатая и пленчатая) — отличаются от ангины постепенным началом заболевания, специфическими проявлениями общей интоксикации в виде бледности кожи лица, умеренной адинамии и вялости (озноб, ломота в теле, боли в мышцах и суставах, характерные только для ангины), несоответствием объективных и субъективных проявлений болезни (незначительная боль в горле при глотании при наличии выраженных воспалительных изменений со стороны миндалин), особенностями воспалительного процесса в ротоглотке, характеризующегося застойно-синюшным цветом гиперемии и выраженным отеком миндалин с наличием на их поверхности пленчатого трудно снимаемого налета, оставляющего после себя дефект ткани. При атипичном течении дифтерии, что наблюдается у половины взрослых больных, налет снимается легко, не оставляя дефекта ткани. Однако и в этих случаях сохраняются остальные характерные для дифтерии зева признаки.
б) ангина Симановского-Венсана (фузоспирохетоз) — характеризуется незначительно выраженными общими проявлениями (кратковременная субфебрильная температура тела, отсутствие общей слабости, головной боли и др.),поражением лишь одной миндалины в виде язвы размером 5-10 мм, покрытой легко снимающимся желтовато-белым или беловато-серым налетом, наличием в препаратах из отделяемого язвы, окрашенных по Романовскому-Гимза, веретенообразных палочек и спирохет. Регионарный лимфаденит не выражен.
в) скарлатина — отличается от ангины появлением в первые сутки болезни по всему телу, кроме носогубного треугольника, обильной точечной сыпи, расположенной на гиперемированном фоне, сгущающейся на шее, боковых поверхностях грудной клетки и в треугольнике Симона и особенно выраженной в естественных складках кожи (симптом Пастия), а также характерными проявлениями тонзиллита в виде ярко-красного цвета гиперемии миндалин, небных дужек, язычка и мягкого неба («пылающий зев»).
г) инфекционный мононуклеоз — характерны, кроме тонзиллита (гнойно-некротического или фибринозного), полиаденит, увеличение печени и селезенки, лимфомоноцитоз с одновременным появлением атипичных мононуклеаров и плазматических клеток, а также положительная реакция ХД/ПБД.
д) ангинозная форма туляремии — отличается от ангины сравнительно поздним появлением (на 3-5-е сутки) одностороннего катарального или некротического тонзиллита, выраженным увеличением регионарных к пораженной миндалине лимфатических узлов, которые продолжают увеличиваться и после исчезновения тонзиллита (туляремийный бубон).
е) для лейкозов и агранулоцитоза типично сравнительно позднее (на 3-6-е сутки болезни) появление некротического тонзиллита с распространением некротических изменений на слизистую оболочку небных дужек, язычка, щек; наличие септической лихорадки, гепатолиенального синдрома и характерных изменений гемограммы (hiatus leucemicus — при лейкозах и резкое снижение количества нейтрофилов при агранулоцитозе).
ж) герпангина — наблюдаются, наряду с лихорадкой и интоксикацией, местные изменения в виде гиперемии слизистой оболочки ротоглотки и наличия на небных дужках, язычке, мягком небе, а иногда — на миндалинах и языке отдельных папул размером 2-4 мм в диаметре, быстро превращающихся в пузырьки бело-серого цвета, а затем эрозии.
з) кандидоз ротоглотки — протекает с нормальной или субфебрильной температурой тела, хорошим самочувствием больных, наличием на поверхности миндалин, язычка, небных дужек, а иногда и на задней стенке глотки крошкообразного налета белого цвета в виде легко снимающихся островков размером 2-3 мм в диаметре. В анамнезе имеются указания на более или менее длительное применение антибиотиков широкого спектра действия или их комбинаций.
и) обострение хронического тонзиллита — отличается от повторной ангины постепенным началом, вялым и относительно продолжительным течением заболевания с непостоянной субфебрильной температурой тела, отсутствием выраженной интоксикации, умеренными болями и неприятными ощущениями в горле при глотании, застойным характером гиперемии рубцово измененных и спаянных с небными дужками миндалин, наличием казеозного содержимого в лакунах, увеличением углочелюстных лимфатических узлов, характеризующихся плотной консистенцией и умеренной болезненностью, нормальными показателями количества нейтрофилов в крови или незначительно выраженным нейтрофильным лейкоцитозом.
studfiles.net
Современные методы лечения ангины — Стандарты лечения больных в поликлинике — Каталог статей
Современные методы лечения ангиныСтандарты лечения ангины
Протоколы лечения ангины
Современные методы лечения острого тонзиллита
Стандарты лечения острого тонзиллита
Протоколы лечения острого тонзиллита
Ангина и другие воспалительные заболевания ротоглотки
Профиль: хирургический.
Этап: поликлинический (амбулаторный).
Цель этапа: устранение болей в горле и нормализация температуры тела, улучшение общего состояния.
Длительность лечения: 3 — 5 дней.
Коды МКБ:
J03 Острый тонзиллит.
J03.9 Острый тонзиллит неуточненный.
Определение: Острый тонзиллит (ангина) — это инфекционное заболевание с местными проявлениями в виде острого воспаления компонентов лимфатического глоточного кольца, чаще всего небных миндалин, вызываемое стрептококками или стафилококками, реже другими микроорганизмами (аденовирусы чаще у детей, палочки, спирохеты, грибы).
Классификация:
Острые
1. Первичные: катаральная, лакунарная, фолликулярная, язвенное — пленчатая.
2. Вторичные:
а) при острых инфекционных заболеваниях — дифтерии, скарлатине, туляремии, брюшном тифе;
б) при заболеваниях системы крови — инфекционном мононуклеозе, агранулоцитозе, лейкозах, алиментарное — токсической алейкии.
Хронические
1. Неспецифические:
а) компенсированная
б) некомпенсированная
2. Специфические:
при инфекционных гранулемах — туберкулезе, сифилисе.
Факторы риска: переохлаждение, ОРЗ, ОРВИ, грибковые заболевания в анамнезе хр. тонзиллит, и другие хр. заболевания носоглотки, аденоиды, при которых нарушается носовое дыхание, гнойные воспалительные процессы полости носа и придаточных пазух (гайморит), кариес зубов. Снижения иммунитета, систематическое попадание различных раздражающих веществ (дым, пыль, алкоголь), общее и местное, интоксикация, нерациональное питание, неблагоприятные условия быта и труда.
Критерии диагностики:
Боль в горле, высокая температура, общее недомогание, интоксикация.
Обязательный симптом первичных ангин — появление болезненного регионарного лимфаденита: увеличиваются лимфатические узлы, расположенные впереди кивательной мышцы на уровне угла нижней челюсти (тонзиллярные, ангулярные), при пальпации они легко смещаются.
Фарингоскопические изменения обнаруживаются в лимфаденоидной ткани глотки, воспалительные проявления бывают выражены обычно в небных миндалинах.
При катаральной ангине отмечаются легкий отек и гиперемия слизистой оболочки, покрывающей медиальную поверхность миндалин, устья лакун при этом немного суживаются.
При фолликулярной ангине на фоне гиперемии и отечности слизистой оболочкой миндалин сквозь эпителий просвечивают отдельные правильной формы точечные желтоватые образования, представляющие собой нагноившиеся фолликулы размером не более булавочной головки.
При лакунарной ангине на фоне выраженной гиперемии слизистой оболочкой в устье всех лакун видны неправильной формы желтоватые фибринозно-гнойные наложения (налеты), легко снимающиеся пинцетом. При аккуратном удалении налетов подлежащая поверхность не кровоточит.
Диагностика основывается на данных анамнеза и объективном исследовании.
Боль в горле, высокая температура, общее недомогание, интоксикация, увеличение подчелюстных л/узлов.
Перечень основных диагностических мероприятий:
1. Сбор анамнеза (контакт с больными, в анамнезе хр.тонзиллит)
2. Объективный исследования: общее состояние больного, осмотр зева и др.
3. Общий анализ крови (6 параметров).
Перечень дополнительных диагностических мероприятий:
1. Мазок из зева с диагностической целью.
2. Консультация отоларинголога.
Тактика лечения:
В первые дни заболевания необходимо соблюдать постельный режим.
Диета легкоусвояемая, нераздражающая, молочно — растительная.
Для дезинтоксикации рекомендуется обильное питье: теплый сладкий чай с лимоном, ягодными сиропами, подогретые фруктовые соки, минеральные воды.
Обезболивающие и противовоспалительные препараты (парацетамол 500 мг в таблетках или сироп 2,4% 2-3 раза в день, ибупрофен 0,2 г 3-4 раза в день коротким курсом).
Антибиотики группы пенициллина являются препаратами выбора при инфекциях вызванных бета- гемолитическим стрептококком группы А.
Внутрь назначают ампициллин 500мг 2-3раза в день, в течении 7 дней.
Препаратом выбора также является эритромицин по 500мг 2-3 раз в день, внутрь.
В случаях аллергии на препараты пенициллинового ряда назначают антибиотики группы цефалоспоринов: цефалексин по 750 мг 2 раза в день в течение 7 — дней.
Гипосенсибилизирующая терапия: кетотифен 0,5-1мг капсулы или таблетки 2 раза в день, сублингвальные таблетки: фарингосепт, полоскания (отвары трав, растворы антисептиков, растворы фурациллина, хлорида натрия в теплом виде).
Эффективность доказана: применение антибиотиков для профилактики осложнений
(возникающих крайне редко) при фарингите, вызванном бета-гемолитическим стрептококком группы А, обезболивающих и противовоспалительных препаратов (парацетамол, ибупрофен) для уменьшения выраженности симптоматики.
Эффективность предполагается: применение антибиотиков (феноксиметилпенициллин,
эритромицин) для более быстрого выздоровления при инфекционных заболеваниях, вызванных Haemophilus influenzae, Moraxella catarrhalis или Streptococcus pneumoniae, применение бета- антагонистов для более быстрого исчезновения кашля, витамин С, интраназальное применение цинка в виде геля для сокращения длительности симптомов простуды, противоотечных препаратов для кратковременного уменьшения выраженности симптомов, обусловленных отеком слизистых оболочек, антигистаминные препараты.
Эффективность не установлена: пастилка с препаратами цинка, препараты Echinacea с лечебной и профилактической целью, паровые ингаляции.
Неэффективность или вред доказаны: применение антибиотиков при простуде, кашле и боли в горле, когда возбудитель заболевания не установлен, противоотечных препаратов для длительного уменьшения выраженности симптомов, обусловленных отеком слизистых оболочек.
Антибиотики группы пенициллина являются препаратами выбора при инфекциях вызванных бета-гемолитическим стрептококком группы А.
Назначают пенициллин V 250-500 мг два-три раза в день в течении 7-10 дней или пенициллин G 600.000-1.200.000- ед. в/м однократно.
В случаях аллергии на препараты пенициллинового ряда назначают антибиотики группы цефалоспоринов такие, как цефалексин по 750 мг два раза в день в течении 7-10 дней или клиндамицин по 450 мг три раза в день в течении 7-10 дней.
Препаратом выбора так же является эритромицин в дозировке 400 мг 2-4 раза в день.
Перечень основных медикаментов:
1. Парацетамол 200 мг, 500 мг табл; сироп 2,4% во флаконе; суппозитории 80 мг.
2. Ибупрофен 200 мг, 400 мг табл.
3. Феноксиметилпенициллин 500 мг табл.
4. Эритромицин 250 мг, 500 мг табл; пероральная суспензия 250 мг/5 мл.
5. Цефалексин 250 мг, 500 мг табл.
6. Клиндамицин 150 мг, 300 мг капс.
7. Раствор фурациллина, фарингосепт.
8. Вяжущие средства (зверобой, шалфей отвары для полоскания).
9. Ампициллин 500мг, табл.
Перечень дополнительных медикаментов:
1. Бензатин бензилпенициллин порошок для приготовления суспензии для инъекции во флаконе 1 200 000ЕД, 2 400 000 ЕД.
2. Амоксициллин+клавулоновая кислота 625 мг, табл.
Критерии перевода на следующий этап — госпитализация:
— в ранние сроки: ухудшение состояния, нарастание симптомов интоксикации, высокая температура тела, лихорадка, наличие клиники паратонзиллита и паратонзиллярного абсцесса или генерализации процесса — сепсис, латерофарингеальный абсцесс, тонзиллогенный медиастинит, инфекционно- токсический шок;
— в поздние сроки (2-4 недели) ревматизм (с поражением суставов, сердца, ЦНС) гломерулонефрит в плоть до ХПН.
ruslekar.com

 Синдром Маршалла
Синдром Маршалла