КТГ плода — норма. КТГ плода
Абсолютно каждая женщина во время беременности переживает о том, как развивается её ребёнок, всё ли у него в порядке. Сегодня существуют методы, позволяющие достаточно достоверно оценить состояние плода. Одним из таких методов является кардиотокография (КТГ), выявляющая взаимосвязь между шевелениями плода и частотой сердечных сокращений. Из данной статьи вы узнаете, что такое КТГ, по каким характеристикам её оценивают, какие показатели для КТГ плода — норма, и что влияет на результаты исследования.
Что такое КТГ
Кардиотокография основана на регистрации частоты сердцебиения плода и её изменений в зависимости от влияния внешних раздражителей или активности плода.
Диагностику осуществляют с помощью двух ультразвуковых датчиков, один из которых укрепляют на животе беременной женщины, предварительно определив область хорошей слышимости сердцебиения ребёнка. Он предназначен для регистрации сердечной деятельности плода. Датчик воспринимает отражаемый от сердца ребёнка ультразвуковой сигнал, который далее преобразуется электронной системой в мгновенную частоту сердечных сокращений. Второй датчик закрепляют на животе в области дна матки. Он регистрирует сокращения матки. Для улучшения прохождения ультразвуковых волн датчики обрабатываются специальным гелем. Также современные приборы оснащены пультом, нажимая на кнопку которого, беременная женщина может отмечать движения плода.
Второй датчик закрепляют на животе в области дна матки. Он регистрирует сокращения матки. Для улучшения прохождения ультразвуковых волн датчики обрабатываются специальным гелем. Также современные приборы оснащены пультом, нажимая на кнопку которого, беременная женщина может отмечать движения плода.
Узнаем когда слышно сердцебиение плода на УЗИ и стетоскопом?
Стук сердца плода – признак того, что беременность протекает без отклонений. Ритм сердечных…
Результаты отображаются прибором на бумажной ленте в виде графика. Там же отображаются сокращения матки и шевеления плода. По полученным данным можно судить, прежде всего, о состоянии нервной системы малыша, о его защитно-приспособительных реакциях. Если показатели КТГ плода – норма, значит, малыш чувствует себя комфортно, и его развитие идёт согласно срокам.
Для чего необходима КТГ
Осмотр беременной женщины в кабинете акушера-гинеколога включает в себя и прослушивание сердцебиения ребёнка при помощи стетоскопа. Отклонение от нормы частоты сердечных сокращений (ЧСС) в большую или меньшую сторону говорит о том, что ребёнок испытывает дискомфорт. В этом случае доктор отправляет будущую маму на более тщательное исследование работы сердечно-сосудистой системы плода – КТГ.
Отклонение от нормы частоты сердечных сокращений (ЧСС) в большую или меньшую сторону говорит о том, что ребёнок испытывает дискомфорт. В этом случае доктор отправляет будущую маму на более тщательное исследование работы сердечно-сосудистой системы плода – КТГ.
Во сколько недель 3 скрининг? Плановое обследование…
Скрининг-тест проводится единоразово в каждом триместре. Во сколько недель 3 скрининг необходимо…
Существует чёткая зависимость между самочувствием беременной и состоянием плода. Так, если беременность протекала спокойно, без внутриутробной инфекции, угрозы прерывания, гестоза, то результаты КТГ, скорее всего, будут в норме. Если же при хорошем самочувствии беременной наблюдаются подозрительные результаты КТГ, то необходимо повторно провести обследование через неделю.
Если у беременной женщины обнаружены серьёзные изменения в состоянии здоровья, то необходимо как можно чаще проводить КТГ для того, чтобы вовремя предупредить возникновение патологий в развитии плода и принять необходимые меры.
Особенности проведения исследования
Назначают КТГ обычно после 32 недели беременности, так как только к этому сроку происходит созревание нервно-мышечных импульсов, и метод становится наиболее информативным.
Например, для КТГ плода норма 33 недели – присутствие на графике более двух акцелераций. К этому сроку они вызваны ответом нервной системы на движения плода или на внешние факторы. На более ранних сроках акцелерации могут быть связаны с условиями внутриутробного существования плода, поэтому исследование может привести к ложным результатам.
Допплерометрия при беременности: как проводится,…
В некоторых случаях женщинам, находящимся в «интересном положении», врач может назначить…
Также к этому сроку у плода устанавливается цикл активности и покоя, что имеет большое значение для данного исследования. При проведении КТГ в период покоя плода результаты всегда будут положительными, даже если на самом деле имеется высокая степень гипоксии. Именно поэтому исследование должно проводиться не менее 40 минут. За это время у плода обязательно усилится двигательная активность, что позволит зарегистрировать изменение ЧСС во время его движения.
Именно поэтому исследование должно проводиться не менее 40 минут. За это время у плода обязательно усилится двигательная активность, что позволит зарегистрировать изменение ЧСС во время его движения.
Очень важно, чтобы женщина чувствовала себя спокойно и комфортно во время исследования. Неудобное положение или яркие эмоции могут вызвать более активное движение плода, что приведёт к ложным результатам. Обычно во время процедуры женщина сидит в удобном кресле либо лежит на кушетке на боку.
Для того чтобы понять, как расшифровать КТГ плода, подробно разберём, по каким параметрам её оценивают.
Базальная частота сердечных сокращений
Базальная ЧСС – это средняя частота сердцебиений плода, рассчитанная за 10–20 минут. Определяют её при отсутствии движения плода между сокращениями матки без внешних раздражителей, без учёта акцелераций и децелераций. При проведении КТГ плода норма БЧСС составляет 110–160 ударов в минуту. Тахикардия, то есть превышение нормы базальной частоты сердцебиения, может наблюдаться при гипоксии плода, анемии, пороках развития и недостаточности функции сердца плода, а также при лихорадочном состоянии беременной, наличии у неё внутриутробной инфекции, повышении функции щитовидной железы. Приём препаратов, оказывающих кардиостимулирующий эффект, может привести к повышению сердцебиения плода.
Приём препаратов, оказывающих кардиостимулирующий эффект, может привести к повышению сердцебиения плода.
Понижение базального уровня ниже нормы (брадикардия) может быть обусловлено гипоксией, пороками сердца плода, а также пониженным артериальным давлением матери, гипоксемией, длительным сдавливанием пуповины, наличием у беременной женщины цитомегаловирусной инфекции.
Вариабельность сердечного ритма
Этот параметр характеризуется наличием мгновенных осцилляций – отклонений ЧСС от базального уровня. При анализе КТГ обычно изучают амплитуду мгновенных осцилляций, по характеру которых выделяют низкие осцилляции (отклонение составляет менее трёх уд/мин), средние (3–6 уд/мин), высокие (амплитуда более 6 уд/мин).
Для КТГ плода норма 36 недель – высокие осцилляции, свидетельствующие о хорошем самочувствии плода. Наличие же низких осцилляций говорит о патологиях в его развитии.
Особое внимание при анализе кардиотокограмм уделяется медленным осцилляциям. В зависимости от их амплитуды различают монотонный тип, для которого характерна низкая амплитуда осцилляций (от 0 до 5 уд/мин), переходный тип с амплитудой от 6 до 10 уд/мин, волнообразный (от 11 до 25 уд/мин) и скачущий тип (амплитуда выше 25 уд/мин). Повышение амплитуды осцилляций может быть связано с умеренной гипоксией плода, а также с влиянием внешних раздражителей, стимулирующих его нервную систему. Уменьшение амплитуды осцилляций может быть вызвано сильной гипоксией, которая приводит к угнетению функции нервной системы плода, применением наркотических препаратов, транквилизаторов.
Повышение амплитуды осцилляций может быть связано с умеренной гипоксией плода, а также с влиянием внешних раздражителей, стимулирующих его нервную систему. Уменьшение амплитуды осцилляций может быть вызвано сильной гипоксией, которая приводит к угнетению функции нервной системы плода, применением наркотических препаратов, транквилизаторов.
Акцелерации
Акцелерацией называется временное учащение сердцебиения как минимум на 15 уд/мин по сравнению с базальным уровнем и длительностью более 15 секунд. На кардиотокограмме они выглядят, как высокие зубчики. Акцелерации являются ответом на внешние раздражители, сокращения матки, на движения ребёнка. Их наличие на КТГ плода – норма.
Децелерации
Децелерацией называется урежение частоты сердцебиения плода минимум на 15 уд/мин длительностью более 15 секунд. На графике представлены как существенные впадины. Различают ранние, поздние и вариабельные децелерации. Кроме того, их классифицируют по амплитуде как лёгкие с урежением сердцебиения до 30 уд/мин, умеренные – 30 — 45 уд/мин, и тяжёлые – от 45 уд/мин.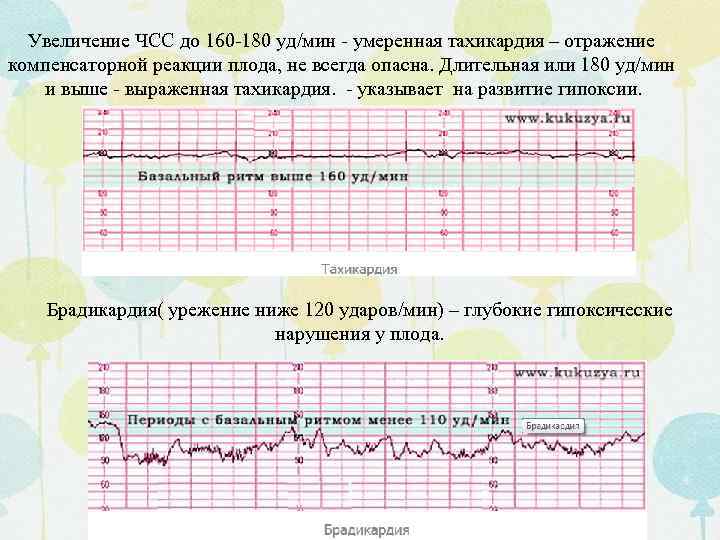 Урежение ЧСС может возникать вследствие нарушения плацентарного кровотока, гипоксии миокарда, сдавливания пуповины.
Урежение ЧСС может возникать вследствие нарушения плацентарного кровотока, гипоксии миокарда, сдавливания пуповины.
КТГ плода. Норма показателей
Для оценки состояния плода Всемирная организация здравоохранения разработала рекомендации, в которых указываются минимально и максимально допустимые значения по каждому из параметров. Согласно этим рекомендациям, КТГ плода (норма для 33 недели) должна иметь следующие значения:
- Базальный уровень сердцебиения: 110–160 уд/мин.
- Вариабельность сердечного ритма в пределах 5–25 уд/мин.
- Две и более акселерации в течение 10 минут.
- Отсутствие глубоких децелераций.
Стоит отметить, что для КТГ плода норма 35 недель и больше такая же, как и в 33 недели.
Оценка состояния плода по баллам
Расшифровывают результаты КТГ по 10-бальной системе, оценивая каждый критерий от 0 до 2 баллов. Для КТГ плода норма 36 недель, как и в течение всего третьего триместра, составляет 9–10 баллов, если суммарное количество баллов от 6 до 8, это говорит о кислородном голодании (гипоксии) без экстренных угроз, необходимо повторить процедуру КТГ через неделю; если 5 баллов и менее – значит, ребёнок испытывает сильнейшее кислородное голодание, которое может привести к серьёзным неврологическим проблемам, необходимо экстренное принятие мер.
Нужно помнить о том, что даже если КТГ плода 8 баллов или чуть ниже, не нужно раньше времени пугаться. В данном виде исследования, также как и во многих других, существуют факторы, влияющие на информативность показаний. Результаты сильно зависят, например, от того, спит ребёнок или бодрствует. Опытные доктора при расшифровке кардиотокограмм учитывают и такие факторы, как погодные условия, настроение беременной, уровень глюкозы в крови женщины. Если данные КТГ не соответствуют норме, то доктор назначит дополнительное обследование. Обычно кардиотокографию проводят два раза в третьем триместре беременности, но в некоторых случаях и больше, например, при многоплодной беременности, повышенном артериальном давлении, наличии инфекций, при сахарном диабете, неудовлетворительных результатах ультразвукового исследования, кровотечениях, преждевременных схватках.
Возможные ошибки интерпретации данных КТГ
- Ребёнок в утробе матери находится в постоянном движении. Иногда он может прижать головкой пуповину, из-за чего на короткий срок нарушается кровоток в сосудах пуповины, что отражается на результатах КТГ.
 В этом случае кардиотокограмма будет иметь патологический характер при хорошем состоянии плода.
В этом случае кардиотокограмма будет иметь патологический характер при хорошем состоянии плода. - Иногда во время кислородного голодания у плода включаются защитные реакции: происходит снижение потребляемости кислорода тканями и повышение устойчивости к гипоксии. В таких случаях ребёнок страдает, но на КТГ это не отражается.
- При развитии патологии может снижаться способность тканей воспринимать кислород при нормальном его содержании в крови, из-за чего у плода не происходит никакой реакции, и КТГ будет в норме, хотя он и страдает из-за недостатка кислорода.
Учитывая всё вышесказанное, нужно понимать, что КТГ плода при беременности является очень важным методом диагностики, но для получения полной картины происходящего данные КТГ необходимо сопоставлять с данными других исследований. На сегодняшний день широко применяются ультразвуковая диагностика и допплерометрия.
Где можно сделать КТГ плода
КТГ делают бесплатно во всех женских консультациях. Можно провести исследование и в частных медицинских центрах, но уже на платной основе.
В роддомах также проводят кардиотокографию в процессе родов. Это помогает оценить самочувствие ребёнка в родах и сокращения матки, проверить эффективность проводимого лечения и тактику родов.
Некоторые будущие мамы боятся проводить разного рода исследования во время беременности, считая, что они могут нанести ущерб здоровью будущего малыша. Кардиотокография абсолютно безопасна, и делать её можно столько раз, сколько это необходимо, без риска для здоровья. Кроме того, она безболезненна, не вызывает никаких неприятных ощущений.
Желаем вам лёгкой беременности и отличного самочувствия!
узи плода на 36 неделе
- Развитие плода по неделям
- Наша аппаратура
- другие виды…
- Ведение беременности
- Данные фетометрии в различных сроках
Стоимость узи при беременности в 3 триместре (с 27 по 40 неделю) составляет 650 гривен. Цена узи при беременности в 3 триместре включает в себя: биометрию плода (все измерения по протоколам), узи сердца плода, допплер артерий пуповины и маточных артерий, узи всех внутренних органов и структур головного мозга, 3D/4D визуализацию.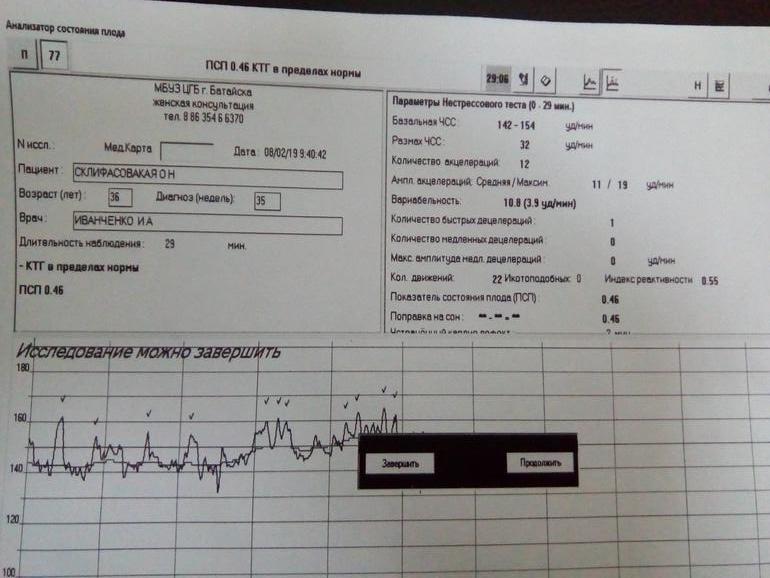 Более высокая цена по сравнению с узи при беременности в первом и во втором триместре обусловлена тем, что к протоколу узи исследования в третьем триместре добавляется допплер сосудов плода, более детальная эхография седрца плода и структур головного мозга. Также в третьем триместре более сложно провести качественную 3D/4D визуализацию из-за относительного уменьшения количества околоплодных вод. Эти особенности требуют большего времени для проведения узи исследования и большей квалификации врача. Поэтому цена узи в третьем триместре выше на 50 гривен.
Более высокая цена по сравнению с узи при беременности в первом и во втором триместре обусловлена тем, что к протоколу узи исследования в третьем триместре добавляется допплер сосудов плода, более детальная эхография седрца плода и структур головного мозга. Также в третьем триместре более сложно провести качественную 3D/4D визуализацию из-за относительного уменьшения количества околоплодных вод. Эти особенности требуют большего времени для проведения узи исследования и большей квалификации врача. Поэтому цена узи в третьем триместре выше на 50 гривен.
При УЗИ плода в 36 недель беременности вы заметите, что из крошечного создания (как было при более ранних УЗИ) ребенок превращается в достаточно крепкого, откормленного человечка. Появились милые щечки за счет накопления подкожного жира, прибавляют рельефности лицу сосательные мышцы. При УЗИ плода в 36 недель беременности можно наглядно оценить работу этих сосательных мышц — малыш вожделенно сосет палец.
Вес ребенка при УЗИ плода в 36 недель беременности составляет в среднем 2700г.
При УЗИ плода в 36 недель беременности оценивается положение головки ребенка, ее размеры. В большинстве случаев головка плода находится внизу. Такое положение (головное предлежание) более благоприятное для родов. Природой предусмотрена форма матки в виде перевернутой груши, в более широкой верхней части комфортнее ягодицам и скрещенным ножкам плода, а более тяжелая голова стремиться опуститься вниз. Кроме этого, для безопасного прохождения через родовые пути мамы кости черепа плода подвижны. Кости способны находить друг на друга, так как соединены еще хрящами, окостенение происходит после родов в течении нескольких месяцев. Безопасность важна не только для ребенка, а и для самой мамы. При сжатии костей, головка оказывает меньшее давление на шейку, влагалище и промежность женщины, снижается вероятность травматизации. Конечно, в случаях несоответствия размеров головки размерам таза женщины чуда не произойдет, риски серьезных родовых травм у ребенка и у роженицы высок, производят операцию кесарева сечения, показанием к которой служит клинически узкий таз.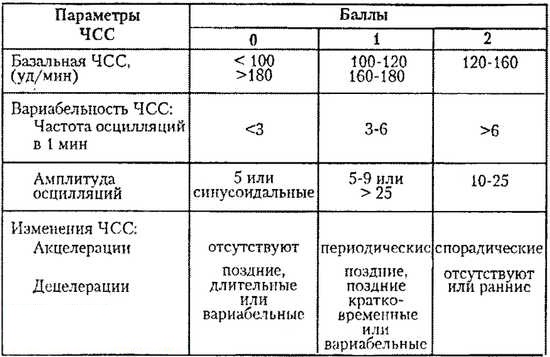
На Узи плода в 36 недель беременности головка имеет овальную или округлую форму. Не удивляйтесь, если после родов голова ребенка будет немного деформирована (чаще заостренной формы). В течении нескольких часов или дней после родов голова снова станет правильной формы.
На маленьких ягодицах и плечах сейчас формируются ямочки, что иногда можно увидеть при 3D-4D УЗИ плода в 36 недель беременности.
Если вы носите двойню, будьте наготове! Большинство нормальных родов при двуплодной беременности происходят между 36 и 37 неделей гестации, то есть с дня на день!
Ребенку уже очень тесно, что нельзя не заметить при УЗИ плода в 36 недель беременности. Вы уже не ощущаете больших толчков, движения внутри вас больше похожи на перекатывание шариков из одной стороны в другую.
Практически все внутренние органы и системы органов зрелые и готовы к жизни вне уютного домика — матки.
Фетометрия (размеры плода) при УЗИ плода в 36 недель беременности в норме:
- БПР (бипариетальный размер).
 При УЗИ плода в 36 недели беременности бипариетальный размер составляет 83-97мм.
При УЗИ плода в 36 недели беременности бипариетальный размер составляет 83-97мм. - ЛЗ (лобно-затылочный размер). При УЗИ плода в 36 недель беременности 104-124мм.
- ОГ (окружность головки плода). При УЗИ плода в 36 недель беременности окружность головки соответствует 303-349 мм.
- ОЖ (окружность живота плода) — при УЗИ плода в 36 недель беременности составляет 292 -354 мм.
- Бедренная кость 64-74мм,
- Плечевая кость 57-67мм,
- Кости предплечья 50-58мм,
- Кости голени 58-66мм.
Начиная с этой недели вы встречаетесь с доктором, наблюдающим вашу беременность практически еженедельно. Так же часто сдаете анализы мочи, контролируете вес и артериальное давление, чтоб не пропустить первые проявления опасного осложнения — преэклампсии (позднего гестоза, токсикоза при беременности).
Если вы рожаете впервые, в 36 недель беременности вы можете почувствовать некоторое облегчение при дыхании, меньше тревожит изжога, зато усиливаются боли в пояснице и усиливается давление на мочевой пузырь.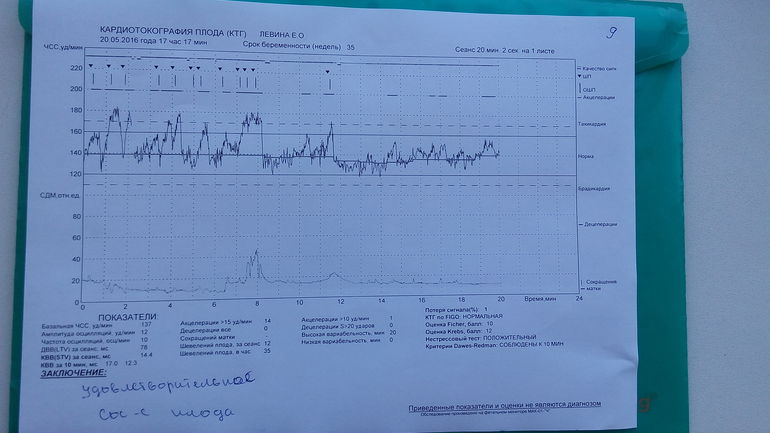
Ваша матка увеличилась в 1000 раз по сравнению с размерами ее вне беременности.
читайте далее: 37 неделя беременности
Мы вполняем все виды узи-диагностики:
- 3D и 4D узи при беременности
- Данные фетометрии в различных сроках
- Узи-диагностика синдрома Дауна и других хромосомных аномалий
- Оценка правильного развития плода по УЗИ
Узи при беременности
- Гидротубация (эхогидротубация): исследование проходимости маточных труб (ультразвуковая гистеросальпингоскопия)
- Трансвагинальное
- Яичников
- Матки
- Молочных желез
Женское УЗИ
- Дуплексное сканирование
- Сосудов головного мозга
- Сосудов шеи (дуплексное ангиосканирование магистральных артерий головы)
- Вен нижних конечностей
УЗИ сосудов
- Трансректальное (трузи): предстательной железы
- Мошонки (яичек)
- Сосудов полового члена
Мужское УЗИ
- Аппендицит
- Брюшной полости
- Желчного пузыря
- Желудка
- Кишечника
- Мочевого пузыря
- Мягких тканей
- Поджелудочной железы
- Печени
- Почек
- Суставов
- Щитовидной железы
- Эхокардиография (узи сердца)
УЗИ органов
- Варикоз: УЗИ-диагностика варикозного расширения вен
- Тромбоз: УЗИ-диагностика тромбоза вен
- Узи диагностика хронического панкреатита
- при камнях в почках
- при холецистите
УЗИ-диагностика заболеваний
- Тазобедренных суставов у новорожденных (при подозрении на дисплазию тазобедренного сустава)
Детское УЗИ
тазовое предлежание | Беременность Роды и ребенок
Ягодичное предлежание | Беременность Рождение и ребенок начало содержания8-минутное чтение
Слушать
Как я узнаю, находится ли мой ребенок в тазовом предлежании или нет?
Большинство младенцев принимают положение головой вниз, готовые к рождению, примерно к последнему месяцу беременности.
Когда ребенок находится в положении снизу вверх на поздних сроках беременности, это называется тазовым предлежанием.
Довольно часто ребенок находится в тазовом предлежании до 35–36 недель беременности, но чаще всего он постепенно переходит в положение вниз головкой до последнего месяца.
Ваш врач или акушерка будут ощупывать ваш живот во время осмотра во втором и третьем триместрах беременности — это называется «пальпация живота». Когда они ощупают ваш живот в 35-36 недель, они оценят, принял ли ребенок положение головой вниз при подготовке к рождению. Если они подозревают, что ваш ребенок может находиться в ягодичном предлежании, они могут подтвердить это с помощью ультразвукового сканирования.
Существует 3 основных типа казенной части. Все они связаны с тем, что ребенок находится в положении дном вниз, головой вверх. Варианты тазового предлежания включают:
- открытое тазовое предлежание — ножки ребенка вытянуты прямо перед его телом в форме буквы V, поэтому его ступни находятся у лица
- полное или согнутое тазовое предлежание — ребенок находится в сидячем положении со скрещенными ногами перед собой и ступнями у его ягодиц
- казенная часть — одна или обе ножки ребенка свисают ниже его ягодиц, поэтому стопа или стопы идут первыми

Что это значит для моего ребенка?
Пока ваш ребенок еще находится в утробе матери, для него так же безопасно находиться в ягодичном предлежании, как и лежать головой вниз. Отсутствуют долгосрочные последствия для детей, находившихся в тазовом предлежании во время беременности. Однако процесс родов часто бывает более сложным, когда в начале родов дети все еще находятся в ягодичном предлежании.
Почему некоторые младенцы остаются в тазовом предлежании?
Часто непонятно, почему ребенок остается в тазовом предлежании. Некоторые из распространенных причин включают:
- слишком много или слишком мало амниотической жидкости вокруг ребенка
- длина пуповины
- многоплодная беременность — например, часто один близнец находится в положении вниз головой, а другой — в положении ягодичного предлежания
- миома матки
- неправильный размер или форма матки матери
Может ли мой ребенок переворачиваться после 36 недель?
Некоторые дети с тазовым предлежанием естественным образом переворачиваются на последнем месяце беременности. Если это ваш первый ребенок, и у него тазовое предлежание в 36 недель, вероятность того, что ребенок повернется естественным путем, прежде чем вы начнете рожать, составляет примерно 1 к 8. Если вы уже родили ребенка, а у этого ребенка тазовое предлежание в 36 недель, вероятность того, что они повернутся естественным путем, составляет примерно 1 к 3.
Если это ваш первый ребенок, и у него тазовое предлежание в 36 недель, вероятность того, что ребенок повернется естественным путем, прежде чем вы начнете рожать, составляет примерно 1 к 8. Если вы уже родили ребенка, а у этого ребенка тазовое предлежание в 36 недель, вероятность того, что они повернутся естественным путем, составляет примерно 1 к 3.
Если ваш ребенок находится в тазовом предлежании в 36 недель, ваш врач или акушерка могут порекомендовать вам подумать о ECV, или наружной головной версии, после 37 недель. Это повысит ваши шансы на то, что ваш ребенок повернется головой вниз. Однако ECV подходит не всем, поэтому важно обсудить этот вариант со своим врачом или акушеркой.
Некоторые люди думают, что вы можете побудить своего ребенка повернуться, удерживая себя в определенных положениях, например, вставая на колени, попой вверх и головой и плечами на земле. Другие варианты, которые вы можете услышать, включают иглоукалывание, китайскую траву, называемую прижиганием, и хиропрактику. Нет убедительных доказательств того, что они работают.
Нет убедительных доказательств того, что они работают.
Поговорите со своим врачом или акушеркой, прежде чем применять какие-либо методы, чтобы убедиться, что они не навредят вам или вашему ребенку.
Какие у меня есть варианты, если у моего ребенка тазовое предлежание?
Если у вас нет ECV или если он у вас есть, но он не работает, вы можете выбрать плановое кесарево сечение или вагинальные роды. Все может быть по-другому, если у вас ранее было кесарево сечение — в этом случае, если вы хотите рассмотреть вариант вагинального тазового предлежания, вам нужно будет обсудить это со своим акушером. Вам могут порекомендовать повторное кесарево сечение.
Часто женщинам рекомендуется сделать кесарево сечение, если их ребенок находится в ягодичном предлежании, потому что это может быть безопаснее для ребенка. Но вагинальные роды по-прежнему возможны при определенных обстоятельствах, таких как:
- отсутствие других проблем, которые могли бы свидетельствовать о небезопасности вагинальных родов, таких как предлежание плаценты
- вы рожаете в учреждениях, которые могут провести экстренное кесарево сечение, если это необходимо
- у вас есть акушер или акушерка, имеющая опыт вагинальных родов при тазовом предлежании
С чем связаны вагинальные роды при тазовом предлежании?
Когда дети находятся в головном положении (головой вниз) и готовы к рождению, процесс родов проходит более просто, поскольку сначала рождается макушка головы ребенка. Голова — самая большая часть тела ребенка, поэтому она уступает место остальному телу.
Голова — самая большая часть тела ребенка, поэтому она уступает место остальному телу.
Роды могут быть более сложными, если у ребенка казенное предлежание. Когда ребенок рождается снизу вперед, тело ребенка рождается раньше самой большой части, его головы. Часто это не вызывает затруднений. Но есть шанс, что голова или голова и руки не смогут легко последовать после рождения тела. В этом случае важно, чтобы акушерка или акушер с навыками и опытом тазового предлежания присутствовали, чтобы помочь вашему ребенку появиться на свет.
При рождении ребенка с тазовым предлежанием рекомендуется вертикальное положение матери, например, на коленях или на четвереньках. Акушер или акушерка будут стоять рядом, внимательно наблюдая, не предпринимая никаких действий, если только прогресс вашего ребенка в процессе родов не замедлится. В таких случаях существует ряд методов, которые можно использовать, чтобы помочь ребенку с тазовым предлежанием завершить вагинальные роды, или может потребоваться экстренное кесарево сечение.
Ход ваших родов будет тщательно контролироваться. Если есть какая-либо задержка в рождении вашего ребенка, может быть рекомендовано кесарево сечение. Это связано с тем, что задержка опускания ребенка внутрь может быть признаком того, что процесс родов также может быть отложен, что более рискованно для вашего ребенка.
Во многих учреждениях, где предлагаются вагинальные роды в тазовом предлежании, предпочтительно, чтобы ваш ребенок находился под постоянным наблюдением с помощью кардиотокографа (КТГ). Если возможно, вы можете предпочесть беспроводной, водонепроницаемый КТГ, чтобы вы могли оставаться в вертикальном положении и двигаться, а также чтобы вы могли использовать ванну или душ для обезболивания во время родов.
Что мне спросить у своего врача или акушерки?
Стоит обсудить, может ли вам помочь ECV, потому что, если это удастся, вы можете попробовать вагинальные роды.
Вам также следует спросить:
- безопасны ли роды через естественные родовые пути при тазовом предлежании, в котором находится ваш ребенок
- Служба здравоохранения, которую вы планируете использовать, может помочь при тазовых вагинальных родах
- Ваш врач или акушерка имеют подготовку и опыт ведения вагинальных родов в тазовом предлежании
Во всех ли больницах предлагаются вагинальные роды?
Не во всех больницах есть в штате акушеры и акушерки, обладающие навыками и опытом оказания помощи женщинам с тазовым предлежанием. Если это важно для вас, и ваш врач или акушерка не могут предложить вам вагинальные роды с предлежанием плода, вы можете попросить, чтобы вас направили в другую службу здравоохранения.
Если это важно для вас, и ваш врач или акушерка не могут предложить вам вагинальные роды с предлежанием плода, вы можете попросить, чтобы вас направили в другую службу здравоохранения.
Что делать, если я планирую домашние роды, а у моего ребенка тазовое предлежание?
Если вы планируете рожать дома, обсудите со своей акушеркой варианты ухода за вами. Австралийский колледж акушерок и Королевский австралийский и новозеландский колледж акушеров и гинекологов рекомендуют направить вас к акушеру, если у вашего ребенка тазовое предлежание в начале родов. Обычно это означает перевод на роды в больницу. В большинстве случаев ваша акушерка сможет продолжать поддерживать вас во время родов в больнице, а также продолжать послеродовой уход дома после рождения ребенка.
Источники:
Общество акушеров и гинекологов Канады (тазовое предлежание) , Биомед Центральный (Работает ли прижигание? Обзор систематических обзоров (BMC Research Notes 20103:284)) , Департамент здравоохранения (Клинические рекомендации: Ведение беременности) , Кокрановская библиотека (Плановое кесарево сечение при тазовом предлежании) , Здоровье Нового Южного Уэльса (тазовое предлежание в срок) , Департамент здоровья и старения ЮАР (Руководство по перинатальной практике: тазовое предлежание) , Австралийский колледж акушерок (Перевод с плановых родов на дому) , Королевский колледж акушеров и гинекологов Австралии и Новой Зеландии (тазовое предлежание в конце беременности) Узнайте больше о разработке и обеспечении качества контента HealthDirect.
Последнее рассмотрение: апрель 2020 г.
Наверх
Связанные страницы
- Внешний головной вариант (ECV)
Нужна дополнительная информация?
Тазовое предлежание и поворот ребенка
При подготовке к безопасным родам вашей медицинской бригаде необходимо будет перевернуть ребенка, если он находится в нижнем положении «ягодичного предлежания».
Подробнее на веб-сайте WA Health
Неправильное представление
Неправильное предлежание – это когда ваш ребенок находится в необычном положении по мере приближения родов. Иногда можно переместить ребенка, но кесарево может быть безопаснее.
Узнайте больше на веб-сайте Беременность, роды и младенец
Осложнения родов
Даже если вы здоровы и хорошо подготовлены к родам, всегда есть вероятность непредвиденных проблем. Узнайте больше об осложнениях родов.
Узнайте больше об осложнениях родов.
Узнайте больше на веб-сайте Беременность, роды и младенец
Внешняя головная версия (ECV)
ECV — это процедура, позволяющая попытаться переместить ребенка, если он находится в тазовом предлежании, в положение вниз головой.
Дополнительная информация на веб-сайте «Беременность, роды и младенец»
Беременность на 35 неделе
Вероятно, к настоящему времени у вас будет много схваток Брэкстона-Хикса. Это способ вашего тела подготовиться к родам. Они должны останавливаться, если вы меняете позицию.
Узнайте больше на веб-сайте Беременность, роды и младенец
Беременность на 28 неделе
Сейчас вы находитесь в третьем триместре, и вы, вероятно, почувствуете многие распространенные недомогания во время беременности, такие как боль в спине, отек, изжога или судороги.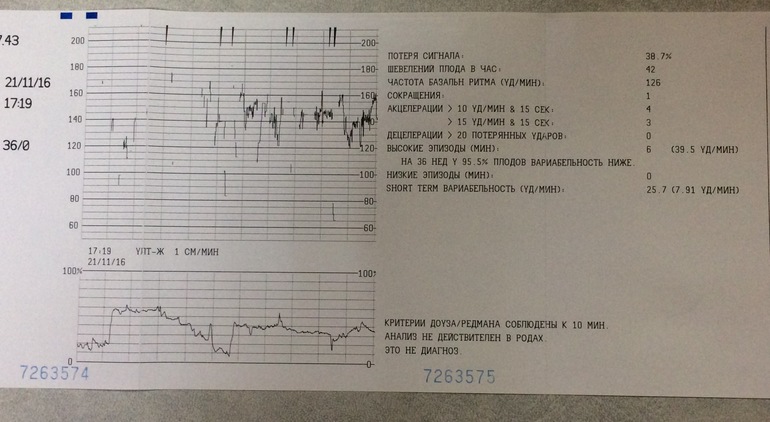
Узнайте больше на веб-сайте Беременность, роды и младенец
Глоссарий беременности и родов
Глоссарий общих терминов и сокращений, используемых при беременности и родах.
Узнайте больше на веб-сайте «Беременность, роды и младенец»
Анатомия беременности и родов — таз
Таз помогает вынашивать растущего ребенка и специально разработан для вагинальных родов. Узнайте больше о строении и функциях женского таза.
Узнайте больше на веб-сайте Беременность, роды и младенец
Беременность на 32 неделе
У вашего ребенка мало места, но он все равно будет двигаться. Дополнительный вес может вызвать у вас боли в спине и тазу, что может затруднить ваше передвижение.
Узнайте больше на веб-сайте Беременность, роды и младенец
Беременность на 39 неделе
Прибавка в весе вашего ребенка должна замедлиться, так как он готов к рождению. Вскоре вы можете начать замечать первые признаки родов.
Узнайте больше на веб-сайте Беременность, роды и младенец
Отказ от ответственности
Pregnancy, Birth and Baby не несет ответственности за содержание и рекламу на внешнем веб-сайте, на котором вы сейчас находитесь. вход.
ОКНужен дополнительный совет или руководство от наших медсестер по охране здоровья матерей и детей?
1800 882 436
Видеовызов
- Свяжитесь с нами
- О нас
- Темы от А до Я
- Средство проверки симптомов
- Сервисный поиск
- Ссылка на нас
- Информационные партнеры
- Условия использования
- Конфиденциальность
Беременность, роды и младенец финансируется правительством Австралии и управляется Healthdirect Australia.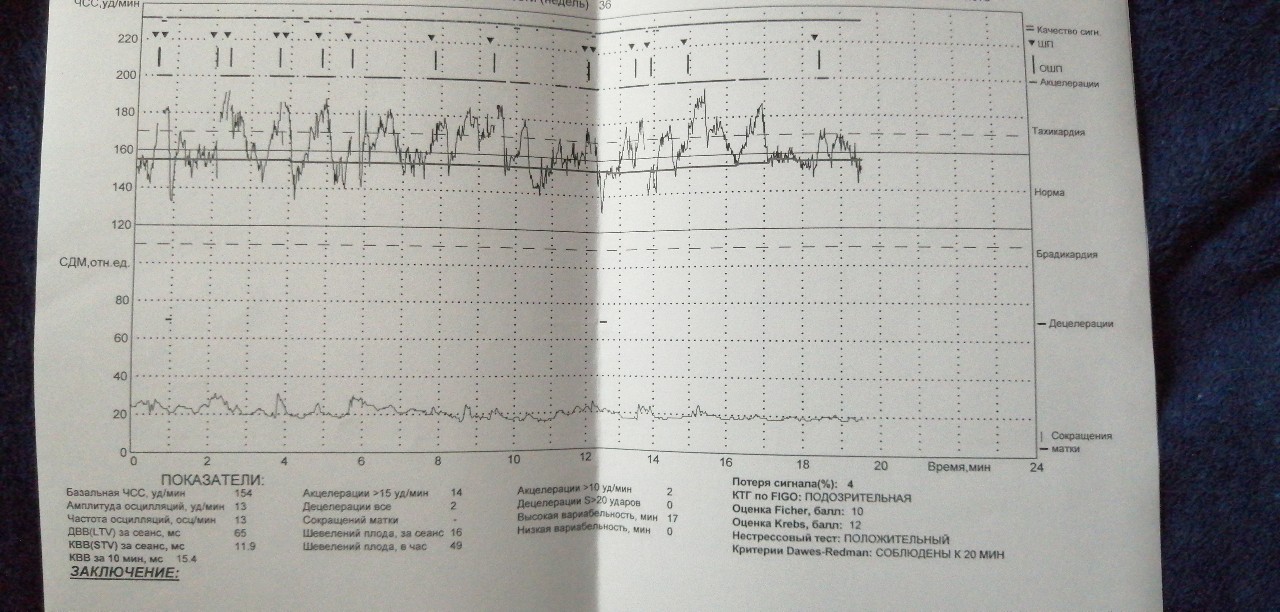
Беременность, роды и младенец предоставляется от имени Департамента здравоохранения
Информация и рекомендации по беременности, родам и ребенку разрабатываются и управляются в рамках строгой клинической системы управления. Этот веб-сайт сертифицирован фондом Health On The Net (HON) — стандартом достоверной медицинской информации.
Этот сайт защищен reCAPTCHA и Google Политика конфиденциальности и Применяются Условия использования.
Эта информация предназначена только для вашего общего ознакомления и использования и не предназначена для использования в качестве медицинской консультации и не должна использоваться для диагностики, лечения или предотвращения каких-либо заболеваний, а также не должна использоваться в терапевтических целях.
Информация не является заменой независимой профессиональной консультации и не должна использоваться в качестве альтернативы профессиональной медицинской помощи. Если у вас есть конкретная медицинская проблема, обратитесь к врачу.
Если у вас есть конкретная медицинская проблема, обратитесь к врачу.
За исключением случаев, разрешенных Законом об авторском праве 1968 г., эта публикация или любая ее часть не могут воспроизводиться, изменяться, адаптироваться, храниться и/или распространяться в любой форме и любыми средствами без предварительного письменного разрешения Healthdirect Australia.
Поддержка этого браузера прекращена для беременных, родов и ребенка
Поддержка этого браузера для этого сайта прекращена
- Internet Explorer 11 и ниже
В настоящее время мы поддерживаем Microsoft Edge, Chrome, Firefox и Safari. Для получения дополнительной информации, пожалуйста, перейдите по ссылкам ниже:
- Chrome от Google
- Firefox от Mozilla
- Microsoft Edge
- Safari от Apple
Вы можете продолжить просмотр этого сайта в этом браузере. Некоторые функции, инструменты или взаимодействие могут работать неправильно.
Некоторые функции, инструменты или взаимодействие могут работать неправильно.
36 недель беременности: что происходит и сроки
На 36-й неделе беременности женщина приближается к традиционному сроку родов — 40-й неделе беременности.
Как и в оставшуюся часть третьего триместра, беременные женщины могут рассчитывать на прибавку в весе чуть более 1 фунта в течение этой недели, поскольку плод продолжает расти. Они также могут испытывать определенные симптомы.
В этой статье рассказывается о том, что беременные женщины могут ожидать в 36 недель, когда они приближаются к родам.
В 36 недель плод набирает жировые отложения и у него остается меньше места для движений в матке. В результате беременные женщины могут не чувствовать движения плода с такой силой. Вместо этого они могут чувствовать растяжение или скручивание плода.
На этом этапе женщины все еще могут следить за движениями плода. Идеальное количество шевелений плода – не менее 10 раз в течение 2 часов. Врачи называют это «10 в 2». Однако существуют альтернативные методы мониторинга движений плода. Врач может посоветовать различные варианты.
Врачи называют это «10 в 2». Однако существуют альтернативные методы мониторинга движений плода. Врач может посоветовать различные варианты.
Если плод шевелится реже, чем должен, женщине следует обратиться к врачу для получения дальнейших рекомендаций.
Другие симптомы, которые беременная женщина может ожидать в 36 недель, включают:
- усталость
- частое мочеиспускание
- изжога
- схватки Брэкстона-Хикса или «ложные» схватки
Узнайте больше о схватках Брэкстона-Хикса и настоящих схватках здесь.
Беременная женщина также может испытывать одышку. Хотя это, вероятно, связано с тем, что плод занимает больше места в организме, все же важно сообщить врачу о новой или сильной одышке.
Врачи обследуют женщин на протяжении всей беременности на наличие признаков преэклампсии. Преэклампсия поражает примерно 2–3% беременностей и является серьезным осложнением.
Беременные женщины должны знать о симптомах преэклампсии и немедленно обращаться к врачу при их появлении.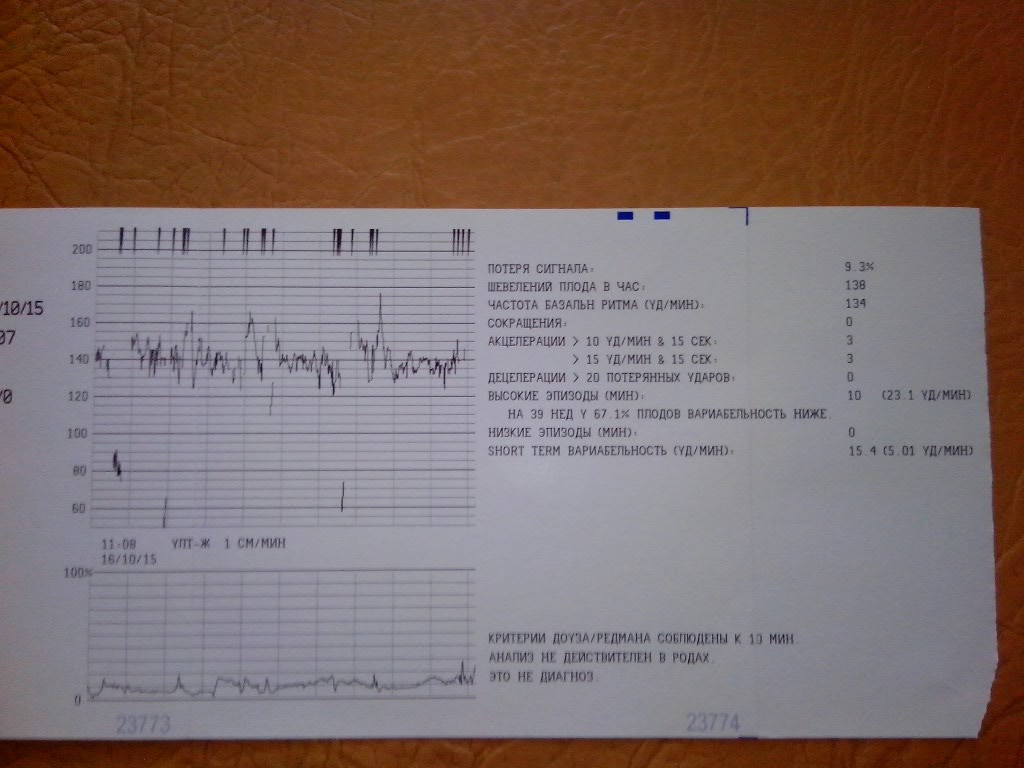 К этим симптомам относятся:
К этим симптомам относятся:
- нарушения зрения
- сильная головная боль
- проблемы с дыханием
- необычная боль в животе
Однако преэклампсия не всегда вызывает заметные симптомы.
Узнайте больше о преэклампсии здесь.
Между 36 и 38 неделями беременности врач также назначит группу B Streptococcus (GBS) мазок в качестве рутинного теста. Если результат положительный, женщине вводят внутривенно антибиотики, чтобы избежать передачи инфекции плоду во время родов.
Многоплодная беременность
Более половины беременностей близнецов рождаются до 37 недель, что некоторые врачи считают доношенными для близнецов. Эти более ранние роды могут быть необходимы по нескольким причинам, включая повышенный риск преэклампсии и проблемы с ростом близнецов.
Как и при обычной беременности, если беременные с многоплодием отмечают меньше движений плода или симптомы преэклампсии, им следует немедленно обратиться к врачу.
Вес и положение плода являются важными факторами для здоровья во время беременности и родов:
Масса тела
В среднем в возрасте 36 недель плод имеет длину 16–19 дюймов и весит 6,0–6,5 фунтов (фунтов). .
Близнецы будут меньше по весу. Дихориальные близнецы, у каждой из которых есть плацента, весят в среднем около 2570,9 г.грамм (5,67 фунта).
Во время приема в 36 недель врач может использовать ультразвуковое исследование или измерение высоты дна матки (от верхушки матки до лобковой кости) для оценки размеров плода. Однако это только оценки, и отклонения от средних измерений на данном этапе не обязательно указывают на наличие проблемы.
Положение
Врач сосредоточится на положении плода в 36 недель при подготовке к родам. Обычно они могут определить ключевые анатомические особенности плода, включая головку, спину и ягодицы, ощупывая живот женщины. Они также могут использовать ультразвук или гинекологический осмотр для определения положения.
В идеале на 36-й неделе плод должен находиться лицом вниз. Врачи называют это положение «макушка». Плод в затылочном положении во время родов выходит головой вперед, что снижает риск осложнений и вероятность необходимости кесарева сечения.
Однако, по оценкам, 3-4% доношенных плодов находятся в тазовом предлежании. В этом положении голова, ягодицы или ступни выходят из родовых путей первыми. Если такое положение происходит во время родов, врач обычно рекомендует кесарево сечение, чтобы снизить риск осложнений.
Начиная с 36 недель, врач может порекомендовать наружный головной вариант, который представляет собой ручную попытку перевернуть плод в положение головкой вниз. Врач, иногда с помощью другого медицинского работника, руками переворачивает плод.
Врач обычно рекомендует эту процедуру в 36 недель, потому что плод будет продолжать расти и может стать слишком большим, чтобы попытаться перевернуться.
Врач должен обсудить риски и преимущества с беременной женщиной.
Узнайте больше о положении плода здесь.
Помимо предотвращения обезвоживания, здоровое и сбалансированное питание поможет обеспечить энергией беременную женщину и плод. Здоровая диета включает в себя большое количество фруктов, овощей, цельного зерна и нежирных белков.
Понятно, что 36-недельный срок — это активное время, когда беременная женщина готовится к родам. Может помочь чередование периодов активности и легких физических упражнений с отдыхом.
Беременные женщины должны обратиться к врачу, если на сроке 36 недель у них появляются следующие симптомы:
- заметное снижение шевеления плода
- сильные (длительностью более минуты) или частые (не реже чем каждые 5 минут) схватки
- внезапная, значительная прибавка массы тела, которая может свидетельствовать о гестозном отеке
В это время, если есть что-либо, что беспокоит женщин в связи с их беременностью, они должны позвонить своему врачу для получения дальнейших указаний.

 В этом случае кардиотокограмма будет иметь патологический характер при хорошем состоянии плода.
В этом случае кардиотокограмма будет иметь патологический характер при хорошем состоянии плода.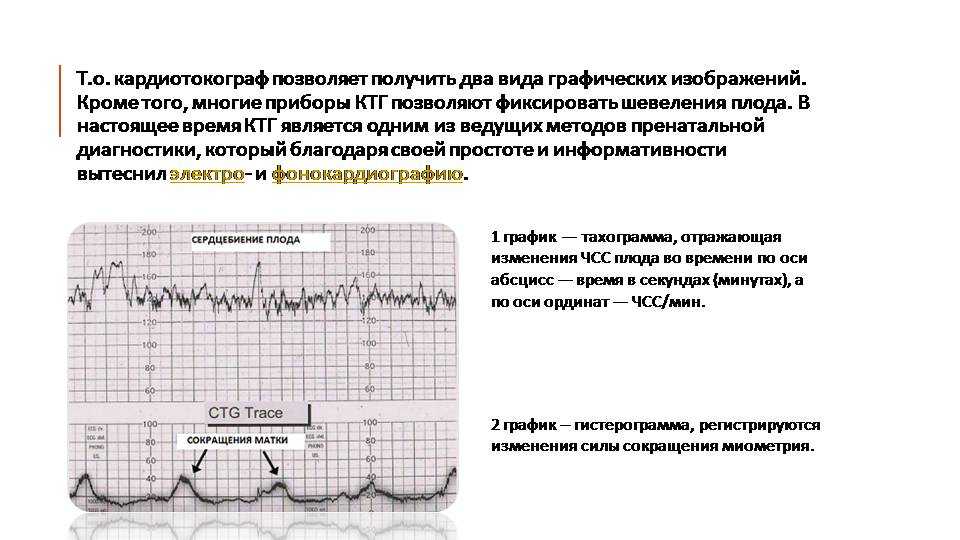 При УЗИ плода в 36 недели беременности бипариетальный размер составляет 83-97мм.
При УЗИ плода в 36 недели беременности бипариетальный размер составляет 83-97мм.