КТГ плода с расшифровкой сделать по доступной цене
Название | Цена | |
|---|---|---|
| Кардиотокография плода | 3000 ₽ | Записаться |
Как проверить, что будущий ребенок развивается правильно? Этот вопрос важен для каждой будущей мамы и врача, который несет ответственность за здоровье и беременной, и малыша. При этом нужен безопасный метод диагностики с точным и достоверным результатом. Это применимо к кардиотокографии плода (КГТ плода). По полученным в ходе обследования данным врач решает нужна ли экстренная помощь в родах.
Это применимо к кардиотокографии плода (КГТ плода). По полученным в ходе обследования данным врач решает нужна ли экстренная помощь в родах.
Лечебно-диагностический центр «Кутузовский» предлагает программы ведения беременности со сроков : 8, 12 и 22 недели, а также все необходимые обследования в период беременности, в том числе и кардиотокографию плода.
КТГ при беременности – суть метода
Обследование проходит при помощи специального монитора с датчиками, которые фиксируют частоту сердцебиения малыша и сокращения матки. Кардиотокография – методика функциональной диагностики, которая основана на эффекте Доплера. Она позволяет оценить такие параметры жизнедеятельности и работы сердца плода:
- Подвижность малыша.
- Частоту сердцебиения и перемены в них при сокращениях матки или движениях плода.
Показатели сокращения матки и сердечной активности ребенка выводятся на термоленту. Сделав КТГ и совместив обе распечатки, врач получает картину, по которой можно определить состояние сердечной деятельности плода и заметить возможные проблемы в ней. Рассказываем главное о методике: сколько длится КТГ, на каком сроке делают КТГ, как проводят расшифровку результатов.
Рассказываем главное о методике: сколько длится КТГ, на каком сроке делают КТГ, как проводят расшифровку результатов.
Как проходит КТГ
При беременности КТГ выполняется наружным методом. В этом случае датчики расположены на животе (над сердцем плода и в углу матки, откуда начинает распространяться сокращение при схватках), а в руках у женщины специальная кнопка, которую она нажимает в те моменты, когда ощущает движение ребенка.
КТГ малыша может выполняться во время беременности и в процессе родов. В ходе родовой деятельности с помощью кардиотокографии оценивают состояние ребенка, силу и динамику схваток. По этой информации врач замечает нарушение кровоснабжения плода (гипоксию) и может принять решение о стимуляции родов или экстренном кесаревом сечении. В этом случае может использоваться, как наружный метод наблюдений, так и внутренний. При нем один из датчиков (в форме электрода-спирали) вводится во влагалище и прикладывается к головке ребенка. Второй электрод вводится в амниотический мешок и фиксирует сокращения матки.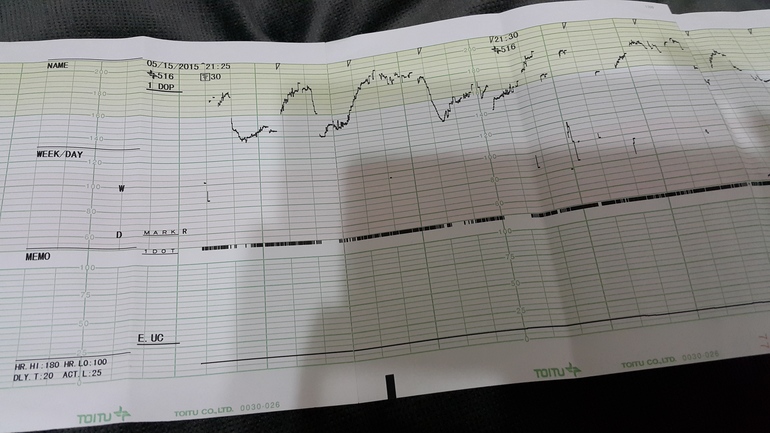 Внутренний метод используется реже, и даже в процессе родов наблюдение чаще делают наружным способом.
Внутренний метод используется реже, и даже в процессе родов наблюдение чаще делают наружным способом.
Виды КТГ
В большинстве случаев кардиотокография – это абсолютно комфортная и не травмирующая ни мать, ни ребенка процедура. Доктор снимает показатели в привычной жизненной ситуации. Такая КТГ называется антистрессовой.
Когда лучше сделать КТГ плода
КТГ в клинике, в большинстве случаев, применяют с 32-й недели беременности, так как с этого времени устанавливается цикличность режимов сна и бодрствования ребенка, из-за чего результат будет более качественным. Мониторинг на более ранних сроках (начиная с 26-й недели) также возможен, и будет достаточно информативным, но делается только при необходимости. Важный момент для точности результата – правильно подобрать момент, когда ребенок бодрствует и наиболее активен. Обычно, это периоды времени:
- 9-14 часов.
- 19-24 часа.
Также есть ряд правил, которые важно соблюдать при КТГ:
- Процедура не делается натощак.
 Чувство голода может изменить реакцию организма.
Чувство голода может изменить реакцию организма. - Тестирование не проводят сразу после еды (особенно обильной и тяжелой). Послы сытной трапезы основные силы организма идут на процесс переваривания.
- В идеале выбрать время через 1,5-2 часа после еды.
- Перед процедурой нельзя вводить глюкозу, успокоительные средства, магнезию, курить, употреблять алкогольные напитки.
- Если беременная активно двигалась (поднималась по лестнице, быстро шла на прием к врачу), то необходимо подождать до нормализации сердечного ритма.
Особенное внимание медицинского персонала требуется к женщинам с излишним весом, из-за того, что жировые отложения могут заглушить тоны сердца ребенка. Результат может быть искажен, если будет неправильно наложен датчик (например, он будет фиксировать сокращения аорты матери).
Подготовка
КТГ проходит в амбулаторных условиях в медицинском центре, где ведется наблюдение за беременностью. Волноваться будущей маме незачем – процедура безболезненная и ничем не угрожает беременности и здоровью ребенка.
Кардиотокография – обычное и плановое обследование, задача которого убедиться, что плод не испытывает кислородного голодания.
Общие рекомендации врачей при подготовке к КТГ:
- Выспаться и прийти в медицинский центр спокойной и отдохнувшей.
- Прийти немного раньше, чем назначено, чтобы отдохнуть после дороги и успокоиться.
- Посетить туалет, чтобы чувствовать себя комфортно в ходе исследования, которое длится около получаса.
- Не курить (даже если по каким-то причинам не удалось полностью отказаться от этой привычки).
Что покажет КТГ
Сделать выводы о состоянии плода врачу позволяют такие параметры, которые определит процедура:
- Частота сердечных сокращений в минуту у плода. В норме должно быть в пределах от 120 до 160 ударов в минуту.
- Изменяемость базального ритма – высота сердцебиений.

- Акцелерация – кратковременное (на 15 с и более) ускорение числа сердечных сокращений. Норма – два и более таких ускорений за 10 минут, как реакция на активность плода.
- Децелерация – кратковременное снижение пульса (на 15 ударов в минуту). Нормальным показателем служит полное отсутствие таких периодов или их короткая продолжительность.
Расшифровка результатов КТГ
Результат оценивается по системе баллов. Для расшифровки КТГ считается количество сокращений сердца и присваивается количество баллов:
- 0 – если пульс ниже 100 ударов в минуту или больше 180.
- 1 – при значениях в диапазонах 100-120 или 160-180 ударов.
- 2 – при значении в диапазоне 120-180 ударов.
Также в баллах оценивается вариабельность:
- 0 – при высоте ударов меньше 3-х.
- 1 – от 3-х до 6-ти.
- 2 – более 6-ти эпизодов.
Оценка периодов ускорения:
- 0 – в случае, если нет подъемов в работе сердца.

- 1 – подъемы есть, но нет их взаимосвязи с движениями плода.
Децелерации оценивают в:
- 0 – при несистемных, долгих и поздних снижениях пульса.
- 1 – при коротких по продолжительности, наступающих с опозданиях или нестабильных снижениях пульса.
- 2 – полное отсутствие снижения ЧСС.
Критерии для оценки амплитуды сердечных колебаний:
- 0 – при синусоидальной форме за 5 колебаний.
- 1 – за 5-9 или более чем 25 колебаний.
- 2 – за 10-25 колебаний.
Просуммировав все баллы, врач может сделать выводы:
- 8-10 баллов – ребенок развивается нормально, поводов для беспокойства нет.
- 5-7 баллов – есть начальные признаки гипоксии, рекомендуется провести еще одно КТГ на протяжении суток и дополнительные обследования: оценку кровотока в матке, УЗИ и прочие на усмотрение врача (возможно потребуется госпитализация в родильный дом).

- Меньше 4-х баллов – ребенок в тяжелом состоянии. Требуется быстрая медицинская помощь – госпитализация, интенсивная терапия, экстренное родоразрешение.
Кардиотокография – обследование, точность которого значительно зависит от опыта врача, правильной интерпретации результатов, правильности проведения процедуры.
Ищите, где сделать КТГ в Москве? Ждем в ЛДЦ «Кутузовский»! Мы готовы позаботиться о здоровье беременной и предлагаем как программы ведения беременности с любого срока, так и необходимые диагностические услуги и консультации узкопрофильных специалистов.
Работаем без выходных по графику:
- Пн — пт с 8:00 до 21:00
- Сб — вс с 9:00 до 20:00
Наш адрес: Москва, ул. Давыдковского, д. 5. (ориентир станция метро «Славянский бульвар»).
Узнать цену кардиотокографии плода, записаться на обследование можно по телефону: +7 (495) 478-10-03.
Записаться на прием
Имя
Телефон
КТГ при беременности: что это и для чего проводится
Услуги и цены
КТГ: (Многоплодная беременность)
2000 ₽
КТГ: (Кардиотокография плода)
1600 ₽
Кардиотокография (КТГ) — это метод функциональной диагностики, основанный на регистрации частоты сердцебиения плода и сократительной способности матки во время беременности и родов. В основе кардиотокографии лежит эффект Доплера и принцип ультразвука. От датчика исходит ультразвуковая волна, которая отражается от пульсирующего сердца плода, изменяет частоту и направляется обратно. Электронная система монитора регистрирует и преобразует сигнал. Такая запись называется кардиотокограммой.
В основе кардиотокографии лежит эффект Доплера и принцип ультразвука. От датчика исходит ультразвуковая волна, которая отражается от пульсирующего сердца плода, изменяет частоту и направляется обратно. Электронная система монитора регистрирует и преобразует сигнал. Такая запись называется кардиотокограммой.
На животе беременной закрепляют два датчика. Для лучшего контакта с кожей передней брюшной стенки наносится специальный гипоаллергенный гель. В точке наилучшей слышимости сердечных сокращений (обычно в районе пупка) прикладывается кардиодатчик, который регистрирует сердцебиение плода. Если пациентка беременна двойней, то используют сразу два датчика или проводят измерения по очереди. Тензодатчик регистрирует сократительную активность матки и двигательную активность плода.
Иногда запись шевелений малыша производится дополнительным датчиком. Во время исследования прибор издает громкие звуки, которых не стоит пугаться. Это сердцебиение малыша. Плод может поменять свое положение во время исследования, что приведет к неправильной записи. Однако благодаря звуковой составляющей процедуры, доктор может контролировать правильность расположения датчиков и вовремя их переставить вслед за ребенком.
Однако благодаря звуковой составляющей процедуры, доктор может контролировать правильность расположения датчиков и вовремя их переставить вслед за ребенком.
Кардиотокография, совместно с результатами других исследований, позволяет распознавать серьезные нарушения, среди которых фетоплацентарная недостаточность, внутриутробная гипоксия плода, различные аномалии развития сердечно-сосудистой системы плода, косвенные признаки внутриутробных инфекций, угроза преждевременных родов.
Когда делают и как часто проводят обследование?
Исследование проводят не ранее 32 недели. Именно к этому сроку нервная и сердечно-сосудистая системы достигают определенной зрелости. К 8 месяцам формируется миокардиальный рефлекс — взаимосвязь между сердечной деятельностью и двигательной активностью плода. В это же время устанавливается цикл активность-покой. Ритмичные смены сна и бодрствования плода следуют друг за другом в течение всего оставшегося периода беременности.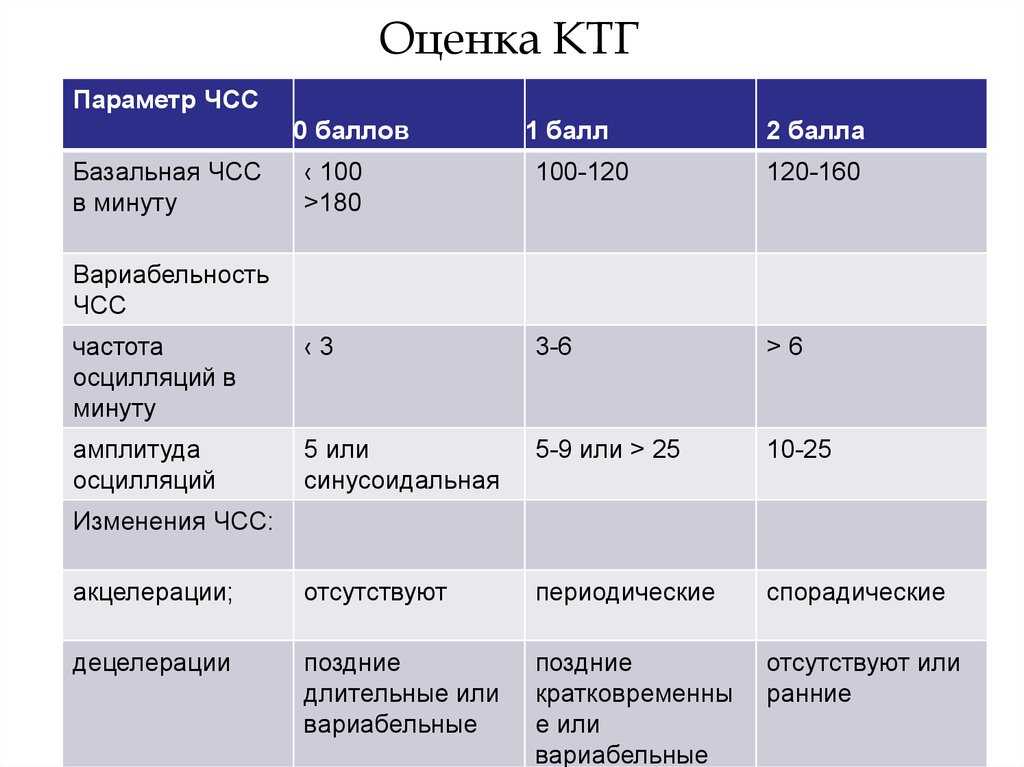
Кардиотокография обязательно выполняется 2 раза в течение 3-го семестра. Однако частота проведения исследования определяется доктором исходя из анамнеза мамы, истории беременности, результатов других обследований и факторов риска.
Показания к исследованию
Целью кардиотокографии является своевременная диагностика и выявление нарушений состояния плода. Опираясь на данные целого ряда функционально-диагностических исследований, таких как УЗИ, КТГ, допплерометрия, анамнеза, доктор акушер-гинеколог выбирает тактику ведения беременности, лечения, оптимальный срок и метод родоразрешения.
Показаниями к проведению дополнительной кардиотокографии может служить:
- Резус-конфликт
- Гестоз второй половины беременности
- Заболевания матери
- Переношенная беременность
- Преждевременные роды в анамнезе
- Задержка развития плода
- Патологии беременности и аномалии развития плода, выявленные при УЗИ
- Маловодие или многоводие
- Многоплодная беременность
- Отягощенный акушерско-гинекологический анамнез (предшествующие данной беременности аборты, выкидыши, преждевременные роды)
- Изменение характера шевелений плода (жалобы на уменьшение или увеличение количества шевелений плода за сутки)
Подготовка к процедуре
Исследование не требует специальной подготовки. Однако стоит учитывать длительность процедуры. Маме будет важно расслабиться и быть спокойной. Накануне процедуры беременной рекомендуется хорошо выспаться и отдохнуть. В день исследования за 1-2 часа стоит позаботиться о легком приеме пищи. А непосредственно перед процедурой сходить в туалет. Во время КТГ будущую маму не должно ничего отвлекать и тревожить. С собой можно взять книжку или журнал, а вот электронные устройства, включая телефон, придется выключить, так как техника создает помехи на записи.
Однако стоит учитывать длительность процедуры. Маме будет важно расслабиться и быть спокойной. Накануне процедуры беременной рекомендуется хорошо выспаться и отдохнуть. В день исследования за 1-2 часа стоит позаботиться о легком приеме пищи. А непосредственно перед процедурой сходить в туалет. Во время КТГ будущую маму не должно ничего отвлекать и тревожить. С собой можно взять книжку или журнал, а вот электронные устройства, включая телефон, придется выключить, так как техника создает помехи на записи.
Сколько длится Кардиотокография
Процедуры длится от 30 до 60 минут в зависимости от активности малыша. После 32 недели для плода характерно наличие периодов сна и бодрствования. Активное состояние длится 50-60 минут, тогда как спокойное 20-30 минут. При оценке кардиотокографии ведущим является период бодрствования плода. Поэтому длительность исследования может варьироваться.
Показатели
При анализе КТГ учитывают ряд показателей.
- Базальный ритм.

Кардиодатчик регистрирует частоту сердечных сокращений, а кардиотокограф рассчитывает среднюю частоту сердечных сокращений плода, сохраняющуюся неизменной за 10 и более минут. Этот показатель получил название базальный ритм. В норме частота сердцебиение плода подвержена небольшим изменениям.
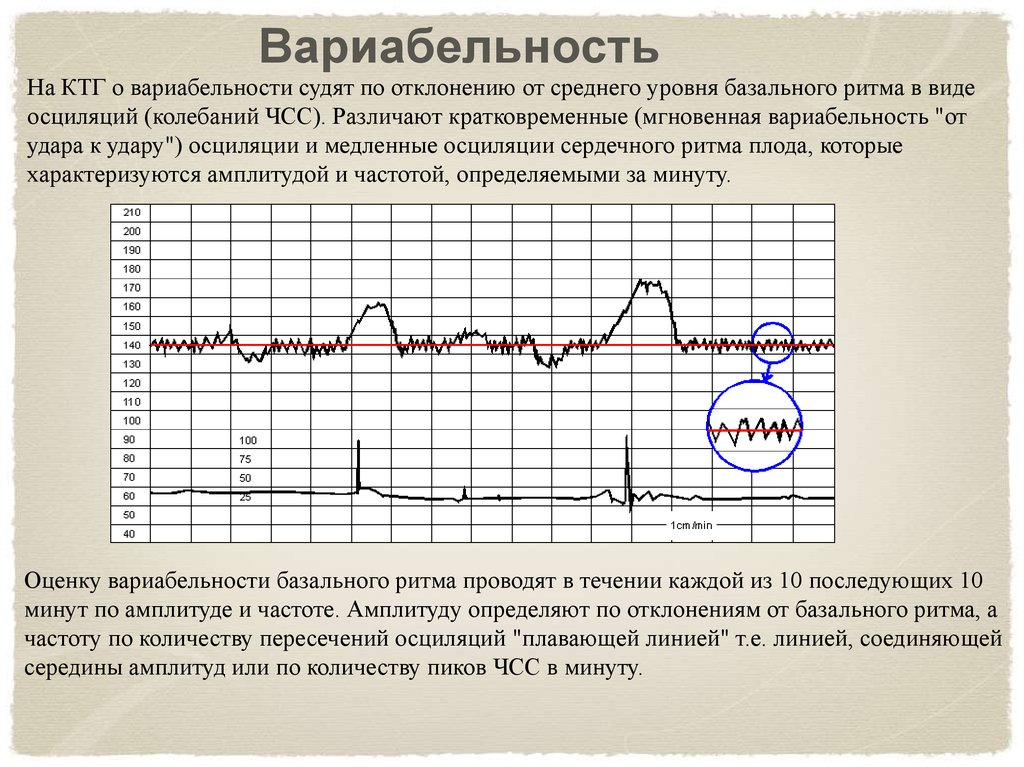
- Вариабельность ритма.
О вариабельности ритма говорят по количеству и амплитуде отклонений от базального ритма.
- Периоды акцелерации.
Акцелерация — это период увеличения частоты сердечных сокращений плода на 15 и более ударов в минуту на протяжении 15 и более секунд по сравнению с базальным ритмом.
- Периоды децелерации.
Децелерация представляет собой эпизоды замедления ЧСС на 15 сердечных сокращений в минуту и более продолжительностью 15 секунд и более. Децелерации обычно возникают в ответ на сокращения матки или движения плода.
- базальный ритм в пределах 110-150 уд/мин
- амплитуда вариабельности сердечного ритма — 5-25 уд/мин
- децелерации отсутствуют или выявляются спорадические, неглубокие и очень короткие
- регистрируются 2 и более акцелерации на протяжении 10 минут записи.
 Если такой тип КТГ обнаруживается за короткий период исследования, запись можно не продолжать.
Если такой тип КТГ обнаруживается за короткий период исследования, запись можно не продолжать. - 9-12 — состояние плода удовлетворительное
- 6-8 — плод находится в состоянии гипоксии, однако угрозы гибели в ближайшие сутки нет
- 0-5 — выраженная гипоксия, угроза внутриутробной гибели
- 1-2 — признаки начальных нарушений
- 2-3 — выраженные нарушения
- >3 — критическое состояние.
Рекомендации ВОЗ критериями нормальной кардиотокограммы являются следующие показатели:
Если показатели вашей КТГ не совпадают с критериями ВОЗ, то это не говорит о патологии. Кардиотокография — очень чувствительный ко внешним воздействиям метод. Правильная интерпретация результатов обследования возможна только специалистом в совокупности с другими данными.
Расшифровка результатов
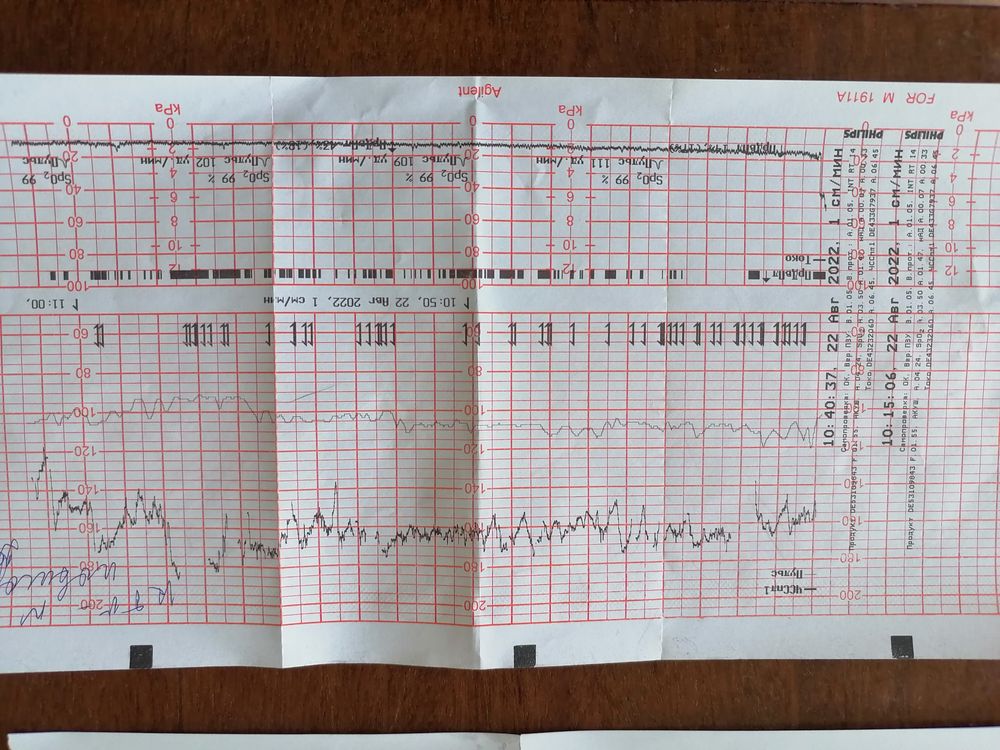
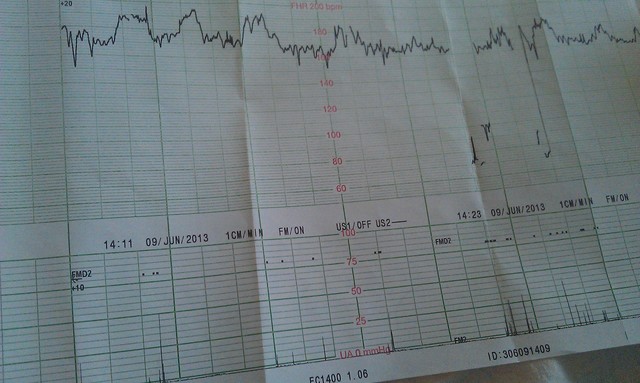
Расшифровка КТГ должна производиться только специалистом. Это непростой процесс, требующий знаний и опыта. Кардиотокограмма состоит из двух видов графиков — тахограммы и гистерограммы. Тахограмма отражает изменение частоты сердечных сокращений плода. Горизонтально отмеряется время, а вертикально — количество ударов в минуту. Таким образом, график отклоняется вниз при снижении ЧСС, а при повышении — вверх. При измерении двигательной активности плода показатели отображаются под тахограммой. На втором графике, обычно он располагается в нижней части кардиотокограммы, отображается сила сокращения матки.
Первично производится визуальная интерпретация КТГ. Однако, для уменьшения субъективности оценки, принято использовать шкалы оценивания. Существует две методики: шкала Готье и математический анализ.
Десятибалльная шкала Готье представляет собой опросник, где врачу предлагается оценить базальный ритм, вариабельность, число акцелераций, децелераций и шевеление плода. Каждому из показателей ставится оценка от 0 до 2 баллов.
По сумме баллов формируют заключение и рекомендации для дальнейшего наблюдения. Эта шкала имеет множество модификаций.
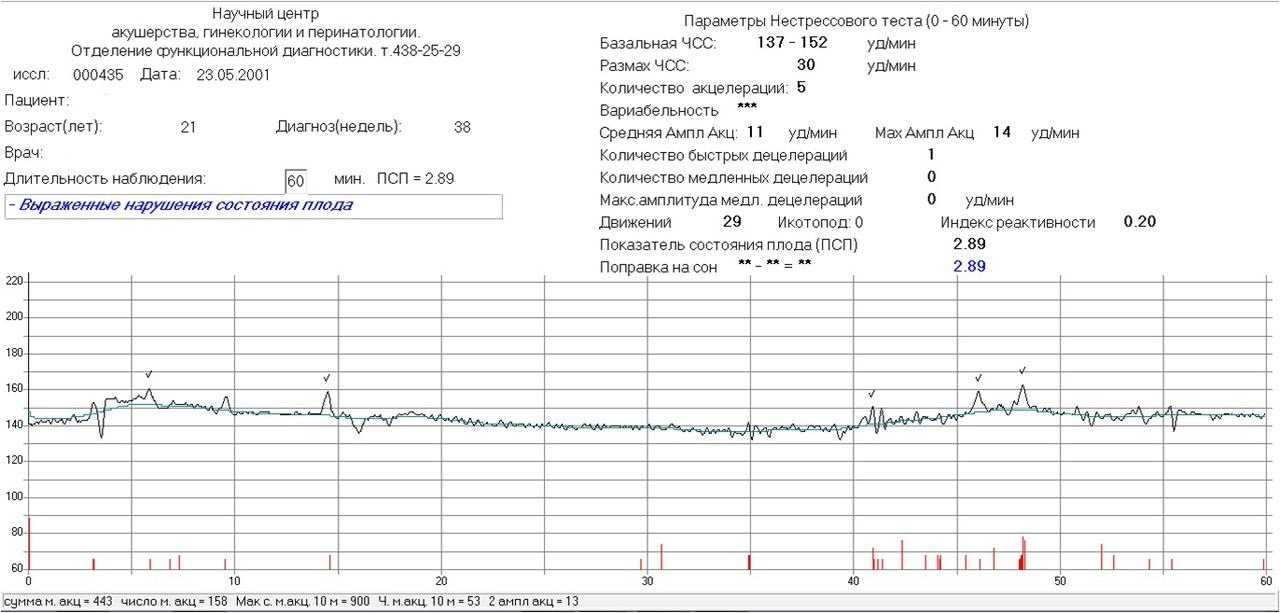
Второй метод оценки — математический. При интерпретации данных, обработанных компьютером, используют показатель состояния плода (ПСП).
Баллы выше 2 говорят об опасном состоянии, которое требует госпитализации в родильный дом.
Метод КТГ, как и любой другой, имеет свои недостатки и погрешности. В ряде случаев потребление плодом кислорода может снижаться вне зависимости от наличия патологии. Например, сдавление плодом пуповины вызывает кратковременное нарушение кровотока. В таком случае кардиотокография зарегистрирует гипоксию плода. Однако данные изменения временные и при изменении положения плода кровоток восстановится. Поэтому заключение не является диагнозом, а производить оценку и интерпретировать показатели кардиотокограммы должен только врач.
Влияние процедуры на плод
Кардиотокография — это исследование, основанное на действии ультразвуковых волн, безопасность которых доказана многочисленными исследованиями и не вызывает сомнений. Процедура не имеет противопоказаний. При необходимости мониторирование показателей с помощью КТГ может проводиться несколько раз в день или непрерывно, как во время родов.
Процедура не имеет противопоказаний. При необходимости мониторирование показателей с помощью КТГ может проводиться несколько раз в день или непрерывно, как во время родов.
Назад к списку статей
S1-Рекомендации по использованию КТГ во время беременности и родов
1. Agrawal S K, Doucette F, Gratton R. et al. Интранатальные компьютеризированные параметры сердечного ритма плода и метаболический ацидоз при рождении. Акушерство Гинекол. 2003; 102: 731–738. [PubMed] [Google Scholar]
2. Alfirevic Z Neilson J P Биофизический профиль для оценки плода при беременности с высоким риском Cochrane Database Syst Rev 20081CD000038 [бесплатная статья PMC] [PubMed] [Google Scholar]
3. Alfirevic Z Devane D Gyte G M Непрерывная кардиотокография (КТГ) как форма электронного мониторинга плода (ЭФМ) для оценки состояния плода во время родов Cochrane Database Syst Rev 20063CD006066 [PubMed] [Google Scholar]
4. Практический бюллетень ACOG № 106: Интранатальный мониторинг сердечного ритма плода.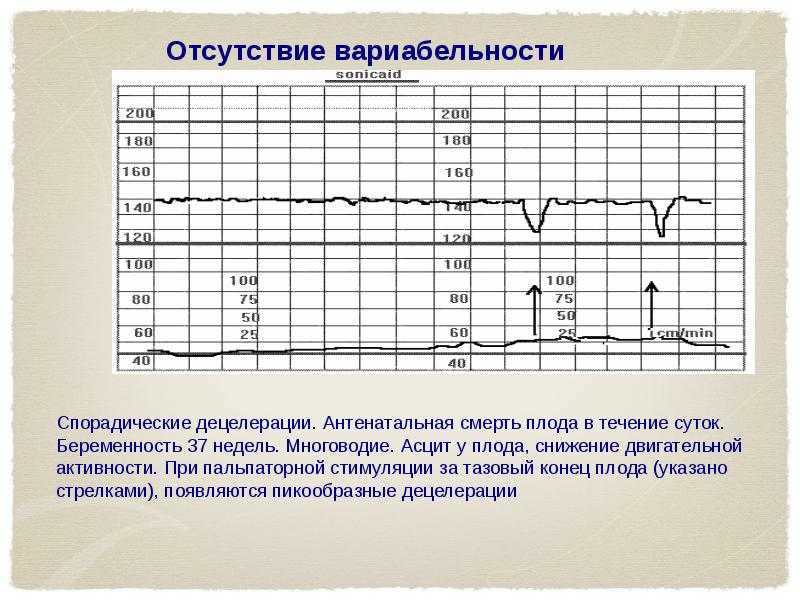 номенклатура, интерпретация и общие принципы управления. Акушерство Гинекол. 2009; 114:192–202. [PubMed] [Google Scholar]
номенклатура, интерпретация и общие принципы управления. Акушерство Гинекол. 2009; 114:192–202. [PubMed] [Google Scholar]
5. Практический бюллетень ACOG № 116: Ведение интранатальной записи сердечного ритма плода. Акушерство Гинекол. 2010;116:1232–1240. [PubMed] [Google Scholar]
6. Ashkenazi S, Metzker A, Merlob P. et al. Изменения скальпа после мониторинга плода. Арч Дис Чайлд. 1985; 60: 267–269.. [Бесплатная статья PMC] [PubMed] [Google Scholar]
7. Бекли С., Стенхаус Э., Грин К. Разработка и оценка компьютерной обучающей программы для интранатального мониторинга плода. БЖОГ. 2000;107:1138–1144. [PubMed] [Google Scholar]
8. Berger R, Bender S, Sefkow S. et al. Пери/внутрижелудочковое кровоизлияние: краниальное ультразвуковое исследование 5286 новорожденных. Eur J Obstet Gynecol Reprod Biol. 1997; 75: 191–203. [PubMed] [Google Scholar]
9. Bernardes J, Costa Pereira A, Ayres de Campos D. et al. Оценка межнаблюдательного согласования кардиотокограмм. Int J Gynaecol Obstet. 1997;57:33–37. [PubMed] [Google Scholar]
Int J Gynaecol Obstet. 1997;57:33–37. [PubMed] [Google Scholar]
10. Bloom S L, Spong C Y, Thom E. et al. Пульсоксиметрия плода и кесарево сечение. New Engl J Med. 2006; 355:195–202. [PubMed] [Google Scholar]
11. Brown VA, Sawers R S, Parsons R J. et al. Значение антенатальной кардиотокографии при ведении беременности с высоким риском: рандомизированное контролируемое исследование. Br J Obstet Gynaecol. 1982; 89: 716–722. [PubMed] [Google Scholar]
12. Butterwegge M, Gonser M, Roemer V M. Stellungnahme zu einem Gutachten der BQS über geburtshilfliche Qualitätsindikatoren. З Гебурц Неонатол. 2005;209: 69–75. [PubMed] [Google Scholar]
13. Carbonne B, Langer B, Goffinet F. et al. Клиническое значение пульсоксиметрии плода. II. Сравнительные прогностические значения оксиметрии и pH кожи головы. Многоцентровое исследование. J Gynecol Obstet Biol Reprod (Париж) 1999;28:137–144. [PubMed] [Google Scholar]
14. Cibilis L A. Об интранатальном мониторинге плода.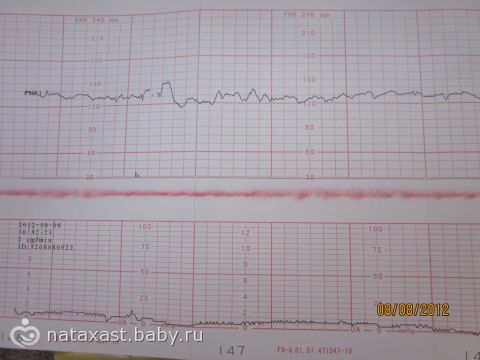 Am J Obstet Gynecol. 1996; 174: 1382–1389. [PubMed] [Google Scholar]
Am J Obstet Gynecol. 1996; 174: 1382–1389. [PubMed] [Google Scholar]
15. Chow O Larbig A Kabartas B et al. Подводные камни внешнего мониторинга ЧСС во втором периоде родов J Mat Fet Neonat Med 201023(Suppl.)236 [Google Scholar]
16. Dawes GS, Moulden M, Redman C WG. Краткосрочные колебания частоты сердечных сокращений плода, замедления и кривые скорости пуповины перед родами. Акушерство Гинекол. 1992; 80: 673–678. [PubMed] [Google Scholar]
17. Daumer M, Scholz M, Boulesteix A L. et al. Исследование нормального сердечного ритма плода: план анализа. Труды о природе. 2007 г.: 10.1038/npre.980.1. [CrossRef] [Google Scholar]
18. Devoe L D, Ross M, Wilde C. et al. Многоцентровое клиническое исследование использования электронной системы мониторинга плода STAN 21 в США. Am J Obstet Gynecol. 2006;195: 729–734. [PubMed] [Google Scholar]
19. DKG Leitfaden: Aufbewahrungsverpflichtungen und -fristen von Dokumenten im Krankenhaus. НКГ Миттейлунг. 2006: 394.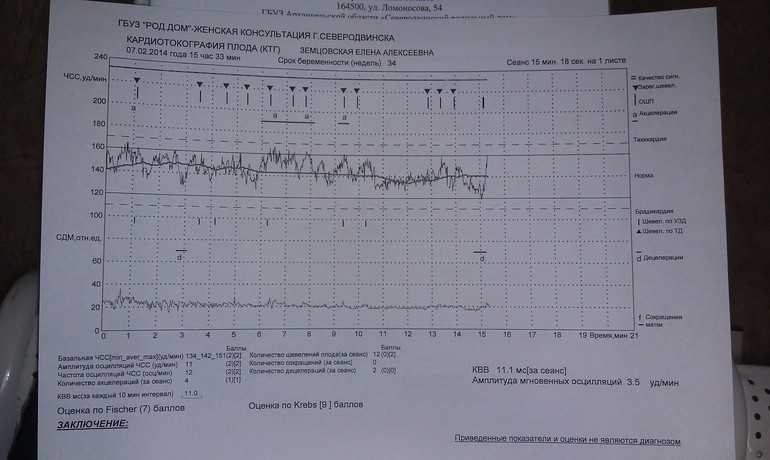 [Google Scholar]
[Google Scholar]
20. Дрогтроп А. П., Убелс Р., Нейхуис Дж. Г. Связь между движениями тела плода, движениями глаз и частотой сердечных сокращений при беременности между 25 и 30 неделями беременности. Ранний Хам Дев. 1990; 23: 67–73. [PubMed] [Google Scholar]
21. Dudenhausen JW, Luhr C, Dimer JS. Газы крови пупочной артерии у здоровых доношенных новорожденных. Int J Gynaecol Obstet. 1997;57:251–258. [PubMed] [Google Scholar]
22. East C E Colditz P B Пульсоксиметрия плода для оценки плода в родах Cochrane Database Syst Rev 20072CD004075 [PubMed] [Google Scholar]
23. Elliott C, Warrick P A, Graham E. et al . Поэтапная классификация записей сердечного ритма плода: связь с неонатальным метаболическим ацидозом и неврологической заболеваемостью. Am J Obstet Gynecol. 2010;202:2580–2.58E10. [Google Scholar]
24. Fedorkow DM, Stewart TJ, Parboosingh J. Изменения частоты сердечных сокращений плода, связанные с общей анестезией. Ам Дж. Перинат. 1989;6:287–288.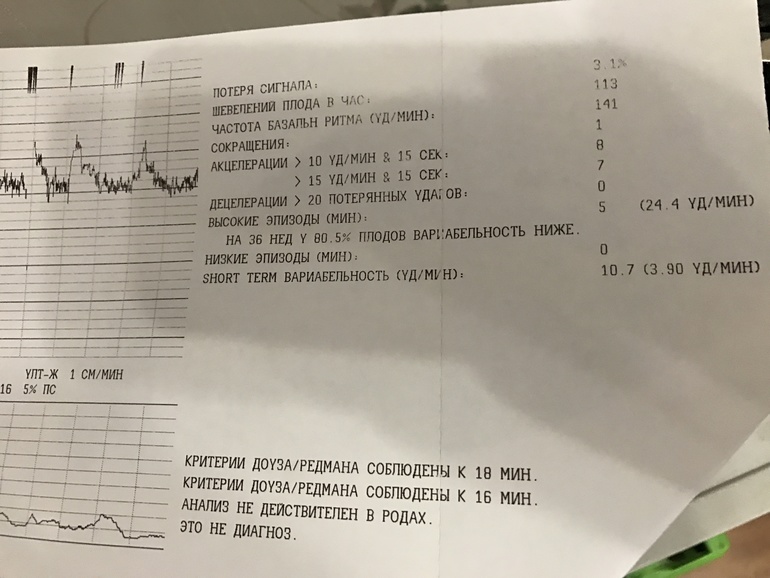 [PubMed] [Google Scholar]
[PubMed] [Google Scholar]
25. Ferrazzi E, Rigano S, Bozzo M. et al. Кровоток в пупочной вене у плода с задержкой роста. УЗИ Акушерство Гинекол. 2000; 16: 432–438. [PubMed] [Google Scholar]
. Флинн А.М., Келли Дж., Мэнсфилд Х. и соавт. Рандомизированное контролируемое исследование нестрессовой дородовой кардиотокографии. Br J Obstet Gynaecol. 1982;89:427–433. [PubMed] [Google Scholar]
28. Gaffney G, Flavell V, Johnson A. et al. Детский церебральный паралич и неонатальная энцефалопатия. Arch Dis Child Fetal Neonat Ed. 1994; 70: F195–F200. [Бесплатная статья PMC] [PubMed] [Google Scholar]
29. Gaffney G, Sellers S, Flavell V. et al. Исследование случай-контроль интранатальной помощи, церебрального паралича и перинатальной смерти. Бр Мед Дж. 1994; 308:743–750. [Бесплатная статья PMC] [PubMed] [Google Scholar]
30. Garcia J, Corry M, MacDonald D. et al. Взгляд матерей на непрерывный электронный мониторинг сердца плода и периодическую аускультацию в рандомизированном контролируемом исследовании.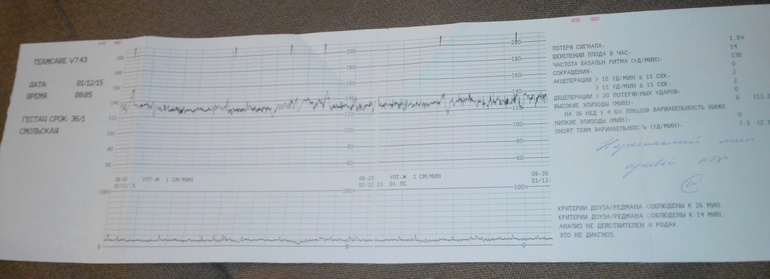 Рождение. 1985;12:79–86. [PubMed] [Google Scholar]
Рождение. 1985;12:79–86. [PubMed] [Google Scholar]
31. Garite T J, Dildy G A, McNamara H. et al. Многоцентровое контролируемое исследование пульсоксиметрии плода при интранатальном лечении неудовлетворительных паттернов сердечного ритма плода. Am J Obstet Gynecol. 2000; 183:1049–1058. [PubMed] [Google Scholar]
32. Garnier Y, Coumans A, Berger R. et al. Эндотоксемия серьезно влияет на кровообращение при нормоксии и асфиксии у неполовозрелых эмбрионов овец. J Soc Gynecol Invest. 2001; 8: 134–142. [PubMed] [Академия Google]
33. Gnirs J, Schelling M, Kolben M. et al. Referenzkurven für das fetale Bewegungsprofil. Гебуртш Фрауэнгейлк. 1998; 58: 355–362. [Google Scholar]
34. Gonser M, König M, Marzusch K. Schema zur CTG-Interpretation nach den FIGO-Richtlinien. Гинеколь Пракс. 1995; 19: 649–659. [Google Scholar]
35. Graatsma EM, Jacod BC, van Egmond L AJ. и другие. Электрокардиотокография плода: возможность долгосрочной регистрации сердечного ритма плода. БЖОГ. 2009; 116: 334–337. [PubMed] [Академия Google]
БЖОГ. 2009; 116: 334–337. [PubMed] [Академия Google]
36. Grant A, OʼBrien N, Joy M T. et al. Детский церебральный паралич у детей, родившихся во время Дублинского рандомизированного исследования интранатального мониторинга. Ланцет. 1989; 8674: 1233–1236. [PubMed] [Google Scholar]
37. Grivel R M Alfirevic Z Gyte G M et al. Антенатальная кардиотокография для оценки состояния плода Cochrane Database Syst Rev 20101CD007863 [PubMed] [Google Scholar]
38. Hansen P K, Smith S F, Nim J. et al. Отношение матери к наблюдению за плодом. Eur J Obstet Gynecol Reprod Biol. 1985;20:43–51. [PubMed] [Google Scholar]
39. Haverkamp A D, Thompson H E, McFee J G. et al. Оценка непрерывного мониторинга сердечного ритма плода при беременности высокого риска. Am J Obstet Gynecol. 1976; 125: 310–317. [PubMed] [Google Scholar]
40. Haverkamp A D, Orleans M, Langendoerfer S. et al. Контролируемое исследование дифференциальных эффектов интранатального мониторинга плода. Am J Obstet Gynecol. 1979; 134: 399–412. [PubMed] [Google Scholar]
1979; 134: 399–412. [PubMed] [Google Scholar]
41. Хербст А., Ингемарссон И. Прерывистый и непрерывный электронный мониторинг плода в родах: рандомизированное исследование. Br J Obstet Gynaecol. 1994;101:663–668. [PubMed] [Google Scholar]
42. Ход М., Кернер Р. Телемедицина для антенатального наблюдения за беременностями высокого риска с амбулаторным и домашним мониторингом сердца плода — обновление. J Перинат Мед. 2003; 31: 195–200. [PubMed] [Google Scholar]
43. Impey L, Reynolds M, MacQuillan K. et al. Кардиотокография при поступлении: рандомизированное контролируемое исследование. Ланцет. 2003; 361: 465–470. [PubMed] [Google Scholar]
44. Jensen A, Martius G. Stuttgart: Thieme; 1991. Überwachung und Leitung der Entbindung; стр. 386–442. [Академия Google]
45. Дженсен А., Роман С., Рудольф А. М. Влияние снижения распределения маточного кровотока и доставки кислорода. Дж Дев Физиол. 1991; 15: 309–323. [PubMed] [Google Scholar]
46. Кейт Р.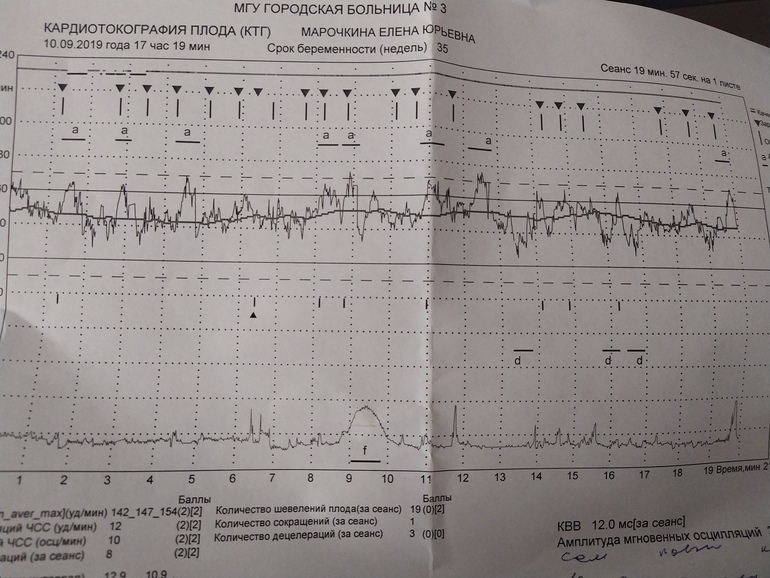 Д., Бекли С., Гарибальди Дж. М. и соавт. Многоцентровое сравнительное исследование 17 специалистов и интеллектуальной компьютерной системы ведения родов с использованием кардиотокограммы. Br J Obstet Gynaecol. 1995; 102: 688–700. [PubMed] [Google Scholar]
Д., Бекли С., Гарибальди Дж. М. и соавт. Многоцентровое сравнительное исследование 17 специалистов и интеллектуальной компьютерной системы ведения родов с использованием кардиотокограммы. Br J Obstet Gynaecol. 1995; 102: 688–700. [PubMed] [Google Scholar]
47. Kelso A M, Parsons R J, Lawrence G F. et al. Оценка непрерывного мониторинга сердечного ритма плода в родах. Am J Obstet Gynecol. 1978;131:526–532. [PubMed] [Google Scholar]
48. Кидд Л., Патель Н., Смит Р. Нестрессовая антенатальная кардиотокография – проспективное рандомизированное клиническое исследование. Br J Obstet Gynaecol. 1985; 92: 1156–1159. [PubMed] [Google Scholar]
49. Killien MG, Shy K. Рандомизированное исследование электронного мониторинга плода при преждевременных родах: взгляды матери. Рождение. 1989; 16:7–12. [PubMed] [Google Scholar]
50. Kühnert M, Schmidt S. Интранатальное управление неутешительными моделями сердечного ритма плода: рандомизированное контролируемое исследование пульсоксиметрии плода. Am J Obstet Gynecol. 2004;191:1989–1995. [PubMed] [Google Scholar]
Am J Obstet Gynecol. 2004;191:1989–1995. [PubMed] [Google Scholar]
51. Kühnert M, Hellmeyer L, Stein W. et al. Суточный КТГ-мониторинг: сравнение нормальных беременностей на сроке 25-30 недель и сроке беременности 36-42 недели. Arch Gynecol Obstet. 2007; 275:451–460. [PubMed] [Google Scholar]
52. Langendoerfer S, Haverkamp AD, Murphy J. et al. Педиатрическое наблюдение за результатами рандомизированного контролируемого исследования интранатальных методов наблюдения за плодом. J Пед. 1980; 97: 103–107. [PubMed] [Академия Google]
53. Leveno KJ, Cunningham FG, Nelson S. et al. Проспективное сравнение селективного и универсального электронного мониторинга плода при 34 995 беременностях. N Engl J Med. 1986; 315: 615–619. [PubMed] [Google Scholar]
54. Листон Р., Савчук Д., Янг Д. Наблюдение за здоровьем плода: консенсусное руководство до и во время родов. J Obstet Gynecol Канада. 2007;29 04:3–56. [PubMed] [Google Scholar]
55. Лотгеринг Ф.К., Валленбург Х. К., Схоутен Х.Дж. Межнаблюдательские и внутринаблюдательные вариации в оценке дородовых кардиотокограмм. Am J Obstet Gynecol. 1982;144:701–705. [PubMed] [Google Scholar]
К., Схоутен Х.Дж. Межнаблюдательские и внутринаблюдательные вариации в оценке дородовых кардиотокограмм. Am J Obstet Gynecol. 1982;144:701–705. [PubMed] [Google Scholar]
56. Lumley J, Lester A, Anderson I. et al. Рандомизированное исследование еженедельной кардиотокографии у акушерских пациенток высокого риска. Br J Obstet Gynaecol. 1983; 90: 1018–1026. [PubMed] [Google Scholar]
57. Лути Д.А., Шай К.К., ван Белль Г. Рандомизированное исследование электронного мониторинга сердца плода при преждевременных родах. Акушерство Гинекол. 1987; 69: 687–695. [PubMed] [Google Scholar]
58. Макдональд Д., Грант А., Шеридан-Перрейра М. Дублинское рандомизированное контролируемое исследование интранатального мониторинга сердечного ритма плода. Am J Obstet Gynecol. 1985;152:524–539. [PubMed] [Google Scholar]
59. Маеда К. Новости FIGO: отчет исследовательской группы FIGO по оценке новых технологий. Оценка и стандартизация мониторинга плода. Int J Gynaecol Obstet. 1997; 59: 169–173. [PubMed] [Google Scholar]
[PubMed] [Google Scholar]
60. Mahomed K, Nyoni R, Mulambo T. et al. Рандомизированное контролируемое исследование интранатального мониторинга сердечного ритма плода. Бр Мед Дж. 1994; 308:497–500. [Бесплатная статья PMC] [PubMed] [Google Scholar]
61. Macones G A, Hankins G D, Spong C Y. et al. Отчет семинара Национального института детского здоровья и развития человека 2008 г. об электронном мониторинге плода: обновление определений, интерпретации и руководящих принципов исследований. Акушерство Гинекол. 2008; 112: 661–666. [PubMed] [Академия Google]
62. Mardirosoff C, Dumont L, Boulvain M. et al. Брадикардия плода из-за интратекального введения опиоидов для обезболивания родов: систематический обзор. БЖОГ. 2002; 109: 274–281. [PubMed] [Google Scholar]
63. Миллер Д.А., Рабелло Ю.А., Пол Р.Х. Модифицированный биофизический профиль: дородовое тестирование в 1990-х годах. Am J Obstet Gynecol. 1996; 174: 812–817. [PubMed] [Google Scholar]
64. Morgenstern J, Abels T.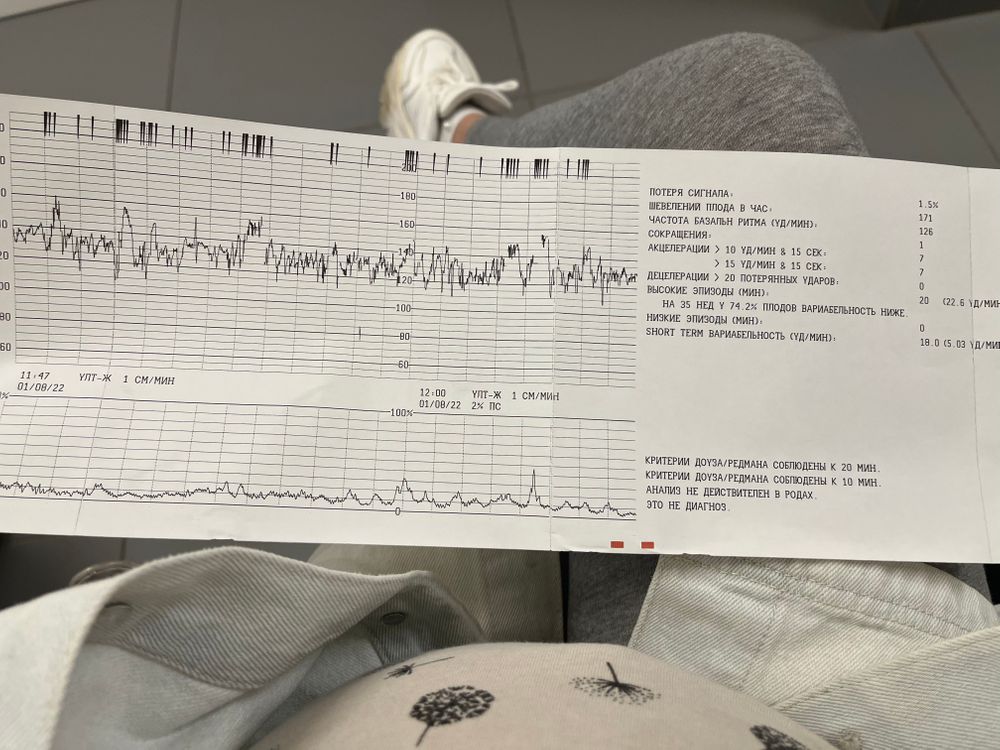 , Somville T. et al. Точность мониторинга сердечного ритма плода. Гинеколог. 1994; 27: 123–129.. [PubMed] [Google Scholar]
, Somville T. et al. Точность мониторинга сердечного ритма плода. Гинеколог. 1994; 27: 123–129.. [PubMed] [Google Scholar]
65. Мюррей М.Л., Хиггинс П. Компьютер против лекции: стратегии обучения мониторингу плода. Дж. Перинатол. 1996; 16:15–19. [PubMed] [Google Scholar]
66. Национальный совет по здравоохранению и медицинским исследованиям . Канберра: Биотекст; 1999. Как рассматривать доказательства: систематическая идентификация и обзор научной литературы. [Google Scholar]
67. Neilson J P Электрокардиограмма плода (ЭКГ) для мониторинга плода во время родов Cochrane Database Syst Rev 20124CD000116 [PubMed] [Google Scholar]
68. Нейлсон Д. Р. мл., Фриман Р. К., Манган С. Неоднозначность сигнала, приводящая к неожиданному результату при внешнем мониторинге сердечного ритма плода. Am J Obstet Gynecol. 2008; 199: 717–724. [PubMed] [Google Scholar]
69. Neldam S, Osler M, Hansen P K. et al. Мониторинг родов с кардиотокографией и стетоскопическим исследованием при нормальных родах и родах с риском. Угескр Лаегер. 1985; 147: 2901–2907. [PubMed] [Google Scholar]
Угескр Лаегер. 1985; 147: 2901–2907. [PubMed] [Google Scholar]
70. Нелдам С., Ослер М., Хансен П.К. и соавт. Интранатальный мониторинг сердечного ритма плода в комбинированной популяции низкого и высокого риска: контролируемое клиническое исследование. Eur J Obstet Gynecol Reprod Biol. 1986;23:1–11. [PubMed] [Google Scholar]
71. Nelson KB, Dambrosia JM, Ting TY. et al. Неопределенная ценность электронного мониторинга плода в прогнозировании детского церебрального паралича. N Engl J Med. 1996; 334: 613–618. [PubMed] [Google Scholar]
72. NICHD (Национальный институт детского здоровья и развития человека). Электронный мониторинг сердечного ритма плода: руководство по интерпретации исследований. Семинар по планированию исследований. Am J Obstet Gynecol. 1997; 177:1385–1390. [PubMed] [Академия Google]
73. Nijhuis JG, van de Pas M. Поведенческие состояния и их онтогенез: исследования человека. Семин Перинатол. 1992; 16: 206–210. [PubMed] [Google Scholar]
74. Noren H, Blad S, Carlsson A. et al. STAN в клинической практике – результат 2 лет регулярного использования в городе Гётеборг. Am J Obstet Gynecol. 2006; 195:7–15. [PubMed] [Google Scholar]
Noren H, Blad S, Carlsson A. et al. STAN в клинической практике – результат 2 лет регулярного использования в городе Гётеборг. Am J Obstet Gynecol. 2006; 195:7–15. [PubMed] [Google Scholar]
75. OLG Oldenburg 15.5.90 5 U 114/89; ОЛГ Карлсруэ 28.11.97 U 28/79; ОЛГ Гамбург 30.03.79 1 У 115/77; BGH NJW 1992, 1560 = VersR 1992: 745
76. Парер Дж. Т., Кинг Т. Л. Мониторинг сердечного ритма плода: следующий шаг? Am J Obstet Gynecol. 2010; 202: 520–521. [PubMed] [Google Scholar]
77. Pattison N McCowan L Кардиотокография для дородовой оценки плода (Cochrane Review) Cochrane Database Syst Rev 20101CD001068 [PubMed] [Google Scholar]
78. Petrie R H, Yeh S Y, Murata Y. et др. Влияние лекарственных препаратов на вариабельность сердечного ритма плода. Am J Obstet Gynecol. 1987; 130: 294–299. [PubMed] [Академия Google]
79. Renou P, Chang A, Anderson I. Контролируемое исследование интенсивной терапии плода. Am J Obstet Gynecol. 1976; 126: 470–476. [PubMed] [Google Scholar]
80. Roemer V M. Количественный CTG-Bewertung sub partu mit einem neuen CTG-Score: Wie gut sind die Korrelationen mit den Parametern des fetalen Säure-Basen-Haushaltes im Nabelschnurblut? Z Geburtshilfe Неонатол. 2003; 207: 121–126. [PubMed] [Google Scholar]
Roemer V M. Количественный CTG-Bewertung sub partu mit einem neuen CTG-Score: Wie gut sind die Korrelationen mit den Parametern des fetalen Säure-Basen-Haushaltes im Nabelschnurblut? Z Geburtshilfe Неонатол. 2003; 207: 121–126. [PubMed] [Google Scholar]
81. Рут Г. Лунд: Студенческая литература; 1988. Перинатальный кислотно-щелочной баланс. [Академия Google]
82. Rooth G, Huch A, Huch R. Новости FIGO: Руководство по использованию мониторинга плода. Int J Gynaecol Obstet. 1987; 25: 159–167. [Google Scholar]
83. Розен К. Г. Анализ формы волны электрокардиограммы плода в родах. Curr Opin Obstet Gynecol. 2005; 17: 147–150. [PubMed] [Google Scholar]
84. Королевский колледж акушеров и гинекологов . Интранатальный уход. Лондон/Великобритания, сентябрь 2007 г.
85. Rüttgers H. Kardiotokography. Стандарты перинатальной медицины. Перинат Мед. 1989;1:9–14. [Google Scholar]
86. Samueloff A, Langer O, Berkus M. et al. Является ли вариабельность сердечного ритма плода хорошим предиктором исхода плода? Acta Obstet Gynecol Scand. 1994; 73:39–44. [PubMed] [Google Scholar]
1994; 73:39–44. [PubMed] [Google Scholar]
87. Saling E. Stuttgart: Thieme; 1966. Das Kind im Bereich der Geburtshilfe. [Google Scholar]
88. Schiermeier S, Westhof G, Daumer M. et al. Die Kurzzeitvariation der fetalen Herzfrequenz und der FIGO-CTG-Score. Erste Erfahrungen в der Kombination dieser Überwachungsparameter. Гебуртш Фрауэнгейлк. 2006; 66: 752–755. [Академия Google]
89. Шиндлер Т. Ахен: Verlag Mainz; 2002. Алгоритм скользящего окна с задержкой для онлайн-анализа кардиотокограммы: сравнение компьютеризированного анализа КТГ. 1-е изд. [Google Scholar]
90. Schneider K TM. Die Überwachung der Geburt aus forensischer Sicht. Гинеколог. 1994; 27: 212–221. [PubMed] [Google Scholar]
91. Schneider K TM, Bung P, Weber S. et al. Ортостатический маточно-сосудистый синдром – проспективное лонгитюдное исследование. Am J Obstet Gynecol. 1993; 169: 183–189.. [PubMed] [Google Scholar]
92. Shy K K, Luthy D A, Bennett F C. et al. Влияние электронного мониторинга сердечного ритма плода по сравнению с периодической аускультацией на неврологическое развитие недоношенных детей.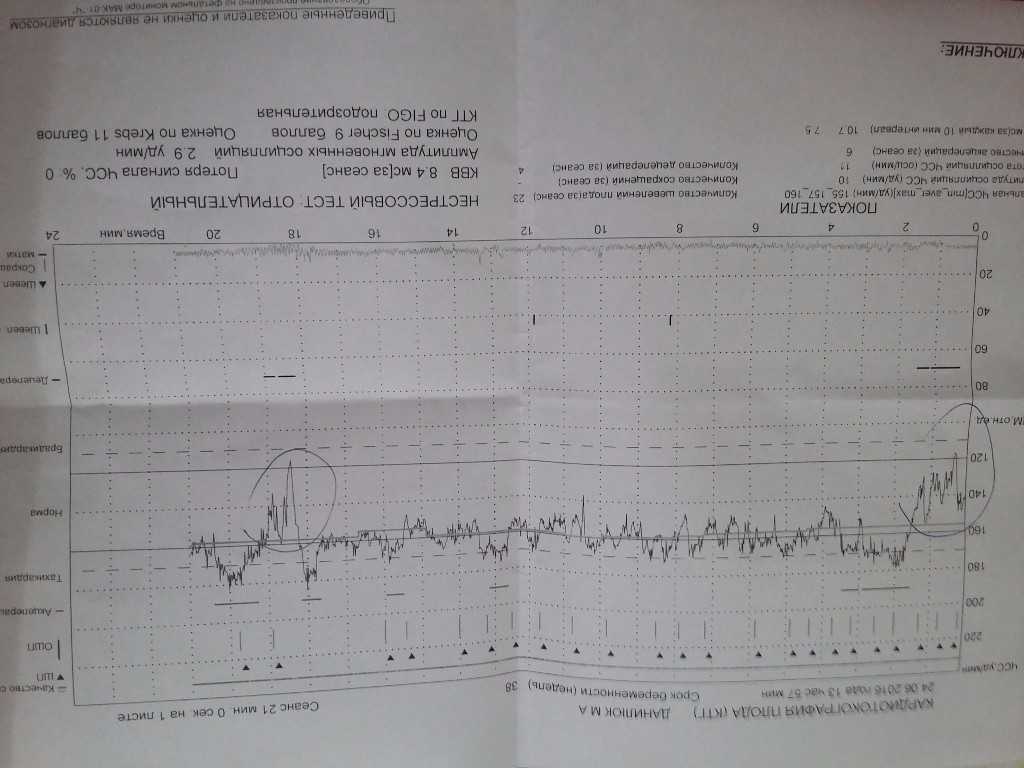 N Engl J Med. 1990; 322: 588–593. [PubMed] [Google Scholar]
N Engl J Med. 1990; 322: 588–593. [PubMed] [Google Scholar]
93. Spencer J A, Badawi N, Burton P. et al. Интранатальная КТГ до неонатальной энцефалопатии в срок: исследование случай-контроль. Br J Obstet Gynaecol. 1997; 104: 25–28. [PubMed] [Академия Google]
94. Стайш К.Дж., Вестлейк Дж.Р., Башор Р.А. Слепой тест на введение окситоцина и перинатальный исход. Am J Obstet Gynecol. 1980; 138: 399–403. [PubMed] [Google Scholar]
95. Street P, Dawes GS, Moulden M. et al. Краткосрочные изменения в аномальных антенатальных записях сердечного ритма плода. Am J Obstet Gynecol. 1991; 165: 515–523. [PubMed] [Google Scholar]
96. Tan K H Smyth R Виброакустическая стимуляция плода для облегчения тестов на состояние плода (Кокрановский обзор) Cochrane Database Syst Rev 201312CD002963 [PubMed] [Google Scholar]
97. Thacker SB, Berkelman RL. Оценка диагностической точности и эффективности выбранных методов дородового наблюдения за плодом. Акушерство Gynecol Surv. 1986; 41: 121–141. [PubMed] [Google Scholar]
1986; 41: 121–141. [PubMed] [Google Scholar]
98. Thacker S B Stroup D Chang M Непрерывный электронный мониторинг сердечного ритма для оценки состояния плода во время родов (Кокрановский обзор) Cochrane Database Syst Rev 20135CD006066 [Google Scholar]
99. Trimbos J B, Keirse M J Вариабельность наблюдателей в оценке дородовых кардиотокограмм. Br J Obstet Gynaecol. 1978;85:900–906. [PubMed] [Google Scholar]
100. Van Geijn H P, Jongsma H W, Doesburg WH et al. Влияние введения диазепама во время беременности или родов на вариабельность сердечного ритма новорожденного. Eur J Obstet Gynecol Reprod Biol. 1980; 10: 187–201. [PubMed] [Google Scholar]
101. Van Woerden E E, van Geijn H P. Amsterdam: Excerpta Medica; 1994. Факторы, влияющие на частоту сердечных сокращений плода; стр. 211–220. [Google Scholar]
102. Vintzileos A M, Antsaklis A, Varvarigos I. et al. Рандомизированное исследование интранатального электронного мониторинга сердечного ритма плода по сравнению с прерывистой аускультацией. Акушерство Гинекол. 1993;81:899–907. [PubMed] [Google Scholar]
Акушерство Гинекол. 1993;81:899–907. [PubMed] [Google Scholar]
103. Vintzileos A M, Nochimson D J, Antsaklis A. et al. Сравнение интранатального электронного мониторинга сердечного ритма плода с периодической аускультацией при выявлении ацидемии плода при рождении. Am J Obstet Gynecol. 1995; 173:1021–1024. [PubMed] [Google Scholar]
104. Vintzileos A M, Nochimson D J, Guzman E R. et al. Интранатальный электронный мониторинг сердечного ритма плода по сравнению с прерывистой аускультацией: метаанализ. Акушерство Гинекол. 1995;85:149–155. [PubMed] [Google Scholar]
105. Visser GH, Dawes GS, Redman CW. Численный анализ нормального антенатального сердечного ритма плода человека. Br J Obstet Gynaecol. 1981; 88: 792–802. [PubMed] [Google Scholar]
106. Voigt M, Schneider KT, Jahrig K. Analyze des Geburtengutes des Jahrgangs 1992 der Bundesrepublik Deutschland. Часть 1: Neue Perzentilwerte für die Körpermaße von Neugeborenen. Гебуртш Фрауэнгейлк. 1996; 56: 550–558. [PubMed] [Google Scholar]
[PubMed] [Google Scholar]
107. Westergaard H B, Langhoff-Roos J, Lingman G. et al. Критическая оценка беременности с высоким риском: использование метаанализа в доказательном акушерстве. УЗИ Акушерство Гинекол. 2001; 17: 466–476. [PubMed] [Академия Google]
108. Westerhuis M E, Moons K G, van Beek E. et al. Рандомизированное клиническое исследование кардиотокографии плюс забор крови плода по сравнению с кардиотокографией плюс ST-анализ электрокардиограммы плода (STAN®) для интранатального мониторинга. BMC Беременность Роды. 2007;26:13. [Бесплатная статья PMC] [PubMed] [Google Scholar]
109. Wood C, Renou P, Oats J. et al. Контролируемое исследование мониторинга частоты сердечных сокращений плода в акушерской популяции низкого риска. Am J Obstet Gynecol. 1981; 141: 527–534. [PubMed] [Академия Google]
110. Общество акушеров-гинекологов Канады. Клиническое практическое руководство по наблюдению за здоровьем плода: согласованное руководство до и во время родов № 197 (заменяет № 90 и № 112), Оттава/Канада: SOGC; Сентябрь 2007 г.
111. Young D C, Gray J H, Luther E R. et al. Забор крови из кожи головы плода: его ценность в действующем акушерском отделении. Am J Obstet Gynecol. 1980; 136: 276–281. [PubMed] [Google Scholar]
112. Zalar R W Jr., Quilligan E J. Влияние взятия проб кожи головы на частоту кесарева сечения при дистрессе плода. Am J Obstet Gynecol. 1979;135:239–246. [PubMed] [Google Scholar]
Влияние недоношенности и длины повтора КТГ на исходы врожденной миотонической дистрофии
1. Brook JD, McCurrach ME, Harley HG, Buckler AJ, Church D, Aburatani H, et al. Молекулярная основа миотонической дистрофии: расширение тринуклеотидного (CTG) повтора на 3′-конце транскрипта, кодирующего члена семейства протеинкиназ. Клетка. 1992; 68: 799–808. doi: 10.1016/0092-8674(92)
-5. [PubMed] [CrossRef] [Google Scholar]
2. Buxton J, Shelbourne P, Davies J, Jones C, Van Tongeren T, Aslanidis C, et al. Обнаружение нестабильного фрагмента ДНК, характерного для лиц с миотонической дистрофией.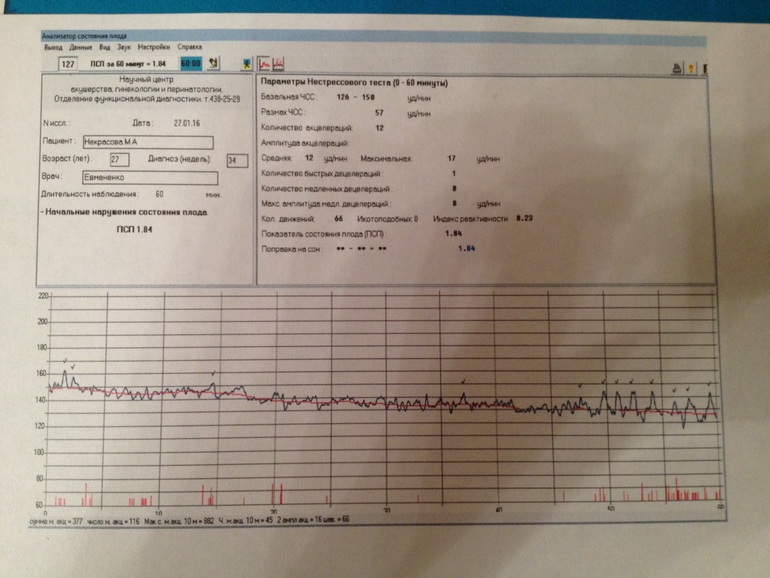 Природа. 1992;355:547–548. doi: 10.1038/355547a0. [PubMed] [CrossRef] [Google Scholar]
Природа. 1992;355:547–548. doi: 10.1038/355547a0. [PubMed] [CrossRef] [Google Scholar]
3. Fu YH, Pizzuti A, Fenwick RG, Jr, King J, Rajnarayan S, Dunne PW, et al. Нестабильный триплетный повтор в гене, связанном с миотонической мышечной дистрофией. Наука. 1992; 255:1256–1258. doi: 10.1126/science.1546326. [PubMed] [CrossRef] [Google Scholar]
4. Mahadevan M, Tsilfidis C, Sabourin L, Shutler G, Amemiya C, Jansen G, et al. Мутация миотонической дистрофии: нестабильный повтор CTG в 3′-нетранслируемой области гена. Наука. 1992;255:1253–1255. doi: 10.1126/science.1546325. [PubMed] [CrossRef] [Google Scholar]
5. Dogan C, De Antonio M, Hamroun D, Varet H, Fabbro M, Rougier F, et al. Пол как модифицирующий фактор, влияющий на тяжесть и смертность фенотипа миотонической дистрофии 1 типа: общенациональное поперечное обсервационное исследование с несколькими базами данных. ПЛОС ОДИН. 2016;11:e0148264. doi: 10.1371/journal.pone.0148264. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
6. Monteiro R, Bento J, Goncalves MR, Pinto T, Winck JC. Генетика коррелирует с функцией легких и ночной вентиляцией легких при миотонической дистрофии. Дыхание сна. 2013;17:1087–1092. doi: 10.1007/s11325-013-0807-6. [PubMed] [CrossRef] [Google Scholar]
Monteiro R, Bento J, Goncalves MR, Pinto T, Winck JC. Генетика коррелирует с функцией легких и ночной вентиляцией легких при миотонической дистрофии. Дыхание сна. 2013;17:1087–1092. doi: 10.1007/s11325-013-0807-6. [PubMed] [CrossRef] [Google Scholar]
7. Рудник-Шёнеборн С., Зеррес К. Исход беременности, осложненной миотонической дистрофией: исследование 31 пациентки и обзор литературы. Eur J Obstet Gynecol Reprod Biol. 2004; 114:44–53. doi: 10.1016/j.ejogrb.2003.11.025. [PubMed] [CrossRef] [Google Scholar]
8. Echenne B, Rideau A, Roubertie A, Sébire G, Rivier F, Lemieux B. Миотоническая дистрофия I типа в детстве Долгосрочная эволюция у пациентов, переживших неонатальный период. Eur J Paediatr Neurol. 2008;12:210–223. doi: 10.1016/j.ejpn.2007.07.014. [PubMed] [CrossRef] [Академия Google]
9. Харпер П.С. Миотоническая дистрофия. 3. Лондон: У.Б. Сондерс; 2001. [Google Scholar]
10. Джонсон Н.Е., Алдана Э.З., Ангерд Н., Ашизава Т., Берггрен К.Н., Марини-Беттоло С. , Дуонг Т., Экстрем А.Б., Сансоне В., Тиан С., Хеллерштейн Л., Кэмпбелл С. Консенсус- рекомендации по лечению врожденной и детской миотонической дистрофии 1 типа. Neurol Clin Pract. 2019;9:443–454. doi: 10.1212/CPJ.0000000000000646. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
, Дуонг Т., Экстрем А.Б., Сансоне В., Тиан С., Хеллерштейн Л., Кэмпбелл С. Консенсус- рекомендации по лечению врожденной и детской миотонической дистрофии 1 типа. Neurol Clin Pract. 2019;9:443–454. doi: 10.1212/CPJ.0000000000000646. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
11. Кэмпбелл С., Левин С., Сиу В.М., Венанс С., Джейкоб П. Врожденная миотоническая дистрофия: канадское популяционное эпиднадзорное исследование. J Педиатр. 2013; 163:120–125. doi: 10.1016/j.jpeds.2012.12.070. [PubMed] [CrossRef] [Академия Google]
12. Kroksmark AK, Ekström AB, Björck E, Tulinius M. Миотоническая дистрофия: поражение мышц в зависимости от типа заболевания и размера расширенной последовательности повторов CTG. Dev Med Child Neurol. 2005; 47: 478–485. doi: 10.1017/S0012162205000927. [PubMed] [CrossRef] [Google Scholar]
13. Экстрем А.Б., Хакенас-Плате Л., Самуэльссон Л., Тулиниус М., Венц Э. Состояния аутистического спектра при миотонической дистрофии типа 1: исследование 57 человек с врожденными и детскими формами . Am J Med Genet B (Neuropsychiatr Genet.) 2008; 147B: 918–926. doi: 10.1002/ajmg.b.30698. [PubMed] [CrossRef] [Google Scholar]
Am J Med Genet B (Neuropsychiatr Genet.) 2008; 147B: 918–926. doi: 10.1002/ajmg.b.30698. [PubMed] [CrossRef] [Google Scholar]
14. Awater C, Zerres K, Rudnik-Schöneborn S. Течение и исход беременности у женщин с наследственными нервно-мышечными расстройствами: сравнение акушерских рисков у 178 пациенток. Eur J Obstet Gynecol Reprod Biol. 2012; 162:153–159. doi: 10.1016/j.ejogrb.2012.02.020. [PubMed] [CrossRef] [Google Scholar]
15. Johnson NE, Hung M, Nasser E, Hagerman KA, Chen W, Ciafaloni E, et al. Влияние беременности на миотоническую дистрофию: исследование на основе регистра. J нервно-мышечной Dis. 2015;2:447–452. дои: 10.3233/JND-150095. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
16. Ямагата З. Фактическая ситуация с долгосрочной госпитализацией детей с низкой массой тела при рождении в Японии. J Japan Soc Neonatal Health Dev. 2001; 13: 141–147. [Google Scholar]
17. Yamaguchi K, Tanaka H, Furuhashi FH, Tanaka K, Kondo E, Ikeda T. Дородовое лечение индометацином при врожденной миотонической дистрофии. Деловой представитель Акушер-гинеколог. 2019;2019:42
Дородовое лечение индометацином при врожденной миотонической дистрофии. Деловой представитель Акушер-гинеколог. 2019;2019:42
18. Yee C, Choi SJ, Oh SY, Ki CS, Roh CR, Kim JH. Клиническая характеристика беременностей, осложненных врожденной миотонической дистрофией. Акушерство Gynecol Sci. 2017;60:323–328. doi: 10.5468/ogs.2017.60.4.323. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
19. Цудзи Т., Ёкои А., Ямада С., Вакисака А., Накамура Н., Марухаши К. и др. Три случая врожденной миотонической дистрофии с длительной дыхательной недостаточностью. No To Hattatsu (Токио) 2017; 49 (прил.): S415. [Google Scholar]
20. Yamashita T, Nozaki M, Obata K, Imanishi Y, Iwaibara K, Motizuki N, et al. Случай системного ювенильного идиопатического артрита с врожденной миотонической дистрофией, диагностированной в возрасте 8 мес. J Japan Soc Neonatal Health Dev. 2016;28:655. [Google Scholar]
21. Фума К. , Масеки Ю., Икеда С., Курибаяси М., Окадзаки А., Кихара К. и др. Редкий случай миотонической дистрофии с рабдомиолизом, диагностированной во время беременности в связи с пероральной терапией ритодрином по поводу токолиза. J Jpn Soc Perin Neon Med. 2016;52:1194–1198. [Google Scholar]
, Масеки Ю., Икеда С., Курибаяси М., Окадзаки А., Кихара К. и др. Редкий случай миотонической дистрофии с рабдомиолизом, диагностированной во время беременности в связи с пероральной терапией ритодрином по поводу токолиза. J Jpn Soc Perin Neon Med. 2016;52:1194–1198. [Google Scholar]
22. Banno H, Kawahara K, Sato K, Takahashi J, Nishijima K, Yoshida Y. Тщательный сбор анамнеза крайне важен для диагностики миотонической дистрофии у беременных с многоводием. Санка То Фуджинка (Токио). 2016; 83: 451–454. [Google Scholar]
23. Kanazawa M, Ogasawara K, Maeda S, Kanai Y, Gou Y, Imamura T, et al. Случай глубоко недоношенного ребенка с врожденной миотонической дистрофией, рожденного от матери с миотонической дистрофией. J Jpn Soc Perin Neon Med. 2015;51:826. [Академия Google]
24. Minami S, Ota N, Shiro M, Yagi S, Mabuti Y, Kumagaya K, et al. Случай врожденной миотонической дистрофии, которая была спутана при анализе амниотической жидкости. Японское генетическое консультирование J.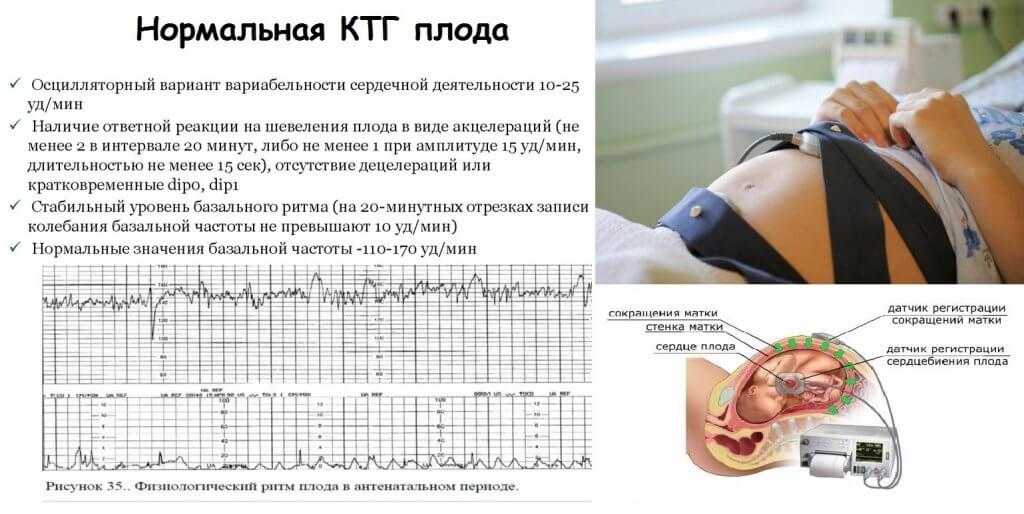 2015;36:104. [Google Scholar]
2015;36:104. [Google Scholar]
25. Такаги К., Мацубара К., Ясуока Т., Иноуэ А., Кондо Э., Учикура Ю. и др. Случай многоводия, вызванного врожденной миотонической дистрофией. Современные тенденции Obst Gynecol. 2015;63:341–344. [Google Scholar]
26. Sato T, Yamasaki H, Nagayama Y. Два случая врожденной миотонической дистрофии. J Jpn Soc Perin Neon Med. 2014;50:829. [Google Scholar]
27. Miyagi N, Shimoti Y, Oniwa T, Oshiro T. Случай младенца с очень низкой массой тела при рождении с врожденной миотонической дистрофией, рожденного от матери с невыявленной миотонической дистрофией. J Jpn Soc Perin Neon Med. 2014;50:826. [Google Scholar]
28. Уцуномия Г., Имаи К., Ямакава М. Случай врожденной миотонической дистрофии с выраженными повторами КТГ. J Jpn Soc Perin Neon Med. 2012;48:510. [Google Scholar]
29. Kondo M, Morita K, Takano Y, Tuchida S, Kushima R, Omori I, et al. Описан клинический случай врожденной миотонической дистрофии, родившийся на 23 неделе беременности.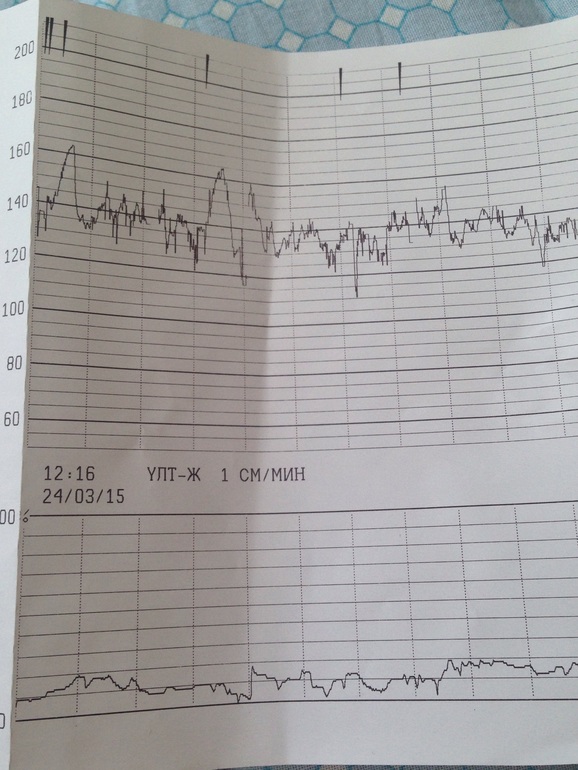 J Jpn Soc Perin Neon Med. 2010;46:739. [Google Scholar]
J Jpn Soc Perin Neon Med. 2010;46:739. [Google Scholar]
30. Yanagi Y, Koshida S. Три случая врожденной миотонической дистрофии. J Jpn Soc Perin Neon Med. 2008;44:631. [Google Scholar]
31. Эномото М., Мориока И., Фудзибаяси Х., Авано Х., Сато Ю., Шибата А. и др. Случай выживания тяжелой врожденной миотонической дистрофии с водянкой плода и хилотораксом. J Japan Soc Neonatal Health Dev. 2008; 20:85–90. [Google Scholar]
32. Сайто М., Миядзоно Ю., Ямада М. Случай крайне недоношенного ребенка с врожденной миотонической дистрофией. J Jpn Soc Perin Neon Med. 2005; 41:502. [Академия Google]
33. Nakayama Y, Imamura H. Случай глубоко недоношенного ребенка с врожденной миотонической дистрофией, у которого отмечалась длительная дыхательная недостаточность. J Jpn Soc Neonatal Health Dev. 2006; 18:49–52. [Google Scholar]
34. Цильфидис С., Маккензи А.Е., Меттлер Г., Барсело Дж., Корнелюк Р.Г. Корреляция между длиной тринуклеотидного повтора CTG и частотой тяжелой врожденной миотонической дистрофии.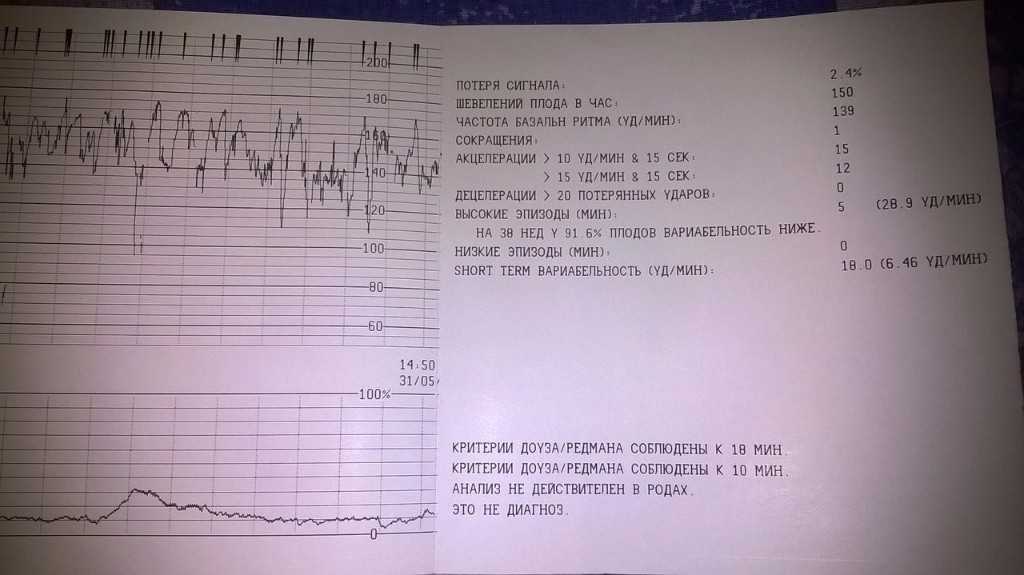

 Чувство голода может изменить реакцию организма.
Чувство голода может изменить реакцию организма.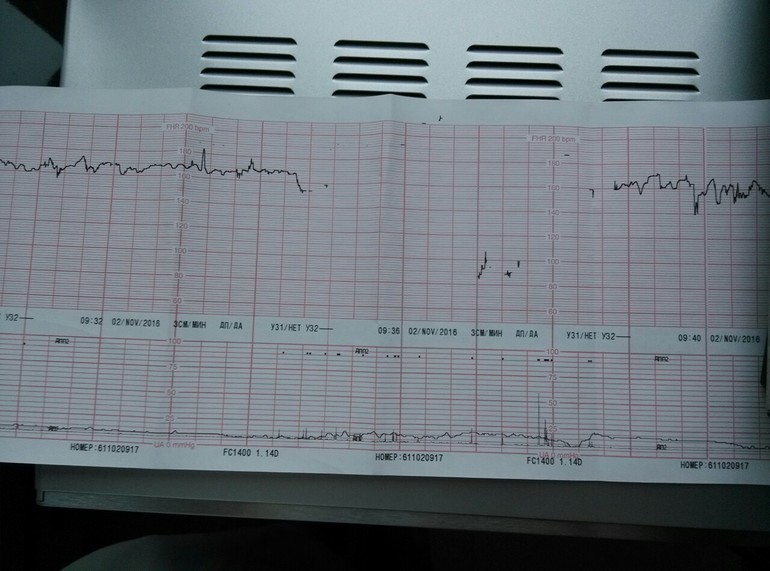


 Если такой тип КТГ обнаруживается за короткий период исследования, запись можно не продолжать.
Если такой тип КТГ обнаруживается за короткий период исследования, запись можно не продолжать.