Гнойная ангина: симптомы, причины, диагностика, лечение
Содержание статьи
- Общие сведения
- Причины гнойной ангины
- Виды заболевания
- Причины гнойной ангины
- Диагностика патологии
- Лечение гнойной ангины
- Профилактика
- Вопросы и ответы
Гнойная ангина — острое инфекционное заболевание, поражающее нёбные миндалины и окружающие лимфоидные ткани с гнойным экссудатом. Характеризуется острым течением, лихорадкой, общей интоксикацией организма, резкой болью при глотании, воспалением подчелюстных лимфоузлов и желтовато-белым гнойным налётом.
Характеризуется острым течением, лихорадкой, общей интоксикацией организма, резкой болью при глотании, воспалением подчелюстных лимфоузлов и желтовато-белым гнойным налётом.
Общие сведения
Гнойная ангина (гнойный тонзиллит) — это частный случай ангины. Заболевание возникает в любом возрасте вследствие попадания в полость рта бактерий (стрептококков или стафилококков), а также вирусов или грибков. Пути передачи – контактный и воздушно-капельный, например, при чихании или кашле в общественном месте и контакте с поверхностями, на которые попали зараженные частицы, например, при использовании общей посуды с больным человеком. Отсутствие своевременной медицинской помощи может привести к необратимым осложнениям.
Причины гнойной ангины
Обычно болезнь передается воздушно-капельным путем от больного человека к здоровому. Особенно высок риск заражения во время инкубационного периода, который длится до пяти дней.
- травмы миндалин и носоглотки;
- слабый иммунитет;
- хронические заболевания верхних дыхательных путей;
- инфекционные заболевания полости рта;
- переохлаждение;
- авитаминоз, особенно в осенне-весенний период.
Часто гнойная ангина становится осложнением респираторно-вирусных инфекций.
Виды заболевания
По месту поражённого участка выделяется два вида заболевания:
-
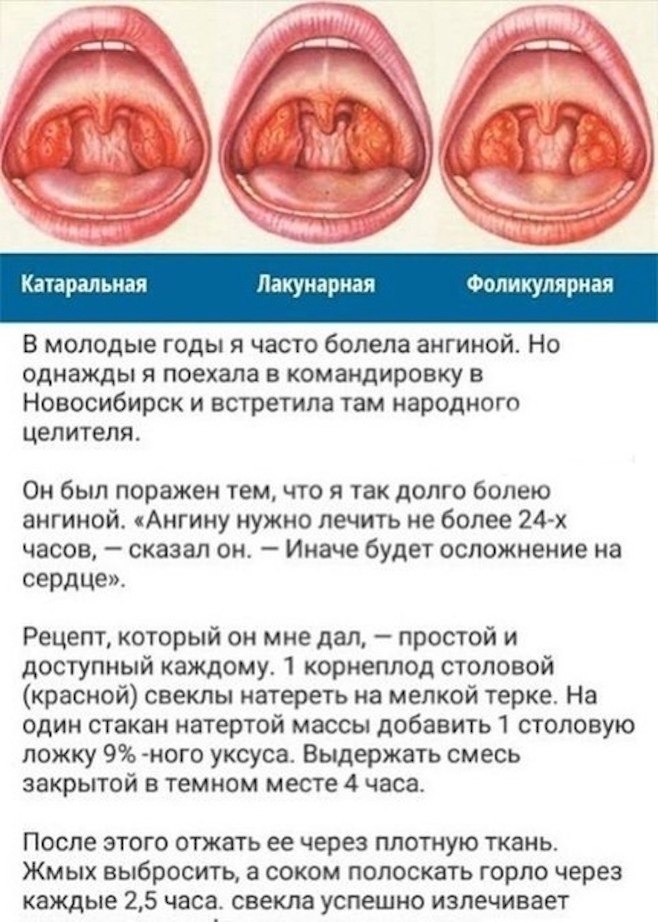
Лакунарная ангина, поражающая лакуны миндалин.
 Инфекция локализируется в верхней части горла и не проникает глубже. Гнойный налёт легко отделяется при помощи шпателя.
Инфекция локализируется в верхней части горла и не проникает глубже. Гнойный налёт легко отделяется при помощи шпателя.
- Фолликулярная ангина, поражающая окружающие миндалины лимфоидные ткани. Гной невозможно отделить вручную. Это тяжелое состояние, при котором требуется срочная медицинская помощь и госпитализация.
Причины гнойной ангины
Как правило, ангина начинается остро, а также может развиться на фоне другого заболевания. К основным общим симптомам гнойной ангины относятся следующие симптомы:
- лихорадка: повышение температуры тела до 39-40°C, озноб, ощущение слабости, потеря аппетита, боль в суставах и мышцах конечностей;
- ощущение першения, сухости, жжения в горле и области зева;
- ощущение сдавливания в горле, сужения в горле, затрудняющее дыхательный процесс;
- охриплость или потеря голоса;
- боль при глотании;
-
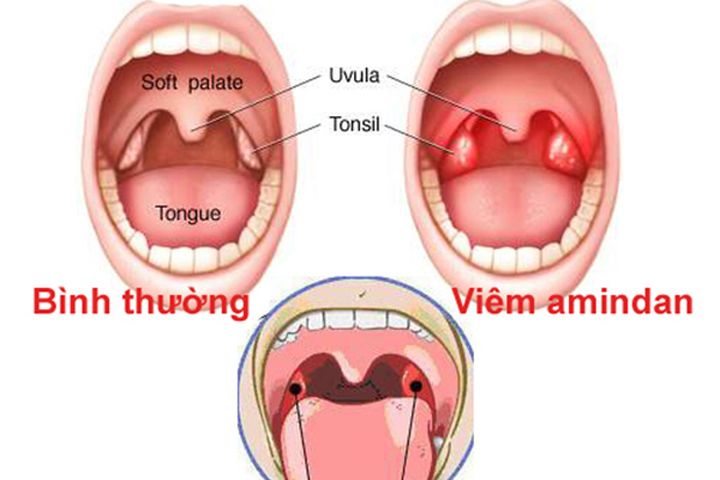
гиперемия и отёк миндалин.

Главный симптом гнойной ангины — желтовато-белый гнойный налёт, который образуется на миндалинах, которые являются очагом инфекции. При лакунарной ангине гнойный налёт формируется в виде плёнок и отдельно локализованных мелких очагов и легко удаляется, после его удаления поверхность миндалины не кровоточит. При фолликулярной ангине миндалины сильно отекают и покрываются многочисленными желтовато-белыми бляшками гноя. Нагноившийся фолликул может вскрыться самопроизвольно. При распространении гноя за пределы фолликула, воспаление не поражает ткани вокруг миндалин и заживает бесследно.
Диагностика патологии
Диагностикой и лечением гнойной ангины занимается отоларинголог — врач, специализирующийся на заболеваниях горла, носа и ушей. Также диагностировать ангину может терапевт и инфекционист. Диагностика представляет собой сбор жалоб, осмотр и результаты лабораторных исследований. Чтобы поставить диагноз «гнойная ангина» и определить её разновидность, назначаются следующие виды диагностики:
- забор мазка с миндалин на бакпосев на определение возбудителя;
- фарингоскопия — осмотр зева при помощи инструментов;
- общий анализ крови для определения уровня СОЭ;
- общий анализ мочи;
-
консультация кардиолога и ЭКГ.

Лечение гнойной ангины
Обычно лечение проводится амбулаторно, однако тяжёлые формы гнойной ангины требуют госпитализации. Лечение назначается отоларингологом с учётом особенностей пациента, степени поражения и типа возбудителя инфекции.
Общие рекомендации при лечении гнойной ангины следующие:
- обильное питьё и щадящая диета;
- постельный режим и покой;
- курс антибактериальной терапии, к которым чувствителен возбудитель;
- применение иммуномодуляторов и витаминов;
- местное применение антисептиков в виде спрея;
- регулярное полоскание травяными отварами и растворами антисептиков.
Чтобы избежать распространения инфекции и снизить риски заражения других людей, рекомендуется избегать социальных контактов, не использовать общие предметы быта с членами семьи, избегать объятий, рукопожатий и поцелуев.
В редких случаях, когда медикаментозное лечение не даёт результатов, требуется хирургическое лечение. Оно представляет собой удаление миндалин под местной анестезией — тонзиллэктомию. Эта операция в большинстве случаев проходит с минимальным количеством осложнений, реабилитация составляет 3-4 недели.
Профилактика
При соблюдении профилактических мер риск развития заболевания снижается. Эффективная профилактика представляет собой:
- исключение вредных привычек;
- исключение переохлаждения организма;
- ограничение контактов людьми, имеющих признаки респираторных заболеваний;
- поддержание нормальной влажности воздуха в помещении – не ниже 45%;
- сбалансированное и регулярное питание;
- сон, продолжительностью не менее 6 часов;
-
соблюдение гигиены, поддержание чистоты в доме и на рабочем месте.

Избежать заражения помогает общее укрепление иммунитета, основанное на ведении здорового образа жизни.
Вопросы и ответы
— Какой врач лечит рассматриваемую патологию?
— Постановка диагноза и разработка тактики медикаментозного лечения осуществляется отоларингологом. Для уточнения диагноза и проведения дополнительных исследований может потребоваться консультация других специалистов, например, кардиолога, инфекциониста, иммунолога.
— Применяются ли хирургические методы при заболевания?
— В большинстве случаев медикаментозная терапия и соблюдение рекомендаций даёт положительные результаты лечения гнойной ангины. Решение о проведении хирургических вмешательств принимается только в исключительном случае, когда невозможно вылечить заболевание при помощи медикаментов или заболевание часто рецидивирует.
— Можно ли лечить патологию самостоятельно?
— Гнойную ангину можно спутать с другими видами тонзиллитов. Обычно, отоларинголог после жалоб и осмотра определяет ангину. Но только лабораторные исследования дают информацию о типе возбудителя заболевания, без которого невозможно назначить адекватное лечение.
Обычно, отоларинголог после жалоб и осмотра определяет ангину. Но только лабораторные исследования дают информацию о типе возбудителя заболевания, без которого невозможно назначить адекватное лечение.
Источники
При подготовке статьи использованы следующие материалы:
- Кудрявцева Ю. С., Кунельская Н. Л., Туровский А. Б. Ангины: диагностика и лечение // Лечебное дело — №3, 2010. — С. 4-9.
- Пальчун В. Т. Оториноларингология. — Москва «ГЭОТАР-Медиа». — 2014.
- Плужников М. С., Лавренова Г. В., и др. Хронический тонзиллит. — СПб. 2010.
- Преображенский Н. А., Кодолова И. М. Ангина горловая // Большая медицинская энциклопедия: в 30 т. / гл. ред. Б.В. Петровский. — 3 изд. — Москва: Советская энциклопедия, 1974.
-
Солдатов И.
 Б. Руководство по оториноларингологии. — М.: Медицина. — 1997.
Б. Руководство по оториноларингологии. — М.: Медицина. — 1997.
Лакунарная ангина — симптомы, причины и лечение
Лакунарная ангина – это острое первичное воспаление лакун миндалин, которое постепенно переходит на их поверхность и захватывает заднюю стенку глотки. Синоним названия болезни – острый тонзиллофарингит. Его причиной является проникновение в ткани миндалин вирусов, бактерий и грибов. От инфекции страдает весь организм, осложнения могут проявиться в поражении почек, миокарда, суставов.
Симптомы лакунарной ангины
Симптомы лакунарной ангины появляются быстро в течение суток. На фоне общего недомогания отмечаются следующие признаки болезни:
- повышается температура тела до 39°С;
- беспокоит озноб, слабость, ломота в теле;
- боль при глотании;
- увеличиваются и болят подчелюстные лимфоузлы;
-
болит поясница, икроножные мышцы, суставы.

Увеличенные лимфоузлы мешают поворачивать голову, голос может пробрести гнусавость. При осмотре полости рта заметны увеличенные миндалины, покрасневшие небные дужки, задняя стенка глотки. На миндалинах появляется лакунарный гнойный налет. Он располагается островками, которые постепенно сливаются и образуют пленку. Такое состояние соответствует средней степени тяжести заболевания.
Диагностика лакунарной ангины
Диагностика лакунарной ангины начинается с осмотра полости рта. На основе клинических проявлений врач предполагает бактериальную, вирусную или кандидозную инфекцию. Лабораторная диагностика позволяет подтвердить диагноз и выбрать правильное лечение. Используют следующие методы диагностики:
- экспресс-диагностика – иммуноферментный анализ тестами 2 поколения;
- бактериологический метод – посев отделяемого из миндалин при отрицательном экспресс-тесте;
-
ПЦР-диагностика позволяет точно определить возбудителя болезни.

В общем анализе крови обнаруживаются изменения, характерные для острого воспаления. Но этот метод диагностики не помогает определить возбудителя болезни, поэтому считается малоинформативным.
При тяжелой форме патологии необходим общий анализ мочи. Если в результатах появился белок, эритроциты, эпителиальные клетки, это говорит о поражении почек.
Не используют вирусологическое исследование, анализ сыворотки крови с целью обнаружить антитела к вирусам. Результат этого метода не влияет на выбор тактики лечения.
При подозрении на стрептококковую ангину не рекомендуют определять концентрацию антистрептолизина-О. Этот белок повышается в крови на 7-9 сутки болезни, поэтому в начальной стадии его обнаружить нельзя.
Лакунарная ангина код МКБ-10
Лакунарная ангина имеет следующий код МКБ-10:
- J03.0 – стрептококковый тонзиллит;
- J03.8 – острый тонзиллит, вызванный другими уточненными возбудителями;
-
J03.
 9 – острый тонзиллит неуточненный.
9 – острый тонзиллит неуточненный.
Лакунарная ангина у детей и ее особенности
Лакунарная ангина у детей и ее особенности связаны с реактивностью детского организма и преобладающим типом инфекции. У малышей до 5 лет часто встречаются вирусные поражения миндалин, которые вызывают:
- аденовирус;
- вирус Коксаки;
- корь.
Бактериальный тонзиллит у детей вызывает гемолитический стрептококк. До 2 лет стрептококковая ангина возникает редко. Заражение происходит от заболевшего или носителя инфекции во время тесного контакта.
У детей болезнь протекает с тяжелой интоксикацией, к основным симптомам присоединяется тошнота, рвота, снижение аппетита и полный отказ от пищи. Иногда возникает нарушение пищеварения, которое проявляется поносом и болью в животе.
У ослабленных детей чаще наблюдаются осложнения:
- миокардит;
- полиартрит;
-
гломерулонефрит.

При отказе от приема антибиотиков или позднем начале лечения у детей развивается ложный круп – отек гортани мешает дыханию, вызывает сухой лающий кашель. Это состояние опасно для жизни ребенка.
Лакунарная ангина у взрослых и ее особенности
Лакунарная ангина у взрослых и ее особенности связаны с постепенным развитием устойчивости к вирусной инфекции. Пик заболеваемости бактериальным тонзиллитом приходится на подростковый возраст. Затем частота снижается, после 45-50 лет патология практически не встречается.
Взрослые переносят болезнь легче, чем дети. В старшем возрасте не поражается пищеварительный тракт, не бывает затрудненного дыхания. Но если игнорировать симптомы болезни и не начинать лечение, инфекция распространиться на позадиглоточное пространство. В нем формируется абсцесс, который требует хирургического лечения.
Лечение лакунарной ангины
Лечение лакунарной ангины зависит от возбудителя и выраженности признаков болезни. Для снижения температуры и уменьшения боли используют нестероидные противовоспалительные средства. У детей разрешены Парацетамол и Ибупрофен. У взрослых эти лекарства тоже эффективны.
Для снижения температуры и уменьшения боли используют нестероидные противовоспалительные средства. У детей разрешены Парацетамол и Ибупрофен. У взрослых эти лекарства тоже эффективны.
При вирусной инфекции применяют противовирусные препараты, назначают полоскания растворами антисептиков. Тонзиллит, вызванный грибком, лечат при помощи Флуконазола, обрабатывают горло раствором Люголя.
Бактериальный тонзиллит лечится антибиотиками. Стрептококки чувствительны к пенициллинам, поэтому врач выбирает из следующих препаратов:
- Феноксиметилпенициллин;
- Амоксициллин;
- Бензатина бензилпенициллин;
- Амоксиклав.
При аллергии на пенициллины назначают цефалоспорины:
- Цефуроксим;
- Цефиксим;
- Цефдиторен.
Если невозможно использовать препараты из первых двух групп, лечат альтернативными антибиотиками:
- Эритромицин;
- Азитромицин;
- Кларитромицин;
- Джозамицин;
- Мидекамицин;
- Спирамицин;
- Клиндамицин;
-
Линкомицин.

Дозировка и лекарственная форма подбирается врачом индивидуально в зависимости от возраста пациента и степени тяжести болезни.
Антибактериальная терапия дополняется местным лечением. Для полоскания используются Хлоргексидин, Фурацилин, Мирамистин, Биклотимол, препараты йода. Но при бактериальной инфекции ограничиваться только местным лечением нельзя.
Гомеопатические средства разрешены в составе комплексной терапии, но их эффективность не доказана.
Фото лакунарной ангины у детей и взрослых
Лечение лакунарной ангины народными средствами
Лечение лакунарной ангины народными средствами имеет вспомогательный характер. Оно помогает снять некоторые симптомы и облегчить состояние, но не приведет к уничтожению инфекции.
Народная медицина предлагает следующие рецепты для полоскания горла:
- отвар ромашки или календулы;
- водный раствор сока алоэ;
-
1 ч.
 л. соды, растворенная в стакане теплой воды;
л. соды, растворенная в стакане теплой воды; - смесь 2 ст. л. яблочного уксуса со стаканом воды.
Целители предлагают жевать 3 раза в день по 2 г прополиса или смазывать воспаленное горло его настойкой.
Рекомендации по лакунарной ангине
Рекомендации по лакунарной ангине включают правила действий во время болезни:
- при появлении боли в горле и сухого кашля у детей нельзя давать отхаркивающие препараты, они приведут к появлению мокроты, которая не сможет выделиться наружу и ухудшит состояние;
- при симптомах ложного крупа у детей необходим холодный увлажненный воздух;
- врач должен дифференцировать стрептококковый тонзиллит от мононуклеоза, чтобы избежать лечения амоксициллином. Этот антибиотик противопоказан при вирусном мононуклеозе;
- антибиотики обязательны при бактериальной инфекции и не должны назначаться в целях профилактики при вирусном заболевании;
- если на фоне лечения лихорадка сохраняется больше 3 дней, нужно заменить антибиотик или провести дополнительную диагностику, чтобы уточнить возбудителя болезни.

Превышать дозировку растворов или кратность полосканий горла в день не рекомендуют. Местные антисептики токсичны и могут привести к побочным реакциям.
Профилактика лакунарной ангины
Профилактика лакунарной ангины включает изоляцию больных острой формой болезни. Детей не нужно водить в сад или школу, чтобы предотвратить вспышку стрептококковой инфекции или скарлатины.
В домашних условиях необходимо чаще мыть руки, проветривать квартиру, делать влажную уборку. Отдельная посуда заболевшему не нужна, достаточно соблюдать правила личной гигиены.
Вопрос-ответ
Итоги
Лакунарная ангина, или тонзиллофарингит, опасна для взрослых и детей возможными осложнениями. Риск ревматической лихорадки, поражения сердца или почек возрастает при снижении иммунитета, пороках развития. Поэтому необходимо начинать лечение при появлении первых признаков болезни.
Стенокардия | Johns Hopkins Medicine
Что такое стенокардия?
Стенокардия или просто стенокардия — это боль или дискомфорт в груди, которые постоянно возвращаются. Это происходит, когда какая-то часть вашего сердца не получает достаточно крови и кислорода. Стенокардия может быть симптомом ишемической болезни сердца (ИБС). Это происходит, когда артерии, несущие кровь к сердцу, сужаются и блокируются из-за атеросклероза или тромба. Это также может произойти из-за нестабильных бляшек, плохого кровотока через суженный сердечный клапан, сниженной насосной функции сердечной мышцы, а также спазма коронарных артерий.
Это происходит, когда какая-то часть вашего сердца не получает достаточно крови и кислорода. Стенокардия может быть симптомом ишемической болезни сердца (ИБС). Это происходит, когда артерии, несущие кровь к сердцу, сужаются и блокируются из-за атеросклероза или тромба. Это также может произойти из-за нестабильных бляшек, плохого кровотока через суженный сердечный клапан, сниженной насосной функции сердечной мышцы, а также спазма коронарных артерий.
Существуют 2 другие формы стенокардии. They are:
Variant angina pectoris | Microvascular angina |
|
|
What Cases angis Pectoris?
Стенокардия возникает, когда сердечная мышца (миокард) не получает достаточного количества крови и кислорода для данного уровня работы. Недостаточное кровоснабжение называется ишемией.
Кто подвержен риску развития стенокардии?
Все, что заставляет вашу сердечную мышцу нуждаться в большем количестве крови или кислорода, может привести к стенокардии. Факторы риска включают физическую активность, эмоциональный стресс, сильный холод и жару, обильную пищу, чрезмерное употребление алкоголя и курение сигарет.
Каковы симптомы стенокардии?
Наиболее распространенные симптомы стенокардии:
Давящая, сдавливающая или давящая боль, обычно в груди под грудиной
Боль также может возникать в верхней части спины, обеих руках, шее или мочках ушей
Боль, иррадиирующая в руки, плечи, челюсть, шею или спину
Чувство слабости
Стенокардическая боль в грудной клетке обычно проходит в течение нескольких минут после отдыха или приема прописанных кардиологических препаратов, таких как нитроглицерин.
Приступ стенокардии означает, что какая-то часть сердца не получает достаточного кровоснабжения. Если у вас стенокардия, у вас повышенный риск сердечного приступа. Обратите внимание на характер ваших симптомов: что вызывает боль в груди, как она ощущается, как долго она длится и снимает ли боль лекарство. Если симптомы стенокардии резко меняются, или если они возникают, когда вы отдыхаете, или начинают возникать непредсказуемо, позвоните по номеру 9.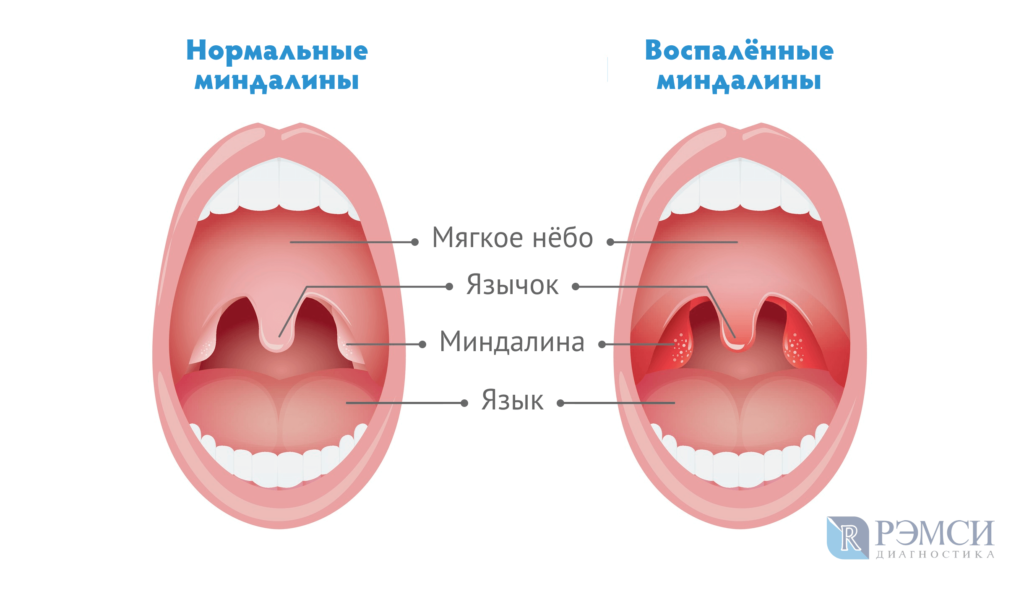 11. У вас может быть сердечный приступ. Не ведите себя в отделение неотложной помощи.
11. У вас может быть сердечный приступ. Не ведите себя в отделение неотложной помощи.
Симптомы стенокардии могут выглядеть как другие заболевания или проблемы. Всегда обращайтесь к своему лечащему врачу для постановки диагноза.
Как диагностируется стенокардия?
В дополнение к полному анамнезу и медицинскому осмотру ваш поставщик медицинских услуг часто может диагностировать стенокардию на основании ваших симптомов и того, как и когда они возникают. Другие тесты могут включать:
Электрокардиограмма (ЭКГ). Регистрирует электрическую активность сердца, показывает аномальные ритмы (аритмии) и обнаруживает повреждение сердечной мышцы.
Стресс-тест (обычно с ЭКГ; также называется беговой дорожкой или ЭКГ с нагрузкой). Вводится, когда вы ходите по беговой дорожке или крутите педали на велотренажере, чтобы контролировать способность вашего сердца функционировать в условиях стресса, например, во время физических упражнений.
 Также контролируются частота дыхания и артериальное давление. Стресс-тест может быть использован для выявления ишемической болезни сердца или для определения безопасных уровней физической нагрузки после сердечного приступа или операции на сердце. В специальном типе стресс-теста используются лекарства для стимуляции сердца, как если бы вы тренировались.
Также контролируются частота дыхания и артериальное давление. Стресс-тест может быть использован для выявления ишемической болезни сердца или для определения безопасных уровней физической нагрузки после сердечного приступа или операции на сердце. В специальном типе стресс-теста используются лекарства для стимуляции сердца, как если бы вы тренировались.Катетеризация сердца. При этой процедуре проводник вводится в коронарные артерии. Затем в артерию вводят контрастное вещество. Рентгеновские снимки делаются для обнаружения сужений, закупорок и других аномалий определенных артерий.
МРТ сердца. Этот тест позволяет определить объем притока крови к сердечной мышце. Он может быть доступен не во всех медицинских центрах.
КТ коронарных артерий. Этот тест оценивает количество кальция и бляшек внутри кровеносных сосудов сердца.
Как лечится стенокардия?
Ваш лечащий врач определит конкретное лечение на основе:
Вашего возраста
Вашего общего состояния здоровья и прошлого состояния здоровья
Насколько вы больны
00 , процедуры или терапияОжидаемая продолжительность болезни
Ваше мнение или предпочтение
Ваш лечащий врач может прописать лекарства, если у вас стенокардия. Наиболее распространенным является нитроглицерин, который помогает облегчить боль, расширяя кровеносные сосуды. Это обеспечивает больший приток крови к сердечной мышце и снижает нагрузку на сердце. Нитроглицерин можно принимать в форме пролонгированного действия ежедневно для профилактики стенокардии. Или его можно принимать в виде спрея для носа или под язык при приступах стенокардии.
Наиболее распространенным является нитроглицерин, который помогает облегчить боль, расширяя кровеносные сосуды. Это обеспечивает больший приток крови к сердечной мышце и снижает нагрузку на сердце. Нитроглицерин можно принимать в форме пролонгированного действия ежедневно для профилактики стенокардии. Или его можно принимать в виде спрея для носа или под язык при приступах стенокардии.
Не принимайте силденафил (для лечения эректильной дисфункции) с нитроглицерином. Это может привести к опасному падению артериального давления. Поговорите со своим лечащим врачом, если вы принимаете лекарства от эректильной дисфункции, прежде чем принимать нитроглицерин.
Бета-блокаторы и блокаторы кальциевых каналов также используются для лечения стенокардии.
Ваш лечащий врач может порекомендовать другие лекарства для лечения или профилактики стенокардии.
Каковы осложнения стенокардии?
Стенокардия означает, что у вас ишемическая болезнь сердца и что какая-то часть вашего сердца не получает достаточного кровоснабжения. Если у вас стенокардия, у вас повышенный риск сердечного приступа.
Если у вас стенокардия, у вас повышенный риск сердечного приступа.
Можно ли предотвратить стенокардию?
Ведение здорового образа жизни может помочь отсрочить или предотвратить стенокардию. Здоровый образ жизни включает:
Здоровое питание
Физическая активность и упражнения
Управление стрессом
Отказ от курения или отказ от курения, если вы курите
Поддержание или стремление к здоровому весу
Прием лекарств в соответствии с предписаниями , и избыточный вес
Жизнь со стенокардией
Если у вас стенокардия, обратите внимание на характер ваших симптомов. Например, обратите внимание на то, что вызывает боль в груди, на что она похожа, как долго обычно длятся приступы и облегчают ли лекарства вашу боль. Звоните 911, если симптомы приступа стенокардии резко изменились. Это называется нестабильной стенокардией.
Важно работать с вашим поставщиком медицинских услуг для лечения основного заболевания коронарной артерии, которое вызывает стенокардию. Вам необходимо контролировать факторы риска: высокое кровяное давление, курение сигарет, высокий уровень холестерина в крови, малоподвижный образ жизни, избыточный вес и диета с высоким содержанием насыщенных жиров. Прием лекарств в соответствии с указаниями вашего лечащего врача является важной частью жизни со стенокардией. Если ваш лечащий врач прописывает вам нитроглицерин, важно, чтобы он всегда был с вами, и вы следовали его или ее указаниям по его применению всякий раз, когда у вас случается приступ стенокардии.
Вам необходимо контролировать факторы риска: высокое кровяное давление, курение сигарет, высокий уровень холестерина в крови, малоподвижный образ жизни, избыточный вес и диета с высоким содержанием насыщенных жиров. Прием лекарств в соответствии с указаниями вашего лечащего врача является важной частью жизни со стенокардией. Если ваш лечащий врач прописывает вам нитроглицерин, важно, чтобы он всегда был с вами, и вы следовали его или ее указаниям по его применению всякий раз, когда у вас случается приступ стенокардии.
Когда мне следует позвонить своему лечащему врачу?
Позвоните 911, если у вас есть какое -либо из следующего:
Симптомы стенокарды резко изменяют
Симптомы случаются, когда вы отдыхаете
Симптомы продолжаются после использования нитроглицера
Симптомы начинают проявляться непредсказуемо
Возможно, у вас сердечный приступ. Не ведите себя в отделение неотложной помощи.
Немедленно позвоните своему поставщику медицинских услуг, если:
Ключевые моменты стенокардии
Стенокардия — это боль или дискомфорт в груди, которые постоянно возвращаются. Это происходит, когда какая-то часть вашего сердца не получает достаточно крови и кислорода.
Стенокардия является симптомом ишемической болезни сердца. Это происходит, когда артерии, несущие кровь к сердцу, сужаются и блокируются из-за атеросклероза или тромба.
Стенокардия может ощущаться как давящая, сдавливающая или раздавливающая боль в груди под грудиной или в верхней части спины, в обеих руках, шее или мочках ушей. У вас также может быть одышка, слабость или утомляемость
Нитроглицерин — наиболее распространенное лекарство, назначаемое при стенокардии
Лечение стенокардии включает контроль высокого кровяного давления, прекращение курения сигарет, снижение высокого уровня холестерина в крови, потребление меньшего количества насыщенных жиров, физические упражнения и снижение веса
Стенокардия — НГС
Стенокардия – это боль в груди, вызванная снижением притока крови к сердечной мышце. Обычно это не опасно для жизни, но является предупреждающим признаком того, что вы можете подвергнуться риску сердечного приступа или инсульта.
Обычно это не опасно для жизни, но является предупреждающим признаком того, что вы можете подвергнуться риску сердечного приступа или инсульта.
С помощью лечения и изменения здорового образа жизни можно контролировать стенокардию и снизить риск этих более серьезных проблем.
Симптомы стенокардии
Основным симптомом стенокардии является боль в груди.
Боль в груди, вызванная стенокардией, обычно:
- ощущение стянутости, тупости или тяжести – может распространяться на руки, шею, челюсть или спину
- вызывается физической нагрузкой или стрессом
- останавливается через несколько минут после отдыха
Иногда могут быть и другие симптомы, такие как тошнота или одышка.
Когда обращаться за медицинской помощью
Если у вас не диагностирована стенокардия, срочно обратитесь к врачу общей практики, если у вас возникнет приступ боли в груди, который прекращается в течение нескольких минут после отдыха.
Они могут проверить, может ли это быть проблема с сердцем, и направить вас в больницу для анализов.
Узнайте больше о том, как диагностируется стенокардия
Позвоните по номеру 999, чтобы вызвать скорую помощь, если у вас есть боль в груди, которая не прекращается через несколько минут. Это может быть сердечный приступ.
Типы
Существует 2 основных типа стенокардии, которые могут быть диагностированы:
- стабильная стенокардия (чаще) – приступы имеют триггер (например, стресс или физическую нагрузку) и прекращаются в течение нескольких минут после отдыха
- нестабильная стенокардия (более серьезная ) – атаки более непредсказуемы (у них может не быть триггера) и могут продолжаться, несмотря на отдых
У некоторых людей развивается нестабильная стенокардия после перенесенной стабильной стенокардии.
Лечение стенокардии
Вам, вероятно, придется принимать несколько разных лекарств до конца жизни.
Вам могут дать лекарство для:
- лечения приступов, когда они случаются (принимать только при необходимости)
- предотвращения повторных приступов
- снижения риска сердечных приступов и инсультов
Если лекарства не подходят или не помогают, может быть рекомендована операция по улучшению притока крови к сердечной мышце.
Жизнь со стенокардией
Если она хорошо контролируется, нет никаких причин, по которым вы не можете вести в основном нормальную жизнь со стенокардией.
Обычно вы можете продолжать заниматься своими обычными делами.
Одна из самых важных вещей, которые вам нужно сделать, — это внести изменения в здоровый образ жизни, например:
- сбалансированное питание
- отказ от алкоголя
- отказ от курения, если вы курите
- снижение веса при избыточном весе
- регулярные физические упражнения – легкие упражнения обычно безопасны
Это может помочь снизить риск сердечно-сосудистых заболеваний приступы и удары.
Причины стенокардии
Стенокардия обычно вызывается сужением артерий, снабжающих кровью сердечную мышцу, из-за накопления жировых веществ.
Это называется атеросклерозом.
Вещи, которые могут увеличить ваш риск атеросклероза, включают:
- Нездоровая диета
- Отсутствие упражнений
- Курение
- .


 Инфекция локализируется в верхней части горла и не проникает глубже. Гнойный налёт легко отделяется при помощи шпателя.
Инфекция локализируется в верхней части горла и не проникает глубже. Гнойный налёт легко отделяется при помощи шпателя.


 Б. Руководство по оториноларингологии. — М.: Медицина. — 1997.
Б. Руководство по оториноларингологии. — М.: Медицина. — 1997.

 9 – острый тонзиллит неуточненный.
9 – острый тонзиллит неуточненный.
 л. соды, растворенная в стакане теплой воды;
л. соды, растворенная в стакане теплой воды;
 Эти лекарства помогают расширить коронарные артерии и предотвратить спазм.
Эти лекарства помогают расширить коронарные артерии и предотвратить спазм. Также контролируются частота дыхания и артериальное давление. Стресс-тест может быть использован для выявления ишемической болезни сердца или для определения безопасных уровней физической нагрузки после сердечного приступа или операции на сердце. В специальном типе стресс-теста используются лекарства для стимуляции сердца, как если бы вы тренировались.
Также контролируются частота дыхания и артериальное давление. Стресс-тест может быть использован для выявления ишемической болезни сердца или для определения безопасных уровней физической нагрузки после сердечного приступа или операции на сердце. В специальном типе стресс-теста используются лекарства для стимуляции сердца, как если бы вы тренировались.