Острый средний отит у детей
Под острым средним отитом понимают воспалительный процесс, локализованный в полостях среднего уха. Заболевание проявляет себя одним или несколькими характерными симптомами: боль в ухе, повышение температуры, выделения из уха, снижение слуха, у детей — возбуждение, раздражительность, рвота, понос. Согласно данным статистики острый средний отит (ОСО) является одной из наиболее частых причин обращения к врачу и назначения антибиотиков у детей.
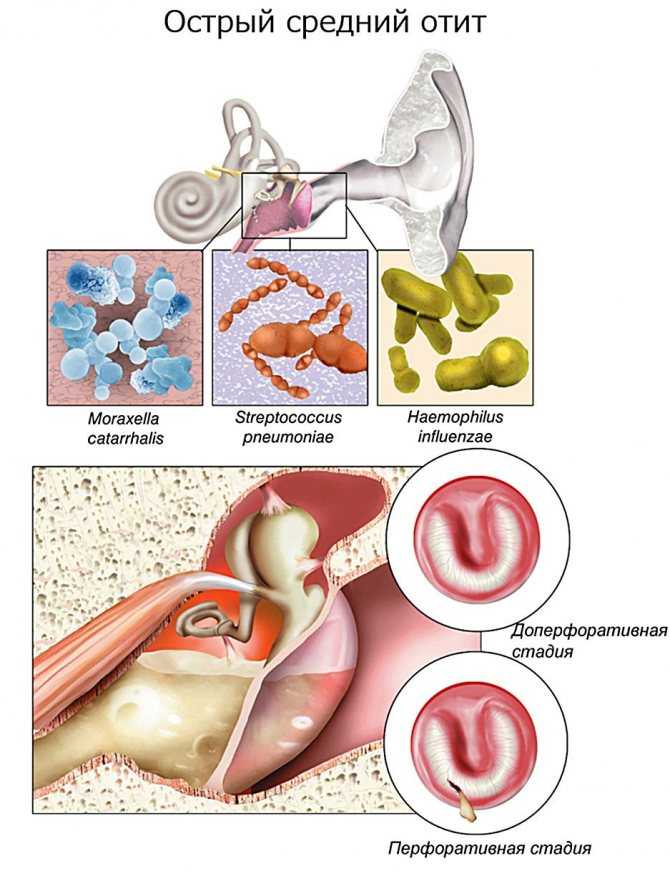
В 2/3 случаев ОСО вызван комбинированной бактериально-вирусной инфекцией. К наиболее частым бактериальным возбудителям инфекции относят S. pneumoniae, nontypeable, H. influenzae, и Moraxellacatarrhalis, Использование техники ПЦР позволило выявить вирусных патогенов заболевания: респираторный синцитиальный вирус, пикорновирусы, коронавирусы и вирус гриппа.
Диагностика острого среднего отита у детей порой представляет нелегкую задачу, что связано неспецифичностью жалоб и данных осмотра.
У детей младшего возраста наблюдаются такие симптомы, как лихорадка, беспокойство, головная боль, апатия, нарушение сна, тошнота, диарея, отказ от еды. Жар отмечается примерно в половине случаев, при этом повышение температуры тела выше 40С нетипично для неосложненного течения заболевания.
Жар отмечается примерно в половине случаев, при этом повышение температуры тела выше 40С нетипично для неосложненного течения заболевания.
Ушная боль — частый, но не обязательный симптом отита, более характерный для детей старшего возраста.
Осмотр — важнейший этап в диагностике острого среднего отита. Перед выполнением осмотра оценивают состояние наружного слухового прохода и ушной раковины. Часто барабанная перепонка визуализируется лишь частично вследствие обструкции наружного слухового прохода серными массами. Выбухание барабанной перепонки- важный признак острого среднего отита. В случае тяжелого течения заболевания барабанная перепонка может напоминать пончик: выраженное выбухание по краям вследствие скопления гноя с втянутым центром.
Изменение цвета и прозрачности барабанной перепонки должны также оцениваться врачом при выполнении отоскопии. Покраснение барабанной перепонки может быть интерпретировано не только как признак воспаления, но и как реактивное явление вследствие плача ребенка или повышения температуры тела. К другим признакам, которые могут быть выявлены в ходе отоскопии, относят уровень жидкости, пузырьки воздуха или снижение прозрачности барабанной перепонки. Данные признаки неспецифичны и могут наблюдаться при некоторых других заболеваниях.
К другим признакам, которые могут быть выявлены в ходе отоскопии, относят уровень жидкости, пузырьки воздуха или снижение прозрачности барабанной перепонки. Данные признаки неспецифичны и могут наблюдаться при некоторых других заболеваниях.
Интерпретация результатов осмотра пациента во многом зависит от опыта врача и технических особенностей используемой оптической техники.
Инструментальные методы обследования
К инструментальным методам диагностики острого среднего отита относят пневматическую отоскопию и тимпанометрию. В амбулаторных условиях одинаково часто используют оба указанных метода. Выполнение инструментальных обследований необязательно для пациентов с выбуханием барабанной перепонки, в частности у детей, когда манипуляция может быть весьма болезненной.
Лечение
Боль в ухе у детей с острым средним отитом может быть достаточно интенсивной, в связи с чем необходимо назначение обезболивающих препаратов. Рекомендовано использовать анальгетики из группы НПВС, в частности ибупрофен и ацетоминофен. Местные анестетики, такие как лидокаин, прокаин ибензокаин могут применяться у детей старше 2 лет. Для пациентов младшего возраста данные препараты не рекомендованы в связи с возможными побочными эффектами.
Местные анестетики, такие как лидокаин, прокаин ибензокаин могут применяться у детей старше 2 лет. Для пациентов младшего возраста данные препараты не рекомендованы в связи с возможными побочными эффектами.
Стоит отметить, что аппликации согревающих и охлаждающих веществ, масел и растительных экстрактов не рекомендовано для лечения острого среднего отита.
В литературе встречаются две основных концепции относительно антибиотикотерапии острого среднего отита:
1) немедленное назначение лечения;
2) динамическое наблюдение в течение 48–72 часов.
Выбор тактики зависит от возраста пациента и тяжести течения заболевания и должен быть выбран совместно с лечащим врачом.
Препаратом выбора для терапии острого среднего отита у детей, не применявших в течение последнего месяца антибиотики, является амоксициллин. Рекомендованная доза амоксициллина составляет 90 мг/кг массы тела, разделенная на 2 приема. Длительности терапии варьируют от 5 до 10 дней. Десятидневный курс рекомендован для детей младше 2 лет, с перфорацией барабанной перепонки, рецидивирующим средним отитом.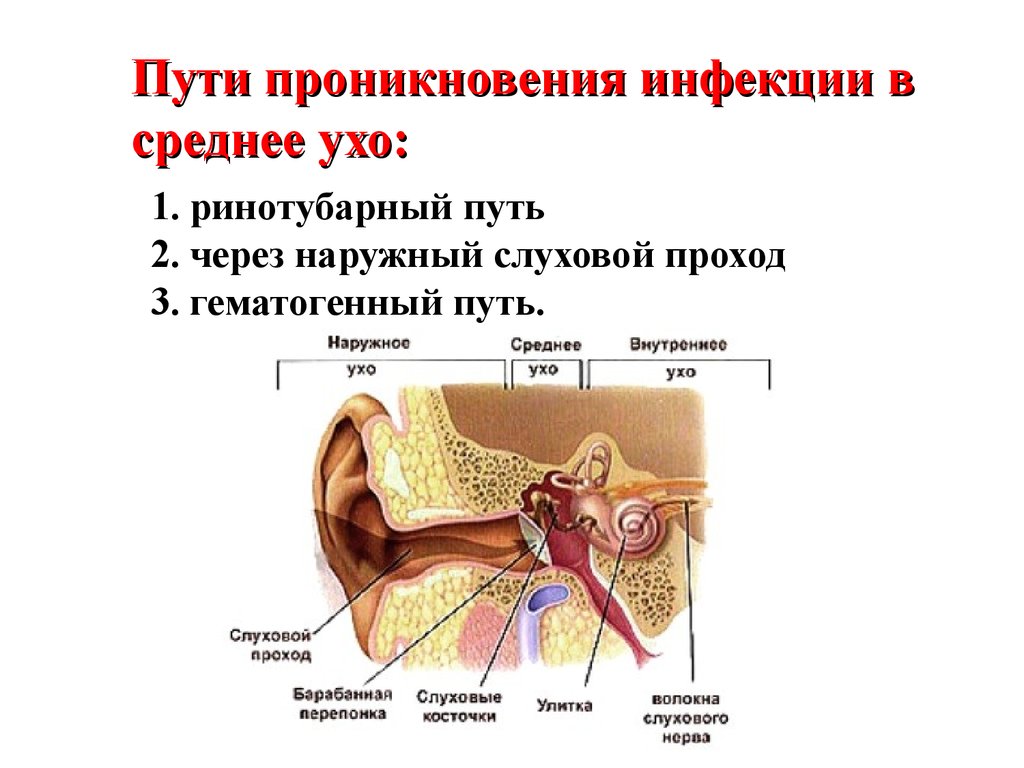 Для детей старше 2 лет с нормальным иммунным статусом, без перфорации барабанной перепонки и легким течением заболевания, лечение может начаться с динамического наблюдения. Стоит отметить, что динамическое наблюдение предполагает необходимость антибактериальной терапии в случае отсутствия положительной динамики или ухудшения состояния пациента в течение 48–72 часов. Сосудосуживающие капли в нос в терапии ОСО не рекомендованы с связи с отсутствием эффективности.
Для детей старше 2 лет с нормальным иммунным статусом, без перфорации барабанной перепонки и легким течением заболевания, лечение может начаться с динамического наблюдения. Стоит отметить, что динамическое наблюдение предполагает необходимость антибактериальной терапии в случае отсутствия положительной динамики или ухудшения состояния пациента в течение 48–72 часов. Сосудосуживающие капли в нос в терапии ОСО не рекомендованы с связи с отсутствием эффективности.
Профилактика
Согласно некоторым исследованиям, отказ от грудного вскармливания ассоциирован с риском острого среднего отита у детей. Возможно, ГВ препятствует колонизации носоглотки патогенной флорой. Исследования подтвердили, что микрофлора носоглотки детей, находящихся на искусственном вскармливании заселена колониями патогенных микроорганизмов. Дополнительную роль могут играть секреторные иммуноглобулины, присутствующие в молоке, а также активная работы мускулатуры во время сосания.
Вакцинация.
В некоторых случаях пациентам может быть рекомендована вакцинация для профилактики рецидивирующего среднего отита. Данная тактика обсуждается совместно с лечащим врачом. Но необходимо отметить, что использование вакцин к вирусу гриппа и пневмококку ассоциировано лишь с незначительным снижением заболеваемости острого среднего отита.
Данная тактика обсуждается совместно с лечащим врачом. Но необходимо отметить, что использование вакцин к вирусу гриппа и пневмококку ассоциировано лишь с незначительным снижением заболеваемости острого среднего отита.
Антибиотикопрофилактика.
Решение об антибиотикопрофилактике должно приниматься на основании анализа комплекса факторов в каждом конкретном случае. Профилактическое применение антибиотиков способствует сокращению эпизодов отита на срок ее применения. К показаниям к терапии относят рецивирующий средний отит, ранний дебют заболевания (до 6 месяцев), отягощенный семейный анамнез. К негативным последствиям антибиотикопрофилактики относят колонизацию носоглотки антибиотико-резистентными штаммами.
Шунтирование.
Решение о необходимости шунтирования должно приниматься с учетом индивидуальных особенностей конкретного пациента, а также возможных рисков данной процедуры. Принимая решение о необходимости выполнения данного хирургического вмешательства, следует учитывать что шунтирование не рекомендовано в случае наличия экссудата в барабанной полости менее 3 месяцев с момента установления диагноза.
Меры по избеганию попадания воды в слуховой проход- использование ушных вкладышей, отказ от водных видов спорта могут не применяться у детей с выполненным шунтированием.
Заключение
В большинстве случаев острый средний отит проходит самостоятельно, но возможные осложнения, связанные со стойким снижением слуха, представляют большую социальную значимость. На фоне терапии общие и местные симптомы заболевания нивелируются в течение 48–72 часов. Внимательный осмотр, использование необходимых инструментальных методов обследования и клинических рекомендаций, основанных на принципах доказательной медицины, позволят избежать неправильной диагностики острого среднего отита, и связанного с этим необоснованного назначения антибиотиков и некоторых других препаратов и манипуляций.
Автор:
Маас Алена Игоревна
врач-оториноларинголог
Острый катаральный средний отит — профилактика и лечение
Острое воспаление среднего уха не ограничивается барабанной полостью, а вовлекает слуховую трубу и ячейки сосцевидного отростка, т. е. все полости среднего уха.
е. все полости среднего уха.
Возбудители заболевания — стрептококки, пневмококки, стафилококки и др. Понижают сопротивляемость им организма — охлаждение, инфекционные заболевания, болезни почек, авитаминозы, рахит, сахарный диабет и т. д.
Чаще всего бактерии проникают в среднее ухо из полости носа через слуховую трубу при любом остром отите или при обострении хронического воспаления слизистой оболочки (острый ринит, ОРЗ, грипп и т.д.).
Факторами, способствующими распространению инфекции являются неправильное сморкание (через обе ноздри, а не каждой поочередно), чихание, кашель, повышающие давление в носоглотке, вследствие чего инфицированная слизь форсированно преодолевает барьер, которым и является слуховая труба.
У грудных детей к развитию отита предрасполагает анатомически короткая и широкая слуховая труба, пребывание в горизонтальном положении, частое срыгивание. Однако, при инфекционных заболеваниях (корь, скарлатина, туберкулез и др. ) возможен другой путь — через кровь. Патологические процессы слизистой оболочки носа и носоглотки и прежде всего аденоидные разрастания, закрывающие устья слуховых труб, поддерживают воспаление среднего уха, содействуют частым рецидивам и переходу в хроническую форму, особенно у детей.
) возможен другой путь — через кровь. Патологические процессы слизистой оболочки носа и носоглотки и прежде всего аденоидные разрастания, закрывающие устья слуховых труб, поддерживают воспаление среднего уха, содействуют частым рецидивам и переходу в хроническую форму, особенно у детей.
Симптомы и течение
Боли, ощущение полноты и заложенности в ухе, понижение слуха, шум в ухе. Боль только иногда незначительная, обычно же сильная и постепенно нарастающая, ощущается в глубине уха и отдает в теменно-височную или затылочную область, иногда в зубы. Боль может быть пульсирующей, ноющей, колющей, сверлящей, усиливается при повышении давления в барабанной полости (сморкание, глотание, чихание, кашель) и часто лишает человека сна, аппетита, препятствует еде и т. д. Если отит осложняет общее инфекционное заболевание, то его возникновение сопровождается новым или еще большим повышением температуры.
При осмотре выявляется в разной степени покраснение барабанной перепонки, болезненность ее при дотрагивании ватным фитильком, в некоторых случаях — при надавливании на козелок (симптом не постоянен).
Лечение
Обычно в домашних условиях, если температура повышена, рекомендуется постельный режим. При симптомах начинающегося осложнения, особенно внутричерепного, необходима немедленная госпитализация. В начальной стадии заболевания прежде всего следует устранить боль в ухе. Болеутоляющим и лечебным действием обладают спирт 70 %, карболовый глицерин, новокаин и другие местные обезболивающие, которые закапывают в ухо. Имеются специальные капли, например — отинум.
В случае отсутствия этих средств можно воспользоваться обычной водкой или стерильным маслом (вазелиновое, растительное и др.). Все средства, вводимые в слуховой проход, необходимо слегка подогреть, опустив пузырек с лекарством в стакан с горячей водой. Капли вливают в слуховой проход с помощью пипетки таким образом, чтобы они его заполнили хотя бы наполовину (5-10 капель). Затем в слуховой проход вводится турунда (ватный фитилек) вплоть до перепонки и оставляется там на сутки.
При использовании спиртовых растворов следует, не вынимая тампона из слухового прохода, вливать лекарство в ухо 2-3 раза в день. Для уменьшения испарения нужно закрыть слуховой проход дополнительной сухой ватой. Одновременно с этим местно применяют тепло в виде согревающих полуспиртовых (водочных) компрессов, грелки, лампы синего света или физиопроцедуры (соллюкс, УВЧ). Однако, нужно помнить, что тепловые процедуры при повышенной температуре могут привести к резкому ее подъему. Поэтому сначала необходимо дать жаропонижающее (аспирин, анальгин, парацетамол и др.).
Одним из самых главных факторов в лечении отита и предотвращения осложнений является скорейшее восстановление проходимости слуховой трубы. С этой целью назначают сосудосуживающие средства в нос (нафтизин, галазолин, санорин, адреналин, эфедрин). Закапывать их нужно 3-4 раза в день в положении лежа на боку на стороне закапываемой половины носа по 5-6 капель. После сосудосуживающих закапывают бактерицидные капли, например, протаргол 2 % или колларгол 2 %.
Не следует пытаться самостоятельно промывать полость носа, особенно детям — это может привести к ухудшению и неблагоприятному течению отита. Антибиотики и сульфаниламиды часто приостанавливают процесс и быстро ликвидируют его.
Острый средний отит | Инфекционные болезни | JAMA Педиатрия
Эта проблема
Просмотр показателей
- Скачать PDF
Поделиться
Твиттер Фейсбук Эл. адрес LinkedIn
- Процитировать это
- Разрешения
Страница пациента JAMA Pediatrics
27 января 2020 г.
Кэролайн Р.
Информация об авторах Информация о статье
1 Кафедра педиатрии, Висконсинский университет в Мэдисоне, Мэдисон
JAMA Педиатр. 2020;174(3):308. doi:10.1001/jamapediatrics.2019.5664
Ушные инфекции часто встречаются у детей раннего возраста.
Термины, используемые медицинскими работниками для описания заболеваний уха у детей, могут сбивать с толку. Есть 3 общих термина. (1)
 Иногда это состояние известно как ухо пловца .
Иногда это состояние известно как ухо пловца .Острый средний отит является одним из наиболее частых заболеваний, оцениваемых педиатрами. Около 50% всех детей будут иметь как минимум 1 ушную инфекцию к тому времени, когда им исполнится два года. Наиболее распространенный возрастной диапазон, в котором дети могут заболеть ОСО, составляет от 3 до 24 месяцев.
Острый средний отит часто связан с текущей или недавней вирусной инфекцией верхних дыхательных путей, также известной как простуда. Это связано с тем, что инфекция верхних дыхательных путей может привести к проблемам с евстахиевой трубой. Евстахиева труба представляет собой проход, который соединяет и позволяет воздуху проходить между пазухами и пространством среднего уха. Когда у ребенка инфекция верхних дыхательных путей, вызванная вирусом, обычно евстахиева труба закупоривается жидкостью или слизью из-за инфекции. Когда евстахиева труба не работает должным образом, жидкость может попасть в среднее пространство уха и заразиться.
Симптомы ОСО различаются и могут зависеть от возраста и состояния развития ребенка. Наиболее характерным симптомом является боль в ушах. Эта боль обычно внезапная и сильная. Он часто будит младенцев или маленьких детей во время сна. Однако одни только симптомы не могут быть использованы для диагностики ОСО.
Врач вашего ребенка может поставить диагноз ОСО только с помощью устройства, называемого отоскопом, для осмотра уха. Им нужно будет иметь возможность правильно осмотреть барабанную перепонку, чтобы увидеть, присутствует ли инфекция. В большинстве случаев ОСО форма барабанной перепонки будет ненормальной. Медицинский термин для этой формы состоит в том, что барабанная перепонка имеет размер 9.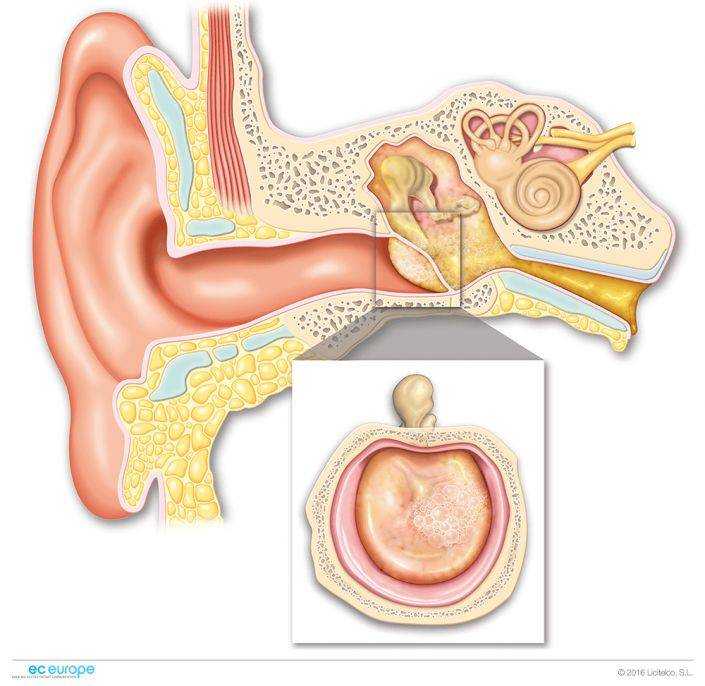 0046 выпячивание , которое описывает, как инфицированная жидкость давит на барабанную перепонку. Другие способы узнать, что у вашего ребенка есть ОСО, — это увидеть выделение гноя из барабанной перепонки и появление гноя за барабанной перепонкой.
0046 выпячивание , которое описывает, как инфицированная жидкость давит на барабанную перепонку. Другие способы узнать, что у вашего ребенка есть ОСО, — это увидеть выделение гноя из барабанной перепонки и появление гноя за барабанной перепонкой.
Если у вашего ребенка ОСО, ему, как правило, необходимы антибиотики для лечения инфекции, особенно в возрасте 2 лет или младше. Важно, чтобы для лечения ушной инфекции у вашего ребенка был выбран правильный антибиотик. Ваш ребенок должен принимать все предписанные антибиотики. Симптомы вашего ребенка, такие как боль в ушах, обычно начинают улучшаться через 2–3 дня. Иногда лечащий врач вашего ребенка может предложить дождаться улучшения симптомов, прежде чем начинать принимать антибиотики.
Очень важно, чтобы ваш ребенок получал правильный тип обезболивания, например, лекарства, отпускаемые без рецепта, чтобы облегчить боль от ушной инфекции. Педиатры также должны убедиться, что ваш ребенок может обратиться к врачу, особенно в течение следующих нескольких дней после того, как у него была диагностирована инфекция уха.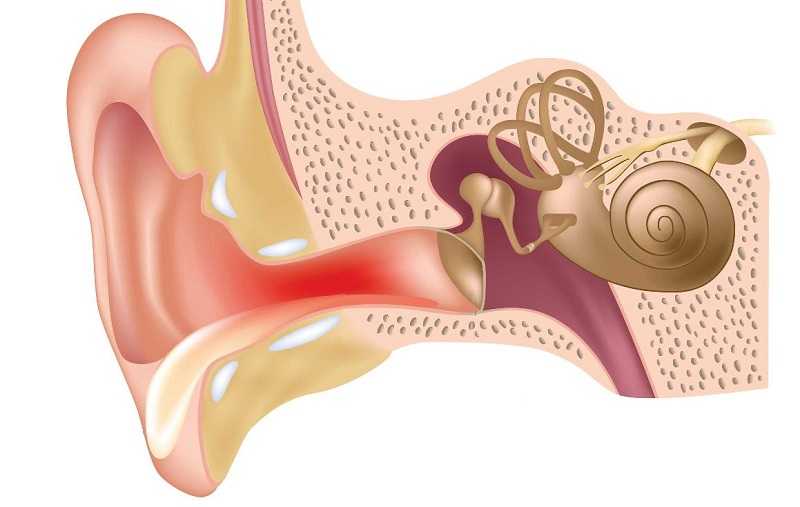
Box Section Ref ID
Для получения дополнительной информации
Причины болей в ушах и ушных инфекций: https://www.healthychildren.org/English/tips-tools/symptom-checker/Pages/symptomviewer.aspx?symptom= боль в ухе
Наверх
Информация о статье
Опубликовано в Интернете: 27 января 2020 г. doi:10.1001/jamapediatrics.2019.5664
Раскрытие информации о конфликте интересов: Не сообщалось.
Острая инфекция среднего уха (острый средний отит) у детей
- Образование
- Острая болезнь среднего уха…
- Острая инфекция среднего уха (острый средний отит) у детей
Упражняться
Клинические обновления
БМЖ
2020;
371
Дои: https://doi.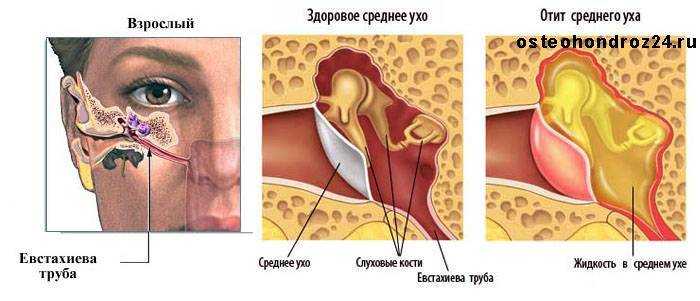 org/10.1136/bmj.m4238
(опубликовано 18 ноября 2020 г.)
Цитируйте это как: BMJ 2020;371:m4238
org/10.1136/bmj.m4238
(опубликовано 18 ноября 2020 г.)
Цитируйте это как: BMJ 2020;371:m4238
- Артикул
- Связанный контент
- Метрики
- ответов
- Экспертная оценка
В этой статье есть исправление. См.:
- Исправление — 23 ноября 2020 г.
- Родерик П. Венекамп, врач общей практики, доцент кафедры первичной медико-санитарной помощи1,
- Энн Г.М. Шильдер, хирург уха, горла и носа, профессор детской оториноларингологии, старший научный сотрудник NIHR123,
- Maaike van den Heuvel, фармацевт, представитель пациентов и общественности4,
- Alastair D Hay, врач общей практики, профессор первичной помощи и старший исследователь NIHR5
- 1 Julius Center for Health Sciences and Primary Care, Университетский медицинский центр Утрехта, Утрехтский университет, Утрехт, Нидерланды
- 2 Национальный институт исследований в области здравоохранения, Университетский колледж Лондонских больниц Центр биомедицинских исследований, Лондон, Великобритания
- 3 Очевидно, Институт Уэра, Университетский колледж Лондон, Лондон, Великобритания
- 4 Общественная фармация Flailir, Leidsche Rijn Centrum, Utrecht, Netherlands 9008 8898889889889889889889889889889888988 76 6 6 6 6 6 6 6 7 NIHR School for Primary Care Research, Bristol Medical School: Health Sciences, Бристольский университет, Бристоль, Великобритания0009
Что вам нужно знать
Подозрение на острый средний отит у детей с болью в ушах (ушные симптомы могут быть малозаметными, особенно у детей раннего возраста, не умеющих говорить), с лихорадкой или без нее
Наличие выпота в среднем ухе отоскопия является необходимым условием для диагностики острого среднего отита
Подтверждение диагноза с помощью пневматической отоскопии может уменьшить гипердиагностику и ненужное назначение антибиотиков с обезболиванием и выжидательным наблюдением
Предлагайте пероральные антибиотики детям с острым средним отитом, которые имеют системное заболевание, и детям с высоким риском осложнений из-за уже существующих сопутствующих заболеваний.
 Пероральные антибиотики могут быть рассмотрены у детей младше 2 лет с двусторонним острым средним отитом и у детей любого возраста с острым средним отитом и острыми выделениями из уха, вызванными спонтанным разрывом барабанной перепонки
Пероральные антибиотики могут быть рассмотрены у детей младше 2 лет с двусторонним острым средним отитом и у детей любого возраста с острым средним отитом и острыми выделениями из уха, вызванными спонтанным разрывом барабанной перепонки
Острая инфекция среднего уха, также известная как острый отит СМИ, поражает детей в раннем возрасте. У каждого второго ребенка к 3 годам было три приступа.12 Он характеризуется выпотом в среднем ухе и болью в ухе или лихорадкой.3 Более трети детей дошкольного возраста обратились к врачу по поводу боли в ухе или выделений из уха в крупном проспективном когортном исследовании, проведенном в Англии (13 617 детей)4
Точная диагностика острого среднего отита у детей младшего возраста может быть затруднена.5 Он имеет тенденцию к гипердиагностике в первичной помощи и может привести к ненужному использованию антибиотиков.678 Недавние изменения в оказании первичной помощи, вызванные covid-19 ,9 показали, что не все дети с подозрением на острый средний отит нуждаются в лечении в медицинских учреждениях.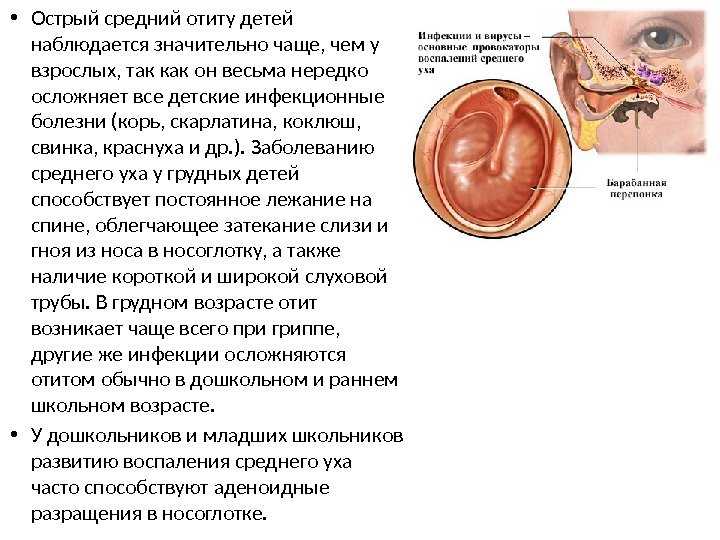

 Пероральные антибиотики могут быть рассмотрены у детей младше 2 лет с двусторонним острым средним отитом и у детей любого возраста с острым средним отитом и острыми выделениями из уха, вызванными спонтанным разрывом барабанной перепонки
Пероральные антибиотики могут быть рассмотрены у детей младше 2 лет с двусторонним острым средним отитом и у детей любого возраста с острым средним отитом и острыми выделениями из уха, вызванными спонтанным разрывом барабанной перепонки