🧬 У ребенка понос и рвота: как распознать инфекцию
В России ежегодно регистрируют почти 800 тыс. случаев кишечных инфекций, до 80% из них — у детей: чаще встречаются только грипп и ОРВИ. Рвота, диарея, слабость и лихорадка — основные признаки. Зачастую симптомы схожи с пищевым отравлением — рассказываем, как понять, что ребёнок не просто «что-то не то съел».
Что это такое и как часто бывает
Кишечная инфекция — болезнь, которая развивается при попадании в организм вирусов или бактерий и проявляется поносом, рвотой, лихорадкой, слабостью и обезвоживанием.
По данным ВОЗ за 2018 г., на ротавирусную инфекцию пришлось 60% случаев тяжелой диареи у детей до 5 лет, и большая часть из них были младше года. При появлении первых симптомов у маленьких детей необходимо обратиться за медицинской помощью — до сих пор в мире, особенно в развивающихся странах, ежегодно от ротавирусной инфекции умирает до 200 тыс. детей.
Как и когда можно заразиться
Источниками ротавирусной инфекции могут быть больной ребенок или бессимптомный носитель.
Врачи часто называют ротавирусную инфекцию болезнью «грязных рук».
Здоровый ребенок может занести вирус в организм сначала прикоснувшись к вещам, а потом к лицу, а также — при употреблении немытых овощей и фруктов.
Вспышки ротавируса обычно бывают зимой, ранней весной или поздней осенью, потому что при низких температурах вирусы дольше сохраняются во внешней среде. Летом чаще случаются пищевые отравления — причина их, как правило, в бактериальном загрязнении пищи, а бактерии лучше размножаются в жаркое время года.
Что происходит, когда вирус проникает в организм
С продуктами или слюной — если ребенок облизал грязные руки — ротавирус попадает в рот, затем — в желудок и кишечник. Там он проникает в клетки поверхностного слоя, выстилающего кишечник изнутри, и повреждает их. В отличие от бактерий, вирусы не приводят к выраженному воспалению клеток, они в большей степени нарушают работу ферментных систем организма.
В отличие от бактерий, вирусы не приводят к выраженному воспалению клеток, они в большей степени нарушают работу ферментных систем организма.
Углеводы перестают расщепляться и накапливаются в кишечнике — нарушается баланс жидкости, калия и натрия в организме. В кишке собирается много воды, электролитов, органических кислот и углекислого газа, которых в норме там быть не должно. Из-за них начинаются рвота и диарея и усиливается газообразование. В возрасте до 5 лет клетки кишечника еще недостаточно зрелые — ротавирус поражает до 2/3 из них, поэтому дети болеют чаще и тяжелее взрослых.
Чаще всего первый симптом — это рвота. Она возникает одновременно с диареей или предшествует ей и длится обычно 1−2 дня. Стул обычно водянистый, пенистый, желтого цвета с небольшим количеством слизи. У грудных детей он может быть до 20 раз в сутки. Длительность диареи в среднем 3−7 дней, но бывают случаи до двух недель — как правило, у детей до года. Иногда инфекция начинается с лихорадки до 38−39 °С, симптомов ОРВИ — кашля, насморка, боли в горле.
Что делать, чтобы не заболеть
Частое и тщательное мытье рук с мылом — профилактика любых вирусных и бактериальных инфекций.
- Нужно приучить ребенка к этому с раннего возраста: после улицы и посещения туалета, перед едой и просто несколько раз в день.
- Родителям необходимо мыть руки самим, прежде чем прикасаться к грудничку или кормить его.
Наибольшее количество вируса выделяется со стулом в первые 5 дней болезни, поэтому в этот период надо чаще мыть руки и проводить дома влажную уборку.
Вакцинация против ротавируса
Есть две вакцины — бельгийская «Ротарикс» и российская «РотаТек». В РФ зарегистрирована только «РотаТек». Она содержит 5 наиболее часто встречающихся штаммов. Вакцинация от ротавирусной инфекции не входит в национальный календарь прививок, но её можно сделать по желанию родителей. «РотаТек» имеет строгие ограничения по возрасту и интервалы между ревакцинациями — обязательно проконсультируйтесь с педиатром.
Вакцинация от ротавирусной инфекции не входит в национальный календарь прививок, но её можно сделать по желанию родителей. «РотаТек» имеет строгие ограничения по возрасту и интервалы между ревакцинациями — обязательно проконсультируйтесь с педиатром.
«Эффективность и безопасность вакцин против ротавирусной инфекции при соблюдении возрастных рамок подтверждена во многих исследованиях, — говорит педиатр детской клиники „Фэнтези“ Елена Колганова. — После получения третьей дозы вакцины количество госпитализаций уменьшилось на 100%, а обращений в поликлинику — на 96%. Ротавирус, в отличие от гриппа, редко мутирует, и поэтому вакцинацию не надо проводить каждый год — иммунитет сохраняется до трех лет».
Как помочь ребенку
Педиатр и инфекционист клиники GMS Дарья Захарова напоминает, что инфекция у разных детей может протекать по-разному: у кого-то — в виде легкого недомогания, снижения аппетита с незначительным дискомфортом в животе и однократным жидким стулом, у другого — с лихорадкой, многократной рвотой и выраженной диареей.
«От степени тяжести и возраста во многом зависят и действия родителей: куда обращаться за помощью. Если ребенка ежечасно тошнит, и он жалуется на сильные боли в животе, то надо вызвать скорую помощь, которая доставить его в стационар, где определят причину болей. Во всех остальных случаях нужно вызывать врача», — подчеркивает Дарья Захарова.
У детей старше пяти лет инфекция, как правило протекает легче, поэтому можно помочь им своими силами.
«Начать надо с обильного питья, чтобы восполнить дефицит жидкости — то, что ребенок теряет со рвотой и поносом — говорит Елена Колганова. Есть специальные формулы для расчета, но обычно требуется 50−100 мл воды на кг массы тела в сутки, т. е. если ребенок весит 30 кг, то при ротавирусной инфекции в сутки ему потребуется от 1,5 до 3-х литров жидкости. Лучше использовать специальный аптечный раствор: для детей он должен содержать минимум соли и сахара.
Поить ребенка надо часто и по чуть-чуть — 10−15 раз в час по 2−3 глотка».
Чем грозит ротавирус без лечения
От диареи и рвоты организм теряет много воды вместе с натрием, калием, магнием и другими электролитами. Это приводит к нарушению работы легких — ребенок начинает часто и неглубоко дышать, сердца и сосудов — учащается сердцебиение, снижается артериальное давление, и мозга — появляются головокружение и головная боль, слабость.
У грудных детей ротавирусная инфекция наиболее опасна, потому что в результате потери большого количества жидкости и электролитов могут случиться судороги или потеря сознания. Очень важно при первых признаках кишечной инфекции у грудничков сразу вызвать скорую помощь.
Как помочь организму восстановиться
«Раньше было мнение, что при ротавирусной инфекции нельзя употреблять молочные продукты, — говорит Елена Колганова.
— Сейчас ученые пересмотрели свое мнение на этот счет: если ребенок кормится грудью или смесью, то менять ничего не нужно. Для взрослых детей желательно убрать свежие фрукты и овощи, т. к. они усиливают перистальтику и бродильные процессы в кишечнике».
Если у ребенка температура выше 38,5 ºС, можно дать ему жаропонижающие средства, а при сильных болях — спазмолитики. Не следует давать обезболивающие препараты — это замаскирует симптомы и врачу сложно будет поставить диагноз. Нельзя промывать ребенку желудок — это усилит рвоту и приведет к крайней степени обезвоживания — потери сознания, судорогам.
«Лечение неосложненной ротавирусной инфекции симптоматическое: главное — обильное питье. Рвота и жидкий стул обычно проходят самостоятельно. Однако прием пробиотиков может ускорить процесс восстановления, их назначение безопасно и достаточно эффективно», — считает Дарья Захарова.
Болезнь всегда легче предупредить, чем лечить — соблюдайте правила личной гигиены и приучите к этому детей, мойте фрукты и овощи и не пейте воду из-под крана.
Вирусный Гастроэнтерит (Дети 2–5 Лет)
В большинстве случаев причиной диареи и рвоты у детей является вирус. Это вирусный гастроэнтерит. Многие люди называют это «желудочным гриппом», но он не имеет никакого отношения к гриппу. Этот вирус поражает желудок и кишечный тракт. Заболевание длится от 2 до 7 дней. Диарея означает жидкий или водянистый стул, который отличается от обычных испражнений ребенка.
У ребенка также могут быть следующие симптомы:
Боль или спазмы в животе
Тошнота
Рвота
Потеря контроля над испражнениями
Температура и озноб
Кровь в стуле
Основная опасность этого заболевания в том, что оно приводит к обезвоживанию. Это потеря организмом большого количества воды и минеральных солей. В таких случаях потери жидкости организмом необходимо восполнить. Это делается раствором для пероральной регидратации. Эти растворы можно приобрести в аптеках и большинстве продовольственных магазинов без рецепта.
Антибиотики для данного заболевания неэффективны.
Уход в домашних условиях
Следуйте указаниям вашего детского врача.
Если вы даете лекарства своему ребенку:
Не применяйте безрецептурные препараты от диареи, если только их не прописал врач.
От боли и температуры можно использовать ацетаминофен или ибупрофен. Или же другое лекарство в соответствии с предписаниями.
Аспирин в качестве жаропонижающего средства противопоказан детям до 18 лет. Его прием может привести к серьезным нарушениям работы печени и опасному для жизни состоянию, называемому синдромом Рейе.
Чтобы предотвратить распространение болезни:
Помните, что мыло и дезинфицирующее средства на основе спирта — лучший способ предотвратить распространение инфекции.
Мойте руки до и после ухода за своим больным ребенком.
Чистите туалет после каждого использования.
Утилизируйте загрязненные подгузники в герметичном контейнере.

Оградите ребенка от общения с другими, пока лечащий врач не разрешит.
Мойте руки до и после приготовления пищи.
Мойте руки и посуду после использования разделочных досок, столешниц и ножей, которые были в контакте с сырыми продуктами.
Храните сырое мясо вдали от приготовленных и готовых к употреблению продуктов.
Имейте в виду, что люди с диареей или рвотой не должны готовить пищу для других.
Как правильно поить и кормить
Основной целью при лечении рвоты или диареи является предотвращение обезвоживания. Для этого ребенку следует часто потреблять жидкости небольшими порциями.
Имейте в виду, что жидкость сейчас важнее пищи. За раз необходимо давать небольшое количество жидкости, особенно если у ребенка возникают спазмы в желудке или рвота.
При поносе: Если вы даете молоко ребенку и понос не прекращается, откажитесь от молока. В некоторых случаях молоко может усилить понос.
 Если это произойдет, используйте раствор для пероральной регидратации. Исключите яблочный сок, газированную воду, спортивные или другие подслащенные напитки. Напитки с сахаром могут усилить понос.
Если это произойдет, используйте раствор для пероральной регидратации. Исключите яблочный сок, газированную воду, спортивные или другие подслащенные напитки. Напитки с сахаром могут усилить понос.При рвоте: Начните с раствора для пероральной регидратации комнатной температуры. Давайте 1 чайную ложку (5 мл) каждые 5 минут. Даже если у ребенка рвота, продолжайте давать раствор. Большая часть жидкости будет поглощена, несмотря на рвоту. Через 2 часа без рвоты начинайте с небольшого количества молока или смеси и других жидкостей. Увеличьте количество в зависимости от переносимости. Не давайте ребенку простую воду, молоко, смесь или другие жидкости до тех пор, пока рвота не прекратится. По мере уменьшения рвоты давайте больше раствора для пероральной регидратации. Увеличьте промежуток между приемами. Продолжайте до тех пор, пока у ребенка не появится моча и пропадет жажда (не будет никакого интереса к питью). Если рвоты не было в течение 4 часов, возобновите кормление твердой пищей.
 После 24 часов без рвоты возобновите нормальное питание.
После 24 часов без рвоты возобновите нормальное питание.Постепенно можно возобновить нормальный рацион ребенка по мере улучшения его самочувствия. Не заставляйте ребенка есть, особенно если у него боль в желудке или спазмы. Не кормите ребенка за раз большими порциями, даже если он голоден. Табачный дым может ухудшить самочувствие ребенка. Со временем ребенку можно давать больше пищи при условии ее переносимости. Продукты, которые разрешены, включают зерновые, картофельное пюре, яблочный соус, пюре из бананов, крекеры, сухой тост, рис, овсянку, хлеб, лапшу, крендель, супы с рисом или лапшой и приготовленные овощи.
Если симптомы возвращаются, вернитесь к простой или нулевой лечебной диете.
Последующее наблюдение
Наблюдайтесь у своего педиатра или следуйте его указаниям. Если взят анализ кала или мазок на посев, обратитесь к врачу для получения результатов в соответствии с указаниями.
Звоните 911
Звоните 911, если у ребенка есть какие-либо из этих симптомов:
Затрудненное дыхание
Спутанность сознания
Чрезвычайная сонливость или потеря сознания
Проблемы с ходьбой
Быстрый пульс
Боль в груди
Скованность затылочных мышц
Судороги
Когда обращаться за медицинской помощью
В следующих случаях необходимо незамедлительно обратиться к врачу:
Боль в животе усиливается
Постоянная боль в нижней правой части живота
Повторяющаяся рвота после первых 2 часов приема жидкости
Эпизодическая рвота на протяжении более 24 часов
Продолжительный сильный понос на протяжении более 24 часов
Кровь в стуле или рвотных массах
Сниженная способность к пероральному приему пищи
Потемнение или отсутствие мочи в течение 6–8 часов у детей старшего возраста, от 4 до 6 часов для малышей
Капризы или плач, когда ребенка не получается успокоить
Необычная сонливость
Новые высыпания на коже
Понос длится более 10 дней
Температура (см.
 «Температура и дети» ниже)
«Температура и дети» ниже)
Температура и дети
Всегда используйте цифровой термометр, чтобы измерить температуру ребенка. Никогда не используйте ртутный термометр.
Для младенцев и малышей используйте ректальный термометр должным образом. Ректальный термометр может случайно прорвать отверстие (перфорировать) в прямой кишке. Он также может переносить микробы из стула. Для правильного использования всегда следуйте указаниям производителя. Если вы чувствуете себя некомфортно, измеряя ректальную температуру, используйте другой метод. На приеме у педиатра, сообщите ему, какой метод вы использовали для определения температуры у ребенка.
Рекомендации относительно температуры. Ушная температура неточна до 6 месяцев. Не измеряйте оральную температуру, пока вашему ребенку не исполнится 4 года.
Младенцы до 3 месяцев:
Узнайте у врача, как правильно измерять температуру.
Ректальная или лобная (временная артерия) температура 38 °C (100,4 °F) или выше или по указанию врача
Температура подмышки 37,2 °C (99 °F) или выше либо по указанию врача
Ребенок в возрасте от 3 до 36 месяцев:
Ректальная, лобная (височная артерия) или ушная температура 38,9 °C (102 °F) или выше либо по указанию врача
Температура подмышки 38,3°C (101°F) или выше либо по указанию врача
Ребенок любого возраста:
Повторная температура 40 °C (104 °F) или выше или по указанию врача
Температура, которая держится более 24 часов у ребенка в возрасте до 2 лет.
 Или температура, которая держится 3 дня у ребенка в возрасте 2 лет и старше.
Или температура, которая держится 3 дня у ребенка в возрасте 2 лет и старше.
Рвота и жидкий стул у ребенка
Рвота и жидкий стул у ребенка
Консультации врачей специалистов: 8 (812) 200-48-48
У ребенка (особенно на первом году жизни) пищеварительная система очень чувствительна не только к качеству пищи и ее соответствию возрастным возможностям, но и к любым резким изменениям в питании. Естественно, получив что-то неприемлемое или непривычное, организм стремится как можно скорее избавиться от этого, либо извергнув содержимое желудка через рот (рвота), либо резко ускорив прохождение неудобной пищи по кишечнику (понос). Однако погрешности питания, как и пищевые отравления, на самом деле не являются самыми распространенными причинами рвоты и (или) жидкого стула у детей — большая часть кишечных расстройств у малышей связана с кишечными инфекциями (бактериальными или вирусными).
Безусловно, тщательное соблюдение личной гигиены уменьшает риск возникновения кишечных инфекций, однако не существует методов, гарантирующих 100-процентную защиту от них вашего малыша — ребенок живет в нестерильном мире, населенном болезнетворными микроорганизмами, многие из которых способны передаваться не только контактным, но и воздушно-капельным путем. Поэтому не стоит проводить следствие для выяснения, кто именно из членов семьи заразил ребенка — все претензии к тому, кто создал микробов.
Поэтому не стоит проводить следствие для выяснения, кто именно из членов семьи заразил ребенка — все претензии к тому, кто создал микробов.
При рвоте и жидком стуле консультация врача абсолютно необходима. Особенно это касается рвоты — данный симптом может быть признаком ряда серьезных заболеваний, никак не связанных с желудочно-кишечным трактом. Если рвота сочетается с головной болью или появилась после травмы головы — вызывайте скорую помощь, не дожидаясь визита участкового врача. Сохраните до приезда врача несколько последних порций стула, герметично упаковав памперс или трусики в полиэтиленовый пакет, — скорее всего, доктор захочет их осмотреть.
Естественно, при рвоте и поносе нарушается основная функция пищеварительной системы — усвоение питательных веществ. Однако если дефицит питательных веществ организм ребенка может переносить довольно долго без серьезных последствий, то недостаток жидкости и соли (так называемые дегидратация или обезвоживание, вызываемые рвотой или жидким стулом) способен резко ухудшить состояние ребенка и вызвать серьезные осложнения. Поэтому первыми лечебными мероприятиями при рвоте и поносе являются голод и питье.
Поэтому первыми лечебными мероприятиями при рвоте и поносе являются голод и питье.
Голод
Если визит врача ожидается в ближайшие часы, кормить ребенка до его прихода не следует. В случае, когда срочная врачебная консультация невозможна, следует сделать перерыв в питании на 6–8 часов (у грудных детей это означает пропуск одного кормления). В дальнейшем ребенка кормят дробно (то есть часто и помалу). Детей, находящихся на грудном вскармливании, необходимо кормить через два часа, уменьшая при этом время самого кормления. У детей первого года жизни следует в первые сутки отказаться от прикорма, ограничившись грудным молоком или его заменителем. Более старшим детям можно предложить сухарики, галеты, рисовую кашу на воде. Основной принцип питания в данном случае — лучше недодать, чем передать (если ребенок не просит есть, кормить его вообще не нужно). Дальнейшие рекомендации по диете лучше получить у вашего доктора — как уже говорилось, при описываемых проблемах консультация врача абсолютно необходима.
Питье
Оно также должно быть дробным. Разовый объем жидкости для грудных детей не должен превышать 10–15 мл, у более старших детей — 30–100 мл (большие объемы, растягивая стенку желудка, могут провоцировать рвоту). Поить ребенка необходимо через 10–30 минут (чем меньше разовый объем, тем чаще следует поить). Суточный объем принятой жидкости не должен быть менее суточной потребности ребенка с учетом возросших потерь: для грудничка это — 800–1000 мл, для более старших детей — до двух-трех литров. Не бойтесь передозировать жидкость — здесь принцип прямо противоположный: лучше передать, чем недодать (имеется в виду суточный объем, а не разовая порция).
Разобравшись с количеством жидкости, есть смысл обсудить, чем же следует поить ребенка? Основным питьем могут быть вода, слабо заваренный чай, травяные чаи (например, ромашковый или детский желудочный чай). Если ребенок не привык к несладкому питью, для подслащивания лучше использовать фруктозу, поскольку сахароза, содержащаяся в обычном сахаре, активизирует бродильные процессы в кишечнике.
Однако, такое питье неспособно возместить потери солей (особенно эти потери велики при рвоте). Поэтому минимум половина суточного объема жидкости должна быть представлена солевыми растворами. В этом качестве удобнее всего использовать порошки Регидрон (они продаются в любой аптеке). Содержимое пакета растворяют в одном литре воды. При отсутствии Регидрона можно подобный раствор приготовить самим: 8 чайных ложек фруктозы или сахара и ⅔ чайной ложки соли на литр воды. Давать ребенку солевые растворы необходимо еще и потому, что даже при значительном дефиците воды в организме малыш будет отказываться от питья, если дефицит солей еще больше, чем дефицит воды.
Отметим, что при желудочно-кишечных расстройствах коррекция водно-солевых нарушений является основным лечебным фактором, значительно более важным, чем применение самых современных и действенных лекарств.
Лекарственные средства
И все-таки, какие лекарства можно дать ребенку при поносе и рвоте до прихода врача?
В самом начале заболевания могут быть полезны энтеросорбенты — полисорб, зостерин-ультра, полипефан, фильтрум (любимый всеми активированный уголь дать ребенку в действенной дозе весьма затруднительно). Также поможет нормализовать стул Смекта — три приема в день, детям старше двух лет — по целому пакетику, детям раннего возраста — один пакетик в сутки на год жизни. Перед употреблением пакетик Смекты следует растворить в 50 мл кипяченой воды (допускается — в молочных смесях). Если понос или рвота сопровождаются повышением температуры выше 38 ºС, температуру следует снижать, так как при повышенной температуре возрастают потери жидкости на увлажнение выдыхаемого воздуха.
Также поможет нормализовать стул Смекта — три приема в день, детям старше двух лет — по целому пакетику, детям раннего возраста — один пакетик в сутки на год жизни. Перед употреблением пакетик Смекты следует растворить в 50 мл кипяченой воды (допускается — в молочных смесях). Если понос или рвота сопровождаются повышением температуры выше 38 ºС, температуру следует снижать, так как при повышенной температуре возрастают потери жидкости на увлажнение выдыхаемого воздуха.
ЧЕГО ДЕЛАТЬ НЕ СЛЕДУЕТ?
Во-первых, не стоит пытаться промыть ребенку желудок — это насильственное мероприятие способно привести только к дополнительной потере солей. Кроме того, после этой малоприятной процедуры Вам вряд ли удастся напоить ребенка или дать ему необходимое лекарство.
Ни в коем случае не следует также самостоятельно, без назначения врача, давать ребенку антибиотики. Во-первых, сегодня антибиотики в лечении кишечных инфекций применяются не так часто. Во-вторых, они начинают действовать только на второй или третий день курсового применения, поэтому несколько часов – ничего не решают.
Широко рекламируемый Имодиум (синонимы — Лопедиум, Лоперамид) также нельзя применять самостоятельно — препарат не обладает лечебным эффектом по отношению к заболеванию, вызвавшему жидкий стул, он просто тормозит моторику кишечника. Кроме того, возрастные ограничения и возможные побочные действия этого препарата делают возможным его применение у детей только под контролем лечащего врача.
Еще раз подчеркну — при рвоте и (или) жидком стуле у ребенка своевременная (то есть немедленная) консультация врача абсолютно необходима. Обычно задержка с обращением к врачу связана с банальной причиной — родители просто боятся, что ребенка «заберут в больницу». При раннем обращении эти страхи совершенно не обоснованы — большинство случаев кишечных расстройств у детей протекают без особых проблем и могут лечиться дома. Необходимость госпитализации чаще бывает связана не с тяжелым течением самого заболевания (хотя бывает и такое), а с обезвоживанием, развившимся за время безуспешных попыток справиться с болезнью самостоятельно. В любом случае, врач может только предложить вам стационарное лечение — без вашего согласия вашего ребенка никто никуда не «заберет». И, наконец, последнее – сегодня следует учитывать, что у детей желудочно-кишечное расстройство может быть единственным начальным проявлением инфекции COVID 19.
В любом случае, врач может только предложить вам стационарное лечение — без вашего согласия вашего ребенка никто никуда не «заберет». И, наконец, последнее – сегодня следует учитывать, что у детей желудочно-кишечное расстройство может быть единственным начальным проявлением инфекции COVID 19.
Кантер М.И.
Врач педиатр высшей категории
Дети от 0 до 5 лет. Когда надо срочно вести ребенка к врачу?
Мы все очень волнуемся, когда заболевает ребенок; в том числе боимся, что его непременно отправят в больницу. А детская больница, как известно, дело такое: попадешь с одним, выйдешь — с другим. Именно поэтому мамы часто отказываются от госпитализации или откладывают визит к врачу, надеясь, что болезнь отступит сама, иные предпочитают онлайн-консультации на форумах и советы бабушек и подруг.
К счастью для всех мам, в большинстве случаев современная медицина позволяет поставить диагноз и оказать необходимую помощь очень быстро, прибегая к госпитализации лишь в крайнем случае. Примерно как в известном сериале с Хью Лори — и МРТ, и все нужные анализы, и КТ, и, что самое главное — грамотные врачи-педиатры и узкопрофильные специалисты. К сожалению, такой набор есть не во всех поликлиниках, но в одном месте в Москве есть точно — в отделении неотложной педиатрии ФГАУ «НМИЦ здоровья детей» Минздрава России, где врачам требуется обычно не более 2 часов, чтобы установить точный диагноз, взяв всех необходимые анализы и быстро получив их результаты, стабилизировать ребенка и отправить его домой, если нет угрозы для жизни и показаний для экстренной госпитализации.
Примерно как в известном сериале с Хью Лори — и МРТ, и все нужные анализы, и КТ, и, что самое главное — грамотные врачи-педиатры и узкопрофильные специалисты. К сожалению, такой набор есть не во всех поликлиниках, но в одном месте в Москве есть точно — в отделении неотложной педиатрии ФГАУ «НМИЦ здоровья детей» Минздрава России, где врачам требуется обычно не более 2 часов, чтобы установить точный диагноз, взяв всех необходимые анализы и быстро получив их результаты, стабилизировать ребенка и отправить его домой, если нет угрозы для жизни и показаний для экстренной госпитализации.
Если вы понимаете, что ваш ребенок нуждается в оперативной консультации специалиста, но по каким-то причинам откладываете визит к врачу, если боитесь, что ребенка тут же от-правят в больничную палату «для уточнения диагноза», или ему не окажут должного внимания, просто приезжайте в отделение неотложной педиатрии ФГАУ «НМИЦ здоровья детей» Минздрава России. Здесь сразу делают все необходимые исследования и оказывают ребенку помощь максимально качественно и быстро. Ежегодно в отделении получают помощь более 3000 детей, и только 2% из них врачи госпитализируют в круглосуточный стационар. Остальных отправляют домой после проведения всех необходимых процедур с соответствующими рекомендациями, или будут наблюдать несколько дней в дневном стационаре. Отделение принимает детей без предварительной записи, работает по ОМС, ДМС и на коммерческой основе.
Ежегодно в отделении получают помощь более 3000 детей, и только 2% из них врачи госпитализируют в круглосуточный стационар. Остальных отправляют домой после проведения всех необходимых процедур с соответствующими рекомендациями, или будут наблюдать несколько дней в дневном стационаре. Отделение принимает детей без предварительной записи, работает по ОМС, ДМС и на коммерческой основе.
Если вашему ребенку от 0 до 5 лет, не пренебрегайте визитами к врачу, потому что ваш ребенок входит в группу риска. Именно на этот возраст приходится большинство серьезных заболеваний, которые хорошо изучены медициной, прекрасно лечатся, но требуют оперативного врачебного вмешательства. Татьяна Владимировна Куличенко, заведующая отделением неотложной педиатрии ФГАУ «НМИЦ здоровья детей» Минздрава России, доктор медицинских наук, врач-педиатр высшей категории, эксперт ВОЗ, рассказала о том, в каких случаях стоит незамедлительно обращаться к специалистам детям младшего возраста (речь идет о детях первых 5 лет жизни).
Высокая температура (лихорадка)
Для начала важно определиться с тем, что такое лихорадка с точки зрения врача. Лихорад-ка – это повышение температуры тела до более чем 38 ºС, если измерение производится ректально (предпочтительно, так как это самый надежный способ определить температуру тела у любого человека), и более чем 37,5 ºС, если измерение производится в подмышеч-ной впадине.
Не всякая повышенная температура – очень плохой признак, но с детьми до трех лет лучше перестраховаться и обратиться к врачу максимально быстро. Законодательных «сроков терпения» нет; ждать три дня, как обычно говорят педиатры, не надо: все самые тяжелые инфекции развиваются очень быстро и могут быть угрожающими с первых часов болезни. Чем быстрее вы обратитесь к специалисту, тем будет лучше. Осмотр ребенка, инструментальные и лабораторные исследования помогут понять причину лихорадки и быстро стабилизировать состояние ребенка.
Если просто повышенная температура кажется вам недостаточной причиной для обращения к врачу, то обратите внимание на симптомы интоксикации:
- Ребенок отказывается пить (не есть, а именно пить).

- Наблюдается вялость и сонливость, трудно установить глазной контакт с ребенком (не-которые педиатры говорят про таких больных «ребенок смотрит в себя»).
Если у ребенка вместе с повышением температуры тела стала появляться какая-то сыпь на коже, то к врачу надо идти немедленно.
Кашель
Кашель – достаточно частый симптом у детей. Именно из-за того, что он кажется обычным, «понятным» признаком болезни, родители часто пропускают момент своевременного обра-щения к врачу. Кашель может быть вызван не только проблемами с органами дыхательной системы. Он может сигнализировать о неполадках в работе сердечно-сосудистой или пищеварительной систем. Его может вызвать даже серная пробка в ухе. Пока не устраните причину, симптом не исчезнет!
Незамедлительно везите ребенка к врачу, если:
- Ребенку меньше 6 месяцев (неважно, есть ли у него лихорадка и другие симптомы).
- У ребенка ночной кашель.
- У ребенка кашель до рвоты.

- Кашель не проходит больше 3 недель.
- Кашель «лающего» характера, такой кашель часто сопровождается осиплостью голоса и шумным дыханием.
Затруднения дыхания
Любое затруднение дыхания может быть жизнеугрожающим симптомом, особенно у детей первого года жизни. Как понять, что дыхание затруднено у младенца: при вдыхании видно втяжение по краю реберной дуги (ребенок как бы сильно втягивает живот при дыхании). За-труднение дыхания у детей старшего возраста можно заметить, если отсутствует плавность речи: ребенок не может говорить длинными предложениями (как правило, это обструктивный бронхит или астматические состояния).
Незамедлительно везите ребенка к врачу, если заметили у него признаки затрудненного дыхания, особенно если дыхание кряхтящее, стонущее или вы слышите хрипы или свисты при дыхании даже на расстоянии.
Рвота, диарея (понос, жидкий стул)
Эти симптомы часто связаны с простыми и известными всем нам состояниями, которые обусловлены крайне неприятными, но в современных условиях при правильном лечении не угрожающими жизни кишечными инфекциями. Но если ребенка не выпаивать специальными растворами для регидратации, не восполнять правильно объем потерь жидкости, то рвота и разжиженный стул опасны тем, что приводят к быстрому обезвоживанию и электролитным нарушениям из-за потери воды и солей.
Но если ребенка не выпаивать специальными растворами для регидратации, не восполнять правильно объем потерь жидкости, то рвота и разжиженный стул опасны тем, что приводят к быстрому обезвоживанию и электролитным нарушениям из-за потери воды и солей.
Случается, что разжиженный стул не является серьезной проблемой, если это случилось, например, один раз. Если вы наблюдаете его чаще 3 раз за сутки – это повод бить тревогу, особенно если вы заметили первые признаки обезвоживания:
- Уменьшение частоты и объема мочеиспусканий. Если ваш ребенок не мочился 5 часов – срочно обратитесь к врачу!
- Сухость кожи и слизистых оболочек: стало меньше слез, слюны, кожа стала сухой и непривычно дряблой.
- Жажда.
Когда нужно незамедлительно везти ребенка к врачу:
- Ребенок отказывается от питья (не хочет пить, несмотря на то, что очень обезвожен).
- Ребенок перестает мочиться (перерыв больше 5 часов).
- Ребенок вялый, капризный, не интересуется игрушками (даже если нет температуры).

- «Западают» глаза или родничок (такое бывает редко, но это грозный симптом).
- Появилась кровь в стуле (даже если нет поноса).
Кожные высыпания
Сыпь на коже всегда не является нормой. Если сыпь сопутствует повышению температуре, это всегда повод для срочного обращения к врачу. Есть дети, у которых диагностированы кожные заболевания (например, атопический дерматит или псориаз), в таком случае роди-тели обычно уже обучены, как вести себя при усилении сыпи или обострении кожного про-цесса. Тогда надо отправиться к доктору, если предпринятые рекомендованные вам ранее меры оказываются неэффективными – и вы, скорее всего, пойдете к аллергологу или дер-матологу, т.е. к известному вам узкому специалисту. Но если сыпь появилась впервые, если высыпания не связаны с понятными провоцирующими факторами, это повод обратиться к врачу. Далеко не все сыпи являются признаком тяжелой болезни, но четкий диагноз специалиста успокоит вас и позволит быстро справиться с проблемой.
Боли
Боль всегда симптом тревоги, которым организм человека сигнализирует об опасности. Ин-тенсивный и нарастающий болевой симптом, всегда является поводом для обращения к специалисту. Помните, что если у ребенка «режутся зубки» — это может быть причиной ка-призности и раздражительности ребенка, но в подавляющем большинстве случаев не вызывает повышения температуры выше 37,5*С или сильной боли. Поэтому не стоит списывать появившиеся симптомы на прорезывание зубов.
Как понять, что ребенку больно:
- Ребенок плачет, не успокаивается.
- Немотивированная возбудимость.
- Беспокойство (ребенок не может найти покоя, удобного положения).
Травмы головы и потеря сознания
Очень часто родители обращаются к врачу, только когда травма оставляет следы (гемато-ма, отечность). Если ребенок упал с некоторой высоты (даже если вы не видели, чем имен-но он ударился) или он ударился головой, не поленитесь сразу съездить к специалисту. Не всякая травма головы может пройти бесследно, а, главное, вы можете не видеть внутренние повреждения, случившиеся при травме.
Не всякая травма головы может пройти бесследно, а, главное, вы можете не видеть внутренние повреждения, случившиеся при травме.
Эпизод потери сознания, «обмякания» или судороги всегда являются поводом для обраще-ния к врачу безотлагательно.
Подробнее об отделении неотложной педиатрии ФГАУ «НМИЦ здоровья детей» вы можете прочитать на официальном сайте >>>
как распознать, что делать, что дать малышу от поноса?
Мама очень быстро учится распознавать, что именно вызывает плач ее малыша: голод ли это, мокрый подгузник или же неприятные ощущения в животике. Но если в первых двух случаях проблему решить легко, то, к сожалению, определить первопричину дискомфорта в животе намного труднее.
Зачастую молодые мамы теряют покой и сон, винят себя в переохлаждении крохи, несоблюдении диеты и, как следствие, испорченном молоке, а также находят тысячи других вероятных причин. Предостерегаем родителей от преждевременных выводов и предлагаем разобраться в этом деликатном вопросе.
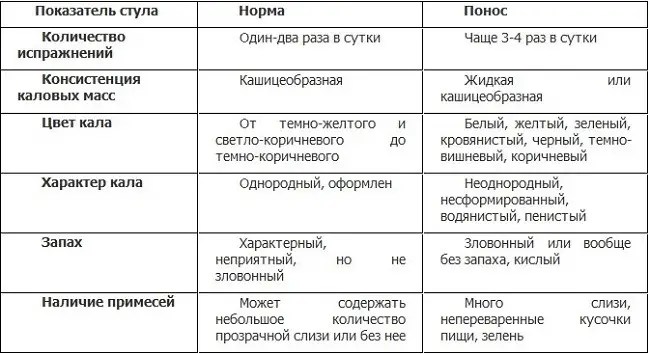
Признаки поноса у грудного ребенка
Как понять, в норме ли пищеварение ребенка или же оно нуждается в корректировке? Сколько раз в день должен опорожняться кишечник у младенцев и какая консистенция стула допустима? Давайте разбираться.
На расстройство стула у ребенка первого года жизни могут указывать следующие факторы:
- водянистый стул с зеленью. Жидкий серо-зеленый кал нередко с примесями слизи характерен для детей в первые полторы недели жизни и не должен вызывать беспокойства родителей. Организм малыша находится в переходном периоде, когда кишечник адаптируется к молочной пище и обзаводится собственной микрофлорой.
Твердости от кала не стоит ожидать и как минимум следующие три месяца. Грудное молоко обладает слабительным эффектом, вызывая мягкий стул, по консистенции напоминающий ряженку или жидкую кашу. Нормальным цветом каловых масс в первые месяцы жизни считается желтый или горчичный. Заметно присутствие запаха молочного белка.
Таким образом, жидкий стул сам по себе не является симптомом поноса, но должен насторожить в совокупности с резким запахом фекалий, вздутием и спазмами в животике; - частый и обильный стул. Частота стула — также весьма условный признак. Средней нормой в это время считаются «походы по-большому» от четырех до восьми раз в сутки. Однако малыш может пачкать памперсы и буквально после каждого «перекуса», то есть до 12 раз ежедневно.
В то же время даже восьмиразовая излишне жидкая дефекация может указывать на проблемы, если, например, до этого малыш какал четыре и менее раз за день, имея при этом хороший аппетит и здоровый сон; - слабость, беспокойство, плач. От чуткого маминого внимания не скроется малейшее изменение в настроении и поведении ребенка. Если активный и улыбчивый малыш стал вялым, отказывается от привычных игр и спит больше обычного, это повод насторожиться. Физическая слабость на фоне частых позывов в туалет может сигнализировать о нехватке полезных бактерий в микрофлоре, которые помогают переваривать пищу и усваивать полезные вещества.

Расстройство пищеварения — довольно болезненное явление даже для взрослых. А для малышей это и вовсе испытание. Болезненные ощущения в животе могут стать причиной капризов, продолжительного плача, ночных пробуждений. Даже при отсутствии других симптомов, если это продолжается не одни сутки, нужно обратиться к врачу; - появление крови, слизи или пены в стуле. Кровяные, пенистые примеси и слизь в кале могут не на шутку встревожить мам. При этом пена в жидком стуле может возникнуть из-за неправильного прикладывания к груди, что не так уж сложно устранить. Пенообразование возможно, если ребенок получает только переднее молоко, то есть он недостаточно долго допущен к «источнику питания» или мама слишком часто чередует груди. При налаживании кормления пузырьки и пена в кале больше не обнаруживаются.
Слизь в умеренных дозах также не должна вызывать родительского беспокойства. Другое дело, если в слизи присутствуют оранжевые или зеленые хлопья. Так нередко проявляется сальмонеллез или коли-инфекция — кишечная палочка.
Опасен понос с ярко-алыми кровяными вкраплениями. Он может указывать на кишечный колит, вызывающий воспалительно-дистрофические изменения в кишечнике, или дизентерию — острую кишечную инфекцию; - повышение температуры. Высокая температура в сочетании с жидким стулом может быть симптомом диареи неинфекционной природы: так организм реагирует, например, на прорезывание зубов, на что также укажут припухлые десны и обильные слюнки. В этом случае нужно просто помочь малышу отвлечься и перетерпеть два–три болезненных дня, после которых появятся первые зубки. А вот инфекционный понос требует незамедлительного обращения к врачу.
Как видно, симптомы поноса у грудничка иногда являются вариантом нормы, но могут свидетельствовать и об опасных для здоровья состояниях. Когда можно справиться своими силами, а когда обязательно нужно обратиться к врачу, чем лечить понос у ребенка, зависит от первопричины расстройства стула.
Почему у ребенка понос: возможные причины
Понос у грудничка может быть вызван различными причинами. Диареей может проявляться грипп или ангина — серьезное испытание для неокрепшего иммунитета грудничка. Предположить ОРЗ можно при наличии кашля, заложенности носа, покраснения и опухания органов носоглотки. Самое верное решение — вызвать на дом педиатра. Если родители к тому же заметили сыпь, вызывать врача стоит немедленно: возможно, малыш подхватил скарлатину, корь или краснуху.
Диареей может проявляться грипп или ангина — серьезное испытание для неокрепшего иммунитета грудничка. Предположить ОРЗ можно при наличии кашля, заложенности носа, покраснения и опухания органов носоглотки. Самое верное решение — вызвать на дом педиатра. Если родители к тому же заметили сыпь, вызывать врача стоит немедленно: возможно, малыш подхватил скарлатину, корь или краснуху.
Понос может указывать также на кишечную инфекцию или пищевое отравление: например, если ребенок съел просроченные или вызывающие аллергию продукты. Расстройство стула новорожденного может провоцировать и употребление кормящей мамой «нежелательных» продуктов, таких как грибы, колбаса, газировка, цитрусовые.
Диарея вкупе с повышением температуры обнаруживается при серьезных хирургических проблемах: перитоните, аппендиците, завороте кишок. Зачастую патологии желудочно-кишечного тракта сопровождаются еще и рвотой.
Одной из самых распространенных причин жидкого стула у малыша является дисбиоз — нарушение количества и состава полезной микрофлоры кишечника. С этим явлением сталкиваются девять из десяти малышей в возрасте до года, ВОЗ даже не классифицирует это как заболевание. Чаще и продолжительнее диарея на фоне дисбиоза бывает у ослабленных, недоношенных малышей.
С этим явлением сталкиваются девять из десяти малышей в возрасте до года, ВОЗ даже не классифицирует это как заболевание. Чаще и продолжительнее диарея на фоне дисбиоза бывает у ослабленных, недоношенных малышей.
Причины дисбиоза и, как следствие, поноса у грудничка могут быть следующими:
- позднее прикладывание к груди. Даже получасовое промедление между родами и первым кормлением может вредно сказаться на здоровье малыша. Молозиво богато компонентами, которые стимулируют развитие и рост бифидобактерий, и их недостаток может проявиться поносом у новорожденного. Для мамы последствия тоже неприятные: это чревато уменьшением или даже исчезновением молока, более длительным и болезненным периодом послеродовой реабилитации;
- искусственное вскармливание. Качественная и тщательно подобранная молочная смесь — достойная альтернатива материнскому молоку, но в полной мере она его заменить не может. Вместе с молоком матери грудничок получает иммунную защиту, которая помогает его кишечнику подавлять рост патогенных бактерий и увеличивать численность полезных микроорганизмов;
- неполноценное или неправильное питание.
 Сбалансированный рацион и отрегулированный режим питания — основа правильного физического развития, хорошего самочувствия и настроения малыша;
Сбалансированный рацион и отрегулированный режим питания — основа правильного физического развития, хорошего самочувствия и настроения малыша; - непереносимость лактозы. Неприятие детским организмом молочного белка, одной из основ питания малышей до года, — большая проблема. Усваивая лактозу, организм получает «кирпичики», необходимые для роста и развития клеток. И жидкий стул — это еще меньшее из зол, вызванное непереносимостью лактозы;
- заболевания, вызывающие нарушение всасывания в кишечнике. Синдром мальдигестии (неправильного переваривания) может быть вызван разными причинами. Самые очевидные — воспалительные или хронические заболевания органов ЖКТ: желудка, поджелудочной железы, тонкого отдела кишечника. В их числе: гастродуодениты, язвенная болезнь, неспецифический язвенный колит. Но нарушение всасывания питательных веществ может быть вызвано и сбоями в работе других органов и систем, например печени или сердечно-сосудистой системы.
 Указать на первопричину проблем со здоровьем может только медицинская диагностика и результаты анализов;
Указать на первопричину проблем со здоровьем может только медицинская диагностика и результаты анализов; - аллергические заболевания. Пищевая аллергия и атопический дерматит тоже часто приводят к последствиям в виде жидкого стула. К сожалению, аллергия — бич современного мира, и редкий человек не сталкивался с проявлениями этого аутоиммунного заболевания. Понос — одна из попыток маленького организма противостоять аллергенам, физически избавиться от них. К сожалению, это далеко не всегда оказывается действенной мерой в борьбе с недугом — скорее, наоборот. Из-за недостаточного поступления питательных веществ организм быстро истощает запасы энергии, ослабевает. При подозрении на аллергию нужно как можно быстрее обратиться к педиатру и проконсультироваться с аллергологом;
- острые инфекционные заболевания. На кишечные инфекции, грипп и другие болезни ЖКТ ребенка также может отреагировать жидким стулом. Это механизм самоочищения, выброса патогенных микробов из организма.
 Однако усилий хрупкого младенческого организма, как правило, оказывается недостаточно, нужна медицинская помощь;
Однако усилий хрупкого младенческого организма, как правило, оказывается недостаточно, нужна медицинская помощь; - длительный прием антибиотиков и других лекарств ослабляет иммунитет и губит здоровую микрофлору, участвующую в расщеплении и усвоении пищи. Антибиотики одинаково беспощадны как к патогенным, так и к полезным бактериям. После завершения курса лечения численность «правильных» микроорганизмов необходимо срочно восстанавливать.
Почему у ребенка возник понос в конкретном, отдельно взятом случае, может ответить только врач — педиатр, инфекционист, аллерголог или другой узкий специалист.
Что делать, когда у ребенка понос
Главный совет мамам: не бойтесь рассказать врачу о проблеме, даже если подруги и родственницы твердят, что это нормально и скоро пройдет само. Понос, не прекращающийся несколько дней, может быть симптомом серьезного заболевания, которое нужно как можно быстрее диагностировать и начать лечить.
Что можно дать младенцу от поноса? Не стоит заниматься самолечением: детский организм слишком хрупкий, а эксперименты недопустимы. Самостоятельно можно давать пробиотические средства, но и перед их приемом все же стоит проконсультироваться с педиатром.
Самостоятельно можно давать пробиотические средства, но и перед их приемом все же стоит проконсультироваться с педиатром.
Ниже мы приведем общие рекомендации для родителей, столкнувшихся с проблемой жидкого стула у малышей. Итак, если у грудничка понос, нужно:
- чаще менять подгузники. Понос вызывает раздражение нежной детской кожи, и чем дольше она соприкасается с испражнениями, тем сильнее дискомфорт ребенка. Кроме того, даже самый дышащий подгузник создает парниковый эффект, а в тепле развиваются бактерии, атакующие кожу и мочеполовую систему крохи. Это вызывает воспалительные процессы и инфицирование, например цистит;
- давать обильное питье. Если у малыша жидкий стул, происходит большая потеря воды, организм обезвоживается. Недостаток жидкости, служащей основой жизни, приводит к сбою многих важных процессов. Необходимо не допускать обезвоживания и поить ребенка чаще обычного. Дополнительное поступление воды полезно и тем, что вместе с ней из ЖКТ будут вымываться токсины и бактерии, что ускорит выздоровление;
- убирать прикорм.
 Если ребенок только начал привыкать к новой пище и это совпало с приступом диареи, то от прикорма стоит отказаться. Понос может быть реакцией на неподходящую еду. И даже если дело не в ней, на время борьбы с недугом лучше вернуться к проверенной и более привычной для малыша пище;
Если ребенок только начал привыкать к новой пище и это совпало с приступом диареи, то от прикорма стоит отказаться. Понос может быть реакцией на неподходящую еду. И даже если дело не в ней, на время борьбы с недугом лучше вернуться к проверенной и более привычной для малыша пище; - давать рисовый отвар. Этот совет подходит родителям, чей ребенок старше девяти месяцев. Рисовый отвар — веками проверенное средство для улучшения пищеварения и закрепления стула. Рис не только не вызывает пищевую аллергию, но и может помочь в борьбе с ней: он связывает и выводит из организма токсины и аллергены;
- применять пробиотики. Для восстановления нормальной микрофлоры кишечника ребенку будет полезно пропить пробиотики. Так как состав микрофлоры кишечника разнообразен, лучше дать ребенку комбинированный комплекс из бифидо- и лактобактерий. Кормящим матерям и самим будет полезно пропить курс пробиотиков, которые с молоком попадут в систему пищеварения грудничка.

Наличие пробиотических микроорганизмов — норма для микрофлоры кишечника человека: они подавляют рост вредных бактерий, участвуют в процессах пищеварения и повышают сопротивляемость организма к инфекционным угрозам.
Пищеварение — одна из важнейших функций организма. И малейшие сбои в нем по принципу падающих костяшек домино могут привести к целой серии неприятных последствий. Детский понос — это в первую очередь защитная реакция организма и сигнал о нарушениях, которые по-другому себя могут и не выявить. Важно внимательно отнестись к этому сигналу и вовремя на него отреагировать.
Понос у ребенка (как помочь в домашних условиях?)
Понос у ребенка: что делать? Во-первых, нужно знать, что понос, как и рвота, — механизм защиты организма от болезнетворных микробов и токсинов. Поэтому не надо спешить подавлять диарею лекарственными препаратами. Во-вторых, необходимо улавливать ту грань, когда ребенку нужна врачебная помощь, а не только режим диеты и обильного питья.
Причины поноса у детей очень часто лежат на поверхности: съел что-нибудь не то или слишком много, да еще и немытыми руками, и в то же время диарея — весьма распространенный симптом различных заболеваний. Пренебрегать ее появлением нельзя, особенно у ребенка дошкольного возраста. К причинам поноса можно отнести.
- Погрешности диеты. Если ребенок съел много трудноперевариваемой пищи или попробовал какое-то новое блюдо, у него может быть кратковременный понос. Как правило, он сопровождается вздутием, дискомфортом, незначительными болями в животе. К трудноперевариваемым продуктам относятся сырые фрукты и овощи, жирная, острая пища. Если она употребляется со сладкими напитками или молоком, картина может усугубиться. Категорически запрещено кормить детей младшего (дошкольного) возраста грибами, жирной свининой и рыбой, гусятиной, утятиной, сырыми яйцами, цельными орехами (особенно арахисом). Нельзя злоупотреблять едой из «фаст-фуда» и сладкими газированными напитками, поскольку в них много красителей, консервантов, ароматизаторов, усилителей вкуса.
 Если причина поноса в диете, то он быстро проходит при устранении неподходящих блюд из рациона.
Если причина поноса в диете, то он быстро проходит при устранении неподходящих блюд из рациона.
- Индивидуальная непереносимость продуктов. Зависит от особенностей организма конкретного ребенка. Кто-то может отреагировать на молоко, кто-то на жирное мясо, кто-то на манную кашу, кто-то на сырые овощи и фрукты. Кроме того, у ребенка может быть лактазная недостаточность — дефицит фермента лактазы и плохое переваривание молочного сахара — лактозы. Это приводит к постоянному бродильному процессу в пищеварительной системе, метеоризму, повышению содержания жидкости в кишечнике. Выход из этой ситуации — исключение из рациона цельного коровьего молока, при этом можно оставить кисломолочные продукты.
- Отравления и кишечные инфекции. Когда возбудители кишечной инфекции проникают в организм, первой реагирует пищеварительная система, воспаляется слизистая кишечника и начинается понос. Это основной симптом при любой кишечной инфекции.
 Диарея у ребенка в 3 года может быть вызвана элементарным несоблюдением правил гигиены. Не всегда удается уследить за маленьким исследователем, особенно на улице, детской площадке. Если есть подозрение на дизентерию, сальмонеллез, амебиаз и др., ребенка предложат госпитализировать. Эти заболевания сопровождаются сильным обезвоживанием, резкой потерей веса, высокой температурой, рвотой. Важна профилактика кишечных инфекций: мытье рук после улицы, туалета, общения с животными; термическая обработка продуктов; мытье свежих овощей и фруктов под проточной водой; качественная и проверенная вода; правильное хранение пищевых продуктов.
Диарея у ребенка в 3 года может быть вызвана элементарным несоблюдением правил гигиены. Не всегда удается уследить за маленьким исследователем, особенно на улице, детской площадке. Если есть подозрение на дизентерию, сальмонеллез, амебиаз и др., ребенка предложат госпитализировать. Эти заболевания сопровождаются сильным обезвоживанием, резкой потерей веса, высокой температурой, рвотой. Важна профилактика кишечных инфекций: мытье рук после улицы, туалета, общения с животными; термическая обработка продуктов; мытье свежих овощей и фруктов под проточной водой; качественная и проверенная вода; правильное хранение пищевых продуктов.
- Дисбактериоз. Причины дисбактериоза в детском возрасте могут быть разные: прием антибиотиков, нарушения в питании, кишечные инфекции, глисты. Во всех перечисленных случаях у ребенка может быть понос. Чтобы избавиться от диареи, необходимо устранять первопричину дисбактериоза. Нужно выяснить, каких полезных бактерий не хватает, и восполнить их, включая терапию пробиотиками, ферментами, витаминами, диетой.

- Глистные инвазии — паразиты, заселяющие кишечник. Их размножение приводит к воспалению слизистой кишечника и нарушению работы пищеварения. «Глисты» передаются от зараженного человека здоровому через общие предметы быта, посуду, игрушки. При глистных инвазиях понос не частый, но длительный, хронического характера.
- Острая хирургия. При аппендиците, перитоните, инвагинации (кишечная непроходимость, заворот кишок) иногда может возникнуть понос или рвота. Ребенок нуждается в немедленной госпитализации.
- Синдром раздраженного кишечника. Этот диагноз нередко ставят детям от 1 до 5 лет, у которых наблюдается хронический понос (более 2 недель подряд). Он ставится тогда, когда анализы кала и мочи в порядке, не найдено никаких кишечных возбудителей, патологий. Причина раздраженного кишечника до конца не выявлена. Многие врачи склоняются к тому, что главный фактор — психологическое состояние ребенка, негативные эмоции, страхи, стресс, неблагоприятная атмосфера в семье.

Как вылечить понос у ребенка в домашних условиях? Чтобы не нанести вред здоровью малыша, нужно помнить о двух важных и безопасных способах.
- Голодная пауза или щадящая диета. Обычно ребенок сам отказывается от пищи. Нельзя насильно его кормить.
Какой должна быть щадящая диета при поносе у детей?
— Дробность. Увеличивается количество приемов пищи и уменьшаются порции вполовину. Ребенок может есть в течение дня 6 раз (и даже чаще при наличии у него аппетита).
— Частота приемов пищи. Рекомендуется пропускать один-два приема пищи при тяжелом состоянии, когда малыш отказывается от еды. Порции должны быть еще в два раза меньше.
— Протертая пища. Можно измельчать в блендере.
— Сама диета: Начинают с супов-пюре на основе круп (рис, гречка, овсянка) и каш, приготовленных на воде, из этих же круп без добавления масла. Добавляются сухарики из белого хлеба, галетное печенье, вареный картофель без масла. Педиатры старой закалки могут назначать схему питания при поносе у ребенка под «кодовым названием» БРЯС: сюда входят бананы, рис, яблочное пюре, сухари. Можно также добавить нежирный творог. Яблочное пюре можно заменить печеными яблоками. На 3–4 день (на фоне проводимого лечения и в случае улучшения состояния ребенка) можно добавить в рацион свежий биокефир без добавок низкого процента жирности. При хорошем самочувствии и наличии богатырского аппетита можно предложить ребенку котлеты или тефтели из индюшатины, курицы, телятины, нежирной рыбы, приготовленные на пару.
Можно также добавить нежирный творог. Яблочное пюре можно заменить печеными яблоками. На 3–4 день (на фоне проводимого лечения и в случае улучшения состояния ребенка) можно добавить в рацион свежий биокефир без добавок низкого процента жирности. При хорошем самочувствии и наличии богатырского аппетита можно предложить ребенку котлеты или тефтели из индюшатины, курицы, телятины, нежирной рыбы, приготовленные на пару.
— Еще несколько пунктов в отношении диеты при поносе: ребенку даются только свежеприготовленные и качественные блюда. Что исключить из меню? Молоко, сливки, сметану, жирный творог, орехи, бобовые, свежие фрукты и овощи, соки, свежий хлеб, булки, сладости, сладкие напитки. А также жареные, острые, копченые, маринованные блюда, мясные бульоны. Еда и питье должны подаваться в теплом, но не горячем виде.
- Обильное питье. Необходимо восполнять потерю жидкости организмом в любом возрасте. Чем старше малыш, тем больше объем питья должен быть.
При поносе важно восполнять потерю жидкости. Какие напитки лучше предлагать малышу?
Какие напитки лучше предлагать малышу?
— Растворы электролитов. Предназначены для восстановления и поддержания водно-солевого баланса в организме. Универсальное средство: можно давать и грудничку, и ребенку более старшего возраста. В аптеке можно купить специальные порошки, из которых делаются эти растворы.
— Самостоятельно приготовленный раствор. Если нет возможности купить готовую смесь, можно приготовить раствор в домашних условиях. Для этого нужно развести в 1 литре кипяченой воды ½ чайной ложки соли, ½ чайной ложки соды, 1 столовую ложку сахара. Хранится жидкость не более 24 часов.
— Компот из сухофруктов. Показан при всех болезнях кишечника, содержит соли калия и магния, необходимые для поддержания водно-солевого баланса при поносе. Компот из изюма. Изюмный отвар питательный, дает организму необходимые минералы и микроэлементы.
— Некрепкий зеленый чай. В нем содержатся биоактивные вещества и микроэлементы, которые нормализуют работу кишечника.
— Щелочная минеральная вода. Должна быть негазированной и теплой.
Если ребенок отказывается от питья в течение нескольких часов, а понос усиливается, нужно срочно обратиться за врачебной помощью.
Что еще можно делать, если у ребенка понос? В этой ситуации важно знать, как не надо «лечить»
- Нельзя сразу останавливать понос противодиарейными средствами (типа имодиум). При кишечной инфекции не спешите избавляться от поноса и рвоты, поскольку таким способом организм освобождается от токсинов. По крайней мере, не надо давать лекарства против поноса в первые часы болезни. Чтобы помочь очистить организм, кроме питья, можно поставить ребенку клизму с водой комнатной температуры. Нельзя давать средства против поноса, если у ребенка высокая температура, в стуле есть кровь.
- В домашних условиях возможно применение энтеросорбентов. Самое безопасное лекарство от поноса для детей до года и малышей старшего возраста — энтеросорбент «Смекта» (или «Неосмектин»).
 В ней содержится вяжущее вещество, она быстро восстанавливает пораженную слизистую кишечника, обладает абсорбирующими свойствами. Принципы применения энтеросорбентов… Энтеросорбенты необходимо включать в комплексную терапию в первые дни заболевания. Их вводят в ЖКТ естественным путем — перорально (через рот). Как правило, прием сорбентов назначают за 1,5–2 ч до еды. Этот период необходим для того, чтобы препарат вступил в реакцию с содержимым желудка и частично эвакуировался в кишечник, где продолжается процесс его взаимодействия с компонентами кишечного содержимого. Одновременное назначение сорбентов и лекарственных средств исключается, разница в приеме между ними должна составлять 1,5–3 ч. Суточную дозу энтеросорбентов равномерно распределяют на 3–4 приема (можно чаще), в промежутках между приемами пищи.
В ней содержится вяжущее вещество, она быстро восстанавливает пораженную слизистую кишечника, обладает абсорбирующими свойствами. Принципы применения энтеросорбентов… Энтеросорбенты необходимо включать в комплексную терапию в первые дни заболевания. Их вводят в ЖКТ естественным путем — перорально (через рот). Как правило, прием сорбентов назначают за 1,5–2 ч до еды. Этот период необходим для того, чтобы препарат вступил в реакцию с содержимым желудка и частично эвакуировался в кишечник, где продолжается процесс его взаимодействия с компонентами кишечного содержимого. Одновременное назначение сорбентов и лекарственных средств исключается, разница в приеме между ними должна составлять 1,5–3 ч. Суточную дозу энтеросорбентов равномерно распределяют на 3–4 приема (можно чаще), в промежутках между приемами пищи.
- Надо лечить не симптом поноса, а первопричину заболевания. Важно ее установить, и только потом назначать лечение. Пусть лучше врач расскажет, чем лечить понос у ребенка, а не соседка или встревоженная бабушка.
 Нельзя применять какие-либо лекарственные препараты, кроме энтеросорбентов, без назначения педиатра. Врач должен установить диагноз и назначить лечение. Если у малыша острая кишечная инфекция, его нужно обследовать, при тяжелых формах — госпитализировать.
Нельзя применять какие-либо лекарственные препараты, кроме энтеросорбентов, без назначения педиатра. Врач должен установить диагноз и назначить лечение. Если у малыша острая кишечная инфекция, его нужно обследовать, при тяжелых формах — госпитализировать.
В каких ситуациях нужно срочно обращаться к врачу
Перечисленные симптомы должны служить сигналом к незамедлительным действиям:
- сильная боль в животе;
- обильный и частый понос в течение суток, который не устраняется голодной паузой и питьем;
- обильная рвота, которая мешает поить ребенка;
- темная моча — дефицит жидкости;
- отсутствие мочи в течение 6 часов;
- кал с кровью;
- резкое повышение температуры;
- язык сухой, кожа сероватого оттенка;
- запавшие глаза;
- вялость, слабость.
Самое опасное последствие продолжительного поноса — обезвоживание организма. Нельзя его допускать. И когда возникает вопрос, что делать при поносе у ребенка в 2 года, — никогда не ошибетесь, если будете поить, поить и еще раз поить. Если обезвоживания все-таки не удалось избежать, в больнице неотложная помощь будет заключаться в том, что малышу внутривенно будут вводить солевой раствор.
И когда возникает вопрос, что делать при поносе у ребенка в 2 года, — никогда не ошибетесь, если будете поить, поить и еще раз поить. Если обезвоживания все-таки не удалось избежать, в больнице неотложная помощь будет заключаться в том, что малышу внутривенно будут вводить солевой раствор.
В заключении хочется еще раз отметить, что лечение поноса у детей в домашних условиях подразумевает два важнейших принципа: щадящая диета и восполнение потери жидкости. Если этими способами в течение суток не удается остановить диарею, и к ней прибавляются такие симптомы, как рвота, повышение температуры, обезвоживание — нужно срочно обратиться за врачебной помощью.
Понос у грудничка: причины и решения
Диарея — одна из самых распространенных проблем с пищеварением ребенка. Она проявляется в разжижении стула и отличается от обычного стула по цвету и консистенции. И знать эти различия особенно важно, поскольку у младенцев при грудном вскарaмливании довольно жидкий стул — это норма.
Чаще всего инфекционная диарея случается летом, но иногда происходит и в другое время года. Как правило, инфекционные заболевания длятся несколько дней, то есть, чтобы диарея прошла, обычно нужно просто подождать.
Также причиной диареи может стать отравление, сильная аллергическаaя реакция и различные патологии желудочно-кишечного тракта. Понос у младенца — повод обратить внимание на общее состояние ребенка, его питание, а также, возможно, проконсультироваться с педиатром.
Не допускайте обезвоживания малыша
Важно давать ребенку много жидкости, даже если у него нет аппетита или жажды. Если приступы диареи не сильные — продолжайте кормить малыша. В течение дня давайте ему небольшие порции пюрированных продуктов, содержащих пектин. Попробуйте предложить ребенку рис, бананы, яблочное или картофельное пюре.
Если вы кормите ребенка смесью, добавьте туда чуть больше воды, чтобы смесь была более жидкой. Не давайте ребенку чаев, так как они не содержат необходимых солей, и фруктовых соков (где они в избытке), которые только увеличивают потерю жидкости. Если стул ребенка очень частый и жидкий (например, он испражняется каждый час, и подгузник при этом промокает), немедленно обратитесь к врачу, чтобы избежать интоксикации и обезвоживания организма.
Если стул ребенка очень частый и жидкий (например, он испражняется каждый час, и подгузник при этом промокает), немедленно обратитесь к врачу, чтобы избежать интоксикации и обезвоживания организма.
Обратитесь за помощью
Если понос у младенца не проходит, обратитесь к врачу. Давать ребенку лекарства от диареи без предварительной консультации с врачом может быть опасно. Самостоятельное лечение может привести к подавлению деятельности кишечника!
К сведению родителей: При диарее почти всегда возникает раздражение в области, закрытой подгузником. Чаще меняйте подгузники и наносите на кожу вазелин или мазь с содержанием оксида цинка. Также можно использовать подгузники, внутренний слой которых уже пропитан вазелином — для защиты от раздражающих свойств жидкого стула.
Когда у младенца понос, сложно определить, когда пора звонить врачу, но если у ребенка есть хотя бы один из этих симптомов, звонить нужно немедленно:
сухость во рту, мало слез, темная моча или общий больной вид
стул с гноем или кровью, а также черный или зеленый стул
рвота, сопровождающая диарею больше 6 часов
высокая температура или боли в животе помимо диареи
Если ваш малыш родился совсем недавно, а консистенция стула вызывает у вас опасения, проконсультируйтесь с врачом, чтобы знать, какой стул считать нормой, а какой нет. Понос у новорожденного может быть вариантом нормы, если каких-то других неприятных симптомов вы не наблюдаете. Что делать при поносе у новорожденного? Во-первых, продолжайте кормить малыша. Если ребенок находится на грудном вскармливании, прикладывайте ребенка чаще, по требованию. Во-вторых, постарайтесь вместе с врачом разобраться в причинах диареи, а также выяснить, является ли это состояние отклонением от нормы. В любом случае, очень важно смотреть на общее состояние малыша.
Понос у новорожденного может быть вариантом нормы, если каких-то других неприятных симптомов вы не наблюдаете. Что делать при поносе у новорожденного? Во-первых, продолжайте кормить малыша. Если ребенок находится на грудном вскармливании, прикладывайте ребенка чаще, по требованию. Во-вторых, постарайтесь вместе с врачом разобраться в причинах диареи, а также выяснить, является ли это состояние отклонением от нормы. В любом случае, очень важно смотреть на общее состояние малыша.
Небольшие жалобы на боль в животе бывают у маленьких детей часто. Важно уметь грамотно справляться с ними дома, не вызывая скорую помощь по делу и без, а также знать, как можно облегчить состояние ребенка. Следуйте этим несложным рекомендациям, и ваш малыш быстро поправится!
Почему моего ребенка рвет без температуры? Тошнота и рвота, 11 лет и младше
Рвота — не забава для детей. Но вас это тоже может беспокоить. Ребенок, у которого рвота, но у которого нет температуры, может иметь дело с множеством вещей. Знание того, что еще нужно искать, может помочь вам сузить круг причин расстройства желудка вашего ребенка и получить необходимое лечение.
Знание того, что еще нужно искать, может помочь вам сузить круг причин расстройства желудка вашего ребенка и получить необходимое лечение.
Желудочный грипп
Это не то же самое, что грипп (грипп). Это термин, который люди используют, когда говорят о болезни, называемой гастроэнтеритом.В большинстве случаев гастроэнтерит вызывается такими вирусами, как ротавирус или норовирус. Но вы также можете получить его от бактерий, таких как кишечная палочка или сальмонелла. Хотя норовирус иногда может вызывать субфебрильную температуру, у вас также может быть он вообще без температуры.
Норовирус заразен, как и все вирусы. Если он есть у вашего ребенка, они получили его одним из трех способов:
- Они вступили в контакт с кем-то, у кого это есть.
- Они ели пищу, в которой был вирус.
- Они коснулись поверхности с вирусом, затем коснулись рта или носа, прежде чем мыть руки.
Симптомы проявляются через 12–48 часов после заражения вашего ребенка вирусом. Помимо рвоты, у них, вероятно, также будут диарея, тошнота и спазмы желудка.
Помимо рвоты, у них, вероятно, также будут диарея, тошнота и спазмы желудка.
Большинство детей поправляются в течение 1-3 дней, но симптомы могут длиться на 7-10 дней дольше.
Пищевая аллергия
Иногда рвота является признаком аллергии на пищу, которую он ел. Рвота может быть их единственным симптомом, но могут быть и другие, такие как затрудненное дыхание, крапивница, повторяющийся кашель, хрипы или проблемы с глотанием.Девять из 10 аллергических реакций связаны со следующими продуктами:
- Арахис
- Древесные орехи (например, миндаль или грецкие орехи)
- Рыба
- Моллюски (например, креветки)
- Яйца
- Молоко
- Пшеница
- Соя
Очень маленькие дети, впервые попробовавшие молоко, сою, определенные зерновые и некоторые другие твердые продукты, подвержены риску так называемого «синдрома энтероколита, вызванного пищевыми белками» (FPIES). Это проявляется через 2-6 часов после еды и вызывает много раз рвоту. У них также может быть кровавый понос или испещренный кровью стул. Немедленно отведите ребенка к врачу, если вы подозреваете, что у него FPIES.
У них также может быть кровавый понос или испещренный кровью стул. Немедленно отведите ребенка к врачу, если вы подозреваете, что у него FPIES.
Пищевое отравление
Каждый раз, когда микробы попадают в еду, которую едят ваши дети, есть вероятность, что они могут получить пищевое отравление (пищевое отравление). Вот некоторые из бактерий, которые обычно прячутся в пище:
Пищевое отравление можно получить практически от любой пищи, особенно если она не была приготовлена или хранилась неправильно. Наиболее частыми виновниками являются:
- Мясо
- Птица
- Яйца
- Моллюски
- Немытые овощи, например салат
У вашего ребенка может начаться рвота в течение нескольких часов после употребления зараженной пищи.Иногда симптомы проявляются через день или два. Обычно у вашего ребенка также будет тошнота, водянистая диарея и боль в животе.
Пищевое отравление может вызывать лихорадку, но часто бывает и рвота без температуры. Симптомы могут длиться от пары часов до нескольких дней.
Симптомы могут длиться от пары часов до нескольких дней.
Кишечная непроходимость
У новорожденных может быть трудно определить, рвут они или срыгивают. Рвота обычно выходит с большей силой, чем срыгивание.Срыгивание также имеет тенденцию быть связано с кормлением и обычно происходит вскоре после этого. Ваш врач может помочь вам выяснить, с чем вы имеете дело.
Сильная рвота у младенцев случается редко, но когда это случается, это может быть признаком закупорки кишечника вашего ребенка. Также возможно, что у вашего малыша может быть то, что врачи называют «пилорическим стенозом». Это означает, что их желудок слишком узок для прохождения пищи. Обе эти проблемы являются серьезными, и вам следует немедленно обратиться к врачу.
Сотрясение мозга
Дети часто бьют головой, особенно когда они учатся ходить или занимаются спортом. Каждый раз, когда ваш ребенок получает травму головы, важно следить за признаками сотрясения мозга. Рвота — один из таких признаков. К другим относятся:
К другим относятся:
- Потеря сознания
- Головная боль
- Затуманенное зрение
- Проблемы с ходьбой
- Путаница
- Невнятная речь
- Проблемы с пробуждением
Рвота и другие симптомы могут проявиться не раньше, чем через 24-72 часа после вашего ребенок ударяется головой.
Немедленно обратитесь к врачу, если рвота возникла после того, как ваш ребенок получил травму головы.
Лекарства
Если ваш ребенок принимает определенные лекарства натощак, его может вызвать рвота. Иногда рвота является признаком того, что вы дали ребенку слишком много определенных лекарств. Наиболее распространенные лекарства, вызывающие это:
Движение при движении
Когда мозг вашего ребенка получает смешанные сигналы о том, как он двигается, он может чувствовать себя достаточно больным, чтобы его рвало.Например, некоторые дети могут чувствовать себя плохо, просто смотря фильм — их глаза видят движение, но их тело не чувствует движения. Тошнота распространена среди детей, которые слишком малы, чтобы смотреть в окно машины.
Тошнота распространена среди детей, которые слишком малы, чтобы смотреть в окно машины.
Укачивание обычно начинается с боли в животе или тошноты. Некоторые дети также могут потеть, потерять аппетит и не захотеть есть. В конце концов, начинается рвота. Это генетическое заболевание. Ваш ребенок с большей вероятностью заболеет укачиванием, если один из его родителей заболел.
Мигрень
Около 10% детей школьного возраста страдают мигренью.Эти головные боли могут возникать у детей в возрасте 18 месяцев. Они вызывают головную боль, но у вашего ребенка также часто бывает тошнота от мигрени. Кроме того, у вашего ребенка могут быть:
- Головокружение
- Тошнота
- Чувствительность к прикосновению, звуку и запахам
Эксперты не знают, что вызывает мигрень. Это может быть вызвано тем, что ваш ребенок часто находится рядом. Это также генетическое явление: если у одного из родителей мигрень, у вашего ребенка есть 50% -ный шанс их заболеть. Если оба их родителя страдают мигренью, вероятность их заболевания возрастает до 75%.
Если оба их родителя страдают мигренью, вероятность их заболевания возрастает до 75%.
Если у вашего ребенка болит голова, повышается температура или рвота, проконсультируйтесь с врачом.
Стресс
Это правда — некоторых детей рвет, когда они находятся в состоянии стресса. Это может быть потому, что их беспокоит какая-то другая проблема со здоровьем, например ушная инфекция. Или вашего ребенка может вырвать после долгого плача. Хороший способ определить, связана ли рвота со стрессом, — это если она случается только один или два раза и у них нет других симптомов, таких как боль в животе или диарея.
Рвота с диареей
Это симптом вашего ребенка?
- Рвота и диарея происходят вместе
- Рвота — это сильное опорожнение (извергание) того, что находится в желудке
- Тошнота (расстройство желудка) возникает перед каждым приступом рвоты — это нормально
- Диарея означает 3 или более водянистых или очень жидкий стул.
 Причина: 1-2 жидких стула могут быть нормой при изменении диеты.
Причина: 1-2 жидких стула могут быть нормой при изменении диеты. - Если рвота не проходит, воспользуйтесь Руководством по уходу при диарее.
Причины рвоты с диареей
- Вирусный гастроэнтерит. GI-инфекция, вызванная вирусом, является наиболее частой причиной. Распространенный возбудитель — ротавирус. Заболевание начинается с рвоты. Водянистый жидкий стул наступает в течение 12-24 часов. Во время вспышек болезни на круизных лайнерах наиболее частой вирусной причиной является норовирус.
- Пищевое отравление. Это вызывает быструю рвоту и диарею в течение нескольких часов после употребления плохой пищи. Вызывается токсинами, вызванными микробами, растущими в продуктах, которые слишком долго не использовались.Примером может служить токсин стафилококка в яичном салате.
- Диарея путешественников. Вызывается микробами в продуктах питания или питье. Заподозрите это, если это связано с недавним заграничным путешествием.

- Бактериальная инфекция ЖКТ. Диарея также может быть вызвана некоторыми бактериями. Бактериальная диарея в большинстве случаев проходит сама по себе. Некоторые из них могут вызвать серьезную инфекцию толстого кишечника (например, колит, вызванный шигеллой).
- Серьезное осложнение: обезвоживание. Это проблема со здоровьем, при которой организм потерял слишком много жидкости.(Подробнее об этом см. Ниже).
Шкала рвоты
- Легкая: 1-2 раза в день
- Умеренная: 3-7 раз в день
- Тяжелая: Рвота все, почти все или 8 или более раз в день
- Тяжесть еще больше зависит от того, как долго продолжается рвота. В начале болезни обычно все рвет. Это может длиться от 3 до 4 часов. Затем дети часто становятся стабильными и переходят к легкой рвоте.
- Основной риск рвоты — обезвоживание. Обезвоживание означает, что организм потерял слишком много жидкости.

- Водянистый стул с рвотой несет наибольший риск обезвоживания.
- Чем младше ребенок, тем выше риск обезвоживания.
Шкала диареи
- Легкая: 3-5 водянистых стула в день
- Умеренная: 6-10 водянистых стула в день
- Тяжелая: Более 10 водянистых стула в день
- Основной риск диарея — это обезвоживание.
- Частый водянистый стул может вызвать обезвоживание.
- Жидкий или жидкий стул не вызывает обезвоживания.
Обезвоживание: как это знать
- Обезвоживание означает, что организм потерял слишком много жидкости. Это может произойти при рвоте и / или диарее. Требуется потеря веса более 3%. Легкая диарея или легкая рвота не вызывают этого. Нет и небольшого уменьшения потребления жидкости.
- Рвота с водянистым поносом — наиболее частая причина обезвоживания.
- Обезвоживание — повод немедленно обратиться к врачу.

- Это признаки обезвоживания:
- Уменьшение количества мочи (отсутствие мочи более 8 часов) происходит на ранней стадии обезвоживания. То же самое и с темно-желтым цветом. Если моча светло-соломенного цвета, ваш ребенок не обезвожен.
- Сухой язык и во рту. Сухие губы не помогают.
- Сухие глаза с уменьшением или отсутствием слезы
- У младенцев, запавшее мягкое пятно
- Тест на медленное наполнение кровью: дольше 2 секунд.Сначала нажмите на миниатюру и сделайте ее бледной. Тогда отпусти. Подсчитайте секунды, через которые ноготь снова станет розовым. Попросите врача научить вас делать этот тест.
- Суетливый, усталый или больной. Если ваш ребенок бодр, счастлив и весел, он или она не обезвожены.
- Ребенок с сильным обезвоживанием становится слишком слабым, чтобы стоять. У них также может сильно кружиться голова при попытке встать.
Когда вызывать рвоту при диарее
Позвоните в службу 911 сейчас
- Не могу проснуться
- Не двигается или слишком слаб, чтобы стоять
- Вы считаете, что вашему ребенку угрожает опасность для жизни
Позвоните врачу или обратитесь за медицинской помощью сейчас
- Подозрение на обезвоживание.
 Отсутствие мочи более 8 часов, темная моча, очень сухость во рту и отсутствие слез.
Отсутствие мочи более 8 часов, темная моча, очень сухость во рту и отсутствие слез. - Кровь в стуле
- Боль в желудке без рвоты. Исключение: довольно часто возникают боли в животе или плач непосредственно перед рвотой.
- Возраст менее 12 недель с рвотой 2 или более раз. Исключение: нормальное срыгивание.
- Возраст менее 12 месяцев и рвота Педиалит 3 или более раз
- Сильная рвота (рвет все) более 8 часов при получении прозрачной жидкости
- Слабая иммунная система.Примеры: серповидноклеточная анемия, ВИЧ, рак, трансплантация органов, прием пероральных стероидов.
- Рвота лекарствами, отпускаемыми по рецепту
- Лихорадка выше 104 ° F (40 ° C)
- Лихорадка у ребенка младше 12 недель. Осторожно: НЕ давайте ребенку никаких лекарств от лихорадки, пока его не осмотрят.
- Ваш ребенок выглядит или ведет себя очень больным
- Вы считаете, что ваш ребенок нуждается в осмотре, и проблема является неотложной
Обратитесь к врачу в течение 24 часов
- Возраст менее 1 года, рвота
- Рвота более 24 часа
- Лихорадка длится более 3 дней
- Вы считаете, что вашего ребенка нужно осмотреть, но проблема не является срочной
Связаться с врачом в рабочее время
- Рвота — частая проблема
- У вас есть другие вопросы или проблемы
Самостоятельный уход на дому
- Легкая или умеренная рвота с диареей
Пункты неотложной помощи детям Сиэтла
Если болезнь или травма вашего ребенка опасны для жизни, позвоните по номеру 911.
Рекомендации по уходу при рвоте с диареей
- Что следует знать о рвоте с диареей:
- Чаще всего рвота вызвана вирусной инфекцией желудка. Иногда причиной является легкое пищевое отравление.
- Рвота — это способ защиты нижних отделов кишечника.
- Диарея — это способ организма избавиться от микробов.
- Если рвота и диарея возникают одновременно, лечите рвоту.Не делайте ничего особенного при диарее.
- Основной риск рвоты — обезвоживание. Обезвоживание означает, что организм потерял слишком много жидкости.
- Вот несколько советов по уходу, которые могут помочь.
- Младенцы, вскармливаемые смесью — давайте раствор для пероральной регидратации (ПРС) в течение 8 часов :
- Если у вашего ребенка рвота более одного раза, предложите ПРС в течение 8 часов. Если у вас нет ПРС, используйте смесь, пока не получите немного.

- ORS — это специальная жидкость, которая может помочь вашему ребенку избежать обезвоживания.Вы можете использовать Pedialyte или магазинную марку ORS. Его можно купить в продуктовых магазинах или аптеках.
- Небольшое количество корма из ложки или шприца. Давайте 1-2 чайные ложки (5-10 мл) каждые 5 минут.
- Через 4 часа без рвоты удвойте количество.
- Вернуться к формуле . Через 8 часов без рвоты вернитесь к обычному питанию.
- Если у вашего ребенка рвота более одного раза, предложите ПРС в течение 8 часов. Если у вас нет ПРС, используйте смесь, пока не получите немного.
- Младенцы на грудном вскармливании — Уменьшите количество кормлений:
- Если рвота более одного раза, кормите грудью в течение 5 минут каждые 30–60 минут.Через 4 часа без рвоты вернитесь к обычному кормлению.
- Если рвота продолжается, перейдите на сцеженное грудное молоко. ПРС редко требуется детям, находящимся на грудном вскармливании. Его можно использовать, если рвота усиливается.
- Ложка или шприц для подачи небольшого количества сцеженного молока.
 Давайте 1-2 чайные ложки (5-10 мл) каждые 5 минут.
Давайте 1-2 чайные ложки (5-10 мл) каждые 5 минут. - Через 4 часа без рвоты вернитесь к обычному кормлению грудью. Начните с небольших кормлений по 5 минут каждые 30 минут. По мере того, как ваш ребенок принимает меньшее количество, медленно давайте больше.
- Дети старшего возраста (старше 1 года), предложите небольшое количество ОРС на 8 часов :
- ОРС. Для рвоты с водянистым поносом требуется ПРС (например, Педиалит). Если отказывается от ПРС, используйте Gatorade половинной концентрации. Сделайте это, смешав равное количество Gatorade и воды.
- Ключ к успеху — давать небольшое количество жидкости. Предлагайте 2-3 чайные ложки (10-15 мл) каждые 5 минут. Дети постарше могут просто медленно потягивать ОРС.
- Через 4 часа без рвоты увеличьте количество.
- Через 8 часов без рвоты вернитесь к обычным жидкостям.
- Избегайте фруктовых соков и безалкогольных напитков. Они усугубляют диарею.

- Прекратите употребление твердой пищи:
- Избегайте употребления твердой пищи и детского питания у детей, у которых рвота.
- Через 8 часов без рвоты постепенно добавляйте их снова.
- Начните с легко усваиваемой крахмалистой пищи. Примеры: крупы, крекеры и хлеб.
- Не давайте лекарства:
- Прекратите принимать любые лекарства, отпускаемые без рецепта, в течение 8 часов.Причина: некоторые из них могут усилить рвоту.
- Лихорадка: Легкая лихорадка не требует лечения никакими лекарствами. При повышенной температуре можно использовать свечи с ацетаминофеном (например, FeverAll). Это форма препарата, которую вы вводите в прямую кишку (внизу). Обратитесь к фармацевту за помощью в поиске этого продукта. Не используйте ибупрофен. Это может вызвать расстройство желудка.
- Позвоните своему врачу, если : Ваш ребенок рвет лекарством, назначенным вашим врачом.

- Вернуться в школу:
- Ваш ребенок может вернуться в школу после того, как у вас исчезнут рвота и температура.
- Чего ожидать:
- В первые 3 или 4 часа у вашего ребенка может рвать все подряд. Затем желудок успокаивается.
- Умеренная рвота обычно прекращается через 12–24 часа.
- Легкая рвота (1-2 раза в день) с диареей может длиться немного дольше. Это может продолжаться до недели.
- Позвоните своему врачу, если:
- Рвота всеми прозрачными жидкостями в течение более 8 часов
- Рвота продолжается более 24 часов
- Кровь или желчь (зеленый цвет) в рвоте
- Боль в желудке присутствует, даже если ее нет рвота
- Подозрение на обезвоживание (отсутствие мочи более 8 часов, темная моча, очень сухость во рту и отсутствие слез)
- Диарея становится тяжелой
- Вы думаете, что вашему ребенку нужно осмотр
- Вашему ребенку становится хуже
И помните, обратитесь к врачу, если у вашего ребенка появится какой-либо из симптомов «Позвоните своему врачу».

Заявление об ограничении ответственности: эта медицинская информация предназначена только для образовательных целей. Вы, читатель, несете полную ответственность за то, как вы решите его использовать.
Последняя редакция: 19.12.2021
Последняя редакция: 21.10.2021
Авторские права 2000-2021. Schmitt Pediatric Guidelines LLC.
Диарея (0-12 месяцев)
Это симптом вашего ребенка?
- Внезапное увеличение количества и рыхлость стула
- Диарея означает 3 или более водянистых или очень жидких стула.Причина: 1-2 жидких стула могут быть нормой при изменении диеты.
Причины острой диареи
- Вирус (например, ротавирус). Инфекция кишечника от вируса — наиболее частая причина.
- Бактерии (например, сальмонелла). Менее частая причина. При поносе часто появляются полосы крови.
- Лямблии (паразит).
 Более вероятны вспышки в детских учреждениях.
Более вероятны вспышки в детских учреждениях. - Антибиотик от диареи. Многие антибиотики вызывают легкую диарею.Это не аллергическая реакция. Продолжайте давать антибиотик. Позвоните своему врачу, если возникнут какие-либо серьезные симптомы.
- Серьезные причины. Большинство случаев бактериальной диареи проходит само по себе. Некоторые из них могут вызвать серьезную инфекцию толстого кишечника (например, колит, вызванный шигеллой). C. difficile — серьезная причина, которая может возникнуть после приема сильнодействующих антибиотиков.
- Серьезное осложнение: обезвоживание. Это проблема со здоровьем, при которой организм потерял слишком много жидкости. (Подробнее об этом см. Ниже).
Причины рецидивирующей диареи
- Аллергия на коровье молоко. Может вызывать жидкий слизистый стул у младенцев. Может быть с прожилками крови. Начинается в течение первых 2 месяцев жизни.
 Необходимо избегать смесей из коровьего молока.
Необходимо избегать смесей из коровьего молока. - Непереносимость лактозы . Лактоза — это сахар в молоке. Многие люди не могут усваивать лактозу. Кишечные бактерии превращают лактозу в газ. Основные симптомы — много газов, жидкий стул и вздутие живота. Начало обычно в возрасте 4-5 лет.Чаще всего это происходит в семье (генетически).
Шкала диареи
- Легкая: 3-5 водянистых стула в день
- Умеренная: 6-9 водянистых стула в день
- Тяжелая: 10 или более водянистых стула в день
- Основной риск диареи — обезвоживание.
- Жидкий или жидкий стул не вызывает обезвоживания.
- Частый водянистый стул может вызвать обезвоживание.
Обезвоживание: как это знать
- Обезвоживание означает, что организм потерял слишком много жидкости.Это может произойти при рвоте и / или диарее. Требуется потеря веса более 3%. Легкая диарея или легкая рвота не вызывают этого.
 Нет и небольшого уменьшения потребления жидкости.
Нет и небольшого уменьшения потребления жидкости. - Обезвоживание — важнейшее осложнение диареи. Обезвоживание — повод немедленно обратиться к врачу.
- Это признаки обезвоживания:
- Уменьшение количества мочи (отсутствие мочи более 8 часов) происходит на ранней стадии обезвоживания. То же самое и с темно-желтым цветом. Если моча светло-соломенного цвета, ваш ребенок не обезвожен.
- Сухой язык и во рту. Сухие губы не помогают.
- Сухие глаза с уменьшением или отсутствием слезы
- У младенцев, вдавленное или вдавленное мягкое место
- Тест на медленное наполнение кровью: дольше 2 секунд. Сначала нажмите на миниатюру и сделайте ее бледной. Тогда отпусти. Подсчитайте секунды, через которые ноготь снова станет розовым. Попросите врача научить вас делать этот тест.
- Суетливый, усталый или больной. Если ваш ребенок бодр, счастлив и весел, он или она не обезвожены.
Диарея у детей, находящихся на грудном вскармливании: как распознать
- Иногда трудно определить диарею у детей, находящихся на грудном вскармливании.

- Нормальный стул при грудном вскармливании жидкий (часто жидкий и жидкий). Стул желтый, но иногда может быть зеленым. Зеленый цвет от желчи. Жидкий стул может даже окаймляться водяным кольцом. Это все нормальные табуретки.
- У детей, находящихся на грудном вскармливании, часто бывает более 6 дефекаций в день. До 2-месячного возраста стул может быть после каждого кормления.Но если стул внезапно увеличивается в количестве и становится жидкостью, подозревают диарею. Если он длится 3 и более стула, у ребенка понос.
- Если стул содержит слизь, кровь или неприятный запах, это указывает на диарею.
- Другие признаки диареи — плохое питание, плохое самочувствие или лихорадка.
Диарея у детей, находящихся на искусственном вскармливании: как распознать
- У детей, вскармливаемых смесью, в течение первой недели бывает от 1 до 8 стула в день. Затем он начинает замедляться до 1-4 в день. Это длится до 2-х месячного возраста.
- Стул желтого цвета и густой, как арахисовое масло.

- Подозрение на понос, если стул внезапно увеличился в количестве или стал жидким. Если он длится 3 и более стула, у ребенка понос.
- Если стул содержит слизь, кровь или неприятный запах, это указывает на диарею.
- Другие признаки диареи — плохое питание, плохое самочувствие или лихорадка.
- После двухмесячного возраста у большинства младенцев выделяется 1 или 2 стула в день. Они также могут пройти 1 через день. У них больше нет легкой диареи.
Когда звонить по поводу диареи (0–12 месяцев)
Позвоните в службу 911 сейчас
- Не двигается
- Вы считаете, что вашему ребенку угрожает опасность для жизни
Позвоните врачу или обратитесь за медицинской помощью сейчас
- Подозрение на обезвоживание. Отсутствие мочи более 8 часов, темная моча, очень сухость во рту и отсутствие слез.
- Кровь в стуле
- Постоянная боль в животе длится более 2 часов
- Рвота 3 или более раз
- Возраст менее 1 месяца, 3 или более стула за последние 24 часа
- Тяжелая диарея.
 10 или более водянистых стула за последние 24 часа.
10 или более водянистых стула за последние 24 часа. - Лихорадка выше 40 ° C (104 ° F)
- Лихорадка у ребенка младше 12 недель. Внимание: НЕ давайте ребенку какие-либо лекарства от лихорадки, пока его не осмотрят.
- Слабая иммунная система. Примерами являются серповидноклеточная анемия, ВИЧ, рак, трансплантация органов, прием пероральных стероидов.
- Ваш ребенок выглядит или ведет себя очень больным
- Вы думаете, что ваш ребенок нуждается в осмотре, и проблема является неотложной
Обратитесь к врачу в течение 24 часов
- Умеренная диарея.6 или более водянистых стула за последние 24 часа.
- Боли в животе, которые не проходят после каждого стула с диареей
- Лихорадка длится более 3 дней
- Тесный контакт с человеком или животным, у которых есть бактериальная диарея
- Контакт с рептилиями (змеями, ящерицами, черепахами) в течение последних 14 дней
- Поездка в страну, подверженную риску диареи, в течение последнего месяца
- Вы считаете, что вашего ребенка нужно осмотреть, но проблема не срочна
Обратиться к врачу в рабочее время
- Диарея длится более 2 недель
- Жидкий стул частая проблема
- У вас есть другие вопросы или проблемы
Самостоятельный уход на дому
- Легкая диарея (вероятно, вызванная вирусом)
Пункты неотложной помощи детям Сиэтла
Если болезнь или травма вашего ребенка опасны для жизни, позвоните по номеру 911.
Рекомендации по уходу при диарее
- Что следует знать о диарее:
- В большинстве случаев диарея вызвана вирусом.
- Бактериальные инфекции как причина диареи встречаются нечасто.
- Диарея — это способ организма избавиться от микробов.
- Основной риск диареи — обезвоживание. Обезвоживание означает, что организм потерял слишком много жидкости.
- Большинству детей с диареей не нужно обращаться к врачу.
- Вот несколько советов, как избежать потерь жидкости.
- Легкая диарея:
- Большинство детей с диареей могут придерживаться нормальной диеты.
- Пейте больше жидкости, чтобы предотвратить обезвоживание. Смесь или грудное молоко — хороший выбор при диарее.
- Не используйте фруктовые соки. Причина: они могут усугубить диарею.
- Твердая пища: если вы едите твердую пищу, ешьте больше крахмалистой пищи (например, хлопьев, крекеров, риса, макарон).
 Причина: они легко перевариваются.
Причина: они легко перевариваются.
- Дети, вскармливаемые смесью, с частой водянистой диареей:
- Продолжайте давать смесь, но кормите чаще. Предложите столько смеси, сколько будет принимать ваш ребенок.
- Смешайте смесь обычным способом. Причина: формула содержит много воды, и ее не нужно больше.
- Твердая пища: если вы используете детское питание, продолжайте их. Лучше всего злаки.
- Дети на грудном вскармливании с частой водянистой диареей:
- Чаще давайте ребенку грудное молоко.
- Также давайте больше жидкости, если грудное молоко не справляется с потерями жидкости. Вы можете использовать формулу или ПРС (Педиалит).
- Твердая пища: если вы используете детское питание, продолжайте их. Лучше всего злаки.
- Растворы для пероральной регидратации (ПРС), например Pedialyte:
- ПРС — это специальная жидкость, которая может помочь вашему ребенку избежать обезвоживания.
 Вы можете использовать Pedialyte или торговую марку. Его можно купить в продуктовых магазинах или аптеках.
Вы можете использовать Pedialyte или торговую марку. Его можно купить в продуктовых магазинах или аптеках. - Когда использовать: Начните ПРС при частой водянистой диарее, если вы считаете, что у вашего ребенка наблюдается обезвоживание.Это означает, что выделяется меньше мочи, чем обычно. Увеличьте количество жидкости с помощью ПРС. Продолжайте давать грудное молоко, смесь или обычное молоко.
- Количество: младенцам давайте 2–4 унции (60–120 мл) ПРС после каждого обильного водянистого стула.
- Осторожно: Не давайте ОРС в качестве единственной жидкости более 6 часов. Причина: вашему ребенку потребуются калории и он будет плакать от голода.
- ПРС — это специальная жидкость, которая может помочь вашему ребенку избежать обезвоживания.
- Лекарство от лихорадки:
- При лихорадке выше 102 ° F (39 ° C) дайте ацетаминофен (например, тайленол).
- Другой вариант — продукт с ибупрофеном (например, Адвил). Внимание: избегайте ибупрофена до 6 месяцев и старше.
- Примечание: Температура ниже 102 ° F (39 ° C) важна для борьбы с инфекциями.

- Для всех лихорадок: держите ребенка хорошо гидратированным. Дайте побольше холодной жидкости.
- Сыпь от подгузников — Профилактика:
- Мойте ягодицы после каждого стула, чтобы предотвратить сильную сыпь от подгузников.
- Для защиты кожи используйте мазь (например, вазелин или деситин).Нанесите его на кожу вокруг ануса.
- Вернуться в детский сад:
- Ваш ребенок может вернуться в детский сад после того, как стул станет нормальным.
- Лихорадка тоже должна пройти.
- Чего ожидать:
- Вирусная диарея длится 5-14 дней.
- Тяжелая диарея возникает только в первые 1-2 дня. Но жидкий стул может длиться от 1 до 2 недель.
- Позвоните своему врачу, если:
- Кровь при диарее
- Подозрение на обезвоживание (отсутствие мочи более 8 часов, темная моча, очень сухость во рту и отсутствие слез)
- Диарея длится более 2 недель
- Вы думаю, что вашему ребенку необходимо осмотр
- Вашему ребенку становится хуже
И помните, обратитесь к врачу, если у вашего ребенка появится какой-либо из симптомов «Позвоните своему врачу».

Заявление об ограничении ответственности: эта медицинская информация предназначена только для образовательных целей. Вы, читатель, несете полную ответственность за то, как вы решите его использовать.
Последняя редакция: 19.12.2021
Последняя редакция: 21.10.2021
Copyright 2000-2021 Schmitt Pediatric Guidelines LLC.
Рвота и диарея | Детская больница CS Mott
У детей часто бывают рвота и диарея. Вместе они иногда называются одним врачом гастроэнтеритом, а другие — «желудочным гриппом».Это не настоящий «грипп», который вызывается вирусом гриппа. В большинстве случаев рвота и диарея вызваны вирусом, который также может вызвать жар и проходит самостоятельно. Обычно вы можете лечить ребенка дома.
Наибольшую озабоченность при рвоте и диарее у младенцев и детей вызывает риск обезвоживания. Это нормально, если ваш ребенок не хочет есть в это время, но ему необходимо продолжать пить жидкость. Лихорадка часто может усугубить обезвоживание. Некоторые симптомы обезвоживания включают:
Некоторые симптомы обезвоживания включают:
- Легкое обезвоживание:
- Жажда и легкая сухость во рту
- Умеренное или сильное обезвоживание:
- Уменьшение мочеиспускания (более 6-8 часов между мокрыми подгузниками или диурезом)
- Нет слез при плаче
- Сухость во рту
- Глаза запавшие
Что делать, если у моего ребенка рвота или диарея?
Держите ребенка гидратированным, но не торопитесь.При гастроэнтерите прохождение через желудок и верхний кишечник замедляется. Когда ваш ребенок глотает большое количество жидкости из-за жажды, жидкость остается в желудке в течение более длительного времени и может вызвать тошноту и рвоту.
Уловка оральной регидратации заключается в том, чтобы очень часто давать ребенку очень небольшое количество жидкости. Это небольшое количество абсорбируется слизистой оболочкой желудка и не вызывает тошноты. Используя этот метод, вы почти всегда можете избежать поездки в отделение неотложной помощи.
Младенцы
Для младенцев, находящихся на грудном вскармливании, продолжать кормить грудью. Однако, если у вашего ребенка рвота, вам, возможно, придется чаще кормить грудью. Вы можете пытаться кормить грудью каждые 30 минут всего в течение 5 минут. Если ваш ребенок хорошо справляется с этим графиком в течение 2–3 часов, возобновите нормальное кормление. Если ваш ребенок не хочет получать грудное молоко, давайте ему 5 миллилитров Pedialyte или раствора для пероральной регидратации каждые 5 минут в течение нескольких часов. Легче всего давать с помощью шприца.Если ваш ребенок терпит это, попробуйте снова кормить грудью, но не более 5 минут за раз.
Если ваш младенец принимает смесь, попробуйте давать ему 5 миллилитров педиалита или раствора для пероральной регидратации каждые 5 минут в течение 2–3 часов. Дать шприцем. Если у вашего ребенка все хорошо с этим, возобновите обычную смесь, снова сначала давая небольшие количества за раз. Вы также можете попробовать смешать Pedialyte с детской смесью, если ваш ребенок переносит это лучше.
Не забывайте об уходе за кожей. Часто мойте попку ребенка в раковине или ванне, чтобы хорошо очистить ее.Также позвольте попке вашего ребенка высохнуть на воздухе. Наносите защитный крем (вазелин, дезитин (пурпурная коробка), A&D и т. Д.) На попку вашего ребенка при каждой смене подгузника, чтобы защитить кожу.
Дети младшего и школьного возраста
Давайте ребенку 1 чайную ложку (5 миллилитров) жидкости каждые 5 минут в маленькой чашке или шприце. Если вы дадите ребенку чашку жидкости и посоветуете ему «глотнуть», он, вероятно, выпьет слишком много и слишком быстро.
Давайте ребенку только прозрачные жидкости.Педиалит или раствор для пероральной регидратации — отличный вариант. Они содержат необходимое количество электролитов (солей) для поддержания нормального уровня сахара и соли у детей. Если вашему ребенку не нравится вкус, можно смешать его с небольшим количеством сока или выпить ароматизатор.
Вы также можете давать спортивные напитки детям старшего возраста, но постарайтесь разбавить их водой, так как высокое содержание сахара может усугубить диарею. Вы также можете время от времени давать фруктовое мороженое или желе, если ваш ребенок будет их есть.
Вы также можете время от времени давать фруктовое мороженое или желе, если ваш ребенок будет их есть.
Если у вашего ребенка рвота, сделайте 30-минутный перерыв и начните снова. Если вашего ребенка не рвало в течение 8 часов, он или она могут постепенно вернуться к обычной (мягкой) диете. Первоначально избегайте продуктов с высоким содержанием жира.
Если у вашего ребенка высокая температура и он не может сдерживать Tylenol или Motrin, вы можете использовать ректальные свечи, такие как Feshops.
Когда моему ребенку следует обратиться к врачу по поводу рвоты и диареи?
Позвоните своему педиатру или обратитесь за медицинской помощью, если вы обеспокоены или если:
- Ваш ребенок младше 3 месяцев, и у него жар, рвота и диарея
- У вашего ребенка есть признаки обезвоживания: отсутствие мочи более 8 часов, отсутствие слез, сухость во рту и т. Д.
- У вашего ребенка рвота более 48 часов
- Ваш ребенок рвет кровью
- Стул вашего ребенка содержит кровь
- Ваш ребенок сбит с толку или его трудно разбудить
- У вашего ребенка ослабленный иммунитет или другие хронические проблемы со здоровьем
Дополнительные ресурсы:
Рецензировано Коллин Мэтис, доктором медицины, Хизер Берроуз, доктором медицины, и Сарой Лауле, доктором медицины
Обновлено сентябрь 2018 г.
Рвота у детей и младенцев
Время от времени рвота у младенцев и детей является нормальным явлением.В большинстве случаев это длится не более одного-двух дней и не является признаком чего-либо серьезного.
Наиболее частой причиной рвоты у детей и младенцев является гастроэнтерит. Это кишечная инфекция, обычно вызываемая вирусом или бактериями, которые также вызывают диарею. Симптомы могут быть неприятными, но обычно ваш ребенок начинает чувствовать себя лучше через несколько дней.
Однако постоянная рвота иногда может привести к сильному обезвоживанию вашего ребенка, а иногда может быть признаком чего-то более серьезного, например, менингита.
На этой странице описано, что делать, если у вашего ребенка не прекращается рвота, и описаны некоторые из распространенных причин рвоты у детей и младенцев.
Если у вашего ребенка высокая температура, вы также можете прочитать отдельную страницу о лихорадке у детей.
Что делать
Если вашего ребенка рвет, вы должны внимательно за ним следить. Доверяйте своим инстинктам и немедленно обратитесь к терапевту, если вы беспокоитесь.
Доверяйте своим инстинктам и немедленно обратитесь к терапевту, если вы беспокоитесь.
Если причиной является просто ошибка желудка, ваш ребенок должен чувствовать себя достаточно хорошо, чтобы есть, играть и вести себя как обычно.В этом случае продолжайте кормить их как обычно и предлагайте им регулярные напитки (см. Ниже).
Но если они не кажутся собой — например, если они гибкие, раздражительные или менее отзывчивые — они могут серьезно болеть, поэтому вам следует немедленно обратиться за медицинской помощью.
Когда обращаться за медицинской помощью
Вам следует связаться с вашим терапевтом, если:
- У вашего ребенка частая рвота, и он не может удерживать жидкость
- вы думаете, что они обезвожены — симптомы обезвоживания могут включать сухость во рту, плач без слез, меньшее мочеиспускание или отсутствие смачивания многих подгузников и сонливость
- их рвота зеленая или с кровью
- Их рвало больше дня или двух
Обратитесь в ближайшее отделение неотложной помощи (A&E), если у вашего ребенка рвота и внезапная сильная боль в животе, или если он вялый, раздражительный или менее отзывчивый
Позвоните в службу 999, чтобы вызвать скорую помощь, или немедленно обратитесь в ближайшее отделение неотложной помощи, если у них рвота, головная боль, ригидность шеи и сыпь.
Уход за ребенком дома
В большинстве случаев вы можете безопасно лечить своего ребенка дома. Самое важное, что вы можете сделать, — это следить за тем, чтобы они продолжали пить жидкость, чтобы предотвратить обезвоживание.
Если у вашего ребенка рвота, продолжайте кормить грудью или давать ему молоко. Если они кажутся обезвоженными, им потребуется дополнительная жидкость. Спросите своего терапевта или фармацевта, следует ли давать ребенку раствор для пероральной регидратации.
Раствор для пероральной регидратации — это специальный порошок, который превращается в напиток.Он содержит сахар и соли, которые помогают восполнить потерю воды и солей при рвоте и диарее.
Детям, у которых рвота, следует продолжать делать небольшими глотками прозрачную жидкость, например воду или прозрачный бульон. Следует избегать фруктовых соков и газированных напитков, пока они не почувствуют себя лучше. Если он не обезвожен и не потерял аппетита, ваш ребенок может нормально есть твердую пищу.
Опять же, поговорите со своим терапевтом или фармацевтом, если вас беспокоит обезвоживание. Они могут порекомендовать вашему ребенку раствор для пероральной регидратации.Обратитесь к терапевту или медсестре, если ваш ребенок не может удерживать раствор для пероральной регидратации.
Если у вашего ребенка диарея и рвота, ему не следует ходить в школу или любое другое детское учреждение до 48 часов после последнего эпизода диареи или рвоты.
Подробнее о лечении гастроэнтерита у детей.
Причины рвоты у детей
Существует ряд возможных причин рвоты у детей, которые описаны ниже.
Гастроэнтерит
Гастроэнтерит — это инфекция кишечника.Это частая причина рвоты у детей, которая обычно длится несколько дней.
Пищевая аллергия
Пищевая аллергия может вызывать рвоту у детей, а также другие симптомы, такие как приподнятая красная зудящая кожная сыпь (крапивница) и отек лица, вокруг глаз, губ, языка или неба.
Остерегайтесь продуктов, которые могут вызвать рвоту, и обратитесь к терапевту для диагностики, если вы считаете, что у вашего ребенка пищевая аллергия.
Другие инфекции
Рвота иногда может быть признаком инфекции, отличной от гастроэнтерита, например инфекции мочевыводящих путей (ИМП), инфекции среднего уха, пневмонии или менингита.
Обратитесь к терапевту вашего ребенка, если у него рвота и у него появляются дополнительные симптомы инфекции, такие как высокая температура (жар) и раздражительность.
Аппендицит
Аппендицит — болезненная опухоль аппендикса, мешочка, похожего на палец, соединенного с толстой кишкой. Это вызывает сильную боль в животе, которая со временем усиливается.
Если у вашего ребенка боль в животе, которая постепенно ухудшается, обратитесь к своему терапевту или, если он не открыт, немедленно позвоните в службу 111 NHS 24.Вы должны вызвать скорую помощь по номеру 999, если боль быстро усиливается и распространяется по животу.
В большинстве случаев аппендицита необходимо как можно скорее удалить аппендикс хирургическим путем.
Яд
Случайное проглатывание чего-нибудь ядовитого может вызвать у ребенка рвоту. Если вы считаете, что дело обстоит именно так, немедленно обратитесь к терапевту или отвезите ребенка в ближайшее отделение неотложной помощи (A&E).
Если вы считаете, что дело обстоит именно так, немедленно обратитесь к терапевту или отвезите ребенка в ближайшее отделение неотложной помощи (A&E).
Причины рвоты у младенцев
Сюда входят:
- Гастроэнтерит
- пищевая аллергия или непереносимость молока
- Гастроэзофагеальный рефлюкс — при котором содержимое желудка выходит обратно в пищевод
- слишком большое отверстие в соске бутылочки, из-за чего ребенок проглатывает слишком много молока
- случайно проглотил что-то ядовитое
- врожденный стеноз привратника — состояние, присутствующее при рождении, при котором проход от желудка к кишечнику сужен, поэтому пища не может легко проходить через него; это вызывает рвоту снарядами
- ущемленная грыжа — ваш ребенок будет часто рвать и плакать, как если бы он испытывал сильную боль; это следует рассматривать как неотложную медицинскую помощь
- инвагинация кишечника (когда кишечник выдвигается на себя) — помимо рвоты, ваш ребенок может выглядеть бледным, вялым и иметь симптомы обезвоживания
Рвота без диареи | Детская больница Колорадо
- Рвота (рвота) содержимым желудка
- Тошнота (расстройство желудка) перед каждым приступом рвоты — это нормально
- Другие названия рвоты — рвота, рвота и вздыбливание
Причины рвоты
- Вирусный гастрит.
 Инфекция желудка, вызванная желудочным вирусом, является наиболее частой причиной. Также называется желудочным гриппом. Частая причина — ротавирус. Заболевание начинается с рвоты. Водянистый жидкий стул может последовать в течение 12-24 часов.
Инфекция желудка, вызванная желудочным вирусом, является наиболее частой причиной. Также называется желудочным гриппом. Частая причина — ротавирус. Заболевание начинается с рвоты. Водянистый жидкий стул может последовать в течение 12-24 часов. - Пищевое отравление. Это вызывает быструю рвоту в течение нескольких часов после употребления плохой пищи. Может последовать понос. Вызывается токсинами, вызванными микробами, растущими в продуктах, которые слишком долго не использовались. Примером может служить токсин стафилококка в яичном салате.
- Ибупрофен. Продукты ибупрофена (например, Адвил) могут вызывать раздражение желудка.При приеме натощак может вызвать рвоту.
- Пищевая аллергия. Рвота может быть единственным признаком пищевой реакции. Рвота наступает быстро после приема пищи. Обычные продукты — арахис, древесные орехи, рыба и моллюски (например, креветки).
- Кашель. Сильный кашель также может вызвать у ребенка рвоту.
 Это чаще встречается у детей с рефлюксом.
Это чаще встречается у детей с рефлюксом. - Движение. Рвота и головокружение вызываются движением.Морская болезнь или болезнь, связанная с поездкой в парк развлечений, являются наиболее распространенными типами. Сильно генетический.
- Мигрень. У детей большинство мигреней сопровождается рвотой.
- Серьезные причины. Только рвота (без диареи) должна прекратиться примерно в течение 24 часов. Если это длится более 24 часов, следует подумать о более серьезных причинах. Примеры: аппендицит, инфекция почек, диабет и травма головы. Серьезной причиной у маленьких детей является стеноз привратника. Подробнее об этом см. Ниже.
- Циклическая рвота. Циклическая рвота — наиболее частая причина повторных приступов рвоты. Приступы имеют внезапное начало и смещение. Часто возникают у детей, у которых позже развиваются мигренозные головные боли.
Стеноз привратника (серьезная причина)
- Наиболее частая причина истинной рвоты у младенцев.

- Рвота началась в возрасте от 2 недель до 2 месяцев.
- Рвота сильная. Он становится снарядом и выстреливает.
- Сразу после рвоты ребенок голоден и хочет покормить.(«голодная рвота»)
- Причина: привратник — это канал между желудком и кишечником. У этих малышей она становится узкой и тесной.
- Риск: потеря веса или обезвоживание
- Лечение: излечены хирургическим путем.
Шкала рвоты
- Легкая: 1-2 раза в день
- Умеренная: 3-7 раз в день
- Тяжелая: рвет все, почти все или 8 или более раз в день
- Степень серьезности еще больше зависит от продолжительности рвоты.В начале болезни у ребенка нередко все рвет. Это может длиться от 3 до 4 часов. Затем дети часто становятся стабильными и переходят к легкой рвоте.
- Основной риск рвоты — обезвоживание.
 Обезвоживание означает, что организм потерял слишком много жидкости.
Обезвоживание означает, что организм потерял слишком много жидкости. - Чем младше ребенок, тем выше риск обезвоживания.
Обезвоживание: как сказать
- Основной риск рвоты — обезвоживание. Обезвоживание означает, что организм потерял слишком много воды.
- Рвота с водянистым поносом — наиболее частая причина обезвоживания.
- Обезвоживание — повод немедленно обратиться к врачу.
- У вашего ребенка может быть обезвоживание, если он не пьет много жидкости и:
- Моча темно-желтого цвета и не выделялась более 8 часов.
- Во рту и на языке очень сухо.
- Не плачьте, если ваш ребенок плачет.
- Тест на медленное наполнение крови: более 2 секунд. Сначала нажмите на миниатюру и сделайте ее бледной.Тогда отпусти. Подсчитайте секунды, через которые ноготь снова станет розовым. Попросите врача научить вас делать этот тест.
- Ребенок с сильным обезвоживанием становится слишком слабым, чтобы стоять.
 У них также может сильно кружиться голова при попытке встать.
У них также может сильно кружиться голова при попытке встать.
Вирусная диарея (младенцы / дети ясельного возраста)
Диарея, вызванная вирусом, называется вирусным гастроэнтеритом. Многие называют это «желудочным гриппом», но к гриппу это не имеет никакого отношения. Этот вирус поражает желудок и кишечник.Обычно это длится от 2 до 7 дней. Диарея означает выделение жидкого водянистого стула 3 или более раз в день.
У вашего ребенка также могут быть следующие симптомы:
Основная опасность этого заболевания — обезвоживание. Это потеря организмом слишком большого количества воды и минералов. Когда это происходит, необходимо заменить биологические жидкости. Это можно сделать с помощью раствора для пероральной регидратации . Раствор для пероральной регидратации доступен в аптеках и большинстве продуктовых магазинов. Спортивные напитки не эквивалентны растворам для пероральной регидратации.Спортивные напитки содержат слишком много сахара и слишком мало электролитов.
Антибиотики не эффективны при этом заболевании.
Уход на дому
Выполняйте все инструкции, данные лечащим врачом вашего ребенка.
Если вы даете ребенку лекарства:
Не давайте лекарства от диареи, отпускаемые без рецепта, если врач вашего ребенка не скажет вам об этом.
Вы можете использовать парацетамол или ибупрофен для снятия боли и лихорадки. Или вы можете использовать другое лекарство по назначению.
Не давайте аспирин лицам моложе 18 лет, у которых есть лихорадка. Это может вызвать повреждение печени и опасное для жизни состояние, называемое синдромом Рея.
Ваш ребенок считается заразным до тех пор, пока у него диарея. Чтобы предотвратить распространение болезни:
Помните, что мытье водой с мылом и использование дезинфицирующего средства на спиртовой основе — лучший способ предотвратить распространение инфекции.
Мойте руки до и после ухода за больным ребенком.

Очищайте унитаз после каждого использования.
Выбрасывайте загрязненные подгузники в герметичный контейнер.
Не позволяйте ребенку посещать детский сад до тех пор, пока он или она не получит разрешение от поставщика медицинских услуг.
Мойте руки до и после приготовления пищи.
Мойте руки и посуду после использования разделочных досок, столешниц и ножей, которые контактировали с сырыми продуктами.
Храните сырое мясо отдельно от приготовленных и готовых к употреблению продуктов.
Давление жидкости и кормление
Основная цель при лечении рвоты или диареи — предотвратить обезвоживание. Это достигается частым поеданием небольшого количества жидкости. Жидкости — это самое главное. Не спешите накормить ребенка.
Если ваш ребенок находится на грудном вскармливании:
Продолжайте кормить грудью. Кормите ребенка чаще, чем обычно.

Если диарея тяжелая, давайте раствор для пероральной регидратации между кормлениями.
По мере ослабления диареи прекратите давать раствор для регидратации и вернитесь к своему обычному графику грудного вскармливания.
Если ваш ребенок находится на искусственном вскармливании:
Давайте немного жидкости за раз, особенно если у вашего ребенка рвота. Одна-две унции (от 30 до 60 мл) каждые 30 минут могут улучшить симптомы. Начните с 1 чайной ложки (5 мл) каждые 5 минут и постепенно увеличивайте по мере переносимости.
Дайте полноценную смесь или молоко.Если диарея сильная, давайте ребенку раствор для пероральной регидратации между кормлениями.
Если даете молоко и диарея не проходит, прекратите давать молоко. В некоторых случаях молоко может усугубить диарею. Попробуйте соевую или рисовую смесь.
Не давайте яблочный сок, газированные напитки и другие подслащенные напитки.
 Напитки с сахаром могут усугубить диарею.
Напитки с сахаром могут усугубить диарею.Если ваш ребенок чувствует себя хорошо через 24 часа, возобновите обычную диету и режим кормления.
Если у них стало хуже с едой, вернитесь к прозрачным жидкостям.
Если ваш ребенок ест твердую пищу:
Имейте в виду, что жидкости сейчас важнее еды. Не торопитесь накормить.
Не заставляйте ребенка есть, особенно если у него или нее боли в животе, спазмы, рвота или диарея.
Не кормите ребенка большими порциями за раз, даже если он голоден. Это может ухудшить самочувствие вашего ребенка. Со временем вы можете давать ребенку больше еды, если он или она переносит это.
Давайте маленькими порциями, особенно если у ребенка спазмы желудка или рвота.
Если вы даете ребенку молоко, а диарея не проходит, прекратите давать молоко. В некоторых случаях молоко может усугубить диарею. Если это произойдет, используйте раствор для пероральной регидратации.
 Эта чувствительность к молоку обычно проходит по мере заживления кишечника.
Эта чувствительность к молоку обычно проходит по мере заживления кишечника.Если диарея тяжелая, давайте раствор для пероральной регидратации между кормлениями.
Если ваш ребенок чувствует себя хорошо через 24 часа, попробуйте давать твердую пищу.Это могут быть хлопья, овсяные хлопья, хлеб, лапша, пюре из моркови, банановое пюре, картофельное пюре, яблочное пюре, сухие тосты, крекеры, супы с рисовой лапшой и вареные овощи.
Ребенку старше 4 месяцев, когда он или она чувствует себя лучше, в это время можно давать кашу, картофельное пюре, яблочное пюре, банановое пюре или протертую морковь. Ребенок старше 1 года может есть крекеры, белый хлеб, рис и другие сложные крахмалы, нежирное мясо, йогурт, фрукты и овощи. Диеты с низким содержанием жиров усваиваются легче, чем диеты с высоким содержанием жиров.
Если вашему ребенку становится хуже от еды, вернитесь к прозрачным жидкостям.
Вы можете возобновить обычную диету вашего ребенка со временем, когда он или она почувствует себя лучше.
 Если диарея или спазмы снова усиливаются, вернитесь к простой диете или прозрачным жидкостям.
Если диарея или спазмы снова усиливаются, вернитесь к простой диете или прозрачным жидкостям.
Последующее наблюдение
Последующее наблюдение у лечащего врача вашего ребенка или в соответствии с рекомендациями. Если был взят образец стула или посевы, позвоните поставщику медицинских услуг для получения результатов в соответствии с инструкциями.8 часов
Продолжающаяся тяжелая диарея более 24 часов
Кровь в стуле
Отказ от питья или кормления
Темная моча или отсутствие мочи для подгузника в течение 4-6 часов, без слез при плаче, запавших глазах или сухости во рту
Суетливость или плач, которые невозможно успокоить
Необычная сонливость
Новая сыпь
Диарея продолжается более 1 недели на антибиотиках
Лихорадка (см. Раздел «Лихорадка и дети» ниже)
Лихорадка и дети
Всегда используйте цифровой термометр для проверки температуры вашего ребенка. е.Никогда не используйте ртутный термометр.
е.Никогда не используйте ртутный термометр.
Для младенцев и детей ясельного возраста обязательно используйте ректальный термометр правильно. Ректальный термометр может случайно проткнуть (перфорировать) прямую кишку. Он также может передавать микробы через стул. Всегда следуйте инструкциям производителя продукта для правильного использования. Если вам неудобно измерять ректальную температуру, воспользуйтесь другим методом. Когда вы разговариваете с лечащим врачом вашего ребенка, сообщите ему или ей, какой метод вы использовали для измерения температуры вашего ребенка.
Вот рекомендации по лихорадке. Неточные значения температуры ушей в возрасте до 6 месяцев. Не измеряйте температуру полости рта, пока вашему ребенку не исполнится 4 года.
Для детей младше 3 месяцев:
Узнайте у лечащего врача вашего ребенка, как следует измерять температуру.
Температура прямой кишки или лба (височной артерии) 100,4 ° F (38 ° C) или выше, или по указанию врача
Температура подмышек 99 ° F (37.



 — Сейчас ученые пересмотрели свое мнение на этот счет: если ребенок кормится грудью или смесью, то менять ничего не нужно. Для взрослых детей желательно убрать свежие фрукты и овощи, т. к. они усиливают перистальтику и бродильные процессы в кишечнике».
— Сейчас ученые пересмотрели свое мнение на этот счет: если ребенок кормится грудью или смесью, то менять ничего не нужно. Для взрослых детей желательно убрать свежие фрукты и овощи, т. к. они усиливают перистальтику и бродильные процессы в кишечнике».

 Если это произойдет, используйте раствор для пероральной регидратации. Исключите яблочный сок, газированную воду, спортивные или другие подслащенные напитки. Напитки с сахаром могут усилить понос.
Если это произойдет, используйте раствор для пероральной регидратации. Исключите яблочный сок, газированную воду, спортивные или другие подслащенные напитки. Напитки с сахаром могут усилить понос. После 24 часов без рвоты возобновите нормальное питание.
После 24 часов без рвоты возобновите нормальное питание. «Температура и дети» ниже)
«Температура и дети» ниже) Или температура, которая держится 3 дня у ребенка в возрасте 2 лет и старше.
Или температура, которая держится 3 дня у ребенка в возрасте 2 лет и старше.





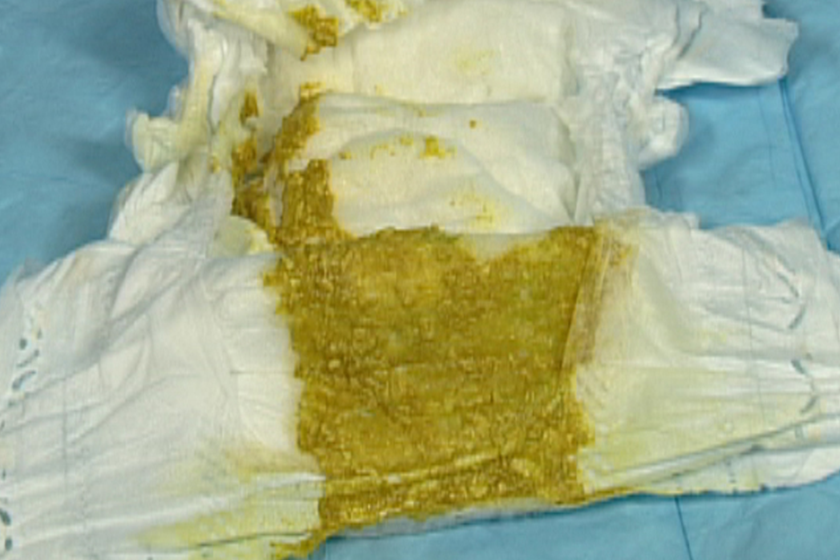 Сбалансированный рацион и отрегулированный режим питания — основа правильного физического развития, хорошего самочувствия и настроения малыша;
Сбалансированный рацион и отрегулированный режим питания — основа правильного физического развития, хорошего самочувствия и настроения малыша; Указать на первопричину проблем со здоровьем может только медицинская диагностика и результаты анализов;
Указать на первопричину проблем со здоровьем может только медицинская диагностика и результаты анализов; Однако усилий хрупкого младенческого организма, как правило, оказывается недостаточно, нужна медицинская помощь;
Однако усилий хрупкого младенческого организма, как правило, оказывается недостаточно, нужна медицинская помощь; Если ребенок только начал привыкать к новой пище и это совпало с приступом диареи, то от прикорма стоит отказаться. Понос может быть реакцией на неподходящую еду. И даже если дело не в ней, на время борьбы с недугом лучше вернуться к проверенной и более привычной для малыша пище;
Если ребенок только начал привыкать к новой пище и это совпало с приступом диареи, то от прикорма стоит отказаться. Понос может быть реакцией на неподходящую еду. И даже если дело не в ней, на время борьбы с недугом лучше вернуться к проверенной и более привычной для малыша пище;
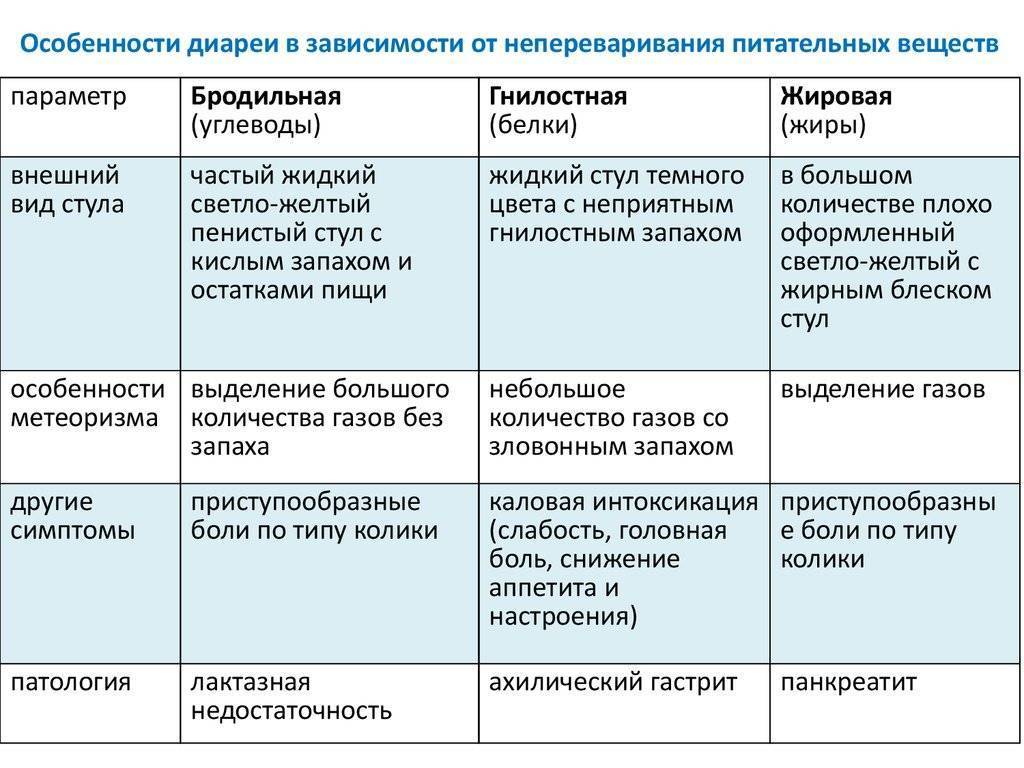 Если причина поноса в диете, то он быстро проходит при устранении неподходящих блюд из рациона.
Если причина поноса в диете, то он быстро проходит при устранении неподходящих блюд из рациона. Диарея у ребенка в 3 года может быть вызвана элементарным несоблюдением правил гигиены. Не всегда удается уследить за маленьким исследователем, особенно на улице, детской площадке. Если есть подозрение на дизентерию, сальмонеллез, амебиаз и др., ребенка предложат госпитализировать. Эти заболевания сопровождаются сильным обезвоживанием, резкой потерей веса, высокой температурой, рвотой. Важна профилактика кишечных инфекций: мытье рук после улицы, туалета, общения с животными; термическая обработка продуктов; мытье свежих овощей и фруктов под проточной водой; качественная и проверенная вода; правильное хранение пищевых продуктов.
Диарея у ребенка в 3 года может быть вызвана элементарным несоблюдением правил гигиены. Не всегда удается уследить за маленьким исследователем, особенно на улице, детской площадке. Если есть подозрение на дизентерию, сальмонеллез, амебиаз и др., ребенка предложат госпитализировать. Эти заболевания сопровождаются сильным обезвоживанием, резкой потерей веса, высокой температурой, рвотой. Важна профилактика кишечных инфекций: мытье рук после улицы, туалета, общения с животными; термическая обработка продуктов; мытье свежих овощей и фруктов под проточной водой; качественная и проверенная вода; правильное хранение пищевых продуктов.

 В ней содержится вяжущее вещество, она быстро восстанавливает пораженную слизистую кишечника, обладает абсорбирующими свойствами. Принципы применения энтеросорбентов… Энтеросорбенты необходимо включать в комплексную терапию в первые дни заболевания. Их вводят в ЖКТ естественным путем — перорально (через рот). Как правило, прием сорбентов назначают за 1,5–2 ч до еды. Этот период необходим для того, чтобы препарат вступил в реакцию с содержимым желудка и частично эвакуировался в кишечник, где продолжается процесс его взаимодействия с компонентами кишечного содержимого. Одновременное назначение сорбентов и лекарственных средств исключается, разница в приеме между ними должна составлять 1,5–3 ч. Суточную дозу энтеросорбентов равномерно распределяют на 3–4 приема (можно чаще), в промежутках между приемами пищи.
В ней содержится вяжущее вещество, она быстро восстанавливает пораженную слизистую кишечника, обладает абсорбирующими свойствами. Принципы применения энтеросорбентов… Энтеросорбенты необходимо включать в комплексную терапию в первые дни заболевания. Их вводят в ЖКТ естественным путем — перорально (через рот). Как правило, прием сорбентов назначают за 1,5–2 ч до еды. Этот период необходим для того, чтобы препарат вступил в реакцию с содержимым желудка и частично эвакуировался в кишечник, где продолжается процесс его взаимодействия с компонентами кишечного содержимого. Одновременное назначение сорбентов и лекарственных средств исключается, разница в приеме между ними должна составлять 1,5–3 ч. Суточную дозу энтеросорбентов равномерно распределяют на 3–4 приема (можно чаще), в промежутках между приемами пищи. Нельзя применять какие-либо лекарственные препараты, кроме энтеросорбентов, без назначения педиатра. Врач должен установить диагноз и назначить лечение. Если у малыша острая кишечная инфекция, его нужно обследовать, при тяжелых формах — госпитализировать.
Нельзя применять какие-либо лекарственные препараты, кроме энтеросорбентов, без назначения педиатра. Врач должен установить диагноз и назначить лечение. Если у малыша острая кишечная инфекция, его нужно обследовать, при тяжелых формах — госпитализировать. Причина: 1-2 жидких стула могут быть нормой при изменении диеты.
Причина: 1-2 жидких стула могут быть нормой при изменении диеты.


 Отсутствие мочи более 8 часов, темная моча, очень сухость во рту и отсутствие слез.
Отсутствие мочи более 8 часов, темная моча, очень сухость во рту и отсутствие слез.
 Давайте 1-2 чайные ложки (5-10 мл) каждые 5 минут.
Давайте 1-2 чайные ложки (5-10 мл) каждые 5 минут.

 Более вероятны вспышки в детских учреждениях.
Более вероятны вспышки в детских учреждениях. Необходимо избегать смесей из коровьего молока.
Необходимо избегать смесей из коровьего молока. Нет и небольшого уменьшения потребления жидкости.
Нет и небольшого уменьшения потребления жидкости.

 10 или более водянистых стула за последние 24 часа.
10 или более водянистых стула за последние 24 часа. Причина: они легко перевариваются.
Причина: они легко перевариваются. Вы можете использовать Pedialyte или торговую марку. Его можно купить в продуктовых магазинах или аптеках.
Вы можете использовать Pedialyte или торговую марку. Его можно купить в продуктовых магазинах или аптеках.
 Инфекция желудка, вызванная желудочным вирусом, является наиболее частой причиной. Также называется желудочным гриппом. Частая причина — ротавирус. Заболевание начинается с рвоты. Водянистый жидкий стул может последовать в течение 12-24 часов.
Инфекция желудка, вызванная желудочным вирусом, является наиболее частой причиной. Также называется желудочным гриппом. Частая причина — ротавирус. Заболевание начинается с рвоты. Водянистый жидкий стул может последовать в течение 12-24 часов. Это чаще встречается у детей с рефлюксом.
Это чаще встречается у детей с рефлюксом.
 Обезвоживание означает, что организм потерял слишком много жидкости.
Обезвоживание означает, что организм потерял слишком много жидкости. У них также может сильно кружиться голова при попытке встать.
У них также может сильно кружиться голова при попытке встать.

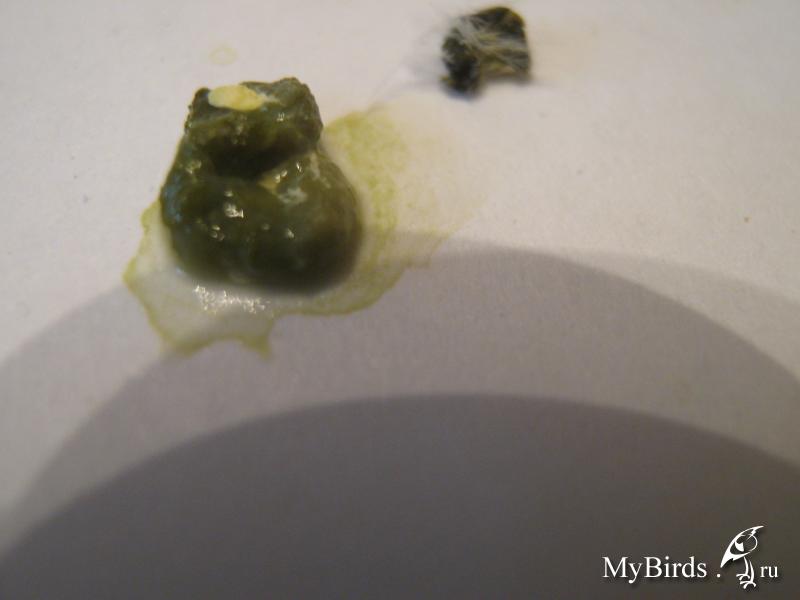 Эта чувствительность к молоку обычно проходит по мере заживления кишечника.
Эта чувствительность к молоку обычно проходит по мере заживления кишечника. Если диарея или спазмы снова усиливаются, вернитесь к простой диете или прозрачным жидкостям.
Если диарея или спазмы снова усиливаются, вернитесь к простой диете или прозрачным жидкостям.