основные признаки заболевания. Как протекает скарлатина. Лечение скарлатины
Скарлатина – это острое инфекционное заболевание, проявлениями которого являются мелкоточечная сыпь на фоне покраснения кожи, воспаление миндалин и общая интоксикация организма, сопровождающаяся лихорадкой. Сыпь при скарлатине наиболее интенсивна в местах естественных складок кожи, а также на боковых поверхностях туловища и внизу живота.
Характерная особенность скарлатины – это выделяющаяся на фоне общей обильной сыпи бледная и чистая от сыпи кожа носогубного треугольника (области, образуемой основанием переносицы и уголками рта).Причины скарлатины
Возбудителем скарлатины является одна из разновидностей стрептококка. Ею же вызываются и некоторые другие болезни – ангина, рожистое воспаление. Поскольку возбудитель заболевания один и тот же, заболеть скарлатиной можно и после контакта с больными, страдающими данными заболеваниями.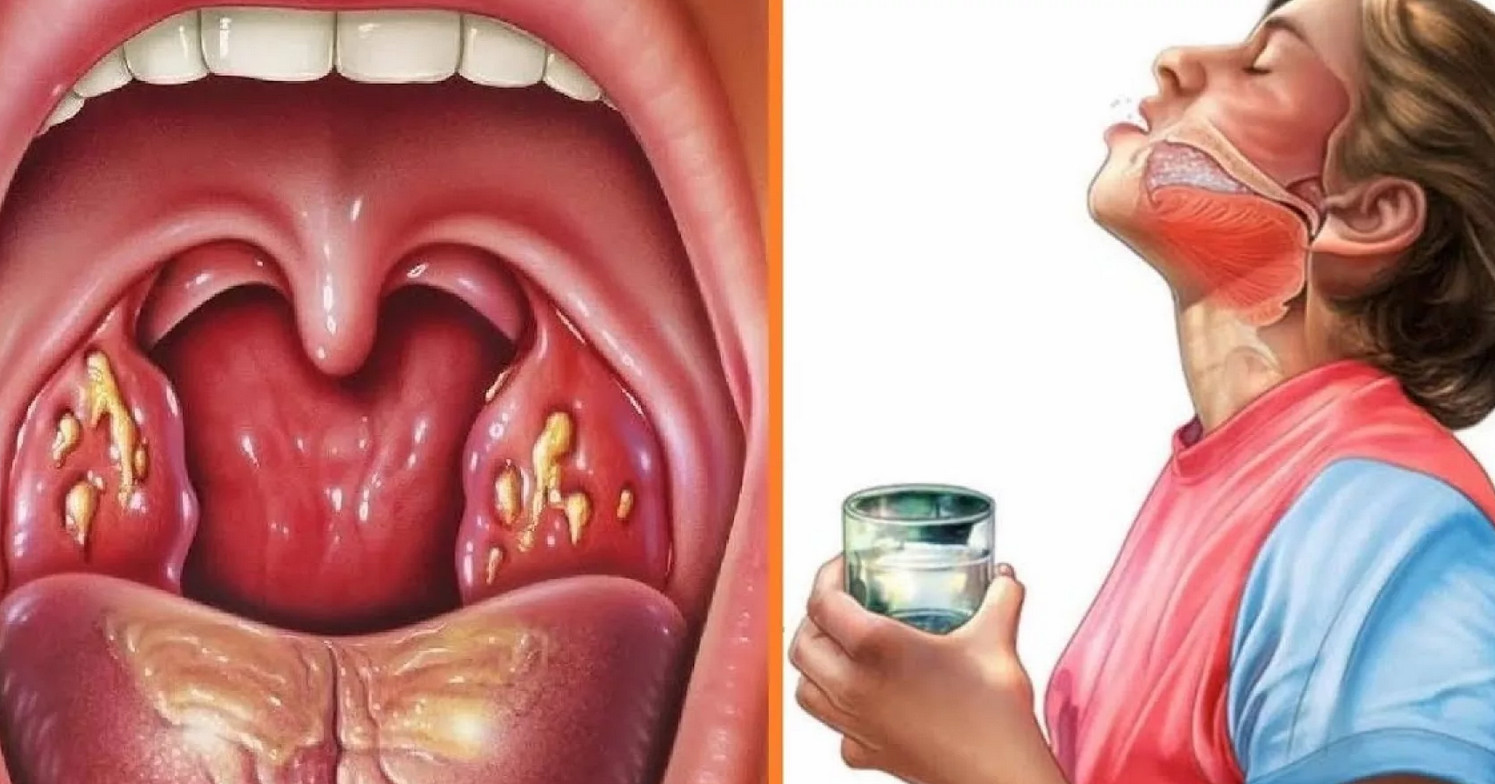
Чаще всего скарлатиной болеют дети в возрасте от 3-х до 10 лет, посещающие детские дошкольные и школьные учреждения. Дети первого года (особенно в первые 6 месяцев жизни) и взрослые болеют редко. Наибольшее число случаев заболевания приходится на холодный, осенне-зимний период.
Основной путь передачи болезни – воздушно-капельный
Симптомы скарлатины
Инкубационный период скарлатины – от 2-х до 7-ми дней. Начало болезни острое. Поднимается температура (до 38-39°С), больного знобит, у него болит голова, ощущается слабость, могут быть тошнота или рвота. Одновременно проявляются симптомы ангины – боль в горле при глотании, при осмотре обнаруживаются воспаленные и увеличенные миндалины, «пылающий зев» (покраснение мягкого нёба и задней стенки глотки). Язык обкладывает белым налётом. Однако на 3-й – 4-й день болезни налет сходит, язык приобретает малиновый цвет, поверхность его становится зернистой.
Начало болезни острое. Поднимается температура (до 38-39°С), больного знобит, у него болит голова, ощущается слабость, могут быть тошнота или рвота. Одновременно проявляются симптомы ангины – боль в горле при глотании, при осмотре обнаруживаются воспаленные и увеличенные миндалины, «пылающий зев» (покраснение мягкого нёба и задней стенки глотки). Язык обкладывает белым налётом. Однако на 3-й – 4-й день болезни налет сходит, язык приобретает малиновый цвет, поверхность его становится зернистой.
Сыпь
Довольно быстро (к концу 1-х или на 2-е сутки болезни) появляется сыпь: на покрасневшей коже выделяются еще более красные многочисленные очень мелкие точки. Высыпания покрывают всё тело, но концентрируется в местах естественных складок кожи, внизу живота и по бокам туловища. Сыпь угасает через 3-7 дней, не оставляя после себя пигментации. После исчезновения сыпи, кожа начинает шелушиться, а на ладонях и стопах сходит пластами.
Подробнее о симптоме
Методы лечения скарлатины
В настоящее время лечение скарлатины, как правило, проблемы не представляет. Однако, оставленная без надлежащего лечения, скарлатина опасна осложнениями, прежде всего, со стороны сердечно-сосудистой системы, почек и ЛОР-органов.
После перенесенного заболевания в большинстве случаев вырабатывается стойкий пожизненный иммунитет. Повторное заболевание скарлатиной происходит редко – только при нарушениях работы иммунной системы. Иммунитет вырабатывается именно к скарлатине; другие стрептококковые заболевания после скарлатины возможны.
Если Вы обнаружили у ребёнка симптомы скарлатины, вызовите на дом врача-педиатра.
Антибактериальная терапия
Стрептококк высокочувствителен к антибиотикам, поэтому антибактериальное лечение, как правило, ведет к быстрому улучшению состояния и, в конечном счете, к выздоровлению.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
Похожие заболевания
Все заболеванияВрачи ответили на самые распространенные аргументы антипрививочников
С начала массовой вакцинации от COVID прошло полгода, а споры «прививаться — не прививаться» не утихают. Они порождают страхи, которые не дают людям решиться на вакцинацию. Попробуем их развеять.
Один из пунктов вакцинации разметился в крупнейшем мега-молле Краснодара. Фото: Владимир Аносов
Ответить на самые распространенные аргументы антипрививочников «РГ» попросила врачей-клиницистов: главврача Иркутской областной инфекционной больницы Владимира Хабудаева и его заместителя по медчасти Инессу Борищук.
Если б мы знали!
Среди противников прививок очень много заявлений: вот такой-то привился и заболел. Не работает вакцина!
Владимир Хабудаев: Вывод некорректен. Во-первых, прививка вовсе не гарантирует, что вы не заболеете. Она защищает от тяжелых форм, от летальных исходов, которых COVID дает немалое количество. Кто-то вообще не заболевает.
Могу вам себя в пример привести: две недели назад я был вынужден уйти на самоизоляцию, потому что провел полтора часа буквально нос в нос с заболевшим. Вчера пришел отрицательный ПЦР. Конечно, антипрививочники скажут, что все это пропаганда и мне заплатили Пусть! Но мне важнее, что я в строю. И что привитые люди перенесут ковид относительно легко и не окажутся у нас.
Но вообще-то никакая вакцина не защищает на 100%.
Владимир Хабудаев: Конечно! Мы видим детей с коклюшем и дифтерией, привитых АКДС, бывают корь и скарлатина. Но заболевание протекает в легкой форме.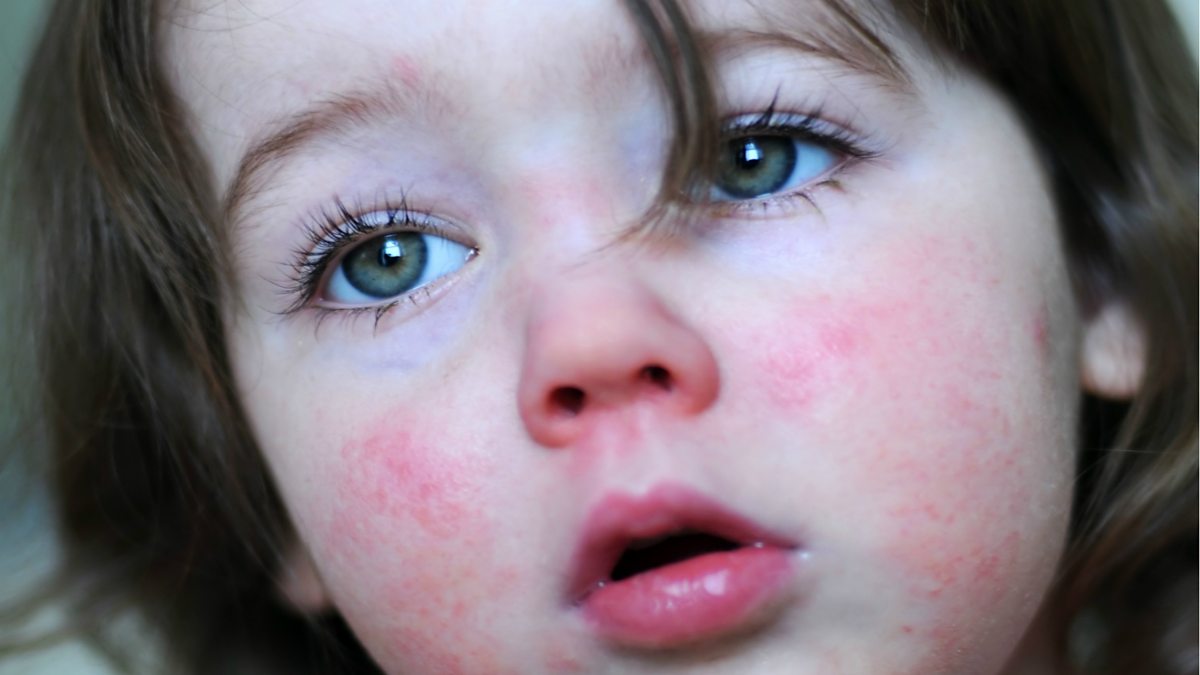 И в инструкциях об этом черным по белому написано. Кстати, примерно 15 процентов получивших прививку не вырабатывают антител. Отсутствие иммунного ответа обычно связывают с иммунодефицитом.
И в инструкциях об этом черным по белому написано. Кстати, примерно 15 процентов получивших прививку не вырабатывают антител. Отсутствие иммунного ответа обычно связывают с иммунодефицитом.
Инесса Борищук: Пока нет достаточной статистики, сколько привитых заболело. Но могу сказать, опираясь на собственные наблюдения: их единицы.
Зато тех, кто «откладывал на потом, думал, сомневался», полные палаты и реанимации. Спрашиваю их: «Почему не прививались?» Ответ классический: «Если б мы знали!».
А чего, дорогие мои, вы не знали? Что ковид существует? Что люди болеют, и тяжело, что много смертей. Невыносимо смотреть на тех, кто потерял близких. Думали, обойдется. Не обошлось. И с этим жить? Знать, что ты мог уберечь родного человека и не уберег?
Момент истины
Может вакцина спровоцировать болезнь? В соцсетях пишут: заболели через три дня после второго компонента.
Инесса Борищук: Если клинические проявления начались на третий день после вакцинации, значит, инфицирование произошло раньше, то есть между первой и второй дозой.
А иммунитет формируется лишь спустя 45 дней после введения первого компонента. И в этот период человек все еще уязвим. И должен помнить о мерах безопасности — носить маску в людных местах, мыть руки. Но многие считают: если они «укололись», то всё! Все ограничения сняты. Это не так.
Плюс после прививки — любой! — некоторое время требуется соблюдать щадящий режим. Избегать стресса, исключить прием лекарств, подавляющих иммунитет. Исключить перегрузки. Речь не только об изнурительных тренировках или тяжелой физической работе. Жаркая баня или сауна, купание в ледяной воде, обильная трапеза с возлияниями и танцы до утра — это тоже перегрузка.
Второй раз страшнее
Многие считают, что у них хороший иммунитет и они не заболеют. А значит, нет смысла прививаться.
Инесса Борищук: А кто и как измерял этот иммунитет? Понимаете, есть эволюционный механизм, и смысл его в том, что выживает и оставляет потомство сильнейший. Что было раньше? Высокая рождаемость и высокая смертность. Из ста заболевших оспой выживал один — вот у него иммунитет.
Из ста заболевших оспой выживал один — вот у него иммунитет.
Но человечество сумело обойти главный закон природы. У нас есть вакцины, есть антибиотики. НоВокруг нас огромное количество людей с низким иммунитетом. И в этой ситуации надеяться на свой организм, по меньшей мере, наивно.
Еще один довод против прививки — первый раз переболел бессимптомно или очень легко, поэтому и во второй будет то же самое.
Владимир Хабудаев: Если человек переболел легко, это, на самом деле, ничего не говорит о состоянии его здоровья. Скорее всего, просто была маленькая доза вируса, и организм справился. Не факт, что во второй раз повезет так же.
Мы наблюдаем совершенно иную картину: люди, заболевающие повторно, переносят болезнь очень тяжело, есть и летальные случаи. Вот вам свежий пример: Наша Татьяна Павловна (врач Инфекционки. — Авт.) в первый раз болезни почти не заметила. В ноябре прошлого года получила положительный тест, ушла на самоизоляцию, но при этом чувствовала себя нормально — машину дров переколола. Такая вот крепкая женщина, ни разу в жизни больничный не брала. А во второй раз мы ее чуть не потеряли — тяжелое течение, реанимация. Поэтому — лучше не рисковать.
Такая вот крепкая женщина, ни разу в жизни больничный не брала. А во второй раз мы ее чуть не потеряли — тяжелое течение, реанимация. Поэтому — лучше не рисковать.
Нет лекарства от ковида
Но ведь есть лекарства! Многие на них очень надеются — принял таблетку, и все пройдет.
Инесса Борищук: Действительно, арсенал антибиотиков очень серьезен. Но вирусы — это другое. И у нас крайне мало препаратов прямого противовирусного действия. Надо об этом помнить.
Владимир Хабудаев: Еще нужно помнить, что нам очень мало известно об отдаленных последствиях коронавируса. То, что мы наблюдаем внушает тревогу.
Можно ли считать альтернативой прививке укрепление неспецифического иммунитета?
Инесса Борищук: Думать о том, что ты ешь и пьешь, сколько спишь и чем дышишь, безусловно, полезно и правильно. Закаливание и спорт — тоже очень нужные вещи. Но если человек за всю жизнь ни разу не болел простудой и гриппом, это совсем не значит, что он не заболеет коронавирусом. И сегодня, когда у нас есть вакцина, не воспользоваться этим шансом глупо.
И сегодня, когда у нас есть вакцина, не воспользоваться этим шансом глупо.
Если человек ни разу не болел простудой, это не значит, что его минует ковид. Врачи объяснили, почему даже с сильным иммунитетом надо прививаться
Владимир Хабудаев: Коронавирус — это не болезнь слабого иммунитета, скорее наоборот: сильный иммунный ответ обусловливает тяжелое течение заболевания. Иммунная система убивает вирус — но вместе с ним и весь организм.
Ключевой вопрос
О бесплодии и пандемии
Пожалуй, самый распространенный аргумент против прививки — вакцина от ковида появилась в рекордно короткие сроки, она не изучена, могут быть тяжелые последствия.
Владимир Хабудаев: Знаете, семь лет назад, когда появилась вакцина от Эболы, тоже были такие разговоры. Ее, кстати, сделали в России за те же полтора года. И благодаря этой вакцине и противоэпидемическим мероприятиям вспышка Эболы была локализована.
Говорят, вакцина от ковида может вызывать бесплодие.
Инесса Борищук: На самом деле, прививка как раз помогает сохранить репродуктивную функцию. Коронавирус поражает все органы, не только легкие. Добавьте сюда побочные эффекты от лекарственных препаратов — многие обладают тератогенными свойствами.
Этот вопрос, безусловно, нуждается в изучении, но очевидно, что прививка позволяет избежать таких рисков.
А как быть с беременностью? Меня уже несколько раз спрашивали: «Что делать? Сделала прививку и узнала, что в положении?»
Инесса Борищук: Вообще-то наступление беременности в наше время — это управляемый процесс. И логика разумного человека должна быть такая: вакцинация при беременности не показана, значит, нужно сделать прививку заранее. Но на практике картина, конечно, иная. К контрацепции у людей отношение тоже неоднозначное.
Владимир Хабудаев: К прививке существуют абсолютные противопоказания — их перечень есть в инструкции. Это тяжелые аллергические реакции и непереносимость компонентов вакцины. Есть относительные противопоказания. Беременность — относительное. Тут надо смотреть на соотношение риск — польза.
Есть относительные противопоказания. Беременность — относительное. Тут надо смотреть на соотношение риск — польза.
А людям пожилым и тем, кто страдает тяжелыми хроническими заболеваниями, прививка не нанесет вреда?
Владимир Хабудаев: Группам риска надо прививаться в первую очередь. В рекомендациях об этом совершенно четко написано.
Еще говорят, что во время пика эпидемии вакцинацию нельзя проводить.
Владимир Хабудаев: Есть вакцинация рутинная, а есть экстренная. Спорить, что лучше и правильнее, бессмысленно — у нас сегодня просто нет выбора.
Пока мы не достигнем иммунной прослойки в 80 процентов, ковид будет накрывать нас своими волнами. За индийским штаммом появится еще какой-нибудь. Единственный шанс остановить эпидемию — массовая вакцинация. Я бы, если честно, сейчас поголовно всех прививал. Потом будет достаточно ревакцинации раз в год.
Но вирус мутирует. Будет ли эффективна вакцина для новых штаммов?
Владимир Хабудаев: Скорее всего, ситуация будет такая же, как с вакциной от гриппа. Как только регистрируются первые случаи заболевания, биоматериал сразу же идет в Институт гриппа, где ученые определяют, какой из штаммов активен нынче. И разрабатывают соответствующую вакцину.
Как только регистрируются первые случаи заболевания, биоматериал сразу же идет в Институт гриппа, где ученые определяют, какой из штаммов активен нынче. И разрабатывают соответствующую вакцину.
Прямая речь
Услышьте нас, пожалуйста!
Инесса Борищук, заместитель главного врача по медицинской части Иркутской областной инфекционной больницы:
— Точку в этой бессмысленной дискуссии — делать прививку или нет — как правило, ставит больничная койка. На ней рано или поздно оказывается «диванный эксперт».
Есть еще вариант трагического исхода: это выдача свидетельства о смерти кого-то из родных или близких, кого противник вакцинации отговорил от прививки. Понимаете, это очень страшно: смотреть, как пациенты уходят, и понимать, что ты ничего не можешь сделать.
Я врач и верю в науку, медицину. У нас сегодня есть возможность предупредить болезнь, которая унесла множество жизней. И я не хочу больше терять людей, которые могли бы еще жить, любить, творить, растить детей, нянчить внуков. К чему спорить? Нам доступны современные медицинские технологии. Осталось победить мракобесие в головах.
К чему спорить? Нам доступны современные медицинские технологии. Осталось победить мракобесие в головах.
Страница не найдена |
Страница не найдена |Архив за месяц
ПнВтСрЧтПтСбВс
3456789
10111213141516
17181920212223
24252627282930
31
12
12
1
3031
12
15161718192021
25262728293031
123
45678910
12
17181920212223
31
2728293031
1
1234
567891011
12
891011121314
11121314151617
28293031
1234
12
12345
6789101112
567891011
12131415161718
19202122232425
3456789
17181920212223
24252627282930
12345
13141516171819
20212223242526
2728293031
15161718192021
22232425262728
2930
Архивы
Фев
Мар
Апр
Май
Июн
Июл
Авг
Сен
Окт
Ноя
Дек
Метки
Настройки
для слабовидящих
Скарлатина: все симптомы — tochka.
 net
netСкарлатина – инфекционное заболевание, вызванное стрептококком.
Передаётся воздушно-капельным путём, т.е. при кашле, чихании, разговоре с заболевшим. Время от заражения до появления симптомов – до двух недель. Болеют скарлатиной преимущественно дети от года до шестнадцати. Младенцы, за счёт маминого иммунитета, от скарлатины защищены. Скарлатиной болеют один раз в жизни, иммунитет остаётся навсегда.
До изобретения антибиотиков от скарлатины гибло множество детей, а ещё больше получали очень тяжёлые осложнения в виде болезней почек и сердца. В наше время вовремя поставленный диагноз «скарлатина» — это практически гарантированное выздоровление без последующих неприятностей. У той разновидности стрептококка, который вызывает скарлатину, есть крайне неприятная особенность – он выделяет эритротоксин.
Эритротоксин – вещество, благодаря которому скарлатину нетрудно узнать и отличить от других детских заболеваний.
Вот основные симптомы скарлатины:
- Заболевание проявляет себя остро, мгновенным повышением температуры и болью в горле.
 Стрептококк, по своему обыкновению, очень любит селиться именно на нёбных миндалинах.
Стрептококк, по своему обыкновению, очень любит селиться именно на нёбных миндалинах. - Через пару часов после старта скарлатины на теле появляется сыпь. Сыпь мелкая, красные точки по всему телу.
Кроме того, при скарлатине сыпь на лице отсутствует в районе носогубного треугольника, а щёки становятся ярко-красными. Выглядит это достаточно характерно, перепутать сложно. Эта сыпь – реакция кожи на тот самый эритротоксин, который характерен именно для этого стрептококка. Больше всего сыпи на сгибах рук и ног.
- Язык при скарлатине – малинового цвета
- Тяжёлая ангина, охриплость голоса, боль при глотании.
- Кожа становится сухой, а через несколько дней начинает шелушиться
При правильном диагнозе и своевременном начале лечения скарлатиной можно болеть и дома.
Кроме антибиотиков, которые являются основным средством борьбы с инфекцией в данном случае, невредно проводить все мероприятия, которые показаны при любой ангине – полоскания, обильное питьё, постельный режим.
Ребенку необходимо воздержаться от контакта со сверстниками недели на три минимум. Это связано с тем, что организм достаточно сильно «настроен» против стрептококка, а его вокруг – сколько угодно. Это может стать причиной формирования аллергических процессов, которые ребёнку совершенно ни к чему.
Вызов участкового педиатра в случае подобных симптомов мгновенно прояснит ситуацию и поможет вам легко избежать неприятных последствий скарлатины.
Также смотри видео по фитнесу!
Подписывайся на наш Facebook и будь в курсе всех самых интересных и актуальных новостей!
Чем отличается скарлатина от обыкновенной простуды
Скарлатина – инфекционное заболевание, вызванное стрептококком.
Передаётся воздушно-капельным путём, т.е. при кашле, чихании, разговоре с заболевшим. Время от заражения до появления симптомов – до двух недель. Болеют скарлатиной преимущественно дети от года до шестнадцати. Младенцы, за счёт маминого иммунитета, от скарлатины защищены. Скарлатиной болеют один раз в жизни, иммунитет остаётся навсегда.
До изобретения антибиотиков от скарлатины гибло множество детей, а ещё больше получали очень тяжёлые осложнения в виде болезней почек и сердца. В наше время вовремя поставленный диагноз «скарлатина» — это практически гарантированное выздоровление без последующих неприятностей. У той разновидности стрептококка, который вызывает скарлатину, есть крайне неприятная особенность – он выделяет эритротоксин.
Эритротоксин – вещество, благодаря которому скарлатину нетрудно узнать и отличить от других детских заболеваний.
Вот основные симптомы скарлатины:
Заболевание проявляет себя остро, мгновенным повышением температуры и болью в горле. Стрептококк, по своему обыкновению, очень любит селиться именно на нёбных миндалинах.
Стрептококк, по своему обыкновению, очень любит селиться именно на нёбных миндалинах.
Через пару часов после старта скарлатины на теле появляется сыпь. Сыпь мелкая, красные точки по всему телу.
Кроме того, при скарлатине сыпь на лице отсутствует в районе носогубного треугольника, а щёки становятся ярко-красными. Выглядит это достаточно характерно, перепутать сложно. Эта сыпь – реакция кожи на тот самый эритротоксин, который характерен именно для этого стрептококка. Больше всего сыпи на сгибах рук и ног.
Язык при скарлатине – малинового цвета
Тяжёлая ангина, охриплость голоса, боль при глотании.
Кожа становится сухой, а через несколько дней начинает шелушиться
При правильном диагнозе и своевременном начале лечения скарлатиной можно болеть и дома.
Кроме антибиотиков, которые являются основным средством борьбы с инфекцией в данном случае, невредно проводить все мероприятия, которые показаны при любой ангине – полоскания, обильное питьё, постельный режим. Облегчение после приёма антибиотиков может наступить довольно быстро, но антибиотики нужно пропить полным курсом, иначе возможен рецидив заболевания.
Облегчение после приёма антибиотиков может наступить довольно быстро, но антибиотики нужно пропить полным курсом, иначе возможен рецидив заболевания.
Ребенку необходимо воздержаться от контакта со сверстниками недели на три минимум. Это связано с тем, что организм достаточно сильно «настроен» против стрептококка, а его вокруг – сколько угодно. Это может стать причиной формирования аллергических процессов, которые ребёнку совершенно ни к чему.
Вызов участкового педиатра в случае подобных симптомов мгновенно прояснит ситуацию и поможет вам легко избежать неприятных последствий скарлатины.
lady.tochka.net
ПАМЯТКА ДЛЯ РОДИТЕЛЕЙ НА ТЕМУ «ОСТОРОЖНО, МЕНИНГИТ»
Loading…
Но если будет произнесено слово «менингит», пусть даже не категорично — «У Вас менингит!», а с сомнением — «похоже на менингит» — можно с уверенностью заявить: ни о каком лечении дома нормальный человек даже не заикнется. Такое отношение к менингиту в целом понятно — с того времени, как появились возможности его (менингит) лечить, не прошло и 50-ти лет. Но, если смертность от большинства детских болезней уменьшилась за это время в 10-20 и более раз, то при менингите — лишь в 2 раза. Прежде всего, следует отметить, что менингит болезнь инфекционная. Т.е. непосредственной причиной заболевания являются определенные микробы. Большинство человеческих инфекций позволяет установить четкую взаимосвязь между названием болезни и именем конкретного ее возбудителя. Сифилис — бледная спирохета, скарлатина — стрептококк,
Но, если смертность от большинства детских болезней уменьшилась за это время в 10-20 и более раз, то при менингите — лишь в 2 раза. Прежде всего, следует отметить, что менингит болезнь инфекционная. Т.е. непосредственной причиной заболевания являются определенные микробы. Большинство человеческих инфекций позволяет установить четкую взаимосвязь между названием болезни и именем конкретного ее возбудителя. Сифилис — бледная спирохета, скарлатина — стрептококк,
сальмонеллез — сальмонелла, туберкулез — палочка Коха, СПИД — вирус иммунодефицита и т.п. В то же время конкретной связи «менингит — возбудитель менингита» нет. Под самим словом «менингит» подразумевается воспаление оболочек головного мозга, а причиной этого воспаления может быть огромное число микроорганизмов — бактерий, вирусов,грибков. Инфекционисты не без уверенности заявляют, что при определенных условиях любой микроорганизм может вызвать менингит у человека любого возраста. Отсюда понятно, что менингиты бывают разными — разными и по быстроте развития, и по тяжести состояния, и по частоте возникновения, и, что особенно важно, по способам лечения. Объединяет все менингиты одно — реальная угроза жизни и высокая вероятность осложнений. Для развития менингита конкретный возбудитель должен попасть в полость черепа и вызвать воспаление оболочек головного мозга. Иногда это происходит при возникновении очагов инфекции в непосредственной близости от оболочек мозга — при гнойном отите, например, или при гайморитах. Нередко, причиной менингита является черепно-мозговая травма. Но чаще всего в полость черепа микробы попадают с током крови. Очевидно, что сам факт попадания микроба в кровь, сама возможность его «заноса» и последующего размножения на мозговых оболочках обусловлены состоянием иммунитета. Следует заметить, что имеется целый ряд, как правило, врожденных дефектов иммунной системы, предрасполагающий к заболеванию менингитом. Неудивительно, что в некоторых семьях все дети болеют менингитом, — хотя болезнь эта не такая уж и частая, в сравнении, например, с ангиной, коклюшем, ветрянкой или краснухой. Но если роль иммунитета в целом понятна, то до настоящего времени не удается найти убедительного объяснения тому факту, чтомальчики болеют менингитом в 2-4 раза чаще, чем девочки.
Объединяет все менингиты одно — реальная угроза жизни и высокая вероятность осложнений. Для развития менингита конкретный возбудитель должен попасть в полость черепа и вызвать воспаление оболочек головного мозга. Иногда это происходит при возникновении очагов инфекции в непосредственной близости от оболочек мозга — при гнойном отите, например, или при гайморитах. Нередко, причиной менингита является черепно-мозговая травма. Но чаще всего в полость черепа микробы попадают с током крови. Очевидно, что сам факт попадания микроба в кровь, сама возможность его «заноса» и последующего размножения на мозговых оболочках обусловлены состоянием иммунитета. Следует заметить, что имеется целый ряд, как правило, врожденных дефектов иммунной системы, предрасполагающий к заболеванию менингитом. Неудивительно, что в некоторых семьях все дети болеют менингитом, — хотя болезнь эта не такая уж и частая, в сравнении, например, с ангиной, коклюшем, ветрянкой или краснухой. Но если роль иммунитета в целом понятна, то до настоящего времени не удается найти убедительного объяснения тому факту, чтомальчики болеют менингитом в 2-4 раза чаще, чем девочки. В зависимости от вида возбудителя менингиты бывают вирусными, бактериальными, грибковыми. Некоторые простейшие (например, амеба и токсоплазма) тоже могут вызвать менингит.Развитие вирусного менингита может сопровождать течение широко известных инфекций — ветряной оспы, кори, краснухи, эпидемического паротита, поражение мозговых оболочек встречается при гриппе, при инфекциях, вызванных вирусами герпеса. У ослабленных больных, у стариков, у младенцев встречаются менингиты, вызванные грибками (понятно, что в этих ситуациях именно недостаточность иммунитета играет ведущую роль в возникновении болезни). Особое значение имеют менингиты бактериальные. Любой гнойный очаг в организме — пневмония, инфицированный ожог, ангина, разнообразные абсцессы и т.п. — может стать причиной менингита, при условии, что возбудитель попадет в кровь и с током крови достигнет мозговых оболочек. Понятно, что всем известные возбудители гнойных процессов (стафилококки, стрептококки, синегнойные палочки и т.д.) и будут в этом случае возбудителем менингита.
В зависимости от вида возбудителя менингиты бывают вирусными, бактериальными, грибковыми. Некоторые простейшие (например, амеба и токсоплазма) тоже могут вызвать менингит.Развитие вирусного менингита может сопровождать течение широко известных инфекций — ветряной оспы, кори, краснухи, эпидемического паротита, поражение мозговых оболочек встречается при гриппе, при инфекциях, вызванных вирусами герпеса. У ослабленных больных, у стариков, у младенцев встречаются менингиты, вызванные грибками (понятно, что в этих ситуациях именно недостаточность иммунитета играет ведущую роль в возникновении болезни). Особое значение имеют менингиты бактериальные. Любой гнойный очаг в организме — пневмония, инфицированный ожог, ангина, разнообразные абсцессы и т.п. — может стать причиной менингита, при условии, что возбудитель попадет в кровь и с током крови достигнет мозговых оболочек. Понятно, что всем известные возбудители гнойных процессов (стафилококки, стрептококки, синегнойные палочки и т.д.) и будут в этом случае возбудителем менингита. Одним из самых страшных являются менингит туберкулезный, почти забытый, он сейчас встречается все чаще и чаще. В то же время существует микроорганизм, вызывающий менингиты наиболее часто (60-70% всех бактериальных менингитов). Неудивительно, что он так и называется — менингококк. Заражение происходит воздушно-капельным путем, менингококк оседает на слизистых оболочках носоглотки и может вызвать состояние очень сходное с обычной респираторной вирусной инфекцией — небольшой насморк, покраснение горла — менингококковый назофарингит. Я не зря употребил словосочетание «может вызвать» — дело в том, что попадание менингококка в организм довольно редко приводит к возникновению болезни — ведущая роль здесь принадлежит совершенно особым индивидуальным сдвигам в иммунитете. Легко объяснимы, в этой связи, два факта: первый — опасность развития менингита при контактах, например, в детских учреждениях составляет 1/1000 и второй — частое обнаружение менингококка в носоглотке у совершенно здоровых лиц (от 2 до 5% детей являются здоровыми носителями).
Одним из самых страшных являются менингит туберкулезный, почти забытый, он сейчас встречается все чаще и чаще. В то же время существует микроорганизм, вызывающий менингиты наиболее часто (60-70% всех бактериальных менингитов). Неудивительно, что он так и называется — менингококк. Заражение происходит воздушно-капельным путем, менингококк оседает на слизистых оболочках носоглотки и может вызвать состояние очень сходное с обычной респираторной вирусной инфекцией — небольшой насморк, покраснение горла — менингококковый назофарингит. Я не зря употребил словосочетание «может вызвать» — дело в том, что попадание менингококка в организм довольно редко приводит к возникновению болезни — ведущая роль здесь принадлежит совершенно особым индивидуальным сдвигам в иммунитете. Легко объяснимы, в этой связи, два факта: первый — опасность развития менингита при контактах, например, в детских учреждениях составляет 1/1000 и второй — частое обнаружение менингококка в носоглотке у совершенно здоровых лиц (от 2 до 5% детей являются здоровыми носителями). Неспособность организма к тому, чтобы локализовать микроб в носоглотке, сопровождается проникновением менингококка через слизистую оболочку в кровь. С током крови он попадает в мозговые оболочки, глаза, уши, суставы, легкие, надпочечники и в каждом из этих органов может возникнуть очень опасный воспалительный процесс. Очевидно, что поражение мозговых оболочек сопровождается развитием менингококкового менингита. Иногда, менингококк попадает в кровь быстро и в огромных количествах. Возникает менингококковый сепсис или менингококкемия — самая, пожалуй, страшная из всех детских инфекционных болезней. Микроб выделяет токсины, под их воздействием происходит множественная закупорка мелких сосудов, нарушается свертываемость крови, на теле появляются множественные кровоизлияния. Иногда уже через несколько часов после начала болезни происходит кровоизлияние в надпочечники, резко падает артериальное давление и человек погибает. Существует удивительная по своему драматизму закономерность в возникновении менингококкемии, которая состоит в следующем.
Неспособность организма к тому, чтобы локализовать микроб в носоглотке, сопровождается проникновением менингококка через слизистую оболочку в кровь. С током крови он попадает в мозговые оболочки, глаза, уши, суставы, легкие, надпочечники и в каждом из этих органов может возникнуть очень опасный воспалительный процесс. Очевидно, что поражение мозговых оболочек сопровождается развитием менингококкового менингита. Иногда, менингококк попадает в кровь быстро и в огромных количествах. Возникает менингококковый сепсис или менингококкемия — самая, пожалуй, страшная из всех детских инфекционных болезней. Микроб выделяет токсины, под их воздействием происходит множественная закупорка мелких сосудов, нарушается свертываемость крови, на теле появляются множественные кровоизлияния. Иногда уже через несколько часов после начала болезни происходит кровоизлияние в надпочечники, резко падает артериальное давление и человек погибает. Существует удивительная по своему драматизму закономерность в возникновении менингококкемии, которая состоит в следующем. Дело в том, что при проникновении микроба в кровь он начинает реагировать с определенными антителами, пытающимися менингококк уничтожить. Доказано, что существует перекрестная активность ряда антител, — т.е. если в большом количестве имеются антитела, например, к стрептококку, пневмококку, стафилококку — то эти антитела способны оказывать тормозящее воздействие на менингококк. Вот и получается, что дети болезненные, имеющие хронические очаги инфекций, перенесшие воспаление легких и множество других болячек, менингококкемией не болеют почти никогда. Страшностьменингококкемии как раз и состоит в том, что в течение 10-12 часов может погибнуть абсолютно здоровый и никогда ранее не болевший ребенок! Вся приведенная выше информация не имеет своей целью запугивание читателей. Менингиты лечатся. Но результаты (продолжительность и тяжесть болезни, вероятность осложнений) теснейшим образом связаны со временем, которое будет потеряно до начала адекватной терапии. Очевидно, что вышеупомянутые «сроки начала адекватной терапии» зависят от того, когда люди обратятся за медицинской помощью.
Дело в том, что при проникновении микроба в кровь он начинает реагировать с определенными антителами, пытающимися менингококк уничтожить. Доказано, что существует перекрестная активность ряда антител, — т.е. если в большом количестве имеются антитела, например, к стрептококку, пневмококку, стафилококку — то эти антитела способны оказывать тормозящее воздействие на менингококк. Вот и получается, что дети болезненные, имеющие хронические очаги инфекций, перенесшие воспаление легких и множество других болячек, менингококкемией не болеют почти никогда. Страшностьменингококкемии как раз и состоит в том, что в течение 10-12 часов может погибнуть абсолютно здоровый и никогда ранее не болевший ребенок! Вся приведенная выше информация не имеет своей целью запугивание читателей. Менингиты лечатся. Но результаты (продолжительность и тяжесть болезни, вероятность осложнений) теснейшим образом связаны со временем, которое будет потеряно до начала адекватной терапии. Очевидно, что вышеупомянутые «сроки начала адекватной терапии» зависят от того, когда люди обратятся за медицинской помощью. Отсюда настоятельная необходимость конкретных знаний, чтобы потом «не было мучительно больно»… Воспалению мозговых оболочек присущ целый ряд симптомов, но многие из них не являются специфичными, — т.е. их (симптомов) возникновение возможно и при других болезнях, значительно менее опасных. Чаще всего так онои случается, но малейшее подозрение на развитие менингита не позволяет рисковать, требует немедленной госпитализации и тщательного врачебного наблюдения.
Отсюда настоятельная необходимость конкретных знаний, чтобы потом «не было мучительно больно»… Воспалению мозговых оболочек присущ целый ряд симптомов, но многие из них не являются специфичными, — т.е. их (симптомов) возникновение возможно и при других болезнях, значительно менее опасных. Чаще всего так онои случается, но малейшее подозрение на развитие менингита не позволяет рисковать, требует немедленной госпитализации и тщательного врачебного наблюдения.
Рассмотрим теперь наиболее типичные ситуации, каждая из которых не позволяет исключить развития менингита.
1. Если на фоне любой инфекционной болезни — ОРЗ, ветрянки, кори, свинки, краснухи, «лихорадки» на губах и т.п. — возможно не в начале заболевания (даже чаще именно не в начале) появляется интенсивная головная боль, настолько сильная, что она волнует больше, чем все остальные симптомы, если головная боль сопровождается тошнотой и рвотой.
2. Во всех случаях, когда на фоне повышенной температуры тела имеются боли в спине и шее, усиливающиеся при движении головы.
3. Сонливость, спутанное сознание, тошнота, рвота.
4. Судороги любой интенсивности и любой продолжительности.
5. У детей первого года жизни — лихорадка + монотонный плач + выбухание родничка.
6. Любая (!!!) сыпь на фоне повышенной температуры.
Помимо вышеописанных симптомов совершенно определенным образом меняются некоторые рефлексы, и это обнаружить может только врач. Еще раз повторяю: важно помнить и понимать, что такие нередкие симптомы как рвота, тошнота и головная боль в обязательном порядке требуют врачебного осмотра — береженного Бог бережет.
Любая сыпь на фоне повышенной температуры может оказаться менингококкемией. Вы (или Ваши умные соседи) можете пребывать в уверенности, что это краснуха, корь или «диатез». Но врач должен сыпь увидеть и чем быстрее, тем лучше. Если же элементы сыпи имеют вид кровоизлияний, если новые высыпания появляются быстро, если это сопровождается рвотой и высокой температурой — следует использовать любой шанс для того, чтобы больной немедленно оказался в больнице, желательно сразу в инфекционной. Помните, — при менингококкемии счет идет не на часы, а на минуты. Следует отметить, что врач даже самой высочайшей квалификации может диагностировать менингит с абсолютной уверенностью только в одном случае, — когда симптомы раздражения мозговых оболочек сочетаются с типичной сыпью, которая описана выше. Во всех остальных случаях диагноз можно лишь заподозрить с разной степенью вероятности. Единственным способом подтверждения или исключения менингита является спинномозговая (поясничная) пункция. Дело в том, что в головном и спинном мозге циркулирует особая спинномозговая жидкость — ликвор. При любом воспалении мозга и (или) его оболочек в ликворе накапливаются воспалительные клетки, вид ликвора (в норме бесцветный и прозрачный) часто меняется — он становит мутным. Исследование ликвора позволяет не только установить диагноз менингита, но и ответить на вопрос о том, какой это менингит — бактериальный (гнойный) или вирусный, что имеет решающее значение в выборе варианта лечения. К сожалению, на чисто обывательском уровне очень распространено мнение об огромных опасностях, которые таит в себе спинномозговая пункция.
Помните, — при менингококкемии счет идет не на часы, а на минуты. Следует отметить, что врач даже самой высочайшей квалификации может диагностировать менингит с абсолютной уверенностью только в одном случае, — когда симптомы раздражения мозговых оболочек сочетаются с типичной сыпью, которая описана выше. Во всех остальных случаях диагноз можно лишь заподозрить с разной степенью вероятности. Единственным способом подтверждения или исключения менингита является спинномозговая (поясничная) пункция. Дело в том, что в головном и спинном мозге циркулирует особая спинномозговая жидкость — ликвор. При любом воспалении мозга и (или) его оболочек в ликворе накапливаются воспалительные клетки, вид ликвора (в норме бесцветный и прозрачный) часто меняется — он становит мутным. Исследование ликвора позволяет не только установить диагноз менингита, но и ответить на вопрос о том, какой это менингит — бактериальный (гнойный) или вирусный, что имеет решающее значение в выборе варианта лечения. К сожалению, на чисто обывательском уровне очень распространено мнение об огромных опасностях, которые таит в себе спинномозговая пункция. На самом деле эти страхи абсолютно не обоснованы — прокол спинномозгового канала проводится между поясничными позвонками на том уровне, где от спинного мозга уже не отходят никакие нервные стволы, поэтому никаких мифических параличей после этой манипуляции не бывает. С юридической точки зрения врач обязан провести спинномозговую пункцию при реальном подозрении на менингит. Следует отметить, что пункция имеет не только диагностическую, но и лечебную целесообразность. При любом менингите, как правило, имеет место повышение внутричерепного давления, следствием последнего и является сильнейшая головная боль. Взятие небольшого количества ликвора позволяет снизить давление и существенно облегчает состояние больного. Во время пункции в спинномозговой канал нередко вводят антибиотики. Так, например, при туберкулезном менингите единственный шанс спасти больного — частые (нередко ежедневные) пункции, во время которых в спинномозговой канал вводится особый вариант стрептомицина.
На самом деле эти страхи абсолютно не обоснованы — прокол спинномозгового канала проводится между поясничными позвонками на том уровне, где от спинного мозга уже не отходят никакие нервные стволы, поэтому никаких мифических параличей после этой манипуляции не бывает. С юридической точки зрения врач обязан провести спинномозговую пункцию при реальном подозрении на менингит. Следует отметить, что пункция имеет не только диагностическую, но и лечебную целесообразность. При любом менингите, как правило, имеет место повышение внутричерепного давления, следствием последнего и является сильнейшая головная боль. Взятие небольшого количества ликвора позволяет снизить давление и существенно облегчает состояние больного. Во время пункции в спинномозговой канал нередко вводят антибиотики. Так, например, при туберкулезном менингите единственный шанс спасти больного — частые (нередко ежедневные) пункции, во время которых в спинномозговой канал вводится особый вариант стрептомицина.
С учетом приведенной выше информации становится понятным, что лечение менингита зависит от вида возбудителя. Главное в терапии бактериальных менингитов — использование антибиотиков. Выбор конкретного лекарства зависит от чувствительности конкретной бактерии иот того, способен ли антибиотик проникать в спинномозговую жидкость. При своевременном использовании антибактериальных препаратов шансы на успех очень велики. С вирусными менингитами ситуация принципиально иная — противовирусных препаратов практически нет, исключение — ацикловир, но используется он лишь при герпетической инфекции (напомню, что ветряная оспа — один из вариантов герпеса). К счастью вирусные менингиты имеют более благоприятное течение, в сравнении с бактериальными. Но помощь больному не ограничивается лишь воздействием на возбудителя. Врач имеет возможность нормализовать внутричерепное давление, устранить токсикоз, улучшить работу нервных клеток и сосудов головного мозга, применить мощные противовоспалительные средства. Своевременно начатое лечение менингита в течение двух-трех дней приводит к значительному улучшению состояния, а в дальнейшем почти всегда к полному излечению без каких-либо последствий.
Главное в терапии бактериальных менингитов — использование антибиотиков. Выбор конкретного лекарства зависит от чувствительности конкретной бактерии иот того, способен ли антибиотик проникать в спинномозговую жидкость. При своевременном использовании антибактериальных препаратов шансы на успех очень велики. С вирусными менингитами ситуация принципиально иная — противовирусных препаратов практически нет, исключение — ацикловир, но используется он лишь при герпетической инфекции (напомню, что ветряная оспа — один из вариантов герпеса). К счастью вирусные менингиты имеют более благоприятное течение, в сравнении с бактериальными. Но помощь больному не ограничивается лишь воздействием на возбудителя. Врач имеет возможность нормализовать внутричерепное давление, устранить токсикоз, улучшить работу нервных клеток и сосудов головного мозга, применить мощные противовоспалительные средства. Своевременно начатое лечение менингита в течение двух-трех дней приводит к значительному улучшению состояния, а в дальнейшем почти всегда к полному излечению без каких-либо последствий.
Омск – город будущего!. Официальный портал Администрации города Омска
Омск — город будущего!
Город Омск основан в 1716 году. Официально получил статус города в 1782 году. С 1934 года — административный центр Омской области.
Площадь Омска — 566,9 кв. км. Территория города разделена на пять административных округов: Центральный, Советский, Кировский, Ленинский, Октябрьский. Протяженность города Омска вдоль реки Иртыш — около 40 км.
Расстояние от Омска до Москвы — 2 555 км.
Координаты города Омска: 55.00˚ северной широты, 73.24˚ восточной долготы.
Климат Омска — резко континентальный. Зима суровая, продолжительная, с устойчивым снежным покровом. Лето теплое, чаще жаркое. Для весны и осени характерны резкие колебания температуры. Средняя температура самого теплого месяца (июля): +18˚С. Средняя температура самого холодного месяца (января): –19˚С.
Часовой пояс: GMT +6.
Численность населения на 1 января 2020 года составляет 1 154 500 человек.
Плотность населения — 2 036,7 человек на 1 кв. км.
Омск — один из крупнейших городов Западно-Сибирского региона России. Омская область соседствует на западе и севере с Тюменской областью, на востоке – с Томской и Новосибирской областями, на юге и юго-западе — с Республикой Казахстан.
©Фото Б.В. Метцгера
Герб города Омска
Омск — крупный транспортный узел, в котором пересекаются воздушный, речной, железнодорожный, автомобильный и трубопроводный транспортные пути. Расположение на пересечении Транссибирской железнодорожной магистрали с крупной водной артерией (рекой Иртыш), наличие аэропорта обеспечивают динамичное и разностороннее развитие города.
©Фото Алёны Гробовой
Город на слиянии двух рек
В настоящее время Омск — крупнейший промышленный, научный и культурный центр Западной Сибири, обладающий высоким социальным, научным, производственным потенциалом.
©Фото Б.В. Метцгера
Тарские ворота
Сложившаяся структура экономики города определяет Омск как крупный центр обрабатывающей промышленности, основу которой составляют предприятия топливно-энергетических отраслей, химической и нефтехимической промышленности, машиностроения, пищевой промышленности.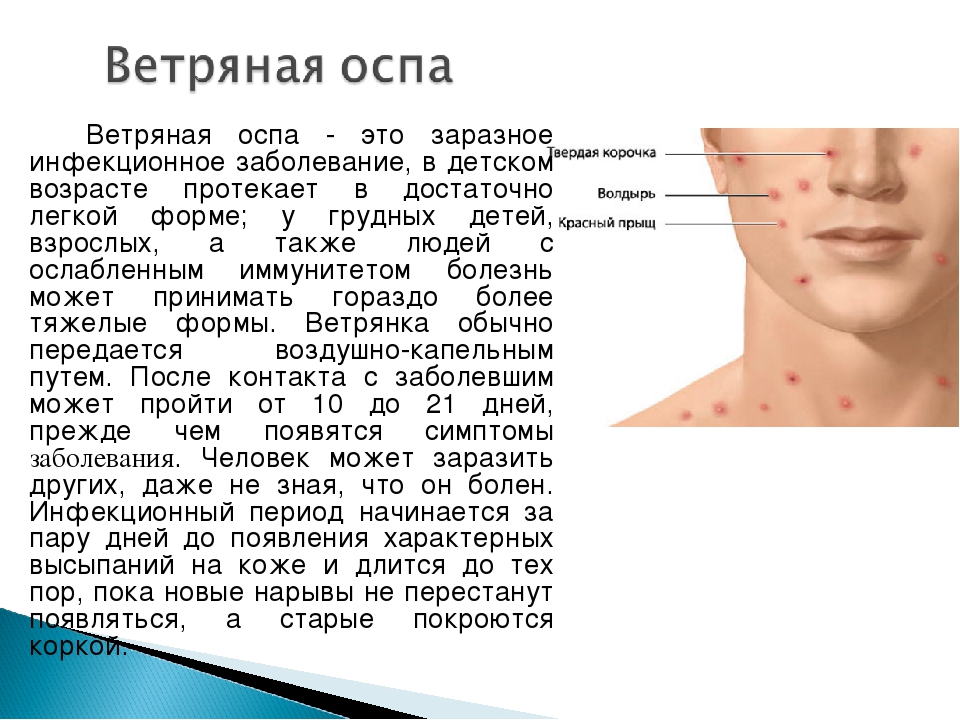
©Фото Б.В. Метцгера
Омский нефтезавод
В Омске широко представлены финансовые институты, действуют филиалы всех крупнейших российских банков, а также брокерские, лизинговые и факторинговые компании.
Омск имеет устойчивый имидж инвестиционно привлекательного города. Организации города Омска осуществляют внешнеторговые отношения более чем с 60 странами мира. Наиболее активными торговыми партнерами являются Испания, Казахстан, Нидерланды, Финляндия, Украина, Беларусь.
Город постепенно обретает черты крупного регионального и международного делового центра с крепкими традициями гостеприимства и развитой инфраструктурой обслуживания туризма. Год от года город принимает все больше гостей, растет число как туристических, так и деловых визитов, что в свою очередь стимулирует развитие гостиничного бизнеса.
©Фото Б.В. Метцгера
Серафимо-Алексеевская часовня
Омск — крупный научный и образовательный центр. Выполнением научных разработок и исследований занимаются более 40 организаций, Омский научный центр СО РАН. Высшую школу представляют более 20 вузов, которые славятся высоким уровнем подготовки специалистов самых различных сфер деятельности. Омская высшая школа традиционно считается одной из лучших в России, потому сюда едут учиться со всех концов России, а также из других стран.
Высшую школу представляют более 20 вузов, которые славятся высоким уровнем подготовки специалистов самых различных сфер деятельности. Омская высшая школа традиционно считается одной из лучших в России, потому сюда едут учиться со всех концов России, а также из других стран.
©Фото А.Ю. Кудрявцева
Ученица гимназии № 75
Высок культурный потенциал Омска. У омичей и гостей нашего города всегда есть возможность вести насыщенную культурную жизнь, оставаясь в курсе современных тенденций и течений в музыке, искусстве, литературе, моде. Этому способствуют городские библиотеки, музеи, театры, филармония, досуговые центры.
©Фото В.И. Сафонова
Омский государственный академический театр драмы
Насыщена и спортивная жизнь города. Ежегодно в Омске проходит Сибирский международный марафон, комплексная городская спартакиада. Во всем мире известны такие омские спортсмены, как борец Александр Пушница, пловец Роман Слуднов, боксер Алексей Тищенко, гимнастка Ирина Чащина, стрелок Дмитрий Лыкин.
©Фото из архива управления информационной политики Администрации города Омска
Навстречу победе!
Богатые исторические корни, многообразные архитектурные, ремесленные, культурные традиции, широкие возможности для плодотворной деятельности и разнообразного отдыха, атмосфера доброжелательности и гостеприимства, которую создают сами горожане, позволяют говорить о том, что Омск — город открытых возможностей, в котором комфортно жить и работать.
©Фото из архива пресс-службы Ленинского округа
Омск — город будущего!
Скарлатина: обзор — InformedHealth.org
Введение
Скарлатина — это бактериальная инфекция, которая в основном поражает детей. Обычно это вызывает типичную сыпь, жар и боль в горле.
Благодаря антибиотикам, таким как пенициллин, скарлатину легко лечить. Антибиотики также могут сократить время заражения детей скарлатиной. Инфекция распространяется через бактериальные капли при тесном физическом контакте.
До появления пенициллина скарлатина иногда приводила к серьезным осложнениям.Но в наши дни это обычно довольно легкая болезнь. Тем не менее, по-прежнему важно попытаться не допустить распространения вируса на других людей. Вы можете часто мыть руки.
В отличие от многих других детских болезней, наличие скарлатины в прошлом не делает вас невосприимчивым к будущим инфекциям скарлатины. Таким образом, люди могут иметь это не раз в жизни.
Симптомы
Симптомы обычно появляются через один-три дня после заражения. Скарлатина может вызывать следующие симптомы:
Красный язык также типичен для скарлатины — его иногда называют «клубничным языком».”
Сыпь без зуда обычно начинает высыпаться через два дня после заражения. Сыпь состоит из множества маленьких пятен, которые меняют цвет от розового до красного. Он грубый, как наждачная бумага. Он может распространяться от туловища к шее, а затем к рукам и стопам в течение нескольких дней. Но обычно это не влияет на кожу под носом и вокруг рта, ладони рук или подошвы ног. Сыпь часто особенно заметна в области паха и подмышек. Пятна исчезают примерно через неделю.На второй, третьей и четвертой неделях кожа начинает отслаиваться, особенно на ладонях и кончиках пальцев, а также на подошвах стоп и кончиках пальцев.
Сыпь часто особенно заметна в области паха и подмышек. Пятна исчезают примерно через неделю.На второй, третьей и четвертой неделях кожа начинает отслаиваться, особенно на ладонях и кончиках пальцев, а также на подошвах стоп и кончиках пальцев.
Иногда симптомы скарлатины довольно легкие и могут включать лишь небольшую боль в горле, умеренную температуру и легкую сыпь. Но иногда у людей возникает сильная боль в горле, высокая температура и более сильная сыпь.
Скарлатина: сыпь и «клубничный язык»
Причины
Скарлатина — это бактериальная инфекция.Это вызвано штаммом бактерий Streptococcus, которые называются «Streptococcus pyogenes» или «Streptococcus группы A». Стрептококковые инфекции обычно приводят только к гнойному (вызывающему гной) воспалению горла и миндалин, широко известному как «стрептококковая ангина». Определенные штаммы, вызывающие скарлатину, также производят токсин, который приводит к типичной сыпи. Эти бактерии обычно передаются воздушно-капельным путем, например, со слюной или при кашле или чихании.
Распространенность
Скарлатина гораздо чаще встречается у детей, чем у взрослых, и в основном поражает детей в возрасте от пяти до двенадцати лет.В отличие от многих других детских болезней, люди могут болеть скарлатиной несколько раз в жизни. Ежегодно около 5 из 1000 детей заболевают скарлатиной.
Перспективы
Скарлатина часто протекает в легкой форме даже без лечения, но существует небольшая вероятность того, что инфекция может распространиться на другие части тела и вызвать более тяжелые заболевания. Миндалины или среднее ухо могут инфицироваться и выделять гной. Другое возможное осложнение скарлатины — ревматическая лихорадка, при которой различные суставы или органы (например,г. сердце или почки) воспаляются. Но в настоящее время эти более серьезные осложнения гораздо реже встречаются в Германии и других странах, чем раньше.
В очень редких случаях бактерии попадают в раны. Это может быть опасно, потому что бактерии могут попасть в кровоток и вызвать сепсис (заражение крови, также известное как сепсис). Хотя такие серьезные осложнения встречаются редко, они могут быть опасными для жизни.
Хотя такие серьезные осложнения встречаются редко, они могут быть опасными для жизни.
Прием антибиотиков обычно помогает избавиться от симптомов скарлатины в течение нескольких дней.
Люди, принимающие антибиотики, также перестают быть заразными через 24 часа. Те, кто не принимает антибиотики, заразны до трех недель.
Диагноз
Обычно врачи диагностируют скарлатину на основании ее характерных симптомов. Часто проводят быстрый тест, известный как «быстрый стрептококковый тест», который позволяет узнать, скарлатина ли это, в течение нескольких минут. Тест включает взятие мазка из горла и проверку его на наличие бактерий Streptococcus. Но результат этого теста не всегда надежен.Если обнаружены бактерии Streptococcus, вы можете быть уверены, что они вызывают симптомы. Но если в образце ничего не обнаружено, вы все равно не можете быть уверены, что бактерии Streptococcus определенно отсутствуют. Затем можно взять образец миндалин и отправить в лабораторию для получения более точных результатов. Чтобы получить результаты лабораторных анализов, требуется около одного-двух дней.
Чтобы получить результаты лабораторных анализов, требуется около одного-двух дней.
Профилактика
Вакцины от скарлатины нет. Рекомендуется принять такие же общие меры предосторожности, как и во избежание простуды или респираторных инфекций.К ним относятся частое мытье рук и избегание тесного контакта с кем-либо, кто болеет скарлатиной и все еще может быть заразным.
Многие дети переносят в горле микробы скарлатины, не заболевая, особенно зимой. Эти дети обычно не заразны, даже если у них обнаружены микробы. Так что в таких случаях нет необходимости принимать меры для предотвращения заражения.
Лечение
Скарлатина лечится антибиотиками — еще и потому, что это означает, что вы больше не заразитесь через 24 часа.Они заставляют симптомы исчезать немного быстрее, а также помогают предотвратить возможные осложнения. Чаще всего для лечения скарлатины используются антибиотики на основе пенициллина. Их принимают два-три раза в день в течение десяти дней. Если у кого-то аллергия на пенициллин или он плохо переносится, они могут принимать другие антибиотики. Возможные побочные эффекты включают тошноту, диарею и сыпь. Важно продолжать принимать все антибиотики, даже если симптомы уже исчезли. Это единственный способ убедиться, что все микробы уничтожены.
Если у кого-то аллергия на пенициллин или он плохо переносится, они могут принимать другие антибиотики. Возможные побочные эффекты включают тошноту, диарею и сыпь. Важно продолжать принимать все антибиотики, даже если симптомы уже исчезли. Это единственный способ убедиться, что все микробы уничтожены.
Симптомы, такие как боль в горле или лихорадка, можно облегчить с помощью таких лекарств, как ибупрофен или ацетаминофен (парацетамол). Также успокаивающий эффект может иметь сосание леденцов от глотки, чаепитие или использование домашних средств, таких как обертывания для шеи.
Повседневная жизнь
Скарлатина — одно из заболеваний, подпадающих под действие Закона Германии о защите от инфекций ( Infektionsschutzgesetz ). Это означает, что согласно немецкому законодательству человек, у которого считается скарлатина, должен держаться подальше от мест, где он может контактировать с другими.Например, детям с подозрением на скарлатину не разрешают ходить в детский сад или школу, и им нельзя играть с другими детьми.
Взрослым, страдающим скарлатиной (или предположительно больным ею), не разрешается выполнять какую-либо работу, связанную с контактом с другими людьми. К ним относятся обучение, работа в детском саду или уход за больными.
Люди, принимавшие антибиотики в течение двух дней, больше не заразны и обычно уже заметят улучшение симптомов.В этот момент они также могут участвовать в мероприятиях с участием других людей, например, ходить в школу или работать. Письменная справка от врача не требуется.
Дополнительная информация
Когда люди болеют или нуждаются в медицинской консультации, они обычно сначала идут к семейному врачу или педиатру. Прочтите о том, как найти подходящего врача, как подготовиться к приему и о чем следует помнить.
Источники
- Deutsche Gesellschaft für Allgemeinmedizin und Familienmedizin (DEGAM).Halsschmerzen. DEGAM-Leitlinie Nr. 14. Дюссельдорф: Омикрон Паблишинг; 2009.
Информация о здоровье IQWiG написана с целью помочь люди понимают преимущества и недостатки основных вариантов лечения и здоровья услуги по уходу.

Поскольку IQWiG — немецкий институт, некоторая информация, представленная здесь, относится к Немецкая система здравоохранения. Пригодность любого из описанных вариантов в индивидуальном случай можно определить, посоветовавшись с врачом.Мы не предлагаем индивидуальных консультаций.
Наша информация основана на результатах качественных исследований. Это написано команда медицинские работники, ученые и редакторы, а также рецензируются внешними экспертами. Ты сможешь найти подробное описание того, как создается и обновляется наша медицинская информация в наши методы.
Сыпь, симптомы, лечение, что это
Обзор
Что такое ревматическая лихорадка?
Ревматическая лихорадка — это аутоиммунное заболевание, при котором воспаляются ткани тела, такие как суставы и сердце.Медицинские работники могут также назвать это острой ревматической лихорадкой. Это случается, когда иммунная система организма слишком остро реагирует на инфекцию, вызванную стрептококками или скарлатиной, которые не были полностью вылечены.
Ревматическая лихорадка заставляет иммунную систему вашего организма атаковать собственные ткани, вызывая воспаление (отек). Ревматическая лихорадка может поражать суставы, сердце или кровеносные сосуды.
Ревматическая лихорадка и скарлатина — это одно и то же?
Нет. Скарлатина и ангина — инфекции, вызываемые бактериями группы A Streptococcus .Скарлатина и стрептококковая ангина являются распространенными инфекциями группы A Streptococcus . Медицинские работники лечат их антибиотиками.
Ревматическая лихорадка — очень редкое осложнение скарлатины и ангины. Это может произойти, если не лечить одну из этих инфекций.
Насколько распространена ревматическая лихорадка
? В то время как стрептококковые инфекции распространены в США, ревматическая лихорадка — нет. Поскольку в США широко доступны антибиотики, большинство людей лечится от ангины и скарлатины.Устранение этих состояний предотвращает ревматическую лихорадку.
Ревматическая лихорадка чаще возникает в местах с ограниченными ресурсами, например в странах с ограниченными ресурсами. Но это может произойти в США, особенно в регионах с ограниченным доступом к медицинской помощи.
Симптомы и причины
Что вызывает ревматизм?
Ревматическая лихорадка — это чрезмерная реакция иммунной системы вашего организма, заставляющая ее бороться со здоровыми тканями. Эту острую реакцию может спровоцировать невылеченная ангина или скарлатина.Это происходит, когда инфекции, вызванные стрептококком группы A , не получают адекватного лечения антибиотиками.
Когда защитные силы вашего тела (антитела) начинают сопротивляться, реакция может повредить здоровые ткани и органы, а не бактерии.
Кто болеет ревматизмом?
Любой может заболеть ревматизмом. Но в основном это поражает маленьких детей и подростков (в возрасте от 5 до 15 лет). Ревматическая лихорадка обычно развивается через две-три недели после нелеченной ангины или скарлатины. Острая ревматическая лихорадка обычно не возникает у детей младшего возраста (младше 5 лет) и старше 15 лет.
Острая ревматическая лихорадка обычно не возникает у детей младшего возраста (младше 5 лет) и старше 15 лет.
Как часто ангина или скарлатина вызывают ревматизм?
У большинства людей, страдающих стрептококковой ангиной или скарлатиной, ревматическая лихорадка не развивается. Это происходит только тогда, когда с этими состояниями не обращаются должным образом. Даже в этом случае ревматическая лихорадка в США встречается крайне редко.
Кто подвержен риску ревматической лихорадки?
Определенные факторы могут увеличить риск ревматической лихорадки:
- Место вашего проживания: Большинство людей с ревматической лихорадкой живут в местах с ограниченными медицинскими ресурсами, например в странах с ограниченными ресурсами.Жизнь в районе, где трудно получить лекарства или медицинскую помощь, также может подвергнуть вас риску.
- Возраст: Ревматическая лихорадка чаще всего поражает детей и подростков в возрасте от 5 до 15 лет.

- Общее состояние здоровья: Ослабленная иммунная система может увеличить ваш риск. Дети, которые часто болеют стрептококковой инфекцией, могут с большей вероятностью заболеть ревматической лихорадкой.
- Семейный анамнез: Если кто-то из членов вашей семьи болел ревматической лихорадкой, у других членов семьи может быть больше шансов заразиться этим.
- Многолюдные места: Бактерии легче распространяются в местах скопления больших групп.
Могут ли взрослые заболеть ревматической лихорадкой?
Это очень редко, но взрослые также могут заболеть ревматической лихорадкой.
Ревматическая лихорадка заразна?
Ревматическая лихорадка не заразна. Вы не можете отдать это или получить от кого-то еще. Но ангина и скарлатина заразны. Эти инфекции передаются воздушно-капельным путем (при кашле или чихании).
Каковы симптомы ревматической лихорадки?
Ревматическая лихорадка (и бактериальные инфекции в целом) может влиять на людей по-разному. Иногда люди испытывают такие легкие симптомы стрептококка, что они не осознают, что у них стрептококковая инфекция, до тех пор, пока позже не разовьется ревматическая лихорадка.
Иногда люди испытывают такие легкие симптомы стрептококка, что они не осознают, что у них стрептококковая инфекция, до тех пор, пока позже не разовьется ревматическая лихорадка.
Симптомы ревматической лихорадки похожи на многие другие проблемы со здоровьем. Большинство из этих других проблем являются обычными и не опасными. Симптомы могут сильно различаться в зависимости от того, на какую часть тела влияет болезнь.
Поскольку ревматическая лихорадка может быть серьезным заболеванием, всегда звоните своему врачу, если подозреваете, что у вас или вашего ребенка может быть это заболевание. Общие симптомы ревматической лихорадки включают:
- Опухшие, болезненные и красные суставы, особенно большие суставы, такие как колени, лодыжки и локти
- Боль в груди или ненормальное сердцебиение.
- Чувство чрезмерной усталости все время (утомляемость).
- Лихорадка , особенно старше 100 лет.
 4 градуса по Фаренгейту.
4 градуса по Фаренгейту. - Сыпь красная плоская с неровным краем.
- Необъяснимые или продолжающиеся головные боли , особенно если ваш ребенок никогда раньше не жаловался на головную боль.
- Резкие движения , которые вы не можете контролировать руками, ногами или другими частями тела.
- Мышечные боли или болезненные, болезненные суставы.
- Мелкие неровности под кожей .
- Опухшие, красные миндалины .
Диагностика и тесты
Как диагностируется ревматическая лихорадка?
Если у вас или у вашего ребенка боль в горле более двух дней, обратитесь к своему врачу. Лечение инфекции, вызванной стрептококком группы A , может предотвратить ревматическую лихорадку.
Если ваш поставщик медицинских услуг подозревает ревматизм, они сначала возьмут мазок из вашего горла, чтобы проверить наличие бактерий стрептококка группы А. Они могут использовать экспресс-тест на стрептококк или заказать посев из горла.
Они могут использовать экспресс-тест на стрептококк или заказать посев из горла.
Экспресс-тест на стрептококк может дать результаты в течение 10 минут.Для получения результатов посев из горла занимает несколько дней. Однако быстрые пошаговые тесты иногда дают ложноотрицательные результаты (говорят, что у вас нет стрептококковой инфекции, хотя на самом деле это так).
В зависимости от ваших симптомов ваш лечащий врач может также заказать:
- Анализы крови: Иногда медицинские работники заказывают анализ крови для подтверждения стрептококковой инфекции. Анализы крови могут обнаружить антитела (защитные силы вашего организма против бактерий), когда бактерии больше не обнаруживаются на тестах. Другие анализы крови проверяют наличие веществ (например, белков), которые указывают на воспаление в организме.
- Сердечные пробы: Сердечные пробы, такие как электрокардиограмма (ЭКГ) или эхокардиограмма (УЗИ сердца), помогают поставщикам медицинских услуг проверить вашу сердечную функцию.

Ведение и лечение
Как лечится ревматизм?
Лечение ревматической лихорадки в первую очередь направлено на избавление от бактериальной инфекции. Затем лечение направлено на воспаление внутри тела.
К лечению ревматической лихорадки относятся:
- Антибиотики: Медицинские работники назначают антибиотики для лечения основной бактериальной инфекции.Некоторые антибиотики вводятся одним уколом (уколом). Другие вы принимаете внутрь в течение недели или более.
- Противовоспалительные препараты: Ваш врач, скорее всего, порекомендует лекарство, такое как аспирин, для уменьшения воспаления (отека) по всему телу. Это лекарство также может облегчить такие симптомы, как боль в суставах. При тяжелых симптомах ваш врач может назначить более сильное лекарство (кортикостероиды) для борьбы с воспалением.
- Другие методы лечения: Ревматическая лихорадка влияет на людей по-разному.
 Ваш врач может порекомендовать другие методы лечения в зависимости от того, как это состояние влияет на вас. В тяжелых случаях вам может потребоваться операция на сердце или лечение суставов для лечения серьезных осложнений.
Ваш врач может порекомендовать другие методы лечения в зависимости от того, как это состояние влияет на вас. В тяжелых случаях вам может потребоваться операция на сердце или лечение суставов для лечения серьезных осложнений.
Профилактика
Как предотвратить ревматизм?
Очень важно вылечить фарингит и скарлатину на ранней стадии. Это может предотвратить ревматизм. Симптомы стрептококковой ангины и скарлатины не всегда очевидны или не всегда легко обнаружить. Позвоните своему врачу, чтобы получить рекомендации, если у вашего ребенка болит горло более трех дней или есть другие симптомы, которые вас беспокоят.
Если у вашего ребенка фарингит или скарлатина, внимательно следуйте инструкциям врача. Вашему ребенку необходимо пройти полный курс лечения антибиотиками, даже если он почувствует себя лучше. В противном случае инфекция может не исчезнуть и сделать вас более склонным к ревматической лихорадке.
Что еще я могу сделать для защиты от ревматической лихорадки?
Соблюдение правил гигиены снижает вероятность заражения бактериальной инфекцией. Это также может помешать вам передать инфекцию кому-либо еще.У вас всегда должно быть:
Это также может помешать вам передать инфекцию кому-либо еще.У вас всегда должно быть:
- Часто (и хорошо) мойте руки водой с мылом.
- Кашель или чихание в салфетку, в локоть или верхнюю часть плеча (не в руку).
- Используйте салфетку один раз, чтобы чихнуть или высморкаться, затем выбросьте ее и вымойте руки.
Если вам поставили диагноз ревматической лихорадки, ваш врач может назначить длительный курс лечения антибиотиками (ежемесячные инъекции пенициллина), чтобы предотвратить будущие приступы стрептококковой ангины и предотвратить рецидивы ревматической лихорадки.
Перспективы / Прогноз
Каковы перспективы людей с ревматической лихорадкой?
Ревматическая лихорадка неизлечима, но лечение может помочь. Получение точного диагноза вскоре после появления симптомов может предотвратить нанесение болезнью необратимых повреждений. Тяжелые осложнения случаются редко. Когда они возникают, они могут повлиять на сердце, суставы, нервную систему или кожу.
Ревматическая болезнь может вернуться или стать серьезной проблемой. В некоторых случаях ревматическая лихорадка может привести к серьезным или даже опасным для жизни осложнениям.Вашему ребенку могут потребоваться регулярные осмотры, чтобы в долгосрочной перспективе защитить свое здоровье.
Как ревматическая лихорадка влияет на сердце?
Ревматическая лихорадка не всегда поражает сердце. Но когда это происходит, это может повредить ткани сердца, особенно сердечные клапаны. Рубцовая ткань сердца не работает должным образом. Со временем ревматизм может привести к необратимому повреждению сердца. Медицинские работники могут назвать это состояние ревматической болезнью сердца или застойной сердечной недостаточностью.
Если ревматическая лихорадка повреждает клапан сердца, врач может порекомендовать операцию по восстановлению или замене пораженного клапана.Поражение сердца может проявиться через 10-20 лет после постановки диагноза ревматической лихорадки. Важно поддерживать регулярные контакты с врачом, которому вы доверяете, всю оставшуюся жизнь.
Важно поддерживать регулярные контакты с врачом, которому вы доверяете, всю оставшуюся жизнь.
Жить с
Может ли возвратиться ревматическая лихорадка?
Да. Вы можете снова заболеть ревматической лихорадкой, если позже снова заболеете стрептококком или скарлатиной. Если у вас ревматическая лихорадка, ваш врач может порекомендовать вам принимать антибиотики в течение многих лет или, возможно, на протяжении всей вашей жизни. Это лечение называется профилактикой антибиотиков.Это может предотвратить повторную стрептококковую инфекцию и предотвратить возвращение ревматической лихорадки.
О чем мне следует спросить у поставщика медицинских услуг?
Если у вас или вашего ребенка ревматическая лихорадка, вы можете спросить своего врача:
- Какой антибиотик порекомендуете?
- Как долго моему ребенку нужно принимать это лекарство?
- Потребуется ли моему ребенку длительный прием антибиотиков?
- Потребуются ли моему ребенку другие тесты сейчас или в будущем?
- Как ревматическая лихорадка может повлиять на моего ребенка сейчас или в будущем?
- Существуют ли какие-либо действия, которые могут представлять опасность для здоровья моего ребенка?
- Какая медицинская помощь понадобится моему ребенку в будущем?
- Что я могу сделать, чтобы лучше всего защитить здоровье моего ребенка?
Когда мне позвонить врачу?
Если вы подозреваете, что у вашего ребенка фарингит или скарлатина, не медлите и позвоните своему врачу. Раннее лечение может предотвратить ревматизм.
Раннее лечение может предотвратить ревматизм.
Общие признаки этих бактериальных инфекций включают:
- Боль в горле, продолжающаяся более трех дней.
- Отсутствие аппетита (особенно из-за проблем с глотанием).
- Увеличение лимфатических узлов на шее.
- Красная сыпь.
- Лихорадка.
- Опухшие, красные или пятнистые миндалины (железы в задней части рта).
- Головная боль.
Записка из клиники Кливленда
Ревматическая лихорадка — редкое осложнение.Это может произойти, если лечение не устраняет фарингит или скарлатину. Чаще всего поражает маленьких детей и подростков. В тяжелых случаях это может привести к серьезным проблемам со здоровьем, которые влияют на сердце, суставы или другие органы. Вы можете предотвратить ревматическую лихорадку, сразу же обратившись к врачу, если подозреваете одну из этих распространенных бактериальных инфекций. Людям с ревматической лихорадкой часто требуется пожизненная медицинская помощь для защиты своего здоровья.
сосуществуют с коронавирусом | Житель Нью-Йорка
Весной 1846 года датский врач по имени Питер Людвиг Панум прибыл на Фарерские острова, вулканическую цепь примерно в двухстах милях к северо-западу от Шотландии.Он нашел Фарерские острова суровым и неумолимым местом. Восемь тысяч жителей островов, которые в то время были датскими подданными, проводили свои дни на открытом воздухе, сталкиваясь с морскими ветрами, ловили рыбу и пасли овец. По словам Панума, эти условия вряд ли «продлят жизнь жителей». И все же, несмотря на нехватку медицинской помощи и диету из высушенного на ветру, иногда протухшего мяса, средняя продолжительность жизни на Фарерских островах составляла сорок пять лет, что соответствовало или превышало продолжительность жизни на материковой части Дании. Островитяне выиграли от почти полного отсутствия инфекционных заболеваний; многие болезни, в том числе оспа и скарлатина, до них доходили редко.Панум прибыл, чтобы изучить эпидемию кори — первую вспышку этого вируса на Фарерских островах за шестьдесят пять лет.
По большей части ход вспышки был разрушительным и предсказуемым. За шесть месяцев более трех четвертей жителей островов были инфицированы, и около ста человек умерли. Но вспышка также была во многих отношениях необычной. В континентальной Европе корь, как правило, была детской инфекцией. Во время вспышки умерло несколько фарерских детей; вместо этого взрослые несли на себе основную тяжесть.Уровень их смертности увеличивался с каждым десятилетием жизни примерно до шестидесяти пяти лет, а затем снижался. Оказалось, что те, кто был инфицирован во время последней эпидемии кори на островах в 1781 году, все еще были защищены иммунитетом, который они приобрели несколько десятилетий назад. Из этих «пожилых людей», писал Панум, «ни один, насколько я смог выяснить путем тщательного расследования, не подвергся второму нападению».
Исследование Панума остается яркой демонстрацией замечательного факта: тело запоминает.Он учится распознавать патогены, с которыми сталкивается, и в некоторых случаях может сохранять эти воспоминания на десятилетия, даже на всю жизнь.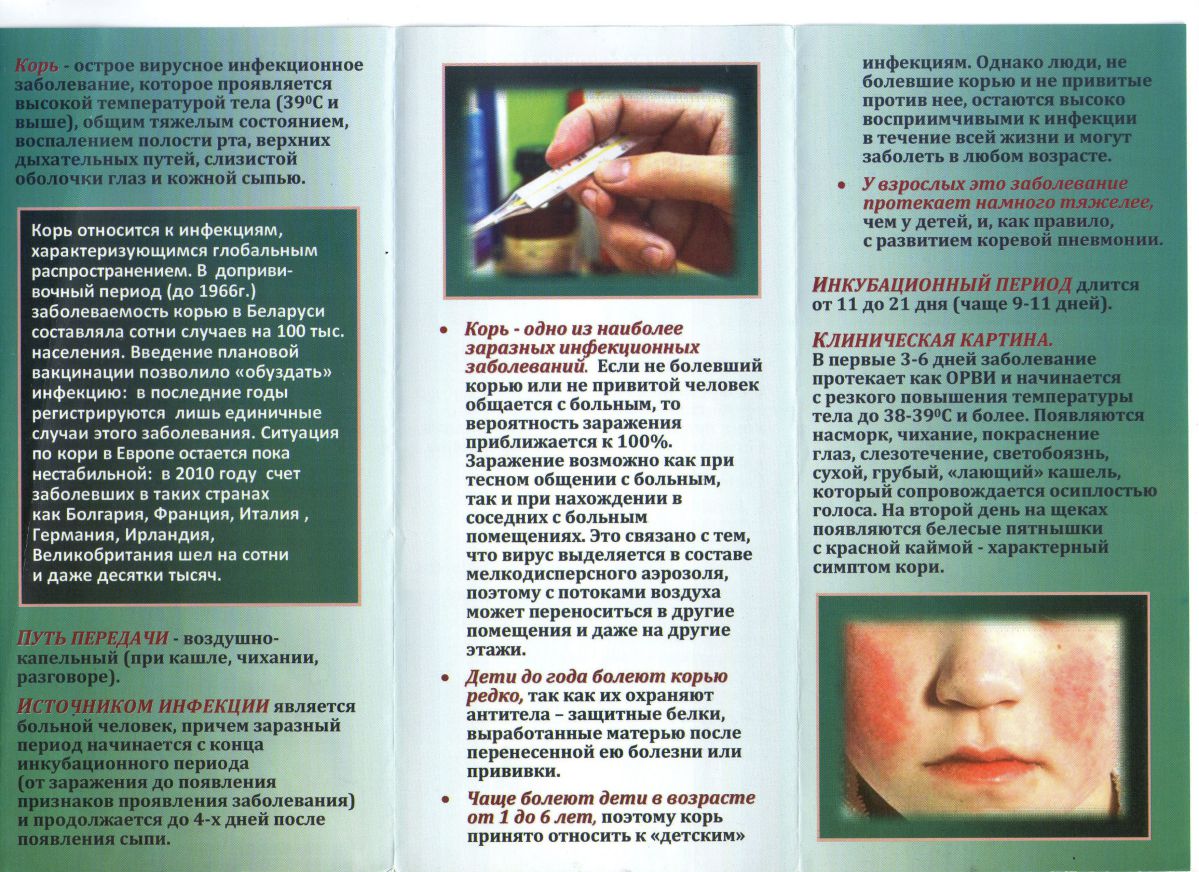 Древние цивилизации знали об иммунной памяти задолго до того, как они это поняли; Фукидид в своем рассказе о чуме в Афинах писал, что «один и тот же человек никогда не подвергался нападению дважды — ни разу, по крайней мере, со смертельным исходом». Многие из нас черпают свои представления об иммунной системе из подобных историй. Мы думаем об иммунитете как о бинарном состоянии: без него мы уязвимы; с ним мы в безопасности.
Древние цивилизации знали об иммунной памяти задолго до того, как они это поняли; Фукидид в своем рассказе о чуме в Афинах писал, что «один и тот же человек никогда не подвергался нападению дважды — ни разу, по крайней мере, со смертельным исходом». Многие из нас черпают свои представления об иммунной системе из подобных историй. Мы думаем об иммунитете как о бинарном состоянии: без него мы уязвимы; с ним мы в безопасности.
Однако для многих патогенов, включая коронавирусы, иммунитет менее выражен. Семейство коронавирусов включает SARS, -CoV-2, вирус, ответственный за COVID -19, а также четыре сезонных коронавируса — HCoV-229E, HCoV-OC43, HCoV-HKU1 и HCoV-NL63, которые вместе вызывают предполагаемый от десяти до тридцати процентов обычных простуд. Сегодня эти сезонные коронавирусы являются причиной распространенных детских инфекций, как и корь во времена Панума. Однако, в отличие от кори, взрослые повторно заражаются сезонными коронавирусами каждые несколько лет.
Многое из того, что мы знаем об этих реинфекциях, получено в отделе по борьбе с простудой, замечательной британской исследовательской программе, в которой в исследованиях передачи вируса и лечения участвовало более восемнадцати тысяч человек-добровольцев в течение сорока четырех лет. В одном из последних исследований подразделения, опубликованном в 1990 году, четырнадцать здоровых добровольцев подверглись воздействию сезонного коронавируса 229E посредством промывания носа. Через год они вернулись, чтобы получить вторую такую же дозу. Из девяти человек, успешно заразившихся при первом заражении, шестеро заразились снова при втором заражении.Все пятеро добровольцев, которым удалось избежать заражения в первый раз, тоже были инфицированы. Факт повторного заражения может показаться тревожным, но у добровольцев, которые были повторно инфицированы, было меньше симптомов и вероятность передачи вируса другим была меньше. У них не было полного иммунитета, но они сохранили определенную степень иммунитета — достаточно низкую, чтобы позволить повторное заражение, но достаточно высокую, чтобы сделать вирус менее сильным.
Этот мрачный портрет иммунитета к коронавирусу будет определять наше будущее, поскольку США берут под контроль COVID -19.После заражения вирусом, вакциной или и тем, и другим, по крайней мере, сто шестьдесят миллионов американцев приобрели ту или иную форму иммунитета. Тем не менее, вполне вероятно, что сам вирус никуда не денется. «Я лично считаю, что вероятность того, что SARS -CoV-2 будет искоренена, практически равна нулю», — сказал мне Джесси Блум, вирусолог из Онкологического исследовательского центра Фреда Хатчинсона. (Блум посоветовал мне провести докторское исследование эволюции гриппа.) Большинство вирусов, включая четыре сезонных коронавируса, другие вирусы простуды и грипп, не ликвидированы; ученые описывают их как «эндемичные» — термин, производный от греческого слова éndēmos , что означает «в людях».”Эндемические вирусы циркулируют постоянно, обычно на низком уровне, но со случайными более серьезными вспышками. Мы не закрываем глаза на эти эндемические вирусы с помощью карантина и принудительных работ; мы живем с ними.
Каково будет жить с эндемическим вирусом SARS -CoV-2? Это зависит от силы нашей иммунной памяти. Насколько отчетливо наш организм запомнит вирус или вакцину? Как ослабление иммунитета и рост числа вариантов, таких как Delta, которая в настоящее время вызывает всплеск случаев COVID по всему миру, повлияют на нашу уязвимость к повторному заражению? Мы начинаем узнавать ответы на некоторые из этих вопросов и понимать грядущие годы.
13 мая 2020 года рыболовное судно покинуло Сиэтл в поисках хека. Перед посадкой на борт сто двадцать два члена экипажа корабля были проверены на коронавирус, а также на наличие антител против него, которые указывают на предшествующее заражение. Перед вылетом три члена экипажа дали положительный результат на антитела; у всех был отрицательный результат на вирус. Но, находясь в море, один из членов экипажа заболел, и тест оказался положительным. Корабль в море — это остров, и коронавирус быстро распространился. Когда судно вернулось на берег после восемнадцатидневного плавания, у ста трех членов экипажа обнаружился коронавирус. И все же ни один из трех членов экипажа, у которых были антитела перед посадкой на борт, не заразился вторично. В октябре 2020 года, когда эти результаты были опубликованы в журнале Journal of Clinical Microbiology , еще не было ясно, могут ли антитела, образовавшиеся во время первоначальной инфекции, защитить от повторного заражения. Судно принесло домой обнадеживающие новости.
И все же ни один из трех членов экипажа, у которых были антитела перед посадкой на борт, не заразился вторично. В октябре 2020 года, когда эти результаты были опубликованы в журнале Journal of Clinical Microbiology , еще не было ясно, могут ли антитела, образовавшиеся во время первоначальной инфекции, защитить от повторного заражения. Судно принесло домой обнадеживающие новости.
Антитела не всегда являются первой линией нашей иммунной защиты. Когда наши клетки сталкиваются с новым вирусом, они сначала реагируют с помощью так называемой «врожденной» иммунной системы, которая быстро блокирует многие зарождающиеся инфекции, прежде чем они вырастут из-под контроля.Этот первоначальный ответ неспецифичен; по большей части, это то же самое для каждого патогена, нового или знакомого. Лишь несколько дней спустя «адаптивная» иммунная система — дом иммунной памяти — начинает работать. Частично это увеличение связано с В-клетками, которые вырабатывают антитела. Само собой разумеется, что наши тела производят миллионы В-клеток, каждая из которых более или менее случайным образом настроена на выработку различных типов антител; эти антитела настолько разнообразны, что неизбежно будут совпадать с любым патогеном, который может заразить нас. Во время инфекции В-клетки, которые оказались подходящими для нового захватчика, получают сигнал к размножению. Вырабатываемые ими антитела циркулируют в кровотоке, связываясь с вирусными частицами и выводя их из строя.
Во время инфекции В-клетки, которые оказались подходящими для нового захватчика, получают сигнал к размножению. Вырабатываемые ими антитела циркулируют в кровотоке, связываясь с вирусными частицами и выводя их из строя.
Исследование на промысловом судне подтвердило, что реакция антител, вызванная первоначальным воздействием SARS -CoV-2, может защитить от последующих инфекций в течение некоторого периода времени. Прижилась иммунная память. «Эти В-клетки во многих случаях будут сохраняться на протяжении всей оставшейся жизни и продолжать вырабатывать антитела, поэтому ваше тело теперь будет помнить все, что вы подвергали воздействию», — Блум, который был одним из авторов исследования, сказал.И все же есть степени иммунной памяти. Антитела против некоторых вирусов, таких как корь, эпидемический паротит, краснуха и оспа, сохраняются на чрезвычайно стабильном уровне в течение многих десятилетий; именно благодаря этой настойчивости «пожилые люди» в исследовании Панума смогли противостоять болезням на всю жизнь позже. Но не все реакции антител настолько устойчивы. В 2007 году исследователи опубликовали исследование сотрудников Национального исследовательского центра приматов штата Орегон. Кровь рабочих регулярно проверяется на наличие болезней животных.Исследователи обнаружили, что, хотя некоторые уровни антител оставались высокими, другие со временем падали. Антитела против столбняка и дифтерии, двух бактериальных токсинов, упали до половины своего предыдущего уровня за десять-двадцать лет.
Но не все реакции антител настолько устойчивы. В 2007 году исследователи опубликовали исследование сотрудников Национального исследовательского центра приматов штата Орегон. Кровь рабочих регулярно проверяется на наличие болезней животных.Исследователи обнаружили, что, хотя некоторые уровни антител оставались высокими, другие со временем падали. Антитела против столбняка и дифтерии, двух бактериальных токсинов, упали до половины своего предыдущего уровня за десять-двадцать лет.
Постепенное снижение уровня антител в крови может снизить защиту и сделать нас уязвимыми для повторного заражения. Таким образом, остается важный вопрос, на который нет ответа, относительно SARS -CoV-2, как долго будут длиться наши реакции антител. «В долгосрочной перспективе ваши антитела выходят на стабильное плато, которое сохраняется на всю оставшуюся жизнь, или это нисходящая линия?» — спросила Блум.В отношении SARS, в частности, -CoV-2, пока рано об этом говорить. Но долгосрочные исследования его родственников, вирусов, вызывающих SARS и MERS , показали, что уровни антител могут заметно снижаться в течение двух или трех лет после заражения. Время также может снизить уровень антител COVID .
Время также может снизить уровень антител COVID .
Упадок — это не исчезновение. Даже если уровни антител снизятся по сравнению с их первоначальным пиком после инфицирования, они могут оставаться достаточно высокими, чтобы вирусное воздействие не превратилось в инфекцию, или чтобы инфекция не переросла в тяжелое заболевание.На борту рыболовного судна у двух из трех защищенных членов экипажа был лишь умеренный уровень антител. Вирус все еще оставил их нетронутыми.
Иммунная память не записывается только в антителах. «Существует целый ряд ячеек памяти, которые просто ждут реактивации», — сказала мне Марион Пеппер, иммунолог из Вашингтонского университета. В дополнение к В-клеткам, вырабатывающим антитела, мы обладаем Т-клетками — мародерствующими защитниками, способными уничтожить собственные клетки организма, если они были инфицированы вирусом.Подобно антителам, Т-клетки со временем начинают циркулировать на более низких уровнях. Но обе адаптивные системы загружаются быстрее при повторном заражении. «Когда вы впервые видите вирус, на формирование адаптивного иммунного ответа уходит от пяти до семи дней», — сказала Пеппер. «Но когда вы снова увидите это, это может занять от двух до четырех часов».
«Когда вы впервые видите вирус, на формирование адаптивного иммунного ответа уходит от пяти до семи дней», — сказала Пеппер. «Но когда вы снова увидите это, это может занять от двух до четырех часов».
Прошлым летом лаборатория Пеппера провела подробное исследование иммунитета у пятнадцати добровольцев, перенесших легкую инфекцию COVID -19 тремя месяцами ранее. Исследователи искали антитела, а также так называемые В- и Т-клетки «памяти» — разведчики, которые живут в наших тканях и кровотоке, отслеживая повторное появление определенных патогенов из прошлого.Когда эти клетки памяти узнают старого врага, они бьют тревогу, ускоряя размножение специфичных для патогена B- и T-клеток. Клетки памяти — это «маленькие иголки в стоге сена», — сказала мне Пеппер, но исследователи все же нашли те, которые настроены на коронавирус, хотя у их испытуемых наблюдались лишь легкие симптомы. «Я очень верю в иммунную систему», — сказала Пеппер.
Перекрывающиеся слои иммунной системы работают вместе, чтобы укрепить ее память. Но вирусы не статичны.По мере накопления мутаций их формы меняются, и система постепенно становится все труднее распознавать. У людей, переживших пандемию гриппа 1918 года, сохранялся сильный иммунный ответ против этого вируса в течение почти девяноста лет. И все же взрослые по-прежнему заболевают гриппом примерно раз в пять лет, потому что быстрая эволюция вируса гриппа гарантирует, что каждый год появляются новые варианты. В среднем вирусы гриппа приобретают полдюжины мутаций каждый год; многие из них изменяют белки, которые позволяют вирусам проникать в клетки-хозяева и выходить из них.Антитела, которые когда-то были прочно связаны с вирусом, могут иметь более слабое влияние на его эволюционировавшую форму; вирус может ускользнуть от внимания некоторых Т-лимфоцитов, которые раньше его распознавали.
Но вирусы не статичны.По мере накопления мутаций их формы меняются, и система постепенно становится все труднее распознавать. У людей, переживших пандемию гриппа 1918 года, сохранялся сильный иммунный ответ против этого вируса в течение почти девяноста лет. И все же взрослые по-прежнему заболевают гриппом примерно раз в пять лет, потому что быстрая эволюция вируса гриппа гарантирует, что каждый год появляются новые варианты. В среднем вирусы гриппа приобретают полдюжины мутаций каждый год; многие из них изменяют белки, которые позволяют вирусам проникать в клетки-хозяева и выходить из них.Антитела, которые когда-то были прочно связаны с вирусом, могут иметь более слабое влияние на его эволюционировавшую форму; вирус может ускользнуть от внимания некоторых Т-лимфоцитов, которые раньше его распознавали.
«Вы также можете задать вопрос о коронавирусах», — сказал Блум. «В какой степени способность повторно заражать людей может быть обусловлена изменением вируса?» Все больше данных свидетельствует о том, насколько вирусная эволюция может сделать нас уязвимыми для повторного заражения коронавирусом. Недавно исследователи в лаборатории Блума проанализировали образцы крови, взятые у людей в восьмидесятых и девяностых годах; образцы содержали антитела к циркулировавшей тогда версии сезонного коронавируса 229Е.Те же самые антитела не смогли распознать потомков вируса, которые развились за прошедшие годы. Коронавирусы мутируют медленнее, чем вирусы, подобные гриппу и ВИЧ, но в течение десятилетия или двух они все еще могут достаточно измениться, чтобы уклониться от нашей иммунной памяти.
Недавно исследователи в лаборатории Блума проанализировали образцы крови, взятые у людей в восьмидесятых и девяностых годах; образцы содержали антитела к циркулировавшей тогда версии сезонного коронавируса 229Е.Те же самые антитела не смогли распознать потомков вируса, которые развились за прошедшие годы. Коронавирусы мутируют медленнее, чем вирусы, подобные гриппу и ВИЧ, но в течение десятилетия или двух они все еще могут достаточно измениться, чтобы уклониться от нашей иммунной памяти.
Сегодня мы сталкиваемся с несколькими вариантами коронавируса, которые более распространены — и, возможно, более смертоносны — чем исходный штамм SARS -CoV-2. Антитела, созданные в ответ на исходный вирус или существующие вакцины, хуже связываются с некоторыми из этих вариантов, создавая возможности для повторного заражения.Город Манаус в бразильской Амазонке — это случай, который вызвал у исследователей повод для беспокойства. В начале 2020 года коронавирус там практически беспрепятственно распространился; К октябрю тесты показали, что около половины жителей города обладают антителами, что побудило некоторых ученых заявить, что в этом районе достигнут коллективный иммунитет. Но в декабре в городе произошел второй всплеск коронавируса, который был даже более серьезным, чем первый, вызвав больше госпитализаций и смертей, чем первоначальная волна.
Но в декабре в городе произошел второй всплеск коронавируса, который был даже более серьезным, чем первый, вызвав больше госпитализаций и смертей, чем первоначальная волна.
Ревматическая лихорадка — проблемы со здоровьем детей
Иногда кортикостероиды
Лечение ревматической лихорадки преследует три цели:
Устранение оставшейся стрептококковой инфекции
и сердце, и таким образом облегчить симптомы
Предотвращение будущих инфекций
Врачи назначают детям с ревматической лихорадкой антибиотики, чтобы устранить оставшуюся инфекцию.Пенициллин длительного действия вводится в виде однократной инъекции или пенициллин или амоксициллин вводятся перорально в течение 10 дней.
Аспирин назначают в высоких дозах в течение нескольких недель, чтобы уменьшить воспаление и боль, особенно если воспаление достигло суставов и сердца.
Некоторые другие нестероидные противовоспалительные препараты (НПВП), такие как напроксен, могут быть такими же эффективными, как аспирин, но для большинства детей аспирин предпочтительнее для лечения ревматической лихорадки.
При сильном воспалении сердца в дополнение к аспирину рекомендуются кортикостероиды, такие как преднизон, и их можно вводить в вену (внутривенно) или перорально для дальнейшего уменьшения воспаления.
Детям следует ограничить свою деятельность, если у них есть боли в суставах, хорея или сердечная недостаточность. Детям, у которых нет сердечного воспаления, не нужно ограничивать свою деятельность после стихания болезни. Продолжительный постельный режим не помогает.
Лучший способ предотвратить ревматизм — это быстрое и полное лечение антибиотиками любой стрептококковой инфекции горла.
Кроме того, детям, перенесшим ревматическую лихорадку, следует давать лекарства (обычно пенициллин) перорально каждый день или ежемесячно вводить в мышцу, чтобы предотвратить новую стрептококковую инфекцию. Когда антибиотики назначают людям, у которых еще нет инфекции, такое профилактическое лечение называется профилактикой. Как долго следует продолжать это профилактическое лечение, неясно. Это зависит от тяжести заболевания и обычно продолжается не менее 5 лет или до 21 года (в зависимости от того, что дольше). Некоторые врачи рекомендуют продолжать его пожизненно у определенных людей, например, у тех, кто имеет стойкое повреждение сердечного клапана и находится в тесном контакте с маленькими детьми (потому что дети могут быть переносчиками стрептококковых бактерий, которые могут повторно заразить таких людей).
Когда антибиотики назначают людям, у которых еще нет инфекции, такое профилактическое лечение называется профилактикой. Как долго следует продолжать это профилактическое лечение, неясно. Это зависит от тяжести заболевания и обычно продолжается не менее 5 лет или до 21 года (в зависимости от того, что дольше). Некоторые врачи рекомендуют продолжать его пожизненно у определенных людей, например, у тех, кто имеет стойкое повреждение сердечного клапана и находится в тесном контакте с маленькими детьми (потому что дети могут быть переносчиками стрептококковых бактерий, которые могут повторно заразить таких людей).
Джон Ф. Кеннеди держал эту медицинскую борьбу в секрете
Каждый представитель «величайшего поколения» может сказать вам, где они были 7 декабря 1941 года, когда японские ВВС бомбили Перл-Харбор. И каждый бэби-бумер обладает такой же ясностью ума, когда вспоминает ужасы 22 ноября 1963 года.
Это, конечно, был день 56 лет назад, когда Ли Харви Освальд убил президента Джона Ф. Кеннеди, когда его кортеж проезжал по улицам Далласа.Тем не менее, только в последние несколько десятилетий мы получили более полное представление о сложной истории болезни президента Кеннеди.
Кеннеди, когда его кортеж проезжал по улицам Далласа.Тем не менее, только в последние несколько десятилетий мы получили более полное представление о сложной истории болезни президента Кеннеди.
Откровенно говоря, задолго до своей смерти в возрасте 46 лет Кеннеди был очень больным человеком.
В детстве Кеннеди чуть не умер от скарлатины, а также имел серьезные проблемы с пищеварением — скорее всего, спастический колит или синдром раздраженного кишечника, которые преследовали его всю оставшуюся жизнь. В молодости он страдал от инфекций мочевыводящих путей, простатита и язвы двенадцатиперстной кишки.Более известными были его печально известные проблемы с позвоночником и спиной, которые начались во время игры в футбол в колледже. Его боль в пояснице была настолько сильной, что он был отвергнут как армией США, так и военно-морским флотом, когда он впервые пошел добровольцем на службу во время Второй мировой войны.
Постоянное употребление стероидов на протяжении всей его жизни, вероятно, вызвало остеопороз различных костей его тела, в первую очередь позвоночника.
Благодаря своему упорству и связям с отцом, Кеннеди поступил в военно-морской резерв и стал офицером на P.Т. (патрульный торпедный) катер. Во время боя на Соломоновых островах 1 августа 1943 года корабль пополам обстрелял японский эсминец «Амагири». ПТ-109 быстро затонул, двое членов экипажа погибли. Одиннадцать других, включая Кеннеди, выжили, барахтаясь в Тихом океане. Некоторые из них были серьезно ранены. Вместе с командой Кеннеди проплыл несколько миль до острова, буксируя одного из раненых за ремень спасательного жилета. Затем он поплыл на другие острова в поисках пресной воды и американского судна. В конце концов, люди были спасены отчасти благодаря сигналу бедствия, который Кеннеди вырезал на скорлупе кокосового ореха.
В следующем 1944 году Кеннеди перенес первую из четырех неудачных операций на спине; в период с 1954 по 1957 год, когда он был сенатором США, у него было еще три процедуры. Его операции на позвоночнике, которые включали слияние поясничных позвонков и установку металлических пластин, осложнились плохим заживлением ран, болезненными абсцессами и остеомиелитом (инфекцией кости). В течение этого периода он был так болен несколько раз, что его католический священник проводил последние обряды. Во время длительного периода выздоровления в 1956 году он написал книгу «Профили мужества», получившую Пулитцеровскую премию, с помощью своего красноречивого спичрайтера Теодора Соренсона.
В течение этого периода он был так болен несколько раз, что его католический священник проводил последние обряды. Во время длительного периода выздоровления в 1956 году он написал книгу «Профили мужества», получившую Пулитцеровскую премию, с помощью своего красноречивого спичрайтера Теодора Соренсона.
Почти каждый день своей взрослой жизни Кеннеди испытывал изнуряющую боль в спине, особенно в поясничном отделе позвоночника и крестцово-подвздошных суставах. Много раз его спина была настолько жесткой от боли и артрита, что он не мог даже наклониться, чтобы завязать шнурки. Немногие люди, живущие без этой инвалидности, понимают, как плохо она влияет на жизнь человека. Тем не менее, Кеннеди продолжал сражаться, чтобы оставить свой неизгладимый след в мире — до своего убийства.
Некоторые врачи утверждают, что жесткий спинной корсет, который он носил, сидя в президентском лимузине 11 ноября.22 декабря 1963 г. способствовала его смерти. После первого несмертельного выстрела в него Кеннеди не смог наклониться.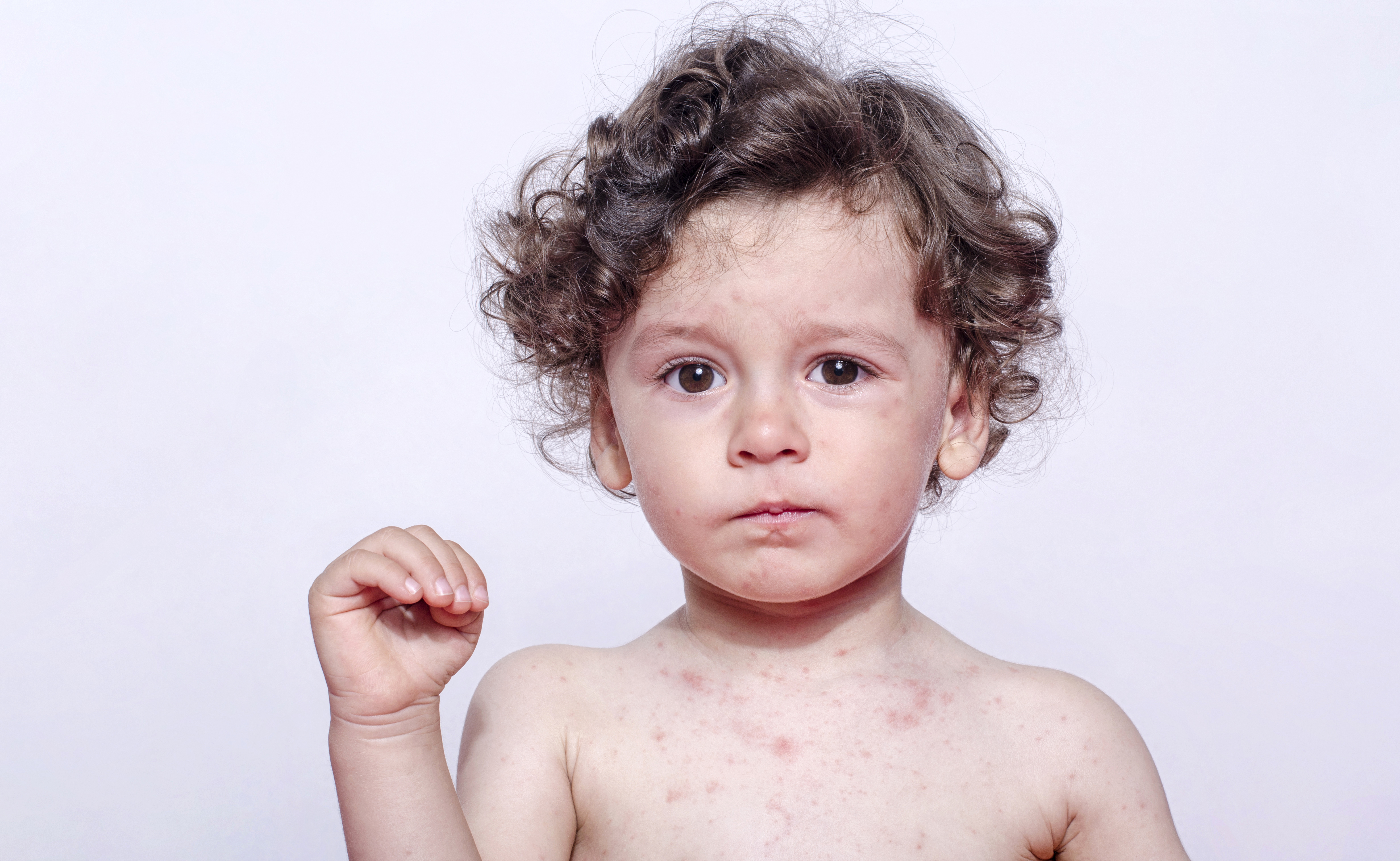 Вместо того, чтобы рухнуть на дно машины, жесткая скоба удерживала его в вертикальном положении, и он оставался в поле зрения Освальда, так что убийца мог выстрелить президенту в голову.
Вместо того, чтобы рухнуть на дно машины, жесткая скоба удерживала его в вертикальном положении, и он оставался в поле зрения Освальда, так что убийца мог выстрелить президенту в голову.
И все же самой серьезной проблемой для здоровья Кеннеди была болезнь Аддисона. Это недостаточность надпочечников, органов, вырабатывающих жизненно важные гормоны, которые помогают контролировать уровни натрия, калия и глюкозы в крови и опосредуют реакцию организма на стресс.Пациенты с болезнью Аддисона часто начинают свое заболевание с сильной диареи, рвоты, усталости и низкого кровяного давления. Если не лечить, это опасное для жизни заболевание. С конца 1930-х годов докторам удавалось лечить это серьезное заболевание, прописывая кортикостероиды, которые, по словам его биографа Роберта Даллека, Кеннеди, вероятно, начал принимать в той или иной форме по крайней мере с 1947 года, когда у него был официально поставлен диагноз надпочечников. недостаточность. В некоторых сообщениях, однако, утверждается, что он, возможно, принимал лекарство раньше. Постоянное употребление стероидов на протяжении всей его жизни, вероятно, вызвало остеопороз различных костей в его теле, в первую очередь позвоночника, где он пострадал от трех переломов позвонков.
Постоянное употребление стероидов на протяжении всей его жизни, вероятно, вызвало остеопороз различных костей в его теле, в первую очередь позвоночника, где он пострадал от трех переломов позвонков.
Во время своего президентства Кеннеди также лечился множеством опиатных болеутоляющих, уколами местного анестетика (лидокаина) от боли в спине, транквилизаторами, такими как либриум, амфетаминами и стимуляторами, включая риталин, гормоны щитовидной железы, снотворные барбитураты, гамма-глобулин и др. предотвращение инфекций, а также стероидные гормоны, необходимые для борьбы с надпочечниковой недостаточностью.Как сообщает The New York Times, во время кубинского ракетного кризиса в октябре 1962 года президенту были прописаны «спазмолитики для борьбы с колитом; антибиотики при мочевой инфекции; и увеличенное количество гидрокортизона и тестостерона вместе с солевыми таблетками, чтобы контролировать его надпочечниковую недостаточность и повысить его энергию ».
Кеннеди был двуличным политиком и проницательным историком медицины.
В своей книге 1965 года «Тысяча дней» историк Артур Шлезингер-младший.описал интервью с Кеннеди в июле 1959 года, в котором он спросил сенатора США о слухах о том, что у него болезнь Аддисона. Кеннеди, который собирался баллотироваться в президенты, уверенно сказал Шлезингеру: «Никто, у кого настоящая болезнь Аддисона, не должен баллотироваться в президенты, но у меня ее нет».
Здесь Кеннеди был двуличным политиком и проницательным историком медицины. В 1855 году Томас Аддисон, старший врач лондонской больницы Гая, опубликовал свой трактат «О конституциональных и местных эффектах заболевания супраренальных капсул.«Надпочечниковая недостаточность у шести пациентов, которых он описал в этой публикации, была вызвана деструктивным и инфекционным туберкулезом надпочечников. У Кеннеди была надпочечниковая недостаточность неизвестной причины, но он никоим образом не был инфицирован туберкулезом. Так что технически у него не было «настоящей болезни Аддисона».
Такой словесный вздор напоминает язвительное наблюдение, которое часто приписывают нашему 35-му президенту: «Все матери хотят, чтобы их сыновья вырастали, чтобы стать президентами, но они не хотят, чтобы они становились политиками в процессе. ”
”
% PDF-1.6
%
1 0 объект
>
/ Шрифт>
/ XObject>
/ ProcSet [/ PDF / Text]
>>
/ Родитель 308 0 R
/ MediaBox [0,0000 0,0000 595,2760 841,8900]
/ CropBox [0,0000 0,0000 595,2760 841,8900]
/ BleedBox [0,0000 0,0000 595,2760 841,8900]
/ TrimBox [0,0000 0,0000 595,2760 841,8900]
/ ArtBox [0,0000 0,0000 595,2760 841,8900]
/ Аннотации 806 0 руб.
/ Повернуть 0
/ Содержание 1074 0 руб.
>>
эндобдж
3 0 obj
>
/ Шрифт>
/ XObject>
/ ProcSet [/ PDF / Text]
>>
/ Родитель 308 0 R
/ MediaBox [0.0000 0,0000 595,2760 841,8900]
/ CropBox [0,0000 0,0000 595,2760 841,8900]
/ BleedBox [0,0000 0,0000 595,2760 841,8900]
/ TrimBox [0,0000 0,0000 595,2760 841,8900]
/ ArtBox [0,0000 0,0000 595,2760 841,8900]
/ Повернуть 0
/ Содержание 1081 0 руб.
>>
эндобдж
5 0 объект
>
/ ExtGState>
/ Шрифт>
/ XObject>
/ ProcSet [/ PDF / Text]
>>
/ Родитель 308 0 R
/ MediaBox [0,0000 0,0000 595,2760 841,8900]
/ CropBox [0,0000 0.0000 595.2760 841.8900]
/ BleedBox [0,0000 0,0000 595,2760 841,8900]
/ TrimBox [0,0000 0,0000 595,2760 841,8900]
/ ArtBox [0,0000 0,0000 595,2760 841,8900]
/ Повернуть 0
/ Содержание 1088 0 руб. >>
эндобдж
8 0 объект
>
/ ExtGState>
/ Шрифт>
/ XObject>
/ ProcSet [/ PDF / Text]
>>
/ Родитель 308 0 R
/ MediaBox [0,0000 0,0000 595,2760 841,8900]
/ CropBox [0,0000 0,0000 595,2760 841,8900]
/ BleedBox [0,0000 0,0000 595.2760 841.8900]
/ TrimBox [0,0000 0,0000 595,2760 841,8900]
/ ArtBox [0,0000 0,0000 595,2760 841,8900]
/ Повернуть 0
/ Содержание 1094 0 руб.
>>
эндобдж
10 0 объект
>
/ ExtGState>
/ Шрифт>
/ XObject>
/ ProcSet [/ PDF / Text]
>>
/ Родитель 309 0 р
/ MediaBox [0,0000 0,0000 595,2760 841,8900]
/ CropBox [0,0000 0,0000 595,2760 841,8900]
/ BleedBox [0,0000 0,0000 595,2760 841,8900]
/ TrimBox [0,0000 0,0000 595,2760 841.8900]
/ ArtBox [0,0000 0,0000 595,2760 841,8900]
/ Повернуть 0
/ Содержание 1108 0 руб.
>>
эндобдж
12 0 объект
>
/ Шрифт>
/ XObject>
/ ProcSet [/ PDF / Text]
>>
/ Родитель 309 0 р
/ MediaBox [0,0000 0,0000 595,2760 841,8900]
/ CropBox [0,0000 0,0000 595,2760 841,8900]
/ BleedBox [0,0000 0,0000 595,2760 841,8900]
/ TrimBox [0,0000 0,0000 595,2760 841,8900]
/ ArtBox [0,0000 0,0000 595,2760 841,8900]
/ Повернуть 0
/ Содержание 1112 0 руб.
>>
эндобдж
8 0 объект
>
/ ExtGState>
/ Шрифт>
/ XObject>
/ ProcSet [/ PDF / Text]
>>
/ Родитель 308 0 R
/ MediaBox [0,0000 0,0000 595,2760 841,8900]
/ CropBox [0,0000 0,0000 595,2760 841,8900]
/ BleedBox [0,0000 0,0000 595.2760 841.8900]
/ TrimBox [0,0000 0,0000 595,2760 841,8900]
/ ArtBox [0,0000 0,0000 595,2760 841,8900]
/ Повернуть 0
/ Содержание 1094 0 руб.
>>
эндобдж
10 0 объект
>
/ ExtGState>
/ Шрифт>
/ XObject>
/ ProcSet [/ PDF / Text]
>>
/ Родитель 309 0 р
/ MediaBox [0,0000 0,0000 595,2760 841,8900]
/ CropBox [0,0000 0,0000 595,2760 841,8900]
/ BleedBox [0,0000 0,0000 595,2760 841,8900]
/ TrimBox [0,0000 0,0000 595,2760 841.8900]
/ ArtBox [0,0000 0,0000 595,2760 841,8900]
/ Повернуть 0
/ Содержание 1108 0 руб.
>>
эндобдж
12 0 объект
>
/ Шрифт>
/ XObject>
/ ProcSet [/ PDF / Text]
>>
/ Родитель 309 0 р
/ MediaBox [0,0000 0,0000 595,2760 841,8900]
/ CropBox [0,0000 0,0000 595,2760 841,8900]
/ BleedBox [0,0000 0,0000 595,2760 841,8900]
/ TrimBox [0,0000 0,0000 595,2760 841,8900]
/ ArtBox [0,0000 0,0000 595,2760 841,8900]
/ Повернуть 0
/ Содержание 1112 0 руб. >>
эндобдж
14 0 объект
>
/ Шрифт>
/ XObject>
/ ProcSet [/ PDF / Text]
>>
/ Родитель 309 0 р
/ MediaBox [0.0000 0,0000 595,2760 841,8900]
/ CropBox [0,0000 0,0000 595,2760 841,8900]
/ BleedBox [0,0000 0,0000 595,2760 841,8900]
/ TrimBox [0,0000 0,0000 595,2760 841,8900]
/ ArtBox [0,0000 0,0000 595,2760 841,8900]
/ Повернуть 0
/ Содержание 1116 0 руб.
>>
эндобдж
16 0 объект
>
/ Шрифт>
/ XObject>
/ ProcSet [/ PDF / Text]
>>
/ Родитель 309 0 р
/ MediaBox [0,0000 0,0000 595,2760 841,8900]
/ CropBox [0,0000 0,0000 595,2760 841,8900]
/ BleedBox [0.0000 0,0000 595,2760 841,8900]
/ TrimBox [0,0000 0,0000 595,2760 841,8900]
/ ArtBox [0,0000 0,0000 595,2760 841,8900]
/ Повернуть 0
/ Содержание 1135 0 руб.
>>
эндобдж
18 0 объект
>
/ Шрифт>
/ XObject>
/ ProcSet [/ PDF / Text]
>>
/ Родитель 309 0 р
/ MediaBox [0,0000 0,0000 595,2760 841,8900]
/ CropBox [0,0000 0,0000 595,2760 841,8900]
/ BleedBox [0,0000 0,0000 595,2760 841,8900]
/ TrimBox [0,0000 0,0000 595,2760 841,8900]
/ ArtBox [0.
>>
эндобдж
14 0 объект
>
/ Шрифт>
/ XObject>
/ ProcSet [/ PDF / Text]
>>
/ Родитель 309 0 р
/ MediaBox [0.0000 0,0000 595,2760 841,8900]
/ CropBox [0,0000 0,0000 595,2760 841,8900]
/ BleedBox [0,0000 0,0000 595,2760 841,8900]
/ TrimBox [0,0000 0,0000 595,2760 841,8900]
/ ArtBox [0,0000 0,0000 595,2760 841,8900]
/ Повернуть 0
/ Содержание 1116 0 руб.
>>
эндобдж
16 0 объект
>
/ Шрифт>
/ XObject>
/ ProcSet [/ PDF / Text]
>>
/ Родитель 309 0 р
/ MediaBox [0,0000 0,0000 595,2760 841,8900]
/ CropBox [0,0000 0,0000 595,2760 841,8900]
/ BleedBox [0.0000 0,0000 595,2760 841,8900]
/ TrimBox [0,0000 0,0000 595,2760 841,8900]
/ ArtBox [0,0000 0,0000 595,2760 841,8900]
/ Повернуть 0
/ Содержание 1135 0 руб.
>>
эндобдж
18 0 объект
>
/ Шрифт>
/ XObject>
/ ProcSet [/ PDF / Text]
>>
/ Родитель 309 0 р
/ MediaBox [0,0000 0,0000 595,2760 841,8900]
/ CropBox [0,0000 0,0000 595,2760 841,8900]
/ BleedBox [0,0000 0,0000 595,2760 841,8900]
/ TrimBox [0,0000 0,0000 595,2760 841,8900]
/ ArtBox [0. 0000 0,0000 595,2760 841,8900]
/ Повернуть 0
/ Содержание 1149 0 руб.
>>
эндобдж
20 0 объект
>
эндобдж
21 0 объект
>
ручей
Hj`
0000 0,0000 595,2760 841,8900]
/ Повернуть 0
/ Содержание 1149 0 руб.
>>
эндобдж
20 0 объект
>
эндобдж
21 0 объект
>
ручей
Hj`
Железистая лихорадка — симптомы, лечение и причины
На этой странице
Что такое железистая лихорадка?
Железистая лихорадка — это инфекционное заболевание, которое часто встречается у подростков и молодых людей. Это вызвано вирусом Эпштейна-Барра.
Его также называют инфекционным мононуклеозом и иногда называют «болезнью поцелуев», поскольку он передается через слюну.
Каковы симптомы железистой лихорадки?
Многие люди в Австралии подвергаются воздействию вируса, вызывающего железистую лихорадку, но никогда не проявляют никаких симптомов. Особенно это касается детей.
У тех, у кого действительно развивается железистая лихорадка, она обычно начинается, как и большинство инфекций горла, с:
- высокая температура (лихорадка) 38ºC или выше
- Увеличение лимфатических узлов, обычно в области шеи или подмышек
- боль в горле
- слабость и утомляемость
- потеря аппетита
- ночные поты
- Боль в животе
- желтуха
Другие проблемы могут включать:
- мелкая розовая сыпь на теле, особенно после приема антибиотиков
- Увеличение селезенки (большой орган в верхней левой части живота) — обычно это не вызывает симптомов, хотя в редких случаях может произойти разрыв селезенки
- опухшая и болезненная печень, которая может привести к пожелтению кожи из-за желтухи
Симптомы железистой лихорадки могут длиться от нескольких недель до месяцев, особенно утомляемость и недостаток энергии. Большинство людей полностью выздоравливает.
Большинство людей полностью выздоравливает.
Что вызывает железистую лихорадку?
Вирус Эпштейна-Барра передается через слюну и может передаваться от человека к человеку через:
- поцелуи
- кашель и чихание, которые распространяют вирус воздушно-капельным путем
- общая посуда и емкости для питья
Для развития железистой лихорадки требуется от 4 до 6 недель с момента заражения. Человек с железистой лихорадкой заразен в течение нескольких месяцев после заражения, поэтому для него важно соблюдать правила гигиены, чтобы другие не заразились.
Когда мне следует обратиться к врачу?
Боль в горле обычно длится всего несколько дней, но если это железистая лихорадка, у вас все еще может быть боль в горле и другие симптомы в течение 2-3 недель.
Если симптомы продолжаются и вы чувствуете недомогание или беспокойство, лучше всего обратиться к врачу.
НАЙТИ ЗДРАВООХРАНЕНИЕ — Служба поиска поможет вам найти врачей, аптеки, больницы и другие медицинские услуги.
СПРОСИТЕ СВОЕГО ВРАЧА — Готовитесь к встрече? Используйте конструктор вопросов , чтобы получить общие советы о том, что спросить у терапевта или специалиста.
Как диагностируется железистая лихорадка?
Врач расскажет о симптомах и обычно подтверждает наличие железистой лихорадки с помощью анализа крови, чтобы определить, есть ли у вас антитела к вирусу Эпштейна-Барра.
Как лечится железистая лихорадка?
Специфического лечения железистой лихорадки не существует. Обычно симптомы проходят сами по себе через несколько недель. Это вирусное заболевание, поэтому антибиотики не действуют (действуют только против бактериальных инфекций).
Основное лечение — много отдыхать, заботиться о себе и пить много жидкости.Чем больше вы отдыхаете, тем быстрее выздоравливаете. Поговорите со своим врачом о том, когда следует вернуться к нормальной жизни.
Обезболивающие, такие как парацетамол и нестероидные противовоспалительные препараты (НПВП), могут помочь уменьшить боль и жар. Детям в возрасте до 16 лет не следует принимать аспирин, поскольку он может вызвать серьезное заболевание, называемое синдромом Рея.
Детям в возрасте до 16 лет не следует принимать аспирин, поскольку он может вызвать серьезное заболевание, называемое синдромом Рея.
Людям с железистой лихорадкой следует избегать контактных видов спорта, активной деятельности и подъема тяжестей при плохом самочувствии, чтобы снизить риск разрыва селезенки.
Большинство людей выздоравливают от железистой лихорадки через неделю или две, но у некоторых людей усталость и увеличение лимфатических узлов могут сохраняться в течение нескольких недель. Некоторые люди могут не полностью восстановиться в течение нескольких месяцев.
Человек, перенесший железистую лихорадку, обычно становится невосприимчивым к ней на всю оставшуюся жизнь, поэтому второй приступ маловероятен.
Можно ли предотвратить железистую лихорадку?
Как и при других инфекционных заболеваниях, распространение железистой лихорадки можно уменьшить. Людям с железистой лихорадкой или тем, кто контактирует с людьми с железистой лихорадкой, следует:
- тщательно мыть руки проточной водой с мылом, особенно после чихания и кашля, а также перед тем, как прикасаться к другим людям
- Избегайте совместного использования емкостей и посуды для еды и питья
- Избегайте контакта слюной с людьми, у которых есть или может быть железистая лихорадка (и если у вас есть железистая лихорадка, избегайте контакта слюной с другими людьми)
Осложнения железистой лихорадки
Основное осложнение железистой лихорадки — увеличенная селезенка (железа в верхней левой части живота). Иногда селезенка может разорваться (расколоться). Немедленно обратитесь к врачу, если вы страдаете железистой лихорадкой и замечаете резкую боль под левой грудью, чувствуете головокружение или замешательство, нечеткое зрение или слабость.
Иногда селезенка может разорваться (расколоться). Немедленно обратитесь к врачу, если вы страдаете железистой лихорадкой и замечаете резкую боль под левой грудью, чувствуете головокружение или замешательство, нечеткое зрение или слабость.
Иногда люди испытывают усталость и сонливость более 6 месяцев после заражения.
Болезнь может быть более тяжелой у людей с пониженным иммунитетом, например у людей, перенесших пересадку органа.
Ресурсы и поддержка
Если вам нужна помощь или дополнительная информация о железистой лихорадке, есть ряд ресурсов и услуг:
.

 Стрептококк, по своему обыкновению, очень любит селиться именно на нёбных миндалинах.
Стрептококк, по своему обыкновению, очень любит селиться именно на нёбных миндалинах.

 4 градуса по Фаренгейту.
4 градуса по Фаренгейту.
 Ваш врач может порекомендовать другие методы лечения в зависимости от того, как это состояние влияет на вас. В тяжелых случаях вам может потребоваться операция на сердце или лечение суставов для лечения серьезных осложнений.
Ваш врач может порекомендовать другие методы лечения в зависимости от того, как это состояние влияет на вас. В тяжелых случаях вам может потребоваться операция на сердце или лечение суставов для лечения серьезных осложнений.