Неонатальный скрининг | ДГП 91
Неонатальный скрининг
Сразу после рождения у ребенка могут отсутствовать клинические симптомы генетического заболевания. Однако с возрастом клинические симптомы могут нарастать, привести к критической ситуации, тяжелому заболеванию и даже смерти.
Для раннего выявления, своевременного лечения, профилактики инвалидности и развития тяжелых клинических последствий, а также снижения детской летальности от наследственных заболеваний проводится неонатальный скрининг.
Неонатальный скрининг – это проведение массового обследования новорожденных детей на наследственные заболевания (адреногенитальный синдром, галактоземию, врожденный гипотиреоз, муковисцидоз, фенилкетонурию).
Когда проводят скрининг новорожденных?
Неонатальный скрининг проводят на:
— 4 день жизни у доношенного ребенка;
— 7 день жизни у недоношенного ребенка.
Где проводят скрининг новорожденных?
Забор крови проводится в роддоме. При этом в выписке, врач неонатолог ставит отметку «Неонатальный скрининг взят».
Если по каким – либо причинам скрининг не проводился, то его проводят в поликлинике по месту жительства.
Как проводят скрининг новорожденных?
Образец крови берут из пятки новорожденного ребенка через 3 часа после кормления.
Забор образцов крови осуществляется на специальные фильтровальные бумажные тест-бланки из пятки новорожденного.
Перед забором образца крови пятку новорожденного ребенка необходимо вымыть, протереть стерильной салфеткой, смоченной 70-градусным спиртом, затем смокнуть сухой стерильной салфеткой. Прокол пятки новорожденного ребенка осуществляется одноразовым скарификатором, первая капля крови снимается стерильным сухим тампоном.
 Тест-бланк прикладывается перпендикулярно и пропитывается кровью полностью и насквозь в соответствии с указанными на тест-бланке размерами круга. Вид пятен крови должен быть одинаковым с обеих сторон тест-бланка.
Тест-бланк прикладывается перпендикулярно и пропитывается кровью полностью и насквозь в соответствии с указанными на тест-бланке размерами круга. Вид пятен крови должен быть одинаковым с обеих сторон тест-бланка.Исследование образцов крови проводится в Медико-генетическом отделении (Московский центр неонатального скрининга).
С 2006 года в России по приказу Минздравсоцразвития России от 22.03.2006 № 185 «О массовом обследовании новорожденных детей на наследственные заболевания» проводят неонатальный скрининг на пять наследственных заболеваний:
Врожденный гипотиреоз.
1. Фенилкетонурия.
2. Муковисцидоз.
3. Галактоземия.
4. Андреногенитальный синдром.
5. Врожденный гипотиреоз.
Врожденный гипотиреоз – болезнь, при которой проявляется недостаточность щитовидной железы, поэтому физическое и психическое состояние ребенка не развивается. Своевременное гормональное лечение предотвратит болезнь и приведет к полному развитию и восстановлению малыша.
Фенилкетонури́я — редкое наследственное заболевание группы ферментопатий, связанное с нарушением метаболизма аминокислот, главным образом фенилаланина. Заболевание связано с серьезными умственными и неврологическими нарушениями. При обнаружении заболевания, врач назначает длительную диету для восстановления и нормального развития молодого организма. Диета подбирается индивидуально.
Муковисцидоз (другое название – кистозный фиброз) – это распространенное генетическое заболевание, которое передается только по наследству. Его специфической особенностью является образование вязкой слизи во всем организме, в результате чего в первую очередь нарушается функционирование органов, покрытых слизистой оболочкой: пищеварительной системы, легких и других жизненно важных органов. Чаще всего заболевание проявляется в младенчестве и требует слаженного взаимодействия семьи и врачей специалистов для того, чтобы обеспечить ребенку своевременное, а значит, результативное лечение.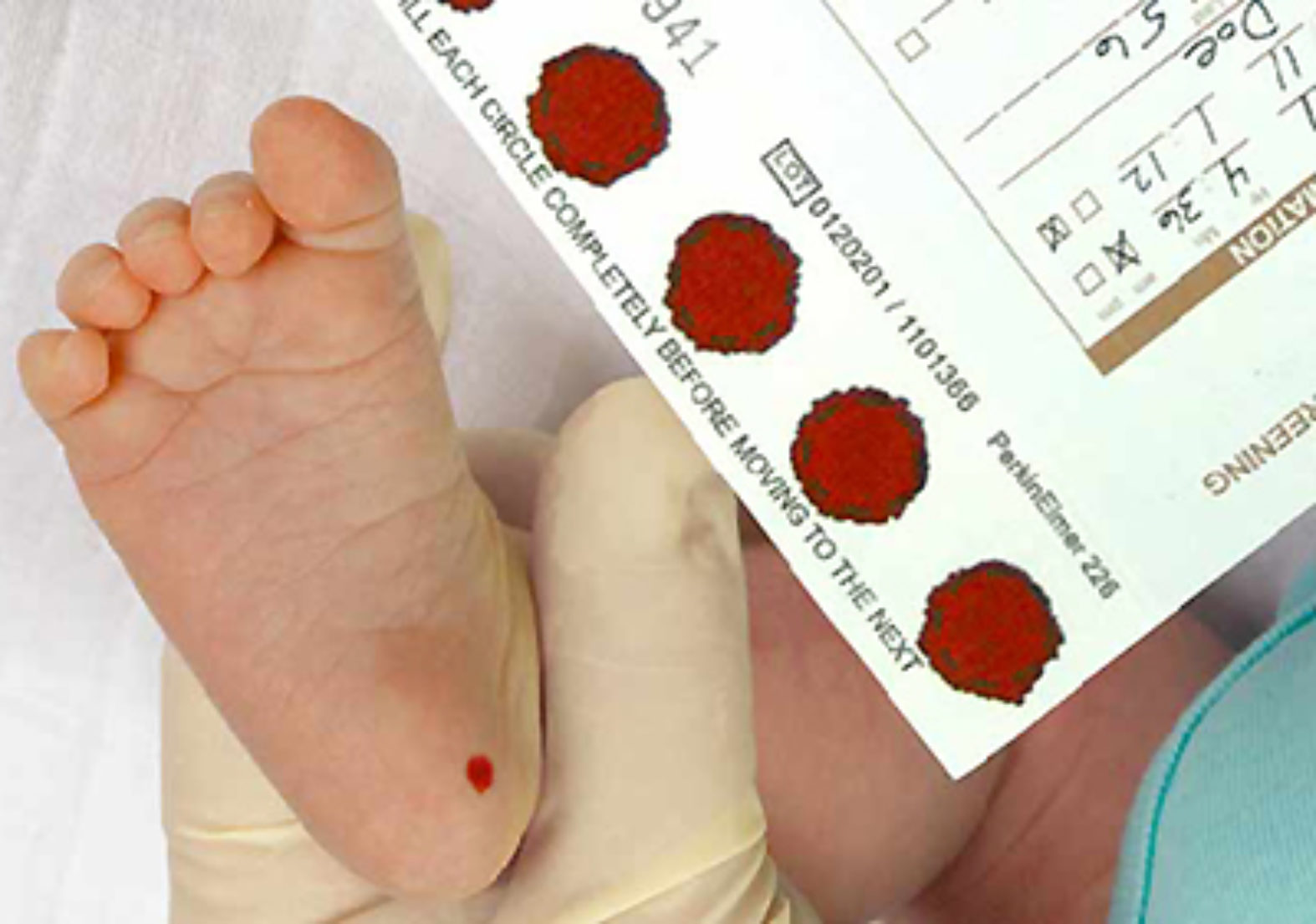
Галактоземия – причина, которая возникает при вскармливании молоком или молочными продуктами, при этом поражаются внутренние органы (нервная система, печень). Соблюдая указания врача, лечение и безмолочная диета помогут избежать последствий.
Адреногенитальный синдром – повышенная выработка гормонов андрогенов надпочечниками. Если не лечить, то у детей быстро развивается половая система, а общий рост останавливается, в будущем – человек бесплоден. Применение необходимых гормональных препаратов восстанавливает развитие и снимает признаки проявления болезни.
В 2015 году приказом Департамента здравоохранения города Москвы

Медико-генетическое отделение (Московский центр неонатального скрининга) находится на базе ГБУЗ «Морозовская ДГКБ ДЗМ».
В отделении осуществляется:
— проведение исследование образцов крови;
— повторный забор крови для проведения подтверждающей диагностики;
— госпитализация новорожденных детей с подозрением на адреногенитальный синдром, галактоземию, врожденный гипотиреоз, фенилкетонурию, муковисцидоз (до или после получения результатов скрининга) в профильное отделение;
— динамическое (диспансерное наблюдение) в амбулаторных условиях;
— проведение консультаций врачами специалистами;
— выписка лекарственных препаратов и специализированных продуктов лечебного питания.
Обследование новорожденных на 5 наследственных заболеваний — Красноярский краевой медико-генетический центр
Скрининг новорожденных проводится для выявления некоторых наследственных болезней, которые не проявляются при рождении, но в последующем приводят к тяжелым нарушениям развития, умственной отсталости и даже смерти.
Процедура скрининга очень проста. Новорожденному перед выпиской из родильного дома (доношенным детям на 4 сутки жизни, недоношенным на 7 сутки) из пятки берется несколько капель крови на особую фильтровальную бумагу. Бумага с пятнами крови высушивается и направляется в лабораторию центра медицинской генетики, где с помощью различных лабораторных тестов проводятся анализы. Одни и те же образцы крови могут быть использованы для диагностики разных наследственных заболеваний.
Результаты тестирования поступают к врачу-генетику медико-генетического центра. Если результаты тестов «нормальные», это означает, что ребенок не имеет ни одного из тестируемых наследственных заболеваний. Если какие-то лабораторные показатели не соответствуют норме, то врач-генетик сообщит эту информацию в детскую поликлинику по месту жительства ребенка для того, чтобы провели повторный забор крови (ретестирование). В этом случае могут иметь место две ситуации: либо первый тест был так называемым «ложноположительным», и тогда при ретестировании показатели будут в норме, а ребенок, следовательно, здоров; либо в результате повторного исследования подтвердится диагноз наследственного заболевания. Обычно такое лабораторное тестирование занимает 2-3 недели. Пройти ретестирование совершенно необходимо, и чем раньше, тем лучше, чтобы не жить в страхе за будущее своего ребенка.
В этом случае могут иметь место две ситуации: либо первый тест был так называемым «ложноположительным», и тогда при ретестировании показатели будут в норме, а ребенок, следовательно, здоров; либо в результате повторного исследования подтвердится диагноз наследственного заболевания. Обычно такое лабораторное тестирование занимает 2-3 недели. Пройти ретестирование совершенно необходимо, и чем раньше, тем лучше, чтобы не жить в страхе за будущее своего ребенка.
При обнаружении у ребенка одного из тестируемых заболеваний, которое еще не проявилось клинически, врач срочно назначает соответствующее лечение. Раннее и тщательно проводимое лечение позволит не допустить развертывания признаков болезни и даст возможность ребенку, а затем и взрослому человеку, быть здоровым.
В нашей стране проводится массовое обследование новорожденных на пять наследственных болезней.
Фенилкетонурия
Заболевание обусловлено отсутствием или сниженной активностью фермента, который в норме расщепляет аминокислоту фенилаланин. Эта аминокислота содержится в подавляющем большинстве видов белковой пищи. Без лечения фенилаланин накапливается в крови и приводит, в первую очередь, к повреждению мозга, судорогам, умственной отсталости. Такие симптомы могут быть предупреждены благодаря раннему назначению специального диетического лечения.
Эта аминокислота содержится в подавляющем большинстве видов белковой пищи. Без лечения фенилаланин накапливается в крови и приводит, в первую очередь, к повреждению мозга, судорогам, умственной отсталости. Такие симптомы могут быть предупреждены благодаря раннему назначению специального диетического лечения.
Врожденный гипотиреоз
Заболевание связано с недостаточностью гормонов щитовидной железы, которая приводит к отставанию в росте, нарушению развития мозга и другим клиническим проявлениям. Если врожденный гипотиреоз обнаружен во время скрининга новорожденных, то назначенный врачом прием гормонов щитовидной железы позволяет полностью предотвратить развитие заболевания.
Галактоземия
Заболевание, при котором нарушено превращение галактозы, присутствующей в молоке, в глюкозу, использующуюся тканями ребенка в качестве энергетического ресурса. Галактоземия может быть причиной смерти младенца или слепоты и умственной отсталости в будущем. Лечение заключается в полном исключении молока и всех других молочных продуктов из диеты ребенка.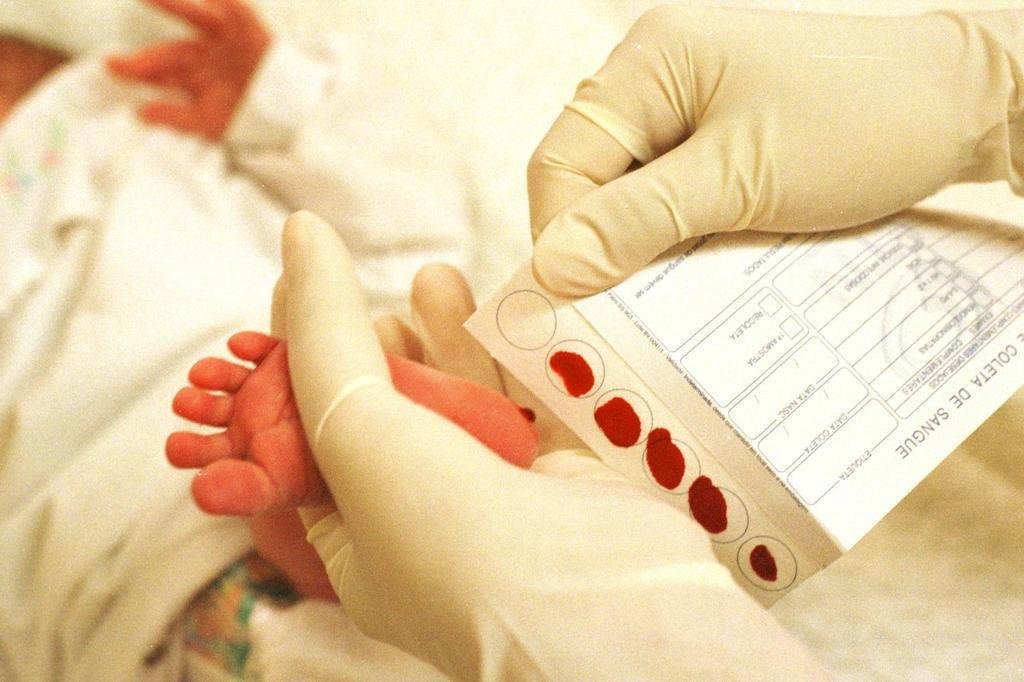
Адрено-генитальный синдром
Группа патологических состояний, обусловленных недостаточностью гормонов, вырабатываемых корой надпочечников. Это приводит к нарушению развития половых органов и в тяжелых случаях может обусловить потерю соли почками и явиться причиной смерти. Прием недостающих гормонов в течение жизни останавливает развитие болезни.
Муковисцидоз
Заболевание, при котором патология проявляется в разных органах из-за того, что слизь и секрет, вырабатываемые клетками легких, поджелудочной железы и других органов, становятся густыми и вязкими, что может привести к тяжелым нарушениям функции легких, проблемам с пищеварением и к нарушениям роста. Раннее обнаружение заболевания и его раннее лечение может помочь уменьшить эти проявления заболевания.
Выявление этих тяжелых заболеваний у новорожденных и своевременное назначение профилактического лечения позволит дать семье и обществу полноценных людей.
Уважаемые мамы и папы, проследите, чтобы у вашего ребенка взяли несколько капель крови из пятки для тестирования на перечисленные заболевания.
Сообщайте точный адрес, где будет находиться ребенок после выписки из родильного дома, для того, чтобы с вами было легко связаться.
Скрининг новорожденных
Всем только что родившимся детям берут кровь для скрининговых исследований. Зачем это проводится, и какие заболевания выявляет этот анализ?
Общая характеристика неонатального скрининга
Скрининг новорожденных позволяет как можно раньше обнаружить генетические заболевания для того, чтобы своевременно проводить их лечение или коррекцию.
Забор биоматериала для исследования проводится в роддоме в течение 10 дней после рождения (это зависит от общего состояния малыша). Но, если по каким-то причинам скрининг не сделали, есть смысл его провести в возрасте до года.
Стоит учитывать, что в первые 2 суток (48 часов после родов) анализы могут быть недостоверными, поэтому в это время их не берут.
В качестве биоматериала выступает кровь, которую получают из пяточки малыша.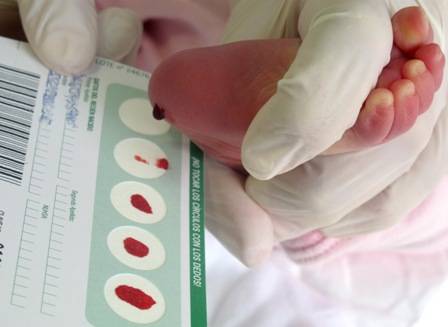 Для этого ее протирают спиртом, делают точечный прокол, при этом первую каплю крови убирают, а на исследование берут следующие. Также в качестве биоматериала может выступать кровь из пальца. Биоматериал наносят на специальный бланк, который после высыхания помещается в конверт и направляется на тестирование.
Для этого ее протирают спиртом, делают точечный прокол, при этом первую каплю крови убирают, а на исследование берут следующие. Также в качестве биоматериала может выступать кровь из пальца. Биоматериал наносят на специальный бланк, который после высыхания помещается в конверт и направляется на тестирование.
Стандартный скрининг
Для всех новорожденных стандартными являются 5 исследований, направленных на выявление следующих генетических заболеваний.
1. Фенилкетонурия — это дефицит ферментов, которые принимают участие в метаболизме фенилаланина (аминокислота). В результате это вещество накапливается в мозговой ткани и приводит к появлению судорог и повышенной возбудимости. Для коррекции фенилкетонурии следует исключить из рациона продукты, содержащие фенилаланин.
2. Гипотиреоз — состояние щитовидной железы, при котором снижена ее функция. В лечении с успехом используется заместительная терапия тиреоидными гормонами.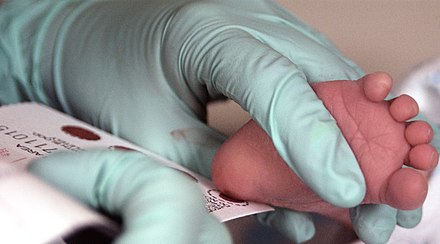
3. Адреногенитальный синдром — наследственная патология, сопровождающаяся нарушенным синтезом кортизола. Для лечения используются гормональные препараты.
4. Муковисцидоз — состояние, при котором слизистая пищеварительного тракта и дыхательной системы образует слишком вязкий секрет. Патогенетического лечения нет, проводится симптоматическая терапия, направленная на предупреждение возможных осложнений. В некоторых странах применяются генные корректоры.
5. Галактоземия — дефицит ферментов, участвующих в метаболизме галактозы. Лечение предполагает соблюдение специальной диеты и симптоматическая терапия.
Расширенный скрининг
В Москве с 2018 года к 5 стандартным исследованиям неонатального скрининга добавились еще 6, т.е. расширенное обследование включает в себя тестирование на 11 заболеваний.
Дополнительные анализы в рамках расширенного скрининга:
1. Недостаточность биотинидазы — невозможность биохимической трансформации биотина (витамина В7).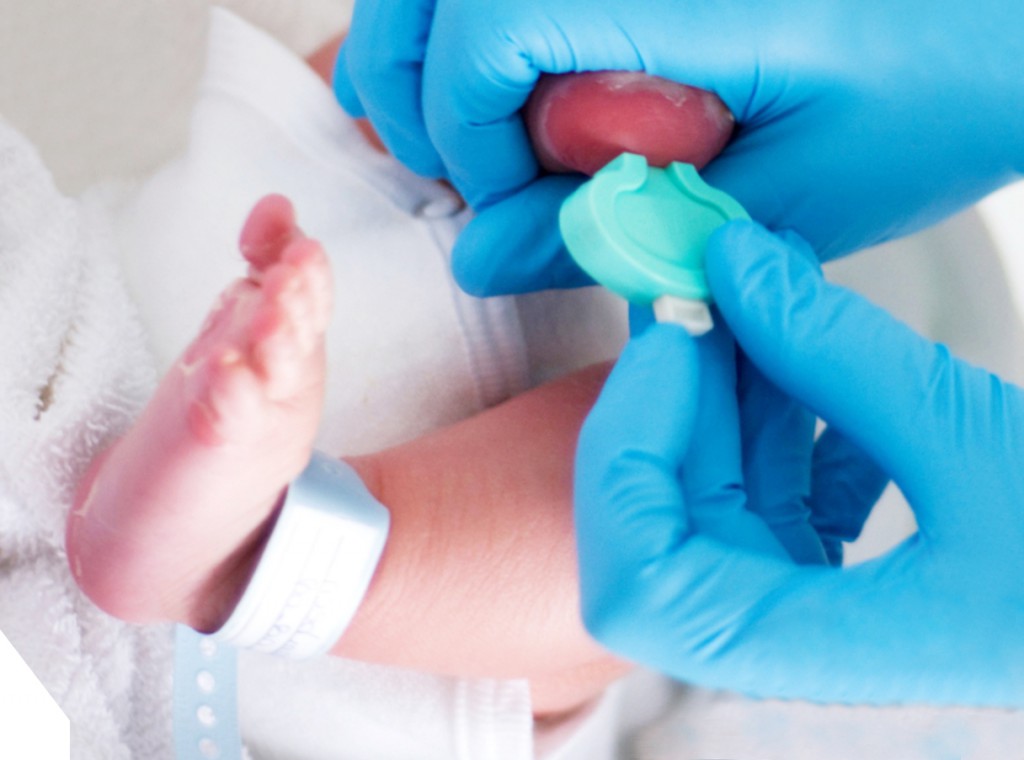 Лечение проводится заместительное — донация витамина В7.
Лечение проводится заместительное — донация витамина В7.
2. Лейциноз — дефект обмена некоторых родственных аминокислот. Нарушается метаболизм валина, лейцина, изолейцина и аллолизолейцина. Лечение основано на соблюдении диеты.
3. Глутаровая ацидурия 1-го типа — заболевание, связанное с генной мутацией. Нарушения затрагивают участок, кодирующий фермент глутарил-КоА-дегидрогеназу. В результате этого в мозге накапливается глутаровая и 3-гидрокси-глутаровая кислота. Лечение основано на диетическом питании.
4. Тирозинемия 1-го типа — ферментная недостаточность, приводящая к поражению печени и почек. Нарушения затрагивают фермент фумарилацетоацетат-гидролазу. Лечение диетическое и прием некоторых препаратов.
5. Метилмалоновая/пропионовая ацидурия — накопление в тканях соответствующих кислот, связанное с недостаточностью метаболизирующих ферментов. Лечение, как правило, проводится диетой.
6. Недостаточность среднецепочной ацилКоА дегидрогеназы жирных кислот — заболевание связано с нарушением механизма окисления жиров в митохондриях. Терапия часто проводится в условиях реанимационного отделения, подразумевает введение специальных растворов. В диете требуется ограничение жиров.
Недостаточность среднецепочной ацилКоА дегидрогеназы жирных кислот — заболевание связано с нарушением механизма окисления жиров в митохондриях. Терапия часто проводится в условиях реанимационного отделения, подразумевает введение специальных растворов. В диете требуется ограничение жиров.
Неонатальный скрининг позволяет как можно раньше поставить диагноз генетических заболеваний и вовремя предпринять необходимые меры.
Мы в DocDeti поможем удобно и не очень дорого сделать неонатальный скрининг, если у вас есть в этом необходимость https://docdeti.ru/uslugi/540/.
Неонатальный скрининг — анализ, который спасает жизнь
02.06.2020
Неонатальный скрининг — это обследование малыша на пять наследственных заболеваний, которые представляют серьезную угрозу жизни и здоровью ребенка.
Обследование проводится на такие болезни как: врожденный гипотиреоз, муковисцидоз, фенилкетонурия, адреногенитальный синдром, галактоземия.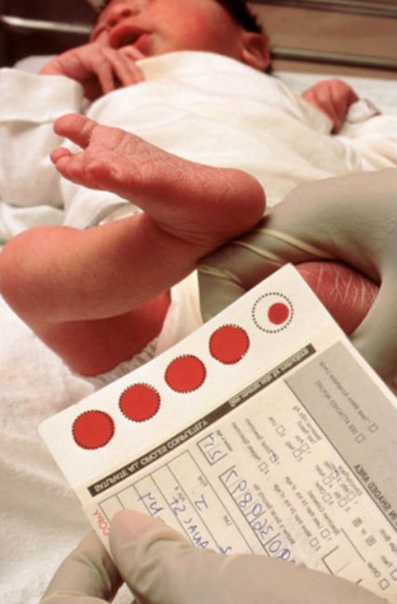 Раннее выявление этих заболеваний позволяет врачу вовремя назначить необходимое дообследование, лечение или специализированную диету.
Раннее выявление этих заболеваний позволяет врачу вовремя назначить необходимое дообследование, лечение или специализированную диету.
Остановимся немного подобнее на каждом из этих заболеваний.
ВРОЖДЕННЫЙ ГИПОТИРЕОЗ — наследственная патология щитовидной железы, которая может привести к отставанию в физическом развитии и тяжелой умственной неполноценности. На сегодняшний день, своевременно диагностированный гипотиреоз хорошо поддается гормональной терапии. Распространенность 1 случай на 2 000 – 5 000 населения.
МУКОВИСЦИДОЗ — одно из наиболее распространенных наследственных заболеваний. Проявляется нарушением функции всех органов, которые выделяют слизь, сильным сгущением секрета — в первую очередь в легких и пищеварительном тракте, что приводит к поражениям органов дыхания, печени, желудочно-кишечного тракта и других систем организма. Поддается лечению. Распространенность заболевания 1 случай на 5 000-7 000 населения.
ФЕНИЛКЕТОНУРИЯ — наследственное нарушение обмена аминокислот, в частности фенилаланина.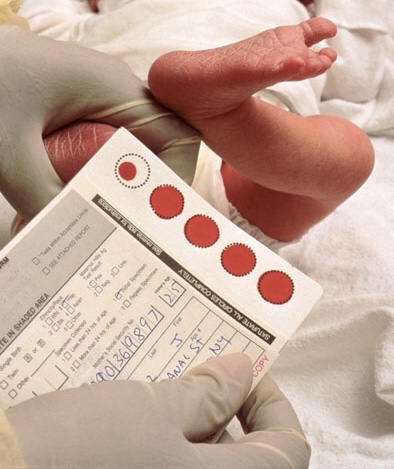 Без специального лечения может привести к тяжелому поражению центральной нервной системы — но, к счастью, при своевременной диагностике патологических изменений можно полностью избежать. Распространенность 1 случай на 8 000-10 000 населения.
Без специального лечения может привести к тяжелому поражению центральной нервной системы — но, к счастью, при своевременной диагностике патологических изменений можно полностью избежать. Распространенность 1 случай на 8 000-10 000 населения.
АДРЕНОГЕНИТАЛЬНЫЙ СИНДРОМ — группа нарушений, связанных с избыточной секрецией гормонов коры надпочечников. Надпочечники выделяют в кровь множество гормонов, регулирующих обмен веществ, рост и развитие организма. Заболевание имеет различные формы, в особо тяжелых случаях проявляется нарушением водно-солевого обмена и полиорганной недостаточностью. Полному излечению этот синдром не поддается, но его можно держать под контролем при помощи гормональной терапии. Распространенность 1 случай на 12 000- 15 000 населения.
ГАЛАКТОЗЕМИЯ — заболевание, при котором диагностируется нарушение обмена углеводов, в организме ребенка постепенно накапливаются токсичные продукты «неправильного» обмена, что приводит к интоксикации. Со временем, развивается тяжелые патологии печени, замедляется умственное и физическое развитие, ухудшается зрение. Чтобы избежать подобных проявлений, ребенок с таким заболеванием должен начать получать специализированное питание с первых дней жизни. Распространенность 1 случай на 20 000-30 000 населения.
Со временем, развивается тяжелые патологии печени, замедляется умственное и физическое развитие, ухудшается зрение. Чтобы избежать подобных проявлений, ребенок с таким заболеванием должен начать получать специализированное питание с первых дней жизни. Распространенность 1 случай на 20 000-30 000 населения.
В рамках неонатального скрининга эти пять заболеваний включены еще и потому, что при ранней диагностике их можно вылечить, или, по крайней мере, значительно облегчить последствия и тяжесть течения процесса.
Как проводится данное обследование?
Обычно кровь на анализ берут у малышей, родившихся в срок не ранее 4-го дня жизни, недоношенным деткам тест проводится не ранее 7-го дня жизни. Но точная дата обследования может существенно меняться в зависимости от обстоятельств. Такое раннее обследование объяснимо тем, что некоторые генетически обусловленные болезни могут проявляться в первые недели жизни и крайне важно вовремя диагностировать их, чтобы начать необходимую терапию, с целью минимизировать риски тяжелых последствий заболевания.
Среди родителей скрининг на наследственные заболевания принято называть «пяточным тестом»- потому, что кровь для теста берут через маленький прокол на пяточке малыша (у ребенка старше 3 месяцев кровь на обследование берется из пальчика).
Чтобы результаты теста были максимально точными, кровь следует сдавать натощак, через 3 часа после последнего кормления ребенка (у новорожденных перед очередным кормлением).
Скрининг на наследственные заболевания зачастую является единственным способом быстро и своевременно выявить опасные заболевания. Анализ позволяет сохранить самое ценное — здоровье ребенка!
В Детском Диагностическом центре появилась уникальная возможность сдать анализ крови на 5 наследственных заболеваний. Подробнее
Возврат к списку
Неонатальный скрининг новорожденных
Неонатальный скрининг проводят в родильном доме, однако некоторым детям по разным причинам его переносят на более поздние сроки, и тогда в амбулаторных условиях необходимо довести до родителей всю важность данного обследования и провести его.
Скрининг — быстрый, доступный, приблизительный метод обследования с целью выявления нуждающихся в более точной диагностике или помощи. В соответствии с этим общим понятием скрининг может иметь разные цели, в зависимости от которых определяется контингент обследуемых, охват, методы обследования. Скрининг в период новорождённости, который проводят в родильных домах (Приказ Минздравсоцразвития РФ от 22.03.2006 г. № 185 «О массовом обследовании новорождённых детей на наследственные заболевания».), — это массовое обследование всех новорождённых с целью раннего выявления наследственных болезней для проведения их своевременного лечения.
Современный каталог болезней включает 2500 наследственных заболеваний. Среди них заметное место занимают наследственные болезни обмена веществ (800), которые, как правило, имеют тяжёлые и во многих случаях фатальные проявления, часто ведут к ранней инвалидизации детей. В то же время для многих наследственных болезней обмена веществ в настоящее время разработаны эффективные методы диагностики, а при ряде заболеваний — и лечения. В связи с этим массовое обследование детей в период новорождённости на наследственную патологию (неонатальный скрининг) имеет большое значение для раннего выявления этих болезней, своевременного лечения, профилактики инвалидности и развития тяжёлых клинических последствий, а также снижения летальности от наследственных заболеваний.
В связи с этим массовое обследование детей в период новорождённости на наследственную патологию (неонатальный скрининг) имеет большое значение для раннего выявления этих болезней, своевременного лечения, профилактики инвалидности и развития тяжёлых клинических последствий, а также снижения летальности от наследственных заболеваний.
Фенилкетонурия (ФКУ) — наследственное заболевание, в основе которого лежит нарушение обмена аминокислоты фенилаланина, которая, накапливаясь в крови и спинномозговой жидкости, вызывает поражение нервной системы. Частота ФКУ среди новорождённых 1 на 5000-10 000 (в России — 1 на 6950). Отставание в развитии ребёнка выявляется во втором полугодии жизни. Примерно у 60% больных отмечают идиотию, у остальных — менее выраженные умственные нарушения. Раннее выявление заболеваний у новорождённых, своевременное и правильное лечение таких больных с первых дней жизни предупреждает задержку умственного развития детей. Диетотерапия — единственный эффективный метод лечения классической ФКУ. Она должна начинаться в течение первых трёх недель жизни ребёнка и продолжаться не менее 10 лет, если не всю жизнь.
Она должна начинаться в течение первых трёх недель жизни ребёнка и продолжаться не менее 10 лет, если не всю жизнь.
Врождённый гипотиреоз — одно из наиболее часто встречающихся заболеваний щитовидной железы вследствие нарушения синтеза её гормонов. Его частота составляет 1 случай на 4000-5000 новорождённых. В России ежегодно рождается 400 детей с врожденным гипотиреозом. В основе заболевания лежит полная или частичная недостаточность тиреоидных гормонов, приводящая к задержке развития всех органов и систем. В первую очередь страдает ЦНС и интеллект. При поздней диагностике и несвоевременном лечении дети становятся инвалидами с полной утратой способности к обучению, трудоспособности и к социальной адаптации. Своевременно начатое лечение тиреоидными гормонами предотвращает развитие умственной отсталости. Эффективность лечения зависит от срока постановки диагноза, так как уже в первые месяцы жизни наступают необратимые изменения в умственном развитии и росте скелета.
Адреногенитальный синдром — наследственное заболевание, обусловленное снижением активности фермента, участвующего в выработке гормонов надпочечника (кортизола и альдостерона). Распространённость, по данным разных авторов, колеблется от 1:5000 до 1:20 000 новорождённых. Клинические проявления зависят от того, на каком уровне блокируются ферменты. Наиболее тяжёлой, опасной для жизни является сольтеряющая форма, частота которой 1:27 000. Болезнь начинается в первую неделю жизни ребёнка, протекает остро, с выраженным обезвоживанием, падением артериального давления, судорогами и требует немедленного проведения реанимационных мероприятий с целью коррекции водно-электролитного баланса. При отсутствии адекватной терапии больные новорождённые умирают на 1-2-м месяце жизни. Для лечения назначают заместительную гормональную терапию (глюко- и минералкортикоиды).
Распространённость, по данным разных авторов, колеблется от 1:5000 до 1:20 000 новорождённых. Клинические проявления зависят от того, на каком уровне блокируются ферменты. Наиболее тяжёлой, опасной для жизни является сольтеряющая форма, частота которой 1:27 000. Болезнь начинается в первую неделю жизни ребёнка, протекает остро, с выраженным обезвоживанием, падением артериального давления, судорогами и требует немедленного проведения реанимационных мероприятий с целью коррекции водно-электролитного баланса. При отсутствии адекватной терапии больные новорождённые умирают на 1-2-м месяце жизни. Для лечения назначают заместительную гормональную терапию (глюко- и минералкортикоиды).
Галактоземия — наследственное заболевание, связанное с невозможностью использования организмом углевода молока — галактозы. Частота болезни — 1 случай на 15 000-20 000 новорождённых. В основе её лежит отсутствие или резкое снижение активности ферментов, которые в процессе обмена веществ превращают галактозу молока в глюкозу. Вследствие неполного расщепления промежуточные продукты обмена оказывают токсическое воздействие на организм. Болезнь проявляется в виде тяжёлого поражения печени, нервной системы, глаз и других органов. Значительная часть больных, не получающих адекватной терапии, умирает в грудном возрасте; у других уже в первом полугодии жизни формируется тяжёлая инвалидизирующая патология: катаракта, цирроз печени, задержка нервнопсихического развития. При ранней постановке диагноза и своевременно начатом лечении сохраняется нормальный интеллект, не появляются нарушения глаз и печени. В настоящее время разработано и успешно применяется патогенетическое лечение диетой. Так как молоко (материнское и коровье) содержит лактозу, которая под действием ферментов расщепляется до галактозы и глюкозы, то с первых дней жизни, с момента установления диагноза, ребёнок должен быть переведён на безмолочное питание. Следует немедленно прекратить грудное вскармливание!
Вследствие неполного расщепления промежуточные продукты обмена оказывают токсическое воздействие на организм. Болезнь проявляется в виде тяжёлого поражения печени, нервной системы, глаз и других органов. Значительная часть больных, не получающих адекватной терапии, умирает в грудном возрасте; у других уже в первом полугодии жизни формируется тяжёлая инвалидизирующая патология: катаракта, цирроз печени, задержка нервнопсихического развития. При ранней постановке диагноза и своевременно начатом лечении сохраняется нормальный интеллект, не появляются нарушения глаз и печени. В настоящее время разработано и успешно применяется патогенетическое лечение диетой. Так как молоко (материнское и коровье) содержит лактозу, которая под действием ферментов расщепляется до галактозы и глюкозы, то с первых дней жизни, с момента установления диагноза, ребёнок должен быть переведён на безмолочное питание. Следует немедленно прекратить грудное вскармливание!
Скрининг новорожденного — Клиника ISIDA Киев, Украина
Захарченко Ирина Николаевна
Неонатолог
05 ноября 2015
Этот термин, услышанный от неонатолога, может насторожить родителей. Однако волноваться не стоит: такой специальный анализ крови только что родившегося крохи позволит защитить его от многих серьезных болезней.
Однако волноваться не стоит: такой специальный анализ крови только что родившегося крохи позволит защитить его от многих серьезных болезней.
Цель
Задача исследования – выявить недуги, развивающиеся в результате внутриутробных аномалий. В стандартном скрининге, принятом во всех роддомах Украины, значатся анализы на выявление 4 заболеваний: гипотиреоз, фенилкетонурия, адреногенитальный синдром, муковисцидоз. В клинике ISIDA в этот список входят исследования на определение более 10 болезней, среди которых – связанные с дефицитом аминокислот и ферментов, нарушениями обмена жирных кислот, эндокринными проблемами.
Как проходит
Кровь на анализ берут у новорожденного из пяточки с помощью стерильного скарификатора. Если младенец родился вовремя, это происходит на 2-3-й день его жизни. В случае если кроха появился на свет раньше срока, – на 7-й, ведь системы и органы недоношенного ребенка еще не полностью сформированы. Результаты исследования родители получают в течение 2-3 недель. Поскольку скрининг новорожденных клиники ISIDA дает информацию в том числе и касательно нестандартных заболеваний, кровь отправляют в Германию, где такие исследования практикуются уже давно.
Поскольку скрининг новорожденных клиники ISIDA дает информацию в том числе и касательно нестандартных заболеваний, кровь отправляют в Германию, где такие исследования практикуются уже давно.
Эксперт Ирина ЗАХАРЧЕНКО неонатолог клиники ISIDA
Скрининг поможет не только выявить заболевание и определить лечение, но и организовать образ жизни ребенка так, чтобы он рос здоровым. Позаботиться об этом нужно с первых дней жизни крохи. Например, симптомы фенилкетонурии (отсутствие фермента для расщепления лактозы материнского молока) становятся видны на 2-3-й месяц жизни ребенка, когда он начинает заметно отставать в развитии, и уже почти невозможно избежать инвалидности. Если болезнь выявить на ранней стадии, крохе пропишут лечебную безлактозную смесь, и он сможет развиваться, как здоровые дети.
Клинико-диагностический центр «Охрана здоровья матери и ребёнка»
Неонатальный скрининг
В России, также как в большинстве стран мира, проводится неонатальный скрининг – обследование всех новорожденных детей на несколько наследственных заболеваний.
В Свердловской области неонатальный скрининг проводится на базе ГАУЗ СО «КДЦ «Охрана здоровья матери и ребенка» согласно Приказа МЗ СО от 01.06.2021 №1181-п «О совершенствовании массового обследования новорождённых детей на наследственные заболевания на территории Свердловской области». В наш Центр поступают образцы крови новорожденных со всех родовспомогательных учреждений области, а также из детских больниц, поликлиник, ОВП и других учреждений, где могут находиться или наблюдаться дети первых недель жизни.
В нашей стране скрининг проводится на пять наиболее частых наследственных заболеваний: фенилкетонурию, врожденный гипотиреоз, адреногенитальный синдром, муковисцидоз и галактоземию, в соответствии с приказом Минздравсоцразвития РФ от 22.03.2006 № 185 «О массовом обследовании новорожденных детей на наследственные заболевания».
Информация для родителей. Часто задаваемые вопросы:
Зачем моему ребенку нужно пройти обследование?
Цель неонатального скрининга – выявить редкие, но тяжелые заболевания еще до развития их симптомов и вовремя начать лечение.
Заболевания, на которые проводится обследование, очень редкие, и риск их наличия у Вашего ребенка крайне низкий. Однако в соответствии с генетическими законами наследования этих болезней отсутствие случаев заболевания у Ваших родственников не исключает риска для ребенка.
назад >>
Как и когда будет взят анализ у моего ребенка?
Кровь из пяточки у Вашего ребенка должны взять на специальный тест-бланк на 4-е сутки жизни в роддоме, а в случае ранней выписки – на педиатрическом участке по месту жительства. У недоношенных детей анализ должны взять на 7-е сутки жизни.
Если роды произойдут вне родильного дома (в обычной больнице, дома), Вам необходимо без промедления обратиться в детскую поликлинику по месту жительства для проведения скрининга на 4-е сутки жизни ребенка.
Тест-бланк с кровью как можно быстрее отправляют в лабораторию неонатального скрининга, где пробы незамедлительно исследуют с помощью специальных очень чувствительных методов анализа.
назад >>
Как выглядит тест-бланк для неонатального скрининга?
назад >>
Какие данные необходимо сообщить медицинскому работнику при прохождении обследования?
При прохождении обследования сообщите адреса и контактный телефон, по которым Вас и Вашего ребенка можно будет найти в первое время после рождения в случае положительного результата. Если Вы решили временно уехать или переехать на постоянное место жительства, обязательно сообщите новый адрес в поликлинику.
назад >>
Если у моего ребенка не успели взять кровь на 4-е сутки?
Неонатальный скрининг проводится в определенные сроки для того, чтобы своевременно выявить заболевание и начать лечение. Поэтому не откладывайте прохождение скрининга
на более позднее время. Если же по разным причинам Вам не удалось пройти обследование на 4-е сутки, пройдите его как можно скорее. В этом случае не следует отказываться от проведения обследования, так как симптомы некоторых заболеваний могут проявиться позднее.
В этом случае не следует отказываться от проведения обследования, так как симптомы некоторых заболеваний могут проявиться позднее.
назад >>
Как мне узнать, был ли обследован мой ребенок?
При взятии крови для обследования в роддоме ставится отметка о прохождении скрининга в выписке из истории развития ребенка. Если кровь была взята в поликлинике по месту жительства – отметка ставится в карточке.
назад >>
На какие заболевания проводится обследование?
Это фенилкетонурия, врожденный гипотиреоз, адреногенитальный синдром, муковисцидоз, галактоземия.
назад >>
Как я узнаю о результатах обследования?
Отсутствие вызова на дополнительное обследование будет означать нормальные результаты анализа по всем обследуемым заболеваниям.
назад >>
Если у моего ребенка положительный результат анализа?
В случае подозрения на какое-либо заболевание Вы получите вызов на дальнейшее обследование в КДЦ «ОЗМР» или по месту жительства.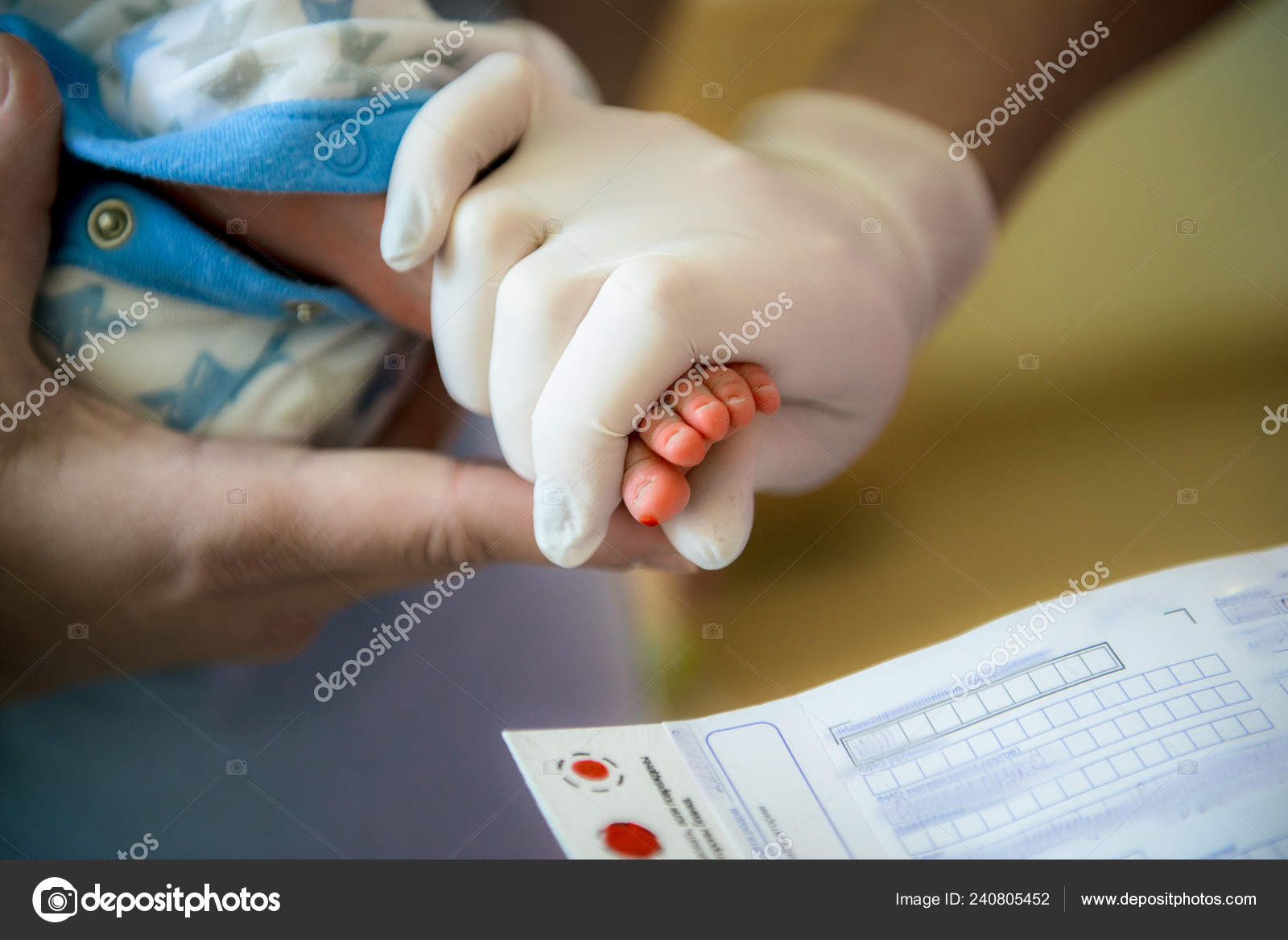
В этом случае следует помнить, что первоначальный положительный результат не всегда означает наличие заболевания. Однако не стоит откладывать прохождение дополнительного обследования.
назад >>
Краткая характеристика обследуемых заболеваний
Название заболевания | Причина заболевания | Как проявляется | Лечение |
| Фенилкетонурия (ФКУ) | нарушение обмена аминокислоты фенилаланин, которая поступает с пищей | тяжелая умственная отсталость, судороги | специальная диета с низким содержанием фенилаланина |
| Врожденный гипотиреоз (ВГ) | нарушение образования гормонов щитовидной железы | тяжелое нарушение умственного и физического развития | заместительная гормональная терапия |
| Адреногенитальный синдром (АГС) | нарушение образования гормонов надпочечников | угрожающее жизни состояние и/или неправильное строение наружных половых органов | заместительная гормональная терапия |
| Муковисцидоз (МВ) | нарушение транспорта солей через мембраны клеток | нарушение работы дыхательной и пищеварительной систем | комплексное лечение ферментами, антибиотиками и другими препаратами |
| Галактоземия (ГАЛ) | нарушение обмена галактозы (молочного сахара), которая поступает с пищей | угрожающее жизни состояние, умственная отсталость, катаракта | специальная диета с низким содержанием галактозы |
ЧТО ТАКОЕ ФЕНИЛКЕТОНУРИЯ?
Фенилкетонурия (ФКУ) – наследственное заболевание, которое встречается с частотой 1 на 5000 – 7000 новорожденных. Развитие этого заболевания связано с повреждением (мутацией) особого гена. Больной ребенок рождается, если он получает два мутантных гена (по одному от каждого из родителей). Родители больного ребенка всегда здоровы, но являются носителями патологического гена. Частота носительства мутаций, вызывающих ФКУ, среди населения Свердловской области 1 на 40 человек. До рождения больного ребенка родители не знают о своем носительстве. Риск рождения больного ребенка в браке двоих таких носителей составляет 25% при каждой беременности. Все остальные родственники чаще всего здоровы.
Развитие этого заболевания связано с повреждением (мутацией) особого гена. Больной ребенок рождается, если он получает два мутантных гена (по одному от каждого из родителей). Родители больного ребенка всегда здоровы, но являются носителями патологического гена. Частота носительства мутаций, вызывающих ФКУ, среди населения Свердловской области 1 на 40 человек. До рождения больного ребенка родители не знают о своем носительстве. Риск рождения больного ребенка в браке двоих таких носителей составляет 25% при каждой беременности. Все остальные родственники чаще всего здоровы.
Как проявляется заболевание?
Вследствие мутации гена страдает функция фермента фенилаланингидроксилазы (ФАГ), который обеспечивает пути обмена аминокислоты фенилаланина (ФА).
Фенилаланин поступает в организм ребенка только с пищей. У больного ФКУ постепенно повышается уровень ФА в крови. Высокий уровень ФА является токсичным прежде всего для нервной системы. При отсутствии лечения после 3-6 месяцев жизни появляются клинические признаки болезни: отставание в нервно-психическом развитии, судороги, дерматиты, повышенная потливость со специфическим запахом пота и мочи, осветление кожи и волос. Впоследствии у детей, не получавших лечение, развивается глубокая умственная отсталость.
При отсутствии лечения после 3-6 месяцев жизни появляются клинические признаки болезни: отставание в нервно-психическом развитии, судороги, дерматиты, повышенная потливость со специфическим запахом пота и мочи, осветление кожи и волос. Впоследствии у детей, не получавших лечение, развивается глубокая умственная отсталость.
Рано начатое лечение позволяет предотвратить развитие всех этих клинических проявлений. Дети развиваются полноценно и внешне не отличаются от здоровых людей. Поэтому важно начать лечение как можно раньше!
Какое существует лечение заболевания?
Лечение заключается в назначении диетотерапии с ограничением белка, поступающего с обычной пищей. Т.е. в диете исключаются все высокобелковые продукты. Рацион больных ФКУ состоит из лечебной смеси аминокислот без ФА, овощных и фруктовый блюд, малобелковых продуктов на крахмальной основе.
Кто будет наблюдать ребенка в случае подтверждения диагноза?
Основным врачом, наблюдающим больного ребенка, будет врач-диетолог, который научит родителей расчету диеты для ребенка. В дальнейшем родители будут регулярно посещать врача-диетолога и получать лечебные смеси для ребенка в КДЦ «ОЗМР». Ребенку будет проводится контроль уровня ФА в крови.
В дальнейшем родители будут регулярно посещать врача-диетолога и получать лечебные смеси для ребенка в КДЦ «ОЗМР». Ребенку будет проводится контроль уровня ФА в крови.
назад >>
ЧТО ТАКОЕ ВРОЖДЕННЫЙ ГИПОТИРЕОЗ?
Врожденный гипотиреоз (ВГ) – врожденное заболевание, которое встречается у одного из 2 000 – 3 000 новорожденных. Его причины разнообразны, но чаще всего оно обусловлено врожденным пороком развития щитовидной железы. В этом случае чаще всего все родственники в Вашей семье здоровы, а риск повторного рождения ребенка с ВГ не превышает 2-3%.
Реже заболевание является наследственным и связано с получением ребенком двух поврежденных генов (по одному от каждого из родителей), что приводит к нарушению продукции гормонов в щитовидной железе. В таком браке родители абсолютно здоровы, но при каждой беременности существует риск рождения ребенка с ВГ равный 25%.
Как проявляется заболевание?
Гормоны щитовидной железы очень важны для нормальной работы всех органов, физического и психического развития ребенка.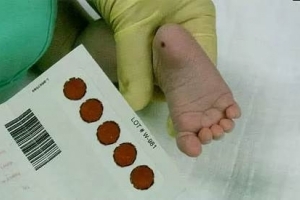 При тяжелой форме заболевания уже с рождения или первых недель жизни родители или педиатр могут обратить внимание на вялость ребенка, отечность, затянувшуюся желтуху, хриплый голос, запоры, плохо заживающую пупочную ранку, сухость кожи, увеличенный язык. Менее тяжелые формы могут не иметь никаких симптомов заболевания в течение первых месяцев жизни. В дальнейшем при отсутствии лечения развивается задержка физического и психического развития ребенка.
При тяжелой форме заболевания уже с рождения или первых недель жизни родители или педиатр могут обратить внимание на вялость ребенка, отечность, затянувшуюся желтуху, хриплый голос, запоры, плохо заживающую пупочную ранку, сухость кожи, увеличенный язык. Менее тяжелые формы могут не иметь никаких симптомов заболевания в течение первых месяцев жизни. В дальнейшем при отсутствии лечения развивается задержка физического и психического развития ребенка.
Какое существует лечение заболевания?
Для лечения используются препарат L-тироксин, который восполняет дефицит собственных гормонов. Доза препарата подбирается индивидуально врачом-эндокринологом в зависимости от возраста, веса ребенка и степени тяжести заболевания.
Кто будет наблюдать ребенка в случае подтверждения диагноза?
Основным врачом, наблюдающим больного ребенка, будет эндокринолог. Частота посещения этого врача будет определяться индивидуально.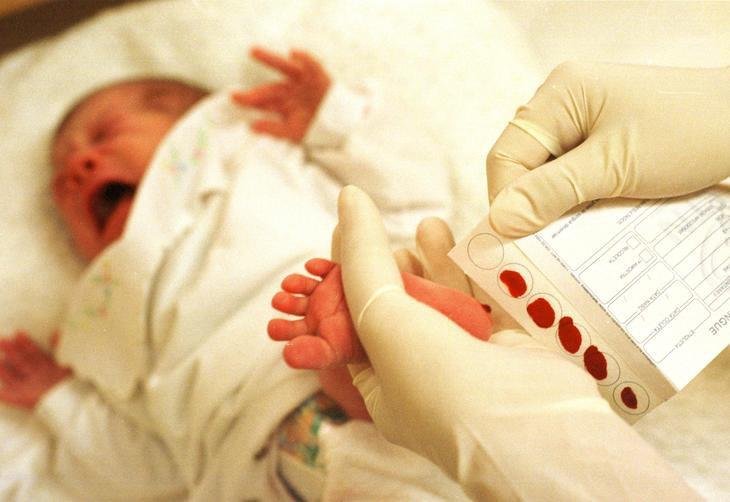 В целом, на первом году жизни потребуются более частые визиты для оптимального подбора дозы препарата, так как вес малыша будет быстро меняться. Для того чтобы оценить эффективность и правильность лечения, будут необходимы регулярные анализы крови на гормоны щитовидной железы.
В целом, на первом году жизни потребуются более частые визиты для оптимального подбора дозы препарата, так как вес малыша будет быстро меняться. Для того чтобы оценить эффективность и правильность лечения, будут необходимы регулярные анализы крови на гормоны щитовидной железы.
Какие отклонения в здоровье могут быть у ребенка в будущем?
В случае раннего начала лечения, правильного приема рекомендуемой терапии и регулярного наблюдения эндокринологом ребенок будет хорошо себя чувствовать, иметь соответствующее возрасту физическое и психическое развитие.
Может ли заболевание излечиться?
При небольшом отклонении от нормы гормонов щитовидной железы возможна самостоятельная нормализация функции щитовидной железы в течение первого года жизни. В этом случае лечение назначается далеко не всегда, но ребенку все же требуется наблюдение эндокринологом. Такое состояние называется «транзиторный гипотиреоз», а его причинами могут быть недоношенность ребенка, патология щитовидной железы или дефицит йода у мамы.
В случае значительного отклонения гормонов щитовидной железы от нормы заболевание чаще всего не проходит со временем, так как обычно связано с неправильно сформированной щитовидной железой или генетически обусловленным нарушением продукции ее гормонов. В этом случае пациенту требуется пожизненный прием L-тироксина.
назад>>
ЧТО ТАКОЕ АДРЕНОГЕНИТАЛЬНЫЙ СИНДРОМ?
Адреногенитальный синдром (АГС) – редкое наследственное заболевание, которое встречается у одного из 5 000 – 9 000 новорожденных. Оно связано с повреждением (мутацией) особого гена. Для того чтобы заболевание проявилось, ребенок должен получить две мутации (по одной от каждого из родителей). Родители больного ребенка всегда здоровы, но являются носителями патологического гена. До рождения больного ребенка родители не знают о своем носительстве. Риск рождения больного ребенка в браке двоих таких носителей составляет 25% при каждой беременности. Все остальные родственники чаще всего здоровы.
Как проявляется заболевание?
Мутации в указанном гене приводят к нарушению образования некоторых гормонов в особых железах организма – надпочечниках. Дефицит этих гормонов может по-разному проявляться у ребенка. У девочек при рождении отмечается неправильное строение наружных половых органов, что в некоторых случаях может привести к ошибочному определению пола ребенка. В первые недели жизни у новорожденного может развиться угрожающее жизни состояние, связанное с потерей солей. Оно проявляется обезвоживанием, рвотой, потерей массы тела и, при отсутствии соответствующей медицинской помощи или неправильно установленном диагнозе, может привести к смерти ребенка.
Заболевание может протекать и в достаточно легкой форме, когда у новорожденного ребенка отсутствуют какие-либо его проявления. Однако в будущем эта форма заболевания может привести к задержке роста, нарушению полового развития и репродуктивной функции.
Какое существует лечение заболевания?
Для лечения используются препараты гормонов надпочечников, которые восполняют дефицит собственных гормонов. Препараты подбираются индивидуально врачом-эндокринологом в зависимости от возраста, веса ребенка, степени тяжести и формы его заболевания. Девочкам, имеющим неправильное строение наружных половых органов, проводится ряд пластических операций.
Кто будет наблюдать ребенка в случае подтверждения диагноза?
Основным врачом, наблюдающим больного ребенка, будет эндокринолог. Частота посещения этого врача будет определяться индивидуально. Для того чтобы оценить эффективность и правильность лечения, будут необходимы регулярные анализы крови на гормоны.
Какие отклонения в здоровье будут у ребенка в будущем?
Правильно подобранное и соблюдаемое лечение позволит избежать кризов, связанных с потерей солей. Девочкам, имеющим нарушение строения половых органов при рождении, потребуется хирургическая коррекция. Ребенок может иметь небольшую задержку роста и окончательный рост ниже среднего. В ряде случаев отмечается более раннее, чем в среднем начало полового созревания. Девушкам и женщинам (в том числе с легкой формой заболевания) потребуется наблюдение врача-гинеколога, особенно в период полового созревания и в репродуктивном возрасте.
назад >>
ЧТО ТАКОЕ МУКОВИСЦИДОЗ?
Муковисцидоз (МВ) – наследственное заболевание, которое встречается у одного из 7 000 – 10 000 новорожденных. Оно связано с повреждением (мутацией) особого гена. Для того чтобы заболевание проявилось, ребенок должен получить две мутации (по одной от каждого из родителей). Родители больного ребенка всегда здоровы, но являются носителями патологического гена. До рождения больного ребенка родители не знают о своем носительстве. Риск рождения больного ребенка в браке двоих таких носителей составляет 25% при каждой беременности. Все остальные родственники чаще всего здоровы.
Как проявляется заболевание?
Повреждение гена приводит к нарушению транспорта солей через мембраны клеток, в результате чего страдает работа желез в пищеварительной и дыхательной системе, потовых желез. Их секрет становится вязким, он с трудом проходит по протокам и вызывает нарушение работы органов дыхания и пищеварения, пот ребенка становится соленым (это и определяет потовый тест). Большинство детей, имеющих заболевание, выглядят здоровыми при рождении. Но уже в первые месяцы жизни появляются затяжной кашель, частые бронхиты и пневмонии, нарушения стула, вздутие живота и боли в животе, задержка физического развития.
Небольшая часть детей с муковисцидозом при рождении имеют тяжелое состояние, связанное с непроходимостью кишечника (так называемый «мекониальный илеус»). Оно требует неотложной хирургической помощи.
Какое существует лечение заболевания?
Для лечения используются ферменты, антибиотики, препараты, способствующие отхождению мокроты, физиотерапия. Раннее начало лечения помогает улучшить состояние здоровья, хотя и не предотвращает прогрессирования болезни.
Кто будет наблюдать ребенка?
После постановки диагноза муковисцидоз малышу потребуется консультация врача специалиста по муковисцидозу в центре муковисцидоза. Врач индивидуально определит, какими специалистами и как часто должен наблюдаться ребенок.
Семье также будет предложено пройти консультацию врача-генетика и генетическую диагностику для определения мутаций, вызвавших заболевание. Это обследование важно как для ребенка, так и для других членов семьи.
назад >>
ЧТО ТАКОЕ ГАЛАКТОЗЕМИЯ?
Галактоземия (ГАЛ) – наследственное заболевание обмена веществ, которое встречается
у одного из 30 000 – 100 000 новорожденных. Это достаточно редкое заболевание. Галактоземия возникает, если в организме отсутствует способность усваивать сахар, содержащийся в молоке. Это происходит из-за нарушения (мутации) в структуре гена, который отвечает за синтез фермента, расщепляющего галактозу, одного из простых сахаров. Больной ребенок рождается, если он получает два мутантных гена (по одному от каждого из родителей). Родители больного ребенка всегда здоровы, но являются носителями патологического гена. До рождения больного ребенка родители не знают о своем носительстве. Риск рождения больного ребенка в браке двоих таких носителей составляет 25% при каждой беременности. Все остальные родственники чаще всего здоровы.
Как проявляется заболевание??
Первые признаки болезни могут появиться уже на первой неделе жизни новорожденного, и они связаны с нарушением работы печени. У новорожденного наблюдается желтуха и низкое содержание сахара в крови. Затем могут возникнуть различные симптомы поражения нервной системы в виде вялости или судорог, а также рвота, понос и другие нарушения со стороны желудочно-кишечного тракта. У больных галактоземией появляется поражение глаз, чаще всего в виде катаракты, нередко развиваются цирроз печени и умственная отсталость. Всех этих тяжелых клинических проявлений галактоземии можно избежать, если вовремя начать лечить ребенка. Если лечение начато рано, то клинические симптомы галактоземии у ребенка не проявляются, и он может расти здоровым, практически не отличаясь от сверстников.
Какое существует лечение заболевания?
Лечение заключается в исключении пищевых продуктов, содержащих галактозу, прежде всего грудного молока и других молочных смесей. Они могут быть заменены специальными смесями, приготовленными на основе сои, которые не содержат галактозу. Успех лечения во многом определяется тем, насколько родители больного ребенка осознали важность диетотерапии и насколько строго они ее выполняют.
Кто будет наблюдать ребенка в случае подтверждения диагноза?
О заболевании семье расскажет врач-генетик во время первого визита семьи в центр. Основным врачом, наблюдающим больного ребенка, будет врач-диетолог, который научит родителей расчету диеты для ребенка. У ребенка будет постоянно контролироваться содержание галактозы в крови. В зависимости от значений лабораторных показателей, будет корректироваться состав тех продуктов, которые, с одной стороны, не будут повышать уровень галактозы, а с другой, обеспечивать нормальный рост и развитие ребенка. Постоянный контакт семьи с врачом-диетологом является залогом успешного лечения галактоземии.
назад >>
Фактов скрининга | Первый тест ребенка | Скрининг новорожденных
Скрининг новорожденных — это государственная служба здравоохранения, которая ежегодно охватывает каждого из почти 4 миллионов новорожденных в Соединенных Штатах. Это гарантирует, что все дети проходят скрининг на наличие определенных серьезных состояний при рождении, а для детей с такими заболеваниями это позволяет врачам начать лечение до того, как проявятся некоторые из вредных последствий.
Обследование новорожденных проводится вскоре после рождения ребенка и, в большинстве случаев, пока вы еще находитесь в больнице.Достаточно нескольких капель крови и простого теста на слух. Узнайте больше о процессе тестирования в разделе «Чего ожидать».
Скрининг новорожденных начался в 1960-х годах, когда ученый Роберт Гатри, доктор медицинских наук, разработал анализ крови, который мог определить, есть ли у новорожденных нарушение обмена веществ, фенилкетонурия (ФКУ). С тех пор ученые разработали больше тестов для проверки новорожденных на различные тяжелые состояния. В настоящее время доступны скрининговые тесты для более чем 60 заболеваний.Однако существует различие в количестве и типах состояний, обнаруженных на панели скрининга новорожденных в каждом штате, которая определяется департаментом общественного здравоохранения каждого штата.
Скрининг, как правило, представляет собой услугу общественного здравоохранения, предназначенную для выявления лиц в группе населения, которые могут подвергаться повышенному риску определенного заболевания. Поскольку тест проводится до того, как у человека появятся какие-либо наблюдаемые симптомы, он позволяет идентифицировать состояние и лечить его до того, как возникнет проблема. Отборочный тест не может подтвердить или исключить конкретное условие .Иными словами, обследование новорожденных не является диагностическим тестом. Он идентифицирует людей, у которых может быть заболевание, так что может быть предложено окончательное последующее тестирование, чтобы определить, действительно ли это состояние присутствует. Посетите нашу страницу результатов тестирования для получения дополнительной информации.
Ключевые факты
- Условия обследования новорожденных в каждом штате различаются.
- В большинстве штатов проводится скрининг на 29 из 35 состояний, рекомендованных Консультативным комитетом по наследственным заболеваниям у новорожденных и детей.Хотя эти состояния встречаются редко, каждый год более 5000 младенцев выявляются с помощью скрининга новорожденных.
- Скрининг новорожденных состоит из трех частей. Пяточная палочка для сбора небольшого образца крови, пульсоксиметрия для определения количества кислорода в крови ребенка и проверка слуха.
- Анализ крови обычно проводят, когда ребенку от 24 до 48 часов. Это время важно, потому что определенные условия могут остаться незамеченными, если образец крови взят до 24-часового возраста.
- Скрининг новорожденных не подтверждает наличие у ребенка заболевания. Если будет обнаружен положительный результат теста, родители будут немедленно уведомлены, и будет проведено последующее тестирование.
- Каждый ребенок, рожденный в США, будет проходить обследование, если только один из родителей не решит отказаться от участия по религиозным причинам.
Часто задаваемые вопросы
- В: Моя медсестра сказала, что моему ребенку нужен тест на ФКУ. Тест на ФКУ — это то же самое, что и обследование новорожденных?
А: Да. Некоторые медицинские работники будут использовать термин «тест на ФКУ» как синоним скрининга новорожденных.Термин «тест на фенилкетонурию» может вводить в заблуждение. Каждый штат проводит скрининг на фенилкетонурию (ФКУ), редкое нарушение обмена веществ, но они также проводят скрининг на многие другие состояния. Чтобы узнать, какие условия включены в программу скрининга новорожденных в вашем штате, посетите эту страницу.
- В: Повредит ли моему ребенку скрининговый анализ крови новорожденного?
- A: Большинство младенцев испытывают кратковременный дискомфорт от пяточной палки, но она быстро заживает и не оставляет шрамов.Следующие рекомендации могут помочь сделать процедуру скрининга более комфортной для вас и вашего ребенка:
1. Покормите / покормите ребенка до и / или после процедуры.
2. Держите ребенка во время процедуры.
3. Убедитесь, что ребенку тепло и комфортно во время процедуры.Исследования показывают, что, когда матери или медицинские работники утешают младенцев во время пяточной ручки, младенцы с меньшей вероятностью будут плакать.
- В: Почему все дети проходят обследование при рождении?
- A: Большинство детей рождаются здоровыми.Однако у некоторых младенцев есть серьезные проблемы со здоровьем, хотя они выглядят и ведут себя как все новорожденные. Эти дети обычно происходят из семей, в которых ранее не было заболевания. Скрининг новорожденных позволяет медицинским работникам выявлять и лечить определенные состояния до того, как они заболеют. Большинство детей с этими заболеваниями, выявленных при рождении и получивших раннее лечение, могут вырасти здоровыми с нормальным развитием.
- В: Должны ли родители просить обследование?
- A: Нет. Скрининг каждого ребенка — это нормальная процедура в больнице, независимо от того, просит ли об этом родитель и есть ли у родителей медицинская страховка.Скрининговый тест обычно включается в бланки стандартных медицинских процедур, которые могут потребоваться новорожденному после рождения. Родители подписывают эту форму по прибытии в больницу при рождении ребенка. Во всех штатах требуется проведение обследования новорожденных, но в большинстве случаев родителям разрешается отказываться от обследования по религиозным соображениям. Любое решение отказаться от тестирования или отказаться от него следует сначала обсудить со специалистом в области здравоохранения, поскольку скрининг новорожденных предназначен для защиты здоровья ребенка.
- Q: Как покрываются расходы на проверку?
- A: Стоимость скрининговых тестов для новорожденных варьируется в зависимости от штата, поскольку в отдельных штатах программы скрининга новорожденных финансируются по-разному.Большинство штатов взимают плату за обследование, но медицинское страхование или другие программы часто покрывают его полностью или частично. Младенцы будут проходить обследование новорожденных независимо от статуса медицинского страхования. Для получения дополнительной информации о стоимости обследования новорожденных в вашем штате обратитесь к координатору обследования новорожденных в вашем штате. Найдите контактную информацию координатора вашего штата, выполнив поиск по вашему штату здесь.
Сегодня обследование можно проводить КАЖДОМУ ребенку.
Ежегодно более 5000 детей рождаются с одним из состояний, включенных в государственные комиссии по скринингу новорожденных.Большинство этих младенцев выглядят совершенно здоровыми при рождении и происходят из семей, не страдающих этим заболеванием. К сожалению, после появления симптомов они часто становятся необратимыми и приводят к серьезным проблемам со здоровьем и развитием или даже к смерти. Каждый ребенок, рожденный в Соединенных Штатах, по закону должен пройти обследование новорожденных перед выпиской из больницы, потому что это единственный способ определить, есть ли у внешне здорового ребенка одно из этих редких, но серьезных заболеваний. Наиболее пораженные дети, выявленные в результате обследования новорожденных, которые получают лечение в раннем возрасте, вырастают здоровыми и имеют нормальное развитие.
Дополнительную информацию о процедуре обследования новорожденных и о том, чего ожидать в больнице, см. В разделе «Процедуры обследования».
Скрининг новорожденных на кровяные пятна — Better Health Channel
Что такое скрининг новорожденных?
Каждому новорожденному в Австралии предлагается пройти обследование на редкие, но серьезные заболевания. Это называется обследованием новорожденных.
Проверенные состояния включают:
Эти состояния не проявляют никаких симптомов при рождении и, как правило, не имеют семейного анамнеза.
Очень полезно проверить на наличие этих состояний на ранней стадии, поскольку их лечение как можно скорее может предотвратить дальнейшие проблемы со здоровьем (осложнения).
Согласие на обследование новорожденных на наличие пятен крови
Акушерка предложит вам пройти обследование новорожденных в больнице, где родился ваш ребенок, или дома.
Если вы хотите, чтобы ваш ребенок прошел тест, вам нужно будет дать письменное согласие на его прохождение. Это называется «информированным письменным согласием».
Отказ от скрининга новорожденных на наличие пятен крови у вашего ребенка
Если вы не хотите, чтобы ваш ребенок проходил тест (это называется отказом от теста), вам нужно будет подписать письменное заявление, чтобы показать, что вы понимаете риски, связанные с его отсутствием. .
Условия, на которые проводится скрининг, встречаются редко. Но если у вашего ребенка есть одно из этих состояний, и оно не будет обнаружено или не лечится, он может стать инвалидом или даже умереть.
К тому времени, когда симптомы заболевания действительно проявятся, оно, возможно, уже повлияло на развитие вашего ребенка. Скрининг помогает выявить пораженных детей на ранней стадии. В большинстве случаев они могут пройти курс лечения, чтобы уменьшить воздействие этого состояния на здоровье.
Что происходит, когда моего ребенка проверяют?
Обычно акушерка берет образец крови между 48 и 72 часами после рождения ребенка.Акушерка уколола пятку ребенка и капает несколько капель крови на карточку. Это может произойти в больнице или дома.
Тест безопасен и не причинит вреда вашему ребенку. Укол в пятку может вызвать у ребенка кратковременный дискомфорт, но может помочь его удержание или кормление во время сбора пробы. Существует небольшой риск заражения, но акушерка будет носить перчатки и чистить пятку вашего ребенка перед сбором крови, чтобы свести этот риск к минимуму.
Образец крови исследуют в лаборатории.Он протестирован на наличие различных химикатов, которые показывают наличие заболевания. Это так называемые маркеры. Если маркер муковисцидоза будет обнаружен, образец будет проверен на наличие гена муковисцидоза.
У большинства младенцев результаты анализов нормальные. С вами не свяжутся, если результат будет нормальным. Иногда требуется еще один тест (повторный тест). Не беспокойтесь, если это произойдет, так как большинство результатов повторного скрининга нормальны.
Если анализ покажет, что у вашего ребенка редкое, но серьезное заболевание, с вами немедленно свяжутся, чтобы организовать лечение вашего ребенка.
Повторные тесты и положительные результаты
Иногда повторный тест необходим, если первая проба:
- была собрана слишком рано
- была загрязнена
- дала неясный результат.
Не беспокойтесь, если это произойдет, поскольку большинство результатов повторного скрининга нормальны.
Если у вашего ребенка будет обнаружено заболевание (это называется «положительный результат скрининга»), с вами свяжутся и направят к специалисту для дальнейшего обследования.
Положительные результаты скрининга обычно подтверждаются анализом мочи или крови.
Условия, обнаруживаемые при скрининге пятен крови новорожденных
Некоторые из состояний, которые могут быть обнаружены при скрининге пятен новорожденных, включают:
- фенилкетонурия (PKU) — состояние, при котором организм не может расщеплять фенилаланин (обнаруженный в пищевых белках). При отсутствии лечения ФКУ может привести к умственной отсталости.
- гипотиреоз — состояние, при котором щитовидная железа не вырабатывает достаточное количество гормонов.Это может вызвать серьезную умственную отсталость и проблемы с ростом. Раннее выявление и лечение помогают детям быть здоровыми
- Муковисцидоз — состояние, при котором такие органы, как легкие и поджелудочная железа выделяют ненормальную слизь, которая закупоривает органы и мешает им работать должным образом
- Другие редкие состояния, влияющие на обмен веществ — есть много других редких состояния, при которых организм не может расщеплять белки и жиры обычным способом. Если эти состояния будут обнаружены и вылечены раньше, чем ваш ребенок заболеет, у них будет больше шансов на улучшение здоровья.
Как проводится скрининг новорожденных на кровяные пятна
Кровь берут путем укола ребенка в пятку. Укол в пятку может вызвать кратковременный дискомфорт у новорожденного, но может помочь держать новорожденного на руках или кормить его во время сбора пробы. Уровни биохимических маркеров вышеуказанных заболеваний измеряются в пятнах крови. Единственный проводимый генетический тест проводится на небольшом количестве образцов (около одного процента), которые имеют повышенный уровень маркера муковисцидоза.
Повторные пробы и положительные результаты
Иногда лаборатории может потребоваться повторная проба крови, если первая проба:
- Была собрана слишком рано
- Была загрязнена
- Получен неясный результат.
Не беспокойтесь, если потребуется повторный анализ, так как большинство результатов повторного скрининга нормальны.
Если у вашего ребенка положительный результат скрининга (есть признаки заболевания), с вами свяжутся и направят к специалисту для дальнейшего обследования. Положительные результаты скрининга обычно подтверждаются анализом мочи или крови.
После скрининга новорожденных
Карта скрининга, содержащая образец крови вашего ребенка, будет храниться в лаборатории около двух лет.Это происходит в том случае, если необходимы дополнительные исследования и чтобы помочь лаборатории убедиться в соответствии стандартам качества.
Вы также можете сделать карту скрининга вашего ребенка доступной для анонимных медицинских исследований. Примером такого типа исследования может быть установление нормальных значений для скринингового теста новорожденных на наличие пятен крови. Все такие проекты требуют одобрения этического комитета.
По прошествии двух лет карты надежно хранятся бессрочно. Доступ к хранимым картам строго контролируется и защищается государственным законодательством.
Доступна поддержка
Сеть генетической поддержки штата Виктория (GSNV) поддерживает людей и семьи, затронутые генетическими заболеваниями. GSNV может помочь вам получить необходимую информацию, поддержку и услуги.
Если у вашего ребенка диагностировано генетическое заболевание, может быть полезно поговорить с генетическим консультантом. Консультанты-генетики — это специалисты в области здравоохранения, имеющие квалификацию как в области консультирования, так и в области генетики. Помимо эмоциональной поддержки, они могут помочь вам понять состояние и его причины, как оно передается по наследству (если это так) и что диагноз означает для здоровья и развития вашего ребенка и для вашей семьи.
Обученные консультанты-генетики предоставят информацию и поддержку с учетом семейных обстоятельств, культуры и убеждений.
Куда обратиться за помощью
Анализ крови новорожденного — NHS
Каждому ребенку предлагается сделать анализ пятен крови новорожденного, также известный как тест на пятку, в идеале, когда ему исполнится 5 дней.
Важный: Обновление коронавируса (COVID-19)
Приемы скрининга новорожденных и вакцинация продолжаются в обычном режиме, в том числе:
- Анализ крови новорожденных
- Проверка слуха новорожденных
- Физикальное обследование новорожденных
Важно ходить на приемы, если только вы, ваш ребенок или кто-то другой жить с симптомами COVID-19.
Что такое анализ пятна крови?
Скрининг пятен крови новорожденных включает взятие образца крови, чтобы определить, есть ли у вашего ребенка одно из 9 редких, но серьезных заболеваний.
У большинства младенцев не будет ни одного из этих состояний, но для тех немногих, кто болеет, преимущества скрининга огромны.
Раннее лечение может улучшить их здоровье и предотвратить тяжелую инвалидность или даже смерть.
Что включает в себя анализ пятна крови?
Когда вашему ребенку исполнится 5 дней, медицинский работник уколет ему пятку и наберет 4 капли крови на специальной карточке.
Вы можете облегчить любое беспокойство вашего ребенка, прижимая его и кормя, а также следя за тем, чтобы ему было тепло и комфортно.
Иногда может потребоваться взятие пробы, когда вашему ребенку 6, 7 или 8 дней.
Иногда требуется второй образец крови. Вам объяснят причину этого. Это не обязательно означает, что с вашим ребенком что-то не так.
Тест не несет никаких известных рисков для вашего ребенка.
При каких условиях проводится анализ пятна крови?
Анализ пятен крови позволяет выявить следующие 9 редких, но серьезных заболеваний.
Если вы, ваш партнер или член семьи уже страдаете одним из этих заболеваний (или в семейном анамнезе), немедленно сообщите об этом своему лечащему врачу.
Серповидно-клеточная анемия
Ежегодно в Великобритании рождается около 270 детей с серповидно-клеточной анемией. Это серьезное наследственное заболевание крови.
Серповидно-клеточная анемия поражает гемоглобин, богатый железом белок в красных кровяных тельцах, переносящий кислород по всему телу.
Младенцам с этим заболеванием потребуется специализированная помощь на протяжении всей жизни.
У людей с серповидно-клеточной анемией могут возникать приступы сильной боли и серьезные, опасные для жизни инфекции. Обычно они страдают анемией, потому что их клетки крови с трудом переносят кислород.
Скрининговый анализ крови означает, что младенцы с серповидно-клеточной анемией могут получить раннее лечение, которое поможет им жить более здоровой жизнью. Это может включать вакцинацию и антибиотики для предотвращения серьезных заболеваний.
Беременные женщины также регулярно проходят тестирование на серповидно-клеточную анемию на ранних сроках беременности.
Подробнее о серповидно-клеточной анемии.
GOV.UK также имеет информационный бюллетень о серповидно-клеточной анемии.
Муковисцидоз
Приблизительно 1 из 2500 детей, рожденных в Великобритании, страдает муковисцидозом. Это наследственное заболевание влияет на пищеварение и легкие.
Младенцы с муковисцидозом могут плохо набирать вес и склонны к инфекциям грудной клетки.
Новорожденных с этим заболеванием можно рано вылечить с помощью высокоэнергетической диеты, лекарств и физиотерапии.
Хотя дети с муковисцидозом могут по-прежнему серьезно болеть, раннее лечение может помочь им прожить более долгую и здоровую жизнь.
Подробнее о муковисцидозе.
GOV.UK также предлагает брошюру для родителей, у которых у ребенка есть подозрение на муковисцидоз.
Врожденный гипотиреоз
Примерно 1 из 2 000–3 000 детей, рожденных в Великобритании, имеет врожденный гипотиреоз. Младенцам с врожденным гипотиреозом не хватает гормона тироксина.
Без тироксина младенцы не растут должным образом, и у них могут развиться проблемы с обучением.
Детей с этим заболеванием можно рано вылечить таблетками тироксина, и это позволит им нормально развиваться.
Британский фонд щитовидной железы располагает дополнительной информацией о врожденном гипотиреозе
Унаследованные метаболические заболевания
Важно сообщить своему лечащему врачу, если у вас есть семейная история метаболического заболевания (заболевания, которое влияет на ваш метаболизм).
Младенцы проходят скрининг на 6 наследственных заболеваний обмена веществ. Это:
Примерно 1 из 10 000 детей, рожденных в Великобритании, страдает фенилкетонурией или MCADD. Другие состояния встречаются реже и встречаются у 1 из 100 000–150 000 младенцев.
Без лечения младенцы с наследственными нарушениями обмена веществ могут внезапно и серьезно заболеть. У всех болезней разные симптомы.
В зависимости от того, какой из них влияет на вашего ребенка, состояние может быть опасным для жизни или вызывать серьезные проблемы с развитием.
Их всех можно лечить с помощью тщательно соблюдаемой диеты, а в некоторых случаях — также с помощью лекарств.
Нужно ли моему ребенку сдавать анализ крови?
Анализ капель крови не является обязательным, но рекомендуется, поскольку он может спасти жизнь вашего ребенка.
Вы можете выбрать индивидуальный скрининг на серповидно-клеточную анемию, кистозный фиброз или врожденный гипотиреоз, но вы можете выбрать только скрининг на все 6 наследственных метаболических заболеваний или вообще ни одного.
Если вы не хотите, чтобы ваш ребенок проходил обследование на какое-либо из этих состояний, обсудите это со своей акушеркой.
Вам следует заранее предоставить информацию о капельном анализе крови и заболеваниях, которые он проверяет, чтобы вы могли принять обоснованное решение в отношении своего ребенка.
Если вы передумаете, младенцев в возрасте до 12 месяцев можно обследовать на все состояния, кроме муковисцидоза. Муковисцидоз можно обследовать только в возрасте до 8 недель.
Если у вас есть какие-либо сомнения по поводу тестов, поговорите со своей акушеркой, патронажной сестрой или терапевтом.
Когда мы получим результаты?
Вы должны получить результаты либо письмом, либо от медицинского работника к тому времени, когда вашему ребенку исполнится 6-8 недель.
Результаты должны быть занесены в личную карту здоровья ребенка (красная книга). Важно хранить его в безопасности и брать с собой на все приемы к ребенку.
Если вы не получили результаты исследования своего ребенка, поговорите со своим патронажным врачом или терапевтом.
С вами свяжутся раньше, если ваш ребенок покажет положительный результат. Это означает, что у них больше шансов пройти проверку на одно из условий.
С вами свяжутся:
- в день получения результата или на следующий рабочий день, если у вашего ребенка подозревается врожденный гипотиреоз (ВГТ) — вас назначат на прием к специалисту
- до 4-недельного возраста вашего ребенка, если у него есть муковисцидоз
- До 6-недельного возраста вашего ребенка, если предполагается, что он страдает серповидно-клеточной анемией
Скрининг на муковисцидоз обнаруживает некоторых детей, которые могут быть генетическими носителями условие.Этим младенцам может потребоваться дополнительное обследование.
Скрининг на серповидно-клеточную анемию также позволяет выявить младенцев, являющихся носителями того или иного заболевания эритроцитов.
Носители здоровы, хотя они могут испытывать проблемы в ситуациях, когда их тела не получают много кислорода — например, если они принимают анестетик.
Родители младенцев, которые являются носителями, должны быть предупреждены к тому времени, когда им исполнится 6–8 недель.
Что означают результаты?
У большинства младенцев результат будет нормальным, а это значит, что у них маловероятно какое-либо из заболеваний.
У небольшого числа детей будет положительный результат скрининга на одно из условий. Это не означает, что у них есть заболевание, но у них оно более вероятно. Их направят к специалисту для проведения дополнительных анализов.
Важно знать, что проверка не является стопроцентной. Ребенок с отрицательным результатом скрининга может позже оказаться на обследовании. Это называется ложноотрицательным.
Младенцы с положительным результатом иногда оказываются не болеющими — так называемый ложноположительный результат.
Иногда при скрининговом анализе крови выявляются другие заболевания. Например, обычно выявляются младенцы с большой бета-талассемией, серьезным заболеванием крови. Этих младенцев также необходимо направлять на раннее лечение.
Дополнительная информация
Часто задаваемые вопросы | Национальное отделение скрининга
1. Что такое метаболический скрининг новорожденных?
2. Что такое тест на укол в пятку?
3. Что такое карта «пятна крови» или карта «Гатри»?
4.На что проходят скрининг младенцев?
5. Сколько младенцев обследуются ежегодно?
6. Как мне узнать о скрининговом тесте?
7. Кто берет кровь на анализ?
8. Почему моему ребенку следует проходить метаболический скрининг новорожденных?
9. Мой ребенок выглядит здоровым. Необходим скрининг?
10. Кому следует пройти скрининг-тест на метаболизм новорожденных?
11. Когда и где нужно брать кровь?
12. Почему тест проводится через 48 часов или как можно скорее после этого?
13.Каковы обязанности ведущего родильного врача (LMC) при метаболическом скрининге?
14. Сколько стоит тест?
15. Как я получу результаты анализов моего ребенка?
16. Могу ли я отказаться от теста?
17. Могу ли я получить обратно карточку пятна крови?
18. Сколько крови используется для скрининга?
19. Что происходит с остатками крови?
20. Как проходит исследование карт пятен крови?
21. Что происходит с картой пятна крови после завершения скрининга?
22.Нужны ли когда-нибудь повторные образцы?
23. Почему большинство результатов повторных проб отрицательные?
24. Что делать, если результат теста моего ребенка ненормальный?
1. Что такое метаболический скрининг новорожденных?
Метаболический скрининг новорожденных — это способ выявления детей с повышенным риском развития редких, но серьезных заболеваний, известных как нарушения обмена веществ. Нарушения обмена веществ при рождении обычно не проявляются какими-либо признаками или симптомами, и их трудно выявить без анализа крови. Младенцы, у которых в ходе скрининга выявлен повышенный риск заболевания, нуждаются в диагностическом обследовании, чтобы подтвердить, есть ли у них заболевание.
Ваш ведущий медработник (LMC) или акушерка обсудят с вами метаболический скрининг новорожденных и попросят вашего согласия на его проведение. Если вы дадите согласие от имени вашего ребенка, образец крови будет взят у него как можно скорее после того, как ему исполнится 48 часов. Несколько капель крови вашего ребенка будут взяты из его пятки и помещены на карточку с пятнами крови. Информация, касающаяся вашего ребенка, будет записана на карточке, а образец будет отправлен в лабораторию для проверки на 23 нарушения обмена веществ.
2. Что такое тест на укол в пятку?
«Тест на укол в пятку» — это проба крови из пятки ребенка, чтобы можно было проверить кровь ребенка на наличие определенных метаболических нарушений. Образец крови берется с помощью автоматического устройства, называемого ланцетом. Ланцетом делают небольшой прокол сбоку в пятке ребенка. Затем стопе ребенка позволяют свисать, чтобы увеличить кровоток, и для сбора образца крови используется карта пятна крови. После завершения «теста на укол в пятку» мягко надавливают на стопу ребенка с помощью ваты, чтобы остановить кровотечение.
3. Что такое карта пятна крови или карта Гатри?
Карта пятна крови или карта «Гатри» — это карта размером с открытку со специальной бумагой (бумагой для сбора образцов) для сбора и удержания четырех пятен крови. Карта пятна крови состоит из двух частей: меньшая часть с бумагой для забора образцов крови и большая часть для информации о ребенке. Две части разделены перфорацией. Когда карта с образцом крови поступает в лабораторию, уникальный идентификационный номер наносится на обе части карты, и лаборатория отделяет часть пятна крови от остальной части карты для тестирования.
4. На что проходят обследование младенцев?
Программа метаболического скрининга новорожденных проверяет новорожденных на 23 нарушения обмена веществ:
- аминокислотные нарушения (9 нарушений, включая ФКУ и МСУД)
- Нарушения окисления жирных кислот (8 нарушений)
- другие:
- Врожденный гипотиреоз (ВГ)
- Муковисцидоз (CF)
- Врожденная гиперплазия надпочечников (ВГК)
- Галактоземия
- Недостаточность биотинидазы
- Тяжелый комбинированный иммунодефицит (ТКИД).
Для получения дополнительной информации о заболеваниях см. Брошюру «Анализ крови новорожденного ребенка» и «О тесте».
5. Сколько младенцев обследуются ежегодно?
Почти все дети, рожденные в Новой Зеландии, проходят метаболический скрининг новорожденных (около 64 000).
6. Как мне узнать о проверочном тесте?
Ваш ведущий врач по беременности и родам расскажет вам о скрининговом тесте и предоставит вам возможность задать вопросы. Ваш ведущий специалист по родовспоможению также даст вам брошюру, содержащую информацию о программе метаболического скрининга новорожденных.Если вы согласны с проведением теста, из пятки вашего ребенка будут взяты несколько капель крови (иногда это называется «тест на укол в пятку» или «тест Гатри») и взяты на карту пятна крови. Образец крови сушат и отправляют в лабораторию для исследования.
7. Кто берет кровь на анализ?
Образец крови берут ведущий специалист по родовспоможению, акушерка больницы или обученный специалист по анализу крови (флеботомист).
8. Почему моему ребенку следует проходить метаболический скрининг новорожденных?
Нарушения обмена веществ часто не проявляются никакими симптомами до тех пор, пока не произойдет повреждение.Скрининг может выявить эти нарушения до появления симптомов, и вашему ребенку может быть доступно раннее лечение.
9. Мой ребенок выглядит здоровым. Необходим скрининг?
Да. У большинства младенцев с метаболическими нарушениями, обследованных с помощью этой программы, нет явных признаков или симптомов сразу после рождения. Для каждого из этих расстройств существует проблема с одним из биохимических веществ, которые естественным образом вырабатываются в организме ребенка. Без анализа крови эти проблемы трудно выявить.Скрининг может выявить эти нарушения до появления симптомов, и вашему ребенку может быть доступно раннее лечение.
10. Кому следует пройти скрининг-тест на метаболизм новорожденных?
Министерство здравоохранения настоятельно рекомендует проводить скрининг всех новорожденных.
11. Когда и где нужно брать кровь?
Образец крови следует брать, когда вашему ребенку исполнится 48 часов, или как можно скорее после этого (и до того, как ему исполнится 72 часа). Образец можно взять в больнице или дома.
12. Почему тест проводится через 48 часов или как можно скорее после этого?
Когда ребенок с нарушением обмена веществ находится в утробе матери, плацента выводит все аномальные биохимические уровни по мере того, как их производит система ребенка. Когда ребенок рождается, его собственная система берет верх, и если у ребенка нарушение обмена веществ, биохимические вещества могут накапливаться до токсичных уровней или вызывать другие проблемы. Собственная система ребенка должна работать должным образом в возрасте 48 часов, и поэтому это лучшее время для проверки ребенка на метаболические нарушения: когда система вашего ребенка работает независимо и до того, как он заболеет.
13. Каковы обязанности ведущего родильного врача (LMC) при метаболическом скрининге?
LMC несет ответственность за:
- беседа с родителями / опекунами по поводу метаболического скрининга новорожденных
- отвечает на любые вопросы родителей / опекунов о программе
- обеспечение информированного согласия родителей / опекунов на обследование и принятие решения о хранении
- документальное подтверждение согласия или отказа от проверки
- документальное подтверждение согласия или отказа в хранении и возможном будущем использовании карт пятен крови
- обеспечение осведомленности других специалистов в области здравоохранения об ухудшении состояния здоровья (когда родители предпочитают не проходить обследование)
- взятие образца крови (или обеспечение его взятия)
- обеспечивает любые последующие действия, требуемые программой, такие как повторный отбор проб и отчет о результатах.
14. Сколько стоит тест?
Скрининг на метаболизм новорожденных является бесплатным для всех детей, родившихся в Новой Зеландии. См. Веб-сайт Министерства здравоохранения для получения информации о критериях отбора, связанных с услугами, финансируемыми государством.
15. Как я получу результаты анализов моего ребенка?
Ваш LMC или акушерка поставят результаты вашего ребенка в течение десяти дней, если они будут отрицательными.
Если результат положительный, лаборатория позвонит вашему LMC или акушерке и сообщит вам как можно скорее, чтобы вашего ребенка направили к специалисту.
16. Можно ли отказать тесту?
Да, метаболический скрининг новорожденных является добровольным. Ваш ведущий специалист по родовспоможению или акушерка может обсудить любые ваши проблемы или вопросы. Если ваш ребенок не прошел обследование, следует сообщить об этом вашему специалисту в области здравоохранения (воспитателю, врачу).
17. Могу ли я получить обратно карточку пятна крови?
Да, вы можете попросить вернуть карту пятен крови вашего ребенка после завершения скрининга или в любое время в будущем. Если вы хотите запросить карту пятна крови вашего ребенка, загрузите и заполните форму ниже и отправьте ее в лабораторию.Вам отправят верхнюю часть карты пятна крови вашего ребенка с бумагой для забора образцов, на которой находится образец крови.
Родители / опекуны или совершеннолетние лица могут запросить возврат карточек крови в любое время, используя «Возврат образцов метаболического скрининга новорожденных (« карточка Гатри »или« карточка пятна крови ») в форме семейного запроса».
Чтобы «запросить возврат остаточного образца метаболического скрининга новорожденного для умершего человека», используйте эту форму.
18. Сколько крови используется для скрининга?
На карте выбито семь маленьких пятен крови.Одно из этих пятен используется для тестирования нарушений окисления 17 аминокислот и жирных кислот с помощью тандемного масс-спектрометра. Остальные пробитые пятна используются для проверки шести других расстройств. Оставшаяся кровь либо тестируется снова, если есть проблема с первым результатом, хранится в безопасном хранилище, либо возвращается семье / ханау по их запросу.
19. Что происходит с остатками крови?
Можно использовать любую кровь, оставшуюся после скрининга:
- для повторного тестирования, если у ребенка есть заболевание, но у него нет положительного результата скрининга, образец крови можно протестировать еще раз, чтобы выяснить, почему это произошло.
- , чтобы внести улучшения в программу проверки
- для расследования необъяснимой болезни или смерти в семье / ванау
- для судебно-медицинской экспертизы (идентификация умершего или пропавшего без вести человека или помощь в расследованиях, таких как идентификация жертв стихийного бедствия или преступления). Это регулируется Меморандумом о взаимопонимании с полицией Новой Зеландии № .
- для исследований, одобренных этическим комитетом. На сегодняшний день карты пятен крови не использовались для крупномасштабных популяционных исследований.
20. Как проходит исследование карт пятен крови?
Основы политики программы метаболического скрининга новорожденных устанавливают требования к исследованиям населения. К ним относятся:
- исследование должно получить одобрение комитета по этике
- исследование должно быть одобрено Минздравом
- исследование должно быть представлено Группе управления программой
- исследование не может израсходовать всю кровь на карте человека
- исследование должно рассматриваться как соответствующее использование образцов остаточных пятен крови и вносить вклад в общественное благо за счет расширения научных знаний.
21. Что происходит с карточкой пятна крови после завершения скрининга?
После завершения скрининга карта пятна крови либо возвращается семье / ханау, если требуется, либо хранится на неопределенный срок в безопасном закрытом помещении. Родители / опекуны или отдельные лица могут запросить возврат своих пятен крови в любое время, используя форму «Возврат образцов метаболического скрининга новорожденных», доступную на веб-сайте NSU. Только уполномоченный персонал программы скрининга может получить доступ к сохраненным пятнам крови.
22. Нужны ли когда-нибудь повторные пробы?
Повторные пробы необходимы примерно у одного из пятидесяти младенцев. Повторные пробы необходимы, если было собрано слишком много или недостаточно крови, образец был загрязнен, или потребовалось слишком много времени для доставки в лабораторию, или если результат показал повышенный риск одного из заболеваний. Если это произойдет с образцом вашего ребенка, ваш ведущий специалист по родовспоможению свяжется с вами и попросит взять еще один образец крови из пятки вашего ребенка.
23.Почему большинство результатов повторных проб отрицательные?
Большинство повторных проб отрицательны. Обычно это происходит из-за того, что в первом образце было слишком много или недостаточно крови, он был загрязнен (например, детской присыпкой или лосьоном), или ему потребовалось слишком много времени, чтобы добраться до лаборатории, а результат теста не был точным. Если метаболизм ребенка немного задерживается, это также может привести к неубедительным результатам. В этих случаях повторный образец обычно дает отрицательный результат.
24. Что делать, если результат теста моего ребенка ненормальный?
Неправильный результат может быть вызван рядом причин.Образец крови мог быть загрязнен, возможно, было взято слишком много или недостаточно крови, или образец не был доставлен в лабораторию достаточно быстро. Выборка также могла быть «пограничной», что означает, что невозможно было определить, была ли проблема. В таких случаях ваш ведущий врач по беременности и родам поговорит с вами о повторном взятии пробы.
Результат также может быть ненормальным, потому что у вашего ребенка повышенный риск скрининга на одно из заболеваний.Если это произойдет, лаборатория свяжется с вашим ведущим специалистом по родовспоможению. Для подтверждения диагноза потребуется диагностическое обследование. Этим займется педиатр, который объяснит процесс и результаты.
Многие эффекты расстройств можно уменьшить с помощью диеты или лекарств. Лечение лучше всего начинать рано.
Инструкции по использованию карты скрининга: сбор пятен крови
На этой странице:
Персонал
Сроки
Взятие пятен крови
Новорожденные, требующие перевода
Как собрать образцы пятен крови у новорожденных Видео
Сначала младенцы Видео
Персонал
Сбор капель крови может выполняться обученным персоналом, например персоналом больничных яслей, лабораторным персоналом или поставщиками услуг по родовспоможению вне больницы.
Сроки
Время взятия пятен крови важно для точной интерпретации результатов анализа. Тесты на некоторые расстройства на панели скрининга новорожденных имеют разные пороговые значения в зависимости от возраста ребенка (в часах) на момент взятия пятен крови. В результате слишком раннее или слишком позднее взятие пятен крови может увеличить вероятность получения ложноположительных или ложноотрицательных результатов.
Пятна крови лучше всего собирать в возрасте от 24 до 48 часов.Пятна крови, собранные до достижения 24-часового возраста, не могут быть полностью интерпретированы, что означает, что некоторые результаты анализов будут отмечены в отчете о скрининге новорожденных как «неудовлетворительные». Неудовлетворительный результат потребует повторного взятия пятен крови. Пятна крови, собранные через 48 часов, могут не дать достаточно времени для интерпретации результатов до появления серьезных симптомов у новорожденных, страдающих определенными заболеваниями, включенными в группу скрининга новорожденных. Однако могут возникнуть особые обстоятельства, которые потребуют забора пятна крови раньше или позже.
Младенцу должно быть не менее 24 часов по истекшему времени, а не только по «часам». Это различие важно в дни, когда происходит переход на летнее время.
Точный сбор и регистрация времени особенно важны при заборе крови прямо через 24 часа, чтобы избежать сбора крови до достижения 24-часового возраста. Если вы забираете ребенка в возрасте до 24 часов, ознакомьтесь с нашими рекомендациями по скринингу новорожденных в течение <24 часов после выписки. В нем содержится руководство о том, как пройти обследование новорожденных, выписанных домой до достижения 24-часового возраста.
Сбор крови
Программа скрининга новорожденных Миннесоты использует стандарты сбора крови, разработанные специально для программ скрининга новорожденных Институтом клинических и лабораторных стандартов.
Основная цель этих стандартов — обеспечить качество пятен крови, взятых у новорожденных. Образцы плохого качества мешают процессу скрининга, потенциально задерживая обнаружение и лечение пораженного ребенка.Если наши сотрудники получат образец плохого качества, мы запросим повторный образец у врача.
Правильная методика взятия образцов, изложенная Институтом клинических и лабораторных стандартов, включает следующие шаги:
Убедитесь, что срок действия карты скрининга новорожденных не истек. Заполните обязательные поля информации о пациенте, запрошенные в разделе демографических данных карты. Не прикасайтесь к области внутри кружков на секции фильтровальной бумаги до, во время и после сбора образца, поскольку масла и другие материалы с рук могут повлиять или загрязнить карту или образец.Не допускайте попадания воды, смесей для кормления, антисептических растворов, порошка для перчаток, лосьона для рук или других материалов на карточку с образцом до или после использования.
Забор крови из пятки является стандартом для обследования новорожденных. Предпочтительны медиальная и боковая части стопы. Никогда не следует брать кровь из:
свод стопы
пальцы
мочки ушей
опухшее или ранее проколотое место
внутривенных линий, содержащих другие вещества (ППС, кровь, наркотики и др.))
Согрейте пятку теплой влажной тканью или имеющимся в продаже грелкой для пятки и расположите ногу ниже сердца, чтобы повысить венозное давление, прежде чем собирать пятна крови. Младенца следует пеленать в одеяло, обнажая только одну ступню. При сборе пятен крови лучше всего носить перчатки без пудры. Лосьон, вазелин и другие вещества, которые могут помешать анализу пятен крови, не должны попадать на кожу младенца.Протрите кожу спиртовой салфеткой и дайте полностью высохнуть на воздухе.
С помощью стерильного ланцета или приспособления для надреза пятки сделайте надрез глубиной 1 мм и длиной 2,5 мм. При заборе от маленьких недоношенных детей безопаснее делать более неглубокий разрез.
Сотрите первую каплю крови стерильной марлевой салфеткой. Позвольте сформироваться большой капле крови.Периодическое легкое надавливание на пятку большим пальцем может помочь спровоцировать слияние капли.
Осторожно коснитесь первого кружка на скрининговой карте новорожденного большой капли крови и за один шаг позвольте крови пропитаться фильтровальной бумагой и заполнить круг. Не прижимайте бумагу непосредственно к пятке ребенка . Каждый из пяти кругов нужно заполнить и пропитать.Нанесите кровь на только с одной стороны фильтровальной бумаги. Не имеет значения, на лицевую или обратную сторону фильтровальной бумаги наносится кровь.
Не наносите несколько слоев капель крови на один круг. Круги измерены и должны содержать установленный объем крови. Наслоение может повлиять на точность теста из-за нестандартного количества крови или неоднородной концентрации аналита.Чрезмерное доение или сдавливание места прокола может привести к получению неудовлетворительного образца из-за гемолиза, разрушающего клетки крови, подлежащие анализу, или смешивания тканевых жидкостей в образце, что может привести к разбавлению крови.
Простая выборочная проверка (PDF)
Схема неудовлетворительных образцов
Сбор образцов: Недостаточное количество (PDF)
Дайте образцам высохнуть на плоской поверхности при комнатной температуре в течение не менее 3 часов .Это важно для сохранения целостности пятен крови. Держите их подальше от прямых солнечных лучей и других источников тепла. Не позволяйте им касаться других поверхностей или образцов. Избегайте складывания карт. НЕ закрывайте заслонку биологической опасности над пятнами, пока они полностью не высохнут.
После полного высыхания пятен крови клапан биологической опасности можно закрыть, и карту скрининга новорожденного можно отправить в Программу скрининга новорожденных.Учреждения, которые регулярно отправляют образцы, должны иметь процедуру получения курьером или другим грузоотправителем, установленную в рамках Программы скрининга новорожденных. Наша лаборатория принимает образцы с понедельника по субботу по указанному ниже адресу. Мы принимаем поставки во время чрезвычайных погодных явлений, эпидемий или государственных отключений; поэтому в это время следует продолжать сбор и доставку пятен крови. С вопросами о праздничных доставках или о необходимости особых планов доставки обращайтесь к сотрудникам нашей программы по адресу: [email protected].
Адрес доставки:
Программа скрининга новорожденных
601 Роберт Стрит N
Сент-Пол, MN 55155
Для клиник, внебольничных поставщиков услуг по родовспоможению и родителей, которые сдают образцы нечасто, образцы могут быть доставлены по указанному выше адресу доставки или по почте по указанному ниже адресу. Поскольку высокая температура и влажность могут повлиять на некоторые тесты, следует избегать хранения образцов в горячих почтовых ящиках или других теплых местах.
Почтовый адрес:
Программа скрининга новорожденных
P.O. Box 64899
Сент-Пол, MN 55164
Множественные образцы для скрининга новорожденных могут быть отправлены вместе; однако отгрузка никогда не должна откладываться или «группироваться» в ожидании дополнительных образцов. Кроме того, образцы для скрининга новорожденных никогда не следует помещать в тот же контейнер, что и образцы других типов, отправляемые в лабораторию общественного здравоохранения.
Новорожденные, требующие перевода
В штате Миннесота родильные дома несут юридическую ответственность за организацию скрининга новорожденных для каждого ребенка, находящегося на их попечении. Это может быть достигнуто путем обследования новорожденного в родильном доме или путем наличия протокола обследования новорожденного в принимающей больнице.
В роддоме следует проверить младенца перед транспортировкой в следующих ситуациях:
На момент транспортировки младенец должен быть старше 24 часов.
Младенцу сделают переливание крови перед транспортировкой.
Существует большая вероятность того, что младенец не переживет транспортировку.
Младенец будет переведен в больницу за пределами штата.
Следующее видео было подготовлено PerkinElmer Genetics при участии Программы скрининга новорожденных Миннесоты.В этом менее чем 5-минутном видео рассказывается, как правильно собрать образцы крови для скрининга новорожденных.
Как собирать образцы крови у новорожденных Видеотекст
Ставить ребенка на первое место Видео
Следующее видео отвечает на многие часто задаваемые вопросы о взятии пятен крови, в том числе об оптимальном времени сбора, сушке пятен крови и методах сбора.Видео было подготовлено в сотрудничестве с Гигиенической лабораторией штата Айова и организацией Baby’s First Test.
Примечание: Это видео основано на протоколе обследования новорожденных в Айове. Хотя в видео говорится, что повторный скрининг новорожденного следует собирать через восемь недель после последнего переливания крови, мы рекомендуем собирать повторный образец через 90 дней после последнего переливания . Пожалуйста, не стесняйтесь обращаться к нам с любыми вопросами.
Видео-текст для детей на первом месте
скрининговых тестов для новорожденных | Детская больница Филадельфии
Практически у всех младенцев будет простой анализ крови для выявления нарушений, которые не проявляются сразу после родов.Некоторые из этих нарушений являются генетическими, метаболическими, связанными с кровью или гормонами. Каждый штат в Соединенных Штатах требует проверочных тестов, но конкретные тесты, выполняемые в разных штатах, различаются. Некоторые расстройства чаще встречаются в некоторых штатах, что делает эти индивидуальные тесты более важными в этих состояниях.
Укол в пятку используется для взятия пробы крови ребенка. Капли крови собирают в небольшой флакон или на специальную бумагу. Затем кровь отправляют на анализ. Пятка ребенка может иметь покраснение в месте укола, а у некоторых младенцев могут быть синяки, но обычно они проходят через несколько дней.
Скрининговые тесты новорожденных могут включать:
Фенилкетонурия (ФКУ). ФКУ — это наследственное заболевание, при котором организм не может метаболизировать белок фенилаланин. По оценкам, в США 1 ребенок из 25000 рождается с фенилкетонурией. Без лечения ФКУ может вызвать умственную отсталость. Скрининг новорожденных на ФКУ требуется во всех 50 штатах.
Врожденный гипотиреоз. Это состояние, при котором ребенок рождается со слишком низким уровнем гормона щитовидной железы.Гипотиреоз также довольно распространен, и за последние 20 лет его число увеличилось почти вдвое и составило примерно 1 из 2000 рождений в США. Низкий уровень гормонов щитовидной железы без лечения может привести к проблемам психического развития и замедлению роста. Все 50 штатов проводят скрининг на гипотиреоз.
Галактоземия. Это наследственное заболевание, при котором ребенок не может усваивать галактозу, молочный сахар. По оценкам, это происходит примерно у 1 ребенка на каждые 53 000 рождений. Без лечения (отказ от молока) галактоземия может быть опасной для жизни.Симптомы могут проявиться в первые две недели жизни. Все штаты проводят скрининг на галактоземию.
Серповидно-клеточная анемия. Это наследственное заболевание встречается в основном у афроамериканцев, но может также встречаться у латиноамериканцев и коренных американцев. Заболевание вызывает тяжелую форму анемии. Есть разные виды болезни. Заболевание встречается примерно у одного из каждых 500 рождений афроамериканцев и у 1 из каждых 36 000 рождений латиноамериканского происхождения. Ранняя диагностика серповидно-клеточной анемии может помочь снизить некоторые риски, включая тяжелые инфекции, образование тромбов и инсульт.
Болезнь мочи кленовым сиропом. Это наследственное заболевание, очень распространенное среди меннонитов. Расстройство вызвано неспособностью организма должным образом перерабатывать определенные части белка, называемые аминокислотами. Название происходит от характерного запаха кленового сиропа в моче ребенка, вызванного нарушением метаболизма белков. При отсутствии лечения это опасно для жизни уже в первые две недели жизни. Даже при лечении может возникнуть тяжелая инвалидность и паралич.
Гомоцистинурия. Это наследственное заболевание поражает 1 из 100 000 детей и вызывает умственную отсталость, болезни костей и образование тромбов. Это вызвано дефицитом фермента, необходимого для переваривания аминокислоты метионина.
Дефицит биотинидазы. Это наследственное заболевание характеризуется дефицитом фермента биотинидазы. Этот фермент важен для метаболизма биотина, витамина B. Он поражает 1 из 60 000–75 000 детей в США.С. и чаще всего встречается у людей европейского происхождения. Недостаток фермента может привести к сильному накоплению кислоты в крови, органах и системах организма.
Врожденная гиперплазия надпочечников. В большинстве штатов проводится скрининг на это наследственное заболевание надпочечников. Младенцы, рожденные с врожденной гиперплазией надпочечников (ВГК), не могут вырабатывать достаточное количество гормона кортизола, который помогает контролировать энергию, уровень сахара, кровяное давление и то, как организм реагирует на стресс, вызванный травмой или болезнью.Эндокринное общество оценивает заболеваемость ХАГ примерно на 1 случай из 15 000, в зависимости от тяжести заболевания. Это чрезвычайно распространено у определенной группы эскимосов на западе Аляски. ХАГ также может влиять на развитие половых органов и гормоны полового созревания.
Дефицит ацил-КоА-дегидрогеназы со средней длиной цепи (MCAD). Это нарушение окисления жирных кислот может вызвать внезапную смерть в младенчестве и серьезную инвалидность у выживших, например, умственную отсталость.MCAD поражает примерно 1 ребенка из 6400–46000, почти исключительно у людей северо-западного европейского происхождения.
Потеря слуха. Трое из 1000 новорожденных страдают значительной потерей слуха, и почти все штаты в настоящее время проводят тестирование новорожденных.
Другие тесты для выявления заболеваний, включая врожденный токсоплазмоз и муковисцидоз. В некоторых штатах используется новый метод тестирования, называемый тандемной масс-спектрометрией (МС / МС), который может обнаруживать более 30 расстройств с использованием простого образца крови, включая те, которые связаны с метаболизмом белков и жирных кислот.
Большинство обследований нельзя проводить, пока ребенок не получит как минимум 24 часа грудного молока или смеси. Вашему ребенку может потребоваться повторное обследование, если вы выписаны раньше этого времени или если ребенок не может пройти обследование перед выпиской. В большинстве штатов требуется сдать второй анализ крови в возрасте 2 недель.
Скрининг новорожденных на МВ | CF Foundation
Важность ранней диагностики CF
Скрининг новорожденных (NBS) на муковисцидоз проводится в первые несколько дней после рождения.Диагностируя CF на ранней стадии, поставщики медицинских услуг могут помочь родителям научиться поддерживать здоровье своего ребенка, насколько это возможно, и отсрочить или предотвратить серьезные пожизненные проблемы со здоровьем, связанные с CF.
Исследования показывают, что дети, получившие помощь при МВ в раннем возрасте, лучше питаются и более здоровы. чем те, кому поставлен диагноз позже. Ранняя диагностика и лечение могут:
- Улучшить рост
- Помогите сохранить легкие здоровыми
- Сократить пребывание в больнице
- Добавить годы к жизни
Как проводится скрининг новорожденных?
Несколько капель крови из укола пятки помещаются на специальную карту, называемую картой Гатри.Фото любезно предоставлено March of Dimes.
Обследование новорожденных проводится в течение первых нескольких дней жизни вашего ребенка — обычно врачом в больнице. Несколько капель крови из укола пятки помещаются на специальную карту, называемую картой Гатри.
Эта карточка с данными вашего ребенка отправляется по почте в специальную государственную лабораторию, которая проверяет образец крови на определенные состояния здоровья, включая CF. В некоторых штатах скрининг новорожденных включает два образца крови: один при рождении и один. несколько недель спустя.
CF Скрининг новорожденных может отличаться в зависимости от штата
Все 50 штатов и округ Колумбия проводят скрининг новорожденных на CF, но методы скрининга могут отличаться от штата к штату.
Программа скрининга новорожденных на МВ в каждом штате начинается с анализа крови ребенка, чтобы проверить уровни химического вещества, вырабатываемого поджелудочной железой, называемого иммунореактивным трипсиногеном (IRT).
Знаете ли вы?
Все 50 штатов проводят скрининг новорожденных на муковисцидоз.
IRT обычно находится в организме в небольших количествах. У людей с МВ уровни IRT, как правило, высоки, но уровни IRT также могут быть высокими, если ребенок недоношен, у него были стрессовые роды или по другим причинам.
В некоторых штатах уровни IRT проверяются только при первом анализе крови. Эти состояния называются состояниями только для IRT. В других штатах проводится как IRT, так и ДНК-тест. Это называется состояниями IRT-ДНК. Узнайте больше об этих методах проверки.
Если у вас есть вопросы о скрининге новорожденных или генетическом тестировании на МВ, пожалуйста, обратитесь в центр обслуживания, аккредитованный CF Foundation, или поговорите со своим врачом.
На основании результатов скрининга новорожденного вас могут попросить отвезти ребенка в аккредитованный фондом CFF для анализа пота, чтобы либо исключить, либо подтвердить диагноз CF.
Чтобы узнать больше о методе обследования новорожденных, используемом в штате, где родился ваш ребенок, свяжитесь с [email protected].
Общие сведения о результатах скрининга новорожденных
Результаты скрининга новорожденных на CF могут занять более одной недели после взятия образца крови.Спросите основного лечащего врача вашего ребенка, когда вы можете ожидать результатов.
Скрининговый тест CF проверяет наличие IRT, которая обычно в небольших количествах обнаруживается в организме.
Когда поджелудочная железа подвергается стрессу перед рождением ребенка, в кровь ребенка попадает больше IRT. Уровень IRT может быть высоким по нескольким причинам, включая преждевременные или стрессовые роды, или по другим причинам. Уровни IRT также, как правило, высоки у людей, которые есть CF. Когда в крови обнаруживается высокий уровень IRT, результаты скрининга новорожденных считаются положительными.
Посмотрите видеоролик «Скрининг новорожденных на кистозный фиброз» от Nemours, чтобы узнать, почему отклоненный от нормы результат теста не обязательно означает, что у вашего ребенка МВ.
Что делать, если результаты скрининга новорожденных положительны на CF
Положительный результат скрининга новорожденных говорит о том, что у вашего ребенка может быть муковисцидоз и потовая проба необходима для того, чтобы исключить или диагностировать CF.
Тест на пот позволяет определить, сколько соли в поту вашего ребенка.Этот тест — единственный способ диагностировать CF, хотя другие формы тестирования могут помочь подтвердить или сообщить диагноз, если результаты потового теста неубедительны.
Тест на пот должен проводиться в центре по уходу, аккредитованном CF Foundation. Персонал постарается как можно скорее назначить тест на пот.
Если у вашего ребенка был положительный NBS или вы получили положительный пренатальный генетический тест, важно назначить тест на пот как можно скорее, как только вашему новорожденному исполнится 10 дней.Самое позднее, младенцы с положительным результатом NBS или пренатальным генетическим тестом должны пройти тест на пот в возрасте до 4 недель, чтобы гарантировать, что любые проблемы со здоровьем или изменения могут быть обнаружены на ранней стадии и быстро вылечены. Для получения дополнительной информации о записи на прием для пробы пота обратитесь в ближайший к вам центр помощи при CF.
Послушайте других родителей, получивших положительные результаты скрининга новорожденных, в этом коротком видео от Nemours.
Когда пот-тест подтверждает диагноз CF
Прежде всего, помните, что вы не одиноки. Существует сильная и растущая сеть людей с МВ, других родителей и семей, специалистов здравоохранения и центров по уходу, которые помогут вам и вашему ребенку. Благодаря этой сети — и агрессивным исследованиям и новые методы лечения — люди с МВ живут дольше и здоровее.
Чтобы узнать больше о том, как другие семьи справились с положительным диагнозом CF, посмотрите наш видеоролик «Скрининг и диагностика CF новорожденных».
Как можно скорее вам следует связаться с центром обслуживания, аккредитованным CF Foundation. Медицинские работники этих центров помогут вам узнать больше о CF и станут вашими партнерами в разработке плана по сохранению здоровья вашего ребенка.
Посмотрите веб-трансляцию «Партнерство в сфере ухода: центры обслуживания, аккредитованные Фондом CF», чтобы узнать больше о центрах обслуживания CF.
Что я могу сделать, чтобы мой ребенок оставался здоровым?
Самое важное — это работать в тесном контакте со специалистами по лечению МВ в вашем медицинском центре.Они будут работать с вами, чтобы разработать план для здоровья вашего ребенка, в том числе избегать микробов, разумно питаться и очищать легкие от слизи.
Вашему ребенку необходимо будет ежедневно соблюдать режим лечения, чтобы оставаться здоровым и поддерживать оптимальную функцию легких.
Послушайте, как другие родители детей с МВ рассказывают о том, как они заботились о своем ребенке в течение первого года жизни.
Благодаря сообществу людей, живущих с CF, и их семей, которые участвуют в исследованиях, поддерживаемых CF Foundation, и работают с командами по уходу в аккредитованных CF Foundation центрах по всей стране, существует больше возможностей для лечения CF чем когда-либо.К ним относятся препараты, которые помогают выводить слизь CF из дыхательных путей, уменьшают воспаление, борются с микробами и помогают вашему ребенку расти.
Существуют также новые препараты, называемые модуляторами трансмембранного регулятора проводимости при муковисцидозе (CFTR), предназначенные для лечения основной причины МВ у людей с определенными мутациями гена МВ, и аналогичные методы лечения находятся в разработке для большего числа людей, живущих с МВ.
Диагноз CF может вызвать множество различных эмоций. Понимание того, как справиться с этими эмоциями, — первый шаг в обучении воспитанию счастливого и здорового ребенка.
Мой ребенок — носитель CF
Если результаты скрининга новорожденного выявили одну мутацию гена CF, а тест пота был отрицательным (нормальным), у вашего ребенка МВ нет. Результат теста на одну мутацию означает, что ваш ребенок является носителем муковисцидоза. Носитель CF здоров и не имеет болезнь.
Мы рекомендуем вам поговорить со своим ребенком, когда он или она достаточно взрослые, чтобы понимать генетику. Вашему ребенку будет важно знать, что он или она может передать мутацию гена CF своим будущим детям.Его или ее партнер может захотеть пройти тестирование на носительство CF, если они планируют иметь детей.
Мутации гена CF разделяются в семьях. По этой причине вам следует сообщить своим кровным родственникам, что они могут быть носителями мутации гена CF, чтобы они и их партнеры могли решить, хотят ли они пройти тестирование.
