УЗИ в динамике, что это и для чего это нужно???
Каждый из нас хоть раз слышал выражение «УЗИ в динамике», что это такое и для чего это нужно?
Для каждого конкретного заболевания существует ряд диагностических признаков, характерные в тот или иной период развития морфологических изменений в тканях.
Так например, при обострении хронического холецистита, определяются изменения стенок желчного пузыря, на момент осмотра неравномерно утолщены, назначается соответствующее лечение, после которого рекомендуется проведение ультразвукового исследование через определенный промежуток времени, в котором оценивается динамика изменения в стенках желчного пузыря после лечения.
Для каждого заболевания существует свой определенный промежуток времени, через который необходимо проводить динамическое ультразвуковое исследование.
Перечислим заболевания и патологические состояния органов, которые требуют динамического наблюдения.
И не маловажно сроки проведения УЗИ!!!
Узловой зоб это заболевание требует к себе особого внимания!
При первичном выявлении узлов в щитовидной железе, требуется их динамическое наблюдение. Первое контрольное УЗИ необходимо провести спустя 1 месяц после выявления. Далее при отсутствии роста узлов рекомендовано проведение УЗИ в динамике чрез 3,6,9 и 12 месяцев. При отсутствии роста или медленного роста узлов рекомендовано УЗИ в динамике через 12 месяцев.
Кисты в почках, требуют динамического наблюдения!
К примеру, паренхиматозные кисты при увеличении размеров могут вызывать болезненные ощущения в области поясницы, появление крови в анализах мочи, сдавливание окружающих тканей, для исключения роста кист, необходимо проводить динамическое наблюдение. Как часто необходимо проводить УЗИ? При первичном выявлении кисты необходимо динамическое наблюдение через 3, 6, 12 месяцев, при отсутствии роста или медленном росте рекомендуется УЗИ в динамике через 1 год.
Про динамическое наблюдение других органов и сроках проведения контрольного УЗИ, вы можете узнать позвонив по телефону 8-937-15-17-418!!!
Также по этой теме:
uzi-v-ufe.ru
что такое — УЗИ в динамике? УЗИ органов малого таза
При УЗИ органов малого таза женщины обследуется матка, маточные трубы, яичники и мочевой пузырь.Определяются положение, форма, основные размеры матки и строение ее стенок; исследуются срединные маточные структуры: полость матки и эндометрий (М-эхо) . Оценивается положение яичников относительно матки, их размеры, размеры фолликулов и желтого тела (образования, которое остается на месте фолликулов после выхода яйцеклетки из яичника) . Проводится сопоставление с фазой менструального цикла. Определяется наличие свободной жидкости (в норме после выхода яйцеклетки из яичника, она есть в небольшом количестве) и наличие опухолевых образований в полости малого таза.
Кроме строения матки и яичников, во время УЗИ оценивается состояние мочевого пузыря (при его достаточном наполнении) .
Исследование дает возможность диагностировать врожднные аномалии развития матки, наличие которых может быть причиной бесплодия, повышать риск преждевременных родов, самопроизвольного прерывания беременности, внутриутробной гибели плода, неправльного положения плода и нарушения родовой деятельности.
При УЗИ органов малого таза выявляется внутренний эндометриоз или аденомиоз (разрастание эндометрия в стенку матки) и эндометриоидные кисты яичника. Диагностика эндометриоза имеет значение для прогноза возможности беременности (эндометриоз может быть причиной бесплодия) . Эхография позволяет определить наличие миомы матки (количество, расположение и размеры миоматозных узлов) . Кроме того, УЗИ позволяет осуществить контроль в динамике за темпами их роста. Диагностика миомы крайне важна при подготовке к зачатию, так как наличие миомы может сказываться на течении беременности.
УЗИ позволяет диагностировать беременность начиная с 3-4 недель. Небольшие сроки беременности определяются только с помощью трансвагинального датчика, аппаратом с хорошим разрешением. Диагностируются различные виды внематочной
С помощью УЗИ контролируется процесс постановки и удаления внутриматочного контрацептива. своевременно выявлять неправильное расположение, частичное или полное выпадение ВМК из полости матки, врастание частей контрацептива в стенку матки. Если вы планируете беременность, то после удаления внутриматочного контрацептива доктор порекомендует вам сделать УЗИ.
Также выявляются гиперпластические процессы эндометрия (гиперплазии, полипы, злокачественные опухоли эндометрия) , объемные образования яичников.
Существуют два способа УЗИ органов малого таза: трансабдоминальное УЗИ (через переднюю брюшную стенку) и трансвагинальное.
Трансвагинальное УЗИ информативно при исследовании гинекологических пациенток и женщин с ранними сроками беременности. Не требует специальной подготовки. Позволяет более детально рассмотреть структуру матки и яичников.
На более поздних сроках беременности (во втором и третьем триместрах) обычно используют трансабдоминальный датчик
info-4all.ru
Узи при беременности первое узи при беременности
Когда делать первое УЗИ при беременности?Будущих мамочек всегда интересует вопрос безопасности УЗИ при беременности. Еще в 1978 году, до того, как эхография стала методом массового обследования будущих мамочек, были тщательно изучены биологические аспекты воздействия ультразвука на живые ткани. Установлено, что даже при многократном превышении допустимой при диагностике интенсивности ультразвука вредных последствий для зародышей млекопитающих нет.
А вот отрицательные последствия отказа от ультразвукового исследования в первом триместре очень наглядны. Ежегодно в Москве рождается около 100 детей с синдромом Дауна. К сожалению, не только люди, далекие от медицины, но и некоторые врачи не знают о том, что при помощи эхографии заподозрить беду можно уже в 12-13 недель. Почему необходимо провести сеанс первого УЗИ при беременности не позже этого срока?
Во-первых, он оптимален для диагностики грубых пороков развития плода и маркеров хромосомной патологии. Уже через 2 недели ультразвуковые особенности, позволяющие заподозрить синдром Дауна и другие тяжелые заболевания, могут бесследно исчезнуть.
Во-вторых, при подозрении на хромосомную патологию врачи успевают провести специальное генетическое исследование и при неблагоприятном результате прервать беременность.
В-третьих, в первом триместре устанавливают гестационный возраст плода с точностью до 2-3 дней. На этот возраст акушеры ориентируются во всех затруднительных ситуациях.
Сроки проведения УЗИ при беременности.
УЗИ при беременности делают всем женщинам в определенные сроки: 10-12 недель, 20-24 недели и 30-32 недели. Это позволяет своевременно выявить максимально широкий спектр возможных заболеваний плода и осложнений, а также определить дальнейшую врачебную тактику. Дополнительные УЗИ при беременности проводятся при наличии определенных показаний.
УЗИ ПРИ БЕРЕМЕННОСТИ 5-8 недель.
УЗИ при беременности в 5 – 8 недель проводят для подтверждения факта беременности и определения места имплантации ( прикрепления ) плодного яйца. По наличию сердечных сокращений ( определяются с 5-7 недель беременности ) и по двигательной активности ( первые движения – на сроке 8-9 недель ) дается заключение о жизнеспособности эмбриона. На этом сроке не может быть и речи об измерении параметров. Измеряют диаметр плодного пузыря и копчико-теменной размер плода, смотрят состояние хориона ( будущей плаценты ) и вод. Если возникают вопросы, через 3-5 дней назначается еще одно УЗИ.
УЗИ ПРИ БЕРЕМЕННОСТИ 10-12 недель
УЗИ при беременности в 10-12 недель нужно для подтверждения прогрессирующей беременности и уточнения срока. В это время срок беременности и предполагаемую дату родов ( ПДР ) можно определить с точностью до 2-3 дней. Далее погрешность при определении ПДР будет выше. Врач измеряет размер воротниковой зоны ( толщину мягких тканей в области шеи ) для исключения хромосомных заболеваний и определяет место прикрепления плаценты, количество и качество вод, а также выявляет возможные признаки осложнений ( гипертонус матки, отслойка плаценты, истмико-цервикальная недостаточность ).
УЗИ ПРИ БЕРЕМЕННОСТИ 22 недели.
20-24 недели – важный, скрининговый срок, когда основное внимание при УЗИ уделяют выявлению/исключению пороков развития, определяют, соответствует ли размер плода предполагаемому сроку беременности, исследуют состояние вод и плаценты.
УЗИ ПРИ БЕРЕМЕННОСТИ 30-32 недели.
Объекты исследования при УЗИ те же. Еще оценивают двигательную активность плода и дополнительно проводят доплеровское исследование, которое нужно для оценки интенсивности маточно-плацентарного и фетоплацентарного кровотока.
УЗИ ПРИ БЕРЕМЕННОСТИ ПЕРЕД РОДАМИ.
Могут делать УЗИ перед родами для определения массы будущего малыша, его состояния, положения, выявления возможного обвития пуповиной.
Другие объекты УЗИ при беременности
Состояние шейки матки
Длина шейки матки изменяется пропорционально сроку беременности и составляет в среднем 3 см. В норме шейка не должна быть укороченной. Зевы, внутренний и наружный, закрыты. Ближе к родам шейка начинает сглаживаться. Если это происходит преждевременно, может идти речь об истмико-цервикальной недостаточности, которая чаще всего требует накладывания стягивающих швов на шейку.
Термин «гипертонус матки», означает, что врач заметил утолщение тела матки в какой-то ее части, что говорит о спазме гладкой мускулатуры. Это нормально в последнем триместре, когда матка тренируется, готовясь к родам, а может означать угрозу прерывания беременности – если живот «каменеет» не только на УЗИ и это состояние прогрессирует.
Плацента поставляет кислород, питательные вещества и защищает плод от вредных. Если она функционирует плохо, неизбежно будет страдать ребенок.
Расположение ( по передней стенки матки, по задней стенке, слева, справа, в области дна ). Иногда определяется предлежание плаценты, когда ее нижний край перекрывает внутренний зев матки. Минимально допустимое расстояние от нижнего края плаценты до зева матки – 5 см, а лучше больше. В противном случае в родах велик риск преждевременной отслойки плаценты. Если расстояние меньше 5 см, делают кесарево сечение. Что касается предлежания, полного или частичного ( тоже показание к кесареву ), если вам его определили в начале беременности, не пугайтесь: плацента имеет свойство «мигрировать», т.е. подниматься. И нередко бывает так, что беременность, начавшаяся «предлежанием хориона» ( будущей плаценты ), заканчивается естественными родами.
Структура и степень зрелости. До 27-й недели степень зрелости плаценты обычно нулевая, с 27-й по 32-ю – первая, на 32-36-й неделях – вторая, а с 36-й допустима третья. Но и первая степень возможна до 40-й недели. Бывает, что и «пожилая» плацента хорошо справляется со своими функциями, поэтому не паникуйте, а проведите дополнительные исследования.
Количество и структура вод
Норма при определении количества амниотической жидкости – понятие очень субъективное. Можно сказать, что расстояние от тела ребенка до стенки матки должно быть в пределах 2-8 см в самом глубоком кармане. Чтобы понять, что такое « карманы», представьте себе плодный пузырь, разделенный на четыре части. Посередине находится ребенок. «Карманы» же – это, упрощенно говоря, участки со свободной жидкостью между ребенком и стенкой матки.
Маловодие.
На раннем сроке это может быть связано с инфекционным процессом, с нарушением функции плаценты. Если такой диагноз поставлен в конце беременности, возможно, речь идет о перенашивании.
Многоводие.
Он встречается как при патологических, так и при нормальных физиологических состояниях. Оно может говорить об инфекции, аномалиях развития плода, а также связано с резус-проблемами. Также оно нередко встречается, если малыш обещает быть крупным, при многоплодной беременности, а может, это просто индивидуальная особенность женщины.
Взвеси или мутные воды.
Совсем недавно в этом случае предполагался инфекционный процесс, сейчас к такому наблюдению врачи относятся лояльно. После 30-й недели взвесь может быть обусловлена плавающим эпителием ( ваш малыш «линяет» точно так же, как и вы после душа с мочалкой оставляете в ванной частички омертвевшей кожи ), а с 35-й недели в водах вполне допустимо присутствие небольшого количества мекония.
Структурные изменения
Кальцинаты.
Кальциноз – это отложение солей кальция в плаценте. Оно вполне оправданно на заключительных сроках беременности ( небольшие участки могут появиться при первой степени зрелости плаценты ).
Выраженную дольчатость плаценты.
Зрелая плацента выглядит, как апельсин, с которого сняли шкурку. Это естественный этап, характерный для второй степени зрелости.
Омертвевшие участки (инфаркт плаценты ).
Инфаркт плаценты – это участок, где нет кровообращения, т.е. часть плаценты не снабжает плод кислородом и питательными веществами. Это допустимо примерно за неделю до родов. На ранних сроках большое количество и большая площадь таких участков может привести к фетоплацентарной недостаточности и как следствие к задержке внутриутробного развития плода.
Параметры развития плода в I триместре при УЗИ
Критерии при определении срока беременности в I триместре является КТР ( копчико-теменной размер плода )
Срок, нед 4 5 6 7 8 9 10 11 12 13 14
КТР, см 0.3 0.4 0.5 0.9 1.4 2.0 2.7 3.6 4.7 5.9 7.2
Помимо этого измеряют средний внутренний диаметр плодного яйца ( Дв )
Срок, нед. 3 4 5 6 7 8 9 10 11 12 13
ДВ, мм 3 6 8 14 20 27 34 40 47 53 60
Расшифровка сокращений
БПР, или БРГП ( BPD ) – бипариентальный размер головы
ЛЗР – ( OFD ) – лобно-затылочный размер головы
ДГрК – диаметр грудной клетки
ДБ – ( FML ) длина бедра ( под этим понимают длину бедренной кости )
ДЖ – ( ABD ) диаметр живота
ОЖ – ( AC ) окружность живота
ОГ – ( НС ) окружность головы
ДП – ( HUM ) длина плеча
РС – размер сердца
РМ – размер мозжечка
Дешифровка УЗИ при беременности
Итак, возьмите протокол исследования УЗИ, устройтесь поудобнее – начинаем дешифровку. В самом верху – ваши ФИО. Второй пункт – указание первого дня последней менструации и предполагаемый срок беременности. Третья и самая обширная часть в протоколе – ваш ребенок, главный герой исследования. О нем вы можете узнать следующее:
1. Плод. Сколько их в наличии, его ( их ) состояние.
2. Предлежание ( головное, тазовое, поперечное, косое, неустойчивое ). До 30 недель беременности плод может крутиться в матке как ему угодно, в том числе возлежать и поперек, и по диагонали. После 30 недель настает пора определиться, и он должен занять положенное ему голово-предлежащее положение. Однако нередко бывает и тазовое. В этом случае у вас существует вероятность кесарева сечения, хотя всегда есть шанс, что к родам ребенок перевернется.
3. Фетометрия плода:
стандартно это измерение головы – БПР ( вместо этого или дополнительно измеряют ЛЗР и ОГ, живота – ДЖ, или ОЖ, бедра – ДБ ( дополнительно могут быть отмечены показатели длины большой берцовой кости, малой берцовой кости, длина голени ), размеры мозжечка и сердца;
предполагаемая масса плода и его рост;
срок, которому соответствуют показатели;
прирост плода с предыдущего исследования: адекватный, ускорен, замедлен, отсутствует;
признаки гипотрофии плода обнаружены/не обнаружены ( по какому типу ).
Если вы обнаружили несоответствие параметров предполагаемому сроку, не торопитесь паниковать.
Срок беременности установлен неправильно. Овуляция не всегда происходит на 14-й день цикла, отсюда и разброс в продолжительности нормальной беременности – от 38 до 42 недель. Еще сложнее в ситуации с погодками, когда женщина вместо месячных вдруг обнаруживает полосатый тест. В таком случае данные УЗИ ( в динамике ) служат основанием для корректировки срока предполагаемых родов.
Конституциональные особенности строения плода. Допускается погрешность в фетометрических показателях плода с учетом особенностей его развития и индивидуального строения организмов родителей. Выводы об индивидуальных особенностях развития врач делает по результатам УЗИ-исследования в динамике и исходя из особенностей конституции родителей.
Ребенок развивается скачкообразно. Это актуально для конца второго – начала третьего триместров.
Существует возможность задержки внутриутробного развития плода – ЗВУР, или синдром задержки развития плода ( СЗРП ). ЗВУР бывает симметричная и асимметричная. В первом случае происходит пропорциональное отставание всех показателей ( от 2 до 4 недель ). При асимметричной форме есть несоответствие размера живота размеру головы по сроку. При подозрении на ЗВУР проводят УЗИ в динамике, допплерографию и кардиотокографическое исследование. В сумме это позволяет определить, есть ли причины для беспокойства.
Иногда неопытные узисты или даже сами женщины, анализируя результаты УЗИ, ставят диагноз задержки развития только на том основании, что, скажем, размеры головы ребенка соответствуют сроку развития плода, а ножки отстают на неделю-две. Это большая ошибка: плод может развиваться неравномерно, скачкообразно. Именно поэтому при подозрении на ЗУВР очень важно наблюдать ребенка в динамике ( через каждые 1-2 недели ), чтобы не проводить неоправданную терапию.
4. Размеры воротникового пространства. В норме на сроке 12 недель оно не должно превышать 2.5-3 мм. Увеличенное воротниковое пространство может говорить о хромосомных заболеваниях. Однако превышение нормы не является бесспорным признаком и говорить что-то более определенное можно только при наличии отягченного анамнеза ( больные родственники, уже имеющийся больной ( ребенок ) и результатов теста на альфа-фетопротеин ( АФП ), который делают в сроки 15-20 недель. Окончательно подтверждает или опровергает диагноз обследования крови из пуповины плода.
5. Врожденные пороки плода – выявлены/не выявлены.
6. Определяется или нет обвитие шеи пуповиной. Это имеет значение для выбора тактики родов и актуально, соответственно, перед самыми родами. Самое главное, о чем вы должны помнить: обвитие пуповиной нередкое и некритичное явление.
7. ЧСС – частота сердечных сокращений плода. В норме она должна быть в пределах 110-180 уд./мин. С ростом сроков беременности сердцебиение становится реже – 120-160 уд./мин.
www.baby.ru
Расшифровка УЗИ органов малого таза у женщин
Благодаря доступности, безопасности и информативности УЗИ стало одним из первых методов диагностики в гинекологии и акушерстве. Скрининговое УЗ-исследование обязательно для будущих мам, оно позволяет наблюдать беременность в динамике и выявлять патологии плода. Не обойтись без УЗИ и тем, кто только пытается зачать. Ультразвук незаменим при определении причин бесплодия, кровотечений, болей, поиске новообразований и воспалительных процессов.
Что показывает УЗИ органов малого таза у женщин?
Список показаний к проведению УЗИ у женщин обширен:
- подозрение на беременность
- нарушения менструального цикла
- трудности с зачатием; боли в животе
- вагинальные кровотечения
- аномалии строения органов
- невынашивание беременности
- состояния после гинекологических манипуляций и т. д.
В зависимости от показаний гинеколог определяет способ проведения исследования:
- трансабдоминальное — через переднюю брюшную стенку
- транвсагинальное — через влагалищный датчик
Первый вариант позволяет оценить общее состояние репродуктивной системы женщины и проводится при наполненном мочевом пузыре. Второй помогает тщательней рассмотреть конкретные участки, поскольку датчик работает в непосредственной близости к женским органам. Трансвагинальное УЗИ требует опорожнения мочевого пузыря и кишечника.
Что же видит диагност на мониторе УЗИ-аппарата во время процедуры:
- размер и форму матки, фаллопиевых труб, яичников, мочевого пузыря
- отклонения в расположении органов
- аномалии строения
- толщину и структуру эндометрия
- количество и размер фолликулов
- кисты, миомы, аденомы, полипы и другие опухолевые образования
- наличие, место локализации и срок беременности
- состояние плода, патологии развития
- длину канала шейки матки
- расположение внутриматочной спирали
Расшифровка УЗИ органов малого таза у женщин
В норме ультразвуковые волны беспрепятственно проходят через полость малого таза, выдавая на экран равномерную эхографическую картину — визуализацию органов без затемненных и высветленных участков. В ходе процедуры врач отмечает зоны с аномальной эхогенностью, проводит замеры, фиксирует отклонения от нормативов:
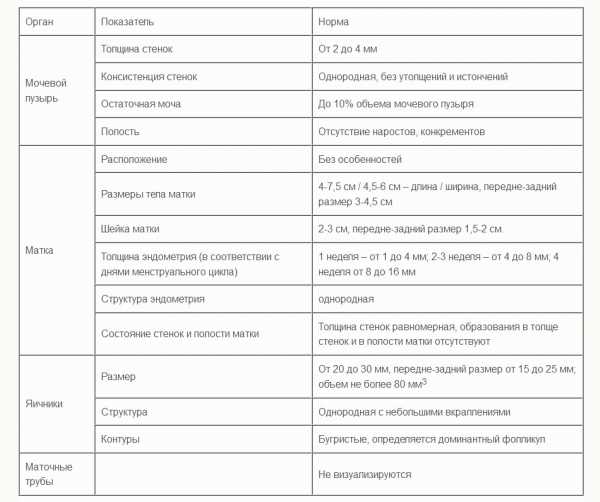
Отклонения от указанных показателей могут свидетельствовать о различных гинекологических и урологических патологиях:
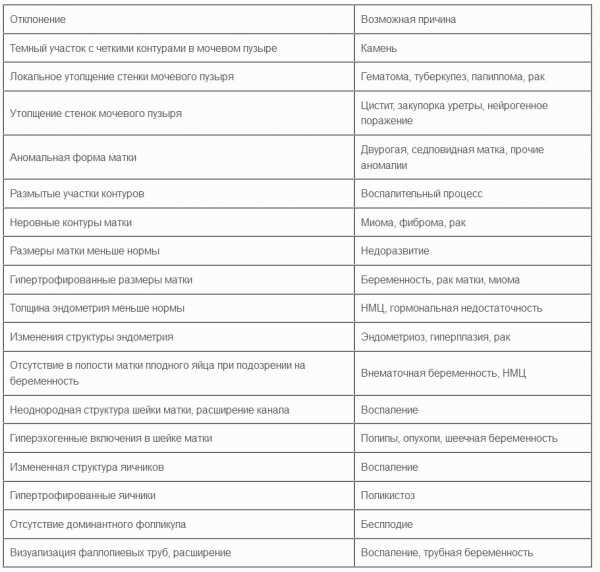
Однако только на основании УЗИ, без дополнительного обследования и анализов, диагноз не ставится. Его результаты помогают врачу определиться с дальнейшей тактикой. В любом случае правильная расшифровка УЗИ имеет решающее значение в оценке репродуктивного здоровья женщины, выявлении патологий и ранней диагностике новообразований.
papaimama.ru
Хотите читать всё самое интересное о красоте и здоровье, подпишитесь на рассылку!
Понравился материал? Будем благодарны за репосты
23.08.2017
просмотров 1141
doctor.kz
Ультразвуковой контроль в динамике заболеваний
Ультразвуковое исследование позволяет оценить динамику заболеваний предстательной железы не только самих по себе, но и под воздействием современных методов лечения, определять их эффективность или безуспешность в конкретном случае. Так, при лечении доброкачественной гиперплазии удаётся обнаружить:
* сокращение уровня пролиферации
* уменьшение воспаления прилегающих тканей
* снижение интенсивности апоптоза и площади патологического очага
* спад уровня отека
* снижение присутствия эпителиальных тканей в транзиторной области и доминирование атрофии их
Примечательно, что полноценный контроль качества лечения подразумевает использование не только ТРУЗИ, но также урофлоуметрии, пальпации, стандартизированных опросников, причем все эти методы гармонически дополняют друг друга. Отмечается специалистами большая роль ультразвуковых исследований в установлении уровня остаточной мочи. Любые оценки качества терапии имеют смысл только в том случае, когда подтверждена правильность ведения курса лечения, когда введены коррективы на негативные и побочные явления, на воздействие других препаратов.
До начала лечебных мероприятий показана мультифокальная биопсия, исключение делается для случаев, когда предварительное УЗИ не демонстрирует малоэхогенных или сверхэхогенных областей. Морфологическими критериями при исследовании являются гистологическая структура ДГПЖ, выраженность пролиферативных участков, соотношение стромы и паренхимы, типологию воспаления, атипичные гиперплазийные структуры и зоны ПИН.
В первой стадии формируются два или три тесно сближенных ацинарных блока. На втором этапе гиперплазии число железистых структур вырастает, они формируют комплекс пролиферации, на третьем — можно обнуражить «дочерние» пролиферирующие очаги. Выделяют еще две стадии — в четвертой стадии нарушается выход секрета в отдельных ацинусах, входящих в центр пролиферации, и они подвержены кистозной гипертрофии. Наконец, в пятой стадии любой ацинус, который можно проследить в пролиферативной области, имеет кистозное расширение, эпителиальные ткани в них атрофированы.
Математическое моделирование пролиферации эпителия при лечении исходит из того, что стадийность носит обратный характер: первые три фазы говорят о том, что патология сохраняется в выраженном виде, а последние две — о том, что болезнь идет на спад. Соответственно, в протоколе ультразвукового исследования можно отметить либо атрофию патологического очага, либо его усугубление, либо неустойчивое равновесие (которое выражается в том, что состояние не улучшается, но и не ухудшается).
Следует заметить, что при гиперплазии неизменность морфологических структур предстательной железы достаточно широко распространена. О развитии расстройства может свидетельствовать отек простаты, поскольку он
форсирует нарастание обструктивных проявлений ДГПЖ. Раньше всего гиперпластические очаги отмечаются в промежуточной области железы, и только позднее возникает эффект многоцентричного развития узлов в ткани ее основного объема, который увеличивается, растет и масса органа.
Компенсирующая давление расширившейся железы гипертрофия пузырных мышц сменяется со временем их распадом частично и преобразованием в соединительную ткань. Таким образом, ультразвуковое исследование предоставляет обширную информацию о анатомических и морфологических изменениях при заболеваниях предстательной железы, об эффективности проводимого лечения их. Это вполне очевидно хотя бы на примере доброкачественной гиперплазии.
НАПИШИТЕ ВАШЕ ИМЯ И ТЕЛЕФОН, И МЫ ВАМ ПЕРЕЗВОНИМ И ЗАПИШЕМ НА УЗИ!Также по этой теме:
uzi-v-ufe.ru
Вот что нашла про узи ……может ёще кому будет интересно — узи при беременности по неделям — запись пользователя Машенька (meri83) в сообществе Благополучная беременность в категории УЗИ, КТГ, доплер
как определяют синдром дауна на узиРасшифруем результаты УЗИ. может кому пригодится)
Расшифруем результаты УЗИ
С каким трепетом каждая беременная ждет очередного ультразвукового исследования! Она хочет увидеть малыша, узнать, хорошо ли ему в утробе, разглядеть ручки и ножки, посмотреть, бьется ли сердечко. Но ожидание чуда часто не оправдывается. Во время исследования будущая мама видит экран с черно-белыми точечками и палочками, а в конце исследования — заключение на бумаге с непонятными цифрами и фразами. Давайте разберемся, что же написано в этом заключении.
Сначала о том, когда и зачем будущей маме нужно ходить на исследования.
Показания для ультразвукового исследования можно разделить на скрининговые и селективные. Скрининг – это осмотр всех без исключения беременных в определенные сроки. Эти исследования проводятся в первую очередь для того, чтобы выявить, нет ли пороков развития у плода. Во время обследования плод измеряют, определяют, соответствуют ли размеры плода предполагаемому сроку беременности, осматривают матку,плаценту. Такие скрининговые исследования принято проводить 3-4 раза в течение беременности: в 10-14 недель, в 20-24 недели, в 30-32 недели и в конце беременности – в 36-37 недель.
Селективные исследования проводят при подозрении на какое-либо неблагополучие или осложнение. Поскольку необходимость таких исследований продиктована подозрением на патологию, то их количество не ограничено. В некоторых случаях УЗИ производят 2-3 раза в неделю.
Состояние плода
Во время первого исследования определяют, где расположен плод, исключая таким образом внематочное расположение плодного яйца. Позднее определяют положение плода в матке – головное или тазовое.
В момент первого же исследования определяют толщину воротниковой зоны. Судя по названию, понятно, что это зона, расположенная в области воротника – на задней поверхности шеи. Существуют определенные размеры, которые должны соответствовать определенным параметрам. Увеличение размеров воротниковой зоны — повод для генетической консультации, так как оно является признаком пороков развития плода. Во втором и третьем триместрах беременности во время ультразвукового исследования могут быть выявлены признаки инфицирования плода, в том числе и изменения в структуре головного мозга.
В третьем триместре проводится оценка структур легких плода, это необходимо для установления степени зрелости легких при предположении или необходимости преждевременных родов. Структуру легких изучают и для исключения внутриутробной пневмонии.
Тщательному изучению подвергаются все внутренние органы плода (сердце, кишечник, печень и т. п.). Во время исследования, особенно — проводимого во втором триместре беременности, можно изучить лицевой череп плода, носик для диагностирования таких пороков, как волчья пасть и заячья губа. Можно также диагностировать и патологию закладки зубов.
Большинство будущих родителей интересует вопрос, можно ли обнаружить синдром Дауна с помощью ультразвукового исследования. Хочется отметить, что поставить этот диагноз только на основании данных УЗИ очень сложно. Синдром Дауна на сроке до 14 недель позволяют предположить увеличение воротниковой зоны, (так, в 7-8 недель беременности воротниковая зона должна составлять не более 3 мм), отсутствие спинки носа. Косвенными признаками является увеличение межглазничного расстояния, раскрытый рот, высунутый язык и некоторые другие признаки. В 1/3 случаев болезни Дауна выявляются пороки сердца, чаще — в виде дефектов межжелудочковой перегородки. Может отмечаться также укорочение костей голени. При выявлении данных признаков проводят плацентоцентез – исследование, в ходе которого забирают кусочек плаценты. В полученном материале изучают хромосомный набор клеток.
В протоколе ультразвукового исследования отражается информация о величине воротниковой зоны в первом триместре беременности. Если при исследовании внутренних органов не обнаруживают никакой патологии, то это могут отметить отдельной фразой или же никак не отразить, однако в случае обнаружения тех или иных неполадок данные обязательно вносятся в протокол исследования.
В большинстве случаев во время ультразвукового исследования, проводимого в 12, 22 недели, можно определить пол ребенка. Эти данные не вносят в протокол исследования.
Уже начиная с первого исследования можно определить сердцебиения плода. В документации записывают наличие сердцебиения (с/б +), ЧСС — число сердечных сокращений (в норме ЧСС составляет 120-160 ударов в минуту). Отклонение показателей ЧСС при первом исследовании — увеличение или уменьшение числа сердечных сокращений — может служить признаком того, что у недавно зародившегося плода имеется порок сердца. Позднее, во втором и в третьем триместре, есть возможность подробно, детально различить и изучить сердечные клапаны и камеры. Изменение числа сердечных сокращений во втором и третьем триместре может говорить о страдании плода, нехватке кислорода и питательных веществ.
Размеры плода
Сокращения, которые можно встретить в протоколах ультразвукового исследования, имеют следующие значения.
В первом триместре беременности определяют диаметр плодного яйца (ДПР), копчико-теменной размер плода (КТР), то есть размер от темени до копчика. Измеряют также размеры матки. Эти измерения позволяют в первом триместре достаточно точно судить о сроке беременности, так как в это время размеры плода наиболее стандартны. Относительно определения срока беременности по размерам плода и плодного яйца есть небольшой нюанс. В заключении могут записать не акушерский срок, считающийся от первого дня последней менструации, согласно которому беременность длиться 40 недель, а срок беременности от зачатия — эмбриональный срок. Срок беременности от зачатия на 2 недели меньше, чем акушерский срок. Однако если будущая мама сравнит результаты УЗИ и результаты осмотра, у нее может возникнуть недоумение, т. к. срок беременности по разным данным может расходиться на 2 недели. Уточнив у своего доктора, какой срок указан в заключение первого УЗИ, вы разрешите свои сомнения.
При последующих исследованиях, во втором и третьем триместрах беременности, определяют следующие показатели развития плода:
· БПР – бипариетальный размер — размер между височными костями,
· ЛЗР – лобно-затылочный размер,
· ОГ – окружность головки,
· ОЖ – окружность живота.
Также измеряют длину бедренной кости, плечевой кости, возможно измерение более мелких костей предплечья и голени.
Если размеры плода меньше, чем предполагается на данном сроке беременности, то говорят о ВЗРП — внутриутробной задержке роста плода. Различают асимметричную и симметричную формы ВЗРП. Об асимметричной форме говорят, когда размеры головы и конечностей соответствуют сроку, а размеры туловища меньше предполагаемого срока беременности. При симметричной форме задержки роста плода все размеры уменьшены одинаково. При асимметричной форме ВЗРП прогноз более благоприятен, чем при симметричной. В любом случае при подозрении на внутриутробную задержку роста плода назначают лекарства, способствующие улучшению поступления питательных веществ плоду. Такое лечение проводят в течение 7-14 дней, после чего обязательно повторное ультразвуковое исследование. При задержке роста плода назначают кардиотокографическое исследование – процедуру, в ходе которой с помощью специального аппарата фиксируют сердцебиение плода, а также допплерометрическое исследование, с помощью которого определяют кровоток в сосудах плода, пуповины, матки. Допплерометрическое исследование производят в момент проведения УЗИ. Если степень задержки роста плода велика – если размеры плода уменьшены более чем на 2 недели, чем предполагаемый срок, или гипотрофия (задержка роста плода) обнаруживается рано — во втором триместре беременности, то лечение непременно проводят в стационаре.
Плацента
Плацента окончательно формируется к 16 неделям беременности. До этого срока говорят о хорионе — предшественнике плаценты. Хорион — наружная оболочка зародыша, которая выполняет защитную и питательную функции. Во время ультразвукового исследования оценивают место прикрепленияплаценты — на какой стенке матки расположен хорион или плацента, насколько плацента удалена от внутреннего зева шейки матки — места выхода из полости матки. В третьем триместре беременности расстояние от плаценты до внутреннего зева шейки матки должно составлять более 6 см, в противном случае говорят о низком прикреплении плаценты, а если плацента перекрывает внутренний зев — о предлежании плаценты. Такое состояние чревато осложнениями — кровотечением во время родов. Низкое прикрепление плаценты отмечают и во время ультразвуковых исследований, проводимых в первом и во втором триместрах, но до третьего триместра плацента может мигрировать, то есть подняться вверх по стенке матки.
Во время ультразвуковых исследований оценивают также структуру плаценты. Существует четыре степени ее зрелости. Каждая степень соответствует определенным срокам беременности: 2-я степень зрелости должна сохраняться до 32 недель, 3-я степень — до 36 недель. Если плацента изменяет структуру раньше положенного времени, говорят о преждевременном старении плаценты. Такое состояние может быть связано с нарушением кровотока в плаценте, обусловленным гестозом (осложнение беременности, проявляющееся повышением артериального давления, появлением белка в моче, отеков), анемией (снижение количества гемоглобина), а может являться индивидуальной особенностью организма данной беременной женщины. Преждевременное старение плаценты – это повод для проведения допплерографического и кардиомониторного исследований.
В ходе ультразвукового исследования определяют толщину плаценты. В норме до 36 недель беременности толщина плаценты равна сроку беременности ± 2 мм. С 36-37 недель толщина плаценты составляет от 26 до 45 мм, в зависимости от индивидуальных особенностей.
При изменении толщины и структуры плаценты делают предположение о плацентите — воспалении плаценты. Заключение УЗИ «плацентит» не является показанием для госпитализации. При подозрении на изменения в плаценте необходимо провести доплеровское исследование, которое подтверждает или опровергает предположение. Назначают и дополнительные лабораторные анализы, в частности обследование на инфекции, передающиеся половым путем.
По данным ультразвукового исследования можно подтвердить предположение об отслойке плаценты, поводом для которого являются кровянистые выделения из половых путей на любом сроке беременности. Участки отслойки видны на экране.
Вся эта информация отражается в протоколе УЗИ.
Пуповина
Плаценту с плодом соединяет пуповина. В момент ультразвукового исследования определяют количество сосудов в пуповине (в норме их три). У 80% беременных петли пуповины расположены в области шеи или тазового конца — той части плода, которая предлежит к выходу из матки. Петли пуповины «падают» туда под силой тяжести. Обвитие пуповиной шеи плода можно диагностировать, только применив допплерографическое исследование. И хотя обвитие пуповиной не является темой данного разговора, хочется отметить, что даже факт обвития пуповины вокруг шеи не является показанием для операции кесарева сечения.
Околоплодные воды
При ультразвуковом исследовании измеряют амниотический индекс, который свидетельствует о количестве вод. Амниотический индекс (АИ) определяют путем деления матки на квадранты двумя перпендикулярными линиями (поперечная — на уровне пупка беременной, продольная — по средней линии живота) и суммирования показателей, полученных при измерении самого большого вертикального столба околоплодных вод в каждом квадранте. В 28 недель нормальные значения АИ – 12-20 см, в 33 недели – 10-20 см. Повышение АИ свидетельствует о многоводии, понижение – о маловодии. Значительное многоводие или маловодие могут свидетельствовать о фетоплацентарной недостаточности — нарушении кровоснабжения плаценты. Увеличение и уменьшение вод может возникать и при другой патологии, но встречается и изолированно.
Во время исследования оценивают также отсутствие или наличие посторонних примесей — взвеси в околоплодных водах. Наличие взвеси может быть свидетельством инфицирования или перенашивания беременности, но взвесь может содержать только первородную смазку, что является вариантом нормы.
Матка
В ходе ультразвукового исследования измеряют размеры матки, осматривают стенки матки на предмет наличия или отсутствия миоматозных узлов, на предмет повышенного тонуса мышечной стенки. Измеряют также толщину стенок матки.
Следует отметить, что диагноз «угроза прерывания беременности» нельзя поставить только в соответствии с данными УЗИ, подобный диагноз ставят только в том случае, когда клинические признаки – боли внизу живота, в пояснице, — сочетаются с ультразвуковыми, к которым относится уменьшение толщины нижнего маточного сегмента (мышц в нижней части матки) менее 6 мм, веретенообразные сокращения мускулатуры матки (увеличение толщины маточной стенки на том или ином участке), которые говорят о сокращении того или иного участка мышц матки. Механическое надавливание датчиком повышает тонус стенки матки. Это может обнаруживаться в момент исследования, но при отсутствии клинических проявлений (болей внизу живота, в пояснице) диагноз «угроза прерывания беременности» не ставят, говоря только о повышенном тонусе. Во время всех исследований, особенно когда имеется угроза прерывания беременности, измеряют длину шейки матки, диаметр шейки матки на уровне внутреннего зева, состояние цервикального канала (открыт, закрыт). Длина шейки матки в норме во время беременности должна составлять 4-4,5 см. Укорочение шейки — у первобеременной до 3 см, а у повторнобеременной — до 2 см, открытие маточного зева позволяет поставить диагноз – истмико-цервикальная недостаточность, при которой шейка матки начинает раскрываться уже в 16-18 недель, не в состоянии удержать развивающуюся беременность.
Итак, мы перечислили много, но далеко не все признаки, которые определяют во время ультразвукового исследования. Зачастую один признак может свидетельствовать о совершенно разных патологических или физиологических состояниях, поэтому полную ультразвуковую картину может оценить только специалист, а лечащий доктор сопоставит данные УЗИ с результатами наблюдений, жалоб, анализов, других исследований. Только так можно сделать правильные выводы.
Особенно хочется отметить, что при возникновении подозрения на неблагополучное течение беременности тем женщинам, у которых ранее, во время предыдущих беременностей, наблюдались те или иные осложнения (пороки развития плода и т.п.), необходимо проводить экспертное исследование – с применением прогрессивной техники, а самое главное – высококлассным специалистом.
Диагностические критерии определения предполагаемого срока беременности и родов
Обычно принято считать, что при нормальном течении беременности её продолжительность в среднем в популяции составляет около 280 дней, если считать от первого дня последней менструации, что получило название «акушерский срок беременности». На такой расчет ориентировано определение сроков дородового отпуска и предполагаемого срока родов, а также оценка размеров плода по данным ультразвукового исследования в сроки беременности более 12 недель.
Для определения предполагаемого срока родов, согласно акушерскому сроку, от даты первого дня последней менструации по календарю отсчитывают назад три месяца и прибавляют 7 дней. Однако, следует учитывать, что предполагаемый срок родов – это не какая-то фиксированный дата. Это всего лишь некий промежуток времени, составляющий ± 10-12 дней, когда наиболее вероятно произойдут роды. Дело в том, что срок вынашивания беременности для каждой женщины в каждую её беременность носит строго индивидуальный характер, варьируя в определенных пределах вокруг средней продолжительности в 280 дней.
Иногда используют расчет так называемого «эмбрионального срока» беременности от момента зачатия, что нередко почти совпадает с датой овуляции. Дело в том, что менструальный цикл женщины (период от 1-го дня одной менструации до 1-го дня последующей менструации) в среднем продолжается 28-30 дней. За первую половину менструального цикла в одном из яичников созревает фолликул, и на 14-15 день происходит овуляция. При этом из фолликула выходит созревшая яйцеклетка. Принимая во внимание, что созревшая яйцеклетка способна к оплодотворению в течение 2 суток после овуляции, а сперматозоиды обладают оплодотворяющей активностью в течение 4 суток после эякуляции, то общий период наиболее вероятной возможности зачатия составляет около 6 дней. Эмбриональный срок получается короче акушерского приблизительно на 14 – 15 дней.
В клинической практике врачи в основном используют расчет «акушерского срока», так как большинство беременных хорошо знают, когда был первый день последней менструации, но не все из них имеют четкое представление о дате зачатия.
Возможно также определение срока беременности по размерам матки и по шевелению плода. Однако эти критерии не являются точными, так как носят ярко выраженный индивидуальный характер. Дело в том, что размеры матки в одни и те же сроки беременности у разных женщин варьируют в достаточно широких пределах, что не позволяет с точностью до недели оценивать срок беременности у каждой конкретной пациентки.
Ощущение шевеления плода, также весьма субъективно, и зависит от порога чувствительности каждой женщины. Так одни женщины могут, например, начать ощущать шевеления плода с 18 недель, а другие только с 22 недель. А на самом деле плод начинает совершать движения уже с 7-8 недель.
Достаточно типичным и широко распространенным является заблуждение в том, что с помощью ультразвукового исследования (УЗИ) определяют срок беременности. На самом деле этого не происходит. В процессе этого исследования решают другой не менее важный вопрос — для какого срока беременности характерны полученные в процессе исследования размеры плода при условии, что известен предполагаемый срок беременности, который, в свою очередь, рассчитывают от первого дня последней менструации или от даты зачатия. Следовательно, если в каком-то наблюдении, например, известно, что предполагаемый срок беременности 32 недели, а по данным УЗИ размеры плода характерны для срока беременности 29 недель, то никто не будет утверждать, что срок беременности 29 недель, а не 32. Будет сделан вывод о том, что имеется отставание размеров плода на 3 недели, что потребует более углубленного обследования для выяснения причин. Кроме того, в динамике при УЗИ оценивают темпы (скорость роста плода) в соответствии со сроком беременности.
При нормальном течении беременности, которое имеет место у большинства пациенток, размеры плода и срок беременности совпадают, что и создает ложное предположение о том, что УЗИ позволяет определить срок беременности.
Важно также принимать во внимание следующие обстоятельства: до 12 недель беременности, когда с помощью УЗИ оценивают длину эмбриона (его копчико-теменной размер — КТР) и средний внутренний диаметр плодного яйца, соответствие результатов измерений сроку беременности оценивают по таблицам, рассчитанным на «эмбриональный срок», который на 2 недели меньше акушерского.
В более поздние сроки для сравнения результатов измерений плода с помощью УЗИ используют таблицы, рассчитанные на акушерский срок (от первого дня последней менструации).
Если врач, проводивший исследование до 12 недель, не сделал поправку на 2 недели на акушерский срок, то могут возникать разногласия в 2 недели между сроками беременности, которые предполагали по данным УЗИ до 12 недель и после. На самом же деле различия нет. Следует только прибавить 2 недели к результату, полученному до 12 недель, если этого не было сделано.
Таким образом, срок беременности в неделях определяют только на основании совокупности данных, включая дату последней менструации, дату зачатия, результаты УЗИ в динамике, данные о темпах роста плода.
УЗИ в трех измерениях
В течение последнего десятилетия за рубежом и в последние два года в нашей стране всё большую популярность, как у пациентов, так и у врачей получает новый метод ультразвуковой диагностики – трёхмерный ультразвук. Чем же это исследование отличается от традиционного, двухмерного?
Первые ультразвуковые приборы стали разрабатываться в 1955 году, и в настоящий момент сложно представить медицину без этого метода диагностики. Безопасность метода много раз проверялась учеными всего мира. Ультразвуковое исследование признано безопасным и надежным методом визуализации плода.
Первый «трехмерный» аппарат появился в 1989 году в Австрии. К сожалению, качество изображений было очень низким, а на получение одного статического трехмерного изображения уходило до 30 минут. Естественно, метод не нашел своего широкого применения в медицине. Только в 1996 году, благодаря прорыву компьютерных технологий, появился сканер с возможностью трехмерной реконструкции в реальном времени. И с этого момента методика трехмерного ультразвука находит все более широкое применение в медицине, особенно в области акушерства!
Аппараты для двухмерного и трехмерного УЗИ внешне выглядят одинаково и отличаются только наличием специального встроенного модуля (набора высокотехнологичных электронных плат) и особых датчиков. Понимать это очень важно, так как добавляются только новые функции, при этом частота сканирования (обычно 3.5МГц), интенсивность и мощность ультразвуковой волны остаются прежними — такими же, как и при обычном ультразвуком исследовании. То есть в физическом смысле трехмерное УЗИ ничем не отличается от двухмерного, а в диагностическом плане расширяет его возможности.
Несколько слов о датчике, которым доктор проводит трехмерное исследование. Внешне он отличается от привычного для Вас датчика только тем, что в несколько раз больше. Это из-за того, что внутри его корпуса заключен обычный двумерный датчик, который постоянно перемещается при помощи специального механизма. Множество сканов – двумерных изображений, передаются с датчика в мощный компьютер, расположенный внутри сканера, где они суммируются с помощью вышеупомянутого встроенного модуля. Полученное трехмерное (объемное) изображение выводится на экран прибора.
Справедливости ради надо сказать, что современные двухмерные ультразвуковые аппараты дают возможность специалистам получить максимальное количество информации, необходимой для выяснения состояния мамы и ребёнка. К сожалению далеко не в каждом медицинском учреждении парк аппаратов соответствует современным требованиям к диагностике. Учитывая, что методика двухмерного ультразвука используется и совершенствуется в течение нескольких десятилетий (с 50-х годов прошлого столетия), можно констатировать, что специалистами чётко разработаны методы стандартизации данных, получаемых при ультразвуковом исследовании. Так каждому сроку соответствуют определённые размеры головки, конечностей, внутренних органов плода, в том числе определённых структур головного мозга, сердца и других. Данные трёхмерного исследования дают дополнительную информацию, особенно для диагностики некоторых пороков развития: конечностей, лица, позвоночного столба. Таким образом, медицинским показанием для проведения трёхмерного исследования также можно считать подозрение на наличие таких пороков.
Трехмерный ультразвук – это естественное техническое развитие двухмерного ультразвука, не только добавляющее точности исследованию, но и позволяющее будущей маме познакомиться с ребенком еще до его рождения. Наиболее оптимальным вариантом проведения ультразвукового исследования является сочетание обоих методов. В этом случае доктор в первую очередь получает всю необходимую информацию при помощи традиционного исследования, дополняет ее с помощью объемного видения и утверждается во мнении о благополучии или неблагополучии течения данной беременности. Родители же имеют возможность увидеть малыша не в виде непонятных черно-белых «плавающих» линий и точек, а в виде объемного изображения в реальном времени, напоминающего «старую» видеосъемку. Если использовать это «чудо техники» при всех 3-4 обязательных во время беременности ультразвуковых исследованиях, то к моменту появления малыша на свет о нём будет снят уже целый видеофильм. Наверное, излишне говорить о том, как реагируют родители на кадры такого фильма, как в момент его создания, так и просматривая видеопленку и вспоминая, каким был ребёнок, когда находился у мамы в животике. В этой связи интересным представляется и то, что вам легче будет объяснить малышу, где он был, когда его ещё не было. Да и имеющиеся уже старшие дети, побывав в кабинете УЗИ, с большей ответственностью и пониманием относятся к предстоящему появлению братика или сестрички. Трехмерное ультразвуковое исследование в сочетании с видеозаписью является прекрасной и современной частью документальной семейной хроники.
При прохождении трехмерного УЗИ необходимо учитывать, что время обследования может быть несколько больше, чем при стандартном двухмерном. Качество получаемого изображения при использовании трехмерного ультразвука зависит от положения тела плода, расположения его конечностей, пуповины и плаценты. Сложности в получении объемных изображений могут быть обусловлены малым количеством околоплодных вод даже в тех случаях, когда их относительно малое количество еще не является патологическим (маловодием). Значительные проблемы в качестве картины обычно возникают при избыточном весе беременной или при наличии у неё рубцов на передней брюшной стенке после полостных операций. Успешность трехмерного исследования (получения качественных изображений плода) часто зависит от двигательной активности — чем более активен плод, тем больше шансов увидеть более интересные картины внутриутробной жизни. Если плод неподвижен, и расположен неудобно для исследователя, то врач может предложить прервать обследование на некоторое время для ожидания подходящей позы ребенка. За это время целесообразно выпить какой-либо сладкий напиток (например сладкий чай), который обычно повышает двигательную активность плода через 10-15 минут.
Полученная информация и тип трехмерной картины зависит от срока беременности, при котором проводится обследование. При беременности от 3 до 8 недель трехмерные изображения неэффектны. С 10-й по 16-ю недели можно увидеть плод целиком, его позу, руки, ноги, пуповину (без отчетливых мелких деталей). В отдельных случаях в эти сроки удаётся визуализировать лицо будущего ребенка, однако, следует понимать, что лицо у плода в эти сроки мало похоже на лицо человека. Оптимальные сроки беременности для трехмерного ультразвука — от 15 до 30 недель. При таких сроках возможно получение изображения живой мимики у плода. После 23 – 25 недель плод становится настолько большим, что получение его изображения целиком уже невозможно, поэтому на экране можно увидеть по очереди голову и плечи, ручки, ножки, туловище. При предстоящих повторных родах сроки беременности, при которых трехмерный ультразвук может быть успешным, увеличиваются до 34-38 недель.
Подводя итог всему вышесказанному, трехмерное УЗИ в акушерской практике уже заняло свое прочное место рядом с двухмерным исследованием. Являясь современным высокотехнологичным методом, оно улучшает диагностику различных аномалий и дает новый взгляд на уже выявленные привычным методом пороки развития плода. А посещение кабинета врача всей семьей вносит неоценимый психоэмоциональный вклад в подготовку к появлению нового человека. Если по какой-то причине у Вас отсутствует возможность пройти все необходимые в ходе беременности УЗ-исследования в сочетании с трехмерной методикой, то не пропустите это хотя бы в третьем триместре, когда малыш будет уже почти таким же, как при Вашем личном «знакомстве» в родильном зале.
УЗИ — диагностика пола ребенка
Ко мне в кабинет УЗИ заходит пациентка, в глазах — отчаяние: «Доктор, муж сказал, если будет девочка, а не мальчик, — уйду!».
Хочу напомнить требовательным папам, что пол ребенка определяет мужчина, а вернее, его сперматозоиды, несущие Х(девочка)- или У(мальчик)-хромосому. Если бы женщины размножались партеногенезом (бесполым путем), у них бы рождались только девочки.
Тем не менее, объяснимо желание будущих родителей поскорее узнать: какой цвет ползунков предпочесть в имеющемся магазинном изобилии?
Как специалист хочу предупредить: не торопитесь! Во-первых, крайне редко случается так, что медики рекомендуют сделать ультразвуковое исследование исключительно с целью определения пола ребенка. К медицинским показаниям для определения пола относятся: возможность наследственных заболеваний, связанных с Х-хромосомой (например, гемофилия — болезнь несвертываемости крови), от которых страдают только мальчики; необходимость выявления некоторых генетических состояний, определение двойни. Во-вторых, согласно мировым стандартам, УЗИ плодапроизводится в строго определенные сроки. Первый из них — 12-13 недель. На этом сроке выявляется наличие грубых пороков развития (отсутствие конечностей, головного мозга и т.д.). Следующее ультразвуковое исследование проводится в 23-25 недель, когда лучше всего видна анатомия органов плода. Наконец, последнее УЗИ делается при доношенной беременности, когда целесообразно определить зрелость плаценты, количество околоплодных вод, массу плода.
Разница в возрасте между родителями влияет на пол ребенка
Пару лет назад в английском журнале Nature были опубликованы результаты исследования, проведенного британскими учеными, которые пришли к выводу, что в браке, где муж старше жены, значительно более вероятно рождение первенца-мальчика, а в семье, где жена старше мужа, ситуация обратная — первой имеет больше шансов родиться девочка. Любопытно, что эта закономерность распространяется только на первенцев.
Действительно, проведенные статистические исследования показали, что в 57 семьях, где муж старше жены (на 5-17 лет), соотношение между первенцами — мальчиками и девочками составило, соответственно, 37 к 20. В то время как 43 пары, в которых старше жена (разница составляла от 1 года до 9 лет), родили 14 сыновей и 29 дочерей (речь опять же идет о первенцах).
Исследователи просмотрели истории множества семей в Англии и Уэльсе за период с 1911 по 1952 гг. и обнаружили такую же связь между разницей в возрасте супругов и полом первенца.
Итак, если верить британским медикам, мужчинам, страстно желающим иметь сына, следует выбирать себе молодую жену, а женщинам, мечтающим о дочери, имеет смысл искать отца своему ребенку среди мужчин, младших по возрасту.
Попытки объяснить этот феномен с биологической точки зрения пока остаются неудовлетворительными. Возможно, та или иная разница в возрасте приводит к большей частоте ранних выкидышей эмбрионов соответствующего пола.
Точность определения пола плода зависит прежде всего от срока беременности и, к сожалению, от опыта специалиста. До 8-й недели развития гениталии эмбриона не дифференцированы. Процесс их формирования заканчивается к 10-12 неделям беременности. Но не терзайте доктора стандартным вопросом «Кто у меня будет?» при первом УЗИ (в 12-13 недель). По мнению большинства ученых, идентификация пола плода возможна только с 15-й недели беременности.
Точность определения пола плода
Определение мальчика заключается в обнаружении мошонки и полового члена; девочки — в визуализации больших половых губ.
Одной из ошибок при идентификации пола плода бывает принятие петли пуповины или пальцев кисти плода за половой член. Иногда у девочек внутриутробно наблюдается проходящий со временем отек половых губ, которые ошибочно принимаются за мошонку. Бывают случаи, когда плод «прячет» мужское достоинство за плотно сжатыми ножками и по причине своей излишней стыдливости «обзывается» девочкой.
Оптимальный срок для ответа на заветный вопрос — 23-25 недель беременности. Плод достаточно подвижен и при терпеливой настойчивости врача УЗИ, скорее всего, покажет, кто он таков. При доношенной беременности (с 37 недель) определение пола плода бывает затруднительно из-за его больших размеров и малой подвижности.
Мне нередко задают вопрос: а нельзя ли определить пол ребенка не визуально, при помощи УЗИ (как мы видели, этот способ трудно назвать непогрешимым), а каким-нибудь более надежным способом. Отвечаю: можно. В тех случаях, когда рождение ребенка мужского или женского пола в семье невозможно по медицинским показаниям (см. выше), определение пола осуществляется в ранние сроки (7-10 недель) при помощи биопсии хориона. При этом из матки тонкой иглой забирается микроскопическое количество ее содержимого для определения хромосомного набора плода. В таком случае пол эмбриона устанавливается практически с гарантией 100%. Однако осуществлять эту процедуру только для установления пола будущего малыша небезопасно: может произойти выкидыш!
В заключение хочу напомнить дорогим папам и мамам: не вы, не врач и не УЗИ решают, пополнится ваша семья мальчиком или девочкой. Главное — с самых первых дней зачатия любить человека, который очень скоро войдет в жизнь, и еще до его рождения делать все возможное для того, чтобы жизнь эта была для него или для нее как можно счастливее.
Выбор пола — возможен
Американскими учеными разработан метод отделения сперматозоидов, содержащих Х-хромосому (при оплодотворении яйцеклетки таким сперматозоидом образуется эмбрион женского пола), от сперматозоидов, содержащих У-хромосому (дающих, соответственно, мальчика).
Метод основан на определении количества генетического материала, содержащегося в клетках. Сперматозоиды с У-хромосомой содержат примерно на 2,8% меньше ДНК, чем сперматозоиды с Х-хромосомой.
Процедура состоит из нескольких этапов: (1) окрашивание ДНК; (2) сортировка сперматозоидов по количеству ДНК и (3) отделение спермы с Х-хромосомами от спермы с У-хромосомами. Весь процесс достаточно трудоемок: требуется целый день, чтобы обработать один образец спермы.
Впрочем, даже такой метод нельзя назвать безотказным. Причем интересно, что «послушнее» оказались сперматозоиды, отвечающие за зачатие девочек: по окончании описанной процедуры в опытном образце спермы Х-хромосома содержалась в 85% сперматозоидов. Мальчики, как водится, упрямее: максимальное содержание мужских половых клеток с У-хромосомами составило лишь 65%.
Разработанный метод призван помочь парам, для которых установлен риск рождения ребенка с генетическим заболеванием, избирательно поражающим лишь людей определенного пола (только мужчин или только женщин).
О конкретных случаях применения этого — весьма дорогого — метода в России редакции журнала ничего не известно.
www.babyblog.ru
Ультразвуковая диагностика (УЗИ органов малого таза)
 Ультразвуковое исследование (УЗИ) — распознавание патологических изменений органов и тканей организма с помощью ультразвука. Основано УЗИ на принципе эхолокации — приеме сигналов посланных, а затем отраженных от поверхностей раздела тканевых сред, обладающих различными акустическими свойствами.
Ультразвуковое исследование (УЗИ) — распознавание патологических изменений органов и тканей организма с помощью ультразвука. Основано УЗИ на принципе эхолокации — приеме сигналов посланных, а затем отраженных от поверхностей раздела тканевых сред, обладающих различными акустическими свойствами.
УЗИ органов малого таза проводят для того, чтобы по эхографическим признакам визуально определить наличие той или иной патологии у женщины (или плода при акушерском УЗИ).
УЗИ органов малого таза может проводиться абдоминальным датчиком (через живот) или вагинальным (влагалищным). В малом тазу женщины при УЗИ обследуются матка, маточные трубы, влагалище, яичники и мочевой пузырь.
- Матка: Определяется положение, форма, основные размеры матки и строение ее стенок.
Кроме того, отдельно исследуются срединные маточные структуры: полость матки и эндометрий (М-эхо). У небеременной женщины полость матки щелевидная. Эндометрий — функциональный внутренний слой — изменяется в течение менструального цикла. - Яичники: Оценивается положение относительно матки, размеры, размеры фолликулов и желтого тела (образования, которое остается на месте фолликулов после выхода яйцеклетки из яичника). Проводится сопоставление с фазой менструального цикла.
При обнаружении образований в яичниках, их также описывают (форма, строение, размеры). - Также определяется наличие свободной жидкости (в норме после выхода яйцеклетки из яичника, она есть в небольшом количестве) и наличие опухолевых образований в полости малого таза.
- Кроме строения матки и яичников, во время УЗИ оценивается состояние мочевого пузыря (при его достаточном наполнении).
Преимущества УЗИ диагностики
Ультразвуковое исследование проводится быстро, метод УЗИ нагляден, экономичен и необременителен, может использоваться неоднократно и при минимальных усилиях по подготовке к исследованию. Достоверно подтверждено то, что УЗИ абсолютно безопасно даже для беременной женщины.
Показания к УЗИ органов малого таза
Метод ультразвукового исследования широко применяется при подозрении на гинекологические заболевания, беременность, для контроля за лечением и излеченностью пациентки.
- С помощью УЗИ матки возможна диагностика беременности на ранних сроках.
- УЗИ малого таза у женщин необходимо проводить при нарушениях менструального цикла (задержка менструации, начало менструации раньше срока, кровотечения в середине цикла), при обильных или скудных менструациях, при отсутствии менструации, при различных выделениях из влагалища, при болях внизу живота, при появлении выделений в период менопаузы.
- При помощи гинекологического УЗИ выявляются различные заболевания: от воспалительных гинекологических заболеваний до доброкачественных и злокачественных образований матки и яичников (в том числе эндометриоз, сальпингоофорит, кисты яичников, эндометрит и др.).
- УЗИ матки дает возможность ранней диагностики миомы матки.
- УЗИ малого таза широко применяется для мониторирования фолликулярного аппарата яичников при лечении бесплодия и планировании беременности.
- Ультразвуковое исследование малого таза назначается при приеме противозачаточных и гормональных препаратов, при наличии внутриматочного контрацептива («спираль») для контроля и предотвращения осложнений.
- УЗИ при беременности (акушерское УЗИ) позволяет наблюдать за нормальным развитием плода и своевременно выявлять патологию.
- В урологии УЗИ малого таза необходимо для выявления причин расстройств мочеиспускания, недержания мочи и патологии уретры (мочеиспускательного канала).
Противопоказания к УЗИ органов малого таза
Противопоказаний к ультразвуковому исследованию не существует
Подготовка к УЗИ органов малого таза
При посещении кабинета ультразвуковой диагностики для снятия остатков геля с кожных покровов после проведения обследования необходимо иметь при себе полотенце или салфетку, а также пеленку, на которую вы ляжете для проведения исследования.
У небеременных женщин обычное гинекологическое УЗИ проводят на полный мочевой пузырь, если врачем не оговорено иное. Для обеспечения максимальной точности и достоверности результатов необходимо строго придерживаться установленных правил подготовки к УЗИ органов малого таза:
- для трансабдоминального (через живот) гинекологического УЗИ необходима подготовка мочевого пузыря: выпить 1—1,5 литра негазированной жидкости за 1 час до процедуры и не мочиться до исследования;
- для трансвагинального (через влагалище) гинекологического УЗИ специальная подготовка не требуется, исследование проводится при опорожненном мочевом пузыре;
- акушерское УЗИ (УЗИ при беременности) проводится при умеренно заполненном мочевом пузыре (выпить 2 стакана жидкости за 1 час до процедуры).
При исследовании органов мочеполовой системы (мочевого пузыря, простаты, матки, яичников) необходимо за 1-1,5 часа до обследования выпить 0,5 литра жидкости или 2 часа не мочиться. Это необходимо для того, чтобы наполнился мочевой пузырь, который оттесняет обследуемые органы.
Обязательное условие для успешного УЗИ — пустой кишечник и отсутствие в нем газов. Поэтому подготовку к УЗИ нужно начать заранее: важно еще за 2-3 дня до предстоящего ультразвукового исследования соблюдать диету с ограничением продуктов, вызывающих запоры или газообразование. Рекомендуется исключить из рациона питания продукты, вызывающие усиленное газообразование (черный хлеб, фрукты, сырые овощи, кондитерские изделия, молоко). Рекомендуется прием ферментных препаратов: фестал, панзинорм, энзистал, креон и др. Очистительные клизмы не рекомендуются, так как они нередко усиливают газообразование. Кроме того, можно принимать активированный уголь, эспумизан, укропную воду. Если у Вас запоры, рекомендуется принять слабительное, особенно при необходимости провести исследование с использованием ректального датчика.
УЗИ проводится натощак (последний прием пищи за 8 — 12 часов до обследования) и сразу после опорожнения кишечника.
Обследование молочных желез, матки и придатков рекомендуется производить в первую половину или средину менструального цикла.
Обследование на фолликулогенез производится на 5; 9; 11-14 и 15 дни менструального цикла.
Точность полученных результатов во многом зависит от того, как Вы подготовитесь к проведению УЗИ.
В экстренных случаях УЗИ проводится без подготовки, но результативность его ниже.
Как проводят УЗИ органов малого таза
Вы ложитесь на кушетку (предварительно подстелив пеленку) головой к врачу (к аппарату УЗИ) и оголяете живот и низ живота. Врач УЗИ смажет ультразвуковой датчик гелем (при трансвагинальном УЗИ оденет на датчик презерватив и смажет его гелем) и будет водить по вам датчиком, изредка надавливая, чтобы просмотреть органы малого таза под другим углом. Процедура абсолютно безболезненна за исключением диагностики при острых воспалительных процессах органов малого таза. Ультразвуковое исследование занимает от 10 до 20 минут в зависимости от цели исследования.
Осложнения УЗИ органов малого таза
После ультразвукового исследования осложнения не наблюдаются, но трансвагинальное УЗИ при беременности, особенно на ранних сроках беременности проводится только после оценки риска для плода.
Расшифровка результатов УЗИ органов малого таза
Грамотно расшифровать результаты УЗИ может только опытный врач
Что может обнаружить УЗИ органов малого таза
Врожденные аномалии развития: Использование УЗИ, особенно трехмерного, дает возможность диагностировать аномалии развития матки (двурогая, седловидная, однорогая, удвоение матки).
Наличие врожденных аномалий развития может быть причиной бесплодия, повышать риск преждевременных родов, самопроизвольного прерывания беременности, внутриутробной гибели плода, неправльного положения плода и нарушения родовой деятельности.
Эндометриоз: Эндометриоз — патологический процесс, который характеризуется распространением эндометрия за пределы полости матки (стенки матки, яичники, брюшина и т.д.). При УЗИ органов малого таза выявляется внутренний эндометриоз или аденомиоз (разрастание эндометрия в стенку матки) и эндометриоидные кисты яичника.
Диагностика эндометриоза имеет значение для прогноза возможности беременности (эндометриоз может быть причиной бесплодия), ее вынашивания.
Миома матки: Миома матки — доброкачественная опухоль женской половой системы. При УЗИ определяется наличие, количество, расположение и размеры миоматозных узлов. Кроме того, УЗИ позволяет осуществить контроль в динамике за темпами их роста. Потому УЗИ делается несколько раз в год. Диагностика миомы крайне важна при подготовке к зачатию, так как наличие миомы может сказываться на течении беременности.
Диагностика беременности: УЗИ позволяет диагностировать беременность начиная с 3 — 4 недель. Небольшие сроки беременности определяются только с помощью трансвагинального датчика, аппаратом с хорошим разрешением. Диагностируются различные виды внематочной беременности (трубная — плодное яйцо прикрепляется в области маточной трубы, шеечная — плодное яйцо прикрепляется к шейке матки, яичниковая — плодное яйцо прикрепляется к яичнику), что позволяет сохранить здоровье женщине.
Внутриматочная контрацепция: С помощью УЗИ контролируется процесс постановки и удаления внутриматочного контрацептива. своевременно выявлять неправильное расположение, частичное или полное выпадение ВМК из полости матки, врастание частей контрацептива в стенку матки. Если вы планируете беременность, то после удаления внутриматочного контрацептива доктор порекомендует вам сделать УЗИ.
Также выявляются гиперпластические процессы эндометрия (гиперплазии, полипы, злокачественные опухоли эндометрия), объемные образования яичников.
Профилактическое УЗИ органов малого таза
Здоровым женщинам, в профилактических целях необходимо делать УЗИ органов малого таза один раз в 1 — 2 года, а в возрасте после 40 лет — один раз в год с целью выявления скрытой патологии. Профилактическое УЗИ органов малого таза обычно проводится в I фазе цикла (5 — 7-й день от начала менструации).
medicalj.ru
