Геморрагический васкулит — причины, симптомы, диагностика и лечение
Геморрагический васкулит — системное асептическое воспаление сосудов микроциркуляторного русла с преимущественным поражением кожи, суставов, желудочно-кишечного тракта и почечных клубочков. Протекает с явлениями геморрагической или уртикарной сыпи, артралгиями, абдоминальным болевым синдромом, гематурией и почечной недостаточностью. Диагностика основана на клинических симптомах, лабораторных данных (анализ крови, мочи, коагулограмма), исследовании органов ЖКТ и почек. Основой лечения васкулита является терапия антикоагулянтами, ангиагрегантами. В тяжелых случаях применяется экстракорпоральная гемокоррекция, глюкокортикоидная терапия, противовоспалительное, цитостатическое лечение.
Геморрагический васкулит (ГВ, болезнь Шенлейн-Геноха, аллергическая пурпура, капилляротоксикоз) относится к наиболее распространенным на сегодняшний день геморрагическим заболеваниям. По сути своей он является аллергическим васкулитом поверхностного характера с поражением мелких артериол, венул, а также капилляров. В Международной классификации болезней (МКБ) заболевание имеет название «аллергическая пурпура». Болезнь Шенлейн-Геноха встречается в основном в детском возрасте — от 5 до 14 лет. Средняя распространенность среди детей этого возраста составляет 23-25 случая на 10 тыс. Наиболее подвержены заболеванию лица в возрасте 7-12 лет. У детей до 3 лет известны лишь отдельные случаи возникновения пурпуры.
Причины
Этиологические аспекты изучены не до конца, известно лишь, что в большинстве случаев патология носит инфекционно-аллергическую природу. Существует сезонная зависимость ‒ наибольшая заболеваемость регистрируется в сырое и холодное время года. Многолетние наблюдения позволили выявить общие триггерные факторы, предшествующие развитию клинических проявлений. К их числу относят:
- Инфекционные заболевания. У большинства заболевших манифестации васкулита предшествует острая инфекция дыхательных путей (трахеобронхит, тонзиллит, ринофарингит). Наиболее часто из смывов носоглотки удается выделить β-гемолитический стрептококк, золотистый стафилококк, кишечную палочку, аденовирус, ВПГ 1 и 2 типов. Меньшая часть больных детей инфицирована цитомегаловирусом, вирусом Эпштейна-Барр, хламидиями, микобактериями туберкулеза, вирусом гепатита В.
- Лекарственная терапия. В ревматологии имеются сообщения о развитии геморрагического васкулита на фоне использования фармакопрепаратов: антибиотиков (пенициллинов, макролидов), НПВС, антиаритмических средств (хинидин). Спровоцировать явления аллергической пурпуры может профилактическая вакцинация, проведенная сразу после перенесенной ОРВИ.
- Аллергическая отягощенность. В анамнезе пациентов с ГВ нередко имеются указания на наличие различных видов аллергии (медикаментозной, пищевой, холодовой). Больные часто страдают аллергическим дерматитом, поллинозом, аллергическим ринитом или проявлениями экссудативно-катарального диатеза.
- Другие эндогенные и внешние причины
Во многих наблюдениях причинный фактор, вызвавший возникновение васкулита, установить не удается. Ряд авторов высказывает предположение, что воздействие провоцирующих факторов приводит к развитию геморрагического васкулита лишь в тех случаях, когда оно осуществляется на фоне генетической предрасположенности организма к гиперергическим иммунным реакциям.
Патогенез
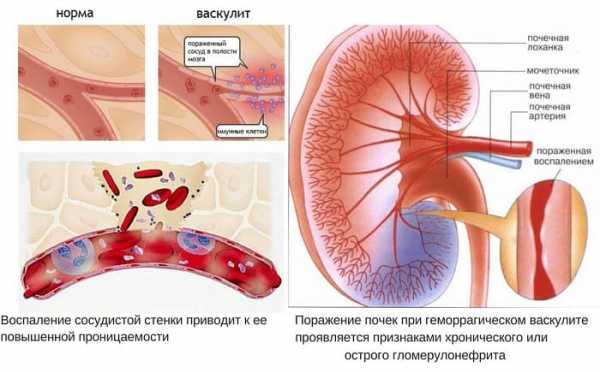
В основе механизма развития геморрагического васкулита лежит образование иммунных комплексов и повышение активности белков системы комплемента. Циркулируя в крови, они откладываются на внутренней поверхности стенки мелких сосудов (венул, артериол, капилляров), вызывая ее повреждение с возникновением асептического воспалительного процесса. Воспаление сосудистой стенки в свою очередь приводит к повышению ее проницаемости, отложению в просвете сосуда фибрина и тромботических масс, что обуславливает основные клинические признаки заболевания — кожно-геморрагический синдром и микротромбирование сосудистого русла с поражением ЖКТ, почек, суставов.
Классификация
В клиническом течении капилляротоксикоза различают острую фазу (начальный период или обострение) и фазу стихания (улучшение). По преобладающим симптомам заболевание классифицируют на следующие клинические формы: простую, ревматоидную (суставную), абдоминальную и молниеносную. В соответствии с характером течения различают острый (до 2-х мес.), затяжной (до полугода) и хронический ГВ. По тяжести клинических проявлений выделяют васкулит:
- Легкой степени. Отмечается удовлетворительное состояние пациентов и необильный характер сыпи, артралгии.
- Средней степени. Состояние больного средней тяжести, высыпания обильные, артралгии сопровождаются изменениями в суставах по типу артрита, отмечаются периодические боли в животе и микрогематурия.
Симптомы
Для клиники аллергической пурпуры типично острое начало с повышением температуры до субфебрильных или фебрильных цифр. Однако возможно отсутствие подъема температуры. Кожный синдром отмечается в самом дебюте заболевания и наблюдается у всех больных. Он характеризуются диффузными пятнисто-папулезными геморрагическими элементами различной величины (чаще мелкими), не исчезающими при надавливании. В некоторых случаях наблюдается уртикарная сыпь. Высыпания обычно располагаются симметрично на коже голеней, бедер и ягодиц, в области крупных суставов, реже — на коже рук и туловища. Обильность высыпаний часто коррелирует с тяжестью васкулита. При наиболее тяжелом его течении в центре некоторых элементов сыпи развивается некроз и образуется язва. Разрешение сыпи заканчивается длительно сохраняющейся гиперпигментацией. При хроническом течении ГВ с частыми рецидивами на коже после исчезновения сыпи возникает шелушение.
Суставной синдром развивается у 70% пациентов. Поражения суставов могут носить кратковременный характер в виде легкой артралгии или сохраняться в течение нескольких дней с выраженным болевым синдромом, сопровождающимся другими симптомами артрита (покраснение, отечность) и приводящим к ограничению движений в суставе. Типичным является летучий характер поражения с вовлечением преимущественно крупных суставов, чаще коленных и голеностопных. Суставной синдром может появиться в начальном периоде васкулита или возникнуть позже. Зачастую он имеет преходящий характер и никогда не приводит к стойкой деформации суставов. Абдоминальный синдром может предшествовать кожно-суставным проявлениям или сопутствовать им. Он проявляется болями в животе различной интенсивности — от умеренных до приступообразных по типу кишечной колики. Пациенты часто не могут указать точную локализацию боли, жалуются на нарушения стула, тошноту и рвоту. Абдоминалгии могут появляться несколько раз в течение суток и проходят самопроизвольно или в первые несколько дней лечения.
Почечный синдром возникает у 25-30% пациентов и проявляется признаками хронического или острого гломерулонефрита с различной степенью гематурии. У ряда больных возникает нефротический симптомокомплекс. Поражение других органов при геморрагическом васкулите происходит довольно редко. Это может быть геморрагическая пневмония в виде кашля с прожилками крови в мокроте и одышки, кровоизлияния в эндокард, геморрагический перикардит, миокардит. Поражение сосудов головного мозга проявляется головокружением, раздражительностью, головной болью, эпиприступами и может вызвать развитие геморрагического менингита.
Осложнения
Поражение почек является самым стойким синдромом геморрагического васкулита, может осложняться злокачественным гломерулонефритом и хронической почечной недостаточностью. В тяжелых случаях аллергической пурпуры возникают желудочно-кишечные кровотечения, сопровождающиеся кровавой рвотой и присутствием крови в каловых массах, легочные кровотечения, кровоизлияния в вещество головного мозга (геморрагический инсульт). Массивные кровопотери могут привести к коллапсу и анемической коме. Осложнения абдоминального синдрома встречаются реже и представлены инвагинацией кишечника, перитонитом, тромбозом брыжеечных сосудов, некрозом части тонкого кишечника. Наибольшая частота летальных исходов регистрируется при молниеносной форме ГВ.
Диагностика
Проводя диагностику, ревматолог учитывает возраст пациента, изучает этиофакторы, сопоставляет клинические и лабораторные данные, исключает другие заболевания. При развитии почечного синдрома пациенту необходима консультация нефролога, при наличии абдоминальных болей — консультация гастроэнтеролога и хирурга. Диагностическая панель включает:
- Гематологические тесты. В общем анализе крови, как правило, отмечаются неспецифические признаки умеренного воспаления (лейкоцитоз и небольшое повышение СОЭ), увеличение количества тромбоцитов и эозинофилов. Биохимический анализ крови показывает увеличение иммуноглобулина А и СРБ. Большое диагностическое значение имеют результаты коагулограммы. Отсутствие в ней данных за нарушение свертывания при наличии клинических признаков геморрагического синдрома свидетельствует в пользу ГВ.
- Анализы мочи и кала. В анализе мочи выявляется гематурия, протеинурия, цилиндрурия. Пациентам с почечным синдромом показан мониторинг изменений в анализе мочи, проведение биохимии мочи, пробы Зимницкого, Нечипоренко. Для диагностики скрытого ЖКТ-кровотечения производят анализ кала на скрытую кровь.
- Инструментальную диагностику. С целью оценки состояния органов-мишеней выполняется УЗИ почек, УЗДГ почечных сосудов. Для исключения органических причин кровотечения из пищеварительного тракта и бронхов целесообразно проведение УЗИ брюшной полости, гастроскопии, бронхоскопии.
- Биопсию с гистологией. В тяжелых диагностических случаях показана биопсия кожи или почек. Гистологическое исследование биоптата выявляет характерные изменения: отложения иммуноглобулина А и ЦИК на эндотелии и в толще сосудистой стенки венул, артериол и капилляров; образование микротромбов; выход элементов крови за пределы сосуда.
Абдоминальную форму геморрагического васкулита следует дифференцировать от других причин, обуславливающих появление симптомов «острого живота»: аппендицита, пенетрации язвы желудка, острого холецистита, панкреатита, перфорации кишечника при язвенном колите др. Также необходимо исключить тромбоцитопеническую пурпуру, геморрагический синдром при инфекционных заболеваниях (геморрагических лихорадках, гриппе), лейкоз, ревматоидный артрит, болезнь Стилла, острый гломерулонефрит, системные васкулиты.
Лечение
В острой фазе геморрагического васкулита пациентам необходимо соблюдать постельный режим и гипоаллергенную диету, ограничить употребление жидкости и соли, исключить прием антибиотиков и других медикаментов, которые могут усиливать сенсибилизацию организма. Основные направления терапии зависят от клинических проявлений, поэтому их целесообразно рассматривать посиндромно:
- При любых синдромах. Основу базисной терапии при всех формах ГВ составляет назначение дезагрегантов (дипиридамола, пентоксифиллина) и активаторов фибринолиза (никотиновой кислоты). Препараты этих групп препятствуют агрегации тромбоцитов, улучшают микроциркуляцию и внутритканевую перфузию. Часто в базисную схему включают гепарин и другие антикоагулянты.
- При кожном синдроме. Терапия предполагает применение сульфасалазина, колхицина. Использование преднизолона до сих пор является спорным вопросом среди врачей. Возможно его назначение в тяжелых случаях ГВ. При отсутствии эффекта от терапии кортикостероидами препаратами запаса являются цитостатики.
- При суставном синдроме. Выраженные артралгии купируются проведением противовоспалительной терапии (индометацин, ибупрофен). Дополнительно могут назначаться производные аминохинолина (хлорохин).
- При почечном синдроме. Назначаются высокие дозы глюкокортикоидов, цитостатиков. Возможно использование иАПФ, антагонистов рецепторов ангиотензина II, введение нормального человеческого иммуноглобулина, проведение электрофореза с никотиновой кислотой и гепарином на область почек. В терминальной стадии ХПН требуется гемодиализ или трансплантация почки.
- При абдоминальном синдроме. Интенсивный болевой синдром служит показанием к внутривенному введению преднизолона, реополиглюкина, кристаллоидов. При развитии хирургических осложнений (перфорация, инвагинация кишки) применяется хирургическая тактика.
Тяжелое течение заболевания является показанием для проведения экстракорпоральной гемокоррекции (гемосорбция, иммуносорбция, плазмаферез). Многие авторы отмечают неэффективность антигистаминных препаратов в лечении ГВ. Однако их применение может быть оправдано у пациентов с аллергическим анамнезом. При связи заболевания с пищевой аллергией и наличием абдоминального синдрома дополнительно назначаются энтеросорбенты.
Прогноз и профилктика
Легкие формы геморрагического васкулита склонны к самопроизвольному излечению после первой же атаки заболевания – их прогноз благоприятен. При молниеносной форме смерть пациентов может произойти в первые несколько суток от начала заболевания. Чаще всего это связано с поражением сосудов ЦНС и возникновением внутримозгового кровоизлияния. Другой причиной летального исхода может стать тяжелый почечный синдром, приводящий к развитию уремии. В целях профилактики аллергического васкулита рекомендуется санация хронических инфекционных очагов ЛОР органов, дегельминтизация при глистных инвазиях, исключение контакта с известными аллергенами и бесконтрольного приема медикаментов.
www.krasotaimedicina.ru
Геморрагический васкулит
Среди всех первичных васкулитов чаще всего встречается геморрагический васкулит или болезнь Шёнлейна-Ге́ноха. Эта патология еще известна как ревматическая пурпура. На фоне этого расстройства возникает сдвиг в системе гемостаза с последующим развитие микротромбоваскулита. Протекать может как молниеносно, так и хронически, поэтому лечение составляет в индивидуальном порядке.
Геморрагический васкулит (ГРВ или болезнь Шёнлейна-Ге́ноха) представляет собой воспалительное заболевание из группы васкулитов, при котором поражаются мелкие кровеносные сосуды (капилляры). Обычно является самоограниченным патологическим состоянием. Синонимы — аллергическая пурпура, аллергический васкулит, анафилактоидная пурпура, геморрагический капиллярный токсикоз, лейкоцитокластический васкулит, нетромбоцитопеническая идиопатическая пурпура, ревматическая пурпура, сосудистая пурпура.
Это наиболее распространенная форма воспаления сосудов у детей (среди васкулитов), которое приводит к воспалительным изменениям в мелких кровеносных сосудах.
В основе развития геморрагического васкулита лежит нарушение работы иммунной системы, из-за чего возникает воспаление сосудистой стенки. Болезнь чаще всего определяется у детей до 5 лет, и подобных случаях чаще всего развивается молниеносная форма ГРВ. При своевременном лечении удается повысить качество жизни больного.
Видео: Пурпура Шёнляйна-Геноха — Геморрагический васкулит
Признаки геморрагического васкулита
Симптомы ГРВ обычно начинаются внезапно и могут выражаться следующим образом:
- Головной болью.
- Лихорадкой.
- Потерей аппетита.
- Спазмами.
- Болью в животе.
- Болезненными менструациями.
- Крапивницей.
- Кровавой диареей.
- Болью в суставах.
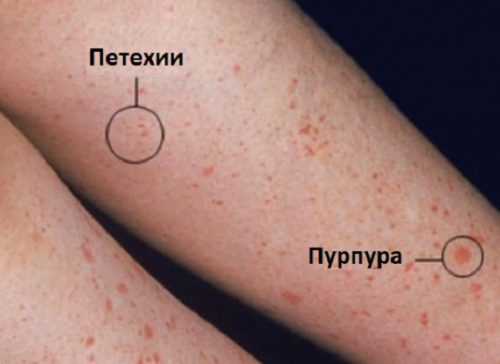
Красные или фиолетовые пятна обычно появляются на коже и называются петехиями. В классическом случае высыпания появляются на ягодицах, спине и ногах.
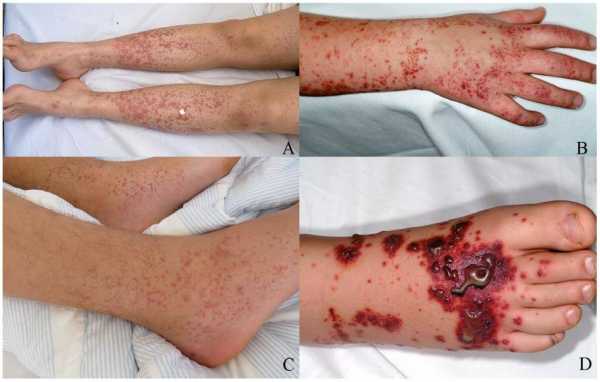
(A и B) Классические поражения кожи при ГРВ с ощутимой пурпурой на конечностях. (C) Артрит и пурпура на нижней конечности. (D) Буллезные и некротические поражения нижних конечностей у пациента со сложным течением пурпуры.
Воспалительные изменения, связанные ГРВ, также могут развиваться в суставах, почках, пищеварительной системе и, в редких случаях, головном и спинном мозге (центральной нервной системе).
Особенности проявлений разных форм геморрагического васкулита:
- При пурпуре Шенлейна поражаются кожа и суставы, но при этом воспаление желудочно-кишечного тракта отсутствует.
- При пурпуре Геноха у больных определяются пурпурные пятна на коже и острые процессы в брюшной полости, например гломерулонефрит (тип заболевания почек). При этой форме ГРВ суставы не поражаются.
В дополнение к характерным красным пятнам на коже может определяться головная боль, потеря аппетита и / или лихорадка.
- Кожа обычно становится красной (диффузная эритема).
- Боли в животе становятся наиболее выраженными ночью.
- Кровь может присутствовать в стуле, а аномальное кровотечение (кровоизлияние) из желудочно-кишечного тракта диагностируется как кровавая диарея.
- Боли в суставах (артралгия) может определяться в любом суставе, но чаще всего поражаются коленные и в районе лодыжек.
- Некоторые люди с ГРВ испытывают рвоту и диарею, тогда как у других определяются тяжелые запоры и необычно темный стул (мелена).
Пятна пурпуры вызваны небольшими кровоизлияниями под кожу и не связаны с аномально низким уровнем тромбоцитов (нетромбоцитопеническое расстройство), что характерно для некоторых других форм пурпуры. Другие поражения кожи, связанные с ГРВ, включают крупные волдыри (крапивница) или язвы (некроз ткани), особенно на ягодицах и ногах.
Отек может возникать на лице и шее из-за аномального скопления жидкости в мягких тканях пораженных областей (ангионевротический отек). В редких случаях отек развивается в гортани, что может вызывать затруднение дыхания, способное привести к угрожающим жизни респираторным осложнениям.
У четверти-половины больных с ГРВ возникают проблемы с функцией почек, такие как гломерулонефрит, при котором повреждается почечная ткань. В результате нарушается процесс очищения крови от различных метаболитов. Патологический процесс выражается в определении крови в моче (гематурия) и воспалительных изменениях в почках. У некоторых людей может развиться тяжелое заболевание почек, включая нефропатию, хроническое воспаление почек (нефрит) и / или нефротический синдром, приводящий к почечной недостаточности.
В редких случаях часть кишечника пострадавшего может складываться сама в себя (инвагинация). Это приводит к значительной боли и, если консервативные меры не разрешают проблему, может потребоваться хирургическое вмешательство.
Когда вовлечена центральная нервная система, люди с этим расстройством могут испытывать сильные головные боли, перцептивные изменения, зрительные трудности (атрофия зрительного нерва) и / или судороги.
Причины геморрагического васкулита
Точная причина ГРВ полностью не выяснена, хотя исследования показывают, что она связана с ненормальным ответом иммунной системы. В некоторых случаях причинным фактором является чрезвычайная аллергическая реакция, развивающаяся на некоторые оскорбительные вещества (например, продукты или наркотики).
Исследования показывают, что геморрагический васкулит может быть вызван дисфункцией иммунной системы (т. е. повышением количества иммунных комплексов IgA). Аутоиммунные нарушения возникают, когда естественная защита организма от “чужеродных” или вторгающихся агентов (например, антител) начинает атаковать здоровую ткань по неизвестным причинам.
Было высказано предположение, что это расстройство может быть результатом:
- Чрезвычайной аллергической реакцией на определенные продукты, такие как шоколад, молоко, яйца или бобы.
- Различные препараты (например, нифедипин, дилтиазем, цефуроксим, диклофенак и т. д.), бактерии (например, Streptococcus) и укусы насекомых также были указаны как возможные причины ГРВ.
- Краснуха предшествует первым симптомам ГРВ примерно в 30% случаев.
- Около 66% случаев респираторная инфекция верхних дыхательных путей предшествует возникновению симптомов примерно на 1-3 недели.
Связь ГРВ с вирусными инфекциями не доказана.
Видео: Причины васкулитов
Распространенность
ГРВ — редкое расстройство, которое поражает чаще мужчин, чем женщин. Болезнь может возникать во всех возрастных группах, но большая распространенность наблюдается среди детей.
У детей начальные симптомы обычно начинаются после 2 лет и продолжаются около 4 недель. Заболевание в таких случаях характеризуется мягким течением. Около 50% заболевших детей переносят один или несколько рецидивов в течение двух-трех месяцев. Частота рецидивов, по-видимому, выше у тех детей, у которых определялось более тяжелое начало болезни.
Возраст пострадавших детей в основном составляет от 2 до 11 лет. В США на каждые 100 000 детей школьного возраста приходится около 14 случаев. Как правило, доброкачественное (не угрожающее) расстройство появляется в большинстве случаев для самолечения (самоограничения).
Связанные нарушения
Обычная пурпура является наиболее распространенным типом заболевания, чаще всего встречающимся у женщин старше 50 лет. При отсутствии повреждений поражение кожи возникает чаще, чем подкожное кровоизлияние. Однако, после операции или даже незначительных травм, хрупкость кровеносных сосудов приводит к чрезмерному кровотечению.
Кровотечение может быть уменьшено в результате краткосрочной терапии кортикостероидами или введением эстрогена женщинам в постменопаузальном периоде.
Цынга, тип пурпуры, является результатом дефицита витамина С в рационе. Симптомы могут включать в себя:
- Общую слабость.
- Анемию.
- Разрыхленность десен.
- Тенденцию к кровоизлияниям под кожу и в слизистых оболочках, которые выстилают рот и желудочно-кишечный тракт.
Цинга редко встречается в современных цивилизациях, разве что в удаленных от современных условий жизни регионах. Предотвращению развития болезни способствует улучшенная диета и наличие продуктов, содержащих витамин С.
Синдром Гарднера—Даймонда, или аутоэритроцитарный синдром, редкое расстройство, которое иногда называют синдромом болезненных синяков. Он характеризуется пятнами пурпуры, главным образом у молодых женщин. Возникновении патологии связывают с аутоиммунным расстройством.
Васкулит, или ангиит, является сосудистым воспалительным заболеванием, которое может возникать в одиночку или в сочетании с другими аллергическими или ревматическими заболеваниями. Воспаление сосудистых стенок способствует спазму кровеносных сосудов и может вызвать недостаточное кровоснабжение определенных участков тела (ишемию), отмирание ткани (некроз) и / или образование сгустков крови (тромбоз). Могут быть затронуты сосуды любого размера или любая часть сосудистой системы. Симптомы относятся к вовлеченной системе и могут включать:
- Лихорадку.
- Головную боль.
- Глубокую потерю аппетита.
- Потерю веса.
- Слабость.
- Боль в животе.
- Диарею.
- Боль в мышцах и суставах.
Поскольку существует много форм васкулита, есть предостаточно причин его развития. Некоторые типы могут быть вызваны аллергическими реакциями или повышенной чувствительностью к некоторым лекарственным средствам, таким как пенициллин, пропилтиоурацил, другие лекарства, токсины и различные вдыхаемые раздражители. Некоторые формы могут возникать из-за грибковой инфекции, паразитов или вирусных инфекций, тогда как в ряде случаев очевидная причина отсутствует.
Кожный некротизирующий васкулит является относительно распространенным воспалительным заболеванием кровеносных сосудов, затрагивающим вены, артерии и более мелкие кровеносные сосуды (капилляры). Это расстройство обычно влияет на кожу и может возникать в одиночку или в сочетании с аллергическими, инфекционными или ревматическими заболеваниями. Симптомами являются:
- Узлы на коже.
- Небольшие кровоизлияния под кожей и / или ее поражение, которые могут быть красными и плоскими (макулы).
Они могут образовываться во многих частях тела, особенно на спине, руках, ягодицах и / или ногах. В некоторых случаях присутствует сильно зудящая крапивница или кольцевидные язвы. Также может возникать лихорадка, генерализованный дискомфорт (недомогание) и / или боль в мышцах и суставах. Точная причина кожного некротизирующего васкулита неизвестна. Некоторые поражения могут быть вызваны аллергической реакцией или гиперчувствительностью к некоторым лекарствам, таким как сульфат или пенициллин, токсины и вдыхаемые раздражители.
Болезнь Кавасаки — воспалительное заболевание у детей, характеризующееся лихорадкой, кожной сыпью, опуханием лимфатических узлов (лимфаденопатией), воспалением артерий (полиартериитом) и воспалением кровеносных сосудов (васкулитом). Воспалительные изменения вызывают деструктивные поражения в кровеносных сосудах, которые могут привести к осложнениям, связанным с печенью, желчным пузырем и сердцем. Симптомы могут включать:
- Аномально высокую температуру тела, которая начинается внезапно и длится примерно две недели.
- Покраснение внутренней части век обоих глаз (двусторонний конъюнктивит).
- Раздражительность.
- Усталость.
- Покраснение (воспаление) рта и языка (стоматит).
- Растрескивание губ.
- Набухание лимфатических узлов в области шеи (цервикальная аденопатия).
- Кожная сыпь.
Точная причина болезни Кавасаки до конца не известна. Это может быть связано с двумя ранее неизвестными штаммами бактерий стафилококка и стрептококка и / или возможной иммунологической аномалией.
Иммунная тромбоцитопения представляет собой редкое тромбоцитарное расстройство, характеризующееся необъяснимо низким уровнем тромбоцитов в циркулирующей крови. Симптомы могут включать:
- Носовые кровотечения.
- Небольшие красные или фиолетовые пятна на коже, которые представляют собой кровоизлияния под кожу (петехии) и / или кровотечение из прямой кишки и / или мочевых путей.
- Анемия может способствовать возникновению слабости и усталости.
- У других людей с этим расстройством определяются эпизоды повышенной лихорадки и аномального увеличения селезенки.
Никакой конкретной причины для развития иммунной тромбоцитопении не известно. Существующие данные подтверждают иммунологическую основу, поскольку большинство пациентов имеют антитромбоцитарные антитела, которые могут быть идентифицированы.
Идиопатическая тромбоцитопеническая пурпура (ИТП) представляет собой редкое заболевание крови, характеризующееся аномально низким уровнем циркулирующих тромбоцитов в крови, аномальным разрушением эритроцитов, дисфункцией почек и нарушениями со стороны нервной системы. Симптомы этого расстройства, которые начинаются внезапно, могут включать:
- Лихорадку
- Головную боль.
- Пятна пурпуры на коже и слизистых оболочках.
- Боль в суставах (артралгии).
- Частичную потерю чувствительности в руках или ногах (парез).
- Изменение психического состояния.
- Судороги.
Точная причина ИTП неизвестна. Это может быть связано с инфекционным агентом или с аутоиммунной реакцией.
Диагностика
Постановка диагноза ГРВ может быть затруднена, особенно у взрослых. Болезнь часто путают с другими формами сосудистого воспаления, которые представлены выше в разделе “Связанные нарушения”.
Обычные лабораторные тесты не дают возможность поставить максимально точный диагноз. Количество тромбоцитов обычно является нормальным, хотя уровни лейкоцитов и седиментации могут быть увеличены.
Согласно критериям классификации Американского общества ревматологии (ACR), диагноз может быть сделан с чувствительностью 87% и специфичностью 88%, если у больного имеются два из следующих четырех признаков-критериев:
- Пальпируемая пурпура.
- Возраст больного более 20 лет.
- Абдоминальная стенокардия (Соответствие этому критерию определяется наличием диффузной боли в животе и крови в стуле).
- Гистологическое обнаружение гранулоцитов в сосудистой стенке артериол или венулов. (Биопсия кожи редко требуется).
При нечеткой выраженности этих критериев требуется, чтобы в дополнение к ощутимой (пальпируемой) пурпуре, по крайней мере, должен определяться еще один критерий в виде нормального количества тромбоцитов. Хотя симптомы со стороны брюшной полости могут предшествовать кожным проявлениям, диагноз без проявлений на коже обычно не устанавливается.
В лабораторных тестах при ГРВ чаще всего отмечается:
- Умеренное повышение скорости седиментации эритроцитов.
- Показатель антиядерной антитело (ANA) отрицателен.
- Аутоантитела к нейтрофильным гранулоцитарным антигенам (ANCA) класса IgG не определяются.
Дальнейшая диагностика связана с симптомами и используется для выявления осложнений. Исследования могут повторяться при изменении симптомов и проводится в неосложненных случаях в амбулаторных условиях педиатром. В тяжелых случаях выполняются в клинике, возможно, с дополнительной консультацией соответствующих специалистов.
Инструментальные методы диагностики:
- Ультразвуковое исследование органов брюшной полости.
- Рентгенологическое исследование брюшной полости.
- Исследование крови в стуле.
- Анализ мочи с целью оценки поражения почек (может быть значительная протеинурия более 100 мг).
- Биопсия почек.
Исключение вовлеченности мозга проводится с помощью магнитно-резонансной томографии. Исключение вовлеченности яичек выполняется посредством колоночной допплерографии.
Стандартная терапия
Основные направления лечения:
- Если у людей с ГРВ имеются аллергические реакции, они должны строго избегать раздражающего вещества (например, определенной пищи или лекарств).
- При наличии признаков стрептококковой инфекции назначают антибиотикотерапию.
- Неосложненные случаи заболевания у детей часто улучшаются спонтанно с возрастом.
- Большинству больных не проводят конкретного лечения, при этом перспективы восстановления благоприятные.
- Воспалительные реакции снимаются нестероидными или стероидными противовоспалительными препаратами.
Если нестероидные противовоспалительные средства не могут облегчить симптомы, некоторым больным назначают глюкокортикоиды (стероидные) средства, такие как преднизон. Эти препараты могут быть полезны для борьбы с острой абдоминальной и суставной болью. При этом в некоторых случаях отек мягких тканей (ангиодистрофия) может быть вызвана стероидными препаратами.
Дапсон может быть назначен, когда преднизон противопоказан или он не помогает облегчить симптомы. Некоторые исследования показывают, что стероиды не сокращают продолжительность заболевания или не уменьшают частоту или повторяемость симптомов. В других заключениях указывается, что стероидное лечение может помочь снизить риск повреждения почек.
Пациенты с ГРВ, у которых развилось заболевание почек и почечная недостаточность, чаще всего нуждаются в механической очистке крови от токсических веществ — гемодиализе. Агрессивная и поддерживающая терапия может потребоваться во время острого почечного кризиса. Некоторым больным с тяжелым заболеванием почек проводится трансплантация почек. Однако болезнь может повториться уже при наличии пересаженной почки. Другое лечение включает симптоматические и поддерживающие лекарственные средства.
Исследовательская терапия
Экспериментальное лечение комбинированной лекарственной терапией в виде антикоагулянтов (то есть гепарина и аценокумарола), кортикостероидов и иммунодепрессантов было протестировано у взрослых с тяжелыми случаями ГРВ. Дальнейшие исследования необходимы для определения долгосрочной безопасности и эффективности этой формы терапии для лечения рассматриваемого расстройства.
Плазмаферез как средство удаления нежелательных веществ (токсинов, метаболических веществ и частей плазмы) из крови также был испытан экспериментально. Кровь в определенном объеме берется у больного, после чего клетки крови отделяются от плазмы. Затем плазма больного затем заменяется плазмой другого человека и кровь переливается обратно пациенту. Эта терапия все еще изучается для анализа побочных эффектов и эффективности. Необходимо больше исследований, прежде чем плазмаферез можно будет рекомендовать для использования во всех случаях, кроме самого тяжело протекающего ГРВ.
Внутривенное введение иммуноглобулина (ИГ) использовалось на экспериментальной основе для лечения некоторых детей с тяжелой абдоминальной болью, связанной с ГРВ. Дальнейшие исследования необходимы для определения долгосрочной безопасности и эффективности иммуноглобулинов для лечения этого расстройства.
Ключевые моменты
- Геморрагический васкулит, или пурпура Шёнлейн-Геноха, характеризуется возникновение воспаления капилляров и других сосудов мелкого калибра.
- Заболевание чаще определяется у детей до 5 лет, но также может встречаться в других возрастных категориях.
- При геморрагическом васкулите не обнаруживается пониженное количество тромбоцитов, что является одним из критериев диагностики заболевания.
- Развитие геморрагического васкулита в основном связано с высыпаниями на коже, особенно в районе ног, ягодиц. Также может поражаться желудочно-кишечный тракт или суставы.
- Лечение геморрагического васкулита в основном симптоматическое, включающее чаще всего нестероидные противовоспалительные препараты, а в тяжелых случаях — глюкокортикостероиды.
- Прогноз в основном благоприятный, а в целях профилактики нужно тщательно проводить лечение инфекционных заболеваний, а при наличии аллергических реакций придерживаться рекомендаций врача по поддержанию иммунных реакций в пределах допустимого.
Видео: Жить Здорово! Геморрагический васкулит
5.00 avg. rating (98% score) — 3 votes — оценок
arrhythmia.center
Геморрагический васкулит: симптомы, диагностика, лечение
Геморрагический васкулит — заболевание с преимущественным поражением капилляров кожи, суставов, желудочно-кишечного тракта и почек.
Геморрагический васкулит может начаться в любом возрасте. Однако до 3 лет дети болеют редко. Максимальное число случаев геморрагического васкулита приходится на возраст 4-12 лет.
Начало заболевания возможно через 1-4 недели после ангины, ОРВИ, скарлатины или другого инфекционного заболевания. У ряда больных развитию болезни предшествуют вакцинация, лекарственная непереносимость, пищевая аллергия, травма, охлаждение.
В основе геморрагического васкулита лежат повышенная продукция иммунных комплексов, активация системы комплемента, повышение проницаемости сосудов, повреждение стенки капилляров.
Проявления геморрагического васкулита
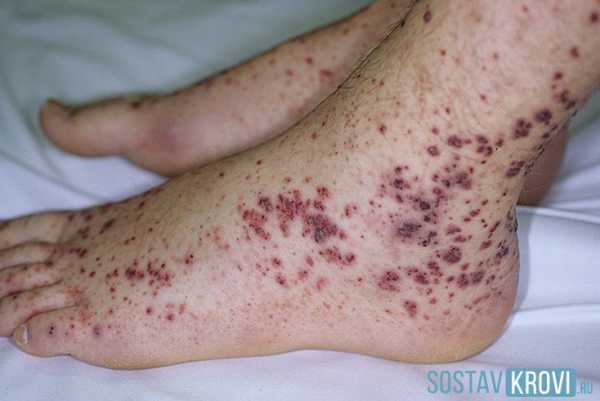
У большинства детей геморрагический васкулит начинается с типичных кожных высыпаний — это мелкопятнистые, симметрично расположенные синячковые элементы, не исчезающие при надавливании. Сыпь локализуется на разгибательных поверхностях конечностей, вокруг суставов, на ягодицах. Высыпания на коже лица, туловища, ладонях и стопах бывают реже. Интенсивность сыпи различна — от единичных до множественных элементов с тенденцией к слиянию. При угасании сыпи остается пигментация, на месте которой при частых рецидивах появляется шелушение.
Поражение суставов — второй характерный признак геморрагического васкулита, наблюдающийся у 2/3 больных. Обычно он появляется одновременно с сыпью на 1-й неделе болезни, либо в более поздние сроки. Характер поражения суставов варьирует от кратковременных суставных болей до воспаления. Поражаются преимущественно крупные суставы, особенно коленные и голеностопные. Развивается околосуставной отек с изменением формы суставов и болезненностью; боли держатся от нескольких часов до нескольких дней. Стойкой деформации суставов с нарушением их функции не бывает.
Боли в животе — третий по частоте признак геморрагического васкулита. Он может появиться одновременно с поражением кожи и суставов, а может предшествовать кожно-суставным изменениям. Одни больные жалуются на умеренные боли в животе, которые не сопровождаются расстройствами пищеварения, не причиняют особых страданий и проходят самостоятельно или в первые 2-3 дня от начала лечения. У других боли в животе носят приступообразный характер, возникают внезапно по типу кишечной колики, не имеют четкой локализации. Болевые приступы могут повторяться многократно в течение суток и продолжаться до нескольких дней. Больные жалуются на тошноту, рвоту, неустойчивый стул, иногда повышение температуры. В редких случаях на фоне указанной клинической картины отмечаются эпизоды кишечных и желудочных кровотечений.
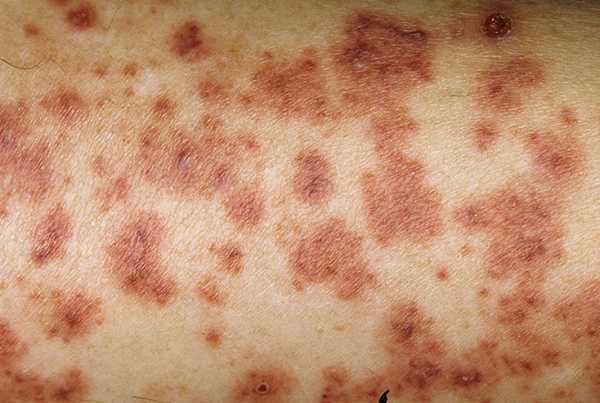
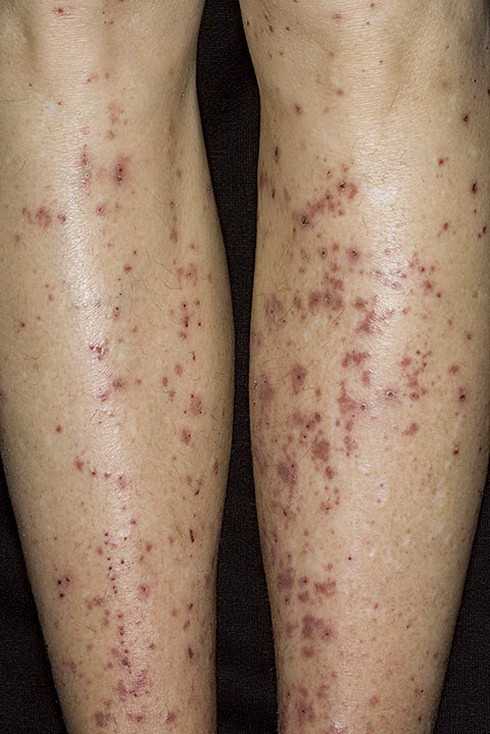
Фото: сайт кафедры дерматовенерологии Томского военно-медицинского института
Поражение почек при геморрагическом васкулите наблюдается реже, чем остальные проявления болезни. Поражение почек может быть различным — от тех, которые быстро исчезают на фоне терапии, до выраженной картины гломерулонефрита (нефрит Шенлейна-Геноха).
Значительно реже при геморрагическом васкулите выявляется поражение других органов. Легочный синдром может возникнуть в виде кашля с небольшим количеством мокроты и прожилками крови, иногда одышкой. Описаны геморрагический перикардит, кровоизлияния в эндокард. Как правило, эти изменения обратимы.
Чаще у детей на фоне среднетяжелого и тяжелого течения заболевания появляется систолический шум в сердце функционального характера. Поражение центральной нервной системы обусловлено воспалением сосудов головного мозга, мозговых оболочек и обычно появляется на высоте кожных изменений. Больные жалуются на головную боль, головокружения, раздражительность. В ряде случаев у мальчиков с геморрагическим васкулитом наблюдается поражение яичек (нередко двухстороннее) — отечность, болезненность.
Диагностика
Изменения лабораторных показателей неспецифичны при геморрагических васкулитах. Возможны повышение СОЭ и лейкоцитов, диспротеинемия с повышением уровня альфа-2-глобулинов, повышение неспецифических показателей, характеризующих воспаление, — ДФА, серомукоида, С-реактивного белка, титров антистрептолизина О и антигиалуронидазы.
Иммунологические изменения в виде повышения уровня иммуноглобулина А, повышения циркулирующих иммунных комплексов и криоглобулинов, снижения уровня иммуноглобулина G, активности комплемента.
Лаборатор
www.diagnos.ru
Геморрагический васкулит: симптомы и лечение
Геморрагический васкулит – ревматическое системное заболевание, характеризующееся хроническим воспалением капилляров, артериол и венул, питающих кожу, суставы, органы брюшной полости и почки. Другое название геморрагического васкулита – болезнь Шенлейна-Геноха.
Геморрагический васкулит встречается достаточно редко. Заболевают чаще мальчики и мужчины. Пик заболеваемости приходится на весну. В данной статье рассмотрим симптомы и возможное лечение этой болезни.
Почему развивается геморрагический васкулит?
 Геморрагический васкулит может развиться после стрептококковой ангины.
Геморрагический васкулит может развиться после стрептококковой ангины.Основополагающая причина так и не найдена. Считается, что пусковыми факторами болезни Шенлейна-Геноха являются:
- Респираторные заболевания, особенно стрептококковой природы (ангина, скарлатина).
- Пищевая и/или лекарственная аллергия.
- Вакцинация.
- Переохлаждение.
- Укусы насекомых.
- Иммунные нарушения. Повышение уровней IgA и некоторых компонентов комплемента.
Какой бывает геморрагический васкулит?
- Острая форма. Характеризуется внезапным началом, на фоне выздоровления после перенесенной инфекции, разнообразными симптомами, быстротой вовлечения почек в процесс.
- Хроническая форма. В основном у больных отмечают только рецидивы кожно-суставного синдрома.
Симптомы геморрагического васкулита
Для болезни Шенлейна-Геноха характерны следующие три основных признака:
- Геморрагические высыпания на коже.
- Поражение суставов, обычно крупных, по типу артрита (воспаления) или артралгий (болевой синдром).
- Боли в животе.
Поражение кожи
Геморрагические высыпания напоминают маленькие красные, приподнятые над поверхностью кожи пятнышки (папулы). Локализованы они обычно на разгибательных поверхностях рук и ног, чаще на нижних конечностях. Высыпания можно найти на ягодицах и очень редко на туловище. С течением времени папулы становятся типичного красного цвета, а затем на месте пятна формируется сильно пигментированный участок. При значительной реакции организма, на месте папул могут формироваться участки некроза.
Поражение суставов
Чаще всего при болезни Шенлейна-Геноха в процесс вовлекаются крупные суставы (например, коленные). Пациент жалуется на сильные боли, которые иногда приводят к невозможности самостоятельно передвигаться. Особенностью артритов и артралгий при геморрагическом васкулите является их летучесть и симметричность. То есть боли возникают сразу в двух коленных суставах, потом переходят на голеностопные и т.д.
Абдоминальный синдром (боли в животе)

Чаще всего встречается у детей. Ребенок жалуется на резкие, сильные боли в животе, обычно вокруг пупка.
Диагностику затрудняет то, что при болезни Шенлейна-Геноха боль может быть локализована не только вокруг пупка, но и в правом подреберье, правой подвздошной области, в эпигастрии, симулируя холецистит, аппендицит и панкреатит. Больные в момент приступа принимают типичную позу – на боку, с ногами, подтянутыми к животу. Боли могут сопровождаться рвотой с кровью и жидким стулом с прожилками крови. Попытки прощупать живот вызывают резкое усиление болей, что говорит о раздражении брюшины.
Таким образом, абдоминальный синдром при геморрагическомваскулите симулирует три варианта «острого живота».
- Кишечная колика.
- Аппендицит, или прободение кишки.
- Инвагинация кишки (состояние, при котором одна часть кишки входит в другую, по типу телескопической трубки).
Дополнительные симптомы
- Поражение почек. Воспаление капилляров в почках приводит к формированию гломерулонефритагематурического типа. Выраженность патологии варьируется от изолированного мочевого синдрома (когда изменения выявляются только в анализе мочи) до развития нефротического синдрома, почечной гипертензии. В тяжелых случаях возможно формирование хронической почечной недостаточности.
- Поражение центральной нервной системы.
- Геморрагические пневмонии.
- Миокардиты.
Диагностика геморрагического васкулита
Лабораторные исследования.
- В анализе крови выявляется повышенный уровень лейкоцитов и СОЭ (отражает наличие воспаления в организме), эозинофилов (характерно для аллергии). Отмечается повышение содержания в крови иммуноглобулинов, особенно IgA.
- В анализе мочи обнаруживают следы крови и белка, что говорит о вовлечении в процесс почек.
Как выставляется диагноз геморрагического васкулита?
Болезнь Шенлейна-Геноха достаточно легко выставить больному, имеющему все три основных симптома.
Есть небольшие отличия протекания болезни у детей и взрослых.
У детей:
- Более, чем у 30% детей развивается лихорадка.
- Характерно острое начало и течение болезни.
- Абдоминальный синдром сопровождается жидким стулом с прожилками крови.
- Часто в процесс уже с самого начала вовлекаются почки, с выявлением в анализах мочи гематурии и протеинурии.
У взрослых:
- Начало болезни стертое, симптомы более мягкие.
- Абдоминальный синдром встречается всего у 50% больных и редко сопровождается тошнотой и рвотой.
- Поражение почек ведет к развитию хронического диффузного гломерулонефрита, с формированием хронической почечной недостаточности.
С чем следует дифференцировать геморрагический васкулит?
Высыпания, боли в суставах и в животе могут быть не только при болезни Шенлейна-Геноха, поэтому больным зачастую требуются консультации не только ревматолога, но и хирурга, гастроэнтеролога, дерматолога, кардиолога. Болезнь следует отличать от следующих недугов и состояний:
- Инфекционный эндокардит.
- Системные васкулиты (синдром Гудпасчера, узелковый периартериит, болезнь Бехчета).
- Диффузные заболевания соединительной ткани (системная красная волчанка).
- Менингококцемия.
- Макроглобулинемическая пурпура Вальденстрема.
- Иерсиниоз.
- Болезнь Крона.
Лечение геморрагического васкулита
В период обострения больного переводят на постельный режим, назначают гипоаллергенную диету (нельзя цитрусовые, шоколад, клубнику и т.п.). По возможности стараются избегать назначения препаратов (особенно, антибиотиков). Но при необходимости могут быть предписаны следующие лекарственные средства:
- Глюкокортикостероиды (Метилпреднизолон). Назначают для борьбы с абдоминальным синдромом и гломерулонефритом.
- Антикоагуляционная терапия (Гепарин, Клексан, Фрагмин). Препараты этой группы вводятся один раз в день под кожу живота. Обычно на фоне гепаринотерапии у пациентов на животе формируются обширные «синяки». Бояться этого не следует, такие проявления типичны для антикоагулянтов.
Больным показана климатотерапия. Пациенту желательно хотя бы раз в год бывать в городах с сухим и нежарким климатом.
Профилактика геморрагического васкулита
- Санация очагов хронической инфекции (гайморит, кариес).
- Низкоаллергенная диета.
- Отсутствие переохлаждений.
К какому врачу обратиться
Геморрагический васкулит лечит врач-ревматолог. При поражении различных органов необходима консультация профильных специалистов: дерматолога (кожа), гастроэнетролога (кишечник), невролога (головной мозг), нефролога (почки), кардиолога (сердце), пульмонолога (легкие). Желателен осмотр иммунолога для своевременной диагностики осложнений после приема лекарственных препаратов.
Проф. Энн Морган представляет презентацию на тему «Пурпура Шенлейн-Геноха» (англ. яз.):
Загрузка…
Посмотрите популярные статьи
myfamilydoctor.ru
Геморрагический васкулит
Геморрагический васкулит (анафилактоидная пурпура, болезнь Шенлейна—Геноха) — одно из самых распространенных геморрагических заболеваний, в основе которого лежит множественный мелкоочаговый микротромбоваскулит иммунного генеза.
Этиология геморрагического васкулита
Этиология заболевания окончательно не выяснена. Установлено, что это неспецифическое иммунокомплексное поражение микрососудов, которое может быть спровоцировано различными инфекционными (вирусными и бактериальными) и воспалительными заболеваниями, лекарственной и пищевой аллергией, прививками, виражом кишечной микрофлоры, паразитарными инвазиями, холодом и т. д. Часто имеется связь (особенно у детей) с клинически выраженными и субклиническими энтерококковыми и энтеровирусными поражениями, чем и объясняется высокий удельный вес в дебюте болезни желудочно-кишечных расстройств.
Патогенез геморрагического васкулита
Основным звеном патогенеза заболевания является повреждение стенок капилляров, венул и артериол комплексами антиген — антитело с комплементом. Доминирует микротромбоваскулит с фибриноидным некрозом, периваскулярным отеком, блокадой микроциркуляции, глубокими дистрофическими изменениями, вплоть до развития локальных некрозов, геморрагиями. Этот множественный микротромбоваскулит во многих отношениях сходен с тромбогеморрагическим синдромом (синдромом диссеминированного внутрисосудистого свертывания крови), но отличается очаговостью и пристеночным характером процесса свертывания крови, преобладанием на всех этапах заболевания гиперкоагуляционных нарушений, отсутствием в большинстве случаев сколько-нибудь выраженной гипофибриногенемии и других признаков коагулопатии и тромбоцитопатии потребления, развитием не только кожных геморрагических высыпаний, но и обильных кишечных и почечных кровотечений на фоне гиперкоагуляции, а не гипокоагуляции крови (3. С. Баркаган, 1980).
Клиника геморрагического васкулита
Геморрагический васкулит развивается преимущественно в молодом возрасте, обычно остро без видимых причин. Иногда возникает незаметно, сопровождается недомоганием, слабостью, болью в суставах и повышением температуры тела в зависимости от остроты и тяжести течения заболевания.
Наиболее характерным симптомом болезни является кожная папулезно-геморрагическая сыпь, появляющаяся симметрично на конечностях, ягодицах, реже на туловище. Высыпания мономорфны, имеют отчетливо выраженную в начальный период воспалительную основу, в тяжелых случаях осложняются центральными некрозами, покрываются корочками и оставляют после себя длительно сохраняющуюся пигментацию.
Вторым по частоте после кожных высыпаний признаком является суставной синдром, выражающийся летучей болью и припухлостью, главным образом крупных суставов. Он возникает часто вместе с кожными симптомами или спустя несколько часов или дней после них. Поражение суставов нестойкого характера и лишь в редких случаях сопровождается кровоизлиянием или выпотом в полость сустава.
Одним из наиболее тяжелых проявлений геморрагического васкулита является абдоминальный синдром, возникающий в результате кровоизлияния в стенку кишок и брыжейку. Чаще наблюдается в детском возрасте у (54—72 % больных), причем примерно у 7з больных он доминирует в клинической картине, а в ряде случаев предшествует кожным высыпаниям, что особо затрудняет диагностику. Поражение пищеварительного аппарата характеризуется схваткообразной болью в животе по типу кишечной колики (чаще вокруг пупка), кровавой рвотой, а иногда кишечным кровотечением, нередко симулируя острые хирургические заболевания брюшной полости. При обильных кровотечениях развиваются коллапс и острая постгеморрагическая анемия.
У 30—50 % больных геморрагическим васкулитом развивается почечный синдром, протекающий чаще всего по типу острого или хронического гломерулонефрита. Почки обычно поражаются не сразу, а через 1—4 нед после начала заболевания. Артериальная гипертензия при этой форме нефрита наблюдается редко. Иногда развивается нефротический синдром. В части случаев поражение почек быстро прогрессирует, в течение первых 2 лет заболевания заканчивается уремией.
Следует иметь в виду возможность вовлечения в патологический процесс при геморрагическом васкулчте также других органов и систем. В литературе описаны случаи сосудистого поражения легких, иногда со смертельным легочным кровотечением, геморрагического плеврита, церебральной формы болезни с головной болью, менингеальными симптомами, эпилептиформными припадками и даже картиной изолированного поражения мозговых оболочек (кровоизлияния в оболочки мозга). У женщин возможны маточные кровотечения.
Различают четыре основные формы геморрагического васкулита:
- 1) простую, проявляющуюся кожным геморрагическим синдромом;
- 2) кожно-суставную, характеризующуюся сочетанием кожного и суставного синдромов;
- 3) абдоминальную, характеризующуюся поражением пищеварительного аппарата;
- 4) молниеносную, отличающуюся от предыдущих форм тяжестью клинических проявлений (поражения кожи, пищеварительного аппарата, почек и других органов) и острейшим течением со смертельным исходом.
Выделение приведенных вариантов болезни весьма условно, так как вышеуказанные синдромы могут комбинироваться в различных сочетаниях.
Картина крови в обычных случаях без особенностей. При тяжелом течении заболевания отмечается умеренная гипохромная анемия, нейтрофильный лейкоцитоз со сдвигом влево и ускорение СОЭ. Количество тромбоцитов в норме. Традиционные параметры коагулограммы (время свертывания, длительность кровотечения, время рекальцификации, потребление протромбина, ретракция сгустка и др.) не изменены, хотя нарушения в свертывающей системе крови довольно выражены (дис-семинированное внутрисосудистое свертывание крови). Так, регистрируются изменения в сторону гиперкоагуляции аутокоагуляционного теста, положительные реакции на продукты деградации (расщепления) фибриногена, продукты паракоагуляции и фибрин-мономерных комплексов, повышение содержания в плазме свободных пластиночных факторов 4 и 3, увеличенная спонтанная агрегация тромбоцитов и т. д. Наиболее выражены эти сдвиги у больных с некротическими изменениями в зоне высыпаний, с абдоминальной формой болезни и при поражении почек (Л. 3. Баркаган, 1977; 3. С. Баркаган, 1980).
Диагностика геморрагического васкулита основана на выявлении ведущих признаков заболевания:
- 1) кожных геморрагических высыпаний;
- 2) полиморфизма клинической картины, характеризующейся основными синдромами — кожным, суставным, абдоминальным и почечным;
- 3) нормальных показателей времени свертывания крови, времени кровотечения, ретракции кровяного сгустка, отсутствия тромбоцито-пении при наличии признаков тромбогеморрагического синдрома (гиперкоагуляция по аутокоагулограмме, повышение содержания в сыворотке крови продуктов деградации фибриногена, положительные, этаноловый и протаминсульфатный тесты и т. д.).
Лечение геморрагического васкулита
Основным и патогенетически оправданным методом лечения, особенно при тяжелом течении геморрагического васкулита, является раннее применение в адекватных дозах гепарина, устраняющего все признаки гиперкоагуляции крови. Л. 3. Баркаган (1977) и 3. С. Баркаган (1980) рекомендуют назначать гепарин под контролем аутокоагуляционного теста, этаноловой и протаминсульфатной проб в начальной суточной дозе 300—400 ЕД на 1 кг массы больного. Для достижения равномерности действия гепарин вводят либо капельно через катетер в вену, либо через каждые 4 ч в равных дозах внутривенно или внутримышечно. Контроль за свертываемостью осуществляется перед очередным введением препарата, с помощью определения времени свертывания крови, которое при адекватной гепаринотера-пии должно быть удлинено по сравнению с нормой примерно в 2 раза.
Так как часто внутривенные введения гепарина через каждые 4 ч не обеспечивают нужной гипокоагуляции крови (она держится только 27г—3 ч), можно использовать подкожные (в клетчатку передней брюшной стенки через каждые 5—6 ч) инъекции препарата. Еще лучше пользоваться кальция гепаринатом, оказывающим пролонгированное действие.
Часто дозы гепарина 300—400 ЕД/кг недостаточно для ликвидации всех признаков гиперкоагуляции крови, в связи с чем ее постепенно (по 100 ЕД/кг в сутки) увеличивают и доводят до 800 ЕД/кг. Если же и такая доза препарата не помогает, что наблюдается примерно у 17 % больных с наиболее тяжелыми формами васкулита, то это чаще всего связано с низким содержанием в плазме больных антитромбина III (из-за его интенсивного потребления), без которого активность гепарина резко снижается. В подобной ситуации эффективность гепарина можно повысить (при снижении его дозы до 500 ЕД/кг) путем одновременного внутривенного введения гемопрепаратов, содержащих анти-громбин III (нативной или замороженной плазмы), или концентрата антитромбина III.
Лечение гепарином или гепарином в сочетании с донаторами антитромбина III дает у большинства больных быстрый положительный эффект, особенно наглядный при раннем начале лечения и абдоминальном синдроме. Последний часто купируется уже к концу первых суток лечения, если у больного нет кишечной инвагинации, некроза кишки или других осложнений, требующих хирургического вмешательства.
При тяжелых кровотечениях гепаринотерапию сочетают с переливанием крови или вливают гепаринизированную кровь.
Больных обязательно госпитализируют и назначают им постельный режим не менее чем на 3 нед, гипосенсибилизирующую диету (из рациона исключают землянику, клубнику, цитрусовые, какао, кофе, шоколад, пищевые продукты, к которым у больного имеется индивидуальная непереносимость). В первые 2—3 дня полезны голодание и очистительные клизмы.
В ряде случаев, особенно при наличии симптомов поражения пищеварительного аппарата, в начальной фазе заболевания назначают внутрь на 4—5 дней антибиотики широкого спектра действия (гентамицина сульфат или канамицин по 1,5—2 г в сутки либо смеси из нескольких антибиотиков в средних дозах).
В целом же, по мнению 3. С. Баркагана (1980), следует избегать назначения антибиотиков, сульфаниламидов и других аллергизирующих препаратов (в том числе и витаминов), которые могут спровоцировать обострение процесса.
Больным геморрагическим васкулитом, особенно с тяжелым течением, назначают преднизолон в средних и больших дозах (до 1,5 мг/кг), особенно при тяжелых формах. Однако 3. С. Баркаган считает их применение без прикрытия достаточными дозами антикоагулянтов вообще нецелесообразным, так как он не препятствует формированию иммунных комплексов и активации комплемента, не ингибирует их повреждающего действия на стенки сосудов, повышает свертываемость крови, ингибирует фибринолиз, усугубляет тромбогеморрагический синдром.
При артральгической форме можно назначать производные пира-золона (анальгин), бруфен, индометацин, вольтарен. Ацетилсалициловую кислоту применять нежелательно из-за опасности развития эрозий желудка, при которых возможны кровотечения в случае гепарино-терапии.
Прогноз в большом числе случаев благоприятный. Опасны абдоминальная и почечная формы, нередко сопровождающиеся различными осложнениями (перитонитом, инвагинацией кишок, почечной недостаточностью), и в особенности молниеносные формы, характеризующиеся бурным злокачественным течением и быстрым летальным исходом от кровоизлияния в мозг.
Профилактика кровотечений при геморрагическом васкулите — как можно более раннее распознавание заболевания и применение при нем патогенетического лечения, т. е. гепаринотерапии. Профилактика обострений и рецидивов болезни заключается в предупреждении острых и хронических инфекций, устранении контакта с аллергенами. Больным противопоказаны профилактические прививки и диагностические пробы с бактериальными антигенами— туберкулиновые, Бюрне и другие, так как они нередко вызывают тяжелые рецидивы болезни. Последние могут провоцироваться также охлаждением, большими физическими нагрузками, нарушениями питания.
Неотложные состояния в клинике внутренних болезней. Грицюк А.И., 1985 г.
extremed.ru
причины, лечение, у детей и взрослых, к кому обращаться за лечением
Немногие знают о том, что болезни сосудов могут отличаться невероятным коварством – их симптомы настолько разнообразны (а порою и внешне безобидны), что болезнь можно спутать с воспалением почек, проявлениями гастрита, а иногда даже с обыкновенной простудой. Одной из таких болезней является геморрагический васкулит. Что же представляет собой данный недуг?
Причины
Геморрагическим васкулитом принято называть заболевание сосудов у взрослых и детей, представляющее собой воспаление их стенок и образование микротромбов. Васкулит может происходить в какой угодно группе сосудов и нередко затрагивает внутренние органы. Ему подвержены, в равной степени, как артерии, так и капилляры.
Толчком к развитию такого воспаления может послужить вирусная инфекция, а также сбой в иммунной системе – в этом случае организм принимает собственные здоровые ткани за инородные, и начинает принимать меры к их уничтожению.
На данный момент сложно назвать причины геморрагического васкулита сосудов, поскольку они не выяснены до конца.
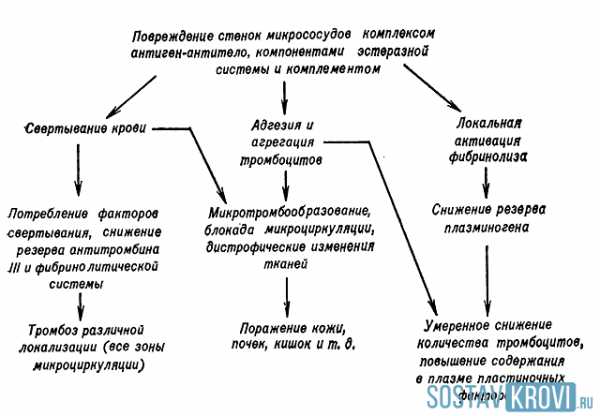 Схема нарушений гемостаза при геморрагическом васкулите
Схема нарушений гемостаза при геморрагическом васкулитеОднако основные механизмы развития геморрагического васкулита известны, и имеют следующую классификацию:
- Первичная патология, которая не имеет никакой связи с какими-либо иными заболеваниями.
- Симптом других заболеваний – к примеру, гепатита, скарлатины, ревматизма.
Кроме того, геморрагический васкулит может проявиться вследствие аллергии организма на определенные лекарственные препараты.
Классификация геморрагического васкулита разнится и в зависимости от величины пораженных сосудов и локализации воспалительного процесса, который может в некоторых случаях затрагивать различные органы вплоть до головного мозга.
Симптомы
Симптомы геморрагического васкулита чрезвычайно разнообразны, и не имеют какого-либо характерного признака, поэтому выявить геморрагический васкулит (в особенности на ранних стадиях болезни) шансов практически нет.
К примеру, если поражены сосуды головного мозга, человек ощущает сильнейшую головную боль, в отдельных случаях наблюдается нарушение зрения. На пораженной коже появляется сыпь. Иногда больные замечают симптомы, сильно смахивающие на отит или гайморит, приступы удушья. Само собой, все это осложняет диагностику и мешает сразу поставить верный диагноз.
Однако существует ряд признаков, дающих повод заподозрить геморрагический васкулит, особенно при условии их проявления в совокупности:
- Боль в животе, понижение аппетита вплоть до полной потери, резкое снижение веса.
- Кожная сыпь.
- Высокая температура, лихорадка (причем не проявляется каких-либо иных симптомов острого респираторного заболевания).
- Боли в мышцах и суставах.
- Слабость, ухудшение самочувствия в целом.
Хотя васкулит и считается довольно редким заболеванием, все же при проявлении подозрительных симптомов похожие на васкулит лучше не рисковать, а отправиться на обследование, дабы своевременно приступить к надлежащему лечению.
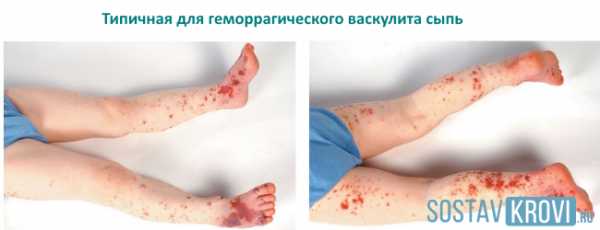 Геморрагическая сыпь при васкулите
Геморрагическая сыпь при васкулитеГруппа риска
В отличие от многих подобных заболеваний, геморрагический васкулит (сыпь на коже) чужд любым временным рамкам – заболеть им можно в любом возрасте, хоть в раннем детстве, хоть в глубокой старости. Также для группы риска нет различий по половому признаку – шансы заболеть равны и у мужчин, и у женщин.
Разнятся только виды васкулита – определенные его формы чаще встречаются исключительно у детей либо только у взрослых.
Дети и подростки
Детская и подростковая форма васкулита зачастую характеризуется появлением высыпаний, внешне напоминающих синяки на теле. Если такая сыпь проходит, она оставляет после себя пигментацию, а если впоследствии случается рецидив, место высыпания шелушится. Такое состояние называется кожной формой васкулита.
В совокупности с вышеописанным симптомом имеет место периодическое проявление отеков и болей в суставах. Боль при этом может длиться несколько часов, в некоторых случаях — даже несколько дней. Так проявляет себя суставная форма заболевания.
Третий симптом васкулита – боль в животе, которая сопровождается диареей, тошнотой и рвотой. Такое проявление и признаки васкулита легко спутать с обыкновенным отравлением, тем более что оно также проявляется приступами и проходит само собой по истечении нескольких часов либо дней. Иногда боль может сопровождаться высокой температурой. Это проявление абдоминальной формы.
Васкулит – это само по себе достаточно неприятное заболевание сосудов, но для детей и подростков оно чревато вдобавок различными осложнениями, вроде нарушений в нормальной работе сердца и развитии патологии почек, которая либо исчезает при лечении, либо переходит в более сложную форму – болезнь Шенлейна-Геноха.
Зачастую у детей, страдающих геморрагическим васкулитом, прослушиваются шумы в сердце, происходят кровоизлияния в эндокард, бывают случаи геморрагического перикардита. К счастью, все данные процессы обратимы, и при условии успешного лечения полностью исчезают.
У взрослых
У взрослых людей васкулит может как проявляться в качестве симптома определенных заболеваний, так и являться отдельной патологией.
Системный васкулит имеет свойство возникать на фоне разнообразных инфекционных болезней, поскольку в некоторых случаях циркулирующие по крови иммунные комплексы повреждают структуру сосудов. Воспаление может поражать как крупные, так и средние либо мелкие сосуды.
В зависимости от этого, принято выделять несколько подвидов заболевания, к примеру:
 Проявление болезни Шенлейна-Геноха
Проявление болезни Шенлейна-ГенохаРазновидности васкулита
Артериит Такаясу – воспаление артерий, диагностируемое у молодых женщин. Болезнь проявляет себя головокружениями, отсутствием пульса на одной или же обеих руках, болью в конечностях, общей слабостью. В отдельных случаях наблюдается чрезмерное исхудание больной и долговременное повышение температуры.
Болезнь Хортона (заболевание, поражающее бассейн сонных артерий), чаще всего встречается у женщин, достигших преклонного возраста (60-70 лет). К симптомам болезни относятся нарушения зрения, лихорадка, резкая потеря веса, трудности при пережевывании пищи, отсутствие пульса в височной артерии.
Узелковый периартериит – болезнь, свойственная мужчинам. Это заболевание поражает одновременно сердце, пищеварительные органы и почки. К его симптомам причисляют боли и узелки в суставах, мышечную боль, мраморность кожи, повышение артериального давления, резкое ненормальное исхудание.
Синдром Гудпасчера – воспалительный процесс в капиллярах почек и легких, поражающий мужчин в возрасте двадцати-тридцати лет. Такую болезнь можно выявить по появлению в моче белков и эритроцитов, изменениям в легких, анемии. Это один из опаснейших видов васкулита, так как у заболевших им людей зачастую наступает летальный исход в течение года (хотя возможны случаи ремиссии с периодическими рецидивами).
Формы
Формы васкулита геморрагического типа различают по длительности и течению воспалительного процесса. Так, заболевание может протекать в легкой (симптомы минимальны, общее самочувствие удовлетворительное), средне-тяжелой (проявление основных симптомов – боли в животе и суставах, сыпь, изменения в моче) и тяжелой форме (непроходящие и усиливающиеся симптомы, вплоть до развития почечной недостаточности).
О хронической форме васкулита говорят, имея в виду ремиссию заболевания, длящуюся годами, и периодически сменяющуюся обострением. Затяжным вариантом называют период от полугода после начала болезни, молниеносная же форма имеет свойство длиться не более 2 месяцев. Последний вид заболевания чрезвычайно опасен, поскольку есть риск летального исхода вследствие кровоизлияния в мозг.
К кому обращаться
При подозрении на геморрагический васкулит у ребенка обычно обращаются к детскому врачу – педиатру, который назначает необходимые анализы. При условии подтверждения диагноза начинается лечение в стационарных условиях. Лечением занимается врач-ревматолог.
Для взрослых процедура та же, с той только разницей, что первоначально они обращаются к терапевту. В зависимости от органа, пораженного васкулитом, как детей, так и взрослых могут дополнительно осматривать разные врачи – к примеру, дерматолог либо нефролог.
Лечение васкулита проводят с помощью противовоспалительных и антигистаминных (при необходимости) препаратов и антикоагулянтов, при особо тяжелом протекании заболевания применяют кортикостероиды.
При всех без исключения формах васкулита в обязательном порядке назначаются антиагреганты. В комплексную терапию иногда входит применение витаминов и энтерсорбентов.
Прогноз можно считать благоприятным, если воспаление не затронуло внутренние органы, поскольку в противном случае возможно развитие перитонита, инвагинации кишок или почечной недостаточности.
sostavkrovi.ru
Геморрагический васкулит — болезнь Шенлейна Геноха
Что такое геморрагический васкулит, или болезнь Шенлейна-Геноха, которая поражает пациентов разного возраста. Максимальное число случаев фиксируется у детей в возрасте от 4 до 12 лет. Аутоиммунная патология может развиваться молниеносно и закончиться смертью пациента уже через несколько дней после возникновения. При пурпуре Шенлейна-Геноха в сосудах микроциркуляторного русла развивается патологический процесс, который сопровождается поражением кожного покрова, суставов, органов пищеварительной системы, почек. Чтобы поставить диагноз геморрагический васкулит, специалист анализирует общее состояние пациента, лабораторные данные, исследуют внутренние органы. Заболевание может протекать в различных формах. Клиническая картина зависит от степени развития и запущенности патологического процесса.
Патогенез
Причины геморрагического васкулита до конца не установлены. Механизм развития заболевания связан с особыми образованиями анафилотоксинов. Они образуются из иммунных клеток, присутствуют в организме каждого человека. У здорового человека они постепенно распадаются, их уровень в крови остаётся в пределах нормы. При геморрагическом васкулите анафилотоксины накапливаются и преобразовываются в антигены, откладываются на стенках сосудов, что является причиной нарушения кровообращения.
Геморрагический васкулит может развиваться как осложнение вирусных, инфекционных заболеваний. Часто его возникновение связывают со скарлатиной, ангиной, ОРВИ. Среди других факторов, которые провоцируют патологический процесс, врачи выделяют вакцинацию, переохлаждение организма, травмы, приём некоторых лекарственных препаратов.
В крови больного человека значительно снижается содержание антитромбина и повышается активность тромбоцитов. В капиллярах образовывается большое количество мелких тромбов из-за плохой свёртываемости крови и аллергического воспаления.
Развитие патологического процесса может быть связано с такими факторами:
- инфекции, острые вирусные и бактериальные заболевания;
- травмы суставов, механические повреждения кожи;
- воздействие радиоактивного облучения, УФ-лучей на организм;
- приём иммуноглобулинов, вакцинация;
- аллергические реакции на продукты питания;
- отравления;
- гормональные изменения;
- нарушение обмена веществ.
Развитие геморрагического васкулита у взрослых может происходить на фоне пониженного иммунитета. Провоцирующим заболевание толчком иногда становятся другие патологии, которые ослабляют организм.
Симптоматика и классификация
Начало развития пурпуры Шенлейна-Геноха нельзя не заметить. У пациента сильно поднимается температура, сопровождают такие проявления, как слабость, озноб. Поставить диагноз только по этим признакам нельзя, так как они могут сопровождать различные заболевания. Более характерным является появление кожной сыпи на различных участках кожного покрова.
На лице, шее, руках, спине могут локализоваться такие высыпания:
- Волдыри ярко-красного цвета.
- Красные папулы, которые при надавливании бледнеют, появляются не только на кожных покровах, но и на слизистых оболочках.
- Узелковые образования красного цвета.
- Синяки небольшого размера.
Размер высыпаний варьируется от нескольких миллиметров до одного сантиметра. Появляются они волнами. На протяжении четырёх дней папулы исчезают, а спустя неделю кожа опять укрывается красными волдырями. Они зудят, доставляют больному сильный дискомфорт. После исчезновения папулы оставляют после себя следы в виде пигментных пятен, которые шелушатся и чешутся.
Медики выделяют несколько форм заболевания в зависимости от зоны поражения. Кожная форма – это когда заболевание сопровождается сильными высыпаниями на кожных покровах. При кожно-суставной форме геморрагического васкулита симптомы распространяются на суставы, при кожно-абдоминальной – на органы пищеварения, при почечной – на почки и мочевой пузырь. Иногда у пациента наблюдаются признаки разных форм патологии.
По скорости развития патологического процесса геморрагический васкулит разделяют на такие типы:
- молниеносный – заболевание протекает очень быстро, требует немедленного медицинского вмешательства;
- острый – патологический процесс развивается на протяжении 30 дней;
- подострая – течение болезни может длиться до трёх месяцев;
- затяжная – симптомы патологии у пациента наблюдаются на протяжении полугода;
- рецидивирующая – проявления признаков повторяются до четырёх раз за два-три года;
- хроническая – заболевание протекает с периодами рецидива и обострения.
Самостоятельно определить форму и тип пурпуры Шенлейна-Геноха невозможно. Для этого нужно провести ряд обследований, сдать анализы.
Степени заболевания
Воспалительные процессы в сосудах могут протекать с разной активностью.
В зависимости от этого геморрагический васкулит у взрослых и детей подразделяют на несколько степеней:
- I – состояние больного не вызывает опасений, признаки проявляются слабо, температура тела в пределах нормы или слегка повышена, но не более чем до 37 градусов. Скорость оседания эритроцитов – 20 мм/час, кожные высыпания незначительные или и вовсе отсутствуют.
- II – высыпания локализуются на разных частях тела, температура повышается до 38 градусов, больной жалуется на слабость и сильные головные боли, могут поражаться суставы, органы выделения и пищеварения. СОЭ повышается до 40 мм/час.
- III – сильная интоксикация организма, температура может повышаться до 40 градусов, поражаются не только кожные покровы, суставы, органы ЖКТ. В патологический процесс вовлечён мозг и другие внутренние органы. Анализ крови показывает сильное повышение СОЭ, пониженный уровень гемоглобина, уменьшение количества эритроцитов в единице периферической крови.
Чем раньше определить и начать лечить заболевание, тем выше шансы на выздоровления. Если не придавать тревожным симптомам должного значения или выбрать неправильную тактику лечения, повышается риск развития тяжёлых осложнений вплоть до летального исхода.
Самой опасной является молниеносная форма, которая чаще поражает маленьких пациентов в возрасте до трёх лет. В этом случае отсутствие своевременной реакции может закончиться гангреной, ампутацией конечностей, обширными некрозами, комой.
Диагностика
Своевременное начало лечения геморрагического васкулита – единственный путь преодолеть заболевание и вернуться к нормальному образу жизни. На начальном этапе развития патологического процесса важно правильно поставить диагноз и выбрать верную тактику лечения. Лечащий врач проводит консультацию, принимает во внимание возраст пациента и состояние его здоровья, исключает другие возможные болезни со схожими симптомами.
Основанием для постановки диагноза геморрагический васкулит могут быть такие данные:
- общий анализ крови: повышение СОЭ, лейкоцитоз;
- общий анализ крови: цилиндрурия;
- анализ крови на биохимические показатели: повышенное содержание СРБ и иммуноглобулина А;
- коагулограмма: нет данных о нарушении свёртываемости крови притом что присутствует геморрагический синдром.
В зависимости от формы проводят и другие анализы. При пурпуре Шенлейна-Геноха обязательно обследуют органы пищеварения, проводят биохимический анализ мочи. В некоторых случаях, когда заболевание уже запущено, необходимо сделать биопсию кожи, а материал отправить на гистологический анализ. Нужно отличать данную патологию от тромбоцитопенической пурпуры, которая тоже может проявляться подобными симптомами.
Лечение геморрагического васкулита
Пациентам с геморрагическим васкулитом лечение необходимо начинать сразу же после подтверждения диагноза. Терапия зависит от стадии развития патологического процесса. Первое, что необходимо сделать, это определить и нейтрализовать провоцирующие факторы. При болезни Шенлейна-Геноха (БШГ) симптомы проявляются с разной интенсивностью. Пациентам назначают диету, которая предпочитает отказ от таких продуктов, как шоколад, яйца, цитрусовые фрукты, ягоды, какао, так как они считаются сильными аллергенами. При определении диеты должно учитываться состояние органов ЖКТ, мочевыделительной системы.
Разрешены к употреблению:
- пюре из варёных овощей;
- свежевыжатые овощные соки;
- гречневая, пшеничная, рисовая каши на воде или молоке;
- молочные продукты, особенно молоко, сметана;
- сухари из белого хлеба;
- кисели, компоты, узвар (напиток из сухофруктов).
Полезными для больного с диагнозом геморрагический васкулит (причины не имеют значения) будут продукты с высоким содержанием витаминов С, В, А. В период обострения не обойтись без приёма лекарственных препаратов. Больным назначают средства из таких фармакокинетических групп: иммунодепрессанты, антикоагулянты, противовоспалительные, обезболивающие лекарства. Если патологический процесс прогрессирует быстро, пациентам назначают плазмаферез. Эта процедура направлена на облегчение симптомов заболевания, очищение организма от токсических веществ, шлаков, микроорганизмов, которые и становятся причиной развития воспалительного процесса.
Длительность лечения БШГ зависит от формы и типа заболевания. Во всех случаях показан приём антиагрегантов (Курантил). Так как в большинстве случаев патологический процесс возникает на фоне аллергии, целесообразно применять антигистаминные препараты. Доза антикоагулянтов зависит от каждого конкретного случая. Если нет ожидаемого клинического эффекта, её постепенно повышают. В запущенных ситуациях пациентам назначают никотиновую кислоту и глюкокортикостероиды.
Применение средств народной медицине категорически противопоказано на третьей стадии заболевания. В этих случаях пациент должен находиться в стационаре под постоянным наблюдением медицинского персонала.
Если не знать, как лечить геморрагический васкулит правильно, можно столкнуться с тяжёлыми осложнениями. При этом заболевании следует постоянно следить за своим здоровьем и вовремя лечить системные болезни.
Можно использовать отвары таких лекарственных растений:
- полынь горькая;
- корень одуванчика;
- корень девясила;
- пижмы;
- семян гвоздики;
- ромашки, мелиссы, мяты.
Благодаря удачно подобранной терапии можно достичь положительного терапевтического эффекта при лечении геморрагического васкулита, предупредить тяжёлые поражения внутренних органов.
Прогноз и возможные осложнения
Мало знать, что такое геморрагический васкулит, необходимо ещё владеть информацией о том, как его лечить. Самостоятельно предпринимать никаких мер не стоит, чтобы не навредить своему здоровью ещё больше. Все действия должны быть согласованы с лечащим врачом. Медикаментозные препараты тоже назначает специалист. В тяжёлых случаях обязательно проводить лечение в стационаре.
Если заболевание возникло в детском возрасте, вылечить его можно. Благоприятный исход наблюдается более чем в 50% случаев. Чтобы избежать осложнений, следует вовремя обратиться к доктору и сразу начинать терапию. К наиболее распространённым последствиям геморрагического васкулита относят почечную недостаточность, поражение ЦНС, внутримозговое кровоизлияние. Эти осложнения проявляются при молниеносном развитии и в большинстве случаев заканчиваются летальным исходом.
Предупредить заболевание можно, если вовремя лечить системные заболевания, следить за своим здоровьем, регулярно посещать врача и проходить комплексное обследование.
Также нужно вести здоровый образ жизни: правильно питаться и отказаться от вредных привычек.
boleznikrovi.com
