симптомы, причины и способы лечения
Ушная боль – одна из самых сильных и неприятных. Даже опытные родители не всегда знают, как с ней справиться и помочь ребенку. Лечение отита у детей требует постановки верного диагноза и назначения адекватной терапии.
Виды отита

В зависимости от того, в каком отделе возникло воспаление, различают виды отита:
Наружный отит развивается в случае попадания инфекции в слуховой проход. Слуховой проход отекает, воспаляется. Спровоцировать воспалительный процесс может неправильная гигиена уха, микротравмы из-за пользования ватными палочками. Источником инфекции становятся фурункулы (воспаления волосяного фолликула).
Симптомы наружного отита:
- резкое повышение температуры;
- потеря аппетита;
- увеличение лимфатических узлов;
- боль при глотании, жевании
Средний отит – воспаление среднего уха. Он, в свою очередь, подразделяется на:
- Серозный (катаральный) характеризуется скоплением жидкости в полости среднего уха. Ребенок теряет аппетит, плачет, больное ухо беспокоит и доставляет сильную боль. За счет жидкости происходит временное снижение слуха. Двусторонний отит мешает сну, ребенок беспокойный, теребит уши, не может принять горизонтальное положение. Температура тела поднимается до высоких цифр.
- Осложнением серозного отита при не начатом лечении становится гнойный отит. Нагноение в полости развивается достаточно быстро, гной прорывает барабанную перепонку и вытекает в слуховой канал. Если гной накапливается, но не вытекает, его удаляют хирургическим путем – делая прокол барабанной перепонки в условиях медицинского учреждения.
Причинами возникновения отита в среднем ухе становятся:

- Инфекции носоглотки. Спровоцировать отит может насморк, воспаление горла;
- Перегревание и переохлаждение;
- Затекание молока при кормлении в полость среднего уха;
- Снижение иммунных функций организма;
- Аденоиды
Острый отит среднего уха начинается резко, повышается температура тела, возникает резкая острая боль в ухе, может возникнуть рвота после еды и диарея.
Сопутствующие заболевания, ослабленный иммунитет приводят к переходу острой формы в хроническую.
Хронический отит проявляется в:
- Долгом не зарастании отверстия в барабанной перепонке;
- Периодическими выделениями из слухового прохода;
- Снижением остроты слуха;
- Регулярно возникающей болью в ухе
Частые простуды увеличивают вероятность развития хронической формы болезни.
Отдельно выделяется экссудативный хронический отит: в этом случае в полости среднего уха накапливается жидкость, но барабанная перепонка цела и инфицирования уха не происходит. В некоторых случаях он протекает безболезненно, однако накопленный секрет густеет и представляет угрозу для здоровья.
Как определить отит у ребенка

- Повышенная температура тела
- Боль в ухе с одной или обеих сторон
- Снижение слуха
- Выделения из слухового прохода
На фоне общего нездоровья, простудных заболеваний, потери аппетита и нарушениях сна родители должны предположить инфицирование уха и обратиться к отоларингологу.
Лечение отита

Достаточно часто ушная боль появляется в ночное время. До посещения отоларинголога необходимо облегчить состояние ребенка. В домашних условиях ребенку дают:
- Противовоспалительные и жаропонижающие нестероидные препараты, в зависимости от возраста (парацетамол, ибупрофен, цефекон) в таблетках, суппозиториях или суспензии.
- Ушные капли (отипакс, если барабанная перепонка цела и нет выделений из слухового прохода; отинум). Детям до года закапывают по две капли в каждый слуховой проход, после года – по три.
Флакон с ушными каплями хранят в холодильнике, перед тем, как закапать в ухо, их необходимо согреть. У грудничка температура капель не должна превышать температуру тела (360С).
Ребенка кладут на бок, больным ухом кверху. Для того, чтобы раскрыть слуховой проход, ушную раковину нужно оттянуть книзу и немного назад. После закапывания средства ребенок продолжает лежать на боку порядка 10 минут, чтобы капли не вытекли.
Пустышку изо рта на это время нужно достать, чтобы не повредить барабанную перепонку.
Вопреки устоявшемуся мнению, антибиотики не являются обязательным условием лечения отита. Их назначают при тяжелом течении болезни, сильной интоксикации организма и долгих острых болях, мешающих ребенку. Вид и дозировку лекарства подбирает врач.
Основная цель – избавить ребенка от насморка. С этой целью назначаются сосудосуживающие препараты и промывание носа солевым раствором. Ребенка необходимо научить правильно сморкаться, не закрывать одну ноздрю при чистке носа. Показаны препараты местного действия – изофра, протаргол.
Для уменьшения отека и облегчения состояния можно применять антигистаминные препараты.
Очень популярен при подозрении на отит теплый спиртовой компресс, как средство первой помощи. Доктор Комаровский предостерегает родителей об опасности такого лечения: оно способствует быстрому распространению инфекции и чревато тяжелыми осложнениями вплоть до полной глухоты и воспаления мозговых оболочек. Рекомендуется применять сухое тепло для прогревания уха и снятия боли.
В этом видео доктор Комаровский, как раз рассказывает об основных причинах отита и о его правильном лечении.
В тех случаях, когда нельзя обойтись без антибиотиков, назначают препараты, способные не только уничтожить возбудителя заболевания, но и легко проникающие в полость уха:
- Флемоксин
- Бисептол
- Аугментин

Народное лечение отита у детей
Лечение народными средствами должно быть взвешенным и обдуманным, оно допускается на начальном этапе, пока нет возможности посетить врача.
- Эфирные масла, содержащиеся в листьях герани, уменьшают боль. Свежесорванный лист растирают в ладонях до появления характерного запаха и прикладывают к больному уху;
- Ватные турунды смачивают теплым растительным маслом и вставляют (неглубоко!) в слуховой проход;
- Компресс из растертого зубчика чеснока и камфорного масла накладывают на стерильную салфетку и прикладывают к ушной раковине.
Народная медицина предлагает много рецептов капель для больного уха, в том числе, с использованием меда, хрена, прополиса, лука. Большинство из них – спиртовые растворы. Традиционная медицина категорически не рекомендует экспериментировать с детским здоровьем и при появлении первых признаков нездоровья обратиться к врачу.
Профилактика отита
Для борьбы с простудными заболеваниями педиатры советуют:
- Закаливание;
- Укрепление иммунитета с помощью витаминных комплексов и специальных иммуномодулирующих препаратов;
- Соблюдение правил личной гигиены;
- Проветривание комнаты и увлажнение воздуха;
- Прогулки на свежем воздухе, активный образ жизни
После отита ослабленному организму вдвойне полезны прогулки, умеренные физические нагрузки. Не стоит прятать и кутать ребенка, так он будет простужаться еще больше.
Отит – воспаление уха, знаком многим родителям. В качестве первой помощи показаны сосудосуживающие препараты и капли в ухо, однако с визитом к ЛОР-врачу затягивать нельзя.
inet-health.ru
Отит у детей — mama.ru
Отит у детей – причины и лечение
Воспаление среднего уха, помимо болей, может сопровождаться повышением температуры, общей вялостью, насморком. В некоторых случаях острый отит быстро переходит в гнойную форму, поражая барабанную перепонку, что повышает риск перехода этого заболевания в хроническое. Мелкие травмы уха и манипуляции в нем острыми предметами могут стать причиной травматического отита. Другая распространенная причина этого заболевания — хронические очаги инфекции в придаточных пазухах носа, носоглотке или на миндалинах.
Можно ли лечить отит самостоятельно?
Вы можете только заподозрить заболевание, но осмотреть ребенка, поставить диагноз и выбрать подходящее лечение должен детский врач. Современная терапия отита включает антибактериальные и противовоспалительные препараты, компрессы и физиотерапию, промывание носа и общую терапию. Для человека без медицинского образования назначение такого лечения — непосильная задача. Если ребенка наблюдает гомеопат, его советы также могут оказаться очень полезными. При хронических отитах иногда рекомендуется удаление аденоидов. Решение этого вопроса зависит не от пожеланий родителей, а от объективной необходимости.
Чего нельзя делать при отите?
Если у ребенка поднимается температура выше 38ºС, малышу противопоказаны согревающие компрессы (как и другие физиопроцедуры — например, ингаляции). Это может ухудшить его состояние. Борный спирт, раньше широко применявшийся для лечения отита, может вызвать ожог кожи слухового прохода и барабанной перепонки, поэтому от его применения лучше отказаться.
Чем опасен отит для ребенка?
Отсутствие лечения, неадекватная или незавершенная терапия могут вызвать осложнения: ухудшение слуха, хронический отит, парез лицевого нерва, острый мастоидит (воспаление сосцевидного отростка височной кости), синдром раздражения оболочек головного мозга.
Как обычно протекает отит у детей?
Заболевание обычно начинается как обычное ОРВИ. Поражение уха может быть одно- и двусторонним и возникает с первого дня болезни или на второй-третий день. Боль в ухе — основной симптом острого отита — часто сопровождается повышением температуры, общей вялостью ребенка, насморком. В некоторых случаях острый отит может переходить в гнойную форму, поражая барабанную перепонку. Это повышает риск развития хронической формы отита, признаками которой являются незарастающее отверстие в барабанной перепонке, снижение слуха и выделение гноя из уха.
Как распознать отит у маленьких детей?
Отиты у детей в возрасте до года часто протекают в скрытой форме. Пока ребенок маленький, бывает трудно установить правильный диагноз. Грудной ребенок может крутить головой, отказываться от еды, отворачиваться от материнской груди. Если малыш трет и теребит ухо, это может быть как признаком боли, так и просто привычкой. Для определения болевых ощущений можно нажать на выступ около ушной раковины (козелок). Если ухо не болит, то ребенок скорее всего на это нажатие не отреагирует.
В чем причина частых отитов?
Евстахиева труба, соединяющая горло с барабанной полостью, у детей младшего возраста еще очень короткая, и ее широкое отверстие расположено в непосредственной близости от аденоидов. Если у малыша насморк или болит горло, то выделения легко проникают в область среднего уха, инфицируя барабанную перепонку. Хронические очаги инфекции в придаточных пазухах носа, носоглотке или на миндалинах, ринофарингит, увеличенные аденоиды, повторяющиеся простуды способствуют частому проникновению инфекции из глотки в ухо. К тому же постоянное горизонтальное положение у детей, еще не умеющих ползать и ходить, мешает оттоку слизи из носоглотки. Не менее опасно и слишком интенсивное сморкание.
Видео. Отит у ребенка – что делать?
Как уберечь ребенка от простуды:
Поделиться
Твитнуть
Класс
Поделиться
mama.ru
Острый отит у детей: чем лечить?
Воспаление ушных проходов – это заболевание, которое часто поражает деток. Происходит все по той простой причине, что у малышей строение уха несколько иное, чем у взрослых. Детские проходы шире и короче. Инфекция по ним передвигается свободно. В данной статье мы расскажем вам о том, чем лечить отит у ребенка. Вы узнаете об основных препаратах. Также сможете выяснить информацию о дополнительных лекарствах, которые ускоряют выздоровление.

Отит у детей
Если ваш малыш единожды перенес воспаление уха, то можете готовиться к тому, что данная ситуация повторится. Опытные мамочки уже знают, чем лечить отит у ребенка. Однако все же лучше при каждом случае обращаться к оториноларингологу. Только врач сможет произвести правильный и внимательный осмотр внутренней полости уха. Также специалист при необходимости возьмет материал на исследование.
Отит у детишек часто сопровождается самыми неприятными симптомами. К ним относятся: повышение температуры тела, боль, прострелы, жжение и зуд в ухе. Нередко дополнительными признаками болезни становится насморк. При гнойной форме острого отита происходит выделение жидкости из ушных раковин. Стоит отметить, что острый отит протекает гораздо тяжелее, чем хронический. Однако он более безопасен в плане последствий.
Отит у детей: чем лечить?
Как правильно устранить проблему? Сначала обратитесь к врачу. Доктор внимательно изучит вашу клиническую картину и проведет осмотр. Также специалист при назначении терапии обязательно учтет факты имеющихся ранее заболеваний уха и непереносимости каких-либо лекарственных средств.
Если возник отит у детей, чем лечить недуг? Все средства можно подразделить на народные и консервативные. Последние, в свою очередь, подразделяются на лекарства для перорального применения и местного использования. В особо тяжелых случаях оториноларингологи применяют хирургические навыки. Стоит отметить, что, в отличие от других специалистов, ЛОР-врач может провести небольшую операцию самостоятельно. Рассмотрим, сколько лечить отит у ребенка, какие препараты при этом нужно применять.
Жаропонижающие препараты и средства, снимающие боль
Если возник отит у детей, чем лечить его? Первая помощь, которую вы можете оказать своему младенцу, это использование лекарств, снимающих лихорадку и боль. Во время острого отита ребенок чувствует дискомфорт в ухе. У него снижается слух, появляются шумы, а главное, малыш ощущает прострелы, которые доставляют сильную боль. Большинство детишек начинают при этом плохо спать, у них снижается аппетит, они становятся нытиками.
Чтобы оказать первую помощь крохе, дайте ему лекарство. Это могут быть препараты на основе ибупрофена, парацетамола или анальгина. Детям, достигшим 12 лет, можно предложить аспирин. Самыми популярными торговыми названиями указанных средств являются следующие: «Нурофен», «Парацетамол», «Ибуфен», «Панадол», «Цефекон», «Анальдим» и многие другие. Обязательно правильно рассчитайте дозировку лекарства. Она всегда зависит от возраста и массы тела ребенка.

Антибактериальные составы
Не знаете, как лечить отит уха у ребенка? Большинство отечественных врачей при появлении данной проблемы всегда назначают антибактериальную терапию. Ее эффективность считается максимальной. Однако такие лекарственны средства имеют массу побочных эффектов. И, например, в Европе к ним относятся очень настороженно. Зарубежные врачи чаще применяют выжидательную терапию. Если ребенку в течение трех суток не стало легче, то только после этого решается вопрос о применении антибиотиков.
Из антибактериальных средств наиболее часто назначаются составы на основе амоксициллина. Это может быть «Флемоксин», «Аугментин» или «Амоксиклав». Они признаны самыми безобидными, однако эффективно справляющимися с отитом. Если ребенок ранее принимал подобные лекарства, но они ему не помогли, то целесообразно назначить антибиотики-цефалоспорины. К таковым относятся: «Цефтриаксон», «Цефатоксим», «Супракс» и другие. Они являются довольно серьезными препаратами, зарекомендовавшими себя с хорошей стороны в борьбе с воспалением уха. Реже прописываются такие средства, как «Амоксициллин», «Сумамед», «Кларитромицин» и так далее. Длительность применения препаратов может составлять от трех дней до нескольких недель.
Противовирусные средства и составы для повышения иммунитета
Как лечить средний отит у ребенка? Редко, но бывает так, что заболевание вызвано вирусом. В этом случае никакие антибиотики не помогут устранить проблему. Ребенку необходимы противовирусные средства. В некоторых случаях их назначают и при бактериальном поражении, так как подобные медикаменты способны еще и повышать иммунитет.
Наибольшую популярность имеют составы с интерфероном или его индукторами. Это может быть «Анаферон», «Эргоферон», «Виферон», «Кипферон» или «Циклоферон». Нередко медики назначают деткам «Изопринозин», «Ликопид» и тому подобные препараты. Однако их нельзя употреблять без рекомендации доктора. Перед их применением нужно обязательно проконсультироваться с врачом. Длительность курса определяется индивидуально.
Антигистаминные лекарства и их эффективность в лечении отита
Продолжаем рассматривать, как лечить отит уха у ребенка. В большинстве случаев воспалительный процесс начинается по той причине, что евстахиева трубка сужается вследствие отека. Получается, что ухо просто не может вентилироваться. Из-за этого и развивается воспалительный процесс. Снять отек помогут антигистаминные препараты. Не все они разрешены детям первого года жизни. Перед использованием обязательно читайте инструкцию. Врачи обычно используют следующие средства: «Зиртек», «Зодак», «Тавегил», «Фенистил» и другие.
Стоит отметить, что описанные лекарства дадут эффект только в сочетании с общей терапией. Самостоятельно устранить отит они не в состоянии.
Лекарства для введения в уши
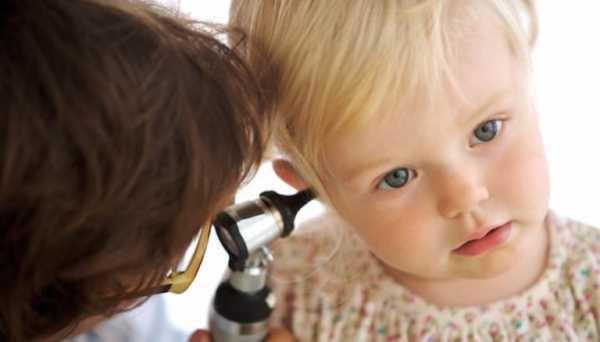
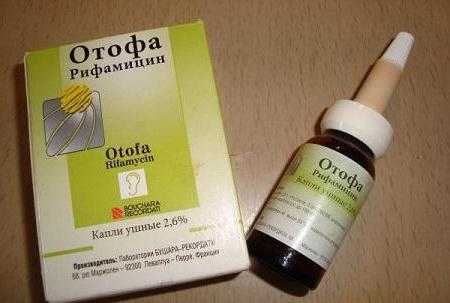
Как лечить отит у детей? Комаровский говорит о том, что острый воспалительный процесс в ухе – это повод для применения капель. Они могут содержать противовоспалительные, обезболивающие или антибактериальные компоненты. Наиболее часто рекомендуемыми средствами являются: «Отипакс», «Отинум», «Отирелакс» и так далее. Все они содержат анестетик, который снимает боль. Однако некоторые врачи настороженно относятся к подобным лекарствам. Медики сообщают, что снять болевой синдром можно при помощи лекарств, описанных выше. Непосредственно для лечения уха лучше использовать такие капли, как «Диоксидин», «Отофа». Они в своем составе имеют антибиотик, который поможет быстро снять воспалительный процесс.
Стоит отметить, что некоторые капли для введения в ушной проход требуют ненарушенной целостности барабанной перепонки. Если же она повреждена, то применение подобных средств может привести к довольно серьезным последствиям в будущем.
Препараты для лечения носа: обязательное условие
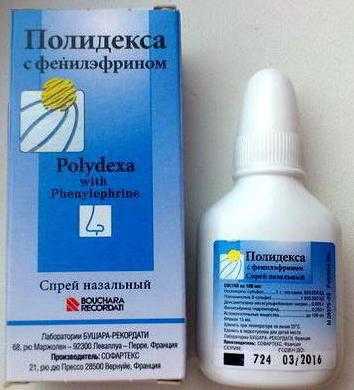
Если появился отит у детей, чем лечить патологию? Большинство воспалений барабанной перепонки сопровождает насморк. Этот симптом также нужно устранять. В противном случае после выздоровления бактерии вновь попадут в ушной проход. Лечение насморка при отите предполагает использование сосудосуживающих и противомикробных составов. Большую популярность имеют лекарства на основе ксилометазалина. Врач может назначить «Снуп», «Називин», «Виброцил» или «Тизин». При особо серьезных проблемах рекомендуются кортикостероиды («Авамис», «Тафен», «Назонекс»). Подобные лекарства нельзя использовать долгое время. Это может привести к атрофическому риниту.
Среди противомикробных составов для лечения носа можно выделить такие как «Полидекса», «Изофра», «Пиносол», а также «Диоксидин». Стоит отметить, что промывание носовых пазух при отите категорически запрещено. Это может лишь усугубить ситуацию и привести к осложнениям.
Прокол барабанной перепонки и ее очищение
Как правильно лечить отит у ребенка? Если проблема не уходит после применения описанных средств или малышу в короткие сроки становится хуже, то целесообразно произвести прокол барабанной перепонки. Эта манипуляция называется миринготомией. Она проводится без дополнительного обезболивания. Доктор при помощи соответствующего инструмента делает небольшой надрез, после чего из него выходит скопившаяся жидкость и гной.
Полученный материал стоит отправить на исследование, чтобы определить чувствительность к антибиотикам. После полученных результатов оториноларинголог может с высокой точностью назначить подходящий препарат.
Применение трубки: дренаж
Чем лечить отит у ребенка 3 лет, если ситуация повторяется постоянно? Ведь именно у малышей этого возраста рецидив описанного заболевания очень велик. Специалист может предложить вам воспользоваться хирургическими методами и установить в барабанную перепонку небольшую трубку. Эта деталь позволит жидкости не скапливаться, а выходить наружу. В результате воспалительный процесс не появится. Часто этот метод применяют при хронических отитах, которые повторяются более 10 раз в год и плохо поддаются лечению антибиотиками. Процедура носит название «тимпаностомия». Дренаж в ухе ребенка может стоять так долго, сколько посчитает необходимым врач.

Народные методы лечения
Как лечить гнойный отит у детей? Часто наши бабушки советуют применять прогревание. Врачи же сообщают, что это может быть очень опасно. Под влиянием тепла воспалительный процесс может лишь только обостриться. Народные методы лечения заключаются в следующем:
- Возьмите камфорное масло и слегка его подогрейте. Смочите в нем тампон, после чего введите его в ухо. Наденьте плотную повязку и прогрейте воспаленную часть в течение двух часов.
- Перекись водорода всегда применялась для лечения и профилактики отитов. Капните несколько капель препарата в поврежденное ухо, после чего при помощи ватной палочки аккуратно очистите раковину.
- Возьмите борный спирт и подержите его в ладонях, чтобы согреть. После этого введите по две капли в каждый ушной проход. Препарат поможет убить болезнетворные микроорганизмы. Однако нужно помнить, что нельзя применять этот метод при повреждении барабанной перепонки.
- Нагрейте на сковороде горсть соли. После этого положите сыпучую массу в носок и приложите к больному уху. Подержите полчаса и снимите тепловой компресс.
Вместо заключения
После прочтения статьи вы узнали, чем лечить отит у ребенка 3 лет или в другом возрасте. Помните, что это очень коварное заболевание. Не стоит отменять назначенные препараты, как только вам стало лучше. Подобная практика может привести к повышению резистентности микроорганизмов к лекарствам. Обязательно завершите назначенный вам курс лекарств.
Старайтесь никогда не заниматься самолечением. Помните, что своевременное обращение к врачу – это залог успешного исхода. Пользуйтесь услугами специалистов и всегда будьте здоровы!
fb.ru
Отит у детей — виды заболевания, первые проявления, как лечить медикаментозными и народными средствами
Острые респираторные вирусные инфекции (ОРВИ) вызывают множество осложнений. Особенно тяжело бороться с ними ребенку, т.к. иммунитет у растущего организма в несколько раз слабее, чем у взрослого. ОРВИ является одной из причин, провоцирующих среднего уха отит у детей, сопровождающийся симптомами обычной простуды. Врачи назначают для снятия воспаления антибиотики и сосудосуживающие капли.
Что такое отит у детей
Воспаление уха – распространенное заболевание среди людей всех возрастов. У детей недуг встречается чаще из-за особенностей иммунитета. Воспаление может быть наружным, внутренним или средним. Заболевание проявляется умеренной или сильной болью в ухе. Развивается детский отит на фоне острых респираторных инфекций, аденоидов, затяжного насморка. Страдают от болезни ушные проходы, евстахиевы трубы, барабанные перепонки.
Симптомы
Признаки отита у ребенка появляются не сразу. Длительное время малыш может не испытывать какого-либо дискомфорта. На степень проявления симптомов влияет вид и форма болезни. Отит без температуры чаще экссудативного или адгезивного типа. Этим разновидностям заболевания характерна слабая выраженность симптомов. К общим признакам детского отита относят:
- стреляющую боль в ухе;
- гипертермию;
- разрывы в барабанной перепонке;
- гноетечение.
Острый отит
Заболевание развивается стремительно. Острый отит сопровождается катаральным воспалением. При отсутствии медицинской помощи спустя сутки может перейти в гнойную форму. Гноетечение свидетельствует о том, что произошел разрыв барабанной перепонки. Слизь начинает вытекать в ушной канал, а боль в ухе уменьшается. При появлении гноя нужно сразу идти к врачу. К другим признакам острого отита относят:
- повышение температуры;
- острые боли в ухе;
- появление симптомов интоксикации.

Хроническая форма
Этот вид отита сопровождается стойкой перфорацией барабанной перепонки. Гноетечение может быть постоянным или периодическим. При отсутствии лечения появляется прогрессирующая тугоухость. Заболевание переходит в хроническую форму при общем снижении сопротивляемости организма к бактериальным инфекциям. Этому может способствовать искривление перегородки или постоянный насморк. Болезнь хронической формы сопровождается следующими симптомами:
- снижение слуха;
- гнойные выделения;
- небольшое повышение температуры;
- появление незаживающих отверстий на перепонке.
Хроническому отиту характерно две формы течения: мезотимпанит и гнойный эпитимпанит. В первом случае у ребенка будет наблюдаться незначительное ухудшение слуха, головокружения, шум в ушах и гноетечение. Вторая форма хронического воспаления сопровождается выраженной тугоухостью. Малыш начинает жаловаться на боли в висках, ощущает давление в ухе. Гнойные выделения приобретают неприятный запах.
Признаки отита у ребенка
Малыши до года при воспалении стараются почесать больное ухо. При сильно выраженных болевых ощущениях дети могут начать плакать после контакта с воспаленным местом. Ребенок интуитивно будет пытаться прогреть ухо, прикладывая его к матери во время кормления, укладываясь им на подушку или прислонясь к какому-либо другому источнику тепла. У малышей до года могут наблюдаться следующие признаки болезни:
- отказ от еды;
- повышенная температура;
- бессонница;
- тошнота и рвота;
- проблемы с равновесием;
- гнойные выделения из ушной раковины.
Причины
Воспалительный процесс в ухе у детей часто является следствием ОРВИ или детской инфекции. Наружный отит появляется при инфицировании волосяных фолликулов. Возбудители болезни проникают в ухо через ссадины и порезы. В 75% случаев воспалительный процесс в ухе сопровождает другую оториноларингологическую патологию (аденоиды, синусит, ангину). Основные причины отита у детей:
- Простудные инфекции.
- Механические травмы барабанной перепонки при неправильной чистке ушей.
- Аллергия.
- Особенности анатомического строения слуховой трубы.
- Снижение иммунитета под действием врожденных болезней.
Виды отита у детей
Воспалительные процессы в ухе протекают по-разному. На основе их отличий врачи разработали подробную классификацию, включающую все разновидности отита, которые встречаются в детском возрасте. Если речь идет о наружном воспалении, то его форма зависит от того, чем была получена травма. При химической и термической форме болезни у пациента сразу появляются отеки. Воспалительные процессы среднего и внутреннего уха бывают следующих видов:
- серозный отит;
- катаральный отит;
- экссудативный отит;
- адгезивный отит;
- диффузный отит;
- гнойный отит.

Диагностика
Воспаление уха у ребенка может выявить отоларинголог (ЛОР). Более полную картину заболевания поможет получить отоскопия. При заболевании хронической формы маленького пациента подвергают аудиометрии или импедансометрии для определения проходимости слуховой трубы. Если есть подозрения на внутричерепные осложнения, малыша направляют к неврологу. При неясной симптоматике врачи могут дать направление на компьютерную томографию височных костей.
Лечение отита у детей
Медицинскую помощь при воспалении уха врач окажет после того, как определит место дислокации недуга и узнает возраст пациента. Маленьким детям противопоказаны сильные антибиотики. Средняя продолжительность лечения составляет неделю. В запущенных случаях выздоровление маленького пациента может наступить через 14 дней. При наружном типе заболевания врачи ограничиваются консервативным лечением, которое включает введение турунд с раствором борного спирта и локальное инфракрасное облучение. При среднем и внутреннем отите лечение состоит из следующих мероприятий:
- промывание лекарственными препаратами;
- назначение антибиотиков, анальгетиков и антигистаминных препаратов;
- проведение парацентеза барабанной перепонки;
- направление на операцию для восстановления слуха.
Первая помощь
Лечение отита у детей в домашних условиях производиться не должно. Разрешается перед посещением врача дать малышу противовоспалительные препараты (Парацетамол, Ибуфен и т.д.). Если ребенку меньше года и у него насморк, нужно помочь ему очистить слизистую носоглотки от выделений с помощью спринцовки. Дети старшего возраста могут аккуратно высморкаться самостоятельно. Ушные капли использовать нельзя. Вместо них в наружный слуховой проход вставляют турунду из марли, а затем идут к ЛОРу.
Лекарства
Терапия антибиотиками показана при среднем и внешнем отите, сопровождающимся массивными грибковыми поражениями. Сосудосуживающие препараты помогут, если воспаление спровоцировано сильным насморком. Из местных средств используют только капли. Они могут содержать разные компоненты, снимающие отек, боль и уничтожающие инфекцию. Антибиотики применяют в виде раствора для санаций ушной раковины и в виде таблеток для лечения болезни.
Антибиотики
Детям назначают препараты этого спектра, если наблюдается интоксикация организма и сильная боль. Они помогут справиться с инфекцией, уничтожат болезнетворные организмы. Амоксициллин для лечения воспаления ушей назначают в виде таблеток детям от 2 лет. Одним из побочных эффектов средства является повышенная раздражительность. При лечении маленьких детей курс препарата составляет 7 дней.
При прогрессирующей инфекции малышу могут назначить Цефуроксим. Препарат назначают в виде таблеток и раствора для санаций ушной раковины. Воспаление проходит на 2-3 день приема лекарства. Разводить средство для санаций следует по инструкции, составленной врачом. При длительном приеме у некоторых пациентов младше 6 лет замечено небольшое снижение слуха.
Местные средства
Капли Отипакс назначаются при начальной стадии острой инфекции среднего уха. Плюсом препарата является то, что он не проникает в лимфу, спинномозговую жидкость или кровь. Голову следует немного наклонить при закапывании Отипакса. Средство применяют 2-3 раза/день по 3-4 капли. Лекарство нельзя использовать, если произошла перфорация барабанной перепонки.
При наружной форме заболевания врачи могут назначить растворы с противовоспалительными гормонами. Одним из таких препаратов является Анауран. Раствор практически не имеет побочных эффектов. Его нельзя давать детям с непереносимостью любого из компонентов средства. Анауран применяют 3-4 раза/день по 2-3 капли. За счет лидокаина раствор мгновенно устраняет боль.
Сульфацил натрия в уши
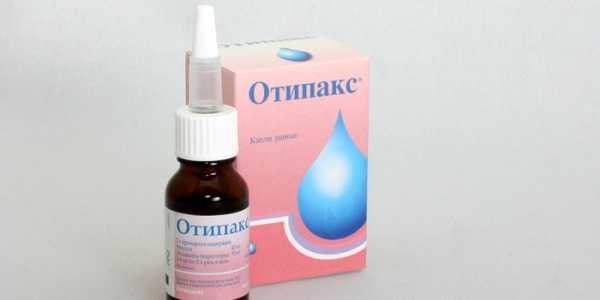
Альбуцид – антибиотик, широко используемый для лечения инфекционных и воспалительных заболеваний глаз. Многие лоры назначают этот препарат при затяжном воспалительном процессе в ухе. Капли быстро снимают воспаление и болевой синдром. Раствор перед закапыванием следует прогреть. При обильных гнойных выделениях Альбуцид не применяют. Лекарство противопоказано детям с непереносимостью сульфацетамидов.
Сосудосуживающие капли в нос
Нафтизин и Ксимелин – два препарата, способные побороть простуду и хронический насморк. Помогают эти лекарства облегчить симптомы евстахиита. Нафтизин можно применять детям от 1 года в виде раствора 0,05%. Ксимелин в такой же концентрации назначают детям от 2 лет. При длительном использовании капель у маленьких пациентов наблюдается сухость слизистой оболочки.
Компрессы
Влажные повязки не накладывают на ухо при гнойных формах заболевания. При остром катаральном воспалении врач может назначить прогревающий компресс на основе водки или воды. Для него используют марлевую салфетку, свернутую в 4 слоя. Посередине делают разрез. Салфетку смачивают в растворе спирта или водки, приготовленном на воде в соотношении 1:1. Компресс прогревает ухо, что способствует частичному снятию воспаления и болевого синдрома. Его накладывают следующим образом:
- Салфетку кладут на ушную область, просовывая ушную раковину в сделанный разрез.
- Поверх марли кладут компрессную бумагу. Она должна быть больше салфетки.
- Сверху кладут слой ваты, размер которого будет больше бумаги.
- Получившийся компресс закрепляют платком и держат 3-4 часа.
Хирургическое лечение
Если процесс заживления барабанной перепонки идет плохо, детей направляют на мирингопластику. Одним из минусов такого подхода к лечению является снижение слуха до 30 дБ. Связано это с тем, что во время операции производят резекцию кариозных слуховых косточек и перфорированной барабанной перепонки. При большом скоплении гноя могут установить шунт. Часто операцию сочетают с аденотомией (удалением аденоидов). Мирингопластика включает следующие этапы:
- Введение анестезирующих препаратов.
- Изготовление заготовки для трансплантата из свободных кожных лоскутов пациента. Тонкий кусочек кожи срезается в области височной фасции или плеча.
- Получение доступа к остаткам барабанной перепонки.
- Подготовка ложа для трансплантата. По краям перфорации соскабливают эпидермис.
- Укладка и фиксация трансплантата.
- Тампонирование ушной раковины.
- Накладывание швов.
Шунтирование барабанной полости помогает восстановить слуховые функции и уменьшить частоту рецидивов. Отличается эта операция от мирингопластики тем, что вместо натуральных тканей пациента вводят трубку из инертных материалов. К плюсам шунтирования относят нормализацию структуры слизистой оболочки среднего уха. Барабанная перепонка полностью заживает за 7 дней. Нормализация функций слуховой трубы после этого хирургического вмешательства происходит спустя 5-6 недель.
Народные средства
В качестве дополнительной терапии можно использовать для обработки ушей растворы на основе трав и масел. Перед применением средств следует предварительно посоветоваться с ЛОРом. У детей часто возникает реакция на безобидные травы и растения, поэтому также следует посетить и аллерголога. Эффективными для лечения ушного воспаления считаются следующие народные средства:
- Теплый настой аптечной ромашки. 1 чайную ложку растительного сырья заливают стаканом кипятка, настаивают 15 минут, а затем процеживают. Получившийся раствор закапывают 3-4 раза/день в каждый ушной проход. Продолжительность лечения – 5-7 дней.
- Масло прополиса. Пару капель средства следует нанести на марлевые турунды. Масло снимает воспаление и уменьшает боль. Процедуру проводить 1-2 раза в сутки на протяжении 5-7 дней.
- Сок черемши. В нем смачивают ватный тампон, а затем очищают наружный слуховой проход от гноя. Сок уменьшает воспаление. Процедуру проводить 1-2 раза в сутки на протяжении 3-4 дней.

Осложнения после отита
Главная причина появления проблем при воспалении уха заключается в неправильном или несвоевременно начатом лечении. Осложнения возникают при крайне тяжелом течении ушных инфекций. У малышей часто развивается лабиринтит или воспаление внутреннего уха. Недуг сопровождается частичной или полной потерей слуха из-за повреждения слухового нерва. К числу осложнений после отита относят:
- менингит;
- энцефалит;
- паралич лицевого нерва;
- мастоидит;
- абсцесс мозга;
- стойкая тугоухость.
Профилактика
Предупредить воспаление среднего, наружного и внутреннего уха поможет своевременное лечение инфекционных заболеваний. Следует избегать переохлаждения, особенно при купании малыша. Профилактика отита у детей включает удаление аденоидов, мешающих нормальному дыханию. Родители должны обучить ребенка правильному сморканию. Комплекс мер, направленных на предупреждение воспаления уха, включает:
- закаливание;
- прием витаминов и препаратов, усиливающих иммунитет;
- своевременное лечение насморка;
- кормление грудничка в вертикальном или полувертикальном положении;
- соблюдение правил чистки ушей.
Видео
sovets.net
Средний отит у детей: симптомы и лечение
Воспаление среднего уха может коснуться каждого человека и в любом возрасте, но чаще всего заболевание затрагивает детей. В течение первых двух лет жизни до 65% детей страдают этим заболеванием один раз, и около 30% более чем три раза. Средний отит у детей может причинить много проблем. При этом стреляет в ухе, ушная боль такая острая, что ребенок заливается плачем. Как лечить отит и что делать, чтобы избежать грозных осложнений?
Острый средний отит встречается у 50-85% детей до 3 лет жизни. Чем старше ребенок, тем риск заболевания снижается – у семилеток болезнь возникает редко. Ее легко предвидеть, так как в 90 процентов случаев, болезни предшествует инфекция верхних дыхательных путей.
Средний отит: причины
Причина столь частых инфекций уха у детей является очень простой – это в первую очередь анатомия. У маленьких детей слуховая труба короткая, широкая и проходит горизонтально, соединяя полость перепонкой с горлом, а ее устье в горле постоянно открыта. Таким образом, она является идеальной дорогой, по которой бактерии и вирусы из носоглотки могут проникнуть в глубь уха. Поэтому частой причиной острого среднего отита является инфекция верхних дыхательных путей.
Очень редко случается, что болезнетворные микробы попадают в ухо через кровоток (из другого очага воспаления в организме). Еще реже проникают непосредственно с внешней стороны уха, поэтому ношение или не ношение шапочки в данном случае не имеет большого влияния на развитие и рецидивы заболевания.
А фактором, который безусловно способствует предупреждению заболевания, является несовершенство иммунной системы у детей. После 7 лет ушные инфекции случаются значительно реже, так как иммунитет уже сформирован.
Что еще способствует воспалению уха
Помимо анатомического строения ушей и не полностью развитого иммунитета, у маленького ребенка спровоцировать воспаления ха могут другие факторы:
- аномалии в строении неба;
- гипертрофия миндалин, особенно так называемые аденоиды, закрывающие устье евстахиевой трубы;
- непроходимость евстахиевой трубы, вызванная, например, аллергическим отеком слизистой оболочки;
- хроническое воспаление придаточных пазух носа, а также инфекционные заболевания – скарлатина, корь или ветряная оспа;
- игаретный дым, который раздражает слизистую оболочку носа и горла.
Воспаление уха: бактерии и вирусы
Чаще всего это бактерии (около 70% случаев) – Streptococcus pneumoniae и Haemophilus influenzae, те же, которые являются причиной воспаления в горле или воспаления гортани. Значительно реже (прим. 30%. случаев) виновником бывают вирусы – в основном, гриппа, парагриппа, аденовирусы, риновирус. Они вызывают образование экссудата, который является прекрасной питательной средой для бактерий.
По мере разрастания инфекции нарастает отек слизистой оболочки слуховой трубы (так же, как слизистой носа во время насморка), что ухудшает ее проходимость. В этом случае происходит нарушение давления внутри уха, а это, в свою очередь, вызывает отек барабанной перепонки и увеличения секреции слизи. Из-за непроходимости евстахиевых труб, затруднен отток слизи: она накапливается, в конце концов, может привести к разрыву барабанной перепонки. Тогда из уха начинает сочиться выделения.
Отит: симптомы
Развивающаяся инфекция уха у маленького ребенка проявляется, прежде всего, высокой температурой (до 40°C), тревожностью, которая нарушает сон, нежеланием есть, рвотой, иногда поносом.
Не всегда отит проявляется сильной болью в ухе — в 20 процентах случаях боли нет вовсе.
Дети старшего возраста жалуются на глухоту и шум в ушах, но доминирующим симптомом у большинства детей является боль в ухе (пульсирующая, который усиливается ночью, в положении лежа). Боль проходит тогда, когда появляется течь из уха, потому что в результате перфорации барабанной перепонки уменьшается давление в полости перепонки.
Воспаление уха: как поставить точный диагноз
Основой диагностики острого воспаления среднего уха является исследование отоскопом. Он заключается в просмотре (с помощью специального смотрового стекла) наружного слуховой прохода и барабанной перепонки. Если возникает подозрение, что могло привести к осложнениям, врач может назначить выполнение рентгеновских снимков височной кости.
Необходимы ли антибиотики при отите
Острый средний отит у детей, как правило, лечить у педиатра или ларинголога – врач распознает заболевание после обследования уха отоскопом, на основании внешнего вида барабанной перепонки.
Если симптомы заболевания острые – появляется лихорадка выше 39°С, рвота, понос, сильная боль в ухе – нужно дать обезболивающее и как можно скорее отправиться к врачу или вызвать его домой.
Самостоятельно нельзя давать никаких лекарств и тем более, капать в ухо какие-либо капли. Однако, если ребенок старше двух лет, инфекция протекает относительно мягко и не имеет никаких других факторов риска (например, нарушение устойчивости или склонности к рецидивам воспалений уха), визит можно отложить до следующего дня, а до этого времени давать обезболивающие.
В настоящее время антибиотик рекомендуется только в определенных случаях:
- если больной ребенку меньше чем пол года
- у ребенка лихорадка и высокая температура,
- из уха течет жидкость
- в случае двухстороннего острого воспаления среднего уха.
Лечат также детей из группы повышенного риска (имеющих тенденции к восстановлению уха, синдром Дауна, дефекты черепа, нарушение иммунитета).
Используют антибиотик в течение 7-10 дней. У остальных детей рекомендуется «чуткой наблюдение», которое заключается в приеме обезболивающих и жаропонижающих средств (ибупрофена каждые 6-8 часов или парацетамола каждые 4 часа). Только тогда, когда в течение 24-48 часов не будет улучшения, врач принимает решение о назначении антибиотика.
После окончания курса лечения необходим контрольный визит.
Иногда, однако, необходима процедура — парацентез, которая заключается в надрезании барабанной перепонки, благодаря чему выделения находящиеся в устье вытекают. Процедура приносит мгновенное облегчение, смягчает боль, вызванную напряжением, вызванным воспалением барабанной перепонки. Кроме того, во время операции берут материал для бактериологического исследования.
Когда в ухе появляются мутные выделения, очень важна правильная гигиена ушной раковины – регулярная смена повязок, применение предписанных ларингологом каплей для ушей. Мембрана через некоторое время восстанавливается, не оставляя вреда здоровью.
Домашние способы лечения отита
Как правило, облегчение приносит наложение теплых сухих компрессов на ухо, например, разогретое на батарее полотенце. Но таким образом можно ускорить разрыв барабанной перепонки. Когда в ухе появляются мутные выделения, необходимо как можно скорее связаться с ларингологом. Кроме того, ребенок должен отдыхать, но если он не хочет, не стоит заставлять его лежать, при этом следует снизить физическую активность.
Отит: осложнения
Лечение острого воспаления среднего уха, как правило, занимает около 3 недель. Потом необходимо еще раз провести исследование, чтобы убедиться, что инфекция была излечена – в полости перепонки нет выделения и отверстие в мембране закрылось. Отоларинголог должен также проверить, не было ли нарушения слуха. Острый средний отит имеет тенденцию переходить в хроническое состояние, что приводит к осложнениям – мастоидиту, параличу или поражению периферического лицевого нерва, воспалению внутреннего уха.
Как предотвратить болезнь
Это чрезвычайно трудно – нет специальных способов, которые обеспечат защиту от заболевания. Единственное, что рекомендуют отоларингологи, это тщательное лечение любой инфекции в области горла и носа, а также воспаления наружного уха.
Хронические формы воспаления
Кроме острого воспаления среднего уха врачи выделяют и другие разновидности этой болезни.
Хронический средний отит — является следствием не долеченной острой формы заболевания, при котором в барабанной перепонке остается отверстие. Щель позволяет бактериям попадать в ухо, вызывая воспаление заново, или поддерживают существующий воспалительный процесс. Характерной особенностью этой формы заболевания являются периодические выделения из уха. Часто требуется процедура, во время которой отоларинголог должен закрыть дыру в барабанной перепонке.
Холестеатома уха — это также хроническая форма заболевания. Из эпителия, запекшейся слизи и бактерий, образуется опухоль, которая немного напоминает «жемчужину». Это изменение разрастается и вызывает разрушение окружающих тканей: костей, косточек и слуховых нервов. Единственным способом лечения в данном случае является операционная процедура.
y-jenchina.ru
Отит у ребенка симптомы, диагностика, лечение
Отит — это воспаление среднего уха независимо от этиологии и патогенеза. Острый средний отит (ОСО) проявляется признаками и симптомами острой болезни, которые сочетаются с наличием острого воспаления среднего уха и наличием в нем выпота.
Секреторный отит (СО) (англоязычный аналог — otitis media with effusion, OME) заключается в наличии выпота в среднем ухе без соответствующих симптомов или признаков острой инфекции / воспаления. СО является приемлемой стадией выздоровления после ОСО. Если СО пролонгированный (более 3 месяцев), применяют термин «хронический СО».
Классификация среднего отита по Блюстоуну (Bluestone) включает также такие осложнения, как перфорация барабанной перепонки (БП) и мастоидит. Хроническая перфорация может быть связана с инфекцией среднего уха или без нее; хронический гнойный средний отит определяется постоянной перфорацией БП с непрерывным или прерывистым течением отореи.
Эпидемиология и факторы риска.
Заболеваемость острым средним отитом самая высокая у детей до 2 лет. До 62% детей имеют, по крайней мере, один случай отита в течение первого года жизни, а более 70% имеют ОСО ко второму дню рождения. В большом проспективном исследовании 91% детей имели по меньшей мере один эпизод наличия выпота в среднем ухе (ВСУ) в свой второй день рождения. Отмечают, что возраст, в котором дети чаще болеют отитом, становится моложе.
Имеются сообщения об увеличении заболеваемости острым средним отитом. Сейчас средний отит является самой распространенной причиной визитов к врачам в США, что составляет 17% всех амбулаторных визитов детей до 5 лет. Хотя современные сообщения из стран, где антипневмококковая вакцина является обязательной для всех детей, свидетельствуют об уменьшении частоты ОСО среди детей.
Средний отит также является самым распространенным показанием для лечения антибиотиками. Кроме того, средний отит является самым распространенным показанием для хирургического вмешательства (миринготомии, шунтирование БП, аденотомия) у детей в США — до 30% детей перенесли операцию в возрасте до 2 лет в течение годовалого наблюдения.
Кроме молодого возраста, были определены другие факторы риска для острого среднего отита. Одним из важнейших факторов риска для ОСО являются вирусные инфекции, пик которых приходится на осенний и весенний периоды. Также факторами риска считают наличие старших братьев и сестер, курение родителей, отсутствие грудного вскармливания.
Сильная генетическая предрасположенность является важным фактором риска развития среднего отита. Влияние наследственных факторов обнаруживают в связи с родительским анамнезом, расовыми различиями, мужским полом.
Этиология острого среднего отита.
И бактерии, и вирусы играют важную роль в этиологии отита. Наиболее распространенными бактериальными патогенами, выделенными из среднего уха у детей с острым средним отитом, является Streptococcus pneumoniae (26-39% случаев), Haemophilus influenzae (12-23% случаев) и Moraxella catarrhalis (6-23% случаев). Как обычно, около 30% образцов ВСУ не дают бактериальных патогенов при культуральном исследовании.
Ранее распространенный Streptococcus pyogenes стал менее распространенным в последнее время. Еще одним изменением в этиологии является появление М. catarrhalis, особенно в США и странах Северной Европы, тогда как в некоторых странах, таких как Испания, M. catarrhalis является редкой бактерией.
Тревожной особенностью в бактериологических отчетах является увеличение доли патогенов, устойчивых к антимикробным агентам. Удельный вес штаммов H. influenzae, продуцирующих бета-лактамазы, увеличился до 25-30%, и практически все изоляты M. catarrhalis устойчивы к бета-лактамным антибактериальным лекарствам. Однако распространение пенициллин-резистентного S. pneumoniae вызывает наибольшее беспокойство, что повышает важность предотвращения среднего отита.
Другие бактерии, такие как грамотрицательные палочки и Staphylococcus aureus, очень редко выделяют из внутреннего среднего уха при отите. Для рутинного лечения ОСО рассмотрение этих патогенных микроорганизмов не является актуальным. Также с помощью метода полимеразной цепной реакции (ПЦР) с ВСУ были выделены Mycoplasma pneumoniae и Chlamydia pneumoniae. Aloiococcus otitidis был выявлен при секреторной отите, но не при ОСО.
Подавляющее большинство случаев острого среднего отита проявляются вскоре после первых симптомов вирусной респираторной инфекции. Во время ОСО в дыхательных путях были обнаружены различные вирусы. Вирусы были выделены также из образцов ВСУ. Респираторно-синцитиальный вирус, вирус парагриппа, вирус гриппа и риновирусы человека — самые распространенные вирусные патогены, обнаруженные из образцов ВСУ. Доля образцов ВСУ с выявленными вирусами увеличилась, поскольку используют более чувствительные методы ПЦР. Частым в этиологии является сочетание вирусов и бактерий, однако чистые вирусные моноинфекции задокументировали в 22% случаев острого среднего отита.
Патогенез острого среднего отита.
Первым шагом в патогенезе ОСО является ухудшение функции слуховой трубы вследствие влияния вирусной инфекции дыхательных путей. Уравнивание давления среднего уха нарушено, и в начальной фазе наблюдается отрицательное давление среднего уха. Отрицательное давление среднего уха может привести к капиллярной транссудации жидкости. Мало того, нарушено дренирование среднего уха, ослаблена защита от микроорганизмов и восходящих выделений из носоглотки.
Повышение уровня провоспалительных медиаторов и цитокинов, присутствовавших при респираторных инфекциях, вызывает отек слизистой оболочки и нарушение мукоцилиарной функции. Слуховая труба короткая и практически горизонтальная у младенцев и маленьких детей, что приводит к рефлюксу содержимого носоглотки в среднее ухо, — это одна из причин большей частоты отита у маленьких детей.
В носоглотке вирусная инфекция способствует увеличению количества бактериальных патогенов, которые колонизируют хозяина. Поскольку функция слуховой трубы нарушена, секрет носоглотки вместе с бактериальными патогенами может попасть в среднее ухо. После попадания в среднее ухо бактерии начинают размножаться. Организм реагирует воспалительной реакцией, одним из результатов которой является накопление выпота в среднем ухе. Итак, выпот в среднем ухе является следствием и воспалительной реакции, и попадания патологического содержимого из носоглотки.
Клиническое течение отита.
Возможно несколько различных последствий отита после первичного антимикробного лечения. Эпизод ОСО может пройти очень благоприятно, с быстрым исчезновением симптомов и признаков острой инфекции. Однако чаще всего симптомы уменьшаются постепенно, а ВСУ обнаруживают в течение нескольких недель после начала ОСО.
В благоприятном случае отит исчезает постепенно. Данные о нормализации толщины БП при отите ограничены. Остаточное утолщение БП может осложнить оценку наличия ВСУ до окончательной нормализации. Чаще всего рекомендуют запланировать следующий визит через 1-3 месяца после диагностики острого среднего отита.
Через месяц от начала ОСО большинство ушей очищается от ВСУ. В худшем случае неуспешное лечение может проявляться стойкими симптомами; может возникнуть гнойное осложнение. Содержание ВСУ чаще встречается у маленьких детей менее 2 лет и в ушах с вирусной коинфекцией. Мало того, все варианты течения могут быть прерваны новым эпизодом ОСО с совершенно другим клиническим течением. Ранние рецидивы заболевания (в течение 30 дней) обычно вызываются новым микроорганизмом, отличным от первоначального возбудителя. Опять же, риск рецидива высокий в возрасте менее 2 лет. Частота спонтанного выздоровления от ОСО высокая даже без лечения антибиотиками. В мета антибактериальной терапии ОСО спонтанное выздоровление (определено как исчезновение всех симптомов в течение 7-14 дней) без лечения антибиотиками (группа плацебо или группа без лекарств) составило до 81%. В одном из исследований наличие ВСУ (диагностированное тимпанометрией) было схоже в группе антибиотикотерапии (37%) и группе плацебо (35%) через 30 дней.
Диагностика острого среднего отита у детей.
Однако однозначное клиническое определение ОCО далеко от окончательно правильного. Ранее в клинической практике и в исследованиях использовались различные диагностические критерии ОСО. Чаще всего необходима комбинация острых симптомов и признаков воспаления среднего уха для диагностики отита. Определение, принятое в Финляндии еще в 1987 году, предусматривало наличие острых ушных симптомов и признаков ВСУ. Острые симптомы должны включать по меньшей мере один из следующих: боль в ушах, болезненность при прикосновении к ушам, отечность, беспокойный сон, повышение температуры тела, потеря аппетита. Особое внимание уделяется дифференцировке ОСО от наружного отита, острого мирингита и СО.
Установление вида среднего отита (ОСО или СО) важно, поскольку от этого зависит лечение. И все же вид отита клинически часто трудно различить. Обычно ОСО переходит в СО перед выздоровлением, и затем среднее ухо самостоятельно освобождается от выпота. Однако так бывает не всегда, и задержка выпота в среднем ухе является частым исходом. А СО иногда переходит в ОСО. Хронический СО обычно устанавливают при продолжительности выпота в среднем ухе более 3 месяцев. А при рецидивирующем среднем отите течение каждого эпизода становится менее типичным и делает оценку заболевания еще сложнее.
Стандартные методы диагностики среднего отита.
Традиционно диагностическими признаками для ОСО является появление острых симптомов, возможно наличие предшествующего заболевания и (пневматическая) отоскопия. Младенцы и дети младшего возраста обычно не могут выразить симптомы. Интерпретация симптомов трудна даже для родителей, тем более молодых пациентов. По определению, наличие острых симптомов необходима для диагностики ОСО. Симптомы являются обязательными, но не подтверждают диагноз ОСО.
Симптомы недавней вирусной респираторной инфекции являются наиболее распространенными жалобами при ОСО. Наличие боли ушей является наиболее связанной с ОСО, но также часто может возникать из-за иных болезней ушей. Отальгия имеет неушные причины. Касание ребенка ушей может быть связано с другими причинами, кроме ОСО; если оно представлено, как единственный симптом, то диагноз ОСО маловероятен.
В возрасте до 2 лет прогнозирование течения ГСО по симптомам более сложное по сравнению с детьми старшего возраста. Кроме того, диагностическая значимость отальгии низкая, особенно у детей до 2 лет. Также описаны невербальные формы выражения ушной боли у младенцев: беспокойство, раздражительность, плач, бессонница / беспокойный сон, отказ от еды, ребенок тянется рукой к уху.
Предыдущие диагнозы и лечение среднего отита являются важными при определении типа среднего отита. Они, вероятно, будут надежными, если были предварительные контакты с врачом, а диагнозы зарегистрированы и доступны в медицинской документации. Однако пациенты часто посещают различные клиники и ребенок получает лечение у различных врачей. Это нарушает непрерывность при лечении среднего отита.
Особенно когда у детей с длительным СО возникают симптомы респираторной инфекции, дифференциация между СО и ОСО является сложной. Четкое соблюдение критериев диагностики, применения дополнительных методов диагностики, документирования визита и дополнительных методов обследования могут уточнить диагностику ОСО, предотвратить гипердиагностику и излишнее лечение.
Отоскопия.
Отоскопия с помощью отоскопа — это обычный метод, используемый для визуализации наружного слухового прохода и БП для выявления признаков среднего отита в педиатрической и общей практике. Оториноларингологи рутинно используют налобные лампы, рефлекторы или отомикроскоп. Диагностическая точность отоскопии при ОСО может быть усилена пневматической отоскопией, что особенно важно при СО. Однако свет от отоскопа может быть слабым, если инструмент используют неправильно.
Затемнение, нарушенная подвижность, видимый уровень жидкости — признаки, предусматривающие ВСУ, тогда как покраснение барабанной перепонки не является важным признаком. Гиперемия БП при отсутствии ОСО наблюдается у детей с лихорадкой, плачем и после манипуляции для удаления серы. Таким образом, диагностика среднего отита не базируется исключительно на гиперемии БП.
Отоскопия является очень субъективной техникой и, таким образом, подвержена предвзятости наблюдателя и технической вариабельности. Опять же, точность отоскопического диагноза ниже у младших детей. Совершенствование отоскопических навыков очень полезно для всех врачей, которые лечат детей с респираторными инфекциями. В некоторых случаях выполнение пневматической отоскопии может быть сложным или даже невозможным.
Если ребенок не идет на контакт или слуховой проход наполнен серой, которую очень сложно удалить, то отоскопический диагноз, скорее всего, является ненадежным. В одном исследовании 57% детей в возрасте до одного года имели избыток ушной серы, что препятствует надлежащей визуализации по сравнению с 34% детей в возрасте от 13 до 23 месяцев и 19% детей старше 24 месяца. Кроме того, у детей позиция БП более горизонтальна, а это затрудняет визуальную оценку. И, наконец, слуховой проход может быть анатомически очень узким, что вызывает недостаточное освещение для адекватного осмотра БП.
Миринготомия.
Миринготомия с отсосом является объективным методом оценки состояния среднего уха и наличия ВСУ. Рутинное использование этой процедуры уменьшилось. В частности, в Финляндии в 80-х годах миринготомию выполняли примерно в 40% случаев отита, а уже в начале 1990-х годов — в менее 20% случаев. применение этой процедуры в рутинной диагностике среднего отита не является золотым стандартом верификации заболевания, поэтому диагностическую миринготомию выполняют редко. Теперь разработано несколько новых диагностических методов, чтобы сделать диагноз объективным и точным, — тимпанометрия и градиентная акустическая рефлексометрия.
Тимпанометрия.
Тимпанометрия была введена в конце 60-х годов, а градиентная акустическая рефлектометрия — в 80-х годах. Тимпанометрия играет важную роль как в обследованиях, так и в клинической практике. Тимпанометрия является элементом импедансометрии, предназначенной для диагностики наличия выпота среднего уха, оценки перфораций БП и для оценки давления среднего уха.
Лечение отита у ребенка.
Антибиотики являются основой лечения. Со времени введения антибиотиков для лечения ОСО серьезные отогенные осложнения стали редкостью. Различные исследования подтвердили эрадикацию бактерий различными антимикробными медпрепаратами. Однако корреляция между бактериологической и клинической эффективности не является прямой. С помощью метаанализа подтверждено небольшое, но существенное влияние антимикробного лечения в пользу положительного клинического результата.
Существенных различий между различными антимикробными препаратами не выявлено. Высокая частота спонтанного выздоровления, как микробиологического, так и клинического, вызвала сомнения в целесообразности рутинного противомикробного лечения ОСО. Поэтому воздержание от антибиотикотерапии («тактика внимательного наблюдения») приобретает все большую популярность, впервые она была применена в Нидерландах. В других странах длительность антибиотикотерапии сократилась, поскольку эквивалентные результаты были достигнуты при коротких курсах, менее чем за 7 дней, по сравнению с курсами от 7 до 10 дней, хотя у детей до 2 лет длительные курсы могут быть эффективными.
Основным мотивом воздержания от антимикробной терапии являются обеспокоенность ростом резистентности к антибиотикам и переживания о наличии незначительного количества новых групп эффективных антибиотиков для лечения инфекций, вызванных мультирезистентными патогенами. Мало того, уменьшится количество побочных эффектов, а также расходы на лечение. Но вместе с тем засвидетельствовано увеличение частоты случаев острого мастоидита, и одной из причин этого было признано неадекватное антимикробное лечение.
Антигистаминные препараты и деконгестанты иногда используют как дополнительную терапию при ОСО. Однако их исследования при ОСО в основном не подтверждали пользы. В профилактике среднего отита или при лечении СО они не имеют эффекта. НПВП облегчают боль при ОСО, но не влияют на ускорение освобождения среднего уха от выпота. Использование миринготомии при лечении ОСО стало непопулярным.
Преимущества миринготомии описаны в финских исследованиях, они заключаются в быстрой элиминации ВСУ, однако их засвидетельствовали в других рандомизированных исследованиях. К тому же процедуры были разными: в финских исследованиях выполнялось тщательное отсасывание содержимого среднего уха после миринготомии, а в других исследованиях — только разрез без отсасывания или информация об отсасывании отсутствовала.
В изучениях эффективности антимикробных препаратов для лечения ОСО было засвидетельствовано, что начальная миринготомии ускорила выздоровление (уменьшение или улучшение симптомов и признаков на 7-14 день) на 6,5%. И все же с увеличением резистентности и количества тяжелых случаев ОСО частота миринготомии как лечебной манипуляции будет возрастать.
Профилактика отита у детей.
Отмечаются такие направления профилактики отита, как общее укрепление здоровья, соблюдение гигиены, рациональное питание, здоровый образ жизни, борьба с активным и пассивным курением, поддержание грудного вскармливания, своевременное лечение острых и хронических болезней верхних дыхательных путей, применение ксилита, иммунопрофилактика неспецифическая (бактериальные лизаты, вакцина против гриппа), специфическая (антипневмококковая / антигемофильная вакцина), аденотомия / тонзилотомия, шунтирование БП, хирургия полости носа (полипы, перегородка), хирургия носоглотки (полипы), хирургия нёба (расщелины нёба), коррекция системных болезней, коррекция иммунодефицита. коррекция и контроль сопутствующих болезней, правильное лечения эпизода отита, выбор врачом и соблюдение пациентом адекватной тактики (тактика внимательного наблюдения / антибиотики / миринготомия), адекватных лекарств, адекватной продолжительности лечения.
Из новых методов профилактики рекомендуют применение ксилита. Исследована роль ксилита для предотвращения повторяющегося отита. В четырех исследованиях выявлено статистически существенное снижение на 25% риска возникновения ОСО при использовании ксилита. Жевательные резинки и леденцы с содержанием ксилита оказались более эффективными, чем сироп.
Для детей до 2 лет, имеющие наибольший риск острого среднего отита, принимать жевательные резинки и леденцы опасно. Чтобы получить защитный эффект, ксилит нужно принимать 3-5 раз в день. Он неэффективен для лечения ОСО, его следует принимать в течение всего периода обострения респираторных заболеваний. Одиночное использование или использование при необходимости неэффективно.
Одним из самых изученных методов профилактики является использование антипневмококковой вакцины. На данный момент доступна вакцина, в которой есть сочетанное действие против пневмококков и против гемофильной палочки, которые являются одними из основных возбудителей ОСО. Во многих исследованиях этой вакцины засвидетельствованы очень обнадеживающие показатели: на 33,6% снижение частоты всех случаев ОСО, на 57,6% снижение случаев ОСО, вызванного S. pneumoniae, а также на 35,3% снижение частоты случаев ОСО, вызванного нетипичной H. influenzae.
Острый средний отит остается очень распространенной болезнью. Совершенствование методов диагностики и лечения улучшит состояние пациентов, а внедрение современных методов профилактики поможет снизить частоту ОСО.
vseorebenke.ru

