Что такое псп при беременности на ктг
Содержание статьи
Причины возникновения и способы лечения тахикардии у плода
Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день…
Читать далее »
Тахикардией считается нарушение ритма сердца, при котором частота сердечных сокращений превышает норму. Встречается у лиц разного возраста. Удивительно, но даже плод, находящийся в утробе матери, подвержен риску приобретения данного заболевания.
- Причины
- Диагностика
- Лечение
- Последствия
- Профилактика
При тахикардии у плода частота сокращений сердца составляет от 170 до 220 ударов за одну минуту. Первый случай такого явления был установлен в 1930 году. Чаще всего очаг аномальных электрических импульсов — предсердия.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Причины
Причины тахикардии у плода зависят не только от его состояния, но и, соответственно, от наличия заболевания у его матери. Часто это могут быть:
- эндокринные нарушения, в частности гипертиреоз;
- сердечно-сосудистые заболевания;
- патологии, связанные с органами дыхания;
- кровопотеря;
- прием некоторых лекарственных препаратов.
Причины, касающиеся непосредственно самого малыша, развивающегося в утробе:
- анемия плода;
- внутриутробная гипоксия;
- хромосомные аномалии;
- внутриутробная инфекция.
Диагностика
Выявляют нарушения сердечного ритма у плода в ходе диагностики. В основном применяется три метода:
- радиографическое исследование;
- ультразвуковое исследование;
- эхокардиография плода.
Лучший способ проанализировать состояние плода — провести допплеровское исследование в М-режиме. При этом рекомендуется, чтобы стенки желудочков и предсердий пересекала линия отбора проб. Благодаря этому получится одновременно оценить сокращение и предсердий, и желудочков. Применение допплеровского метода при ультразвуковом исследовании обусловлено тем, что позволяет выявить движение эритроцитов, что, в свою очередь, поможет определить движение крови, например, в сердце.
Существует дифференциальная диагностика, которая основывается на нескольких формах тахикардии у плода:
- Трепетание предсердий. Встречается в тридцати процентах случаев. Обычно такой ритм квалифицируется 400 ударами в минуту. Характер ударов регулярный, а также имеет связь с переменной атриовентрикулярной блокадой. При других формах предсердный ритм — несистематичный, а количество ударов за минуту составляет от 180 до 240.
- Наджелудочковая (суправентрикулярная) реципрокная форма. Развивается в результате экстрасистолии предсердий. Обычно происходит в промежутке от 24 до 32 недели. Если данная форма переходит на ритм синусового вида, сердцебиение должно прийти в норму. Если же она сочетается с брадикардией, то может наблюдаться синдром удлиненного интервала QT. Кроме того, могут обнаружиться воспалительные процессы.
- Эктопическая форма. Очаги могут образовываться в разных отделах предсердий: чаще в правом – в ушке или боковой стенке. При этом наблюдается источник триггерной или автоматической активности, располагающийся за пределами атриовентрикулярного узла, который пассивен при предсердной хаотичной и желудочковой тахикардии.
Лечение
Тахикардии у плода могут носить непостоянный характер. Если при этом они не сочетаются с дисфункцией клапана или сердечной мышцы, то лечения не требуется, хотя наблюдать за развитием нарушения ритма нужно обязательно. Частоту сердечных сокращений изначально следует измерять с помощью врача, однако впоследствии это можно делать самостоятельно при помощи ручного доплеровского монитора. Проверять рекомендуется два раза в день.
Если течение заболевания протекает с осложнениями, тогда врачом назначается эффективное лечение с применением антиаритмических препаратов. В зависимости от конкретной формы тахикардии выделяются способы лечения:
- При желудочковой полиморфной форме недуга назначают магний, Лидокаин и Пропранолол. Первые два препарата вводятся внутривенно, а последний принимается перорально.
- При желудочковой форме, связанной с синдромом удлиненного интервала QT, выбирают с особой осторожностью препараты, так как некоторые из них способны привести к аритмии.
- При частоте больше 220 ударов, часто рекомендуют Амиодарон или Соталол. Эффективен может быть и Флекаинид, однако в случае желудочковой дисфункции следует быть осторожным в его применении, так как могут развиться осложнения в виде остановки сердца и повлечь за собой даже летальный исход. Поэтому без указания врача препараты не стоит принимать. Если есть подозрения на миокардит, могут назначить курс Дексаметазона, который длится от одной до двух недель.
- Медикаментозное лечение успешно при наджелудочковой форме заболевания в девяноста процентах случаев. Единственное, пока не изучено влияние лекарственных препаратов на нервную систему.
Может показаться, что применение бета-блокаторов — выход при лечении недуга у плода. Однако стоит учесть, что препараты данной группы тяжело проникают через плаценту, что заметно сказывается на их эффективности.
Последствия
Последствия также зависят от формы заболевания и индивидуальных особенностей матери и ребенка. Чаще всего стоит вопрос о риске в случае введения антиаритмических препаратов внутримышечно или в пуповину, где мониторинг содержания лекарства не увеличивает вероятность выживания. Если тахикардией вызвана водянка у плода, тогда применяют внутримышечное введение дигоксина. Такой способ зачастую используют как дополнение к сильным лекарствам.
Побочное действие препаратов минимально при разумном учете со стороны врача всех индивидуальных особенностей состояния здоровья. И необходимо принимать их строго по назначению, так как есть среди них средства, такие как Соталол и Флекаинид, которые могут представлять угрозу для жизни и способные также вызвать электрокардиографические изменения у только что родившихся малышей.
Профилактика
Конечно же, будущей маме заранее следует тщательно следить за своим здоровьем. Необходимо отказаться от курения и злоупотребления алкоголем. Также важно вести активный образ жизни и своевременно проходить обследование и лечить выявленные заболевания.
Во время беременности еще более значимо регулярное посещение врача и соблюдение всех рекомендаций. Нужно осознавать, что теперь вдвойне придется нести ответственность и оберегать не только свое здоровье, но и жизнь маленького человека, который готовится появиться на свет.
– оставляя комментарий, вы принимаете Пользовательское соглашение
- Аритмия
- Атеросклероз
- Варикоз
- Варикоцеле
- Вены
- Геморрой
- Гипертония
- Гипотония
- Диагностика
- Дистония
- Инсульт
- Инфаркт
- Ишемия
- Кровь
- Операции
- Сердце
- Сосуды
- Стенокардия
- Тахикардия
- Тромбоз и тромбофлебит
- Сердечный чай
- Гипертониум
- Браслет от давления
- Normalife
- Аспаркам
- Детралекс
Частота сердечных сокращений на КТГ
- 1 Что такое КТГ?
- 2 Показания к проведению КТГ
- 3 Подготовка перед процедурой
- 4 Как проходит обследование?
- 5 Базальная частота сердечных сокращений
- 6 Вариабельность сердечного ритма
- 7 Норма ЧСС на КТГ при обследовании плода
- 8 Шкала Фишера
- 9 Ошибки в показаниях
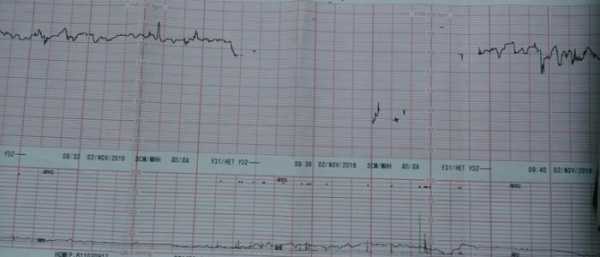
Наблюдение за состоянием плода неотъемлемая часть ведения беременной. С помощью аппарата фиксируются размах ЧСС и сокращения матки. Процедура является обязательной, а кардиотокограф присутствует в каждом родильном доме. Метод основывается на излучении волн, которые проникают внутрь утробы и отражаются, на протяжении измерения волны преломляются и фиксируются устройством. Результат оценивает доктор и дает последующие назначения. Процедура проводится как в состоянии покоя так и в период родовой деятельности.
Что такое КТГ?
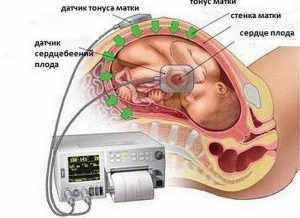
КТГ — это обследование, которое позволяет без боли и вмешательств проследить за внутриутробным состоянием плода. Измерить частоту сердечных сокращений в активной и пассивной форме, также определить начало схваток по сократительным действиям матки. Обследование бывает плановым и вынужденным. При резком ухудшении мамы или малоподвижности плода сверхчувствительные датчики определят гипоксию и аномальные процессы развития ребенка. Весь процесс займет 15 минут времени.
на
Кардиотокографы также применяются при обследовании двух малышей, если женщина беременна двойней.
Вернуться к оглавлению
Показания к проведению КТГ
 Врач назначает женщине КТГ в следующих случаях:
Врач назначает женщине КТГ в следующих случаях:
- Если у женщины были выкидыши, преждевременные роды, кровотечения, замирание плода.
- Отрицательный резус-фактор.
- Пропадает активность плода на протяжении 12 часов либо движения отсутствуют.
- Осложнения при вынашивании ребенка:
- поздний токсикоз;
- неправильное предлежание плода;
- ЭКО — экстракорпоральное оплодотворение;
- перенесенный грипп.
- Отклонения от нормы у плода при проведении УЗИ:
- отставание в развитии;
- проблемы с сердечно-сосудистой системой;
- утолщение плаценты;
- размеры плода не в соответствии со сроком.
- Сахарный диабет, заболевания эндокринной системы и почечная недостаточность.
Вернуться к оглавлению
Подготовка перед процедурой
Особенной подготовки для проведения КТГ не требуется. Все, что нужно женщине в положении это расслабиться и лечь набок. Не рекомендуется проводить обследование на голодный желудок, за пару часов до записи, покушайте. Вся процедура длится около 15 минут, ребенок в это время может спать, чтобы его заставить двигаться попейте воды или скушайте что-то сладкое. Для лучшего результата непосредственно перед обследованием опорожните мочевой пузырь.
Вернуться к оглавлению
Как проходит обследование?
Процедура проведения обследования сердцебиения у плода и тонуса матки.
На живот женщины в зависимости от предлежания ребенка прикрепляют датчики, которые действуют по принципу Доплера. Один из них фиксирует ЧСС, другой — сокращения матки. Для лучшего прослушивания под датчик наносят гель, который устраняет воздушную прослойку, он абсолютно безопасен для здоровья. Ультразвуковые колебания улавливают частоту сердечных сокращений и отражаются, далее результат фиксируется устройством и выводится на бумагу. При отсутствии отклонений от нормы и показаний к дополнительным обследованиям, процедура проводится раз в 7 дней, начиная с 32-й недели беременности.
Вернуться к оглавлению
Базальная частота сердечных сокращений
Первое что фиксируется это базальная ЧСС. Каждую секунду на листе ставятся отметки, затем фиксируются учащения и урежение сокращений по КТГ. После процедуры выводится среднее число за 10 минут. В норме это 119—160 ударов в состоянии покоя плода, и в стадии бодрствования 130—190 ударов. Доктор сопоставляет с другими результатами.
Вернуться к оглавлению
Вариабельность сердечного ритма
Вариабельность — это отклонения от прямой базального ритма ребенка. На приборе каждую секунду выводятся показатели, они не должны быть одинаковыми, что может свидетельствовать о заболеваниях либо патологиях сердечно-сосудистой системы. В норме значения размещаются в рамках от 5 до 25 сокращений за 60 секунд.
Вернуться к оглавлению
Норма ЧСС на КТГ при обследовании плода
Результат, полученный после проведения обследования, — это кривая, которую оценивает доктор и смотрит есть ли отклонения от нормы. Допустимые показатели:
- Базальное сердцебиение не выше и не ниже пограничных значений. Любое отклонение свидетельствует о гипоксии, тахикардии или брадикардии.
- Вариабельность в рамках 10—25 ударов.
- Отсутствие децелераций.
- Кардиотокограф фиксирует более 2 акцелераций за 10 минут.
Результаты при КТГ толкуются по-разному в зависимости от срока плода.
Вернуться к оглавлению
Шкала Фишера
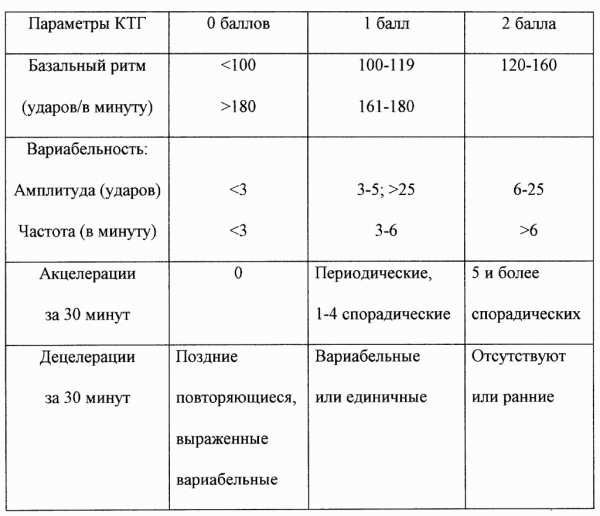
Полученный результат гинеколог оценивает по шкале Фишера от 0 до 10 баллов. Все предыдущие показатели, которые фиксируются на КТГ, отмечаются от 0 до 2 баллов, далее суммируются. Таким образом выявляются возможные отклонения в развитии и внутриутробном состоянии ребенка. Поводом для беспокойств становятся результаты суммой от 1 до 5 баллов. В таком случае показано срочное родоразрешение. При показателе 6—7 баллов, назначается повторное КТГ, может развиваться гипоксия. Хорошим показателем есть 8—10 баллов, в этом случае поводов для беспокойств нет.
Вернуться к оглавлению
Ошибки в показаниях
Любой механизм может давать сбой, в том числе аппарат КТГ. Кардиотокограф — важная составляющая в комплексном обследовании младенца, но не стоит слепо доверять результатам. Некоторые моменты остаются незамеченными устройством, поэтому картина оценивается в сумме с другими плановыми обследованиями. К примеру, малыш может испытывать кислородное голодание, но ткани приспособились функционировать иначе, тогда КТГ не покажет отклонений от нормы, волнения мамы и учащенный пульс тоже дают о себе знать и влияют на результат. В случае неисправности КТГ, сигнал пропадает и выводит неверные показатели.
на
Комментарий
Псевдоним
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
mygipertoniya.ru
Что такое псп при беременности на ктг
Частота сердечных сокращений на КТГ
- 1 Что такое КТГ?
- 2 Показания к проведению КТГ
- 3 Подготовка перед процедурой
- 4 Как проходит обследование?
- 5 Базальная частота сердечных сокращений
- 6 Вариабельность сердечного ритма
- 7 Норма ЧСС на КТГ при обследовании плода
- 8 Шкала Фишера
- 9 Ошибки в показаниях
Многие годы пытаетесь вылечить ГИПЕРТОНИЮ?
Глава Института лечения: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день…Читать далее »
Наблюдение за состоянием плода неотъемлемая часть ведения беременной. С помощью аппарата фиксируются размах ЧСС и сокращения матки. Процедура является обязательной, а кардиотокограф присутствует в каждом родильном доме. Метод основывается на излучении волн, которые проникают внутрь утробы и отражаются, на протяжении измерения волны преломляются и фиксируются устройством. Результат оценивает доктор и дает последующие назначения. Процедура проводится как в состоянии покоя так и в период родовой деятельности.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения ГИПЕРТОНИИ наши читатели успешно используют Норматен. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Что такое КТГ?
КТГ — это обследование, которое позволяет без боли и вмешательств проследить за внутриутробным состоянием плода. Измерить частоту сердечных сокращений в активной и пассивной форме, также определить начало схваток по сократительным действиям матки. Обследование бывает плановым и вынужденным. При резком ухудшении мамы или малоподвижности плода сверхчувствительные датчики определят гипоксию и аномальные процессы развития ребенка. Весь процесс займет 15 минут времени.
на
Кардиотокографы также применяются при обследовании двух малышей, если женщина беременна двойней.
Вернуться к оглавлению
Показания к проведению КТГ
Врач назначает женщине КТГ в следующих случаях:
- Если у женщины были выкидыши, преждевременные роды, кровотечения, замирание плода.
- Отрицательный резус-фактор.
- Пропадает активность плода на протяжении 12 часов либо движения отсутствуют.
- Осложнения при вынашивании ребенка:
- поздний токсикоз;
- неправильное предлежание плода;
- ЭКО — экстракорпоральное оплодотворение;
- перенесенный грипп.
- Отклонения от нормы у плода при проведении УЗИ:
- отставание в развитии;
- проблемы с сердечно-сосудистой системой;
- утолщение плаценты;
- размеры плода не в соответствии со сроком.
- Сахарный диабет, заболевания эндокринной системы и почечная недостаточность.
Вернуться к оглавлению
Подготовка перед процедурой
Особенной подготовки для проведения КТГ не требуется. Все, что нужно женщине в положении это расслабиться и лечь набок. Не рекомендуется проводить обследование на голодный желудок, за пару часов до записи, покушайте. Вся процедура длится около 15 минут, ребенок в это время может спать, чтобы его заставить двигаться попейте воды или скушайте что-то сладкое. Для лучшего результата непосредственно перед обследованием опорожните мочевой пузырь.
Вернуться к оглавлению
Как проходит обследование?
Процедура проведения обследования сердцебиения у плода и тонуса матки.
На живот женщины в зависимости от предлежания ребенка прикрепляют датчики, которые действуют по принципу Доплера. Один из них фиксирует ЧСС, другой — сокращения матки. Для лучшего прослушивания под датчик наносят гель, который устраняет воздушную прослойку, он абсолютно безопасен для здоровья. Ультразвуковые колебания улавливают частоту сердечных сокращений и отражаются, далее результат фиксируется устройством и выводится на бумагу. При отсутствии отклонений от нормы и показаний к дополнительным обследованиям, процедура проводится раз в 7 дней, начиная с 32-й недели беременности.
Вернуться к оглавлению
Базальная частота сердечных сокращений
Первое что фиксируется это базальная ЧСС. Каждую секунду на листе ставятся отметки, затем фиксируются учащения и урежение сокращений по КТГ. После процедуры выводится среднее число за 10 минут. В норме это 119—160 ударов в состоянии покоя плода, и в стадии бодрствования 130—190 ударов. Доктор сопоставляет с другими результатами.
Вернуться к оглавлению
Вариабельность сердечного ритма
Вариабельность — это отклонения от прямой базального ритма ребенка. На приборе каждую секунду выводятся показатели, они не должны быть одинаковыми, что может свидетельствовать о заболеваниях либо патологиях сердечно-сосудистой системы. В норме значения размещаются в рамках от 5 до 25 сокращений за 60 секунд.
Вернуться к оглавлению
Норма ЧСС на КТГ при обследовании плода
Результат, полученный после проведения обследования, — это кривая, которую оценивает доктор и смотрит есть ли отклонения от нормы. Допустимые показатели:
- Базальное сердцебиение не выше и не ниже пограничных значений. Любое отклонение свидетельствует о гипоксии, тахикардии или брадикардии.
- Вариабельность в рамках 10—25 ударов.
- Отсутствие децелераций.
- Кардиотокограф фиксирует более 2 акцелераций за 10 минут.
Результаты при КТГ толкуются по-разному в зависимости от срока плода.
Вернуться к оглавлению
Шкала Фишера
Полученный результат гинеколог оценивает по шкале Фишера от 0 до 10 баллов. Все предыдущие показатели, которые фиксируются на КТГ, отмечаются от 0 до 2 баллов, далее суммируются. Таким образом выявляются возможные отклонения в развитии и внутриутробном состоянии ребенка. Поводом для беспокойств становятся результаты суммой от 1 до 5 баллов. В таком случае показано срочное родоразрешение. При показателе 6—7 баллов, назначается повторное КТГ, может развиваться гипоксия. Хорошим показателем есть 8—10 баллов, в этом случае поводов для беспокойств нет.
Вернуться к оглавлению
Ошибки в показаниях
Любой механизм может давать сбой, в том числе аппарат КТГ. Кардиотокограф — важная составляющая в комплексном обследовании младенца, но не стоит слепо доверять результатам. Некоторые моменты остаются незамеченными устройством, поэтому картина оценивается в сумме с другими плановыми обследованиями. К примеру, малыш может испытывать кислородное голодание, но ткани приспособились функционировать иначе, тогда КТГ не покажет отклонений от нормы, волнения мамы и учащенный пульс тоже дают о себе знать и влияют на результат. В случае неисправности КТГ, сигнал пропадает и выводит неверные показатели.
на
Комментарий
Псевдоним
gipertoniya-mozg.ru
Что такое псп при беременности
Содержание статьи
Гестационная артериальная гипертензия
Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день…
Читать далее »
Термин гестационная гипертензия используется для обозначения состояния женщины, при котором, начиная с 20-ой недели беременности, отмечается повышенное артериальное давление без других симптомов преэклампсии.
При этом ранее АД у беременной было в норме. Гестационная гипертензия может быть симптомом ранней стадии преэклампсии.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
В некоторых случаях причиной ее возникновения является нераспознанная до этого хроническая артериальная гипертония. Обычно медикаментозное лечение гестационной гипертонии не требуется и прогноз исхода беременности благоприятный.
Если же в моче беременной обнаруживается большое количество белка, то речь идет о преэклампсии – опасном состоянии, которое несет угрозу для жизни плода и здоровья матери.
Почему развивается артериальная гипертония
Обычно у беременных артериальное давление понижено, что объясняется многочисленными внутренними и внешними факторами. Это естественное состояние, которое проходит после родов.
Но иногда артериальное давление наоборот повышается. Высокими считаются показатели от 140/90 мм. рт. ст. При этом неважно, повышаются обе цифры или только одна.
Беременная женщина может не ощущать никаких тревожных симптомов и чувствовать себя совершенно нормально. Поскольку артериальная гипертония во время беременности может быть признаком начинающейся преэклампсии, врач будет тщательно контролировать артериальное давление и состояние беременной пред постановкой окончательного диагноза.
Диагноз артериальная гипертония подтверждается лишь у 5-7% беременных женщин. В группу риска попадают:
- Женщины, вынашивающие первого ребенка.
- Беременные старше 30 лет.
- Пациентки, страдающие ожирением.
- Женщины, у которых в роду кто-то страдал гестационной гипертензией или преэклампсией.
- Больные сахарным диабетом.
- Женщины с почечной недостаточностью и другими патологиями мочеполовой системы.
- Пациентки с многоплодной беременностью.
Этим женщинам следует с самого начала беременности контролировать артериальное давление и уровень белка в моче и находится под постоянным медицинским надзором.
Как влияет гипертония на беременность
на
Влияние гестационной гипертензии на течение беременности и развитие плода напрямую зависит от сроков беременности и показателей артериального давления. Чем раньше проявились симптомы гипертонии и чем выше давление, тем больше осложнений может возникнуть.
Стоит отметить, что далеко не всегда гипертония при беременности переходит в преэклампсию и доставляет серьезные проблемы. Большинство женщин хорошо переносят это состояние до 37 недели беременности – на этих сроках артериальное давление обычно нормализуется.
Но иногда высокое давление сохраняется до самых родов, что тоже не несет прямой угрозы состоянию матери и ребенка и не дает никаких нежелательных последствий и осложнений – при условии, что гипертония протекала в легкой форме, и у женщины нет ассоциированных заболеваний. Единственное, к чему нужно приготовиться – это к искусственному стимулированию родовой деятельности, а возможно, и кесаревому сечению.
Преэклампсия развивается лишь у 1 из четырех пациенток с диагнозом гестационная гипертония. Развиться она может как во время вынашивания ребенка, при родах или же после них. При этом риск развития этой патологии увеличивается до 50%, если повышенное артериальное давление было отмечено до 30 недели беременности.
Гипертония в период вынашивания ребенка в тяжелой форме, как и преэклампсия, может привести к отслойке плаценты, преждевременным родам, задержке роста плода.
Зачастую врач предлагает беременной госпитализацию, чтобы иметь возможность постоянно контролировать состояние ее и будущего ребенка.
Как лечить гестационную гипертонию
Как и было сказано, при легкой форме артериальной гипертензии при беременности никакого специфического медикаментозного лечения не требуется. Но врач-акушер назначит профилактические мероприятия, чтобы не ухудшить состояние беременной и плода и предотвратить прогрессирование гипертонии, и переход в преэклампсию.
Действия врача будут следующими:
- Дополнительное ультразвуковое исследование плода, чтобы убедиться в нормальном кровоснабжении плаценты, объеме околоплодных вод и развитии плода;
- Допплеграфия, позволяющая оценить кровоток и состояние сосудов плода и плаценты;
- Назначение на биофизический профиль;
- Направление на анализ крови и суточный анализ мочи с целью выявления уровня белка.
Все эти анализы и исследования позволят точно определить, насколько серьезно состояние матери и ребенка. Если результаты будут относительно в норме, артериальное давление повышено незначительно, и общее состояние беременной и плода удовлетворительное, показаний к нахождению на стационаре нет.
Беременная может находиться дома до родов (если срок не достиг 39 недели), соблюдая постельный режим и ограничив физическую активность. Но нужно будет регулярно сдавать анализ мочи, чтобы вовремя обнаружить повышение уровня белка, и постоянно контролировать артериальное давление.
Посещать врача для контрольного осмотра в этом случае следует 1-2 раза в неделю. Также будут выполняться следующие процедуры:
- Контроль толчков плода за день – их подсчитывает беременная;
- Нестрессовый тест и биофизический профиль для плода раз в 1-2 недели.
- Ультразвуковое исследование один раз в 2-3 недели.
Обратиться немедленно к врачу или вызвать «скорую помощь» нужно в том случае, если артериальное давление резко повысилось, появились сильные отеки и значительная прибавка в весе, беспокоят нарушения зрения, головные боли и головокружения, тошнота и рвота. Симптомами отслойки плаценты являются боли внизу живота, кровянистые выделения или кровотечения.
Беременную с такими признаками немедленно госпитализируют и, принимая во внимание степень тяжести ее состояния, состояние плода и сроки беременности, будут стимулировать искусственные роды или же принимать меры по пролонгированию беременности.
Если срок еще не достиг 34 недели и артериальное давление при этом 160/90 мм. рт. ст. и выше, то беременная также будет госпитализирована. Ей назначат гипотензивные препараты для нормализации давления и гормональные препараты для ускорения и стимулирования развития жизненно важных органов ребенка.
Это необходимо для того, чтобы в случае преждевременных родов или вынужденных искусственных у плода раскрылись легкие и он смог выжить. Врачи будут стараться максимально пролонгировать беременность, чтобы плод успел полноценно развиться.
Но если состояние станет критическим, будут проведены искусственные роды или кесарево сечение, даже если до срока нормальных родов еще далеко.
Преэклампсия – симптомы, патогенез и осложнения
Преэклампсия – это патология беременных после 20-ой недели, одно из осложнений гестационной гипертензии, при котором отмечаются такие симптомы:
- Повышение артериального давления;
- Отеки;
- Протеинурия.
Преэклампсия по своей сути это одновременное проявление артериальной гипертензии и гиперурикемии или протеинурии. В зависимости от выраженности проявлений патологии различают преэклампсию легкой и тяжелой степени.
У одних беременных при преэклампсии может почти не увеличиваться белок в моче и артериальное давление быть не выше 90 мм. рт. ст., но при этом будут страдать другие органы.
У некоторых более ярко выражается протеинурия, у других количество белка незначительно, но артериальное давление экстремально высокое. Предпосылками к развитию п
aritmiya.giperton-med.ru
