Разрыв промежности — причины, симптомы, диагностика и лечение
Разрыв промежности – это патологическое состояние, которое характеризуется повреждением задней спайки, мышц тазового дна, стенок влагалища и прямой кишки, а также анального сфинктера в процессе родов. Клинически угроза разрыва промежности проявляется выпячиванием между анальным отверстием и влагалищем, отечностью, цианозом, который переходит в бледность, патологическим блеском кожных покровов, трещинами кожи. При возникновении разрыва промежности выявляется нарушение целостности тканей. Диагностика основывается на непосредственном осмотре промежности во время родов и ревизии родового канала после рождения последа. Лечение разрыва промежности хирургическое, включает в себя обработку раны и восстановление анатомической целостности поврежденных структур.
Разрыв промежности – это травматическое повреждение в акушерстве и гинекологии, возникающее при чрезмерном давлении предлежащей части плода на влагалище и соседние анатомические структуры. Патология наблюдается у 12-16% всех рожениц, что делает ее самым распространенным осложнением при родах. У первородящих риск разрыва промежности в 1,5-3 раза выше, чем у рожающих повторно. Кроме того, в группу риска входят женщины с травматическими повреждениями промежности, рецидивирующими заболеваниями матки и влагалища в анамнезе. Актуальность данной патологии также обусловлена большим количеством потенциальных осложнений, в число которых входят септические заболевания, кровотечение, потеря тонуса анального сфинктера, опущение и выпадение влагалища и матки, формирование свища между влагалищем и прямой кишкой, нагноение и несостоятельность швов.
Причины и классификация разрывов промежности
Способность промежности к растяжению даже при благоприятном течении родов имеет свой предел. При прохождении предлежащей части плода через родовые пути создается дополнительное давление, которое при определенных обстоятельствах может вызвать разрыв промежности. Основными способствующими факторами являются стремительные роды, большой плод, использование акушерских пособий, анатомически узкий таз роженицы (чаще всего – инфантильный и плоскорахитический). К факторам риска относятся снижение тонуса тканей промежности (характерно для первородящих старше 35 лет), выраженное развитие мускулатуры данной области, частые вагиниты и кольпиты в анамнезе, наличие послеродовых рубцов. Также разрыв промежности может быть спровоцирован нерациональной, чрезмерно агрессивной тактикой врача-гинеколога.
В зависимости от этиологии и механизма развития разрывы промежности разделяют на:
- Самопроизвольные. Такие разрывы промежности возникают самостоятельно на фоне несоответствия анатомо-физиологических особенностей плода и половых путей роженицы.
- Насильственные разрывы промежности. Повреждения развиваются в результате проведения родоразрешающих операций или неадекватно выбранной тактики ведения родов.
Различают 4 степени тяжести разрывов промежности:
- I степень – разрыв кожных покровов, задней спайки. При этом мышцы тазового дна остаются неповрежденными.
- II степень – повреждение кожи, мышц, стенок влагалища при сохранении целостности анального сфинктера.
- III степень – сочетание всех вышеуказанных признаков II степени с разрывом сфинктера ануса.
- IV степень – разрыв промежности III степени в сочетании с повреждением передней стенки прямой кишки.
Отдельно выделяют центральный разрыв промежности. При нем рождение ребенка проходит через дефект, сформировавшийся между интактными задней спайкой и анусом. Также возможен разрыв региональных мышц при сохранении целостности кожных покровов. Данные варианты встречаются редко.
Симптомы разрыва промежности
Разрыву промежности почти всегда предшествует патологическое состояние, называемое угрозой разрыва промежности, которое является показанием к проведению перинеотомии или эпизиотомии. Патогенетически оно обусловлено компрессией регионарных кровеносных и лимфатических сосудов, приводящей к венозному и лимфатическому застою, ишемии. Клинически угроза разрыва промежности проявляется выраженным патологическим выпячиванием, нарастающим отеком, цианозом, который переходит в побледнение. Далее на кожных покровах появляется блеск, формируются трещины, после которых происходит разрыв промежности. Непосредственно разрыв промежности характеризуется нарушением целостности мягких тканей прилежащей частью плода. В зависимости от тяжести могут повреждаться кожные покровы, мышцы, стенки влагалища и прямой кишки, анальный сфинктер.
Основное осложнение разрыва промежности – кровотечение из регионарных кровеносных сосудов. Как правило, при I и II степени патологии кровопотеря минимальна. При III и IV степени, а также на фоне сопутствующего варикозного расширения вен может возникать массивное кровотечение. При нарушении целостности родовых путей всегда отмечается риск развития бактериальных осложнений.
Диагностика и лечение разрыва промежности
Постановка диагноза разрыва промежности не представляет трудностей. Она заключается в визуальном определении дефекта мягких тканей во время родоразрешения. При возможном наличии незначительного повреждения осмотр родового канала выполняется сразу же после туалета полости матки. Накануне родов в качестве подготовки к возможным осложнениям врачом акушером-гинекологом оценивается риск возникновения разрыва промежности. Для этого проводится сбор анамнеза, визуальный осмотр, изучаются данные предварительных исследований беременной и плода – УЗИ и т. д.
Лечение разрыва промежности осуществляется согласно общим принципам хирургической обработки ран и восстановления целостности мягких тканей. Вид обезболивания отличается в зависимости от тяжести повреждений. При I и II степени используется инфильтрационная или ишиоректальная анестезия, реже – внутривенное введение анестетика. При III и IV степени хирургическое вмешательство выполняется под общим обезболиванием. Суть операции при разрыве промежности заключается в послойном зашивании всех поврежденных структур при помощи хромированного кетгута, шелка, викрила. Независимо от характера повреждений вмешательство производится после ревизии маточной полости и влагалища и (при необходимости) восстановления их целостности.
После оперативного вмешательства проводится ежедневный контроль наложенных швов. Показана антисептическая сухая обработка промежности после дефекации и мочеиспускания. При отсутствии гнойных осложнений швы снимают на 4-6 день. На протяжении 15-20 дней после операции не рекомендуется занимать сидячее положение. Оперативное лечение при разрыве промежности III и IV степени должно осуществляться только опытными акушерами-гинекологами с участием нескольких ассистентов. Данные условия продиктованы технической сложностью операции и высоким риском развития осложнений. К наиболее значимым из них относятся опущение влагалища и матки или их выпадение, гематомы, потеря тонуса анального сфинктера с непроизвольной дефекацией, нагноение и несостоятельность швов.
Прогноз и профилактика разрыва промежности
Прогноз при разрыве промежности на фоне правильно проведенного хирургического лечения благоприятный. После снятия швов и заживления поврежденных тканей полностью восстанавливаются все тазовые функции. Вопрос относительно последующих беременностей решается индивидуально, но, как правило, противопоказаний к вынашиванию ребенка не возникает.
Непосредственная профилактика разрыва промежности во время родов при возникновении угрожающих симптомов подразумевает выполнение хирургических разрезов: срединного – перионеотомии или бокового – эпизиотомии. Данный шаг обусловлен тем фактом, что заживление ровных резаных краев происходит лучше, чем рваных. Лечение эпизиотомии и перинеотомии аналогично лечению разрыва промежности. В период беременности и до появления угрозы разрыва промежности профилактика включает в себя упражнения Кегеля, массаж промежности, начиная со II триместра, раннее лечение инфекционных и бактериальных патологий родовых путей, правильное дыхание, чередование периодов расслабления и напряжения при родах, регулярное посещение женской консультации.
www.krasotaimedicina.ru
ушивание повреждений и хирургическое рассечение
Повреждение промежности считается одной из самых распространённых родовых травм. Разрывы при родах возникают во время второго этапа деторождения, то есть в фазе изгнания плода и имеют несколько степеней тяжести. К сожалению, многим женщинам приходится переживать неприятные и болезненные моменты, связанные с родовой травматизацией. Такая травма всегда требует лечения со стороны врачей и правильного ухода со стороны пациентки.
Содержание материала
Причины разрыва
Промежность представляет собой область, находящуюся между входом во влагалище и задним проходом. Она состоит из совокупности мышц тазового дна. В процессе родов они растягиваются, давая возможность ребёнку появиться на свет.
Но если у промежности слишком плохая эластичность, то происходит её разрыв. Такая травма встречается почти у каждой третьей рожавшей женщины.
Чаще всего на развитие этой патологии влияют такие факторы:
 Роды после тридцати лет. С возрастом эластичность тканей значительно снижается.
Роды после тридцати лет. С возрастом эластичность тканей значительно снижается.- Рождение крупного плода или переношенного ребёнка.
- Слишком долгие потуги, так как образовывается отёк.
- Неопытность роженицы или игнорирование ею команд врачей и акушеров.
- Рубцовая ткань и спайки, которые остались после предыдущих родов или других хирургических вмешательств.
- Некачественная помощь специалистов.
- Любые воспаления: они снижают эластичность.
- Стремительные роды.
- Высокая промежность.
Также рекомендуем прочитать:
Степени тяжести травмы
После детального изучения характеристик разрывов специалисты выявили несколько степеней их тяжести:
- Первая степень. Разрыв промежности первой степени сопровождается травмами стенок влагалища и кожей вокруг него.
- Вторая степень. Повреждаются мышцы влагалища.
- Третья степень. Характеризуется травматизацией тканей до сфинктера, а порой и с полным его разрывом.
- Четвёртая степень. Происходит разрыв вплоть до стенок прямой кишки.
Лечение разрывов любой тяжести должно происходить немедленно, потому что могут возникнуть осложнения: например, обильное кровотечение или попадание в открытую рану инфекции.
В будущем есть риск появления таких последствий:
- Опущение внутренних органов, чаще всего матки.
- Фригидность.
- Сбой в микрофлоре влагалища.
После повреждений третьей и четвёртой степени может появиться недержание мочи и каловых масс.
Диагностику врач проводит сразу после выхода последа. Он осматривает родовые пути, и в случае какого-либо повреждения назначает лечение.
Лечебные меры
Если повреждение тканей всё-таки произошло, то специалистами производится ушивание разрывов. Швы делают либо из саморассасывающейся нити, либо из обычной, которую через неделю потребуется снять. Процедуру проводят под местной анестезией. Чаще всего при разрыве первой степени накладывается один слой швов, а при второй — два слоя.
Разрыв третьей и четвёртой степени устраняется под общей анестезией. Сначала проводится тщательный осмотр всего повреждения. Самое первое, к чему приступают врачи — это восстановление целостности прямой кишки и анального отверстия. Затем они зашивают оставшиеся повреждения, чтобы они выглядели как раньше. Процедуру проводят сразу после родов либо в течение получаса после них.
Разрез промежности
Если в процессе родов врач видит, что появляется риск разрыва промежности из-за слишком крупного плода или по другим причинам, он может принять решение об эпизиотомии. Эпизиотомия — это рассечение промежности, призванное расширить выход из влагалища и предотвратить травматизацию прямой кишки и больших кровеносных сосудов. Эпизиотомия до минимума снижает возможность осложнений как у матери, так и у новорождённого.
Перед процедурой место разреза и область рядом с ней, в том числе большие и малые половые губы, тщательно обрабатывается. Чаще всего для этого применяют йодный раствор. Специальным инструментом производится надрез. Разрез промежности при родах осуществляют во время потуги, в период когда происходит натяжение тканей, и чувствительность снижается. Длина разреза составляет два сантиметра.
Рекомендации во время заживления
Викриловые швы заживают около двух недель, а швы с использованием других материалов — месяц. Период реабилитации зависит от двух факторов. Это индивидуальные особенности организма каждой женщины и степень разрыва промежности.
Однако врачи рекомендуют придерживаться нескольких правил для скорейшего выздоровления. К ним относятся:
- Регулярная обработка зашитой промежности, делается она минимум два раза в день. После родов этим занимается акушер, но позже процедуру надо проводить самостоятельно.
- Нельзя допускать запоров. Для предотвращения этой проблемы стоит добавить в рацион больше растительной пищи.
- На время исключить любые физические нагрузки. Вес, который допустимо поднимать в период заживления швов — три килограмма.
- Использование нижнего белья только из хороших материалов. Идеальным станет хлопчатобумажный вариант, но надо следить, чтобы изделие не было тесным или натирающим в области промежности.
- Время от времени нужно мазать повреждённый участок кожи подсушивающей мазью.
- Не рекомендуется использовать полотенца или мочалки во время душа.
- Стоит полностью исключить половую близость с партнёром до тех пор, пока после полного заживления промежности не пройдёт более двух месяцев.
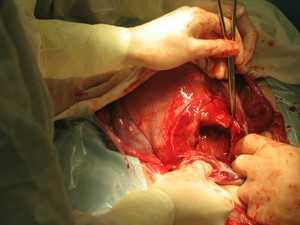 У некоторых женщин может появиться психологический барьер к процессу дефекации или мочеиспусканию. Это связано с сильным болевым синдромом в первое время после разрыва. Но откладывание похода в туалет ещё больше ухудшит ситуацию, так как давление на область промежности только возрастёт.
У некоторых женщин может появиться психологический барьер к процессу дефекации или мочеиспусканию. Это связано с сильным болевым синдромом в первое время после разрыва. Но откладывание похода в туалет ещё больше ухудшит ситуацию, так как давление на область промежности только возрастёт.
Ещё после ушивания довольно долгое время действует запрет на сидение. Он длится примерно неделю, две. После этого периода можно присаживаться на стулья с твёрдой поверхностью, а ещё через неделю и на мягкую мебель.
Возможные осложнения
Самыми частыми осложнениями травмы считаются:
- Выделения небольшого количества крови из швов.
- Отёчность тканей или их зуд.
- Появление гноя.
- Расхождение швов.
- Болезненность.
Появление крови может указывать на то, что повреждённая область промежности была ушита не полностью и требует дополнительного ушивания.
При возникновении зуда беспокоиться не стоит, так как он указывает на начало регенерации тканей.
Гной сигнализирует о попадании в рану инфекции. Для её устранения женщине назначаются антибиотики и специальные мази.
Однако одним из самых неприятных и опасных осложнений, которое может угрожать жизни, является расхождение швов. Самостоятельное лечение в этом случае запрещено. Лучше всего будет вызвать скорую помощь. В больнице проведут повторное ушивание повреждённых тканей.
Профилактические меры
Некоторые люди считают, что разрыва во время родов невозможно избежать. Но это не так. На самом деле, если в период беременности прибегнуть к определённым профилактическим мерам, то риск получить травму становится минимальным.
Методы борьбы с разрывами:
- Массаж промежности. Его рекомендуется начать в третьем триместре беременности.
- Простые гимнастические упражнения — например, поочерёдное отведение ноги в сторону или напряжение анальных и вагинальных мышц.
- Правильное питание. Особенное внимание стоит уделить витамину Е. Он содержится в рыбе, растительном масле, а также в форме капсул, в любой из аптек. Очень важно исключить употребление мяса и любых копчёных продуктов в третьем триместре беременности.
Общие рекомендации
Помимо первичных профилактических мер, стоит придерживаться правил, благодаря которым даже при родах, связанных с высоким риском, повреждений не будет. Для этого стоит:
- Регулярно ходить на приём к гинекологу и придерживаться его рекомендаций.
- По возможности пройти курсы дородовой подготовки.
- Выявить все инфекции мочеполовой системы и вылечить их.
- Во время родов следовать всем рекомендациям врача.
В любом случае грамотные действия врача, качественный уход за швами, спокойный послеродовой период и реабилитация позволят избежать осложнений даже после самых сложных разрывов.
Внимание, только СЕГОДНЯ!
krasotka.guru
РАЗРЫВЫ ПРОМЕЖНОСТИ
РАЗРЫВЫ ПРОМЕЖНОСТИ
Во время родов может происходить травматизация мягких тканей родового канала. Травмируются ткани вульвы, влагалища, промежности, шейки матки (рис. 88). В общей сложности перечисленные травмы отмечаются примерно у 20% рожениц. При определенных отягощающих роды обстоятельствах возникают тяжелейшие травматические повреждения — разрывы матки.
РАЗРЫВЫ ПРОМЕЖНОСТИ
Это наиболее частый вид материнского травматизма.
Классификация. Различают 3 степени разрывов промежности в зависимости от масштаба повреждения (рис. 89).
Разрыв I степени — травмируются задняя спайка, часть задней стенки влагалища и кожа промежности.
Разрыв II степени — нарушаются кожа промежности, стенка влагалища и мышцы промежности.
Разрыв III степени — кроме указанных тканей повреждается наружный сфинктер прямой кишки, иногда — передняя стенка прямой кишки. Разрыв промежности III степени — одно из самых неблагоприятных осложнений родов и в большинстве случаев является результатом неумелого оказания акушерского пособия.
Очень редко имеет место так называемый центральный разрыв промежности, когда происходит травма задней стенки влагалища, мышц тазового дна и кожи промежности, а задняя спайка и сфинктер заднего прохода остаются целыми и роды происходят через искусственно образованный канал.
Этиология и патогенез. Возникновение разрывов промежности зависит от анатомо-функционального состояния родовых путей и правильности ведения родов. Разрыву чаще подвергается высокая, малоподатливая, плохо растяжимая промежность первородящих старшего возраста, рубцово-измененная промежность после предшествующих родов. В этиологии разрывов промежности имеют значение быстрые и стремительные роды, разгибательные вставления головки, тазовые предлежания, крупный плод, неправильное выполнение приемов защиты промежности, затруднения при выведении плечевого пояса, оперативные вмешательства (наложение щипцов) и др.
Разрыв промежности происходит в конце периода изгнания, при этом продвигающаяся головка плода, осуществляя давление на мягкие ткани родового канала, сжимает венозные сплетения, в результате чего нарушается отток крови, возникает венозный застой, что проявляется синюшным окрашиванием кожи. Венозный застой приводит к пропотеванию жидкой части крови из сосудов в ткани, обусловливая их отечность, кожа приобретает своеобразный блеск. Дальнейшее давление головки приводит к сжатию артерий, при этом кожа промежности становится бледной. Нарушение обменных процессов снижает прочность тканей, возникает клиническая картина угрожающего разрыва промежности. Если не предупредить угрожающий разрыв промежности профилактическим рассечением ее, происходит разрыв.
При разрыве промежности может возникать кровотечение разной степени выраженности, рана является входными воротами для восходящей инфекции. В последующие годы зажившая вторичным натяжением рана промежности способствует зиянию половой щели, нарушению физиологической среды во влагалище, расстройству половой функции. Разорванные мышцы тазового дна не могут выполнять свою функцию поддержания матки, постепенно развивается опущение и выпадение матки из влагалища. При разрывах промежности III степени возникает недержание газов и кала, женщина становится нетрудоспособной, а жизнь ее — мучительной для себя и окружающих.
Диагностика. Каждый разрыв промежности должен быть диагностирован и ушит сразу же после родов. Единственный и надежный способ диагностики разрыва промежности — осмотр родовых путей с помощью стерильных инструментов (влагалищных зеркал, корнцангов). В асептических условиях раздвигают малые и большие половые губы и внимательно осматривают промежность, влагалище. С помощью зеркал осматривают шейку матки, уточняют вершины разрыва слизистой оболочки влагалища, степень повреждения промежности. При подозрении на разрыв промежности III степени вводят палец в прямую кишку и, надавливая им на ее переднюю стенку, определяют, нет ли повреждений кишки и сфинктера заднего прохода.
Лечение. Восстановление целостности промежности проводят под обезболиванием: местной или проводниковой анестезией раствором новокаина или под общим наркозом.
Операцию зашивания разрыва промежности начинают с верхнего угла разрыва. При разрыве промежности I степени вход во влагалище раздвигают двумя пальцами левой руки, отыскивают угол раны, затем последовательно сверху вниз накладывают на край стенки влагалища узловатые кетгутовые швы, отступивдруг от друга на 1—1,5 см, до формирования задней спайки. На кожу промежности накладывают шелковые (лавсановые) швы, скобки Мишеля. Иглу следует проводить под всей раневой поверхностью, так как в противном случае остаются щели, карманы, в которых скапливается кровь; такие гематомы мешают первичному заживлению раны. При разрывах промежности II степени вначале накладывают кетгутовые швы на верхний угол раны, затем несколькими погружными кетгутовыми швами соединяют разорванные мышцы промежности, а затем уже накладывают швы на слизистую оболочку влагалища до задней спайки и на кожу. Таким образом, при разрыве промежности I степени наложенные швы будут располагаться одним этажом, при II степени — в два. При разрыве промежности III степени вначале восстанавливают нарушенную стенку прямой кишки. Затем отыскивают концы разорванного сфинктера и соединяют их, после чего накладывают швы в том же порядке, что и при разрыве промежности II степени.
Профилактика. С целью профилактики разрывов промежности проводится рассечение промежности — перинеотомия или эпизиотомия. В России пери-неотомия была внедрена в акушерскую практику в конце прошлого века Д. О. От-том. Перинеотомия дает ощутимое увеличение Бульварного кольца — до 5—6 см. Хирургическое рассечение промежности имеет неоспоримые преимущества: рана линейная, отсутствуют разможжения тканей, зашивание раны (перинеорафия) дает возможность анатомично, послойно сопоставить ткани промежности, заживление происходит, как правило, первичным натяжением. Основой профилактики разрывов промежности является правильный прием родов при выведении головки и плечевого пояса, рождении передней и задней ручек.
studfiles.net
Разрыв промежности
Разрыв промежности – это патологическое состояние, которое характеризуется повреждением задней спайки, мышц тазового дна, стенок влагалища и прямой кишки, а также анального сфинктера в процессе родов. Клинически угроза разрыва промежности проявляется выпячиванием между анальным отверстием и влагалищем, отечностью, цианозом, который переходит в бледность, патологическим блеском кожных покровов, трещинами кожи. При возникновении разрыва промежности выявляется нарушение целостности тканей. Диагностика основывается на непосредственном осмотре промежности во время родов и ревизии родового канала после рождения последа. Лечение разрыва промежности хирургическое, включает в себя обработку раны и восстановление анатомической целостности поврежденных структур.
Разрыв промежности
Разрыв промежности – это травматическое повреждение в акушерстве и гинекологии, возникающее при чрезмерном давлении предлежащей части плода на влагалище и соседние анатомические структуры. Патология наблюдается у 12-16% всех рожениц, что делает ее самым распространенным осложнением при родах. У первородящих риск разрыва промежности в 1,5-3 раза выше, чем у рожающих повторно. Кроме того, в группу риска входят женщины с травматическими повреждениями промежности, рецидивирующими заболеваниями матки и влагалища в анамнезе. Актуальность данной патологии также обусловлена большим количеством потенциальных осложнений, в число которых входят септические заболевания, кровотечение, потеря тонуса анального сфинктера, опущение и выпадение влагалища и матки, формирование свища между влагалищем и прямой кишкой, нагноение и несостоятельность швов.
Причины и классификация разрывов промежности
Способность промежности к растяжению даже при благоприятном течении родов имеет свой предел. При прохождении предлежащей части плода через родовые пути создается дополнительное давление, которое при определенных обстоятельствах может вызвать разрыв промежности. Основными способствующими факторами являются стремительные роды, большой плод, использование акушерских пособий, анатомически узкий таз роженицы (чаще всего – инфантильный и плоскорахитический). К факторам риска относятся снижение тонуса тканей промежности (характерно для первородящих старше 35 лет), выраженное развитие мускулатуры данной области, частые вагиниты и кольпиты в анамнезе, наличие послеродовых рубцов. Также разрыв промежности может быть спровоцирован нерациональной, чрезмерно агрессивной тактикой врача-гинеколога.
В зависимости от этиологии и механизма развития разрывы промежности разделяют на:
- Самопроизвольные. Такие разрывы промежности возникают самостоятельно на фоне несоответствия анатомо-физиологических особенностей плода и половых путей роженицы.
- Насильственные разрывы промежности. Повреждения развиваются в результате проведения родоразрешающих операций или неадекватно выбранной тактики ведения родов.
Различают 4 степени тяжести разрывов промежности:
- I степень – разрыв кожных покровов, задней спайки. При этом мышцы тазового дна остаются неповрежденными.
- II степень – повреждение кожи, мышц, стенок влагалища при сохранении целостности анального сфинктера.
- III степень – сочетание всех вышеуказанных признаков II степени с разрывом сфинктера ануса.
- IV степень – разрыв промежности III степени в сочетании с повреждением передней стенки прямой кишки.
Отдельно выделяют центральный разрыв промежности. При нем рождение ребенка проходит через дефект, сформировавшийся между интактными задней спайкой и анусом. Также возможен разрыв региональных мышц при сохранении целостности кожных покровов. Данные варианты встречаются редко.
Симптомы разрыва промежности
Разрыву промежности почти всегда предшествует патологическое состояние, называемое угрозой разрыва промежности, которое является показанием к проведению перинеотомии или эпизиотомии. Патогенетически оно обусловлено компрессией регионарных кровеносных и лимфатических сосудов, приводящей к венозному и лимфатическому застою, ишемии. Клинически угроза разрыва промежности проявляется выраженным патологическим выпячиванием, нарастающим отеком, цианозом, который переходит в побледнение. Далее на кожных покровах появляется блеск, формируются трещины, после которых происходит разрыв промежности. Непосредственно разрыв промежности характеризуется нарушением целостности мягких тканей прилежащей частью плода. В зависимости от тяжести могут повреждаться кожные покровы, мышцы, стенки влагалища и прямой кишки, анальный сфинктер.
Основное осложнение разрыва промежности – кровотечение из регионарных кровеносных сосудов. Как правило, при I и II степени патологии кровопотеря минимальна. При III и IV степени, а также на фоне сопутствующего варикозного расширения вен может возникать массивное кровотечение. При нарушении целостности родовых путей всегда отмечается риск развития бактериальных осложнений.
Диагностика и лечение разрыва промежности
Постановка диагноза разрыва промежности не представляет трудностей. Она заключается в визуальном определении дефекта мягких тканей во время родоразрешения. При возможном наличии незначительного повреждения осмотр родового канала выполняется сразу же после туалета полости матки. Накануне родов в качестве подготовки к возможным осложнениям врачом акушером-гинекологом оценивается риск возникновения разрыва промежности. Для этого проводится сбор анамнеза, визуальный осмотр, изучаются данные предварительных исследований беременной и плода – УЗИ и т. д.
Лечение разрыва промежности осуществляется согласно общим принципам хирургической обработки ран и восстановления целостности мягких тканей. Вид обезболивания отличается в зависимости от тяжести повреждений. При I и II степени используется инфильтрационная или ишиоректальная анестезия, реже – внутривенное введение анестетика. При III и IV степени хирургическое вмешательство выполняется под общим обезболиванием. Суть операции при разрыве промежности заключается в послойном зашивании всех поврежденных структур при помощи хромированного кетгута, шелка, викрила. Независимо от характера повреждений вмешательство производится после ревизии маточной полости и влагалища и (при необходимости) восстановления их целостности.
После оперативного вмешательства проводится ежедневный контроль наложенных швов. Показана антисептическая сухая обработка промежности после дефекации и мочеиспускания. При отсутствии гнойных осложнений швы снимают на 4-6 день. На протяжении 15-20 дней после операции не рекомендуется занимать сидячее положение. Оперативное лечение при разрыве промежности III и IV степени должно осуществляться только опытными акушерами-гинекологами с участием нескольких ассистентов. Данные условия продиктованы технической сложностью операции и высоким риском развития осложнений. К наиболее значимым из них относятся опущение влагалища и матки или их выпадение, гематомы, потеря тонуса анального сфинктера с непроизвольной дефекацией, нагноение и несостоятельность швов.
Прогноз и профилактика разрыва промежности
Прогноз при разрыве промежности на фоне правильно проведенного хирургического лечения благоприятный. После снятия швов и заживления поврежденных тканей полностью восстанавливаются все тазовые функции. Вопрос относительно последующих беременностей решается индивидуально, но, как правило, противопоказаний к вынашиванию ребенка не возникает.
Непосредственная профилактика разрыва промежности во время родов при возникновении угрожающих симптомов подразумевает выполнение хирургических разрезов: срединного – перионеотомии или бокового – эпизиотомии. Данный шаг обусловлен тем фактом, что заживление ровных резаных краев происходит лучше, чем рваных. Лечение эпизиотомии и перинеотомии аналогично лечению разрыва промежности. В период беременности и до появления угрозы разрыва промежности профилактика включает в себя упражнения Кегеля, массаж промежности, начиная со II триместра, раннее лечение инфекционных и бактериальных патологий родовых путей, правильное дыхание, чередование периодов расслабления и напряжения при родах, регулярное посещение женской консультации.
mymednews.ru
Разрыв промежности при родах лечение и симптомы
Родовые пути женщины подвергаются во время изгнания плода серьезным нагрузкам. Одна из самых распространенных травм матери – разрыв промежности, особенности которого мы сейчас рассмотрим,.
Симптомы развития разрыва промежности при родах
Разрывы промежности связанны с анатомо-функциональным состоянием родовых путей и во многом зависят от правильности ведения родов. В первую очередь разрыву подвергается высокая, малоподатливая, плохо растяжимая промежность первородящих родов. Огромное значение в качестве причины разрыва имеют быстрые и стремительные роды, разгибательные вставления головки, тазовые предлежания, крупный плод, неправильное выполнение приемов защиты промежности, затруднения при выведении плечевого пояса, оперативные вмешательства (наложение щипцов) и др.
Симптомы патологии наблюдаются в конце периода изгнания плода, при этом продвигающаяся головка плода, осуществляя давление на мягкие ткани родового канала, сжимает венозные сплетения, в результате чего нарушается отток крови, возникает венозный застой, что проявляется синюшным окрашиванием кожи. Венозный застой приводит к пропотеванию жидкой части крови из сосудов в ткани, обусловливая их отечность, кожа приобретает своеобразный блеск.
При дальнейшем сдавлении тканей головкой к симптомам присоединяются более тяжелые нарушения кровоснабжения, нарушается не только венозный отток, но и кровоснабжение артериальной кровью. Все это приводит к нарушению обменных процессов и значительно снижает прочность тканей, на этом фоне и происходит разрыв промежности. В этой ситуации лучше предупредить разрыв промежности профилактическим ее рассечением. Это уменьшает риск развития в дальнейшем обильного кровотечения, к тому же ровные края разрезанной раны лучше сопоставить при зашивании, и в дальнейшем заживление раны происходит быстрее и без осложнений (нагноений).
Степени разрыва промежности и их признаки
В зависимости от объема повреждения выделяют три степени патологии.
1.
Разрыв I степени – травмируются задняя спайка, часть задней стенки влагалища и кожа промежности.
2.
II степень – нарушаются кожа промежности, стенка влагалища и мышцы промежности.
3.
Разрыв III степени – кроме указанных тканей, повреждается наружный сфинктер прямой кишки, иногда даже поражается передняя стенка прямой кишки. III степень – одно из самых неблагоприятных осложнений родов и в большинстве случаев является результатом несвоевременного оказания акушерской помощи в стационаре.
Редко встречается ситуация травматизации задней стенки влагалища, мышц тазового дна и кожи промежности, тогда как задняя спайка и сфинктер заднего прохода остаются целыми. В этом случае роды происходят через искусственно образованный канал.
Осложнения разрывов промежности
При возникшем разрыве промежности женщине угрожает кровотечение различной степени выраженности, к тому же рана является входными воротами для восходящей инфекции, что в дальнейшем может привести к развитию эндометрита и более тяжелых воспалений (пельвиоперитонита, перитонита). Ко всему вышеописанному разорванная рана заживает вторичным натяжением (разрезанная хирургическим путем рана заживает первичным натяжением), что способствует зиянию половой щели после заживления, нарушению нормальной микрофлоры и среды влагалища и, как следствие, расстройству половой функции.
Более тяжелые травмы родовых путей в родах с повреждением мышц тазового дна приводят к невозможности выполнять ими в последующем своей первоначальной функции поддержания матки, в результате чего постепенно развивается опущение, и возможно выпадение матки из влагалища. При еще более тяжелых разрывах промежности при родах, к примеру разрывах III степени, возникает недержание газов и кала, женщина становится нетрудоспособной.
Особенности лечения разрывов промежности
После родов врач и акушерка обязательно осматривают шейку матки, своды влагалища и наружные половые органы с целью обнаружения разрывов. Осмотр осуществляется с помощью специальных влагалищных зеркал. При подозрении на разрыв промежности III степени вводят палец в прямую кишку и, надавливая им на ее переднюю стенку, определяют, нет ли повреждений кишки и сфинктера заднего прохода.
После тщательного осмотра осуществляют восстановление целостности промежности. Восстановление целостности проводится под местным обезболиванием.
Накладывают кетгутовые швы с тщательным сопоставлением краев раны. Вид шва зависит от степени разрыва. При разрыве I степени наложенные швы будут располагаться одним этажом, при II степени – в два этажа.
В свою очередь при лечении разрыва III степени вначале восстанавливают нарушенную стенку прямой кишки, затем, отыскав концы разорванного сфинктера прямой кишки, сопоставляют края, после чего накладывают швы в том же порядке, что при патологии II степени. На кожу могут накладывать шелковые швы (лавсановые), которые на пятые сутки снимают.
Превентивное купирование разрыва промежности вовремя родов
Главным методом профилактики патолгии является рассечение промежности – перинеотомия или эпизиотомия. В нашей стране в широкую акушерскую практику данные операции были внедрены в конце прошлого столетия. С помощью их выполнения возможно увеличить размеры выхода до нескольких сантиметров, в частности перинеотомия дает ощутимое увеличение вульварного кольца – до 5–6 см.
Хирургическое рассечение на настоящий момент дает неоспоримые преимущества, а именно:
1.
при этом получается линейная с ровными краями рана,
2.
отсутствуют размозжения тканей,
3.
зашивание раны дает возможность анатомично, послойно сопоставить ткани промежности,
4.
заживление после ушивания разреза, как правило, происходит первичным натяжением.
Особую и главную роль в профилактике разрывов промежности играет правильный прием родов при выведении головки и плечевого пояса, рождении передней и задней ручек.
Эпизиотомия и перинеотомия заключаются в рассечении промежности с целью профилактики акушерского травматизма, укорочения II периода родов или с целью предохранения плода от травматизма. Своевременное рассечение промежности предупреждает возникновение ее разрыва.
Показания к оперативному рассечению промежности
Можно определить показания в родах для проведения данного вида операций:
1.
угроза разрыва вследствие крупного плода, неправильного вставления головки плода, узкого таза, высокой промежности, ригидности тканей промежности, тазового предлежания плода и т. д.;
2.
симптомы начавшегося разрыва также требуют выполнения ее рассечения, однако оптимальные условия для этого были на этапе угрожающего разрыва промежности;
3.
необходимость укорочения второго периода родов, обусловленная акушерской или экстрагенитальной патологией (кровотечением, слабостью родовой деятельности, поздним гестозом, гипертензией, заболеваниями сердечно-сосудистой системы, заболеваниями органов дыхания, миопией и др.).
Рассечение часто производится по показаниям со стороны плода. К таким состояниям относят гипоксию плода, которая требует укорочения второго периода родов; преждевременные роды, при которых рассечение промежности препятствует сдавлению головки недоношенного плода мышцами тазового дна. Во многих случаях возникают сочетанные показания для превентивного хирургического лечения разрыва промежности как в интересах матери, так и плода. Например, при крупном плоде, тазовом предлежании плода, неправильных вставлениях головки, слабости родовой деятельности рассечения промежности производят по сочетанным показаниям.
Перед выполнением рассечения наружные половые органы обрабатывают спиртовым раствором йода. Рассечение промежности выполняется специальными ножницами. Рассечение промежности производится, когда потуга достигает максимальной выраженности и промежность наиболее растянута. В этот момент женщина максимально напряжена, и боль практически не ощущается, а, наоборот, отмечается облегчение в связи с дальнейшим прохождением головки. Длина и глубина разреза должны быть не менее 2 см. После рождения последа в раннем послеродовом периоде выполняют зашивание разрыва промежности.
Виды хирургического лечения промежностного разрыва
Эпизиотомия. Разрез производится на 2–3 см выше задней спайки влагалища по направлению к седалищному бугру. При таком разрезе рассекаются кожа, подкожно-жировая клетчатка, стенка влагалища, фасции, несколько мышечных слоев промежности. Существует опасность рассечения сосудисто-нервного пучка, что может привести к нарушению иннервации и кровообращения промежности, образованию гематомы. Данный разрез нередко сопровождается кровотечением, поэтому важна быстрота восстановления целостности ткани. Кроме того, при эпизиотомии существует опасность ранения большой железы преддверия влагалища и ее протоков, что требует осторожности и мастерства со стороны выполняющего медицинского персонала. Однако на настоящее время квалификация медицинского персонала в акушерских стационарах достаточно высокая, и такие осложнения встречаются не так часто.
Перинеотомия. Рассечение в направлении от задней спайки к анусу. При таком рассечении промежности происходит рассечение кожи, подкожно-жировой клетчатки, задней спайки влагалища, фасции, мышц промежности. Протяженность разреза не должна превышать 3–3,5 см от задней спайки, так как при разрезе большей длины нарушается целостность центрального фасциального узла промежности, кроме того, разрез может перейти на прямую кишку и привести к разрыву III степени. Поэтому в настоящее время предпочтение для превентивного лечения отдается эпизиотомии, так как даже при нормальной длине разреза он может продлиться самопроизвольно во время рождения плода на прямую кишку. В связи с этим в современном акушерстве применяется модификация перинеотомии, при которой разрез производится под углом 30–40° от задней спайки в сторону седалищного бугра или несколько ниже него.
В конечном итоге выбор варианта превентивного лечения разрыва определяется топографическими особенностями, состоянием промежности, акушерской ситуацией. Например, перинеотомия предпочтительнее при высокой промежности у женщины. Эпизиотомия выполняется нечасто еще и в связи с большими возможными осложнениями. В большинстве случаев все-таки выполняется модифицированная перинеотомия, при которой не нарушаются нервные образования и фасциальные узлы.
Профилактика разрывов промежности перед родами
Роды – очень важное и ответственное событие в жизни женщины. И каждая женщина хочет, чтобы риск патологий и осложнений не только для малыша, но и для самой сводится к минимуму. А часто, при подготовке к предстоящим родам, женщины забывают о себе, и думают только о беременности.
Одним из последствий родов могут стать шрамы после разрыва промежности. Чтобы избежать этих несчастных случаев, необходимо массажировать промежность во время беременности. Массаж хорошо действует на все внутренние органы, улучшает кровообращение и приводит в норму состояние нервной системы. А массаж промежности является главнейшей составляющей при подготовке к родам.
Промежность – это кольцевые мышцы тазового дна. Ее Область располагается между влагалищем и задним проходом. В период родов, во время потуг, голова ребенка опускается на дно таза и растягивает мышцы промежности. Женщина начинает тужиться и помогает вытолкнуть малыша этими мышцами. Поэтому промежность получает огромную нагрузку в процессе родов, и неосторожные движения со стороны рожающей женщины, или неверно оказанная акушерская помощь может привести к сильным разрывам. На объем, частоту разрывов влияют наследственные факторы, особенности конституции тела, вес будущей мамы, предлежание плода, эластичность тканей. Массажируя промежность во время беременности женщина значительно уменьшает вероятность разрывов.
Правила массажа в профилактике разрывов промежности
Для того, чтобы добиться отличной эластичности промежности, нужно соблюдать некоторые правила:
1.
Массаж нужно выполнять регулярно.
2.
Перед проведением сеанса массажа необходимо опорожнить кишечник и мочевой пузырь.
3.
Еще полезно перед массажем принять теплую ванну, что смягчает и расслабляет ткани.
4.
Руки массажиста обязательно должны быть чисто вымыты, а ногти – коротко подстриженными;
Существует ряд ограничений, когда массаж промежности категорически несовместим с беременностью.
1.
Во-первых, это все инфекционные и воспалительные заболевания влагалища, такие как бактериальный вагиноз или молочница. Сначала нужно пролечить воспаление, а только потом заниматься массажем. Иначе в такой ситуации массаж принесет только вред, инфекция распространяется вглубь влагалища, а потом на шейку матки и напрямую в околоплодные воды.
2.
Во-вторых, возможность угрозы прерывания беременности.
3.
А в-третьих, при наличии каких-то кожных заболеваний, вовлекающие в процесс область промежности, и при повышении температуры.
Упражнение для мышц промежности
Упражнение выполняется в медленном темпе. Упражнение для мышц промежности:
Исходное положение: стоя, ноги выпрямлены, спина прямая. Стопы на небольшом расстоянии, параллельны друг другу. Руки на поясе.
1.
Поставьте правую ногу на пятку, а левую согните в колене и поставьте на носок (или на полупальцы, как говорят профессионалы).
2.
Не отрывая стоп от пола, медленно выдыхайте и втягивайте живот. Спина прямая.
3.
Затем поменяйте позицию: правая стопа плавно перекатывается с пятки на носок, коленка сгибается, а левая одновременно перекатывается с носка на пятку, чуть прогибаясь назад, коленка при этом как бы втягивается. Одновременно сделайте вдох, повторяя движения живота, как в первом упражнении.
Поначалу вам будет непросто проделать все одновременно и достаточно медленно. Если сразу не получается, попробуйте выполнить каждый элемент движения отдельно. Постойте сначала на пятках, а затем переместите тяжесть на носки. Следите за равновесием, чтобы при движении не качаться из стороны в сторону, не присаживаться назад и не наклоняться вперед. Избегайте чрезмерной нагрузки, не переутомляйтесь. Пусть не сразу, но вы сможете проделать эти движения красиво и правильно.
Включите воображение, представьте себя восточной красавицей, танцующей под ритмичную музыку или давящей ногами спелый сочный виноград.
Особенности ухода за промежностью во время беременности
Часто беременные жалуются на болевые ощущения в области промежности. Промежность во время беременности с 35 по 37 неделю очень часто подвергается болевым ощущения и это является предвестниками родов. Это показатель того что малыш уже продвигается и при этом давит на мышцы, также нервы и связки. Сами тазобедренные суставы еще больше расходятся, но вот связки за ними не успевают и при этом появляются резкие болевые ощущения, и начинается потягивание в области промежности и в ногах.
Но также эти боли могут возникнуть и на меньших сроках по этой причине тогда нужно будет сообщить доктору, чтоб не начались преждевременные роды. И если они будет очень часто появляться, то это может свидетельствовать об угрозе выкидыша. Но такие боли в промежности во время беременности могут свидетельствовать и о других причинах. Но чаще всего бывает, что плод при его движении придавливает нерв, что и вызывает боль. Если такое случает, то будет очень сложно не только встать, но и лежать. Тут есть один только выход это всё нужно перетерпеть. Когда плод примет иное положение и отпустит, задетый нерв то боли прекратятся.
Также еще одной причиной боли в промежности может быть разрыхление связок, это будет способствовать варикозному расширению вен промежности. Эту причину боли устанавливает врач и если она уже настигла, то нужно соответствующее лечение.
В большинстве боль в промежности после родов проходит сама. Ведь сама промежность во время беременности всегда находится под давлением. Потому что с каждым месяцев приближение родов плод все больше давит на нее. И поэтому и происходят болевые ощущения. Иногда они могут быть ложными, когда матка находится в тонусе и это оповещает о том, что может быть угроза выкидыша. Поэтому во время беременности нужно делать гимнастику для промежности. И тогда при родах будет минимальный риск разрыва промежности.
www.astromeridian.ru
Старые разрывы промежности 3 степени
Старые разрывы промежности III степени бывают неполные (нарушается целость сфинктера прямой кишки, сама кишка остается неповрежденной) и полные (помимо разрыва сфинктера прямой кишки, имеется линейный разрыв передней стенки прямой кишки или разрыв передней стенки прямой кишки с формированием свища) . В последних случаях в области разрыва передней стенки прямой кишки определяется перемычка, которая отделяет вход в кишку от расположенного выше свища. Старые разрывы промежности III степени значительно отличаются от свежих. Они характеризуются образованием на месте травмы рубца, включающего разошедшиеся в сторону и ушедшие вглубь концы разорванного анального жома . Промежность полностью разрушена. Передняя стенка прямой кишки в месте разрыва переходит в рубец, в котором срастаются края задней стенки влагалища и кишки. При этом иногда отмечается выпячивание или выпадение слизистой оболочки прямой кишки. Под влиянием раздражающего действия кишечного содержимого, а также грубых анатомических нарушений наружных половых органов, приводящих к зиянию половой щели, кожные покровы и слизистая оболочка влагалища обычно воспалены.
Типичными методами операций старого разрыва промежности являются расщепление или иссечение рубца. Освежение краев тканей в области старого разрыва промежности III степени методом расщепления является наиболее щадящим и в случае неудачи не приводит к увеличению дефекта тканей.
Операционные доступы могут быть различными: влагалищный, прямокишечный. Следует избрать такой доступ, который обеспечивает максимально благоприятные условия для мобилизации краев раны и наложения швов.
Старые разрывы промежности III степени ликвидируют влагалищным доступом. При неполных разрывах промежности III степени операция заключается в мобилизации стенки влагалища, выделении леваторов, краев анального жома и последовательном восстановлении этих анатомических образований.
При полном разрыве промежности III степени операцию выполняют следующим образом. Больную кладут на операционный стол в положении для влагалищной операции. Операционное поле обнажают введением боковых подъемников и подъемника со стороны лона. После этого становится доступен верхний угол раны. Нетравмирующими зажимами берут стенку влагалища, отступя 0,5 см от края рубца в верхнем углу раны и по боковым поверхностям ее. Острым скальпелем рассекают рубцовую ткань.
Острие скальпеля следует располагать параллельно стенке влагалища, чтобы не поранить прямую кишку. После рассечения рубца и иссечения наиболее грубых его краев стенку влагалища отсепаровывают от стенки прямой кишки до достижения полной ее подвижности. После этого на стенку прямой кишки, начиная с верхнего угла раны, накладывают швы. Стенку прямой кишки восстанавливают двумя рядами отдельных узловых швов.
Для наложения швов пользуются капроновыми, шелковыми или синтетическими нитями.
Наибольшее распространение получили последние (полиэстер, дексон, полиолефин, полиамид) на атравматических иглах. Они причиняют наименьшие разрушения в прокольном канале, не разбухают, гибки, обладают достаточной растяжимостью и не поддерживают воспалительный процесс в ране. Прямую кишку зашивают в направлении от верхнего угла раны до нижнего ее края. Первый ряд швов подслизисто-мышечный, второй — мышечно-мышечный. Этот ряд швов перекрывает первый, в результате чего при завязывании лигатур тот оказывается погруженным внутрь. Швы можно накладывать тонкими синтетическими нитями таким образом, что вкол и выкол производят со стороны кишки. Узел завязывают со стороны кишки, и срезанные концы нитей свисают в просвет кишки. Можно, не прокалывая слизистую оболочку кишки, наложить швы со стороны промежности и коротко обрезать нити.
После того как на кишку наложены швы, необходимо сменить перчатки и инструмент, обработать края раны и сменить операционное белье, окружающее рану.
После ушивания кишки наиболее ответственным является соединение волокон сфинктера анального отверстия. Дл я этого круто изогнутой маленькой иглой с крепкой нитью захватывают сфинктер с обеих сторон и сшивают. После первого шва, когда волокна соединены, накладывают еще 1—2 шва. Затем приступают к восстановлению целости промежности. Отыскивают ножки леватора. Дл я этого боковым крючком сильно отводят в сторону края раны и захватывают брюшко мышцы круто изогнутой иглой с крепкой нитью (лучше всего хромированным кетгутом).
Достаточно наложить на леваторы три нити. Нити не завязываются. Затем накладывают непрерывный кетгутовый шов на стенку влагалища, начиная с верхнего угла. Шов доводят до области задней спайки. После этого затягивают нити на леваторах и накладывают швы на поверхностные мышцы промежности (тонкий хромированный кетгут) . На промежность накладывают внутрикожный кетгутовый шов.
Просмотров: 2753
medstatiya.ru
Разрывы промежности
Разрывы промежности являются одним из самых частых осложнений родов, происходят у 7-15% родивших, причем у первородящих в 2-3 раза чаще, чем у повторнородящих.
Этиология
Этиология разрывов промежности разнообразна. Причинами разрывов могут быть ригидность тканей у первородящих старше 30 лет, рубцы, оставшиеся после предшествующих родов, а также высокая промежность, крупный плод, прорезывание головки большим размером при разгибательных предлежаниях, заднем виде затылочного предлежания, оперативное родоразрешение (акушерские щипцы, вакуум-экстракция, извлечение плода за тазовый конец), анатомически узкий таз, быстрые и стремительные роды, неправильное оказание акушерского пособия (преждевременное разгибание и прорезывание головки плода).
Разрыв промежности может начинаться с задней или боковых стенок влагалища или с задней спайки с переходом на промежность и заднюю стенку влагалища. Травме промежности предшествуют признаки, свидетельствующие об угрозе ее разрыва — значительное выпячивание промежности, ее цианоз вследствие венозного застоя, а затем — отек и блеск тканей и, при нарушении артериального кровотока, бледность кожных покровов. На коже промежности сначала могут появиться трещины, а затем произойдет разрыв. При наличии признаков угрозы разрыва промежности, чтобы избежать травмы, производят или ее срединный разрез — перинеотомию, или ее боковой разрез — эпизиотомию (срединную или латеральную), так как известно, что резаные раны заживают лучше рваных.
Клиника
По клинической картине разрывы промежности можно разделить на самопроизвольные и насильственные, которые возникают вследствие технических погрешностей при оказании акушерского пособия и родоразрешающих операций.
По глубине повреждения травмы промежности делят на три степени:
I степени — это нарушение целостности кожи и подкожной жировой клетчатки задней спайки.
II степени — нарушены кожа промежности, подкожная жировая клетчатка, мышцы тазового дна, в том числе m.levator ani, задняя или боковые стенки влагалища.
III степени — кроме вышеперечисленных образований происходит разрыв наружного сфинктера прямой кишки, а иногда и передней стенки прямой кишки.
Редко происходит центральный разрыв промежности, в результате чего плод рождается через образовавшееся отверстие, а не через половую щель.
Основным симптомом разрыва промежности является кровотечение. Диагностируют разрывы при осмотре промежности и влагалища сразу после рождения последа.
Лечение
Лечение разрывов промежности — это восстановление ее целостности путем наложения швов. Зашивание разрывов производят сразу после осмотра шейки матки и стенок влагалища при помощи зеркал в малой операционной. Разрывы I и II степени можно зашивать под местной инфильтрационной или ишиоректальной анестезией 0,5-0,25% раствором новокаина, при разрывах III степени показано общее обезболивание.
Зашивание разрывов промежности I и II степени начинают наложением отдельного кетгутового шва на верхний угол раны стенки влагалища, затем отдельными кетгутовыми швами соединяют разорванные мышцы тазового дна, потом накладывают отдельные узловые или непрерывный кетгутовый шов на разрыв влагалища, отдельные узловые кетгутовые швы на подкожную жировую клетчатку промежности и отдельные узловые шелковые швы или косметический шов кетгутом на кожу промежности.
В послеоперационном периоде поверхность швов должна содержаться в чистоте. Область швов обтирают стерильными тампонами и обрабатывают раствором перманганата калия или настойкой йода. Туалет промежности проводят после каждого акта мочеиспускания или дефекации. На 5 день после операции родильнице дают выпить солевое слабительное и на 6 день после стула снимают шелковые швы с кожи промежности.
При разрывах промежности III степени сначала зашивают стенку прямой кишки отдельными узловыми швами (тонкий шелк, кетгут, викрил), после смены инструментов и перевязочного материала, перчаток, накладывают погружные отдельные кетгутовые швы на сфинктер прямой кишки, а затем восстанавливают целостность промежности в том же порядке, что и при разрывах I-II степени.
При разрывах промежности III степени в послеоперационном периоде родильница в течение 5 дней получает жидкую пищу (бульон, сырое яйцо, чай, соки) и вазелиновое масло. На 6 день после родов ей дают выпить слабительное и на 7 день снимают швы.
Вместе с промежностью нередко происходят разрывы малых и больших половых губ, тканей преддверья влагалища, которые могут сопровождаться кровотечением, особенно в области клитора. Все эти разрывы должны быть зашиты отдельными узловыми кетгутовыми швами. При наложении швов в области клитора возможно сильное кровотечение. Если разрыв расположен в области наружного отверстия уретры, то его зашивание надо производить после введения металлического катетера в мочевой пузырь.
studfiles.net

 Роды после тридцати лет. С возрастом эластичность тканей значительно снижается.
Роды после тридцати лет. С возрастом эластичность тканей значительно снижается.