Информированное добровольное согласие — Википедия. Что такое Информированное добровольное согласие
Информированное добровольное согласие — доктрина в медицинской этике и медицинском праве, согласно которой для медицинского вмешательства, особенно несущего риски, должно быть получено согласие пациента, и получение этого согласия должно быть обусловлено определенными условиями[1].
Информированное добровольное согласие в настоящее время относят к основным правам пациента (англ. Patients’ rights). Такое согласие представляет собой необходимое предварительное условие для проведения предложенного врачом медицинского вмешательства для целей обследования или лечения. Согласие должно быть получено у пациента или его законного представителя. Оно должно быть добровольным, добровольность в данном случае определяется как отсутствие принуждения в таких формах, как угрозы, авторитарное навязывание стороннего мнения, подтасовка информации. Согласие должно основываться на предоставленной в доступной форме обстоятельной информации о предстоящем вмешательстве, вероятных осложнениях, вариантах процедур и условий их оказания. Информированное добровольное согласие выступает механизмом защиты прав как пациента, так и врача.
Информированное добровольное согласие также может быть условием для участия испытуемых в психологическом эксперименте, в клиническом исследовании, или любом другом виде экспериментов над людьми (англ. human subject research).
Информированное согласие взимается в соответствии с рекомендациями в области медицинской этики и этики исследований.
История
Бытует мнение, что требование на получение согласия пациента на медицинское вмешательство впервые сформулировано в XVIII веке в Великобритании. Понятие «добровольное согласие» впервые было сформулировано во второй половине 1940-х годов по окончании Нюрнбергского процесса, когда подчёркивалось внимание к добровольному участию испытуемых в медицинских экспериментах
Основные принципы
- Получение до медицинского вмешательства;
- Добровольное получение и возможность отзыва согласия в любое время и без объяснения причин
- Исчерпывающая информированность
- Обязательное условие медицинского вмешательства[2].
Общие положения
О том, что информированное согласие было дано, можно говорить только в случае, когда присутствует чёткое понимание фактов, следствий и последствий действия. Чтобы предоставить информированное согласие, пациент должен обладать достаточной компетентностью и дееспособностью (под дееспособностью в данном контексте подразумевается, согласно формулировке ВОЗ, наличие «физических, эмоциональных и когнитивных способностей принимать решения или совершать целенаправленные действия», а под компетенцией понимается психическая способность «переработать и понять суть информации для принятия на этом основании чётко сформулированных решений»)
Некоторыми учёными оспаривается правомерность получения согласия у лиц, страдающих тяжёлыми психическими расстройствами (такими, как шизофрения, тяжёлая депрессия), поскольку эти расстройства значительно сказываются на когнитивных функциях. Однако было показано, что при изменении формы предъявления информации, необходимой для принятия решения (например, многократное её повторение, предоставление большего количества времени на обдумывание), процент её усвоения практически не отличается от такового у здоровых людей. Лишь в очень тяжёлых случаях (состояния изменённого сознания, острые психозы с выраженной растерянностью или крайней загруженностью психотическими переживаниями, состояния глубокого слабоумия) отношение больного к факту оказания психиатрической помощи установить практически невозможно, поэтому получение согласия в таких случаях следует считать неправомерным
В ряде стран пациенты, госпитализированные в недобровольном порядке, имеют законодательно закреплённое право отказаться от лечения[6]. Согласно стандартам Европейского комитета по предупреждению пыток и бесчеловечного или унижающего достоинство обращения или наказания, «принудительное помещение лица в психиатрическое учреждение не должно истолковываться как разрешение на проведение лечения без его согласия»
Согласно Принципам защиты психически больных лиц и улучшения психиатрической помощи (документ ООН), лечение без информированного согласия даже в самых тяжёлых случаях, когда пациент не способен дать осознанное согласие, не должно назначаться, если у пациента есть личный представитель, уполномоченный в соответствии с законом давать согласие на лечение за пациента. Однако личный представитель не может дать согласие на применение таких мер, как стерилизация, серьёзное хирургическое вмешательство, психохирургия и другие виды инвазивного и необратимого лечения психического заболевания, клинические опыты и экспериментальные методы лечения. Данные меры могут применяться только добровольно
В случаях, когда лицу предоставлено недостаточно информации для принятия обоснованного решения, возникают серьезные этические вопросы. Подобные случаи в клинических исследованиях выявляются и предотвращаются Комитетом по Этике или комиссией специалистов.
Шаблоны информированного согласия для использования на практике можно найти на сайте Всемирной Организации Здравоохранения
В Российской Федерации
Понятие информированного добровольного согласия впервые в РФ законодательно закреплено принятием «Основ законодательства РФ об охране здоровья граждан» от 22 июля 1993 года № 5487-1[11][12]. В настоящее время в Российской Федерации информированное добровольное согласие «является необходимым условием оказания медицинской помощи», что закреплено ст. 20 федерального закона от 21 ноября 2011 г. № 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации»[13], а порядок его получения установлен Приказом Министерства здравоохранения РФ от 20.12.2012 года № 1177н[4][12]
Регламентированы случаи медицинского вмешательства без согласия пациента, к ним относят экстренные показания устранения угрозы жизни человека, представление заболеванием опасности для других людей — в этом случае решение принимает консилиум врачей или лечащий врач с обязательным последующим информированием администрации медицинского учреждения и гражданина; также к данному виду относят неотложные действия в отношении лиц, страдающих тяжелыми психическими расстройствами, лиц совершивших общественно опасные деяния по решению суда и при проведении судебно-психиатрической и судебно-медицинской экспертиз[4].
Возрастные и иные особенности
Право на дачу согласия прямо связано с дееспособностью:
- дети до 6 лет полностью недееспособны (ст.28 ГК РФ[15]), согласие за них дают законные представители;
- несовершеннолетние от 6 до 18 лет ограниченно дееспособны (ст.26, 28 ГК РФ[15]), тем не менее с 15 лет, согласно ФЗ «Об основах охраны здоровья граждан в Российской Федерации», имеют право на добровольное информированное согласие на медицинское вмешательство, таким образом с 6 до 15 лет за несовершеннолетнего согласие дают законные представители, с 15 лет до 18 лет — несовершеннолетние самостоятельно, хотя при этом и могут воспользоваться помощью родителей или законных представителей, тем не менее подписывают бланк самостоятельно;
- совершеннолетние граждане дают добровольное информированное согласие самостоятельно;
- совершеннолетние граждане, признанные недееспособными в судебном порядке, дают информированное добровольное согласие через опекунов[16].
В случае отказа законных представителей несовершеннолетнего (до 15 лет) о медицинском вмешательстве при требовании об этом медучреждения, вопрос о нём решается в суде[2].
При оформлении информированного добровольного согласия дееспособные пожилые люди часто привлекают доверенных лиц (ст. 182, 185 ГК РФ[15]) или попечителей (помощников), исполняющих обязанности в форме патронажа (ст. 41 ГК РФ[15]), но только для помощи, уступать его им пациент не имеет права[16].
Евросоюз
Согласно положениям Конвенции о защите прав человека и достоинства человеческого существа в связи с использованием достижений биологии и медицины[17] вмешательство в здоровье может осуществляться только после получения на то свободного, осознанного согласия, основанного на информированности лица, подвергающегося такому вмешательству (ст.ст. 5—10), он заранее информируется о цели и характере вмешательства, возможных последствиях и связанных с ним рисках, пациент также в любое время может отказаться от своего согласия[3]. Этой же Конвенцией предусмотрена непременность соблюдения медицинскими работниками профессиональных норм и обязанностей для максимально полного соблюдения прав пациентов и защиты их законных интересов
Конфликты интересов
Другие противоречия, возникшие достаточно давно, указывают на конфликты интересов среди медицинским факультетом и исследователями. Например, информация о сотрудниках Университета Калифорнии содержит данные о постоянных корпоративных платежах исследователям и практикам компаниями, торгующими и производящими рекламирующими и производящими именно те устройства и лекарства, которые эти практикующие врачи и исследователи в дальнейшем рекомендуют пациентам[18]. Роберт Педовиц, бывший председатель факультета ортопедической хирургии Калифорнийского Университета в Лос-Анджелесе, выразил опасения о том, что финансовые конфликты интересов его коллег могут негативно повлиять на лечение пациентов или исследования новых методов лечения[19]. В последовавшем судебном иске Университета против разгласившего эту информацию прессе Педовица, университет выплатил, по соглашению сторон, $10 млн долларов, отказавшись при этом признать нарушения[19]. Consumer Watchdog констатировала, что политика Университета Калифорнии «либо неадекватная, либо недостаточная… Пациенты в больницах Университета Калифорнии заслуживают самые надежные хирургические приборы и медикаменты… и ни не должны рассматриваться в качестве субъектов в дорогих медицинских экспериментов»[18].
Другие случаи с Университетом Калифорнии касаются изъятия женских яйцеклеток для имплантации другим женщинам без согласия пациента[20], незаконная продажа пожертвованных трупов[21], инъекции живых бактерий в мозг человека, что привело к преждевременным смертям[22].
См. также
Примечания
- ↑ 1 2 Patients’ rights. Encyclopædia Britannica.
- ↑ 1 2 3 Бажанов, Иваненко, 2012.
- ↑ 1 2 3 Пищнта, Климов, 2006.
- ↑ 1 2 3 4 Погодина, 2015.
- ↑ Законодательство в области психического здоровья и права человека. — Всемирная организация здравоохранения, 2006. — С. 22—24. — 50 с. — ISBN 92 4 454595 0.
- ↑ 1 2 Усов Г.М., Федорова М.Ю. Правовое регулирование психиатрической помощи: учебное пособие для вузов. — ЗАО «Юстицинформ», 2006. — 304 с. — 1000 экз. — ISBN 5-7205-0717-5, 978-5-7205-0717-6.
- ↑ Европейский Комитет по предупреждению пыток, 8-й доклад, 1998. (Извлечение, касающееся принудительного помещения в психиатрические учреждения) Архивная копия от 2 сентября 2010 на Wayback Machine
- ↑ Охрана психического здоровья: проблемы и пути их решения: Отчет о Европейской конференции ВОЗ на уровне министров. — 2006. — ISBN 92-890-4377-6.
- ↑ Принципы защиты психически больных лиц и улучшения психиатрической помощи. Приняты резолюцией 46/119 Генеральной Ассамблеи ООН от 17 декабря 1991 года.
- ↑ WHO | Informed Consent Form Templates. who.int. Проверено 14 сентября 2014.
- ↑ Основы законодательства Российской Федерации об охране здоровья граждан (утв. ВС РФ 22.07.1993 № 5487-1) (ред. от 07.12.2011). consultant.ru. Проверено 11 января 2016., где закреплено в статьях 30—34 (в настоящее время утратил силу)
- ↑ 1 2 Филиппов, Абаева, Филиппов, 2013.
- ↑ Федеральный закон Российской Федерации от 21 ноября 2011 г. N 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации». consultant.ru. Проверено 11 января 2016.
- ↑ Приказ Минздрава России от 20.12.2012 N 1177н (ред. от 10.08.2015) «Об утверждении порядка дачи информированного добровольного согласия на медицинское вмешательство и отказа от медицинского вмешательства в отношении определенных видов медицинских вмешательств, форм информированного добровольного согласия на медицинское вмешательство и форм отказа от медицинского вмешательства» (Зарегистрировано в Минюсте России 28.06.2013 N 28924). Российская газета. Проверено 11 января 2016.
- ↑ 1 2 3 4 Гражданский кодекс РФ от 30.11.1994 № 51-ФЗ (с изм. и доп.) — Часть 1 // Собрание законодательства РФ, 05.12.1994, № 32, ст. 3301, Российская газета, № 238-239, 08.12.1994
- ↑ 1 2 Бажанов, Иваненко, 2011.
- ↑ Конвенция о защите прав и достоинства человека в связи с применением достижений биологии и медицины: Конвенция о правах человека и биомедицине. Овьедо, 4 апреля 1997 года. coe.int. Проверено 11 января 2016.
- ↑ 1 2 Petersen, Melody. (2014, May 25). UC system struggles with professors’ outside earnings. Orange County Register.
- ↑ 1 2 Terhune, Chad (2014, April 25). More scrutiny for UCLA’s School of Medicine. Los Angeles Times
- ↑ Yoshino, Kimi. (2006, January 20). UC Irvine Fertility Scandal Isn’t Over: While seeking to limit its liability, college admits it failed to inform many patients of wrongdoing. Los Angeles Times
- ↑ Jablon, Robert and Associated Press. (2004, March 11). Scandal at UCLA reveals cadaver trade as big business. Boston. Retrieved from
- ↑ The Sacramento Bee. (2013, August 25). UC Davis surgeons resign after bacteria-in-brain dispute. Архивная копия от 2 февраля 2016 на Wayback Machine
Ссылки
Литература
- Бажанов, Н. Информированное добровольное согласие пациента на медицинское вмешательство: возрастные аспекты / Н. Бажанов, Н. Иваненко // Врач. — 2011. — № 10. — С. 73—75. — ISSN 0236-3054. (недоступная ссылка с 10-07-2018 [93 дня])
- Бажанов, Н. О. Медико-правовые аспекты информированного добровольного согласия / Н. О. Бажанов, Н. С. Иваненко // Здравоохранение Российской Федерации. — 2012. — № 6.
- Пищита, А. Н. Информированное добровольное согласие в медицине (правовой аспект) / А. Н. Пищнта, А. Е. Климов // Вестник Российского университета дружбы народов. — 2006. — Т. 33, № 1. — (Медицина).
- Погодина, Т. Г. К вопросу о добровольном информированном согласии на медицинское вмешательство как неотъемлемое право пациента // Юридическая наука и практика: Вестник Нижегородской академии МВД России. — 2015. — Т. 30, № 2. — ISSN 2078-5356. (недоступная ссылка с 10-07-2018 [93 дня])
- Филиппов, Ю. Н. История становления информированного добровольного согласия пациента в России / Ю. Н. Филиппов, О. П. Абаева, А. Ю. Филиппов // Медицинский альманах. — 2013. — Т. 25, № 1.
- А. Н. Пищита. Согласие на медицинское вмешательство. — М.: Центр. клин. больница Рос. акад. наук, 2006. — 84 с.
wiki.sc
Информированное добровольное согласие — Википедия
Информированное добровольное согласие — доктрина в медицинской этике и медицинском праве, согласно которой для медицинского вмешательства, особенно несущего риски, должно быть получено согласие пациента, и получение этого согласия должно быть обусловлено определенными условиями[1].
Информированное добровольное согласие в настоящее время относят к основным правам пациента (англ. Patients’ rights). Такое согласие представляет собой необходимое предварительное условие для проведения предложенного врачом медицинского вмешательства для целей обследования или лечения. Согласие должно быть получено у пациента или его законного представителя. Оно должно быть добровольным, добровольность в данном случае определяется как отсутствие принуждения в таких формах, как угрозы, авторитарное навязывание стороннего мнения, подтасовка информации. Согласие должно основываться на предоставленной в доступной форме обстоятельной информации о предстоящем вмешательстве, вероятных осложнениях, вариантах процедур и условий их оказания. Информированное добровольное согласие выступает механизмом защиты прав как пациента, так и врача.[2][3][4] (недоступная ссылка с 10-07-2018 [108 дней])
Информированное добровольное согласие также может быть условием для участия испытуемых в психологическом эксперименте, в клиническом исследовании, или любом другом виде экспериментов над людьми (англ. human subject research).
Информированное согласие взимается в соответствии с рекомендациями в области медицинской этики и этики исследований.
История
Бытует мнение, что требование на получение согласия пациента на медицинское вмешательство впервые сформулировано в XVIII веке в Великобритании. Понятие «добровольное согласие» впервые было сформулировано во второй половине 1940-х годов по окончании Нюрнбергского процесса, когда подчёркивалось внимание к добровольному участию испытуемых в медицинских экспериментах[1]. Появление концепции «информированное согласие» многие авторы относят к 1957 году, когда в США после транслюмбальной аортографии[en] пациент оказался обездвижен, он обратился в суд и выиграл иск против врачей: выяснено, что будучи уведомленным о данном осложнении, он бы не дал согласия, таким образом его согласие не было информированным[4].
Видео по теме
Основные принципы
- Получение до медицинского вмешательства;
- Добровольное получение и возможность отзыва согласия в любое время и без объяснения причин
- Исчерпывающая информированность
- Обязательное условие медицинского вмешательства[2].
Общие положения
О том, что информированное согласие было дано, можно говорить только в случае, когда присутствует чёткое понимание фактов, следствий и последствий действия. Чтобы предоставить информированное согласие, пациент должен обладать достаточной компетентностью и дееспособностью (под дееспособностью в данном контексте подразумевается, согласно формулировке ВОЗ, наличие «физических, эмоциональных и когнитивных способностей принимать решения или совершать целенаправленные действия», а под компетенцией понимается психическая способность «переработать и понять суть информации для принятия на этом основании чётко сформулированных решений»)[5].
Некоторыми учёными оспаривается правомерность получения согласия у лиц, страдающих тяжёлыми психическими расстройствами (такими, как шизофрения, тяжёлая депрессия), поскольку эти расстройства значительно сказываются на когнитивных функциях. Однако было показано, что при изменении формы предъявления информации, необходимой для принятия решения (например, многократное её повторение, предоставление большего количества времени на обдумывание), процент её усвоения практически не отличается от такового у здоровых людей. Лишь в очень тяжёлых случаях (состояния изменённого сознания, острые психозы с выраженной растерянностью или крайней загруженностью психотическими переживаниями, состояния глубокого слабоумия) отношение больного к факту оказания психиатрической помощи установить практически невозможно, поэтому получение согласия в таких случаях следует считать неправомерным[6].
В ряде стран пациенты, госпитализированные в недобровольном порядке, имеют законодательно закреплённое право отказаться от лечения[6]. Согласно стандартам Европейского комитета по предупреждению пыток и бесчеловечного или унижающего достоинство обращения или наказания, «принудительное помещение лица в психиатрическое учреждение не должно истолковываться как разрешение на проведение лечения без его согласия»[7]. В соответствии с принципами ВОЗ, законодательство должно предусматривать проведение всех видов лечения на основе добровольного и информированного согласия; недобровольная госпитализация и недобровольное лечение должны применяться лишь в исключительных случаях и при особых обстоятельствах[8].
Согласно Принципам защиты психически больных лиц и улучшения психиатрической помощи (документ ООН), лечение без информированного согласия даже в самых тяжёлых случаях, когда пациент не способен дать осознанное согласие, не должно назначаться, если у пациента есть личный представитель, уполномоченный в соответствии с законом давать согласие на лечение за пациента. Однако личный представитель не может дать согласие на применение таких мер, как стерилизация, серьёзное хирургическое вмешательство, психохирургия и другие виды инвазивного и необратимого лечения психического заболевания, клинические опыты и экспериментальные методы лечения. Данные меры могут применяться только добровольно[9].
В случаях, когда лицу предоставлено недостаточно информации для принятия обоснованного решения, возникают серьезные этические вопросы. Подобные случаи в клинических исследованиях выявляются и предотвращаются Комитетом по Этике или комиссией специалистов.
Шаблоны информированного согласия для использования на практике можно найти на сайте Всемирной Организации Здравоохранения[10].
В Российской Федерации
Понятие информированного добровольного согласия впервые в РФ законодательно закреплено принятием «Основ законодательства РФ об охране здоровья граждан» от 22 июля 1993 года № 5487-1[11][12]. В настоящее время в Российской Федерации информированное добровольное согласие «является необходимым условием оказания медицинской помощи», что закреплено ст. 20 федерального закона от 21 ноября 2011 г. № 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации»[13], а порядок его получения установлен Приказом Министерства здравоохранения РФ от 20.12.2012 года № 1177н[4][12][14].
Регламентированы случаи медицинского вмешательства без согласия пациента, к ним относят экстренные показания устранения угрозы жизни человека, представление заболеванием опасности для других людей — в этом случае решение принимает консилиум врачей или лечащий врач с обязательным последующим информированием администрации медицинского учреждения и гражданина; также к данному виду относят неотложные действия в отношении лиц, страдающих тяжелыми психическими расстройствами, лиц совершивших общественно опасные деяния по решению суда и при проведении судебно-психиатрической и судебно-медицинской экспертиз[4].
Возрастные и иные особенности
Право на дачу согласия прямо связано с дееспособностью:
- дети до 6 лет полностью недееспособны (ст.28 ГК РФ[15]), согласие за них дают законные представители;
- несовершеннолетние от 6 до 18 лет ограниченно дееспособны (ст.26, 28 ГК РФ[15]), тем не менее с 15 лет, согласно ФЗ «Об основах охраны здоровья граждан в Российской Федерации», имеют право на добровольное информированное согласие на медицинское вмешательство, таким образом с 6 до 15 лет за несовершеннолетнего согласие дают законные представители, с 15 лет до 18 лет — несовершеннолетние самостоятельно, хотя при этом и могут воспользоваться помощью родителей или законных представителей, тем не менее подписывают бланк самостоятельно;
- совершеннолетние граждане дают добровольное информированное согласие самостоятельно;
- совершеннолетние граждане, признанные недееспособными в судебном порядке, дают информированное добровольное согласие через опекунов[16].
В случае отказа законных представителей несовершеннолетнего (до 15 лет) о медицинском вмешательстве при требовании об этом медучреждения, вопрос о нём решается в суде[2].
При оформлении информированного добровольного согласия дееспособные пожилые люди часто привлекают доверенных лиц (ст. 182, 185 ГК РФ[15]) или попечителей (помощников), исполняющих обязанности в форме патронажа (ст. 41 ГК РФ[15]), но только для помощи, уступать его им пациент не имеет права[16].
Евросоюз
Согласно положениям Конвенции о защите прав человека и достоинства человеческого существа в связи с использованием достижений биологии и медицины[17] вмешательство в здоровье может осуществляться только после получения на то свободного, осознанного согласия, основанного на информированности лица, подвергающегося такому вмешательству (ст.ст. 5—10), он заранее информируется о цели и характере вмешательства, возможных последствиях и связанных с ним рисках, пациент также в любое время может отказаться от своего согласия[3]. Этой же Конвенцией предусмотрена непременность соблюдения медицинскими работниками профессиональных норм и обязанностей для максимально полного соблюдения прав пациентов и защиты их законных интересов[3].
Конфликты интересов
Другие противоречия, возникшие достаточно давно, указывают на конфликты интересов среди медицинским факультетом и исследователями. Например, информация о сотрудниках Университета Калифорнии содержит данные о постоянных корпоративных платежах исследователям и практикам компаниями, торгующими и производящими рекламирующими и производящими именно те устройства и лекарства, которые эти практикующие врачи и исследователи в дальнейшем рекомендуют пациентам[18]. Роберт Педовиц, бывший председатель факультета ортопедической хирургии Калифорнийского Университета в Лос-Анджелесе, выразил опасения о том, что финансовые конфликты интересов его коллег могут негативно повлиять на лечение пациентов или исследования новых методов лечения[19]. В последовавшем судебном иске Университета против разгласившего эту информацию прессе Педовица, университет выплатил, по соглашению сторон, $10 млн долларов, отказавшись при этом признать нарушения[19]. Consumer Watchdog констатировала, что политика Университета Калифорнии «либо неадекватная, либо недостаточная… Пациенты в больницах Университета Калифорнии заслуживают самые надежные хирургические приборы и медикаменты… и ни не должны рассматриваться в качестве субъектов в дорогих медицинских экспериментов»[18].
Другие случаи с Университетом Калифорнии касаются изъятия женских яйцеклеток для имплантации другим женщинам без согласия пациента[20], незаконная продажа пожертвованных трупов[21], инъекции живых бактерий в мозг человека, что привело к преждевременным смертям[22].
См. также
Примечания
- ↑ 1 2 Patients’ rights. Encyclopædia Britannica.
- ↑ 1 2 3 Бажанов, Иваненко, 2012.
- ↑ 1 2 3 Пищнта, Климов, 2006.
- ↑ 1 2 3 4 Погодина, 2015.
- ↑ Законодательство в области психического здоровья и права человека. — Всемирная организация здравоохранения, 2006. — С. 22—24. — 50 с. — ISBN 92 4 454595 0.
- ↑ 1 2 Усов Г.М., Федорова М.Ю. Правовое регулирование психиатрической помощи: учебное пособие для вузов. — ЗАО «Юстицинформ», 2006. — 304 с. — 1000 экз. — ISBN 5-7205-0717-5, 978-5-7205-0717-6.
- ↑ Европейский Комитет по предупреждению пыток, 8-й доклад, 1998. (Извлечение, касающееся принудительного помещения в психиатрические учреждения) Архивная копия от 2 сентября 2010 на Wayback Machine
- ↑ Охрана психического здоровья: проблемы и пути их решения: Отчет о Европейской конференции ВОЗ на уровне министров. — 2006. — ISBN 92-890-4377-6.
- ↑ Принципы защиты психически больных лиц и улучшения психиатрической помощи. Приняты резолюцией 46/119 Генеральной Ассамблеи ООН от 17 декабря 1991 года.
- ↑ WHO | Informed Consent Form Templates. who.int. Проверено 14 сентября 2014.
- ↑ Основы законодательства Российской Федерации об охране здоровья граждан (утв. ВС РФ 22.07.1993 № 5487-1) (ред. от 07.12.2011). consultant.ru. Проверено 11 января 2016., где закреплено в статьях 30—34 (в настоящее время утратил силу)
- ↑ 1 2 Филиппов, Абаева, Филиппов, 2013.
- ↑ Федеральный закон Российской Федерации от 21 ноября 2011 г. N 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации». consultant.ru. Проверено 11 января 2016.
- ↑ Приказ Минздрава России от 20.12.2012 N 1177н (ред. от 10.08.2015) «Об утверждении порядка дачи информированного добровольного согласия на медицинское вмешательство и отказа от медицинского вмешательства в отношении определенных видов медицинских вмешательств, форм информированного добровольного согласия на медицинское вмешательство и форм отказа от медицинского вмешательства» (Зарегистрировано в Минюсте России 28.06.2013 N 28924). Российская газета. Проверено 11 января 2016.
- ↑ 1 2 3 4 Гражданский кодекс РФ от 30.11.1994 № 51-ФЗ (с изм. и доп.) — Часть 1 // Собрание законодательства РФ, 05.12.1994, № 32, ст. 3301, Российская газета, № 238-239, 08.12.1994
- ↑ 1 2 Бажанов, Иваненко, 2011.
- ↑ Конвенция о защите прав и достоинства человека в связи с применением достижений биологии и медицины: Конвенция о правах человека и биомедицине. Овьедо, 4 апреля 1997 года. coe.int. Проверено 11 января 2016.
- ↑ 1 2 Petersen, Melody. (2014, May 25). UC system struggles with professors’ outside earnings. Orange County Register.
- ↑ 1 2 Terhune, Chad (2014, April 25). More scrutiny for UCLA’s School of Medicine. Los Angeles Times
- ↑ Yoshino, Kimi. (2006, January 20). UC Irvine Fertility Scandal Isn’t Over: While seeking to limit its liability, college admits it failed to inform many patients of wrongdoing. Los Angeles Times
- ↑ Jablon, Robert and Associated Press. (2004, March 11). Scandal at UCLA reveals cadaver trade as big business. Boston. Retrieved from
- ↑ The Sacramento Bee. (2013, August 25). UC Davis surgeons resign after bacteria-in-brain dispute. Архивная копия от 2 февраля 2016 на Wayback Machine
Ссылки
Литература
- Бажанов, Н. Информированное добровольное согласие пациента на медицинское вмешательство: возрастные аспекты / Н. Бажанов, Н. Иваненко // Врач. — 2011. — № 10. — С. 73—75. — ISSN 0236-3054. (недоступная ссылка с 10-07-2018 [108 дней])
- Бажанов, Н. О. Медико-правовые аспекты информированного добровольного согласия / Н. О. Бажанов, Н. С. Иваненко // Здравоохранение Российской Федерации. — 2012. — № 6.
- Пищита, А. Н. Информированное добровольное согласие в медицине (правовой аспект) / А. Н. Пищнта, А. Е. Климов // Вестник Российского университета дружбы народов. — 2006. — Т. 33, № 1. — (Медицина).
- Погодина, Т. Г. К вопросу о добровольном информированном согласии на медицинское вмешательство как неотъемлемое право пациента // Юридическая наука и практика: Вестник Нижегородской академии МВД России. — 2015. — Т. 30, № 2. — ISSN 2078-5356. (недоступная ссылка с 10-07-2018 [108 дней])
- Филиппов, Ю. Н. История становления информированного добровольного согласия пациента в России / Ю. Н. Филиппов, О. П. Абаева, А. Ю. Филиппов // Медицинский альманах. — 2013. — Т. 25, № 1.
- А. Н. Пищита. Согласие на медицинское вмешательство. — М.: Центр. клин. больница Рос. акад. наук, 2006. — 84 с.
wiki2.red
Информированное добровольное согласие Вики
Информированное добровольное согласие — доктрина в медицинской этике и медицинском праве, согласно которой для медицинского вмешательства, особенно несущего риски, должно быть получено согласие пациента, и получение этого согласия должно быть обусловлено определенными условиями[1].
Информированное добровольное согласие в настоящее время относят к основным правам пациента (англ. Patients’ rights). Такое согласие представляет собой необходимое предварительное условие для проведения предложенного врачом медицинского вмешательства для целей обследования или лечения. Согласие должно быть получено у пациента или его законного представителя. Оно должно быть добровольным, добровольность в данном случае определяется как отсутствие принуждения в таких формах, как угрозы, авторитарное навязывание стороннего мнения, подтасовка информации. Согласие должно основываться на предоставленной в доступной форме обстоятельной информации о предстоящем вмешательстве, вероятных осложнениях, вариантах процедур и условий их оказания. Информированное добровольное согласие выступает механизмом защиты прав как пациента, так и врача.[2][3][4] (недоступная ссылка с 10-07-2018 [182 дня])
Информированное добровольное согласие также может быть условием для участия испытуемых в психологическом эксперименте, в клиническом исследовании, или любом другом виде экспериментов над людьми (англ. human subject research).
Информированное согласие взимается в соответствии с рекомендациями в области медицинской этики и этики исследований.
История[ | код]
Бытует мнение, что требование на получение согласия пациента на медицинское вмешательство впервые сформулировано в XVIII веке в Великобритании. Понятие «добровольное согласие» впервые было сформулировано во второй половине 1940-х годов по окончании Нюрнбергского процесса, когда подчёркивалось внимание к добровольному участию испытуемых в медицинских экспериментах[1]. Появление концепции «информированное согласие» многие авторы относят к 1957 году, когда в США после транслюмбальной аортографии[en] пациент оказался обездвижен, он обратился в суд и выиграл иск против врачей: выяснено, что будучи уведомленным о данном осложнении, он бы не дал согласия, таким образом его согласие не было информированным[4].
Основные принципы[ | код]
- Получение до медицинского вмешательства;
- Добровольное получение и возможность отзыва согласия в любое время и без объяснения причин
- Исчерпывающая информированность
- Обязательное условие медицинского вмешательства[2].
Общие положения[ | код]
О том, что информированное согласие было дано, можно говорить только в случае, когда присутствует чёткое понимание фактов, следствий и последствий действия. Чтобы предоставить информированное согласие, пациент должен обладать достаточной компетентностью и дееспособностью (под дееспособностью в данном контексте подразумевается, согласно формулировке ВОЗ, наличие «физических, эмоциональных и когнитивных способностей принимать решения или совершать целенаправленные действия», а под компетенцией понимается психическая способность «переработать и понять суть информации для принятия на этом основании чётко сформулированных решений»)[5].
Некоторыми учёными оспаривается правомерность получения согласия у лиц, страдающих тяжёлыми психическими расстройствами (такими, как шизофрения, тяжёлая депрессия), поскольку эти расстройства значительно сказываются на когнитивных функциях. Однако было показано, что при изменении формы предъявления информации, необходимой для принятия решения (например, многократное её повторение, предоставление большего количества времени на обдумывание), процент её усвоения практически не отличается от такового у здоровых людей. Лишь в очень тяжёлых случаях (состояния изменённого сознания, острые психозы с выраженной растерянностью или крайней загруженностью психотическими переживаниями, состояния глубокого слабоумия) отношение больного к факту оказания психиатрической помощи установить практически невозможно, поэтому получение согласия в таких случаях следует считать неправомерным[6].
В ряде стран пациенты, госпитализированные в недобровольном порядке, имеют законодательно закреплённое право отказаться от лечения[6]. Согласно стандартам Европейского комитета по предупреждению пыток и бесчеловечного или унижающего достоинство обращения или наказания, «принудительное помещение лица в психиатрическое учреждение не должно истолковываться как разрешение на проведение лечения без его согласия»[7]. В соответствии с принципами ВОЗ, законодательство должно предусматривать проведение всех видов лечения на основе добровольного и информированного согласия; недобровольная госпитализация и недобровольное лечение должны применяться лишь в исключительных случаях и при особых обстоятельствах[8].
Согласно Принципам защиты психически больных лиц и улучшения психиатрической помощи (документ ООН), лечение без информированного согласия даже в самых тяжёлых случаях, когда пациент не способен дать осознанное согласие, не должно назначаться, если у пациента есть личный представитель, уполномоченный в соответствии с законом давать согласие на лечение за пациента. Однако личный представитель не может дать согласие на применение таких мер, как стерилизация, серьёзное хирургическое вмешательство, психохирургия и другие виды инвазивного и необратимого лечения психического заболевания, клинические опыты и экспериментальные методы лечения. Данные меры могут применяться только добровольно[9].
В случаях, когда лицу предоставлено недостаточно информации для принятия обоснованного решения, возникают серьезные этические вопросы. Подобные случаи в клинических исследованиях выявляются и предотвращаются Комитетом по Этике или комиссией специалистов.
Шаблоны информированного согласия для использования на практике можно найти на сайте Всемирной Организации Здравоохранения[10].
В Российской Федерации[ | код]
Понятие информированного добровольного согласия впервые в РФ законодательно закреплено принятием «Основ законодательства РФ об охране здоровья граждан» от 22 июля 1993 года № 5487-1[11][12]. В настоящее время в Российской Федерации информированное добровольное согласие «является необходимым условием оказания медицинской помощи», что закреплено ст. 20 федерального закона от 21 ноября 2011 г. № 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации»[13], а порядок его получения установлен Приказом Министерства здравоохранения РФ от 20.12.2012 года № 1177н[4][12][14].
Регламентированы случаи медицинского вмешательства без согласия пациента, к ним относят экстренные показания устранения угрозы жизни человека, представление заболеванием опасности для других людей — в этом случае решение принимает консилиум врачей или лечащий врач с обязательным последующим информированием администрации медицинского учреждения и гражданина; также к данному виду относят неотложные действия в отношении лиц, страдающих тяжелыми психическими расстройствами, лиц совершивших общественно опасные деяния по решению суда и при проведении судебно-психиатрической и судебно-медицинской экспертиз[4].
Возрастные и иные особенности[ | код]
Право на дачу согласия прямо связано с дееспособностью:
- дети до 6 лет полностью недееспособны (ст.28 ГК РФ[15]), согласие за них дают законные представители;
- несовершеннолетние от 6 до 18 лет ограниченно дееспособны (ст.26, 28 ГК РФ[15]), тем не менее с 15 лет, согласно ФЗ «Об основах охраны здоровья граждан в Российской Федерации», имеют право на добровольное информированное согласие на медицинское вмешательство, таким образом с 6 до 15 лет за несовершеннолетнего согласие дают законные представители, с 15 лет до 18 лет — несовершеннолетние самостоятельно, хотя при этом и могут воспользоваться помощью родителей или законных представителей, тем не менее подписывают бланк самостоятельно;
- совершеннолетние граждане дают добровольное информированное согласие самостоятельно;
- совершеннолетние граждане, признанные недееспособными в судебном порядке, дают информированное добровольное согласие через опекунов[16].
В случае отказа законных представителей несовершеннолетнего (до 15 лет) о медицинском вмешательстве при требовании об этом медучреждения, вопрос о нём решается в суде[2].
При оформлении информированного добровольного согласия дееспособные пожилые люди часто привлекают доверенных лиц (ст. 182, 185 ГК РФ[15]) или попечителей (помощников), исполняющих обязанности в форме патронажа (ст. 41 ГК РФ[15]), но только для помощи, уступать его им пациент не имеет права[16].
Евросоюз[ | код]
Согласно положениям Конвенции о защите прав человека и достоинства человеческого существа в связи с использованием достижений биологии и медицины[17] вмешательство в здоровье может осуществляться только после получения на то свободного, осознанного согласия, основанного на информированности лица, подвергающегося такому вмешательству (ст.ст. 5—10), он заранее информируется о цели и характере вмешательства, возможных последствиях и связанных с ним рисках, пациент также в любое время может отказаться от своего согласия[3]. Этой же Конвенцией предусмотрена непременность соблюдения медицинскими работниками профессиональных норм и обязанностей для максимально полного соблюдения прав пациентов и защиты их законных интересов[3].
Конфликты интересов[ | код]
Другие противоречия, возникшие достаточно давно, указывают на конфликты интересов среди медицинским факультетом и исследователями. Например, информация о сотрудниках Университета Калифорнии содержит данные о постоянных корпоративных платежах исследователям и практикам компаниями, торгующими и производящими рекламирующими и производящими именно те устройства и лекарства, которые эти практикующие врачи и исследователи в дальнейшем рекомендуют пациентам[18]. Роберт Педовиц, бывший председатель факультета ортопедической хирургии Калифорнийского Университета в Лос-Анджелесе, выразил опасения о том, что финансовые конфликты интересов его коллег могут негативно повлиять на лечение пациентов или исследования новых методов лечения[19]. В последовавшем судебном иске Университета против разгласившего эту информацию прессе Педовица, университет выплатил, по соглашению сторон, $10 млн долларов, отказавшись при этом признать нарушения[19]. Consumer Watchdog констатировала, что политика Университета Калифорнии «либо неадекватная, либо недостаточная… Пациенты в больницах Университета Калифорнии заслуживают самые надежные хирургические приборы и медикаменты… и ни не должны рассматриваться в качестве субъектов в дорогих медицинских экспериментов»[18].
Другие случаи с Университетом Калифорнии касаются изъятия женских яйцеклеток для имплантации другим женщинам без согласия пациента[20], незаконная продажа пожертвованных трупов[21], инъекции живых бактерий в мозг человека, что привело к преждевременным смертям[22].
См. также[ | код]
Примечания[ | код]
- ↑ 1 2 Patients’ rights (неопр.). Encyclopædia Britannica.
- ↑ 1 2 3 Бажанов, Иваненко, 2012.
- ↑ 1 2 3 Пищнта, Климов, 2006.
- ↑ 1 2 3 4 Погодина, 2015.
- ↑ Законодательство в области психического здоровья и права человека. — Всемирная организация здравоохранения, 2006. — С. 22—24. — 50 с. — ISBN 92 4 454595 0.
- ↑ 1 2 Усов Г.М., Федорова М.Ю. Правовое регулирование психиатрической помощи: учебное пособие для вузов. — ЗАО «Юстицинформ», 2006. — 304 с. — 1000 экз. — ISBN 5-7205-0717-5, 978-5-7205-0717-6.
- ↑ Европейский Комитет по предупреждению пыток, 8-й доклад, 1998. (Извлечение, касающееся принудительного помещения в психиатрические учреждения) Архивная копия от 2 сентября 2010 на Wayback Machine
- ↑ Охрана психического здоровья: проблемы и пути их решения: Отчет о Европейской конференции ВОЗ на уровне министров. — 2006. — ISBN 92-890-4377-6.
- ↑ Принципы защиты психически больных лиц и улучшения психиатрической помощи. Приняты резолюцией 46/119 Генеральной Ассамблеи ООН от 17 декабря 1991 года.
- ↑ WHO | Informed Consent Form Templates (неопр.). who.int. Проверено 14 сентября 2014.
- ↑ Основы законодательства Российской Федерации об охране здоровья граждан (утв. ВС РФ 22.07.1993 № 5487-1) (ред. от 07.12.2011) (неопр.). consultant.ru. Проверено 11 января 2016., где закреплено в статьях 30—34 (в настоящее время утратил силу)
- ↑ 1 2 Филиппов, Абаева, Филиппов, 2013.
- ↑ Федеральный закон Российской Федерации от 21 ноября 2011 г. N 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации» (неопр.). consultant.ru. Проверено 11 января 2016.
- ↑ Приказ Минздрава России от 20.12.2012 N 1177н (ред. от 10.08.2015) «Об утверждении порядка дачи информированного добровольного согласия на медицинское вмешательство и отказа от медицинского вмешательства в отношении определенных видов медицинских вмешательств, форм информированного добровольного согласия на медицинское вмешательство и форм отказа от медицинского вмешательства» (Зарегистрировано в Минюсте России 28.06.2013 N 28924) (неопр.). Российская газета. Проверено 11 января 2016.
- ↑ 1 2 3 4 Гражданский кодекс РФ от 30.11.1994 № 51-ФЗ (с изм. и доп.) — Часть 1 // Собрание законодательства РФ, 05.12.1994, № 32, ст. 3301, Российская газета, № 238-239, 08.12.1994
- ↑ 1 2 Бажанов, Иваненко, 2011.
- ↑ Конвенция о защите прав и достоинства человека в связи с применением достижений биологии и медицины: Конвенция о правах человека и биомедицине. Овьедо, 4 апреля 1997 года (неопр.). coe.int. Проверено 11 января 2016.
- ↑ 1 2 Petersen, Melody. (2014, May 25). UC system struggles with professors’ outside earnings. Orange County Register.
- ↑ 1 2 Terhune, Chad (2014, April 25). More scrutiny for UCLA’s School of Medicine. Los Angeles Times
- ↑ Yoshino, Kimi. (2006, January 20). UC Irvine Fertility Scandal Isn’t Over: While seeking to limit its liability, college admits it failed to inform many patients of wrongdoing. Los Angeles Times
- ↑ Jablon, Robert and Associated Press. (2004, March 11). Scandal at UCLA reveals cadaver trade as big business. Boston. Retrieved from
- ↑ The Sacramento Bee. (2013, August 25). UC Davis surgeons resign after bacteria-in-brain dispute. Архивная копия от 2 февраля 2016 на Wayback Machine
Ссылки[ | код]
Литература[ | код]
- Бажанов, Н. Информированное добровольное согласие пациента на медицинское вмешательство: возрастные аспекты / Н. Бажанов, Н. Иваненко // Врач. — 2011. — № 10. — С. 73—75. — ISSN 0236-3054. (недоступная ссылка с 10-07-2018 [182 дня])
- Бажанов, Н. О. Медико-правовые аспекты информированного добровольного согласия / Н. О. Бажанов, Н. С. Иваненко // Здравоохранение Российской Федерации. — 2012. — № 6.
- Пищита, А. Н. Информированное добровольное согласие в медицине (правовой аспект) / А. Н. Пищнта, А. Е. Климов // Вестник Российского университета дружбы народов. — 2006. — Т. 33, № 1. — (Медицина).
- Погодина, Т. Г. К вопросу о добровольном информированном согласии на медицинское вмешательство как неотъемлемое право пациента // Юридическая наука и практика: Вестник Нижегородской академии МВД России. — 2015. — Т. 30, № 2. — ISSN 2078-5356. (недоступная ссылка с 10-07-2018 [182 дня])
- Филиппов, Ю. Н. История становления информированного добровольного согласия пациента в России / Ю. Н. Филиппов, О. П. Абаева, А. Ю. Филиппов // Медицинский альманах. — 2013. — Т. 25, № 1.
- А. Н. Пищита. Согласие на медицинское вмешательство. — М.: Центр. клин. больница Рос. акад. наук, 2006. — 84 с.
ru.wikibedia.ru
Информированное согласие — добровольное разрешение на стоматологическое лечение
Применение добровольного согласия пациента в стоматологии базируется на основании законов РФ и Конституции РФ.
Любое диагностическое, профилактическое вмешательство или лечение может проводиться только при наличии информированного добровольного разрешения, подписанного пациентом.
Цель документа
Информированное добровольное согласие на медицинское вмешательство составляется при оказании врачебной помощи в государственных и частных клиниках, выражает разрешение больного на оказание услуги.
Наличие такого разрешения не лишает стоматолога ответственности и обязанности качественно произвести работу.
Разрешение подтверждает намерение потребителя получить услугу, без него оказание услуги невозможно в рамках закона. Законодательством установлено, что рассматриваемое согласие — это неотъемлемое условие предоставления врачебной помощи в любых клиниках, и в государственных, и в частных. Потребитель должен получить информацию по получаемым процедурам, все положительные и отрицательные стороны полно и достоверно должны быть доведены до его сведения.
Всегда ли требуется информированное согласие
Его оформление является необходимостью, без которой медицинская процедура незаконна. Законодательство предусматривает лишь один случай, при котором без подписанного бланка возможно оказание медицинской помощи.
Если существует угроза жизни пациента, а самостоятельно свое разрешение выразить он не может, тогда производится медицинское вмешательство и помощь осуществляется без подписи больного.
В стоматологической практике выделяют виды информированного согласия в зависимости от способа лечения:
- ортопедическое;
- пародонтическое;
- терапевтическое стоматологическое;
- хирургическое стоматологическое;
- проведение процедуры гигиенистом;
- ортодонтическое.
Законодательство обязывает клиники получать разрешение больного на удаление зуба и любое другое медицинское вмешательство в письменном виде. Если таковое отсутствует, клиника не вправе осуществлять лечебное вмешательство или диагностику. Устного разрешения больного на получение медицинской услуги будет недостаточно для осуществления врачебного вмешательства или проведения исследования.
Когда и как предоставляется и подписывается
При первоначальном посещении клиники, перед началом первичного осмотра администратор или регистратор предоставляет пациенту к ознакомлению и подписи бланк-разрешение на первичный осмотр. После него потребитель подписывает разрешение на требуемые виды стоматологических услуг. Перед тем как пациент поставит свою подпись, ему должны разъяснить цели процедуры, ее последствия и противопоказания, возможные риски и осложнения.
Пациенту следует подписывать бланк, внимательно ознакомившись с содержанием.
Оформление производится в печатной форме, заверяется подписью больного (в случае с несовершеннолетним — его законным представителем), сохраняется в стоматологической клинике вместе с другими документами больного, оформленными при первичном посещении (медицинская карта, договор на оказание услуг). Сохраняет силу на протяжении пользования врачебной помощью в выбранном учреждении.
Содержание
При обращении человека в клинику, он информируется о диагнозе, заболеваниях и необходимых процедурах, вероятных осложнениях и последствиях отказа от лечебного вмешательства. Рассматриваемый документ содержит основные положения таких разъяснений.
Может содержать пункты, подтверждающие, что потребителю разъяснены и понятны план лечения, возможные результаты и риски, альтернативы выбранной терапии, исследования, врачебные вмешательства, сопровождающие лечение, возможное ухудшение самочувствия после медицинского вмешательства (дискомфорт, боль, припухлость, онемение, синяки), а также пункты, подтверждающие, что пациент ознакомлен со сметой на оплату.
Обязателен пункт, что потребителю разъяснены и понятны вышеуказанные сведения и что он разрешает проведение врачебных процедур или обследования в конкретной стоматологической клинике, а также что он вправе отказаться от предоставления услуги.
Содержится положение, что больному предоставлена информация в полном и достоверном виде о его правах и состоянии здоровья.
Если больной желает отказаться от проведения всех, либо определенных медицинских услуг, до его сведения доводится информация о возможных негативных последствиях для его здоровья.
Пациент собственноручно вносит в документ свои персональные данные – ФИО и подпись, указывает дату.
Образец информационного согласия на хирургическое лечение в стоматологии:



Образец согласия на предложенный план стоматологического лечения:




Согласие на ортопедическое лечение:


Оформление в случае с несовершеннолетними пациентами
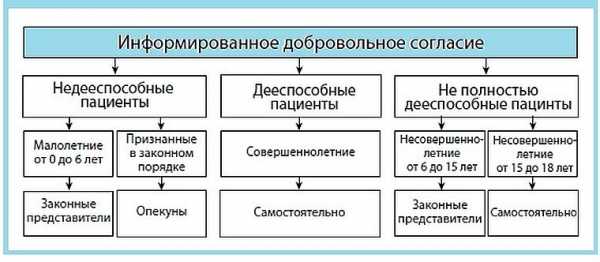
Если пациент не достиг 15 лет, то добровольное согласие на стоматологическое лечение подписывает его законный представитель после доведения до него информации по здоровью несовершеннолетнего потребителя медицинской услуги, в том числе результата обследования, выявленных заболеваниях, плану врачебной помощи, рисках и последствиях, необходимых видах и способах процедур и обследований.
Законные представители — это родители, усыновители, попечители или опекуны.
В этом случае документ содержит сведения о том, что законный представитель вправе получать информацию о здоровье ребенка, а также может полностью или частично отказаться от некоторых видов врачебного вмешательства, и о том, что проинформирован о последствиях отказа.
Подписав документ, представитель соглашается на проведение лечебных или диагностических процедур в отношении несовершеннолетнего потребителя. Представитель собственноручно вносит в документ свои ФИО и ФИО ребенка, а также ставит свою подпись, указывает дату.
Несовершеннолетние пациенты, достигшие возраста 15 лет, вправе самостоятельно подписывать информированное согласие.
dentazone.ru
Информированное добровольное согласие – гарантия для всех
Памятка о информированном добровольном согласии
Информированное добровольное согласие – сравнительно новое для нас явление. Раньше врачи часто не видели необходимости в том, чтобы объяснить пациенту, какая операция ему предстоит, каковы ее возможные исходы. В наше время ни одна операция или серьезная медицинская процедура не проводится без разрешения пациента. Это защищает права обеих сторон: и врачей, и больных.
Кто подписывает добровольное информированное согласие?
Информированное добровольное согласия (ИДС) является неотъемлемым правом пациента. Оно заключается в добровольном принятии больным или его законным представителем предложенного врачом медицинского вмешательства, разновидности обследования и лечения. Для этого врач в доступной форме дает обстоятельную информацию о предстоящем вмешательстве, вероятных осложнениях, вариантах процедур и условий их оказания. Добровольность в данном случае означает отсутствие принуждения в форме угроз, авторитарного навязывания врачебного мнения, подтасовки информации.
Понятие информированного добровольного согласия впервые в РФ было законодательно закреплено в 1993 году. В настоящее время в России информированное добровольное согласие «является необходимым условием оказания медицинской помощи» (в соответствии со ст. 20 федерального закона № 323 «Об основах охраны здоровья граждан в Российской Федерации», а порядок его получения установлен Приказом Министерства здравоохранения РФ от 20.12.2012 года).
Право на дачу согласия прямо связано с дееспособностью. В соответствии со ст.28 ГК РФ дети до 6 лет полностью недееспособны, и согласие за них дают законные представители. Несовершеннолетние от 6 до 18 лет ограниченно дееспособны (ст.26, 28 ГК РФ), тем не менее, с 15 лет, согласно ФЗ «Об основах охраны здоровья граждан в Российской Федерации», подростки имеют право на добровольное информированное согласие на медицинское вмешательство. Таким образом, с 6 до 15 лет за несовершеннолетнего согласие дают законные представители, с 15 лет до 18 лет — несовершеннолетние самостоятельно, хотя при этом и могут воспользоваться помощью родителей или законных представителей, тем не менее подписывают бланк самостоятельно.
Совершеннолетние граждане дают добровольное информированное согласие самостоятельно. Совершеннолетние граждане, признанные недееспособными в судебном порядке, дают информированное добровольное согласие через опекунов.
Без согласия
В некоторых случаях добровольного информированного согласия от пациента не требуется.
Согласно ч.9 ст. 20 Закона № 323-ФЗ медицинское вмешательство без согласия гражданина, одного из родителей или иного законного представителя допускается:
1) Если медицинское вмешательство необходимо по экстренным показаниям для устранения угрозы жизни человека и если его состояние не позволяет выразить свою волю или отсутствуют законные представители (в отношении лиц, указанных в ч.2 ст. 20 Закона №323-ФЗ). Экстренность показаний для медицинского вмешательства определяет консилиум врачей. В случае, если собрать консилиум невозможно – непосредственно лечащий (дежурный) врач с внесением такого решения в медицинскую документацию пациента.
2) В отношении лиц, страдающих заболеваниями, представляющими опасность для окружающих. Перечень заболеваний, представляющих опасность для окружающих утвержден Постановлением Правительства РФ от 01.12.2004 № 715 (вирусные лихорадки, лепра, малярия, сап, сибирская язва, чума и др.).
3) В отношении лиц, страдающих тяжелыми психическими расстройствами. Особенности получения согласия на медицинское вмешательство в отношении лиц, страдающих тяжелыми психическими расстройствами, установлены ст. 11 и 29 Закона РФ от 02.07.1992 № 3185-1 «О психиатрической помощи и гарантиях прав граждан при ее оказании».
4) В отношении лиц, совершивших общественно опасные деяния (преступления).
5) При проведении судебно-медицинской экспертизы и (или) судебно-психиатрической экспертизы. Порядок принятия решения о медицинском вмешательстве в вышеуказанных случаях определен в ч. 10 ст. 20 Закона №323-ФЗ.
Право на отказ
Пациент имеет право полностью отказаться от медицинского вмешательства, а также потребовать его прекращения. Он может также отказаться от конкретного медицинского вмешательства при наличии выбора различных вариантов медицинских манипуляций. При отказе от медицинского вмешательства гражданину, одному из родителей или иному законному представителю в доступной для него форме должны быть разъяснены возможные последствия такого отказа.
Медорганизации вправе подать административное исковое заявление, чтобы оспорить отказ законного представителя пациента от медицинского вмешательства, необходимого для спасения жизни, например, ребенка.
Если же законный представитель отказался от медицинского вмешательства, необходимого для спасения жизни подопечного, то он обязан известить об этом орган опеки и попечительства не позднее дня, следующего за днем этого отказа.
Отказ от медицинского вмешательства оформляется в письменной форме, подписывается гражданином, одним из родителей или иным законным представителем, медицинским работником и содержится в медицинской документации пациента.

reutzdrav.ru
Информированное добровольное согласие в психиатрии Википедия
Информированное добровольное согласие — добровольное согласие пациента или его законного представителя на медицинское вмешательство, которое даётся на основе полученной им в доступной форме информации о цели, характере, способах медицинского вмешательства, его возможном риске и возможных последствиях, а также возможных альтернативах[1]. Основными элементами информированного добровольного согласия являются дееспособность[прим 1], информирование пациента (на основе доверительных отношений медицинского работника с пациентом, уважения к его достоинству и праву на автономность) и отсутствие принуждения[2].
В своде методических рекомендаций ВОЗ по вопросам политики и оказания услуг в области психического здоровья принцип добровольного и информированного согласия называется «краеугольным камнем при лечении психических расстройств, что делает его важнейшим в законодательстве в области психического здоровья»[3]. Там же отмечено, что право дать согласие на лечение в равной степени предполагает также право на отказ от него. И если пациента считают способным дать осознанное согласие, следует также считаться с его (её) отказом от лечения[3].
Принцип информированного согласия в психиатрии означает соответствие следующим критериям:
- Пациент должен считаться достаточно компетентным[прим 2] и дееспособным[прим 1], чтобы давать согласие[4].
- Согласие должно быть получено добровольно без каких-либо угроз, неприемлемого принуждения[4], насилия или обмана[5][6].
- Оно должно быть предварительным (то есть предшествовать медицинскому вмешательству). Не может считаться легитимным согласие, полученное (оформленное) в процессе медицинского вмешательства или по его окончании[5].
- Согласие пациента не может подменяться согласием членов его семьи, родственников или иных лиц (за исключением случаев, прямо оговоренных в законодательстве)[5].
- Пациенту следует предоставить информацию о болезни, значении болезненных симптомов, о диагнозе и прогнозе[6].
- Предоставить необходимую и адекватную информацию о цели, методе, предполагаемой продолжительности и ожидаемых результатах лечения[4].
- Провести беседу о возможных болевых ощущениях или дискомфорте, рисках и вероятных побочных эффектах вследствие предлагаемого лечения[4].
- Следует обсудить и предложить пациенту альтернативные способы лечения, в особенности менее инвазивные[4]; рассказать о достоинствах и недостатках альтернативных способов лечения[2].
- Информация должна предоставляться на понятном пациенту языке и в доступной восприятию форме[4].
- Предоставляемая информация должна быть полной и всесторонней, включая ответы на вопросы пациента[6].
- У пациента должно быть право на отказ либо прекращение курса лечения[4].
- Его следует известить о последствиях отказа от лечения[4].
- Отказ от медицинской процедуры не должен влиять на положение пациента и его взаимоотношения с медперсоналом[6].
- Согласно российскому законодательству, информированное согласие (как и отказ от лечения) должно быть письменным[5].
- В дальнейшем пациенту систематически должна предоставляться информация, описывающая ход лечения (результаты и т.д.)[7].
В ряде стран пациенты, госпитализированные в недобровольном порядке, имеют законодательно закреплённое право отказаться от лечения[8]. Согласно стандартам Европейского комитета по предупреждению пыток и бесчеловечного или унижающего достоинство обращения или наказания (ЕКПП), «принудительное помещение лица в психиатрическое учреждение не должно истолковываться как разрешение на проведение лечения без его согласия. Из этого следует, что любому вменяемому пациенту, добровольному или недобровольному, должна быть предоставлена возможность отказаться от лечения или какого-либо другого медицинского вмешательства»[7].
В соответствии с принципами ВОЗ, законодательство должно предусматривать проведение всех видов лечения на основе добровольного и информированного согласия, за исключением редко возникающих ситуаций. В частности, такая ситуация может иметь место при психическом расстройстве у человека с недостаточной компетенцией[прим 2] (дееспособностью[прим 1]), причём предлагаемое лечение, возможно, позволит уменьшить степень выраженности такого расстройства или не исключена вероятность дальнейшего ухудшения состояния пациента из-за отсутствия лечения[3]. По мнению ВОЗ, недобровольная госпитализация и недобровольное лечение должны применяться в исключительных случаях и лишь при особых обстоятельствах[9].
Некоторыми учёными оспаривается правомерность получения согласия у лиц, страдающих тяжёлыми психическими расстройствами (такими, как шизофрения, тяжёлая депрессия), поскольку эти расстройства значительно сказываются на когнитивных функциях. Однако было показано, что при изменении формы предъявления информации, необходимой для принятия решения (например, многократное её повторение, предоставление большего количества времени на обдумывание), процент её усвоения практически не отличается от такового у здоровых людей. Лишь в очень тяжёлых случаях (состояния изменённого сознания, острые психозы с выраженной растерянностью или крайней загруженностью психотическими переживаниями, состояния глубокого слабоумия) отношение больного к факту оказания психиатрической помощи установить практически невозможно, поэтому получение согласия в таких случаях следует считать неправомерным[8].
По данным ряда исследований, лица, страдающие хроническими психическими расстройствами, способны усваивать и понимать информацию, касающуюся их состояния[10]:151.
Законодательство должно запрещать участие в клинических или экспериментальных научных исследованиях без информированного согласия, которое следует получить от всех пациентов независимо от того, поступили ли они в стационар добровольно либо принудительно[3]. Дополнительные гарантии защиты прав лиц с психическими расстройствами также требуются при применении особо опасных видов лечения или приводящих к необратимым последствиям[6].
Согласно Принципам защиты психически больных лиц и улучшения психиатрической помощи (документ ООН), лечение без информированного согласия даже в самых тяжёлых случаях, когда пациент не способен дать осознанное согласие, не должно назначаться, если у пациента есть личный представитель, уполномоченный в соответствии с законом давать согласие на лечение за пациента. Однако личный представитель не может дать согласие на применение таких мер, как стерилизация, серьёзное хирургическое вмешательство, психохирургия и другие виды инвазивного и необратимого лечения психического заболевания, клинические опыты и экспериментальные методы лечения. Данные меры могут применяться только добровольно[11].
При применении к пациенту, которому психиатрическая помощь оказывается в добровольном порядке, мер физического стеснения необходимо данное заранее пациентом письменное согласие на применение этих мер. Такое согласие должно быть отражено в документе, содержащем в себе письменное информированное добровольное согласие пациента на лечение. Соблюдение этой нормы может предотвратить возникновение спора между пациентом и психиатрическим учреждением по поводу законности применения мер стеснения[5].
В России
В Российской Федерации право на информированное согласие в психиатрии гарантировано благодаря «Закону о психиатрической помощи и гарантиях прав граждан при её оказании»[12]. Но, как неоднократно отмечалось в авторитетных источниках, в российских психиатрических больницах принцип информированного согласия нарушается[13][14][15][16]. По словам некоторых врачей-психиатров, они предпочитают не обсуждать с пациентами особенности их психического заболевания и лечения[14]. Как отмечалось в публикации 2010 года, свыше половины (56%) психиатров считают, что пациентам не следует сообщать диагноз заболевания, названия применяемых лекарственных средств, возникающие при лечении трудности и возможные осложнения[5].
В «Законе о психиатрической помощи…» подчёркивается, что согласие на лечение должно быть обязательно письменным. Оно может быть оформлено в виде записи врача в медицинском документе, удостоверенной подписью пациента или его законного представителя, либо в виде расписки, данной пациентом или его законным представителем, в виде письменной просьбы, заявления либо специального формуляра, приобщённого к медицинской документации[8]. Отказ от лечения тоже должен оформляться в письменной форме и подписываться лицом, отказавшимся от лечения, либо его законным представителем, и содержаться в медицинской документации. Если пациент не соглашается оформлять отказ в письменной форме, его устный отказ должен отражаться в меддокументации и удостоверяться подписью третьего лица (свидетеля)[5].
Запись в медицинской документации (амбулаторной карте, истории болезни) о предоставленной пациенту информации имеет правовое значение и должна содержать конспективное изложение как сообщённых врачом-психиатром сведений, так и реакции на них пациента[8].
«Закон о психиатрической помощи…» закрепляет также требование о получении информированного добровольного согласия на оказание любого вида психиатрической помощи (или отказа от неё) не только от дееспособных, но и от недееспособных лиц. По смыслу «Закона…», однако, информированное добровольное согласие должно быть осознанным: состояние недееспособного должно позволять ему выразить свою волю[5].
См. также
Сноски
- Примечания
- ↑ 1 2 3 Здесь употребляется не в юридическом значении этого слова (см. Дееспособность), а означает наличие «физических, эмоциональных и когнитивных способностей принимать решения или совершать целенаправленные действия» (определение ВОЗ).
- ↑ 1 2 Под компетенцией здесь понимается психическая способность «переработать и понять суть информации для принятия на этом основании чётко сформулированных решений» (формулировка ВОЗ).
- Источники
- ↑ Гурылева М.Э. Добровольное информированное согласие и его место в медицинской практике // Главная медицинская сестра. — 2011. — № 2. — С. 45—54.
- ↑ 1 2 Окаша А. Культуральные аспекты психиатрической этики: роль Всемирной психиатрической ассоциации // Независимый психиатрический журнал. — 2002. — № 4. — С. 17—27.
- ↑ 1 2 3 4 Законодательство в области психического здоровья и права человека. — Всемирная организация здравоохранения, 2006. — С. 22—24. — 50 с. — ISBN 92 4 454595 0.
- ↑ 1 2 3 4 5 6 7 8 Согласно Принципам защиты психически больных лиц (международному своду норм по правам человека, выпущенному ООН), и методическим рекомендациям к ним. Приводится по: Законодательство в области психического здоровья и права человека. — Всемирная организация здравоохранения, 2006. — С. 22—23. — 50 с. — ISBN 92 4 454595 0.
- ↑ 1 2 3 4 5 6 7 8 Аргунова Ю.Н. Права граждан при оказании психиатрической помощи (Вопросы и ответы). — Москва: Грифон, 2014. — 640 с. — 1600 экз. — ISBN 978-5-98862-190-4.
- ↑ 1 2 3 4 5 Биоэтика: Проблемы и перспективы. Иванюшкин А.Я. Биоэтика и психиатрия // Вопросы философии. — 1994. — № 3.
- ↑ 1 2 Европейский Комитет по предупреждению пыток, 8-й доклад, 1998. (Извлечение, касающееся принудительного помещения в психиатрические учреждения) Архивная копия от 2 сентября 2010 на Wayback Machine
- ↑ 1 2 3 4 Усов Г.М., Федорова М.Ю. Правовое регулирование психиатрической помощи: учебное пособие для вузов. — ЗАО «Юстицинформ», 2006. — 304 с. — 1000 экз. — ISBN 5-7205-0717-5, 978-5-7205-0717-6.
- ↑ Охрана психического здоровья: проблемы и пути их решения: Отчет о Европейской конференции ВОЗ на уровне министров. — 2006. — ISBN 92-890-4377-6.
- ↑ Абрамов В.А., Табачников С.И., Подкорытов В.С. Основы качественной психиатрической практики. — Донецк: Каштан, 2004. — 248 с. — 500 экз. — ISBN 966-8292-58-8.
- ↑ Принципы защиты психически больных лиц и улучшения психиатрической помощи. Приняты резолюцией 46/119 Генеральной Ассамблеи ООН от 17 декабря 1991 года.
- ↑ Савенко Ю.С. Защита прав пациентов психиатрических учреждений // Независимый психиатрический журнал. — 2005. — № 4.
- ↑ Ястребов В. С. Правовые аспекты психиатрии // Общая психиатрия / Под ред. А. С. Тиганова. — М., 2006.
- ↑ 1 2 Мониторинг психиатрических стационаров России — материалы к обсуждению // Независимый психиатрический журнал. — 2004. — № 3.
- ↑ Визит делегации Международной хельсинкской федерации в Московскую психиатрическую больницу № 1 им. Н.А.Алексеева // Независимый психиатрический журнал. — 2004. — № 1.
- ↑ Доклад Уполномоченного по правам человека в Российской Федерации за 2015 год. — Москва, 2016. — 246 с.
Ссылки
wikiredia.ru
Информированное добровольное согласие — Википедия
Информированное добровольное согласие — основное право пациента; необходимое предварительное условие, представляющее собой процесс получения разрешения у пациента или его законного представителя в виде добровольного принятия предложенного врачом медицинского вмешательства, разновидности обследования и лечения, построенный на предоставленной в доступной форме обстоятельной информации о предстоящем вмешательстве, вероятных осложнениях, вариантах процедур и условий их оказания, в результате выступающий механизмом защиты прав как пациента, так и врача[1][2][3].
Информированное согласие взимается в соответствии с рекомендациями в области медицинской этики и этики исследований.
Добровольность определяется отсутствием принуждения, возможного в таких формах, как угрозы, авторитарное навязывание стороннего мнения, подтасовка информации[3].
Бытует мнение, что требование на получение согласия пациента на медицинское вмешательство впервые сформулировано в XVIII веке в Великобритании, термин «добровольное согласие» впервые появился во второй половине 1940-х годов по окончании Нюрнбергского процесса, когда подчёркивалось внимание к добровольному участию испытуемых в медицинских экспериментах, а «информированное согласие» многие авторы относят к 1957 году, когда в США после транслюмбальной аортографии[en] пациент оказался обездвижен, он обратился в суд и выиграл иск против врачей: выяснено, что будучи уведомленным о данном осложнении, он бы не дал согласия, таким образом его согласие не было информированным[4].
Основные принципы[править]
- Получение до медицинского вмешательства;
- Добровольное получение и возможность отзыва согласия в любое время и без объяснения причин
- Исчерпывающая информированность
- Обязательное условие медицинского вмешательства[1].
Общие положения[править]
О том, что информированное согласие было дано, можно говорить только в случае, когда присутствует чёткое понимание фактов, следствий и последствий действия. Чтобы предоставить информированное согласие, пациент должен обладать адекватными способностями мышления и обладать всеми релевантными фактами. Нарушения мышления и способности выносить суждения, которые могут препятствовать информированности согласия, включают базовую интеллектуальную либо эмоциональную незрелость, высокий уровень стресса, как в случае ПТСР или интеллектуальное нарушение, серьезную душевную болезнь, интоксикацию, нехватку сна, болезнь Альцгеймера или нахождение в коме.
Когда лицо сочтено неспособным к даче информированного согласия, за него может таковое дать в его интересах третье лицо, то есть родители, близкие родственники, представители, опекуны; в случае психической болезни решение о медицинском вмешательстве может быть принято на основании судебного решения, которое выносится на основе экспертного заключения, а в случае, если лицо лишено дееспособности, информированное согласие предоставляет опекун — физическое лицо либо организация здравоохранения, то есть психиатрический стационар либо психоневрологический интернат.
В случаях, когда лицу предоставлено недостаточно информации для принятия обоснованного решения, возникают серьезные этические вопросы. Подобные случаи в клинических исследованиях выявляются и предотвращаются Комитетом по Этике или комиссией специалистов.
Шаблоны информированного согласия для использования на практике можно найти на сайте Всемирной Организации Здравоохранения[5].
В Российской Федерации[править]
Понятие информированного добровольного согласия впервые в РФ законодательно закреплено принятием «Основ законодательства РФ об охране здоровья граждан» от 22 июля 1993 года № 5487-1[6][7]. В настоящее время в Российской Федерации информированное добровольное согласие «является необходимым условием оказания медицинской помощи», что закреплено ст. 20 федерального закона от 21 ноября 2011 г. № 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации»[8], а порядок его получения установлен Приказом Министерства здравоохранения РФ от 20.12.2012 года № 1177н[2][7][9].
Регламентированы случаи медицинского вмешательства без согласия пациента, к ним относят экстренные показания устранения угрозы жизни человека, представление заболеванием опасности для других людей — в этом случае решение принимает консилиум врачей или лечащий врач с обязательным последующим информированием администрации медицинского учреждения и гражданина; также к данному виду относят неотложные действия в отношении лиц, страдающих тяжелыми психическими расстройствами, лиц совершивших общественно опасные деяния по решению суда и при проведении судебно-психиатрической и судебно-медицинской экспертиз[2].
Возрастные и иные особенности[править]
Право на дачу согласия прямо связано с дееспособностью:
- дети до 6 лет полностью недееспособны (ст.28 ГК РФ[10]), согласие за них дают законные представители;
- несовершеннолетние от 6 до 18 лет ограниченно дееспособны (ст.26, 28 ГК РФ[10]), тем не менее с 15 лет, согласно ФЗ «Об основах охраны здоровья граждан в Российской Федерации», имеют право на добровольное информированное согласие на медицинское вмешательство, таким образом с 6 до 15 лет за несовершеннолетнего согласие дают законные представители, с 15 лет до 18 лет — несовершеннолетние самостоятельно, хотя при этом и могут воспользоваться помощью родителей или законных представителей, тем не менее подписывают бланк самостоятельно;
- совершеннолетние граждане дают добровольное информированное согласие самостоятельно;
- совершеннолетние граждане, признанные недееспособными в судебном порядке, дают информированное ддобровольное согласие через опекунов[11].
В случае отказа законных представителей несовершеннолетнего (до 15 лет) о медицинском вмешательстве при требовании об этом медучреждения, вопрос о нём решается в суде[1].
При оформлении информированного добровольного согласия дееспособные пожилые люди часто привлекают доверенных лиц (ст. 182, 185 ГК РФ[10]) или попечителей (помощников), исполняющих обязанности в форме патронажа (ст. 41 ГК РФ[10]), но только для помощи, уступать его им пациент не имеет права[11].
Евросоюз[править]
Согласно положениям Конвенции о защите прав человека и достоинства человеческого существа в связи с использованием достижений биологии и медицины[12] вмешательство в здоровье может осуществляться только после получения на то свободного, осознанного согласия, основанного на информированности лица, подвергающегося такому вмешательству (ст.ст. 5—10), он заранее информируется о цели и характере вмешательства, возможных последствиях и связанных с ним рисках, пациент также в любое время может отказаться от своего согласия[3]. Этой же Конвенцией предусмотрена непременность соблюдения медицинскими работниками профессиональных норм и обязанностей для максимально полного соблюдения прав пациентов и защиты их законных интересов[3].
Конфликты интересов[править]
Другие противоречия, возникшие достаточно давно, указывают на конфликты интересов среди медицинским факультетом и исследователями. Например, информация о сотрудниках Университета Калифорнии содержит данные о постоянных корпоративных платежах исследователям и практикам компаниями, торгующими и производящими рекламирующими и производящими именно те устройства и лекарства, которые эти практикующие врачи и исследователи в дальнейшем рекомендуют пациентам[13]. Роберт Педовиц, бывший председатель факультета ортопедической хирургии Калифорнийского Университета в Лос-Анджелесе, выразил опасения о том, что финансовые конфликты интересов его коллег могут негативно повлиять на лечение пациентов или исследования новых методов лечения[14]. В последовавшем судебном иске Университета против разгласившего эту информацию прессе Педовица, университет выплатил, по соглашению сторон, $10 млн. долларов, отказавшись при этом признать нарушения[14]. Consumer Watchdog констатировала, что политика Университета Калифорнии «либо неадекватная, либо недостаточная… Пациенты в больницах Университета Калифорнии заслуживают самые надежные хирургические приборы и медикаменты… и ни не должны рассматриваться в качестве субъектов в дорогих медицинских экспериментов»[13].
Другие случаи с Университетом Калифорнии касаются изъятия женских яйцеклеток для имплантации другим женщинам без согласия пациента[15], незаконная продажа пожертвованных трупов[16], инъекции живых бактерий в мозг человека, что привело к преждевременным смертям[17].
- ↑ 1,01,11,2 Бажанов, Иваненко, 2012
- ↑ 2,02,12,2 2015, Погодина
- ↑ 3,03,13,23,3 Пищнта, Климов, 2006
- ↑ Погодина, 2015
- ↑ WHO | Informed Consent Form Templates. who.int. Проверено 14 сентября 2014.
- ↑ Основы законодательства Российской Федерации об охране здоровья граждан (утв. ВС РФ 22.07.1993 № 5487-1) (ред. от 07.12.2011). consultant.ru. Проверено 11 января 2016., где закреплено в статьях 30—34 (в настоящее время утратил силу)
- ↑ 7,07,1 Филиппов, Абаева, Филиппов, 2013
- ↑ Федеральный закон Российской Федерации от 21 ноября 2011 г. N 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации». consultant.ru. Проверено 11 января 2016.
- ↑ Приказ Минздрава России от 20.12.2012 N 1177н (ред. от 10.08.2015) «Об утверждении порядка дачи информированного добровольного согласия на медицинское вмешательство и отказа от медицинского вмешательства в отношении определенных видов медицинских вмешательств, форм информированного добровольного согласия на медицинское вмешательство и форм отказа от медицинского вмешательства» (Зарегистрировано в Минюсте России 28.06.2013 N 28924). Российская газета. Проверено 11 января 2016.
- ↑ 10,010,110,210,3 Гражданский кодекс РФ от 30.11.1994 N 51-ФЗ (с изм. и доп.) — Часть 1 // Собрание законодательства РФ, 05.12.1994, N 32, ст. 3301, Российская газета, N 238-239, 08.12.1994
- ↑ 11,011,1 Бажанов, Иваненко, 2011
- ↑ Конвенция о защите прав и достоинства человека в связи с применением достижений биологии и медицины: Конвенция о правах человека и биомедицине. Овьедо, 4 апреля 1997 года. coe.int. Проверено 11 января 2016.
- ↑ 13,013,1 Petersen, Melody. (2014, May 25). UC system struggles with professors’ outside earnings. Orange County Register.
- ↑ 14,014,1 Terhune, Chad (2014, April 25). More scrutiny for UCLA’s School of Medicine. Los Angeles Times
- ↑ Yoshino, Kimi. (2006, January 20). UC Irvine Fertility Scandal Isn’t Over: While seeking to limit its liability, college admits it failed to inform many patients of wrongdoing. Los Angeles Times
- ↑ Jablon, Robert and Associated Press. (2004, March 11). Scandal at UCLA reveals cadaver trade as big business. Boston. Retrieved from
- ↑ The Sacramento Bee. (2013, August 25). UC Davis surgeons resign after bacteria-in-brain dispute.
- Бажанов, Н. Информированное добровольное согласие пациента на медицинское вмешательство: возрастные аспекты / Н. Бажанов, Н. Иваненко // Врач. — 2011. — № 10. — С. 73—75. — ISSN 0236-3054.</span>
- Бажанов, Н. О. Медико-правовые аспекты информированного добровольного согласия / Н. О. Бажанов, Н. С. Иваненко // Здравоохранение Российской Федерации. — 2012. — № 6.</span>
- Пищнта, А. Н. Информированное добровольное согласие в медицине (правовой аспект) / А. Н. Пищнта, А. Е. Климов // Вестник Российского университета дружбы народов. — 2006. — Т. 33, № 1. — (Медицина).</span>
- Погодина, Т. Г. К вопросу о добровольном информированном согласии на медицинское вмешательство как неотъемлемое право пациента // Юридическая наука и практика: Вестник Нижегородской академии МВД России. — 2015. — Т. 30, № 2. — ISSN 2078-5356.</span>
- Филиппов, Ю. Н. История становления информированного добровольного согласия пациента в России / Ю. Н. Филиппов, О. П. Абаева, А. Ю. Филиппов // Медицинский альманах. — 2013. — Т. 25, № 1.</span>
www.wikiznanie.ru
