Водянистые пузырьки на коже у ребенка: что делать?
Кожные проблемы не редкость у детей в младенческом возрасте. То диатез выступит, то неонатальная сыпь, а могут появиться водянистые пузырьки на коже, которые пугают всех без исключения мам. И не зря, ведь такого рода высыпания не всегда носят безобидный характер и могут являться симптомом серьезного заболевания.
Но чему же они возникают? Попробуем разобраться в причинах.
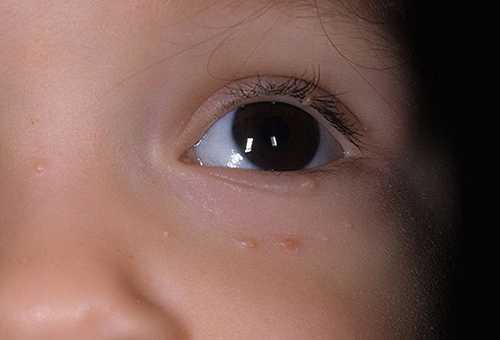
Водянистые пузырьки могут быть симптомом контагиозного моллюска
Причины возникновения водянистых пузырьков
- Аллергическая реакция. Она может возникнуть на что угодно – от пищи до внешних факторов (растения, животные, бытовая химия и косметика). Прыщики могут быть как обычными, так и водянистыми. Чаще всего они «высыпают» сразу и на лице, и на теле, при этом их довольно много.
- Солнечный ожог. Такое возможно в жаркое время года, если ребенок провел долгое время на открытом солнце. При этом повышается температура тела крохи, возникают покраснения и зуд.
- Пеленочный дерматит. Он возникает из-за редкой смены подгузника и несоблюдения правил гигиены. В этом случае пузырьки и прыщики сконцентрированы в области ягодиц.
- Ветрянка (ветряная оспа). Ветрянка — одна из самых распространенных детских болезней. При ней прыщики сначала имеют розово-красный цвет, но со временем наливаются жидкостью и лопаются. Болезнь у всех детей проходит по-разному, но в большинстве случаев сопровождается небольшим повышением температуры.
- Опрелости. Такой проблемой страдают в основном новорожденные. Водянистые пузырьки и воспаления при этом локализуются в кожных складках на ручках и ножках.
- Дисгидроз. Он относительно безопасен и характеризуется водянистыми высыпаниями в области рук. Дисгидроз проявляется чаще всего весной и проходит в течение 10-12 дней.
- Стрептодермия. При этом заболевании водянистые прыщики появляются в основном в носогубном треугольнике. Иногда возникает зуд, но в целом заболевание проходит безболезненно и не вызывает дискомфорта.
- Контагиозный моллюск. Это вирусная болезнь, при которой водянистые пузырьки появляются постепенно и довольно активно распространяются по всему телу. Несмотря на активность ребенка и его хороший аппетит, прыщики не проходят сами и требуют немедленного лечения.
- Герпес. Локализуются пузырьки, вызванные этим заболеванием, в районе рта. Часто герпес у ребенка возникает, если кто-то из родителей болеет им. В таком случае нужно прекратить контакт «больного» родителя и малыша. Иногда герпес сопровождается болью в горле.
Эти и другие причины могут провоцировать возникновение водянистых прыщиков на коже ребенка, а также провоцировать другие симптомы и недомогания. В любом случае при возникновении высыпаний на коже младенца нужно немедленно обратиться к врачу. Он назначит эффективное и безопасное лечение в зависимости от существующей проблемы.

Если вы кормите ребенка грудью и подозреваете, что пузырьки на коже малыша могут быть симптомом аллергии, срочно пересмотрите свой рацион
Что делать, если у ребенка водянистые пузырьки на коже?
Как только молодая мама заметит на коже малыша любые высыпания и покраснения, первое, что она должна сделать, – это пересмотреть свой рацион. В период грудного вскармливания мама и малыш крепко связаны, и большинство всех кожных и кишечных расстройств возникает именно из-за плохого качества грудного молока.
Исключите из рациона сладкое, острое, соленое. Откажитесь от жирных блюд, консервов, фаст-фуда, газировки, алкоголя, кофе. Сократите потребление фруктов и ягод.
Нелишним будет на несколько дней сесть на своеобразную диету — ешьте только гипоаллергенные продукты: гречку, сухари, листовой салат, зеленые яблоки, нежирное мясо кролика или индейки.
Кроме этого поменяйте постельное белье и одежду малыша. Стирайте детские вещи только гипоаллергенным порошком или хозяйственным мылом.
Если водянистые пузырьки были вызваны аллергией, то они очень быстро пройдут. Если же ситуация осталась без изменений, пора бить тревогу.
- Вызовите на дом участкового врача. Помните, что нести малыша в поликлинику ни в коем случае нельзя. Если вирусное заболевание подтвердится, есть риск заразить других детей.
- Если же состояние маленького пациента ухудшается, вызывайте «скорую помощь». То же следует сделать, если у крохи резко повысилась температура, пропал аппетит, возникает рвота.
При появлении на коже малыша водянистых прыщиков не стоит откладывать вызов врача. Несмотря на то, что причиной высыпаний может быть всего лишь аллергия, лучше не рисковать и убедиться, что болезнь не опасна.
фото, причины, симптомы и лечение
Сыпь — частое явление в жизни детей. Водянистые пузырьки на коже у ребенка могут быть симптомом как инфекционных заболеваний, протекающих с экзантемами (ветряная оспа, герпес), так и явлением неинфекционной природы, связанным с аллергической реакцией или дерматитом.
Водянистые пузырьки на коже в медицине носят название везикул и представляют собой полостные образования, выступающие над поверхностью кожи и заполненные прозрачным содержимым. В зависимости от локализации они делятся на интрадермальные, если расположены в глубине дермы, или субэпидермальные, когда находятся поверхностно под эпидермисом.
Механизм возникновения пузырьков под воздействием внешних и внутренних факторов заключается в расслоении кожных слоев, разрыве межклеточных мостиков и локальном скоплении в этих промежутках экссудата.
Первичный контактный дерматит
Возникает в результате непосредственного контакта кожных покровов с раздражителем.
Виды поражающих факторов:
- Физические. Воздействие излучения, повышенной или пониженной температуры. При второй степени ожогов или обморожений появляются водянистые пузырьки на поверхности кожи. При солнечном ожоге наблюдаются пузыри и отслойка эпидермиса.
- Механические, когда патологические изменения происходят из-за трения при ношении тесной одежды или обуви (мозоли на ногах).
- Биологические, при которых повреждающим агентом является или укус насекомого (клещ), или действие растения (крапива).
- Химические — при контакте кожи с различными веществами, в состав которых входят щелочи или кислоты высокой концентрации, способные разрушить клеточные мембраны и вызвать ожог.
Опрелости (пеленочный дерматит) возникают при длительном воздействии мочи и кала на кожу паховой области и ягодиц. Появляется краснота, сыпь в виде пузырьков и узелков. Общее состояние ребенка страдает незначительно.
Аллергический дерматит
Возникает у детей с повышенной сенсибилизацией, то есть чувствительностью. Реализуется в виде аллергической реакции замедленного типа. После первого контакта с аллергеном проходит не менее двух недель. В это время формируются специфические антитела. В качестве раздражителей выступают различные химические вещества-аллергены, которых в настоящее время насчитывается более трех тысяч.
Клинически это выражается появлением гиперемированных пятен, затем на их фоне возникают многочисленные пузырьки, заполненные серозной жидкостью. При их вскрытии остаются мокнущие участки в виде эрозий, которые вскоре покрываются корочками.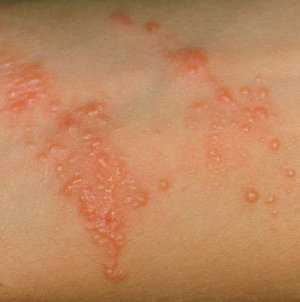
Основная зона высыпания располагается в месте непосредственного контакта с аллергеном, но вторично сыпь может появиться на любом участке кожного покрова. Описание симптомов включает боль, жжение, сильный зуд.
Признаки аллергического дерматита:
- После контакта с раздражающим веществом и появлением сыпи должно пройти время.
- Интенсивность и распространенность кожных проявлений не связаны напрямую с концентрацией раздражителя и временем его воздействия.
- Специфичность — появление сыпи только при действии определенного вещества.
- Аллергический дерматит протекает без общетоксических признаков: без повышения температуры и ухудшения общего состояния ребенка.
Токсикодермия
Токсикодермия — это острое поражение, развившееся под действием токсинов, проникших в кожу гематогенным путем. В отличие от аллергического дерматита, повреждающий фактор действует не прямо на эпидермис, а через кровь, содержащую аллерген.
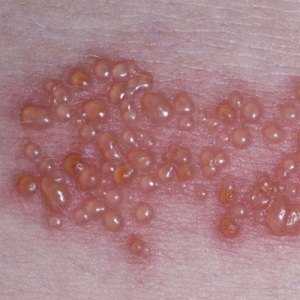
- На первом месте по частоте развития токсикодермии стоят лекарственные средства: антибиотики, сульфаниламиды, снотворные, транквилизаторы, витамины группы В и многие другие.
- На втором месте — поражения кожи, вызванные пищевыми продуктами.
- Различные химические вещества, применяемые в быту: гели, шампуни, стиральные порошки, средства для уборки дома.
- Эндогенные токсины вырабатываются и в самом организме в результате нарушений обмена веществ, работы пищеварительной системы, печени, почек.
Одной из форм токсикодермии является везикулярный тип, при котором образуются распространенные высыпания на коже в виде пузырьков с жидкостью, окруженных кольцом гиперемированной кожи. Вариант локализованной токсикодермиии — дисгидроз, когда сыпь располагается на подошвах и ладонях. При массивном поражении больших площадей ухудшается общее состояние: на фоне слабости повышается температура, возникает зуд, озноб, болезненные ощущения.
Бактериальная инфекция
При поражении стрептококком на теле у ребенка могут появиться волдыри на коже с жидкостью, которые можно рассмотреть на фото ниже. Возбудитель проникает в поверхностный слой эпидермиса через малейшие повреждения на коже (укус насекомого, царапина).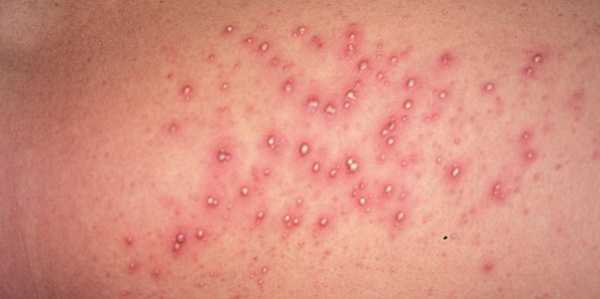
Вначале появляются ярко-красные пятна, через сутки они покрываются пузырьками с мутной жидкостью. По мере прогрессирования патологического процесса везикулы лопаются, гнойное содержимое вытекает. При подсыхании образуются твердые желтые корки. Ребенка беспокоит зуд и жжение. Заболевание носит название стрептококкового импетиго.
Если возбудителем является стафилококк, то он проникает под кожу через устья волосяных фолликулов. Содержимое пузырьков сразу становится гнойным.
Заболевают дети от периода новорожденности до 2 лет. Сыпь локализуется на конечностях, редко переходит на туловище и лицо. У новорожденных наблюдается везикулопустулез — одиночные или множественные пузыри с гнойным водянистым содержимым. Преимущественная локализация — внутренняя поверхность конечностей, естественные складки тела, туловище.
Более тяжелым видом высыпаний является пузырчатка — пемфигус новорожденных. На кожных покровах ребенка (на груди, животе, на сгибательных поверхностях конечностей) возникают вялые волдыри различных размеров. Пузыри быстро вскрываются, жидкое содержимое высыхает, образуя корочку. Процесс поверхностный: глубокие слои кожи не поражаются. Возбудителями являются кокковые микробы, кишечная и синегнойная палочки, клебсиелла, энтеробактер.
Вирусная инфекция
Самая частая причина появления пузырьковой сыпи на коже у детей — это заболевание ветряной оспой. Возбудитель ветрянки — вирус герпеса человека III типа, который обладает сродством к эпителиальной ткани. Размножаясь, он вызывает гибель клеток, на их месте формируются полости, заполненные экссудатом.
Для ветряной сыпи характерно наличие мелких зудящих пузырьков с цикличностью высыпаний: сначала на лице, шее, затем поражаются туловище и конечности.
При тяжелом течении ветряной оспы сыпь имеет вид булл — крупных вялых пузырей, после заживления которых остаются кожные дефекты.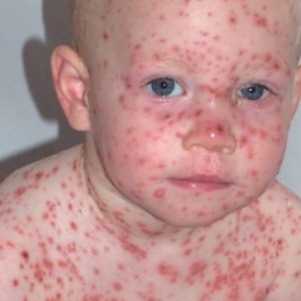
Опоясывающий лишай провоцируется возбудителем ветряной оспы, который после выздоровления не покидает организм, а пребывает в «спящем» состоянии в нервных узлах спинного мозга. При снижении иммунитета происходит его реактивация с появлением характерной ветряной сыпи по ходу нервных стволов: в межреберном пространстве, плечевом сплетении, в проекции тройничного нерва на лице. У детей встречается редко. Основным симптомом, помимо сыпи, является сильная боль в местах локализации патологического очага. Невралгия после выздоровления часто сохраняется на длительное время.
У детей симптомы простого герпеса 1 типа — везикулярные высыпания на губах, вокруг рта, под носом — часто сочетаются с проявлениями острого респираторного заболевания.У герпеса II типа излюбленная локализация — область наружных половых органов; у девочек поражается слизистая малых и больших половых губ.
Грибковая инфекция
Везикулярная форма грибка стопы относится к наиболее редким. Проявляется возникновением на ступнях волдырей, наполненных жидкостью. После разрыва оболочки пузыря обнажается эрозированная поверхность, которая часто инфицируется бактериальной флорой.
Этот вид грибкового поражения является очень контагиозным, возможно заражение в бассейнах, саунах, банях. Для него характерен сильный зуд.
Аутоиммунные заболевания
Буллезный пемфигоид — крайне редко наблюдается у детей. Он проявляется у пожилых людей старше 65 лет. Считается, что заболевание имеет аутоиммунный характер. Доказательством этому служат нахождение у больных специфических антител, поражающих различные кожные структуры. Основной симптом — образование на коже туловища, конечностях, реже на лице и волосистой части головы напряженных водяных пузырей. Жидкость в них прозрачная, иногда с примесью крови. Вскоре пузыри лопаются, эрозии и язвочки на их месте быстро заживают.
Герпетиформный дерматит Дюринга относят к хроническим рецидивирующим заболеваниям. Считается, что развитие его связано с повышенной чувствительностью к белку злаков — глютену. Начинается остро с незначительного подъема температуры, появления на ограниченном участке кожи чувства жжения, зуда. Через несколько часов выступает полиморфная сыпь — красные пятна, пузыри, папулы на руках, ногах, лице, волосистой части головы, ягодицах. Внутри сыпных элементов находится кровянистое содержимое.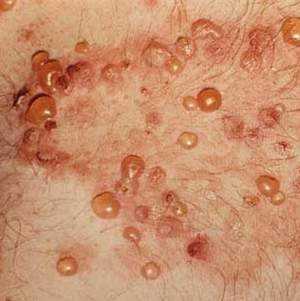
Осложнения
В детском возрасте заболевания, протекающие с высыпаниями на кожных покровах, при своевременном лечении заканчиваются выздоровлением. Осложнения, связанные со вторичной бактериальной инфекцией, особенно опасны в раннем детском возрасте на фоне других болезней.
Если в развитии патологии заложен аллергический компонент, возможна не местная реакция в виде кожных высыпаний, а системная, приводящая к состояниям, угрожающим жизни ребенка — анафилактический шок, отек Квинке.
Лечение
Так как пузырьковая сыпь сопровождает многие кожные заболевания, то прежде чем проводить терапию, необходимо выяснить причину высыпаний на коже. Правильная диагностика позволит назначить адекватное лечение, и сыпь как симптом по мере выздоровления исчезнет вместе с другими клиническими проявлениями.
При аллергии
При аллергических и токсико-аллергических видах дерматитов необходимо выяснить причинный фактор, запускающий неадекватный иммунный ответ, и постараться оградить ребенка от контакта с ним. Терапия начинается с назначения антигистаминных препаратов, которые блокируют действие местных медиаторов воспаления — гистамина, простагландинов.
Это — Супрастин, Фенкарол, Зиртек, Эриус. Фенкарол и Супрастин, относящиеся к первому поколению антигистаминных средств, тормозят активность ЦНС, обладают успокаивающим действием, что важно при сильном зуде. Малыш будет меньше чесаться и перестанет беспокоиться во сне. Местно назначают Фенистил Гель 2—3 раза в день.
При других заболеваниях
- Контактный дерматит, вызванный действием физических или механических факторов, лечится место с помощью противовоспалительных и ранозаживляющих мазей: Пантенол, Солкосерил, Цинковая мазь.
- Герпетические дерматиты, сыпь при ветряной оспе и опоясывающем лишае обрабатывают антисептиками: бриллиантовым зеленым, Хлоргексидином; противовирусными мазями: Панавир, Ацикловир, Оксолиновая мазь.
- При опоясывающем лишае назначают обезболивающие из группы нестероидных противовоспалительных средств — Ибупрофен, Найз, Кеторолак.
- При бактериальном поражении применяют системные антибиотики, к которым чувствительны возбудители. Местно требуется обработка антисептиками для ограничения воспалительного процесса.
- Грибковое поражение. На очаги накладывают фунгицидные мази: Клотримазол, Ламизил, Пимафуцин.

- При тяжелом течении дерматита подключают стероидные препараты — Преднизолон, Дексаметазон.
- Герпетиформный дерматит у детей лечат введением гамма-глобулина, витаминных комплексов группы В. При распространенном процессе назначают антибиотики пенициллинового ряда или аминогликозиды.
Народные средства
Нетрадиционные методы народной медицины у детей применяют после разрешения врача при легких формах кожных поражений для уменьшения зуда, скорейшего заживления эрозий и язв.
Лечебные ванны
Температура воды — 36—37 0С, время процедуры — 15 минут.
- Заварить 100 г сушеной травы череды или соцветий ромашки литром кипящей воды. Настаивать 3 часа, процедить, добавить настой в ванну.
- В литр теплой воды всыпать 100 г крахмала. Размешать до получения однородной массы, влить в ванну.

Компрессы и протирки
- Залить стаканом кипятка 20 г измельченной коры дуба. После остывания процедить, смачивать льняную салфетку в настое и прикладывать к больному месту на 15 минут.
- Потребуется по 30 г шишек хмеля и березовых почек на 200 мл кипящей воды. Настаивать 5 часов. Полученным раствором протирать пораженные места несколько раз в день.
- Стакан молодых сушеных листьев груши добавить в кастрюлю с литром кипящей воды. Варить на медленном огне 5 минут. Настаивать 8 часов. В отваре смачивать марлю и накладывать на пораженные места 2—3 раза в день.
- Для примочек используют свежевыжатые соки картофеля, тыквы, столетника. Пропитанную соком марлю приложить к больному месту на полчаса.

Различные виды сыпи — постоянные спутники детства. Некоторые из них не представляют особой опасности здоровью малыша, например, потница или опрелости. В большинстве случаев достаточно выполнять правила гигиены и ухода за ребенком, и все пройдет само. Но нередко высыпания — симптомы тяжелых заболеваний, и разобраться в них может лишь опытный врач. Поэтому любые изменения кожных покровов у ребенка должны стать поводом обращения к специалисту.
kozhainfo.com
Что означают прозрачные прыщики у новорожденного?
В первые недели после рождения малыш адаптируется к новой окружающей среде. У него недостаточно развит иммунитет. Нередко на коже у ребенка появляются различные высыпания. Прозрачные пузырьки у новорожденного возникают по разным причинам. Некоторые из них обусловлены физиологией, не несут в себе опасности и быстро проходят без вмешательства. Но иногда подобная сыпь может быть причиной серьезного заболевания.
Аллергия
Возникает на пищу, средства гигиены, стиральный порошок, синтетическую одежду и пеленки. Представляет собой зудящие высыпания по всему телу. Для решения проблемы необходимо выявить источник аллергенов и изолировать малыша от него. Чтобы избежать аллергии, следует выбирать специальные детские моющие средства и натуральные ткани. Если ребенок на естественном вскармливании, маме крайне важно следить за своим питанием, ведь то, что она ест, влияет на качество грудного молока.
Потница
Возникает преимущественно летом из-за жары. Также причиной может стать слишком теплая одежда в любое время года. Иногда проблему провоцирует недостаточная гигиена. Проявляется потница в виде мелких зудящих пузырьков красного цвета. Чаще всего высыпания образуются на сгибах локтей и колен и в естественных складках кожи. Также нередко появляются прозрачные прыщики на лбу у новорожденного и на волосистой части головы. Важно следить, чтобы малыш не расчесывал сыпь, иначе в ранки может попасть инфекция. Избавиться от пузырьков можно с помощью подсушивающих средств и купания ребенка в теплой воде с добавлением марганцовки. Чтобы проблема не возвращалась, нужно мыть грудничка ежедневно, а в жару дважды в день. Необходимо регулярно подмывать ребенка, периодически устраивать ему воздушные ванны и проветривать комнату.
Пеленочный дерматит
Воспалительная кожная реакция. Возникает из-за повышенной влажности в местах прилегания пеленок или подгузников. Усугубляется из-за трения или раздражения мочой и калом. Сначала выглядит, как опрелость. Постепенно на красных пятнах образуются папулы, трещины, эрозии. В случае присоединения инфекции появляются пузырьки, заполненные мутной жидкостью. Чтобы справиться с проблемой, необходимо поддерживать пораженные места в чистом и сухом виде. Для подсушивания подходят детские присыпки. Полезно устраивать воздушные ванны. Одежда и подгузники должны быть подходящего размера, не натирать, но и не быть слишком свободными. При инфицировании используют противогрибковые и антибактериальные мази.
Прозрачные прыщи у новорожденного фото
Герпес
Вирус обычно передается ребенку от больного родителя и может поразить любую часть тела. Но чаще всего появляются прозрачные прыщики на лице у новорожденного, обычно в области губ. Высыпания сопровождаются жжением и зудом. Повышается температура тела. После вскрытия пузырьков на коже остаются язвочки. Иногда воспаляются шейные лимфатические узлы. При возникновении патологии назначают противовирусные средства в виде мазей, таблеток, уколов. Также применяются жаропонижающие и иммуностимулирующие препараты.
Ветрянка
Вирусное заболевание, передаваемое воздушно-капельным путем. У грудных детей возникает нечасто и протекает очень тяжело. Возникает, если мать заразилась ветряной оспой во время беременности, или никогда не болела ветрянкой, а малыш контактировал с больным человеком. Это происходит из-за отсутствия необходимых антител. Врожденная патология проявляется в течение первых полутора недель жизни. У малыша повышается температура, возникает рвота, возможны судороги. Ребенок теряет аппетит, становится вялым. Апатия резко сменяется раздражительностью. Через пару дней появляются высыпания в виде красных пятен и пузырьков, наполненных жидкостью. Больным детям показано обильное питье и частое прикладывание к груди. При высокой температуре необходим прием жаропонижающих. Высыпания обрабатывают зеленкой, сыпь во рту смазывают маслом облепихи. Также полезно использование противозудных мазей.
Токсическая эритема
Имеет аллергическую природу и обычно возникает в первые дни жизни. Не считается заболеванием. Представляет собой пограничное состояние между здоровьем и болезнью. Появляется из-за адаптации ребенка к внеутробным условиям. Симптоматика включается в себя высыпания в виде красных пятен с плотной поверхностью. На пигментированных участках образуются пузырьки или бугорки. Сыпь покрывает конечности, грудь и живот. Никогда не появляется на ладонях и ступнях. Возможен зуд. В большинстве случаев лечение не требуется, так как все проявления бесследно исчезают в течение недели. Чтобы облегчить состояние малыша, можно смазывать высыпания противоаллергическими мазями.
Прозрачные прыщики у новорожденного – обычное явление. В большинстве случаев они быстро пропадают и не оставляют последствий. Но при вирусной, грибковой и бактериальной природе появляется опасность для жизни и здоровья грудничка. Поэтому не стоит ставить диагноз и назначать лечение самостоятельно. Этим должен заниматься педиатр.
nakozhe.com
Сыпь на голове у новорожденного
Если вы увидели странную сыпь на голове у новорожденного малыша, не паникуйте, а попробуйте разобраться, почему она появилась и как помочь ребёнку.
Причина обязательно есть, ведь ни один прыщик не возникает сам по себе.
Причины высыпания на коже лица у младенцев
Гормоны. У новорожденного только формируется гормональный фон, вот и возникает у новорожденного ребенка сыпь на щёчках и шее в виде малюсеньких красных прыщиков. Чаще всего это происходит на 2-3 неделях его жизни.
Аллергия. Если мамочка немного «побезобразничала» и съела что-то молочное или продукт с красным пигментом, у ребёнка могут появиться аллергические прыщики.
Потница (мелкие пузырьки с прозрачной жидкостью). Молодые родители больше всего боятся того, что малыш замёрзнет. Но его потовые железы ещё полностью не сформировались, поэтому, когда его кутают и он потеет, появляются высыпания. Ещё одна причина потницы — несоблюдение правил детской гигиены.
Чего делать не стоит при сыпи у младенца?
Что бы ни вызвало сыпь на лбу у новорожденного или на его лице, не используйте лекарства без консультации врача. Не нужно обрабатывать ранки спиртом, жирным кремом, мазью или детской присыпкой. Даже если вы пришли к выводу, что причина высыпания – аллергия, самостоятельно не давайте ребёнку антигистаминные средства. Все свои действия лучше обсудить с педиатром.
Сыпь у новорожденных – лечение
Иногда самое действенное лечение – время. Часто сыпь проходит сама, нужно только вооружиться терпением. На вопрос «Как лечить сыпь у новорожденных?» врачи, скорее всего ответят: «Тщательно соблюдать правила гигиены ребенка»:
- ежедневные водные процедуры,
- подстригание ногтей малыша (так он не расцарапает сыпь и не занесёт инфекцию),
- поддержание оптимальной температуры воздуха в комнате новорожденного: 20°-22°С;
- поддержание влажности воздуха: не больше 70%.
Подумайте, не слишком ли тепло вы одеваете малыша. Его кожа должна дышать. Но если вы только что искупали ребёнка, то всё же чепчик стоит надеть.
Кажеться, нет средства более простого и действенного, чем купание. Во время купания можно ополаскивать голову малыша отварами трав:
- ромашка,
- череда,
- календула,
- лавровый лист,
- дубовая кора.
Хорошо снимает зуд раствор обычной соды (1 ч. л. на стакан тёплой кипячёной воды) или салицилового спирта (на стакан воды столовая ложка спирта).
Хотя основные причины возникновения не опасны, всё-таки каждая мамочка должна внимательно следить за состоянием кожи ребёнка.
Иногда высыпание может быть признаком серьёзной болезни (скарлатины или кори). Чтобы их исключить, лучше лишний раз показать кроху врачу.
chistajapopka.ru
Водянистые прыщи на теле у ребенка грудничка: что это
Опытным дерматологам и педиатрам известно, что водянистые прыщи на теле у ребенка являются признаком различных заболеваний. Некоторые из этих болезней представляют большую опасность и становятся причиной осложнений. С подобной проблемой сталкиваются как новорожденные, так и дети подросткового возраста.
Водянистые прыщи в детском возрасте
Водяные прыщики у детей — частое явление. Это пузыри, заполненные жидкостью. Последняя бывает серозной или гнойной. Кожа маленьких детей более тонкая, поэтому она очень чувствительна к различным неблагоприятным факторам. Водянистые прыщики у ребенка появляются по нескольким причинам. Основными этиологическими факторами являются:
- аллергические реакции;
- пузырчатка;
- пеленочный дерматит;
- стрептококковое импетиго;
- ветряная оспа;
- потница;
- дисгидроз;
- экзема;
- контагиозный моллюск;
- герпетическая инфекция.
Прыщики на теле могут быть не единственным признаком. Наряду с ними часто выявляются такие симптомы, как покраснение кожи, зуд, плаксивость, корочки, шелушение кожного покрова и повышение температуры тела.
Причина в ветряной оспе
Водянистые прыщи у ребенка — признак ветряной оспы. Это вирусное высококонтагиозное заболевание, проявляющееся пузырьковой сыпью и симптомами интоксикации. Возбудителем является вирус герпеса 3 типа. Данная патология диагностируется преимущественно у детей младшего школьного возраста.
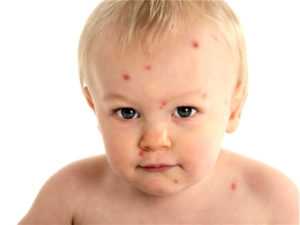 Больной ребенок опасен для окружающих, так как вирус может распространяться на расстояние 30 м. Если больна беременная женщина, то высока вероятность передачи инфекции плоду. Прыщи на лице, туловище и конечностях — основной симптом ветряной оспы. Экзантема имеет следующие отличительные признаки:
Больной ребенок опасен для окружающих, так как вирус может распространяться на расстояние 30 м. Если больна беременная женщина, то высока вероятность передачи инфекции плоду. Прыщи на лице, туловище и конечностях — основной симптом ветряной оспы. Экзантема имеет следующие отличительные признаки:
- представлена единичными элементами в виде папул и везикул;
- быстро распространяется по телу;
- сопровождается сильным зудом;
- возникает через 1-3 недели после заражениz вирусом;
- при инфицировании оставляет рубцы.
Прыщи появляются после продромального периода. Высыпания беспокоят на протяжении 4-5 дней и дольше. Вначале возникают пятна красного цвета. Вскоре они превращаются в папулы, а затем в везикулы. Это пузырьки, заполненные прозрачной жидкостью. При прокалывании они спадаются. В случае присоединения инфекции водянистые прыщи становятся гнойными. Образуются пустулы.
Прыщи могут появляться на голове у ребенка или других участках тела, за исключением ладоней и подошв. При этом заболевании может повышаться температура. В период разгара появляются новые высыпания. Иногда увеличиваются лимфатические узлы. После исчезновения водянистых прыщей наблюдается улучшение состояния больного.
Прыщи при пузырчатке
Иногда пузырьки обнаруживаются у грудничка. Основной причиной является пузырчатка. Она развивается у новорожденных. Это инфекционное заболевание, вызванное стафилококками. Данная патология протекает в доброкачественной и злокачественной формах. В последнем случае речь идет об эксфолиативном дерматите Риттера.
 Заражение детей происходит при проведении медицинских манипуляций или от больной гнойничковыми заболеваниями матери. Факторами передачи могут быть руки медицинского персонала. Основным признаком заболевания является наличие пузырьков. Они имеют следующие отличительные признаки:
Заражение детей происходит при проведении медицинских манипуляций или от больной гнойничковыми заболеваниями матери. Факторами передачи могут быть руки медицинского персонала. Основным признаком заболевания является наличие пузырьков. Они имеют следующие отличительные признаки:
- расположены группами;
- мелкие;
- образуются на покрасневшей коже;
- содержат прозрачный или гнойный секрет;
- чаще всего локализуются на животе, складках, ногах и около пупка;
- со временем лопаются;
- иногда возникают на слизистой рта.
Высыпания чаще всего появляются на первой неделе жизни ребенка.
Высыпания при пеленочном дерматите
Если у ребенка появились прыщики в виде пузырьков, то причиной может быть пеленочный дерматит. Данное состояние иначе называется опрелостью. Это наиболее частая проблема у детей грудного возраста. Распространенность дерматита у малышей достигает 50%. Данное состояние характеризуется локальным воспалением кожи в ответ на механические, физические или химические факторы.
Основными симптомами являются:
- покраснение;
- мокнутие;
- сыпь в виде прыщиков;
- отечность тканей;
- трещины;
- эрозии.
В процесс чаще всего вовлекаются складки между ягодицами, область паха и промежность, подмышечные впадины. Прыщи на голове не образуются. На коже появляются мелкие, величиной 1-2 мм пузырьки. Реже образуются пустулы. Факторами риска являются:
- нахождение малыша на искусственном вскармливании;
- проведение антибиотикотерапии;
- склонность к аллергическим реакциям;
- трение о подгузники;
- закутывание ребенка в неудобную одежду;
- неправильное пеленание;
- перегревание малыша;
- раздражение кожи калом и мочой;
- нерациональное использование присыпок и кремов;
- недостаточное прополаскивание пеленок.
В основе появления прыщиков и покраснения лежит длительный контакт кожи с влажной средой или трение. В тяжелых случаях дерматит проявляется гнойничковыми пузырями, эрозиями, трещинами, мокнутием и язвочками. Малышей беспокоят зуд и жжение в пораженной области.
Развитие у малышей потницы
 Красные водянистые прыщики могут быть признаком потницы. Это состояние, похожее на пеленочный дерматит (опрелости). В основе его развития лежит закупорка выводных протоков потовых желез на фоне перегревания или неправильного ухода за малышом. С подобной проблемой сталкиваются новорожденные и дети грудного возраста.
Красные водянистые прыщики могут быть признаком потницы. Это состояние, похожее на пеленочный дерматит (опрелости). В основе его развития лежит закупорка выводных протоков потовых желез на фоне перегревания или неправильного ухода за малышом. С подобной проблемой сталкиваются новорожденные и дети грудного возраста.
При несвоевременном лечении происходит инфицирование, что становится причиной развития пиодермии. К появлению потницы могут привести:
- редкое купание малыша;
- некачественное протирание кожи;
- нерегулярное принятие воздушных ванн;
- тугое пеленание;
- сильное укутывание ребенка;
- применение синтетической одежды.
Факторами риска являются ОРВИ, наличие сахарного диабета, недоношенность, ангина, корь, ветряная оспа, избыточный вес и эндокринные расстройства. При перегревании малыша нарушается процесс теплоотдачи путем испарения. Это приводит к накоплению пота и закупориванию желез. Потница бывает белой, красной желтой и кристаллической.
Основной симптом — пузырьковые высыпания. При кристаллической форме они появляются на невоспаленной коже. Через 2-3 дня прыщики вскрываются. Появляется шелушение кожи. При красной потнице наблюдаются зуд и жжение. Появление пустул указывает на развитие белой или желтой потницы. Данное состояние называется везикулопустулезом.
При потнице поражается кожа за ушами, шеи, подмышечных впадин, промежности, паховой зоны и области ягодиц. Прыщики при потнице имеют следующие особенности:
- диаметром 1-2 мм;
- красноватого цвета;
- сгруппированные;
- содержат прозрачный секрет;
- склонны к слиянию;
- могут сопровождаться зудом.
При контакте с пораженной кожей появляется боль. В запущенных случаях при присоединении инфекции образуются мокнущие трещины с язвочками. Возможно повышение температуры тела.
Прыщики при стрептодермии
Сыпь в виде водянистых пузырьков с розовым оттенком — признак стрептодермии. Это группа гнойничковых заболеваний, вызванных стрептококками. Прыщики часто образуются на фоне стрептококкового импетиго. Это заразное заболевание, характеризующееся появлением на коже фликтен. С этой проблемой чаще всего сталкиваются дети с тонкой и нежной кожей.
Больной ребенок является заразным для окружающих. Инфицирование происходит контактным способом. Предрасполагающими факторами являются:
- повреждение кожи;
- снижение иммунитета;
- склонность к диатезу;
- наличие зудящих дерматозов;
- повышенная потливость кожи;
- ринит;
- отит;
- загрязнение кожи.
Вначале на коже появляются красные пятна. Вскоре они превращаются во фликтены. Это прыщи в виде пузырей небольшого размера с красным основанием. На ранних стадиях заболевания фликтены плотные и содержат прозрачный секрет. Через некоторое время жидкость мутнеет и становится гнойной. Пузыри вскрываются. Образуются корочки желто-серого цвета.
После их исчезновения появляются пятна розово-сиреневого цвета. Заболевание продолжается около месяца. При импетиго поражается кожа лица, конечности и туловище. Фликтены появляются поодиночке. Они склонны к слиянию и периферическому росту. При своевременном и правильном лечении рубцов не образуется.
Развитие истинной экземы
Причиной появления водянистых прыщей является истинная экзема. Это разновидность зудящего дерматоза, характеризующаяся появлением на коже везикул и серозных папул. Они быстро вскрываются, после чего формируются эрозии. Дети болеют реже взрослых. Предрасполагающими факторами развития болезни являются:
- нарушение иннервации;
- наличие вегето-сосудистой дистонии;
- гипертиреоз;
- стресс;
- переутомление;
- иммунные нарушения;
- хронические инфекционные заболевания;
- метаболические нарушения;
- аллергические реакции.
Экзема начинается с возникновения отека и покраснения. Вскоре на них появляются прыщики в виде папул и везикул. Последние содержат серозную жидкость. После вскрытия пузырьков образуются микроэрозии. Затем появляются корочки. Элементы сыпи располагаются небольшими очагами симметрично.
Отличительным признаком истинной экземы является полиморфизм. На коже могут присутствовать различные по форме прыщики. Параллельно появляется зуд. Наряду с сыпью возможно нарушение сна и шелушение кожи. При отсутствии лечения экзема приобретает хроническую форму. Периодически возникают мокнущие пузырьки. В процесс может вовлекаться любой участок тела.
Обследование и лечебная тактика
Что делать при наличии водянистых прыщей, известно не каждому. Для постановки диагноза понадобятся:
- общие клинические анализы;
- биохимический анализ крови;
- посев отделяемого;
- сбор анамнеза заболевания;
- аллергические пробы;
- осмотр кожи;
- дерматоскопия.
При обнаружении пузырчатки новорожденных назначаются антибиотики. Препаратами выбора являются Оксациллин-Акос и Амоксиклав. Возможно применение цефалоспоринов. Больным детям вводятся альбумин, ретинол и витамины группы B. Кожу обрабатывают борным или салициловым спиртом.
Крупные пузыри скрывают. После этого применяют анилиновые красители и антибактериальные мази. Хороший эффект оказывают ультрафиолетовое облучение и ванны с перманганатом калия. Если пузыри обусловлены истинной экземой, то назначаются антигистаминные лекарства (Цетиризин, Хлоропирамин, Лоратадин, Супрастин).
В тяжелых случаях применяются системные кортикостероиды. При инфицировании пузырей показаны антибиотики. В лечении истинной экземы широко применяется физиотерапия (ПУВА, магнитотерапия, озонотерапия). Если прыщи появились на фоне пеленочного дерматита, то требуется организовать должный уход за малышом.
Нельзя пользоваться влажными антибактериальными салфетками. Рекомендуется ежедневно купать малыша и насухо протирать его кожу. Следует чаще менять подгузники и пеленки. Родители должны научиться подмывать малыша после каждого мочеиспускания и дефекации. Пораженную кожу обрабатывают раствором Фурацилина. Применяются заживляющие мази. При нагноении показаны антибиотики. Таким образом, прыщи с жидкостью внутри возможны при самых разных кожных заболеваниях.
Похожие статьи
acnetologia.ru
Водянистые пузырьки на коже у детей
Кожа у малышей крайне нежная, да и иммунная система окончательно формируется к 3 годам. Любые неблагоприятные воздействия могут проявиться кожными реакциями – эритемой, крапивницей, папулёзными высыпаниями.
Мамочки, увидев пузырьки у детей на теле, испытывают беспокойство: «Нужно срочно вызывать врача? Может быть, высыпания безобидные, и после купания в череде все пройдет?»
Зная причины кожных реакций, легче определиться с «самостоятельным» диагнозом и понять, когда помощь педиатра действительно необходима.
Почему появляется сыпь пузырьками у ребенка?
Мамочки могут столкнуться с сыпью на теле новорожденных с первых дней их внеутробного существования.
 Если ребенок здоров, хорошо кушает, то, скорее всего, это неонатальный пустулез – гормональные высыпания, спровоцированные изменением условий существований. При внутриутробном состоянии потовые железы у плода не работают, тело стерильное. После появления на свет кожу заселяют условно-патогенные микроорганизмы; поры, которые еще работают нестабильно, засоряются, появляются пузырьки, заполненные мутной жидкостью. Маленькие волдыри у ребенка этого возраста чаще вызывает Кандида – дрожжевой грибок.
Если ребенок здоров, хорошо кушает, то, скорее всего, это неонатальный пустулез – гормональные высыпания, спровоцированные изменением условий существований. При внутриутробном состоянии потовые железы у плода не работают, тело стерильное. После появления на свет кожу заселяют условно-патогенные микроорганизмы; поры, которые еще работают нестабильно, засоряются, появляются пузырьки, заполненные мутной жидкостью. Маленькие волдыри у ребенка этого возраста чаще вызывает Кандида – дрожжевой грибок.
Локализуются неонатальные высыпания на голове – цефалическая сыпь, на шее – чаще на задней поверхности, на спине, на груди, плечах, реже – на наружной поверхности бедер и на ягодицах.
Новорожденные страдают так же от опрелостей, которые проявляются как пузырьки с водянистым содержимым, или плотные пустулы. Появляются опрелости у детей в естественных кожных складках, в местах натирания памперсами или одеждой.
Пеленочный дерматит. Если родители пренебрегают гигиеническими правилами и экономят на подгузниках, то мелкие водянистые пузыри появляются на ягодицах и в паху. Они напоминают опрелости, но вылечить их гораздо труднее. Из-за постоянного контакта с агрессивной средой – мочой, их поверхность быстро разъедается, тканевая жидкость растекается, на нежном теле образуются корочки, присоединяется вторичное инфицирование. В этом случае появляется высокая вероятность развития гнойно-воспалительного процесса.
Избыточное ультрафиолетовое излучение. Как уже упоминалось, кожа в раннем возрасте очень нежная, и если у детей постарше после перегревания на солнце тело краснеет, что соотвествует ожогу 1 степени, то у младенцев злоупотребление солнечными ваннами может привести к поражению 2 степени – с водянистыми волдырями и значительным отеком. Состояние ухудшается, появляется температура, ребенок становится беспокойным, отказывается от еды.
Аллергическая сыпь. Водянистые пузырьки в этом случае появляются редко, в большинстве случае сыпь напоминает крапивницу.
Ее локализация зависит от вида контакта с аллергеном.
- Пероральный контакт – вокруг рта, дополнительный симптом – отек слизистой рта и гортани. Наиболее опасный тип аллергии, который у младенцев развивается очень быстро.
- Пищевая аллергия – чаще высыпания появляются на щеках, но могут возникать и по всей поверхности тела.
- Контактная аллергия – в этом случае высыпания возникают на тех частях тела, которые непосредственно соприкасались с аллергеном.
Развитие дыхательной недостаточности, вызванное отеком гортани, может наблюдаться у малышей до 3 лет при любом типе аллергии – при пероральных раздражениях и реакции на медикаментозные препараты возможность такой реакции увеличена. Это связано с особенностью анатомического строения малышей – узкие трахея и пищевод, и нестабильностью иммунной системы.
Следующие причины высыпаний у детей устранить без лечения невозможно.
- Ветрянка. Водянистые волдыри у ребенка возраста до полугода по этой причине возникают редко – в раннем возрасте младенцы находятся под защитой материнского иммунитета, но в дальнейшем они могут легко заразиться контактным или респираторным путем от старших детей или при посещении людных мест. У малышей часто болезнь начинается с сыпи в виде розово-красных папул и отечности кожного покрова, но уже на 2-3 день нетипичные высыпания сменяются обычными мелкими волдырями с жидкостным содержимым.
- Дисгидроз. Папулы с жидкостью при этом заболевании появляются на ладонях или стопах, обостряется дисгидроз чаще в переходный период – осенью и весной.
- Стрептодермия. Заболевание легко распространяется в детских коллективах, у детей болезнь протекает достаточно тяжело, с увеличением лимфоузлов и повышением температуры. Причина стрептодермии – повышенная активность условно-патогенной стрептококковой флоры.
Пузырьки при стрептодермии наполнены мутной жидкостью, место их локализации зависит от формы заболевания:
- стрептококковое импетиго – на носогубном треугольнике;
- буллезное импетиго – на боковой поверхности тела и конечностях;
- турниоль – пузырьки на кистях вокруг ногтя;
- поверхностный панариций – высыпания на ногтевых валиках;
- стрептококковая заеда – уже по названию ясно, что сыпь с жидкостным содержимым появляется в уголках рта;
- стрептококковая опрелость – из-за опрелостей на детской коже увеличивает свою активность стрептококк;
- лишай – этот тип инфекционного заболевания вызывает глубокие поражения, пузыри крупные, когда они лопаются, образуются крупные эрозии, повреждаются глубокие слои дермы.
 Контагиозный моллюск. Пузырьки при этом вирусном заболевании заполнены творожистой субстанцией. Папулы напоминают по виду полусферы, при нажатии на которые эта субстанция легко отторгается.
Контагиозный моллюск. Пузырьки при этом вирусном заболевании заполнены творожистой субстанцией. Папулы напоминают по виду полусферы, при нажатии на которые эта субстанция легко отторгается.- Герпес. Мелкие водянистые пузырьки могут появиться на слизистой губ и носа, но при более тяжелом течении инфекции локализуются в проекции крупных нервных волокон, чаще на пояснице. Один из разновидностей вируса герпеса и вызывает ветрянку.
Даже самые безобидные волдыри на теле у ребенка чешутся, вызывая дискомфорт. В раннем возрасте это приводит к нарушению физического и психического развития. Поэтому любые высыпания на коже требуют устранения.
Пузырьки на коже у детей – лечение
Способы по борьбе с сыпью у детей – вне зависимости от этиологии – во многом похожи. При различных видах раздражений помогают восстановить качество кожного покрова ванны с лекарственными травами, обработка высыпаний антисептиками, использование антигистаминных средств.
Неонатальная сыпь – в большинстве случаев – лечения не требует. Родители должны направить усилия на предотвращение вторичного инфицирования и ограничиться ванночками с лекарственными травами и слабым раствором марганцовки.
Для устранения опрелостей и пеленочного дерматита также достаточно усилить гигиенические мероприятия и держать кожу младенца в чистоте. Если уже появились гнойнички, то требуется дополнительное лечение – назначения должен делать педиатр. В этом случае могут быть использованы: антигистаминные средства для внешнего и внутреннего применения, мази и кремы – в том числе и с антибактериальным компонентом.
Ожоги детской кожи лучше лечить аэрозолями – «Пантенолом», «Д-Пантенолом», мазью «Бепантен» и подобными средствами.
Если высыпания появились из-за аллергии, необходимо дать малышу антигистаминный препарат – название, дозировка и кратность применения по рекомендации педиатра. В дальнейшем можно использовать ванны для устранения раздражения и средства наружного применения с антигистаминными ингредиентами – например, «Фенистил» гель.
При лечении ветрянки пузырьки на коже обрабатывают антисептическими средствами, чтобы предупредить вторичное инфицирование и купировать гнойно-воспалительный процесс. После подсыхания пузырьков кожа полностью очищается, если корочка отшелушивается естественным путем. Совсем недавно для лечения ветрянки использовались только зеленка и фукорцин, но сейчас уже появились противовирусные мази «Ацикловир», «Валацикловир»; «Каламин» лосьон и подобные.
Лечение дисгидроза: цинковая мазь, анилиновые красители, ванночки с марганцовкой, антигистаминные средства.
При стрептодермии проводится санация очагов инфекции:
 антисептическими жидкостями – «Мирамистином», «Хлоргексидином»;
антисептическими жидкостями – «Мирамистином», «Хлоргексидином»;- раствором фурацилина;
- 2% борным спиртом.
После того как пузырьки вскрылись, используют синтомициновую эмульсию, тетрациклиновую или эритромициновую мазь.
Обязательно применяют антигистаминные средства общего и местного действия.
В настоящее время для купирования активности болезнетворной микрофлоры используются ациклические нуклеозиды. К ним относятся: «Ацикловир» или «Зовиракс», «Валацикловир», «Фамцикловир».
Если мамочка не уверена в причине высыпаний или они сопровождаются неблагоприятной симптоматикой: повышением температуры, лихорадочным состоянием, увеличением лимфоузлов – необходимо обратиться к педиатру.
Даже самые безобидные водянистые пузырьки при опрелостях, при внедрении бактериальной флоры, могут спровоцировать гнойно-воспалительный процесс.
kozhzdrav.ru
Кожа новорожденного, на глазу прозрачный пузырек
Картины эпохи Возрождения, на которых изображены младенцы, купидоны, ангелочки, невозможно рассматривать без умиления. Великие живописцы с неповторимым правдоподобием отобразили прелесть детей младенческого возраста. И, в первую очередь, бросается в глаза нежная, бархатистая с розово-перламутровым оттенком кожа крохи.
Действительно, от рождения все младенцы наделены нежной, упругой, ароматной кожей. И, чтобы сохранить ее прелесть, мамы тщательно моют своих малышей различными специальными пенками, смазывают кремами и маслами, натирают присыпками.
Чего только не придумывают производители детской косметики, чтобы еще эффективнее защитить, увлажнить и успокоить нежную кожу малыша. Масло ши, авокадо, молочные протеины, экстракт цветов водяной лилии, – какие только вещества не используется для этой цели. Однако, даже при идеальном уходе за кожей младенца, мама не застрахована от неожиданностей. то шелушатся щечки, то покраснела попка, то появились какие-то непонятные пятнышки на животике… Любые кожные проблемы приводят молодых родителей в замешательство: а вдруг, это симптом какого-то грозного заболевания, требующего немедленного лечения? Не волнуйтесь!
Далеко не все изменения на коже являются проявлением болезни.
Что же является нормой и не должно вызывать беспокойство, а в каких случаях следует немедленно обращаться к специалисту?
Детская кожа отличается от взрослой рядом особенностей. Кожа состоит из двух слоев – эпидермиса и дермы. Наружный слой – эпидермис – имеет особое строение. В его основании – базальном слое, образуются новые клетки кожи. Они постепенно поднимаются вверх через шиповатый и зернистый к роговому слою эпидермиса. При этом они растут и сильно изменяются. На поверхности кожи клетки превращаются в роговые чешуйки и благополучно отшелушиваются.
Роговой слой кожи новорожденного очень тонкий. Именно поэтому детская кожа так уязвима для любого повреждения. Ведь одна из главных функций кожи – защитная. Кроме того, с помощью кожи организм ребенка приспосабливается к изменению температуры окружающей среды. Именно поэтому малыши быстро переохлаждаются или перегреваются.
Под эпидермисом располагается следующий слой кожи – дерма, которая состоит из рыхлой соединительной ткани. Связь эпидермиса с дермой у малышей очень рыхлая, поэтому любая инфекция у детей распространяется по кожному покрову очень быстро.
Воздух в организм новорожденного младенца попадает не только через легкие, но и через стенки сосудов кожи. Малыши буквально «дышат» кожей, потому что у них хорошо развита сеть кровеносных капилляров. Однако эта особенность облегчает и прохождение инфекции по току крови.
Известно, что в коже синтезируются такие необходимые вещества, как витамин Д, который регулирует в организме обмен кальция и фосфора, необходимых для роста ребенка и пигмент меланин, защищающий кожу от ультрафиолетовых лучей. У маленьких детей этого пигмента немного, поэтому детская кожа абсолютно незащищена от солнечного облучения. Поэтому находиться на солнце маленьким детям можно лишь в утренние и вечерние часы. в кружевной тени деревьев.
Кроме того, кожа выполняет выделительную функцию. Это значит, что с потоотделением из организма выводятся продукты обмена веществ.
И, естественно, кожа обеспечивает различные виды чувствительности – болевую, температурную и осязательную. В заключение этого небольшого экскурса в анатомию, хочется отметить, что кожа – это абсолютно необходимый и уникальный орган, и ухаживать за ней с раннего детства нужно как можно тщательней.
Период новорожденности – первый период жизни маленького человечка, начинающийся с момента перевязки пуповины. Практически у всех детей в этот период появляются те или иные специфические изменения кожи, которые проходят потом сами собой. Эти изменения не требуют лечения и обусловлены особенностями строения детской кожи.
У 80% детей на 2-3 день жизни появляется желтушная окраска кожных покровов – так называемая, физиологическая желтуха новорожденных, которая ослабевает к 7-10 дню. Связана она с функциональной незрелостью систем печени. Никакого специфического лечения проводить не требуется, необходимо только больше поить малыша и следить за его стулом.
После удаления первородной смазки может возникнуть покраснение кожи, называемое простой эритемой. Обычно на вторые сутки после рождения покраснение становится очень ярким, затем, к концу первой недели жизни, постепенно проходит. Продолжительность и степень выраженности эритемы зависят от зрелости малыша – у недоношенных детей простая эритема длится до 2-3 недель.
Вслед за простой эритемой появляется физиологическое шелушение кожи: тельце малыша покрывается отрубевидными или пластинчатыми чешуйками. Продолжается процесс примерно около двух недель. Чуть улучшать вид кожи помогут теплые ванночки с последующим смазыванием детским кремом.
У трети новорожденных на 2-4 день жизни на коже спины, груди, живота, реже – на лице и конечностях появляются мелкие белые плотные узелки или пузырьки, иногда расположенные на красном основании. Это проявления токсической эритемы новорожденных. Продолжительность высыпаний – от нескольких часов до 2-3 дней. При этом общее состояние малыша не нарушается. Ребенок хорошо себя чувствует, температура тела не повышается.
Замечено, что детки, перенесшие токсическую эритему, в дальнейшем более предрасположены к аллергическим реакциям, в том числе и к, так называемому, диатезу. Лечения, как правило, не проводят. Но при обильных высыпаниях назначают дополнительное питье (5% раствор глюкозы), противоаллергические препараты, а сами болячки смазывают 1% раствором зеленки.
До сих пор не выяснены причины возникновения этого странного состояния. По-видимому, токсическая эритема является переходным этапом между нормой и патологией.
У новорожденных количество сальных желез в 4 раза больше, чем у взрослых. Из-за обильного выделения и застоя секрета этих желез у половины новорожденных малышей на крыльях носа, переносице, в области щек и лба, на затылке возникают точечные беловато-желтые узелки. Это, так называемые, милиа, или сальные кисты. Сыпь самопроизвольно исчезает. В случае покраснения узелка, его следует обработать 0,5% раствором марганцовки. Ко второму году жизни сальные железы начинают функционировать слабо и восстанавливают свою функцию лишь в период полового созревания.
При рождении у малыша в области шейных складок, на волосистой части головы, плечах и груди можно увидеть пузырьки с прозрачным содержимым. Так выглядят расширенные потовые железы. Пузырьки легко удаляются ватным тампоном, смоченным спиртом. Повторных высыпаний не возникает.
Часто у маленьких детей на кожице в области затылка, на лбу, переносице, надбровных дугах, верхней губе и на веках можно увидеть пятнышки или полоски можно увидеть бледно-розовой окраски. При плаче или резких движениях они приподнимаются над уровнем кожи. Под давлением пальца исчезают, а затем появляются вновь. Это – телеангиэктазии, расширенные капилляры кожи, часто называемые «сосудистыми звездочками». Это ничто иное как остатки эмбриональных сосудов. Телеангиэктазии не требуют лечения и проходят самопроизвольно. На веках они исчезают к концу первого года жизни, на переносице – в начале второго года, а в области затылка проходят лишь к полутора годам.
Иногда на коже новорожденных можно увидеть синие, или «монгольские», пятна, которые представляют собой пигментное поражение кожи. Пятна похожи на синяки, не возвышаются над уровнем кожи, неправильной формы. Обычно всего синяки появляются в пояснично-крестцовой области, реже – на ягодицах и лопатках. Чаще всего они встречаются у маленьких негритят и азиатов. Но в 5% случаев они бывают и у малышей белой расы, преимущественно у брюнетов с темными глазами и волосами Это также физиологическое явление, не требующее медикаментозного вмешательства. Синие пятна постепенно бледнеют и исчезают без лечения в первые годы жизни.
Небольшие врожденные родинки, цвет которых изменяется от светло-коричневого до темного, как правило, растут вместе с малышом. Они настолько типичны, что встречаются практически у всех детей. Родинки не исчезают, но внимания специалиста они требуют лишь в тех случаях, когда начинают быстро увеличиваться или менять цвет и форму.
Все эти изменения не вызывают серьезных опасений и пройдут, когда завершится недолгий период новорожденности, полный радостей и тревог. И все же, консультация специалиста-дерматолога в любом случае не будет лишней. Хотя, в любом случае консультация специалиста никогда не будет лишней. Надеемся, что полученные из статьи знания позволят вам сохранить драгоценные нервные клетки, которые еще так понадобятся в дальнейшем.
Юлия Дьяченко, врач-дерматолог
www.baby.ru



 Контагиозный моллюск. Пузырьки при этом вирусном заболевании заполнены творожистой субстанцией. Папулы напоминают по виду полусферы, при нажатии на которые эта субстанция легко отторгается.
Контагиозный моллюск. Пузырьки при этом вирусном заболевании заполнены творожистой субстанцией. Папулы напоминают по виду полусферы, при нажатии на которые эта субстанция легко отторгается. антисептическими жидкостями – «Мирамистином», «Хлоргексидином»;
антисептическими жидкостями – «Мирамистином», «Хлоргексидином»;