УЗИ селезенки в Москве. от 2500 ₽
- Главная
- Услуги и цены
- УЗИ селезенки
Позвоните прямо сейчас
+7 (495) 215-56-90
Записаться на УЗИ селезенки
В каких случаях врач назначает УЗИ селезенки
Ультразвуковое исследование не имеет противопоказаний и ограничений по количеству проведенных сеансов. При помощи УЗИ можно контролировать динамику лечения сколь угодно часто.
В норме селезенка располагается в левом подреберье, ее контур не выходит за край линии ребер. При заболевании селезенка увеличивается в размерах, выступает из под грудной клетки, что заметно при пальпации. Чтобы уточнить причину изменений, врач назначает УЗИ.
Исследование проводят:
- при подозрении на травму селезенки;
- воспалении;
- аномалиях развития — блуждающей селезенке, развитии добавочной доли;
- злокачественных или доброкачественных новообразованиях.
 ;
; - нарушениях функции кроветворения;
- инфекционных заболеваниях — сифилисе, сепсисе;
- хронических заболеваниях органов ЖКТ;
- портальной гипертензии;
- профилактических обследованиях после перенесенной операции.
Метод позволяет быстро обнаружить абсцессы, травматическое омертвение, кровоизлияния или разрывы тканей, кисты.
Недостатком УЗИ селезенки считается недостаточная точность метода при одиночном обследовании органа. Но при комплексном УЗИ органов брюшной полости информация максимально точна.
Что показывает УЗИ селезенки
Ультразвуковое исследование селезенки может выявить:
- патологию печени;
- опухолевый процесс;
- развитие инфекции: токсоплазмоз, скарлатину, малярию, мононуклеоз, эндокардит;
- повреждения в результате травмы;
- воспалительный процесс;
- аутоиммунные заболевания;
- нарушение функции кроветворения;
- наследственные заболевания, вызванные деформацией генов;
- нарушение структуры в результате инфаркта, гематомы, абсцесса, кисты.

У детей увеличение селезенки может указывать на нарушение синтеза гемоглобина при анемии и сидеропении, лейкемию, врожденную патологию сердечной мышцы, туберкулез, брюшной тиф.
Как подготовиться к исследованию
В экстренных случаях врач проведет ультразвуковое исследование без предварительной подготовки пациента. Так обследуют пострадавших в авариях, при побоях, в случае сильного ушиба. Если быстро выявить разрыв органов в брюшной полости, внутреннее кровотечение — драгоценное время для оказания помощи не будет упущено.
При плановых мероприятия подготовка пациента начинается за три дня до исследования.
Рекомендуется:
- Исключить из рациона капусту, выпечку и сладости, молоко, бобовые, кофе, газированные напитки и другие продукты, которые способствуют газообразованию. Наполненные газом кишечные петли не дают оценить форму и положение селезенки.
- Ничего не есть на протяжении 9 часов до исследования.

- Принимать сорбенты, ветрогонные и ферментные препараты для пищеварения за 12 часов до исследования.
- Пациентам, которые страдают запорами, принять легкое растительное слабительное или сделать очистительную клизму.
Если накануне обследование газообразование повышено — следует принять активированный уголь в расчете одна таблетка на килограмм массы пациента.
На протяжении суток до процедуры не следует курить и принимать спиртное. Иначе спазм желудка повлияет на состояние селезенки и результат обследования теряет информативность. Нельзя жевать жевательную резинку.
Если УЗИ селезенки необходимо сделать ребенку, можно ограничиться 3–6 часами голода. Чем старше ребенок, тем продолжительнее должна быть пищевая пауза. Пить можно только чистую негазированную воду, но за час до исследования пить воду запрещено.
Ребенка следует подготовить к исследованию психологически, уговорить, предложить предстоящее исследование в качестве основы для новой игры.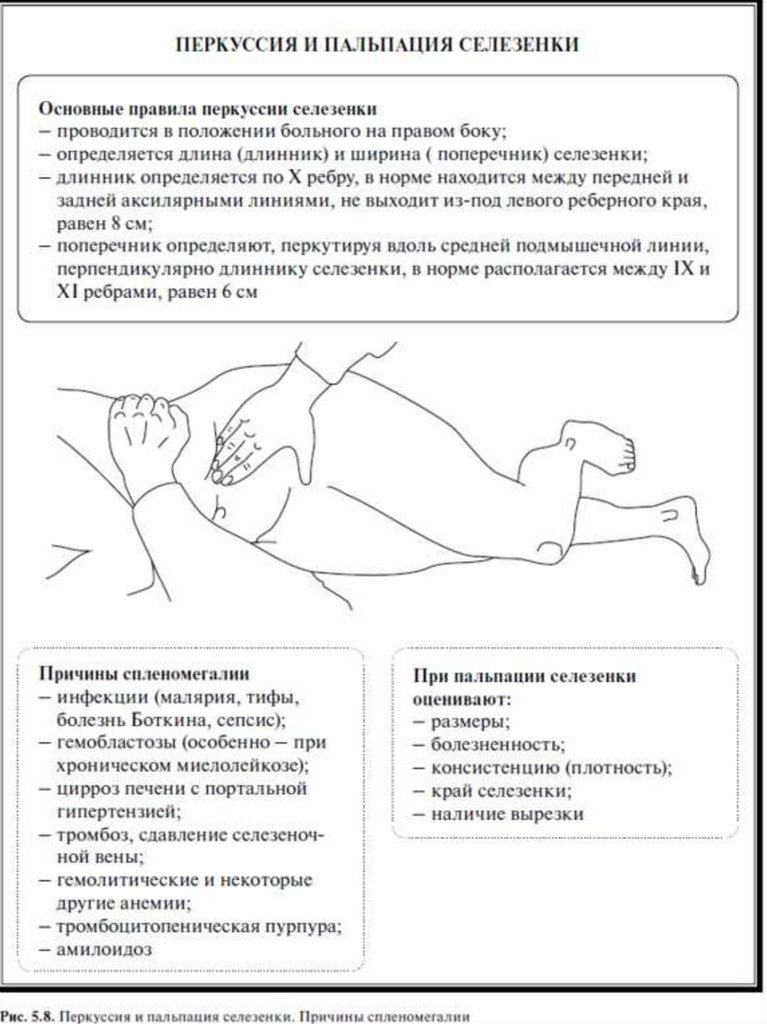 Необходимо, чтобы малыш смог расслабиться и спокойно лежать на кушетке, чтобы у врачу хватило времени для исследования.
Необходимо, чтобы малыш смог расслабиться и спокойно лежать на кушетке, чтобы у врачу хватило времени для исследования.
Последовательность проведения процедуры
Процедура безболезненна и занимает не более 20 минут. Затем врач расшифровывает и выдает результаты обследования на руки.
Обследование проходит в таком порядке:
- Пациент заходит в кабинет и располагается на спине, на кушетке.
- Освобождает от одежды область левого подреберья.
- Врач наносит на кожу пациента специальный гель, проводящий ультразвуковые сигналы и способствующий лучшему скольжению. Состав безопасен и не вызывает аллергии.
- Проводя датчиком прибора по подреберью, врач фиксирует параметры селезенки, изменения в его структуре, делает замеры.Он обращает внимание на состояние кровеносных сосудов и лимфоузлов селезенки. На монитор выводится изображение органа, врач фиксирует нужные ракурсы и распечатывает снимки.

Если у пациента есть врожденные аномалии селезенки, врач попросит его лечь на правый бок и завести за голову левую руку. УЗИ будет проведено через межреберное пространство.
Чтобы лучше рассмотреть исследуемый орган, врач может попросить пациента сделать глубокий вдох и на несколько секунд задержать дыхание.
Норма показателей при расшифровке данных
Результаты исследования расшифровывает врач УЗИ. Он описывает состояние структуры тканей селезенки, наличие застоев, травм, опухолей, размеры селезеночной артерии и вены. Протокол исследования пациент передает лечащему врачу.
В норме показания таковы:
- эхогенность: средняя;
- диаметр средней селезеночной вены: не более 0,5 см;
- серповидная форма органа;
- в воротной зоне допустима сосудистая сетка
- расположение: в левом подреберье между диафрагмой и желудком;
- размер: от 12 см в пределах косого среза (длина), до 8 см поперечного среза (ширина), 4 см толщина.

- предполагаемая масса: 140–250 г.
- структура однородная, мелкозернистая, контур непрерывный.
Размеры селезенки у детей:
- в возрасте до 3 лет: 68 на 50 мм;
- от 3 до 7 лет: 80 на 60 мм;
- от 8 до 12 лет: 90 на 60 мм;
- от 12 до 15 лет: 100 на 60 мм;
- старше 16 лет: размеры органа взрослого человека.
В среднем у женщин селезенка меньшего размера, чем у мужчин.
Где в Москве сделать УЗИ селезенки
Записаться на УЗИ селезенки можно по телефону или заполнив форму на сайте поликлиники. Консультанты центра подберут для вас удобное время приема. Мы предоставляем высокое качество исследования по разумной цене.
В дальнейшем вы можете получить консультацию терапевта или хирурга в здесь же, в Поликлинике Отрадное.
О клинике
Поликлиника Отрадное — крупнейший многопрофильный медицинский центр Москвы.
На 4 этажах в одном здании оказывается около 3500 видов медицинских услуг для взрослых и детей. Более 80 врачей обслуживают тысячи пациентов в месяц.
Услуги центра доступны для всех слоев населения, а лечебно-диагностические процедуры проводятся по современным протоколам.
В нашей клинике имеется диагностическая база для проведения полного обследования, а хирурги выполняют операции как амбулаторно, так и в хорошо оснащенном стационаре.
У нас также доступен широкий спектр физиотерапевтических и стоматологических услуг. А вернуть красоту помогут современные косметологические методики.
Профессионализм наших врачей и теплое человеческое отношение создают все условия для быстрой и качественной диагностики, лечения и реабилитации.
Читать больше
Почему мы?
Все услуги в одном здании
Более 4400 медицинских услуг
для всей семьи
Доступные цены
Высокое качество лечения
по разумной цене
Хорошие врачи
Более 70 врачей
с большим опытом
Качественный сервис
Уважительное отношение
к каждому пациенту
Бурков С.
 Г. • Ультрасонография органов брюшной полости
Г. • Ультрасонография органов брюшной полостиУЗИ сканер HS50
Доступная эффективность. Универсальный ультразвуковой сканер, компактный дизайн и инновационные возможности.
- Методика исследования
- Печень
- Желчный пузырь и желчевыводящие протоки
- Поджелудочная железа
- Селезенка
- Пищевод, желудок, кишечник
- Почки и мочевой пузырь
- Сосуды брюшной полости
Методика исследования
Эхография органов брюшной полости проводится утром натощак после ночного голодания, однако в экстренных ситуациях исследование может быть выполнено в любое время. В большинстве случаев особой подготовки не требуется, хотя у тучных пациентов, больных с выраженным метеоризмом качественный осмотр может быть затруднен. Для уменьшения помех, обусловленных наличием газа в кишечнике, рекомендуется в течение 2-3 дней соблюдение диеты, бедной клетчаткой, исключение из пищи продуктов, усиливающих газообразование в кишечнике.
Эхография проводится в положении больного лежа на спине, левом и правом боку, сидя или стоя, при этом желательно придерживаться следующей последовательности: обследование начинают с верхней части живота продольными срезами. Транcдьюсер располагают в эпигастрии по срединной линии. В этой позиции визуализируются левая доля печени и за ней брюшная аорта. Затем транедьюсер смещают влево, осматривая оставшуюся часть левой доли. После этого датчик последовательно перемещают в обратную сторону, вдоль правого подреберья до передней аксилярной линии. При этом визуализируются переход левой доли в правую, область круглой связки печени, хвостатая и квадратная доли, нижняя полая вена, правая доля печени, вены печени, портальная вена, желчный пузырь, правая почка.
Схема 1. Алгоритм проведения ультразвукового исследования органов брюшной полости (продольное сканирование):
а) — сканирование от средней линии живота влево;
б) — сканирование от левой передней аксилярной линии к правой передней аксилярной линии;
в) — сканирование от правой передней аксилярной к средней линии.
Исследование осуществляют без задержки дыхания. В результате проведенного сканирования в 2-х плоскостях получают общее представление о топографии органов верхнего этажа брюшной полости и выявляют грубые отклонения от нормы (схемы 1, 2).
Схема 2. Алгоритм проведения ультразвукового исследования органов брюшной полости (поперечное сканирование):
а) — сканирование от мечевидного отростка до пупка;
б) — сканирование от пупка в краниальном направлении.
Затем приступают к детальному изучению органов при задержке дыхания на высоте глубокого вдоха. Обследуя печень и желчный пузырь, трансдьюсер устанавливают параллельно правой реберной дуге и небольшими его наклонами, просматривают всю печень и желчный пузырь. При выраженном метеоризме возможно проведение исследования через межреберные промежутки справа в положениии больного на левом боку, что позволит избежать помех, обусловленных раздутыми петлями кишок. Эхографию поджелудочной железы начинают с поперечных срезов, переходя в последующем к сканированию в продольной плоскости. Селезенку осматривают в положении больного на правом боку, располагая трансдьюсер перпендикулярно реберной дуге.
Для обследования желудочно-кишечного тракта проводят вначале продольные срезы по всему животу слева направо и обратно, затем поперечные сверху вниз и обратно. И желудок, и кишечник должны быть осмотрены в поперечной и продольной плоскостях.
Ультразвуковое исследование почек осуществляют как со стороны спины (поперечные и продольные сечения), так и с передней (лежа на спине) и боковых (лежа на правом и левом боку) поверхностей живота, лучше при задержке дыхания в фазе глубокого вдоха. Для выявления подвижности или опущения почек эхографию производят в положении пациента сидя или стоя.
Предложенного алгоритма проведения ультразвукового исследования органов брюшной полости и почек необходимо придерживаться во всех случаях, поскольку лишь системный анализ получаемых эхограмм позволяет провести полноценное исследование, избежать возможных ошибок, получить необходимую информацию. Следует помнить, что качество обследования, в первую очередь, зависит от внимания врача, а поспешный осмотр недопустим.
Печень
Ультразвуковое исследование печени можно проводить в любое время без предварительной подготовки. Обследование проводится, как правило, в трех плоскостях (продольной, поперечной и косой) со стороны правого подреберья и эпигастрия. При этом необходимо оценить расположение, форму, контуры, размеры, структуру и эхогенность паренхимы, сосудистый рисунок в целом и конкретные сосуды, протоковую систему, влияние окружающих органов на состояние изображения печени. Точность диагностики выявляемых изменений возрастает при динамическом наблюдении (схема 3).
Схема 3. Положения датчика при сканировании печени:
1-3 — субкостальное сканирование
4 — продольное сканирование
5 — поперечное сканирование
6-7 — интеркостальное.
В норме большая часть печени располагается справа от позвоночника, а меньшая — слева от него и доходит до левой парастернальной линии. Контуры печени ровные, она имеет четкое очертание, капсула хорошо просматривается в виде гиперэхогенной структуры, окружающей ее паренхиму (за исключением участков, прилежащих к диафрагме, где капсула не дифференцируется от последней). В норме нижний край печени не выступает из-под реберной дуги. Общепринятыми являются измерение косого вертикального размера правой доли (не превышает 13-15 см) и толщины левой доли (до 5 см). Структура неизмененной печени представлена мелкозернистым изображением, состоящим из множества мелких точечных и линейных структур, равномерно расположенных по всей площади полученного среза. По эхогенности паренхима нормальной печени сопоставима или несколько выше эхогенности коркового вещества почки (при отсутствии ее патологии). Эхография позволяет дифференцировать различные трубчатые структуры, находящиеся в печени.
Контуры печени ровные, она имеет четкое очертание, капсула хорошо просматривается в виде гиперэхогенной структуры, окружающей ее паренхиму (за исключением участков, прилежащих к диафрагме, где капсула не дифференцируется от последней). В норме нижний край печени не выступает из-под реберной дуги. Общепринятыми являются измерение косого вертикального размера правой доли (не превышает 13-15 см) и толщины левой доли (до 5 см). Структура неизмененной печени представлена мелкозернистым изображением, состоящим из множества мелких точечных и линейных структур, равномерно расположенных по всей площади полученного среза. По эхогенности паренхима нормальной печени сопоставима или несколько выше эхогенности коркового вещества почки (при отсутствии ее патологии). Эхография позволяет дифференцировать различные трубчатые структуры, находящиеся в печени.
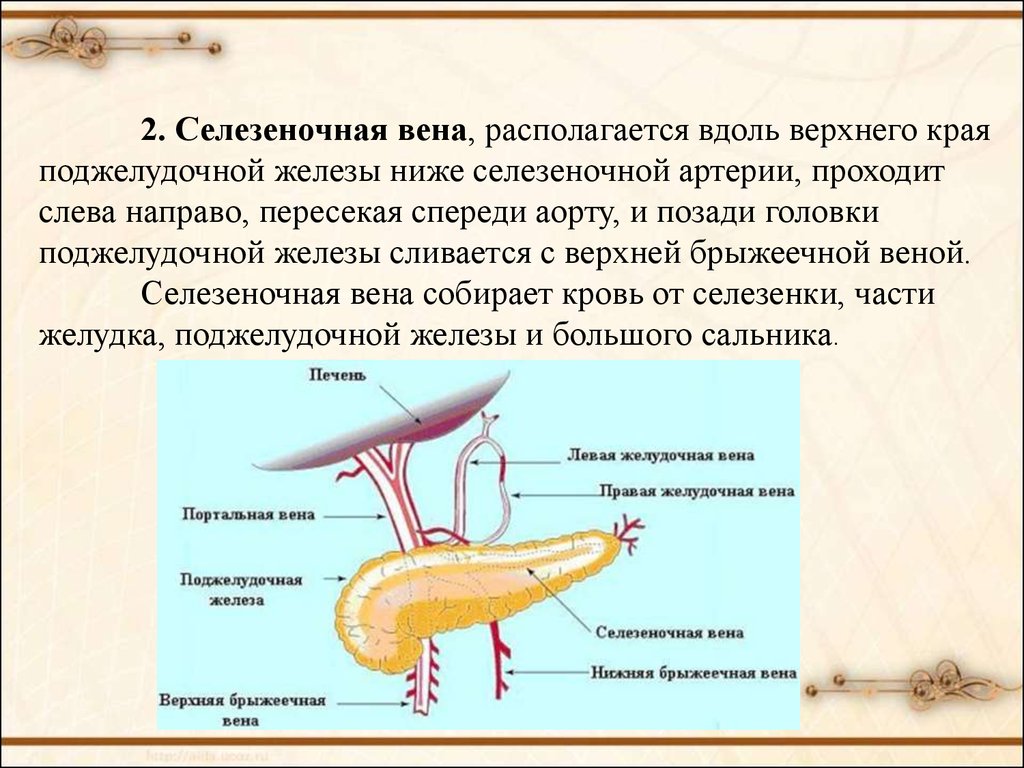
Отличительным признаком печеночных вен является их радиальное расположение (от периферии к центру), «отсутствие» стенок, возможность проследить ход мелких ветвей (до 1 мм в диаметре) до периферии органа. Портальная вена образуется в результате слияния верхнебрыжеечной и селезеночной вен. Лучше всего она видна при косом сканировании через правое подреберье и визуализи-руется в виде трубчатой структуры, имеющей четкие стенки. Ее можно проследить от места образования до впадения в ворота печени, где она разделяется на левую и правую ветви. В норме диаметр воротной вены не превышает 13-15 мм. Печеночная артерия визуализируется в области ворот печени как трубчатая структура небольшого диаметра (до 4-6 мм) с высокоэхогенными стенками. Внутрипеченочные желчные протоки в норме могут быть визуализированы только начиная с долевых. Они также имеют высокоэхогенные стенки и малый диаметр (не более 1 мм).
Портальная вена образуется в результате слияния верхнебрыжеечной и селезеночной вен. Лучше всего она видна при косом сканировании через правое подреберье и визуализи-руется в виде трубчатой структуры, имеющей четкие стенки. Ее можно проследить от места образования до впадения в ворота печени, где она разделяется на левую и правую ветви. В норме диаметр воротной вены не превышает 13-15 мм. Печеночная артерия визуализируется в области ворот печени как трубчатая структура небольшого диаметра (до 4-6 мм) с высокоэхогенными стенками. Внутрипеченочные желчные протоки в норме могут быть визуализированы только начиная с долевых. Они также имеют высокоэхогенные стенки и малый диаметр (не более 1 мм).
Результаты исследований
Рис. 1. Эхографическая картина нормальных левой и правой долей печени.
Рис. 2. Один из вариантов эхограммы нормальной паренхимы печени.
Рис. 3. Эхографическая картина изображения долевого печеночного протока.
Рис. 4. Эхограмма правой доли печени при ее увеличении: Liver — печень, Kidney — почка.
Рис. 5. Эхографическая картина жировой инфильтрации печени — повышение эхогенности паренхимы с эффектом ослабления в глубоких отделах печени.
Рис. 6. Эхографическая картина очаговой формы жировой инфильтрации (отмечена стрелками).
Рис. 7. Эхографическая картина одного из вариантов декомпенсированного цирроза печени: 1 — асцит, 2 — желчный пузырь, 3 — печень.
Рис. 8. Эхографическая картина порто-кавальных анастомозов в воротах печени: 1 — печень, 2 — желчный пузырь, 3 — порто-кавальные анастомозы, 4 — киста печени.
Рис. 9. Эхографическая картина одного из вариантов изображения капиллярной гемангиомы левой доли печени.
Рис. 10. Эхографическая картина простой салитарной кисты правой доли печени (отмечена маркерами).
Рис. 11. Эхографическая картина поликистоза печени.
Рис. 12. Эхографическая картина мелког кальцината печени (отмечен стрелкой).
Рис. 13. Эхографическая картина множественного метастатического поражения печени: M — метастазы.
Желчный пузырь и желчевыводящие протоки
Эхографию желчного пузыря и желчевыводящих протоков проводят обязательно натощак, не ранее чем через 8-12 часов после приема пищи. Это необходимо для достаточного заполнения пузыря желчью. Больного обследуют в трех позициях — в положении на спине, на левом боку, стоя, на высоте глубокого вдоха. В норме желчный пузырь расположен на дорсальной поверхности печени, в нем различают дно, тело и шейку, которая переходит в пузырный проток. При продольном сканировании желчный пузырь лоцируется как эхонегативное овальное, удлиненное или грушевидное образование, длиной от 4 до 9,5 см, шириной до 3-3,5 см, с тонкими (до 1,5-2 мм) стенками. В норме содержимое пузыря однородное, гомогенное (схема 4).
Схема 4. Положение датчика при сканировании желчного пузыря.
1,3 — в положении на спине;
2,4 — в положении на левом боку.
Внутрипеченочные желчные протоки идут параллельно ветвям воротной вены, располагаясь вентрально от них. Мелкие желчные протоки (в норме практически не видны) соединяются в более крупные по направлению ворот печени, образуя правый и левый печеночные протоки, сливающиеся в воротах печени в общий печеночный проток (в норме диаметр его не превышает 4-5 мм).
Мелкие желчные протоки (в норме практически не видны) соединяются в более крупные по направлению ворот печени, образуя правый и левый печеночные протоки, сливающиеся в воротах печени в общий печеночный проток (в норме диаметр его не превышает 4-5 мм).
Схема 5. Анатомия желчного пузыря и желчевывадящих протоков.
Последний, соединяясь с пузырным протоком, образует общий желчный проток (в норме его диаметр не превышает 7 мм), который открывается в 12-перстную кишку. Протоки имеют ровные, четкие стенки, просвет свободен от эхосигналов (схема 5).
Результаты исследований
Рис. 14. Эхографическая картина нормального желчного пузыря.
Рис. 15. Эхографическая картина деформированного желчного пузыря.
Рис. 16. Эхографическая картина холестероза желчного пузыря (холестериновые полипы отмечены стрелками).
Рис. 17. Эхографическая картина замазкообразной желчи в полости желчного пузыря, напоминающая солидное образование (отмечено стрелкой).
Рис. 18. Эхографическая картина одного из вариантов желчно-каменной болезни — множественные мелкие (1-2 мм) плавающие конкременты в полости желчного пузыря.
Рис. 19. Эхографическая картина одного из вариантов желчно-каменной болезни (два «мягких» холестериновых конкремента отмечены стрелками).
Рис. 20. Эхографическая картина одного из вариантов желчно-каменной болезни — конкремент размером 1,9 см, дающий за собой акустическую тень.
Рис. 21. Эхографическая картина одного из вариантов желчно-каменной болезни — отключенный желчный пузырь. В области проекции желчного пузыря визуализируется конгломерат плотных эхо-структур (отмечен стрелкой), дающий за собой акустическую тень.
Рис. 22. Эхографическая картина одного из вариантов изображения желчного пузыря при обострении хронического холецистита (утолщение и слоистость стенки).
Рис. 23. Один из вариантов осложненного течения послеоперационного периода — инфильтрат (обведен курсором) в области ложа желчного пузыря после его удаления.
Рис. 24. Один из вариантов осложнения операции холецистэктомии — в культе желчного пузыря (отмечена стрелками) визуализируется мелкий конкремент, дающий акустическую тень.
Рис. 25. Эхографическая картина холедохолитиаза (конкремент, дающий акустическую тень, отмечен стрелкой).
Рис. 26. Эхографическая картина расширенного холедоха (диаметр 21 мм) после операции холецистэкомии: 1 — холедох, 2 — желудок, 3 — расширенный вирсунгов проток, 4 — портальная вена, 5 — верхняя брыжеечная артерия, 6 — аорта.
Поджелудочная железа
Эхографию поджелудочной железы проводят на высоте форсированного вдоха или при надутом животе, когда левая доля печени значительно опускается в брюшную полость, являясь хорошей средой для проведения ультразвука. В некоторых случаях для лучшей визуализации железы можно рекомендовать больному выпить маленькими глотками 300-500 мл теплой дегазированной воды, создавая тем самым акустическое окно.
Исследуя поджелудочную железу, сначала проводят поперечное, а затем продольное сканирование. Поперечное сканирование осуществляют приблизительно под углом 10-20° вдоль условной линии, проведенной от ворот правой почки до ворот селезенки или верхнего полюса левой почки, путем последовательного смещения трансдьюсера от мечевидного отростка по направлению к пупку. Продольное сканирование производят, последовательно перемещая датчик от правой срединноключичной линии до левой передней аксилярной. Основные анатомические ориентиры для выявления поджелудочной железы: селезеночная вена, расположенная под нижним краем железы, верхняя брыжеечная артерия — округлое анэхогенное образование ниже вены, а еще ниже и левее — округлое анэхогенное образование — аорта, а правее и ниже — анэхогенное овальное образование — нижняя полая вена (схема 6).
Поперечное сканирование осуществляют приблизительно под углом 10-20° вдоль условной линии, проведенной от ворот правой почки до ворот селезенки или верхнего полюса левой почки, путем последовательного смещения трансдьюсера от мечевидного отростка по направлению к пупку. Продольное сканирование производят, последовательно перемещая датчик от правой срединноключичной линии до левой передней аксилярной. Основные анатомические ориентиры для выявления поджелудочной железы: селезеночная вена, расположенная под нижним краем железы, верхняя брыжеечная артерия — округлое анэхогенное образование ниже вены, а еще ниже и левее — округлое анэхогенное образование — аорта, а правее и ниже — анэхогенное овальное образование — нижняя полая вена (схема 6).
Схема 6. Положения датчика при сканировании поджелудочной железы:
а) — поперечное сканирование;
б) — продольное сканирование.
По своей эхогенности поджелудочная железа либо приближается к внутренней структуре печени, либо слегка превосходит ее. Паренхима железы в большинстве случаев является гомогенной, однако в некоторых случаях может быть мелкозернистой. С возрастом и у тучных людей эхогенность железы постепенно повышается. Определение размеров железы имеет первостепенное значение для диагностики ее различных заболеваний. Толщина, т.е. передне-задний размер головки составляет 2,5-3,0 см, тела -1.5-1,7 см и хвоста до 2,0 см. В норме может быть визуализирован и вирсунгов проток, его диаметр в теле железы у здоровых лиц не превышает 1 мм, а в головке — 2 мм.
Паренхима железы в большинстве случаев является гомогенной, однако в некоторых случаях может быть мелкозернистой. С возрастом и у тучных людей эхогенность железы постепенно повышается. Определение размеров железы имеет первостепенное значение для диагностики ее различных заболеваний. Толщина, т.е. передне-задний размер головки составляет 2,5-3,0 см, тела -1.5-1,7 см и хвоста до 2,0 см. В норме может быть визуализирован и вирсунгов проток, его диаметр в теле железы у здоровых лиц не превышает 1 мм, а в головке — 2 мм.
Результаты исследований
Рис. 27. Один из вариантов эхографического изображения анатомии и топографии нормальной поджелудочной железы: 1 — печень, 2 — головка, 3 — тело, 4 — хвост железы, 5 — портальная вена, 6 — селезеночная вена, 7 — верхняя брыжеечная артерия, 8 — нижняя полая вена, 9 — аорта.
Рис. 28. Эхографическая картина псевдокисты поджелудочной железы: 1 — печень, 2 — желудок, 3 — киста.
Рис. 29. Эхографическая картина опухоли поджелудочной железы: Hepar — печень, Pancreas — поджелудочная железа, Tumor — опухоль, V. p. — портальная вена, AMS — верхняя брыжеечная артерия, Aorta — аорта.
p. — портальная вена, AMS — верхняя брыжеечная артерия, Aorta — аорта.
Селезенка
Эхографию селезенки лучше проводить на глубине высокого вдоха в положении больного на правом боку. Наружная ее поверхность слегка выпуклая, внутренняя — слегка вогнута, при этом она имеет вид полумесяца, длинная ось которого направлена сверху вниз и вперед. Иногда селезенка прикрыта легкими и не визуализируется. В этом случае предлагается исследование через межреберные промежутки слева, при котором полученное УЗ-изображение сходно с изображением органа по длинной оси. На внутренней поверхности селезенки визуализируются ее ворота — место вхождения в паренхиму артерии и вены. Паренхима селезенки имеет вид однородного образования, имеющего мелкозернистое внутреннее строение, эхогенность ее существенно ниже эхогенности печени и несколько выше паренхимы почки. В норме длина селезенки не превышает 11-12 см, толщина — 4-5 см, площадь — 50 кв.см. Диаметр селезеночной вены в области ворот составляет 5-7 мм (схема 7).
Схема 7. Положение датчика при сканировании селезенки:
1-2 — поперечное сканирование;
3 — продольное сканирование.
Результаты исследований
Рис. 30. Эхографическая картина нормальной селезенки.
Рис. 31. Эхографическая картина добавочной селезенки.
Рис. 32. Эхографическая картина увеличенной при циррозе печени селезенки (1), расширенных селезеночной (2) и желудочной (3) вен.
Рис. 33. Эхографическая картина кисты селезенки: С — селезенка, К — киста, С.В. — селезеночная вена.
Рис. 34. Эхографическая картина инфаркта селезенки (отмечен стрелкой).
Пищевод, желудок, кишечник
Эхографию пищевода и желудка проводят натощак, а кишечника лучше после дефекации. Положение больного может быть различным и выбирается с учетом возможной локализации патологического процесса и лучшей его визуализации. На сагиттальном сечении, проходящем через пищеводное отверстие диафрагмы (транедьюсер устанавливается в эпигастрии под мечевидным отростком) нормальный пищевод лоцируется как трубчатая структура, образованная двумя анэхогенными полосками, соответствующими передней и задней стенкам пищевода, и заключенной между ними гиперэхогенной центральной зоной, соответствующей его слизистой оболочке. Диаметр пищевода измеряется от его передней до задней стенки (наружно-наружный размер) по плоскости, перпендикулярной оси пищевода, и не превышает в норме 10,5 мм. Длина брюшного отдела пищевода составляет у здоровых лиц 15-20 мм.
Диаметр пищевода измеряется от его передней до задней стенки (наружно-наружный размер) по плоскости, перпендикулярной оси пищевода, и не превышает в норме 10,5 мм. Длина брюшного отдела пищевода составляет у здоровых лиц 15-20 мм.
Ультразвуковое исследование желудка проводят в эпигастрии в продольном и поперечном сечениях. Толщина стенки желудка в норме составляет 3-7 мм, в ряде случаев удается визуализировать 5 слоев его стенки (первый — эхогенный, соответствует слизистой; второй — анэхогенный — мышечной пластине слизистой; третий — эхогенный — подслизистой; четвертый — анэхогенный — мышечной и пятый — эхогенный — серозной оболочкам) и проследить перистальтические сокращения.
Эхографическая картина тонкого и толстого кишечника во многом схожа, толщина стенок и того и другого в норме составляет 2- 5 мм, зависит от перистальтики и степени растяжения. Основным ультразвуковым признаком поражения желудка или кишечника является утолщение их стенок, появление так называемого симптома псевдопочки (поражения полого органа).
Результаты исследований
Рис. 35. Эхографическая картина неизмененного брюшного отдела пищевода: 1 — печень, 2 — брюшной отдел пищевода, 3 — сердце, 4 — диафрагма.
Рис. 36. Эхографическая картина гиперсекции желудка, видны 5 слоев стенки: St. — желудок, G.B. — желчный пузырь.
Рис. 37. Эхографическая картина одного из вариантов тела желудка и метастатического поражения печени: 1 — утолщенная до 17 мм стенка желудка, 2 — печень, 3 — метастаз.
Рис. 38. Эхографическая картина рака толстой кишки и метастатического поражения печени: М — метастазы, ТК — утолщенная стенка кишки.
Почки и мочевой пузырь
Поскольку верхний сегмент почек закрыт ребрами, для уменьшения обусловленных ими помех эхографию осуществляют со стороны спины (передней и боковых поверхностей живота) при задержке дыхания в фазе глубокого вдоха. При высоком расположе-нии почек, а также для определения их подвижности сканирование проводят в вертикальном положении больного. Для определения положения почек первоначально производят серию поперечных сканирований (со стороны спины в положении лежа на животе), последовательно перемещая трансдьюсер от нижнего полюса к верхнему. Продольное сканирование осуществляют, смещая датчик от наружной поверхности почек к внутренней. Чтобы получить более точное представление о состоянии паренхимы, размерах лоханок и определить сосуды, исследование проводят также со стороны передней поверхности живота. На продольных сечениях почка визуализируется в виде удлиненно-овальной, а на поперечных — овоидной формы образования, четко дифференцируемого от окружающих тканей. В норме длина почки составляет 7,5-12,0 см, ширина — 4,5-6,5 см, а различие в длине обеих почек не превышает 1,5- 2,0 см (схема 8).
Для определения положения почек первоначально производят серию поперечных сканирований (со стороны спины в положении лежа на животе), последовательно перемещая трансдьюсер от нижнего полюса к верхнему. Продольное сканирование осуществляют, смещая датчик от наружной поверхности почек к внутренней. Чтобы получить более точное представление о состоянии паренхимы, размерах лоханок и определить сосуды, исследование проводят также со стороны передней поверхности живота. На продольных сечениях почка визуализируется в виде удлиненно-овальной, а на поперечных — овоидной формы образования, четко дифференцируемого от окружающих тканей. В норме длина почки составляет 7,5-12,0 см, ширина — 4,5-6,5 см, а различие в длине обеих почек не превышает 1,5- 2,0 см (схема 8).
Схема 8. Положение датчика при сканировании почек:
1 — продольное сканирование;
2 — поперечное сканирование.
Паренхима почки имеет очень нежную, почти анэхогенную внутреннюю структуру. Между капсулой почки и чашечно-лоханочной системой, особенно у лиц молодого и среднего возраста, можно видеть множественные почти округлой формы эхонегативные образования, представляющие собой пирамиды. Диаметр пирамид колеблется от 0,5 до 0,9 см. Чашечный комплекс выявляется как образование повышенной эхогенности, расположенное в центре почки. В норме отношение паренхимы почки к чашечному комплексу составляет приблизительно 2:1.
Между капсулой почки и чашечно-лоханочной системой, особенно у лиц молодого и среднего возраста, можно видеть множественные почти округлой формы эхонегативные образования, представляющие собой пирамиды. Диаметр пирамид колеблется от 0,5 до 0,9 см. Чашечный комплекс выявляется как образование повышенной эхогенности, расположенное в центре почки. В норме отношение паренхимы почки к чашечному комплексу составляет приблизительно 2:1.
Исследование мочевого пузыря выполняют со стороны передней брюшной стенки. Необходимым условием является хорошее его наполнение, так как пустой мочевой пузырь эхографически не определяется. При этом чем больше жидкости в пузыре, тем более надежными будут результаты. В норме неизмененный мочевой пузырь на поперечных срезах визуализируется как эхонегативное бочковидное образование, а на продольных — как эхо-негативное образование овоидной формы, четко очерченное, с ровной и гладкой поверхностью, свободное от внутренних структур.
Результаты исследований
Рис. 39. Эхографическая картина нормальных правой (R.K.) и левой (L.K.) почек.
39. Эхографическая картина нормальных правой (R.K.) и левой (L.K.) почек.
Рис. 40. Эхографическая картина простой неосложненной кисты (K) левой почки.
Рис. 41. Эхографическая картина поликистоза почек (левая почка обведена курсором).
Рис. 42. Эхографическая картина левой и правой почек с мелкими ангиомиолипомами в паренхиме.
Рис. 43. Эхографическая картина почки с конкрементом в шейке чашечки с явлениями ее обструкции и гидрокаликозом (стрелка).
Рис. 44. Эхографическая картина почки с конкрементом в лоханке: 1 — почка, 2 — конкремент, 3 — акустическая тень.
Рис. 45. Эхографическая картина почки с дилатированной лоханкой (указана стрелками).
Рис. 46. Эхографическая картина почки с дилатацией лоханки и проксимального отдела мочеточника: 1 — мочевой пузырь, 2 — мочеточник, 3 — почка, 4 — лоханка.
Рис. 47. Эхографическая картина нормального мочевого пузыря (выброс струи мочи из устья левого мочеточника обозначен стрелкой).
Рис. 48. Эхографическая картина дивертикула мочевого пузыря: 1 — мочевой пузырь, 2 — дивертикул.
Сосуды брюшной полости
Эхографию сосудов брюшной полости проводят через переднюю брюшную стенку на высоте глубокого вдоха и при свободном дыхании. Ультразвуковое исследование позволяет легко лоцировать большинство магистральных сосудов: аорту, чревный ствол, верхнюю брыжеечную, печеночную и селезеночную артерии, нижнюю полую, воротную, селезеночную, верхнюю брыжеечную и правую почечную вены. Их визуализация имеет важное значение, поскольку магистральные сосуды — это своеобразная «дорожная карта», использование которой позволяет определить местоположение органов и других анатомических образований брюшной полости, в некоторых случаях правильно оценить выраженность патологического процесса в органе, а также диагностировать различные повреждения и заболевания сосудов.
На продольных сканограммах брюшной отдел аорты имеет вид пульсирующей трубчатой структуры, расположенной чуть левее или над позвоночником, несколько сужающейся в каудальном направлении, образованной двумя эхопозитивными линейными структурами с эхонегативной центральной зоной. Диаметр аорты в норме составляет 2,0-2,5 см. Нижняя полая вена имеет вид аналогичной трубчатой структуры с четко очерченными стенками, лоцируемой несколько правее позвоночника, наибольший диаметр, изменяющийся при натуживании (!), не превышает в норме 2,5 см.
Диаметр аорты в норме составляет 2,0-2,5 см. Нижняя полая вена имеет вид аналогичной трубчатой структуры с четко очерченными стенками, лоцируемой несколько правее позвоночника, наибольший диаметр, изменяющийся при натуживании (!), не превышает в норме 2,5 см.
Результаты исследований
Рис. 49. Эхографическая картина продольного сечения аорты (1), верхней брыжеечной (2) и чревной (3) артерий.
Рис. 50. Эхографическая картина поперечного сечения аорты, чревной артерии и ее ветвей: 1 — аорта, 2 — чревная артерия, 3 — печеночная артерия, 4 — селезеночная артерия, 5 — портальная вена, 6 — нижняя полая вена, 7 — позвоночник.
Рис. 51. Эхографическая картина брюшной аорты в области бифуркации (отмечена стрелкой).
Рис. 52. Эхографическая картина аневризмы брюшной аорты: 1 — просвет аорты, 2 — тромботические массы заполняющие аневризму, 3 — участок реканализации.
Рис. 53. Эхографическая картина нижней полой вены (слева — при свободном дыхании, справа при натуживании).
Все исследования проводились с использованием УЗ-сканера SonoAce-5000 (Medison, Ю. Корея), оснащенного конвексным датчиком 3,5 МГц.
УЗИ сканер HS50
Доступная эффективность. Универсальный ультразвуковой сканер, компактный дизайн и инновационные возможности.
Нормальный размер селезенки зависит от веса и пола
Обзор
Селезенка — это небольшой, но трудолюбивый орган, спрятанный за желудком и под диафрагмой. Он действует как фильтр для вашей крови. Старые, поврежденные или аномальные эритроциты застревают в лабиринте узких туннелей внутри селезенки. Здоровые эритроциты легко проходят через селезенку и продолжают циркулировать в кровотоке.
Селезенка также может отфильтровывать определенные бактерии или вирусы из вашей крови для поддержки иммунной системы организма. Когда болезнетворный микроорганизм попадает в кровоток, селезенка и лимфатические узлы вырабатывают лимфоциты, тип лейкоцитов, способных вырабатывать антитела для борьбы с инфекциями.
В отличие от большинства других органов тела, размер селезенки меняется на протяжении всей жизни — обычно в ответ на болезнь или травму. Вирусная инфекция, такая как мононуклеоз, или бактериальная инфекция, такая как сифилис, относятся к числу состояний, которые могут привести к увеличению селезенки.
Размер нормальной, здоровой селезенки может значительно варьироваться от человека к человеку. Ваш пол и рост также могут повлиять на его размер. В целом селезенка взрослого человека имеет длину около 5 дюймов, ширину 3 дюйма, толщину 1,5 дюйма и весит около 6 унций.
У женщин, как правило, селезенка меньше, чем у мужчин, а у высоких людей селезенка больше, чем у невысоких. В исследовании, опубликованном в журнале Radiology, исследователи предположили, что помимо того, что мужчины обычно выше женщин, мужчины также обычно имеют большую массу эритроцитов, чем женщины.
Ваша селезенка, как и все остальное тело, увеличивается с возрастом. Однако, когда вы достигаете совершеннолетия, ваша селезенка имеет тенденцию немного уменьшаться с каждым десятилетием. Ниже приведен список верхней границы нормальной длины селезенки по возрасту до 15 лет. Согласно исследованию, опубликованному в Американском журнале рентгенологии, у мальчиков и девочек разница в размерах относительно невелика. Средняя длина селезенки по возрасту составила:
Ниже приведен список верхней границы нормальной длины селезенки по возрасту до 15 лет. Согласно исследованию, опубликованному в Американском журнале рентгенологии, у мальчиков и девочек разница в размерах относительно невелика. Средняя длина селезенки по возрасту составила:
Во время медицинского осмотра врач обычно может определить, увеличена ли ваша селезенка. Анализ крови для проверки уровня эритроцитов, лейкоцитов и тромбоцитов также может быть назначен для диагностики причины увеличения селезенки.
Визуализирующие обследования, в том числе ультразвуковое исследование, помогают определить размер селезенки и определить, переполняет ли она другие органы.
УЗИ брюшной полости часто предпочтительнее для оценки селезенки, потому что это легко сделать и не требует облучения. Ультразвук использует звуковые волны для создания изображений внутри тела на экране компьютера. Ультразвуковой «палочкой» растирают внешнюю сторону живота, которая покрыта специальным гелем. Этот гель помогает передавать звуковые волны через кожу к частям тела.
Ультразвук обычно позволяет точно измерить длину селезенки вдоль центральной линии (оси). Он также может измерять ширину и толщину селезенки, что обычно может сказать врачу, является ли орган аномально большим или маленьким. Однако в большинстве случаев беспокойство вызывает увеличение селезенки.
УЗИ брюшной полости также может помочь выявить другие заболевания. Некоторые из них включают:
- нарушение функции печени
- камни в почках
- камни в желчном пузыре
- увеличение других органов, таких как печень или желчный пузырь
- аневризма брюшной аорты (выбухание главной артерии, которая снабжает кровью большую часть тела)
- опухоли или другие подозрительные новообразования в любой области брюшной полости
Небольшие отклонения в размерах селезенки встречаются часто и не вызывают беспокойства. Однако, если вы подозреваете, что у вас увеличена селезенка или у вас есть какие-либо проблемы, связанные с органами, как можно скорее обратитесь к врачу.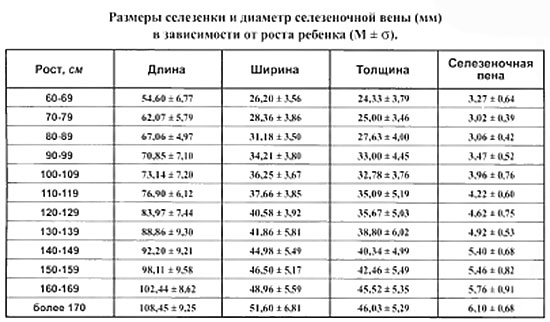 Если это временное увеличение селезенки вызвано инфекцией, чем раньше вы ее диагностируете и лечите, тем лучше.
Если это временное увеличение селезенки вызвано инфекцией, чем раньше вы ее диагностируете и лечите, тем лучше.
Лечение основной причины роста селезенки обычно приводит к ее нормальному, здоровому размеру. В очень серьезных случаях дисфункции селезенки орган может быть удален. Вы будете подвергаться большему риску заражения, но это будет означать, что еще более важно быть в курсе прививок и других профилактических мер, таких как тщательное и регулярное мытье рук или избегать людей, у которых может быть заразная инфекция.
Спленомегалия (увеличение селезенки): причины, симптомы и лечение
Селезенка действует как часть иммунной системы, фильтруя кровь. Спленомегалия возникает, когда селезенка становится больше или тяжелее.
Медицинские работники подозревают спленомегалию, когда селезенка имеет длину от 12 до 20 сантиметров (см) (от 4,7 до 7,9 дюймов [дюйма]) и весит более 400 граммов (г) (0,88 фунта [фунта]).
Массивная спленомегалия возникает, когда селезенка превышает 20 см (7,9 дюйма) или весит более 1000 г (2,2 фунта).
В этой статье обсуждаются некоторые потенциальные причины и симптомы спленомегалии, а также доступные в настоящее время варианты лечения.
Некоторые из наиболее распространенных причин спленомегалии включают:
- Заболевания, связанные с кровью: Такие состояния, как лейкемия, лимфома или миелопролиферативные заболевания, могут вызывать проникновение раковых клеток в селезенку и быстрое размножение, тем самым увеличивая размер селезенки. По оценкам, 64% случаев массивной спленомегалии связаны с заболеваниями крови.
- Заболевания печени: Заболевания печени, такие как цирроз или гепатит, могут вызывать повышенное давление в печени, которое возвращается к селезенке. В результате селезенка начинает увеличиваться. Гепатоспленомегалия возникает, когда увеличение и отек затрагивают как печень, так и селезенку.
- Инфекции селезенки: Поскольку селезенка является частью иммунной системы, такие инфекции, как мононуклеоз, туберкулез, бактериальный эндокардит или ВИЧ, могут вызвать увеличение селезенки.

Некоторые менее распространенные причины спленомегалии включают:
- заболевания соединительной ткани , включая системную красную волчанку и ревматоидный артрит0030
- Инфильтративные расстройства , такие как амилоидоз или саркоидоз
- Столение слен , включая застойную сердечную недостаточность и гипертонию портала
- Splenic Secepration , которые включают в себя такие условия, как педалистная болезнь клетки и гемолевые анимиоз , которые включают в себя такие условия, как педалистная болезнь клетки и геми. , такие как тромбоз печени или воротной вены
- редкие состояния , включая синдром Банти и блуждающую селезенку
Независимо от причины, спленомегалия является редким заболеванием. По оценкам, 2% населения страдают спленомегалией в течение жизни.
Пожилые люди несколько более подвержены риску развития этого состояния, поскольку внешнее покрытие селезенки, известное как капсула, с возрастом становится немного тоньше.
Спленомегалия не всегда может вызывать симптомы. Однако, если симптомы все же возникают, они могут включать:
- вздутие живота
- чувство переполнения живота, даже после небольшого приема пищи
- частые инфекции
- анемия
- утомляемость
- дискомфорт или боль вокруг левых ребер
- легкое кровотечение
Однако симптомы спленомегалии часто зависят от основной причины. Например, у человека со спленомегалией, связанной с раком, могут наблюдаться:
- ночная потливость
- необъяснимая потеря веса
- слабость
Однако у человека со спленомегалией, связанной с инфекцией, могут наблюдаться совсем другие симптомы. Среди них могут быть:
- лихорадка
- общее недомогание (недомогание)
- дрожь
Между тем, у человека со спленомегалией, связанной с заболеванием крови, могут быть симптомы, которые включают:
Врач рассмотрит симптомы пациента наряду с любыми известными сопутствующими заболеваниями.
В большинстве случаев человек не чувствует свою селезенку. Однако врач может прощупать увеличенную селезенку непосредственно под ребрами слева.
Чтобы диагностировать спленомегалию, врач сначала попросит человека описать свои симптомы. Они также проведут медицинский осмотр, чтобы увидеть, могут ли они почувствовать увеличенную селезенку.
Врач, подозревающий спленомегалию, скорее всего, назначит лабораторные исследования и визуализирующие исследования. Вот некоторые примеры таких анализов:
- Общий анализ крови: Он включает измерение белых и красных кровяных телец и тромбоцитов. Низкий уровень этих трех измерений может указывать на спленомегалию.
- Визуализирующие исследования: Как правило, они включают компьютерную томографию и ультразвуковое исследование.
- Функциональные пробы печени: Высокий уровень ферментов печени, таких как АСТ и АЛТ, может свидетельствовать о спленомегалии.

Опять же, анализы, которые назначает врач, могут зависеть от потенциальной основной причины.
Поскольку спленомегалию часто вызывают другие заболевания, лечение обычно начинают с устранения основного заболевания. Например, человеку со спленомегалией, связанной с серповидноклеточной анемией, потребуются переливания крови или обменные переливания крови.
В некоторых случаях, таких как разрыв или рак, хирургу может потребоваться удалить селезенку в ходе процедуры, известной как спленэктомия. Как и желчный пузырь или аппендикс, человек может жить без селезенки. Однако, поскольку селезенка содержит так много крови, этот тип операции может быть сопряжен с высоким риском из-за чрезмерного кровотечения.
Во время лечения основного заболевания человек должен быть очень осторожным, чтобы избежать травм живота. Травма увеличенной селезенки может легко привести к разрыву селезенки, что может привести к опасному для жизни кровотечению. Например, человеку следует избегать занятий контактными видами спорта, если у него спленомегалия, чтобы снизить риск получения травмы.
Спленомегалия может привести к разрыву селезенки. Это приводит к необходимости хирургического вмешательства и часто к переливанию крови для восстановления объема крови.
Если у человека удалена селезенка, у него повышен риск некоторых типов инфекции. К ним относятся Streptococcus pneumoniae и Neisseria meningitidis .
Селезенка обычно содержит иммунные клетки, которые помогают бороться с такими заболеваниями. Однако людям, перенесшим спленэктомию, могут потребоваться более сильные антибиотики для борьбы с инфекциями, чем людям, которым не делали эту операцию.
Человек должен обратиться к врачу, если у него есть какие-либо симптомы, связанные со спленомегалией, такие как абдоминальные симптомы, которые он не может объяснить, включая отек, боль или потерю аппетита, или если он может чувствовать селезенку на левом боку.
Если у человека есть известное заболевание, которое приводит к спленомегалии, он должен знать о возможных симптомах и обращаться к врачу, если у него возникнут какие-либо из них.

 ;
;