Антибиотики в раннем детском возрасте и развитие ребенка
Многократное использование антибиотиков в раннем детском возрасте может привести к избытку веса, увеличению роста костей и изменению спектра кишечных бактерий — к таким выводам пришли авторы исследования, опубликованного в журнале Nature Communications.
Внебольничная пневмония у детей. О выборе антибиотиков
Сравнительная эффективность эмпирической антибиотикотерапии …
По данным исследовательской группы, возглавляемой Dr.Martin Blaser из Нью-Йоркского университета в Лангоне, в 2011 году в США амбулаторно было назначено 262 000 000 курсов антибиотиков, что эквивалентно 842 курсам на каждую 1000 человек в год.
Авторы пишут, что наиболее часто антибиотики применяются в группе детей в возрасте до 10 лет, в среднем ребенок от 2 до 10 лет получает от трех до 10 курсов антибиотиков в год.
Предыдущие исследования уже показывали негативное влияние ранних курсов антибиотиков на здоровье детей. Так, например, в сентябре 2014 года, было опубликовано исследование, которое обнаружило связь между многократным использованием антибиотика в возрасте до 2 лет с увеличением риска ожирения в раннем детстве, а чуть позже — другое исследование выявило связь антибиотикотерапии в детстве и повышенным риском ювенильного идиопатического артрита.
Так, например, в сентябре 2014 года, было опубликовано исследование, которое обнаружило связь между многократным использованием антибиотика в возрасте до 2 лет с увеличением риска ожирения в раннем детстве, а чуть позже — другое исследование выявило связь антибиотикотерапии в детстве и повышенным риском ювенильного идиопатического артрита.
В мире, охваченном страхом перед COVID-19, ущерб в результате неправильного использования антибиотиков и последующего повышения резистентности к противомикробным препаратам, отошел на второй план. Но это не означает, что потребность в рациональной антибиотикотерапии отпала. Вот несколько важных исследований, опубликованных за последние несколько месяцев и посвященных использованию антибиотиков у детей, которые должны повлиять на принятие нами решений. Подробнее: ДЕТСКИЕ ИНФЕКЦИИ. О ПРОБЛЕМЕ АНТИБИОТИКОТЕРАПИИ
Тем не менее, Dr.Blaser и его коллеги отмечают, что проводимые ранее исследования были основаны на анализе последствий многократного использования низких доз антибиотиков у животных, а люди получают в 10-100 раз большие дозы антибиотиков. Поэтому актуальность таких исследований для человека может быть поставлена под сомнение.
Поэтому актуальность таких исследований для человека может быть поставлена под сомнение.
Учитывая это, ученые решили имитировать применение антибиотиков на детенышах мышей.
Детские инфекции. О проблеме антибиотикотерапии
В мире, охваченном страхом перед COVID-19, ущерб в результат…
Они вводили детенышам мышей три коротких курса антибиотиков: амоксициллина, тилозинфосфата (у людей антибиотик не применяется, но по действию похож на макролиды), или комбинацию обоих этих антибиотиков.
Мыши получали одинаковую кратность введения антибиотиков и в тех же дозах, что и средний ребенок получает в первые 2 года своей жизни, а затем результаты сравнивались с контрольной группой мышей, которая не получала антибиотики.
По сравнению с контрольной группой, те мыши, которые подвергались воздействию амоксициллином и/или тилозином, испытывали большее увеличение веса и у них отмечался рост более крупных костей.
Более того, ученые обнаружили, что оба антибиотика грубо вмешивались в кишечный микробиомом (состав кишечных бактерий) мышей. Антибиотики изменяли виды бактерий, присутствующих в кишечнике, а также количество генов, ассоциированных с определенными метаболическими функциями.
Антибиотики изменяли виды бактерий, присутствующих в кишечнике, а также количество генов, ассоциированных с определенными метаболическими функциями.
«Антибиотики изменили экологию микробиомома с точки зрения разнообразия микроорганизмов, изменили структуру микробиотома, и характер его состава», — поясняет Dr.Blaser.
Результаты исследования показали, что тилозин имеет более выраженное влияние на зрелость кишечных бактерий, чем амоксициллин, и что этот эффект усиливается с увеличением количества курсов антибиотиков.
К СВЕДЕНИЮ: Согласно недавнему исследованию, лечение детей с пиелонефритом антибиотиками в течение шести-девяти дней может быть столь же эффективным, как и лечение в течение 10 или более дней. Подробнее: ИМВП У ДЕТЕЙ. О ДЛИТЕЛЬНОСТИ АНТИБИОТИКОТЕРАПИИ
Более того, ученые обнаружили, что кишечные бактерии мышей, которые получали антибиотики, имели сниженную способность адаптироваться к изменениям в окружающей среде.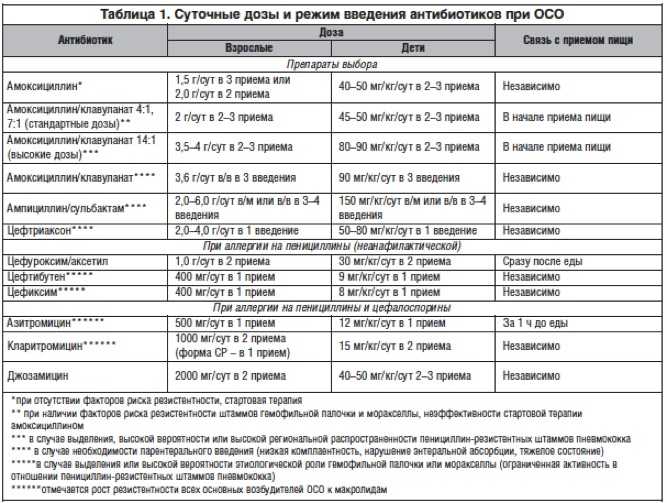
COVID-19. Особенности течения коронавирусной инфекции у детей
По данным Центров по контролю и профилактике заболеваний (Ce…
Исследователи отмечают, однако, что неясно, какие последствия для здоровья мышей имеют эти изменения кишечной флоры, и связаны ли они с повышенным весом мышей и ростом их костей. Кроме того, эти результаты по-прежнему получены лишь на мышах, и могут быть отнесены к детям лишь условно.
Несмотря на эти ограничения, авторы исследования считают, что их данные подчеркивают потенциальное негативное влияние экспозиции антибиотиков в раннем детском возрасте на развитие ребенка:
«Поскольку эти классы антибиотиков чаще всего используются у детей, и поскольку наши данные согласуются с исследованиями, проведенными ранее, мы считаем вполне возможной гипотезу о том, что экспозиция антибиотиков в начале жизни может иметь долгосрочные метаболические эффекты».
Абстракт. Источник.
Педиатр Федор Катасонов отвечает на главные вопросы про детей, «омикрон» и вакцины
С появлением штамма «омикрон» коронавирусом все чаще стали болеть дети. Мы попросили педиатра, автора книги «Федиатрия. Нетревожный подход к ребенку» Федора Катасонова ответить на самые волнующие родителей вопросы: почему сейчас болеют именно дети? Как предотвратить заражение? Правда ли, что«омикрон» не так опасен? Чем лечить ребенка и в каком случае звонить врачам?
— Как за последние два года изменилась работа педиатров?
— Большую часть пандемии дети болели нетяжело и мало, и поэтому педиатры, конечно, были совсем не так перегружены, как взрослые врачи. Тяжелее стало, когда дети начали болеть «дельтой», а по-настоящему аврально — только сейчас, с приходом «омикрона».
На перегруженность влияют две вещи. Во-первых, дети начали болеть гораздо чаще и появилось много запросов. Не потому, что болезнь протекает как-то особенно тяжело: в большинстве случаев вы ее не отличите от любой другой ОРВИ. Просто тревожность за детей выше, поэтому и запросов к педиатрам очень много.
Во-вторых, врачи тоже начали повально болеть «омикроном». Сейчас пытаются закрывать ставки, вызовы, нагрузка на каждого растет. Однако, скорее всего, со временем заболеют почти все и довольно быстро, поэтому можно предполагать, что этот аврал у каждого врача продлится недолго — например, пока он не заболеет. Тогда он отдохнет. И с огромной долей вероятности уже через неделю вернется в строй, потому что педиатры у нас практически все или переболевшие ковидом, или привитые, или вместе — а значит, «омикрон» для них не очень опасен.
«Омикрон» оказался более летучим, чем «дельта». Он может заражать помещения и передаваться через коридоры. Неизвестно точно, почему так: или он такой же летучий, но требуется меньшая концентрация «омикрона» в воздухе для заражения, или он больше выделяется, или «седлает» более мелкие частицы.
Он может заражать помещения и передаваться через коридоры. Неизвестно точно, почему так: или он такой же летучий, но требуется меньшая концентрация «омикрона» в воздухе для заражения, или он больше выделяется, или «седлает» более мелкие частицы.
За последнее говорит также то, что тряпичные маски против «омикрона» совсем бесполезны. Надежно защищают только респираторы. Но это не значит, что не надо носить масок — они все еще берегут окружающих от вируса, который вы можете выделять, сами того не зная. То есть, повторю, чтобы уберечь себя, нужен респиратор, а окружающих бережет маска, причем лучше хирургическая, чем тряпичная.
Главная мишень сейчас — это неиммунные люди, в первую очередь дети, потому что их нельзя было прививать и далеко не все переболели
При такой заразности понятно, что заболеют более или менее все, но поскольку у нас никто не бережется и привитых мало, то волна в каждом городе уложится буквально в пару-тройку недель. Сейчас она растет просто с потрясающей скоростью. Меня успокаивает только то, что у нас все-таки довольно много людей переболело, а непривитые, скорее всего, даже два или три раза. Ну и довольно много привитых, то есть какая-то степень защиты у многих есть. Поэтому за взрослых и пожилых людей, которые привиты и переболели, мы волнуемся меньше — у иммунных людей тяжелое течение маловероятно.
Сейчас она растет просто с потрясающей скоростью. Меня успокаивает только то, что у нас все-таки довольно много людей переболело, а непривитые, скорее всего, даже два или три раза. Ну и довольно много привитых, то есть какая-то степень защиты у многих есть. Поэтому за взрослых и пожилых людей, которые привиты и переболели, мы волнуемся меньше — у иммунных людей тяжелое течение маловероятно.
Главная мишень сейчас — это неиммунные люди, в первую очередь дети, потому что их нельзя было прививать и далеко не все переболели. Но у детей есть свои преимущества — они в целом гораздо реже умирают и у них меньше сопутствующих заболеваний и рисков. Поэтому, несмотря на ощущение повальной заболеваемости, не думаю, что мы увидим сильное увеличение серьезных проблем у детей. Больше беспокоит перегрузка системы: отложенная помощь по другим поводам из-за карантинов и болезней врачей.
— Насколько повысился уровень родительской тревожности по поводу детских болезней? И насколько он оправдан с точки зрения пандемии?
— Когда сейчас заболевает ребенок, родители часто пишут с вопросами: как понять, ковид или не ковид? Основные симптомы «омикрона»: больное горло, насморк и чихание, кашель, усталость и головная боль и значительно реже, чем при предыдущих вариантах, потеря обоняния. Отсутствие этого отличительного признака мешает так легко, как раньше, веско подозревать ковид еще до анализов.
Отсутствие этого отличительного признака мешает так легко, как раньше, веско подозревать ковид еще до анализов.
Второй по частоте вопрос родителей можно перефразировать так: как нам предотвратить последствия? Предотвратить ничего не получится. У нас вообще всегда в популяции есть разнообразные вирусные инфекции, которые у большинства людей протекают легко и спокойно, а у кого-то перерастают в отит, синусит, пневмонию, бронхит. Мы ничего не можем сделать — оно или случится, или не случится.
Мы не знаем, будет ли у вашего ребенка мультисистемный воспалительный синдром. Но надо ли об этом думать? Никто не задумывается, что ветрянка, которая считается в народе легкой болезнью, может приводить к энцефалиту или гнойному поражению кожи. Тревожность связана с инфоприсутствием ковида, про который говорят и пишут буквально все уже два года, а также со страхами из-за большого числа смертей в первые волны пандемии. Но одновременно все устали бояться.
Но одновременно все устали бояться.
Поэтому, по ощущениям, паники по сравнению с тем, как было два года назад, стало меньше. Но тревога, конечно, есть — когда заболевает ребенок, трудно справиться с плохими мыслями. Родителей моих пациентов обычно успокаивает заверение, что ковид — это в общем обычная ОРВИ. Пока у нас нет красных флагов, мы просто поим, любим, снижаем температуру, промываем нос. То есть образ наших действий не отличается от такового при ОРВИ, например, пять лет назад. Кроме изоляции.
Вызывать врача на дом нужно, если наблюдается чрезмерная интоксикация: ребенок просто как тряпочка, плохо просыпается, у него спутанное сознание. Красными флагами мы называем те ситуации, когда видим, что протекающая болезнь — нестандартная история. Тут уже мы вместе с врачом должны решать, нужна ли госпитализация.
Понятно, что нужно обратить внимание, если у ребенка есть проблемы с дыханием, в частности одышка./32-1.jpg) Но мы ее оцениваем не в тот момент, когда температура высокая. Нужно сначала снижать температуру, а потом оценивать, как человек дышит. Показания пульсоксиметра у детей надо оценивать с осторожностью, слишком маленькие пальчики позволяют лишь приблизительно оценить сатурацию.
Но мы ее оцениваем не в тот момент, когда температура высокая. Нужно сначала снижать температуру, а потом оценивать, как человек дышит. Показания пульсоксиметра у детей надо оценивать с осторожностью, слишком маленькие пальчики позволяют лишь приблизительно оценить сатурацию.
Материал по теме
Еще при ковиде достаточно много разных сыпей. Это уже не такой привычный симптом. В целом любое нестандартное течение болезни, скорее всего, сподвигнет родителей обратиться к доктору. Любое ухудшение, любая стойкая температура, когда ребенка лихорадит 3-4 дня и она очень высокая, — это тоже повод обратиться к врачу и разобраться, что происходит.
Но главное, что надо понимать, само по себе слово «ковид» не означает, что мы сразу должны нервничать и паниковать. Вокруг меня болеет много семей, и когда коронавирус проходит через несколько дней, они говорят: «А что мы там боялись, зачем вообще вся эта истерия?» Подавляющее большинство детей будет болеть именно так. И в больницу самостоятельно ехать никогда не надо.
И в больницу самостоятельно ехать никогда не надо.
Конечно, в клиниках есть выделенные под инфекцию зоны, можно прийти на прием, но я это не поддерживаю. В условиях пандемии не стоит лишний раз выходить из дома с симптомами ОРВИ и разносить вирус дальше. Было бы общественно полезно изолироваться, выдерживать карантины. Но, по моим наблюдениям, здесь есть диссонанс между тревожностью за собственного ребенка и беспечностью по отношению к чужим детям, взрослым, к их бабушкам и дедушкам.
— Стоит ли сейчас, в разгар «омикрона», на какое-то время забрать детей из школы?
В нашей семье мы приняли решение забрать всех детей из школы на время. Я к этому пришел через неделю после конца каникул. Официальным цифрам я не верю, потому что они занижены в 3-5 раз. И даже те, кто их занижает, не знают, насколько они их занижают, потому что еще важно, как они регистрируются. Но некую тенденцию цифры показывают.
Но некую тенденцию цифры показывают.
Также есть неофициальные каналы информации: то же количество запросов ко мне и к моим коллегам, которые занимаются госпитализацией взрослых. Когда за один вечер человеку поступает 10 звонков «Помоги попасть к вам в больницу» — сразу понятно, что оно пришло. И будет расти с удивительной скоростью. Судя по тому, как люди не берегут себя, «омикрон» должен пройти довольно быстро.
Так что пока мы забрали детей на две-три недели, но вопрос в том, что будет дальше. В целом есть ощущение, что мы все переболеем. Поэтому вопрос не в том, чтобы не заболеть. Важно не оказаться в ситуации «шатдауна», когда мы не можем вызвать скорую, когда у нас нет мест в больницах, хотя большинству детей, конечно, больницы не нужны и скорые тоже. Но запросы будут.
Представим себе даже спокойных родителей. При «омикроне» может быть лихорадка. А у нас есть национальная идея, что температуры быть не должно, ее надо обязательно сбить. Если она не сбивается, значит, наверное, нужна скорая помощь. Поэтому вызовов будет много, доезжать будут долго. Будет много недовольства. Будут, вероятно, пропускать и по-настоящему тяжелые случаи. То есть переболеть лучше недели через три-четыре, когда будет попроще. Вот такой у меня доморощенный прогноз. Я ни на что серьезное не опираюсь, потому что никаких опорных данных просто нет. Мы все живем в условиях недостатка информации.
При «омикроне» может быть лихорадка. А у нас есть национальная идея, что температуры быть не должно, ее надо обязательно сбить. Если она не сбивается, значит, наверное, нужна скорая помощь. Поэтому вызовов будет много, доезжать будут долго. Будет много недовольства. Будут, вероятно, пропускать и по-настоящему тяжелые случаи. То есть переболеть лучше недели через три-четыре, когда будет попроще. Вот такой у меня доморощенный прогноз. Я ни на что серьезное не опираюсь, потому что никаких опорных данных просто нет. Мы все живем в условиях недостатка информации.
Материал по теме
— Даже американские врачи говорят, что в отношении детей мы пока понимаем очень мало: детских вакцин не было, для исследований прошло слишком мало времени. Что мы точно знаем про «омикрон» и детей?
— Мы понимаем, что «омикрон» более заразный, чем «дельта», и распространяется гораздо быстрее. Но не знаем, насколько он опасный или склонен вызывать осложнения, смерти, потребность в реанимации, потому что его трудно сравнивать с предыдущими волнами. Тогда было совсем другое количество вакцинированных и переболевших. Чем больше вакцинированных и переболевших, тем, естественно, меньше людей будут тяжело болеть и можно сделать ошибочный вывод, что это будто бы из-за того, что «омикрон» такой легкий.
Но не знаем, насколько он опасный или склонен вызывать осложнения, смерти, потребность в реанимации, потому что его трудно сравнивать с предыдущими волнами. Тогда было совсем другое количество вакцинированных и переболевших. Чем больше вакцинированных и переболевших, тем, естественно, меньше людей будут тяжело болеть и можно сделать ошибочный вывод, что это будто бы из-за того, что «омикрон» такой легкий.
Мы не можем сказать, «омикрон» для детей намного опаснее. Таких данных просто нет. Если говорить об общей популяции, летальность от «омикрона» должна быть меньше
Хотя, судя по всему, он действительно полегче: в разных исследованиях встречаются цифры, что он на 25—30% реже «дельты» вызывает тяжелое течение, требующее больницы. И тут появляется история с этой высокой заразностью и с непривитой популяцией, среди которой дети, потому что до этого их берегли, изолировали.
Один из главных достоверных русскоязычных источников о ковиде — Ирина Якутенко. Она писала, что в декабре в Нью-Йорке в 17 раз повысилась госпитализация детей до 18 лет, и при этом всего в семь раз госпитализация в популяции в целом. Но это не связано с тем, что «омикрон» — детская болезнь или что дети тяжелее болеют. Они заболевают чаще, потому что «омикрон» более заразен и потому что они не привиты.
Мы не можем сказать, что «омикрон» для детей намного опаснее. Таких данных просто нет. Если говорить об общей популяции, летальность от «омикрона» должна быть меньше. Потому что самая уязвимая группа — пожилые люди, а многие из них уже преждевременно умерли от старых версий коронавируса, многие переболели, многие привились. Но при этом в абсолютных числах смертность может все равно подрасти из-за массовости и скорости «омикрона». Плюс из-за того что он такой быстрый, он может повлиять на другие медицинские проблемы, например кто-то не прооперируется вовремя.
— Отличается ли схема лечения ковида для детей? Нужно ли давать антибиотики или другие лекарства, кроме жаропонижающих?
— Антибиотики при ковиде не нужны никому. Конечно, если мы не говорим про реанимационные отделения, где много опасной микрофлоры и может присоединиться бактериальная инфекция, в том числе резистентная. Там уже другие риски, и нужны антибиотики. Ковидная пневмония тоже не требует антибиотиков, потому что она вирусная.
Детей надо поить, любить, снижать температуру
На самом деле это огромная проблема в лечении ковида в нашей стране. Есть ощущение, что оно тоже убило достаточно большое количество людей. В том числе эти безумные антибиотики, которые прописывают. В журнале The Lancet недавно опубликовано исследование, показавшее, что антибиотикорезистентная микрофлора стала ведущей причиной гибели людей на планете в 2019 году. Она убила в полтора раза больше человек, чем ВИЧ и СПИД. И в два раза больше людей, чем малярия. И это только в качестве основной причины смерти, а как дополнительный фактор — это еще в четыре раза больше. Это серьезные последствия, о которых все говорят, но пока мало кто учитывает.
Она убила в полтора раза больше человек, чем ВИЧ и СПИД. И в два раза больше людей, чем малярия. И это только в качестве основной причины смерти, а как дополнительный фактор — это еще в четыре раза больше. Это серьезные последствия, о которых все говорят, но пока мало кто учитывает.
У нас на ковид назначают по одному-два антибиотика, все это дома, бесконтрольно, что очень помогает бактериям вырабатывать резистентность. Это не говоря о том, какие бывают проблемы с желудочно-кишечным трактом после таких курсов. Это вообще-то дичь — то, что у нас происходило с лечением взрослых. Так что детей надо поить, любить, снижать температуру.
— То есть отношение к лечению ковида в целом изменилось?
— У грамотных докторов оно не очень изменилось. Те люди, которые сразу дома лечили антибиотиками, гормонами, антикоагулянтами (лекарственные средства, угнетающие активность коагуляционного гемостаза, свертывающей системы крови. — Forbes Life) и сверху еще якобы противовирусными препаратами, они так же и детей лечат. Они могут прописывать те же тонны препаратов, которые абсолютно не нужны.
— Forbes Life) и сверху еще якобы противовирусными препаратами, они так же и детей лечат. Они могут прописывать те же тонны препаратов, которые абсолютно не нужны.
Люди, которые в курсе современных тенденций и понимают, как устроена вирусная инфекция, примерно так же ковид лечили у взрослых, как сейчас мы лечим у детей. В домашних условиях практически никому никакого дополнительного лечения не требуется. Только в стационаре нужны гормоны, антикоагулянты и так далее.
Если детям в домашних условиях назначают лечение сверх того, что я сказал, — это или залечивание, или недооценка показаний для госпитализации, что встречается в разы реже. Сложно представить нашего стандартного поликлинического врача, который возьмет на себя тяжелый случай ковида дома. Гораздо проще отправить человека в больницу, и пусть они там разбираются.
Это, кстати, интересная тема, потому что ковидных госпиталей для взрослых у нас стало очень много и очень быстро. А ковидных госпиталей для детей все равно мало. И вопрос: что мы будем делать, если действительно начнется повальный запрос на госпитализацию? Не факт, что она вообще будет нужна, но именно запрос появится, как раз потому что врачам не хочется брать на себя ответственность, да и родителям тревожно.
А ковидных госпиталей для детей все равно мало. И вопрос: что мы будем делать, если действительно начнется повальный запрос на госпитализацию? Не факт, что она вообще будет нужна, но именно запрос появится, как раз потому что врачам не хочется брать на себя ответственность, да и родителям тревожно.
Материал по теме
— Как вы относитесь к детской вакцинации? Какие у вас прогнозы? Будет ли на нее такая же реакция в России, как на взрослую?
— Я очень жду детской вакцинации, и, как только она начнется, мы будем прививать своих детей. Нашей старшей девочке, которой 13, мы уже сделали Pfizer в Израиле. Мне будет спокойнее: риски вакцинации минимальные, а польза потенциальная есть. Так же как от гриппа мы прививаем и понимаем, что это не дает стопроцентную эффективность. Но мы можем уменьшить шансы осложнений. Это с точки зрения здравомыслящего обывателя и папы.
Это с точки зрения здравомыслящего обывателя и папы.
А с точки зрения доказательного врача, нам нужны исследования, которые покажут, что вакцинация детей эффективна, а не просто эмоциональный выход для тревоги и страхов. Если мы выясним, что она уменьшает время болезни на один день или что минимальный процент детей болеет тяжело, то станет понятно, что как массовое мероприятие она не эффективна.
Может быть, регуляторы скажут, что мы разобрались и поняли: по большому счету в детской вакцинации смысла нет так же, как нет смысла прививать от аденовируса или риновируса — наших обычных ОРВИ. Даже если от них появится вакцина, она сможет спасти от болезни, которая вызывает 3-4 дня насморка, может быть, понос, ничего критичного. Насколько нужна такая вакцинация? Какая там экономическая нагрузка? С гриппом понятно. Взрослый выходит с гриппом в больничный на 7-8 дней или даже на 10. Понятно что это огромная экономическая нагрузка, и от него нужно прививать. А аденовирусами взрослые болеют мало, а если болеют, то даже с соплями могут ходить на работу или пропустить 1-2 дня.
Понятно что это огромная экономическая нагрузка, и от него нужно прививать. А аденовирусами взрослые болеют мало, а если болеют, то даже с соплями могут ходить на работу или пропустить 1-2 дня.
Поэтому, когда мы говорим про вакцинацию детей, эмоционально я очень за и сделаю прививку, как только будет возможность. А с точки зрения доказательной медицины и экономической составляющей — я не знаю. Будут исследовать, будем понимать.
Хотите здоровых детей — разговаривайте с ними, не скрывайте ничего
— Нужно ли сейчас уделять особенное внимание иммунитету детей? Если да, то как?
— Ничего не изменилось. Как мы об этом говорили многие годы, так и говорим: физическая нагрузка, свежий воздух, правильное питание, сон, минимизация стресса. Белок, витамин Д, клетчатка, то есть меньше вредной еды. Стресс — действительно важный негативный фактор, это не просто для красного словца. Уменьшать его очень важно, в том числе разговаривать с детьми. Например, случилась пандемия, мы все сидим дома. Но многие не объясняют детям, почему и как они сидят дома. Не все объясняют, что произошло с их бабушкой, дедушкой, которые умерли, и они их даже похоронить не смогли. Хотите здоровых детей — разговаривайте с ними, не скрывайте ничего.
Белок, витамин Д, клетчатка, то есть меньше вредной еды. Стресс — действительно важный негативный фактор, это не просто для красного словца. Уменьшать его очень важно, в том числе разговаривать с детьми. Например, случилась пандемия, мы все сидим дома. Но многие не объясняют детям, почему и как они сидят дома. Не все объясняют, что произошло с их бабушкой, дедушкой, которые умерли, и они их даже похоронить не смогли. Хотите здоровых детей — разговаривайте с ними, не скрывайте ничего.
— Как говорить с детьми о пандемии, чтобы, с одной стороны, они понимали, что нужно надевать маску в такси и общественном транспорте, соблюдали меры безопасности, а с другой стороны, не вводить их в панику и не добавлять того самого стресса?
— Наверное, это вопрос больше к психологу, чем к педиатру. Я могу сказать, что дети сильно зависят от эмоционального состояния родителей, поэтому важно, как вы это рассказываете. Такая же тонкая грань между запугиванием и адекватным информированием есть у врачей. Когда я с родителями разговариваю, мне нужно, с одной стороны, не сказать им «ваш ребенок умрет от менингита» или что-то такое страшное. А с другой, быть достаточно убедительным, чтобы направить их к адекватным мерам. Есть люди, которые ставят в приоритет какое-то общественное благо.
Такая же тонкая грань между запугиванием и адекватным информированием есть у врачей. Когда я с родителями разговариваю, мне нужно, с одной стороны, не сказать им «ваш ребенок умрет от менингита» или что-то такое страшное. А с другой, быть достаточно убедительным, чтобы направить их к адекватным мерам. Есть люди, которые ставят в приоритет какое-то общественное благо.
А есть те, кому неважно, что происходит за пределами семьи. С детьми, я думаю, это тоже индивидуальная история. Кому-то надо рассказать, объяснить через игру простые правила, но не заострять внимание на самой болезни. Есть дети, с которыми надо разговаривать и подробно объяснять им, что происходит. Опять же можно делать упор не на себя, а на то, что мы это делаем, чтобы никого не заразить.
Организовать такой масочный режим, чтобы он был по-настоящему эффективным для детей, плохо получается
— Не только в России, но и во многих странах до «омикрона» как будто не было культуры защиты детей от пандемии — от них не требовались маски, им не нужно было делать ПЦР до 12 лет. Изменится ли это сейчас, когда пришел «омикрон» и именно дети больше болеют?
Изменится ли это сейчас, когда пришел «омикрон» и именно дети больше болеют?
По поводу ПЦР-тестов — это, конечно, странно. Когда мы летали в Израиль, ПЦР брали всем, и детям тоже, потому что переносчиком вируса может быть любой. А почему у нас нет культуры масок, тут все гораздо понятнее. Сперва дети не были под ударом, плюс всем понятно, что маска для детей часто не пригодна. До двух лет ВОЗ вообще не рекомендует носить маски из-за рисков удушения, а для старшего возраста важно, как эту маску носить.
Если бы у нас была культура, где мы с детства приучаем детей чистить зубы и носить маску правильно, тогда это имело бы смысл. Но сейчас ребенок чаще всего носит маску или не по размеру, то есть она сползает, или она раздражает, и он ее все время трогает, что только увеличивает вероятность заразиться.
Кроме того, раньше мы понимали, что коронавирус блокируется масками, но «омикрон» очень летучий и от него не помогают ни тряпичные, ни даже хирургические маски. Когда человек кашляет, чихает в маске, естественно, много задерживается, то есть маска бережет окружающих от нас. Если мы хотим беречь себя, надо переходить на респираторы. Но они дороже, чем маски, и менее удобные. В общем, организовать такой масочный режим, чтобы он был по-настоящему эффективным для детей, плохо получается.
Когда человек кашляет, чихает в маске, естественно, много задерживается, то есть маска бережет окружающих от нас. Если мы хотим беречь себя, надо переходить на респираторы. Но они дороже, чем маски, и менее удобные. В общем, организовать такой масочный режим, чтобы он был по-настоящему эффективным для детей, плохо получается.
Хотя есть, естественно, страны, где в школу не пускают без маски. Но мы не немцы, у которых дети поголовно приходят в школы в масках. У нас половина людей даже не верит, что это помогает. Кому-то просто не хочется ее надевать, кто-то забыл, а смысла в результате нет. И то, что мы носим маски в помещениях, — это больше сигнал для общества, чем защита. Поэтому график заражения «омикроном» будет расти, как небоскреб, если бы его реально чертили. Но сейчас уже поздно учить детей, учителей, завучей. Никто не будет этого делать.
нужно ли давать антибиотики детям в первый год жизни?
Две трети детей уже получают антибиотики к годовалому возрасту. Использование антибиотиков в Австралии растет, что напрямую влияет на развитие устойчивости к антибиотикам. Сейчас это кризисный уровень, а это означает, что некоторые инфекции становятся неизлечимыми.
Использование антибиотиков в Австралии растет, что напрямую влияет на развитие устойчивости к антибиотикам. Сейчас это кризисный уровень, а это означает, что некоторые инфекции становятся неизлечимыми.
Итак, если у вас десятимесячный ребенок, что вам нужно знать? Что вам нужно, чтобы спросить своего врача общей практики о преимуществах и рисках антибиотиков?
Многие врачи думают, что родители приходят к ним за рецептом, но родители все чаще хотят, чтобы им объяснили все за и против, чтобы они могли принять участие в принятии решения о том, нужны ли антибиотики их ребенку.
Плюсы
Антибиотики могут спасти жизнь. До того, как в 1940-х годах были разработаны и впервые применены антибиотики, младенческая смертность в развитых странах составляла примерно одну десятую, и наиболее распространенной причиной была инфекция. За последние 70 лет этот показатель резко сократился. Хотя не все из-за антибиотиков (санитария и иммунизация также были важны), способность эффективно лечить инфекции спасла миллионы жизней.
Некоторые инфекции нуждаются в антибиотиках, потому что они вызваны бактериями, и инфекция будет только ухудшаться, если ее не лечить. Примерами серьезных инфекций, требующих назначения антибиотиков в возрасте до одного года, являются менингит, пневмония, инфекция кровотока и инфекция мочевыводящих путей.
Проблема заключается в том, что часто бывает трудно отличить бактериальную инфекцию от вирусной у детей раннего возраста, особенно в возрасте до трех месяцев, и выявить тех, кто подвергается риску серьезной бактериальной инфекции. В таких ситуациях антибиотики часто начинают эмпирически, чтобы быть безопасными, а затем прекращают, если не обнаруживается бактериальная инфекция.
Антибиотики также используются у детей для предотвращения распространения некоторых бактериальных инфекций, таких как коклюш. Однако большинство серьезных бактериальных инфекций не передаются от одного инфицированного человека другому человеку при тесном контакте. Это включает менингит, мочевую инфекцию и даже пневмонию.
Другие инфекции вызываются вирусами, поэтому антибиотики неэффективны для лечения или предотвращения распространения. В возрасте до одного года распространенные вирусные инфекции включают большинство респираторных инфекций, например инфекции уха, горла и грудной клетки. Лечение вирусных инфекций антибиотиками не дает никаких преимуществ, а только недостатки.
Минусы
Помимо незначительных недостатков, таких как неудобство и стоимость, основные недостатки связаны с риском использования антибиотиков. Их можно разделить на краткосрочные, среднесрочные и долгосрочные риски.
Краткосрочные риски представляют собой немедленные побочные эффекты, такие как диарея, рвота, сыпь и, что более серьезно, анафилаксия (сильная аллергия). Большинство из них проходят сами по себе без лечения, но некоторые могут быть опасными для жизни.
Среднесрочные риски – развитие или приобретение резистентных организмов. Злоупотребление антибиотиками было связано с увеличением количества MRSA, устойчивых бактерий, которые обычно вызывают кожные инфекции, а иногда и более серьезные инфекции, такие как инфекции костей или кровотока у детей.
Недавнее беспокойство вызывали резистентные желудочно-кишечные бактерии, поскольку они могут вызывать быстрые и тяжелые инфекции, и не существует надежного способа их удаления из кишечника. У нас заканчиваются антибиотики для лечения таких инфекций.
Многие крупные фармацевтические компании сосредотачивают свои исследования и разработки на лекарствах, отличных от антибиотиков, поэтому на горизонте их немного. Чтобы попытаться лечить очень устойчивые бактерии, снова используются несколько старых антибиотиков, некоторые из которых имеют серьезные побочные эффекты, такие как повреждение почек.
Резистентные микроорганизмы также представляют долгосрочный риск, поскольку они могут переноситься детьми в течение очень долгого времени и распространяться внутри семьи. Однако другие потенциальные долгосрочные риски для здоровья детей только начинают осознаваться.
За последние пару лет наблюдается большой интерес ко всей совокупности бактерий, живущих в кишечнике, известной как микробиом.
Доказано, что антибиотики влияют на микробиом детей. Подобные изменения были обнаружены в микробиоме детей с аллергией и ожирением — двух самых серьезных детских проблем в развитых странах. Хотя эта связь все еще исследуется, это еще одна причина ограничить использование антибиотиков.
Существует несколько способов сократить прием антибиотиков у детей в возрасте до одного года: не использовать антибиотики при вирусных инфекциях, отложить начало приема антибиотиков при некоторых инфекциях, таких как ушные инфекции, чтобы увидеть, вылечатся ли они сами по себе, и использовать короткие курс антибиотиков, если было показано, что он безопасен, вместо традиционных более длительных курсов.
Так как же отличить бактериальную инфекцию от вирусной у вашего десятимесячного ребенка?
Хотя некоторые симптомы, такие как насморк, повышают вероятность заражения вирусом, родители не должны чувствовать, что их просят объяснить разницу. Им следует обратиться за советом к своему участковому врачу, но, что важно, поговорить о том, нужны ли их ребенку антибиотики.
Антибиотики — ценный ресурс. Чтобы гарантировать, что мы сохраним их до того момента, когда они действительно понадобятся, как сейчас, так и для будущих поколений, все мы обязаны задать вопрос: «Действительно ли моему ребенку нужны антибиотики?»
Использование антибиотиков у детей связано с аллергией, астмой и другими состояниями, данные исследования
Эксперты предупреждают, что глобальный кризис в области здравоохранения не за горами, поскольку лекарства, доступные для когда-то излечимых болезней, теряют свою эффективность. Бактерии, вирусы и паразиты, вызывающие такие заболевания, как туберкулез, малярия и гонорея, борются с ними, вырабатывая устойчивость к нашему арсеналу фармацевтических препаратов.
Поскольку Всемирная организация здравоохранения заявляет, что мы можем вступить в «постантибиотиковую эру», какие инфекции вызывают беспокойство?
Отчет Миры Сентилингам
Предоставлено Sage Ross, Wikimedia CommonsМалярия (вставка: Plasmodium falciparum )
Малярия была целью глобальной ликвидации в 1955 году с использованием некогда сильнодействующего препарата хлорохина в качестве предпочтительного оружия для уничтожения паразитов плазмодия, вызывающих болезнь . Однако резистентность к препарату развилась и быстро распространилась по миру, сделав препарат и надежду на искоренение бесполезными к 19 веку.70-е годы.
Однако резистентность к препарату развилась и быстро распространилась по миру, сделав препарат и надежду на искоренение бесполезными к 19 веку.70-е годы.
Новая волна энтузиазма пришла вскоре после появления артемизинина, который сегодня назначают в качестве комбинированной терапии, чтобы избежать развития резистентности. Несмотря на эту стратегию, устойчивость к была зарегистрирована в Камбодже и может снова распространиться по всему миру. Глобализация и увеличение количества поездок в отдаленные районы означают, что 200 миллионов случаев малярии, которые, по оценкам, происходят каждый год, являются проблемой не только для развивающихся стран.
ВИЧ (вставка: Вирус иммунодефицита человека)
Появление антиретровирусной терапии изменило облик эпидемии ВИЧ во всем мире из хронической, изнурительной и неизбежно смертельной инфекции в инфекцию, с которой можно справиться, чтобы прожить долгую и здоровую жизнь.
Но вирус быстро размножается, а это означает, что устойчивые формы могут легко образовываться и размножаться. До 14% резистентности было обнаружено в странах с высоким уровнем дохода вскоре после того, как в 1990-х годах были введены антиретровирусные препараты, а более широкое использование лечения в развивающихся странах привело к более глобальному распространению устойчивости. Согласно отчетам Всемирной организации здравоохранения, в 2012 году 35 миллионов человек жили с ВИЧ, а с учетом того, что в 2012 году было инфицировано более 2 миллионов человек, ВИЧ может однажды вернуться к пандемическому уровню, если устойчивость будет продолжать распространяться.
CHRISTOPHE ARCHAMBAULT/AFP/Getty Images and NIAIDТуберкулез (вставка: mycobacterium tuberculosis )
Туберкулез почти исчез в большинстве западных стран по мере развития стран. Но болезнь сохраняется во всем мире: по оценкам, в 2012 году туберкулезом заболело 8,6 миллиона человек, и 1,3 миллиона человек умерли от него.
Бактерия, вызывающая заболевание, Mycobacterium tuberculosis, развила не только множественную лекарственную устойчивость, но и формы болезни с широкой лекарственной устойчивостью, которые требуют дополнительного пула более токсичных лекарств. В 2012 г. во всем мире было зарегистрировано 450 000 случаев МЛУ-ТБ, а ШЛУ-ТБ был зарегистрирован в 9 странах.2 страны. В таких странах, как Индия, зарегистрированы пациенты с полной устойчивостью ко всем лекарствам . Поскольку в разработке находится несколько новых лекарств для борьбы с бактериями, может распространиться полная резистентность.
ALEXANDER JOE/AFP/Getty Images and CDCБрюшной тиф (вставка: Salmonella typhi )
Иммунизация остается средством выбора в борьбе с брюшным тифом. Болезнь по-прежнему поражает 21,5 миллиона человек в развивающихся странах, а увеличение количества поездок по миру означает, что болезнь не ограничивается этими странами. В Соединенных Штатах ежегодно заражаются более 5000 человек после употребления зараженных продуктов питания и напитков за границей.
В Соединенных Штатах ежегодно заражаются более 5000 человек после употребления зараженных продуктов питания и напитков за границей.
Бактерию, вызывающую заболевание, Salmonella typhi, можно убить с помощью различных антибиотиков, но в настоящее время возникает устойчивость ко многим антибиотикам, что осложняет лечение, особенно в Южной Азии, популярном месте отдыха.
AHMAD AL-RUBAYE/AFP/Getty Images and CDCВнутрибольничные инфекции (вставка: Klebsiella) в течение многих лет в больницах, и в то время как группы общественного здравоохранения занимались этим, группа ошибок, известных как патогены ESKAPE, берет на себя ведущую роль.
Обозначаемые как Enterococcus faecium, Staphylococcus aureus, Klebsiella pneumoniae, Acinetobacter baumannii, Pseudomonas aeruginosa и Enterobacter, патогены ESKAPE вызывают ряд симптомов, включая пневмонию, инфекции мочевыводящих путей, септицемию, менингит и диарею. Если резистентность продолжит расти, в отчетах ВОЗ подчеркивается, что обычное посещение больницы может привести к более серьезному состоянию.
Гонорея (вставьте: Neisseria Gonorrhea )
Во всем мире ежегодно регистрируется около 88 миллионов случаев этой инфекции, передающейся половым путем, вызываемой бактерией Neisseria gonorrhoeae. Резистентность к антибиотикам начала возникать вскоре после их появления в 1930-х годах и продолжает расти, и в настоящее время наблюдается устойчивость к пяти препаратам, которые когда-то использовались для лечения, включая широко используемые антибиотики пенициллин и тетрациклин.
Только один класс препаратов, цефалоспорины, остается способным бороться с бактериями, но резистентность к этому крайнему средству в настоящее время наблюдается в 10 странах. Если это распространится по всему миру, гонорея может стать неизлечимой и быстро распространиться среди беспорядочного населения.
LEO RAMIREZ/AFP/Getty Images and CDC Грипп (вставка: вирус гриппа)
Вирус гриппа типов A и B распространяется по странам ежегодно в зимние месяцы; по данным ВОЗ, они вызывают лихорадку, головные и мышечные боли в большинстве случаев, но также ежегодно вызывают от 3 до 5 миллионов случаев тяжелых заболеваний и от 250 000 до 500 000 смертей. Противовирусные препараты осельтамивир и занамивир являются основными средствами борьбы с инфекцией. Профилактические противовирусные препараты амантадин и римантадин когда-то использовались для борьбы с сезонным распространением, но высокий уровень устойчивости означает, что их использование больше не рекомендуется.
Противовирусные препараты осельтамивир и занамивир являются основными средствами борьбы с инфекцией. Профилактические противовирусные препараты амантадин и римантадин когда-то использовались для борьбы с сезонным распространением, но высокий уровень устойчивости означает, что их использование больше не рекомендуется.
Постоянно развивающаяся биология вируса гриппа означает, что устойчивость может легко формироваться. В 2003 г. начали появляться вирусы, устойчивые к амантадину, а с 2007 г. — вирусы, устойчивые к осельтамивиру. Также сообщалось об устойчивости к занамивиру. В то время как большинство вирусов, обнаруженных во всем мире, по-прежнему чувствительны к основным лекарствам, устойчивые формы могут легко распространяться, поскольку другие варианты лекарств не доступны.
Том Грилл / Getty Images и CDCБолезнь против лекарств: как микробы побеждают в войне
Си-Эн-Эн —
cms.cnn.com/_components/paragraph/instances/paragraph_89858869-D626-333E-7D8D-CD5085915423@published» data-editable=»text» data-component-name=»paragraph»> Новое исследование показало, что дети младше двух лет, получающие антибиотики, с большей вероятностью будут иметь ряд текущих заболеваний или состояний в более позднем возрасте.Многократный прием антибиотиков был связан с различными заболеваниями в более позднем детстве.
ШаттерстокСогласно исследованию, опубликованному в понедельник в Mayo Clinic, у младенцев и детей ясельного возраста, получивших одну дозу антибиотиков, чаще развивались астма, экзема, сенная лихорадка, пищевая аллергия, глютеновая болезнь, проблемы с весом и ожирением, а также синдром дефицита внимания и гиперактивности в более позднем детстве. Труды.
cms.cnn.com/_components/paragraph/instances/paragraph_E2FFA599-1CB9-24CE-5E46-CD592D74B991@published» data-editable=»text» data-component-name=»paragraph»> Исследование показало, что многократное лечение антибиотиками в возрасте до двух лет было связано с наличием у ребенка множественных заболеваний, причем болезни различались в зависимости от пола ребенка, возраста, типа лекарства, дозы и количества доз. «Мы хотим подчеркнуть, что это исследование показывает связь, а не причинно-следственную связь этих состояний», — сказал старший автор исследования Натан ЛеБрассер, научный сотрудник Центра старения клиники Майо. «Эти результаты дают возможность нацелить будущие исследования, чтобы определить более надежные и безопасные подходы к срокам, дозировке и типам антибиотиков для детей в этой возрастной группе».
Исследователи проанализировали данные более 14 500 детей, участвующих в Рочестерском эпидемиологическом проекте, долгосрочном исследовании, в ходе которого анализируются медицинские записи добровольцев в Миннесоте и Висконсине. Около 70% детей, участвовавших в исследовании, получали как минимум один антибиотик, причем большинство из них получали несколько антибиотиков.
ШаттерстокFDA рекомендует производителям указывать кунжут в качестве ингредиента на этикетках пищевых продуктов
«Среди детей, получивших один или два рецепта, только девочки подвергались значительно более высокому риску развития астмы и целиакии по сравнению с теми, кто не подвергался воздействию», — написали ЛеБрассер и его команда. «Напротив, получение от трех до четырех рецептов было связано с более высокой заболеваемостью астмой, атопическим дерматитом и избыточным весом у обоих полов, СДВГ и целиакией у девочек и ожирением у мальчиков».
«Напротив, получение от трех до четырех рецептов было связано с более высокой заболеваемостью астмой, атопическим дерматитом и избыточным весом у обоих полов, СДВГ и целиакией у девочек и ожирением у мальчиков».
Исследование показало, что дети обоих полов, получившие пять или более рецептов, имели «значительно более высокий риск развития астмы, аллергического ринита, избыточного веса, ожирения и СДВГ». Девочки были подвержены более высокому риску целиакии.
Исследование показало, что пенициллин, один из наиболее часто назначаемых антибиотиков, был связан с «повышенным риском астмы и избыточного веса у обоих полов, глютеновой болезнью и СДВГ у девочек и ожирением у мальчиков, тогда как они были связаны со сниженным риском аутизма у девочек». ».
».
ЛЕЙКВУД, КАЛИФОРНИЯ — 14 ОКТЯБРЯ: Девушка получает прививку от гриппа от медсестры в бесплатной клинике, проводимой в местной библиотеке 14 октября 2020 года в Лейквуде, Калифорния. Медицинские эксперты надеются, что прививка от гриппа в этом году поможет предотвратить «твиндемию» — эпидемию гриппа в сочетании со второй волной COVID-19, которая может привести к переполнению больниц на фоне пандемии коронавируса. (Фото Марио Тама/Getty Images)
Марио Тама/Getty ImagesУ 1 из 5 детей родители настороженно относятся к вакцинам, что может повлиять на будущие кампании по иммунизации
Исследование показало, что другой часто назначаемый антибиотик, цефалоспорин, был связан с более высоким риском наибольшего количества состояний и, «уникально, аутизма и пищевой аллергии».
Почему антибиотики оказывают такое влияние, если будущие исследования действительно подтверждают эту связь?
Возможно, это связано с разрушением бактерий в кишечнике ребенка, которые необходимы для правильного развития иммунной системы, развития нервной системы, состава тела и обмена веществ, говорят Лебрассер и его команда.
Антибиотики не делают различий между «хорошими» и «плохими» бактериями в пищеварительном тракте, убивая их все и оставляя кишечник без соответствующего распределения микробиома. Нам нужны определенные бактерии, чтобы поглощать питательные вещества, расщеплять пищу в кишечнике и защищать всю пищеварительную систему от патогенов.
Нам нужны определенные бактерии, чтобы поглощать питательные вещества, расщеплять пищу в кишечнике и защищать всю пищеварительную систему от патогенов.
Взрыв исследований нашего микробиома показал, что он может играть роль во всем, от того, как мы реагируем на химиотерапию, до химии нашего мозга и иммунного ответа.
«Когда антибиотики были впервые разработаны и внедрены, подавляющее внимание уделялось борьбе с патогенами. Теперь мы понимаем, что их широкое применение оказывает значительный побочный эффект на микробиом, что может иметь особое значение для развития детей», — говорится в исследовании.
