Замершая беременность
Причины и последствия данного негативного состояния изучаются специалистами всех стран для предотвращения патологической ситуации и недопущения гибели плода в утробе матери. Развитие плода может прекратиться на любом сроке, после чего организм женщины отторгает нежизнеспособную ткань.
По сведениям мировой медицинской статистики, симптомы замершей беременности наблюдаются у 20 % женщин, решившихся на зачатие. В группе риска находятся перешагнувшие порог 35-летия и пережившие аналогичное состояние ранее.
Почему беременность замирает
Среди провокаторов замершей беременности значатся:
1. Генетический фактор или хромосомные нарушения – мутации приводят к гибели эмбриона, обусловленной правилами естественного отбора жизнеспособных организмов. В большинстве случаев это происходит на сроке от 2 до 8 недель, но может случиться позже. Возникновение геномной аномалии относят к ошибке природы, несчастному случаю. Нарушение может вызвать генетическая деформация одного из родителей, передающаяся по наследству. Для исключения риска выкидыша родителям следует пройти консультацию генетика еще на этапе планирования. При повторении замирания беременности наблюдающий врач выдает направление на бесплатное обследование пары генетиками.
Для исключения риска выкидыша родителям следует пройти консультацию генетика еще на этапе планирования. При повторении замирания беременности наблюдающий врач выдает направление на бесплатное обследование пары генетиками.
2. Инфекционный процесс – инфекции бактериального, вирусного, паразитарного характера провоцируют замирание плода на ранних сроках развития. Предотвратить осложнения можно проведенной ранее вакцинацией и своевременным обращением в лечебные учреждения для принятия адекватных мер. Хронические инфекции женского организма приводят к формированию неблагоприятных условий развития плода, могут вызвать нарушения формирования эмбриона, несовместимые с жизнью. Многое зависит от пути проникновения провоцирующего фактора, активности и вида возбудителя. Одной из основных причин замершей беременности являются TORCH-инфекции — токсоплазмоз, краснуха, цитомегаловирусная инфекция и герпес, которыми обусловлены до 90% нарушений в программе вынашивания плода.
3. Смерть плода также провоцируют дисгармоничные иммунные взаимоотношения. Деформация хромосомного характера лидирует в 60% неразвивающихся беременностей на первых 6 неделях, в 20% — на 15 неделях, в 4% — до 28 недель. Чем выше возраст женщины, тем больше вероятность развития хромосомной аномалии.
Смерть плода также провоцируют дисгармоничные иммунные взаимоотношения. Деформация хромосомного характера лидирует в 60% неразвивающихся беременностей на первых 6 неделях, в 20% — на 15 неделях, в 4% — до 28 недель. Чем выше возраст женщины, тем больше вероятность развития хромосомной аномалии.
4. Немаловажное значение имеют тромбоэмболические осложнения, вызванные нарушением свертываемости крови у будущей матери.
5. Гормональный дисбаланс – базой для проверки является исследование прогестерона, тестостерона, 17-КС, ДГАЭС. Недостаток прогестерона и переизбыток андрогенов часто провоцируют замершую беременность. Бывает, что фактура эндометрия, поврежденная ранее проведенными абортами, не позволяет плодному яйцу закрепиться. Данный недостаток нейтрализуется с помощью гормонотерапии.
6. Анэмбриония – отсутствие эмбриона внутри яйца, при котором тесты на содержание ХГЧ в моче и крови дают положительный результат.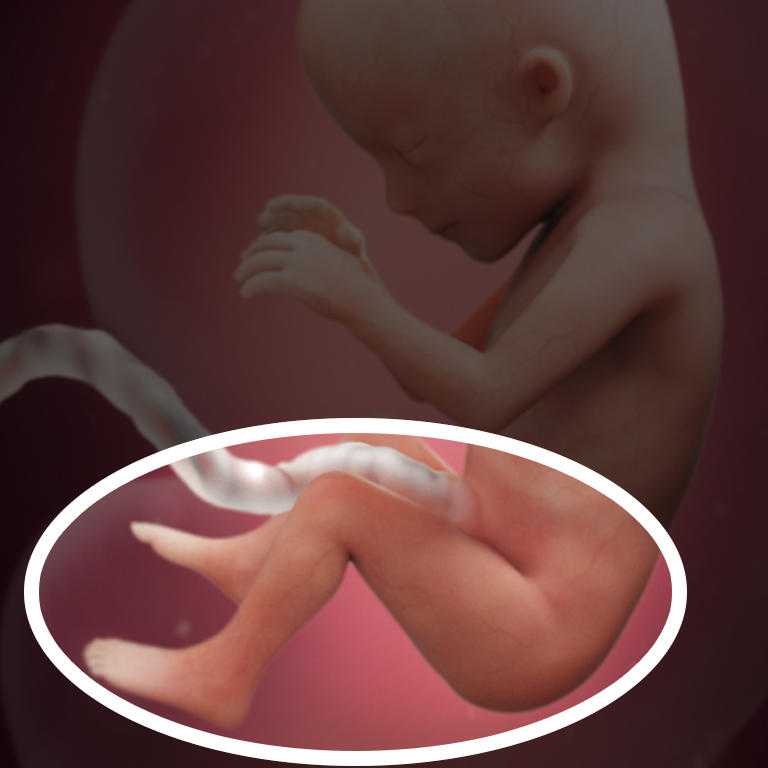 Гормон продолжает вырабатывать плодный мешок. Ситуация заканчивается выкидышем, когда яйцо покидает внутреннюю полость матки.
Гормон продолжает вырабатывать плодный мешок. Ситуация заканчивается выкидышем, когда яйцо покидает внутреннюю полость матки.
7. Вредные привычки. Практика показывает — в вопросе, почему замирает беременность, употребление спиртосодержащих напитков и курение занимают не последнее место. Риск развития патологии выше у лиц с вредными привычками.
8. Вес – превышение индекса нормальной массы тела провоцирует остановку развития беременности. Аналогичным образом влияние оказывает недостаточный вес.
9. Аномалии развития матки – патологии строения органа, новообразования, опухоли провоцируют выкидыш.
10. Агрессивная медикаментозная терапия – прием нестероидных противовоспалительных средств, контрацептивных препаратов, гормонов на ранних сроках может остановить нормальное развитие эмбриона.
11. Интоксикация матери химикатами, другие вредные факторы – неблагоприятные условия труда с повышенным риском для здоровья.
12. Хронические болезни кроветворной, сердечно-сосудистой систем, почек.
13. Вынашивание нескольких эмбрионов – риск замирания выше, чем при вынашивании одного плода.
14. Проведение ЭКО – механизм прекращения беременности малоизучен, однако известно, что искусственное оплодотворение чаще идет по негативному сценарию.
15. Неизвестные факторы. Врачи приемных отделений гинекологических больниц отмечают странную тенденцию — поступление женщин с замершей беременностью носит волнообразный характер. Причины окончательно не выявлены, однако факт формирует статистику наблюдений за патологическим синдромом.
Среди провокаторов замершей беременности можно также отметить сахарный диабет, усиленную физическую активность матери, стрессы и депрессии. Наиболее опасной считается 8-я неделя, когда плод остро воспринимает любые тератогенные воздействия.
Алкоголь и замершая беременность
Длительное время врачи спорят по поводу употребления алкоголя в период вынашивания плода. Некоторые разрешают небольшие отступления от рекомендованных правил, другие категорически запрещают прием спиртосодержащих напитков даже в малых дозах.
Некоторые разрешают небольшие отступления от рекомендованных правил, другие категорически запрещают прием спиртосодержащих напитков даже в малых дозах.
Большие дозы спиртного при беременности грозят:
- замиранием эмбриона, прекращением его развития;
- аномальными пороками сердечной мышцы плода, недоразвитием мозга;
- выкидышем, самопроизвольным абортом;
- преждевременными родами;
- рождением ребенка в срок с малыми показателями веса.
Ошибочно считать, что пиво с маркировкой «безалкогольное» обходит стороной наложенное на алкоголь табу и не вызывает побочных реакций. Каждый состав, выпущенный современными производителями, содержит спиртосодержащую формулу. Безопасность продукта из-за малой концентрации опасного вещества научно не доказана, поэтому включение напитка в список запрещенных наименований – верный шаг на пути к рождению здорового ребенка. Последние исследования показали, что кроме пива воздержаться стоит и от кваса, содержащего до 2,6% алкоголя.
Психологические причины замершей беременности
К основным провокаторам состояния специалисты относят:
- эмоциональную нестабильность, психологические и интеллектуальные перегрузки;
- семейные ссоры, нервную обстановку на работе;
- особенности личности беременной;
- психологическую незрелость к появлению ребенка, неготовность или нежелание рожать, связывать себя обязательствами, узами материнства;
- состояние хронического, непрекращающегося стресса, депрессивные психозы.
Признаки замершей беременности
Первые признаки замершей беременности можно заметить, прислушиваясь к собственному самочувствию. Настороженность должны вызвать следующие симптомы:
- Резкое прекращение токсикоза, если раньше тошнота и головокружение проявлялись при любом постороннем запахе и движении.
- Смягчение молочных желез, прекращение их увеличения.

- Снижение базальной температуры тела. Снижающийся уровень прогестерона провоцирует подобную симптоматику. Замеры выполняются сразу после пробуждения через прямую кишку. Однако и этот метод не является панацеей. Повлиять на снижение уровня температуры могут сторонние факторы и сопутствующие явления – сексуальный контакт накануне, прием определенных лекарственных препаратов, заболевание матери.
Среди дополнительных симптомов могут проявиться повышение температуры тела, боли внизу живота, мажущие выделения. Если замирание произошло на позднем сроке, беременная перестает ощущать шевеления плода. Настораживающие симптомы не всегда проявляются ярко. Они могут проявляться и при нормальном развитии эмбриона, а также во время внематочной беременности. Установить диагноз сможет только врач после проведенного обследования.
Установить диагноз сможет только врач после проведенного обследования.
Диагностика
Анализы после замершей беременности следует сдавать с обязательным включением в список исследований УЗИ — наиболее точной диагностической технологии в данном случае. Кроме констатации факта о гибели плода метод определит срок остановки развития.
Терапевтическое лечение начинается после постановки диагноза. Если патология подтвердилась, существует несколько вариантов реагирования:
- Ожидание выкидыша – это естественный процесс избавления организма от чужеродного тела. Идеально, если плодный пузырь выйдет полностью с содержащимся в нем эмбрионом и околоплодными водами.
- Назначение профильных препаратов, действие которых направлено на сокращение матки и выталкивание из внутренней полости погибшего плода. Метод применим в случае, если беременность не продолжалась свыше 8 недель.
- Хирургическая операция – вмешательство проводится разными методами.

После проведения процедур делается контрольное УЗИ, позволяющее оценить, полностью ли очищено внутреннее пространство матки, не осталось ли в нем чужеродных тканей, способных вызвать воспаление и стать причиной развивающегося сепсиса.
Гинекологическая чистка
С момента гибели плода до отторжения его маткой может пройти несколько недель. Оставшиеся следы умершего эмбриона провоцируют развитие воспалительного процесса, кровотечение и другие осложнения. Для исключения рисков врачи рекомендуют пройти гинекологическую чистку.
Процедура проводится под общим наркозом, занимая обычно около 15-20 минут. В редких случаях могут проявиться осложнения. Полученные образцы тканей отправляют в лабораторию для проведения гистологического анализа. Причины выкидыша помогает выяснить генетическое обследование. Благодаря гистологии определяется наличие или отсутствие атипичных клеток в матке.
Вакуумная аспирация
Кроме выскабливания может выполняться метод вакуумной аспирации, позволяющий избавиться от остатков эмбриона более деликатным способом. Показаниями к проведению процедуры являются:
Показаниями к проведению процедуры являются:
- срок не более 12 недель;
- подтверждение замершей беременности методами дополнительного обследования;
- неполный выход частей эмбриона из матки, наличие чужеродных элементов в органе;
- угроза жизни матери или риск развития патологии плода;
- отставание плацентарной ткани в момент деторождения, когда ее остатки обнаружены в маточной полости;
- скопление сгустков крови или жидкости в матке;
- необходимость в биопсии.
Проведение процедуры не актуально:
- при воспалительных процессах, развивающихся в матке;
- для нейтрализации рисков внематочной беременности;
- при наличии изменений в матке в связи с новообразованиями или опухолью.
Метод также не рекомендован, если срок после предыдущего аборта не превышает полугодичный период.
Аспирация проводится несколькими способами:
- Под внутривенной анестезией вакуумом.
 Технология не практикуется при превышении 4-недельного срока беременности.
Технология не практикуется при превышении 4-недельного срока беременности. - Под местной анестезией мануальным вакуумом. Применяется до 12-недельного срока беременности.
Последствия аспирации могут быть осложнены:
- нарушениями менструального цикла;
- сбоями в гормональной системе;
- неполным прочищением полости матки.
В течение месяца после процедуры следует воздержаться от половых контактов, посещения бани, пребывания на солнце. Не рекомендовано принимать ванну, ходить в бассейн. Лекарства следует принимать в соответствии с составленным специалистом графиком.
Для нейтрализации болевых ощущений прописываются спазмолитики. Не следует проявлять активность и заниматься физическим трудом в течение суток после операции, так как нагрузки могут спровоцировать начало кровотечения. Болезненные ощущения внизу живота и в поясничном отделе могут сохраняться несколько дней.
Не следует проявлять активность и заниматься физическим трудом в течение суток после операции, так как нагрузки могут спровоцировать начало кровотечения. Болезненные ощущения внизу живота и в поясничном отделе могут сохраняться несколько дней.
Незамедлительное обращение к врачу требуется при:
- резком повышении температуры тела;
- непрекращающихся обильных выделениях;
- болевых ощущениях, снять которые не помогает даже прием сильнодействующих препаратов;
- непривычном сильном запахе от половых органов.
Замершая беременность, причины и последствия которой негативно сказываются на эмоциональном фоне потерявшей ребенка матери, встречаются и у полностью здоровых пар. На Западе практика тщательного обследования рекомендована только после третьего повторения остановки развития плода в утробе. Что касается анализов после произошедшей аномалии, то список их достаточно обширен: ОАК, ОАМ, кровь на содержание гормонов, мазок на микрофлору, исследование на скрытые инфекции, передаваемые половым путем, анализы на TORCH-инфекции, трансвагинальное УЗИ.
Вероятные последствия
При первичной трагедии риск повторения негативного сценария не превышает 20%, при повторной патологии опасность возникает в 35% случаев, третья остановка развития эмбриона в утробе грозит 40% нарушений в последующий период.
Планирование нового зачатия
Шансы на нормальную повторную беременность после замирания эмбриона в предыдущий раз велики. Главное – прислушаться к рекомендациям врача и выполнить выданные специалистом предписания. Мнение большинства гинекологов едино – планировать новую беременность следует не ранее, чем через три-четыре месяца после замершей. В течение этого срока организм женщины восстанавливается, набирается сил и накапливает положительный потенциал. Стабилизируется гормональный фон, снижается стрессогенный фактор от пережитых волнений.
До зачатия специалист советует использовать гормональные противозачаточные таблетки, предотвращающие риск беременности в незапланированный срок. Принимая пероральные средства, женщина разгружает яичники, предоставляя им дополнительный отдых. Отмена ОК повышает шансы оплодотворения яйцеклетки. Через три месяца после замершей беременности рекомендуется начать прием фолиевой кислоты.
Принимая пероральные средства, женщина разгружает яичники, предоставляя им дополнительный отдых. Отмена ОК повышает шансы оплодотворения яйцеклетки. Через три месяца после замершей беременности рекомендуется начать прием фолиевой кислоты.
Шансы на успешное родоразрешение высоки и при наступлении беременности сразу после замирания плода в утробе. Для снижения риска выкидышей в данной ситуации должно быть показано прохождение профильной терапии исходя из рекомендаций хорошего специалиста в области гинекологии.
Фолиевая кислота (B9)
Доказано, что прием витамина В9 за месяц до зачатия и первые три месяца после него снижает риски проявления аномалий развития эмбриона на 50%. Он обязателен на этапе планирования беременности и в момент ее зарождения в организме. Суточная доза препарата должна составлять 400-800 мкг. Некоторые женщины ограничиваются приемом мультивитаминов, забывая оценить содержание в них фолиевой кислоты. Дозировку определяет лечащий врач исходя из ситуации, здоровья беременной, особенностей ее организма.
Не стоит опасаться превышения дозы витамина в организме. Он имеет водорастворимую основу, поэтому легко выходится вместе с мочой. Однако случаи передозировки в медицинской статистике все же были отмечены.
Назначение врачом повышенной нормы В9 обосновано в следующих случаях:
- если у матери уже есть ребенок с аномалией нервной системы;
- при избыточном весе;
- во время приема противосудорожных препаратов;
- при анемии, выявленной в результате анализов крови, которую спровоцировал недостаток фолиевой кислоты в организме.
Доза препарата в этих случаях может быть увеличена до 5000 мкг.
Как предотвратить замершую беременность – причины и последствия угрозы
Проанализировав причины патологического состояния и угрозы, которые оно несет для здоровья, врач составляет индивидуальный протокол наблюдения.
В числе общих рекомендаций можно выделить:
- Обращение к гинекологу на этапе планирования, получение консультаций генетика, эндокринолога, иммунолога, сдача анализов и прохождение профильных обследований.
- Отказ от вредных привычек, курения, употребления спиртосодержащих напитков.
- Сбалансированное питание с включением в состав принимаемой пищи полезных витаминов и микроэлементов. Исключение из рациона полуфабрикатов, фаст-фуда, экзотической кухни, большого количества кофе и крепкого чая.
- Исключение из списка определенных категорий лекарственных средств, о которых расскажет врач. В числе запрещенных препаратов – аспирин, его можно безболезненно заменить на парацетамол.
Резюмируя вышесказанное, следует еще раз коротко остановиться на основных постулатах:
1. Когда возникает? Замершая беременность может проявиться на любом этапе развития эмбриона, но чаще всего в первом триместре.
2. Почему происходит? В числе нарушений, происходящих на ранних сроках развития плода, отмечены дисбаланс гормонального фона, инфекционные процессы, нарушения менструального цикла, генетические сдвиги. Это может быть вызвано хромосомными нарушениями или фактом кровной связи, когда отец и мать являются родственниками. Природа сама применяет фильтр естественного отбора, отбраковывая нежизнеспособный плод и провоцируя его гибель. Риск замирания эмбриона возрастает, если у женщины с отрицательным резус-фактором было несколько абортов до момента наступления желанной беременности. По статистике, аборты часто становятся своеобразным предвестником патологии. Они грубо нарушают гормональный статус, являются причиной травматизации матки и инфицирования шейки. В более поздний срок замершая беременность чаще возникает из-за хронического заболевания матери, протекающего в тяжелой форме – сахарного диабета, порока сердечной мышцы, болезни почек. Угрозу можно снизить, если заняться лечением на этапе планирования.
3. Что должно насторожить? Вызвать опасения за самочувствие ребенка должны боли в пояснице и животе, мажущие выделения крови, снижение базальной температуры, отсутствие динамики роста ХГЧ. Если во время беременности вы чувствовали токсикоз, головокружения, тошноту и другие схожие симптомы, после чего последовало их стремительное исчезновение – это веский повод насторожиться и посетить с жалобами специалиста гинеколога. Врач проведет осмотр на гинекологическом кресле и при необходимости отправит на ультразвуковую диагностику. Еще один симптом, который характеризует замершую беременность – прекращение набухания грудных желез.
4. Чем опасна замершая беременность? Если женский организм «вытолкнул» через родовые пути эмбрион с плодным яйцом и водами после замирания развития – это хорошо. Вскоре органы репродуктивной системы придут в норму, наберутся сил и будут готовы к новому зачатию. Если же этого не произошло, следует пройти УЗИ, чтобы зафиксировать остатки материала в полости матки. Для их удаления применяется метод выскабливания кюреткой и вакуумная аспирация. Также может быть применена тактика выжидания, при которой организм через некоторое время после замирания беременности произведет выкидыш. Для выхода остатков эмбриона и плодных оболочек применяются и лекарственные препараты, действие которых направлено на сокращение стенок матки. Раннее обращение к врачу исключает риск проявления осложнений. При длительном пребывании плодного мешка в матке может развиться кровопотеря, вызванная синдромом ДВС, когда кровь перестает сворачиваться, а обильный кровоток создает угрозу для жизни.
Для их удаления применяется метод выскабливания кюреткой и вакуумная аспирация. Также может быть применена тактика выжидания, при которой организм через некоторое время после замирания беременности произведет выкидыш. Для выхода остатков эмбриона и плодных оболочек применяются и лекарственные препараты, действие которых направлено на сокращение стенок матки. Раннее обращение к врачу исключает риск проявления осложнений. При длительном пребывании плодного мешка в матке может развиться кровопотеря, вызванная синдромом ДВС, когда кровь перестает сворачиваться, а обильный кровоток создает угрозу для жизни.
5. Какие перспективы? После случившегося важно не опускать руки, а сделать все необходимое, чтобы следующая беременность завершилась благополучными родами. Посетите врача, пройдите рекомендованные обследования, исключите опасные факторы, займитесь собой, приведите себя в порядок в физическом и психологическом плане. Получите консультацию генетика, эндокринолога и иммунолога. Мощный врачебный тандем снизит вероятность ошибки при планировании новой беременности.
Мощный врачебный тандем снизит вероятность ошибки при планировании новой беременности.
15 недель беременности | Беременность по неделям
Ваш ребенок выпивает околоплодные воды и может также выделять их с мочой , потому что почки начали работать . Они также фильтруют отходы из крови ребенка. Амниотическая жидкость постоянно обновляется, что также приводит к удалению выделений. На 15-й неделе беременности среднее количество амниотической жидкости составляет 5 жидких унций, , хотя в настоящее время это количество медленно увеличивается2. Амниотическая жидкость не только защищает ребенка, но и играет важную роль в созревании легких. .
Диаметр головки обычно измеряется для проверки развития ребенка. Это теперь должно быть около 1 дюйма. Если у вас сейчас есть УЗИ , вы сможете сказать пол вашего ребенка — при условии, что руки или ноги плода не мешают!
Задержка жидкости имеет один положительный эффект: он разглаживает все морщины! Наряду с отличными волосами , это один из приятных побочных эффектов второго триместра.
Кроме того, у некоторых беременных начинается легкая забывчивость . Исследования показали, что в настоящее время в мозгу происходят фактических изменения : Части мозга, отвечающие за эмоции и решение проблем, увеличиваются в размерах. Поэтому основное внимание уделяется вашей беременности и будущей роли матери, в то время как другие вещи отходят на второй план. Недостаток сна и повышенный уровень гормонов также могут способствовать забывчивости. Однако это не считается обычной деменцией, поскольку клетки головного мозга не теряются.
Тем не менее, важно убедиться, что вы не забываете об определенных пренатальных медицинских осмотрах: Если вы собираетесь пройти амниоцентез для выявления генетических изменений или аномалий у ребенка, рекомендуется проводить его с 15-го числа неделя беременности.
Что происходит во время амниоцентеза?
Чешуйки кожи, которые сейчас начинают отделяться от плода и плавать в амниотической жидкости, а также клетки из амниотического мешка, могут быть удалены в течение «Амниоцентез» (пункция амниотической жидкости) и обследован на наличие дефектов. Для этой процедуры через брюшную стенку в амниотический мешок вводят иглу и извлекают 10-20 мл амниотической жидкости.
Для этой процедуры через брюшную стенку в амниотический мешок вводят иглу и извлекают 10-20 мл амниотической жидкости.
Во избежание причинения вреда ребенку это выполняется с помощью ультразвукового изображения для наведения . Клетки плода в амниотической жидкости извлекаются иглой, размножаются и исследуются в лаборатории. Первые результаты доступны через 1-2 дня. Сам прокол занимает всего 5-15 минут и относительно безболезненно (сопоставимо со стандартной инъекцией).
Преимущество в том, что любые хромосомные аномалии можно надежно выявить. Недостатком этого «инвазивного метода» является риск выкидыша, хотя риск невелик. Поэтому беременная женщина должна убедиться, что она спокойно переносит процедуру.
Ваше сексуальное влечение внезапно возросло или вы потеряли всякий интерес?
Одним неожиданным побочным эффектом беременности может быть внезапная кровотечение из носа из-за улучшения кровообращения. Вы также можете испытывать запор и одышку . Также возможно повышение энергии и либидо . Как и полная противоположность — в зависимости от того, как вы реагируете на гормоны и насколько хорошо вы спите.
Также возможно повышение энергии и либидо . Как и полная противоположность — в зависимости от того, как вы реагируете на гормоны и насколько хорошо вы спите.
физические изменения во время беременности сильно отличаются от одной женщины к другой. Трудно сказать, что «нормально», а что нет. Если вы плохо себя чувствуете, чувствуете, что что-то не так, или если вы испытываете необъяснимую боль, поговорите со своим врачом на всякий случай.
Фото: Unsplash
15 недель беременности — легкие ребенка развиваются
На этой неделе вы можете начать замечать дополнительные симптомы беременности, такие как чувствительность десен, заложенность носа и даже носовые кровотечения. Теперь ваш малыш размером с яблоко продолжает быстро расти. Теперь он начинает «дышать» амниотической жидкостью, что является важной частью развития легких.
Насколько велик мой ребенок?
Длина ребенка: 3,98 дюйма.
Вес ребенка: 2,47 унции.
Как развивается мой ребенок?
С каждым днем он все больше похож на ребенка, которого вы встретите через несколько месяцев. Его уши почти полностью сформированы и встают на свои места (они начинались с шеи!), а глаза смещаются на переднюю часть лица. Его руки и ноги становятся более очерченными, а ногти на ногах начали расти. Теперь он может «вдыхать» амниотическую жидкость через нос в верхние дыхательные пути, что является важным шагом в развитии легких.
Хотя его веки будут закрыты еще примерно 12 недель, он чувствует изменения в свете. Кости вашего ребенка становятся тверже и скоро будут видны на УЗИ, а сейчас начинают формироваться вкусовые рецепторы.
К этому моменту мозг вашего ребенка контролирует все его маленькие мышцы. Хотя вы, вероятно, еще этого не почувствуете, он может двигаться, сосать большой палец и даже кувыркаться. Он может хмуриться, щуриться и гримасничать, используя лицевые мышцы. Однако не волнуйтесь; эти выражения не являются показателем настроения.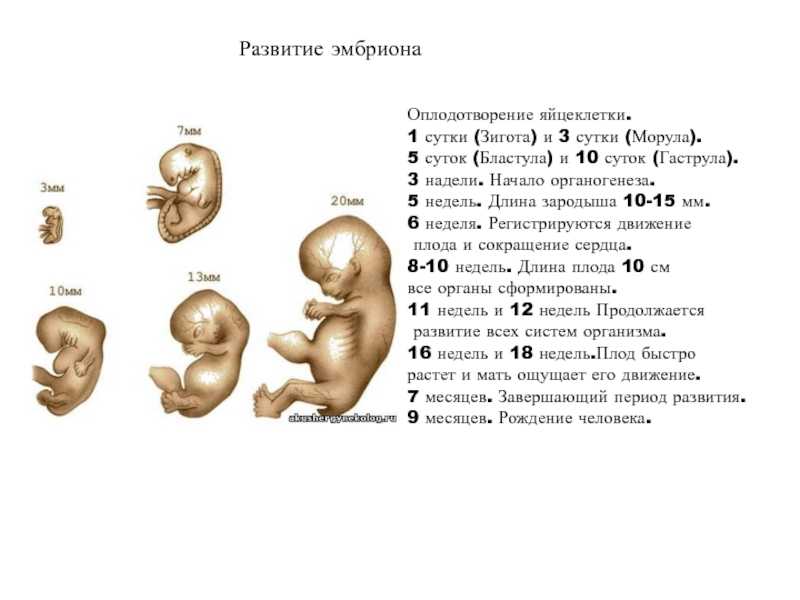
Что происходит в моем теле?
Боль в круглой связке, вероятно, будет продолжаться, поскольку ваша матка и ребенок продолжают расти, а ваши мышцы, суставы и связки растягиваются, чтобы приспособиться. В течение первого триместра матка помещается внутри таза. Теперь он быстро растягивается, чтобы вместить вашего растущего ребенка. По мере того, как матка перерастает таз, она поднимается выше в животе.
Сейчас вы, вероятно, можете прощупать матку примерно на три-четыре дюйма ниже пупка, но пока вы не сможете прощупать своего ребенка снаружи. Чтобы следить за ростом и положением вашего ребенка, ваш врач или акушерка начнут измерять высоту дна или расстояние между верхней частью лобковой кости и верхней частью матки. Иногда высота дна может указать, находится ли ваш ребенок в ягодичном предлежании или на боку.
Ваши десны могут быть более чувствительными, красными или опухшими; у некоторых женщин во время беременности развивается гингивит, который представляет собой воспаление десен из-за повышенного уровня гормонов и кровотока. Поддержание идеальной гигиены полости рта очень важно для вашего здоровья и здоровья вашего ребенка.
Поддержание идеальной гигиены полости рта очень важно для вашего здоровья и здоровья вашего ребенка.
Вы также можете заметить, что чувствуете себя более перегруженным. Несмотря на то, что во время беременности вы подвергаетесь более высокому риску простуды и гриппа, эта новая заложенность может быть вызвана как гормональными изменениями, так и увеличением притока крови к слизистым оболочкам носа и пазух. У некоторых женщин возникают носовые кровотечения из-за расширения кровеносных сосудов в носу и дополнительного объема крови.
Около 90% беременных женщин испытывают ту или иную форму потемнения кожи во время беременности. Чаще всего это влияет на ваши соски, ареолы, внутреннюю часть бедер, пупок и подмышки. У некоторых женщин может наблюдаться меланодермия или хлоазма — маска беременности — потемнение вокруг глаз, носа и щек. У некоторых женщин во время беременности также появляются кожные метки — небольшие безвредные новообразования кожи.
Чувствуете себя забывчивым?
Беременный мозг реален. Объем клеток головного мозга фактически уменьшается во время беременности.
Объем клеток головного мозга фактически уменьшается во время беременности.
Максимально используйте время, когда вы чувствуете себя хорошо, но позволяйте себе отдыхать и обращаться за поддержкой, когда вам это нужно. С дополнительным тестированием может прийти дополнительное беспокойство. Не забывайте проявлять особую заботу о себе, чтобы справиться со стрессом в это время. Некоторая тревога во время беременности — это нормально, особенно если это ваш первый ребенок. Тем не менее, антенатальная тревожность была связана с более плохими исходами как для матерей, так и для их детей. Всегда говорите своему врачу о любых беспокойствах и страхах, которые у вас есть. Недавние исследования расширили число симптомов тревоги, которые можно считать надежными индикаторами тревоги.
Что мне спросить у врача?
Множественный маркерный скрининг (MMS), также называемый тройным скринингом или четырехкратным скринингом, может проводиться между 15 и 20 неделями. ) вещества. 1) АФП, белок, вырабатываемый вашим ребенком; 2) ХГЧ, гормон, вырабатываемый вашей плацентой; и 3) эстриол, эстроген, который вырабатывается как вашей плацентой, так и вашим ребенком.



 Технология не практикуется при превышении 4-недельного срока беременности.
Технология не практикуется при превышении 4-недельного срока беременности.