Гипоплазия матки: лечение, симптомы, причины
Отчего возникает патология
Главными причинами приобретенной гипоплазии являются гормональные нарушения. В выработке половых гормонов участвует гипофиз, яичники и гипоталамус. Любые сбои в их работе способны привести к остановке или замедлению полового созревания девочки.
Все факторы, которые могут вызвать привести к гормональным сбоям, можно разделить на 2 большие группы:
Внешние:
- хирургические манипуляции на половых органах в детском или подростковом возрасте;
- нарушения работы ЦНС в результате травмы или заболевания;
- тяжелые физические нагрузки, например профессиональный спорт;
- неполноценное питание, диеты в период полового созревания;
- вредные привычки, особенно опасен подростковый алкоголизм.
Внутренние:
- заболевания эндокринной системы;
- злокачественные образования;
- врожденные пороки печени, сердца;
- почечная недостаточность;
- аутоиммунные болезни;
- недостаточность яичников;
- неблагоприятная наследственность.

Также возможно возникновение врожденной патологии. В этом случае это связано с влиянием неблагоприятных факторов на организм беременной женщины. Половые признаки у плода начинают формироваться уже спустя несколько недель после зачатия. В этот период женщина еще может не знать о беременности. Поэтому курение, алкоголь, прием лекарств или инфекционные заболевания могут стать провоцирующими негативными факторами, которые способны вызвать нарушения в процессе формирования половой принадлежности плода.
Сильные эмоциональные потрясения также способны нанести вред гормональной системе, и вызвать сбои.
Недоразвитая матки со временем может деформироваться. У нее развивается перегиб верхней части, а шейка приобретает вид конуса.
Симптомы гипоплазии матки
Заподозрить это заболевание можно только с наступлением полового созревания. Одним из важных проявлений является отсутствие у девушки менструации до 15-16 лет, а также слабое формирование вторичных половых признаков.
Обычно при таком диагнозе наблюдается и физическое отставание в развитии. Диагностируется рост и вес значительно ниже возрастной нормы, чрезмерно узкие тазовые кости, астеническое телосложение и слабо развитые молочные железы.
К другим симптомам недоразвития матки относятся:
- Нерегулярные болезненные менструации со слабыми выделениями.
- Отсутствие либидо.
- Проблемы с зачатием ребенка.
- Отсутствие волосяного покрова или слабое оволосение в зоне лобка.
- Частые воспалительные заболевания половых органов.
- Невынашивание беременности. Выкидыши всегда происходят на ранних сроках.
- Слабая родовая активность матки.
- Возникновение более 2 раз подряд внематочной беременности.
- Аноргазмия.
Проявления зависят от степени недоразвития репродуктивного органа. Наиболее тяжелой является 1 степень.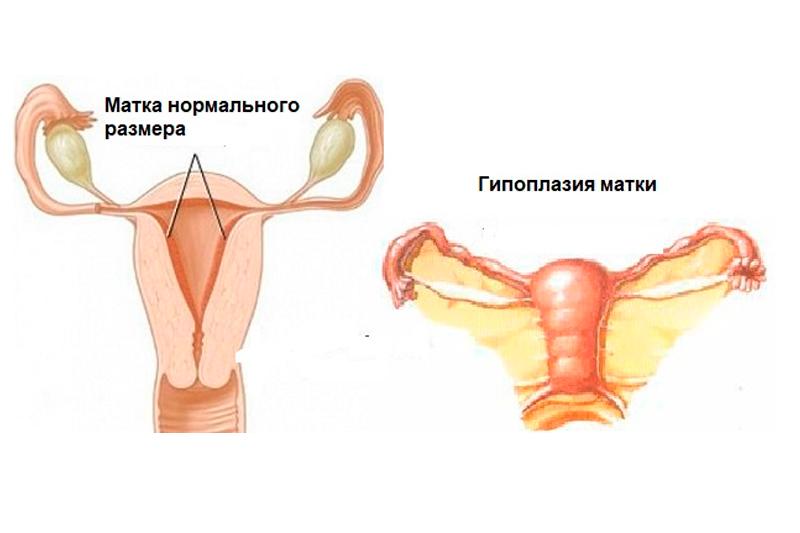 Здесь менструация полностью отсутствует. Либо выделения скудные и возникают с большими временными промежутками.
Здесь менструация полностью отсутствует. Либо выделения скудные и возникают с большими временными промежутками.
Основные степени болезни и их характеристика
Тяжесть заболевания и успешность лечения зависят от размера матки. Различают следующие степени развития патологии.
II степень или инфантильная (детская) матка — наиболее распространенный вид. Орган остановился в развитии на 4-5 см. При этом он имеет физиологически правильное строение и полость. Лечение длительное. Шанс на возникновение беременности небольшой.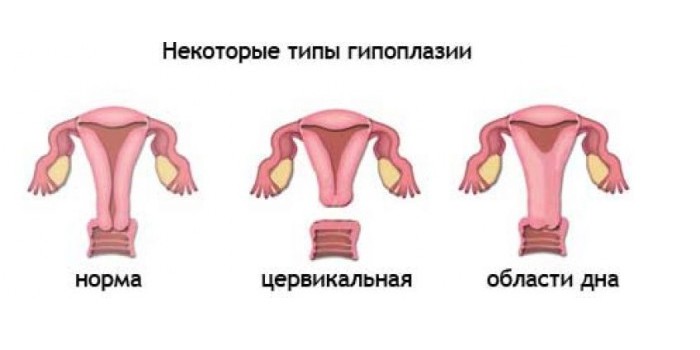
III степень или подростковая стадия — имеет благоприятный прогноз при правильно подобранном лечении. Для этой степени размер матки составляет 5-7 см. Практически на границе нормальных значений. При небольших отклонениях патология может пройти самостоятельно при первой беременности, так как размер матки после родов немного увеличивается.
Определить степень патологии может только гинеколог на осмотре. Чем раньше обнаружено заболевание, тем больше вероятность восстановления репродуктивной функции. Поэтому важно просвещать девочек об особенностях протекания полового развития. При любых отклонениях обязательно нужно обратиться на консультацию к детскому гинекологу.
Диагностика и лечение гипоплазии матки
При детской или подростковой матке нередко возникает недоразвитие внешних половых губ. Во время осмотра гинеколог фиксирует эти нарушения, а также изучает анамнез пациентки. Проводится измерение физических данных: рост, вес, объем бедер.
Точно определить размер матки и степень развития патологии можно только с помощью вагинального ультразвукового исследования. Обязательно назначается гормональные исседования, которые помогут точно установить уровень половых гормонов.
Также врач может назначить следующие виды диагностики:
- МРТ.
- Рентгенограмму кисти — для определения костного возраста.
- Зондирование полости матки.
- Кольпоскопию.
Для определения причины возникновения гипоплазии часто требуется консультация смежных специалистов — эндокринолога, невролога, уролога.
Консервативному лечению поддается только 2 и 3 степень недоразвития матки. Основа — гормональная стимулирующая терапия. Лекарства подбираются только врачом. При этом учитывается возраст пациентки, размер органа, а также нарушения менструальной и репродуктивной функций. Для уменьшения выраженного болевого синдрома или ПМС назначается симптоматическое лечение.
Параллельно используются физиотерапевтические методы лечения. Эффективны следующие процедуры:
- озонотерапия;
- магнитотерапия;
- лазерное воздействие;
- гальванизация;
- ультрафиолетовое излучение.
Эти процедуры способствуют улучшению кровообращения в органах малого таза, уменьшают воспалительные процессы. Также может назначаться гинекологический массаж и лечебная физкультура. Только индивидуальное комплексное лечение способно привести к положительному результату.
Прогноз
При обнаружении 1 степени болезни никакое лечение не сможет привести к естественному зачатию. При функционировании яичников врач рекомендует проведение ЭКО. Но так как при рудиментарной матке полость не сформирована, то с вынашиванием плода возникнут проблемы. Здесь может помочь суррогатное материнство.
При 2 степени патологии шанс на зачатие и рождение ребенка есть, но небольшой. Даже при возникновении зачатия, беременность и роды могут протекать с осложнениями.
Даже при возникновении зачатия, беременность и роды могут протекать с осложнениями.
Важно обнаружить патологию как можно раньше. В пубертатном периоде гипоплазию можно вылечить не прибегая к гормонотерапии. Правильное полноценное питание, курс витаминов и здоровый образ жизни способен восстановить нарушенный гормональный фон.
Что такое «детская матка» | Mamaplus
О «детской матке» наверняка слышала каждая женщина, это популярная страшилка женских форумов. Что же это за патология? Так ли она ужасна? Как её диагностировать и вообще что делать, если?
«Детской маткой» (языком медиков – «гипоплазия матки», «инфантильность матки») называют недоразвитую матку, размеры которой меньше нормы для женщины репродуктивного возраста. В норме матка должна быть 5,4-8,2 см в длину, 4,3-6,3 см в ширину и с шейкой 2,6-3,4 см. Плюс-минус 5-10 мм в большую сторону отклонением не считаются, ведь всё-таки все женщины разные. А вот то, что меньше – это и есть «детская матка».
В норме матка должна быть 5,4-8,2 см в длину, 4,3-6,3 см в ширину и с шейкой 2,6-3,4 см. Плюс-минус 5-10 мм в большую сторону отклонением не считаются, ведь всё-таки все женщины разные. А вот то, что меньше – это и есть «детская матка».
Задержка роста матки может произойти в юном возрасте, ещё в подростковом возрасте. Причины разные и, кажется, они совершенно безобидные, но тем не менее авитаминозы, недоедания, диеты в период полового созревания, сильные и частые стрессы, спортивные перегрузки, вирусные и инфекционные заболевания. Бывает и так, что маленькие размеры матки могут быть врожденными, то есть патология передается генетически.
Сама по себе уменьшенная матка не так опасна, как та ситуация, когда фолликулы приостановили свое развитие и не происходит овуляции, менструация нерегулярна. Именно в таком случае планирование беременности будет затруднительно.
И самый волнительный вопрос: можно ли восстановить рост матки? Да, можно. И чем раньше обнаружить проблему и начать лечение, тем быстрее и безболезненней пройдет этот процесс и тем больше будет больше шансов благополучно зачать и выносить ребенка. Есть множество способов лечения, от самых простых – приема поливитаминов – до оперативных вмешательств. Также никто не отменял физиотерапию, гинекологические массажи, специальные упражнения.
Есть множество способов лечения, от самых простых – приема поливитаминов – до оперативных вмешательств. Также никто не отменял физиотерапию, гинекологические массажи, специальные упражнения.
Диагностировать «детскую матку» можно на УЗИ. Если есть какие-то отклонения, необходимо сразу же посетить гинеколога, который подберет лечебные процедуры именно для тебя. Ничего катастрофического в гипоплазии матки нет, многие женщины с этим диагнозом стали счастливыми мамами здоровых детишек. Возможно, беременность будет проходить под более пристальным присмотром врача, то есть тебе придется чаще его посещать, вот и всё.
Берегите себя и будьте счастливы.
Рак тела матки и яичников
Роль профилактических осмотров в раннем выявлении рака тела матки и яичников.
Опухоли матки и яичников среди гинекологических заболеваний занимают значительное место. Они развиваются при определенных неблагоприятных условиях, когда клетки организма приобретают способность чрезмерного роста и распространения.
Возникают злокачественные опухоли матки и яичников чаще всего в среднем и пожилом возрасте (40—60 лет). Рак шейки матки и яичников возникает чаще всего в возрасте от 40 до 50 лет, рак тела матки — после 50 лет, рак наружных половых органов встречается большей частью после 60 лет.
Возникновению злокачественных опухолей матки и яичников часто предшествуют хронические гинекологические заболевания. Злокачественная опухоль почти всегда развивается на фоне различных предраковых заболеваний. Большую роль в возникновении рака матки и яичников играют воспалительные процессы, которые нередко предшествуют раку и создают условия для его возникновения и развития.
Большинство людей уверено: «Меня это не коснется». Чтобы рак действительно не коснулся никого из нас, нужно знать о причинах, которые приводят к этому заболеванию и не пропустить первые сигналы тревоги.
Рак матки (син: рак тела матки, рак слизистой оболочки матки, рак эндометрия) — это злокачественная опухоль, которая развивается из тканей матки и может распространиться по всему организму.
Рак матки является одной из наиболее распространенных раковых опухолей у женщин. Ежегодно эта опухоль выявляется у нескольких сотен тысяч женщин во всем мире.
Причины возникновения рака матки
Точные причины развития рака матки (как и многих других форм рака) неизвестны. По данным некоторых исследований, риск развития рака матки повышается:
- У женщин, страдающих избыточным весом
- У никогда не рожавших женщин
- У женщин, у которых менопауза наступила поздно (после 52 лет)
- У женщин страдающих синдромом поликистозных яичников
Повышенный риск развития рака матки также наблюдается у женщин, которые болели раком молочной железы и у женщин, прямые родственницы которых болели раком матки.
Симптомы и признаки рака
Клиническая симптоматика складывается из жалоб на бели, кровотечения и боли. Однако все эти три симптома возникают уже в период распада опухоли, и время их появления зависит от срока начала изъязвления. Поэтому в ряде случаев в течение длительного периода рак матки может не давать никаких симптомов. Бели бывают различного характера: водянистые, слизистые, окрашенные кровью, без запаха и зловонные. Примесь крови придает белям вид мясных помоев. Задержка выделений во влагалище и присоединяющаяся инфекция приводит к появлению гнойных белей с запахом.
Поэтому в ряде случаев в течение длительного периода рак матки может не давать никаких симптомов. Бели бывают различного характера: водянистые, слизистые, окрашенные кровью, без запаха и зловонные. Примесь крови придает белям вид мясных помоев. Задержка выделений во влагалище и присоединяющаяся инфекция приводит к появлению гнойных белей с запахом.
Кровотечения могут носить характер небольших кровянистых выделений, а также однократных или многократных обильных.
- у женщин до наступления менопаузы
Если вы находитесь в периоде становления менопаузы – у вас могут наблюдаться нормальные для этого периода нерегулярные кровянистые выделения из влагалища, которые постепенно (от месяца к месяцу) приходят все реже и становятся все скуднее.
Симптомом рака матки в этот период следует считать кровянистые выделения, которые с течением времени не становятся менее обильными, или более редкими.
Подозрение на рак матки также должно возникнуть, если одно время вы замечали, что месячные становятся все более и более редкими, и скудными, но потом, они вдруг снова стали приходить чаще и усиливаться.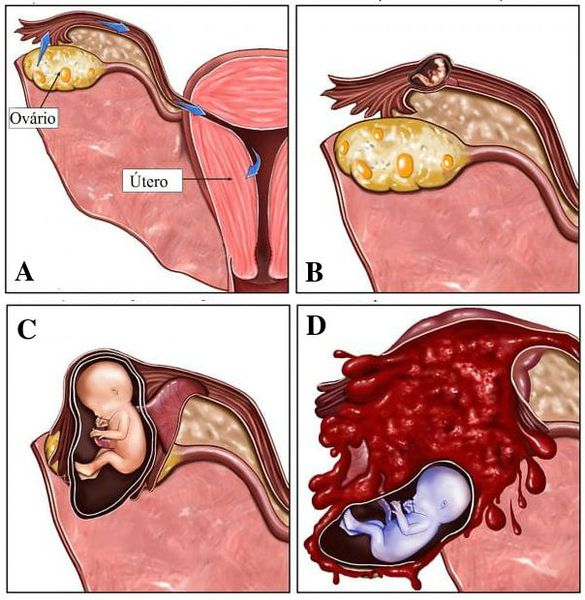
- у женщин в период менопаузы
Если вы уже достигли менопаузы (климакса), то есть у вас, уже, по крайней мере, несколько месяцев не было месячных, симптомом рака матки следует считать любое кровотечение или кровянистые выделения из влагалища, не зависимо от их количества (обильные или скудные), длительности и частоты.
- Другие возможные симптомы рака матки
Независимо от возраста женщины и наличия у нее менопаузы симптомами рака матки могут быть:
- Тянущие боли в низу живота, в пояснице или в промежности
- Боли и кровотечения во время или после полового акта
- Снижение веса, повышенная утомляемость
Рак яичников – группа злокачественных новообразований, развивающихся в различных тканях, находящихся внутри яичников.
Данный вид рака еще носит название «тихий убийца», так как первые клинические проявления у большинства пациенток возникают после распространения патологического процесса за пределы яичника, а в некоторых случаях даже за пределы малого таза.
Порядка 70% женщин с данной онкологической патологией впервые обращаются к врачу, когда опухоль уже достигла 3 или 4 стадии.
Наиболее часто рак яичников встречается в периоды перед менопаузой и после менопаузы.
Выделяют группы риска:
1. Женщины, страдающие хроническими воспалительными заболеваниями малого таза.
2. Женщины, страдающие гормональными нарушениями — нарушение менструального цикла, гормональное бесплодие (отсутствие беременности).
3. Женщины, у которых в анамнезе были операции на яичниках
4. Отягощенная наследственность — опухоли яичников, эндометрия у близких родственников.
5. Женщины, у которых рак молочной железы.
Симптомы рака яичников
Наиболее часто симптомы рака яичников маскируются под другие часто встречаемые заболевания (болезни пищеварительной системы, мочевого пузыря и пр.). Достаточно часто женщинам, у которых развивается опухоль яичников, устанавливают совершенно другой диагноз и только через некоторое время определяют рак.
Основным признаком наличия рака яичников является усиление симптоматики или ее постоянное присутствие.
Наиболее часто встречаются следующие симптомы:
— Вздутие или вспучивание живота, чувство переедания
— Болевые или дискомфортные ощущения в области таза
— Неотложные позывы к мочеиспусканию
Помимо этих симптомов могут наблюдаться следующие признаки рака яичников:
— Быстрая потеря или набор веса, ухудшение аппетита
— Боли в поясничной области и внизу живота
— Частое мочеиспускание, болезненный половой акт
— Постоянная слабость, увеличение объема талии
— Постоянное » несварение желудка», тошнота, метеоризмы
— Неожиданные изменения характера стула (запоры чередуются с диареей)
У женщин с прогрессирующим раком отмечается неспецифическая симптоматика: боли в пояснице, боли при скоплении газов, раннее насыщение пищей, вздутие живота, диспепсия. На более поздних стадиях развития опухоли появляются следующие признаки: анемия, тазовая боль, кахексия, увеличение живота, отеки нижних конечностей, признаки дыхательной и сердечно – сосудистой недостаточности.
Если вы заметили у себя любой из указанных выше симптомов – немедленно обратитесь к врачу. Не теряйте ни минуты и не выжидайте дома. Если вы действительно больны раком, то чем раньше вы обратитесь к врачу, тем больше шансов у вас на полное выздоровление.
Поэтому важно посещать гинеколога 2 раза в год
Гипоплазия матки — причины, симптомы, диагностика и лечение
Гипоплазия матки – недоразвитие матки, характеризующееся уменьшением ее размеров по сравнению с возрастной и физиологической нормой. Клинически гипоплазия матки проявляется поздним началом менструаций (после 16 лет), их нерегулярностью и повышенной болезненностью; выкидышами, аномалиями родовой деятельности, бесплодием; снижением либидо и аноргазмией. Диагностируется с помощью влагалищного исследования, УЗИ, зондирования полости матки. Лечение гипоплазии матки требует проведения гормонотерапии, физиотерапии, ЛФК. Прогноз на возможность и успешность беременности определяется степенью гипоплазии матки.
Общие сведения
Гипоплазия матки имеет синонимы инфантилизм или детская матка. Недостаточная выработка женских половых стероидов приводит к недоразвитию матки, которая остается гипопластической – с длинной конической шейкой, малым телом и гиперантефлексией. Гипоплазии матки сопутствует наличие длинных извитых труб, что может сопровождаться бесплодием. В случае наступления зачатия, нередко развивается внематочная беременность, поскольку прохождение зиготы по измененным маточным трубам затрудняется. При гипоплазии матки также часто недоразвиты другие органы репродуктивной системы – половые губы, влагалище, яичники. Нередко гипоплазии матки сопутствует поликистоз яичников.
Гипоплазия матки
Причины и степени гипоплазии матки
Врожденная гипоплазия матки служит проявлением генитального или общего инфантилизма вследствие повреждающего влияния на эмбрион в антенатальном периоде или наследственных факторов. Чаще причины гипоплазии матки кроются в нарушениях системы регуляции «гипоталамус-матка» или яичниковой недостаточности при повышенной гонадотропной активности гипофиза. Такие регуляторные сбои возникают у девочек в детстве или периоде полового созревания и могут развиться при гиповитаминозах, интоксикациях (наркотической, никотиновой), нервных расстройствах, повышенных учебных и спортивных нагрузках на детский организм, анорексии, частых инфекциях (тонзиллите, ОРВИ, гриппе) и т. д. При этом наступает задержка в развитии изначально правильно сформированной матки.
Чаще причины гипоплазии матки кроются в нарушениях системы регуляции «гипоталамус-матка» или яичниковой недостаточности при повышенной гонадотропной активности гипофиза. Такие регуляторные сбои возникают у девочек в детстве или периоде полового созревания и могут развиться при гиповитаминозах, интоксикациях (наркотической, никотиновой), нервных расстройствах, повышенных учебных и спортивных нагрузках на детский организм, анорексии, частых инфекциях (тонзиллите, ОРВИ, гриппе) и т. д. При этом наступает задержка в развитии изначально правильно сформированной матки.
Основной характеристикой гипоплазии матки служит уменьшение ее размеров. В норме у половозрелых нерожавших женщин матка имеет длину полости не менее 7 см, у рожавших — 8 см, длина шейки составляет 2,5 см. В зависимости от времени остановки развития гинекология выделяет три степени гипоплазии матки: зародышевую, сформированную внутриутробно; инфантильную и подростковую, сформированные после рождения. Зародышевая (фетальная) матка характеризуется длиной до 3 см, полость практически не сформирована, весь размер приходится на шейку.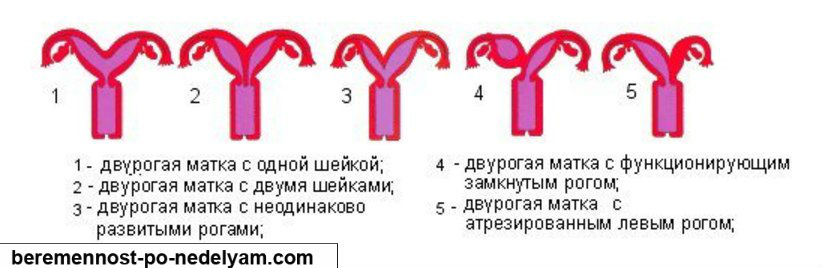 Инфантильная (детская) матка имеет длину от 3 см до 5,5 см с соотношением длины шейки матки к ее полости 3:1. Подростковая матка при гипоплазии обладает длиной от 5,5 см до 7 см, с менее выраженным преобладанием шейки — 1:3.
Инфантильная (детская) матка имеет длину от 3 см до 5,5 см с соотношением длины шейки матки к ее полости 3:1. Подростковая матка при гипоплазии обладает длиной от 5,5 см до 7 см, с менее выраженным преобладанием шейки — 1:3.
Симптомы гипоплазии матки
Для гипоплазии матки характерно позднее (после 16 лет) начало менструаций. После становления менструальной функции месячные обычно протекают болезненно (в форме альгодисменореи), нерегулярно, имеют непродолжительный, скудный или обильный характер. При гипоплазии матки возможно отставание девушки в общефизическом и половом развитии: подросток небольшого роста, с равномерно суженным тазом, узкой грудной клеткой, гипопластичными молочными железами, отсутствующими или невыраженными вторичными половыми признаками.
В дальнейшем у половозрелых женщин с гипоплазией матки отмечается сниженное половое чувство, аноргазмия. Репродуктивные нарушения при гипоплазии матки могут включать бесплодие, внематочную беременность, самопроизвольное прерывание беременности, выраженные токсикозы, слабую родовую деятельность, недостаточное раскрытие маточного зева в родах, атонические послеродовые кровотечения. У женщин с гипоплазией матки часто развиваются цервициты, эндометриты в связи со слабой устойчивостью половой системы к инфекциям. Указанные симптомы должны заставить женщину обратиться к гинекологу-эндокринологу.
У женщин с гипоплазией матки часто развиваются цервициты, эндометриты в связи со слабой устойчивостью половой системы к инфекциям. Указанные симптомы должны заставить женщину обратиться к гинекологу-эндокринологу.
Диагностика гипоплазии матки
При гинекологическом осмотре пациенток с гипоплазией матки выявляются признаки генитального инфантилизма: недостаточное оволосение, недоразвитые половые губы, выступающая за пределы вульвы головка клитора. При влагалищном исследовании определяется короткое узкое влагалище со слабовыраженными сводами, удлинение и коническая форма шейки, уменьшение и уплощение тела матки, гиперантефлексия. В ходе УЗИ малого таза исследуются размеры тела и шейки, что позволяет судить о степени гипоплазии матки.
Рентгеновская или ультразвуковая гистеросальпингоскопия подтверждает уменьшенные размеры матки, извитость маточных труб, гипоплазию яичников. При подозрении на гипоплазию матки проводится лабораторное исследование уровня половых гормонов (ФСГ, прогестерона, пролактина, ЛГ, эстрадиола, тестостерона), а также тиреоидных гормонов (ТТГ, Т4). Дополнительно при подозрении на гипоплазию матки прибегают к зондированию полости матки, определению костного возраста пациентки, рентгенографии турецкого седла, МРТ головного мозга.
Дополнительно при подозрении на гипоплазию матки прибегают к зондированию полости матки, определению костного возраста пациентки, рентгенографии турецкого седла, МРТ головного мозга.
Лечение гипоплазии матки
Характер лечения определяется степенью гипоплазии матки и причинами ее недоразвития. Основу лечения гипоплазии матки составляет заместительная или стимулирующая гормональная терапия, при адекватности которой гинекологу удается достичь увеличения размеров матки до нормальных и восстановления нормального менструального цикла.
Использование физиотерапевтических методов при гипоплазии матки (магнитотерапии, лазеротерапии, диатермии, индуктотермии, УВЧ-терапии, грязелечения, озокеритолечения, парафинолечения) позволяет нормализовать кровообращение в органе. Хороший эффект может отмечаться от эндоназальной гальванизации, под действием которой стимулируется работа гипоталамо-гипофизарной области, увеличивается синтез гормонов ЛГ и ФСГ. Пациентке с гипоплазией матки назначается витаминотерапия, ЛФК, гинекологический массаж, курортотерапия (морские купанья и ванны).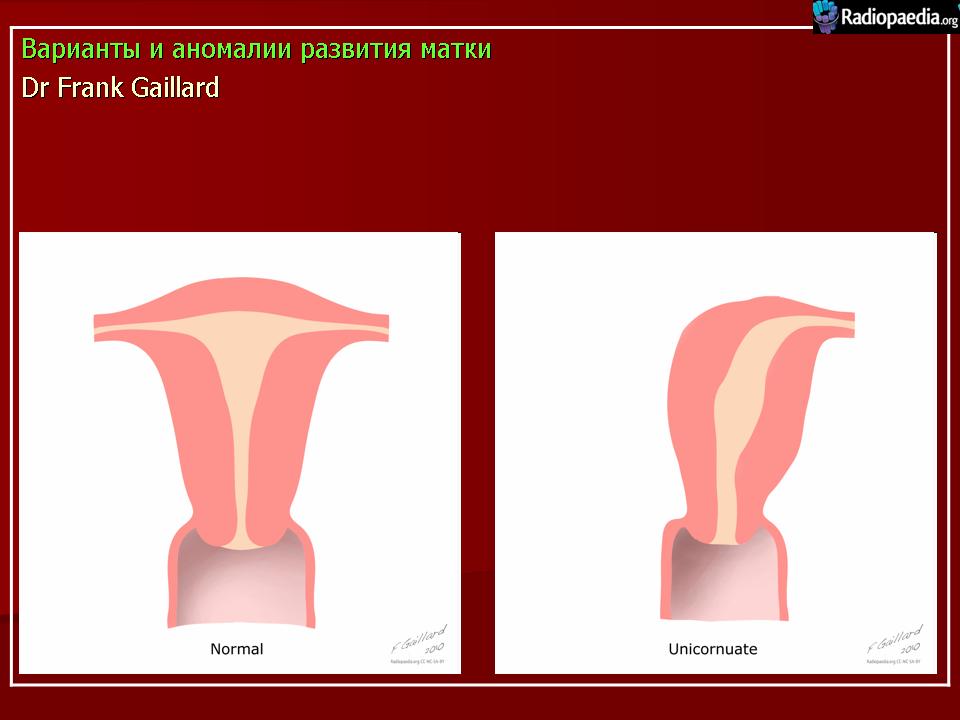
Прогноз и профилактика гипоплазии матки
При фетальном типе гипоплазии матки беременность исключается, материнство возможно только при помощи ВРТ. При невозможности наступления самостоятельной беременности, но сохранности функции яичников, прибегают к методу экстракорпорального оплодотворения с использованием яйцеклетки пациентки. При синдроме невынашивания беременности искусственное оплодотворение (ИМСИ, ИКСИ, ПИКСИ) проводят в рамках суррогатного материнства. При небольшой степени гипоплазии матки и нормальной структуре и функции яичников шансы на беременность благоприятные. Течение и ведение беременности у пациенток с гипоплазией матки сопряжено с рисками самопроизвольного аборта, осложненных родов.
Для нормального формирования и развития репродуктивной системы женщины требуется устранение неблагоприятных факторов воздействия, особенно в подростковом возрасте. Для профилактики гипоплазии матки девочкам необходимо полноценное питание, отказ от изнуряющих диет, исключение стрессовых ситуаций, своевременное предупреждение и лечение инфекций.
«Я родилась без матки и вагины»
Автор фото, Joanna Giannouli
Подпись к фото,Джоанна Джаннули родилась с синдромом Рокатинского
Джоанне Джаннули 27 лет. У нее нет матки, шейки матки и вагины. Она рассказывает о трудностях жизни с подобным нарушением, которое затрагивает одну из 5000 женщин.
Когда мы пошли к врачу в первый раз, мой отец старался делать вид, что все в порядке. Моя мать тоже, но у нее это получалось хуже. К тому времени она винила себя вот уже десять лет. При виде нее у меня разрывалось сердце.
Первые пять лет мы об этом практически не разговаривали. Я просто не могла этого делать. Я чувствовала себя разрушенной и слабой. Моя мать думает, что она что-то не так сделала во время беременности. Я ей объясняла, что они ничего плохого не сделала, что это просто генетика.
Это нарушение все еще считается в обществе позорным. Меня больше всего ранило то, что когда мой тогдашний партнер об этом узнал, то он меня бросил.
Меня больше всего ранило то, что когда мой тогдашний партнер об этом узнал, то он меня бросил.
Я была помолвлена в 21 год. Тогда я жила в Афинах. Когда я рассказала своему жениху о своем нарушении, он разорвал помолвку. Все это в прошлом, и сейчас у меня все в порядке. Вот уже пять лет у меня хорошие отношения с любящим меня человеком. Он знал о моем синдроме, но решил остаться со мной. Он знает, что, скорее всего, у нас не будет детей. Он относится к этому спокойно. Я тоже. Мне повезло.
Автор фото, Joanna Giannouli
Подпись к фото,О своих генетических отклонениях Джоанна Джаннули узнала в 17 лет
Моя мать отвела меня к врачу, когда мне было 14 лет, потому что у меня так и не начались месячные. Он не стал меня осматривать, потому что не хотел дотрагиваться до интимной части моего тела. Когда мне исполнилось 16, врач отправил меня на обследование в больницу. Там обнаружили, что у меня нет влагалища и что у меня синдром Рокитанского. Так как я родилась без вагины, врачам пришлось ее сконструировать, чтобы у меня была возможность половой жизни.
Так как я родилась без вагины, врачам пришлось ее сконструировать, чтобы у меня была возможность половой жизни.
Операция прошла хорошо, очень хорошо. В больнице я провела две недели. После этого мне пришлось лежать в постели еще три месяца – я просто не могла встать. Я занималась вагинальными упражнениями, чтобы расширить свою новую влагалищную трубку.
Первый признак первичной аменореи – полное отсутствие менструации. И невозможность половой жизни. Именно поэтому я и прошла через операцию в 17 лет. Врачи сделали мне новую вагину. Для Афин это было революционной процедурой.
Новая вагина оказалась маленькой и узкой, и секс причинял мне много боли, и мне пришлось развивать поперечную мышцу промежности при помощи вагинальных упражнений. Врачам также пришлось ее надрезать, чтобы расширить «врата», как я это называю.
После этого со мной все было в порядке физически, но не психологически. Это своего рода ноша, от которой невозможно избавиться. У меня были партнеры, которые просто издевались надо мной из-за этого. В течение многих лет я не могла вступить ни с кем в стабильные отношения. Это ужасное положение. Оно крадет у тебя счастье, душу, возможность быть с кем-то в хороших, близких и стабильных отношениях. Оно оставляет пустоту в душе, которую невозможно заполнить. Оно заливает тебя гневом, чувством вины и стыда.
У меня были партнеры, которые просто издевались надо мной из-за этого. В течение многих лет я не могла вступить ни с кем в стабильные отношения. Это ужасное положение. Оно крадет у тебя счастье, душу, возможность быть с кем-то в хороших, близких и стабильных отношениях. Оно оставляет пустоту в душе, которую невозможно заполнить. Оно заливает тебя гневом, чувством вины и стыда.
_______________________________________________________________
Что такое синдром Рокитанского?
- Аномалия, при которой женщины рождаются без матки, шейки матки и верхних отделов влагалища
- У женщин, страдающих синдромом Рокитанского, остается нормальное развитие наружных гениталий, яичников и выраженность вторичных половых признаков
- Одним из первых признаков является отсутствие менструаций. Половые отношения также затруднены, так как влагалище либо полностью отсутствует, либо определяется в виде укороченного слепого мешка.

_______________________________________________________________
Потом было очень сложно. Я очень страдала эмоционально и психологически. Это было очень, очень тяжело.
С тех прошло почти 10 лет. Я по-прежнему сожалею, что родилась такой, но больше этого не стыжусь. Я слишком давно уже с этим живу. И я поняла, что я не могу ничего изменить, что все просто так и будет и что мне надо с этим свыкнуться.
Первые несколько лет после диагноза, а иногда и сейчас, я думала, что я ничего не стою. Бракованный товар. Что я не заслуживаю того, чтобы меня любили. Много лет я была потеряна. Это может разрушить вашу жизнь. У меня была депрессия, страхи, приступы паники…
Но я вынесла для себя урок. Хотя я не верю в бога, я думаю, что то, что со мной случилось, было как бы напоминанием – не принимать ничего как должное.
После этого я как будто родилась заново. У меня началась новая жизнь, новое понимание самой себя. Моя жизнь полностью изменилась. До того я была типичным подростком, то счастливая, то нет. Но после этого я очень, очень быстро повзрослела. И за это я благодарна.
Моя жизнь полностью изменилась. До того я была типичным подростком, то счастливая, то нет. Но после этого я очень, очень быстро повзрослела. И за это я благодарна.
Я стала другим человеком. Я живу одним днем. Я не строю планов на будущее, потому что не знаю, буду ли я жива.
Автор фото, Joanna Giannouli
Подпись к фото,Скан брюшной полости Джоанны Джаннули сделанный в 2013 году
Мало кто знает про мой синдром. Я хотела держать его в секрете, а моя мама рассказала об этом родственникам. Это было не слишком приятно, потому что люди начинают тебя жалеть. А я не хочу, чтобы меня жалели. Я не умираю. Мне ничего не грозит. Но люди с такой жалостью стали на меня смотреть, что мне самой становилось все грустнее и грустнее.
Я не могла говорить об этом в Афинах, да и вообще в Греции, потому что люди там очень консервативные. Иногда мне казалось, что я живу в средневековье.
В Греции мне никто не мог помочь, я не могла найти никого, с кем я могла бы об этом поговорить. А мне это было так нужно! Почти все женщины с этим синдромом испытывают стыд. Я нашла двоих таких женщин, которые были готовы поговорить об этом, но через некоторое время они просто исчезли – им было слишком стыдно.
А мне это было так нужно! Почти все женщины с этим синдромом испытывают стыд. Я нашла двоих таких женщин, которые были готовы поговорить об этом, но через некоторое время они просто исчезли – им было слишком стыдно.
Я хотела бы стать матерью – биологической или приемной. Мать — это не та, кто рожает, а та, кто выращивает ребенка.
Сейчас я об этом особенно не думаю, но, может быть, в будущем у меня будут дети. Я обожаю детей, так что посмотрим.
Разговор об этом меня как бы раскрепощает. Я хочу таким образом поддержать всех женщин с этим синдромом, потому что я прошла через круги ада и я знаю, к каким проблемам это приводит. Из-за этого многие женщины покончили с собой.
Я нашла в себе силы, потому что я хочу помочь другим женщинам, оказавшимся в моем положении. Ведь если мы не поможем друг другу, то кто это сделает за нас?
Говоря обо всем этом, я чувствую себя сильнее.
Аденомиоз: причины, симптомы — лечение аденомиоза матки в СПб
Аденомиоз является одной из разновидностей эндометриоза. Данное заболевание представляет собой не воспалительный процесс патологического характера, который является гормонозависимым.
Данное заболевание представляет собой не воспалительный процесс патологического характера, который является гормонозависимым.
Он локализуется в полости матки и характеризуется проникновением и разрастанием эндометрия (слизистой оболочки матки) в мышечном слое. Аденомиоз развивается на фоне негативных последствий, таких как нарушение гормонального фона, деструктивные процессы в матке, общее снижение иммунитета и т.д. В группе риска по этому заболеванию находятся женщины в возрасте 35-40 лет. В отношении причин аденомиоза медики до сих пор не пришли к единому мнению.
Выделяется ряд факторов, которые могут привести к этому заболеванию:
- наследственность;
- перенесенные выкидыши;
- оперативное вмешательство в полость матки;
- пребывание в постоянном стрессе и напряжении;
- выполнение работ, связанных с тяжелой физической нагрузкой;
-
чрезмерное пребывание на солнце, в солярии и т.
 п.
п.
Главная опасность аденомиоза — бесплодие,боль и кровотечение.
Болезнь вызывает распространение железистой ткани эндометрия в мышечный слой матки, что приводит к утолщению стенки матки, нарушению её способности сокращаться, внутренним кровоизлияниям во время менструации.
Аденомиоз, как и многие гинекологические заболевания, имеет достаточно широкий перечень симптомов:- острые проявления предменструального синдрома;
- обильные менструации с выраженным болевым синдромом;
- сбои в менструальном цикле;
- болезненные ощущения в области поясницы и внизу живота;
- дискомфорт и боль во время полового акта;
- темно-коричневые выделения, появляющиеся до и после очередной менструации;
- изменение в форме и размере матки, которое выявляется врачом-гинекологом.
Диагностика
Для того, чтобы точно определить наличие у пациентки аденомиоза, гинеколог проводит ряд исследований и тестов. Чтобы поставить точный диагноз, необходимо пройти осмотр, прибегая к гистероскопии (осмотр полости матки с помощью оптического аппарата). Также при подозрении на аденомиоз врач может назначить УЗИ. Для оценки общей картины заболевания медики рекомендуют пройти обследование у эндокринолога, кардиолога, гастроэнтеролога и т. д.
Чтобы поставить точный диагноз, необходимо пройти осмотр, прибегая к гистероскопии (осмотр полости матки с помощью оптического аппарата). Также при подозрении на аденомиоз врач может назначить УЗИ. Для оценки общей картины заболевания медики рекомендуют пройти обследование у эндокринолога, кардиолога, гастроэнтеролога и т. д.Особенности лечения аденомиоза
Аденомиоз, как и эндометриоз, предполагает три основных метода лечения. В зависимости от стадии заболевания, степени поражения мышечной ткани матки, возраста женщины и её состояния здоровья назначаются разные методы лечения аденомиоза.- Медикаментозная терапия представляет собой первый метод борьбы с аденомиозом. Она считается эффективной на ранних стадиях и в случае отсутствия сопутствующих осложнений. Лечение аденомиоза медикаментами имеет своей целью восстановление нормального баланса гормонов в организме пациентки.
- Хирургический метод лечения аденомиоза является наиболее радикальным.
 Объем вмешательства решается в каждом случае индивидуально.
Объем вмешательства решается в каждом случае индивидуально.
Предупреждение и профилактика аденомиоза
Естественно, профилактикой любой болезни является правильный и здоровый образ жизни. Аденомиоз часто является спутником современных деловых женщин, которые ведут чрезмерно активный образ жизни и часто испытывают сильные психологические перегрузки. Исходя из этого, можно выделить ряд правил, следование которым позволит Вам избежать появления аденомиоза:- Проходить регулярные осмотры у гинеколога.
- Внимательно относиться к своему здоровью и самочувствию.
- Научиться избегать стрессовых ситуаций и находить время для расслабления и отдыха.
- Избегать чрезмерного пребывания под ультрафиолетовыми лучами.

Детская матка и беременность
Детской называют матку взрослой женщины, которая по размерам не соответствует ее возрасту. Однако это понятие довольно обобщенное и объединяет несколько диагнозов, при которых врачебные прогнозы бывают совершенно разными.
К сожалению, диагноз «детская матка» сегодня ставят очень многим женщинам и девушкам детородного возраста. Но к счастью, это еще вовсе не означает, что беременность в таком случае невозможна. Более того, нередки случаи, когда инфантилизм (он же — детская матка) оказывается ложным, то есть диагноз устанавливается ошибочно.
«Взрослая» матка — основные характеристики и функции
Матка выполняет важные функции в организме женщины: она продуцирует гормоны и слизь, участвует в регуляции эндокринных процессов, обеспечивает наступление регулярных менструаций. Во время беременности становится самым главным органом и единственно возможным, где может развиваться плод. Она же помогает ребенку появиться на этот свет, когда наступает время родов: сократительная деятельность матки способствует изгнанию плода из материнской утробы.
В разные возрастные периоды размеры матки могут изменяться: у новорожденной девочки длина органа составляет около 4 см, но вскоре после родов он начинает уменьшаться, достигая 2,5 см в длину. В 7-8 лет матка девочки начинает активно расти и развиваться, достигая своих зрелых параметров (6-8 см в длину и 4-6 см в ширину) в период полового созревания. В норме наибольшую часть всего органа — две трети — составляет его тело (еще есть дно и перешеек).
С наступлением у женщины беременности детородный орган начинает свой усиленный рост: за счет растяжения мышечных тканей его длина к концу срока увеличивается до 32-33 см, а вес — до 1500 г! После родов параметры постепенно приходят в норму, почти достигая дородовых (но все же матка у рожавшей женщины немножечко больше и тяжелее, чем у нерожавшей).
Чтобы матка могла выполнять все возложенные на нее функции должным образом и в полной мере, в том числе и детородную, ее форма и параметры должны соответствовать размерам зрелой матки взрослой женщины.
Но в ряде случаев они не дотягивают до «нормы». Помимо длины определяющее значение имеют также ширина, толщина, форма, расположение, вес, структура маточного тела. Все эти показатели можно очень точно определить во время проведения внутривагинального ультразвукового исследования. Бывает, что длина, например, небольшая, зато толщина и ширина нормальные, что не является препятствием для беременности.
Детская матка — что это значит?
В гинекологии различают два вида маточной недоразвитости: гипоплазию и генитальный инфантилизм. Под детской маткой следует подразумевать инфантилизм, хотя очень часто все три термина используются как синонимы. Также гинекологи далеко не всегда определяют степень недоразвития этого женского органа, когда оглашают диагноз своей пациентке. Тем не менее, существует три формы детской матки в зависимости от длины ее тела:
- зародышевая — длина тела не превышает 3 см;
- инфантильная — длина тела составляет от 3 до 5,5 см;
- подростковая — длина тела достигает 5,5-7 см.

Детская матка не только имеет меньшие от возрастных норм размеры, но и не способна в полной мере (а в некоторых случаях и вовсе) выполнять возложенные на нее функции. Недоразвитость является одной из причин, по которой беременность у женщины не наступает или не может развиваться. Нередко о том, что у нее недоразвит детородный орган, женщина узнает в процессе обследования и поиска причин бесплодия.
Как диагностировать детскую матку?
Зачастую у девушек с маточным инфантилизмом отмечается позднее начало менструаций — в 16 лет и даже позже. Характер менструальных выделений отличается от нормы — они либо скудные, либо наоборот — обильные. Менструальный цикл, как правило, нерегулярный, половое влечение слабое или отсутствует, может наблюдаться аноргазмия. Очень часто такие женщины имеют и другие характерные признаки общефизической недоразвитости: миниатюрные формы, маленькую грудь, недостаточно сформированные половые губы и клитор, узкий таз, тонкий почти детский голосок.
Нередко о наличии у себя детской матки многие даже и не подозревают. И только столкнувшись с проблемой зачатия и/или вынашивания ребенка, женщина может впервые услышать о маточном инфантилизме.
Но случается также, что неутешительный вердикт врач выносит еще молодой девушке, не планирующей беременность, во время мануального (то есть при помощи рук и пальцев) осмотра. Ни в коем случае нельзя принимать диагноз «детская матка», поставленный таким способом, в качестве окончательного и достоверного. Практика показывает, что врачи здесь довольно часто ошибаются: во-первых, через брюшную полость этот орган не так уж хорошо прощупывается, чтобы врачебному предположению верить на все сто; а во-вторых, немаловажное значение имеют физиологические особенности каждой отдельной женщины — у маленьких, щупленьких, миниатюрных женщин матка часто бывает небольшой, но совершенно развитой и нормальной для их комплектации.
Вот почему предварительный диагноз «детская матка», поставленный на кресле гинеколога, всегда следует перепроверять в кабинете УЗИ, причем проводить исследование непременно при помощи внутривагинального датчика.
Только такой диагностический метод можно считать высокоточным: он определяет состояние детородного органа и его способность к вынашиванию плода.
Но даже в случае, если внутривагинальное УЗИ подтвердит предположение гинеколога, ни в коем случае нельзя опускать руки и терять надежду. Современные методы лечения бесплодия у женщин способны решить даже такую проблему.
Можно ли забеременеть с детской маткой?
Еще несколько лет назад маточный инфантилизм считался приговором для женщины, стремящейся стать матерью: бытовало мнение, что увеличить ее до нужных размеров нельзя никаким способом. Некоторые гинекологи бездумно заверяли своих подопечных в том, что мечту о материнстве можно и следует навсегда похоронить: беременность при детской матке невозможна!
Это не только негуманно и даже преступно (на практике давно доказано, что многие нарушения в репродуктивной системе возникают вследствие воздействия психологических факторов), но еще и не соответствует действительности. На сегодняшний день мнение о том, что детская матка и беременность не совместимы, уже очень устарело.
На сегодняшний день мнение о том, что детская матка и беременность не совместимы, уже очень устарело.
Даже с органом уменьшенных размеров беременность может наступить и благополучно закончиться. Возможно, женщине придется поддержать ее лекарственными препаратами, возможно, возникнет необходимость преждевременного родоразрешения путем кесарева сечения, но это лишь возможно и это не смертельно. Однако анализы на уровень половых гормонов при беременности с маточной недоразвитостью сдать непременно будет необходимо.
Если же матка инфантильна, и ее размеры не позволяют беременности состояться — репродуктологи прибегнут к помощи гормональной и витаминной терапии, а также к физио- и даже лазерной терапии.
Что же из всего сказанного следует? Если у женщины подтвердился диагноз «детская матка» (при проведении внутривагинального УЗИ), и ей не удается забеременеть самостоятельно, то необходимо лишь найти клинику по планированию беременности: специалисты помогут решить эту неприятную проблему.
Мы желаем Вам благополучной беременности!
Специально для nashidetki.net- Елена Семенова
Двойная матка: причины, симптомы и лечение
Двойная матка также известна как двойная матка. Это нарушение происходит еще до вашего рождения. У некоторых женщин с двойной маткой также есть двойной мочевой пузырь, уретра и задний проход.
Didelphys матки
Didelphys матки — редкое заболевание, которое возникает, когда вы выращиваете две матки вместо одной. Это случается, когда вы — развивающийся ребенок. Вы рождены с этим.
В младенчестве девочки обычно вырастают матку из двух каналов, называемых мюллеровыми протоками.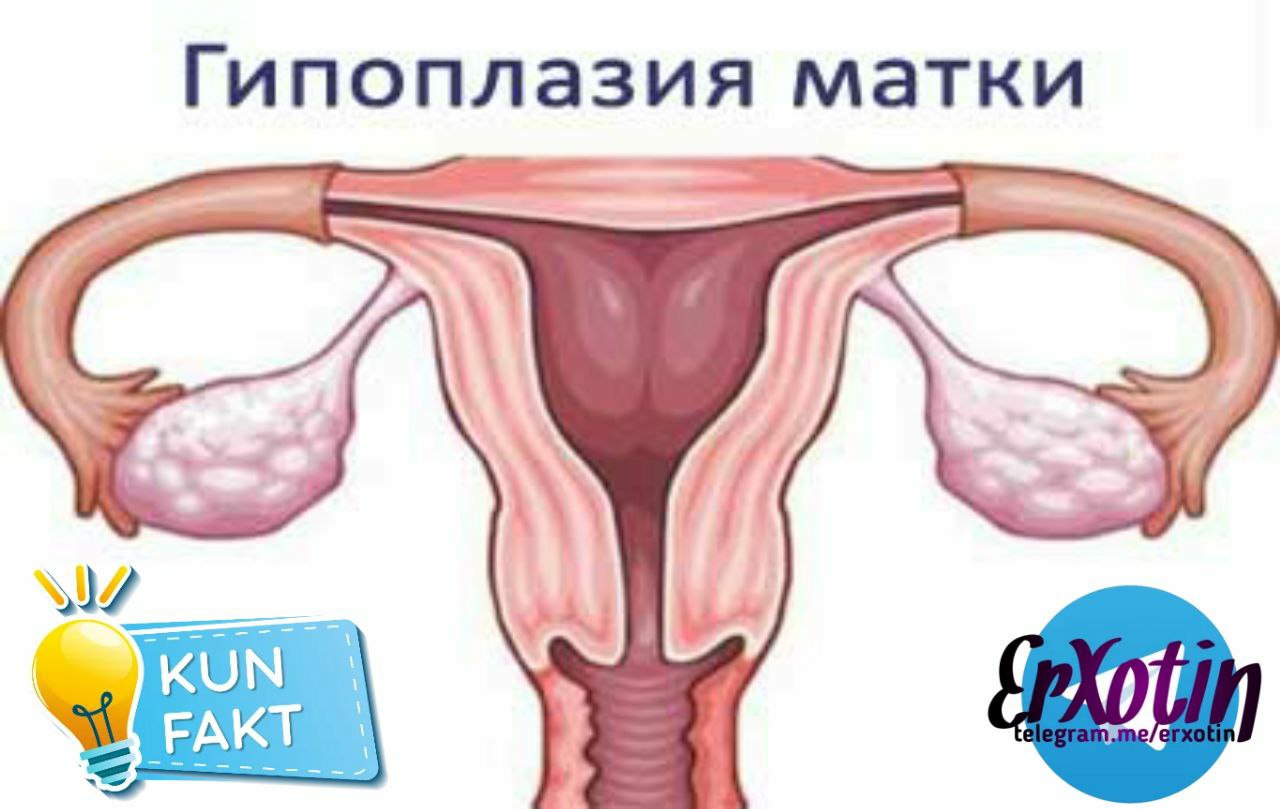 Эти каналы соединяются вместе и образуют один полый орган, называемый маткой. У didelphys матки каналы не соединяются должным образом. Каждая трубка может превратиться в матку, в результате чего у вас разовьется две.
Эти каналы соединяются вместе и образуют один полый орган, называемый маткой. У didelphys матки каналы не соединяются должным образом. Каждая трубка может превратиться в матку, в результате чего у вас разовьется две.
У некоторых женщин с дидельфисом матки также есть две шейки матки — или отверстия во влагалище — и тонкая стенка ткани во влагалище, которая образует два влагалища.
Причины Didelphys матки
Половые органы развиваются, когда ребенок находится в возрасте от 6 до 22 недель во время беременности, и двойная матка формируется из-за того, что трубы не соединяются.Не совсем понятно, почему у некоторых детей появляются две матки, но это может быть связано с некоторыми генетическими заболеваниями.
У некоторых детей, у которых растет только одна почка, могут быть половые органы неправильной формы. Дидельфис матки также может возникать при некоторых редких состояниях и других нарушениях, в том числе:
- Синдром Херлина-Вернера-Вундерлиха, который возникает при редких аномалиях мюллерова протока.
 Это может вызвать боль в области таза и заблокировать одну сторону двойного влагалища.
Это может вызвать боль в области таза и заблокировать одну сторону двойного влагалища. - Агенезия шейки матки, при рождении без шейки матки
- Маленькие почки
- Врожденный пузырно-влагалищный свищ, серьезная инвалидность, при которой есть отверстие между влагалищем и мочевым пузырем, которое вызывает утечку мочи
- Экстрофия мочевого пузыря, при котором мочевой пузырь растет наружу вашего тела в утробе
- Агенезия влагалища, при рождении без влагалища
Точная причина неизвестна.
Симптомы двойной матки
Многие женщины не знают, что у них есть дидельфис матки, и иногда это обнаруживается только во время обычного осмотра органов малого таза или УЗИ.
Некоторые женщины обращаются к врачу из-за неконтролируемого кровотечения при использовании тампона. Это происходит, когда тампон вводится в одно влагалище, но кровотечение все еще идет из другой матки и влагалища.
У вас могут быть и другие симптомы, например:
Диагноз Didelphys матки
Ваш врач может обнаружить двойную матку во время обычного гинекологического осмотра.Это может произойти, если вы сделали мазок Папаниколау, или если у вас проблемы с менструацией или беременностью, и ваш врач проводит осмотр.
Если ваш врач считает, что есть отклонение от нормы, он может назначить некоторые визуализационные тесты.
Сюда могут входить:
- Магнитно-резонансная томография . Этот тест, также называемый МРТ, использует магнитное поле и радиоволны для создания изображений внутренней части вашего тела.
- Гистеросальпингография . Во время этого теста в матку через шейку матки вводится специальный краситель.Рентгеновские лучи используются для отслеживания движения красителя через ваши органы и определения формы и размера.
- УЗИ. С помощью высокочастотных звуковых волн делается снимок вашей матки.
 Это можно сделать, приложив палочку к животу или вставив ее во влагалище.
Это можно сделать, приложив палочку к животу или вставив ее во влагалище. - Соногистерограмма . Специальный краситель вводится в вашу матку через шейку матки, и используется ультразвук, чтобы получить снимки вашей матки. Краситель помогает показать размер и форму.
Лечение дидельфизии матки
Если у вас нет никаких симптомов, возможно, вам не понадобится лечение дидельфизии матки.
Многие женщины с двумя матками ведут нормальную половую жизнь, беременность и роды. Иногда операция может быть сделана, если у вас неоднократные выкидыши. Операция заключается в соединении двух каналов в одну матку.
Если у вас двойное влагалище, ваш врач может удалить ткань между ними, чтобы получилось одно влагалище. Это может помочь с родами.
Осложнения матки Didelphys
Женщины с двойной маткой обычно могут забеременеть. Выносить ребенка до полного срока можно, но с диделфисом матки повышается риск осложнений беременности.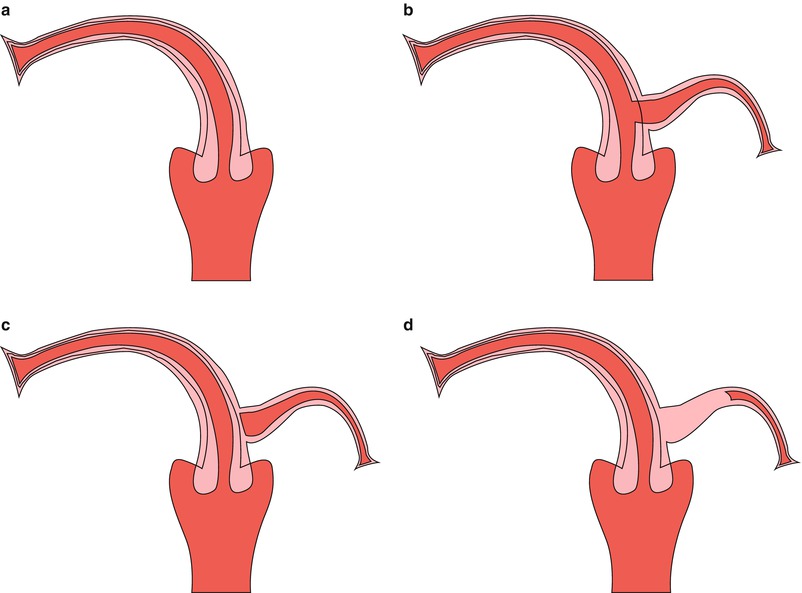
Эти осложнения могут включать:
- Повторная потеря беременности
- Ранние роды
- Разорванная ткань влагалища между двумя влагалищами во время родов
- Тазовый предлежание ребенка (лицом вперед), которому требуется кесарево сечение
- Низкий вес при рождении
- Ограничение внутриутробного развития
- Проблемы с почками
Некоторые врачи расходятся во мнениях относительно того, следует ли женщинам с дидельфисом матки проводить родоразрешение через естественные родовые пути или кесарево сечение.Исследователи одного обзора показывают, что роды через естественные родовые пути возможны, но считают, что кесарево сечение может быть самым безопасным.
Диделфис матки также связан с некоторыми другими состояниями, такими как эндометриоз. Это состояние возникает, когда ткань, похожая на ткань слизистой оболочки матки, называемая эндометрием, растет за пределами матки, но все же реагирует на гормоны. Эта ткань разрушается и кровоточит как обычно, но не имеет выхода, что вызывает сильную боль.
Эта ткань разрушается и кровоточит как обычно, но не имеет выхода, что вызывает сильную боль.
Outlook Didelphys матки
Didelphys матки — это аномалия полового органа, которая возникает до рождения.Это может вызвать проблемы с беременностью и родами, а также боль и сильное кровотечение во время менструации, но у многих женщин симптомы отсутствуют.
Если у вас есть дидельфис матки и вы планируете беременность, поговорите со своим врачом о своем состоянии, чтобы они могли помочь вам в наиболее безопасной беременности.
Как понять вашего будущего ребенка | Женская больница
Столько всего происходит во время беременности. Наши тела делают удивительные вещи во время этого путешествия, чтобы создать новую жизнь. Когда вы забеременеете, слизистая оболочка матки утолщается, а ее кровеносные сосуды расширяются, чтобы обеспечить питание вашего ребенка.По мере развития беременности матка расширяется, чтобы освободить место для растущего ребенка. К тому времени, когда ваш ребенок родится, ваша матка будет во много раз больше обычного размера.
К тому времени, когда ваш ребенок родится, ваша матка будет во много раз больше обычного размера.
Глоссарий
Амниотический мешок : Тонкостенный мешок, окружающий ребенка во время беременности. Мешок наполнен околоплодными водами, которые вырабатываются ребенком и амнионом (оболочка, покрывающая плодную сторону плаценты). Амниотический мешок защищает плод от травм и помогает регулировать его температуру.
Шейка матки: Нижняя часть матки, которая выступает во влагалище и открывается / расширяется при рождении. Шейка матки, состоящая в основном из фиброзной ткани и мышц, имеет круглую форму.
Яйцо : женская репродуктивная клетка, продуцируемая в яичниках и высвобождающаяся из них; также называется яйцеклеткой.
Оплодотворение : Соединение яйцеклетки и спермы.
Плод : Срок для будущего ребенка с восьмой недели после оплодотворения до рождения.
Плацента : Орган в форме лепешки, который растет только во время беременности, обеспечивает питание и выводит отходы плода.
Сперма : мужская клетка, которая вырабатывается в семенниках и может оплодотворять женскую яйцеклетку.
Пуповина : веревка, соединяющая ребенка с плацентой. Пуповина состоит из двух артерий и вены, которые переносят кислород и питательные вещества к плоду и продукты жизнедеятельности от ребенка.
Стенка матки : Стенка матки.
Матка (также называемая маткой) : Матка — это полый орган грушевидной формы, расположенный в нижней части живота женщины, между мочевым пузырем и прямой кишкой, который ежемесячно сбрасывает слизистую оболочку во время менструации. Когда оплодотворенная яйцеклетка (яйцеклетка) имплантируется в матку, ребенок там развивается.
Влагалище : Часть женских половых органов позади мочевого пузыря и перед прямой кишкой, которая образует канал, идущий от матки к вульве. Также называется родовым каналом.
Также называется родовым каналом.
Причины, симптомы, диагностика и лечение
Обзор
Что такое выпадение матки?
Выпадение матки — это состояние, при котором внутренние опоры матки со временем становятся слабыми. Матка — один из органов репродуктивной системы. Матка, также называемая маткой, расположена в тазу и имеет примерно форму груши. Во время беременности матка удерживает развивающегося ребенка. На самом деле он растягивается во время беременности, чтобы соответствовать ребенку, а затем снова уменьшается в размерах после родов.
Пролапс может варьироваться в зависимости от того, насколько слабой стала опора матки. При неполном выпадении матка могла соскользнуть настолько, что частично попала во влагалище (родовые пути). Это создает шишку или выпуклость. В более серьезном случае матка может скользить настолько, что ощущается вне влагалища. Это называется полным пролапсом.
У кого выпадение матки?
Выпадение матки чаще всего встречается у женщин, которые:
- Вы родили через естественные родовые пути один или несколько раз.

- Постменопаузальные.
- Есть у членов семьи, у которых был пролапс.
Менопауза наступает, когда яичники перестают вырабатывать гормоны, регулирующие ежемесячный менструальный цикл (период). Если у вас не было менструаций в течение 12 месяцев подряд, это считается менопаузой. Один из гормонов, действие которых прекращается во время менопаузы, — это эстроген. Этот гормон помогает укрепить мышцы таза. Без него вы подвержены более высокому риску развития пролапса.
Насколько распространено выпадение матки?
Выпадение матки — довольно распространенное заболевание. Ваш риск развития этого состояния увеличивается с возрастом. Вы также подвержены более высокому риску выпадения матки, если у вас было несколько вагинальных родов во время родов на протяжении всей вашей жизни.
Симптомы и причины
Что вызывает выпадение матки?
Ваша матка удерживается внутри таза группой мышц и связок. Вы можете услышать, что это называется мышцами тазового дна. Когда эти структуры ослабевают, они теряют способность удерживать матку на месте, и она начинает провисать. Несколько факторов могут способствовать ослаблению мышц таза, в том числе:
Когда эти структуры ослабевают, они теряют способность удерживать матку на месте, и она начинает провисать. Несколько факторов могут способствовать ослаблению мышц таза, в том числе:
- Потеря мышечного тонуса в результате старения.
- Травма во время родов, особенно если у вас было много или много детей (более 9 фунтов).
- Ожирение.
- Хронический кашель или напряжение.
- Хронический запор.
Каковы симптомы выпадения матки?
Если у вас выпадение матки в легкой степени, у вас может не быть никаких очевидных симптомов.Однако по мере того, как матка все больше смещается со своего места, она может оказывать давление на другие органы малого таза, такие как мочевой пузырь или кишечник, и вызывать такие симптомы, как:
Симптомы могут ухудшиться, если вы длительное время стоите или ходите. В этих положениях сила тяжести оказывает дополнительное давление на мышцы таза.
Диагностика и тесты
Как диагностируется опущение матки?
Врач проведет осмотр органов малого таза, чтобы определить, опустилась ли матка из своего нормального положения. Во время гинекологического осмотра врач вставляет расширитель (инструмент, который позволяет врачу видеть изнутри влагалище) и исследует влагалище и матку. Ваш врач нащупает любые выпуклости, вызванные опусканием матки во влагалищный канал.
Во время гинекологического осмотра врач вставляет расширитель (инструмент, который позволяет врачу видеть изнутри влагалище) и исследует влагалище и матку. Ваш врач нащупает любые выпуклости, вызванные опусканием матки во влагалищный канал.
Ведение и лечение
Как лечится выпадение матки?
Существуют хирургические и консервативные методы лечения выпадения матки. Ваш лечащий врач выберет ваш путь лечения в зависимости от тяжести вашего пролапса, вашего общего состояния здоровья, возраста и того, хотите ли вы детей в будущем.Лечение обычно эффективно для большинства женщин. Варианты лечения могут включать:
Безоперационные возможности
- Упражнение: Специальные упражнения, называемые упражнениями Кегеля, могут помочь укрепить мышцы тазового дна. Это может быть единственное лечение, необходимое в легких случаях выпадения матки. Чтобы выполнять упражнения Кегеля, напрягите мышцы таза, как если бы вы пытались сдержать мочу.
 Удерживайте мышцы в напряжении в течение нескольких секунд, а затем расслабьте. Повторить 10 раз.Вы можете выполнять эти упражнения где угодно и в любое время (до четырех раз в день).
Удерживайте мышцы в напряжении в течение нескольких секунд, а затем расслабьте. Повторить 10 раз.Вы можете выполнять эти упражнения где угодно и в любое время (до четырех раз в день). - Вагинальный пессарий : Пессарий — это резиновое или пластиковое устройство в форме пончика, которое устанавливается вокруг или под нижней частью матки (шейки матки). Это устройство помогает поддерживать матку и удерживать ее на месте. Медицинский работник подберет и вставит пессарий, который необходимо часто чистить и снимать перед сексом.
Хирургические варианты
- Гистерэктомия и лечение пролапса: Выпадение матки можно лечить путем удаления матки с помощью хирургической процедуры, называемой гистерэктомией.Это можно сделать через разрез (разрез) во влагалище (вагинальная гистерэктомия) или через брюшную полость (абдоминальная гистерэктомия). Гистерэктомия — это серьезная операция, и удаление матки означает, что беременность больше не возможна.

- Восстановление пролапса без гистерэктомии : Эта процедура включает в себя возвращение матки в нормальное положение. Подвешивание матки может быть выполнено путем повторного прикрепления тазовых связок к нижней части матки, чтобы удерживать ее на месте. Операция может проводиться через влагалище или через брюшную полость в зависимости от используемой техники.
Какие осложнения при выпадении матки?
Если вы не лечите выпадение матки, это может повлиять на другие органы в области таза. Выпадение матки может мешать работе кишечника и мочевого пузыря. Это также может негативно повлиять на вашу сексуальную жизнь, причиняя вам боль.
Профилактика
Можно ли предотвратить выпадение матки?
Возможно, вы не сможете предотвратить все случаи выпадения матки, но есть способы снизить риск развития выпадения матки.Вот несколько советов по образу жизни, которые могут снизить риск пролапса:
- Поддержание здоровой массы тела.

- Регулярно занимается спортом. Кроме того, выполняйте упражнения Кегеля, чтобы укрепить мышцы тазового дна. Помните, что посоветуйтесь со своим врачом, прежде чем начинать новую программу упражнений.
- Соблюдение здорового питания. Поговорите со своим врачом или диетологом (врачом особого типа, который помогает вам составить план питания) о наиболее подходящей диете.
- Бросьте курить. Это снижает риск развития хронического кашля, который может вызвать дополнительную нагрузку на мышцы таза.
- Использование надлежащей техники подъема.
Каковы правильные методы подъема?
Существует несколько советов по поднятию тяжелых предметов, которые помогут избежать травм. Эти методы подъема включают:
- Не пытайтесь поднимать предметы необычной формы или слишком тяжелые для вас. Также не поднимайте тяжелые предметы выше уровня талии.
- Прежде чем поднимать объект, убедитесь, что у вас есть надежная опора.
- Чтобы поднять предмет ниже уровня вашей талии, держите спину прямо и согнитесь в коленях и бедрах.
 Не наклоняйтесь вперед в талии, колени прямые.
Не наклоняйтесь вперед в талии, колени прямые. - Встаньте в широкую стойку рядом с предметом, который вы пытаетесь поднять, и твердо держите ноги на земле. Напрягите мышцы живота и поднимите предмет, используя мышцы ног. Выпрямите колени равномерным движением.Не дергайте предметом за тело.
- Встаньте прямо, не перекручивая. Поднимая предмет, всегда двигайте ногами вперед.
- Если вы поднимаете предмет со стола, сдвиньте его к краю стола, чтобы вы могли держать его близко к своему телу. Согните колени так, чтобы вы оказались близко к объекту. Используйте ноги, чтобы поднять предмет и принять положение стоя.
- Держите упаковки близко к телу, согнув руки. Держите мышцы живота напряженными.Делайте маленькие шаги и двигайтесь медленно.
- Чтобы опустить объект, поставьте ступни, как при подъеме, напрягите мышцы живота и согните бедра и колени.
Перспективы / Прогноз
Произойдет ли выпадение матки снова?
В большинстве случаев лечение выпадения матки оказывается эффективным.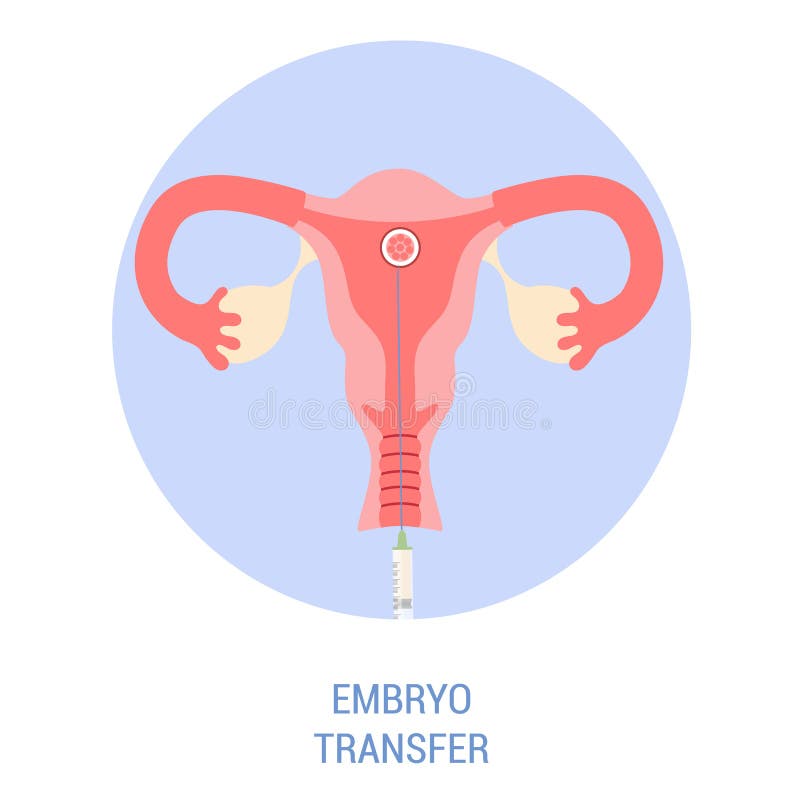 Однако иногда пролапс может вернуться. Это чаще встречается, если у вас очень серьезный пролапс, у вас ожирение или у молодых женщин (младше 60 лет).
Однако иногда пролапс может вернуться. Это чаще встречается, если у вас очень серьезный пролапс, у вас ожирение или у молодых женщин (младше 60 лет).
Каковы перспективы выпадения матки?
В большинстве случаев прогноз при выпадении матки очень хороший.Как правило, лечение этого состояния дает очень положительные результаты, а изменение образа жизни (поддержание хорошего веса и упражнения) может помочь предотвратить повторное выпадение. Поговорите со своим врачом о любых проблемах, которые могут у вас возникнуть по поводу пролапса. Ваш врач может помочь вам разработать план лечения и сформировать здоровый образ жизни, чтобы предотвратить выпадение в будущем.
Состояние матки
Матка (также называемая маткой) — это место внутри вас, где растет ваш ребенок.Определенные состояния (так называемые аномалии или дефекты) матки могут вызывать проблемы до и во время беременности.
Что такое врожденные пороки матки?
Врожденный означает, что что-то присутствует при рождении — это то, с чем вы родились. Примерно 3 из 100 женщин (3 процента) рождаются с дефектами размера, формы или структуры матки.
Примерно 3 из 100 женщин (3 процента) рождаются с дефектами размера, формы или структуры матки.
Когда девочка развивается в утробе матери, две маленькие трубки, называемые мюллеровыми протоками, соединяются, образуя ее матку.У некоторых девочек мюллеровы протоки соединяются не полностью. Это может вызвать проблемы с маткой, в том числе:
- Перегородка матки. Это наиболее частая врожденная аномалия матки. В этом состоянии полоса мышц или тканей делит матку на две части. Это состояние может привести к повторным выкидышам у женщин, поэтому врачи часто рекомендуют операцию по восстановлению матки и снижению риска выкидыша.
- Двурогая матка (также называемая сердцевидной маткой).В этом состоянии матка имеет две полости (промежутки) вместо одной большой полости. Большинству женщин с этим заболеванием не требуется хирургическое вмешательство.
- Didelphys uterus (также называемая двойной маткой).
 В этом состоянии есть две небольшие отдельные полости, каждая со своей шейкой (отверстием).
В этом состоянии есть две небольшие отдельные полости, каждая со своей шейкой (отверстием). - Матка единорога (также называемая односторонней маткой). Такое состояние бывает, когда формируется только половина матки. Хирургия не может увеличить матку.
Могут ли врожденные пороки матки вызывать проблемы во время беременности?
Да.Некоторые могут вообще не вызывать никаких проблем. Но некоторые могут увеличить ваши шансы на эти осложнения:
- Преждевременные роды. Это слишком ранние роды, до 37 недель беременности.
- Врожденные дефекты, которые могут быть вызваны ограничением (ограничением) роста частей ребенка в утробе матери. Врожденные дефекты — это состояния здоровья, которые присутствуют при рождении. Врожденные дефекты изменяют форму или функцию одной или нескольких частей тела. Они могут вызвать проблемы с общим здоровьем, развитием или работой организма.
- Медленный рост ребенка
- Ягодичное предлежание или другие проблемы с положением ребенка в утробе матери.
 Ягодичное положение — это когда ягодица или ступни вашего ребенка смотрят вниз прямо перед рождением. Лучшее положение для родов — это когда ребенок опущен головой.
Ягодичное положение — это когда ягодица или ступни вашего ребенка смотрят вниз прямо перед рождением. Лучшее положение для родов — это когда ребенок опущен головой. - Требуется кесарево сечение (также называется кесарево сечение). Это операция, при которой ваш ребенок рождается через разрез, который врач делает на животе и в матке.
- Выкидыш. Это смерть ребенка в утробе матери до 20 недели беременности.
Что такое миома?
Миома — это доброкачественное образование, состоящее из мышечной ткани матки. Доброкачественный означает, что это не рак. Это приобретенное заболевание матки. Это означает, что вы не родились с миомой; вместо этого они развиваются в более позднем возрасте.
Маленькие миомы обычно не вызывают проблем во время беременности, но большие миомы могут вызывать осложнения, в том числе:
- Проблемы с беременностью (также называемое бесплодием).
- Преждевременные роды.Это роды, которые начинаются слишком рано, до 37 недель беременности.

- Ваш ребенок в тазовом предлежании. Это может потребовать от вас кесарева сечения.
- Отслойка плаценты. Это серьезное заболевание, при котором плацента отделяется от стенки матки еще до рождения.
- Выкидыш
- Сильное кровотечение после родов
У вас может быть миома, если у вас есть следующие признаки и симптомы:
- Обильные менструации или периоды продолжительностью более недели
- Анемия.Это когда у вас недостаточно здоровых красных кровяных телец, чтобы переносить кислород к остальному телу.
- Давление или боль в животе или спине
- Боль во время секса
- Проблемы с мочеиспусканием или частое мочеиспускание
- Запор
Некоторым женщинам с миомой может потребоваться лечение лекарствами от боли в животе и спине. Если ваш лечащий врач считает, что миома вызывает у вас проблемы с беременностью или вызывает повторные выкидыши, он может порекомендовать операцию (так называемая миомэктомия) для их удаления.
Что такое рубцы на матке?
Это рубцы или рубцовая ткань в матке. Их еще называют синдромом Ашермана. Шрамы могут повредить слизистую оболочку матки, называемую эндометрием. Это приобретенные заболевания, которые могут быть вызваны инфекциями или такими состояниями, как эндометриоз. Это когда ткань матки растет где-то за пределами матки. Они также могут быть вызваны операцией на матке или шейке матки, например, процедурой, называемой дилатацией и выскабливанием (также называемой D&C).D&C — это удаление ткани из матки в определенных ситуациях, например, после выкидыша.
Признаки и симптомы рубцов на матке включают легкие, нечастые или отсутствие менструаций; но у некоторых женщин нет никаких признаков или симптомов. Шрамы могут стать причиной проблем с беременностью, преждевременных родов и повторного выкидыша. Ваш врач может использовать процедуру, называемую гистероскопией, чтобы найти и удалить рубцовую ткань в матке.
Как узнать, есть ли у вас заболевание матки?
Ваш лечащий врач использует специальные тесты для выявления этих состояний. Вам может потребоваться более одного теста, чтобы выяснить, какое у вас состояние. В число тестов вошли:
Вам может потребоваться более одного теста, чтобы выяснить, какое у вас состояние. В число тестов вошли:
- Вагинальное или трехмерное УЗИ. Ультразвук — это пренатальный тест (тест, который вы получаете во время беременности), при котором используются звуковые волны и экран компьютера, чтобы показать изображение вашего ребенка в утробе матери. Вагинальное УЗИ проводится во влагалище, а не на внешней стороне живота. Трехмерное ультразвуковое исследование делает изображение почти таким же четким, как фотография.
- Соногистерограмма. В этом тесте ваш врач вводит специальную жидкость в матку через шейку матки, а затем проводит вагинальное ультразвуковое исследование. Жидкость позволяет получить более четкое изображение внутренней части матки, чем при обычном ультразвуковом исследовании. Шейка матки — это вход в матку, который находится в верхней части влагалища. Вы можете пройти этот тест, когда не беременны.
- Гистеросальпингограмма.
 В этом тесте ваш врач вводит краситель в шейку матки, а затем делает рентгеновский снимок матки. С помощью этого теста ваш врач может проверить вашу шейку матки, матку и маточные трубы.Фаллопиевы трубы — это трубы между яичниками и маткой. Вы можете пройти этот тест, когда не беременны.
В этом тесте ваш врач вводит краситель в шейку матки, а затем делает рентгеновский снимок матки. С помощью этого теста ваш врач может проверить вашу шейку матки, матку и маточные трубы.Фаллопиевы трубы — это трубы между яичниками и маткой. Вы можете пройти этот тест, когда не беременны. - Магнитно-резонансная томография (также называемая МРТ). При МРТ используются большие магниты и радиоволны, чтобы получить четкое изображение внутренней части матки. Он очень точен при диагностике большинства аномалий матки. Вы можете пройти этот тест, когда не беременны.
Если эти тесты показывают, что у вас проблемы с маткой, ваш врач может порекомендовать операцию, особенно если у вас в прошлом был выкидыш или преждевременные роды.
Что такое матка с перевернутой назад или наклонной маткой?
Ретровертированная матка — это когда ваша матка наклоняется назад, а не вперед. Это обычное заболевание, которым страдает от 1 из 4 до 1 из 5 женщин (20-25 процентов). Вы можете родиться с ним (врожденный), а может развиться позже (приобретенный). Наклонная матка редко вызывает осложнения при беременности.
Вы можете родиться с ним (врожденный), а может развиться позже (приобретенный). Наклонная матка редко вызывает осложнения при беременности.
Последнее обновление: апрель 2020 г.
Что вызывает бесплодие у женщин?
От бесплодия страдают около 10 процентов женщин.Исследования показали, что около трети случаев бесплодия связано с женским бесплодием, еще треть — с мужчинами, а остальные — с проблемами, затрагивающими обоих партнеров, или причиной, которая может оставаться загадкой.
Многие факторы могут способствовать женскому бесплодию. Их понимание — первый шаг к их разрешению.
Женское бесплодие: проблемы с овуляцией
Проблемы с овуляцией являются наиболее частой причиной женского бесплодия. Без выхода яйцеклетки — самого определения овуляции — вы не можете забеременеть.Отсутствие овуляции часто происходит из-за:
- Синдром поликистозных яичников: Дисбаланс гормонов вызывает нарушение регулярного процесса овуляции.

- Первичная недостаточность яичников: При этом заболевании, которое поражает женщин моложе 40 лет, ваши яичники не функционируют должным образом в течение фертильного возраста.
Женское бесплодие: закупорка фаллопиевых труб
Закупорка ваших фаллопиевых труб может помешать оплодотворению спермой выпущенной яйцеклетки и ее продвижению к матке.Заблокированные маточные трубы можно отследить до:
Женское бесплодие: состояния матки
Бесплодие у женщин может быть вызвано проблемами с самой маткой или нежелательными новообразованиями внутри матки, такими как миома матки или полипы. Например, миома матки обычно доброкачественная, но может расти на стенках матки. Миома и другие физические аномалии матки могут затруднить зачатие или вынашивание ребенка до срока.
Женское бесплодие: симптомы
Некоторые общие симптомы, которые могут указывать на женское бесплодие, включают нерегулярные менструальные периоды, отсутствие менструаций вообще или сильную боль, связанную с менструацией.
Если у вас есть какие-либо из этих симптомов, если вы знаете, что у вас есть состояние, которое может повлиять на фертильность, например, эндометриоз или воспалительное заболевание органов малого таза, или если вы безуспешно пытались забеременеть в течение одного года (или шести месяцев, если вы 35 лет и старше), пора поговорить с врачом. Он или она может провести вам медицинский осмотр, просмотреть вашу историю болезни и провести тесты, чтобы определить, есть ли у вас женское бесплодие.
Женское бесплодие: диагностика проблемы
Вот некоторые из наиболее распространенных тестов, используемых для диагностики бесплодия у женщин:
- Отслеживание овуляции. Первый шаг в оценке вашей фертильности — это часто отслеживание овуляции. Чтобы оценить овуляцию, врач может посоветовать вам вести учет менструальных циклов, составлять график температуры тела, использовать набор для анализа мочи или периодически сдавать анализы крови; он или она даже может контролировать рост вашего фолликула с помощью ультразвука.

- Гистеросальпингограмма. При этой процедуре в шейку матки вводится жидкость, и используется рентгеновский снимок для отслеживания ее потока, чтобы обнаружить закупорку маточной трубы или аномалию матки.
- Лапароскопия. Небольшой хирургический инструмент, называемый лапароскопом, — трубка с небольшой камерой — вставляется в брюшную полость, чтобы врач мог визуализировать любые проблемы, влияющие на ваши фаллопиевы трубы или матку.
- Гормональное тестирование. Ваш врач может назначить анализы крови, чтобы проверить аномальный уровень гормонов, влияющих на фертильность.
- Тест яичникового резерва. Этот простой анализ крови может дать вашему врачу представление о том, сколько у вас яиц и насколько они здоровы.
Женское бесплодие: лечение
Успехи в лечении бесплодия могут помочь многим женщинам забеременеть. Варианты включают:
- Лекарства, например, лекарства от бесплодия
- Хирургическое вмешательство, такое как удаление новообразований эндометрия или миомы
- Искусственное оплодотворение
- Другие вспомогательные репродуктивные методы, такие как экстракорпоральное оплодотворение (ЭКО)
Женское бесплодие: уменьшение вашего Риск
Во многих случаях вы не можете контролировать свою фертильность, но вы можете повысить свои шансы на то, чтобы иметь здорового ребенка:
Отсутствие возможности зачать ребенка может вызвать всплеск эмоций, включая разочарование. Специалисты по бесплодию разработали множество различных вариантов лечения. Поговорите с врачом, чтобы узнать, что лучше всего подойдет вам и вашему партнеру.
Специалисты по бесплодию разработали множество различных вариантов лечения. Поговорите с врачом, чтобы узнать, что лучше всего подойдет вам и вашему партнеру.
Женская репродуктивная система (для родителей)
Что такое репродукция?
Размножение — это процесс, с помощью которого организмы делают больше организмов похожими на самих себя. Но даже несмотря на то, что репродуктивная система важна для поддержания жизни вида, в отличие от других систем организма, это не важно для поддержания жизни человека.
В репродуктивном процессе человека участвуют два типа половых клеток, или гамет, (GAH-meetz). Мужская гамета, или сперматозоид, и женская гамета, яйцеклетка или яйцеклетка, встречаются в репродуктивной системе самки. Когда сперма оплодотворяет (встречает) яйцеклетку, эта оплодотворенная яйцеклетка называется зиготой (ZYE-коза). Зигота превращается в эмбрион и превращается в плод.
И мужская репродуктивная система, и женская репродуктивная система необходимы для воспроизводства.
Люди, как и другие организмы, передают некоторые характеристики себя следующему поколению. Мы делаем это через наши гены — особые носители человеческих качеств. Гены, передаваемые родителями, делают их детей похожими на других в их семье, но также и делают каждого ребенка уникальным. Эти гены происходят из мужской спермы и женской яйцеклетки.
Что такое женская репродуктивная система?
Наружная часть женских репродуктивных органов называется вульва , что означает покрытие.Расположенная между ног, вульва закрывает вход во влагалище и другие репродуктивные органы внутри тела.
Мясистая область, расположенная чуть выше верхней части влагалищного отверстия, называется лобковой мышцей. Две пары кожных лоскутов, называемых labia (что означает губы), окружают вход во влагалище. Клитор , небольшой сенсорный орган, расположен ближе к передней части вульвы, где соединяются складки половых губ. Между половыми губами расположены отверстия уретры, (канал, по которому моча из мочевого пузыря выходит за пределы тела) и влагалища. Когда девочки становятся половозрелыми, внешние половые губы и лобковая часть покрываются лобковыми волосами.
Когда девочки становятся половозрелыми, внешние половые губы и лобковая часть покрываются лобковыми волосами.
Внутренние репродуктивные органы женщины — влагалище, матка, маточные трубы и яичники.
Влагалище — это мускулистая полая трубка, которая проходит от входа во влагалище к матке. Благодаря мускулистым стенкам влагалище может расширяться и сжиматься. Эта способность становиться шире или уже позволяет влагалищу вмещать что-то тонкое, как тампон, и такое же широкое, как ребенок.Мускульные стенки влагалища выстланы слизистыми оболочками, которые защищают влагалище и защищают его от влаги.
Влагалище служит трем целям:
- Это то место, где половой член вводится во время полового акта.
- Это путь (родовые пути), по которому ребенок покидает тело женщины во время родов.
- Это путь, по которому менструальная кровь покидает организм во время менструации.
Очень тонкий кусок похожей на кожу ткани, называемый девственной плевелой , частично покрывает отверстие влагалища. Девственная плева часто бывает разной от женщины к женщине. Большинство женщин обнаруживают, что их девственная плева растянута или разорвана после первого сексуального опыта, и девственная плева может немного кровоточить (обычно это вызывает небольшую боль, если вообще вызывает ее). Однако у некоторых женщин, имевших половые контакты, девственные плевы практически не изменились. А у некоторых женщин девственная плева растянулась еще до полового акта.
Девственная плева часто бывает разной от женщины к женщине. Большинство женщин обнаруживают, что их девственная плева растянута или разорвана после первого сексуального опыта, и девственная плева может немного кровоточить (обычно это вызывает небольшую боль, если вообще вызывает ее). Однако у некоторых женщин, имевших половые контакты, девственные плевы практически не изменились. А у некоторых женщин девственная плева растянулась еще до полового акта.
Влагалище соединяется с маткой , или маткой, в шейке матки (что означает шею). У шейки матки крепкие толстые стенки.Отверстие шейки матки очень маленькое (не шире соломинки), поэтому тампон никогда не может потеряться в теле девушки. Во время родов шейка матки может расшириться, чтобы позволить ребенку пройти.
Матка имеет форму перевернутой груши с толстой оболочкой и мускулистыми стенками. Фактически, матка содержит одни из самых сильных мышц женского тела. Эти мышцы могут расширяться и сокращаться, чтобы приспособиться к растущему плоду, а затем помочь вытолкнуть ребенка во время родов. Когда женщина не беременна, размер матки составляет всего около 3 дюймов (7.5 см) в длину и 2 дюйма (5 см) в ширину.
Когда женщина не беременна, размер матки составляет всего около 3 дюймов (7.5 см) в длину и 2 дюйма (5 см) в ширину.
В верхних углах матки маточных труб соединяют матку с яичниками. Яичники — это два органа овальной формы, которые расположены вверху справа и слева от матки. Они производят, хранят и выпускают яйца в маточные трубы в процессе, называемом овуляцией (av-yoo-LAY-shun).
Есть две маточные трубы (фу-ло-пи-ун), каждая из которых прикреплена к матке сбоку. Внутри каждой трубки есть крошечный проход не шире швейной иглы.На другом конце каждой фаллопиевой трубы есть бахромчатая область, похожая на воронку. Эта окаймленная бахромой область обвивает яичник, но не прикрепляется к нему полностью. Когда яйцеклетка выскакивает из яичника, она попадает в маточную трубу. Как только яйцо оказывается в фаллопиевой трубе, крошечные волоски на слизистой оболочке трубы помогают протолкнуть его по узкому проходу к матке.
Яичники (OH-vuh-reez) также являются частью эндокринной системы, потому что они производят женский пол
гормоны, такие как эстроген (ESS-truh-jun) и прогестерон (pro-JESS-tuh-rone).
Как работает женская репродуктивная система?
Женская репродуктивная система позволяет женщине:
- производить яйца (яйцеклетки)
- иметь половой акт
- защищает и питает оплодотворенное яйцо, пока оно полностью не разовьется
- родить
Половое размножение не могло бы произойти без половых органов, называемых гонадами . Большинство людей считают гонады мужскими яичками. Но у обоих полов есть гонады: у женщин гонады — это яичники, из которых вырабатываются женские гаметы (яйца).Мужские половые железы производят мужские гаметы (сперму).
Когда рождается девочка, ее яичники содержат сотни тысяч яйцеклеток, которые остаются неактивными до начала полового созревания. В период полового созревания
гипофиз (в центральной части мозга) начинает вырабатывать гормоны, которые стимулируют яичники вырабатывать женские половые гормоны, в том числе эстроген. Секреция этих гормонов заставляет девушку развиваться в половозрелую женщину.
К концу полового созревания девочки начинают выделять яйцеклетки в рамках месячного периода, называемого менструальным циклом.Примерно раз в месяц во время овуляции яичник отправляет крошечное яйцо в одну из маточных труб.
Если яйцеклетка не оплодотворяется спермой в маточной трубе, яйцеклетка покидает тело примерно через 2 недели через матку — это менструация. Кровь и ткани внутренней оболочки матки вместе образуют менструальный цикл, который у большинства девочек длится от 3 до 5 дней. Первая менструация у девочек называется менархе (MEH-nar-kee).
Женщины и девушки часто испытывают некоторый дискомфорт в дни, предшествующие менструации.Предменструальный синдром (ПМС) включает в себя как физические, так и эмоциональные симптомы, которые многие девушки и женщины получают прямо перед менструацией, например:
ПМС обычно достигает своего пика в течение 7 дней до начала менструации и исчезает после ее начала.
Многие девочки также испытывают спазмы в животе в течение первых нескольких дней менструации, вызванные простагландинами, химическими веществами в организме, которые заставляют сокращаться гладкие мышцы матки. Эти непроизвольные сокращения могут быть тупыми, резкими и интенсивными.
Эти непроизвольные сокращения могут быть тупыми, резкими и интенсивными.
От менархе у девочки может пройти до 2 лет, прежде чем менструальный цикл станет регулярным. За это время ее тело приспосабливается к выработке гормонов полового созревания. В среднем месячный цикл для взрослой женщины составляет 28 дней, но колеблется от 23 до 35 дней.
Что происходит, если яйцо оплодотворяется?
Если женщина и мужчина вступают в половую связь в течение нескольких дней после овуляции самки, может произойти оплодотворение. Когда мужчина эякулирует (когда сперма выходит из полового члена), небольшое количество спермы откладывается во влагалище.Миллионы сперматозоидов находятся в этом небольшом количестве спермы, и они «плывут» вверх из влагалища через шейку матки и матку, чтобы встретиться с яйцеклеткой в маточной трубе. Для оплодотворения яйцеклетки требуется всего один сперматозоид.
Примерно через 5-6 дней после того, как сперматозоид оплодотворяет яйцеклетку, оплодотворенная яйцеклетка (зигота) становится многоклеточной бластоцистой.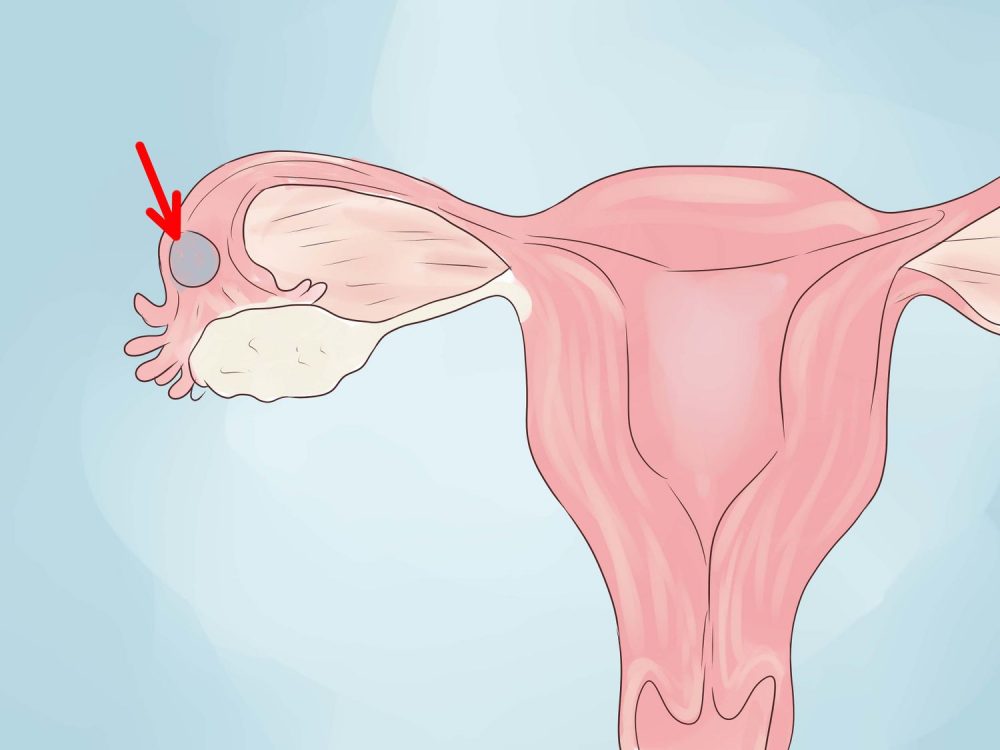 Бластоциста (BLAS-tuh-sist) размером с булавочную головку и представляет собой полый шар клеток с жидкостью внутри. Бластоциста проникает в слизистую оболочку матки, называемую эндометрием .Гормон эстроген заставляет эндометрий (en-doh-MEE-tree-um) становиться густым и богатым кровью. Прогестерон, еще один гормон, выделяемый яичниками, поддерживает густоту эндометрия кровью, так что бластоциста может прикрепляться к матке и поглощать из нее питательные вещества. Этот процесс называется имплантация .
Бластоциста (BLAS-tuh-sist) размером с булавочную головку и представляет собой полый шар клеток с жидкостью внутри. Бластоциста проникает в слизистую оболочку матки, называемую эндометрием .Гормон эстроген заставляет эндометрий (en-doh-MEE-tree-um) становиться густым и богатым кровью. Прогестерон, еще один гормон, выделяемый яичниками, поддерживает густоту эндометрия кровью, так что бластоциста может прикрепляться к матке и поглощать из нее питательные вещества. Этот процесс называется имплантация .
По мере того, как клетки бластоцисты получают питание, начинается следующий этап развития. На эмбриональной стадии внутренние клетки образуют уплощенную круглую форму, называемую эмбриональным диском, из которого развивается ребенок.Внешние клетки становятся тонкими оболочками, которые образуются вокруг ребенка. Клетки умножаются тысячи раз и перемещаются в новые положения, чтобы в конечном итоге стать эмбрионом (EM-bree-oh).
Примерно через 8 недель зародыш размером с малину, но почти все его части — мозг и нервы, сердце и кровь, желудок и кишечник, а также мышцы и кожа — сформировались.
На стадии плода, которая длится от 9 недель после оплодотворения до рождения, развитие продолжается по мере того, как клетки размножаются, перемещаются и изменяются.Плод (FEE-tis) плавает в амниотической жидкости (am-nee-AH-tik) внутри амниотического мешка. Он получает кислород и питание из крови матери через плаценту (pluh-SEN-tuh). Эта дискообразная структура прилипает к внутренней оболочке матки и соединяется с плодом через пуповину (um-BIL-ih-kul) шнур . Амниотическая жидкость и мембрана защищают плод от ударов и толчков на теле матери.
Беременность длится в среднем 280 дней — около 9 месяцев.Когда ребенок готов к рождению, его голова давит на шейку матки, которая начинает расслабляться и расширяться, чтобы подготовиться к тому, чтобы ребенок прошел во влагалище и прошел через него. Слизь образовала пробку в шейке матки, которая теперь распадается. Он и околоплодные воды выходят через влагалище, когда у матери выходит вода.
Слизь образовала пробку в шейке матки, которая теперь распадается. Он и околоплодные воды выходят через влагалище, когда у матери выходит вода.
Когда начинаются схватки, стенки матки сокращаются, поскольку они стимулируются гормоном гипофиза окситоцином (ahk-see-TOE-sin). Из-за сокращений шейка матки расширяется и начинает открываться.После нескольких часов такого расширения шейка матки расширяется (открывается) настолько, что ребенок может пройти через нее. Ребенка выталкивают из матки через шейку матки и по родовым путям. Голова ребенка обычно стоит на первом месте. Пуповина выходит вместе с малышом. После родов его зажимают и разрезают близко к пупку.
Последняя стадия процесса родов включает выход плаценты, которая в этот момент называется последом. После того, как она отделилась от внутренней оболочки матки, сокращения матки выталкивают ее наружу вместе с ее оболочками и жидкостями.
Что происходит с моей маткой? 3 состояния, связанных с тазовой болью и кровотечением | Женское здоровье
2.
 Полипы эндометрия
Полипы эндометрияПолипы эндометрия — это аномальные разрастания клеток, выстилающих матку и распространяющихся в полость матки. Большинство из них доброкачественные, но и у них может быть рак. Полипы матки редко встречаются у женщин моложе 20 лет, обычно поражая женщин в пременопаузе и постменопаузе. Женщины, страдающие ожирением, и те, кто принимает тамоксифен, распространенное лекарство, назначаемое после рака груди, также подвержены повышенному риску развития полипов.
Ненормальное кровотечение является наиболее частым симптомом, который может означать:
- Кровотечение после менопаузы
- Между менструальным кровотечением
- Кровотечение после полового акта
- Чрезмерно обильные месячные
Мы можем идентифицировать полипы с помощью трансвагинального ультразвукового исследования, которое влечет за собой установку небольшое устройство во влагалище, которое излучает звуковые волны, создавая изображение матки и показывая нам наросты. В качестве альтернативы мы можем использовать гистероскопию, при которой в матку вводят небольшую тонкую камеру, чтобы мы могли искать полипы.Удаление симптоматических полипов обычно рекомендуется для лечения проблем и диагностики любых пораженных клеток. Хирург будет использовать небольшой тонкий инструмент и гистероскоп для выявления и удаления полипов практически без боли.
В качестве альтернативы мы можем использовать гистероскопию, при которой в матку вводят небольшую тонкую камеру, чтобы мы могли искать полипы.Удаление симптоматических полипов обычно рекомендуется для лечения проблем и диагностики любых пораженных клеток. Хирург будет использовать небольшой тонкий инструмент и гистероскоп для выявления и удаления полипов практически без боли.
3. Аденомиоз
Аденомиоз — это увеличение матки за счет ткани, которая обычно выстилает матку, врастая в мышечную стенку органа. Причина аденомиоза неизвестна, но обычно мы видим его у женщин в более позднем репродуктивном возрасте.В прошлом исследователи подсчитали, что у 20 процентов женщин развивается аденомиоз. Однако точный процент не был определен, поскольку окончательный диагноз может быть поставлен только при микроскопическом исследовании матки после гистерэктомии.
Симптомы аденомиоза могут включать:
- Сильное кровотечение
- Боль во время менструации
- Боль во время секса
- Тазовое давление или припухлость
Варианты лечения включают гормональные препараты, такие как противозачаточные таблетки, прогестерон или внутриматочные средства ( ВМС).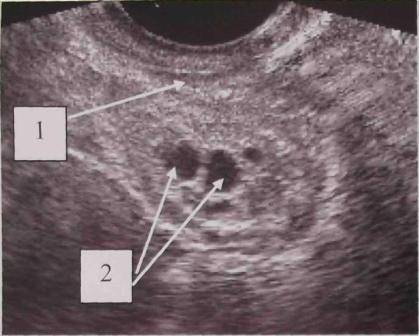

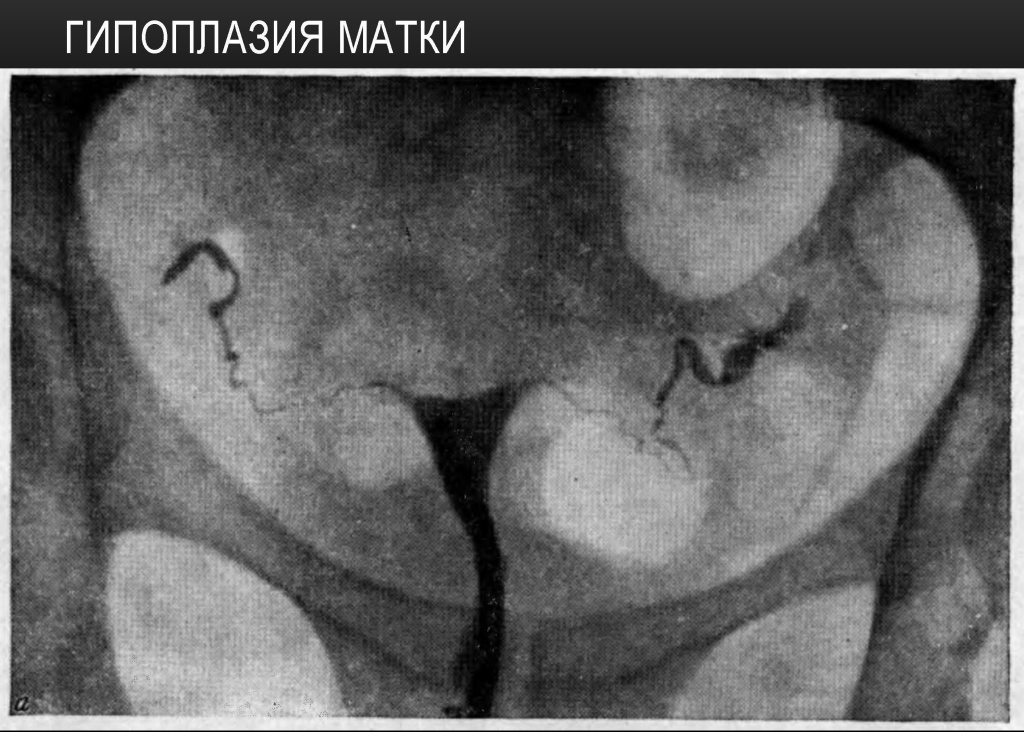

 п.
п. Объем вмешательства решается в каждом случае индивидуально.
Объем вмешательства решается в каждом случае индивидуально.
 Только такой диагностический метод можно считать высокоточным: он определяет состояние детородного органа и его способность к вынашиванию плода.
Только такой диагностический метод можно считать высокоточным: он определяет состояние детородного органа и его способность к вынашиванию плода.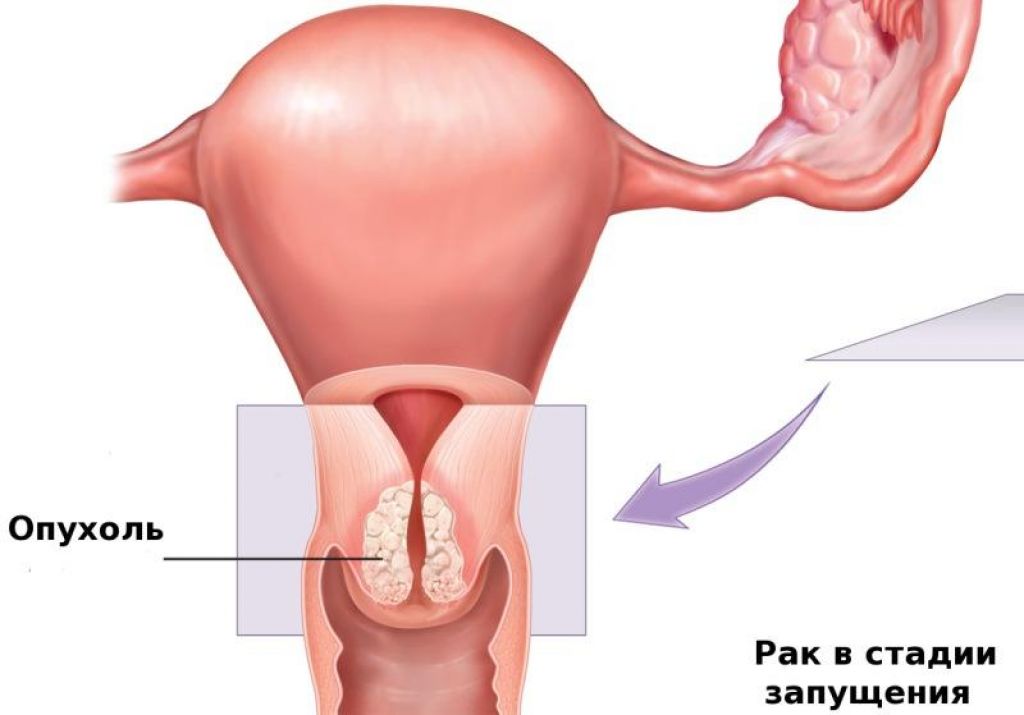 Это может вызвать боль в области таза и заблокировать одну сторону двойного влагалища.
Это может вызвать боль в области таза и заблокировать одну сторону двойного влагалища. Это можно сделать, приложив палочку к животу или вставив ее во влагалище.
Это можно сделать, приложив палочку к животу или вставив ее во влагалище.
 Удерживайте мышцы в напряжении в течение нескольких секунд, а затем расслабьте. Повторить 10 раз.Вы можете выполнять эти упражнения где угодно и в любое время (до четырех раз в день).
Удерживайте мышцы в напряжении в течение нескольких секунд, а затем расслабьте. Повторить 10 раз.Вы можете выполнять эти упражнения где угодно и в любое время (до четырех раз в день).

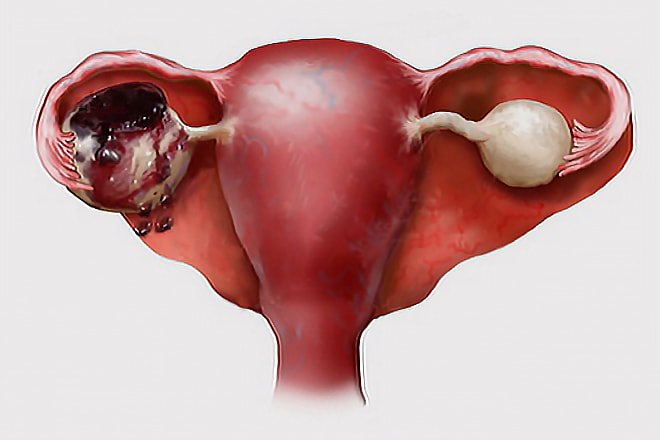 Не наклоняйтесь вперед в талии, колени прямые.
Не наклоняйтесь вперед в талии, колени прямые. В этом состоянии есть две небольшие отдельные полости, каждая со своей шейкой (отверстием).
В этом состоянии есть две небольшие отдельные полости, каждая со своей шейкой (отверстием).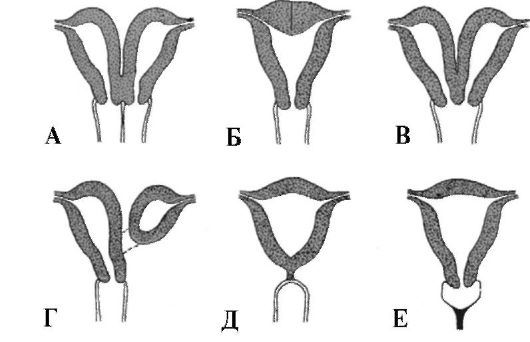 Ягодичное положение — это когда ягодица или ступни вашего ребенка смотрят вниз прямо перед рождением. Лучшее положение для родов — это когда ребенок опущен головой.
Ягодичное положение — это когда ягодица или ступни вашего ребенка смотрят вниз прямо перед рождением. Лучшее положение для родов — это когда ребенок опущен головой.
 В этом тесте ваш врач вводит краситель в шейку матки, а затем делает рентгеновский снимок матки. С помощью этого теста ваш врач может проверить вашу шейку матки, матку и маточные трубы.Фаллопиевы трубы — это трубы между яичниками и маткой. Вы можете пройти этот тест, когда не беременны.
В этом тесте ваш врач вводит краситель в шейку матки, а затем делает рентгеновский снимок матки. С помощью этого теста ваш врач может проверить вашу шейку матки, матку и маточные трубы.Фаллопиевы трубы — это трубы между яичниками и маткой. Вы можете пройти этот тест, когда не беременны.