Информированное добровольное согласие (отказ) — ГБУЗ МО ЛЦГБ
Информированное добровольное согласие – гарантия для всех
Информированное добровольное согласие – сравнительно новое для нас явление. Раньше врачи часто не видели необходимости в том, чтобы объяснить пациенту, какая операция ему предстоит, каковы ее возможные исходы. В наше время ни одна операция или серьезная медицинская процедура не проводится без разрешения пациента. Это защищает права обеих сторон: и врачей, и больных.
Кто подписывает добровольное информированное согласие?
Информированное добровольное согласия (ИДС) является неотъемлемым правом пациента. Оно заключается в добровольном принятии больным или его законным представителем предложенного врачом медицинского вмешательства, разновидности обследования и лечения. Для этого врач в доступной форме дает обстоятельную информацию о предстоящем вмешательстве, вероятных осложнениях, вариантах процедур и условий их оказания. Добровольность в данном случае означает отсутствие принуждения в форме угроз, авторитарного навязывания врачебного мнения, подтасовки информации.
Добровольность в данном случае означает отсутствие принуждения в форме угроз, авторитарного навязывания врачебного мнения, подтасовки информации.
Понятие информированного добровольного согласия впервые в РФ было законодательно закреплено в 1993 году. В настоящее время в России информированное добровольное согласие «является необходимым условием оказания медицинской помощи» (в соответствии со ст. 20 федерального закона № 323 «Об основах охраны здоровья граждан в Российской Федерации» а порядок его получения установлен Приказом Министерства здравоохранения РФ от 20.12.2012 года).
Право на дачу согласия прямо связано с дееспособностью. В соответствии со ст.28 ГК РФ дети до 6 лет полностью недееспособны, и согласие за них дают законные представители. Несовершеннолетние от 6 до 18 лет ограниченно дееспособны (ст.26, 28 ГК РФ), тем не менее, с 15 лет, согласно ФЗ «Об основах охраны здоровья граждан в Российской Федерации», подростки имеют право на добровольное информированное согласие на медицинское вмешательство. Таким образом, с 6 до 15 лет за несовершеннолетнего согласие дают законные представители, с 15 лет до 18 лет — несовершеннолетние самостоятельно, хотя при этом и могут воспользоваться помощью родителей или законных представителей, тем не менее подписывают бланк самостоятельно.
Таким образом, с 6 до 15 лет за несовершеннолетнего согласие дают законные представители, с 15 лет до 18 лет — несовершеннолетние самостоятельно, хотя при этом и могут воспользоваться помощью родителей или законных представителей, тем не менее подписывают бланк самостоятельно.
Совершеннолетние граждане дают добровольное информированное согласие самостоятельно. Совершеннолетние граждане, признанные недееспособными в судебном порядке, дают информированное добровольное согласие через опекунов.
Без согласия
В некоторых случаях добровольного информированного согласия от пациента не требуется.
Согласно ч.9 ст. 20 Закона № 323-ФЗ медицинское вмешательство без согласия гражданина, одного из родителей или иного законного представителя допускается:
1) Если медицинское вмешательство необходимо по экстренным показаниям для устранения угрозы жизни человека и если его состояние не позволяет выразить свою волю или отсутствуют законные представители (в отношении лиц, указанных в ч. 2 ст. 20 Закона №323-ФЗ). Экстренность показаний для медицинского вмешательства определяет консилиум врачей. В случае, если собрать консилиум невозможно – непосредственно лечащий (дежурный) врач с внесением такого решения в медицинскую документацию пациента.
2 ст. 20 Закона №323-ФЗ). Экстренность показаний для медицинского вмешательства определяет консилиум врачей. В случае, если собрать консилиум невозможно – непосредственно лечащий (дежурный) врач с внесением такого решения в медицинскую документацию пациента.
2) В отношении лиц, страдающих заболеваниями, представляющими опасность для окружающих. Перечень заболеваний, представляющих опасность для окружающих утвержден Постановлением Правительства РФ от 01.12.2004 № 715 (вирусные лихорадки, лепра, малярия, сап, сибирская язва, чума и др.).
3) В отношении лиц, страдающих тяжелыми психическими расстройствами. Особенности получения согласия на медицинское вмешательство в отношении лиц, страдающих тяжелыми психическими расстройствами, установлены ст. 11 и 29 Закона РФ от 02.07.1992 № 3185-1 «О психиатрической помощи и гарантиях прав граждан при ее оказании».
4) В отношении лиц, совершивших общественно опасные деяния (преступления).
5) При проведении судебно-медицинской экспертизы и (или) судебно-психиатрической экспертизы. Порядок принятия решения о медицинском вмешательстве в вышеуказанных случаях определен в ч. 10 ст. 20 Закона №323-ФЗ.
Порядок принятия решения о медицинском вмешательстве в вышеуказанных случаях определен в ч. 10 ст. 20 Закона №323-ФЗ.
Право на отказ
Пациент имеет право полностью отказаться от медицинского вмешательства, а также потребовать его прекращения. Он может также отказаться от конкретного медицинского вмешательства при наличии выбора различных вариантов медицинских манипуляций. При отказе от медицинского вмешательства гражданину, одному из родителей или иному законному представителю в доступной для него форме должны быть разъяснены возможные последствия такого отказа.
Медорганизации вправе подать административное исковое заявление, чтобы оспорить отказ законного представителя пациента от медицинского вмешательства, необходимого для спасения жизни, например, ребенка.
Если же законный представитель отказался от медицинского вмешательства, необходимого для спасения жизни подопечного, то он обязан известить об этом орган опеки и попечительства не позднее дня, следующего за днем этого отказа.
Отказ от медицинского вмешательства оформляется в письменной форме, подписывается гражданином, одним из родителей или иным законным представителем, медицинским работником и содержится в медицинской документации пациента.
Информированное добровольное согласие на медицинское вмешательство и отказ от медицинского вмешательства в практике гастроэнтеролога: юридический аспект uMEDp
В профессиональной деятельности врача медицинское вмешательство со временем становится рутинным действием. Необходимо, чтобы все аспекты данного процесса были хорошо знакомы врачу и учитывались им, чтобы врач досконально знал все необходимые элементы своей работы, когда он привычным образом соблюдает правовые требования, предъявляемые к медицинскому вмешательству.
Однако законодательство меняется, и не всегда врач имеет возможность узнать о последних нововведениях, непосредственно касающихся его работы. В результате специалист рискует по незнанию нарушить порядок выполнения своих должностных обязанностей, то есть начать оказывать медицинскую помощь неправильно. Следует помнить, что незнание закона не освобождает от ответственности.
Следует помнить, что незнание закона не освобождает от ответственности.
По юридическим вопросам медицинского вмешательства консультируют: Д.С. Зубков, главный юрист Ассоциации травматологов-ортопедов, И.С. Вялов, к.с.н., адвокат адвокатского бюро «Шабарин и партнеры».
Одним из нововведений российского законодательства, регулирующих медицинскую деятельность, стал Федеральный закон № 323-ФЗ от 21.11.2011 «Об основах охраны здоровья граждан в Российской Федерации» (далее – Федеральный закон № 323-ФЗ). В данном законодательном акте отражены основные принципы оказания медицинской помощи, в том числе порядок реализации прав пациента на информированное добровольное согласие на медицинское вмешательство и на отказ от медицинского вмешательства. Два этих права пациента тесно взаимосвязаны по своей сути и объединены в статье 20 указанного закона.
Прежде всего, целесообразно определить, что же такое медицинское вмешательство. Согласно статье 2 Федерального закона № 323-ФЗ под медицинским вмешательством понимаются «выполняемые медицинским работником по отношению к пациенту, затрагивающие физическое или психическое состояние человека и имеющие профилактическую, исследовательскую, диагностическую, лечебную, реабилитационную направленность виды медицинских обследований и (или) медицинских манипуляций». Расширительное толкование закона позволяет отнести к медицинскому вмешательству даже опрос пациента и его осмотр, поскольку данные действия в определенной степени затрагивают физическое и психическое состояние пациента. Другими словами, врач вынужден получать согласие пациента перед каждым врачебным приемом.
Расширительное толкование закона позволяет отнести к медицинскому вмешательству даже опрос пациента и его осмотр, поскольку данные действия в определенной степени затрагивают физическое и психическое состояние пациента. Другими словами, врач вынужден получать согласие пациента перед каждым врачебным приемом.
Для прояснения некоторых спорных ситуаций Министерством здравоохранения и социального развития РФ был издан Приказ № 390н от 23.04.2012 «Об утверждении Перечня определенных видов медицинских вмешательств, на которые граждане дают информированное добровольное согласие при выборе врача и медицинской организации для получения первичной медико-санитарной помощи» (далее – Приказ № 390н). Указанный перечень включает такие виды вмешательств, как опрос, осмотр, антропометрические исследования, термометрия, тонометрия; лабораторные методы обследования, в том числе клинические, биохимические, бактериологические, вирусологические, иммунологические, функциональные методы обследования; рентгенологические методы обследования, в том числе рентгенография, ультразвуковые исследования; введение лекарственных препаратов по назначению врача, в том числе внутримышечно, внутривенно, подкожно, внутрикожно; медицинский массаж, лечебная физкультура.
Согласно статье 20 Федерального закона № 323-ФЗ информированное добровольное согласие гражданина является необходимым предварительным условием медицинского вмешательства, то есть врач обязан получать согласие пациента практически на любое медицинское вмешательство, которое намерен предпринять.
К сожалению, в приказе не имеется информации, на какие организационно-правовые формы медицинских организаций распространяется его действие, поэтому руководителям ведомственных и коммерческих медицинских организаций, а также частнопрактикующим врачам рекомендуется включать данный перечень в собственной редакции с возможной отсылкой к нормам Приказа № 390н.
Права пациента и обязанности врача-гастроэнтеролога
Каковы же особенности реализации прав пациента в практике врача-гастроэнтеролога? Учитывая специфику гастроэнтерологической диагностики, необходимо сделать ряд дополнительных пояснений по рассматриваемому Приказу № 390н.
Важно отметить, что для принятия решения о согласии на медицинское вмешательство пациент имеет право получить от своего врача в доступной форме полную информацию о целях, методах оказания медицинской помощи, связанном с ними риске, возможных вариантах медицинского вмешательства, о его последствиях, а также о предполагаемых результатах оказания медицинской помощи. Казалось бы, очевидное требование, но и здесь таятся юридические подводные камни.
Во-первых, в российском законодательстве нет и никогда не было ни одного упоминания о критериях полноты и доступности указанного вида информации.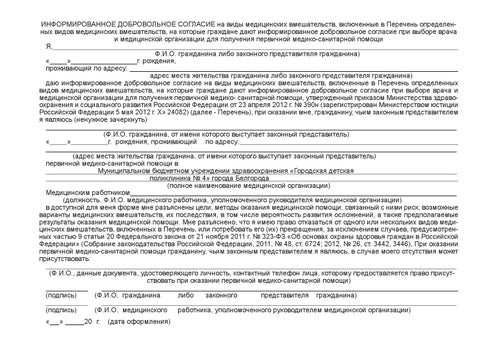
Для профессиональных объединений врачей-гастроэнтерологов принципиально важно сформировать перечень медицинских вмешательств в соответствии с нозологиями (эзофагиты, гастриты, гепатиты, холециститы, энтериты, колиты различной этиологии, язвенная болезнь двенадцатиперстной кишки и желудка, дискинезия желчевыводящих путей и целый спектр иной патологии желудочно-кишечного тракта), для выполнения которых требуется информированное согласие пациента, и, соответственно, разработать стандартные бланки, где сведения об указанных заболеваниях излагались бы в полном объеме и доступной форме.
 На практике же только беседа с пациентом относительно его заболевания занимает около получаса. В итоге у врача-гастроэнтеролога не остается регламентированного времени на осмотр, пальпацию живота, иные диагностические и лечебные манипуляции.
На практике же только беседа с пациентом относительно его заболевания занимает около получаса. В итоге у врача-гастроэнтеролога не остается регламентированного времени на осмотр, пальпацию живота, иные диагностические и лечебные манипуляции.
Еще один принципиальный вопрос: у кого получать согласие на медицинское вмешательство? Конечно же, дает согласие лично пациент, но от его имени может также действовать его законный представитель. Нелегитимным будет согласие пациента, не достигшего возраста 16 лет. За него решение принимает его родитель или иной законный представитель, удостоверивший свою личность, личность ребенка и подтвердивший право представлять интересы «маленького» пациента. Следовательно, всю информацию необходимо предоставить именно представителю ребенка, как лицу, способному адекватно воспринять полученную информацию и принять обдуманное решение. Иные возрастные ограничения изложены в статьях 20, 47 и 54 Федерального закона № 323-ФЗ.
Вопрос определения дееспособности взрослых пациентов не освещен в российском законодательстве. Остается неясным, какими средствами лечащий врач может определить такой юридический статус пациента, как дееспособность. В повседневной практике врачи ориентируются лишь на предоставленное родственниками пациента решение суда, подтверждающее недееспособность данного пациента. В отличие от федеральных судей, российские врачи не имеют доступа к информационной базе недееспособных граждан РФ, что чревато нарушением порядка оказания медицинской помощи в форме получения информированного согласия от недееспособного пациента. Рекомендуем обращаться за помощью к руководству своей медицинской организации в тех случаях, когда имеется подозрение, что пациент был признан недееспособным по решению суда.
Отказ пациента от медицинского вмешательства
В практике каждого врача рано или поздно настает момент, когда пациент в силу ряда причин отказывается от медицинского вмешательства. Препятствовать ему врач не имеет права. Пациент реализует в этот момент свое право на информированный отказ от медицинского вмешательства. Это право закреплено в части 5 статьи 19 ФЗ № 323. Однако отказ от одного из вмешательств не означает отказа от медицинской помощи в целом, и лечащий врач в такой ситуации обязан продолжить лечебно-диагностические мероприятия. Как же поступить в такой ситуации?
Препятствовать ему врач не имеет права. Пациент реализует в этот момент свое право на информированный отказ от медицинского вмешательства. Это право закреплено в части 5 статьи 19 ФЗ № 323. Однако отказ от одного из вмешательств не означает отказа от медицинской помощи в целом, и лечащий врач в такой ситуации обязан продолжить лечебно-диагностические мероприятия. Как же поступить в такой ситуации?
В первую очередь согласно пункту 4 статьи 20 Федерального закона № 323-ФЗ врач обязан разъяснить пациенту в доступной для него форме последствия такого отказа. Если пациент отказывается от диагностического вмешательства, будь то общий анализ крови или фиброгастродуоденоскопия (ФГДС), доведите до его сведения, что качество и уровень диагностики будут существенно ниже, что может в дальнейшем повлиять на результаты лечения и прогноз заболевания. Так, отказ от рентгенографии может привести к тому, что не будет вовремя распознано заболевание.
При отказе от лечебного вмешательства врач также должен дать разъяснение пациенту об ограниченных возможностях отдельных видов лечения и об их эффективности при комплексном применении. К примеру, при отказе пациента от приема антибиотиков в схеме Маастрихт он должен знать, что, согласно современным концепциям, лечение язвенной болезни двенадцатиперстной кишки малопродуктивно без удаления Helicobacter pylori – причины развития воспалительного процесса в слизистой оболочке желудочно-кишечного тракта. Еще раз хотелось бы подчеркнуть, что информирование пациента о состоянии его здоровья в соответствии со статьей 22 Федерального закона № 323-ФЗ отнюдь не освобождает врача от обязанности разъяснять пациенту последствия отказа от медицинского вмешательства в случае, если он выскажет намерение отказаться от определенного вида диагностики и лечения. Таким образом, часть информации должна быть в этом случае доведена до сведения пациента еще раз.
К примеру, при отказе пациента от приема антибиотиков в схеме Маастрихт он должен знать, что, согласно современным концепциям, лечение язвенной болезни двенадцатиперстной кишки малопродуктивно без удаления Helicobacter pylori – причины развития воспалительного процесса в слизистой оболочке желудочно-кишечного тракта. Еще раз хотелось бы подчеркнуть, что информирование пациента о состоянии его здоровья в соответствии со статьей 22 Федерального закона № 323-ФЗ отнюдь не освобождает врача от обязанности разъяснять пациенту последствия отказа от медицинского вмешательства в случае, если он выскажет намерение отказаться от определенного вида диагностики и лечения. Таким образом, часть информации должна быть в этом случае доведена до сведения пациента еще раз.
Важно иметь в виду, что в процессе разъяснения последствий отказа от медицинского вмешательства врач не имеет права применять по отношению к пациенту такие методы психологического воздействия, как убеждение, принуждение, запугивание. Очень часто при разборе конфликтных ситуаций с пациентами на врачебных комиссиях медицинских организаций и органов здравоохранения от административных работников можно услышать: «Сами виноваты! Не убедили пациента! Не смогли направить в нужное русло!» Более того, подобные формулировки до сих пор можно встретить в приказах о наложении на медицинских работников дисциплинарных взысканий. Врач имеет право лишь предоставлять пациенту информацию и давать разъяснения, оставляя пациенту возможность самостоятельно принимать решения относительно здоровья и дальнейших медицинских вмешательств. Здесь мы не будем рассматривать те ситуации, в которых психологическое воздействие является лечебно-диагностической методикой, – в практике врача-гастроэнтеролога подобные методики не предусмотрены.
Очень часто при разборе конфликтных ситуаций с пациентами на врачебных комиссиях медицинских организаций и органов здравоохранения от административных работников можно услышать: «Сами виноваты! Не убедили пациента! Не смогли направить в нужное русло!» Более того, подобные формулировки до сих пор можно встретить в приказах о наложении на медицинских работников дисциплинарных взысканий. Врач имеет право лишь предоставлять пациенту информацию и давать разъяснения, оставляя пациенту возможность самостоятельно принимать решения относительно здоровья и дальнейших медицинских вмешательств. Здесь мы не будем рассматривать те ситуации, в которых психологическое воздействие является лечебно-диагностической методикой, – в практике врача-гастроэнтеролога подобные методики не предусмотрены.
Следует также обратить внимание, что согласно пункту 3 статьи 20 Федерального закона № 323-ФЗ пациент вправе не только отказаться от медицинского вмешательства, но и потребовать его прекращения. Так, пациент может почувствовать себя плохо прямо в процессе выполнения эзофагогастродуоденоскопии и потребовать прекращения данной процедуры. В этом случае врач не имеет права продолжать вмешательство, а обязан прекратить его и оформить письменный отказ от вмешательства. В том же порядке должен действовать гастроэнтеролог, когда пациент требует прекратить болезненную для него пальпацию живота. Вмешательство прекращается на любом его этапе.
Так, пациент может почувствовать себя плохо прямо в процессе выполнения эзофагогастродуоденоскопии и потребовать прекращения данной процедуры. В этом случае врач не имеет права продолжать вмешательство, а обязан прекратить его и оформить письменный отказ от вмешательства. В том же порядке должен действовать гастроэнтеролог, когда пациент требует прекратить болезненную для него пальпацию живота. Вмешательство прекращается на любом его этапе.
Следующим шагом должно стать тщательное оформление отказа пациента от вмешательства в медицинской документации. При этом подпись на листе информированного согласия должен поставить не только пациент, подтверждающий свой отказ, но и врач, удостоверяющий своей подписью законный порядок оформления данного отказа. К сожалению, законодатель до сих пор не разработал стандартных бланков информированного отказа от медицинского вмешательства. В подобных случаях можно лишь воспользоваться Приложением № 4 к Приказу Федерального медико-биологического агентства № 88 от 30. 03.2007, содержащим бланк «Отказ от проведения медицинского вмешательства». Но при этом нужно учитывать, что данная форма разработана только для учреждений Федерального медико-биологического агентства (ФМБА), содержит ссылки на устаревшие законодательные акты и в ней есть юридические «шероховатости». Например, в бланке отказа есть фраза «Мне даны… полные и всесторонние сведения… о заболевании». Но как пациент может определить полноту и всесторонность таких сведений? Это компетенция медицинского эксперта, и в суде представитель пациента обязательно укажет на данное обстоятельство, оспаривая законность отказа от медицинского вмешательства.
03.2007, содержащим бланк «Отказ от проведения медицинского вмешательства». Но при этом нужно учитывать, что данная форма разработана только для учреждений Федерального медико-биологического агентства (ФМБА), содержит ссылки на устаревшие законодательные акты и в ней есть юридические «шероховатости». Например, в бланке отказа есть фраза «Мне даны… полные и всесторонние сведения… о заболевании». Но как пациент может определить полноту и всесторонность таких сведений? Это компетенция медицинского эксперта, и в суде представитель пациента обязательно укажет на данное обстоятельство, оспаривая законность отказа от медицинского вмешательства.
Лечащий врач всегда должен быть готов к тому, что его пациент может отказаться от того или иного вида медицинского вмешательства, и обязан гарантировать пациенту реализацию этого законного права. С точки зрения юриста необходимо отметить, что информированный отказ от медицинского вмешательства, разумеется, усложняет задачи лечащего врача в части точной диагностики и адекватного лечения пациента. Но одновременно с этим пациент снимает с плеч своего лечащего врача груз ответственности за возможные побочные эффекты и осложнения вмешательств, от которых он решил воздержаться.
Но одновременно с этим пациент снимает с плеч своего лечащего врача груз ответственности за возможные побочные эффекты и осложнения вмешательств, от которых он решил воздержаться.
Нередко пациент имеет сведения о непереносимости антибиотиков, но какие именно препараты ему противопоказаны, указать затрудняется. Если в данных обстоятельствах пациент осознает опасность развития нежелательных реакций и в связи с этим отказывается от курса антибиотикотерапии, то его врач может более не теряться в догадках относительно того, какой же препарат вызвал ранее лекарственную непереносимость у пациента, и смело исключать данную группу лекарственных средств, подбирая иные схемы лечения. В случае нежелательного исхода лечения – отсутствия эффекта или даже лекарственной непереносимости – лечащий врач окажется защищен в юридическом плане. В данных ситуациях на претензии пациента можно возразить, что ему предлагались наиболее эффективные методы лечения, но он воздержался от них, вынудив врача прибегнуть к менее действенным схемам лечения.
В практике врача-гастроэнтеролога реализация права пациента на информированное добровольное согласие на медицинское вмешательство и права на отказ от медицинского вмешательства имеет свои особенности. Так, в гастроэнтерологии довольно редко встречаются ситуации, когда пациенту требуется экстренная помощь для спасения жизни, и у врача почти всегда есть определенный запас времени и административных возможностей для должного оформления волеизъявления своего пациента. Но по той же самой причине относительной плановости медицинской помощи пациенты и их родственники особенно щепетильно относятся к соблюдению своих прав. Данный обзор проблем добровольного согласия пациента на медицинское вмешательство и отказа от него должен утвердить врачей-гастроэнтерологов в стремлении к полноценному информированию пациента о предстоящем вмешательстве и тщательному документальному оформлению волеизъявления пациента для безопасного и продуктивного сотрудничества пациента и лечащего врача, имеющих одну цель – здоровье.
Информированное согласие — Основы — Справочник MSD, версия для потребителей
By
Чарльз Сабатино
, JD, Американская ассоциация юристов
Полный обзор/редакция Май 2021 г. | Изменено в сентябре 2022 г.
ПОСМОТРЕТЬ ПРОФЕССИОНАЛЬНУЮ ВЕРСИЮ
Перед проведением любого инвазивного теста или оказанием медицинской помощи врачи должны получить разрешение от компетентного пациента на информированной и добровольной основе. Этот процесс известен как информированное согласие. Люди имеют право на информацию о рисках, преимуществах и альтернативных методах лечения при принятии решений о медицинском обслуживании и свободу выбора. (См. также Обзор правовых и этических вопросов в здравоохранении Обзор правовых и этических вопросов в здравоохранении В законе много говорится о личном принятии решений. Например, люди имеют законное право принимать свои собственные решения в отношении медицинского обслуживания. Однако плохое здоровье может поставить под угрозу способности людей… Common.TooltipПодробнее .)
Однако плохое здоровье может поставить под угрозу способности людей… Common.TooltipПодробнее .)
Если пациент не в состоянии понять эти элементы или принять решение, врач обращается к лицу, указанному в медицинской доверенности. Если таковых не существует, врач может обратиться к другому уполномоченному лицу, принимающему решения. Если требуется неотложная или неотложная помощь, а уполномоченное лицо, принимающее решения, не может быть немедленно доступно, применяется доктрина предполагаемого согласия: предполагается, что люди согласны на любое необходимое неотложное лечение.
Самоопределение означает, что взрослые в здравом уме имеют право решать, что делать со своим телом. Это основа правовой и этической доктрины информированного согласия. Процесс информированного согласия должен включать обсуждение между человеком и врачом. Пациентов следует поощрять задавать вопросы об их состоянии и вариантах лечения, а врачам следует делиться фактами и идеями, а также оказывать поддержку и советы. Врачи должны представлять информацию в понятной для пациента форме и четко сообщать о рисках и преимуществах. Закон требует, чтобы врачи предпринимали разумные шаги для адекватного общения с пациентами, которые не говорят по-английски или имеют другие коммуникативные барьеры. Информированное согласие в значительной степени достигается, когда пациенты понимают
Врачи должны представлять информацию в понятной для пациента форме и четко сообщать о рисках и преимуществах. Закон требует, чтобы врачи предпринимали разумные шаги для адекватного общения с пациентами, которые не говорят по-английски или имеют другие коммуникативные барьеры. Информированное согласие в значительной степени достигается, когда пациенты понимают
Их текущий медицинский статус, включая его вероятное течение, если не будет продолжено лечение
Потенциально полезные методы лечения, включая описание и объяснение потенциальных рисков, преимуществ и трудностей
Обычно профессиональное мнение практикующего врача в отношении наилучшей альтернативы
Неопределенности, связанные с каждым из этих элементов
Как правило, документ, резюмирующий обсуждение, подписывается пациентом для принятия любых важных решений о лечении.
Наряду с правом на информированное согласие возникает право на информированный отказ. Дееспособные и дееспособные люди могут отказаться от любой медицинской помощи. Они могут отказаться от помощи, даже если это то, что почти все остальные приняли бы, или что-то, что явно спасает жизнь. Например, человек с сердечным приступом может решить покинуть больницу, даже если это может привести к смерти. Даже если другие люди считают решение неправильным или иррациональным, решение об отказе от лечения само по себе не может использоваться как доказательство того, что человек недееспособен. Во многих случаях люди отказываются от лечения из-за страха, непонимания или отсутствия доверия. Но отказ также может быть результатом депрессии, бреда или других заболеваний, которые могут ухудшить способность человека принимать решения о медицинском обслуживании.
Дееспособные и дееспособные люди могут отказаться от любой медицинской помощи. Они могут отказаться от помощи, даже если это то, что почти все остальные приняли бы, или что-то, что явно спасает жизнь. Например, человек с сердечным приступом может решить покинуть больницу, даже если это может привести к смерти. Даже если другие люди считают решение неправильным или иррациональным, решение об отказе от лечения само по себе не может использоваться как доказательство того, что человек недееспособен. Во многих случаях люди отказываются от лечения из-за страха, непонимания или отсутствия доверия. Но отказ также может быть результатом депрессии, бреда или других заболеваний, которые могут ухудшить способность человека принимать решения о медицинском обслуживании.
Отказ от медицинской помощи должен побудить врача начать дальнейшее обсуждение, чтобы определить, почему пациент отказывается от медицинской помощи и можно ли исправить какие-либо опасения пациента относительно принятия медицинской помощи. Например, пациентам, которые отказываются от лечения, потому что они не могут его себе позволить, можно помочь подать заявление на получение государственных пособий, таких как Medicaid, или сообщить, что может быть организован подходящий план оплаты. Компетентный отказ пациента от лечения не считается попыткой самоубийства, равно как согласие врача с отказом пациента не считается суицидом с помощью врача. Скорее, любая последующая смерть юридически считается естественным следствием самого болезненного процесса.
Например, пациентам, которые отказываются от лечения, потому что они не могут его себе позволить, можно помочь подать заявление на получение государственных пособий, таких как Medicaid, или сообщить, что может быть организован подходящий план оплаты. Компетентный отказ пациента от лечения не считается попыткой самоубийства, равно как согласие врача с отказом пациента не считается суицидом с помощью врача. Скорее, любая последующая смерть юридически считается естественным следствием самого болезненного процесса.
Иногда отказ пациента от лечения может нанести вред другим. Например, пациенты, отказывающиеся от лечения некоторых инфекционных заболеваний, таких как туберкулез, подвергают других людей риску заражения. Кроме того, люди, которые отказываются разрешить лечение других лиц, например, несовершеннолетнего ребенка или взрослого на иждивении, могут подвергать риску здоровье другого человека. В таких случаях врачи часто консультируются с юристами, судьями и экспертами по этике.
ПОСМОТРЕТЬ ПРОФЕССИОНАЛЬНУЮ ВЕРСИЮ
Авторские права © 2023 Merck & Co., Inc., Рэуэй, Нью-Джерси, США и ее филиалы. Все права защищены.
Проверьте свои знания
Пройди тест!Информированный отказ | The Doctors Company
В соответствии с развивающейся тенденцией к большей автономии пациентов и их участию в процессе принятия решений лица, обладающие адекватными умственными способностями и получающие надлежащее раскрытие информации о вариантах, рисках, выгодах, затратах и вероятных результатах ухода имеют законное право на осуществление своей свободы выбора. Они могут решить не проходить рекомендуемый курс лечения, несмотря на потенциально тяжелые последствия.
За последнее десятилетие концепция осознанного отказа часто создавала путаницу для медицинского и стоматологического сообщества в отношении его юридической важности в клинических условиях. Когда пациент отказывается от рекомендованного лечения и возникает нежелательное явление, даже если оно может быть результатом естественного течения болезненного процесса, пациент может нанять адвоката и подать иск о профессиональной ответственности. В этом случае истец может заявить, что если бы имело место полное обсуждение последствий отказа от рекомендованного лечения, пациент воспользовался бы советом поставщика медицинских услуг и добился бы лучшего результата. Лучший результат может включать в себя увеличение продолжительности жизни, улучшение качества жизни, отсутствие потери заработка или способности зарабатывать, а также отсутствие расходов из собственного кармана.
Когда пациент отказывается от рекомендованного лечения и возникает нежелательное явление, даже если оно может быть результатом естественного течения болезненного процесса, пациент может нанять адвоката и подать иск о профессиональной ответственности. В этом случае истец может заявить, что если бы имело место полное обсуждение последствий отказа от рекомендованного лечения, пациент воспользовался бы советом поставщика медицинских услуг и добился бы лучшего результата. Лучший результат может включать в себя увеличение продолжительности жизни, улучшение качества жизни, отсутствие потери заработка или способности зарабатывать, а также отсутствие расходов из собственного кармана.
Процесс информированного согласия
Прежде чем пациент сможет дать информированный отказ, должно состояться обсуждение информированного согласия. Информированное согласие — это непрерывный процесс, а не просто оформление документа, описывающего предлагаемый курс лечения с подробным списком возможных неблагоприятных последствий.
Беседа об информированном согласии должна быть откровенной и включать четкое обсуждение существующего состояния пациента с использованием понятных терминов. Обсудите доступные варианты лечения, а также связанные с ними преимущества, риски, ожидаемые затраты, а также краткосрочные и расширенные прогнозы. Наконец, опишите последствия отказа от лечения. Предоставьте пациенту возможность задавать вопросы и отвечать на них.
Медицинский работник обычно должен всегда вести обсуждение напрямую и никогда не делегировать его сотруднику. В противном случае критическая коммуникация может быть скрыта или непреднамеренно опущена, а запросы пациентов могут быть неточно обработаны. В настоящее время во многих штатах пересматриваются статуты, регулирующие клиницистов передовой практики. В случае, если в лечении участвует независимый врач с передовой практикой, рекомендуется проконсультироваться с законодательством вашей юрисдикции относительно того, как применимые законы могут повлиять на процесс получения согласия.
В процессе получения информированного согласия крайне важно предоставить пациенту реалистичные ожидания того, что может быть достигнуто с помощью лечения, терапии или процедуры. Предварительное четкое обсуждение уменьшает вероятность недопонимания, разочарования, удивления или даже гнева в случае нежелательного результата. Для более подробного обсуждения информированного согласия см. нашу статью «Информированное согласие: сущность и подпись».
Процесс информированного отказа
Проведите диалог по информированному отказу с той же степенью конкретности и осторожности, что и при обсуждении информированного согласия. Если пациент указывает на нежелание проводить лечение, особенно если его невыполнение может привести к смерти, попытайтесь определить, на чем основано решение пациента. Это может быть просто неправильное понимание факторов, которые могут быть разрешены , таких как варианты лечения пациента, его содержание, стоимость или способы оплаты. Партнер с пациентом, чтобы преодолеть барьеры лечения, когда это возможно.
Партнер с пациентом, чтобы преодолеть барьеры лечения, когда это возможно.
Поставщик медицинских услуг должен оценить и задокументировать способность пациента понимать информацию и принимать обоснованное решение на основе представленных фактов. Медицинский работник должен признать, что способность пациента понимать может быть нарушена факторами, которые могут включать психические или эмоциональные проблемы (например, слабоумие), культурные или языковые барьеры или личные проблемы (например, злоупотребление психоактивными веществами).
Если в результате оценки пациент может быть некомпетентен для информированного отказа, поставщик услуг должен рассмотреть возможность привлечения менеджера по рискам учреждения (если применимо) для получения дальнейших указаний или связаться с членом семьи пациента, чтобы спросить, есть ли предварительное распоряжение или доверенность на здравоохранение. Документируйте все беседы с пациентом, менеджером по управлению рисками учреждения и членами семьи (включая причину, по которой пациент может быть некомпетентен).
Стратегии документации
В случае судебного разбирательства история болезни пациента является одним из наиболее важных компонентов защиты. Независимо от формата записи документируйте детали всех обсуждений информированного согласия или информированного отказа. Документация должна включать, когда и где состоялось обсуждение; кто участвовал или физически присутствовал; рассматриваемые варианты, риски, выгоды, затраты и возможные результаты; и запись о том, что на вопросы пациента были даны ответы.
Документация об отказе должна также включать следующие записи в истории болезни пациента:
- Информация, предоставленная поставщиком медицинских услуг относительно состояния пациента и предлагаемого лечения или обследования. Следует также указать причины лечения или обследования.
- Пациент был проинформирован о возможных рисках и последствиях отказа от лечения или теста, включая смерть или потерю конечностей, если это уместно.
- Направление поставщика медицинских услуг к специалисту, включая причины направления и возможные риски непосещения специалиста.

- Отказ пациента от плана лечения/обследования или совета. В этом случае можно попросить пациента подписать специальную форму отказа. (См. наш образец формы «Отказ в согласии на лечение, лекарства или тестирование».) Хотя форма не является обязательной, она предлагает поставщикам самую надежную защиту от последующих претензий, связанных с отсутствием информированного согласия.
Патерналистский подход к оказанию медицинской помощи уступил место гораздо более ориентированной на пациента среде, в которой пациенты пользуются большей автономией и участвуют в оказании профессиональных услуг. (См. нашу статью «Передовой опыт в области ухода, ориентированного на пациента, и совместного принятия решений».) Более активное общение, лучшее понимание пациентом вариантов лечения и рисков отказа, а также улучшенная документация могут помочь снизить риск предъявления исков о профессиональной ответственности, когда пациент отказывается следовать рекомендациям.
Для получения рекомендаций и помощи в решении любых проблем, связанных с безопасностью пациентов или управлением рисками, обращайтесь в Департамент безопасности пациентов и управления рисками по телефону (800) 421-2368 или по электронной почте.

