Строение и функции дыхательной системы ребенка 4-7 лет
МИНОБРНАУКИ РОССИИ
федеральное государственное бюджетное образовательное учреждение высшего профессионального образования
«Поволжская государственная социально-гуманитарная академия» Факультет физической культуры и спорта
Реферат по дисциплине
«Медико-биологические основы физического воспитания»
Тема: «Строение и функции дыхательной системы ребенка
4-7 лет»
Выполнил: слушатель программы
профессиональной переподготовки
направления подготовки 44.03.01 Педагогическое образование
профиль «Физическая культура»
Кондратьева Ирина Сергеевна
Проверил:
преподаватель по дисциплине «Медико-биологические основы физического воспитания» Гордиевский Антон Юрьевич
Содержание
Введение……………………………………………………….3
Основная часть………………………………………………..4
Список используемой литературы
Введение
Одними из важных наук в изучении человека является анатомия и физиология. Науки, изучающие строение тела и отдельных его органов, и жизненные процессы, протекающие в организме.
Прежде чем беспомощный младенец станет взрослым человеком, пройдет много лет. В течение всего этого времени ребенок растет и развивается. Для создания наилучших условий роста и развития ребенка, для правильного его воспитания и обучения надо знать особенности его организма; понимать, что полезно для него, что вредно и какие меры следует принимать для укрепления здоровья и поддержания нормального развития.
В организме человека имеется 12 систем, одной из них является дыхательная система.
Основная часть
1.1 Строение и функции дыхательной системы
Дыхательная система – это система органов, ответственная за газообмен между атмосферой и организмом. Этот газообмен называется внешним дыханием.
В каждой клетке осуществляются процессы, в ходе которых происходит освобождение энергии, используемой на различные виды жизнедеятельности организма. Сокращения мышечных волокон, проведение нервных импульсов нейронами, выделение секретов железистыми клетками, процессы клеточного деления — все эти и многие другие жизненные отправления клеток совершаются благодаря той энергии, которая освобождается при процессах, называемых тканевым дыханием.
При дыхании клетки поглощают кислород и выделяют углекислый газ. Это внешние проявления сложных процессов, совершающихся в клетках при дыхании. Как же обеспечивается постоянное поступление кислорода к клеткам и удаление угнетающего их деятельность углекислого газа? Это происходит в процессе внешнего дыхания.
Кислород из внешней среды поступает в легкие. Там, как уже известно, происходит превращение венозной крови в артериальную. Артериальная кровь, текущая по капиллярам большого круга кровообращения, отдает кислород через тканевую жидкость клеткам, которые омываются ею, а углекислый газ, выделяемый клетками, поступает в кровь. Отдача углекислого газа кровью в атмосферный воздух также совершается в легких.
Прекращение поступления кислорода к клеткам хотя бы на очень короткое время приводит к их гибели. Вот почему непрестанное поступление этого газа из окружающей среды — необходимое условие жизни организма. В самом деле, без пищи человек может прожить несколько недель, без воды — несколько суток, а без кислорода — всего 5- 9 мин.
Функции дыхательной системы
Внешнее дыхание.
Голосообразование. Гортань, полость носа с придаточными пазухами, а также другие органы обеспечивают формирование голоса. В стенках гортани имеется несколько подвижно соединенных между собой хрящей. Самый большой из них — щитовидный хрящ — сильно выступает на передней поверхности гортани; его нетрудно прощупать у себя на шее. С передней стороны гортани, выше щитовидного хряща, находится надгортанник, прикрывающий вход в гортань во время глотания пищи. Внутри гортани имеются голосовые связки—две складки слизистой оболочки, идущие спереди назад.
Обоняние. В полости носа имеются рецепторы органа обоняния.
Выделение. Некоторые вещества (продукты жизнедеятельности и т.п.) могут выделяться через дыхательную систему.
Защитная. Имеется значительное количество специфических и неспецифических иммунных образований.
Регуляция гемодинамики. Легкие при вдохе усиливают приток венозной крови к сердцу.
Депо крови.
Терморегуляция.
Функциональные части дыхательной системы
Дыхательная система состоит из двух отличных друг от друга по функции частей:
Дыхательные пути — обеспечивают прохождение воздуха.
Дыхательные органы — это два легких, где осуществляется газообмен.
Различают верхние и нижние дыхательные пути. Верхние ДП (полость носа, носовая и ротовая части глотки) и нижние ДП (гортань, трахея, бронхи).
Символический переход верхних дыхательных путей в нижние осуществляется в месте пересечения пищеварительной и дыхательной систем в верхней части гортани.
Функциональная анатомия дыхательных путей (ДП)
Общий принцип строения ДП: орган в форме трубки, имеющей костный или хрящевой скелет, не позволяющий стенкам спадаться. В результате воздух свободно проникает в легкие и обратно. ДП имеют внутри слизистую оболочку, выстланную мерцательным эпителием и содержащую большое количество желез, образующих слизь. Это позволяет выполнять защитную функцию.
Газообмен осуществляется в альвеолах лёгких, и в норме направлен на захват из вдыхаемого воздуха кислорода и выделение во внешнюю среду образованного в организме углекислого газа. Газообмен — обмен газов между организмом и внешней средой. Из окружающей среды в организм непрерывно поступает кислород, который потребляется всеми клетками, органами и тканями; из организма выделяются образующийся в нём углекислый газ и незначительное количество других газообразных продуктов метаболизма. Газообмен необходим почти для всех организмов, без него невозможен нормальный обмен веществ и энергии, а, следовательно, и сама жизнь.
Вентиляция альвеол осуществляется чередованием вдоха (инспирация) и выдоха (экспирация). При вдохе в альвеолы поступает атмосферный воздух, а при выдохе из альвеол удаляется воздух, насыщенный углекислым газом.
По способу расширения грудной клетки различают два типа дыхания:
грудной тип дыхания (расширение грудной клетки производится путём поднятия рёбер), чаще наблюдается у женщин;
брюшной тип дыхания (расширение грудной клетки производится путём уплощения диафрагмы)
Дыхательные движения
Кровь, притекающая к легким, богата углекислотой, но бедна кислородом, а в воздухе легочных пузырьков, наоборот, мало углекислоты и много кислорода. По закону диффузии через стенки легочных капилляров углекислота устремляется из крови в легкие, а кислород — из легких в кровь. Этот процесс может происходить лишь при условии вентиляции легких, что и осуществляется путем дыхательных движений, т. е. попеременного увеличения и уменьшения объема грудной клетки. Когда объем грудной клетки увеличивается, легкие растягиваются, и в них устремляется наружный воздух, подобно тому, как он устремляется в кузнечный раздувательный мех во время его растягивания. При уменьшении объема грудной полости легкие сжимаются, а избыток находящегося в них воздуха выходит наружу. Попеременное увеличение и уменьшение объема грудной полости заставляет воздух то входить в легкие, то выходить из них. Грудная полость может увеличиваться как в длину (сверху вниз), так и в ширину (по окружности).
Увеличение в длину происходит благодаря сокращению грудобрюшной преграды, или диафрагмы. Эта мышца, сокращаясь, тянет купол диафрагмы книзу и делает его более плоским. Объем грудной полости зависит от положения не только диафрагмы, но и ребер. Ребра отходят от позвоночника в косом направлении сверху вниз, направляясь сначала в сторону, а затем вперед. Они соединены с позвонками подвижно и при сокращении соответствующих мышц могут подниматься и опускаться. Поднимаясь, они тянут грудину вверх, увеличивая окружность грудной клетки, а, опускаясь, уменьшают ее. Объем грудной полости меняется под влиянием работы мышц. Наружные межреберные, поднимая грудную клетку, увеличивают объем грудной полости. Это — вдыхательные мышцы. К ним же относится диафрагма. Другие, а именно внутренние межреберные мышцы и брюшные мышцы, опускают ребра. Это — выдыхательные мышцы.
1.2.Развитие органов дыхания в дошкольном возрасте
После 1-го года жизни рост грудной клетки сначала заметно замедляется, а затем снова увеличивается. Так, окружность грудной клетки увеличивается за 2-й год жизни на 2—3 см, за 3-й — примерно на 2 см, за 4-й—на 1—2 см. В последующие два года рост окружности возрастает (за 5-й год на 2—4 см, за 6-й на 2— 5 см), а за 7-й—снова снижается (1—2 см).
За тот же период жизни (от 1 до 7 лет) существенно меняется форма грудной клетки. Увеличивается наклон ребер, особенно нижних. Ребра тянут за собой грудину, которая не только растет в длину, но и опускается книзу, причем уменьшается выпячивание ее нижнего конца. В связи с этим окружность нижней части грудной клетки увеличивается несколько медленнее и к 2—3 годам становится такой же, как и окружность ее верхней части (при измерении под мышками).
В последующие годы верхняя окружность начинает превышать нижнюю (к 7 годам примерно на 2 см). Одновременно изменяется соотношение переднезаднего и поперечного диаметров грудной клетки. За шесть лет (от 1 до 7 лет) поперечный диаметр увеличивается на 3’/2 см и становится примерно на 15% больше переднезаднего, который за тот же срок вырастает меньше чем на 2 см.
На долю легких к 7 годам приходится почти 3/4 объема грудной клетки, причем их вес достигает примерно 350 г, а объем — приблизительно 500 мл. К этому же возрасту легочная ткань становится почти столь же эластичной, как и у взрослого человека, что облегчает дыхательные движения, объем которых за шесть лет (с 1 до 7 лет) увеличивается в 2—2,2 раза, достигая 140—170 мл.
Частота дыхания при покое в среднем снижается с 35 в минуту у годовалого ребенка до 31 в 2 года и 38 в 3 года. Небольшое снижение происходит и в последующие годы. В 7 лет частота дыхания бывает всего 22—24 в минуту. Минутный объем дыхания за три года (от 1 до 4 лет) увеличивается почти в два раза.
Изменение объема грудной полости зависит от глубины дыхания.
При покойном вдохе объем увеличивается всего лишь на 500 мл, а нередко и еще меньше. Усилением вдоха можно ввести в легкие 1500—2000 лм дополнительного воздуха, а после покойного выдоха можно выдохнуть еще примерно 1000—1500. мл резервного воздуха. Количество воздуха, которое человек может выдохнуть, после самого глубоко выдоха, называется жизненной емкостью легких. Она складывается из дыхательного воздуха, т.е. того количества, которое вводится при покойном вдохе, дополнительного воздуха, и резервного.
Для ее определения, предварительно вдохнув, как можно больше воздуха, берут в рот мундштук и производят через трубку максимальный выдох. Стрелка спирометра показывает количество выдохнутого воздуха.
1.3.Особенности дыхательная система у детей 4-7, её строение и функции
Верхние дыхательные пути у детей относительно узки, а их слизистая оболочка, богатая лимфатическими и кровеносными сосудами, при неблагоприятных условиях набухает, в результате чего дыхание резко нарушается. Ткани легких очень важны. Подвижность грудной клетки ограничена. Горизонтальное расположение ребер и слабое развитие дыхательной мускулатуры обуславливают частое неглубокое дыхание
(у детей грудного возраста 40 – 35 дыханий в минуту, к семи годам 24 -24). Поверхностное дыхание ведет к застою воздуха в плохо вентилируемых частях легкого. Ритм дыхания у детей неустойчив, легко нарушается. В связи с указанными особенностями возникает необходимость укреплять дыхательную мускулатуру, развивать подвижность грудной клетки, способность углублению дыхания, экономному расходованию воздуха, устойчивости ритма дыхания, увеличению жизненной емкости легких. Следует, научит детей дышать через нос, при дыхании через нос воздух согревается и увлажняется (терморегуляция). Следуя по носовым ходам, воздух раздражает особые нервные окончания, в результате чего лучше возбуждается дыхательный центр, усиливается глубина дыхания. При дыхании через рот холодный воздух может вызвать переохлаждение слизистой носоглотки (миндалин), их заболевание и, кроме того, в организм могут проникнуть болезнетворные бактерии. Если ребенок дышит через нос, ворсинки на слизистой оболочке задерживают пыль с содержащими в воздухе микробами, таким образом воздух очищается.
3-4г. Особенности строения дыхательных путей у детей дошкольного возраста 3-4 лет (узкие просветы трахеи, бронхов и т. д., нежная слизистая оболочка) создают предрасположенность к нежелательным явлениям.
Рост легких с возрастом происходит за счет увеличения количества альвеол и их объема, что важно для процессов газообмена. Жизненная емкость легких в среднем равна 800—1100 мл. В раннем возрасте главной дыхательной мышцей является диафрагма, поэтому у малышей преобладает брюшной тип дыхания.
Ребенок 3–4 лет не может сознательно регулировать дыхание и согласовывать его с движением. Важно приучать детей дышать носом естественно и без задержки. При выполнении упражнений следует обращать внимание на момент выдоха, а не вдоха. Если во время бега или прыжков дети начинают дышать через рот – это сигнал к тому, чтобы снизить дозировку выполняемых заданий. Упражнения в беге длятся 15–20 секунд (с повторением). Для малышей полезны упражнения, требующие усиленного выдоха: игры с пушинками, легкими бумажными изделиями.
Помещение, в котором находятся дети, нужно проветривать 5–6 раз в день (каждый раз по 10–15 минут). Температура воздуха в групповом помещении должна составлять +18–20 C (летом) и +20–22 C (зимой). Относительная влажность – 40–60 %. Для контроля за изменением температуры воздуха термометр в помещении подвешивается на уровне роста ребенка (но в недоступном для детей месте). Физкультурные занятия проводятся в хорошо проветриваемом помещении или на участке детского сада.
4-5л. Если у детей 2-3 лет преобладал брюшной тип дыхания, то к 5 годам он начинает заменяться грудным. Это связано с изменением объема грудной клетки. Несколько увеличивается жизненная емкость легких (в среднем до 900-1000 см3), причем у мальчиков она больше, чем у девочек.
В то же время строение легочной ткани еще не завершено. Носовые и легочные ходы у детей сравнительно узки, что затрудняет поступление воздуха в легкие. Поэтому ни увеличивающаяся к 4-5 годам подвижность грудной клетки, ни более частые, чем у взрослого, дыхательные движения в дискомфортных условиях не могут обеспечить полной потребности ребенка в кислороде. У детей, находящихся в течение дня
в помещении, появляется раздражительность, плаксивость, снижается аппетит, становится тревожным сон. Все это — результат кислородного голодания, поэтому важно, чтобы сон, игры и занятия проводились в теплое время года на воздухе.
Учитывая относительно большую потребность детского организма в кислороде и повышенную возбудимость дыхательного центра, следует подбирать такие гимнастические упражнения, при выполнении которых дети могли бы дышать легко, без задержки.
5-6л. Важна и правильная организация двигательной активности дошкольников. При ее недостаточности число заболеваний органов дыхания увеличивается примерно на 20%.
Жизненная емкость легких у пяти-шестилетних детей в среднем равна 1100—1200 см3, но она зависит и от многих факторов: длины тела, типа дыхания и др. Число дыханий в минуту в среднем —25. Максимальная вентиляция легких к 6 годам составляет примерно 42 дц3 воздуха в минуту. При выполнении гимнастических упражнений она увеличивается в 2—7 раз, а при беге — ее больше.
Исследования по определению общей выносливости у дошкольников (на примере беговых и прыжковых упражнений) показали, что резервные возможности сердечно-сосудистой и дыхательной систем у детей достаточно высоки. Например, если физкультурные занятия проводятся на воздухе, то общий объем беговых упражнений для детей старшей группы в течение года может быть увеличен с 0,6- 0,8 км до 1,2—1,6 км.
Все без исключения физические упражнения сопровождаются увеличением потребности в кислороде при ограниченной возможности его доставки к работающим мышцам.
Количество кислорода, необходимое для окислительных процессов, обеспечивающих ту или иную работу, называется кислородным запросом. Различают суммарный, или общий, кислородный запрос, т.е. количество кислорода, необходимое для выполнения всей работы, и минутный кислородный запрос, т.е. количество кислорода, потребляемое при данной работе в течение 1 мин. Кислородный запрос очень колеблется при разных видах спортивной деятельности, при разной мощности (интенсивности) мышечных усилий. Поскольку не весь запрос удовлетворяется во время работы возникает кислородный долг, т.е. то количество кислорода, которое человек поглощает после конца работы сверх уровня потребления в покое. Кислород идет на окисление недоокисленных продуктов. Во многих случаях длительность работы определяется предельно переносимой величиной кислородного долга.
Физиологические особенности дыхания у детей
Характеризуются повышенной частотой дыхательных движений, величиной объема дыхательных экскурсий, типом дыхания. Дыхание тем чаще, чем меньше возраст ребенка (табл. 5).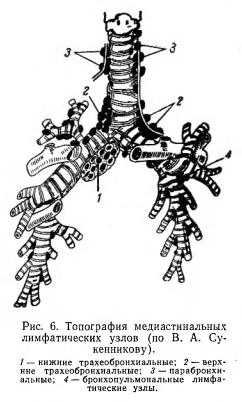
Мальчики в возрасте 8 лет дышат чаще девочек. Начиная с пре- пубертатного периода дыхание у девочек становится чаще и сохраняется таким во все последующее время. Количество пульсовых ударов, приходящееся на каждое дыхательное движение, в 11 лет составляет 3—4, а у взрослых — 4—5.
Для оценки функционального состояния легких определяют:
1) объем дыхательных движений,
2) минутный объем,
3) жизненную емкость легких.
Абсолютный объем одного дыхательного движения,т. е.глубина дыхания, увеличивается с возрастом ребенка (табл. 6).
Объем дыхательных движений имеет значительные индивидуальные колебания, а также резко изменяется при крике, физической работе, гимнастических упражнениях; поэтому определение данного показателя лучше всего проводить в положении лежа.
Дыхательная система. Отличительной особенностью детей в этом возрасте является преобладание поверхностного дыхания. К седьмому году жизни в основном заканчивается процесс формирования тканей легких и дыхательных путей.
Однако развитие легких в этом возрасте еще полностью не закончено: носовые ходы, трахеи и бронхи сравнительно узки, что затрудняет поступление воздуха в легкие, грудная клетка ребенка как бы приподнята, и ребра не могут опускаться на выдохе так низко, как у взрослого. Поэтому дети не в состоянии делать глубоких вдохов. Вот почему частота их дыхания значительно превышает частоту дыхания взрослых.
Частота дыхания за минуту
(количество раз)
4 года
5 лет
6 лет
7 лет
30—20
30—20
30—20
25—20
20—18
У дошкольников через легкие протекает значительно большее количество крови, чем у взрослых. Это позволяет удовлетворить потребность детского организма в кислороде, вызываемую интенсивным обменом веществ. Повышенная потребность детского организма в кислороде при физической нагрузке удовлетворяется в основном за счет частоты дыхания и в меньшей мере — изменения его глубины.
С трехлетнего возраста ребенка следует приучать дышать через нос. При таком дыхании воздух, прежде чем попасть в легкие, проходит через узкие носовые ходы, где очищается от пыли, микробов, а также согревается и увлажняется. Этого не происходит при дыхании через рот.
Учитывая особенности дыхательной системы дошкольников, необходимо, чтобы они как можно больше находились на свежем воздухе. Полезны также упражнения, способствующие развитию дыхательного аппарата: ходьба, бег, прыжки, передвижение на лыжах и коньках, плавание и др.
Заключение
Каждый человек должен активно добиваться, чтобы его дыхание было правильным, нужно это закладывать с детства. Для этого необходимо следить за состоянием дыхательных путей. Одно из основных условий установления правильного дыхания — это забота о развитии грудной клетки, что достигается соблюдением правильной осанки, утренней гимнастикой и физическими упражнениями. Обычно человек с хорошо развитой грудной клеткой дышит равномерно и правильно.
Развитию голосовых связок, гортани и легких ребенка способствуют пение и декламация. Для правильной постановки голоса необходима свободная подвижность грудной клетки и диафрагмы, поэтому лучше, если дети поют и декламируют с
infourok.ru
1.Анатомо-физиологические особенности дыхательной системы у детей в разные возрастные периоды. Особенности течения бронхо-легочной патологии у детей раннего возраста.
Билет №18
К моменту рождения ребенка морфологическое строение еще несовершенно. Интенсивный рост и дифференцировка дыхательных органов продолжаются в течение первых месяцев и лет жизни. Формирование органов дыхания заканчивается в среднем к 7 годам, и в дальнейшем увеличиваются только их размеры. Все дыхательные пути у ребенка имеют значительно меньшие размеры и более узкие просветы, чем у взрослого. Особенностями их морфол. строения у детей первых лет жизни являются:
1) тонкая, нежная, легкоранимая сухая слизистая оболочка с недостаточным развитием желез, со сниженной продукцией секреторного иммуноглобулина A (SIgA) и недостаточностью сурфактанта;
2) богатая васкуляризация подслизистого слоя, представленного преимущественно рыхлой клетчаткой и содержащего мало эластических и соединительнотканных элементов;
3) мягкость и податливость хрящевого каркаса нижних отделов дыхательных путей, отсутствие в них и в легких эластической ткани.
Нос и носоглоточное пространство. У детей раннего возраста нос и носоглоточное пространство малых размеров, короткие, уплощенные из-за недостаточного развития лицевого скелета. Раковины толстые, носовые ходы узкие, нижний формируется только к 4 годам. Пещеристая ткань развивается к 8 —9 годам.
Придаточные полости носа. К рождению ребенка сформированы лишь гайморовы пазухи; лобная и решетчатая представляют собой незамкнутые выпячивания слизистой оболочки, оформляющиеся в виде полостей только после 2 лет, основная пазуха отсутствует. Полностью все придаточные полости носа развиваются к 12—15 годам.
Слезно-носовой канал. Короткий, клапаны его недоразвиты, выходное отверстие расположено близко от угла век, что облегчает распространение инфекции из носа в конъюнктивальный мешок.
Глотка. У детей раннего возраста относительно широкая, небные миндалины при рождении отчетливо видны, но не выступают из-за хорошо развитых дужек. Их крипты и сосуды развиты слабо, что в какой-то мере объясняет редкие заболевания ангиной на первом году жизни. К концу первого года лимфоидная ткань миндалин, в том числе носоглоточной (аденоиды), нередко гиперплазируется, особенно у детей с диатезами. Барьерная их функция в этом возрасте низкая, как у лимфатических узлов. Разросшаяся лимфоидная ткань заселяется вирусами и микробами, образуются очаги инфекции — аденоидит и хронический тонзиллит.
Щитовидные хрящи образуют у маленьких детей тупой закругленный угол, который после 3 лет становится у мальчиков более острым. С 10 лет формируется уже характерная мужская гортань. Истинные голосовые связки у детей короче, чем у взрослых, чем и объясняется высота и тембр детского голоса.
Трахея. У детей первых месяцев жизни чаще воронкообразная, в более старшем возрасте преобладают цилиндрическая и коническая формы. Верхний конец ее расположен у новорожденных значительно выше, чем у взрослых (на уровне IV шейных позвонков ), и постепенно опускается, как и уровень бифуркации трахеи (от III грудного позвонка у новорожденного до V —VI в 12—14 лет). Каркас трахеи состоит из 14—16 хрящевых полуколец, соединенных сзади фиброзной перепонкой (вместо эластической замыкающей пластины у взрослых). В перепонке содержится много мышечных волокон, сокращение или расслабление которых меняет просвет органа. Трахея ребенка очень подвижна, что наряду с меняющимся просветом и мягкостью хрящей иногда приводит к щелевидному спадению ее на выдохе (коллапс) и является причиной экспираторной одышки или грубого храпящего дыхания (врожденный стридор). Симптомы стридора обычно исчезают к 2 годам, когда хрящи становятся более плотными.
Бронхиальное дерево. К моменту рождения бронхиальное дерево сформировано. Размеры бронхов интенсивно увеличиваются на первом году жизни и в пубертатном периоде. Их основу составляют хрящевые полукольца в раннем детстве, не имеющие замыкающей эластической пластинки и соединенные фиброзной перепонкой, содержащей мышечные волокна. Хрящи бронхов очень эластичные, мягкие, пружинят и легко смещаются. Правый главный бронх является обычно почти прямым продолжением трахеи, поэтому именно в нем чаще обнаруживаются инородные тела. Бронхи, как и трахея, выстланы многорядным цилиндрическим эпителием, мерцательный аппарат которого формируется уже после рождения ребенка.
Из-за увеличения толщины подслизистого слоя и слизистой оболочки на 1 мм суммарная площадь просвета бронхов новорожденного уменьшается на 75 % (у взрослого — на 19%). Активная моторика бронхов недостаточна из-за слабого развития мышц и мерцательного эпителия. Незаконченная миелинизация блуждающего нерва и недоразвитие дыхательной мускулатуры способствуют слабости кашлевого толчка у маленького ребенка; скапливающаяся в бронхиальном дереве инфицированная слизь закупоривает просветы мелких бронхов, способствует ателектазированию и инфицированию легочной ткани. функциональной особенностью бронхиального дерева маленького ребенка является недостаточное выполнение дренажной, очистительной функции.
Легкие. У ребенка, как и у взрослых, легкие имеют сегментарное строение. Сегменты отделены друг от друга узкими бороздками и прослойками соединительной ткани (дольчатое легкое). Основной структурной единицей является ацинус, но терминальные его бронхиолы заканчиваются не гроздью альвеол, как у взрослого, а мешочком (sacculus). Из «кружевных» краев последнего постепенно формируются новые альвеолы, число которых у новорожденного в 3 раза меньше, чем у взрослого. Увеличивается диаметр каждой альвеолы (0,05 мм у новорожденного, 0,12 мм в 4 —5 лет, 0,17 мм к 15 годам). Параллельно нарастает жизненная емкость легких. Межуточная ткань в легком ребенка рыхлая, богата сосудами, клетчаткой, содержит очень мало соединительнотканных и эластических волокон. В связи с этим легкие ребенка первых лет жизни более полнокровны и менее воздушны, чем у взрослого. Недоразвитие эластического каркаса легких способствует как возникновению эмфиземы, так и ателектазированию легочной ткани.
Склонность к ателектазу усиливается из-за дефицита сурфактанта, пленки, регулирующей поверхностное альвеолярное натяжение и вырабатываемой альвеолярными макрофагами. Именно этот дефицит является причиной недостаточного расправления легких у недоношенных после рождения (физиологический ателектаз).
Плевральная полость. У ребенка она легко растяжима в связи со слабым прикреплением париетальных листков. Висцеральная плевра, особенно у новорожденных, относительно толстая, рыхлая, складчатая, содержит ворсинки, выросты, наиболее выраженные в синусах, междолевых бороздах.
Корень легкого. Состоит из крупных бронхов, сосудов и лимфатических узлов (трахеобронхиальных, бифуркационных, бронхопульмональных и вокруг крупных сосудов). Строение и функция их аналогичны периферическим лимфатическим узлам. Они легко реагируют на внедрение инфекции.В средостении помещается также вилочковая железа (тимус), которая при рождении имеет большие размеры и в норме постепенно уменьшается в течение первых двух лет жизни.
Диафрагма. В связи с особенностями грудной клетки диафрагма играет у маленького ребенка большую роль в механизме дыхания, обеспечивая глубину вдоха Слабостью ее сокращений частично объясняется крайне поверхностное дыхание новорожденного. Основными функц. физиологическими особенностями органов дыхания являются: поверхностный характер дыхания; физиологическая одышка (тахипноэ), нередко неправильный ритм дыхания; напряженность процессов газообмена и легкое возникновение дыхательной недостаточности.
1.Глубина дыхания, абсолютный и относительный объемы одного дыхательного акта у ребенка значительно меньше, чем у взрослого. При крике объем дыхания увеличивается в 2 —5 раз. Абсолютная величина минутного объема дыхания меньше, чем у взрослого, а относительная (на 1 кг массы тела) — значительно больше.
2.Частота дыхания тем больше, чем моложе ребенок, компенсирует малый объем каждого дыхательного акта и обеспечивает кислородом организм ребенка. Неустойчивость ритма и короткие (на 3 — 5 мин) остановки дыхания (апноэ) у новорожденных и недоношенных связаны с незаконченной дифференцировкой дыхательного центра и гипоксией его. Ингаляции кислорода обычно ликвидируют дыхательную аритмию у этих детей.
3.Газообмен у детей осуществляется более энергично, чем у взрослых, благодаря богатой васкуляризации легких, скорости кровотока, высокой диффузионной способности. В то же время функция внешнего дыхания у маленького ребенка нарушается очень быстро из-за недостаточных экскурсий легких и расправления альвеол.
Частота дыхания ребенка новорожденного — 40 — 60 в 1 мин, годовалого — 30 —35, 5 — 6 лет —20 —25, 10 лет— 18 — 20, взрослого— 15 — 16 в 1 мин.
Перкуторный тон у здорового ребенка первых лет жизни, как правило, высокий, ясный, со слегка коробочным оттенком. При крике он может меняться — до отчетливого тимпанита на максимальном вдохе и укорочения на выдохе.
Выслушиваемые нормальные дыхательные шумы зависят от возраста: до года у здорового ребенка дыхание ослабленное везикулярное в связи с его поверхностным характером; в возрасте 2 — 7 лет выслушивается пуэрильное (детское) дыхание, более отчетливое, с относительно более громким и длинным (1/2 от вдоха) выдохом. У детей школьного возраста и подростков дыхание такое же, как у взрослых, — везикулярное.
Ведущая роль в происхождении этого синдрома отводится дефициту сурфактанта — поверхностно-активного вещества, которое выстилает изнутри альвеолы и препятствует их коллапсу. Синтез сурфактанта изменяется у преждевременно родившихся детей, сказываются и различные неблагоприятные воздействия на плод, ведущие к гипоксии и расстройству гемодинамики в легких. Имеются данные об участии простагландинов Е в патогенезе синдрома дыхательных расстройств. Эти биологически активные вещества опосредованно снижают синтез сурфактанта, оказывают вазопрессорный эффект на сосуды легких, препятствуют закрытию артериального протока и нормализации кровообращения в легких.
studfiles.net
Особенности дыхательной системы у детей
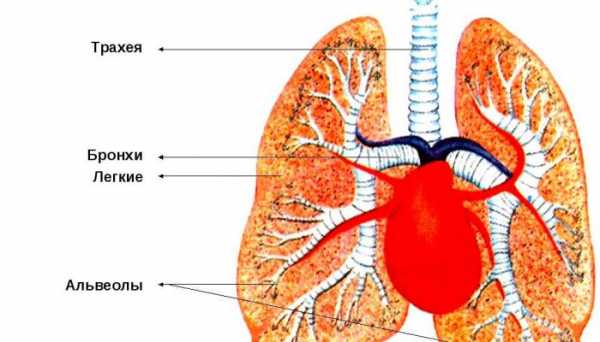
Дыхательная система представляет собой совокупность органов, состоящих из дыхательных путей (нос, глотка, трахея, бронхи), легких (бронхиальное дерево, ацинусы), а также групп мышц, способствующих сокращению и расслаблению грудной клетки. Дыхание обеспечивает клетки организма кислородом, они в свою очередь перерабатывают его в углекислый газ. Данный процесс происходит в малом круге кровообращения.
Закладка и развитие
Закладка и развитие дыхательной системы ребенка начинается в период 3 недели беременности женщины. Образуется из трех зачатков:
- Спланхнотом.
- Мезенхима.
- Эпителий передней кишки.
Из висцеральных и париетальных листков спланхнотома происходит развитие мезотелия плевры. Он представлен однослойным плоским эпителием (клетки многоугольные), выстилающим всю поверхность легочной системы, отделяя от других органов. Внешняя поверхность листка покрыта микроресничками, которые вырабатывают серозную жидкость. Она необходима для скольжения между собой двух листков плевры во время вдоха и выдоха.
Из мезенхимы, а именно зародышевого листка мезодермы, образуются хрящи, мышечные и соединительнотканные структуры, кровеносные сосуды. Из эпителия передней кишки берет развитие бронхиальное дерево, легкие, альвеолы.
Во внутриутробном периоде дыхательные пути и легкие заполнены жидкостью, которая удаляется во время родов при первом вдохе, а также всасывается системой лимфы и частично в кровеносные сосуды. Дыхание осуществляется за счет материнской крови, обогащенной кислородом, через пуповину.
К восьмому месяцу гестации, пневмоцитами вырабатывается поверхностно-активное вещество – сурфактант. Он выстилает внутреннюю поверхность альвеол, препятствует их спаданию и слипанию, находится на границе «воздух-жидкость». Защищает от вредоносных агентов, с помощью иммуноглобулинов и макрофагов. Недостаточная секреция или отсутствие сурфактанта грозит развитием респираторного дистресс-синдрома.
Особенностью дыхательной системы у детей является ее несовершенность. Формирование и дифференцировка тканей, клеточных структур выполняется в первые годы жизни и до семи лет.
Строение

Со временем органы ребенка приспосабливаются к той среде, в которой он будет жить, формируются необходимые иммунные, железистые клетки. У новорожденного дыхательные пути, в отличие от взрослого организма, имеют:
- Более узкий просвет.
- Короткую длину ходов.
- Множество васкулярных сосудов на ограниченном участке слизистой.
- Нежную, легко поддающуюся травматизации, архитектонику выстилающих оболочек.
- Рыхлую структуру лимфоидной ткани.
Верхние пути
Нос малыша маленького размера, его ходы узкие и короткие, поэтому самый незначительный отек может привести к непроходимости, что затруднит процесс сосания.
Строение верхних путей у ребенка:
- Развиты две носовые пазухи – верхняя и средняя, нижняя сформируется к четырем годам. Хрящевой каркас мягкий и податливый. Слизистая оболочка имеет обилие кровеносных и лимфатических сосудов, в связи с чем незначительная манипуляция может привести к травматизации. Редко отмечается носовое кровотечение – это связано с не развитой пещеристой тканью (она сформируется к 9-ти годам). Все остальные случаи течения крови из носа считаются патологией.
- Гайморовы пазухи, лобная и решетчатая не замкнуты, выпячивают слизистую, оформляются к 2 годам, редки случаи воспалительных поражений. Таким образом, оболочка более приспособлена к очищению, увлажнению вдыхаемого воздуха. Полное развитие всех пазух происходит к 15 годам.
- Носослезный канал короткий, выходит в углу глаза, близко к носу, что обеспечивает быстрое восходящее распространение воспаления из носа в слезный мешок и развитие полиэтиологичного конъюнктивита.
- Глотка короткая и узкая, благодаря чему происходит быстрое ее инфицирование через нос. На уровне между полостью рта и глоткой имеется носоглоточное кольцевидное образование Пирогова-Вальдейера, состоящее из семи структур. Сосредоточение лимфоидной ткани защищает вход в органы дыхания и пищеварения от инфекционных агентов, пыли, аллергенов. Особенности строения кольца: слабо сформированные миндалины, аденоиды, они рыхлые, податливы к заселению в их криптах воспалительных агентов. Возникают хронические очаги инфекции, частые респираторные заболевания, ангины, затруднение носового дыхания. У таких детей появляются неврологические расстройства, они обычно ходят с открытым ртом и хуже поддаются школьному обучению.
- Надгортанник в виде лопатки, относительно широкий и короткий. Во время дыхания ложится на корень языка – открывает вход в нижние пути, в период принятия пищи – препятствует попаданию инородного тела в дыхательные ходы.
Нижние пути

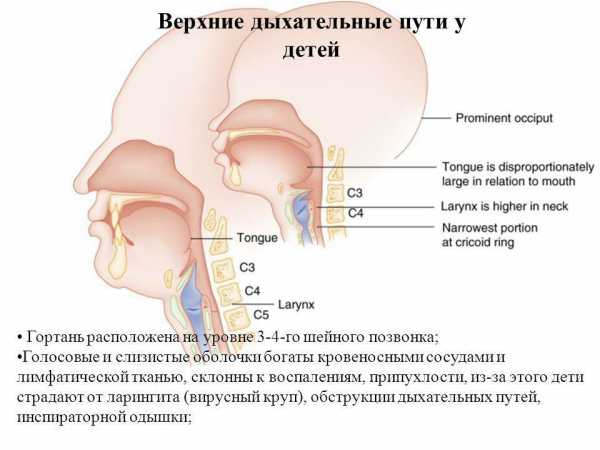
Гортань новорожденного расположена выше, чем у взрослого индивидуума, за счет мышечного каркаса очень подвижна. Имеет вид воронки диаметром в 0,4 см, сужение направлено в сторону голосовых связок. Связки короткие, что объясняет высокий тембр голоса. При небольшом отеке, во время острых респираторных заболеваний, возникают симптомы крупа, стеноза, что характеризуется тяжелым, свистящим дыханием с невозможностью выполнить полноценный вдох. Как следствие происходит развитие гипоксии. Гортанные хрящи закруглены, их заострение у мальчиков совершается к 10–12 годам.
Трахея к моменту рождения уже сформирована, располагается на уровне 4-го шейного позвонка, подвижна, в форме воронки, затем приобретает цилиндрический вид. Просвет значительно сужен в отличие от взрослого человека, в ней расположено мало железистых участков. При кашле может сокращаться на треть. Учитывая анатомические особенности, при воспалительных процессах, неизбежно сужение и возникновение лающего кашля, симптомов гипоксии (цианоз, одышка). Каркас трахеи состоит из хрящевых полуколец, мышечных структур, соединительнотканной оболочки. Бифуркация при рождении находится выше, чем у старших детей.
Бронхиальное дерево является продолжением бифуркации трахеи, делится на правый и левый бронх. Правый – шире и короче, левый – уже и длиннее. Хорошо развит мерцательный эпителий, продуцирующий физиологическую слизь, очищающую бронхиальный просвет. Слизь ресничками продвигается кнаружи со скоростью до 0,9 см в минуту.
Особенностью органов дыхания у детей является слабый кашлевой толчок, из-за плохо развитой мускулатуры торса, незаконченным покрытием миелином нервных волокон десятой пары черепных нервов. Как следствие инфицированная мокрота не отходит, накапливается в просвете бронхов разного калибра и возникает закупорка густым секретом. В структуре бронха есть хрящевые кольца, за исключением конечных отделов, которые состоят только из гладких мышц. При их раздражении может возникать резкое сужение хода – появляется астматическая картина.
Легкие представляют собой воздушную ткань, их дифференцировка продолжается до 9-ти летнего возраста, состоят из:
- Долей (правое из трех, левое – двух).
- Сегментов (справа – 10, слева – 9).
- Долек.
Бронхиолы заканчиваются у малыша мешочком. С ростом ребенка разрастается ткань легкого, мешочки превращаются в альвеолярные грозди, увеличиваются показатели жизненной емкости. Активное развитие с 5 недели жизни. При рождении вес парного органа составляет 60–70 грамм, хорошо кровоснабжается и васкуляризирован лимфой. Таким образом, является полнокровным, а не воздушным как у старшего возраста. Важным моментом является то, что легкие не иннервируются, воспалительные реакции протекают безболезненно, и в таком случае, можно пропустить тяжелое заболевание.
Ввиду анатомо-физиологического строения, патологические процессы развиваются в базальных отделах, нередки случаи ателектаза и эмфиземы.
Функциональные особенности
Первый вдох осуществляется за счет снижения в крови плода кислорода и повышения уровня углекислого газа, после пережатия пуповины, а также смены условий пребывания – из теплого и влажного в холодное и сухое. Сигналы по нервным окончаниям поступают в центральную нервную систему, а затем в дыхательный центр.
Особенности функции органов дыхания у детей:
- Проведение воздуха.
- Очистка, согревание, увлажнение.
- Насыщение кислородом и очищение от углекислого газа.
- Защитная иммунная функция, синтез иммуноглобулинов.
- Метаболизм – синтез ферментов.
- Фильтрация – пыль, тромбы.
- Липидный и водный обмен.
- Поверхностные вдохи.
- Тахипноэ.
На первом году жизни возникает дыхательная аритмия, что считается нормой, однако ее сохранение и возникновение апноэ после годовалого возраста чревато остановкой дыхания и смертью.
Частота дыхательных движений напрямую зависит от возраста малыша – чем моложе, тем чаще осуществляется вдох.
ЧДД норма:
- Новорожденный 39–60/минуту.
- 1–2 года – 29–35/мин.
- 3–4 года – 23–28/мин.
- 5–6 лет – 19–25/мин.
- 10 лет – 19–21/мин.
- Взрослый – 16–21/мин.
Учитывая особенности органов дыхания у детей, внимательность и осведомленность родителей, своевременное обследование, терапия снижает риск перехода в хроническую стадию болезни и тяжелым осложнениям.
Вконтакте
Google+
elaxsir.ru
Анатомо-физиологические особенности органов дыхания у детей

Обеспечение организма кислородом – одна из важнейших функций любого живого организма. Дыхательная система детского организма имеет свои плюсы, но есть и недостатки.
Анатомо-физиологические особенности новорожденного не совершенны. Органы дыхания очень тонкие и рыхлые.
Легкие у детей имеют меньше просветов, чем у взрослого. Система дыхания ребенка формируется в течение первых 7 лет и становится такой же, как у взрослого человека. После она лишь увеличивается в размерах по мере роста самого ребенка.
Содержание статьи
Функции органов дыхания
Функция дыхания заключается в обогащении клеток организма кислородом.
Органы дыхания человеческого организма состоят из носовой полости, глотки, гортани, трахеи, бронхов и легких. Воздух через ноздри попадает в носоглотку. Здесь с помощью слизи и большого количества желез воздух увлажняется и согревается. Слизь носоглотки очищает воздух от пыли, микробов и других вредных веществ.
Через гортань и трахеи воздух попадает в легкие. При вдохе в легкие поступает воздух, и с помощью альвеол происходит воздухообмен. Кислород поступает в легочную систему, одновременно удаляется и углекислый газ при выдохе.
Альвеолы тесно примыкают к клеткам капилляров, и при вдохе кислород легко проходит в легочные капилляры. От капилляров кровь с кислородом поступает в легочные вены и попадает в левую сердечную камеру. Оттуда она переносится ко всем органам человеческого организма.
Через капилляры, расположенные в различных органах организма, «отработанный» воздух с углекислым газом поступает в венозную систему. Далее через правый сердечный клапан кровь с углекислым газом попадает в легкие. Ну а далее, как уже говорилось выше, − выдох.
Запаса воздуха в легких хватает на 5-6 минут. Детская дыхательная система гораздо меньше взрослой, поэтому дыхание происходит гораздо чаще. За минуту ребенок может сделать до 60 вдохов.
Чтобы очистить поступаемый в организм воздух, необходимо, чтобы он прошел через железы и слизистую оболочку, расположенные в носу. Только здесь с помощью слизи и лейкоцитов происходит дезинфекция воздуха. При выдохе все частицы пыли и микробы покидают организм. Таким образом выстроена защитная система организма. Поэтому очень важно всегда дышать через нос (особенно на улице или общественных местах).
Особенности строения органов дыхательной системы у детей
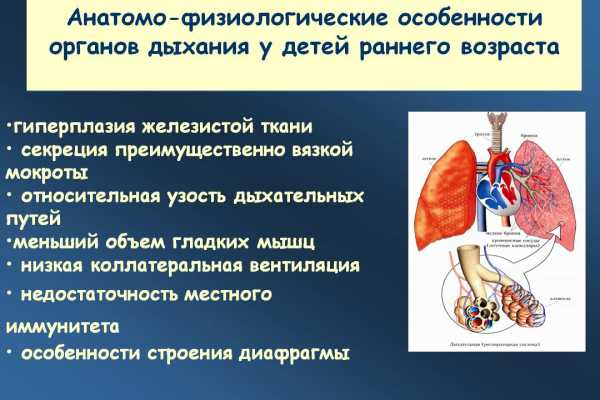
Анатомо-физиологические особенности отличаются от строения дыхательной системы взрослого. У детей они характеризуются:
- узким просветом;
- короткой длиной хода;
- наличием васкулярных сосудов в слизистой;
- нежной оболочкой выстилающих тканей дыхательной системы;
- рыхлыми тканями лимфы.
Дыхательная система подвержена большему проникновению микробов в организм. Из-за этого дети часто болеют респираторными заболеваниями. С возрастом физиологические особенности пропадают. Система становится более устойчивой к среде, в которой находится детский организм.
У ребенка она состоит из дыхательных путей и респираторного отдела. Последний представляет собой сами легкие. Дыхательные пути, в свою очередь, разделяют на верхние и нижние.
Верхние пути
Верхние дыхательные пути ребенка имеют в своем строении нос, носоглоточное пространство и полость, носовой канал и глотку. Система верхних путей еще слабо развита, не способна отражать инфекционные проникновения и бороться с очагами заболеваний. Именно из-за плохого развития ребенок подвергнут частым заболеваниям: ОРВИ, ОРЗ, грипп.
Носовые ходы
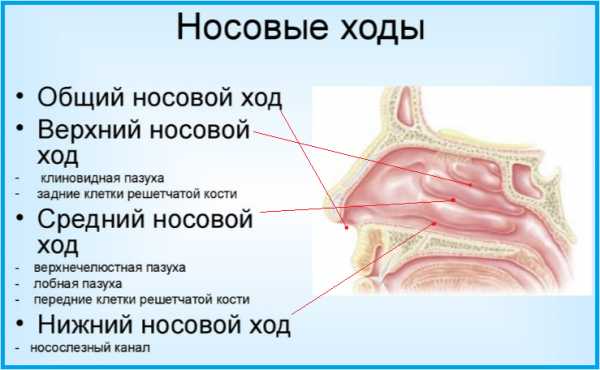
Носовые ходы короткие и узкие. Даже самый маленький отек может сказаться на качестве дыхания через верхние дыхательные пути. Такое строение у детей младшего возраста обусловлено особенностями скелета лица. В этот же период развития ребенка уже развиты пазухи носа, но только только две: верхняя и средняя. Нижняя пазуха будет формироваться в течение первых 4 лет жизни малыша.
Оболочка носовых пазух имеет большое количество кровеносных сосудов. Любое повреждение слизистой, которая богата сосудами, может привести к травме. До 9 лет носовые кровотечения у ребенка отсутствуют из-за неразвитой пещеристой ткани. Если у малыша подобные явления наблюдаются, то ребенок может иметь патологию различного характера. В младенчестве у ребенка развиты только гайморовы пазухи; основной пазухи еще нет.
Лобная и решетчатая будут иметь привычный вид лишь к 2-летнему возрасту. Такое строение пазух носа младенца обеспечивает более полное очищение и увлажнение вдыхаемого воздуха, а также объясняет редкость таких заболеваний как гайморит. В некоторых случаях у детей все-таки может развиться хронический гайморит, причем в течение короткого промежутка времени.
Носослезный канал
Носослезный канал достаточно короткий и к глазу расположен очень близко.
Из-за такого строения при воспалении и развитии легочных заболеваний быстро появляется конъюнктивит.
Глотка
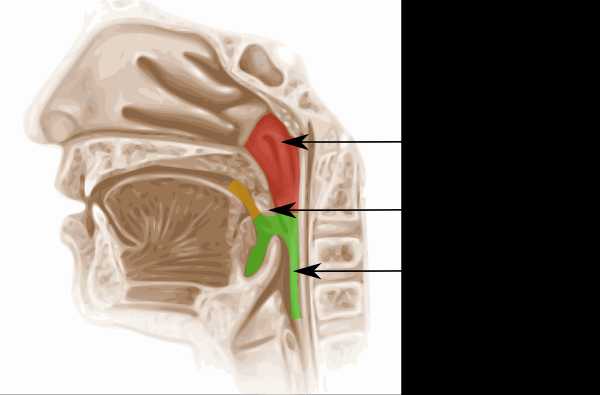
Глотка у ребенка также короткая, узкая и небольшая. В глотке расположено лимфоидное кольцо, в котором находятся миндалины. У ребенка их 6. При осмотре врачом часто виден зев. Так называют скопление различных миндалин у основания глотки.
Структура миндалин и пространства около них очень рыхлая, податливая к «заселению» инфекций. Из-за этого инфекции легко попадают в организм, ребенок часто болеет респираторными заболеваниями. Они часто располагаются на миндалинах, аденоидах и других элементах дыхательной системы, расположенной в глотке. Глотка соединяется со слуховыми каналами.
Из-за такого строения инфекция может легко попасть в органы слуха ребенка. С возрастом каналы увеличиваются в размерах, и инфекции практически не проникают. Из-за частых заболеваний в глотке ребенок может быть подвергнут расстройствам нервной системы, это может объяснить плохую успеваемость в школе. Из-за такого типа дыхания возможно «приобретение» аденоидного лица: у ребенка отсутствует носовое дыхание, рот постоянно открыт, наблюдается одутловатость лица.
Надгортанник
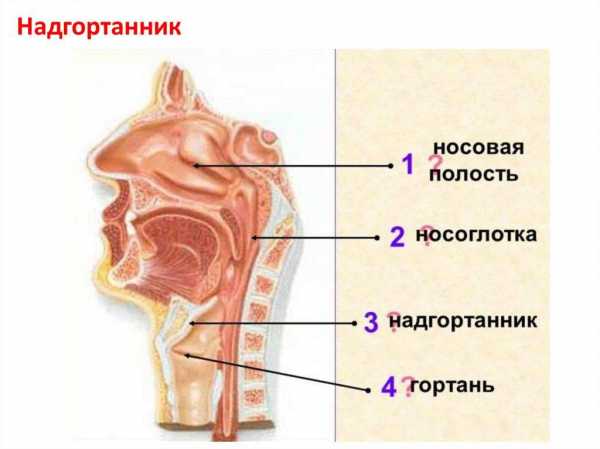
Надгортанник также очень мал у ребенка раннего возраста. Неправильное расположение может привести к «тяжелому» дыханию, которое отчетливо слышат другие. Надгортанник соединяется с нижними дыхательными путями. Во время приема пищи он закрывает проход пищи к легким. Выполняет защитную функцию.
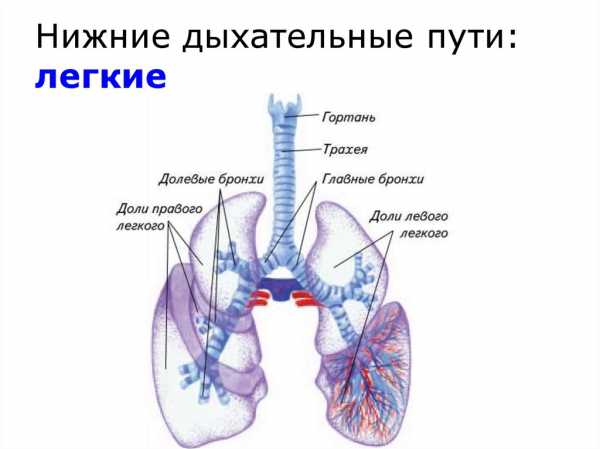
Нижние пути
Нижние дыхательные пути состоят из гортани, трахеи и бронхов, легких и диафрагмы. Их строение также имеет отличия. В целом система нижних путей более развита.
Гортань
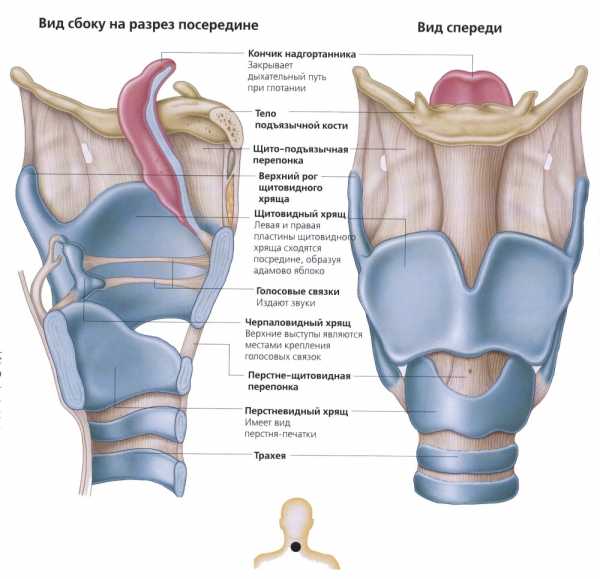
При рождении гортань у малыша находится в положении, которое гораздо выше привычного. Она очень подвижна, и с течением времени положение изменяется.
Ее положение не бывает одинаковым, у каждого ребенка оно различно. Гортань имеет форму воронки, сужается к подсвязочному пространству, просвет гортани узкий. У новорожденного диаметр гортани составляет всего 4мм.
Ширина гортани увеличивается крайне медленно и лишь к 14 годам имеет диаметр в 10мм. Голосовые связки у детей короткие. Именно этот факт в дополнение к высокому расположению гортани объясняет высокий тембр голоса. К 10 годам голосовые связки удлиняются, и тембр меняется.
Щитовидные хрящи
Щитовидные хрящи имеют тупой угол. У мальчиков он становится острым к подростковому периоду, и можно увидеть уже мужскую гортань. Слизистая оболочка нежная и рыхлая. Большое количество лимфоидной ткани в гортани легко отекает при инфекционном заболевании, и возникает тяжелое дыхание.
Трахея
Трахея в детском организме также расположена выше привычного положения взрослого. Она находится на уровне 3 шейного позвонка, по мере роста тела трахея опускается на несколько позвонков ниже. Трахея имеет воронкообразную структуру, состоящую из 16 колец. С возрастом кольца сращиваются, и образуется плотная цилиндрическая форма трахеи.
Трахея относительно узкая. Она имеет большое количество мышц, благодаря которым меняется просвет трахеи при дыхании или кашле. Слизистая трахеи нежная и сухая. У новорожденных детей до 2 лет может наблюдаться храпящее дыхание. Это связано с мягкостью трахеи. С развитием всего организма и отдельных органов системы она становится более плотной, храпящий синдром исчезает.
Бронхи
Трахеи сращены с бронхиальным деревом. Оно состоит из правой и левой части. Размеры бронхов различны. Правая часть гораздо шире и короче, она является основной. Чаще всего правая часть является продолжением трахеи. Именно в этой части обнаруживают посторонние предметы, которые может вдохнуть ребенок.
Левая часть бронхов узкая и длинная. Количество ветвей в бронхах не меняется с возрастом, и распределение воздуха при дыхании остается постоянным. Бронхи имеют несколько слоев эпителия, мерцательная функция развивается в послеутробном периоде.
На эпителии находится слизь, которая оказывает очистительную функцию. Благодаря большому количеству ресничек слизь может двигаться. Ее скорость составляет около 1 см в минуту. Хрящи в бронхах также очень подвижны и легко меняют положение. При их раздражении может развиться астма.
Из-за слабого развития эластической ткани мускулатуры и непокрытием нервных волокон черепа сила кашля недостаточно развита. С возрастом кашлевой толчок приобретает большую силу. Это способствует активности бронхов и развитию мерцательной функции эпителия.
При респираторном заболевании количество слизи в бронхах также увеличивается. При незначительном увеличении просвет бронхов сокращается в несколько раз.
Это приводит к сложностям в дыхании. Кашель не помогает избавиться от инфекции в бронхах, и легочная ткань поддается болезни. Ткань легко набухает и закупоривает просветы.
Легкие
Легкие в детском организме имеют схожее строение с легкими взрослого человека. Они также разделены на сегменты: в правом легком выделяют 10 сегментов, в левом − только 9. Долей в правом легком у ребенка насчитывается 3 (тогда как в левом легком − только 2).
Сегменты легко разделены между собой бороздками и соединительной тканью. Особенностью строения легких детского организма является окончание легких в виде мешочка альвеол. Они напоминают кружевные края вязаной салфетки. С возрастом мешочки образуют новые альвеолы, ацинус имеет грозди альвеол стандартной формы.
У малыша, родившегося в срок, насчитывается около 24 миллионов альвеол. За 3 месяца жизни их становится в несколько раз больше. Но даже это количество альвеол у новорожденных в 3 раза сокращено. Внутренняя поверхность выстлана веществом сурфактант.
Именно оно позволяет альвеолам не слипаться между собой и всегда иметь круглую форму. Оно также выполняет защитную функцию от различных микробов, вирусов. Вещество образуется в последние месяцы внутриутробного развития. Недостаточность сурфактанта может вызвать респираторный синдром.
Альвеолы ребенка увеличиваются в размерах. Кроме того, количество альвеол в легких также растет. В первый год жизни диаметр составляет 0,05 мм, а к 5 годам увеличивается почти в 3 раза. Ткань между альвеолами содержит много сосудов, клетчатки и мало соединительной ткани.
Поэтому легкие маленьких детей менее воздушны. С возрастом этот «дефект» исчезает. Плотность альвеол позволяет респираторным воспалениям протекать без видимых причин.
Плевральная полость
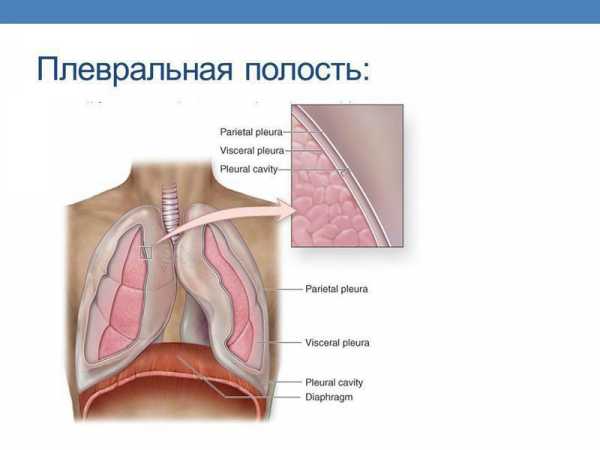
Плевра у маленьких детей толстая и рыхлая, имеет множество складок, ворсинок, выростов. Именно в этих местах создаются очаги легочных инфекций.
Средостение
Оно имеет достаточно большие размеры в сравнении с более взрослым организмом. Основной частью его является корень легкого. Орган состоит из крупных бронхов, сосудов и лимфатических узлов. Благодаря значительному размеру лимфатических узлов дети чаще заболевают (но при этом лимфатическую систему нельзя назвать недоразвитой или плохой).
Диафрагма

Диафрагма у ребенка является важной частью дыхания. Она обеспечивает глубину вдоха. При ее плохом развитии у малыша можно наблюдать поверхностное дыхание, которое также может быть вызвано спазмами желудка, газами в кишечнике и другими расстройствами ЖКТ. Определить правильность развития диафрагмы можно с помощью пальпации грудной клетки.
Особенности функционирования органов дыхания у детей
Дыхание организма необходимо для питания органов кислородом. Его условно разделяют на внешнее и внутреннее. Внешнее дыхание начинается с поступления воздуха в верхние пути и заканчиваются газообменом в альвеолах. Эффективность внешнего дыхания обусловлена 3 факторами:
- вентиляцией альвеол;
- интенсивностью работы капилляров;
- диффузией газов.
Вентиляция альвеол зависит не только от работы легких, но и нервных сигналов, подаваемых из ЦНС. Нарушение приводит к повышению нагрузки на органы дыхания и их эффективность работы. Диффузия и интенсивность работы капилляров зависит от разности давления при газообмене и концентрации частиц.
Внутреннее дыхание зависит от метаболизма, происходящего в органах и клетках детского организма.
Функционирование органов дыхания у детей раннего возраста сопровождается следующими особенностями:
- поверхностным дыханием;
- одышкой;
- аритмичностью;
- дыхательной недостаточностью.
Своеобразие системы дыхания малыша вполне устраивает организм в кислородных потребностях. С первых дней жизни система быстро развивается и приспосабливается к новой среде.

Первая потребность в кислороде новорожденного обусловлена резким снижением уровня кислорода в организме в момент пережатия пуповины. Именно через этот орган плод в утробе матери питается кислородом. Кроме того, организм попадает в другую среду: сухую и холодную.
Сигналы о недостатке кислорода поступают в центральную нервную систему, а после передаются в органы дыхания. В момент рождения ребенка дыхательные пути очищаются от жидкостей: часть жидкости впитывается в ткани и лимфу малыша.
В первый год у детей очень часто наблюдается аритмия дыхания. Со временем она должна пройти, и дыхание войдет в привычный ритм.
Поверхностное дыхание обусловлено слабым развитием диафрагмы и особенностями строения грудной клетки. Частота дыхания у новорожденного составляет 40-60 вдохов минуту. С возрастом частота дыхания сокращается до 20 вдохов в минуту. Эта норма соответствует 10-летнему возрасту.
Число вдохов у взрослого человека не должно превышать 21 вдоха за одну минуту. Большая частота вдоха связана с его глубиной. Малыш не может сделать глубокий вдох из малого объема легких и неразвитой мускулатурой.
С первых лет жизни перкуторный тон малыша должен быть ясным с небольшим оттенком. Нормальные дыхательные шумы в каждом возрасте различны. В младенчестве дыхание кажется ослабленным. На самом деле таковы особенности поверхностного дыхания младенца. С двух лет дыхание слышится более отчетливо. Дети школьного возраста и старше имеют дыхание, как у взрослых.
Емкость легких ребенка гораздо ниже, чем у взрослых. Поэтому абсолютная величина объема дыхания гораздо ниже. Но в перерасчете на массу тела этот показатель гораздо выше. С возрастом показатели меняются. Газообмен у детей гораздо интенсивнее благодаря наличию большого количества васкуляризации легких. Этот процесс позволяет быстро доставлять кислород в органы и ткани организма и удалять углекислый газ.
Различить функциональные особенности дыхания ребенка помогут такие способы и признаки.
Опрос
Опрос ребенка или матери при визите к врачу позволит выявить возможные осложнения и особенности развития дыхательной системы. Здесь необходимо обратить внимание на наличие выделений из носа, дыхания, наличия кашля. При внешнем осмотре используются разные методы для выявления патологий и осложнений.
Цианоз и одышка
Цианоз выражается посинением отдельных участков кожи ребенка. Это могут быть носогубные складки, пальцы рук или ног. Он может проявляться при определенных манипуляциях или быть постоянным.
Одышка возникает при участии мускулатуры ребенка при дыхании или при наличии бронхолегочных заболеваний.
Кашель

По голосу ребенка можно определить наличие болезни. Сиплый и хриплый голос − явный свидетель инфекционного заболевания. Носовой голос говорит о наличии насморка. Редкий и периодический яркий крик малыша может свидетельствовать о периодических болях в животе или отите. Монотонный крик может свидетельствовать о поражениях нервной системы.
С помощью кашля можно оценить состояние здоровье малыша. Даже если нет кашля, то его можно вызвать искусственно и определить состояние маленького пациента. Например, сухой или влажный кашель свидетельствует о наличии респираторного заболевания. Кашель, заканчивающийся рвотой, может наблюдаться при коклюше.
При подозрении на какие-либо заболевания лучше всего пройти обследование с использованием современного медицинского оборудования. Это позволит с точностью определить характер заболевания или опровергнуть его.
В заключение
Дыхательная система ребенка в раннем возрасте плохо развита. Многие органы еще слабо развиты, имеют небольшие размеры или не до конца сформированы. Это способствует частым заболеваниям. Строение дыхательной системы очень похоже на систему взрослого человека.
Особенности строения органов дыхания верхних путей позволяют лучше увлажнить и очистить поступаемый в организм ребенка воздух. Из-за отсутствия некоторых пазух инфекции легко проникают в организм малыша и распространяются там. Нижние дыхательные пути лучше сформированы и имеют строение, которое похоже на строение взрослого организма.
Функционирование органов дыхания обусловлено частотой вдохов и выдохов, отсутствием ритмичности дыхания, особенностями строения и развития органов дыхания, газообмена, метаболизма и других факторов. Знание отличительных особенностей поможет родителям меньше беспокоиться за своего малыша, выявить возможные заболевания еще на ранней стадии.
deteylechenie.ru
Анатомо-физиологические особенности дыхательной системы у детей
Анатомо-физиологические особенности дыхательной системы у детей
Начало формирования трахеопульмональной системы на чинается на 3—4й неделе эмбрионального развития. Уже к 5— 6-й неделе развития эмбриона появляются разветвления второ го порядка и предопределено образование трех долей правого легкого и двух долей левого легкого. В этот период образуется ствол легочной артерии, врастающей в легкие по ходу первич ных бронхов.
У эмбриона на 6—8-й неделе развития формируются основ ные артериальные и венозные коллекторы легких. В течение 3 ме сяцев происходит рост бронхиального дерева, появляются сег ментарные и субсегментарные бронхи.
В течение 11—12-й недели развития уже имеются участки ле гочной ткани. Они вместе с сегментарными бронхами, артерия ми и венами образуют эмбриональные сегменты легких.
В промежутках между 4-м и 6-м месяцами наблюдается быст рый рост сосудистой системы легких.
У плодов в 7 месяцев ткань легких приобретает черты по ристого строения каналов, будущие воздушные пространства заполнены жидкостью, которая выделяется клетками, высти лающими бронхи.
В 8—9 месяцев внутриутробного периода происходит даль нейшее развитие функциональных единиц легких.
Рождение ребенка требует немедленного функционирова ния легких, в этот период с началом дыхания происходят зна чительные изменения воздухоносных путей, особенно дыхатель ного отдела легких. Формирование дыхательной поверхности в отдельных отделах легких происходит неравномерно. Для рас правления дыхательного аппарата легких огромное значение имеют состояние и готовность сурфактантной пленки, высти лающей легочную поверхность. Нарушение поверхностного натя жения сурфактантной системы приводит к серьезным заболе ваниям ребенка раннего возраста.
В первые месяцы жизни у ребенка сохраняется соотноше ние длины и ширины воздухоносных путей, как у плода, ког да трахея и бронхи короче и шире, чем у взрослых, а мелкие бронхи — более узкие.
Плевра, покрывающая легкие, у новорожденного ребенка более толстая, рыхлая, содержит ворсины, выросты, особенно в междолевых бороздках. В этих участках возникают патологи ческие очаги. Легкие к рождению ребенка подготовлены к вы полнению функции дыхания, но отдельные компоненты нахо дятся в стадии развития, быстро идет формирование и дозревание альвеол, происходят перестройка малого просвета мышечных артерий и ликвидация барьерной функции.
После трехмесячного возраста различают II периода.
- период интенсивного роста легочных долей (от 3 меся цев до 3 лет).
- окончательная дифференцировка всей бронхолегочной системы (от 3 до 7 лет).
Интенсивный рост трахеи и бронхов происходит на 1—2м году жизни, который в последующие годы замедляется, а мел кие бронхи растут интенсивно, углы ветвления бронхов также увеличиваются. Диаметр альвеол нарастает, и дыхательная по верхность легких с возрастом увеличивается в 2 раза. У детей до 8 месяцев диаметр альвеол равен 0,06 мм, в 2 года — 0,12 мм, в 6 лет — 0,2 мм, в 12 лет — 0,25 мм.
В первые годы жизни происходят рост и дифференцировка элементов легочной ткани, сосудов. Выравнивается соотноше ние объемов долей у отдельных сегментов. Уже в 6—7 лет лег кие являются сформированным органом и неотличимы по срав нению от легких взрослых людей.
Особенности дыхательных путей ребенка
Дыхательные пути делятся на верхние, к которым относятся нос, придаточные пазухи носа, глотка, евстахиевы трубы, и ниж ние, к которым относятся гортань, трахея, бронхи.
Основная функция дыхания заключается в проведении воз духа в легкие, очищении его от пылевых частиц, защите легких от вредных воздействий бактерий, вирусов, инородных частиц. Кроме того, дыхательные пути согревают и увлажняют вдыхае мый воздух.
Легкие представлены мелкими мешочками, которые содер жат воздух. Они соединяются между собой. Основная функция легких заключается в поглощении из атмосферного воздуха кислорода и выделении в атмосферу газов, прежде всего угле кислого.
Механизм дыхания. При вдохе происходит сокращение диа фрагмы и мышц грудной клетки. Выдох в старшем возрасте происходит пассивно под влиянием эластичной тяги легких. При обструкции бронхов, эмфиземе, а также у новорожденных имеет место активный вдох.
В норме дыхание устанавливается с такой частотой, при ко торой объем дыхания выполняется за счет минимальных энер гетических затрат дыхательной мускулатуры. У новорожденных детей частота дыхания — 30—40, у взрослых — 16—20 в минуту.
Основным носителем кислорода является гемоглобин. В ле гочных капиллярах кислород связывается с гемоглобином, обра зуя оксигемоглобин. У новорожденных детей преобладает феталь ный гемоглобин. В первый день жизни его содержится в организме около 70%, к концу 2й недели — 50%. Фетальный гемоглобин обладает свойством легко связывать кислород и трудно отдавать его тканям. Это помогает ребенку при наличии кислородного го лодания.
Транспорт углекислого газа происходит в растворенном ви де, насыщение крови кислородом влияет на содержание угле кислого газа.
Функция дыхания тесно связана с легочным кровообраще нием. Это сложный процесс.
Во время дыхания отмечается его авторегуляция. При рас тяжении легкого во время вдоха тормозится центр вдоха, во вре мя выдоха стимулируется выдох. Глубокое дыхание или прину дительное раздувание легких ведут к рефлекторному расширению бронхов и повышают тонус дыхательной мускулатуры. При спа дении и сдавлении легких происходит сужение бронхов.
В продолговатом мозге располагается дыхательный центр, откуда поступают команды к дыхательной мускулатуре. Брон хи при вдохе удлиняются, на выдохе — укорачиваются и су жаются.
Взаимосвязь функций дыхания и кровообращения прояв ляется с момента расправления легких при первом вдохе ново рожденного, когда расправляются и альвеолы, и сосуды.
При заболеваниях органов дыхания у детей могут возник нуть нарушение дыхательной функции и дыхательная недоста точность.
Особенности строения носа ребенка
У детей раннего возраста носовые ходы короткие, нос упло щенный изза недостаточно развитого лицевого скелета. Носо вые ходы более узкие, раковины — утолщенные. Носовые ходы окончательно формируются только к 4 годам. Полость носа — относительно малых размеров. Слизистая оболочка очень рых лая, хорошо снабжена кровеносными сосудами. Воспалитель ный процесс приводит к развитию отека и сокращению изза этого просвета носовых ходов. Нередко происходит застой сли зи в носовых ходах. Она может подсыхать, образуя корочки.
При закрытии носовых ходов может возникнуть одышка, ре бенок в этот период не может сосать грудь, беспокоится, бросает грудь, остается голодным. Дети в связи с затруднением носово го дыхания начинают дышать ртом, у них нарушается согрева ние поступающего воздуха и увеличивается склонность к про студным заболеваниям.
При нарушении носового дыхания отмечается отсутствие раз личения запахов. Это приводит к нарушению аппетита, а также к нарушению представления о внешней среде. Дыхание через нос является физиологическим, дыхание через рот — призна ком заболевания носа.
Придаточные полости носа. Придаточные полости носа или, как их называют, пазухи, являются ограниченными простран ствами, заполненными воздухом. Верхнечелюстные (гайморо вы) пазухи формируются к 7летнему возрасту. Решетчатая — к 12 годам, лобная полностью формируется к 19 годам.
Особенности слезноносового канала. Слезноносовой канал более короткий, чем у взрослых, его клапаны недостаточно раз виты, выходное отверстие находится близко к углу век. В свя зи с этими особенностями инфекция быстро попадает из носа в конъюнктивальный мешок.
Особенности глотки ребенка
Глотка у детей раннего возраста относительно широкая, неб ные миндалины развиты слабо, что объясняет редкие заболе вания ангиной на первом году жизни. Полностью миндалины развиваются к 4—5 годам. К концу первого года жизни миндаль ная ткань гиперплазируется. Но ее барьерная функция в этом возрасте очень низкая. Разросшаяся миндальная ткань может быть подвержена инфекции, поэтому возникают такие заболе вания, как тонзиллит, аденоидит.
В носоглотку открываются евстахиевы трубы, которые со единяют ее со средним ухом. Если инфекция попадает из носо глотки в среднее ухо, возникает воспаление среднего уха.
Особенности гортани ребенка
Гортань у детей — воронкообразной формы, является про должением глотки. У детей она располагается выше, чем у взрос лых, имеет сужение в области перстневидного хряща, где распо лагается подсвязочное пространство. Голосовая щель образована голосовыми связками. Они короткие и тонкие, этим обуслов лен высокий звонкий голос ребенка. Диаметр гортани у ново рожденного в области подсвязочного пространства составляет 4 мм, в 5—7 лет — 6—7 мм, к 14 годам — 1 см. Особенностями гортани у детей являются: ее узкий просвет, множество нерв ных рецепторов, легко возникающий отек подслизистого слоя, что может привести к тяжелым нарушениям дыхания.
Щитовидные хрящи образуют у мальчиков старше 3 лет бо лее острый угол, с 10 лет формируется типичная мужская гор тань.
Особенности трахеи ребенка
Трахея является продолжением гортани. Она широкая и ко роткая, каркас трахеи состоит из 14—16 хрящевых колец, которые соединены фиброзной перепонкой вместо эластичной замыкаю щей пластины у взрослых. Наличие в перепонке большого коли чества мышечных волокон способствует изменению ее просвета.
Анатомически трахея новорожденного находится на уров не IV шейного позвонка, а у взрослого — на уровне VI—VII шей ного позвонка. У детей она постепенно опускается, как и ее би фуркация, которая располагается у новорожденного на уровне III грудного позвонка, у детей 12 лет — на уровне V—VI грудно го позвонка.
В процессе физиологического дыхания просвет трахеи ме няется. Во время кашля он уменьшается на 1/3 своего попереч ного и продольного размеров. Слизистая оболочка трахеи богата железами, выделяющими секрет, который покрывает поверхность трахеи слоем толщиной 5 мкм.
Реснитчатый эпителий способствует перемещению слизи со скоростью 10—15 мм/мин по направлению изнутри кнаружи.
Особенности трахеи у детей способствуют развитию ее вос паления — трахеиту, который сопровождается грубым, низким по тембру кашлем, напоминающим кашель «как в бочку».
Особенности бронхиального дерева ребенка
Бронхи у детей к рождению сформированы. Слизистая обо лочка их богато снабжена кровеносными сосудами, покрыта слоем слизи, которая движется со скоростью 0,25—1 см/мин. Особенностью бронхов у детей является то, что эластичные и мышечные волокна развиты слабо.
Бронхиальное дерево разветвляется до бронхов 21го поряд ка. С возрастом количество ветвей и их распределение остают ся постоянными. Размеры бронхов интенсивно меняются на пер вом году жизни и в периоде полового созревания. Их основу составляют хрящевые полукольца в раннем детском возрасте. Бронхиальные хрящи очень эластичные, податливые, мягкие и легко смещаются. Правый бронх шире левого и является про должением трахеи, поэтому в нем чаще обнаруживаются ино родные тела.
После рождения ребенка в бронхах формируется цилиндри ческий эпителий с мерцательным аппаратом. При гиперемии бронхов и их отеке резко снижается их просвет (вплоть до пол ного его закрытия).
Недоразвитие дыхательной мускулатуры способствует сла бому кашлевому толчку у маленького ребенка, что может при вести к закупорке слизью мелких бронхов, а это, в свою оче редь, приводит к инфицированию легочной ткани, нарушению очистительной дренажной функции бронхов.
С возрастом по мере роста бронхов, появлением широких просветов бронхов, продуцированием бронхиальными железами менее вязкого секрета реже встречаются острые заболевания бронхолегочной системы по сравнению с детьми более раннего возраста.
Особенности легких у детей
Легкие у детей, как и у взрослых, делятся на доли, доли на сег менты. Легкие имеют дольчатое строение, сегменты в легких от делены друг от друга узкими бороздами и перегородками из сое динительной ткани. Основной структурной единицей являются альвеолы. Число их у новорожденного в 3 раза меньше, чем у взрос лого человека. Альвеолы начинают развиваться с 4—6недель ного возраста, их формирование происходит до 8 лет. После 8 лет легкие у детей увеличиваются за счет линейного размера, па раллельно нарастает дыхательная поверхность легких.
В развитии легких можно выделить следующие периоды:
1) от рождения до 2 лет, когда происходит интенсивный рост альвеол;
2) от 2 до 5 лет, когда интенсивно развивается эластическая ткань, формируются бронхи с перебронхиальными включе ниями легочной ткани;
3) от 5 до 7 лет окончательно формируются функциональные способности легких;
4) от 7 до 12 лет, когда происходит дальнейшее увеличение массы легких за счет созревания легочной ткани.
Анатомически правое легкое состоит из трех долей (верхней, средней и нижней). К 2 годам размеры отдельных долей соот ветствуют друг другу, как у взрослого человека.
Кроме долевого, в легких различают сегментарное деление, в правом легком различают 10 сегментов, в левом — 9.
Основной функцией легких является дыхательная. Считается, что через легкие ежедневно проходит 10 000 л воздуха. Кисло род, поглощенный из вдыхаемого воздуха, обеспечивает функ ционирование многих органов и систем; легкие принимают учас тие во всех видах обмена веществ.
Дыхательная функция легких осуществляется с помощью биологически активного вещества — сурфактанта, также оказы вающего бактерицидное действие, препятствующего попаданию жидкости в легочные альвеолы.
С помощью легких из организма удаляются отработанные газы.
Особенностью легких у детей является незрелость альвеол, они имеют небольшой объем. Это компенсируется учащением дыхания: чем младше ребенок, тем более поверхностное у него дыхание. Частота дыхания у новорожденного равна 60, у под ростка — уже 16—18 дыхательных движений в 1 минуту. Завер шается развитие легких к 20 годам.
Самые различные заболевания могут нарушать у детей жиз ненно важную функцию дыхания. Изза особенностей аэрации, дренажной функции и эвакуации секрета из легких воспали тельный процесс часто локализуется в нижней доле. Это про исходит в лежачем состоянии у детей грудного возраста изза недостаточной дренажной функции. Парависцебральные пнев монии чаще возникают во втором сегменте верхней доли, а также в базальнозаднем сегменте нижней доли. Может часто поражать ся средняя доля правого легкого.
Наибольшее диагностическое значение имеют следующие исследования: рентгенологическое, бронхологическое, опреде ление газового состава крови, рН крови, исследование функ ции внешнего дыхания, исследование бронхиального секрета, компьютерная томография.
По частоте дыхания, соотношению его с пульсом судят о нали чии или отсутствии дыхательной недостаточности (см. табл. 14).

www.med-practic.com
Анатомо-физиологические особенности дыхательной системы у детей
Формирование дыхательной системы у ребёнка начинается на 3-4 неделе внутриутробного существования. К 6 неделе эмбрионального развития у ребёнка появляются разветвления дыхательных органов второго порядка. В это же время начинается формирование лёгких. К 12 неделе внутриутробного периода у плода появляются участки лёгочной ткани. Анатомо-физиологические особенности — АФО органов дыхания у детей претерпевают изменения по мере роста малыша. Решающее значение имеет правильное развитие нервной системы, которая задействована в процессе дыхания.
Верхние дыхательные пути
У новорождённых деток кости черепа развиты недостаточно, за счёт чего носовые ходы и вся носоглотка небольшие и узкие. Слизистая оболочка носоглотки нежная и пронизана кровеносными сосудами. Она более ранимая, чем у взрослого человека. Носовые придатки чаще всего отсутствуют, они начинают развиваться только к 3-4 годам.
По мере того как ребёночек растёт, увеличивается в размерах и носоглотка. К 8 годам у малыша появляется нижний носовой проход. У детей придаточные пазухи расположены не так, как у взрослых, за счёт чего инфекция быстро может распространиться в полость черепа.
У детей в носоглотке наблюдается сильное разрастание лимфоидной ткани. Своего пика оно достигает к 4 годам, а с 14 лет оно начинает обратное развитие. Миндалины являются своеобразными фильтрами, защищая организм от проникновения микробов. Но если ребёночек часто и длительно болеет, то лимфоидная ткань сама становится источником инфекции.

Дети часто болеют респираторными заболеваниями, что обусловлено строением дыхательных органов и недостаточным развитием иммунитета.
Гортань
У маленьких деток гортань узкая, имеет форму воронки. Лишь позже она становится цилиндрической. Хрящики мягкие, голосовая щель сужена и сами голосовые связочки короткие. К 12 годам у мальчиков голосовые связки становятся более длинные, чем у девочек. Этим и обусловлено изменение тембра голоса у мальчишек.
Трахея
Отличается у детей и строение трахеи. В течение первого года жизни она узкая, воронкообразной формы. К 15 годам верхняя часть трахеи достигает 4 шейного позвонка. К этому времени вдвое увеличивается и длина трахеи, она составляет 7 см. У деток она очень мягкая, поэтому при воспалении носоглотки нередко сдавливается, что проявляется стенозом.
Бронхи
Правый бронх является как бы продолжением трахеи, а левый под углом отходит в сторону. Именно поэтому при случайном попадании инородных предметов в носоглотку, они нередко оказываются именно в правом бронхе.
Восприимчивы детки к бронхитам. Любая простуда может окончиться воспалением бронхов, сильным кашлем, высокой температурой и нарушением общего состояния малыша.
Лёгкие
Лёгкие у деток претерпевают изменения по ходу взросления. Увеличиваются масса и размеры этих дыхательных органов, а также происходит дифференцировка в их строении. У деток в лёгких мало эластичной ткани, зато промежуточная ткань хорошо развита и содержит большое количество сосудиков и капилляров.
Лёгочная ткань полнокровная, в ней содержится меньше воздуха, чем у взрослых. К 7 годам заканчивается формирование ацинуса, а до 12 лет просто продолжается рост сформировавшейся ткани. К 15 годам альвеолы увеличиваются в 3 раза.
Также с возрастом у деток увеличивается масса лёгочной ткани, в ней появляется больше эластичных элементов. По сравнению с периодом новорождённости, масса дыхательного органа увеличивается к 7 годам приблизительно в 8 раз.
Количество крови, которое протекает по капиллярам лёгких, выше, чем у взрослых, что улучшает газообмен в лёгочной ткани.
Грудная клетка
Формирование грудной клетки у детей происходит по мере роста и заканчивается только ближе к 18 годам. Соответственно возрасту ребёнка увеличивается объём грудной клетки.
У младенцев грудина имеет цилиндрическую форму, в то время как у взрослых грудная клетка приобретает овальную форму. У детей по-особенному расположены и рёбра, за счёт такого их строения ребёночек может безболезненно перейти от диафрагмального к грудному дыханию.
Особенности дыхания у ребёнка
У деток повышена частота дыхания, при этом дыхательные движения тем чаще, чем меньше ребёнок. С 8 лет мальчики дышат чаще, нежели девочки, но начиная с подросткового возраста, девочки начинают дышать чаще и такое положение вещей сохраняется на протяжении всего времени.
Для оценки состояния лёгких у детей, необходимо рассматривать такие параметры:
- Общий объём дыхательных движений.
- Объём вдыхаемого воздуха в минуту.
- Жизненную ёмкость дыхательных органов.
Глубина дыхания у детей увеличивается по мере их взросления. Относительный объём дыхания у деток в два раза выше, чем у взрослых. Жизненная ёмкость повышается после физических нагрузок или спортивных упражнений. Чем больше физическая нагрузка, тем более заметно изменение характера дыхания.
В спокойном состоянии ребёночком используется только часть жизненной ёмкости лёгких.
Жизненная ёмкость увеличивается, по мере роста диаметра грудной клетки. Количество воздуха, которое лёгкие могут провентилировать за минуту, называется пределом дыхания. Эта величина тоже увеличивается по мере взросления ребёнка.
Огромное значение для оценки лёгочной функции имеет газообмен. Содержание углекислого газа в выдыхаемом воздухе у школьников составляет 3,7%, в то время как у взрослых эта величина составляет 4,1%.
Методы исследования дыхательной системы детей
Чтобы оценить состояние дыхательных органов ребёнка, врач собирает анамнез. Внимательно изучается медицинская карточка маленького пациента, и выясняются жалобы. Далее доктор осматривает больного, выслушивает нижние дыхательные пути стетоскопом и простукивает их пальцами, обращая внимание на тип издаваемого звука. Затем обследование происходит по такому алгоритму:
- У матери выясняют, как протекала беременность, и не было ли осложнений при родах. Кроме того, важно, чем болел малыш незадолго до появления проблем с дыхательным трактом.
- Осматривают малыша, обращая внимание на характер дыхания, тип кашля и наличие выделений из носа. Смотрят на цвет кожных покровов, их цианоз говорит о кислородной недостаточности. Важным признаком является одышка, её возникновение говорит о ряде патологий.
- Врач спрашивает у родителей, не наблюдается ли у ребёночка кратковременных остановок дыхания во сне. Если такое состояние характерно, то это может говорить о проблемах неврологического характера.
- Рентген назначается для уточнения диагноза, при подозрении на пневмонию и прочие патологии лёгких. Рентген может проводиться даже детям раннего возраста, при наличии показаний к этой процедуре. Чтобы снизить уровень облучения, обследование детей рекомендуется проводить на цифровых аппаратах.
- Обследование при помощи бронхоскопа. Проводится при бронхите и подозрении на попадание инородного тела в бронхи. С помощью бронхоскопа инородное тело удаляют из дыхательных органов.
- Компьютерная томография проводится при подозрении на онкологические заболевания. Этот метод хоть и дорогостоящий, но наиболее точный.
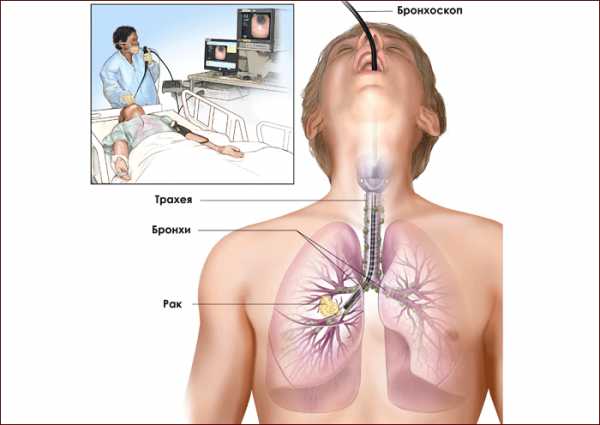
Детям младшего возраста бронхоскопию проводят под общим наркозом. Это исключает травмы дыхательных органов при проведении обследования.
Анатомо-физиологические особенности дыхательной системы у детей отличаются от дыхательной системы взрослых. Дыхательные органы у детей продолжают расти приблизительно до 18 лет. Увеличивается их размер, жизненная ёмкость и вес.
pulmono.ru
Особенности органов дыхания у детей
Закладка органов дыхания у детей происходит на 3—4-й неделе гестации. Органы дыхания формируются из зачатков передней кишки эмбриона: сначала — трахея, бронхи, ацинусы (функциональные единицы легких), параллельно с которыми формируется хрящевой каркас трахеи и бронхов, затем кровеносная и нервная системы легких. К рождению уже сформированы сосуды легких, дыхательные пути достаточно развиты, но заполнены жидкостью, секретом клеток дыхательных путей. После рождения с криком и первым вдохом ребенка происходит всасывание и откашливание этой жидкости.
Особое значение имеет сурфактантная система. Сурфактант — поверхностно активное вещество, которое синтезируется в конце беременности, помогает расправлению легких при первом вдохе. С началом дыхания сразу же в носу происходит очищение вдыхаемого воздуха от пыли, микробных агентов за счет биологически активных веществ, слизи, бактерицидных веществ, секреторного иммуноглобулина А.
Дыхательные пути ребенка с возрастом приспосабливаются к тем условиям, в которых он должен жить. Нос у новорожденного относительно мал, полости его развиты плохо, носовые ходы узкие, нижний носовой ход еще не сформирован. Хрящевой скелет носа очень мягкий. Слизистая оболочка полости носа богато васкуляризирована кровеносными и лимфатическими сосудами. Приблизительно к четырем годам формируется нижний носовой ход. Постепенно развивается кавернозная (пещеристая) ткань носа ребенка. Поэтому у детей до года очень редки носовые кровотечения. У них практически невозможно дыхание через рот, так как полость рта занимает относительно большой язык, оттесняющий надгортанник кзади. Поэтому при острых ринитах, когда резко затруднено дыхание через нос, патологический процесс быстро опускается в бронхи и легкие.
Развитие придаточных пазух носа происходит также после года, поэтому у детей первого года жизни редки их воспалительные изменения. Таким образом, чем меньше ребенок, тем его нос более приспособлен к согреванию, увлажнению и очищению воздуха.
Глотка у новорожденного ребенка мала и узка. Глоточное кольцо миндалин находится в стадии развития. Поэтому небные миндалины не выходят за края дужек неба. В начале второго года жизни лимфоидная ткань интенсивно развивается, и небные миндалины начинают выходить за края дужек. К четырем годам миндалины развиты хорошо, при неблагоприятных условиях (инфекции ЛОР-органов) может появляться их гипертрофия.
Физиологическая роль миндалин и всего глоточного кольца — это фильтрация и осаждение микроорганизмов, попадающих из окружающей среды. При Длительном контакте с микробным агентом, внезапном охлаждении ребенка защитная функция миндалин ослабевает, они инфицируются, развивается их острое или хроническое воспаление с соответствующей клинической картиной.
Увеличение носоглоточных миндалин чаще всего связано с хроническим воспалением, на фоне которого отмечаются нарушение дыхания, аллергизация и интоксикация организма. Гипертрофия небных миндалин ведет к нарушениям неврологического статуса детей, они становятся невнимательными, плохо учатся в школе. При гипертрофии миндалин у детей псевдокомпенсаторно формируется неправильный прикус.
Наиболее частыми заболеваниями верхних дыхательных путей у детей бывают острые риниты и ангины.
Гортань у новорожденного имеет воронкообразное строение, с мягкими хрящами. Голосовая щель гортани расположена на уровне IV шейного позвонка, а у взрослого на уровне VII шейного позвонка. Гортань относительно узкая, слизистая оболочка, покрывающая ее, имеет хорошо развитые кровеносные и лимфатические сосуды. Эластичная ткань ее развита слабо. Половые различия В строении гортани появляются к пубертатному периоду. У мальчиков гортань на месте щитовидных хрящей заостряется, и к 13 годам она уже похожа на гортань взрослого мужчины. А у девочек к 7—10 годам строение гортани становится похожим на строение взрослой женщины.
До 6—7 лет голосовая щель остается узкой. С 12 лет голосовые связки у мальчиков становятся длиннее, чем у девочек. За счет узости строения гортани, хорошего развития подслизистого слоя у детей раннего возраста часты ее поражения (ларингиты), нередко они сопровождаются сужением (стенозом) голосовой щели, часто развивается картина крупа с затрудненным дыханием.
Трахея к рождению ребенка уже сформирована. Верхний край се у новорожденных располагается на уровне IV шейного позвонка (у взрослого на уровне VII шейного позвонка).
Бифуркация трахеи лежит выше, чем у взрослого. Слизистая оболочка трахеи нежная, богато васкуляризована. Эластичная ткань ее развита слабо. Хрящевой скелет у детей мягкий, просвет трахеи легко сужается. У детей с возрастом происходит постепенный рост трахеи в длину и ширину, но общий рост тела обгоняет рост трахеи.
В процессе физиологического дыхания просвет трахеи меняется, во время кашля она уменьшается приблизительно на 1/3 своего поперечного и продольного размера. В слизистой оболочке трахеи много секретирующих желез. Их секрет покрывает поверхность трахеи слоем толщиной 5 мкм, скорость движения слизи изнутри кнаружи (10-15 мм/мин) обеспечивается реснитчатым эпителием.
У детей часто отмечаются такие заболевания трахеи, как трахеиты, в комбинации с поражением гортани (ларинготрахеиты) или бронхов (трахеобронхиты).
Бронхи к рождению ребенка сформированы. Их слизистая оболочка богато снабжена кровеносными сосудами, покрыта слоем слизи, который движется изнутри кнаружи со скоростью 0,25 — 1 см/мин. Правый бронх является как бы продолжением трахеи, он шире левого. У детей, в отличие от взрослых, эластичные и мышечные волокна бронхов развиты слабо. Только с возрастом увеличиваются длина и ширина просвета бронхов. К 12—13 годам длина и просвет главных бронхов увеличивается вдвое по сравнению с новорожденным. С возрастом также увеличивается способность бронхов сопротивляться спаданию. Наиболее частой патологией у детей являются острые бронхиты, которые наблюдаются на фоне острых респираторных заболеваний. Относительно часто у детей развиваются бронхиолиты, чему способствует узость бронхов. Приблизительно к годовалому возрасту может формироваться бронхиальная астма. Вначале она протекает на фоне острого бронхита с синдромом полной или частичной обструкции, бронхиолита. Затем включается аллергический компонент.
Узостью бронхиол объясняется и частое возникновение ателектазов легких у детей раннего возраста.
У новорожденного ребенка масса легких мала и составляет приблизительно 50-60 г, это 1/50 часть его массы. В дальнейшем масса легких увеличивается в 20 раз. У новорожденных легочная ткань хорошо васкуляризована, в ней много рыхлой соединительной ткани, а эластичная ткань легких развита слабее. Поэтому у детей при заболеваниях легких часто отмечается эмфизема. Ацинус, являющийся функциональной дыхательной единицей легких, развит также недостаточно. Альвеолы легких начинают развиваться только с 4—6-й недели жизни ребенка, их формирование происходит до 8 лет. После 8 лет легкие увеличиваются за счет линейного размера альвеол.
Параллельно с нарастанием числа альвеол до 8 лет возрастает дыхательная поверхность легких.
В развитии легких можно выделить 4 периода:
I период — от рождения до 2 лет; интенсивный рост альвеол легких;
II период — от 2 до 5 лет; интенсивное развитие эластичной ткани, значительный рост бронхов с перибронхиальными включениями лимфоидной ткани;
III период — от 5 до 7 лет; окончательное созревание ацинуса;
IV период — от 7 до 12 лет; дальнейшее увеличение массы легких за счет созревания легочной ткани.
Правое легкое состоит из трех долей: верхней, средней и нижней, а левое — из двух: верхней и нижней. При рождении ребенка хуже развита верхняя доля левого легкого. К 2 годам размеры отдельных долей соответствуют друг другу, как у взрослых.
Кроме долевого в легких имеется и сегментарное деление, соответствующее делению бронхов. В правом легком различают 10 сегментов, в левом — 9.
У детей из-за особенностей аэрации, дренажной функции и Эвакуации секрета из легких воспалительный процесс чаще локализуется в нижней доле (в базально-верхушечном сегменте — 6-й сегмент). Именно в нем создаются условия плохого дренирования в лежачем положении у детей грудного возраста. Другое место чистой локализации воспаления у детей — 2-й сегмент верхней Доли и базально-задний (10-й) сегмент нижней доли. Здесь развиваются так называемые паравертебральные пневмонии. Часто поражается и средняя доля. Некоторые сегменты легкого: среднебоковой (4-й) и средненижний (5-й) — расположены в области бронхопульмональных лимфоузлов. Поэтому при воспалении последних бронхи этих сегментов сдавливаются, вызывая значительное выключение дыхательной поверхности и развитие тяжелой недостаточности легких.
Функциональные особенности дыхания у детей
Механизм первого вдоха у новорожденного объясняется тем, что в момент родов прекращается пуповинное кровообращение. Парциальное давление кислорода (pO2) снижается, повышается давление углекислого газа (рСO2), снижается кислотность крови (рН). Возникает импульс от периферических рецепторов сонной артерии и аорты к дыхательному центру ЦНС. Наряду с этим в центр дыхания идут импульсы от кожных рецепторов, так как изменяются условия пребывания ребенка в окружающей среде. Он попадает в более холодный воздух с меньшей влажностью. Эти воздействия также раздражают дыхательный центр, и ребенок делает первый вдох. Периферическими регуляторами дыхания являются хема- и барорецепторы каротидного и аортального образований.
Становление дыхания происходит постепенно. У детей на первом году жизни часто регистрируется аритмия дыхания. У недоношенных детей нередко отмечается апноэ (прекращение дыхания).
Запасы кислорода в организме ограничены, их хватает на 5—6 мин. Поэтому человек должен поддерживать этот запас постоянным дыханием. С функциональной точки зрения выделяют две части дыхательной системы: проводящую (бронхи, бронхиолы, альвеолы) и дыхательную (ацинусы с приводящими бронхиолами), где осуществляется газообмен между атмосферным воздухом и кровью капилляров легких. Диффузия атмосферных газов происходит через альвеолярно-капиллярную мембрану из-за разницы давления газов (кислорода) во вдыхаемом воздухе и венозной крови, протекающей через легкие по легочной артерии из правого желудочка сердца.
Разница давления между альвеолярным кислородом и кислородом венозной крови составляет 50 мм рт. ст., что обеспечивает переход кислорода из альвеол через альвеолярно-капиллярную мембрану в кровь. Из крови в это время переходит углекислота, также находящаяся в крови под большим давлением. У детей значительные отличия внешнего дыхания по сравнению со взрослыми вследствие продолжающегося и после рождения развития респираторных ацинусов легких. Помимо этого у детей имеются многочисленные анастомозы между бронхиолярными и пульмональными артериями и капиллярами, что служит главной причиной шунтирования (соединения) крови, которая минует альвеолы.
Существует ряд показателей внешнего дыхания, которые характеризуют его функцию: 1) легочная вентиляция; 2) легочный объем; 3) механика дыхания; 4) легочный газообмен; 5) газовый состав артериальной крови. Расчет и оценку этих показателей проводят с целью выяснения функционального состояния органов дыхания и резервных возможностей у детей различного возраста.
Исследование органов дыхания
Это врачебная процедура, а средний медперсонал должен уметь проводить подготовку к этому исследованию.
Надо выяснить сроки начала заболевания, основные жалобы и симптомы, принимал ли ребенок какие-либо препараты и как они повлияли на динамику клинических симптомов, какие жалобы на сегодняшний день. Эти сведения следует получить у матери или у ухаживающего за ребенком.
У детей большинство заболеваний легких начинается с насморка. При этом в диагностике надо уточнить характер выделений. Вторым ведущим симптомом поражения органов дыхания является кашель, по характеру которого судят о наличии того или иного заболевания. Третий симптом — одышка. У детей раннего возраста при одышке видны кивательные движения головой, раздувание крыльев носа. У детей более старшего возраста можно заметить втяжение уступчивых мест грудной клетки, втяжение живота, вынужденное положение (сидя с поддержкой руками — при бронхиальной астме).
Врач осматривает нос, рот, зев и миндалины ребенка, дифференцирует имеющийся кашель. Круп у ребенка сопровождается стенозом гортани. Различают истинный (дифтерийный) круп, когда сужение гортани происходит за счет дифтеритических пленок, и ложный круп (подсвязочный ларингит), который возникает вследствие спазма и отека на фоне острого воспалительного заболевания гортани. Истинный круп развивается постепенно, днями, ложный круп — неожиданно, чаще ночью. Голос при крупе может достигнуть афонии, с резкими прорывами звонких нот.
Кашель при коклюше в виде пароксизма (приступообразный) с репризами (протяжным высоким вдохом) сопровождается покраснением лица и рвотой.
Битональный кашель (грубый основной тон и музыкальный второй тон) отмечается при увеличении бифуркационных лимфоузлов, опухолях в этом месте. Мучительный сухой кашель наблюдается при фарингитах и назофарингитах.
Важно знать динамику изменения кашля, беспокоил ли кашель раньше, что было с ребенком и как закончился процесс в легких, Имелся ли контакт ребенка с больным туберкулезом.
При осмотре ребенка определяют наличие цианоза, и если он Имеется — его характер. Обращают внимание на усиление цианоза, особенно вокруг рта и глаз, при крике, физической нагрузке ребенка. У детей до 2—3 месяцев жизни при осмотре могут быть пенистые выделения изо рта.
Обращают внимание на форму грудной клетки и тип дыхания. Брюшной тип дыхания остается у мальчиков и во взрослом состоянии. У девочек же с 5—6 лет появляется грудной тип дыхания.
Подсчитывают число дыхательных движений в минуту. Оно зависит от возраста ребенка. У детей раннего возраста Подсчет числа дыханий проводится в покое, когда они спят.
По частоте дыхания, соотношению его с пульсом судят о наличии или отсутствии дыхательной недостаточности. По характеру одышки судят о том или ином поражении органов дыхания. Одышка бывает инспираторной, когда затруднено прохождение воздуха в верхних дыхательных путях (круп, инородное тело, кисты и опухоли трахеи, врожденное сужение гортани, трахеи, бронхов, заглоточный абсцесс и т. д.). У ребенка при вдохе наблюдается втяжение подложечной области, межреберных промежутков, подключичного пространства, яремной ямки, напряжение m. sternocleidomastoideus и других вспомогательных мышц.
Одышка может быть и экспираторной, когда грудная клетка вздута, почти не участвует в дыхании, а живот, наоборот, активно участвует в акте дыхания. При этом выдох удлинен по сравнению со вдохом.
Однако бывает и смешанная одышка — экспираторно-инспираторная, когда в акте дыхания принимают участие мышцы живота и грудной клетки.
Может наблюдаться также одышка Шина (экспираторная одышка), которая возникает в результате сдавления корня легкого увеличенными лимфоузлами, инфильтратами, нижней части трахеи и бронхов; вдох при этом свободный.
Одышка часто наблюдается у новорожденных с дыхательным дистресс-синдромом.
Пальпацию грудной клетки у ребенка проводят обеими руками для определения ее болезненности, резистентности (упругости), эластичности. Измеряют также толщину кожной складки на симметричных участках грудной клетки для определения воспаления на одной из сторон. На пораженной стороне отмечается утолщение кожной складки.
Затем определяют голосовое дрожание на симметричных участках грудной клетки. В норме оно симметрично. При одностороннем патологическом процессе изменение голосового дрожания отмечается на стороне поражения.
Далее переходят к перкуссии грудной клетки. В норме у детей всех возрастов с обеих сторон получают одинаковый перкуторный звук. При различных поражениях легких перкуторный звук меняется (притуплённый, коробочный и т. д.). Проводят и топографическую перкуссию. Существуют возрастные нормативы расположения легких, которые при патологии могут изменяться.
После проведения сравнительной и топографической перкуссии проводят аускультацию. В норме у детей до 3—6 месяцев выслушивают несколько ослабленное дыхание, с 6 месяцев до 5 —7 лет — пуэрильное дыхание, а у детей старше 10—12 лет оно чаще переходное — между пуэрильным и везикулярным.
При патологии легких характер дыхания часто изменяется. На этом фоне могут прослушивать сухие и влажные хрипы, шум трения плевры. Для определения уплотнения (инфильтрации) в легких часто применяют метод оценки бронхофонии, когда выслушивают проведение голоса под симметричными участками легких. При уплотнении легкого на стороне поражения выслушивается усиление бронхофонии. При кавернах, бронхоэктазах также может наблюдаться усиление бронхофонии. Ослабление бронхофонии отмечается при наличии в плевральной полости жидкости (выпотной плеврит, гидроторакс, гемоторакс) и воздуха (пневмоторакс).
Инструментальные исследования
При заболеваниях легких наиболее распространенное исследование — рентгенологическое. При этом проводят рентгенографию или рентгеноскопию. Для каждого из этих исследований имеются свои показания. При рентгеновском исследовании легких обращают внимание на прозрачность легочной ткани, появление различных затемнений.
К специальным исследованиям относят бронхографию — способ диагностики, основанной на введении в бронхи контрастного вещества.
При массовых исследованиях используют флюорографию —метод, основанный на исследовании легких с помощью специальной рентгеновской приставки и выводом на фотопленку.
Из других методов применяют компьютерную томографию, позволяющую детально исследовать состояние органов средостения, корня легких, увидеть изменения бронхов и бронхоэктазии. При применении ядерно-магнитного резонанса осуществляется детальнейшее исследование тканей трахеи, крупных бронхов, можно увидеть сосуды, их соотношение с дыхательными путями.
Эффективным методом диагностики является эндоскопическое исследование, включающее переднюю и заднюю риноскопию (осмотр носа и его ходов) с помощью носового и носоглоточного зеркал. Исследование нижней части глотки проводят при помощи специальных шпателей (прямая ларингоскопия), гортани — при помощи гортанного зеркала (ларингоскопа).
Бронхоскопия, или трахеобронхоскопия, — метод, основанный на применении волокнистой оптики. Применяют этот метод для выявления и удаления инородных тел из бронхов и трахеи, дренажа этих образований (отсасывание слизи) и их биопсии, введения лекарственных средств.
Существуют также и методы исследования внешнего дыхания, основанные на графической записи дыхательных циклов. По этим записям судят о функции внешнего дыхания у детей старше 5 лет. Затем производят пневмотахометрию специальным аппаратом, позволяющим определить состояние бронхиальной проводимости. Состояние вентиляционной функции у больных детей можно определить при помощи метода пикфлоуметрии.
Из лабораторных тестов применяют метод исследования газов (O2 и СO2) в капиллярной крови больного на аппарате микро-Аструп.
Оксигемографию проводят при помощи фотоэлектрического измерения поглощения света через ушную раковину.
Из нагрузочных тестов используют пробу с задержкой дыхания на вдохе (проба Штрени), пробу с физической нагрузкой. При приседании (20—30 раз) у здоровых детей не происходит снижения насыщения крови кислородом. Пробу с выдыханием кислорода делают при включении дыхания на кислород. При этом происходит увеличение насыщения выдыхаемого воздуха на 2—4% в течение 2—3 мин.
Проводят исследование мокроты больного лабораторными методами: количество, содержание лейкоцитов, эритроцитов, клеток плоского эпителия, тяжей слизи.
www.polnaja-jenciklopedija.ru
