Мононуклеоз у детей
Инфекционный мононуклеоз у детей — вирусное заболевание, которое поражает в основном детей от 2–3 лет и до подросткового возраста. Заболевание встречается также у взрослых. У маленьких детей — до двух лет — регистрируется очень редко, и, что нетипично, протекает легче, чем у старшего возраста.
Заболевание передается контактно-бытовым и воздушно-капельным путем, характерна спорадическая заболеваемость — эпидемий не бывает. Инкубационный период может быть разным — от нескольких дней до двух месяцев. При заболевании поражается лимфоидная ткань — лимфоузлы, миндалины носоглотки, селезенка, может также присоединиться поражение печени. Из общих симптомов иногда встречаются катаральные явления, но чаще — слабость, головокружения, заложенность носа, отек миндалин и увеличение аденоидной ткани в носоглотке — ребенок храпит во сне, что детям несвойственно.
Мононуклеоз у детей вызывает увеличение лимфоузлов, чаще шейных, но могут увеличиться и другие. Самая характерная особенность мононуклеоза, по которой ставят окончательный диагноз — необычная картина крови, в которой появляются особые крупные клетки — эти пораженные вирусом лейкоциты называются атипичными мононуклеарами, и их опытный врач-лаборант ни с чем не спутает. В спорных случаях нужна консультация врача-гематолога.
В спорных случаях нужна консультация врача-гематолога.
Продолжается заболевание 2–3 недели и заканчивается обычно выздоровлением, иногда могут присоединиться бактериальные осложнения — отит, ангина, пневмония, которые лечатся стандартно — антибиотиками и симптоматическими средствами.
Сам же мононуклеоз у детей, как все вирусные заболевания, не имеет специфического лечения, применяют витамины, обильное питье, постельный режим, при головных болях и повышенной температуре — жаропонижающие средства.
Карантин при заболевании мононуклеозом в детском коллективе не объявляется. В связи с тем, что при заболевании поражаются компоненты «белой крови» — лейкоциты — будет нелишним наблюдаться некоторое время у детского гематолога, особенно в случаях, когда картина крови долго не приходит в норму.
После прекращения клинически выраженного заболевания надо помнить, что была поражена иммунная система, а она не восстанавливается в одночасье. Детей на год освобождают от профилактических прививок, ограничивают физические нагрузки. Очень плохо переносится такими детьми пребывание на солнце — загорать в ближайшее лето надо очень осторожно. В остальном заболевание протекает доброкачественно и излечивается полностью.
Очень плохо переносится такими детьми пребывание на солнце — загорать в ближайшее лето надо очень осторожно. В остальном заболевание протекает доброкачественно и излечивается полностью.
Ангина или мононуклеоз?
Вирусный мононуклеоз заболевание, встречающееся нечасто, но порой его путают с обыкновенной ангиной, которая более известна. Однако лечение этих заболеваний совершенно разное и потому неверный диагноз может привести к серьезным осложнениям. Как отличить одно заболевание от другого? Что делать, если врач назначает антибиотик за антибиотиком, а эффекта от них никакого?
Вирусы и бактерии
Прежде всего, нужно понять простую вещь: вирусы и бактерии по сути своей разные. Если вирус — это внеклеточная форма жизни, представляющая собой упрощенную паразитическую структуру, способную проникать в живую клетку и размножаться внутри нее, то бактерия — это микроскопический организм (чаще одноклеточный), обладающий клеточной стенкой. Вирусы создают благоприятные условия для активизации роста числа бактерий, тогда как бактерии не влияют на вирусы равно также, как и антибиотики (противобактериальные препараты).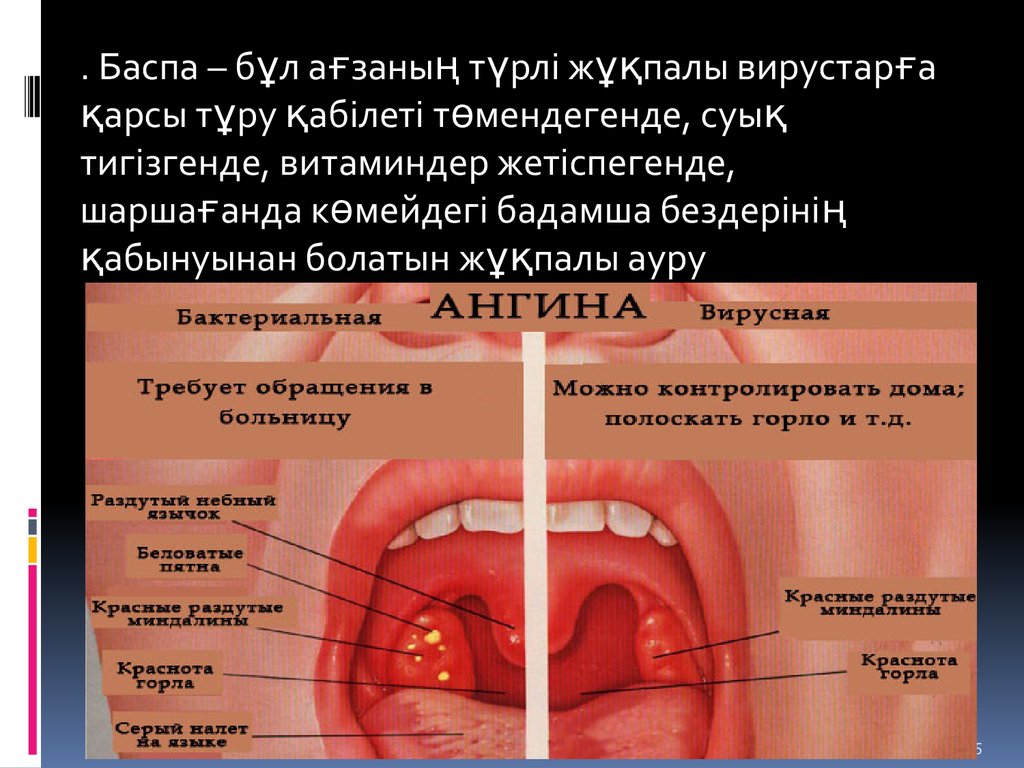
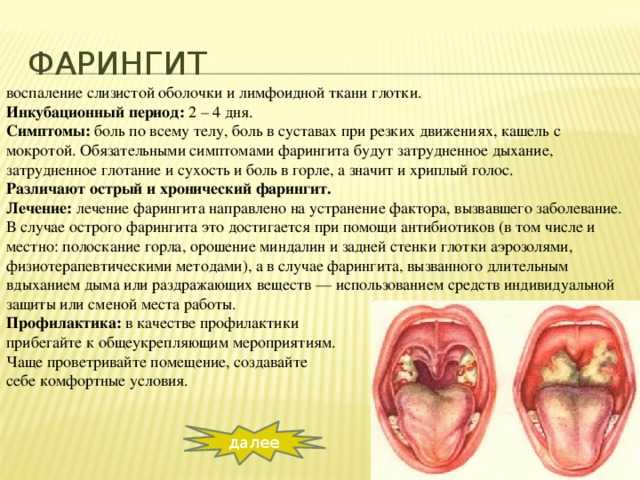
Ангина
Возбудителями ангины являются бактерии — стептококки и стафилококки. Сама по себе ангина представляет собой бактериальное заболевание всего организма, проявляющееся острым воспалительным процессом в лимфаденоидной ткани глотки, а точнее — в миндалинах. Заболевание передается воздушно-капельным путем при контакте с больным человеком. Однако заразиться ангиной можно и бытовым способом — через грязные руки, предметы и продукты питания.
Существует несколько видов ангины, но наиболее распространенные — лакунарная и фолликулярная. Лакунарная ангина выглядит следующим образом: красные миндалины покрыты бело-желтым гнойным налетом. При фолликулярной ангине миндалины усыпаны светло-желтыми пузырьками, похожими на крупинки. Другими наиболее частыми симптомами ангины являются сильные боли в горле (особенно при глотании), высокая температура (39–40 градусов и даже выше), общая слабость, недомогание, головные боли, а также увеличение лимфатических узлов под нижней челюстью и их болезненность при прощупывании. У детей, особенно в дошкольном возрасте, ангина может сопровождаться и другими симптомами: сильное слюноотделение, ребенок не может нормально разжать челюсти, иногда встречаются острые боли в ухе, как при отите. Если малыш еще не умеет говорить, то о боли в горле чаще всего свидетельствует отказ от еды, а порой и питья.
У детей, особенно в дошкольном возрасте, ангина может сопровождаться и другими симптомами: сильное слюноотделение, ребенок не может нормально разжать челюсти, иногда встречаются острые боли в ухе, как при отите. Если малыш еще не умеет говорить, то о боли в горле чаще всего свидетельствует отказ от еды, а порой и питья.
Если у ребенка появляются признаки ангины, то необходимо сразу же вызвать врача. Помните, что детей в возрасте до года с диагнозом ангина практически всегда госпитализируют в инфекционное отделение ближайшей детской больницы. Так что к такому повороту событий тоже нужно быть готовыми. Если же ребенка оставили на домашнем лечении, то ежедневно к нему должен приходить дежурный врач из районной поликлиники для контроля состояния больного.
В качестве лечения назначаются антибиотики. Кроме того, больным малышам рекомендуется обильное теплое питье, мягкая неприправленная пища (кашки, некислые пюре, крем-супы, пудинги, йогурты, кисели) и постельный режим. Врач также может назначать жаропонижающие препараты, но применять их нужно не раньше, чем температура тела ребенка поднимется до 38–38,5 градусов (до 3 лет максимально допустимый порог — 38, в более старшем возрасте можно «дотянуть» и до 38,5).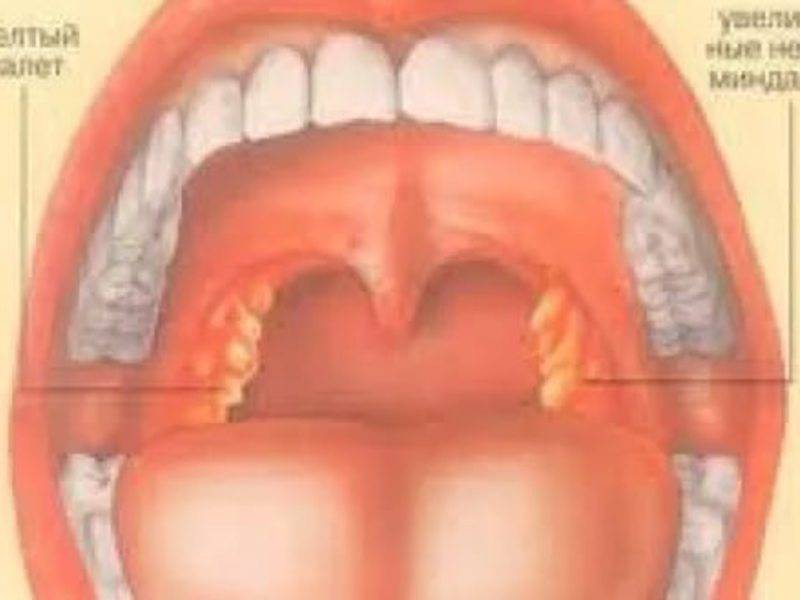 Сбивать более низкую температуру не рекомендуется, так как в этом температурном режиме (от 37 до 38,5) организм естественным образом борется с болезнью. Для детей, освоивших непростую науку полоскания горла, скорее всего, будут назначены ежечасные процедуры. Для полосканий применяются отвары календулы, ромашки, шалфея, эвкалипта и специальные травяные смеси, которые можно купить в любой аптеке.
Сбивать более низкую температуру не рекомендуется, так как в этом температурном режиме (от 37 до 38,5) организм естественным образом борется с болезнью. Для детей, освоивших непростую науку полоскания горла, скорее всего, будут назначены ежечасные процедуры. Для полосканий применяются отвары календулы, ромашки, шалфея, эвкалипта и специальные травяные смеси, которые можно купить в любой аптеке.
Важно обеспечить больному ребенку максимум комфорта. Комната, в которой он находится, должна хорошо проветриваться (как минимум 2 раза в день, а лучше 3–4). Кроме того, нужна тишина, так как громкие звуки могут вызвать головную боль. Крепкий сон — тоже хорошее лекарство, поэтому если ребенок маленький, капризничает и плохо спит, врач может посоветовать успокоительные препараты.
Высокая температура вызывает усиленное испарение влаги с поверхности кожи, поэтому больной малыш нуждается в обильном теплом питье, но ни в коем случае не в горячем! Лучше всего, если это будет кисель, молоко, отвар из трав или обычная теплая вода. Именно вода предотвращает обезвоживание, помогает почкам справиться с общей интоксикацией организма и в некоторой степени даже снижает температуру.
Именно вода предотвращает обезвоживание, помогает почкам справиться с общей интоксикацией организма и в некоторой степени даже снижает температуру.
При очень высокой температуре избегайте всех видов подгузников, теплых одеял и теплой одежды — все это может дать дополнительный перегрев детскому организму и даже привести к тепловому удару. Лучше всего подойдет легкое одеяло или даже простыня (если в квартире тепло) и легкая пижама. Если жаропонижающие препараты не оказывают должного эффекта, то снизить температуру можно слабым раствором уксуса (1–2 столовые ложки на 1 л очень теплой воды). Этим раствором протирают лоб малыша, коленные и локтевые сгибы, запястья и пятки. Также можно сделать влажное обертывание. Для этого потребуется намоченная в горячей воде простыня, в которую нужно завернуть ребенка целиком, оставив свободными шею и голову. Пока вы совершите все необходимые манипуляции, простыня остынет, так что не нужно мочить ее в холодной воде — это только навредит. Теплое обертывание не причинит дискомфорта ребенку, а испаряющаяся влага «заберет» с собой излишки тепла из тела больного.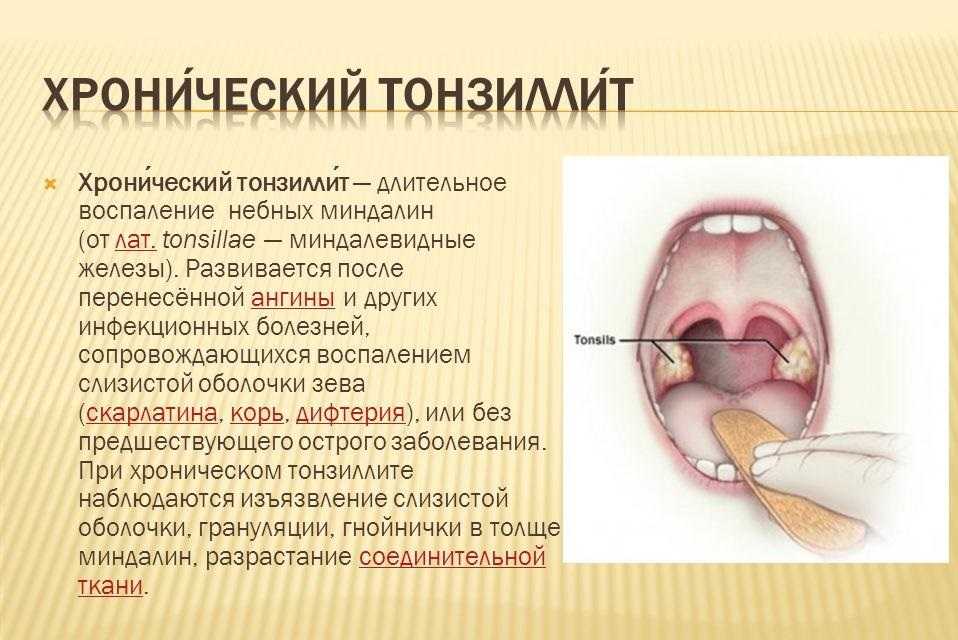 Процедура не должна занимать более 10–20 минут, в зависимости от возраста малыша.
Процедура не должна занимать более 10–20 минут, в зависимости от возраста малыша.
Важно понимать, что только народными средствами вылечить ангину практически невозможно. Поэтому антибиотики принимать придется. Кроме того, ангина наносит серьезный удар по организму ребенка и его иммунитету. После того, как малыш поправится, нужно будет восстановить естественную микрофлору желудочно-кишечного тракта, «убитую» антибиотиками, с помощью специальных лекарств. Нелишним будет также попить витамины, а в особо тяжелых случаях — иммуномодулирующие препараты. Их также назначает лечащий врач. В течение двух месяцев после заболевания нужно беречь организм ребенка от переохлаждения, а сразу после — сдать общий анализ крови.
Сама по себе ангина не настолько страшна, как осложнения, которые могут развиться в результате заболевания. На ранних сроках при ангине могут появиться абсцессы глотки (полости, заполненные гноем), инфекция может распространиться в грудную клетку и в полость черепа с развитием воспаления оболочек мозга (менингит), может проявиться инфекционно-токсический шок (отравление организма продуктами жизнедеятельности микробов) и даже сепсис (проникновение инфекции в кровь и распространение ее по всему организму). В более поздние сроки (от 2 до 4 недель заболевания) может развиться ревматизм и воспаление почек. К счастью все эти осложнения чрезвычайно редкое явление, но чтобы избежать их, необходимо вовремя и правильно диагностировать заболевание, назначить соответствующее лечение и строго придерживаться рекомендаций лечащего врача.
В более поздние сроки (от 2 до 4 недель заболевания) может развиться ревматизм и воспаление почек. К счастью все эти осложнения чрезвычайно редкое явление, но чтобы избежать их, необходимо вовремя и правильно диагностировать заболевание, назначить соответствующее лечение и строго придерживаться рекомендаций лечащего врача.
Категорически нельзя смазывать ребенку больное горло, пытаться снимать налет с миндалин, так как эти процедуры опасны и могут привести к развитию абсцесса. В этом случае малышу не миновать операции.
Мононуклеоз
Ангина может быть не только самостоятельным заболеванием, но одним из проявлений другого, не менее опасного недуга. Инфекционный мононуклеоз (другие его названия — болезнь Филатова, моноцитарная ангина, доброкачественный лимфобластоз и др.) — это острое вирусное заболевание, возбудителем которого является вирус Эпштейн-Барра из семейства герпес-вирусов. Заболевание характеризуется воспалительным процессом в глотке (вторичной ангиной) увеличением лимфатических узлов, селезенки, печени и заметными изменениями лейкоцитарной формулы крови.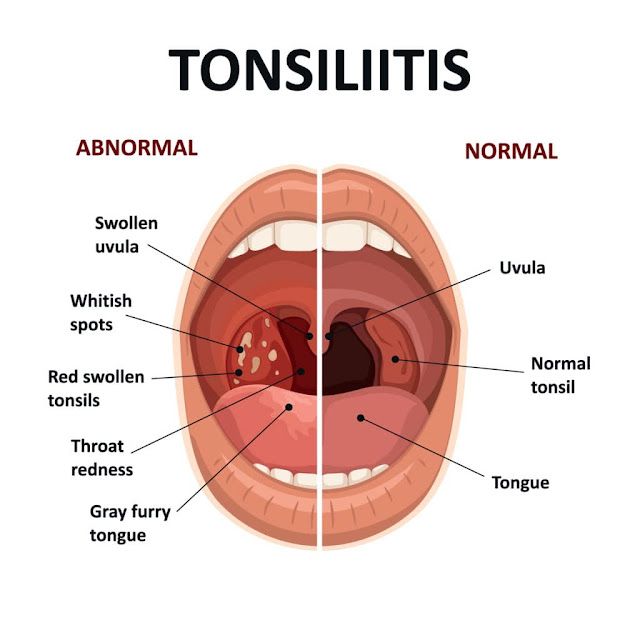 Передается заболевание, как и ангина, при контакте с больным человеком воздушно-капельным или бытовым путем.
Передается заболевание, как и ангина, при контакте с больным человеком воздушно-капельным или бытовым путем.
Мононуклеоз встречается гораздо реже обыкновенной ангины, однако ученые утверждают, что взрослое население Земли инфицировано различными вирусами герпеса 95%, дети до 14 лет — на 75%. Но все они являются только носителями, заболевает же менее 10% людей. Важно, что заболевание связано с пониженным иммунитетом, так что толчком к развитию болезни может стать обычная простуда.
Основными симптомами мононуклеоза являются озноб, незначительная температура (37–37,5 градусов, хотя при остром течении болезни возможны высокие показания), повышенная потливость, вторичная ангина, заметное увеличение лимфатических узлов (особенно затылочных, шейных, подчелюстных и паховых). Кроме того, заметно изменяется клиническая картина крови, так что отличить мононуклеоз от ангины очень просто, если провести соответствующие тесты (общий анализ крови и тест на мононуклеары). При положительных результатах общих анализов, врач может назначить и другие, дополнительные. Самое главное, что позволяет на первых порах поставить под сомнение диагноз «ангина» — это заметное увеличение размеров печени и селезенки больного, характерные для мононуклеоза. Конечно, для невооруженного глаза родителя ничего не будет видно, но врач сможет прощупать внутренние органы и отметить увеличение их размеров.
Самое главное, что позволяет на первых порах поставить под сомнение диагноз «ангина» — это заметное увеличение размеров печени и селезенки больного, характерные для мононуклеоза. Конечно, для невооруженного глаза родителя ничего не будет видно, но врач сможет прощупать внутренние органы и отметить увеличение их размеров.
Что касается лечения, то антибиотики здесь не помогут. Мало того, они ослабят организм ребенка еще больше. При легкой форме мононуклеоза в качестве лечения обычно назначают антигистаминные препараты, полоскание горла, капли в нос и по показаниям — гепатопротекторы. В более тяжелых случаях назначаются внутримышечные инъекции глюкокортикостероидов (в частности, преднизолона) и препараты интерферона, которые снизят вероятность развития хронического заболевания.
Не менее важно для больных мононуклеозом соблюдать постельный режим, давать жаропонижающие препараты только при температуре выше 38–38,5 градусов, не перегревать ребенка и давать обильное теплое питье. В качестве рекомендаций детям старшего возраста назначается диета: в последующие полгода (иногда меньше) из дневного рациона ребенка придется исключить жирные, жареные и острые блюда и все то, что оказывает дополнительную нагрузку на печень. Приветствуются постные мясные продукты, рыба, овощи в неограниченном количестве и фрукты в свежем, отварном или запеченном виде.
Приветствуются постные мясные продукты, рыба, овощи в неограниченном количестве и фрукты в свежем, отварном или запеченном виде.
После выздоровления рекомендуется регулярное посещение врача в течение некоторого периода времени (полгода-год), врач назначит и дополнительные исследования, в частности, ЭКГ, анализы крови и мочи.
Лечим фолликулярную ангину современными методами в Киеве
В статье сказано:
- Чем отличается фолликулярная ангина от обычной
- Как распознать фолликулярную ангину
- Какое лечение фолликулярной ангины лучше
Фолликулярная ангина – это острое инфекционное заболевание, при котором воспаляются фолликулы небных миндалин. При этом происходит поражение лимфоидной ткани глотки, сопровождается общей интоксикацией. Чтобы вовремя распознать заболевание, нужно знать, как выглядит фолликулярная ангина. Фотографии помогут в этом разобраться.
Навигация по странице:
- Причины фолликулярной ангины
- Симптомы фолликулярной ангины
- Фолликулярная ангина без температуры
- Диагностика
- Фолликулярная ангина у детей
- Лечение в ЛОР-центре «Беттертон»
- Профилактика болезни
- Возможные осложнения
Причины фолликулярной ангины
Когда развивается фолликулярная ангина, причины обычно связаны с инфекционным заражением, чаще всего бактериальным.
Бактерии
Самым распространенным возбудителем заболевания являются стрептококки. С ними связано около 80% случаев заражения. Чаще всего это микроорганизмы группы А, но также могут быть G и С. Кроме стрептококков, спровоцировать фолликулярную ангину могут стафилококки, пневмококки, гемофильная палочка, спирохета и другие бактерии.
Фолликулярная ангина как передается? Основной путь заражения – воздушно-капельный. Также можно заразиться, если есть из одной посуды с больным, пользоваться личными предметами (расческой, зубной щеткой, полотенцем и т д).
Другие причины
Заболевание может быть вызвано вирусами – герпес, аденовирус, скарлатина, корь. Также, в очень редких случаях, его провоцируют грибковые микроорганизмы.
Существует ряд факторов, повышающих риск передачи инфекции. К ним относят неправильное питание, переохлаждение, вдыхание вредных веществ, ослабленный иммунитет.
Симптомы фолликулярной ангины
При диагнозе ангина фолликулярная симптомы делятся на местные и общие.
Местные
Клиническая картина данного заболевания характеризуется нагноением фолликулов, расположенных в небных миндалинах. Из-за этого пациент чувствует сильные боли в горле. Особенно болезненным становится глотание слюны и еды, боль при этом может отдавать в уши.
Распознать фолликулярный тонзиллит можно и по внешним признакам. Ткани глотки увеличиваются в размере, миндалины краснеют, на них видны белые пузырьки, заполненные гноем. Если вас интересует, как выглядит фолликулярная ангина, фото помогут составить представление.
Общие
На начальных стадиях болезнь протекает с ярко выраженными симптомами общей интоксикации:
- Обильной потливостью
- Подъемом температуры до 38-40 градусов
- Ломотой в теле
- Ознобом
- Потерей аппетита
- Слабостью
- Нарушениями сна
Фолликулярная ангина без температуры
Иногда у больного протекает фолликулярная ангина без температуры. Это очень тревожный признак, поскольку организм не борется с инфекцией. Обычно он говорит о том, что болезнь перешла в хроническую форму, и лимфоидная ткань миндалин разрушается.
Диагностика
Ангина фолликулярная диагностируется методом фарингоскопии. Врач-отоларинголог определяет ее увеличенным и покрасневшим небным миндалинам, на которых видны гнойнички. Чтобы понять, какой возбудитель вызвал воспаление, берут бак-посевы. Также пациенту назначают анализ крови.
Фолликулярная ангина у детей
Тяжелее всего протекает фолликулярная ангина у детей 5-10 лет. Малыши страдают от острой интоксикации, у них часто развивается понос, рвота. Ребенок плохо спит, отказывается от еду, у него могут случаться судороги и обмороки. Главная опасность в том, что фолликулярная ангина у ребенка может перейти на мозговую оболочку, что нередко приводит к смерти.
Малыши страдают от острой интоксикации, у них часто развивается понос, рвота. Ребенок плохо спит, отказывается от еду, у него могут случаться судороги и обмороки. Главная опасность в том, что фолликулярная ангина у ребенка может перейти на мозговую оболочку, что нередко приводит к смерти.
Лечение в ЛОР-центре «Беттертон»
При диагнозе фолликулярная ангина лечение медикаментозное. Самое главное – убить патогенную микрофлору. Для этого пациенту назначают антибиотики (если возбудитель бактериальной природы) или противовирусные (при поражении вирусной инфекцией). Дополнительно врач прописывает противовоспалительные препараты, местные спреи, витамины.
Усилить эффект лечения помогают процедуры. Проводят полоскания глотки фурацилином, травяными сборами и прочими антисептическими растворами. Также назначается физиотерапия – УФО, магнит, ИК-лазер и прочие.
Пациенту рекомендуют соблюдать постельный режим и пить много жидкости – чай, морс, теплая вода с лимоном. Также нужно соблюдать правильный рацион. Питание должно быть максимально легким – каши, отварные овощи, паровые котлеты.
Питание должно быть максимально легким – каши, отварные овощи, паровые котлеты.
При диагнозе фолликулярная ангина лечение в центре «Беттертон» поможет быстро прийти в норму. Наши квалифицированные врачи помогают пациентам даже с запущенным воспалительным процессом. Кроме классической медикаментозной терапии, здесь применяются современные методы. Например, высокую эффективность дает криотерапия.
Нагноившиеся фолликулы обдают струей охлажденного жидкого азота. Это позволяет убить патогенную микрофлору, убрать гной и пораженные ткани. Миндалины после процедуры быстро заживают и восстанавливают свою функциональность.
Профилактика болезни
Несколько советов, как препятствовать заражению и течению болезни:
- Прививайте организм от вирусов
- Общаясь с зараженным человеком, пользуйтесь защитной маской
- Защищайте горло от переохлаждений
- Закаляйтесь
- Питайтесь правильно
- Укрепляйте иммунитет витаминами
- Больше гуляйте на свежем воздухе
Возможные осложнения
Запущенная фолликулярная ангина может перейти в заглоточный абсцесс, который создает угрозу жизни человека.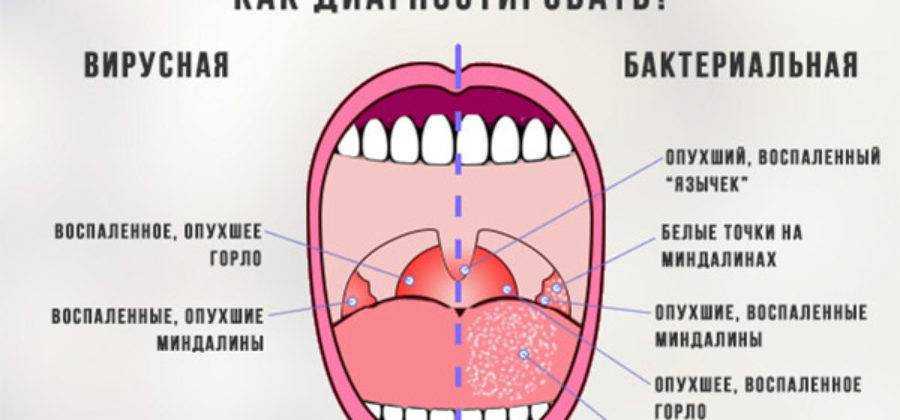 Обычно риск этого осложнения повышается на 2-й неделе заболевания, когда температура спадает, а боль в горле усиливается.
Обычно риск этого осложнения повышается на 2-й неделе заболевания, когда температура спадает, а боль в горле усиливается.
Если болезнь продолжается дольше 4 недель, возможны серьезные поражения внутренних органов и суставов. У больного сбивается сердечный ритм, воспаляется сердечная мышца. Также могут развиться ревматизм и нарушения работы почек.
Ангины, повторяющиеся часто и не получившие правильного лечения, переходят в хроническую форму. В итоге лимфоидная ткань миндалин постепенно разрушается и теряет свою функциональность. Из-за этого их приходится удалять, лишая человека важного элемента иммунной системы.
Не запускайте ангину – обратитесь за помощью в наш ЛОР-центр прямо сейчас!
Записаться на прием к врачу:
Записаться на прием к врачу:
Об авторе статьи:
Анна Ивановна Кунец
Лор-врач, Сурдолог, слухопротезист
Анна Ивановна лечит заболевания уха, горла, носа. Выполняет ЛОР-манипуляции, диагностику слуха, подбор и настройку слуховых аппаратов.
Опыт работы:
5 лет
Последние публикации от автора
Педиатрическая боль в груди: ключи к диагностике
Боль в груди у детей вызывает тревогу у пациентов и их родителей и побуждает к частым визитам к педиатру, в отделение неотложной помощи или в отделение неотложной помощи. В проспективном исследовании Selbst и коллеги 1 сообщили, что на боль в груди приходилось 6 из 1000 обращений в городское педиатрическое отделение неотложной помощи.
Боль в груди у детей часто бывает доброкачественной. Исследования показали, что без конкретных показаний рутинные тесты, включая эхокардиографию и тесты с физической нагрузкой, не помогают в определении причины боли в груди. 1-3 Тем не менее, боль в груди является одной из основных причин обращения к кардиологу. 2
Здесь мы представляем всесторонний обзор причин болей в груди у детей. Мы также предлагаем клинический подход к оценке, диагностике и лечению боли в груди у детей (Алгоритм ). Такой подход поможет избежать ненужных исследований и выявить редкие, но потенциально опасные для жизни расстройства.
Такой подход поможет избежать ненужных исследований и выявить редкие, но потенциально опасные для жизни расстройства.
ПРИЧИНЫ БОЛИ В ГРУДИИ
Боль в груди у детей редко является результатом аномалий сердца или опасных для жизни состояний. 1-4 Боль в груди может быть связана с патологией любой из чувствительных к боли структур грудной клетки, шеи и живота. Он может исходить из стенки грудной клетки, легких (плевры), сердца, средостения, пищевода или трахеи и не зависит от пола. 1
Кожа и скелетно-мышечные структуры. Структуры в стенке грудной клетки являются наиболее частым источником боли в груди у детей. 2-6 Мышечные травмы или растяжение грудных, плечевых или спинных мышц в результате травмы или физической активности являются частыми причинами боли в груди. Многократное использование мышц грудной клетки при длительном кашле приводит к мышечному дискомфорту от напряжения.
Костохондрит обычно проявляется хронической острой болью в передней стенке грудной клетки, которая может иррадиировать в спину или живот. Боль усиливается при глубоком дыхании и физической активности, ей могут предшествовать инфекции верхних дыхательных путей или физические упражнения. Боль, связанная с костохондритом, может длиться месяцами; как правило, его можно воспроизвести приложением давления на реберно-хрящевой переход. Инфекции, вызванные вирусом Коксаки, также могут вызывать боль в груди (плевродинию). Опоясывающий герпес (опоясывающий лишай) вызывает боль в грудной клетке, которая может предшествовать типичной везикулярной сыпи.
Дыхательная/легочная. У больных плевритом возникает острая боль в груди, от которой у них перехватывает дыхание. Глубокое дыхание и кашель обычно усиливают боль. Плевритная боль иногда возникает в животе и плече из-за общей иннервации чувствительных нервов. 7 При аускультации грудной клетки шум может быть слышен или не слышен.
Пневмоторакс, еще одна причина болей в груди с острым началом, может быть спонтанным или вторичным по отношению к легочной патологии или травме. Больной обычно испытывает одышку и боли различной степени тяжести. Спонтанный пневмоторакс чаще встречается у детей и подростков, имеющих марфаноидные черты (высокий рост, худощавое телосложение, арахнодактилия). 8 Обострения астмы также могут вызывать боль в груди. 9
Система ЖКТ. На воспаление верхних отделов желудочно-кишечного тракта (гастрит, эзофагит) приходится от 5% до 10% болей в груди у детей. 2-6 Боль обычно локализуется за грудиной и усиливается, когда ребенок ест или наклоняется вперед. Гастрит часто сосуществует с эзофагитом и является более вероятным диагнозом, если ребенок принимает пероральные кортикостероиды или НПВП. Также следует учитывать возможность попадания инородного тела в пищевод, особенно у детей младшего возраста или у детей с задержкой развития.
Холецистит и холедохолитиаз могут наблюдаться у подростков с ожирением и у пациентов с гематологическими нарушениями, такими как серповидно-клеточная анемия и наследственный сфероцитоз. Эта боль часто локализуется в эпигастрии, нижней правой части грудной клетки, спине или правом плече. 10
Гепатит часто сопровождается болью в правом верхнем квадранте живота. В межреберных промежутках вышележащей грудной стенки может отмечаться воспроизводимая болезненность.
Сердечно-сосудистые. Боль в груди, связанная с сердечно-сосудистыми поражениями, возникает только у 4-6% детей с болью в груди 2-6 , но это сценарий, который больше всего опасается пациента, семьи и педиатра. Хотя такие поражения потенциально опасны для жизни, раннее выявление может предотвратить заболеваемость и смертность. Будьте особенно бдительны с детьми, у которых в анамнезе такие заболевания, как болезнь Кавасаки и стеноз аортального клапана. Эти состояния могут проявляться симптомами, а также лабораторными и ЭКГ-находками, указывающими на инфаркт миокарда.
Острый перикардит вызывает колющую, острую боль, которая может усиливаться в положении пациента на спине и уменьшаться в положении сидя. Наличие шума трения является полезным, но изменчивым признаком острого перикардита. Большие скопления жидкости в перикарде могут привести к отсутствию шума трения, а приглушенные и отдаленные тоны сердца могут быть единственными аускультативными находками. Еще большие скопления могут привести к тампонаде сердца с набуханием шейных вен, узким пульсом, тахипноэ и тахикардией. Парадоксальный пульс может быть выявлен у пациентов с тампонадой сердца.
Типичные изменения ЭКГ включают общий низкий вольтаж из-за демпфирующего эффекта жидкости. Генерализованный подъем сегмента ST может быть результатом давления жидкости на миокард. Могут наблюдаться электрические альтернации, характеризующиеся переменной амплитудой комплекса QRS.
Рентгенологические данные грудной клетки варьируются в зависимости от объема перикардиальной жидкости. При более крупных коллекциях сердце обычно выглядит шаровидным или принимает классическую форму «денежного мешка». Экстренный перикардиоцентез может быть спасительной процедурой при тампонаде сердца. Биохимическая и микробиологическая оценка выпота перикардиальной жидкости часто позволяет выявить первопричину перикардиального выпота.
При более крупных коллекциях сердце обычно выглядит шаровидным или принимает классическую форму «денежного мешка». Экстренный перикардиоцентез может быть спасительной процедурой при тампонаде сердца. Биохимическая и микробиологическая оценка выпота перикардиальной жидкости часто позволяет выявить первопричину перикардиального выпота.
Миокардит, отдельно или в сочетании с перикардитом, может вызывать боль в груди. В зависимости от пораженной области миокарда на ЭКГ могут выявляться аритмии или изменения сегмента ST.
Гипертрофическая обструктивная кардиомиопатия, семейное заболевание, может проявляться обмороками и ангиноподобной болью в груди у детей и подростков и является известной причиной внезапной сердечной смерти. 11,12 Подозрение на это расстройство обычно возникает при оценке сердечного шума или оценке утомляемости, одышки при физической нагрузке, сердцебиения, обморока или ангиноподобных симптомов. В семейном анамнезе может быть внезапная необъяснимая смерть.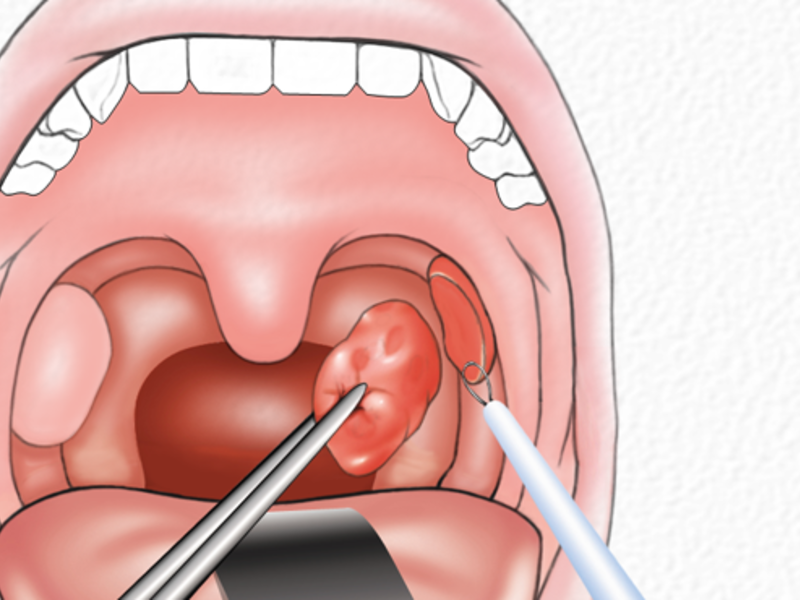
Результаты обследования включают гипердинамию прекардиальной области, двойной апикальный толчок и систолический шум изгнания. Немедленная оценка после тренировки может показать повышенную интенсивность шума. Данные ЭКГ обычно включают гипертрофию левого желудочка с изменениями сегмента ST или без них и изменения зубца Q, соответствующие характеру деформации левого желудочка. Рентгенография грудной клетки обычно показывает небольшое увеличение левого желудочка сердца. Эхокардиография обычно выявляет асимметричную гипертрофию межжелудочковой перегородки.
Другие сердечно-сосудистые заболевания. Электрокардиография показана пациентам с обмороком, вызванным подозрением на сердечную недостаточность. Если скорректированный по возрасту интервал QT удлинен, независимо от того, есть ли в семейном анамнезе внезапная смерть, рассмотрите диагноз синдрома удлиненного интервала QT.
Преждевременные заболевания коронарных артерий редко наблюдаются у подростков с гиперхолестеринемией и неконтролируемым диабетом, хотя в семейном анамнезе может быть внезапная смерть от преждевременного заболевания коронарных артерий. Также были опубликованы сообщения о случаях лимфоцитарного миокардита у подростков с ангиноподобными клиническими и лабораторными данными. 13
Также были опубликованы сообщения о случаях лимфоцитарного миокардита у подростков с ангиноподобными клиническими и лабораторными данными. 13
Психиатрия. Частота болей в груди у детей, имеющих психогенную или психиатрическую причину, составляет от 5% до 17%. 2-6 Хотя эти причины представляют собой диагноз исключения, доверительные отношения между семьей и педиатром необходимы для выяснения основных проблем. Психогенной боли в груди могут способствовать различные психосоциальные причины; к ним относятся смерть в семье, семейные разногласия, плохая успеваемость в школе и социальная изоляция. Психогенная боль в груди обычно наблюдается у детей старше 12 лет и чаще встречается у девочек. 1,14
Идиопатический. Тщательный сбор анамнеза и физикальное обследование могут помочь исключить органические и психические причины болей в груди. Тем не менее, у многих детей точную причину установить не удается. Боль обычно имеет хроническое течение и часто проходит спонтанно. 15
Боль обычно имеет хроническое течение и часто проходит спонтанно. 15
Другие причины. Пациенты с серповидно-клеточной анемией часто обращаются с болью в груди как проявление вазоокклюзионных эпизодов. 16 Злоупотребление кокаином является известной причиной ангиноподобной боли, особенно у подростков. 17,18 Пубертатные изменения молочной железы и такие заболевания, как масталгия и фиброзно-кистозная болезнь, могут вызывать боль в груди у подростков. 19 Увеличение груди у мужчин (гинекомастия) иногда вызывает боль и болезненность. 20 Опухоли средостения и стенки грудной клетки являются редкой причиной болей в груди у детей. 21-23
ПОДСКАЗКИ ИЗ ИСТОРИИ
Тщательный сбор анамнеза важен для постановки точного диагноза ( Таблица ).
Мнемоника «PQRST» полезна при описании боли:
• Положение (место) и паллиатив
• Качество (острая, тупая, жгучая)
• Излучение
• Тяжесть (интенсивность, продолжительность)
• Время (частота, время суток).
Также важно выявить факторы, усиливающие и облегчающие боль, а также сопутствующие симптомы.
Наличие в анамнезе болей в грудной клетке при физической нагрузке, сопровождающихся учащенным сердцебиением и обмороками, может указывать на кардиальное происхождение. Семейный анамнез внезапной преждевременной смерти, сердечных заболеваний, гипертонии или гиперхолестеринемии также может указывать на возможные факторы риска сердечно-сосудистых заболеваний.
Боль, связанная с приемом пищи, может указывать на ее источник в желудке или двенадцатиперстной кишке. Как правило, прием пищи облегчает боль дуоденального происхождения, но может также усугублять гастритную боль. Наличие в анамнезе мелены, гематохезии или кровавой рвоты предполагает наличие желудочно-кишечной патологии.
Боль в груди, которая усиливается или ослабевает, когда пациент меняет положение, может дать полезные подсказки. Например, больной перикардитом испытывает облегчение в положении сидя или наклонившись вперед и обострение в положении лежа.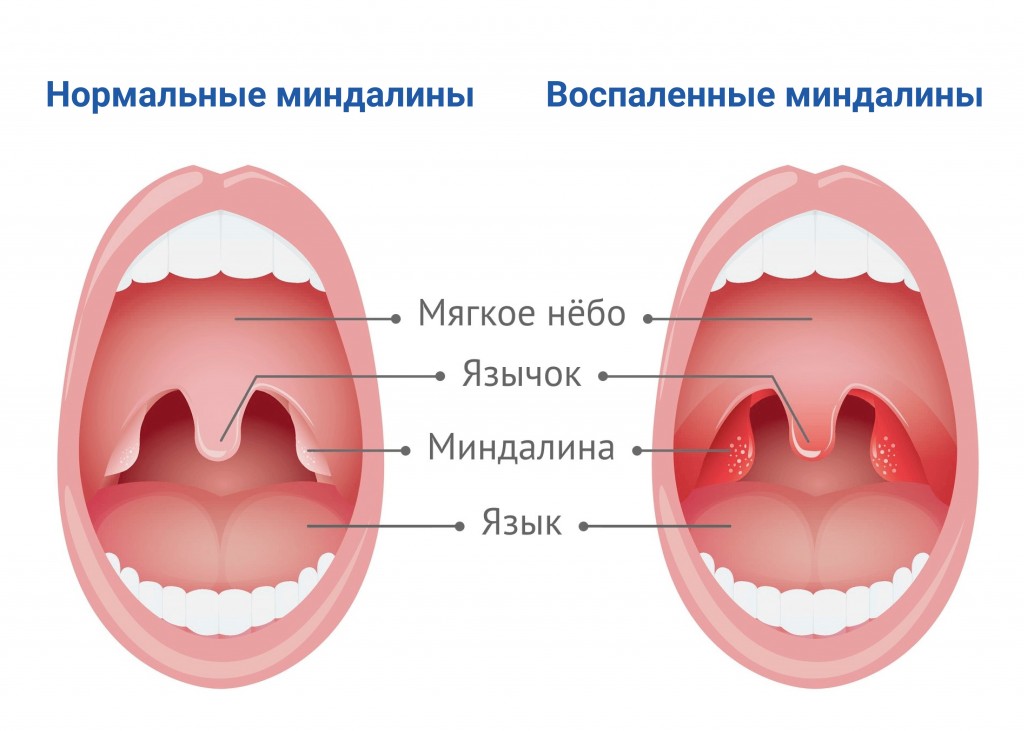
История употребления лекарств (рецептурных и безрецептурных) и наркотиков имеет важное значение, особенно потому, что употребление кокаина, как известно, вызывает ангиноподобную боль. 17,18 Лихорадка, кашель, кровохарканье или одышка в анамнезе указывают на вероятный респираторный источник. Боль, усиливающаяся при глубоком вдохе, может свидетельствовать о плеврите или скрытом переломе ребер. Детей, которые занимаются контактными видами спорта, также следует расспросить об истории травм, которые могут вызвать боль в груди, таких как явный или скрытый перелом ребра.
Должен быть получен подробный социальный анамнез, который фокусируется на отношениях ребенка со сверстниками, успеваемости в школе, семейной динамике и потенциальных жизненных стрессах. Семейный или личный анамнез психических расстройств часто помогает определить причину болей в груди у пациентов, у которых подозревается психогенная причина.
ПОДСКАЗКИ ИЗ ФИЗИЧЕСКОГО ОБСЛЕДОВАНИЯ
Тщательный медицинский осмотр часто может выявить причину боли в груди.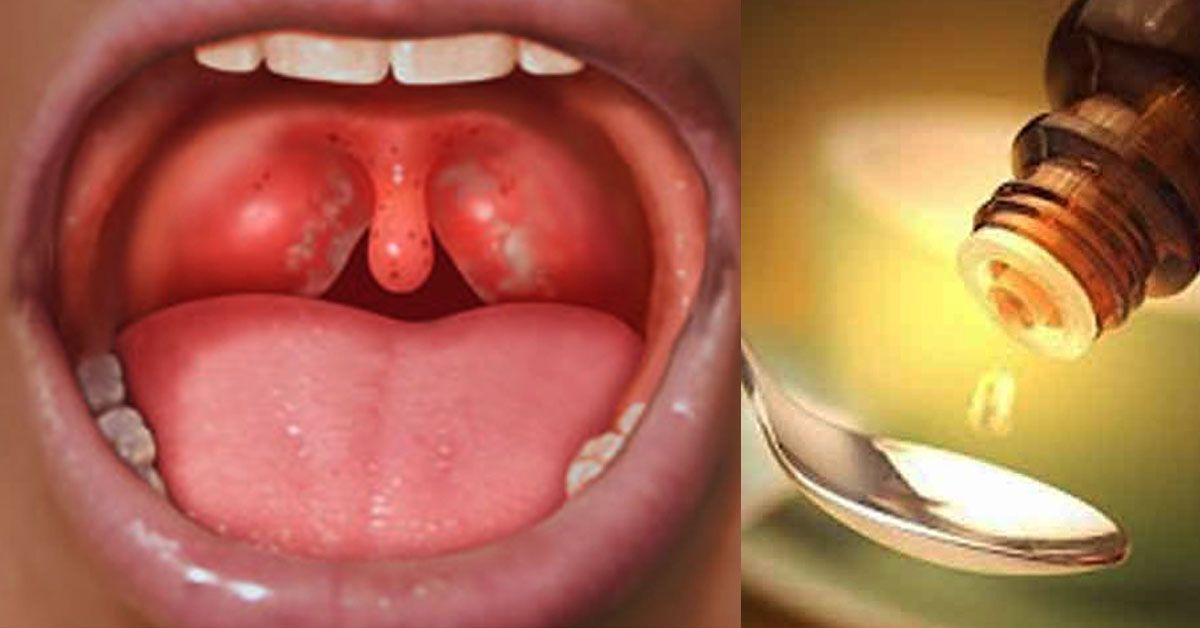 Исследуйте жизненные показатели на наличие признаков лихорадки, тахикардии, тахипноэ или скорректированных по возрасту отклонений артериального давления. По возможности попросите пациента оценить боль по стандартной шкале боли.
Исследуйте жизненные показатели на наличие признаков лихорадки, тахикардии, тахипноэ или скорректированных по возрасту отклонений артериального давления. По возможности попросите пациента оценить боль по стандартной шкале боли.
Физикальное обследование должно включать выявление марфаноидных признаков, таких как нетипично длинный размах рук. Воспроизводимость болей в грудной клетке при надавливании свидетельствует о скелетно-мышечном происхождении. Пропальпируйте грудь на предмет болезненности. Синяки или точечная болезненность могут указывать на случайную или неслучайную травму.
Дыхательная оценка должна включать оценку ретракции, входа воздуха и аномальных легочных шумов (крепитация и хрипы). Оцените частоту и ритм сердечных сокращений и проверьте наличие шумов. Гипотензия, гипертония или ритм галопа могут указывать на возможную сердечную причину болей в груди. Васкулитная или светочувствительная сыпь может указывать на аутоиммунную причину.
РЕКОМЕНДУЕМАЯ ЛАБОРАТОРНАЯ ОЦЕНКА И ОБСЛЕДОВАНИЕ
Тщательный сбор анамнеза и физикальное обследование обычно выявляют причину болей в груди и помогают направить последующую оценку.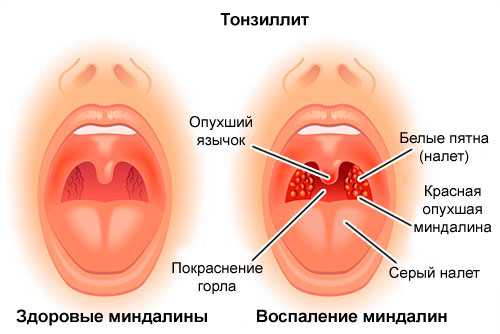 Первым шагом должно быть целенаправленное обследование, а не исчерпывающая лабораторная оценка. Например, рентгенография грудной клетки целесообразна при подозрении на перелом или респираторную причину. Рентгенография грудной клетки может выявить заболевание воздушно-капельного пространства, пневмоторакс ( Рисунок 1 ), плевральный выпот ( Рисунок 2 ), отек мягких тканей и переломы, а также выявить аномалии размера и силуэта сердца. У пациентов с подозрением на легочную инфекцию целесообразно проведение полного подсчета клеток крови и посевов крови. Повышенная скорость оседания эритроцитов является неспецифическим маркером воспаления.
Первым шагом должно быть целенаправленное обследование, а не исчерпывающая лабораторная оценка. Например, рентгенография грудной клетки целесообразна при подозрении на перелом или респираторную причину. Рентгенография грудной клетки может выявить заболевание воздушно-капельного пространства, пневмоторакс ( Рисунок 1 ), плевральный выпот ( Рисунок 2 ), отек мягких тканей и переломы, а также выявить аномалии размера и силуэта сердца. У пациентов с подозрением на легочную инфекцию целесообразно проведение полного подсчета клеток крови и посевов крови. Повышенная скорость оседания эритроцитов является неспецифическим маркером воспаления.
Если анамнез и физикальное обследование указывают на вероятную сердечную причину, может быть показано направление на ЭКГ и к детскому кардиологу. Психологическая оценка и консультирование необходимы, если вероятны психосоматические причины. Анализ мочи на наркотики может быть полезен при подозрении на употребление кокаина.
ВЕДЕНИЕ
Выявление причины боли в груди определит соответствующее лечение. Костохондрит и другие заболевания опорно-двигательного аппарата обычно лечат анальгетиками, особенно НПВП. Пациентов с пневмонией лечат антибиотиками и поддерживающей терапией. Гастрит, пептические язвы и гастроэзофагеальный рефлюкс могут потребовать фармакологического лечения; модификация диеты может помочь в неосложненных случаях. В редких случаях потенциально опасных для жизни сердечных причин может потребоваться госпитализация в стационар с кардиореспираторным мониторингом и оценкой детского кардиолога. Антиаритмические препараты могут быть показаны в редких случаях, связанных с аритмиями или синдромом удлиненного интервала QT. Иногда необходима психологическая или психиатрическая оценка.
Иногда, даже после частых заверений и после того, как была исключена органическая причина, пациенты продолжают испытывать симптомы. Анальгетики могут помочь во время обострений. Многие дети с болью в груди испытывают спонтанное разрешение.
Многие дети с болью в груди испытывают спонтанное разрешение.
ССЫЛКИ
1. Selbst SM, Ruddy RM, Clark BJ, et al. Педиатрическая боль в груди: проспективное исследование. Педиатрия .1988;82:319-323.
2. Файф Д.А., Муди Д.С. Боль в груди у детей, поступающих в кардиологическую клинику. Клин Педиатр (Фила). 1984; 23:321-340.
3. Pantell RH, Goodman BW Jr. Боль в груди у подростков: проспективное исследование. Педиатрия. 1983; 71:881-887.
4. Коцис К.С. Боль в груди в педиатрии. Pediatr Clin North Am. 1999;46:189-203.
5. Евангелиста Дж.А., Парсонс М., Реннебург А.К. Боль в груди у детей: диагностика на основании анамнеза и физического осмотра. J Педиатр Здравоохранение. 2000;14:3-8.
6. Коулман В.Л. Рецидивирующие боли в груди у детей. Pediatr Clin North Am. 1984; 31:1007-1026.
7. Standring S, изд. Анатомия Грея: анатомическая основа клинической практики . 39-е изд. Нью-Йорк: Эльзевир Черчилль Ливингстон; 2005:1664.
39-е изд. Нью-Йорк: Эльзевир Черчилль Ливингстон; 2005:1664.
8. Hall JR, Pyeritz RE, Dudgeon DL, Haller JA Jr. Пневмоторакс при синдроме Марфана: распространенность и терапия. Энн Торак Хирург. 1984; 37: 500-504.
9. Wiens L, Sabath R, Ewing L, et al. Боль в груди у здоровых в остальном детей и подростков часто вызывается астмой, вызванной физической нагрузкой. Педиатрия. 1992;90:350-353.
10. Дэвид Д.Г., Бенджамин Х. Нетравматические заболевания опорно-двигательного аппарата: боль в плече. В: Tintinalli JE, изд. Неотложная медицинская помощь: полное учебное пособие . 6-е изд. Нью-Йорк: Макгроу-Хилл; 2004: 283.
11. Уолш, Калифорния. Обмороки и внезапная смерть у подростков. Adolesc Med. 2001;12:105-132.
12. Аццано О., Боцио А., Сассолас Ф. и др. Естественная история гипертрофической обструктивной кардиомиопатии у молодых пациентов: около 40 случаев [на французском языке]. Arch Mal Coeur Vaiss. 1995; 88: 667-672.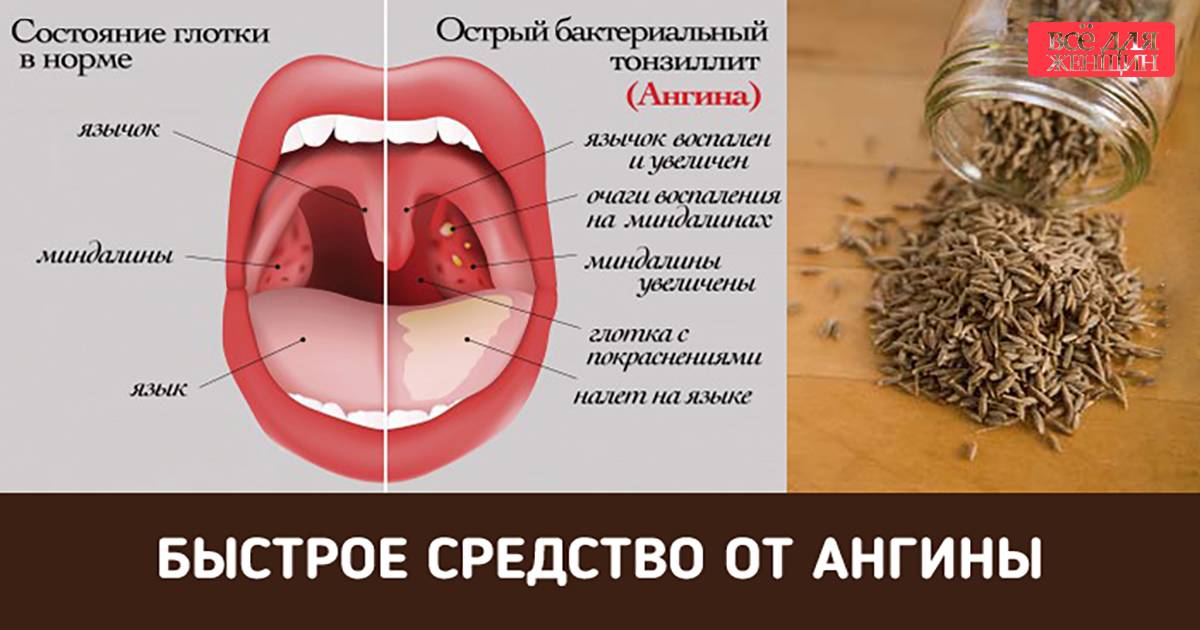
13. Leeper NJ, Wener LS, Dhaliwal G, et al. Клиническое решение проблем. Один сюрприз за другим. N Engl J Med. 2005; 352:1474-1479.
14. Селбст С.М. Боль в груди у детей. Педиатрия. 1985; 75:1068-1070.
15. Роуленд Т.В., Ричардс М.М. Естественная история идиопатической боли в груди у детей. Последующее исследование. Клин Педиатр (Фила). 1986; 25:612-614.
16. Taylor C, Carter F, Poulose J, et al. Клиническая картина острого грудного синдрома при серповидно-клеточной анемии. Postgrad Med J. 2004;80:346-349.
17. Hollander JE, Todd KH, Green G, et al. Боль в груди, связанная с кокаином: оценка распространенности в пригородных и городских отделениях неотложной помощи. Энн Эмерг Мед. 1995; 26:671-676.
18. Вудворд Г.А., Селбст С.М. Боль в груди, вторичная по отношению к употреблению кокаина. Неотложная помощь педиатру. 1987; 3:153-154.
19. Ciftci AO, Tanyel FC, Buyukpamukcu N, Hicsonmez A. Массы женской груди в детстве: 25-летний обзор. Eur J Pediatr Surg. 1998;8:67-70.
Массы женской груди в детстве: 25-летний обзор. Eur J Pediatr Surg. 1998;8:67-70.
20. Ханна П., Панджаби С., Маурья В., Шах А. Болезненная двусторонняя гинекомастия, связанная с изониазидом. Indian J Chest Dis Allied Sci. 2003;45:277-279.
21. Wongsangiem M, Tangthangtham A. Первичные опухоли средостения: анализ 190 случаев (1975-1995). J Med Assoc Thai. 1996; 79:689-697.
22. Марселья Г.Л., Саваста С., Равелли А. и др. Рецидивирующая боль в груди как проявление менингиомы позвоночника. Акта Педиатр. 1995; 84:1086-1088.
23. Schorry EK, Crawford AH, Egelhoff JC, et al. Опухоли грудной клетки у детей с нейрофиброматозом-1. Am J Med Genet. 1997;74:533-537.
Миокардит: воспаление сердца у детей похоже на сердечный приступ, говорит педиатр
Си-Эн-Эн —
Все мальчики-подростки выглядели так, будто у них случился сердечный приступ.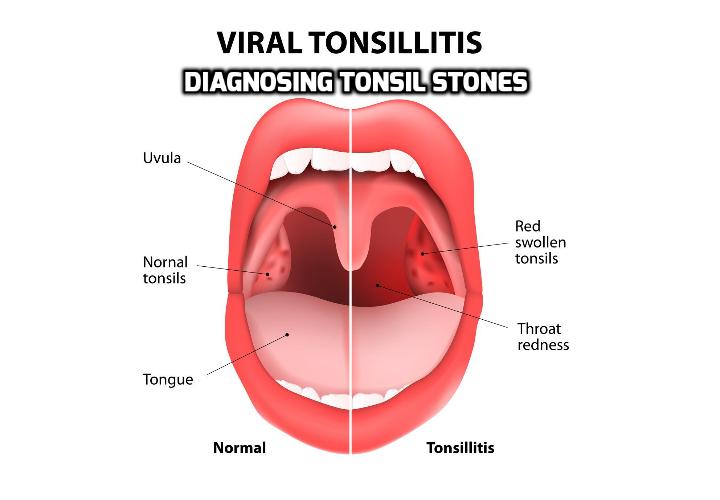
Они жаловались на боль в груди и общий дискомфорт, а тесты сначала выглядели так, как будто они перенесли острый инфаркт миокарда или сердечный приступ.
«К счастью, ни один из наших пациентов не был в критическом состоянии, и все они очень быстро отреагировали на лечение», — заявила в четверг на заседании Национального консультативного комитета по вакцинам доктор Джудит Гусман-Коттрилл из Орегонского университета здравоохранения и науки.
Хотя все молодые пациенты были госпитализированы для кардиологического мониторинга из-за симптомов, они быстро выздоровели.
Гузман-Коттрилл сказала, что, по ее мнению, воспаление сердца, называемое миокардитом, может быть результатом очень редкой реакции на вакцину против коронавируса. Все семь пациентов были недавно вакцинированы, и ни у кого не было признаков недавней коронавирусной инфекции.
Лос-Анджелес, Калифорния — 14 мая: Альма-Севилья готовит флакон с вакциной Pfizer COVID-19 в мобильной клинике вакцин, проходившей в парке Рузвельта в пятницу, 14 мая 2021 года, в Лос-Анджелесе, Калифорния.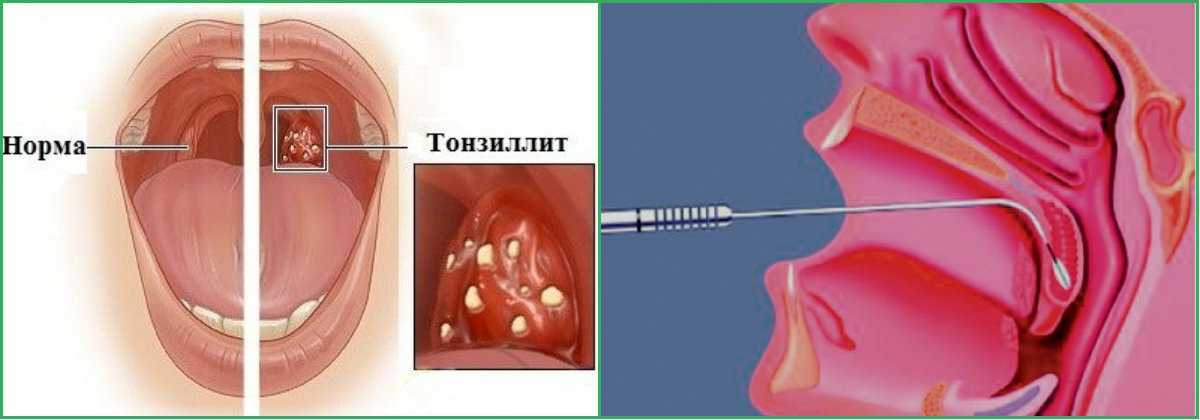 (Ирфан Хан / Los Angeles Times через Getty Images)
(Ирфан Хан / Los Angeles Times через Getty Images)
Детские кардиологи объясняют миокардит и почему ваш подросток все равно должен получить вакцину от Covid-19
Она отметила, что дети и подростки, по-видимому, имеют более сильную немедленную реакцию на вакцину, чем взрослые. Эти реакции, о которых широко сообщалось, включают лихорадку, недомогание и головную боль. По словам Гузман-Коттрилл, воспаление сердца может быть более крайним проявлением этой реакции.
NVAC консультирует Департамент здравоохранения и социальных служб США и попросил Гусман-Коттрилл описать результаты, о которых она сообщила 1 июня в журнале Pediatrics.
У семи молодых людей была боль в груди, лихорадка и другие симптомы, а результаты анализов выглядели так же, как у людей с острым инфарктом миокарда — технический термин для обозначения сердечного приступа. Но ни у кого из подростков не было сердечного приступа.
 Были опробованы различные методы лечения, в том числе аспирин, ибупрофен и стероиды.
Были опробованы различные методы лечения, в том числе аспирин, ибупрофен и стероиды.«Мы до сих пор не знаем, какова оптимальная терапия», — сказал Гусман-Коттрилл.
УИТОН, МЭРИЛЕНД — 21 мая: сержант Национальной гвардии Мэриленда. Джейсон Грант (справа) вводит вакцину против коронавируса Moderna в приветственном центре CASA de Maryland в Уитоне, 21 мая 2021 года в Уитоне, штат Мэриленд. Мобильная клиника вакцинации была укомплектована членами Национальной гвардии Мэриленда и частью Целевой группы Мэриленда по обеспечению справедливости в отношении вакцин, которая работает с местными департаментами здравоохранения и общественными организациями, чтобы сосредоточить внимание на COVID-19.усилия по вакцинации «недостаточно обслуживаемых, уязвимых и труднодоступных групп населения».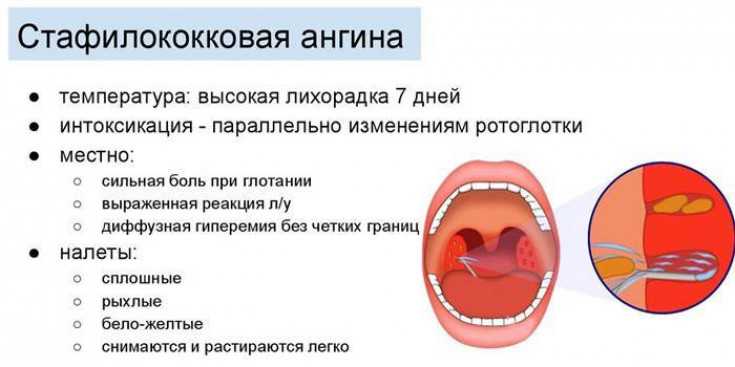
Врачи в Вирджинии и Техасе сообщили об аналогичных результатах в среду в серии случаев с семью мужчинами в возрасте от 19 до 39 лет. У них тоже были тревожные симптомы, включая боль в груди. У них диагностировали миокардит, лечили и отпустили, сообщили врачи в журнале Circulation.
 Эта встреча была перенесена на следующую неделю из-за федерального праздника 19 июня.
Эта встреча была перенесена на следующую неделю из-за федерального праздника 19 июня.Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США рассматривает возможный риск миокардита, решая, как консультировать компании, которые хотят получить разрешение на использование вакцин у детей младше 12 лет. FDA отмечает, что людям потребуются дополнительные данные о безопасности для детей, особенно с учетом Вирус с меньшей вероятностью вызывает тяжелое заболевание и смерть у детей, чем у взрослых.
Гузман-Коттрилл говорит, что для педиатров и родителей важно знать о симптомах, но она наблюдает за данными CDC, которые показывают, что миллионы молодых людей были вакцинированы, и зарегистрировано очень мало случаев миокардита.
Директор CDC доктор Рошель Валенски сказала, что ее агентство следит за случаями, но находит их необычными.
Вакцина Covid-19 от Johnson & Johnson хранится на столе в Covid-19.Установка мобильной установки для вакцинации Фондом бездомных округа Майами-Дейд в Майами, 13 мая 2021 года. (Фото CHANDAN KHANNA/AFP через Getty Images)
Консультанты FDA по вакцинам обсуждают срочность вакцинации детей от коронавируса
«Эти случаи редки, и подавляющее большинство из них полностью разрешились с помощью отдыха и поддерживающей терапии», — сказала она в четверг на брифинге Белого дома по Covid-19. Агентство готовит отчет для заседания ACIP на следующей неделе.
Агентство готовит отчет для заседания ACIP на следующей неделе.
«CDC представит подробную информацию о более чем 300 подтвержденных случаях миокардита и перикардита, зарегистрированных в CDC и FDA среди более чем 20 миллионов подростков и молодых людей, вакцинированных в Соединенных Штатах», — сказала она.
Большой вопрос заключается в том, может ли риск миокардита быть связан с вакцинами, и если да, то превышает ли риск для детей и молодежи риск заражения вирусом.
CDC призвал врачей учитывать риск миокардита и подобного состояния, называемого перикардитом, у детей или подростков, у которых проявляются сердечные симптомы.
«Рассмотрите миокардит и перикардит у подростков или молодых людей с острой болью в груди, одышкой или сердцебиением. В этой более молодой популяции коронарные события с меньшей вероятностью будут источником этих симптомов», — говорится в сообщении. И врачи должны спросить о последних прививках.
Эйден Артурс получает вакцину Pfizer-BioNTech Covid-19 от фармацевта Эндрю Мака (справа) в офисе Еврейской федерации/JARC в Блумфилд-Хиллз, штат Мичиган, 13 мая 2021 года. — Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA), май 10 октября 2021 г. разрешено использование Pfizer-BioNTech Covid-19.вакцина для детей в возрасте от 12 до 15 лет. (Фото JEFF KOWALSKY/AFP) (Фото JEFF KOWALSKY/AFP через Getty Images)
Jeff Kowalsky/AFP/Getty Images По словам представителей здравоохранения, развертывание вакцины против Covid-19 для детей в возрасте от 12 до 15 лет «лучше, чем ожидалось».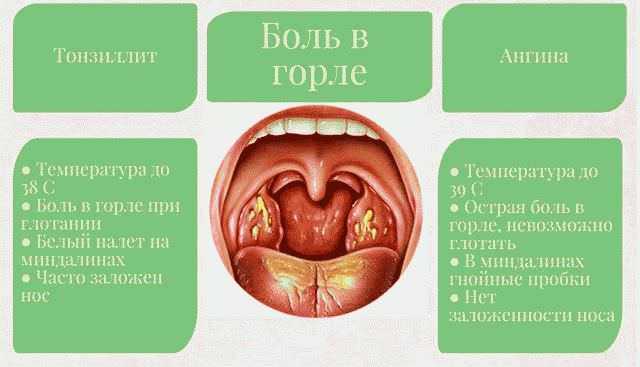
Но Валенски отметила, что она без колебаний сделала прививку своим детям.
«Мои собственные дети получили вакцину от Covid-19, потому что вакцинация — лучший способ защитить наших подростков, подростков и молодых людей от Covid-19.и его осложнения», — сказал Валенский на брифинге.
«Вакцина от Covid-19 спасает жизни. Covid-19 привел к смерти более 320 детей в возрасте до 18 лет в Соединенных Штатах во время этой пандемии.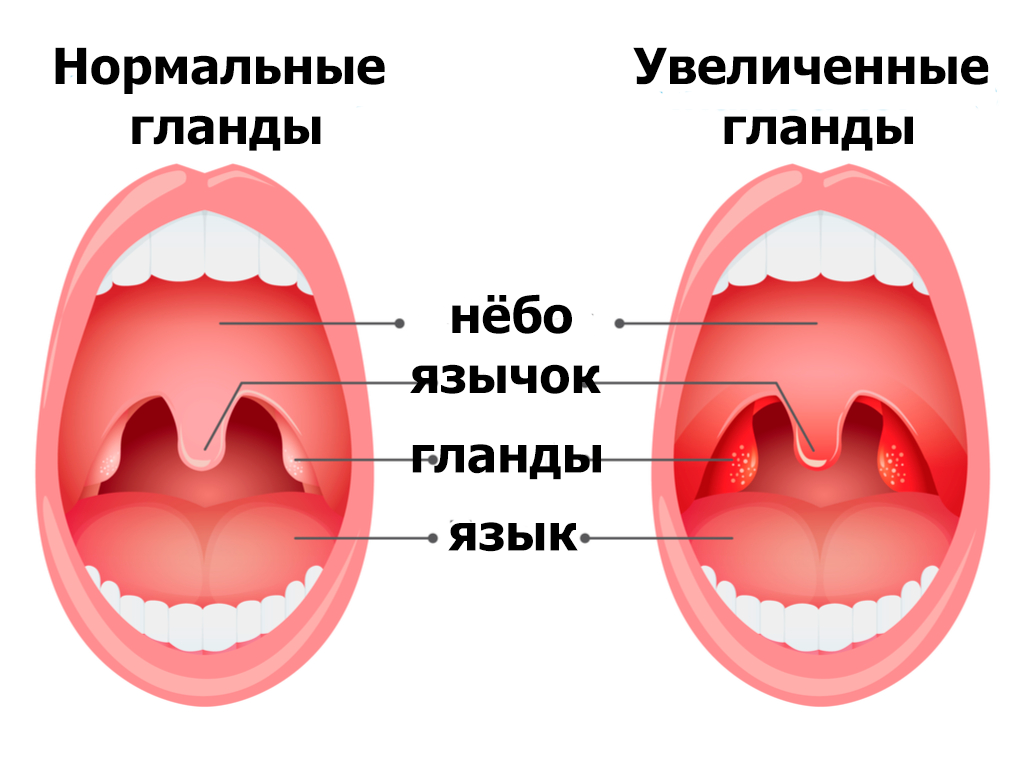 А показатели госпитализации среди подростков, заразившихся Covid-19, были в два с половиной-три раза выше, чем в обычный сезон гриппа», — добавила она.
А показатели госпитализации среди подростков, заразившихся Covid-19, были в два с половиной-три раза выше, чем в обычный сезон гриппа», — добавила она.
«Помимо предотвращения госпитализаций, вакцина также снижает риск заражения Covid-19.и, следовательно, снижает риск MIS-C, серьезного состояния мультисистемного воспаления у детей, которое затронуло более 4000 детей в Соединенных Штатах во время пандемии, включая 36 детей, чья смерть была связана с MIS-C».
Пока чиновники обеспокоены осложнением, организации, представляющие врачей, поддержали вакцинацию детей.
«Американская кардиологическая ассоциация продолжает призывать всех взрослых и детей в возрасте 12 лет и старше в США проходить вакцинацию против COVID-19.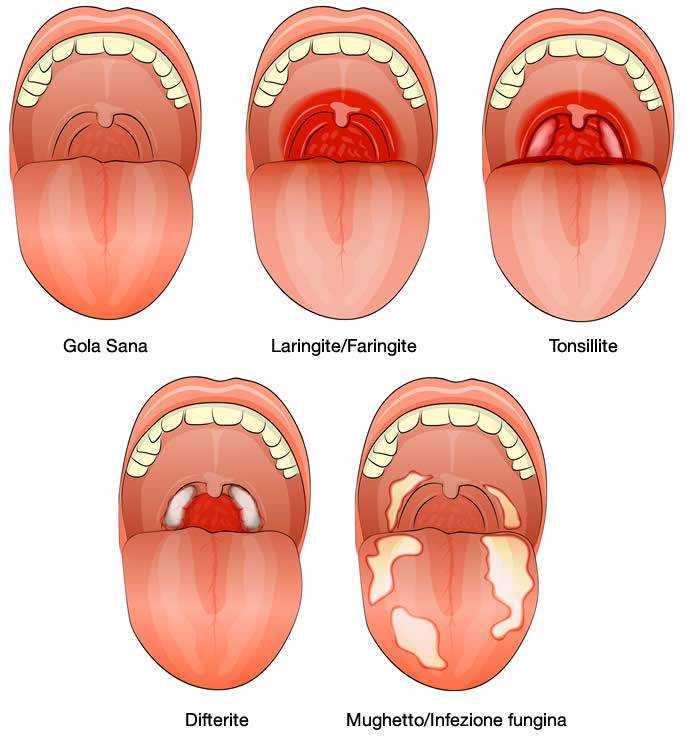 вакцину, как только они смогут, как это рекомендовано CDC», — заявила эта группа.
вакцину, как только они смогут, как это рекомендовано CDC», — заявила эта группа.
В нем говорится, что 81% из первых 270 пациентов в возрасте до 30 лет, выписанных из лечебных учреждений с подозрением на миокардит, связанный с вакцинацией против Covid-19, полностью выздоровели.
Члены Консультативного комитета FDA по вакцинам и связанным с ними биологическим продуктам также отметили опасность Covid-19 для детей.
«Я думаю, что нам нужны эти вакцины для детей как можно раньше», — сказал доктор Марк Сойер, профессор педиатрии в Медицинской школе Калифорнийского университета в Сан-Диего, во время встречи группы на прошлой неделе.
