ГБУЗ Городская поликлиника № 111 для взрослых — Санкт-Петербург, ул. Ольховая , д. 6
Что такое корьКорь (см. дополнительную информацию в Базе Знаний) является классическим детским инфекционным заболеванием, вызываемым вирусом. В прежние времена корь встречалась чрезвычайно часто, но теперь заболеваемость снизилась до редких случаев благодаря массовой вакцинации. Корь проявляется кашлем, насморком, конъюнктивитом, болью в горле, лихорадкой и красной пятнистой сыпью на коже.
Корь может иметь тяжелое течение, особенно, у детей раннего возраста и даже приводить к смерти. Глобальная смертность от кори снижается каждый год, поскольку все больше детей получают вакцину, однако до сих пор ежегодно от этого заболевания погибает более 100 000 человек, большинство из них в возрасте до 5 лет.
Корь распространена по всему миру. В довакцинальную эпоху к 15 годам корью переболевало более 90% населения земли.Смертность превышала 2-2,5%
В 2000 году по приблизительным оценкам корю переболело от 31 до 40 млн. человек, смертность составила 773 000 – 777 000 человек — т.е., 2,1% заболевших. Высокая заболеваемость и контагиозность делают корь пятой причиной детской смертности.
Симптомы кори
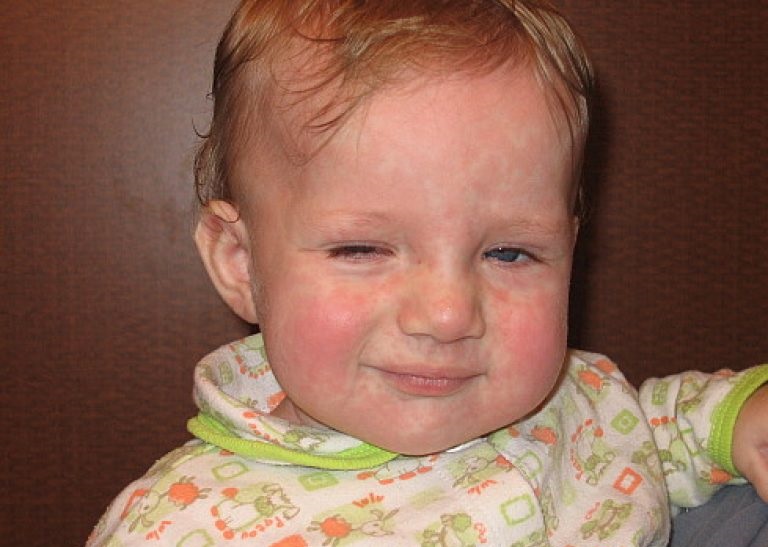
- Кожная сыпь (см. также: Корь. Описание элементов сыпи.), в виде больших плоских пятен, которые часто сливаются; имеет этапность – начинается с лица и далее распространяется постепенно вниз, на туловище и конечности.
Заболевание имеет определенную этапность и занимает 2-3 недели:
- Заражение и инкубационный период: В первые 10 — 14 дней от контакта с зараженным человеком – нет никаких симптомов.
- Период неспецифических симптомов. Первым симптомом кори обычно является легкая или средней интенсивности лихорадка, которая нередко сопровождается постоянным кашлем, насморком, конъюнктивитом и болью в горле.
 Эта стадия является относительно легкой и продолжается два-три дня.
Эта стадия является относительно легкой и продолжается два-три дня. - Период сыпи. Сыпь состоит из маленьких красных пятен, некоторые из которых слегка приподняты над уровнем кожи (папулы). Скопления пятен и папул при кори придают коже диффузно-гиперемированный внешний вид. Сыпь сначала появляется на лице, особенно много ее за ушами и вдоль линии роста волос.
В течение следующих нескольких дней сыпь распространяется вниз: на руки, туловище, затем на бедра, голени и стопы. Одновременно с появлением сыпи резко нарастает лихорадка, достигая 40-41 градуса. Сыпь длится до шести дней и постепенно исчезает, начиная с лица, затем с рук, туловища и в последнюю очередь – с бедер и стоп.
Больной корью заразен около восьми дней: вирус начинает выделяться в окружающую среду за четыре дня до появления сыпи и заканчивает через четыре дня от появления первых элементов сыпи.
Когда обращаться к врачу
 Обсудите с врачом полноценность календаря прививок Вашего ребенка перед его поступлением в начальную школу, в колледж или до предстоящей международной поездки.
Обсудите с врачом полноценность календаря прививок Вашего ребенка перед его поступлением в начальную школу, в колледж или до предстоящей международной поездки.
Причины заболевания корью
Причиной кори является вирус, который размножается в носу и горле зараженного ребенка или взрослого.
Когда больной корью человек кашляет или чихает, инфицированные капельки распыляются в окружающий воздух, после чего другие люди могут их вдохнуть. Зараженные капельки также могут осесть на поверхностях и оставаться активными на них в течение нескольких часов. Если здоровый человек прикоснется руками сперва к этим поверхностям, а затем потрет свой нос или глаза, он также может заразиться.
Факторы риска
- Отсутствие вакцинации. Если Ваш ребенок не имеет вакцины против кори, его риск заболеть при контакте с больным человеком гораздо выше, чем у привитых детей.

- Международные поездки. Если Вы путешествуете в развивающиеся страны, где корь является более распространенной, Вы подвержены более высокому риску инфицирования.
- Наличие дефицита витамина А. Если Ваш рацион беден витамином А, Вы подвержены более высокому риску заражения, а также более высокому риску тяжелого течения болезни.
Осложнения кори
- Ушная инфекция (средний отит). Одним из самых распространенных осложнений кори является бактериальная инфекция среднего уха.
- Бронхит, ларингит или ложный круп. Корь может привести к воспалению голосовых связок (гортани) или бронхов, так же выделяется коревой круп
- Пневмония. Воспаление легких является частым осложнением кори. Особенному риску подвержены люди с ослабленной иммунной системой. Иногда коревая пневмония приводит к смерти пациента.

- Энцефалит. Это осложнение развивается с частотой примерно 1: 1000 заболевших. Это воспаление вещества головного мозга, которое может вызвать рвоту, судороги, кому или даже смерть. Коревой энцефалит может начаться одновременно с самой корью, а может быть отсроченным на несколько месяцев.
- Проблемы при беременности. Если Вы беременны, Вам нужно проявлять особую осторожность, чтобы избежать кори, потому что это заболевание способно приводить к прерыванию беременности (смерти плода), преждевременным родам, грубым аномалиям развития плода или низкому весу при рождении.
- Снижение содержания тромбоцитов (тромбоцитопения). Корь может привести к снижению тромбоцитов – клеток крови, которые необходимы для свертывания крови.
Частота осложнений кори в развитых странах:Общая частота осложнений — 22,7%
Диарея — 9,4%
Средний отит — 6,6%
Пневмония — 6,5%
Энцефалит — 0,1%
Смерть — 0,3%Частота осложнений кори выше в развивающихся странах и странах с высоким процентом отказов от вакцинации.
Подготовка к визиту врача
Готовясь к визиту врача, Вы можете сделать некоторые полезные приготовления:
- Запишите все симптомы, которые испытываете Вы, или Ваш ребенок, включая те, которые не кажутся Вам связанными с этим заболеванием
- Запишите ключевую личную информацию, в том числе — любые недавние поездки
- Составьте список всех лекарств, витаминов и пищевых добавок, которые принимаете Вы или Ваш ребенок
- Составьте список вопросов, которые хотели бы задать своему врачу.
Ваш врач, вероятно, задаст вам ряд вопросов, таких как:
- Вы или Ваш ребенок вакцинированы против кори? Когда и сколько раз вводились вакцины?
- Вы недавно путешествовали за пределы страны?
- Кто еще проживает в вашем доме? Все ли они привиты от кори?
Что Вы можете сделать, в ожидании приема врача?
Убедитесь, что Вы или ваш ребенок получаете достаточно жидкости. Оптимально пить не просто воду, а растворы электролитов, такие как Регидрон, Гидровит, Хумана Электролит и тд.
Оптимально пить не просто воду, а растворы электролитов, такие как Регидрон, Гидровит, Хумана Электролит и тд.
Если лихорадка доставляет выраженный дискомфорт или достигает высоких цифр (выше 39 градусов), следует принимать парацетамол (15 мг/кг) или ибупрофен (10 мг/кг).
Не давайте детям аспирин для снижения лихорадки, поскольку он может вызывать грозное и опасное для жизни осложнение – синдром Рейе.
Диагностика кори
В большинстве случаев Вашему врачу потребуется лишь осмотр и сбор анамнеза, чтобы безошибочно поставить диагноз кори. При необходимости диагноз может быть подтвержден анализом крови.
Лечение кори
Не существует никакого специфического лечения против кори, противовирусные и антибактериальные препараты неэффективны при этом заболевании. Заболевание проходит самостоятельно, лечение состоит лишь в уменьшении симптомов и своевременном выявлении осложнений.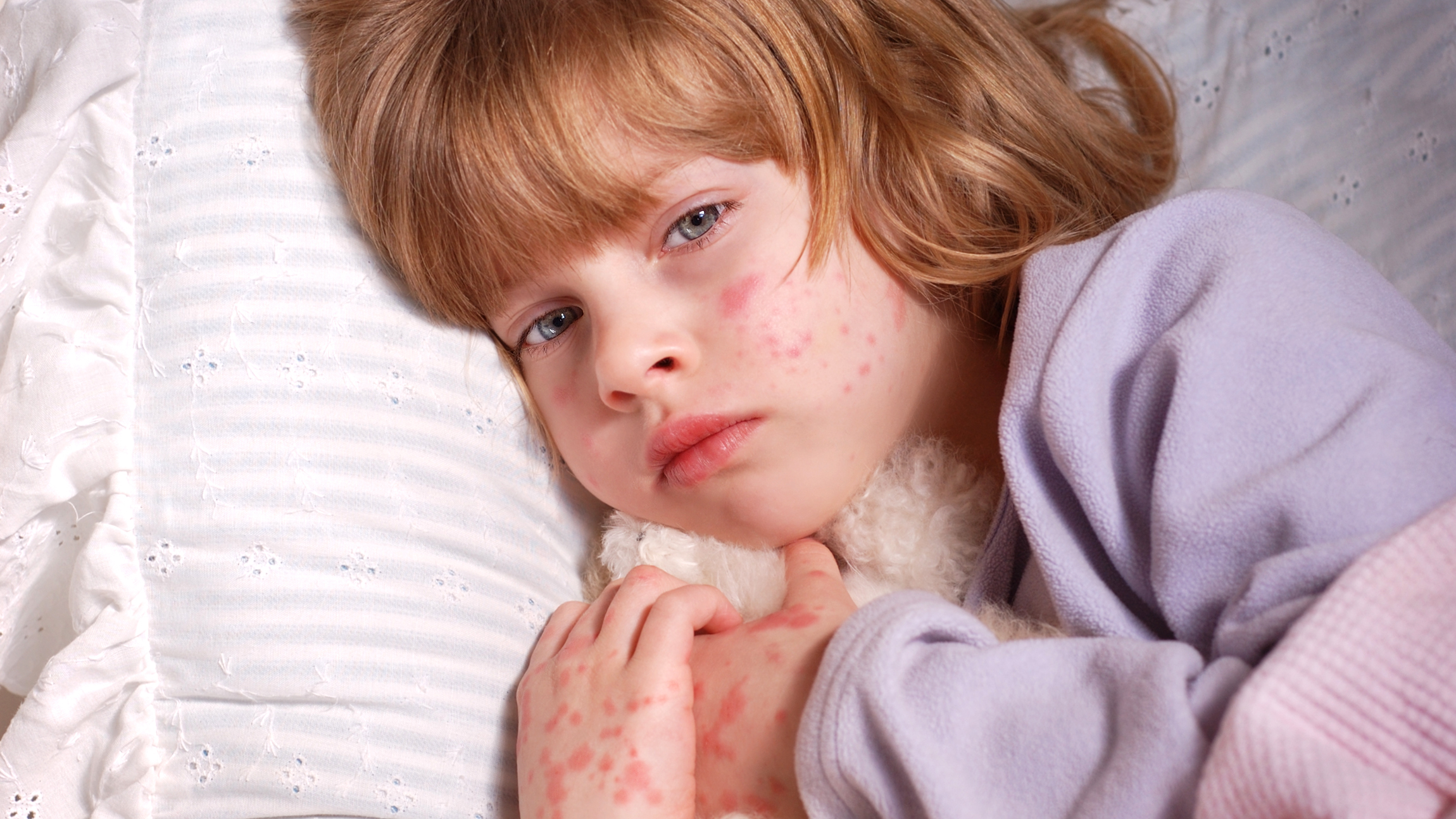
- Постконтактная иммунизация. Непривитые пациенты, включая младенцев, могут получить прививку от кори в течение 72 часов после контакта с больным человеком. В большинстве случаев это позволяет значительно смягчить тяжесть болезни и улучшить прогноз.
- Внутривенный иммуноглобулин. Беременные женщины, младенцы и люди с ослабленной иммунной системой (например, ВИЧ-инфицированные люди), которые были в контакте с инфицированным пациентом, но не могут получить живую вакцину – обычно получают инъекции иммуноглобулина. Этот препарат должен быть введен в течение шести дней после контакта с вирусом. Донорские антитела, содержащиеся в препарате, могут предотвратить корь или сделать симптомы болезни менее серьезными.
Лекарственные препараты
- Жаропонижающие.
 Используйте только парацетамол или ибупрофен. Не используйте аспирин у детей до 18 лет!
Используйте только парацетамол или ибупрофен. Не используйте аспирин у детей до 18 лет! - Антибиотики. Если во время кори развивается вторичное бактериальное осложнение, такое как пневмония или средний отит, Ваш врач может назначить антибактериальный препарат.
- Витамин А. Люди с низким уровнем витамина А, чаще всего, имеют более тяжелое течение кори. Назначение витамина A может уменьшить тяжесть кори. Обычно он вводится в большое дозе (200 000 международных единиц) в течение двух дней.
Изменение образа жизни и домашние средства
Если у Вас или у Вашего ребенка диагностирована корь, Вам следует быть в контакте с врачом, чтобы он мог наблюдать за течением болезни и следить за развитием осложнений. Кроме того, следующие советы помогут вам облегчить симптомы болезни:
- Отдыхайте. Соблюдайте постельный или полупостельный режим
- Пейте много воды, фруктовых соков и травяного чая, чтобы восполнить жидкость, потерянную при лихорадке и активном потоотделении
- Увлажняйте воздух в доме.
 Используйте для этого увлажнитель воздуха, или мокрые ткани.
Используйте для этого увлажнитель воздуха, или мокрые ткани. - Дайте отдых глазам. Сохраняйте приглушенный свет в комнате или носите солнцезащитные очки. Как можно меньше читайте и смотрите на мониторы (компьютер, телефон и тд). Чтобы заполнить досуг, вы можете, например, слушать аудиокниги.
Профилактика кори
Если кто-то в Вашей семье болеет корью, соблюдайте следующие меры предосторожности:
- Изоляция. Поскольку корь является очень заразной за 4 дня до начала сыпи, и 4 дня после ее начала – больной человек должен находиться в максимальной изоляции в этот период времени. Никаких посещений, визитов и встреч.
- Особенно важно изолировать непривитых людей от зараженного человека
- Вакцинация и введение иммуноглобулина. Задайте своему семейному врачу вопросы о необходимости специфической экстренной защиты каждого члена семьи.
Предотвращение новых инфекций
Если Вы уже переболели корью ранее, то Ваш организм имеет пожизненный иммунитет, и Вы не можете заболеть во второй раз.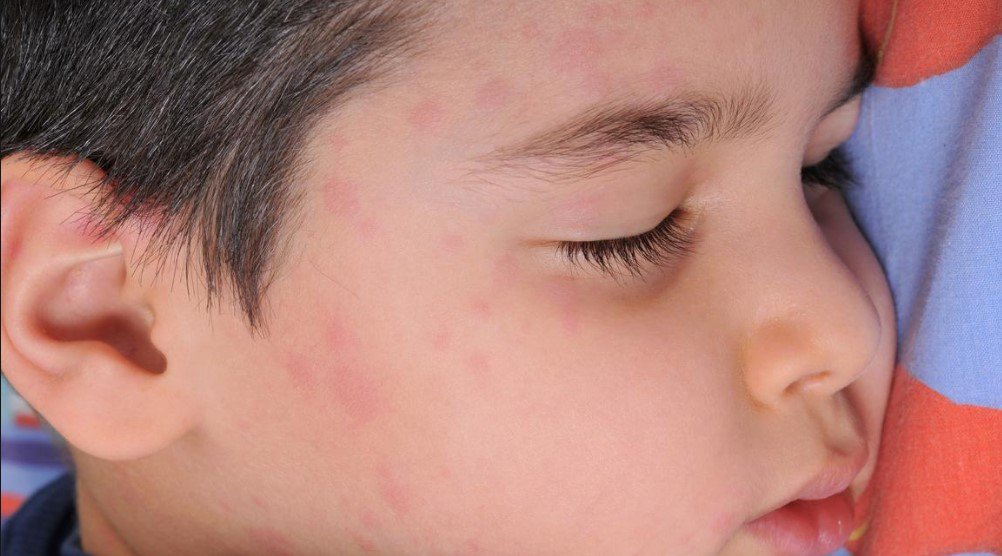
Для всех остальных людей введение вакцины имеет крайне важное профилактическое значение. Вакцинация формирует и сохраняет так называемый «коллективный иммунитет» против кори.
Как только коллективный иммунитет против кори ослабевает, начинает увеличиваться частота заболеваемости.
Вакцина против кори входит в состав дивакцины «корь + эпидемический паротит», или тривакцины «Приорикс» (корь + эпидемический паротит + краснуха). В развитых странах используют тетравакцину «Приорикс-тетра» (корь + эпидемический паротит + краснуха + ветряная оспа). Согласно российскому нацкалендарю прививок, вакцинация против кори проводится в 1 год (вводится одна доза) и в 6 лет (вводится вторая доза). Дополнительная вакцинация проводится женщинам, планирующим беременность, учителям, медицинским работникам, а также некоторым другим людям, имеющим, по роду своей профессии, высокий риск заражения корью.
Памятка родителям о профилактике кори
Корь — это широко распространенное острое инфекционное заболевание, встречающееся главным образом у детей и характеризующееся повышением температуры, катаральным воспалением слизистых оболочек носа, глаз и горла и появлением на коже пятнистой сыпи. Корь является одной из самых заразных болезней, известных на сегодняшний день. Для этой инфекции характерна почти 100% восприимчивость — то есть если
Корь является одной из самых заразных болезней, известных на сегодняшний день. Для этой инфекции характерна почти 100% восприимчивость — то есть если
человек, ранее корью не болевший и не привитый, будет контактировать с больным корью — вероятность заболеть чрезвычайно высока. Вот почему так важно строгое соблюдение сроков вакцинации и проведение противоэпидемических мероприятий в очаге инфекции.
Причины заболевания
Путь передачи инфекции воздушно-капельный. Вирус выделяется во внешнюю среду с капельками слюны при разговоре, во время кашля, чихания. Несмотря на нестойкость к воздействию внешней среды известны случаи распространения вируса с током воздуха по вентиляционной системе здания. Источник инфекции — больной корью, который заразен для окружающих с последних 2 дней инкубационного периода до 4-го дня высыпаний. С 5-го дня высыпаний больной считается незаразным. После перенесенного заболевания у выздоровевших сохраняется пожизненный иммунитет. Дети, родившиеся от перенесших корь матерей, остаются невосприимчивыми к болезни до 3 месяцев, так как в течение этого периода в их крови сохраняются защитные материнские антитела. Лица, не болевшие корью и не привитые противнее, остаются высоко восприимчивыми к кори в течение всей жизни и могут заболеть в любом возрасте.
Лица, не болевшие корью и не привитые противнее, остаются высоко восприимчивыми к кори в течение всей жизни и могут заболеть в любом возрасте.
Симптомы кори
Инкубационный период, то есть время от заражения до появления первых симптомов, длится от 7 до 14 дней. Важно помнить, что болезнь начинается не с появления сыпи, а с симптомов простуды: температура 38-40 градусов, резкая слабость, отсутствие аппетита, сухой кашель, насморк. Позже появляется конъюнктивит (воспаление слизистой оболочки глаза). Примерно через 24 дня после первых симптомов болезни на слизистой оболочке щек (напротив коренных зубов) возникают мелкие беловатые высыпания. На 3-5 день болезни появляется сыпь в виде ярких пятен, которые имеют тенденцию сливаться между собой. Сначала она обнаруживается за ушами и на лбу, затем быстро распространяется ниже на лицо, шею, тело и конечности. Мелкие розовые пятна сыпи быстро увеличиваются в размерах, приобретают неправильную форму, иногда сливаются. В период максимального высыпания, через 2-3 дня после появления сыпи, температура снова может подниматься до 40.5°. Сыпь держится 4-7 дней. На месте пятен остаются очаги коричневой пигментации, через 2 недели кожа становится чистой.
В период максимального высыпания, через 2-3 дня после появления сыпи, температура снова может подниматься до 40.5°. Сыпь держится 4-7 дней. На месте пятен остаются очаги коричневой пигментации, через 2 недели кожа становится чистой.
Осложнения
Осложнения развиваются чаще у детей в возрасте до пяти лет или у взрослых старше 20 лет. Наиболее распространенными являются воспаление среднего уха (отит), слепота, бронхопневмония, воспаление шейных лимфоузлов, ларингит, энцефалит. К сожалению, осложнения кори не так уж редки, поэтому лечение заболевания должно проводиться под медицинским контролем участковый врач посещает пациента раз в несколько дней.
Что можете сделать вы?
При малейшем подозрении на развитие кори следует незамедлительно обратиться к врачу. Это важно не только для скорейшей постановки диагноза и начала лечения, но и для принятия противоэпидемических мер в коллективе, который посещал заболевший.
Что может сделать врач?
В типичных случаях диагностика кори не вызывает затруднений. Участковый врач ставит диагноз на дому по клинической картине заболевания и назначает лечение. Иногда могут потребоваться серологические методы исследования (выявление антител к вирусу кори в сыворотки крови больного). Лечение не осложнённой кори симптоматическое, включает постельный режим, обильное питье, жаропонижающие, средства от насморка и боли в горле, отхаркивающие препараты, витамины. В случае развития осложнений кори дальнейшее лечение проводят в стационаре.
Участковый врач ставит диагноз на дому по клинической картине заболевания и назначает лечение. Иногда могут потребоваться серологические методы исследования (выявление антител к вирусу кори в сыворотки крови больного). Лечение не осложнённой кори симптоматическое, включает постельный режим, обильное питье, жаропонижающие, средства от насморка и боли в горле, отхаркивающие препараты, витамины. В случае развития осложнений кори дальнейшее лечение проводят в стационаре.
Профилактика кори
Надежным и эффективным методом профилактики кори является вакцинация. Прививка от кори это, по своей сути, искусственное инфицирование вирусом, но очень ослабленным, в результате которого организм вырабатывает защитный иммунитет. У некоторых детей с 6 по 20 день после прививки могут отмечаться слабые реакции в виде повышения температуры, а иногда появления конъюнктивита и не обильной сыпи. Эти симптомы сохраняются 2-3 дня, после чего все
благополучно проходит. Не пугайтесь, это вполне возможно и не опасно. Однако на всякий случай, при возникновении каких-либо осложнений после прививок обязательно обращайтесь к врачу. Первую вакцинацию проводят детям в возрасте 12 месяцев, вторую — в возрасте 6 лет. Вакцинация против кори может проводится моновакцинами или тривакциной (корь, краснуха и эпидемический паротит). Эффективность противокоревой вакцины одинакова, независимо от того, какая вакцина
Однако на всякий случай, при возникновении каких-либо осложнений после прививок обязательно обращайтесь к врачу. Первую вакцинацию проводят детям в возрасте 12 месяцев, вторую — в возрасте 6 лет. Вакцинация против кори может проводится моновакцинами или тривакциной (корь, краснуха и эпидемический паротит). Эффективность противокоревой вакцины одинакова, независимо от того, какая вакцина
применяется. Прививка обеспечивает стойкий защитный эффект в течение 15 лет. Живые вакцины не назначают беременным женщинам, больным туберкулезом, лейкозом, лимфомой, а также ВИЧ-инфицированным. При выявлении кори проводят профилактические мероприятия в очаге инфекции т.е. в том коллективе, где находился ребенок. Детям до 3 лет,
беременным женщинам, больным туберкулезом и лицам с ослабленной иммунной системой обычно вводят противокоревой иммуноглобулин (пассивная иммунизация) в первые 5 дней после контакта с больным. Дети старше 3 лет, не болевшие корью, не привитые ранее и не имеющие клинических противопоказаний, подлежат срочной вакцинации. Вакцина
Вакцина
может обеспечить защитный эффект при использовании ее до контакта или в течение 2 суток после контакта с больным корью. На детей, которые контактировали с заболевшим, не были привиты и не болели корью, налагают карантин. Первые семь дней после одноразового контакта позволяется посещать детский коллектив. Потом, до 17 дня после контакта включительно (а для детей, которые с целью профилактики получили иммуноглобулин, — до 21 дня) таких детей изолируют. В очаге инфекции ежедневно проводят профилактический осмотр и термометрию детей, которые находились в контакте с тем, кто заболел. Всех обнаруженных больных корью срочно изолируют.
Корь — острое инфекционное заболевание
КОРЬ — острое высококонтагиозное заболевание, проявляющееся синдромом интоксикации, катаральным синдромом и специфической экзантемой. Несмотря на низкий уровень заболеваемости корью в нашей стране (0-2 случаев в год), нельзя забывать, что при нарушении плана проведения вакцинации заболеваемость корью может резко возрасти.
Корь вызывается парамиксовирусом, представленным одним серотипом. Инкубационный период составляет 9-12 (до 17) дней, а при пассивной иммунизации и у вакцинированных – до 21 дня. Больной является источником инфекции с последних двух дней инкубации и до 4 дня с момента появления сыпи и наиболее заразен в продромальном периоде. При наличии пневмонии заразность больных может увеличиваться до 10 дней от момента появления сыпи.
Продромальный (катаральный) период при кори продолжается 2-4 дня. Для клинической картины кори в этом периоде характерно острое начало заболевания, выраженная интоксикация и лихорадка, коньюнктивит, проявления катарального синдрома. Необходимо обратить внимание на тщательный осмотр слизистой оболочки щек для постановки диагноза кори до появления сыпи по наличию энантемы и пятен Бельского-Филатого-Коплика. Классическим считается наличие пятен Бельского-Филатова-Коплика на уровне малых коренных зубов. Однако в продромальном периоде они часто обнаруживаются в виде обильных мелких (1-2 мм) элементов сыпи белого цвета (обычно сравнивают с манной крупой) на всей слизистой щек, десен, губах. Они не снимаются шпателем. После их исчезновения в периоде высыпаний (погибший эпителий отторгается) остается неблестящая, с мелкими поверхностными эрозиями, слизистая.
Они не снимаются шпателем. После их исчезновения в периоде высыпаний (погибший эпителий отторгается) остается неблестящая, с мелкими поверхностными эрозиями, слизистая.
Пятна Бельского-Филатова-Коплика.
Период разгара заболевания (период высыпаний) характеризуется наличием второй волны лихорадки с интоксикацией, часто развивается анорексия, сохраняется катаральный синдром (конъюктивит даже может усилиться), к которым присоединятся специфическая коревая экзантема. Катаральный синдром исчезает к 7-9 дню болезни.
Сыпь при кори не зудит, мелко- и крупнопятнистопапулезная, сливная, на неизмененном фоне кожных покровов. В тяжелых случаях или при сопутствующем нарушении первичного гемостаза (тромбоцитопения, тромбоцитопатия, некоторые варианты дисплазии соединительной ткани и др.) экзантема может носить геморрагический характер. Патогномоничным для кори является этапность высыпаний: на 1-й день сыпь появляется на лице и шее, на 2-й — на туловище и плечах, на 3-й — на предплечьях и ногах. Угасание сыпи происходит в той же последовательности, причем, когда высыпания появляются на ногах, на лице они начинают угасать. После сыпи остается пигментация (на 7-10 дней) и отрубевидное или мелкопластинчатое шелушение.
Угасание сыпи происходит в той же последовательности, причем, когда высыпания появляются на ногах, на лице они начинают угасать. После сыпи остается пигментация (на 7-10 дней) и отрубевидное или мелкопластинчатое шелушение.
К легким атипичным формам кори относятся абортивная, митигированная, стертая и субклиническая. Эти варианты инфекции развиваются у пациентов, которые имеют какой-то специфичный иммунитет.
Абортивная корь («abortus» — обрыв, прерывание) начинается и протекает как типичная корь до 1-2 дня высыпаний. А потом внезапно болезнь обрывается: нормализуется t0, исчезает интоксикация, сыпь больше не появляется. На пораженных участках кожи экзантема проходит все стадии развития, как при типичной кори (пигментация, мелкое шелушение).
Митигированная корь («mitis» — легкий) напоминает по течению краснуху: короткий продромальный период, слабо выраженный синдром интоксикации и катаральный синдром, субфебрильная температура, нет этапности высыпаний и пятен Бельского-Филатого-Коплика, сыпь обычно необильная, носит розеолезный и мелкопятнистый характер, может нарушаться последовательность высыпаний.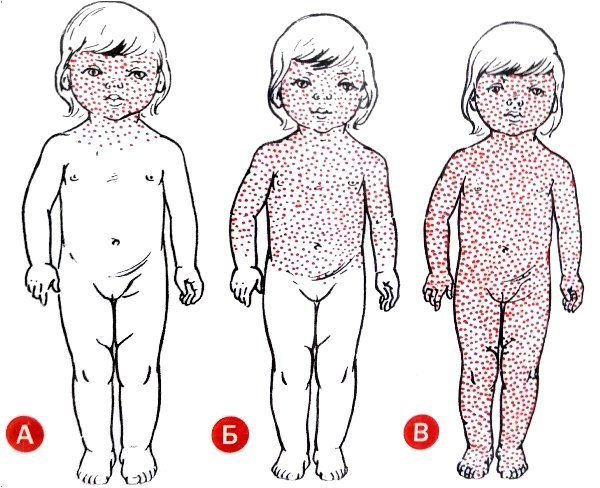 После сыпи пигментация не выражена и исчезает за 2-3 дня.
После сыпи пигментация не выражена и исчезает за 2-3 дня.
Стертая форма кори напоминает легкую, 3-4-х дневную ОРИ. Сыпь при ней отсутствует. Субклиническая форма диагностируется только лабораторно. Заподозрить атипичное течение кори можно только с учетом эпидемиологических данных.
К атипичным вариантам с агравированным (утяжеленным) течением относятся гипертоксическая и геморрагическая формы. Для первой характерно развитие на фоне тяжелой кори нейротоксикоза с соответствующей симптоматикой (неглубокие и кратковременные нарушения сознания, признаки внутричерепной гипертензии со рвотой и возможными генерализованными судорогами, явления менингизма при исследовании ликвора и т.д.). Геморрагическая форма кори, в отличие от тяжелой кори с элементами геморрагической сыпи, характеризуется выраженным ССВО, развитием ДВС-синдрома и синдрома полиорганной недостаточности (СПОН), что может привести больного к летальному исходу.
Особые случаи течения кори.
Вакцин-ассоциированная корь обычно протекает как митигированная или легкая типичная корь.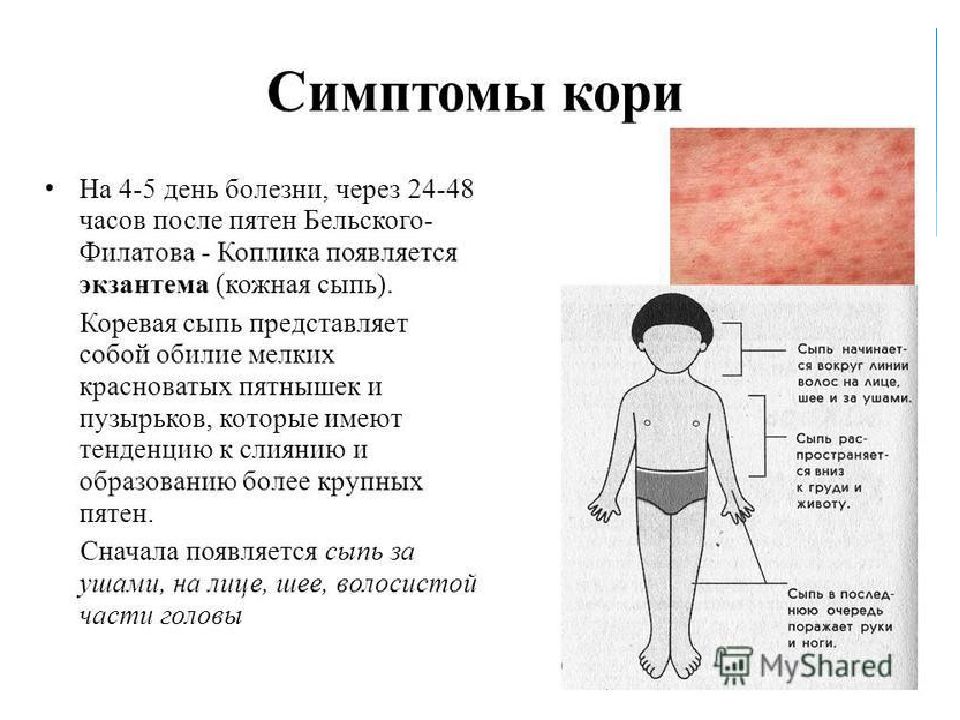 Инкубационный период сокращается до 6-10 дней.
Инкубационный период сокращается до 6-10 дней.
Введение глюкортикоидов коревым больным (например, с аутоиммунными или аллергическими заболеваниями) приводит к облегчению течения кори: меньше температура, интоксикация, катаральные симптомы, сыпь слабо выражена. Однако в этом случае повышается вероятность развития бактериальных осложнений.
Корь у больных со СПИД-ом протекает тяжело, но без сыпи. Эти больные умирают обычно от первичных коревых гигантоклеточных пневмоний.
Корь у взрослых протекает типично, но обычно тяжело, с выраженным катаральным синдромом и синдромом интоксикации. Бактериальные осложнения развиваются реже, чем у детей, а менингоэнцефалит — чаще.
Осложнения кори можно разделить на первичные (связанные с действием самого вируса или с реакцией иммунной системы человека на вирус кори) и вторичные (связанные с суперинфицированием).
К первичным осложнениям относятся гигантоклеточная коревая пневмония, ложный круп, энцефалит.
Вторичные осложнения кори чаще всего представлены в виде бактериальных отитов, синуситов, трахеобронхитов, пневмоний, энтеритов и энтероколитов, стоматитов.
Корь не требует специфической терапии. В выхаживании коревых больных требуется тщательный уход, гигиеническое содержание больного (полоскание рта после еды, промывание глаз водой или физиологическим раствором и т.д.), полноценная диета.
При наличии бактериальных осложнений и при кори у детей до года показано применение антибиотиков, симптоматической и патогенетической целенаправленной терапии. Нет оснований для применения (и не доказана их эффективность) аскорбиновой кислоты, Н1-блокаторов, глазных капель с антимикробными препаратами.
Больных корью изолируют в течение 4 дней, а при развитии пневмонии — до 10-го дня с момента появления сыпи. Основным средством профилактики кори является вакцинация, которая проводится в 1 год и ревакцинация – в 6 лет. Предупредить развитие кори у контактных (или ослабить ее течение) можно введением нормального человеческого иммуноглобулина (0,15-0,2 мл/кг) в периоде инкубации. Кроме того, если точно известно время инфицирования, то введение коревой вакцины в первые 72 часа от момента заражения также способно предотвратить заболевание у непривитых или у людей с доказанным отсутствием противокоревых антител.
симптомы, причины, диагностика, лечение и профилактика
Болезнь корь – высокозаразное вирусное инфекционное заболевание, после перенесения которого у человека формируется стойкий иммунитет. Инфекция наиболее характерна для детей в возрасте 2-5 лет. Корь у взрослых встречается достаточно редко. Чаще всего она возникает у людей, не получивших вакцинацию.
Возбудителем заболевания является специфический вирус кори. Повторное заражение им не происходит из-за развития стойкого иммунитета. В связи с этим с симптомами и лечением кори человек может столкнуться только один раз. Чаще болезнь проходит за 1-2 недели без каких-либо иммунологических нарушений.
Симптомы и признаки кори
Вирус кори развивается в теле человека в несколько стадий. Сначала идет инкубационный период, который в среднем длится около 7-14 дней, в редких случаях – 21 день. В этот период симптомы кори еще не возникают. Они появляются уже на следующей стадии – катаральной. На этом этапе корь у взрослых вызывает такие клинические признаки:
- общую слабость и ломоту в теле;
- насморк с обильными выделениями;
- температуру 38-40°C;
- сильную головную боль;
- мучительный сухой кашель;
- боль в горле при глотании;
- воспаление слизистой оболочки глаз;
- боль в горле при глотании.

Катаральная стадия занимает в среднем 5 дней. После нее признаки кори начинают несколько уменьшаться, и больной чувствует облегчение. Но примерно через день симптомы вновь нарастают и самочувствие ухудшается. Наступает следующий этап – период высыпаний. Они представляют собой пятнисто-папулезную сыпь – отдельные элементы сливаются в единые очаги.
Сначала пятна возникают на шее, голове, верхней части грудной клетки, а затем распространяются по всему туловищу. Спустя 3 дня после появления сыпь начинает бледнеть – наступает период выздоровления, когда температура и общее самочувствие нормализуются.
У вас появились симптомы кори?
Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону +7 (495) 775-73-60Причины возникновения и пути заражения
Корь вызывает РНК-содержащий вирус. Он передается от больного человека воздушно-капельным путем – после попадания на слизистые дыхательных путей, возбудитель проникает в кровоток и распространяется по всему организму. Особую опасность больной представляет в первые дни заражения.
Особую опасность больной представляет в первые дни заражения.
Корь можно подхватить не толькоо при прямом контакте с больным человеком. Инфицирование может произойти, даже если просто зайти в помещение, где недавно находился больной. Неопасным он считается только с 5-го дня после появления высыпаний.
Осложнения
В особенно тяжелых случаях или при несвоевременно начатом лечении корь может осложняться вторичной бактериальной инфекцией – пневмонией. Во взрослом возрасте она также может способствовать развитию следующих патологий:
- менингита;
- менингоэнцефалита;
- полиневрита;
- язвы роговицы, кератита;
- снижения слуха;
- поражения внутрибрюшных лимфоузлов.
Самым редким и опасным осложнением выступает коревой энцефалит, вызывающий воспаление головного мозга. Именно поэтому своевременная прививка от кори взрослым очень важна. В детском возрасте заболевание переносится легче, а в зрелом может вызывать тяжелые осложнения.
Когда следует обратиться к врачу
Обращение в клинику при кори обязательно, поскольку во взрослом возрасте существуют серьезные риски развития осложнений. Врача нужно посетить как можно раньше, сразу после появления первых признаков заболевания. Распознав симптомы кори, специалист сможет назначить соответствующее лечение.
В АО «Медицина» (клиника академика Ройтберга) в центре Москвы при подозрении на корь можно обратиться к врачу-терапевту или инфекционисту. Они же принимают решение о том, необходима ли прививка от кори.
Диагностика кори
На ранней стадии заболевания проводится анализ на корь, позволяющий выявить иммуноглобулины M (IgM). Это ранние антитела, указывающие на начальную стадию заболевания и свидетельствующие, что организм уже начал бороться с вирусом.
Анализ на корь показывает нарастание титра IgM не менее чем в 4 раза. Первый раз его назначают при появлении характерных признаков заболевания, а второй – спустя 2-3 недели, чтобы подтвердить заражение подобной инфекцией. К прочим процедурам для диагностики кори, проводимым в АО «Медицина» (клиника академика Ройтберга), относятся:
К прочим процедурам для диагностики кори, проводимым в АО «Медицина» (клиника академика Ройтберга), относятся:
- серологический анализ крови;
- общий анализ мочи;
- рентгенография грудной клетки на предмет выявления осложнений.
Лечение
Лечение кори может происходить амбулаторно, если у больного нет серьезных осложнений заболевания. Госпитализация необходима при общем тяжелом состоянии пациента или невозможности его изоляции, к примеру, при проживании в общежитии, военной части и пр. Лечение кори носит исключительно симптоматический характер, т.е. больному назначаются лекарства, облегчающие течение болезни:
- жаропонижающие;
- противовирусные;
- сосудосуживающие от насморка.
В случае присоединения бактериальной инфекции (отита или пневмонии) больному назначают антибактериальные препараты. Достаточной эффективностью в этом случае обладают таблетки, принимаемые внутрь. Антибиотики назначают на основании анализа на выявление возбудителя инфекции, чтобы определить его чувствительность к конкретным препаратам.
Вакцинация от кори
Прививка от кори взрослым назначается для проведения в возрасте до 35 лет. Вакцинация носит обязательный характер вне зависимости от возраста для людей, работающих с детьми. В целом прививка необходима, поскольку в зрелом возрасте есть риск серьезных осложнений, а также из-за тяжелого протекания инфекции.
Считается, что вакцина от кори способна обеспечить человеку иммунитет в среднем на 20 лет. Прививку делают дважды с промежутком в 3 месяца. Современная вакцина от кори имеет одно-, двух- или трехкомпонентный состав, т.е. она делается от одного или нескольких заболеваний: кори, кори-паротита, кори-паротита-краснухи.
Домашние средства лечения
Домашнее лечение кори заключается в соблюдении больным постельного режима весь лихорадочный период. Врачи советуют избегать яркого света, придерживаться правил гигиены рта и глаз. Помещение, где находится больной, нужно регулярно проветривать и дважды в день проводить в нем влажную уборку. Больному требуется легкое питание, не раздражающее кишечник. В рационе обязательно должны присутствовать витамины A и C.
В рационе обязательно должны присутствовать витамины A и C.
Мифы и опасные заблуждения в лечении кори
Вокруг кори есть множество мифов и заблуждений, которые в тех или иных случаях приводят к серьезным последствиям. Среди наиболее распространенных мифов отмечаются следующие.
- Корью давно никто не болеет. Согласно статистике, совсем наоборот. Вспышки заболевания до сих пор случаются в районах с низким уровнем развития медицины. Не застрахованы от этого и развитые страны.
- Корью болеют только дети. Да, 95% пациентов именно дети в возрасте до 16 лет, но никакой гарантии, что корью не заболеет взрослый, нет.
- Лучше переболеть. Многие родители считают, что ребенку лучше переболеть корью и получить к ней иммунитет, чем делать прививку, считая инфекцию безобидным детским заболеванием наподобие ветрянки. В реальности совсем не так. По данным ВОЗ корь – одна из основных причин смертности среди детей младшего возраста.
- Прививка не работает.
 Это также заблуждение, что подтверждается данными ВОЗ. В 2000-2015 гг. массовая вакцинация смогла снизить число заболевших во всем мире на 75%.
Это также заблуждение, что подтверждается данными ВОЗ. В 2000-2015 гг. массовая вакцинация смогла снизить число заболевших во всем мире на 75%.
Профилактика
Специфической профилактики против кори не существует. Даже самое тщательное соблюдение гигиены не гарантирует защиты от инфицирования. Вирус кори очень заразен, легко передается от человека к человеку и сохраняется в воздухе в течение 2 часов. Самый эффективный метод профилактики – только своевременная вакцинация.
Как записаться к терапевту или инфекционисту
Для записи к специалисту вы можете заполнить онлайн-форму на сайте, где вам будет предложено выбрать врача и время приема. Еще один способ – позвонить в нашу клинику в центре Москвы по контактному номеру +7 (495) 775-73-60. В нашем штате несколько опытных специалистов, поэтому мы работаем даже в выходные и праздничные дни. АО «Медицина» (клиника академика Ройтберга) находится в центре Москвы, недалеко от станций метро Маяковская, Чеховская, Новослободская, Тверская и Белорусская.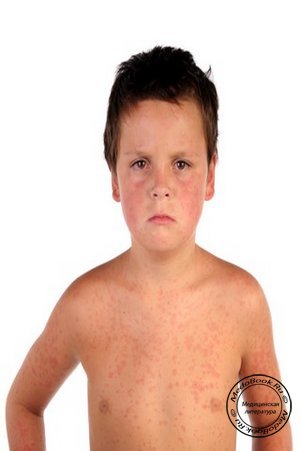
Корь — симптомы, течение заболевания, лечение и профилактика. Справка
Возбудитель кори (Polinosa morbillarum) относится к парамиксовирусам (семейство Paramyxoviridae, род Morbillivirus). Вирус не стоек: при комнатной температуре он погибает через 3-4 часа, патогенные свойства теряет уже через несколько минут, быстро гибнет под действием солнечного света и Уф-лучей.
Источником возбудителя инфекции является только больной человек. Наибольшая заразительность отмечается в начальном периоде и в первый день появления сыпи. С 5-го дня от начала высыпания больной не заразен. Распространение возбудителя инфекции происходит чаще воздушно-капельным путем. В закрытых помещениях вирус кори с током воздуха может распространяться в соседние комнаты и даже через коридоры, лестничные клетки и систему вентиляции – в другие квартиры. В редких случаях наблюдается передача вируса кори через третье лицо и вещи. Возможно внутриутробное инфицирование.
Восприимчивость к кори очень высокая.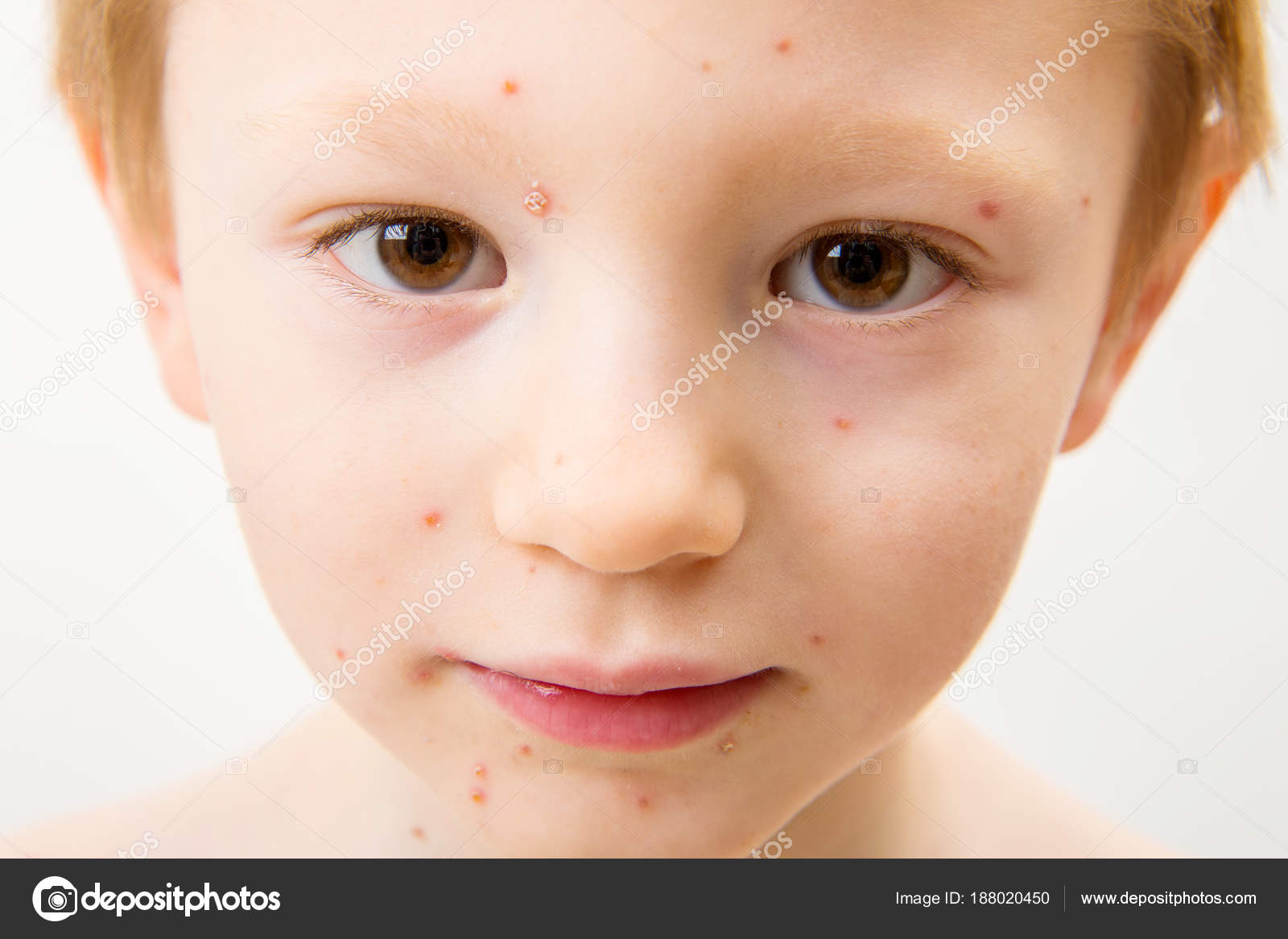 При контакте с больным корью заболевают практически все лица, не болевшие корью и не привитые против нее.
При контакте с больным корью заболевают практически все лица, не болевшие корью и не привитые против нее.
Иммунитет после перенесенной естественной коревой инфекции стойкий. Повторные заболевания корью встречаются редко. Иммунитет после прививок более кратковременный (через 10 лет после прививки лишь у 36% вакцинированных сохраняются защитные титры антител).
Инкубационный период длится 9-11 дней.
Отдельные проявления болезни отмечаются со второй половины инкубационного периода (снижение массы тела, отечность нижнего века и гиперемия (увеличение кровенаполнения) конъюнктив, субфебрилитет по вечерам (температура тела, повышенная в пределах 37-38° С), кашель, небольшой насморк). Начальный период болезни характеризуется повышением температуры тела до 38-39° С, разбитостью, общим недомоганием, понижением аппетита. Усиливается насморк, появляется грубый «лающий» кашель, резко выражена гиперемия конъюнктив. Появляются характерные для кори пятна Бельского-Филатова-Коплика.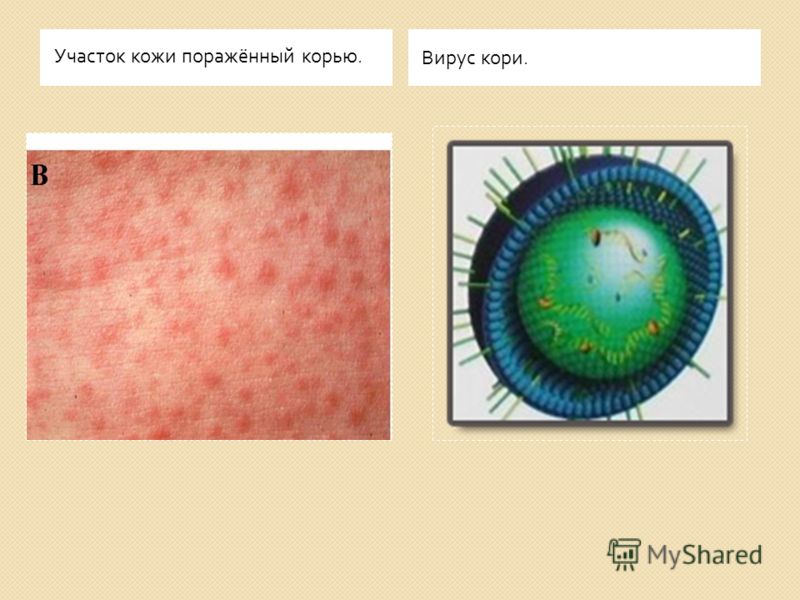 Эти пятна чаще локализуются на слизистой оболочке щек. Они представляют собой мелкие белесоватые, слегка возвышающиеся над уровнем слизистой оболочки пятнышки, окруженные узкой красноватой каемкой, и прочно сидят на слизистой оболочке. По внешнему виду напоминают манную крупу или отруби. С появлением экзантемы (общее название сыпи на коже) они исчезают. В конце начального периода (3-4 день) температура тела понижается, затем с появлением коревой сыпи вновь повышается до более высоких цифр. Общая интоксикация и поражение дыхательных путей усиливаются.
Эти пятна чаще локализуются на слизистой оболочке щек. Они представляют собой мелкие белесоватые, слегка возвышающиеся над уровнем слизистой оболочки пятнышки, окруженные узкой красноватой каемкой, и прочно сидят на слизистой оболочке. По внешнему виду напоминают манную крупу или отруби. С появлением экзантемы (общее название сыпи на коже) они исчезают. В конце начального периода (3-4 день) температура тела понижается, затем с появлением коревой сыпи вновь повышается до более высоких цифр. Общая интоксикация и поражение дыхательных путей усиливаются.
Коревая экзантема характеризуется этапностью высыпания: в 1-й день элементы сыпи появляются на лице, шее; на 2-й день – на туловище, руках и бедрах; на 3-й день сыпь захватывает голени и стопы, а на лице начинает бледнеть. Наиболее густо элементы сыпи расположены на лице, шее и верхней части туловища. В некоторых случаях на фоне коревой экзантемы можно заметить кровоизлияния (петехии). Через 3-4 дня элементы сыпи бледнеют, на их месте остаются буроватые пятна – пигментация. На месте сыпи в дальнейшем наблюдается отрубевидное шелушение (на лице и туловище).
На месте сыпи в дальнейшем наблюдается отрубевидное шелушение (на лице и туловище).
Характерен выраженный конъюнктивит, иногда с гнойным отделяемым, склеивающим ресницы по утрам. Периферические лимфатические узлы (заднешейные, затылочные, подмышечные) увеличены, иногда чувствительны при пальпации. У некоторых больных отмечаются боли в животе, жидкий стул. Появление диареи может быть обусловлено другими патогенными агентами, наслаивающимися на коревую инфекцию.
Осложнения кори: ларингит (воспаление гортани), круп (стеноз гортани), трахеобронхит, отит (воспаления уха), первичная коревая (вирусная) пневмония, вторичная бактериальная пневмония, стоматит (воспаление слизистой оболочки рта), коревой энцефалит (воспаление мозга), менингит (воспаление мозговой оболочки), гепатит, лимфаденит, мезентериальный лимфаденит. Наиболее частое осложнение кори – пневмония.
Диагноз выставляется врачом на основании осмотра и сведений о контакте с больным корью.
В нетяжелых случаях лечение кори проводится на дому. Больному обеспечивают покой, приглушенное освещение (при конъюнктивите яркий свет вызывает сильную боль). Рекомендуется обильное питье, антигистаминные (противоаллергические) препараты, полоскание рта. Для профилактики осложнений в глаза закапывают противовоспалительные капли.
Больному обеспечивают покой, приглушенное освещение (при конъюнктивите яркий свет вызывает сильную боль). Рекомендуется обильное питье, антигистаминные (противоаллергические) препараты, полоскание рта. Для профилактики осложнений в глаза закапывают противовоспалительные капли.
При развитии осложнений – госпитализация. Прогноз в большинстве случаев благоприятный. В редких случаях осложненная корь может приводить к пожизненной инвалидности вследствие поражения мозга, слепоты и глухоты.
Надежным методом предупреждения кори является иммунизация живой вакциной. Прививка обеспечивает защитный эффект в течение около 15 лет.
В России действует Национальная программа по борьбе с корью, задачей которой является полное уничтожение этой болезни на территории Российской Федерации. Вакцинация от кори входит в календарь обязательных прививок.
Материал подготовлен на основе информации открытых источников
Корь | Симптомы | Диагностика | Лечение
Что такое корь
Корь – это острое инфекционное вирусное заболевание, которое проявляется повышенной температурой тела, обильной сыпью и симптомами простуды.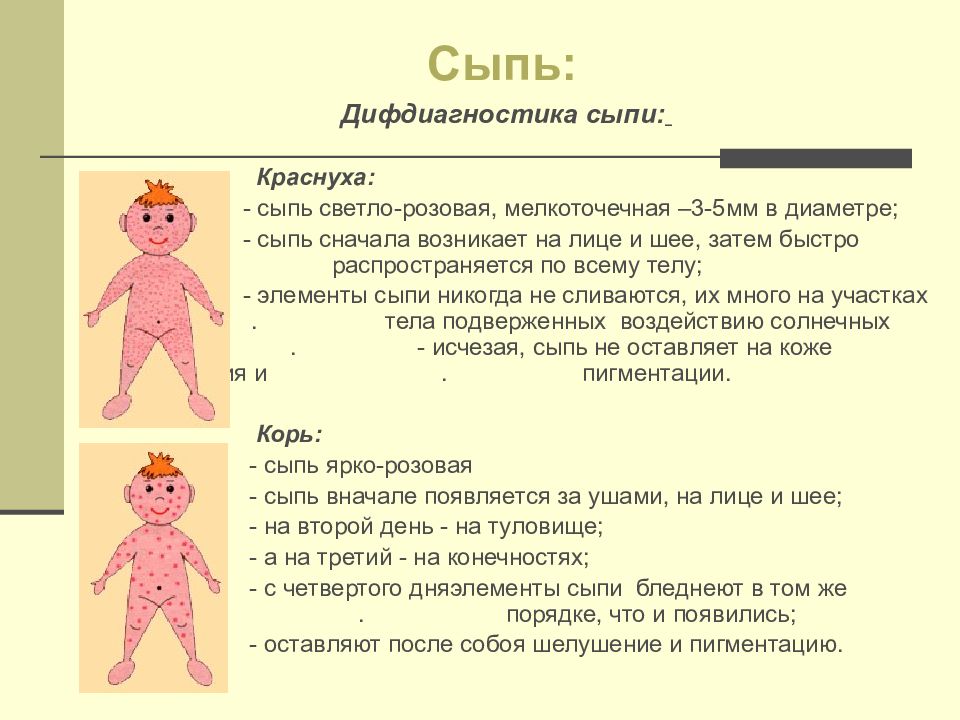 Выделяют две формы кори – атипичную и типичную. Первая протекает более легко и, в свою очередь, классифицируется на:
Выделяют две формы кори – атипичную и типичную. Первая протекает более легко и, в свою очередь, классифицируется на:
- Митигированную атипичную корь. Диагностируется у лиц, которым во время инкубационного периода был с профилактической целью введен противокоревой иммуноглобулин либо которым переливали кровь, содержащую противокоревые иммуноглобулины.
При данном виде болезни отсутствует катаральный период, температура тела повышается максимум до 38°С, пятна Филатова-Копликова (небольшие белые образования на слизистой ротовой полости) не образуются. - Абортивную атипичную корь. Температура тела повышается и не спадает на протяжении 3-4 дней. Сыпь бледно-розовая, необильная, проявляется только на верхней части туловища и на лице. Отдельные ее элементы не сливаются друг с другом. Пациент выздоравливает на 4-5 день.
- Стертую атипичную корь. Больной испытывает небольшое недомогание. Сыпь не появляется. Может лишь наблюдаться незначительная заложенность носа.

- Бессимптомную атипичную корь. Никак себя не проявляет. Диагностируется путем сдачи лабораторных анализов.
Типичная корь может быть легкой, среднетяжелой и тяжелой, протекать с осложнениями (гладкое течение) или без.
Причины кори
Корь вызывает РНК-содержащий вирус, относящийся к роду Morbillivirus. Во внешней среде он неустойчив – разрушается под воздействием прямых солнечных лучей, при нагревании до 50°С, при высушивании. При комнатной температуре вирус сохраняется на протяжении 1-2 суток.
Источником вируса кори является больной человек. Он начинает заражать окружающих людей уже на 1-2 день инкубационного периода (вплоть до 4 дня высыпаний). В отдельных случаях контагиозность затягивается на 10 дней с момента появления экзантемы.
Передается корь воздушно-капельным путем (аэрозольный механизм). Зараженный человек выделяет возбудителя острой инфекции в окружающую среду при чихании, кашле, во время разговора. С током воздуха мелкодисперсная взвесь разносится по всему помещению.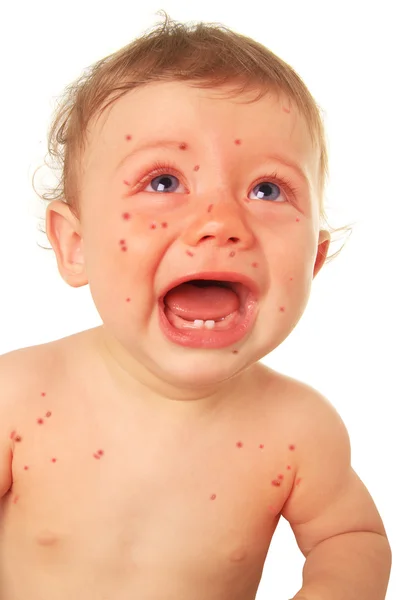 Так как вирус слабоустойчив, контактно-бытовой путь передачи исключен. Если болезнью заражается беременная женщина, она может передать ее плоду (трансплацентарный путь передачи).
Так как вирус слабоустойчив, контактно-бытовой путь передачи исключен. Если болезнью заражается беременная женщина, она может передать ее плоду (трансплацентарный путь передачи).
Все люди восприимчивы к кори. После ее перенесения вырабатывается пожизненный иммунитет. Чаще всего патология возникает в детском возрасте. Взрослые болеют корью редко и переносят ее тяжелее, чем дети.
Пик заболеваемости приходится на зиму и весну. В августе и в сентябре диагностируются единичные случаи инфекции.
Патогенез развития заболевания
РНК-содержащий вирус рода Morbillivirus проникает в организм, минуя слизистые верхних дыхательных путей. Он реплицируется в эпителиальных клетках и разносится с током крови.
Наиболее сильно корь поражает конъюнктиву, кожные покровы, слизистые оболочки рта и дыхательных путей. Иногда затрагивает головной мозг – тогда развивается коревой энцефалит. Эпителий слизистой респираторной системы, пораженный вирусом кори, может подвергаться некрозу. В результате увеличивается риск присоединения бактериальной инфекции.
В результате увеличивается риск присоединения бактериальной инфекции.
Существует мнение, что возбудитель болезни может очень долго сохраняться в человеческом организме, обуславливая возникновение серьезных системных заболеваний – красной системной волчанки, склеродермии, рассеянного склероза.
Симптомы кори
Инкубационный период кори составляет от 1 до 2 недель. Если пациенту был введен иммуноглобулин, он может удлиниться до 3-4 недель. Типичная форма кори протекает, минуя три последовательных стадии:
- Катаральную. Начинается с резкого подъема температуры тела, признаков выраженной общей интоксикации. Температура повышается до 38-39°С. Больной испытывает сильную головную боль, мучается от бессонницы, слабости. У маленьких детей симптоматика более сглаженная.
К симптомам интоксикации присоединяется сухой кашель. Может наблюдаться конъюнктивит (веки очень сильно отекают), слизисто-гнойная ринорея, светобоязнь. У детей задняя стенка глотки становится зернистой, зев – гиперемированным. Лицо опухает. Может иметь место воспаление подчелюстных лимфатических узлов. Во время аускультации (прослушивание легких) врач отмечает сухие хрипы и жесткое дыхание. В некоторых ситуациях катаральный период типичной кори сопровождается рвотой, тошнотой, отрыжками, изжогой, поносом.
Лицо опухает. Может иметь место воспаление подчелюстных лимфатических узлов. Во время аускультации (прослушивание легких) врач отмечает сухие хрипы и жесткое дыхание. В некоторых ситуациях катаральный период типичной кори сопровождается рвотой, тошнотой, отрыжками, изжогой, поносом.
Первая волна лихорадки не превышает 3-4 дней. Потом температура опускается до нормальных значений, но на следующие сутки опять повышается. Резко усугубляются признаки интоксикации, более выраженными становятся катаральные явления.
На слизистой внутренней поверхности щек возле коренных зубов появляются пятна Филатова-Коплика-Вельского. Если посмотреть фото кори, станет ясно, что это небольшие по площади белые участки, которые окружены гиперемированной слизистой. Исчезают пятна, когда на коже появляется сыпь. Параллельно с ними, как правило, на твердом и мягком небе формируется энантема – красные пятнышки, имеющие неправильную форму, которые сливаются друг с другом.
Длится катаральный период около 5-7 дней.
- Высыпаний. Коревая сыпь – это пятнисто-папулезная экзантема яркого красно-коричневатого оттенка. Может приобретать геморрагический характер. Она образуется сначала за ушами и на голове, потом переходит на шею и лицо. Спустя сутки с момента появления первых пятен, охватывает уже все туловище, плечи. Потом распространяется на конечности и в это же время начинает понемногу бледнеть на лице.
В период кожных высыпаний в очередной раз усиливается интоксикация, температура повышается, катаральные симптомы становятся более выраженными. Длится данный этап болезни примерно 2-3 дня. - Реконвалесценции (начинается с 7-10 дня после проявления кори). Признаки недуга угасают, температура нормализуется, сыпь бледнеет. После высыпаний на коже остаются светло-коричневые участки, которые рассасываются за 5-7 дней.
Симптомы разных форм атипичной кори описаны в разделе «Что такое корь».
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу.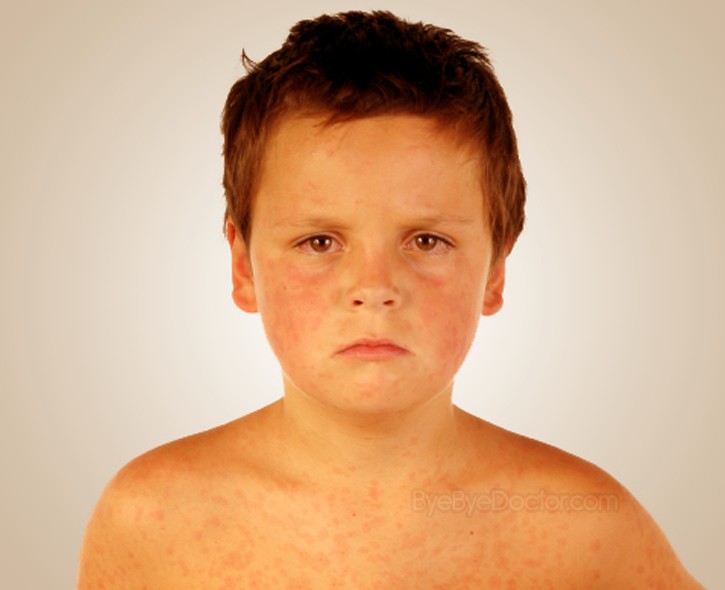 Легче предупредить болезнь, чем бороться с последствиями.
Легче предупредить болезнь, чем бороться с последствиями.
Диагностика кори
Поставить верный диагноз при кори врач может, тщательно изучив клинические проявления заболевания. Также пациенту могут быть назначены исследования:
- Общий анализ крови (показывает лимфоцитоз на фоне умеренной лейкопении, повышенную СОЭ и плазмацитоз, у взрослых – отсутствие эозинофилов, пониженный уровень лимфоцитов и нейтрофилов).
- Серологические и бактериологические исследования, носящие ретроспективный характер.
- Рентгенографию легких (если есть подозрение на пневмонию).
- Люмбальная пункция (если высок риск развития менингита).
Если у пациента на фоне кори наблюдаются неврологические нарушения, ему необходимо посетить невролога, пройти ЭЭГ головного мозга и реоэнцефалографию.
Лечение кори
Больных с тяжелым течением кори госпитализируют, но в большинстве случаев удается обойтись лечением в амбулаторных условиях. На период лихорадки назначается строгий постельный режим. В целом лечение кори направлено на предотвращение развития осложнений и облегчение симптоматики. Эффективной этиотропной терапии на сегодняшний день не существует.
На период лихорадки назначается строгий постельный режим. В целом лечение кори направлено на предотвращение развития осложнений и облегчение симптоматики. Эффективной этиотропной терапии на сегодняшний день не существует.
Чтобы ускорить выведение из организма токсинов, необходимо обильное питье. Также пациентам рекомендуется избегать яркого света, тщательно следить за гигиеной глаз и рта. В качестве симптоматических и патогенетических методов лечения могут применяться жаропонижающие и антигистаминные средства, адаптогены и витамины, интерферон.
Народные способы лечения кори
В домашних условиях больные корью могут прибегать к помощи рецептов народной медицины:
- 1 ст.л. высушенной малины залить стаканом кипящей воды. Настаивать на протяжении 30 минут. Принимать по 20 мл 2-3 раза в день. По желанию в настой можно добавлять натуральный мед. Данное средство помогает повысить иммунитет и нормализовать температуру тела.
- 1 ст.
 л. цветков липы залить стаканом кипятка. Держать на водяной бане 10 минут. Пить по 1/2 стакана 2 раза в день перед едой. Лекарство снимает симптомы интоксикации, лечит кашель, снижает температуру.
л. цветков липы залить стаканом кипятка. Держать на водяной бане 10 минут. Пить по 1/2 стакана 2 раза в день перед едой. Лекарство снимает симптомы интоксикации, лечит кашель, снижает температуру. - Засыпать в термос 2 ст.л. сухих цветков фиалки. Залить 400 мл кипятка. Настаивать на протяжении 2 часов. Полученный настой процедить и пить на протяжении всего дня (желательно перед едой). Он позволяет уменьшить распространение сыпи, очистить кровь и устранить головные боли.
- 1 ст.л. цветков калины залить стаканом кипятка. Настаивать в термосе 4 часа. Пить по 3-4 ст.л. 3 раза в день. Средство характеризуется противовоспалительными свойствами, богато витамином С.
- Корни петрушки (свежие либо сухие) измельчить и залить кипятком. Настаивать 3 часа. Принимать по 100 мл 3-4 раза в день. Растительное лекарство уменьшает сыпь и предотвращает сливание ее элементов. Также оно обладает мочегонным действием, поэтому ускоряет выведение токсинов.
Диета при кори
Во время лечения кори нужно есть много фруктов и овощей.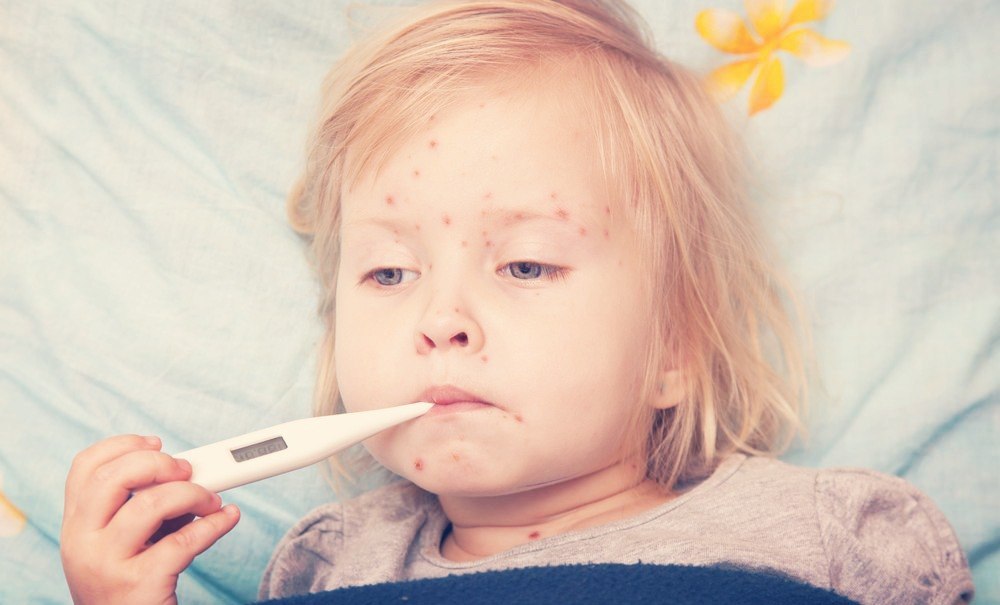 Разрешены мясные бульоны, овощные супы с крупами. Важно, чтобы еда была теплой, а не горячей или холодной – в противном случае будет усиливаться боль в горле. По этой же причине рекомендуется отдавать предпочтение жидким, полужидким и перетертым блюдам.
Разрешены мясные бульоны, овощные супы с крупами. Важно, чтобы еда была теплой, а не горячей или холодной – в противном случае будет усиливаться боль в горле. По этой же причине рекомендуется отдавать предпочтение жидким, полужидким и перетертым блюдам.
Чтобы укрепить иммунитет, нельзя забывать о продуктах, богатых белком. Из мяса можно готовить паровые котлеты, тефтели, паштеты. Творог следует есть в натуральном виде или делать из него запеканки с ягодными и фруктовыми начинками. Домашние йогурты, кефир, гречневую, пшенную и рисовую каши также желательно включить в рацион.
В список запрещенных при кори продуктов медики вносят:
- всю жирную и острую еду;
- жесткое и жилистое мясо;
- специи (горчица, хрен, черный и красный перец).
Чем опасна корь
Довольно часто корь осложняется бактериальной пневмонией. У детей в возрасте от 1 до 3 лет она может вызывать ларингит, бронхит, ложный круп, асфиксию, стоматит. У взрослых болезнь провоцирует менингит, полиневрит, менингоэнцефалит. Редким, но опасным осложнением недуга является коревой энцефалит.
У взрослых болезнь провоцирует менингит, полиневрит, менингоэнцефалит. Редким, но опасным осложнением недуга является коревой энцефалит.
Корь при беременности на ранних сроках в 20% случаев является причиной самопроизвольных выкидышей. Также болезнь может привести к рождению слабоумного ребенка (олигофрения), обусловить поражение нервной системы плода. При этом нужно помнить, что корь не является абсолютным показанием к прерыванию беременности (как, например, краснуха).
Группа риска
В группу риска по кори входят маленькие дети и молодые люди, не привитые от данной болезни.
Профилактика кори
Специфическая профилактика, позволяющаяся большей части населения избежать заражения вирусом кори, состоит в плановой вакцинации. Первую прививку от кори делают в возрасте 12-15 месяцев. Ревакцинация проводится в 6 лет.
Вакцина КПК (корь, краснуха, паротит) применяется врачами уже более 50 лет. Сегодня ее безопасность и эффективность научно доказаны. Риск развития осложнений в результате введения ребенку лекарственного препарата близок к нулю. Именно благодаря массовой вакцинации врачи сумели превратить корь из смертельно опасной патологии в обычную инфекцию.
Риск развития осложнений в результате введения ребенку лекарственного препарата близок к нулю. Именно благодаря массовой вакцинации врачи сумели превратить корь из смертельно опасной патологии в обычную инфекцию.
Моновакцины содержат ослабленный вирус кори, который не способен вызвать заболевание, но знакомит организм с его возбудителем. В результате начинают вырабатываться антитела, формируется иммунитет. Если в будущем привитый человек встречается с вирусом, он уже не заражается. Если прививка от кори не была сделана в детстве, ее можно сделать во взрослом возрасте.
Симптомы кори после прививки КПК
У 5-15% детей после введения вакцины КПК возникают симптомы кори:
- кашель;
- насморк;
- повышение температуры тела;
- незначительная сыпь на лице.
Но это не значит, что ребенок заразился. Все симптомы проходят самостоятельно за несколько дней. При этом изолировать малыша от окружающих не нужно – он не заразен.
Если кто-то в семье болеет корью
Лица, привитые от кори, могут не бояться контактировать с больным человеком. Дополнительно они могут обратиться к врачу с просьбой ввести им противокоревой иммуноглобулин, чтобы исключить заражение на 100% (лекарство имеет смысл вводить только в течение первых 5 суток с момента общения с зараженным корью).
При этом больного необходимо изолировать до четвертого дня от начала появления первых высыпаний. При общении с окружающими он должен надевать ватно-марлевую повязку. Заразившемуся необходимо выделить отдельную посуду, полотенце. Пока он не выздоровеет, все члены семьи должны принимать витамины С и А.
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Профилактика кори у детей, симптомы и лечение
Корь — заболевание не очень приятное, высоко заразное и…., увы, не только детское. Взрослые, даже привитые в детстве, также его легко могут подхватить. Внимательными надо быть и будущим мамам, особенно тем, у кого уже есть школьники и дошкольники – в первую очередь в группе риска дети, посещающие сады, досуговые центры и школы. «Плюсом» болезни является то, что переболев, человек приобретает устойчивый пожизненный иммунитет. «С 2010 года идет подъем заболеваемости кори (как правило, подъем приходится на осенне-зимний период). Корь очень заразна, вирус летучий, поэтому запросто может перемещаться по вентиляционным шахтам и тогда «контактным» является весь подъезд.
Внимательными надо быть и будущим мамам, особенно тем, у кого уже есть школьники и дошкольники – в первую очередь в группе риска дети, посещающие сады, досуговые центры и школы. «Плюсом» болезни является то, что переболев, человек приобретает устойчивый пожизненный иммунитет. «С 2010 года идет подъем заболеваемости кори (как правило, подъем приходится на осенне-зимний период). Корь очень заразна, вирус летучий, поэтому запросто может перемещаться по вентиляционным шахтам и тогда «контактным» является весь подъезд.
Проявления
21 день – именно столько может сидеть в организме вирус кори, никак себя не проявляя. Но чаще всего болезнь дает о себе знать дней через 7, на второй неделе заражения.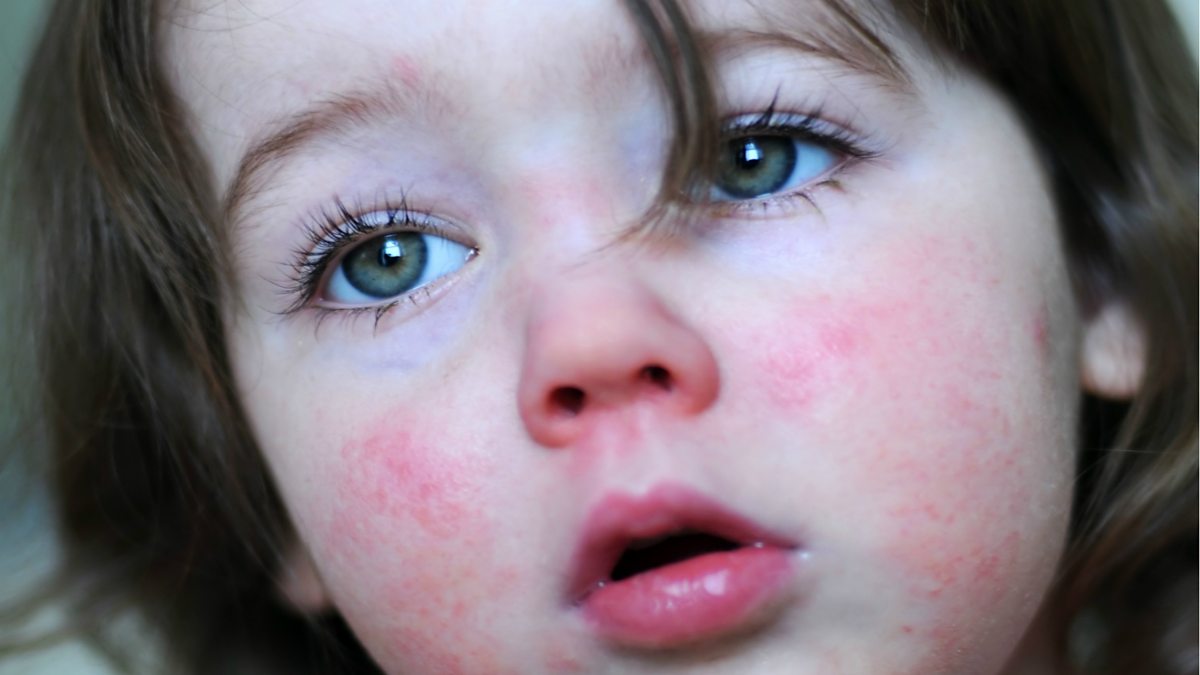 Начинается корь также, как обычное ОРВИ: не с характерных высыпаний, а с насморка, больного горла, кашля, конъюнктивита и высокой температуры. Поэтому первые 2-3 дня надо внимательно следить за слизистой рта — ПЕРВЫМ типичным проявлением кори являются мелкие белые пятна, чаще всего на щеках в районе моляров. На 4-5-й день болезни, на фоне такой же высокой температуры, уже появляться сыпь: 1-й день – лицо (за ушами, на переносице, на щеках), 2-й день – на руках и туловище, 3-й день — на ногах. Уходит сыпь также, постепенно, оставляя коричневую пигментацию. Заразиться от ребенка можно с появления первых симптомов болезни (до сыпи!) и еще 5 дней с момента появления сыпи.
Начинается корь также, как обычное ОРВИ: не с характерных высыпаний, а с насморка, больного горла, кашля, конъюнктивита и высокой температуры. Поэтому первые 2-3 дня надо внимательно следить за слизистой рта — ПЕРВЫМ типичным проявлением кори являются мелкие белые пятна, чаще всего на щеках в районе моляров. На 4-5-й день болезни, на фоне такой же высокой температуры, уже появляться сыпь: 1-й день – лицо (за ушами, на переносице, на щеках), 2-й день – на руках и туловище, 3-й день — на ногах. Уходит сыпь также, постепенно, оставляя коричневую пигментацию. Заразиться от ребенка можно с появления первых симптомов болезни (до сыпи!) и еще 5 дней с момента появления сыпи.
Особенности болезни
По словам Юлии Викторовны Андронниковой, у привитых детей корь может протекать в стертых формах (иногда даже без сыпи!) и распознать ее без анализа крови сложно (из-за этого инфекция может распространиться дальше, среди других детей). Здоровые, редко-болеющие дети, как правило, переносят корь довольно легко. Тяжелее болеют дети, у которых есть хронические заболевания сердечно-сосудистой, бронхо-легочной и нервной систем.
Тяжелее болеют дети, у которых есть хронические заболевания сердечно-сосудистой, бронхо-легочной и нервной систем.
Лечение
Специфического лечения кори не существует. Тут действуют обычные принципы лечения ОРВИ: обильное питье, облегченная диета, постельный режим, симптоматическое лечение (жаропонижающее, капли в нос, в глаза, полоскание полости рта).
Диагностика кори по анализам
«К сожалению, в обычных лабораториях не делают анализ на определение вируса кори в инкубационный период (по слизистым и по крови). Выявить заболевание в крови можно только сдав анализ крови на IgM (первичные антитела к кори) в острый период заболевания — c 4-5 его дня. А диагностическим – то есть официальным подтверждением заболевания — является 2-3-х кратное повышение титра IgG ( причем, анализ берется из вены дважды, с интервалом 7-10 дней)», – уточняет Юлия Викторовна.
Профилактика
Желательно, по возможности, ограничить контакты: кроме общественных мест, в зоне повышенного «риска» — детские сады, центры, развлекательные центры (и в первую очередь — детские больницы, куда не стоит ходить даже для проведения специфических обследований). Необходимо как можно чаще проветривать помещение (минимум по 30 минут) и стараться делать хотя бы легкую влажную уборку пару раз в день. Но важнее всего, конечно, же работа иммунитета. Помимо закаливания, частых прогулок на свежем воздухе, возможен прием пре — и пробиотиков (КИП, «Риофлора иммуно»): именно и тех и других — они лучше работают «в паре». Пре и пробиотики могут присутствовать и в ежедневном рационе, если уменьшить сладкое, рафинированные жиры и быстрые углеводы, а предпочтение отдать кисломолочным продуктам, овощам, фруктам (и сухофруктам!), а также — зерновым. Ну и следить, чтобы не было запоров.
Необходимо как можно чаще проветривать помещение (минимум по 30 минут) и стараться делать хотя бы легкую влажную уборку пару раз в день. Но важнее всего, конечно, же работа иммунитета. Помимо закаливания, частых прогулок на свежем воздухе, возможен прием пре — и пробиотиков (КИП, «Риофлора иммуно»): именно и тех и других — они лучше работают «в паре». Пре и пробиотики могут присутствовать и в ежедневном рационе, если уменьшить сладкое, рафинированные жиры и быстрые углеводы, а предпочтение отдать кисломолочным продуктам, овощам, фруктам (и сухофруктам!), а также — зерновым. Ну и следить, чтобы не было запоров.
Безусловно, среди самого распространенного способа профилактики кори – вакцинация. «Принимая решение о вакцинации, важно определиться — готовы ли мы переболеть, чтобы получить стойкий иммунитет, или же выберем иммунитет на 15-20 лет, который даст прививка. Прививка в инкубационный период (если вирус кори уже попал в организм) не приведет к обострению заболевания. Антитела к кори появляются уже через 10-14 дней, а окончательно сформируются через 1 месяц после вакцинации» ( Ю. В. Андронникова).
В. Андронникова).
И еще несколько слов о кори во время беременности от акушеров и акушеров-гинекологов Территории Здоровья:
В период беременности корь ведет себя непредсказуемо. Особенно опасна она до 19-й недели — в этот период формируются основные важные органы ребенка, и корь может привести к серьезным внутриутробным порокам развития, а это в свою очередь может спровоцировать остановку беременности. Так проявляется защитный механизм организма беременной женщины. На более поздних сроках вирус тоже опасен, но уже навредит будущему ребенку он может не так сильно. Попав в «контактную» зону, уберечься от болезни будущей маме очень сложно, поэтому лучше исключить потенциально опасные места. Но, по словам наших специалистов, в их практике случаи заболевания корью во время беременности встречались довольно редко.
Состояние, лечение и фотографии кори (рубеола) для родителей — Обзор
52288 33 Информация для Ребенок подпись идет сюда …Изображения рубеолы (кори)
Обзор
Корь (также известная как рубеола) — инфекция дыхательной системы, вызываемая вирусом кори. Корь очень заразна и распространяется, когда инфицированный человек кашляет или чихает.Лучше всего предотвратить это с помощью вакцинации.
Корь очень заразна и распространяется, когда инфицированный человек кашляет или чихает.Лучше всего предотвратить это с помощью вакцинации.
Корь чаще встречается в развивающихся странах, поскольку большинство людей в промышленно развитых странах вакцинированы. Однако «кластерные вспышки» (локальные вспышки в сообществах с кластерами невакцинированных лиц) все еще происходят в Соединенных Штатах.
Симптомы кори обычно начинаются между 7 и 14 днями после заражения человека и начинаются с 3-5 дней высокой температуры, кашля, насморка и красных слезящихся глаз, за которыми следует сыпь.Сыпь состоит из небольших красных шишек поверх плоских красных пятен, которые начинаются на голове и лице у линии роста волос и спускаются вниз к ступням, чтобы покрыть все тело.
Пациент обычно выздоравливает после 2 недель болезни, а затем обладает пожизненным сопротивлением (иммунитетом) к повторному инфицированию. Осложнения кори чаще возникают у детей младше 5 лет и взрослых старше 20 лет и включают ушные инфекции и диарею. К серьезным осложнениям кори относятся слепота, воспаление мозга, вызванное инфекцией (энцефалит), и пневмония.Примерно один из 1000 детей умрет от осложнений кори.
К серьезным осложнениям кори относятся слепота, воспаление мозга, вызванное инфекцией (энцефалит), и пневмония.Примерно один из 1000 детей умрет от осложнений кори.
Кто в опасности?
Корь встречается во всем мире, в основном в конце зимы и весной. Большинство детей в США были вакцинированы против кори. Корь часто попадает в Соединенные Штаты из-за непривитых путешественников, которые передают ее восприимчивым людям, с которыми они контактируют.
Признаки и симптомы
- Первые признаки инфекции — сильный кашель, насморк, лихорадка и красные слезящиеся глаза.
- Иногда на этой стадии внутри рта появляются маленькие красные пятна с сине-белыми центрами («пятна Коплика»).
- Через 3–4 дня сыпь начинается с красных пятен, которые сначала появляются за ушами и на лбу, затем распространяются по шее, рукам, туловищу и, наконец, по ногам. Красные пятна могут сливаться на лице.
- Корь обычно не чешется.
Рекомендации по уходу за собой
- Убедитесь, что все, кто контактирует с больным ребенком, были вакцинированы против кори или болели корью в прошлом.

- Лечите лихорадку ацетаминофеном (Тайленол®) или ибупрофеном.
- Поощряйте ребенка пить жидкость и отдыхать.
- Используйте испаритель холодного тумана, чтобы уменьшить кашель.
Когда обращаться за медицинской помощью
- Позвоните врачу вашего ребенка, если вы подозреваете, что он или она болеет корью, особенно если ребенок младенец или у него какие-либо лекарства или заболевание, ослабляющее иммунную систему.
- Немедленно обратитесь к врачу, если у ребенка проблемы с дыханием, спутанность сознания, проблемы со зрением или боли в груди или животе.
Процедуры, которые может назначить ваш врач
Лекарств для лечения кори не существует, но врач может порекомендовать способы уменьшения таких симптомов, как жар, кашель или зуд.
Надежных ссылок
MedlinePlus: КорьКлиническая информация и дифференциальный диагноз Rubeola (корь)Список литературы
Болонья, Жан Л., изд.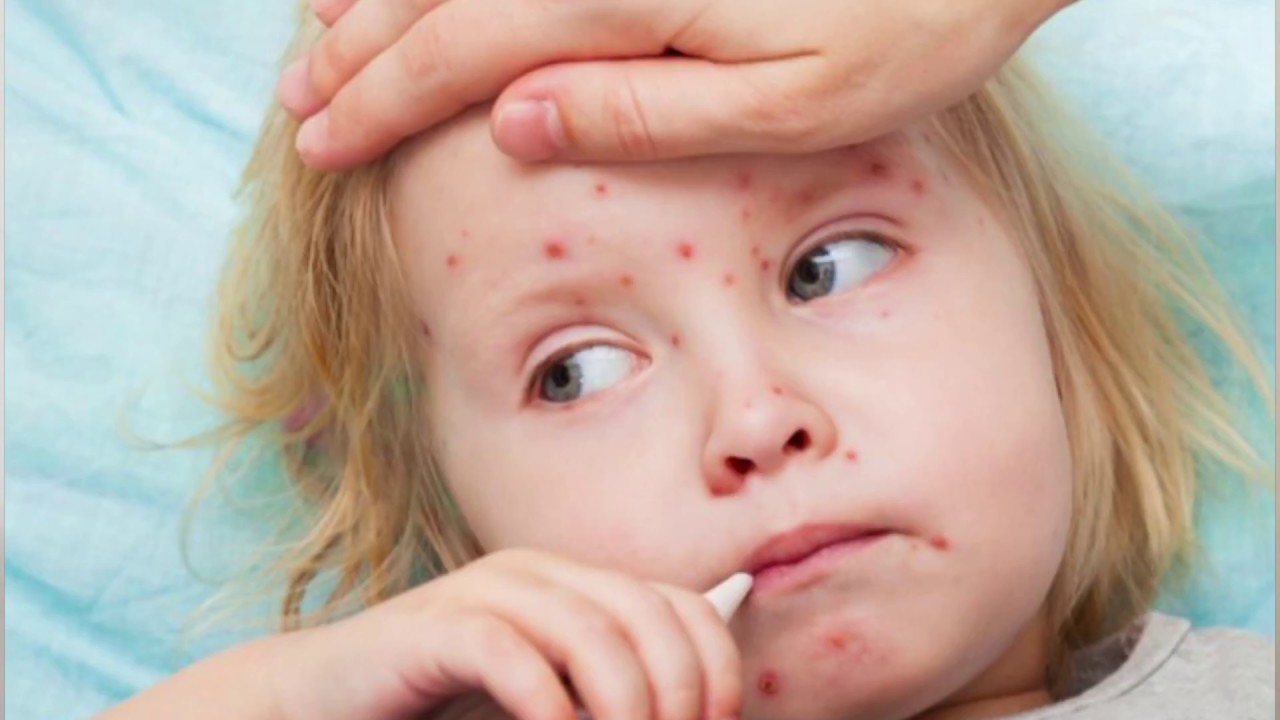 Дерматология , стр.1258-1259. Нью-Йорк: Мосби, 2003.
Дерматология , стр.1258-1259. Нью-Йорк: Мосби, 2003.
Фридберг, Ирвин М., изд. Дерматология Фитцпатрика в общей медицине . 6 -е изд. С. 2044, 2047-2048. Нью-Йорк: McGraw-Hill, 2003.
Всемирная организация здравоохранения. Корь. http://www.who.int/mediacentre/factsheets/fs286/en/. Пересмотрено в ноябре 2007 г. Проверено 30 октября 2008 г.
Состояние, методы лечения и изображения немецкой кори (краснухи) для родителей — Обзор
52286 33 Информация для Ребенок подпись идет сюда…Изображения краснухи (немецкой кори)
Обзор
Немецкая корь (краснуха) вызывается вирусом краснухи и распространяется среди людей через контакт с жидкостями в дыхательных путях. Период развития (инкубации) немецкой кори составляет 14–21 день до начала болезни, а через 1–7 дней появляется сыпь, сопровождающаяся повышением температуры тела. Немецкая корь чаще возникает в весенние и летние месяцы. Даже у человека со слабой иммунной системой немецкая корь обычно протекает в легкой форме. Однако, если беременная женщина заразится, немецкая корь может нанести серьезный вред будущему ребенку.
Однако, если беременная женщина заразится, немецкая корь может нанести серьезный вред будущему ребенку.
Кто в опасности?
Немецкая корь редко встречается в Соединенных Штатах из-за обязательной вакцинации, которую обычно проводят дважды перед тем, как дети начнут посещать школу. Заболеваемость немецкой корью выше у людей, находящихся в закрытых помещениях, таких как военные базы и школы. Большинство инфекций, наблюдаемых в США, происходит у молодых людей, которые не были вакцинированы.Немецкая корь часто встречается у обездоленных людей, рабочих-мигрантов и новых иммигрантов.
Признаки и симптомы
- У вашего ребенка могут развиться раздражительность, утомляемость, головная боль, жар и незначительные респираторные симптомы за 1–7 дней до появления сыпи. Могут опухать области шеи и других областей (лимфатические узлы).
- Дети могут испытывать боль при попытке повернуть глаза из стороны в сторону (боковое движение) или вверх.
- На лице начинают появляться розовые плоские пятна.
 В течение суток сыпь исчезает с лица и распространяется на туловище (туловище), руки и ноги (конечности). Розовые плоские пятна (пятна) сливаются на туловище, но остаются разделенными (дискретными) на конечностях.
В течение суток сыпь исчезает с лица и распространяется на туловище (туловище), руки и ноги (конечности). Розовые плоские пятна (пятна) сливаются на туловище, но остаются разделенными (дискретными) на конечностях. - Шелушение часто возникает позже на участках высыпания.
- Сыпь может чесаться и обычно проходит примерно через 3 дня. В 25% вспышек сыпь может отсутствовать.
- Пораженный ребенок заразен для окружающих от недели до появления сыпи до недели после его появления.
Рекомендации по уходу за собой
Немецкая корь обычно протекает в легкой форме, и за больным ребенком можно ухаживать дома.
- Чтобы уменьшить дискомфорт и жар, дайте ребенку ацетаминофен (Тайленол®) или ибупрофен.
- Избегайте контакта ребенка с беременной женщиной. Если есть контакт, посоветуйте женщине позвонить своему врачу за советом.
Когда обращаться за медицинской помощью
Если у вашего ребенка температура выше 102 градусов по Фаренгейту или если ребенок выглядит очень больным, обратитесь к врачу.
Процедуры, которые может назначить ваш врач
При необходимости можно провести тесты для подтверждения диагноза.
Надежных ссылок
MedlinePlus: КраснухаКлиническая информация и дифференциальный диагноз краснухи (немецкой кори)Список литературы
Болонья, Жан Л., изд. Дерматология , стр.1259-12602. Нью-Йорк: Мосби, 2003.
Фридберг, Ирвин М., изд. Дерматология Фитцпатрика в общей медицине .6 -е изд. С. 2041. Нью-Йорк: Макгроу-Хилл, 2003.
.Высыпания вирусной экзантемы — условия и методы лечения
Что такое вирусные экзантемы?
Вирусная экзантема представляет собой сыпь на коже, которая часто связана с вирусной инфекцией. Иммунизация снизила количество случаев кори, эпидемического паротита, краснухи и ветряной оспы, но все вирусные кожные инфекции требуют клинической помощи врача или другого медицинского работника.
К наиболее распространенным вирусным экзантемам у детей относятся следующие:
Иммунизация снизила количество случаев кори, эпидемического паротита, краснухи и ветрянки, но все вирусные кожные инфекции требуют клинической помощи врача или другого медицинского работника. Каждая из перечисленных здесь вирусных экзантем имеет особую структуру, которая может помочь в диагностике.
Каждая из перечисленных здесь вирусных экзантем имеет особую структуру, которая может помочь в диагностике.
Корь (или рубеола)
Что такое корь (рубеола)?
Рубеола, также известная как 10-дневная корь, красная корь или корь, — очень заразное вирусное заболевание, которое вызывает выраженную сыпь. Он передается от одного ребенка к другому при прямом контакте с выделениями из носа и горла или воздушно-капельным путем от инфицированного ребенка. Корь — очень заразное заболевание, которое обычно проявляется сыпью, лихорадкой и кашлем.
Что вызывает корь?
Вирус кори, вызывающий заболевание, классифицируется как морбилливирус. В основном это наблюдается зимой и весной, но корь можно предотвратить с помощью надлежащей иммунизации.
Коревая вакцина обычно вводится в сочетании с вакциной против эпидемического паротита и краснухи. Он называется MMR и обычно назначается в возрасте от 12 до 15 месяцев, а затем снова в возрасте от 4 до 6 лет.
Каковы симптомы кори?
После контакта с заболеванием у ребенка могут развиться симптомы рубеолы в течение 8–12 дней.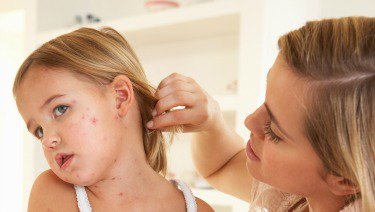 Дети заразны за 1-2 дня до появления симптомов и за 3-5 дней после появления сыпи. Это означает, что дети могут заразиться еще до того, как узнают, что заболели корью.
Дети заразны за 1-2 дня до появления симптомов и за 3-5 дней после появления сыпи. Это означает, что дети могут заразиться еще до того, как узнают, что заболели корью.
На ранних стадиях кори (которая длится от 1 до 4 дней) симптомы обычно напоминают симптомы инфекции верхних дыхательных путей. Однако каждый ребенок может испытывать симптомы по-разному. Общие симптомы могут включать:
- Отрывной кашель
- Покраснение и раздражение глаз
- Лихорадка
- Маленькие красные пятна с белыми центрами на внутренней стороне щеки (обычно возникают за два дня до появления сыпи на коже)
- Глубокая красная плоская сыпь, которая начинается на лице и распространяется на туловище, руки и ноги.Сыпь начинается с небольших отдельных высыпаний, которые затем объединяются в одну большую сыпь. Через 3-4 дня сыпь начнет исчезать, оставляя коричневатый оттенок и шелушение кожи
К наиболее серьезным осложнениям кори относятся следующие:
- Инфекции уха
- Пневмония
- Круп
- Воспаление головного мозга
Симптомы рубеолы могут напоминать другие кожные заболевания или проблемы со здоровьем. Всегда консультируйтесь с врачом для постановки диагноза.
Всегда консультируйтесь с врачом для постановки диагноза.
Как диагностируется рубеола?
Корь обычно диагностируется на основании полной истории болезни и физического осмотра ребенка. Поражения рубеолы уникальны и обычно позволяют поставить диагноз просто при физикальном осмотре. Кроме того, врач может назначить анализы крови или мочи для подтверждения диагноза.
К наиболее серьезным осложнениям кори относятся следующие:
- Инфекции уха
- Пневмония
- Круп
- Воспаление мозга
Симптомы рубеолы могут напоминать другие кожные заболевания или проблемы со здоровьем.Всегда консультируйтесь с врачом для постановки диагноза.
Как лечить рубеолу?
Специфическое лечение кори будет определено на основании:
- Возраст ребенка, общее состояние здоровья и история болезни
- Степень заболевания
- Переносимость ребенком определенных лекарств, процедур или методов лечения
- Ожидания от курса лечения болезнь
- Мнение или предпочтения ребенка или родителей
Аспирин и риск синдрома Рейе у детей
Не давайте аспирин ребенку, не проконсультировавшись с врачом.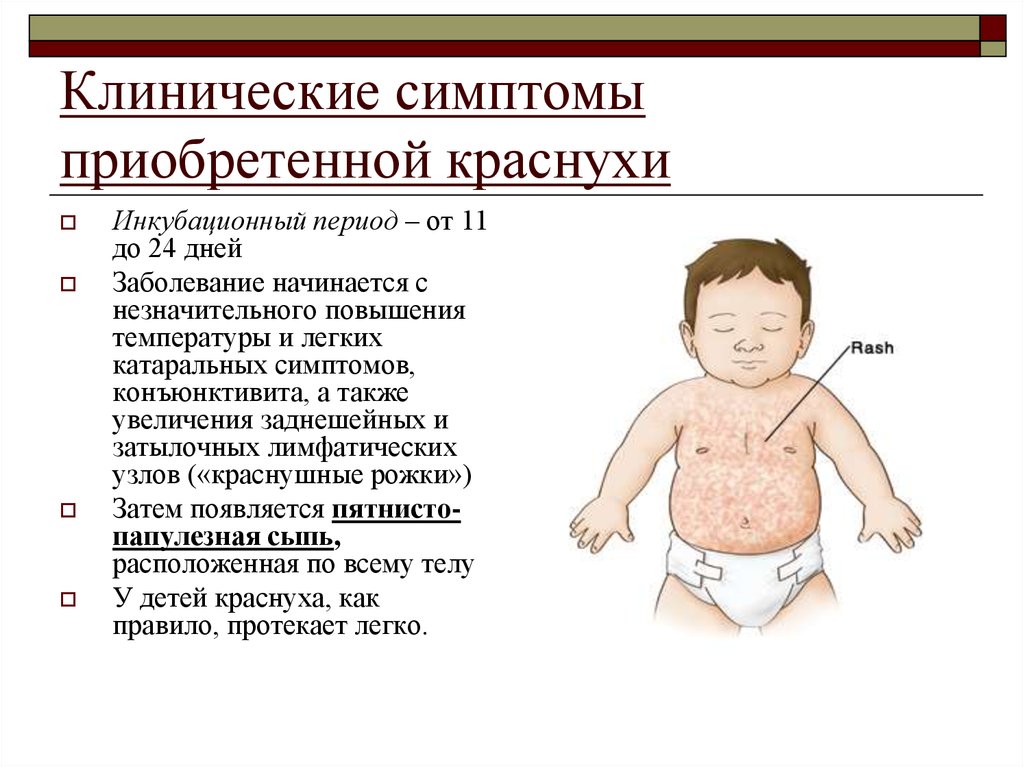 Аспирин был связан с синдромом Рея, потенциально серьезным или смертельным заболеванием у детей. Педиатры и другие поставщики медицинских услуг рекомендуют не использовать аспирин (или любые лекарства, содержащие аспирин) для лечения каких-либо вирусных заболеваний у детей.
Аспирин был связан с синдромом Рея, потенциально серьезным или смертельным заболеванием у детей. Педиатры и другие поставщики медицинских услуг рекомендуют не использовать аспирин (или любые лекарства, содержащие аспирин) для лечения каких-либо вирусных заболеваний у детей.
Поскольку корь вызывается вирусом, лекарства от rubeola нет. Цель лечения — помочь предотвратить заболевание или уменьшить выраженность симптомов.
- Повышенное потребление жидкости
- Ацетаминофен от лихорадки (НЕ ДАЙТЕ АСПИРИН)
Профилактика рубеолы
С момента широкого применения вакцины от рубеолы (кори) заболеваемость корью снизилась на 99 процентов.Около 5 процентов случаев кори возникают из-за несостоятельности вакцины.
Если ребенок подвергся заражению и не был вакцинирован, врач может сделать вакцину ребенку в течение 72 часов, чтобы предотвратить заболевание.
Другие способы предотвращения распространения рубеолы включают:
- Дети не должны посещать школу или детский сад в течение 4 дней после появления сыпи.

- Подтвердите, что контактные лица ребенка были должным образом иммунизированы.
Розеола
Что такое розеола?
Розеола — это заразное вирусное заболевание, которое характеризуется высокой температурой и сыпью, которая появляется по мере ее уменьшения.
Что вызывает розеолу?
Розеола, вероятно, вызывается более чем одним вирусом, но наиболее частой причиной является вирус герпеса человека 6 (HHV-6). Розеола чаще встречается у детей в возрасте до 3 лет, чаще весной и осенью.
Каковы симптомы розеолы?
Симптомы розеолы у ребенка могут развиться от 5 до 15 дней после контакта с этим заболеванием. Дети наиболее заразны в период высокой температуры до появления сыпи.
Ниже приведены наиболее частые симптомы розеолы. Однако каждый ребенок может испытывать симптомы по-разному.
- Высокая температура, которая начинается внезапно
- Лихорадка (может длиться от трех до четырех дней)
- Раздражительность
- Отек век
- Сыпь (по мере уменьшения температуры начинает появляться розовая сыпь с плоскими или приподнятыми поражениями.
 появляются на туловище, а затем распространяются на лицо, руки и ноги.)
появляются на туловище, а затем распространяются на лицо, руки и ноги.)
Каковы осложнения розеолы?
Самым серьезным осложнением розеолы являются фебрильные судороги.По мере повышения температуры у ребенка есть вероятность приступа.
Симптомы розеолы могут напоминать другие кожные заболевания или проблемы со здоровьем. Всегда консультируйтесь с врачом для постановки правильного диагноза.
Как диагностируется розеола?
Розеола обычно диагностируется на основании истории болезни и физического осмотра вашего ребенка. Сыпь при розеолах, возникающая после высокой температуры, уникальна, и часто диагноз ставится просто при физикальном обследовании.
Аспирин и риск синдрома Рея у детей
Не давайте аспирин ребенку, не проконсультировавшись с врачом. Аспирин был связан с синдромом Рея, потенциально серьезным или смертельным заболеванием у детей. Педиатры и другие медицинские работники рекомендуют не использовать аспирин (или любые лекарства, содержащие аспирин) для лечения каких-либо вирусных заболеваний у детей.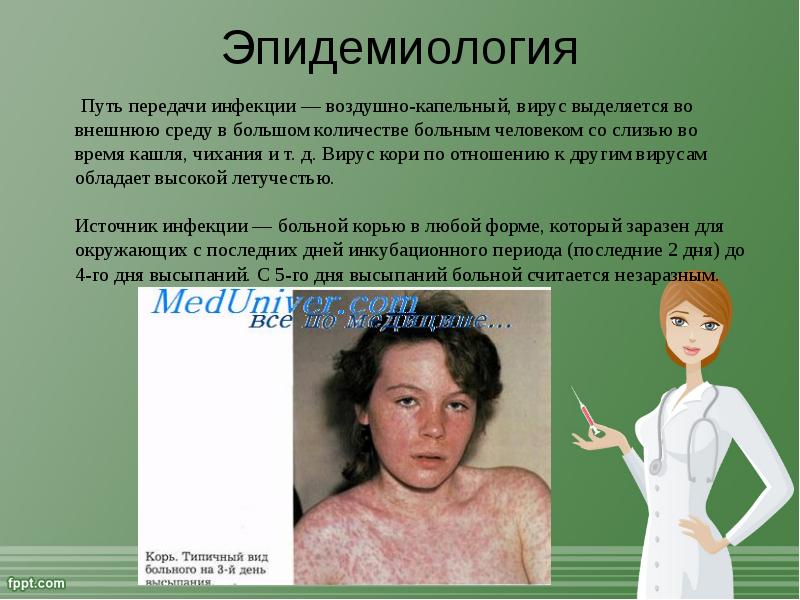
Как лечить розеолу?
Конкретное лечение розеолы будет определяться на основании:
- Возраст ребенка, общее состояние здоровья и история болезни
- Степень заболевания
- Переносимость ребенком определенных лекарств, процедур или методов лечения
- Ожидания в отношении течение болезни
- Мнение или предпочтения ребенка или родителей
Поскольку это вирусная инфекция, лекарства от розеолы нет.Цель лечения розеолы — уменьшить тяжесть симптомов. Лечение может включать увеличение потребления жидкости или парацетамола при лихорадке (НЕ ДАЙТЕ АСПИРИН).
Пятая болезнь
Что такое пятая болезнь?
Пятое заболевание — это вирусное заболевание средней степени заразности, которое вызывает сыпь на коже, но не вызывает лихорадку, как при других вирусных заболеваниях. Он передается от одного ребенка к другому при прямом контакте с выделениями из носа и горла, а также может передаваться через контакт с инфицированной кровью.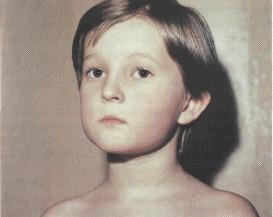
Что вызывает пятое заболевание?
Пятое заболевание вызывается парвовирусом человека. Это наиболее распространено зимой и весной и обычно наблюдается у детей в возрасте от 5 до 14 лет. Вспышки болезни часто происходят в школах.
Каковы симптомы пятой болезни?
Симптомы пятой болезни у ребенка могут развиться от 4 до 14 дней после контакта с ней. Дети наиболее заразны до появления сыпи, а это означает, что они часто заразны еще до того, как узнают, что у них болезнь.Кроме того, около 20 процентов людей с пятым заболеванием не имеют симптомов, но все еще могут распространять болезнь.
Ниже приведены наиболее частые симптомы пятой болезни. Однако каждый ребенок может испытывать симптомы по-разному.
- Может быть ранняя фаза со следующими симптомами, хотя это не очень часто. В этом случае симптомы могут включать следующие:
- Лихорадка
- Головная боль
- Красные глаза
- Боль в горле
- Сыпь обычно является основным симптомом пятой болезни.
 Сыпь:
Сыпь:- Начинается на щеках и имеет ярко-красный цвет. Сыпь выглядит как пощечина.
- Распространяется на туловище, руки и ноги и длится от двух до четырех дней.
- Может появиться снова, если ребенок подвергся воздействию солнечного света, очень высоких или низких температур или травм кожи. Это может продолжаться несколько дней.
Предупреждение
Беременным женщинам, которые подверглись пятой болезни, необходимо немедленно обратиться за медицинской помощью.
Пятая болезнь обычно протекает в легкой форме.Однако инфекция парвовирусом B19 может вызывать острую тяжелую анемию у людей с серповидно-клеточной анемией или иммунодефицитом. Также существует небольшой риск гибели плода, если пятое заболевание приобретено во время беременности.
Симптомы пятой болезни могут напоминать другие состояния или проблемы со здоровьем, поэтому проконсультируйтесь с врачом для постановки правильного диагноза.
Как диагностируется пятое заболевание?
Пятое заболевание обычно диагностируется на основании полной истории болезни и физического осмотра ребенка.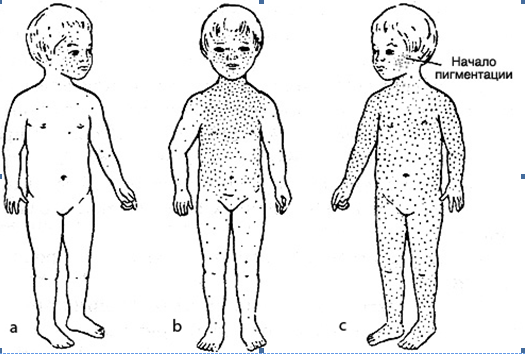 Сыпь и прогрессирование пятой болезни уникальны и обычно позволяют поставить диагноз просто при физикальном осмотре. Врач также может назначить анализы крови для помощи в постановке диагноза.
Сыпь и прогрессирование пятой болезни уникальны и обычно позволяют поставить диагноз просто при физикальном осмотре. Врач также может назначить анализы крови для помощи в постановке диагноза.
Аспирин и риск синдрома Рея у детей
Не давайте аспирин ребенку, не проконсультировавшись с врачом. Аспирин был связан с синдромом Рея, потенциально серьезным или смертельным заболеванием у детей. Педиатры и другие медицинские работники рекомендуют не использовать аспирин (или любые лекарства, содержащие аспирин) для лечения каких-либо вирусных заболеваний у детей.
Как лечить пятую болезнь?
Конкретное лечение пятого заболевания будет определяться на основании:
- Возраст ребенка, общее состояние здоровья и история болезни
- Степень заболевания
- Переносимость ребенком определенных лекарств, процедур или методов лечения
- Ожидания в отношении течение болезни
- Мнение или предпочтения ребенка или родителей
Поскольку это вирусная инфекция, пятое заболевание неизлечимо. Цель лечения пятого заболевания — уменьшить тяжесть симптомов. Лечение может включать увеличение потребления жидкости или парацетамола при лихорадке (НЕ ДАЙТЕ АСПИРИН).
Цель лечения пятого заболевания — уменьшить тяжесть симптомов. Лечение может включать увеличение потребления жидкости или парацетамола при лихорадке (НЕ ДАЙТЕ АСПИРИН).
Ветряная оспа
Что такое ветряная оспа?
Ветряная оспа — очень заразное заболевание, обычно связанное с детским возрастом. К зрелому возрасту более 95 процентов американцев переболели ветряной оспой.
Заболевание вызывается вирусом ветряной оспы (VZV), разновидностью вируса герпеса.Передача происходит от человека к человеку при прямом контакте или по воздуху.
Ветряная оспа чаще всего встречается у детей в возрасте от 5 до 9 лет. В США, в районах с большим количеством детей в детских садах, ветряная оспа у детей в возрасте от 1 до 4 лет является обычным явлением.
Что такое вакцина против ветряной оспы?
С 1995 года вакцина против ветряной оспы доступна для детей от 12 месяцев и старше. Подростки и взрослые, никогда не болевшие ветряной оспой, также могут получить вакцину. Вакцина оказалась очень эффективной в профилактике ветряной оспы в тяжелой форме.
Вакцина оказалась очень эффективной в профилактике ветряной оспы в тяжелой форме.
Консультативный комитет по практике иммунизации Центра по контролю и профилактике заболеваний, Американская академия педиатрии и Американская академия семейных врачей рекомендуют вакцинировать всех детей от ветряной оспы в возрасте от 12 до 18 месяцев.
Повторная вакцинация рекомендуется снова в возрасте от 11 до 12 лет. Многие школы теперь требуют вакцинации перед поступлением в дошкольные или государственные школы.
Каковы симптомы ветряной оспы?
Симптомы у детей обычно легкие, но могут представлять опасность для жизни младенцев, взрослых и людей с ослабленной иммунной системой.
Ниже приведены наиболее частые симптомы ветряной оспы. Однако каждый ребенок может испытывать симптомы по-разному. Симптомы могут включать:
- Утомляемость и раздражительность за один-два дня до появления сыпи
- Зудящая сыпь на туловище, лице, под подмышками, на предплечьях и ногах, а также во рту
- Лихорадка
- Чувство недомогания
- Снижение аппетита
- Боль в мышцах и / или суставах
- Кашель или насморк
Симптомы ветрянки могут напоминать другие кожные проблемы или заболевания. Всегда консультируйтесь с врачом для постановки диагноза.
Всегда консультируйтесь с врачом для постановки диагноза.
Как передается ветряная оспа?
После заражения ветряная оспа может развиться от 10 до 21 дня. Ветряная оспа заразна за один-два дня до появления сыпи и до тех пор, пока волдыри не высохнут и не превратятся в струпья, что обычно происходит в течение 4-5 дней после появления сыпи.
Дети должны оставаться дома и подальше от других детей, пока все волдыри не исчезнут. Члены семьи, никогда не болевшие ветряной оспой, имеют 90-процентный шанс заразиться, если инфицирован другой член семьи.
Как диагностируется ветряная оспа?
Ветряная оспа обычно диагностируется на основании полной истории болезни и физического осмотра ребенка. Сыпь при ветряной оспе уникальна, и обычно диагноз можно установить при физикальном обследовании.
Как лечить ветрянку?
Конкретное лечение ветряной оспы будет определяться на основании:
- Возраст ребенка, общее состояние здоровья и степень заболевания
- Переносимость ребенком определенных лекарств, процедур или методов лечения
- Ожидания от курса лечения состояние ребенка или мнение или предпочтения родителей
Аспирин и риск синдрома Рейе у детей
Не давайте аспирин ребенку, не проконсультировавшись с врачом. Аспирин был связан с синдромом Рея, потенциально серьезным или смертельным заболеванием у детей. Педиатры и другие медицинские работники рекомендуют не использовать аспирин (или любые лекарства, содержащие аспирин) для лечения каких-либо вирусных заболеваний у детей.
Аспирин был связан с синдромом Рея, потенциально серьезным или смертельным заболеванием у детей. Педиатры и другие медицинские работники рекомендуют не использовать аспирин (или любые лекарства, содержащие аспирин) для лечения каких-либо вирусных заболеваний у детей.
Лечение ветряной оспы может включать:
- Ацетаминофен от лихорадки (НЕ ДАЙТЕ АСПИРИН)
- Антибиотики для лечения бактериальных инфекций
- Лосьон каламин (для снятия зуда)
- Противовирусные препараты (для тяжелых случаев)
- Отдых
- Повышенное потребление жидкости (для предотвращения обезвоживания)
- Охлаждающие ванны с пищевой содой или Aveeno (для снятия зуда)
Детям не следует чесать волдыри, так как это может привести к вторичным бактериальным инфекциям.Ногти на руках ребенка должны быть короткими, чтобы не поцарапать.
Какой иммунитет от ветрянки?
Большинство людей, переболевших ветряной оспой, остаются невосприимчивыми к этой болезни на всю оставшуюся жизнь. Однако вирус остается бездействующим в нервной ткани и может реактивироваться, что приводит к опоясывающему герпесу (опоясывающему лишая) в более позднем возрасте.
Однако вирус остается бездействующим в нервной ткани и может реактивироваться, что приводит к опоясывающему герпесу (опоясывающему лишая) в более позднем возрасте.
Иногда случается вторичный случай ветряной оспы. Анализы крови могут подтвердить невосприимчивость к ветряной оспе у людей, которые не уверены, болели ли они этим заболеванием.
Какие осложнения обычно связаны с ветряной оспой?
Ветряная оспа может вызвать осложнения. Наиболее подвержены тяжелым случаям ветряной оспы младенцы, взрослые, беременные женщины (еще не родившиеся дети могут быть инфицированы, если мать не болела ветряной оспой до беременности) и люди с ослабленной иммунной системой. Осложнения могут включать:
- Вторичные бактериальные инфекции
- Пневмония
- Энцефалит (воспаление головного мозга)
- Мозжечковая атаксия (нарушение мышечной координации)
- Поперечный миелит (воспаление вдоль спинного мозга)
- Синдром Рейя (тяжелое состояние) которые могут повлиять на все основные системы или органы)
- Смерть
Корь | Фотографии кори и людей с корью
Español: Fotos del virus del sarampión y de personas con sarampión
ВНИМАНИЕ! Некоторые из этих фотографий могут не подходить для детей. Рекомендуется соблюдать осторожность при просмотре.
Рекомендуется соблюдать осторожность при просмотре.
Видео о клинических проявлениях кори
Доктор Раймон Стрикас изCDC описывает клинические признаки кори.
Фотографии кори
Щелкните изображение, чтобы увеличить его.
Сыпь от кори
(Из видеоролика о клинических проявлениях кори)
Ребенок младшего возраста с заболеванием средней степени тяжести: насморк, слезящиеся глаза из-за кори.
(Из видеоролика о клинических проявлениях кори)
Мальчик заболел на пять-шесть дней с сыпью и кашлем.
(Из видеоролика о клинических проявлениях кори)
Молодой темнокожий ребенок с слезящимися глазами, насморком и выступающей сыпью.
ФИЛ Идентификационный номер фотографии # 1150
Лицо мальчика после трех дней кори.
ФИЛ Идентификационный номер фотографии # 3168
Кожа пациента с корью через три дня.
ФИЛ ID фотографии # 132
Ребенок с классической сыпью от кори через четыре дня.
ФИЛ Идентификационный номер фотографии # 6887
Отслоение кожи у ребенка, выздоравливающего от кори.
ФИЛ ID фотографии # 990
Лицо ребенка, больного корью.
ФИЛ ID фотографии # 989
Глаза ребенка, больного корью.
Пятна Коплика (ранний симптом кори)
ФИЛ. Идентификационный номер фотографии № 3187
Это был пациент, у которого на третий день болезни появились пятна Коплика на небе из-за предшествующей сыпи кори.
ФИЛ Идентификационный номер фотографии № 6111
У этого пациента на третий день до высыпания были обнаружены «пятна Коплика», свидетельствующие о начале заболевания корью.
Вирус кори под микроскопом
PHIL ID фотографии # 21074
На этой иллюстрации представлено трехмерное графическое изображение сферической частицы вируса кори, усеянной гликопротеиновыми бугорками.
ФИЛ, фотография ID № 8429
Эта тонкая просвечивающая электронная микрофотография (ПЭМ) выявила ультраструктурный вид единственной вирусной частицы, или «вириона», вируса кори.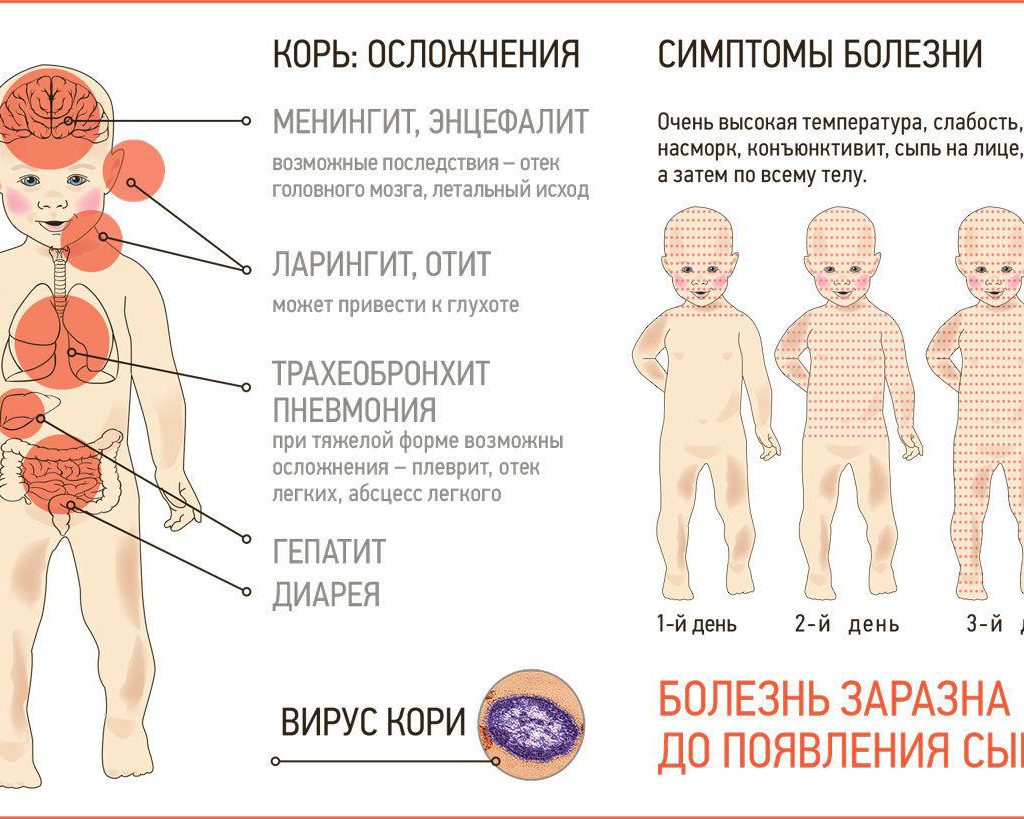 Вирус кори — парамиксовирус из рода Morbillivirus.
Вирус кори — парамиксовирус из рода Morbillivirus.
ФИЛ ID фотографии № 858
Гистопатология коричной пневмонии (гигантская клетка с внутрицитоплазматическими включениями)
Начало страницы
Источник
Библиотека изображений общественного здравоохранения
Дополнительные изображения и правила
Как выглядит коричная сыпь?
начало содержанияЗапись в блоге | 10 апреля 2018
Корь — одна из самых распространенных инфекций среди людей. Вы можете заразиться ею, просто находясь в одной комнате с больным корью.
Обычно это не проблема для Австралии, так как большинство австралийцев иммунизируют от кори в молодом возрасте. Младенцы получают комбинированную вакцину MMR (от кори, эпидемического паротита и краснухи) в возрасте 12 месяцев, а затем вторую дозу в 18 месяцев.
Но правительственные департаменты здравоохранения Нового Южного Уэльса, Виктории и Западной Австралии недавно выпустили предупреждения о вспышках кори, которые восходят к другим странам, где иммунизация может быть менее распространена.
Несмотря на то, что безопасная и экономичная вакцина доступна, корь является одной из основных причин смерти детей младшего возраста во всем мире.В 2016 году во всем мире от кори умерло почти
человек.
Где в Австралии корь … и кто в группе риска?
Вспышки кори в Австралии часто связаны с заражением людей за границей.
Вспышка в Мельбурне заразила до 9 человек и, вероятно, связана с рейсом из Куала-Лумпура в аэропорт Тулламарин 7 марта. В марте в Мельбурне было зарегистрировано еще 3 случая кори, не связанных с этим рейсом. Эти инфекции, скорее всего, были приобретены за границей, в разных местах.
В Новом Южном Уэльсе в марте корью заразились 5 человек, в том числе 3 младенца, заразившиеся за границей.
Двое взрослых, вернувшихся в Западную Австралию в марте, заразились корью во время отдельных праздников в странах Юго-Восточной Азии.
Любой, кто родился с 1966 года — незадолго до того, как вакцина была введена в Австралию, — кто не был вакцинирован, не может показать документально подтвержденных свидетельств иммунитета к кори или имеет ослабленную иммунную систему, подвергается риску заражения.
Важно пройти вакцинацию. Если вы родились во время или после 1966 года и не уверены, сделали ли вы две дозы противокоревой вакцины, вы можете обратиться к врачу по поводу дополнительных вакцинаций. В большинстве штатов и территорий эти дополнительные вакцинации проводятся бесплатно.
Государственные департаменты здравоохранения перечисляют известные места, которые посещали люди, инфицированные корью (часто посещаемые до того, как они осознают, что заболели корью). Вы можете проверить это здесь (в Виктории), здесь (в Новом Южном Уэльсе) и здесь (в Вашингтоне).
Обратите внимание на симптомы кори, включая сыпь
Корь — это вирусное заболевание, передающееся воздушно-капельным путем, то есть распространяется воздушно-капельным путем.Человек обычно заражается, когда он вдыхает капли вируса кори, которые он кашлянул или чихнул в воздух человеком, у которого он уже есть.
Корная сыпь начинается за ушами и распространяется на лицо и шею, а затем и на все тело.
Люди, заболевшие корью, заразны до появления симптомов и до 4 дней после появления сыпи. Время между воздействием и заболеванием обычно составляет 10 дней, а сыпь обычно появляется через 14 дней после заражения.
Ранние симптомы кори могут включать жар, сильный кашель, конъюнктивит или боль, слезотечение и симптомы простуды.Сыпь выглядит как красные слегка приподнятые пятна и может быть пятнистой, но не зудящей. Он начинается за ушами и распространяется на лицо и шею, а затем и на все тело.
Куда обратиться за помощью
Корь в Австралии встречается редко, но может быть очень серьезным заболеванием и вызывать осложнения у одной трети людей, такие как пневмония (инфекция легких) и энцефалит (инфекция головного мозга).
Если вы подозреваете, что вы или кто-то из членов вашей семьи заболел корью, позвоните своему врачу перед посещением их клиники.Врач может порекомендовать посетить дом или попросить вас прийти в медленный период, чтобы не передать инфекцию другим пациентам.
Если вы не знаете, что делать, вы также можете позвонить в службу здравоохранения по телефону 1800 022 222 (известный как МЕДСЕСТРА ПО ЗВОНКУ в Виктории).
Конечно, лучшее лекарство — это профилактика. Безопасно пройти повторную вакцинацию против кори, эпидемического паротита и краснухи в течение всей жизни, поэтому поговорите со своим врачом, если вы не уверены, были ли у вас прививки MMR ранее — например, в детстве.
Родители детей в возрасте до 12 месяцев, которые планируют посетить Азию, должны обсудить свои планы поездок со своим врачом, поскольку первая доза противокоревой вакцины может быть введена раньше, чем обычно, при особых обстоятельствах.
Хотите еще такого?
Чтобы узнать о новостях о здоровье и благополучии, которые вы можете использовать, зайдите в блог healthdirect.
Сыпь на коже у детей — Травмы и первая помощь
Сыпь в детском возрасте — обычное дело и обычно не вызывает беспокойства.Большинство высыпаний безвредны и исчезают без лечения.
Однако обратитесь к терапевту, если у вашего ребенка сыпь и он кажется нездоровым, или если вы беспокоитесь. Они смогут выяснить причину и порекомендовать любое необходимое лечение.
Эта страница может дать вам лучшее представление о том, что могло вызвать сыпь, но не используйте ее для самодиагностики состояния вашего ребенка — всегда обращайтесь к терапевту для правильного диагноза.
Наиболее частые причины высыпаний у детей:
Хотя в последние годы менингит стал менее распространенным, важно знать о сыпи и других признаках и симптомах менингита.
Целлюлит
Целлюлит — это инфекция более глубоких слоев кожи и подлежащих тканей. Пораженный участок будет красным, болезненным, опухшим и горячим. Часто поражаются ноги, но может возникать на любом участке тела. У вашего ребенка, вероятно, тоже будет температура.
Немедленно обратитесь к терапевту, если участок кожи вашего ребенка внезапно стал красным, горячим и болезненным. Если вы не можете посетить своего терапевта в тот же день, обратитесь в центр приема пациентов или в отделение легких травм.
Целлюлит обычно можно диагностировать, оценив симптомы и исследуя кожу.Обычно хорошо поддается лечению антибиотиками.
Ветряная оспа
Ветряная оспа — это вирусное заболевание, которым в какой-то момент заражается большинство детей. Чаще всего поражает детей до 10 лет.
Сыпь из зудящих пятен превращается в пузыри, заполненные жидкостью. Они покрываются коркой, образуя струпья, которые через некоторое время отпадают. У некоторых детей есть только несколько пятен, тогда как у других они расположены по всему телу. Пятна чаще всего появляются на лице, ушах и черепе, под мышками, на груди и животе, а также на руках и ногах.
Специального лечения ветряной оспы не существует, но вы можете принять меры, чтобы облегчить симптомы. Например, парацетамол может помочь снизить температуру (не давайте аспирин детям до 16 лет), а лосьон с каламином и охлаждающие гели могут быть использованы для облегчения зуда.
Подробнее о лечении ветрянки.
Экзема
Экзема — это хроническое заболевание, при котором кожа становится зудящей, красной, сухой и потрескавшейся. Наиболее распространенный тип — атопическая экзема, которая в основном поражает детей, но может продолжаться и во взрослом возрасте.
Наиболее распространенный тип — атопическая экзема, которая в основном поражает детей, но может продолжаться и во взрослом возрасте.
Атопическая экзема обычно развивается за коленями или локтями, шеей, глазами и ушами. Это не является серьезным заболеванием, но если ваш ребенок позже заразится вирусом простого герпеса, это может вызвать вспышку экземы в виде крошечных волдырей, называемых eczema herpeticum, и вызвать лихорадку.
Примерно каждый пятый ребенок в Великобритании страдает экземой, и в восьми из 10 случаев она развивается до пятилетнего возраста, часто до первого дня рождения ребенка.
Прочтите о лечении атопической экземы.
Многоформная эритема
Многоформная эритема — это кожная сыпь (обычно легкая), вызванная аллергической реакцией на вирус простого герпеса.
Пятна выглядят как мишени с темно-красным центром и более светлым кольцом снаружи. В первую очередь, как правило, поражаются руки или ступни, затем конечности, верхняя часть тела и лицо.
Ваш ребенок, вероятно, почувствует недомогание и у вас может подняться температура, которую вы должны лечить с помощью лекарств, отпускаемых без рецепта. Может пройти от двух до шести недель, прежде чем они почувствуют себя лучше.Обратитесь к терапевту, если у вашего ребенка сыпь и он кажется нездоровым.
В редких случаях мультиформная эритема может быть вызвана реакцией на определенные лекарства, такие как антибиотики или противосудорожные средства. Эта более тяжелая форма называется синдромом Стивенса-Джонсона и может быть опасной для жизни.
Болезнь рук, ящура и рта
Болезнь рук, ног и рта — распространенная заразная инфекция, вызывающая язвы во рту, пятна и волдыри на ладонях рук и подошвах ног.
Чаще всего встречается у детей младшего возраста (особенно до 10 лет), но также может поражать детей старшего возраста и взрослых.
От болезней рук, ящура и рта нет лекарства, и оно легко распространяется, поэтому не давайте ребенку ходить в школу или детский сад, пока он не поправится. Иммунная система вашего ребенка будет бороться с вирусом, и он должен исчезнуть примерно через семь-десять дней.
Иммунная система вашего ребенка будет бороться с вирусом, и он должен исчезнуть примерно через семь-десять дней.
Убедитесь, что ваш ребенок пьет много жидкости, а если есть и глотание вызывает дискомфорт, давайте ему мягкую пищу, например картофельное пюре, йогурт и суп.
Импетиго
Импетиго — распространенная и очень заразная кожная инфекция, вызывающая язвы и волдыри. Обычно это не серьезно и часто улучшается в течение недели лечения. Есть два типа импетиго — буллезный и небуллезный.
Буллезное импетиго обычно поражает туловище (область тела между талией и шеей) и вызывает пузыри, наполненные жидкостью, которые лопаются через несколько дней, оставляя желтую корку.
Небуллезное импетиго обычно поражает кожу вокруг носа и рта, вызывая язвы, которые быстро лопаются, оставляя желто-коричневую корку.
Обратитесь к терапевту, если вы считаете, что у вашего ребенка импетиго. Вам будут прописаны антибиотики в виде крема или таблеток. Это должно сократить продолжительность болезни примерно до семи-десяти дней.
Кератоз волосистый («куриная кожа»)
Волосный кератоз — распространенное и безвредное заболевание кожи. Кожа на тыльной стороне плеч становится шершавой и бугристой, как будто покрывается стойкими гусиными прыщиками. Иногда также могут быть поражены ягодицы, бедра, предплечья и верхняя часть спины.
Волосный кератоз обычно начинается в детстве и усиливается в период полового созревания. Некоторые люди считают, что после этого оно улучшается и может даже исчезнуть в зрелом возрасте.
Нет лекарства от волосяного кератоза, и он часто проходит сам по себе без лечения. Тем не менее, вы можете предпринять некоторые меры, которые могут уменьшить сыпь у вашего ребенка, например, используйте очищающие средства без мыла, а не мыло, и смягчающее средство для увлажнения кожи. Ваш терапевт или фармацевт порекомендуют подходящий крем.
Корь
Корь — очень заразное заболевание, которое чаще всего поражает детей раннего возраста. Сейчас это редкость в Великобритании из-за эффективности вакцины против кори, эпидемического паротита и краснухи (MMR).
Коревая сыпь представляет собой красно-коричневые пятна. Обычно он начинается на голове или верхней части шеи, а затем распространяется на остальную часть тела. У вашего ребенка также могут быть жар и симптомы, похожие на простуду.
Немедленно позвоните своему терапевту, если считаете, что у вашего ребенка корь.Лучше всего позвонить перед визитом, потому что в хирургии могут потребоваться меры, чтобы снизить риск распространения инфекции среди других.
Корь обычно проходит через семь-десять дней, не вызывая дальнейших проблем. Парацетамол или ибупрофен можно использовать для снятия температуры, болей и болей (не давайте аспирин детям до 16 лет). Также убедитесь, что ваш ребенок пьет много воды, чтобы избежать обезвоживания.
Подробнее о лечении кори.
Контагиозный моллюск
Контагиозный моллюск — это вирусная кожная инфекция, при которой на коже появляются скопления небольших твердых приподнятых пятен.
Обычно он поражает маленьких детей в возрасте от одного до пяти лет, которые, как правило, заражаются им после тесного физического контакта с другим инфицированным ребенком.
Состояние обычно безболезненно, хотя некоторые дети могут испытывать зуд. Обычно он проходит в течение 18 месяцев без необходимости лечения.
Molluscum contagiosum очень заразен. Однако большинство взрослых устойчивы к вирусу, а это означает, что они вряд ли заразятся им, если вступят с ним в контакт.
Розовый лишай
Розовый лишай — это относительно частое заболевание кожи, при котором на теле появляются временные красные чешуйчатые пятна. Большинство случаев встречается у детей старшего возраста и молодых людей (в возрасте от 10 до 35 лет).
Сыпь может вызывать сильный зуд. В большинстве случаев он проходит без лечения через 2–12 недель, хотя в редких случаях может длиться до пяти месяцев.
Смягчающие средства, стероидные кремы и антигистаминные препараты могут помочь уменьшить зуд.Сыпь обычно не оставляет шрамов, хотя иногда кожа впоследствии может обесцветиться.
Колючий жар (тепловая сыпь)
Острая жара (тепловая сыпь), также известная как потница, представляет собой зудящую сыпь из небольших выступающих красных пятен, вызывающих покалывание или покалывание на коже.
Возникает при закупорке потовых протоков во внешнем слое кожи (эпидермисе). Вы можете получить тепловую сыпь на любом участке тела, но чаще всего поражаются лицо, шея, спина, грудь или бедра.
У младенцев иногда может появиться потница, если они потеют больше обычного — например, в жаркую и влажную погоду или если они слишком одеты. Это не серьезное заболевание, которое редко требует какого-либо специального лечения.
Псориаз
Псориаз — это длительное (хроническое) заболевание кожи, при котором появляются красные, шелушащиеся, твердые участки кожи, покрытые серебристыми чешуйками.
Тяжесть псориаза сильно варьируется от человека к человеку. Для некоторых людей это просто незначительное раздражение, но для других это может сильно повлиять на качество их жизни.
Лекарства от псориаза нет, но существует ряд методов лечения, которые могут помочь улучшить симптомы и улучшить внешний вид кожных пятен. Например, кортикостероиды для местного применения — это кремы и мази, которые можно наносить на кожу.
Стригущий лишай
Стригущий лишай — это очень заразная грибковая инфекция кожи, которая вызывает появление на коже кольцевидных красных или серебристых пятен, которые могут шелушиться, воспаляться или зудеть.
Стригущий лишай часто поражает руки и ноги, но может появиться практически на любом участке тела.Другие подобные грибковые инфекции могут поражать кожу головы, ступни, пах и ногти.
Стригущий лишай обычно легко лечится противогрибковыми препаратами, которые можно купить в аптеке. Стригущий лишай кожи головы может вызвать шелушение и выпадение волос. Лечится противогрибковыми таблетками, часто в сочетании с противогрибковым шампунем.
Чесотка
Чесотка — это заразное заболевание кожи, при котором наблюдается сильный зуд. Это вызвано крошечными клещами, которые зарываются в кожу.
У детей чесотка обычно передается при длительном контакте кожа к коже с инфицированным взрослым или ребенком — например, во время драки или объятий в играх.
Клещи любят теплые места, такие как складки кожи, между пальцами, под ногтями или вокруг складок на ягодицах. Они оставляют небольшие красные пятна, которые часто встречаются на ладонях рук или подошвах ног. У младенцев волдыри обычно обнаруживаются на подошвах ног.
Обратитесь к терапевту, если вы считаете, что у вашего ребенка чесотка. Обычно это не серьезное заболевание, но его нужно лечить. Ваш терапевт пропишет лосьон или крем. Узнайте больше о лечении чесотки.
Скарлатина
Скарлатина — очень заразная бактериальная инфекция, которая обычно поражает детей в возрасте от двух до восьми лет. Это вызывает характерную розово-красную сыпь, которая ощущается как наждачная бумага при прикосновении и может вызывать зуд.
Это часто начинается с боли в горле, лихорадки и головной боли, при этом сыпь появляется через два-пять дней после заражения. Сыпь обычно возникает на груди и животе, а затем распространяется на другие части тела, такие как уши и шею.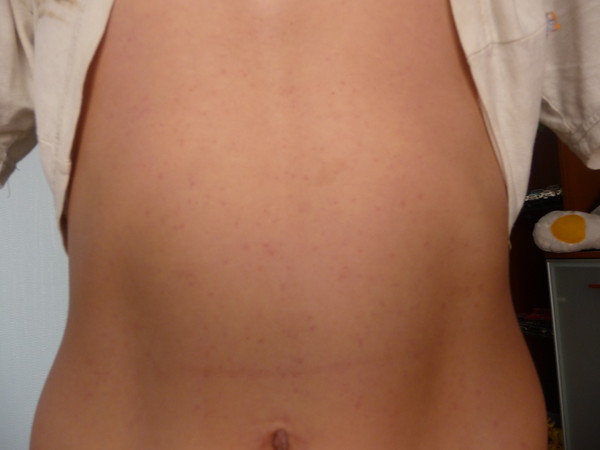
Скарлатина обычно проходит примерно через неделю, но если вы считаете, что она может быть у вашего ребенка, обратитесь к терапевту. Для лечения используются антибиотики (для лечения детей часто используются жидкие антибиотики, такие как пенициллин или амоксициллин).
Синдром пощечины щеки
Синдром пощечины, также известный как пятое заболевание или парвовирус B19, — это вирусная инфекция, которая часто встречается у детей в возрасте от 6 до 10 лет.
Это вызывает появление характерной ярко-красной сыпи на обеих щеках.Это может показаться тревожным, но обычно проходит через одну-три недели.
Если ваш ребенок не плохо себя чувствует, ему не нужно оставаться вдали от школы. Как только появляется сыпь, инфекция перестает быть заразной. Тем не менее, рекомендуется уведомить школу вашего ребенка об инфекции.
Крапивница (крапивница)
Крапивница — также известная как крапивница, волдыри, рубцы или крапивница — это выпуклая зудящая сыпь, которая может поражать одну часть тела или распространяться на большие площади. Это обычная кожная реакция, от которой часто страдают дети.
Это обычная кожная реакция, от которой часто страдают дети.
Крапивница возникает, когда триггер вызывает выброс в кожу высоких уровней гистамина и других химических веществ. Эти вещества заставляют кровеносные сосуды кожи открываться, что приводит к покраснению или розовению, а также отеку и зуду.
Существует много возможных триггеров крапивницы, включая аллергены, такие как продукты питания или латекс, раздражители, такие как крапива, лекарства и физические факторы, такие как тепло или упражнения.Иногда причину невозможно определить.
Сыпь обычно недолговечная и легкая, и ее часто можно контролировать с помощью антигистаминных препаратов.
Что у меня за сыпь? Фотографии и описания 21 вида сыпи
Изображения и описание общих высыпаний
Есть много разных видов высыпаний. Некоторые из них легкие, а некоторые потенциально опасны для жизни. Здесь мы рассмотрим различные высыпания и воспользуемся фотографиями, чтобы помочь вам определить разницу между ними.
Только врач может диагностировать вашу сыпь, поэтому, если она у вас есть, крайне важно обратиться за медицинской помощью, поскольку это может быть признаком основного заболевания. Вы можете обратиться к врачу по поводу сыпи, не выходя из дома, записавшись на прием через Интернет в PlushCare. Все наши врачи являются выпускниками 50 лучших медицинских школ США и хорошо обучены лечению высыпаний в Интернете.
Наши врачи первичного звена являются доступной альтернативой дерматологам и могут помочь вам получить необходимое лечение.
Запись на прием от 20 долларов.
Воспользуйтесь нашей программой проверки стоимости, чтобы узнать, сколько вы заплатите
Проверить мою стоимость97% заболеваний успешно излечиваются с первого посещения.
Чтобы получить наилучшее лечение, рекомендуется отправить врачу фотографии сыпи до приема на прием, чтобы он мог поставить диагноз и предоставить вам план лечения. Это можно легко сделать через приложение PlushCare или даже по электронной почте после записи на прием.
Вот изображения и описания 21 вида высыпаний.
[подпись: Авторство: Предоставлено Колмом Андерсоном через Wikimedia Commons, CC BY-SA 2.5]Целлюлит — это инфекция, вызываемая бактериями, обычно стрептококком или стафилококком, проникающими через трещину или разрыв на коже. Он также может проникнуть через участки сухой, шелушащейся или опухшей кожи.
Целлюлит вызывает красную, болезненную, нежную, горячую, опухшую кожу и может сопровождаться, а может и не сопровождаться выделением жидкости, волдырями, красными пятнами или ямочками на коже.Это может быстро распространяться. Обычно это сыпь на голенях, но также может проявляться сыпь на руках, лице и других местах.
Тяжелая инфекция может вызвать жар, озноб и красные полосы. Инфекция может распространяться на лимфатические узлы и кровоток, поэтому целлюлит требует немедленной медицинской помощи, поскольку может стать опасным для жизни.
Если у вас есть симптомы целлюлита с повышенной температурой или быстро меняющейся сыпью, немедленно обратитесь за медицинской помощью.
Ветряная оспа — это вирус, вызывающий зудящие красные пузыри, заполненные жидкостью, по всему телу, сопровождающиеся лихорадкой, болями в теле, болью в горле и потерей аппетита через 10–21 день после заражения вирусом. Это очень заразно, пока все волдыри не покроются коркой, и обычно длится от пяти до 10 дней.
Дети, заболевшие ветряной оспой, не должны посещать школу, чтобы не передать ее другим детям.
Обратитесь к врачу, если сыпь распространяется на один или оба глаза; сыпь становится очень красной, теплой или нежной; сыпь сопровождается головокружением, спутанностью сознания, учащенным сердцебиением, одышкой, тремором, потерей координации мышц, ухудшением кашля, рвотой, ригидностью шеи или лихорадкой выше 102 ° F; или если кто-либо в семье имеет иммунодефицит или моложе 6 месяцев.
Сегодня существует безопасная и эффективная вакцина, которая может предотвратить ветряную оспу.
Контактный дерматит — это сыпь, которая появляется в течение от нескольких часов до нескольких дней после контакта вашей кожи с аллергеном или раздражителем. Сыпь имеет видимую границу в том месте, где ваша кожа контактировала с причиняющим вред веществом. Ваша кожа будет зудящей, красной, сырой или чешуйчатой, а также могут появиться волдыри, которые мокнут, сочатся или становятся твердыми. Хотя это не заразно и не опасно для жизни, оно может сделать вас довольно несчастным.
Сыпь имеет видимую границу в том месте, где ваша кожа контактировала с причиняющим вред веществом. Ваша кожа будет зудящей, красной, сырой или чешуйчатой, а также могут появиться волдыри, которые мокнут, сочатся или становятся твердыми. Хотя это не заразно и не опасно для жизни, оно может сделать вас довольно несчастным.
Вы должны попытаться определить причину вашей реакции и избегать ее в будущем, чтобы предотвратить появление контактного дерматита в будущем. После избавления от предмета, вызвавшего контактный дерматит, может пройти от двух до четырех недель, прежде чем сыпь исчезнет. Тем временем прохладные влажные компрессы и кремы от зуда могут помочь облегчить симптомы.
Сыпь от подгузников — это распространенная форма воспаления кожи, которая возникает на участках тела, контактирующих с подгузником. Кожа может выглядеть влажной, красной или раздраженной и может казаться теплой на ощупь.Больные младенцы часто суетятся во время смены подгузников.
Эта зудящая сыпь на ягодицах — обычная сыпь для младенцев и детей ясельного возраста, хотя она может поразить любого, кто носит подгузник, и обычно возникает из-за того, что слишком много времени проводит в грязном подгузнике. хотя это также может быть вызвано натиранием и повышенной чувствительностью кожи.
хотя это также может быть вызвано натиранием и повышенной чувствительностью кожи.
Сыпь от опрелостей обычно можно лечить в домашних условиях сушкой на воздухе, более частой сменой подгузников и использованием мазей. Если появилась сыпь, обратитесь к врачу:
.- Серьезно или необычно
- Становится хуже
- Кровотечение, зуд или выделения
- Сопровождается лихорадкой
Лекарственная аллергия вызывает сыпь, которая может появиться через несколько дней или даже недель после приема лекарства.Он вызывает легкую зудящую красную сыпь и может сопровождаться лихорадкой, расстройством желудка и небольшими красными или пурпурными пятнами на коже.
Потенциально опасные для жизни симптомы могут включать крапивницу, учащенное сердцебиение, отек, зуд и затрудненное дыхание.
Если у вас есть симптомы лекарственной аллергической реакции, вам следует немедленно обратиться за медицинской помощью.
Экзема, также известная как атопический дерматит, выглядит как белые или желтые чешуйчатые участки кожи, которые могут отслаиваться. Внутри сыпи может произойти выпадение волос, а эта область может быть зудящей, красной, жирной или жирной.Экзема обычно поражает людей, страдающих астмой или аллергией. Хотя это чаще встречается у детей, это может случиться с людьми любого возраста.
Внутри сыпи может произойти выпадение волос, а эта область может быть зудящей, красной, жирной или жирной.Экзема обычно поражает людей, страдающих астмой или аллергией. Хотя это чаще встречается у детей, это может случиться с людьми любого возраста.
Лекарства от экземы нет, однако меры самообслуживания, такие как отказ от мыла, регулярное увлажнение и нанесение лечебных кремов или мазей, могут облегчить зуд и предотвратить новые вспышки.
Пятое заболевание, также известное как «болезнь пощечины», представляет собой вирусную инфекцию, вызывающую ярко-красную круглую сыпь на щеках, плечах и ногах, а также головную боль, усталость, низкую температуру, боль в горле, насморк и т. Д. понос или тошнота.
У детей чаще появляется эта сыпь с кружевным рисунком, которую легче увидеть после горячей ванны или душа. Пятое заболевание обычно протекает в легкой форме у детей, но у беременных женщин или лиц с ослабленной иммунной системой может протекать более серьезный характер.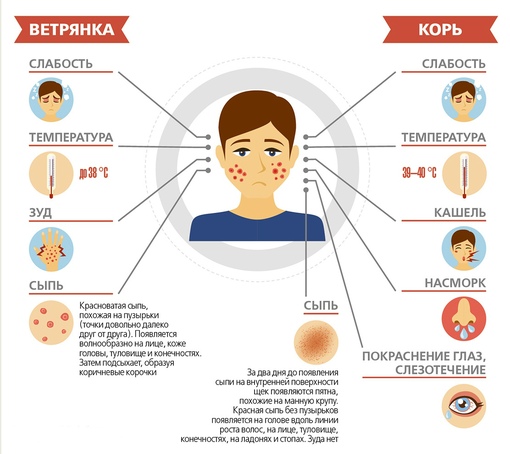 Пятое заболевание у беременных, например, может вызвать опасную для жизни анемию у будущего ребенка.
Пятое заболевание у беременных, например, может вызвать опасную для жизни анемию у будущего ребенка.
[Подпись: Авторство: Маслеша через Wikimedia Commons, CC BY-SA 4.0]
Симптомы укусов блох появляются сразу после укусов блох.Зудящая красная шишка обычно окружена ореолом и часто появляется скоплениями на голенях и ступнях.
Блохи быстро размножаются, особенно в домах с домашними животными, и от них бывает трудно избавиться, иногда требуя помощи профессионального истребителя. Укусы блох пройдут без лечения, но только устранение блох из дома может предотвратить укусы в будущем. Блохи не умеют летать, но если бы они были людьми, они могли бы одним прыжком перепрыгивать небоскребы
[Подпись: Атрибуция: KlatschmohnAcker через Wikimedia Commons, CC BY-SA 3.0]
Болезнь рук, ног и рта — это легкая заразная вирусная инфекция, которая обычно поражает детей в возрасте до пяти лет. Это может вызвать плоские или выступающие красные пятна на ладонях рук, подошвах ног и, возможно, в области ягодиц или гениталий, а также болезненные красные волдыри во рту, на языке и деснах.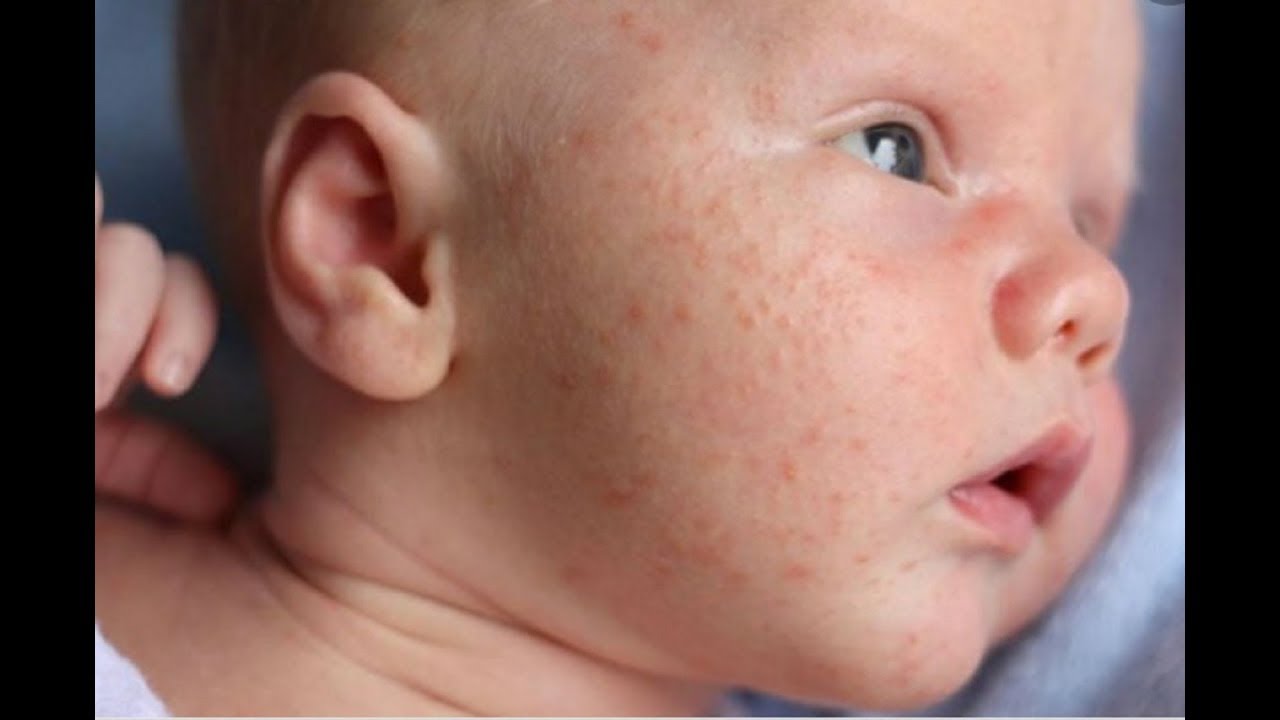
Лихорадка часто является первым признаком болезни рук, ног и рта и проявляется через три-шесть дней после контакта с вирусом. Язвы во рту появляются через день или два, а через день или два после этого появляется сыпь на руках и ногах.
Заболевания рук, ног и рта обычно протекают в легкой форме. Вашему ребенку следует обратиться к врачу, если язвы во рту мешают питью или если симптомы ухудшатся через несколько дней.
[Подпись: Авторство: Джеймс Хейлман, доктор медицины, через Wikimedia Commons, CC BY-SA 3.0]
Импетиго — это заразная бактериальная инфекция, которая часто встречается у младенцев и детей. Раздражающая сыпь с пузырями, заполненными жидкостью, которые легко лопаются и образуют корку медового цвета, часто появляется вокруг носа, рта и подбородка.
Антибиотики обычно рекомендуются для предотвращения передачи импетиго другим людям. Детей следует не пускать в школу до тех пор, пока они не перестанут быть заразными, что обычно происходит примерно через 24 часа после начала приема антибиотика.
Болезнь Кавасаки обычно поражает детей в возрасте до пяти лет. Это может вызвать красный опухший «клубничный» язык; высокая температура; опухшие, красные ладони и подошвы стоп; увеличение лимфатических узлов; и налитые кровью глаза.
Хотя обычно оно проходит само по себе, оно может привести к аневризме коронарной артерии как осложнению, которое может быть фатальным.
Если у вас или у вашего близкого проявляются симптомы болезни Кавасаки, немедленно обратитесь за медицинской помощью.
Симптомы кори, респираторной респираторной инфекции, включают жар, боль в горле, красные или слезящиеся глаза, потерю аппетита, кашель и насморк с красной сыпью, которая распространяется с лица вниз по телу через несколько дней после отдыха. симптомы начинаются.Во рту также могут появиться крошечные красные пятна с сине-белыми центрами.
Корь может быть очень серьезным заболеванием, и от нее по-прежнему умирают около 100 000 человек в год, в основном дети в возрасте до пяти лет.
Хотя раньше корь была обычным явлением, ее почти всегда можно предотвратить, сделав прививку от кори. Согласно CDC, «Лучшая защита от кори — это вакцина против кори, паротита и краснухи (MMR). Вакцина MMR обеспечивает длительную защиту от всех штаммов кори. Для наилучшей защиты вашему ребенку необходимы две дозы вакцины MMR: первая доза в возрасте от 12 до 15 месяцев и вторая доза в возрасте от 4 до 6 лет.
[Подпись: Атрибуция: Пользователь: Остров Среды (английская Википедия) через Wikimedia Commons, CC BY-SA 3.0]Псориаз — это процесс, ускоряющий жизненный цикл клеток кожи, который вызывает появление чешуйчатых, серебристых, резко очерченных участков кожи, которые обычно расположены на коже черепа, локтях, коленях и пояснице. Пятна зудят и могут быть болезненными.
От псориаза нет лекарства, и это хроническая проблема, которая может приходить и уходить. Лечение направлено на замедление жизненного цикла клеток кожи.Могут помочь изменения в образе жизни, такие как увлажнение, отказ от курения и управление стрессом.
Стригущий лишай получил свое название от характерной формы сыпи и не имеет ничего общего с глистами. Это вызвано грибком и создает зудящие круглые чешуйчатые высыпания с приподнятым краем и здоровой кожей в середине кольца.
Тот же грибок, который вызывает стригущий лишай, также вызывает зуд у спортсменов и микоз. Для лечения стригущего лишая необходимы противогрибковые кремы или лекарства.
[Подпись: Авторство: tomasz przechlewski через Flickr, CC BY 2.0]Розацеа — хроническая кожная проблема без известной причины, которая приводит к повторяющимся циклам увядания и рецидивов, которые могут быть вызваны острой пищей, алкоголем, солнечным светом, стрессом и кишечными бактериями Helicobacter pylori. Существует четыре разных подтипа, каждый со своим набором симптомов.
Общие симптомы розацеа включают покраснение лица; приподнятые, красные шишки; сухая кожа; и кожная чувствительность.
[Подпись: Атрибуция: Steschke через Wikimedia Commons, CC BY-SA 3. 0]
0]Чесотка — это заразное кожное заболевание с зудом, вызванное заражением микроскопическим клещом Sarcoptes scabiei, который обитает в вашей коже и проникает в нее, где откладывает яйца. Появление симптомов может занять от четырех до шести недель.
Симптомы включают очень зудящую сыпь, которая может быть прыщавой, чешуйчатой или состоять из крошечных волдырей, а также выступающих белых или телесных линий.
Скарлатина — это инфекция, вызванная бактериями Streptococcus группы А, которая включает ярко-красную сыпь, покрывающую все тело (кроме рук и ног) и проявляющуюся во время или вскоре после приступа стрептококковой ангины.Красные бугорки сыпи настолько грубые, что могут казаться наждачной бумагой. Скарлатина также вызывает ярко-красный цвет языка.
Скарлатина чаще всего встречается у детей от пяти до 15 лет. Обычно эффективны антибиотики, но при отсутствии лечения скарлатина может привести к более серьезным заболеваниям, поражающим сердце, почки и другие части тела.
Себорейная экзема или дерматит — это тип экземы, который обычно поражает кожу головы, хотя может поражать уши, нос или рот.Это выглядит как белые или желтые чешуйчатые участки кожи, которые отслаиваются или вызывают стойкую перхоть. Пораженные участки кожи могут быть красными, зудящими, жирными или жирными, а также может наблюдаться выпадение волос. Когда это случается с младенцами, его называют колпаком для детской кроватки.
Себорейный дерматит может пройти без лечения, но он также может не поддаваться лечению или возвращаться снова. Ежедневная очистка пораженного участка мягким мылом или шампунем может уменьшить жирность и отмершие клетки кожи.
[Подпись: Авторство: melvil через Wikimedia Commons, CC BY-SA 4.0] Опоясывающий лишай вызывает сыпь, состоящую из скоплений наполненных жидкостью пузырей, которые легко лопаются и выделяют жидкость. Сыпь очень болезненна и может вызывать жжение, покалывание или зуд даже при отсутствии волдырей. Сыпь в виде полосок обычно появляется на туловище, но иногда и на других частях тела, включая лицо. Сыпь может сопровождаться низкой температурой, ознобом, головной болью или утомляемостью.
Сыпь в виде полосок обычно появляется на туловище, но иногда и на других частях тела, включая лицо. Сыпь может сопровождаться низкой температурой, ознобом, головной болью или утомляемостью.
Вирус ветряной оспы вызывает ветряную оспу, затем находится в состоянии покоя. Спустя много лет он может снова превратиться в опоясывающий лишай.
[Подпись: Авторство: Medicalpal через Wikimedia Commons, CC BY-SA 4.0]СКВ — это аутоиммунное заболевание, проявляющееся различными симптомами и поражающее несколько систем и органов организма. СКВ часто сопровождается классической сыпью на лице в форме бабочки, переходящей от щеки к щеке над носом, которая может проявляться или ухудшаться на солнце.
Другие симптомы могут включать широкий спектр симптомов со стороны кожи и слизистых оболочек, от сыпи до язв.
Укус клеща может вызвать боль или отек в пораженной области с сыпью, чувством жжения, волдырями или затрудненным дыханием.Клещи могут оставаться прикрепленными в течение длительного времени, а укусы обычно не появляются группами.
Укусы клещей вызывают большую озабоченность тем, что они могут вызывать широкий спектр заболеваний, включая болезнь Лайма и пятнистую лихорадку Скалистых гор.
Если вас укусил клещ, немедленно удалите его, стараясь вынуть всю голову, а не только тело, и обратитесь за помощью к своему врачу.
Не замечаете своей сыпи?
Если вы не видите своей сыпи на фотографиях выше и ищете диагноз, мы рекомендуем записаться на видео-прием к врачу PlushCare.Врач осмотрит вашу сыпь и предложит вам официальный диагноз и план лечения.
Сыпь может иметь множество различных причин. К частым причинам высыпаний относятся:
- Контакт с чем-то, что вызывает аллергическую или иную неблагоприятную реакцию, например, с мылом, стиральным порошком, косметическими товарами, латексом, резиной, резинкой, краской на одежде или ядовитыми растениями
- Лекарства
- Укусы насекомых
- Аутоиммунные заболевания
- Грибковые инфекции
- Раздражение кожи
- Бактериальные инфекции
- Заражение клещами
- Вирусные инфекции
Многие легкие высыпания можно лечить в домашних условиях.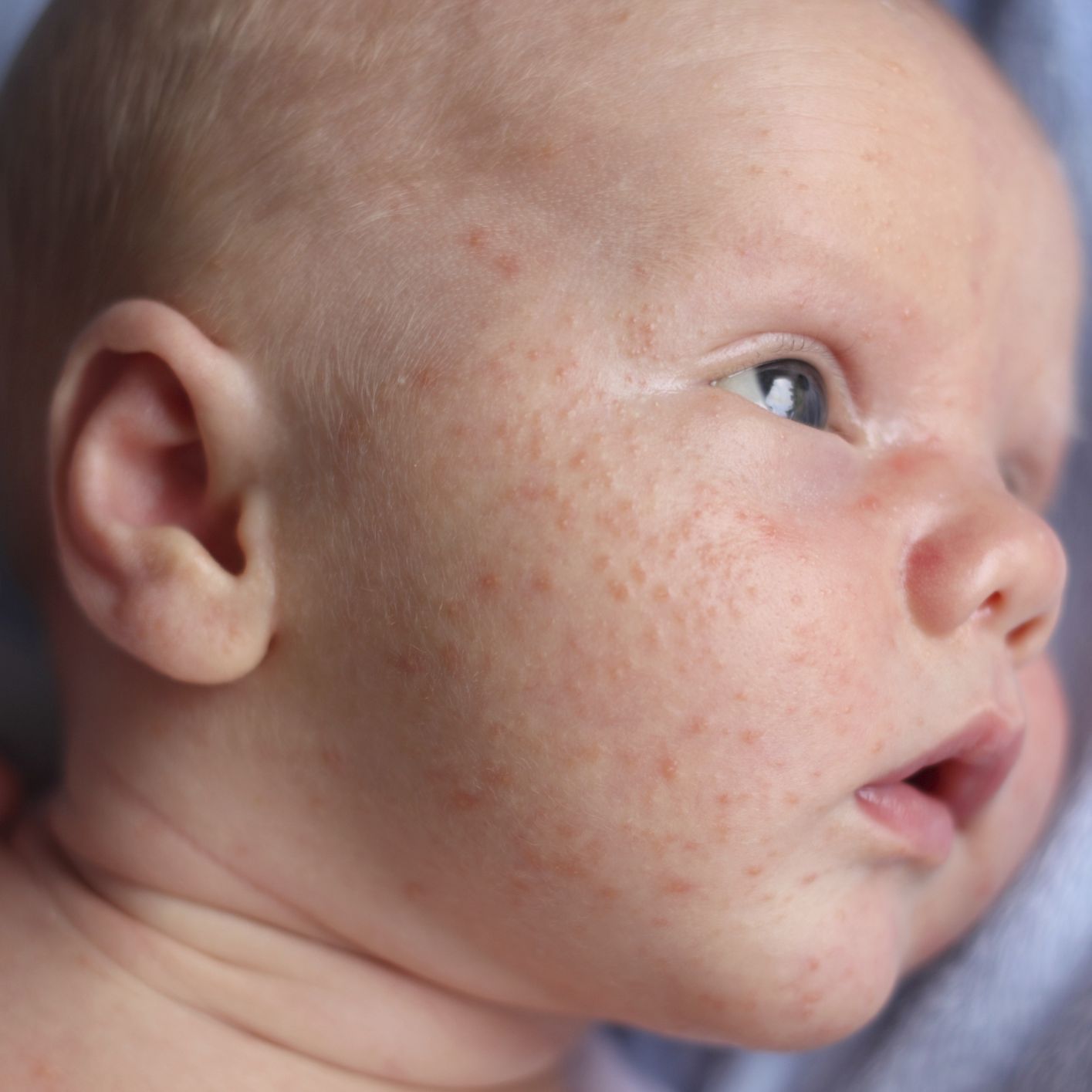 Чтобы уменьшить дискомфорт и ускорить заживление, попробуйте следующее:
Чтобы уменьшить дискомфорт и ускорить заживление, попробуйте следующее:
- Используйте мягкое мыло и очищающие средства без запаха.
- Мойте кожу и волосы теплой водой вместо горячей.
- Сушите высыхание, а не втирайте его.
- По возможности старайтесь не покрывать высыпания. Они лучше заживают, когда могут дышать.
- Прекратите использовать новые продукты, которые могли вызвать сыпь
- Избегайте царапин — это может привести к потенциально серьезным инфекциям
- Зудящие высыпания можно успокоить кремом с гидрокортизоном или лосьоном с каламином
- Примите овсяную ванну
- Боли, отпускаемые без рецепта такие средства, как ацетаминофен (тайленол) или ибупрофен (мотрин), могут помочь облегчить незначительную боль, связанную с сыпью.
- Боль в суставах
- Боль в горле
- Небольшая температура выше 100,4 ° F
- Красные полосы или болезненность
- Недавний укус клеща или животного
- Усиливающаяся боль или изменение цвета сыпи
- Стеснение или зуд в горле
- Проблемы с дыханием
- Отек лица или конечностей
- Высокая температура
- Путаница
- Головокружение
- Сильная боль в голове или шее
- Рвота или диарея
Что можно ожидать во время приема, выясняя тип и причину сыпи
Ваш врач осмотрит сыпь и спросит вас о:
- Когда появилась сыпь и как она прогрессировала
- Ваша история болезни
- Ваша диета
- Какие продукты или лекарства вы недавно начали употреблять
- Ваша гигиена
Хотя только медицинский работник может диагностировать причину вашей сыпи, Надеюсь, теперь у вас есть больше информации о том, что вызывает у вас зуд.

 Смертность превышала 2-2,5%
Смертность превышала 2-2,5%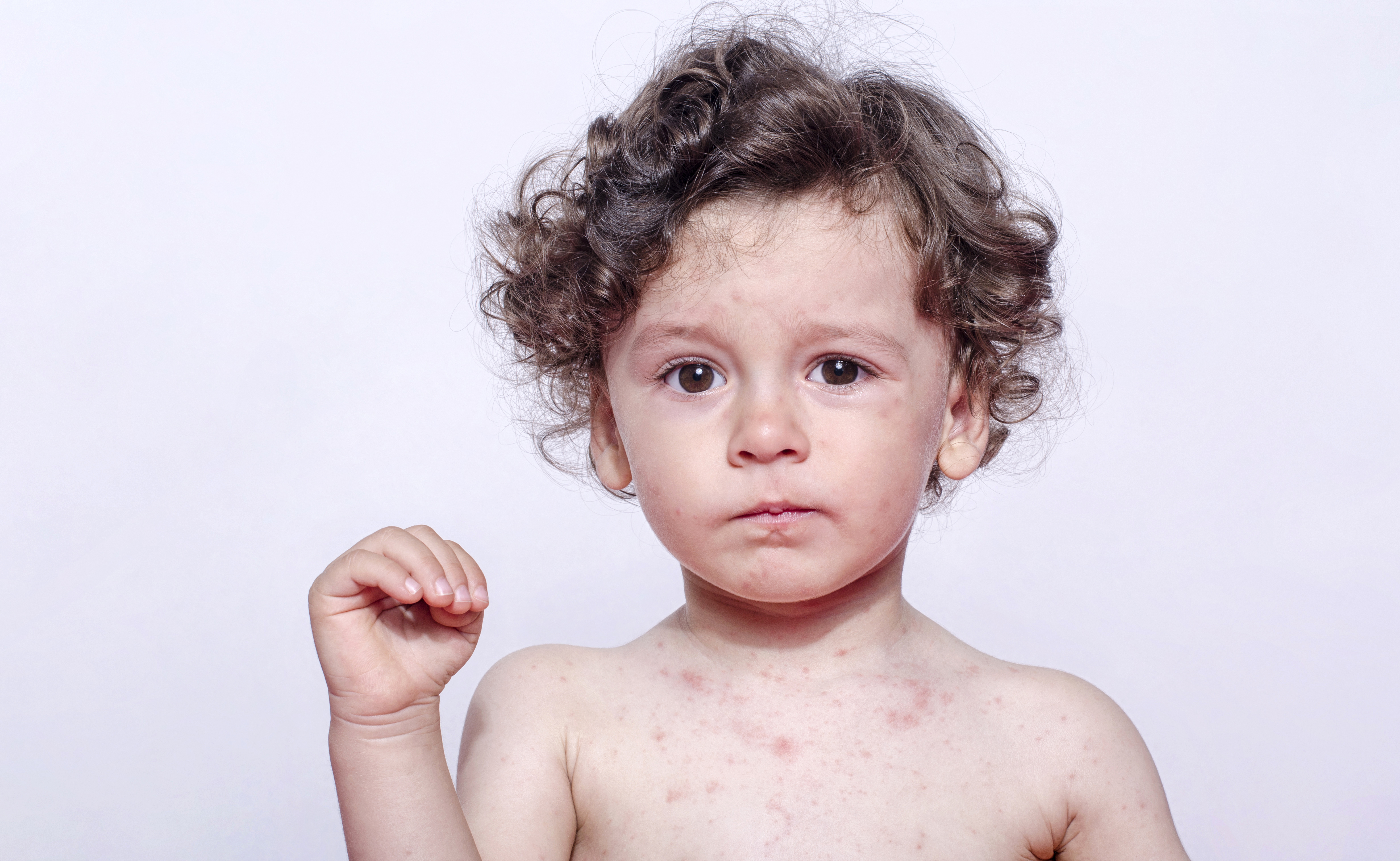 Эта стадия является относительно легкой и продолжается два-три дня.
Эта стадия является относительно легкой и продолжается два-три дня. 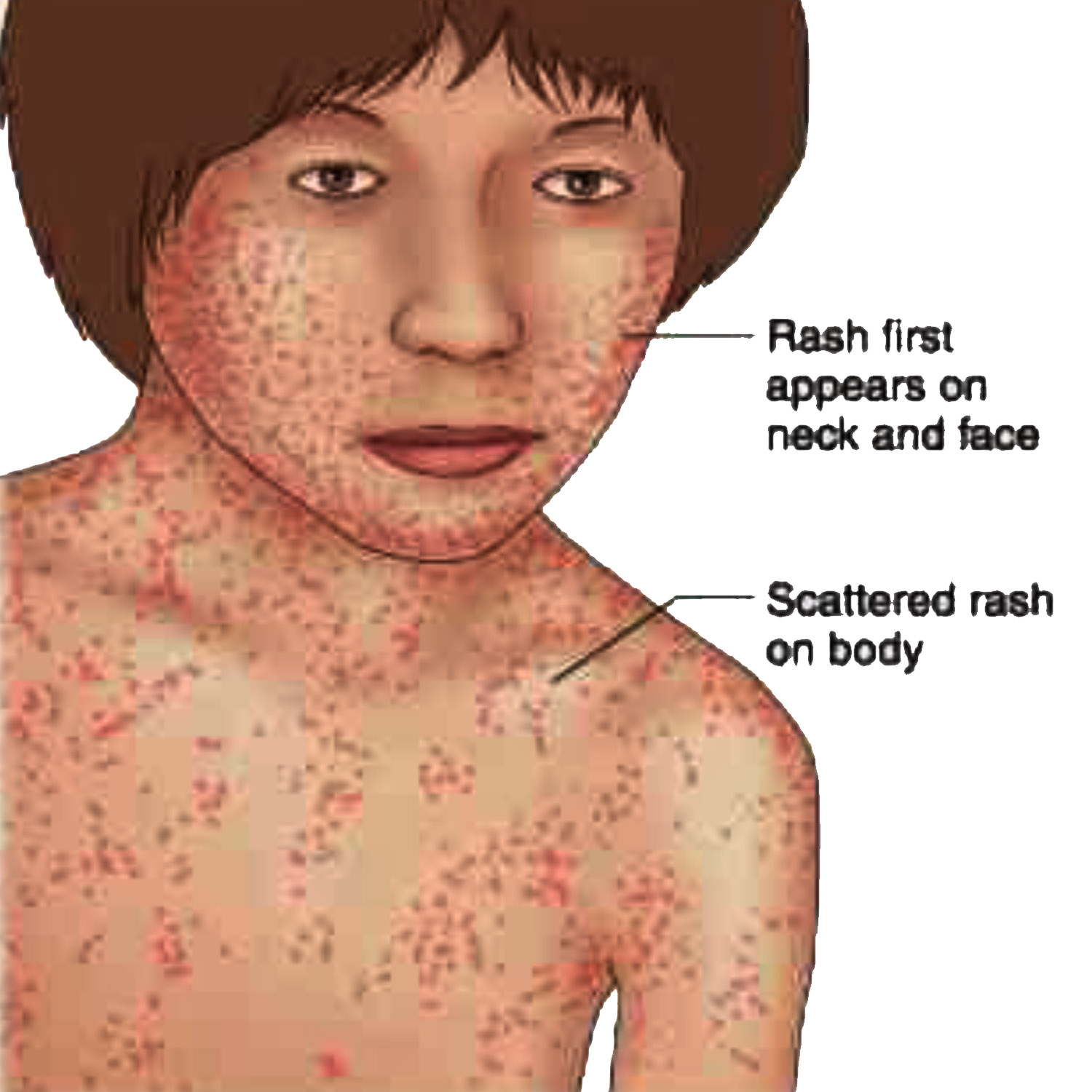


 Используйте только парацетамол или ибупрофен. Не используйте аспирин у детей до 18 лет!
Используйте только парацетамол или ибупрофен. Не используйте аспирин у детей до 18 лет!  Используйте для этого увлажнитель воздуха, или мокрые ткани.
Используйте для этого увлажнитель воздуха, или мокрые ткани. 
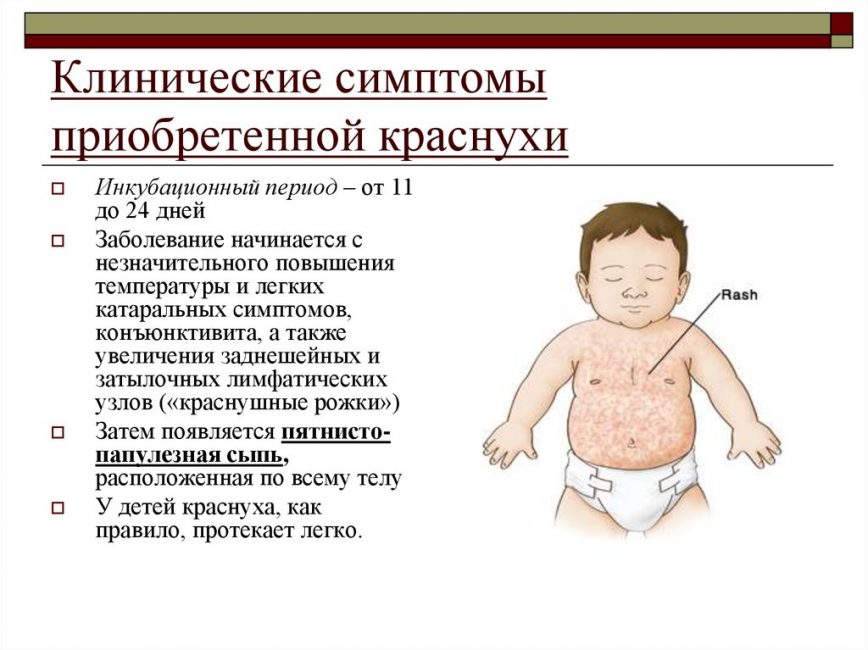 Это также заблуждение, что подтверждается данными ВОЗ. В 2000-2015 гг. массовая вакцинация смогла снизить число заболевших во всем мире на 75%.
Это также заблуждение, что подтверждается данными ВОЗ. В 2000-2015 гг. массовая вакцинация смогла снизить число заболевших во всем мире на 75%.
 Лицо опухает. Может иметь место воспаление подчелюстных лимфатических узлов. Во время аускультации (прослушивание легких) врач отмечает сухие хрипы и жесткое дыхание. В некоторых ситуациях катаральный период типичной кори сопровождается рвотой, тошнотой, отрыжками, изжогой, поносом.
Лицо опухает. Может иметь место воспаление подчелюстных лимфатических узлов. Во время аускультации (прослушивание легких) врач отмечает сухие хрипы и жесткое дыхание. В некоторых ситуациях катаральный период типичной кори сопровождается рвотой, тошнотой, отрыжками, изжогой, поносом.
 л. цветков липы залить стаканом кипятка. Держать на водяной бане 10 минут. Пить по 1/2 стакана 2 раза в день перед едой. Лекарство снимает симптомы интоксикации, лечит кашель, снижает температуру.
л. цветков липы залить стаканом кипятка. Держать на водяной бане 10 минут. Пить по 1/2 стакана 2 раза в день перед едой. Лекарство снимает симптомы интоксикации, лечит кашель, снижает температуру.
 В течение суток сыпь исчезает с лица и распространяется на туловище (туловище), руки и ноги (конечности). Розовые плоские пятна (пятна) сливаются на туловище, но остаются разделенными (дискретными) на конечностях.
В течение суток сыпь исчезает с лица и распространяется на туловище (туловище), руки и ноги (конечности). Розовые плоские пятна (пятна) сливаются на туловище, но остаются разделенными (дискретными) на конечностях.
 появляются на туловище, а затем распространяются на лицо, руки и ноги.)
появляются на туловище, а затем распространяются на лицо, руки и ноги.) Сыпь:
Сыпь: