В Свердловской области заработал первый в России региональный онлайн-регистр преждевременных родов
Главная
/
Региональные новости
/
В Свердловской области заработал первый в России региональный онлайн-регистр преждевременных родов
Ваше уведомление успешно отправлено. Спасибо за ваш отзыв!
17 ноября прошел Международный день недоношенных детей. Спасать и успешно выхаживать таких малышей сейчас позволяют новейшие технологии, уникальная аппаратура и, конечно, опыт врачей. Среди последних достижений уральских медиков в этой сфере — создание онлайн-регистра «П₱егистр» преждевременных родов. Внедрение этого инструмента позволяет повысить уровень оказания медпомощи матерям и детям.
Напомним, преждевременные роды (ПР) — это роды, наступившие в сроки беременности от 22 до 36 недель. Распространенность ПР (28-36 недель беременности) в Российской Федерации остается стабильной на протяжении последних 10 лет, и в 2018 году составила 6% от общего числа родов. ПР являются причиной неонатальной смертности в 70%, младенческой смертности в 36% и отдаленных неврологических последствий у детей в 25-50% случаев. Среди рожденных в сроке 22 – 36 недель смертность в течение нескольких недель составляет 97-98%, при этом только 1% выживает без нарушений развития нервной системы. Среди рожденных в сроке 24 – 26 недель 55% новорожденных выживают, но только 32% не имеют неврологических дефицитов в возрасте 18-22 месяцев жизни.
Распространенность ПР (28-36 недель беременности) в Российской Федерации остается стабильной на протяжении последних 10 лет, и в 2018 году составила 6% от общего числа родов. ПР являются причиной неонатальной смертности в 70%, младенческой смертности в 36% и отдаленных неврологических последствий у детей в 25-50% случаев. Среди рожденных в сроке 22 – 36 недель смертность в течение нескольких недель составляет 97-98%, при этом только 1% выживает без нарушений развития нервной системы. Среди рожденных в сроке 24 – 26 недель 55% новорожденных выживают, но только 32% не имеют неврологических дефицитов в возрасте 18-22 месяцев жизни.
Регистр автоматически фиксирует все случаи родоразрешений раньше срока на территории Свердловской области, что призвано повысить качество оказания медпомощи женщинам при повторном наступлении беременности, в оценке рисков повторных преждевременных родов, а также принимать организационные решения в части коррекции нормативных документов по маршрутизации беременных.
В «П₱егистр» автоматически собирается информация обо всех родоразрешениях раньше срока (от 22 до 36 недель). Благодаря этим сведениям врачи могут проводить анализ и определять дальнейшую тактику ведения при повторных случаях беременности и родов для сохранения здоровья матерей, ранее родивших преждевременно, и их будущих детей. Подобные решения особенно актуальны на больших территориях с длинным «плечом транспортировки».
Технология позволяет в режиме онлайн отслеживать все преждевременные роды на территории Свердловской области в круглосуточном режиме, а также определять на каком конкретно сроке случились роды, в какой медицинской организации и способ родоразрешения: самостоятельным или оперативным путем.
Регистр был разработан по поручению Министерства здравоохранения Свердловской области компанией ООО «Инкордмед» на базе медицинской информационной системы АИСТ «РАМ», в том числе на основе новых клинических рекомендаций Минздрава России «Преждевременные роды» от 2020 года.
Прогнозирование и профилактика преждевременных родов и перинатальной патологии у беременных
Г. С. Бабаджанова — д.м.н., профессор кафедры акушерства и гинекологии лечебного и медико-профилактического факультетов, Ташкентская Медицинская Академия Х. З. Ходжаева — врач-ординатор городского родильного комплекса №9
Актуальность проблемы преждевременных родов и перинатальной патологии. Роды, произошедшие до полных 37 недель беременности, расцениваются как преждевременные. Преждевременные роды, особенно при сроке беременности менее 34 недель, представляют собой основную причину неонатальной смертности и детской заболеваемости. На долю недоношенных детей приходится до 70% ранней неонатальной смертности и 65-75% детской смертности. Мертворождаемость при преждевременных родах в 8-13 раз чаще, чем при своевременных родах (Сидельникова В. М. и соавт., 2006, MacKenzie S., 2004).
Именно преждевременные роды (ПР) представляют собой основную причину неонатальной заболеваемости и смертности в Соединенных Штатах. 35% всех средств, расходуемых на оказание помощи детям первого года жизни, приходится на недоношенных. В США недоношенными рождается 12,7% всех детей, а их абсолютное число в 2005 году составило более 500 тысяч. Существующая практика предусматривает максимально возможное пролонгирование беременности с целью снижения риска, связанного с ПР, как для матери, так и для новорожденного. Для новорожденных с экстремально низкой массой тела при рождении пролонгирование беременности на 1 неделю сопровождается снижением неонатальной смертности на 30% и дает возможность транспортировать пациентку в стационар III уровня, имеющий в своей структуре отделение интенсивной терапии, и провести профилактику респираторного дистресс-синдрома (РДС) глюкокортикоидами.
35% всех средств, расходуемых на оказание помощи детям первого года жизни, приходится на недоношенных. В США недоношенными рождается 12,7% всех детей, а их абсолютное число в 2005 году составило более 500 тысяч. Существующая практика предусматривает максимально возможное пролонгирование беременности с целью снижения риска, связанного с ПР, как для матери, так и для новорожденного. Для новорожденных с экстремально низкой массой тела при рождении пролонгирование беременности на 1 неделю сопровождается снижением неонатальной смертности на 30% и дает возможность транспортировать пациентку в стационар III уровня, имеющий в своей структуре отделение интенсивной терапии, и провести профилактику респираторного дистресс-синдрома (РДС) глюкокортикоидами.
Частота преждевременных родов не имеет тенденции к снижению, несмотря на многочисленные и высокоэффективные методы диагностики и лечения, разработанные в последние годы. Улучшение показателей заболеваемости и смертности новорожденных может быть достигнуто за счет выявления беременных группы повышенного риска по преждевременным родам и разработки эффективных профилактических методов (Andersen F. , Merkate I., 2004).
, Merkate I., 2004).
Ежегодно в мире рождаются 13 миллионов недоношенных детей (Кулаков и др, 2003). Большинство из них нуждаются в длительном стационарном и амбулаторном наблюдении по поводу инвалидности как следствия родов. Недоношенные дети массой меньше 2500 г, если и выживают, то в 10 раз чаще имеют неврологические и соматические осложнения, чем дети, рожденные массой более 2500 г.
Проблема преждевременных родов является не только медицинской, но и социальной проблемой, так как рождение недоношенного ребенка, его болезнь и смерть являются серьезной психологической травмой. Женщины, потерявшие ребенка, испытывают страх за исход следующей беременности, это приводит к конфликтам в семье, отказу от последующей беременности. В мировой практике принято различать ранние потери беременности (от зачатия до 22 недель) и преждевременные роды (от 23 до 37 недель). Преждевременные роды делят с учетом сроков беременности: от 22 до 27 недель – очень ранние преждевременные роды, от 28 до 33 недель – ранние преждевременные роды и в сроки беременности 34-37 недель – преждевременные роды.
Это деление вполне оправдано, так как причины прерывания, тактика лечения и исходы беременности для новорожденного различны в эти периоды беременности (Сидельникова В. М., 2007). Срок беременности 28-33 недель составляет примерно 1/3 всех преждевременных родов, остальные приходятся на преждевременные роды в 34-37 недель, исходы которых для плода практически сопоставимы с таковыми при доношенной беременности.
Причины преждевременных родов Как показывают данные литературы, в 40-50% случаев преждевременных родов установить их причину не удается. Вместе с тем, имеется ряд факторов, которые наиболее часто предшествуют или способствуют наступлению преждевременных родов. Важную роль в развитии преждевременных родов играет цервикальный фактор: наличие признаков органической или неорганической истмико-цервикальной недостаточности, длина шейки матки, хронические воспалительные заболевания шейки матки. Прерывание беременности во II-триместре в 20-40% случаев связано с истмико-цервикальной недостаточности. Необходимо также отметить, что чаще имеет место неорганическая истмико-цервикальная недостаточность, особенно у первобеременных женщин.
Необходимо также отметить, что чаще имеет место неорганическая истмико-цервикальная недостаточность, особенно у первобеременных женщин.
Согласно многочисленным исследованиям, 30-40% преждевременных родов, так же как и преждевременного излития околоплодных вод, обусловлены наличием инфекции в генитальном тракте. Наиболее частой причиной инфицированных преждевременных родов являются условно патогенные микроорганизмы урогенитального тракта: уреаплазма, микоплазма, стрептококки группы В, эшерихии, реже хламидии, гонококки и другие.
Другой не менее серьезной причиной преждевременных родов является нарушение кровообращения маточно-плацентарного комплекса, приводящего к гипоксии мышечного слоя матки, и в том числе гипоксии зоны нижнего сегмента и внутреннего зева цервикального канала. Применение современных технологий в акушерстве, способствовало более глубокому изучению состояния и функционирования ма-точно-плацентарного комплекса.
В настоящее время хорошо известны многие причины преждевременных родов в различные сроки беременности. Подробно изучены и основные патофизиологические феномены, сопровождающие прерывание беременности, в частности нарушения плацентации, связанные с изменениями кровоснабжения в маточно — плацентарном к омплексе. Применение современного метода – допплерометрии сосудов матки и пуповинных артерий позволило изучить механизм многих нарушений, таких как фетоплацентарная недостаточность, преждевременная отслойка плаценты, гипертензивные синдромы.
Подробно изучены и основные патофизиологические феномены, сопровождающие прерывание беременности, в частности нарушения плацентации, связанные с изменениями кровоснабжения в маточно — плацентарном к омплексе. Применение современного метода – допплерометрии сосудов матки и пуповинных артерий позволило изучить механизм многих нарушений, таких как фетоплацентарная недостаточность, преждевременная отслойка плаценты, гипертензивные синдромы.
Вместе с тем, преждевременные роды и дородовое излитие околоплодных вод занимают важное место в современном акушерстве и перинатологии (Манухина Е. Б. и соавт., 2000), т.к. и на сегодняшний день не установлен механизм развития дородового излития околоплодных вод и преждевременных родов. Исследования последних лет показали, что в основе этой патологии лежит нарушение маточно-плацентарного кровообращения (МПК), коагуляционных свойств крови, сосудистого тонуса и усиления сократительной активности матки (Пестрикова Т. Ю. и соавт., 2001). Нарушения микроциркуляции создают опасные ситуации для поступления кислорода в матку, в систему мать-плацента-плод, нейрометаболическими, эндокринным сдвигами, которые могут служить причинами преждевременных родов и преждевременного излития вод.
Диагностика угрожающих преждевременных родов
Диагностика угрожающих преждевременных родов основана на жалобах беременной на боли внизу живота, поясничной области, частое шевеление плода. Различают угрожающие, начинающиеся и начавшиеся преждевременные роды. Для угрожающих преждевременных родов характерны непостоянные боли в пояснице и внизу живота на фоне повышенного тонуса матки. При этом шейка матки остается закрытой.
Для преждевременных родов характерно: несвоевременное излитие околоплодных вод; слабость родовой деятельности, дискоординация или чрезмерно сильная родовая деятельность; быстрые или стремительные роды или, наоборот увеличение продолжительности родов; кровотечение из-за отслойки плаценты; кровотечение в последовом и раннем послеродовом периодах вследствие задержки частей плаценты; воспалительные осложнения, как во время родов, так и в послеродовом периоде; гипоксия плода, рождение недоношенного ребенка, признаки респираторного дистресс синдрома, перинатальная патология.
При осмотре выявляется повышенный тонус матки. Однако не всегда повышение сократительной способности матки приводит к преждевременным родам. В то же время, если недооценить повышения тонуса матки, это может привести к укорочению шейки матки и дородовому излитию вод. Ультразвуковыми признаками угрожающих преждевременных родов являются повышение тонуса миометрия, укорочение длины шейки матки.
Проблема исследования плацентарного сосудистого русла приобретает особое значение в связи с неуклонным ростом различных осложнений беременности. Для этого необходимо применять достоверные методы оценки внутриплацентарного кровотока как одного их важнейших звеньев маточно-плацентарно-плодового обмена. Одним из наиболее информативных и современных диагностических методов является ультразвуковое исследование с допплерографией сосудов фетоплацентарного комплекса.
На сегодняшний день очевидна необходимость углубленного изучения объемного кровотока для уточнения патогенеза нарушений плодово-плацентарного комплекса, как при патологическом течении беременности, так и при тяжелых экстрагенитальных заболеваниях. Ультразвуковые приборы, позволяющие оценивать показатели кровотока, открыли новые возможности исследования кровообращения в фетоплацентарной системе, обеспечивающего нормальное развитие и рост плода. Используемый для этого принцип Допплера заключается в изменении частоты испускаемых ультразвуковых волн при их отражении от движущейся крови.
Ультразвуковые приборы, позволяющие оценивать показатели кровотока, открыли новые возможности исследования кровообращения в фетоплацентарной системе, обеспечивающего нормальное развитие и рост плода. Используемый для этого принцип Допплера заключается в изменении частоты испускаемых ультразвуковых волн при их отражении от движущейся крови.
Разница между испускаемыми частотами и отраженными, называется допплеровским частотным сдвигом, который прямо пропорционален скорости движения крови. Исследование кровотока производят в грудном отделе нисходящей части аорты, пупочной вене, внутренней сонной артерии плода, а также в артерии пуповины и маточной артерии. Исследование кровотока в пуповинной артерии осуществляется на достаточном отдалении ее от места вхождения в брюшную полость плода и плаценту. Внедрение в акушерскую практику новых диагностических технологий, в частности, импульсной допплерометрии, цветового допплеровского картирования и 3D-реконструкции ультразвукового изображения в В-режиме и режиме энергетического допплера позволило более подробно изучить особенности плаценты. На сегодняшний день имеются работы об использовании 3D-реконструкции сосудов фетоплацентарного комплекса.
На сегодняшний день имеются работы об использовании 3D-реконструкции сосудов фетоплацентарного комплекса.
Предлагаемый диагностический метод еще находится в стадии внедрения, не достаточно описана трехмерная ультразвуковая симптоматология различных заболеваний, в том числе и при плацентарной недостаточности. Отсутствуют единые методические подходы к исследованию внутриплацентарного кровотока, нет данных о нормативных значениях плацентограмм.
Отсутствуют обоснованные данные о возможностях и границах применения трехмерной плацентографии, о его влиянии на состояние плода. На сегодняшний день наибольшее диагностическое значение для клинической практики имеет анализ кривых скоростей кровотока или так называемая качественная оценка кровотока путем допплерометрии. При этом основное внимание уделяется определению максимальной систолической скорости кровотока и конечной скорости диастолического кровотока. Максимальная скорость систолического кровотока в основном определяется насосной функцией сердца плода и емкостью его артериальных сосудов, конечная скорость диастолического кровотока отражает сопротивление периферической части сосудистого русла.
Эти показатели используют для вычисления систоло-диастолического отношения, пульсационного индекса и индекса резистентности, которые отражают степень затухания пульсовой волны движения крови и являются показателями периферического сосудистого сопротивления. Повышение тонуса матки часто сопровождается повышением систоло-диастолического отношения и индекса резистентности в маточных артериях и несколько реже в пуповинных артериях (рис.2,4).
Это позволяет установить ухудшение маточно-плацентарного кровообращения. При фетоплацентарной недостаточности больше страдает плодово-плацентарное кровообращение. Важным маркером угрожающих преждевременных родов является измерение длины шейки матки при ультразвуковом исследовании, особенно трансвагинальным путем. Если длина шейки матки составляет 35-48 мм, риска преждевременных родов практически нет. При длине шейки матки менее 30 мм можно ожидать преждевременные роды. При длине шейки матки менее 18 мм и открытии внутреннего зева более, чем на 2 см практически всегда наступают преждевременные роды. Нами обследовано 47 беременных (основная группа) с признаками угрозы ПР и с риском на ПР до и после лечения. Контрольная группа включала 20 здоровых беременных. Возраст обследованных колебался от 21 до 36 лет и составлял в среднем 26±4,7 лет. Сроки гестации у обследованных были в пределах от 24 до 32 недель. Из исследования исключены беременные женщины с истмико-цервикальной недостаточностью и в тех случаях, когда были наложены швы на шейке матки.
Нами обследовано 47 беременных (основная группа) с признаками угрозы ПР и с риском на ПР до и после лечения. Контрольная группа включала 20 здоровых беременных. Возраст обследованных колебался от 21 до 36 лет и составлял в среднем 26±4,7 лет. Сроки гестации у обследованных были в пределах от 24 до 32 недель. Из исследования исключены беременные женщины с истмико-цервикальной недостаточностью и в тех случаях, когда были наложены швы на шейке матки.
Изучен анамнез беременных, сведения о течении данной беременности. Всем женщинам проведено рутинное ультразвуковое исследование для определения срока гестации, изучение состояния фетоплацентарного комплекса с допплерографией сосудов матки и пуповинных артерий, измерение длины шейки матки. В исследование были включены беременные с длиной шейки матки более 18мм, установленной при трансабдоминальном или трансвагинальном ультразвуковом исследовании.
Изучение анамнеза беременных выявило, что среди 47 пациенток, поступивших в стационар с при-знаками угрозы преждевременных родов, 26 пациенток были первобеременными, а 21 пациентка – повторнобеременными. Все пациентки отмечали ноющие боли внизу живота, 8 (17,0%) пациенток были госпитализированы повторно по поводу угрозы прерывания данной беременности. Изучение репродуктивного анамнеза беременных показало, что 14 (66,6%) повторнобеременных женщин ранее имели самопроиз-вольные выкидыши ранних или поздних сроков. Ультразвуковое исследование фетоплацентарного комплекса, состояния плода и его биометрические показатели не выявили существенных различий показателей между первобеременными и повторнобеременными женщинами.
Все пациентки отмечали ноющие боли внизу живота, 8 (17,0%) пациенток были госпитализированы повторно по поводу угрозы прерывания данной беременности. Изучение репродуктивного анамнеза беременных показало, что 14 (66,6%) повторнобеременных женщин ранее имели самопроиз-вольные выкидыши ранних или поздних сроков. Ультразвуковое исследование фетоплацентарного комплекса, состояния плода и его биометрические показатели не выявили существенных различий показателей между первобеременными и повторнобеременными женщинами.
Гипотрофия плода 2-степени имела место только у 2-х беременных, повторно госпитализированных во время данной беременности. Фетоплацентарная недостаточность характеризовалась несоответствием степени зрелости плаценты сроку беременности, а также гипотрофией плода 1-степени у 15 (27,8%) беременных. Ультразвуковые исследования показали, что в норме у женщин контрольной группы длина шейки матки колебалась от 34 до 51мм, а у пациенток основной группы от 18 до 32мм. Диаметр цервикального канала у беременных во 2-триместре в норме составляет 5-6мм.
При угрозе преждевременных родов на УЗИ отмечается увеличение диаметра внутреннего зева более 6мм, а в некоторых случаях видно пролабирование нижнего полюса плодного пузыря в цервикальный канал. Допплерометрические исследования качества кровотока в фетоплацентарном комплексе показало, что имело место ухудшение кровотока в маточной артерии, особенно у пациенток основной группы, которые характеризовались достоверным повышением систоло-диастолического отношения (СДО) и индекса резистентности (ИР) по сравнению с контрольной группой. В пуповинной артерии пациенток основной груп-пы также отмечены более высокие показатели СДО и ИР по сравнению с контрольной группой. Ухудшение качества кровотока в фетоплацентарном комплексе приводит к снижению синтеза факторов вазодилятации – простациклина и оксида азота, сопровождается спазмом сосудов в этом регионе и «ограничением» материнского кровотока от фетального кровотока. Гипоксия области перешейка матки, может приводить к преждевременному раскрытию цервикального канала шейки матки, что приводит к пролабированию плодного пузыря, и, как следствие, преждевременному излитию околоплодных вод.
Поэтому, на наш взгляд, причиной преждевременных родов и дородового излития вод у таких пациенток является гипоксия в зоне шейки матки, обусловленная нарушением кровоснабжения, ухудшением обменных процессов. Таким образом, наиболее информативным объективным методом диагностики угрожающих преждевременных родов и прогнозирования исхода беременности (преждевременного излития вод, начала родовой деятельности и рождения недоношенного новорожденного) является ультразвуковое измерение длины шейки матки.
Наиболее высок риск преждевременных родов при длине матки менее 18 мм. Укорочение шейки матки до 32 мм и менее, диаметр внутреннего зева более 6 мм являются фактором риска развития преждевременных родов и их предвестниками. Лечение угрожающих преждевременных родов При возникновении симптомов указывающих на возможность преждевременных родов лечение должно быть дифференцированным, так как при начинающихся родах может быть проведено лечение, направленное на сохранение беременности, а при начавшихся родах такое лечение уже не эффективно.
Для снижения возбудимости матки и снижения ее сократительной активности назначают: постельный режим; успокаивающие средства; спазмолитические препараты. Для снижения непосредственно сократительной активности матки назначают сульфат магния и β-миметики (партусистен, гинипрал).
Без знаний причин развития преждевременных родов не может быть успешного лечения. Так, токо-литические средства разного механизма действия применяются в мировой практике более 40 лет, но частота преждевременных родов не снижается. Тем не менее, использование токолитических средств чрезвычайно важно так как, тормозя сократительную деятельность матки, они способствуют пролонгированию беременности от 48 часов до 7 суток, что позволяет провести профилактику респираторного дистресс-синдрома, перевести беременную в перинатальный центр, где есть неонатальная реанимационная помощь, позволяющая обеспечить лучший исход родов для недоношенного плода.
В 2009 году в американском журнале Акушерство и гинекология был опубликован отчет – мета-анализ по исследованиям от 1950 до 2008гг, указанных в Кохрановских обзорах. Проводился сравнительный анализ эффективности различных токолитических препаратов.
Проводился сравнительный анализ эффективности различных токолитических препаратов.
В сравнении с плацебо все токолитические средства обладают определенной эффективностью в отношении пролонгирования беременности на 48 часов и 7 суток, что необходимо для проведения профилактики РДС новорожденного глюкокортикоидами. Проведенный анализ продемонстрировал, что в качестве токолитического средства первой линии – препарата выбора – следует рассматривать антагонисты синтеза простагландинов вследствие их хорошей переносимости и наибольшей эффективности в отношении пролонгирования беременности минимум на 7 суток. С целью пролонгирования беременности до срока 37 недель в качестве препарата выбора можно рассматривать блокаторы кальциевых каналов (нифидепин, коринфар).
Несомненно, эффективны препараты бета-миметики (гинипрал, партусистен), несмотря на то, что не доказана их эффективность при угрозе преждевременных родов. При угрозе преждевременных родов важным является и профилактика дыхательных нарушений (респираторного дистресс-синдрома) у новорожденных путем назначения беременной глюкокортикоидных препаратов (дексаметазон). Дело в том, что у недоношенных новорожденных дыхательные нарушения возникают из-за недостатка сурфактанта в незрелых легких.
Дело в том, что у недоношенных новорожденных дыхательные нарушения возникают из-за недостатка сурфактанта в незрелых легких.
Сурфактант это субстанция, покрывающая альвеолы легких, способствующая их открытию при вдохе и препятствующая спаданию альвеол при выдохе. Небольшое количество сурфактанта продуцируется уже с 22-24 недель внутриутробной жизни, однако он очень быстро расходуется после преждевременных родов, а его более-менее адекватное воспроизведение возможно только после 36 недель или под влиянием глюкокортикоидов, введенных беременной, когда наблюдается ускорение синтеза сурфактанта.
Противопоказаниями для назначения дексаметазона являются: язвенная болезнь желудка и двенадцатиперстной кишки, недостаточность кровообращения III степени, эндокардит, нефрит, активная форма туберкулеза, тяжелые формы сахарного диабета, остеопороз, тяжелый гестоз. Подобная профилактика дыхательных нарушений дексаметазоном имеет смысл при сроках беременности 28-35 нед. Профилактику повторяют через 7 дней 2-3 раза.
Для улучшения качества кровотока в фетоплацентарном комплексе и лечения фетоплацентарной недостаточности, для улучшения мы применяли традиционную терапию β-миметиками и сочетание традиционной терапии с препаратом, улучшающим обменные и метаболические процессы Кокарнит (производство WORLD MEDICINE).
В зависимости от проводимого лечения женщины основной группы были разделены на 2 группы: 1 группа 23 беременные, получавшие Кокарнит в/м в течение 10 дней, β-миметики (гинипрал ½ табл × 2 раза в день в сочетании с верапамилом 20 мг × 2 раза в день перорально в течение 10 дней, коринфар 1 таб. × 3 раза в день под язык) и 2 группа 24 беременные, получавшие только β-миметики.
Всем беременным проводилась профилактика дистресса плода назначением дексаметазона по 4мг внутримышечно в течение 5 дней. Кокарнит (WORLD MEDICINE), содержащий аденозин трифосфат 10 мг, кокарбоксилазу 50 мг, циа-нокобаламин (витамин В12) 500 мг, никотинамид 20 мг. Кокарнит улучшает микроциркуляцию, активирует процессы обмена углеводов и жиров, синтез различных аминокислот, нуклеиновых кислот, декарбоксилирование кетокислот, обмен кислорода в тканях.
Эффекты Кокарнита наиболее выражены при гипоксических нарушениях в тканях.
В 1 группе все женщины, получавшие Кокарнит, отмечали улучшение общего состояния, исчезновение признаков угрозы преждевременных родов уже к концу первой недели лечения.
Во 2-группе, получавшей традиционное лечение, более половины беременных продолжали ощущать боли внизу живота, а в трех случаях наступили самопроизвольные преждевременные роды (12,5%).
Предварительные ультразвуковые исследования выявили у этих женщин длину шейки матки от 18 до 20мм. Следовательно, при длине шейки матки менее 18мм риск ПР высокий и пролонгировать беременность, несмотря на проводимое лечение, не удается. Это еще раз подтверждает значимость ультразвукового определения длины шейки матки в качестве маркера ПР. Допплерометрические показатели (СДО и ИР) в 1 группе после лечения стали достоверно лучше, по сравнению со 2 группой, получавшей только бета-миметики (гинипрал). Отмечено достоверное снижение показателей СДО и величины ИР. Длина шейки матки при ультразвуковом исследовании после проведенного лечения оставалась без изменений. Показателем эффективности проведенного лечения были продолжительность пролонгирования срока беременности до родов и исходы беременностей.
Длина шейки матки при ультразвуковом исследовании после проведенного лечения оставалась без изменений. Показателем эффективности проведенного лечения были продолжительность пролонгирования срока беременности до родов и исходы беременностей.
Проспективное наблюдение за течением и исходов гестации показало, что беременные 1 группы с длиной шейки матки от 25 до 32 мм, получавшие Кокарнит, беременность завершилась самопроизвольными родами в сроках 36-38 недель (19 беременных – 82,6%). У беременных с длиной шейки матки 18-24 мм беременность часто завершалась преждевременными родами в сроках 29-32 недели (3 пациентки – 13,0%) и в сроках 34 недели (1 пациентка – 4,4%). Во 2-группе, получавшей традиционное лечение, роды наступали в аналогичные сроки беременности в зависимости от длины шейки матки у 62,5% (15 пациенток) в 36-38 недель, 20,8% (5 пациенток) в 29-32 недели и у 16,7% (4 пациентки) в сроках 29-32 недели.
Следовательно, применение Кокарнита для коррекции гемодинамических нарушений и устранения гипоксии в комплексном лечении угрозы преждевременных родов позволяет пролонгировать беременность дольше, чем при традиционном лечении. Улучшение кровоснабжения фетоплацентарного комплекса оказывает положительное влияние на тонус миометрия и кровоток в плаценте, что обеспечивает предупреждение гипоксических изменений плода при длительных сокращениях матки у беременных с угрозой прерывания беременности. Назначение токолитиков не приводило к изменению длины шейки матки.
Улучшение кровоснабжения фетоплацентарного комплекса оказывает положительное влияние на тонус миометрия и кровоток в плаценте, что обеспечивает предупреждение гипоксических изменений плода при длительных сокращениях матки у беременных с угрозой прерывания беременности. Назначение токолитиков не приводило к изменению длины шейки матки.
В то же время, успех проводимого лечения направленного на пролонгирование беременности зависит от длины шейки матки. Таким образом, измерение длины шейки матки не представляет большой сложности, УЗИ – рутинная методика, применяемая в акушерстве, трансвагинальное исследование у беременных не вызывает дискомфорта в подавляющем большинстве случаев. Длина шейки матки и диаметр внутреннего зева цервикального канала установленная допплеро-метрически, является маркером преждевременных родов. Риск преждевременных родов выше при длине шейки матки менее 25мм.
Включение препарата Кокарнит в комплексное лечение угрожающих преждевременных родов позволяет пролонгировать беременность и снизить перинатальную патологию. При выявлении преждевременного разрыва плодных оболочек в случае недоношенной беременности, беременную госпитализируют. Пациентке необходимы постельный режим с ежедневной сменой белья и полноценное питание. Врачи осуществляют строгий контроль за состоянием здоровья матери и плода. Измеряют длину окружности живота и высоту стояния дна матки над лоном, оценивают количество и качество подтекающих вод, определяют частоту пульса, температуру тела и частоту сердцебиений плода каждые 4 ч. Необходимо каждые 12 ч определять содержание лейкоцитов с анализом лейкоцитарной формулы крови. Посев содержимого цервикального канала и мазки из влагалища контролируют каждые 5 дней. Токолитические препараты обычно назначают при преждевременном разрыве плодных оболочек в случае угрожающих и начинающихся преждевременных родах.
При выявлении преждевременного разрыва плодных оболочек в случае недоношенной беременности, беременную госпитализируют. Пациентке необходимы постельный режим с ежедневной сменой белья и полноценное питание. Врачи осуществляют строгий контроль за состоянием здоровья матери и плода. Измеряют длину окружности живота и высоту стояния дна матки над лоном, оценивают количество и качество подтекающих вод, определяют частоту пульса, температуру тела и частоту сердцебиений плода каждые 4 ч. Необходимо каждые 12 ч определять содержание лейкоцитов с анализом лейкоцитарной формулы крови. Посев содержимого цервикального канала и мазки из влагалища контролируют каждые 5 дней. Токолитические препараты обычно назначают при преждевременном разрыве плодных оболочек в случае угрожающих и начинающихся преждевременных родах.
Если родовая деятельность уже самостоятельно началась, то ее нецелесообразно подавлять. Антибиотики при преждевременном разрыве плодных оболочек используют в случае опасности развития воспалительных осложнений, а также при длительном применении глюкокортикоидов, при истмико-цервикальной недостаточности, при наличии у беременной анемии, пиелонефрита и других хронических инфекционных заболеваний.
Особенности состояния недоношенных новорожденных У ребенка, после преждевременных родов имеют место признаки незрелости: много сыровидной смазки, недостаточное развитие подкожной жировой клетчатки, пушок на теле, небольшая длина волос на голове, мягкие ушные и носовые хрящи, ногти не заходят за кончики пальцев, пупочное кольцо расположено ближе к лобку, у мальчиков яички не опущены в мошонку, у девочек клитор и малые половые губы не прикрыты большими, крик ребенка слабый. Недоношенные новорожденные плохо переносят различные стрессовые ситуации, возникающие в связи с началом внеутробной жизни. Их легкие еще недостаточно зрелые для осуществления адекватного дыхания, пищеварительный тракт не может еще полностью усвоить некоторые необходимые вещества содержащиеся в молоке. Слаба также устойчивость недоношенных новорожденных и к инфекции, из-за увеличения скорости потери тепла нарушается терморегуляция. Повышенная хрупкость кровеносных сосудов является предпосылкой для возникновения кровоизлияний, особенно в желудочки мозга и шейный отдел спинного мозга.
Самыми распространенными и тяжелыми осложнениями для недоношенных новорожденных являются синдром дыхательных расстройств, внутричерепные кровоизлияния, инфекции и асфиксия.
Литература:
1. Гудмундссон С. Значение допплерометрии при ведении беременных с подозрением на внутри-утробную задержку развития плода // Ультразвук. Диагн. Акуш. Гин.педиат. — 1994. — №3. — С. 15-25.
2. Краснополъский В. И., Титченко А. И. Возможности трехмерного допплеровского исследования в функциональной оценке внутриплацентарной сосудистой сети // Вопросы гинекологии, акушерства и пери-натологии. – 2002. – Том 1, №2.
3. Краснополъский В. И. Титченко А. И. Роль трехмерного допплеровского исследования внутрипла-центарного кровотока в оценке эффективности инфузионной терапии плацентарной недостаточности // Акушерство и гинекология. — 2003. — №5. — С. 16-20.
4. Медведев М. В., Стрижакова М. А., Кирющенков А. П. и др. Морфофункциональное обоснование результатов допплерометрического исследования кровотока в маточных артериях при физиологической и осложненной беременности // Ультразвук. Диагн. Акуш. Гин.педиат. — 1992. — №3. — С. 44-51.
Диагн. Акуш. Гин.педиат. — 1992. — №3. — С. 44-51.
5. Милованов А. П. Патология системы мать-плацента-плод: Руководство для врачей. — М.: Медицина, 1999. – 448 с.
6. Сидельникова В. М., Антонов А. Г. Преждевременные роды. Недоношенный ребенок. – М.: ГЭОТАР-медиа. 2006. – 448 с.
7. Стыгар A. M., Медведев М. В. Ультразвуковое исследование плаценты, пуповины и околоплодных вод. Клиническое руководство по ультразвуковой диагностике / Под, редакцией М. В. Митькова, М. В. Мед-ведева. — М.: Видар, 1997. — Том 2. — С. 68-69.
8. Федорова М. В., Калашникова Е П. Плацента и ее роль при беременности. — М.: Медицина, 1986. — 265 с.
9. Kurjak A., Kupesic S., Zoclan T. Three-dimensional and power Doppler in the study of angiogenesis // Ul-trasound Obstet Gynecol. — 2001. — Vol. 18, №4.
10. Haas D. M., Imperiale T. F., Kirkpatric P. R. et al. Tocolytic therapy. A meta – analysis and decision analysis // Obstet. Gynecol. – 2009. — Vol. 113. – Р. 585-594.
– 2009. — Vol. 113. – Р. 585-594.
11. Pretorius D. H., Nelson Т. К., Baergen R. N. et al. Imaging of placental vasculature using three-dimensional ultrasound and color power Doppler: a preliminary study // Ultrasound Obstet Gynecol. — 1998. — Vol. 12, №l. — P. 45-49.
12. Fonseca E. B. et al. Progesterone and the Risk of Preterm Birth among Women with a Short Cervix. // Engl J Med. – 2007. — Vol. 357. – Р. 462-469. 13. Welsh A. W., Humphries K., Congrove D. O. et al. Developments of three-dimensional power Doppler ultrasound imaging of fetoplacental vasculature // Ultrasound Med Biol. — 2001. — Vol. 27, №9. — P. 1161-1170
Недоношенные дети | March of Dimes
У недоношенных детей может быть больше проблем со здоровьем, чем у детей, рожденных позже. К ним относятся проблемы с мозгом, легкими, сердцем, глазами и другими органами.
Некоторым недоношенным детям приходится проводить время в больничном отделении интенсивной терапии новорожденных (также называемом NICU), чтобы получить специальную медицинскую помощь.

Преждевременные роды могут привести к долгосрочным проблемам у некоторых детей, включая умственную отсталость и нарушения развития.
После выписки из больницы недоношенные дети проходят регулярные осмотры для наблюдения за их здоровьем и развитием.
Если вы в любой момент беспокоитесь о здоровье или развитии вашего ребенка, немедленно сообщите об этом медицинскому работнику.
Что такое недоношенный ребенок?
Недоношенный ребенок – это ребенок, рожденный слишком рано, до 37 недель беременности. Каждый год примерно 1 из 10 младенцев в США рождается недоношенным. Недоношенные дети могут быть не полностью развиты при рождении. У них может быть больше проблем со здоровьем, и им, возможно, придется оставаться в больнице дольше, чем детям, рожденным позже. Благодаря достижениям в области медицины даже дети, рожденные очень преждевременно, сегодня имеют больше шансов выжить, чем когда-либо прежде.
Лечащий врач вашего ребенка может использовать следующие термины для описания рождения вашего ребенка:
- Поздний недоношенный: Ваш ребенок родился между 34 и 36 полными неделями беременности.
- Умеренно недоношенный: Ваш ребенок родился между 32 и 34 неделями беременности.
- Очень недоношенный: Ваш ребенок родился на сроке менее 32 недель беременности.
- Чрезвычайно недоношенный: Ваш ребенок родился на 25-й неделе беременности или ранее.
Некоторые проблемы со здоровьем, связанные с преждевременными родами, могут сохраняться всю жизнь. Другие проблемы, такие как интеллектуальные нарушения или отклонения в развитии, могут проявиться по мере роста вашего ребенка и позже в детстве. Это проблемы с работой мозга, которые могут вызвать у человека проблемы или задержки в физическом развитии, обучении, общении, заботе о себе или в общении с другими.
Чем раньше рождается ребенок, тем больше у него проблем со здоровьем.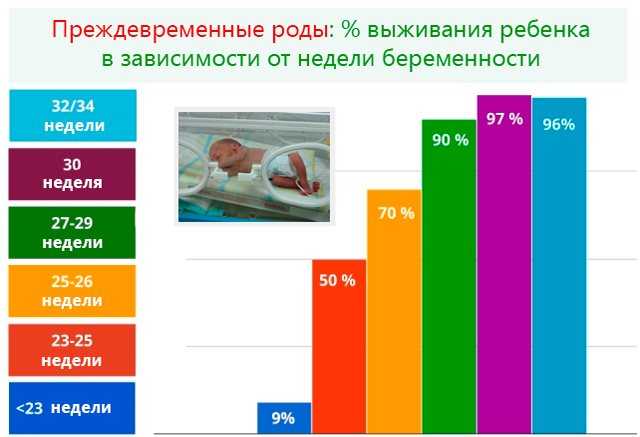
Нуждается ли недоношенный ребенок в специальной медицинской помощи?
Поговорите с поставщиками медицинских услуг вашего ребенка о любых заболеваниях вашего ребенка. Он может быть достаточно здоров, чтобы вернуться домой вскоре после рождения, или ему может потребоваться остаться в отделении интенсивной терапии для особого ухода. Ваш ребенок, вероятно, сможет вернуться домой из больницы, когда он:
Он может быть достаточно здоров, чтобы вернуться домой вскоре после рождения, или ему может потребоваться остаться в отделении интенсивной терапии для особого ухода. Ваш ребенок, вероятно, сможет вернуться домой из больницы, когда он:
- Весит не менее 4 фунтов
- Может согреться самостоятельно, без помощи инкубатора. Инкубатор — это прозрачная пластиковая кровать, которая помогает согреть вашего ребенка.
- Можно кормить грудью или из бутылочки
- Постоянно набирает вес
- Может дышать самостоятельно
После выписки из больницы вашему ребенку может понадобиться специальное медицинское оборудование, лекарства или другое лечение. Медицинский работник, обслуживающий вашего ребенка, и персонал больницы могут помочь вам в этом и научить вас, как ухаживать за ребенком дома. Они могут порекомендовать вам привести вашего ребенка к неонатологу для осмотра после выписки вашего ребенка из больницы. Неонатолог – это врач, который специализируется на уходе за недоношенными детьми и детьми.
Какие проблемы со здоровьем могут быть у недоношенных детей?
Проблемы со здоровьем, которые могут возникнуть у недоношенных детей, включают:
Анемия. Это когда у ребенка недостаточно здоровых эритроцитов для переноса кислорода к остальным частям тела. Анемия может вызвать низкий уровень кислорода и глюкозы (сахара) в крови ребенка и затруднить правильную работу органов ребенка. У недоношенных детей в отделении интенсивной терапии может быть анемия, потому что им регулярно делают анализы крови для проверки состояния здоровья. Они часто не могут производить новые клетки крови достаточно быстро, чтобы заменить клетки крови, которые они теряют во время анализов крови.
Проблемы с дыханием. К ним относятся:
- Апноэ недоношенных (также называемое АОП) . Это пауза в дыхании на 15-20 секунд и более. Это может произойти вместе с замедлением сердечного ритма, называемым брадикардией.
- Бронхолегочная дисплазия (также называемая БЛД). Это заболевание легких, которое может развиться у недоношенных детей, а также у детей, прошедших лечение с помощью искусственного дыхания. Младенцы с пограничным расстройством личности имеют более высокий риск легочных инфекций, чем другие дети, и пограничное расстройство личности иногда приводит к повреждению легких.
- Респираторный дистресс-синдром (также называемый РДС). Если у ребенка РДС, его легкие не могут вырабатывать достаточное количество вещества, называемого сурфактантом. Сурфактант — это скользкое вещество, которое удерживает маленькие воздушные мешочки в легких ребенка от коллапса.

Инфекции или неонатальный сепсис. Недоношенные дети могут заразиться легче, чем другие дети, потому что их иммунная система не полностью развита. Иммунная система защищает ваш организм от инфекций. Заражение недоношенных детей может привести к сепсису, когда организм резко реагирует на инфекцию. Сепсис может быть опасным для жизни.
Внутрижелудочковое кровоизлияние (также называемое ВЖК). Это кровотечение в заполненных жидкостью пространствах (также называемых желудочками) головного мозга. Чем более недоношенный ребенок, тем больше вероятность, что у него будет ВЖК.
Желтуха новорожденных. Это когда кожа вашего ребенка и белые части его глаз выглядят желтыми. Это вызвано накоплением вещества, называемого билирубином, в крови вашего ребенка. Желтуха возникает, когда печень ребенка не полностью развита или плохо работает.
Некротический энтероколит (также называемый НЭК). Это распространенная, но очень серьезная проблема, которая может повлиять на кишечник новорожденного ребенка. Кишечник — это длинная трубка, которая является частью вашей пищеварительной системы. Пищеварительная система вашего ребенка помогает его организму расщеплять пищу, получать питательные вещества и удалять отходы. НЭК возникает, когда ткань кишечника травмируется (повреждается) или начинает отмирать.
Это распространенная, но очень серьезная проблема, которая может повлиять на кишечник новорожденного ребенка. Кишечник — это длинная трубка, которая является частью вашей пищеварительной системы. Пищеварительная система вашего ребенка помогает его организму расщеплять пищу, получать питательные вещества и удалять отходы. НЭК возникает, когда ткань кишечника травмируется (повреждается) или начинает отмирать.
Открытый артериальный проток (также называемый ОАП). Это заболевание сердца, которое возникает, когда кровеносный сосуд, называемый артериальным протоком, не закрывается должным образом. Артериальный проток помогает крови обходить легкие ребенка до рождения. Когда ребенок рождается и его легкие наполняются воздухом, артериальный проток больше не нужен и обычно закрывается сам по себе через несколько дней после рождения. Если он не закрывается должным образом, в легкие может попасть слишком много крови. Это может вызвать проблемы с сердцем и дыханием.
Ретинопатия недоношенных (также называемая РН). Это заболевание глаз, которое возникает, когда сетчатка ребенка не полностью развивается в течение нескольких недель после рождения. Сетчатка — это нервная ткань, которая выстилает заднюю часть глаза. РН обычно поражает оба глаза. У большинства детей с РН заболевание протекает в легкой форме и не нуждается в лечении. Но у детей с тяжелой РН могут быть проблемы со зрением или слепота.
Последнее рассмотрение: октябрь 2019 г.
Если ваш ребенок родился недоношенным (для родителей)
Что такое недоношенность?
Младенцы, рожденные более чем на 3 недели раньше предполагаемой даты родов, называются «недоношенными». У недоношенных детей (preemies) не было достаточно времени, чтобы расти и развиваться так, как они должны были бы иметь до рождения.
Почему мой ребенок родился раньше срока?
В большинстве случаев врачи не знают, почему дети рождаются раньше срока. Если они и узнают об этом, то часто это происходит из-за проблем со здоровьем матери во время беременности, таких как:
Если они и узнают об этом, то часто это происходит из-за проблем со здоровьем матери во время беременности, таких как:
- диабет (высокий уровень сахара в крови)
- гипертония (высокое кровяное давление)
- проблемы с сердцем или почками
- инфекция амниотических оболочек, влагалища или мочевыводящих путей
Младенцы также могут родиться раньше срока, если:
- имеется кровотечение, часто из-за низкого расположения плаценты (предлежание плаценты) или отделения плаценты от матки (отслойка плаценты)
- матка матери не имеет типичной формы
- они являются частью многоплодной беременности (близнецы, тройни и более)
- их мать имела недостаточный вес до беременности или недостаточно набрала вес во время беременности
- их мать курила, употребляла наркотики или алкоголь во время беременности
Нуждается ли мой ребенок в особом уходе?
Да, у недоношенных детей может быть много особых потребностей. Младшие и маленькие дети, как правило, имеют больше проблем со здоровьем, чем дети, рожденные ближе к сроку. Поэтому им часто требуется помощь в отделении интенсивной терапии новорожденных (ОИТН).
Младшие и маленькие дети, как правило, имеют больше проблем со здоровьем, чем дети, рожденные ближе к сроку. Поэтому им часто требуется помощь в отделении интенсивной терапии новорожденных (ОИТН).
Почему мой ребенок должен оставаться в тепле?
У недоношенных детей недостаточно жира для поддержания температуры тела. Инкубаторы или лучистые обогреватели согревают их в отделениях интенсивной терапии новорожденных:
- Грелки для младенцев: Эти небольшие кровати с обогревателями над ними помогают младенцам согреться, пока они находятся под наблюдением. Поскольку они открыты, команда имеет легкий доступ к детям для оказания помощи.
- Инкубаторы: Эти маленькие кровати заключены в прозрачный твердый пластик. Температура в инкубаторе регулируется таким образом, чтобы поддерживать температуру тела ребенка на должном уровне. Врачи, медсестры и другие лица могут ухаживать за ребенком через отверстия в стенках инкубатора.

Каковы потребности моего ребенка в питании?
Грудное молоко — лучшее питание для всех детей, особенно недоношенных. В нем есть белки, которые помогают бороться с инфекцией. Большинство недоношенных детей поначалу не могут кормить прямо из груди или из бутылочки. Матери сцеживают молоко, и оно подается младенцам через трубку, которая проходит через нос или рот в желудок.
Если это невозможно, врачи могут предложить давать ребенку донорское молоко из банка молока, что является безопасным.
Если вы не кормите грудью и не сцеживаете молоко, ваш ребенок будет получать смесь . Недоношенным детям требуется больше калорий, белков и других питательных веществ, чем доношенным детям. Таким образом, дополнительные питательные вещества, называемые обогатителями , могут быть добавлены в сцеженное молоко или могут использоваться специально разработанные смеси для недоношенных детей, чтобы помочь вашему ребенку расти.
Недоношенных детей кормят медленно, потому что они могут заболеть некротизирующим энтероколитом (НЭК), серьезной кишечной проблемой, поражающей недоношенных.
Некоторые дети, которые очень маленькие или очень больные, получают питание посредством внутривенного (IV) кормления, называемого полное парентеральное питание (ППП) . TPN имеет специальную смесь питательных веществ, таких как белки, углеводы, жиры, витамины и минералы, которые могут полностью поддерживать рост ребенка, пока он не сможет есть.
Врачи и диетологи очень внимательно наблюдают за рационом недоношенных детей и при необходимости вносят изменения, чтобы убедиться, что дети получают питательные вещества, необходимые для роста.
Какие проблемы со здоровьем могут возникнуть?
Поскольку их органы не полностью готовы к самостоятельной работе, недоношенные дети подвержены риску возникновения проблем со здоровьем. В целом, чем раньше родился ребенок, тем больше у него шансов на проблемы со здоровьем.
Эти проблемы включают:
- анемию , когда у младенцев недостаточно эритроцитов
- апноэ , когда ребенок перестает дышать на короткое время; частота сердечных сокращений может снизиться; и кожа может стать бледной или синей
- бронхолегочная дисплазия и респираторный дистресс-синдром , проблемы с дыханием
- гипербилирубинемия , когда у младенцев наблюдается высокий уровень билирубина, который образуется в результате нормального распада эритроцитов. Это приводит к желтухе, пожелтению кожи и белков глаз.
- некротический энтероколит , серьезное заболевание кишечника
- открытый артериальный проток , проблемы с сердцем
- ретинопатия недоношенных заболевание сетчатки глаза
- сепсис инфекции , которыми дети могут заболеть до, во время или после рождения
Что еще я должен знать?
Недоношенные дети часто нуждаются в особом уходе после выписки из отделения интенсивной терапии новорожденных, иногда в клинике для новорожденных с высоким риском или в рамках программы раннего вмешательства. В зависимости от состояния здоровья им может потребоваться помощь специалистов, таких как врачи, лечащие проблемы с головным мозгом и нервной системой (неврологи), глазами (офтальмологи) и легкими (пульмонологи).
В зависимости от состояния здоровья им может потребоваться помощь специалистов, таких как врачи, лечащие проблемы с головным мозгом и нервной системой (неврологи), глазами (офтальмологи) и легкими (пульмонологи).
Недоношенные дети должны посещать всех врачей (включая профилактические осмотры детей), получать вакцины, необходимые всем детям для поддержания здоровья, и регулярно проходить проверку слуха и зрения. По мере роста вашего малыша врачи будут проверять:
- рост
- развитие, включая речь и язык, обучение и двигательные навыки
- мышечный тонус, сила и рефлексы
Взгляд в будущее
Уход за недоношенным ребенком может быть более требовательным, чем уход за доношенным ребенком.
Позаботьтесь о себе, хорошо питайтесь, отдыхайте, когда можете, и занимайтесь спортом. По возможности проводите время один на один с другими детьми и обращайтесь за помощью к другим. Ищите поддержку у друзей, семьи и групп поддержки. Вы также можете получить онлайн-поддержку в таких группах, как:
- March of Dimes
- Фонд Грэма
- Фонд «Маленькие сокровища жизни»
- Рука для удержания
Рецензировал: Линн М.


