Тактика ведения беременных с преждевременным излитием вод при недоношенной беременности » Акушерство и Гинекология
Цель исследования. Изучение перинатальных исходов у пациенток, беременность которых осложнилась преждевременным разрывом плодных оболочек в сроки 22–35 недель при применении консервативно-выжидательной тактики ведения беременности.
Материал и методы. Проведен анализ 84 историй родов при сроке гестации 22–37 недель, произошедших в Республиканском перинатальном центре г. Петрозаводска за период 2009–2012 г., осложнившихся преждевременным излитием околоплодных вод (ПИОВ), длительным безводным промежутком. Диагностика ПИОВ проводилась с помощью тестов AmniSure.
Результаты. Исследование показало, что консервативно-выжидательная тактика при ПИОВ способствует ускоренному созреванию легких плода, уменьшая частоту тяжелых форм респираторного дистресс-синдрома у плода, снижает процент инвалидизации у детей в данной группе.
Заключение. Использование антибиотиков позволило добиться отсутствия клинически значимых инфекционных осложнений у матери и снизить заболеваемость новорожденных. Использование современных методов подготовки к родам позволяет снизить частоту оперативного родоразрешения.
Использование антибиотиков позволило добиться отсутствия клинически значимых инфекционных осложнений у матери и снизить заболеваемость новорожденных. Использование современных методов подготовки к родам позволяет снизить частоту оперативного родоразрешения.
Распространенность преждевременного разрыва плодных оболочек (ПРПО) колеблется от 3 до 19% [1], достигая 38–51% при преждевременных родах. Частота преждевременных родов составляет 5–10% всех беременностей и не имеет тенденции к снижению за последние 30 лет. Ежегодно в мире рождается около 13 млн недоношенных детей [2]. Недоношенные дети формируют 60–70% ранней неонатальной смертности; мертворождаемость при преждевременных родах наблюдается в 8–13 раз чаще, чем при своевременных родах; 80% не переживших первую неделю составляют недоношенные дети [2].
Респираторный дистресс-синдром – одно из самых частых и тяжелых заболеваний раннего неонатального периода у недоношенных детей. Это состояние оказывается причиной смерти примерно у 25% таких детей, а при рождении на 26–28-й неделе гестации достигает 80% [3].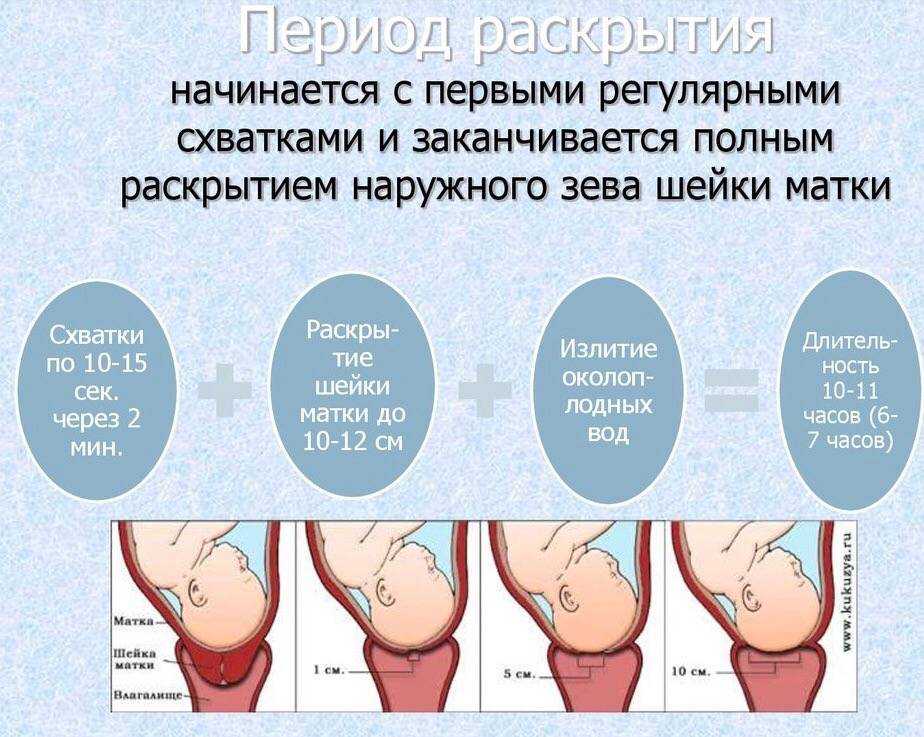
В связи с введением в Российской Федерации новых критериев живорожденности, рекомендуемых ВОЗ, возросла актуальность проблемы ПРПО в сроках гестации 22–24 недели. Пролонгирование беременности на фоне преждевременного излития околоплодных вод (ПИОПВ) позволяет достичь рождения более зрелых детей, но при этом возрастает риск гнойно-септических осложнений у матери и плода.
Интраамниотическая инфекция развивается у 15–30% беременных, которая в последующем реализуется в послеродовый эндометрит у 2–13% женщин с ПРПО при недоношенной беременности. Хориоамнионит достоверно чаще проявляется после длительного безводного промежутка, маловодия, многократных вагинальных исследований [4].
На сегодняшний день общепринятой является выжидательная тактика ведения недоношенной беременности при ПРПО при отсутствии противопоказаний. Чем меньше срок гестации, тем она предпочтительнее. При этом требуется тщательный контроль за состоянием матери и плода, проведение профилактики синдрома дыхательных расстройств новорожденных, инфекционных осложнений. Токолитическая терапия ограничена 48 часами, необходимыми для профилактики синдрома дыхательных расстройств новорожденного.
Токолитическая терапия ограничена 48 часами, необходимыми для профилактики синдрома дыхательных расстройств новорожденного.
Цель исследования: оценить тактику ведения при ПИОПВ при недоношенной беременности, материнские и перинатальные исходы.
Материал и методы исследования
Ретроспективно проведен анализ 84 историй родов при сроке гестации 22–37 недель, произошедших в Республиканском перинатальном центре г. Петрозаводска за период 2009–2012 г., осложнившихся ПИОПВ, длительным безводным промежутком. Диагностика ПИОПВ проводилась с помощью тестов AmniSure. При ведении беременных использовался протокол «Тактика ведения при преждевременном излитии околоплодных вод и недоношенной беременности», утвержденный в Республиканском перинатальном центре.
Результаты исследования
Ежегодно в Республиканском перинатальном центре г. Петрозаводска проходит около 2500 родов, из них 6–7,3% – преждевременные роды (табл. 1).
За исследуемый период произошло 678 преждевременных родов, из них 91 роды (13,4%) осложнились ПРПО, длительным безводным периодом. Срок гестации при ПИОПВ колебался от 22 до 36 недель (средний срок гестации 32 недели и два дня).
Срок гестации при ПИОПВ колебался от 22 до 36 недель (средний срок гестации 32 недели и два дня).
Роды произошли: у жительниц города Петрозаводска – 42,8%; у пациенток из районов Республики Карелия – 57,2%. Данные цифры отражают политику республики, направленную на регионализацию помощи беременным и роженицам, концентрацию преждевременных родов в учреждениях 3-го уровня.
66,6% женщин были работающими, 5,9% – учащимися высших и средних учебных заведений. В зарегистрированном браке состояли 48 женщин (57,1%), одинокими были 9 беременных (10,7%). Большая часть беременных находилась в активном репродуктивном возрасте (табл. 2).
У большинства женщин из исследуемой группы беременность возникла на фоне 1–2 соматических заболеваний (157 заболеваний у 84 беременных). Соматически здоровой оказалась только одна беременная (1,2%). Среди экстрагенитальной патологии преобладали заболевания желудочно-кишечного тракта (27,4%), сердечно-сосудистой системы (28,6%), эндокринной системы (30,9%). 20 (23,8%) беременных имели пристрастие к табакокурению.
20 (23,8%) беременных имели пристрастие к табакокурению.
Акушерско-гинекологический анамнез был отягощен у 57 женщин (67,8%). В структуре гинекологических заболеваний преобладали воспалительные заболевания органов малого таза (38,5%), патология шейки матки (43,5%), привычное невынашивание (4,7%), бесплодие (3,5%). Одна беременная вынашивала беременность после применения вспомогательных репродуктивных технологий, 7 беременных (8,3%) имели рубец на матке после предыдущих оперативных родоразрешений. У 4 пациенток (4,7%) имела место многоплодная беременность. В группе исследования 52,3% женщин были повторно беременные первородящие, в то время как первобеременных – только 19 человек (22,1%).
У повторнобеременных женщин в анамнезе почти в равном количестве встречались роды (у 50 человек) и искусственные аборты (у 48 человек). У 25 женщин (29,7%) в прошлом были самопроизвольные выкидыши, у 3 – внематочная беременность. Преждевременные роды в анамнезе отмечены у 11 пациенток (13%), из них 3 пациентки имели в анамнезе двое преждевременных родов.
Большинство беременных наблюдались в женской консультации – 81 (96,4%), нерегулярно – 8 женщин.
Почти в половине случаев (47,6%) беременность протекала с осложнениями в первом триместре. На первое место выходит угрожающий выкидыш – у 23 (27,3%), на второе – инфекционные осложнения – у 10 (11,9%), на третье – анемия – у 8 (9,5%). Осложненное течение 2-го и 3-го триместра имели 83,3% пациенток. Наиболее часто регистрировались угроза прерывания беременности (33,3%), анемия (23,8%), бактериальные и вирусные инфекции (19%). Истмико-цервикальная недостаточность диагностирована у 8 беременных (9,5%). Хирургическая коррекция выполнена в 2 случаях, акушерский разгружающий пессарий вводился в 2 случаях. Стационарное лечение потребовалось 52,1% пациенток, у 23 женщин имели место неоднократные госпитализации (от 2 до 6 раз).
При поступлении в стационар в связи с излитием околоплодных вод состояние шейки матки оценивалась по шкале Бишоп. Зрелая шейка матки имела место у 22 (26,1%) беременных, созревающая – у 41 (48,8%), незрелая – у 19 (22,6%) беременных и 2 (2,4%) женщины были в родах (2–3 см открытия маточного зева).
Длительность безводного промежутка составила от 13 до 957 часов (23 сут). Средняя продолжительность безводного периода составила 96,6 ч (табл. 3).
Всем беременным при постановке диагноза ПИОПВ проводилась антибиотикопрофилактика цефалоспоринами 1-го поколения, в 3 случаях – 3-го поколения.
Профилактика синдрома дыхательных расстройств плода дексоном проведена 90,4% беременных. Восемь женщин не получали профилактику в связи с ПРПО при сроке гестации 34 недели и более.
В 55 случаях (65,4%) родовая деятельность развивалась спонтанно, в 29 (34,6%) потребовалась индукция родов. В 15 случаях показанием для индукции стало нарастание лейкоцитоза, в 11 – срок гестации (34 недели и больше), в 5 – ухудшение состояние плода и в 4 – выраженное маловодие. Введение в роды осуществлялось в 12 случаях разведением плодных оболочек, в 11 применялись антигестагены, в 8 – введение окситоцина, в 4 – простагландины.
В 74 случаях (88%) роды завершились через естественные родовые пути, в 10 – операцией кесарева сечения. Родостимуляция потребовалась в 13 случаях. В одном случае при сроке гестации 36–37 недель по поводу прогрессирующей внутриутробной гипоксии плода роды закончены с помощью вакуумной экстракции плода, без асфиксии. Перинеотомия проведена в 7 случаях. У 7 женщин роды обезболены методом эпидуральной аналгезии.
Родостимуляция потребовалась в 13 случаях. В одном случае при сроке гестации 36–37 недель по поводу прогрессирующей внутриутробной гипоксии плода роды закончены с помощью вакуумной экстракции плода, без асфиксии. Перинеотомия проведена в 7 случаях. У 7 женщин роды обезболены методом эпидуральной аналгезии.
Показаниями для операции кесарева сечения стали: отсутствие эффекта от родовозбуждения – в 3 случаях, выпадение петель пуповины – в 3 случаях, неправильное (тазовое, поперечное) положение плода – в 3 случаях, прогрессирующая гипоксия плода – в 1 случае.
1-й период родов составил от 2 до 14 ч 40 мин (5,4 часа), 2-й период – от 5 мин до 30 мин (10 мин). Последовый период протекал без осложнений у 95,2% женщин. Ручное обследование полости матки проведено у 4 женщин. Причиной стало плотное прикрепление последа в 2 случаях, роды, проведенные консервативно с рубцом на матке, – в 1 случае, сомнительный послед в 1 случае. Кровопотеря в родах составила 100–500 мл (177 мл).
Послеродовый период протекал без осложнений у 82 родильниц (97,6%). В одном случае имела место железодефицитная анемия 2-й степени, в одном – постинъекционный инфильтрат.
В одном случае имела место железодефицитная анемия 2-й степени, в одном – постинъекционный инфильтрат.
Всего родилось 88 детей весом 645–2980 г (1984 г) (табл. 4).
Крайне низкую оценку по шкале Апгар при рождении имели 6 детей (7,1%). Через 5 минут все дети имели оценку 5 баллов и более (рис. 1).
36,3% новорожденных имели различной степени тяжести дыхательные расстройства, потребовавшие аппаратной вентиляции или респираторной поддержки в режиме СРАР (рис. 2). Куросурф вводился 21 (23,8%) ребенку, из них 5 детям потребовалось повторное введение.
Кормление детей в 48 случаях осуществлялось через зонд, в 23 случаях – через соску, 16 детей сразу находились на грудном вскармливании. 1 ребенок не кормился в связи с наличием хирургической патологии.
Среди заболеваний раннего неонатального периода наиболее часто встречались: поражения центральной нервной системы различного генеза (40,9%), респираторный дистресс-синдром (52,2%), неонатальная желтуха (48,8%), внутриутробное инфицирование (13%), гипотрофия (10,2%). 9 новорожденных (10,2%) не имели сопутствующей недоношенности патологии. У 6 детей (7,1%) при рождении диагностированы врожденные пороки развития, у одного ребенка заподозрен синдром Дауна.
9 новорожденных (10,2%) не имели сопутствующей недоношенности патологии. У 6 детей (7,1%) при рождении диагностированы врожденные пороки развития, у одного ребенка заподозрен синдром Дауна.
Из 84 детей 7 новорожденных (7,9%) выписаны домой. В инфекционную больницу переведены 3 (3,4%) ребенка. Показаниями для перевода в инфекционную больницу явились: гнойный конъюнктивит, гнойный омфалит, врожденная пневмония. В детскую республиканскую больницу на 2-й этап выхаживания переводились 77 детей. Умер 1 ребенок. При обследовании новорожденных у 50 детей брались посевы на микрофлору и чувствительность к антибиотикам: в 6 случаях – нет результата, в 21 – микрофлоры не выделено, в 21 – со сред накопления выделен эпидермальный стафилококк, в 2 – энтерококк, по 1 случаю – фекальный стрептококк и золотистый стафилококк.
В табл. 5 представлены данные гнойно-септической заболеваемости среди новорожденных за исследуемый период. Как видно из таблицы, дети из исследуемой группы составили небольшую часть от всех случаев инфекционной заболеваемости.
Материнская заболеваемость составила за 2009 г. 1 случай, за 2010 г. – 3, за 2011 г. – 1, за 2012 – 2. В исследуемой группе гнойно-септической заболеваемости среди родильниц не зарегистрировано.
Из 84 изученных историй родов проведено 73 гистологических исследований плаценты (86,9%). Признаки хронической плацентарной недостаточности обнаружены в 38 случаях (52%), острой – в 4 (5,4%), в 3 случаях – признаки хронической внутриутробной гипоксии плода (4,1%), в 12 – признаки гестоза (16,4%), признаки бактериального и вирусного поражения (от экссудативного веллузита до гнойного хориоамнионита) – в 45 случаях (61,6%). Нормальное строение плаценты обнаружено только в 4 случаях (5,4%). Как видно из представленного перечня патологий, во многих случаях имело место их сочетание.
Возникает вопрос: такой большой процент (61,6%) инфекционного поражения плаценты является первичным и обусловливает причину преждевременных родов, или возникает вторично, как следствие осложнения длительного безводного промежутка?
Для того чтобы попытаться в этом разобраться, была создана группа сравнения из родильниц после преждевременных родов, которые не осложнялись длительным безводным промежутком.
Проанализированы истории преждевременных родов за 2012 г., из них исключены все индуцированные (по причине ухудшения состояния матери или плода) роды, а также роды при многоплодной беременности (так как в этом случае причина преждевременных родов не вызывает сомнения).
В итоге анализу подверглись 43 истории родов. Нормальное строение плаценты обнаружилось в 7 случаях (16,2%), признаки гестоза – в 9 случаях (20,9%), хронической плацентарной недостаточности – в 28 случаях (65,1%), острой – в 7 случаях (16,2%), хронической гипоксии – в 7 случаях (16,2%) и воспалительные изменения – в 17 случаях (39,5%).
Сравним эти результаты с основной группой: изменения воспалительного характера при исследовании последа намного чаще обнаруживаются при наличии длительного безводного промежутка (61,6%), чем без него (39,5%), однако в обеих группах эта цифра достаточно высока. На втором месте находятся признаки хронической плацентарной недостаточности (52 и 65,1% соответственно).
Заключение
Таким образом, проведенное нами исследование показало, что консервативно-выжидательная тактика при ПИОПВ способствует ускоренному созреванию легких плода, уменьшая частоту тяжелых форм респираторного дистресс-синдрома, и как следствие, затраты на выхаживание данных детей.
Риск осложнений ПИОПВ зависит от срока беременности, объема излившихся вод и продолжительности безводного промежутка. Использование антибиотиков позволило добиться отсутствия клинически значимых инфекционных осложнений у матери и снизить заболеваемость новорожденных.
Использование современных методов подготовки к родам позволяет снизить частоту оперативного родоразрешения.
Учитывая данные гистологического исследования плаценты, можно предположить ведущую роль инфекционного фактора в генезе ПИОПВ. В связи с высоким показателем признаков плацентарной недостаточности при гистологическом изучении плаценты при преждевременных родах требуются дальнейшие исследования, направленные на более раннюю диагностику данного осложнения.
Полозская Юлия Владимировна, врач акушер-гинеколог, Республиканский перинатальный центр. Адрес: 185003, Республика Карелия, г. Петрозаводск, ул. Льва Толстого, д. 36. Телефон: 8 (814) 67-09-56. E-mail: roddom@karelia. ru
ru
Шакурова Елена Юрьевна, к.м.н., зам. главного врача по лечебной части, Республиканский перинатальный центр. Адрес: 185003, Республика Карелия, г. Петрозаводск, ул. Льва Толстого, д. 36. Телефон: 8 (814) 67-09-56. E-mail: [email protected]
Попова Татьяна Васильевна, зав. акушерским отделением патологии беременности, Республиканский перинатальный центр. Адрес: 185003, Республика Карелия, г. Петрозаводск, ул. Льва Толстого, д. 36. Телефон: 8 (814) 67-09-56. E-mail: [email protected]
O42.9 Преждевременный разрыв плодных оболочек неуточненный…
- Выбор препаратов
- Синонимы
- Преждевременное излитие околоплодных вод
- Преждевременное отхождение околоплодных вод
Подобрать препарат можно с помощью фильтров. Чтобы увидеть в перечне лекарства, входящие в подгруппы, отметьте галочкой «включить препараты подгрупп». Нажав на иконку , можно добавить препарат в избранное и проверить на дубли и межлекарственные взаимодействия.
Чтобы увидеть в перечне лекарства, входящие в подгруппы, отметьте галочкой «включить препараты подгрупп». Нажав на иконку , можно добавить препарат в избранное и проверить на дубли и межлекарственные взаимодействия.
Полужирным
Сбросить фильтры
включить препараты подгрупп
Фармгруппа* Все фармгруппы Гормоны гипоталамуса, гипофиза, гонадотропины и их антагонисты Противоопухолевые гормональные средства и антагонисты гормонов Утеротоники Эстрогены, гестагены; их гомологи и антагонисты
Действующее вещество* Все ДВ Окситоцин Прогестерон
Лек. форма
Все лек. формы капсулы раствор для внутривенного и внутримышечного введения
форма
Все лек. формы капсулы раствор для внутривенного и внутримышечного введения
Дозировка Все дозировки 100 мг 200 мг 5 МЕ/мл
Производитель Все производители Безен Мануфэкчуринг Рус ООО Брынцалов-А ЗАО Каталент Франс Бейнхейм С.А. Лабораториос Леон Фарма С.А. НекстФарма Плоэрмель ОЛИК (Таиланд) Лимитед Сан Фармасьютикал Индастриз Лтд. Синдеа Фарма СЛ Фармасинтез-Тюмень ООО
Наш сайт использует файлы cookie, чтобы улучшить работу сайта, повысить его эффективность и удобство. Продолжая использовать сайт rlsnet.ru, вы соглашаетесь с условиями использования файлов cookie.
Преждевременный разрыв плодных оболочек — StatPearls
Шайля Даял; Питер Л. Хонг.
Информация об авторе и организациях
Последнее обновление: 18 июля 2022 г.
Непрерывное обучение
Преждевременный разрыв плодных оболочек (ПРОП) — это разрыв плодных оболочек до начала родов. Когда разрыв плодных оболочек происходит до 37 недель беременности, это называется преждевременным PROM (PPROM). В этом упражнении рассматривается оценка и лечение преждевременного разрыва плодных оболочек и подчеркивается роль межпрофессиональной команды в выявлении и лечении этого состояния.
Когда разрыв плодных оболочек происходит до 37 недель беременности, это называется преждевременным PROM (PPROM). В этом упражнении рассматривается оценка и лечение преждевременного разрыва плодных оболочек и подчеркивается роль межпрофессиональной команды в выявлении и лечении этого состояния.
Цели:
Определите этиологию преждевременного разрыва плодных оболочек.
Опишите предлежание или преждевременный разрыв плодных оболочек.
Рассмотрите соответствующее лечение преждевременного разрыва плодных оболочек.
Объясните влияние точного использования терминологии межпрофессиональными бригадами на уход за пациентами.
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Введение
Предродовой разрыв плодных оболочек (PROM) определяется как разрыв плодных оболочек до начала родов. Когда разрыв плодных оболочек происходит до родов и до 37 недель беременности, это называется преждевременным PROM (PPROM).
Этиология
Существует множество механизмов, вызывающих разрыв плодных оболочек до родов. Это может быть результатом физиологического ослабления плодных оболочек в сочетании с силами, вызванными сокращениями матки. Интрамниотическая инфекция обычно связана с PPROM. Основные факторы риска для PPROM включают историю PPROM, короткую длину шейки матки, вагинальные кровотечения во втором или третьем триместре, перерастяжение матки, дефицит меди и аскорбиновой кислоты в питании, нарушения соединительной ткани, низкий индекс массы тела, низкий социально-экономический статус, курение сигарет, и незаконное употребление наркотиков. Несмотря на разнообразие этиологий, часто нет очевидной причины, которая была бы идентифицирована у пациента с PROM.
Эпидемиология
В сроке PROM осложняет примерно 8% беременностей. Преждевременный PROM осложняет около 1% родов в целом и в два раза чаще встречается у афроамериканцев.
Патофизиология
Разрыв плодных оболочек возникает в результате множества факторов, которые в конечном итоге приводят к ускоренному ослаблению плодных оболочек. Это обусловлено повышением местных цитокинов, нарушением баланса взаимодействия между матриксными металлопротеиназами и тканевыми ингибиторами матриксных металлопротеиназ, повышением активности коллагеназ и протеаз и другими факторами, способными вызвать повышение внутриматочного давления.
Это обусловлено повышением местных цитокинов, нарушением баланса взаимодействия между матриксными металлопротеиназами и тканевыми ингибиторами матриксных металлопротеиназ, повышением активности коллагеназ и протеаз и другими факторами, способными вызвать повышение внутриматочного давления.
Анамнез и физикальное исследование
Тщательный анамнез должен быть собран у всех пациентов, жалующихся на подтекание жидкости. Это включает в себя анамнез настоящего заболевания, акушерский анамнез, гинекологический анамнез, медицинский анамнез, хирургический анамнез, социальный анамнез и семейный анамнез. При сборе анамнеза настоящего заболевания важно узнать о схватках, движениях плода, времени возможного разрыва, количестве жидкости, цвете и запахе жидкости, вагинальном кровотечении, боли, недавних половых контактах, недавней травме и недавней физической активности. .
Медицинский осмотр следует проводить таким образом, чтобы свести к минимуму риск заражения. Всегда следует проводить осмотр в стерильном зеркале. Во время осмотра в зеркале пациентку следует осмотреть на наличие признаков цервицита, выпадения пуповины, вагинального кровотечения или выпадения плода. Следует избегать пальцевого исследования, за исключением случаев, когда роды кажутся неизбежными или у пациентки активные роды [1]. Шейку матки следует осмотреть во время осмотра стерильным зеркалом, чтобы оценить раскрытие и сглаживание шейки матки. При необходимости посев следует получить во время исследования в стерильном зеркале. Визуализация амниотической жидкости, вытекающей из канала шейки матки и скапливающейся во влагалище, обычно подтверждает диагноз разрыва плодного пузыря.
Во время осмотра в зеркале пациентку следует осмотреть на наличие признаков цервицита, выпадения пуповины, вагинального кровотечения или выпадения плода. Следует избегать пальцевого исследования, за исключением случаев, когда роды кажутся неизбежными или у пациентки активные роды [1]. Шейку матки следует осмотреть во время осмотра стерильным зеркалом, чтобы оценить раскрытие и сглаживание шейки матки. При необходимости посев следует получить во время исследования в стерильном зеркале. Визуализация амниотической жидкости, вытекающей из канала шейки матки и скапливающейся во влагалище, обычно подтверждает диагноз разрыва плодного пузыря.
Оценка
При исследовании амниотической жидкости под микроскопом будет выявлено разветвление или папоротник. Тест pH может быть выполнен вагинальной жидкости. Амниотическая жидкость обычно имеет рН 7,1-7,3, в то время как нормальный вагинальный секрет имеет рН 4,5-6,0. Причины ложноположительных результатов pH-тестов включают наличие крови или спермы, щелочные антисептики или бактериальный вагиноз. Ложноотрицательные результаты могут возникать при длительном разрыве плодных оболочек. Иногда может быть трудно окончательно диагностировать PROM на основе приведенной выше оценки. Существуют дополнительные тесты, которые могут помочь в диагностике. Для оценки индекса амниотической жидкости необходимо провести УЗИ. Фетальный фибронектин является чувствительным, но неспецифическим тестом на разрыв плодных оболочек. Кроме того, существует несколько коммерчески доступных тестов на амниотические белки, которые сообщают о высокой чувствительности для диагностики разрыва плодных оболочек [2]. Если после полной оценки диагноз все еще остается неясным, можно использовать инстилляцию красителя индигокармин под ультразвуковым контролем, чтобы определить, произошел ли разрыв мембраны, оценив, прошла ли окрашенная жидкость через влагалище (с помощью тампона или прокладки). Если тампон или прокладка окрашиваются в синий цвет от красителя, подтверждается разрыв плодных оболочек.
Ложноотрицательные результаты могут возникать при длительном разрыве плодных оболочек. Иногда может быть трудно окончательно диагностировать PROM на основе приведенной выше оценки. Существуют дополнительные тесты, которые могут помочь в диагностике. Для оценки индекса амниотической жидкости необходимо провести УЗИ. Фетальный фибронектин является чувствительным, но неспецифическим тестом на разрыв плодных оболочек. Кроме того, существует несколько коммерчески доступных тестов на амниотические белки, которые сообщают о высокой чувствительности для диагностики разрыва плодных оболочек [2]. Если после полной оценки диагноз все еще остается неясным, можно использовать инстилляцию красителя индигокармин под ультразвуковым контролем, чтобы определить, произошел ли разрыв мембраны, оценив, прошла ли окрашенная жидкость через влагалище (с помощью тампона или прокладки). Если тампон или прокладка окрашиваются в синий цвет от красителя, подтверждается разрыв плодных оболочек.
Лечение / Ведение
Ведение пациенток с разрывом плодных оболочек до родов определяется гестационным возрастом.
Ранние и доношенные пациентки (37 0/7 недель гестации и более): приступайте к родам и следует проводить профилактику стрептококка группы B по показаниям недель беременности): одинаково для раннего и доношенного срока
Недоношенность (24 0/7–33 6/7 недель беременности): выжидательная тактика, латентная антибиотикотерапия, однократный курс кортикостероидов, профилактика СГБ по показаниям
Беременность менее 24 недель: консультирование пациентки, выжидательная тактика или индукция родов, антибиотики можно рассматривать уже на 20 0/7 недели беременности, профилактика СГБ/кортикостероиды/токолиз/сульфат магния не рекомендуются до наступления жизнеспособности
Неудовлетворительное состояние плода и хориоамнионит являются показаниями к родоразрешению. Если у пациентки имеется вагинальное кровотечение, может возникнуть подозрение на отслойку плаценты, и следует рассмотреть возможность родоразрешения. Решение о родоразрешении следует принимать на основании состояния плода, количества кровотечений, стабильности состояния матери и гестационного возраста. У доношенных пациенток, если спонтанные роды не происходят во время поступления, следует стимулировать роды.
У доношенных пациенток, если спонтанные роды не происходят во время поступления, следует стимулировать роды.
Как правило, пациенток с преждевременным ПРПО следует госпитализировать с периодическим обследованием на наличие инфекции, отслойки плаценты, компрессии пуповины, состояния плода и родов. Следует проводить периодическую ультразвуковую оценку для контроля роста плода, а также периодический мониторинг частоты сердечных сокращений плода. Необходимо следить за жизненно важными показателями, а повышение температуры у матери должно вызвать подозрение на внутриутробную инфекцию. Серийный мониторинг лейкоцитов и маркеров воспаления не оказался полезным при диагностике инфекции, поскольку они оказались неспецифичными, если нет клинических признаков инфекции. Введение кортикостероидов также вызывает транзиторный лейкоцитоз.
Использование токолитиков у пациентов с преждевременным ПРПО вызывает споры. Профилактические токолитики могут быть связаны с более длительным латентным периодом и меньшим риском родов в течение 48 часов. Однако это также связано с более высоким риском хориоамнионита при беременности до 34 недель гестации. Использование токолитиков не показало значимой пользы для матери или новорожденного [3].
Однако это также связано с более высоким риском хориоамнионита при беременности до 34 недель гестации. Использование токолитиков не показало значимой пользы для матери или новорожденного [3].
Было показано, что антенатальные кортикостероиды после преждевременного PROM снижают неонатальную смертность, респираторный дистресс-синдром, некротизирующий энтероколит и внутрижелудочковое кровоизлияние. Однократный курс кортикостероидов рекомендуется всем беременным женщинам в сроке от 24 0/7 недель до 34 0/7 недель беременности, если существует риск родов в ближайшие 7 дней.
Введение сульфата магния следует использовать, когда роды ожидаются до 32 0/7 недель беременности, чтобы снизить риск церебрального паралича [4].
Было показано, что антибиотики продлевают беременность, снижают материнские и неонатальные инфекции и снижают заболеваемость плода. Семидневный курс терапии рекомендуется женщинам с преждевременным PROM, которые находятся на сроке менее 34 недель беременности. Рекомендуемый режим — внутривенное введение ампициллина (2 г каждые 6 часов) и эритромицина (250 мг каждые 6 часов) в течение 48 часов, затем пероральный прием амоксициллина (250 мг каждые 8 часов) и эритромицина основания (333 мг каждые 8 часов). Следует пройти семидневный курс. Амоксициллин-клавулановая кислота не рекомендуется из-за повышенной частоты некротического энтероколита. Если пациентка является кандидатом на профилактику СГБ, она должна получать антибиотики для предотвращения вертикальной передачи СГБ [5].
Рекомендуемый режим — внутривенное введение ампициллина (2 г каждые 6 часов) и эритромицина (250 мг каждые 6 часов) в течение 48 часов, затем пероральный прием амоксициллина (250 мг каждые 8 часов) и эритромицина основания (333 мг каждые 8 часов). Следует пройти семидневный курс. Амоксициллин-клавулановая кислота не рекомендуется из-за повышенной частоты некротического энтероколита. Если пациентка является кандидатом на профилактику СГБ, она должна получать антибиотики для предотвращения вертикальной передачи СГБ [5].
Женщины с преждевременным ПРПО в анамнезе имеют более высокий риск повторного ПРПО и преждевременных родов. Для снижения риска спонтанных преждевременных родов следует предлагать добавки с прогестероном.
Дифференциальный диагноз
Болезнь Крона
Вагинальные духовые вещества
Вагинит
9009
9009
- 9007
9009
9000
.
 0017
0017Perinatal mortality
Respiratory distress syndrome in infant
Intraventricular hemorrhage
Fetal lung hypoplasia
Risk for Cesarean section delivery
Enhancing Healthcare Team Outcomes
Prelabor rupture of membranes requires немедленное внимание. Точная диагностика и знание гестационного возраста имеют решающее значение для определения тактики ведения пациентки. Гестационный возраст диктует управление. Крайне важно наблюдать за пациентами на наличие признаков и симптомов инфекции. Пациент должен быть обследован в клинических условиях, чтобы определить, произошел ли разрыв плодных оболочек. Врач всегда должен рекомендовать пациенту обратиться в клинику труда и родовспоможения или в акушерско-гинекологическую клинику для обследования. Командный подход необходим для благоприятных результатов. Акушер-гинеколог будет оценивать состояние пациента и диктовать тактику, медсестра должна участвовать в наблюдении за пациентом, а педиатр должен быть в курсе состояния пациента и плана лечения. Важно, чтобы педиатрическая бригада была проинформирована о состоянии пациента, чтобы они могли подготовиться к родам. Анестезиолог также должен быть проинформирован, если пациентке требуется кесарево сечение или акушерская анестезия. Всегда важно обсудить пожелания пациента относительно ухода за новорожденным, если новорожденный сильно недоношен.
Важно, чтобы педиатрическая бригада была проинформирована о состоянии пациента, чтобы они могли подготовиться к родам. Анестезиолог также должен быть проинформирован, если пациентке требуется кесарево сечение или акушерская анестезия. Всегда важно обсудить пожелания пациента относительно ухода за новорожденным, если новорожденный сильно недоношен.
PPROM ассоциируется с пренатальной заболеваемостью и смертностью, превышающей 20%, а исходы в первую очередь зависят от гестационного возраста на момент родов. Ключом к уменьшению побочных эффектов PPROM является своевременная диагностика, госпитализация и начало лечения антибиотиками. (Уровень V)
Контрольные вопросы
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Комментарий к этой статье.
Ссылки
- 1.
Александр Дж.М., Мерсер Б.М., Миодовник М., Турнау Г.Р., Гольденберг Р.Л., Дас А.Ф., Мейс П.Дж., Моавад А.
 Х., Ямс Д.Д., Вандорстен Д.П., Пол Р.Х., Домбровски М.П., Робертс Д.М., Макнеллис Д. Влияние пальцевого исследования шейки матки на выжидательно управляемый преждевременный разрыв плодных оболочек. Am J Obstet Gynecol. 2000 г., октябрь; 183 (4): 1003-7. [PubMed: 11035354]
Х., Ямс Д.Д., Вандорстен Д.П., Пол Р.Х., Домбровски М.П., Робертс Д.М., Макнеллис Д. Влияние пальцевого исследования шейки матки на выжидательно управляемый преждевременный разрыв плодных оболочек. Am J Obstet Gynecol. 2000 г., октябрь; 183 (4): 1003-7. [PubMed: 11035354]- 2.
Lee SE, Park JS, Norwitz ER, Kim KW, Park HS, Jun JK. Измерение плацентарного альфа-микроглобулина-1 в шеечно-влагалищных выделениях для диагностики разрыва плодных оболочек. Акушерство Гинекол. 2007 март; 109(3): 634-40. [PubMed: 17329514]
- 3.
Fox NS, Gelber SE, Kalish RB, Chasen ST. Современные модели практики и убеждения в отношении токолиза среди нас. Специалисты в области медицины матери и плода. Акушерство Гинекол. 2008 июль; 112 (1): 42-7. [PubMed: 18591306]
- 4.
Doyle LW, Crowther CA, Middleton P, Marret S, Rouse D. Сульфат магния для женщин с риском преждевременных родов для нейропротекции плода. Кокрановская система базы данных, ред.
 2009 г.21 января; (1): CD004661. [PubMed: 19160238]
2009 г.21 января; (1): CD004661. [PubMed: 19160238]- 5.
Kenyon S, Boulvain M, Neilson JP. Антибиотики при преждевременном излитии плодных оболочек. Cochrane Database Syst Rev. 2013 Dec 02;(12):CD001058. [PubMed: 24297389]
- 6.
Дункан Дж. Р., Тобиас А. М., Дорсетт К. М., Азиз М. М., Томпсон Р. Е., Бурсак З., Талати А. Дж., Мари Г., Шеноне М. Х. Прогностическая точность ускорения/времени изгнания легочной артерии плода для респираторных осложнений при преждевременном дородовом разрыве плодных оболочек. J Matern Fetal Neonatal Med. 2020 июнь;33(12):2054-2058. [В паблике: 30318947]
- 7.
Tsakiridis I, Mamopoulos A, Chalkia-Prapa EM, Athanasiadidis A, Dagklis T. Преждевременный преждевременный разрыв плодных оболочек: обзор 3 национальных рекомендаций. Акушерство Gynecol Surv. 2018 июнь;73(6):368-375. [PubMed: 29955897]
Преждевременный разрыв плодных оболочек — StatPearls
Шайля Даял; Питер Л. Хонг.
Хонг.
Информация об авторе и организациях
Последнее обновление: 18 июля 2022 г.
Непрерывное обучение
Преждевременный разрыв плодных оболочек (ПРПО) — это разрыв плодных оболочек до начала родов. Когда разрыв плодных оболочек происходит до 37 недель беременности, это называется преждевременным PROM (PPROM). В этом упражнении рассматривается оценка и лечение преждевременного разрыва плодных оболочек и подчеркивается роль межпрофессиональной команды в выявлении и лечении этого состояния.
Цели:
Определите этиологию преждевременного разрыва плодных оболочек.
Опишите предлежание или преждевременный разрыв плодных оболочек.
Рассмотрите соответствующее лечение преждевременного разрыва плодных оболочек.
Объясните влияние точного использования терминологии межпрофессиональными бригадами на уход за пациентами.

Введение
Предродовой разрыв плодных оболочек (PROM) определяется как разрыв плодных оболочек до начала родов. Когда разрыв плодных оболочек происходит до родов и до 37 недель беременности, это называется преждевременным PROM (PPROM).
Этиология
Существует множество механизмов, вызывающих разрыв плодных оболочек до родов. Это может быть результатом физиологического ослабления плодных оболочек в сочетании с силами, вызванными сокращениями матки. Интрамниотическая инфекция обычно связана с PPROM. Основные факторы риска для PPROM включают историю PPROM, короткую длину шейки матки, вагинальные кровотечения во втором или третьем триместре, перерастяжение матки, дефицит меди и аскорбиновой кислоты в питании, нарушения соединительной ткани, низкий индекс массы тела, низкий социально-экономический статус, курение сигарет, и незаконное употребление наркотиков. Несмотря на разнообразие этиологий, часто нет очевидной причины, которая была бы идентифицирована у пациента с PROM.
Эпидемиология
В сроке PROM осложняет примерно 8% беременностей. Преждевременный PROM осложняет около 1% родов в целом и в два раза чаще встречается у афроамериканцев.
Патофизиология
Разрыв плодных оболочек возникает в результате множества факторов, которые в конечном итоге приводят к ускоренному ослаблению плодных оболочек. Это обусловлено повышением местных цитокинов, нарушением баланса взаимодействия между матриксными металлопротеиназами и тканевыми ингибиторами матриксных металлопротеиназ, повышением активности коллагеназ и протеаз и другими факторами, способными вызвать повышение внутриматочного давления.
Анамнез и физикальное исследование
Тщательный анамнез должен быть собран у всех пациентов, жалующихся на подтекание жидкости. Это включает в себя анамнез настоящего заболевания, акушерский анамнез, гинекологический анамнез, медицинский анамнез, хирургический анамнез, социальный анамнез и семейный анамнез. При сборе анамнеза настоящего заболевания важно узнать о схватках, движениях плода, времени возможного разрыва, количестве жидкости, цвете и запахе жидкости, вагинальном кровотечении, боли, недавних половых контактах, недавней травме и недавней физической активности. .
.
Медицинский осмотр следует проводить таким образом, чтобы свести к минимуму риск заражения. Всегда следует проводить осмотр в стерильном зеркале. Во время осмотра в зеркале пациентку следует осмотреть на наличие признаков цервицита, выпадения пуповины, вагинального кровотечения или выпадения плода. Следует избегать пальцевого исследования, за исключением случаев, когда роды кажутся неизбежными или у пациентки активные роды [1]. Шейку матки следует осмотреть во время осмотра стерильным зеркалом, чтобы оценить раскрытие и сглаживание шейки матки. При необходимости посев следует получить во время исследования в стерильном зеркале. Визуализация амниотической жидкости, вытекающей из канала шейки матки и скапливающейся во влагалище, обычно подтверждает диагноз разрыва плодного пузыря.
Оценка
При исследовании амниотической жидкости под микроскопом будет выявлено разветвление или папоротник. Тест pH может быть выполнен вагинальной жидкости. Амниотическая жидкость обычно имеет рН 7,1-7,3, в то время как нормальный вагинальный секрет имеет рН 4,5-6,0. Причины ложноположительных результатов pH-тестов включают наличие крови или спермы, щелочные антисептики или бактериальный вагиноз. Ложноотрицательные результаты могут возникать при длительном разрыве плодных оболочек. Иногда может быть трудно окончательно диагностировать PROM на основе приведенной выше оценки. Существуют дополнительные тесты, которые могут помочь в диагностике. Для оценки индекса амниотической жидкости необходимо провести УЗИ. Фетальный фибронектин является чувствительным, но неспецифическим тестом на разрыв плодных оболочек. Кроме того, существует несколько коммерчески доступных тестов на амниотические белки, которые сообщают о высокой чувствительности для диагностики разрыва плодных оболочек [2]. Если после полной оценки диагноз все еще остается неясным, можно использовать инстилляцию красителя индигокармин под ультразвуковым контролем, чтобы определить, произошел ли разрыв мембраны, оценив, прошла ли окрашенная жидкость через влагалище (с помощью тампона или прокладки).
Причины ложноположительных результатов pH-тестов включают наличие крови или спермы, щелочные антисептики или бактериальный вагиноз. Ложноотрицательные результаты могут возникать при длительном разрыве плодных оболочек. Иногда может быть трудно окончательно диагностировать PROM на основе приведенной выше оценки. Существуют дополнительные тесты, которые могут помочь в диагностике. Для оценки индекса амниотической жидкости необходимо провести УЗИ. Фетальный фибронектин является чувствительным, но неспецифическим тестом на разрыв плодных оболочек. Кроме того, существует несколько коммерчески доступных тестов на амниотические белки, которые сообщают о высокой чувствительности для диагностики разрыва плодных оболочек [2]. Если после полной оценки диагноз все еще остается неясным, можно использовать инстилляцию красителя индигокармин под ультразвуковым контролем, чтобы определить, произошел ли разрыв мембраны, оценив, прошла ли окрашенная жидкость через влагалище (с помощью тампона или прокладки).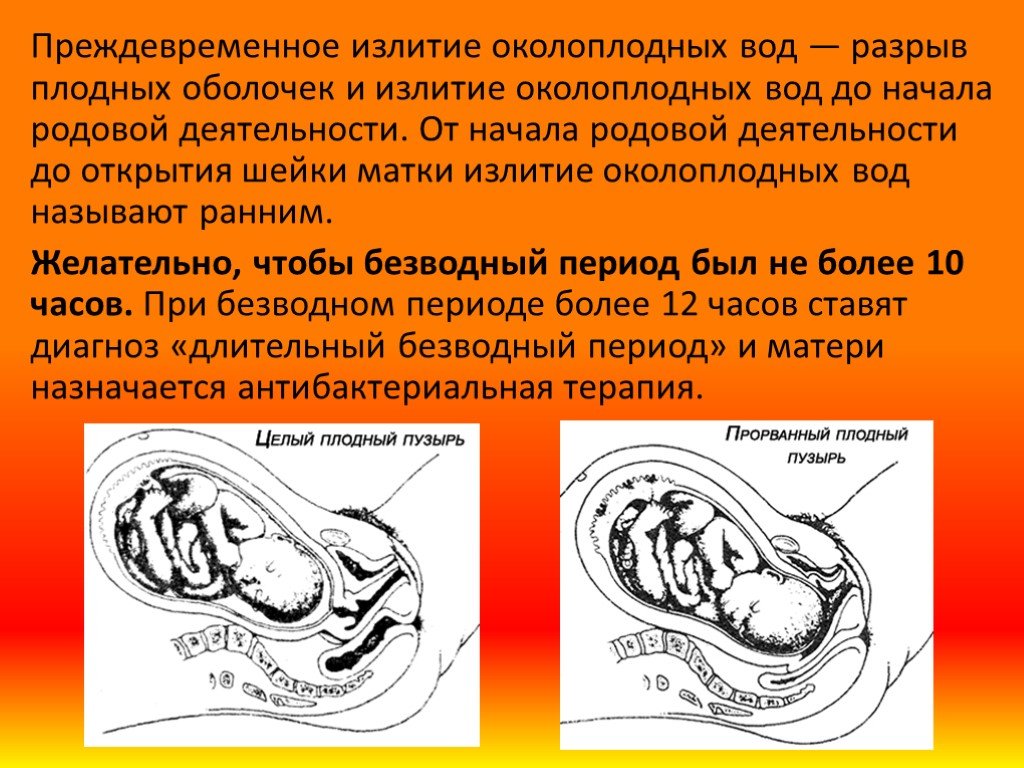 Если тампон или прокладка окрашиваются в синий цвет от красителя, подтверждается разрыв плодных оболочек.
Если тампон или прокладка окрашиваются в синий цвет от красителя, подтверждается разрыв плодных оболочек.
Лечение / Ведение
Ведение пациенток с разрывом плодных оболочек до родов определяется гестационным возрастом.
Ранние и доношенные пациентки (37 0/7 недель гестации и более): приступайте к родам и следует проводить профилактику стрептококка группы B по показаниям недель беременности): одинаково для раннего и доношенного срока
Недоношенность (24 0/7–33 6/7 недель беременности): выжидательная тактика, латентная антибиотикотерапия, однократный курс кортикостероидов, профилактика СГБ по показаниям
Беременность менее 24 недель: консультирование пациентки, выжидательная тактика или индукция родов, антибиотики можно рассматривать уже на 20 0/7 недели беременности, профилактика СГБ/кортикостероиды/токолиз/сульфат магния не рекомендуются до наступления жизнеспособности
Неудовлетворительное состояние плода и хориоамнионит являются показаниями к родоразрешению. Если у пациентки имеется вагинальное кровотечение, может возникнуть подозрение на отслойку плаценты, и следует рассмотреть возможность родоразрешения. Решение о родоразрешении следует принимать на основании состояния плода, количества кровотечений, стабильности состояния матери и гестационного возраста. У доношенных пациенток, если спонтанные роды не происходят во время поступления, следует стимулировать роды.
Если у пациентки имеется вагинальное кровотечение, может возникнуть подозрение на отслойку плаценты, и следует рассмотреть возможность родоразрешения. Решение о родоразрешении следует принимать на основании состояния плода, количества кровотечений, стабильности состояния матери и гестационного возраста. У доношенных пациенток, если спонтанные роды не происходят во время поступления, следует стимулировать роды.
Как правило, пациенток с преждевременным ПРПО следует госпитализировать с периодическим обследованием на наличие инфекции, отслойки плаценты, компрессии пуповины, состояния плода и родов. Следует проводить периодическую ультразвуковую оценку для контроля роста плода, а также периодический мониторинг частоты сердечных сокращений плода. Необходимо следить за жизненно важными показателями, а повышение температуры у матери должно вызвать подозрение на внутриутробную инфекцию. Серийный мониторинг лейкоцитов и маркеров воспаления не оказался полезным при диагностике инфекции, поскольку они оказались неспецифичными, если нет клинических признаков инфекции.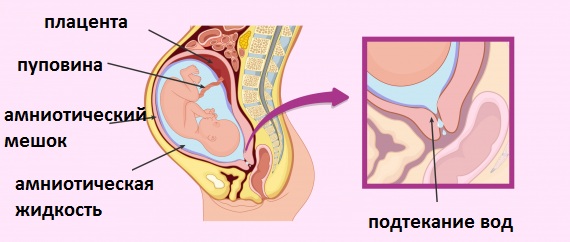 Введение кортикостероидов также вызывает транзиторный лейкоцитоз.
Введение кортикостероидов также вызывает транзиторный лейкоцитоз.
Использование токолитиков у пациентов с преждевременным ПРПО вызывает споры. Профилактические токолитики могут быть связаны с более длительным латентным периодом и меньшим риском родов в течение 48 часов. Однако это также связано с более высоким риском хориоамнионита при беременности до 34 недель гестации. Использование токолитиков не показало значимой пользы для матери или новорожденного [3].
Было показано, что антенатальные кортикостероиды после преждевременного PROM снижают неонатальную смертность, респираторный дистресс-синдром, некротизирующий энтероколит и внутрижелудочковое кровоизлияние. Однократный курс кортикостероидов рекомендуется всем беременным женщинам в сроке от 24 0/7 недель до 34 0/7 недель беременности, если существует риск родов в ближайшие 7 дней.
Введение сульфата магния следует использовать, когда роды ожидаются до 32 0/7 недель беременности, чтобы снизить риск церебрального паралича [4].
Было показано, что антибиотики продлевают беременность, снижают материнские и неонатальные инфекции и снижают заболеваемость плода. Семидневный курс терапии рекомендуется женщинам с преждевременным PROM, которые находятся на сроке менее 34 недель беременности. Рекомендуемый режим — внутривенное введение ампициллина (2 г каждые 6 часов) и эритромицина (250 мг каждые 6 часов) в течение 48 часов, затем пероральный прием амоксициллина (250 мг каждые 8 часов) и эритромицина основания (333 мг каждые 8 часов). Следует пройти семидневный курс. Амоксициллин-клавулановая кислота не рекомендуется из-за повышенной частоты некротического энтероколита. Если пациентка является кандидатом на профилактику СГБ, она должна получать антибиотики для предотвращения вертикальной передачи СГБ [5].
Женщины с преждевременным ПРПО в анамнезе имеют более высокий риск повторного ПРПО и преждевременных родов. Для снижения риска спонтанных преждевременных родов следует предлагать добавки с прогестероном.
Дифференциальный диагноз
Болезнь Крона
Вагинальные духовые вещества
Вагинит
9009
9009
- 9007
9009
9000
.0017
Perinatal mortality
Respiratory distress syndrome in infant
Intraventricular hemorrhage
Fetal lung hypoplasia
Risk for Cesarean section delivery
Enhancing Healthcare Team Outcomes
Prelabor rupture of membranes requires немедленное внимание. Точная диагностика и знание гестационного возраста имеют решающее значение для определения тактики ведения пациентки. Гестационный возраст диктует управление. Крайне важно наблюдать за пациентами на наличие признаков и симптомов инфекции. Пациент должен быть обследован в клинических условиях, чтобы определить, произошел ли разрыв плодных оболочек. Врач всегда должен рекомендовать пациенту обратиться в клинику труда и родовспоможения или в акушерско-гинекологическую клинику для обследования. Командный подход необходим для благоприятных результатов. Акушер-гинеколог будет оценивать состояние пациента и диктовать тактику, медсестра должна участвовать в наблюдении за пациентом, а педиатр должен быть в курсе состояния пациента и плана лечения. Важно, чтобы педиатрическая бригада была проинформирована о состоянии пациента, чтобы они могли подготовиться к родам. Анестезиолог также должен быть проинформирован, если пациентке требуется кесарево сечение или акушерская анестезия. Всегда важно обсудить пожелания пациента относительно ухода за новорожденным, если новорожденный сильно недоношен.
Врач всегда должен рекомендовать пациенту обратиться в клинику труда и родовспоможения или в акушерско-гинекологическую клинику для обследования. Командный подход необходим для благоприятных результатов. Акушер-гинеколог будет оценивать состояние пациента и диктовать тактику, медсестра должна участвовать в наблюдении за пациентом, а педиатр должен быть в курсе состояния пациента и плана лечения. Важно, чтобы педиатрическая бригада была проинформирована о состоянии пациента, чтобы они могли подготовиться к родам. Анестезиолог также должен быть проинформирован, если пациентке требуется кесарево сечение или акушерская анестезия. Всегда важно обсудить пожелания пациента относительно ухода за новорожденным, если новорожденный сильно недоношен.
PPROM ассоциируется с пренатальной заболеваемостью и смертностью, превышающей 20%, а исходы в первую очередь зависят от гестационного возраста на момент родов. Ключом к уменьшению побочных эффектов PPROM является своевременная диагностика, госпитализация и начало лечения антибиотиками. (Уровень V)
(Уровень V)
Контрольные вопросы
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Комментарий к этой статье.
Ссылки
- 1.
Александр Дж.М., Мерсер Б.М., Миодовник М., Турнау Г.Р., Гольденберг Р.Л., Дас А.Ф., Мейс П.Дж., Моавад А.Х., Ямс Д.Д., Вандорстен Д.П., Пол Р.Х., Домбровски М.П., Робертс Д.М., Макнеллис Д. Влияние пальцевого исследования шейки матки на выжидательно управляемый преждевременный разрыв плодных оболочек. Am J Obstet Gynecol. 2000 г., октябрь; 183 (4): 1003-7. [PubMed: 11035354]
- 2.
Lee SE, Park JS, Norwitz ER, Kim KW, Park HS, Jun JK. Измерение плацентарного альфа-микроглобулина-1 в шеечно-влагалищных выделениях для диагностики разрыва плодных оболочек. Акушерство Гинекол. 2007 март; 109(3): 634-40. [PubMed: 17329514]
- 3.
Fox NS, Gelber SE, Kalish RB, Chasen ST. Современные модели практики и убеждения в отношении токолиза среди нас.


 Х., Ямс Д.Д., Вандорстен Д.П., Пол Р.Х., Домбровски М.П., Робертс Д.М., Макнеллис Д. Влияние пальцевого исследования шейки матки на выжидательно управляемый преждевременный разрыв плодных оболочек. Am J Obstet Gynecol. 2000 г., октябрь; 183 (4): 1003-7. [PubMed: 11035354]
Х., Ямс Д.Д., Вандорстен Д.П., Пол Р.Х., Домбровски М.П., Робертс Д.М., Макнеллис Д. Влияние пальцевого исследования шейки матки на выжидательно управляемый преждевременный разрыв плодных оболочек. Am J Obstet Gynecol. 2000 г., октябрь; 183 (4): 1003-7. [PubMed: 11035354] 2009 г.21 января; (1): CD004661. [PubMed: 19160238]
2009 г.21 января; (1): CD004661. [PubMed: 19160238]