Лечение и профилактика рубцовой деформации шейки матки в Северо-Западном Центре лазерной медицины
Шейка матки представляет собой полый мышечный цилиндр, внутри которого находится цервикальный (шеечный) канал. В первом периоде родов постепенно происходит укорочение этого «цилиндра», его длина сходит на нет, образуется маточный зев (круг), который начинает расширяться диаметре, достигая 10—12 см.
Во втором периоде родов плод из матки через маточный зев начинает свое движение по родовому каналу. Разрывы шейки матки чаще всего происходят при крупном плоде, стремительных родах, рубцовой деформации шейки матки, цервицитах (воспалениях шейки матки), при ранних потугах, когда маточный зев недостаточно раскрыт, а женщина начинает тужиться. Поэтому при появлении потуг обязательно нужно сказать об этом доктору, чтобы тот оценил, можно ли вам тужиться.
Степени разрывов шейки матки:
- I степень – длина разрыва до 2 см;
- III степень – длина разрыва более 2 см, но разрыв не доходит до свода влагалища;
- IIII степень – разрыв доходит до свода влагалища или переходит на него.

III степень разрыва шейки матки относится к тяжелому виду акушерского травматизма в родах.
Нельзя исключить переход разрыва шейки матки на нижний сегмент матки, поэтому проводится ручное обследование полости матки.
Лечение.
Для диагностики разрыва шейки матки во время осмотра шейки матки в зеркалах, который проводят всем женщинам после родов, тщательно осматривают весь маточный зев по кругу. Зашиваются все разрывы более 1 см в длину. Швы не снимаются.
Возможные осложнения:
- Эктропион — выворот шейки матки, если разрыв остался незашитым.
- Рубцовая деформация шейки матки.
- Истмико-цервикальная недостаточность во время последующей беременности, что приводит к выкидышам, преждевременным родам из-за того, что поврежденная шейка матки не удерживает плодное яйцо в полости матки.
Профилактика:
- применение спазмолитических препаратов в родах (НО-ШПА), способствующих раскрытию шейки матки;
- недопущение преждевременных потуг в конце первого периода родов, когда маточный зев еще недостаточно раскрыт;
- своевременная диагностика ущемления шейки матки;
- обезболивание родов при необходимости и т.
 д.
д.
Старые разрывы шейки матки и энтропион лечат оперативно (пластика шейки матки) или с помощью лазера в случае небольшого энтропиона.
Разрывы шейки матки при родах
Цены Акции Скидки
Укорочение круглых связок матки (при опущении матки)
50 000
Вентрофиксация (при опущении матки)
50 000
Пластика капюшона клитора 1 категории сложности
15 000
25 000
Пластика капюшона клитора 3 категории сложности
35 000
Пластическая операция по коррекции разрывов шейки матки — жизненная необходимость
В процессе рождения плод проходит по так называемым родовым путям, растягивая их. При нормальной эластичности тканей тазового дна, шейки матки и влагалища плод выходит легко и без осложнений. В других ситуациях по различным причинам происходят внутренние разрывы половых органов. Разрыв шейки матки при родах может быть поверхностным и глубоким. Первый заживает самостоятельно после родов. Во втором случае необходимо хирургическое вмешательство и ушивание разрыва шейки матки, иначе это грозит сильными кровопотерями, появлением грубой рубцовой ткани, деформацией шейки и тела матки.
При нормальной эластичности тканей тазового дна, шейки матки и влагалища плод выходит легко и без осложнений. В других ситуациях по различным причинам происходят внутренние разрывы половых органов. Разрыв шейки матки при родах может быть поверхностным и глубоким. Первый заживает самостоятельно после родов. Во втором случае необходимо хирургическое вмешательство и ушивание разрыва шейки матки, иначе это грозит сильными кровопотерями, появлением грубой рубцовой ткани, деформацией шейки и тела матки.
Причины возникновения внутренних разрывов при родах:
- плод крупных размеров, особенно с большой головкой;
- узкий таз роженицы;
- стремительные роды;
- неверная тактика родов, когда женщина тужится еще до раскрытия шейки матки;
- грубое вмешательство акушера;
- воспалительные процессы до родов;
- невысокая эластичность тканей.
Ушивание разрывов шейки матки после родов – обязательная процедура
В процессе родов внутренние разрывы могут быть не видны, поэтому после рождения ребенка врач должен произвести визуальный осмотр шейки матки.
Каковы могут быть последствия от разрывов шейки матки
При неоказании должной медицинской помощи при разрывах или несоблюдении рекомендаций врача могут возникнуть различные неприятные последствия: деформация шейки матки, тела матки, развитие эндоцервикальных нарушений, эрозии, дисплазии, воспалительные процессы матки и придатков, приводящие к дальнейшему бесплодию.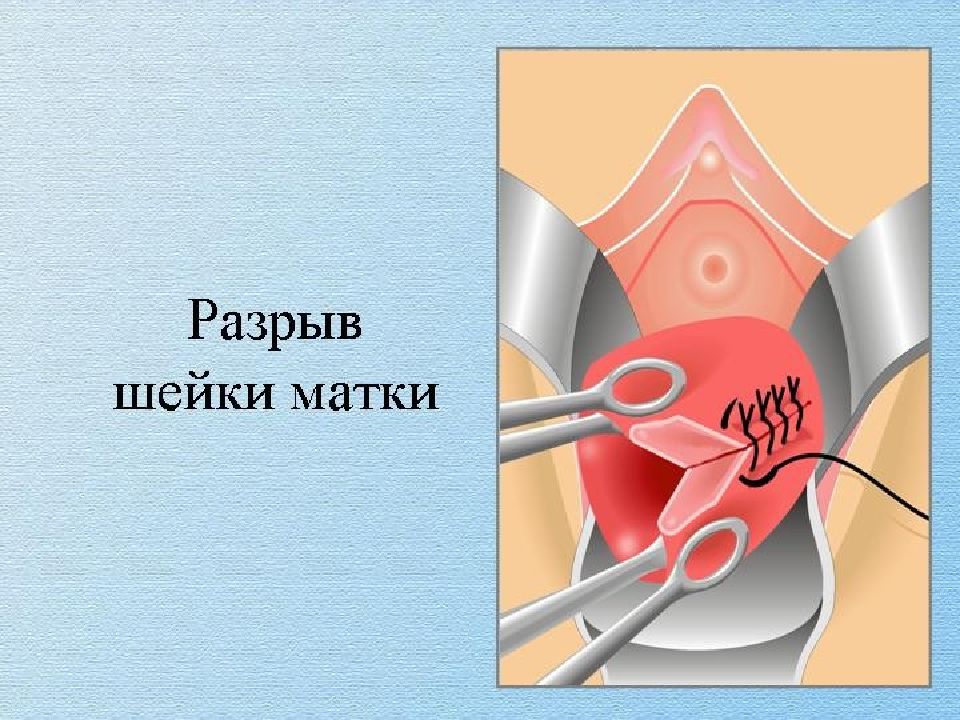
Старые разрывы шейки матки — лечатся новыми методами хирургии
Деформация шейки матки после родов часто обнаруживается через некоторое время после заживления швов и возвращения женщины к нормальной жизни. При этом возникают различные неприятные ощущения внизу живота, выделения из влагалища, боли при половых контактах и другие симптомы нарушений строения органов малого таза. Тем не менее, лечение деформации шейки матки даже после длительного промежутка времени способно успешно вернуть внутренним органам женщины их природную анатомическую форму. Сегодня во многих гинекологических клиниках производится пластика шейки матки после родов. Она подразумевает хирургическую коррекцию формы и положения шейки и тела матки трансвагинально или абдоминально, т.е. через влагалище или брюшную полость под общим наркозом. Пластика шейки после беременности и родов необходима для репродуктивного здоровья женщины, особенно если она планирует последующие беременности.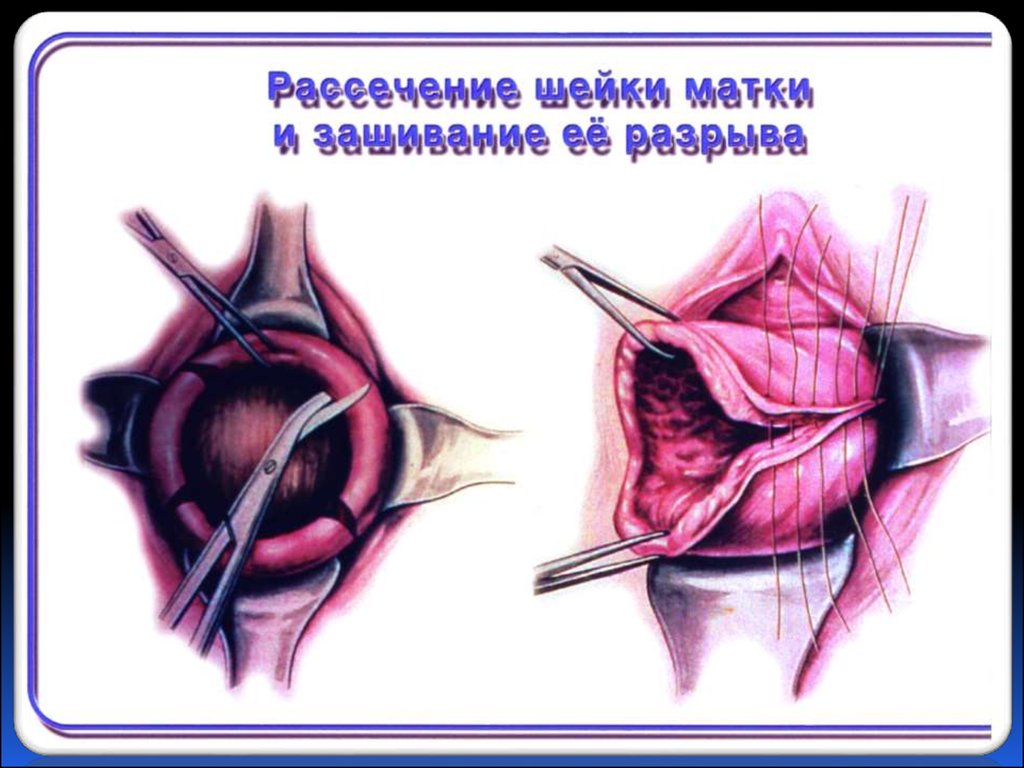
Оставить свой отзыв
Разрыв шейки матки — причины, симптомы, диагностика и лечение
Разрыв шейки матки — травматическое нарушение целостности стенок органа во время родов или инвазивных вмешательств. Проявляется кровотечением различной интенсивности с выделением ярко-алой крови в потужном и раннем последовом периодах. Основное значение для диагностики играет ревизия стенок шейки с использованием широких зеркал. При обнаружении разрыва показано оперативное вмешательство, объем которого определяется степенью повреждения и сопутствующими осложнениями. Обычно шейка матки ушивается через влагалищный доступ. При переходе разрыва на стенки матки или выявлении гематомы в параметральной клетчатке выполняется полостная операция.
Общие сведения
У большинства первородящих возникают боковые надрывы (трещины) краев наружного маточного зева, размеры которых не превышают 1 см.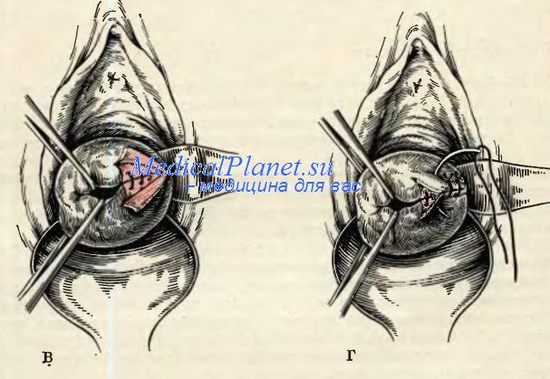 Такие повреждения не являются патологическими, сопровождаются незначительным объемом кровянистых выделений и не нуждаются в ушивании. После их заживления наружный зев матки становится щелевидным, что свидетельствует о перенесенных родах. Травма шейки матки с более чем сантиметровым разрывом, по различным данным, наблюдается в 6-15% родов и является одной из распространенных акушерских травм. Обычно она возникает у женщин, рождающих впервые, намного реже – у повторнородящих. Поскольку недиагностированный разрыв служит причиной возникновения многих гинекологических заболеваний, всем родильницам показан специальный осмотр для исключения этой патологии.
Такие повреждения не являются патологическими, сопровождаются незначительным объемом кровянистых выделений и не нуждаются в ушивании. После их заживления наружный зев матки становится щелевидным, что свидетельствует о перенесенных родах. Травма шейки матки с более чем сантиметровым разрывом, по различным данным, наблюдается в 6-15% родов и является одной из распространенных акушерских травм. Обычно она возникает у женщин, рождающих впервые, намного реже – у повторнородящих. Поскольку недиагностированный разрыв служит причиной возникновения многих гинекологических заболеваний, всем родильницам показан специальный осмотр для исключения этой патологии.
Разрыв шейки матки
Причины разрыва шейки матки
Существует несколько групп факторов, способных вызвать такую травму родовых путей. Риск повреждения шейки в процессе родов существенно повышается при ригидности или разрыхлении ее тканей, к которой могут привести:
- Воспалительные заболевания.
 При хроническом цервиците соединительнотканная строма органа инфильтрирована и уплотнена, из-за чего ухудшается раскрытие маточного зева.
При хроническом цервиците соединительнотканная строма органа инфильтрирована и уплотнена, из-за чего ухудшается раскрытие маточного зева. - Возрастные изменения. У первородящих старше 30 лет в тканях шейки уменьшается количество эластичных волокон, что снижает их прочность на разрыв.
- Рубцовая деформация. Растяжимость тканей ухудшается вследствие образования соединительнотканных рубцов после перенесенных ранее разрывов и лечебных манипуляций (диатермокоагуляции, криодеструкции, лазерной вапоризации, конизации и т. п.).
- Дистоция шейки матки. Из-за дискоординированной родовой деятельности края органа вместо сглаживания и расслабления уплотняются, становятся толстыми и ригидными.
- Предлежание плаценты. Прикрепление и развитие детского места в нижнем маточному сегменте и области зева приводит к разрыхлению тканей шейки матки, что увеличивает риск их разрыва.
- Стремительные роды.
 При бурной родовой деятельности плод проходит через недостаточно сглаженную и раскрытую шейку матки, травмируя края ее зева.
При бурной родовой деятельности плод проходит через недостаточно сглаженную и раскрытую шейку матки, травмируя края ее зева. - Неполное раскрытие зева. Проблемы со сглаживанием шейки матки могут возникнуть при слабости родовой деятельности, недостаточном объеме или преждевременном излитии околоплодных вод. Орган также повреждается при стимуляции потуг до его полного раскрытия.
- Гипоксия тканей. Прочность шейки снижается при нарушении ее питания из-за длительного сдавливания между головкой ребенка и костным кольцом. Такое состояние чаще возникает у рожениц с узким тазом.
Вероятность травмы также повышается при избыточных нагрузках на края наружного зева. К разрыву могут привести:
- Роды крупным плодом. Окружность головки ребенка весом более 4 кг в большинстве случаев превышает размеры, до которых может растянуться наружный зев. Аналогичная ситуация возникает при рождении ребенка с гидроцефалией.

- Разгибательное положение плода. В таких случаях не только нарушается физиологический механизм родов либо они становятся невозможными, но и чаще травмируются родовые пути.
- Хирургические манипуляции. Шейка матки повреждается при наложении акушерских щипцов, использовании вакуум-экстрактора, извлечении ребенка за тазовый конец и др. Вне родов разрывы могут наблюдаться при грубом проведении инвазивных манипуляций.
Патогенез
Механизм травматического повреждения шейки матки основан на несоответствии между способностью тканей к растяжению и значительными нагрузками, которые возникают в родах. Сначала эластичные волокна хорошо справляются с усилиями, создаваемыми головкой плода, инструментами для родовспоможения или рукой акушера. При перерастяжении ткань истончается, а кровеносные сосуды, которые ее питают, пережимаются. Возникает гипоксия, приводящая к развитию дистрофических процессов. В конечном итоге целостность тканей нарушается.
Разрыв обычно является радиальным продольным, реже — звездчатым. В некоторых случаях некроз бывает настолько выраженным, что сопровождается полным отторжением передней губы. Если на неподготовленную шейку матки действуют значительные нагрузки, возможен полный циркулярный отрыв ее влагалищной части. В ряде случаев при поздних самопроизвольных абортах и преждевременных родах наблюдается так называемый «центральный» разрыв с формированием ложного хода в задней стенке шейки матки диаметром 1,5-2,0 см над неповрежденным наружным зевом.
Классификация
При оценке типа и характеристик повреждения учитывают механизм его формирования, размеры и наличие осложнений. В зависимости от причин, повлекших за собой нарушение целостности шейки матки, различают разрывы:
- Самопроизвольные — возникшие спонтанно в процессе родовой деятельности на фоне ригидности либо чрезмерного растяжения.
- Насильственные — спровоцированные родоразрешающими влагалищными вмешательствами для ускорения процесса родов.

С учетом размера разрывы бывают трех степеней:
- I степени — одно- или двухстороннее повреждение шейки матки длиной до 2 см.
- II степени — размеры разрыва превышают 2 см, однако он не меньше чем на 1 см не доходит до свода влагалища.
- III степени — разрыв доходит до влагалищных сводов и переходит на них.
Разрывы I и II степени считаются неосложненными. К осложненным разрывам специалисты в сфере акушерства и гинекологии относят следующие типы повреждений:
- Разрывы III степени.
- Разрывы, переходящие за внутренний маточный зев.
- Разрывы, в которые вовлекается брюшина или окружающий матку параметрий.
- Циркулярный отрыв шейки матки.
Симптомы разрыва шейки матки
В случае небольших повреждений размерами до 1 см клиническая симптоматика обычно отсутствует. Основным проявлением разрыва шейки матки является кровотечение. Иногда его признаки можно наблюдать уже в период изгнания, когда рождающиеся части плода покрыты ярко-алой кровью. Однако обычно кровотечение возникает или усиливается после рождения ребенка, несмотря на хорошую сократительную активность миометрия. При этом кровь из влагалища течет струйкой или выделяется в значительном количестве. Реже она содержит много сгустков. Если разрыв возник на фоне больших размозжений при длительном сдавливании тканей, кровотечение наблюдаются не всегда, поскольку сосуды успевают тромбироваться. В подобных случаях и при повреждении участков без крупных сосудов крови обычно выделяется мало, что повышает значимость послеродового осмотра шейки в зеркалах.
Основным проявлением разрыва шейки матки является кровотечение. Иногда его признаки можно наблюдать уже в период изгнания, когда рождающиеся части плода покрыты ярко-алой кровью. Однако обычно кровотечение возникает или усиливается после рождения ребенка, несмотря на хорошую сократительную активность миометрия. При этом кровь из влагалища течет струйкой или выделяется в значительном количестве. Реже она содержит много сгустков. Если разрыв возник на фоне больших размозжений при длительном сдавливании тканей, кровотечение наблюдаются не всегда, поскольку сосуды успевают тромбироваться. В подобных случаях и при повреждении участков без крупных сосудов крови обычно выделяется мало, что повышает значимость послеродового осмотра шейки в зеркалах.
Осложнения
При повреждении шеечно-влагалищной ветви маточной артерии разрыв шейки матки может осложниться профузным кровотечением. Из-за значительной кровопотери кожа и слизистые родильницы бледнеют, женщина жалуется на слабость, головокружение, холодный пот, может потерять сознание. При несвоевременном оказании помощи у пациентки развивается геморрагический шок, представляющий угрозу для жизни. Глубокие повреждения, доходящие до влагалищного свода, могут сопровождаться разрывом матки и массивным кровоизлиянием в параметрий. При пропущенном и неушитом разрыве шейки существенно возрастает риск развития параметрита, послеродового эндометрита, а в последующем — эктропиона, хронического эндоцервицита, эрозии, неоплазий. Отдаленными последствиями являются рубцовая деформация шейки, истмико-цервикальная недостаточность с невынашиванием беременности, формирование шеечно-влагалищной фистулы.
При несвоевременном оказании помощи у пациентки развивается геморрагический шок, представляющий угрозу для жизни. Глубокие повреждения, доходящие до влагалищного свода, могут сопровождаться разрывом матки и массивным кровоизлиянием в параметрий. При пропущенном и неушитом разрыве шейки существенно возрастает риск развития параметрита, послеродового эндометрита, а в последующем — эктропиона, хронического эндоцервицита, эрозии, неоплазий. Отдаленными последствиями являются рубцовая деформация шейки, истмико-цервикальная недостаточность с невынашиванием беременности, формирование шеечно-влагалищной фистулы.
Диагностика
Послеродовые кровотечения возникают как при разрывах шейки матки, так и при других патологических состояниях. Поэтому для правильной постановки диагноза выполняют:
- Наружное акушерское исследование. После родов матка хорошо сократилась. При опорожненном мочевом пузыре ее дно расположено ниже пупка.
- Осмотр в зеркалах.
 С помощью широких зеркал, пулевых или геморроидальных щипцов выполняется ревизия шейки с растягиванием краев зева и осмотром всех складок.
С помощью широких зеркал, пулевых или геморроидальных щипцов выполняется ревизия шейки с растягиванием краев зева и осмотром всех складок.
Обзорная кольпоскопия — старый послеродовый разрыв шейки матки первой степени
При выявлении разрыва 3-й степени вручную обследуются стенки матки для исключения их повреждения. Дифференциальная диагностика проводится с разрывом варикозно расширенных вен влагалища, послеродовой гипотонией и атонией матки, задержкой в ее полости оболочек плода или долек плаценты, развитием ДВС-синдрома. При необходимости к постановке диагноза и ведению родильницы привлекают анестезиолога, терапевта, хирурга.
Лечение разрыва шейки матки
При обнаружении патологического разрыва целостность органа восстанавливают хирургически. Выбор оперативного вмешательства зависит от степени повреждений и наличия осложнений. Поврежденный участок ушивают трансвагинально рассасывающимся материалом, шов накладывают на всю толщину ткани за исключением эндоцервикса. Если обнаружен разрыв, переходящий за внутренний зев, или кровоизлияние в параметрий, рекомендована лапаротомия, в ходе которой выполняется остановка кровотечения, удаляется гематома. В послеоперационном периоде показаны противоанемические препараты. Для профилактики инфекционных осложнений обычно назначают короткий курс антибактериальной терапии.
Если обнаружен разрыв, переходящий за внутренний зев, или кровоизлияние в параметрий, рекомендована лапаротомия, в ходе которой выполняется остановка кровотечения, удаляется гематома. В послеоперационном периоде показаны противоанемические препараты. Для профилактики инфекционных осложнений обычно назначают короткий курс антибактериальной терапии.
Прогноз и профилактика
Прогноз при неосложненных разрывах благоприятный. При наличии осложнений результаты зависят от своевременности и адекватности лечения. Ключевую роль в профилактике разрывов играет правильность ведения родов и обоснованное использование методов оперативного родоразрешения при наличии соответствующих показаний. В исключительных случаях при высокой вероятности разрыва из-за ригидности, узкой конической формы шейки или необходимости срочного родоразрешения при неполном раскрытии зева превентивно может выполняться трахелотомия (операция по рассечению стенок цервикального канала).
Лечение разрыва шейки матки в Израиле
Патология представляет собой повреждение тканей, которое в большинстве случаев возникает вследствие родовой деятельности, а иногда — как результат ошибочных действий хирурга при проведении процедур, не связанных с родами. Обратившись в наш медицинский центр, вы проходите оперативную диагностику на современном оборудовании. Определив степень и характер травматического повреждения, врачи планируют ход операции.
Обратившись в наш медицинский центр, вы проходите оперативную диагностику на современном оборудовании. Определив степень и характер травматического повреждения, врачи планируют ход операции.
В Топ Ихилов работают врачи, обладающие высокой квалификацией в области гинекологической хирургии. Они зашивают подобные разрывы, используя новейшие образцы шовного материала по малотравматичным реконструктивным методикам. После таких операций вероятность образования рубцов минимальна, это позволяет исключить такие осложнения, как нарушения фертильности, присоединение инфекций.
Лечение разрыва шейки матки в клиниках Израиля — актуальные методы
Оперативное лечение травматических повреждений подобного рода может потребоваться в нескольких случаях. Обычно травма возникает вследствие родовой деятельности, при крупных размерах плода и других несоответствиях степени эластичности тканей шейки с оказываемым на них давлением. По статистике, искусственная стимуляция родовой деятельности ассоциирована с трехкратным увеличением риска разрыва шейки, а бандажирование шейки — с 11-кратным увеличением риска ее травматизации.
Хирургическое лечение требуется не всегда — если протяженность разрыва невелика, это не считается осложнением родов. Но в большинстве случаев, протяженность разрыва превышает 2 см. Также травма может распространяться на другие органы, сопровождаться интенсивным кровотечением, осложняться присоединением различного рода инфекций. В таких случаях проводится хирургическое зашивание раны — если края разрыва более-менее однородные, они сшиваются друг с другом. Если края рваные, хирург может удалить часть тканей, чтобы выровнять края, сделать процесс заживления более гладким.
Как правило, используется малоинвазивный трансвагинальный доступ — все инструменты вводятся через влагалище. Разрыв зашивается, начиная с верхнего угла раны. Швы накладываются в два уровня, чтобы обеспечить тесное соединение тканей слизистой оболочки и мышечных структур. В качестве шовного материала применяется кетгут — этот материал полностью рассасывается через одну-две недели после вмешательства.
При необходимости проводится переливание крови, больной прописывают курсы антибиотиков или проводят другие процедуры для минимизации риска осложнений.
Если относительно крупный разрыв остается нетронутым, либо ушивается с использованием неправильной хирургической техники, впоследствии на его месте может возникнуть рубцовая деформация шейки, что способно приводить к ряду негативных последствий, в частности — проблемам с фертильностью, нарушению барьерной функции слизистой шейки и инфекциям родовых путей.
Лечение рубцов шейки матки в Израиле проводится несколькими методами — с использованием эксцизионных и деструктивных подходов. Это может быть резекция патологически измененного участка тканей с удалением наружного зева. Такие операции включают в себя петлевую, ножевую, электрохирургическую или лазерную конизацию. Деструктивные методы опираются на различные виды электрокоагуляции или лазерной абляции. Как показывает практика, наиболее оптимальный эффект с меньшим риском осложнений отмечается при применении углекислотного лазера.
Диагностика
Обследование в израильских клиниках проводится в сжатые сроки. Как правило, в случаях, не требующих высокой оперативности, оно занимает три-четыре дня. Если имеет место выраженное кровотечение, диагностика проводится максимально оперативно, и пациентке проводят операцию в срочном порядке.
Как правило, в случаях, не требующих высокой оперативности, оно занимает три-четыре дня. Если имеет место выраженное кровотечение, диагностика проводится максимально оперативно, и пациентке проводят операцию в срочном порядке.
Консультация
В первый день пациентка, которой не требуется срочная госпитализация, проходит первую консультацию у гинеколога. Врач изучает анамнез и направляет женщину на ряд диагностических процедур.
Исследования
Как правило, данный тип травматических повреждений выявляется в ходе кольпоскопии. Во влагалище вводится оптический прибор с источником освещения, позволяющий осмотреть вход во влагалище и поврежденные участки шейки матки. Также может проводиться эндоскопическая диагностика. Эндоскоп представляет собой длинную гибкую трубку и позволяет рассмотреть внутренние структуры более подробно. Если необходимо, могут применяться методы визуалиционной диагностики — ультразвуковое исследование, компьютерная томография.
Консилиум
Медицинский консилиум собирается на заключительный день диагностики, входящие в его состав акушеры, гинекологи, хирурги и врачи других специальностей сообща подбирают оптимальный метод лечения. Каждый пациент израильских клиник обладает комплексом прав и одно из таких прав — полная прозрачность информации о поставленном диагнозе и подобранных видах лечения. Поэтому женщина тоже может присутствовать при заседании консилиума.
Каждый пациент израильских клиник обладает комплексом прав и одно из таких прав — полная прозрачность информации о поставленном диагнозе и подобранных видах лечения. Поэтому женщина тоже может присутствовать при заседании консилиума.
Цена лечения разрыва шейки матки в Израиле
Стоимость процедур в израильских клиниках существенно ниже, чем в медицинских центрах Соединенных Штатов или государств Западной Европы. В целом ряде случаев европейскому пациенту в израильских поликлиниках удается сэкономить до 40-45% личного бюджета.
Сообщите мне ценыПреимущества лечения в клинике Топ Ихилов
- В клинике трудятся врачи, обладающие колоссальным опытом проведения любых видов операций на органах женской репродуктивной системы. В среднем, стаж специалиста составляет от 10 лет клинической практики и более. Многие гинекологи из Топ Ихилов хорошо известны в Европе и Соединенных Штатах.
- Обследование проводится в сжатые сроки с применением самого современного и высокоточного оборудования.
 Если это необходимо, пациентке проводят экстренную диагностику и направляют на лечение в день обращения в клинику.
Если это необходимо, пациентке проводят экстренную диагностику и направляют на лечение в день обращения в клинику. - При лечении разрывов выполняются эффективные виды хирургических операций, позволяющие остановить кровотечение, восстановить целостность органа и предотвратить образование рубцов. Если в клинику обращается пациентка с рубцами шейки матки, их удаляют с помощью широкого спектра деструктивных и аблативных методик (конизация, лазерная абляция).
- На время обследования и лечения женщина получает персонального куратора — сотрудника международного отдела больницы, отвечающего за координацию врачей, перевод медицинских документов, помощь в решении вопросов бытового плана.
Укажите свою контактную информацию — наши специалисты перезвонят вам и помогут попасть в клинику.
- 5
- 4
- 3
- 2
- 1
Лечение разрыва шейки матки в Израиле
Израильские клиники, как магнит, притягивают пациентов со всего мира. И женщины с различными родовыми травмами составляют существенную часть таких пациентов. Здесь проводятся точнейшие вмешательства по восстановлению целостности разрывов шейки матки.
И женщины с различными родовыми травмами составляют существенную часть таких пациентов. Здесь проводятся точнейшие вмешательства по восстановлению целостности разрывов шейки матки.
Уже через несколько дней диагностики в Топ Ассута пациентке назначают время операции по трахелопластике. Ее проводят опытные хирурги. Применяемые ими техники сшивания позволяют избежать последующего рубцевания и других осложнений и полностью сохранить репродуктивную функцию.
Методы лечения разрыва шейки матки в Израиле
Разрыв шейки матки может происходить при родах, как правило, причиной такой травмы служит несоответствие размеров плода и шейки матки либо невнимательность принимающего роды специалиста.
Первая медицинская помощь при такого рода травме заключается в остановке кровотечения при помощи компрессии и ватных тампонов. Дальнейшие действия по трахелопластике проводятся только при стабильном состоянии роженицы и остановленном кровотечении, исключение делается лишь в том случае, когда кровопотерю остановить не удается. На поверхность влагалища и шейки наносится антисептик, а затем ход вмешательства определяется характеристиками травмы (общая анестезия при таких процедурах, как правило, не требуется, но если разрыв большой, могут вводиться наркотические анальгетики). В типичном случае, шейка берется при помощи особых инструментов, края разрыва зажимаются и затем сшиваются друг с другом с помощью шовного материала. Подобным образом зашиваются и двусторонние, и односторонние разрывы. Пластика односторонних разрывов проводится проще всего (процедура называется в данном случае трахелорафия).
На поверхность влагалища и шейки наносится антисептик, а затем ход вмешательства определяется характеристиками травмы (общая анестезия при таких процедурах, как правило, не требуется, но если разрыв большой, могут вводиться наркотические анальгетики). В типичном случае, шейка берется при помощи особых инструментов, края разрыва зажимаются и затем сшиваются друг с другом с помощью шовного материала. Подобным образом зашиваются и двусторонние, и односторонние разрывы. Пластика односторонних разрывов проводится проще всего (процедура называется в данном случае трахелорафия).
Если присутствуют дополнительные травмы за пределами сводов влагалища, применяется лапароскопическая операция — через брюшную стенку вводятся длинные эндоскопические инструменты и разрыв зашивается примерно таким же образом, как описано выше. Единственное отличие лапароскопической операции от обычной состоит в том, что здесь отсутствует открытый доступ — все манипуляции производятся при помощи особого инструментария, а за ходом процедуры врач наблюдает через монитор (на него передается картинка с введенной через один из лапароскопических портов небольшой видеокамеры).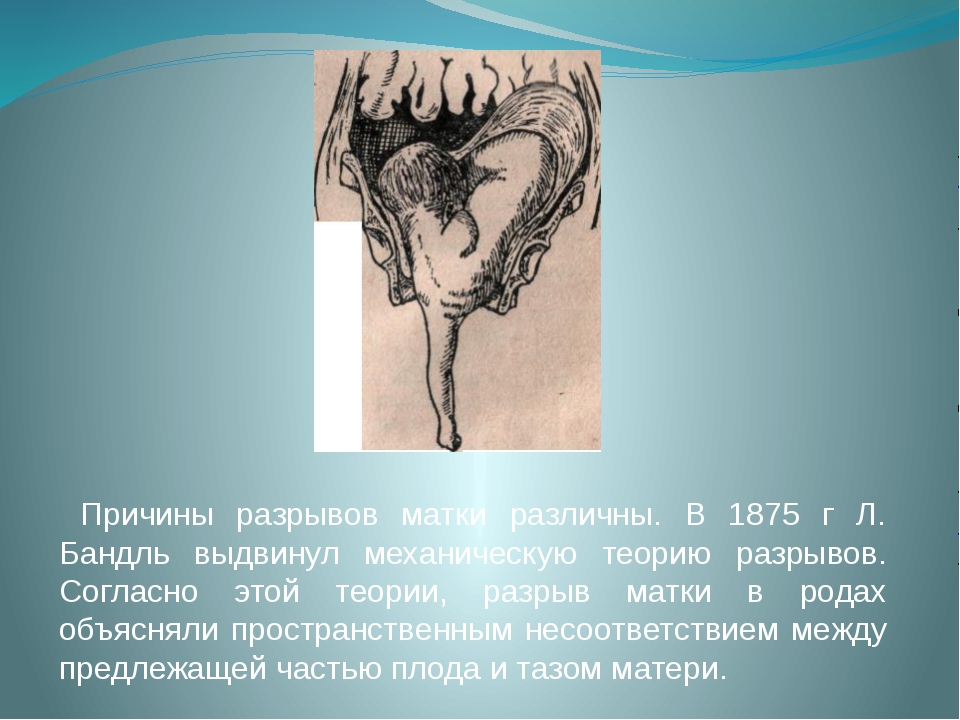
На протяжении месяца после вмешательства запрещаются сексуальные контакты и прием горячей ванны (аналогично запрещены баня и сауна). Также не рекомендуется первое время после процедуры поднимать веса тяжелее пяти килограммов и выполнять другую значительную физическую нагрузку. Во избежание кровотечений лучше в течение месяца не принимать ацетилсалициловую кислоту.
У женщин, которые прошли лечение разрыва шейки матки в Израиле, отзывы свидетельствуют о высоком уровне подготовки израильских специалистов — в частности, гинекологи клиники Топ Ассута применяют такие техники хирургического сшивания разрывов, которые позволяют обеспечить скорейшее заживление раны, предотвратить рубцевание и стеноз шейки.
Диагностика разрыва шейки матки в Израиле
Специалисты израильских медицинских центров обладают уникальным опытом диагностики и используют при обследовании пациенток передовые виды диагностической аппаратуры — это позволяет выявить все имеющиеся разрывы в предельно сжатый промежуток времени.
Врачи клиники Топ Ассута могут начать работать с пациентом еще на предварительном этапе — когда женщина находится у себя дома, на родине. Для этого проводится видео-консультация. При помощи программы Скайп врач и пациент общаются друг с другом, врач отвечает на вопросы по поводу обследования и выбора метода трахелопластики. Получив такую консультацию, вы приедете в страну уже обладая запасом необходимых знаний (и при этом получите бонус — бесплатную первую очную консультацию у гинеколога клиники).
Первый день — консультация
Неизменная традиция — встреча пациента в аэропорту. Вас встретит персональный кейс-менеджер — представитель клиники, отвечающий за вопросы трансфера, перевода и другие технические моменты (координация врачей, бытовые условия, экскурсии и др.). Этот сотрудник будет сопровождать вас на всем протяжении терапии и осуществлять посильную помощь в решении любых вопросов.
Второй день — исследования
- Кольпоскопия и другие эндоскопические виды исследований.

- Лучевые методы (УЗИ и МРТ малого таза) при подозрении на множественные разрывы.
Третий день — консилиум
Заканчивает программу обследования врачебная комиссия — включенные в нее специалисты подбирают наиболее оптимальный вид трахелопластики и назначают дату проведения процедуры. В работе комиссии обязательно участвует и сама женщина — ее мнение по поводу оптимального метода лечения всегда учитывается. Если у пациентки имеются малейшие сомнения по поводу точности диагностики или оптимальности подобранного вида терапии, она имеет право обратиться к независимому врачу за оценкой результатов работы консилиума (в Израиле это называется правом второго мнения).
Лечение разрыва шейки матки в Израиле – цены
Невысокая стоимость лечения разрыва шейки матки в Израиле является дополнительным преимуществом. Многие пациентки отмечают, что у них дома аналогичные виды процедур обошлись бы дороже на 30-40% (особенно это характерно для немецких и американских больниц).
Преимущества нашего центра
- Акушеры-гинекологи и хирурги Топ Ассута — признанные специалисты, их мастерство и уникальный опыт высоко ценят как израильские, так и иностранные пациентки, которым посчастливилось хотя бы раз воспользоваться их помощью.
- Обследование проводится максимально быстро, лечебные процедуры начинаются уже через несколько дней после обращения в Топ Ассута.
- Современные операционные нашей клиники оснащены по последнему слову техники — в них трудятся хирурги с уникальным опытом проведения различных видов трахелопластики.
- Каждая женщина получает персонального куратора, который помогает в решении любых вопросов, начиная от перевода документов и заканчивая общением с врачами.
- 5
- 4
- 3
- 2
- 1
Швы после родов: материалы и технологии — ООО Медицина
Роды – сложный физиологический процесс, затрагивающий множество групп мышц, тканей, органов. Для женщины родовая деятельность связана со значительными физическими нагрузками и, к сожалению, не всегда проходит без нежелательных последствий. Чаще всего акушеры сталкивают с разрывами тканей, которые требуют немедленного и эффективного ушивания.
Для женщины родовая деятельность связана со значительными физическими нагрузками и, к сожалению, не всегда проходит без нежелательных последствий. Чаще всего акушеры сталкивают с разрывами тканей, которые требуют немедленного и эффективного ушивания.
Для наложения швов применяют два типа материалов:
- самостоятельно рассасывающиеся и представленные кетгутом животного происхождения или полусинтетическими нитями;
- не рассасывающиеся нити на основе шелка или капрона.
Шов может быть непрерывным, зафиксированным только в начале и в конце разреза, или состоять из отдельных частей, каждая из которых закреплена узлом.
Швы на шейке матки и во влагалище
После родов женщина сразу подвергается осмотру. Если у нее есть повреждения, разрывы моментально ушиваются с помощью натуральных или полусинтетических нитей, которые через несколько дней после операции самостоятельно рассасываются.
Как правило, во время процедуры на шейке матке врачу не требуется проводить дополнительную анестезию – чувствительность тканей матки крайне низка, и пациентка не испытывает боли.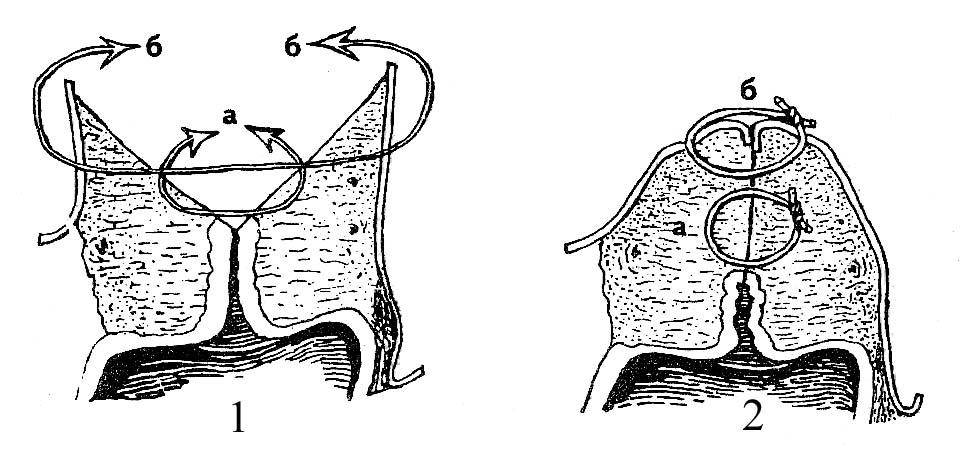 При обработке разрывов тканей влагалища применяется местная анестезия или с крайних случаях делается инъекция для общего кратковременного наркоза.
При обработке разрывов тканей влагалища применяется местная анестезия или с крайних случаях делается инъекция для общего кратковременного наркоза.
В течение восстановительного периода швы на шейке матки не доставляют беспокойства, при повреждении влагалища женщина испытывает некоторую болезненность, которая проходит через несколько дней. Специальный уход за швами и областью их наложения не требуется.
Швы на промежности
Наложение швов в промежности необходимо при ее повреждении или искусственном рассечении во время родовой деятельности. Нарушения целостности тканей в этом случае могут иметь различную степень тяжести и затрагивать:
- лишь кожу задней спайки влагалища;
- не только кожу, но и мышечные ткани тазового дна;
- мышцы и стенки прямой кишки.
При большом иске разрыва специалист выполняет рассечение промежности, что впоследствии облегчит срастание тканей и реабилитацию, а также упростит наложение швов. Есть две методики восстановления промежности после родов.
- Согласно первой, работа проводится послойно. Сначала восстанавливается стенка прямой кишки, затем ушиваются мышцы. Оба этапа проводятся с помощью рассасывающихся материалов. В последнюю очередь посредством синтетических нитей, пропитанных анестетиком, соединяются кожные покровы.
- Во втором случае одной рассасывающейся нитью одновременно сшивают и кожу, и мышечные ткани. Грамотно выполненный шов оказывается менее болезненным при заживлении.
Заживление тканей при повреждении промежности проходит сложнее и дольше, чем при разрыве шейки матки или влагалища. Чтобы облегчить состояние женщины и ускорить процесс, необходимо обеспечить хотя бы относительный покой и эффективную защиту от болезнетворной микрофлоры.
Для этого женщина должна придерживаться щадящего двигательного режима и неукоснительно соблюдать правила гигиены. В течение 10 дней роженице нельзя сидеть, есть ограничения в диете. Швы снимают через 6–7 дней после наложения в условиях родильного дома или в консультации.
Швы после кесарева сечения
Если женщине выполняется кесарево сечение, нарушенной оказывается не только матка, но и множество слоев мягких тканей, которые после операции следует восстановить.
В зависимости от используемой методики кесарева сечения разрез на метке может быть продольным или поперечным. Ткани соединяют с помощью полусинтетических нитей, которые исчезают через 70–120 суток после операции. Этого времени достаточно для восстановления целостности матки. Для сращивания тканей применяют однорядный или двухрядный непрерывный шов или накладывают несколько отдельных швов.
Сегодня се чаще рассечение матки сопровождается наложением на края разреза специальных, рассасывающихся скобок. Такой прием снижает риски при операции и упрощает последующую обработку раны. После ушивания матки, переходят к восстановлению мышц, сухожилий, брюшного покрова и подкожной жировой клетчатки. Процедура выполняется рассасывающимся материалом.
Выбор способа восстановления кожных покровов зависит от того, какой из трех методов кесарева сечения применен на практике. Сегодня медиками используется:
Сегодня медиками используется:
- нижнесрединная лапаротомия, сопровождающаяся вертикальным разрезом длиной от 12 до 15 см по срединной линии;
- лапаротомия по Джоэл-Кохену с поперечным разрезом между лоном и пупком;
- лапаротомия по Пфанненштилю с поперечным дугообразным разрезом по надлобковой кожной складке.
Первые дни после операции пациентке можно и нужно двигаться, при этом она должна получать необходимое обезболивание. Полезно ношение бандажа, который не даст швам разойтись, а тканям изменить сое положение. Уход за швами заключается в их обработке антисептическими средствами и ношении стерильной, плотно прилегающей к коже повязки. Через 6–7 дней, как правило, швы внимают, а роженицу выписывают. В домашних условиях ей необходимо соблюдать гигиену и оберегать шов от давления и грубых механических воздействий.
Вернуться →Пластика шейки матки
Есть определенная группа женских заболеваний, которые незаметно и быстро, без боли, кровотечения, патологических выделений из половых путей оказывают вредное влияние на половые органы. Практически все заболевания шейки матки протекают без клинических проявлений, патология обычно выявляется на приеме гинеколога. Гормональные нарушения, урогенитальные инфекции, травмы шейки матки при родах и абортах, эрозии, полипы, кондиломы – это только небольшая часть заболеваний, приводящих в последующем к патологии шейки матки. Часть из вышеперечисленных заболеваний являются фоном предраковых и раковых изменений на шейке матки. Шейка матки является очень уязвимым и чувствительным органом. Она довольно сильно подвержена травмам во время родов, абортов, половых сношений, механических повреждений, гормональной дисфункции и т.п. В некоторых случаях для коррекции выявленной патологии на шейке матки приходится прибегать к диагностическим или реконструктивно-пластическим операциям.
Практически все заболевания шейки матки протекают без клинических проявлений, патология обычно выявляется на приеме гинеколога. Гормональные нарушения, урогенитальные инфекции, травмы шейки матки при родах и абортах, эрозии, полипы, кондиломы – это только небольшая часть заболеваний, приводящих в последующем к патологии шейки матки. Часть из вышеперечисленных заболеваний являются фоном предраковых и раковых изменений на шейке матки. Шейка матки является очень уязвимым и чувствительным органом. Она довольно сильно подвержена травмам во время родов, абортов, половых сношений, механических повреждений, гормональной дисфункции и т.п. В некоторых случаях для коррекции выявленной патологии на шейке матки приходится прибегать к диагностическим или реконструктивно-пластическим операциям.
Диагностические операции на шейке матки выполняются с целью исключения/подтверждения патологического процесса, выявленного на шейке матки при осмотре, расширенной кольпоскопии или цитологическом исследовании мазков с шейки матки. В основном это биопсия шейки матки с диагностическим выскабливанием цервикального канала.
В основном это биопсия шейки матки с диагностическим выскабливанием цервикального канала.
Реконструктивно-пластические операции на шейке матки в основном выполняются после родов, абортов или диагностических манипуляций, сопровождающихся образованием грубых анатомических изменений. При этом на шейке матки формируются грубые рубцы, и она теряет способность выполнять свою функцию. Беременность, протекающая с угрозой прерывания, выкидыши и преждевременные роды – это финал истмико-цервикальной недостаточности при деформированной шейке матки.
Показания к выполнению пластики шейки матки:
- Рубцовая деформация шейки матки в сочетании с эктропионом.
- Старый разрыв шейки матки после разрывов или хирургического вмешательства.
- Истмико-цервикальная недостаточность, сопровождающаяся потерей беременности.
- Хронические рецидивирующие воспалительные заболевания шейки матки, резистентные к проводимой антибактериальной и противовоспалительной терапии.

Список основных обследований, которые необходимо выполнить перед пластикой шейки матки:
- Общий анализ крови (срок годности 14 дней).
- Биохимический анализ крови: глюкоза крови, АСТ, АЛТ, мочевина, креатинин, общий и прямой билирубин, общий белок, сывороточное железо (срок годности 14 дней).
- Коагулограмма, гемостазиограмма — оценка системы свертывания крови: ВСК, протромбиновый индекс, АЧТВ, фибриноген, антитромбин III (срок годности 14 дней).
- Госпитальный комплекс: кровь на сифилис, ВИЧ, гепатит В и С (срок годности – 3 месяца).
- Группа крови и резус-фактор (если Вы планируете оперироваться не в нашем медицинском учреждении) – принимается только бланк с печатями (срок годности — пожизненно).
- Общий анализ мочи (срок годности 14 дней).
- Мазки с шейки матки на онкоцитологию (срок годности 6 месяцев). Данный анализ берется строго при отсутствии кровянистых выделений из половых путей.

- Мазки с шейки матки и слизистой влагалища на флору и степень чистоты (срок годности 14 дней). Данный анализ берется строго при отсутствии кровянистых выделений из половых путей.
- Электрокардиограмма (срок годности 10 дней).
- Рентгенография органов грудной клетки или флюорография (срок годности 12 месяцев).
- УЗИ почек и мочевого пузыря (срок годности 1 месяц).
- УЗИ брюшной полости (срок годности 1 месяц).
- Консультация терапевта (срок годности 14 дней).
Предоперационная подготовка перед пластикой шейки матки:
- Пластика шейки матки выполняется вне дней менструации, при отсутствии кровянистых выделений из половых путей, желательно сразу после окончания менструации (для того, чтобы имелся максимальный период до следующей менструации для комфортного заживления ран на шейке матки).
- Брить область лобка и половые губы в домашних условиях не надо. Гигиеническая обработка промежности производится в день операции в условиях стационара, чтобы минимизировать риск развития воспаления волосяных фолликулов и излишней травматизации кожных покровов.
 При подготовке к реконструктивно-пластической операции на шейке матки гигиеническая подготовка промежности и стенок влагалища осуществляется строго медицинским персоналом. На промежности должны отсутствовать волосы и воспалительные элементы. Оптимально проводить бритье волос в день операции медицинским персоналом с обязательной обработкой зоны раствором антисептика (хлоргексидин, мирамистин).
При подготовке к реконструктивно-пластической операции на шейке матки гигиеническая подготовка промежности и стенок влагалища осуществляется строго медицинским персоналом. На промежности должны отсутствовать волосы и воспалительные элементы. Оптимально проводить бритье волос в день операции медицинским персоналом с обязательной обработкой зоны раствором антисептика (хлоргексидин, мирамистин). - При наличии аллергических реакций необходимо принимать антиаллергические препараты и не отменять их в день операции. Обязательно предупредить о наличии аллергии не только на лекарственные препараты.
- За сутки до пластики шейки матки следует отменить прием алкоголя, антиагрегантных и антикоагулянтных препаратов. Прием препаратов от артериального давления, сердечно-сосудистых препаратов, а также гормонов не следует. Прием определенных групп гипотензивных и противодиабетических препаратов может быть заменен на период госпитализации по согласованию с лечащим врачом и анестезиологом.

- Перед пластикой шейки матки требуется соблюдение специальной диеты и подготовка кишечника.
За 2-3 дня до оперативного лечения я рекомендую бесшлаковую диету (исключить неочищенные овощи и фрукты, хлеб грубого помола, жирные сорта мяса, рыбы и птицы, капусту). В зависимости от объема оперативного лечения делаются 1-2 очистительные клизмы перед операцией: вечером накануне и утром в день операции. В случае госпитализации в стационар в день операции можно подготовить кишечник дома препаратом «Флит».
Продукты, рекомендованные к употреблению перед оперативным лечением:
- Белый хлеб, мучные изделия из очищенных злаков, крекеры.
- Белый рис.
- Овощи без кожуры или семян, желательно обработанные паром.
- Фрукты без кожуры или семян.
- Молоко и йогурты в ограниченном количестве.
- Отварная нежирная говядина, птица, рыба.
- Бульоны.
- Желе, мед, сироп.
- Яйца.

- Нежирный творог.
Пить можно без ограничений до последних 8 часов перед операцией.
Если у Вас поступление в день операции, то в клинику надо приехать строго натощак. Нельзя принимать пищу и пить за 8 часов до операции.
При приеме жизненно важных препаратов необходимо положить их под язык и рассасывать или запить 1 глотком воды.
В жаркое время суток при наличии сильной жажды можно полоскать рот обычной кипяченой водой.
- Оперативное лечение выполняется натощак. Большая часть операций проводится под спинномозговой или эпидуральной анестезией. Выполнение операций под местным обезболиванием, внутривенным и эндотрахеальным наркозом проводится крайне редко.
- При наличии варикозной болезни нижних конечностей я порекомендую Вам ношение компрессионного трикотажа.
Госпитальный компрессионный противоэмболический трикотаж — современное и достаточно эффективное средство профилактики образования тромбов и закупорки ими глубоких вен нижних конечностей и легочной артерии в периоперационный период.
Оперативное вмешательство является провоцирующим фактором на свертывающую систему крови в сторону гиперкоагуляции, а вынужденное неподвижное положение во время и после операции замедляет движение крови в венах. Все вместе это увеличивает вероятность тромбозов. Использование чулок снижает вероятность тромбоза в несколько раз, в связи с этим является обязательным при проведении большинства оперативных вмешательств не только гинекологического профиля. По этой же причине во время операции я использую в необходимых случаях специальную аппаратную компрессионную систему «Kendell» (Швейцария), которая стимулирует кровоток в ногах, имитируя ходьбу. Также я прошу Вас активизироваться после операции как можно раньше: поворачиваться в кровати, осуществлять сгибательные и разгибательные движения, вставать (как только Ваше состояние будет это позволять). Всё вместе это существенно снижает риски тромбозов и тромбоэмболий.
Применение госпитального трикотажа обеспечивает сужение просвета вен, нормализацию работы клапанов вен нижних конечностей, ускорение венозного кровотока по направлению к сердцу за счет градуированного давления (компрессии) 18-21 мм рт. cт. на мягкие ткани и стенки вен ног. Градуированная компрессия – физиологически распределенное давление по ноге, максимально в области лодыжки и постепенно уменьшаясь к бедру, задается при изготовлении трикотажа.
cт. на мягкие ткани и стенки вен ног. Градуированная компрессия – физиологически распределенное давление по ноге, максимально в области лодыжки и постепенно уменьшаясь к бедру, задается при изготовлении трикотажа.
У каждого производителя есть своя таблица для подбора госпитального компрессионного трикотажа. Кто-то использует соотношение роста и веса, кто-то – окружность голени и бедра. Необходимо сделать следующие замеры (лучше утром, когда нет отечности нижних конечностей):
- Окружность щиколотки.
- Окружность голени.
- Окружность середины бедра.
- Окружность бедра на 5 см ниже промежности.
- Рост.
- Вес.
- Длина ноги от пола до колена/ до середины бедра.
Имея эти данные под рукой, можно будет точно подобрать именно тот размер, который нужно. А точность подбора очень важна, так как компрессия госпитальных чулок распределяется не равномерно, а градуировано — 100% приходится на область над лодыжками, 70% на область голени и 40% на область бедра.
Использование компрессионных бинтов я не приветствую в связи с тем, что они неудобны для пациенток и дают непостоянный уровень компрессии.
Производители чулок заботятся и об антимикробных и антиаллергенных свойствах своей продукции, используя особую пористую структуру вязки, пропитывание нитей антимикробными составами, избегая использования латекса. Держатся такие чулки за счет силиконовой ленты в верхней части (как в обычных женских чулках), а степень компрессии постоянна.
Важно: создаваемая компрессия должна быть 15–23 мм рт. ст. (производители называют это профилактической компрессией или компрессией 1 класса), желательно, чтобы носок был открытым и правильно был подобран именно размер чулок.
Если у Вас все-таки имеется варикозная болезнь нижних конечностей, то обязательно пройдите консультацию флеболога (сосудистого хирурга) для более детальной степени компрессии. Уровень компрессии № 1 Вам просто может быть недостаточен.
Теперь, сделав все замеры, можете отправляться в аптеку или ортопедический салон.
Таблица производителей
таблица
С собой необходимо взять гигиенические прокладки, которые Вы используете при менструации.
Противопоказания к выполнению пластики шейки матки:
- нарушение системы свертывания крови;
- острые воспалительные заболевания в области половых органов;
- заболевания любых органов и систем в стадии декомпенсации;
- наличие онкологических заболеваний мочеполовой сферы;
- венерические заболевания.
Выполнение пластики шейки матки
Суть пластики заключается в иссечении рубцовой ткани на шейке матки в области старых разрывов и деформаций. После освежения разрывов выполняется сшивание лоскутов шейки матки рассасывающим шовным материалом в два слоя с формированием нового цервикального канала и погружением слизистой цервикального канала внутрь. При выполнении оперативного лечения используется только рассасывающий шовный материал. Процесс рассасывания шовного материала длится примерно 28 дней.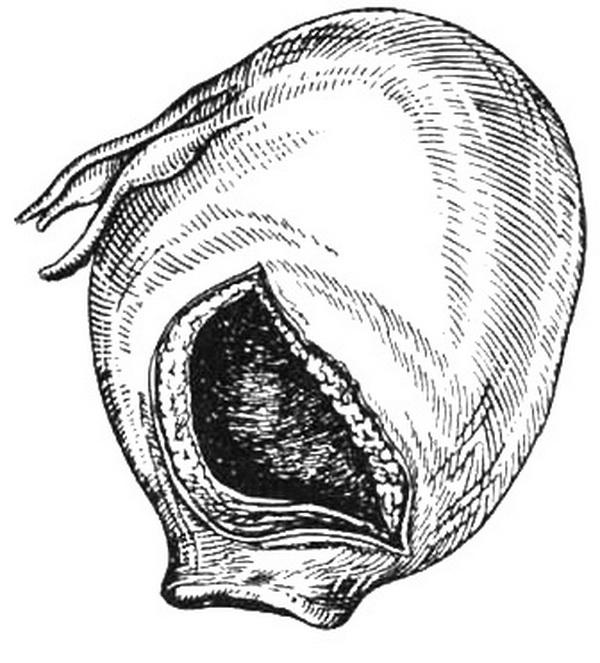 Длительность операции составляет около 30 минут. Длительность пребывания в стационаре после пластики шейки матки составляет 1 сутки. Выписка из стационара производится на следующий день.
Длительность операции составляет около 30 минут. Длительность пребывания в стационаре после пластики шейки матки составляет 1 сутки. Выписка из стационара производится на следующий день.
Послеоперационный реабилитационный период
Период восстановления после пластики шейки матки занимает около 14 дней.
Первый день после пластики рекомендуется провести в стационаре. В первые 5-7 дней требуется применение обезболивающих, противовоспалительных, антибактериальных таблеток и вагинальных свечей. Особое внимание следует уделять обработке послеоперационной раны на шейке матки растворами антисептиков (мирамистин или водный хлоргексидин) в первые 2 дня. Во влагалище необходимо вводить санационные и ранозаживляющие свечи на протяжении 14 дней после операции.
Акт опорожнения кишечника происходит на 3 день, каловые массы должны быть полужидкими. Желательно опорожнение кишечника проводить без натуживания, оно может вызвать кровотечение из раны на шейке матки. Регулировать работу кишечника помогает специальная диета, препятствующая запорам, а также добавление в рацион растительных масел. На протяжении 28 дней исключены физические нагрузки и половая жизнь, а также прием ванн, посещение бань, саун, бассейнов, открытых водоемов. Гигиенические процедуры можно осуществлять только под душем.
На протяжении 28 дней исключены физические нагрузки и половая жизнь, а также прием ванн, посещение бань, саун, бассейнов, открытых водоемов. Гигиенические процедуры можно осуществлять только под душем.
Примерно 3-4 раза за 14 дней после пластики шейки матки я приглашаю Вас на послеоперационный осмотр и обработку раны. Заключительный осмотр проводится на 28 день послеоперационного периода с целью оценки процессов заживления раны и снятия ограничений. Снятия послеоперационных швов не требуется.
В раннем послеоперационном периоде, на протяжении первых 7 дней после пластики шейки матки, могут отмечаться скудные кровянистые выделения из половых путей, тянущие или ноющие боли внизу живота и в поясничной области, повышение температуры тела до +37°С в вечерние часы. Все перечисленное является нормальным для раннего послеоперационного периода. Поводом для обращения к врачу является отклонение от вышеперечисленных симптомов или появление гноевидных желтых выделений с неприятным запахом.
Планирование беременности после пластики шейки матки можно осуществлять через 6 месяцев.
Варианты лечения и восстановления при переломе шеи
Перелом шеи может произойти в результате падения, автомобильной аварии или насилия. Если вы старше или у вас слабые кости из-за болезни, даже резкий поворот может сломать вам шею. Как бы то ни было, травма такого рода серьезная и страшная. Перелом шеи может парализовать вас или даже привести к смерти.
Если вы сломаете шею, вы почувствуете сильную боль, отек и потерю чувствительности в руках и ногах. Тебя нельзя переезжать, и тебе следует немедленно обратиться в больницу.
Первый шаг после перелома шеи
Мы хотим, чтобы травма не ухудшалась после травмы шеи. Чтобы предотвратить травму спинного мозга, нам сначала понадобится:
- Держите вас в покое (неподвижно)
- Стабилизируйте свое тело
Если перелом вызвал шок или препятствовал прохождению дыхательных путей, нам нужно будет дать вам жидкости или дыхательную трубку.
Мы на месте: Наша опытная бригада скорой помощи сразу же начнет вас лечить.
Диагностика и оценка травм
Серия сканирований изображений поможет вашей медицинской бригаде узнать:
- Насколько серьезен перелом
- Какие шейные кости сломаны (всего у вас их 7)
- Какая часть костей сломана?
- Имеется ли временное или постоянное повреждение спинного мозга или нерва
В UVA вы получите быструю и квалифицированную помощь в нашем травматологическом центре 1 уровня.
Ваша шея, состоящая из семи шейных костей, является частью позвоночника.Эти кости защищают ваш спинной мозг. Они удерживают вашу шею и голову и позволяют вам двигаться. Авторские права © Nucleus Medical Media, Inc.Варианты лечения перелома шеи
Вы можете получить различные повреждения от перелома шеи. Как вы будете лечиться, зависит от деталей вашей травмы.
Шейный бандаж или воротник
Если у вас небольшой перерыв, ношение шейного бандажа или воротника на срок до 8 недель поможет вам выздороветь.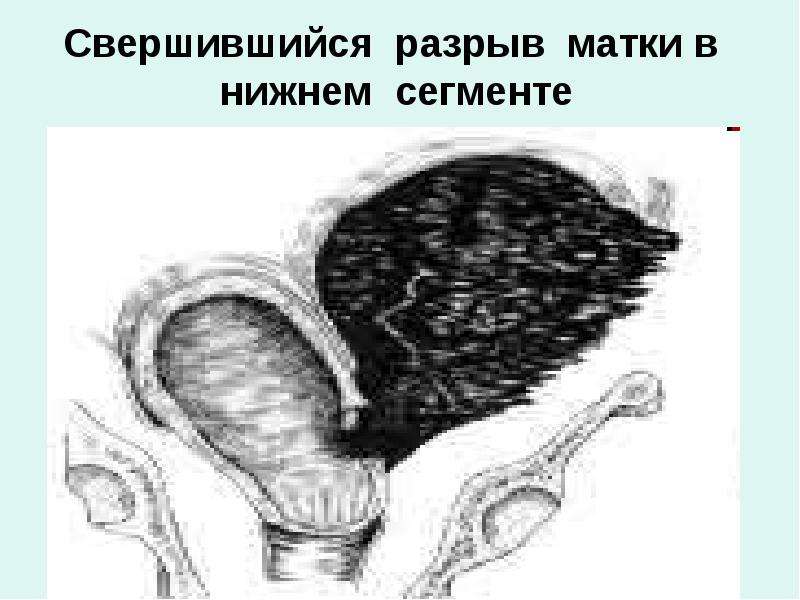 Эти устройства удерживают вашу шею на одном уровне, пока она заживает.
Эти устройства удерживают вашу шею на одном уровне, пока она заживает.
Тяга
Если у вас тяжелый или нестабильный перелом, вам может потребоваться вытяжение. Сцепление позволяет очень мало двигаться. Вам придется носить жесткие скобы или жилет-нимб, чтобы поддерживать позвоночник. В это время вы не сможете водить машину или заниматься другими делами. Это лечение может занять до 12 недель, пока перелом не заживает.
Хирургия
При большом повреждении шеи, позвоночника и позвонков может потребоваться операция. Операционных банок:
- Соедините кусочки кости и удерживайте их на месте
- Ремонт позвонков на позвоночнике
- Снимите давление на спинной мозг
- Удалить диски поврежденных позвонков
Некоторые операции могут включать использование пластин, винтов или проволоки.Наши хирурги имеют опыт поиска наименее болезненных и рискованных решений.
При сильной боли в шее
Разрыв одной из главных артерий шеи — редкая причина инсульта.
Вы, вероятно, не особо задумываетесь о своей шее, если только что-то не пойдет не так, и вы не начнете чувствовать боль в шее .. Эта недооцененная часть тела должна быть достаточно сильной, чтобы выдерживать тяжелый вес (вашу голову), но все же позволять вам наклоняться , поворачивайтесь и легко кивайте головой.
В большинстве случаев боль в шее не свидетельствует о серьезной проблеме со здоровьем. Но стоит узнать об одном из редких исключений: разрыв одной из артерий шеи, известный как расслоение шейной артерии (см. «Что такое расслоение шейной артерии?»). Хотя они возникают только у двух из 100 000 человек в год, они являются одной из наиболее частых причин инсульта у людей в возрасте до 50 лет.
«За последние два десятилетия осведомленность о расслоении шейной артерии значительно выросла», — говорит д-р.Наталья Рост, доцент кафедры неврологии Массачусетской больницы общего профиля при Гарварде. Частично это может быть связано с признанием того факта, что частота инсультов среди молодых людей, по всей видимости, растет, несмотря на общую тенденцию к снижению смертности от инсульта.
Что такое расслоение шейной артерии? Две пары кровеносных сосудов на шее — сонная и позвоночная артерии, известные под общим названием шейные артерии, — переносят кровь в мозг. Разрыв слизистой оболочки одного из этих сосудов называется расслоением шейной артерии. Кровь просачивается между слоями стенки артерии и образует сгусток. Сгусток может полностью блокировать кровоток через артерию или оторваться и застрять в артерии головного мозга. Если что-то случится, результатом будет инсульт. |
Чаще встречается до 50 лет
Расслоение шейной артерии чаще встречается у молодых людей по двум основным причинам.Во-первых, у небольшого процента людей есть лежащие в основе наследственные заболевания соединительной ткани, которые повышают вероятность разрыва артерий. «У этих людей разрыв артерии чаще проявляется в более молодом возрасте», — объясняет д-р Рост. У пожилых людей чаще встречаются другие типы инсультов (например, связанные с сужением мозговых артерий из-за жирового налета). Но расслоение все еще может происходить у пожилых людей. Исследование, опубликованное в журнале Neurology , показало, что каждый 14-й человек с диагнозом расслоение шейной артерии был в возрасте 60 лет и старше.
«У этих людей разрыв артерии чаще проявляется в более молодом возрасте», — объясняет д-р Рост. У пожилых людей чаще встречаются другие типы инсультов (например, связанные с сужением мозговых артерий из-за жирового налета). Но расслоение все еще может происходить у пожилых людей. Исследование, опубликованное в журнале Neurology , показало, что каждый 14-й человек с диагнозом расслоение шейной артерии был в возрасте 60 лет и старше.
Вторая (и, возможно, большая причина) расслоение артерии чаще встречается в возрасте до 50 лет? Молодые люди чаще занимаются физическими упражнениями, которые включают в себя движения шеи, которые могут вызвать слезу. Доктор Рост видел несколько разрывов артерий у людей, которые занимаются высокоинтенсивными фитнес-программами, в которых сочетаются элементы нескольких видов спорта и видов упражнений. Сообщалось также о расслоениях после тяжелой атлетики, танцевальных движений и даже йоги. При неправильном выполнении определенные положения, например стойка на плече, могут вызвать чрезмерное растяжение шеи.
Предупреждения парикмахера и мануального терапевта
Вы также можете чрезмерно вытянуть шею, запрокинув голову, чтобы вымыть волосы в раковине салона. Несмотря на то, что в медицинской литературе описано всего около дюжины таких случаев, у этого явления есть название: «синдром инсульта в салоне красоты». Чтобы перестраховаться, сделайте то, что делает доктор Рост. «Попросите у своего парикмахера удлинить шею, то есть небольшую подушку, которая подпирает вашу голову, чтобы вы не чувствовали нагрузки на шею», — советует она.
Неудивительно, что хлыстовая травма, полученная во время автомобильной аварии, также может вызвать расслоение шейной артерии. И в редких случаях, так же могут быть быстрые, резкие движения шеи, которые некоторые хиропрактики и другие специалисты здравоохранения используют для лечения боли в шее, известной как шейная манипулятивная терапия или «приспособление». Однако неясно, вызывает ли разрыв шеи сама терапия шеи или может ли боль от существующей слезы побудить людей искать такое лечение.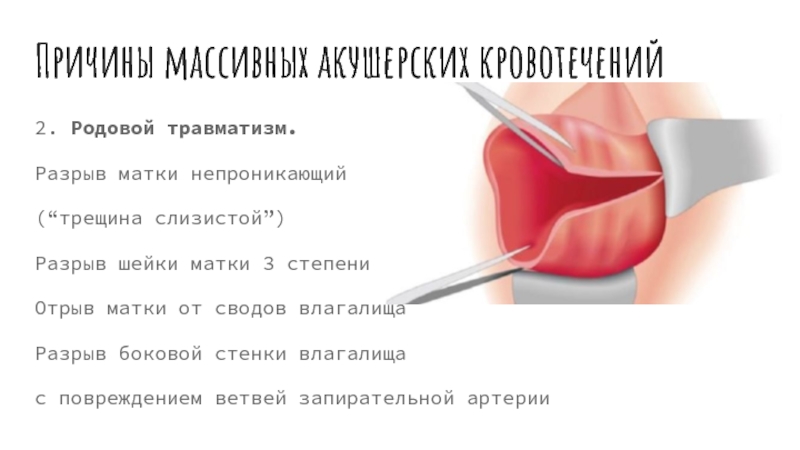
Необычная, постоянная боль в шее
При расслоении шейной артерии боль в шее необычная, постоянная и часто сопровождается сильной головной болью.Рост. Боль в шее из-за разрыва сонной артерии часто распространяется по боковой стороне шеи и вверх по направлению к внешнему углу глаза. Разрыв позвоночной артерии может казаться чем-то острым, застрявшим в основании черепа. Если вы испытываете такую боль, особенно если у вас также есть симптомы инсульта, такие как головокружение, двоение в глазах, резкие движения глаз, неустойчивость при ходьбе или невнятная речь, немедленно позвоните в службу экстренной помощи.
Изображение: Bigstock
В качестве услуги для наших читателей Harvard Health Publishing предоставляет доступ к нашей библиотеке заархивированного контента.Обратите внимание на дату последнего обзора или обновления всех статей. На этом сайте нет контента, независимо от даты,
никогда не следует использовать вместо прямого медицинского совета вашего врача или другого квалифицированного клинициста.
Рассечение шейной артерии | Информация о здоровье
Лечение расслоения шейной артерии
Расслоение шейной артерии лечится по-разному. Необходимое вам лечение будет зависеть от:
- насколько велика надрыв
- где разрыв
- как быстро к вам обращаются
- при возникновении осложнений
Лечение обычно направлено на предотвращение осложнений, таких как инсульт, пока ваша артерия заживает.Обычно это занимает от трех до шести месяцев. Вы будете находиться под пристальным наблюдением, чтобы проверить возможные симптомы инсульта или побочные эффекты от лекарств, используемых для предотвращения образования тромбов.
Лекарства для расслоения шейной артерии
Если у вас есть симптомы инсульта и вам быстро поставили диагноз (в течение трех-четырех с половиной часов), вам может быть назначено лечение, называемое тромболизисом. Ваш врач пропишет вам лекарство, называемое фибринолитиком, которое введут вам в вену. Это разрушает тромбы, но давать его можно только в первые несколько часов после травмы.Если сгусток большой, то после тромболизиса врач может предложить тромбэктомию. Это когда сгусток извлекается с помощью проволоки и стента, и это можно сделать через шесть часов после инсульта. Некоторым людям может быть выполнена механическая тромбэктомия более шести часов.
Это разрушает тромбы, но давать его можно только в первые несколько часов после травмы.Если сгусток большой, то после тромболизиса врач может предложить тромбэктомию. Это когда сгусток извлекается с помощью проволоки и стента, и это можно сделать через шесть часов после инсульта. Некоторым людям может быть выполнена механическая тромбэктомия более шести часов.
Если вам не окажут помощь так быстро, вас, вероятно, попросят принять лекарства, предотвращающие образование тромбов. Есть два основных типа:
- антитромбоцитарные препараты, такие как аспирин или клопидогрель
- антикоагулянты, такие как гепарин и варфарин
Операция по расслоению шейной артерии
Медицинские процедуры обычно работают хорошо, поэтому операция рассматривается только в исключительных случаях.Если, например, вы не можете принимать антикоагулянтные или антитромбоцитарные препараты или лекарства не работают на вас, ваш врач может предложить процедуру ангиопластики и стентирования, чтобы предотвратить образование тромбов. Ангиопластика заключается в помещении баллона в узкую или заблокированную артерию для ее расширения. Стент представляет собой сетчатую трубку, вставленную в артерию, чтобы кровь могла легко проходить через нее после удаления баллона. Возможны и другие хирургические процедуры, но, опять же, они считаются необходимыми только в очень редких случаях.
Ангиопластика заключается в помещении баллона в узкую или заблокированную артерию для ее расширения. Стент представляет собой сетчатую трубку, вставленную в артерию, чтобы кровь могла легко проходить через нее после удаления баллона. Возможны и другие хирургические процедуры, но, опять же, они считаются необходимыми только в очень редких случаях.
Распространенные травмы шеи | TriHealth
Обычно мы не уделяем много внимания своей шее, пока она не станет тугой, болезненной или трудно поворачиваемой. Когда это происходит, мы понимаем, что все мышцы, сухожилия и кости шеи (шейный отдел позвоночника) позволяют нам двигаться свободно.
Когда вы получаете внезапную травму шеи, например, незначительное растяжение мышц, ригидность шеи или более серьезный перелом шейки матки, боль и ограниченная подвижность требуют внимания. Команда TriHealth Orthopaedics & Sports Institute может помочь вам понять причину боли и помочь вам принять меры, чтобы выздороветь.
Распространенные травмы шеи
Когда у вас болит шея — будь то плохой ночной сон или внезапная травма — это может усложнить выполнение простых задач.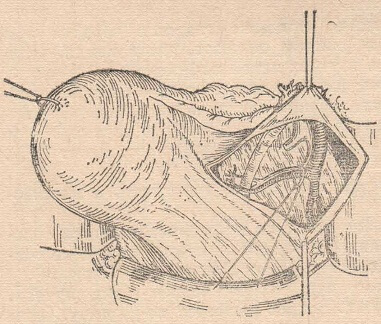 Поворачивать голову во время вождения, подъема предметов или просто занятия любимым видом спорта может быть болезненно и неудобно. Узнайте о наиболее распространенных травмах шеи и о том, как их облегчить.
Поворачивать голову во время вождения, подъема предметов или просто занятия любимым видом спорта может быть болезненно и неудобно. Узнайте о наиболее распространенных травмах шеи и о том, как их облегчить.
Типы и причины распространенных травм шеи
К наиболее частым травмам шеи относятся:
- Растяжение или растяжение шеи — Растяжение связок может произойти при разрыве связок на шее.Растяжение относится к разорванной мышце или сухожилию. Это может произойти в результате внезапной травмы во время физической активности или даже незначительной автомобильной аварии.
- Скованность в мышцах и сухожилиях — Скованность в шее, которую часто называют криком, может быть вызвана неловкими движениями или удержанием шеи в одном и том же положении в течение длительного периода времени (например, сон в ночное время).
- Грыжа межпозвоночного диска — Грыжа межпозвоночного диска возникает, когда межпозвоночный диск разрывается, а его мягкая желеобразная внутренняя часть протекает или выпирает из межпозвоночного диска.
 Чаще всего грыжа межпозвоночного диска в результате износа может быть вызвана внезапной травмой, в том числе падением.
Чаще всего грыжа межпозвоночного диска в результате износа может быть вызвана внезапной травмой, в том числе падением. - Защемленный нерв — Кость, ткань или сухожилия могут давить на окружающие нервы, что вызывает боль. Это может произойти в результате растяжения или растяжения мышц.
- Перелом шейного отдела позвоночника — Перелом шейного отдела позвоночника (или перелом шеи) встречается редко, но является серьезным заболеванием, требующим немедленной медицинской помощи.
Распространенные симптомы травмы шеи
Ваши симптомы будут зависеть от типа и тяжести травмы, но наиболее частыми симптомами являются:
- Затруднение при повороте шеи
- Головные боли
- Спазмы мышц шеи и плеч
- Боль в шее
- Скованность в шее
- Слабость в ногах, руках, кистях или пальцах
Лечение обычных травм шеи
Ваше лечение будет зависеть от причины травмы шеи. Лечение может включать:
Лечение может включать:
- Физиотерапия — сертифицированный физиотерапевт научит вас упражнениям для уменьшения боли, повышения гибкости и укрепления мышц шеи.
- Лекарство — Лекарства, отпускаемые без рецепта и по рецепту, могут помочь облегчить боль, уменьшить воспаление и помочь вам найти комфорт.
- Инъекции — Инъекции кортикостероидов, блокада средней ветви и другие инъекции могут помочь уменьшить воспаление и облегчить боль, вызванную несколькими различными травмами шеи.
- Иглоукалывание — Тонкие иглы вставляются в определенные места вдоль позвоночника, чтобы вызвать выделение определенных химических веществ в организм, помогая уменьшить боль. Может помочь иглоукалывание в сочетании с традиционными методами лечения, такими как обезболивание или физиотерапия.
- Массаж — Лечебный массаж может помочь уменьшить воспаление, облегчить боль и облегчить определенные состояния спины. Ваш врач может порекомендовать массажную терапию вместе с другими методами лечения.
- Противовоспалительная диета — Диета, которая помогает повысить естественную способность вашего организма бороться с воспалением, может помочь уменьшить симптомы в сочетании с другими планами лечения.
Наша команда будет тесно сотрудничать с вами, чтобы справиться с вашей болью, прежде чем рекомендовать операцию. Если вы продолжаете испытывать боль и потерю подвижности, может быть рекомендована операция на шейном отделе позвоночника. К ним относятся:
- Mazor X — это роботизированная хирургия позвоночника. Mazor X использует трехмерное изображение, чтобы ваш хирург мог настроить операцию в соответствии с вашими анатомическими особенностями и потребностями.Это приводит к лучшим результатам и более быстрому восстановлению.
- Дискэктомия и спондилодез шейки матки — Поврежденный шейный диск можно удалить и заменить на искусственный диск. Вам также может потребоваться операция по сращиванию, которая помогает соединить два или более дисков с оборудованием для стабилизации и поддержки шейного отдела позвоночника (шеи).
- Ламинэктомия — При ламинэктомии удаляется часть или вся задняя часть позвонков и утолщенная ткань вокруг позвонков, чтобы освободить место для спинного мозга.Это помогает снизить давление на пораженный нерв.
Общие факторы риска травм шеи
Травме шеи способствуют несколько общих факторов риска. К ним относятся:
- Генетика — Семейный анамнез боли в шее или артрита шеи
- Употребление табака — Если вы курильщик
- Повторяющиеся движения шеи — Если у вас есть работа, которая требует повторяющихся движений шеи или работы над головой
- Травма или травма шеи — В результате несчастного случая, занятий спортом или даже неправильного сна
Профилактика общих травм шеи
Возможно, невозможно полностью предотвратить травму шеи, но вы можете предпринять шаги, чтобы снизить риск и защитить здоровье позвоночника:
- Поддержание здорового веса
- Регулярные тренировки
- Укрепление мышц спины и кора
- Ешьте здоровую пищу
- Ищите эргономичные подушки, стулья и другие материалы, которые помогут правильно расположить позвоночник
- Соблюдайте осанку, когда стоите и сидите
- Соблюдайте осторожность при подъеме, скручивании и повороте
Назначить встречу
Если вы испытываете боль в шее, позвоните специалистам Института ортопедии и спорта TriHealth.Мы разберемся, что причиняет вам боль, и предложим вам план лечения, который поможет вам снова почувствовать себя самим собой. Позвоните нам сегодня по телефону 513 246 7846 .
Травма шеи, связанная со спортом — статистика, симптомы и лечение
Нейрохирург объясняет: травма шеи, связанная со спортом
Хой Д. Тан, доктор медицины, FAANS
Ваш браузер не поддерживает аудио элементы.Занятия спортом могут способствовать травмам шеи различной степени тяжести, начиная от относительно легких травм, таких как растяжение мышц, до тяжелых опасных для жизни состояний, таких как переломы шеи и травмы шейного отдела спинного мозга.Перелом (сломанная) шея — очень серьезное заболевание, но во многих случаях пациент может полностью выздороветь и восстановить все неврологические функции. Перелом шеи иногда может привести к полному повреждению спинного мозга, что может привести к параличу или даже смерти.
Хотя катастрофические травмы шейки матки действительно случаются в спорте, частота смертельных случаев снизилась за последние несколько десятилетий благодаря лучшему защитному снаряжению, повышению осведомленности, лучшему обучению и изменению правил. Тем не менее, эти травмы могут возникать у спортсменов, которые занимаются контактными видами спорта, такими как американский футбол, футбол и регби, а также бесконтактными видами спорта, такими как гимнастика и велоспорт.
Травмы шейки матки в результате занятий спортом можно разделить на следующие клинические синдромы:
- Переломы и вывихи шейки матки
- Травмы нервного корешка или плечевого сплетения
- Поражения межпозвонкового диска
- Стеноз шейки матки
- Острое растяжение / растяжение шейного отдела, включая хлыстовые травмы
- Преходящая квадриплегия
Позвоночный столб или позвоночник является частью осевого скелета и обеспечивает первостепенную структурную поддержку нашего тела.В области шеи находится шейная часть позвоночника, состоящая из семи костей (позвонки С1-С7), отделенных друг от друга межпозвоночными дисками. Эти диски позволяют позвоночнику свободно двигаться и действуют как амортизаторы во время активности. Помимо сильных мышц, гибких сухожилий и связок, позвоночник позволяет нам стоять, сгибаться и скручиваться. Спинной мозг, очень уязвимая нервная ткань, соединяющая мозг с телом, расположен в середине шейного отдела позвоночника и защищен костными структурами позвонков.
Шейный отдел позвоночника поддерживает вес головы и обеспечивает гибкость при выполнении широкого диапазона движений головой. Движение головы возможно благодаря специализации первых двух позвонков (C1 и C2), которые непосредственно соединяются с черепом. Первый позвонок (C1) или «атлас» — это самый верхний позвонок, который позволяет кивать или «да» движение за счет сочленения вдоль атланто-затылочного сустава, в то время как второй позвонок (C2) или «ось» допускает движение из стороны в сторону или без движения. путем поворота вдоль атлантоаксиального сустава.
Переломы и вывихи шейки матки
Перелом шейки матки — это перелом одной или нескольких шейных костей или позвонков шеи. Вывих шейки матки относится к травме связки шеи, в результате которой два или более шейных позвонка ненормально отделились друг от друга.
Сильный внезапный поворот шеи или сильный удар по голове или области шеи могут вызвать перелом шеи. Виды спорта, связанные с жестоким физическим контактом, несут больший риск перелома шеи, включая футбол, хоккей, регби и борьбу.Нанесение удара противнику в футболе или регби может привести к перелому шеи, как и неконтактные занятия, такие как гимнастика, если гимнастка не попадает в верхнюю планку во время выпуска и падает. Шейный отдел позвоночника обычно поглощает энергию столкновения, рассеивая силы через мышцы, межпозвоночные диски и кости вдоль изгиба шейного отдела позвоночника. Однако, когда шея сгибается, например, при захвате копьем, силы создают аномальную осевую нагрузку на опорные конструкции, что может привести к разрыву связок или кости.Травмы шейного отдела позвоночника могут варьироваться от подвывихов и вывихов с неврологическими симптомами или без них до переломов с неврологическими симптомами или без них.
Нельзя перемещать человека с травмой шеи без квалифицированной медицинской помощи, которую следует немедленно вызвать. Это чрезвычайно важно, потому что правильная стабильность шейного отдела позвоночника имеет решающее значение, чтобы избежать дальнейшего повреждения. В ситуациях, когда произошла травма головы или шеи, важно распознавать возможность перелома шеи.
Признаки и симптомы
- Локальная боль в шее, которая может быть или не быть сильной
- Жесткость шеи
- Боль, распространяющаяся от шеи до плеч и / или рук
- Отеки и синяки
- Нежность
- Снижение чувствительности в руках, ногах или теле
- Мышечная слабость или паралич рук или ног
- Затрудненное дыхание
Заболеваемость
The U.Комиссия по безопасности потребительских товаров (CPSC) отслеживает производственные травмы с помощью своей Национальной электронной системы наблюдения за травмами (NEISS). По данным CPSC, в 2018 году в отделениях неотложной помощи больниц США было вылечено примерно 23720 переломов шеи. Из них примерно 3194 перелома были связаны со спортом. Фактическая частота травм шеи потенциально может быть намного выше по двум основным причинам. Во-первых, в отчете за 2018 год CPSC исключает данные по видам деятельности или видам спорта, которые приводят к 1200 травмам или меньше, из очень небольших выборок или из мест, которые ограничены небольшой географической областью страны.Кроме того, с помощью этой системы также не отслеживаются менее серьезные травмы шеи, которые лечат в кабинете врача, центрах неотложной помощи или самостоятельно. Спортивная статистика включает не только травмы, полученные в результате самой спортивной / рекреационной деятельности, но также любые травмы, полученные от оборудования и одежды, используемых в этих занятиях. Например, травмы, связанные с плаванием, включают занятия, а также доски для прыжков в воду, оборудование, плавучие средства, бассейны и водные горки. В период с 2000 по 2015 год количество переломов шейки матки, связанных со спортом, увеличилось на 30%, главным образом за счет 300% -ного увеличения травм, связанных с ездой на велосипеде.Частота травм у мужчин была в 1,7 раза выше для растяжения связок шеи и в 3,6 раза для переломов по сравнению с женщинами. Езда на велосипеде была наиболее частой причиной переломов шейки матки у мужчин, а верховая езда — у женщин.
Источник: Комиссия по безопасности потребительских товаров США, Национальная электронная система наблюдения за травмами (NEISS), 2018 г.
Травма шейного отдела спинного мозга
Тяжелая травма шеи может привести к повреждению части или всего спинного мозга.Степень симптомов травмы спинного мозга зависит от пораженной части спинного мозга. Чем выше травма на позвоночнике или чем ближе к мозгу, тем большее влияние она оказывает на движения тела и чувство чувств. Травмы шейного отдела спинного мозга, как правило, являются наиболее тяжелым типом повреждений спинного мозга. Они могут привести к квадриплегии или тетраплегии с потерей мышечной силы всех четырех конечностей. В зависимости от степени травмы травмы шейного отдела спинного мозга могут быть полными или неполными.
Полный SCI
Полная ТСМ приводит к полной потере всех моторных и сенсорных функций ниже уровня травмы. Примерно 50% всех травм спинного мозга являются полными и одинаково затрагивают обе стороны тела. В случае полной травмы спинного мозга спинной мозг редко перерезают или полностью перерезают. Это более распространено, чем потеря функции, вызванная ушибом или ушибом спинного мозга или нарушением кровотока в травмированной части спинного мозга.
Неполный SCI
При неполной травме некоторая остаточная функция остается ниже первичного уровня травмы. Человек с неполной травмой может двигать одной рукой или ногой больше, чем другой, может или может иметь больше функций с одной стороны тела, чем с другой.
Сотрясение позвоночника
Может возникнуть сотрясение мозга, которое также может быть полным или неполным. В таких случаях дисфункция спинного мозга носит временный характер и обычно разрешается в течение одного или двух дней.Футболисты особенно подвержены сотрясениям и ушибам спинного мозга. Последний может вызывать неврологические симптомы, включая онемение, покалывание, ощущения, похожие на электрошок, и жжение в конечностях.
Признаки и симптомы
- Сильная боль или давление в шее, голове или спине
- Покалывание или потеря чувствительности в руке, пальцах, стопах или пальцах ног
- Частичная или полная потеря контроля над любой частью тела
- Срочное мочеиспускание, недержание или задержка кишечника
- Затруднения с равновесием и ходьбой
- Аномальные ленточноподобные ощущения в грудной клетке: боль, давление
- Нарушение дыхания после травмы
- Необычные уплотнения на голове или позвоночнике
Заболеваемость
Национальный статистический центр травм спинного мозга при Университете Алабамы отслеживает исчерпывающую информацию о SCI, включая подробные данные о SCI, связанных со спортом.
Основные виды спорта, способствующие развитию SCI
- Дайвинг: 1772 мужчин, 160 женщин = 1932
- Велосипед: 496 мужчин, 68 женщин = 564
- Вездеход / вездеход (ATV / ATC): 218 мужчин, 37 женщин = 255
- Футбол: 153 мужчины = 153
- Катание на лыжах: 170 мужчин, 19 женщин = 189
- Верховая езда: 76 мужчин, 77 женщин = 153
- Зимние виды спорта: 135 мужчин, 30 женщин = 165
- Другие виды спорта: 126 мужчин, 29 женщин = 155
- Серфинг (включая бодибилдинг): 140 мужчин, 6 женщин = 146
- Борьба: 94 мужчины, 2 женщины = 96
- Батут: 68 мужчин, 8 женщин = 76
- Гимнастика: 38 мужчин, 21 женщина = 59
- Снегоходы: 48 мужчин, 9 женщин = 57
- Полевые виды спорта: 44 мужчины, 2 женщины = 46
- Дельтапланеризм: 40 кобелей, 2 суки = 42
- Бейсбол: 23 мужчины, 1 женщина = 24
- Баскетбол: 15 мужчин = 15
- Скейтборд = 8 кобелей, 1 сука = 9
- Легкая атлетика: 6 кобелей = 6
SCI Демография
- Примерно 10.1% всех SCI связаны со спортом
- Из 33 406 зарегистрированных случаев травмы спинного мозга в общей сложности 3367 были связаны со спортом
- 3003 случая произошли у мужчин, 364 случая — у женщин
- 84,9% всех спортивных травм закончились тетраплегией.
ТСМ, связанная со спортом, по возрасту на момент травмы
- Возраст 0-15: 24,1%
- В возрасте 16–30 лет: 14,2%
- 31–45 лет: 7,3%
- Возраст 46-60: 4.5%
- Возраст 61–75: 2,8%
- Возраст 76–98 лет: 0,9%
Источник: Национальный статистический центр по травмам спинного мозга, Университет Алабамы в Бирмингеме, NSCISC, 2018. Годовой статистический отчет и краткая информация о фактах, январь 2019 г.
Тестирование и диагностика
Любая травма шеи, связанная со спортом, должна лечиться с высокой степенью подозрения на тяжелые заболевания, такие как переломы шеи. Перелом шеи или травма спинного мозга требует неотложной медицинской помощи.Спортсмен не должен возвращаться к спорту или деятельности до тех пор, пока его сила не будет достигнута медицинскими показаниями и их сила не вернется к уровню, существовавшему до травмы. Пациенту следует как можно быстрее пройти полное неврологическое обследование для выявления нестабильности и / или травмы спинного мозга. Диагноз специализированного врача, основанный на происшествии, симптомах, физическом осмотре и результатах радиологических тестов, включает одно или несколько из следующего:
- Компьютерная томография (компьютерная томография или компьютерная томография) : диагностическое изображение, созданное после того, как компьютер считывает рентгеновские снимки; может показать форму и размер позвоночного канала, его содержимое и структуры вокруг него.
- Магнитно-резонансная томография (МРТ) : диагностический тест, позволяющий получать трехмерные изображения структур тела с использованием мощных магнитов и компьютерных технологий; может показать спинной мозг, нервные корешки и окружающие области, а также увеличение, дегенерацию и опухоли.
- Рентгеновский снимок : Применение излучения для получения пленки или изображения части тела может показать структуру и расположение позвонков и очертания суставов.
Лечение
Варианты лечения зависят от следующих факторов:
- Степень тяжести перелома
- Если имеется связанный вывих или нестабильность
- Какие шейные кости сломаны
- Повреждение спинного мозга или нервов, мышечная слабость или паралич
Незначительный (компрессионный) перелом часто лечат с помощью шейного воротника или корсета, которые носят в течение шести-восьми недель, пока кость не заживет сама по себе.Более тяжелый или сложный перелом может потребовать вытяжения или хирургического вмешательства, в том числе спинномозговой фиксации или сращивания с хирургической декомпрессией или без нее.
Хирургическая декомпрессия спинного мозга выполняется после травмы, хотя сроки этого вмешательства сильно различаются. В ходе операции удаляются различные ткани или костные фрагменты, которые сжимают и повреждают спинной мозг. В зависимости от уникальных обстоятельств травмы, декомпрессия выполняется с помощью различных хирургических подходов, включая, например, доступ к сжатому пуповине спереди (спереди) или сзади (сзади).Становится все более очевидным, что декомпрессия и стабилизация у пациентов с ТСМ должны выполняться немедленно, как можно быстрее и безопаснее с медицинской точки зрения.
Специальные виды спорта
Велосипед
Травмы головы, связанные с ездой на велосипеде, встречаются гораздо чаще, чем переломы шеи, но нередко пациенты получают травмы головы и шеи во время несчастного случая. Из 2692 связанных со спортом переломов шеи, леченных в отделениях неотложной помощи больниц США в 2009 году, 536 были связаны с ездой на велосипеде.
По оценкам, 80% дорожно-транспортных происшествий со смертельным исходом с участием автотранспортных средств среди детей в возрасте 14 лет и младше происходит из-за поведения велосипедиста, например, выезда на улицу без остановки, съезда в транспортный поток, движения по знакам остановки или езды против движения транспорта.
Источник: Комиссия по безопасности потребительских товаров США, Национальная электронная система наблюдения за травмами (NEISS), 2009 г.
Футбол
Связанные с футболом травмы головы, в частности сотрясения мозга, встречаются чаще, чем переломы шеи; но нередко игрок получает травму головы и шеи во время инцидента.Из 2692 связанных со спортом переломов шеи, леченных в отделениях неотложной помощи больниц США в 2009 году, 268 были связаны с футболом.
Травмы шеи обычно связаны со столкновениями между игроками на высокой скорости, вызывающими ускорение или замедление движения головы о шею. Ускорение часто вызывает силу разгибания шеи хлыстового типа, в то время как замедление часто приводит к усилиям сгибания. Спаринг, запрещенный в американском футболе с 1976 года, происходит, когда игрок использует шлем / голову в качестве первой точки контакта с другим игроком.Спаринг — важная причина травм шейного отдела позвоночника и квадриплегии.
- Травмы шейного отдела позвоночника, по оценкам, встречаются у 10-15% всех футболистов, чаще всего у линейных игроков и защитников.
- Как прошлые, так и настоящие данные показывают, что футбольный шлем не вызывает травм шейного отдела позвоночника; довольно плохо выполненные техники захвата и блокировки, которые являются основной проблемой.
- За последние 33 года 307 футболистов с неполным неврологическим восстановлением в связи с шейной травмой спинного мозга: 253 школьника; 34 игрока колледжа; 14 профессионалов; и 6 игроков в песочницу.Данные указывают на сокращение числа повреждений шейного отдела спинного мозга с неполным неврологическим восстановлением по сравнению с данными, опубликованными в начале 1970-х годов.
- В течение 33 лет с 1977 по 2009 год 216 из 307 игроков с шейной травмой спинного мозга играли в защите.
- В течение футбольного сезона 2009 года произошло девять травм шейного отдела спинного мозга с неполным неврологическим восстановлением. Это уменьшение по сравнению с 14 повреждениями шейного отдела спинного мозга с неполным неврологическим восстановлением в 2008 году.Семь травм произошли в средней школе, одна на уровне колледжа и одна на профессиональном уровне.
- Большинство катастрофических SCI происходит в играх. В сезоне 2009 года пять травм было получено в играх, две на тренировке и две в играх по схватке.
- Около 10% катастрофических травм шейного отдела позвоночника произошло во время лечения.
Водные виды спорта
- 47-летний мужчина занимался серфингом, упал и, возможно, ударился головой о песчаную отмель, получив компрессионный перелом в точке C-1 и компрессионный перелом грудной клетки в точке T-1.
- 11-летний мальчик ехал на внутренней трубе в аквапарке и был сбит, получив смертельный перелом шеи.
- Шестилетний мальчик нырнул во встроенный бассейн на заднем дворе своего дома, ударился головой о бетонное дно и сломал шею у C-2 и C-3.
- 32-летний мужчина плавал дома, ударился головой о борт бассейна и сломал шею.
Источник: Комиссия по безопасности потребительских товаров США, Национальная электронная система наблюдения за травмами (NEISS), 2009 г.
Советы по профилактике
Велосипед
Хотя многие велосипедные травмы связаны с травмами головы, правильное использование шлемов, одобренных SNELL, Американским национальным институтом стандартов (ANSI) или Американским обществом испытаний и материалов (ASTM), также может помочь предотвратить травмы SCI. Шлем должен подходить по размеру, а ремешок шлема должен быть закрыт и затянут, чтобы он не оторвался во время езды или при падении. Другие советы по предотвращению переезда на велосипеде с травмой включают:
- Не позволяйте детям младше года садиться на велосипед.
- Прокатитесь на велосипеде на расстоянии не менее трех футов от припаркованных автомобилей.
- Не надевайте наушники.
- Всегда соблюдайте местные правила дорожного движения.
- Никогда не держитесь за движущийся автомобиль.
- Используйте «ручные указатели», чтобы указать направление поворотов.
Футбол
- Футболисты получают адекватную подготовку и укрепление мышц головы и шеи.
- Тренеры и официальные лица не рекомендуют игрокам использовать верх футбольных шлемов в качестве тарана при блокировании, ударе, захвате и переноске мяча.
- Тренеры, врачи и инструкторы следят за тем, чтобы экипировка игроков была правильно подогнана, особенно шлем, и чтобы ремни были зафиксированы.
- Тренеры подготовлены к возможной катастрофе SCI. Весь персонал должен знать, что делать в таком случае. Подготовленность и хорошая информация могут иметь решающее значение в предотвращении стойкой нетрудоспособности.
- Обеспечение соблюдения правил, запрещающих использование копья на тренировках и играх.
- Владельцам мяча дано указание не опускать голову при контакте с игроком, выполняющим захват, во избежание столкновения шлема с шлемом.
Скейтбординг и роликовые коньки
- Осмотрите скейтборд или коньки на предмет повреждения деталей.
- Всегда надевайте шлем, надежно закрепленный на голове.
- Проверьте зону на наличие камней, мусора, трещин на тротуаре или неровных поверхностей.
- Носите хорошо сидящую одежду, наколенники и налокотники, скобы для запястий и перчатки.
Плавание / дайвинг
- Не ныряйте в воду глубиной менее 12 футов или в надземных бассейнах.Перед погружением проверьте глубину и проверьте, нет ли в воде мусора.
- Соблюдайте все правила и предупреждающие знаки в аквапарках, бассейнах и общественных пляжах.
- Первый раз в водоеме войти в воду.
- Никогда не толкайте и не толкайте кого-либо в воду и не позволяйте детям делать это.
Общий спорт
- Постоянно присматривайте за детьми младшего возраста; и не позволяйте использовать спортивное снаряжение или заниматься спортом, не подходящим для их возраста.Не допускайте использования детских площадок с твердым покрытием.
- Не занимайтесь спортом в случае болезни или сильной усталости.
- Выбросить и заменить поврежденное спортивное снаряжение или защитное снаряжение.
- Никогда не скользите головой вперед во время кражи базы.
Ресурсы для получения дополнительной информации
Национальный статистический центр травм спинного мозга
Информация об авторе
Nitin Agarwal, MD
Rut Thakkar
Khoi Than, MD
AANS не одобряет какие-либо виды лечения, процедуры, продукты или врачей, упомянутые в этих информационных бюллетенях о пациентах.Предоставленная информация носит образовательный характер и не предназначена для использования в качестве медицинских рекомендаций. Любой, кому нужен конкретный нейрохирургический совет или помощь, должен проконсультироваться со своим нейрохирургом или найти его в своем районе с помощью онлайн-инструмента AANS ’Find a Board-Certified Neurosurgeon.
Синдром прорыва сонной артерии у пациентов с раком головы и шеи: реконструктивное лечение с помощью саморасширяющихся стент-графтов многообещающие, но некоторые неблагоприятные.Это исследование было направлено на оценку гемостатической эффективности, безопасности и результатов реконструктивной эндоваскулярной установки стент-графта у пациентов с раком головы и шеи в сочетании с CBS.
МЕТОДЫ: Восемь пациентов с раком головы и шеи с CBS лечили саморасширяющимися стент-графтами. Мы оценили первоначальные гемостатические результаты, осложнения и исходы путем оценки клинических данных и результатов визуализации.
РЕЗУЛЬТАТЫ: Немедленный гемостаз достигнут у всех пациентов.Первоначальные осложнения включали инсульт у 1 пациента и бессимптомный тромбоз сонной артерии у 2 пациентов. Отсроченные осложнения включали повторное кровотечение, отсроченный тромбоз сонной артерии и формирование абсцесса головного мозга. Повторное кровотечение было отмечено у 4 пациентов, у 2 из них оно было успешно купировано вторым стент-графтом и эмболизацией. Отсроченный тромбоз сонных артерий с последующим наблюдением через 3 месяца был обнаружен у 3 пациентов, у 1 из которых были сопутствующие абсцессы головного мозга.
ЗАКЛЮЧЕНИЕ: Хотя стент-графты обеспечивают немедленный и начальный гемостаз у пациентов с раком головы и шеи и CBS, долгосрочная безопасность, проходимость стента и постоянство гемостаза оказались неблагоприятными.Это лечение может быть временным или экстренным, а не постоянным. Мы предлагаем его применение у пациентов с острым CBS, что препятствует проведению окклюзионного теста, а также когда окклюзия сонной артерии представляет собой необычно высокий риск неврологических заболеваний. Мы также предлагаем профилактическое лечение антибиотиками и комбинированную эмболизацию патологических сосудов, питающих сосуды, для улучшения результатов.
Под выбросом сонной артерии понимается разрыв сонной артерии и ее ветвей. 1–4 Это одно из самых тяжелых осложнений, связанных с терапией рака головы и шеи. Клинические признаки и симптомы, связанные с разрывом сонной артерии, получили название синдрома выброса сонной артерии (CBS). Прорыв сонной артерии, как правило, происходит у пациентов с раком головы и шеи и радиационно-индуцированным некрозом, рецидивирующими опухолями или кожно-глоточными свищами. 2 Сообщенные уровни неврологической заболеваемости и смертности, связанные с этим осложнением, составляют 40% и 60% соответственно. 3 Хирургическое лечение прорыва сонной артерии обычно технически сложно, потому что исследование и ремонт ранее облученного поля затруднены. Сообщается, что эндоваскулярная терапия с постоянной окклюзией баллона или установкой стента является хорошей альтернативой хирургическому вмешательству. 1–5
У 15–20% пациентов с КОС, которым проводится постоянная окклюзия баллона, наблюдается немедленная или отсроченная церебральная ишемия. 1,6 Тест баллонной окклюзии может быть выполнен до окончательного лечения угрожающего CBS, но этот тест обычно невозможен в острых случаях.Кроме того, тест на окклюзию может не помочь идентифицировать небольшую группу пациентов, у которых отсроченная гемодинамическая ишемия развивается после постоянной окклюзии внутренней сонной артерии (ВСА). 1–3 Реконструктивное эндоваскулярное лечение CBS кажется разумным для достижения гемостаза и предотвращения неврологических заболеваний. Однако некоторые сообщения об ограниченных случаях показывают неблагоприятные долгосрочные результаты после размещения инородных тел в поле с продолжающимся загрязнением. 5,7 Такие исследования предполагают сохранение кровотока в артерии, прилегающей к текущему раку, и инфекция может подвергнуть пациента более высокому риску отсроченных осложнений (например, последующего кровотечения или окклюзии стента), чем при умерщвлении сонной артерии.Таким образом, целью данного исследования была оценка гемостатической эффективности, безопасности и результатов эндоваскулярной реконструкции с помощью саморасширяющихся стент-графтов для лечения прорыва сонной артерии у пациентов с раком головы и шеи.
Методы
Популяция пациентов
В течение 2-летнего периода в это исследование были включены 8 пациентов с раком головы и шеи с CBS (таблица). Все прошли лучевую терапию или химиолучевую терапию. Радикальное хирургическое удаление опухоли и рассечение шеи выполнено 5 пациентам.
Краткое описание пациентов с синдромом прорыва сонной артерии, получавших саморасширяющиеся стент-графты.
CBS был разделен на 3 типа: угрожающий, угрожающий и острый. 1,3 Угрожающий выброс был определен как обнажение сонной артерии из-за разрушения раны или как ангиографические данные, соответствующие неопластической инвазии каротидной системы и негеморрагической псевдоаневризме. Разрыв был почти неизбежен, если обнаженный сосуд не был сразу покрыт здоровой васкуляризованной тканью.Надвигающийся выброс сонной артерии состоял из коротких эпизодов острого кровотечения, которое разрешалось спонтанно или с помощью простой хирургической тампонады. Полный разрыв, вероятно, был неизбежен, потому что прерывистое кровоизлияние могло возникнуть из-за разрыва сонной артерии с псевдоаневризмой. Острый CBS был классифицирован как острое обильное кровотечение, которое не купировалось само по себе и не контролировалось с помощью хирургической тампонады. Сосуд был полностью разорван, и состояние пациента быстро ухудшилось бы, если бы немедленная реанимация и стабилизация не были выполнены до определенного лечения.
Связанные клинические данные во время интервенционного лечения включали рецидив опухоли у 6 пациентов, кожно-глоточный свищ у 4 пациентов и отдаленные метастазы у 2 пациентов. У всех пациентов наблюдались различные степени вызванных облучением изменений в области головы и шеи, от слегка опухших мягких тканей до больших участков радиационного некроза с изъязвлением или синусовым ходом.
Интервал между клиническим диагнозом и показаниями пациентов с CBS составлял 0.5–12 лет. Места патологических сосудистых поражений, таких как псевдоаневризмы, регистрировались как шейная ВСА, бифуркация сонной артерии или общая сонная артерия (ОСА).
Пациентов лечили саморасширяющимися стент-графтами, если Виллизиев круг был неполным, если была окклюзия контралатеральной сонной артерии, если пациенты находились в нестабильном клиническом состоянии (например, остром или приближающемся CBS), что препятствовало тестированию на баллонную окклюзию и / или если пациенты не могли перенести тест на окклюзию баллона. 6
Интервенционное лечение
Пациентам с угрозой CBS (пациенты 7 и 8) за 1 день до лечения назначался режим премедикации антитромбоцитов, состоящий из перорального приема аспирина (324 мг) и клопидогреля (300 мг). Пациентам с острым или приближающимся CBS (пациенты 1–6) профилактически вводили внутривенный ингибитор гликопротеина IIb / IIIa (Агграстат) во время интервенционной процедуры. Ингибитор разбавляли 5% водой с глюкозой до раствора 41,6 мкг / мл.Введение началось за 10 минут до развертывания стент-графта: началось внутривенное вливание в дозе 0,4 мкг / кг / мин в течение 15–20 минут с последующей непрерывной инфузией в дозе 0,1 мкг / кг / мин в течение 4-6 часов.
Во время процедуры мы использовали трансфеморальный артериальный доступ для получения полной нейроангиограммы надаортальных артерий и их ветвей, включая двусторонние сонные, двусторонние позвоночные и двусторонние подключичные артерии. Тщательная оценка сосудистых причинных поражений, таких как очаговая дилатация просвета, разрыв, формирование псевдоаневризмы или экстравазация, была сосредоточена на двусторонних сонных артериях.Мы также оценили круг Уиллиса перед выполнением вмешательства. Тест на окклюзию проводился, если клинический статус пациента был стабильным.
Когда мы решили развернуть саморасширяющийся стент-графт, мы поместили интродьюсер 11F через правую бедренную артерию. Около 70–100 Ед / кг гепарина вводили внутривенно, чтобы поддерживать время активированного свертывания, превышающее 250 секунд, что является стандартом при каротидной ангиопластике и установке стента. Пациентам с нестабильными показателями жизнедеятельности (пациенты 1 и 2) вводили гепарин внутривенно непосредственно перед установкой стент-графта.Диагностический катетер 5F (JB 2 или Simon 2; Cook, Bloomington, Ind) был заменен на проксимальный CCA. Через диагностический катетер проводник с маркером 0,014F (проводник IQ; Boston Scientific, Natick, Mass) был продвинут к сонной артерии. Для достижения точного размера сосуда мы тщательно проверили маркеры этой проволоки на прямом участке целевого сосуда как можно ближе к патологическому поражению. Сделана диагностическая ангиограмма с увеличением. Мы измерили диаметр и длину сонной артерии по маркерной проволоке.Саморасширяющийся стент-графт (Wallgraft; Boston Scientific) был выбран в соответствии с размерами пораженной сонной артерии. Концы стент-графта были развернуты более чем на 1 см над краем патологического сосудистого поражения. Диаметр выбранных стент-графтов был как минимум на 1 мм больше диаметра сонной артерии проксимальнее патологического поражения.
В цервикальную ВСА поместили сменный проводник длиной 300 см (Amplatz; Cook, Bloomington, Ind). Затем стент-графт продвигали по этому обменному проводнику к сонной артерии.Если причинное поражение было в проксимальной части ОСА или шейной ВСА, мы поместили другой диагностический катетер (Simon 2) с помощью трансартериального доступа в контралатеральную бедренную артерию, чтобы получить изображение для направления развертывания стент-графта. Для патологического поражения, расположенного в бифуркации сонной артерии или дистальном отделе ОСА, мы взяли бифуркацию сонной артерии на соответствующем уровне шейного отдела позвоночника в качестве ориентира для установки стента. Постдилатация была выполнена только пациенту 1 со стенозом сонной артерии.У пациентов 4 и 5, у которых были псевдоаневризмы в бифуркации сонной артерии, мы поместили спиральные волокна в основной ствол наружной сонной артерии (НСА), а затем развернули стент-графт, чтобы избежать восстановления коллатералей из ветвей НСА ( Рисунок 1).
Рис. 1.Пациент 5.
A , Ангиограмма левой сонной артерии показывает псевдоаневризму в бифуркации ( стрелка ).
B , После того, как 3 витка волокна ( наконечников стрелок ) были помещены в основной ствол НСА, в левую сонную артерию был установлен стент размером 8 × 50 мм.
C, Реконструктивная КТ-ангиография (изогнутая мультипланарная, переформатированные изображения) левой сонной артерии через 2 месяца показывает полную облитерацию псевдоаневризмы. Также были обнаружены удерживаемые спиральные волокна в тромбированной НСА с металлическим артефактом ( стрелки, ).
D и E , Осевые компьютерные томографии головы и шеи с контрастным усилением, 4 месяца спустя показывают септический тромбоз стент-графта с отбором газа ( стрелка на панели D ) и несколько абсцессов головного мозга ( наконечников стрел в панели E ).
Контрольная ангиограмма была получена сразу и через 15 минут после развертывания стент-графта, чтобы подтвердить его правильное расположение, а также проходимость сонной артерии. Интервенционное лечение было завершено, когда были достигнуты клинический гемостаз и адекватное покрытие патологического поражения стент-графтом. Это включало полную облитерацию поражений или постепенно замедляющийся и застойный поток контрастного вещества к поражению на серийных изображениях. Вскоре после лечения была начата ежедневная антиагрегантная терапия, состоящая из аспирина (324 мг) и клопидогреля (75 мг).Пациентам с острым или назревающим CBS (случаи 1–6) к антиагрегантной схеме была добавлена еще одна разовая доза клопидогреля (225 мг). Через 1 месяц этот режим был изменен на аспирин (100 мг) для пожизненного применения. Внутривенное введение ингибитора гликопротеина IIb / IIIa было прекращено через 4–6 часов после процедуры. Поскольку пациент 5 страдал абсцессами головного мозга после установки стент-графта, мы провели профилактическую антибактериальную терапию пациентам 6–8.
Оценка пациента и последующее наблюдение
Отоларинголог обследовал пациентов на предмет кровотечения вскоре после установки стента, чтобы подтвердить немедленный гемостаз.Пациенты также были обследованы на неврологический дефицит. Пациентам без повторного кровотечения выполняли контрольную КТ с контрастным усилением, КТ-ангиографию, сонографию или обычную ангиографию в течение первого месяца, а затем каждые 2–3 месяца. В случае повторного кровотечения выполнялась экстренная ангиография и интервенционное лечение. Срок наблюдения — от 1 дня до 20 месяцев.
Результаты
В таблице приведены технические и клинические результаты. У 8 пациентов было выполнено 12 терапевтических процедур, включая установку 10 стент-графтов.Пациенты 3 и 6 получили второй стент-графт из-за повторного кровотечения. Диаметр выбранных стент-графтов был на 1,1–2,3 мм больше, чем у обработанных сонных артерий. Показаниями к каротидной ангиопластике и установке стент-графта были критическое клиническое состояние, исключающее баллонную окклюзию (пациенты 1–3, 5, 6), неполный Уиллисовский круг (пациенты 4 и 8) и непереносимость окклюзионной пробы (пациенты 7).
У всех пациентов CBS удалось успешно лечить с помощью одного саморасширяющегося стент-графта с немедленным гемостазом.Полная облитерация патологического очага сразу после установки стент-графта была обнаружена у 4 пациентов (пациенты 1, 2, 6 и первый стент пациента 3). Облитерация патологического очага на серийной 15-минутной ангиограмме отмечена у 2 пациентов (пациенты 7 и 8). Прогрессирующая медленная и застойная утечка контрастного вещества к патологическим очагам на серийных изображениях и полная их стертость на контрольных изображениях отмечены у 3 пациентов (пациенты 4 и 5 и второй стент пациента 3).
Первоначальные осложнения включали острую тромбоэмболию у 3 пациентов. У пациента 1 был стеноз ВСА, который вызвал острый, но бессимптомный тромбоз и окклюзию сонной артерии сразу после установки стент-графта (рис. 2). Пациент 3 имел острый бессимптомный тромбоз стента и впоследствии был подвергнут лизису путем внутривенной инфузии ингибитора гликопротеина IIb / IIIa в течение 10 минут (рис. 3). Пациент 4 перенес острый инсульт. Он страдал невнятной речью и правой гемиплегией вскоре после установки стент-графта в левой сонной артерии.Сила мышц его правых конечностей снизилась до 0–1 степени. На ангиограмме обнаружен эмбол в сегменте М1 левой средней мозговой артерии с полной окклюзией сосуда. Мы продолжали непрерывную внутривенную инфузию ингибитора гликопротеина IIb / IIIa и продвинули микрокатетер к левой средней мозговой артерии для внутриартериального тромболизиса. После механических манипуляций и внутриартериальной инфузии урокиназы (240 000 ЕД) эмбол был частично лизирован с улучшенным притоком к дистальным ветвям левой средней мозговой артерии.К сожалению, у пациента не было немедленного неврологического улучшения, он стал ступорозным и отказался сотрудничать. Его артериальное давление было повышено до 220/110 мм рт.ст., поэтому мы решили прекратить процедуру и обратиться к неврологу для лечения. Внутривенное вливание ингибитора гликопротеина IIb / IIIa проводилось еще в течение 4 часов, которое затем было изменено на пероральный режим антитромбоцитов. Через 1 месяц неврологические симптомы у пациента улучшились: сознание было ясным, речь была невнятной, а мышечная сила его правых конечностей была 4–5 баллов.
Рис. 2.Пациент 1.
A , Ангиограмма правой сонной артерии показывает разрыв сонной артерии в бифуркации ( вертикальные стрелки, ) и активную струю экстравазации ( стрелки, наконечники ) через очаговый дефект кожи на правая сторона шеи во время введения контрастного вещества. Обнаружен также явный длинносегментарный стеноз шейной ВСА ( горизонтальные стрелки, ).
B , После развертывания стента размером 8 × 50 мм от ВСА до ОСА сразу возник острый тромбоз с полной окклюзией сонной артерии.
Рис. 3.Пациент 3. Ангиограмма левой сонной артерии. А , Псевдоаневризма шейного отдела ВСА ( стрелка ). B , Вскоре после того, как в шейную ВСА был установлен стент размером 7 × 30 мм, в стенте и его дистальном конце был отмечен острый тромбоз ( наконечников стрелок ). C , Острый тромбоз был лизирован за 10 минут с использованием внутривенного антитромбоцитарного агента. D, Повторное кровотечение из-за псевдоаневризмы луковицы сонной артерии было обнаружено через 3 недели; поражение ( стрелка ) было проксимальнее первого стента. E , В сонную артерию был установлен стент размером 9 × 50 мм, который остановил кровотечение. F, Последующая ангиограмма левой сонной артерии показывает сохраненную сонную артерию и полную облитерацию патологического очага через 1 неделю. G , Шесть месяцев спустя компьютерная томография шеи с усилением аксиального контрастирования показывает тромбоз левой сонной артерии ( стрелка ).
Общие отсроченные осложнения включали повторное кровотечение (у 4 пациентов), тромбоз сонной артерии (у 3 пациентов) и формирование абсцесса головного мозга (у 1 пациента).Повторное кровотечение возникло в результате прогрессирования заболевания у 3 пациентов и, как полагали, было связано с неадекватным размещением стент-графта над патологическим поражением у одного пациента (пациент 2) из-за его критического клинического статуса. Повторное кровотечение привело к летальному исходу у 2 пациентов: пациента 1, семья которого отказалась от дальнейшего вмешательства, и пациента 2, умершего от обильного кровотечения и гиповолемического шока.
У пациента 3 повторное кровотечение произошло через 3 недели после первой процедуры и было успешно вылечено вторым стент-графтом (рис. 3).У пациента 6 контроль повторного кровотечения был затруднен. Он поступил с рецидивом активной экстравазации через 1 месяц после установки первого стент-графта (рис. 4). Мы эмболизировали патологические сосудистые пятна, питаемые ветвями контрлатеральных верхних и ипсилатеральных нижних артерий щитовидной железы, с помощью частиц размером 150–250 микрон (Contour Powder; Boston Scientific, Ирландия) и достигли немедленного гемостаза. Активное кровотечение повторилось через 1 месяц, и была обнаружена еще одна псевдоаневризма в луковице сонной артерии чуть дистальнее края первого стент-графта.Мы установили второй стент-графт в ВСА и снова достигли немедленного гемостаза. Однако через 2 недели повторное кровотечение повторилось. При экстренной подключичной ангиографии выявлена псевдоаневризма ветвей правой верхней щитовидной артерии. Отверстие правой НСА закрыто ранее развернутыми стент-графтами. Многочисленные коллатерали из правого реберно-шейного ствола анастомозировали с дистальными ветвями правой НСА для питания псевдоаневризмы (рис. 4). Поскольку ветви правого реберно-шейного ствола могли анастомозировать с правой позвоночной артерией, эмболизация ветвей правого реберно-шейного ствола представляла риск инсульта.Для нацеливания на источник кровотечения мы выполнили прямую чрескожную пункцию основного ствола правой НСА с помощью спинномозговой иглы 21-го размера. Мы связались с правой верхней артерией щитовидной железы и эмболизировали псевдоаневризму путем медленной инъекции 25% n -бутилцианоакрилата (Histoacryl; Braun, Германия) и 75% липиодольного масла через спинномозговую иглу. Контрольная ангиограмма показала полную облитерацию псевдоаневризмы, кровотечения больше не было.
Рис. 4.Пациент 6.
A , Ангиограмма правой сонной артерии показывает псевдоаневризму в правом дистальном отделе ОСА ( стрелка ).
B , Стент размером 8 × 50 мм развернут от правой луковицы сонной артерии к правой ОСА.
C , 2 месяца спустя была отмечена еще одна псевдоаневризма в луковице правой сонной артерии чуть дистальнее дистального конца стента ( стрелка ).
D , Второй стент размером 8 × 50 мм был развернут в правой шейной ВСА, чтобы перекрыть первый стент.Пятнистый скопление газа ( стрелки, ) в мягких тканях указывает на лучевой некроз.
E , Правая подключичная ангиограмма показывает псевдоаневризму (, стрелка ) в ветви правой верхней щитовидной артерии, восстановленной из ветвей ипсилатерального реберно-шейного ствола через ипсилатеральную НСА. Стент закрывает отверстие правой НСА.
F , Прямая чрескожная пункция основного ствола правой НСА спинальной иглой (, наконечники стрелок, ) была выполнена с использованием изображения дорожной карты.Игла вошла в правую верхнюю щитовидную артерию и показала небольшую псевдоаневризму (, стрелка ). Псевдоаневризма была успешно эмболизирована путем медленного введения смеси жидких адгезивов ( n -бутилцианоакрилат и липиодол).
Пациенты 3–8 наблюдались от 2 недель до 3 месяцев. У всех были проходимы сонные артерии и развернутые стент-графты. У пациентов 3, 5 и 6, которые находились под наблюдением более 3 месяцев, обработанная сонная артерия стала тромботической и закупорилась.У одного развились множественные абсцессы головного мозга из-за септического тромбоза сонной артерии (рис. 1), а у 2 пациентов был бессимптомный тромбоз сонной артерии (рис. 3). Пять пациентов умерли: пациенты 1 и 2 от повторного кровотечения и пациенты 4, 7 и 8 от прогрессирования заболевания. Три пациента были живы при последнем наблюдении в течение 13–20 месяцев.
Обсуждение
Прорыв сонной артерии или разрыв сонной артерии — страшное осложнение хирургии головы и шеи при злокачественном заболевании.Пациенты с CBS могут иметь различные клинические проявления из-за разрыва сонной артерии, такие как острое кровотечение или обнажение части сонной артерии. 1,4,5 Сообщенная частота разрыва сонной артерии после радикального рассечения шеи составляет 4,3%. 8 Факторы риска CBS у пациентов с раком головы и шеи включают кожно-глоточный свищ, инфекцию раны, воздействие слюны, лучевую терапию, радикальную резекцию и удаление оболочки сонной артерии, некроз лоскута с обнажением сонной артерии и рецидивную опухоль. 1,2 У пациентов с раком головы и шеи предыдущее облучение увеличивает риск CBS в 7,6 раза. 1,2 Сонная артерия разрывается, если ее стенка повреждена в результате ишемии, поскольку 80% кровоснабжения она получает из адвентиции. 3 Сообщалось о формировании псевдоаневризм через 2–20 лет после радикального рассечения шеи и облучения. 9,10
Экстренная хирургическая перевязка ВСА или ОСА обычно используется для лечения CBS.Такой подход связан со средней неврологической заболеваемостью 60%. 3 Эндоваскулярные методы, в том числе постоянная окклюзия баллоном пораженной ВСА, существенно улучшают результаты лечения пациентов. 1–4 Однако у 15–20% пациентов с КОС, которым проводится постоянная окклюзия баллона, развивается немедленная или отсроченная церебральная ишемия. 1,6 Это осложнение является результатом таких факторов, как неполный Виллизиев круг, тромбоэмболия из-за острой окклюзии сонной артерии или отсроченная недостаточность коллатерального сосуда.Испытание на окклюзию баллона может быть выполнено до окончательного лечения угрожающего CBS, но обычно это невозможно в надвигающихся или острых случаях. Кроме того, тест на окклюзию может не помочь в выявлении небольшой группы пациентов, у которых после окончательной окклюзии ВСА развивается отсроченная гемодинамическая ишемия. 1–3 Осложнения этой техники включают острый разрыв псевдоаневризмы во время надувания баллона и отсроченный разрыв или спускание баллона. 1–3 Заболевание контралатеральной ВСА может также препятствовать безопасному лечению посредством окклюзии материнской артерии.
Сообщалось о применении стент-графтов при реконструктивном лечении разрывов артерий, расслоений, псевдоаневризм и артериовенозных свищей в области головы и шеи. 6,11,12 Это лечение особенно полезно у пациентов с высоким риском окклюзии сонной артерии. В большинстве случаев сосудистое поражение успешно лечится и материнская артерия сохраняется. Сообщалось о нескольких осложнениях. Однако применение стент-графтов для лечения прорыва сонной артерии в случаях рака головы и шеи дало различные результаты.В одной серии CBS безопасно лечили с помощью эндоваскулярной реконструкции с помощью стента (2 пациента со стент-графтом) без каких-либо связанных с процедурой инсультов или смертей. 6 Авторы сообщили, что использование саморасширяющихся стент-графтов было многообещающим при лечении рецидивирующей CBS. Однако другие отмечали, что эти саморасширяющиеся стент-графты были полезны только для начального контроля кровотечения сонной артерии и что они могут быть связаны с отсроченными осложнениями, такими как повторное кровотечение, тромбоз или окклюзия. 5,7
Использованный стент-графт представляет собой расширяемую металлическую сетку, покрытую полиэтилентерефталатом. При использовании этого стент-графта для лечения прорыва сонной артерии у пациентов с раком головы и шеи необходимо учитывать несколько факторов. Во-первых, этот саморасширяющийся стент-трансплантат требует благоприятных анатомических условий, таких как открытая анатомия бедренной и подвздошной артерий, которая позволяет размещать сосудистую оболочку большого калибра (10-11F), дугу аорты и простые надаортальные ветви. и не извилистый, и отсутствие сопутствующего стеноза сонной артерии.Для этого стента предлагаются сосуды-мишени диаметром 5–12 мм. Сопутствующий стеноз сонной артерии может препятствовать полному расширению стент-графта, что может затруднять кровоток и вызывать острое тромбообразование (рис. 2). У пациента 1, связанного со стенозом длинной сегментарной сонной артерии, повреждение интимы также могло произойти в области дистального конца стент-графта, когда ангиопластика была выполнена после развертывания стент-графта. Это повреждение интимы может усугубить острый тромбоз обработанной сонной артерии.В этой ситуации реконструктивное лечение включает в себя адекватное предварительное расширение стенозированной ВСА перед развертыванием стент-графта, использование непокрытого стента для стенозированной ВСА и мостовидного протеза с закрытым стентом проксимально, а также использование открытых стентов с эмболизацией псевдоаневризма. 6 Дальнейшее техническое усовершенствование стент-графта с целью уменьшения профиля и увеличения гибкости системы доставки важно для расширения его применения при лечении выброса сонной артерии.
Кроме того, необходимы соответствующие патофизиологические условия, такие как толерантность к антиагрегантным и антикоагулянтным препаратам и отсутствие зараженной раны. Премедикация антитромбоцитами обычно невозможна в случаях острой или приближающейся КОС. Пациентам в этой ситуации мы вводили внутривенно ингибитор гликопротеина IIb / IIIa во время вмешательства и перешли на пероральный режим после достижения гемостаза. Ингибитор гликопротеина IIb / IIIa может достичь своего тромболитического эффекта за несколько минут и эффективен для предотвращения острого тромбоза (рис. 3). 13
Стент-графты в целом более тромбогенные, чем голые стенты, и поэтому требуют более агрессивной и продолжительной антиагрегантной терапии во время и после лечения. 14–16 Для использования стент-графтов требуется как минимум 3-месячный курс терапии аспирином и клопидогрелом иклопидином. 14 Однако CBS у пациентов с раком головы и шеи не является простым сосудистым заболеванием; вместо этого это системное расстройство. У таких пациентов могут быть раневые осложнения, такие как лучевой некроз или кожно-глоточный свищ, или у них могут быть системные осложнения, такие как мукозит, от предшествующей химиолучевой терапии.Длительная антитромбоцитарная терапия сопряжена с риском кровотечения или просачивания из внесосудистых поражений. Длительная антитромбоцитарная терапия может также помешать дальнейшему постоянному лечению, например комбинированному шунтированию и удалению сонной артерии, поскольку мы считаем стент-графты для временного или неотложного лечения CBS. Большинство наших пациентов были моложе, чем в предыдущих исследованиях, и у них не было связанных диффузных атеросклеротических изменений и стеноза в дистальной части сонной артерии и ее ветвей.Соответственно, мы сократили продолжительность антитромбоцитарной терапии в / в ингибитором гликопротеина IIb / IIIa до 4-6 часов и перорального режима клопидогреля иклопидина до 1 месяца после процедуры. Этот неадекватный адъювантный режим, который, возможно, способствовал долгосрочным субоптимальным результатам для наших пациентов. Мы предлагаем продлить курс антиагрегантной терапии для улучшения проходимости стент-графтов, если пациенты могут это переносить.
Когда стент-графты используются для лечения прорыва сонной артерии у пациентов с раком головы и шеи, невозможно удерживать инородные тела вдали от области продолжающегося заражения.За время наблюдения более 6 месяцев ни у одного из наших 3 пациентов не было открытой сонной артерии. Один поступил с абсцессами головного мозга. Использование стент-графта в поле с зараженным некрозом может привести к стойкой инфекции, поскольку инфекционные организмы колонизируют чужеродный материал. Эта стойкая инфекция также может препятствовать формированию неоинтимы внутри стента и в конечном итоге вызывать тромбоз сонной артерии. В модели на свиньях профилактика антибиотиками применялась во время и после установки стента для снижения риска местной инфекции. 17 Для улучшения контроля этой местной инфекции мы рекомендуем профилактические антибиотики до и после вмешательства.
Другой фактор, который следует учитывать при наложении стент-графта для лечения выброса сонной артерии, — это расположение патологического поражения. При поражениях в области бифуркации сонной артерии кровотечение может повториться из-за восстановления проксимальных ветвей НСА. Эмболизация основного ствола ипсилатеральной НСА может снизить вероятность повторного кровотечения (рис. 1).У четырех пациентов были патологические поражения, связанные с бифуркацией сонной артерии. У пациентов 4 и 5 они были связаны с эмболизацией главного ствола НСА; у них не было повторного кровотечения через 2 или 14 месяцев наблюдения. У пациентов 1 и 6 без комбинированной эмболизации НСА в течение 1 месяца возникло повторное кровотечение.
Патологическое поле рака головы и шеи может показывать временные и динамические изменения в результате действия сложных факторов, таких как рецидив опухоли, инфекция и лучевой некроз.Этот продолжающийся патологический процесс может прогрессировать в первоначально обработанной области, особенно при долгосрочном наблюдении. У пациентов 3 и 6 рецидивирующее кровотечение, вызванное новым патологическим поражением сосудов, распространялось за пределы первого стент-графта (рис. 3 и 4). Мы предлагаем оценить степень патологического поражения на КТ и область предыдущего облучения до того, как планируется установка стента. Длинный саморасширяющийся стент-графт может полностью покрывать патологическое поле, особенно с учетом постоянного укорачивания саморасширяющегося стент-графта, поскольку он расширяется и постепенно приспосабливается к сонной артерии.
Как правило, полная облитерация патологического очага вскоре после установки стент-графта указывается для подтверждения успешности лечения прорыва сонной артерии. В 3 из наших 10 процедур развертывания стент-графта (пациенты 4 и 5 и второй стент пациента 3) полная облитерация патологических поражений была продемонстрирована не на ангиограмме на месте, а на последующих изображениях. Причины, по которым не достигается немедленная облитерация поражений в этих случаях, включают использование внутривенных антиагрегантов (ингибитор гликопротеина IIb / IIIa) во время и после процедуры, относительно плохое соответствие стент-графта сонной артерии и отсутствие постдилатации после развертывание стент-графтов.Подобно конструкции Wallstent (Boston Scientific), Wallgraft представляет собой непрерывно плетеный, покрытый стент, который имеет относительно плохую форму и соответствие с извитостью и неровностями сосудов. 18,19 Правильно подобранный саморасширяющийся стент-графт будет медленно приспосабливаться к сонной артерии и, наконец, уничтожить патологическое поражение. Возможно достижение облитерации поражений, если на серийных ангиограммах обнаруживается клиническое улучшение и постепенное замедление проникновения контрастного вещества в очаг поражения.Однако выполнение баллонной ангиопластики этих уязвимых сонных артерий может привести к повреждению сосудов на краю стент-графтов. Это особенно верно при использовании большого баллона, при использовании короткого стент-графта с недостаточным охватом поражения или с концом стент-графта, расположенным в искривленной сонной артерии.
Плохая долгосрочная проходимость развернутых стент-графтов и отсроченные осложнения предполагают, что установка стент-графта может быть временным, а не постоянным способом лечения CBS у пациентов с раком головы и шеи.Однако стент-графты давали несколько преимуществ. Во-первых, немедленный гемостаз был достигнут у всех пациентов, только с одним случаем симптоматического инсульта. Этот результат подчеркивает эффективность использования саморасширяющихся стент-графтов в неотложной практике для достижения гемостаза и предотвращения неврологических заболеваний у пациентов с высоким риском окклюзии сонной артерии. Процедура также продлила время для планирования дальнейшего лечения, позволяя клиницистам дождаться стабилизации клинического состояния пациентов, достаточной для теста на окклюзию, или позволяя им выполнять комбинированную операцию сосудистого обхода и постоянную окклюзию сонной артерии.
Во-вторых, развернутые стент-графты показали хорошую проходимость у 6 пациентов в течение первых 3 месяцев наблюдения. Это наблюдение подразумевает временную эффективность саморасширяющихся стент-графтов для достижения гемостаза и сохранения сосудов у этих пациентов. Более того, прогрессирование тромбоза сонной артерии в течение нескольких месяцев может обеспечить достаточное время для восстановления внутричерепных коллатералей, если хроническую инфекцию можно контролировать с помощью профилактического лечения антибиотиками.Отобранным пациентам с CBS, запущенным заболеванием и ожидаемой продолжительностью жизни менее 3 месяцев может быть полезно это лечение. Однако частота повторного кровотечения (50%) у наших пациентов все еще была слишком высокой, что ограничивало применение процедуры. Эта высокая частота повторного кровотечения также указывает на то, что сохранение кровотока в артерии, прилегающей к продолжающемуся загрязнению, может подвергнуть пациента более высокому риску последующего кровотечения, чем при умерщвлении сонной артерии.
В наше исследование было включено ограниченное число пациентов, многие из которых имели короткую выживаемость, что препятствовало долгосрочному наблюдению.Кроме того, отсутствие опыта применения антитромбоцитарных препаратов и профилактических антибиотиков могло повлиять на безопасность и результаты. Для улучшения результатов реконструктивного лечения выброса сонной артерии у пациентов с раком головы и шеи необходимы дальнейшие исследования с улучшенными профилактическими препаратами, техникой вмешательства и устройствами.
Заключение
Хотя использование стент-графтов может обеспечить немедленный и начальный гемостаз у пациентов с раком головы и шеи и CBS, долгосрочная безопасность, проходимость стента и постоянство гемостаза кажутся неблагоприятными.Использование стент-графтов в этом контексте следует рассматривать как временный или неотложный, а не постоянный метод лечения КОС у этих пациентов. Мы оставляем за собой право применять эту процедуру для пациентов в критическом клиническом состоянии, исключающем окклюзионный тест, и когда окклюзия сонной артерии представляет необычно высокий риск неврологических заболеваний. Мы также рекомендуем профилактическое лечение антибиотиками и комбинированную эмболизацию сосудов, питающих патологию, для улучшения результатов.
Ссылки
- ↵
Chaloupka JC, Putman CM, Citardi MJ, et al. Эндоваскулярная терапия синдрома прорыва сонной артерии у хирургических пациентов головы и шеи: диагностика и управленческие соображения. AJNR Am J Neuroradiol 1996; 17: 843–52
- ↵
Macdonald S, Gan J, Mckay AJ, et al. Эндоваскулярное лечение синдрома острого выброса сонной артерии. J Vasc Interv Radiol 2000; 11: 1184–88
- ↵
Citardi MJ, Chaloupak JC, Son YH, et al. Лечение разрыва сонной артерии с помощью контролируемой эндоваскулярной терапевтической окклюзии (1988–1994). Ларингоскоп 1995; 105: 1086–92
- ↵
Chaloupka JC, Roth TC, Putman CM, et al. Синдром рецидивирующего выброса сонной артерии: диагностика и терапевтические проблемы в недавно выделенной подгруппе пациентов. AJNR Am J Neuroradiol 1999; 20: 1069–77
- ↵
Warren FM, Cohen JI, Nesbit GM, et al. Лечение «прорыва» сонной артерии эндоваскулярными стент-графтами. Laryngoscope 2002; 112: 428–33
- ↵
Lesley WS, Chaloupka JC, Weigele JB, et al. Предварительный опыт эндоваскулярной реконструкции для лечения синдрома выброса сонной артерии. AJNR Am J Neuroradiol 2003; 24: 975–81
- ↵
Simental A, Hohnson JT, Horowitz M. Отсроченные осложнения эндоваскулярного стентирования при выбросе сонной артерии. Am J Otolaryngol 2003; 24: 417–19
- ↵
Maran AGD, Amin M, Wilson JA. Радикальное рассечение шеи: опыт 19 лет. J Laryngol Otol 1989; 103: 760–64
- ↵
Fonkalsrud EW, Sanchez M, Zerubavel R, et al. Серийные изменения артериальной структуры после лучевой терапии. Surg Gynecol Obstet 1977; 145: 395–400
- ↵
Ernemann U, Herrmann C, Plontke S, et al. Псевдоаневризма верхней щитовидной артерии после лучевой терапии рака гортани. Ann Otol Rhinol Laryngol 2003; 112: 188–90
- ↵
Редекоп Г., Маротта Т., Вейл А. Лечение травматических аневризм и артериовенозных свищей основания черепа с помощью эндоваскулярных стентов.J Neurosurg 2001; 95: 412–19
- ↵
Александр MJ, Smith TP, Tucci DL. Лечение ятрогенной псевдоаневризмы каменистой сонной артерии с применением покрытого стента. Cardiovasc Intervent Radiol 2001; 24: 283–85
- ↵
Topol EJ, Moliterno DJ, Herrmann HC, et al. Сравнение двух ингибиторов гликопротеина тромбоцитов IIb / IIIa, тирофибана и абциксимаба, для предотвращения ишемических событий при чрескожной коронарной реваскуляризации. N Engl J Med 2001; 344: 1888–94
- ↵
Sovik E, Klow NE, Brekke M, et al. Элективная установка покрытых стентов в родные коронарные артерии. Acta Radiol 2003; 44: 294–301
Tielliu IFJ, Verhoeven ELG, Zeebregts CJ, et al. Эндоваскулярное лечение аневризмы подколенной артерии: результаты проспективного когортного исследования. J Vasc Surg 2005; 41: 561–67
- ↵
Gercken U, Lansky AJ, Buellesfeld L, et al. Результаты имплантации коронарного стент-графта Jostent в различных клинических условиях: результаты процедуры и наблюдения. Катетер Cardiovasc Intervent 2002; 56: 353–60
- ↵
Paget DS, Bukhari RH, Zayyat EJ, et al. Инфекция эндоваскулярных стентов после антибиотикопрофилактики или после инкорпорации артериальной стенки. Am J Surg 1999; 178: 219–24
- ↵
Tanaka N, Martin J-B, Tokunaga K, et al. Соответствие стентов сонной артерии анатомии сосудов: оценка на моделях сонных артерий. AJNR Am J Neuroradiol 2004; 25: 604–07
- ↵
Berkefeld J, Turowski B, Dietz A, et al. Результаты реканализации после установки каротидного стента. AJNR Am J Neuroradiol 2002; 23: 113–20
- Получено 13 декабря 2005 г.
- Принято после пересмотра 15 февраля 2006 г.
- Copyright © American Society of Neuroradiology
Травматический разрыв шейные сонные артерии: вскрытие и гистопатологическое исследование 200 случаев
Реферат
За 19-месячный период с 7 ноября 1984 г. по 11 июня 1986 г. было проведено 200 последовательных вскрытий жертв дорожно-транспортных происшествий.В каждом случае были исследованы как общие сонные артерии, так и их соответствующие внутренние и внешние ветви на расстоянии до 2 см от бифуркации на предмет ушиба, частичного разрыва или разрыва. Все разрывы и разрывы были вырезаны вместе с сегментом окружающей артериальной ткани, обработаны, рассечены и исследованы с помощью обычной световой микроскопии на наличие и степень разрыва артерий.
Было обнаружено несколько открытий: (i) почти у одной трети испытуемых имело место некоторая степень разрушения артерий; (ii) двойное или даже тройное поражение сосудов как в ипсилатеральном, так и в контралатеральном распределении произошло у 38.6% из 57 субъектов, у которых были обнаружены травматические поражения артерий; (iii) большое количество встреченных разрывов интимы, 44,7% из которых показали распространение разрыва на внутреннюю эластичную пластинку с дальнейшим продольным продолжением разрыва вдоль пластинки без нарушения ее; (iv) разрывы по ламинарным плоскостям среды произошли у 52,6% из 57 пациентов и были особенно заметны в местах разветвления вспомогательных сосудов; (v) сложные интимо-медиальные разрывы произошли почти у двух третей (63.2%) из 57 субъектов, подчеркивая двойное участие этих слоев артериальной стенки в травматических поражениях; (vi) возникновение адвентициальных ушибов у 70,2% из 57 пациентов; (vii) возникновение полного пересечения стенки сосуда более чем в одной четверти (26,3%) сосудов с положительными результатами и с участием почти одной трети (31,6%) субъектов, что, возможно, указывает на серьезность травмы, нанесенной пострадавшим были разоблачены.


 д.
д. При хроническом цервиците соединительнотканная строма органа инфильтрирована и уплотнена, из-за чего ухудшается раскрытие маточного зева.
При хроническом цервиците соединительнотканная строма органа инфильтрирована и уплотнена, из-за чего ухудшается раскрытие маточного зева. При бурной родовой деятельности плод проходит через недостаточно сглаженную и раскрытую шейку матки, травмируя края ее зева.
При бурной родовой деятельности плод проходит через недостаточно сглаженную и раскрытую шейку матки, травмируя края ее зева.

 С помощью широких зеркал, пулевых или геморроидальных щипцов выполняется ревизия шейки с растягиванием краев зева и осмотром всех складок.
С помощью широких зеркал, пулевых или геморроидальных щипцов выполняется ревизия шейки с растягиванием краев зева и осмотром всех складок.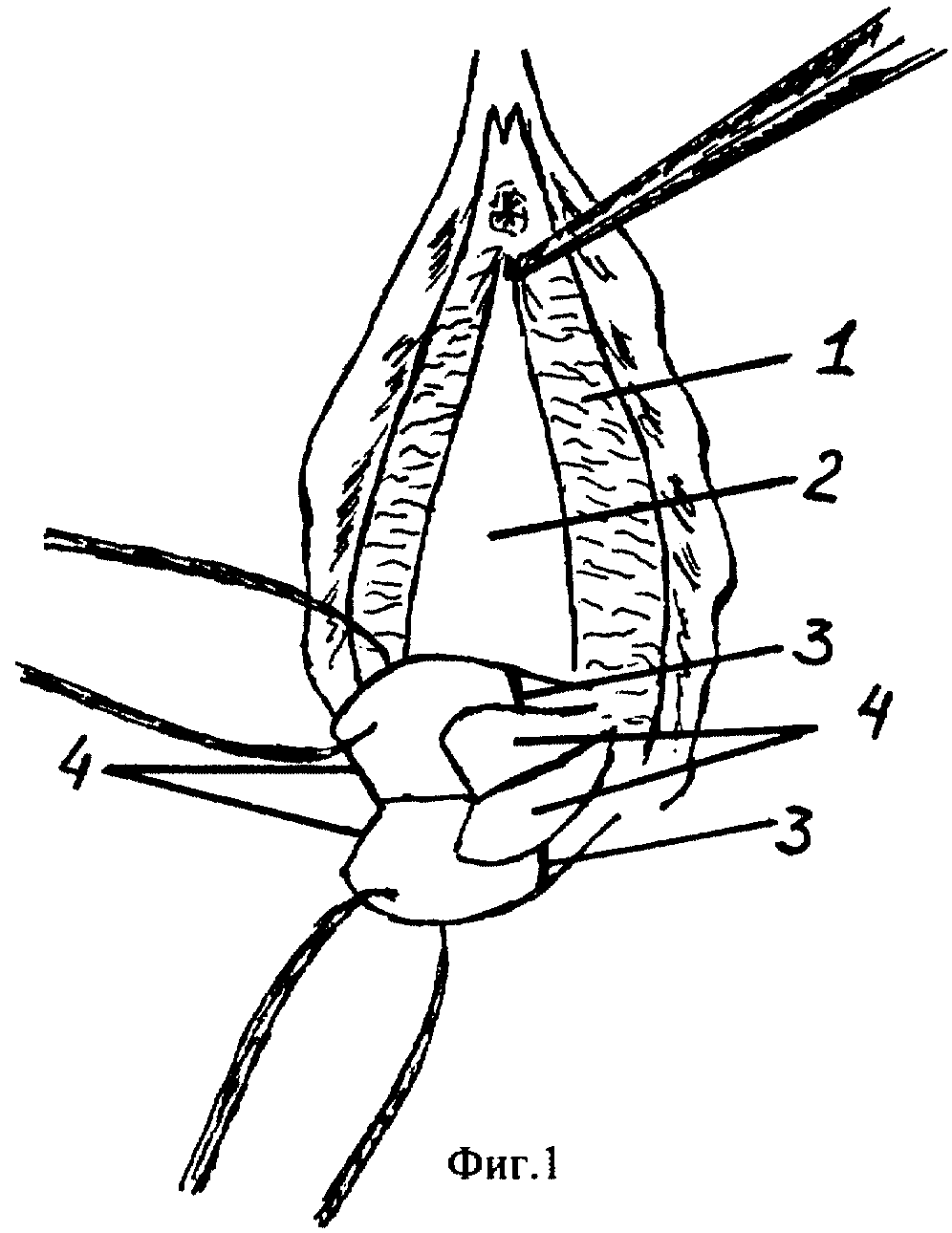 Если это необходимо, пациентке проводят экстренную диагностику и направляют на лечение в день обращения в клинику.
Если это необходимо, пациентке проводят экстренную диагностику и направляют на лечение в день обращения в клинику.


 При подготовке к реконструктивно-пластической операции на шейке матки гигиеническая подготовка промежности и стенок влагалища осуществляется строго медицинским персоналом. На промежности должны отсутствовать волосы и воспалительные элементы. Оптимально проводить бритье волос в день операции медицинским персоналом с обязательной обработкой зоны раствором антисептика (хлоргексидин, мирамистин).
При подготовке к реконструктивно-пластической операции на шейке матки гигиеническая подготовка промежности и стенок влагалища осуществляется строго медицинским персоналом. На промежности должны отсутствовать волосы и воспалительные элементы. Оптимально проводить бритье волос в день операции медицинским персоналом с обязательной обработкой зоны раствором антисептика (хлоргексидин, мирамистин).
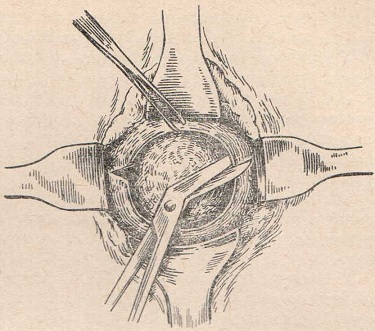
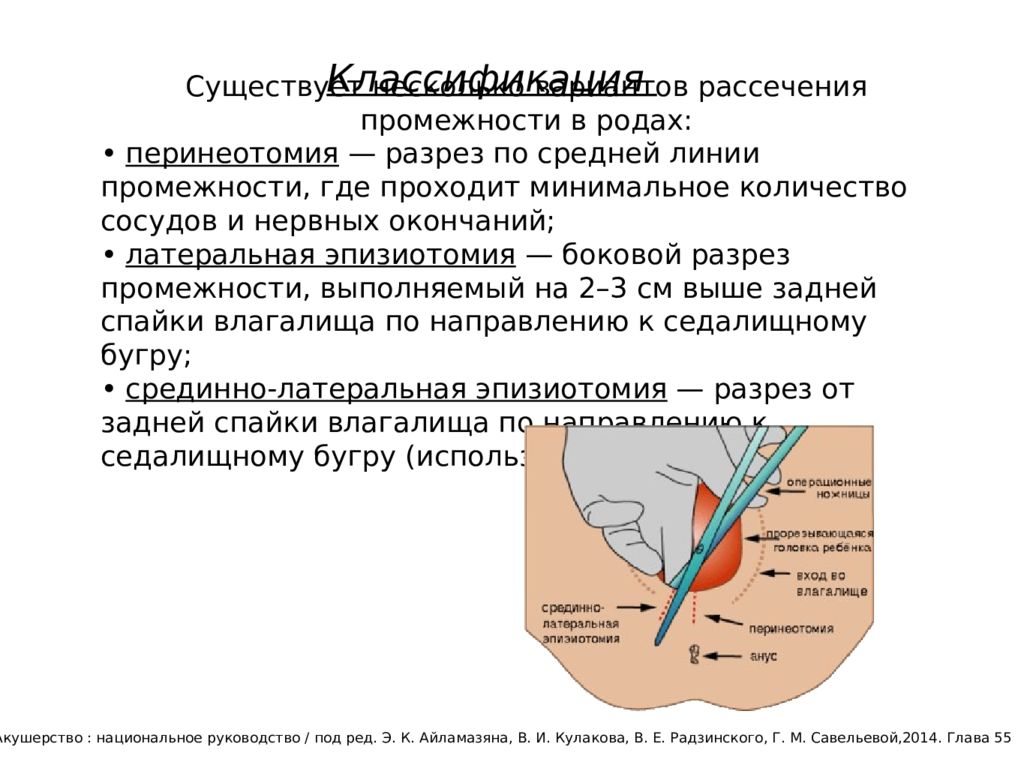 Чаще всего грыжа межпозвоночного диска в результате износа может быть вызвана внезапной травмой, в том числе падением.
Чаще всего грыжа межпозвоночного диска в результате износа может быть вызвана внезапной травмой, в том числе падением.