Как пить Регидрон детям и взрослым: дозировка и рекомендации специалистов?
Регидрон — это лекарственное средство, которое назначается в любом возрасте для восстановления водно-электролитного баланса. Показаниями к его употреблению являются отравления и кишечные инфекции, симптомы которых – понос, рвота.
Внимание! Этот препарат предотвращает обезвоживание, устраняет слабость и прочие отрицательные проявления отравлений и кишечных расстройств, таких как диарея, а также применяется при тепловом либо солнечном ударе.
Состав
Препарат Регидрон представляет собой кристаллический белый порошок, используемый для приготовления раствора. В его состав входят:
- электролиты солей натрия и калия;
- глюкоза в форме декстрозы, помогающая абсорбции солей и цитратов, которые способствуют восстановлению электролитического баланса.
Мягкий детокс-эффект и эффективную поддержку микрофлоры кишечника оказывает Кишечный фитосорбент Intestinal Defense, который гармонизирует работу пищеварительной системы и выводит продукты метаболизма и токсины, а также повышает сопротивляемость инфекциям.
Cтоит также обратить ваше внимание на Бифидогенный бальзам — Сибирский прополис Агатовый, который также плодотворно влияет на естественный баланс микрофлоры кишечника, стимулируя её рост. Улучшенная формула бальзама содержит ещё больше лактулозы и сибирских целебных трав.
Лекарственное взаимодействие
Регидрон не рекомендуется употреблять с препаратами, обладающими аналогичным спектром действия и близким составом.
Как пить?
Готовить раствор Регидрона нужно, используя 1 л чистой, охлажденной кипяченой воды на 1 пакетик препарата. В таком виде его можно хранить 2–8 суток. Перед приемом раствор необходимо перемешать, так как возможно выпадение осадка.
Внимание! Для взрослого пациента за один прием рекомендовано употреблять 10 мл раствора Регидрона на каждый килограмм веса.Средство пьют маленькими глотками после каждой очистки содержимого кишечника либо приступа рвоты вне зависимости от приемов пищи. После улучшения самочувствия и исчезновения симптомов дозу снижают до 5 мл на 1 кг массы тела.
При тошноте или рвоте Регидрон принимают порциями по 1-2 ч. л. Во время лечения нельзя принимать пищу, богатую жирами и простыми углеводами.
В детском возрасте
Детям прием Регидрона показан при отравлениях и прочих тяжелых состояниях, симптомами которых являются диарея, рвота и сильное обезвоживание.
Внимание! Нельзя добавлять в раствор вкусовые добавки или сахар, желая сделать его более приятным для ребенка.
Новорожденным или малышам до года раствор впрыскивают шприцем в рот, на внутреннюю поверхность щеки. В тяжелых случаях детям каждый час дают 10 мл такой жидкости на каждый килограмм массы тела. При положительной динамике суточную дозу снижают.
Прием Регидрона не должен осуществляться более 3-4 дней. В ходе лечения этим препаратом следует внимательно следить за состоянием ребенка и оперативно обратиться к врачу в случае возникновения любых проблем.
Побочные эффекты
При лечении Регидроном возможно появление аллергических реакций. В случае избытка натрия или калия в организме наблюдается индивидуальная непереносимость. У нее такие же симптомы, как в случае передозировки препарата:
- судороги;
- потеря сознания;
- повышенная нервно-мышечная возбудимость;
- паралич мышц;
- остановка дыхания;
- нарушение вентиляции легких.

Очень важно защищать и укреплять микрофлору кишечника. С этими задачами справляется комплекс пробиотиков Эльбифид — Essential Probiotics, который поддерживает баланс естественной микрофлоры кишечника, ответственной за качество иммунного ответа и гармонизацию работы пищеварительной системы.
Нормализовать работу пищеварительной системы и восстановить микрофлору кишечника поможет также Фиточай из диких трав № 5 (Комфортное пищеварение) — Baikal Tea Collection. Уникальная композиция сибирских трав (ромашка, курильский чай, подорожник и володушка) нейтрализует токсины, способствует формированию сильного иммунитета и дарит ощущение комфорта и лёгкости.
Внимание! В самых серьезных случаях передозировка препарата или его индивидуальная непереносимость могут привести к впадению пациента в кому.
Противопоказания
Принимать Регидрон нельзя, если у больного наблюдается потеря сознания, кишечная непроходимость, почечная недостаточность и другие нарушения функционирования почек, диабет, индивидуальная непереносимость тех или иных компонентов, входящих в состав препарата.
инструкция по применению, аналоги, состав, показания
Тяжелая дегидратация (потеря веса >10%, анурия) должна быть пролечена в первую очередь с использованием внутривенных препаратов для регидратации. После этого для лечения диареи может быть использован Регидрон.
Рекомендуемые дозы препарата не следует превышать, если потребность пациента в дополнительном введении электролитов не подтверждена лабораторными исследованиями.
Пакетик препарата Регидрон следует растворять в 1 л воды. Если превышается доза, у пациента может развиться гипернатриемия. Пациенты, у которых дегидратация развилась на фоне почечной недостаточности, диабета или других хронических заболеваний, нарушающих кислотно-щелочной, электролитный или углеводный баланс, требуют тщательного мониторинга при проведении терапии препаратом Регидрон, вплоть до госпитализации.
Если во время применения препарата Регидрон возникают следующие ситуации, надо обратиться к врачу:
• у пациента появляется замедленная речь, он быстро истощается, появляется сонливость, он не отвечает на вопросы;
• температура повышается выше 39°С;
• прекращается выделение мочи;
• появляются жидкие кровянистые испражнения;
• диарея длится более 5 дней;
• диарея внезапно прекращается, появляются сильные боли;
• если лечение на дому неуспешно или невозможно.
В рекомендованных дозах Регидрон может использоваться при беременности и лактации.
Питание пациента или грудное вскармливание не следует прерывать во время проведения пероральной регидратационной терапии, или они должны быть продолжены сразу же после проведения регидратации. Рекомендуется избегать пищи, богатой жирами и простыми углеводами. Для предотвращения дегидратации применение препарата Регидрон следует начинать, как только началась диарея. Обычно препарат надо применять не более трех-четырех дней, лечение прекращается с окончанием диареи.
Если у пациента тошнота или рвота, раствор желательно давать в охлажденном виде небольшими повторяющимися дозами. Можно также пользоваться назогастральным зондом под наблюдением врача.
В раствор нельзя добавлять никакие другие компоненты, чтобы не нарушить действие препарата. Перед началом лечения пациента следует взвесить, чтобы оценить потерю веса и степень дегидратации.
Рвота и диарея у ребенка
Острый гастроэнтерит характеризуется повышением температуры тела (от субфебрилитета до высокой лихорадки), рвотой, разжижением стула. Самой частой причиной гастроэнтерита является ротавирус. Наиболее тяжело протекает первый в жизни эпизод ротавирусного гастроэнтерита у детей с 6 месяцев до 2 – 3 лет. Пик заболеваемости этой инфекцией приходится на зиму – весну.
Самой частой причиной гастроэнтерита является ротавирус. Наиболее тяжело протекает первый в жизни эпизод ротавирусного гастроэнтерита у детей с 6 месяцев до 2 – 3 лет. Пик заболеваемости этой инфекцией приходится на зиму – весну.
Опасность вирусного гастроэнтерита связана с быстрым обезвоживанием и электролитными нарушениями из-за потери воды и солей с жидким стулом и рвотой. Поэтому принципиально важным является выпаивание ребенка. Для того чтобы не спровоцировать рвоту, выпаивать нужно дробно (1 – 2 чайные ложки), но часто, при необходимости каждые несколько минут. Для удобства можно использовать шприц без иглы или пипетку. Ни в коем случае не нужно выпаивать ребенка просто водой, это лишь усугубляет электролитные нарушения! Существуют специальные солевые растворы для выпаивания – регидрон (оптимально ½ пакетика на 1 литр воды), Humana электролит и др.
Суточная потребность в жидкости представлена в таблице:
Вес ребенка Суточная потребность в жидкости
2 – 10 кг 100 мл/кг
10 – 20 кг 1000 мл + 50 мл/кг на каждый кг свыше 10 кг
> 20 кг 1500 мл + 20 мл/кг на каждый кг свыше 20 кг
Кроме того, учитываются текущие потери жидкости с жидким стулом и рвотой – на каждый эпизод диареи/рвоты дополнительно дается 100 – 200 мл жидкости.
Внутривенная регидратация (восполнение дефицита жидкости с помощью капельниц) проводится только при тяжелом обезвоживании и при наличии неукротимой рвоты. Во всех остальных случаях нужно выпаивать ребенка – это безопасно, эффективно и безболезненно.
В качестве вспомогательных средств используются смекта (но не нужно давать смекту, если она провоцирует рвоту), эспумизан или Саб симплекс. Энтерофурил не рекомендуется к применению, так как он не эффективен ни при вирусных инфекциях, ни при инвазивных бактериальных кишечных инфекциях. В диете в острый период исключают свежие овощи и фрукты (кроме бананов), сладкие напитки, а цельное молоко ограничивают только у старших детей.
Для родителей нужно знать первые признаки обезвоживания – это уменьшение частоты и объема мочеиспусканий, жажда, сухость кожи и слизистых оболочек. При нарастании обезвоживания ребенок становится вялым, перестает мочиться, жажда исчезает, кожа теряет тургор, «западают» глаза. В этом случае терять время нельзя, необходимо вызвать врача и госпитализировать ребенка.
Должно насторожить появление крови и слизи стуле у ребенка, ведь это характерно для бактериальных энтероколитов. Стул при таких инфекциях необильный (в отличие от обильного водянистого стула при ротавирусной инфекции), могут отмечаться ложные позывы на дефекацию и боли в животе. Выпаивания в таких случаях может быть недостаточно, и, как правило, требуется назначение антибиотиков.
Как принимать регидрон детям
Пожалуй, нет ни одного ребенка, у которого в том или ином возрасте не случилось бы диареи. Причиной поноса становятся кишечное расстройство или отравление. Очень редко диарея развивается из-за дефектов в работе внутренних органов, например сбоя в работе поджелудочной железы или желудка.
Более 90% поносов представляют собой вирусные или бактериальные инфекции, развившееся в тонком или толстом кишечнике. Вредные микроорганизмы быстро размножаются на стенках кишок, вызывая их раздражение выделяемыми токсинами. В результате в животе возникает острая боль, кишечник перестает справляться со своей работой, начинается понос. Одновременно выделяется большое количество слизи.
Одновременно выделяется большое количество слизи.
Диарея приводит к дегидратации организма. Чем меньше ребенок, тем быстрее развивается обезвоживание. При отравлении несвежими продуктами, кроме поноса у ребенка начинается рвота, и вода теряется особенно быстро.
Первая помощь при поносе
Обезвоживание – очень грозное явление, речь идет о жизни малыши. По этой причине понос у детей до года не лечат на дому, ребенка обязательно помещают в стационар, где за ним можно вести квалифицированное наблюдение, направленное на снижение обезвоживания.
Потеря организмом 20% жидкости приводит к необратимому поражению внутренних органов, заканчивается гибелью. При потере 10% воды развиваются следующие симптомы:
- высокая температура,
- цианоз,
- судороги,
- потеря сознания.
Чтобы избежать этих грозных последствий диареи родители должны немедленно начать давать ребенку солевые растворы или препараты для регидратации. Один из них Регидрон Био – препарат, разработанный для лечения детей от 3 лет. В нем содержатся минералы, восстанавливающие водно-солевой баланс в организме, и лактобактерии, способствующие нормальной работе кишечника за счет обогащения состава полезной внутренней микрофлоры.
В нем содержатся минералы, восстанавливающие водно-солевой баланс в организме, и лактобактерии, способствующие нормальной работе кишечника за счет обогащения состава полезной внутренней микрофлоры.
Препараты для регидратации выдают часто, но небольшими порциями. Совсем маленькому ребенку дают каждые несколько минут по чайной ложечке солевого раствора.
Жидкость, попадая в организм, быстро впитывается в желудке, поступает в кровь и наполняет ткани солевым раствором, восстанавливая нормальный обмен веществ между клетками. В итоге органы и нервная система могут работать относительно нормально. Главное, давать препарат непрерывно, так как солевой раствор сам по себе не останавливает поноса и вода продолжает убывать через кишечник.
Инструкция по применению Регидрона Bio
Препарат дают детям, начиная с трехлетнего возраста. Масса тела ребенка должна быть не менее 12 кг.
Лекарство расфасовано в спаренные пакетики, подписанные как А и Б. За один раз ребенку нужно выдать один пакетик А и один пакетик Б. В первом содержатся компоненты, выводящие токсины, снимающие интоксикацию, во втором – вещества, препятствующие дегидратации. В пачку с порошками вложена подробная инструкция по применению, которую обязательно нужно соблюдать.
В первом содержатся компоненты, выводящие токсины, снимающие интоксикацию, во втором – вещества, препятствующие дегидратации. В пачку с порошками вложена подробная инструкция по применению, которую обязательно нужно соблюдать.
Препарат относится к БАДам, отпускается в аптеках без рецепта. Он очень полезен семьям, в которых есть дети от 3 лет. Особенно нужен такой препарат во время летнего отдыха. Выезжая летом с ребенком на морское побережье, нужно защитить себя от кишечных инфекций, которые совсем не редкость в это время года.
При малейших признаках поноса и рвоты малышу нужно дать Регидрон Bio. Он выведет из кишечника токсины, что поможет, если речь идет о небольшом пищевом отравлении, поддержит микрофлору кишечника, устранит обезвоживание.
Лечение кишечных инфекций и пищевых отравлений не ограничивается Регидроном. Придется давать и другие лекарства, направленные на элиминацию патогенных микроорганизмов.
Порядок приема
Кишечные расстройства, инфекции, пищевые отравления у детей приводят к быстрому обезвоживанию. В организме ребенка немного воды, поэтому рвота и понос становятся причиной подъема высокой температуры – первого симптома обезвоживания. Такое состояние угрожает не только здоровью, но и жизни малыша.
В организме ребенка немного воды, поэтому рвота и понос становятся причиной подъема высокой температуры – первого симптома обезвоживания. Такое состояние угрожает не только здоровью, но и жизни малыша.
Кроме Регидрона нужны лекарства, назначить их должен врач. Но еще до приезда врача нужно начать выдавать больному Регидрон Био. Он принесет неоценимую пользу независимо от того, что стало причиной болезни.
Как принимать Регидрон детям:
- Налить 200 мл остуженной кипяченой воды.
- Засыпать в воду порошок из пакетов А и Б.
- Выпить.
Объем однократного приема внутрь рассчитывается по инструкции. В таблице, даны точные цифры по дозировке раствора в зависимости от массы тела ребенка. Так, малышу с весом тела 12 кг, нужно в день выдать 550 мл раствора.
Регидрон Био можно принимать и взрослым. Человеку с массой тела 70 кг в день нужно выпивать 1200 мл раствора, разделив его на небольшие порции. Кроме БАДа нужно пить и просто чистую воду. Нормы ее употребления в зависимости от массы тела также даны в таблице.
Нормы ее употребления в зависимости от массы тела также даны в таблице.
Преимущества Регидрон Bio:
- оптимально подобранный состав, который быстро восстанавливает электролитный баланс;
- глюкоза придает сил;
- соединения кремния абсорбируют и выводят из кишечника токсины, избавляя от рвоты;
- содержит органические компоненты для восстановления нормальной микрофлоры кишечника, способствующие прекращению диареи.
Препарат удобен в применении, занимает в сумочке или аптечке мало места. Выезжая на отдых или отправляясь в другой город с ребенком, не забудьте положить пачку Регидрона Bio – ведь он может потребоваться в любой момент. Начать принимать его нужно как можно быстрее – сразу же после появления первых признаков кишечной инфекции.
Еще кое-что по теме:
Про поносы у детей, грудное вскармливание и регидрон
Результаты опроса однозначно показали, что литература для родителей о профилактике обезвоживания и лечении поноса у детей, делает очень сильный упор на первостепенной важности использования оральных регидратационных солей (известных у нас под торговой маркой «Регидрон», я далее буду называть эти соли регидроном со строчной буквы без кавычек, имея ввиду оральные регидратацинные соли), а совсем не на кормлении грудью. Кормление грудью идет как довесок к регидрону, а не наоборот. Лишь два англоязычнх источника, которые я нашла, поставили грудное вскармливание в основу лечения ребенка во время поноса и профилактики обезвоживания и указали на чрезвычайную редкость случаев, когда детям на грудном вскармливании нужен регидрон — Келли Боньята (
Кормление грудью идет как довесок к регидрону, а не наоборот. Лишь два англоязычнх источника, которые я нашла, поставили грудное вскармливание в основу лечения ребенка во время поноса и профилактики обезвоживания и указали на чрезвычайную редкость случаев, когда детям на грудном вскармливании нужен регидрон — Келли Боньята (
). На русском языке информация о важности кормления во время поносов и болезней вообще есть в книге «
(стр.126, 329, 429; см.также справочный указатель «понос», «ротавирус»)
Кормление грудью — основа основ профилактики поносов, лечения поноса и профилактики обезвоживания
Кормление грудью исторически считалось первостепенной профилактикой и поносов, и смертности от поносов. Одна из ведущих причин для мотивации кормить грудью в литература по пропаганде грудного вскармливания — профилактика смертности от поносов. Дети до 2 месяцев, если их не кормят грудью,в 25 раз чаще умирают от обезвоживания во время поноса (1). Дети старше двух месяцев умирают от поносов в 18 раз чаще, если их не кормят грудью (2). Если детей младше 6 месяцев кормят смешанно, они умирают от поносов в почти 9 раз чаще, чем дети, кого кормят исключительно грудью (3). В США от поносов умирает 300-500 детей в год, 220 тысяч детей попадают в больницы из-за поносов (4). Всего в мире от поносов умирает 3,3 миллиона детей младше 5 лет (если вы не знаете, то обычно дети сосут грудь до 5 лет, если их не пытаются отлучить от груди; больше об этом можно почитать в статье Естественный возраст отлучения от груди и более развернуто в книге «Искусство грудного вскармливания» в главе 11). Если у вас есть данные по России, Украине, Беларуси и т.д., поделитесь, пожалуйста.
Если детей младше 6 месяцев кормят смешанно, они умирают от поносов в почти 9 раз чаще, чем дети, кого кормят исключительно грудью (3). В США от поносов умирает 300-500 детей в год, 220 тысяч детей попадают в больницы из-за поносов (4). Всего в мире от поносов умирает 3,3 миллиона детей младше 5 лет (если вы не знаете, то обычно дети сосут грудь до 5 лет, если их не пытаются отлучить от груди; больше об этом можно почитать в статье Естественный возраст отлучения от груди и более развернуто в книге «Искусство грудного вскармливания» в главе 11). Если у вас есть данные по России, Украине, Беларуси и т.д., поделитесь, пожалуйста.
В грудном молоке есть вода, сахар и электролиты, которые содержатся в регидроне. Помимо этого в грудном молоке есть то, чего нет в регидроне — питательных веществ и антител (специальных клетки иммунной системы, которые опознают, обезвреживают и убивают бактерии и вирусы). В грудном молоке есть антитела против таких возбудителей кишечных инфекций, как холерный эмбрион, кишечная палочка, кампилобактер, шигеллы, кишечная лямблия и ротавирус среди многих других (5). В грудном молоке есть лактоферрин, который не только обладает способностью убивать бактерии и вирусы, но и способствует росту бифидобактерий (здоровая флора кишечника), а также связывает излишки железа, тем самым лишая болезнетворные бактерии пищи. Еще в грудном молоке есть вещество лизоцим. Это вещество еще очень мало исследовано, но на сегодняшний день известно, что если детей кормят искусственными заменителями молока без лизоцима, то они в 2-3 раза чаще страдают поносом (6). Примечательно, что производители регидрона (по совместительству они часто и производители смесей), хотят добавить в регидрон человеческий лактоферрин и лизоцим, выращенные на основе риса (7).
В грудном молоке есть лактоферрин, который не только обладает способностью убивать бактерии и вирусы, но и способствует росту бифидобактерий (здоровая флора кишечника), а также связывает излишки железа, тем самым лишая болезнетворные бактерии пищи. Еще в грудном молоке есть вещество лизоцим. Это вещество еще очень мало исследовано, но на сегодняшний день известно, что если детей кормят искусственными заменителями молока без лизоцима, то они в 2-3 раза чаще страдают поносом (6). Примечательно, что производители регидрона (по совместительству они часто и производители смесей), хотят добавить в регидрон человеческий лактоферрин и лизоцим, выращенные на основе риса (7).
Когда же мы переходим в разделы литературы о поносах и обезвоживании от поносов, грудное вскармливание или вообще исчезает или же уходит на задний план. На первое место выходит раствор из солей (электролитов) и сахара (глюкозы). Грудное молоко оказывается почти что нелюбимой падчерицей в одном ряду с супом из морковки, рисовой водой, чаем и компотом (6).
Если же дети на грудном вскармливании страдают от поноса, мамам часто говорят перестать кормить грудью или ограничить кормление, чтобы поить ребенка чем-то иным. Исследования показывают, что если мамы сталкиваются с современной медициной, то вероятность, что они перестанут кормить во время поноса, выше (7). В нашем сообществе Лялечка нередко встечаются рассказы, в которых мамы делятся, что врачи их ругали за кормление грудью во время поносов и рвоты у детей, запрещали кормить грудью. Многие мамы, которые кормят грудью во время болезни детей, часто неуверены, что они делают правильно.
Истоки вредных советов для детей на грудном вскармливании, которые страдают поносом
И сказал Бог: сотворим человека по образу Нашему по подобию Нашему, и
да владычествуют они над рыбами морскими, и над птицами небесными, и над
скотом, и над всею землею, и над всеми гадами, пресмыкающимися по земле.
Бытие 1:26 Библия
 е. переход от сельско-хозяйственного образа жизни к индустриальному. Развивается техника, а экономика базируется на основе промышленного производства. Люди из деревень перебираются в города, что значит, семьи становятся меньше, а переселенцы в город лишаются привычной семейной поддержки, в том числе в делах, связанных с детьми, таких как кормление детей грудью. Женщины в городах вынуждены оставлять детей дома, чтобы идти работать на фабрики и заводы или наемной прислугой к людям побогаче. Детей начинают кормить коровьим молоком. Медицина как профессия набирает обороты, рождение детей начинает переходить из домов в больницы, сначала для бедноты, а в начале 20 века и состоятельные женщины оказываются в больницах. Те состоятельные женщины, что рожают дома, чаще платят врачам. Бедные женщины пользуются услугами акушерок. К концу 19 века материнская смертность поползла вверх. В одной из больниц, в палате, где роды принимают врачи, умирает 29% женщин, а где акушерки — 3%. Повышение материнской смертности сопряжено с переходом родов в ведение врачей, а также с родами в больнице, где врачи заражали женщин родильной горячкой.
е. переход от сельско-хозяйственного образа жизни к индустриальному. Развивается техника, а экономика базируется на основе промышленного производства. Люди из деревень перебираются в города, что значит, семьи становятся меньше, а переселенцы в город лишаются привычной семейной поддержки, в том числе в делах, связанных с детьми, таких как кормление детей грудью. Женщины в городах вынуждены оставлять детей дома, чтобы идти работать на фабрики и заводы или наемной прислугой к людям побогаче. Детей начинают кормить коровьим молоком. Медицина как профессия набирает обороты, рождение детей начинает переходить из домов в больницы, сначала для бедноты, а в начале 20 века и состоятельные женщины оказываются в больницах. Те состоятельные женщины, что рожают дома, чаще платят врачам. Бедные женщины пользуются услугами акушерок. К концу 19 века материнская смертность поползла вверх. В одной из больниц, в палате, где роды принимают врачи, умирает 29% женщин, а где акушерки — 3%. Повышение материнской смертности сопряжено с переходом родов в ведение врачей, а также с родами в больнице, где врачи заражали женщин родильной горячкой. Обычно смертность падает с повышением экономического развития, однако и младенческая смертность росла. В конце века в городах, куда переезжало много людей, дети умирали чаще, чем деревенские дети. Они умирали именно от поносов.
Обычно смертность падает с повышением экономического развития, однако и младенческая смертность росла. В конце века в городах, куда переезжало много людей, дети умирали чаще, чем деревенские дети. Они умирали именно от поносов.Индустриальное молочное животноводство создает излишки молока. В 1853 году изобретают сгущенку, а в 1885 — концетрированное молоко. Т.к. все больше женщин кормит коровьим молоком, и дети умирают, врачи начинают разрабатывать смеси на основе коровьего молока, чтобы спасти детей. Сыворотка, которая остается как отброс производства масла и сыра, становится основой для искусственных заменителей грудного молока (сегодня это так же верно, как и 100 лет назад), но не потому, что исследования показали, что это лучшая замена грудному молоку, а потому, что отбросы производства надо сбывать.
В это же время врачи начинают рекламировать свои доморощенные смеси для богатых женщин, т.к. они слишком слабы и немощны, чтобы кормить грудью самостоятельно, к тому же, у них есть деньги, чтобы платить за смеси. В это же время кормление грудью начинают регламентировать — как долго держать у груди, как часто кормить. Новый индустриуальный век диктует новые условия — время становится очень важным. В науке тоже важна точность — сколько молока высосал ребенок, сколько его нужно правильно кормить. Врачи начинают пропагандировать свои выдумки о том, как надо правильно кормить детей грудью. Их советы, как правило, приводят к тому, что у женщин пропадает молоко.
В это же время кормление грудью начинают регламентировать — как долго держать у груди, как часто кормить. Новый индустриуальный век диктует новые условия — время становится очень важным. В науке тоже важна точность — сколько молока высосал ребенок, сколько его нужно правильно кормить. Врачи начинают пропагандировать свои выдумки о том, как надо правильно кормить детей грудью. Их советы, как правило, приводят к тому, что у женщин пропадает молоко.
Сначала смеси делают индивидуально для каждого ребенка, намешивая к молоку куриную печень и прочие странные продукты. Но затем на рынок выходит промышленность, которая начинает рекламировать смеси как врачам, так и матерям. Сначала врачи противились покупным смесям, потому что матери, которые покупали готовую смесь, уже не шли к врачам, а это означало потерю дохода, но потом изготовители смесей и врачи подружились. Дети продолжали умирать от поносов. У врачей не было способов лечить обезвоживание, но они прочно завоевали место под солнцем, давая советы о том, как надо правильно кормить детей смесями. У бедных женщин денег на консультации врачей не было, поэтому они кормили смесями, как у них получалось. По сей день индустрия производителей смесей всеми когтями вцепляется во врачей и борется до последного, чтобы этот союз никто не нарушил, даже если в стране удается запретить или хотя бы уменьшить прямую рекламу смесей матерям.
У бедных женщин денег на консультации врачей не было, поэтому они кормили смесями, как у них получалось. По сей день индустрия производителей смесей всеми когтями вцепляется во врачей и борется до последного, чтобы этот союз никто не нарушил, даже если в стране удается запретить или хотя бы уменьшить прямую рекламу смесей матерям.
Улучшение санитарных условий, распространение медицинского обслуживания и общественного здравоохранения в начале 20 века мало повлияло на
смертность от поносов. В 1910-е годы в США дети, которых кормили смесями, умирали в 4-6 раз чаще, чем дети, которых кормили грудью. В
1920-е годы в Чикаго дети бедных родителей умирали в 50 раз чаще, если их кормили коровьим молоком или смесями. По мере того, как детей меньше
кормили грудью и все больше смесью, в 1930-1940-е США, Великобритании и Ирландии начались эпидемии гастроэнтерита у детей.
Между тем в бедных странах в 1930-1940 дети страдали болезнью квашиоркор, что в переводе с языка га, на котором говорят в Гане, означает «болезнь, которая приходит, когда рождается новый ребенок». В научных кругах никто не связал эту болезнь с отлучением от груди, вместо этого ученые подхватили теорию о том, что болезнь разивается от нехватки белка. Лучшее решение нехватки белка — коровье молоко. Министерство сельского хозяйства США решило, что остатки ненужного обезжиренного молока лучше не выбрасывать, а сбывать в страны третьего мира, где дети страдают от дефицита белка. Решено — сделано! В середине 1950-х международные агенства «спасателей» детей, в том числе ЮНИСЕФ, начинают распространять сухое обезжиренное молоко в странах третьего мира. Одновременно с этим медработники учат мам о том, что у них бедное грудное молоко, убеждают их уменьшить количество прикладываний к груди и докармливать детей заменителями. (8, 9)
В научных кругах никто не связал эту болезнь с отлучением от груди, вместо этого ученые подхватили теорию о том, что болезнь разивается от нехватки белка. Лучшее решение нехватки белка — коровье молоко. Министерство сельского хозяйства США решило, что остатки ненужного обезжиренного молока лучше не выбрасывать, а сбывать в страны третьего мира, где дети страдают от дефицита белка. Решено — сделано! В середине 1950-х международные агенства «спасателей» детей, в том числе ЮНИСЕФ, начинают распространять сухое обезжиренное молоко в странах третьего мира. Одновременно с этим медработники учат мам о том, что у них бедное грудное молоко, убеждают их уменьшить количество прикладываний к груди и докармливать детей заменителями. (8, 9)
В конце 1970-х годов эксперты оценили, что у детей младше 5 лет случается около 500 миллионов случаев поноса в год. Как минимум 5 миллионов детей умирает от поносов. Больше всего страдают бедные страны, где от поносов умирает 10% детей в возрасте до 5 лет (10).
Изобретение оральной регидратационной терапии
Регидрация означает восполнение водного баланса в организме. Во время поноса из организма выводится большое количество воды (процесс обезвоживания). Вместе с водой выводятся электролиты (соли, такие как нартий, калий), поэтому помимо воды, нужны и эти электролиты. В середине 19 века проводится первый эксперимент по вливанию солевого раствора прямо в вену. Начало экспериментов по восстановлению водно-электролитного баланса было связано с эпидемиями холеры и высокой смертностью от этой болезни. В 1920-е годы идея внутривенной терапии развивается, врачи вливают пациентам растворы воды, натрия, глюкозы, углекислой соли и крови, хотя смертность и высокая, т.к. вливания проводятся часто в несанитарных условиях. Во время терапии рекомендуется голодание. Голодание было критически важным элементом лечения поноса. Эта идея основывалась на предубеждении, что желудочно-кишечному тракту надо отдохнуть и восстановиться. Считалось, что еда ухудшает понос, т. к. пораженный кишечник не может впитывать жидкости.
к. пораженный кишечник не может впитывать жидкости.
В конце 1940-х к солевому раствору добаляют калий. В 1950-е годы появляются идеи, что морковный суп, разные смеси из бананов или муки хорошо помогают при поносах. Врачи все же предпочитают внутиревенные вливания, т.к. их можно точно контролировать, а сколько съест пациент контролировать сложнее. Тогда же исследования выявили, что для лучшей всасываемости натрия нужна глюкоза. Это открытие легло в основу оральной регидтратационной терапи (ОРТ). Выяснилось, что если больные люди пьют раствор соли, то он не всасывается, а если добавить в раствор глюкозу, то всасывается. Последующие исследования показали, что ОРТ снижает необходимость внутривенных вливаний на 70-80%.
В 1950-е появились первые коммерческие растворы. Как только их начали использовать, стали появлятся случаи гипернатремического обезвоживания (слишком много соли) и повышение смертности. ОРТ не вызывает доверия среди педиатров США. В 1960-е кто-то ставит и капельницы, и дает очень концентрированные растворы солей с глюкозой, но много пациентов умирает — отказывает сердце от переизбытка жидкости. Между тем в начале 1970-х в одном из лагерей для беженцев после войны за независимость Бангладеш проводят не только внутривенную терапию, но преимущественного ОРТ. Смертность от холеры в этом лагере 3% по сравнению с 20-30% смертностью в других лагерях, где используют только внутривенную терапию.
Между тем в начале 1970-х в одном из лагерей для беженцев после войны за независимость Бангладеш проводят не только внутривенную терапию, но преимущественного ОРТ. Смертность от холеры в этом лагере 3% по сравнению с 20-30% смертностью в других лагерях, где используют только внутривенную терапию.
В 1970-е начали проводить эксперименты на детях американских индейцев в США. Оказалось, что растворами можно выпаивать детей даже в возрасте одного месяца, при этом дети сами пьют столько раствора, сколько им нужно для того, чтобы восстановиться. Но американские врачи, несмотря на то, что очень много исследований ОРТ проводились именно в США, не спешили принимать эту низкотехнологическую терапию. Они предпочитали и предпочитают ставить капельницы по сей день, потому что ОРТ можно проводить дома, и ОРТ стоит дешевле, чем капельница в больнице. Вообще, в индустриально развитых странах, где изначально появились эксперименты по ОРТ, ОРТ используется меньше всего.
В середине 1970-х годы ВОЗ и ЮНИСЕФ начали распространять пакеты со сухим порошком для растворов во время вспышек эпидемий холеры. В начале 2000-х ВОЗ изменил состав оральных регидтационных солей: новый состав стал низкоосмолярный (это значит, что в нем меньше концентрация электролитов и глюкозы, чем раньше). Несмотря на то, что утверждается, что старый состав не имел побочных эффектов, низкоосмолярный состав сопряжен с понижением необходимости внутивенных вливаний на 33% (это значит, что риск использования высокоосмолярных состав по сравнению с низкоосмолярными выше, чем 33%; тут же надо отметить, что грудное молоко низкоосмолярно). Интересно, что обнаружили факт, что высокоосмолярные растворы увеличивают поносы, благодаря одной маме в Индии, которая пожаловалась врачу на то, что ребенка поносит больше, если она дает ему солевой раствор. Но производители этих растворов сопротивлялись менять состав, т.к. новый раствор менее сладкий, и это плохо сказывается на продажах. Ушло много времени, чтобы заставить фармацевтические компании в Индии выпускать раствор, который прозвали «сладкий убийца». Это название, все же позволяет усомниться в том, что у этих растворов нет никаких побочных эффектов.
В начале 2000-х ВОЗ изменил состав оральных регидтационных солей: новый состав стал низкоосмолярный (это значит, что в нем меньше концентрация электролитов и глюкозы, чем раньше). Несмотря на то, что утверждается, что старый состав не имел побочных эффектов, низкоосмолярный состав сопряжен с понижением необходимости внутивенных вливаний на 33% (это значит, что риск использования высокоосмолярных состав по сравнению с низкоосмолярными выше, чем 33%; тут же надо отметить, что грудное молоко низкоосмолярно). Интересно, что обнаружили факт, что высокоосмолярные растворы увеличивают поносы, благодаря одной маме в Индии, которая пожаловалась врачу на то, что ребенка поносит больше, если она дает ему солевой раствор. Но производители этих растворов сопротивлялись менять состав, т.к. новый раствор менее сладкий, и это плохо сказывается на продажах. Ушло много времени, чтобы заставить фармацевтические компании в Индии выпускать раствор, который прозвали «сладкий убийца». Это название, все же позволяет усомниться в том, что у этих растворов нет никаких побочных эффектов.
А между тем ученые узнают, что ОРТ на основе рисовой воды лучше, чем раствор с глюкозой, хотя эти данные подходят для людей с поносом, но не распространяются на младенцев и людей с поносом из-за других болезей . Новые исследования показали, что аминокислота глутамин вовлечена в восстановление кишечных тканей и способствует всасыванию натрия и цинка. ОРТ с глутамином хорошо переносится детьми. Стало известно, что цинк уменьшает продолжительность и степень поноса (надо сказать, что и цинк, и глутамин есть в грудном молоке (11). (12, 13, 14, 15, 16, 17).
Под шумок всех этих исследований между тем поменяли и состав смесей на основе коровьего молока — их тоже сделали менее концентрированными (18).
Помимо этого сейчас начали агрессивную кампанию по внедрению вакцин от ротавируса (19). Правда грудное молоко убивает ротовирус, поэтому вакцина на грудном вскармливании плохо «хватается». Поэтому ученые придумали приостанавливать кормление грудью для того, чтобы сделать прививку от ротавируса (20, 21, 22). Помимо этого прививка снижает поносы от ротовируса на 30-40%, а грудное вскармливание на 90%. Но прививка стоит $190 за три дозы, а пропаганда кормления 30-40 центов на одни роды, поэтому логично, что прививка ведь лучше (23). Лучше для кого-то…
Помимо этого прививка снижает поносы от ротовируса на 30-40%, а грудное вскармливание на 90%. Но прививка стоит $190 за три дозы, а пропаганда кормления 30-40 центов на одни роды, поэтому логично, что прививка ведь лучше (23). Лучше для кого-то…
А что там с грудным вскармливанием? ВОЗ и ЮНИСЕФ начали пропаганду грудного вскармливания как профилактического средства против поносов только в 1980-1990-е. Научные статьи о том, что грудное вскармливание должно быть включено в протоколы по лечению поносов и профилактике обезвоживания появились только в 1990-е. По сей день литература по этим вопросам не ставит грудное вскармливание на первое и главное место в профилактике, лечению и восстановлению после поноса.
А между тем компании производители смесей (они же фармацевтические) патентуют компоненты грудного молока, которые потом продают под видом лекарств (бифидобактерии, лактоферрин и иже с ним). На сегодняшний день в США подано около 2 тысяч заявок на патенты компонентов грудного молока (24). Смеси рекламируют по что зря, несмотря на то, что запрет на рекламу смесей приняли в 1981 году (25, 26, 27).
Смеси рекламируют по что зря, несмотря на то, что запрет на рекламу смесей приняли в 1981 году (25, 26, 27).
Что делать, если мой ребенок страдает поносом?
В первую очередь — кормить, кормить и еще раз кормить грудью. Если ребенка рвет молоком, часть молока успевает усвоиться. В молоке есть все компонента орального регидратационного раствора (регидрон) — вода, электролиты и лактоза. Помимо этого там есть второй компонет ОРТ — питательные вещества, которых нет в регидроне. И там есть антитела, которые помогают ребенку побороть бактерию или вирус, которые вызвали понос. В ОРТ нет антител.
Исследования показывают, что дети, которых не кормят грудью, дольше и сильнее страдают поносом. Если у грудных детей 90% переносят ротавирус в легкой форме, то среди искусственников более 60% болеют ротавирусом в средней и тяжелой форме (28). Детей с затяжным поносом лечат грудным молоком. После того, как они сильно уже истощились на разных смесях, детям дали грудное молоко, и большинство из них перестали терять вес и поносить (29).
Если вам кажется, что ребенку нужен регидрон, то его нужно давать не вместе груди, а в дополнении к груди. Исследования показывают, что ОРТ без грудного вскармливания менее эффективна, чем грудное вскармливание в сочетании с ОРТ.
Вопросы, на которые нет ответов
Я не нашла ни единого исследования, где бы сравнили группы детей на грудном вскармливании с группами на грудном вскармливании и ОРТ. У нас нет ни исследований, ни четких руководств для определения кому именно среди грудных детей нужна ОРТ. У нас нет симптомов для детей на исключительно грудном вскармливании, которым нужна ОРТ.
Заключение
История попыток человека победить природу усеена поражениями. Случай с грудным вскармливанием можно описать как двойной удар технологического вмешательства (о происхождении термина). Первый удар — улучшим кормление грудью рекомендациями кормить по часам, допаивать водой, не кормить ночью, взвешивать детей после каждого кормления или же вовсе разлучим мам с детьми. Когда кормление грудью станет невозможным, второй удар — изобретите искусственный заменитель грудного молока. Далее можно решать другие пробелемы по цепочке — поносы, которых становится больше от кормления ненормальной едой, можно лечить раствором солей или супом из морковки. Торжествуйте, когда одно из этих решений проблемы сработает.
Когда кормление грудью станет невозможным, второй удар — изобретите искусственный заменитель грудного молока. Далее можно решать другие пробелемы по цепочке — поносы, которых становится больше от кормления ненормальной едой, можно лечить раствором солей или супом из морковки. Торжествуйте, когда одно из этих решений проблемы сработает.
Когда стали заметны первые провалы искусственного питания, в 1939 году врач Сесилия Вильямс выступила в речью «Молоко и убийство»:
«Если бы ваши жизни были настолько же наполнены горечью, как моя, когда я изо дня в день наблюдала за массовым убийством невинных младенцев, которых кормили непригодной для вскармливания детей пищей, тогда, я думаю, вы тоже считали бы, что вводящая в заблуждение пропаганда искусственного питания должна наказываться как самое гнусное подстрекательство к мятежу, а смерти этих детей должны быть приравнены к убийству. Любого человека, который по невежеству или беспечности, становится причиной того, что ребенка кормят непригодным для младенцев молоком, можно обвинить в убийстве». Чуть позже, во время Второй мировой войны Вильямс оказалась в японском лагере для интернированных в Малайе (Малазия), где двадцать истощенных женщин родили детей. Несмотря на ужасные условия, безнадежность и неуверенность в будущем, женщины кормили грудью, и все дети были здоровы и выжили.
Чуть позже, во время Второй мировой войны Вильямс оказалась в японском лагере для интернированных в Малайе (Малазия), где двадцать истощенных женщин родили детей. Несмотря на ужасные условия, безнадежность и неуверенность в будущем, женщины кормили грудью, и все дети были здоровы и выжили.
В 1970 году филлипинский врач Навитидад Славано сказал, что убедить врачей в том, что детей надо кормить только грудью, намного сложнее, чем убедить матерей.
Сегодня, в начале 21 века, похоже, что убедить матерей в том, что кормить грудью намного легче, чем убедить врачей. Рассказывайте всем о том, как важно грудное вскармливание, и как грудное вскармливание становится ниточкой между жизнью и смертью, когда ребенок страдает поносом.
Дополнительная информация
Ведение ребенка с серьезной инфекцией или тяжелым нарушением питания (два документа на русском. О поносах написано в главе 4 Диарея).
Early versus Delayed Refeeding for Children with Acute Diarrhoea (Review)
Регидрон 20 шт.
 порошок для приготовления раствора для приема внутрь
порошок для приготовления раствора для приема внутрьФармакологическое действие
Регидратирующее средство для перорального приема.
Состав и форма выпуска Регидрон 20 шт. порошок для приготовления раствора для приема внутрь
Препарат представляет собой глюкозо-электролитную смесь, в состав которой входят (на 1 пакетик): натрия хлорид — 3,5 г, калия хлорид — 2,5 г, натрия цитрат — 2,9 г, декстроза- 10 г. В растворе, полученном при растворении 1 пакетика в 1 л воды, содержатся следующие концентрации действующих веществ:
| Натрия хлорид | 59,9 ммоль |
| Калия хлорид | 33,5 ммоль |
| Натрия цитрат | 9,9 ммоль |
| Декстроза | 55,5 ммоль |
| Na+ | 89,6 ммоль |
| К+ | 33,5 ммоль |
| С1- | 93,4 ммоль |
| Цитрат | 9,9 ммоль |
По 18,9 г порошка в пакетики из полиэтилен / алюминий / Сурлин® — ламината.
По 4 или 20 пакетиков в картонной пачке вместе с инструкцией по применению.
Описание лекарственной формы
Кристаллический порошок белого цвета.
Раствор, полученный после приготовления в соответствии с инструкцией по медицинскому применению, бесцветен, прозрачен.
Способ применения и дозы
Содержимое одного пакетика растворяют в 1 л свежекипяченой охлажденной питьевой воды. Образующийся бесцветный раствор принимают внутрь (перорально). При необходимости раствор допускается вводить через назогастральный зонд (в условиях стационара).
Приготовленный раствор должен храниться в холодильнике (при температуре от +2 до +8 °С), его следует употребить в течение 24 часов. Чтобы не нарушить действие препарата, в раствор не следует добавлять никакие другие компоненты.
Перед началом лечения пациента следует взвесить, чтобы оценить потерю массы тела и степень дегидратации.
Питание пациента или грудное вскармливание во время проведенной пероральной регидрационной терапии прерывать не следует, или они должны быть продолжены сразу же после проведения регидратации. Во время лечения препаратом рекомендуется избегать приема пищи, богатой жирами и простыми углеводами (это может усугубить диарею).
Для предотвращения обезвоживания применение препарата Регидрон® следует начинать, как только началась диарея. Обычно препарат требуется применять не более 3-4 дней, лечение прекращается с окончанием диареи. Если возникла тошнота или рвота, раствор желательно принимать в охлажденном виде небольшими порциями (например, чайными ложками).
Восполнение жидкости
Для восполнения жидкости Регидрон® принимают в течение первых 6-10 часов в количестве, которое вдвое превышает потерю массы тела, вызванную диареей. Например, если потеря массы тела составляет 400 г, объем раствора Регидрон®, составляет 800 мл. В течение этой фазы применение других жидкостей не требуется. Принимать пищу в первые 4 часа восполнения жидкости не рекомендуется. При приеме больших объемов возможно возникновение рвоты.
В течение этой фазы применение других жидкостей не требуется. Принимать пищу в первые 4 часа восполнения жидкости не рекомендуется. При приеме больших объемов возможно возникновение рвоты.
Профилактика обезвоживания
Если диарея продолжается, после коррекции дегидратации желательно принимать Регидрон® и воду в течение 24 часов по следующей схеме:
| Масса тела (кг) | Общее количество требуемой жидкости (л) | Регидрон (мл) | Вода (мл) | Другие жидкости (мл) |
| 40-49 | 2,10 | 900 | 540 | 660 |
| 50-59 | 2,30 | 1000 | 600 | 700 |
| 60-69 | 2,50 | 1100 | 660 | 740 |
| 70-79 | 2,70 | 1200 | 720 | 780 |
| 80-89 | 3,20 | 1400 | 800 | 1000 |
| 90-99 | 3,60 | 1500 | 900 | 1200 |
| 100 и более | 4,00 | 1700 | 1000 | 1300 |
Фармакодинамика
Лекарственный препарат Регидрон® применяется для коррекции потери электролитов и жидкости при диарее. Декстроза содействует абсорбции электролитов, что способствует коррекции метаболического ацидоза. Осмолярность раствора составляет 282 мосм/л, pH — 8,2.
Декстроза содействует абсорбции электролитов, что способствует коррекции метаболического ацидоза. Осмолярность раствора составляет 282 мосм/л, pH — 8,2.
Фармакокинетика
Фармакокинетические свойства воды, электролитов и декстрозы, входящих в состав препарата сходны с таковыми, содержащимися в организме человека.
Показания к применению Регидрон 20 шт. порошок для приготовления раствора для приема внутрь
Пероральная регидратация (восполнение жидкости в организме) и профилактика обезвоживания при острых диареях, сопровождающихся обезвоживанием легкой и средней степени. Лекарственный препарат восполняет запасы воды и солей.
Противопоказания
Гиперчувствительность к компонентам препарата.
Тяжелое обезвоживание.
Кома (бессознательное состояние).
Кишечная непроходимость.
Тяжелая рвота.
Диарея, обусловленная холерой.
Глюкозо-галактозная мальабсорбция.
Применение Регидрон 20 шт. порошок для приготовления раствора для приема внутрь при беременности и кормлении грудью
В рекомендуемых дозах Регидрон® может использоваться при беременности и лактации.
Особые указания
У детей следует применять другие растворы с более низким содержанием натрия и осмолярностью.
Учитывая состав лекарственного препарата, следует соблюдать осторожность у пациентов с сахарным диабетом, нарушением функции печени или почек, а также у пациентов, соблюдающих диету с низким содержанием соли (натрия и (или) калия).
У пациентов с сахарным диабетом, почечной недостаточностью и некоторыми другими хроническими заболеваниями диарея может вызывать существенное нарушение поддержания баланса жидкости или глюкозы. В связи с этим лечение диареи у таких пациентов может потребовать лабораторного контроля и госпитализации.
Если потребность пациента в дополнительном введении электролитов не подтверждена лабораторными исследованиями, рекомендуемые дозы препарата превышать не следует.
Тяжелое обезвоживание (потеря массы тела >10 %, прекращение выделения мочи) следует лечить с помощью внутривенных препаратов для регидратации, после чего допускается начать применение раствора Регидрон®.
При необходимости внутривенного введения препаратов или при тяжелом обезвоживании или тяжелой рвоте, при снижении или прекращении выделения мочи применять Регидрон® следует с осторожностью.
При рвоте подождать 10 минут после завершения приступа рвоты и дать выпить раствор медленно, небольшими глотками.
Пациенту следует обратиться к врачу, если во время применения препарата Регидрон® у него возникают следующие ситуации:
- возникает замедленная речь, раздражительность, быстрое утомление, сонливость, ступор;
- температура повышается выше 39 °С;
- кровянистый стул;
- непрекращающаяся рвота;
- диарея длится более 2 дней;
- сильные боли в животе.
Применения раствора Регидрон® в целях восполнения потери солей при диареи, развивающейся при холере и ряде других тяжелых кишечных инфекций, может быть недостаточно.
Лицам с почечной недостаточностью или находящимся на диете с низким содержанием калия следует учитывать, что в составе препарата содержится калий.
Влияние на способность к вождению автотранспорта и управлению механизмами
Не влияет на способность управлять транспортными средствами и занятия др. потенциально опасными видами деятельности, требующими повышенной концентрации внимания и быстроты психомоторных реакций.
Передозировка
При введении большого объема или высококонцентрированного раствора Регидрон® (при нарушении правил приготовления раствора) может возникнуть гипернатриемия (повышение содержания натрия в крови). Симптомы гипернатриемии включают в себя слабость, нервно-мышечное возбуждение, сонливость, спутанность сознания, кому, иногда даже остановку дыхания. У пациентов со сниженной функцией почек может возникнуть гиперкалиемия (повышение содержания калия в крови), проявляющаяся нарушением ритма сердца, слабость.
При возникновении симптомов передозировки необходимо обратиться к врачу. Коррекция водно-электролитного баланса должна проводиться на основании данных лабораторных исследований.
Побочные действия Регидрон 20 шт. порошок для приготовления раствора для приема внутрь
У пациентов с нормальной функцией почек риск развития гипернатриемии (повышения содержания натрия в крови) или избыточного поступления воды низкий. При слишком быстром приеме возможно возникновение рвоты.
При слишком быстром приеме возможно возникновение рвоты.
Лекарственное взаимодействие
Не изучалось. Раствор препарата имеет слабощелочную реакцию, поэтому может влиять на лекарственные препараты, всасывание которых зависит от pH содержимого кишечника. Диарея сама по себе может изменять всасывание многих лекарственных препаратов, которые абсорбируются в тонкой или толстой кишке, или препаратов, в метаболизме которых имеет место кишечно-печеночная циркуляция.
Уход за ребенком при острых кишечных инфекциях
Молодых Екатерина Борисовна
Педиатр, Гастроэнтеролог
Острые кишечные инфекции являются достаточно распространенной патологией у детей в различных возрастных группах.
Дети особенно чувствительны к воздействию инфекционных возбудителей, чем и обусловлено быстрое развитие основных проявлений заболевания – резкое повышение температуры тела, повторная рвота, жидкий стул, отказ от еды, что практически в течение нескольких часов приводит к обезвоживанию организма вследствие потери воды и солей, нарастанию интоксикации, прогрессирующему ухудшению состояния малыша.
В такой ситуации крайне необходимо своевременно и оперативно обеспечить весь комплекс мероприятий по уходу за ребенком.
Даже однократная рвота является основанием для отмены кормления. Если же рвота повторяется, кормления отменяют на 4-8 часов: все это время ребенок нуждается в непрерывном обеспечении жидкостью для восполнения ее потерь и поддержания нормальной работы внутренних органов.
Чем и как поить ребенка? Для детей первых месяцев жизни в первую очередь – это кипяченная вода, солесодержащие растворы (регидрон, цитроглюкосолан), детский чай. Более старшим детям можно давать, кроме этого, отвар овощей, фруктов (морковь, яблоко) без добавления сахара, минеральную воду без газа и свежезаваренный слабый слегка подслащенный чай. Количество зависит также от возраста: детям первого года жизни следует давать по 50-60 мл. в час, от одного до трех лет – 80-90 мл. в час, более старшим – 100-120 мл. в час.
Более старшим детям можно давать, кроме этого, отвар овощей, фруктов (морковь, яблоко) без добавления сахара, минеральную воду без газа и свежезаваренный слабый слегка подслащенный чай. Количество зависит также от возраста: детям первого года жизни следует давать по 50-60 мл. в час, от одного до трех лет – 80-90 мл. в час, более старшим – 100-120 мл. в час.
Крайне важно помнить, что вся предлагаемая жидкость должна бы комфортной температуры, подогретой до 30-35 градусов, кроме того, ребенка необходимо поить дробно, т.е. давать пить понемногу, по 1-2-3 чайные ложки через каждые 5-10 минут, контролируя его состояние – наличие тошноты, позывов на рвоту, общее самочувствие. Все это время ведется тщательный учет выпитой жидкости и количества мочи, для чего детей младшего возраста следует на время оставить без подгузника. Или же, если есть такая возможность, взвешивать его подгузник не реже, чем каждые два часа.
Если в течение 4-6 часов рвота не повторяется, ребенок достаточно активен, выпил весь объем жидкости и его температура не превышает 38 градусов, можно попробовать начать кормление.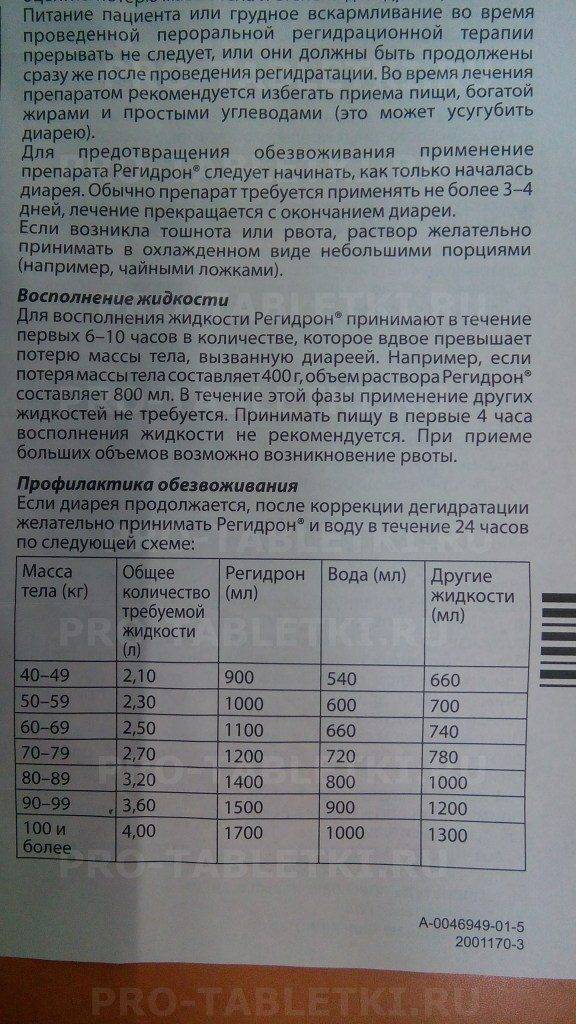 Чем кормить? Для грудных детей, находящихся на естественном вскармливании, лучшим питанием в этот период, безусловно, является материнское молоко. Малыша нужно прикладывать к груди не реже, чем через каждые два часа, можно чаще. Если ребенок достаточно активно сосет грудь, с каждым последующим кормлением он получает все большую порцию молока, что позволит постепенно увеличить перерывы между кормлениями до 3-3,5 часов. Блюда прикорма в первые сутки болезни лучше не давать.
Чем кормить? Для грудных детей, находящихся на естественном вскармливании, лучшим питанием в этот период, безусловно, является материнское молоко. Малыша нужно прикладывать к груди не реже, чем через каждые два часа, можно чаще. Если ребенок достаточно активно сосет грудь, с каждым последующим кормлением он получает все большую порцию молока, что позволит постепенно увеличить перерывы между кормлениями до 3-3,5 часов. Блюда прикорма в первые сутки болезни лучше не давать.
При отсутствии грудного молока, кормления после перерыва начинают с привычного для ребенка, соответствующего его возрасту питания. Это может быть адаптированная молочная смесь, в т.ч. кисломолочная или безлактозная. Объем первого после перерыва кормления составляет не более половины обычного, который малыш усваивал до болезни.
Если аппетит ребенка восстанавливается, то можно постепенно, в течение 6-8 часов довести объем кормления до двух третей обычного. Недостающее количество жидкости продолжаем давать в перерывах между кормлениями. На второй день, если состояние ребенка улучшилось, кроме смесей, можно дать ему кашу, соответствующую его возрасту, но не более половины обычного объема. Детям старше одного года, на второй день болезни в случае улучающегося самочувствия и отсутствия рвоты можно предложить овощное пюре из картофеля и моркови или тыквы. Начиная с трех-пяти чайных ложек в день, можно в два приема. По-прежнему необходимо контролировать: сколько жидкости ребенок усваивает в течение суток, учитывая абсолютно все питание и питье.
На второй день, если состояние ребенка улучшилось, кроме смесей, можно дать ему кашу, соответствующую его возрасту, но не более половины обычного объема. Детям старше одного года, на второй день болезни в случае улучающегося самочувствия и отсутствия рвоты можно предложить овощное пюре из картофеля и моркови или тыквы. Начиная с трех-пяти чайных ложек в день, можно в два приема. По-прежнему необходимо контролировать: сколько жидкости ребенок усваивает в течение суток, учитывая абсолютно все питание и питье.
Если заболевание ребенка сопровождается повышенной температурой тела (более 38 градусов), возникает необходимость приема жаропонижающих препаратов. При наличии упорной рвоты предпочтение следует отдавать, безусловно, лекарственным препаратам в виде свечей с содержанием парацетомола (эффералган, цефекон) в соответствующей возрасту дозе. Если же рвота повторяется не более 1-2 раз, ребенку можно дать препарат нурофен. В случае, если температура тела не превышает 38 градусов, лучше обойтись без жаропонижающих. В течение суток жаропонижающие можно применять не более 3-х раз. Если температура остается высокой, то необходимо дополнительно проконсультироваться с врачом, наблюдающим ребенка.
В течение суток жаропонижающие можно применять не более 3-х раз. Если температура остается высокой, то необходимо дополнительно проконсультироваться с врачом, наблюдающим ребенка.
При острых кишечных инфекциях воспаление слизистой ведет к резкому нарушению всасывания воды и ускоренной эвакуации содержимого кишечника. В результате чего возникает диарея. Потери воды и соли со стулом могут быть столь интенсивными, что их бывает сложно компенсировать путем приема жидкости. Ребенок просто не в состоянии выпить и усвоить объем, в 2-2,5 раза превышающий привычные порции питания и питья. Для уменьшения потерь воды и солей следует дать больному энтеросорбент (смекта или зостерин ультра) дробно в 4-6 приемов в течение дня. Все лечебные мероприятия должны проводится под наблюдением и контролем врача. О малейших изменениях состояния ребенка необходимо своевременно сообщить своему педиатру, так как в случае тяжелого течения заболевания и при нарушении предписанного режима, состояние ребенка может ухудшиться и возможно потребуется госпитализация.
Не следует самостоятельно без разрешения врача давать ребенку антибиотики, противодиарейные и противорвотные препараты. Все необходимое лечение должно быть индивидуальным, обоснованным и современным. Ограничения в диете необходимо соблюдать на протяжении 5-7 дней, при тяжелых формах – до 10 дней. Переход к привычному для малыша рациону должен быть постепенным, с учетом всех рекомендаций вашего педиатра.
Выполнение назначений врача, ваша забота, терпение и внимание к любым изменениям в течение болезни – верный путь к скорейшему выздоровлению ребенка.
Обезвоживание и диарея у детей: профилактика и лечение
Что такое диарея?
Диарея — очень распространенная проблема у младенцев и детей. Обычно он мягкий и краткий. «Острая» диарея длится менее 1 недели и не более 14 дней.
У ребенка диарея, если стул опорожняется чаще, чем обычно, а стул менее сформирован и более водянистый. Иногда у детей с диареей наблюдаются другие симптомы, такие как лихорадка, потеря аппетита, тошнота, рвота, боли в желудке, спазмы, а также кровь и / или слизь при дефекации.
Диарея может быть опасной, если ее не лечить должным образом, поскольку она выводит воду и соли из организма ребенка. Если быстро не восполнить эти жидкости, у вашего ребенка может развиться обезвоживание, и ему может потребоваться госпитализация.
Как распространяется диарея?
Микробы диареи легко передаются от человека к человеку, особенно от ребенка к ребенку. Обычно они быстро распространяются среди детей, которые не научились пользоваться туалетом.
Что вызывает диарею?
Есть много разных причин диареи.Чаще всего встречаются вирусные инфекции.
Как предотвратить диарею?
Правильное мытье рук и безопасное обращение с пищевыми продуктами — лучший способ предотвратить распространение микробов, вызывающих диарею.
Что мне делать, если у моего ребенка понос?
Детям с диареей необходимо продолжать пить необходимое количество жидкости, чтобы избежать обезвоживания.
- Если вы кормите грудью , продолжайте кормить по требованию.
 Вы также можете предложить ребенку ту пищу, которую он обычно ест.
Вы также можете предложить ребенку ту пищу, которую он обычно ест. - Если вы кормите ормулой , не разбавляйте смесь. Продолжайте кормить ребенка смесью и предлагайте ребенку ту пищу, которую он ест обычно.
- Если вы не кормите грудью или не кормите смесью, чаще предлагайте ребенку различные жидкости в дополнение к еде, которую он обычно ест.
- В любом возрасте, если ваш ребенок лет плохо принимает другие жидкости , предложите раствор для пероральной регидратации (ПРС) в дополнение к рекомендациям по кормлению, приведенным выше.
Что такое обезвоживание?
Обезвоживание вызывается потерей биологических жидкостей, состоящих из воды и солей. Когда у детей диарея, они могут терять большое количество солей, а вода из организма может очень быстро обезвоживаться. Дети могут обезвоживаться еще быстрее, если их рвота.
Обезвоживание может быть очень опасным, особенно для младенцев и детей ясельного возраста.
Каковы признаки обезвоживания?
Позвоните врачу вашего ребенка или обратитесь за медицинской помощью в местную клинику или больницу, если вы заметили признаки обезвоживания, в том числе:
- уменьшение мочеиспускания (менее 4 мокрых подгузников за 24 часа у младенцев и менее 3 мокрых подгузников за 24 часа у детей старшего возраста),
- усиление жажды,
- отсутствие надрывов,
- сухость кожи, рта и языка,
- учащенное сердцебиение,
- запавшие глаза,
- кожа сероватая,
- Впавшее мягкое пятно (родничок) на голове ребенка.
Здоровые дети могут время от времени срыгивать, рвать или иметь жидкий стул, не опасаясь обезвоживания.
Что такое раствор для пероральной регидратации?
Раствор для пероральной регидратации (ПРС) представляет собой смесь воды, солей и сахара в определенных количествах. Эти растворы могут всасываться, даже если у вашего ребенка сильный понос или рвота.
Растворы для пероральной регидратации можно использовать для:
- Следите за тем, чтобы у детей был хороший уровень гидратации, когда у них наблюдается значительная диарея.
- восполняет потерю жидкости, когда у детей появляются признаки легкого обезвоживания.
Растворы для пероральной регидратации доступны в аптеках в виде готовых к употреблению препаратов. Лучше всего покупать уже смешанный раствор ПРС.
За первые 4 часа пероральной регидратации (при легком обезвоживании)
| Младенцы до 6 месяцев | от 30 до 90 мл (от 1 до 3 унций) каждый час |
| Дети от 6 месяцев до 2 лет | от 90 до 125 мл (от 3 до 4 унций.) каждый час |
| старше 2 лет | Не менее 125–250 мл (от 4 до 8 унций) каждый час |
Если ваш ребенок отказывается принимать ПРС из чашки или бутылки, дайте раствор с помощью капельницы, шприца, маленькой чайной ложки или замороженных леденцов.
Если у вашего ребенка рвота, прекратите есть и другие жидкости, но продолжайте давать ПРС ложкой.
- Давайте 15 мл (1 столовая ложка) каждые 10–15 минут, пока рвота не прекратится.
- Увеличивайте количество постепенно, пока ваш ребенок не сможет пить обычное количество.
- Если у вашего ребенка продолжается рвота более 4-6 часов, отвезите его в больницу.
Через 4 часа до 24 часов: этап восстановления
- Продолжайте давать ребенку раствор для пероральной регидратации, пока диарея не станет реже.
- Продолжайте кормить ребенка обычной диетой, если у него нет рвоты.
- Когда рвота уменьшается, важно, чтобы ваш ребенок кормил грудью как обычно, пил смесь или цельное молоко или ел обычную пищу небольшими частыми кормлениями.
Чего нельзя давать ребенку?
- Не давайте ребенку сладкие напитки , например фруктовые соки или подслащенные морсы, газированные напитки (газированные напитки), подслащенный чай, бульон или рисовую воду.
 В них нет нужного количества воды, солей и сахара, и они могут усугубить диарею вашего ребенка.
В них нет нужного количества воды, солей и сахара, и они могут усугубить диарею вашего ребенка. - Если у вашего ребенка частый понос, убедитесь, что он пьет раствор для пероральной регидратации (а не просто воду) и ест.Приветствуются мягкие продукты со сложными углеводами, нежирное мясо, фрукты и овощи. Употребление только воды может привести к низкому уровню сахара в крови или низкому уровню натрия в крови вашего ребенка.
Посоветуйтесь со своим врачом, прежде чем давать какие-либо лекарства, отпускаемые без рецепта, от диареи.
Когда мне позвонить врачу?
Позвоните своему врачу или обратитесь за медицинской помощью, если ваш ребенок:
- страдает диареей и младше 6 месяцев. У
- усиливаются боли в животе. У
- стул с кровью или черный.
- рвет кровью или желчью.
- отказывается пить. У
- все еще рвота, и он не может пить через 4-6 часов. У
- понос и жар.

- имеет признаки обезвоживания (см. Список выше).
- Если у вашего ребенка рвота зеленой желчью, немедленно обратитесь в отделение неотложной помощи.
Диарея, продолжающаяся более 1-2 недель, не считается острой диареей.В этом случае проконсультируйтесь с лечащим врачом вашего ребенка.
Дополнительная информация в CPS
Рассмотрены следующими комитетами CPS
- Комитет неотложной помощи
- Комитет питания и гастроэнтерологии
- Консультативный комитет по государственному образованию
Гастроэнтерит у детей: Часть II.Профилактика и лечение
1. Дагган С,
Сантошем М,
Стекло РИ.
Ведение острой диареи у детей: пероральная регидратация, поддерживающая терапия и диетотерапия. Центры по контролю и профилактике заболеваний. MMWR Recomm Rep .
1992; 41 (RR-16): 1–20 ….
Центры по контролю и профилактике заболеваний. MMWR Recomm Rep .
1992; 41 (RR-16): 1–20 ….
2. Ислам MR, Ахмед С.М. Раствор для пероральной регидратации без бикарбоната. Арч Дис Детский . 1984. 59 (11): 1072–1075.
3. Практический параметр: лечение острого гастроэнтерита у детей раннего возраста.Американская академия педиатрии, Временный комитет по улучшению качества, Подкомитет по острому гастроэнтериту. Педиатрия . 1996. 97 (3): 424–435.
4. Чургайский ЦА, Афтаб З. Гастроэнтерит у детей: Часть I. Диагноз. Врач Фам . 2012. 85 (11): 1059–1062.
5. King CK, Стекло R, Bresee JS, Дагган С; Центры по контролю и профилактике заболеваний. Ведение острого гастроэнтерита у детей: пероральная регидратация, поддерживающая терапия и диетотерапия. MMWR Recomm Rep . 2003; 52 (RR-16): 1–16.
6. Хо МС,
Стекло РИ,
Пинский П. Ф.,
и другие.
Смерть американских детей от диареи. Их можно предотвратить? ДЖАМА .
1988. 260 (22): 3281–3285.
Ф.,
и другие.
Смерть американских детей от диареи. Их можно предотвратить? ДЖАМА .
1988. 260 (22): 3281–3285.
7. Атерли-Джон YC, Каннингем SJ, Crain EF. Рандомизированное исследование пероральной и внутривенной регидратации в педиатрическом отделении неотложной помощи. Arch Pediatr Adolesc Med . 2002. 156 (12): 1240–1243.
8. Группа разработки рекомендаций по острому гастроэнтериту. Медицинский центр детской больницы Цинциннати. Основанные на фактах клинические рекомендации по профилактике и лечению острого гастроэнтерита у детей в возрасте от 2 месяцев до 18 лет. 21 декабря 2011 г. http://www.cincinnatichildrens.org/service/j/anderson-center/evidence-based-care/gastroenteritis/. По состоянию на 20 января 2011 г.
9. Sandhu BK;
Рабочая группа Европейского общества детской гастроэнтерологии, гепатологии и питания по острой диарее.Практическое руководство по лечению гастроэнтерита у детей. J Педиатр Гастроэнтерол Нутр .
2001; 33 (приложение 2): S36 – S39.
J Педиатр Гастроэнтерол Нутр .
2001; 33 (приложение 2): S36 – S39.
10. Фалагас МЭ, Вулуману Е.К., Плесса Э, Пеппас Г, Рафаилидис П.И. Неточности дозирования препаратов чайными и столовыми ложками. Инт Дж. Клин Практик . 2010. 64 (9): 1185–1189.
11. Fedorowicz Z, Джаганнатха VA, Картер Б. Противорвотные средства для уменьшения рвоты, связанной с острым гастроэнтеритом, у детей и подростков Кокрановская база данных Syst Rev .2011 (9): CD005506.
12. Szajewska H, Герущак-Бялек Д, Дылаг М. Мета-анализ: ондансетрон при рвоте при остром гастроэнтерите у детей. Алимент Фармакол Тер . 2007. 25 (4): 393–400.
13. Джексон Дж.,
Bolte RG.
Риски внутривенного введения гипотонических жидкостей детям в отделениях неотложной помощи и на догоспитальном этапе: снимем ручку с помпы. Am J Emerg Med .
2000. 18 (3): 269–270.
18 (3): 269–270.
14. Aune GJ. Жидкости и электролиты. В: Custer JW, Rau RE, ред. Справочник Харриет Лейн: Руководство для педиатров. 18 изд. Филадельфия, Пенсильвания: Мосби / Эльзевир; 2009: 301–325.
15. Нагер А.Л., Ван VJ. Сравнение назогастрального и внутривенного методов регидратации у детей с острым обезвоживанием. Педиатрия . 2002. 109 (4): 566–572.
16. Wathen JE, Маккензи Т, Ботнер JP. Полезность панели электролитов сыворотки при лечении обезвоживания у детей, получавшего внутривенно вводимые жидкости. Педиатрия . 2004. 114 (5): 1227–1234.
17. Prescott SL, Дунстан Ж.А., Хейл Дж, и другие. Клинические эффекты пробиотиков связаны с усилением ответа на гамма-интерферон у детей раннего возраста с атопическим дерматитом. Clin Exp Allergy . 2005. 35 (12): 1557–1564.
18. Розенфельдт В.,
Бенфельдт Э,
Валериус Н. Х.,
Paerregaard A,
Michaelsen KF.
Влияние пробиотиков на желудочно-кишечные симптомы и проницаемость тонкого кишечника у детей с атопическим дерматитом. Дж. Педиатр .
2004. 145 (5): 612–616.
Х.,
Paerregaard A,
Michaelsen KF.
Влияние пробиотиков на желудочно-кишечные симптомы и проницаемость тонкого кишечника у детей с атопическим дерматитом. Дж. Педиатр .
2004. 145 (5): 612–616.
19. Szajewska H, Скурка А, Рущинский М, Герущак-Бялек Д. Мета-анализ: Lactobacillus GG для лечения острой диареи у детей. Алимент Фармакол Тер . 2007. 25 (8): 871–881.
20. Аллен С.Дж., Мартинес Э.Г., Грегорио Г.В., Данс Л.Ф. Пробиотики для лечения острой инфекционной диареи Кокрановская база данных Syst Rev . 2010 (11): CD003048.
21. Ван Ниль CW, Фейдтнер С, Гарнизон ММ, Кристакис Д.А. Лактобациллярная терапия острой инфекционной диареи у детей: метаанализ. Педиатрия . 2002. 109 (4): 678–684.
22. Kurugöl Z,
Котуровлу Г.
Эффекты Saccharomyces boulardii у детей с острой диареей. Acta Paediatr .
2005. 94 (1): 44–47.
Acta Paediatr .
2005. 94 (1): 44–47.
23. Villarruel G, Рубио DM, Лопес Ф, и другие.Saccharomyces boulardii при острой диарее у детей: рандомизированное плацебо-контролируемое исследование. Acta Paediatr . 2007. 96 (4): 538–541.
24. Канани РБ, Чирилло П, Террин Г, и другие. Пробиотики для лечения острой диареи у детей: рандомизированное клиническое испытание пяти различных препаратов. BMJ . 2007; 335 (7615): 340.
25. Справочная служба врачей. 65-е изд. Монтваль, штат Нью-Джерси: экономика медицины; 2011: 1901–1902.
26. Салазар-Линдо Э, Сантистебан-Понсе Дж., Чи-Ву Э, Гутьеррес М. Рацекадотрил в лечении острой водянистой диареи у детей. N Engl J Med . 2000. 343 (7): 463–467.
27. Szajewska H,
Рущинский М,
Хмелевская А,
Вечорек Я.
Систематический обзор: рацекадотрил в лечении острой диареи у детей. Алимент Фармакол Тер .
2007. 26 (6): 807–813.
Алимент Фармакол Тер .
2007. 26 (6): 807–813.
28.Айелло А.Е., Кулборн Р.М., Перес V, Ларсон ЭЛ. Влияние гигиены рук на риск инфекционных заболеваний в сообществе: метаанализ. Am J Public Health . 2008. 98 (8): 1372–1381.
29. Айелло А.Е., Ларсон ЭЛ. Каковы доказательства причинной связи между гигиеной и инфекциями? Ланцет Infect Dis . 2002. 2 (2): 103–110.
30. Парашар УД, Александр JP, Стекло РИ; Консультативный комитет по практике иммунизации (ACIP), Центры по контролю и профилактике заболеваний (CDC).Профилактика ротавирусного гастроэнтерита у младенцев и детей. Рекомендации Консультативного комитета по практике иммунизации (ACIP). MMWR Recomm Rep . 2006; 55 (RR-12): 1–13.
31. Ротарикс [вкладыш в упаковке]. Парк Исследовательского Треугольника, Северная Каролина: GlaxoSmith-Kline; 2011. http://www.fda.gov/BiologicsBloodVaccines/Vaccines/ApprovedProducts/ucm093830. htm. По состоянию на 12 июля 2011 г.
htm. По состоянию на 12 июля 2011 г.
32. Patel MM, Лопес-Коллада VR, Bulhões MM, и другие.Риск инвагинации и польза для здоровья от ротавирусной вакцинации в Мексике и Бразилии. N Engl J Med . 2011. 364 (24): 2283–2292.
33. Гринберг HB. Вакцинация против ротавируса и инвагинация — действие второе. N Engl J Med . 2011. 364 (24): 2354–2355.
34. Кортезе М.М., Тейт Дж. Э., Симонсен Л, Эдельман Л, Parashar UD. Снижение заболеваемости гастроэнтеритом у детей в США и корреляция с ранним использованием ротавирусной вакцины из национальных баз данных медицинских заявлений. Pediatr Infect Dis J . 2010. 29 (6): 489–494.
35. Йен C,
Тейт Дж. Э.,
Венк JD,
Харрис Дж. М. II,
Parashar UD.
Госпитализации в связи с диареей среди детей в США в течение 2 сезонов после введения вакцины. Педиатрия . 2011; 127 (1): e9 – e15.
2011; 127 (1): e9 – e15.
36. FDA пересматривает рекомендации по ротавирусным вакцинам [пресс-релиз]. Сильвер-Спринг, штат Мэриленд: Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США; 14 мая 2010 г. http: //www.fda.gov / NewsEvents / Newsroom / PressAnnouncements / ucm212149.htm. По состоянию на 29 марта 2012 г.
Цинк с пероральной регидратационной терапией снижает количество стула и продолжительность диареи у госпитализированных детей: рандомизированное контролируемое исследование
Цели: Авторы оценили влияние лечения цинком в качестве дополнения к пероральной регидратационной терапии на количество стула и продолжительность диареи у детей с острой нехолерной диареей с обезвоживанием.
Методы: Это двойное слепое рандомизированное контролируемое исследование проводилось в двух городских больницах Нью-Дели. В исследование были включены 287 пациентов мужского пола с обезвоживанием в возрасте от 3 до 36 месяцев с диареей менее или = 72 часов. Они были назначены на прием цинка или плацебо по схеме рандомизации, стратифицированной по возрасту (<или = или> 12 месяцев) и весу к росту (65-80% или> 80% медианы Национального центра статистики здравоохранения).Участники группы цинка получали 15 мг (<или = 12 месяцев) или 30 мг (> 12 месяцев) элементарного цинка ежедневно в три приема в течение 14 дней. Основными критериями оценки результатов были количество стула и продолжительность диареи.
В исследование были включены 287 пациентов мужского пола с обезвоживанием в возрасте от 3 до 36 месяцев с диареей менее или = 72 часов. Они были назначены на прием цинка или плацебо по схеме рандомизации, стратифицированной по возрасту (<или = или> 12 месяцев) и весу к росту (65-80% или> 80% медианы Национального центра статистики здравоохранения).Участники группы цинка получали 15 мг (<или = 12 месяцев) или 30 мг (> 12 месяцев) элементарного цинка ежедневно в три приема в течение 14 дней. Основными критериями оценки результатов были количество стула и продолжительность диареи.
Результаты: Обработка цинком уменьшала общий объем стула (соотношение средних геометрических, 0,69; 95% доверительный интервал [ДИ]: 0,48, 0,99) и количество стула за день диареи (соотношение средних геометрических, 0.76; 95% ДИ: 0,59, 0,98). Риск продолжения диареи был ниже (относительная опасность 0,76; 95% ДИ: 0,59, 0,97), а доля диарейных эпизодов продолжительностью> или = 5 дней (отношение шансов, 0,49; 95% ДИ: 0,25, 0,97) или> или = 7 дней было меньше (отношение шансов 0,09; 95% ДИ: 0,01, 0,73) в группе цинка.
Выводы: Это исследование демонстрирует положительное влияние цинка, вводимого во время острой диареи, на диурез, продолжительность диареи и долю эпизодов, продолжающихся более 7 дней.Эффект достаточно велик, чтобы оправдать регулярное использование цинка во время острой диареи в развивающихся странах.
Lactobacillus GG в растворе для пероральной регидратации детям с острой диареей: многоцентровое европейское исследование
Задний план: Пробиотик Lactobacillus GG эффективен для ускорения выздоровления от острой водянистой диареи у детей с ротавирусным энтеритом.Однако имеется очень ограниченная информация о потенциальной роли таких агентов в эпизодах не ротавирусной диареи. Кроме того, нет данных об эффективности Lactobacillus GG, вводимых в растворе для пероральной регидратации во время пероральной регидратационной терапии. Было проведено многоцентровое исследование для оценки эффективности Lactobacillus GG, вводимого в растворе для пероральной регидратации, пациентам с острой диареей всех причин.
Было проведено многоцентровое исследование для оценки эффективности Lactobacillus GG, вводимого в растворе для пероральной регидратации, пациентам с острой диареей всех причин.
Методы: Дети в возрасте от 1 месяца до 3 лет с острой диареей были включены в двойное слепое плацебо-контролируемое исследование.Пациенты были случайным образом распределены в группу A, получавшую раствор для пероральной регидратации плюс плацебо, или группу B, получавшую тот же препарат, но с живым препаратом Lactobacillus GG (не менее 10 (10) КОЕ / 250 мл). После регидратации в первые 4-6 часов пациентам предлагали обычное питание плюс свободный доступ к тому же раствору до тех пор, пока диарея не прекратилась.
Результаты: Сто сорок детей были зачислены в группу А, а 147 — в группу Б. При поступлении не было различий между группами по возрасту, полу, предыдущим типам кормления, предыдущей продолжительности диареи, применению антибиотиков, весу, росту, перцентилю веса к росту, распространенности лихорадки, общему статусу, степени обезвоживания и процентному содержанию. стационарных или амбулаторных больных. Продолжительность диареи после включения в исследование составила 71,9 +/- 35,8 часа в группе A по сравнению с 58,3 +/- 27,6 часа в группе B (среднее +/- SD; P = 0,03). У детей с положительной реакцией на ротавирус диарея длилась 76,6 ± 41,6 часа в группе А против 56.2 +/- 16,9 часа в группах B (P <0,008). Диарея длилась более 7 дней у 10,7% пациентов группы A по сравнению с 2,7% пациентов группы B (P <0,01). Пребывание в больнице было значительно короче в группе B, чем в группе A.
При поступлении не было различий между группами по возрасту, полу, предыдущим типам кормления, предыдущей продолжительности диареи, применению антибиотиков, весу, росту, перцентилю веса к росту, распространенности лихорадки, общему статусу, степени обезвоживания и процентному содержанию. стационарных или амбулаторных больных. Продолжительность диареи после включения в исследование составила 71,9 +/- 35,8 часа в группе A по сравнению с 58,3 +/- 27,6 часа в группе B (среднее +/- SD; P = 0,03). У детей с положительной реакцией на ротавирус диарея длилась 76,6 ± 41,6 часа в группе А против 56.2 +/- 16,9 часа в группах B (P <0,008). Диарея длилась более 7 дней у 10,7% пациентов группы A по сравнению с 2,7% пациентов группы B (P <0,01). Пребывание в больнице было значительно короче в группе B, чем в группе A.
Выводы: Введение раствора для пероральной регидратации, содержащего Lactobacillus GG, детям с острой диареей безопасно и приводит к более короткой продолжительности диареи, меньшей вероятности ее затяжного течения и более быстрой выписке из больницы.
Диета только при диарее (младенцы / малыши)
Основная цель лечения диареи — предотвратить обезвоживание. Это потеря организмом слишком большого количества воды и минералов. Когда это происходит, необходимо заменить биологические жидкости. Для этого нужно часто давать ребенку небольшое количество жидкости. Вы также можете дать раствор для пероральной регидратации . Раствор для пероральной регидратации доступен в аптеках и большинстве продуктовых магазинов.Не употребляйте спортивные напитки — они недостаточно хороши. Как правило, при легкой диарее ребенок может продолжать есть.
Если ваш ребенок находится на грудном вскармливании:
Продолжайте кормить грудью. Кормите ребенка чаще, чем обычно.
Если диарея тяжелая, давайте раствор для пероральной регидратации между кормлениями.
По мере уменьшения диареи прекратите давать раствор для пероральной регидратации и возобновите свой обычный график грудного вскармливания.

Если ваш ребенок находится на искусственном вскармливании:
Давайте маленькими частыми порциями жидкости.Одна-две унции (от 30 до 60 мл) каждые 30 минут могут улучшить симптомы. Начните с 1 чайной ложки (5 мл) каждые 5 минут и постепенно увеличивайте по мере переносимости.
Дайте полноценную смесь или молоко. Если диарея сильная, давайте ребенку раствор для пероральной регидратации между кормлениями.
Если даете молоко и диарея не проходит, прекратите давать молоко. В некоторых случаях молоко может усугубить диарею. Попробуйте соевую или рисовую смесь.
Не давайте яблочный сок, газированные напитки и другие подслащенные напитки.Напитки с сахаром могут усугубить диарею. Спортивные напитки — это не то же самое, что растворы для пероральной регидратации. В спортивных напитках слишком много сахара и недостаточно электролитов для устранения обезвоживания.
Если ваш ребенок чувствует себя хорошо через 24 часа, возобновите обычную диету и режим кормления.

Если вашему ребенку становится хуже от еды, вернитесь к прозрачным жидкостям.
Если ваш ребенок ест твердую пищу:
Имейте в виду, что жидкости сейчас важнее еды.Не торопитесь накормить.
Не заставляйте ребенка есть, особенно если у него или нее боли в животе и спазмы.
Не кормите ребенка большими порциями, даже если он голоден. Это может ухудшить самочувствие вашего ребенка. Со временем вы можете давать ребенку больше еды, если он или она переносит это.
Если вы даете ребенку молоко, а диарея не проходит, прекратите давать молоко. В некоторых случаях молоко может усугубить диарею.Если это произойдет, используйте раствор для пероральной регидратации.
Если диарея тяжелая, давайте раствор для пероральной регидратации между кормлениями.
Если ваш ребенок чувствует себя хорошо через 24 часа, попробуйте давать твердую пищу. Это могут быть хлопья, овсяные хлопья, хлеб, лапша, пюре из моркови, пюре из бананов, картофельное пюре, яблочное пюре, сухие тосты, крекеры, супы с рисовой лапшой и вареные овощи.

Не кормите ребенка жирной пищей.
Не кормите ребенка продуктами с высоким содержанием сахара, включая фруктовые соки и газированные напитки.
Детям старше 4 месяцев, когда они чувствуют себя лучше, можно в это время давать кашу, картофельное пюре, яблочное пюре, банановое пюре или процеженную морковь. Младенцы старше 1 года могут добавлять крекеры, белый хлеб, рис и другие крахмалы.
Если вашему ребенку становится хуже от еды, вернитесь к прозрачным жидкостям.
Вы можете возобновить обычную диету вашего ребенка со временем, когда он или она почувствует себя лучше. Если диарея или спазмы снова усиливаются, вернитесь к простой диете или прозрачным жидкостям.
Последующее наблюдение
Последующее наблюдение у лечащего врача вашего ребенка или в соответствии с рекомендациями. Если был взят образец стула или посевы, позвоните поставщику медицинских услуг для получения результатов в соответствии с инструкциями.
Позвоните 911
Позвоните 911, если у вашего ребенка есть какие-либо из этих симптомов:
Когда обращаться за медицинской помощью
Немедленно позвоните лечащему врачу вашего ребенка, если любой из этих симптомов возникнет:
Боль в животе, которая усиливается
Постоянная боль в правом нижнем углу живота
Повторяющаяся рвота после первых двух часов употреблением жидкости
Периодическая рвота более 24 часов
Продолжающаяся тяжелая диарея более 24 часов
Кровь в стуле
Отказ от питья или кормления
Темная моча или отсутствие мочи, или сухие подгузники, в течение 4-6 часов у младенцев или детей ясельного возраста или от 6 до 8 часов у детей старшего возраста, без слез при слезах, запавшие глаза или сухость во рту
Суетливость или плач, которые невозможно успокоить
Необычная сонливость
Новая сыпь
900 30Более 8 дефекаций с диареей в течение 8 часов
Диарея длится более одной недели при приеме антибиотиков
Лихорадка (см.
 Дети и лихорадка ниже)
Дети и лихорадка ниже)
Лихорадка и дети
Всегда используйте цифровой термометр чтобы проверить температуру вашего ребенка.Никогда не используйте ртутный термометр.
Для младенцев и детей ясельного возраста обязательно используйте ректальный термометр правильно. Ректальный термометр может случайно проткнуть (перфорировать) прямую кишку. Он также может передавать микробы через стул. Всегда следуйте инструкциям производителя продукта для правильного использования. Если вам неудобно измерять ректальную температуру, воспользуйтесь другим методом. Когда вы разговариваете с лечащим врачом вашего ребенка, сообщите ему или ей, какой метод вы использовали для измерения температуры вашего ребенка.
Вот рекомендации по лихорадке. Неточные значения температуры ушей в возрасте до 6 месяцев. Не измеряйте температуру полости рта, пока вашему ребенку не исполнится 4 года.
Для детей младше 3 месяцев:
Спросите у лечащего врача вашего ребенка, как следует измерять температуру.

Температура прямой кишки или лба (височной артерии) 100,4 ° F (38 ° C) или выше, или по указанию врача
Температура подмышек 99 ° F (37.2 ° C) или выше, или по указанию поставщика
Детский возраст от 3 до 36 месяцев:
Ректальная, лобная (височная артерия) или температура уха 102 ° F (38,9 ° C) или выше, или по указанию поставщика
Температура подмышек 101 ° F (38,3 ° C) или выше, или по указанию поставщика
Ребенок любого возраста:
Повторяющаяся температура 104 ° F (40 ° C) или выше, или по указанию поставщика
Лихорадка, которая сохраняется более 24 часов у ребенка в возрасте до 2 лет.Или лихорадка, которая держится 3 дня у ребенка от 2 лет и старше.
Лечение в домашних условиях, обезвоживание и время обращения к врачу
Диарея (жидкий, водянистый стул) — частая проблема у маленьких детей. Обычно это вызвано вирусом. Это также может быть вызвано бактериями, чем-то, что ребенок ест или пьет (например, слишком много фруктового сока) или приемом нового лекарства. Это редко означает, что у ребенка серьезное заболевание.
Обычно это вызвано вирусом. Это также может быть вызвано бактериями, чем-то, что ребенок ест или пьет (например, слишком много фруктового сока) или приемом нового лекарства. Это редко означает, что у ребенка серьезное заболевание.
Самый большой риск диареи — обезвоживание (пересыхание).Это означает, что ребенок потерял слишком много жидкости и в его организме недостаточно электролитов (солей) для правильной работы. Вашему ребенку может потребоваться дополнительное введение жидкости в меньших количествах и чаще, пока он не выздоровеет. Легкая диарея обычно проходит через пару дней.
Прочтите ниже, чтобы узнать, что делать.
Легкая диарея (от 2 до 5 водянистых испражнений в день)
Держите ребенка на обычном рационе.
Предлагайте больше грудного молока или смеси в меньших количествах и чаще.
Не давать фруктовые соки или жидкости с высоким содержанием сахара, такие как Hawaiian Punch®, Hi-C®, Kool-Aid®, газированные напитки или сиропы. Это может усугубить диарею. Не давайте чаи или бульоны.
Это может усугубить диарею. Не давайте чаи или бульоны.
Если ваш ребенок ест твердую пищу, выбирайте больше крахмалистых продуктов, таких как хлопья и крекеры.
Диарея от умеренной до тяжелой (6 или более водянистых испражнений в день)
При умеренной или тяжелой диарее вашему ребенку может потребоваться пить ПРС (раствор для пероральной регидратации), такой как Pedialyte®, чтобы предотвратить обезвоживание.ПРС заменяет электролиты (соли) и жидкости, которые необходимы вашему ребенку. Вместо этого не следует использовать спортивные напитки и домашние средства.
Брендыв магазине ORS ничем не уступают бренду. Вы можете купить ПРС в жидкой или порошковой форме или в виде фруктового мороженого в большинстве аптек без рецепта.
ORS не следует назначать как единственную жидкость более 6 часов. Не разбавляйте и не смешивайте ПРС с формулой.
Дети младше 1 года
- ПРС (раствор для пероральной регидратации)
- Грудное молоко или смесь, смешанные обычным способом (если переносится).
 Не прекращайте кормить грудью.
Не прекращайте кормить грудью. - Без воды, кроме случаев, когда она используется для приготовления смеси
- Не давать фруктовые соки или жидкости с высоким содержанием сахара, такие как Hawaiian Punch®, Hi-C®, Kool-Aid®, газированные напитки или сиропы. Не давайте чаи или бульоны. В этих жидкостях нет правильного состава электролитов, и они могут усугубить диарею.
- Если ваш ребенок ест твердую пищу, давайте больше крахмалистой пищи, например хлопьев и крекеров. Избегайте продуктов красного цвета, которые могут выглядеть как кровь при диарее или рвоте.
- Попытайтесь вернуться к нормальной диете через день.
Дети старше 1 года
То же, что и выше, и
- Вода
- Молоко при переносимости
- Ледяное фруктовое мороженое из ORS
- Ароматизированные желатиновые кубики
- Крахмалистые продукты, такие как хлеб, макаронные изделия, картофельное пюре, крендели
- Йогурт
Количество жидкости для предотвращения обезвоживания
Измерьте количество жидкости, необходимое вашему ребенку, в зависимости от его веса (Рисунок 1). Постепенно доведите до следующих сумм:
Постепенно доведите до следующих сумм:
Вес ребенка | Минимальная цель, которую нужно уделять каждый час * |
| 7-10 фунтов. | Не менее 2 унций (4 столовые ложки или 1/4 стакана) |
| 11-15 фунтов. | Не менее 2 1/2 унций (5 столовых ложек) |
| 16-20 фунтов. | Не менее 3 1/2 унций (1/2 стакана) |
| 21-40 фунтов. | Не менее 6 1/2 унций (3/4 стакана) |
| 41-60 фунтов. | Не менее 10 унций жидкости каждый час (1 1/4 стакана в час) |
* Минимальное целевое количество жидкости в час может увеличиваться при диарее, рвоте или лихорадке.
ПРЕДУПРЕЖДЕНИЕ: Не давайте лекарства для остановки диареи, если это специально не предписано вашим врачом. Эти лекарства могут быть очень опасными для детей при неправильном применении.
Уход за кожей
Возможно, вам придется чаще менять подгузники вашего ребенка, пока не прекратится диарея. Мойте попку ребенка после каждого испражнения. При необходимости используйте крем от опрелостей, чтобы защитить кожу.
Признаки обезвоживания
Следите за признаками обезвоживания во время лечения диареи вашего ребенка (Изображение 2).
- Нет мокрых подгузников или не мочится (выделяет воду) в течение 6 и более часов, очень темная моча
- Нет слез при плаче
- Сухость или липкость во рту
- Жесткое или учащенное дыхание
- Запавшие глаза
- Мягкое пятно на голове ребенка — плоское, запавшее или втягивающееся.
- Боль в животе постоянная (боль в животе)
- Трудно просыпаться (вялость), действует растерянно или не знает, что делает.

Предотвращение распространения инфекции
Если вирус вызвал диарею у вашего ребенка, сделайте следующее, чтобы предотвратить распространение среди других:
- Убедитесь, что ваш ребенок вымывает руки водой с мылом после посещения туалета и перед едой.
- Вымойте руки водой с мылом или дезинфицирующим средством для рук на спиртовой основе после прикосновения к ребенку и его столовой посуде, грязному белью или подгузникам (Рисунок 3).
- Держите посуду, игрушки и грязную одежду вашего ребенка подальше от посторонних. Вымойте их в горячей мыльной воде.
- Часто очищайте унитаз и твердые поверхности дезинфицирующими или противомикробными салфетками. Дайте высохнуть 15 секунд.
Когда звонить доктору
Позвоните врачу вашего ребенка, если вы считаете, что вашему ребенку становится хуже, он не поправляется в течение 48 часов, не хочет кормить грудью или у него:
- Сильная боль в животе (чаще, чем периодические спазмы)
- Кровавый понос (больше, чем полоска крови)
- Более частая или более тяжелая диарея
- Признаки обезвоживания (см.
 Выше)
Выше) - Высокая температура.Используйте цифровой термометр и тщательно мойте его после каждого использования.
№
- для детей в возрасте 3 месяцев и младше, ректальная (в ягодицах) температура 100,4 ° F (38 ° C) или выше.
- для любого возраста, температуры выше 102 ° F (38,9 ° C), который длится более 2 дней. Измерьте ректальную, ушную или подмышечную (подмышечную) температуру у младенцев в возрасте 4 месяцев и старше. Когда ваш ребенок достигнет 4 года , температура во рту (во рту) в порядке.
Диарея (PDF), Сомали (PDF), Испанский (PDF)
HH-I-29 © 1977, редакция 2020, Общенациональная детская больница
Диарея (для родителей) — Nemours KidsHealth
Что такое диарея?
Диарея — это частый мягкий или жидкий стул (фекалии).У большинства детей время от времени бывает понос. Обычно это длится недолго и часто проходит само по себе.
Что вызывает диарею?
Диарея (краситель-э-э-э-э-э) обычно вызывается инфекцией кишечника, называемой гастроэнтеритом (gastro-en-ter-EYE-sizes).
Гастроэнтерит может вызывать спастические боли в животе, за которыми следует диарея, которая длится около 3–5 дней. Другие симптомы могут включать:
- лихорадка
- потеря аппетита
- тошнота (ощущение дискомфорта перед рвотой)
- рвота
- потеря веса
- обезвоживание
У детей с диареей, длящейся более двух недель, могут быть другие симптомы в зависимости от причины.
Микробы, вызывающие гастроэнтерит:
- вирусов (наиболее распространенные)
- бактерий
- паразитов
Вирусы
Вирусный гастроэнтерит (или «желудочный грипп») — основная причина диареи у детей. Это также может вызвать тошноту, рвоту и боль в животе. Симптомы обычно длятся несколько дней, и у детей может развиться обезвоживание, если они не пьют достаточно жидкости во время болезни.
Ротавирус — частая причина водянистой диареи у младенцев и детей раннего возраста.Вспышки чаще возникают зимой и ранней весной, особенно в детских учреждениях. Вакцина против ротавируса может защитить детей от этой болезни.
Норовирус — еще один распространенный вирус, вызывающий водянистую диарею наряду с другими симптомами гастроэнтерита. Часто он распространяется через зараженную пищу и воду.
Бактерии
Многие различные типы бактерий могут вызывать диарею, включая E. coli, Salmonella, Campylobacter, и Shigella .Эти бактерии часто вызывают пищевое отравление, которое может вызвать диарею и рвоту в течение нескольких часов после употребления зараженной пищи.
Паразиты
Лямблии — наиболее распространенная паразитарная инфекция, вызывающая диарею у детей. У маленьких детей больше шансов заболеть лямблиозом, особенно в детских учреждениях.
Что еще может вызвать диарею?
Дети могут иногда болеть диареей от:
Как врачи находят причину диареи?
Доктора будут:
- спросите, что ребенок ел в последнее время, когда появились симптомы, как часто и как долго продолжается диарея.

- задают конкретные вопросы о диарее: она водянистая? В фекалиях есть кровь?
- сдать экзамен
- закажите анализ стула, мочи или крови, чтобы проверить обезвоживание и определить причину диареи, если необходимо.
Как лечить диарею?
Диарея от вирусного гастроэнтерита проходит сама по себе.Детям с бактериальной диареей может потребоваться антибиотик. Паразитам всегда необходимо лечение противопаразитарными препаратами. Не давайте ребенку лекарство от диареи, отпускаемое без рецепта, если врач не скажет вам об этом.
Дети, у которых нет рвоты, могут продолжать есть и пить в обычном режиме, если они чувствуют себя готовыми. Подавайте меньшие порции еды, пока они не почувствуют себя лучше. Продолжение регулярной диеты может сократить продолжительность диареи. Младенцы могут продолжать кормить грудью или пить смесь до тех пор, пока их не будет постоянно рвать.
Если диарея вызвана не инфекцией, лечение будет зависеть от того, что вызывает проблему.
Чем могут помочь родители?
Детям, у которых наблюдаются признаки легкого обезвоживания, врачи рекомендуют давать растворы для пероральной регидратации (ПРС), такие как Pedialyte, Enfalyte или другие торговые марки. В нем содержится необходимое количество воды, сахара и соли, чтобы помочь при обезвоживании. Они доступны в большинстве продуктовых магазинов и аптек без рецепта. Ваш врач скажет вам, что давать, сколько и как долго.
Не давайте детям, страдающим диареей, спортивные напитки, газированные напитки или крепкие (неразбавленные) соки. В них слишком много сахара, и некоторые симптомы могут ухудшиться. Кроме того, не давайте воду в одиночку.
В некоторых случаях детям с тяжелой диареей может потребоваться внутривенное введение жидкости (в вену) для лечения обезвоживания в больнице.
Когда мне позвонить врачу?
Позвоните врачу, если ваш ребенок:
- нельзя пить несколько часов
- писает меньше обычного
- имеет признаки обезвоживания, такие как плач без слез или отсутствие слез, сухость во рту или потрескавшиеся губы, головокружение или головокружение, сонливость или снижение активности
- имеет высокую температуру
- в крови У
- понос, который не проходит через несколько дней
Можно ли предотвратить диарею?
Микробы, вызывающие гастроэнтерит, заразны.



 Вы также можете предложить ребенку ту пищу, которую он обычно ест.
Вы также можете предложить ребенку ту пищу, которую он обычно ест. В них нет нужного количества воды, солей и сахара, и они могут усугубить диарею вашего ребенка.
В них нет нужного количества воды, солей и сахара, и они могут усугубить диарею вашего ребенка.



 Дети и лихорадка ниже)
Дети и лихорадка ниже)
 Не прекращайте кормить грудью.
Не прекращайте кормить грудью.
 Выше)
Выше)