Анализы в KDL. TORCH-комплекс, базовый
В составе TORCH-комплекса базовый – иммуноглобулины класса М (IgM) и G (IgG) к инфекциям TORCH, объединенным в одну группу по способности вызывать врожденные пороки развития плода и передаваться от матери к плоду через плаценту (вертикальный путь передачи):
- T – Toxoplasmа — токсоплазмоз
- R – Rubella — краснуха
- C – Cytomegalovirus — цитомегаловирус
- H – Herpes simplex virus II – вирус герпеса II типа
Опасны инфекции для ребёнка в том случае, когда первичное заражение происходит в первую половину беременности, при формировании органов и тканей эмбриона. Заражается женщина, а страдает плод. Для здоровья женщины эти инфекции обычно не опасны. Течение бессимптомное или по типу простудного заболевания, поэтому беременная женщина может не подозревать наличие инфекции. Уровень иммуноглобулинов позволяет определить риск развития внутриутробного заражения.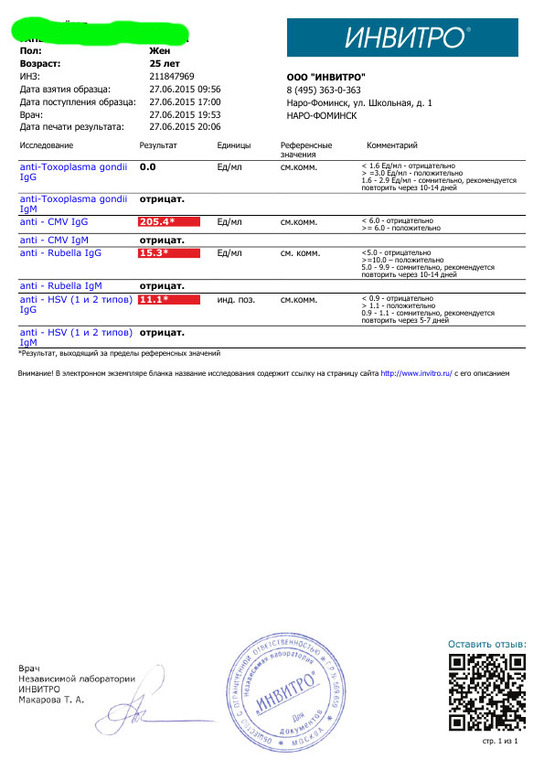
В каких случаях назначают TORCH-КОМПЛЕКС базовый?
- Беременные женщины при постановке на учёт.
- Наличие клинических признаков, подозрительных на инфекцию
- Контакт беременной женщины с больными этими инфекциями
Что означают результаты теста?
Результат выдается в количественном формате с указанием референсных значений по каждой инфекции
Если IgG обнаружены,
- Перенесенная в прошлом инфекция (есть иммунитет к этим возбудителям)
- Возможно в период выздоровления, когда IgM уже не определяются
Если IgG обнаружены, IgM обнаружены
- Острый или подострый период инфекции
- Период обострения инфекции
- Иногда IgM могут появляться при неспецифических изменениях, происходящих в организме женщины при беременности.

При таком результате рекомендовано определение авидности IgG к определенной инфекции или TORCH-комплекс с авидностью для уточнения срока давности с момента инфицирования. Обострение инфекции менее опасно для развития ребёнка, чем первичное заражение во время беременности.
Если IgM обнаружены, IgG не обнаружены
- Острая первичная инфекция – наиболее неблагоприятная ситуация для плода
Необходимо обратиться к врачу для определения дальнейшей тактики.
Сроки выполнения теста.
До 4-5 дней
Как подготовиться к анализу?
Кровь сдаётся утром натощак при соблюдении питьевого режима или через 3 часа после необильного приёма пищи. Специальная подготовка не нужна.
Анализы и цены — Риддер
Биохимия кала
Генетические исследования в Литех
Гены основного комплекса системы гистосовместимости (HLA) II класса: локус DQA1
15200
Гены основного комплекса системы гистосовместимости (HLA) II класса: локус DQB1
15200
Гены основного комплекса системы гистосовместимости (HLA) II класса: локус DRB1
15200
Гены основного комплекса системы гистосовместимости (HLA) II класса: три локуса — DRB1, DQA1, DQB1
37120
14200
Диагностика целиакии (HLA) II класса: локус DQ2/DQ8
13700
Ингибитор активатора плазминогена (PAI-I (SERPINE1) –675 5G>4G)
6580
Ишемическая болезнь сердца. Инфаркт миокарда. Ишемический инсульт (ACE, AGT(2), ApoE (3), FXII, FXIII,GP1BA (2), ITGA2, KIF6, MYh25, NOS3, PALLD, SNX19, VAMP8) (17)
Инфаркт миокарда. Ишемический инсульт (ACE, AGT(2), ApoE (3), FXII, FXIII,GP1BA (2), ITGA2, KIF6, MYh25, NOS3, PALLD, SNX19, VAMP8) (17)Метионин-синтаза редуктаза (MTRR Ile22Met A>G)
6580
Обмен веществ, коррекция веса (PPARG2, ADRB2(2), ADRB3, FABP2) (+рекомендации по питанию и занятиям спортом) (5)
33940
Поликистоз яичников (ПЯ) (AR, PPARG2, IRS1, INS-VNTR) (4)
20380
Риск развития рака молочной железы; яичников (BRCA1(4), BRCA2(4) (8)
30540
Риск развития рака молочной железы; яичников (BRCA1(4), BRCA2(4),CHEK2(2) (10)
48200
Свертывание крови (система гемостаза) (F II, F V, F VII, FXII, FXIII, FGB beta, GP1BA (2), ITGA2, ITGB3 (GPIIIa), MTHFR, MTR, MTRR, PAI-I (SERPINE1), SELPLG, JAK2) (16)54260
Диагностика туберкулеза
Дыхательный уреазный тест
Забор
Выезд к пациенту (при заказе от 15000)
1000
Забор биоматериала
600
Забор биоматериала на КВИ ПЦР
700
Забор кала на паразитологию (контейнер для кала)
200
Невозвращаемая сумма, если ДНК не выделилось из специального образца
15000
Самостоятельный забор мазка на определение COVID19 методом ПЦР (комплект)
700
Замена дисконтной карты
Замена дисконтной карты
300
Иммунология
Антитела класса IgG к глутаматдекарбоксилазе (анти-GAD, IgG)
14-30 д.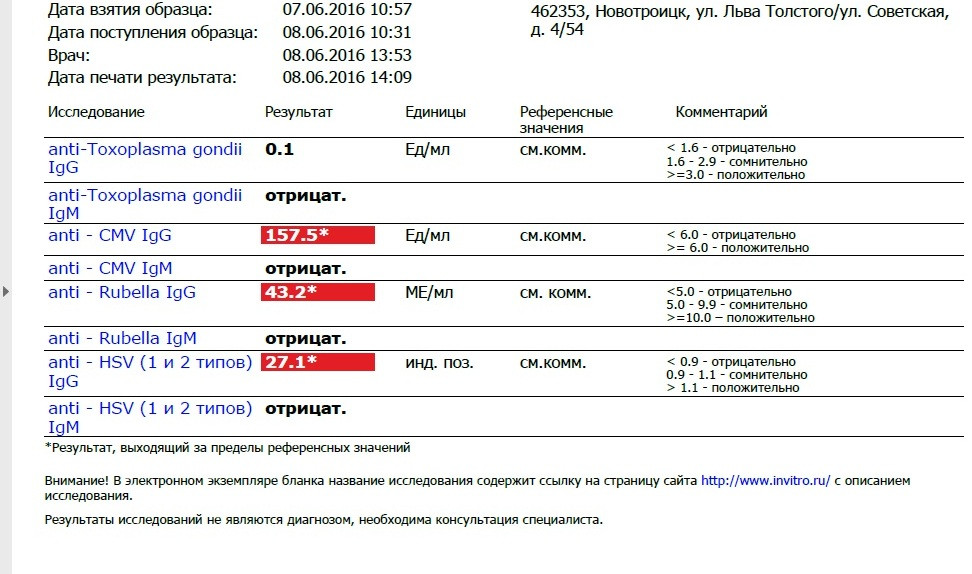
21500
Молекулярно-генетические методы
Неинвазивные пренатальные тесты
Биохимия крови
IgA (иммуноглобулин А)
2-3 д.
2200
IgG (иммуноглобулин G)
2-3 д.
2200
IgM (иммуноглобулин М)
2-3 д.
2200
Альфа-амилаза
1-2 д.
1080
Вальпроевая кислота
5000
7000
Определение ионизированного кальция (Ca+) в сыворотке крови на анализаторе
1 д.
1700
Определение калия (K) в сыворотке крови на анализаторе
1100
Определение натрия (Na) в сыворотке крови на анализаторе
1 д.
1100
Биохимия мочи
Глюкоза (сахар) в моче
1-3 ч.
900
Определение белка в моче (количественно) на анализаторе
1000
Гематология
Измерение скорости оседания эритроцитов (СОЭ) в крови на анализаторе
640
Общий анализ крови(ОАК без СОЭ)
900
Гемостаз
Время свертывания
1 ч.
300
Гормоны
17-ОН прогестерон
2520
Макропролактин
1 д.
4800
Определение кальцитонина в сыворотке крови методом иммунохемилюминисценции
5400
Прокальцитонин
2-3 д.
8400
Т4 (тироксин) общий
1-2 д.
1800
Диагностика аутоиммунных заболеваний
Антитела к ß2-гликопротеину (скрининг) (акция)
1-3 д.
3060
Антитела к Saccharomyces cerevisiae ASCA (IgA) (акция)
1-3 д.
2800
Антитела к Saccharomyces cerevisiae ASCA (IgG) (акция)
1-3 д.
2800
Антитела к внутреннему фактору
3300
Антитела к двуспиральной ДНК (скрининг) (акция)
1-3 д.
2980
Антитела к компоненту Scl-70 (акция)
1-3 д.
2980
Антитела к компоненту SS-A (Ro) (акция)
1-3 д.
2980
Антитела к компоненту SS-B (La) (акция)
1-3 д.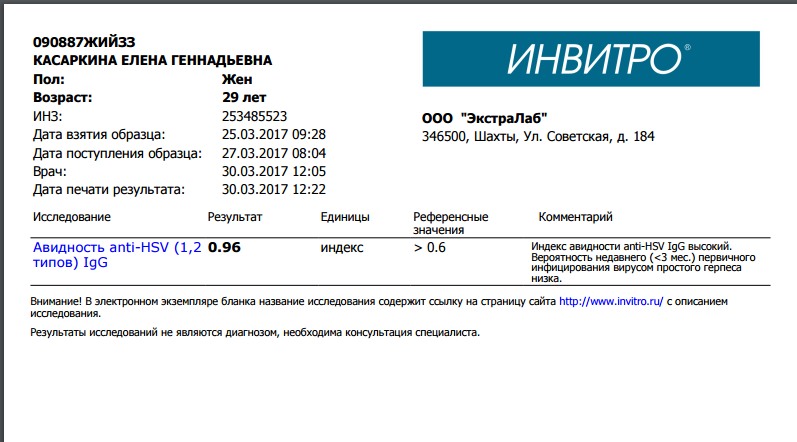
2980
Антитела к миелопероксидазе (Anti-MPO) (акция)
1-3 д.
3400
Антитела к митохондриям (AMA-M2) (акция)
1-3 д.
4080
Антитела к односпиральной ДНК (акция)
1-3 д.
2980
Антитела к протеиназе 3 (Anti-PR3) (акция)
1-3 д.
3400
Определение анти-фосфолипидных IgG в сыворотке крови ИФА-методом (акция)
1-3 д.
2460
Определение анти-фосфолипидных IgM в сыворотке крови ИФА-методом (акция)
1-3 д.
2460
Целиакия IgA
5000
Целиакия IgG
5000
Диагностика бесплодия
Определение анти Мюллерова гормона в сыворотке крови методом иммунохемилюминисценции
2 д.
6500
Диагностика остеопороза
Исследования в Германии
11- Дезоксикортикостерон
48880
11-ДезоКсиКортизол
28560
17-OH- прегненолон
26600
21-Дезоксикортизол
31600
C-erb B2/c-neu (рак молочной железы)
32560
C1-ингибитор, функциональная активность
34600
C2 Комплемент
23760
C5 Комплемент
23760
C6 Комплемент
23760
C7 Комплемент
23760
C8 Комплемент
23760
C9 Комплемент
23760
Campylobacter jejuni, IgA
22400
Campylobacter jejuni, IgG
22400
CT-Провазопрессин (Копептин)
33400
CV-2 антитела в сыворотке
23760
HLA A аллели
14-30 д.
41200
HLA B аллели
14-31 д.
41200
HLA DQ аллели
14-32 д.
41200
HLA DR аллели
14-34 д.
41200
HLA-скрининг антител
14-30 д.
45820
IgA к ревматоидному фактору
21480
IgG к ревматоидному фактору
21480
IgM к ревматоидному фактору
21480
IL28B — генотип
73500
Ma антитела
23760
Ma1 антитела
23760
Ma2 антитела
23760
N-ацетилпрокаинамид
27800
N-концевой пропептид проколлагена I (P1NP)
29200
N-телопептид (NTx)
30800
Omega жирные кислоты (Omega3/6/7/9 )
91200
Rickettsia conori/rickettsii, IgG
24200
Rickettsia conori/rickettsii, IgM
24200
To антитела
23760
Альбендазол-сульфоксид
27800
Альфа-1-антитрипсин-фенотипирование
41200
Альфа-2 макроглобулин
36200
Альфа-галактозидаза в сыворотке
26600
Альфа-гидроксибутиратдегидрогеназа
19800
Альфа-линоленовая кислота
57500
Амилаза макро
22400
Ангиотензин конвертирующий фермент (ACE)
24980
Андростандиол-глюкоронид
35500
Андростендион
36200
Антигиалуронидаза
24980
Антимитохондриальные антитела подтипа М1 антитела
21480
Антимитохондриальные антитела подтипа М4 антитела
21480
Антимитохондриальные антитела подтипа М9 антитела
21480
Антинуклеарное антитело, IgA
22400
Антинуклеарное антитело.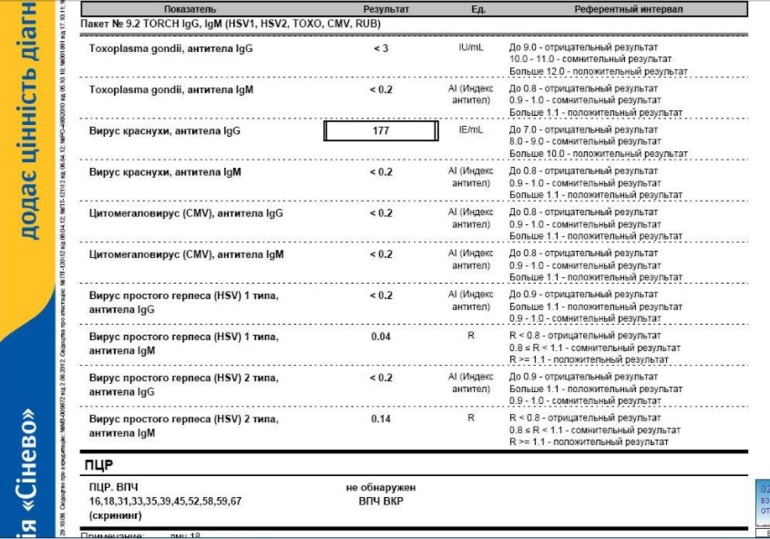 IgM
IgM
22400
Антистафилолизин
35200
Антистрептодорназа В
36900
Антитела IgA к NMDA-рецептору
23760
Антитела IgA к миелин-ассоциированному гликопротеину
23760
Антитела IgA к клеткам ацинуса поджелудочной железы
22400
Антитела IgA/G/M к семенникам
27800
Антитела IgG к клеткам ацинуса поджелудочной железы
22400
Антитела IgG к NMDA-рецептору
23760
Антитела IgG к мембране нейтрофилов
23760
Антитела IgG к менингококку
147800
Антитела IgG к миелин 2 ганглиозиду
23760
Антитела IgG к миелин 3 ганглиозиду
23760
Антитела IgG к миелин 1 ганглиозиду
23760
Антитела IgG к миелин-ассоциированному гликопротеину
23760
Антитела IgM к NMDA-рецептору
23760
Антитела IgM к мембране нейтрофилов
23760
Антитела IgМ к миелин 1 ганглиозиду
23760
Антитела IgМ к миелин 2 ганглиозиду
23760
Антитела IgМ к миелин 3 ганглиозиду
23760
антитела к AMPA-рецептору (GluR3)
23760
Антитела к CASPR2
23760
Антитела к CRMP5 в сыворотке
23760
Антитела к NOR 90
23760
Антитела к p450c21- гидроксилазе
23760
Антитела к p450scc- гидроксилазе
23760
Антитела к U1-рибонуклеопротеидам (RNPs) /SM
22400
Антитела к аланил-тРНК-синтетазе
23760
Антитела к альвеолярной базальной мембране
23760
Антитела к АМПА -1 рецептору
37200
Антитела к АМПА -2 рецептору
37200
Антитела к амфифизину
23760
Антитела к антигену -Ri сыворотке блот
23760
Антитела к антигену Hu D в сыворотке
23760
Антитела к антинейрональному нуклеарному антителу -III
23760
Антитела к ацинарному эпителию слюнных желез
24200
Антитела к ацинарным клеткам слюнных желез
22400
Антитела к базальной мембране канальцев
23760
Антитела к базальной мембране почечных канальцев
34200
Антитела к белку BP 180
36800
Антитела к белку BP 230
36800
Антитела к бокаловидной клетке IgG
22400
Антитела к бокаловидной клетке IgА
22400
Антитела к боррелии, IgG, иммуноблоттинг
29900
Антитела к веретену деления
36800
Антитела к вирусу опоясывающего лишая IgM
37200
Антитела к ГАМК B рецептору
22520
Антитела к ГАМК1-2
36800
Антитела к ганглиозидам, основной профиль
23760
Антитела к гепатиту A, поствакцинальный
21480
Антитела к гипофизу
23760
Антитела к глицил-тРНК-синтетазе
23760
Антитела к десмоглеину 1
23760
Антитела к десмоглеину 3
23760
Антитела к десмоплакину I/II
23760
Антитела к желчным путям
22400
Антитела к изолейцин -тРНК-синтетазе
23760
Антитела к ингибитору C1 эстеразы
26600
Антитела к инсулиновому рецептору, IgA,блот
23760
Антитела к инсулиновому рецептору, IgG, блот
23760
Антитела к интерферону альфа
34640
Антитела к интерферону бета Антитела
34640
Антитела к интрацеллюлярной субстанции эпидермиса
36800
Антитела к кальциевому каналу (тип N)
45820
Антитела к кальциевому каналу (тип PQ)
45820
Антитела к кальций чувствительным рецепторам
23760
Антитела к кератину
23760
Антитела к клеткам околоушной слюнной железы
35500
Антитела к клеткам Пуркинье
36800
Антитела к комплексам калиевых каналов
23760
Антитела к комплексу гепарин/тромбоцитарного фактор 4
46800
Антитела к коре надпочечников
23760
Антитела к лейкоцитам
23760
Антитела к лихорадке цуцугамуши
24200
Антитела к меланоцитам
23760
Антитела к мембране клеток печени
22400
Антитела к мембране нейтрофилов, total
23760
Антитела к миелин — олигодендроцитарному гликопротеину
23760
Антитела к миозину
22400
Антитела к миолемму
35500
Антитела к модифицированному цитруллинированному виментину
22400
Антитела к мускариновому ацетилхолиновому рецептору M3
22400
Антитела к нейрональным антигенам
58200
Антитела к нейрональным антигенам (расширенный)
74600
Антитела к островковым клеткам поджелудочной железы (инсулоциту, островкам Лангерганса)
23760
Антитела к паращитовидной железе
23760
Антитела к полиовирусу типа 1
25980
Антитела к полиовирусу типа 2
25980
Антитела к полиовирусу типа 3
25980
Антитела к р450с17-гидроксилазе
24200
Антитела к ревматоидному ядерному антигену
23760
Антитела к реценторам глицина
23760
Антитела к рецепторам ацетилхолина в сыворотке крови
41200
Антитела к рецептору P1A2R
36800
Антитела к рибосомам
34200
Антитела к рибосомному P –белку
23760
Антитела к РНК
23760
Антитела к РНК-полимеразе I
23760
Антитела к сальмонеле Enteritidis
37200
Антитела к сердечной мышце
26600
Антитела к серотонину
22400
Антитела к серотонину -IgM
22400
Антитела к серотонину-IgG
22400
Антитела к сетчатке
23760
Антитела к сигналузнающей частице
23760
Антитела к синаптотагмину
23760
Антитела к скелетной мускулатуре
66500
Антитела к скелетной мускулатуре
14-30 д.
23760
Антитела к стероид-продуцирующим клеткам яичника
33800
Антитела к Т-лимфотропному вирус человека I/II-IgG, блот
29200
Антитела к Т-лимфотропному вирусу человека I/II-IgG
24200
Антитела к тимусу, IgA
23760
Антитела к тирозин-фосфатазе
23760
Антитела к титин -(МГT-30)
23760
Антитела к тощей кишке -IgA
23760
Антитела к тощей кишке -IgG
23760
Антитела к треонил-тРНК-синтетазе
23760
Антитела к трипаносоме cruzi
24200
Антитела к трипаносоме бруцей, IgG
24200
Антитела к тубулину
23760
Антитела к фибрилларину
35500
Антитела к фосфатидилэтаноламину, IgG
22400
Антитела к хроматину
23760
Антитела к центромере
24700
Антитела к цинк транспортеру 8
23760
Антитела к щеточной каемке проксимльных канальцев почек
33800
Антитела к эластину
23760
Антитела к эпителию желчных путей
34200
Антитела к ядерному антигену пролиферирующих клеток
23760
Антитле к сарколемме
35500
Аполипопротеин A2
23760
Аполипопротеин E
23760
Арилсульфатаза A в сыворотке
26600
Атипичная холинэстераза
33200
Аутоантитела к клеткам печени
35500
Барий в сыворотке
46820
Белок-3, связывающий инсулиноподобный фактор роста
38800
Бериллий в сыворотке
22400
Бета-гидроксимасляная кислота
26600
Бета-Каротин
28560
Боррелия -IgG
21480
Боррелия -IgM
21480
Бупренорфин
66100
Ванадий в сыворотке
23760
Ванкомицин
33800
Витамин D3 (1.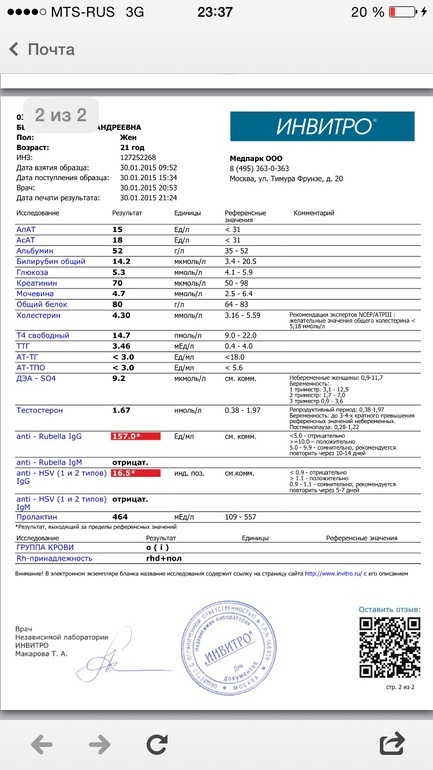 25-OH)
25-OH)
24700
Витамин В12 активный (холотранскобаламин)
32560
Витамин Е (альфа-токоферол)
27800
Габапентин
52600
Гамма-линоленовая кислота
52600
Ганцикловир (Cymeven)
52600
Гаптоглобин
33200
Гемоглобинопатии
44200
Гепарин-индуцированная тромбоцитопения
88800
Гепатит Delta (анти-Del, IgG/IgM)
42800
Гепатит E IgG
24200
Гепатит E-IgG, Блот
29200
Гепатит E-IgM
24200
Гепатит E-IgM, Блот
29200
Гепатит В антиген (HBsAg)
21480
Гидроксипрогестерон в сыворотке
23760
Гидроксихлорохин
27800
Гидрохлоротиазид
27800
Глимеперид
43200
Глутадион периоксидаза
18000
Группа кипопротеинов
68200
Группа опиатов в сыворотке
79840
Дегидроэпиандростерон (DHEA)
22400
Дез-N-метилсуксимид
35500
Действие диаминоксидазы (DAO)
36640
Дигидротестостерон (ДГТ)
46820
Дифференцирование иррегулярных антител групп крови
45800
Иммуноглобулин D в сыворотке
24700
Йод в сыворотке
46820
Каппа цепи в сыворотке
22800
Карбамазепин
15960
Карбамазепинэпоксид
35500
Карбокситерминальный телопептид I типа (ICTP)
29200
Кардиолипин -IgG/M/A, скрининг
21480
Кислотный альфа-1—гликопротеин
32500
Клещевой вирусный энцефалит -IgG
22400
Клещевой вирусный энцефалит -IgM
22400
Коклюшная палочка-IgА
22800
Кортикостероид-связывающий глобулин
22800
Кремний в сыворотке
22400
Криптококовый неоформанс-антиген в сыворотке
24200
Ламотриджин
27800
ЛДГ изоэнзимы
34640
Лейцинаминопептидаза
38400
Лектин, связывающий маннозу (ЛСМ)
34640
Линолевая кислота
52600
Липоевая кислота
24200
Липопротеин X
23760
Липопротеин (а) , Lpa
24700
Липопротеин-ассоциированная фосфолипаза А2
22400
Лямбда-цепи в сыворотке
25300
Медь в сыворотке
21480
Метаболиты метадона ЕДДП
22800
Метилэтилкетон (2-бутанон)
66400
Метопролол
35500
Метотрексат
32560
Моксифлоксацин
44200
Молибден в сыворотке
23760
Моноклональные парапротеины легкой цепи-каппа IgA
43200
Моноклональные парапротеины легкой цепи-каппа IgG
43200
Моноклональные парапротеины легкой цепи-каппа IgM
43200
Моноклональные парапротеины легкой цепи-лямбда IgA
43200
Моноклональные парапротеины легкой цепи-лямбда IgG
43200
Моноклональные парапротеины легкой цепи-лямбда IgM
43200
Моноэтил глицинсилидид
23760
Мышечноспецифичный рецептор к тирозин киназе a
21480
Натеглинид
44200
Нитрозепама
44200
Нортриптилин (антидепрессант)
66400
Обмен липидов сиаловой кислоты
32560
Оболочечный антиген вируса гепатита B (HBe-Ag)
24200
Оксазепам (Adumbran)
66400
Окскарбазепин
42000
Олеиновая кислота
52600
Олигомерный матриксный белок хряща (ОМБХ)
23760
Олово в сыворотке
29800
Омега-3 полиненасыщенные жирные кислоты
27800
Омега-6 полиненасыщенные жирные кислоты
52600
Омега-7/9 полиненасыщенные жирные кислоты
58840
Онкоген HER-2 neu (рак молочной железы, желудка)
34640
Определение IgG к ламинину 5
23760
Определение IgА к ламинину 5
23760
Определение антител IgG к лимфоцитарному менингиту
121200
Определение антител IgG к слезной железе
23760
Определение антител IgМ к лимфоцитарному менингиту
24200
Определение антител к LGI1
23760
Определение иррегулярных антител групп крови
32500
Остаза (костная фосфотаза)
39600
Очень длинноцепочечные жирные кислоты (VLCFA)
52600
Палиперидон
44200
Палладий в сыворотке
23760
Пальмитиновая кислота
52600
Паратгормон, интактный (PTHi)
26600
Парацетамол
33500
Парвовируса В19 IgM
42800
Пентахлорфенол в сыворотке
52600
Перинуклеарные анти-нейтрофильные цитоплазматические Антитела
23760
Платина в сыворотке
21480
Плацентарный лактоген
26600
Пневмококк -IgG
23760
Подклассы IgA
48880
Подклассы IgG (IgG1+IgG2+IgG3+IgG4)
88800
Пристановая кислота
52600
Проколлаген-III-пептид (С-III)
46300
Протионамид
22880
Протипендил
27800
Протромбин -IgG
23760
Протромбин -IgM
23760
Растворимые рецепторы трансферрина
23760
Респираторный синцитиальный вирус -IgA
22800
Респираторный синцитиальный вирус -IgG
22800
Ретинол-связывающий белок
36800
Рецептор рианодина
23760
Саркозин в сыворотке
32560
Сера в сыворотке
52600
Серебро в сыворотке
21480
СЗ-нефритогенный фактор
26600
Скрининг бензодиазепинов в сыворотке
52600
Скрининг на листерия AB
21480
Скрининг на миозит ab
32560
Стеариновая кислота
52600
Столбнячный антитоксин
21480
Стронгилоидоз IgG
23760
Стронций в сыворотке
52600
Супероксиддисмутаза
26000
Тартрат–резистентная кислая фосфатаза
32560
Тест связывания C1q субкомпонента комплемента
23760
Тироксин-связывающий глобулин
21480
Тканевый полипептидный антиген (TPA)
27500
Трансферин с недостатком углеводов
46200
Трисиало 1b ганглиозид -IgG
23760
Трисиало 1b ганглиозид -IgM
23760
Трисиало 1а ганглиозид -IgG
23760
Трисиало 1а ганглиозид -IgM
23760
Углеводдефицитный трансферрин
27720
Уран в сыворотке
52600
Фактор некроза опухолей альфа (TNFa)
30840
Фенобарбитал
42500
Феноксиметилпенициллин
27800
Фосфатидилглицерин -IgM
22400
Фосфатидилглицерин -IgG
22400
Фосфатидилинозитол -IgG
22400
Фосфатидилинозитол -IgM
22400
Фосфатидилсерин -IgA
22400
Фосфатидилсерин -IgM
22400
Фосфатидилэтаноламин -IgM
22400
Фосфофенокс-изомераза (PHI, гастроинтестинальные опухоли, почки, молочная железа)
24700
Фруктозамин
32200
Фтор в сыворотке
25980
Хамопексин
37500
Холодовые агглютинины
32500
Ц-АНЦА (цитоплазмический)
24100
Электрофорез липидов (HDL,VLDL,LDL, Lp-Cholesterin, Chylomikronen)
35500
Эпидемический тиф -IgG
24200
Эпидемический тиф -IgM
24200
Индивидуальные аллергены
Альфа-лактоальбумин,f76
2200
Амброзия высокая,w1
2200
Амброзия ложная,w4
2200
Амброзия обыкновенная(голомельчатая),w2
2200
Амброзия смесь,wx209
2200
Апельсин,f33
2200
Баранина,f88
2200
Белок яичный,f1
2200
Бета-лактоглобулин,f77
2200
Бычий сывороточный альбумин nBos d 6 IgE, e204
7200
Виноград,f259
2200
Возбудитель токсокароза Toxocara canis
2200
Говядина,f27
2200
Грецкий орех,f256
2200
Грибковая плесень Alternaria alternata,m6
2200
Грибковая плесень Cladosporium herbarum,m2
2200
Грибковая плесень Penicillium notatum,m1
2200
Грибок Aspergillus flavus,m228
2200
Грибок Aspergillus terreus,m36
2200
Гусь (перо),e70
2200
Дрожжеподобные грибы Candida albicans,m5
2200
Ежа сборная,g3
2200
Желток яичный,f75
2200
Какао/шоколад,f93
2200
Капуста кочанная,f216
2200
Картофель,f35
2200
Клейковина (глютен),f79
2200
Клен ясенелистный,t1
2200
Клещ домашней пыли Blomia tropicalis,d201
2200
Клещ домашней пыли Dermatophagoides farinae,d2
2200
Клещ домашней пыли Dermatophagoides microceras,d3
2200
Клещ домашней пыли Dermatophagoides pteronyssinus,d1
2200
Клещ домашней пыли Euroglyphus maynei,d74
2200
Клубника,f44
2200
Козье молоко,f300
2200
Кошка (перхоть),e1
2200
Креветки,f24
2200
Кукуруза,g202
2200
Куриное мясо,f83
2200
Курица (перо),e85
2200
Лебеда чечевицеобразная,w15
2200
Мандарин,f302
2200
марь белая,w10
2200
Молоко кипяченое,f231
2200
Молоко коровье,f2
2200
Молочная сыворотка,f236
2200
Мясо индейки,f284
2200
Мятлик луговой,g8
2200
Овальбумин яйца nGal d 2 IgE, f232
7200
Овес посевной,g14
2200
Овсяница луговая,g4
2200
Овца (эпителий),e81
2200
Одуванчик,w8
2200
Орех кешью,f202
2200
Пекарские дрожжи,f45
2200
Пенициллин G,c1
2200
Пенициллин V,c2
2200
Перец красный(паприка),f218
2200
Перец черный,f280
2200
Полынь горькая,w5
2200
Полынь обыкновенная,w6
2200
Попугай (перо),e213
2200
Попугай волнистый (перья),e78
2200
Пыль домашняя тип Greer,h2
2200
Пыль домашняя тип Hollister-Stier,h3
2200
Пыль домашняя тип Japan
2200
Семя подсолнечника,k84
2200
Собака (перхоть),e5
2200
Тимофеевка луговая,g6
2200
Тропомиозин клещей домашней пыли rDer p 10 IgE, d205
7200
Фисташки,f203
2200
Формальдегид,k80
2200
Хомяк (эпителий),e84
2200
Энтеротоксин А (S. aureus),m80
aureus),m80
2200
Энтеротоксин В (S.aureus),m81
2200
Яйцо куриное,f245
2200
Пищевые аллергены
Рекомбинантные аллергены
Инфекции
реакция Вассермана
2-3 д.
2180
Инфекции ИФА
Бруцеллез IgM
1400
Вирус герпеса IgМ
2-3 д.
1800
Количественное определение HBsAg вируса гепатита В в сыворотке крови ИФА-методом
2000
Лямблиоз IgG
2-3 д.
1500
Микоплазмоз IgM
2-3 д.
1500
Определение Ig G к возбудителям иерсиниозов (Y.enterocolitica,Y.pseudotuberculosis)
2000
Определение Ig G к Цистицеркам (Taenia solium)
2000
Определение Ig А к возбудителям иерсиниозов (Y.enterocolitica,Y.pseudotuberculosis
2000
Определение Ig М к возбудителям иерсиниозов (Y.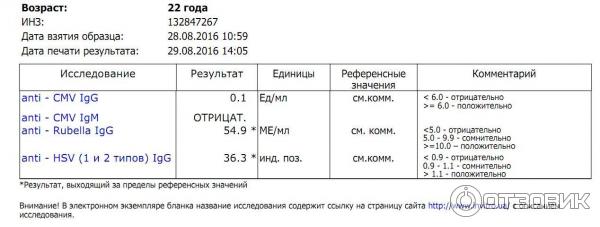 enterocolitica,Y.pseudotuberculosis)
enterocolitica,Y.pseudotuberculosis)
2000
Определение антигена Лямблий в кале
1600
Определение индекса авидности IgG к капсидным антигенам вируса Эпштейн-Барра методом ИФА
3000
Определение суммарных антител к Helicobacter pylori (HP) в сыворотке крови ИФА-методом
3000
Трихинеллез IgM
1400
Хламидиоз IgA
1500
Клиника
Мазок на степень чистоты
1-2 д.
1200
Микроскопическое исследование мазка
1200
Обнаружение скрытой крови в кале качественное ручным методом
600
Микробиология (посевы)
Бак. посев мокроты на микрофлору с определением чувствительности к антибиотикам
6160
Бак. посев мочи, сока простаты, спермы на микрофлору с определением чувствительности к антибиотикам
3300
Бак. посев на выявление Ureaplasma spp./M.hominis с определением чувствительности к антибиотикам
4280
Бак. посев на золотистый стафилококк (зев/носа) без определения чувствительности к антибиотикам
1320
Бак. посев на золотистый стафилококк с определением чувствительности к антибиотикам
посев на золотистый стафилококк с определением чувствительности к антибиотикам
3300
Бак. посев на микрофлору с определением чувствительности к антибиотикам
5940
Мониторинг беременности
Пренатальный скрининг PRISCA II триместр
3-4 д.
9900
Моча
Анализ мочи по Нечипоренко
1-3 ч.
880
Онкомаркеры
Антиген плоскоклеточной карциномы SCCA
22000
Онкомаркер HE4
4380
Гистология
Гистологическое исследование 1 блок-препарата операционно-биопсийного материала
6 д.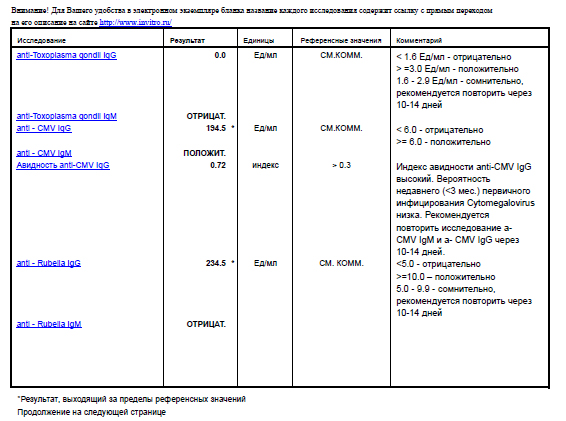
6700
Макроскопическое исследование операционного материала и вырезка кусочков для гистологических блок-препаратов
2900
Определение IgA к эндомизию в сыворотке крови методом непрямой иммунофлюоресценции
10 д.
9000
Определение IgG к эндомизию в сыворотке крови методом непрямой иммунофлюоресценции
10 д.
9000
Панели аллергенов
Пакет «Астма/Ринит.», взрослые (берёза бородавчатая t3, тимофеевка луговая g6, полынь w6, амброзия высокая w1, Alternaria alternata m6, кошка (перхоть)e1, собака (перхоть)e5, D. Pteronyssinus d1)
18000
Пакет «Астма/Ринит.», дети (белок яйца f1, молоко f2, берёза бородавчатая t3, тимофеевка луговая g6, полынь w6, кошка (перхоть)e1, собака (перхоть)e5, D. pteronyssinusd1)
pteronyssinusd1)
18000
Пакет «Экзема» (белок яйца f1, молоко f2, рыба f3, пшеница f4, арахис f13, соя f14, креветки f24, кошка (перхоть)e1, собака (перхоть)e5, D.pteronyssinus d1)
18000
Панель аллергенов деревьев: ольха серая, лещина, вяз, ива, тополь.tx5
3680
Панель аллергенов деревьев:ольха серая,береза,лещина обыкновенная,дуб белый,ива белая.tx9
3680
Панель аллергенов животных: перхоть кошки, перхоть лошади, перхоть коровы, перхоть собаки.ex1
3680
Панель аллергенов животных: перья гуся, перья курицы, перья утки, перья индейки.ex71
3680
Панель аллергенов животных: эпителий морской свинки, эпителий кролика, эпителий хомяка, эпителий и белок крысы, эпителий и белок мыши. ex70
ex70
3680
Панель аллергенов плесени: Penicillium notatum, Cladosporium herbarum, Aspergillus fumigatus, Alternaria alternata.mx1
3680
Панель аллергенов плесени: Penicillium notatum, Cladosporium herbarum, Aspergillus fumigatus, Candida albicans, Alternaria tenuis, Setomelanomma rostrata.mx2
3680
Панель аллергенов пыли: Домашняя пыль Hollister-Stier Labs, Dermatophagoides pteronyssinus, Dermatophagoides farinae, Blatella germanica.hx2
3680
Панель аллергенов сорных трав: амброзия голометельчатая, полынь обыкновенная, подорожник ланцетовидный, марь белая, лебеда.wx2
3680
Панель аллергенов сорных трав: ромашка, одуванчик, подорожник, марь, золотарник. wx7
wx7
3680
Панель аллергенов трав: душистый колосок, плевел, тростник обыкновенный, рожь посевная, бухарник шерстистый.gx4
3680
Панель аллергенов трав: свинорой пальчатый, плевел, тимофеевка луговая, мятлик луговой, сорго, гречка заметная.gx2
3680
Панель аллергенов трав:ежа сборная, овсяница луговая,райграс пастбищный/плевел, тимофеевка луговая, мятлик луговой.gx1
3680
Панель аллергенов:киви, дыня, банан, персик, ананас.fx21
3680
Панель аллергенов:треска, сельдь, скумбрия, камбала.fx74
3680
Панель пищевых аллергенов: апельсин, банан, яблоко, персик. fx15
fx15
3680
Панель пищевых аллергенов: апельсин, лимон, грейпфрут, мандарин.fx29
3680
Панель пищевых аллергенов: арахис, фундук, бразильский орех, миндаль, кокос.fx1
3680
Панель пищевых аллергенов: белок яйца, коровье молоко, арахис, горчица.fx26
3680
Панель пищевых аллергенов: горох, белая фасоль, морковь, картофель.fx13
3680
Панель пищевых аллергенов: пшеничная мука, овсяная мука, кукурузная мука, кунжут, гречневая мука.fx3
3680
Панель пищевых аллергенов: пшеничная мука, ржаная мука, ячменная мука, рисовая мука.fx20
3680
Панель пищевых аллергенов: треска, креветки, голубая мидия, тунец, лосось. fx2
fx2
3680
Панель пищевых аллергенов: яичный белок, коровье молоко, треска, пшеничная мука, арахис, соевые бобы.fx5
3680
Панель пищевых аллергенов:киви, манго, банан, авокадо, папайя.fx30
3680
Панель пищевых аллергенов:помидор, шпинат, капуста, паприка.fx14
3680
Панель пищевых аллергенов:яблоко, груша, персик, вишня, слива.fx31
3680
Профили
Общий анализ крови с С-реактивным белком (ОАК + СРБ, без СОЭ)
1200
Профиль Диагностика парапротеинемий
34500
Тест на лекарственную непереносимость (тест на активацию базофилов, CAST) на 1 препарат
12460
Тест на лекарственную непереносимость (тест на активацию базофилов, CAST) на 2 препарата
17060
Тест на лекарственную непереносимость (тест на активацию базофилов, CAST) на 3 препарата
21660
Тест на лекарственную непереносимость (тест на активацию базофилов, CAST) на 4 препарата
26260
Тест на лекарственную непереносимость (тест на активацию базофилов, CAST) на 5 препаратов
30860
ПЦР
Вирус папилломы тип 16/18 (количественное определение)
5-7 д.
3200
Вирус папилломы человека (генотип. 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59 типов)
7-10 д.
5100
Вирус папилломы человека высокого канцерогенного риска (генотипирование 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 66, 68), количественное определение ДНК с указанием типа вируса7000
Обнаружение Helicobacter pylori в биологическом материале методом ПЦР
3000
Обнаружение вируса Эпштейн — Барра (ВПГ-IV) в биологическом материале методом ПЦР качественное
3600
Цитомегаловирус (CMV), количественное определение ДНК в крови
6000
ПЦР Гепатиты
Вирус гепатита В (качественный, 100 МЕ/мл)
3-5 д.
2800
Вирус гепатита С (качественный, 100 МЕ/мл)
3-5 д.
3600
Гепатит B (количественный) методом ПЦР в режиме реального времени
7-10 д.
6500
Гепатит D (количественный) методом ПЦР в режиме реального времени
8700
Гепатит D методом ПЦР в режиме реального времени
4000
Гепатит С (количественный) методом ПЦР в режиме реального времени
7-10 д.
7600
Обнаружение вируса гепатита D в биологическом материале методом ПЦР качественное (ультра чувствительное, 5 МЕ/мл)
10400
Обнаружение вируса гепатита В в биологическом материале методом ПЦР качественное (ультра чувствительное, 10 МЕ/мл)
12000
Обнаружение вируса гепатита В в биологическом материале методом ПЦР количественное (ультра чувствительное, 5 МЕ/мл)
12000
Обнаружение вируса гепатита С в биологическом материале методом ПЦР качественное (ультра чувствительное, 10 МЕ/мл)
8800
Обнаружение вируса гепатита С в биологическом материале методом ПЦР количественное (ультра чувствительное, 5 МЕ/мл)
11400
РИФ
Иммуногематология
Определение группы крови по системе АВ(0) и резус-фактора RH(D) в ID-картах на анализаторе прямым методом (гелевый метод).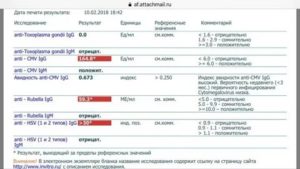
1200
Лекарственный мониторинг
Лекарственный мониторинг карбамазепина
8080
Мониторинг TNFa-блокаторов: общие антитела к Адалимумабу
7500
Мониторинг TNFa-блокаторов: общие антитела к Инфликсимабу
7500
Определение концентрации TNFa-блокаторов: Адалимумаба в сыворотке крови
8000
Определение концентрации TNFa-блокаторов: Инфликсимаба в сыворотке крови
8000
Серологические маркеры инфекционных заболеваний
Определение титра антиэритроцитарных антител в непрямом тесте Кумбса в ID-картах
3800
Серология
Цитология
Цитологическое исследование мазка из шейки матки (с окраской по Романовскому-Гимзе)
2500
Цитологическое исследование мазка из шейки матки с окраской по Папаниколау (ПАП-тест)
3400
Цитологическое исследование негинекологического материала (с окраской по Романовскому-Гимзе)
2500
Цитологическое исследование негинекологического материала на аппарате жидкостной цитологии с окраской по Папаниколау (ПАП-тест)
6000
Цитологическое исследование негинекологического материала с окраской по Папаниколау (ПАП-тест)
3600
Определение биологического родства.
 Тверь
ТверьВнесение изменений в ранее выданное заключение по информативному тесту о клиенте (ФИО, дата рождения, дата забора, расовая принадлежность) по официальному запросу заказчика
9000
Выдача дубликата заключения по информативному тесту
10000
Выделение ДНК из нестандартного образца 1 типа
21000
Генеалогический анализ по линии матери, определение гаплогруппы, исследование митохондриальной ДНК. Стандартное заключение.
95000
Генеалогический анализ по линии отца, определение гаплогруппы у мужчин, исследование Y-хромосомы.
75000
Дополнительная калькуляция вероятности родства
21000
Дополнительный участник исследования
27000
Дополнительный участник исследования, тестирование Y-хромосомы
37000
Дополнительный участник исследования, тестирование мтДНК
78000
Дополнительный участник исследования, тестирование Х-хромосомы
42000
Исследование на отцовство (материнство) при отсутствии предполагаемого родителя. Информативный тест.
Информативный тест.
78000
Исследование на отцовство, исследование Х-хромосомы. Информативный тест.
84000
Исследование на отцовство/материнство (трио). Информативный тест.
86000
Исследование на отцовство/материнство (дуэт). Информативный тест.
60000
Исследование на отцовство/материнство (дуэт). Судебная экспертиза.
78000
Исследование на отцовство/материнство (трио). Судебная экспертиза.
95000
Исследование на родство «УНИВЕРСАЛЬНОЕ». Информативный тест.
84000
Исследование на родство в отношении супружеской пары. Информативный тест.
Информативный тест.
86000
Исследование на родство по женской линии при любой дальности родства, исследование митохондриальной ДНК. Информативный тест.
155000
Исследование на родство по женской линии при любой дальности родства, Исследование митохондриальной ДНК. Судебная экспертиза.
190000
Исследование на родство по мужской линии, исследование Y-хромосомы. Информативный тест.
74000
Исследование на родство по мужской линии, исследование Y-хромосомы. Судебная экспертиза.
94000
Исследование на родство, исследование Х-хромосомы. Судебная экспертиза.
94000
Исследование с целью прямой идентификации личности с предоставлением нестандартного образца 1 типа.
80000
Тест на родство «Универсальный» (дополнительный родственник, с которым должен быть рассчитан индекс родства, если это возможно, с учетом выбранного формата ранее проведенного исследования)
44000
Генетические исследования в Германии
BRCA1, BRCA2 панель
287260
BRCA1, BRCA2 панель Combi
482760
CentoMito Comprehensive
1169460
Global Infertility
1193900
SMN1 Спинальная амиотрофия (типы I, II, III)
205640
Ашкенази панель (основной)
125500
Ашкенази панель (расширенный)
293140
Болезнь Шарко (боковой амиотрофический склероз, ALS)
1291640
Женское бесплодие, панель
1452940
Мужское бесплодие, панель
1193900
Наследственная оптическая нейропатия Лебера (атрофия зрительного нерва Лебера) панель
320000
Ожирение, панель
1228100
Поликистоз почек, панель
1437780
Спинально-церебеллярная атаксия комплексная панель
2403560
Спинально-церебеллярная атаксия повтор комплексной панели
1721740
Спермограмма — симптомы, лечение, профилактика, причины, первые признаки
Анализ ниже пояса
«Зачем мне это доктор?» — воскликнет среднестатистический мужчина, получив направление на спермограмму. «А как я ЭТО буду сдавать?» — закрутится в голове куда более важный вопрос. И обязательно придет мысль о том, что раз уж до ТАКОГО дошло, в организме точно живет тяжелая, неизлечимая болезнь.
«А как я ЭТО буду сдавать?» — закрутится в голове куда более важный вопрос. И обязательно придет мысль о том, что раз уж до ТАКОГО дошло, в организме точно живет тяжелая, неизлечимая болезнь.
На самом деле анализ спермы — всего лишь проверка мужской фертильности, то есть способности к оплодотворению. От бесплодия еще никто не умирал, и как говорил один мой знакомый венеролог: «Это лечится!» Конечно, при своевременной диагностике и выявлении основной причины — например, инфекции или гормональных нарушений.
Задача врача — правильно определить показания к сдаче анализа и правильно трактовать результаты. Задача пациента — правильно подготовиться к исследованию и правильно собрать «материал».
Когда назначается проведение спермограммы?
Прежде всего, при безуспешных попытках зачать ребенка. При подозрении на гормональные нарушения сначала необходимо сдать анализ на содержание половых гормонов (ФСГ, ЛГ тестостерона, пролактина), а затем спермограмму. Подготовка к искусственному оплодотворению — ЭКО или ИКСИ тоже предусматривает обязательное исследование эякулята. Кроме этого, мы рекомендуем сдавать спермограмму мужчинам, у которых обнаружили воспалительные заболевания мочеполовой системы — простатит, везикулит, эпидидимит, орхит.
Кроме этого, мы рекомендуем сдавать спермограмму мужчинам, у которых обнаружили воспалительные заболевания мочеполовой системы — простатит, везикулит, эпидидимит, орхит.
Как правильно подготовиться к исследованию?
Перед сдачей эякулята рекомендуется половое воздержание — не менее 2, но и не более 7 дней. В этот срок не рекомендуется употреблять алкоголь, лекарственные препараты, посещать баню или сауну.
Если вы простудились, и у вас поднималась температура, лучше отложить исследования до полного выздоровления.
Как происходит сдача анализа?
Эякулят собирается в стерильный контейнер. Во многих клиниках для этого предусмотрены отдельные помещения. В качестве технической поддержки — часто используются свежие номера популярных мужских журналов.
Анализ нужно сдавать один или несколько раз?
Если не обнаружено никаких отклонений от нормы, повторная сдача не требуется. Если какие-то показатели не понравятся врачу, возможно, потребуется повторить процедуру через 1-2 недели. Если речь идет о лечении воспалительного или гормонального заболевания, повторные спермограммы помогут оценить эффективность лечения.
Если речь идет о лечении воспалительного или гормонального заболевания, повторные спермограммы помогут оценить эффективность лечения.
О каких показателях идет речь?
Основным показателем спермограммы считается количество сперматозоидов в 1 мл эякулята. Если их меньше 20 миллионов, вероятность оплодотворения значительно снижается. Но и повышение числа сперматозоидов более 120 миллионов тоже не всегда полезно – из-за толкучки они просто будут мешать друг другу добраться до цели.
Важно и определить, сколько живых сперматозоидов. Если меньше 50% — нужно бить тревогу. Подвижность сперматозоидов — тоже очень важный показатель, он отражает способность сперматозоида быстро добраться до яйцеклетки. В норме активноподвижными должны быть не менее 60-70%.
Наличие лейкоцитов и склонность к склеиванию сперматозоидов говорит о воспалительных заболеваниях половой системы.
Существует ли единая для всех мужчин норма показателей?
По рекомендации ВОЗ в качестве эталона были приняты так называемые референсные значения.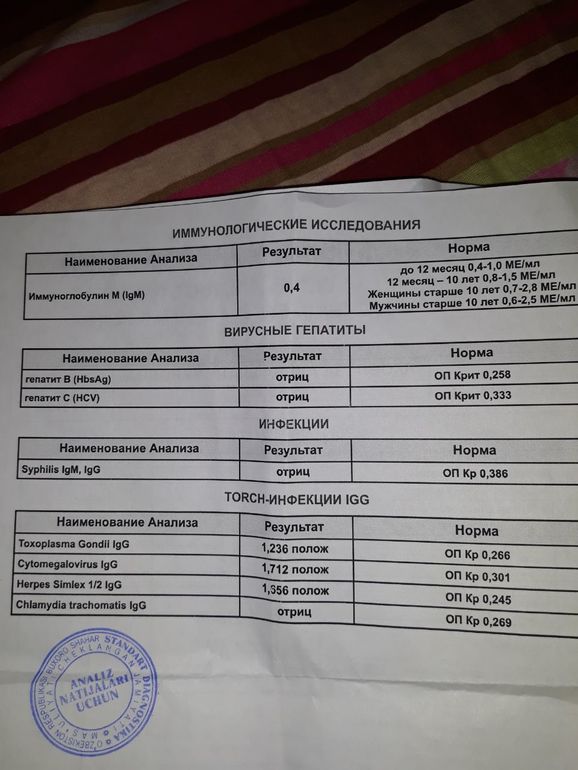 Их получили, протестировав большое количество здоровых молодых мужчин, у чьих партнерш в течение года наступила беременность.
Их получили, протестировав большое количество здоровых молодых мужчин, у чьих партнерш в течение года наступила беременность.
Кстати, это не значит, что у пациентов с худшими показателями нет шанса зачать ребенка. Многое зависит от индивидуальных особенностей организма, поэтому спермограмму нет смысла сдавать «для профилактики». Она важна лишь когда возникают реальные проблемы с зачатием, либо когда при воспалительных или гормональных заболеваниях повышается риск развития бесплодия.
Достаточно ли результатов спермограммы для диагностики мужского бесплодия?
При подозрении на гормональные нарушения нужно будет сдать кровь на содержание половых гормонов. Даже при абсолютно нормальных сперматозоидах в 10% случаев причиной бесплодия является наличие антиспермальных антител. С недавнего времени этот показатель включен в спермограмму во многих клиниках. Но в большинстве случаев именно спермограмма позволяет обосновать диагноз мужского бесплодия и выяснить его причину.
Обнаружили ошибку? Выделите ее и нажмите Ctrl+Enter.
Сколько стоит ЭКО? – Здоровье
ФорбсЕсли вы оцениваете ЭКО в клиниках по лечению бесплодия в США, ожидайте, что стоимость одного цикла составит примерно от 12 000 до 14 000 долларов. Это, однако, не означает, что вы заплатите эту сумму и закончите. Есть части процесса ЭКО — некоторые обязательные, некоторые необязательные — которые большинство клиник рассматривают как надбавки к базовой плате. В зависимости от ваших потребностей один цикл ЭКО может стоить 30 000 долларов и более. Чаще всего общий счет будет составлять от 15 000 до 20 000 долларов.
Часто базовая плата клиники за ЭКО включает визиты для наблюдения, анализы крови, забор яйцеклеток и последующее наблюдение. Если ваша котировка ниже 12 000 долларов, это может означать, что базовая комиссия покрывает меньше, чем указано выше. Если ваша котировка превышает 14 000 долларов, базовая плата может покрывать больше. Всегда запрашивайте четкий список того, что включает в себя базовая плата и что будет взиматься в качестве дополнительной платы.
В большинстве клиник указанная цена не покрывает стоимость инъекционных гормонов, которые могут стоить от 3000 до более 6000 долларов США и обычно оплачиваются непосредственно в аптеке, выписывающей рецепт.
Дополнительная плата за клинику может включать внутрицитоплазматическую инъекцию сперматозоидов (специализированный способ создания эмбрионов), генетическое тестирование эмбрионов, пробный перенос (также называемый фиктивным переносом эмбрионов) и/или сборы за криосохранение эмбрионов, которые вы хотите сохранить.
При составлении бюджета учтите, что вам может потребоваться несколько переносов эмбрионов или несколько полных циклов ЭКО. Узнайте в своей клинике стоимость дополнительных переносов эмбрионов, если первый перенос не приводит к благополучному исходу беременности и родов, а также стоимость дополнительных циклов гонадотропина, если вам необходимо создать больше эмбрионов.Многие пациенты проходят несколько циклов ЭКО, прежде чем забеременеть или перейти к другим вариантам, но некоторые клиники предлагают скидки на второй или третий цикл. Невозможно узнать, как ЭКО пройдет для вас, но ваша клиника может предоставить вам статистику, основанную на вашем возрасте и резерве яичников, качестве спермы вашего партнера или донора и любых других соответствующих медицинских факторах.
Невозможно узнать, как ЭКО пройдет для вас, но ваша клиника может предоставить вам статистику, основанную на вашем возрасте и резерве яичников, качестве спермы вашего партнера или донора и любых других соответствующих медицинских факторах.
Если вы используете донора спермы, донора яйцеклеток, гестационного носителя или суррогатную мать, это может стоить от нескольких дополнительных сотен долларов за донорство спермы до десятков тысяч долларов за носителя или суррогатную мать.
Вот разбивка сборов, которые могут взиматься с вас при прохождении процесса ЭКО. Не все перечисленное ниже потребуется каждому пациенту. И хотя мы включили процедуры, с которыми вы, скорее всего, столкнетесь во время ЭКО, могут потребоваться и другие тесты или процедуры, в зависимости от вашей истории болезни. Ваша клиника по лечению бесплодия поможет составить план, который подходит именно вам.
Приведенные ниже цифры являются приблизительными. Обязательно узнайте цены непосредственно в вашей клинике, прежде чем начинать процесс ЭКО или подписывать документы.
Затраты перед процедурой (недонорское ЭКО)
- Базовый гонорар : от 12 000 до 14 000 долларов США (обычно включает визиты для наблюдения, извлечение яйцеклеток, создание эмбрионов и перенос свежих эмбрионов)
- Оценка фертильности : от 250 до 500 долларов. Эта оценка обычно включает УЗИ яичников, анализ крови и медицинский осмотр.
- Анализ спермы : от 200 до 250 долларов
- Инъекционные препараты : от 3000 до 6000 долларов
- Контрольные встречи : обычно включаются в базовую плату
Затраты на создание эмбрионов и перенос свежих эмбрионов
- Извлечение яиц : Обычно входит в базовую плату
- Анестезия (во время извлечения яйцеклетки) : Включено в базовую стоимость до 725 долларов США
- Донорская сперма : от 300 до 1600 долларов
- Интрацитоплазматическая инъекция сперматозоидов (ИКСИ) : Включено в базовую стоимость до 2000 долларов США.
 Стандартный способ создания эмбриона — поместить яйцеклетку в чашу с десятками тысяч сперматозоидов и дождаться оплодотворения. Однако, если сперматозоидов может быть предоставлено недостаточно, если сперматозоиды не могут прикрепиться к яйцеклетке, если яйцеклетка была заморожена до процедуры и/или если вы планируете провести генетическое тестирование эмбриона, врачи могут порекомендовать ИКСИ. . Во время ИКСИ эмбриолог с помощью маленькой иглы вводит по одному сперматозоиду в каждую яйцеклетку.
Стандартный способ создания эмбриона — поместить яйцеклетку в чашу с десятками тысяч сперматозоидов и дождаться оплодотворения. Однако, если сперматозоидов может быть предоставлено недостаточно, если сперматозоиды не могут прикрепиться к яйцеклетке, если яйцеклетка была заморожена до процедуры и/или если вы планируете провести генетическое тестирование эмбриона, врачи могут порекомендовать ИКСИ. . Во время ИКСИ эмбриолог с помощью маленькой иглы вводит по одному сперматозоиду в каждую яйцеклетку. - Имитация переноса эмбрионов : от 240 до 500 долларов.Врачи имитируют то, что они будут делать во время переноса эмбриона — вводят катетер в матку — только без эмбриона на катетере. Поскольку каждый организм индивидуален, эта процедура помогает врачу определить, какой тип катетера использовать и куда его направить, когда придет время для реального переноса. Это процедура с низким уровнем риска, хотя одно недавнее рандомизированное контролируемое исследование с участием 200 пациентов предполагает, что это не всегда необходимо.
 Некоторые клиники не берут плату за фиктивный перевод.
Некоторые клиники не берут плату за фиктивный перевод. - Перенос свежих эмбрионов : Обычно входит в базовую стоимость
Стоимость переноса замороженных эмбрионов
- Криоконсервация эмбрионов : от 1000 до 2000 долларов.Замораживание эмбрионов требует нескольких шагов, которые могут увеличить стоимость вашего пакета ЭКО. Во-первых, врачи должны подвергнуть эмбрионы воздействию криопротектора, чтобы предотвратить образование кристаллов льда. Затем эмбрионы подвергаются витрификации, процессу быстрой заморозки (сравнимому с мгновенной заморозкой), который также снижает риск образования кристаллов льда.
- Хранилище эмбрионов : от 350 до 600 долларов в год. Некоторые клиники включают до одного года бесплатного хранения в базовую стоимость ЭКО.
- Генетическое тестирование : от 1800 до 6000 долларов.Эмбрионы могут быть заморожены, чтобы дождаться результатов PGT, или преимплантационного генетического тестирования.
 Существует несколько типов тестов, и вы, вероятно, будете платить отдельно за каждый. Цены варьируются в зависимости от того, какой тест рекомендует ваш врач и в какую генетическую лабораторию ваша клиника передает свои тесты.
Существует несколько типов тестов, и вы, вероятно, будете платить отдельно за каждый. Цены варьируются в зависимости от того, какой тест рекомендует ваш врач и в какую генетическую лабораторию ваша клиника передает свои тесты.- PGT-A, или преимплантационное генетическое тестирование-анеуплоидия, скрининг на лишние или отсутствующие хромосомы.
- PGT-M, или предимплантационное генетическое тестирование-моногенное, ищет специфические генные мутации, которые эмбрион может унаследовать, на основе генов поставщиков яйцеклеток и сперматозоидов.
- PGT-SR, или преимплантационное генетическое тестирование – структурные перестройки, тесты на инверсии, транслокации, делеции и/или инсерции в пределах отдельных хромосом.
- PGT-P, или преимплантационное генетическое тестирование-полигенные нарушения, новейший тест, позволяет выявить риск полигенных заболеваний, таких как рак, болезни сердца и диабет.
- Перенос замороженных эмбрионов (FET) : Входит в базовую стоимость до 6400 долларов США.
 Цена переноса замороженного эмбриона иногда зависит от сроков, а также от предыдущих попыток переноса.В некоторых клиниках, если вы не пытаетесь сделать новый перевод, первый замороженный перевод включен в базовую плату. В других клиниках FET всегда является дополнительной платой (часто для покрытия стоимости разморозки эмбриона и контрольных тестов). Некоторые клиники также взимают дополнительную плату за FET, если вы ждете более года после создания эмбриона, чтобы сделать это.
Цена переноса замороженного эмбриона иногда зависит от сроков, а также от предыдущих попыток переноса.В некоторых клиниках, если вы не пытаетесь сделать новый перевод, первый замороженный перевод включен в базовую плату. В других клиниках FET всегда является дополнительной платой (часто для покрытия стоимости разморозки эмбриона и контрольных тестов). Некоторые клиники также взимают дополнительную плату за FET, если вы ждете более года после создания эмбриона, чтобы сделать это. - Лекарство для FET : от 300 до 1500 долларов. Ваша клиника может назначить уколы прогестерона перед переносом замороженного эмбриона, чтобы увеличить шансы на успешную имплантацию.
Стоимость мини-ЭКО по сравнению со стоимостью полного ЭКО
Цикл ЭКО с минимальной стимуляцией или мини-ЭКО — это термин, обозначающий цикл ЭКО, проводимый с использованием минимального количества лекарств. Вы также можете услышать, что это называется ЭКО с легкой стимуляцией яичников, ЭКО с легкой дозой или ЭКО с низкой дозой. Вместо инъекций гормонов пациентка мини-ЭКО может принимать пероральные препараты, такие как кломид, или они могут выбрать инъекционные препараты, но принимать меньшую дозу, чем обычно назначают для цикла ЭКО.
Вместо инъекций гормонов пациентка мини-ЭКО может принимать пероральные препараты, такие как кломид, или они могут выбрать инъекционные препараты, но принимать меньшую дозу, чем обычно назначают для цикла ЭКО.
дешевле за цикл — часто от 5000 до 6000 долларов плюс лекарства, которые могут варьироваться от 50 долларов или меньше для кломида до 1000–2000 долларов для инъекционных гормонов.Однако с точки зрения общей стоимости трудно предсказать, сэкономит ли мини-ЭКО ваши деньги. Более низкая доза гормона, вероятно, приведет к получению меньшего количества яйцеклеток и, следовательно, к меньшему количеству возможных эмбрионов. Если пациенту с мини-ЭКО необходимо сделать несколько циклов создания эмбриона, это может оказаться более дорогим и рискованным, чем при обычном ЭКО.
Тем не менее, обзор 31 рандомизированного контролируемого исследования, опубликованный в журнале Human Reproduction Update в ноябре, обнаружил хорошие новости для отдельных лиц или пар, изучающих ЭКО с низкими дозами инъекционных препаратов.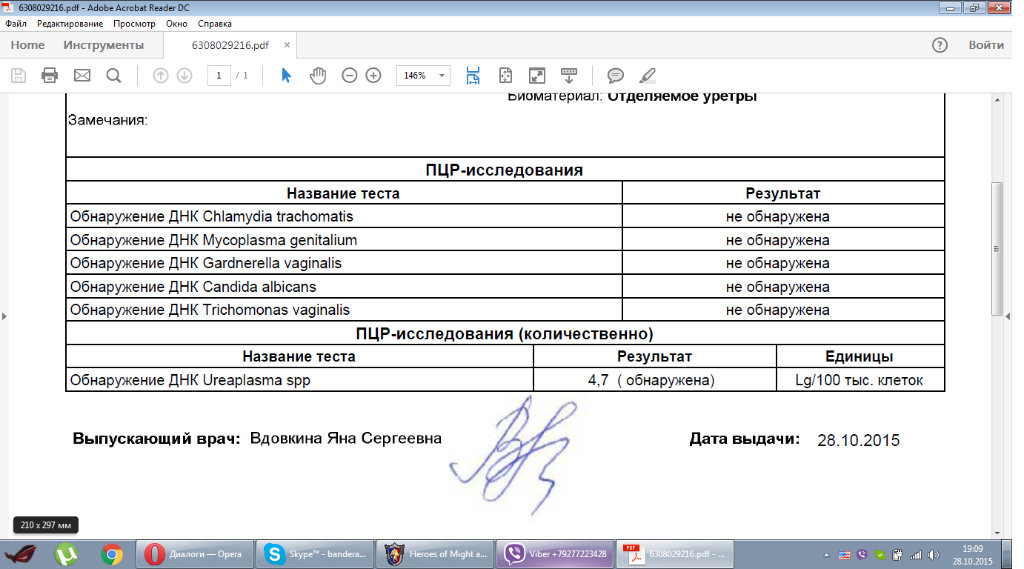 Хотя у пациентов с низкой дозой было получено меньше яйцеклеток по сравнению с пациентами, перенесшими обычное ЭКО, количество созданных эмбрионов высокого качества было одинаковым, что поставило обе группы пациентов в более равное положение с точки зрения исходов беременности, но снизило стоимость для пациентов с низкими дозами.
Хотя у пациентов с низкой дозой было получено меньше яйцеклеток по сравнению с пациентами, перенесшими обычное ЭКО, количество созданных эмбрионов высокого качества было одинаковым, что поставило обе группы пациентов в более равное положение с точки зрения исходов беременности, но снизило стоимость для пациентов с низкими дозами.
Есть также причины для изучения мини-ЭКО, которые не имеют ничего общего с ценой, включая снижение риска гиперстимуляции яичников.
Стоимость использования донорских яйцеклеток
Если вы используете донорские яйцеклетки в рамках цикла ЭКО, цена будет зависеть от того, какие варианты предлагает клиника.
Некоторые клиники по лечению бесплодия сотрудничают с криобанками яйцеклеток и/или агентствами по донорству свежих яйцеклеток и либо требуют, либо предлагают вам работать в их системе. В этом случае клиника, скорее всего, представит вам базовую цену, которая включает стоимость яиц (обычно в партиях от шести до восьми) и некоторые, но не все, медицинские расходы.
Плата за базовый цикл замороженных донорских яйцеклеток: от $14 000 до $20 000+
Плата за базовый цикл свежих донорских яйцеклеток: от $27 000 до $47 000+
Как и в случае с недонорским ЭКО, эта плата является отправной точкой.Узнайте в своей клинике, что входит в стоимость цикла донорства яйцеклеток и к каким дополнительным расходам нужно подготовиться.
Другие клиники позволяют вам работать напрямую с криобанком или агентством для получения замороженных или свежих яйцеклеток. В зависимости от того, какой банк или агентство вы выберете, вы можете в конечном итоге потратить меньше, чем при непосредственном обращении в клинику, или вы можете потратить больше. Маловероятно, что общая стоимость будет резко снижена за счет разделения сборов. Вы можете сэкономить несколько тысяч долларов, найдя криобанк, который продает яйца меньшими партиями; однако начало процесса ЭКО с меньшим количеством яйцеклеток может означать, что у вас будет меньше жизнеспособных эмбрионов.
Если клиника разрешает, вы можете сэкономить деньги, попросив друга или члена семьи стать донором яйцеклеток (так называемый известный донор или направленный донор яйцеклетки). Большинство клиник, в соответствии с руководящими принципами Американского общества репродуктивной медицины, потребуют от известного донора пройти медицинский осмотр и психологическую оценку, а многим потребуется консультация с юристом. Поговорите со своей клиникой о ее требованиях в отношении известных доноров и связанных с этим затратах.
Расходы на использование гестационного носителя или суррогатной матери
Использование гестационного носителя обычно сопряжено с судебными и медицинскими расходами.Существуют также агентские сборы, если вы решите воспользоваться услугами агентства, а также сборы, выплачиваемые лицу, вынашивающему ребенка. В целом, рассчитывайте заплатить от 60 000 до 150 000 долларов +.
Термин «традиционный суррогат» используется для описания гестационного носителя, который также предоставляет яйцеклетки. Сборы, связанные с традиционным суррогатным материнством, аналогичны сборам за гестационное суррогатное материнство, хотя медицинские расходы могут быть значительно снижены, если для осеменения яйцеклеток используется ВМИ. Однако в большинстве штатов традиционное суррогатное материнство не разрешено.
Сборы, связанные с традиционным суррогатным материнством, аналогичны сборам за гестационное суррогатное материнство, хотя медицинские расходы могут быть значительно снижены, если для осеменения яйцеклеток используется ВМИ. Однако в большинстве штатов традиционное суррогатное материнство не разрешено.
Существует также сострадательное суррогатное материнство, соглашение, при котором гестационный носитель или суррогатная мать не взимают плату за вынашивание ребенка. Это может сэкономить от 30 000 до 50 000 долларов.
Требования к тестированию ЭКО | Тихоокеанский центр фертильности Лос-Анджелес
В рамках процесса ЭКО предполагаемые родители должны пройти все тесты перед лечением, требуемые законодательством штата и федеральным законодательством, и нашими собственными медицинскими протоколами. |
|
Дополнительные тесты, которые могут потребоваться
В зависимости от того, какие услуги вы используете, ваш врач может потребовать несколько дополнительных тестов. Если вы живете в Соединенных Штатах, но не можете лично посетить клинику PFCLA, вы можете пройти эти тесты в своей местной лаборатории.
Если вы живете в Соединенных Штатах, но не можете лично посетить клинику PFCLA, вы можете пройти эти тесты в своей местной лаборатории.
Обратите внимание, что если вы используете внешнее тестирование, эти расходы не будут покрываться PFCLA. Если вы живете за пределами США, мы можем организовать доставку вашей крови в нашу клинику для обработки в Лос-Анджелесе без необходимости путешествовать.
Вирусы иммунодефицита человека (ВИЧ-1 и 2)
Тест, который проверяет наличие ВИЧ-1 и 2, связанных с вирусом СПИДа.
Т-лимфоцитарный вирус человека (HTLV-1 и 2)
Как и ВИЧ-1 и 2, HTLV-1 и 2 связаны с причиной лейкемии и некоторых неврологических заболеваний. Наша клиника не позволит анонимным донорам яйцеклеток или спермы стать донорами, если у них положительный результат теста. Предполагаемым родителям также не разрешат вынашивать беременность, если результаты окажутся положительными.
Поверхностный антиген гепатита В (HBsAg)
Анализ крови, который проверяет наличие вируса гепатита В (инфекции печени) в кровотоке. Если результаты будут положительными, предполагаемые родители все равно могут пройти лечение ЭКО, если заполнена форма согласия. Анонимные доноры яйцеклеток или спермы с положительным результатом теста не смогут стать донорами.
Если результаты будут положительными, предполагаемые родители все равно могут пройти лечение ЭКО, если заполнена форма согласия. Анонимные доноры яйцеклеток или спермы с положительным результатом теста не смогут стать донорами.
Ядерное антитело против гепатита В (HBcAb/анти-HBc)
Анализ крови, который проверяет наличие антител к гепатиту В (инфекции печени). Если результаты окажутся положительными, предполагаемые родители все еще могут пройти лечение ЭКО, если заполнена форма согласия. Этот тест часто бывает положительным у предполагаемых родителей, которые приобрели иммунитет к гепатиту В естественным путем или в результате иммунизации.Анонимные доноры яйцеклеток или спермы с положительным результатом теста не смогут стать донорами.
Антитело к гепатиту С (анти-HCV)
Анализ крови на наличие антител к вирусу гепатита С (печеночная инфекция). Если результаты окажутся положительными, предполагаемые родители все еще могут пройти лечение ЭКО, если заполнена форма согласия. Анонимные доноры яйцеклеток или спермы с положительным результатом теста не смогут стать донорами.
Анонимные доноры яйцеклеток или спермы с положительным результатом теста не смогут стать донорами.
Сифилис (VDRL или RPR)
Сифилис – венерическое заболевание, которое можно обнаружить при анализе крови.Если результаты окажутся положительными для VDRL или RPR, предполагаемые родители все еще могут пройти ЭКО, если они прошли лечение до начала цикла. Анонимные доноры яйцеклеток или спермы с положительным результатом теста не смогут стать донорами.
Гонорея и хламидиоз
Гонорея и хламидиоз – заболевания, передающиеся половым путем, которые можно обнаружить при гинекологическом осмотре. Предполагаемым родителям необходимо будет пройти курс лечения от этих заболеваний перед началом цикла ЭКО. Анонимные доноры яйцеклеток или спермы с положительным результатом теста не смогут быть донорами в течение 12 месяцев.
ФСГ или эстрадиол
Этот тест на гормоны крови проводится на второй или третий день менструального цикла, чтобы проверить способность яичников реагировать на лекарства от бесплодия, чтобы позволить врачам принять решение о количестве необходимых лекарств. Этот тест часто сочетается с подсчетом антральных фолликулов.
Этот тест часто сочетается с подсчетом антральных фолликулов.
Тиреотропный гормон (ТТГ)
Этот тест проверяет функцию щитовидной железы, которая может играть важную роль в успехе лечения бесплодия и здоровье плода во время беременности.
Пролактин (ПРЛ)
Анализ крови, который измеряет уровень пролактина предполагаемых родителей, гормона, выделяемого гипофизом, который может мешать стимуляции яичников и имплантации эмбриона.
Краснуха
Этот тест проверит статус иммунизации предполагаемых родителей против краснухи. Если у них нет иммунитета к нему, может потребоваться иммунизация с отсрочкой лечения на один-два месяца.
Ветряная оспа
Этот тест проверит статус прививки предполагаемых родителей от ветрянки.Если у них нет иммунитета к нему, может потребоваться иммунизация с отсрочкой лечения на один-два месяца.
Общий анализ крови (CBC)
Этот анализ крови проверяет аномалии в предполагаемом образце крови родителей, такие как анемия.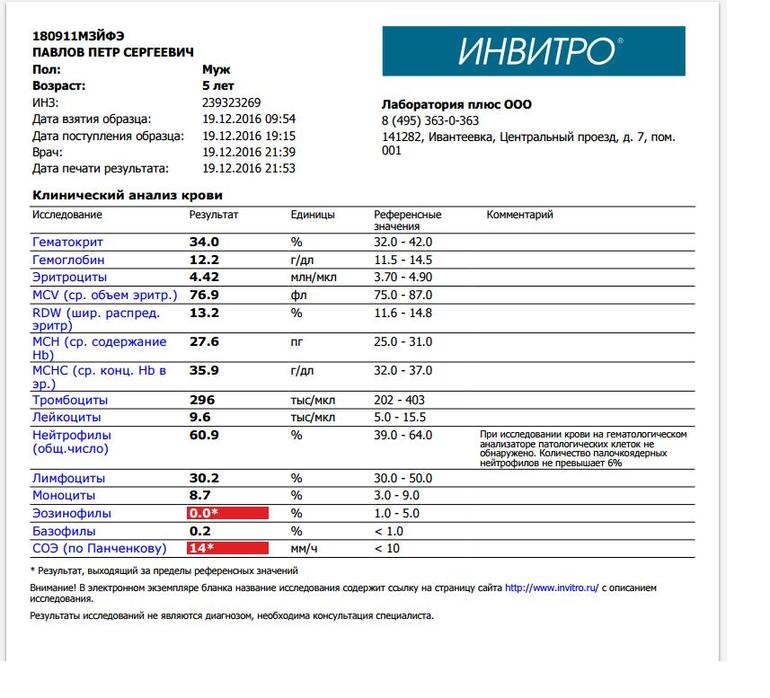
Анализ группы крови и антител
Этот тест проверяет группу крови предполагаемых родителей перед лечением. В этой ситуации крайне важно отметить группы крови как из яйцеклетки, так и из спермы.
Мазок Папаниколау
Этот тест проверяет наличие предраковых поражений шейки матки предполагаемого родителя.
Скрининг на кистозный фиброз (МВ)
Скрининг проводится для проверки статуса предполагаемого родителя по этому распространенному генетическому заболеванию, которое часто встречается в общей популяции с частотой один к 22.
Препарат для мочи или анализ на котинин
Проводится скрининг суррогатных матерей и доноров яйцеклеток на предмет воздействия наркотиков или чрезмерного употребления табака.
УЗИ органов малого таза
Целью ультразвукового исследования является проверка целостности матки предполагаемого родителя и исключение полипов или миом, которые могут помешать успешному лечению.Это также делается для оценки состояния яичников и исключения наличия кист.
Электрофорез гемоглобина
Этот тест проверяет наличие генетических заболеваний крови, таких как серповидно-клеточная анемия, гемофилия или талассемия, в крови предполагаемого родителя.
Иммунное тестирование
Эти тесты могут включать несколько тестов, таких как антифосфолипидные антитела, антитела к щитовидной железе, антинуклеарные антитела (ANA), волчаночный антикоагулянт, генотипирование DQ, измерение активности NK-клеток, иммунофенотипирование и т. д.Предполагаемые родители будут уведомлены своим врачом о том, кто будет иметь право на выполнение любого из этих тестов.
Генетическое тестирование
Сюда может входить тестирование на редкие генетические заболевания, такие как болезнь Гоше, болезнь Канавана, болезнь Прадера-Вилли, болезнь Тея-Сакса и т. д. Будущие родители будут уведомлены своим врачом, если они обязаны пройти этот тест.
Оценка спермы
Оценка спермы включает тест, проводимый предполагаемым родителем мужского пола для проверки количества сперматозоидов, подвижности и морфологии. Это позволит проверить потенциальные проблемы мужского бесплодия.
Это позволит проверить потенциальные проблемы мужского бесплодия.
Анализ структуры хроматина спермы (SCSA)
Этот тест иногда проводят предполагаемому родителю мужского пола, чтобы проверить наличие фрагментации ДНК в ядре сперматозоида. Аномально высокий уровень фрагментации связан с плохими результатами лечения. Иногда мы проводим этот тест у предполагаемых родителей мужского пола с историей неоднократных неудач без видимой причины.
Маммография
Для предполагаемых родителей женского пола старше 39 лет ваш врач может потребовать, чтобы вы выполнили маммографию (рентгеновское изображение молочной железы), чтобы помочь обнаружить любые ранние признаки рака молочной железы.
Медицинское освидетельствование
Тщательная оценка общего состояния здоровья женщины, предполагаемой родительницы, может быть рекомендована, если она старше 44 лет. Это может помочь вашему врачу принять правильное решение для прохождения программы цикла ЭКО.
Электрокардиограмма (ЭКГ)
Простой тест, который измеряет электрический сигнал сердца для предполагаемых родителей женского пола в возрасте старше 44 лет. Эта процедура помогает оценить сердце и его общую силу.
Эта процедура помогает оценить сердце и его общую силу.
Экстракорпоральное оплодотворение (ЭКО) | UF Health, University of Florida Health
Определение
Экстракорпоральное оплодотворение (ЭКО) представляет собой соединение женской яйцеклетки и мужской спермы в лабораторной чашке. In vitro означает вне организма. Оплодотворение означает, что сперматозоиды прикрепились к яйцеклетке и вошли в нее.
Альтернативные названия
ЭКО; Вспомогательные репродуктивные технологии; ИСКУССТВО; Процедура «ребенок из пробирки»; Бесплодие — in vitro
Описание
Обычно яйцеклетка и сперматозоиды оплодотворяются внутри женского тела.Если оплодотворенная яйцеклетка прикрепляется к слизистой оболочке матки и продолжает расти, ребенок рождается примерно через 9 месяцев. Этот процесс называется естественным или самопроизвольным зачатием.
ЭКО — это форма вспомогательных репродуктивных технологий (ВРТ). Это означает, что используются специальные медицинские методы, чтобы помочь женщине забеременеть. Чаще всего его пробуют, когда другие, менее дорогие методы бесплодия не дали результатов.
Чаще всего его пробуют, когда другие, менее дорогие методы бесплодия не дали результатов.
Существует пять основных этапов ЭКО:
Этап 1: Стимуляция, также называемая суперовуляцией
- Лекарства, называемые лекарствами от бесплодия, назначаются женщине для увеличения производства яйцеклеток.
- В норме женщина производит одну яйцеклетку в месяц. Лекарства от бесплодия заставляют яичники производить несколько яйцеклеток.
- На этом этапе женщина будет регулярно проходить трансвагинальное ультразвуковое исследование яичников и анализы крови для проверки уровня гормонов.
Этап 2: Извлечение яйцеклеток
- Для удаления яйцеклеток из тела женщины проводится небольшая операция, называемая фолликулярной аспирацией.
- Большую часть времени операция проводится в кабинете врача. Женщине дадут лекарства, чтобы она не чувствовала боли во время процедуры.Используя ультразвуковые изображения в качестве ориентира, медицинский работник вводит тонкую иглу через влагалище в яичник и мешочки (фолликулы), содержащие яйцеклетки.
 Игла соединена с отсасывающим устройством, которое вытягивает яйцеклетки и жидкость из каждого фолликула по одному.
Игла соединена с отсасывающим устройством, которое вытягивает яйцеклетки и жидкость из каждого фолликула по одному. - Процедура повторяется для другого яичника. После процедуры могут быть спазмы, но они проходят в течение дня.
- В редких случаях для удаления яйцеклеток может потребоваться тазовая лапароскопия. Если женщина не производит или не может производить яйцеклетки, можно использовать донорские яйцеклетки.
Этап 3: Осеменение и оплодотворение
- Сперма мужчины помещается вместе с яйцеклетками самого высокого качества. Смешение спермы и яйцеклетки называется инсеминацией.
- Яйцеклетки и сперматозоиды затем хранятся в камере с контролируемой средой. Сперматозоид чаще всего попадает (оплодотворяет) в яйцеклетку через несколько часов после осеменения.
- Если врач считает, что вероятность оплодотворения низкая, сперматозоид может быть введен непосредственно в яйцеклетку. Это называется интрацитоплазматической инъекцией сперматозоидов (ИКСИ).

- Многие программы по лечению бесплодия регулярно проводят ИКСИ некоторых яйцеклеток, даже если все кажется нормальным.
Этап 4: Культивирование эмбриона
- Когда оплодотворенная яйцеклетка делится, она становится эмбрионом. Сотрудники лаборатории будут регулярно проверять эмбрион, чтобы убедиться, что он правильно растет. В течение примерно 5 дней нормальный эмбрион имеет несколько клеток, которые активно делятся.
- Пары с высоким риском передачи генетического (наследственного) заболевания ребенку могут рассмотреть возможность проведения преимплантационной генетической диагностики (ПГД).Процедуру чаще всего проводят через 3–5 дней после оплодотворения. Ученые лаборатории удаляют одну или несколько клеток из каждого эмбриона и проверяют материал на наличие конкретных генетических нарушений.
- По данным Американского общества репродуктивной медицины, ПГД может помочь родителям решить, какие эмбрионы имплантировать. Это снижает вероятность передачи расстройства ребенку.
 Техника спорная и предлагается не во всех центрах.
Техника спорная и предлагается не во всех центрах.
Этап 5: Пересадка эмбрионов
- Эмбрионы помещаются в матку женщины через 3–5 дней после извлечения яйцеклеток и оплодотворения.
- Процедура проводится в кабинете врача, пока женщина не спит. Врач вводит тонкую трубку (катетер), содержащую эмбрионы, во влагалище женщины, через шейку матки и вверх в матку. Если эмбрион прикрепляется (прикрепляется) к слизистой оболочке матки и растет, наступает беременность.
- Одновременно в матку может быть помещено более одного эмбриона, что может привести к рождению двойни, тройни и более. Точное количество переносимых эмбрионов — сложный вопрос, который зависит от многих факторов, особенно от возраста женщины.
- Неиспользованные эмбрионы могут быть заморожены и впоследствии имплантированы или пожертвованы.
Зачем проводится процедура
ЭКО проводится, чтобы помочь женщине забеременеть. Он используется для лечения многих причин бесплодия, в том числе:
- Пожилой возраст женщины (пожилой возраст матери)
- Поврежденные или непроходимые фаллопиевы трубы (может быть вызвано воспалительным заболеванием органов малого таза или предшествующей репродуктивной операцией)
- Эндометриоз
- Мужской фактор бесплодия, включая снижение количества сперматозоидов и закупорку
- Бесплодие неясной этиологии
Риски
ЭКО требует больших затрат физической и эмоциональной энергии, времени и денег. Многие пары, имеющие дело с бесплодием, страдают от стресса и депрессии.
Многие пары, имеющие дело с бесплодием, страдают от стресса и депрессии.
Женщина, принимающая лекарства от бесплодия, может испытывать вздутие живота, боли в животе, перепады настроения, головные боли и другие побочные эффекты. Повторные инъекции ЭКО могут вызвать синяки.
В редких случаях препараты для лечения бесплодия могут вызывать синдром гиперстимуляции яичников (СГЯ). Это состояние вызывает накопление жидкости в брюшной полости и груди. Симптомы включают боль в животе, вздутие живота, быстрое увеличение веса (10 фунтов или 4,5 кг в течение 3–5 дней), снижение мочеиспускания, несмотря на употребление большого количества жидкости, тошноту, рвоту и одышку.Легкие случаи можно лечить постельным режимом. В более тяжелых случаях требуется дренирование жидкости с помощью иглы и, возможно, госпитализация.
Медицинские исследования показали, что лекарства от бесплодия не связаны с раком яичников.
Риски извлечения яйцеклетки включают реакции на анестезию, кровотечение, инфекцию и повреждение структур, окружающих яичники, таких как кишечник и мочевой пузырь.
Существует риск многоплодной беременности, когда в матку помещается более одного эмбриона.Вынашивание более одного ребенка одновременно увеличивает риск преждевременных родов и низкого веса при рождении. (Однако даже один ребенок, рожденный после ЭКО, подвержен более высокому риску недоношенности и низкой массы тела при рождении.)
Неясно, увеличивает ли ЭКО риск врожденных дефектов.
ЭКО очень дорого. В некоторых, но не во всех штатах есть законы, согласно которым медицинские страховые компании должны предлагать тот или иной вид страхового покрытия. Но многие планы страхования не покрывают лечение бесплодия. Плата за один цикл ЭКО включает расходы на лекарства, операцию, анестезию, УЗИ, анализы крови, обработку яйцеклеток и спермы, хранение и перенос эмбрионов.Точная сумма одного цикла ЭКО варьируется, но может стоить от 12 000 до 17 000 долларов.
После процедуры
После переноса эмбрионов женщине может быть рекомендовано отдохнуть до конца дня. Полный постельный режим не требуется, если нет повышенного риска СГЯ. Большинство женщин возвращаются к нормальной деятельности на следующий день.
Полный постельный режим не требуется, если нет повышенного риска СГЯ. Большинство женщин возвращаются к нормальной деятельности на следующий день.
Женщины, проходящие ЭКО, должны ежедневно принимать инъекции или таблетки гормона прогестерона в течение 8–10 недель после переноса эмбриона. Прогестерон — это гормон, естественным образом вырабатываемый яичниками, который подготавливает слизистую оболочку матки (матки) к прикреплению эмбриона.Прогестерон также помогает имплантированному эмбриону расти и закрепляться в матке. Женщина может продолжать принимать прогестерон в течение 8-12 недель после беременности. Слишком низкий уровень прогестерона в первые недели беременности может привести к выкидышу.
Примерно через 12-14 дней после переноса эмбриона женщина вернется в клинику для проведения теста на беременность.
Немедленно позвоните своему врачу, если вы прошли ЭКО и у вас есть:
- Лихорадка выше 100,5 °F (38 °C)
- Тазовая боль
- Сильное кровотечение из влагалища
- Кровь в моче
1
1 Прогноз)
Статистика варьируется от одной клиники к другой и требует тщательного изучения. Тем не менее, популяции пациентов в каждой клинике разные, поэтому зарегистрированные показатели частоты наступления беременности нельзя использовать в качестве точного указания на то, что одна клиника предпочтительнее другой.
Тем не менее, популяции пациентов в каждой клинике разные, поэтому зарегистрированные показатели частоты наступления беременности нельзя использовать в качестве точного указания на то, что одна клиника предпочтительнее другой.
- Показатели беременности отражают количество женщин, забеременевших после ЭКО. Но не все беременности заканчиваются живорождением.
- Показатели рождаемости отражают количество женщин, родивших живых детей.
Перспективы показателей живорождения зависят от определенных факторов, таких как возраст матери, предшествующее живорождение и перенос одного эмбриона во время ЭКО.
По данным Общества вспомогательных репродуктивных технологий (SART), приблизительная вероятность рождения живого ребенка после ЭКО составляет:
Каталожные номера
Catherino WH. Репродуктивная эндокринология и бесплодие. В: Goldman L, Schafer AI, ред.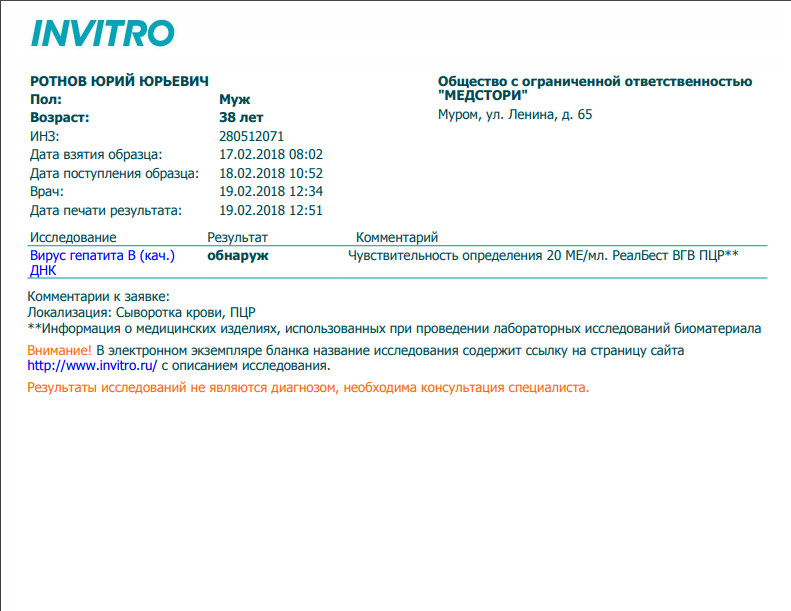 Медицина Голдман-Сесил .26-е изд. Филадельфия, Пенсильвания: Elsevier; 2020: глава 223.
Медицина Голдман-Сесил .26-е изд. Филадельфия, Пенсильвания: Elsevier; 2020: глава 223.
Чой Дж., Лобо Р.А. Экстракорпоральное оплодотворение. В: Лобо Р.А., Гершенсон Д.М., Ленц Г.М., Валеа Ф.А., ред. Комплексная гинекология . 7-е изд. Филадельфия, Пенсильвания: Elsevier; 2017: глава 43.
Практический комитет Американского общества репродуктивной медицины; Практический комитет Общества вспомогательных репродуктивных технологий. Руководство по ограничениям количества эмбрионов для переноса: мнение комитета. Fertil Steril .2017;107(4):901-903. PMID: 28292618, pubmed.ncbi.nlm.nih.gov/28292618/.
Цена ЛК. Экстракорпоральное оплодотворение и другие вспомогательные репродуктивные технологии. В: Chestnut DH, Wong CA, Tsen LC, et al, eds. Акушерская анестезия Каштана . 6-е изд. Филадельфия, Пенсильвания: Elsevier; 2020:глава 15.
Экстракорпоральное оплодотворение (ЭКО) | Система здравоохранения Университета Майами
Экстракорпоральное оплодотворение (ЭКО) относится к созданию эмбрионов в лабораторных условиях путем помещения спермы и яйцеклеток в чашку для культивирования. За последние несколько лет область экстракорпорального оплодотворения (ЭКО) значительно продвинулась вперед, и мы рады предоставить нашим пациентам самую инновационную доступную технологию.
За последние несколько лет область экстракорпорального оплодотворения (ЭКО) значительно продвинулась вперед, и мы рады предоставить нашим пациентам самую инновационную доступную технологию.
ЭКО — это процесс, состоящий из нескольких этапов:
- Подготовка : Этот этап включает в себя диагностические тесты для оценки основной функции яичников, исключения определенных заболеваний и заболеваний, передающихся половым путем, а также для проверки нормального состояния полости матки.
- Стимуляция яичников препаратами для лечения бесплодия : Существует несколько протоколов стимуляции яичников; наш врач выберет тот, который лучше всего соответствует вашим потребностям. Во время активной стимуляции вы будете посещать наш офис каждые 2-3 дня в зависимости от вашей реакции. Это очень короткие визиты, которые длятся не более 15 минут.
- Извлечение яйцеклеток : Это процедура, когда яйцеклетки извлекаются из ваших яичников и проводится под контролем УЗИ под наркозом.

- Выращивание яйцеклеток и оплодотворение : После сбора ваших яйцеклеток они будут оплодотворены путем соединения их со сперматозоидами или с помощью интрацитоплазматической инъекции сперматозоидов (ИКСИ). После оплодотворения эмбрион останется в инкубаторе, и за ним будут регулярно наблюдать, чтобы следить за его развитием.
- Перенос эмбрионов : Это может произойти на 3-й или 5-й день в зависимости от нескольких факторов; ваш врач обсудит с вами варианты и потенциал для достижения наилучшего результата.После переноса эмбрионы более хорошего качества могут быть заморожены и сохранены в жидком азоте для будущих попыток беременности.
Услуги по экстракорпоральному оплодотворению
Интрацитоплазматическая инъекция сперматозоидов (ИКСИ)
Интрацитоплазматическая инъекция сперматозоидов (ИКСИ) — это процедура, используемая в случаях мужского бесплодия или бесплодия неясной этиологии.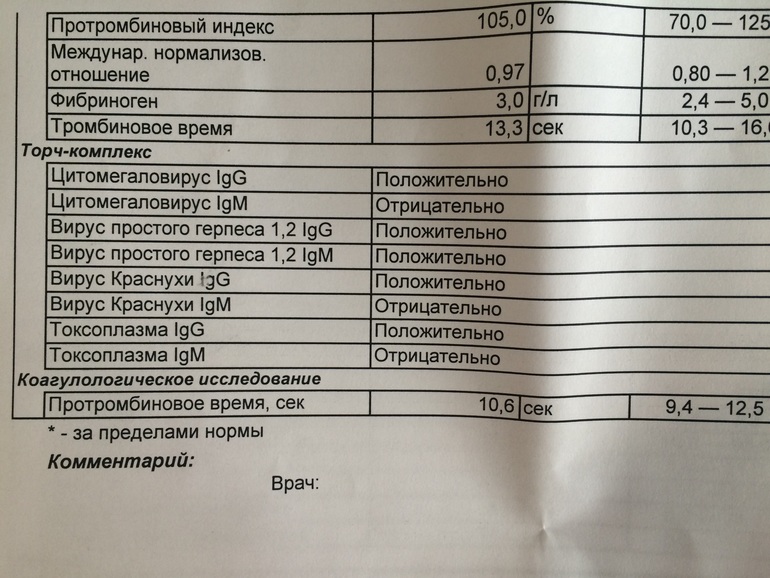 Отделяют один сперматозоид и вводят в зрелую яйцеклетку в день извлечения с помощью микрохирургических инструментов. На следующий день яйцеклетки проверяют на наличие признаков нормального оплодотворения с последующим переносом эмбрионов.Эта процедура безопасно используется более 20 лет и доказала свою эффективность в преодолении некоторых барьеров на пути к оплодотворению.
Отделяют один сперматозоид и вводят в зрелую яйцеклетку в день извлечения с помощью микрохирургических инструментов. На следующий день яйцеклетки проверяют на наличие признаков нормального оплодотворения с последующим переносом эмбрионов.Эта процедура безопасно используется более 20 лет и доказала свою эффективность в преодолении некоторых барьеров на пути к оплодотворению.
Предимплантационный генетический скрининг (ПГС)
Предимплантационный генетический скрининг (ПГС) — это процедура, проводимая на эмбрионах пар с известными генетическими или хромосомными нарушениями.
- Нестимулированное ЭКО (естественное ЭКО)
- Контролируемая стимуляция яичников
- Выборочный перенос одного эмбриона (ESET)
- Трансфер замороженных эмбрионов
- Вспомогательный хетчинг
- Замораживание эмбрионов
Почему стоит выбрать UHealth?
Комплексный подход к фертильности .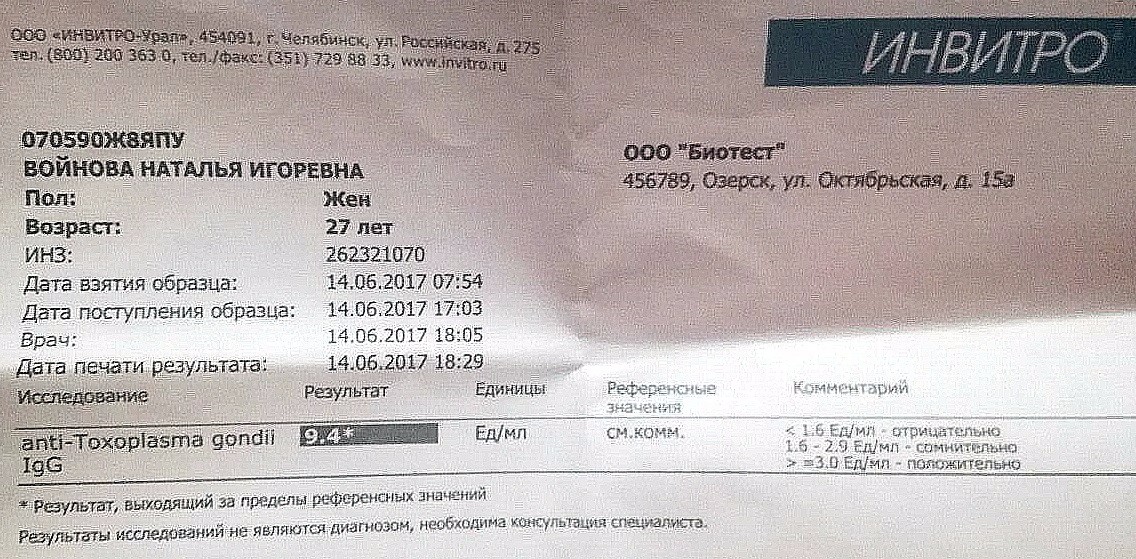 Наша сплоченная команда опытных профессионалов, в том числе специалисты по женской и мужской фертильности, иглотерапевты и врачи, специализирующиеся на синдроме поликистозных яичников (СПКЯ), заболеваниях щитовидной железы, эндометриозе и гормональном дисбалансе, работают вместе, чтобы обеспечить здоровье вам и вашему здоровью. младенец.
Наша сплоченная команда опытных профессионалов, в том числе специалисты по женской и мужской фертильности, иглотерапевты и врачи, специализирующиеся на синдроме поликистозных яичников (СПКЯ), заболеваниях щитовидной железы, эндометриозе и гормональном дисбалансе, работают вместе, чтобы обеспечить здоровье вам и вашему здоровью. младенец.
Высокая частота наступления беременности . У нас одни из самых высоких показателей беременности не только в Южной Флориде, но и во всех Соединенных Штатах. Наши истории успеха включают в себя даже самые сложные случаи.
Академический медицинский центр экспертизы . Преподаватели Медицинской школы Миллера, признанного на национальном уровне учреждения, в настоящее время проводят около 2000 исследовательских проектов в области науки и клинической помощи в различных областях. Наш акцент на исследованиях и инновациях гарантирует, что вы получите самые современные диагностические тесты и передовые методы лечения бесплодия.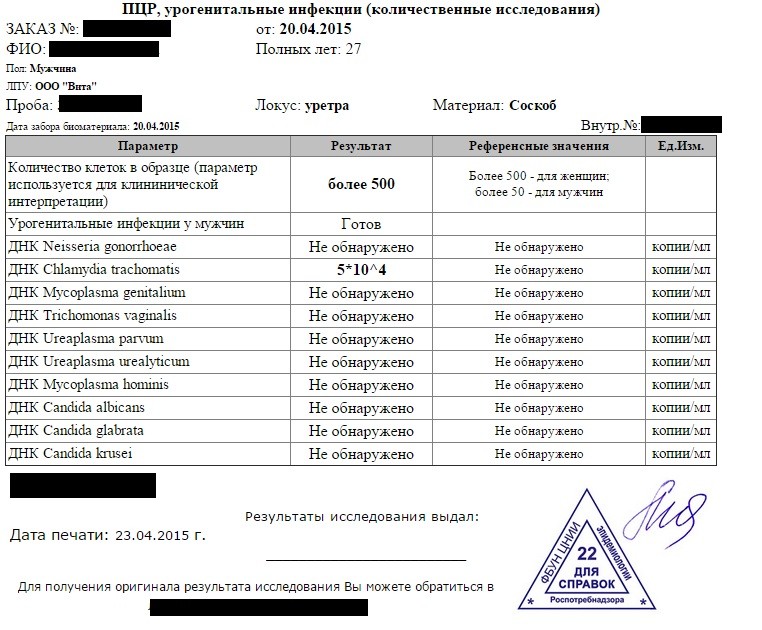
Доступное лечение бесплодия . Мы предлагаем экономически эффективное лечение и делаем процесс максимально доступным благодаря нашим конкурентоспособным ценам, просмотрите наши варианты финансирования.Наш центр гордится честностью, и мы стремимся обеспечить прозрачность процесса. Ваши варианты лечения четко изложены и представлены вам во время консультации. Мы предоставляем финансовые консультации и покажем вам, чем наши планы отличаются от того, что предлагают другие центры в нашем районе. Мы стремимся к тому, чтобы вы заранее знали, чего ожидать. Мы предлагаем финансирование через Lending Club Patient Solutions. Кроме того, мы не объединяем цены на наши циклы экстракорпорального оплодотворения (ЭКО), а это означает, что если вы забеременеете в течение одного цикла, с вас будет взиматься плата только за этот один цикл.Если беременность не наступает в первом цикле, мы предоставляем скидки на второй и третий циклы ЭКО.
Стоимость и страхование – Центр репродуктивного здоровья
Затраты на получение и хранение ооцитов
Стоимость хранения яйцеклеток (ооцитов) зависит от выбранного плана цикла и типа используемого резервуара для хранения.
Обычно затраты включают следующее:
- Посещение нового пациента для завершения консультации с врачом и изучения истории болезни (доплата, если у пациента есть страховка, или цена наличными в размере 253 долларов США, если она не застрахована).
- Тестирование на инфекционные заболевания (счет выставляется страховке или, если пациент оплачивает самостоятельно, оплачивается LabCorp во время оказания услуги по лучшей цене).
- Стоимость лекарств для стимуляции яичников (выставляется счет и оплачивается в аптеке 3 rd party).
- Стоимость анестезии 375 долларов наличными / 390 долларов по кредитной карте (оплачивается 3 rd партийному анестезиологу).
- Варианты различных пакетов для извлечения яйцеклеток:
Global Single Cycle Plan: 15 970 долларов США (включая мониторинг, извлечение и замораживание, но не включая хранение)
Планы скидок на несколько циклов (включает мониторинг, извлечение, заморозку (крио) и 1 год хранения, начиная с даты первой заморозки (крио) извлечения).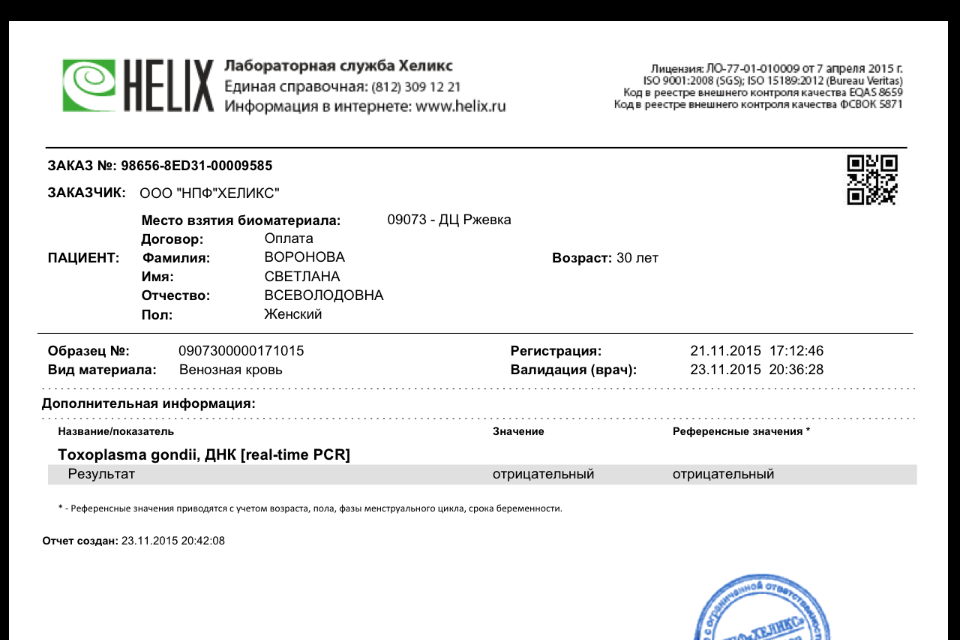 Варианты следующие:
Варианты следующие:
- MCD 2 (2 цикла): $19 767
- MCD 3 (3 цикла): 23 429 долл. США
- MCD 4 (4 цикла): 26 357 долл. США
* Пациенты должны быть одобрены своим врачом для участия в этих планах. Количество извлеченных яиц может варьироваться и не гарантируется. Пациенты, проживающие за пределами района Wasatch Front, могут по своему выбору проводить мониторинг в другом месте с разрешения врача RCC. В этом случае плата за мониторинг не взимается.
- После выполнения контракта (при живорождении или при завершении всех циклов) взимается ежегодная плата за хранение.Плата за хранение взимается за календарный год. Неполный год хранения распределяется пропорционально.
Цены на варианты хранения следующие:
- Резервуар с жидким азотом: 582 долл. США в год или
- Резервуар для пара: 873 долл. США в год (пациенты, не прошедшие тестирование на инфекционные заболевания, должны использовать резервуар для пара для хранения)
- Если пациент хочет использовать резервуар RCC для транспортировки эмбрионов или яйцеклеток (ооцитов), стоимость составляет 255 долларов США.
 RCC взимает с вашей кредитной карты комиссию в размере 1000 долларов, чтобы гарантировать возврат бака в тот же день без повреждений.Если бак не возвращается в тот же день, взимается плата в размере 100 долларов США в день.
RCC взимает с вашей кредитной карты комиссию в размере 1000 долларов, чтобы гарантировать возврат бака в тот же день без повреждений.Если бак не возвращается в тот же день, взимается плата в размере 100 долларов США в день. - Стоимость доставки и обработки также может взиматься при использовании стороннего перевозчика, такого как Federal Express, USPS и т. д.
Обратите внимание, что согласование цены и другие скидки не распространяются на плату за хранение.
Недорогое экстракорпоральное оплодотворение: современные идеи
Abstract
Несмотря на развитие экстракорпорального оплодотворения (ЭКО) более 30 лет назад, стоимость лечения остается высокой.Кроме того, с годами внедрялись более сложные технологии и дорогие лекарства, что делало ЭКО все более недоступным, несмотря на растущую потребность. Во всем мире возможность пройти ЭКО доступна лишь немногим привилегированным. В последние годы наблюдается растущий интерес к изучению стратегий снижения стоимости лечения ЭКО, что позволило бы предоставлять эту услугу в условиях ограниченных ресурсов. В этом обзоре мы исследуем различные способы снижения стоимости этого лечения.
В этом обзоре мы исследуем различные способы снижения стоимости этого лечения.
Ключевые слова: ЭКО, недорогое, доступное, развивающиеся страны
Введение
С тех пор как в 1978 году родился первый ребенок из пробирки, лечение экстракорпоральным оплодотворением (ЭКО) было разработано и усовершенствовано на благо миллионов люди, переживающие бездетность. Подсчитано, что количество детей, родившихся с помощью ЭКО, включая внутрицитоплазматическую инъекцию сперматозоидов, в настоящее время превысило пять миллионов. Тем не менее, есть еще много людей, которые не могут получить доступ к этой форме лечения.
Высокая стоимость лечения: барьер для доступа к лечению ЭКО
Высокая стоимость лечения ЭКО является основным препятствием, которое не позволяет многим воспользоваться преимуществами этой технологии, помогающей им зачать ребенка. Хотя стоимость лечения ЭКО варьируется в разных странах, обычно это дорогое лечение в большинстве частей мира. Средняя стоимость одного свежего цикла ЭКО (за исключением связанного с ним переноса замороженных эмбрионов) в Соединенном Королевстве достигает 3123 фунтов стерлингов; 1 , 2 в США она еще выше ().Государственное финансирование и предоставление медицинской страховки для лечения ЭКО сильно различаются между странами; нет единообразия в предоставлении этого лечения даже в развитых странах. 3 В Австралии лечение ЭКО финансируется государством без ограничений по количеству предыдущих циклов, возрасту матери, продолжительности бесплодия, индексу массы тела или статусу курения; однако пациенты должны вносить доплату за свое лечение. В 2010 году сумма доплаты, необходимая для нового цикла ЭКО, была увеличена примерно с 1500 до 2500 австралийских долларов.В результате во всех социально-экономических группах количество новых циклов ЭКО сократилось на 21–25%. 4 В отличие от Австралии, доступ к ЭКО в США возможен только за счет частного финансирования.
Средняя стоимость одного свежего цикла ЭКО (за исключением связанного с ним переноса замороженных эмбрионов) в Соединенном Королевстве достигает 3123 фунтов стерлингов; 1 , 2 в США она еще выше ().Государственное финансирование и предоставление медицинской страховки для лечения ЭКО сильно различаются между странами; нет единообразия в предоставлении этого лечения даже в развитых странах. 3 В Австралии лечение ЭКО финансируется государством без ограничений по количеству предыдущих циклов, возрасту матери, продолжительности бесплодия, индексу массы тела или статусу курения; однако пациенты должны вносить доплату за свое лечение. В 2010 году сумма доплаты, необходимая для нового цикла ЭКО, была увеличена примерно с 1500 до 2500 австралийских долларов.В результате во всех социально-экономических группах количество новых циклов ЭКО сократилось на 21–25%. 4 В отличие от Австралии, доступ к ЭКО в США возможен только за счет частного финансирования. Анализ данных предполагаемой когорты в Соединенных Штатах показал, что пары с более высоким доходом и высшим образованием гораздо чаще проходят несколько циклов лечения ЭКО. 5 Во многих других странах, например в Соединенном Королевстве, действуют строгие ограничения на проведение ЭКО за счет государственного финансирования.Кроме того, количество финансируемых циклов часто ограничено для каждого человека из-за связанных с этим затрат. Германия, в чем-то похожая на Австралию, предоставляет частичное возмещение, чтобы покрыть часть стоимости лечения ЭКО. Даже при предоставлении финансирования до 50% три четверти пар в Германии отказались приступить к лечению ЭКО; эти пациенты назвали стоимость лечения одной из основных причин, по которой они не прошли ЭКО. 3 , , , 6
Анализ данных предполагаемой когорты в Соединенных Штатах показал, что пары с более высоким доходом и высшим образованием гораздо чаще проходят несколько циклов лечения ЭКО. 5 Во многих других странах, например в Соединенном Королевстве, действуют строгие ограничения на проведение ЭКО за счет государственного финансирования.Кроме того, количество финансируемых циклов часто ограничено для каждого человека из-за связанных с этим затрат. Германия, в чем-то похожая на Австралию, предоставляет частичное возмещение, чтобы покрыть часть стоимости лечения ЭКО. Даже при предоставлении финансирования до 50% три четверти пар в Германии отказались приступить к лечению ЭКО; эти пациенты назвали стоимость лечения одной из основных причин, по которой они не прошли ЭКО. 3 , , , 6
Таблица 1
Затраты на IVF / ICSi Цикл в разных странах
| Страна | Затраты на IVF / ICSI Cycle (USD) | |
|---|---|---|
| Австралия | ||
| $ 5645 (ICSI дополнительные $ 469) 91 | ||
| Бразилия | $ 3000 9 | |
| Канада | $ 8. 500 (ICSI дополнительные $ 1172) 91 500 (ICSI дополнительные $ 1172) 91 | |
| Германия | $ 4,148- $ 4.977 * , 6 6 | |
| Индия | $ 600-100150 | $ 600-100147 92 |
| $ 3,956 (ICSi Дополнительные $ 860) 91 | ||
| Скандинавские страны | $ 5 549 (ICSi Дополнительные $ 614) 91 | |
| Южная Африка | ||
| ЭКО | 4500±796 долларов США (среднее значение ± стандартное отклонение) * , 93 | |
| icsi | $ 4,565 ± $ 864 (среднее ± стандартное отклонение) * , 93 | |
| $ 5244 | $ 5,244 * , 1 , 2 | |
| США | 12 513 долларов США (ICSI дополнительно 1 626 долларов США) 91 | |
ЭКО в развивающихся странах
Доступность ЭКО в развивающихся странах в основном ограничена несколькими привилегированными лицами, которые могут позволить себе самостоятельно финансировать связанные с этим расходы. Лечение, финансируемое государством, малодоступно; во многих странах их нет. Согласно опросу, проведенному в Кении, более четверти пациентов, обращающихся за консультацией, страдают бесплодием. 7 Опрос показал, что в Кении только три отделения предоставляют услуги ЭКО, и лишь меньшинство пациентов смогли получить доступ к лечению ЭКО за счет частного финансирования. В Бразилии 76% штатов не имеют полностью субсидируемого лечения бесплодия. 8 Плата за лечение не по карману большинству малообеспеченного населения Бразилии, а время ожидания доступа к вспомогательному репродуктивному лечению может достигать 6 лет. 9
Лечение, финансируемое государством, малодоступно; во многих странах их нет. Согласно опросу, проведенному в Кении, более четверти пациентов, обращающихся за консультацией, страдают бесплодием. 7 Опрос показал, что в Кении только три отделения предоставляют услуги ЭКО, и лишь меньшинство пациентов смогли получить доступ к лечению ЭКО за счет частного финансирования. В Бразилии 76% штатов не имеют полностью субсидируемого лечения бесплодия. 8 Плата за лечение не по карману большинству малообеспеченного населения Бразилии, а время ожидания доступа к вспомогательному репродуктивному лечению может достигать 6 лет. 9
Сниженная фертильность как глобальная проблема здравоохранения
Сниженная фертильность не рассматривалась как глобальная проблема здравоохранения, несмотря на то, что она затрагивает каждую седьмую пару. В развивающихся странах ресурсы часто направляются на решение других серьезных проблем со здоровьем, таких как недоедание и инфекционные заболевания. Будучи неопасным для жизни состоянием, бесплодие не входит в списки приоритетов большинства политиков. 8 Многие страны также сталкиваются с проблемой высоких темпов роста населения; в настоящее время в этих странах больше внимания уделяется планированию семьи, чем проблеме бесплодия.Для большинства международных некоммерческих организаций внедрение надлежащего лечения бесплодия не является частью их основных целей. 10
Будучи неопасным для жизни состоянием, бесплодие не входит в списки приоритетов большинства политиков. 8 Многие страны также сталкиваются с проблемой высоких темпов роста населения; в настоящее время в этих странах больше внимания уделяется планированию семьи, чем проблеме бесплодия.Для большинства международных некоммерческих организаций внедрение надлежащего лечения бесплодия не является частью их основных целей. 10
Во многих культурах развивающихся стран деторождение считается главной целью жизни. Субфертильные пары не только вынуждены нести горе бездетности, но и подвергаются социальной стигматизации, изолируются от семьи и общества, лишаются своих социальных и культурных прав. 3 Женщин часто обвиняют в бесплодии; ситуация может привести к домашнему насилию и полигамии. 3 , 10 Исследования показали, что психологическое расстройство и физическое насилие значительно чаще встречаются у женщин с низкой фертильностью, чем у их фертильных коллег. 11 В результате инфекций, связанных с беременностью или родами, небезопасных абортов и высокого уровня заболеваний, передающихся половым путем, двусторонняя непроходимость маточных труб является наиболее распространенной причиной снижения фертильности в развивающихся странах; Лечение ЭКО является наиболее эффективным методом лечения этого состояния. 10 , 12 Однако в условиях ограниченных ресурсов это дорогостоящее лечение, как правило, недоступно, и даже людям, которые могут себе это позволить, возможно, придется выезжать за границу, чтобы получить эту медицинскую терапию.
11 В результате инфекций, связанных с беременностью или родами, небезопасных абортов и высокого уровня заболеваний, передающихся половым путем, двусторонняя непроходимость маточных труб является наиболее распространенной причиной снижения фертильности в развивающихся странах; Лечение ЭКО является наиболее эффективным методом лечения этого состояния. 10 , 12 Однако в условиях ограниченных ресурсов это дорогостоящее лечение, как правило, недоступно, и даже людям, которые могут себе это позволить, возможно, придется выезжать за границу, чтобы получить эту медицинскую терапию.
Глобальные попытки снизить стоимость ЭКО
Доступность лечения ЭКО для лиц из более низкого социально-экономического положения лишь совсем недавно привлекла некоторое внимание. На протяжении более 10 лет недостаточность репродуктивной функции в развивающихся странах считалась важной проблемой общественного здравоохранения.Однако за прошедшие годы в этих странах был достигнут незначительный прогресс в профилактике и лечении бесплодия, а выделение ресурсов на программы репродуктивного здоровья, связанные с пониженной фертильностью, было очень ограниченным. В 2001 году Всемирная организация здравоохранения организовала встречу под названием «Медицинские, этические и социальные аспекты вспомогательной репродукции». Рекомендации, высказанные на встрече, включают следующее: 1) бесплодие должно быть признано проблемой общественного здравоохранения во всем мире, в том числе в развивающихся странах; 2) лица, определяющие политику, и медицинский персонал должны уделять внимание бесплодию и потребностям бесплодных пациентов; 3) ведение бесплодия должно быть интегрировано в национальные программы и услуги по просвещению в области репродуктивного здоровья; и 4) лечение вспомогательной репродукцией должно дополнять другие этически приемлемые социальные и культурные решения проблемы бесплодия. 12 Чтобы еще больше повысить осведомленность специалистов по бесплодию о необходимости доступной помощи при бесплодии в развивающихся странах, Европейское общество репродукции человека и эмбриологии создало в 2006 г. специальную целевую группу «Развивающиеся страны и бесплодие».
В 2001 году Всемирная организация здравоохранения организовала встречу под названием «Медицинские, этические и социальные аспекты вспомогательной репродукции». Рекомендации, высказанные на встрече, включают следующее: 1) бесплодие должно быть признано проблемой общественного здравоохранения во всем мире, в том числе в развивающихся странах; 2) лица, определяющие политику, и медицинский персонал должны уделять внимание бесплодию и потребностям бесплодных пациентов; 3) ведение бесплодия должно быть интегрировано в национальные программы и услуги по просвещению в области репродуктивного здоровья; и 4) лечение вспомогательной репродукцией должно дополнять другие этически приемлемые социальные и культурные решения проблемы бесплодия. 12 Чтобы еще больше повысить осведомленность специалистов по бесплодию о необходимости доступной помощи при бесплодии в развивающихся странах, Европейское общество репродукции человека и эмбриологии создало в 2006 г. специальную целевую группу «Развивающиеся страны и бесплодие».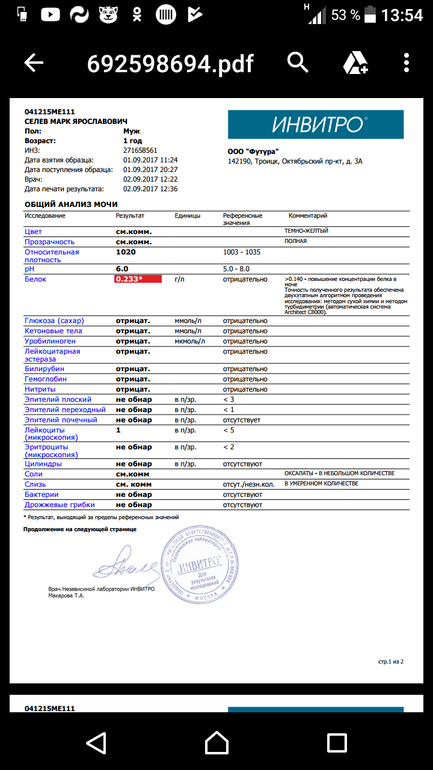 12 Вскоре после этого , Ходячее яйцо 13 было основано. «Ходячее яйцо» — некоммерческая организация, целью которой является создание услуг по бесплодию в развивающихся странах. В сотрудничестве с Европейским обществом репродукции человека и эмбриологии и Всемирной организацией здравоохранения The Walking Egg запустила глобальный проект с целью расширения диагностических и терапевтических возможностей, включая ЭКО, для бездетных пар в странах с ограниченными ресурсами. 12 Этот проект был задуман на важной встрече, организованной The Walking Egg в Аруше, Танзания, в декабре 2007 года. Одной из наиболее важных стратегий повышения доступности лечения бесплодия является снижение стоимости ЭКО, представляющего собой эффективный метод повышения доступность этого терапевтического варианта для людей с более низким социально-экономическим статусом как в развивающихся странах, так и в странах с развитой экономикой.
12 Вскоре после этого , Ходячее яйцо 13 было основано. «Ходячее яйцо» — некоммерческая организация, целью которой является создание услуг по бесплодию в развивающихся странах. В сотрудничестве с Европейским обществом репродукции человека и эмбриологии и Всемирной организацией здравоохранения The Walking Egg запустила глобальный проект с целью расширения диагностических и терапевтических возможностей, включая ЭКО, для бездетных пар в странах с ограниченными ресурсами. 12 Этот проект был задуман на важной встрече, организованной The Walking Egg в Аруше, Танзания, в декабре 2007 года. Одной из наиболее важных стратегий повышения доступности лечения бесплодия является снижение стоимости ЭКО, представляющего собой эффективный метод повышения доступность этого терапевтического варианта для людей с более низким социально-экономическим статусом как в развивающихся странах, так и в странах с развитой экономикой.
Расходы на лечение ЭКО
Не считая платы за услуги, высокая стоимость лечения ЭКО во многом обусловлена расходами на исследования, лекарства и лабораторное оборудование. Стоимость лечения побочных эффектов ЭКО также может вызвать дополнительную нагрузку на ресурсы здравоохранения, что ограничивает государственное финансирование ЭКО. В последнее время обсуждаются и исследуются более экономичные подходы к проведению лечения ЭКО. Более дешевые альтернативы дорогим протоколам, часто используемым в различных центрах ЭКО, были протестированы для оценки их безопасности и эффективности ().
Стоимость лечения побочных эффектов ЭКО также может вызвать дополнительную нагрузку на ресурсы здравоохранения, что ограничивает государственное финансирование ЭКО. В последнее время обсуждаются и исследуются более экономичные подходы к проведению лечения ЭКО. Более дешевые альтернативы дорогим протоколам, часто используемым в различных центрах ЭКО, были протестированы для оценки их безопасности и эффективности ().
Таблица 2
8 Таблица 2Расходы и стратегии для снижения затрат в IVF
| Предложение ненужного IVF | Тщательный отбор пациента | |
| Упрощение следственных методов | ||
| Медицинские препараты | Снижение стоимости стимуляции яичников | |
| Упрощение процедур и оборудования | Упрощение процедур и оборудования в лаборатории | |
| Обработка побочных эффектов | Минимизация осложнений IVF |
Действительно ли необходимо ЭКО?
В последнее время возникли опасения по поводу того, не проводится ли ЭКО без необходимости, особенно в группе пациентов с непродолжительной необъяснимой недостаточностью репродуктивной функции.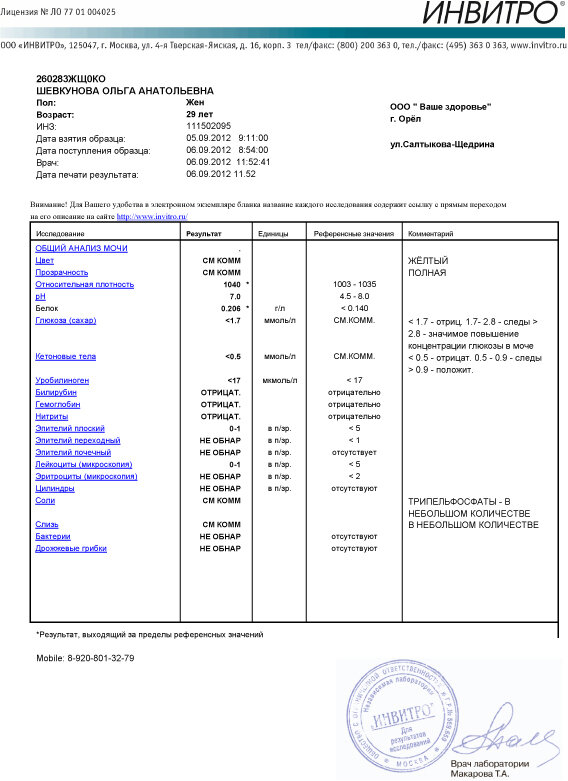 14 Необъяснимая недостаточность репродуктивной функции может быть причиной почти 40% пациентов, обращающихся за лечением бесплодия. 15 Без патологии маточных труб и тяжелой мужской недостаточности коэффициент естественного зачатия может составлять > 50%, если применяется выжидательная тактика. 14 , 16 Исследования, основанные на экономическом моделировании, показывают, что у молодых женщин с необъяснимой недостаточностью репродуктивной функции лечение ЭКО экономически неэффективно в течение 3 лет после попытки забеременеть. 14 , 17 Одно рандомизированное контролируемое исследование показало, что для пар с годовой историей бесплодия необъяснимой недостаточности может быть достигнута экономия в размере 2616 евро на пару, если выжидательная тактика будет принята в течение 6 месяцев до лечения бесплодия. . 18 Эти результаты показывают, что за счет тщательного отбора пациентов можно добиться экономии средств, что позволяет избежать ненужных вмешательств и затрат, когда в первую очередь следует практиковать выжидательную тактику.
14 Необъяснимая недостаточность репродуктивной функции может быть причиной почти 40% пациентов, обращающихся за лечением бесплодия. 15 Без патологии маточных труб и тяжелой мужской недостаточности коэффициент естественного зачатия может составлять > 50%, если применяется выжидательная тактика. 14 , 16 Исследования, основанные на экономическом моделировании, показывают, что у молодых женщин с необъяснимой недостаточностью репродуктивной функции лечение ЭКО экономически неэффективно в течение 3 лет после попытки забеременеть. 14 , 17 Одно рандомизированное контролируемое исследование показало, что для пар с годовой историей бесплодия необъяснимой недостаточности может быть достигнута экономия в размере 2616 евро на пару, если выжидательная тактика будет принята в течение 6 месяцев до лечения бесплодия. . 18 Эти результаты показывают, что за счет тщательного отбора пациентов можно добиться экономии средств, что позволяет избежать ненужных вмешательств и затрат, когда в первую очередь следует практиковать выжидательную тактику.
Внутриматочная инсеминация (ВМИ) является хорошо зарекомендовавшим себя методом лечения и предлагается как менее дорогая альтернатива ЭКО при вспомогательных репродуктивных технологиях. Хотя есть исследования, показывающие, что ВМИ не имеет значительных преимуществ перед выжидательной тактикой при бесплодии неясного генеза, во многих частях мира ВМИ по-прежнему является рутинной практикой.Например, в Соединенных Штатах процент пациентов со сниженной фертильностью, получающих IUI и IVF, одинаков. 21 В Соединенном Королевстве самое последнее руководство по оценке и лечению фертильности Национального института здравоохранения и клинического мастерства (NICE) не рекомендует ВМИ для пар с необъяснимым бесплодием; 2 этот метод лечения не считается экономически эффективным.
Предлагаемые стратегии снижения стоимости лечения ЭКО
Упрощение методов исследования
Простые, относительно недорогие базовые исследования, наряду с адекватным анамнезом, могут быть всем, что требуется для постановки диагноза проблемы бесплодия у пары.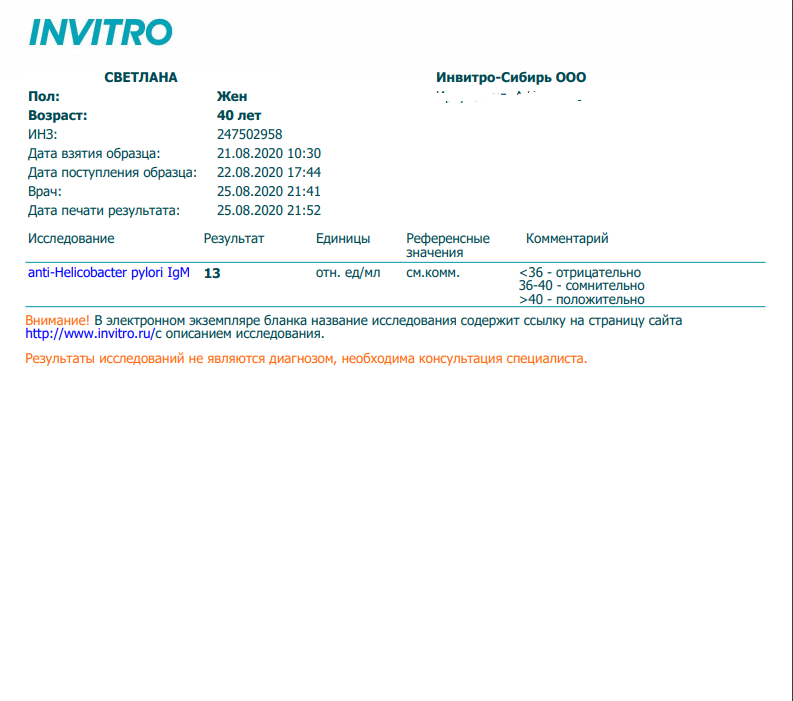 Избегание таких потерь, как дублирование и ненужные расследования, может еще больше снизить среднюю стоимость расследований. 22 , 23 Исследования показали, что методы исследования недостаточной фертильности сильно различаются в развитых странах. 23 Даже в одном вторичном справочном центре присутствуют несоответствия в основных методах исследования; отсутствие стандартных протоколов может привести к большим различиям в стоимости исследований в разных клиниках. 22
Избегание таких потерь, как дублирование и ненужные расследования, может еще больше снизить среднюю стоимость расследований. 22 , 23 Исследования показали, что методы исследования недостаточной фертильности сильно различаются в развитых странах. 23 Даже в одном вторичном справочном центре присутствуют несоответствия в основных методах исследования; отсутствие стандартных протоколов может привести к большим различиям в стоимости исследований в разных клиниках. 22
Субфертильность по мужскому фактору можно определить по анализу спермы с помощью светового микроскопа. 24 , 25 Этот ручной метод анализа спермы является рекомендуемым стандартом для оценки спермы. 26 Надежность ручного анализа спермы не уступает более дорогой компьютерной системе анализа спермы. 26 , 27 Хотя для оценки анатомии таза и овариального резерва с помощью подсчета антральных фолликулов (AFC) требуется ультразвуковое сканирование с адекватным разрешением, расширенные цифровые функции или трехмерное изображение не являются необходимыми и не были показаны для предоставить какое-либо преимущество. 28
28
Можно утверждать, что необходимо проводить тесты проходимости маточных труб, если решение о предложении лечения ЭКО не будет изменено результатами. В Соединенном Королевстве NICE рекомендует ЭКО в качестве метода выбора в большинстве случаев бесплодия. В совокупности ЭКО считается наиболее экономически эффективным методом лечения всех факторов недостаточности фертильности, кроме ановуляции, когда рекомендуется индукция овуляции. 2 Таким образом, значение оценки проходимости маточных труб обсуждалось; есть предложения, чтобы ресурсы, используемые для этих исследований, вместо этого были направлены на финансирование ЭКО.Однако в определенных группах пациентов знание состояния их маточных труб может повлиять на предлагаемый способ лечения; таким образом, во многих центрах в плановом порядке проводятся тесты на проходимость маточных труб, и решения принимаются в зависимости от результатов. В случаях, когда необходимо исследовать состояние маточных труб, можно выполнить гистеросальпингографию (ГСГ) или гистеросальпинго-контрастную эхографию. Эти методы оценки маточных труб сравнительно недороги и рекомендуются в качестве методов выбора для пациентов без других сопутствующих заболеваний. 2 , 10 Некоторым другим пациентам могут потребоваться более дорогие методы исследования для оценки состояния маточных труб; тщательный выбор подходящих вариантов может помочь избежать ненужных затрат. Лапароскопия является золотым стандартом диагностики проходимости маточных труб, а также имеет более высокое прогностическое значение в прогнозировании будущей фертильности; 29 Во время лапароскопии можно проводить терапевтические процедуры, например лечение спаек, эндометриоза и сверление яичников.Была оценена клиническая и экономическая эффективность вышеуказанных методов оценки маточных труб. По сравнению с лапароскопией в качестве теста на непроходимость маточных труб, ГСГ обеспечила объединенные оценки чувствительности 0,65 и специфичности 0,83 с разницей в стоимости 753 евро. 2 , 30 , 31 Было показано, что гистеросальпингоконтрастная сонография демонстрирует хорошую статистическую сопоставимость и согласованность с ГСГ.
Эти методы оценки маточных труб сравнительно недороги и рекомендуются в качестве методов выбора для пациентов без других сопутствующих заболеваний. 2 , 10 Некоторым другим пациентам могут потребоваться более дорогие методы исследования для оценки состояния маточных труб; тщательный выбор подходящих вариантов может помочь избежать ненужных затрат. Лапароскопия является золотым стандартом диагностики проходимости маточных труб, а также имеет более высокое прогностическое значение в прогнозировании будущей фертильности; 29 Во время лапароскопии можно проводить терапевтические процедуры, например лечение спаек, эндометриоза и сверление яичников.Была оценена клиническая и экономическая эффективность вышеуказанных методов оценки маточных труб. По сравнению с лапароскопией в качестве теста на непроходимость маточных труб, ГСГ обеспечила объединенные оценки чувствительности 0,65 и специфичности 0,83 с разницей в стоимости 753 евро. 2 , 30 , 31 Было показано, что гистеросальпингоконтрастная сонография демонстрирует хорошую статистическую сопоставимость и согласованность с ГСГ. 2 , 32
2 , 32
Гистероскопия может быть необходима для исследования и лечения подслизистых миом, полипов, перегородок и внутриматочных спаек у пациенток с подозрением на эти внутриматочные аномалии. 10 Эти процедуры более дорогие, но обычно выполняются в дневном стационаре, чтобы избежать затрат на пребывание в стационаре. С изобретением офисных эндоскопических инструментов и методов некоторые процедуры теперь можно безопасно выполнять амбулаторно в «универсальных клиниках бесплодия»; методика трансвагинальной гидролапароскопии позволяет осуществлять прямую визуализацию репродуктивных органов и оценку проходимости маточных труб в амбулаторных условиях. 33 Точность, безопасность и переносимость данного метода клинически подтверждены. 34 , 35 Он обычно исполняется в Китайской Народной Республике и некоторых европейских странах, но не часто исполняется в Соединенном Королевстве или Соединенных Штатах. 36 Для эффективного предоставления вышеуказанных услуг по исследованию бесплодия необходимо тщательное планирование предоставления услуг с использованием имеющихся ресурсов и адекватная подготовка персонала.
36 Для эффективного предоставления вышеуказанных услуг по исследованию бесплодия необходимо тщательное планирование предоставления услуг с использованием имеющихся ресурсов и адекватная подготовка персонала.
Общепризнано, что определение овариального резерва важно во время обследования женщин перед процедурой ЭКО.Стимуляция яичников является балансирующим актом: цель состоит в том, чтобы достичь адекватного выхода ооцитов, не вызывая синдрома гиперстимуляции яичников (СГЯ). В наши дни стимуляция яичников без прогностической ценности индивидуального потенциала яичников считается чрезмерно упрощенной и опасной. 37 Биомаркеры ответа яичников расширили возможности практикующих врачей в определении типа, дозировки и продолжительности действия агентов, используемых для стимуляции яичников, для повышения безопасности и улучшения клинической и экономической эффективности.В одном исследовании ученые разработали марковскую модель принятия решений для сравнения экономической эффективности тестирования овариального резерва при ЭКО. 38 Смоделированная компьютером когорта женщин с недостаточной фертильностью в возрасте 20–45 лет, которым показано ЭКО. Дополнительный коэффициент «затраты-эффективность» в расчете на одного дополнительного живорождения был значительно снижен, когда практиковалась индивидуализация дозы фолликулостимулирующего гормона в соответствии с тестированием овариального резерва, по сравнению с началом лечения ЭКО без какой-либо информации об овариальном резерве.Хотя эффективность этого метода необходимо подтвердить в рандомизированных клинических испытаниях, анализ чувствительности показал, что модель является надежной.
38 Смоделированная компьютером когорта женщин с недостаточной фертильностью в возрасте 20–45 лет, которым показано ЭКО. Дополнительный коэффициент «затраты-эффективность» в расчете на одного дополнительного живорождения был значительно снижен, когда практиковалась индивидуализация дозы фолликулостимулирующего гормона в соответствии с тестированием овариального резерва, по сравнению с началом лечения ЭКО без какой-либо информации об овариальном резерве.Хотя эффективность этого метода необходимо подтвердить в рандомизированных клинических испытаниях, анализ чувствительности показал, что модель является надежной.
Двумя основными биомаркерами, которые могут надежно предсказать выход ооцитов при стимуляции яичников, являются АФК и антимюллеровский гормон (АМГ). Было доказано, что эти два теста демонстрируют сильную связь с размером пула примордиальных фолликулов и скоростью рекрутирования фолликулов. 39 – 41 Анализ АЧХ против АМГ постоянно демонстрировал сильную корреляцию в показаниях этих двух тестов. 41 – 43 Таким образом, считается, что те же самые фолликулы размером 2–6 мм, видимые на УЗИ, являются фолликулами, продуцирующими АМГ. 41 , 44 В Соединенном Королевстве NICE рекомендует использовать либо один из двух вышеуказанных тестов, либо фолликулостимулирующий гормон (ФСГ) для прогнозирования реакции яичников. 2 ФСГ сам по себе менее надежен, чем АФК и АМГ, поскольку его уровень колеблется более широко в пределах менструального цикла. Чтобы снизить стоимость исследований фертильности, уровни АМГ или АФК по отдельности, но не оба, достаточны для определения индивидуальных протоколов стимуляции яичников для большинства пациенток.При наличии ультразвукового аппарата с достаточным разрешением изображения и обученного персонала АЧХ можно измерить во время оценки состояния малого таза в амбулаторных условиях при субфертильности. Как упоминалось выше, сложные машины с трехмерными изображениями или автоматический подсчет антральных фолликулов обычно не требуются.
41 – 43 Таким образом, считается, что те же самые фолликулы размером 2–6 мм, видимые на УЗИ, являются фолликулами, продуцирующими АМГ. 41 , 44 В Соединенном Королевстве NICE рекомендует использовать либо один из двух вышеуказанных тестов, либо фолликулостимулирующий гормон (ФСГ) для прогнозирования реакции яичников. 2 ФСГ сам по себе менее надежен, чем АФК и АМГ, поскольку его уровень колеблется более широко в пределах менструального цикла. Чтобы снизить стоимость исследований фертильности, уровни АМГ или АФК по отдельности, но не оба, достаточны для определения индивидуальных протоколов стимуляции яичников для большинства пациенток.При наличии ультразвукового аппарата с достаточным разрешением изображения и обученного персонала АЧХ можно измерить во время оценки состояния малого таза в амбулаторных условиях при субфертильности. Как упоминалось выше, сложные машины с трехмерными изображениями или автоматический подсчет антральных фолликулов обычно не требуются. Для обеспечения надежности результатов необходима соответствующая подготовка персонала, выполняющего измерение АЧХ. Прогнозирование реакции яичников путем измерения AFC подвержено вариациям между наблюдателями; 41 путем введения строгих критериев включения для измерения АЧХ можно уменьшить масштаб несоответствия.
Для обеспечения надежности результатов необходима соответствующая подготовка персонала, выполняющего измерение АЧХ. Прогнозирование реакции яичников путем измерения AFC подвержено вариациям между наблюдателями; 41 путем введения строгих критериев включения для измерения АЧХ можно уменьшить масштаб несоответствия.
АМГ, несмотря на его стоимость, может быть измерен без каких-либо дополнительных клинических навыков. Пациенты могут пройти этот тест без необходимости поездки в третичный центр фертильности. Это полезно, если центр оказывает услуги по лечению бесплодия на обширной географической территории. По мере увеличения количества тестов AMH стоимость запуска образцов может со временем снижаться. Однако результат AMH чувствителен к изменениям в обращении с образцами, их хранении и обработке; Было показано, что повышенные и сниженные уровни АМГ в сыворотке связаны с аномальными партиями калибраторов, неправильным использованием линейной, а не кубической регрессии для интерпретации стандартной кривой, сбором образцов в пробирки с ЭДТА (этилендиаминтетрауксусной кислотой), а не пробирками с сывороткой, отправкой образцов до центрифугирование, хранение при комнатной температуре и плохая воспроизводимость оператором. 41 , 45 Кроме того, существует более пяти различных тестов для измерения АМГ от разных компаний. 41 Лабораторный и клинический персонал должен обладать знаниями в области обработки конкретного анализа и интерпретации результатов. Из-за отсутствия международной стандартизации внешняя валидность результатов АМГ низкая. Результат АМГ может быть нерелевантным или, в худшем случае, может быть неправильно интерпретирован, когда пациент переходит в другой центр ЭКО для лечения.
41 , 45 Кроме того, существует более пяти различных тестов для измерения АМГ от разных компаний. 41 Лабораторный и клинический персонал должен обладать знаниями в области обработки конкретного анализа и интерпретации результатов. Из-за отсутствия международной стандартизации внешняя валидность результатов АМГ низкая. Результат АМГ может быть нерелевантным или, в худшем случае, может быть неправильно интерпретирован, когда пациент переходит в другой центр ЭКО для лечения.
В настоящее время ни один из этих двух методов (AMH и AFC) не имеет прямой корреляции с клинической частотой наступления беременности в результате ЭКО. 2 , 46 Принимая во внимание сильные стороны и ограничения этих двух тестов, различные специалисты по ЭКО используют один или оба теста для прогнозирования реакции яичников; их решения обычно зависят от их личных предпочтений и наличия ресурсов в их центрах. В целом считается, что в центрах, где еще не создан центр АМГ, наиболее рентабельным методом точного измерения овариального резерва является АФК.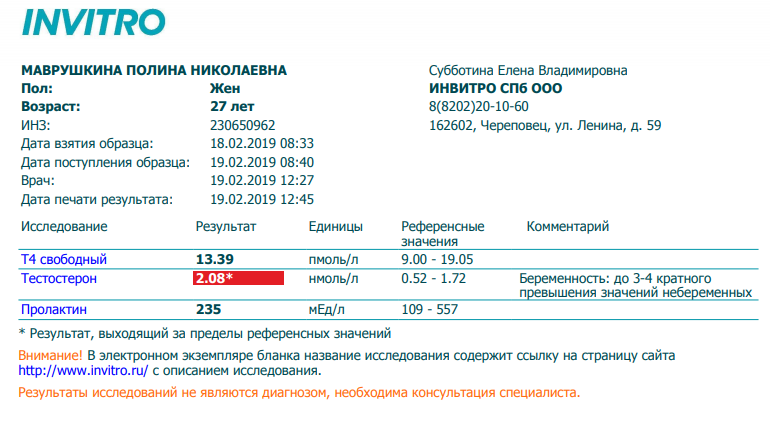 В ближайшем будущем будут опубликованы результаты масштабного многоцентрового рандомизированного контролируемого исследования по оценке экономической эффективности АФК для индивидуализации доз стимуляции ФСГ для лечения ЭКО. 47
В ближайшем будущем будут опубликованы результаты масштабного многоцентрового рандомизированного контролируемого исследования по оценке экономической эффективности АФК для индивидуализации доз стимуляции ФСГ для лечения ЭКО. 47
Снижение стоимости стимуляции яичников
Цена на лекарства, используемые для подавления гипофиза и стимуляции яичников, является основным фактором, влияющим на высокую стоимость лечения ЭКО. Исследована клиническая и экономическая эффективность различных протоколов ЭКО.В последнее время возобновился интерес к естественному циклу и протоколам ЭКО с мягкой стимуляцией яичников. При ЭКО в естественном цикле препараты, стимулирующие яичники, не вводят. Запуск овуляции хорионическим гонадотропином человека вводят, когда фолликул созревает, достигая размеров 15–20 мм, или при повышении уровня эстрадиола в сыворотке крови. 48 Исследование, проведенное в 2001 году с участием 52 женщин, прошедших в общей сложности 181 цикл лечения, показало, что ЭКО в естественном цикле имеет кумулятивную вероятность беременности 46% и рождаемость живых детей 32% после четырех циклов лечения.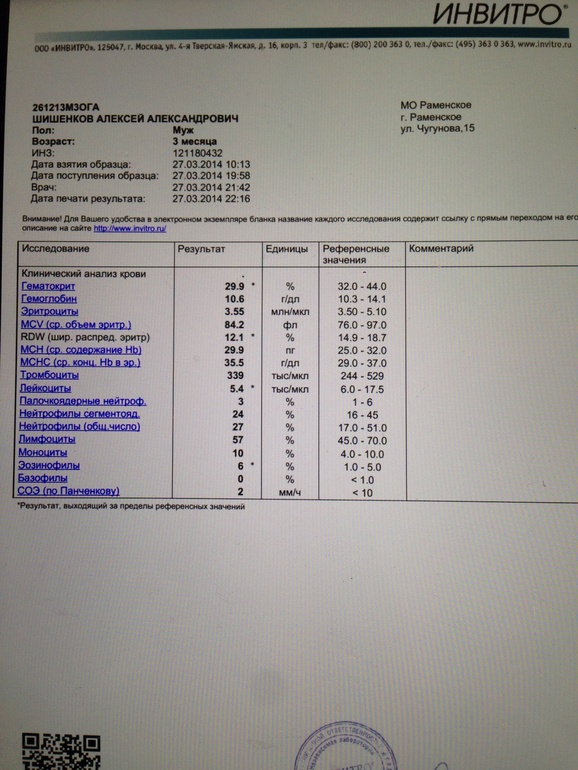 49 Благодаря отсутствию дорогих лекарств ЭКО в естественном цикле считалось экономически эффективной альтернативой традиционным методам ЭКО. 49 Однако недавний мета-анализ показал, что стимуляция цитратом кломифена с небольшим увеличением стоимости приводит к улучшению клинической частоты наступления беременности по сравнению с ЭКО в естественном цикле. 2 , 50 , 51 Основной проблемой ЭКО в естественном цикле является высокий уровень отмены из-за преждевременного повышения уровня лютеинизирующего гормона (ЛГ) и овуляции; таким образом, в целом, текущие данные не в пользу ЭКО в естественном цикле. 10 , 52
49 Благодаря отсутствию дорогих лекарств ЭКО в естественном цикле считалось экономически эффективной альтернативой традиционным методам ЭКО. 49 Однако недавний мета-анализ показал, что стимуляция цитратом кломифена с небольшим увеличением стоимости приводит к улучшению клинической частоты наступления беременности по сравнению с ЭКО в естественном цикле. 2 , 50 , 51 Основной проблемой ЭКО в естественном цикле является высокий уровень отмены из-за преждевременного повышения уровня лютеинизирующего гормона (ЛГ) и овуляции; таким образом, в целом, текущие данные не в пользу ЭКО в естественном цикле. 10 , 52
При легкой стимуляции яичников вводится короткий период стимуляции продолжительностью 2–6 дней во время средней и поздней фазы стимуляции с использованием ФСГ в сочетании с антагонистом гонадотропин-рилизинг-гормона (ГнРГ) примерно в то же время. 48 Этот метод позволяет без помех рекрутировать когорту фолликулов на ранней фолликулярной фазе лечебного цикла ЭКО, снижая дозу ФСГ, необходимую для стимуляции яичников. Лечение также снижает частоту отмены, наблюдаемую при ЭКО в естественном цикле, из-за преждевременного повышения уровня ЛГ и овуляции. 53 По данным консенсусной группы Международного общества мягких подходов к вспомогательной репродукции, при использовании протокола мягкой стимуляции яичников количество извлеченных ооцитов обычно колеблется от двух до семи. 48 Некоторые центры практикуют модифицированное ЭКО в естественном цикле, при котором одному фолликулу позволяют естественным образом развиваться и становиться доминирующим. В этих циклах ФСГ вводят в течение 2–6 дней, начиная с разных стадий в зависимости от практики центров.Чтобы подавить секрецию ЛГ и предотвратить преждевременную овуляцию, антагонист ГнРГ вводят либо при достижении наибольшего фолликула в диаметре 14 мм, либо после 6-дневной стимуляции яичников ФСГ. Когда ведущий фолликул достигает 15–20 мм, овуляция инициируется так же, как при обычном ЭКО, и для подготовки переноса одного эмбриона извлекается только один ооцит.
Лечение также снижает частоту отмены, наблюдаемую при ЭКО в естественном цикле, из-за преждевременного повышения уровня ЛГ и овуляции. 53 По данным консенсусной группы Международного общества мягких подходов к вспомогательной репродукции, при использовании протокола мягкой стимуляции яичников количество извлеченных ооцитов обычно колеблется от двух до семи. 48 Некоторые центры практикуют модифицированное ЭКО в естественном цикле, при котором одному фолликулу позволяют естественным образом развиваться и становиться доминирующим. В этих циклах ФСГ вводят в течение 2–6 дней, начиная с разных стадий в зависимости от практики центров.Чтобы подавить секрецию ЛГ и предотвратить преждевременную овуляцию, антагонист ГнРГ вводят либо при достижении наибольшего фолликула в диаметре 14 мм, либо после 6-дневной стимуляции яичников ФСГ. Когда ведущий фолликул достигает 15–20 мм, овуляция инициируется так же, как при обычном ЭКО, и для подготовки переноса одного эмбриона извлекается только один ооцит. 48 , 54
48 , 54
Техника созревания ооцитов in vitro потенциально может снизить количество ФСГ, необходимого для стимуляции яичников.Однако снижение стоимости ФСГ может быть компенсировано увеличением расходов на лабораторию. Информация о клинической и экономической эффективности этого метода необходима для оценки его рутинного применения в лечении ЭКО.
Было высказано предположение, что хотя легкая стимуляция яичников приводит к более низкому выходу ооцитов, полученные ооциты имеют лучшее качество. При легкой стимуляции яичников вмешательство в естественный отбор ооцитов хорошего качества минимально; растущие фолликулы также в меньшей степени подвержены потенциальному негативному воздействию агентов, стимулирующих яичники. 53 В ходе рандомизированного исследования было обнаружено, что значительно более высокая доля эуплоидных эмбрионов формируется при использовании метода мягкой стимуляции по сравнению с обычной стимуляцией. 55 При сравнении мягкой стимуляции с обычным ЭКО недавние метаанализы не выявили каких-либо различий в общем числе живорождений, СГЯ или продолжающейся беременности. Из-за неоднородности включенных испытаний невозможно сделать вывод о клиническом превосходстве или не меньшей эффективности одного подхода над другим. 48 За цикл ЭКО при использовании метода мягкой стимуляции частота наступления беременности ниже; из-за меньшего количества извлеченных эмбрионов их количество, доступное для криоконсервации, обычно невелико. Этот метод также требует отличной лабораторной работы, так как допустимая погрешность и неудовлетворительная производительность ниже. В нескольких исследованиях сравнивалась совокупная экономическая эффективность мягкой стимуляции с традиционной контролируемой гиперстимуляцией яичников при ЭКО. Хотя в каждом цикле количество препаратов, вводимых по протоколу мягкой стимуляции, значительно меньше, пациенткам может потребоваться больше циклов лечения из-за более низкой частоты наступления беременности на цикл лечения.Одно недавнее ретроспективное исследование показало, что модифицированный естественный цикл менее эффективен с точки зрения затрат и имеет более низкую совокупную частоту живорождений по сравнению с традиционным ЭКО.
Из-за неоднородности включенных испытаний невозможно сделать вывод о клиническом превосходстве или не меньшей эффективности одного подхода над другим. 48 За цикл ЭКО при использовании метода мягкой стимуляции частота наступления беременности ниже; из-за меньшего количества извлеченных эмбрионов их количество, доступное для криоконсервации, обычно невелико. Этот метод также требует отличной лабораторной работы, так как допустимая погрешность и неудовлетворительная производительность ниже. В нескольких исследованиях сравнивалась совокупная экономическая эффективность мягкой стимуляции с традиционной контролируемой гиперстимуляцией яичников при ЭКО. Хотя в каждом цикле количество препаратов, вводимых по протоколу мягкой стимуляции, значительно меньше, пациенткам может потребоваться больше циклов лечения из-за более низкой частоты наступления беременности на цикл лечения.Одно недавнее ретроспективное исследование показало, что модифицированный естественный цикл менее эффективен с точки зрения затрат и имеет более низкую совокупную частоту живорождений по сравнению с традиционным ЭКО. 54 Таким образом, при наличии соответствующей клинической экспертизы и лабораторных ресурсов может существовать возможность ЭКО с легкой стимуляцией яичников для отдельных пациенток.
54 Таким образом, при наличии соответствующей клинической экспертизы и лабораторных ресурсов может существовать возможность ЭКО с легкой стимуляцией яичников для отдельных пациенток.
Агонисты и антагонисты ГнРГ являются двумя наиболее часто используемыми препаратами для подавления гипофиза при ЭКО. Антагонисты ГнРГ обычно стоят дороже, чем агонисты ГнРГ.Однако в протоколах антагонистов ГнРГ это лекарство используется в течение более короткой части цикла лечения для достижения того же подавляющего эффекта. Таким образом, разница в цене между этими двумя протоколами может быть невелика. Исследование, проведенное в США, показало, что в среднем стоимость протокола агониста ГнРГ на 400 долларов США ниже, чем стоимость протокола антагониста ГнРГ. 56 Таким образом, если затраты, полученные в этом исследовании, можно применить повсеместно, агонист ГнРГ, как правило, является более рентабельным вариантом в условиях ограниченных ресурсов.Риск СГЯ выше в протоколе агонистов ГнРГ; 2 , 57 у пациентов с высоким риском предпочтительны антагонисты ГнРГ.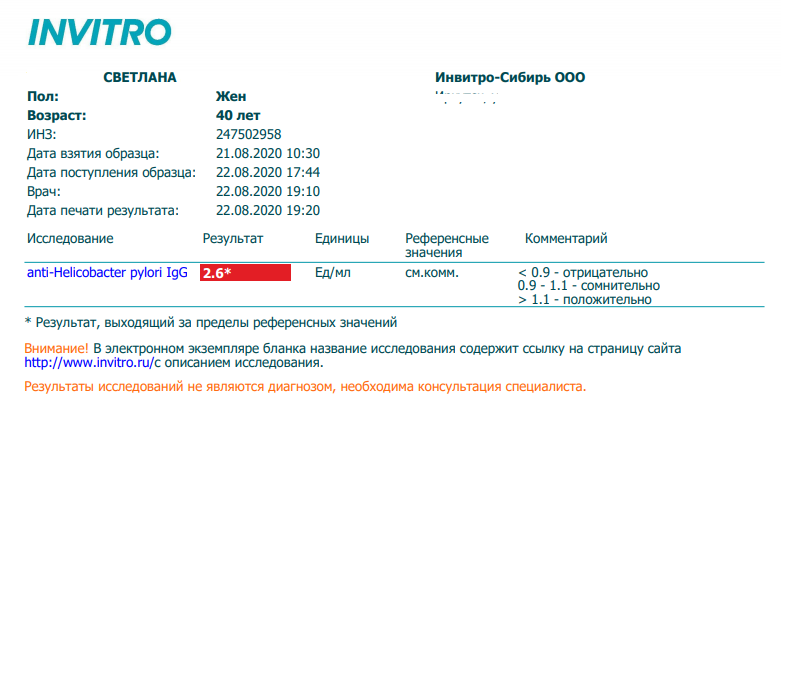
Хотя мочевые и рекомбинантные гонадотропины являются наиболее изученными и предпочтительными схемами стимуляции яичников, цитрат кломифена (кломифен) был первым препаратом, использованным для стимуляции яичников при ЭКО. 53 , 58 Хотя Эдвардс и Степто пробовали, а затем в значительной степени отказались от обоих препаратов и тамоксифена, 59 , 60 другие продолжали демонстрировать, что кломифен может быть полностью экономически эффективным средством -доношенная беременность ЭКО. 60 К преимуществам кломифена относятся пероральный прием, низкая цена и широкая доступность во многих частях мира. 53 Кломифен можно использовать в качестве единственного стимулирующего препарата при ЭКО с мягкой стимуляцией яичников. Как упоминалось выше, частота наступления клинической беременности при стимуляции ЭКО кломифеном выше, чем при ЭКО в естественном цикле. Основным недостатком кломифена является его антиэстрогенное действие на эндометрий, что может неблагоприятно влиять на восприимчивость к имплантации эмбриона. 61 , 62 Кломифен можно комбинировать с экзогенными гонадотропинами, с антагонистами ГнРГ или без них, для предотвращения спонтанного выброса ЛГ. Эта практика уменьшает общее количество необходимых ампул гонадотропинов, тем самым снижая стоимость лечения. 63 В нескольких исследованиях сообщалось, что этот вариант не влияет на частоту наступления беременности при лечении ЭКО; 53 , 64 – 66 Однако одно исследование показало, что сочетание кломифена и гонадотропина приводит к более высокому уровню отмены и снижению частоты продолжающихся беременностей. 63 Хотя необходимы дополнительные исследования для подтверждения клинической и экономической эффективности использования кломифена с гонадотропинами и антагонистами ГнРГ или без них, в целом эти методы являются привлекательными для снижения стоимости лечения ЭКО.
61 , 62 Кломифен можно комбинировать с экзогенными гонадотропинами, с антагонистами ГнРГ или без них, для предотвращения спонтанного выброса ЛГ. Эта практика уменьшает общее количество необходимых ампул гонадотропинов, тем самым снижая стоимость лечения. 63 В нескольких исследованиях сообщалось, что этот вариант не влияет на частоту наступления беременности при лечении ЭКО; 53 , 64 – 66 Однако одно исследование показало, что сочетание кломифена и гонадотропина приводит к более высокому уровню отмены и снижению частоты продолжающихся беременностей. 63 Хотя необходимы дополнительные исследования для подтверждения клинической и экономической эффективности использования кломифена с гонадотропинами и антагонистами ГнРГ или без них, в целом эти методы являются привлекательными для снижения стоимости лечения ЭКО.
Ингибиторы ароматазы, например летрозол, можно использовать для тех же целей, что и кломифен. Эти препараты ингибируют превращение андрогенов в эстрогены в клетках гранулезы в развивающихся фолликулах яичников, тем самым предотвращая повышение уровня эстрогенов. 53 , 67 Это приводит к уменьшению обратной связи эстрогена и впоследствии к увеличению секреции эндогенного гонадотропина. Ингибиторы ароматазы имеют дополнительное преимущество, заключающееся в том, что они не вызывают истощения рецепторов эстрогена. 53 , 68 Имеется несколько сообщений об испытаниях ингибиторов ароматазы, в большинстве из которых летрозол комбинируется с гонадотропинами для стимуляции яичников. В одном неконтролируемом исследовании предпочтение отдавалось ингибиторам ароматазы как эффективным и недорогим альтернативам лечения; в исследовании сообщалось о продолжающейся беременности в 27% случаев после лечения с использованием летрозола и сниженного количества человеческого менопаузального гонадотропина. 69 В другом исследовании сообщалось, что добавление летрозола к рекомбинантному ФСГ увеличивало выход ооцитов и приводило к тенденции к более высокой клинической частоте наступления беременности; однако в этом исследовании доза ФСГ была одинаковой в сравниваемых группах, и, таким образом, не было достигнуто снижения затрат.
Эти препараты ингибируют превращение андрогенов в эстрогены в клетках гранулезы в развивающихся фолликулах яичников, тем самым предотвращая повышение уровня эстрогенов. 53 , 67 Это приводит к уменьшению обратной связи эстрогена и впоследствии к увеличению секреции эндогенного гонадотропина. Ингибиторы ароматазы имеют дополнительное преимущество, заключающееся в том, что они не вызывают истощения рецепторов эстрогена. 53 , 68 Имеется несколько сообщений об испытаниях ингибиторов ароматазы, в большинстве из которых летрозол комбинируется с гонадотропинами для стимуляции яичников. В одном неконтролируемом исследовании предпочтение отдавалось ингибиторам ароматазы как эффективным и недорогим альтернативам лечения; в исследовании сообщалось о продолжающейся беременности в 27% случаев после лечения с использованием летрозола и сниженного количества человеческого менопаузального гонадотропина. 69 В другом исследовании сообщалось, что добавление летрозола к рекомбинантному ФСГ увеличивало выход ооцитов и приводило к тенденции к более высокой клинической частоте наступления беременности; однако в этом исследовании доза ФСГ была одинаковой в сравниваемых группах, и, таким образом, не было достигнуто снижения затрат. 70 У пациентов с плохим прогнозом добавление ингибиторов ароматазы не улучшает результаты. 53 , 71 В настоящее время для подтверждения эффективности этой схемы лечения ЭКО требуется дополнительная информация о совокупной клинической эффективности и экономической эффективности.Таким образом, представляется целесообразным использовать ингибиторы ароматазы в условиях ограниченных ресурсов, если они снижают стоимость лечения.
70 У пациентов с плохим прогнозом добавление ингибиторов ароматазы не улучшает результаты. 53 , 71 В настоящее время для подтверждения эффективности этой схемы лечения ЭКО требуется дополнительная информация о совокупной клинической эффективности и экономической эффективности.Таким образом, представляется целесообразным использовать ингибиторы ароматазы в условиях ограниченных ресурсов, если они снижают стоимость лечения.
Упрощение процедур и оборудования в лаборатории
С годами лабораторные процедуры при ЭКО становятся все более сложными. Дополнительные вмешательства были дополнены в лабораториях ЭКО; не все из них оказались полезными. Интрацитоплазматическая инъекция спермы (ИКСИ) была изобретена в 1991 году; Было показано, что этот дополнительный этап ЭКО полезен для подгруппы пациентов, а именно для пациентов с мужской бесплодием.Имеющиеся данные позволяют рекомендовать это вмешательство в Соединенном Королевстве для пар с тяжелыми нарушениями качества спермы, с обструктивной и необструктивной азооспермией, а также для тех, у кого предыдущий цикл лечения ЭКО привел к неудачному или очень плохому оплодотворению. 2 Преимплантационный генетический скрининг имел многообещающее начало, но впоследствии сообщалось, что он снижает уровень живорождения. 72 Другое новое изобретение, эмбриоскоп, в последнее время пользуется большим спросом у лабораторий и пациентов ЭКО; однако долгосрочные данные о клинической и экономической эффективности этой системы отсутствуют.Часто упоминается роботизированный метод ИКСИ; эта технология может стать коммерчески доступной в ближайшем будущем. 73 Методы отбора эмбрионов, такие как метаболомное профилирование культуральной среды, не продемонстрировали никакой пользы в рандомизированном контролируемом исследовании. 74 , 75 В последние годы огромное внимание уделяется оценке и отбору сперматозоидов. Было высказано предположение, что фрагментация ДНК сперматозоидов более 25,5% связана с более высокой вероятностью неудачного лечения ЭКО. 76 Однако методы отбора сперматозоидов, такие как интрацитоплазматическая инъекция морфологически отобранных сперматозоидов, которые отбирают сперматозоиды при большом увеличении, не показали улучшения результатов в исследованиях, включая многоцентровое рандомизированное контролируемое исследование.
2 Преимплантационный генетический скрининг имел многообещающее начало, но впоследствии сообщалось, что он снижает уровень живорождения. 72 Другое новое изобретение, эмбриоскоп, в последнее время пользуется большим спросом у лабораторий и пациентов ЭКО; однако долгосрочные данные о клинической и экономической эффективности этой системы отсутствуют.Часто упоминается роботизированный метод ИКСИ; эта технология может стать коммерчески доступной в ближайшем будущем. 73 Методы отбора эмбрионов, такие как метаболомное профилирование культуральной среды, не продемонстрировали никакой пользы в рандомизированном контролируемом исследовании. 74 , 75 В последние годы огромное внимание уделяется оценке и отбору сперматозоидов. Было высказано предположение, что фрагментация ДНК сперматозоидов более 25,5% связана с более высокой вероятностью неудачного лечения ЭКО. 76 Однако методы отбора сперматозоидов, такие как интрацитоплазматическая инъекция морфологически отобранных сперматозоидов, которые отбирают сперматозоиды при большом увеличении, не показали улучшения результатов в исследованиях, включая многоцентровое рандомизированное контролируемое исследование. 76 , 77 Эффективность отбора сперматозоидов для ИКСИ путем предварительного связывания гиалуроновой кислоты в настоящее время изучается в большом многоцентровом рандомизированном исследовании HABSelect в Соединенном Королевстве.
76 , 77 Эффективность отбора сперматозоидов для ИКСИ путем предварительного связывания гиалуроновой кислоты в настоящее время изучается в большом многоцентровом рандомизированном исследовании HABSelect в Соединенном Королевстве.
В среде с обильными ресурсами вполне разумно исследовать новые горизонты лечения ЭКО, чтобы приложить усилия для улучшения результатов. Однако следует признать, что стоимость лечения ЭКО может быть существенно увеличена при любом дополнительном лабораторном вмешательстве. Стоимость создания лаборатории ЭКО вряд ли является экономичной, обычно она составляет от 1,5 до 3,0 миллионов евро. 78 Исследователи в прошлом действительно пытались сократить затраты на лабораторные процедуры ЭКО.Имеются сообщения об интравагинальном оплодотворении и инкубации ооцитов и сперматозоидов. 10 , 79 Этот метод не получил широкого признания и применения. Недавно исследователи из Бельгии совершили прорыв. 78 В результате проекта, поддержанного The Walking Egg Foundation, появилась возможность создать недорогую лабораторию ЭКО менее чем за 300 000 евро. Команда разработала закрытую систему культивирования с использованием недорогого одноразового вакутейнера из простого стекла объемом 10 мл.С помощью однопробирочного метода исследователи смогли адекватно визуализировать ооциты, пронуклеарные яйца и преимплантационные эмбрионы до стадии вылупившейся бластоцисты. Эта установка позволяет достаточно подробно оценить этап и производительность, чтобы выбрать отдельные эмбрионы для переноса. Для создания стабильного pH среды и атмосферных условий, таких как инкубаторы для тканевых культур, чистый CO 2 был получен путем комбинации бикарбоната натрия, лимонной кислоты и воды. Сообщалось, что с помощью этой упрощенной системы культивирования было имплантировано восемь из 23 эмбрионов, у одного произошел выкидыш на 8 неделе, и родилось семь здоровых младенцев; общие расходы лаборатории на эту систему составляют всего 10–15% от расходов, используемых большинством лабораторий ЭКО.
78 В результате проекта, поддержанного The Walking Egg Foundation, появилась возможность создать недорогую лабораторию ЭКО менее чем за 300 000 евро. Команда разработала закрытую систему культивирования с использованием недорогого одноразового вакутейнера из простого стекла объемом 10 мл.С помощью однопробирочного метода исследователи смогли адекватно визуализировать ооциты, пронуклеарные яйца и преимплантационные эмбрионы до стадии вылупившейся бластоцисты. Эта установка позволяет достаточно подробно оценить этап и производительность, чтобы выбрать отдельные эмбрионы для переноса. Для создания стабильного pH среды и атмосферных условий, таких как инкубаторы для тканевых культур, чистый CO 2 был получен путем комбинации бикарбоната натрия, лимонной кислоты и воды. Сообщалось, что с помощью этой упрощенной системы культивирования было имплантировано восемь из 23 эмбрионов, у одного произошел выкидыш на 8 неделе, и родилось семь здоровых младенцев; общие расходы лаборатории на эту систему составляют всего 10–15% от расходов, используемых большинством лабораторий ЭКО.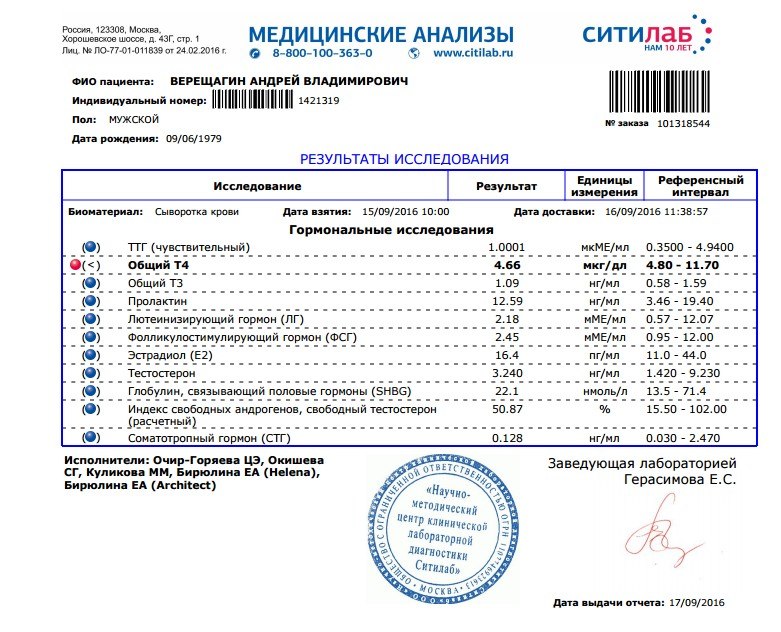 80 Предварительный результат показывает, что за счет адаптации этого лабораторного метода можно добиться хороших показателей живорождения и значительной экономии средств. Недостатком системы является то, что в настоящее время она не подходит для ИКСИ. Тем не менее двусторонняя непроходимость маточных труб широко распространена в некоторых развивающихся странах. При отсутствии мужского фактора бесплодия для этой группы пациентов рекомендуется обычное ЭКО без вмешательства ИКСИ. Таким образом, эта упрощенная система культуры особенно эффективна в этих условиях.В целом, это захватывающее открытие демонстрирует, что лаборатории ЭКО могут работать с ограниченным бюджетом, что повышает доступность лечения для более широких слоев населения, в том числе в развивающихся странах.
80 Предварительный результат показывает, что за счет адаптации этого лабораторного метода можно добиться хороших показателей живорождения и значительной экономии средств. Недостатком системы является то, что в настоящее время она не подходит для ИКСИ. Тем не менее двусторонняя непроходимость маточных труб широко распространена в некоторых развивающихся странах. При отсутствии мужского фактора бесплодия для этой группы пациентов рекомендуется обычное ЭКО без вмешательства ИКСИ. Таким образом, эта упрощенная система культуры особенно эффективна в этих условиях.В целом, это захватывающее открытие демонстрирует, что лаборатории ЭКО могут работать с ограниченным бюджетом, что повышает доступность лечения для более широких слоев населения, в том числе в развивающихся странах.
Сведение к минимуму осложнений ЭКО
В условиях жесткой конкуренции центры ЭКО все больше внимания уделяют тому, чтобы оставаться на вершине рейтинга успешных операций; пациенты часто выбирают центры с лучшими показателями успеха, не обращая особого внимания на другие факторы, такие как частота двух наиболее распространенных осложнений, а именно СГЯ и многоплодной беременности.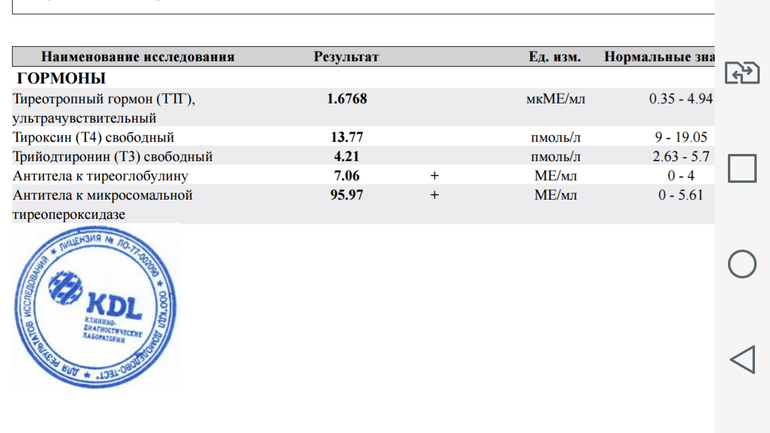 81 , 82
81 , 82
Тяжелая и критическая форма СГЯ не только подвергает опасности жизнь женщин, проходящих ЭКО, но и оказывает огромное давление на ресурсы здравоохранения. Эти пациенты часто нуждаются в помощи междисциплинарной команды в условиях интенсивной терапии. Боб Эдвардс предупредил, что стимуляция яичников высокого порядка может нанести вред здоровью женщин, и призвал пересмотреть зависимость от сложных, дорогостоящих протоколов лечения, которые приводят к большому количеству ооцитов:
[…] эндокринологические подходы, предпочтительно усиливающие естественный цикл и приемлемая для последовательных циклов мягкая стимуляция, необходимы уже сегодня.Самое большее, должны быть достаточными умеренные формы стимуляции яичников, направленные на стимуляцию роста ограниченного числа граафовых фолликулов. 60 , 83 , 84
ЭКО единолично увеличило количество многоплодных беременностей во всем мире. Многоплодная беременность связана с высокой частотой осложнений, связанных с беременностью и новорожденных. Примерно 50% беременностей двойней связаны с преждевременными родами. Две трети близнецов малы для гестационного возраста. 10 Приблизительно 7,4%, 21,6% и 50% беременностей двойней, тройней и четверней соответственно рождают как минимум одного ребенка-инвалида. 85 По сравнению с одноплодными детьми близнецы и тройни в 6 и 10 раз чаще соответственно страдают церебральным параличом. 10 , 86 Кроме того, риск неонатальных осложнений у близнецов ЭКО выше, чем у спонтанно зачатых дизиготных близнецов. 87 В Соединенном Королевстве было показано, что 56% прямых затрат на ЭКО-беременность связано с многоплодной беременностью после ЭКО.Общие прямые материальные и младенческие затраты на одну семью ЭКО с одним ребенком составляют всего 3 313 фунтов стерлингов по сравнению с 9 122 фунтами стерлингов на семью близнецов ЭКО и 32 354 фунта стерлингов на семью тройни ЭКО; 88 расходы, связанные с беременностью тройней, почти в 10 раз превышают расходы на беременность одноплодной беременностью.
Многоплодная беременность связана с высокой частотой осложнений, связанных с беременностью и новорожденных. Примерно 50% беременностей двойней связаны с преждевременными родами. Две трети близнецов малы для гестационного возраста. 10 Приблизительно 7,4%, 21,6% и 50% беременностей двойней, тройней и четверней соответственно рождают как минимум одного ребенка-инвалида. 85 По сравнению с одноплодными детьми близнецы и тройни в 6 и 10 раз чаще соответственно страдают церебральным параличом. 10 , 86 Кроме того, риск неонатальных осложнений у близнецов ЭКО выше, чем у спонтанно зачатых дизиготных близнецов. 87 В Соединенном Королевстве было показано, что 56% прямых затрат на ЭКО-беременность связано с многоплодной беременностью после ЭКО.Общие прямые материальные и младенческие затраты на одну семью ЭКО с одним ребенком составляют всего 3 313 фунтов стерлингов по сравнению с 9 122 фунтами стерлингов на семью близнецов ЭКО и 32 354 фунта стерлингов на семью тройни ЭКО; 88 расходы, связанные с беременностью тройней, почти в 10 раз превышают расходы на беременность одноплодной беременностью.
Было показано, что практика планового переноса одного эмбриона резко снижает частоту многоплодных беременностей ЭКО и связанных с ними осложнений. 10 , 89 Как упоминалось выше, некоторые советы по здравоохранению вводят политику выборочного переноса одного эмбриона в качестве одного из критериев доступа к финансированию лечения.В некоторых странах власти отслеживают показатели многоплодной беременности в центрах ЭКО. В Австралии затраты, сэкономленные за счет сокращения числа многоплодных беременностей, были рассчитаны в одном исследовании. Снижение частоты многоплодных родов, связанных с лечением бесплодия, с 18,8% до 8,6% привело к экономии в размере 47,6 млн австралийских долларов, что эквивалентно увеличению использования этой услуги на 55%. 90
Экстракорпоральное оплодотворение — StatPearls
Непрерывное обучение
Экстракорпоральное оплодотворение (ЭКО) является наиболее распространенной формой вспомогательных репродуктивных технологий и используется для лечения пациентов с трудностями при зачатии. Эта деятельность вращается вокруг этиологии, оценки и роли межпрофессиональной команды в стратегиях управления ЭКО.
Эта деятельность вращается вокруг этиологии, оценки и роли межпрофессиональной команды в стратегиях управления ЭКО.
Цели:
Опишите патофизиологию бесплодия.
Ознакомьтесь с показаниями/противопоказаниями для ЭКО.
Обзор осложнений ЭКО.
Введение
Методы, включающие манипуляции с ооцитами вне организма, называются вспомогательными репродуктивными технологиями (ВРТ) с экстракорпоральным оплодотворением (ЭКО) в качестве наиболее распространенной формы.Термин «in vitro» означает «вне живого организма», поскольку ооциты созревают in vivo в яичниках, а эмбрионы развиваются до беременности в матке, но ооциты оплодотворяются в чашке Петри. Роберт Эдвардс, доктор философии, и Патрик Степто, доктор медицины, сообщили о первом живорождении в результате ЭКО в июле 1978 года в Англии. Это достижение позже принесло доктору Эдвардсу Нобелевскую премию по медицине в 2010 году.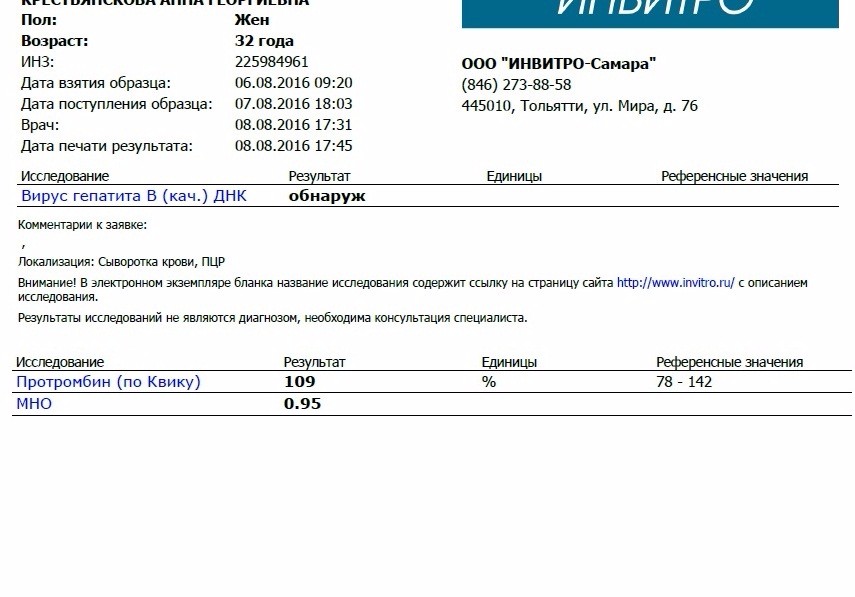
После этого крупного прорыва в лечении бесплодия область репродуктивной эндокринологии/бесплодия (REI) быстро прогрессировала, и теперь ЭКО составляет 1.6% и 4,5% всех живорождений в США и Европе соответственно.[2] Первоначально разработанное как способ обойти неизлечимое заболевание маточных труб, ЭКО в настоящее время широко применяется для лечения бесплодия, вызванного различными причинами, включая эндометриоз, мужской фактор и необъяснимое бесплодие. Женщины, которые не могут использовать свои собственные ооциты из-за первичной недостаточности яичников (POI) или возрастного снижения количества ооцитов, теперь могут успешно забеременеть с помощью ЭКО донорских ооцитов.
Анатомия и физиология
Знание анатомии женского таза имеет первостепенное значение для правильного понимания и выполнения ЭКО.Для достижения оптимальных результатов в ЭКО определенные типы анатомии, по-видимому, связаны с показателями успеха извлечения ооцитов и переноса эмбрионов. Матка представляет собой мюллерову структуру женского таза, которая обеспечивает среду для растущей беременности. Матка состоит из трех слоев: серозного, миометрия и эндометрия. Эндометрий или слизистая оболочка матки представляет собой структуру железистой ткани, которая претерпевает предсказуемые изменения во время менструального цикла в ответ на уровни циркулирующих гормонов.
Матка состоит из трех слоев: серозного, миометрия и эндометрия. Эндометрий или слизистая оболочка матки представляет собой структуру железистой ткани, которая претерпевает предсказуемые изменения во время менструального цикла в ответ на уровни циркулирующих гормонов.
Приблизительно от 10% до 15% пар испытывают трудности с беременностью. Бесплодие определяется как отсутствие зачатия после 12 месяцев незащищенного полового акта у женщин моложе 35 лет или шести месяцев у женщин 35 лет и старше.[3] Если у женщины-партнера олигоменорея или аменорея, эндометриоз, заболевание маточных труб или есть известная мужская проблема, показано более раннее обследование. Обследование пар, страдающих бесплодием, включает оценку овуляторной функции, овариального резерва, полости матки, проходимости маточных труб и анализ спермы.Если есть признаки эндометриоза, непроходимости маточных труб или спаек придатков, следует рассмотреть возможность проведения диагностической лапароскопии.
Показания
Приблизительно у 25-35% женщин с бесплодием обнаруживают тубно-перитонеальное заболевание, при этом наиболее частой причиной повреждения маточных труб является воспалительное заболевание органов малого таза (ВЗОМТ). [5] PID обычно является результатом инфекции Chlamydia trachomatis. [6] Бактериальные инфекции могут привести к непроходимости маточных труб или перитубулярным спайкам, что делает оплодотворение in vivo маловероятным.ЭКО позволяет избежать повреждения маточных труб путем переноса эмбрионов непосредственно в матку.
[5] PID обычно является результатом инфекции Chlamydia trachomatis. [6] Бактериальные инфекции могут привести к непроходимости маточных труб или перитубулярным спайкам, что делает оплодотворение in vivo маловероятным.ЭКО позволяет избежать повреждения маточных труб путем переноса эмбрионов непосредственно в матку.
Эндометриоз, хроническое воспалительное заболевание, определяемое наличием ткани эндометрия вне полости матки, значительно чаще встречается у женщин с бесплодием по сравнению с женщинами без него.[7] Механизмы того, как эндометриоз вызывает бесплодие , еще полностью не изучены, но исследования показали, что у женщин с эндометриозом были описаны тазовые спайки, хроническое внутрибрюшинное воспаление, нарушение фолликулогенеза и снижение имплантации эмбриона.Было обнаружено, что лапароскопическая хирургия увеличивает частоту наступления беременности с 4,7% до 30,7%, что указывает на важность восстановления нормальной анатомии таза при спонтанной беременности. К сожалению, женщины с эндометриозом имеют значительно более низкий уровень успеха при ЭКО по сравнению с другими причинами бесплодия, при этом более запущенное заболевание коррелирует с худшими результатами.
Плохое качество спермы является единственной причиной бесплодия у 20% пар и еще у 20% способствует возникновению проблем с фертильностью.Снижение количества сперматозоидов, подвижности или морфологии (формы сперматозоидов) можно успешно лечить медикаментозно или хирургическим путем примерно у 50% мужчин. Внутриматочная инсеминация также может увеличить частоту наступления беременности в парах, где у партнера-мужчины мало подвижных сперматозоидов. Если такое лечение не помогает, можно использовать ЭКО с интрацитоплазматической инъекцией сперматозоидов (ИКСИ) или без нее. Сперму, извлеченную из яичка или придатка яичка в случаях обструктивной азооспермии или гипофункции яичка, можно использовать только в цикле ЭКО с ИКСИ, поскольку сперматозоиды не прошли окончательный процесс созревания in vivo, позволяющий им оплодотворить яйцеклетку.
Женщины, которые не могут производить собственные ооциты из-за ПНЯ или сниженного овариального резерва, могут забеременеть с помощью донорских ооцитов или донорских эмбрионов. ЭКО не может преодолеть влияние возраста на функцию ооцитов и способность к оплодотворению, поэтому многие женщины в возрасте от 30 лет и старше будут использовать донорские ооциты. Эти ооциты были взяты у молодой женщины (обычно моложе 30 лет) и либо заморожены для использования в будущем, либо использованы в новом цикле ЭКО.
ЭКО не может преодолеть влияние возраста на функцию ооцитов и способность к оплодотворению, поэтому многие женщины в возрасте от 30 лет и старше будут использовать донорские ооциты. Эти ооциты были взяты у молодой женщины (обычно моложе 30 лет) и либо заморожены для использования в будущем, либо использованы в новом цикле ЭКО.
ЭКО также используется у женщин, желающих сохранить свою фертильность.Женщинам с раком или другими заболеваниями может потребоваться гонадотоксическое лечение, которое представляет угрозу для функции яичников. Эти женщины могут криоконсервировать ооциты или эмбрионы перед химиотерапией или облучением, которые затем могут быть перенесены в будущем.
Криоконсервация ооцитов также является подходящим вариантом для женщин, желающих отсрочить деторождение. Хорошо известно, что фертильность женщин резко снижается на четвертом десятилетии жизни. Это падение оплодотворяемости является результатом снижения как количества, так и качества ооцитов.Женщины, не заинтересованные в беременности в ближайшем будущем, могут заморозить ооциты для использования в будущем. [9]
[9]
Противопоказания
Абсолютных противопоказаний к проведению процедуры ЭКО нет. Однако его не следует проводить женщинам, имеющим значительный риск заболеваемости и смертности при беременности, если ЭКО было успешным. Некоторые примеры этих состояний высокого риска включают, помимо прочего, синдром Марфана, сердечную недостаточность класса 3 или 4 по классификации Нью-Йоркской кардиологической ассоциации (NYHA), синдром Эйзенменгера, тяжелый клапанный стеноз, легочную гипертензию или коарктацию аорты.Для женщин с этими серьезными медицинскими проблемами, которые хотят иметь биологического ребенка, они могут пройти ЭКО с аспирацией ооцитов, оплодотворение спермой своего партнера, но эмбрионы будут перенесены на гестационный носитель.
Оборудование
Для эмбриологической лаборатории:
Triple Gaz Control Incubators
прецизионные водяные ванны
Этап нагревателей
капюшоны с стереомикроскопом и нагретой стадии
инвертированные микроскопы с микроманипуляцией (ICSi)
Антивибрационные столы
Лазер для эмбриональной биопсии для премелантации генетический диагноз (PGT)
настольных инкубаторов для эмбрионов культуры
Системы воздушных фильтрации
Система тревоги
Беспроводные системы мониторинга резервуаров с жидким азотом
Резервуары с жидким азотом для криоконсервации спермы, ооцитов и эмбрионов
Персонал
Практический комитет Американского общества репродуктивной медицины рекомендует следующее:[10]
- 900 21
Медицинская сестра, имеющая образование в области репродуктивной медицины и клинических вспомогательных репродуктивных технологий
Врач или медсестра, прошедшие обучение в области гинекологического ультразвукового исследования сертификация директора
Персонал лаборатории эмбриологии, обученный методам криоконсервации гамет и эмбрионов и методам микроманипуляций
Врач, окончивший Американский колледж последипломного медицинского образования, одобрил трехлетнюю стипендию в области репродуктивной эндокринологии и бесплодия и имеет сертификат Американского совета по акушерству и гинекологии.
Подготовка
Лица, планирующие ЭКО, проходят несколько обследований до начала цикла лечения.Овариальный резерв женщины оценивается с использованием фолликулостимулирующего гормона (ФСГ) и эстрадиола (Е2) на третий день цикла, антимюллерова гормона (АМГ) или количества антральных фолликулов. Если на основании любого из этих значений установлено, что у женщины низкий овариальный резерв, она все равно может проводить ЭКО, но, возможно, ей придется рассмотреть возможность использования донорских ооцитов.
Партнер-мужчина должен пройти анализ спермы, чтобы решить, показана ли ИКСИ, на основании морфологии, количества и подвижности сперматозоидов. Визуализация полости матки выявляет любые анатомические проблемы, включая полипы или миомы эндометрия, спайки или перегородки, которые могут помешать имплантации эмбриона.Скрининг на инфекционные заболевания на ВИЧ, гепатиты В и С и сифилис рекомендуется обоим партнерам.
Визуализация полости матки выявляет любые анатомические проблемы, включая полипы или миомы эндометрия, спайки или перегородки, которые могут помешать имплантации эмбриона.Скрининг на инфекционные заболевания на ВИЧ, гепатиты В и С и сифилис рекомендуется обоим партнерам.
Техника
Контролируемая стимуляция яичников
Цикл ЭКО начинается со стимуляции яичников. Было использовано несколько протоколов, в том числе отсутствие стимуляции до различных уровней стимуляции яичников с использованием цитрата кломифена, летрозола и экзогенных гонадотропинов (ФСГ и лютеинизирующего гормона (ЛГ)). В циклах ЭКО аналоги гонадотропин-рилизинг-гормона (ГнРГ) используются для устранения всплеска ЛГ у женщины, что позволяет врачам определять время извлечения ооцитов.Рост фолликулов контролируется с помощью трансвагинального УЗИ, а уровни Е2 в крови помогают определить любые указанные изменения в протоколе стимуляции.
При ЭКО в естественном цикле ооцит извлекают до того, как произойдет всплеск ЛГ в середине цикла, или для предотвращения выброса ЛГ используется антагонист ГнРГ (ГнРГант). Когда свинцовый фолликул достигает зрелого размера, вместо выброса ЛГ вводят ХГЧ. Частота наступления беременности составляет около 8% за цикл с кумулятивным показателем 21% после трех циклов, при этом частота достигает 44% в парах с мужским фактором бесплодия.ЭКО в естественном цикле обычно не проводится из-за более низкой клинической частоты наступления беременности.
Когда свинцовый фолликул достигает зрелого размера, вместо выброса ЛГ вводят ХГЧ. Частота наступления беременности составляет около 8% за цикл с кумулятивным показателем 21% после трех циклов, при этом частота достигает 44% в парах с мужским фактором бесплодия.ЭКО в естественном цикле обычно не проводится из-за более низкой клинической частоты наступления беременности.
Стимуляция яичников проводится в подавляющем большинстве циклов ЭКО, так что извлекается приблизительно от 10 до 20 ооцитов. Есть два основных протокола; длинный лютеиновый агонист GnRH (GnRHa) или цикл GnRHant.
Длинный протокол лютеиновой аГнРГ начинается с ежедневного приема 0,1 мг гонадотропина, начиная с 21-го дня цикла в предыдущем месяце. Это выключает гипофизарную секрецию ЛГ (и ФСГ) во время стимуляции яичников, а ГнРГ продолжают до инъекции ХГЧ.Гонадотропины вводят в дозах от 75 до 450 МЕ ежедневно, начиная со 2-го дня цикла, с корректировкой дозы в зависимости от развития фолликулов и уровня эстрадиола. Инъекцию ХГЧ вводят, когда хотя бы три фолликула достигают размера 18 мм.
Инъекцию ХГЧ вводят, когда хотя бы три фолликула достигают размера 18 мм.
Протокол GnRHant включает ежедневное введение гонадотропинов (от 75 до 450 МЕ), начиная со 2-го или 3-го дня цикла. GnRHant начинают блокировать выброс эндогенного ЛГ, когда диаметр ведущего фолликула достигает 14 мм или на шестой день овариальной стимуляция.При достижении не менее трех фолликулов вводят 18 мМ ХГЧ.
Протокол минимальной стимуляции использует цитрат кломифена, селективный модулятор рецепторов эстрогена (SERM), или летрозол, ингибитор ароматазы, с гонадотропинами или без них. При уменьшении или устранении стимуляции гонадотропином стоимость для пары снижается. Протокол минимальной стимуляции получает все большую поддержку, так как исследования показали, что, хотя уровень живорождения немного снижается по сравнению с длинным протоколом аГнРГ (49% против 49%).63%), значительно ниже частота синдрома гиперстимуляции яичников и многоплодной беременности.[12][13]
Получение ооцитов
Независимо от протокола стимуляции зрелые ооциты извлекаются через 34–36 часов после введения ХГЧ. Извлечение яйцеклеток осуществляется с помощью трансвагинальной аспирации под ультразвуковым контролем и внутривенной седации. Яичники визуализируются с помощью вагинального ультразвукового датчика, а прилагаемый направитель для игл помогает врачу направлять иглу в каждый фолликул и аспирировать ооцит и фолликулярную жидкость.
Извлечение яйцеклеток осуществляется с помощью трансвагинальной аспирации под ультразвуковым контролем и внутривенной седации. Яичники визуализируются с помощью вагинального ультразвукового датчика, а прилагаемый направитель для игл помогает врачу направлять иглу в каждый фолликул и аспирировать ооцит и фолликулярную жидкость.
Оплодотворение эмбрионов
Инсеминация или ИКСИ используется для оплодотворения ооцитов. Образец спермы готовят путем выделения сперматозоидов путем центрифугирования в плотностях и промывания их в среде с высокой концентрацией белка для стимулирования капацитации — процесса, необходимого для того, чтобы сперматозоиды стали способными к оплодотворению. С ооцитом инкубируют от пятидесяти до ста тысяч сперматозоидов в течение 12-18 часов. При мужском факторе бесплодия может потребоваться ИКСИ, когда один иммобилизованный сперматозоид вводится непосредственно в ооцит.Это позволяет избежать необходимости проникновения сперматозоидов в блестящую оболочку, гликопротеиновую матрицу, окружающую ооцит.
Перенос эмбрионов
Оплодотворенные эмбрионы переносят на стадии дробления (3 дня после оплодотворения) или стадии бластоцисты (5 дней после оплодотворения). Трансфер на стадии бластоцисты обеспечивает большее количество живорождений за цикл и достигается с меньшим количеством эмбрионов и, следовательно, более низкой частотой многоплодной беременности.[14] Однако недостатком переноса на стадии бластоцисты является то, что меньшее количество эмбрионов может быть доступно для переноса из-за потери эмбрионов, которые не выжили в культуре до 5-го дня.
Эмбрионы переносятся под трансабдоминальным ультразвуковым контролем в матку катетером, проходящим через шейку матки. Эмбрион(ы) размещают на расстоянии 1-2 см от дна матки. После переноса катетер проверяют под микроскопом, чтобы убедиться, что в нем не осталось эмбрионов и что все эмбрионы были успешно помещены в матку. Количество переносимых эмбрионов будет зависеть от стадии эмбриона, качества эмбриона, возраста матери и предпочтений пациентки. Американское общество репродуктивной медицины рекомендует переносить не более двух бластоцист женщинам в возрасте 37 лет и младше, не более трех бластоцист в возрасте от 38 до 40 лет, а также женщинам в возрасте от 41 до 42 лет.[15] Можно перенести большее количество эмбрионов на стадии дробления из-за меньшей вероятности успешной имплантации; не более двух эмбрионов у женщин до 35 лет, не более трех эмбрионов у женщин от 35 до 37 лет, не более четырех эмбрионов у женщин от 38 до 40 лет и у женщин от 41 до 42 лет, пяти и менее эмбрионы.
Американское общество репродуктивной медицины рекомендует переносить не более двух бластоцист женщинам в возрасте 37 лет и младше, не более трех бластоцист в возрасте от 38 до 40 лет, а также женщинам в возрасте от 41 до 42 лет.[15] Можно перенести большее количество эмбрионов на стадии дробления из-за меньшей вероятности успешной имплантации; не более двух эмбрионов у женщин до 35 лет, не более трех эмбрионов у женщин от 35 до 37 лет, не более четырех эмбрионов у женщин от 38 до 40 лет и у женщин от 41 до 42 лет, пяти и менее эмбрионы.
Для оптимальной имплантации эмбриона и продолжения беременности введение прогестерона начинают в день забора ооцитов или переноса эмбрионов.Избыточные эмбрионы хорошего качества криоконсервируются для будущего использования.
Осложнения
Синдром гиперстимуляции яичников является потенциально опасным для жизни осложнением стимуляции яичников. В легких случаях у женщин наблюдается вздутие живота, тошнота и рвота. В более тяжелых случаях развивается асцит с сильными болями в животе и возможным плевральным выпотом, что может привести к снижению функции легких и гипоксии. У пациентов могут проявляться признаки гиповолемии, олигурии, повышенного уровня креатинина, печеночных трансаминаз, лейкоцитоза и нарушений электролитного баланса.Гемоконцентрация увеличивает риск тромбоэмболии. В критических случаях острая почечная недостаточность и диссеминированное внутрисосудистое свертывание крови могут привести к смерти. По оценкам Всемирной организации здравоохранения (ВОЗ), частота случаев тяжелого СГЯ составляет от 0,2 до 1% всех циклов стимуляции.[16]
У пациентов могут проявляться признаки гиповолемии, олигурии, повышенного уровня креатинина, печеночных трансаминаз, лейкоцитоза и нарушений электролитного баланса.Гемоконцентрация увеличивает риск тромбоэмболии. В критических случаях острая почечная недостаточность и диссеминированное внутрисосудистое свертывание крови могут привести к смерти. По оценкам Всемирной организации здравоохранения (ВОЗ), частота случаев тяжелого СГЯ составляет от 0,2 до 1% всех циклов стимуляции.[16]
Частота рождения близнецов возросла с 1980 по 2015 год, и, по оценкам, 19% всех близнецов и 25% всех тройняшек являются результатом ЭКО.[17] Учитывая новые рекомендации ASRM по ограничению количества переносимых эмбрионов, количество тройняшек сокращается.Многоплодная беременность может привести к повышенному риску гипертензивных нарушений беременности, а также преждевременных родов. Интересно, однако, что частота гипертензивных расстройств при беременности двойней ЭКО по сравнению с близнецами, зачатыми естественным путем, не различается.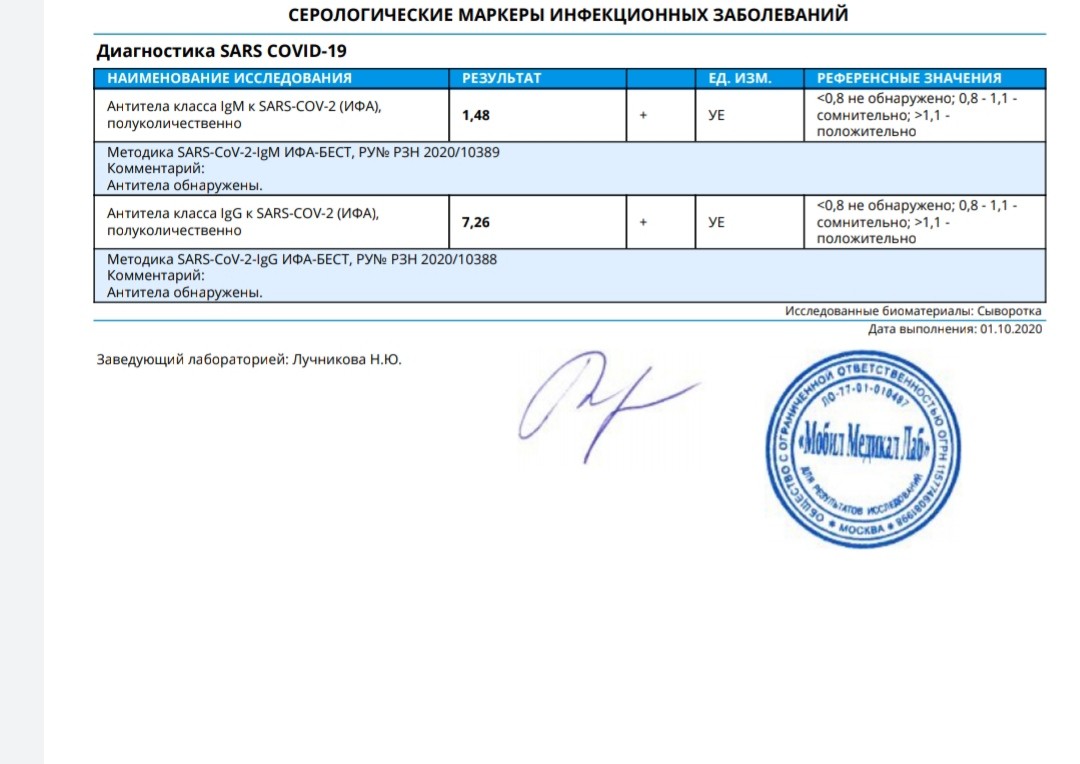 [18]
[18]
Точно так же, по-видимому, не существует существенной разницы в частоте преждевременных родов между беременностью двойней при ЭКО и естественно зачатой двойней, вероятно, из-за более высокого риска как гипертонии, так и преждевременных родов при беременности двойней в целом.[19] Один систематический обзор и метаанализ показали, что при сравнении одноплодных беременностей возникают явные различия. Панди и др. [20] Установлено, что одноплодная беременность при ЭКО связана с повышенным риском гипертензивных нарушений беременности, преждевременных родов, а также гестационного диабета, дородовых кровотечений, врожденных аномалий, операций кесарева сечения, малой массы тела при рождении, малой для гестационного возраста и перинатальной смертности.
Клиническое значение
Бесплодие встречается примерно у 1 из 8 пар в США.С 1978 года более 5 миллионов детей во всем мире были зачаты с помощью ЭКО.[2] По данным Общества вспомогательных репродуктивных технологий за 2018 г. , показатели живорождения на предполагаемое извлечение яйцеклеток по возрастным группам были следующими (www.sart.org):
, показатели живорождения на предполагаемое извлечение яйцеклеток по возрастным группам были следующими (www.sart.org):
Женщины до 35 лет:
живых рождений — 47,6%
Singleton (% от живорождений) — 89,4%
Близнецы (% от живорождений) — 10,4%
Триплец (% от живых рождений) — 0 .2%
35-37 лет:
живых рождений — 30,7%
Singleton (% от живорождений) — 90,3%
Близнецы (% от живорождений) — 9,5%
Triplets (% от живых рождений) — 0,2 %
38-40 лет:
Живорожденные — 21,7%
Одноплодные (%живорожденных) — 90,9%
Двойняшки (%живорожденных) — 8.9%
Тройняшки (% живорождений) — 0,1%
41-42 года:
Роды живых — 10,4%
Singleton (% от живых рождений) — 93,6%
Близнецы (% от живых рождений) — 6,3%
Триплеты (% от живота) — 0,2 %
>42 лет:
Живорожденные — 3,1%
Одноплодные (%живорожденных) — 94.
 9%
9%Близнецы (% живорождений) — 5,1%
Тройняшки (% живорождений) — 0% . Для успешного лечения пациентов требуется команда, состоящая из врачей, медсестер, эмбриологов и другого персонала. Хорошая коммуникация между персоналом и пациентами имеет решающее значение для того, чтобы помочь пациенту справиться со сложностями лечения ЭКО.Кроме того, важно отметить повышенный психологический стресс, с которым сталкиваются многие пациентки при прохождении ЭКО. Пациенты часто не получают адекватной эмоциональной поддержки от своих близких социальных контактов, и исследования показывают, что такое отсутствие поддержки приводит к снижению показателей зачатия и является одной из основных причин отсева от лечения ЭКО. Поэтому крайне важно, чтобы все члены лечащей бригады нашли время, чтобы иметь открытые линии связи с пациентами и оказывать помощь, ориентированную на пациента.
Ссылки
- 1.
- Zhao Y, Brezina P, Hsu CC, Garcia J, Brinsden PR, Wallach E.
 Экстракорпоральное оплодотворение: четыре десятилетия размышлений и обещаний. Биохим Биофиз Акта. 2011 сен; 1810 (9): 843-52. [PubMed: 21605628]
Экстракорпоральное оплодотворение: четыре десятилетия размышлений и обещаний. Биохим Биофиз Акта. 2011 сен; 1810 (9): 843-52. [PubMed: 21605628] - 2.
- Сандерам С., Киссин Д.М., Кроуфорд С.Б., Фолгер С.Г., Буле С.Л., Уорнер Л., Барфилд В.Д. Наблюдение за вспомогательными репродуктивными технологиями – США, 2015 г. MMWR Surveill Summ. 2018 16 февраля; 67 (3): 1-28. [Бесплатная статья PMC: PMC5829941] [PubMed: 29447147]
- 3.
- Практический комитет Американского общества репродуктивной медицины. Определения бесплодия и привычного невынашивания беременности: мнение комитета. Фертил Стерил. 2013 Январь; 99 (1): 63. [PubMed: 23095139]
- 4.
- Обследование по вопросам бесплодия для специалиста по женскому здоровью: Мнение комитета ACOG, номер 781. Obstet Gynecol. 2019 июнь; 133(6):e377-e384. [PubMed: 31135764]
- 5.
- Ахмад Г., Уотсон А., Вандекеркхове П., Лилфорд Р. Методы тазовой хирургии при бесплодии.Cochrane Database Syst Rev.
 2006 Apr 19;(2):CD000221. [PubMed: 16625531]
2006 Apr 19;(2):CD000221. [PubMed: 16625531] - 6.
- Абрао М.С., Музи Л., Марана Р. Анатомические причины женского бесплодия и их лечение. Int J Gynaecol Obstet. 2013 декабрь; 123 Приложение 2:S18-24. [PubMed: 24119894]
- 7.
- Meuleman C, Vandenabeele B, Fieus S, Spiessens C, Timmerman D, D’Hooghe T. Высокая распространенность эндометриоза у бесплодных женщин с нормальной овуляцией и нормоспермическими партнерами. Фертил Стерил. 2009 г., июль; 92 (1): 68–74.[PubMed: 18684448]
- 8.
- Марку С., Маэ Р., Берубе С. Лапароскопическая хирургия у бесплодных женщин с минимальным или легким эндометриозом. Канадская совместная группа по эндометриозу. N Engl J Med. 1997 г., 24 июля; 337 (4): 217-22. [PubMed: 9227926]
- 9.
- О’Коннор К.А., Холман Д.Дж., Вуд Дж.В. Снижение плодовитости и старение яичников в популяциях с естественной фертильностью. Зрелые. 1998 12 октября; 30 (2): 127–36. [PubMed: 9871907]
- 10.
- Практический комитет Американского общества репродуктивной медицины; Практический комитет Общества вспомогательных репродуктивных технологий; Практический комитет Общества репродуктивных биологов и технологов.
 Электронный адрес: [email protected]. Минимальные стандарты для практик, предлагающих вспомогательные репродуктивные технологии: мнение комитета. Фертил Стерил. 2020 март; 113(3):536-541. [PubMed: 32111480]
Электронный адрес: [email protected]. Минимальные стандарты для практик, предлагающих вспомогательные репродуктивные технологии: мнение комитета. Фертил Стерил. 2020 март; 113(3):536-541. [PubMed: 32111480] - 11.
- Pelinck MJ, Vogel NE, Arts EG, Simons AH, Heineman MJ, Hoek A. Кумулятивные показатели беременности после максимум девяти циклов ЭКО в модифицированном естественном цикле и анализ выбывания пациентов : когортное исследование. Хум Репрод. 2007 сен; 22 (9): 2463-70. [PubMed: 17586833]
- 12.
- Zhang JJ, Merhi Z, Yang M, Bodri D, Chavez-Badiola A, Repping S, van Wely M.ЭКО с минимальной стимуляцией и обычное ЭКО: рандомизированное контролируемое исследование. Am J Obstet Gynecol. 2016 Январь; 214(1):96.e1-8. [PubMed: 26259908]
- 13.
- Shrestha D, La X, Feng HL. Сравнение различных протоколов стимуляции, используемых при экстракорпоральном оплодотворении: обзор. Энн Трансл Мед. 2015 июнь;3(10):137. [Бесплатная статья PMC: PMC4486909] [PubMed: 26207230]
- 14.

- Glujovsky D, Farquhar C, Quinteiro Retamar AM, Alvarez Sedo CR, Blake D. Перенос эмбрионов на стадии дробления по сравнению со стадией бластоцисты в вспомогательных репродуктивных технологиях.Cochrane Database Syst Rev. 2016 30 июня; (6): CD002118. [PubMed: 27357126]
- 15.
- Практический комитет Американского общества репродуктивной медицины. Электронный адрес: [email protected]; Практический комитет Общества вспомогательных репродуктивных технологий. Руководство по ограничениям количества эмбрионов для переноса: мнение комитета. Фертил Стерил. 2017 Апрель; 107 (4): 901-903. [PubMed: 28292618]
- 16.
- Биндер Х., Диттрих Р., Эйнхаус Ф., Криг Дж., Мюллер А., Штраус Р., Бекманн М.В., Куписти С.Обновленная информация о синдроме гиперстимуляции яичников: Часть 1. Заболеваемость и патогенез. Int J Fertil Womens Med. 2007 г., январь-февраль; 52(1):11-26. [PubMed: 17987884]
- 17.
- Кулкарни А.Д., Джеймисон Д.Дж., Джонс Х.В., Киссин Д.
 М., Галло М.Ф., Макалузо М., Адаши Э.Ю. Лечение бесплодия и многоплодие в Соединенных Штатах. N Engl J Med. 2013 05 декабря; 369(23):2218-25. [PubMed: 24304051]
М., Галло М.Ф., Макалузо М., Адаши Э.Ю. Лечение бесплодия и многоплодие в Соединенных Штатах. N Engl J Med. 2013 05 декабря; 369(23):2218-25. [PubMed: 24304051] - 18.
- Zhu L, Zhang Y, Liu Y, Zhang R, Wu Y, Huang Y, Liu F, Li M, Sun S, Xing L, Zhu Y, Chen Y, Xu L, Чжоу Л, Хуан Х, Чжан Д.Материнские и живорожденные исходы беременностей после вспомогательных репродуктивных технологий: ретроспективное когортное исследование. Научный представитель 2016 г., 20 октября; 6:35141. [Бесплатная статья PMC: PMC5071829] [PubMed: 27762324]
- 19.
- Марино Дж.Л., Мур В.М., Уилсон К.Дж., Румбольд А., Уитроу М.Дж., Джайлз Л.С., Дэвис М.Дж. Перинатальные исходы в зависимости от способа вспомогательного зачатия и субфертильности в австралийской когорте, связанной со связью данных. ПЛОС Один. 2014;9(1):e80398. [Бесплатная статья PMC: PMC3885393] [PubMed: 24416127]
- 20.
- Pandey S, Shetty A, Hamilton M, Bhattacharya S, Maheshwari A. Акушерские и перинатальные исходы при одноплодной беременности в результате ЭКО/ИКСИ: систематический обзор и метаанализ.



 Стандартный способ создания эмбриона — поместить яйцеклетку в чашу с десятками тысяч сперматозоидов и дождаться оплодотворения. Однако, если сперматозоидов может быть предоставлено недостаточно, если сперматозоиды не могут прикрепиться к яйцеклетке, если яйцеклетка была заморожена до процедуры и/или если вы планируете провести генетическое тестирование эмбриона, врачи могут порекомендовать ИКСИ. . Во время ИКСИ эмбриолог с помощью маленькой иглы вводит по одному сперматозоиду в каждую яйцеклетку.
Стандартный способ создания эмбриона — поместить яйцеклетку в чашу с десятками тысяч сперматозоидов и дождаться оплодотворения. Однако, если сперматозоидов может быть предоставлено недостаточно, если сперматозоиды не могут прикрепиться к яйцеклетке, если яйцеклетка была заморожена до процедуры и/или если вы планируете провести генетическое тестирование эмбриона, врачи могут порекомендовать ИКСИ. . Во время ИКСИ эмбриолог с помощью маленькой иглы вводит по одному сперматозоиду в каждую яйцеклетку. Некоторые клиники не берут плату за фиктивный перевод.
Некоторые клиники не берут плату за фиктивный перевод. Существует несколько типов тестов, и вы, вероятно, будете платить отдельно за каждый. Цены варьируются в зависимости от того, какой тест рекомендует ваш врач и в какую генетическую лабораторию ваша клиника передает свои тесты.
Существует несколько типов тестов, и вы, вероятно, будете платить отдельно за каждый. Цены варьируются в зависимости от того, какой тест рекомендует ваш врач и в какую генетическую лабораторию ваша клиника передает свои тесты. Цена переноса замороженного эмбриона иногда зависит от сроков, а также от предыдущих попыток переноса.В некоторых клиниках, если вы не пытаетесь сделать новый перевод, первый замороженный перевод включен в базовую плату. В других клиниках FET всегда является дополнительной платой (часто для покрытия стоимости разморозки эмбриона и контрольных тестов). Некоторые клиники также взимают дополнительную плату за FET, если вы ждете более года после создания эмбриона, чтобы сделать это.
Цена переноса замороженного эмбриона иногда зависит от сроков, а также от предыдущих попыток переноса.В некоторых клиниках, если вы не пытаетесь сделать новый перевод, первый замороженный перевод включен в базовую плату. В других клиниках FET всегда является дополнительной платой (часто для покрытия стоимости разморозки эмбриона и контрольных тестов). Некоторые клиники также взимают дополнительную плату за FET, если вы ждете более года после создания эмбриона, чтобы сделать это. Игла соединена с отсасывающим устройством, которое вытягивает яйцеклетки и жидкость из каждого фолликула по одному.
Игла соединена с отсасывающим устройством, которое вытягивает яйцеклетки и жидкость из каждого фолликула по одному.
 Техника спорная и предлагается не во всех центрах.
Техника спорная и предлагается не во всех центрах.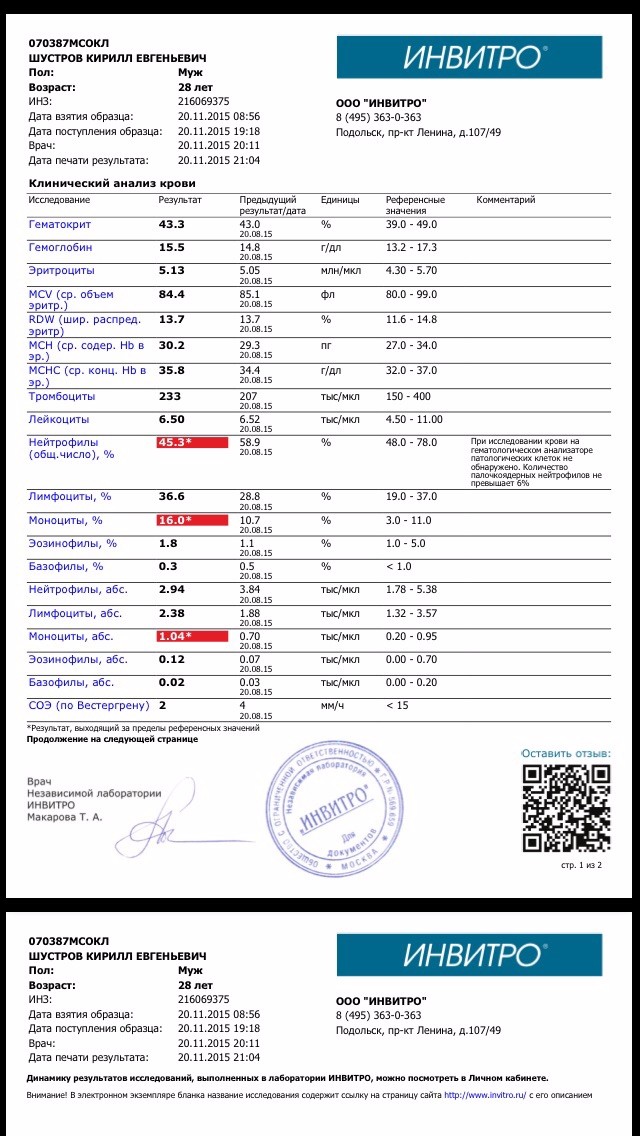
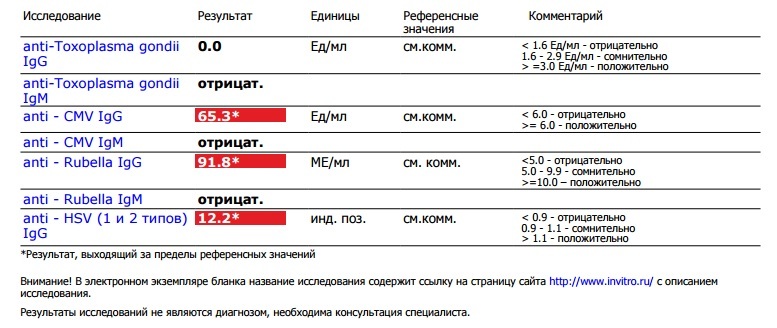 RCC взимает с вашей кредитной карты комиссию в размере 1000 долларов, чтобы гарантировать возврат бака в тот же день без повреждений.Если бак не возвращается в тот же день, взимается плата в размере 100 долларов США в день.
RCC взимает с вашей кредитной карты комиссию в размере 1000 долларов, чтобы гарантировать возврат бака в тот же день без повреждений.Если бак не возвращается в тот же день, взимается плата в размере 100 долларов США в день. 9%
9% Экстракорпоральное оплодотворение: четыре десятилетия размышлений и обещаний. Биохим Биофиз Акта. 2011 сен; 1810 (9): 843-52. [PubMed: 21605628]
Экстракорпоральное оплодотворение: четыре десятилетия размышлений и обещаний. Биохим Биофиз Акта. 2011 сен; 1810 (9): 843-52. [PubMed: 21605628] 2006 Apr 19;(2):CD000221. [PubMed: 16625531]
2006 Apr 19;(2):CD000221. [PubMed: 16625531] Электронный адрес:
Электронный адрес: 
 М., Галло М.Ф., Макалузо М., Адаши Э.Ю. Лечение бесплодия и многоплодие в Соединенных Штатах. N Engl J Med. 2013 05 декабря; 369(23):2218-25. [PubMed: 24304051]
М., Галло М.Ф., Макалузо М., Адаши Э.Ю. Лечение бесплодия и многоплодие в Соединенных Штатах. N Engl J Med. 2013 05 декабря; 369(23):2218-25. [PubMed: 24304051]