Беременность — III триместр
Комплексный тест, включающий группу лабораторных исследований для определения общего состояния здоровья, функционирования основных систем и органов беременной женщины в третьем триместре беременности.
Синонимы русские
Беременность, III триместр.
Синонимы английские
Pregnancy third (III) trimester.
Какой биоматериал можно использовать для исследования?
Венозную кровь, среднюю порцию утренней мочи.
Как правильно подготовиться к исследованию?
- Исключить из рациона алкоголь в течение 24 часов до исследования.
- Исключить из рациона жирную пищу в течение 24 часов до исследования.
- Не принимать пищу в течение 12 часов до исследования, можно пить чистую негазированную воду.
- Исключить (по согласованию с врачом) прием мочегонных препаратов в течение 48 часов до сбора мочи.

- Полностью исключить (по согласованию с врачом) прием лекарственных препаратов в течение 24 часов перед исследованием.
- Сбор мочи рекомендуется производить до менструации или через 2-3 дня после её окончания.
- Исключить физическое и эмоциональное перенапряжение в течение 30 минут до исследования.
- Исследование на наличие ВИЧ-инфекции может проводиться анонимно и конфиденциально. При конфиденциальном обследовании в обязательном порядке необходимо предъявление паспорта.
- Не курить в течение 30 минут до исследования.
Общая информация об исследовании
Третий (III) триместр беременности включает в себя период между 27 (28) и 38 (40) неделями беременности. В этот период происходит активный рост плода, совершенствование систем органов, в частности дыхательной системы, развитие органов чувств, созревание нервной системы. Клиническая лабораторная диагностика направлена на оценку функционирования основных органов и систем, в частности почек, печени, свертывающей системы крови, эндокринной системы беременной женщины, а также на контроль инфицирования во время беременности.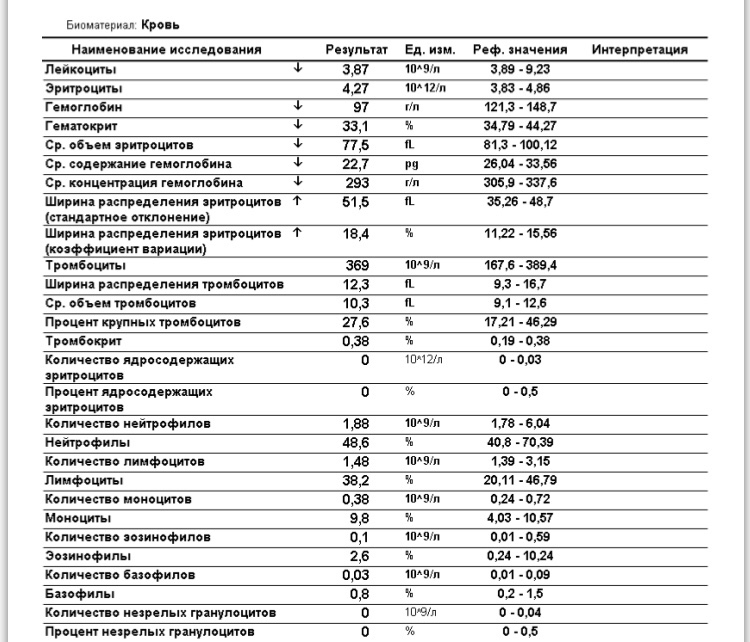
Клинический анализ крови позволяет оценить качественный и количественный состав крови по основным показателям: эритроциты, лейкоциты и их разновидности в абсолютном и процентном соотношении, тромбоциты. Выявление отклонений в данных показателях может свидетельствовать о наличии патологических процессов и заболеваний у беременной женщины. Сниженное количество эритроцитов, содержание гемоглобина в эритроцитах может свидетельствовать о наличии анемии беременных. Данное состояние может привести к плацентарной недостаточности — основной причине невынашивания, рождения маловесных детей и гибели плода. Изменения в лейкоцитарной формуле могут свидетельствовать о большом спектре изменений в организме беременной. Это могут быть лабораторные признаки воспалительных и инфекционных заболеваний, патологий, имеющихся у женщины, но не диагностированные ранее. Количество тромбоцитов при беременности может быть ниже нормы, что необходимо принимать во внимание. Значительные изменения в данных показателях, развивающаяся тромбоцитопения требуют особого наблюдения, так как могут являться косвенными признаками патологий свертывающей системы крови, а также такого тяжелого осложнения беременности, как ДВС-синдром (синдром диссеминированного внутрисосудистого свертывания).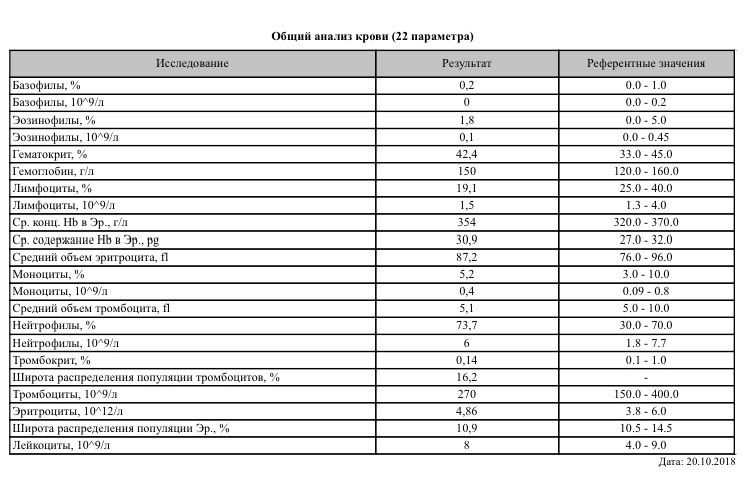
Общий анализ мочи с микроскопией мочевого осадка представляет собой совокупность диагностических тестов, позволяющих оценить общие свойства мочи, её физико-химические свойства, содержание продуктов обмена веществ, выявить качественное и количественное содержание ряда органических соединений. Данные тесты отображают функциональное состояние почек, мочевыводящих путей, позволяют судить об общих метаболических процессах, предположить наличие возможных нарушений, инфекционных и воспалительных процессов. Обнаружение глюкозы и кетоновых тел в моче может свидетельствовать о развитии нарушения толерантности к углеводам, сахарного диабета, диабета беременных. Обнаружение белка в моче может быть признаком развивающейся нефропатии беременных, протеинурия более 0,3 г в суточной моче может свидетельствовать о развитии тяжелого осложнения беременности – преэклампсии.
В III триместре беременности также необходимо контролировать функциональное состояние системы свертывания крови и фибринолиза. Для оценки внешнего пути свертывания крови используется тест на протромбиновое время. В качестве результатов получают следующие показатели: протромбиновое время по Квику и международное нормализованное отношение. Активированное частичное тромбопластиновое время (АЧТВ) характеризует внутренний путь свертывания крови. Фибриноген является фактор I (первым) фактором свертывающей системы плазмы крови. Данные показатели позволяют оценить функциональное состояние печени, основные пути свертывающей системы крови, оценить функциональное состояние её компонентов. Их определение важно для прогнозирования тромбозов во время беременности, диагностики такого осложнения, как ДВС-синдром, планового назначения необходимой терапии во время родов — процесса, сопровождающегося массивной кровопотерей.
Определение таких биохимических показателей, как аланинаминотрансфераза (АЛТ), аспартатаминотрансфераза (АСТ), билирубин общий и фракция прямого билирубина, белок общий в сыворотке, позволяет оценить функциональное состояние печени. Уровни АЛТ может быть немного повышен, в то время как уровень АСТ снижен. Значительное повышение концентрации трансаминаз может говорить о наличии поражения печени, гепатита, развитии преэклампсии. Снижение уровня общего белка в сыворотке крови наряду с потерей белка с мочой и при повышении АД более 140/90 мм рт.
Для исключения развития диабета беременных (гестационного диабета), развития осложнений, в частности диабетической нефропатии, необходимо определять уровень глюкозы в плазме крови.
Для оценки функционального состояния почек, в частности сохранности процессов клубочковой фильтрации, используется несколько диагностических параметров. Наиболее важными и характерными является определение уровней мочевины и креатинина в сыворотке крови, а также оценка скорости клубочковой фильтрации. Важно, что содержание креатинина снижено у беременных женщин почти наполовину из-за увеличения объема крови, повышающегося кровотока в почках и, соответственно, возрастающей степени фильтрации. Также увеличение почечной фильтрации вызывает снижение количества мочевины у беременных женщин.
Как правило, беременность протекает при нормальных уровнях тиреотропного гормона (ТТГ) в крови. Такое эутиреоидное состояние поддерживается всеми компонентами тиреоидной системы и плацентарными гормонами, в частности хорионическим гонадотропином человека и хорионическим тиреотропином.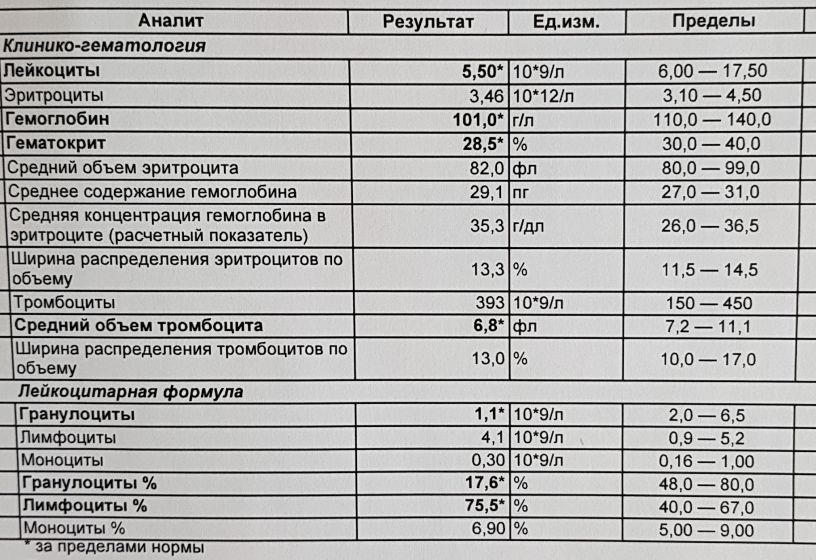 Система тиреоидных гормонов матери и плода независимы друг от друга и слабо проникают через зрелую плаценту. Уровень ТТГ крови беременных может повышаться при развитии преэклампсии.
Система тиреоидных гормонов матери и плода независимы друг от друга и слабо проникают через зрелую плаценту. Уровень ТТГ крови беременных может повышаться при развитии преэклампсии.
В III триместре беременности также рекомендуется повторно провести обследование на гепатит В — HBsAg, гепатит С — anti-HCV, антитела, ВИЧ-инфекцию — HIV 1,2 Ag/AbCombo (определение антител к ВИЧ типов 1 и 2 и антигена p24), сифилис — антитела к Treponema pallidum. Инкубационный период некоторых инфекций сильно варьируется и отрицательный результат анализов, проведенных в начале беременности, может измениться на последних неделях беременности или также остаться отрицательным. Это необходимо для предотвращения заражения плода при родах, назначения необходимого лечения или планового проведения кесарева сечения.
Для чего используется исследование?
- Для профилактического осмотра беременных в III триместре беременности.
- При подозрении на отклонения нормального функционирования систем и органов беременных.

- Для диагностики осложнений III триместра беременности.
Когда назначается исследование?
- Беременным женщинам в третьем триместре на сроке 27-38 (40) недель беременности.
Что означают результаты?
Референсные значения
Для каждого показателя, входящего в состав комплекса:
Что может влиять на результат?
- Применение лекарственных препаратов, в частности гормональных.
Кто назначает исследование?
Акушер-гинеколог, врач общей практики, эндокринолог, терапевт, инфекционист.
Литература
- Долгов В.В., Меньшиков В.В. Клиническая лабораторная диагностика: национальное руководство. – Т. I. – М. : ГЭОТАР-Медиа, 2012. – 928 с.
- Moon HW, Chung HJ, Park CM, Hur M, Yun YM1. Establishment of trimester-specific reference intervals for thyroid hormones in Korean pregnant women / Ann Lab Med.
 2015 Mar;35(2):198-204.
2015 Mar;35(2):198-204. - Angueira AR, Ludvik AE, Reddy TE, Wicksteed B, Lowe WL Jr, Layden BT. New insights into gestational glucose metabolism: lessons learned from 21st century approaches. / Diabetes. 2015 Feb;64(2):327-34. doi: 10.2337/db14-0877.
- Poon LC, Nicolaides KH. Early prediction of preeclampsia. Obstet Gynecol Int. 2014;2014:297397. Review.
- Fauci, Braunwald, Kasper, Hauser, Longo, Jameson, Loscalzo Harrison’s principles of internal medicine, 17th edition, 2009.
Норма общего анализа крови во время беременности. Гемоглобин, тромбоциты, гематокрит, эритроциты и лейкоциты при беременности. Клинический анализ крови во время беременности. Гематологические изменения при беременности.
Перевод материалов сайта UpTodate.com
Нормально протекающая беременность характеризуется значительными изменениями почти во всех органах и системах для приспособления к требованиям фетоплацентарного комплекса, в том числе, во время беременности меняются показатели анализов крови.
Нормы анализа крови при беременности: краткое содержание статьи
- Значимыми гематологические изменениями в течение беременности являются физиологическая анемия, нейтрофилия, умеренная тромбоцитопения, повышение факторов свертывания крови и снижение фибринолиза.
- К 6-12 неделям беременности объем плазмы крови повышается примерно на 10-15 %. Самые быстрые темпы увеличения объема плазмы крови отмечаются в период с 30 по 34 недели беременности, после чего объем плазмы изменяется незначительно.
- Количество эритроцитов начинает увеличиваться на 8-10 неделях беременности и к концу беременности увеличивается на 20-30% (250-450 мл) относительно нормального уровня для небеременных женщин к концу беременности Значительное увеличение объема плазмы относительно увеличения количества гемоглобина и объема эритроцитов приводит к умеренному снижению уровня гемоглобина (физиологическая анемия беременных), что наблюдается у здоровых беременных.

- У беременных женщин возможно незначительное снижение количества тромбоцитов по сравнению со здоровыми небеременными женщинами.
- Количество нейтрофилов начинает расти на втором месяце беременности и стабилизируется во втором или третьем триместрах, в это время количество лейкоцитов. Абсолютное количество лимфоцитов не изменяется.
- Уровень некоторых факторов свертывания крови меняется в течение беременности.
В данной статье описаны гематологические изменения, происходящие во время беременности, наиболее важными из которых являются:
- Повышение объема плазмы крови и уменьшение гематокрита
- Физиологическая анемия, низкий гемоглобин
- Повышенные лейкоциты при беременности
- Нейтрофилия
- Умеренная тромбоцитопения
- Повышение прокоагулянтных факторов
- Уменьшение фибринолиза
Анализы, упоминаемые в статье
Как сдать анализы крови и получить скидку 5%? Зайдите в интернет-магазин лабораторий ЦИР!Объем плазмы крови
К 6-12 неделям беременности объем плазмы крови повышается примерно на 10-15 %.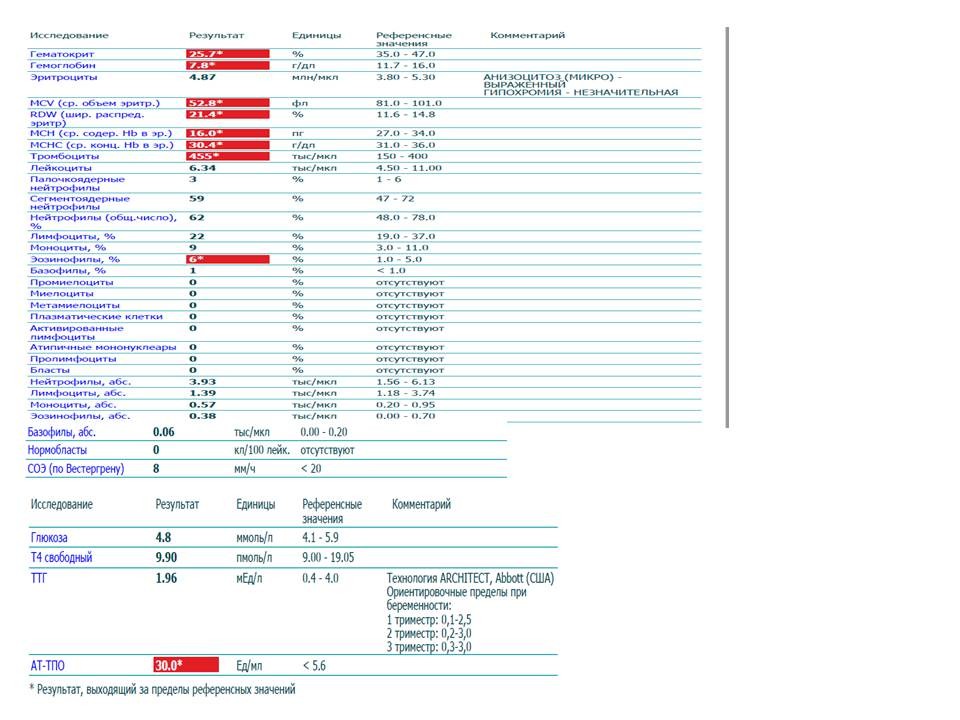 Самые быстрые темпы увеличения объема плазмы крови отмечаются в период с 30 по 34 недели беременности, после чего объем плазмы изменяется незначительно. В среднем объем плазмы крови увеличивается на 1100-1600 мл в триместр, и в результате объем плазмы за беременность увеличивается до 4700-5200 мл, что на 30 до 50% выше объема плазмы у небеременных женщин.
Самые быстрые темпы увеличения объема плазмы крови отмечаются в период с 30 по 34 недели беременности, после чего объем плазмы изменяется незначительно. В среднем объем плазмы крови увеличивается на 1100-1600 мл в триместр, и в результате объем плазмы за беременность увеличивается до 4700-5200 мл, что на 30 до 50% выше объема плазмы у небеременных женщин.
В течение беременности активность ренина плазмы крови имеет тенденцию повышаться, при этом уровень предсердного натрийуретического пептида несколько снижается. Это говорит о том, что увеличение объема плазмы вызвано недостаточностью сосудистой системы, к которой приводит системная вазодилатация (расширение сосудов во всем организме) и увеличение сосудистой емкости. Так как изначально увеличивается именно объем плазмы крови, то его воздействие на почечные и предсердные рецепторы приводит к противоположным воздействиям на гормональный фон (снижение активности ренина плазмы и увеличение натрийуретического пептида). Эта гипотеза также подтверждается наблюдением, что повышение потребления натрия не влияет на дальнейшее увеличение объема плазмы крови.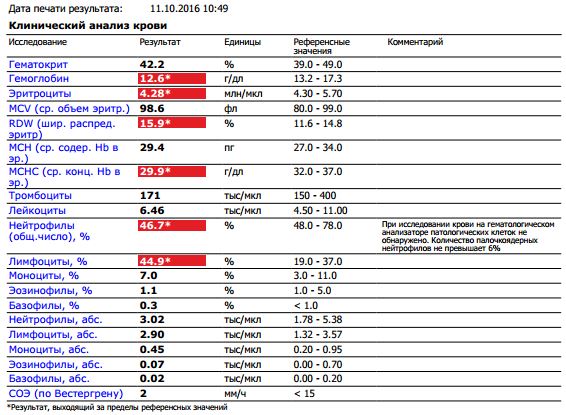
После родов объем плазмы сразу снижается, но вновь повышается через 2-5 дней, возможно из-за увеличения секреции альдостерона, происходящей в это время. Затем объем плазмы вновь постепенно снижается: через 3 недели после родов он все ещё повышен на 10-15% относительно нормального уровня для небеременных женщин, но обычно полностью приходит норме через 6 недель после родов.
Эритроциты при беременности, СОЭ при беременности
Количество эритроцитов начинает увеличиваться на 8-10 неделе беременности и к концу беременности увеличивается на 20-30% (250-450 мл) относительно нормального уровня для небеременных, в особенности у женщин, принимавших препараты железа во время беременности. Среди беременных, не принимавших препараты железа, количество эритроцитов может увеличиваться только на 15-20%. Продолжительность жизни эритроцитов немного снижается в течение нормальной беременности.
Уровень эритропоэтина при нормальной беременности повышается на 50% и его изменение зависит от наличия осложнений беременности. Повышение эритропоэтина в плазме приводит к увеличению количества эритроцитов, которые частично обеспечивают высокие метаболические требования в кислороде в течение беременности.
Повышение эритропоэтина в плазме приводит к увеличению количества эритроцитов, которые частично обеспечивают высокие метаболические требования в кислороде в течение беременности.
У женщин, не принимающих препараты железа, средний объем эритроцитов снижается во время беременности и в третьем триместре в среднем составляет 80-84 фл. Однако, у здоровых беременных и у беременных с умеренным дефицитом железа средний объем эритроцитов увеличивается примерно на 4 фл.
СОЭ при беременности увеличивается, что не имеет диагностического значения.
Анемия при беременности, гемоглобин при беременности, гематокрит при беременности, низкий гемоглобин при беременности
Снижение гемоглобина при беременности
Значительное увеличение объема плазмы относительно увеличения количества гемоглобина и объема эритроцитов приводит к умеренному снижению уровня гемоглобина (физиологическая анемия или низкий гемоглобин у беременных), что наблюдается у здоровых беременных. Самая большая разница между темпами роста объема плазмы крови и количества эритроцитов в материнском кровотоке, формируется в течение конца второго, начале третьего триместра (снижение гемоглобина обычно происходит в 28-36 недель беременности). Концентрация гемоглобина повышается благодаря прекращению увеличения объема плазмы и продолжения повышения количества гемоглобина. Наоборот, отсутствие появления физиологической анемии является фактором риска мертворождения.
Самая большая разница между темпами роста объема плазмы крови и количества эритроцитов в материнском кровотоке, формируется в течение конца второго, начале третьего триместра (снижение гемоглобина обычно происходит в 28-36 недель беременности). Концентрация гемоглобина повышается благодаря прекращению увеличения объема плазмы и продолжения повышения количества гемоглобина. Наоборот, отсутствие появления физиологической анемии является фактором риска мертворождения.
Анемия при беременности
Установление четкого определения анемии у беременных женщин достаточно сложно, т.к. оно складывается из связанных с беременностью изменений в объеме плазмы крови и количества эритроцитов, физиологическими различиями в концентрации гемоглобина между женщинами и мужчинами и частотой использования препаратов железа при беременности.
- Центр профилактики и контроля заболеваний определил анемию, как уровень гемоглобина меньше, чем 110 г/л (гематокрит меньше 33%) в первом и третьем триместрах и менее, чем 105 г/л (гематокрит менее 32%) во втором триместре.

- ВОЗ определила анемию у беременных, как снижение гемоглобина меньше 110 г/л (11 г/дл) или гематокрит меньше 6,83 ммоль/л или 33%. Тяжелая анемия беременных определяется уровнем гемоглобина меньше 70 г/л и нуждается в медицинском лечении. Очень тяжелая анемия определяется уровнем гемоглобина меньше 40 г/л и нуждается в неотложной медицинской помощи в связи с риском застойной сердечной недостаточности.
Женщины со значением гемоглобина ниже этих уровней считаются анемичными и должны подвергаться стандартным анализам (общий анализ крови с оценкой мазка периферической крови, подсчет ретикулоцитов, сывороточное железо, ферритин, трансферрин). Если при обследовании отклонений не выявлено, то гемоглобин, сниженный до уровня 100 г/л можно считать физиологической анемией с большим разнообразием факторов, влияющих на нормальный уровень гемоглобина у конкретного человека.
Хроническая тяжелая анемия наиболее распространена у женщин в развивающихся странах.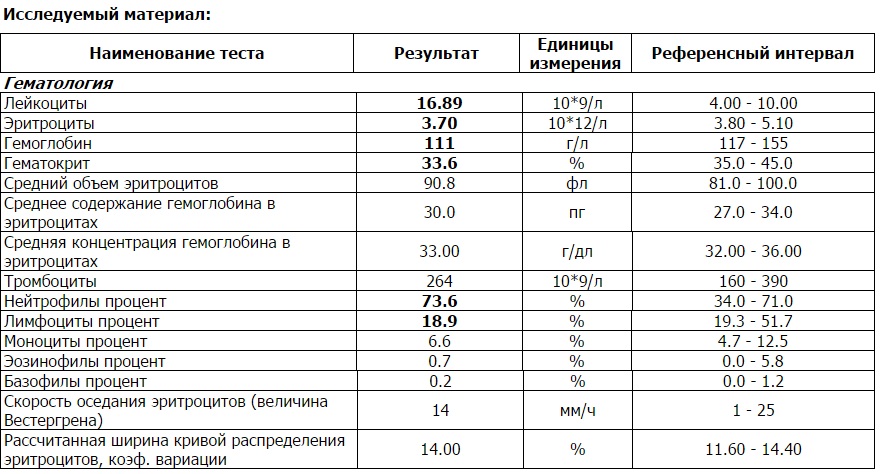 Снижение материнского гемоглобина ниже 60 г/л приводит к уменьшению объема амниотической жидкости, вазодилатации мозговых сосудов плода и изменение частоты сердечного ритма плода. Также повышается риск преждевременных родов, самопроизвольных выкидышей, рождения детей с низким весом и мертворождения. Кроме того, тяжелая анемия (гемоглобин меньше 70 г/л) повышает риск материнской смертности. Нет данных, что анемия повышает риск врожденных аномалий плода.
Снижение материнского гемоглобина ниже 60 г/л приводит к уменьшению объема амниотической жидкости, вазодилатации мозговых сосудов плода и изменение частоты сердечного ритма плода. Также повышается риск преждевременных родов, самопроизвольных выкидышей, рождения детей с низким весом и мертворождения. Кроме того, тяжелая анемия (гемоглобин меньше 70 г/л) повышает риск материнской смертности. Нет данных, что анемия повышает риск врожденных аномалий плода.
Тяжелая хроническая анемия обычно связана с недостаточным запасом железа (из-за недостаточного потребления с пищей или кишечных глистных инвазий), дефицитом фолатов (из-за недостаточного потребления и хронических гемолитических состояний, таких как малярия). Таким образом, предупреждение хронической анемии и улучшение исход беременности возможно при применении пищевых добавок и использовании мер контроля за инфекциями.
Проведение переливания крови и эритроцитарной массы (в тех местах, где доступно безопасное переливание крови) является разумным агрессивным лечением тяжелой формы анемии, особенно если есть признаки гипоксии плода.
Признаки физиологической анемии беременных исчезают через 6 недель после родов, когда объем плазмы возвращается к норме.
Потребность в железе
При одноплодной беременности потребность в железе составляет 1000 мг за беременность: примерно 300 мг для плода и плаценты и, примерно, 500 мг, если таковые имеются, для увеличения количества гемоглобина. 200 мг теряется через кишечник, мочу и кожу. Так как у большинства женщин нет адекватного запаса железа для обеспечения потребностей во время беременности, то железо обычно назначают в составе мультивитаминов, или как отдельный элемент. В целом, у женщин, принимающих препараты железа, концентрация гемоглобина выше на 1 г/дл, чем у женщин, не принимающих железо.
Потребность в фолатах
Ежедневная потребность в фолатах для небеременных женщин составляет 50-100 мкг. Повышение количества эритроцитов во время беременности приводит к увеличению потребностей в фолиевой кислоте, что обеспечивается увеличением дозы фолиевой кислоты до 400-800 мкг в сутки, для предотвращения дефектов нервной трубки у плода.
Тромбоциты при беременности
В большинстве случаев, количество тромбоцитов во время неосложненной беременности остается в пределах нормы для небеременных женщин, но так же у беременных женщин возможно и снижение количества тромбоцитов по сравнению со здоровыми небеременными женщинами. Количество тромбоцитов начинает расти сразу после родов и продолжает увеличиваться в течение 3-4 недель, пока не вернется к нормальным значениям.
Тромбоцитопения при беременности
Наиболее важное в акушерстве изменение в физиологии тромбоцитов при беременности — это тромбоцитопения, которая может быть связана с осложнениями беременности (тяжелая преэклампсия, HELLP-синдром), медикаментозными расстройствами (иммунная тромбоцитопения) либо может являться гестационной тромбоцитопенией.
Гестационная или случайная тромбоцитопения протекает бессимптомно в третьем триместре беременности у пациенток без предшествующей тромбоцитопении. Она не ассоциирована с материнскими, плодными или неонатальными осложнениями и спонтанно разрешается после родов. 9/л. Количество лейкоцитов снижается до референсного интервала для небеременных женщин к шестому дню после родов.
9/л. Количество лейкоцитов снижается до референсного интервала для небеременных женщин к шестому дню после родов.
В периферической крови у беременных женщин может быть небольшое количество миелоцитов и метамиелоцитов. По данным некоторых исследований наблюдается увеличение количества юных форм нейтрофилов во время беременности. Тельца Доли (голубое окрашивание цитоплазматических включений в гранулоцитах) считаются нормой у беременных женщин.
У здоровых женщин при неосложненной беременности не происходит изменений абсолютного количества лимфоцитов и нет значительных изменений в относительном количестве Т- и В-лимфоцитов. Число моноцитов обычно не изменяется, число базофилов может немного снижаться, а число эозинофилов может несколько повышаться.
Факторы свертывания крови и ингибиторы
При нормальной беременности происходят следующие изменения уровней факторов свертывания крови, приводящие к физиологической гиперкоагуляции:
- Из-за гормональных изменений при беременности снижается активность общего протеин S антигена, свободного протеин S антигена и протеина S.

- Устойчивость к активированному протеину С повышается во втором и третьем триместрах. Данные изменения были выявлены при проведении тестов первого поколения с использованием чистой плазмы крови (т.е. не лишенной фактора V), однако этот тест редко применяется клинически и имеет лишь исторический интерес.
- Фибриноген и факторы II, VII, VIII, X, XII и XIII повышаются на 20-200%.
- Повышается фактор фон Виллебранда.
- Повышается активность ингибиторов фибринолиза, TAF1, PAI-1 и PAI-2. Так же заметно повышается уровень PAI-1.
- Уровни антитромбина III, протеина С, фактора V и фактора IX чаще всего остаются без изменений или повышаются незначительно.
Конечный результат данных изменений — повышение тенденции к тромбообразованию, увеличение вероятности венозных тромбозов в течение беременности и, особенно, в послеродовый период. Наряду с сокращением миометрия и повышением уровня децидуального тканевого фактора, гиперкоагуляция защищает беременную от чрезмерного кровотечения во время родов и отделения плаценты.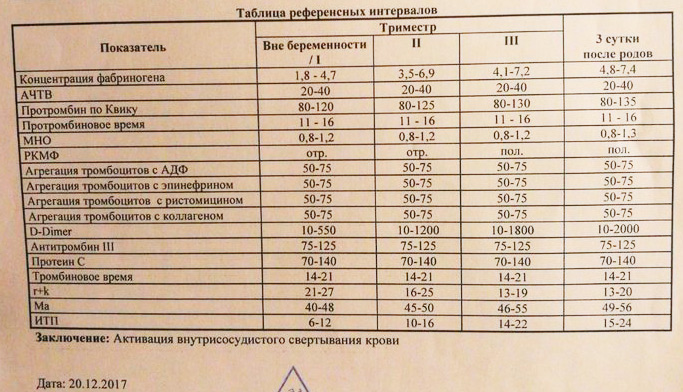
АЧТВ остается в норме в течение беременности, но может немного снижаться. Протромбиновое время может укорачиваться. Время кровотечения не изменяется.
Сроки нормализации активности свертывания крови в послеродовый период могут варьировать в зависимости от факторов, но все должно вернуться в нормальные рамки через 6-8 недель после родов. Гемостазиограмму не нужно оценивать ранее, чем через 3 месяца после родов и после завершения лактации для исключения влияния факторов беременности.
Влияние факторов приобретенной либо наследственной тромбофилии на беременность является сферой для исследований.
Послеродовый период
Гематологические изменения, связанные с беременностью, возвращаются в нормальные рамки через 6-8 недель после родов. Скорость и характер нормализации изменений, связанных с беременностью, конкретных гематологических показателей описаны выше в разделе, посвященном каждому параметру.
Гематологические осложнения при беременности
- Железодефицитная анемия.

- Тромбоцитопения.
- Неонатальная аллоиммунная тромбоцитопения.
- Приобретенная гемофилия А.
- Венозные тромбозы.
- Резус- и не резус-аллоиммунизация. Для диагностики проводится анализ на резус-антитела и антигрупповые антитела.
- Проявление ранее нераспознанного нарушения свертывающей системы, такое как болезнь фон Виллебранда, наиболее часто манифестирует у женщин в период беременности и родов. Для скрининга болезни фон Виллебранда сдается анализ для оценки агрегации тромбоцитов с ристоцетином.
- Апластическая анемия.
Гемостаз при беременности — норма, причины нарушений
Нормальная беременность сопровождается множеством изменений, направленных на обеспечение роста плода. Перемены происходят и в системе гемостаза, при этом любые отклонения от нормы могут быть чреваты серьезными осложнениями как для матери, так и для ребенка.
Изменения гемостаза при беременности
Перемены в системе гемостаза у беременных женщин в первую очередь связаны с появлением нового круга кровообращения — маточно-плацентарного, необходимого для полноценного обеспечения плода кислородом и питательными веществами.
Изменения уровня тромбоцитов
В большинстве случаев содержание в крови тромбоцитов остается неизменным, однако примерно у 10% женщин1 концентрация этих клеток снижается — развивается тромбоцитопения. Обычно она связана с тремя состояниями2:
- Гипертонические расстройства, например, преэклампсия
- Гестационная тромбоцитопения, вызванная увеличением общего объема крови
- Идиопатическая (то есть развившаяся по невыясненным причинам) тромбоцитопеническая пурпура.
Изменения свертывающей системы крови
В период беременности происходят существенные изменения в системе гемостаза, направленные на усиление суммарной активности факторов свертывания крови3. Это обусловлено тем, что в стенках сосудов, обеспечивающих плацентарный кровоток и, следовательно, жизнедеятельность плода, нет слоя, который позволяет предотвратить свертывание крови внутри сосудов. На тканях плаценты регулярно скапливаются нити фибрина. Чтобы они не нарушали кровоток, необходимо постоянно их растворять, а для этого фибринолитическая система крови должна быть гораздо более активна, чем до зачатия. Именно поэтому показатели, отражающие уровень коагуляции и фибринолиза у здоровых женщин, которые ждут ребенка, повышены.
Это обусловлено тем, что в стенках сосудов, обеспечивающих плацентарный кровоток и, следовательно, жизнедеятельность плода, нет слоя, который позволяет предотвратить свертывание крови внутри сосудов. На тканях плаценты регулярно скапливаются нити фибрина. Чтобы они не нарушали кровоток, необходимо постоянно их растворять, а для этого фибринолитическая система крови должна быть гораздо более активна, чем до зачатия. Именно поэтому показатели, отражающие уровень коагуляции и фибринолиза у здоровых женщин, которые ждут ребенка, повышены.
С увеличением коагуляционного потенциала и связано значительное повышение уровня почти всех факторов свертывания крови, кроме факторов XI и XIII. Кроме того, увеличивается и концентрация в плазме фибриногена.
Изменения в показателях гемостаза у беременных женщин, общая картина1:
- Уровень плазменного фибриногена в конце беременности может быть выше нормы
- Содержание фактора VII может увеличиваться в несколько раз
- Уровень фактора фон Виллибранда и фактора VIII повышается в поздние сроки, когда активность коагуляционной системы увеличивается более чем вдвое по сравнению с небеременным состоянием
- Уровень фактора IX увеличивается незначительно
- Уровень фактора XI незначительно снижается
- Содержание фактора XIII после первоначального увеличения постепенно снижается, достигая половины нормального значения для небеременных женщин
- Уровень факторов II и V существенно не изменяется
- Антитромбин часто остается на прежнем уровне
- Активность протеина С, предположительно, не изменяется
- Антигены протеина С имеют тенденцию к увеличению во втором триместре, тем не менее они остаются в пределах нормы
- Общий и свободный протеин S снижается с увеличением срока гестации.

- Фибринолитическая активность при беременности снижается, оставаясь низкой в родах ив послеродовый период.
Из важных изменений, происходящих в системе гемостаза у здоровых женщин, необходимо отметить рост концентрации D-димера по мере увеличения сроков беременности.
Таким образом, при беременности наблюдаются физиологические изменения системы гемостаза в сторону гиперкоагуляци.
Какие лабораторные параметры позволяют оценить систему гемостаза при беременности?
Большинство специалистов сходится во мнении, что оценку гемостаза обязательно проводить на разных сроках беременности, начиная с момента первичного обследования.
Для оценки гемостаза исследуется уровень нескольких показателей, каждый из которых играет важное значение в функционировании системы свертывания крови.
Минимальное обследование гемостаза включает в себя определение следующих параметров:
АЧТВ — активированное частичное тромбопластиновое время.
 В некоторых лабораториях этот показатель называют АПТВ (активированное парциальное тромбопластиновое время). АЧТВ — это время, необходимое для сворачивания плазмы крови после добавления к ней кальция, фосфолипидов и каолина.
В некоторых лабораториях этот показатель называют АПТВ (активированное парциальное тромбопластиновое время). АЧТВ — это время, необходимое для сворачивания плазмы крови после добавления к ней кальция, фосфолипидов и каолина.Укорочение АЧТВ говорит об ускорении свертывания и увеличении вероятности развития ДВС-синдрома, а также о возможном наличии антифосфолипидного синдрома или недостаточности факторов свертывания.
Удлинение АЧТВ характерно для недостаточной коагуляционной способности крови и риске кровотечений во время родов или в послеродовой период.
Протромбиновое время — показатель гемостаза, показывающий, сколько времени нужно для свертывания плазмы крови при добавлении к ней кальция и тканевого фактора. Отражает внешний путь свертывания.
Укорочение протромбинового времени характерно для ДВС-синдрома.
Удлинение может говорить об увеличении вероятности послеродового кровотечения вследствие дефицита ряда факторов свертывания, заболеваний печени, недостаточности витамина К и некоторых других состояний и заболеваний.

В различных лабораториях протромбиновое время может быть представлено тремя способами:
- Протромбиновый индекс, представляющий собой отношение данного результата протромбинового времени к результату нормальной плазмы крови.
- Протромбин по Квику, который отражает уровень различных факторов свертывания в процентах.
- МНО, или INR — международное нормализованное отношение, показатель, отражающий сравнение свертывания крови исследуемого образца со свертыванием стандартизированной крови в норме.
Фибриноген — белок, из которого образуется фибрин, участвующий в формировании красного тромба.
Снижение содержания этого белка наблюдается при ДВС-синдроме, патологии печени.
Повышение уровня фибриногена во время беременности — вариант нормы. Также следует определять количество тромбоцитов в крови для исключения тромбоцитопатий.
D-димер — это продукт распада фибрина, небольшой фрагмент белка, присутствующий в крови после разрушения тромба.
 То есть его повышение говорит об активном процессе тромбообразования. В то же время этот показатель физиологически повышается при беременности.
То есть его повышение говорит об активном процессе тромбообразования. В то же время этот показатель физиологически повышается при беременности.Однако для того, чтобы подтвердить, что у пациента развился тромбоз, только измерения уровня D-димера недостаточно. Для подтверждения диагноза следует провести дополнительные инструментальные методы исследования (ультразвуковое дуплексное ангиосканирование, КТангиография) и оценить наличие клинических признаков заболевания.
При подозрении на наличие антифосфолипидного синдрома (АФС) врачи могут определять наличие волчаночного антикоагулянта, антикардиолипиновых антител и антител к β2-гликопротеину 1.
Также в некоторых случаях врачи могут предполагать наличие наследственной тромбофилии (генетически обусловленной способности организма к формированию тромбов). С более подробной информацией о наследственных тромбофилиях вы можете ознакомиться в соответствующем разделе.
Список литературы
- Prisco D.
 , Ciuti G., Falciani M. Hemostatic changes in normal pregnancy // Hematol. Meet.Reports (formerly Haematol. Reports). 2009;1(10):1-5.
, Ciuti G., Falciani M. Hemostatic changes in normal pregnancy // Hematol. Meet.Reports (formerly Haematol. Reports). 2009;1(10):1-5. - Katz D., Beilin Y. Disorders of coagulation in pregnancy // Br. J. Anaesth. / ed. Hemmings H.C.Oxford University Press. 2015;115(suppl 2):ii75-ii88.
- Иванов А.В. Нарушение системы гемостаза при беременности: клинико-диагностическиеаспекты // Лабораторная медицина — 2014. — Т. 4. — № 11. — С. 60–63.
SARU.ENO.19.03.0436
В родильном доме ГКБ № 52 благополучно завершили беременность у женщины с тяжелым гематологическим заболеванием
Пациентка К., 33 лет, поступила в родильный дом ГКБ №52 в январе 2019 года в сроке 36 недель беременности. С 2009 года (во время первой беременности) в анализах крови наблюдалось повышение уровня тромбоцитов (до 400*109/л) . В октябре 2016 г. женщина была обследована в гематологическом отделении московской больницы, где при морфологическом исследовании костного мозга диагностирована эссенциальная тромбоцитемия (Ph-негативное миелопролиферативное заболевание). При повторном исследовании костного мозга в 2017г. морфологическая картина не исключала наличия у пациентки первичного миелофиброза (заболевание крови опухолевой природы, при котором костный мозг замещается соединительной тканью, а функцию кроветворения берет на себя селезенка).
При повторном исследовании костного мозга в 2017г. морфологическая картина не исключала наличия у пациентки первичного миелофиброза (заболевание крови опухолевой природы, при котором костный мозг замещается соединительной тканью, а функцию кроветворения берет на себя селезенка).
Эссенциальная тромбоцитемия — заболевание костного мозга, при котором ненормальное деление клеток-предшественников в костном мозге приводит к увеличению количества тромбоцитов в крови с риском развития сосудистых тромбозов и тромбоэмболий. При длительном течении заболевание приводит к замещению костного мозга волокнами коллагена (соединительной ткани).
В 2018г. женщина проходила обследование в клинике Израиля, диагноз «Миелопролиферативное заболевание (эссенциальная тромбоцитемия)» был подтвержден, рекомендовано лечение антиагрегантами — препаратами, препятствующими образованию тромбов в сосудах. На фоне лечения наступила беременность.
В 1 триместре настоящей беременности отмечалось повышение уровня тромбоцитов до 900*109/л (при норме до 400), что свидетельствовало о прогрессии опухолевого заболевания.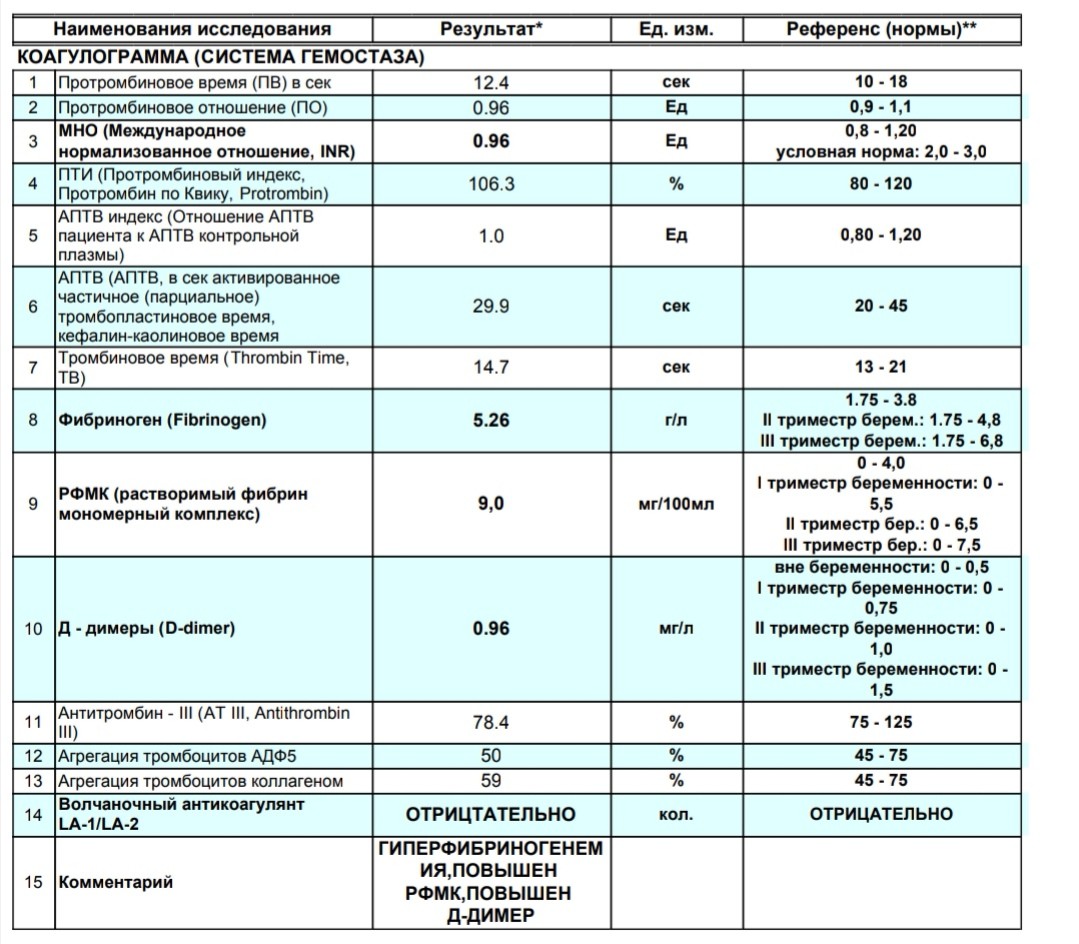 Для снижения риска тромбозов пациентка получала лечение антиагрегантами, а с целью циторедукции (торможения выработки избыточных тромбоцитов) — интерферон.
Для снижения риска тромбозов пациентка получала лечение антиагрегантами, а с целью циторедукции (торможения выработки избыточных тромбоцитов) — интерферон.
В III триместре пациентка консультирована в ГКБ №52 руководителем реанимационной гематологической бригады Булановым А.Ю., который рекомендовал госпитализацию в родильный дом ГКБ № 52 для дообследования, уточнения диагноза и тактики ведения.
Ведение беременности и родов у пациенток с различными гематологическими заболеваниями — специфика нашего родильного дома. Совместная работа акушеров-гинекологов, врачей гематологической службы, диагностических подразделений и многих других специалистов, привлекаемых к решению сложных клинических ситуаций — это выбор оптимальной диагностической, химиотерапевтической и акушерской тактики в интересах здоровья плода/ребенка и сохранения здоровья и жизни женщины.
В отделение патологии беременности родильного дома ГКБ №52 беременная поступила в тяжелом состоянии на сроке 35-36 недель беременности — эссенциальная тромбоцитемия прогрессировала.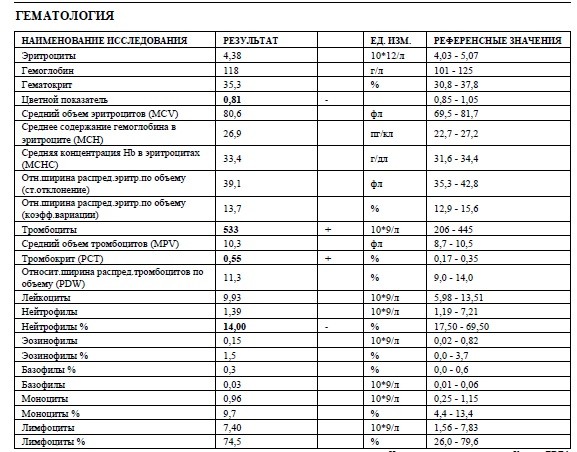 Отмечался рост числа тромбоцитов за несколько дней, предшествовавших госпитализации, с 1700 до 2200 *109/л, рост уровня лейкоцитов с 35 до 42 *109/л (при норме 4-9) , анемия (гемоглобин 109 г/л), увеличение размеров селезенки (по данным УЗИ), что позволило сделать вывод об отсутствии эффекта проводимой противоопухолевой терапии. Следует отметить, что столь тяжелый тромбоцитоз чреват трудно прогнозируемыми осложнения со стороны системы гемостаза. Возможно как острое образование тромбов, локализация которых в плаценте может привести к внутриутробной гибели плода, так и быстрый переход в неуправляемое массивное кровотечение. А если усилить химиотерапию, что вполне логично, исходя из течения болезни — возможны осложнения как у матери, так и у плода.
Отмечался рост числа тромбоцитов за несколько дней, предшествовавших госпитализации, с 1700 до 2200 *109/л, рост уровня лейкоцитов с 35 до 42 *109/л (при норме 4-9) , анемия (гемоглобин 109 г/л), увеличение размеров селезенки (по данным УЗИ), что позволило сделать вывод об отсутствии эффекта проводимой противоопухолевой терапии. Следует отметить, что столь тяжелый тромбоцитоз чреват трудно прогнозируемыми осложнения со стороны системы гемостаза. Возможно как острое образование тромбов, локализация которых в плаценте может привести к внутриутробной гибели плода, так и быстрый переход в неуправляемое массивное кровотечение. А если усилить химиотерапию, что вполне логично, исходя из течения болезни — возможны осложнения как у матери, так и у плода.
После всесторонней оценки ситуации ведущими специалистами города* было принято решение о необходимости добавлении к терапии гидроксикарбамида (традиционный препарат для лечения эссенциальной тромбоцитемии). Была тщательно разработана система контроля за состоянием пациентки и логистика действий докторов при неблагоприятном развитии событий. Определена акушерская тактика: с развитием спонтанной родовой деятельности вести роды через естественные родовые пути в присутствии выездной реанимационной гематологической бригады, учитывая высокий риск декомпенсации системы гемостаза с развитием массивного кровотечения, связанного с основным заболеванием. В случае возникновения показаний к экстренному кесареву сечению, хирургическую профилактику кровотечения (перевязку внутренних подвздошных артерий и др.) готовы были выполнить врачи-хирурги совместно с акушерами-гинекологами. Надо отметить, что антенатально (до родов) у малыша по данным ультразвукового исследования была диагностирована диафрагмальная грыжа, и к планированию родов и послеродового периода были подключены специалисты Филатовской детской больницы (ДГКБ №13).
Определена акушерская тактика: с развитием спонтанной родовой деятельности вести роды через естественные родовые пути в присутствии выездной реанимационной гематологической бригады, учитывая высокий риск декомпенсации системы гемостаза с развитием массивного кровотечения, связанного с основным заболеванием. В случае возникновения показаний к экстренному кесареву сечению, хирургическую профилактику кровотечения (перевязку внутренних подвздошных артерий и др.) готовы были выполнить врачи-хирурги совместно с акушерами-гинекологами. Надо отметить, что антенатально (до родов) у малыша по данным ультразвукового исследования была диагностирована диафрагмальная грыжа, и к планированию родов и послеродового периода были подключены специалисты Филатовской детской больницы (ДГКБ №13).
Общие усилия специалистов нашей клиники и оправданный риск были вознаграждены. Активность заболевания удалось уменьшить и дождаться наступления самостоятельных естественных родов в доношенном сроке беременности.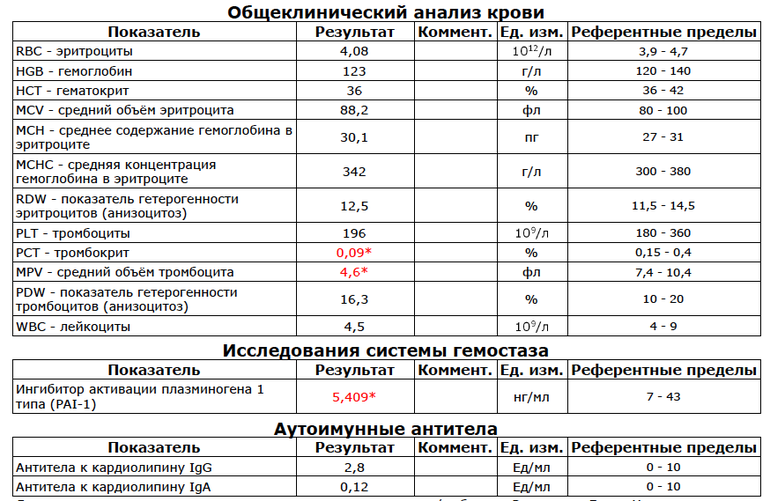 На сроке 38 недель родился живой доношенный мальчик 3240гр./50 см. Через 2 часа после рождения малыш был переведен в отделение хирургии Филатовской деткой больницы, прооперирован в первые сутки лапароскопическим доступом, и через две недели мама и малыш уже были дома. Так слаженная, оперативная и высокопрофессиональная работа команды акушеров-гинекологов, гематологов, гемостазиологов и неонатологов позволила успешно решить все сложные клинические задачи, а наш список побед «Стану мамой вопреки всему» пополнился еще одной счастливой историей.
На сроке 38 недель родился живой доношенный мальчик 3240гр./50 см. Через 2 часа после рождения малыш был переведен в отделение хирургии Филатовской деткой больницы, прооперирован в первые сутки лапароскопическим доступом, и через две недели мама и малыш уже были дома. Так слаженная, оперативная и высокопрофессиональная работа команды акушеров-гинекологов, гематологов, гемостазиологов и неонатологов позволила успешно решить все сложные клинические задачи, а наш список побед «Стану мамой вопреки всему» пополнился еще одной счастливой историей.
*Консилиум в составе:
- Главный врач ГКБ №52 М.А. Лысенко
- Главный внештатный специалист акушер-гинеколог ДЗМ А.С.Оленев
- Главный внештатный специалист гематолог В.В.Птушкин
- Главный внештатный специалист неонатолог В.В.Горев
- Профессор кафедры детской хирургии РНИМУ им. Н.И. Пирогова О.Г. Мокрушина
- Зам. главного врача ГКБ №52 по медицинской части И.Ю. Кокая (родильный дом)
- Зам.
 главного врача ГКБ №52 по хирургической помощи Р.Р.Мударисов
главного врача ГКБ №52 по хирургической помощи Р.Р.Мударисов - Зам. главного врача ГКБ №52 по анестезиологии-реаниматологии С.В.Царенко
- Руководитель гематологической службы ГКБ №52 Е.Н. Мисюрина
- Главный внештатный специалист трансфузиолог ДЗМ, руководитель выездной гемостазиологической бригады А.Ю. Буланов
- Профессор кафедры акушерства и гинекологии РНИМУ им.Н.И.Пирогова П.В.Козлов
- Зав. ОРИТ №5 ГКБ №52 Д.Н.Ярош
- Зав. ОРИТ №6 ГКБ №52 А.В.Буданцев
- Зав. отделением для новорожденных родильного дома ГКБ №52 И.В.Соловьева
Физиологические изменения показателей крови при беременности
Изменение показателей коагулограммы и клинического анализа крови.Изменения в коагулограмме (№№ 1, 2, 3, 4, 190, 164, 194)* беременной это физиологический процесс, связанный с появлением маточно-плацентарного круга кровообращения. Данный процесс связан с эволюционными, приспособительными реакциями организма беременной женщины.
 Организм женщины готовиться к затратам во время вынашивания плода и возможной кровопотери во время родов. При физиологическом течении беременности повышается активность прокоагулянтного звена. Уже на 3-м месяце беременности повышается фибриноген (это фактор I (первый) свёртывающей системы плазмы) и достигает максимальных значений накануне родов. Поэтому гинекологи обоснованно рекомендуют контролировать данный показатель во время беременности (1 раз в триместр, при наличии отклонений данных показателей чаще, 1 раз в неделю). В конце III триместра беременности в сыворотке повышается концентрация фибриногена, что может соответствовать усилению процессов внутрисосудистого свёртывания крови в маточно-плацентарном кровотоке.
Организм женщины готовиться к затратам во время вынашивания плода и возможной кровопотери во время родов. При физиологическом течении беременности повышается активность прокоагулянтного звена. Уже на 3-м месяце беременности повышается фибриноген (это фактор I (первый) свёртывающей системы плазмы) и достигает максимальных значений накануне родов. Поэтому гинекологи обоснованно рекомендуют контролировать данный показатель во время беременности (1 раз в триместр, при наличии отклонений данных показателей чаще, 1 раз в неделю). В конце III триместра беременности в сыворотке повышается концентрация фибриногена, что может соответствовать усилению процессов внутрисосудистого свёртывания крови в маточно-плацентарном кровотоке.Одновременно с повышением фибриногена и активности внешнего пути коагуляции повышается и активность внутреннего механизма свёртывания крови, при этом отмечается укорочение АЧТВ. Изменяются во время беременности и другие звенья системы гемостаза, такие как ингибитор свёртывания — антитромбин III, который имеет белковую структуру и обладает способностью ингибировать два и более факторов свёртывания фибринолиза и систему комплимента. По мере развития беременности происходит постепенное снижение активности антитромбина III. У беременных женщин, начиная с ранних сроков беременности, уровень D-димера в крови постепенно повышается. К концу срока беременности значения его могут быть в 3 — 4 раза выше исходного уровня. Волчаночный антикоагулянт не должен вырабатываться в норме у беременной. У беременных могут наблюдаться незначительные изменения общего анализа крови (№5)*. Такие показатели как гемоглобин, гематокрит могут снижаться во второй половине беременности, а лейкоциты повышаться (№119)*.
По мере развития беременности происходит постепенное снижение активности антитромбина III. У беременных женщин, начиная с ранних сроков беременности, уровень D-димера в крови постепенно повышается. К концу срока беременности значения его могут быть в 3 — 4 раза выше исходного уровня. Волчаночный антикоагулянт не должен вырабатываться в норме у беременной. У беременных могут наблюдаться незначительные изменения общего анализа крови (№5)*. Такие показатели как гемоглобин, гематокрит могут снижаться во второй половине беременности, а лейкоциты повышаться (№119)*.
Изменения биохимических показателей
При беременности снижение общей концентрации белка в плазме крови обусловлено как частичным разведением, в результате задержки жидкости в организме, так и понижением концентрации альбумина (№10)*. Снижение альбумина обусловлено усиленным расходованием его на биосинтетические процессы. Однако нельзя исключить фактор повышения проницаемости сосудов и перераспределение жидкости и белка в межклеточном пространстве, нарушение гемодинамики. Изменение концентрации белков крови обнаруживаются и на протеинограмме. В первый и во второй триместр беременности уменьшается альбумин, что связано с физиологической гиперволемией. В третьем триместре выявляется увеличение альфа-1-глобулиновой фракции (№29)*, альфа-фетопротеина (№ 92)*. Альфа-2-глобулиновая фракция (№29)* может повышаться за счет белков, связанных с беременностью (начинают повышаться с 8-12 недели беременности и достигают максимума в III триместре). Бетта-глобулины (№29)* увеличиваются из-за роста концентрации трансферрина (№50)*. Также в большинстве случаев наблюдается незначительное увеличение уровня гамма-глобулинов (№29)*.
Изменение концентрации белков крови обнаруживаются и на протеинограмме. В первый и во второй триместр беременности уменьшается альбумин, что связано с физиологической гиперволемией. В третьем триместре выявляется увеличение альфа-1-глобулиновой фракции (№29)*, альфа-фетопротеина (№ 92)*. Альфа-2-глобулиновая фракция (№29)* может повышаться за счет белков, связанных с беременностью (начинают повышаться с 8-12 недели беременности и достигают максимума в III триместре). Бетта-глобулины (№29)* увеличиваются из-за роста концентрации трансферрина (№50)*. Также в большинстве случаев наблюдается незначительное увеличение уровня гамма-глобулинов (№29)*.
Незначительные изменения С-реактивного белка (№43)*, наблюдаемые чаще в ранние сроки беременности, могут быть реакцией организма на процессы пролиферации (усиленного деления клеток). Изменение объёма циркулирующей крови (ОЦК) и кровоснабжения почек приводит к изменениям азотовыделительной функции почек. Происходит задержка и накопление азотистых веществ, при этом количество мочевины (№26)* снижается, особенно в поздние сроки беременности в связи с повышением утилизации белка (положительный азотистый баланс).
Креатинин (№22)* снижается максимально в I — II триместре (его концентрация может снижаться почти в 1,5 раза), что связано с ростом объёма мышечной массы матки и плода. Уровень мочевой кислоты (№27)* чаще снижен за счёт усиления кровоснабжения почек, но даже незначительные нарушения функции почек могут привести к повышению данного показателя, и это расценивается как симптомы токсемии.
Существенно изменяется во время беременности липидный обмен (профиль №53)*. Так как усиливаются окислительные процессы, происходит повышенная утилизация холестерина в надпочечниках, плаценте. Это приводит к компенсаторной транзиторной гиперхолестеринемии, характеризующаяся увеличением показателей холестерола, ЛПВП. Уровень ЛВПП практически не изменяется. Повышение уровня эстрогенов приводит к гипертриглицеридемии, чему способствует гипопротеинемия, функциональный холестаз. При этом усиливается отложение жира в молочных железах, подкожно-жировой клетчатке, данный процесс также связан с увеличением перехода углеводов в жиры за счёт повышения выработки инсулина.
Показатель, отражающий уровень эндогенной секреции инсулина это С-пептид (№148)*. Показатели глюкозы (№16)* могут меняться незначительно, не достигая при этом уровня гипергликемии. Так как во время беременности повышается скорость клубочковой фильтрации и повышается проницаемость эпителия почечных канальцев, то периодически может наблюдаться глюкозурия (физиологическая). Чаще глюкозурия появляется на сроке беременности 27 — 36 недели. Особенностями минерального обмена у здоровых беременных по сравнению с небеременными женщинами является задержка в организме солей натрия, калия, хлора (№39)*, фосфора (№41)*, именно изменения показателей фосфора в организме беременной связано с повышением щёлочной фосфатазы (№36)*. Это обусловлено изменениями во время беременности со стороны костной ткани и изменениями со стороны печени. Как известно, во время беременности повышается потребность в солях кальция, которые необходимы для формирования скелета плода, и у мамы может наблюдаться дефицит кальция (№37)*. Гипокальциемия у беременных может проявляться в судорогах мышц, спастических явлениях. Повышение потребления железа во время беременности может приводить к анемии. Характеризуется данное состояние снижением железа (№48)*, ферритина (№51)*, витаминов: В12 (№117)*, фолиевой кислоты (№118)*. Изменения в эндокринной системе
Гипокальциемия у беременных может проявляться в судорогах мышц, спастических явлениях. Повышение потребления железа во время беременности может приводить к анемии. Характеризуется данное состояние снижением железа (№48)*, ферритина (№51)*, витаминов: В12 (№117)*, фолиевой кислоты (№118)*. Изменения в эндокринной системе
Гипофиз, особенно передняя доля, увеличивается. Гормоны гипофиза АКТГ (№100)*, пролактин (№61)* играют большую роль в изменении обменных процессов организма беременной. Поэтому эти гормоны могут быть повышены. Плацента, также обладает гормональной активностью. В ней вырабатывается прогестерон (№63)*, эстриол свободный (№134)*, б-ХГЧ (№66)*, данные гормоны схожи по своему действию с соматотропином (№99)*. Претерпевает изменения и щитовидная железа, она несколько увеличивается, и в первой половине беременности отмечается её гиперфункция. Наблюдается повышение Т4 свободного (№55)*, при нормальных показателях Т4 (№54)*. Также отмечается усиление функции паращитовидных желёз относительным повышением паратгормона (№102)*. Выработка ФСГ (№59)* во время беременности снижается.
Выработка ФСГ (№59)* во время беременности снижается.
* — Номера исследований в Независимой лаборатории ИНВИТРО.
При подготовке статьи использовались данные «Бюллетеня Лабораторной Службы» №9, 2001 г.
Общий анализ крови у беременной
Итак, что же отличает нормальную кровь небеременной женщины от крови беременной?
Прежде всего, это количество плазмы.⠀
Объем циркулирующей крови при беременности постепенно увеличивается, так как мама работает за себя и за будущего малыша. Во время беременности происходит физиологическое снижение некоторых параметров: снижается общее количество эритроцитов и соответственно, гемоглобина. Теперь ВНИМАНИЕ! для диагностики анемии беременных недостаточно только этих показателей. При сниженном количестве гемоглобина (ниже 110) и эритроцитов (ниже 3,5) рекомендовано не сразу выставлять диагноз АНЕМИЯ, а посмотреть еще на несколько параметров:⠀
✔️Форма эритроцитов. ⠀
⠀
Зрелый, богатый железом эритроцит — это двояковпуклый диск, который в анализе крови выглядит ярким кругом. А если он бледное кольцо, меньшее по размеру то вы увидите в анализе -«гипохромия» и «анизоцитоз» — верные признаки анемии.⠀
Как убедиться?➡️⠀
✔️Определение ферритина крови.⠀
Именно этот анализ показывает наличие железа в закромах организма. Только он даст ответ на вопрос: это просто незначительное разбавление крови беременной или все-таки болезненное состояние, требующее терапии. Более того, как раз уровень ферритина является показателем эффективности проведенного лечения. Не гемоглобин в общем анализе крови(!), а ферритин в дополнительном.⠀
Вторая особенность:
✔️общее количество лейкоцитов — лейкоцитоз (в среднем до 11х10 в 9ст.)
чем выше срок беременности — тем большее количество лейкоцитов. Организм реагирует таким образом на то, что в организме «кто-то еще, не совсем свой»
кстати, именно по этой причине количество лейкоцитов увеличено в вагинальном мазке, а никак не с воспалением!
✔️увеличение СОЭ — скорость оседания эритроцитов.
Сила, которая заставляет эритроциты склеиваться друг с другом, оседать — это изменение состава крови. Это бывает при инфекциях, воспалительных заболеваниях, травмах.
во время всех этих состояний увеличивается количества свободного белка в крови и он оседает на поверхности эритроцита, тот тяжелеет и быстрее прилипает к «собрату».
Во время беременности в составе крови увеличивается количество белков и под их тяжестью эритроциты быстрее и в бОльшем количестве оседают.
Поэтому, если возникло сомнение в цифрах СОЭ, и есть подозрение на воспалительный процесс — необходимо сдать еще один анализ — ПРОКАЛЬЦИТОНИН. это единственный неспецифический маркер воспаления у беременных женщин.
Индивидуально проконсультироваться, пройти диагностику, сделать разбор анализов Вы можете у наших врачей акушеров-гинекологов по предварительной записи по телефону +7 3452 593957 или онлайн
Общий анализ крови – расшифровка показателей ОАК
Кровь – это наиважнейшая материя организма, выполняющая регуляторную, питательную, выделительную, дыхательную и другие функции.
На 50% кровь состоит из плазм. Это многокомпонентная жидкость, включающая в свой состав микроэлементы, ферменты и гормоны. Другие 50% принадлежат клеткам крови, каждая из которых выполняет свою уникальную роль.
Любое заболевание, будь то воспалительного, онкологического, аутоиммунного или метаболического характера, отражается на качественном и количественном составе крови. И поэтому диагностика болезней начинается именно с назначения общего анализа крови.
Определение и цели назначения
ОАК (общий анализ крови) – это способ лабораторной диагностики для оценки состояния организма и поиска источника патологии. Этот анализ может назначить врач любой специальности. В каких случаях назначается ОАК:
- Для профилактики на медицинских осмотрах. Состав крови относительно постоянен и крайне редко выходит за рамки границ нормы у здорового человека. А некоторые болезни могут долгое время не влиять на самочувствие, и тогда профилактическая сдача станет поводом для последующего обследования.
- При появлении первых симптомов недомогания. Анализ в этом случае может позволить определить природу болезни, степень интенсивности воспаления или аллергической реакции.
- ОАК могут назначить повторно, чтобы отследить течение болезни через определенное время. Также для оценки эффективности проводимой терапии.
Какие показатели входят в ОАК
В общий анализ крови входят следующие показатели: эритроциты, гемоглобин, лейкоциты, цветовой показатель, гематокрит, ретикулоциты, тромбоциты, СОЭ.
Лейкоцитарная формула в некоторых лабораториях расписывается по умолчанию, в некоторых необходима пометка врача. Она включает в себя следующие показатели: эозинофилы, базофилы, палочкоядерные и сегментоядерные нейтрофилы, лимфоциты, моноциты.
Ниже представлена таблица норм для общего анализа крови:
| Показатель | Лабораторное обозначение | Норма (женщины) | Норма (мужчины) | Единица измерения |
| Эритроциты | RBC | 3,8-4,5 | 4,4-5,0 | 1012/л |
| Гемоглобин | HGB | 120-140 | 130-160 | г/л |
| Лейкоциты | WBC | 4,0-9,0 | 4,0-9,0 | 109/л |
| Цветовой показатель | ЦП | 0,8-1,0 | 0,8-1,0 | |
| Гематокрит | HCT | 35-45 | 39-49 | % |
| Ретикулоциты | RET | 0,2-1,2 | 0,2-1,2 | % |
| Тромбоциты | PLT | 170,0-320,0 | 180,0-320,0 | 109/л |
| СОЭ | ESR | 2-15 | 1-10 | мм/час |
| Лейкоцитарная формула: | ||||
| Базофилы | BAS | 0-1 | 0-1 | % |
| Эозинофилы | EO | 0,5-5 | 0,5-5 | % |
| Миелоциты | 0 | 0 | % | |
| Метамиелоциты | 0 | 0 | % | |
| Нейтрофилы палочкоядерные | NEUT | 1-6 | 1-6 | % |
| Нейтрофилы сегментоядерные | NEUT | 47-67 | 47-67 | % |
| Лимфоциты | LYM | 18-40 | 18-40 | % |
| Моноциты | MON | 3-11 | 3-11 | % |
В некоторых пунктах норма общего анализа крови для взрослых отличается от детской.
Например, норма гемоглобина у ребенка 110-145 г/л, лейкоцитов 5,0-12,0 109/л, содержание лимфоцитов может быть в пределах 26-60%. Остальные показатели анализа крови соответствуют референсным значениям для взрослых.
По приказу Министерства Здравоохранения в первый год жизни у ребенка берут кровь на общий анализ 4 раза, затем в 1 год 6 месяцев, а после ежегодно, начиная с двух лет. Такие меры необходимы для раннего поиска заболеваний крови, анемий, инфекций.
Расшифровка общего анализа крови
Ниже расписаны самые основные показатели ОАК, их функции в организме, причины отклонения в сторону повышения или понижения.
ЭритроцитыЭто небольшие эластичные клетки, содержащие в своей цитоплазме гемоглобин. За счет эластичности они с легкостью проходят через сосуды любого калибра. Они производятся в костном мозге, жизнеспособность одной клетки около 3-4 месяцев.
Эритроциты выполняют следующую функцию: они несут кислород из легких во все ткани и органы человека, и по обратному пути от тканей к лёгким приносят углекислый газ. Всё это происходит путём присоединения газов к гемоглобину эритроцита.
Норма эритроцитов при расшифровке анализов в среднем от 3,8 до 5,0 1012/л
- повышение эритроцитов в общем анализе крови возможно при обезвоживании организма вследствие рвоты и диареи, болезнях системы крови (эритремия, болезнь Вакеза), сердечной и дыхательной недостаточности.
- их снижение может быть при кровопотерях, лейкозах и лимфомах, врожденных дефектах кроветворения, гемолитической анемии, онкологии, недостаточном употреблении белка, железа и витаминов.
Следует помнить, что норма эритроцитов, как и других показателей, может отличаться в разных лабораториях. В которых, к тому же, не исключены погрешности. Поэтому не всегда пограничный результат свидетельствует о серьезной болезни.
ГемоглобинГемоглобин – это железосодержащий белок, который находится в эритроцитах. Именно за счёт него выполняется функция газообмена между легочной тканью и всеми клетками организма. Отклонение уровня гемоглобина от нормы может стать причиной плохого самочувствия человека, его слабости, быстрой утомляемости. Это связано с недостатком кислорода в органах, в том числе головном мозге.
Нормальное содержание гемоглобина в общем анализе крови в среднем 120-160 г/л, зависит от пола и возраста обследуемого.
- Повышение гемоглобина может произойти в связи с обезвоживанием вследствие сахарного диабета, рвоты и диареи, в связи с сердечной недостаточностью, передозировки мочегонными препаратами, легочной недостаточностью, пороками сердца, болезнями крови и мочевыделительной системы.
- Снижение гемоглобина в общем анализе крови возможно при анемиях различного генеза и других заболеваниях крови, кровопотерях, недостаточном употребление белка, витаминов, железа
Это белые клетки крови, синтезируемые в костном мозге. Выполняют важнейшую функцию защиты в организме, направленную на инородные предметы, инфекции, чужеродные молекулы белка. Также они способны растворять поврежденную ткань организма, что является одним из этапов воспаления. Жизнеспособность этих клеток разнится от нескольких часов до нескольких лет.
Норма лейкоцитов в общем анализе крови соответствует 4,0-9,0 109/л.
- Повышение лейкоцитов в ОАК возможно из-за физиологических погрешностей (беременность, сдача крови после приема пищи, тяжелой физической нагрузки, после прививок), воспалительных процессов системного или местного характера, обширных травмах и ожогах, активных аутоиммунных заболеваний, в послеоперационном периоде, при онкологии, лейкозах и лейкемиях.
- Если при расшифровке анализа крови лейкоциты снижены, допустимо наличие вирусных инфекций, системных аутоиммунных заболеванияй, лейкозов, лучевой болезни, гиповитаминоза. Также может повлиять прием цитостатиков и стероидов.
Цветовой показатель (ЦП) определяется расчетным методом по специальной формуле. Он показывает среднюю концентрацию белка гемоглобина (Hb) в одном эритроците.
В норме ЦП равен 0,8-1,0, без единиц измерения.
- Его повышение может говорить о наличии гиперхромной анемия (дефицит витамина Д).
- Снижение возможно при железодефицитной анемии, постгеморрагической анемии, лейкозах и лимфомах, хронических болезнях органов.
Это показатель отражающий отношение клеток крови (лейкоцитов, эритроцитов, тромбоцитов) к общему объему крови. Анализ проводят путём центрифугирования или с помощью анализаторов.
В норме гематокрит в среднем равен 35-50%.
- Повышение может говорить об эритремии, дыхательной недостаточности, сердечной недостаточности, обезвоживании вследствие сахарного и несахарного диабета, диареи и рвоты.
- Снижение гематокрита может быть из-за анемии, эритроцитопении, почечной недостаточности, беременности (третий триместр).
Это предшественники эритроцитов, их промежуточная форма. Они выполняют функцию газообмена, также как и эритроциты, но с меньшей эффективностью. У здорового человека ретикулоциты при расшифровке составляют 0,2-1,2 % от общего количества эритроцитов.
- Могут быть повышены при постгеморрагическом восстановлении кроветворения, при переезде в горную местность или при лечении анемии.
- Снижаются ретикулоциты в общем анализе крови при ретикулоцитопении (замедленное кроветворение в костном мозге, приводящая к анемии).
Это небольшие плоские клетки крови, не имеющие цвета. Они выполняют несколько важнейших функций – участвуют в свертывании крови, образуют тромбоцитарный тромб, регулируют тонус сосудистой стенки, питают капилляры.
В общем анализе крови норма тромбоцитов равна 180-320 109/л.
- Повышение тромбоцитов при расшифровке анализа возможно при спленэктомии (удаление селезенки), обострении хронических аутоиммунных заболеваний, анемии различного генеза, воспалительных процессах, в послеоперационном периоде, третьем триместре беременности, при онкологии, эритремии.
- Снижаются тромбоциты в ОАК при гемофилии, лекарственной тромбоцитопении, системной красной волчанке, вирусных и бактериальных инфекциях, апластической анемии, синдроме Evans, аутоиммунной тромбоцитопенической пурпуре, тромбозе почечных вен.
Скорость оседания эритроцитов (СОЭ) – это показатель, вычисляемый в процессе лабораторной пробы. Под возжействием антикоагулянтов рассчитывается время оседания эритроцитов, которое зависит от белкового состава плазмы.
Это высокочувствительный показатель, он в норме в среднем равен от 1 до 15 мм в час.
- Повышается при физиологических состояниях повышение (беременность, менструация), при инфекционных заболеваниях, злокачественных новообразованиях, системных аутоиммунных болезнях, болезнях почек, в послеоперационном периоде, при травмах и ожогах.
- Снижается при астено-невротический синдроме, выздоровлении после инфекции, кахексии, длительном приеме глюкокортикоидов, нарушении свертываемости крови, высокой концентрации глюкозы в крови, при черепно-мозговые травмах, приеме НПВС, иммунодепрессантов, антибиотиков.
Это крупнейший подвид лейкоцитов, который в зависимости от зрелости клеток делится на следующие группы – юные нейтрофилы, палочкоядерные и сегментоядерные.
Они выполняют антимикробную функцию, способны к фагоцитозу, участвуют в воспалительной реакции.
Норма нейтрофилов в анализе крови – палочкоядерных 1-6 %, сегментоядерных 47-67 %.
- Повышение нейтрофилов при расшифровке анализа крови возможно при физиологических состояниях (солнечное и температурное воздействие, стресс, болевой синдром и т.д.), при перенесенных инфекциях, болезнях костного мозга, онкологии, приеме некоторых медикаментов, кетоацидозе, отравлении ядами и алкоголем, при паразитозе, аллергии, гипергликемии.
- Снижаются в состоянии после химиотерапии, при ВИЧ/СПИД, апластической анемии, длительном инфекционныеом заболевании, воздействии радиации, дефиците витамина В12 и фолиевой кислоты.
Это также подвид лейкоцитов, представленный в виде Т-лимфоцитов, В-лимфоцитов, К- и NK-лимфоцитов.
Все они участвуют в приобретенном иммунитете, синтезируют антитела, разрушают не только чужеродные, но и собственные патологические клетки (онкологические).
Норма лимфоцитов при расшифровке в ОАК – 18-40%
- Повышение в общем анализе крови может быть при вирусных инфекциях (мононуклеоз, вирусный гепатит и другие), токсопламозе, болезнях крови (лимфолейкоз хронический и острый, лимфома, лейкоз), при отравлении мышьяком, свинцом, приеме леводопы, наркотических обезболивающих.
- Снижаются лимфоциты при туберкулезе, ВИЧ, болезнях крови (лимфогранулематоз, апластическая анемия), терминальной почечной недостаточности, онкологических болезнях в терминальной стадии и в процессе лечения радио- и химиотерапией, приеме глюкокортикоидов.
Это вид крупнейших лейкоцитов, синтезируемых также в костном мозге. Они способны фагоцитировать (поглощать) вирусы, бактерии, опухолевые и паразитарные клетки. Регулируют кроветворную функцию, участвуют в свертывании крови.
Норма анализа крови на содержание моноцитов – 3-11 %.
- повышение моноцитов при расшифровке свидетельствует о вирусных, бактериальных (туберкулез, сифилис, бруцеллез), грибковых и паразитарных инфекциях, воспалении в стадии регенерации, системных аутоиммунных болезнях (системная красная волчанка, ревматоидный артрит), лейкозе.
- снижение моноцитов в анализе крови возможно при гнойно-воспалительных процессах, апластической анемии, в послеоперационном или послеродовом периоде, при приеме стероидов.
Подготовка к сдаче крови
Перед сдачей общего анализа крови нельзя употреблять пищу, пить чай или кофе, курить. Накануне стоит исключить прием алкоголя, жирной пищи. Сдача крови производится чаще всего утром, кровь может быть взята из капилляра или из вены.
Общий анализ крови может отразить заболевание в самых начальных стадиях, но при этом исследование является высокочувствительным. Поэтому для адекватной диагностики стоит выполнять все рекомендации перед сдачей крови.
Стоит ли беспокоиться, если у меня низкий уровень тромбоцитов (гестационная тромбоцитопения)?
Если во время беременности количество тромбоцитов падает ниже нормального уровня, скорее всего, у вас обычное состояние беременности, называемое гестационной тромбоцитопенией. Заболевание поражает примерно одну беременную женщину из 10 и обычно развивается в середине или конце беременности.Количество тромбоцитов обычно проверяется во время обычного анализа крови, который берется на одном из дородовых приемов.
Тромбоциты — это клетки, которые помогают крови свертываться, когда это необходимо.В среднем у взрослых людей содержится от 150 до 450 миллионов тромбоцитов на миллилитр (мл) крови. Беременность естественным образом вызывает небольшое снижение количества тромбоцитов, особенно если вы ждете близнецов. Но для большинства женщин этот показатель остается в пределах нормы. Когда количество тромбоцитов упадет до 100–150 миллионов на мл крови, врач диагностирует легкую гестационную тромбоцитопению.
Если количество тромбоцитов лишь немного ниже нормы, это не должно вызывать у вас или вашего ребенка никаких проблем, и вам не потребуется никакого лечения.Ваша акушерка или акушер будет продолжать контролировать количество тромбоцитов на протяжении всего срока беременности, если оно снизится и дальше. Уровень тромбоцитов вернется к норме через несколько недель после рождения ребенка.
Врачи не уверены, почему возникает гестационная тромбоцитопения, но два фактора могут иметь значение:
- Ваше тело вырабатывает больше жидкой части крови (плазмы), пока вы беременны. Это означает, что тромбоциты более разбавлены, поэтому у вас меньше тромбоцитов на миллилитр крови.Однако это не влияет на работу тромбоцитов.
- Ваше тело естественным образом разрушает тромбоциты, если они не используются, и заменяет их новыми. При беременности этот процесс ускоряется. В результате у вас в крови меньше, но моложе и больше тромбоцитов.
Вам должны предложить дополнительные тесты, если количество тромбоцитов упадет ниже 100 миллионов на мл крови. Это происходит примерно с одной из 100 беременных женщин. Ваш врач классифицирует это как умеренную гестационную тромбоцитопению.Если ваш показатель ниже 50 миллионов на мл крови, ваш врач классифицирует это как тяжелую тромбоцитопению, хотя это бывает очень редко.
Если у вас умеренная или тяжелая тромбоцитопения, скорее всего, она вызвана уже имеющимся у вас заболеванием, например волчанкой. Это когда ваша иммунная система атакует здоровые клетки. Ваш врач спросит, есть ли у вас в семейном анамнезе определенные состояния, которые могут вызывать низкий уровень тромбоцитов, и возьмет дополнительные анализы крови для поиска причины.
В редких случаях некоторые будущие мамы уже имеют не связанный с беременностью тип тромбоцитопении, называемый иммунной тромбоцитопенической пурпурой (ИТП).Симптомы — кровоподтеки, кровоточивость десен и пурпурные пятна на коже, вызванные спонтанным кровотечением.
Некоторые лекарства, такие как гепарин, разжижающий кровь, также могут влиять на количество тромбоцитов.
Если у вас диагностировано основное заболевание, вызывающее низкое количество тромбоцитов, ваш врач будет учитывать это при планировании дородового и послеродового ухода.
Если у вас во время беременности разовьется гестационная тромбоцитопения средней или тяжелой степени, ваш врач порекомендует пройти курс лечения для стабилизации состояния и обеспечения безопасности вашего ребенка.
Какое лечение порекомендует ваш врач, будет зависеть от основной причины вашего низкого количества тромбоцитов. Возможно, вам придется принимать стероидные таблетки или вливать белок крови, называемый глобулином (IVIg). Или ваш врач может порекомендовать вам переливание тромбоцитов или плазмы. Это повысит уровень тромбоцитов в крови.
В зависимости от серьезности вашего низкого количества тромбоцитов и причины, ваш врач может посоветовать вам рожать в родильном отделении. Это связано с тем, что как тяжелая гестационная тромбоцитопения, так и ИТП могут повысить риск послеродового кровотечения.Роды в родильном отделении будут означать, что ваша медицинская бригада сможет действовать быстро, чтобы обезопасить вас и вашего ребенка.
Вы также можете записаться на прием к анестезиологу, чтобы обсудить варианты обезболивания и то, безопасна ли для вас эпидуральная или спинальная анестезия.
Иногда очень низкое количество тромбоцитов может быть признаком проблемы с беременностью. Это может быть редкое осложнение преэклампсии на поздних сроках беременности, называемое синдромом HELLP, которое также вызывает следующие симптомы:
Если у вас есть какие-либо из этих симптомов, немедленно позвоните в родильное отделение.
Что такое преэклампсия и каковы тревожные признаки?
Узнайте, какие симптомы беременности вы никогда не должны игнорировать.Последний раз рассмотрено: апрель 2020 г.
Беременность: лабораторные измерения
Известно, что беременность представляет собой состояние «физиологической анемии» из-за непропорционального увеличения объема плазмы по сравнению с объемом эритроцитов. Это увеличение объема крови необходимо для снабжения плода и плаценты и начинается на очень ранних сроках беременности. Объем плазмы увеличивается на 10-15% уже на 6 неделе беременности и увеличивается на 30-50% по сравнению с объемом до беременности к сроку.Объем эритроцитов, в отличие от этого, увеличивается только на 20-30% в срок. Это повышение вызвано более высоким уровнем эритропоэтина. Таким образом, несмотря на более высокий объем эритроцитов, гематокрит во время беременности будет падать. Наибольшее время диспропорции между объемом плазмы и изменениями объема эритроцитов будет на 28-36 неделях. Анемия во время беременности определяется иначе, чем у небеременных. Чтобы считаться анемией во время беременности, гемоглобин должен быть ниже 11 г / дл в 1 или 3 триместрах.
Другие гематологические изменения во время беременности включают увеличение лейкоцитов, особенно нейтрофилов, и небольшое снижение количества тромбоцитов. Среднее количество лейкоцитов во время беременности составляет около 9-15 тыс. Он увеличивается до срока и может доходить до 25k во время родов. С другой стороны, тромбоциты остаются в пределах нормы для небеременных, но среднее количество тромбоцитов может быть немного ниже, чем у здоровых небеременных женщин. Считается, что «нижний нормальный» диапазон составляет около 106–120 км.
Также есть много изменений в химическом составе крови во время беременности, в основном из-за того же механизма разведения, что и гематокрит. Среди них важны альбумин, общий белок и креатинин. И альбумин, и общий белок уменьшаются примерно на 1 г / дл к середине беременности, а креатинин снижается примерно на 0,3 мг / дл. Для других изменений химического состава см. Таблицу (ниже).
| Тест | Диапазон для небеременных | Эффект беременности | Срок беременности |
|---|---|---|---|
| Химия крови | |||
| Альбумин | 3.5-4,8 г / дл | Уменьшение на 1 г / дл | к середине беременности |
| Кальций | 9,0-10,3 мг / дл | снижение на 10% | Падение постепенно |
| Хлорид | 95-105 мэкв / л | Без изменений | |
| Холестерин | 200-240 мг / дл | Увеличение на 50% | Постоянно поднимается |
| Креатинин | 0,6–1,1 мг / дл | 0.Увеличение на 3 мг / дл | к середине беременности |
| Фибриноген | 200–400 мг / дл | Увеличение в 1,5-3 раза | По сроку |
| Глюкоза, натощак | 65–105 мг / дл | снижение на 10% | Постепенное падение |
| Калий (плазма) | 3,5–4,5 мэкв / л | Уменьшение на 0,2–0,3 мэкв / л | к середине беременности |
| Белок (общий) | 6.5–8,5 г / дл | Уменьшение на 1 г / дл | к середине беременности |
| Натрий | 135–145 мэкв / л | Уменьшение на 2–4 мэкв / л | к середине беременности |
| Азот мочевины | 12–30 мг / дл | Уменьшение на 50% | Первый триместр |
| Мочевая кислота | 3,5–8 мг / дл | снижение на 33% | Первый триместр |
| Химический анализ мочи | |||
| Креатинин | 15–25 мг / кг / сут | Без изменений | |
| Белок | до 150 мг / сут | До 250–300 мг / сут | к середине беременности |
| Клиренс креатинина | 90–130 мл / мин / 1.73 кв.м. 2 | Увеличение на 40–50% | К 16 неделям |
| Ферменты сыворотки | |||
| Щелочная фосфатаза | 30–120 Ед / л | Увеличение от 2 до 4 раз | К 20 неделям |
| Амилаза | 60–180 Ед / л | Спорный | |
| Креатининфосфокиназа | 26–140 Ед / л | Увеличение в 2–4 раза | После родов (также полосы MB) |
| Липаза | 10–140 Ед / л | Без изменений | |
| Аспартатаминотрансфераза (AST) | 5–35 мЕд / мл | Без изменений | |
| Аланинаминотрансфераза (ALT) | 5–35 мЕд / мл | Без изменений | |
| Сформированные элементы крови | |||
| Гематокрит | 36–46% | Уменьшение на 4–7 пунктов | Надир 30–34 недели |
| Гемоглобин | 12–16 г / дл | 1.Уменьшение на 4–2,0 г / дл | Надир 30–34 недели |
| Количество лейкоцитов | 4,8–10,8 x 10 3 / мм 3 | 3,5 x 10 3 / мм 3 увеличение | Постепенное увеличение до срока до 25 x 10 3 / мм 3 в роженице |
| Тромбоциты | 150–400 x 10 3 / мм 3 | Незначительное уменьшение | Постепенный |
Ассоциация поддержки тромбоцитов — для людей с ИТП
Диагноз аутоиммунного заболевания ИТП может изменить многое в вашей жизни, но, к счастью, он не мешает вам забеременеть или родить совершенно здорового ребенка.Хотя нет исследований, подтверждающих позицию о том, что женщина с ИТП не должна беременеть, особое внимание и тесная координация между вашим гематологом, акушером и педиатром могут помочь обеспечить положительный результат.
Низкие тромбоциты и беременность
Первичная иммунная тромбоцитопения нацелена на тромбоциты, маркирует их как чужеродные для иммунной системы, заставляя их выводиться из селезенки, а иногда и из печени. ИТП определяется количеством тромбоцитов ниже 100000 на микролитр крови без какой-либо другой причины для низкого уровня тромбоцитов.
Интересно, что низкий уровень тромбоцитов — нормальное явление во время беременности даже для тех, у кого нет первичного диагноза ИТП. Фактически, тромбоцитопения часто обнаруживается во время беременности и наблюдается от семи до 10 процентов всех беременностей.
При неосложненной беременности количество тромбоцитов часто падает примерно на 10 процентов. Для большинства женщин это падение тромбоцитов не приводит к тромбоцитопении. Но если бы у женщины была нижняя граница нормального диапазона, например 160 000 тромбоцитов на микролитр, а ее количество тромбоцитов упало на 10 процентов до 144 000 на микролитр, она бы стала тромбоцитопенией.Даже если бы в анамнезе не было тромбоцитопении или других медицинских проблем, считалось бы, что у нее гестационная тромбоцитопения (также известная как случайная или доброкачественная тромбоцитопения), которая встречается у пяти-восьми процентов здоровых женщин
Тем не менее, важно определить, является ли низкий уровень тромбоцитов гестационной тромбоцитопенией или другой причиной, такой как ИТП. Исследования помогли определить способы определения того, является ли низкий уровень тромбоцитов во время беременности следствием ИТП или какой-либо другой причиной, а также лучший способ лечения этого состояния.
Специализированная помощь
Врачи, лечащие ИТП, рекомендуют, чтобы на протяжении всей беременности с вами работали акушер, гематолог, педиатр или неонатолог (специалист по лечению новорожденных).
Если женщина с ИТП забеременеет, в третьем триместре у нее может снизиться количество тромбоцитов, что усугубит существующие симптомы. Тем не менее, лечение, такое как внутривенная иммуноглобулинотерапия (ВВИГ) или кортикостероиды (например, преднизон), может быть назначено для повышения количества тромбоцитов и обеспечения безопасного родоразрешения.
Некоторые методы лечения ИТП, применяемые во время беременности, особенно те, которые подавляют иммунную систему (за исключением азатиоприна [Имуран®]) или стимулируют выработку тромбоцитов, не рекомендуются, поскольку они потенциально могут нанести вред плоду. Факторы роста тромбоцитов или агонисты рецепторов тромбопоэтина (ТПО) не рекомендуются во время беременности, поскольку было показано, что они проникают через плаценту. Женщинам также рекомендуется подождать до года после лечения внутривенным вливанием препарата ритуксимаб (Ритуксан® и Мабтера®), прежде чем забеременеть. 3
Кортикостероиды, такие как преднизон, считаются безопасными, поскольку вызывают серьезные врожденные пороки развития. Однако эти препараты связаны с потенциальными побочными эффектами, и некоторые исследования связывают пренатальные кортикостероиды с проблемами психического здоровья в более позднем возрасте ребенка. 4
Узнайте больше о лечении ИТП во время беременности.
Сведения о доставке
У женщин с первичной ИТП есть дополнительные опасения по поводу адекватного количества тромбоцитов для родов (50 000 на микролитр и выше) и для спинальной или эпидуральной процедуры (более 75 000 на микролитр).Большинство врачей рекомендуют поддерживать уровень тромбоцитов на уровне от 20 000 до 30 000 на микролитр на протяжении всей беременности и более 50 000 в ближайшем будущем. Для эпидуральной анестезии потребуется более высокое количество от 80 000 до 100 000 на микролитр.
Нет доказательств того, что кесарево сечение (кесарево сечение) безопаснее для ребенка у матери с низким количеством тромбоцитов, поэтому решение о вагинальных родах или кесаревом сечении должно основываться на наилучшем методе родоразрешения с учетом обстоятельств матери. . 1
Лишь очень небольшой процент детей, рожденных от матерей с первичной ИТП, имеет низкий уровень тромбоцитов при рождении; Нет сообщений о том, что женщины с гестационной тромбоцитопенией рожают новорожденных с низким уровнем тромбоцитов. Попытка измерить количество тромбоцитов у плода сопряжена со значительным риском, поэтому не рекомендуется. Тем не менее, после родов можно безопасно провести анализ пуповинной крови. 2
Грудное вскармливание
Беременность, осложненная ИТП или гестационной тромбоцитопенией, не препятствует безопасному грудному вскармливанию новорожденного.Некоторые врачи обеспокоены тем, что антитромбоцитарные антитела могут передаваться новорожденному с грудным молоком матерей ИТП. Однако нет никаких доказательств того, что дети, находящиеся на грудном вскармливании матерями ИТП, подвергаются повышенному риску. Если у новорожденного сохраняется низкое количество тромбоцитов, может быть полезно прекратить грудное вскармливание. 5
Обновления иммунной тромбоцитопении (ИТП) во время беременности
Смотреть статью
Список литературы
1.Летски Е.А., Гривз М. «Рекомендации по исследованию и лечению тромбоцитопении у беременных и неонатальной аллоиммунной тромбоцитопении. Рабочая группа по гемостазу матерей и новорожденных Целевой группы по гемостазу и тромбозу Британского общества гематологии ». Br J Haematol. 1996 Октябрь; 95 (1): 21-6. http://www.ncbi.nlm.nih.gov/pubmed/8857933
2. Берроуз Р.Ф., Келтон Дж. «Беременность у пациенток с идиопатической тромбоцитопенической пурпурой: оценка рисков для ребенка при родах.”Obstet Gynecol Surv. 1993 декабрь; 48 (12): 781-8. http://www.ncbi.nlm.nih.gov/pubmed/8309660
3. Chakravarty EF et al. «Исходы беременности после воздействия ритуксимаба на мать». Кровь. 2011 Февраля 3; 117 (5): 1499-506. http://www.ncbi.nlm.nih.gov/pubmed/21098742
4. Khalife N et al. «Пренатальное лечение глюкокортикоидами и более позднее психическое здоровье у детей и подростков». PLOS ONE. 2013, 22 ноября. Http://www.plosone.org/article/info%3Adoi%2F10.1371%2Fjournal.pone.0081394
5. Hauschner H et al. «Стойкая неонатальная тромбоцитопения может быть вызвана антителами IgA к тромбоцитам грудного молока матерей с иммунной тромбоцитопенией». Кровь. 2015, 15 июня. Http://www.ncbi.nlm.nih.gov/pubmed/26077397
Низкие тромбоциты — тромбоцитопения во время беременности
У меня тромбоцитопения беременности, которой страдают около 5-7% женщин. У него нет других симптомов, кроме низкого уровня тромбоцитов. К концу беременности количество тромбоцитов ниже нормы и возвращается к нормальному уровню вскоре после родов.Никто не знает, почему это происходит, и это не передается ребенку. Обычно он протекает в легкой форме (количество тромбоцитов превышает 50 и также не предотвращает реальной угрозы для матери).
Проблема с низким уровнем тромбоцитов заключается в том, что невозможно диагностировать разницу между тромбоцитопенией беременности и более серьезным состоянием с низким уровнем тромбоцитов, называемым ИТП, которое иногда впервые диагностируется во время беременности. Это также может быть частью преэклампсии или HELLP-синдрома, которые являются серьезными, но, конечно, имеют другие симптомы.Один только низкий уровень тромбоцитов, если он не очень низкий (ниже 20), кажется, не вызывает беспокойства у экспертов, но может беспокоить некоторых специалистов в области здравоохранения!
Мой низкий уровень тромбоцитов был впервые обнаружен во время обычного общего анализа крови во время моей первой беременности. Меня направили к гематологу в больницу, который сказал, что не будет беспокоиться, пока мой уровень тромбоцитов будет выше 80, что было (просто).
Ближе к концу той беременности акушер попытался запаниковать моих акушерок, сказав, что я истечу кровью и что было безумием думать о домашних родах в таких обстоятельствах.В этот момент вмешался мой терапевт и поговорил с Венди Сэвидж (которая тогда была главным акушером в нашей местной больнице), которая вернулась к исследованиям и сказала, что нет большего риска, связанного с домашними родами, связанного с количеством моих тромбоцитов. Домашние роды прошли, проблем не было, и больше ничего не было сказано.
У меня снова было то же состояние во время второй беременности, но никто не обратил на это внимания вслепую, когда я представился человеком, страдающим гестационной тромбоцитопенией. Опять же, очередные простые домашние роды.
Третья (текущая) беременность, повторяется. У меня были тромбоциты на самом низу «нормального» уровня, т.е. 150 при моем бронировании, и ожидаю, что они продолжат падать во время беременности. Я собираюсь родить еще раз дома и не ожидаю, что это вызовет какие-либо проблемы.
Клэр Дэвис
В моей местной больнице проводят полный анализ крови, который включает уровень тромбоцитов.
Подруге «А», Primigravida, зарегистрированной для домашних родов с бригадой сообщества, говорят, что у нее пониженное количество тромбоцитов, и когда она просит о приеме у гематолога, он говорит, что не стоит беспокоиться, пока тромбоциты не упадут ниже 100.Ее не опускается ниже 113, а домашние роды состоялись два месяца назад.
У подруги «B», второй беременной женщины, не имеющей в анамнезе ИТП при первых родах, происходит то же самое, за исключением того, что на этой неделе у нее уровень тромбоцитов достигает 98. Консультант OB сказал домашнее рождение, и они только что сделали другое испытание, которое я надеюсь установить IgG и т. Д. Они сказали ей, что для нее, а также для младенца могут быть риски кровотечения, и они хотят, чтобы она в больнице проверила младенца сразу после рождения.
Меня попросили быть помощником в качестве акушерки при этих родах, и хотя у меня нет проблем с тем, чтобы дать им всю информацию, которая у меня есть, и сказать им, что, как только они получат информацию, они должны сесть и посмотреть внутри, чтобы увидеть, чувствуют ли они оба в безопасности и верят ли они, что все в порядке, или испытывают укол сомнения.Этот приступ сомнения сам по себе, вероятно, вызовет некоторую проблему на своем пути (на мой взгляд).
Однако мне не удалось получить достаточно информации, чтобы удовлетворить мои собственные вопросы.
1) Если бы я беспокоился о кровотечении, разве я не смотрел бы на проблемы HELLP и проверял печень?
2) У меня возникают проблемы с экстраполяцией процентов диагностированных низких тромбоцитов на истинную ИТП и доброкачественную гестационную разновидность, поскольку процент женщин, указанных в том, что я исследовал, включает тех матерей впервые, с которыми вы можете диагностировать только ретроспективно, и мои друг — второй таймер.Как вы все думаете, какова реальная вероятность того, что это действительно так?
3) Если у мамы нет заболевания, но могут быть проблемы с ребенком, почему нельзя сдать пуповинную кровь прямо в местную больницу (8 миль) и протестировать ее после домашних родов .. т. Е. Образец нестабилен по своей природе?
4) Если образец положительный и у ребенка была Таня
Случайная тромбоцитопения беременности, Клэр Дэвис
У меня была случайная тромбоцитопения во время всех трех моих беременностей, и я как можно лучше узнала о состояниях с низким содержанием тромбоцитов.
Уровень 98 тромбоцитов для друга Б не кажется опасным для кровотечения. У меня 86 тромбоцитов, у меня ранние роды, и все здесь счастливы! Мой гематолог спокойно относился к домашним родам, пока количество тромбоцитов оставалось выше 80, и я бы поспорил за 70, поскольку, судя по статьям о низком уровне тромбоцитов, которые я прочитал, количество 70 все еще считается легкой тромбоцитопенией (и не вызывает кровотечений риск для матери).
Невозможно сказать, связаны ли низкие тромбоциты у подруги Б с этой легкой тромбоцитопенией или с более серьезным состоянием с низким уровнем тромбоцитов, и правильный диагноз будет возможен только после родов, когда мы увидим, вернется ли ее количество тромбоцитов к норме и есть ли у ребенка низкие тромбоциты.В более серьезных случаях можно ожидать более серьезного падения количества тромбоцитов на более раннем этапе беременности, но это происходит не во всех случаях.
Во время моей первой беременности у меня в анамнезе не было низкого уровня тромбоцитов, но я родила дома с числом тромбоцитов 80-90. У ребенка брали пуповинную кровь при рождении, и все. К счастью, все было хорошо. Когда у Флоры взяли на анализ пуповинную кровь, это было сделано без каких-либо срочности. Я не думаю, что с тромбоцитами 80-90 и никакими другими симптомами кто-то действительно верил, что я страдаю от пугающего состояния.
Венди Сэвидж (которая в то время была старшим акушером, занимавшимся моим лечением) проверила свое исследование и пришла к выводу, что домашние роды с тромбоцитами такого уровня не более опасны, чем любые другие роды.
Клэр Дэвис
[email protected]
Клэр написала: « У меня количество тромбоцитов 86, у меня преждевременные роды, и все здесь счастливы! ».
Она родила Мод дома после нежных 13-часовых родов.Мод весила 10 фунтов 2 унции (4,6 кг), и Клэр сказала: « Мне не нужны были никакие швы, мне не проводились вагинальные обследования, большую часть дня у меня были прекрасные акушерки, а другие девушки встретили свою сестру через несколько минут после нее. рождение ».
У Клэр не было синтометрина и аномальной кровопотери.
ПИСЬМО К GP
Уважаемый доктор Б…
Спасибо за замечание о моих тромбоцитах. Я просто хотел сообщить вам, что я не собираюсь сдавать дополнительные анализы крови для контроля уровня тромбоцитов, если у гематолога нет веских причин, по которым мы должны продолжать «пристально следить» за ними, пока не родится ребенок.
Как вы знаете, во время обеих предыдущих беременностей у меня была легкая тромбоцитопения. С этим явлением не было никаких проблем — ни для меня, ни для моих дочерей. Оба раза у меня были полностью естественные роды с физиологическими третьими стадиями родов, и у меня не было аномальной кровопотери. Ни у одной из дочерей не было низкого уровня тромбоцитов. У меня не было других «осложнений» во время беременности, и количество моих тромбоцитов возвращалось к нормальному уровню вскоре после каждых родов.
Все это приводит меня к выводу, что я одна из 7% (приблизительно) женщин, которые испытывают «случайную тромбоцитопению во время беременности», а не какое-либо из более серьезных состояний, которые могут быть связаны с низким уровнем тромбоцитов — ИТП, HELLP-синдром, пред -эклампсия и т. д. Я как можно больше читал об этих состояниях, и все, что я прочитал, указывает на то, что случайная тромбоцитопения во время беременности не представляет риска для матери или плода / младенца и вполне может быть просто физиологическим вариантом беременности, а не заболеванием. .Случайная тромбоцитопения во время беременности всегда протекает в легкой форме (уровни остаются выше 70 000 / мкл в 100% случаев, зарегистрированных в исследованиях), поэтому я не вижу причин для «пристального наблюдения» за моими тромбоцитами.
Конечно, невозможно со 100% уверенностью исключить возможность того, что мое относительно низкое количество тромбоцитов сейчас является показателем одного из более серьезных состояний, а не просто рецидивом предыдущей случайной тромбоцитопении во время беременности. Однако это могло бы показаться мне очень и очень маловероятным.Я не хочу «управлять» последними неделями моей беременности на основе очень маловероятного худшего сценария.
Я понимаю, что я не гематолог и имею доступ только к общедоступной информации о тромбоцитопении во время беременности. Мне было бы интересно услышать, по каким причинам гематолог предлагает тщательный мониторинг уровня моих тромбоцитов — возможно, есть более современные исследования, которые противоречат тому, что я прочитал? На данном этапе я чувствую, что гематолог слишком осторожен и рекомендует уровень наблюдения, который мне не подходит.
Я намерен провести эти последние несколько дней или недель моей беременности, расслабляясь, наслаждаясь собой и готовясь к новым простым родам, не беспокоясь о потенциальных проблемах, которые, по моему мнению, не существуют. Пожалуйста, позвоните мне … .. и расскажите о проблемах гематолога. В противном случае я с нетерпением жду встречи с вами 4 сентября на обычном дородовом приеме.
Спасибо
Клэр Дэвис
У меня было низкое количество тромбоцитов во время моей первой беременности (назначенной для домашних родов с акушеркой по месту жительства) после обычного анализа крови на 34 неделе.Моим счетом было 79, и моя акушерка, которая все равно не казалась уверенной в том, что родит меня дома, пыталась поставить пугающие средства на то, чтобы вызвать кровотечение до смерти в случае ПРК, и пыталась уговорить меня лечь в больницу.
На этом конце беременности я была очень решительно настроена не ложиться в больницу без крайней необходимости и связалась с AIMS и несколькими независимыми акушерками. В результате я забронировал 37 недель у одной из независимых акушерок, которая была замечательной и проделала большую работу за оставшееся немного времени, чтобы выяснить, как обстоят дела с тромбоцитами.Один из людей, с которым она связалась, был диетологом, и по ее совету я начал принимать две добавки: морскую плазму и экстракт свеклы. Я также согласился сдавать еженедельные анализы крови, чтобы следить за ситуацией.
Моя акушерка написала консультанту-гематологу в больницу за советом. Считалось, что диагноз — хроническая идиопатическая или иммунная тромбоцитопения, но это не могло быть подтверждено без дополнительных тестов.
Точка отсечения, которую они использовали бы для вмешательства для управления родами, была 70.В этом случае они «предпочли бы дать пациенту терапевтическое испытание внутривенных иммуноглобулинов до начала родов, чтобы убедиться, что она реагирует на них и что ей не требуется фактическая инфузия тромбоцитов. Тогда план будет заключаться в том, чтобы дать ей терапевтический внутривенный иммуноглобулин или тромбоциты, в зависимости от ситуации, и вызвать ее. К сожалению, мы не можем позволить себе позволить ей рожать естественным путем, так как реакция на лечение может быть очень короткой ……………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………………… риск потери большого объема крови из-за ПРК, если количество ее тромбоцитов было менее 50 ……… В заключение, я не считаю, что эта женщина вообще подходит для домашнего заключения, и она должна находиться под активным уходом Консультант акушер.Роды должны проходить под наблюдением в сотрудничестве с гематологическим отделением, чтобы обеспечить безопасные роды ».
Мой уровень тромбоцитов стабилизировался на уровне 79, как только я начал принимать добавки, и моя акушерка была рада доставить меня домой, я не могу вспомнить, какие меры предосторожности были приняты дома в отношении количества тромбоцитов, я знаю, что у нас был синтометрин в холодильник.
У меня не было тестов или вмешательств, предложенных этим гематологом, и у меня начались роды естественным путем.Мой сын родился дома после 21-часового труда и весил 8 фунтов 8 унций. У меня было небольшое кровотечение из слез, когда он вышел, прижав руку к лицу. Поэтому я согласился получить синтометрин, чтобы акушерки могли быстро выяснить, откуда идет кровотечение. Все было нормально, примерная кровопотеря 400мл.
Вот и все, что нужно для продуктов крови, индукции и двух консультантов «для обеспечения безопасных родов» !!
Между прочим, у меня только что родился второй ребенок дома с той же акушеркой, и на этот раз у меня осталось больше тромбоцитов (я принимала те же добавки, что и раньше), только снизившись со 164 на 9 неделе до 144 на 32 неделе.
Руфь
Ссылки на другие источники информации:
Тромбоцитопения во время беременности, Абдул Рахим Гари-Бай, Фачарц (гематология)
(www.kfshrc.edu.sa/annals/182/97-160.html)
Тромбоцитопения при беременности, Джеймс Н. Джордж, доктор медицины
(http://moon.ouhsc.edu/jgeorge/Tpreg.html)
AH обновлено 20 мая 2002 г.
Преэклампсия — Симптомы и причины
Обзор
Преэклампсия — это осложнение беременности, характеризующееся высоким кровяным давлением и признаками поражения другой системы органов, чаще всего печени и почек.Преэклампсия обычно начинается после 20 недель беременности у женщин с нормальным артериальным давлением.
При отсутствии лечения преэклампсия может привести к серьезным — даже смертельным — осложнениям как для вас, так и для вашего ребенка. Если у вас преэклампсия, самое эффективное лечение — это роды. Даже после родов вам может потребоваться некоторое время, чтобы поправиться.
Если вам поставили диагноз преэклампсия на слишком раннем сроке беременности, чтобы родить ребенка, перед вами и вашим врачом стоит непростая задача.Вашему ребенку нужно больше времени, чтобы созреть, но вы не должны подвергать себя или своего ребенка риску серьезных осложнений.
В редких случаях преэклампсия развивается после рождения ребенка, состояние, известное как послеродовая преэклампсия.
Симптомы
Преэклампсия иногда развивается без каких-либо симптомов. Высокое кровяное давление может развиваться медленно или внезапно. Мониторинг артериального давления — важная часть дородового наблюдения, поскольку первым признаком преэклампсии обычно является повышение артериального давления.Артериальное давление, превышающее 140/90 миллиметров ртутного столба (мм рт. Ст.) Или выше, зарегистрированное дважды с интервалом не менее четырех часов, является ненормальным.
Другие признаки и симптомы преэклампсии могут включать:
- Избыток белка в моче (протеинурия) или дополнительные признаки проблем с почками
- Сильные головные боли
- Изменения зрения, включая временную потерю зрения, нечеткость зрения или светочувствительность
- Боль в верхней части живота, обычно под ребрами с правой стороны
- Тошнота или рвота
- Снижение диуреза
- Пониженный уровень тромбоцитов в крови (тромбоцитопения)
- Нарушение функции печени
- Одышка, вызванная жидкостью в легких
Внезапное увеличение веса и отек (отек) — особенно лица и рук — могут возникать при преэклампсии.Но они также возникают при многих нормальных беременностях, поэтому не считаются надежными признаками преэклампсии.
Когда обращаться к врачу
Обязательно посещайте дородовые визиты, чтобы ваш лечащий врач мог контролировать ваше кровяное давление. Немедленно обратитесь к врачу или обратитесь в отделение неотложной помощи, если у вас сильные головные боли, помутнение зрения или другие нарушения зрения, сильная боль в животе или сильная одышка.
Поскольку головные боли, тошнота, а также боли и боли являются обычными жалобами на беременность, трудно определить, когда новые симптомы являются просто частью беременности, а когда они могут указывать на серьезную проблему, особенно если это ваша первая беременность.Если вас беспокоят симптомы, обратитесь к врачу.
Причины
Точная причина преэклампсии включает несколько факторов. Эксперты считают, что он начинается в плаценте — органе, который питает плод на протяжении всей беременности. На ранних сроках беременности новые кровеносные сосуды развиваются и развиваются, чтобы эффективно отправлять кровь к плаценте.
У женщин с преэклампсией эти кровеносные сосуды не развиваются и не функционируют должным образом.Они уже, чем нормальные кровеносные сосуды, и по-разному реагируют на гормональные сигналы, что ограничивает количество крови, которая может проходить через них.
Причины этого аномального развития могут включать:
- Недостаточный приток крови к матке
- Повреждение сосудов
- Проблема с иммунной системой
- Определенные гены
Другие нарушения высокого кровяного давления во время беременности
Преэклампсия классифицируется как одно из четырех нарушений высокого кровяного давления, которые могут возникнуть во время беременности.Остальные три:
- Гестационная гипертензия. Женщины с гестационной гипертензией имеют высокое кровяное давление, но не имеют избытка белка в моче или других признаков поражения органов. У некоторых женщин с гестационной гипертензией в конечном итоге развивается преэклампсия.
- Хроническая гипертония. Хроническая гипертензия — это высокое кровяное давление, которое было до беременности или до 20 недель беременности. Но поскольку высокое кровяное давление обычно не имеет симптомов, может быть трудно определить, когда оно началось.
- Хроническая гипертензия с наложенной преэклампсией. Это состояние возникает у женщин, у которых до беременности было диагностировано хроническое высокое кровяное давление, но затем у них развивается повышенное кровяное давление и белок в моче или другие осложнения со здоровьем во время беременности.
Факторы риска
Преэклампсия развивается только как осложнение беременности. К факторам риска относятся:
- История преэклампсии. Личный или семейный анамнез преэклампсии значительно повышает риск преэклампсии.
- Хроническая гипертония. Если у вас уже есть хроническая гипертензия, у вас более высокий риск развития преэклампсии.
- Первая беременность. Риск развития преэклампсии наиболее высок во время вашей первой беременности.
- Новое отцовство. Каждая беременность с новым партнером увеличивает риск преэклампсии больше, чем вторая или третья беременность с тем же партнером.
- Возраст. Риск преэклампсии выше у очень молодых беременных женщин, а также у беременных женщин старше 35 лет.
- Гонка. У чернокожих женщин риск развития преэклампсии выше, чем у женщин других рас.
- Ожирение. Риск преэклампсии выше, если вы страдаете ожирением.
- Многоплодная беременность. Преэклампсия чаще встречается у женщин, вынашивающих двойню, тройню или других близнецов.
- Интервал между беременностями. Риск преэклампсии повышается при рождении детей с разницей менее двух или более 10 лет.
- История определенных состояний. Наличие определенных состояний до беременности, таких как хроническое высокое кровяное давление, мигрень, диабет 1 или 2 типа, заболевание почек, склонность к образованию тромбов или волчанка, увеличивает риск преэклампсии.
- Экстракорпоральное оплодотворение. Ваш риск преэклампсии увеличивается, если ваш ребенок был зачат с помощью экстракорпорального оплодотворения.
Осложнения
Чем тяжелее преэклампсия и чем раньше она возникает во время беременности, тем выше риск для вас и вашего ребенка.Преэклампсия может потребовать искусственных родов и родоразрешения.
Роды путем кесарева сечения (кесарево сечение) могут потребоваться, если есть клинические или акушерские условия, требующие скорейшего родоразрешения. В противном случае ваш врач может порекомендовать запланированные вагинальные роды. Ваш акушерский врач обсудит с вами, какие роды подходят для вашего состояния.
Осложнения преэклампсии могут включать:
- Ограничение роста плода. Преэклампсия поражает артерии, по которым кровь идет к плаценте.Если плацента не получает достаточно крови, ваш ребенок может получать недостаточное количество крови и кислорода и меньше питательных веществ. Это может привести к замедлению роста, известному как ограничение роста плода, низкая масса тела при рождении или преждевременные роды.
- Преждевременные роды. Если у вас преэклампсия с тяжелыми формами заболевания, возможно, вам придется родить раньше, чтобы спасти жизнь вам и вашему ребенку. Недоношенность может привести к дыханию и другим проблемам у вашего ребенка. Ваш лечащий врач поможет вам понять, когда наступает идеальное время для ваших родов.
- Отслойка плаценты. Преэклампсия увеличивает риск отслойки плаценты — состояния, при котором плацента отделяется от внутренней стенки матки перед родами. Сильная отслойка может вызвать сильное кровотечение, которое может быть опасным для жизни как для вас, так и для вашего ребенка.
HELLP-синдром. Синдром HELLP — что означает гемолиз (разрушение красных кровяных телец), повышенное содержание ферментов печени и низкое количество тромбоцитов — является более тяжелой формой преэклампсии, которая может быстро стать опасной для жизни как для вас, так и для вашего ребенка.
Симптомы синдрома HELLP включают тошноту и рвоту, головную боль и боль в правом верхнем углу живота. HELLP Синдром особенно опасен, потому что он представляет собой повреждение нескольких систем органов. Иногда оно может развиваться внезапно, даже до того, как будет обнаружено высокое кровяное давление, или может развиться без каких-либо симптомов.
Эклампсия. Когда преэклампсия не контролируется, может развиться эклампсия, которая по сути представляет собой преэклампсию плюс судороги.Очень сложно предсказать, у кого из пациентов будет преэклампсия, достаточно тяжелая, чтобы привести к эклампсии.
Часто симптомы или предупреждающие знаки, позволяющие предсказать эклампсию, отсутствуют. Поскольку эклампсия может иметь серьезные последствия как для мамы, так и для ребенка, роды становятся необходимыми, независимо от того, как долго протекает беременность.
- Другое повреждение органа. Преэклампсия может привести к повреждению почек, печени, легких, сердца или глаз, а также может вызвать инсульт или другое повреждение головного мозга.Степень повреждения других органов зависит от тяжести преэклампсии.
- Сердечно-сосудистые заболевания. Преэклампсия может повысить риск будущих заболеваний сердца и кровеносных сосудов (сердечно-сосудистых). Риск еще выше, если у вас была преэклампсия более одного раза или у вас были преждевременные роды. Чтобы свести к минимуму этот риск, после родов постарайтесь поддерживать идеальный вес, ешьте разнообразные фрукты и овощи, регулярно занимайтесь спортом и не курите.
Профилактика
Исследователи продолжают изучать способы предотвращения преэклампсии, но до сих пор не выработано четких стратегий.Употребление меньшего количества соли, изменение образа жизни, ограничение калорий или употребление чеснока или рыбьего жира не уменьшают ваш риск. Доказано, что увеличение потребления витаминов С и Е не приносит пользы.
В некоторых исследованиях сообщается о связи между дефицитом витамина D и повышенным риском преэклампсии. Но хотя некоторые исследования показали связь между приемом добавок витамина D и более низким риском преэклампсии, другие не смогли установить эту связь.
Однако в определенных случаях вы можете снизить риск преэклампсии с помощью:
- Аспирин в малых дозах. Если вы сталкиваетесь с определенными факторами риска, включая преэклампсию, многоплодную беременность, хроническое высокое кровяное давление, заболевание почек, диабет или аутоиммунное заболевание, ваш врач может порекомендовать ежедневный прием аспирина в низких дозах (81 миллиграмм), начиная с 12 недель приема. беременность.
- Кальциевые добавки. В некоторых группах населения женщины, у которых до беременности был дефицит кальция — и которые не получали достаточного количества кальция во время беременности из-за своего рациона, — могут получить пользу от добавок кальция для предотвращения преэклампсии.Однако маловероятно, что женщины из США или других развитых стран будут иметь дефицит кальция в такой степени, в которой добавки кальция принесут им пользу.
Важно, чтобы вы не принимали никаких лекарств, витаминов или пищевых добавок без предварительной консультации с врачом.
Перед тем, как забеременеть, особенно если у вас раньше была преэклампсия, рекомендуется быть как можно более здоровым. Похудейте, если вам нужно, и убедитесь, что другие заболевания, такие как диабет, хорошо контролируются.
Забеременев, позаботьтесь о себе — и о своем ребенке — с помощью раннего и регулярного дородового ухода. Если преэклампсия обнаружена на ранней стадии, вы и ваш врач можете работать вместе, чтобы предотвратить осложнения и сделать лучший выбор для вас и вашего ребенка.
Преэклампсия и высокое кровяное давление во время беременности
Артерии: Кровеносные сосуды, по которым обогащенная кислородом кровь от сердца к остальным частям тела.
Индекс массы тела (ИМТ): Число, рассчитанное на основе роста и веса. ИМТ используется, чтобы определить, есть ли у человека недостаточный вес, нормальный вес, избыточный вес или ожирение.
Кесарево сечение: Рождение плода из матки через разрез (разрез), сделанный в брюшной полости женщины.
Хроническая гипертензия: Артериальное давление выше нормального для возраста, пола и физического состояния человека.
Осложнения: Заболевания или состояния, возникшие в результате другого заболевания или состояния.Примером может служить пневмония, возникшая в результате гриппа. Осложнение также может возникнуть в результате такого состояния, как беременность. Пример осложнения беременности — преждевременные роды.
Кортикостероиды: Лекарства, назначаемые от артрита или других заболеваний. Эти препараты также назначают, чтобы помочь легким плода созреть до рождения.
Сахарный диабет: Состояние, при котором уровень сахара в крови слишком высок.
Диастолическое артериальное давление: Сила крови в артериях, когда сердце расслаблено.Это нижнее значение при измерении артериального давления.
Плод: Стадия человеческого развития после 8 полных недель после оплодотворения.
Гестационная гипертензия: Высокое кровяное давление, диагностированное после 20 недель беременности.
Синдром HELLP: Тяжелый тип преэклампсии. HELLP означает h emolysis, e levated l iver энзимов и l ow p количество латлетов.
Высокое кровяное давление: Кровяное давление выше нормального уровня. Также называется гипертонией.
Гипертония: Высокое кровяное давление.
Количество выкидышей: Запись, которая ведется на поздних сроках беременности, о количестве движений плода за определенный период.
Почки: Органы, фильтрующие кровь для удаления отходов, превращающихся в мочу.
Волчанка: Аутоиммунное заболевание, поражающее соединительные ткани в организме.Расстройство может вызывать артрит, заболевание почек, болезнь сердца, заболевания крови и осложнения во время беременности. Также называется системной красной волчанкой или СКВ.
Питательные вещества: Питательные вещества, содержащиеся в пище, такие как витамины и минералы.
Врач акушер-гинеколог (акушер-гинеколог): Врач со специальной подготовкой и образованием в области женского здоровья.
Кислород: Элемент, которым мы вдыхаем, чтобы поддерживать жизнь.
Плацента: Орган, который обеспечивает питательными веществами плод и выводит его отходы.
Отслойка плаценты: Состояние, при котором плацента начала отделяться от матки еще до рождения плода.
Преэклампсия: Заболевание, которое может возникнуть во время беременности или после родов, при котором наблюдается высокое кровяное давление и другие признаки повреждения органов. Эти признаки включают аномальное количество белка в моче, низкое количество тромбоцитов, нарушение функции почек или печени, боль в верхней части живота, жидкость в легких или сильную головную боль или изменения зрения.
Prenatal Care: Программа ухода за беременной женщиной до рождения ребенка.
Недоношенные: Беременность менее 37 недель.
Инсульт: Внезапное прекращение притока крови ко всему или части мозга, вызванное закупоркой или разрывом кровеносного сосуда в головном мозге. Инсульт часто приводит к потере сознания и временному или постоянному параличу.
Систолическое артериальное давление: Сила крови в артериях при сокращении сердца.Это более высокое значение при измерении артериального давления.
Триместр: 3-месячный срок беременности. Он может быть первым, вторым или третьим.
Ультразвуковые исследования: Тесты, в которых звуковые волны используются для исследования внутренних частей тела. Во время беременности можно использовать УЗИ для проверки плода.
Вен: Кровеносные сосуды, по которым кровь от различных частей тела течет обратно к сердцу.
Поведение тромбоцитов при изменении фактора фон Виллебранда во время беременности: последствия гемодилюции и внутренних изменений функции тромбоцитов
Результаты настоящего исследования демонстрируют, что функция тромбоцитов изменяется во время здоровой беременности.В частности, снижается степень взаимодействия тромбоцитов с VWF. Значительное уменьшение количества тромбоцитов, перемещающихся поперек и стабильно прикрепляющихся к VWF, сопровождается снижением скорости транслокации (таблица 2). Эти изменения функции тромбоцитов являются следствием не только гемодилюции, но и внутренних изменений функции тромбоцитов.
Нормальная гемодилюция, связанная с беременностью, сопровождается субоптимальным увеличением количества эритроцитов в кровотоке: процентное увеличение объема крови превышает процентное увеличение количества эритроцитов 17 .Было высказано предположение, что количество тромбоцитов снижается во время беременности из-за увеличения оборота тромбоцитов 18 . Действительно, наши результаты для гемодилюции крови ex — vivo небеременных доноров показывают, что уменьшение количества тромбоцитов или HCT снижает степень взаимодействия тромбоцитов с VWF.
Влияние HCT на взаимодействие тромбоцитов с VWF было отмечено ранее. Чен и др. . 19 сообщили, что количество тромбоцитов, которые прикрепились к VWF, сильно регулируется HCT и скоростью потока.По мере увеличения HCT и скорости потока, перемещая тромбоциты к стенке сосуда, одновременно происходило увеличение адгезии тромбоцитов к VWF 19 . Наша группа совсем недавно подтвердила важность HCT и скорости потока в определении начальной адгезии тромбоцитов к VWF с использованием моделирования потока Стокса и экспериментов с микрофлюидным потоком 16 . При артериальном сдвиговом потоке (1500 с -1 ) более высокий HCT был связан с большим количеством столкновений тромбоцитов / эритроцитов. Столкновения тромбоцитов с эритроцитами сокращают время, необходимое тромбоцитам для миграции через бесклеточный слой к стенке сосуда.По мере того как больше тромбоцитов представлено на стенке сосуда, количество взаимодействий тромбоцитов с VWF также увеличивалось 16 .
Гемодилюция — вероятная причина снижения количества тромбоцитов, взаимодействующих с VWF во время беременности. Однако гемодилюция не может объяснить снижение скорости транслокации тромбоцитов на VWF во время беременности, снижение, которое, как мы обнаружили, не зависит ни от количества тромбоцитов, ни от HCT. Такое снижение скорости транслокации может быть результатом внутреннего изменения функции тромбоцитов, которое происходит исключительно во время беременности, что согласуется с повышенной реактивностью тромбоцитов, обычно наблюдаемой на поздних сроках беременности 3,4,5, 20,21,22 .Временное привязывание тромбоцитов к экспонированному VWF посредством действия GPIbα необходимо для замедления транслокации тромбоцитов в текущем кровотоке в качестве прелюдии к стабильной (нетранслокационной) адгезии; таким образом, взаимодействия GPIbα-VWF являются ключевым детерминантом скорости транслокации. Таким образом, более низкие скорости транслокации, наблюдаемые в нашей группе беременных, могут указывать на повышенную активность GPIbα.
В этом исследовании мы не измеряли относительную поверхностную экспрессию GPIb или других функциональных параметров, таких как поверхностная экспрессия CD62P (дегрануляция α-гранул), CD63 (дегрануляция плотных гранул) и связывание PAC-1, но они, вероятно, играют роль в нашем наблюдения, что функция тромбоцитов в динамических условиях изменяется во время беременности.Холт и др. . с использованием анализа проточной цитометрии изучена экспрессия CD61 (интегрин бета 3 комплекса GPIIb / IIIa), CD42a (GPIX комплекса GPIb-IX-V), CD62P (P-селектин), связывание CD63 и PAC-1 в преэклампсии. , беременные и небеременные с нормальным давлением 23 . Они обнаружили, что базальные уровни экспрессии GPIb, GPIIb / IIIa, P-селектина и PAC-1 не различались между беременными и небеременными женщинами. Интересно, что они обнаружили, что экспрессия CD63 увеличивалась во время беременности на базальных уровнях, отражая более высокий уровень активации тромбоцитов.Об этом повышении CD63, связанном с беременностью, сообщалось ранее 3 . В — vitro стимуляция тромбоцитов беременных и небеременных женщин высокими дозами аденозиндифосфата (АДФ) продемонстрировала повышенный ответ CD62P во время беременности. Стимуляция тромбоцитов АДФ и пептидом, активирующим рецептор тромбина (TRAP), также приводила к увеличению экспрессии CD63, демонстрируя повышенную активацию тромбоцитов при беременности 23 . Недавно наша группа опубликовала исследование новорожденных, в котором мы наблюдали увеличение скорости транслокации тромбоцитов на VWF у недоношенных новорожденных по сравнению с их доношенными сверстниками 15 .Мы предположили, что повышенная скорость транслокации тромбоцитов у недоношенных может быть связана с экспрессией Р-селектина из альфа-гранул тромбоцитов во время активации. P-селектин связывается с VWF, и его более высокая экспрессия после активации тромбоцитов во время беременности 23 может влиять на скорость, с которой тромбоциты перемещаются по VWF.
Используя обычные анализы агрегации тромбоцитов, мы также ранее показали, что реакции агрегации тромбоцитов, вызванные коллагеном и арахидоновой кислотой, увеличиваются по мере прогрессирования беременности 22 .Это сочетается с увеличением спонтанной агрегации тромбоцитов с 1 -го до 3 -го триместра 21 . Это предполагает общую повышенную реактивность тромбоцитов, которая сокращает время активации рецептора GPIIb / IIIa на тромбоците, который отвечает за стабильную адгезию тромбоцитов к VWF 11 . Возможно, неудивительно найти доказательства того, что оба типа рецепторов, критических для взаимодействия тромбоцитов, задействованы как средства компенсации гемодилюции, связанной с беременностью.
Валера и др. . недавно продемонстрировали снижение общего процентного покрытия поверхности тромбоцитами и образования тромбов на покрытой коллагеном поверхности на поздних сроках беременности 24 . Авторы использовали микрожидкостное устройство для сравнения функции тромбоцитов у беременных женщин и здоровых людей в контрольной группе при артериальной (1500 с -1 ) и патологической (4000 с -1 ) скорости потока в течение 2-минутного периода времени. Тромбоциты беременных пациенток также меньше взаимодействуют с иммобилизованным фибриногеном при артериальном сдвиге.Хотя механизмы, лежащие в основе этих результатов, не были изучены, авторы предположили, что это снижение адгезии тромбоцитов к коллагену в условиях кровотока может быть связано с эффектом эстрогена во время беременности. Авторы также предполагают, что снижение адгезии тромбоцитов к фибриногену может быть связано с конкурентным связыванием специфичных для беременности гликопротеинов (PSG) с рецептором тромбоцитов GPIIb / IIIa, что может представлять собой противодействующий ответ на состояние гиперкоагуляции на поздних сроках беременности 25 .Однако они не учитывали возможные эффекты гемодилюции на свой анализ: уменьшение количества тромбоцитов вызовет уменьшение размера тромба, образующегося в потоке, из-за доступности меньшего количества тромбоцитов.
Используя микрофлюидный анализ, аналогичный анализу Valéra et al ., Мы исследовали начальные стадии взаимодействия тромбоцитов с VWF, которые связаны с активностью GPIbα, такие как скорость транслокации тромбоцитов и стабильная адгезия тромбоцитов к VWF в течение первых 17 дней. секунды получения изображения в условиях артериального сдвигового потока.Наша система позволяет нам измерять ранние стадии развития тромба, определяемые в данном случае как процент покрытия поверхности. Измерение диапазона начальных взаимодействий тромбоцитов, связанных с функцией ряда рецепторов тромбоцитов, а не сосредоточение внимания на анализе единственной конечной точки, таком как охват поверхности, может иметь большую прогностическую ценность при выявлении пациентов с повышенным риском послеродового кровотечения или несоответствующее развитие тромба.
Ограничением в этом исследовании является то, что мы сосредоточились только на третьем триместре беременности.Наша цель заключалась в том, чтобы свести к минимуму включение беременностей, осложненных материнской гипертензией, преэклампсией или задержкой роста плода. Учитывая усиление гемодилюции по мере наступления беременности, физиологическое снижение HCT в дополнение к изменениям, связанным с беременностью, вероятно, повлияет на функцию тромбоцитов на разных этапах беременности. Требуется серийная оценка параметров тромбоцитов во всех трех триместрах беременности, с особым упором на изменения функции тромбоцитов, происходящие во время первой и второй волны трофобластической инвазии плаценты.
Таким образом, мы демонстрируем, что здоровая беременность приводит к снижению множественных взаимодействий тромбоцитов с VWF. Это снижение взаимодействия тромбоцитов, вероятно, связано с уменьшением количества тромбоцитов и уровней HCT, которые возникают естественным образом во время беременности.



 2015 Mar;35(2):198-204.
2015 Mar;35(2):198-204.

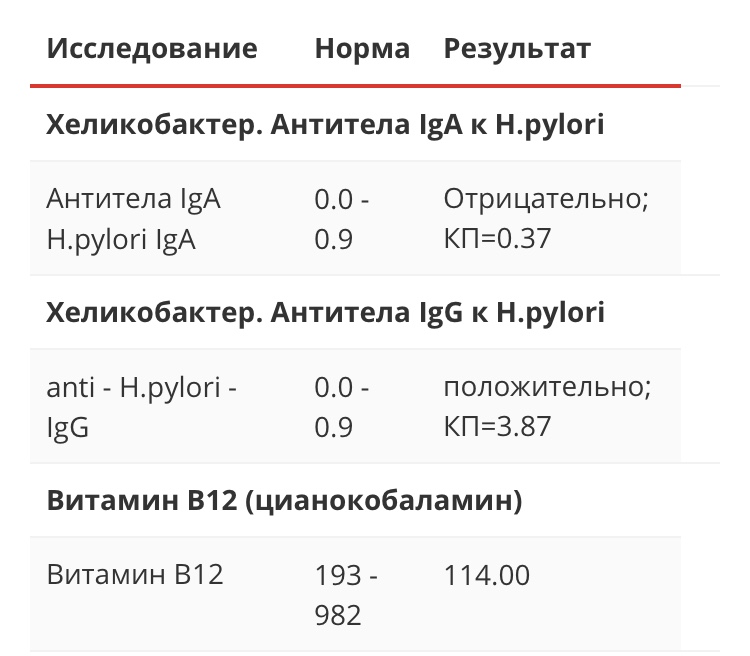


 В некоторых лабораториях этот показатель называют АПТВ (активированное парциальное тромбопластиновое время). АЧТВ — это время, необходимое для сворачивания плазмы крови после добавления к ней кальция, фосфолипидов и каолина.
В некоторых лабораториях этот показатель называют АПТВ (активированное парциальное тромбопластиновое время). АЧТВ — это время, необходимое для сворачивания плазмы крови после добавления к ней кальция, фосфолипидов и каолина.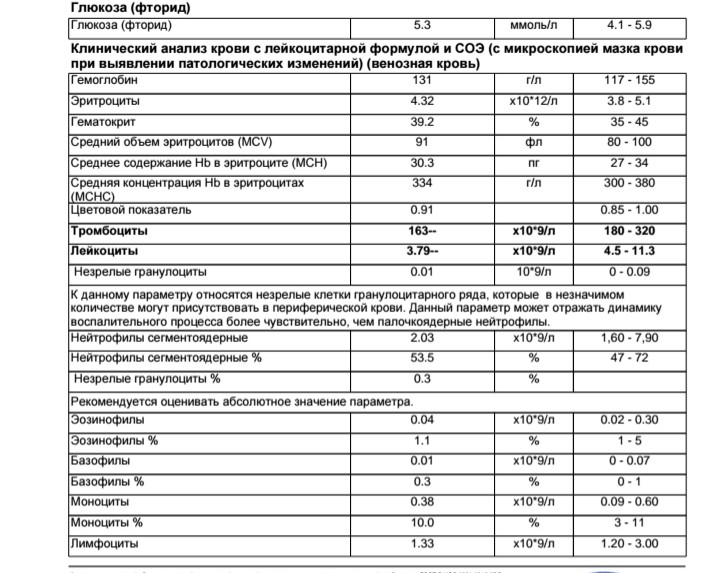
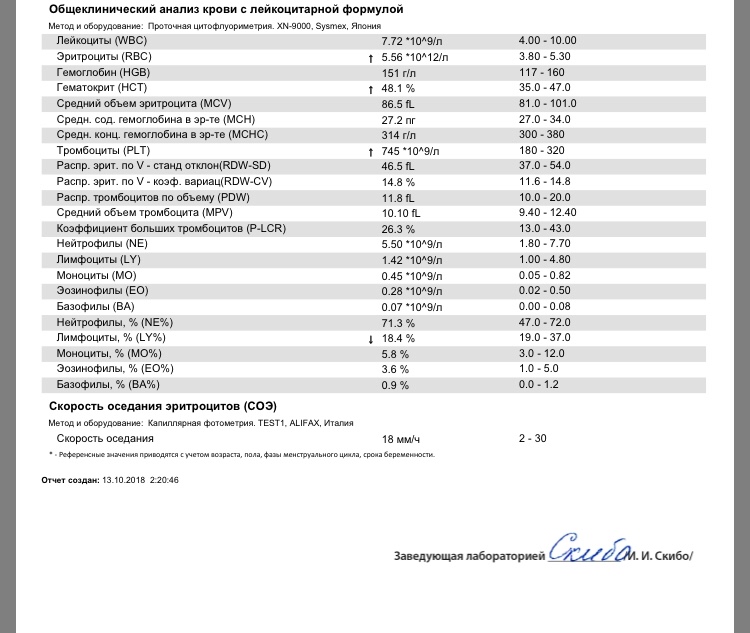 То есть его повышение говорит об активном процессе тромбообразования. В то же время этот показатель физиологически повышается при беременности.
То есть его повышение говорит об активном процессе тромбообразования. В то же время этот показатель физиологически повышается при беременности.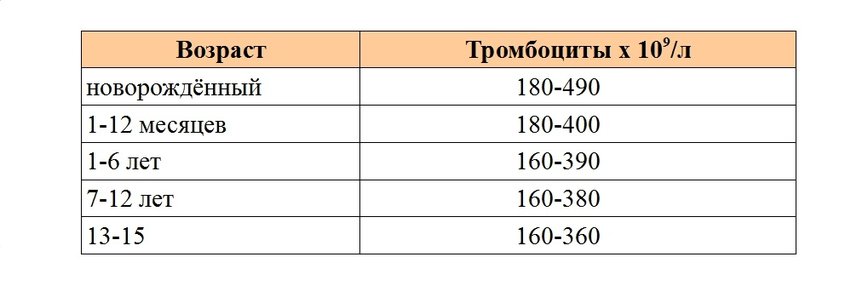 , Ciuti G., Falciani M. Hemostatic changes in normal pregnancy // Hematol. Meet.Reports (formerly Haematol. Reports). 2009;1(10):1-5.
, Ciuti G., Falciani M. Hemostatic changes in normal pregnancy // Hematol. Meet.Reports (formerly Haematol. Reports). 2009;1(10):1-5. главного врача ГКБ №52 по хирургической помощи Р.Р.Мударисов
главного врача ГКБ №52 по хирургической помощи Р.Р.Мударисов