нормы по УЗИ, сроки при беременности, расшифровка показателей
Во втором триместре беременной женщине назначается повторный скрининг, подтверждающий или опровергающий данные, которые получены в первом комплексном исследовании. Данный период является наиболее подходящим для диагностики гормонального уровня плода. Полученные данные дают возможность оценки его развития. В этой статье подробно рассказывается, каковы нормы скрининга 2 триместра по УЗИ, анализу крови.
Для чего назначается проведение второго обследования
Второе скрининговое обследование проводится в районе 16–20 недели беременности. Данные сроки неслучайны. Так как плод подрос, у него уже заложены все основные важные для жизненных обеспечений системы. Исследование, проведенное до 12 недель, относится к первому скринингу. Диагностика носит определенную цель выявления аномалий систем, их органов, обнаружения хромосомных нарушений. При наличии серьезных отклонений, врачи могут рекомендовать преждевременные роды.
Кто входит в группу риска
Второй скрининг назначается каждой женщине, находящейся в интересном положении. Однако группа риска для проведения данного исследования, состоит из следующих беременных женщин:
- первородящих, которые имеют возраст больше 35 лет;
- людей, которые находятся в близком родстве;
- женщин с отягощенной гинекологической историей;
- женщин, работающих на вредных условиях труда;
- с отягощенной наследственностью;
- при наличии в анамнезе мертворожденных детей, выкидышей, замершей беременности;
- беременных, принимающих алкоголь, наркотики.
Скрининг второго триместра – комплексное исследование, включающее в себя УЗИ-диагностику, биохимический тест. Если женщина легко переносит беременность, ребеночек развивается в соответствии с нормой, то, в этой ситуации, врачом не назначается проведение второго тестирования.
УЗ-диагностика
При втором скрининге проводится назначение второго УЗИ. Во время которого врачом получается информация о том, сколько у женщин плодов, то есть является ли беременность многоплодной, уточняется срок беременности. Порой он отличается оттого, что определило первый результат. Также врач сообщает о предполагаемой дате родов и, при желании женщины, может сказать пол ребенка.
Второе УЗИ при беременности оценивает такие показатели, как:
- анатомия внутренних систем;
- какова частота сердцебиений у плода;
- вес ребеночка и его сравнение по специальной формуле с предыдущим результатом;
- какое состояние имеют околоплодные воды.
Наибольшее внимание врач уделяет таким параметрам, как:
- структура лица;
- размеры плода;
- какую зрелость имеют легкие ребеночка;
- структура органов;
- количество пальцев;
- сформированность плаценты;
- объем околоплодной жидкости.
В результате врач выписывает заключение о состоянии плода, наличии у него нарушений в развитии. Если выявлены отклонения от нормы по УЗИ, тогда женщине рекомендуют пройти исследование с допплером. Эта диагностика позволит оценить проходимость кровеносных сосудов, маточный, плацентарный, артериальный кровоток. А также степень насыщения кислородом головного мозга ребеночка в данный промежуток времени.
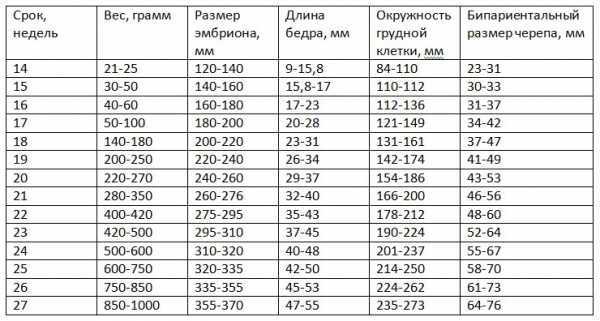
Результаты размера плода по месяцам
Важно! Чтобы получить наиболее точный диагноз, УЗИ 2 триместра должно два раза провестись с доплером, с разрывом в две недели. Причем обследование желательно пройти на двух разных аппаратах.
Результаты УЗ-диагностики
Когда при втором исследовании ультразвуком получается плохой результат развития ребеночка, то женщине назначается диагностика с доплером. Она проводится в любое время и не требует дополнительной подготовки. Полученные данные фиксируются на ленте. Это позволит в дальнейшем проводить контроль за лечением и отмечать наличие изменений. Расшифровка УЗИ 2 скрининга проводит оценку:
- сосудов матки;
- пуповинных артерий;
- сосудов головного мозга ребенка.
При определении состояния сосудов матки используется индекс резистентности. Врачом оценивается отдельно левая, правая маточная артерия. Это связано с тем, что при наличии токсикоза происходит нарушение кровообращения одного сосуда. Если проанализировать результаты только одной артерии, то получится неверная, ложная информация, которая может нанести вред будущей мамочке и плоду.
К сведению, если женщина в третьем триместре страдает от токсикоза, то у нее нарушенный кровоток правого сосуда матки. При позднем токсикозе могут вытекать негативные последствия для плода. Нормативы на 20 неделе индекса резистентности – 0,52. Причем допустимая граница может колебаться от 0,37 до 0,70. Исследовать пуповину необходимо при нахождении плода в покое.
А также при его сердечном ритме, колеблющемся от 120 до 160 ударов в минуту. Обусловлено это тем, что при каких-либо отклонениях частоты сердцебиений происходит изменение индекса резистентности в пуповинной артерии. Пуповина содержит две основных артерии, одну вену. УЗИ второго скрининга ставит перед собой цель выявить наличие аномалии.
Если у кровеносных сосудов будут иметься некоторые отклонения, тогда ребеночек страдает от дефицита питательных веществ. Это негативно скажется на дальнейшем росте, развитии. Бывают случаи, когда плод подстраивается под создавшиеся положение. В итоге происходит рождение здорового младенца с небольшим весом.
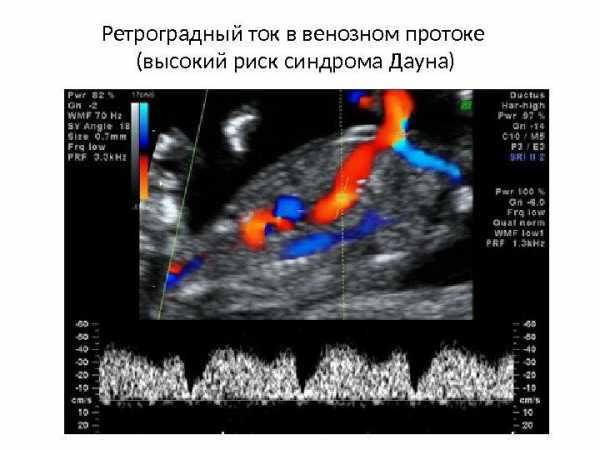
Во время диагностики можно оценить возможность развития аномалий плода
Когда функционирует лишь один кровеносный сосуд с нарушенным кровотоком, то имеется вероятность отрицательного исхода беременности. Женщине необходимо будет пройти дополнительное УЗИ и сдать кровь на наличие хромосомных аномалий. При нарушении кровотока артерий головы будет наблюдаться сниженный пульсационный индекс. Его повышенный уровень позволяет предположить наличие кровоизлияния в мозг. Нормой ПИ является показатель 1,83. Его допустимый параметр варьируется в пределах от 1,36 до 2,31.
Анализ крови
После того как ультразвуковые результаты будут получены, женщине назначается анализ крови на биохимию, так называемый тройной тест, который позволит выявить в крови следующие вещества:
- Гормон ХГЧ, который наблюдается только во время беременности. Он помогает определить произошло ли зачатие в домашней диагностике.
- Белок АФП. Наличие нормальных показателей говорит об обеспечении младенца необходимым иммунитетом от матери.
- Гормон стероидного вида НЭ способствует естественному обмену между материнскими и детскими веществами.
Результат
После получения результатов анализа крови, врачом сопоставляются его показатели с нормой. При этом необходимо учитывать момент того, на какой неделе произошло исследование. На основании полученных данных выставляется предположение о том, как протекает беременность, какое состояние здоровья у малыша.
Нормы ХГЧ
На хороший результат можно рассчитывать при следующих нормах (измерения даются в нг/мл):
- от 10000 до 58000 на 16 неделе беременности;
- от 8000 до 57000 между 17–18 неделей;
- от 7000 до 49000 на 19 недели беременности.
Если у женщины в ходе исследования наблюдается незначительное отклонение второго скрининга, то не стоит отчаиваться, поскольку оно не несет большой ценности. Когда уровень больший, чем положено, то данный факт может говорить о беременности не одним плодом. Если норма повышается наполовину, тогда имеется риск рождения ребенка с синдромом Дауна. К сведению, при многоплодной беременности проводить скрининг тесты бессмысленно, так как его результаты будут незначительно завышены.
Кроме многоплодности, причина повышенного результата ХГЧ может предполагать сахарный диабет у женщины или хромосомные аномалии плода. Заниженный результат гормона говорит о возможности замирания беременности, развития хромосомных аномалий. Кроме того, понижение нормы может быть признаком существующей угрозы выкидыша, несостоявшейся плаценты, наличия синдрома Патау.
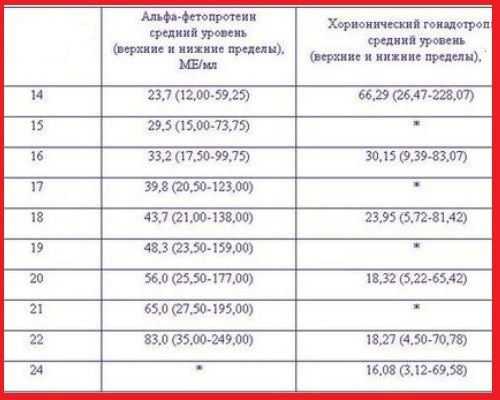
Нормы АФП, ХГЧ по неделям, на которые ориентируются при расшифровке результатов анализа
Нормативы АФП
Белок АФП вырабатывается организмом плода после 5 недели внутриутробного развития. При помощи околоплодных вод, белок проникает в кровеносную систему матери. К параметрам АФП относятся следующие нормы, измеряемые в ед/мл:
- 15–60 на сроке между 12–14 неделей;
- 15–95 на сроке между 15–19 неделей;
- 27–125 на 20 неделе.
Если во время исследования обнаружилось пониженное количество белка в печени ребеночка, то это является поводом для предположения подозрений на наличие синдрома Дауна. Кроме того, данный результат может говорить об неверно определенном сроке беременности, пузырном заносе плода. Когда во время обследования обнаруживается повышенный уровень АФП, то можно предполагать о неправильном развитии нервной системы, нарушении печени.
Обычно эти патологии вызываются вирусной инфекцией, которой переболевает женщина в первом триместре беременности.
Нормы НЭ
Стероидный гормон НЭ имеет следующие показатели нормы, измеряемые в нг/мл:
- от 5,7 до 15 между 13–14 неделями;
- от 5,4 до 21 между 15–16 неделями;
- от 6,6 до 25 между 17–18 неделями;
- от 7,5 до 28 между 19–20 неделями.
Когда скрининг обнаруживает отклонение в виде повышения нормы, то это может быть признаком наличия многоплодной беременности. Кроме того, повышение НЭ говорит о нарушенном функционировании печени, большом плоде. Пониженный показатель образуется в результате инфицирования ребеночка, раннего приема антибиотиков, аномалий развития, недостаточности плацентарного вида.
Критическое понижение гормона НЭ бывает признаком:
- угрозы выкидыша;
- аномалий надпочечников;
- плацентарных нарушений;
- синдрома Дауна.
Кроме того, завышаться показатель НЭ может в том случае, если женщина в момент сдачи анализа принимала антибиотики.
При втором скрининге происходит оценка кровоснабжения плода
Важно! Не следует рассматривать отклонение НЭ, как прямое доказательство патологий. При плохих результатах следует пройти дополнительное исследование.
Факторы, влияющие на исследование
Имеется ряд соотношений, которые влияют на получение результатов скрининга. Данной диагностике присущ небольшой процент погрешности. Даже безупречные анализы могут не всегда сказать о наличии патологии. Соответственно, при плохих результатах может родиться здоровенький малыш. Это касается биохимического анализа крови.
К факторам, влияющим на исследование, относятся:
- наличие хронических заболеваний матери, например, больные почки, печень;
- наличие плохих привычек, таких как: курение, злоупотребление алкоголя;
- избыточный вес, при котором повышаются показатели;
- многоплодная беременность;
- зачатие, наступившее в результате ЭКО.
Что делать, если у женщины плохие результаты скрининг-теста
Если у женщины обнаружились плохие результаты, нельзя паниковать. Чаще всего 10 % из них оказываются неверными. Однако, при высокой степени риска, будущей мамочке нужно как можно быстрей обратиться к генетику, который назначит дополнительные тесты, позволяющие оценить наличие врожденной или хромосомной патологии. Чаще всего рекомендуется следующее исследование:
- Кордоцентоз представляет собой забор крови плода через пуповину. Данный тест назначают не раньше 18 недели. Он нередко становится причиной выкидыша, внутриутробного заражения ребеночка.
- Амниоцентез – это оценка околоплодных вод. Для их забора врачом прокалывается брюшина. Этот анализ довольно эффективен, но часто приводит к выкидышу.
- НИПТ можно делать с 10 недели. Тестирование проводится путем забора крови матери из вены. Если получается отрицательный результат, то это является 100 % гарантией рождения здорового ребенка.
Не следует рассматривать отдельное отклонение, как показатель патологического явления. Судить об аномалиях можно лишь после проведенного комплексного исследования.
apkhleb.ru
описание, особенности, нормы, рекомендации, противопоказания, что необходимо знать
Методика проведения
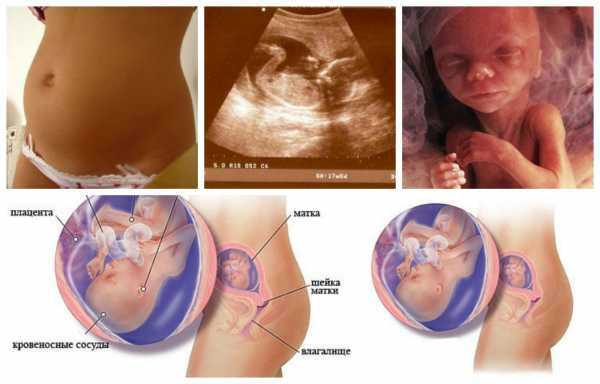
УЗИ матки и плода во втором и третьем триместре беременности проводится максимально комфортно для пациентки. Будущая мама получает возможность сравнить показатели развития ребенка.
Современная аппаратура не предусматривает специальной подготовки беременной женщины к проведению процедуры в этот промежуток времени. Исследование проводится трансабдоминально (наносится специальный гель на поверхность живота с последующим осмотром при помощи датчика). Пациентка чувствует себя максимально комфортно.
Современные диагностические центры оснащены всем необходимым оборудованием, в том числе дополнительным монитором. Вместе с доктором будущая мама может наблюдать за своим малышом. При желании делается распечатка графического изображения ребенка.
Длительность процедуры составляет не более одного часа. Сначала производится осмотр и оценка состояния маточной шейки. Далее осматривается плод. Если его положение позволяет увидеть мелкие детали, врач покажет женщине на экране монитора лицо, рот, глаза, различные части тела малыша.
Иногда может показаться, что ребенок делает глотательные движения ртом. Наиболее чувствительных особ это пугает. Для того чтобы успокоить беременную, врач может объяснить, что таким образом младенец осуществляет дыхательную функцию, а благодаря тому, что его бронхи недостаточно зрелые и закрытые, вода не может попасть в легкие.Влияние диагностики
Далее полученная информация попадает в компьютер, где обрабатывается и преобразовывается в изображение. Эта обработка занимает основную часть времени, отведенную на обследование.
Необходимо отметить, что ультразвуковое обследование в этом случае не назначается без особых показаний.
Выполнение процедуры с помощью ультразвука по собственному желанию невозможно.
Важным показанием для проведения манипуляции является возможность тщательного изучения и осмотра кровеносной системы. В этот период беременности можно уже сделать медицинское заключение о состоянии мозгового кровотока, венозного, оценить проходимость пуповинных и плацентарных артерий, выявить пороки, если они есть, в развитии сердечной деятельности.
С другой стороны, будущие родители могут узнать пол ребенка, что всегда является волнительным моментом процедуры.
Где сделать УЗИ 2 триместра беременности? Все вопросы по вынашиванию и родам необходимо задавать лечащему врачу. Как правило, процедура проводится в женских консультациях или перинатальных центрах, адреса которых можно уточнить на информационном портале medbooking.com.
medbooking.com
Скрининг 2 триместра, нормы по УЗИ, расшифровка
Ко второму триместру беременности каждая женщина с нетерпением идет на прием к акушеру-гинекологу. В ее голове роится куча вопросов: «В порядке ли развитие ребенка? Какие нормы развития при расшифровке УЗИ? Когда нужно делать скрининг? Какие витамины требуются ее организму на данном сроке?»
Специалист дает точные ответы, удовлетворяющие интерес беременной. Особенно важно для врача и будущей матери – прохождение плановых УЗИ, ведь только так они узнают подробности развития малыша и соответствие нормам триместра.
Рекомендованный срок проведения второго УЗИ
Повторное обследование нужно проходить при беременности в указанный специалистом срок. Обычно его рекомендуют выполнять на 22-24 неделе. Во втором триместре при помощи скрининга специалисты определяют наличие/отсутствие аномалий развития малыша и нормы развития. Второй скрининг обязателен.
Обычно ультразвуковое исследование назначают во втором триместре один раз. В редких случаях, когда у врача возникают некоторые подозрения или неясные моменты, такие как истмико-цервикальная недостаточность, он назначает более частые обследования. При подтверждении диагноза гинеколог рекомендует наложить специальный шов, чтобы избежать преждевременных родов или выкидыша.
Также врачу необходимо при помощи УЗИ во втором триместре определить состояние маточно-плацентарного кровообращения. Если возникают подозрения на его нарушение, тогда специалист назначает повторное обследование. В целях профилактики подобного нарушения врачи рекомендуют лежать, спать беременным на левом боку.
Скрининг во втором триместре необходимо для:
- Визуализации нормы развития плода;
- Оценки соответствия размера малыша сроку беременности;
- Определения пороков;
- Установления количества околоплодных вод;
- Исключения обвития пуповиной;
- Определения пола малыша;
- Установления места крепления плаценты.
Расшифровка полученных при скрининге данных выполняется врачом
Развитие плода во втором триместре
Второй триместр беременности радует будущую маму прекрасным самочувствием и спокойствием. Уже нет гормональных перестроек, токсикоза, а также еще не пришла усталость тяжесть, волнение в ожидании рождения малыша.
Второй триместр включает формирование ребенка на протяжении четвертого, пятого и шестого месяцев беременности.
4-й месяц
Уже сформированные органы пищеварения начинают свою работу:
- Желудок;
- Желчный пузырь;
- Кишечник.
На данном этапе в кишечнике присутствует меконий – самое первое содержимое, составляющая которого — желчь.
Наблюдается стремительное образование коры головного мозга, основных его составляющих: борозд, извилин.
Начинается активная работа желез внутренней секреции и устанавливаются связи с остальными железами и нервными центрами. Отмечается работа гипофиза, надпочечников.
5-й месяц
На этом сроке беременная уже отчетливо ощущает движения своего малыша. Его активность растет и зависит от определенных факторов:
- Время суток;
- Физическое состояние женщины;
- Количество получаемого кислорода;
- Психическое состояние будущей матери.
Характер его движений передает первые его чувства или ощущения: радость, расстройство. На активность также влияет недостаток кислорода. При его недостатке меняется также ритм, частота сокращений сердца ребенка. Чтобы малыш получал нужное ему количество кислорода, беременной необходимо научиться технике дыхания. Для этого достаточно посетить специальные занятия.
В течение пятого месяца у малыша продолжают активно развиваться нервная система и эндокринная. Наблюдается деятельность желез:
- Эпифиза;
- Поджелудочной;
- Поджелудочной;
- Гипофиза;
- Околощитовидной;
- Надпочечников;
- Щитовидной;
- Половых.
Селезенка становится активным участником процесса кроветворения. В ней собираются моноциты, лимфоциты. Наличие первородной смазки защищает нежные кожные покровы от микроорганизмов и механических повреждений. Благодаря ей формируется иммунитет кожи.
6-й месяц
Ребенок может выполнять ритмические дыхательные движения на шестом месяце беременности. Воздух еще не может проникать в легочную ткань, которая еще не может расправляться. В легкие могут попадать незначительные количества околоплодных вод, они без вреда плоду быстро всасываются. Воздух попадет в уже сформированные легкие при первом крике новорожденного.
В этот период нужно максимально снабжать плод кислородом. Специалисты при помощи УЗИ отмечают стремительное увеличение массы головного мозга. 24-28 недели характеризуются развитием высших отделов коры головного мозга, начинается умственное развитие малыша, его творческих способностей, слуха. Соответственно старайтесь больше быть на свежем воздухе в этот период, заниматься творчеством (чтение, рисование, прослушивание музыки). Старайтесь получать максимум положительных впечатлений и избегать депрессий в этот период беременности, чтобы исключить их проявление в будущем у вашего ребенка.
Для обеспечения пассивного иммунитета плода после 20-й недели в его организм из материнского проникают иммуноглобулины.
Все органы чувств малыша функционируют к шестому месяцу его внутриутробного развития. Начиная с третьего и заканчивая пятым месяцами происходит последовательное становление функций у ребенка:
- Кожная чувствительность;
- Вкусовая;
- Вестибулярная;
- Слуховая;
- Зрительная.
Необходимость в УЗИ во втором триместре
Скрининг во втором триместре необходим для определения локализации плодного яйца (для исключения внематочной беременности). Скрининг показывает:
- Лицевой череп;
- Скелет;
- Внутренние органы;
- Нос.
На этом сроке посредством скрининга возможно определение таких отклонений развития, как заячья губа, волчья пасть, патология закладки зубов.
Расшифровка скрининга специалистом успокаивает беременную, так как многие данные ей непонятны. Показатели для расшифровки (данные указаны при норме развития):
- Лобно-затылочный размер – 6-6,9 см;
- Бипариетальный размер (между височными костями) – 5,1-6,8 см;
- Окружность живота (ОЖ) – 5-7,1 см;
- Окружность головки (ОГ) – 6-7,8 см;
- Частота сердечных сокращений – 140-160;
- Предлежание;
- Количество плодов;
- Масса ребенка – 700-730 гр;
- Толщину плаценты – 19,6-32,9 мм;
- Локализацию плаценты;
- Пуповинные сосуды – 1 вена, 2 артерии;
- Длинна бедренной кости – 3,3 -5 см.
На этом сроке беременности врач может определить по данным скрининга задержку роста ребенка (симметричную, ассиметричную) или зафиксировать соответствие норме. При отклонении от нормы назначается лечение в стационаре.
Витамины, необходимые во втором триместре
При нормально протекающей беременности, организму будущей матери требуется большее количество витамин, чем обычной женщине. Для этого специалистом назначается специальный витаминно-минеральный комплекс.
Беременной во втором триместре необходимо получать каждый день:
- Железо – 60 мг;
- Фолиевую кислоту – 0,4 мг;
- Йод – от 50 до 150 мкг.
При отсутствии в комплексном препарате нужного организму количества определенного вещества, его назначают в виде монопрепарата.
Похожие статьи
uzigid.ru
УЗИ по беременности: 2 триместр

Второй триместр беременности – время активного развития плода. У него продолжают формироваться органы и системы, ребенок растет в длину, набирает вес. В этот период он начинает шевелиться. Ультразвуковое исследование во втором триместре позволяет оценить параметры его физического развития и выявить различные патологии.
УЗИ второго триместра
УЗИ по беременности во 2 триместре может быть плановым и дополнительным – при наличии показаний. Плановые еще называются скрининговыми. Они утверждены соответствующими приказами МЗ РФ и выполняются в строго регламентированные сроки. С 13 по 27 неделю беременности можно выполнить одно или два скрининговых УЗИ.
Первое исследование – согласно протоколу – проводится в период с 11 по 14 неделю, то есть захватывает и первый, и второй триместр. Большинство врачей рекомендуют выполнение УЗИ в 11–12 недель, чтобы при необходимости успеть пройти еще одно – экспертное. Но если женщина по каким-то причинам не может посетить врача в это время, она проходит ультразвуковое исследование уже во втором триместре – в 13–14 недель.
Первый скрининг
Первый скрининг включает в себя не только УЗИ, но и биохимический анализ крови. Желательно, чтобы ультразвуковое исследование предшествовало лабораторному, ведь тогда в расчете рисков будут учитываться все данные, и результат окажется более информативным.
УЗИ в 13–14 недель позволяет оценить общее развитие плода, наличие всех частей тела, систем и органов, их структурные аномалии. Кроме того, врач скажет одного или двух–трех малышей ожидает будущая мать.
На этом сроке оцениваются следующие общие параметры:
- КТР, или копчико-теменной размер. Это длина плода.
- Диаметр головки – бипариетальный размер (БПР).
- Частота сердечных сокращений.
- Локализация и структура хориона.
В первую очередь тщательно исследуется головной и спинной мозг для выявления возможных пороков развития нервной трубки. Особое внимание уделяется и строению сердца. Затем врач оценивает состояние внутренних органов, длину конечностей, наличие всех пальцев.
Определить пол на таком сроке достаточно сложно, и редко кто из врачей называет его родителям, так как вероятность ошибки слишком велика.
Однако значимость первого скрининга состоит не только в оценке общего состояния и развития плода, но и выявлении маркеров хромосомных аномалий.
Маркеры хромосомных аномалий
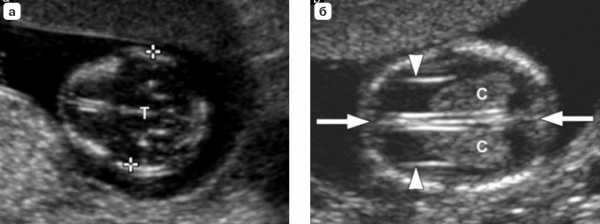
В 13–14 недель врач оценивает ряд параметров, которые могут свидетельствовать о повышенном риске следующих хромосомных аномалий у плода – синдрома Патау, Эдвардса или Дауна.
К ним относят:
- ТВП (толщину воротникового пространства, шейной складки).
- Наличие носовых костей плода.
- Размер мочевого пузыря.
- Размеры верхней челюсти.
Размер шейной складки, или ТВП, является одним из наиболее значимых маркеров. В норме ее ширина колеблется от 1,5 до 2,7 мм. В зависимости от срока размер изменяется. Если толщина воротникового пространства более 3 мм, это повод для более детального обследования. В такой ситуации риск хромосомных аномалий существенно повышен.
Носовая кость изредка может не определяться и у здорового плода, но во втором триместре ее отсутствие чаще наблюдается при различных врожденных синдромах.
Об этом же могут свидетельствовать увеличенный мочевой пузырь и уменьшенная – по сравнению с обычной – верхняя челюсть.
Один или даже несколько маркеров не позволяют установить диагноз врожденного синдрома, однако они с различной долей вероятности указывают на возможность такой патологии.
Второй скрининг

Второе плановое УЗИ согласно 572 приказу РФ (приложение 5) проводится в период с 18 по 21 неделю. Это позволяет – при необходимости – выполнить прерывание беременности. По медицинским показаниям аборт допускается в сроке до 22 недель.
Во время второго ультразвукового исследования врач повторно определяет количество плодов. В некоторых случаях двойня или тройня может быть не замечена в первом триместре.
Также он оценивает его расположение в полости матки, предлежащую часть, определяет размеры, исходя из которых рассчитывается масса. Обязательной является оценка сердцебиения будущего ребенка.
На втором УЗИ врач может детально рассмотреть все анатомические структуры – головной мозг и сердце, легкие, печень, почки, опорно-двигательную систему.
В 18–21 неделю, как правило, легко определяется пол плода. Однако его установление не является обязательным и выполняется по усмотрению врача (при желании родителей).
В этот период становится важной визуализация пуповины для выявления обвития, оценка состояния шейки и маточного тонуса.
Кроме того, врач обязательно рассчитывает объем околоплодных вод. Диагноз много– и маловодия в последнее время не редкость.
Особенно внимательно оценивается строение и состояние плаценты, ее расположение. По совокупности признаков устанавливается степень зрелости этого органа.
Измерение различных частей плода и их соотношений называется фетометрией.
Фетометрия
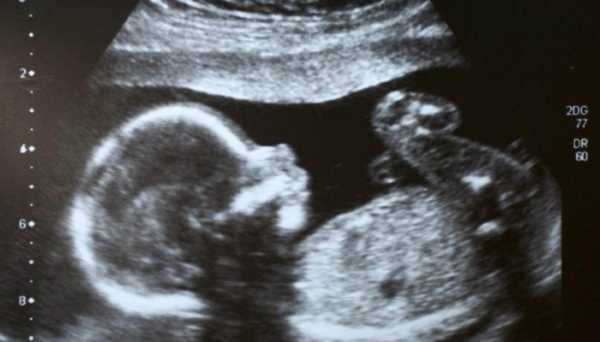
Фетометрия позволяет выявить грубые пороки органов, а также нарушение внутриутробного развития плода, несоответствие его параметров сроку гестации.
На 18–21 неделе врач УЗД измеряет:
- Размеры головы между височными частями (БПР) и лобной и затылочной (ЛЗР), также вычисляет ее окружность.
- Окружность живота.
- Длину определенных костей (парных трубчатых). К ним относят бедренные и плечевые, большие и малые берцовые, локтевые и лучевые.
Кроме размеров, важны их соотношения – например, цефалический индекс. Это отношение бипариетального размера к лобно-затылочному, позволяющее оценить форму головы плода.
Не менее важно для врача УЗД знать, как соотносятся между собой окружности головки и живота, длина бедренной кости и бипариетальный размер.
Выявление маркеров
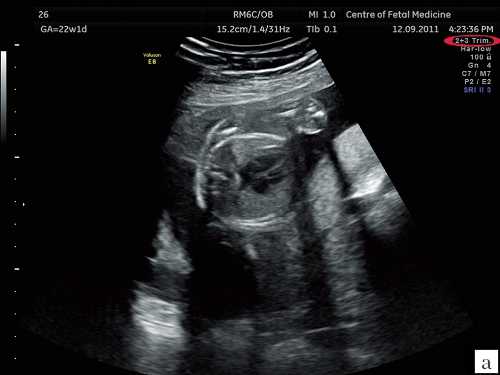
На втором плановом УЗИ также возможно выявление маркеров хромосомной патологии. Однако все эти показатели относятся к косвенным признакам.
Измерение ТВП на таком сроке не проводится. В первую очередь, врач оценивает лицевой череп, носовые кости, развитие верхней челюсти. Самым тщательным образом рассматриваются структуры головного мозга. Именно на втором плановом УЗИ можно заметить те отклонения, которые еще не были видны на первом.
При синдроме Дауна (и других хромосомных аномалиях) не редкость нарушения строения сердца и сосудов, и врач обязательно увидит эти пороки.
К маркерам вероятной хромосомной патологии относится и уменьшенное количество сосудов пуповины. В норме это две артерии и одна вена, но иногда у плода может встретиться лишь 2 сосуда. Этот признак наблюдается и при абсолютном здоровье будущего ребенка, но чаще он бывает при синдроме Дауна.
Любые изменения, выявленные во время планового ультразвукового исследования, оцениваются в совокупности с данными биохимического анализа крови.
Корректными результаты считаются лишь тогда, когда они интерпретируются при помощи специальной программы. Она называется PRISKA.
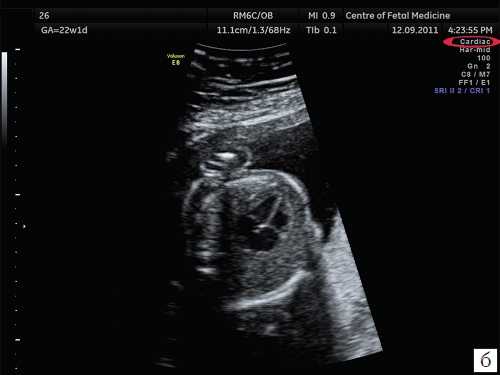
Дополнительное УЗИ
Кроме планового УЗИ, иногда возникает необходимость в дополнительном обследовании. Чаще всего это происходит, если во время первого или второго скрининга обнаруживаются значимые нарушения развития плода.
В этом случае врач направляет пациентку на экспертное УЗИ – на определенном аппарате и у специалиста высокой категории. Это позволяет получить независимое второе мнение, а также оценить изменения в динамике.
По результатам экспертного УЗИ решается вопрос о необходимости инвазивной диагностики – биопсии хориона или амниоцентезе.
Иногда необходимость в дополнительном ультразвуковом исследовании во втором триместре возникает по другим причинам – например, при изменении шевелений малыша, появлении у женщины жалоб на боли внизу живота, кровянистые выделения.
Подготовка к исследованию
Ранее, если УЗИ проводилось в начале второго триместра, женщине рекомендовали выполнять его на полный мочевой пузырь – для лучшей визуализации. При наличии современных аппаратов такой подготовки не требуется. И в 13–14 недель, и в 18–21 УЗИ выполняется трансабдоминально (датчик располагается на животе) и без предварительного наполнения мочевого пузыря.
Однако перед этим исследованием женщине желательно соблюдать некоторые правила, которые облегчат врачу визуализацию плода и расположенных рядом структур.
Перед УЗИ не следует:
- Много есть.
- Пить газированные напитки.
- Употреблять капусту, бобовые, орехи и другие продукты, вызывающие вздутие кишечника.
Ультразвуковой скрининг второго триместра – важный метод диагностики, позволяющий выявить патологию на раннем сроке.
flovit.ru
УЗИ плода при беременности
-
 Акция «Беременным»
Акция «Беременным»УЗ-диагностика плода 3D, 4D. Запись на диск, цветные фото.
Имеются противопоказания. Необходима консультация специалиста.
УЗИ при беременности может проводиться несколько раз, при этом будущих мам зачастую беспокоят вопросы: как часто можно делать УЗИ и не вредно ли это исследование для ребенка. За все время существования метода не было выявлено ни одного случая негативного воздействия на развивающийся организм плода. Однако, несмотря на всю безвредность методики, срок первого УЗИ беременной женщине определяет врач.
В настоящее время на сайте ведутся работы по изменению прайс-листа, актуальную информацию уточняйте по тел: 640-55-25 или оставьте заявку, с Вами свяжется оператор.
Цены на услугиУслуги
- Ультразвуковое исследование (УЗИ) плода (до 10 недель) включительно 1260a
- Ультразвуковое иследование (УЗИ) плода 1 триместр (с 11 до 14 недель) скрининг 2260a
- Ультразвуковое исследование (УЗИ) плода 1 триместр (с 11 до 14 недель) скрининг 3d.4d 2960a
- Ультразвуковое исследование (УЗИ) плода 2 триместр (с 15 до 24 недель) скрининг 3d.4d 3040a
- Ультразвуковое исследование (УЗИ) плода 3 триместр (с 25 недели) скрининг 3d.4d 2960a
Информация и цены, представленные на сайте, являются справочными и не являются публичной офертой.
Наши клиники в Санкт-Петербурге
Получить подробную информацию и записаться на прием Вы можете по телефону +7 (812) 640-55-25
Записаться на приемСкрининг по триместрам беременности:
- УЗИ при беременности на 1 триместре назначается в 10-14 недель. Именно на таком сроке специалист может заметить некоторые отклонения в развитии плода. Первое УЗИ подразумевает измерение длины тела, а также толщину воротникового пространства. Данные показатели позволяют оценить степень развития и выявить наличие хромосомных аномалий. Так как к концу первого триместра у плода уже сформированы важнейшие внутренние органы, то когда делают первое УЗИ, можно выявить их патологию и прервать беременность по медицинским показаниям. Также УЗИ на 1 триместре может определить пол ребенка, но более точные данные можно получить во время второго исследования.
- УЗИ при беременности на 2 триместре выполняется на 20-24 неделе. На данном сроке врач может измерить окружность живота, длину бедра, размер головки плода, а также точно определить его пол. Второе УЗИ поможет оценить показатели кровотока, состояние плаценты и другие функции при необходимости. УЗИ на 2 триместре может выявить такие заболевания, как резус-конфликт матери и плода, инфекцию, нарушение работы почек плода, обвитие пуповиной и др. проблемы.
- УЗИ при беременности на 3 триместре проводится на 32-34 неделе. На данном сроке ребенок занимает окончательное положение, которое называется предлежанием. Оно может быть тазовым, головным, поперечным или косым. Эта важная особенность поможет врачу разработать оптимальную тактику родоразрешения. Также УЗИ плода позволит определить примерную дату родов, степень зрелости плаценты матери и ее положение.
При необходимости скрининг плода может быть назначен на ранних сроках. Например, УЗИ на первом месяце поможет достоверно подтвердить факт зачатия и установить точный срок беременности.
Виды УЗИ при беременности
В зависимости от технической оснащенности клиники и определенных показаний УЗИ может выполняться по-разному:
3D УЗИ — высокотехнологичное исследование, которое позволяет с помощью ультразвука получить детальное изображение плода в трех проекциях, определить срок беременности, количеств плодов, состояние плаценты и околоплодных вод. Также с помощью 3D УЗИ возможна диагностика пороков внутриутробного развития: дефектов формирования конечностей, позвоночника, лицевых костей. В заключение выдаётся цветное изображение с эффектом 3D.
4D УЗИ позволяет оценивать состояние беременной женщины и ее плода на данный момент в режиме реального времени. Во время процедуры будущие родители могут достаточно точно увидеть черты своего малыша, его улыбку, наблюдать за его движениями. Поэтому можно утверждать, что такая диагностическая процедура отличается высокой надежностью и точностью полученных данных.
Еще одной разновидностью УЗИ при беременности является допплер УЗИ при беременности. Данное исследование позволяет оценить кровоток плода или плаценты и выявить характерные нарушения. Методика проводится также, как и обычное УЗИ плода, но врач в данном случае использует специальный датчик.
Для выявления пороков развития сердечно-сосудистой системы может назначаться такой метод исследования, как эхокардиография. Его применяют тогда, когда слышно сердцебиение плода с различными отклонениями (аритмия, тахикардия и др.). Такое УЗИ плода может выявить характерные изменения в работе сердца и назначить необходимое лечение.
Аппарат УЗИ при беременности Mindray DC-8
В нашей клинике используется УЗИ-аппарат экспертного класса Mindray DC-8 (Япония). Это оборудование обладает повышенной четкостью изображения, позволяет делать цветное и дуплексное сканирование. Mindray DC-8 имеет несколько режимов, которые отлично подходят для обследований при беременности.
Вредно ли УЗИ для плода
УЗИ для плода проводится уже более полувека и за это время было проведено множество научных исследований, в которых предпринимались попытки выявить уровень негативного воздействия ультразвука на плод. Однако на сегодняшний день таких данных получено не было. Именно поэтому врачи назначают УЗИ плода планово (УЗИ на 1, 2 и 3 триместре), а также при подозрении на определенные заболевания или при наличии характерных симптомов.
УЗИ при беременности является простым, информативным и дешевым методом диагностики, который позволяет в кратчайшие сроки оценить состояние здоровья матери и плода. Каждая будущая мама должна знать, на каких сроках делают УЗИ, и своевременно проходить исследование.
Врач сердечно-сосудистой хирургии, флеболог, врач УЗД
Врач акушер-гинеколог, врач УЗД
Врач высшей квалификационной категории
Врач УЗИ, акушер-гинеколог, гинеколог-эндокринолог, репродуктолог
medi-center.ru
MEDISON.RU — УЗИ сердца плода во II триместре беременности: анализ наиболее распространенных ошибок
XGEO GF50
Классический цифровой рентген-аппарат Samsung с напольным креплением рентгеновской трубки, получение снимков любых областей тела.
Введение
За последние 20 лет прогресс новых медицинских технологий привел к появлению и бурному развитию такой области медицины, как ультразвуковая пренатальная диагностика. Разработаны и постоянно совершенствуются алгоритмы осмотра различных органов и систем плода, определены оптимальные сроки беременности для проведения скрининговых ультразвуковых осмотров. Достигнуты значительные успехи в диагностике некоторых врожденных заболеваний (например, болезни Дауна), а эффективность пренатального выявления отдельных пороков развития (например, анэнцефалии, кистозной гигромы шеи) достигает 100%. Тем не менее эффективность выявления такой важной группы заболеваний, как врожденные пороки сердца, все еще оставляет желать лучшего.
Пороки сердца являются наиболее распространенным врожденным заболеванием плода и занимают более 50% в структуре детской смертности, связанной с врожденной и наследственной патологией [1]. Несмотря на высокую разрешающую способность современной ультразвуковой аппаратуры, наличие цветового допплеровского картирования во всех современных аппаратах, частота выявления пороков сердца плода не превышает 40-45% [2]. В определенной степени такие скромные показатели связаны с небольшими размерами и сложной анатомией исследуемого объекта, а также с наличием динамических изменений, характерных для определенных пороков сердца плода, в связи с чем клиническая картина становится очевидной уже после 24 нед беременности. Однако в гораздо большем проценте случаев «пропуск» пороков сердца связан с нарушением методологии рутинного осмотра этого органа. Данная статья посвящена описанию наиболее распространенных ошибок, возникающих при рутинном осмотре сердца плода, и представляет методы оптимизации ультразвукового изображения при оценке основных сечений сердца.
Сечения, применяемые для рутинного осмотра сердца плода
Основным сечением, рекомендованным для проведения рутинного осмотра сердца плода, является четырехкамерный срез. Получение данного сечения не представляет сложностей и возможно при любом положении плода в более чем 95% случаев при проведении исследования после 19 нед беременности [3]. Однако существует ряд пороков, при которых четырехкамерный срез сердца остается неизменным, что делает недостаточным использование только этого среза для оценки сердца в ходе рутинного скринингового исследования плода. К порокам, при которых четырехкамерный срез сердца остается неизменным, относятся: тетрада Фалло, транспозиция магистральных артерий, общий артериальный ствол, двойной выход из правого желудочка, умеренный стеноз полулунных клапанов, аномалия дуги аорты, мелкие дефекты межжелудочковой перегородки (ДМЖП). В связи с низкой информативностью использования только четырехкамерного среза в настоящее время рекомендуется оценивать также срез через три сосуда и трахею, срез через выходные отделы левого желудочка («пятикамерный срез») и срез через выходные отделы правого желудочка. Критерии, которые используются для оценки основных срезов сердца, хорошо известны и описаны в отечественных справочных руководствах [4].
Оптимизация изображения сердца плода
При оценке любого из перечисленных сечений необходимо установить оптимальные настройки ультразвукового аппарата, чтобы добиться наилучшей визуализации исследуемого объекта. К сожалению, в большинстве клинических руководств по пренатальной ультразвуковой диагностике теме физических принципов получения ультразвукового изображения отводится крайне незначительное внимание. Это и приводит к недостаточной осведомленности врачей о физике ультразвукового исследования и неумению и даже боязни самостоятельно настроить ультразвуковой аппарат.
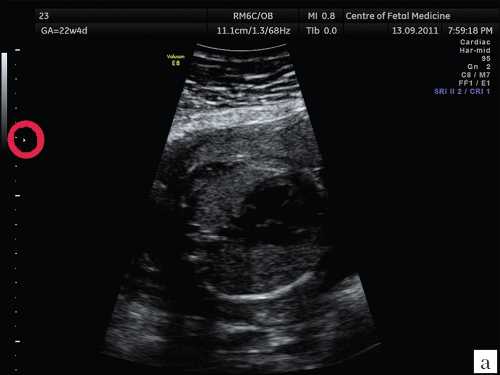
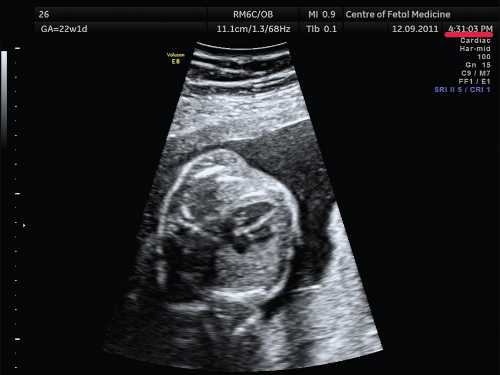
Наиболее распространенной и грубой ошибкой является оценка сердца плода в общем акушерском режиме. Почему так важно производить осмотр сердца плода в специальном режиме и какие принципиальные отличия данного режима от общего акушерского? Необходимо помнить, что сердце плода — это орган, который находится в постоянном движении, причем систола, диастола, движения клапанов происходят в 2 раза быстрее, чем в сердце взрослого человека. Чтобы получить более четкое ультразвуковое изображение движущегося органа, необходима высокая частота смены кадров. Частота смены кадров зависит от частоты датчика, которым производится осмотр, а также от угла развертки ультразвукового изображения. При использовании общего акушерского режима угол развертки изображения по умолчанию установлен на 60-65°, достигаемая при этом частота смены кадров является вполне достаточной для получения четкого изображения при осмотре большинства органов плода. Грудная клетка и сердце плода во II триместре беременности имеют небольшие размеры, для их визуализации вполне достаточно проводить сканирование при угле развертки изображения, равном 30°. При этом частота смены кадров увеличивается более чем в 2 раза. Примеры изображения сердца плода при использовании акушерского и сердечного режимов с различными углами развертки представлены на рис. 1.
Рис. 1. Изображения 4-камерного среза сердца плода. Беременность 22 недели и 1 день.
а) Эхограмма получена при сканировании в общем акушерском режиме. Обращает на себя внимание более широкий угол развертки изображения, контуры структур сердца более утолщенные и нечеткие по сравнению с изображением сердца в специальном сердечном режиме с узким углом развертки изображения.
б) Эхограмма получена при сканировании в сердечном режиме. Контуры структур сердца более четкие, изображение более контрастное, по сравнению с изображением сердца на рис. 1a.
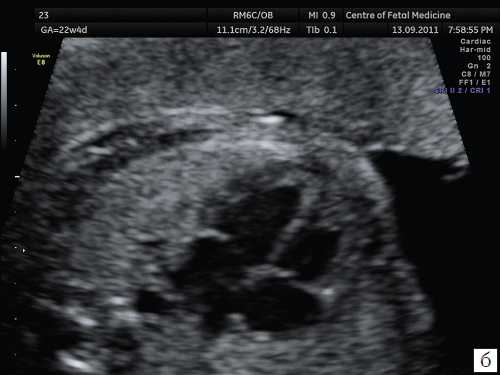
Второй наиболее распространенной ошибкой, которая имеет место при проведении ультразвукового исследования, является несоответствие расположения исследуемого органа и зоны фокусировки ультразвукового изображения. Данная ошибка характерна и для осмотра других органов и систем плода, но особенно значимо она сказывается при проведении осмотра сердца. Примеры изображения сердца одного и того же плода при различной глубине зоны фокусировки представлены на рис. 2.
Рис. 2. Изображения 4-камерного среза сердца плода при различной глубине зоны фокусировки. Беременность 22 недели и 1 день (то же наблюдение).
а) Зона фокусировки установлена выше исследуемого объекта.
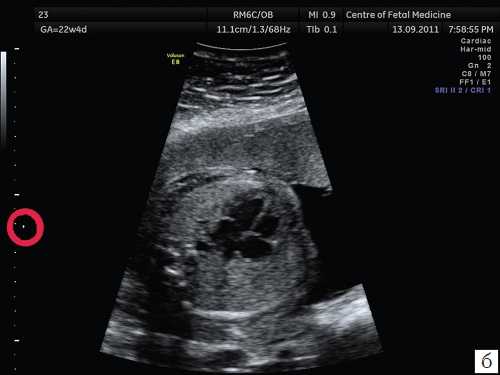
б) Зона фокусировки установлена на уровне исследуемого объекта.
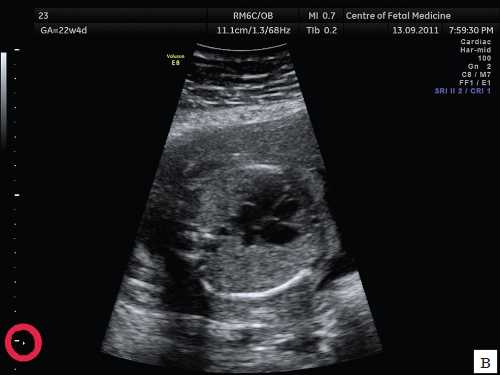
в) Зона фокусировки установлена ниже исследуемого объекта.
Описанные выше ошибки в настройке аппарата являются легко устранимыми и не требуют от оператора серьезных технических навыков, при этом четкость полученного изображения существенно возрастает. Возникновение следующей ошибки связано с выбором оптимального положения сердца плода для проведения осмотра. Достаточно часто врачи проводят осмотр сердца при субоптимальном его расположении, при этом часть исследуемого объекта не визуализируется в связи с наличием акустической тени от позвоночника, ребер или конечностей плода. Если осмотр сердца производится при наличии акустических теней от позвоночника, ребер или конечностей, то адекватная оценка предсердно-желудочкового соединения, межжелудочковой перегородки и кровотока в камерах сердца и магистральных сосудах значительно затруднена, что может приводить к «пропуску» порока сердца. Рекомендовано осуществлять осмотр сердца плода в таком его положении, чтобы верхушка сердца была направлена к датчику (на 11 и 13 ч). При исследовании сердца в положении верхушкой вниз осмотр области межжелудочковой перегородки, особенно ее мышечной части, затруднен, что увеличивает вероятность «пропуска» ее дефекта. Однако не обязательно дожидаться, чтобы плод сам принял положение «лицом к пупку матери»; смещение датчика по животу пациентки без изменения плоскости сканирования приведет к получению искомого изображения. При этом движения не должны носить хаотический характер, а осуществляться строго в ту сторону, куда направлена верхушка сердца плода (т.е. если верхушка сердца плода направлена к правому боку пациентки, то датчик смещается туда же и наоборот). Примеры изображения сердца одного и того же плода при смещении датчика показаны на рис. 3, 4.
Рис. 3. 4-камерный срез сердца при положении плода «спинкой кверху». Беременность 22 недели и 1 день (то же наблюдение).
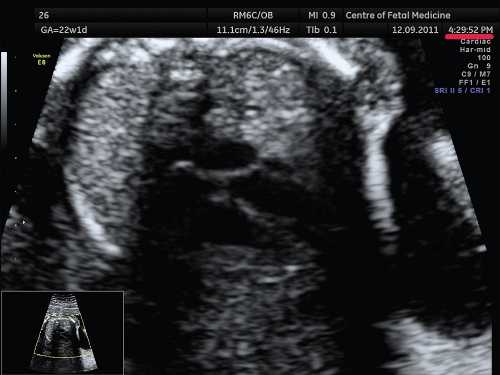
Акустическая тень от позвоночника перекрывает часть сердца.
Рис. 4. Оптимизация изображения 4-камерного среза сердца при положении плода «спинкой кверху». Беременность 22 недели и 1 день (то же наблюдение).
Смещение датчика к левому боку матери приводит к получению оптимального изображения 4-камерного среза сердца плода. Для оптимизации изображения сердца при положении плода «спинкой кверху» потребовалось чуть более 1 мин.
После получения изображения сердца плода верхушкой к датчику необходимо увеличить изображение таким образом, чтобы поперечное сечение грудной клетки плода занимало большую часть экрана. Строгое следование этому требованию связано с тем, что размеры сердца плода во II триместре составляют около 2 см и исследование такого маленького объекта требует максимального увеличения. Недопустимо проводить осмотр сердца без увеличения, так как при этом невозможно четко оценить межжелудочковую перегородку и область предсердно-желудочкового соединения. Многие современные ультразвуковые аппараты имеют возможность увеличения изображения уже после нажатия кнопки «freeze» (функция «post-freeze zoom»). Использование этой функции при проведении осмотра сердца недопустимо, так как в основе получения такого изображения лежит использование эффекта цифрового увеличения, т.е. изображение создается путем анализа информации от соседних пикселей (точек) и генерации новых пикселей, несущих усредненную информацию. Таким образом, полученное изображение сердца, несмотря на достаточные размеры, не будет нести никакой дополнительной диагностической информации; более того, контуры сердца будут более размытыми и нечеткими по сравнению с тем же изображением сердца без его увеличения.
В связи с этим единственным правильным способом увеличения изображения сердца является использование функции аппаратного увеличения («high definition zoom»). Выбор зоны для увеличения производится в режиме реального времени, все дальнейшее исследование происходит в реальном времени. На экране монитора ультразвукового аппарата появляется увеличенное изображение исследуемого органа, а в нижней части экрана возникает дополнительное изображение всей области сканирования с выделением той ее части, которая подверглась увеличению (рис. 5, а). Примеры изображения сердца одного и того же плода без увеличения и при использовании функции цифрового и аппаратного увеличения представлены на рис. 2, б и 5 а, б.
Рис. 5. Изображения 4-камерного среза сердца плода при использовании различных типов увеличения. Беременность 22 недели и 4 дня.

а) Увеличение изображения при помощи функции «high definition zoom».
б) Увеличение изображения при помощи функции «post-freeze zoom».
Еще одной распространенной ошибкой при осмотре сердца плода является анализ изображения в реальном времени без использования кинопетли. Как уже было сказано выше, сердце плода — это орган, совершающий движения с частотой около 140-150 ударов в минуту. Таким образом, открытие и закрытие створок клапанов, сокращение и расслабление камер сердца происходят в интервал времени менее 1 с. Зрительный анализатор человека не способен адекватно оценить информацию, которая поступает к нему с такой быстротой. Именно поэтому оценка основных диагностических срезов должна проводиться не в одиночном изображении, а в нескольких сердечных циклах, полученных в одной кинопетле. При этом каждый кадр полученной кинопетли рассматривается с применением всех критериев оценки данного диагностического среза.
Согласно существующим отечественным рекомендациям, рутинное скрининговое исследование сердца плода во II триместре беременности выполняется с использованием только В-режима. Однако следует отметить, что использование режима цветового допплеровского картирования существенно увеличивает информативность исследования сердца плода, во многих странах Западной Европы и США в настоящее время рекомендуется использовать цветовой допплер при каждом осмотре сердца плода. Нежелание отечественных специалистов использовать цветовое допплеровское картирование во многом связано с неумением менять настройки этого режима; в полученном изображении цветовые сигналы «заливают» изображение камер сердца и перегородок, проводить анализ такого изображения невозможно. Для преодоления этих ошибок необходимо помнить несколько простых правил, которые приведены ниже.
Во-первых, осмотр сердца плода с использованием режима цветового допплера должен проводиться при определенных показателях скоростной шкалы, причем для осмотра различных отделов сердца эти показатели должны меняться. Регулировать показатели скоростной шкалы можно путем изменения частоты повторения импульсов (функция «pulse repetition frequensy» — PRF). Так, оценка камер сердца, атриовентрикулярных клапанов, полулунных клапанов, магистральных артерий производится при высоких значениях скоростной шкалы (более 35 см/с) (рис. 6). Использование более низких значений скоростной шкалы приведет к появлению «алайзинг-эффекта» и создает ложное впечатление о наличии турбулентного кровотока в камерах сердца.
Рис. 6. 4-камерный срез сердца плода, режим ЦДК. Беременность 22 недели и 1 день.
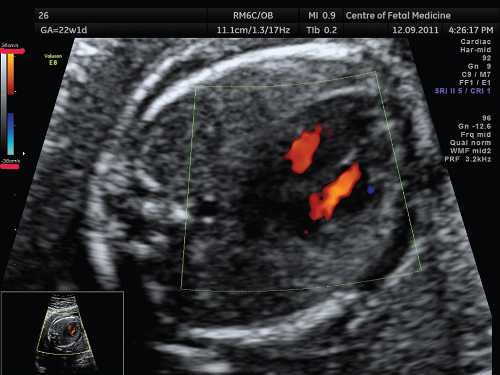
Значения скоростной шкалы установлены на 38 см/с, что позволяет получить изображение ламинарного тока крови в желудочках.
Кровоток в полых и легочных венах, напротив, характеризуется низкой скоростью, поэтому их оценка должна проводиться при низких значениях скоростной шкалы (10-20 см/с). Если проводить осмотр полых или легочных вен при том же значении скоростной шкалы, что использовалось для оценки камер сердца и магистральных артерий, то цветовой сигнал от них может отсутствовать.
Исходя из этого же принципа, необходимо менять значения цветового фильтра, который позволяет исключить сигналы от движения стенок и другие низкоскоростные сигналы. При оценке отделов сердца, в которых кровоток имеет высокую скорость, необходимо устанавливать высокие значения цветового фильтра, тогда как при исследовании полых и легочных вен необходимо пользоваться низкими значениями фильтра.
Во-вторых, при осмотре сердца в режиме ЦДК необходимо правильно выбрать размер цветового окна, так как при больших его размерах частота смены кадров существенно снижается, что приводит к получению менее четкого изображения. В связи с этим необходимо ограничивать размеры цветового окна границами сердца и крупных сосудов. Недопустимо, чтобы размер цветового окна занимал всю область сканирования, так как полученное при этом изображение будет очень размытым. Частота смены кадров не будет достаточной для регистрации всех изменений на протяжении одного сердечного цикла, и при исследовании в режиме реального времени это будет приводить к возникновению изображения с высокой степенью кадрированности, т.е. не плавного перехода систолы в диастолу, а прерывистой регистрации отдельных фаз сердечного цикла.
В-третьих, при оценке сердца в режиме ЦДК достаточно часто возникает необходимость изменить усиление (gain) цветового сигнала, как правило, в сторону его уменьшения. Осмотр сердца плода при высоких значениях усиления цветового сигнала является самой распространенной ошибкой, приводящей к появлению артефактов в виде наложения цветового сигнала на границы исследуемых структур, например, на межжелудочковую перегородку, приводя исследователя к ложному впечатлению о наличии ее дефекта (рис. 7). Необходимо начинать осмотр сердца при низких значениях усиления цветового сигнала, постепенно увеличивая их до достижения оптимальной картины.
Рис. 7. 4-камерный срез сердца плода, режим ЦДК. Беременность 22 недели и 4 дня.
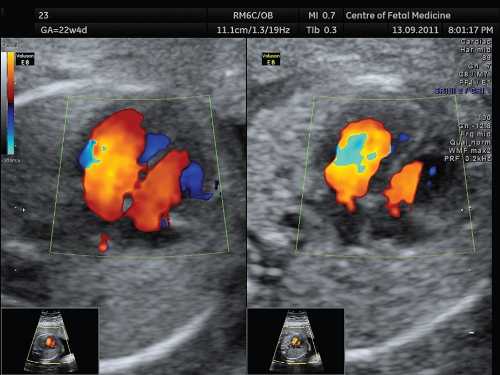
В левой части экрана представлено изображение с высоким усилением цветового сигнала. Обращает на себя внимание наложение цветового сигнала на межжелудочковую перегородку, что не позволяет адекватно оценить ее целостность. Справа — изображение, сбалансированное по силе цветового сигнала. Отмечается отсутствие кровотока через межжелудочковую перегородку.
Последнее, но немаловажное правило при использовании режима ЦДК — правильный выбор угла инсонации. С помощью допплеровского исследования можно оценить скорость и направление движения крови в камерах сердца и сосудах. Цветовой сигнал является отображением вектора скорости кровотока; характеристики цветового сигнала будут меняться в зависимости от положения сердца плода по отношению к ультразвуковому датчику. Если верхушка сердца плода направлена на 9 или 15 ч по отношению к датчику, то цветовой сигнал от камер сердца может отсутствовать, так как направление тока крови в них будет перпендикулярно движению ультразвуковой волны. При положении верхушки сердца на 11-13 ч направление тока крови в камерах сердца будет соответствовать направлению движения ультразвуковой волны и цветовой сигнал от камер сердца будет достигать максимальной интенсивности и иметь красное окрашивание. При положении верхушки сердца на 17-19 ч вектор тока крови также соответствует вектору движе ния ультразвуковой волны, но цветовой сигнал будет иметь синее окрашивание. Такой же принцип необходимо применять при оценке кровотока в магистральных сосудах — цветовой сигнал в них будет меняться в зависимости от положения сердца.
Заключение
Описанные в настоящей статье правила настройки аппарата, без сомнения, не являются гарантом успеха при диагностике пороков сердца плода. Для успешного осмотра сердца необходимо глубокое знание нормальной и патологической анатомии сердца плода и тех динамических изменений, которые имеют местопри беременности. Тем не менее строгое следование всем правилам настройки аппарата при каждом осмотре сердца плода существенно улучшает условия визуализации и способствует выявлению даже небольших отклонений от нормальной ультразвуковой картины этого органа.
Литература
- Hoffman J.I.E., Christianson R. Congenital heart disease in a cohort of 19502 births with long-term follow-up // Am. J. Cardiol. 1978. V. 42. P. 641.
- Tegnander E., Williams W., Johanses O.J. et at. Prenatal detection of heart defect in a non-selected population of 30, 149 fetuses — detection rates and outcome // Ultrasound Obstet. Gynecol. 2006. V. 27. P. 252-265.
- Shultz S.M., Pretorius D.H., Budorick N.E. Fourchamber view of the fetal heart: demonstration related to menstrual age // J. Ultrasound Med. 1994. V. 13. P. 285-289.
- Основные плоскости сканирования и дифференциально-диагностические критерии // Врожденные пороки сердца и главных артерий // Пренатальная эхография / Под ред. Медведева М.В. М.: Реал Тайм, 2009. С. 137-150.
XGEO GF50
Классический цифровой рентген-аппарат Samsung с напольным креплением рентгеновской трубки, получение снимков любых областей тела.
www.medison.ru
MEDISON.RU — Акушерское УЗИ — протокол обследования и расшифровка результатов
УЗИ сканер PT60A
Портативный аппарат для неотложной помощи, интенсивной терапии и спортивной медицины.
Исследования опорно-двигательного аппарата, мониторинг проведения анестезии и др.
С каким трепетом каждая беременная ждет очередного ультразвукового исследования! Она хочет увидеть малыша, узнать, хорошо ли ему в утробе, разглядеть ручки и ножки, посмотреть, бьется ли сердечко. Но ожидание чуда часто не оправдывается. Во время исследования будущая мама видит экран с черно-белыми точечками и палочками, а в конце исследования — заключение на бумаге с непонятными цифрами и фразами. Давайте разберемся, что же написано в этом заключении.
Сначала о том, когда и зачем будущей маме нужно ходить на исследования.
Показания для ультразвукового исследования можно разделить на скрининговые и селективные. Скрининг — это осмотр всех без исключения беременных в определенные сроки. Эти исследования проводятся в первую очередь для того, чтобы выявить, нет ли пороков развития у плода. Во время обследования плод измеряют, определяют, соответствуют ли размеры плода предполагаемому сроку беременности, осматривают матку, плаценту. Такие скрининговые исследования принято проводить 3-4 раза в течение беременности: в 10-14 недель, в 20-24 недели, в 30-32 недели и в конце беременности — в 36-37 недель.
Селективные исследования проводят при подозрении на какое-либо неблагополучие или осложнение. Поскольку необходимость таких исследований продиктована подозрением на патологию, то их количество не ограничено. В некоторых случаях УЗИ производят 2-3 раза в неделю.
Состояние плода
Во время первого исследования определяют, где расположен плод, исключая таким образом внематочное расположение плодного яйца. Позднее определяют положение плода в матке — головное или тазовое.
В момент первого же исследования определяют толщину воротниковой зоны. Судя по названию, понятно, что это зона, расположенная в области воротника — на задней поверхности шеи. Существуют определенные размеры, которые должны соответствовать определенным параметрам. Увеличение размеров воротниковой зоны — повод для генетической консультации, так как оно является признаком пороков развития плода. Во 2 и 3 триместрах беременности во время ультразвукового исследования могут быть выявлены признаки инфицирования плода, в том числе и изменения в структуре головного мозга.
В 3 триместре проводится оценка структур легких плода, это необходимо для установления степени зрелости легких при предположении или необходимости преждевременных родов. Структуру легких изучают и для исключения внутриутробной пневмонии.
Тщательному изучению подвергаются все внутренние органы плода (сердце, кишечник, печень и т. п.). Во время исследования, особенно — проводимого во 2 триместре беременности, можно изучить лицевой череп плода, носик для диагностирования таких пороков, как волчья пасть и заячья губа. Можно также диагностировать и патологию закладки зубов.
Большинство будущих родителей интересует вопрос, можно ли обнаружить синдром Дауна с помощью ультразвукового исследования. Хочется отметить, что поставить этот диагноз только на основании данных УЗИ очень сложно. Синдром Дауна на сроке до 14 недель позволяют предположить увеличение воротниковой зоны, (так, в 7-8 недель беременности воротниковая зона должна составлять не более 3 мм), отсутствие спинки носа. Косвенными признаками является увеличение межглазничного расстояния, раскрытый рот, высунутый язык и некоторые другие признаки. В 1/3 случаев болезни Дауна выявляются пороки сердца, чаще — в виде дефектов межжелудочковой перегородки. Может отмечаться также укорочение костей голени. При выявлении данных признаков проводят плацентоцентез — исследование, в ходе которого забирают кусочек плаценты. В полученном материале изучают хромосомный набор клеток.
В протоколе ультразвукового исследования отражается информация о величине воротниковой зоны в 1 триместре беременности. Если при исследовании внутренних органов не обнаруживают никакой патологии, то это могут отметить отдельной фразой или же никак не отразить, однако в случае обнаружения тех или иных неполадок данные обязательно вносятся в протокол исследования.
В большинстве случаев во время ультразвукового исследования, проводимого в 12, 22 недели, можно определить пол ребенка. Эти данные не вносят в протокол исследования.
Уже начиная с первого исследования можно определить сердцебиения плода. В документации записывают наличие сердцебиения (с/б +), ЧСС — число сердечных сокращений (в норме ЧСС составляет 120-160 ударов в минуту). Отклонение показателей ЧСС при первом исследовании — увеличение или уменьшение числа сердечных сокращений — может служить признаком того, что у недавно зародившегося плода имеется порок сердца. Позднее, во 2 и 3 триместре, есть возможность подробно, детально различить и изучить сердечные клапаны и камеры. Изменение числа сердечных сокращений во 2 и 3 триместре может говорить о страдании плода, нехватке кислорода и питательных веществ.
Размеры плода
Сокращения, которые можно встретить в протоколах ультразвукового исследования, имеют следующие значения.
В 1 триместре беременности определяют диаметр плодного яйца (ДПР), копчико-теменной размер плода (КТР), то есть размер от темени до копчика. Измеряют также размеры матки. Эти измерения позволяют в 1 триместре достаточно точно судить о сроке беременности, так как в это время размеры плода наиболее стандартны. Относительно определения срока беременности по размерам плода и плодного яйца есть небольшой нюанс. В заключении могут записать не акушерский срок, считающийся от первого дня последней менструации, согласно которому беременность длиться 40 недель, а срок беременности от зачатия — эмбриональный срок. Срок беременности от зачатия на 2 недели меньше, чем акушерский срок. Однако если будущая мама сравнит результаты УЗИ и результаты осмотра, у нее может возникнуть недоумение, т. к. срок беременности по разным данным может расходиться на 2 недели. Уточнив у своего доктора, какой срок указан в заключение первого УЗИ, вы разрешите свои сомнения.
При последующих исследованиях, во 2 и 3 триместрах беременности, определяют следующие показатели развития плода:
Также измеряют длину бедренной кости, плечевой кости, возможно измерение более мелких костей предплечья и голени.
Если размеры плода меньше, чем предполагается на данном сроке беременности, то говорят о внутриутробной задержке роста плода (ВЗРП). Различают асимметричную и симметричную формы ВЗРП. Об асимметричной форме говорят, когда размеры головы и конечностей соответствуют сроку, а размеры туловища меньше предполагаемого срока беременности. При симметричной форме задержки роста плода все размеры уменьшены одинаково. При асимметричной форме ВЗРП прогноз более благоприятен, чем при симметричной. В любом случае при подозрении на внутриутробную задержку роста плода назначают лекарства, способствующие улучшению поступления питательных веществ плоду. Такое лечение проводят в течение 7-14 дней, после чего обязательно повторное ультразвуковое исследование. При задержке роста плода назначают кардиотокографическое исследование — процедуру, в ходе которой с помощью специального аппарата фиксируют сердцебиение плода, а также допплерометрическое исследование, с помощью которого определяют кровоток в сосудах плода, пуповины, матки. Допплерометрическое исследование производят в момент проведения УЗИ. Если степень задержки роста плода велика — если размеры плода уменьшены более чем на 2 недели, чем предполагаемый срок, или гипотрофия (задержка роста плода) обнаруживается рано — во 2 триместре беременности, то лечение непременно проводят в стационаре.
Плацента
Плацента окончательно формируется к 16 неделям беременности. До этого срока говорят о хорионе — предшественнике плаценты. Хорион — наружная оболочка зародыша, которая выполняет защитную и питательную функции. Во время ультразвукового исследования оценивают место прикрепления плаценты — на какой стенке матки расположен хорион или плацента, насколько плацента удалена от внутреннего зева шейки матки — места выхода из полости матки. В 3 триместре беременности расстояние от плаценты до внутреннего зева шейки матки должно составлять более 6 см, в противном случае говорят о низком прикреплении плаценты, а если плацента перекрывает внутренний зев — о предлежании плаценты. Такое состояние чревато осложнениями — кровотечением во время родов. Низкое прикрепление плаценты отмечают и во время ультразвуковых исследований, проводимых в 1 и 2 триместрах, но до 3 триместра плацента может мигрировать, то есть подняться вверх по стенке матки.
Во время ультразвуковых исследований оценивают также структуру плаценты. Существует четыре степени ее зрелости. Каждая степень соответствует определенным срокам беременности: 2-я степень зрелости должна сохраняться до 32 недель, 3-я степень — до 36 недель. Если плацента изменяет структуру раньше положенного времени, говорят о преждевременном старении плаценты. Такое состояние может быть связано с нарушением кровотока в плаценте, обусловленным гестозом (осложнение беременности, проявляющееся повышением артериального давления, появлением белка в моче, отеков), анемией (снижение количества гемоглобина), а может являться индивидуальной особенностью организма данной беременной женщины. Преждевременное старение плаценты — это повод для проведения допплерографического и кардиомониторного исследований.
В ходе ультразвукового исследования определяют толщину плаценты. В норме до 36 недель беременности толщина плаценты равна сроку беременности +/- 2 мм. С 36-37 недель толщина плаценты составляет от 26 до 45 мм, в зависимости от индивидуальных особенностей.
При изменении толщины и структуры плаценты делают предположение о плацентите — воспалении плаценты. Заключение УЗИ «плацентит» не является показанием для госпитализации. При подозрении на изменения в плаценте необходимо провести доплеровское исследование, которое подтверждает или опровергает предположение. Назначают и дополнительные лабораторные анализы, в частности обследование на инфекции, передающиеся половым путем.
По данным ультразвукового исследования можно подтвердить предположение об отслойке плаценты, поводом для которого являются кровянистые выделения из половых путей на любом сроке беременности. Участки отслойки видны на экране.
Вся эта информация отражается в протоколе УЗИ.
Пуповина
Плаценту с плодом соединяет пуповина. В момент ультразвукового исследования определяют количество сосудов в пуповине (в норме их три). У 80% беременных петли пуповины расположены в области шеи или тазового конца — той части плода, которая предлежит к выходу из матки. Петли пуповины «падают» туда под силой тяжести. Обвитие пуповиной шеи плода можно диагностировать, только применив допплерографическое исследование. И хотя обвитие пуповиной не является темой данного разговора, хочется отметить, что даже факт обвития пуповины вокруг шеи не является показанием для операции кесарева сечения.
Околоплодные воды
При ультразвуковом исследовании измеряют амниотический индекс, который свидетельствует о количестве вод. Амниотический индекс (АИ) определяют путем деления матки на квадранты двумя перпендикулярными линиями (поперечная — на уровне пупка беременной, продольная — по средней линии живота) и суммирования показателей, полученных при измерении самого большого вертикального столба околоплодных вод в каждом квадранте. В 28 недель нормальные значения АИ — 12-20 см, в 33 недели — 10-20 см. Повышение АИ свидетельствует о многоводии, понижение — о маловодии. Значительное многоводие или маловодие могут свидетельствовать о фетоплацентарной недостаточности — нарушении кровоснабжения плаценты. Увеличение и уменьшение вод может возникать и при другой патологии, но встречается и изолированно.
Во время исследования оценивают также отсутствие или наличие посторонних примесей — взвеси в околоплодных водах. Наличие взвеси может быть свидетельством инфицирования или перенашивания беременности, но взвесь может содержать только первородную смазку, что является вариантом нормы.
Матка
В ходе ультразвукового исследования измеряют размеры матки, осматривают стенки матки на предмет наличия или отсутствия миоматозных узлов, на предмет повышенного тонуса мышечной стенки. Измеряют также толщину стенок матки.
Следует отметить, что диагноз «угроза прерывания беременности» нельзя поставить только в соответствии с данными УЗИ, подобный диагноз ставят только в том случае, когда клинические признаки — боли внизу живота, в пояснице, — сочетаются с ультразвуковыми, к которым относится уменьшение толщины нижнего маточного сегмента (мышц в нижней части матки) менее 6 мм, веретенообразные сокращения мускулатуры матки (увеличение толщины маточной стенки на том или ином участке), которые говорят о сокращении того или иного участка мышц матки. Механическое надавливание датчиком повышает тонус стенки матки. Это может обнаруживаться в момент исследования, но при отсутствии клинических проявлений (болей внизу живота, в пояснице) диагноз «угроза прерывания беременности» не ставят, говоря только о повышенном тонусе. Во время всех исследований, особенно когда имеется угроза прерывания беременности, измеряют длину шейки матки, диаметр шейки матки на уровне внутреннего зева, состояние цервикального канала (открыт, закрыт). Длина шейки матки в норме во время беременности должна составлять 4-4,5 см. Укорочение шейки — у первобеременной до 3 см, а у повторнобеременной — до 2 см, открытие маточного зева позволяет поставить диагноз — истмико-цервикальная недостаточность, при которой шейка матки начинает раскрываться уже в 16-18 недель, не в состоянии удержать развивающуюся беременность.
Итак, мы перечислили много, но далеко не все признаки, которые определяют во время ультразвукового исследования. Зачастую один признак может свидетельствовать о совершенно разных патологических или физиологических состояниях, поэтому полную ультразвуковую картину может оценить только специалист, а лечащий доктор сопоставит данные УЗИ с результатами наблюдений, жалоб, анализов, других исследований. Только так можно сделать правильные выводы.
Особенно хочется отметить, что при возникновении подозрения на неблагополучное течение беременности тем женщинам, у которых ранее, во время предыдущих беременностей, наблюдались те или иные осложнения (пороки развития плода и т.п.), рекомендуется экспертное УЗИ, которое выполняет высококлассный специалист с большим опытом акушерских исследований на ультразвуковом сканере последнего поколения.
Статья предоставлена журналом «9 Месяцев».
УЗИ сканер PT60A
Портативный аппарат для неотложной помощи, интенсивной терапии и спортивной медицины.
Исследования опорно-двигательного аппарата, мониторинг проведения анестезии и др.
www.medison.ru

 Акция «Беременным»
Акция «Беременным»