Беременность – пренатальный скрининг трисомий I триместра беременности (синдром Дауна): исследования в лаборатории KDLmed
Неинвазивное исследование, которое на основании определенных лабораторных маркеров и клинических данных позволяет при помощи компьютерной программы рассчитать вероятный риск развития хромосомных болезней или других врожденных аномалий плода.
Синонимы русские
Биохимический скрининг I триместра беременности, «двойной тест» 1-го триместра.
Синонимы английские
Maternal Screen, First Trimester; Prenatal Screening I; PRISСA I (Prenatal Risk Calculation).
Метод исследования
Твердофазный хемилюминесцентный иммуноферментный анализ («сэндвич»-метод), иммунохемилюминесцентный анализ.
Единицы измерения
ММЕ/мл (милли- международная единица на миллилитр), МЕ/л (международная единица на литр).
Какой биоматериал можно использовать для исследования?
Венозную кровь.
Как правильно подготовиться к исследованию?
- Исключить из рациона жирную пищу за 24 часа до анализа.
- Исключить физическое и эмоциональное перенапряжение в течение 30 минут до анализа.
- Не курить в течение 30 минут до анализа.
Общая информация об исследовании
Болезнь Дауна – хромосомное заболевание, связанное с нарушением клеточного деления (мейоза) при созревании сперматозоидов и яйцеклеток, которое приводит к образованию дополнительной 21-й хромосомы. Частота в популяции – 1 случай на 600-800 родов. Риск хромосомной аномалии увеличивается с возрастом роженицы и не зависит от состояния здоровья матери ребенка, факторов внешней среды. Синдром Эдвардса (трисомии 18) и синдром Патау (трисомии 13) менее связаны с возрастом матери, а популяционная частота составляет 1 случай на 7000 родов. Для точной пренатальной диагностики генетических заболеваний требуются инвазивные процедуры, которые связаны с большой вероятностью осложнений, поэтому для массового скрининга используются безопасные методы исследования, позволяющие выявить низкий или высокий риск хромосомных аномалий и оценить целесообразность дальнейшего обследования.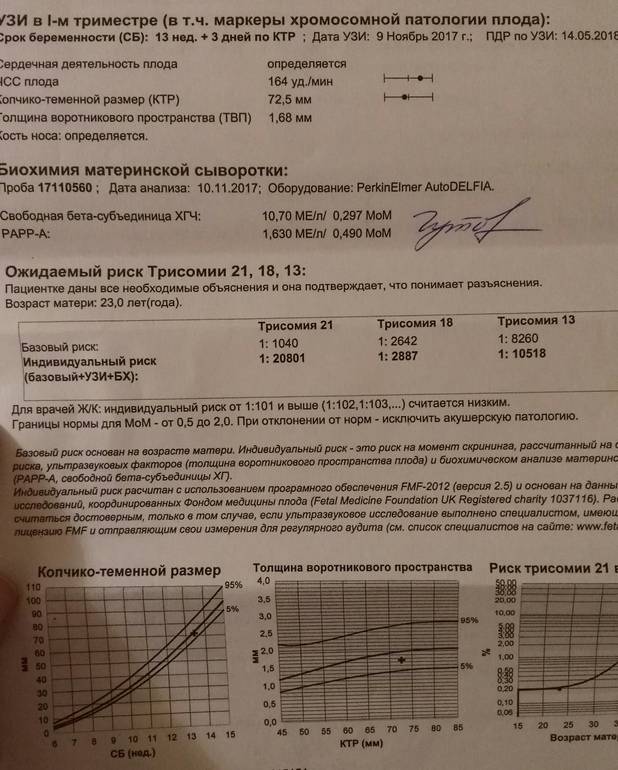
Пренатальный скрининг трисомий I триместра беременности выполняют, чтобы определить вероятный риск хромосомной патологии плода – трисомии 21 (синдрома Дауна), а также трисомии 18 (синдрома Эдвардса) и трисомии 13 (синдрома Патау) на сроке между 10-й неделей и 13-й неделей и 6 днями беременности. Его рассчитывают с помощью компьютерной программы PRISCA (Prenatal Risk Calculation), разработанной компанией Typolog Software (Германия) и имеющей международный сертификат соответствия. Для исследования определяется содержание свободной бета-субъединицы хорионического гонадотропина (ХГЧ) и ассоциированного с беременностью белка плазмы А (PAPP-А) в крови беременной.
Фермент PAPP-A обеспечивает полноценный рост и развитие плаценты. Его содержание в крови увеличивается с течением беременности. Уровень РАРР-А существенно не зависит от таких параметров, как пол и масса ребенка. При наличии хромосомной аномалии с пороками развития плода его концентрация в крови значительно уменьшается с 8-й по 14-ю недели беременности.
Для скрининга обязательно учитываются клинические данные (возраст беременной, масса тела, количество плодов, наличие и особенности ЭКО, раса матери, вредные привычки, наличие сахарного диабета, принимаемые лекарственные препараты), данные УЗИ (копчико-теменной размер (КТР) и толщина воротникового пространства (ТВП), длина носовой кости). При наличии данных УЗИ срок беременности рассчитывается по величине КТР, а не по дате последней менструации.
После исследования и расчета риска проводится плановая консультация у врача – акушера-гинеколога.
Результаты скринингового исследования не могут служить критериями для постановки диагноза и поводом для искусственного прерывания беременности. На их основании принимается решение о целесообразности назначить инвазивные методы обследования плода. При высоком риске необходимы дополнительные обследования, в том числе пункция хориона, амниоцентез с генетическим исследованием полученного материала.
Для чего используется исследование?
- Для скринингового обследования беременных, чтобы оценить риск хромосомной патологии плода – трисомии 21 (синдрома Дауна), синдрома Эдвардса.
- При обследовании беременных в первом триместре (анализ рекомендован на сроке беременности 10 недель – 13 недель 6 дней), особенно при наличии факторов риска развития патологии:
- возраст старше 35 лет;
- невынашивание и тяжелые осложнения беременности в анамнезе;
- хромосомные патологии, болезнь Дауна или врожденные пороки развития при предыдущих беременностях;
- наследственные заболевания в семье;
- перенесенные инфекции, радиационное облучение, прием на ранних сроках беременности или незадолго до нее лекарственных препаратов, которые обладают тератогенным эффектом.

Что означают результаты?
Референсные значения
- Ассоциированный с беременностью протеин-А плазмы (PAPP-A)
Неделя беременности | Референсные значения |
8-9-я | 0,17 — 1,54 ММЕ/мл |
9-10-я | 0,32 — 2,42 ММЕ/мл |
10-11-я | 0,46 — 3,73 ММЕ/мл |
11-12-я | 0,79 — 4,76 ММЕ/мл |
12-13-я | 1,03 — 6,01 ММЕ/мл |
13-14-я | 1,47 — 8,54 ММЕ/мл |
- Свободная бета-субъединица хорионического гонадотропина человека (бета-ХГЧ свободный)
Неделя беременности | Референсные значения |
8-9-я | 23,65 — 162,5 нг/мл |
9-10-я | 23,58 — 193,13 нг/мл |
11-12-я | 17,4 — 130,38 нг/мл |
12-13-я | 13,43 — 128,5 нг/мл |
13-14-я | 14,21 — 114,7 нг/мл |
14-15-я | |
15-16-я | 5,78 — 62,07 нг/мл |
16-17-я | 4,67 — 50,05 нг/мл |
17-18-я | 3,33 — 42,81 нг/мл |
18-19-я | 3,84 — 33,3 нг/мл |
По данным обследования беременной программа PRISCA рассчитывает вероятность возникновения пороков развития.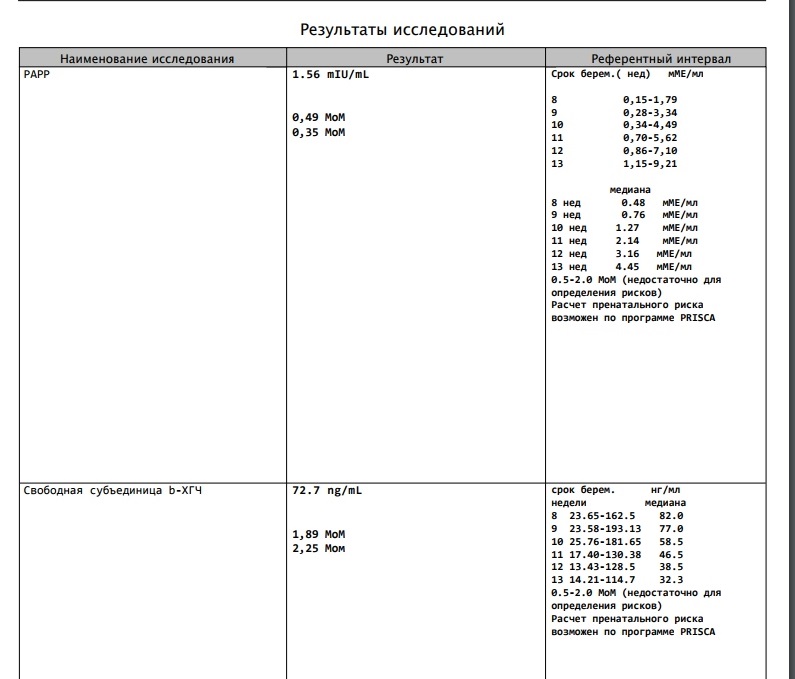 Например, соотношение
Например, соотношение
Что может влиять на результат?
- На результат влияет точность предоставленной информации и заключений ультразвуковой диагностики.
- Ложноположительный результат (высокий риск) в некоторых случаях может быть связан с повышением бета-субъединицы хорионического гонадотропина на фоне дисфункции плаценты, угрозы прерывания беременности.
Важные замечания
- Лаборатория должна иметь точные данные о сроке беременности и обо всех факторах, необходимых для расчета показателей. Предоставленные неполные или неточные данные могут быть причиной серьезных ошибок в расчете рисков.

- Результаты пренатального скрининга даже при высоком расчетном риске не могут служить основанием для искусственного прерывания беременности.
Также рекомендуется
Кто назначает исследование?
Акушер-гинеколог, медицинский генетик.
Литература
- Durkovic J., Andelic L., Mandic B., Lazar D. False Positive Values of Biomarkers of Prenatal Screening on Chromosomopathy as Indicators of a Risky Pregnancy. // Journal of Medical Biochemistry. – Volume 30, Issue 2, Pages 126–130.
- Muller F., Aegerter P., et al. Software for Prenatal Down Syndrome Risk Calculation: A Comparative Study of Six Software Packages. // Clinical Chemistry – August 1999 vol. 45 no. 8 – 1278-1280.
Сдать анализ на синдромы Дауна, Эдвардса, Патау в 1 триместе беременности (трисомии 21, 13,18)
Метод определения См. отдельные тесты
Исследуемый материал Сыворотка крови
Доступен выезд на дом
Синонимы: Prenatal Screening Markers for Down Syndrome; PRISCA-1.
Краткое описание исследования «Пренатальный скрининг трисомий 1 триместра беременности, PRISCA-1)»
Тест выполняется для скринингового обследования беременных с целью оценки риска хромосомных аномалий плода: трисомии 21 (синдром Дауна) и трисомий 18, 13 (синдром Эдвардса, синдром Патау). Количественная оценка результатов исследований производится с использованием программного обеспечения PRISCA.
Внимание! Для данного исследования необходимо наличие результатов УЗИ!
Биохимический скрининг I триместра беременности, «двойной тест» первого триместра состоит из следующих исследований:
- свободная β-субъединица хорионического гонадотропина человека (свободный β-ХГЧ, free β-hCG), тест № 189;
- РАРР-А (pregnancy associated protein A, белок А плазмы ассоциированный с беременностью), тест № 161.
Проведение комплексного обследования на сроке 11-14 недель беременности, включающего выполнение УЗИ и определение материнских сывороточных маркеров (свободная бета-субъединица ХГЧ и РАРР-А), с последующим программным комплексным расчетом индивидуального риска рождения ребенка с хромосомной патологией, рекомендовано для всех беременных приказом МЗ РФ от 01 ноября 2012 г. № 572н («Порядок оказания медицинской помощи по профилю «акушерство и гинекология»).
№ 572н («Порядок оказания медицинской помощи по профилю «акушерство и гинекология»).
С какой целью проводят пренатальный скрининг трисомий 1 триместра беременности, PRISCA-1
Исследование выполняется для скринингового обследования беременных с целью оценки риска хромосомных аномалий плода – трисомии 21 (синдром Дауна) и трисомий 18, 13 (синдром Эдвардса, синдром Патау).
Программа PRISCA (разработка Typolog Software, распространяется Siemens) – сертифицированная в Евросоюзе (CE-сертификация) и зарегистрированная для применения в РФ программа, которая поддерживает расчет рисков при скрининговых обследованиях 1-го и 2-го триместров беременности. Расчет рисков проводится с использованием комбинации информативных биохимических маркеров (в 1 триместре – свободная бета-субъединица ХГЧ и РАРР) и показателей УЗИ (толщина воротникового пространства плода ТВП, данные по визуализации носовой кости). Крайне важным для корректных расчетов является точность указанных индивидуальных данных, квалификация врача, проводящего УЗИ, в выполнении измерений пренатального скринингового УЗИ, а также качество лабораторных исследований.
Анализ prisca i. скрининг первого триместра беременности (10-13 недель)
* Стоимость лабораторных исследований без учёта стоимости забора биоматериала.
** Срочное исполнение действительно только для московского региона.
Краткое описание
Стоимость забора биоматериалаНастоящим уведомляем Вас о том, что с 01 марта 2016 года Лаборатория «Литех» изменяет порядок и стоимость забора биоматериала. Прейскурант
*Цены у Партнеров могут отличаться.
|
Prisca 1 — программа для диагностики риска врожденных патологий плода. Обследование проводится с учетом данных УЗИ, гинекологических исследований, сывороточных маркеров и других. Диагностика с помощью Prisca позволяет:
- произвести расчет риска патологии плода — трисомии по 21 хромомсоме (синдром Дауна), по 18 хромосоме (синдром Эдвардса), пороков ЦНС,
- определить факторы, способствующие обнаружению отклонений в уровнях маркеров.
При обследовании Prisca 1 на риск врожденных патологий во внимание принимаются следующие индивидуальные данные беременной:
- возраст,
- вес,
- национальность,
- срок беременности,
- количество плодов,
- использование ЭКО,
- курение,
- наличие диабета.

Выявление нарушений в развитии плода с помощью Prisca 1 осуществляется в первом и втором триместре беременности.
Анализы в 1 триместре беременности проводятся на сроке 9-14 недель. Принимаются во внимание результаты УЗИ (размеры шейной складки, копчико-теменной и бипариетальный размеры), маркеры сыворотки крови (протеин А, бета-ХГЧ). Перед диагностикой Prisca необходимо сдать кровь для определения важных показателе состояния плода.
На втором этапе выявления риска помимо прочего учитываются показатели АФП и неконъюгированного эстриола.
В результате комплексного исследования выявляется риск врожденных патологий по следующим факторам:
- возраст,
- трисомия по 21, 18 хромосомам,
- биохимические показатели,
- АФП, ХГЧ, неконъюгированный эстриол.
Сдать анализ крови для получения данных к проведению Prisca можно в нашей лаборатории. Достоверность анализов напрямую влияет на заключение специалиста. Для получения наиболее точных результатов обращайтесь в офисы профессиональной лаборатории «Литех».
Пренатальный скрининг: когда, как и зачем?
[[blockquote text=»Не стоит отчаиваться, если результаты скрининга выходят за рамки нормы»]]
[[blockquote text=»УЗИ на ранних сроках – необязательное исследование, но кто-то может записаться к врачу для своего спокойствия «]]
[[blockquote text=»В 90% патологии обнаруживаются в семьях, где в прошлом подобного не случалось»]]
Комплексный скрининг – это и ультразвуковое исследование, и биохимический анализ крови беременной женщины.
4.9
Глазкова Ирина ВикторовнаВрач высшей категории
17 лет опыта
Взрослые
Ирина Викторовна проводит ультразвуковой скрининг беременных на I-II триместрах, экспертное УЗИ беременных на всех сроках, допплерографию маточно-плацентарного кровотока, а также ультразвуковые исследования органов малого таза, эндокринных желез и других систем.
Глазкова Ирина Викторовна, врач высшей категории, кандидат медицинских наук, генетик, врач ультразвуковой диагностики, проводит исследования на всех сроках беременности, допплерометрию маточно-плацентарного кровотока.
Принимает в «Центре здорового материнства».
– Ирина Викторовна, что важно знать о пренатальном скрининге?
Ирина Глазкова: Комплексный ультразвуковой скрининг – это методика обследования будущих мам, получившая название от английского слова screening (просеивание, отбор). В результате скрининга среди беременных женщин отсеивается группа риска, в которой возможно наличие хромосомных патологий плода. Это не диагноз, а лишь повышенная вероятность! Мы предполагаем возможные отклонения, но процесс их исключения – это комплекс дополнительных консультаций и обследований, после которых многие патологии не подтвердятся. Поэтому не стоит отчаиваться, если результаты скрининга выходят за рамки нормы. Кстати, в группу риска попадают немногие. В большинстве случаев у пациентки все в порядке еще на этапе первого обследования.
– Скрининг – это только УЗИ?
Ирина Глазкова: Комплексный скрининг – это и ультразвуковое исследование, и биохимический анализ крови беременной женщины. При ультразвуковом обследовании врач оценивает особые маркеры: минимальные признаки, изменение которых может указывать на повышенную вероятность патологии.
При ультразвуковом обследовании врач оценивает особые маркеры: минимальные признаки, изменение которых может указывать на повышенную вероятность патологии.
Не стоит отчаиваться, если результаты скрининга выходят за рамки нормы
Биохимические маркеры определяют в крови матери при лабораторном исследовании: для первого триместра это особые факторы, которые вырабатывает плацента – свободная единица бета-ХГЧ и плацентарный белок РАРР-А. После получения результатов специальная программа, с учетом результатов УЗИ и других данных о беременной, просчитывает индивидуальные риски рождения ребенка с хромосомной патологией.
– Какие сроки вы рекомендуете для первого скрининга?
Ирина Глазкова: Международные стандарты подразумевают проведение первого комплексного исследования на сроке от 11 недель и 1 дня и до 13 недель и 6 дней беременности. Важно знать, что отсчет идет с первого дня последней менструации – это принятая во всем мире «отправная точка», по которой определяется усредненный срок. На первом УЗИ мы можем уточнить срок беременности – в этот период можно определить его с высокой точностью. Также на первом исследовании устанавливают многоплодную беременность.
На первом УЗИ мы можем уточнить срок беременности – в этот период можно определить его с высокой точностью. Также на первом исследовании устанавливают многоплодную беременность.
– Что еще врач может увидеть на УЗИ в 11-13 недель?
Ирина Глазкова: Мы должны убедиться, что беременность развивается. Важно определить ее точный срок – это необходимо для дальнейшего ведения беременности. Врач обязательно изучит анатомическое строение плода – к этому времени уже можно разглядеть головку ребенка, его ручки и ножки, брюшную стенку. Оцениваются маркеры первого триместра, из них основными являются наличие кости носа и толщина воротникового пространства. А на аппаратах экспертного класса, которыми мы располагаем, можно даже оценить развитие структур мозга, брюшной полости, строение сердца плода, сердечную деятельность и более сложные маркеры патологий. Иногда к 13-й неделе можно предположить пол малыша.
УЗИ на ранних сроках – необязательное исследование, но кто-то может записаться к врачу для своего спокойствия
– В ряде случаев УЗИ проводится гораздо раньше. Когда это действительно нужно?
Когда это действительно нужно?
Ирина Глазкова: УЗИ на ранних сроках – необязательное исследование. Кто-то может записаться к врачу для своего спокойствия – убедиться, что беременность в матке и она развивается, у плода есть сердцебиение. Медицинскими же показаниями для раннего исследования считаются боли внизу живота и кровянистые выделения из половых путей, подозрения гинеколога на внематочную или неразвивающуюся беременность, на пузырный занос, при инфекционных болезнях беременной и наличии других факторов, способных привести к аномалиям развития плода. Рекомендуется УЗИ на раннем сроке, если у женщины были проблемы с вынашиванием или установлена внутриматочная спираль на фоне наступившей беременности. При подозрениях на миому матки или опухоли яичников, при нарушениях менструального цикла и невозможности точно установить срок беременности также необходимо обратиться к УЗИ-специалисту.
– Скрининг второго триместра – зачем, если все хорошо?
Ирина Глазкова: И первое, и второе обследование включены в комплексную оценку развития плода. Во втором триместре скрининг проводится на 16-20 неделях (допустимо до 21-й), но оптимальным я считаю срок 18-19 недель беременности. В этот период мы можем максимально детально изучить органы и системы ребенка, исключить множество аномалий его развития – пороки головного мозга, лица, сердечно-сосудистой, мочевыделительной систем, опорно-двигательного аппарата. Также выполняется биохимический скрининг. Если в первом триместре анализ не делали или его данные вызывают сомнения, проводят тройной тест – свободная бета-единица ХГЧ, альфа-фетопротеин и эстриол. При низких рисках, определенных в первом триместре, сдается анализ только на альфа-фетопротеин, для исключения дефектов нервной трубки плода.
Во втором триместре скрининг проводится на 16-20 неделях (допустимо до 21-й), но оптимальным я считаю срок 18-19 недель беременности. В этот период мы можем максимально детально изучить органы и системы ребенка, исключить множество аномалий его развития – пороки головного мозга, лица, сердечно-сосудистой, мочевыделительной систем, опорно-двигательного аппарата. Также выполняется биохимический скрининг. Если в первом триместре анализ не делали или его данные вызывают сомнения, проводят тройной тест – свободная бета-единица ХГЧ, альфа-фетопротеин и эстриол. При низких рисках, определенных в первом триместре, сдается анализ только на альфа-фетопротеин, для исключения дефектов нервной трубки плода.
В 90% патологии обнаруживаются в семьях, где в прошлом подобного не случалось
– А можно не делать этот скрининг?
Ирина Глазкова: Исследование обязательно для всех беременных женщин. Важно своевременно исключить возможные патологии или выбрать программу действий, если нарушения развития обнаружили и подтвердили. Пациентки нередко говорят: «У нас в семье не было наследственных болезней, зачем мне скрининг?» Но в 90% патологии обнаруживаются именно в семьях, где в прошлом ничего подобного не случалось. Повторюсь: в большинстве случаев скрининг исключает будущую маму из группы риска. Важно настроиться на лучшее и прийти к врачу, чтобы убедиться в том, что с вами все в порядке, или вовремя предотвратить осложнения.
Пациентки нередко говорят: «У нас в семье не было наследственных болезней, зачем мне скрининг?» Но в 90% патологии обнаруживаются именно в семьях, где в прошлом ничего подобного не случалось. Повторюсь: в большинстве случаев скрининг исключает будущую маму из группы риска. Важно настроиться на лучшее и прийти к врачу, чтобы убедиться в том, что с вами все в порядке, или вовремя предотвратить осложнения.
Скрининг пренатального риска I триместра (PRISCA) (ХГЧ, PAPP-A)
Скрининг пренатального риска I триместра (PRISCA) (ХГЧ, PAPP-A)
1400 ₽
PRISCA-I – биохимический скрининг I триместра беременности, «двойной тест» первого триместра (рекомендуется проводить с 11-13 недели беременности). Оценка риска наличия синдрома Дауна (трисомия 21) и синдрома Эдвардса (трисомия 18) у плода.
Состоит из следующих исследований:
1-Свободная β-субъединица хорионического гонадотропина человека (свободный β-ХГЧ, free β-hCG)
2- Ассоциированный с беременностью белок плазмы-А (РАРР-А)
Для скрининга обязательно учитываются клинические данные (возраст беременной, масса тела, количество плодов, наличие и особенности ЭКО, раса матери, вредные привычки, наличие сахарного диабета, принимаемые лекарственные препараты), данные УЗИ (копчико-теменной размер (КТР) и толщина воротникового пространства (ТВП), длина носовой кости). При наличии данных УЗИ срок беременности рассчитывается по величине КТР, а не по дате последней менструации.
Программа PRISCA (разработка Typolog Software, распространяется Siemens) – сертифицированная в Евросоюзе (CE-сертификация) и зарегистрированная для применения в РФ программа, которая поддерживает расчет рисков при скрининговых обследованиях 1-го и 2-го триместров беременности. Расчет рисков проводится с использованием комбинации информативных для соответствующего срока биохимических маркеров и показателей УЗИ.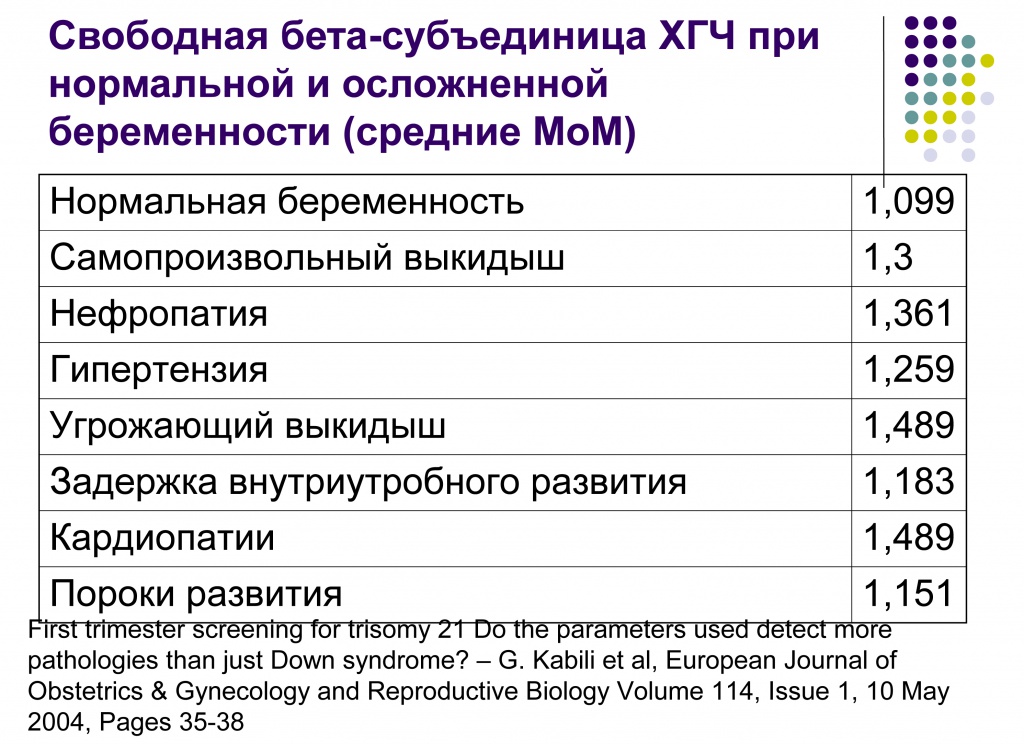
После исследования и расчета риска проводится плановая консультация у врача – акушера-гинеколога.
Результаты скринингового исследования не могут служить критериями для постановки диагноза и поводом для искусственного прерывания беременности. На их основании принимается решение о целесообразности назначить инвазивные методы обследования плода. При высоком риске необходимы дополнительные обследования, в том числе пункция хориона, амниоцентез с генетическим исследованием полученного материала.
✔ адреса клиник, ✔ цены, ✔ запись онлайн — Meds.ru
Сеть клиник ВитбиомедМногопрофильная клиника «Витбиомед+» на Таганке входит в сеть медучреждений Москвы, выполняет широкий спектр лечебно-диагностических медуслуг по 22 направлениям. В клинике работают врачи высшей квалификационной категории, консультируют кандидаты и доктора медицинских наук.
В клинике работают врачи высшей квалификационной категории, консультируют кандидаты и доктора медицинских наук.
Записаться на прием
Для записи в любой филиал клиники звоните по телефону: +7 (499) 685-18-13 Сеть клиник Чудо Доктор Чудо Доктор Чудо Докторул. Школьная, д. 11
Школьная, д. 11
Площадь Ильича
Римская
08:30-21:00Пн-Пт 08:30-21:00
Cб 08:30-20:00
Вс 09:00-19:00
Многопрофильный медицинский центр “Чудо Доктор” осуществляет диагностику и лечение заболеваний органов и систем жизнедеятельности по 35 основным направлениям. Весь комплекс услуг возможно получить в одном учреждении без длительного ожидания в очереди.
Весь комплекс услуг возможно получить в одном учреждении без длительного ожидания в очереди.
Записаться на прием
Для записи в любой филиал клиники звоните по телефону: +7 (499) 685-18-13 ИНСТИТУТ ДВИЖЕНИЯ ИНСТИТУТ ДВИЖЕНИЯул. Сергия Радонежского, д. 7
Сергия Радонежского, д. 7
Площадь Ильича
Римская
Таганская
09:00-21:00Пн-Пт 09:00-21:00
Cб 09:00-19:00
ИНСТИТУТ ДВИЖЕНИЯ представляет собой уникальную клинику, специализирующуюся на лечении заболеваний позвоночника и суставов.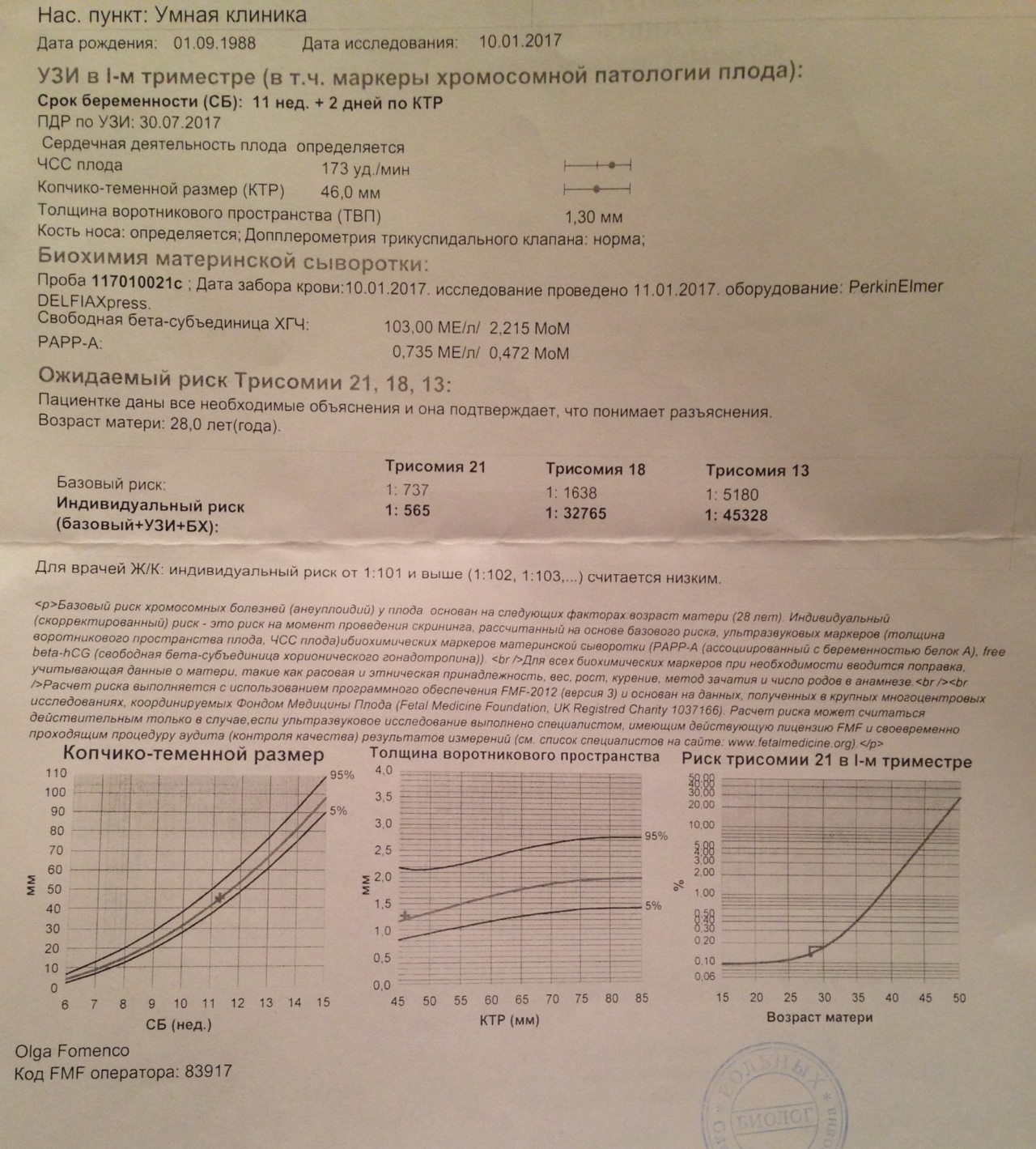 Также центр предоставляет все необходимые условия для успешного проведения реабилитации после травм и операций. Большая экспертность врачебного состава клиники, наличие в центре современной аппаратуры, а также тренажеров, которые практически не имеют аналогов, позволяют центру показывать высокие результаты в лечении даже в тех случаях, когда другие не смогли помочь или назначили операцию.
Также центр предоставляет все необходимые условия для успешного проведения реабилитации после травм и операций. Большая экспертность врачебного состава клиники, наличие в центре современной аппаратуры, а также тренажеров, которые практически не имеют аналогов, позволяют центру показывать высокие результаты в лечении даже в тех случаях, когда другие не смогли помочь или назначили операцию.
Записаться на прием
Для записи в клинику звоните по телефону: +7 (499) 685-18-13 Клинический госпиталь на Яузе Клинический госпиталь на Яузеул. Волочаевская, д. 15, корп. 1
Волочаевская, д. 15, корп. 1
Площадь Ильича
Римская
Курская
09:00-21:00Пн-Пт 09:00-21:00
Cб 09:00-21:00
Вс 09:00-21:00
Клинический госпиталь на Яузе, расположенный в историческом центре Москвы — надежный партнер вашего здоровья.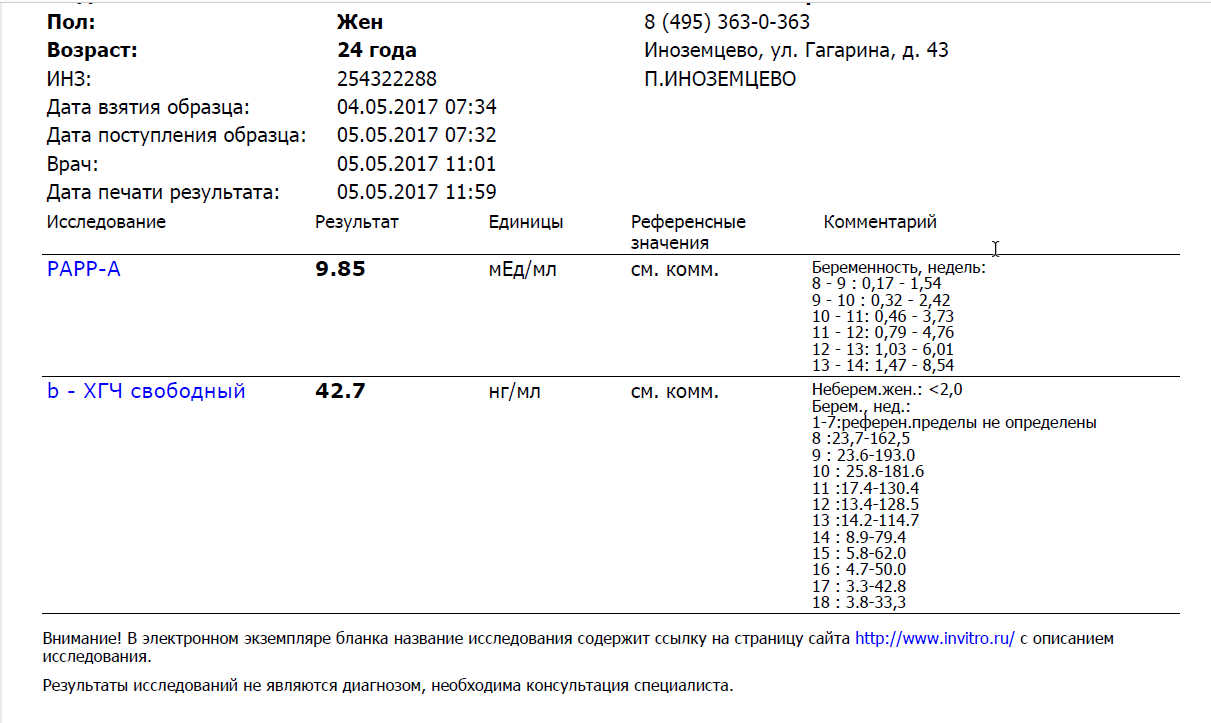 Здесь работают высококвалифицированные доктора с многолетним опытом практики, каждый из которых постоянно совершенствует не только прикладной опыт, но и теоретический.
Здесь работают высококвалифицированные доктора с многолетним опытом практики, каждый из которых постоянно совершенствует не только прикладной опыт, но и теоретический.
- 700 Общий бета-ХГЧ (диагностика беременности, онкомаркер) (CITO)
- 1660 Пренатальный скрининг I триместра беременности (10-13 недель): ассоциированный с беременностью протеин A (PAPP-A), свободная субъединица бета-ХГЧ
- 1830 Пренатальный скрининг II триместра беременности (15-19 недель): альфа-фетопротеин (АФП), общий бета-ХГЧ, эстриол свободный
- Смотреть прайс-лист клиники →
Записаться на прием
Для записи в клинику звоните по телефону: +7 (499) 685-18-13Многопрофильное медучреждение «Медросконтракт» предлагает пациентам предоставление медицинских услуг по всем направлениям по доступным ценам. Основное направление работы ЛДЦ — применение передовых медицинских технологий и лечение с их помощью широкого спектра заболеваний.
Основное направление работы ЛДЦ — применение передовых медицинских технологий и лечение с их помощью широкого спектра заболеваний.
Записаться на прием
Для записи в клинику звоните по телефону: +7 (499) 685-18-13 Сеть клиник Клиника МедЦентрСервисКлиника «МедЦентрСервис» на м.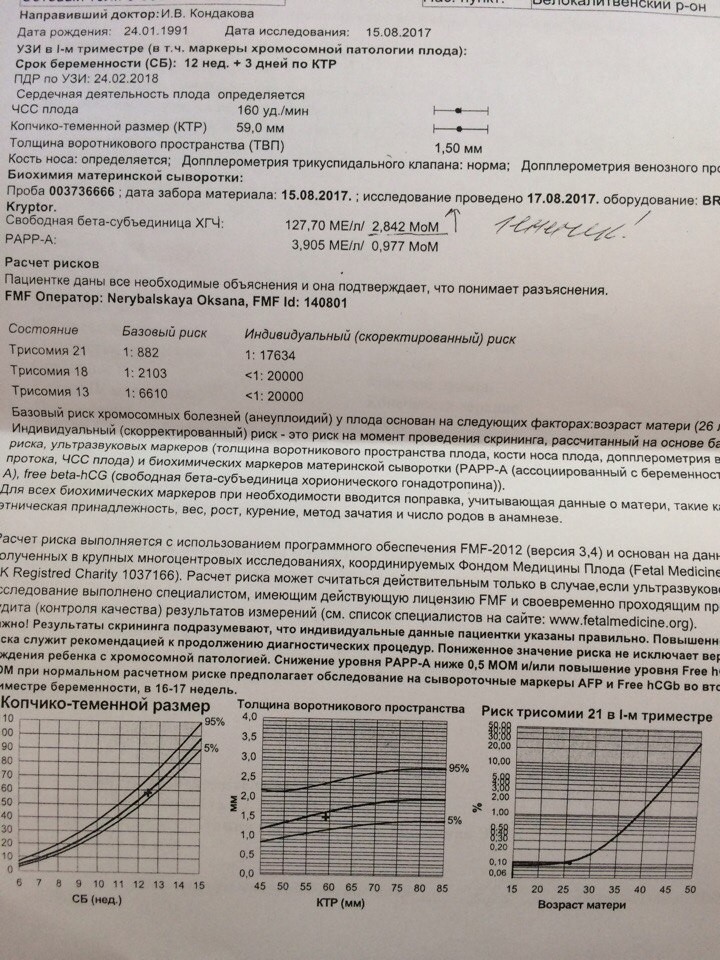 Курская предоставляет ряд медицинских услуг по различным направлениям — от косметологии до онкологии. Основное направление работы клиники — проведение эффективного лечения патологий различного профиля в амбулаторных и стационарных условиях.
Курская предоставляет ряд медицинских услуг по различным направлениям — от косметологии до онкологии. Основное направление работы клиники — проведение эффективного лечения патологий различного профиля в амбулаторных и стационарных условиях.
Записаться на прием
Для записи в любой филиал клиники звоните по телефону: +7 (499) 685-18-13 Сеть клиник Роса Клиника Роса на Гвоздева Клиника Роса на Гвоздеваул. Гвоздева, д. 5
Гвоздева, д. 5
Таганская
Таганская
Крестьянская застава
Марксистская
09:00-21:00Пн-Пт 09:00-21:00
Cб 09:00-21:00
Вс 09:00-21:00
Специализированная клиника «Роса» на Гвоздева предоставляет квалифицированную амбулаторную медицинскую помощь пациентам с психологическими или неврологическими нарушениями, а также различными зависимостями. В штате клиники доктора и кандидаты наук, ведущие специалисты в своей области.
В штате клиники доктора и кандидаты наук, ведущие специалисты в своей области.
Записаться на прием
Для записи в любой филиал клиники звоните по телефону: +7 (499) 685-18-13 Сеть клиник Логон-АСМногопрофильный медцентр «Логон-АС» на метро Таганская — это современная клиника европейского уровня с высоким качеством обслуживания и предоставляемых услуг. ЛДЦ занимается предоставлением пациентам широкого спектра медицинских услуг по всем направлениям: терапия, хирургия, диагностика. Главное направление работы клиники — комплексное оздоровление пациентов с применением инновационных методик и современной техники.
ЛДЦ занимается предоставлением пациентам широкого спектра медицинских услуг по всем направлениям: терапия, хирургия, диагностика. Главное направление работы клиники — комплексное оздоровление пациентов с применением инновационных методик и современной техники.
Записаться на прием
Для записи в любой филиал клиники звоните по телефону: +7 (499) 685-18-13Центр репродукции Линия Жизни на Наставническом переулке специализируется на проведении наиболее эффективной в современной медицине процедуры ЭКО. Данная процедура является решающим звеном для семейных пар, страдающих от бесплодия или для тех из них, кто длительное время безуспешно пытается завести ребенка и хочет полностью понять причину неудач.
Данная процедура является решающим звеном для семейных пар, страдающих от бесплодия или для тех из них, кто длительное время безуспешно пытается завести ребенка и хочет полностью понять причину неудач.
Записаться на прием
Для записи в клинику звоните по телефону: +7 (499) 685-18-13 Сеть клиник Чудо ДокторМногопрофильное медучреждение «Чудо Доктор» — предлагает широкий спектр медицинских услуг по демократичным ценам.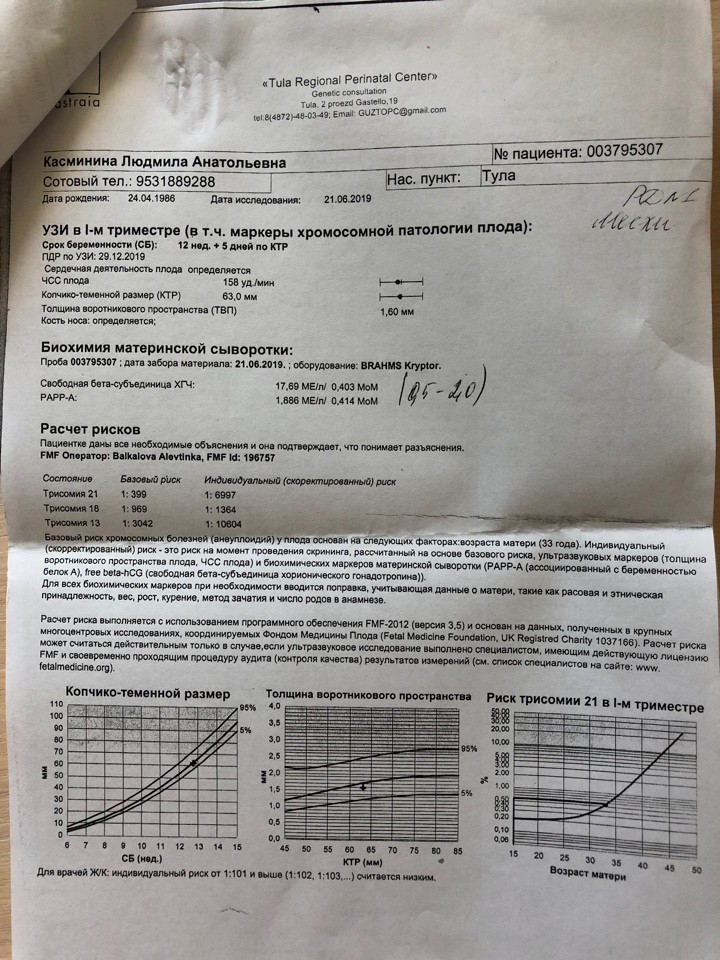 Главное направление работы медцентра — комплексная диагностика и терапевтическое лечение междисциплинарных клинических случаев. Широко применяются инновационные методы, включающие в себя новейшие разработки медицинских наук.
Главное направление работы медцентра — комплексная диагностика и терапевтическое лечение междисциплинарных клинических случаев. Широко применяются инновационные методы, включающие в себя новейшие разработки медицинских наук.
Записаться на прием
Для записи в любой филиал клиники звоните по телефону: +7 (499) 685-18-13Пренатальный скрининг 1 триместра; анализ крови рарр хгч, цена — Dila
Общая характеристика
Биохимический скрининг I триместра беременности, «двойной тест» (свободная b-субъединица ХГЧ и РАРР) проводится с целью оценки риска возможных хромосомных аномалий плода (синдром Дауна, Эдвардса и Патау). Исследование проводится между 9 и 13 неделями + 6 дней беременности. Оптимальные сроки проведения исследования — от 11 до 13 недель беременности.
Исследование проводится между 9 и 13 неделями + 6 дней беременности. Оптимальные сроки проведения исследования — от 11 до 13 недель беременности. При направлении заполняется специальный бланк, в котором указываются индивидуальные данные беременной (возраст, вес, наличие дополнительных факторов риска) и результаты УЗИ (дата УЗИ, КТР, количество плодов, срок беременности по УЗИ).
Для расчета комбинированного риска I триместра (чувствительность 90%) необходимы данные о толщине воротникового пространства (ТВП) и визуализации носовой кости.
Количественная оценка результатов, полученных при проведении этих профильных исследований, будет производиться с помощью автоматизированной программы PRISCA (разработка компании NYPOLOG Solftware Cristalina Dreving, Германия).
Тип биоматериала и способы взятия:
| Тип БМ | В отделении МЛ «ДІЛА» | На дому | В ЛПЗ | Самостоятельно |
|---|---|---|---|---|
| венозная кровь | В отделении МЛ «ДІЛА» | На дому | В ЛПЗ | Самостоятельно |
Правила подготовки пациента
Стандартные условия подготовки (если иное не определено врачом): За 4 часа Выдержать голодание, исключить жирную пищу. Можно пить воду. Важно: Исследование выполняется при наличии направления от врача на специальном бланке.
Можно пить воду. Важно: Исследование выполняется при наличии направления от врача на специальном бланке.
В лабораторном справочнике можно ознакомиться с подробным описанием исследования
Цена и сроки исследования:
Пренатальный скрининг I триместра, РАРР-А, ХГЧ, воротниковое пространство
Цена (грн. )
420
)
420
Срок 14 ч.
Уровень ХГЧ в материнской сыворотке выше в присутствии плода женского пола уже на 3-й неделе после оплодотворения | Репродукция человека
В исследование было включено 347 циклов ЭКО от 335 пациенток. Были включены только беременности с одним имплантированным эмбрионом, приведшие к одному живорождению известного пола. МСГКГ измеряли на 14-20 дни после оплодотворения, и уровни выражали как скорректированные по гестационному возрасту кратные медианы (MoMs). Лог 10 MSHCG MoM сравнивали в зависимости от пола плода.Результаты. Уровни МСГКГ были значительно выше (18,5%) на 3-й неделе после оплодотворения в присутствии плода женского пола ( P < 0,0002). ЗАКЛЮЧЕНИЕ: Поскольку половые различия плода в МСГКГ могут быть продемонстрированы уже на 3-й неделе после оплодотворения, это различие может быть связано с плацентарными факторами, а не с эффектами гипоталамо-гипофизарно-гонадной оси плода. , 1980; Deville и др. , 1980; Obiekwe and Chard, 1982). При широком использовании биохимического скрининга на синдром Дауна во втором триместре та же гендерная разница была продемонстрирована во втором триместре в большинстве исследований (Leporrier et al., 1992; Локвуд и др. , 1993; Сантолая-Форгас и др. , 1997; Баззетт и др. , 1998; Гидини и др. , 1998; Спонг и др. , 1999; Steier и др. , 1999; Спенсер, 2000). Два недавних исследования показали, что уровень свободного β-ХГЧ в материнской сыворотке также значительно выше в конце первого триместра (10–14 недель беременности) у женщин, вынашивающих плод женского пола (de Graaf et al. , 2000; Yaron et al. , 2001). Причина гендерных различий в материнской сыворотке ХГЧ оставалась неясной с тех пор, как Brody и Carstrom впервые описали это явление в 1965 году (Brody and Carlstrom, 1965).Было высказано предположение, что связанные с полом различия в МСГКГ являются результатом дифференциальной активности гипоталамо-гипофизарно-гонадной оси плода (Obiekwe and Chard, 1982), что влияет на уровни прегнандиола (Rawlings and Krieger, 1964), прогестерона и андрогенов у плода (Rawlings and Krieger, 1964).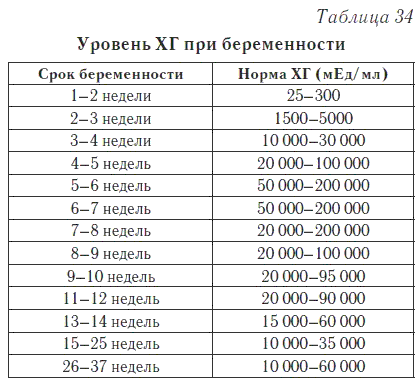 (Boroditsky et al. , 1975), тестостерона или эстрадиола (Danzer et al. , 1980), которые, в свою очередь, влияют на выработку или утилизацию ХГЧ. В качестве альтернативы было высказано предположение, что связанные с полом различия в MSHCG опосредованы половыми хромосомами трофобласта, в результате чего некоторые гены на Х-хромосоме, которые избегают инактивации, могут сверхэкспрессироваться плацентой в присутствии плода женского пола. Обиекве и Чард, 1982, 1983).
(Boroditsky et al. , 1975), тестостерона или эстрадиола (Danzer et al. , 1980), которые, в свою очередь, влияют на выработку или утилизацию ХГЧ. В качестве альтернативы было высказано предположение, что связанные с полом различия в MSHCG опосредованы половыми хромосомами трофобласта, в результате чего некоторые гены на Х-хромосоме, которые избегают инактивации, могут сверхэкспрессироваться плацентой в присутствии плода женского пола. Обиекве и Чард, 1982, 1983).
Наша гипотеза заключалась в том, что если половые различия в МСГКГ могут быть продемонстрированы до установления гипоталамо-гипофизарно-гонадной оси плода, они могут быть приписаны дифференциальной экспрессии генов трофобластом. Таким образом, мы решили определить, можно ли обнаружить гендерные различия в МСГКГ уже на 3-й неделе после оплодотворения, когда обычно впервые измеряют МСГКГ. Хотя маркеры материнской сыворотки могут быть несколько изменены при ЭКО (Lam et al., 1999), мы выбрали эту настройку, потому что точный срок беременности задокументирован с точностью до дня, доступны множественные измерения МСГКГ, а количество плодных яиц оценивается сонографически на ранней стадии.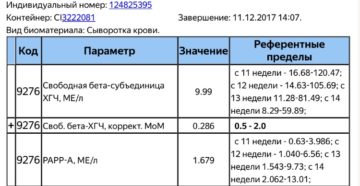
84″> пациентов В исследование были включены 335 пациентов, которым было проведено 347 циклов ЭКО в отделении ЭКО Расина Тель-Авивского медицинского центра. Индукция овуляции была достигнута с помощью стандартного протокола аналога ГнРГ и ЧМГ (Пергонал; Teva Pharmaceutical Industries, Израиль), как описано ранее (Ben-Yosef et al., 1999). Забор ооцитов планировали через 34–35 ч после введения 10 000 МЕ ХГЧ (Хоригон; Teva Pharmaceutical Industries, Израиль). Осеменение извлеченных ооцитов проводили стандартной инсеминацией или ИКСИ в соответствии с параметрами спермы. Скорость дробления и качество эмбрионов оценивали на 2-й или 3-й день, и для переноса отбирали эмбрионы наилучшего качества. Количество перенесенных эмбрионов варьировалось в зависимости от возраста пациента, количества ранее неудачных циклов ЭКО и качества эмбрионов.
Для измерения МСХГ использовали иммуноанализ IMMULITE ® (Diagnostic Product Corporation, Лос-Анджелес, Калифорния, США). Этот анализ имеет коэффициент вариации 4,5–4,8% в диапазоне 103–3120 мМЕ/мл для ХГЧ. Наличие и количество плодных яиц определяли с помощью трансвагинальной сонографии, начиная с 4-5 недель после оплодотворения. , 1988). Преимущество использования медианы, а не среднего, в качестве меры центральной тенденции состоит в том, что на нее не влияют случайные выбросы значений. Средние значения MSHCG рассчитывали для каждого дня после оплодотворения для плодов мужского и женского пола. В целях статистического анализа МоМ для всей исследуемой группы были рассчитаны в соответствии со средним значением, полученным только для женщин в исследовании, которые вынашивали плод мужского пола. Распределение MSHCG MoM асимметрично, как показано на рисунке I.Однако log 10 MSHCG MoM распределен по Гауссу во всем диапазоне значений (Wald et al. , 1988). Таким образом, log 10 MSHCG MoM можно сравнивать с использованием двухстороннего непарного критерия Стьюдента t , предполагая равную дисперсию, как описано ранее (Spencer, 2000).
Для сравнения демографических показателей пациентов и переменных лечения использовали критерий Стьюдента t и χ 2 соответственно. A P -значение < 0.05 считалось статистически значимым.
A P -значение < 0.05 считалось статистически значимым.
Средние уровни МСГКГ увеличиваются в присутствии плода женского пола на 16-20 день после оплодотворения.В таблице III показаны медиана MSHCG MoM, среднее значение log 10 MSHCG MoM, log 10 SD и статистическая значимость, классифицированная по наличию плода женского или мужского пола на 14–20-й день после оплодотворения. MoM были рассчитаны по медианам, полученным только для женщин, родивших мужчин. Когда log 10 MSHCG MoM сравнивали с использованием критерия Стьюдента t , предполагая равную дисперсию, значительно более высокие уровни наблюдались, когда плод был женским ( P = 0.00017). Наконец, когда эти сравнения были повторены, принимая во внимание только одно измерение для каждого пациента, различия все еще были статистически значимыми ( P = 0,0038) , 2000; Yaron et al. , 2001), удовлетворительного объяснения этому явлению не дано.Brody и Carlstrom впервые продемонстрировали, что уровни общего ХГЧ в материнской сыворотке в третьем триместре были значительно повышены у женщин с плодом женского пола по сравнению с таковыми у мужчин (Brody and Carlstrom, 1965). Они предположили, что это может быть результатом экскреции прегнандиола во второй половине беременности, основываясь на наблюдениях Роулингса и Кригера, которые отметили высокое соотношение мужского и женского пола у плодов матерей с высокой экскрецией прегнандиола (Rawlings and Krieger). , 1964).Несколько последующих отчетов подтвердили это наблюдение, но только в третьем триместре. Крозиньяни и др. . также отметили значительно более высокие концентрации ХГЧ в амниотической жидкости у плода женского пола, чем у плода мужского пола (Crosignani et al. , 1972). Hobson и Wide сообщили, что концентрация ХГЧ в плаценте была ниже, когда плод был мужского пола (Hobson and Wide, 1974; Wide и Hobson, 1974), и предположили, что это различие, связанное с полом, может быть связано с разной скоростью инактивации. или использование ХГЧ плодом или матерью, или что мужские и женские половые железы по-разному регулируют выработку плацентарного гонадотропина.Бородицкий и др. . предположили, что разница в МСХГ у женщин и мужчин может указывать на то, что плод осуществляет контроль над выработкой плацентарного ХГЧ, но признали, что нельзя исключать первичные генетические различия в плацентарной функции (Бородицкий и др. , 1975) . Они также предположили, что более высокие уровни прогестерона, присутствующие в пупочных артериях мужчин, могут оказывать ингибирующее действие на выработку ХГЧ, что приводит к более низким уровням ХГЧ в мужских плацентах.Они также предположили, что андрогены, происходящие от плода мужского пола, могут подавлять выработку ХГЧ плацентой.
или использование ХГЧ плодом или матерью, или что мужские и женские половые железы по-разному регулируют выработку плацентарного гонадотропина.Бородицкий и др. . предположили, что разница в МСХГ у женщин и мужчин может указывать на то, что плод осуществляет контроль над выработкой плацентарного ХГЧ, но признали, что нельзя исключать первичные генетические различия в плацентарной функции (Бородицкий и др. , 1975) . Они также предположили, что более высокие уровни прогестерона, присутствующие в пупочных артериях мужчин, могут оказывать ингибирующее действие на выработку ХГЧ, что приводит к более низким уровням ХГЧ в мужских плацентах.Они также предположили, что андрогены, происходящие от плода мужского пола, могут подавлять выработку ХГЧ плацентой.
Danzer и др. . оценили возможность использования уровней МСГКГ в третьем триместре для прогнозирования пола плода, но обнаружили, что это нецелесообразно (Danzer et al. , 1980). Они предположили, что стероидная среда плода может частично регулировать выработку ХГЧ плацентой. В поддержку этой гипотезы они указали на значительную обратную корреляцию между уровнями тестостерона и эстрадиола в пуповинной крови младенцев мужского пола и уровнем МСГКГ.В серии из 96 нормальных беременностей Deville et al . отметили, что МСГКГ, его а-субъединица и особенно его β-субъединица были выше у плодов женского пола, хотя это не достигало статистической значимости (Deville et al. , 1980).
В поддержку этой гипотезы они указали на значительную обратную корреляцию между уровнями тестостерона и эстрадиола в пуповинной крови младенцев мужского пола и уровнем МСГКГ.В серии из 96 нормальных беременностей Deville et al . отметили, что МСГКГ, его а-субъединица и особенно его β-субъединица были выше у плодов женского пола, хотя это не достигало статистической значимости (Deville et al. , 1980).
Obiekwe и Chard подтвердили предыдущие наблюдения, что уровень МСГКГ выше у женщин, вынашивающих плод женского пола, только на поздних сроках беременности (Obiekwe and Chard, 1982). Они предположили, что наиболее очевидным объяснением этого явления может быть какая-то специфическая связь с развитием гипофизарно-гонадной системы плода.Они также предположили, что это различие может быть «опосредовано… на более фундаментальном уровне половыми хромосомами трофобласта». Действительно, в последующей статье Обиекве и Чард оценили уровни других плацентарных белков в материнской сыворотке, включая человеческий плацентарный лактоген (HPL), белок Schwangerschaft (SP 1 ) и плацентарный белок 5 (PP 5 ). Они обнаружили, что HPL, как и HCG, повышен у матерей, вынашивающих плод женского пола, но не обнаружили никаких изменений в SP 1 или PP 5 (Obiekwe and Chard, 1983).Они пришли к выводу, что более ранние предположения, связывающие половые различия в МСХГ с потенциальной ролью ХГЧ как гонадотропина у плода, могут быть исключены, поскольку «этот аргумент нельзя легко расширить, включив в него ГФЛ или плацентарную стероидсульфатазу». Они предположили, что «синтез плацентарных белков может быть связан с числом Х-хромосом, с почти полной инактивацией в некоторых случаях (SP 1 , PP 5 ), частичной инактивацией в других (HCG, HPL) и отсутствием инактивация стероидсульфатазой (СТС).Хотя эта теория, безусловно, применима к STS, который картирован на хромосоме X и, как известно, избегает инактивации (Migeon et al. , 1982), ни гены HCG, ни его рецептора не расположены на X-хромосоме.
Они обнаружили, что HPL, как и HCG, повышен у матерей, вынашивающих плод женского пола, но не обнаружили никаких изменений в SP 1 или PP 5 (Obiekwe and Chard, 1983).Они пришли к выводу, что более ранние предположения, связывающие половые различия в МСХГ с потенциальной ролью ХГЧ как гонадотропина у плода, могут быть исключены, поскольку «этот аргумент нельзя легко расширить, включив в него ГФЛ или плацентарную стероидсульфатазу». Они предположили, что «синтез плацентарных белков может быть связан с числом Х-хромосом, с почти полной инактивацией в некоторых случаях (SP 1 , PP 5 ), частичной инактивацией в других (HCG, HPL) и отсутствием инактивация стероидсульфатазой (СТС).Хотя эта теория, безусловно, применима к STS, который картирован на хромосоме X и, как известно, избегает инактивации (Migeon et al. , 1982), ни гены HCG, ни его рецептора не расположены на X-хромосоме.
С появлением биохимического скрининга синдрома Дауна во втором триместре несколько исследований выявили значительно более высокие уровни МСГКГ у плода женского пола (Leporrier et al. , 1992; Lockwood et al. , 1993; Сантолая-Форгас и др., 1997; Баззетт и др. , 1998; Гидини и др. , 1998; Спонг и др. , 1999; Steier и др. , 1999; Спенсер, 2000). Это противоречило более ранним исследованиям (см. выше) и даже некоторым недавним сообщениям (Steier et al. , 1999), в которых не было продемонстрировано каких-либо существенных гендерных различий в МСГКГ во втором триместре. Очевидное несоответствие может быть частично объяснено относительно большим размером изучаемых популяций в более поздних исследованиях и статистическим анализом с использованием кратных медиан (MoM) и преобразований log 10 , которые более подходят для таких сравнений.Лепорье и др. . проанализировали МСГКГ у 3000 пациенток в сроке беременности 16–20 недель и отметили, что уровень МСГКГ был значительно выше при наличии плода женского пола после 17 недель беременности (Leporrier et al. , 1992). Они предположили, что основной механизм может быть связан с высоким уровнем тестостерона, наблюдаемым у плодов мужского пола непосредственно перед серединой беременности (Reyes et al.
, 1992; Lockwood et al. , 1993; Сантолая-Форгас и др., 1997; Баззетт и др. , 1998; Гидини и др. , 1998; Спонг и др. , 1999; Steier и др. , 1999; Спенсер, 2000). Это противоречило более ранним исследованиям (см. выше) и даже некоторым недавним сообщениям (Steier et al. , 1999), в которых не было продемонстрировано каких-либо существенных гендерных различий в МСГКГ во втором триместре. Очевидное несоответствие может быть частично объяснено относительно большим размером изучаемых популяций в более поздних исследованиях и статистическим анализом с использованием кратных медиан (MoM) и преобразований log 10 , которые более подходят для таких сравнений.Лепорье и др. . проанализировали МСГКГ у 3000 пациенток в сроке беременности 16–20 недель и отметили, что уровень МСГКГ был значительно выше при наличии плода женского пола после 17 недель беременности (Leporrier et al. , 1992). Они предположили, что основной механизм может быть связан с высоким уровнем тестостерона, наблюдаемым у плодов мужского пола непосредственно перед серединой беременности (Reyes et al. , 1974). В серии из более чем 10 000 пациентов мы продемонстрировали, что пациенты с плодами женского пола имели значительно более высокий уровень МСХГ и более низкий уровень α-фетопротеина на 14–22 неделе беременности (Bazzett et al., 1998).
, 1974). В серии из более чем 10 000 пациентов мы продемонстрировали, что пациенты с плодами женского пола имели значительно более высокий уровень МСХГ и более низкий уровень α-фетопротеина на 14–22 неделе беременности (Bazzett et al., 1998).
Связанные с полом плода различия в MSHCG потенциально могут привести к более высокому расчетному риску синдрома Дауна у пациентов с плодом женского пола, у которых больше шансов получить «положительные результаты скрининга», чем у пациентов с плодом мужского пола (Spong et al. , 1999). Тем не менее, Спенсер предположил, что, несмотря на значительные различия уровней маркеров, связанные с полом плода, нет никаких доказательств того, что это приводит к какой-либо значительной гендерной предвзятости в показателях выявления синдрома Дауна при скрининге материнской сыворотки во втором триместре (Spencer, 2000).
Комбинированный скрининг на синдром Дауна в первом триместре теперь использует сонографически определяемую прозрачность воротникового пространства, свободный от материнской сыворотки β-ХГЧ и связанный с беременностью протеин-А плазмы (PAPP-A) (Wald and Hackshaw, 1997). де Грааф и др. . отметили значительное увеличение свободного β-ХГЧ у плодов женского пола (de Graaf et al. , 2000). Недавно мы также продемонстрировали, что медиана свободного β-ХГЧ MoM на 10-13 неделе беременности значительно выше (19%) в присутствии плода женского пола (Yaron et al., 2001).
де Грааф и др. . отметили значительное увеличение свободного β-ХГЧ у плодов женского пола (de Graaf et al. , 2000). Недавно мы также продемонстрировали, что медиана свободного β-ХГЧ MoM на 10-13 неделе беременности значительно выше (19%) в присутствии плода женского пола (Yaron et al., 2001).
Результаты настоящего исследования подтверждают, что уровень МСГКГ значительно повышается в присутствии плода женского пола уже на 16-й день после оплодотворения. Взятые вместе, данные, представленные в этом и предыдущих исследованиях, позволяют предположить, что МСГКГ постоянно повышен в присутствии плода женского пола на протяжении всей беременности. Тот факт, что это явление возникает уже на 3-й неделе эмбрионального развития, нельзя объяснить ролью гипоталамо-гипофизарно-гонадной оси плода, как предполагалось ранее, поскольку на этой стадии необходимые органы еще не развились (Moore and Presaud, 1998). ).Таким образом, гендерные различия следует отнести к дифференциальной экспрессии плацентарных белков плодами женского пола по сравнению с плодами мужского пола. Это согласуется с гипотезой, выдвинутой Обиекве и Чардом, относительно возможного ухода от инактивации некоторых Х-сцепленных генов, играющих роль в метаболизме ХГЧ в плаценте (Обиекве и Чард, 1982, 1983). Было бы заманчиво предположить, что гены в псевдоаутосомных областях Х-хромосомы избегают инактивации и поэтому сверхэкспрессируются у женщин.Однако гены β-HCG и его рецептора расположены на хромосомах 19q13.32 и 2p21 соответственно. Объяснение может лежать в других сложных механизмах, которые регулируют продукцию HCG ранним трофобластом (Sorensen et al. , 1995). Известно, что двумя факторами, влияющими на выработку ХГЧ плацентой, являются ГнРГ (Khodr and Siler-Khodr, 1978; Islami et al. , 2001) и γ-аминомасляная кислота (ГАМК) через ГАМК-А-подобные рецепторы (Licht и др. , 1992). Гены по крайней мере двух субъединиц рецептора ГАМК-А [α3 и ε (OMIM № 305660 и № 300093 соответственно)] были картированы на хромосоме Xq28 рядом со второй псевдоаутосомной областью, где некоторые гены избегают X-инактивации.
Это согласуется с гипотезой, выдвинутой Обиекве и Чардом, относительно возможного ухода от инактивации некоторых Х-сцепленных генов, играющих роль в метаболизме ХГЧ в плаценте (Обиекве и Чард, 1982, 1983). Было бы заманчиво предположить, что гены в псевдоаутосомных областях Х-хромосомы избегают инактивации и поэтому сверхэкспрессируются у женщин.Однако гены β-HCG и его рецептора расположены на хромосомах 19q13.32 и 2p21 соответственно. Объяснение может лежать в других сложных механизмах, которые регулируют продукцию HCG ранним трофобластом (Sorensen et al. , 1995). Известно, что двумя факторами, влияющими на выработку ХГЧ плацентой, являются ГнРГ (Khodr and Siler-Khodr, 1978; Islami et al. , 2001) и γ-аминомасляная кислота (ГАМК) через ГАМК-А-подобные рецепторы (Licht и др. , 1992). Гены по крайней мере двух субъединиц рецептора ГАМК-А [α3 и ε (OMIM № 305660 и № 300093 соответственно)] были картированы на хромосоме Xq28 рядом со второй псевдоаутосомной областью, где некоторые гены избегают X-инактивации. Эти и, возможно, другие гены могут быть привлекательными кандидатами для молекулярного анализа дифференциальной экспрессии генов женскими и мужскими плацентами.
Эти и, возможно, другие гены могут быть привлекательными кандидатами для молекулярного анализа дифференциальной экспрессии генов женскими и мужскими плацентами.
В заключение, тот факт, что половые различия в MSHCG существуют уже на 3-й неделе после оплодотворения, предполагает, что существует дифференциальная экспрессия генов плацентой женского пола по сравнению с плодом мужского пола. Хотя половые различия в МСХГ статистически значимы, они не имеют большого значения для прогнозирования пола плода из-за небольшой доли беременных женщин с достаточно высокими или низкими концентрациями ХГЧ в сыворотке, что позволяет прогнозировать с высокой вероятностью (Danzer et al. ., 1980). Модель для прогнозирования пола плода может быть создана, если дополнительные маркеры первого триместра также демонстрируют такое различие, связанное с полом. Эта концепция биологически правдоподобна, поскольку гендерные различия были описаны для других маркеров материнской сыворотки второго триместра; α-фетопротеин ниже (Sowers et al. , 1983; Петриковский, 1989; Calvas et al. , 1990; Bazzett et al. , 1998) и ингибин-А выше (Lam and Tang, 2001) при наличии плода женского пола.
, 1983; Петриковский, 1989; Calvas et al. , 1990; Bazzett et al. , 1998) и ингибин-А выше (Lam and Tang, 2001) при наличии плода женского пола.
Таблица I. Демографические данные пациента и переменные лечения, классифицированные по наличию плода женского или мужского пола
Переменная
. Самцы
. Самки
. P -значение
. . ( n = 163)
. ( n = 184)
. . 5 Материнский возраст (лет) 32.7 ± 5.0 32,4 ± 4.6 NS предыдущие беременности 1.16 ± 1.17 1.12 ± 1.42 NS Предыдущие циклы IVF 4,4 ± 3,7 4,4 ± 3,4 НС Продолжительность бесплодия (лет) 5,4 ± 3,8 9024 5,244 8 NS Показания к IVF Механический 52 51 Мужской 51 75 Необъясненная 39 36 Другие 21 21 21 Всего 163 184 NS Нет. Ооцитов, полученных
Ооцитов, полученных 12 ± 7 10 ± 7 NS № эмбрионов передан 3- 1 3 ± 1 3 ± 1 NS 599 2972 ± 538 0,001
Переменная
. Самцы
. Самки
. P -значение
. . ( n = 163)
. ( n = 184)
. . 5 Материнский возраст (лет) 32.7 ± 5.0 32,4 ± 4.6 NS предыдущие беременности 1.16 ± 1.17 1.12 ± 1.42 NS Предыдущие циклы IVF 4.4 ± 3.7 4,7 4,4 ± 3.4 NS Продолжительность бесплодия (лет) 5. 4 ± 3.8
4 ± 3.8 5.0 ± 3.8 NS Индикация для IVF 52 52 52 51 Мужской 51 75 Необъясненные 39 36 Другое 21 22 Всего 163 184 NS №Ооцитов, полученных 12 ± 7 10 ± 7 NS № эмбрионов передан 3- 1 3 ± 1 3 ± 1 NS 599 2972 ± 538 0,001
. Самцы
. Самки
. P -значение
. . ( n = 163)
.
( n = 184)
. . Материнский возраст (лет) 32,7 ± 5,0 32,4 ± 4,6 NS Предыдущие беременности 1.16 ± 1.17 1,12 ± 1,42 NS NS предыдущие циклы IVF 4,4 ± 3.7 4,4 ± 3,4 NS NS Продолжительность бесплодия (лет) 5.4 ± 3,8 5.0 3.8 NS Показания к IVF Механический 52 51 Мужской 51 75 Необъясненная 39 36 Другие 21 21 21 Всего 163 184 NS Нет. Ооцитов, полученных
Ооцитов, полученных 12 ± 7 10 ± 7 NS № эмбрионов передан 3- 1 3 ± 1 3 ± 1 NS 599 2972 ± 538 0,001 Переменная
. Самцы
. Самки
. P -значение
. . ( n = 163)
. ( n = 184)
. . 5 Материнский возраст (лет) 32.7 ± 5.0 32,4 ± 4.6 NS предыдущие беременности 1.16 ± 1.17 1.12 ± 1.42 NS Предыдущие циклы IVF 4.4 ± 3.7 4,7 4,4 ± 3.4 NS Продолжительность бесплодия (лет) 5. 4 ± 3.8
4 ± 3.8 5.0 ± 3.8 NS Индикация для IVF 52 52 52 51 Мужской 51 75 Необъясненные 39 36 Другое 21 22 Всего 163 184 NS №Ооцитов, полученных 12 ± 7 10 ± 7 NS № эмбрионов передан 3- 1 3 ± 1 3 ± 1 NS 599 2972 ± 538 0,001
Таблица II. Среднесуточная концентрация ХГЧ в материнской сыворотке (MSHCG) на 3-й неделе после оплодотворения, классифицированная по наличию плода женского или мужского пола
Дней после оплодотворения
.
Мужчины
. Самки
. . Количество измерений
. Медиана МСГКГ (мМЕ/мл)
. Количество измерений
. Медиана МСГКГ (мМЕ/мл)
. 14 10 10 70244 70 10 10 61 61 15 15 40 98.5 38 96,5 16 50 111 71 132 17 69 200 70 230 18 73 255 67 345 19 43 401 41 517 20 32 518 28 678 Итого 317 – 325 –
Дней после оплодотворения
.
Мужчины
. Самки
. . Количество измерений
. Медиана МСГКГ (мМЕ/мл)
. Количество измерений
. Медиана МСГКГ (мМЕ/мл)
. 14 10 10 70244 70 10 10 61 61 15 15 40 98.5 38 96,5 16 50 111 71 132 17 69 200 70 230 18 73 255 67 345 19 43 401 41 517 20 32 518 28 678 Итого 317 – 325 –
Таблица II.
Среднесуточная концентрация ХГЧ в материнской сыворотке (MSHCG) на 3-й неделе после оплодотворения, классифицированная по наличию плода женского или мужского пола
Дней после оплодотворения
. Мужчины
. Самки
. . Количество измерений
. Медиана МСГКГ (мМЕ/мл)
. Количество измерений
. Медиана МСГКГ (мМЕ/мл)
. 14 10 70 10 61 15 40 98,5 38 96,5 16 50 111 71 132 на 17 69 200 70 230 18 73 255 67 345 19 43 401 41 517 20 32 518 28 678 Итого 317 — 325 —
дней после оплодотворения
.
Мужчины
. Самки
. . Количество измерений
. Медиана МСГКГ (мМЕ/мл)
. Количество измерений
. Медиана МСГКГ (мМЕ/мл)
. 14 10 10 70244 70 10 10 61 61 15 15 40 98.5 38 96,5 16 50 111 71 132 17 69 200 70 230 18 73 255 67 345 19 43 401 41 517 20 32 518 28 678 Итого 317 – 325 –
Таблица III.
Сравнение МСГКГ на 14–20-й день после оплодотворения у пациенток с самками и самцами
. Самцы
. Самки
. Значение P a . . ( n = 317)
. ( н = 325)
. . 3 Двуххвестный безалый студент T -Test Median MSHCG MOM 1.000 1.185 Среднее Log 10 MSHCG Мама -0.0193 -0.0193 0.0612 0.00017 SD Log 10 MSHCG MOM 0.2932 0.2932
. Самцы
.
Самки
. Значение P a . . ( n = 317)
. ( н = 325)
. . а Двусторонний непарный тест Стьюдента t -критерий Медиана МСГКГ МоМ000 1,185 Среднее журнал 10 MSHCG месячном -0,0193 0,0612 Журнал SD-10 MSHCG месячном 0,3010 0,2932
Таблица III. Сравнение МСГКГ на 14–20-й день после оплодотворения у пациенток с самками и самцами
. Самцы
. Самки
. Значение P a .
. ( n = 317)
. ( н = 325)
. . а Двусторонний непарный тест Стьюдента t -критерий Медиана МСГКГ МоМ000 +1,185 Среднее журнал 10 MSHCG месячном -0,0193 0,0612 Журнал SD-10 MSHCG месячном 0,3010 0,2932
. Самцы
. Самки
. Значение P a . . ( n = 317)
. ( н = 325)
. . 3 Двуххвестный безалый студент T -Test Median MSHCG MOM 1. 000
000 1.185 Среднее Log 10 MSHCG Мама –0.0193 0.0612 0.00017 3 0,00017 SD Log 10 MSHCG MOM 0.3010 0.2932
Рис. 1.
Распределение пациенток по кратным медианам ХГЧ, скорректированным по гестационному возрасту. Распределение совместимо с логарифмическим распределением 10 (логарифмический гауссов).
Рис. 1.
Распределение пациенток по кратным медианам ХГЧ, скорректированным по гестационному возрасту.Распределение совместимо с логарифмическим распределением 10 (логарифмический гауссов).
Каталожные номера
Баззетт, Л.Б., Ярон, Ю., О’Брайен, Дж.Э., Кричфилд, Г., Крамер, Р.Л., Аюб, М., Джонсон, М.П. и Эванс, М.И. (
1998
) Влияние пола плода на результаты множественного скрининга.
утра. Дж. Мед. Жене.
, 76
, 369
–371. Бен-Йосеф Д., Йогев Л., Хаузер Р., Явец Х., Азем Ф., Йовель И., Лессинг Дж.B. и Amit, A. (
1999
) Извлечение спермы из яичек и криоконсервация до начала стимуляции яичников в качестве подхода первой линии у пациенток с необструктивной азооспермией. Гул. Воспр.
, 14
, 1794
–1801. Бородицкий Р.С., Рейес Ф.И., Винтер Дж.С. и Faiman, C. (
1975
) Характер хорионического гонадотропина человека и прогестерона в сыворотке в последнем триместре беременности: связь с полом плода. утра.Дж. Обст. Гинекол.
, 121
, 238
–241. Brody, S. и Carlstrom, G. (
1965
) Характер хорионического гонадотропина человека в сыворотке и его связь с полом плода. Дж. Клин. Эндокринол.
, 25
, 792
–797. Calvas, P., Bourrouillou, G., Smilovici, W. и Colombies, P. (
1990
) Альфа-фетопротеин материнской сыворотки и пол плода.
Пренат. Диагн.
, 10
, 134
–136. Crosignani, P.G., Nencioni, T. и Brambati, B. (
1972
) Концентрация хорионического гонадотропина и хорионического соматомаммотропина в материнской сыворотке, амниотической жидкости и сыворотке пуповинной крови при доношении. J. Obstet. Гинеколь. бр. Общ.
, 79
, 122
–126. Danzer, H., Braustein, G.D., Rasor, J., Forsythe, A. и Wade, ME (
1980
) Концентрация хорионического гонадотропина человека в материнской сыворотке и предсказание пола плода. Фертил.Стерильно.
, 34
, 336
–340. de Graaf, IM, Cuckle, H.S., Pajkrt, E., Leschot, NJ, Bleker, OP and van Lith, JM (
2000
) Сопутствующие переменные при скрининге материнской сыворотки в первом триместре. Пренат. Диагн.
, 20
, 186
–189. Deville, J.L., Gaspard, U., Reuter, AM, Franchimont, P. and Lambotte, R. (
1980
) Уровни хорионического гонадотропина в сыворотке матери и его свободных альфа- и бета-субъединиц в зависимости от пола плода. Предварительное исследование.
Предварительное исследование. CR Seances Soc. биол. Фил.
, 174
, 365
–369. Гидини А., Спонг С.Ю., Гриер Р.Э., Уокер С.Н. и Pezzullo, J.C. (
1998
) Является ли тройной скрининг материнской сыворотки лучшим предиктором синдрома Дауна у плода женского пола, чем у плода мужского пола? Пренат. Диагн.
, 18
, 123
–126. Hobson, B. and Wide, L. (
1974
) Хорионический гонадотропин в плаценте человека в зависимости от пола плода в срок. Дж. Эндокринол.
, 60
, 75
–80. Ислами Д., Шардоннен Д., Кампана А. и Бишоф П. (
2001
) Сравнение эффектов ГнРГ-I и ГнРГ-II на синтез и секрецию ХГЧ трофобластом первого триместра. Мол. Гум. Воспр.
, 7
, 3
–9. Ходр Г. и Силер-Ходр Т.М. (
1978
) Влияние рилизинг-фактора лютеинизирующего гормона на секрецию хорионического гонадотропина человека. Фертил.Стерильно.
, 30
, 301
–304. Лам, Ю. Х. и Тан, М.Х.И. (
Х. и Тан, М.Х.И. (
2001
) Влияние пола плода на концентрацию ингибина-А в материнской сыворотке во втором триместре беременности. Пренат. Диагн.
, 21
, 662
–664. Лам, Ю.Х., Юнг, В.С., Танг, М.Х., Нг, Э.Х., Со, В.В. и Хо, П.К. (
1999
) Альфа-фетопротеин материнской сыворотки и хорионический гонадотропин человека при беременности, наступившей после интрацитоплазматической инъекции сперматозоидов и обычного экстракорпорального оплодотворения. Гул. Воспр.
, 14
, 2120
–2123. Leporrier, N., Herrou, M. and Leymarie, P. (
1992
) Сдвиг соотношения полов плода при ХГЧ при избранных беременностях с риском синдрома Дауна. Пренат. Диагн.
, 12
, 703
–704. Лихт П., Харбарт П. и Мерц В.Е. (
1992
) Доказательства модуляции уровня рибонуклеиновой кислоты субъединицы хорионического гонадотропина человека (ХГЧ) и секреции ХГЧ гамма-аминомасляной кислотой в плаценте первого триместра человека in vitro .
Эндокринология
, 130
, 490
–496. Lockwood, CJ, Lynch, L., Ghidini, A., Lapinski, R., Berkowitz, G., Thayer, B. and Miller, WA (
1993
) Влияние пола плода на прогнозирование синдрома Дауна с помощью альфа-фетопротеина материнской сыворотки и ультразвуковых параметров. утра. Дж. Обст. Гинекол.
, 169
, 1190
–1197. Мигеон, Б.Р., Шапиро, Л.Дж., Норум, Р.А., Мохандас, Т., Аксельман, Дж. и Дабора, Р.L. (
1982
) Дифференциальная экспрессия локуса стероидсульфатазы на активной и неактивной Х-хромосоме человека. Природа
, 299
, 838
–840. Мур, К.Л. и Пресо, Т.В.Н. (1998) Развивающийся человек: клинически ориентированная эмбриология. WBSaunders Company, Филадельфия, стр. 470–473.
Обиекве, Британская Колумбия и Чард, Т. (
1982
) Уровни хорионического гонадотропина человека в материнской крови на поздних сроках беременности: отношение к массе тела при рождении, полу и состоянию ребенка при рождении.
руб. Дж. Обст. Гинеколь.
, 89
, 543
–546. Обиекве, Британская Колумбия и Chard, T. (
1983
) Плацентарные белки на поздних сроках беременности; отношение к полу плода. J. Obstet. Гинеколь.
, 3
, 163
–164. Петриковский Б. (
1989
) Концентрация альфа-фетопротеина в сыворотке крови матери и пол плода. Пренат. Диагн.
, 9
, 449
–450. Роулингс В.Дж. и Кригер В.И.(
1964
) Фертил. Стерильно.
, 15
, 173
. Рейес Ф.И., Бородицкий Р.С., Винтер Дж.С. и Faiman, C. (
1974
) Исследования полового развития человека. II. Концентрация гонадотропина плода и матери в сыворотке крови и половых стероидов. Дж. Клин. Эндокринол. Метаб.
, 38
, 612
–617. Сантолая-Форгас, Дж., Мейер, В.Дж., Бертон, Б.К. и Scommegna, A. (
1997
) Измененное распределение новорожденных по полу у пациенток с низким уровнем хорионического гонадотропина человека в материнской сыворотке в середине триместра (MShCG).
Дж. Матерн. Фетальная Мед.
, 6
, 111
–114. Sorensen, S., Momsen, G., Ruge, S. and Pedersen, JF (
1995
) Дифференциальное повышение концентрации плацентарных белков в материнской сыворотке Хорионический гонадотропин человека, бета-1-гликопротеин, специфичный для беременности, плацентарный человеческое лактогена и связанного с беременностью плазменного белка-А в течение первой половины нормальной беременности, выясненного с помощью математической модели. Гул. Воспр.
, 10
, 453
–458. Сауэрс С.Г., Рейш Р.Л. и Бертон Б.К. (
1983
) Различия в материнском сывороточном альфа-фетопротеине в зависимости от пола плода во втором триместре беременности. утра. Дж. Обст. Гинекол.
, 146
, 786
–789. Spencer, K. (
2000
) Влияние пола плода на скрининг синдрома Дауна во втором триместре с использованием АФП и свободного бета-ХГЧ. Пренат. Диагн.
, 20
, 648
–651.
Спонг, К.Ю., Гидини А., Стэнли-Кристиан Х., Мекк Дж.М., Сейдел Ф.Д. и Pezzullo, J.C. (
1999
). Риск аномального тройного скрининга синдрома Дауна значительно выше у пациентов с плодом женского пола. Пренат. Диагн.
, 19
, 337
–339. Штайер, Дж.А., Майкинг, О.Л. и Бергшо, П.Б. (
1999
) Корреляция между полом плода и хорионическим гонадотропином человека в периферической материнской крови и амниотической жидкости во втором и третьем триместре нормальной беременности. Acta Obstet. Гинекол. Сканд.
, 78
, 367
–371. Уолд, Нью-Джерси и Хэкшоу, А.К. (
1997
) Сочетание УЗИ и биохимии в скрининге первого триместра на синдром Дауна. Пренат. Диагн.
, 17
, 821
–829. Уолд, Нью-Джерси, Кукл, Х.С., Денсем, Дж.В., Нанчахал, К., Ройстон, П., Чард, Т., Хэддоу, Дж.Е., Найт, Г.Дж., Паломаки, Г.Е. и Каник, Дж.А. (
1988
) Скрининг материнской сыворотки на синдром Дауна на ранних сроках беременности.
руб. Мед. Дж.
, 297
, 883
–887. Wide, L. and Hobson, B. (
1974
) Взаимосвязь между полом плода и количеством хорионического гонадотропина человека в плацентах с 10-й по 20-ю неделю беременности. Дж. Эндокринол.
, 61
, 75
–81. Yaron, Y., Wolman, I., Kupferminc, MJ, Ochshorn, Y., Many, A. и Orr-Urtreger, A. (
2001
) Влияние пола плода на маркеры первого триместра и скрининг синдрома Дауна . Пренат. Диагн.
, 21
, 1027
–1030. © Европейское общество репродукции человека и эмбриологии
Иммуногистохимия плацентарного ХГЧ и свободный бета-ХГЧ в сыворотке на 11–13 неделе беременности при внутриутробной гибели плода
пара с гипертоническими расстройствами во время беременности: ретроспективное когортное исследование.Prenancy Hypertens Intern J Women’s Cardiovasc Health 1:156–163. doi:10.1016/j.preghy.2011.01.005
Артикул
Google Scholar
Коул Л. А. (2010) Биологические функции ХГЧ и связанных с ХГЧ молекул. Reprod Биол Эндокринол 8:102. дои: 10.1186/1477-7827-8-102
А. (2010) Биологические функции ХГЧ и связанных с ХГЧ молекул. Reprod Биол Эндокринол 8:102. дои: 10.1186/1477-7827-8-102
ПабМед
Статья
Google Scholar
Дель Фабро А., Дриул Л., Анис О., Лондеро А.П., Бертоцци С., Бортотто Л., Марчесони Д. (2011)Соотношение полов плода при привычных выкидышах.Int J Womens Health 3: 213–217. дои: 10.2147/IJWH.S20557
ПабМед
Google Scholar
Дугофф Л., Хоббинс Дж. К., Мэлоун Ф. Д., Портер Т. Ф., Лути Д., Комсток К. Х., Хэнкинс Г., Берковиц Р. Л., Меркатц И., Крейго С. Д., Тимор-Трич И. Э., Карр С. Р., Вулф Х. М., Видавер Дж., Д’ Alton ME (2004) Концентрации papp-a и свободной бета-субъединицы человеческого хорионического гонадотропина в материнской сыворотке в первом триместре беременности и прозрачность воротникового пространства связаны с акушерскими осложнениями: скрининговое исследование населения (более быстрое испытание). Am J Obstet Gynecol 191: 1446–1451. doi:10.1016/j.ajog.2004.06.052
Am J Obstet Gynecol 191: 1446–1451. doi:10.1016/j.ajog.2004.06.052
ПабМед
Статья
КАС
Google Scholar
Фленади В., Фрёэн Дж. Ф., Пинар Х., Тораби Р., Саастад Э., Гайон Г., Рассел Л., Чарльз А., Харрисон К., Чауке Л., Паттинсон Р., Коши Р., Бахрин С., Гарденер Г., Дэй К., Петерссон К., Гордон А., Гилшенан К. (2009) Оценка систем классификации мертворождений. BMC Беременность Роды 9:24. дои: 10.1186/1471-2393-9-24
ПабМед
Статья
Google Scholar
Фленади В., Купманс Л., Миддлтон П., Фрёэн Дж. Ф., Смит Г. К., Гиббонс К., Кури М., Гордон А., Эллвуд Д., Макинтайр Х. Д., Фреттс Р., Эззати М. (2011a) Основные факторы риска мертворождения при высоком страны с доходом: систематический обзор и метаанализ. Ланцет 377: 1331–1340. дои: 10.1016/S0140-6736(10)62233-7
ПабМед
Статья
Google Scholar
Фленади В. , Миддлтон П., Смит Г.К., Дюк В., Эрвич Дж.Дж., Хонг Т.И., Нейлсон Дж., Эззати М., Купманс Л., Эллвуд Д., Фреттс Р., Фрон Дж.Ф., LSSsc (2011b) Мертворождения: путь вперед в страны с высоким доходом.Ланцет 377: 1703–1717. дои: 10.1016/S0140-6736(11)60064-0
, Миддлтон П., Смит Г.К., Дюк В., Эрвич Дж.Дж., Хонг Т.И., Нейлсон Дж., Эззати М., Купманс Л., Эллвуд Д., Фреттс Р., Фрон Дж.Ф., LSSsc (2011b) Мертворождения: путь вперед в страны с высоким доходом.Ланцет 377: 1703–1717. дои: 10.1016/S0140-6736(11)60064-0
ПабМед
Статья
Google Scholar
Frøen JF, Cacciatore J, McClure EM, Kuti O, Jokhio AH, Islamic M, Shiffman J, LSSsc (2011) Мертворождения: почему они важны. Ланцет 377: 1353–1366. дои: 10.1016/S0140-6736(10)62232-5
ПабМед
Статья
Google Scholar
Goetzl L, Krantz D, Simpson JL, Silver RK, Zachary JM, Pergament E, Platt LD, Mahoney MJ, Wapner RJ (2004) Ассоциированный с беременностью белок плазмы а, свободный бета-ХГЧ, воротниковая прозрачность и риск потери беременности.Obstet Gynecol 104:30–36. дои: 10.1097/01.AOG.0000129969.78308.4f
ПабМед
Статья
КАС
Google Scholar
Handschuh K, Guibourdenche J, Tsatsaris V, Guesnon M, Laurendeau I, Evain-Brion D, Fournier T (2007) Хорионический гонадотропин человека, вырабатываемый инвазивным трофобластом, но не ворсинчатым трофобластом, способствует клеточной инвазии и подавляется гамма-рецептором, активируемым пролифератором пероксисом. Эндокринология 148: 5011–5019. doi:10.1210/en.2007-0286
Эндокринология 148: 5011–5019. doi:10.1210/en.2007-0286
ПабМед
Статья
КАС
Google Scholar
Hay DL, Lopata A (1988)Секреция хорионического гонадотропина человеческими эмбрионами in vitro. J Clin Endocrinol Metab 67:1322–1324
PubMed
Статья
КАС
Google Scholar
Jaffe RB, Lee PA, Midgley A Jr (1969)Гонадотропины сыворотки до, в начале и после беременности человека.J Clin Endocrinol Metab 29:1281–1283
PubMed
Статья
КАС
Google Scholar
Джеймсон Дж.Л., Холленберг А.Н. (1993) Регуляция экспрессии гена хорионического гонадотропина. Endocr Rev 14:203–221
PubMed
КАС
Google Scholar
Ковалевская Г., Биркен С., Какума Т., Одзаки Н., Зауэр М., Линдхейм С., Коэн М., Келли А., Шлаттерер Дж. , О’Коннор Дж. Ф. (2002) Дифференциальная экспрессия изоформ гликозилирования хорионического гонадотропина человека (ХГЧ) в неудачная и продолжающаяся беременность: предварительная характеристика гипергликозилированного эпитопа hcg.J Endocrinol 172:497–506
, О’Коннор Дж. Ф. (2002) Дифференциальная экспрессия изоформ гликозилирования хорионического гонадотропина человека (ХГЧ) в неудачная и продолжающаяся беременность: предварительная характеристика гипергликозилированного эпитопа hcg.J Endocrinol 172:497–506
PubMed
Статья
КАС
Google Scholar
Кранц Д., Гетцл Л., Симпсон Дж.Л., Том Э., Закари Дж., Халлахан Т.В., Сильвер Р., Пергамент Э., Платт Л.Д., Филкинс К., Джонсон А., Махони М., Хогг В.А., Уилсон Р.Д., Мохайд П., Херши D, Wapner R, FTMSB, Group FNTSBS (2004)Ассоциация экстремального свободного хорионического гонадотропина человека в первом триместре, связанного с беременностью белка плазмы a и прозрачности воротникового пространства с ограничением внутриутробного роста и другими неблагоприятными исходами беременности.Am J Obstet Gynecol 191:1452–1458
PubMed
Статья
КАС
Google Scholar
Lawn JE, Lee ACC, Kinney M, Sibley L, Carlo WA, Paul VK, Pattinson R, Darmstadt GL (2009) Два миллиона интранатальных мертворождений и неонатальных смертей: где, почему и что можно сделать? Int J Gynaecol Obstet 107 Suppl 1:S5–S18, S19. doi:10.1016/j.ijgo.2009.07.016
doi:10.1016/j.ijgo.2009.07.016
Lawn JE, Blencowe H, Pattinson R, Cousens S, Kumar R, Ibiebele I, Gardosi J, Day LT, Stanton C, LSSsc (2011) Мертворождения: где? когда? Зачем? как сделать так, чтобы данные считались? Ланцет 377: 1448–1463.дои: 10.1016/S0140-6736(10)62187-3
ПабМед
Статья
Google Scholar
Morssink LP, Kornman LH, Hallahan TW, Kloosterman MD, Beekhuis JR, de Wolf BT, Mantingh A (1998) Уровни свободного бета-ХГЧ и рАРР-а в материнской сыворотке в первом триместре беременности не связаны с последующая задержка роста плода или преждевременные роды. Prenat Diagn 18:147–152
PubMed
Статья
КАС
Google Scholar
Николаидес К.Х., Спенсер К., Авгидоу К., Файола С., Фалькон О. (2005) Многоцентровое исследование скрининга первого триместра на трисомию 21 при 75 821 беременностях: результаты и оценка потенциального воздействия индивидуального двух- этап скрининга первого триместра. УЗИ Obstet Gynecol 25:221–226. дои: 10.1002/uog.1860
УЗИ Obstet Gynecol 25:221–226. дои: 10.1002/uog.1860
ПабМед
Статья
КАС
Google Scholar
Ong CY, Liao AW, Spencer K, Munim S, Nicolaides KH (2000)Бесплатный бета-человеческий хорионический гонадотропин в материнской сыворотке первого триместра и связанный с беременностью белок плазмы a как предикторы осложнений беременности. BJOG 107:1265–1270
PubMed
Статья
КАС
Google Scholar
Pattinson R, Kerber K, Buchmann E, Friberg IK, Belizan M, Lansky S, Weissman E, Mathai M, Rudan I, Walker N, Lawn JE, LSSsc (2011) Мертворождения: как системы здравоохранения могут помочь матерям и младенцев? Ланцет 377: 1610–1623.дои: 10.1016/S0140-6736(10)62306-9
ПабМед
Статья
Google Scholar
Sasaki Y, Ladner DG, Cole LA (2008)Гипергликозилированный хорионический гонадотропин человека и источник невынашивания беременности. Фертил Стерил 89: 1781–1786. doi:10.1016/j.fertnstert.2007.03.010
Фертил Стерил 89: 1781–1786. doi:10.1016/j.fertnstert.2007.03.010
ПабМед
Статья
КАС
Google Scholar
Smith GCS, Stenhouse EJ, Crossley JA, Aitken DA, Cameron AD, Connor JM (2002)Уровни белка плазмы, связанного с беременностью, на ранних сроках беременности и риск задержки внутриутробного развития, преждевременных родов, преэклампсии и мертворождения.J Clin Endocrinol Metab 87:1762–1767
PubMed
Статья
КАС
Google Scholar
Smith GCS, Crossley JA, Aitken DA, Pell JP, Cameron AD, Connor JM, Dobbie R (2004) Плацентация в первом триместре и риск мертворождения в дородовом периоде. ДЖАМА 292:2249–2254. дои: 10.1001/jama.292.18.2249
ПабМед
Статья
КАС
Google Scholar
Spencer K, Cowans NJ, Avgidou K, Nicolaides KH (2006) УЗИ первого триместра и биохимические маркеры анеуплоидии и прогноз надвигающейся гибели плода. УЗИ Obstet Gynecol 28:637–643. дои: 10.1002/uog.3809
УЗИ Obstet Gynecol 28:637–643. дои: 10.1002/uog.3809
ПабМед
Статья
КАС
Google Scholar
Tul N, Pusenjak S, Osredkar J, Spencer K, Novak-Antolic Z (2003)Прогнозирование осложнений беременности с использованием в первом триместре материнской сыворотки свободного бета-ХГЧ, papp-a и ингибина-a. Пренат Диагн 23: 990–996. дои: 10.1002/pd.735
ПабМед
Статья
КАС
Google Scholar
van Ravenswaaij R, van der Goot MT, de Wolf S, van Leeuwen-Spruijt M, Visser GHA, Schielen PCJI (2011) Концентрации papp-a и fbeta-hcg в сыворотке первого триместра и другие характеристики матери для установления логистической основанные на регрессии прогностические правила неблагоприятного исхода беременности.Пренат Диагн 31: 50–57. дои: 10.1002/pd.2610
ПабМед
Статья
Google Scholar
Weedon-Fekjær MS, Tasken K (2012) Обзор: пространственно-временная динамика передачи сигналов hcg/camp и регуляция плацентарной функции. Плацента 33 (Приложение): S87–S91. doi:10.1016/j.placenta.2011.11.003
Плацента 33 (Приложение): S87–S91. doi:10.1016/j.placenta.2011.11.003
ПабМед
Статья
Google Scholar
Yang M, Lei ZM, Rao CV (2003) Центральная роль хорионического гонадотропина человека в формировании плацентарного синцития человека.Эндокринология 144:1108–1120
PubMed
Статья
КАС
Google Scholar
Уровни ХГЧ и пол плода
Могут ли уровни гормона беременности ХГЧ указывать на то, будет ли у вас мальчик или девочка?
Согласно недавнему исследованию, у женщин, вынашивавших плод женского пола, уровень ХГЧ был значительно выше, чем у женщин, вынашивавших плод мужского пола. Этот вывод согласуется с тем же выводом, сделанным несколькими другими исследователями.
Следите за своей беременностью
Получите экспертное руководство и персонализированную информацию, чтобы оставаться здоровым на протяжении каждой недели беременности.
Получить приложение! В исследовании, опубликованном Yaron Y et al. в журнале Human Reproduction , авторы изучили 1325 беременных женщин с одноплодной беременностью на сроке 10–13 недель и сравнили различные уровни гормонов, включая гормон беременности хорионический гонадотропин человека (ХГЧ), между женщинами, вынашивающими мужчину. и плод женского пола.
Эти данные могут иметь значение не только для оценки рисков синдрома Дауна (женщины, вынашивающие зародыши женского пола, имели более высокий риск синдрома Дауна), но и для выбора времени проведения теста на беременность.Если женщины, вынашивающие плод мужского пола, имеют более низкие уровни ХГЧ, возможно, их первый положительный тест мочи на беременность может быть отложен.
ХГЧ является важным гормоном, за которым нужно следить во время беременности. Когда он снижается на ранних сроках беременности, становится ясно, что беременность нежизнеспособна. Однако после 10-11 недель снижение ХГЧ не является чем-то необычным при нормальной беременности. Ведение случаев со слишком низким или снижающимся уровнем ХГЧ часто заключается в наблюдении посредством анализа крови и вмешательстве, когда это необходимо.
Ведение случаев со слишком низким или снижающимся уровнем ХГЧ часто заключается в наблюдении посредством анализа крови и вмешательстве, когда это необходимо.
Стоит отметить, что ХГЧ меняется изо дня в день, поэтому время сдачи крови имеет значение. В целом, ХГЧ обычно удваивается каждые 48-72 часа на очень ранних сроках беременности и каждые 3-4 дня позже, примерно до 9-10 недель беременности, когда он выравнивается. Следовательно, не существует единого «нормального» уровня ХГЧ на ранних сроках беременности. Существует широкий диапазон того, что составляет нормальный уровень, поэтому лучше всего проконсультироваться с врачом в вашей конкретной ситуации.
Подробнее:
Таблица уровней ХГЧ и калькулятор
У вас мальчик или девочка?
Нормальные уровни ХГЧ на ранних сроках беременности
Диагностическая ценность β-хорионического гонадотропина человека, прогестерона и модифицированного ишемией альбумина и их комбинированное использование для прогнозирования абортов в первом триместре
Цель . Исследовать сывороточные уровни свободного β -ХГЧ, прогестерона и модифицированного ишемией альбумина (ИМА) и их комбинированное использование для прогнозирования абортов в первом триместре. Методы . Всего в это исследование было включено 156 беременных женщин в возрасте от 5 до 13 недель гестационного возраста. При поступлении в сыворотке были отмечены уровни свободного β -ХГЧ, прогестерона и ИМА, и все случаи были разделены на две группы; Группа I () привела к аборту, включая замершую беременность, неполный/полный аборт и неизбежный аборт, тогда как группа II () включала нормальную беременность. Результаты . По сравнению со II группой в I группе выявлено значительно сниженное значение свободного β -ХГЧ прогестерона и достоверно повышенное значение ИМА (, , , соответственно). При объединении всех трех параметров были получены чувствительность 75 %, специфичность 99 %, PPV 98 % и NPV 76 %. Многофакторный логистический регрессионный анализ выявил свободные β -ХГЧ, прогестерон и независимые факторы ИМА в прогнозировании абортов.
Исследовать сывороточные уровни свободного β -ХГЧ, прогестерона и модифицированного ишемией альбумина (ИМА) и их комбинированное использование для прогнозирования абортов в первом триместре. Методы . Всего в это исследование было включено 156 беременных женщин в возрасте от 5 до 13 недель гестационного возраста. При поступлении в сыворотке были отмечены уровни свободного β -ХГЧ, прогестерона и ИМА, и все случаи были разделены на две группы; Группа I () привела к аборту, включая замершую беременность, неполный/полный аборт и неизбежный аборт, тогда как группа II () включала нормальную беременность. Результаты . По сравнению со II группой в I группе выявлено значительно сниженное значение свободного β -ХГЧ прогестерона и достоверно повышенное значение ИМА (, , , соответственно). При объединении всех трех параметров были получены чувствительность 75 %, специфичность 99 %, PPV 98 % и NPV 76 %. Многофакторный логистический регрессионный анализ выявил свободные β -ХГЧ, прогестерон и независимые факторы ИМА в прогнозировании абортов. Выводы . Комбинированное использование уровней свободного β -ХГЧ, прогестерона и ИМА может быть полезным для прогнозирования самопроизвольных абортов в первом триместре.
Выводы . Комбинированное использование уровней свободного β -ХГЧ, прогестерона и ИМА может быть полезным для прогнозирования самопроизвольных абортов в первом триместре.
1. Введение
Аборт определяется как изгнание частей эмбриона или плода массой менее 500 г из полости матки до двадцатой недели беременности. Было ясно показано, что β -ХГЧ и прогестерон имеют прогностическое значение при дифференциации самопроизвольных абортов от нормальной беременности.
Модифицированный ишемией альбумин (IMA), модификация сывороточного альбумина человека, вызванная ишемией, определяемая с помощью альбумин-кобальтового теста, была предложена в качестве сывороточного биомаркера ишемии миокарда.Это неспецифический маркер ишемии, поскольку окислительные свободные радикалы могут образовываться при любом виде ишемии. IMA в сыворотке, по-видимому, повышен при нормальной беременности [1, 2]. Предыдущие отчеты документировали продолжающуюся ишемию и образование свободных радикалов кислорода во время физиологической беременности [3-5]. Также было проведено несколько исследований для изучения уровней IMA при осложненных беременностях, таких как преэклампсия, задержка внутриутробного развития (ЗВУР) и привычное невынашивание беременности [6, 7], и были обнаружены уровни IMA в сыворотке у женщин с преэклампсией как следствие дефектной эндоваскулярной инвазии трофобласта. быть выше, чем у женщин с нормальной плацентацией в первом триместре [6], а уровни IMA в сыворотке крови были значительно выше у женщин с привычным невынашиванием беременности как аномально высокая гипоксическая внутриутробная среда, которая может быть связана с аномальным развитием плаценты [7].
Также было проведено несколько исследований для изучения уровней IMA при осложненных беременностях, таких как преэклампсия, задержка внутриутробного развития (ЗВУР) и привычное невынашивание беременности [6, 7], и были обнаружены уровни IMA в сыворотке у женщин с преэклампсией как следствие дефектной эндоваскулярной инвазии трофобласта. быть выше, чем у женщин с нормальной плацентацией в первом триместре [6], а уровни IMA в сыворотке крови были значительно выше у женщин с привычным невынашиванием беременности как аномально высокая гипоксическая внутриутробная среда, которая может быть связана с аномальным развитием плаценты [7].
Наше предыдущее исследование [8], включающее свободный β -ХГЧ, прогестерон и СА-125, показало, что уровни СА-125 не являются эффективным маркером ни в отдельности, ни при добавлении β -ХГЧ с прогестероном для выявления абортов и Однократное измерение уровня свободного β -ХГЧ или прогестерона может быть полезным для прогнозирования самопроизвольных абортов в первом триместре. Исключив CA-125, наша цель состояла в том, чтобы исследовать сывороточные уровни свободного β -HCG, прогестерона и IMA по отдельности и их комбинированное использование для прогнозирования аборта в первом триместре в настоящем исследовании.
Исключив CA-125, наша цель состояла в том, чтобы исследовать сывороточные уровни свободного β -HCG, прогестерона и IMA по отдельности и их комбинированное использование для прогнозирования аборта в первом триместре в настоящем исследовании.
2. Материалы и методы
Протокол исследования был одобрен Комитетом по медицинской этике нашего университета, и от каждого пациента, принимавшего участие в данном исследовании, было получено письменное информированное согласие. Работа выполнена при поддержке Исследовательского фонда Караденизского технического университета, номер проекта: 2009.114.002.6. Всего в исследование случай-контроль было включено 156 одноплодных беременных женщин, поступивших в наше отделение акушерства и гинекологии между 5-й и 13-й неделями гестационного возраста.Беременные женщины с многоплодной беременностью, внематочной беременностью, замершей беременностью, поражением яйцеклетки, угрозой аборта, аномальным уровнем сывороточного альбумина (нормальный уровень, 3–5,5 мг/дл), предшествующим лечением прогестероном, курильщиками или страдающими сахарным диабетом, почечной, исключены трофобластические и тромбофилические заболевания. При поступлении регистрировали сывороточные уровни свободного β -ХГЧ, прогестерона и ИМА, и все беременные наблюдались до родов. Гестационный возраст определяли по последнему менструальному периоду и результатам ультразвукового исследования в первом триместре или в начале второго триместра с последующим детальным обследованием на 20-й неделе беременности.Из исследования исключались пациенты с известными структурными или хромосомными аномалиями. Диагнозы неизбежных, неполных, полных и замерших абортов ставили в соответствии с критериями классификации абортов. Все случаи были разделены на две группы: группа I () закончилась абортом, включая замершую беременность, неполный/полный аборт и неизбежный, тогда как группа II () включала нормальную беременность, при которой беременность не привела к аборту.
При поступлении регистрировали сывороточные уровни свободного β -ХГЧ, прогестерона и ИМА, и все беременные наблюдались до родов. Гестационный возраст определяли по последнему менструальному периоду и результатам ультразвукового исследования в первом триместре или в начале второго триместра с последующим детальным обследованием на 20-й неделе беременности.Из исследования исключались пациенты с известными структурными или хромосомными аномалиями. Диагнозы неизбежных, неполных, полных и замерших абортов ставили в соответствии с критериями классификации абортов. Все случаи были разделены на две группы: группа I () закончилась абортом, включая замершую беременность, неполный/полный аборт и неизбежный, тогда как группа II () включала нормальную беременность, при которой беременность не привела к аборту.
3. Биохимические анализы
Образцы венозной крови собирали при поступлении из плечевой вены пациентов и центрифугировали при 3000 об/мин в течение 10 минут в лаборатории биохимии Караденизского технического университета. Уровни β -ХГЧ в сыворотке человека определяли с помощью автоанализатора Roch Hitachi Modular E-170 (Токио, Япония) в клинической лаборатории медицинского факультета Технического университета Карадениз, больница Фараби. Результаты выражали в мМЕ/мл. Диапазон обнаружения параметра составляет 0,1–10000 мМЕ/мл. Уровни прогестерона в сыворотке человека определяли на автоанализаторе Roch Hitachi Modular E-170 (Токио, Япония) в клинической лаборатории медицинского факультета Технического университета Карадениз, больница Фараби.Результаты выражали в нг/мл. Диапазон обнаружения параметра 0,03–60 нг/мл. Способность к связыванию восстановленного кобальта с альбумином (уровень IMA) анализировали с использованием быстрого и колориметрического метода Bar-Or et al. [9]. Двести мкл л сыворотки пациентов помещали в стеклянные пробирки и добавляли 50 мкл л 0,1% хлорида кобальта (Sigma, ). После легкого встряхивания раствор оставляли на 10 минут, чтобы обеспечить достаточное связывание кобальта с альбумином.
Уровни β -ХГЧ в сыворотке человека определяли с помощью автоанализатора Roch Hitachi Modular E-170 (Токио, Япония) в клинической лаборатории медицинского факультета Технического университета Карадениз, больница Фараби. Результаты выражали в мМЕ/мл. Диапазон обнаружения параметра составляет 0,1–10000 мМЕ/мл. Уровни прогестерона в сыворотке человека определяли на автоанализаторе Roch Hitachi Modular E-170 (Токио, Япония) в клинической лаборатории медицинского факультета Технического университета Карадениз, больница Фараби.Результаты выражали в нг/мл. Диапазон обнаружения параметра 0,03–60 нг/мл. Способность к связыванию восстановленного кобальта с альбумином (уровень IMA) анализировали с использованием быстрого и колориметрического метода Bar-Or et al. [9]. Двести мкл л сыворотки пациентов помещали в стеклянные пробирки и добавляли 50 мкл л 0,1% хлорида кобальта (Sigma, ). После легкого встряхивания раствор оставляли на 10 минут, чтобы обеспечить достаточное связывание кобальта с альбумином. Пятьдесят микролитров дитиотреитола (ДТТ) (Sigma, 1.5 мг/мл H 2 O) добавляли в качестве красителя и реакцию гасили через 2 минуты добавлением 1,0 мл 0,9% NaCl. Колориметрический контроль был подготовлен для предоперационных и послеоперационных образцов сыворотки. Для колориметрических контрольных образцов 50 мкл л дистиллированной воды заменяли на 50 мкл л 1,5 мг/мл ДТТ. Поглощающую способность образцов анализировали при 470 нм с помощью спектрофотометра (Shimadzu UV1601, Австралия). Цвет образцов, содержащих ДТТ, сравнивали с цветом колориметрических контрольных пробирок.Результаты были выражены в единицах поглощения (ABSU).
Пятьдесят микролитров дитиотреитола (ДТТ) (Sigma, 1.5 мг/мл H 2 O) добавляли в качестве красителя и реакцию гасили через 2 минуты добавлением 1,0 мл 0,9% NaCl. Колориметрический контроль был подготовлен для предоперационных и послеоперационных образцов сыворотки. Для колориметрических контрольных образцов 50 мкл л дистиллированной воды заменяли на 50 мкл л 1,5 мг/мл ДТТ. Поглощающую способность образцов анализировали при 470 нм с помощью спектрофотометра (Shimadzu UV1601, Австралия). Цвет образцов, содержащих ДТТ, сравнивали с цветом колориметрических контрольных пробирок.Результаты были выражены в единицах поглощения (ABSU).
Статистическая пакетная программа для социальных наук (SPSS 11.0; SPSS Inc., Чикаго, Иллинойс) использовалась для статистического анализа. Данные представлены как заболеваемость или среднее значение ± стандартное отклонение. Совместимость данных, полученных при измерении нормального распределения, изучали по критерию Колмогорова-Смирнова. Статистические сравнения между группами были выполнены с использованием критерия и критерия Манна-Уитни и точного критерия Фишера. В общем анализе использовалось пороговое значение, значимое.Был проведен многомерный логистический регрессионный анализ для оценки влияния переменных на аборты по двум группам. Пороговые значения были определены с использованием анализа кривой рабочих характеристик приемника (ROC), и они составляли ≤19,98 мМЕ/мл для β -ХГЧ (чувствительность 87,01 [77,4–93,6 95% ДИ]; специфичность 79,75 [69,2–88 95% ДИ]), ≤20,45 нг/мл для прогестерона (чувствительность 96,10 [89–99,2 95% ДИ]; специфичность 74,68 [63,6–83,8 95% ДИ]) и >0,886 для ИМА (чувствительность 75,32 [64.2–84,4 95% ДИ]; специфичность 91,14 [82,6–96,4 95% ДИ]). Чувствительность и специфичность рассчитывали по формулам [TP/TP + FN] × 100, [TN/TN + FP] × 100 соответственно и выражали в процентах. В формулах имеем следующее: ТП: истинно положительный; ФН: ложноотрицательный; TN: истинно отрицательный; и FP: ложноположительные случаи.
Статистические сравнения между группами были выполнены с использованием критерия и критерия Манна-Уитни и точного критерия Фишера. В общем анализе использовалось пороговое значение, значимое.Был проведен многомерный логистический регрессионный анализ для оценки влияния переменных на аборты по двум группам. Пороговые значения были определены с использованием анализа кривой рабочих характеристик приемника (ROC), и они составляли ≤19,98 мМЕ/мл для β -ХГЧ (чувствительность 87,01 [77,4–93,6 95% ДИ]; специфичность 79,75 [69,2–88 95% ДИ]), ≤20,45 нг/мл для прогестерона (чувствительность 96,10 [89–99,2 95% ДИ]; специфичность 74,68 [63,6–83,8 95% ДИ]) и >0,886 для ИМА (чувствительность 75,32 [64.2–84,4 95% ДИ]; специфичность 91,14 [82,6–96,4 95% ДИ]). Чувствительность и специфичность рассчитывали по формулам [TP/TP + FN] × 100, [TN/TN + FP] × 100 соответственно и выражали в процентах. В формулах имеем следующее: ТП: истинно положительный; ФН: ложноотрицательный; TN: истинно отрицательный; и FP: ложноположительные случаи.
4. Результаты
Группу исследования составили 77 беременных, у которых беременность закончилась абортом. Контрольная группа нормальных беременных состояла из 79 нормальных беременных.Нормальной беременностью считали роды после 37 недель гестации, когда вес новорожденного при рождении был выше 5-го центиля для гестации [10].
Общая характеристика случаев при поступлении и средние значения β -ХГЧ, прогестерона и ИМА для каждой группы представлены в табл. 1. Различий между двумя группами по возрасту, числу беременностей не выявлено. , средние недели беременности и количество предыдущих абортов (, , , и , соответственно). При сравнении групп была обнаружена статистическая разница в отношении средних значений β -ХГЧ, прогестерона и ИМА (, , и , соответственно.), (Таблица 2).
Группа 1
() Диапазон Группа 2
() Диапазон
Возраст матери (лет) > 0,05 B Граата () > 0. 05 б
05 б Gestation на презентации (недели) > 0,05 б Количество предыдущих выкидышей () > 0,05 b Свободный β -ХГЧ (мМЕ/мл) 158,420 225,156 <0.01 а * Прогестерон (нг / мл) 54,27 70,54 <0.01 а * Ишемия-модифицированный альбумин 0,706 0,765 <0,01 a*
Данные представлены как среднее ± SD.
использовали тест Манна-Уитни .
b — критерий Стьюдента.
*Значительный.
Группа 1
() Группа 2
() (%) (%)
Свободное -HCG ≤20 мМЕ / мл 68 88 16 20 <0.01 * Свободное -HCG> 20 мМЕ / мл 9 12 63 80 Прогестерон ≤20. 45 нг / мл
45 нг / мл 74 96 20 25 <0,01 * Прогестерон> 20,45 нг / мл 3 4 59 75 ИМА <0,886 19 25 72 91 <0,01 * ИМА >0.886 58 75 7 9
Чувствительность, специфичность и положительные и отрицательные прогностические значения приведены в таблице 3. Когда 20 мМЕ/мл было принято в качестве порогового значения для уровня β -ХГЧ, была обнаружена значительная разница между обоими значениями. группы (). Когда 20,45 нг/мл было принято в качестве порогового значения для уровня прогестерона, между обеими группами была обнаружена заметная статистически значимая разница (1).Когда за пороговое значение уровня ИМА было принято 0,886, между группами была обнаружена значительная разница () (таблица 3). Чувствительность, специфичность, а также положительные и отрицательные ориентировочные значения при определении аборта при совместном использовании всех параметров приведены в (Таблица 3). Принимая возраст за константу в многофакторном логистическом регрессионном анализе, было обнаружено, что β -ХГЧ, прогестерон и ИМА являются независимыми определяющими факторами в прогнозировании аборта (таблица 4).
группы (). Когда 20,45 нг/мл было принято в качестве порогового значения для уровня прогестерона, между обеими группами была обнаружена заметная статистически значимая разница (1).Когда за пороговое значение уровня ИМА было принято 0,886, между группами была обнаружена значительная разница () (таблица 3). Чувствительность, специфичность, а также положительные и отрицательные ориентировочные значения при определении аборта при совместном использовании всех параметров приведены в (Таблица 3). Принимая возраст за константу в многофакторном логистическом регрессионном анализе, было обнаружено, что β -ХГЧ, прогестерон и ИМА являются независимыми определяющими факторами в прогнозировании аборта (таблица 4).
Чувствительность
(%) Специфичность
(%) PPV
(%) NPV
(%)
Free -HCG 87 80 86 81 Прогестерон 96 75 95 79 ИМА 74 91 77 95 Свободный -ХГЧ (≤20 мМЕ/мл) + прогестерон (≤20. 45 нг / мл)
45 нг / мл) 88 88 80244 80244 81 81 87 87 97 5 бесплатно -hcg (≤20 miu / ml) + ima (> 0.886) 75 99 98 80 80 Progesterone (≤20,45 нг / мл) + IMA (> 0.886) 75 97 97 97 97 80244 802444 802444 802444 Бесплатный E -HCG (≤20 MU / ML) + Progesterone (≤20,45 нг / ml) + ima (> 0.886) 75 99 99 98 96 76 76 96
PPV: положительная прогнозная стоимость.
NPV: отрицательная прогностическая ценность.
+
Зависимая переменная:
выкидыш Статистическая значимость РР 95% ДИ
1.00-1.00 Progesterone 0,80244 0,84-024 0,74-0,86 IMA 78.92 8.10-768.82 Возраст 1.06 1.06 0,9-1.15
RR: Относительный риск.
ДИ: доверительный интервал.
5. Обсуждение
В дополнение к предыдущим исследованиям [11, 12] мы обнаружили, что уровни β -ХГЧ были значительно ниже в группе, где беременность закончилась абортом, чем в группе, где аборт не проводился. обнаружено.В предыдущем исследовании, когда группа здоровых беременных в качестве контроля сравнивалась с группой аборта, мы обнаружили чувствительность 91%, специфичность 82% и положительную прогностическую ценность 46% в случаях аборта, когда мы приняли значение оценки <20. мМЕ/мл для β -ХГЧ. Значение чувствительности однократного измерения β -ХГЧ (≤20 мМЕ/мл) и чувствительность совместного использования β -ХГЧ и прогестерона, которые мы получили, составляют 88%, а специфичность обоих составляет 80% при выявлении абортов. согласуются с результатами нашего ранее опубликованного исследования [8] и данными, обнаруженными в исследовании Daily et al.[13]. Кроме того, как и в нашем предыдущем исследовании, мы обнаружили, что β -ХГЧ оказывает независимое влияние на аборт в ходе множественного регрессионного анализа в настоящем исследовании. Дейли и др. [13] обнаружили чувствительность прогестерона на уровне 75% и специфичность на уровне 78%, когда они приняли расчетное значение <15 нг/мл при дифференциации аномальной беременности и нормальной беременности. Точно так же, согласно исследованию Daily et al. [13], ранее мы обнаружили чувствительность прогестерона на уровне 91% и специфичность на уровне 89% при дифференциации беременностей, приведших к аборту, от нормальных беременностей, когда мы приняли оценочное значение <15 нг/мл при беременностях между 5-м и 13-м числом. неделя гестационного возраста [8].В настоящем исследовании мы обнаружили чувствительность 96% и специфичность 75% при обнаружении аборта, когда мы приняли расчетное значение ≤20,45 нг/мл. Наши результаты согласуются с результатами Daily et al. и Халин и др. [13, 14] и обнаруженные в нашем ранее опубликованном исследовании [8]. Понятно, что когда пороговый уровень прогестерона окажется выше, частота выявления самопроизвольных абортов возрастет. Кроме того, как и в нашем предыдущем исследовании, мы обнаружили, что β -ХГЧ оказывает независимое влияние на аборт в ходе множественного регрессионного анализа в настоящем исследовании.
Дейли и др. [13] обнаружили чувствительность прогестерона на уровне 75% и специфичность на уровне 78%, когда они приняли расчетное значение <15 нг/мл при дифференциации аномальной беременности и нормальной беременности. Точно так же, согласно исследованию Daily et al. [13], ранее мы обнаружили чувствительность прогестерона на уровне 91% и специфичность на уровне 89% при дифференциации беременностей, приведших к аборту, от нормальных беременностей, когда мы приняли оценочное значение <15 нг/мл при беременностях между 5-м и 13-м числом. неделя гестационного возраста [8].В настоящем исследовании мы обнаружили чувствительность 96% и специфичность 75% при обнаружении аборта, когда мы приняли расчетное значение ≤20,45 нг/мл. Наши результаты согласуются с результатами Daily et al. и Халин и др. [13, 14] и обнаруженные в нашем ранее опубликованном исследовании [8]. Понятно, что когда пороговый уровень прогестерона окажется выше, частота выявления самопроизвольных абортов возрастет. Кроме того, как и в нашем предыдущем исследовании, мы обнаружили, что β -ХГЧ оказывает независимое влияние на аборт в ходе множественного регрессионного анализа в настоящем исследовании. Кроме того, согласно нашему ранее опубликованному исследованию, мы также обнаружили, что совместное использование β -HCG и прогестерона вместо однократного изучения β -HCG и прогестерона не дает дополнительных преимуществ с точки зрения увеличения значения чувствительности IMA; белок, повышенный при сердечной ишемии, также увеличивается до супрафизиологических уровней на ранних сроках нормальной беременности. Это открытие подтверждает гипотезу о том, что нормальное развитие трофобласта стимулируется гипоксической внутриутробной средой, а аномально высокая внутриутробная гипоксия и последующее реперфузионное окислительное повреждение могут быть связаны с дефектным развитием трофобласта [5].Однако механизм беременности, связанной с ИМА, до конца не ясен, и различные исследования показали, что ИМА может увеличиваться при нормальной беременности [1, 2], оставаться неизменной [1] или увеличиваться [3–5] при беременности с преэклампсией. Можно также предположить, что уровни IMA в сыворотке у женщин с внематочной беременностью могут быть обнаружены как более высокие, чем у женщин с нормальной плацентацией в первом триместре, из-за гипоксической среды и реперфузионного окислительного повреждения.
Кроме того, согласно нашему ранее опубликованному исследованию, мы также обнаружили, что совместное использование β -HCG и прогестерона вместо однократного изучения β -HCG и прогестерона не дает дополнительных преимуществ с точки зрения увеличения значения чувствительности IMA; белок, повышенный при сердечной ишемии, также увеличивается до супрафизиологических уровней на ранних сроках нормальной беременности. Это открытие подтверждает гипотезу о том, что нормальное развитие трофобласта стимулируется гипоксической внутриутробной средой, а аномально высокая внутриутробная гипоксия и последующее реперфузионное окислительное повреждение могут быть связаны с дефектным развитием трофобласта [5].Однако механизм беременности, связанной с ИМА, до конца не ясен, и различные исследования показали, что ИМА может увеличиваться при нормальной беременности [1, 2], оставаться неизменной [1] или увеличиваться [3–5] при беременности с преэклампсией. Можно также предположить, что уровни IMA в сыворотке у женщин с внематочной беременностью могут быть обнаружены как более высокие, чем у женщин с нормальной плацентацией в первом триместре, из-за гипоксической среды и реперфузионного окислительного повреждения. Различия в методологии или специфике процедур определения IMA и различия порогового значения, вероятно, привели к различиям в результатах.Кроме того, типы абортов варьируются в зависимости от исследований; поэтому неоднородность классификации может привести к разным результатам. Комбинации тестов и время проведения скрининга во время беременности также могут влиять на разные исходы. Мы обнаружили, что уровни IMA были значительно выше в группах с абортом, чем в контрольной группе, и IMA с точкой отсечения 0,886 идентифицировала женщин с абортом с чувствительностью 74% и специфичностью 91%. В исследовании Hjortshøj et al. [15] чувствительность ИМА при поступлении (при оптимальном пороге отсечки -91 Ед/мл) для окончательного диагноза острого коронарного синдрома составила 86%, специфичность 49% и NPV 88%.Это повышение IMA может быть клиническим проявлением аномально высокой внутриутробной гипоксии и последующего реперфузионного окислительного повреждения, лежащего в основе дефектного развития эндоваскулярного трофобласта.
Различия в методологии или специфике процедур определения IMA и различия порогового значения, вероятно, привели к различиям в результатах.Кроме того, типы абортов варьируются в зависимости от исследований; поэтому неоднородность классификации может привести к разным результатам. Комбинации тестов и время проведения скрининга во время беременности также могут влиять на разные исходы. Мы обнаружили, что уровни IMA были значительно выше в группах с абортом, чем в контрольной группе, и IMA с точкой отсечения 0,886 идентифицировала женщин с абортом с чувствительностью 74% и специфичностью 91%. В исследовании Hjortshøj et al. [15] чувствительность ИМА при поступлении (при оптимальном пороге отсечки -91 Ед/мл) для окончательного диагноза острого коронарного синдрома составила 86%, специфичность 49% и NPV 88%.Это повышение IMA может быть клиническим проявлением аномально высокой внутриутробной гипоксии и последующего реперфузионного окислительного повреждения, лежащего в основе дефектного развития эндоваскулярного трофобласта. Таким образом, IMA в сыворотке первого триместра может быть потенциальным биомаркером аномального развития плаценты.
Таким образом, IMA в сыворотке первого триместра может быть потенциальным биомаркером аномального развития плаценты.
В заключение, основываясь на выводах о том, что одиночное измерение IMA имеет более высокую специфичность и PPV, одиночное и комбинированное измерения уровней свободного β -ХГЧ и прогестерона имели более высокую чувствительность в настоящем исследовании, и в качестве независимых переменных комбинированное использование уровней свободного β -ХГЧ, прогестерона и ИМА может быть полезным для прогнозирования самопроизвольных абортов в первом триместре.
Конфликт интересов
Авторы заявляют об отсутствии конфликта интересов в связи с публикацией данной статьи.
Интерпретация теста с двойными маркерами — привет, мне 13 недель 4
Привет,
У меня 13 недель 4 дня беременности. Мне сделали сканирование NT и тест на двойной маркер в 13 недель 0 дней. У меня есть отчеты, и мне нужно интерпретировать, являются ли они нормальными. Согласно диапазону ХГЧ, указанному в Интернете, мои значения в норме, но согласно диапазону, указанному в отчете, ХГЧ низкий.Мне нужно некоторое разъяснение по этому поводу. Я прилагаю свои отчеты для вашего ознакомления.
Пожалуйста, помогите.
С Уважением
225 просмотров в
У меня есть отчеты, и мне нужно интерпретировать, являются ли они нормальными. Согласно диапазону ХГЧ, указанному в Интернете, мои значения в норме, но согласно диапазону, указанному в отчете, ХГЧ низкий.Мне нужно некоторое разъяснение по этому поводу. Я прилагаю свои отчеты для вашего ознакомления.
Пожалуйста, помогите.
С Уважением
225 просмотров в это отрицательный
Ответил
0/1 человек сочли это полезным
Этот ответ был полезен? ДА
НЕТ
Не нашли ответ, который искали?
Поговорите с опытным гинекологом онлайн и получите ответы на свои вопросы о здоровье всего за 5 минут.
Консультация гинеколога
Сейчас на сайте
Согласно отчету, приложенному к вашему вопросу, отчет нормальный, что означает, что у вас очень низкий риск рождения аномального ребенка с хромосомными проблемами
Ответил
1/1 человека нашли это полезным
Этот ответ был полезен? ДА
НЕТ
Отчеты нормальные. Желаю вам счастливой и здоровой беременности!
Желаю вам счастливой и здоровой беременности!
Ответил
1/1 человека нашли это полезным
Этот ответ был полезен? ДА
НЕТ
Обычный
Советы по здоровью
Обратитесь к профилю Practo для получения дополнительной помощи. Консультация акушера-гинеколога.
Консультация акушера-гинеколога.
Ответил
1/1 человека нашли это полезным
Этот ответ был полезен? ДА
НЕТ
Это нормально Нет риска синдрома Дауна
Ответил
0/1 человек сочли это полезным
Этот ответ был полезен? ДА
НЕТ
Привет
Возраст 32?
1-я беременность?
Ура экран отрицательный, это положительный момент. Не беспокойтесь об уровнях ХГЧ, так как в разных лабораториях они разные, и существует диапазон уровней гормонов при разных сроках беременности. Гормоны Ur находятся в диапазоне. Также есть разница между общим бета-ХГЧ и свободным бета-ХГЧ.
Если вы просмотрите литературу, значение, проверенное в двойном маркере, представляет собой свободный бета-ХГЧ, а диапазон, который он дает для сравнения, — это общий бета-ХГЧ.
Я вообще не о чем беспокоиться.
Не о чем беспокоиться
У вас есть проблемы с БП?
Не беспокойтесь об уровнях ХГЧ, так как в разных лабораториях они разные, и существует диапазон уровней гормонов при разных сроках беременности. Гормоны Ur находятся в диапазоне. Также есть разница между общим бета-ХГЧ и свободным бета-ХГЧ.
Если вы просмотрите литературу, значение, проверенное в двойном маркере, представляет собой свободный бета-ХГЧ, а диапазон, который он дает для сравнения, — это общий бета-ХГЧ.
Я вообще не о чем беспокоиться.
Не о чем беспокоиться
У вас есть проблемы с БП? Ответил
1/1 человека нашли это полезным
Этот ответ был полезен? ДА
НЕТ
Отказ от ответственности: содержание не предназначено для замены профессиональной медицинской консультации, диагностики или лечения. Всегда обращайтесь за советом к своему врачу или другому квалифицированному поставщику медицинских услуг по любым вопросам, которые могут у вас возникнуть относительно вашего состояния здоровья. Никогда не пренебрегайте профессиональным медицинским советом и не откладывайте его поиск из-за чего-то, что вы прочитали на этом сайте.
Всегда обращайтесь за советом к своему врачу или другому квалифицированному поставщику медицинских услуг по любым вопросам, которые могут у вас возникнуть относительно вашего состояния здоровья. Никогда не пренебрегайте профессиональным медицинским советом и не откладывайте его поиск из-за чего-то, что вы прочитали на этом сайте.
Отказ от ответственности: содержание не предназначено для замены профессиональной медицинской консультации, диагностики или лечения. Всегда обращайтесь за советом к своему врачу или другому квалифицированному поставщику медицинских услуг по любым вопросам, которые могут у вас возникнуть относительно вашего состояния здоровья.Никогда не пренебрегайте профессиональным медицинским советом и не откладывайте его поиск из-за чего-то, что вы прочитали на этом сайте.
У меня 13 недель, и я перестала чувствовать себя беременной. Мой ребенок в порядке?
Многие будущие мамы волнуются на этом сроке беременности. До сих пор вы, возможно, чувствовали себя больным, усталым и далеким от цветения.
К 12 неделям беременности ваш ребенок полностью сформирован. Все его основные органы, такие как сердце, печень и почки, на месте, а некоторые органы начинают работать сами по себе.
Как будто все устаканилось после серьезных изменений и потрясений, которые пережил твой организм за последние три месяца. Именно тогда высокий уровень гормона беременности хорионического гонадотропина человека (ХГЧ) в вашем организме гарантирует, что ваш ребенок получает все, что ему нужно.
Теперь плацента взяла на себя работу по обеспечению вашего ребенка кислородом и питательными веществами. Ваш ребенок, надежно защищенный и обеспеченный в вашей утробе (матке), может спокойно расти. Если бы у вас не все было хорошо с беременностью, у вас, скорее всего, были бы другие симптомы, такие как вагинальное кровотечение и болезненные спазмы в животе. К сожалению, это могут быть предвестники выкидыша.
Очень редко может быть проблема без кровотечения и боли. Это называется замершей беременностью или отсроченным выкидышем. Первое, что вы узнаете об этом, может быть, во время сканирования знакомства, примерно в 12-14 недель, поэтому это может стать ужасным шоком.
Первое, что вы узнаете об этом, может быть, во время сканирования знакомства, примерно в 12-14 недель, поэтому это может стать ужасным шоком.
У некоторых женщин возникает ощущение, что что-то не так, еще до подтверждения замершей беременности.
Но гораздо более вероятно, что ваш ребенок все еще процветает. Если вы еще не сделали свое первое сканирование, это должно убедить вас в том, что с вашим ребенком все в порядке.
Совершенно естественно волноваться на этапе беременности, до того, как действительно начнет проявляться выпуклость. Но если вы очень беспокоитесь, поговорите со своей акушеркой.
Второй триместр — это время здорового и быстрого роста вашего ребенка. Вы должны быть в состоянии расслабиться и получать удовольствие от того, что беременны, и чувствовать себя как обычно.
Не забудьте загрузить наше бесплатное приложение, чтобы ежедневно получать информацию о своей беременности. My Pregnancy & Baby Today дает вам все необходимые советы экспертов прямо у вас под рукой. Дженни Лич — редактор и писатель, специализирующийся на материалах, основанных на фактических данных о здоровье.
Дженни Лич — редактор и писатель, специализирующийся на материалах, основанных на фактических данных о здоровье. Prenatal Testing & Screening — Women’s Health of Central Massachusetts
Если вы думаете, что можете быть беременны, или уже знаете, что беременны, мы здесь, чтобы помочь вам пройти здоровую беременность и роды. Существенной частью обеспечения вашего здоровья и здоровья вашего ребенка является проведение определенных пренатальных и скрининговых тестов на протяжении всей беременности.
Прежде всего: тесты для подтверждения беременности
Все тесты на беременность работают, обнаруживая гормон в крови или моче, который там присутствует только , если вы беременны. Этот гормон — хорионический гонадотропин человека (ХГЧ) — вырабатывается, когда оплодотворенная яйцеклетка имплантируется в матку.
Существует два типа тестов на беременность:
- Анализ мочи можно провести в кабинете врача или с помощью домашнего теста на беременность
- Анализы мочи обычно позволяют определить, беременны ли вы примерно через неделю после задержки менструации
- Анализ крови проверяет вашу кровь на ХГЧ, и вам необходимо обратиться к врачу, чтобы пройти этот тест
- Анализы крови могут выявить ХГЧ раньше во время беременности, чем анализы мочи, обычно через 6-8 дней после овуляции
Если домашний тест на беременность показывает, что вы беременны, немедленно позвоните своему врачу. Он или она может использовать более чувствительный тест вместе с гинекологическим осмотром, чтобы подтвердить это. Кроме того, обращение к врачу на ранних сроках беременности поможет вам и вашему ребенку оставаться максимально здоровыми (посетите нашу страницу «Дородовой уход и роды», чтобы узнать больше об уходе во время беременности).
Он или она может использовать более чувствительный тест вместе с гинекологическим осмотром, чтобы подтвердить это. Кроме того, обращение к врачу на ранних сроках беременности поможет вам и вашему ребенку оставаться максимально здоровыми (посетите нашу страницу «Дородовой уход и роды», чтобы узнать больше об уходе во время беременности).
Обычные анализы во время беременности
Определенные лабораторные анализы рекомендуются всем женщинам в рамках планового дородового наблюдения. Эти тесты могут помочь выявить состояния, которые могут подвергнуть вас или ваш плод риску осложнений, и обеспечить своевременное лечение.
Анализы, проводимые на ранних сроках беременности
- Общий анализ крови (ОАК) с дифференциальным анализом/тромбоцитарным анализом – измеряет количество различных типов клеток, составляющих вашу кровь, для проверки на анемию, инфекцию и способность к свертыванию крови
- Анализ мочи и посев мочи – Выявляет заболевания мочевыводящих путей, инфекцию, глюкозу (высокий уровень может быть признаком диабета) и белок.

- Гепатит B – Беременные женщины с вирусом гепатита B (поражающим печень) могут передать вирус своим детям
- Краснуха (немецкая корь) – Может вызывать врожденные дефекты, если женщина инфицирована во время беременности.Ваша кровь проверяется, чтобы определить, переболели ли вы краснухой в прошлом или были ли вы вакцинированы против нее.
- ВИЧ – Беременным женщинам, инфицированным ВИЧ, можно давать лекарства и принимать другие меры, которые значительно снижают вероятность передачи вируса их детям есть ли у женщины иммунитет к ветряной оспе (ветряной оспе).
- Определение группы крови — определяет группу крови и резус-фактор (белок на поверхности эритроцитов).Группы крови бывают A, B, AB или O, а резус-фактор бывает положительным или отрицательным. Проблемы могут возникнуть, если у женщины отрицательный резус, а у ее ребенка положительный резус.
- Скрининг на антитела — Если у вас резус-отрицательный, ваша иммунная система может вырабатывать антитела, которые прикрепляются к резус-положительным антигенам эритроцитов плода, нацеливаясь на их разрушение.
 Для обнаружения этих антител используется скрининг на антитела. Маловероятно, что первый резус-положительный ребенок заболеет, но антитела, вырабатываемые во время первой беременности, повлияют на будущих резус-положительных детей reagin, или RPR) и хламидиоза на ранних сроках беременности, потому что эти ЗППП могут передаваться их детям и вызывать другие осложнения.
Для обнаружения этих антител используется скрининг на антитела. Маловероятно, что первый резус-положительный ребенок заболеет, но антитела, вырабатываемые во время первой беременности, повлияют на будущих резус-положительных детей reagin, или RPR) и хламидиоза на ранних сроках беременности, потому что эти ЗППП могут передаваться их детям и вызывать другие осложнения. - Гормон, стимулирующий щитовидную железу (ТТГ) . Поскольку проблемы со щитовидной железой связаны с осложнениями беременности, женщины проходят обследование, чтобы убедиться, что их щитовидная железа функционирует должным образом. Это проверено на пациентах с определенным семейным или медицинским анамнезом.
Анализы в середине беременности
- Глюкозотолерантный тест – Он измеряет уровень глюкозы (сахара) в крови; высокий уровень может быть признаком гестационного диабета
- Гемоглобин и гематокрит – Нередко развивается анемия по мере развития беременности, поэтому анализ крови проводят в конце второго или начале третьего триместра
- RPR ( Скрининг на сифилис № 2) – все женщины проходят повторный тест на сифилис во втором триместре беременности
Анализы, проводимые на поздних сроках беременности влагалище и прямую кишку.
 Многие женщины являются переносчиками СГБ без симптомов, но он может передаться ребенку во время родов и вызвать серьезные проблемы со здоровьем. Во время родов можно давать антибиотики, чтобы предотвратить заражение ребенка.
Многие женщины являются переносчиками СГБ без симптомов, но он может передаться ребенку во время родов и вызвать серьезные проблемы со здоровьем. Во время родов можно давать антибиотики, чтобы предотвратить заражение ребенка. Тесты для скрининга врожденных дефектов
В настоящее время существует несколько неинвазивных скрининговых тестов, доступных для вас в первом и втором триместрах беременности, чтобы оценить вероятность того, что ваш плод может иметь генетическое (наследственное) заболевание и/или врожденные дефекты. Если вы находитесь в группе риска, ваш врач обсудит с вами эти необязательные тесты.
- Последовательный скрининг – двухэтапный скрининг, который оценивает риск нескольких хромосомных аномалий, включая синдром Дауна. Первый этап (сочетание УЗИ и анализа крови) можно проводить в срок от 11 недель до 13 недель и 6 дней. Второй этап (анализ крови) можно проводить между 15 и 22 неделями.
- Четырехкратный скрининг материнской сыворотки — Скрининговый тест материнской крови, который ищет четыре конкретных вещества в крови
- Альфа-фетопротеин (АФП) — Этот анализ крови проверяет уровень АФП в крови беременной женщины во втором триместре
- Скрининг на носительство — Тестирование, проводимое для выявления у вас или вашего партнера генетической мутации, которая может вызвать серьезное наследственное заболевание (например, кистозный фиброз) у вашего ребенка
- Неинвазивное пренатальное тестирование (НИПТ) — Этот анализ крови, также называемый бесклеточным ДНК-тестированием (вкДНК), анализирует ДНК плода, циркулирующую в крови беременной женщины; это может быть выполнено в 10 недель.

В исследование были включены 335 пациентов, которым было проведено 347 циклов ЭКО в отделении ЭКО Расина Тель-Авивского медицинского центра. Индукция овуляции была достигнута с помощью стандартного протокола аналога ГнРГ и ЧМГ (Пергонал; Teva Pharmaceutical Industries, Израиль), как описано ранее (Ben-Yosef et al., 1999). Забор ооцитов планировали через 34–35 ч после введения 10 000 МЕ ХГЧ (Хоригон; Teva Pharmaceutical Industries, Израиль). Осеменение извлеченных ооцитов проводили стандартной инсеминацией или ИКСИ в соответствии с параметрами спермы. Скорость дробления и качество эмбрионов оценивали на 2-й или 3-й день, и для переноса отбирали эмбрионы наилучшего качества. Количество перенесенных эмбрионов варьировалось в зависимости от возраста пациента, количества ранее неудачных циклов ЭКО и качества эмбрионов.
Для измерения МСХГ использовали иммуноанализ IMMULITE ® (Diagnostic Product Corporation, Лос-Анджелес, Калифорния, США). Этот анализ имеет коэффициент вариации 4,5–4,8% в диапазоне 103–3120 мМЕ/мл для ХГЧ. Наличие и количество плодных яиц определяли с помощью трансвагинальной сонографии, начиная с 4-5 недель после оплодотворения. , 1988). Преимущество использования медианы, а не среднего, в качестве меры центральной тенденции состоит в том, что на нее не влияют случайные выбросы значений. Средние значения MSHCG рассчитывали для каждого дня после оплодотворения для плодов мужского и женского пола. В целях статистического анализа МоМ для всей исследуемой группы были рассчитаны в соответствии со средним значением, полученным только для женщин в исследовании, которые вынашивали плод мужского пола.Распределение MSHCG MoM асимметрично, как показано на рисунке I.Однако log 10 MSHCG MoM распределен по Гауссу во всем диапазоне значений (Wald et al. , 1988). Таким образом, log 10 MSHCG MoM можно сравнивать с использованием двухстороннего непарного критерия Стьюдента t , предполагая равную дисперсию, как описано ранее (Spencer, 2000).
Для сравнения демографических показателей пациентов и переменных лечения использовали критерий Стьюдента t и χ 2 соответственно.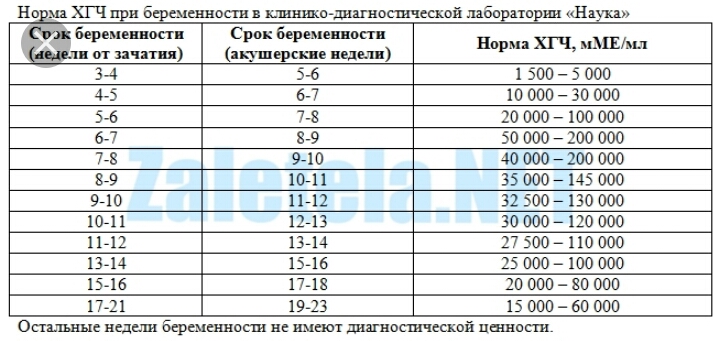 A P -значение < 0.05 считалось статистически значимым.
A P -значение < 0.05 считалось статистически значимым.
Крозиньяни и др. . также отметили значительно более высокие концентрации ХГЧ в амниотической жидкости у плода женского пола, чем у плода мужского пола (Crosignani et al. , 1972). Hobson и Wide сообщили, что концентрация ХГЧ в плаценте была ниже, когда плод был мужского пола (Hobson and Wide, 1974; Wide и Hobson, 1974), и предположили, что это различие, связанное с полом, может быть связано с разной скоростью инактивации. или использование ХГЧ плодом или матерью, или что мужские и женские половые железы по-разному регулируют выработку плацентарного гонадотропина.Бородицкий и др. . предположили, что разница в МСХГ у женщин и мужчин может указывать на то, что плод осуществляет контроль над выработкой плацентарного ХГЧ, но признали, что нельзя исключать первичные генетические различия в плацентарной функции (Бородицкий и др. , 1975) . Они также предположили, что более высокие уровни прогестерона, присутствующие в пупочных артериях мужчин, могут оказывать ингибирующее действие на выработку ХГЧ, что приводит к более низким уровням ХГЧ в мужских плацентах.Они также предположили, что андрогены, происходящие от плода мужского пола, могут подавлять выработку ХГЧ плацентой.
или использование ХГЧ плодом или матерью, или что мужские и женские половые железы по-разному регулируют выработку плацентарного гонадотропина.Бородицкий и др. . предположили, что разница в МСХГ у женщин и мужчин может указывать на то, что плод осуществляет контроль над выработкой плацентарного ХГЧ, но признали, что нельзя исключать первичные генетические различия в плацентарной функции (Бородицкий и др. , 1975) . Они также предположили, что более высокие уровни прогестерона, присутствующие в пупочных артериях мужчин, могут оказывать ингибирующее действие на выработку ХГЧ, что приводит к более низким уровням ХГЧ в мужских плацентах.Они также предположили, что андрогены, происходящие от плода мужского пола, могут подавлять выработку ХГЧ плацентой.
Danzer и др. . оценили возможность использования уровней МСГКГ в третьем триместре для прогнозирования пола плода, но обнаружили, что это нецелесообразно (Danzer et al. , 1980). Они предположили, что стероидная среда плода может частично регулировать выработку ХГЧ плацентой. В поддержку этой гипотезы они указали на значительную обратную корреляцию между уровнями тестостерона и эстрадиола в пуповинной крови младенцев мужского пола и уровнем МСГКГ.В серии из 96 нормальных беременностей Deville et al . отметили, что МСГКГ, его а-субъединица и особенно его β-субъединица были выше у плодов женского пола, хотя это не достигало статистической значимости (Deville et al. , 1980).
В поддержку этой гипотезы они указали на значительную обратную корреляцию между уровнями тестостерона и эстрадиола в пуповинной крови младенцев мужского пола и уровнем МСГКГ.В серии из 96 нормальных беременностей Deville et al . отметили, что МСГКГ, его а-субъединица и особенно его β-субъединица были выше у плодов женского пола, хотя это не достигало статистической значимости (Deville et al. , 1980).
Obiekwe и Chard подтвердили предыдущие наблюдения, что уровень МСГКГ выше у женщин, вынашивающих плод женского пола, только на поздних сроках беременности (Obiekwe and Chard, 1982). Они предположили, что наиболее очевидным объяснением этого явления может быть какая-то специфическая связь с развитием гипофизарно-гонадной системы плода.Они также предположили, что это различие может быть «опосредовано… на более фундаментальном уровне половыми хромосомами трофобласта». Действительно, в последующей статье Обиекве и Чард оценили уровни других плацентарных белков в материнской сыворотке, включая человеческий плацентарный лактоген (HPL), белок Schwangerschaft (SP 1 ) и плацентарный белок 5 (PP 5 ). Они обнаружили, что HPL, как и HCG, повышен у матерей, вынашивающих плод женского пола, но не обнаружили никаких изменений в SP 1 или PP 5 (Obiekwe and Chard, 1983).Они пришли к выводу, что более ранние предположения, связывающие половые различия в МСХГ с потенциальной ролью ХГЧ как гонадотропина у плода, могут быть исключены, поскольку «этот аргумент нельзя легко расширить, включив в него ГФЛ или плацентарную стероидсульфатазу». Они предположили, что «синтез плацентарных белков может быть связан с числом Х-хромосом, с почти полной инактивацией в некоторых случаях (SP 1 , PP 5 ), частичной инактивацией в других (HCG, HPL) и отсутствием инактивация стероидсульфатазой (СТС).Хотя эта теория, безусловно, применима к STS, который картирован на хромосоме X и, как известно, избегает инактивации (Migeon et al. , 1982), ни гены HCG, ни его рецептора не расположены на X-хромосоме.
Они обнаружили, что HPL, как и HCG, повышен у матерей, вынашивающих плод женского пола, но не обнаружили никаких изменений в SP 1 или PP 5 (Obiekwe and Chard, 1983).Они пришли к выводу, что более ранние предположения, связывающие половые различия в МСХГ с потенциальной ролью ХГЧ как гонадотропина у плода, могут быть исключены, поскольку «этот аргумент нельзя легко расширить, включив в него ГФЛ или плацентарную стероидсульфатазу». Они предположили, что «синтез плацентарных белков может быть связан с числом Х-хромосом, с почти полной инактивацией в некоторых случаях (SP 1 , PP 5 ), частичной инактивацией в других (HCG, HPL) и отсутствием инактивация стероидсульфатазой (СТС).Хотя эта теория, безусловно, применима к STS, который картирован на хромосоме X и, как известно, избегает инактивации (Migeon et al. , 1982), ни гены HCG, ни его рецептора не расположены на X-хромосоме.
С появлением биохимического скрининга синдрома Дауна во втором триместре несколько исследований выявили значительно более высокие уровни МСГКГ у плода женского пола (Leporrier et al. , 1992; Lockwood et al. , 1993; Сантолая-Форгас и др., 1997; Баззетт и др. , 1998; Гидини и др. , 1998; Спонг и др. , 1999; Steier и др. , 1999; Спенсер, 2000). Это противоречило более ранним исследованиям (см. выше) и даже некоторым недавним сообщениям (Steier et al. , 1999), в которых не было продемонстрировано каких-либо существенных гендерных различий в МСГКГ во втором триместре. Очевидное несоответствие может быть частично объяснено относительно большим размером изучаемых популяций в более поздних исследованиях и статистическим анализом с использованием кратных медиан (MoM) и преобразований log 10 , которые более подходят для таких сравнений.Лепорье и др. . проанализировали МСГКГ у 3000 пациенток в сроке беременности 16–20 недель и отметили, что уровень МСГКГ был значительно выше при наличии плода женского пола после 17 недель беременности (Leporrier et al. , 1992). Они предположили, что основной механизм может быть связан с высоким уровнем тестостерона, наблюдаемым у плодов мужского пола непосредственно перед серединой беременности (Reyes et al.
, 1992; Lockwood et al. , 1993; Сантолая-Форгас и др., 1997; Баззетт и др. , 1998; Гидини и др. , 1998; Спонг и др. , 1999; Steier и др. , 1999; Спенсер, 2000). Это противоречило более ранним исследованиям (см. выше) и даже некоторым недавним сообщениям (Steier et al. , 1999), в которых не было продемонстрировано каких-либо существенных гендерных различий в МСГКГ во втором триместре. Очевидное несоответствие может быть частично объяснено относительно большим размером изучаемых популяций в более поздних исследованиях и статистическим анализом с использованием кратных медиан (MoM) и преобразований log 10 , которые более подходят для таких сравнений.Лепорье и др. . проанализировали МСГКГ у 3000 пациенток в сроке беременности 16–20 недель и отметили, что уровень МСГКГ был значительно выше при наличии плода женского пола после 17 недель беременности (Leporrier et al. , 1992). Они предположили, что основной механизм может быть связан с высоким уровнем тестостерона, наблюдаемым у плодов мужского пола непосредственно перед серединой беременности (Reyes et al.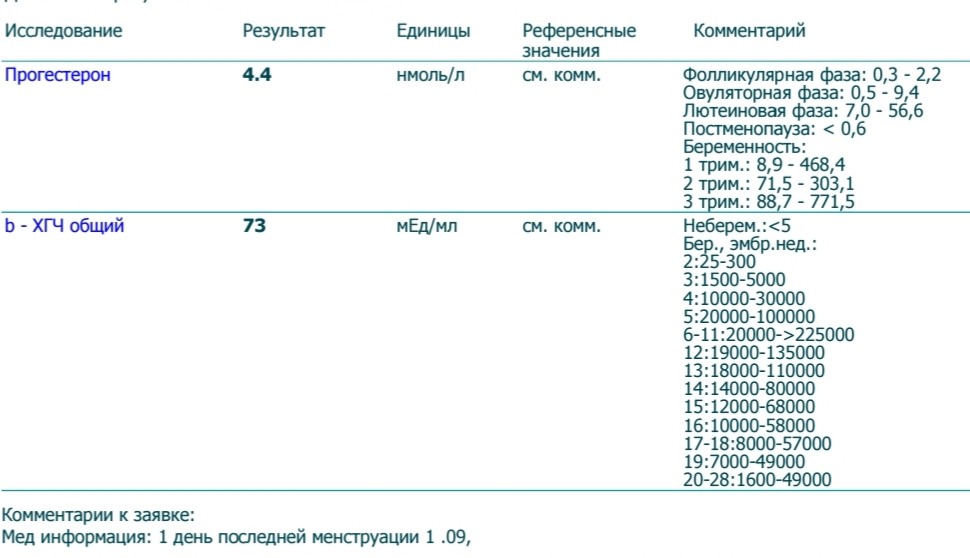 , 1974). В серии из более чем 10 000 пациентов мы продемонстрировали, что пациенты с плодами женского пола имели значительно более высокий уровень МСХГ и более низкий уровень α-фетопротеина на 14–22 неделе беременности (Bazzett et al., 1998).
, 1974). В серии из более чем 10 000 пациентов мы продемонстрировали, что пациенты с плодами женского пола имели значительно более высокий уровень МСХГ и более низкий уровень α-фетопротеина на 14–22 неделе беременности (Bazzett et al., 1998).
Связанные с полом плода различия в MSHCG потенциально могут привести к более высокому расчетному риску синдрома Дауна у пациентов с плодом женского пола, у которых больше шансов получить «положительные результаты скрининга», чем у пациентов с плодом мужского пола (Spong et al. , 1999). Тем не менее, Спенсер предположил, что, несмотря на значительные различия уровней маркеров, связанные с полом плода, нет никаких доказательств того, что это приводит к какой-либо значительной гендерной предвзятости в показателях выявления синдрома Дауна при скрининге материнской сыворотки во втором триместре (Spencer, 2000).
Комбинированный скрининг на синдром Дауна в первом триместре теперь использует сонографически определяемую прозрачность воротникового пространства, свободный от материнской сыворотки β-ХГЧ и связанный с беременностью протеин-А плазмы (PAPP-A) (Wald and Hackshaw, 1997). де Грааф и др. . отметили значительное увеличение свободного β-ХГЧ у плодов женского пола (de Graaf et al. , 2000). Недавно мы также продемонстрировали, что медиана свободного β-ХГЧ MoM на 10-13 неделе беременности значительно выше (19%) в присутствии плода женского пола (Yaron et al., 2001).
де Грааф и др. . отметили значительное увеличение свободного β-ХГЧ у плодов женского пола (de Graaf et al. , 2000). Недавно мы также продемонстрировали, что медиана свободного β-ХГЧ MoM на 10-13 неделе беременности значительно выше (19%) в присутствии плода женского пола (Yaron et al., 2001).
Результаты настоящего исследования подтверждают, что уровень МСГКГ значительно повышается в присутствии плода женского пола уже на 16-й день после оплодотворения. Взятые вместе, данные, представленные в этом и предыдущих исследованиях, позволяют предположить, что МСГКГ постоянно повышен в присутствии плода женского пола на протяжении всей беременности. Тот факт, что это явление возникает уже на 3-й неделе эмбрионального развития, нельзя объяснить ролью гипоталамо-гипофизарно-гонадной оси плода, как предполагалось ранее, поскольку на этой стадии необходимые органы еще не развились (Moore and Presaud, 1998). ).Таким образом, гендерные различия следует отнести к дифференциальной экспрессии плацентарных белков плодами женского пола по сравнению с плодами мужского пола. Это согласуется с гипотезой, выдвинутой Обиекве и Чардом, относительно возможного ухода от инактивации некоторых Х-сцепленных генов, играющих роль в метаболизме ХГЧ в плаценте (Обиекве и Чард, 1982, 1983). Было бы заманчиво предположить, что гены в псевдоаутосомных областях Х-хромосомы избегают инактивации и поэтому сверхэкспрессируются у женщин.Однако гены β-HCG и его рецептора расположены на хромосомах 19q13.32 и 2p21 соответственно. Объяснение может лежать в других сложных механизмах, которые регулируют продукцию HCG ранним трофобластом (Sorensen et al. , 1995). Известно, что двумя факторами, влияющими на выработку ХГЧ плацентой, являются ГнРГ (Khodr and Siler-Khodr, 1978; Islami et al. , 2001) и γ-аминомасляная кислота (ГАМК) через ГАМК-А-подобные рецепторы (Licht и др. , 1992). Гены по крайней мере двух субъединиц рецептора ГАМК-А [α3 и ε (OMIM № 305660 и № 300093 соответственно)] были картированы на хромосоме Xq28 рядом со второй псевдоаутосомной областью, где некоторые гены избегают X-инактивации.
Это согласуется с гипотезой, выдвинутой Обиекве и Чардом, относительно возможного ухода от инактивации некоторых Х-сцепленных генов, играющих роль в метаболизме ХГЧ в плаценте (Обиекве и Чард, 1982, 1983). Было бы заманчиво предположить, что гены в псевдоаутосомных областях Х-хромосомы избегают инактивации и поэтому сверхэкспрессируются у женщин.Однако гены β-HCG и его рецептора расположены на хромосомах 19q13.32 и 2p21 соответственно. Объяснение может лежать в других сложных механизмах, которые регулируют продукцию HCG ранним трофобластом (Sorensen et al. , 1995). Известно, что двумя факторами, влияющими на выработку ХГЧ плацентой, являются ГнРГ (Khodr and Siler-Khodr, 1978; Islami et al. , 2001) и γ-аминомасляная кислота (ГАМК) через ГАМК-А-подобные рецепторы (Licht и др. , 1992). Гены по крайней мере двух субъединиц рецептора ГАМК-А [α3 и ε (OMIM № 305660 и № 300093 соответственно)] были картированы на хромосоме Xq28 рядом со второй псевдоаутосомной областью, где некоторые гены избегают X-инактивации. Эти и, возможно, другие гены могут быть привлекательными кандидатами для молекулярного анализа дифференциальной экспрессии генов женскими и мужскими плацентами.
Эти и, возможно, другие гены могут быть привлекательными кандидатами для молекулярного анализа дифференциальной экспрессии генов женскими и мужскими плацентами.
В заключение, тот факт, что половые различия в MSHCG существуют уже на 3-й неделе после оплодотворения, предполагает, что существует дифференциальная экспрессия генов плацентой женского пола по сравнению с плодом мужского пола. Хотя половые различия в МСХГ статистически значимы, они не имеют большого значения для прогнозирования пола плода из-за небольшой доли беременных женщин с достаточно высокими или низкими концентрациями ХГЧ в сыворотке, что позволяет прогнозировать с высокой вероятностью (Danzer et al. ., 1980). Модель для прогнозирования пола плода может быть создана, если дополнительные маркеры первого триместра также демонстрируют такое различие, связанное с полом. Эта концепция биологически правдоподобна, поскольку гендерные различия были описаны для других маркеров материнской сыворотки второго триместра; α-фетопротеин ниже (Sowers et al. , 1983; Петриковский, 1989; Calvas et al. , 1990; Bazzett et al. , 1998) и ингибин-А выше (Lam and Tang, 2001) при наличии плода женского пола.
, 1983; Петриковский, 1989; Calvas et al. , 1990; Bazzett et al. , 1998) и ингибин-А выше (Lam and Tang, 2001) при наличии плода женского пола.
Демографические данные пациента и переменные лечения, классифицированные по наличию плода женского или мужского пола
| Переменная . | Самцы . | Самки . | P -значение . | |
|---|---|---|---|---|
| . | ( n = 163) . | ( n = 184) . | . | |
| Материнский возраст (лет) | 32.7 ± 5.0 | 32,4 ± 4.6 | NS | предыдущие беременности | 1.16 ± 1.17 | 1.12 ± 1.42 | NS |
| Предыдущие циклы IVF | 4,4 ± 3,7 | 4,4 ± 3,4 | НС | |
| Продолжительность бесплодия (лет) | 5,4 ± 3,8 9024 5,244 | 8NS | ||
| Показания к IVF | ||||
| Механический | 52 | 51 | ||
| Мужской | 51 | 75 | ||
| Необъясненная | 39 | 36 | ||
| Другие | 21 | 21 | 21 | |
| Всего | 163 | 184 | NS | |
Нет. Ооцитов, полученных Ооцитов, полученных | 12 ± 7 | 10 ± 7 | NS | |
| № эмбрионов передан | 3- 1 | 3 ± 1 | 3 ± 1 | NS | 599 | 2972 ± 538 | 0,001 |
| Переменная . | Самцы . | Самки . | P -значение . | ||
|---|---|---|---|---|---|
| . | ( n = 163) . | ( n = 184) . | . | ||
| Материнский возраст (лет) | 32.7 ± 5.0 | 32,4 ± 4.6 | NS | предыдущие беременности | 1.16 ± 1.17 | 1.12 ± 1.42 | NS |
| Предыдущие циклы IVF | 4.4 ± 3.7 | 4,7 | 4,4 ± 3.4 | NS | |
| Продолжительность бесплодия (лет) | 5.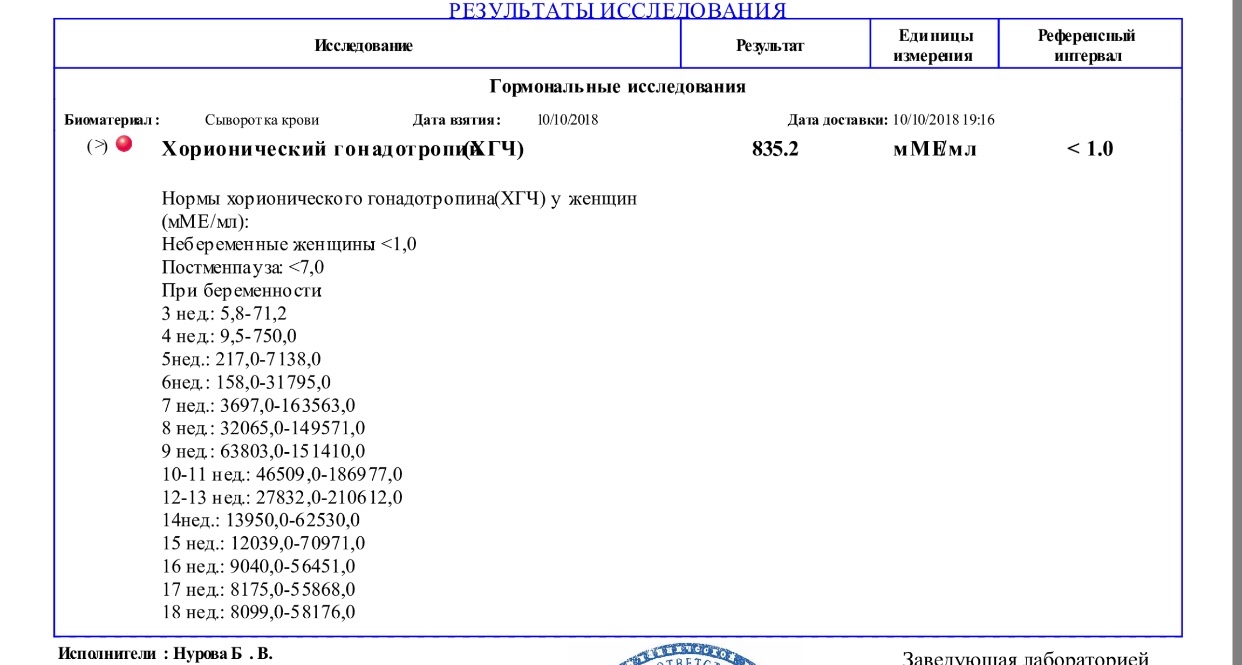 4 ± 3.8 4 ± 3.8 | 5.0 ± 3.8 | NS | ||
| Индикация для IVF | |||||
| 52 | 52 | 52 | 51 | ||
| Мужской | 51 | 75 | |||
| Необъясненные | 39 | 36 | |||
| Другое | 21 | 22 | |||
| Всего | 163 | 184 | NS | ||
| №Ооцитов, полученных | 12 ± 7 | 10 ± 7 | NS | ||
| № эмбрионов передан | 3- 1 | 3 ± 1 | 3 ± 1 | NS | 599 | 2972 ± 538 | 0,001 |

 Ооцитов, полученных
Ооцитов, полученных 4 ± 3.8
4 ± 3.8
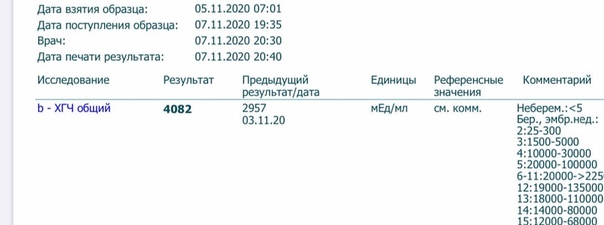
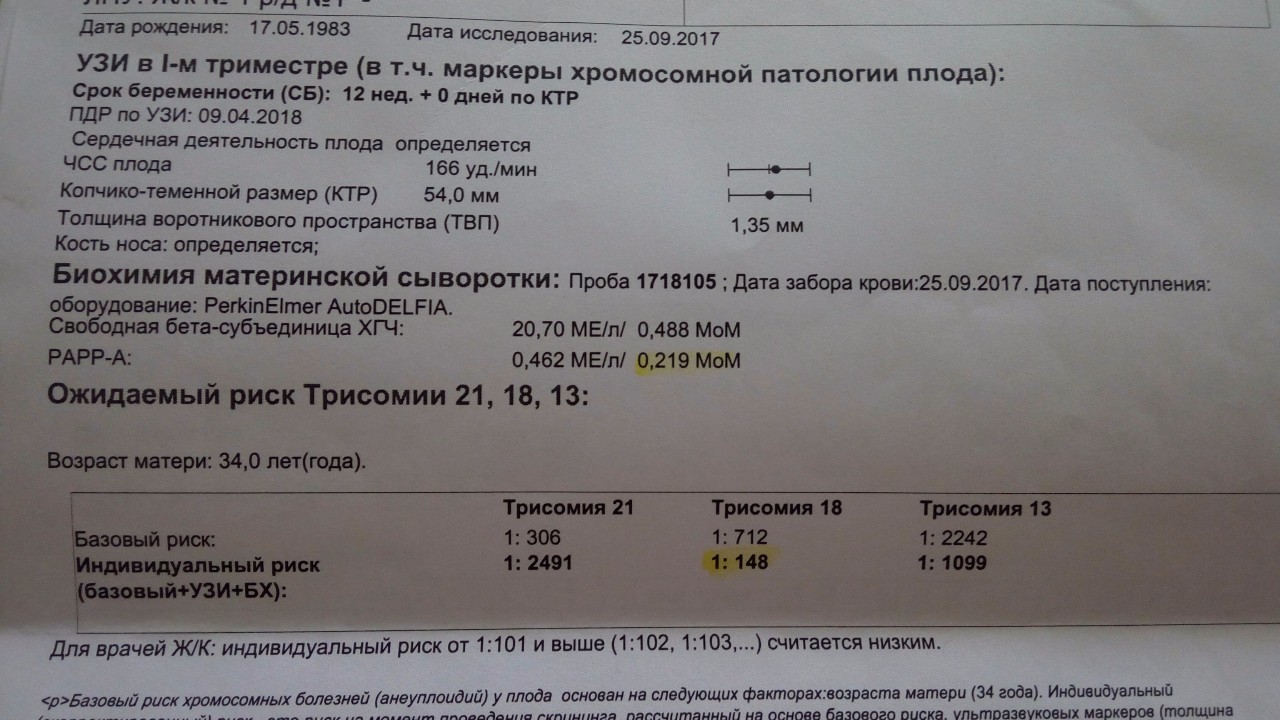

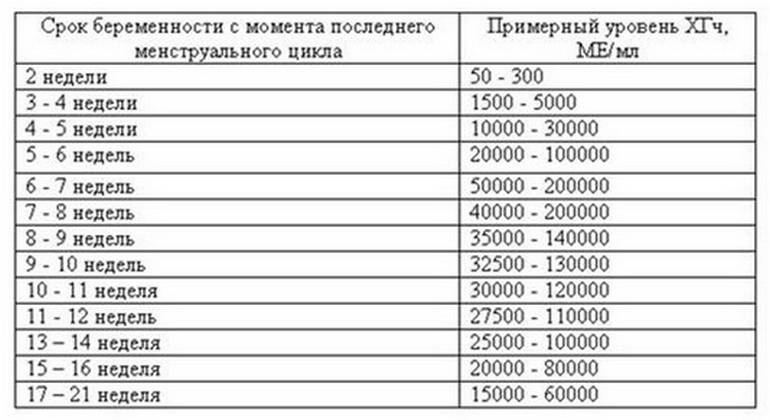
 000
000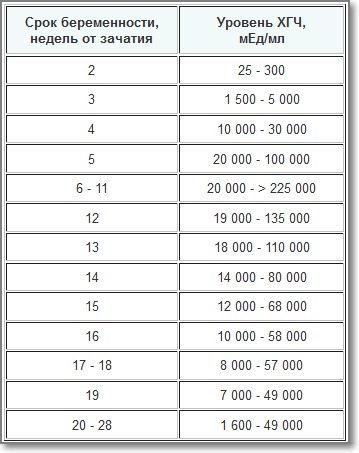 Х. и Тан, М.Х.И. (
Х. и Тан, М.Х.И. (пара с гипертоническими расстройствами во время беременности: ретроспективное когортное исследование.Prenancy Hypertens Intern J Women’s Cardiovasc Health 1:156–163. doi:10.1016/j.preghy.2011.01.005
Артикул Google Scholar
Коул Л.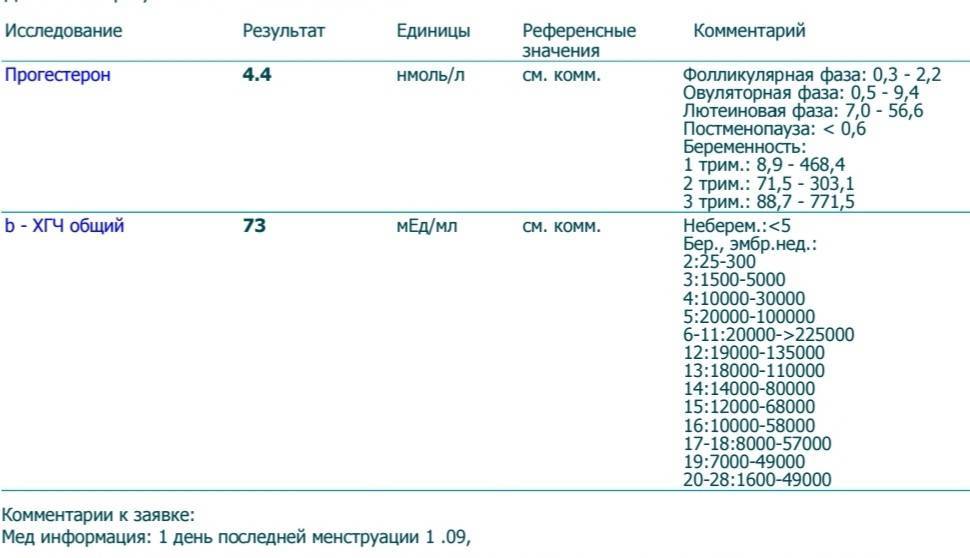 А. (2010) Биологические функции ХГЧ и связанных с ХГЧ молекул. Reprod Биол Эндокринол 8:102. дои: 10.1186/1477-7827-8-102
А. (2010) Биологические функции ХГЧ и связанных с ХГЧ молекул. Reprod Биол Эндокринол 8:102. дои: 10.1186/1477-7827-8-102
ПабМед Статья Google Scholar
Дель Фабро А., Дриул Л., Анис О., Лондеро А.П., Бертоцци С., Бортотто Л., Марчесони Д. (2011)Соотношение полов плода при привычных выкидышах.Int J Womens Health 3: 213–217. дои: 10.2147/IJWH.S20557
ПабМед Google Scholar
Дугофф Л., Хоббинс Дж. К., Мэлоун Ф. Д., Портер Т. Ф., Лути Д., Комсток К. Х., Хэнкинс Г., Берковиц Р. Л., Меркатц И., Крейго С. Д., Тимор-Трич И. Э., Карр С. Р., Вулф Х. М., Видавер Дж., Д’ Alton ME (2004) Концентрации papp-a и свободной бета-субъединицы человеческого хорионического гонадотропина в материнской сыворотке в первом триместре беременности и прозрачность воротникового пространства связаны с акушерскими осложнениями: скрининговое исследование населения (более быстрое испытание).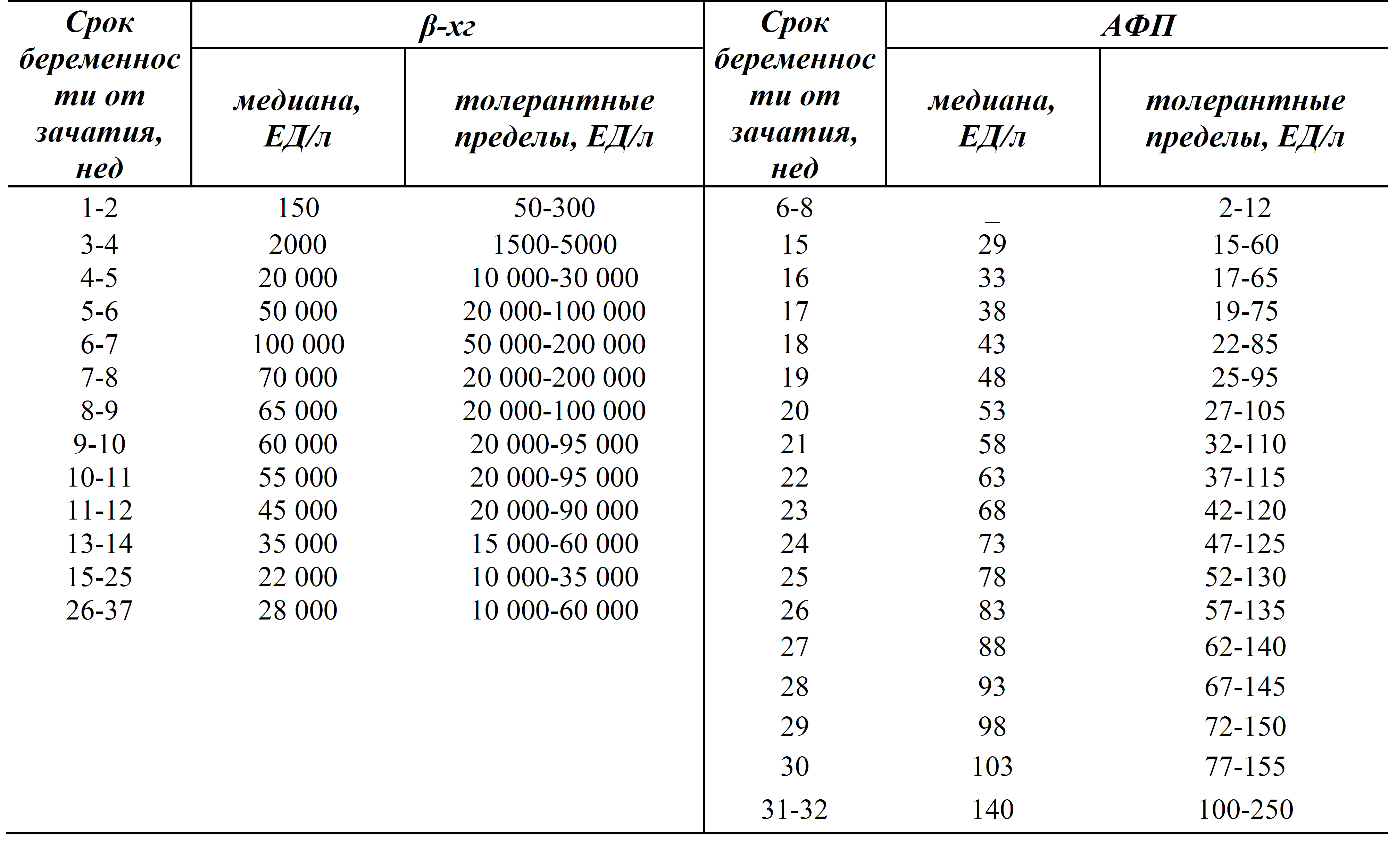 Am J Obstet Gynecol 191: 1446–1451. doi:10.1016/j.ajog.2004.06.052
Am J Obstet Gynecol 191: 1446–1451. doi:10.1016/j.ajog.2004.06.052
ПабМед Статья КАС Google Scholar
Фленади В., Фрёэн Дж. Ф., Пинар Х., Тораби Р., Саастад Э., Гайон Г., Рассел Л., Чарльз А., Харрисон К., Чауке Л., Паттинсон Р., Коши Р., Бахрин С., Гарденер Г., Дэй К., Петерссон К., Гордон А., Гилшенан К. (2009) Оценка систем классификации мертворождений. BMC Беременность Роды 9:24. дои: 10.1186/1471-2393-9-24
ПабМед Статья Google Scholar
Фленади В., Купманс Л., Миддлтон П., Фрёэн Дж. Ф., Смит Г. К., Гиббонс К., Кури М., Гордон А., Эллвуд Д., Макинтайр Х. Д., Фреттс Р., Эззати М. (2011a) Основные факторы риска мертворождения при высоком страны с доходом: систематический обзор и метаанализ. Ланцет 377: 1331–1340. дои: 10.1016/S0140-6736(10)62233-7
ПабМед Статья Google Scholar
Фленади В.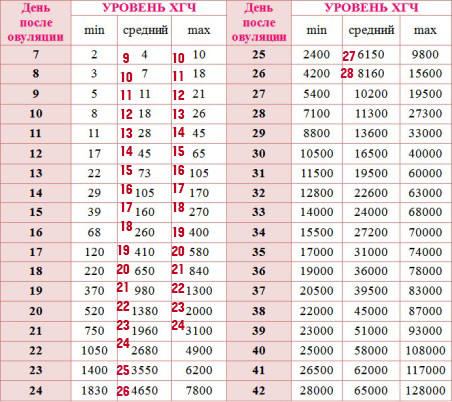 , Миддлтон П., Смит Г.К., Дюк В., Эрвич Дж.Дж., Хонг Т.И., Нейлсон Дж., Эззати М., Купманс Л., Эллвуд Д., Фреттс Р., Фрон Дж.Ф., LSSsc (2011b) Мертворождения: путь вперед в страны с высоким доходом.Ланцет 377: 1703–1717. дои: 10.1016/S0140-6736(11)60064-0
, Миддлтон П., Смит Г.К., Дюк В., Эрвич Дж.Дж., Хонг Т.И., Нейлсон Дж., Эззати М., Купманс Л., Эллвуд Д., Фреттс Р., Фрон Дж.Ф., LSSsc (2011b) Мертворождения: путь вперед в страны с высоким доходом.Ланцет 377: 1703–1717. дои: 10.1016/S0140-6736(11)60064-0
ПабМед Статья Google Scholar
Frøen JF, Cacciatore J, McClure EM, Kuti O, Jokhio AH, Islamic M, Shiffman J, LSSsc (2011) Мертворождения: почему они важны. Ланцет 377: 1353–1366. дои: 10.1016/S0140-6736(10)62232-5
ПабМед Статья Google Scholar
Goetzl L, Krantz D, Simpson JL, Silver RK, Zachary JM, Pergament E, Platt LD, Mahoney MJ, Wapner RJ (2004) Ассоциированный с беременностью белок плазмы а, свободный бета-ХГЧ, воротниковая прозрачность и риск потери беременности.Obstet Gynecol 104:30–36. дои: 10.1097/01.AOG.0000129969.78308.4f
ПабМед Статья КАС Google Scholar
Handschuh K, Guibourdenche J, Tsatsaris V, Guesnon M, Laurendeau I, Evain-Brion D, Fournier T (2007) Хорионический гонадотропин человека, вырабатываемый инвазивным трофобластом, но не ворсинчатым трофобластом, способствует клеточной инвазии и подавляется гамма-рецептором, активируемым пролифератором пероксисом. Эндокринология 148: 5011–5019. doi:10.1210/en.2007-0286
Эндокринология 148: 5011–5019. doi:10.1210/en.2007-0286
ПабМед Статья КАС Google Scholar
Hay DL, Lopata A (1988)Секреция хорионического гонадотропина человеческими эмбрионами in vitro. J Clin Endocrinol Metab 67:1322–1324
PubMed Статья КАС Google Scholar
Jaffe RB, Lee PA, Midgley A Jr (1969)Гонадотропины сыворотки до, в начале и после беременности человека.J Clin Endocrinol Metab 29:1281–1283
PubMed Статья КАС Google Scholar
Джеймсон Дж.Л., Холленберг А.Н. (1993) Регуляция экспрессии гена хорионического гонадотропина. Endocr Rev 14:203–221
PubMed КАС Google Scholar
Ковалевская Г., Биркен С., Какума Т., Одзаки Н., Зауэр М., Линдхейм С., Коэн М., Келли А., Шлаттерер Дж.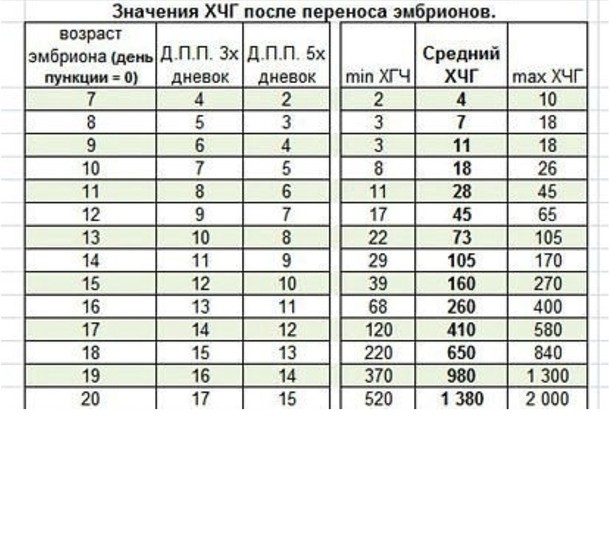 , О’Коннор Дж. Ф. (2002) Дифференциальная экспрессия изоформ гликозилирования хорионического гонадотропина человека (ХГЧ) в неудачная и продолжающаяся беременность: предварительная характеристика гипергликозилированного эпитопа hcg.J Endocrinol 172:497–506
, О’Коннор Дж. Ф. (2002) Дифференциальная экспрессия изоформ гликозилирования хорионического гонадотропина человека (ХГЧ) в неудачная и продолжающаяся беременность: предварительная характеристика гипергликозилированного эпитопа hcg.J Endocrinol 172:497–506
PubMed Статья КАС Google Scholar
Кранц Д., Гетцл Л., Симпсон Дж.Л., Том Э., Закари Дж., Халлахан Т.В., Сильвер Р., Пергамент Э., Платт Л.Д., Филкинс К., Джонсон А., Махони М., Хогг В.А., Уилсон Р.Д., Мохайд П., Херши D, Wapner R, FTMSB, Group FNTSBS (2004)Ассоциация экстремального свободного хорионического гонадотропина человека в первом триместре, связанного с беременностью белка плазмы a и прозрачности воротникового пространства с ограничением внутриутробного роста и другими неблагоприятными исходами беременности.Am J Obstet Gynecol 191:1452–1458
PubMed Статья КАС Google Scholar
Lawn JE, Lee ACC, Kinney M, Sibley L, Carlo WA, Paul VK, Pattinson R, Darmstadt GL (2009) Два миллиона интранатальных мертворождений и неонатальных смертей: где, почему и что можно сделать? Int J Gynaecol Obstet 107 Suppl 1:S5–S18, S19. doi:10.1016/j.ijgo.2009.07.016
doi:10.1016/j.ijgo.2009.07.016
Lawn JE, Blencowe H, Pattinson R, Cousens S, Kumar R, Ibiebele I, Gardosi J, Day LT, Stanton C, LSSsc (2011) Мертворождения: где? когда? Зачем? как сделать так, чтобы данные считались? Ланцет 377: 1448–1463.дои: 10.1016/S0140-6736(10)62187-3
ПабМед Статья Google Scholar
Morssink LP, Kornman LH, Hallahan TW, Kloosterman MD, Beekhuis JR, de Wolf BT, Mantingh A (1998) Уровни свободного бета-ХГЧ и рАРР-а в материнской сыворотке в первом триместре беременности не связаны с последующая задержка роста плода или преждевременные роды. Prenat Diagn 18:147–152
PubMed Статья КАС Google Scholar
Николаидес К.Х., Спенсер К., Авгидоу К., Файола С., Фалькон О. (2005) Многоцентровое исследование скрининга первого триместра на трисомию 21 при 75 821 беременностях: результаты и оценка потенциального воздействия индивидуального двух- этап скрининга первого триместра. УЗИ Obstet Gynecol 25:221–226. дои: 10.1002/uog.1860
УЗИ Obstet Gynecol 25:221–226. дои: 10.1002/uog.1860
ПабМед Статья КАС Google Scholar
Ong CY, Liao AW, Spencer K, Munim S, Nicolaides KH (2000)Бесплатный бета-человеческий хорионический гонадотропин в материнской сыворотке первого триместра и связанный с беременностью белок плазмы a как предикторы осложнений беременности. BJOG 107:1265–1270
PubMed Статья КАС Google Scholar
Pattinson R, Kerber K, Buchmann E, Friberg IK, Belizan M, Lansky S, Weissman E, Mathai M, Rudan I, Walker N, Lawn JE, LSSsc (2011) Мертворождения: как системы здравоохранения могут помочь матерям и младенцев? Ланцет 377: 1610–1623.дои: 10.1016/S0140-6736(10)62306-9
ПабМед Статья Google Scholar
Sasaki Y, Ladner DG, Cole LA (2008)Гипергликозилированный хорионический гонадотропин человека и источник невынашивания беременности.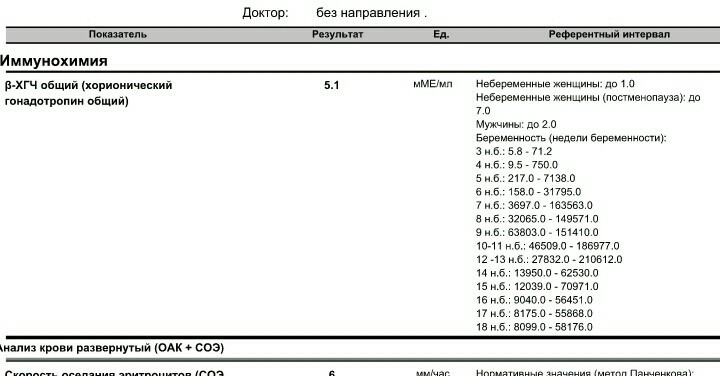 Фертил Стерил 89: 1781–1786. doi:10.1016/j.fertnstert.2007.03.010
Фертил Стерил 89: 1781–1786. doi:10.1016/j.fertnstert.2007.03.010
ПабМед Статья КАС Google Scholar
Smith GCS, Stenhouse EJ, Crossley JA, Aitken DA, Cameron AD, Connor JM (2002)Уровни белка плазмы, связанного с беременностью, на ранних сроках беременности и риск задержки внутриутробного развития, преждевременных родов, преэклампсии и мертворождения.J Clin Endocrinol Metab 87:1762–1767
PubMed Статья КАС Google Scholar
Smith GCS, Crossley JA, Aitken DA, Pell JP, Cameron AD, Connor JM, Dobbie R (2004) Плацентация в первом триместре и риск мертворождения в дородовом периоде. ДЖАМА 292:2249–2254. дои: 10.1001/jama.292.18.2249
ПабМед Статья КАС Google Scholar
Spencer K, Cowans NJ, Avgidou K, Nicolaides KH (2006) УЗИ первого триместра и биохимические маркеры анеуплоидии и прогноз надвигающейся гибели плода. УЗИ Obstet Gynecol 28:637–643. дои: 10.1002/uog.3809
УЗИ Obstet Gynecol 28:637–643. дои: 10.1002/uog.3809
ПабМед Статья КАС Google Scholar
Tul N, Pusenjak S, Osredkar J, Spencer K, Novak-Antolic Z (2003)Прогнозирование осложнений беременности с использованием в первом триместре материнской сыворотки свободного бета-ХГЧ, papp-a и ингибина-a. Пренат Диагн 23: 990–996. дои: 10.1002/pd.735
ПабМед Статья КАС Google Scholar
van Ravenswaaij R, van der Goot MT, de Wolf S, van Leeuwen-Spruijt M, Visser GHA, Schielen PCJI (2011) Концентрации papp-a и fbeta-hcg в сыворотке первого триместра и другие характеристики матери для установления логистической основанные на регрессии прогностические правила неблагоприятного исхода беременности.Пренат Диагн 31: 50–57. дои: 10.1002/pd.2610
ПабМед Статья Google Scholar
Weedon-Fekjær MS, Tasken K (2012) Обзор: пространственно-временная динамика передачи сигналов hcg/camp и регуляция плацентарной функции. Плацента 33 (Приложение): S87–S91. doi:10.1016/j.placenta.2011.11.003
Плацента 33 (Приложение): S87–S91. doi:10.1016/j.placenta.2011.11.003
ПабМед Статья Google Scholar
Yang M, Lei ZM, Rao CV (2003) Центральная роль хорионического гонадотропина человека в формировании плацентарного синцития человека.Эндокринология 144:1108–1120
PubMed Статья КАС Google Scholar
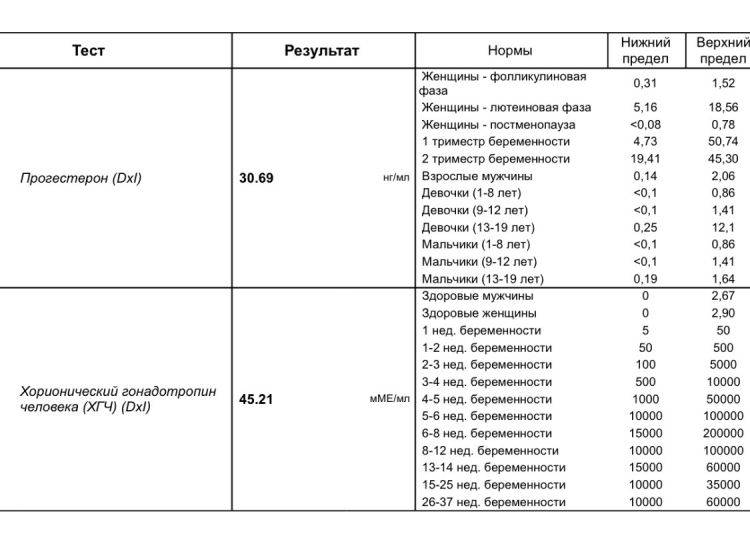
 Ведение случаев со слишком низким или снижающимся уровнем ХГЧ часто заключается в наблюдении посредством анализа крови и вмешательстве, когда это необходимо.
Ведение случаев со слишком низким или снижающимся уровнем ХГЧ часто заключается в наблюдении посредством анализа крови и вмешательстве, когда это необходимо.Таблица уровней ХГЧ и калькулятор
У вас мальчик или девочка?
Нормальные уровни ХГЧ на ранних сроках беременности
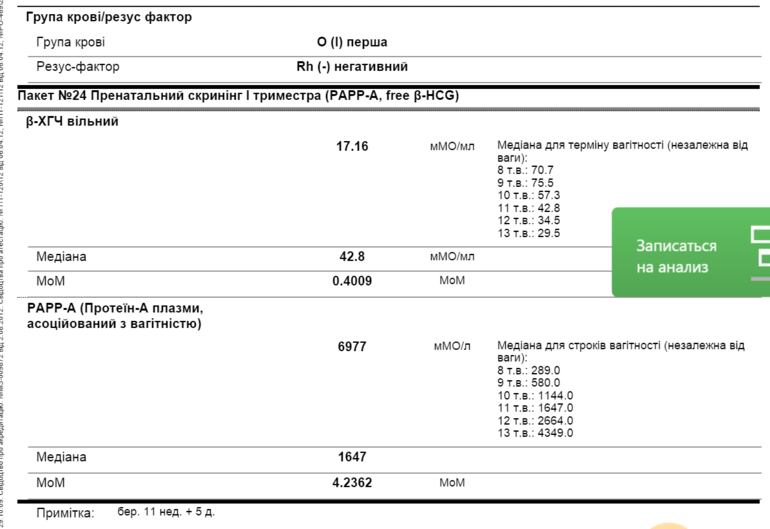 Исследовать сывороточные уровни свободного β -ХГЧ, прогестерона и модифицированного ишемией альбумина (ИМА) и их комбинированное использование для прогнозирования абортов в первом триместре. Методы . Всего в это исследование было включено 156 беременных женщин в возрасте от 5 до 13 недель гестационного возраста. При поступлении в сыворотке были отмечены уровни свободного β -ХГЧ, прогестерона и ИМА, и все случаи были разделены на две группы; Группа I () привела к аборту, включая замершую беременность, неполный/полный аборт и неизбежный аборт, тогда как группа II () включала нормальную беременность. Результаты . По сравнению со II группой в I группе выявлено значительно сниженное значение свободного β -ХГЧ прогестерона и достоверно повышенное значение ИМА (, , , соответственно). При объединении всех трех параметров были получены чувствительность 75 %, специфичность 99 %, PPV 98 % и NPV 76 %. Многофакторный логистический регрессионный анализ выявил свободные β -ХГЧ, прогестерон и независимые факторы ИМА в прогнозировании абортов.
Исследовать сывороточные уровни свободного β -ХГЧ, прогестерона и модифицированного ишемией альбумина (ИМА) и их комбинированное использование для прогнозирования абортов в первом триместре. Методы . Всего в это исследование было включено 156 беременных женщин в возрасте от 5 до 13 недель гестационного возраста. При поступлении в сыворотке были отмечены уровни свободного β -ХГЧ, прогестерона и ИМА, и все случаи были разделены на две группы; Группа I () привела к аборту, включая замершую беременность, неполный/полный аборт и неизбежный аборт, тогда как группа II () включала нормальную беременность. Результаты . По сравнению со II группой в I группе выявлено значительно сниженное значение свободного β -ХГЧ прогестерона и достоверно повышенное значение ИМА (, , , соответственно). При объединении всех трех параметров были получены чувствительность 75 %, специфичность 99 %, PPV 98 % и NPV 76 %. Многофакторный логистический регрессионный анализ выявил свободные β -ХГЧ, прогестерон и независимые факторы ИМА в прогнозировании абортов.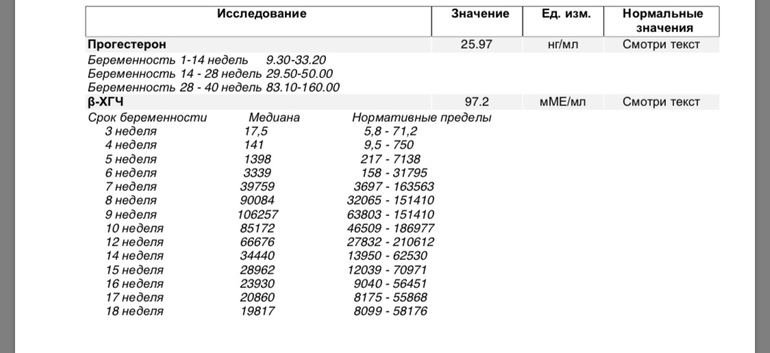 Выводы . Комбинированное использование уровней свободного β -ХГЧ, прогестерона и ИМА может быть полезным для прогнозирования самопроизвольных абортов в первом триместре.
Выводы . Комбинированное использование уровней свободного β -ХГЧ, прогестерона и ИМА может быть полезным для прогнозирования самопроизвольных абортов в первом триместре. Также было проведено несколько исследований для изучения уровней IMA при осложненных беременностях, таких как преэклампсия, задержка внутриутробного развития (ЗВУР) и привычное невынашивание беременности [6, 7], и были обнаружены уровни IMA в сыворотке у женщин с преэклампсией как следствие дефектной эндоваскулярной инвазии трофобласта. быть выше, чем у женщин с нормальной плацентацией в первом триместре [6], а уровни IMA в сыворотке крови были значительно выше у женщин с привычным невынашиванием беременности как аномально высокая гипоксическая внутриутробная среда, которая может быть связана с аномальным развитием плаценты [7].
Также было проведено несколько исследований для изучения уровней IMA при осложненных беременностях, таких как преэклампсия, задержка внутриутробного развития (ЗВУР) и привычное невынашивание беременности [6, 7], и были обнаружены уровни IMA в сыворотке у женщин с преэклампсией как следствие дефектной эндоваскулярной инвазии трофобласта. быть выше, чем у женщин с нормальной плацентацией в первом триместре [6], а уровни IMA в сыворотке крови были значительно выше у женщин с привычным невынашиванием беременности как аномально высокая гипоксическая внутриутробная среда, которая может быть связана с аномальным развитием плаценты [7].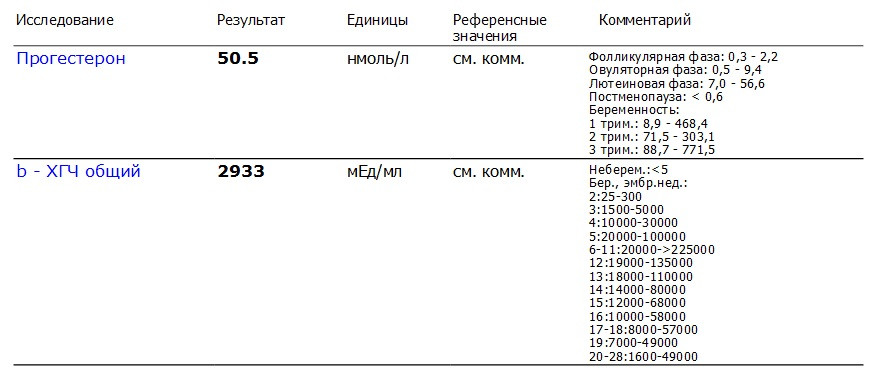 Исключив CA-125, наша цель состояла в том, чтобы исследовать сывороточные уровни свободного β -HCG, прогестерона и IMA по отдельности и их комбинированное использование для прогнозирования аборта в первом триместре в настоящем исследовании.
Исключив CA-125, наша цель состояла в том, чтобы исследовать сывороточные уровни свободного β -HCG, прогестерона и IMA по отдельности и их комбинированное использование для прогнозирования аборта в первом триместре в настоящем исследовании. При поступлении регистрировали сывороточные уровни свободного β -ХГЧ, прогестерона и ИМА, и все беременные наблюдались до родов. Гестационный возраст определяли по последнему менструальному периоду и результатам ультразвукового исследования в первом триместре или в начале второго триместра с последующим детальным обследованием на 20-й неделе беременности.Из исследования исключались пациенты с известными структурными или хромосомными аномалиями. Диагнозы неизбежных, неполных, полных и замерших абортов ставили в соответствии с критериями классификации абортов. Все случаи были разделены на две группы: группа I () закончилась абортом, включая замершую беременность, неполный/полный аборт и неизбежный, тогда как группа II () включала нормальную беременность, при которой беременность не привела к аборту.
При поступлении регистрировали сывороточные уровни свободного β -ХГЧ, прогестерона и ИМА, и все беременные наблюдались до родов. Гестационный возраст определяли по последнему менструальному периоду и результатам ультразвукового исследования в первом триместре или в начале второго триместра с последующим детальным обследованием на 20-й неделе беременности.Из исследования исключались пациенты с известными структурными или хромосомными аномалиями. Диагнозы неизбежных, неполных, полных и замерших абортов ставили в соответствии с критериями классификации абортов. Все случаи были разделены на две группы: группа I () закончилась абортом, включая замершую беременность, неполный/полный аборт и неизбежный, тогда как группа II () включала нормальную беременность, при которой беременность не привела к аборту. Уровни β -ХГЧ в сыворотке человека определяли с помощью автоанализатора Roch Hitachi Modular E-170 (Токио, Япония) в клинической лаборатории медицинского факультета Технического университета Карадениз, больница Фараби. Результаты выражали в мМЕ/мл. Диапазон обнаружения параметра составляет 0,1–10000 мМЕ/мл. Уровни прогестерона в сыворотке человека определяли на автоанализаторе Roch Hitachi Modular E-170 (Токио, Япония) в клинической лаборатории медицинского факультета Технического университета Карадениз, больница Фараби.Результаты выражали в нг/мл. Диапазон обнаружения параметра 0,03–60 нг/мл. Способность к связыванию восстановленного кобальта с альбумином (уровень IMA) анализировали с использованием быстрого и колориметрического метода Bar-Or et al. [9]. Двести мкл л сыворотки пациентов помещали в стеклянные пробирки и добавляли 50 мкл л 0,1% хлорида кобальта (Sigma, ). После легкого встряхивания раствор оставляли на 10 минут, чтобы обеспечить достаточное связывание кобальта с альбумином.
Уровни β -ХГЧ в сыворотке человека определяли с помощью автоанализатора Roch Hitachi Modular E-170 (Токио, Япония) в клинической лаборатории медицинского факультета Технического университета Карадениз, больница Фараби. Результаты выражали в мМЕ/мл. Диапазон обнаружения параметра составляет 0,1–10000 мМЕ/мл. Уровни прогестерона в сыворотке человека определяли на автоанализаторе Roch Hitachi Modular E-170 (Токио, Япония) в клинической лаборатории медицинского факультета Технического университета Карадениз, больница Фараби.Результаты выражали в нг/мл. Диапазон обнаружения параметра 0,03–60 нг/мл. Способность к связыванию восстановленного кобальта с альбумином (уровень IMA) анализировали с использованием быстрого и колориметрического метода Bar-Or et al. [9]. Двести мкл л сыворотки пациентов помещали в стеклянные пробирки и добавляли 50 мкл л 0,1% хлорида кобальта (Sigma, ). После легкого встряхивания раствор оставляли на 10 минут, чтобы обеспечить достаточное связывание кобальта с альбумином.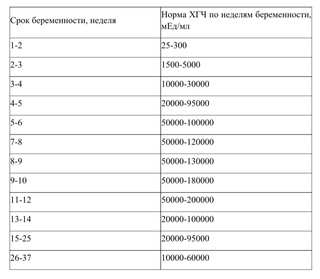 Пятьдесят микролитров дитиотреитола (ДТТ) (Sigma, 1.5 мг/мл H 2 O) добавляли в качестве красителя и реакцию гасили через 2 минуты добавлением 1,0 мл 0,9% NaCl. Колориметрический контроль был подготовлен для предоперационных и послеоперационных образцов сыворотки. Для колориметрических контрольных образцов 50 мкл л дистиллированной воды заменяли на 50 мкл л 1,5 мг/мл ДТТ. Поглощающую способность образцов анализировали при 470 нм с помощью спектрофотометра (Shimadzu UV1601, Австралия). Цвет образцов, содержащих ДТТ, сравнивали с цветом колориметрических контрольных пробирок.Результаты были выражены в единицах поглощения (ABSU).
Пятьдесят микролитров дитиотреитола (ДТТ) (Sigma, 1.5 мг/мл H 2 O) добавляли в качестве красителя и реакцию гасили через 2 минуты добавлением 1,0 мл 0,9% NaCl. Колориметрический контроль был подготовлен для предоперационных и послеоперационных образцов сыворотки. Для колориметрических контрольных образцов 50 мкл л дистиллированной воды заменяли на 50 мкл л 1,5 мг/мл ДТТ. Поглощающую способность образцов анализировали при 470 нм с помощью спектрофотометра (Shimadzu UV1601, Австралия). Цвет образцов, содержащих ДТТ, сравнивали с цветом колориметрических контрольных пробирок.Результаты были выражены в единицах поглощения (ABSU).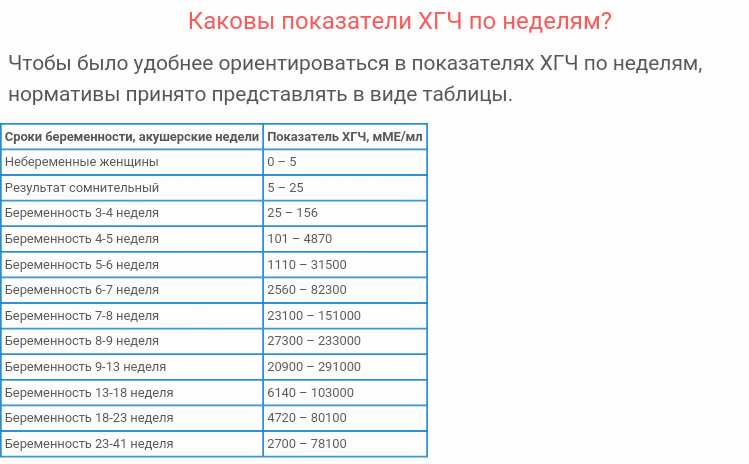 Статистические сравнения между группами были выполнены с использованием критерия и критерия Манна-Уитни и точного критерия Фишера. В общем анализе использовалось пороговое значение, значимое.Был проведен многомерный логистический регрессионный анализ для оценки влияния переменных на аборты по двум группам. Пороговые значения были определены с использованием анализа кривой рабочих характеристик приемника (ROC), и они составляли ≤19,98 мМЕ/мл для β -ХГЧ (чувствительность 87,01 [77,4–93,6 95% ДИ]; специфичность 79,75 [69,2–88 95% ДИ]), ≤20,45 нг/мл для прогестерона (чувствительность 96,10 [89–99,2 95% ДИ]; специфичность 74,68 [63,6–83,8 95% ДИ]) и >0,886 для ИМА (чувствительность 75,32 [64.2–84,4 95% ДИ]; специфичность 91,14 [82,6–96,4 95% ДИ]). Чувствительность и специфичность рассчитывали по формулам [TP/TP + FN] × 100, [TN/TN + FP] × 100 соответственно и выражали в процентах. В формулах имеем следующее: ТП: истинно положительный; ФН: ложноотрицательный; TN: истинно отрицательный; и FP: ложноположительные случаи.
Статистические сравнения между группами были выполнены с использованием критерия и критерия Манна-Уитни и точного критерия Фишера. В общем анализе использовалось пороговое значение, значимое.Был проведен многомерный логистический регрессионный анализ для оценки влияния переменных на аборты по двум группам. Пороговые значения были определены с использованием анализа кривой рабочих характеристик приемника (ROC), и они составляли ≤19,98 мМЕ/мл для β -ХГЧ (чувствительность 87,01 [77,4–93,6 95% ДИ]; специфичность 79,75 [69,2–88 95% ДИ]), ≤20,45 нг/мл для прогестерона (чувствительность 96,10 [89–99,2 95% ДИ]; специфичность 74,68 [63,6–83,8 95% ДИ]) и >0,886 для ИМА (чувствительность 75,32 [64.2–84,4 95% ДИ]; специфичность 91,14 [82,6–96,4 95% ДИ]). Чувствительность и специфичность рассчитывали по формулам [TP/TP + FN] × 100, [TN/TN + FP] × 100 соответственно и выражали в процентах. В формулах имеем следующее: ТП: истинно положительный; ФН: ложноотрицательный; TN: истинно отрицательный; и FP: ложноположительные случаи.
| Группа 1 () | Диапазон | Группа 2 () | Диапазон | |||||
| Возраст матери (лет) | > 0,05 B | |||||||
| Граата () | > 0. 05 б 05 б | |||||||
| Gestation на презентации (недели) | > 0,05 б | |||||||
| Количество предыдущих выкидышей () | > 0,05 b | |||||||
| Свободный β -ХГЧ (мМЕ/мл) | 158,420 | 225,156 | <0.01 а * | |||||
| Прогестерон (нг / мл) | 54,27 | 70,54 | <0.01 а * | |||||
| Ишемия-модифицированный альбумин | 0,706 | 0,765 | <0,01 a* | |||||

использовали тест Манна-Уитни .
b — критерий Стьюдента.
*Значительный.
| Группа 1 () | Группа 2 () | ||||
| (%) | (%) | ||||
| Свободное -HCG ≤20 мМЕ / мл | 68 | 88 | 16 | 20 | <0.01 * |
| Свободное -HCG> 20 мМЕ / мл | 9 | 12 | 63 | 80 | |
Прогестерон ≤20.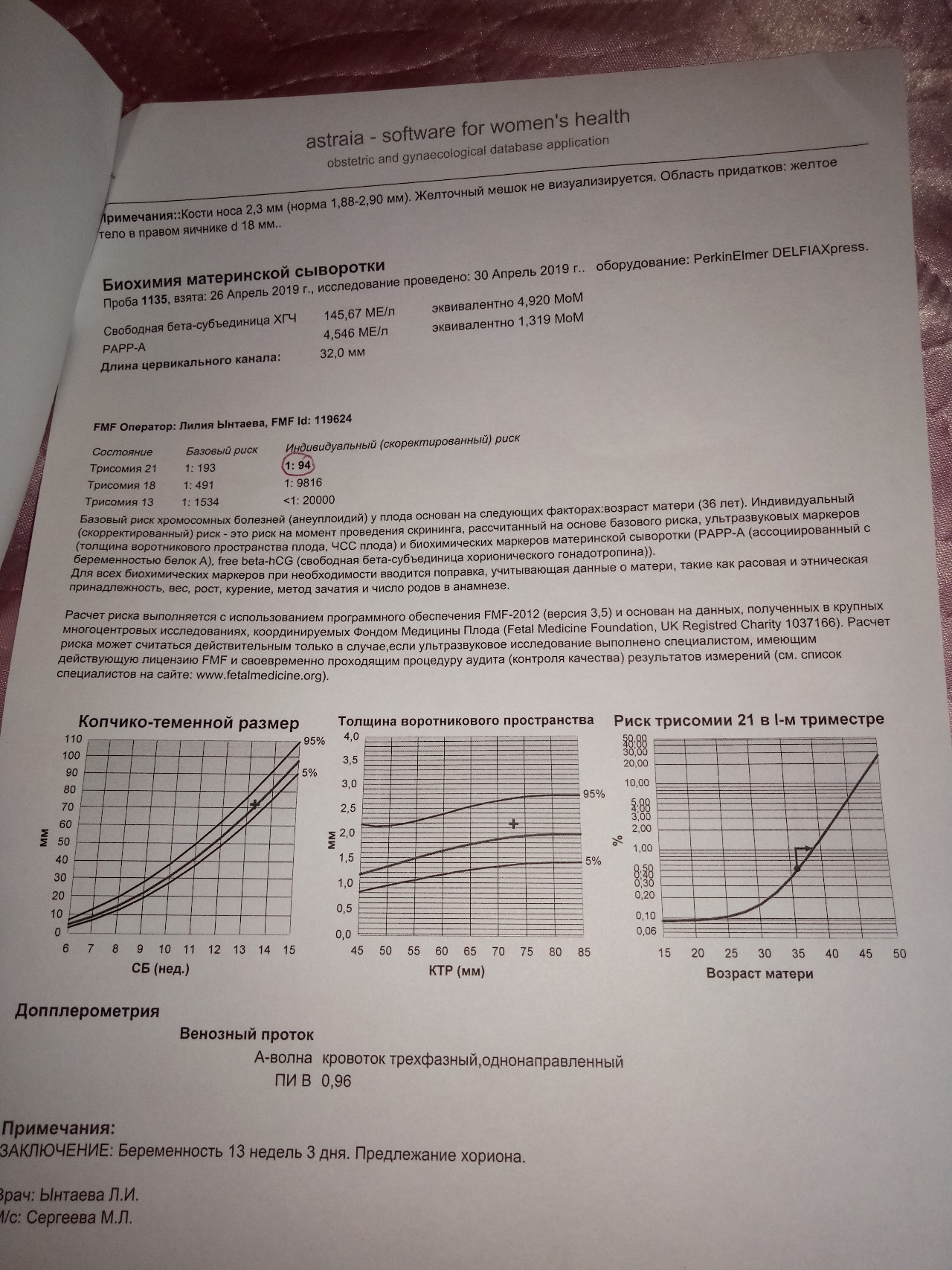 45 нг / мл 45 нг / мл | 74 | 96 | 20 | 25 | <0,01 * |
| Прогестерон> 20,45 нг / мл | 3 | 4 | 59 | 75 | |
| ИМА <0,886 | 19 | 25 | 72 | 91 | <0,01 * |
| ИМА >0.886 | 58 | 75 | 7 | 9 | |
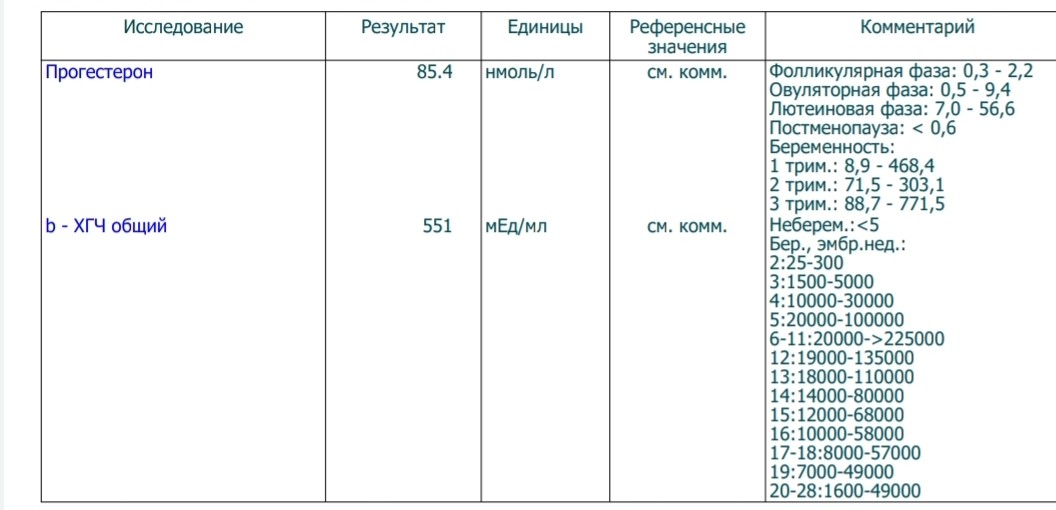 группы (). Когда 20,45 нг/мл было принято в качестве порогового значения для уровня прогестерона, между обеими группами была обнаружена заметная статистически значимая разница (1).Когда за пороговое значение уровня ИМА было принято 0,886, между группами была обнаружена значительная разница () (таблица 3). Чувствительность, специфичность, а также положительные и отрицательные ориентировочные значения при определении аборта при совместном использовании всех параметров приведены в (Таблица 3). Принимая возраст за константу в многофакторном логистическом регрессионном анализе, было обнаружено, что β -ХГЧ, прогестерон и ИМА являются независимыми определяющими факторами в прогнозировании аборта (таблица 4).
группы (). Когда 20,45 нг/мл было принято в качестве порогового значения для уровня прогестерона, между обеими группами была обнаружена заметная статистически значимая разница (1).Когда за пороговое значение уровня ИМА было принято 0,886, между группами была обнаружена значительная разница () (таблица 3). Чувствительность, специфичность, а также положительные и отрицательные ориентировочные значения при определении аборта при совместном использовании всех параметров приведены в (Таблица 3). Принимая возраст за константу в многофакторном логистическом регрессионном анализе, было обнаружено, что β -ХГЧ, прогестерон и ИМА являются независимыми определяющими факторами в прогнозировании аборта (таблица 4).| Чувствительность (%) | Специфичность (%) | PPV (%) | NPV (%) | ||||||
| Free -HCG | 87 | 80 | 86 | 81 | |||||
| Прогестерон 96 | 75 | 95 | 79 | ||||||
| ИМА 74 | 91 | 77 | 95 | ||||||
Свободный -ХГЧ (≤20 мМЕ/мл) + прогестерон (≤20. 45 нг / мл) 45 нг / мл) | 88 | 88 | 80244 | 80244 | 81 | 81 | 87 | 87 | 97 | 5
| бесплатно -hcg (≤20 miu / ml) + ima (> 0.886) | 75 | 99 | 98 | 80 | 80 | ||||
| Progesterone (≤20,45 нг / мл) + IMA (> 0.886) | 75 | 97 | 97 | 97 | 97 | 80244 | 802444 | 802444 | 802444 |
| Бесплатный E -HCG (≤20 MU / ML) + Progesterone (≤20,45 нг / ml) + ima (> 0.886) | 75 | 99 | 99 | 98 | 96 | 76 | 76 | 96 | |

NPV: отрицательная прогностическая ценность.
| Зависимая переменная: | выкидыш Статистическая значимость | РР 95% ДИ | |||
| Свободное -HCG | 1,00 | 1.00-1.00 | |||
| Progesterone | 0,80244 | 0,84-024 | 0,74-0,86 | ||
| IMA | 78.92 | 8.10-768.82 | |||
| Возраст | 1.06 | 1.06 | 0,9-1.15 | ||
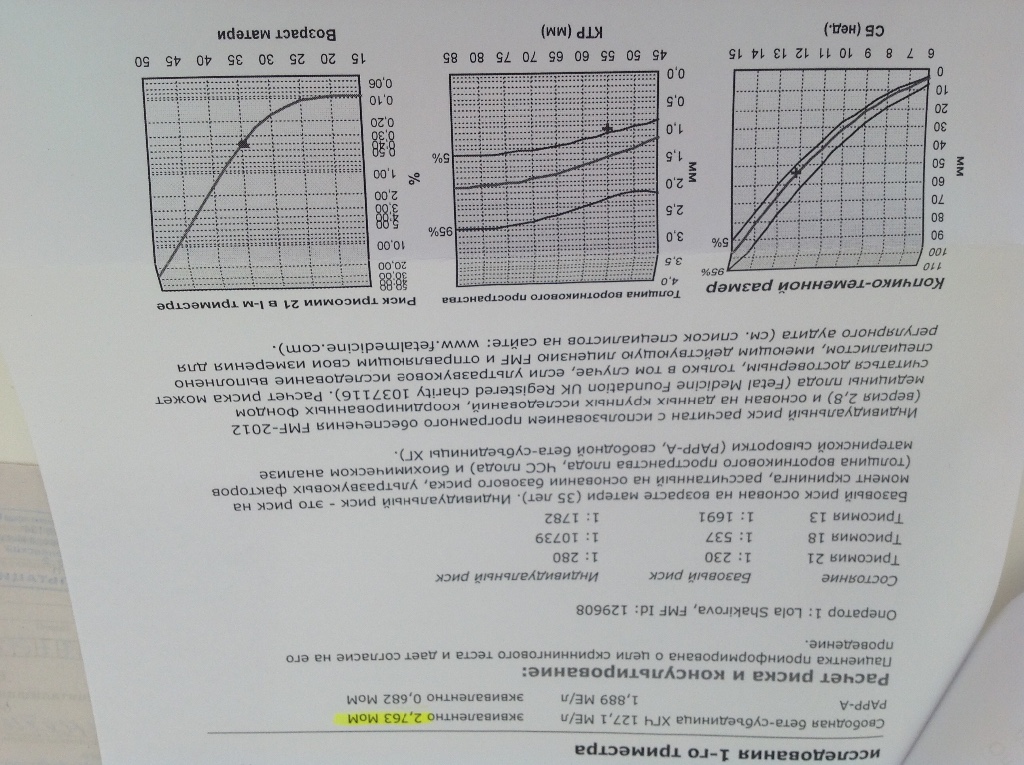
ДИ: доверительный интервал.
 Дейли и др. [13] обнаружили чувствительность прогестерона на уровне 75% и специфичность на уровне 78%, когда они приняли расчетное значение <15 нг/мл при дифференциации аномальной беременности и нормальной беременности. Точно так же, согласно исследованию Daily et al. [13], ранее мы обнаружили чувствительность прогестерона на уровне 91% и специфичность на уровне 89% при дифференциации беременностей, приведших к аборту, от нормальных беременностей, когда мы приняли оценочное значение <15 нг/мл при беременностях между 5-м и 13-м числом. неделя гестационного возраста [8].В настоящем исследовании мы обнаружили чувствительность 96% и специфичность 75% при обнаружении аборта, когда мы приняли расчетное значение ≤20,45 нг/мл. Наши результаты согласуются с результатами Daily et al. и Халин и др. [13, 14] и обнаруженные в нашем ранее опубликованном исследовании [8]. Понятно, что когда пороговый уровень прогестерона окажется выше, частота выявления самопроизвольных абортов возрастет. Кроме того, как и в нашем предыдущем исследовании, мы обнаружили, что β -ХГЧ оказывает независимое влияние на аборт в ходе множественного регрессионного анализа в настоящем исследовании.
Дейли и др. [13] обнаружили чувствительность прогестерона на уровне 75% и специфичность на уровне 78%, когда они приняли расчетное значение <15 нг/мл при дифференциации аномальной беременности и нормальной беременности. Точно так же, согласно исследованию Daily et al. [13], ранее мы обнаружили чувствительность прогестерона на уровне 91% и специфичность на уровне 89% при дифференциации беременностей, приведших к аборту, от нормальных беременностей, когда мы приняли оценочное значение <15 нг/мл при беременностях между 5-м и 13-м числом. неделя гестационного возраста [8].В настоящем исследовании мы обнаружили чувствительность 96% и специфичность 75% при обнаружении аборта, когда мы приняли расчетное значение ≤20,45 нг/мл. Наши результаты согласуются с результатами Daily et al. и Халин и др. [13, 14] и обнаруженные в нашем ранее опубликованном исследовании [8]. Понятно, что когда пороговый уровень прогестерона окажется выше, частота выявления самопроизвольных абортов возрастет. Кроме того, как и в нашем предыдущем исследовании, мы обнаружили, что β -ХГЧ оказывает независимое влияние на аборт в ходе множественного регрессионного анализа в настоящем исследовании. Кроме того, согласно нашему ранее опубликованному исследованию, мы также обнаружили, что совместное использование β -HCG и прогестерона вместо однократного изучения β -HCG и прогестерона не дает дополнительных преимуществ с точки зрения увеличения значения чувствительности IMA; белок, повышенный при сердечной ишемии, также увеличивается до супрафизиологических уровней на ранних сроках нормальной беременности. Это открытие подтверждает гипотезу о том, что нормальное развитие трофобласта стимулируется гипоксической внутриутробной средой, а аномально высокая внутриутробная гипоксия и последующее реперфузионное окислительное повреждение могут быть связаны с дефектным развитием трофобласта [5].Однако механизм беременности, связанной с ИМА, до конца не ясен, и различные исследования показали, что ИМА может увеличиваться при нормальной беременности [1, 2], оставаться неизменной [1] или увеличиваться [3–5] при беременности с преэклампсией. Можно также предположить, что уровни IMA в сыворотке у женщин с внематочной беременностью могут быть обнаружены как более высокие, чем у женщин с нормальной плацентацией в первом триместре, из-за гипоксической среды и реперфузионного окислительного повреждения.
Кроме того, согласно нашему ранее опубликованному исследованию, мы также обнаружили, что совместное использование β -HCG и прогестерона вместо однократного изучения β -HCG и прогестерона не дает дополнительных преимуществ с точки зрения увеличения значения чувствительности IMA; белок, повышенный при сердечной ишемии, также увеличивается до супрафизиологических уровней на ранних сроках нормальной беременности. Это открытие подтверждает гипотезу о том, что нормальное развитие трофобласта стимулируется гипоксической внутриутробной средой, а аномально высокая внутриутробная гипоксия и последующее реперфузионное окислительное повреждение могут быть связаны с дефектным развитием трофобласта [5].Однако механизм беременности, связанной с ИМА, до конца не ясен, и различные исследования показали, что ИМА может увеличиваться при нормальной беременности [1, 2], оставаться неизменной [1] или увеличиваться [3–5] при беременности с преэклампсией. Можно также предположить, что уровни IMA в сыворотке у женщин с внематочной беременностью могут быть обнаружены как более высокие, чем у женщин с нормальной плацентацией в первом триместре, из-за гипоксической среды и реперфузионного окислительного повреждения.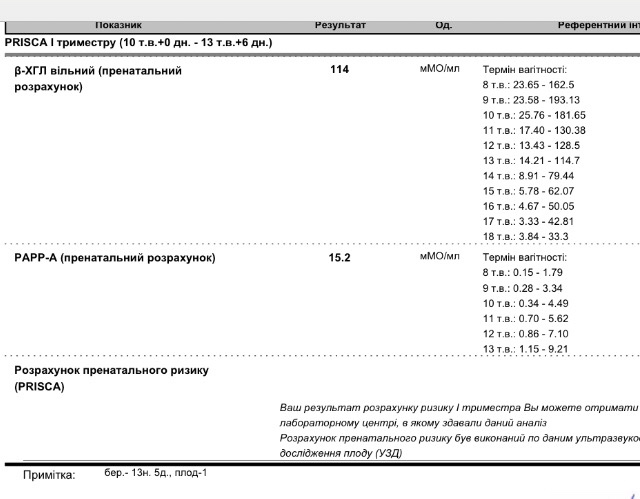 Различия в методологии или специфике процедур определения IMA и различия порогового значения, вероятно, привели к различиям в результатах.Кроме того, типы абортов варьируются в зависимости от исследований; поэтому неоднородность классификации может привести к разным результатам. Комбинации тестов и время проведения скрининга во время беременности также могут влиять на разные исходы. Мы обнаружили, что уровни IMA были значительно выше в группах с абортом, чем в контрольной группе, и IMA с точкой отсечения 0,886 идентифицировала женщин с абортом с чувствительностью 74% и специфичностью 91%. В исследовании Hjortshøj et al. [15] чувствительность ИМА при поступлении (при оптимальном пороге отсечки -91 Ед/мл) для окончательного диагноза острого коронарного синдрома составила 86%, специфичность 49% и NPV 88%.Это повышение IMA может быть клиническим проявлением аномально высокой внутриутробной гипоксии и последующего реперфузионного окислительного повреждения, лежащего в основе дефектного развития эндоваскулярного трофобласта.
Различия в методологии или специфике процедур определения IMA и различия порогового значения, вероятно, привели к различиям в результатах.Кроме того, типы абортов варьируются в зависимости от исследований; поэтому неоднородность классификации может привести к разным результатам. Комбинации тестов и время проведения скрининга во время беременности также могут влиять на разные исходы. Мы обнаружили, что уровни IMA были значительно выше в группах с абортом, чем в контрольной группе, и IMA с точкой отсечения 0,886 идентифицировала женщин с абортом с чувствительностью 74% и специфичностью 91%. В исследовании Hjortshøj et al. [15] чувствительность ИМА при поступлении (при оптимальном пороге отсечки -91 Ед/мл) для окончательного диагноза острого коронарного синдрома составила 86%, специфичность 49% и NPV 88%.Это повышение IMA может быть клиническим проявлением аномально высокой внутриутробной гипоксии и последующего реперфузионного окислительного повреждения, лежащего в основе дефектного развития эндоваскулярного трофобласта.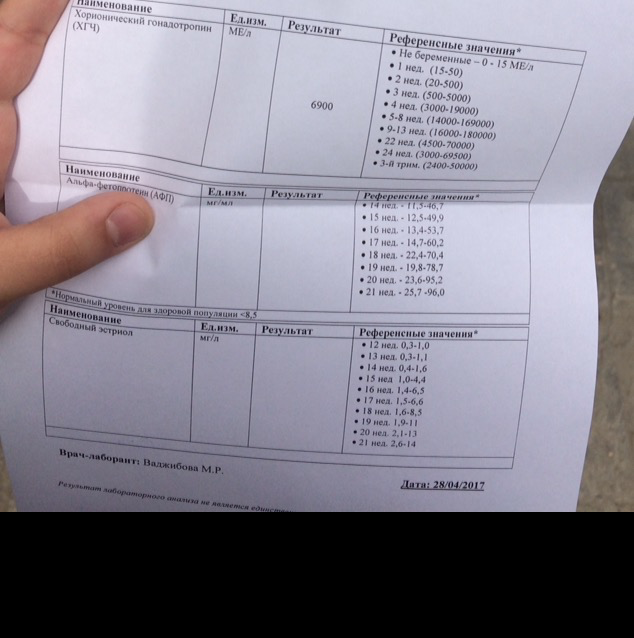 Таким образом, IMA в сыворотке первого триместра может быть потенциальным биомаркером аномального развития плаценты.
Таким образом, IMA в сыворотке первого триместра может быть потенциальным биомаркером аномального развития плаценты.
 Желаю вам счастливой и здоровой беременности!
Желаю вам счастливой и здоровой беременности! Консультация акушера-гинеколога.
Консультация акушера-гинеколога. Всегда обращайтесь за советом к своему врачу или другому квалифицированному поставщику медицинских услуг по любым вопросам, которые могут у вас возникнуть относительно вашего состояния здоровья. Никогда не пренебрегайте профессиональным медицинским советом и не откладывайте его поиск из-за чего-то, что вы прочитали на этом сайте.
Всегда обращайтесь за советом к своему врачу или другому квалифицированному поставщику медицинских услуг по любым вопросам, которые могут у вас возникнуть относительно вашего состояния здоровья. Никогда не пренебрегайте профессиональным медицинским советом и не откладывайте его поиск из-за чего-то, что вы прочитали на этом сайте. Первое, что вы узнаете об этом, может быть, во время сканирования знакомства, примерно в 12-14 недель, поэтому это может стать ужасным шоком.
Первое, что вы узнаете об этом, может быть, во время сканирования знакомства, примерно в 12-14 недель, поэтому это может стать ужасным шоком.- Анализы мочи обычно позволяют определить, беременны ли вы примерно через неделю после задержки менструации
- Анализы крови могут выявить ХГЧ раньше во время беременности, чем анализы мочи, обычно через 6-8 дней после овуляции
 Он или она может использовать более чувствительный тест вместе с гинекологическим осмотром, чтобы подтвердить это. Кроме того, обращение к врачу на ранних сроках беременности поможет вам и вашему ребенку оставаться максимально здоровыми (посетите нашу страницу «Дородовой уход и роды», чтобы узнать больше об уходе во время беременности).
Он или она может использовать более чувствительный тест вместе с гинекологическим осмотром, чтобы подтвердить это. Кроме того, обращение к врачу на ранних сроках беременности поможет вам и вашему ребенку оставаться максимально здоровыми (посетите нашу страницу «Дородовой уход и роды», чтобы узнать больше об уходе во время беременности).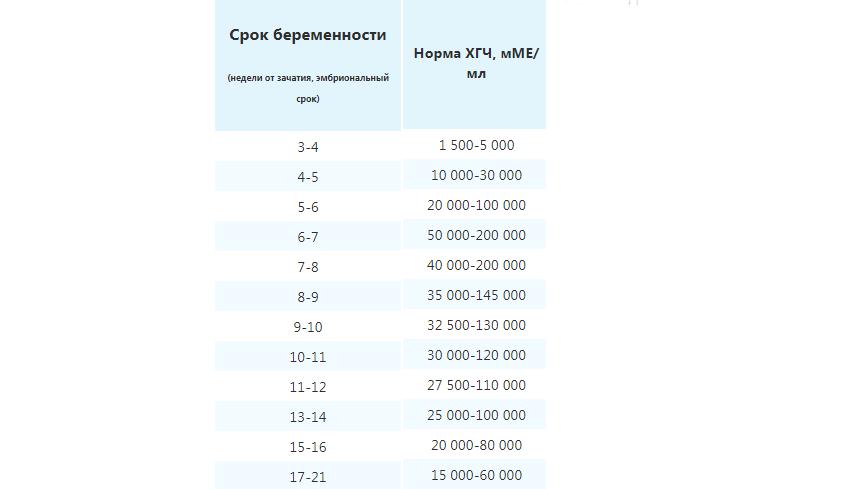
 Для обнаружения этих антител используется скрининг на антитела. Маловероятно, что первый резус-положительный ребенок заболеет, но антитела, вырабатываемые во время первой беременности, повлияют на будущих резус-положительных детей reagin, или RPR) и хламидиоза на ранних сроках беременности, потому что эти ЗППП могут передаваться их детям и вызывать другие осложнения.
Для обнаружения этих антител используется скрининг на антитела. Маловероятно, что первый резус-положительный ребенок заболеет, но антитела, вырабатываемые во время первой беременности, повлияют на будущих резус-положительных детей reagin, или RPR) и хламидиоза на ранних сроках беременности, потому что эти ЗППП могут передаваться их детям и вызывать другие осложнения.




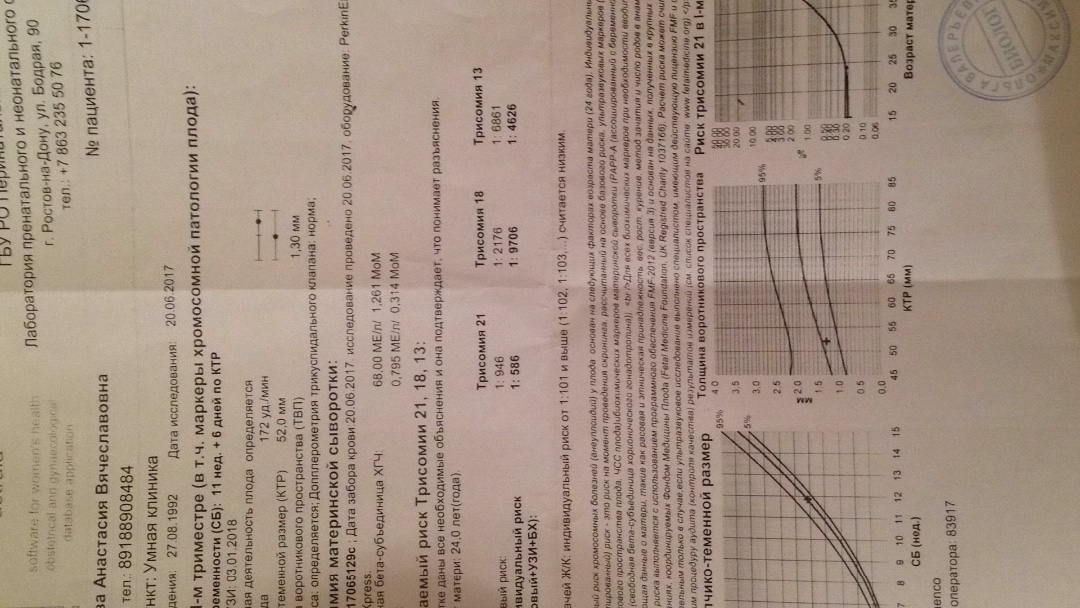

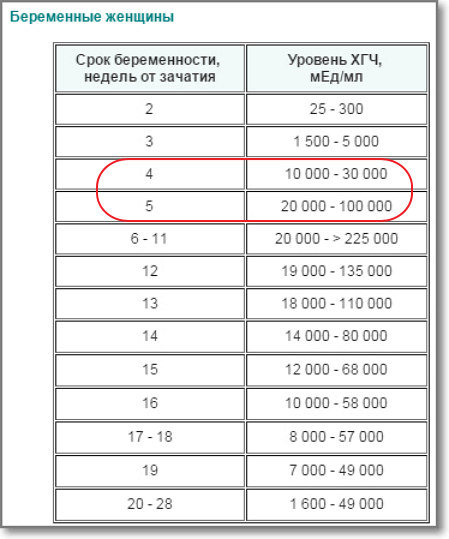

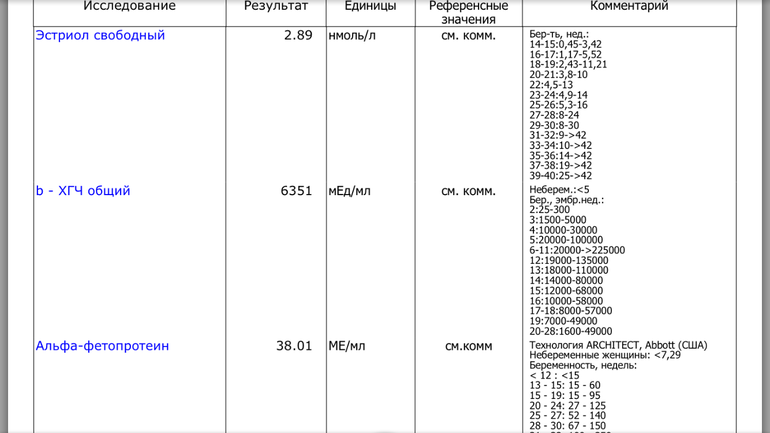
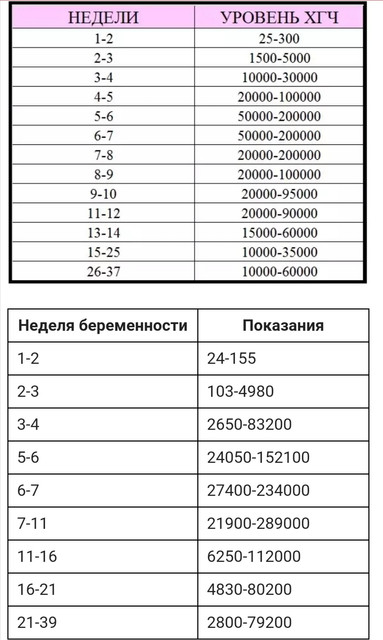 Предварительное исследование.
Предварительное исследование.
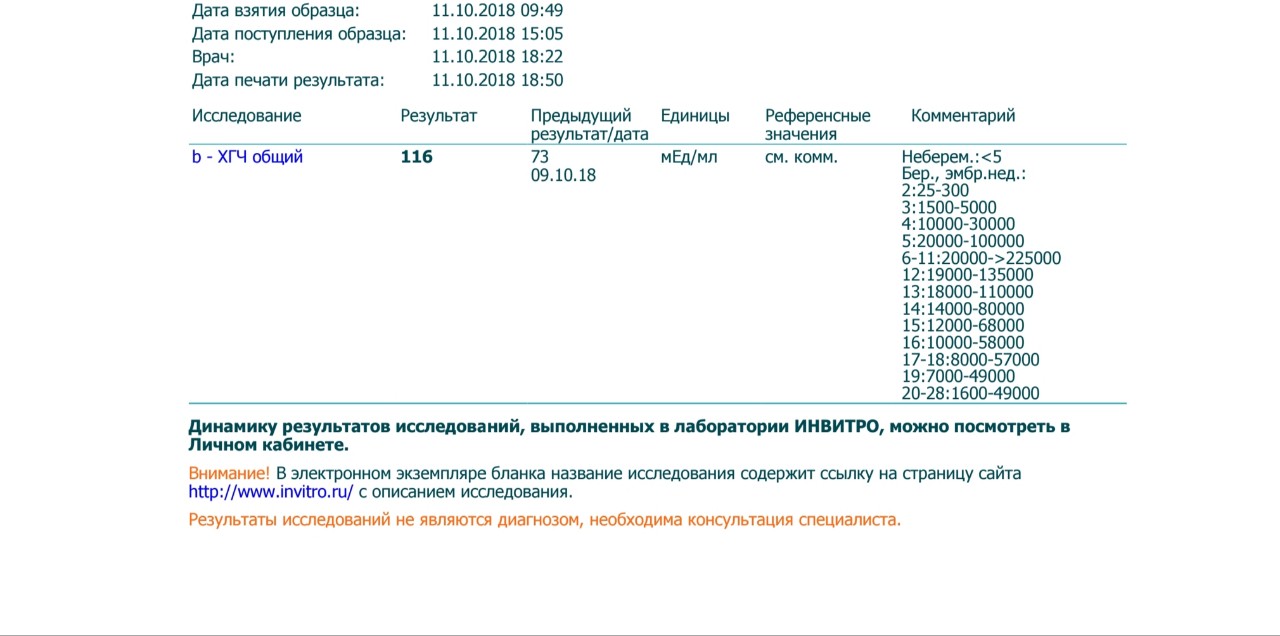
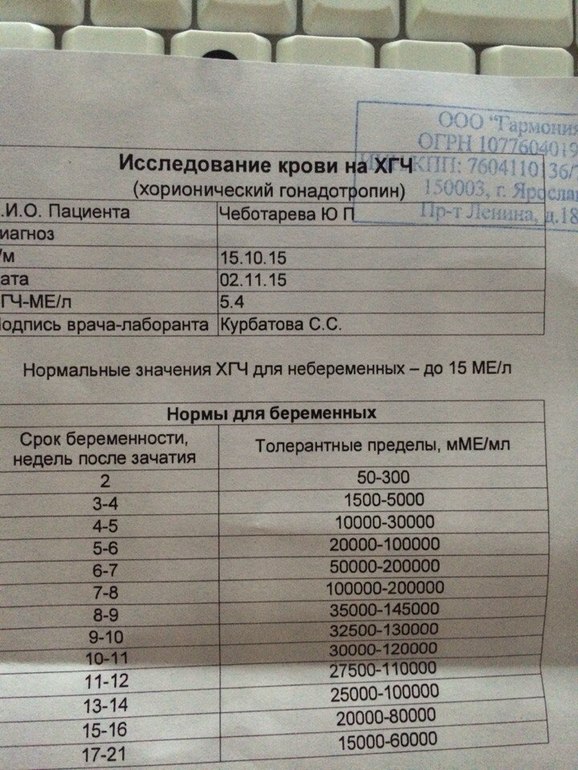


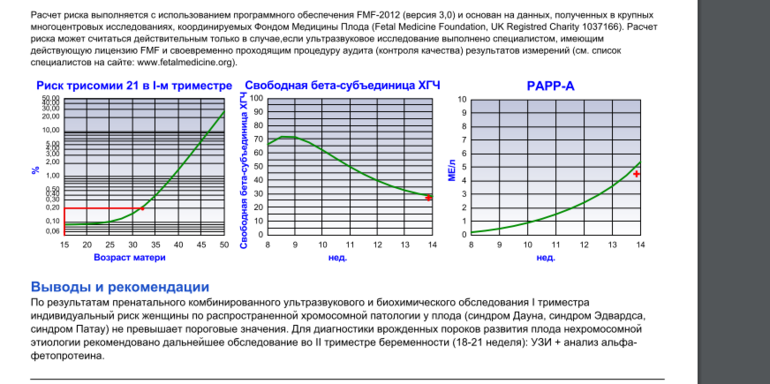 У меня есть отчеты, и мне нужно интерпретировать, являются ли они нормальными. Согласно диапазону ХГЧ, указанному в Интернете, мои значения в норме, но согласно диапазону, указанному в отчете, ХГЧ низкий.Мне нужно некоторое разъяснение по этому поводу. Я прилагаю свои отчеты для вашего ознакомления.
Пожалуйста, помогите.
С Уважением
225 просмотров в
У меня есть отчеты, и мне нужно интерпретировать, являются ли они нормальными. Согласно диапазону ХГЧ, указанному в Интернете, мои значения в норме, но согласно диапазону, указанному в отчете, ХГЧ низкий.Мне нужно некоторое разъяснение по этому поводу. Я прилагаю свои отчеты для вашего ознакомления.
Пожалуйста, помогите.
С Уважением
225 просмотров в Не беспокойтесь об уровнях ХГЧ, так как в разных лабораториях они разные, и существует диапазон уровней гормонов при разных сроках беременности. Гормоны Ur находятся в диапазоне. Также есть разница между общим бета-ХГЧ и свободным бета-ХГЧ.
Если вы просмотрите литературу, значение, проверенное в двойном маркере, представляет собой свободный бета-ХГЧ, а диапазон, который он дает для сравнения, — это общий бета-ХГЧ.
Я вообще не о чем беспокоиться.
Не о чем беспокоиться
У вас есть проблемы с БП?
Не беспокойтесь об уровнях ХГЧ, так как в разных лабораториях они разные, и существует диапазон уровней гормонов при разных сроках беременности. Гормоны Ur находятся в диапазоне. Также есть разница между общим бета-ХГЧ и свободным бета-ХГЧ.
Если вы просмотрите литературу, значение, проверенное в двойном маркере, представляет собой свободный бета-ХГЧ, а диапазон, который он дает для сравнения, — это общий бета-ХГЧ.
Я вообще не о чем беспокоиться.
Не о чем беспокоиться
У вас есть проблемы с БП?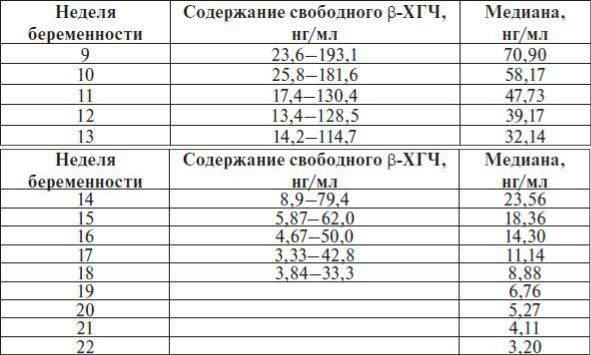
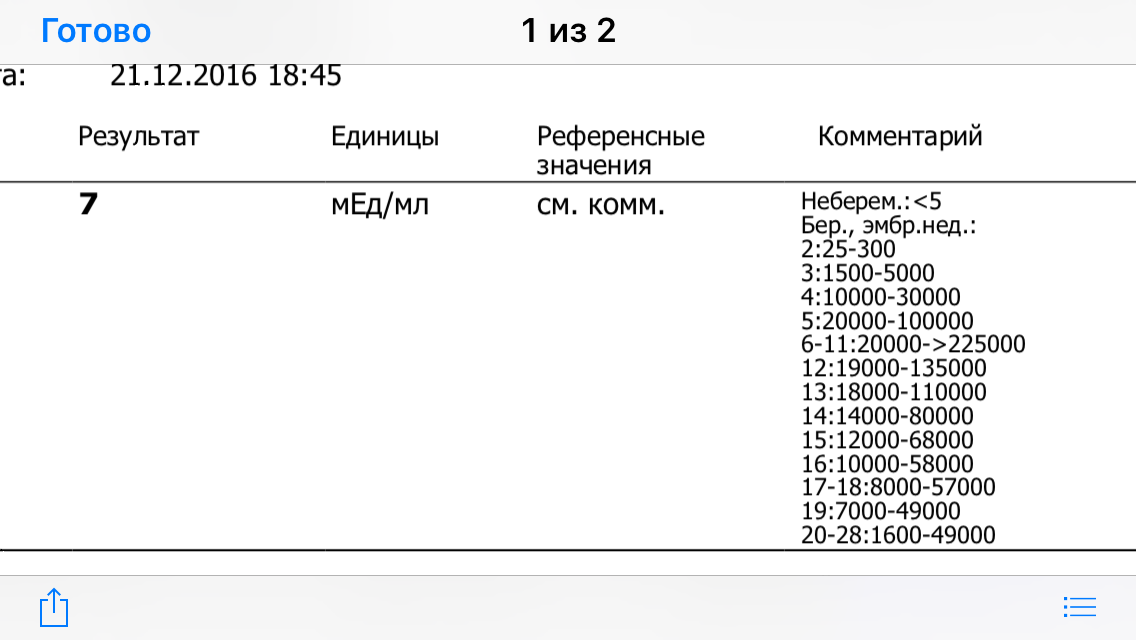 Дженни Лич — редактор и писатель, специализирующийся на материалах, основанных на фактических данных о здоровье.
Дженни Лич — редактор и писатель, специализирующийся на материалах, основанных на фактических данных о здоровье. Многие женщины являются переносчиками СГБ без симптомов, но он может передаться ребенку во время родов и вызвать серьезные проблемы со здоровьем. Во время родов можно давать антибиотики, чтобы предотвратить заражение ребенка.
Многие женщины являются переносчиками СГБ без симптомов, но он может передаться ребенку во время родов и вызвать серьезные проблемы со здоровьем. Во время родов можно давать антибиотики, чтобы предотвратить заражение ребенка.