Геморрагический васкулит — симптомы у взрослых, у детей, исход, прогноз, продолжительность жизни
Заболевание, сопровождающееся специфической реакцией на инфекционное поражение. ГЕМОРРАГИЧЕСКИЙ ВАСКУЛИТ – гиперргическая сосудистая реакция, которая возникает как ответ на различные инфекционные и токсические воздействия.
Чаще болезнь развивается у людей, перенесших какое-либо инфекционное заболевание. Например, ангина, скарлатина и корь. При этом повышается проницаемость сосудистой стенки.
Известно, что ангина и корь вызвана наличием возбудителя. Преимущественно вирусного и бактериального происхождения.
Формы
В своем развитии геморрагический васкулит делится на четыре формы.
В основе первой формы заболевания лежит простая форма пурпуры. При этом высыпания распространяются на коже и слизистых оболочках.

Простая пурпура может продолжаться длительно. Обычно до двух недель. Иметь рецидивы. Что весьма осложняет процесс выздоровления.
Далее следует ревматическая пурпура. Название данной формы говорит само за себя. При этом поражаются суставы. В них наблюдается серозно-геморрагический выпот.
Абдоминальная пурпура распространяется на брюшину. При этом именно на брюшине наблюдаются высыпания. Проявляется рядом осложнений.
Осложнения касаются различных органов. Может развиться нефрит, колит и маточные кровотечения.
Самая тяжелая форма – молниеносная. При этом кожные высыпания сливаются и изъявляются. Может наступить летальный исход.
перейти наверхСимптомы
Геморрагический васкулит имеет различные симптомы. Клинические признаки непосредственно будут зависеть от формы заболевания. Рассмотрим общие симптомы болезни.
- кровоизлияния;
- пигментация;
- боль в суставах;
- припухлость сустава;
- изменение окраски кожи;
- острый живот;
- бледная кожа;
- диспепсия;
- воспаление сосудов почек;
- анемический синдром.
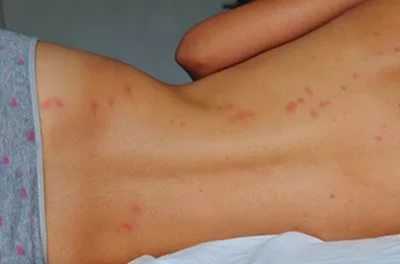
Кровоизлияния могут быть весьма распространенными. То есть они могут образовываться около суставов, кистей и стопы. А также распространяться на туловище и лицо.
После исчезновения кровоизлияний участок кожи значительно темнеет. Такой процесс называют пигментацией.
При геморрагических васкулитах страдают и суставы. В суставах наблюдается болевой синдром. Отекает сустав и кожа становится синюшная.
Острый живот также характеризует болезнь. При этом кровоизлияния распространяются в область брюшины. Преимущественно в кишечник.
Больной при болях в животе начинает бледнеть. Он занимает удобное положение, прижимает ноги к животу.
Анемический синдром проявляется головокружением и тахикардией. Также возможно проявление одышки и шума в ушах.
Более подробно читайте на сайте: bolit.info
Требуется консультация специалиста!
перейти наверхДиагностика
Сбор анамнеза применяется в диагностике. Больного расспрашивают о времени возникновения симптомов. А также возможные проявления болезни.
Учитываются жалобы пациента. Применяется визуальный осмотр высыпаний. Что немаловажно при диагностировании болезни.
Измеряется пульс. Так как при наличии анемического фактора возможно проявление тахикардии.
Также измеряется артериальное давление. Уровень давления колеблется в зависимости от локализации поражения.
При анемии давление сниженное. Напротив, при патологических процессах в почках давление повышается. Что объясняется их поражением.
Лабораторные исследования также важны в диагностике. Допустим, в картине крови наблюдается лейкоцитоз. То есть воспалительный процесс. При этом снижается количество эритроцитов.
При сопровождении кровоизлияния в почках в анализе мочи появляются эритроциты.
Копрограмма позволяет выявить кровь. Преимущественно в кале. Биохимия крови наиболее подробно опишет развитие патологии в других органах и системах.
В диагностике используется ультразвуковое исследование. Оно проводится при появлении синдрома острого живота.
Дополнительными методами является колоноскопия и бронхоскопия. Колоноскопия выявляет поражения толстого кишечника. Бронхоскопия исследует органы дыхания.
перейти наверхПрофилактика
Неспецифическая профилактика будет заключаться в укреплении защитных свойств организма. А именно – закаливание, здоровое питание и воздушные ванны.
Питанию также необходимо уделять внимание. Питание должно быть комплексным, разнообразным. Обязательно с включением в рацион свежих овощей и фруктов.
Закаливание должно быть постепенным. То есть температура воды должна понижаться постепенно
Важно не употреблять антибиотики в большом количестве. Лекарственная терапия по показаниям и согласно инструкции.
Физическая активность должна быть умеренной. Большие физические нагрузки вредят здоровью человека.
Переохлаждения также неблагоприятно сказываются на организме человека. Снижают иммунную систему организма.
При наличии хронических инфекций важно вовремя лечить их. Своевременная лечебная терапия позволит справиться с болезнью, а также предотвратить ее.
Для того чтобы не появились осложнения необходимо исключить аллергические контакты. То есть аллергия может спровоцировать развитие васкулитов.
Необходимо отказаться от пагубных привычек. Профилактические прививки также не рекомендуются при геморрагических васкулитах.
перейти наверхЛечение
Прежде всего, укрепление иммунитета. Важно ограничить повышенную физическую активность.
Диета должна также применяться в лечебной терапии. Правильное питание с исключением аллергенов. Так как продукты, содержащие аллергены, могут вызвать болезнь.
Применения в лекарственной терапии препаратов, удаляющих вредные вещества из организма. А именно – энтеросорбентов.
Также применяются лекарственные вещества, разжижающие кровь. Это поможет предотвратить образования сгустков крови.
Свертывающие вещества помогут наладить свертываемость крови. Что также препятствует образованию сгустков.
Для уменьшения аллергических симптомов применяются антигистаминные препараты.
Глюкокортикостероиды позволят уменьшить воспалительные реакции. А также повышенную отечность.
Важно применять симптоматическое лечение. Лечение очагов инфекции. Антациды позволят снизить повышенную кислотность желудка.
Спазмолитики применяются при наличии синдрома острого живота. Что позволит снизить болевые ощущения в животе.
Хирургическое лечение также возможно при показаниях. Например, при тяжелом течении кишечных поражений.
При поражении почек с тяжелыми последствиями возможна трансплантация или пересадка почки.
перейти наверхУ взрослых
Чаще геморрагическим васкулитом заболевают мужчины. То есть сильная половина человечества.
Женщины также могут заболеть васкулитом. Но по статистике болеют реже. Мужчины в два раза чаще.
Чаще у взрослых людей болезнь начинается с высыпаний. Потом уже другие осложнения.
В ряде случаев болезнь начинается с поражения желудочно-кишечного тракта. А также с поражения суставов.
Геморрагический васкулит у взрослых более тяжелое течение болезни. Ему свойственно скрытое течение. Что может выявиться поздно и диагностика значительно затягивается.
При рецидивах заболевания страдает мышца сердца. Что может привести к ранним инфарктам миокарда.
перейти наверхУ детей
Болезнь достаточно часто развивается у детей. При этом поражаются сосуды и внутренние органы. Болезнь чаще развивается от 7 до 14 лет. Именно в этой категории детей.
Симптоматика заболевания у детей распространяется на коже. Высыпания могут локализоваться на щеках, губах и мягком небе. Цвет их обычно красный или темно-вишневый.
Как и у взрослых, болезнь преимущественно поражает мужской пол. То есть болеют преимущественно мальчики.
Чаще этиология болезни может быть связана со следующими факторами:
- наследственность;
- хронические инфекции;
- снижение иммунитета.
Тяжелыми осложнениями у детей могут быть некрозы и корочки. Это может быть связано с отсутствием нужного лечения.
Абдоминальная форма болезни встречается гораздо чаще у детей, нежели у взрослых. Это обусловлено кровоизлияниями в кишечник. Что может привести к коллапсу.
перейти наверхПрогноз
Простой васкулит и другие формы заболевания чаще имеют благоприятные прогнозы. Но молниеносный васкулит ведет к необратимым последствиям.
Неблагоприятный прогноз наблюдается при наличии рецидивов и осложнений. Что также может привести к летальным исходам.
Благоприятный прогноз все же чаще наблюдается в развитии заболевания. Это объясняется тем, что болезнь может закончиться самостоятельно.
перейти наверхИсход
Смерть может произойти внезапно при поражении сосудов ЦНС и мозговом кровоизлиянии. Это обычно при молниеносном течении болезни.
Также окончательным исходом при неблагоприятном течении болезни может стать почечная недостаточность. Она развивается при тяжелом поражении почек.
Чаще в исходе геморрагического васкулита различают положительный итог. То есть болезнь может быть вылеченной. Но бывает, что симптомы появляются снова через несколько лет или месяцев.
перейти наверхПродолжительность жизни
Геморрагический васкулит обычно не оказывает влияния на продолжительность жизнь. Конечно же, если нет рецидива или тяжелого поражения почек.
При тяжелом поражении почек продолжительность жизни заметно уменьшается. Или же может быть летальный исход. При развитии почечной недостаточности.
Также болезнь может ухудшить качество жизни. Например, при развитии болезни миокарда у взрослых. Инфаркт может привести к необратимым последствиям. Даже развитию инвалидизации.
Поэтому помните, что лучше заранее вылечить все хронические болезни. Чтобы потом они не переросли в нечто большее. Это значительно увеличит продолжительность вашей жизни!
bolit.info
причины, лечение геморрагического васкулита у детей и взрослых
Геморрагический васкулит заключается в асептическом воспалении стенок микрососудов, сопровождающемся множественным микротромбообразованием сосудов кожи, почек, кишечника и других внутренних органов. Заболевание является наиболее распространенным в группе системных васкулитов, было впервые описано в 1837 году немецким врачом Шенлейном. Его название имеет множество синонимов, наиболее распространенные из них – ревматическая пурпура, болезнь Шенлейна-Геноха, пурпура Шенлейна-Геноха. Под последним из указанных названий заболевание известно за рубежом.
Причины геморрагического васкулита
В здоровом организме элиминация иммунных комплексов осуществляется с помощью специальных клеток. Нарушение этого процесса приводит к чрезмерному накоплению циркулирующих иммунных комплексов и отложении их в микроциркуляторном русле, что вызывает вторичное воспалительное изменение сосудистой стенки. Такой воспалительный процесс вызывает повышение проницаемости сосудистой стенки и отложение в просветах сосудов тромботических масс.
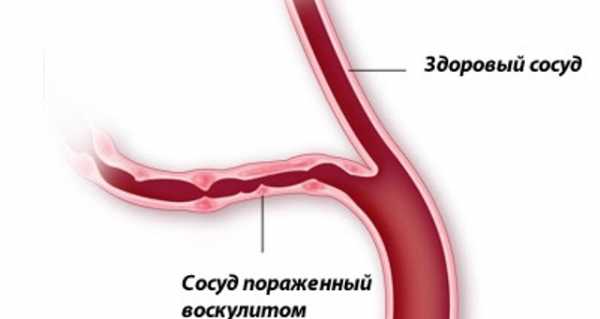
При этом возникают тромбы и экстравазаты, т.е. выступания крови из сосуда, являющиеся основными признаками заболевания. Причем, в патологический процесс могут быть вовлечены сосуды любых органов и частей тела – легких, почек, мозга и его оболочек.
Почти у 80% больных развитию патологии предшествует инфекционное заболевание верхних дыхательных путей. Существуют случаи возникновения болезни после тифа, желтухи, кори. Факторами, повышающими вероятность этого заболевания, могут также являться:
- пищевая аллергия;
- некоторые лекарственные средства;
- укусы насекомых;
- переохлаждение;
- введение вакцин;
- склонность к аллергическим реакциям.
Многие доктора придерживаются предположения о том, что влияние указанных факторов приводит к развитию болезни только при наличии генетической предрасположенности организма.
Мужчины и женщины заболевают с одинаковой частотой, причем в летнее время заболеваемость значительно ниже. Течение болезни может быть острым, волнообразным и рецидивирующим.
Классификация
В соответствии с клиническим течением выделяют следующие формы заболевания:
- кожная или простая;
- абдоминальная;
- суставная;
- почечная;
- быстротекущая;
- сочетанная.
Все указанные синдромы различной степени выраженности могут сочетаться между собой. Чаще всего встречается кожно-суставной вариант, который именуется еще простым.
Заболевание также классифицируют в зависимости от тяжести его протекания – выделяют формы легкой степени тяжести, среднетяжелые и тяжелые.
По характеру течения различают геморрагический васкулит:
- острый, длящийся до 2-х месяцев;
- затяжной, продолжающийся до полугода;
- хронический.
Симптомы геморрагического васкулита
Проявления заболевания зависят от того, какие органы и системы им охвачены. Болезнь может заявлять о себе одной или несколькими группами симптомов. Основные из следующие:
- поражения кожи;
- поражения суставов;
- поражения желудочно-кишечного тракта;
- почечный синдром;
- в единичных случаях – поражения легких и нервной системы.
Наиболее характерным является острое начало болезни, сопровождающееся повышением температуры до фебрильных цифр. Возможны случаи, когда повышение температуры отсутствует.
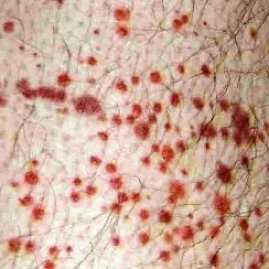
К числу диагностических критериев болезни относятся ее кожные проявления. Типичная геморрагическая сыпь или так называемая пальпируемая пурпура слегка возвышается над поверхностью кожи. Отдельные ее элементы могут сливаться, образуя участки значительной площади.
В начале болезни местом локализации высыпаний являются дистальные отделы нижних конечностей. Далее они постепенно распространяются на бедра и ягодицы. Очень редко сыпью бывают покрыты верхние конечности, живот или спина. Через несколько дней после появления пурпура бледнеет, принимает бурую окраску и постепенно исчезает. Участки пигментации могут сохраняться некоторое время при рецидивирующем течении. Характерным является отсутствие рубцов.
Суставной синдром часто наблюдается одновременно с кожным, наиболее характерен он для взрослых. Чаще всего охватываются процессом крупные суставы ног, наиболее редко – локтевые и лучезапястные. Отмечаются болевой синдром, покраснение и отечность. Типичным для геморрагического васкулита является летучий характер суставных поражений. В 25% случаев мигрирующие боли в суставах предшествуют поражению кожи.
Суставной синдром, который по длительности редко превышает неделю, иногда сочетается с миальгиями и отеком нижних конечностей.
У 2\3 больных наблюдается также абдоминальный синдром. Он характеризуется болями в животе спастического характера, тошнотой, рвотой, желудочными кровотечениями. При этом действительно угрожающие жизни явления отмечаются только у 5% больных.
Поражения почек встречаются несколько реже, чем другие проявления болезни и возникают примерно в 30% случаев болезни. При этом интенсивность почечных симптомов может быть различной – от быстро исчезающих с началом лечения до выраженного гломерулонефрита. Поражения почек можно назвать самым стойким синдромом заболевания, который подчас приводит к почечной недостаточности и даже к летальному исходу.
В единичных случаях наблюдаются легочные жалобы – кровотечения, геморрагии. Также редко возникают поражения нервной системы – головные боли, судороги, возможно развитие энцефалопатии или полинейропатии.
Особенности у детей
Заболевание может вспыхнуть в любом возрасте, но дети до 3 лет болеют им редко. Наибольшее количество случаев геморрагического васкулита отмечается в возрасте от 4 до 12 лет.
Особенностями его протекания у детей являются:
- острое начало болезни;
- выраженный экссудативный компонент;
- ограниченный ангионевротический отек;
- склонность к генерализации процесса;
- наличие абдоминального синдрома;
- склонность к рецидивам.
У детей геморрагический васкулит нередко бывает вызван переохлаждением или вирусным тяжелым заболеванием. Болезнь более часто характеризуется молниеносным течением.
При этом заболевании у детей чаще, чем у взрослых возникают систолические шумы в сердце функционального характера. У мальчиков, больных геморрагическим васкулитом, в ряде случаев наблюдается двустороннее поражение яичек. В половине случаев у детей могут полностью отсутствовать кожные проявления.
Дети, перенесшие геморрагический васкулит наблюдаются у врача еще в течение 5 лет. Им рекомендована гипоалергенная диета на протяжении года. Если болезнь протекала с поражением почек, то подобное наблюдение должно продолжаться до совершеннолетия. Таких детей не подвергают вакцинации в течение последующих 3-5 лет.
Диагностика
Для диагностики используются классификационные критерии данного заболевания, признанные международным сообществом ревматологов на протяжении многих лет:
- наличие пальпируемой пурпуры;
- возраст, в котором наступило начало болезни, менее 20 лет;
- наличие болей в животе;
- при биопсии обнаружение гранулоцитов.
Подтвердить диагноз позволяет присутствие у больного 2-х и более из указанных критериев. Выносится он на основании клинических данных, лабораторные показатели при этом значения не имеют. Хотя доктора и обращают внимание на величину СОЭ и уровень лейкоцитов в крови, эти показатели не указывают конкретно именно на это заболевание, а говорят лишь о том, что имеет место воспалительный процесс.
При развитии почечного синдрома требуется консультация нефролога и целый ряд исследований почек – УЗИ и УЗДГ почечных сосудов.
Абдоминальная форма заболевания требует проведения дифференциальной диагностики с другими патологиями, дающими картину «острого живота». Для этого нужна консультация хирурга, выполнение УЗИ брюшной полости и гастроскопии.
Наиболее легко диагностировать болезнь тогда, когда уже появляются высыпания. В наиболее тяжелых диагностических случаях рекомендуется биопсия кожи.
Лечение геморрагического васкулита
Лечение геморрагического васкулита проводится в условиях гипоаллергенной диеты и строгого постельного режима. Отменяются препараты, которые могли послужить причиной начала заболевания. Ограничение двигательной активности, т.е. постельный режим, бывает необходим в течение 3-4 недель. При его нарушениях возможна повторная волна высыпаний, квалифицируемая как ортостатическая пурпура.
Медикаментозная основная терапия предусматривает строго индивидуальное применение лекарственных средств следующих групп:
- антиагреганты;
- антикоагулянты;
- антигистаминные препараты;
- антибактериальная терапия;
- инфузионная терапия;
- глюкокортикоиды;
- цитостатики.
При всех формах данной болезни назначаются антиагреганты. Обычно применяются Курантил, Трентал или их аналоги. В тяжелых случаях назначают два препарата одновременно.
Антикоагулянты, среди которых наиболее часто применяют Гепарин, также показаны при всех клинических формах, назначают их в индивидуально подобранных дозах.
Антигистаминные препараты эффективны у пациентов, страдающих аллергическими заболеваниями или проявлениями экссудативно-катарального диатеза. Назначают Тавегил, Диазолин, Супрастин.
При геморрагическом васкулите применяют также нестероидные противовоспалительные средства. Они ограничивают развитие экссудативной и пролиферативной стадий воспаления. Наиболее выраженным противовоспалительным эффектом обладает Ортофен, который назначают в суточной дозе от 1 до 2 мг\кг в течение 4-6 недель.
При непрерывно рецидивирующем волнообразном течении болезни, при развитии инфекции либо обострении хронической применяют антибактериальную терапию с назначением антибиотиков нового поколения – Сумамеда, Клацида и т. п.
При быстротекущих формах болезни, наличии высокой СОЭ, криоглобулинемии эффективен плазмаферез с переливанием донорской плазмы. В тяжелых случаях проводят терапию глюкокортикостероидами, которая способствует уменьшению отеков, болей в суставах и животе. К сожалению, она мало эффективна при поражениях кожи и почек. Чаще всего назначают Преднизолон в суточной дозе 2мг\кг. Длительность применения и схема отмены зависит от клинической формы заболевания.
В качестве вспомогательных назначают средства наружного применения. Это, как правило, мази, предназначенные для восстановления эластичности сосудов. К ним относятся Солкосерил, Ацеминовая мазь. При возникновении эрозивно-язвенных поражений кожи назначают мази с эпителизирующими свойствами Вишневского, Микулича, Солкосерил.

Длительность лечения геморрагического васкулита зависит от степени тяжести заболевания и от его клинической формы. Но даже при легком течении на это уйдет 2-3 месяца, при тяжелом рецидивирующем – до 12 месяцев.
Диета
Очень важно во время лечения предотвратить дополнительную сенсибилизацию больного. Поэтому требуется соблюдение диеты, исключающей экстрактивные вещества, шоколад, кофе, цитрусы, клубнику, яйца, промышленные консервы, а также продукты плохо переносимые пациентом.
Специальные диеты назначаются дополнительно при выраженных абдоминальном или почечном синдромах. Так, при тяжелых нефритах рекомендуется соблюдение диеты № 7 без соли и мяса.
Прогноз
Наиболее легкие формы заболевания склонны к самопроизвольному излечению после первой атаки. В большинстве случаев симптомы исчезают через 5-6 недель после начала острой стадии болезни.
В острый период самым опасным осложнением является почечная недостаточность. При быстро прогрессирующем гломерулонефрите прогноз неблагоприятен. В редких случая х смерть может наступить также в результате желудочно-кишечного кровотечения, инвагинации или инфаркта кишки, а также вследствие поражения ЦНС и развития внутримозгового кровоизлияния.
Летальный исход, который может наступить буквально в первые несколько суток от начала, возможен также при молниеносной форме болезни.
bezboleznej.ru
Геморрагический васкулит — Детские болезни
Это заболевание имеет несколько названий: анафилактоидная пурпура, капилляротоксикоз, болезнь Шенлейна — Геноха.Этиология и патогенез геморрагического васкулита
Этиология и патогенез изучены недостаточно. По современным представлениям, геморрагический васкулит — это инфекционно-аллергическое или токсико-аллергическое заболевание с преимущественным поражением мелких кровеносных сосудов, возникающих в результате сенсибилизации организма инфекционными, пищевыми, лекарственными и другими факторами.Повреждение сосудов при геморрагическом васкулите может возникнуть на основе аутоиммунного процесса, при котором реакция антиген — антитело происходит в эндотелии мелких кровеносных сосудов.Патоморфология геморрагического васкулита
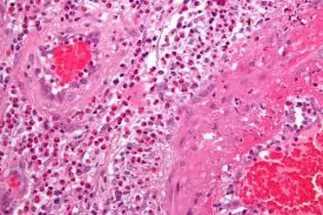
Наблюдаются воспалительные изменения сосудов мелкого калибра по типу панваскулита, в дальнейшем — ангионекрозы и тромбозы. В результате неспецифического гиперергического воспаления капилляров и мелких сосудов нарушается нормальная проницаемость стенки сосудов с выходом в окружающую ткань эритроцитов и плазмы.Клиника геморрагического васкулита
Клиническая картина заболевания отличается большим полиморфизмом. По преобладанию клинических симптомов различают 4 клинические формы: кожную (простую), ревматоидную (кожно-суставную), абдоминальную и молниеносную. Могут сочетаться несколько форм. Характер течения заболевания может быть острым или хроническим рецидивирующим. Болеют дети любого возраста, однако чаще дошкольного и школьного.В большинстве случаев заболевание развивается через 2 — 4 недели после острою респираторного заболевания, вслед за ангиной или обострением хронического тонзиллита. Чаще начало острое с повышением температуры тела до субфебрильной или высокой с явлениями интоксикации, анорексией. В дальнейшем температура тела может быть субфебрильной, реже нормальной, при осложнениях — высокой.
Кожная форма
Обязательный и абсолютно достоверный признак заболевания — кожный геморрагический синдром: на симметричных участках тела, чаще разгибательных поверхностях конечностей и ягодиц, появляются кожные высыпания, представляющие собой геморрагические экзантемы в виде резко очерченных точек или пятен вишневого цвета экссудативно-геморрагического или папулезно-геморрагического характера, не исчезающих при надавливании. Часто геморрагии локализуются преимущественно вокруг суставов. Наряду с типичными для геморрагического васкулита элементами встречается сильно зудящая пятнисто-папулезная сыпь с уртикариями типа крапивницы. При тяжелом течении заболевания сыпь имеет склонность к слиянию и некротизации в центре очага. На месте некроза в последующем образуются сухие корочки («кокарды») или длительно не заживающие кратерообразные язвы. В местах давления на кожу резинок одежды часто имеются повторяющие их форму «оттискоЕые» высыпания. Кожный геморрагический синдром носит волнообразный характер.Почти у всех детей раннего возраста (реже старшего) отмечаются локальные ангионевротические отеки в различных участках тела (стопы, кисти, лицо, половые органы), носящие мигрирующий характер и обычно быстро и бесследно исчезающие.
Ревматоидная форма
Суставной синдром при геморрагическом васкулите наблюдается очень часто. Он проявляется всеми признаками воспаления — резкой болью, усиливающейся при движении припухлостью суставов, изменением окраски кожи над ними и гораздо реже ограничивается моно- или полиартралгиями. Наиболее часто поражаются голеностопные, лучезапястные и коленные суставы. В большинстве случаев суставной синдром возникает в начале заболевания одновременно с появлением кожных высыпаний. Изменения в суставах характеризуются летучестью, кратковременностью и обычно исчезают спустя 2 — 3 дня.Абдоминальная форма
Одним из наиболее тяжелых проявлений геморрагического васкулита является абдоминальный синдром. Он связан с появлением кровоизлияний в стенке кишок, брыжейке и характеризуется дискинетическими явлениями: острой болью в животе, рвотой, поносом, примесью крови в рвотных массах и кале, иногда задержкой стула, длительной анорексией. Боль в животе приступообразного характера. Во время приступа ребенок становится беспокойным, раздражительным, мечется в постели, принимает вынужденное положение — с приведенными к животу ногами или коленно-локтевое. Лицо становится бледным, черты его заостряются, выражение лица страдальческое. Пульс частый, язык сухой, обложен налетом. Как правило, дети не могут строго локализовать область наибольшей болезненности. При пальпации боль и напряжение мышц брюшной стенки имеют различную локализацию и носят мигрирующий характер, определяясь то в пупочной, то в подчревной или правой паховой области.Молниеносная форма
Молниеносная форма геморрагического васкулита является крайне тяжелой. Заболевание протекает по типу септического процесса, сопровождается высокой температурой тела, болью и припухлостью суставов. Кожные геморрагии имеют склонность к слиянию и образованию кровянистых пузырей на туловище, лице, конечностях, промежности с последующим развитием глубокого некроза и изъязвления обширных участков мягких тканей. При этой форме отмечается высокая летальность. Почти у всех больных в период выраженных клинических проявлений заболевания наблюдаются изменения деятельности сердца и сосудов — приглушенность тонов, тахикардия, функциональный систолический шум над верхушкой сердца и в V точке.Закономерно при геморрагическом васкулите поражение почек, возникающее чаще всего на 1 — 2-й неделе заболевания. Проявления мочевого синдрома могут быть различными: от преходящей гематурии и протеинурии до выраженного капилляротоксического гломерулонефрита, упорно и длительно протекающего с переходом в некоторых случаях в хронический гломерулонефрит с развитием недостаточности почек.
При геморрагическом васкулите может поражаться центральная нервная система. В тяжелых случаях отмечаются эпилептиформные судороги, менингеальные симптомы и признаки очагового поражения оболочек мозга. Церебральные явления возникают не только в связи с токсическим воздействием на центральную нервную систему, но и в результате кровоизлияний в оболочки и вещество мозга.
В периферической крови наблюдается умеренный лейкоцитоз с нейтрофильным сдвигом влево, повышение СОЭ.
Диагноз геморрагического васкулита
Диагноз заболевания не представляет затруднений при типичном кожном синдроме. Случай, когда суставные и абдоминальные явления возникают раньше кожных высыпаний, необходимо дифференцировать с ревматизмом и острыми хирургическими заболеваниями органов брюшной полости (острый аппендицит, инвагинация, перитонит).Прогноз геморрагического васкулита
Прогноз зависит от формы заболевания и особенностей клинического течения. Острые формы могут заканчиваться полным выздоровлением. При наличии абдоминальных симптомов прогноз усложняется. При хронических рецидивирующих формах заболевания исход во многом определяется степенью и характером поражения почек.Лечение геморрагического васкулита
Постельный режим не менее 3 — 4 недель до стойкой ликвидации всех проявлений заболевания, диета с исключением аллергизирующих продуктов (яйца, молоко, шоколад, цитрусовые). В комплекс медикаментозных средств включают сосудоукрепляющие препараты — рутин, аскорбиновую кислоту. Широкое применение при геморрагическом васкулите получила гепаринотерапия вследствие ее антикомплементарного действия, которая проводится под контролем коагулограммы. Гепарин вводят равными частями через каждые 4 ч, в суточной дозе 200 — 500 ЕД/кг, в зависимости от формы заболевания и выраженности нарушений фибринолитических свойств крови. На фоне применения гепарина в терапию включают антигистаминные препараты и гликокортикоиды. Гормональная терапия без «прикрытия» антикоагулянтов нецелесообразна, так как гликокортикоиды значительно повышают свертываемость крови и ингибируют фибринолиз. При выраженном абдоминальном синдроме необходимо назначение спазмолитических средств, 0,25 % раствора новокаина внутривенно. При упорном хроническом рецидивирующем течении в комплексную терапию включают иммунодепрессанты (имуран, лейкоран).Необходимо санировать очаги хронической инфекции. После выписки из стационара дети должны находиться на диспансерном учете.
Профилактика геморрагического васкулита
Закаливание организма, санация очагов хронической инфекции.vse-zabolevaniya.ru
Геморрагический васкулит — симптомы, фото и лечение
Инфекционные или вирусные заболевания предоставляют собой большую группу болезней вызванных болезнетворными бактериями и микроорганизмами, которые после проникновения в организм человека начинают активно размножатся, провоцируя развитие многих недугов. Известно, что любое заболевание бактериального или вирусного происхождения при некачественном или несвоевременном лечении способно провоцировать осложнения, которые намного труднее подаются лечению и часто приводят к негативным последствиям.
Одним из немногих, но распространенных заболеваний чаще проявляющееся как осложнение после перенесенных болезней считается геморрагический васкулит, который характеризуется поражением капилляров кожи, сосудов, суставов и других внутренних органов и систем. Важно отметить, что данное заболевание не всегда проявляется на фоне других заболеваний, а может развиться в результате предрасполагающих факторов и только у людей на фоне генетической предрасположенности к гиперергическим иммунным реакциям.
Что такое геморрагический васкулит?
Геморрагический васкулит — сосудисто – аллергическое заболевание микроциркуляторного русла, при котором отмечается поражение сосудов с последующим повреждением кожи, внутренних органов и систем. В медицине данное состояние можно встретить под термином «болезнь Шенлейн-Геноха», «аллергическая пурпура» или «капилляротоксикоз», которые могут развиться в любом возрасте. В группе риска чаще находятся дети в возрасте от 5 до 14 лет или лица молодого возраста. Геморрагический васкулит относится к аутоиммунным заболеванием, когда из-за избыточной реакции иммунной системы в крови начинают развиваться большое количество иммунных комплексов, которые обладают способностью оседать на стенках сосудов и провоцировать развитие воспалительных процессов в организме.
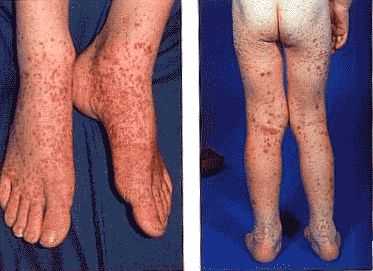
Как правило, геморрагический васкулит у детей или взрослых проявляется через 1 – 4 недели после перенесенной бактериальной или вирусной инфекции: скарлатина, ангина, ОРВИ и другие. У некоторых больных заболевание может развиться в результате непереносимости некоторых лекарственных препаратов или на фоне пищевой аллергии, травмах или переохлаждения организма.
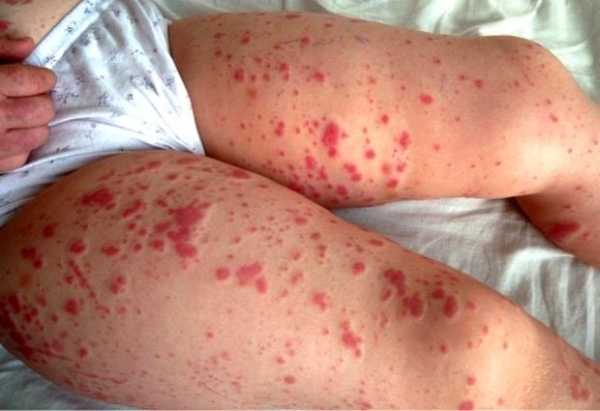
Как развивается геморрагический васкулит?
Основной причиной развития геморрагического васкулита считается образование в кровотоке циркулирующих иммунных комплексов, которые вначале повреждают сосуды, а затем и другие органы. После появления иммунных комплексов, происходят изменения в иммунной системе, которая начинает вырабатывать антытела повреждающие внутреннюю стенку мелких сосудов. Затем происходит нарушение в микроциркуляции системы кровотока, что и ведет к проникновению патогенных клеток в другие органы.
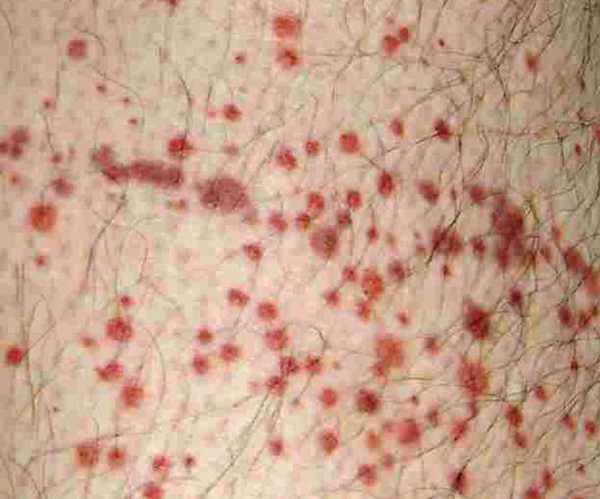
Спровоцировать развитие геморрагического васкулита, могут следующие заболевания и предрасполагающие факторы:
- вирусные инфекции: герпес, ОРВИ, грипп;
- бактериальные инфекции: ангина, скарлатина, туберкулез и другие;
- возбудители пищевых токсикоинфекций;
- паразитарные заболевания разной этиологии, трихомониаз;
- длительный прием сильнодействующих препаратов;
- алиментарная аллергия;
- пищевая аллергия;
- вакцинация;
- переохлаждение организма;
- аутоиммунные заболевания;
- наследственная предрасположенность.
Важно отметить, что геморрагический васкулит практически всегда развивается у лиц, организм которых имеет склонность к гиперергическим иммунным реакциям. Несмотря на ряд причин, и предрасполагающих факторов, а также достижения в современной медицине, точная причина развития геморрагического васкулита до конца не изучена, поэтому болезнь может, провялятся и у лиц с другими заболеваниями или нарушениями.
Виды и классификация геморрагического васкулита
Геморрагический васкулит разделяют на несколько видов и классификаций, также на степени тяжести болезни, которые имеют определенные симптомы и признаки. По клиническому течению геморрагический васкулит разделяют на:
- острая фаза – развитие болезни или период обострения;
- фаза стихания – состояние больного нормализуется.
По клиническим признакам различают:
- простая форма;
- ревматоидная или суставная;
- абдоминальная форма;
- молниеносная форма болезни.
По степени тяжести разделяют:
- легкая степень;
- среднетяжелая стадия;
- тяжелый геморрагический васкулит.
Клиника геморрагического васкулита
Клинические признаки геморрагического васкулита напрямую зависят от тяжести болезни и локализации очагов воспаления. В любом случаи геморрагический васкулит фото позволит человеку увидеть выраженные признаки болезни, которые проявляются в виде кожной сыпи. Болезнь начинается остро и характеризуется повышением температуры тела до фебрильных цифр. В отдельных случаях повышение температуры может отсутствовать. Помимо этого геморрагический васкулит у детей или взрослых характеризуется появлением кожной сыпи различной величины на теле. В ревматологии выделяют следующие симптомы геморрагического васкулита, которые имеют характерные симптомы.
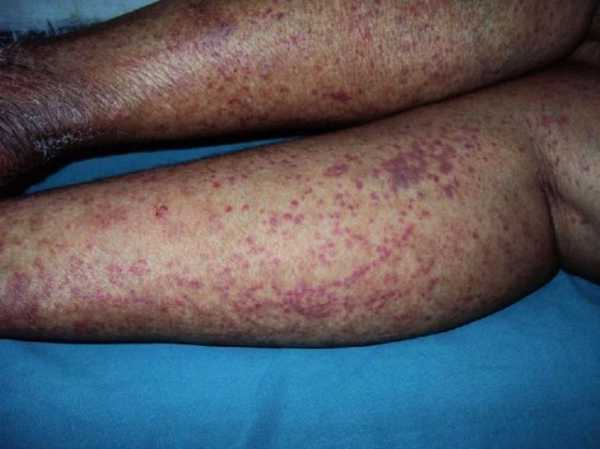
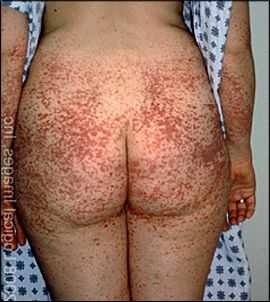
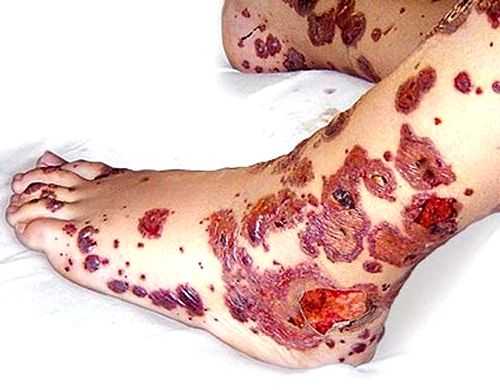
- Кожный синдром. Заболевание появляется остро с повышения температуры тела, появления на коже диффузных пятен с геморрагическими элементами. Наиболее чаще высыпания появляются на коже голеней, бедрах, ягодицах, в области суставов. Реже сыпь появляется на конечностях и туловище. В более тяжелых случаях в центре высыпаний развивается некроз, появляются небольшие язвы. При хроническом или длительном течении болезни кожа начинает шелушиться.
- Суставной синдром. Данный тип болезни отмечается у 70% больных геморрагическим васкулитом. Характеризуется данное состояние болевыми ощущениями в суставах с выраженным воспалением. Чаще всего поражаются крупные суставы. Помимо воспаления и болевого синдрома отмечается опухлость пораженного сустава, также происходит его деформация с нарушением функциональности опорно – двигательного аппарата. Суставной синдром при геморрагическом васкулите может, провялятся в начале болезни или по мере ее прогрессирования. Своевременное лечение не позволит суставам атрофироваться.
- Абдоминальный синдром. Один из частых и наиболее ранних симптомов проявляющихся у детей с геморрагическим васкулитом, который может предшествовать кожно-суставным симптомам или быть их спутником. Характеризуется данный синдром ощущением боли в животе разной интенсивности, которая присутствует во всем отделе желудочно-кишечного тракта, может отдавать в правое или левое подреберье или спину. Помимо ощущения боли у больных отмечается нарушение стула: тошнота, рвота, диарея, запор, метеоризм. В более тяжелых случаях при отсутствии своевременного лечения могут отмечаться желудочно-кишечные кровотечения.
- Почечный синдром. Данный симптом отмечается у 25-30% больных геморрагическим васкулитом и характеризуется признаками хронического или острого гломерулонефрита с гематурией или нефротическим синдромом. Такие симптомы могут привести к почечной недостаточности и быть опасным для жизни больного.
Помимо основных симптомов болезни геморрагический васкулит вызывает общую интоксикацию организма, отсутствие аппетита, задержку мочеиспускания и другие симптомы.
Геморрагический васкулит может поражать и другие внутренние органы, вызывая сложные симптомы:
- геморрагическая пневмония – проявляется в виде кашля с отхождением мокроты, в которой присутствуют прожилки крови.
- геморрагический перикардит или миокардит с последующим поражением сердечно – сосудистой системы.
- геморрагический менингит – происходит поражение сосудов головного мозга, характеризуется частой головной болью, повышенной раздражительностью, приступами судороги, кровоизлияниями в головной мозг, что может привести к геморрагическому инсульту.
Симптомы геморрагического васкулита выраженные и требуют незамедлительного лечения, которое назначает врач после результатов ряда обследований.
Диагностика геморрагического васкулита
При подозрении на геморрагический васкулит врач проводит осмотр пациента, собирает анамнез, назначает лабораторные и диагностические обследования, которые помогут составить полную картину болезни и назначить соответствующее лечение.
Основными методами диагностики считаются следующие обследования:
- анализ крови;
- анализ мочи;
- биохимический анализ крови.
- иммунологическое исследование.
- ультразвуковое исследование (УЗИ) органов брюшной полости
- биопсия кожи и почек;
- эндоскопическое исследование.
Помимо вышеперечисленных обследований, врач может назначить и другие. Кроме того пациенту рекомендуется пройти обследование врачей других областей медицины: кардиолог, невропатолог, иммунолог, дерматолог. Результаты обследования позволят врачу определить стадию болезни, степень повреждения внутренних органов.
Лечение геморрагического васкулита
Лечение геморрагического васкулита проводится комплексно с учетом возраста пациента, степени болезни и других особенностей организма больного. Важно отметить, что геморрагический васкулит лечат стационарно под присмотром врача. Обычно лечение состоит из соблюдения гипоаллергенной диеты, приема медикаментов, которые принимают перорально, в форме уколов или внутривенно.
- Гипоаллергенная диета;
- Энтеросорбенты – предотвращают всасывание вредных веществ в стенки кишечника;
- Дезагрегантная терапия – предотвращает образованию сгустков крови, улучшает кровообращение по мелким сосудам;
- Антигистаминные препараты – не допускают развитие аллергии;
- Инфузионная терапия — внутривенное введение лекарств для очищения организма от вредных веществ;
- Антибактериальная терапия широкого спектра действия;
- Глюкокортикоидные препараты — синтетические аналоги гормонов коры надпочечников человека;
- Нестероидные противовоспалительные средства – обладают обезболивающим, жаропонижающим, противовоспалительным свойством;
- Мембраностабилизирующие препараты – входят витамины, которые восстанавливают оболочку клеток, позволяют обеспечить их полезными веществами;
- Цитостатики – подавляют рост опухолевидных процессов, активизируют работу иммунной системы;
- Плазмаферез – процедура по удалению вредных веществ из крови. Выполняется при помощи специальных приборов;
- Симптоматическое лечение – направленно на устранение симптомов вызванных геморрагическим васкулитом;
- Антацидные препараты – позволяют снизить кислотность желудочного сока, сократить риска повреждения слизистой оболочки желудка глюкокортикоидными препаратами;
- Спазмолитики – уменьшают боль, которые возникают в результате спазмов мышц околосуставных тканей;
Курс лечения, дозы и названия лекарственных препаратов назначается врачом индивидуально для каждого больного. В случаи неэффективности консервативного лечения, врач назначает хирургическое вмешательство. При значительном повреждении почек, когда восстановить их функцию нет возможности, больному требуется трансплантация почки.
Возможные осложнения геморрагического васкулита
При своевременном и правильном лечении геморрагического васкулита прогноз после лечения благоприятный. В случаи несвоевременного или некачественного лечения возможно развитие осложнений таких как:
- появление геморрагических диатезов:
- хроническая почечная недостаточность;
- перитонит;
- кишечная непроходимость;
- легочные кровотечения;
- железодефицитная анемия;
- нарушение работы внутренних органов: сердце, печень;
Осложнения при геморрагическом васкулите встречаются только в случаи несвоевременного лечения, поэтому очень важно как можно быстрее начать лечение. Известно, что любое заболевание намного проще лечить в начале его развития. Самолечение, бесконтрольный прием лекарственных препаратов или средств народной медицины приведет к ухудшению состояния больного. Согласно результатам ВОЗ, смертность от геморрагического васкулита наступает редко, но у половины больных, которые переболели данным недугом, отмечаются рецидивы болезни, которые могут, провялятся через несколько месяцев или лет после пройденного лечения. У остальных больных наступает полное выздоровление.
Профилактика геморрагического васкулита
Профилактика геморрагического васкулита поможет снизить риск развития болезни. Она заключается в:
- укрепление иммунитета;
- здоровом образе жизни;
- частых прогулках на свежем воздухе;
- закалывании организма;
- своевременном и качественном лечении инфекционных и вирусных заболеваний;
- полный отказ от бесконтрольного применения лекарственных препаратов;
- исключении переохлаждения организма;
Простые и элементарные профилактические меры не смогут полностью защитить от болезни, но они снизят риск ее развития, тем самым обезопасят человека или ребенка и от других заболеваний.
antirodinka.ru
симптомы, чем лечить в домашних условиях
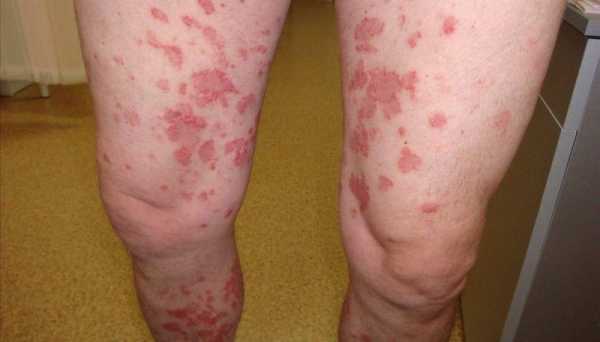
Одним из серьезных осложнений любого перенесенного инфекционного заболевания является геморрагический васкулит. Данная патология характеризуется повреждением стенок мелких сосудов. В результате развития патологического процесса увеличивается проницаемость капиллярной стенки и возникают точечные кровоподтеки. Болезнь проявляется в течение 2-3 недель после перенесенного гриппа, ангины, скарлатины, тонзиллита. Патология встречается чаще в детском возрасте, чем в зрелом. Наиболее часто встречается кожная форма болезни.
Причины
Эта форма васкулита известна также как болезнь Шенлейна-Геноха. Основными проявлениями заболевания является появление на коже кровоизлияний (геморрагии) и нарушение микроциркуляции в органах и тканях.
Специалисты выделяют несколько типов факторов, предрасполагающих к развитию васкулита:
- осложнения после вирусных, бактериальных либо паразитарных заболеваний;
- переохлаждение и снижение иммунитета;
- аллергическая реакция на медикаментозные средства либо пищевые продукты;
- продолжительное лечение сильнодействующими препаратами;
- патология аутоиммунной природы;
- укусы насекомых;
- отравление биологическими ядами;
- термические ожоги;
- непереносимость вакцины;
- наследственная предрасположенность.
Причины болезни могут быть различными, но объединяет их одно – ослабленный иммунитет.
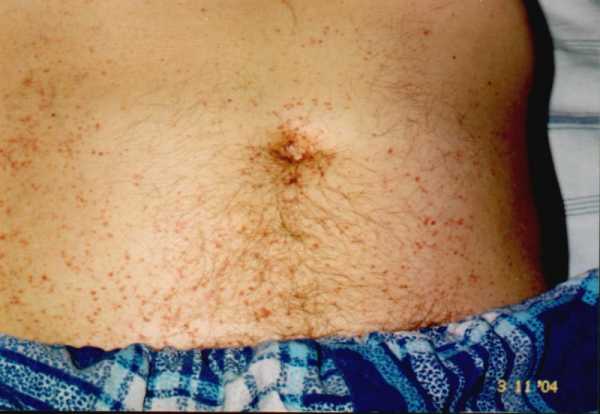
Патогенез болезни
Поражение капилляров происходит за счет воздействия иммунных комплексов на сосудистую стенку. Образованные организмом иммунные комплексы циркулируют в кровеносном русле, оседая на стенках сосудов мелкого калибра и повреждая их. В ответ на это развивается неинфекционное (асептическое) воспаление тканей капилляров. Воспаленная стенка сосуда теряет свою эластичность, и повышается ее проницаемость. Тромбы и фибрин выходят из сосудистого русла через образованные просветы в сосудистой стенке. Внешне данное явление проявляется в виде геморрагической сыпи на коже – точечных кровоизлияний.
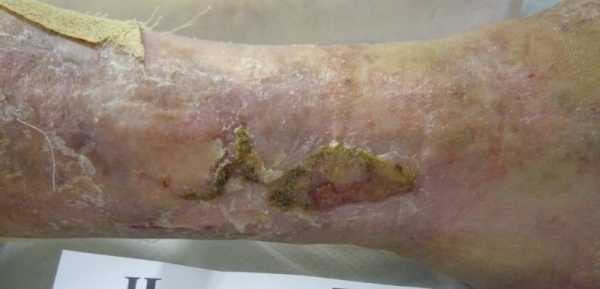
Классификация
Кроме поражения кожных покровов, могут быть ярко выражены другие серьезные нарушения в организме. Учитывая наиболее выраженный клинический синдром, различают такие варианты патологии:
- Кожный тип – встречается наиболее часто, отличается ярко выраженной геморрагической сыпью.
- Суставной тип – нередко сочетается с кожной формой васкулита, характеризуется поражением крупных суставов. Воспаление суставов при этом имеет симметричный характер и отличается мигрирующим болевым синдромом. Суставная форма поражения при отсутствии лечения может привести к инвалидизации больного.
- Абдоминальный тип – отличается ранним поражением кишечника, нередко осложняется разрывом стенки органа и кишечным кровотечением.
- Почечный тип – характеризуется выраженным поражением почек. Нередко развивается гломерулонефрит с нефротическим синдромом.
- Смешанный тип – имеет проявления нескольких форм васкулита.
В зависимости от фазы течения васкулита, выделяют период обострения и стихания воспалительного процесса.
Различают три степени тяжести заболевания, учитывая особенности клинической картины:
- Легкая форма патологии проявляется болями в суставах, необильной сыпью.
- Среднетяжелая форма заболевания проявляется обильной сыпью, артритами, микрогематурией, периодическими болями в животе.
- Тяжелая форма поражения характеризуется сливной сыпью (нередко с участками некроза), макрогематурией, ангионевротическими отеками, острой почечной недостаточностью, желудочно-кишечным кровотечением.
По продолжительности клинического течения болезни выделяют:
- острый васкулит – до 2 месяцев;
- затяжной васкулит – до 6 месяцев;
- хронический васкулит – более полугода.
Симптомы болезни
Клиническая картина данной патологии определяется тяжестью общего состояния организма и локализацией воспалительного процесса. Различают несколько основных симптомов, характерных для васкулита.
- Кожный синдром. Болезнь проявляется в виде распространенной геморрагической сыпи. Чаще всего она локализована в области ягодиц, суставов, бедер, голеней, иногда высыпания обнаруживаются на туловище и конечностях. Тяжелое течение болезни характеризуется отмиранием тканей в зоне поражения, образованием язв. В случае продолжительного наличия сыпи на коже образуются участки шелушения.
- Суставной синдром. 70% больных с данной болезнью страдают интенсивными болями в крупных суставах. Пораженные суставы могут деформироваться, вследствие чего нарушаются их опорно-двигательные функции. Мягкие околосуставные ткани при этом отекают. Данный синдром начинает проявляться на первых этапах развития болезни, затем прогрессирует при отсутствии адекватного лечения.
- Абдоминальный синдром. В первые дни заболевания у больного нередко присутствует боль в животе, отдающая в оба подреберья либо спину. Часто данный симптом сопровождается вздутием, нарушением стула, тошнотой. В тяжелых случаях может наблюдаться желудочно-кишечное кровотечение.
- Почечный синдром. В 25-30% случаев больные васкулитом имеют выраженные нарушения функции почек, что проявляется гломерулонефритом с нефротическим и гематурическим синдромами. Прогрессирование патологии приводит к возникновению почечной недостаточности.
- Интоксикационный синдром. Особенно выражен у детей и ослабленных больных. Проявляется повышением температуры тела, рвотой, возможна диарея.
Симптомы поражения внутренних органов
В зависимости от локализации очага поражения может проявляться клиника повреждения внутренних органов:
- Геморрагическое повреждение сердца проявляется в виде миокардита либо перикардита.
- Геморрагическая пневмония характеризуется кашлем с мокротой, в которой определяется примесь крови.
- Геморрагический менингит характеризуется раздражительностью, судорожными приступами, головными болями, кровоизлияниями в ткани головного мозга.

Чем отличаются проявления болезни у детей и взрослых
| У детей | У взрослых |
|
|
Диагностика васкулита
Диагностика геморрагического васкулита начинается с тщательного опроса и объективного осмотра больного. Для подтверждения диагноза применяются дополнительные лабораторно-инструментальные методы исследования. В пользу васкулита свидетельствуют такие изменения:
- Развернутый анализ крови: увеличение количества эозинофилов, лейкоцитов, тромбоцитов, умеренное повышение СОЭ.
- Общий анализ мочи: наличие в моче белка, цилиндров, эритроцитов.
- Обнаружение иммунных комплексов в циркулирующей крови.
- Коагулограмма: отсутствие нарушения свертывающей способности крови при наличии геморрагической сыпи.
- Биохимический анализ крови: повышение уровня СРБ, серомукоида, изменение соотношения фракций белка, выявление антистрептолизина О.
- Увеличение количества иммуноглобулина А и снижения иммуноглобулина G, элементов системы комплемента, криоглобулинов в крови.
- Биопсия кожи. Используется в тяжелых случаях. При гистологическом анализе определяются такие изменения: микротромбозы, отложения ЦИК и иммуноглобулина А на эндотелии стенки мелких сосудов, наличие элементов крови вне сосуда.
- УЗИ внутренних органов, сосудов позволяет выявить локальные участки поражения.
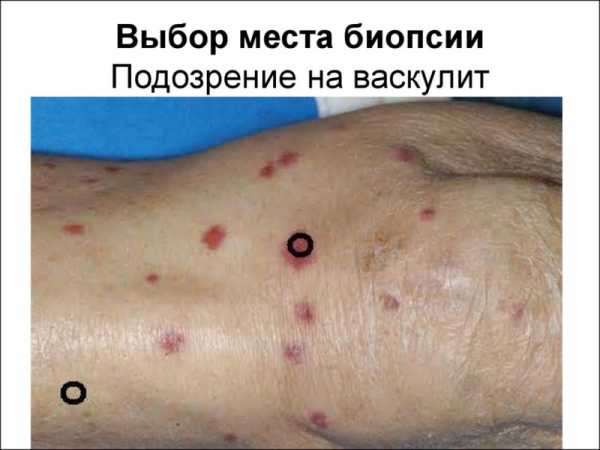
Осложнения
Васкулит нередко сопровождается осложнениями:
- непроходимость кишечника;
- легочное кровотечение;
- панкреатит;
- прободение язвы желудка либо кишечника;
- воспаление брюшины;
- анемия;
- тромбозы и инфаркты внутренних органов;
- ДВС-синдром с дефицитом тромбоцитов в плазме крови;
- хроническая почечная недостаточность;
- невриты и расстройства центральной нервной системы.
Медикаментозная терапия
Подход к лечению болезни определяется с учетом индивидуальных особенностей организма больного, степени поражения и возраста. При легком течении болезни возможно амбулаторное лечение, но в случае прогрессирования васкулита показана госпитализация.
Лечение данной патологии должно быть комплексным и включать следующие пункты:
- Гипоаллергенная диета.
- Медикаментозная терапия:
- энтеросорбенты – способствуют выведению токсинов;
- антигистаминные препараты – препятствуют развитию аллергических реакций;
- дезагреганты – препятствуют формированию кровяных сгустков, улучшают циркуляцию крови по сосудам мелкого калибра;
- антибиотики – ликвидируют бактериальное заражение;
- дезинтоксикационная терапия – способствует очищению организма от токсических веществ;
- глюкокортикоиды – оказывают выраженное противовоспалительное действие;
- витамины – способствуют восстановлению поврежденной клеточной оболочки;
- цитостатики – активизируют защитные функции организма, тормозят формирование опухолевых тканей;
- нестероидные противовоспалительные препараты – оказывают обезболивающий, противовоспалительный и жаропонижающий эффекты;
- спазмолитики – снижают интенсивность боли спастического характера;
- антациды – снижают кислотность пищеварительного сока в желудке, препятствуют повреждению стенок органа медикаментозными средствами.
Дополнительно могут назначаться препараты для симптоматического лечения, исходя из особенностей развития болезни. Схемы лечения разрабатываются индивидуально.
- При неэффективности консервативной терапии применяется хирургическое вмешательство. Задача такого лечения – удалить локальные очаги поражения и восстановить целостность, функциональность поврежденного болезнью органа.
- Плазмаферез применяется в случае неспособности почек к выведению вредных веществ из организма. Осуществляется данная процедура с помощью специальных приборов.
Диетотерапия
Основной задачей диеты при васкулите является исключение продуктов, которые могут стимулировать развитие аллергической реакции. Рекомендуется также исключение мясных и рыбных блюд, продуктов, содержащих искусственные красители и ароматизаторы.

Рецепты народной медицины
Народная медицина предлагает несколько вариантов лечения данного заболевания. Однако, применяя их, пациент должен понимать, что такое лечение не способно полностью заменить лекарственную терапию. Рецепты народной медицины рекомендуется применять лишь в качестве дополнения к основному комплексу лечебных мероприятий.
Рецепт №1
Ингредиенты:
- лимон – 3 шт.;
- гвоздика (специя) – 2 шт;
- вода – 1,5 л;
- сахар – 500 г.
Приготовление
- Смешать измельченный лимон, гвоздику и сахар.
- Залить смесь теплой водой.
- Настоять средство в темном месте в течение 15 суток.
- Принимать по 1 десертной ложке 3 раза в день перед приемом пищи.
Рецепт№2
Ингредиенты:
- листья руты – 5 частей;
- сливочное либо растительное масло – 1 часть.
Приготовление
- Растолочь листья руты и смешать их с маслом.
- Настоять средство в темном месте на протяжении 10 суток.
- Готовую смесь наносить на пораженные участки кожи 4 раза в день.
Рецепт№3
Ингредиенты:
- хвощ;
- мята;
- бузина;
- ноготки;
- почки тополя;
- тысячелистник;
- череда.
Приготовление
- Все травы смешать в одинаковых пропорциях.
- Ежедневно делать травяной настой из 10 г смеси и 300 мл кипятка.
- Принимать настой по 100 мл трижды в день.
Профилактика
Соблюдение несложных правил позволит снизить риск развития васкулита. Профилактика данной патологии включает:
- соблюдение правил здорового образа жизни;
- закаливание организма и укрепление иммунной системы;
- регулярные прогулки на свежем воздухе и занятия спортом;
- своевременное начало лечения инфекционных и паразитарных заболеваний;
- исключение переохлаждений;
- отказ от неконтролируемого специалистом приема медикаментозных средств.
Прогноз
Легкие формы болезни нередко заканчиваются саморазрешением. Молниеносная форма васкулита может завершиться летальным исходом уже в первые сутки заболевания. Причиной смерти в таком случае бывает внутримозговое кровоизлияние либо тяжелый почечный синдром.
dermatologiya.su
Геморрагический васкулит у детей: причины, симптомы, лечение, диета
Геморрагический васкулит у детей относится к системным васкулитам, при которых поражаются мелкие сосуды с развитием в них воспалительной реакции. Второе название заболевания – пурпура Шенляйн-Геноха (по имени авторов его впервые описавших). Основной повреждающий фактор при этой патологии – это иммуноглобулины класса А, образующиеся к антигенам внутренней стенки сосудов. Основные проявления при геморрагическом васкулите затрагивают кожу, суставы, почки и кишечник. На основании этого и проводится клиническая диагностика.
Болезнь Шенляйн-Геноха – это самый распространенный системный васкулит у детей. Чаще всего развивается в возрасте до 16 лет, но в целом ему подвержены любые возраста, в т.ч. и взрослые. Пик приходится на период с 4 до 6 лет (90% диагностированных случаев).
Содержание статьи
Причины и механизмы повреждения
Причины геморрагического васкулита по-прежнему не изучены. Это и определяет наличие медикаментозно резистентных форм, когда лекарственная терапия оказывается малоэффективной. Для заболевания характерна сезонность – весна и осень. Поэтому в качестве наиболее вероятных предрасполагающих факторов рассматриваются инфекции дыхательной системы:
- фарингит
- тонзиллит
- трахеит
- бронхит.
После них через 1-4 недели может развиться васкулит. В этом случае в дыхательных путях чаще всего обнаруживают такие микроорганизмы, как:
- стрептококк, β-гемолитический
- стафилококк
- кишечная палочка
- туберкулезные микобактерии
- иерсинии
- вирус Эпштейна-Барра
- аденовирус
- цитомегаловирус
- вирус кори и другие.
При развитии бактериальных инфекций дыхательной системы у детей рекомендуется своевременный прием безопасных антибиотиков. Они вызывают скорейшую гибель микроорганизмов до того, как последние приведут к аллергизации детского организма.
Также геморроидальный васкулит у детей может развиваться после:
- введения вакцин, особенно на фоне недиагностированного воспалительного процесса (перед прививкой ребенка всегда должен осматривать врач)
- приема некоторых лекарственных препаратов, способных изменять состояние иммунной системы (пенициллины, нестероиды, эритромицин)
- укусов некоторых насекомых.
Однако нередки и те случаи, когда выявить какой-либо причинный фактор не представляется возможным. Заболевание развивается исподволь – на фоне полного здоровья. Все это еще раз подчеркивает малую изученность этиологии геморрагического васкулита.

БОльшая ясность среди ученых имеется в отношении повреждающих механизмов при данной патологии. Но и здесь есть белые пятна, не позволяющие во всех случаях добиваться стойкой ремиссии на фоне медикаментозной терапии. Первое патогенетическое звено – это образование иммунных комплексов, состоящих из антигена и антитела. Второе – развитие воспалительной реакции в сосудистой стенке. Третье звено – это поражение «излюбленных» органов (кожа, почки, кишечник, суставы) с развитием различных осложнений.
Диагностические критерии
Диагностические критерии геморрагического васкулита были сформулированы в 1990 году Американской коллегией ревматологов. Они просты в определении и позволяют достаточно легко и точно установить правильный диагноз. Он считается достоверным, если имеется главный признак и 1 из дополнительных. Главный симптом – это кожная пурпура. Она представляет собой незначительно возвышающиеся высыпания на коже, которые не связаны с низким уровнем тромбоцитов.
Всегда при подозрении на геморрагический васкулит проводится анализ крови для определения уровня тромбоцитов. Если они снижены, то данный диагноз маловероятен.
Дополнительными критериями являются:
- разлитые боли в животе, свидетельствующие об ишемии кишечника. Такая боль усиливается после еды, и достаточно часто она сочетается с появлением крови в жидком стуле
- суставные боли, причем вовлекаться могут различные суставы независимо от их размера
- гломерулонефрит, который характеризуется появлением белка в моче и/или эритроцитов в большом количестве
- обнаружение иммуноглобулинов класса А в сосудистой стенке (материал получают путем биопсии).
Симптоматика
Симптомы васкулита у детей в зависимости от частоты их встречаемости распределяются следующим образом:
- сыпь в виде папул и красных пятен – 100% случаев
- артриты и боли в суставах – 82%
- боли в животе – 63%
- поражение почек (гломерулонефрит) – 5-15%.
Чаще всего выздоровление наступает спонтанно. Поэтому заболевание является относительно благоприятным в детском возрасте, особенно если соблюдены правила питания и начато устранение возможного причинного фактора. После стихания воспаления риск рецидива максимален в первые 3 месяца, но может быть и позже.
После выздоровления следует придерживаться принципов диетического питания на протяжении года и избегать контакта с аллергенами, проникающими через дыхательные пути.
Кожный синдром в клинической картине васкулита является ведущим. Он характеризуется следующими признаками:
- появление сыпи, называемой пурпура
- ее симметричность
- пурпура возвышается над кожей и хорошо пальпируется
- одновременно с ней могут быть красные пятна, прыщики, пузырьки, которые характеризуются зудом
- первичные высыпания на стопах, позже они распространяются на бедра и ягодицы
- через пару дней высыпания из ярко красных становятся бурыми, а затем бледнеют и исчезают
- иногда могут остаться пигментированные очаги, которые длительно сохраняются.
Развитие гломерулонефрита обычно происходит через месяц от появления первых симптомов заболевания. Поражение почек может протекать с минимальными проявлениями или же быть склонно к агрессивному течению. В зависимости от этого клинические и лабораторные признаки гломерулонефрита очень многообразны. Они включают в себя:
- боли в поясничной области
- покраснение мочи (макрогематурия) или только микроскопически определяемое наличие в ней эритроцитов (микрогематурия)
- белок в моче
- отеки, иногда очень выраженные в рамках нефротического синдрома, при котором потеря белка с мочой может достигать 3,5 г в сутки
- преходящее повышение давления.

Абдоминальный синдром является следствием ишемии кишечника. У детей он характеризуется:
- разлитой болью по всему животу по типу колик
- боль усиливается после приема пищи
- тошнота
- рвота
- появление кровянистых прожилок в кале
- жидкий стул.
Абдоминальная форма геморрагического васкулита напоминает «острый живот», традиционно требующий хирургического вмешательства. Однако при данном заболевании оно противопоказано, т.к. причина в поражении сосудов. Требуется адекватная медикаментозная терапия.
Суставной синдром при геморрагическом васкулите имеет типичные признаки, отличающие его от суставного синдрома при других заболеваниях (остеорартроз, ревматоидный артрит, подагра). К ним относятся:
- симметричность поражения
- отсутствие миграции болей
- отсутствие деструкции сустава
- частое поражение голеностопных и коленных суставов.
В редких случаях при геморрагическом васкулите могут поражаться:
- яички (орхит)
- мочевой пузырь
- легкие
- нервная система.
В последнем случае в клинической картине появляются:
- головные боли
- судороги по типу эпилепсии
- снижение чувствительности
- онемения конечностей и т.д.
Добиться купирования этих симптомов можно только специфическим лечением, направленным на устранение иммунного воспаления в сосудах. Традиционное неврологическое лечение оказывается малоэффективным.
Методы диагностики
В педиатрии диагноз геморрагического васкулита обычно устанавливают на основании клинических критериев, приведенных выше. Однако в сложных случаях может потребоваться проведение биопсии (под обезболиванием). Для этого берется небольшой участок кожи в месте высыпаний. Если при гистологическом исследовании в материале обнаруживаются типичные иммуноглобулины А, то диагностируется геморрагический васкулит.
Остальные методы дополнительного исследования необходимы для раннего выявления возможных осложнений и оценки степени вовлеченности органов в патологический процесс. Поэтому детям с данным диагнозом проводятся:
- общеклинический анализ крови и мочи
- биохимическое исследование крови (в первую очередь, оценивают уровни креатинина, белка и мочевой кислоты, свидетельствующие о функционировании почек)
- рентгенологическое исследование суставов
- допплерография сосудов кишечника
- колоноскопия для выявления поражения терминальных отделов кишечника.
Лечение
Лечение геморрагического васкулита у детей направлено на подавление активности иммунного воспаления. Причем до сих пор отсутствует однозначное мнение среди ученых относительно эффективности различных методик.
В настоящее время с лечебной целью при этом заболевании могут применяться:
- кортикостероиды
- цитостатики
- аминохинолины
- нестероиды
- аферезные процедуры (удаляют из крови иммунные комплексы, оказывающие повреждающее действие).
Терапевтические подходы при геморрагическом васкулите существенно разнятся. Так, одни исследователи утверждают, что данный диагноз всегда является прямым показанием для назначения кортикостероидных средств, другие придерживаются иной точки зрения. Они считают, что кортикостероиды требуются только в тех случаях, если имеет место тяжелое поражение кожи или кишечника. Согласно научным публикациям, нестероидам следует отдавать предпочтение при выраженном суставном синдроме и отсутствии кишечных и почечных проявлений. Другие ученые предлагают вообще отказаться от этих препаратов, т.к. они могут провоцировать абдоминальный синдром или заметно усугубить его течение.
Однако в настоящее время точно известно, что даже применение кортикостероидных препаратов не способно предупредить развитие гломерулонефрита или рецидивы заболевания. На это влияют какие-то иные факторы, характер которых еще не установлен. Поэтому при минимальных почечных проявлениях медикаментозная иммуносупрессия не показана. Она должна проводиться только при тяжелом поражении почек, учитывая неблагоприятный прогноз. В этом случае иммуносупрессивная терапия проводится в несколько этапов:
- первый этап – кортикостероиды в высоких дозах и цитостатики
- второй – постепенное снижение дозы кортикостероидов и продолжение приема цитостатиков. К этому этапу переходят, когда достигнут благоприятный эффект.
Диета
Диета при васкулите позволяет ускорить выздоровление. Ее положительное влияние объясняется тем, что с пищей в организм могут попадать различные аллергены, еще более извращающие нормальную реакцию иммунной системы. Это усугубляет поражение сосудов. Поэтому детям с данным диагнозом до полного выздоровления необходимо соблюдать диету. Она заключается в том, что из рациона необходимо исключить продукты, обладающие высоким аллергенным потенциалом. К ним относятся:
- рыба жирных сортов, креветки и другие морепродукты
- цитрусовые
- шоколад
- орехи
- мед
- яйца
- грибы
- клубника
- малина
- манная крупа и другие.
Также следует отказаться от употребления в пищу полуфабрикатов. Они содержат большое количество консервантов и других химических веществ, являющихся чужеродными для иммунной системы. Поэтому запрещены колбасы, чипсы, сладости и т.д.

Прогноз
Аллергический васкулит у детей характеризуется благоприятным прогнозом, если в патологический процесс не вовлечены почки или кишечник. Обычно наступает спонтанное выздоровление. В противном случае при отсутствии адекватного лечения васкулита он способен приводить к развитию различных осложнений:
- почечная недостаточность при наличии гломерулонефрита . У детей она имеет место в 5-15% случаев, а у взрослых – в 30% случаев
- ишемическая болезнь кишечника
- артриты и развитие суставных контрактур.
Однако прогноз для жизни определяется степенью поражения почек. Поэтому всем детям с геморрагическим васкулитом требуется регулярное проведение общеклинического анализа мочи и биохимического исследования крови. При диагностировании вторичного гломерулонефрита рекомендуется усилить иммуносупрессивную терапию, чтобы предупредить иммунное воспаление почечных клубочков (гломерулярного аппарата).
zdorovyedetei.ru
Геморрагический васкулит — лечение, симптомы, формы, диета
Геморрагический васкулит – это заболевание, связанное с поражением мельчайших сосудов организма: капилляров, венул и артериол. Сопровождается геморрагический васкулит асептическим воспалением и нарушением структурной организации стенок сосудов малого калибра. В результате повреждения стенок венул, артериол и капилляров возникает риск повышенного тромбообразования. Страдают мелкие сосуды кожного покрова и внутренних органов. Поражение кожных капилляров приводит к своеобразным высыпаниям, в связи с чем геморрагический васкулит еще называется аллергической пурпурой. Встречается данная болезнь преимущественно у детей или/и пациентов моложе 20 лет. Пик заболеваемости геморрагическим васкулитом обычно приходится на весну.
В 1832 году был впервые описан геморрагический васкулит врачом Шенляйном, а позже, в 1874 году, написана научная работа на тему данного заболевания доктором Генохом. В их честь геморрагический васкулит также называют болезнью Шенляйн-Геноха.
Геморрагический васкулит причины
Пусковым механизмом в возникновении геморрагического васкулита считаются перенесенные инфекции верхних дыхательных путей. Чаще всего возбудителями инфекции являются гемолитический стрептококк, респираторные вирусы, микоплазма. Но не только эти возбудители провоцируют аллергическую реакцию в виде геморрагического васкулита. В роли триггера могут выступать вакцины, некоторые виды лекарственных препаратов, пищевые аллергены, укусы насекомых, переохлаждение, ожоговая болезнь. Известны случаи возникновения геморрагического васкулита в ответ на прием стрептомицина, пенициллина, сульфаниламида, барбитуратов, хинина.
Для возникновения геморрагического васкулита также необходимо особое состояние иммунной система. Человек склонен к атопическим реакциям и аллергиям. Это способствует возникновению геморрагической пурпуры.
Иммунная система активирует ряд веществ, так называемую систему комплемента, которые атакуют компоненты стенки сосудов. Образовавшиеся иммунные комплексы внедряются в поврежденную стенку. Происходит активация процесса свертывания крови, что приводит к образованию микротромбов. Поскольку стенка сосудов перестает быть целостной, то форменные элементы крови выходят в ткани, таким образом, формируя геморрагический синдром.
Геморрагический васкулит может сопровождать нарушение метаболизма. Беременность является фактором, который способствует возникновению геморрагического васкулита. Организм женщины в этот период подвержен различным воздействиям извне. Могут возникать при этом отслойка плаценты, гипоксия плода, задержка развития плода.
Геморрагический васкулит симптомы
При геморрагическом васкулите развивается большое количество симптомов. На начальных этапах возникает лихорадка с высокими цифрами и сильная головная боль. Пациента беспокоят боли в крупных суставах. В животе появляются боли и дискомфорт неопределенной локализации. Происходит расстройство стула. Со временем высокая лихорадка сменяется субфебрилитетом.
Геморрагический васкулит в первые дни болезни может никак себя не проявить. Спустя некоторое время на теле начинают появляться геморрагии, причем локализация может быть различной. Высыпания однообразны, имеют вид мелкоточечной пурпуры, которая имеет тенденцию к слиянию. Элементы сыпи располагаются чаще всего на местах и естественной травматизации кожных покровов, т.е. на внутренней поверхности бедер, на ладонях, стопах, в месте прилегания ремня и др.
Высыпания при геморрагическом васкулите симметричны и сопровождаются зудом. Иногда на фоне геморрагической пурпуры могут возникать другие элементы сыпи: волдыри, буллы, ангионевротической отек. В тяжелых случаях высыпания превращаются в эритемы и некротизируются, в результате чего образуются изъязвления на коже. Пик высыпаний длится на протяжении двух дней. Затем элементы сыпи подвергаются обратному развитию, становясь при этом багровыми, а затем приобретают коричневый оттенок. Такая окраска свидетельствует о деградации гемоглобина внесосудистых эритроцитов. При прогрессировании геморрагического васкулита сыпь может возникать волнообразно, примерно 3-4 раза.
Суставной синдром обуславливает при геморрагическом васкулите боль в крупных суставах. Как правило, страдают коленные и голеностопные суставы. Боли бывают настолько сильными, что пациент обездвиживается на некоторое время. При этом объективных рентгенологических данных, свидетельствующих о заболеваниях суставов, нет. В редких случаях могут возникать гемартрозы, которые видны на рентгенологических снимках. Артралгии при геморрагическом васкулите носят непостоянный характер. В редких случаях возможно возникновение появление стабильного болевого симптома. Но чаще всего длительность болевого суставного симптома не превышает 2 недели.
Возникновение абдоминального синдрома при геморрагическом васку
vlanamed.com

