«Сбиваем» температуру тела у ребенка: как выбрать оптимальное жаропонижающее средство
Широко известно, что на осенний период приходится всплеск острых респираторных вирусных инфекций (ОРВИ). Возбудители ОРВИ чаще вызывают заболевания у детей дошкольного возраста, несколько реже у школьников, при этом дети являются основными распространителями инфекции [1]. Поэтому неудивительно, что наиболее высокий риск передачи простудных заболеваний представляют детские коллективы. Дети активно общаются между собой в школах и детских садах, обмениваясь не только информацией и игрушками, но и микроорганизмами. Вирусы передаются за счет микрокапель слюны, способных при кашле и особенно при чихании распространяться на 5 метров! Возбудители ОРВИ могут также передаваться при рукопожатии и использовании инфицированных предметов. Поэтому если один ребенок заболел, он может легко передать ОРВИ другим детям и своим родным. Из-за высокой контагиозности простудных заболеваний каждый второй человек ежегодно болеет гриппом или ОРВИ, контактируя с больным [2].
Повышение температуры тела является наиболее частым и одним из самых важных симптомов заболеваний в детском возрасте. Повышенная температура тела у ребенка — наиболее распространенный повод обращений к врачу, хотя нередко многие родители пытаются снизить температуру самостоятельно, применяя жаропонижающие лекарственные средства [3]. Наряду с жаропонижающей терапией при повышенной температуре тела у ребенка проводимые мероприятия должны включать:
- режим полупостельный или постельный, в зависимости от уровня температуры тела и самочувствия ребенка;
- щадящую диету (кормление в зависимости от аппетита). Употребление свежего молока целесообразно ограничить из-за возможной гиполактазии при лихорадке;
- обильное питье (чай, морс, компот и др.
 ) для обеспечения адекватной теплоотдачи за счет повышенного потоотделения [4].
) для обеспечения адекватной теплоотдачи за счет повышенного потоотделения [4].
Важно понимать, что повышение температуры тела при ОРВИ — физиологическая защитная реакция организма на внедрение инфекционного агента. Биологическое значение лихорадки заключается в повышении иммунологической защиты организма, а также препятствии размножению вирусов, кокков и других микроорганизмов. Поэтому не стоит мешать детскому организму самому справляться с простудой, давая ребенку жаропонижающие препараты при относительно небольшом отклонении температуры тела от нормы. Применять жаропонижающие препараты рекомендуется, когда температура у ребенка превышает 39,0 °С (измеренная ректально) или 38,5 °С (измеренная «под мышкой»). Исключение составляют дети с риском развития фебрильных судорог, с тяжелым заболеванием легочной или сердечно-сосудистой системы, а также дети первых 2 мес жизни [3].
При проведении жаропонижающей терапии снижение температуры тела не должно быть критическим, необязательно добиваться ее нормальных значений, достаточно снизить температуру на 1–1,5 °С.
При выборе жаропонижающего препарата для ребенка наряду с его эффективностью крайне важен профиль безопасности лекарственного средства. ВОЗ рекомендует 2 препарата — ибупрофен и парацетамол — для контроля температуры тела у детей [3].
Ибупрофен обладает выраженным жаропонижающим, анальгезирующим и противовоспалительным действием. Его эффективность и приемлемый профиль безопасности были доказаны в международных двойных слепых рандомизированных исследованиях. В ряде исследований показано, что жаропонижающий эффект ибупрофена в дозе 7,5 мг/кг выше, чем у парацетамола в дозе 10 мг/кг и ацетилсалициловой кислоты в дозе 10 мг/кг. Кроме того, ибупрофен по сравнению с парацетамолом не повышает риск госпитализаций, связанных с желудочно-кишечными кровотечениями, почечной недостаточностью и анафилаксией. Его применение считается относительно безопасным по сравнению с парацетамолом, у детей с бронхиальной астмой, не имеющих указания на непереносимость ацетилсалициловой кислоты, поскольку применение у них ибупрофена не повышает риск бронхоспазма [5].
С учетом современных требований к эффективности и безопасности жаропонижающих средств для детей компания «Reckitt Benckiser» разработала препараты НУРОФЕН, НУРОФЕН ДЛЯ ДЕТЕЙ и НУРОФЕН ДЛЯ ДЕТЕЙ ФОРТЕ. Благодаря тому, что они представлены в трех формах выпуска (оральная суспензия, суппозитории и таблетки), родители могут подобрать наиболее подходящее лекарственное средство в зависимости от возраста ребенка и даже учесть вкусовые предпочтения малыша при выборе оральной формы выпуска препарата:
- НУРОФЕН ДЛЯ ДЕТЕЙ, суспензия оральная с апельсиновым или клубничным вкусом, по 100 мг ибупрофена в 5 мл, станет удачным выбором для контроля температуры тела у малышей от 3 месяцев и массой тела не менее 5 кг и до 12 лет;
- НУРОФЕН ДЛЯ ДЕТЕЙ ФОРТЕ, суспензия оральная с апельсиновым или клубничным вкусом, по 200 мг ибупрофена в 5 мл, предназначена для детей в возрасте от 6 месяцев и массой тела не менее 8 кг и до 12 лет.
- НУРОФЕН ДЛЯ ДЕТЕЙ, суппозитории, 60 мг ибупрофена в суппозитории, предназначены для детей с 3 месяцев и массой тела более 6 кг до 2 лет и рекомендуются к применению, когда пероральный прием препаратов невозможен, например, в случае рвоты у ребенка;
- НУРОФЕН, таблетки, покрытые оболочкой, по 200 мг ибупрофена, предназначены для взрослых и детей с массой тела более 20 кг (приблизительно 6 лет).

Один из важных моментов, которые следует учитывать при приеме даже наиболее безопасного жаропонижающего средства, — точность дозирования препарата. НУРОФЕН ДЛЯ ДЕТЕЙ и НУРОФЕН ДЛЯ ДЕТЕЙ ФОРТЕ в форме суспензии оральной содержат удобное устройство для дозирования — шприц-дозатор, что позволяет точно отмерять разовую дозу препарата для ребенка. Дополнительным бонусом также является тот факт, что эти препараты имеют таблицу дозирования как на вторичной упаковке (коробка), так и на самом флаконе.
Таким образом, компания «Reckitt Benckiser» позаботилась об эффективном и безопасном контроле температуры тела у малышей, а также учла важные критерии удобства применения жаропонижающих препаратов у детей — возможность точного дозирования и приятный вкус препаратов в оральной форме выпуска. Поэтому при рекомендации оптимального жаропонижающего средства стоит обратить внимание на НУРОФЕН ДЛЯ ДЕТЕЙ и НУРОФЕН ДЛЯ ДЕТЕЙ ФОРТЕ!
Пресс-служба «Еженедельника АПТЕКА»
Список литературы
1. Гендон Ю.З. Этиология острых респираторных заболеваний // Вакцинация. — 2001. — Т. 5. — № 17. — С. 4–5.
Гендон Ю.З. Этиология острых респираторных заболеваний // Вакцинация. — 2001. — Т. 5. — № 17. — С. 4–5.
2. Лыткина И.Н., Малышев Н.А. Профилактика и лечение гриппа и острых респираторных вирусных инфекций среди эпидемиологически значимых групп населения // Лечащий врач. — 2010. — Т. 10. — С. 66–69.
3. Зайцева О. В. Некоторые аспекты эффективности и безопасности терапии острых респираторных заболеваний у детей // Consilium Medicum (Педиатрия). — 2008. — 2008. — Т. 2. — С. 12–18.
4. Тимченко В.Н., Павлова Е.Б. Современные подходы к терапии лихорадки у детей с инфекционной патологией // Педиатрическая фармакология. — 2008. — Т. 5. — № 5.
5. Геппе Н.А., Малахов А.Б. Лихорадка у детей. Причины развития и методы лечения // Здоровье ребенка. — 2009. — Т. 200. — № 1. — С. 16.
НурофєнЦікава інформація для Вас:
Жаропонижающее средства для детей: когда и какие детские жаропонижающие можно давать
Свечи
+ Жаропонижающие средства для детей, выпускаемые в форме ректальных свечей, разрешается использовать с первых месяцев жизни ребенка7. Их применение в самом раннем возрасте более комфортно и менее проблематично, чем прием пероральных форм. Также детские жаропонижающие свечи предпочтительны в том случае, если повышение температуры тела сопровождается рвотой или существует предрасположенность к развитию пищевых аллергических реакций1,2,3.
Их применение в самом раннем возрасте более комфортно и менее проблематично, чем прием пероральных форм. Также детские жаропонижающие свечи предпочтительны в том случае, если повышение температуры тела сопровождается рвотой или существует предрасположенность к развитию пищевых аллергических реакций1,2,3.
– В то же время жаропонижающие свечи для детей, помимо плюсов, имеют и минусы. Потенциально они способны спровоцировать раздражение слизистой оболочки анального канала. Кроме того, ректальные суппозитории в редких случаях могут вызывать развитие таких негативных побочных реакций, как боль в животе, тошнота, расстройства стула.
Суспензии
+ Жаропонижающие препараты для детей, выпускающиеся в форме суспензий, дают возможность одновременного применения нерастворимых и растворимых компонентов1,2.
– Основные недостатки данной фармакологической формы: нестойкость (достаточно быстрое оседание взвешенных частиц, не позволяющее точно дозировать лекарство), наличие ароматизаторов, способных вызвать аллергию, и непродолжительный срок хранения.
Порошки
+ Детские жаропонижающие средства, выпускаемые в виде порошков для приготовления горячего напитка, могут состоять из одного, двух и более компонентов, оказывать одновременно жаропонижающее, болеутоляющее и противовоспалительное действия. Данная лекарственная форма, изготовленная на оборудовании, предназначенном для максимально тонкого измельчения, обладает большей площадью соприкосновения с тканями организма и, как следствие, оказывает более выраженный фармакологический эффект. Детское жаропонижающее в форме порошка легко дозировать, оно отличается относительной простотой приготовления и легко транспортируется.
– В некоторых случаях порошковое средство может приобретать посторонние запахи, отсыревать под воздействием влаги и портиться на свету.
Сиропы
+ Жаропонижающие сиропы для детей представляют собой лекарства, изготовленные на основе воды. Они содержат в своем составе активный жаропонижающий компонент, сахарозу и вспомогательные вещества. Обладают достаточно приятным вкусом, легко дозируются и, благодаря растворенному состоянию, начинают действовать практически сразу1,2.
Обладают достаточно приятным вкусом, легко дозируются и, благодаря растворенному состоянию, начинают действовать практически сразу1,2.
– Детские жаропонижающие препараты в форме сиропов малыши принимают гораздо с большим удовольствием, чем таблетки. Однако из-за высокого содержания сахара и ароматизаторов данные средства способны спровоцировать развитие аллергической реакции, а густота и приторная сладость могут вызывать у ребенка тошноту и рвоту.
Таблетки
+ Жаропонижающие таблетки для детей представляют собой дозированную лекарственную форму для приема внутрь, полученную методом прессования или формования из смеси действующих и вспомогательных веществ. Как правило, они содержат в своем составе те же активные компоненты, что и жаропонижающие препараты для взрослых, только в меньшей дозировке. К достоинствам таблетированных форм относят точность дозирования, их портативность, удобство транспортировки, длительный срок хранения, пролонгированность действия2.
– Жаропонижающие для детей в виде таблеток подходит далеко не для всех возрастов, что следует обязательно учитывать при выборе препарата. Помимо этого, многие малыши отказываются «пить невкусное лекарство», у некоторых возникает рвотный рефлекс, а при наличии сильной рвоты прием таблеток невозможен.
Исходя из всего вышесказанного напрашивается вывод: на вопрос, какое жаропонижающее лучше для ребенка, однозначно ответить нельзя. Любая лекарственная форма, предназначенная для стабилизации температурных показателей, должна использоваться с учетом указанных в инструкции возрастных ограничений и в строго рекомендованных дозах. Предварительная консультация врача обязательна.
Жаропонижающие для детей. От жара и боли.
27.08.2019
Максиколд — от жара и боли у детей.
Согласно статистике, дети до 4-х лет считаются часто болеющими, если болеют больше 3-4 раз в году. В возрасте с 4-х до 7 лет им нужно переболеть больше 3 раз в году, чтобы попасть в эту категорию.
Первые признаки простуды:
- Вялость
- Сонливость
- Снижение аппетита
- Нарушение сна
- Кашель и чихание
- Выделения из носа
- Покраснения глаз
- Головная боль
- Повышение температуры
- Увеличение лимфоузлов
- Нарушение сна
Первая помощь при простуде:
- Обильное питьё. Обильное питье поможет освободить организм от токсинов, а также восполнит недостаток жидкости в организме и ускорит отхождение мокроты из бронхов.
- Куриный бульон (с 6 месяцев)
- Мёд (с 12 месяцев и при отсутствии аллергии)
- Обтирания. Обтирание тела салфеткой или полотенцем, смоченным обычной водой или с добавлением уксуса. Разводить нужно в такой пропорции: на 20 частей воды 1 часть уксуса.
 Обтирать можно все тело
Обтирать можно все тело - Сбиваем температуру. Если температура продолжает повышаться, ее обязательно нужно снижать, так как это может привести к судорогам
- Покой и сон с минимальным освещением и шумом
При повышенной температуре организм вырабатывает интерфероны — вещества, помогающие бороться с инфекцией. Обычно давать ребенку жаропонижающие рекомендуют в том случае, если термометр показывает 38°С и выше, однако здесь все индивидуально. И при ухудшении состояния ребенка обязательно обратитесь к врачу, чтобы избежать возможных осложнений.
Причины, по которым выбирают Максиколд для детей:
КОМПЛЕКСНОЕ ТЕРАПЕВТИЧЕСКОЕ ДЕЙСТВИЕ:
- Жаропонижающее. Применяется в качестве жаропонижающего средства при инфекционно-воспалительных заболеваниях, сопровождающиеся повышением температуры тела
- Обезболивающее. Предназначен при боли слабой и умеренной интенсивности, включая головную боль и боль при прорезывании зубов
- Противовоспалительное
КАЧЕСТВО ЛЕКАРСТВЕННОГО СРЕДСТВА:
- Активное вещество в Максиколд для детей-ибупрофен, который успешно используется в медицине более 50 лет
- Рекомендован Всемирной Организацией Здравоохранения для широкого использования в педиатрической практике
ШИРОКАЯ ОБЛАСТЬ ПРИМЕНЕНИЯ МАКСИКОЛД В КАЧЕСТВЕ ЖАРОПОНИЖАЮЩЕГО СРЕДСТВА:
- При острых респираторных заболеваниях (простуда, ОРЗ, ОРВИ
- Гриппе, детских инфекциях (в т.
 ч. таких как ветряная оспа, краснуха, коклюш, корь, скарлатина, эпидемический паротит)
ч. таких как ветряная оспа, краснуха, коклюш, корь, скарлатина, эпидемический паротит)
МАКСИКОЛД ДЛЯ ДЕТЕЙ ИСПОЛЬЗУЕТСЯ КАК ОБЕЗБОЛИВАБЩЕЕ СРЕДСТВО:
- Головной боли
- Боли в ушах (в т. ч. при отите)
- Боли при растяжении и ушибах
- Зубной боли (в т. ч. при прорезывании)
- Невралгиях
- Боли в горле (в т. ч. при ангине)
В отличие от препаратов, содержащих в качестве активного вещества парацетамол, Максиколд для детей помимо обезболивающего действия обладает еще и противовоспалительной активностью.
МЯГКОЕ И УВЕРЕННОЕ СНИЖЕНИЕ ТЕМПЕРАТУРЫ У РЕБЕНКА:
- Жаропонижающее действие начинается уже с 15 минуты после приема, помогая скорее почувствовать облегчение
- Работает до 8 часов — уменьшает кратность повторных приемов, помогает спокойно спать без лихорадки всю ночь
Длительность приема Максиколд для детей:
1. Не более 3 -х дней в качестве жаропонижающего
Не более 3 -х дней в качестве жаропонижающего
2. Не более 5 -и дней в качестве обезболивающего
Любые средства от простуды у детей должен подбирать врач, так как очень важно учитывать не только симптоматику, но и дозировку, природу инфекции и сочетаемость препаратов, а также наличие возможных побочных эффектов.
С заботой о детях и их родителях, мы подготовили специальную акцию:
Только до 31 октября 2019 г. при покупке детского Арбидол действует 50% скидка на Максиколд для детей.
Здоровый ребенок — счастливый родитель!
Подробности акции и список товаров, участвующих в акции уточняйте по телефону 88007758703.
Бронируйте прямо сейчас на zdesapteka.ru
Врачи назвали лучший препарат для снижения температуры
https://ria.ru/20210304/temperatura—1599930756.html
Врачи назвали лучший препарат для снижения температуры
Врачи назвали лучший препарат для снижения температуры — РИА Новости, 04. 03.2021
03.2021
Врачи назвали лучший препарат для снижения температуры
Врачи из испанского университета Наварры рассказали, какой препарат лучше применять для снижения температуры. Об этом пишет 20 minutos. РИА Новости, 04.03.2021
2021-03-04T15:27
2021-03-04T15:27
2021-03-04T15:27
общество
мадрид (город)
наварра
/html/head/meta[@name=’og:title’]/@content
/html/head/meta[@name=’og:description’]/@content
https://cdnn21.img.ria.ru/images/154824/59/1548245981_0:162:3068:1888_1920x0_80_0_0_086828151e27609aa334f0c43591c274.jpg
МОСКВА, 4 мар — РИА Новости. Врачи из испанского университета Наварры рассказали, какой препарат лучше применять для снижения температуры. Об этом пишет 20 minutos.Эксперты выяснили, что в случае повышенной температуры чаще всего используют такие средства, как парацетамол и ибупрофен. Однако они отмечают, что эти препараты обладают разными свойствами, и советуют принимать их в зависимости от симптомов.Врачи заявили, что в отличие от ибупрофена парацетамол не обладает противовоспалительными свойствами. Так, специалисты пояснили, что ибупрофен относится к группе нестероидных препаратов, чье действие направлено на подавление синтеза простагландинов – веществ, ответственных за воспалительную реакцию и боль. По данным Официальной коллегии фармацевтов Мадрида, этот препарат показан при боли от легкой до умеренной интенсивности, такой как мигрень, для симптоматического лечения лихорадки, ревматических состояний или для облегчения симптомов при неревматических заболеваниях.Что касается парацетамола, то врачи назвали его идеальным лекарством для лечения легкой и умеренной боли, сопровождающейся лихорадкой, например, при гриппоподобных заболеваниях.Эксперты отметили, что парацетамол не вызывает побочных эффектов в сравнении с ибупрофеном, однако при передозировке возможно поражение других органов, например, печени.Таким образом, специалисты приходят к выводу, что оба лекарства безопасны для человеческого организма, но, если температура сопровождается воспалением и сильной болью, рекомендуется отдавать предпочтению ибупрофену.
Так, специалисты пояснили, что ибупрофен относится к группе нестероидных препаратов, чье действие направлено на подавление синтеза простагландинов – веществ, ответственных за воспалительную реакцию и боль. По данным Официальной коллегии фармацевтов Мадрида, этот препарат показан при боли от легкой до умеренной интенсивности, такой как мигрень, для симптоматического лечения лихорадки, ревматических состояний или для облегчения симптомов при неревматических заболеваниях.Что касается парацетамола, то врачи назвали его идеальным лекарством для лечения легкой и умеренной боли, сопровождающейся лихорадкой, например, при гриппоподобных заболеваниях.Эксперты отметили, что парацетамол не вызывает побочных эффектов в сравнении с ибупрофеном, однако при передозировке возможно поражение других органов, например, печени.Таким образом, специалисты приходят к выводу, что оба лекарства безопасны для человеческого организма, но, если температура сопровождается воспалением и сильной болью, рекомендуется отдавать предпочтению ибупрофену.
https://ria.ru/20210201/organizm-1595429431.html
https://ria.ru/20210221/gripp-1598458363.html
мадрид (город)
наварра
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
2021
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
Новости
ru-RU
https://ria.ru/docs/about/copyright.html
https://xn--c1acbl2abdlkab1og.xn--p1ai/
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
https://cdnn21.img.ria.ru/images/154824/59/1548245981_169:0:2900:2048_1920x0_80_0_0_703d74799bf75f08847afffb44b62016.jpgРИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og. xn--p1ai/awards/
xn--p1ai/awards/
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
общество, мадрид (город), наварра
МОСКВА, 4 мар — РИА Новости. Врачи из испанского университета Наварры рассказали, какой препарат лучше применять для снижения температуры. Об этом пишет 20 minutos.Эксперты выяснили, что в случае повышенной температуры чаще всего используют такие средства, как парацетамол и ибупрофен. Однако они отмечают, что эти препараты обладают разными свойствами, и советуют принимать их в зависимости от симптомов.
Врачи заявили, что в отличие от ибупрофена парацетамол не обладает противовоспалительными свойствами.
Так, специалисты пояснили, что ибупрофен относится к группе нестероидных препаратов, чье действие направлено на подавление синтеза простагландинов – веществ, ответственных за воспалительную реакцию и боль.
1 февраля, 07:32
Врач рассказал, как укрепить организм при изменениях температуры«Ибупрофен можно использовать для лечения легкой или умеренной боли, вызванной различными причинами, а также высокой температуры», — добавили в фармакологической компании Cinfa Laboratories.
Что касается парацетамола, то врачи назвали его идеальным лекарством для лечения легкой и умеренной боли, сопровождающейся лихорадкой, например, при гриппоподобных заболеваниях.
Эксперты отметили, что парацетамол не вызывает побочных эффектов в сравнении с ибупрофеном, однако при передозировке возможно поражение других органов, например, печени.
Таким образом, специалисты приходят к выводу, что оба лекарства безопасны для человеческого организма, но, если температура сопровождается воспалением и сильной болью, рекомендуется отдавать предпочтению ибупрофену.
21 февраля, 11:01
Названы меры профилактики птичьего гриппа H5N8Максиколд для детей — надежное средство от жара и боли детям с 3-х месяцев
МАКСИКОЛД® ДЛЯ ДЕТЕЙ – надежное средство от жара и боли детям с 3-х месяцев
Преимущества препарата/молекулы
- оказывает комплексное терапевтическое действие:
- жаропонижающее (снижает температуру, избавляет от жара и лихорадки)
- обезболивающее (помогает при разных видах боли, включая боль при прорезывании зубов)
- противовоспалительное (уменьшает отек и покраснение)
- жаропонижающее действие носит быстрый (уже с 15-й минуты с моменты приема) и продолжительный (до 8 часов) характер
- стойкое и длительное жаропонижающее действие снижает кратность повторных приемов препарата днем, а также обеспечивает сохранение его свойств на протяжении всей ночи, помогая ребенку спокойно спать без лихорадки
- рекомендован специалистами Всемирной Организации Здравоохранения (ВОЗ) в качестве жаропонижающего средства при лихорадке у детей
- включен в «Перечень жизненно необходимых и важнейших лекарственных препаратов» в РФ
- разработан специально для детей – не содержит сахара, спирта, красителей и других компонентов, способных спровоцировать аллергические реакции
- производится в выгодном объеме – обеспечивает экономию средств в пересчете на разовую дозу
Преимущества формы выпуска
- оснащенность каждого флакона полиэтиленовой крышкой с контролем первого вскрытия;
- удобство жидкой лекарственной формы и оптимальная консистенция суспензии обеспечивают родителям комфортное использование препарата, а детям легкость глотания;
- удобство и легкость приема – любимые детские вкусы (апельсин и клубника) существенно снижают риск негативных эмоций в процессе лечения и делают прием препарата приятным для малышей и простым для родителей;
- простой расчет дозировки в зависимости от массы тела – таблица подбора оптимальной дозы и необходимого объема суспензии в зависимости от веса ребенка представлена на боковой поверхности упаковки;
- удобство и точность дозирования – упаковка препарата комплектуется удобной двухсторонней мерной ложечкой, на 2.
 5 и 5 мл соответственно;
5 и 5 мл соответственно; - большой объем флакона – 200 г – обеспечивает достаточный объем лекарственного средства на полный курс лечения, а кроме того оптимален для семей с часто-болеющими детьми или семей, имеющей нескольких детей
Показания к применению
применяют у детей с 3-х месяцев жизни до 12 лет в качестве:
- жаропонижающего средства при:
- острых респираторных вирусных заболеваниях, включая грипп
- острых бактериальных инфекциях (тонзиллит, ангина, пневмония и др.)
- детских инфекциях (корь, скарлатина, ветряная оспа и др.)
- постпрививочных реакциях
- других инфекционно-воспалительных заболеваниях, сопровождающихся высокой температурой
- обезболивающего средства при:
- головной боли
- зубной боли, в т.ч. при прорезывании и/или после удаления зубов
- мигрени
- невралгиях
- боли в ушах, в том числе при отите
- боли в горле
- боли при растяжениях
- других видах боли
Препарат предназначен для симптоматической терапии, уменьшения боли и воспаления на момент использования; на прогрессирование заболевания не влияет.
Другие формы выпуска
Полезная информация
Острые респираторные инфекции | Remedium.ru
Острые респираторные инфекции являются наиболее частыми болезнями детского возраста, на их долю приходится до 90% в структуре всей заболеваемости. Проблема терапии ОРИ у детей в современном российском здравоохранении остается актуальной, несмотря на огромный выбор лекарственных препаратов и новые медицинские технологии. О необходимости рационального, взвешенного подхода к терапии гипертермии как одного из важных симптомов ОРВИ мы беседовали с Ольгой Витальевной ЗАЙЦЕВОЙ, доктором медицинских наук, профессором, заведующей кафедрой педиатрии Московского государственно медико-стоматологического университета.– Ольга Витальевна, насколько в настоящее время вопросы рациональной терапии лихорадочных состояний при ОРВИ актуальны для врача-педиатра?
– Характер клинической картины ОРВИ во многом обусловлен патогенными свойствами возбудителя. Однако известно, что чем моложе ребенок, тем меньше специфических признаков имеет заболевание. Так, при респираторной инфекции практически всегда развивается симптомокомплекс, обусловленный поражением слизистой оболочки дыхательных путей на различных ее уровнях (ринит, фарингит, ларингит, трахеит, бронхит). Очень частым симптомом острых заболеваний респираторного тракта является гипертермия, что вызывает серьезное беспокойство и становится наиболее частой причиной обращения родителей к педиатрам. И поэтому необходим взвешенный подход к коррекции этого состояния.
Однако известно, что чем моложе ребенок, тем меньше специфических признаков имеет заболевание. Так, при респираторной инфекции практически всегда развивается симптомокомплекс, обусловленный поражением слизистой оболочки дыхательных путей на различных ее уровнях (ринит, фарингит, ларингит, трахеит, бронхит). Очень частым симптомом острых заболеваний респираторного тракта является гипертермия, что вызывает серьезное беспокойство и становится наиболее частой причиной обращения родителей к педиатрам. И поэтому необходим взвешенный подход к коррекции этого состояния.
– Поскольку повышение температуры является одним из важных симптомов ОРВИ, насколько важно знать педиатру особенности этиопатогенеза гипертермии?
– Адекватная коррекция лихорадочных состояний при ОРВИ невозможна без четких знаний. Следует помнить, что в норме способность поддерживать температуру тела на постоянном уровне независимо от температурных колебаний внешней среды (гомойотермность) позволяет организму ребенка сохранять высокую интенсивность метаболизма и биологическую активность. В ответ на воздействие различных патогенных раздражителей при инфекционно-воспалительных заболеваниях дыхательных путей происходит перестройка температурного гомеостаза, направленная на повышение температуры тела с целью повышения естественной реактивности организма. Такое повышение температуры называют лихорадкой. Лихорадка – это защитно-приспособительная реакция организма, возникающая в ответ на воздействие патогенных раздражителей и характеризующаяся перестройкой процессов терморегуляции, приводящих к повышению температуры тела и стимулирующих естественную реактивность организма. Биологическое значение лихорадки заключается в повышении иммунологической защиты. Повышение температуры тела приводит к повышению фагоцитоза, увеличению синтеза интерферонов, активации и дифференцировке лимфоцитов и стимуляции антителогенеза. Повышенная температура тела препятствует размножению вирусов, кокков и других микроорганизмов.
В ответ на воздействие различных патогенных раздражителей при инфекционно-воспалительных заболеваниях дыхательных путей происходит перестройка температурного гомеостаза, направленная на повышение температуры тела с целью повышения естественной реактивности организма. Такое повышение температуры называют лихорадкой. Лихорадка – это защитно-приспособительная реакция организма, возникающая в ответ на воздействие патогенных раздражителей и характеризующаяся перестройкой процессов терморегуляции, приводящих к повышению температуры тела и стимулирующих естественную реактивность организма. Биологическое значение лихорадки заключается в повышении иммунологической защиты. Повышение температуры тела приводит к повышению фагоцитоза, увеличению синтеза интерферонов, активации и дифференцировке лимфоцитов и стимуляции антителогенеза. Повышенная температура тела препятствует размножению вирусов, кокков и других микроорганизмов.
Лихорадка принципиально отличается от повышения температуры тела при перегревании организма, возникающего от разных причин: при значительном повышении температуры окружающей среды, активной мышечной работе и др. При перегреве сохраняется установка центра терморегуляции на нормализацию температуры, в то время как при лихорадке центр терморегуляции целенаправленно перестраивает «установочную точку» на более высокий уровень температуры тела.
При перегреве сохраняется установка центра терморегуляции на нормализацию температуры, в то время как при лихорадке центр терморегуляции целенаправленно перестраивает «установочную точку» на более высокий уровень температуры тела.
– Ольга Витальевна, а в чем особенность гипертермического процесса при ОРВИ?
– Лихорадочный процесс при ОРВИ обычно протекает в три стадии. В первой стадии температура повышается за счет значительного преобладания теплопродукции над теплоотдачей; во второй – увеличивается теплоотдача, дальнейшего изменения температуры в течение некоторого времени (дни, часы) не происходит. В третьей стадии после прекращения действия пирогенов «установочная точка» центра терморегуляции опускается до нормального уровня. Теплоотдача увеличивается за счет расширения кожных сосудов, обильного потоотделения, частого дыхания. Снижение температуры может быть постепенным (литическим) или быстрым (критическим). Если критическое снижение температуры, сопровождающееся резким расширением сосудов, сочетается с интоксикацией, то может возникнуть опасный для жизни ребенка коллапс.
– В каких же случаях необходимо назначение жаропонижающих препаратов?
– В соответствии с рекомендациями Всемирной организации здравоохранения (ВОЗ) «Лечение лихорадки при острых респираторных инфекциях у детей», а также отечественными рекомендациями жаропонижающие препараты следует назначать, когда аксиллярная температура у ребенка превышает 38,5 °С. Исключение составляют дети с риском развития фебрильных судорог, с тяжелым заболеванием легочной или сердечно-сосудистой системы и дети первых 2 месяцев жизни.
Согласно национальным рекомендациям жаропонижающие средства рекомендуется назначать в следующих случаях:
— ранее здоровым детям в возрасте старше 3 месяцев – при температуре тела выше 38,5 °С и/или при мышечной ломоте и головной боли;
— детям с фебрильными судорогами в анамнезе – при температуре тела выше 38,0 °С;
— детям с тяжелыми заболеваниями сердца и легких – при температуре тела выше 38,0 °С;
— детям первых 3 месяцев жизни – при температуре тела выше 38,0 °С.
– Есть ли какие-либо особенности терапии лихорадочных состояний в зависимости от клинических вариантов течения гипертермического процесса?
– Безусловно, да. Следует отметить, что даже при одинаковом уровне гипертермии лихорадка у детей может протекать по-разному. Так, если теплоотдача соответствует теплопродукции, это свидетельствует об адекватном течении лихорадки и клинически проявляется относительно нормальным самочувствием ребенка, розовой или умеренно гиперемированной окраской кожи, влажной и теплой на ощупь («розовая лихорадка»). Этот тип лихорадки часто не требует применения жаропонижающих средств.
В случае когда при повышенной теплопродукции теплоотдача неадекватна из-за нарушения периферического кровообращения, течение лихорадки прогностически неблагоприятно. Клинически при этом отмечаются выраженный озноб, бледность кожных покровов, акроцианоз, холодные стопы и ладони («бледная лихорадка»). Эти дети, как правило, нуждаются в назначении жаропонижающих препаратов в сочетании с сосудорасширяющими и антигистаминными средствами (или нейролептиками).
Одним из клинических вариантов неблагоприятного течения лихорадки является гипертермическое состояние у детей раннего возраста, в большинстве случаев обусловленное инфекционным воспалением, сопровождающимся токсикозом. При этом отмечается стойкое (6 часов и более) и значительное (выше 40,0 °С) повышение температуры тела, сопровождающееся нарушением микроциркуляции, метаболическими расстройствами и прогрессивно нарастающей дисфункцией жизненно важных органов и систем. Развитие лихорадки на фоне острых микроциркуляторных обменных нарушений, лежащих в основе токсикоза, приводит к декомпенсации терморегуляции с резким нарастанием теплопродукции, неадекватно сниженной теплоотдачей. Все это связано с высоким риском развития метаболических нарушений и отека мозга и требует срочного применения комплексной неотложной терапии. Парентерально вводится жаропонижающий препарат, проводят лечение токсикоза, при необходимости – противосудорожную терапию.
– Какие основные правила необходимо соблюдать при назначении антипиретиков?
– Врачу-педиатру следует помнить, что лекарственные препараты с жаропонижающей целью не должны назначаться для регулярного курсового приема несколько раз в день вне зависимости от уровня температуры, поскольку это, с одной стороны, неоправданно патогенетически, а кроме того, может затруднить диагностику основного заболевания. Очередную дозу жаропонижающего препарата следует назначать только после того, как температура тела ребенка вновь возрастает до критически высоких уровней, описанных выше. Важно также отметить, что основу терапии у детей всегда составляет лечение основного заболевания, которое привело к повышению температуры, а жаропонижающая терапия носит лишь симптоматический характер.
Очередную дозу жаропонижающего препарата следует назначать только после того, как температура тела ребенка вновь возрастает до критически высоких уровней, описанных выше. Важно также отметить, что основу терапии у детей всегда составляет лечение основного заболевания, которое привело к повышению температуры, а жаропонижающая терапия носит лишь симптоматический характер.
– Группа жаропонижающих средств достаточно обширна и давно используется врачами различных специальностей. Каковы основные механизмы действия этих лекарственных препаратов?
– Действительно, жаропонижающие лекарственные средства (анальгетики-антипиретики) используются в медицине более 200 лет. Так, в 1763 г. было сделано первое научное сообщение о жаропонижающем действии препарата, полученного из ивовой коры (R. Stone). Позже было установлено, что активным началом этого препарата является салицин. Постепенно синтетические аналоги салицина (салицилат натрия и ацетилсалициловая кислота) полностью заменили в терапевтической практике природные соединения. В настоящее время создано несколько фармакологических групп анальгетиков-антипиретиков, большинство из которых относятся к группе нестероидных противовоспалительных препаратов (НПВП). В основе жаропонижающего эффекта анальгетиков-антипиретиков лежат механизмы угнетения синтеза простагландинов за счет снижения активности циклооксигеназы (ЦОГ). Блокада анальгетиками-антипиретиками ЦОГ в центральной нервной системе (ЦНС) приводит к жаропонижающему и анальгезирующему эффекту (центральное действие), а снижение содержания простагландинов в месте воспаления – к противовоспалительному действию и за счет уменьшения болевой рецепции – к обезболивающему (периферическое действие).
В настоящее время создано несколько фармакологических групп анальгетиков-антипиретиков, большинство из которых относятся к группе нестероидных противовоспалительных препаратов (НПВП). В основе жаропонижающего эффекта анальгетиков-антипиретиков лежат механизмы угнетения синтеза простагландинов за счет снижения активности циклооксигеназы (ЦОГ). Блокада анальгетиками-антипиретиками ЦОГ в центральной нервной системе (ЦНС) приводит к жаропонижающему и анальгезирующему эффекту (центральное действие), а снижение содержания простагландинов в месте воспаления – к противовоспалительному действию и за счет уменьшения болевой рецепции – к обезболивающему (периферическое действие).
В настоящее время создано несколько фармакологических групп неопиоидных анальгетиков, к которым, помимо НПВП, относятся и так называемые простые анальгетики (Ацетаминофен).
– В чем заключается тактика выбора антипиретика для лечения лихорадки у ребенка?
– При выборе жаропонижающих средств для детей особенно важно ориентироваться на препараты с наименьшим риском возникновения побочных эффектов. В настоящее время только парацетамол и ибупрофен полностью отвечают критериям высокой эффективности и безопасности и официально рекомендуются ВОЗ и национальными программами в педиатрической практике в качестве жаропонижающих средств (WHO, 1993; S.Lesko и соавт., 1997; Практические рекомендации для врачей Российской ассоциации педиатрических центров, 2000). При выборе жаропонижающего препарата для ребенка также необходимо прежде всего учитывать не только эффективность и безопасность лекарственного средства, но и обращать внимание на удобство его применения, наличие различных детских лекарственных форм для всех возрастных групп.
В настоящее время только парацетамол и ибупрофен полностью отвечают критериям высокой эффективности и безопасности и официально рекомендуются ВОЗ и национальными программами в педиатрической практике в качестве жаропонижающих средств (WHO, 1993; S.Lesko и соавт., 1997; Практические рекомендации для врачей Российской ассоциации педиатрических центров, 2000). При выборе жаропонижающего препарата для ребенка также необходимо прежде всего учитывать не только эффективность и безопасность лекарственного средства, но и обращать внимание на удобство его применения, наличие различных детских лекарственных форм для всех возрастных групп.
Несмотря на высокую эффективность анальгетиков-антипиретиков, использование их у детей не всегда безопасно. Так, в 1970-е гг. появились убедительные данные, свидетельствующие о том, что применение ацетилсалициловой кислоты при вирусных инфекциях у детей может сопровождаться синдромом Рея, характеризующимся токсической энцефалопатией и жировой дегенерацией внутренних органов, преимущественно печени и головного мозга. Кроме того, ацетилсалициловая кислота повышает риск развития воспалительных изменений со стороны желудочно-кишечного тракта, нарушает свертываемость крови, повышает ломкость сосудов, у новорожденных может вытеснять билирубин из его связи с альбуминами и тем самым способствовать развитию билирубиновой энцефалопатии. Эксперты ВОЗ не рекомендуют применение ацетилсалициловой кислоты как жаропонижающего средства у детей до 12 лет, что нашло отражение в Национальном формуляре (2000). Приказом фармкомитета РФ от 25.03.99 назначение ацетилсалициловой кислоты при острых респираторных инфекциях разрешено с 15-летнего возраста.
Кроме того, ацетилсалициловая кислота повышает риск развития воспалительных изменений со стороны желудочно-кишечного тракта, нарушает свертываемость крови, повышает ломкость сосудов, у новорожденных может вытеснять билирубин из его связи с альбуминами и тем самым способствовать развитию билирубиновой энцефалопатии. Эксперты ВОЗ не рекомендуют применение ацетилсалициловой кислоты как жаропонижающего средства у детей до 12 лет, что нашло отражение в Национальном формуляре (2000). Приказом фармкомитета РФ от 25.03.99 назначение ацетилсалициловой кислоты при острых респираторных инфекциях разрешено с 15-летнего возраста.
Одновременно накапливались данные о побочных эффектах и других антипиретиков. Так, амидопирин из-за высокой токсичности был исключен из номенклатуры лекарственных препаратов. Метамизол может угнетать кроветворение вплоть до развития фатального агранулоцитоза, что способствовало резкому ограничению его использования во многих странах мира. Однако в ургентных ситуациях, таких как гипертермический синдром, острые боли в послеоперационном периоде и др. , не поддающихся иной терапии, допустимо парентеральное использование метамизола и метамизолсодержащих препаратов.
, не поддающихся иной терапии, допустимо парентеральное использование метамизола и метамизолсодержащих препаратов.
– На каких препаратах, основываясь на принципах доказательной медицины, следует остановить свой выбор врачу-педиатру?
– В настоящее время только парацетамол и ибупрофен полностью отвечают критериям высокой эффективности и безопасности и официально рекомендуются ВОЗ и национальными программами в педиатрической практике в качестве жаропонижающих средств (WHO, 1993; S.Lesko и соавт., 1997; Практические рекомендации для врачей Российской ассоциации педиатрических центров, 2000).
У детей с болезнями органов дыхания ибупрофен и парацетамол являются наиболее безопасными в применении. Сравнительное двойное слепое рандомизированное исследование при многократном их использовании показало сходную частоту неблагоприятных явлений (8–9%) Кроме того, в этом крупном исследовании более чем у 80 тыс. детей показано, что у ибупрофена по сравнению с парацетамолом не повышается риск госпитализации, связанной с желудочно-кишечными кровотечениями, почечной недостаточностью или анафилаксией.
Ибупрофен можно назначать детям с первых месяцев жизни (с 3-месячного возраста). Рекомендованные разовые дозы ибупрофена – 5–10 мг/кг. Повторное использование антипиретика возможно не ранее чем через 4–5 часов, но не более 4 раз в сутки.
Необходимо отметить, что механизм действия этих препаратов несколько различается. Парацетамол обладает жаропонижающим, аналгезирующим и очень незначительным противовоспалительным действием, т.к. блокирует ЦОГ преимущественно в ЦНС и не обладает периферическим действием.
Ибупрофен обладает выраженным жаропонижающим, аналгезирующим и противовоспалительным действием. В большинстве исследований показано, что ибупрофен так же эффективен при лихорадке, как и парацетамол. В других исследованиях показано, что жаропонижающий эффект ибупрофена в дозе 7,5 мг/кг выше, чем у парацетамола в дозе 10 мг/кг и у ацетилсалициловой кислоты (10 мг/кг). Это проявлялось большим снижением температуры через 4 часа и у большего числа детей. Такие же данные были получены в двойном слепом исследовании в параллельных группах при повторном приеме ибупрофена 7 и 10 мг/кг и парацетамола 10 мг/кг у детей от 5 месяцев до 13 лет. Ибупрофен блокирует ЦОГ как в ЦНС, так и в очаге воспаления (периферический механизм), что и обусловливает его не только антипиретический, но и противовоспалительный эффект. В результате уменьшается фагоцитарная продукция медиаторов острой фазы, в т.ч. и ИЛ-1. Снижение концентрации ИЛ-1 также способствует нормализации температуры. Ибупрофен проявляет двойное болеутоляющее действие – периферическое и центральное. Болеутоляющее действие проявляется уже в дозе 5 мг/кг и более выражено, чем у парацетамола. Это позволяет эффективно использовать ибупрофен при слабой и умеренной боли в горле, боли при тонзиллитах, острых средних отитах, зубной боли.
Такие же данные были получены в двойном слепом исследовании в параллельных группах при повторном приеме ибупрофена 7 и 10 мг/кг и парацетамола 10 мг/кг у детей от 5 месяцев до 13 лет. Ибупрофен блокирует ЦОГ как в ЦНС, так и в очаге воспаления (периферический механизм), что и обусловливает его не только антипиретический, но и противовоспалительный эффект. В результате уменьшается фагоцитарная продукция медиаторов острой фазы, в т.ч. и ИЛ-1. Снижение концентрации ИЛ-1 также способствует нормализации температуры. Ибупрофен проявляет двойное болеутоляющее действие – периферическое и центральное. Болеутоляющее действие проявляется уже в дозе 5 мг/кг и более выражено, чем у парацетамола. Это позволяет эффективно использовать ибупрофен при слабой и умеренной боли в горле, боли при тонзиллитах, острых средних отитах, зубной боли.
– В связи с широкой распространенностью аллергических заболеваний у детей различных возрастных групп какой тактики назначения антипиретиков следует придерживаться врачу?
– Особое внимание необходимо уделить и рациональной жаропонижающей терапии у детей с аллергическими болезнями дыхательных путей. Аллергические заболевания у детей в настоящее время являются одними из самых распространенных, частота их постоянно увеличивается. Аллергия как преморбидный фон у этой группы пациентов нередко определяет особенности течения состояний, протекающих с лихорадкой, и, кроме того, повышает риск возникновения аллергических реакций на применяемые медикаменты.
Аллергические заболевания у детей в настоящее время являются одними из самых распространенных, частота их постоянно увеличивается. Аллергия как преморбидный фон у этой группы пациентов нередко определяет особенности течения состояний, протекающих с лихорадкой, и, кроме того, повышает риск возникновения аллергических реакций на применяемые медикаменты.
Течение лихорадки у детей с аллергическими заболеваниями имеет свои особенности. Во-первых, у этих больных имеется склонность к выраженному и затяжному течению лихорадки, что обусловлено высоким уровнем ИЛ-1 у пациентов с атопией и, следовательно, патологическим, «замкнутым» кругом его синтеза, особенно в острый период аллергической реакции. Во-вторых, дети, предрасположенные к атопии, имеют высокую вероятность развития лихорадки лекарственного генеза (так называемая аллергическая лихорадка). В-третьих, надо учитывать, что на фоне обострения аллергии может отмечаться повышение температуры неинфекционного характера. В-четвертых, необходимо исключить аспириновую непереносимость у детей с бронхообструктивным синдромом, полипами верхних дыхательных путей и рецидивирующими синуситами. Назначение жаропонижающих препаратов (анальгетиков-антипиретиков) детям с аллергическими заболеваниями и реакциями требует строгого врачебного контроля. Целесообразно в комплексное лечение лихорадочных состояний детям с аллергическими заболеваниями наряду с жаропонижающими включать и антигистаминные препараты.
Назначение жаропонижающих препаратов (анальгетиков-антипиретиков) детям с аллергическими заболеваниями и реакциями требует строгого врачебного контроля. Целесообразно в комплексное лечение лихорадочных состояний детям с аллергическими заболеваниями наряду с жаропонижающими включать и антигистаминные препараты.
Для детей с аллергическими заболеваниями целесообразно назначить ибупрофен. При необходимости частого и повторного использования жаропонижающих препаратов при лечении детей с отягощенным аллергическим анамнезом этот препарат предпочтительнее в качестве средства первого выбора как наиболее отвечающий критериям эффективности и безопасности.
– Есть ли особенности применения жаропонижающих препаратов в педиатрической практике? Насколько важно разнообразие лекарственных форм?
– Хорошо известно, что методы доставки, органолептические свойства и даже внешний вид лекарства в педиатрии не менее важны, чем само лекарство. Именно от метода доставки во многом зависит эффективность препарата. Чаще всего в педиатрии используют лекарственные формы в виде сиропов и суспензий. Так, с жаропонижающей и болеутоляющей целью уже много лет используется и отлично себя зарекомендовала суспензия Нурофен (действующее вещество ибупрофен) для детей. Однако маленькие дети на фоне лихорадки часто отказываются не только от еды, но и от приема лекарств, даже вкусных. В этих случаях целесообразно применять ректальные свечи – удобный и безболезненный метод доставки лекарственного препарата. Свечи используют и в тех случаях, когда больной не может принимать лекарство внутрь из-за тошноты, неспособности глотать или если ему нельзя есть, например, после операции. Кроме того, у детей с синдромом срыгиваний и рвот (что нередко бывает при интоксикации) использование ректальных форм исключает возможность передозировки препарата. Очень часто суппозитории применяются в комбинированной терапии: в течение дня больной получает таблетки или суспензию, а на ночь – свечи, что создает лучший терапевтический эффект благодаря более равномерному и длительному поддержанию концентрации препарата в крови.
Чаще всего в педиатрии используют лекарственные формы в виде сиропов и суспензий. Так, с жаропонижающей и болеутоляющей целью уже много лет используется и отлично себя зарекомендовала суспензия Нурофен (действующее вещество ибупрофен) для детей. Однако маленькие дети на фоне лихорадки часто отказываются не только от еды, но и от приема лекарств, даже вкусных. В этих случаях целесообразно применять ректальные свечи – удобный и безболезненный метод доставки лекарственного препарата. Свечи используют и в тех случаях, когда больной не может принимать лекарство внутрь из-за тошноты, неспособности глотать или если ему нельзя есть, например, после операции. Кроме того, у детей с синдромом срыгиваний и рвот (что нередко бывает при интоксикации) использование ректальных форм исключает возможность передозировки препарата. Очень часто суппозитории применяются в комбинированной терапии: в течение дня больной получает таблетки или суспензию, а на ночь – свечи, что создает лучший терапевтический эффект благодаря более равномерному и длительному поддержанию концентрации препарата в крови. Немаловажное значение в этом случае, особенно для детей, имеет и сокращение числа приемов препарата в день.
Немаловажное значение в этом случае, особенно для детей, имеет и сокращение числа приемов препарата в день.
Поэтому наличие безрецептурной формы ибупрофена – Нурофен для детей (суппозитории ректальные) с 3-месячного возраста – расширило возможность использования ибупрофена у детей в комплексной терапии острых респираторных заболеваний (ОРЗ).
Благодаря высокой эффективности и безопасности Нурофен для детей (суппозитории ректальные) можно рекомендовать для терапии лихорадки и умеренного болевого синдрома у детей раннего возраста как в условиях стационара и скорой помощи, так и амбулаторно, в домашних условиях.
– Уважаемая Ольга Витальевна, огромное спасибо за интересную встречу. В заключение нашей беседы еще раз хотелось бы услышать, на что должны в первую очередь обращать внимание педиатры?
– Поведя итог вышесказанному, хотелось бы отметить, что ибупрофен и парацетамол являются препаратами выбора при лихорадочных состояниях у детей с ОРЗ, в т. ч. протекающих с болевым синдромом.
ч. протекающих с болевым синдромом.
И мне также хотелось бы обратить внимание педиатров на то, что прежде чем принять решение у постели ребенка о тактике по отношению к повышенной температуре, следует попытаться ответить на ряд вопросов, позволяющих определить целесообразность, безопасность, необходимость и метод терапевтических вмешательств. Жаропонижающая терапия всегда должна назначаться строго индивидуально с учетом клинических и анамнестических данных. Недопустимо курсовое применение антипиретиков без уточнения причин лихорадки. При назначении любого антипиретика необходимо внимательно определить дозу, избегать использования комбинированных препаратов, содержащих более одного жаропонижающего средства, понимать роль дегидратации при рвоте, снижении потребления жидкости, диарее.
| Парацетамол (ацетаминофен)* | ||||
| Парацетамол детский Суспензия применяется с 1 месяца, сироп с 3-х месяцев | Сироп для приема внутрь 2,4% 50 мл, 100 мл | от 3 мес. до 1 года — 2,5-5 мл (1/2-1 чайная ложка) до 1 года — 2,5-5 мл (1/2-1 чайная ложка)от 1 года до 6 лет — 5-10 мл (1-2 чайные ложки) от 6 до 14 лет — 10-20 мл (2-4 чайные ложки) | Внутрь до еды 3-4 раза в сутки с интервалом 4-6 часов. Детям раннего возраста можно добавлять в бутылку с водой, чаем. | Не рекомендуется назначать детям до 1-го месяца жизни. Детям младше 3-х месяцев препарат применяется только по назначению врача. |
| Суспензия 120 мг/5 мл 100 мл | от 1 до 3 мес. — 2 мл (50 мг) от 3 мес. до 1 года — 2,5-5 мл (60-120 мг) от 1 года до 6 лет — 5-10 мл (120-240 мг) от 6 до 14 лет — 10-20 мл (240-480 мг) | Внутрь до еды в неразведенном виде, запивая водой, 3-4 раза в сутки с интервалом 4-6 ч. | Применяют у детей от 1 месяца (у детей 1-3 месяцев применение по всем показаниям возможно только по назначению врача-педиатра) | |
| Панадол детский Оказывает обезболивающее и жаропонижающее действие. При простуде, гриппе, при прорезывании зубов, ушная боль при отите | Суспензия 120 мг/5 мл по 100 и 300 мл | от 3 мес. до 6 мес. (6-8 кг) – 4 мл до 6 мес. (6-8 кг) – 4 млот 6 до 12 мес. (8-10 кг)– 5 мл 1-2 года (10-12 кг) – 7 мл 2-3 года (13-15 кг) – 9 мл 3-6 лет (15-21 кг) – 10 мл 6-9 лет (21-29 кг) – 14 мл | Детям старше 3 мес. препарат назначают по 15 мг/кг массы тела 3-4 раза в сутки. Перед употреблением флакон хорошо взболтать | Детям от 2 до 3 мес. и детям, родившимся недоношенными, детский Панадол можно давать только по назначению врача. |
| Ректальные свечи 125 мг | от 3 мес. до 3 лет — по 1 супп. | Ректально. Каждые 4–6 ч (но не более 3 раз в сутки). | ||
| Цефекон Д жаропонижающее, обезболивающее, противовоспалительное при ОРЗ, гриппе, детских инфекциях, поствакцинальных реакциях | Ректальные свечи 50 мг, 100 мг, 250 мг | Разовая доза составляет 10-15 мг/кг 2-3 раза в сутки через 4-6 ч. 1-3 мес. (4-6 кг) – 1 супп. по 50 мг 3-12 мес. (7-10 кг) – 1 супп. по 100 мг от 1 года до 3 лет – 1-2 супп. от 3 до 10 лет – 1 супп. по 250 мг | У детей от 1 до 3 мес. возможен однократный прием для снижения температуры после вакцинации. | При применении препарата в качестве жаропонижающего средства длительность курса лечения составляет 3 дня; в качестве обезболивающего — 5 дней. |
| Калпол Жаропонижающее и болеутоляющее | Суспензия 120 мг/5 мл 70 мл, 100 мл | от 3 до 12 мес. 2,5-5 мл (60-120 мг) от 1 года до 6 лет 5-10 мл (120-240 мг) | Внутрь с большим количеством жидкости через 1-2 ч после еды. Суспензию для детей не следует разводить. | Суспензия Калпол применяется у детей с 3 месяцев (у детей от 1 до 3 месяцев применение Калпола возможно только по назначению врача) |
| Эффералган жаропонижающее и обезболивающее | Сироп для детей | от 1 месяца до 12 лет (с массой тела от 4 до 32 кг) | Препарат можно давать ребенку как без разбавления, так и после разбавления (водой, молоком или соком). | На мерной ложке нанесены деления, обозначающие массу тела ребенка: 4, 6, 8, 10, 12, 14 или 16 кг. |
| Свечи: 80 мг, 150 мг, 300 мг | от 3 до 5 мес. (6–8 кг) — по 1 супп. (80 мг) от 6 мес. до 3 года (10-14 кг) — по 1 супп. 150 мг от 4 до 10 лет (20–30 кг) — по 1 супп. 300 мг | Ректально | Для быстрого снижения температуры можно использовать препарат сироп. Более продолжительное жаропонижающее действие оказывает Эффералган в свечах. | |
| Ибупрофен является более эффективным в снижении температуры тела, а также имеет большую продолжительность действия | ||||
| Нурофен для детей жаропонижающее, обезболивающее, противовоспалительное при ОРЗ, ОРВИ, гриппе, детских инфекциях, поствакцинальных реакциях | Суспензия 100 мл | 3-6 мес. – 2,5 мл 3 раза/сут. 6-12 мес.- 2,5 мл 3-4 раза/сут. 1-3 года — 5 мл 3 раза/сут. 4-6 лет – 7,5 мл 3 раза/сут. 7-9 лет — 10 мл 3 раза/сут. 10-12 лет — 15 мл 3 раза/сут. | Внутрь. Дозировка для детей зависит от возраста и массы тела ребенка. | В качестве жаропонижающего средства препарат не следует принимать более 3 дней; в качестве анальгезирующего — не более 5 дней. Свечи показаны при срыгивании, тошноте или рвоте ребенка |
| Ректальные свечи 60мг | 3-9 мес. (5,5-8 кг) по 1 супп. 3 раза/сут. от 9 мес. до 2 лет (8-12,5 кг) по 1 супп. 4 раза/сут. | Для детей c 3 месяцев жизни до 2 лет. Ректально. Назначают с интервалом 6-8 ч | ||
| Ибуфен жаропонижающее, обезболивающее, противовоспалительное | Суспензия 100 мл | При температуре тела менее 39.1 °C до 4 раз в сутки: 13 мес. — 6 лет (10 — 20 кг) — 2,5-5 мл 6-12 лет (21-41 кг) — 5-10 мл При температуре тела более 39.1°С до 2 раз в сутки: от 13 месяцев до 3 лет (10-15 кг) — 5-7,5 мл 3-6 лет (16-20 кг) 7. 6-9 лет (21-30 кг) — 10-12,5 мл 9-12 лет (31-41 кг) — 15-20 мл | Принимать после еды и тщательного взбалтывания флакона. Препарат не следует разбавлять водой, однако после приема суспензию можно запить. | Противопоказания — возраст до 1 года (масса тела менее 7 кг) |
| Гомеопатические средства | ||||
| Вибуркол | Ректальные свечи | При острых состояниях — по 1 супп. 4–6 раз в сутки, после улучшения — по 1 супп. 2–3 раза в сутки. Детям до 6-месячного возраста максимальная доза — по 1 супп. 2 раза в сутки. | Ректально | В комплексной терапии в качестве жаропонижающего, противовоспалительного средства при респираторных заболеваниях у детей (в комплексной терапии), при проявлениях беспокойства, связанного с прорезыванием зубов. |
Практический подход к лечению детской лихорадки с низким уровнем риска
Наркотики R D. 2014 Июнь; 14 (2): 45–55.
Dipak Kanabar
Evelina London Children’s Hospital, St Thomas ‘Hospital, Westminster Bridge Road, London, SE1 7EH UK
Evelina London Children’s Hospital, St Thomas’ Hospital, Westminster Bridge Road, London, SE1 7EH UK
Автор, ответственный за переписку.
Открытый доступ Эта статья распространяется на условиях Некоммерческой лицензии Creative Commons Attribution, которая разрешает любое некоммерческое использование, распространение и воспроизведение на любом носителе при условии указания автора (авторов) и источника.
Эта статья цитируется в других статьях в PMC.Abstract
Лихорадка — частый симптом детских инфекций, который сам по себе не требует лечения. Национальный институт здравоохранения и качества ухода Великобритании (NICE) рекомендует домашнее жаропонижающее лечение детям с низким риском лихорадки только в том случае, если ребенок выглядит обеспокоенным. Рекомендуемые жаропонижающие средства — ибупрофен или парацетамол (парацетамол). Они в равной степени рекомендованы для подавленных и страдающих лихорадкой ребенка; Следовательно, медицинские работники, родители и лица, осуществляющие уход, должны решить, какие из этих агентов применять, если ребенок находится в тяжелом состоянии.В этом обзоре описательной литературы рассматриваются недавние данные по ибупрофену и парацетамолу у детей с лихорадкой, чтобы определить любые клинически значимые различия между этими препаратами.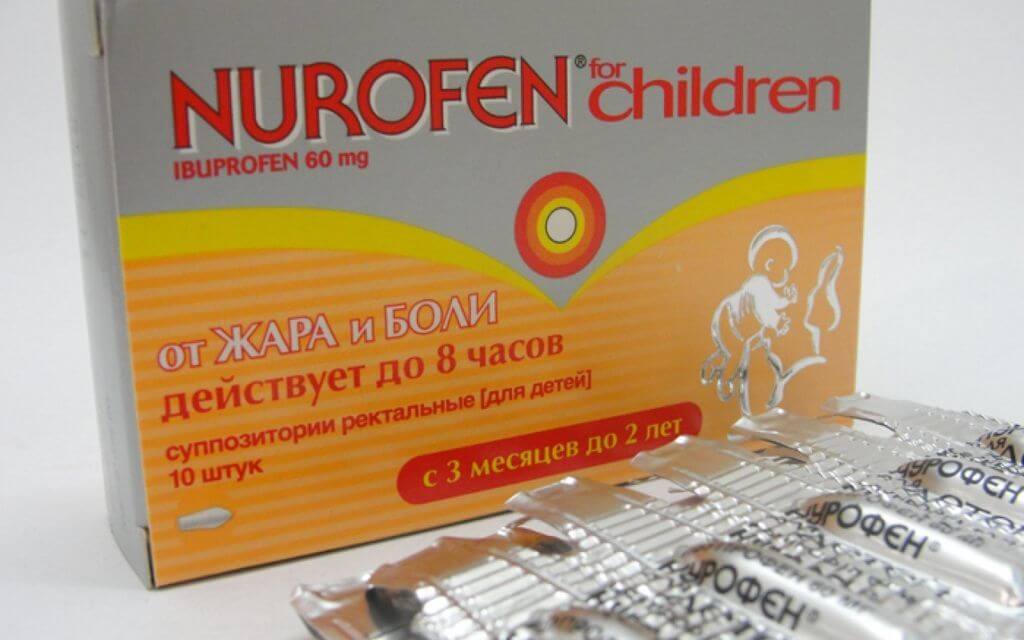 Данные свидетельствуют о том, что эти агенты имеют схожие профили безопасности в этих условиях, и при отсутствии основных проблем со здоровьем ибупрофен, по-видимому, более эффективен, чем парацетамол, в снижении критерия лечения NICE, «дистресс» (оценивается по уровням дискомфорта, облегчению симптомов и общее поведение).
Данные свидетельствуют о том, что эти агенты имеют схожие профили безопасности в этих условиях, и при отсутствии основных проблем со здоровьем ибупрофен, по-видимому, более эффективен, чем парацетамол, в снижении критерия лечения NICE, «дистресс» (оценивается по уровням дискомфорта, облегчению симптомов и общее поведение).
Ключевые моменты
| Клинические данные показывают, что ибупрофен и парацетамол имеют схожие профили безопасности, но при выборе между двумя жаропонижающими средствами для лечения лихорадочного и неблагополучного ребенка необходимо учитывать основные проблемы со здоровьем. более эффективен, чем парацетамол для снятия дискомфорта, связанного с лихорадкой, обеспечивая облегчение симптомов и улучшение общего поведения. лечение |
Введение
Лихорадка является первичным проявлением множества детских болезней, и ее основная причина обычно доброкачественная. Лихорадка может иметь положительный эффект с точки зрения борьбы с инфекцией [1], хотя ее значение в процессе выздоровления далеко не ясно, поскольку данные in vivo в значительной степени отсутствуют. Однако лихорадка может быть связана с дистрессом и дискомфортом у детей, что вызывает большую обеспокоенность родителей. Для детей с лихорадкой без каких-либо признаков серьезного основного состояния (лихорадка «низкого риска») национальные руководства рекомендуют ведение домашнего хозяйства [1–4]. Однако, несмотря на признание более 30 лет назад неправильных представлений родителей о детской лихорадке и призывы к улучшению образовательного вмешательства, «фобия лихорадки» остается обычным явлением, а родители и опекуны продолжают проявлять неуверенность, неверные суждения и тревогу при ведении своего лихорадочного ребенка [5–7] ].
Лихорадка может иметь положительный эффект с точки зрения борьбы с инфекцией [1], хотя ее значение в процессе выздоровления далеко не ясно, поскольку данные in vivo в значительной степени отсутствуют. Однако лихорадка может быть связана с дистрессом и дискомфортом у детей, что вызывает большую обеспокоенность родителей. Для детей с лихорадкой без каких-либо признаков серьезного основного состояния (лихорадка «низкого риска») национальные руководства рекомендуют ведение домашнего хозяйства [1–4]. Однако, несмотря на признание более 30 лет назад неправильных представлений родителей о детской лихорадке и призывы к улучшению образовательного вмешательства, «фобия лихорадки» остается обычным явлением, а родители и опекуны продолжают проявлять неуверенность, неверные суждения и тревогу при ведении своего лихорадочного ребенка [5–7] ].
Недавно Национальный институт здравоохранения и медицинского обслуживания Великобритании (NICE) выпустил руководство по оценке и начальному лечению лихорадочного ребенка, обновленное ранее руководство, выпущенное в 2007 году [2]. NICE определяет лихорадку как повышение температуры тела выше нормального суточного колебания. Для оценки детей с лихорадкой NICE разработал систему «светофор» для определения риска серьезного заболевания, такого как менингит (таблица). Дети, у которых есть все зеленые (низкий риск) черты лица и отсутствуют желтые (средний риск) или красные (высокий риск) черты лица, с наибольшей вероятностью будут иметь самоограничивающуюся вирусную инфекцию, и за ними можно будет лечить дома с соответствующими советами. предоставляется родителям и опекунам.Ключевым среди обновленных рекомендаций является совет лечить жаропонижающим только в том случае, если ребенок выглядит обеспокоенным, с упором на его успокоение, а не на достижение нормотермии (таблица). В соответствии с данными, свидетельствующими об увеличении дискомфорта и недостаточной эффективности по сравнению с жаропонижающими средствами [8–10], физические вмешательства, такие как прохладное обтирание, больше не рекомендуются для лечения лихорадки [2].
NICE определяет лихорадку как повышение температуры тела выше нормального суточного колебания. Для оценки детей с лихорадкой NICE разработал систему «светофор» для определения риска серьезного заболевания, такого как менингит (таблица). Дети, у которых есть все зеленые (низкий риск) черты лица и отсутствуют желтые (средний риск) или красные (высокий риск) черты лица, с наибольшей вероятностью будут иметь самоограничивающуюся вирусную инфекцию, и за ними можно будет лечить дома с соответствующими советами. предоставляется родителям и опекунам.Ключевым среди обновленных рекомендаций является совет лечить жаропонижающим только в том случае, если ребенок выглядит обеспокоенным, с упором на его успокоение, а не на достижение нормотермии (таблица). В соответствии с данными, свидетельствующими об увеличении дискомфорта и недостаточной эффективности по сравнению с жаропонижающими средствами [8–10], физические вмешательства, такие как прохладное обтирание, больше не рекомендуются для лечения лихорадки [2].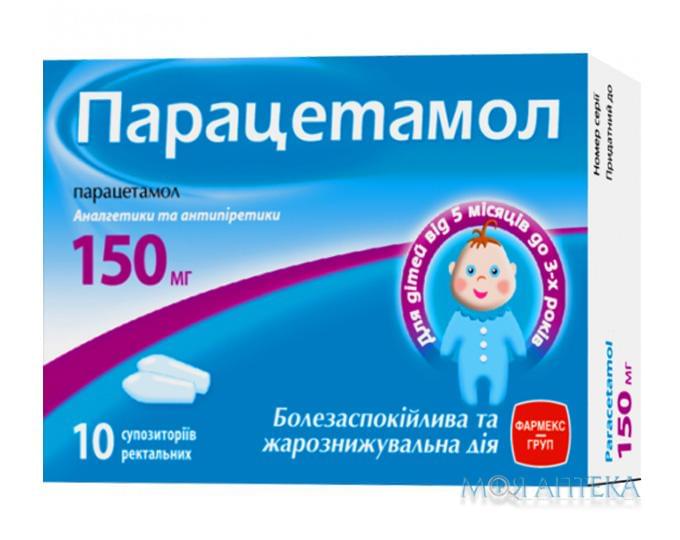
Таблица 1
Рекомендации NICE по выявлению лихорадки низкого, среднего и высокого риска у детей [2]
| Зеленый / низкий риск | Желтый / средний риск | Красный / высокий риск Содержание / улыбки Бодрствует или быстро просыпается Сильный нормальный плач / не плачет | Нормально не реагирует на социальные сигналы Нет улыбки Просыпается только при длительной стимуляции Сниженная активность | Нет реакции по социальным сигналам Появляется больным для медицинского работника Не просыпается, или в случае пробуждения не бодрствует Слабый, ч Высокий или непрерывный крик | |
|---|---|---|---|---|---|
| Респираторный | Расширение носа Тахипноэ: частота дыхания > 50 вдохов в минуту, возраст 6–12 месяцев > 40 вдохов в минуту, возраст> 12 месяцев Насыщение кислородом ≤95% в воздухе Трещины в груди | Хрюканье Тахипноэ: частота дыхания> 60 вдохов в минуту Умеренное или тяжелое втягивание грудной клетки | |||
| Кровообращение и гидратация | Нормальное кровообращение и гидратация кожа и глазаТахикардия: > 160 ударов в минуту, возраст <12 месяцев > 150 ударов в минуту, возраст 12–24 месяцев > 140 ударов в минуту, возраст 2– 5 лет Время наполнения капилляров ≥3 секунды Сухие слизистые оболочки Плохое вскармливание у младенцев Пониженный диурез | Пониженный тургор кожи 9 0030 | |||
| Другое | Нет желтых или красных симптомов или признаков | Возраст 3–6 месяцев и температура ≥39 ° C Лихорадка в течение ≥5 дней Ригор Отек конечности или сустава Конечность без нагрузки / без использования конечности | Возраст <3 месяцев и температура ≥38 ° C Сыпь без бледности Выпуклый родничок Жесткость шеи Эпилептический статус Очаговые неврологические признаки судороги |
Таблица 2
Рекомендации NICE по жаропонижающим мероприятиям у детей [2]
Жаропонижающие средства не предотвращают фебрильные судороги и не должны использоваться специально для этой цели. рекомендовано для лечения лихорадки рекомендовано для лечения лихорадки |
| Детям с лихорадкой нельзя одевать слишком низко или слишком закутывать |
| Рассмотрите возможность использования парацетамола или ибупрофена у детей с лихорадкой, которые выглядят обеспокоенными |
| Не используйте жаропонижающие средства с единственной целью снижения температуры тела у детей с лихорадкой |
| При использовании парацетамола или ибупрофена у детей с лихорадкой : |
| Продолжать только до тех пор, пока ребенок выглядит обеспокоенным |
| Рассмотрите возможность перехода на другого агента, если состояние ребенка не уменьшается |
| Не давайте обоих агентов одновременно |
| Рассмотрите возможность только чередования этих агентов если дистресс сохраняется или рецидивирует до того, как наступит срок введения следующей дозы |
Таким образом, ведение проблемного ребенка с лихорадкой зависит от медикаментозного вмешательства, и ибупрофену и парацетамолу (парацетамолу) в текущих рекомендациях придается равный статус.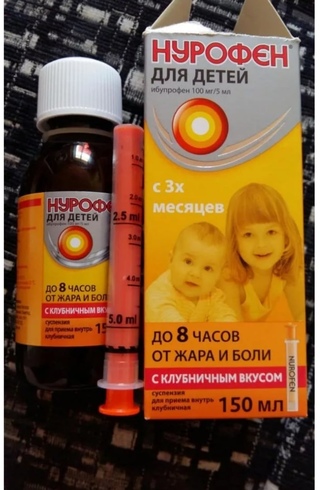 Поэтому родителям и опекунам необходимо выбирать между двумя вариантами, ключевые аспекты которых сравниваются в таблице, и могут обратиться за советом к специалистам в области здравоохранения относительно того, что больше подходит для их ребенка.
Поэтому родителям и опекунам необходимо выбирать между двумя вариантами, ключевые аспекты которых сравниваются в таблице, и могут обратиться за советом к специалистам в области здравоохранения относительно того, что больше подходит для их ребенка.
Таблица 3
Краткое описание отпускаемых без рецепта (OTC) парацетамола и ибупрофена для проблемных, лихорадочных детей
| Парацетамол | Ибупрофен | |
|---|---|---|
| Типичный интервал дозирования без рецепта | 6 часов | |
| Способ применения без рецепта a | Доступна пероральная приятная суспензия | Пероральная приятная суспензия |
| Коммерческая доступность | Такие бренды, как Calpol и Tylenol, известны и известны родители | Потенциально менее знакомы с такими брендами, как Нурофен для детей |
| Эффективность | Эффективно [2] | Эффективно [2].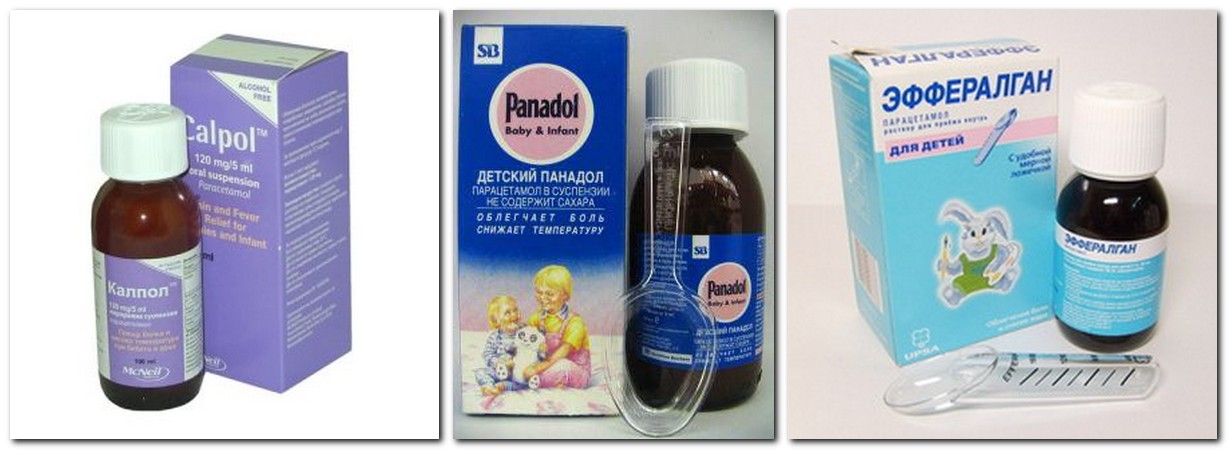 Лучше, чем парацетамол, снижает дискомфорт, связанный с лихорадкой [26, 27] Лучше, чем парацетамол, снижает дискомфорт, связанный с лихорадкой [26, 27] |
| Соображения безопасности, относящиеся к конкретным группам пациентов | Может быть предпочтительнее для детей с желудочно-кишечной инфекцией | Риск раздражения желудочно-кишечного тракта [35], истинная частота неизвестна из-за занижение сведений, краткосрочное применение может протекать бессимптомно |
| Может быть предпочтительным у пациентов с высоким риском желудочно-кишечного кровотечения | Риск желудочно-кишечного кровотечения — потенциально серьезный, но редко.Отсутствие существенной разницы в риске при приеме парацетамола [1, 40, 41] | |
| Повышенный риск амбулаторного лечения астмы у детей с астмой [49] | Может быть предпочтительнее для детей с астмой (но без аспириновой астмы) | |
| Может быть предпочтительнее для детей с ветряной оспой | Риск тяжелых кожных осложнений у пациентов с ветряной оспой или опоясывающим герпесом [77] | |
| Риск гепатотоксичности — потенциально серьезный, но редко [1, 88] | Май быть предпочтительнее там, где есть риск ошибки дозирования или путаницы. | |
| Может быть предпочтительнее для детей с обезвоживанием или с уже существующим заболеванием почек или полиорганной недостаточностью | Риск почечной токсичности — потенциально серьезный, но редко [1 ] |
Интересно, что, несмотря на равные рекомендации в руководствах, есть данные, позволяющие предположить, что парацетамол является «предпочтительным» жаропонижающим средством f или лечение детской лихорадки на дому [11].Причины этого очевидного несоответствия неясны, хотя безрецептурный парацетамол был доступен дольше, чем ибупрофен, и, следовательно, такие торговые марки, как Calpol и Tylenol, прочно вошли в умы родителей. Это знакомство может иметь как преимущества (быстрый доступ при необходимости), так и недостатки (сопротивление изменениям). Как родители, так и медицинские работники могут также иметь представление об относительной безопасности и эффективности. Этот обзор недавних данных в описательной литературе направлен на то, чтобы определить, существуют ли какие-либо клинически значимые различия в эффективности и безопасности между ибупрофеном и парацетамолом, которые могут рекомендовать одно средство по сравнению с другим при ведении проблемного ребенка с лихорадкой.Кроме того, он также исследует, почему существует несоответствие между текущими рекомендациями и реальным использованием этих методов лечения.
Этот обзор недавних данных в описательной литературе направлен на то, чтобы определить, существуют ли какие-либо клинически значимые различия в эффективности и безопасности между ибупрофеном и парацетамолом, которые могут рекомендовать одно средство по сравнению с другим при ведении проблемного ребенка с лихорадкой.Кроме того, он также исследует, почему существует несоответствие между текущими рекомендациями и реальным использованием этих методов лечения.
Лечить или не лечить
Прежде чем обсуждать лечение, важно подумать, что представляет собой «дистресс» и как родители интерпретируют этот термин [12]. Восприятие дистресса, вероятно, сильно различается между родителями и может быть связано с такими факторами, как уровень образования, социально-экономический статус и культурное происхождение [13–15]. Это может повлиять на то, когда родитель решит начать лечение своего ребенка жаропонижающим средством, следует ли сменить жаропонижающие средства или действительно, когда обратиться к врачу. Проблема определения дистресса признана в руководящих принципах NICE, и Группа по разработке руководств призвала к проведению исследований по применению жаропонижающих средств в домашних условиях и восприятию родителями стресса, вызванного лихорадкой, чтобы прояснить такие вопросы, как триггеры для использования жаропонижающих средств и обращения за помощью. поведение [2].
Проблема определения дистресса признана в руководящих принципах NICE, и Группа по разработке руководств призвала к проведению исследований по применению жаропонижающих средств в домашних условиях и восприятию родителями стресса, вызванного лихорадкой, чтобы прояснить такие вопросы, как триггеры для использования жаропонижающих средств и обращения за помощью. поведение [2].
Обоснование необходимости лечения только подавленного и лихорадочного ребенка основывается на том факте, что одна только абсолютная температура тела не является показателем серьезной инфекции [16, 17].Кроме того, нет никаких доказательств того, что лихорадка сама по себе увеличивает риск нежелательных явлений, которых опасались родители, таких как фебрильные судороги или повреждение головного мозга [18], а снижение температуры с помощью жаропонижающих средств, по-видимому, неэффективно для предотвращения фебрильных судорог [19, 20]. ]. Основываясь на таких данных, в последних рекомендациях подчеркивается необходимость лечения только симптомов лихорадки у детей, находящихся либо в состоянии дискомфорта, либо в подавленном состоянии, а не на нормотермии [1–3].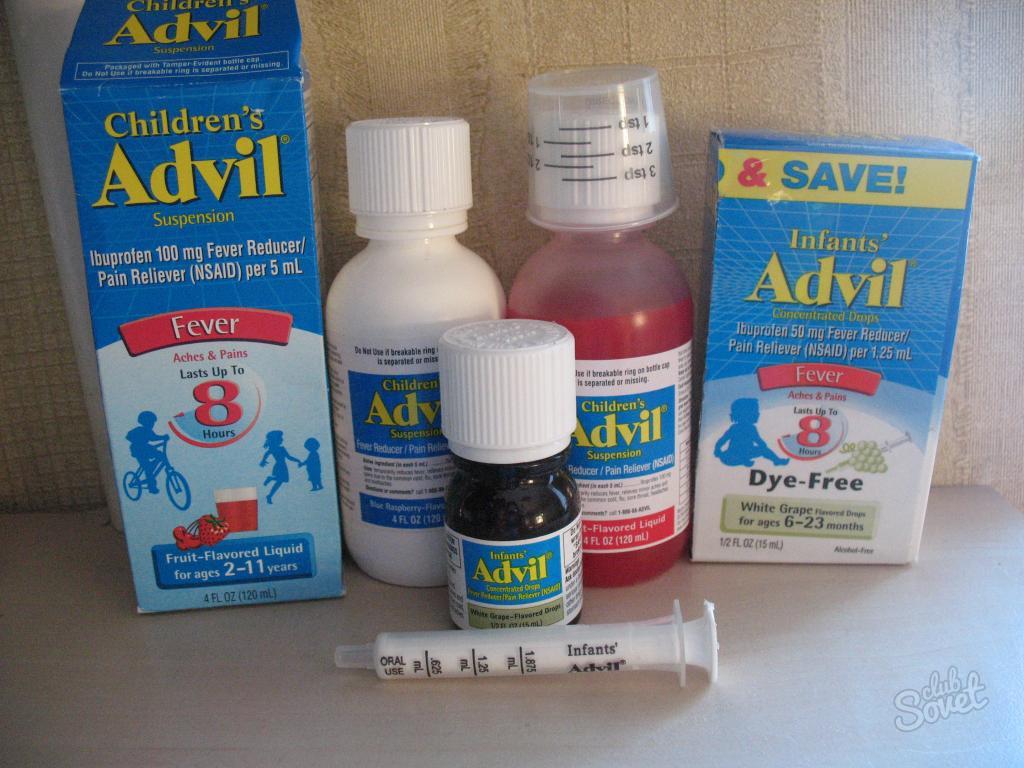 Несмотря на это, повышенная температура тела (независимо от места или метода измерения), даже ниже 38 ° C, продолжает вызывать беспокойство у многих родителей [7].Необоснованные опасения способствуют появлению сообщений о том, что подавляющее большинство лиц, осуществляющих уход, назначают жаропонижающие лекарства ребенку с лихорадкой, даже если в других отношениях ребенок чувствует себя комфортно [7, 13, 21]. В целом кажется, что неправильные представления родителей о лихорадке и «фобии лихорадки» мало изменились с тех пор, как эта проблема была впервые обнаружена более 30 лет назад [6]. Преодоление таких опасений и принятие родителями текущих рекомендаций не назначать жаропонижающие средства просто для снижения температуры у детей, а только для облегчения дистресса [2, 22], несомненно, является серьезной проблемой.
Несмотря на это, повышенная температура тела (независимо от места или метода измерения), даже ниже 38 ° C, продолжает вызывать беспокойство у многих родителей [7].Необоснованные опасения способствуют появлению сообщений о том, что подавляющее большинство лиц, осуществляющих уход, назначают жаропонижающие лекарства ребенку с лихорадкой, даже если в других отношениях ребенок чувствует себя комфортно [7, 13, 21]. В целом кажется, что неправильные представления родителей о лихорадке и «фобии лихорадки» мало изменились с тех пор, как эта проблема была впервые обнаружена более 30 лет назад [6]. Преодоление таких опасений и принятие родителями текущих рекомендаций не назначать жаропонижающие средства просто для снижения температуры у детей, а только для облегчения дистресса [2, 22], несомненно, является серьезной проблемой.
Лечение проблемного ребенка с лихорадкой
Хотя снижение температуры не должно быть основным показанием для жаропонижающего лечения в соответствии с рекомендациями NICE, когда ребенок находится в состоянии стресса, лечение жаропонижающими средствами может облегчить симптомы. Дистресс, испытываемый детьми с лихорадкой, на самом деле может быть вызван несоответствием температуры тела и окружающей среды, а также любой болезнью, связанной с болезнью. Понятно, почему облегчение этих симптомов может уменьшить дистресс, связанный с лихорадкой.
Дистресс, испытываемый детьми с лихорадкой, на самом деле может быть вызван несоответствием температуры тела и окружающей среды, а также любой болезнью, связанной с болезнью. Понятно, почему облегчение этих симптомов может уменьшить дистресс, связанный с лихорадкой.
Снижение температуры
Несмотря на рекомендации лечить дистресс, а не лихорадку, «фобия лихорадки» означает, что сама лихорадка в настоящее время является целью терапии для многих родителей, при этом быстрый и продолжительный эффект является их вероятным приоритетом для успокоения ребенка и минимизации медикамент. В целом, метаанализ показывает, что ибупрофен обеспечивает более быстрое и продолжительное снижение температуры у детей по сравнению с парацетамолом [23–25]. В большом рандомизированном слепом исследовании парацетамола и ибупрофена для лечения лихорадки у детей (PITCH) с участием 156 детей, которые лечились дома, было показано, что ибупрофен обеспечивает более быстрое избавление от лихорадки и более продолжительное время без лихорадки в первые 24 года. ч. по сравнению с парацетамолом [26].
ч. по сравнению с парацетамолом [26].
Симптоматическое облегчение
Учитывая, что руководящие принципы NICE не рекомендуют использование жаропонижающего лечения исключительно для снижения температуры, при выборе жаропонижающего следует уделять первоочередное внимание облегчению стресса (т. Е. Рекомендуемым показаниям для использования жаропонижающих средств при детской лихорадке). Субъективные оценки, например, насколько ребенок чувствует себя некомфортно или расстроенным, явно труднее измерить количественно, чем снижение температуры; тем не менее, они были оценены в ряде исследований.Исследование PITCH показало, что лечение ибупрофеном привело к тому, что у большего числа детей зарегистрировано отсутствие дискомфорта в течение 24 часов (69% против 44% для парацетамола) (рис.) [26]. Основываясь на этих результатах, авторы исследования PITCH рекомендовали использовать ибупрофен в качестве терапии первой линии у детей с лихорадкой [11, 26].
Процент детей без симптомов, связанных с лихорадкой в течение 24 часов (исследование PITCH) [26]
Результаты исследования PITCH согласуются с результатами более раннего исследования, в котором также сообщалось, что комфорт (оценивается по баллам общего поведения и степени облегчения) был выше при приеме ибупрофена по сравнению с парацетамолом [27]. Интересно, что в исследовании Autret-Leca с коллегами [28] значительно больше родителей детей, получавших ибупрофен, оценили препарат как «очень эффективный» по сравнению с родителями детей, получавших парацетамол, несмотря на то, что не было измеримых различий в отношении жаропонижающая эффективность (площадь под кривой снижения температуры, выраженная как абсолютное отличие от исходного уровня, от 0 до 6 часов) между ибупрофеном и парацетамолом. Это говорит о том, что превосходство ибупрофена в облегчении симптомов может быть связано с дополнительными преимуществами, помимо простого снижения температуры.Например, в нескольких исследованиях в различных условиях [29–31] и в недавнем метаанализе [25] было показано, что ибупрофен более эффективен, чем парацетамол, для снятия боли у детей, что позволяет предположить, что боль может быть важным фактором, способствующим уменьшению боли. общий дискомфорт ребенка, страдающий от последствий лихорадочного заболевания.
Интересно, что в исследовании Autret-Leca с коллегами [28] значительно больше родителей детей, получавших ибупрофен, оценили препарат как «очень эффективный» по сравнению с родителями детей, получавших парацетамол, несмотря на то, что не было измеримых различий в отношении жаропонижающая эффективность (площадь под кривой снижения температуры, выраженная как абсолютное отличие от исходного уровня, от 0 до 6 часов) между ибупрофеном и парацетамолом. Это говорит о том, что превосходство ибупрофена в облегчении симптомов может быть связано с дополнительными преимуществами, помимо простого снижения температуры.Например, в нескольких исследованиях в различных условиях [29–31] и в недавнем метаанализе [25] было показано, что ибупрофен более эффективен, чем парацетамол, для снятия боли у детей, что позволяет предположить, что боль может быть важным фактором, способствующим уменьшению боли. общий дискомфорт ребенка, страдающий от последствий лихорадочного заболевания.
Эффективность: сводка
На основании имеющихся данных, ибупрофен, по-видимому, имеет более быстрое начало и большую продолжительность действия и обеспечивает более эффективное облегчение дискомфорта, связанного с лихорадкой, по сравнению с парацетамолом, особенно в первые 24 часа болезни ребенка. .Очевидно, что быстрое облегчение симптомов является важным фактором у детей с лихорадкой; например, ребенок, который чувствует себя комфортно, с большей вероятностью будет поддерживать питание и гидратацию. Кроме того, более длительная продолжительность действия ибупрофена также может улучшить режим сна [32]. В совокупности быстрое и продолжительное облегчение симптомов приносит пользу не только ребенку, но и всей семье.
.Очевидно, что быстрое облегчение симптомов является важным фактором у детей с лихорадкой; например, ребенок, который чувствует себя комфортно, с большей вероятностью будет поддерживать питание и гидратацию. Кроме того, более длительная продолжительность действия ибупрофена также может улучшить режим сна [32]. В совокупности быстрое и продолжительное облегчение симптомов приносит пользу не только ребенку, но и всей семье.
Безопасность
Безопасность, безусловно, является главным критерием при выборе жаропонижающего средства. В целом считается, что ибупрофен и парацетамол имеют схожие профили безопасности и переносимости при детской лихорадке, и это было подтверждено в метаанализах [25, 33].Например, недавний метаанализ, включающий 19 поддающихся оценке исследований, не обнаружил существенной разницы между двумя агентами с точки зрения частоты нежелательных явлений у педиатрических пациентов (отношение шансов [OR] 0,82; 95% доверительный интервал [CI] 0,60–1,12). [25]. Однако необходимы более масштабные исследования для адекватного выявления и количественной оценки редких побочных эффектов.
Однако необходимы более масштабные исследования для адекватного выявления и количественной оценки редких побочных эффектов.
Считается, что ибупрофен и парацетамол обычно хорошо переносятся детьми [34]; однако для обоих агентов часто возникает ряд конкретных вопросов безопасности, которые могут повлиять на рекомендации и практику назначения.Возникает вопрос, основаны ли эти опасения на доказательствах или возникли из-за медицинских «мифов» или «догм».
Желудочно-кишечные эффекты
Обеспокоенность относительно потенциальных побочных эффектов со стороны желудочно-кишечного тракта (ЖКТ) при использовании нестероидных противовоспалительных препаратов (НПВП) довольно распространена. Хотя желудочно-кишечное кровотечение является наиболее серьезным, раздражение желудочно-кишечного тракта может быть более частым нежелательным явлением [35], хотя его истинная частота неизвестна, поскольку многие легкие случаи, вероятно, останутся незамеченными.В двойном слепом исследовании детей, принимавших ибупрофен ( n = 76) или парацетамол ( n = 74) на срок до 3 дней, было зарегистрировано только одно событие со стороны желудочно-кишечного тракта (диарея), связанное с лечением, и это произошел в группе ибупрофена [36]. Потенциально раздражение желудочно-кишечного тракта может быть важным в контексте инфекции желудочно-кишечного тракта, поскольку существует синергизм для развития пептических язв и язвенного кровотечения между инфекцией Helicobacter pylori и применением НПВП [37]. Однако, как обсуждается ниже, клинические данные показывают, что — для краткосрочного применения, такого как симптомы, связанные с детской лихорадкой, и с доступными безрецептурными дозами — риск желудочно-кишечных событий не выше для НПВП, чем для парацетамола.
Потенциально раздражение желудочно-кишечного тракта может быть важным в контексте инфекции желудочно-кишечного тракта, поскольку существует синергизм для развития пептических язв и язвенного кровотечения между инфекцией Helicobacter pylori и применением НПВП [37]. Однако, как обсуждается ниже, клинические данные показывают, что — для краткосрочного применения, такого как симптомы, связанные с детской лихорадкой, и с доступными безрецептурными дозами — риск желудочно-кишечных событий не выше для НПВП, чем для парацетамола.
Дозозависимая желудочно-кишечная токсичность (например, кровотечение) в сочетании с лечением НПВП у взрослых хорошо документирована у пациентов из группы риска [38]. Однако при приеме безрецептурных доз у взрослых симптоматические побочные эффекты со стороны ЖКТ при применении ибупрофена сравнимы с плацебо, и лечение переносится хорошо [38].
Несмотря на то, что данных о влиянии на ЖКТ у детей с лихорадкой имеется меньше данных, в одном из крупнейших испытаний, сравнивающих использование ибупрофена и парацетамола, риск желудочно-кишечного кровотечения был низким (7,2 на 100 000 для ибупрофена и 0 на 100 000 для парацетамола), статистические данные отсутствуют. значимая разница между двумя группами лечения ( p = 0.31) [39]. Четыре случая желудочно-кишечного кровотечения, описанные в этом исследовании, произошли у детей, получавших ибупрофен, все из которых лечились консервативно без необходимости эндоскопии [39]. Это открытие иногда упоминается как потенциальный повод для беспокойства, несмотря на отсутствие значимости по сравнению с парацетамолом. Однако, начиная с этого раннего исследования, другие исследования подтвердили, что осложнения со стороны верхних отделов желудочно-кишечного тракта (UGIC) являются редкими явлениями у детей, принимающих НПВП, с низким абсолютным риском [40, 41]. Кроме того, недавнее исследование методом случай-контроль у детей, поступивших в больницу через отделения неотложной помощи по поводу острых состояний в течение 11-летнего периода, не обнаружило существенной разницы в риске UGIC при приеме парацетамола (скорректированный OR 2.0; 95% ДИ 1,5–2,6) по сравнению с ибупрофеном (скорректированный ОШ 3,7; 95% ДИ 2,3–5,9) [41].
значимая разница между двумя группами лечения ( p = 0.31) [39]. Четыре случая желудочно-кишечного кровотечения, описанные в этом исследовании, произошли у детей, получавших ибупрофен, все из которых лечились консервативно без необходимости эндоскопии [39]. Это открытие иногда упоминается как потенциальный повод для беспокойства, несмотря на отсутствие значимости по сравнению с парацетамолом. Однако, начиная с этого раннего исследования, другие исследования подтвердили, что осложнения со стороны верхних отделов желудочно-кишечного тракта (UGIC) являются редкими явлениями у детей, принимающих НПВП, с низким абсолютным риском [40, 41]. Кроме того, недавнее исследование методом случай-контроль у детей, поступивших в больницу через отделения неотложной помощи по поводу острых состояний в течение 11-летнего периода, не обнаружило существенной разницы в риске UGIC при приеме парацетамола (скорректированный OR 2.0; 95% ДИ 1,5–2,6) по сравнению с ибупрофеном (скорректированный ОШ 3,7; 95% ДИ 2,3–5,9) [41].
Одним из результатов предполагаемой ассоциации НПВП и UGIC является общий совет принимать ибупрофен с пищей (или жидкостями, такими как молоко), обоснованием чего является то, что такое совместное введение оказывает «защитный» эффект в желудочно-кишечном тракте. Соответственно, пища и жидкости также защищают от истощения запасов глутатиона (и сопутствующего риска печеночной токсичности) [42] и обезвоживания (и сопутствующего риска почечной токсичности) [43].Это особенно влияет на использование безрецептурных препаратов при детской лихорадке, когда дети могут чувствовать себя слишком плохо, чтобы есть или пить. Как обсуждалось в недавнем обзоре литературы, влияние голодания на желудочно-кишечные эффекты, связанные с НПВП, никогда должным образом не изучалось у людей [44]. Известно, что еда задерживает достижение пиковых уровней НПВП и, таким образом, влияет на эффективность. Поэтому авторы предположили, что, возможно, более целесообразно рекомендовать безрецептурный прием ибупрофена натощак, чтобы добиться быстрого начала действия и эффекта, тем самым избегая использования «дополнительной» дозы [44].
Астма
Аспирин-индуцированная астма — это хорошо известный клинический синдром, чаще всего возникающий у взрослых и нечасто у детей [45], и считается, что он связан с ингибированием ЦОГ, которое демонстрирует высокий уровень перекрестной чувствительности с другими НПВП [46, 47]. Рандомизированное двойное слепое плацебо-контролируемое исследование показало, что индуцированный ибупрофеном бронхоспазм имел место у 2% педиатрических пациентов с астмой, а еще у 2% наблюдалось клиническое снижение спирометрических показателей [48].
Ибупрофен, по-видимому, не обостряет астму у детей без чувствительности к аспирину и может быть связан с более низким риском обострения, чем парацетамол [47]. В двух крупных исследованиях детей с лихорадкой [36, 49] неожиданным открытием было небольшое снижение риска астмы по сравнению с использованием парацетамола. В одном из этих исследований, рандомизированном контролируемом исследовании с участием детей с лихорадкой и астмой, те, кто получал ибупрофен, значительно реже нуждались в амбулаторных посещениях по поводу астмы (3. 0% для ибупрофена против 5,1% для парацетамола; относительный риск 0,56, 95% ДИ 0,34–0,95) по сравнению с детьми, получавшими парацетамол [49]. Использование парацетамола во время беременности было причастно к развитию астмы и увеличению заболеваемости астмой у взрослых и детей в эпидемиологических, наблюдательных и патофизиологических исследованиях (обзор приведен в [50–52], а позднее — в проспективном когортном исследовании новорожденных [53]). Учитывая широкое использование парацетамола у детей, прозвучал призыв к доказательству или опровержению причинно-следственной связи в плацебо-контролируемых испытаниях с достаточной мощностью [54], и очевидно, что в этой области требуются дополнительные исследования.
0% для ибупрофена против 5,1% для парацетамола; относительный риск 0,56, 95% ДИ 0,34–0,95) по сравнению с детьми, получавшими парацетамол [49]. Использование парацетамола во время беременности было причастно к развитию астмы и увеличению заболеваемости астмой у взрослых и детей в эпидемиологических, наблюдательных и патофизиологических исследованиях (обзор приведен в [50–52], а позднее — в проспективном когортном исследовании новорожденных [53]). Учитывая широкое использование парацетамола у детей, прозвучал призыв к доказательству или опровержению причинно-следственной связи в плацебо-контролируемых испытаниях с достаточной мощностью [54], и очевидно, что в этой области требуются дополнительные исследования.
Почечные эффекты
НПВП были связаны с развитием острого повреждения почек (ОПП), которое, как полагают, связано со снижением синтеза простагландинов [55], необходимого для перфузии почек при обезвоживании [56]. Это потенциально серьезный, хотя и редкий, побочный эффект, связанный с применением НПВП. Не было случаев острой почечной недостаточности ни в крупном популяционном исследовании, проведенном практикующими врачами, в которое вошли 55 785 детей, получавших ибупрофен [39], ни в исследовании Boston Collaborative Fever, в котором участвовали 27 065 детей с лихорадкой, рандомизированных на ибупрофен [57].Дальнейшее исследование тех же авторов показало, что при кратковременном применении ибупрофена риск менее тяжелой почечной недостаточности невелик и незначительно выше, чем при применении парацетамола [58].
Не было случаев острой почечной недостаточности ни в крупном популяционном исследовании, проведенном практикующими врачами, в которое вошли 55 785 детей, получавших ибупрофен [39], ни в исследовании Boston Collaborative Fever, в котором участвовали 27 065 детей с лихорадкой, рандомизированных на ибупрофен [57].Дальнейшее исследование тех же авторов показало, что при кратковременном применении ибупрофена риск менее тяжелой почечной недостаточности невелик и незначительно выше, чем при применении парацетамола [58].
Аналогичным образом, крупномасштабное педиатрическое исследование, проведенное Ашрафом и его коллегами [59], не выявило случаев заболеваний почек у более чем 30 000 детей, получавших ибупрофен или парацетамол. Однако были редкие сообщения о случаях обратимой почечной недостаточности у детей с лихорадочным заболеванием, получавших ибупрофен или другие НПВП, которые в значительной степени связаны с истощением объема [60–62].Обезвоживание часто встречается у детей с лихорадкой [63] и является важным фактором риска острой почечной недостаточности, вызванной приемом НПВП; Это побудило некоторых экспертов рекомендовать с осторожностью применять ибупрофен у детей с обезвоживанием или имеющимся заболеванием почек [1, 22]. Недавно ретроспективный обзор 1015 детей с ОПН, вылеченных за 11,5-летний период, показал, что 27 случаев (2,7%) были связаны с применением НПВП (преимущественно ибупрофена), а дети младшего возраста (<5 лет) были более вероятными. потребовать диализа или помещения в отделения интенсивной терапии [64].Это ретроспективное исследование вызывает очевидные опасения; однако у него есть ряд ограничений. Наиболее важно то, что пациенты с историей истощения объема, независимого фактора риска ОПП, не были исключены из анализа. Наиболее частыми симптомами в этом исследовании были рвота и снижение диуреза, и у большинства детей, у которых определялись ОПН, ассоциированные с НПВП, в анамнезе наблюдалось истощение объема мочи. Одна из возможностей состоит в том, что у этих пациентов с обезвоживанием может развиться ОПП независимо от приема НПВП.
Недавно ретроспективный обзор 1015 детей с ОПН, вылеченных за 11,5-летний период, показал, что 27 случаев (2,7%) были связаны с применением НПВП (преимущественно ибупрофена), а дети младшего возраста (<5 лет) были более вероятными. потребовать диализа или помещения в отделения интенсивной терапии [64].Это ретроспективное исследование вызывает очевидные опасения; однако у него есть ряд ограничений. Наиболее важно то, что пациенты с историей истощения объема, независимого фактора риска ОПП, не были исключены из анализа. Наиболее частыми симптомами в этом исследовании были рвота и снижение диуреза, и у большинства детей, у которых определялись ОПН, ассоциированные с НПВП, в анамнезе наблюдалось истощение объема мочи. Одна из возможностей состоит в том, что у этих пациентов с обезвоживанием может развиться ОПП независимо от приема НПВП.
В клинической практике, по опыту автора, проблемы с почками, возникающие при кратковременном применении ибупрофена у лихорадочных детей, маловероятны; тем не менее, следует соблюдать осторожность (и здравый смысл) при введении любого агента, который может нарушить функцию почек у ребенка с истощением объема и / или полиорганной недостаточностью.
Гепатотоксичность и риск передозировки
Передозировка любого из препаратов может вызвать гепатотоксичность (которая может протекать бессимптомно), хотя чаще всего это риск, связанный с парацетамолом.Гепатотоксичность — потенциально серьезное, хотя и редкое побочное действие, о котором сообщалось при применении парацетамола у детей в рекомендуемых дозах [65–67], а также при острой передозировке [68, 69]. Также существует вероятность связанного с парацетамолом гепатита из-за хронической передозировки после введения сверхтерапевтических доз или слишком частого приема соответствующих разовых доз [1, 70]. Текущие рекомендации по дозировке в Великобритании основаны на возрасте (таблица). Однако недавнее исследование в Великобритании показало, что дети с недостаточным весом подвержены риску получения примерно 200%, а дети со средним весом до 133% рекомендованной разовой и совокупной суточной дозы парацетамола, что привело к недавно предложенным изменениям в рекомендациях по дозировке [71, 72]. Чтобы снизить риск передозировки или недостаточной дозировки, рекомендации по дозировке в некоторых других странах основаны на весе или одновременно возрасте и весе; Типичная рекомендация для ибупрофена составляет 5–10 мг / кг на дозу, а для парацетамола — 10–15 мг / кг на дозу [1, 22, 73].
Чтобы снизить риск передозировки или недостаточной дозировки, рекомендации по дозировке в некоторых других странах основаны на весе или одновременно возрасте и весе; Типичная рекомендация для ибупрофена составляет 5–10 мг / кг на дозу, а для парацетамола — 10–15 мг / кг на дозу [1, 22, 73].
Таблица 4
Стандартная безрецептурная доза парацетамола и ибупрофена
| Парацетамол | Ибупрофен |
|---|---|
| Возраст 2–3 месяца: 60 мг, с дополнительными 60 мг через 4–6 часов при необходимости (максимум две дозы) [89] | Возраст 3–5 месяцев: 50 мг три раза в день (максимум три дозы в 24 часа, не применять более 24 часов) |
| Возраст 3-6 месяцев: 60 мг каждые 4-6 часов (максимум четыре дозы в 24 часа) | Возраст от 6 месяцев до 1 года: 50 мг три-четыре раза в день |
| Возраст 6-24 месяцев: 120 мг каждые 4-6 часов (максимум четыре дозы в 24 часа) | Возраст 1-4 года: 100 мг три раза в день |
| Возраст 2-4 года: 180 мг каждые 4-6 часов (максимум четыре дозы за 24 часа) | Возраст 4–7 лет: 150 мг три раза в день |
| Возраст 4–6 лет: 240 мг каждые 4–6 часов (максимум четыре дня за 24 часа) | Возраст 7–10 лет: 200 мг три раза в день |
| Возраст 6–8 лет: 250 мг каждые 4–6 часов (максимум четыре дозы за 24 часа) | Возраст 10– 12 лет: 300 мг три раза в день |
| Возраст 8-10 лет: 375 мг каждые 4-6 часов (максимум четыре дозы в 24 часа) | Возраст 12-16 лет: 200-400 мг три-четыре раз в день |
| Возраст 10–16 лет: 500 мг каждые 4–6 часов (максимум четыре дозы в 24 часа) | Источник: [90] |
| Источник: [90] |
Сообщения об осложнениях после передозировки ибупрофена, особенно у детей, редки. Подавляющее большинство людей, получивших передозировку только ибупрофеном, не имеют симптомов или имеют лишь легкие симптомы [74]. Передозировка со смертельным исходом у взрослых встречается крайне редко и, как правило, связана с такими осложняющими факторами, как присутствие других лекарств. Сообщалось о случаях симптоматической передозировки у детей после приема внутрь более 440 мг / кг [75], но в целом риск серьезных осложнений после передозировки ибупрофеном низкий [76].
Подавляющее большинство людей, получивших передозировку только ибупрофеном, не имеют симптомов или имеют лишь легкие симптомы [74]. Передозировка со смертельным исходом у взрослых встречается крайне редко и, как правило, связана с такими осложняющими факторами, как присутствие других лекарств. Сообщалось о случаях симптоматической передозировки у детей после приема внутрь более 440 мг / кг [75], но в целом риск серьезных осложнений после передозировки ибупрофеном низкий [76].
Другое
Сообщалось о повышенном риске тяжелых кожных осложнений у пациентов с ветряной оспой или опоясывающим герпесом для НПВП, но не для парацетамола [77].Следовательно, было рекомендовано лечить лихорадку и боль, связанные с ветряной оспой или опоясывающим герпесом, парацетамолом, а не НПВП [77].
Безопасность: краткое изложение
Специфические проблемы безопасности, которые часто упоминаются для ибупрофена и парацетамола, могут быть рассмотрены для конкретных групп пациентов, но для среднего ребенка с симптомами дистресса, связанными с лихорадкой низкого риска (то есть при отсутствии основные проблемы со здоровьем) они вызывают меньшее беспокойство. Ибупрофен и парацетамол имеют схожие профили безопасности и переносимости при использовании краткосрочных безрецептурных доз.
Ибупрофен и парацетамол имеют схожие профили безопасности и переносимости при использовании краткосрочных безрецептурных доз.
Комбинированная терапия
Использование комбинированной терапии с чередованием или одновременным применением ибупрофена и парацетамола у детей с лихорадкой является спорным. В клинических исследованиях у детей сообщалось, что чередование ибупрофена и парацетамола более эффективно для снижения температуры, чем любое другое средство по отдельности [11, 78, 79], но данных о связанных с лихорадкой симптомах или дистрессе мало. Недавние систематические обзоры пришли к выводу, что существует мало доказательств какой-либо значительной пользы (или вреда) от комбинированного или чередующегося лечения по сравнению с использованием одного из препаратов по отдельности [80, 81], и в своем недавнем обновлении NICE пришел к выводу, что доказательств мало. в сообществе, что чередующаяся терапия уменьшает страдания.Поэтому чередование двух агентов рекомендуется только в том случае, если оба оказались неэффективными в качестве самостоятельного лечения [2], при условии, что родитель определяет «неэффективный». Такие факторы, как беспокойство родителей, плохо полученные или зарегистрированные значения температуры, субъективная оценка уровня дискомфорта или дистресса, а также отсутствие информации о времени начала жаропонижающего действия могут способствовать как более частому дозированию, чем рекомендуется, так и предполагаемому отсутствию ответа. к монотерапии, что приводит к ненужному (и потенциально вредному) использованию альтернативной терапии [15].Еще одним соображением относительно альтернативного лечения является возможность замешательства родителей, что может привести к случайной передозировке или недостаточной дозировке [15, 82, 83]. Рекомендуемый интервал дозирования ибупрофена составляет 6 часов, а для парацетамола — 4 часа, поэтому простой чередующийся режим дозирования может оказаться затруднительным.
Такие факторы, как беспокойство родителей, плохо полученные или зарегистрированные значения температуры, субъективная оценка уровня дискомфорта или дистресса, а также отсутствие информации о времени начала жаропонижающего действия могут способствовать как более частому дозированию, чем рекомендуется, так и предполагаемому отсутствию ответа. к монотерапии, что приводит к ненужному (и потенциально вредному) использованию альтернативной терапии [15].Еще одним соображением относительно альтернативного лечения является возможность замешательства родителей, что может привести к случайной передозировке или недостаточной дозировке [15, 82, 83]. Рекомендуемый интервал дозирования ибупрофена составляет 6 часов, а для парацетамола — 4 часа, поэтому простой чередующийся режим дозирования может оказаться затруднительным.
Возможно, что лечение одной комбинированной дозой ибупрофена и парацетамола может предложить более эффективный вариант с меньшим риском путаницы дозирования по сравнению с чередующейся терапией. Существует теоретическая польза от одновременного приема двух жаропонижающих средств с разными механизмами действия. Данные по взрослым предполагают, что совместное применение ибупрофена и парацетамола обеспечивает высокоэффективное обезболивание [84] и жаропонижающее действие [85] (хотя у этих пациентов степень дистресса не измерялась) с аналогичным профилем безопасности для каждого агента в отдельности [86]. Однако данные об эффективности и безопасности комбинированной терапии у детей отсутствуют, и поэтому в настоящее время автор рекомендует не рекомендовать эту практику для общего безрецептурного лечения в соответствии с последними рекомендациями NICE.
Существует теоретическая польза от одновременного приема двух жаропонижающих средств с разными механизмами действия. Данные по взрослым предполагают, что совместное применение ибупрофена и парацетамола обеспечивает высокоэффективное обезболивание [84] и жаропонижающее действие [85] (хотя у этих пациентов степень дистресса не измерялась) с аналогичным профилем безопасности для каждого агента в отдельности [86]. Однако данные об эффективности и безопасности комбинированной терапии у детей отсутствуют, и поэтому в настоящее время автор рекомендует не рекомендовать эту практику для общего безрецептурного лечения в соответствии с последними рекомендациями NICE.
Резюме и выводы
Руководящие принципы NICE дают равные рекомендации по использованию парацетамола или ибупрофена для краткосрочного лечения дистресса у детей с лихорадкой низкого риска [2]. Следовательно, лицо, осуществляющее уход, или медицинский работник должны сделать выбор между этими легко доступными безрецептурными препаратами.
Целью этого обзора было собрать и сравнить данные об эффективности и безопасности из доступных клинических исследований, которые напрямую сравнивают ибупрофен и парацетамол, чтобы можно было учесть любые клинически значимые различия и сделать разумные выводы относительно того, имеет ли один агент преимущество перед препаратом. прочее, и дать возможность опекуну (или HCP) сделать осознанный выбор.
Возраст ребенка может быть фактором при принятии решения о том, какое жаропонижающее средство использовать, поскольку парацетамол можно назначать в возрасте 2 месяцев, тогда как ибупрофен имеет лицензию на отпуск без рецепта младенцам старше 3 месяцев (вес> 5 кг) с более высокий порог в 6 месяцев в некоторых других странах, включая США. Однако с 3 (или 6) месяцев подходят как парацетамол, так и ибупрофен (таблица).
Данные по жаропонижающей эффективности ибупрофена и парацетамола не имеют отношения к применению этих препаратов у детей с лихорадкой, учитывая, что руководство NICE сосредоточено на успокоении ребенка, а не на достижении нормотермии. Однако они предоставляют полезную информацию. Эффективность жаропонижающего может указывать на соответствующее фармакологическое начало и продолжительность эффекта, особенно когда дистресс вызван несоответствием температуры окружающей среды и температуры тела. Тем не менее, дистресс, вероятно, является многофакторным, поэтому жаропонижающая эффективность в настоящее время не может использоваться в качестве прямого суррогата эффективности против дистресса у лихорадочных детей; требуются дальнейшие исследования.
Однако они предоставляют полезную информацию. Эффективность жаропонижающего может указывать на соответствующее фармакологическое начало и продолжительность эффекта, особенно когда дистресс вызван несоответствием температуры окружающей среды и температуры тела. Тем не менее, дистресс, вероятно, является многофакторным, поэтому жаропонижающая эффективность в настоящее время не может использоваться в качестве прямого суррогата эффективности против дистресса у лихорадочных детей; требуются дальнейшие исследования.
Доказательства указывают на то, что ибупрофен может в большей степени облегчить симптомы у обеспокоенного, лихорадочного ребенка по сравнению с парацетамолом [26, 27].Более длительная продолжительность действия ибупрофена означает, что количество доз можно свести к минимуму, и единственная доза может быть всем, что требуется в определенных обстоятельствах (например, пост-иммунизационная гипертермия). Кроме того, более быстрое начало действия и большее облегчение симптомов при приеме ибупрофена означает, что рекомендация NICE по облегчению дистресса может быть достигнута быстрее, с сопутствующим преимуществом более быстрого возврата к «нормальной» семейной жизни.
Мета-анализ подтверждает, что профили безопасности и переносимости парацетамола и ибупрофена при детской лихорадке аналогичны [25, 33].Оба препарата связаны со специфическими редкими побочными эффектами, которые трудно обнаружить и количественно оценить во всех клинических испытаниях, кроме крупнейших, и которые могут иметь отношение к конкретным группам пациентов. Например, ибупрофен может быть предпочтительнее при астме (без известной чувствительности к аспирину) или когда существует риск того, что родитель или лицо, осуществляющее уход, испытают путаницу передозировки (и потенциально передозируют ребенка), в то время как парацетамол может быть предпочтительнее, когда дети болеют ветряной оспой. , обезвожены, имеют ранее существовавшее заболевание почек или полиорганную недостаточность или имеют повышенный риск желудочно-кишечного кровотечения (таблица).В действительности, такие дети, скорее всего, будут находиться под наблюдением врача, который лучше всех сможет взвесить риски и преимущества каждого лекарства для отдельного пациента.
Парацетамол обычно воспринимается населением (или медицинскими работниками) как «более безопасный агент» с меньшим количеством побочных эффектов. Возможные причины, объясняющие это заблуждение, могут включать более раннее потенциальное воздействие парацетамола (после первой иммунизации ребенка в возрасте 2 месяцев), что, возможно, ведет к общему неправильному представлению о его безопасности и переносимости.Таким образом, при более раннем знакомстве и отсутствии советов об обратном многие родители, вероятно, сохранят верность лекарству, к которому они привыкли. Кроме того, тот факт, что парацетамол лицензирован для применения у детей младшего возраста, может означать, что родители считают его «более безопасным» лекарством. Знакомство также сопряжено с риском, и последствия слишком частого и ненужного приема парацетамола могут быть серьезными. Еще одной причиной может быть часто цитируемый совет назначать ибупрофен с пищей (или молоком), что может быть связано с восприятием непереносимости желудочно-кишечного тракта, несмотря на отсутствие доказательств, касающихся краткосрочного использования безрецептурных препаратов.
Хотя чередование лечения ибупрофеном и парацетамолом может дать некоторые преимущества по сравнению с монотерапией, отсутствие данных об эффективности и безопасности у детей, а также опасения по поводу путаницы дозирования и риска передозировки в настоящее время перевешивают любую пользу, за исключением пациентов с однократным лечением. лечение средствами малоэффективно.
Рекомендации NICE рекомендуют лечить детей только до тех пор, пока сохраняются симптомы; Как и при приеме любого другого лекарства, важно избегать чрезмерного лечения.И наоборот, отсрочка лечения или недостаточная дозировка могут вызвать ненужный дискомфорт у обеспокоенного, лихорадочного ребенка и могут повлиять на его желание есть или пить. Постоянные страдания у детей с лихорадкой также могут повлиять на родителей и семью в целом. Опасения по поводу того, что использование жаропонижающих средств может продлить лихорадочное заболевание, оказались необоснованными, и существует мало доказательств того, что жаропонижающие средства маскируют симптомы и признаки серьезного заболевания [87]. Поэтому очень важно поощрять правильное использование жаропонижающих средств у детей с проблемами и лихорадкой.
Поэтому очень важно поощрять правильное использование жаропонижающих средств у детей с проблемами и лихорадкой.
В заключение, лихорадка — это частый симптом детской инфекции, который сам по себе не требует лечения. Однако высокая температура у детей может беспокоить всех, кого это касается, и существует потребность в улучшенном образовании и медицинских консультациях, чтобы родители и опекуны могли уверенно и эффективно справляться с субфебрильной температурой у ребенка в домашних условиях. Это включает в себя осведомленность о выборе доступных им безрецептурных жаропонижающих средств, знание того, когда следует лечить жаропонижающим средством, и хорошее информирование о том, какое средство выбрать.Долгосрочная цель борьбы с детской лихорадкой — это улучшение планов самопомощи / домашнего ухода с советом и помощью местных фармацевтов. Такой подход поможет расширить возможности родителей и опекунов, позволяя им принимать информированные решения о благополучии своего ребенка, а не полагаться на врачей общей практики или отделения неотложной помощи. Руководящие принципы NICE рекомендуют лечение огорченного, лихорадочного ребенка с упором на его успокоение, а не на снижение температуры. Хотя в руководствах не рекомендуется использовать один агент по сравнению с другим, данные, представленные в этой статье, позволяют предположить, что ибупрофен может обеспечить большую эффективность с точки зрения облегчения симптомов у подавленного, лихорадочного ребенка и что краткосрочные безрецептурные препараты ибупрофен и парацетамол обладают аналогичной безопасностью и переносимостью. профили, хотя каждый из них может быть предпочтительным в некоторых конкретных группах пациентов.
Руководящие принципы NICE рекомендуют лечение огорченного, лихорадочного ребенка с упором на его успокоение, а не на снижение температуры. Хотя в руководствах не рекомендуется использовать один агент по сравнению с другим, данные, представленные в этой статье, позволяют предположить, что ибупрофен может обеспечить большую эффективность с точки зрения облегчения симптомов у подавленного, лихорадочного ребенка и что краткосрочные безрецептурные препараты ибупрофен и парацетамол обладают аналогичной безопасностью и переносимостью. профили, хотя каждый из них может быть предпочтительным в некоторых конкретных группах пациентов.
Благодарности
Автор получал консультационные услуги от Reckitt Benckiser Healthcare Ltd (Слау, Великобритания) за участие в заседаниях консультативного совета. Редакционная поддержка этой рукописи была предоставлена Elements Communications Ltd (Вестерхэм, Великобритания) и профинансирована Reckitt Benckiser Healthcare Ltd (Слау, Великобритания).
Ссылки
1. Салливан Дж.Э., Фаррар Х.С. Лихорадка и жаропонижающие средства у детей. Педиатрия. 2011; 127: 580–587. DOI: 10.1542 / peds.2010-3852. [PubMed] [CrossRef] [Google Scholar] 2.Национальный институт здравоохранения и передового опыта (NICE). Лихорадочное заболевание у детей, Клиническое руководство NICE 160. 2013 г. http://guidance.nice.org.uk/CG160 По состоянию на май 2014 г. 3. Чиаппини Э., Вентурини Э., Принципи Н. и др. Обновление Руководства Итальянского педиатрического общества 2009 г. по лечению лихорадки у детей. Clin Ther. 2012; 34: 1648–1653. DOI: 10.1016 / j.clinthera.2012.06.011. [PubMed] [CrossRef] [Google Scholar] 4. Oteman N, Berger MY, Boomsma LJ, Wiersma TJ, Goudswaard AN. Краткое изложение практического руководства «Дети с лихорадкой» (вторая редакция) Голландского колледжа врачей общей практики.Ned Tijdschr Geneeskd. 2008. 152: 2781–2786. [PubMed] [Google Scholar] 5. Schmitt BD. Фобия лихорадки: неправильные представления родителей о лихорадке. Am J Dis Child. 1980; 134: 176–181. DOI: 10.1001 / archpedi.1980.02130140050015. [PubMed] [CrossRef] [Google Scholar] 6. Crocetti M, Moghbeli N, Serwint J. Возвращение к фобии лихорадки: изменились ли неправильные представления родителей о лихорадке за 20 лет? Педиатрия. 2001; 107: 1241–1246. DOI: 10.1542 / педы.107.6.1241. [PubMed] [CrossRef] [Google Scholar] 7. Валленштейн МБ, Шредер А.Р., Хоул МК и др.Лихорадочная грамотность и лихорадочная фобия. Clin Pediatr (Phila) 2013; 52: 254–259. DOI: 10,1177 / 0009922812472252. [PubMed] [CrossRef] [Google Scholar] 8. Thomas S, Vijaykumar C, Naik R, Moses PD, Antonisamy B. Сравнительная эффективность теплых губок и жаропонижающих средств по сравнению с только жаропонижающими препаратами при лечении лихорадки у детей: рандомизированное контролируемое исследование. Indian Pediatr. 2009. 46: 133–136. [PubMed] [Google Scholar] 9. Агболосу Н.Б., Куэвас Л.Э., Миллиган П. и др. Эффективность теплой губки по сравнению с парацетамолом в снижении температуры у детей с лихорадкой.
Am J Dis Child. 1980; 134: 176–181. DOI: 10.1001 / archpedi.1980.02130140050015. [PubMed] [CrossRef] [Google Scholar] 6. Crocetti M, Moghbeli N, Serwint J. Возвращение к фобии лихорадки: изменились ли неправильные представления родителей о лихорадке за 20 лет? Педиатрия. 2001; 107: 1241–1246. DOI: 10.1542 / педы.107.6.1241. [PubMed] [CrossRef] [Google Scholar] 7. Валленштейн МБ, Шредер А.Р., Хоул МК и др.Лихорадочная грамотность и лихорадочная фобия. Clin Pediatr (Phila) 2013; 52: 254–259. DOI: 10,1177 / 0009922812472252. [PubMed] [CrossRef] [Google Scholar] 8. Thomas S, Vijaykumar C, Naik R, Moses PD, Antonisamy B. Сравнительная эффективность теплых губок и жаропонижающих средств по сравнению с только жаропонижающими препаратами при лечении лихорадки у детей: рандомизированное контролируемое исследование. Indian Pediatr. 2009. 46: 133–136. [PubMed] [Google Scholar] 9. Агболосу Н.Б., Куэвас Л.Э., Миллиган П. и др. Эффективность теплой губки по сравнению с парацетамолом в снижении температуры у детей с лихорадкой. Ann Trop Paediatr. 1997. 17: 283–288. [PubMed] [Google Scholar] 10. Аксойлар С., Аксит С., Чаглаян С. и др. Оценка применения губок и жаропонижающих средств для снижения температуры тела у детей с лихорадкой. Acta Paediatr Jpn. 1997; 39: 215–217. DOI: 10.1111 / j.1442-200X.1997.tb03584.x. [PubMed] [CrossRef] [Google Scholar] 11. Hay AD, Redmond NM, Costelloe C et al. Парацетамол и ибупрофен для лечения лихорадки у детей: рандомизированное контролируемое исследование PITCH. Оценка медицинских технологий. 2009; 13. [PubMed] 12.Лагерлов П., Хелсет С., Холагер Т. Детские болезни и использование парацетамола (ацетаминофена): качественное исследование родительского контроля общих детских болезней. Fam Pract. 2003. 20: 717–723. DOI: 10,1093 / fampra / cmg616. [PubMed] [CrossRef] [Google Scholar] 13. MP Poirier, EP Collins, McGuire E. Фобия лихорадки: опрос лиц, ухаживающих за детьми в педиатрическом отделении неотложной помощи. Clin Pediatr (Phila) 2010; 49: 530–534. DOI: 10.1177 / 0009922809355312.
Ann Trop Paediatr. 1997. 17: 283–288. [PubMed] [Google Scholar] 10. Аксойлар С., Аксит С., Чаглаян С. и др. Оценка применения губок и жаропонижающих средств для снижения температуры тела у детей с лихорадкой. Acta Paediatr Jpn. 1997; 39: 215–217. DOI: 10.1111 / j.1442-200X.1997.tb03584.x. [PubMed] [CrossRef] [Google Scholar] 11. Hay AD, Redmond NM, Costelloe C et al. Парацетамол и ибупрофен для лечения лихорадки у детей: рандомизированное контролируемое исследование PITCH. Оценка медицинских технологий. 2009; 13. [PubMed] 12.Лагерлов П., Хелсет С., Холагер Т. Детские болезни и использование парацетамола (ацетаминофена): качественное исследование родительского контроля общих детских болезней. Fam Pract. 2003. 20: 717–723. DOI: 10,1093 / fampra / cmg616. [PubMed] [CrossRef] [Google Scholar] 13. MP Poirier, EP Collins, McGuire E. Фобия лихорадки: опрос лиц, ухаживающих за детьми в педиатрическом отделении неотложной помощи. Clin Pediatr (Phila) 2010; 49: 530–534. DOI: 10.1177 / 0009922809355312. [PubMed] [CrossRef] [Google Scholar] 14.Лангер Т., Пфейфер М., Соенмез А. и др. Активация системы ухода за матерью из-за детской лихорадки — качественное исследование опыта, полученного матерями немецкого или турецкого происхождения по уходу за своими детьми. BMC Fam Pract. 2013; 14:35. DOI: 10.1186 / 1471-2296-14-35. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 15. Перейра Г.Л., Таварес Н.У., Менге СС, Пиццол Т.С. Лечебные процедуры и использование чередующихся жаропонижающих препаратов для лечения лихорадки у детей. J Pediatr (Rio J) 2013; 89: 25–32.DOI: 10.1016 / j.jped.2013.02.005. [PubMed] [CrossRef] [Google Scholar] 16. Траутнер Б.В., Кавинесс А.С., Герлахер Г.Р., Деммлер Г., Масиас К.Г. Проспективная оценка риска серьезной бактериальной инфекции у детей, поступающих в отделение неотложной помощи с гиперпирексией (температура 106 градусов по Фаренгейту или выше). Педиатрия. 2006; 118: 34–40. DOI: 10.1542 / peds.2005-2823. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 17.
[PubMed] [CrossRef] [Google Scholar] 14.Лангер Т., Пфейфер М., Соенмез А. и др. Активация системы ухода за матерью из-за детской лихорадки — качественное исследование опыта, полученного матерями немецкого или турецкого происхождения по уходу за своими детьми. BMC Fam Pract. 2013; 14:35. DOI: 10.1186 / 1471-2296-14-35. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 15. Перейра Г.Л., Таварес Н.У., Менге СС, Пиццол Т.С. Лечебные процедуры и использование чередующихся жаропонижающих препаратов для лечения лихорадки у детей. J Pediatr (Rio J) 2013; 89: 25–32.DOI: 10.1016 / j.jped.2013.02.005. [PubMed] [CrossRef] [Google Scholar] 16. Траутнер Б.В., Кавинесс А.С., Герлахер Г.Р., Деммлер Г., Масиас К.Г. Проспективная оценка риска серьезной бактериальной инфекции у детей, поступающих в отделение неотложной помощи с гиперпирексией (температура 106 градусов по Фаренгейту или выше). Педиатрия. 2006; 118: 34–40. DOI: 10.1542 / peds.2005-2823. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 17. Альперт Г, Хибберт Э, Флейшер ГР. Исследование «случай-контроль» гиперпирексии у детей.Pediatr Infect Dis J. 1990; 9: 161–163. DOI: 10.1097 / 00006454-1900-00003. [PubMed] [CrossRef] [Google Scholar] 18. Американская академия педиатрии. Руководящий комитет по повышению качества и ведению больных SoFS Фебрильные судороги: руководство по клинической практике по долгосрочному ведению ребенка с простыми фебрильными судорогами. Педиатрия. 2008; 121: 1281–1286. DOI: 10.1542 / peds.2008-0094. [PubMed] [CrossRef] [Google Scholar] 19. Offringa M, Newton R. Профилактическое лечение фебрильных припадков у детей.Кокрановская база данных Syst Rev.2012; 4: CD003031. [PubMed] [Google Scholar] 20. Стренгелл Т., Ухари М., Таркка Р. и др. Жаропонижающие средства для предотвращения рецидивов фебрильных судорог: рандомизированное контролируемое исследование. Arch Pediatr Adolesc Med. 2009; 163: 799–804. DOI: 10.1001 / archpediatrics.2009.137. [PubMed] [CrossRef] [Google Scholar] 21. Кьяппини Э., Парретти А.
Альперт Г, Хибберт Э, Флейшер ГР. Исследование «случай-контроль» гиперпирексии у детей.Pediatr Infect Dis J. 1990; 9: 161–163. DOI: 10.1097 / 00006454-1900-00003. [PubMed] [CrossRef] [Google Scholar] 18. Американская академия педиатрии. Руководящий комитет по повышению качества и ведению больных SoFS Фебрильные судороги: руководство по клинической практике по долгосрочному ведению ребенка с простыми фебрильными судорогами. Педиатрия. 2008; 121: 1281–1286. DOI: 10.1542 / peds.2008-0094. [PubMed] [CrossRef] [Google Scholar] 19. Offringa M, Newton R. Профилактическое лечение фебрильных припадков у детей.Кокрановская база данных Syst Rev.2012; 4: CD003031. [PubMed] [Google Scholar] 20. Стренгелл Т., Ухари М., Таркка Р. и др. Жаропонижающие средства для предотвращения рецидивов фебрильных судорог: рандомизированное контролируемое исследование. Arch Pediatr Adolesc Med. 2009; 163: 799–804. DOI: 10.1001 / archpediatrics.2009.137. [PubMed] [CrossRef] [Google Scholar] 21. Кьяппини Э., Парретти А. , Бечеруччи П. и др. Родительские и медицинские знания и лечение лихорадки у итальянских дошкольников. BMC Pediatr. 2012; 12: 97. DOI: 10.1186 / 1471-2431-12-97.[Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 22. Чиаппини Э., Принципи Н., Лонги Р. и др. Управление лихорадкой у детей: краткое изложение рекомендаций Итальянского педиатрического общества. Clin Ther. 2009; 31: 1826–1843. DOI: 10.1016 / j.clinthera.2009.08.006. [PubMed] [CrossRef] [Google Scholar] 23. Goldman RD, Ko K, Linett LJ, Scolnik D. Жаропонижающая эффективность и безопасность ибупрофена и парацетамола у детей. Энн Фармакотер. 2004. 38: 146–150. [PubMed] [Google Scholar] 24. Перротт Д.А., Пийра Т., Гуденаф Б., Чемпион GD.Эффективность и безопасность ацетаминофена по сравнению с ибупрофеном для лечения детской боли или лихорадки: метаанализ. Arch Pediatr Adolesc Med. 2004. 158: 521–526. DOI: 10.1001 / archpedi.158.6.521. [PubMed] [CrossRef] [Google Scholar] 25. Пирс К.А., Восс Б. Эффективность и безопасность ибупрофена и парацетамола у детей и взрослых: метаанализ и качественный обзор.
, Бечеруччи П. и др. Родительские и медицинские знания и лечение лихорадки у итальянских дошкольников. BMC Pediatr. 2012; 12: 97. DOI: 10.1186 / 1471-2431-12-97.[Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 22. Чиаппини Э., Принципи Н., Лонги Р. и др. Управление лихорадкой у детей: краткое изложение рекомендаций Итальянского педиатрического общества. Clin Ther. 2009; 31: 1826–1843. DOI: 10.1016 / j.clinthera.2009.08.006. [PubMed] [CrossRef] [Google Scholar] 23. Goldman RD, Ko K, Linett LJ, Scolnik D. Жаропонижающая эффективность и безопасность ибупрофена и парацетамола у детей. Энн Фармакотер. 2004. 38: 146–150. [PubMed] [Google Scholar] 24. Перротт Д.А., Пийра Т., Гуденаф Б., Чемпион GD.Эффективность и безопасность ацетаминофена по сравнению с ибупрофеном для лечения детской боли или лихорадки: метаанализ. Arch Pediatr Adolesc Med. 2004. 158: 521–526. DOI: 10.1001 / archpedi.158.6.521. [PubMed] [CrossRef] [Google Scholar] 25. Пирс К.А., Восс Б. Эффективность и безопасность ибупрофена и парацетамола у детей и взрослых: метаанализ и качественный обзор. Энн Фармакотер. 2010; 44: 489–506. DOI: 10.1345 / аф.1M332. [PubMed] [CrossRef] [Google Scholar] 26. Hay AD, Costelloe C., Redmond NM, et al. Парацетамол плюс ибупрофен для лечения лихорадки у детей (PITCH): рандомизированное контролируемое исследование.BMJ. 2008; 337: а1302. DOI: 10.1136 / bmj.a1302. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 27. Autret E, Reboul-Marty J, Henry-Launois B, et al. Оценка эффективности и комфорта ибупрофена по сравнению с аспирином и парацетамолом у детей с лихорадкой. Eur J Clin Pharmacol. 1997; 51: 367–371. DOI: 10.1007 / s002280050215. [PubMed] [CrossRef] [Google Scholar] 28. Э. Отре-Лека, И. А. Гибб, М. А. Гоулдер. Ибупрофен по сравнению с парацетамолом при детской лихорадке: объективные и субъективные результаты рандомизированного слепого исследования.Curr Med Res Opin. 2007. 23: 2205–2211. DOI: 10.1185 / 030079907X223323. [PubMed] [CrossRef] [Google Scholar] 29. Кларк Э., Плинт А.С., Коррелл Р., Габури И., Пасси Б. Рандомизированное контролируемое испытание парацетамола, ибупрофена и кодеина для снятия острой боли у детей с травмой опорно-двигательного аппарата.
Энн Фармакотер. 2010; 44: 489–506. DOI: 10.1345 / аф.1M332. [PubMed] [CrossRef] [Google Scholar] 26. Hay AD, Costelloe C., Redmond NM, et al. Парацетамол плюс ибупрофен для лечения лихорадки у детей (PITCH): рандомизированное контролируемое исследование.BMJ. 2008; 337: а1302. DOI: 10.1136 / bmj.a1302. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 27. Autret E, Reboul-Marty J, Henry-Launois B, et al. Оценка эффективности и комфорта ибупрофена по сравнению с аспирином и парацетамолом у детей с лихорадкой. Eur J Clin Pharmacol. 1997; 51: 367–371. DOI: 10.1007 / s002280050215. [PubMed] [CrossRef] [Google Scholar] 28. Э. Отре-Лека, И. А. Гибб, М. А. Гоулдер. Ибупрофен по сравнению с парацетамолом при детской лихорадке: объективные и субъективные результаты рандомизированного слепого исследования.Curr Med Res Opin. 2007. 23: 2205–2211. DOI: 10.1185 / 030079907X223323. [PubMed] [CrossRef] [Google Scholar] 29. Кларк Э., Плинт А.С., Коррелл Р., Габури И., Пасси Б. Рандомизированное контролируемое испытание парацетамола, ибупрофена и кодеина для снятия острой боли у детей с травмой опорно-двигательного аппарата. Педиатрия. 2007. 119: 460–467. DOI: 10.1542 / peds.2006-1347. [PubMed] [CrossRef] [Google Scholar] 30. Брэдли Р.Л., Эллис П.Е., Томас П. и др. Рандомизированное клиническое испытание, сравнивающее эффективность ибупрофена и парацетамола в борьбе с ортодонтической болью.Am J Orthod Dentofacial Orthop. 2007; 132: 511–517. DOI: 10.1016 / j.ajodo.2006.12.009. [PubMed] [CrossRef] [Google Scholar] 31. Байгин О., Тузунер Т., Исик Б., Кусгоз А., Танривер М. Сравнение упреждающего приема ибупрофена, парацетамола и плацебо для уменьшения послеоперационной боли при удалении молочного зуба. Int J Paediatr Dent. 2011; 21: 306–313. DOI: 10.1111 / j.1365-263X.2011.01124.x. [PubMed] [CrossRef] [Google Scholar] 32. Холлингхерст С., Редмонд Н., Костелло С. и др. Парацетамол плюс ибупрофен для лечения лихорадки у детей (PITCH): экономическая оценка рандомизированного контролируемого исследования.BMJ. 2008; 337: а1490. DOI: 10.1136 / bmj.a1490. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 33.
Педиатрия. 2007. 119: 460–467. DOI: 10.1542 / peds.2006-1347. [PubMed] [CrossRef] [Google Scholar] 30. Брэдли Р.Л., Эллис П.Е., Томас П. и др. Рандомизированное клиническое испытание, сравнивающее эффективность ибупрофена и парацетамола в борьбе с ортодонтической болью.Am J Orthod Dentofacial Orthop. 2007; 132: 511–517. DOI: 10.1016 / j.ajodo.2006.12.009. [PubMed] [CrossRef] [Google Scholar] 31. Байгин О., Тузунер Т., Исик Б., Кусгоз А., Танривер М. Сравнение упреждающего приема ибупрофена, парацетамола и плацебо для уменьшения послеоперационной боли при удалении молочного зуба. Int J Paediatr Dent. 2011; 21: 306–313. DOI: 10.1111 / j.1365-263X.2011.01124.x. [PubMed] [CrossRef] [Google Scholar] 32. Холлингхерст С., Редмонд Н., Костелло С. и др. Парацетамол плюс ибупрофен для лечения лихорадки у детей (PITCH): экономическая оценка рандомизированного контролируемого исследования.BMJ. 2008; 337: а1490. DOI: 10.1136 / bmj.a1490. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 33. Southey ER, Soares-Weiser K, Kleijnen J. Систематический обзор и метаанализ клинической безопасности и переносимости ибупрофена по сравнению с парацетамолом при детской боли и лихорадке. Curr Med Res Opin. 2009. 25: 2207–2222. DOI: 10.1185 / 030079906255. [PubMed] [CrossRef] [Google Scholar] 34. van den Anker JN. Оптимизация лечения лихорадки и боли у детей. Int J Clin Pract Suppl. 2013; 67: 26–32.DOI: 10.1111 / ijcp.12056. [PubMed] [CrossRef] [Google Scholar] 35. Абдель-Таваб М., Зеттл Х., Шуберт-Жилавец М. Нестероидные противовоспалительные препараты: критический обзор современных концепций, применяемых для снижения желудочно-кишечной токсичности. Curr Med Chem. 2009; 16: 2042–2063. DOI: 10,2174 / 092986709788682209. [PubMed] [CrossRef] [Google Scholar] 37. Хуанг Дж. К., Шридхар С., Хант Р. Х. Роль инфекции Helicobacter pylori и нестероидных противовоспалительных препаратов при язвенной болезни: метаанализ.Ланцет. 2002; 359: 14–22. DOI: 10.1016 / S0140-6736 (02) 07273-2.
Southey ER, Soares-Weiser K, Kleijnen J. Систематический обзор и метаанализ клинической безопасности и переносимости ибупрофена по сравнению с парацетамолом при детской боли и лихорадке. Curr Med Res Opin. 2009. 25: 2207–2222. DOI: 10.1185 / 030079906255. [PubMed] [CrossRef] [Google Scholar] 34. van den Anker JN. Оптимизация лечения лихорадки и боли у детей. Int J Clin Pract Suppl. 2013; 67: 26–32.DOI: 10.1111 / ijcp.12056. [PubMed] [CrossRef] [Google Scholar] 35. Абдель-Таваб М., Зеттл Х., Шуберт-Жилавец М. Нестероидные противовоспалительные препараты: критический обзор современных концепций, применяемых для снижения желудочно-кишечной токсичности. Curr Med Chem. 2009; 16: 2042–2063. DOI: 10,2174 / 092986709788682209. [PubMed] [CrossRef] [Google Scholar] 37. Хуанг Дж. К., Шридхар С., Хант Р. Х. Роль инфекции Helicobacter pylori и нестероидных противовоспалительных препаратов при язвенной болезни: метаанализ.Ланцет. 2002; 359: 14–22. DOI: 10.1016 / S0140-6736 (02) 07273-2. [PubMed] [CrossRef] [Google Scholar] 38. Бьярнасон И. Желудочно-кишечная безопасность НПВП и безрецептурных анальгетиков. Int J Clin Pract Suppl. 2013; 67: 37–42. DOI: 10.1111 / ijcp.12048. [PubMed] [CrossRef] [Google Scholar] 39. Леско С.М., Митчелл А.А. Оценка безопасности детского ибупрофена. Рандомизированное клиническое исследование с участием практикующих врачей. ДЖАМА. 1995; 273: 929–933. DOI: 10.1001 / jama.1995.03520360043037. [PubMed] [CrossRef] [Google Scholar] 40.Гримальди-Бенсуда Л., Абенхайм Л., Мишо Л. и др. Клинические особенности и факторы риска кровотечения из верхних отделов желудочно-кишечного тракта у детей: перекрестное исследование. Eur J Clin Pharmacol. 2010; 66: 831–837. DOI: 10.1007 / s00228-010-0832-3. [PubMed] [CrossRef] [Google Scholar] 41. Бьянчотто М., Чиаппини Э., Раффальди И. и др. Употребление наркотиков и осложнения со стороны верхних отделов желудочно-кишечного тракта у детей: исследование случай-контроль. Arch Dis Child. 2013; 98: 218–221. DOI: 10.1136 / archdischild-2012-302100.
[PubMed] [CrossRef] [Google Scholar] 38. Бьярнасон И. Желудочно-кишечная безопасность НПВП и безрецептурных анальгетиков. Int J Clin Pract Suppl. 2013; 67: 37–42. DOI: 10.1111 / ijcp.12048. [PubMed] [CrossRef] [Google Scholar] 39. Леско С.М., Митчелл А.А. Оценка безопасности детского ибупрофена. Рандомизированное клиническое исследование с участием практикующих врачей. ДЖАМА. 1995; 273: 929–933. DOI: 10.1001 / jama.1995.03520360043037. [PubMed] [CrossRef] [Google Scholar] 40.Гримальди-Бенсуда Л., Абенхайм Л., Мишо Л. и др. Клинические особенности и факторы риска кровотечения из верхних отделов желудочно-кишечного тракта у детей: перекрестное исследование. Eur J Clin Pharmacol. 2010; 66: 831–837. DOI: 10.1007 / s00228-010-0832-3. [PubMed] [CrossRef] [Google Scholar] 41. Бьянчотто М., Чиаппини Э., Раффальди И. и др. Употребление наркотиков и осложнения со стороны верхних отделов желудочно-кишечного тракта у детей: исследование случай-контроль. Arch Dis Child. 2013; 98: 218–221. DOI: 10.1136 / archdischild-2012-302100. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 42.McClain CJ, Price S, Barve S, Devalarja R, Shedlofsky S. Гепатотоксичность ацетаминофена: обновленная информация. Curr Gastroenterol Rep. 1999; 1: 42–49. DOI: 10.1007 / s11894-999-0086-3. [PubMed] [CrossRef] [Google Scholar] 43. Джон С.М., Шукла Р., Джонс, Калифорния. Использование нестероидных противовоспалительных препаратов (НПВП) у детей с ограниченным объемом может спровоцировать острую почечную недостаточность. BMJ Case Rep.2008; 2009 (bcr12): 1318. [Бесплатная статья PMC] [PubMed] [Google Scholar] 44. Рейнсфорд К.Д., Бьярнасон И. НПВП: принимать во время еды или после голодания? J Pharm Pharmacol.2012; 64: 465–469. DOI: 10.1111 / j.2042-7158.2011.01406.x. [PubMed] [CrossRef] [Google Scholar] 45. де Век А.Л., Гамбоа П.М., Эспарса Р., Санс М.Л. Повышенная чувствительность к аспирину и другим нестероидным противовоспалительным средствам (НПВП) Curr Pharm Des. 2006; 12: 3347–3358. DOI: 10,2174 / 138161206778193971. [PubMed] [CrossRef] [Google Scholar] 46.
[Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 42.McClain CJ, Price S, Barve S, Devalarja R, Shedlofsky S. Гепатотоксичность ацетаминофена: обновленная информация. Curr Gastroenterol Rep. 1999; 1: 42–49. DOI: 10.1007 / s11894-999-0086-3. [PubMed] [CrossRef] [Google Scholar] 43. Джон С.М., Шукла Р., Джонс, Калифорния. Использование нестероидных противовоспалительных препаратов (НПВП) у детей с ограниченным объемом может спровоцировать острую почечную недостаточность. BMJ Case Rep.2008; 2009 (bcr12): 1318. [Бесплатная статья PMC] [PubMed] [Google Scholar] 44. Рейнсфорд К.Д., Бьярнасон И. НПВП: принимать во время еды или после голодания? J Pharm Pharmacol.2012; 64: 465–469. DOI: 10.1111 / j.2042-7158.2011.01406.x. [PubMed] [CrossRef] [Google Scholar] 45. де Век А.Л., Гамбоа П.М., Эспарса Р., Санс М.Л. Повышенная чувствительность к аспирину и другим нестероидным противовоспалительным средствам (НПВП) Curr Pharm Des. 2006; 12: 3347–3358. DOI: 10,2174 / 138161206778193971. [PubMed] [CrossRef] [Google Scholar] 46. Дженкинс С., Костелло Дж., Ходж Л. Систематический обзор распространенности аспириновой астмы и ее значения для клинической практики. BMJ. 2004; 328: 434. DOI: 10.1136 / bmj.328.7437.434. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 47. Канабар Д., Дейл С., Рават М. Обзор использования ибупрофена и ацетаминофена у детей с лихорадкой и возникновения симптомов, связанных с астмой. Clin Ther. 2007. 29: 2716–2723. DOI: 10.1016 / j.clinthera.2007.12.021. [PubMed] [CrossRef] [Google Scholar] 48. Деблей Дж. С., Картер Э. Р., Гибсон Р. Л., Розенфельд М., Реддинг Дж. Дж. Распространенность ибупрофен-чувствительной астмы у детей: рандомизированное контролируемое исследование бронхопровокации. J Pediatr.2005. 147: 233–238. DOI: 10.1016 / j.jpeds.2005.03.055. [PubMed] [CrossRef] [Google Scholar] 49. Леско С.М., Луик С., Везина Р.М., Митчелл А.А. Заболеваемость астмой у детей после кратковременного применения ибупрофена. Педиатрия. 2002; 109: E20. DOI: 10.1542 / peds.109.2.e20. [PubMed] [CrossRef] [Google Scholar] 50.
Дженкинс С., Костелло Дж., Ходж Л. Систематический обзор распространенности аспириновой астмы и ее значения для клинической практики. BMJ. 2004; 328: 434. DOI: 10.1136 / bmj.328.7437.434. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 47. Канабар Д., Дейл С., Рават М. Обзор использования ибупрофена и ацетаминофена у детей с лихорадкой и возникновения симптомов, связанных с астмой. Clin Ther. 2007. 29: 2716–2723. DOI: 10.1016 / j.clinthera.2007.12.021. [PubMed] [CrossRef] [Google Scholar] 48. Деблей Дж. С., Картер Э. Р., Гибсон Р. Л., Розенфельд М., Реддинг Дж. Дж. Распространенность ибупрофен-чувствительной астмы у детей: рандомизированное контролируемое исследование бронхопровокации. J Pediatr.2005. 147: 233–238. DOI: 10.1016 / j.jpeds.2005.03.055. [PubMed] [CrossRef] [Google Scholar] 49. Леско С.М., Луик С., Везина Р.М., Митчелл А.А. Заболеваемость астмой у детей после кратковременного применения ибупрофена. Педиатрия. 2002; 109: E20. DOI: 10.1542 / peds.109.2.e20. [PubMed] [CrossRef] [Google Scholar] 50. McBride JT. Связь парацетамола и распространенности и тяжести астмы. Педиатрия. 2011; 128: 1181–1185. DOI: 10.1542 / peds.2011-1106. [PubMed] [CrossRef] [Google Scholar] 51. Энели И., Садри К., Камарго С., младший, Барр Р.Г.Ацетаминофен и риск астмы: эпидемиологические и патофизиологические данные. Грудь. 2005; 127: 604–612. DOI: 10.1378 / сундук.127.2.604. [PubMed] [CrossRef] [Google Scholar] 52. Бисли Р.У., Клейтон Т.О., Крейн Дж. И др. Использование ацетаминофена и риск развития астмы, риноконъюнктивита и экземы у подростков: Международное исследование астмы и аллергии в третьей фазе детства. Am J Respir Crit Care Med. 2011; 183: 171–178. DOI: 10.1164 / rccm.201005-0757OC. [PubMed] [CrossRef] [Google Scholar] 53. Крайнер-Моллер Э., Севелстед А., Виссинг Н.Х., Шус А.М., Бисгаард Х.Использование ацетаминофена младенцами связано с ранними астматическими симптомами независимо от инфекций дыхательных путей: когорта Копенгагенского проспективного исследования астмы у детей 2000 (COPSAC (2000)).
McBride JT. Связь парацетамола и распространенности и тяжести астмы. Педиатрия. 2011; 128: 1181–1185. DOI: 10.1542 / peds.2011-1106. [PubMed] [CrossRef] [Google Scholar] 51. Энели И., Садри К., Камарго С., младший, Барр Р.Г.Ацетаминофен и риск астмы: эпидемиологические и патофизиологические данные. Грудь. 2005; 127: 604–612. DOI: 10.1378 / сундук.127.2.604. [PubMed] [CrossRef] [Google Scholar] 52. Бисли Р.У., Клейтон Т.О., Крейн Дж. И др. Использование ацетаминофена и риск развития астмы, риноконъюнктивита и экземы у подростков: Международное исследование астмы и аллергии в третьей фазе детства. Am J Respir Crit Care Med. 2011; 183: 171–178. DOI: 10.1164 / rccm.201005-0757OC. [PubMed] [CrossRef] [Google Scholar] 53. Крайнер-Моллер Э., Севелстед А., Виссинг Н.Х., Шус А.М., Бисгаард Х.Использование ацетаминофена младенцами связано с ранними астматическими симптомами независимо от инфекций дыхательных путей: когорта Копенгагенского проспективного исследования астмы у детей 2000 (COPSAC (2000)). J Allergy Clin Immunol. 2012; 130: 1434–1436. DOI: 10.1016 / j.jaci.2012.09.017. [PubMed] [CrossRef] [Google Scholar] 54. Holgate ST. Загадка ацетаминофена при астме. Am J Respir Crit Care Med. 2011; 183: 147–148. DOI: 10.1164 / rccm.201007-1135ED. [PubMed] [CrossRef] [Google Scholar] 55. Мусу М., Финко Дж., Антонуччи Р. и др.Острая нефротоксичность НПВП от плода к взрослому. Eur Rev Med Pharmacol Sci. 2011; 15: 1461–1472. [PubMed] [Google Scholar] 56. Велтон А. Нефротоксичность нестероидных противовоспалительных препаратов: физиологические основы и клинические последствия. Am J Med. 1999; 106: 13С – 24С. DOI: 10.1016 / S0002-9343 (99) 00113-8. [PubMed] [CrossRef] [Google Scholar] 57. Леско С.М., Митчелл А.А. Безопасность парацетамола и ибупрофена среди детей младше двух лет. Педиатрия. 1999; 104: e39. DOI: 10.1542 / peds.104.4.e39. [PubMed] [CrossRef] [Google Scholar] 58. Леско С.М., Митчелл А.А. Функция почек после кратковременного применения ибупрофена у младенцев и детей. Педиатрия.
J Allergy Clin Immunol. 2012; 130: 1434–1436. DOI: 10.1016 / j.jaci.2012.09.017. [PubMed] [CrossRef] [Google Scholar] 54. Holgate ST. Загадка ацетаминофена при астме. Am J Respir Crit Care Med. 2011; 183: 147–148. DOI: 10.1164 / rccm.201007-1135ED. [PubMed] [CrossRef] [Google Scholar] 55. Мусу М., Финко Дж., Антонуччи Р. и др.Острая нефротоксичность НПВП от плода к взрослому. Eur Rev Med Pharmacol Sci. 2011; 15: 1461–1472. [PubMed] [Google Scholar] 56. Велтон А. Нефротоксичность нестероидных противовоспалительных препаратов: физиологические основы и клинические последствия. Am J Med. 1999; 106: 13С – 24С. DOI: 10.1016 / S0002-9343 (99) 00113-8. [PubMed] [CrossRef] [Google Scholar] 57. Леско С.М., Митчелл А.А. Безопасность парацетамола и ибупрофена среди детей младше двух лет. Педиатрия. 1999; 104: e39. DOI: 10.1542 / peds.104.4.e39. [PubMed] [CrossRef] [Google Scholar] 58. Леско С.М., Митчелл А.А. Функция почек после кратковременного применения ибупрофена у младенцев и детей. Педиатрия. 1997; 100: 954–957. DOI: 10.1542 / peds.100.6.954. [PubMed] [CrossRef] [Google Scholar] 59. Ашраф Э., Форд Л., Гита Р., Купер С. Профиль безопасности суспензии ибупрофена у детей младшего возраста. Инфламмофармакология. 1999; 7: 219–225. DOI: 10.1007 / s10787-999-0005-0. [PubMed] [CrossRef] [Google Scholar] 60. Краузе I, Клепер Р., Эйзенштейн Б., Давидовиц М.Острая почечная недостаточность, связанная с приемом нестероидных противовоспалительных препаратов у здоровых детей. Педиатр Нефрол. 2005; 20: 1295–1298. DOI: 10.1007 / s00467-005-1966-х. [PubMed] [CrossRef] [Google Scholar] 62. Улински Т., Гигонис В., Дунан О., Бенсман А. Острая почечная недостаточность после лечения нестероидными противовоспалительными препаратами. Eur J Pediatr. 2004. 163: 148–150. DOI: 10.1007 / s00431-003-1392-7. [PubMed] [CrossRef] [Google Scholar] 63. van Ierland Y, Elshout G, Moll HA и др. Использование функций тревоги при направлении детей с лихорадкой в отделение неотложной помощи: обсервационное исследование.
1997; 100: 954–957. DOI: 10.1542 / peds.100.6.954. [PubMed] [CrossRef] [Google Scholar] 59. Ашраф Э., Форд Л., Гита Р., Купер С. Профиль безопасности суспензии ибупрофена у детей младшего возраста. Инфламмофармакология. 1999; 7: 219–225. DOI: 10.1007 / s10787-999-0005-0. [PubMed] [CrossRef] [Google Scholar] 60. Краузе I, Клепер Р., Эйзенштейн Б., Давидовиц М.Острая почечная недостаточность, связанная с приемом нестероидных противовоспалительных препаратов у здоровых детей. Педиатр Нефрол. 2005; 20: 1295–1298. DOI: 10.1007 / s00467-005-1966-х. [PubMed] [CrossRef] [Google Scholar] 62. Улински Т., Гигонис В., Дунан О., Бенсман А. Острая почечная недостаточность после лечения нестероидными противовоспалительными препаратами. Eur J Pediatr. 2004. 163: 148–150. DOI: 10.1007 / s00431-003-1392-7. [PubMed] [CrossRef] [Google Scholar] 63. van Ierland Y, Elshout G, Moll HA и др. Использование функций тревоги при направлении детей с лихорадкой в отделение неотложной помощи: обсервационное исследование. Br J Gen Pract. 2014; 64: e1 – e9. DOI: 10.3399 / bjgp14X676393. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 64. Misurac JM, Knoderer CA, Leiser JD и др. Нестероидные противовоспалительные препараты являются важной причиной острого повреждения почек у детей. J Pediatr. 2013; 162: 1153–1159. DOI: 10.1016 / j.jpeds.2012.11.069. [PubMed] [CrossRef] [Google Scholar] 65. Иорио М.Л., Черхаран М., Кауфман С.С., Рис-Стремтан С., Бояджян М. Острая печеночная недостаточность после восстановления волчьей пасти: случай терапевтической токсичности парацетамола.Волчья пасть Craniofac J. 2013; 50: 747–750. DOI: 10.1597 / 12-109. [PubMed] [CrossRef] [Google Scholar] 66. Савино Ф., Лупика М.М., Тараско В. и др. Фульминантный гепатит после 10 дней лечения ацетаминофеном в рекомендованной дозировке для младенцев. Педиатрия. 2011; 127: e494 – e497. DOI: 10.1542 / peds.2010-1965. [PubMed] [CrossRef] [Google Scholar] 67. Ferrajolo C, Capuano A, Verhamme KM и др. Медикаментозное поражение печени у детей: исследование случая / не случая предполагаемых побочных реакций на лекарства в VigiBase.
Br J Gen Pract. 2014; 64: e1 – e9. DOI: 10.3399 / bjgp14X676393. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 64. Misurac JM, Knoderer CA, Leiser JD и др. Нестероидные противовоспалительные препараты являются важной причиной острого повреждения почек у детей. J Pediatr. 2013; 162: 1153–1159. DOI: 10.1016 / j.jpeds.2012.11.069. [PubMed] [CrossRef] [Google Scholar] 65. Иорио М.Л., Черхаран М., Кауфман С.С., Рис-Стремтан С., Бояджян М. Острая печеночная недостаточность после восстановления волчьей пасти: случай терапевтической токсичности парацетамола.Волчья пасть Craniofac J. 2013; 50: 747–750. DOI: 10.1597 / 12-109. [PubMed] [CrossRef] [Google Scholar] 66. Савино Ф., Лупика М.М., Тараско В. и др. Фульминантный гепатит после 10 дней лечения ацетаминофеном в рекомендованной дозировке для младенцев. Педиатрия. 2011; 127: e494 – e497. DOI: 10.1542 / peds.2010-1965. [PubMed] [CrossRef] [Google Scholar] 67. Ferrajolo C, Capuano A, Verhamme KM и др. Медикаментозное поражение печени у детей: исследование случая / не случая предполагаемых побочных реакций на лекарства в VigiBase. Br J Clin Pharmacol.2010; 70: 721–728. DOI: 10.1111 / j.1365-2125.2010.03754.x. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 69. Хон К.Л., Люнг А.К. Будьте осторожны, мама и доктор: гепатотоксичность, связанная с назначенными лекарствами у младенцев. Int J Pediatr. 2009; 2009: 673269. DOI: 10,1155 / 2009/673269. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 70. Kubic A, Burda AM, Bockewitz E, Wahl M. Гепатотоксичность у грудного ребенка после сверхтерапевтического дозирования парацетамола в течение двадцати четырех часов. Semin Diagn Pathol.2009; 26: 7–9. DOI: 10.1053 / j.semdp.2008.12.010. [PubMed] [CrossRef] [Google Scholar] 71. Eyers S, Fingleton J, Perrin K, Beasley R. Предлагаемые MHRA изменения рекомендаций по дозировке парацетамола для детей в Великобритании: модельное исследование. JR Soc Med. 2012; 105: 263–269. DOI: 10.1258 / jrsm.2012.110330. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 72. Eyers S, Fingleton J, Eastwood A, Perrin K, Beasley R.
Br J Clin Pharmacol.2010; 70: 721–728. DOI: 10.1111 / j.1365-2125.2010.03754.x. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 69. Хон К.Л., Люнг А.К. Будьте осторожны, мама и доктор: гепатотоксичность, связанная с назначенными лекарствами у младенцев. Int J Pediatr. 2009; 2009: 673269. DOI: 10,1155 / 2009/673269. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 70. Kubic A, Burda AM, Bockewitz E, Wahl M. Гепатотоксичность у грудного ребенка после сверхтерапевтического дозирования парацетамола в течение двадцати четырех часов. Semin Diagn Pathol.2009; 26: 7–9. DOI: 10.1053 / j.semdp.2008.12.010. [PubMed] [CrossRef] [Google Scholar] 71. Eyers S, Fingleton J, Perrin K, Beasley R. Предлагаемые MHRA изменения рекомендаций по дозировке парацетамола для детей в Великобритании: модельное исследование. JR Soc Med. 2012; 105: 263–269. DOI: 10.1258 / jrsm.2012.110330. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 72. Eyers S, Fingleton J, Eastwood A, Perrin K, Beasley R. Британский национальный фармакологический справочник для детей: риск неправильного назначения парацетамола. Arch Dis Child.2012; 97: 279–282. DOI: 10.1136 / archdischild-2011-300464. [PubMed] [CrossRef] [Google Scholar] 74. Volans G, Monaghan J, Colbridge M. Передозировка ибупрофена. Int J Clin Pract Suppl. 2003; 57: 54–60. [PubMed] [Google Scholar] 75. Холл А.Х., Смолинске СК, Конрад Флорида и др. Передозировка ибупрофеном: 126 случаев. Ann Emerg Med. 1986; 15: 1308–1313. DOI: 10.1016 / S0196-0644 (86) 80617-5. [PubMed] [CrossRef] [Google Scholar] 76. Argentieri J, Morrone K, Pollack Y. Передозировка ацетаминофена и ибупрофена. Pediatr Rev.2012; 33: 188–189.DOI: 10.1542 / pir.33-4-188. [PubMed] [CrossRef] [Google Scholar] 77. Ветряная оспа, опоясывающий лишай и нестероидные противовоспалительные препараты: серьезные кожные осложнения. Prescrire Int. 2010; 19: 72–3. [PubMed] 78. Kramer LC, Richards PA, Thompson AM, Harper DP, Fairchok MP. Чередование жаропонижающих средств: жаропонижающее действие ацетаминофена по сравнению с ацетаминофеном, чередующимся с ибупрофеном у детей.
Британский национальный фармакологический справочник для детей: риск неправильного назначения парацетамола. Arch Dis Child.2012; 97: 279–282. DOI: 10.1136 / archdischild-2011-300464. [PubMed] [CrossRef] [Google Scholar] 74. Volans G, Monaghan J, Colbridge M. Передозировка ибупрофена. Int J Clin Pract Suppl. 2003; 57: 54–60. [PubMed] [Google Scholar] 75. Холл А.Х., Смолинске СК, Конрад Флорида и др. Передозировка ибупрофеном: 126 случаев. Ann Emerg Med. 1986; 15: 1308–1313. DOI: 10.1016 / S0196-0644 (86) 80617-5. [PubMed] [CrossRef] [Google Scholar] 76. Argentieri J, Morrone K, Pollack Y. Передозировка ацетаминофена и ибупрофена. Pediatr Rev.2012; 33: 188–189.DOI: 10.1542 / pir.33-4-188. [PubMed] [CrossRef] [Google Scholar] 77. Ветряная оспа, опоясывающий лишай и нестероидные противовоспалительные препараты: серьезные кожные осложнения. Prescrire Int. 2010; 19: 72–3. [PubMed] 78. Kramer LC, Richards PA, Thompson AM, Harper DP, Fairchok MP. Чередование жаропонижающих средств: жаропонижающее действие ацетаминофена по сравнению с ацетаминофеном, чередующимся с ибупрофеном у детей. Clin Pediatr (Phila) 2008; 47: 907–911. DOI: 10,1177 / 0009922808319967. [PubMed] [CrossRef] [Google Scholar] 79.Пол И.М., Стерджис С.А., Ян Ц. и др. Эффективность стандартных доз ибупрофена в отдельности, чередования и в сочетании с ацетаминофеном для лечения детей с лихорадкой. Clin Ther. 2010. 32: 2433–2440. DOI: 10.1016 / j.clinthera.2011.01.006. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 80. Purssell E. Систематический обзор исследований, сравнивающих комбинированное лечение парацетамолом и ибупрофеном по отдельности. Arch Dis Child. 2011; 96: 1175–1179. DOI: 10.1136 / archdischild-2011-300424. [PubMed] [CrossRef] [Google Scholar] 81.Перейра Г.Л., Дагостини Ю.М., Пиццол Т.С. Альтернативные жаропонижающие средства в лечении лихорадки у детей: систематический обзор рандомизированных клинических исследований. Журнал Педиатр (Рио Дж) 2012; 88: 289–296. DOI: 10.2223 / JPED.2204. [PubMed] [CrossRef] [Google Scholar] 82. Сафьякхаджон П., Грин Г. Чередование ацетаминофена и ибупрофена у детей может вызвать замешательство родителей и опасно.
Clin Pediatr (Phila) 2008; 47: 907–911. DOI: 10,1177 / 0009922808319967. [PubMed] [CrossRef] [Google Scholar] 79.Пол И.М., Стерджис С.А., Ян Ц. и др. Эффективность стандартных доз ибупрофена в отдельности, чередования и в сочетании с ацетаминофеном для лечения детей с лихорадкой. Clin Ther. 2010. 32: 2433–2440. DOI: 10.1016 / j.clinthera.2011.01.006. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 80. Purssell E. Систематический обзор исследований, сравнивающих комбинированное лечение парацетамолом и ибупрофеном по отдельности. Arch Dis Child. 2011; 96: 1175–1179. DOI: 10.1136 / archdischild-2011-300424. [PubMed] [CrossRef] [Google Scholar] 81.Перейра Г.Л., Дагостини Ю.М., Пиццол Т.С. Альтернативные жаропонижающие средства в лечении лихорадки у детей: систематический обзор рандомизированных клинических исследований. Журнал Педиатр (Рио Дж) 2012; 88: 289–296. DOI: 10.2223 / JPED.2204. [PubMed] [CrossRef] [Google Scholar] 82. Сафьякхаджон П., Грин Г. Чередование ацетаминофена и ибупрофена у детей может вызвать замешательство родителей и опасно. Arch Pediatr Adolesc Med. 2006; 160: 757–758. DOI: 10.1001 / archpedi.160.7.757-б. [PubMed] [CrossRef] [Google Scholar] 83. Schmitt BD.Опасения по поводу чередования ацетаминофена и ибупрофена при лихорадке. Arch Pediatr Adolesc Med. 2006; 160: 757–758. DOI: 10.1001 / archpedi.160.7.757-а. [PubMed] [CrossRef] [Google Scholar] 84. Мур Р.А., Штрауб С., Пейн Дж., Дерри С., МакКуэй Х.Дж. Критерии минимальной эффективности для сравнения лечения с использованием метаанализа отдельных пациентов в исследованиях острой боли: примеры эторикоксиба, парацетамола, ибупрофена и комбинаций ибупрофена / парацетамола после удаления третьего моляра. Боль. 2011; 152: 982–989. DOI: 10.1016 / j.pain.2010.11.030. [PubMed] [CrossRef] [Google Scholar] 85. Маллинз М.Э., Эмпей М., Джарамилло Д. и др. Проспективное рандомизированное исследование для оценки жаропонижающего действия комбинации ацетаминофена и ибупрофена у неврологических пациентов в отделении интенсивной терапии. Neurocrit Care. 2011; 15: 375–378.
Arch Pediatr Adolesc Med. 2006; 160: 757–758. DOI: 10.1001 / archpedi.160.7.757-б. [PubMed] [CrossRef] [Google Scholar] 83. Schmitt BD.Опасения по поводу чередования ацетаминофена и ибупрофена при лихорадке. Arch Pediatr Adolesc Med. 2006; 160: 757–758. DOI: 10.1001 / archpedi.160.7.757-а. [PubMed] [CrossRef] [Google Scholar] 84. Мур Р.А., Штрауб С., Пейн Дж., Дерри С., МакКуэй Х.Дж. Критерии минимальной эффективности для сравнения лечения с использованием метаанализа отдельных пациентов в исследованиях острой боли: примеры эторикоксиба, парацетамола, ибупрофена и комбинаций ибупрофена / парацетамола после удаления третьего моляра. Боль. 2011; 152: 982–989. DOI: 10.1016 / j.pain.2010.11.030. [PubMed] [CrossRef] [Google Scholar] 85. Маллинз М.Э., Эмпей М., Джарамилло Д. и др. Проспективное рандомизированное исследование для оценки жаропонижающего действия комбинации ацетаминофена и ибупрофена у неврологических пациентов в отделении интенсивной терапии. Neurocrit Care. 2011; 15: 375–378. DOI: 10.1007 / s12028-011-9533-8. [PubMed] [CrossRef] [Google Scholar] 86. де Врис Ф., Сетакис Э., ван Стаа Т.П. Одновременный прием ибупрофена и парацетамола и риск основных клинических исходов безопасности. Br J Clin Pharmacol.2010; 70: 429–438. DOI: 10.1111 / j.1365-2125.2010.03705.x. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 87. Purssell E, в то время как AE. Продлевает ли фебрильное заболевание применение жаропонижающих средств у детей с острыми инфекциями? Систематический обзор и метаанализ. J Pediatr. 2013; 163: 822–827. DOI: 10.1016 / j.jpeds.2013.03.069. [PubMed] [CrossRef] [Google Scholar]
DOI: 10.1007 / s12028-011-9533-8. [PubMed] [CrossRef] [Google Scholar] 86. де Врис Ф., Сетакис Э., ван Стаа Т.П. Одновременный прием ибупрофена и парацетамола и риск основных клинических исходов безопасности. Br J Clin Pharmacol.2010; 70: 429–438. DOI: 10.1111 / j.1365-2125.2010.03705.x. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 87. Purssell E, в то время как AE. Продлевает ли фебрильное заболевание применение жаропонижающих средств у детей с острыми инфекциями? Систематический обзор и метаанализ. J Pediatr. 2013; 163: 822–827. DOI: 10.1016 / j.jpeds.2013.03.069. [PubMed] [CrossRef] [Google Scholar]Влияние профилактического приема жаропонижающих средств на поствакцинальные побочные реакции и реакцию антител у детей: систематический обзор
Первичные критерии оценки результатов.
(1) Лихорадочные реакции ≥38,0 ° C (100,4 ° F) в первые 24–48 часов: по сравнению с группой, не принимавшей профилактического PCM, наблюдалось значительное снижение лихорадочных реакций на ≥38,0 ° C (100,4 ° F). ) в первые 24–48 часов в группе профилактической ПКМ, оба после первичной [OR, 0,35; 95% ДИ, 0,26–0,48] (, рис. 2, ) и бустер [OR, 0,60; 95% ДИ, 0,39–0,93] (, рисунок 3, ) вакцинации. Однако из-за высокой степени неоднородности (> 50%) эти результаты следует интерпретировать с осторожностью.
) в первые 24–48 часов в группе профилактической ПКМ, оба после первичной [OR, 0,35; 95% ДИ, 0,26–0,48] (, рис. 2, ) и бустер [OR, 0,60; 95% ДИ, 0,39–0,93] (, рисунок 3, ) вакцинации. Однако из-за высокой степени неоднородности (> 50%) эти результаты следует интерпретировать с осторожностью.
(2) Скорость ответа антител (измеренная с помощью GMC) после первичной вакцинации (возраст 3, 4 и 5 месяцев): была значительная разница в GMC антипневмококкового антитела IgG между группой профилактического PCM и группой без профилактического PCM. , для всех серотипов вакцины: серотип 1 [MD -0,53 (95% ДИ, от -0,71 до -0,35)], серотип 4 [MD -0,8 (95% ДИ, от -1,08 до -0,52)], серотип 5 [MD — 0,62 (95% ДИ, от -0,87 до -0,37)], серотип 6B [MD -0,2 (95% ДИ, от -0,29 до -0,11)], серотип 7F [MD -0,59 (95% ДИ, -0.От 83 до -0,35)], серотип 9V [MD -0,46 (95% ДИ, от -0,65 до -0,27)], серотип 14 [MD -1,28 (95% ДИ, от -1,79 до -0,77)], серотип 18C [MD — 1,47 (95% ДИ, от -1,82 до -1,12)], серотип 19F [MD -2,13 (95% ДИ, от -2,93 до -1,33)] и серотип 23F [MD -0,27 (95% ДИ, от -0,43 до -0,11 )]. Что касается других вакцинаций, то была значительная разница в GMC анти-PRP [MD -1,99 (95% ДИ, от -2,76 до -1,22)], против дифтерии [MD -0,89 (95% ДИ, от -1,27 до -0,51). )], против столбняка [MD -1,04 (95% ДИ, -1,34 до -0,74)], против пертактина [MD -27.9 (95% ДИ, от -38,65 до -17,15)] между профилактической группой PCM и отсутствующей профилактической группой PCM. GMC анти-PT, анти-FHA, анти-HBs и антиполиомиелит (тип 1,2,3) не выявил каких-либо существенных различий между группой профилактического PCM и группой без профилактического PCM. Хотя GMC всех серотипов пневмококковых вакцин и некоторых других вакцин снизился после профилактического PCM, тем не менее уровень GMC в группе профилактического PCM был значительно выше уровня серопротекции.
Что касается других вакцинаций, то была значительная разница в GMC анти-PRP [MD -1,99 (95% ДИ, от -2,76 до -1,22)], против дифтерии [MD -0,89 (95% ДИ, от -1,27 до -0,51). )], против столбняка [MD -1,04 (95% ДИ, -1,34 до -0,74)], против пертактина [MD -27.9 (95% ДИ, от -38,65 до -17,15)] между профилактической группой PCM и отсутствующей профилактической группой PCM. GMC анти-PT, анти-FHA, анти-HBs и антиполиомиелит (тип 1,2,3) не выявил каких-либо существенных различий между группой профилактического PCM и группой без профилактического PCM. Хотя GMC всех серотипов пневмококковых вакцин и некоторых других вакцин снизился после профилактического PCM, тем не менее уровень GMC в группе профилактического PCM был значительно выше уровня серопротекции.
(3) Скорость ответа антител (измеренная GMC) после первой повторной вакцинации (возраст 12-15 месяцев): была значительная разница в GMC антипневмококкового антитела IgG между профилактической группой PCM и группой без профилактической PCM для все серотипы вакцины: серотип 1 [MD -0. 96 (95% ДИ, от -1,37 до -0,55)], серотип 4 [MD -1,22 (95% ДИ, от -1,84 до -0,6)], серотип 5 [MD -1,38 (95% ДИ, от -1,91 до -0,85) ], серотип 6B [MD -1,11 (95% ДИ, от -1,5 до -0,72)], серотип 7F [MD -1,24 (95% ДИ, от -1,81 до -0,67)], серотип 9V [MD -1,55 (95% ДИ , От −2,17 до −0,93)], серотип 14 [MD −1,38 (95% ДИ, от −2,28 до −0,48)], серотип 18C [MD −2,03 (95% ДИ, от −2,99 до −1,07)], серотип 19F [ MD -1,55 (95% ДИ, от -3,08 до -0,02)] и серотип 23F [MD -0,93 (95% ДИ, от -1,5 до -0,36)]. Что касается других прививок, то была значительная разница в GMC противодифтерийного препарата [MD −2.2 (95% ДИ, от -3,82 до -0,58)], против столбняка [MD -2,2 (95% ДИ, от -3,25 до -1,15)] между профилактической группой PCM и отсутствующей профилактической группой PCM. GMC анти-PRP, анти-PT, анти-FHA, анти-пертактин, анти-HBs и антиполиомиелит (тип 1,2,3) не выявили каких-либо существенных различий между группой профилактического PCM и отсутствием профилактического PCM. группа. Хотя GMC всех серотипов пневмококковых вакцин и некоторых других вакцин снизился после профилактического PCM, тем не менее уровень GMC в группе профилактического PCM был значительно выше уровня серопротекции.
96 (95% ДИ, от -1,37 до -0,55)], серотип 4 [MD -1,22 (95% ДИ, от -1,84 до -0,6)], серотип 5 [MD -1,38 (95% ДИ, от -1,91 до -0,85) ], серотип 6B [MD -1,11 (95% ДИ, от -1,5 до -0,72)], серотип 7F [MD -1,24 (95% ДИ, от -1,81 до -0,67)], серотип 9V [MD -1,55 (95% ДИ , От −2,17 до −0,93)], серотип 14 [MD −1,38 (95% ДИ, от −2,28 до −0,48)], серотип 18C [MD −2,03 (95% ДИ, от −2,99 до −1,07)], серотип 19F [ MD -1,55 (95% ДИ, от -3,08 до -0,02)] и серотип 23F [MD -0,93 (95% ДИ, от -1,5 до -0,36)]. Что касается других прививок, то была значительная разница в GMC противодифтерийного препарата [MD −2.2 (95% ДИ, от -3,82 до -0,58)], против столбняка [MD -2,2 (95% ДИ, от -3,25 до -1,15)] между профилактической группой PCM и отсутствующей профилактической группой PCM. GMC анти-PRP, анти-PT, анти-FHA, анти-пертактин, анти-HBs и антиполиомиелит (тип 1,2,3) не выявили каких-либо существенных различий между группой профилактического PCM и отсутствием профилактического PCM. группа. Хотя GMC всех серотипов пневмококковых вакцин и некоторых других вакцин снизился после профилактического PCM, тем не менее уровень GMC в группе профилактического PCM был значительно выше уровня серопротекции.
(4) Частота ответа антител (измеренная с помощью GMC) после второй повторной вакцинации (возраст 40–48 месяцев): была значительная разница в GMC антипневмококкового антитела IgG между профилактической и отсутствующей профилактической ПКМ группой для следующие серотипы вакцины: серотип 1 [MD -4,27 (95% ДИ, от -6,75 до -1,79)], серотип 4 [MD -4,78 (95% ДИ, от -8,16 до -1,4)], серотип 5 [MD -3,69 (95 % ДИ, от -6,67 до -0,71)], серотип 7F [MD -2,92 (95% ДИ, от -4,74 до -1,1)], серотип 9V [MD -4,59 (95% ДИ, -7.От 4 до -1,78)], серотип 14 [MD -6,7 (95% ДИ, от -13,35 до -0,05)], серотип 18C [MD -12,54 (95% ДИ, от -22,1 до -2,98)]. GMC антипневмококкового антитела IgG для серотипов 6B, 19F и 23F не показал статистически значимых различий между профилактической группой PCM и группой без профилактической PCM. Ни в одном исследовании не сообщалось об этом исходе для других прививок.
Вторичные критерии оценки.
(1) Высокие лихорадочные реакции ≥39,0 ° C в первые 24–48 часов: по сравнению с группой плацебо наблюдалось значительное снижение высоких лихорадочных реакций на ≥39. 0 ° C в первые 24–48 часов в группе профилактической ПКМ после первичной [OR, 0,31; 95% ДИ, 0,18–0,52], но не бустерная [OR, 0,63; 95% ДИ, 0,35–1,11] вакцинации.
0 ° C в первые 24–48 часов в группе профилактической ПКМ после первичной [OR, 0,31; 95% ДИ, 0,18–0,52], но не бустерная [OR, 0,63; 95% ДИ, 0,35–1,11] вакцинации.
(2) Боль всех степеней: по сравнению с группой без профилактической PCM наблюдалось значительное снижение боли всех степеней в группе профилактической PCM, как после первичной [OR, 0,57; 95% ДИ, 0,47–0,7] и бустер [OR, 0,64; 95% ДИ, 0,48–0,84] вакцинации.
(3) Боль от умеренной до тяжелой степени: по сравнению с группой без профилактической ПКМ наблюдалось значительное снижение боли от умеренной до тяжелой степени в группе профилактической ПКМ после первичной [OR, 0.39; 95% ДИ, 0,26–0,58], но не бустерная [OR, 0,59; 95% ДИ, 0,24–1,45] вакцинации.
(4) Местное покраснение: по сравнению с группой без профилактической ПКМ наблюдалось значительное уменьшение местного покраснения в группе профилактической ПКМ после первичной [OR, 0,81; 95% ДИ, 0,68–0,95], но не бустерная [OR, 0,93; 95% ДИ, 0,73–1,18] вакцинации.
(5) Местное набухание / уплотнение: по сравнению с группой без профилактического PCM наблюдалось значительное снижение местного набухания / уплотнения в группе профилактического PCM после первичного [OR, 0.78; 95% ДИ, 0,66–0,92], но не бустерная [OR, 0,90; 95% ДИ, 0,68–1,19] вакцинации.
(6) Постоянный крик: по сравнению с группой, не принимавшей профилактического лечения PCM, было значительное снижение частоты постоянного крика в группе профилактического PCM, как после первичного [OR, 0,55; 95% ДИ, 0,39–0,77] и бустер [OR, 0,44; 95% ДИ, 0,22–0,87] вакцинации.
(7) Раздражительность / суетливость: по сравнению с группой без профилактической ПКМ наблюдалось значительное снижение раздражительности / суетливости в группе профилактической ПКМ, как после первичной [OR, 0.36; 95% ДИ, 0,29–0,45] и бустер [OR, 0,66; 95% ДИ, 0,48–0,91] вакцинации.
(8) Сонливость: по сравнению с группой без профилактической ПКМ наблюдалось значительное снижение сонливости в группе профилактической ПКМ после первичной [OR, 0,82; 95% ДИ, 0,70–0,96], но не бустер [OR, 0,99; 95% ДИ, 0,76–1,3] вакцинации.
(9) Анорексия / потеря аппетита: по сравнению с группой, не принимавшей профилактической PCM, наблюдалось значительное снижение анорексии / потери аппетита в группе профилактической PCM после первичной [OR, 0.61; 95% ДИ, 0,49–0,77], но не бустерная [OR, 0,85; 95% ДИ, 0,64–1,14] вакцинации.
(10) Рвота: не было существенной разницы между профилактической ПКМ и группой без профилактической ПКМ в отношении уменьшения рвоты.
(11) Диарея: не было существенной разницы между профилактической PCM и группой без профилактической PCM в отношении уменьшения диареи.
(12) Любой тяжелый симптом: по сравнению с группой без профилактической ПКМ наблюдалось значительное снижение любого тяжелого симптома в группе профилактической ПКМ после ревакцинации [OR, 0.38; 95% ДИ, 0,20–0,71], но не первичный [OR, 0,81; 95% ДИ, 0,58–1,12] вакцинации.
(13) Уровень носоглоточного носительства (NPC) микроорганизмов ( S. pneumoniae , H. influenzae и др. )
)
Не было значительных различий ни в частоте носительства пневмококка (любой серотип, серотипы вакцины или любой перекрестно-реактивный серотип), ни в частоте носительства H. influenza между профилактической и непрофилактической группой ПКМ. Значительное открытие нетипируемого после бустера H.коэффициент носительства influenzae [OR, 0,61; 95% ДИ, 0,39–0,95] может быть результатом случайной или неадекватной рандомизации.
(14) Дней родительской потери работы
Не было существенной разницы между профилактической ПКМ и группой без профилактической ПКМ в дни потери родительской работы.
факторов риска, связанных с развитием астмы и контролем над ней. Заражение мышей, жаропонижающие средства, респираторные вирусы и аллергическая сенсибилизация
Sheehan WJ, et al.; NIH / NHLBI AsthmaNet. Ацетаминофен по сравнению с ибупрофеном у детей раннего возраста с легкой персистирующей астмой. N Engl J Med (7)Обзор Кристины М. Папантонакис
Предыдущие обсервационные исследования и апостериорный анализ РКИ показали связь между использованием парацетамола и плохим контролем астмы как у детей, так и у взрослых ( 8–10), что побудило некоторых медицинских работников рекомендовать полностью избегать этого лекарства у детей, страдающих астмой (11).
Исследование Sheehan и его коллег представляло собой многоцентровое проспективное двойное слепое рандомизированное контролируемое исследование в параллельных группах с участием 300 детей дошкольного возраста с легкой персистирующей астмой, которым назначили парацетамол или ибупрофен в качестве жаропонижающего или анальгетического средства в течение 48 недель. (7). В период с 2013 по 2015 год в исследование были включены дети в возрасте от 12 до 59 месяцев из 18 центров США. Устойчивая астма легкой степени тяжести была диагностирована в соответствии с национальными рекомендациями (12). Опекуны участников записывали каждое использование исследуемых лекарств и исходы астмы на протяжении всего периода исследования.Первичным результатом было количество обострений астмы на участника, которые привели к использованию системных стероидов. Предварительно определенные вторичные результаты включали процент дней контроля астмы, среднее использование альбутерола и частоту внеплановых посещений врача по поводу астмы.
Из 300 рандомизированных детей 226 (~ 75%) завершили исследование (116 в группе ацетаминофена и 110 в группе ибупрофена). Группы были схожи по своим исходным демографическим характеристикам, астме и атопическим показателям, уровню выбытия и среднему количеству принимаемых исследуемых препаратов.Средний возраст (SD) при зачислении составлял 39,9 (13,2) месяцев. В первичном анализе намерения лечить не было значительных различий между группами в отношении первичного результата. В группе ацетаминофена было в среднем 0,81 обострений (95% доверительный интервал [ДИ], 0,65–1,02), а в группе ибупрофена — в среднем 0,87 обострений (95% ДИ, 0,69–1,10). Также не было значительных различий в отношении каких-либо вторичных исходов. Аналогичные результаты были получены при исследовательском анализе первичного результата, ограниченном участниками, завершившими исследование, и при анализе чувствительности с использованием нескольких методов множественного вменения.
Среднее (межквартильный размах [IQR]) количество доз исследуемого препарата составляло 7 (2–15) для группы ацетаминофена и 4,5 (1–17) для группы ибупрофена ( P = 0,5). Обнаружилась значимая связь между количеством доз и количеством обострений астмы в каждой из этих групп ( P <0,001). В группе ацетаминофена среднее (IQR) количество доз составляло 5,5 (1–13,5), 6,5 (3–15), 7,0 (1,5–36,5) и 11,0 (4,5–26) у детей с нулевым, одним, двумя , и три обострения астмы соответственно.В группе ибупрофена среднее (IQR) количество доз составляло 2 (0–11), 5 (3–18), 16 (4–22) и 15 (5–24) у детей с нулевым, одним, двумя , и три обострения астмы соответственно. Однако не было различий между группами ацетаминофена и ибупрофена в каждом слое по количеству обострений астмы.
Обнаружилась значимая связь между количеством доз и количеством обострений астмы в каждой из этих групп ( P <0,001). В группе ацетаминофена среднее (IQR) количество доз составляло 5,5 (1–13,5), 6,5 (3–15), 7,0 (1,5–36,5) и 11,0 (4,5–26) у детей с нулевым, одним, двумя , и три обострения астмы соответственно.В группе ибупрофена среднее (IQR) количество доз составляло 2 (0–11), 5 (3–18), 16 (4–22) и 15 (5–24) у детей с нулевым, одним, двумя , и три обострения астмы соответственно. Однако не было различий между группами ацетаминофена и ибупрофена в каждом слое по количеству обострений астмы.
Результаты исследования Шихана и его коллег показывают, что ацетаминофен можно безопасно применять у маленьких детей с легкой устойчивой астмой. Однако в этом исследовании не рассматриваются различные фенотипы астмы, которые могут существовать у детей дошкольного возраста.Например, ацетаминофен все еще может быть вредным для определенных подгрупп (например, преходящие хрипы по сравнению с постоянными). Кроме того, результаты не применимы к детям старшего возраста или тем, кто страдает более тяжелой астмой. Участники также были одновременно включены в отдельное рандомизированное контролируемое исследование, в котором тщательно отслеживалось использование лекарств, контролирующих астму, что потенциально могло повлиять на приверженность лечению. Таким образом, результаты не применимы к детям, которые плохо соблюдают режим приема лекарств. Эти ограничения снижают возможность обобщения на другие группы населения и представляют собой важную область дальнейших исследований.
Кроме того, результаты не применимы к детям старшего возраста или тем, кто страдает более тяжелой астмой. Участники также были одновременно включены в отдельное рандомизированное контролируемое исследование, в котором тщательно отслеживалось использование лекарств, контролирующих астму, что потенциально могло повлиять на приверженность лечению. Таким образом, результаты не применимы к детям, которые плохо соблюдают режим приема лекарств. Эти ограничения снижают возможность обобщения на другие группы населения и представляют собой важную область дальнейших исследований.
Лечение лихорадки: данные и текущая практика
ТЕКУЩИЕ ПОНЯТИЯ И ПРАКТИКА, ЧТО ЛИХОРАДКА ВРЕДНА
Современные представления родителей
Острые детские болезни часто связаны с лихорадкой, которую родители и многие врачи считают серьезной и опасной признак болезни, иногда как сама болезнь, а не как симптом или защитная реакция хозяина. Родители беспокоятся, когда их ребенок лихорадит, и чувствуют, что температура может усилиться, что может привести к летальному исходу. В результате они убеждены, что для снижения температуры необходимо применять жаропонижающие средства. Фобия лихорадки, чрезмерный страх перед лихорадкой у их детей, распространена среди родителей [1,2]. Родители плохо понимают, что такое лихорадка, и мало или совсем не знают о ее благотворной роли при заболеваниях [3]. Поскольку жаропонижающие средства не нормализуют температуру тела и не предотвращают рецидивов лихорадки, беспокойство родителей усиливается, что приводит к увеличению использования жаропонижающих средств и медицинских услуг. Фармацевтические компании и средства массовой информации также могут способствовать распространению мифов и опасений по поводу лихорадки с помощью комментариев или рекламных объявлений, таких как «Если вы любите своего ребенка, получите быстрое облегчение с помощью этого лекарства» или «если вы заботитесь о комфорте вашего ребенка, используйте это лекарство» , и т. Д. .Давая детям жаропонижающие препараты, ребенок вскоре почувствует себя лучше.
В результате они убеждены, что для снижения температуры необходимо применять жаропонижающие средства. Фобия лихорадки, чрезмерный страх перед лихорадкой у их детей, распространена среди родителей [1,2]. Родители плохо понимают, что такое лихорадка, и мало или совсем не знают о ее благотворной роли при заболеваниях [3]. Поскольку жаропонижающие средства не нормализуют температуру тела и не предотвращают рецидивов лихорадки, беспокойство родителей усиливается, что приводит к увеличению использования жаропонижающих средств и медицинских услуг. Фармацевтические компании и средства массовой информации также могут способствовать распространению мифов и опасений по поводу лихорадки с помощью комментариев или рекламных объявлений, таких как «Если вы любите своего ребенка, получите быстрое облегчение с помощью этого лекарства» или «если вы заботитесь о комфорте вашего ребенка, используйте это лекарство» , и т. Д. .Давая детям жаропонижающие препараты, ребенок вскоре почувствует себя лучше. Затем родителю становится легче, что понижение температуры тела стало причиной улучшения состояния его / его ребенка. Но, скорее всего, это просто из-за уменьшения боли и дискомфорта, вызванных лекарством (см. Ниже).
Затем родителю становится легче, что понижение температуры тела стало причиной улучшения состояния его / его ребенка. Но, скорее всего, это просто из-за уменьшения боли и дискомфорта, вызванных лекарством (см. Ниже).
Современные представления врачей
Педиатры часто считают, что лихорадка опасна. Большинство (65%) педиатров в Массачусетсе, США, считают, что лихорадка сама по себе может быть опасной для ребенка с припадками; смерть и повреждение мозга являются наиболее серьезными осложнениями лихорадки при температуре 40 ° C и выше [4].Хотя большинство педиатров согласны с тем, что лечение жаропонижающего ребенка жаропонижающими средствами в основном направлено на облегчение симптомов лихорадки, многие из них, как правило, назначают жаропонижающие средства любому ребенку с лихорадкой. Педиатры могут способствовать возникновению фобии лихорадки, прописывая жаропонижающие средства детям с умеренной лихорадкой или рекомендуя чередовать парацетамол с ибупрофеном. Биологическая ценность лихорадки (т. Е. Польза она или вред) оспаривается врачами, и ее энергично лечат, веря в то, что она предотвратит осложнения.
Е. Польза она или вред) оспаривается врачами, и ее энергично лечат, веря в то, что она предотвратит осложнения.
Риск фебрильных судорог
Лихорадочные судороги (FS) — одно из заболеваний, при котором жаропонижающее лечение настоятельно рекомендуется. В исследовании, проведенном в США, 49% педиатров считали судороги основной опасностью лихорадки, а 22% полагали, что это повреждение головного мозга может быть результатом типичного ФП [5]. В ранних литературных источниках сообщалось о 11% смертности у детей с ФП [6].
Поскольку лихорадка обычно считается важным предшественником ФС, медицинские работники пришли к выводу, что жаропонижающие меры должны предотвращать фебрильные судороги.Жаропонижающие средства по-прежнему являются одними из наиболее часто назначаемых лекарств, особенно для детей с риском таких припадков. Родителям обычно говорят, что прием жаропонижающих средств ребенку из группы риска может снизить риск дальнейших судорог.
Современная практика считает обильное использование жаропонижающих средств необходимостью и требует принятия мер по снятию лихорадки даже при небольшой степени лихорадки [7]. Родители предпочитают жаропонижающие средства для борьбы с лихорадкой, и за последние два десятилетия это предпочтение увеличилось с 67% до более чем 90% (с 91% до 95%) [2,8,9].Медицинских работников беспокоит то, что прием жаропонижающих средств родителями часто бывает неправильным как по дозировке, так и по частоте [10,11]. Недостаточная дозировка увеличивает потребность в медицинских услугах и побуждает чередовать жаропонижающие средства для поддержания нормальной температуры. Передозировка потенциально опасна. Практика чередования жаропонижающих средств получила широкое распространение в педиатрических отделениях, и врачи не уверены, подтверждается ли эта практика доказательствами и возникают ли в результате осложнения. Родители сообщили об использовании этой практики, увеличившись с 27% в 2001 году до 52-67% в 2007 году [12].Педиатры, работающие с детьми в больницах, пришли к выводу, что жаропонижающие средства очень часто автоматически назначаются в лечебном листе по единственному показанию, то есть при наличии лихорадки.
Родители предпочитают жаропонижающие средства для борьбы с лихорадкой, и за последние два десятилетия это предпочтение увеличилось с 67% до более чем 90% (с 91% до 95%) [2,8,9].Медицинских работников беспокоит то, что прием жаропонижающих средств родителями часто бывает неправильным как по дозировке, так и по частоте [10,11]. Недостаточная дозировка увеличивает потребность в медицинских услугах и побуждает чередовать жаропонижающие средства для поддержания нормальной температуры. Передозировка потенциально опасна. Практика чередования жаропонижающих средств получила широкое распространение в педиатрических отделениях, и врачи не уверены, подтверждается ли эта практика доказательствами и возникают ли в результате осложнения. Родители сообщили об использовании этой практики, увеличившись с 27% в 2001 году до 52-67% в 2007 году [12].Педиатры, работающие с детьми в больницах, пришли к выводу, что жаропонижающие средства очень часто автоматически назначаются в лечебном листе по единственному показанию, то есть при наличии лихорадки. Ребенок с лихорадкой, игравший в палате, и ребенок, испытывающий значительный дискомфорт из-за лихорадки, получают жаропонижающие средства.
Ребенок с лихорадкой, игравший в палате, и ребенок, испытывающий значительный дискомфорт из-за лихорадки, получают жаропонижающие средства.
Не исключено, что негативное отношение к лихорадке имеет исторические корни. На протяжении большей части истории обычные люди опасались лихорадки как проявления наказания, вызванного злыми духами или маркера смерти [13].Клод Бернхард (1813–1878), великий французский физиолог, признал, что температура тела у здоровых организмов регулируется путем уравновешивания выработки и потери тепла. Он продемонстрировал, что животные умирали быстро, когда температура тела превышала нормальный уровень на 5-6 ° C, таким образом предполагая, что лихорадка может быть вредной, а жаропонижающие средства, которые были введены позже, могут быть полезными [14]. Уильям Ослер (1849-1919) заявил, что «у человечества есть три врага: лихорадка, голод и война, но лихорадка, безусловно, самая сильная».
ДОКАЗАТЕЛЬСТВО, ЧТО ЛИХОРАДКА ПОЛЕЗНА
Лихорадка сама по себе купируется и редко бывает серьезной при условии, что причина известна и потеря жидкости восполнена. При лихорадке, в отличие от гипертермии, температура тела хорошо регулируется гипоталамической уставкой, которая настолько эффективно уравновешивает выработку тепла и потерю тепла, что температура не поднимается постоянно и не превышает верхнего предела в 42 ° C. В пределах этого верхнего диапазона, от 40 ° C до 42 ° C, нет никаких доказательств того, что лихорадка опасна для тканей.Около 20 процентов детей, находящихся в отделении неотложной помощи, имеют температуру выше 40 ° C, но обычно они полностью выздоравливают. Если есть заболеваемость или смертность, это связано с основным заболеванием. Сопутствующая лихорадка вполне может быть защитной.
При лихорадке, в отличие от гипертермии, температура тела хорошо регулируется гипоталамической уставкой, которая настолько эффективно уравновешивает выработку тепла и потерю тепла, что температура не поднимается постоянно и не превышает верхнего предела в 42 ° C. В пределах этого верхнего диапазона, от 40 ° C до 42 ° C, нет никаких доказательств того, что лихорадка опасна для тканей.Около 20 процентов детей, находящихся в отделении неотложной помощи, имеют температуру выше 40 ° C, но обычно они полностью выздоравливают. Если есть заболеваемость или смертность, это связано с основным заболеванием. Сопутствующая лихорадка вполне может быть защитной.
Кроме того,
Лихорадка оказывает общее неблагоприятное воздействие на рост бактерий и репликацию вирусов [15,16]. Он также усиливает иммунологические процессы, включая активность интерлейкина-1 (ИЛ-1), Т-хелперов, цитолитических Т-клеток, В-клеток и синтез иммуноглобулинов [17].Подвижность, фагоцитоз и уничтожение бактерий полиморфно-ядерными лейкоцитами значительно выше при температурах выше 40 ° C. Повышенные температуры 38 ° C и 39 ° C оказывают прямое положительное влияние на трансформацию лимфоцитов, образование цитолитических клеток, активность B-клеток и синтез иммуноглобулинов [18]. ИЛ-1 более активен при фебрильной температуре, чем при афебрильной. Интерферон (ИНФ), мощный противовирусный агент, обладает повышенной противовирусной активностью при температуре выше 40 ° C [19].
Повышенные температуры 38 ° C и 39 ° C оказывают прямое положительное влияние на трансформацию лимфоцитов, образование цитолитических клеток, активность B-клеток и синтез иммуноглобулинов [18]. ИЛ-1 более активен при фебрильной температуре, чем при афебрильной. Интерферон (ИНФ), мощный противовирусный агент, обладает повышенной противовирусной активностью при температуре выше 40 ° C [19].
Исследования на людях также подтверждают, что лихорадка может быть полезной.Около века назад лихорадка была основным методом лечения сифилиса и гонореи. Исследование, проведенное в Японии [20], показало, что частое назначение жаропонижающих средств детям с бактериальными заболеваниями приводит к обострению их болезни. Исследование 102 детей с сальмонеллезным гастроэнтеритом из Финляндии [21] продемонстрировало значительную отрицательную корреляцию между степенью лихорадки и продолжительностью выведения микроорганизмов. В серии детей с тяжелой инфекцией, такой как пневмония или сепсис, было обнаружено, что чем ниже температура тела, тем выше смертность [22]. Вдыхание увлажненного воздуха при 43 ° C (три 30-минутных сеанса с интервалом 2-3 часа) в носовые ходы пациентов, страдающих насморком, привело к подавлению симптомов у 78% пациентов [23]. У людей-добровольцев, инфицированных риновирусом, использование жаропонижающих средств было связано с подавлением сывороточного ответа антител, усилением симптомов и признаков и тенденцией к увеличению продолжительности выделения вируса [24]. В исследовании детей с ветряной оспой, половина из которых получала парацетамол четыре раза в день, а половина получала плацебо, время до полного струпья было немного короче в группе плацебо (5.6 г), чем в группе парацетамола (6,7 г) [25].
Вдыхание увлажненного воздуха при 43 ° C (три 30-минутных сеанса с интервалом 2-3 часа) в носовые ходы пациентов, страдающих насморком, привело к подавлению симптомов у 78% пациентов [23]. У людей-добровольцев, инфицированных риновирусом, использование жаропонижающих средств было связано с подавлением сывороточного ответа антител, усилением симптомов и признаков и тенденцией к увеличению продолжительности выделения вируса [24]. В исследовании детей с ветряной оспой, половина из которых получала парацетамол четыре раза в день, а половина получала плацебо, время до полного струпья было немного короче в группе плацебо (5.6 г), чем в группе парацетамола (6,7 г) [25].
Что касается риска ФС, то в настоящее время имеется множество доказательств того, что жаропонижающие средства не влияют на предотвращение дальнейших ФС [26]. У детей с высоким риском рецидивов ФС (положительный семейный анамнез ФС, возраст <1 года, осложненный ФС, субфебрильная температура в начале ФС) развиваются частые рецидивы, в то время как у детей без этих факторов риска рецидивы развиваются редко. Обе группы детей применяют жаропонижающие, что позволяет предположить, что к рецидивам предрасполагают факторы риска, а не жаропонижающие средства.В нескольких рандомизированных плацебо-контролируемых исследованиях с участием детей с риском развития ФС не было обнаружено доказательств того, что жаропонижающие парацетамол или ибупрофен с диазепамом или без него были эффективны для предотвращения ФС во время последующих приступов лихорадки [27–29]. Кроме того, многочисленные исследования показывают, что температура> 40 ° C связана со снижением частоты рецидивов, в то время как у детей, у которых развиваются припадки с более низкой степенью лихорадки, более низкий порог припадков и, следовательно, высокая частота рецидивов ФС [30]. Таким образом, высокая температура в начале ФС является полезным предиктором отсутствия рецидива.Более того, в Кокрановском обзоре сделан вывод о том, что доказательств того, что парацетамол обладает более сильным действием, чем плацебо, недостаточно [31].
Обе группы детей применяют жаропонижающие, что позволяет предположить, что к рецидивам предрасполагают факторы риска, а не жаропонижающие средства.В нескольких рандомизированных плацебо-контролируемых исследованиях с участием детей с риском развития ФС не было обнаружено доказательств того, что жаропонижающие парацетамол или ибупрофен с диазепамом или без него были эффективны для предотвращения ФС во время последующих приступов лихорадки [27–29]. Кроме того, многочисленные исследования показывают, что температура> 40 ° C связана со снижением частоты рецидивов, в то время как у детей, у которых развиваются припадки с более низкой степенью лихорадки, более низкий порог припадков и, следовательно, высокая частота рецидивов ФС [30]. Таким образом, высокая температура в начале ФС является полезным предиктором отсутствия рецидива.Более того, в Кокрановском обзоре сделан вывод о том, что доказательств того, что парацетамол обладает более сильным действием, чем плацебо, недостаточно [31].
Известно, что жаропонижающие средства вызывают побочные реакции и некоторые смертельные исходы. В Великобритании парацетамол был одним из самых популярных средств для попытки суицида среди подростков и взрослых, ежегодно вызывая 100–150 смертей. В США связанные с парацетамолом передозировки вызывают 56 000 обращений за неотложной помощью, 26 000 госпитализаций и примерно 450 случаев смерти ежегодно.Около 100 из этих смертей являются непреднамеренными [32].
Преимущества лихорадки также можно найти в теории гигиены. Распространенность астмы и аллергии увеличивалась во всем мире в течение многих лет, и была предложена теория гигиены для объяснения этого роста [33]. Теория предполагает, что раннее заражение инфекциями может защитить детей от аллергических заболеваний.
В поддержку этой теории приводятся следующие данные.
Распространенность атопии среди детей из многодетных семей или детей, посещающих ясли, ниже, чем среди детей из маленьких семей или детей, не посещающих ясли.Дети со старшими братьями и сестрами менее подвержены развитию аллергии, чем дети с младшими братьями и сестрами, или вообще без них. Атопические заболевания редко встречаются в странах с паразитарной инвазией.
Польза от лихорадки обнаружена у древних ученых
В писаниях Гиппократа содержатся доказательства того, что лихорадка считалась полезной для инфицированного хозяина, «лихорадка полезна при офтальмии» и лечила его [34]. Поскольку Гиппократ верил в пользу лихорадки, он не уделял особого внимания ее лечению.Когда болезнь была вызвана избытком одного из четырех телесных жидкостей, избыток жидкости затем «готовился», отделялся и удалялся лихорадкой. Руф Эфесский, хирург, живший в начале 2 века нашей эры, решительно отстаивал благотворную роль лихорадки. Он был первым врачом, который рекомендовал использовать «жаропонижающую терапию», например малярийную лихорадку, для лечения эпилепсии. Он сказал: «Лихорадка — хорошее лекарство для человека, страдающего судорогами, и если бы был врач, достаточно опытный, чтобы вызвать лихорадку, было бы бесполезно искать какое-либо другое лекарство от болезни» [35].Для Томаса Сиденхэма (1624–1689) он явно считал лихорадку полезной, о чем свидетельствует его замечание: «Лихорадка — это мощный двигатель, который природа приносит в мир, чтобы уничтожить своих врагов» [36].
Более свежие свидетельства
Именно Вагнер фон Яурегг в 1917 году дал огромный импульс исследованиям своей работой о том, что лихорадка является эффективным средством лечения нейросифилиса с малярией [37]. Одним из наиболее важных результатов этого исследования в последние годы стало открытие продукта единственной мононуклеарной клетки (ИЛ-1, эффекты которого включают индукцию лихорадки и активацию Т-лимфоцитов.Многочисленные вещества извне тела, экзогенные пирогены (ExP), инициируют цикл лихорадки. Эндотоксин грамотрицательных бактерий — самый сильный ExP. ExP стимулируют моноциты, макрофаги фиксированной ткани и ретикулоэндотелиальные клетки для выработки и высвобождения эндогенных пирогенов, из которых IL-1 является наиболее важным. IL-1 действует на центр терморегуляции гипоталамуса через посредников, в частности, PGE2, повышая уставку термостата. Гипоталамический центр производит тепло, вызывая дрожь, и сохраняет тепло за счет сужения сосудов.При установленной степени лихорадка регулируется этим центром (даже при температуре выше 41,0 ° C), а выработка тепла приближается к потере, как в случае со здоровьем, хотя и на более высоком уровне заданного значения. Поэтому лихорадка не поднимается без устали. IL-1 выполняет и другие функции, в том числе: играет главную роль в индукции воспалительных реакций, таких как накопление и прикрепление нейтрофилов, а также сосудистые изменения. Стимулирование печени к синтезу определенных белков, белков острой фазы, таких как фибриноген, гаптоглобин, церулоплазмин и CRP.При пролиферации и активации Т-и В-клеток, ИЛ-1 активирует Т-лимфоциты, вырабатывая различные факторы, такие как ИНФ и ИЛ-2, которые имеют жизненно важное значение для иммунного ответа.
Возникновение лихорадки одновременно с активацией лимфоцитов является самым ясным и убедительным доказательством роли лихорадки.
РЕКОМЕНДУЕМЫЕ УПРАВЛЕНИЯ ЛИХОРАДКОЙ
Образование
Медицинским работникам следует рассматривать образование родителей как основу лечения лихорадки с целью улучшения родительских знаний и беспокойства, а также сокращения ненужного использования медицинских услуг.Можно дать следующий совет: лихорадка — это нормальная реакция организма на борьбу с инфекцией; Температура тела хорошо контролируется мозгом и не повышается безостановочно. Это контрастирует с гипертермией (например, тепловым ударом), когда температура тела может превышать 42,0 ° C; Эвтермия не является целью жаропонижающего лечения, но сделать так, чтобы ребенку было комфортно; То, насколько больным выглядит ребенок (например, сонливым, вялым, не игривым, не улыбающимся), более важно, чем уровень лихорадки; Основная цель любого жаропонижающего вмешательства — уменьшить дискомфорт у ребенка; Жаропонижающие препараты, такие как парацетамол, не следует использовать автоматически при любой лихорадке, и их использование должно быть сбалансировано с учетом любого вреда, который может возникнуть в результате этого вмешательства.У них есть побочные эффекты, и их следует использовать с осторожностью и в соответствии с предписаниями; Парацетамол является эффективным жаропонижающим и обезболивающим средством, имеющим долгую историю безопасности. Он должен оставаться препаратом выбора для детей с лихорадкой. Ибупрофен имеет серьезные побочные эффекты; Внезапная лихорадка может вызвать безобидные «лихорадочные припадки или судороги» у 3–5% этих генетически предрасположенных детей. Припадок не вызывает повреждения головного мозга. Лихорадочные препараты, даже профилактические, не предотвращают дальнейшие судороги.
Терапия показана в следующих ситуациях.
Симптомы, такие как боль, дискомфорт, делирий, чрезмерная вялость. Здесь жаропонижающие средства улучшают самочувствие ребенка, позволяют ему пить жидкость и уменьшают беспокойство родителей.
Ситуация, связанная с ограниченным энергоснабжением или повышенным уровнем метаболизма (например, ожог, сердечно-сосудистые и легочные заболевания, длительное лихорадочное заболевание, маленькие дети, недоедание и послеоперационное состояние). Лихорадка может увеличить скорость обмена веществ и оказать вредное влияние на болезнь.
Дети раннего возраста, подверженные риску гипоксии из-за острого респираторного заболевания, такого как бронхиолит, поскольку наличие лихорадки может повысить потребность в кислороде и усугубить течение болезни [38].
Высокая температура> 40 ° C по следующим причинам: Дети с такой высокой степенью лихорадки редко обследовались; Дети с такой высокой степенью лихорадки, вероятно, будут иметь симптомы и подвержены потенциально высокому риску обезвоживания и делирия; Отказ от поддержки жаропонижающих средств для такой высокой степени может вызвать споры среди педиатров и беспокойство среди родителей.
Мы не должны поддерживать следующие меры: Жаропонижающие средства для ребенка, у которого нет одного из вышеперечисленных состояний, то есть ребенка с лихорадкой с минимальными или отсутствующими симптомами, такими как дискомфорт. Это составляет значительную долю детей с лихорадкой. Такая рекомендация может поначалу вызвать некоторую тревогу у родителей, поскольку они считают, что их больные и нуждающиеся дети не получают лечения. Но если мы хотим играть ведущую роль в наших областях, мы должны помогать информировать общественность о результатах исследований; Физические меры, такие как обмахивание веером или прохладное обтирание, не приветствуются.Это ненужные и неприятные ребенку. Их основное показание — гипертермия; Не рекомендуется применять чередование жаропонижающих средств (парацетамол и ибупрофен), поскольку нет доказательств, подтверждающих эту практику. Эта практика также может усилить фобию родителей, поскольку она увеличивает озабоченность родителей разгаром лихорадки.
ЗАКЛЮЧЕНИЕ
Несмотря на разногласия по этому поводу, педиатры смогли прийти к консенсусу по следующим концепциям: Накопленные данные теперь предполагают, что лихорадка играет защитную роль в обеспечении защиты хозяина от инфекции, а не является пассивным побочным продуктом.Полезна умеренная температура (менее 40 ° C). Основное преимущество жаропонижающего средства — сделать детей более комфортными и снять беспокойство родителей. Лихорадочные припадки обычно протекают доброкачественно и не вызывают повреждения головного мозга. Его предотвратить сложно и, возможно, недостижимо. Жаропонижающие средства не могут предотвратить ФС. Образовательные мероприятия, основанные на фактических данных, — лучший способ лечения и предотвращения лихорадочной фобии и сокращения ненужного обращения за медицинскими услугами. Эту информацию лучше всего предоставлять во время обычных медицинских осмотров, так как беспокойство родителей может помешать им понять факты, представленные, когда их ребенок болен.Родителей следует научить, как просто оценивать самочувствие ребенка (например, цвет кожи, уровень активности, частоту дыхания и гидратацию). СМИ и журналы играют важную роль в обучении и обучении лиц, осуществляющих уход.
Жаропонижающие средства следует применять по показаниям, как и другие препараты, а не при лихорадке как таковой. Хотя есть доказательства, подтверждающие благотворное влияние лихорадки, мы должны признать, что вопрос о том, полезна ли лихорадка или нет, все еще остается спорным.Нам необходимо знать, при каких заболеваниях может помочь повышение температуры, чтобы можно было рассмотреть возможность минимального вмешательства в их течение. С другой стороны, мы должны выяснить, при каких заболеваниях сопутствующая лихорадка может быть опасной, и принять меры по ее лечению. Также следует определить, какая степень повышения температуры вредна и, следовательно, должна быть снижена. Наконец, исследования показывают, что мы находимся на распутье, разделенном между убедительными научными данными, накопленными за последние несколько десятилетий, подтверждающими положительную роль лихорадки, и продолжающимся давлением нынешней практики на снижение температуры тела.Когда мы сосредотачиваемся на «лечении» лихорадки, мы создаем впечатление у родителей и медицинских работников, что лихорадка вредна, а жаропонижающий — полезен. Научные данные не подтверждают эту практику. Продолжение нынешней практики либерального использования жаропонижающих средств может означать, что мы игнорируем важные выводы исследований.
Как лечить лихорадку у вашего ребенка
Автор: Алисия Кунсе, врач-педиатр, больница Арнольда Палмера
Многие родители хорошо знакомы с лекарствами, такими как парацетамол (Тайленол®) и ибупрофен (Мотрин®), и часто назначают их для лечения лихорадки у ребенка.Однако не все лихорадки нужно лечить с помощью лекарств. Фактически, частое лечение лихорадки может продлить болезнь, а иногда даже быть опасным! Позвольте мне рассказать вам, почему.
Что такое жар?
Во-первых, давайте определим лихорадку. Лихорадка — это температура 100,4 градуса по Фаренгейту или выше, не меньше. Температура 100 градусов — это НЕ лихорадка. Неважно, с какой части тела вы его измерили. Температура всегда составляет 100,4 ° F или выше. Теперь позвольте мне подчеркнуть, это не означает, что ваш ребенок может не чувствовать себя вялым при температуре 99.0 ° F, я просто говорю, что у него нет температуры. Хорошо, теперь, когда мы знаем наше определение, давайте поговорим о лечении.
Когда лечить жар и почему
Лекарства, такие как парацетамол или ибупрофен, нельзя давать просто потому, что термометр показывает, что у вашего ребенка высокая температура. Лекарства следует использовать только в том случае, если ваш ребенок чувствует себя очень плохо И у него жар. Так что я имею в виду? Если ваш ребенок обычно бегает повсюду, а теперь все, что ему нужно, это лечь на диван и смотреть мультики, он отказывается есть, он более ворчлив или навязчив, чем обычно, и ему просто кажется, что он плохо себя чувствует.Тогда можно давать лекарства ребенку, у которого жар.
Ребенок, у которого высокая температура, но все еще хорошо ест, хорошо спит, и, хотя у него может быть не 100% нормального уровня энергии, он все еще играет со своими игрушками и справляется нормально — этого ребенка НЕ нужно лечить. лекарства, даже при температуре 104 ° F. Хотя жаропонижающие средства очень хорошо снижают температуру, их не следует назначать только потому, что у вашего ребенка высокая температура. Их следует давать, чтобы вашему ребенку было комфортнее при лихорадке.
И вот почему! Повышение температуры тела — это естественная реакция организма на инфекцию. Бактерии и вирусы НЕ любят погорячее! Здоровое тело повысит температуру, чтобы попытаться убить инфекцию. Снижая температуру с помощью лекарств, вы можете увеличить время, необходимое вашему организму для борьбы с инфекцией. Это означает, что больше времени будет БОЛЬНЫМ! Но, с другой стороны, когда ваш ребенок чувствует себя таким убогим из-за какого-либо вируса недели, который встречается в детском саду, и он или она не ест, тогда пришло время лечить.
Итак, вот правило: когда дети болеют, им нужно есть, пить (МНОГО!) И спать. Если этим трем причинам мешают жар и болезнь, то пора лечить лихорадку.
В противном случае постарайтесь не давать им лекарства. Помните, сон важен! Не будите ребенка посреди ночи, чтобы дать лекарства от жара.
Нужны ли детям лекарства от лихорадки для вакцинации?
Я не рекомендую предварительно лечить вашего ребенка лекарствами от лихорадки перед вакцинацией.Да,
у вашего ребенка может развиться повышенная температура или жар после вакцинации, но обычно это продолжается недолго. Ваш ребенок может быть немного капризным в этот день, но это не должно мешать ему есть или пить. Было доказано, что прием лекарств от лихорадки перед вакцинацией снижает иммунный ответ на вакцину. Что именно это значит? В вакцине есть небольшая частица, на которую иммунная система вашего организма реагирует, производя ТОННУ специально разработанных боевых клеток, называемых антителами против всего, что было в вакцине.Эти боевые клетки бродят по крови, готовые поразить и убить этот конкретный вирус или бактерии, чтобы вы не заболели. Оказывается, предварительная обработка лекарствами от лихорадки может уменьшить количество боевых клеток, которые организм вырабатывает для вакцины, что означает меньшую защиту. Опять же, если ваш ребенок ест, пьет и хорошо спит, нет необходимости лечить жаропонижающие препараты.
Уметь правильно давать лекарства
Хорошо, значит, у вашего ребенка температура (выше 100.4 ° F, верно?) И он чувствует себя несчастным! Как правильно лечить, чтобы он почувствовал себя лучше? Очень важно давать правильную дозу лекарств, потому что они могут быть очень токсичными, если их не принимать правильно. Ацетаминофен (Тайленол®) является причиной номер один передозировки лекарств у детей, обращающихся в отделения неотложной помощи. Дозу следует назначать в зависимости от веса, а НЕ возраста. Также важно использовать подходящее измерительное устройство, поскольку разные единицы измерения могут сбивать с толку. Используйте пипетку или мерную чашку, прилагаемую к лекарству, и тщательно измерьте.
Если вы не знаете, какую дозу лекарства давать вашему ребенку, позвоните в кабинет педиатра. Спросите своего врача, как правильно давать лекарство, чтобы избежать непреднамеренной передозировки. Лучше быть в безопасности, чем потом сожалеть!
Важно помнить:
- Ибупрофен НИКОГДА нельзя давать детям младше 6 месяцев.
- Повышение температуры тела у детей младше двух месяцев ВСЕГДА требует обследования у врача.
- Если у вашего ребенка проявляются какие-либо из следующих симптомов, ему необходимо немедленно обратиться к врачу:
- Уменьшение количества мокрых подгузников у младенцев или меньшее количество писания у детей старшего возраста
- Стойкая диарея или рвота
- Кровавый понос или рвота
- Затрудненное дыхание, хрипы или одышка
- Сложно проснуться (чаще, чем обычно, я знаю, что некоторые дети спят крепко!)
- Судороги с лихорадкой
- Самое главное, если ВАС беспокоит по какой-то причине.
Доказательные лекарственные средства для детей: важное значение для новых методов лечения для всех возрастов
Давно известно, что 50–90% лекарств, используемых у детей, не соответствуют назначению или не лицензированы, и это связано с повышенным риском нежелательных явлений 1–14. Это означает, что некоторые из наиболее уязвимых людей в Европейском союзе (ЕС), больные дети, лечатся без доказательной базы и правил. Даже часто назначаемые респираторные препараты, такие как β 2 -агонистов короткого действия и жаропонижающие средства, не были должным образом изучены у детей раннего возраста 15.Риски нынешней ситуации включают: смерть или серьезные побочные эффекты от передозировки; недоступность для детей важных лекарств; недостаточное дозирование, ведущее к потере эффективности; и использование некачественных формул. Побочные эффекты, которые могут не затронуть взрослых, могут быть очень важны для детей; Влияние неправильно прописанных ингаляционных стероидов на рост хорошо известно 16,17, но может ли использование парентеральных стероидов повлиять на развитие альвеол в первые 2 года жизни 18,19? Более того, между взрослыми и детскими заболеваниями могут быть фундаментальные различия; в нескольких исследованиях установлено, что астма у взрослых является хроническим воспалительным заболеванием, но многие фенотипы хрипов в раннем детстве не являются воспалительными и, таким образом, плохо реагируют на кортикостероиды 20–29.Для решения этой проблемы были предприняты некоторые положительные шаги: Королевский колледж педиатрии и детского здоровья опубликовал научно обоснованный документ «Лекарства для детей » 30, а первое издание Британского педиатрического национального фармакологического справочника 31 заменило универсальный. Однако доказательная терапия требует доказательств, а их не хватает.
У этого скандального отсутствия доказательной педиатрической фармакотерапии есть несколько вероятных причин. Многие детские заболевания улучшаются со временем (например, многие фенотипы хрипов 32), тогда как заболевание взрослых чаще бывает хроническим, прогрессирующим и требует долгосрочных рецептурных лекарств.Таким образом, на лекарствах для детей можно заработать гораздо меньше денег (хотя можно потратить много зря: почти \ # 8364; 600 миллионов на жаропонижающие средства в Европе в 2004 г. 15), а рыночные силы не смогли вызвать достаточного энтузиазма в тестировании лекарств в дети. Кроме того, существуют особые этические и практические вопросы при проведении исследований на детях 33. К ним относятся: различная фармакокинетика в разном возрасте, от неонатального периода до подросткового возраста, поэтому одного «педиатрического» исследования вряд ли будет достаточно; и сложная этика клинических испытаний на тех, кто слишком молод, чтобы дать согласие на себя.Однако следует учитывать риски, связанные с назначением детям непроверенных лекарств.
Следуя примеру Американского управления по санитарному надзору за качеством пищевых продуктов и медикаментов 34, Европейская комиссия недавно признала это 35 и предложила закон, который предпримет долгожданные шаги, необходимые для решения этой ситуации. Отдельные государства-члены также пошли на это: например, в Великобритании было выделено 30 миллионов долларов на создание инфраструктуры для решения этой проблемы. Предлагаемый новый закон заставит фармацевтические компании тестировать все новые лекарства на детях или укажет веские причины, почему это не подходит (например, болезнь, для которой предлагается лечение, не встречается у детей).Будут предусмотрены штрафы и стимулы для обеспечения соблюдения. Это можно считать диктаторским, но взгляды Комиссии, которые перекликаются с мнениями многих педиатров, состоят в том, что подход «мягко, мягко» полностью потерпел неудачу и требуется принуждение для устранения «обратного эйджизма», наказывающего детей. Отныне тестирование лекарств у детей станет неотъемлемой частью процедуры лицензирования и не может быть «дополнительным фактом». По этой причине предлагаемый новый закон касается всех нас, а не только педиатрического сообщества.
Центральным элементом нового законодательства является создание нового педиатрического комитета. Статья 4 Общей позиции Совета касается состава этого Комитета. Всем 25 членам ЕС будет предложено назначить двух представителей, один из которых будет выбран. Кроме того, будет три места для специалистов здравоохранения и три места для представителей пациентов. Как медицинские работники, так и пациенты будут выбраны Комиссией после объявления о выражении заинтересованности.Этот призыв, вероятно, будет опубликован очень скоро после вступления директивы в силу (что, вероятно, произойдет с осени 2007 года). Этот комитет будет выполнять большое количество очень важных функций (таблица 1⇓), и респираторное сообщество должно подготовиться к взаимодействию с комитетом, как только он будет создан.
Таблица 1—Функции нового педиатрического комитета
План педиатрических исследований должен стать неотъемлемой частью внедрения всех лекарств в ЕС.Его следует подавать заранее. Он должен включать подробную информацию о том, какие подгруппы детей будут изучаться. Возможно, уместно отложить исследования у детей до тех пор, пока не появится опыт у взрослых, но ранний диалог с педиатрическим комитетом будет иметь важное значение. План может быть отложен или отменен, если это необходимо, но только с согласия Комитета. Отказ будет на том основании, что лекарство, вероятно, будет неэффективным, небезопасным, неуместным (заболевание не встречается у детей) или не принесет никакой пользы детям.Комитет будет иметь право отозвать отказ, и с ним будут проводиться консультации о соблюдении плана расследования до предоставления разрешения на продажу. Комитет будет отмечать символом лекарство, испытанное на детях. Кроме того, компании будут обязаны разместить продукт на рынке в течение 2 лет после утверждения и должны уведомить Комитет, если они предлагают отозвать их. Отсрочка обычно происходит из-за того, что целесообразно сначала провести исследования на взрослых, или из-за того, что педиатрические исследования займут так много времени, что возникнет недопустимая задержка в маркетинге для взрослых.Еще одним важным компонентом плана будет тщательное постмаркетинговое наблюдение, направленное не только на раннее выявление, но и на раннее публичное сообщение о любых нежелательных явлениях.
Вознаграждение за соблюдение требований будет включать продление срока действия патента на 6 месяцев, если компании представили педиатрический план и соблюдали его надлежащим образом, даже если выяснится, что лекарство на самом деле не подходит для детей и лицензия не разрешена. Срок действия патента на орфанные препараты будет увеличен с 10 до 12 лет.В случае несоблюдения планов расследования будет отказано в вознаграждении. Кроме того, будут штрафы; они еще не определены, но они будут «эффективными, соразмерными и сдерживающими». Лица, нарушающие авторские права, будут названы публично.
Намерения ЕС, очевидно, хорошие, а планы — соответствующие; как мы можем гарантировать, что они работают? Первое, что необходимо — это абсолютная открытость и целостность процесса. 36. Очевидно, что интересы детей и интересы крупных фармацевтических компаний частично совпадают, но они не идентичны.Плохая репутация отдельных частей отрасли была каталогизирована в последних 37 и включает в себя подавление и обработку данных, а также выполнение метаанализа, который каким-то образом всегда оказывается в пользу компании, вводящей в эксплуатацию 38. Некоторые из этих проблем имеют был рассмотрен, но, справедливо, остаются глубокие подозрения. Одна из функций педиатрического комитета будет заключаться в том, чтобы определять повестку дня исследований, расставляя приоритеты по действительно важным вопросам, на которые необходимо немедленно ответить. Более того, вполне вероятно, что ЕС не просто будет поощрять новые исследования, но и обеспечит предоставление ресурсов или, по крайней мере, положительное отношение к заявкам на финансирование проектов детской фармакотерапии.Однако у промышленности есть очевидная возможность перехватить этот процесс. Например, испытание нового лекарства против плацебо с большей вероятностью будет благоприятным, чем новое лекарство против текущей лучшей терапии; Фарма может отдавать предпочтение первому, но клиницистов должно интересовать в первую очередь второе. Регулирующим органам также необходимо понимать почти полное отсутствие ценности первых с точки зрения совершенствования методов борьбы с болезнями. Профессиональные общества, такие как Европейское респираторное общество (ERS), должны проявлять инициативу в оценке имеющихся доказательств с использованием установленной Кокрановской методологии и определения приоритета исследования, готового представить в недавно созданный комитет.Частью этого процесса должно быть определение клинических, а не статистически значимых конечных точек: действительно ли важно снижение температуры <0,5 ° C жаропонижающим 15? Заявление о конфликте интересов должно быть строгим 37, и, прежде всего, ERS должна рассматриваться как независимая от отрасли. Мы будем конкурировать за ресурсы из всех ветвей педиатрии, и Европейская белая книга по легким 39, которая сейчас находится в стадии пересмотра, позволит собрать эпидемиологические данные, которые должны лежать в основе установления приоритетов, что является еще одним сильным моментом для ERS.
Второй вопрос, который необходимо решить: кто на самом деле будет делать эту работу? Новое законодательство предлагает создание утвержденных сетей, но, что неудивительно, не содержит подробных сведений о том, как они будут идентифицироваться и как они будут взаимодействовать с существующими национальными сетями. ERS необходимо гарантировать, что критерии и общие стандартные операционные процедуры согласованы и внедрены в соответствии с надлежащей клинической практикой, прежде чем центр будет признан способным проводить такие исследования.Потенциальные центры должны быть активными сейчас; они должны определить, какие группы заболеваний они могут изучать, включая реалистичное представление о количестве пациентов, и какие методы у них есть. Мы должны быть открытыми, а также чуткими к этическим вопросам. Уместно ли использовать детей в менее богатых частях Европы для тестирования дорогих лекарств, которые выходят за рамки бюджета их национальных служб здравоохранения? Трудно утверждать, что это совместимо с Хельсинкской декларацией. Более того, как показало недавнее и провальное испытание TGN1412 в Великобритании, исследования сопряжены с определенными рисками 36.Исследования на детях должны проводиться в соответствии с высочайшими этическими стандартами, и любое исследование должно быть полезным и заслуживающим доверия профессионалов, детей и их семей.
Наконец, предлагаемый закон раскрывает одну из сильных сторон Европейского респираторного общества, а именно взаимодействие и тесное сотрудничество между специалистами по респираторным заболеваниям, работающими в педиатрии и медицине для взрослых. Внедрение будущих лекарств должно будет преодолевать возрастные барьеры, а требования к клиническим испытаниям различны для разных возрастов.Тесное сотрудничество гарантирует, что можно будет разработать действительно соответствующие планы расследования, избегая вопиющих ошибок, которые происходят, когда протокол, подходящий для взрослых, некритически применяется к детям 40. Все будут надеяться, что эти новые предложения могут реально изменить лечение, основанное на доказательствах детей и что программа исследований по безопасному лечению детей действительно может быть в центре внимания 41.
Лихорадка у детей | NHS inform
Срочный совет: Обратитесь к своему терапевту или, если ваш терапевт не работает, позвоните по телефону 111 для срочной консультации, если ваш ребенок:
- младше 3 месяцев и имеет температуру 38 ° C (101 ° F) или выше
- старше 3 месяцев и имеет температуру 39 ° C (102 ° F) или выше
- имеет постоянную рвоту
- отказывается кормить
Всегда доверяйте своему чутью и звоните по номеру 999, если считаете, что возникла чрезвычайная ситуация.
Если в остальном ваш ребенок выглядит здоровым — например, если он играет и внимателен, — вероятность того, что он серьезно болен, меньше.
Родители могут сильно беспокоиться, если у вашего ребенка высокая температура. Однако это очень распространено и часто проходит само по себе без лечения.
Быстрый и простой способ узнать, есть ли у вашего ребенка температура, — это измерить его температуру с помощью термометра.
Что вызывает высокую температуру?
Большинство лихорадок вызывается инфекциями или другими заболеваниями.Высокая температура тела затрудняет выживание бактерий и вирусов, вызывающих инфекции.
Общие состояния, которые могут вызвать лихорадку, включают:
Температура вашего ребенка также может повыситься после вакцинации или если он перегревается из-за слишком большого количества постельного белья или одежды.
Лихорадка у младенцев и детей в возрасте до 2 лет Руководство самопомощи
Заполните это руководство, чтобы оценить симптомы лихорадки у младенцев и детей в возрасте до 2 лет.Узнайте, следует ли вам посетить скорую помощь, терапевта, фармацевта или лечить их состояние дома.
Лечение лихорадки
Если у вашего ребенка высокая температура, важно поддерживать его водный баланс, давая ему пить много прохладной воды.
Младенцам следует давать много жидкости, например грудного молока или смеси. Даже если ваш ребенок не хочет пить, постарайтесь заставить его пить мало и часто, чтобы поддерживать уровень жидкости на высоком уровне.
Если в помещении тепло, вы можете помочь своему ребенку поддерживать комфортную температуру, накрыв его легкой простыней или открыв окно.
Тем не менее, они должны быть одеты в соответствии с окружающей средой, и мыть ребенка прохладной водой не рекомендуется для снижения температуры.
Жаропонижающие
Детский парацетамол или ибупрофен действуют как жаропонижающие средства, которые помогают снизить температуру, а также являются болеутоляющими. Вы не можете дать им оба одновременно, но если одно не сработает, вы можете попробовать другое позже.
Жаропонижающие средства нужны не всегда. Если вашего ребенка не беспокоит высокая температура или какое-либо заболевание, нет необходимости использовать жаропонижающие средства для снижения температуры.
При использовании жаропонижающих средств всегда читайте информационный буклет для пациентов, который прилагается к лекарству, чтобы найти правильную дозу и частоту для возраста вашего ребенка.
Более серьезные болезни
Иногда высокая температура у детей связана с более серьезными признаками и симптомами, такими как:
Возможные серьезные бактериальные болезни включают:
- менингит — инфекция мозговых оболочек, защитных оболочек, окружающих головной и спинной мозг
- сепсис — заражение крови
- пневмония — воспаление легочной ткани, обычно вызванное инфекцией
Важно помнить, что потенциально серьезные причины лихорадки относительно редки.
.
 ) для обеспечения адекватной теплоотдачи за счет повышенного потоотделения [4].
) для обеспечения адекватной теплоотдачи за счет повышенного потоотделения [4].
 Обтирать можно все тело
Обтирать можно все тело ч. таких как ветряная оспа, краснуха, коклюш, корь, скарлатина, эпидемический паротит)
ч. таких как ветряная оспа, краснуха, коклюш, корь, скарлатина, эпидемический паротит) 5 и 5 мл соответственно;
5 и 5 мл соответственно; по 100 мг
по 100 мг
 5 мл-10 мл
5 мл-10 мл