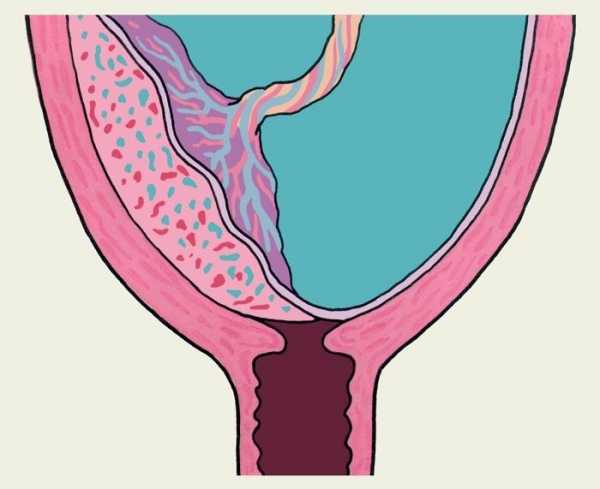
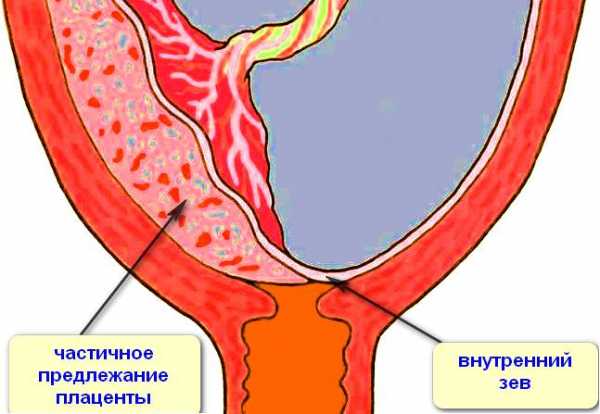
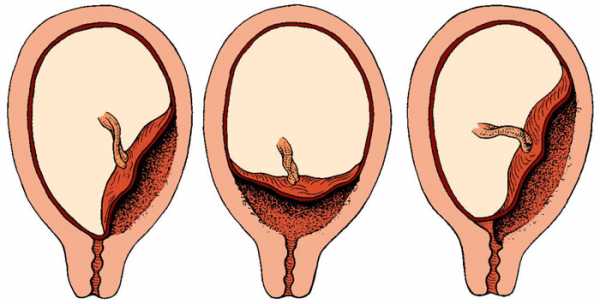
Неполное предлежание плаценты — боковое, краевое
Беременность способствует расширению знаний и эрудиции женщины. В числе новых медицинских терминов, с которыми она знакомится в период вынашивания малыша, есть и термин «плацента». С ней связано и предлежание, которое всегда настораживает будущих мам. Что же обозначает неполное предлежание? Чем грозит маме и малышу? Как себя вести женщине с неполным предлежением плаценты? Давайте разберемся.
Что такое предлежание плаценты?
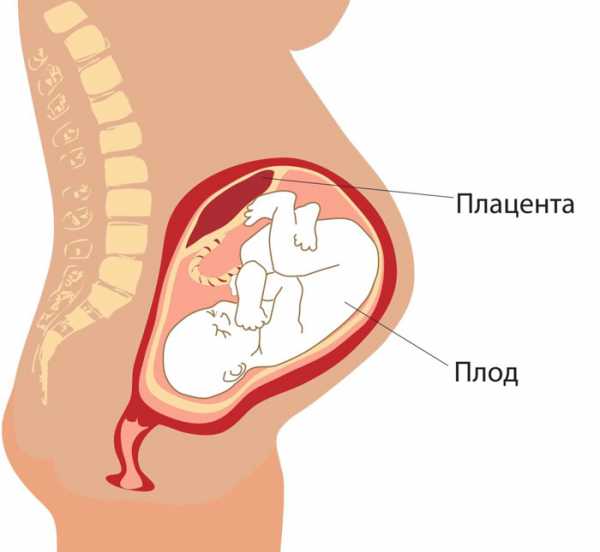
Женщинам с диагнозом «предлежание плаценты» нужно знать, что это означает и чем угрожает. Плацента — это орган, развивающийся в организме будущей мамы при беременности. Этот орган является мостиком между ней и будущим малышом. Полное формирование такого мостика происходит к 16 неделям беременности. Плацента обеспечивает малыша питанием, витаминами, кислородом и выводит продукты обмена веществ. Именно плацента отвечает за развитие беременности.
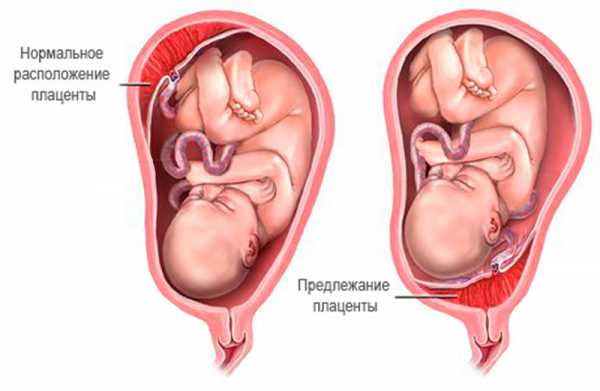
Если беременность развивается нормально, то плацента находится на дне матки, то есть по задней ее стенке, где происходит наилучшее кровоснабжение.
Предлежанием плаценты называется ее прикрепление к нижнему сегменту матки. Оно встречается не очень часто и является осложнением беременности. Хотя согласно статистике эта патология сегодня начинает медленно прогрессировать, а связано это с увеличением числа абортов.
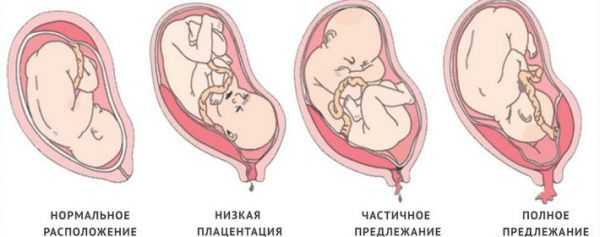
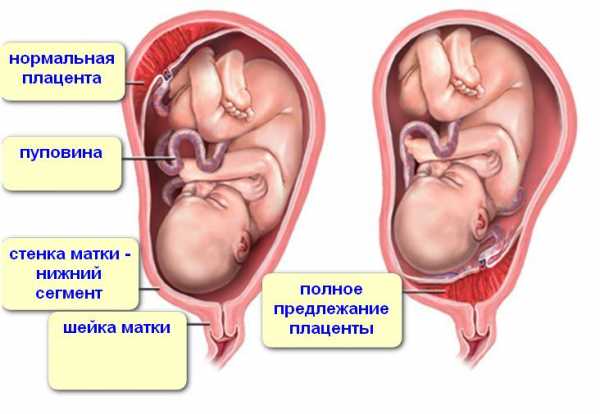
Предлежание плаценты может быть полным (центральное предлежание) и неполным (частичное предлежание ). Неполное в свою очередь делится на боковое и краевое.
Диагноз «неполное предлежание плаценты» доктора ставят тогда, когда внутренний зев перекрыт плацентой лишь частично. Краевое предлежание — это размещение плаценты на уровне края внутреннего зева, боковое предлежание — это перекрытие внутреннего зева частично.
Причины предлежания плаценты
Гинекологи на сегодняшний день не полностью выяснили причины, которые вызывают аномалию развития плаценты. Эти причины делят на две группы: зависящие от организма беременной и зависящие от плодного яйца.
Первая группа причин встречается у женщин, которые имеют изменения в слизистой оболочке матки. Такие изменения являются следствием абортов, операций на матке (и кесарева сечения в том числе). Миомы, врожденные аномалии матки, многократные роды могут быть причиной предлежания плаценты. По статистике у первородящих женщин предлежание плаценты бывает гораздо реже, чем у повторнородящих.
Вторая группа причин зависит от плодного яйца. Чаще всего это задержка его развития. Когда яйцо формируется с отставанием, то оно прикрепляется в районе зева, где и развивается плацента.
Почему возникают кровотечения при предлежании плаценты?
Нередко при предлежании плаценты бывают кровотечения, которые повторяются периодично. Они, как правило, случаются на более поздних сроках беременности. Но бывает так, что и в первые месяцы. Во второй половине срока формируется нижний сегмент матки, а на последних неделях беременности матка интенсивно сокращается, поэтому и кровотечения могут усиливаться. Причиной усиления кровотечений бывает и отслойка плаценты. Кровь вытекает из сосудов матки, однако плод при этом не теряет кровь. Ему это кровотечение угрожает дефицитом кислорода, то есть кислородным голоданием.
Провоцировать кровотечение могут и физические нагрузки, и активная половая жизнь, и принятие ванны, и посещение сауны, и даже влагалищные осмотры гинекологом.
При неполном предлежании кровотечения бывают и в начале родового процесса.
Диагностика предлежания плаценты
Как же диагностируется предлежание плаценты? Диагноз, как правило, ставят во второй половине беременности, когда женщина жалуется на периодические кровотечения из влагалища. Врач ее осматривает и выявляет симптомы, характерные для аномалии. В наше время чаще всего аномалии развития плаценты выявляются на УЗИ.
Современные методы диагностики позволяют точно определить местоположение плаценты. Именно поэтому не нужно пропускать плановые УЗИ, в частности во втором и третьем триместрах. Они позволяют свести к минимуму риски осложнений. УЗИ позволяет следить за развитием плаценты в течение всего периода вынашивания ребенка.
Нужно знать, что причинами кровотечений иногда бывают и патологические процессы во влагалище и шейке матки.
Осложнения при частичном предлежании плаценты
Итак, главное осложнение — кровотечения. Помимо этого, часто возникает и угроза прерывания беременности, которую провоцирует повышенный тонус матки. Симптомом угрозы являются боли внизу живота и в пояснице. Много беременных с такой патологией страдают гипотонией – стабильно низким давлением. Это, в свою очередь, снижает работоспособность, женщина становится вялой, сонливой, разбитой. У нее нередко болит и кружится голова. Возможны даже и обмороки.
Если при частичном предлежании у женщин часто бывают кровотечения, то это может угрожать анемией. Снижение гемоглобина чревато усилением гипотонии. Давление может просто снизиться до критической точки. Из-за анемии у мамочки плод страдает гипоксией, что негативно сказывается на его развитии. Могут наблюдаться отставания в его росте.
Патология плаценты способствует тому, что плод часто занимает неправильное расположение в матке. Это затрудняет природное родоразрешение.
Лечение неполного предлежания плаценты
Лечение беременных женщин с такой патологией нужно проводить в стационарных условиях. Оно назначается после обследования и определения типа предлежания плаценты, учета интенсивности кровотечения и общего состояния беременной.
Таким женщинам назначают постельный режим. Возможно проведение переливаний крови при существенных кровопотерях. Показаны будущим мамам с предлежанием плаценты спазмолитические препараты и гормональные средства, помогающие нормализовать маточно-плацентарное кровообращение. Им назначают и седативные препараты в виде пустырника и валерианы.
Женщинам с частичным предлежанием плаценты всегда следует ограничивать физические нагрузки. Противопоказаны им и эмоциональные перегрузки, стрессы и половая жизнь как фактор провоцирования кровотечений. Таким будущим мамам следует больше времени проводить на свежем воздухе. Сон должен длиться не менее 8 часов. Желательно отдыхать и в обеденное время.
Диета при неполном предлежании — важный фактор профилактики осложнений. Нужно употреблять продукты, богатые железом. К ним относятся гречка и яблоки, гранатовый сок и индейка, говядина и свекольный сок. А чтобы железо хорошо усваивалось, следует есть белковую пищу. Нужно следить за тем, чтобы у беременной не было запоров, поскольку они провоцируют кровянистые выделения. Беременным с частичным предлежанием рекомендуется употреблять поливитамины.
Роды при неполном предлежании плаценты
При частичном предлежании естественные роды возможны, если беременность доношена и нет кровотечений. При раскрытии матки на 5-6 см, гинеколог точно диагностирует расположение плаценты и принимает решение о том, какие же будут роды. Если же ход родового процесса внезапно осложняется кровотечением, тогда без оперативного вмешательства не обойтись.
Однако следует быть готовыми и к тому, что развитие кровотечения возможно и после родов. Поэтому женщина должна находиться под наблюдением врачей. В исключительных случаях, при невозможности остановить кровотечение, женщине удаляют матку для сохранения ее жизни. При благополучном завершении родов, соблюдении всех врачебных рекомендаций у большинства женщин сохраняется репродуктивная система. Роженица быстро возвращается к обычной жизни.
Профилактикой предлежания плаценты является табу на аборты либо, по крайней мере, сведение их количества до самого минимума. Во избежание этой патологии следует вовремя лечить воспалительные процессы полости матки и гормональные нарушения.
Нужно избегать физических нагрузок и стрессов, соблюдать режим и диету. Если возникает кровотечение, следует сразу обращаться к лечащему врачу. Также беременной с частичным предлежанием плаценты нужно заблаговременно позаботиться о том, чтобы обеспечить донорскую кровь в случае ее необходимости.
Выносить здорового ребенка и родить его женщине с частичным предлежанием плаценты вполне возможно при условии неукоснительного соблюдения всех рекомендаций лечащего врача. После родов такой женщине следует больше отдыхать, не переутомляться, правильно питаться и гулять на свежем воздухе. Не нужно забывать о плановом посещении своего врача. Это снизит риск возникновения кровотечений и поспособствует скорейшему выздоровлению.
Специально для beremennost.net Елена ТОЛОЧИК
beremennost.net
Предлежание плаценты краевое, низкое и полное
17 августа 2017
Во время беременности ребенок находится в плаценте. С помощью этой оболочки ребенок получает кислород, элементы питания из организма матери. Если орган в порядке и закрепился на задней стенке матки, то жизни плода ничего не грозит. Серьезной патологией во время беременности является синдром предлежания плаценты (низкого или краевого). Какую опасность для плода он несет, симптомы заболевания описаны далее.
Что такое предлежание плаценты
Неправильное расположение или предлежание детского места является патологией, которая обнаруживается на ранних сроках беременности. При данной проблеме орган перекрывает внутренний зев частично или полностью. Он располагается в области шейки матки и может перекрывать родовые пути. В первом триместре беременности патология встречается часто, но на более поздних сроках может возникнуть «миграция плаценты» – во время развития ребенка матка растягивается, плацента перемешается дальше от шейки матки.
Симптомы
Основной клинический симптом предлежания плаценты – кровотечение. Его причиной является отслойка органа: наличие кровянистых выделений свидетельствует о том, что часть отходит от боковых стенок матки и повреждает сосуды. Выделяют:
- влагалищное кровотечение;
- внутреннее кровотечение (при низком предлежании).
При обильном и частом кровотечении, женщина может страдать от гипотонии (пониженное стабильное давление) и анемии (уровень гемоглобина снижается). Беременную отправляют в клинику на стационар на сохранение для постоянного контроля и обследования. В сложных случаях, при патологии возможна гибель плода. Кровотечение бывает внезапным и всегда во время сна.

Причины
Плацентарное предлежание возникает по многим причинам. Это может произойти после активных физических нагрузок, осмотра шейки матки гинекологом. Патология может развиться на первых неделях. До 24-ой недели врачи ничего не предпринимают: существует шанс нормального перемещения органа и прикрепления к стенкам матки. К причинам появления патологии относится другие факторы:
- особенности, характерные для плодородного яйца;
- патология эндометрии;
- кесарево сечение;
- перфорация матки;
- многократные роды с осложнениями;
- миомэктомия;
- аномалии расположения матки;
- сокращение матки;
- заболевания половой системы.
Виды
Существует несколько видов предлежания в районе шейки матки и две основные классификации. Первая определяется с помощью трансвагинальной ультразвуковой диагностики. Вторая определяется во время родов, когда шейка матки открылась на 5 см. Степень и вид патологии изменяется по мере увеличения раскрытия зева, шейки и роста матки. Всего выделяют три варианта предлежания:
- полное;
- низкое;
- неполное;
- центральное;
- боковое.
Полное
При полной плацентации, плацента перекрывает внутренний зев. То есть, если шейка полностью откроется, ребенок не сможет родиться, ведь ему преграждает путь орган, который полностью закрывает выход из матки. При полной патологии естественные роды не проводятся. Одним вариантом родоразрешения является только применение кесарево сечения. Это расположение является самой опасной патологией шейки матки. В 25% случаев во время родов появляются серьезные осложнения, которые могут привести к материнской или детской смертности.
Неполное
В случае частичного предлежания (неполного закрытия), орган частично перекрывает внутренний канал шейки матки: в отверстии остается небольшой участок. Неполную патологию сравнивают с заглушкой, ведь орган прикрывает часть трубы, что не позволяет околоплодным водам двигаться с нужной скоростью. Самый низкий край находится на одном уровне с отверстием шейки матки. Головка ребенка не сможет пройти через узкую часть просвета родовых путей.

Низкое
Классическое низкое предлежание хориона при беременности определяется неправильным расположением, то есть орган находится на 7 см и более от периметра цервикального канала, не достигает входа. Вход в район внутреннего зева шейки не захватывается. Могут разрешать естественные роды, если вынашивание плода протекает хорошо. Низкая патология является самой благоприятной из всех опасных осложнений. В акушерской практике с помощью УЗИ определяют степень патологии во время беременности.
Центральное
При подобном предлежании вход в цервикальный канал со стороны матки полностью закрыт новым органом. Во время влагалищного осмотра, гинеколог не сможет определить плодные оболочки. В таком случае естественная родовая деятельность отсутствует, поэтому используют кесарево сечение. Центральная патология определяется во время родов или в период влагалищного осмотра.
Боковое
Во время влагалищного осмотра при боковом предлежании врач определяет часть органа, которая закрывает вход в цервикальный канал, рядом с которым находятся шероховатая плодная оболочка. При боковой плацентации формируется неправильное расположение, что определяется после осмотра и соответствует результатам УЗИ о наличии неполной патологии или 2-3 степени на первых неделях беременности.
Краевое предлежание плаценты
При краевой патологии во время влагалищного осмотра с помощью пальцев гинеколог способен определить шероховатые оболочки плода, которые выступают в просвет цервикального канала. Краевая плацентация при беременности определяется тем, что орган находится возле края внутреннего зева. Оно определяется во время влагалищного осмотра, соответствует результатам УЗИ по неполному предлежанию или 1-2 степени.
Предлежание плаценты по задней стенке
Данный вид патологии характеризуется прикреплением органа к ворсинам задней стенки матки. Это отклонение является частым при неполном или низком предлежании. Основная часть органа крепится на заднюю стенку матки, выход перекрыт плацентой, что препятствует естественной родовой деятельности. В таком случае проводится кесарево сечение – естественные роды несут опасность для жизни ребенка.
Предлежание плаценты по передней стенке
Передняя патология отмечается прикреплением органа к передней стенки матки. Такой случай является частым при низком или неполном предлежании. То есть, основная часть органа крепится на переднюю стенку матки, при этом, данное состояние считают не патологией, а нормой. Данное состояние определяется во время УЗИ до 26 недели беременности. При этом существует вариант миграции плаценты, что повышает вероятность того, что женщину отправят на естественные нормальные роды.

Чем грозит предлежание
Плацентарное предлежание периодически повторяется, отслойка плаценты может провоцировать гипоксию плода и кровотечение, поэтому, существует угроза прерывания беременности. К примеру, при полной патологии, доходит до того, что беременность заканчивается преждевременными родами. Последствия патологии могут быть следующие:
- гестоз;
- прерывание беременности;
- фетоплацентарная недостаточность;
- неправильное расположение плода внутри матки;
- хроническая гипоксия плода;
- ножное или тазовое предлежание плода;
- железодефицитная анемия.
Фетоплацентарная недостаточность обусловлена тем, что нижний сегмент матки имеет низкое кровоснабжение, по сравнению с телом или дном, то есть, к нему попадает мало крови. Если в локализации плаценты бедный кровоток, это значит, что недостаточно кислорода и полезных веществ, которые должны поступать к плоду, что не удовлетворяет его потребности. Неправильное расположение ребенка или тазовое предлежание обусловливается недостаточным объемом свободного места в нижней части матки для головки.
Диагностика
Для того чтобы определить вид или степень патологии плаценты, смотрят на факторы риска в анамнезе, наружное маточное кровотечение и данные объективного исследования. При наружном осмотре выявляют высокое стояние дна матки (поперечное или косое расположение плода). Иногда проводят аускультацию шума плацентарных сосудов в маточном сегменте в месте расположения плаценты. Во время УЗИ осуществляется диагностика:
- размера плацентации;
- стадии;
- вида;
- структуры;
- степени отслойки;
- наличия гематом;
- угрозы прерывания беременности;
- миграции плаценты.
Во время гинекологического обследования проводят осмотр шейки матки для исключения травм сосудов или патологий. При закрытом наружном зеве часть плода определить нельзя. При полном предлежании определяют массивное мягкое образование (плодный пузырь), которое занимает вход влагалища. При пальпационном обследовании беременной, при полной патологии, диагностируется возникновение кровотечения. Если во время осмотра в просвете маточного зева есть плодные оболочки матки и плацентарная ткань, это значит, что у вас определяется неполное предлежание.
Лечение
Среди методов лечения данной патологии существуют два вида – медикаментозный и немедикаментозный. Необходимо обеспечить полный покой женщины (исключить физическую активность, секс, стрессовые ситуации или другое). Ей назначают постельный режим и препараты, такие как, Дротаверин, Фенотерол, Дипиридамол, Дексаметазон, которые способствуют лучшему ходу родов. Кесарево сечение назначают при узком тазе, многоводиях, многоплодии, наличии рубцов в матке.

Роды с предлежанием плаценты
С таким диагнозом врачи подбирают индивидуальный подход к родоразрешению. Если у матери нет акушерских осложнений и других патологий при низком неправильном прикреплении плаценты, это означает, что могут быть естественные роды. Во время родов за состоянием женщины непрерывно следят, особенно за объемом кровянистых выделений, которыми сопровождается процесс, показателями родов и внутриутробным состоянием ребенка.
Иногда проводят срочные анализы в лаборатории или УЗИ. Если во время родовой деятельности наблюдаются осложнения, обильное кровотечение и полная плацентация, проводят кесарево сечение. Вне зависимости от разных осложнений во время беременности необходимо действовать в соответствии с советами специалиста, поэтому рекомендуется прислушиваться к лечащему врачу. Кесарево сечение при низкой плацентации тоже могут назначить.
Профилактика
Профилактическими мерами предлежания являются предупреждение абортов, обнаружение и лечение гормональной дисфункции или генитальной патологии. Развивается патология во время беременности и в это время необходимо проводить диагностику аномалий. Рекомендуется рационально вести беременность с учетом всех угроз и рисков осложнений, своевременно корректировать нарушения, чтобы получить оптимальное родоразрешение.
Видео
mosmama.ru
Предлежание плаценты — причины, симптомы и лечение
Предлежание плаценты при беременности считается одним из серьезных осложнений во время вынашивания ребеночка и последующих родов. Дело в том, что ситуация, когда плацента целиком или частично закрывает маточный зев, а это и есть предлежание плаценты, непоправима – медикаментозно такое положение дел исправить нет возможности, хотя всегда остается шанс, что плацента самостоятельно сместиться из нижних отделов матки.
Единственные симптомы, которые могут свидетельствовать о предлежании плаценты при беременности – это безболезненные кровотечения. Возникают они, как правило, ближе ко второй половине беременности на фоне полного благополучия.
Причины предлежания плаценты
Диагностируют предлежание плаценты с помощью УЗИ, и окончательный диагноз может быть поставлен после 24 недель – до этого есть шанс, что плацента самостоятельно изменит положение. Помимо того, что с помощью УЗИ определяется окончательный диагноз «предлежание плаценты», этот метод также дает возможность определить варианты предлежания, размеры и площадь плаценты, степень отслойки.
Причинами для возникновения предлежания плаценты при беременности могут стать изменения слизистой внутренней стенки матки как результат неоднократных абортов, воспалений или половых инфекций, перенесенных до этого осложненных родов.
Расположенность к такой патологии в большей степени присуща и женщинам с деформациями полости матки, обусловленными врожденными аномалиями или же приобретенными (например, как результат миомы матки).
Причиной предлежания плаценты могут стать даже заболевания сердца, печени или почек, сопровождающиеся застойными явлениями в органах малого таза (в том числе, и матки).
Кроме того, в три раза чаще встречается предлежание плаценты у женщин, которые рожают уже не впервые.
В зависимости от расположения плаценты, различают низкое предлежание (прикрепление) плаценты, полное (центральное) или частичное предлежание (может быть боковым или краевым).
Низкое предлежание плаценты
При нормальном протекании беременности плацента располагается по дну или телу матки, по передней (реже задней) стенке с переходом на стенки боковые. Низкое предлежание плаценты характеризуется ситуацией, когда плацента располагается в непосредственной близости от внутреннего зева шейки матки – на расстоянии 6 см и даже меньше.
Определяют такую патологию чаще всего во втором триместре беременности при проведении очередного УЗИ. Но при этом, если низкое предлежание плаценты таки было диагностировано в этом периоде, существует вероятность, что со временем, по мере развития беременности, плацента примет «нормальное положение».
Условно такое положение вещей называют «миграцией», а перемещение плаценты обуславливается растяжением и вытягиванием тканей матки. Так, по мере развития плода, эластичные ткани нижней части матки постепенно поднимаются кверху. Вместе с тем, происходит и некоторое перемещение вверх плаценты, за счет чего расположение ее становится нормальным. Посему, если низкое расположение плаценты было обнаружено во втором триместре беременности, существует достаточно большая вероятность ее перемещения к концу беременности и нормализации ситуации.
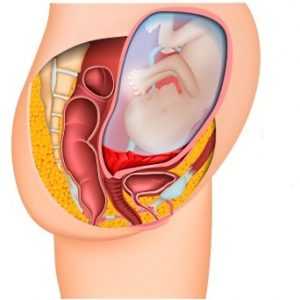
Краевое предлежание плаценты
Частичным, или неполным предлежанием плаценты называют такое ее расположение, при котором внутренний зев матки плацентой перекрыт, но не полностью. Одним из видов частичного предлежания плаценты является краевое предлежание плаценты.
При краевом расположении плаценты нижний ее край находится на уровне края внутреннего зева, при этом выходное отверстие матки закрыто тканью плаценты приблизительно на треть.
Обычно диагностируется краевое предлежание плаценты во втором триместре беременности с помощью УЗИ, на фоне жалоб беременной на постоянные кровотечения. Если таки краевое предлежание плаценты было определено, женщине требуется тщательное медицинское наблюдение и проведение всех необходимых исследований. По мере необходимости могут назначаться железосодержащие препараты – во избежание кровотечения и развития анемии по причине снижения уровня гемоглобина.
Полное предлежание плаценты (центральное предлежание плаценты)
Полное предлежание плаценты, наверное, наиболее серьезная патология, связанная с неправильным расположением плаценты. О полном предлежании говорят тогда, когда плацента полностью закрывается внутренний зев, во время влагалищного исследования везде определяется плацентарная ткань, плодные оболочки не прощупываются. Если к тому же удается установить, что центр плаценты располагается на уровне зева, ставят диагноз «центральное предлежание плаценты».
Частичное предлежание плаценты диагностируется с частотой 70-80% из всего числа предлежаний. В то же время, на полное предлежание приходится в 20-30% случаев, и это, к сожалению, вовсе немалый показатель.
При полном предлежании плаценты женщину, даже при отсутствии кровотечений, обязательно направляют в стационар. Диагностированное центральное предлежание – серьезная патология, при которой беременной должно быть обеспечено постоянное квалифицированное медицинское наблюдение.
Лечение предлежания плаценты
Если было обнаружено предлежание, определятся со схемой лечения и последующими действиями врач будет, исходя из специфики предлежания плаценты. Но, как бы то ни было, в случае, когда у беременной было диагностировано предлежание плаценты, ей потребуется постоянное наблюдение специалистов.
Если кровотечений не наблюдается, наблюдаться будущей маме могут позволить амбулаторно. При этом ей необходимо избегать нагрузок – и физических и эмоциональных, исключить половые контакты, спать не менее 8 часов в сутки и как можно больше гулять. Понадобится и специальная диета, предполагающая потребление в пищу продуктов, богатых железом, белком и витаминами. Диета необходима для максимального поступления в организм беременной полезных веществ: при предлежании плаценты часть ее не участвует в газообмене, что может спровоцировать гипоксию у плода. У мамочки тем временем может наблюдаться анемия или пониженное артериальное давление, которые также становятся последствием предлежания плаценты при беременности.
Если же на сроке после 24 недель у беременной наблюдаются периодические кровотечения, ей предложат лечь в стационар, где ей всегда смогут оказать неотложную помощь в случае возможных осложнений. При этом наблюдаться стационарно врачи рекомендуются вплоть до конца беременности. Если кровотечения незначительные, а самочувствие женщины не ухудшилось, прибегают к консервативным методам лечения: беременной прописывают постельный режим, полный покой, препараты, понижающие тонус матки и улучшающие кровообращение. В случае обнаружения у будущей мамочки анемии, ей прописывают препараты для повышения уровня гемоглобина, а также средства для общего укрепления организма.
Роды с предлежанием плаценты
Предлежание плаценты при беременности является показанием для проведения родоразрешения путем кесарева сечения, в случае полного предлежания – обязательно, поскольку иные пути родоразрешения невозможны. Если беременность удалось сохранить, то кесарево проводят на сроке 38-39 недель.
При неполном предлежании плаценты возможны и роды естественным путем, но они сопряжены с определенным риском. Кроме того, для естественных родов при неполном предлежании плаценты обязательными условиями становятся обязательное прекращение кровотечения после вскрытия плодного пузыря, зрелая шейка матки, хорошая родовая деятельность и головное предлежание плода. В иных случаях, если роды будут протекать естественным путем, существует высокий риск полного отслоения плаценты, что потянет за собой очень сильное кровотечение. А это чревато серьезными осложнениями – вплоть до летального исхода как для матери, так и для ребеночка.
Специально для beremennost.net – Татьяна Аргамакова
beremennost.net
что это, классификация, фото, УЗИ, роды
Предлежание плаценты – одно из серьезных осложнений беременности, при котором невозможны естественные роды, а кроме того, велик шанс на то, что разовьются осложнения, из-за которых рискуют гибелью и плод, и его мать. В связи с этим подобные беременности ведутся с осой тщательностью, чтобы не допустить опасных кровотечений в силу отслойки подобной, ненормально расположенной плаценты. Женщине нередко приходится длительно пребывать в стационаре и постоянно находиться под наблюдением врачей. Но выносить и родить здорового малыша вполне возможно. Важно знать об этой патологии как можно больше.
Оглавление: Предлежание плаценты: что это? Классификация видов предлежания возможны Низкая плацентация: особенности Почему плацента располагается неправильно? Основные симптомы предлежания Особенности кровотечений: провокаторы и симптомы Чем осложняется предлежание плаценты Как ставится диагноз при данной аномалии? Особенности УЗИ-диагностики при гестации Как ведется беременность при подобной проблеме Как ведутся роды: операция или нет? Какие осложнения могут быть у беременных или рожениц? Можно ли родить самой с предлежанием плаценты
Предлежание плаценты: что это?
В матке исключительно при беременности, с целью питания и развития плода формируется временный орган – плацента. Он растет и развивается параллельно с плодом, а после его рождения, плацента вместе с плодными оболочками отделяется от стенок матки. От плаценты, имеющей две стороны – плодовую, и материнскую, отходи пуповина, это студенистый, соединительнотканный тяж, внутри которого проходят сосуды, по которым кровь поступает к плоду, принося ему кислород и питательные элементы для жизни и удаляя углекислоту и продукты метаболизма.
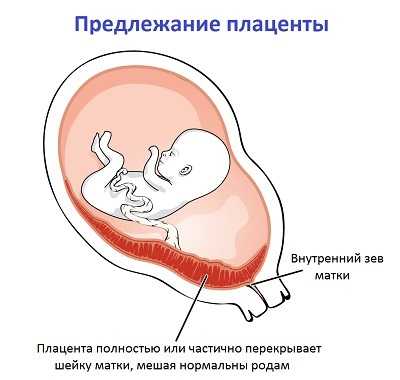
При физиологически развивающейся беременности плацента располагается в области дна матки (обращенная вверх, к грудной клетке матери часть) или по боковым ее стенкам. Это связано с тем, что эти части матки более толстые и богато кровоснабжаются, что позволяет плоду хорошо и полноценно развиваться, не страдая от дефицита питания и кислорода. Если же при имплантации зародыш расположился в области нижнего сегмента, ближе к шейке, и плацента начала развиваться так, что при своем развитии полностью или частично перекрыла выход из матки – говорят о ее предлежании. Это осложнение беременности, которое не только нарушает питание плода, так как стенки матки в этой части не такие мощные, но и становится препятствием для естественного рождения ребенка, выход из матки перекрыт плацентой, которая никак не может родиться вперед ребенка. Если она начнет отслаиваться и отходить при родах, это грозит кровотечением и гибелью матери и плода.
Классификация видов предлежания возможны
Подобная патология беременности имеет несколько классификаций, но наиболее часто применяют такие варианты:
- Полное предлежание, это расположение плаценты, полностью перекрывающее внутренний зев матки (отверстие, через которое рождается малыш). При таком расположении плацента своими долями переходит с одной стенки на вторую, нависая над маточным зевом. При этом плодные оболочки при акушерском исследовании не определяются.
- неполное предлежание плаценты, либо же частичное. При нем плацента не полностью расположена над маточным зевом, частично его перекрывая.
В этом типе предлежания выделяют два варианта:
- Боковое предлежание, при нем одна или две доли плаценты переходят на маточный зев, определяются плодные оболочки с их типичной шероховатостью.
- Краевое предлежание, при котором участок плаценты расположен в области внутреннего маточного зева, но не покидает его пределов (то есть, отверстие закрыто только частично).
Низкая плацентация: особенности
Особым вариантом, близким к предлежанию плаценты, но не столь критичным, считается низкая плацентация. При ней нет даже частичного прикрывания маточного зева изнутри, но плацента расположена критически низко к области зева, менее 5 см от области внутреннего зева в периоде третьего триместра гестации и менее 70 мм от области внутреннего зева на сроках до 26-ти недель беременности.
Обратите внимание
В отношении низкой плацентации при беременности врачи более благосклонны в прогнозах, особенно если она выявляется в ранние сроки. При нем кровотечение, угрожающее жизни плода и матери возникает редко, и плацента на фоне прогрессирования беременности имеет тенденции к миграции, передвижению вверх за счет роста матки и растяжения ее волокон.
За счет этого по мере увеличения сроков возможно и расширение промежутка между маточным зевом и краем плаценты. Обычно она поднимается вверх, за счет чего состояние низкой плацентации устраняется к концу беременности, и соответственно все осложнения, которые связаны с предлежанием и краевым расположением плаценты, при этом состоянии исчезают. При низкой плацентации роды вполне возможны естественным путем.
Почему плацента располагается неправильно?
Обычно для подобного осложнения должны иметься определенные предпосылки, и замечено, что подобная патология наиболее типична для повторных беременностей и родов. У первородящих подобное осложнение бывает редко.
Важно
Основными факторами, которые могут повлиять на атипичное расположение плаценты, могут становиться изменения эндометрия в силу различных органических причин (проблемы строения).
К ним относятся воспалительные процессы в матке в результате инфекций, проводимых неоднократно оперативных вмешательств и абортов, операции кесарева сечения. Оставившие грубые рубцы на матке, вмешательства по поводу удаления узлов миомы, а также после многократных и имевших осложнения родов. Помимо перечисленных, могут также иметь значение:
- Неудаленная миома матки значительного размера в области дна и стенок
- Эндометриоз, патология, при которой эндометрий образуется в нетипичных для него местах
- Инфантилизм с недоразвитие матки или пороками в ее развитии (седловидная, с перегородками, двурогая)
- Многоплодная беременность
- Воспалительные процессы в области шейки матки, анатомические дефекты от предыдущих родов
- Наличие истмико-цервмкальной недостаточности (шейка матки слабая и не может удержать плод).
 Выявлено также и влияние самого зародыша в периоде имплантации, с выделением им особых веществ. Так, при проникновении в матку из маточной трубы зародыш имплантируется в место, где наиболее богатая кровеносная сеть и оптимальны условия для развития. В ходе имплантации им выделяются особые протеолитические ферменты, растворяющие эндометрий и погружающие его в толщу. Если этот процесс замедлен, тогда в области дна матки зародыш не может прикрепиться, сползая ближе к шейке, и только там он успевает закрепиться, в дальнейшем формируя вокруг себя плаценту, которая и будет по мере роста перекрывать выход из матки.
Выявлено также и влияние самого зародыша в периоде имплантации, с выделением им особых веществ. Так, при проникновении в матку из маточной трубы зародыш имплантируется в место, где наиболее богатая кровеносная сеть и оптимальны условия для развития. В ходе имплантации им выделяются особые протеолитические ферменты, растворяющие эндометрий и погружающие его в толщу. Если этот процесс замедлен, тогда в области дна матки зародыш не может прикрепиться, сползая ближе к шейке, и только там он успевает закрепиться, в дальнейшем формируя вокруг себя плаценту, которая и будет по мере роста перекрывать выход из матки.
Основные симптомы предлежания
Обратите внимание
Собственно, до начала осложнений подобная патология беременности никак себя не проявляет. Она не дает боли, недомогания или проблем в росте живота.
Самым частым и типичным ее проявлением, которое одновременно является и осложнением беременности, является рецидивирующее кровотечение. Возникать кровотечения ил кровянистые выделения, мазня могут в разные сроки, начиная с самых ранних. О многом это определяется локализацией плодного яйца и степенью предлежания. Чаще всего повторные кровотечения формируются со второй половины, когда плацента и матка активно растут, и плод уже давит на стенки и область плаценты. На последних неделях, по мере учащения тренировочных схваток, наблюдается обычно учащение и усиление интенсивности кровотечений.
Основной причиной появления крови на белье при предлежании является отслойка отдельных участков плаценты над маточных зевом, так как эндометрий способен к активным и сильным сокращениям, а плацента – нет. Плацента также не успевает растягиваться вслед за стенками матки по мере прогрессирования сроков беременности, и в зоне наибольшего растяжения и напряжения, она отслаивается от стенки матки, обнажая сосуды, которые кровят.
Важно
Учитывая тот факт, что именно нижние сегменты матки наиболее растяжимы к концу беременности, понятен еще и тот факт, почему в норме плацента должна быть на дне или по бокам матки – там меньше сократимость и растяжимость тканей.
Предлежание может себя никак не проявить до родов, но с началом активных повторяющихся сокращений матки плацента начинает отслаиваться, формируя жизнеугрожающие кровотечения и образование гематом между нею и стенкой матки, что грозит асфиксией плода. При этом никакой боли женщина не ощущает, у плаценты нет болевых рецепторов, равно как и у эндометрия, их отслойка незаметна для женщины, видны только кровь на белье и прогрессирующее недомогание из-за потери крови.
Обратите внимание
Кровь теряет не только мать, но и плод, к тому же через оставшиеся зоны прикрепленной плаценты он получает мало кислорода, что приводит к острой гипоксии и асфиксии, если отслоится более половины площади.
Особенности кровотечений: провокаторы и симптомы
В качестве провоцирующих факторов для сокращений матки при подобной аномалии расположения плаценты могут выступить различные факторы – физические нагрузки, интимная близость, резкие кашлевые толчки на фоне простуды, исследование врачом на кресле, запоры с повышением внутрибрюшного давления при натуживании, прием горячей ванны или поход в сауну.
Есть некоторые отличия в развитии кровотечений на фоне полного и частичного предлежания, о которых стоит помнить врачу и самой беременной женщине:
Если это полное предлежание:
Кровотечение обычно возникает на фоне полного здоровья, даже без воздействия провоцирующих факторов и каких-либо субъективно неприятных, тем более болевых, ощущений. При этом оно обильное и может за короткий период привести к большой кровопотере и угрозе жизни. Также спонтанно оно может само и прекратиться, но через определенный промежуток времени снова возобновляется. Либо оно может в дальнейшем иметь вид выделений кровянистого характера и скудного объема, но появляющихся регулярно. На последних неделях гестации кровотечение может возобновиться или же резко усиливается по интенсивности.
Если это неполное предлежание:
Кровотечение обычно возникает в конце срока гестации, или же начинается перед самым началом родов, по мере усиления ложных схваток или при переходе их в истинные. По силе кровотечение зависит от объема отслоившейся площадки плаценты, чем больший объем тканей отслоился от стенки матки, тем обильнее потеря крови. Никакой боли или дискомфорта в области половых путей и низа живота при этом нет.
При этом часто повторяющиеся кровотечения, которые типичны для предлежания, по большей части случаев приводят к развитию постгеморрагической формы анемии (возникает от потерь крови), в анализах крови они дает снижение гемоглобина и гематокрита параллельно с уменьшением объема эритроцитов.
Чем осложняется предлежание плаценты
На фоне имеющегося предлежания беременность нередко еще и осложняется другими патологиями. К ним относится угроза прерывания, что обуславливается теми же факторами, что и само предлежание. Нередко на фоне предлежания, особенно если оно полное, формируются преждевременные роды, с рождением ребенка разной степени недоношенности.
У будущих мам, имеющих предлежание, нередко выявляется гипотония беременных, она типична для 35% случаев, что связано с анемизацией организма и изменением тонуса сосудов. Для того чтобы избежать всех возможных осложнений и кровотечения, при ведении беременных в стенах стационара, им назначаются препараты для снижения маточного тонуса и уменьшения возбудимости и сократимости мышц.
Типичен для таких беременных и гестоз – это осложнение второй половины беременности, при котором повышается давление, развиваются отеки и проявляется белок в моче. Он приводит к резким нарушениям маточно-плацентарного кровообращения, что приводит к гипертензии и отекам, а также нарушению работы почек, из-за чего массивно теряется белок. Предлежание и гестоз взаимно отягощают и утяжеляют течение беременности.
Обратите внимание
За счет расстройства функционирования органов и систем при гестозе резко нарушается свертывающая функция крови, что приводит к рецидивам кровотечений, которые останавливаются гораздо хуже в силу того, что в мелких сосудах не происходит тромбирования.
Также предлежание плаценты грозит и недостаточностью плаценты в плане доставки кислорода и питательных веществ к плоду, что приводит к отставанию его в массе и росте, и приводит к формированию ЗВУР (синдром недоразвития ребенка в утробе). Та часть плаценты, что отслаивается при кровотечении, отключается из функционирования, и не может активно участвовать в газообмене и питании плода. Обратно после отслойки эта часть плаценты уже не прирастает, обычно формируется гематома, препятствующая восстановлению целостности плацентарной площадки.
При наличии предлежания плаценты страдает и положение плода, нередко оно становится поперечным или косым, что неблагоприятно для его развития и приводит к тому, что при его движениях матка еще сильнее растягивается, что создает предпосылки для отслойки плаценты и кровотечения. Для родов это препятствием не будет, учитывая тот факт, что естественными они быть не могут, а при кесаревом сечении положение плода учтут врачи.
Как ставится диагноз при данной аномалии?
 Собственно, диагностика плацентарного предлежания в современном акушерстве сложностей не имеет. Во-первых, типичными будут жалобы будущей мамы на возобновляющиеся кровотечения или мажущие, кровянистые выделения. Обычно повторяющиеся с середины срока гестации кровянистые выделения создают предположение о полном предлежании, то есть аномально расположенной плацентой на всей окружности маточного зева закрыт выход. Если же случается кровотечение в завершающие недели беременности либо уже на начальном этапе родов – это частичное предлежание, аномально лежащей плацентой лишь частично перекрыт выход.
Собственно, диагностика плацентарного предлежания в современном акушерстве сложностей не имеет. Во-первых, типичными будут жалобы будущей мамы на возобновляющиеся кровотечения или мажущие, кровянистые выделения. Обычно повторяющиеся с середины срока гестации кровянистые выделения создают предположение о полном предлежании, то есть аномально расположенной плацентой на всей окружности маточного зева закрыт выход. Если же случается кровотечение в завершающие недели беременности либо уже на начальном этапе родов – это частичное предлежание, аномально лежащей плацентой лишь частично перекрыт выход.
Если выявлены кровотечения, врачу необходимо внимательно осмотреть женщину на кресле, оценивая стенки влагалища с состоянием шейки матки за счет зеркал, чтобы исключить травматические или иные причины кровотечения. Также при подобном влагалищном исследовании будущих мам достаточно четко определяются признаки аномально расположенной плаценты. Но подобные приемы способны усилить кровотечение либо могут спровоцировать иные осложнения.
Поэтому сегодня ведущим, при этом самым информативным в постановке подобного диагноза становится УЗИ. На нем оценивается расположение совместно с общими размерами плаценты, ее строение и обнаружение кровянистых скоплений между нею и маточными стенками. За счет УЗ-сканирования выясняется – полное ли предлежание, либо только часть плацентарной площадки перекрывает зев (какое из неполных). При исследовании плаценты, когда подозревается состояние предлежания, становится важным определение площади плаценты с точными размерами дефекта (отслоенный участок), степени нарушения кровотока в сосудах плода и пуповины. Также в динамике можно оценить миграцию плаценты в сроки до 34 недель, когда она может еще изменить свое положение за счет роста нижнего сегмента матки.
Особенности УЗИ- диагностики предлежания плаценты
Когда при исследовании, исходя из данных УЗ-сканирования определено предлежание (причем, оно полное), категорически запрещено применять влагалищные исследования, чтобы не провоцировать кровотечений. Когда имеется лишь частичное предлежание, критериями его становится длина промежутка от края плаценты до отверстия, составляющего внутренний зев. Если это 50 мм либо меньший размер, это низко расположенная плацента. Когда же в зоне внутреннего зева обнаруживается плацентарная ткань – это предлежание. С срока второго и затем третьего триместров гестации, до периода 28-ой недели, о положении плаценты судят по измерению промежутка от внутренних краев маточного зева до плацентарной ткани, сравнивают этот размер с диаметром головки ребенка.
Если выявляется аномальное положение плаценты, его динамически контролируют по данным УЗИ на протяжении сроков до 34-ех недель беременности, когда плацента займет свое окончательное положение. Так, для оценки в динамике проводят как минимум три исследования в сроки 16-ой недели, затем в 25 недель и 35 недель.
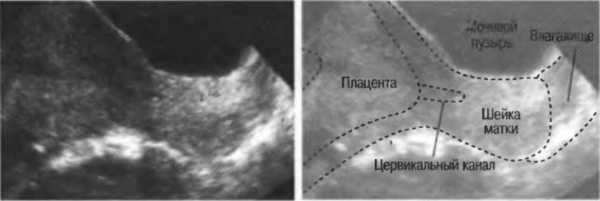
Рекомендовано проведение УЗИ при не пустом мочевом пузыре, так будет лучше видно положение матки и плаценты. Дополнительно можно за счет УЗ-сканирования определить гематому под плацентарной площадкой и стенкой матки (если уже установлено, что предлежание имеется). При подобной гематоме кровотечения развиваются не всегда и не у всех мамочек, и нет излития крови из маточной полости. Если отслойка составляет не более 25% площади, жизни плода может ничего не угрожать, но при увеличении ее до одной трети и более плод может погибать от внутриутробной острой гипоксии.
Как ведется беременность при подобной проблеме
 В каждой ситуации тактику ведения беременности будет индивидуально подбирать акушер-гинеколог, исходя из того, как часто возникают кровотечения и насколько ни выражены, кокой объем крови теряется женщиной и каковы имеющиеся осложнения и степень анемии. Если не появились кровотечения в начале гестации (до середины срока), женщине можно находиться дома, наблюдаясь у врача поликлиники с соблюдением особого режима дня и с устранением любых факторов-провокаторов. Ограничены любые нагрузки, стрессы и наложен строгий запрет на интимную близость. По достижению срока беременности в 24 недели и более необходимо стационарное наблюдение, даже если самочувствие отличное и нет кровянистых выделений и каких-либо жалоб. Проводится поддерживающая терапия и лечение всех сопутствующих расстройств для того, чтобы довести беременность до положенных сроков в 37-38 недель. Это допустимо при редких и необильных кровотечениях, при нормальном общем состоянии самой женщины на фоне вполне нормального развития плода.
В каждой ситуации тактику ведения беременности будет индивидуально подбирать акушер-гинеколог, исходя из того, как часто возникают кровотечения и насколько ни выражены, кокой объем крови теряется женщиной и каковы имеющиеся осложнения и степень анемии. Если не появились кровотечения в начале гестации (до середины срока), женщине можно находиться дома, наблюдаясь у врача поликлиники с соблюдением особого режима дня и с устранением любых факторов-провокаторов. Ограничены любые нагрузки, стрессы и наложен строгий запрет на интимную близость. По достижению срока беременности в 24 недели и более необходимо стационарное наблюдение, даже если самочувствие отличное и нет кровянистых выделений и каких-либо жалоб. Проводится поддерживающая терапия и лечение всех сопутствующих расстройств для того, чтобы довести беременность до положенных сроков в 37-38 недель. Это допустимо при редких и необильных кровотечениях, при нормальном общем состоянии самой женщины на фоне вполне нормального развития плода.
Важно
Даже если кровотечение было однократно, и затем все с беременностью хорошо, после срока в 24 недели ее не выписывают из стационара до рождения крохи.
Если же состояние создает опасения, тогда в условиях клиники для беременных показан особый режим ведения:
- Соблюдение постельного режима практически всегда
- назначение медикаментов, которые снимают возбудимость и сократительную активность миометрия
- Лечение анемии за счет назначения железо-содержащих медикаментов, при выраженной, не устраненной кровопотере – применение кровезамещающих растворов и дикостей,
- Коррекция маточно-плацентарной недостаточности.
Когда в стационаре беременность доношена до срока 37-ми недель и больше, но сохранилось состояние предлежания плаценты, исходя из имеющейся ситуации, планируется родоразрешение и начинается подготовка к операции.
Как ведутся роды: операция или нет?
 Безоговорочное показание к кесареву сечению, проводимому как плановая операция, относится полное предлежание плаценты. Как бы не хотелось женщине, роды естественным путем физически невозможны, потому как плацента перекрывает выход из матки, отслоится до рождения плода и приведет к его острой асфиксии и гибели в утробе матери. Кроме того, плацента не даст предлежащей части плода – головке или ягодицам, вставиться в малый таз. По мере сокращений матки отслоение плаценты происходит в прогрессирующем темпе, от чего может погибнуть от кровопотери в родах и мать.
Безоговорочное показание к кесареву сечению, проводимому как плановая операция, относится полное предлежание плаценты. Как бы не хотелось женщине, роды естественным путем физически невозможны, потому как плацента перекрывает выход из матки, отслоится до рождения плода и приведет к его острой асфиксии и гибели в утробе матери. Кроме того, плацента не даст предлежащей части плода – головке или ягодицам, вставиться в малый таз. По мере сокращений матки отслоение плаценты происходит в прогрессирующем темпе, от чего может погибнуть от кровопотери в родах и мать.
На фоне неполного предлежания и при наличии еще и осложнений в виде тазового предлежания, неправильного расположения плода в матке, рубцов после оперативных родов ранее или при многоплодии, при возрасте женщины после 30 лет и узком тазе, наличии многоводия, проводится также кесарево сечение как плановая операция. Если же осложнений при неполном предлежании не имеется, нет кровотечения и даже выделений, врач ждет момента начала активной родовой деятельности, проводя амниотомию (вскрывает плодный пузырь). Если после этого открывается кровотечение (что означает отслойку плаценты), проводят экстренное кесарево сечение.
Если кровотечение открывается при неполном предлежании до начала активной родовой деятельности, проводится разрыв плодного пузыря. При подобной процедуре опускающаяся головка плода в области малого таза может прижимать край плаценты по зоне ее отслаивания, и прекращает кровотечение. В ситуации, когда кровотечение не уменьшается или нет признаков зрелости шейки матки, врачи принимают решение – проводится экстренное кесарево сечение. Если же шейка зрелая и нет больше кровотечения, отдается предпочтение к родоразрешению крохи сквозь естественные родовые пути.
Какие осложнения могут быть у беременных или рожениц?
 Подобное осложнение беременности опасно как на протяжении гестации, так и в начале родов и после их завершения. Так, на протяжении беременности возможна угроза прерывания и гипоксия плода, синдром ЗВУР и гибель ребенка, кровотечения. Кроме этого, нередко при предлежании плаценты возможно еще и плотное ее прикрепление и приращение плаценты, что грозит осложнениями в третьем периоде родов, когда нужно отслоение плаценты от маточных стенок. Если она не отделится, приходится с целью спасения жизни матери идти на операцию по экстирпации матки (удаление ее с перевязкой сосудов).
Подобное осложнение беременности опасно как на протяжении гестации, так и в начале родов и после их завершения. Так, на протяжении беременности возможна угроза прерывания и гипоксия плода, синдром ЗВУР и гибель ребенка, кровотечения. Кроме этого, нередко при предлежании плаценты возможно еще и плотное ее прикрепление и приращение плаценты, что грозит осложнениями в третьем периоде родов, когда нужно отслоение плаценты от маточных стенок. Если она не отделится, приходится с целью спасения жизни матери идти на операцию по экстирпации матки (удаление ее с перевязкой сосудов).
Наиболее частое осложнение – кровотечение, которое начинается как при беременности, так и с началом активной родовой деятельности, по мере учащения схваток. В это случае врачи прибегают при частичном предлежании к вскрытию плодных оболочек как попытке устранения отслойки. С целью уменьшения рисков при подобных патологиях врачи в 80% случаев выбирают для родоразрешения плановое кесарево сечение.
Можно ли родить самой с предлежанием плаценты
Вести роды естественно можно при низкой плацентации и частичном предлежании, если ребенок расположен головкой вниз и родовая деятельность активная, шейка матки созрела, и после вскрытия пузыря нет кровотечения. Помимо кровотечения, осложнениями в таких родах может стать слабость родовых сил и развивающаяся на этом фоне гипоксия плода.
Важно
При ведении родов естественным путем необходим постоянный КТГ-мониторинг плода и за тем, как сокращается матка. Женщина проводит первый период родов с датчиками на животе, которые фиксируют маточную активность и схватки, и на фоне них изменение сердцебиений плода. Признаки осложнений по данным мониторинга – повод для немедленного экстренного кесарева сечения.
После естественных родов может возобновляться кровотечение с силу нарушения процесса отделения плаценты, так как она распложена в области нижних отделов матки, которые сокращаются хуже. Может понадобиться введение женщины в наркоз и ручное отделение последа. Может возникать большая кровопотеря в силу пониженного тонуса матки и повреждения сосудистых сплетений в области ее шейки при нетипичном расположении плаценты, которая отслоилась на большой площади.
Парецкая Алена, педиатр, медицинский обозреватель
6,842 просмотров всего, 5 просмотров сегодня
Загрузка…okeydoc.ru
виды и степени, причины, чем опасно, диагностика и лечение
Плацента — это мостик, связывающий маму и малыша на протяжении беременности. Посредством нее плод питается, получает кислород и выводит продукты обмена. Продолжительность жизни этого уникального органа равняется продолжительности беременности, при этом он играет ключевую роль в жизнедеятельности плода.
Поэтому любая патология, связанная с неправильным развитием или функционированием плаценты, должна быть исследована и наблюдаться на протяжении всей беременности. К одной из таких патологий можно отнести и предлежание плаценты.
Предлежание: понятие
Диагноз «предлежание плаценты» встречается не так часто — до 1% всех родов осложнены подобной патологией. Тем не менее по этой причине происходит от 7 до 25% перинатальных смертей, а также 3% смертей женщин во время родов. Поэтому изучение данной проблемы имеет огромное значение в акушерской практике. Чтобы понять, что такое предлежание плаценты, и каковы его причины, необходимо понимать, что является вариантом нормы.
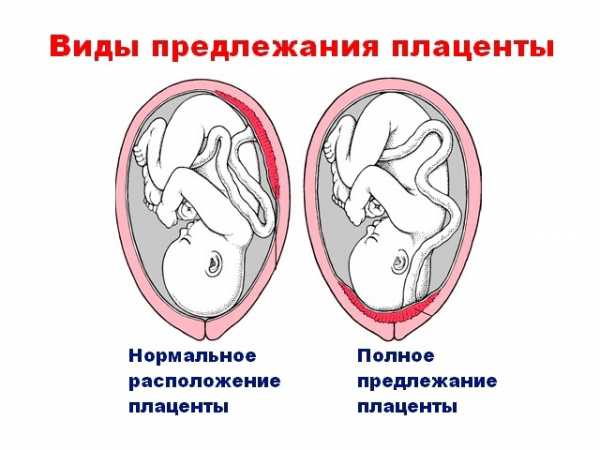
Наиболее благоприятным местом прикрепления плаценты является задняя стенка матки ближе к ее дну. Данная локализация выбрана природой не случайно — именно тут у здоровой женщины самый плотный эндометрий, не склонный к сильному растяжению в процессе развития беременности, чего нельзя сказать о тонкой передней стенке матки, которая растягивается достаточно сильно.
Данный фактор важен, если учитывать, что сама плацента не обладает высокой способностью растягиваться.
Что касается прикрепления ближе к дну матки, тут тоже все неспроста. Чем дальше плацента будет находиться от выхода из матки, тем меньше вероятности того, что она преградит путь малышу во время родов. Исходя из вышесказанного можно сделать вывод, что предлежанием плаценты считается патология, при которой она прикрепляется в нижней части матки, полностью или частично перекрывая ее внутренний зев.
Предлежание: виды и степени
Предлежание плаценты не всегда считают осложнением или противопоказанием к естественным родам. Все зависит от места ее прикрепления. Существует несколько видов такой патологии. Определить их достаточно важно, поскольку от этого зависит план дальнейшего ведения беременности и родов.
- Предлежание плаценты по передней стенке. Чаще всего в этом нет ничего страшного, но дополнительное наблюдение лишним не будет. Передняя стенка достаточно сильно растягивается, поэтому есть вероятность того, что с течением беременности плацента будет отслаиваться или смещаться к маточному зеву.
- Нижнее предлежание. Вариант, при котором плацента прикрепляется близко к маточному зеву, на расстоянии до 6 см от него. Врачебный контроль обязателен, поскольку дальнейшее развитие беременности может пойти по-разному. По мере роста плода и увеличения матки она будет смещаться либо ближе ко дну матки, и тогда препятствий с ее стороны для естественного родоразрешения не будет. Либо же она опустится еще ниже к зеву и перекроет его. Миграция плаценты в ту или иную сторону будет влиять на способ родоразрешения.

- Неполное предлежание плаценты. Плацента закрывает зев частично: на 2/3 при боковом частичном предлежании и на 1/ 3 — при краевом. Такой вид патологии не обязательно приводит к родам посредством кесарева сечения, поскольку плацента имеет свойство мигрировать, а значит может подняться выше. В любом случае решение о способе родоразрешения принимает врач.
- Полное предлежание плаценты. Плацента полностью закрывает выход из матки. Такой вид патологии опасен и для плода, и для самой женщины, поскольку зев — это самая растяжимая область матки. По мере течения беременности она увеличивается и растягивается. Плацента, не имея возможности так же сильно растягиваться, начинает отслаиваться, в результате чего нарушается целостность сосудов, что сопровождается кровотечениями. Опасность для плода заключается и в том, что он не сможет выйти из матки естественным путем.
В акушерстве нередко встречается понятие «степени предлежания плаценты». Существует 4 степени предлежания, которые различаются величиной перекрытия зева:
- 1 степень соответствует низкому расположению плаценты. Она удалена от зева больше чем на 3 см.
- 2 степень соответствует частичному предлежанию. Нижний край плаценты расположен у самого входа в цервикальный канал, но не перекрывает его.

- 3 и 4 степени соответствуют полному предлежанию. Только в одном случае плацента прикреплена к одной из стенок маток и своим нижним краем перекрывает внутренний зев. Во втором случае края плаценты прикреплены к противоположным стенкам матки и она тоже полностью перекрывает вход в матку.
Предлежание: причины
Плацента формируется там, где изначально прикрепилось плодное яйцо. Оно же выбирает ту часть органа, в которой существуют лучшие условия для его развития. К таким условиям относятся плотный эндометрий, хорошее кровообращение и другие.
Причины патологического расположения плодного яйца, ведущего к формированию предлежания плаценты, разделяют на две группы.
Во-первых, это факторы, непосредственно связанные со здоровьем женщины. В результате различных заболеваний или манипуляций, произведенных в полости матки, происходит изменение эндометрия. Среди женщин, делавших в прошлом аборт, перенесших сложные роды или операции, имеющих неправильное строение матки, чаще встречаются случаи неправильной имплантации плодного яйца и предлежание плаценты.
Другие причины, с которыми связывают подобную патологию, относятся к неправильному развитию плодного яйца. В результате гормональных и иных изменений, оно не может правильно закрепиться в матке.
Предлежание: симптомы
Самым ярким звоночком, позволяющим заподозрить предлежание плаценты, является кровотечение. Оно происходит из-за того, что некоторые участки данного органа, не успевая за ростом матки, начинают отрываться от ее стенок, в результате чего повреждаются сосуды.
При полном предлежании кровотечения могут начать беспокоить беременную женщину уже со второго триместра. Они характеризуются внезапностью, обильностью и безболезненностью. Обычно кровотечение останавливается само по себе или продолжается в виде скудных выделений. При частичном предлежании данный симптом обычно начинает проявляться ближе к родам.
Кровотечение несет определенную опасность не только для женщины, но и для плода. Отслоившиеся участки перестают участвовать в обменных процессах. Подобные кровотечения приводят к появлению вторичных симптомов: анемии, гипотонии.
Кровотечение при наличии предлежания плаценты провоцируют и дополнительные факторы: секс, поднятие тяжестей, гинекологический осмотр, сильный кашель и другие. Причины кровотечения могут быть связаны и с другими патологиями в развитии беременности и плода, поэтому при данном симптоме необходимо незамедлительно обратиться к врачу.
Предлежание: диагностика
Самым точным и безопасным методом установления предлежания плаценты является УЗИ. Оно позволяет не только диагностировать факт ее патологического прикрепления, но и получить информацию о самой плаценте, ее размере, степени отслойки.
Заподозрить предлежание плаценты можно и в результате влагалищного исследования. При пальпации в этом случае прощупывается некое образование, мягкое и объемное на ощупь.
Кроме того, после проведения осмотра может открыться кровотечение. Проведение влагалищного исследования после того, как диагноз был установлен на УЗИ имеет смысл, если оно является не полным.
Проводя диагностику предлежания плаценты, должны учитываться определенные факторы:
- Жалобы самой беременной
- Наличие факторов, повышающих риск предлежания плаценты.
- Результаты наружного акушерского осмотра (высокое дно матки, неправильное расположение плода).
- Результаты осмотра стенок влагалища в зеркалах (наличие травм, эрозий, полипов и прочего).
Предлежание: лечение
Таблетки для лечения предлежания плаценты, не существует. Поэтому речь идет не о лечении самого предлежания, а о наблюдении беременности, исключении рисков и симптоматической терапии. Беременные, у которых диагностируется плацентарное (полное или частичное) предлежание, должны ограничивать себя от факторов, провоцирующих кровотечение. Если данное осложнение не наблюдается, то беременность можно наблюдать амбулаторно. Начиная с 24 недель всем беременным с предлежанием, независимо от наличия кровотечения, показано наблюдение и лечение в условиях акушерского стационара.

Оно включает в себя:
- Постельный режим.
- Сохранение беременности до срока 37 — 38 недель (при отсутствии осложнений).
- Назначение спазмолитиков и токолитиков.
- Симптоматическое лечение.
Предлежание и роды
Решение о способе родов при предлежании принимается на основе собранного анамнеза и исследований, проведенных непосредственно перед родами. Патология опасна тем, что во время схваток есть высокий риск полной отслойки плаценты. Это грозит острой гипоксией плода, а также угрожающем жизни женщины кровотечением. Естественные роды возможны при низком предлежании и в частных ситуациях при неполном. Если же у беременной диагностировано полное предлежание, то родоразрешение возможно только путем планового кесарева сечения в сроке 38 недель.
У предлежания плаценты могут быть самые разнообразные причины и последствия. Поэтому женщина, вынашивающая желанную беременность, должна соблюдать медицинские рекомендации, избегать факторов, способных усложнить течение беременности, а при необходимости — лечь в стационар. Постоянный контроль за состоянием беременной и плода, соблюдение всех рекомендаций увеличивают шансы на благоприятный исход родов.
Видео
daberemenna.ru
Предлежание плаценты — краевое, центральное, низкое, полное, неполное
- Предлежание плаценты при беременности
- Низкое предлежание плаценты
Предлежание плаценты можно заметить уже на первом скрининге, никакой другой тест не покажет эту патологию. Почему врачи бьют тревогу, когда обнаруживается даже частичное предлежание плаценты? Всё дело в том, что эта патология может быть вызвана рядом факторов, которые указывают на комплексные проблемы со здоровьем матери.
Полное предлежание плаценты обрекает мать и дитя на кесарево сечение, что само по себе уже не способствует положительному течению беременности. Также, растущий плод будет оказывать давление на предлежащую плаценту, и это будет вызывать ряд неприятных и опасных для жизни матери и ребёнка симптомов.
Предлежание плаценты при беременности
Предлежание плаценты может быть нескольких видов, исходя из того, к какому виду оно относится, такая поддерживающая и экстренная терапии будут применяться к беременной. Полное предлежание плаценты наблюдается в тридцати процентах случаев этого заболевания. Предлежание плаценты причины:
Многие женщины могут попасть в группу риска. Полное предлежание плаценты чем грозит? Интересует многих. Оно грозит частыми и обильными кровотечениями, также преждевременные роды в основном случаются при этой патологии. Полное предлежание плаценты чем грозит, Также оно грозит анемией в силу частых маточных кровотечений. Кислород к плоду поступает не в полном объёме при таком заболевании, вследствие этого, возможно отставания его в развитии, кислородное голодание и его последствия.
Центральное предлежание плаценты будущая мама может ощутить практически в самом начале беременности. Так, предлежание плаценты симптомы имеет самые разнообразные. Кровотечения, даже самые скудные выделения из влагалища, должны насторожить беременную. Стоит безотлагательно обратиться в женскую консультацию. Центральное предлежание плаценты может также вызывать тянущую боль внизу живота, снижение давления. Также возможны частые головные боли и развитие варикозной болезни. Предлежание плаценты симптомы могут появиться не в самом начале беременности.

Неполное предлежание плаценты также грозит прерыванием беременности, но в меньшем числе случаев. Если ультразвуковое исследование показало наличие у беременной предлежание плаценты в любой форме, тогда ей следует придерживаться следующих правил:
- Не поднимать тяжёлого;
- Не делать резких движений руками;
- Исключить физические нагрузки в любой форме;
- Контролировать артериальное давление;
- Контролировать уровень гемоглобина.
Также возможно краевое предлежание плаценты. В этом случае только часть зева перекрывается плацентой, и возможность самостоятельных родов сохраняется. Краевое предлежание плаценты также приносит ряд неудобств беременной. Его также называют крайним. Крайнее предлежание плаценты настолько опасно, насколько оно перекрывает зев. Лучше всего, проводить дополнительную ультразвуковую диагностику этой патологии с целью выявления возможных нежелательных последствий.
к оглавлению ^Низкое предлежание плаценты
Низкое предлежание плаценты при беременности встречается довольно часто. Это означает, что плацента находится ниже необходимого уровня и в любой момент течения беременности вследствие этого может начаться родовая деятельность. Низкое предлежание плаценты создаёт массу неудобств, как матери, так и ребёнку. Как правило, на поздних сроках беременности женщины с таким диагнозом проводят под наблюдением врача.
Низкое предлежание плаценты ограничивает женщину в движениях. Также возможно частое мочеиспускание, из-за того, что голова плода на поздних сроках беременности будет находиться довольно низко, и будет давить на мочевой пузырь. Но это не так страшно, как вероятность преждевременной родовой деятельности. Низкое предлежание плаценты чем грозит, ещё рассмотрены не все негативные последствия этой патологии беременности. Частые кровотечения, судороги, головные боли, боли в ногах – всё это также сопутствует этому заболеванию. Низкое предлежание плаценты чем грозит, если женщина отказывается от госпитализации по назначению врача? В этом случае, возможен и смертельный исход, как для женщины, так и для плода.
Не стоит рисковать здоровьем, так как нижнее предлежа
 ние плаценты невозможно излечить. Предлежание плаценты на 12 неделе уже явно видно на скрининге и тогда диагноз будет поставлен окончательно. С этого момента, женщине стоит посещать гинеколога каждую неделю для проведения замеров и контроля общего состояния. Предлежание плаценты на 12 неделе ещё может проходить без осложнений.
ние плаценты невозможно излечить. Предлежание плаценты на 12 неделе уже явно видно на скрининге и тогда диагноз будет поставлен окончательно. С этого момента, женщине стоит посещать гинеколога каждую неделю для проведения замеров и контроля общего состояния. Предлежание плаценты на 12 неделе ещё может проходить без осложнений.
А вот предлежание плаценты на 20 неделе уже требует особого внимания. В основном уже женщина испытывает тянущие боли внизу живота. Если предлежание плаценты на 20 неделе сопровождается кровотечениями, тогда стоит безотлагательно отправляться на дневной стационар женской консультации и донашивать ребёнка под надзором врачей. Предлежание плаценты лечение не предусматривает хирургического вмешательства, оно предусматривает лечение симптоматическое, которое способно уменьшить их, но никак не исключить.
Таким образом, не стоит откладывать визит к врачу, когда на скрининге установлен диагноз предлежание плаценты, это может только навредить. Мать должна заботиться и о своём здоровье и о здоровье малыша. Многие женщины утверждают, что даже с таким диагнозом можно практически полностью доносить ребёнка самостоятельно.
Установка акушерского пессария может в этом помочь. Не стоит отказываться от врачебной помощи, стоит позаботиться о себе и о своём малыше. Большинство деток при правильном лечении и наблюдении врача рождаются, абсолютно здоровыми. И именно на это должна настраиваться будущая мама. Стоит придерживаться советов врача и тогда кажущееся страшным заболеванием, предлежание плаценты, станет просто временным неудобством, возникшим в связи с беременностью.
woman-ville.ru
Предлежание плаценты | Материнство — беременность, роды, питание, воспитание
Предлежание плаценты (plasenta praevia) — неправильное прикрепление плаценты, при котором она располагается в области нижнего сегмента матки, частично или полностью ниже предлежащей части плода. Наблюдается у 0,2—0,9% беременных. При частичном предлежании плацента перекрывает лишь часть внутреннего маточного зева, рядом с ней определяются плодные оболочки. При полном предлежании плаценты, которое встречается реже, плацента полностью перекрывает внутренний маточный зев. Изредка плацента развивается в области перешейка матки и канала шейки матки — шеечная плацента.
Причины предлежания плаценты
Предлежание плаценты наиболее часто возникает у повторнобеременных и повторнородящих, перенесших ранее аборты, послеабортные и послеродовые септические заболевания. На основании этого считают, что главной причиной неправильного прикрепления плаценты являются дистрофические изменения слизистой оболочки матки. Предлежение плаценты может быть также обусловлено пороком развития матки, наличием подслизистой миомы матки или рубца после перенесенной операции на матке. Возникновение предлежания плаценты у первобеременных связывают с половым инфантилизмом, застойными явлениями в малом тазу при заболеваниях сердца, печени, почек.
Вследствие особенностей строения мышечной и слизистой оболочек нижнего сегмента матки ворсины плаценты проникают глубже, чем при ее локализации в теле матки. В связи с этим часто возникает частичное плотное прикрепление, а иногда даже истинное приращение плаценты. В результате нижний сегмент матки превращается в своеобразную кавернозную ткань, которая плохо сокращается и легко травмируется; процесс отслойки плаценты в родах нарушается, что приводит к маточному кровотечению.
Течение беременности при предлежании плаценты
Наиболее часто маточное кровотечение при предлежании плаценты возникает во второй половине беременности, что связано с преждевременной отслойкой предлежащей плаценты в результате дистракции мышечных волокон в области нижнего сегмента матки при ее сокращениях. Кровотечение может остановиться вследствие тромбоза сосудов и прекращения отслойки плаценты. Характерны повторные маточные кровотечения. Время появления кровотечения и его характер в известной мере соответствуют виду предлежания плаценты, чем раньше на протяжении беременности появляются кровянистые выделения из матки и чем более упорный характер они носят, тем больше данных за полное предлежание плаценты. Кровотечения возникают без видимой причины, нередко ночью, болевой синдром отсутствует. Интенсивность кровотечения может быть различной — от скудных мажущихся выделений до профузного кровотечения.
У женщин с предлежанием плаценты часто наблюдаются тазовые предлежания, косые и поперечные положения плода, роды нередко начинаются преждевременно. Маточное кровотечение возникает уже в I периоде родов (как правило, с началом родовой деятельности). При частичном предлежании плаценты кровотечение может прекратиться после излития околоплодных вод и прижатия головки плода ко входу в малый таз. При полном предлежании плаценты кровотечение усиливается по мере раскрытия шейки матки и может принять угрожающий для жизни ребенка и роженицы характер. В III периоде родов возможно маточное кровотечение, связанное с нарушением отслойки плаценты, разрывом шейки матки. В послеродовом периоде часто развиваются осложнения, обусловленные постгеморрагической анемией и оперативными вмешательствами, создающими опасность септических послеродовых заболеваний.
Диагноз устанавливают на основании данных анамнеза и результатов обследования беременной и роженицы. Раньше главным симптомом, заставляющим врача заподозрить предлежание плаценты, являлось маточное кровотечение во второй половине беременности. В настоящее время наиболее объективным и безопасным методом диагностики предлежания плаценты является ультразвуковое исследование (УЗИ), которое позволяет установить сам факт предлежания плаценты и вариант предлежания (полное, неполное), определить размеры, структуру и площадь плаценты, оценить степень отслойки, а также получить точное представление о миграции плаценты. О характере локализации плаценты во II и III триместрах беременности (до 27 недель) судят по соотношению расстояния от края плаценты до области внутреннего зева, с величиной диаметра (БПР) головы плода.
При незначительных кровянистых выделениях во время беременности показано консервативное лечение, включающее постельный режим, назначение спазмолитиков и тщательное наблюдение.
При выявлении неправильного расположения плаценты следует проводить динамическое исследование для контроля за ее «миграцией». Для этих целей целесообразно выполнение как минимум трехкратного эхографического контроля на протяжении беременности в 16, 24-26 и в 34-36 недель.
При полном предлежании плаценты кровотечение обычно впервые начинается на 28-31-ой недели беременности или в начале периода раскрытия; при боковом предлежании за 3-4 недели до родов или в начале родов. Женщину, у которой выявлено предлежание плаценты, госпитализируют, и она должна находиться в стационаре до конца беременности, так как в любой момент может начаться кровотечение. В том случае если беременность удалось доносить до 37-38 нед и сохраняется предлежание плаценты, в зависимости от сложившейся ситуации в индивидуальном порядке выбирают оптимальный способ родоразрешения.
Родоразрешение при предлежании плаценты
Абсолютным показанием к кесареву сечению в плановом порядке является полное предлежание плаценты. Роды через естественные родовые пути в этой ситуации невозможны, так как перекрывающая внутренний зев плацента, не позволяет предлежащей части плода (головка плода или тазовый конец) вставиться во вход таз. Кроме того, в процессе нарастания сокращений матки, плацента будет отслаивается все более и более, а кровотечение значительно усиливается.
При неполном предлежании плаценты и при наличии сопутствующих осложнений (тазовое предлежание, неправильное положение плода, рубец на матке, многоплодная беременность, выраженное многоводие, узкий таз, возраст первородящей старше 30 лет и др.) следует также выполнить кесарево сечение в плановом порядке.
Если вышеуказанные сопутствующие осложнения отсутствуют и нет кровяных выделений, то можно дождаться момента начала самостоятельной родовой деятельности с последующим ранним вскрытием плодного пузыря. В том случае если после вскрытия плодного пузыря все-таки началось кровотечение, то необходимо решить вопрос о выполнении кесарева сечения.
Если при неполном предлежании плаценты кровотечение возникает до начала родовой деятельности, то вскрывают плодный пузырь. Необходимость и целесообразность этой процедуры обусловлена тем, что при вскрытии плодных оболочек головка плода вставляется во вход в таз и прижимает отслоившуюся часть плаценты к стенке матки и таза, что способствует прекращению дальнейшей отслойки плаценты и остановке кровотечения. Если кровотечение после вскрытия плодного пузыря продолжается и/или шейка матки незрелая, то производят кесарево сечение. В случае остановки кровотечения возможно ведение родов через естественные родовые пути (при благоприятной акушерской ситуации).
Кровотечение может начаться и на ранних этапах развития родовой деятельности с момента первых схваток. В этом случае также показано раннее вскрытие плодного пузыря.
Таким образом, ведение родов при неполном предлежании плаценты через естественные родовые пути возможно, если: кровотечение остановилось после вскрытия плодного пузыря; шейка матки зрелая; родовая деятельность хорошая; имеется головное предлежание плода.
Однако кесарево сечение является одним из наиболее часто избираемых акушерами методов родоразрешения при предлежании плаценты и выполняется с частотой 70% -80% при данной патологии.
Другими типичными осложнениями в родах при неполном предлежании плаценты являются слабость родовой деятельности и недостаточное снабжение плода кислородом (гипоксия плода). Обязательным условием ведения родов через естественные родовые пути является постоянный мониторный контроль за состоянием плода и сократительной деятельностью матки.
После рождения ребенка кровотечение может возобновиться из-за нарушения процесса отделения плаценты, так как плацентарная площадка располагается в нижних отделах матки, сократительная способность которых снижена.
Обильные кровотечения нередко возникают в раннем послеродовом периоде в связи со снижением тонуса матки и повреждением обширной сосудистой сети шейки матки.
Прогноз для матери и плода. Профилактика предлежания плаценты
Прогноз для матери и плода при предлежании плаценты всегда серьезный. Профилактика предлежания плаценты состоит прежде всего в предотвращении абортов (рациональном использовании контрацептивных средств), предупреждении и лечении воспалительных заболеваний половых органов.
Дата публикации 30.10.2006
Автор статьи: Материнство.ру
materinstvo.ru