Коклюш у ребёнка — что за болезнь, её первые симптомы и лечение
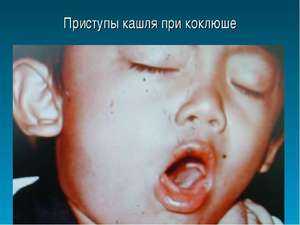 Коклюш относится к тем видам заболеваний, которыми болеют и взрослые, и дети.
Коклюш относится к тем видам заболеваний, которыми болеют и взрослые, и дети.
Подобно обычному ОРВИ, его бактерии легко передаются от больного человека к здоровому, стоит только первому несколько раз кашлянуть рядом. А уже попадая на слизистую бронхов, болезнь начинает поражать рецепторы.
Именно это приводит к бесконечному потоку сильного кашля, порой переходящему в рвоту.
Иммунитет можно получить лишь после того, как человек переболеет. Но если взрослому такая болезнь не так страшна, то у детей она способна вызвать самые тяжёлые симптомы и даже смерть. Поэтому так важно не пропускать своевременные прививки, первая из которых делается ещё на третьем месяце жизни ребёнка, вместе с вакциной от столбняка и дифтерии. На все сто процентов от заболевания она не защитит, но даже в случае появления его признаков — процесс лечения от коклюша пройдёт быстрее и, скорее всего, обойдётся без осложнений. Главное, вовремя оградить своего ребёнка от любых видов воздействий, так или иначе провоцирующих у него кашель.
Коклюш — что такое; процесс, риск и формы заражения
Начнём с того, что относится это заболевание к бактериальным, а передаётся исключительно воздушно-капельным путём.
Возбудителем при этом является коклюшная палочка, также называемая бордетеллой. Попадая через дыхательные пути, бактерии оседают на поверхности бронхов и трахеи.
Дело в том, что их слизистая покрыта специальным «ворсом» — реснитчатым эпителием — который во время нормального функционирования обеспечивает движение мокроты наружу. С их помощью лёгкие очищаются от вдыхаемой пыли или мелких частичек. Они же передают мозгу сигнал о необходимости чихать и кашлять.
Бактерии коклюша, попадая в бронхи человека, крепятся к эпителию специальными ворсинками и начинают активно выделять токсины. Он, в свою очередь, воздействует на нервные окончания, раздражая участок мозга, отвечающий за кашель. И вот ребёнок уже начинает задыхаться и краснеть от бесконечного рефлекторного кашля, доводящего до рвоты. А выделяемые бактериями продукты жизнедеятельности постепенно отравляют организм.
Примечательным считается нелицеприятный факт того, что даже после лечения коклюша и избавления от всех палочек эти «приступы» не проходят, нередко продолжая преследовать выздоровевшего ещё несколько недель. Ровно до тех пор, пока раздражённый рефлекс не утихнет.
Из-за отсутствия врождённого иммунитета заразиться коклюшем может даже грудничок! Очень важно оградить малыша от контактов с людьми, страдающими от продолжительным сильным кашлем — у взрослых это, как правило, главный и единственный симптом заболевания.
Риск заражения коклюшем — когда и кому опасаться?
 Коклюшная палочка не терпит солнечного света, поэтому в летний период опасаться болезни не стоит. Основная её вспышка приходится на то время, когда небо затянуто облаками, а продолжительность светового дня минимальна, на осень и зиму. Тем более что с похолоданием наступает пора и обычных респираторных заболеваний.
Коклюшная палочка не терпит солнечного света, поэтому в летний период опасаться болезни не стоит. Основная её вспышка приходится на то время, когда небо затянуто облаками, а продолжительность светового дня минимальна, на осень и зиму. Тем более что с похолоданием наступает пора и обычных респираторных заболеваний.
Чаще всего этой болезни подвержены дети лет 6–7. Это совсем не значит, что остальным можно вздохнуть с облегчением, риск подхватить заразу есть у всех. Но особенно беспокоиться нужно за малышей младше двух годков — при случайной встрече с бактериями они заболевают в два раза чаще.
Важно помнить, что коклюш очень заразен. Если ребёнок поразят бактерии, то навязчивый кашель обязательно перейдёт ко всем остальным членам семьи. То же самое относится и к одному из родителей — он быстро распространит коклюш среди окружающих. Что является достаточным условием для соблюдения, помимо лечения, хотя бы частичного карантина. Во время которого взрослые в обязательном порядке берут больничный, а их дети на месяц «освобождаются» от школы и общих прогулок, чтобы исключить распространение болезни. Сам процесс лечения при этом может занимать около 3 месяцев и даже больше, включая первые недели инкубационного периода и угасание остаточного рефлекторного кашля.
Типы заболевания
Коклюш способен протекать в одной из трёх возможных форм, каждая из которых отличается набором симптомов и выраженностью признаков болезни у ребёнка:
 Типичная. После попадания в организм бактерий, заболевание проходит незаметный инкубационный период и развивается по стандартному «плану».
Типичная. После попадания в организм бактерий, заболевание проходит незаметный инкубационный период и развивается по стандартному «плану».- Бактерионоситель. Примечателен тем, что ребёнок не болеет в прямом смысле этого слова. Все симптомы коклюша также отсутствуют, но в то же время организм носит в себе коклюшную палочку и может заражать окружающих.
Особенно коварной и опасной считается последний тип, т. к. распознать его без должных анализов невозможно. Дети-носители выглядят абсолютно здоровыми и одновременно с этим — заражают людей вокруг себя. Чаще подобная форма встречается у детей старше семи, если до этого им вовремя была сделана прививка. Но и переболевший первой или второй формой коклюша ребёнок в течение 30 дней является носителем бактерий.
Бактерионосителями или больными в скрытой форме нередко становятся взрослые, работа которых обязывает контактировать с детьми, в том числе заражёнными. В группу риска попадают педиатры, воспитатели детских садов, учителя и т. д.
Первые симптомы коклюша у ребёнка
Очень сложно определить заболевание на ранних стадиях, т. к. отличительные признаки, характерные именно для поражения коклюшной палочкой, первое время отсутствуют. А те, что есть, уж слишком сильно напоминают обычную простуду:
- повышенная температура и, как следствие, озноб;
- быстрая утомляемость;
- слабость;
- головные боли;
- насморк;
- сухой кашель.
Неудивительно, что родители не спешат бить тревогу, леча малыша чаем с малиновым вареньем и противопростудными препаратами. Но если ни то, ни другое не помогает — это серьёзный повод задуматься и провести обследование, которое однозначно покажет присутствие или отсутствие в детском организме бордетеллы.
При появлении первых признаков ОРЗ, гриппа или простуды нужно тщательно следить за состоянием больного. Намекающим на развитие коклюша «звоночком» является наличие затяжного кашля, типичное лечение которого не приводит к результатам.
Чаще всего характерные признаки коклюша у ребёнка появляются лишь через несколько дней, а то и вовсе через 1–2 недели. К этому моменту кашлевой рефлекс начинает активно укореняться, а сами приступы кашля — усиливаться. Но также у больного:
 затрудняется дыхание;
затрудняется дыхание;- появляется ощущение присутствия в горле инородного тела;
- мучает сильный, удушающий кашель;
- вдохи и выдохи сопровождаются репризой — наличием неприятного свиста;
- наблюдается отхождение слизи и мокроты, в запущенном случае возможны прожилки крови.
Осложнения и последствия: к чему может привести коклюш?
Несвоевременное диагностирование и лечение болезни способно стать причиной множества негативных последствий. Особенному риску подвержены лёгкие и ЛОР органы. Длительный сильный кашель оказывает на них большую нагрузку, а позже может перейти в пневмонию, бронхит, ларингит и другие. Воспаление слизистой бронхов и трахеи провоцирует сужение дыхательных ходов, что вместе с отёками тканей и рефлекторными спазмами может привести к смерти.
Помимо вышеперечисленных осложнений, коклюш повышает риск развитие таких заболеваний, как эмфизема лёгких. Излишнее напряжение мышц во время приступов может привести к повреждению лёгких или барабанных перепонок, спровоцировать развитие пупочной и паховой грыжи.
Это заболевание страшно и тем, что вызывает гипоксию головного мозга, причиной которой также становится кашель. К летальному исходу могут привести припадки эпилепсии и судороги.
Как лечить коклюш?
В большинстве случаев лечение этого заболевания производят без диспансеризации, в домашних условиях. Исключение составляют лишь дети, возраст которых не достиг одного года — у них коклюш развивается особенно стремительно, велик риск осложнений и летального исхода. Малышей постарше госпитализируют только в случае тяжёлого течения болезни.
Домашнее лечение коклюша обязательно должно включать в себя:
- Изолирование ребёнка от здоровых детей.
- Вместе с тем в помещении должно быть прохладно с температурой воздуха не ниже 16–20 градусов, но и немногим больше. Соблюдение этого и предыдущего правила должно уменьшить количество приступов кашля.
- Если прогулки на свежем воздухе невозможны, то комната должна ежедневно проветриваться.
- Лечение антибиотиками и противокашлевыми препаратами. А вот с отхаркивающими нужно быть осторожнее — они способны усилить кашель.
- Восстановление и повышение иммунитета.
- Исключение негативных воздействий, способствующих прогрессированию болезни.
Помощь ребёнку во время приступов кашля
Если родители видят, что малыш начинает заходиться коклюшным кашлем
Бактерии коклюша вызывают симптомы через раздражение нервных окончаний, а значит лучшим способом ослабить кашель станет переключение мозговых центров на другие эмоции. Старайтесь, чтобы малыш реже боялся, волновался и нервничал. А вот увлечённая игра или просмотр мультфильмов, напротив, могут оказать благотворное влияние. Отвлечение от болезни — хороший, верный ход на пути к выздоровлению.
Медикаментозное лечение коклюша — антибиотики и препараты
Но терапия должна включать в себя не только игры и поддержание необходимой атмосферы дома. После обследования и осмотра доктор обязательно выписывает антибактериальный курс.
Не занимайтесь самолечением! Назначить необходимый препарат ребёнку должен специалист! Именно от выбора средства будет зависеть процесс лечения и вероятность возникновения осложнений.
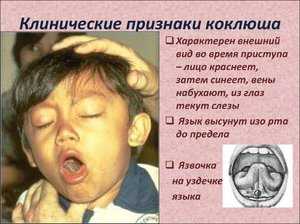 Чаще всего при коклюше используют антибиотики «Левомицетин», «Ампициллин» или «Эритромицин».
Чаще всего при коклюше используют антибиотики «Левомицетин», «Ампициллин» или «Эритромицин».
При этом обычно назначают таблетки. Уколы же остаются на случай ухудшения состояния больного и применяясь в основном при выраженных рвотных позывах из-за кашля.
Суточная доза антибиотика берётся из расчёта, что на 1 кг веса необходимо 0,05 мг препарата. Полученное число делится на 4 приёма.
Если через двое суток лечение коклюша не приносит видимых результатов, то к уже имеющейся терапии могут добавить другие средства, разрешённые к применению.
На первых порах развития коклюша с ним можно бороться специфическим лечением — глобулинами. А вот в том случае, если болезнь успела перейти в спазматический период с сильными приступами, то, возможно, придётся прибегнуть к помощи нейролептических препаратов: «Аминазин», «Атропин» и другие, способные уменьшить кашель. Активно используются различные противокашлевые средства.
Эффективным средством является оксигенотерапия кислородными масками, сочетаемая с раствором глюкозы. Последнюю, как правило, вводят внутривенно и в сочетании с «Реополиглюкином», чтобы купировать развитие симптомов и патологий лёгочной ткани. При этом важно не просто лечить коклюш, но и повышать общий иммунитет идущего на поправку ребёнка.
mama.guru
как распознать заболевание и способы его лечения
Название заболевания появилось от французского слова, означающего «петушок», так как кашель при коклюше напоминает звуки, издаваемые петухом. Коклюш является инфекционным заболеванием. Протекает сложно, сопровождается приступами сильного кашля, который мешает человеку нормально функционировать. Опасность в том, что диагностировать его трудно, а при неправильном лечении возможны серьезные осложнения.
Общая характеристика заболевания
Коклюш: описание и виды инфекционного заболевания
Bordаtella pertussis – именно эти бактерии и вызывают коклюш. Данное заболевание является крайне заразным. Практически 100% людей, контактирующих с зараженными, впоследствии заболевают. Раньше коклюш считали детской болезнью, но в последние годы увеличилось число заболевших среди подростков и взрослых, причем протекает заболевание в любом возрасте достаточно тяжело.
Инкубационный период достаточно небольшой, от 2 до 14 дней. Передается заболевание воздушно-капельным путем. Весь период болезни длится около шести недель и делится на 3 периода. Вакцинация не может защитить организм полностью, и, один раз переболев, человек может заразиться снова. По статистике, из всех заболевших, около 5% — взрослые.
Коклюш бывает двух видов: атипичный и абортивный.
При атипичном коклюше приступы кашля более редкие, особых трудностей не доставляют, температура тела практически нормальная. Абортивный коклюш характеризуется острым развитием. Сначала больной ощущает першение в горле, которое переходит в приступы кашля, возможно без резких спазмов. После 2-5 дней симптомы могут исчезнуть самостоятельно.
Коклюш является серьезным заболеванием. Если вовремя не распознать его, он может перейти в пневмонию, которая смертельно опасна.
Признаки коклюша у взрослых
Симптоматика заболевания
Коклюш сопровождается очень сильными приступами кашля. В день их число может достигать 15. Всего заболевание протекает в три этапа:
- На первом (катаральном) коклюш ничем не отличается от обычно простуды. Появляется насморк, сухой кашель, может повышаться температура тела. Если вовремя не оказать должного лечения, тогда заболевание переходит в следующий этап.
- Второй этап называется пароксизмальным. Здесь кашель становится приступообразным. Инфекция активно развивается в легких, вследствие чего происходит накопление слизи (мокроты). Больной может испытывать от 5 до 15 толчков спазматического кашля. Дыхание затрудняется, вдох сопровождается характерным свистом (репризом) из-за спазма голосовой щели в гортани. В этот период врач уже может безошибочно распознать коклюш как раз по таким приступам кашля.
- Третий этап – выздоровление, наступает на четвертую неделю после выздоровления. Здесь кашель может сопровождаться рвотой, становится очень тяжелым и еще более частым. Приступообразный кашель может мучить больного еще в течение месяца.
Исходя из этого можно выделить следующие симптомы коклюша:
- Общее ухудшение самочувствия, насморк, повышенная температура не выше 38,5 градусов.
- Сильный спазматический кашель, который поначалу может быть сухим, а при дальнейшем развитии заболевания становится очень сильным с обильным выделением прозрачной мокроты из легких.
- Во время приступов кашля возможно кровотечение из носа, а также рвота. Лицо и глаза больного краснеют.
В течение трех недель больной может заражать окружающих, являясь переносчиком вируса. В целом симптоматика заболевания на первой стадии напоминает простуду, а далее его можно спутать с туберкулезом, бронхитом или пневмонией.
Лечение

Методика лечения заболевания
Если вы заметили у себя симптомы коклюша, а именно продолжительный сильный спазматический кашель, приступы которого могут возникать несколько раз в день, тогда стоит незамедлительно обратиться к врачу.
Для начала необходимо сделать ряд анализов, чтобы поставить точный диагноз. Врач может заподозрить: ОРВИ, бронхит, туберкулез, пневмонию, коклюш. Назначаются анализы крови, посев мокроты и слизи из носа, рентгенограмма легких.
Если же подозрения на коклюш подтвердятся, то в крови обычно можно обнаружить повышенное содержание лейкоцитов и лимфоцитов, повышается скорость оседания эритроцитов. В слизистых выделениях обнаруживается живительная среда, в которой размножаются бактерии. На рентгеновском снимке видно, что легочное дерево расширено, рисунок легкого ярко выражен и состоит из ячеек и сеточных полей.
После обследования врач назначает лечение в домашних условиях, госпитализацию взрослым не проводят. Если заболевание протекает сравнительно мягко, то есть нет множественных спазмов и очень тяжелого кашля, тогда назначаются антибиотики.
С коклюшной палочкой помогают бороться:
- Эритромицин
- Тетрациклин
- Ампициллин
Препараты, которые назначаются при антибиотикотерапии:
- Азитромицин
- Эритромицин
- Кларитромицин
Если же заболевание протекает тяжело, тогда одними антибиотиками помочь нельзя. У пациентов с гиперреактивностью дыхательных путей могут возникать бронхоспазмы, поэтому им могут быть назначены противоастматические препараты, которые борются со спазмами и отеками в дыхательных путях, а также антигистаминные препараты.
При сильных воспалениях дыхательных путей и глотки врач назначит гормональные средства кортикостероидной группы, которые так же помогают предотвратить приступы удушья и снимают отеки.
С коклюшем борются такие медикаменты, как:
- Сульфир
- Белладонна
- Росянка (дросера)
- Пульсатилла
- Аконит
Чтобы облегчить кашель, назначаются противокашлевые средства, отхаркивающие и разжижающие мокроту.
Больше информации о коклюше можно узнать из видео.
Народная медицина также может ускорить выздоровление. Рекомендуют, например:
- Использовать сок крапивы, выпивая 3 раза в день по чайной ложке.
- Эффективным является сироп из лука, для приготовления которого смешиваются сок лука и мед в одинаковой пропорции, а потом этот сироп выпивают по половине чайной ложки вечером перед сном.
- Очень эффективное средство, как это ни странно, — жженый сахар. Его разводят водой до образования сиропа и принимают 4 раза в день по одной чайной ложке.
Во время лечения нужно постоянно проветривать помещение, в котором находится больной. Рекомендуется витаминизированное полноценное питание. Остальных членов семьи нужно изолировать, особенно детей, так как очень велик риск заражения. Больному нельзя переохлаждаться, воздух в помещении нужно увлажнять, проводить регулярную влажную уборку. Коклюш нужно лечить своевременно, не пренебрегая никакими средствами.
Возможные осложнения
Как уже было сказано, несвоевременное и неправильное лечение коклюша чревато серьезными последствиями, самыми опасными из которых являются:
- Пневмония
- Нарушение дыхательной функции
- Сердечная недостаточность
- Бронхиолит
- Острый ларинготрахеит
Следует отметить, что более опасными являются последствия для детей. Среди 50 миллионов зараженных в год около 300 тысяч из них умирают. Большинство из них – дети младше 1 года.
Очень редким, но возможным осложнением является энцефалопатия.
При ней развиваются изменения в головном мозге, провоцирующие судороги, которые, в свою очередь, могут привести к летальному исходу, а асли и не к нему, то оставить человека глухим или спровоцировать эпилепсию.
Но все-таки большинство смертей приходится на долю развивающихся стран, где хуже условия жизни, соответственно меньше внимания уделяется гигиене, инфекции размножаются, а лечить их эффективно местные врачи пока не умеют. В развитых же странах смертность составляет 0,04% всех случаев заболевания. Не стоит впадать в панику: в настоящее время существуют эффективные методы борьбы с этим недугом. Если вовремя начать лечение, то осложнений не возникнет, и болезнь отступит без последствий.
Коклюша при беременности

Опасность коклюша во время беременности для плода
В период беременности заражение коклюшем будущей матери очень опасно. В первый триместр происходит формирование всех самых важных органов и систем организма, поэтому заболевание может привести к следующим последствиям:
- Нарушения зрения, частичная или полная его потеря
- Нарушения органов слуха, полная его потеря
- Неправильное развитие мочеполовой системы
- Нарушение развития сердечно-сосудистой системы, различные аномалии
- Неправильное развитие мышечной массы и скелета
- Нарушения развития желудочно-кишечного тракта, аномалии органов
- Недостаточное развитие и аномалии в центральной нервной системе
Основные симптомы коклюша у беременной женщина, это увеличение лимфоузлов, кашель, который постепенно усиливается, появление мокроты, насморк. Реже появляются красные пятна сыпи, которые буквально за несколько часов могут распространиться по всему телу.
Если будущая мама заболевает коклюшем, у нее повышается риск выкидыша и неправильного развития плода.
В первые 8 недель беременности при заражении коклюшем плод будет развиваться неправильно с вероятностью в 100%. На поздних сроках она уменьшается, но полностью исключить последствия невозможно.
Заражение коклюшем может привести к мертворождению, поэтому врачи могут прибегнуть даже к прерыванию беременности. При контакте беременной с зараженным нужно немедленно собрать все анализы, чтобы исключить риск заражения и вовремя начать лечение, если таковое потребуется. Именно поэтому важно планирование беременности и постоянное врачебное наблюдение, чтобы в экстренной ситуации была получена незамедлительная помощь и оказано надлежащее лечение.
Профилактика
 Хоть коклюш и является очень заразным заболеванием, в наше время есть способы, которые могут помочь не заразиться. Самый надежный способ – это вакцинация. Прививка ставится трижды с интервалом в полтора месяца детям начиная с трех месяцев жизни. Повторная ревакцинация проводится на 18 месяц жизни. После этого вырабатывается иммунитет против заболевания на 3-5 лет.
Хоть коклюш и является очень заразным заболеванием, в наше время есть способы, которые могут помочь не заразиться. Самый надежный способ – это вакцинация. Прививка ставится трижды с интервалом в полтора месяца детям начиная с трех месяцев жизни. Повторная ревакцинация проводится на 18 месяц жизни. После этого вырабатывается иммунитет против заболевания на 3-5 лет.
Следует помнить, что прививка защитить от заболевания полностью не сможет. Она лишь поможет лучше перенести его, в легкой стадии. Стойкий иммунитет вырабатывается, если человек переболел коклюшем. Но повторное заражение возможно при снижении иммунитета.
Вакцины, используемые против коклюша, это АКДС (Россия) и Инфанрикс (Бельгия). Эти препараты не единственные, но самые широко используемые. Отличаются они типом коклюшного компонента. В первом случае он цельноклеточный, а во втором бесклеточный. Второй тип вакцин является более дорогостоящим. Врачи отмечают, что замена вакцин не играет особой роли и не снижает эффективности. Вакцина АКДС универсальна, так как используется для профилактики коклюша, дифтерии и столбняка. Благодаря ей организм вырабатывает антитела, чувствительные к антигенам всех бактериальных клеток.
Обычно взрослым прививку не делают по нескольким причинам.
- Во-первых, это не нужно, так как иммунитет, выработанный после детской вакцинации, поможет справиться с инфекцией.
- Во-вторых, часто бывает так, что человек в течение жизни переносит легкую форму коклюша, принятую за простуду. Вследствие этого у него образуется иммунитет против данного заболевания.
Если в вашей семье кто-то заболел коклюшем, важно не контактировать с больным. Коклюш передается исключительно воздушно-капельным путем, причем наиболее заразным человек является на первой стадии заболевания. Поэтому постарайтесь обеспечить полную его изоляцию. Предметы, которыми человек пользуется, опасности не представляют.
Карантин длится от 14 до 25 дней, в зависимости от течения заболевания.
Регулярно проветривайте помещение. Группа риска – дети 6-7 лет. Если в семье есть совсем маленький ребенок, тогда возможна госпитализация больного, но вообще ее не проводят, так что меры придется принимать самостоятельно. Коклюш – это очень опасное заболевание. Важно знать о нем как можно больше, чтобы вовремя принять необходимые меры против заражения, распознать заболевание на начальной стадии и избежать осложнений, которыми чревато заражение коклюшем.
Поделись с друзьями! Будьте здоровы!
tvojlor.com
Коклюш — симптомы у детей и взрослых, признаки, лечение, меры безопасности
Большинство известных заболеваний делят на группы. Выделяя схожие болезни по идентичным симптомам, медики упрощают классификацию. Кроме общего распределения на заразные и незаразные, есть более конкретизированные типы. Например, заразные подразделяются на инвазионные (вызываемые паразитами) и инфекционные. Их относят к антропонозам, а это значит, что они развиваются только в живом организме и, соответственно, источником заражения и переносчиком инфекции тоже может быть только человек.

Коклюш – острая инфекция, передающаяся воздушно-капельным путем
Что такое коклюш
Коклюш относится к острым бактериальным инфекциям, передающимся воздушно-капельным путем. Обычно вызывает приступообразный кашель со спазмами, спровоцированный воспалением верхних дыхательных путей.
Согласно статистическим данным, коклюш у детей встречается чаще, нежели у взрослых. Дети дошкольного возраста достаточно легко переносят заболевание, практически всегда удается вылечить болезнь без госпитализации. Для малышей младше двух лет коклюш опасен, поскольку может вызвать ряд угрожающих жизни осложнений. Кроме того, у грудничков практически не встречается характерный для коклюша кашель. Вместо него может возникать небольшая остановка дыхания, что более серьезно относительно жизни крохи.
Инкубационный период коклюша может длиться от семи до четырнадцати дней, поэтому первые симптомы появляются уже после заражения. Сперва больной может почувствовать слабость и легкое недомогание. Среди первых признаков коклюша будут насморк, кашель и повышение температуры. Учитывая, что это характерные для простой простуды ощущения, лечение и диагноз не всегда ставятся верно. Более того, рассчитывая на скорейшее выздоровление своего ребенка, родители практически всегда продолжают водить его в школу или садик. Пребывая в заблуждении относительно реального состояния малыша, взрослые не могут даже предположить, что ребенок все это время заражает окружающих. Инфекционное заболевание легко передается не только при близком контакте, но и при простом общении. Спустя некоторое время кашель переходит в спазматический, более глубокий, грубый и сильный. Кашель при коклюше настолько характерный, что и без дополнительных анализов практически каждый доктор сразу поставит правильный диагноз.
Если родители не отказываются, прививку от коклюша делают всем младенцам. Заветная аббревиатура АКДС знакома практически всем, но только единицы знают, что расшифровываются эти буквы как адсорбированная коклюшно-дифтерийно-столбнячная вакцина. Для профилактики заболевания соответствующую вакцину можно ввести ребенку в любое время, начиная с трехмесячного возраста. Исключение составляют медицинские противопоказания (например, наличие температуры или какого-то заболевания). В таких ситуациях вакцинацию переносят. Безусловно, прививать ребенка или не прививать, решать только близким родственникам. Но, надо учитывать, что природного иммунитета против данного заболевания организм не имеет. Соответственно, естественных защитных способностей для борьбы с инфекцией у ребенка нет. Вовремя проведенная вакцинация не дает стопроцентной гарантии защиты от заболевания, но значительно облегчает симптомы и исключает тяжелые формы протекания. У некоторых пациентов благодаря вакцинации болезнь проходит практически бессимптомно и не регистрируется как коклюш.

Симптомы коклюша у взрослых не отличаются от типичных признаков заболевания у детей
Коклюш у взрослых встречается не часто. Во многом, конечно, благодаря массовой иммунизации населения. И хотя спустя пятнадцать лет иммунитет серьезно ослабевает, заболевание часто переносится благополучно и достаточно легко. Повторное инфицирование коклюшем возможно и тоже требует профессиональной диагностики и лечения.
к содержанию ↑
Симптомы и диагностика
Основные симптомы коклюша сохраняются в течение всей болезни. Спазматический кашель, слабость, повышенная возбудимость и повышенная температура сопровождают больного две-три недели. Свистящий кашель обостряется ночью. Сильные приступы могут вызывать приливы крови к лицу, слезы и увеличение давления. Выше 38 °С температура повышается довольно редко, а рвотный рефлекс во время кашля практически не встречается.
Возбудитель коклюша – коккобацилла, вызывающая специфическое поражение эпителия бронхов. Коклюш не относится к эпидемическим заболеваниям, но вспышки многочисленного параллельного заражения периодически возникают. Известно, что ежегодно коклюшем болеют более 60 миллионов человек, при этом заболевание не имеет четкой локации – благодаря легкой передаче инфекции оно получило широкое распространение по всему миру. Сезонность недуга тоже не выражена, поэтому прогнозировать уровень заболеваемости в определенных странах, в конкретный сезон и у определенной возрастной категории населения не представляется возможным.
Анализ на коклюш дает возможность выявить бактерию Bordetella pertussis. Для этого необходимо взять мазок из горла и сдать его на бактериальный посев. Эффективность такой диагностики высока в первые три недели от начала развития заболевания, после чего возбудитель коклюша практически не определяется. Раньше часто использовали кашлевые пластины, но в связи с тем, что материал для исследования можно получить только во время кашля, от данного метода стали постепенно отказываться. На замену пришел иммуноферментный метод диагностики, высокоэффективный в обнаружении антител.
Весь период размножения коклюшные бактерии не попадают в кровоток, но активно растут. Трахея и бронхи каждого из нас покрыты эпителиальными клетками, имеющими множество мелких ворсинок. Именно эти выросты обеспечивают движение слизи (мокрот). Воспалительный процесс и появление мелких язв на эпителии дыхательных путей провоцируют изменения в бронхах. Таким образом, кашель, сосудистые и нервные расстройства обусловлены постоянным и длительным раздражением рецепторов. Нередко случается так, что коклюшная инфекция выводится из организма, а раздражение и возбуждение клеток эпителия не проходит. Тогда кашель все равно продолжается, но уже имеет совсем другие причины появления, носящие больше психологический характер.

Лечение коклюша у детей основывается на правильном уходе за больным
Период судорожного откашливания длится несколько недель, а сами приступы обычно продолжаются около 3-4 минут. В некоторых случаях по окончании кашля могут возникать рвотные позывы, но такие последствия не сильно распространены. Наиболее частым осложнением при коклюше считается пневмония. Носовые кровотечения и даже выявление паховой грыжи тоже могут стать последствиями заболевания, если вовремя не обратиться к доктору и не лечить болезнь.
к содержанию ↑
Признаки коклюша у детей и взрослых
Признаки коклюша у детей часто невыразительны и исключительно редко дают возможность поставить точный диагноз. Абсолютное сходство с ОРЗ предоставляет бактериям потенциал благополучно размножаться вплоть до возникновения у больного специфического кашля. Комфортные и скрытые условия пребывания в организме человека делают заболевание опасным и коварным. Именно поэтому первые симптомы коклюша у детей не часто позволяют точно классифицировать заболевание до получения результатов анализа. Если у доктора появятся малейшие подозрения на коклюш (после изучения анамнеза болезни, выяснения истории прививок и уточнения текущей ситуации в окружении ребенка), имеет смысл пройти диагностику и получить достоверные данные. Запущенное заболевание может вызвать ряд негативных последствий, включающих осложнения, поэтому в спорной ситуации благоразумнее будет провести бактериологическое исследование.
Кроме бакпосева, лабораторная диагностика включает анализ крови на коклюш. Общий анализ крови еще в катаральном периоде развития болезни (до появления спазматического кашля) выявит повышение лейкоцитов и лимфоцитов. Анализ крови IGM позволяет определить антитела к возбудителю коклюша. ПЦР диагностика дает реальные результаты только в первые две недели от момента заражения. Из-за высокой вероятности получения ложно-отрицательного либо ложно-положительного результата не проводится в более поздний период.
Кроме того, клиника привитых ранее детей и непривитых часто серьезно отличается, поэтому многие медики могут назначать повторный анализ на коклюш у детей, для сравнения динамики изменений данных и точного диагностирования. Это говорит только о компетентности доктора и о его ответственности.
Коклюш у взрослых встречается реже, нежели у детей. Специфичность инфекции делает ее распространенной среди малышей из-за причины передачи. Все дело в том, что коклюшная палочка абсолютно нежизнеспособна вне организма человека и быстро погибает во внешней среде. Инфекция передается воздушно-капельным путем при довольно тесном контакте, что значительно сужает круг потенциальных источников. Конечно, существует инкубационный период, но наиболее активно инфекция передается именно во время характерного спазматического кашля, развитого уже в активной фазе заболевания. Соответственно, причиной заболевания всегда был и будет контакт с больным коклюшем.
Вакцинация в детском возрасте помогает предотвратить риск возникновения осложнений и облегчает состояние больного при заболевании
Симптомы коклюша у взрослых не отличаются от типичных признаков заболевания у детей. Вялость, раздражительность, незначительное, но стабильное повышение температуры достаточно часто являются характерными симптомами начала заболевания. Принимая упомянутые ощущения за следствие типичной простуды, взрослые редко относятся к происходящему серьезно и, разумеется, не принимают соответствующие меры. Даже первые приступы кашля нередко относят к проявлениям бронхита или последствиям курения. Это еще раз подчеркивает необходимость своевременного обращения к медикам и проведения исследований. К сожалению, множество заболеваний имеют достаточно скрытый характер и еще больше имеют схожую симптоматику, поэтому точный диагноз можно поставить только после проведения исследований и получения результатов анализов.
к содержанию ↑
Лечение заболевания
Лечение коклюша, как правило, назначается комплексное, включающее прием медицинских препаратов и поддержание общего состояния организма. Самостоятельное применение откашливающих средств редко дает заветное облегчение пациенту, а как отвлекающее действие – только осложняет процесс выздоровления. Именно поэтому важно обращаться за консультацией к квалифицированным специалистам и неукоснительно придерживаться назначенного графика приема препаратов.
Лечение коклюша у детей основывается на правильном уходе за больным. Регулярное проветривание помещения и влажная уборка – залог скорейшего выздоровления. Учитывая, что провоцировать приступы кашля может дым, пыль и другие раздражающие вещества, с избытком имеющиеся в воздухе помещения, контроль должен быть обязательно. В стационаре пациенту могут прописать кислородные ингаляции и отсасывание слизи из дыхательных путей. Полноценное питание и обильное питье тоже относятся к основополагающим пунктам ухода за ребенком. Учитывая повышенное раздражение рецепторов и высокую вероятность возникновения рвотного рефлекса, принимать пищу лучше часто и дробно. Маленькими дозами, питательные, насыщенные витаминами и минералами продукты не должны нагружать кишечник и забирать все силы организма на переваривание. Пища должна быть легкой, но полезной, желательно теплой и вкусной.
Отхаркивающие и противокашлевые препараты, антигистаминные средства и бронхорасширяющие лекарства помогают сократить количество приступов. Малышам при возникновении гипоксии и судорог, развивающихся на фоне кашля, часто назначают противосудорожные средства. При лечении коклюша эффективными являются такие антибиотики, как тетрациклин и левомицетин, но из-за сильной токсичности их назначают только детям старшего школьного возраста и взрослым. Если ребенку выписывают таблетки, для облегчения приема их можно дробить и растирать в порошок. Подмешивайте лекарства в еду, если другое время применения не указано в инструкции к препарату.
Свистящий, приступообразный кашель включает серию кашлевых толчков без возможности вдоха (вероятно, вы замечали, что кашель всегда происходит на выдохе). Таким образом, чем дольше длится приступ, тем больше крови приливает к лицу больного и тем труднее ему нормализовать дыхание после первого вдоха. Характерный свист именуется в медицине репризом. Такой звук вызван спазмом голосовой щели и напрямую связан с длительным отсутствием глубокого вдоха.
Течение болезни теоретически делят на три этапа:
1. Катаральный период, около двух недель, с сухим кашлем и нарастанием симптомов. В это время больной уже заразен, но основные признаки коклюша пока не появляются.
2. Пароксизмальный этап со специфичным, свойственным только коклюшу спазматическим кашлем. Этот период может длиться несколько месяцев. Характерной особенностью будет выделение мокроты и частые приступы сильного кашля.
3. Третий этап, последний. Это период выздоровления и полного восстановления здоровья. Обычно начинается с третьего месяца после попадания инфекции в организм.

Основные рецепты настоек и отваров при коклюше имеют в составе мед
Терапия для предупреждения возможных осложнений – это один из важных моментов в лечении коклюша. Назначения зависят от тяжести состояний, формы протекания заболевания и результатов анализов. Нередко параллельно с коклюшем развивается пневмония. В ослабленном организме стрептококки и стафилококки находят массу вариантов распространения. Таким образом, различные возбудители (микроорганизмы) только поджидают возможности проникнуть в ткани организма.
Единственной мерой предупреждения коклюша является вакцинация. Только АКДС помогает избежать заражения или перенести заболевание в облегченной форме и без осложнений.
к содержанию ↑
Народные средства лечения болезни
Народные средства от коклюша применяются для смягчения кашля и предупреждения частых обострений. Основные рецепты настоек и отваров имеют в составе мед. Травы употребляются не так активно, хотя их эффективность тоже высока. Листья чертополоха, настой лекарственного алтея или клевера лугового – самые популярные компоненты. Чеснок с молоком тоже популярный народный метод, как и отвар из инжира и молока.
Будучи инфекционным заболеванием, коклюш очень заразен для окружающих. Более 40 дней больной может заражать близких, поэтому меры безопасности очень важны. Иммунитет от коклюша не стойкий, поэтому возможность повторного заболевания не исключается. Вакцинация в детском возрасте, с повторными инъекциями (ревакцинацией), помогает предотвратить риск возникновения осложнений и облегчает состояние больного при заболевании.
к содержанию ↑
Видео
simptom.org
симптомы у детей и лечение
Что провоцирует болезнь
Коклюш – это заболевание дыхательных путей. Передается воздушно-капельным путем. Его вызывает палочковидная бактерия Bordetella pertussis. Восприимчивость к возбудителю составляет 90%. Существует 4 серотипа палочки. Все они вызывают коклюш. После перенесенного заболевания организм вырабатывает антитела, которые остаются на всю жизнь. Переболев однажды, человек не получает 100% защиту от коклюша. Однако последующие эпизоды инфекции переносятся намного легче. Повторные случаи болезни чаще регистрируют у пожилых людей, что связано с естественным угасанием защитных функций иммунитета с возрастом. Антитела к бактерии не передаются от матери к ребенку, поэтому дети беззащитны перед коклюшем.
Палочка очень чувствительна к неблагоприятным условиям внешней среды. Она гибнет от перепадов температуры и ультрафиолетового облучения, уничтожается хлорсодержащими дезинфицирующими средствами. Для коклюша характерно сезонное повышение заболеваемости – в холодное время года. В это время могут быть эпидемические вспышки (чаще в детских коллективах). Они повторяются каждые 2-4 года.
Возбудитель передается от человека к человеку, при контакте с больным. Среди взрослых встречается бессимптомное носительство. Некоторые люди переносят коклюш и заражают им других, не испытывая никаких симптомов заболевания.
Больной коклюшем заразен с момента проявления первых симптомов, до 25 дней. Интенсивность выделения бактерий напрямую связана с силой симптомов. Чем чаще и сильнее кашляет больной, тем больше инфекции он выделяет во внешнюю среду.
Как развивается инфекция
Коклюш развивается с момента попадания возбудителя на слизистые оболочки верхних дыхательных путей. Палочка быстро размножается, проникает в слизистую трахеи и бронхов. Во время размножения бактерия выделяет токсические вещества. Они блокируют выработку очищающей слизи и нарушают работу реснитчатого эпителия, который должен очищать оболочки от бактерий и пыли. Воспаление сопровождается выраженным отеком.
Токсины нарушают работу сосудов и мышечной ткани, вызывая судорожные ее сокращения. Во время болезни раздражается дыхательный центр. Появляются приступы кашля. Параллельно развивается тахикардия – учащенное сердцебиение, дыхание становится поверхностным, а внутренние органы страдают от нехватки кислорода (гипоксии).
Из-за нарушений вентиляции, кровообращения и эвакуации слизи, в легких создаются благоприятные условия для размножения других микробов. Отсюда повышенный риск развития вторичной инфекции и возникновения гнойно-некротических поражений ВДП.
Симптоматика
Коклюш имеет специфическую клиническую картину. Самый характерный признак этой инфекции – сильные приступы кашля. Остальные симптомы очень похожи на респираторные вирусные инфекции. У детей разных возрастных групп коклюш проявляется одинаковыми признаками.
Общее недомогание
После заражения бактерией наступает инкубационный период. Его продолжительность зависит от состояния иммунитета. Средние сроки – 4-14 дней. Второй этап болезни – продромальный период. В это время проявляются первые симптомы заболевания. У ребенка возникает слабость, он теряет аппетит, становится сонливым. Нередко у детей появляется насморк с жидкими прозрачными выделениями из носа.
Температура при коклюше бывает разной. В некоторых случаях она появляется уже вместе с первыми симптомами (субфебрильные значения). Чаще температуры нет. Скачок происходит на 5-10 день после появления симптоматики. В продромальном периоде родители полагают, что их чадо простудилось, а потому не изолируют малыша от других людей. На самом деле именно в это время кроха заражает большое количество сверстников.
Специфический кашель
После продромального наступает судорожный период. Его особенность – коклюшный кашель, который ни один врач не перепутает с простудой. Звуки, которые издает кашляющий ребенок, похожи на собачий лай или кукареканье петуха (откуда произошло название болезни). Кашель появляется приступами. Спровоцировать их могут любые изменения – резкие звуки, яркий свет, испуг. Ребенок резко заходится кашлем на выдохе – как правило, это 3-7 коротких толчков. Далее следует реприз – резкий вдох, который сопровождается свистящим звуком. За репризом снова следуют толчки. Приступ состоит из разного количества кашлевых толчков и репризов. Чем сложнее протекает инфекция, тем чаще происходят приступы и тем дольше они длятся. В конце приступа из легких выходит большое количество мокроты. Перенапряжение мышц нередко приводит к рвоте. У маленьких деток каждый приступ кашля может заканчиваться рвотными позывами.
Кашель при коклюше сопровождается сильным напряжением. В это время нарушается кровообращение, ребенок не может вдохнуть, поверхностное поступление воздуха не обеспечивает нормальную вентиляцию легких. Во время приступа лицо ребенка темнеет (становится синюшным или багровым), на коже могут появляться темные точки (следы повреждения капилляров), склеры глаз также становятся красными из-за усиленного кровенаполнения сосудов. Из-за сильного раздражения оболочек верхних дыхательных путей сосуды могут повреждаться, а в мокроте появляются прожилки крови. Нередко интенсивный кашель провоцирует появление язв во рту (на корне языка и боковых поверхностях, язычке в глотке).
Когда наступит выздоровление
 Острые симптомы присутствуют около 10 дней. При правильном лечении или сильном иммунитете признаки коклюша начинают спадать. Самочувствие ребенка улучшается, а приступы кашля случаются реже. Как правило, полное выздоровление наступает спустя 35-30 дней после заражения. Однако длительное раздражение дыхательного центра приводит к формированию кашлевого рефлекса в ответ на любое раздражение извне. Остаточный кашель после коклюша может сохраняться до полугода. Ребенок так реагирует на изменение температуры воздуха, психоэмоциональное и физическое напряжение. Затем рефлекс постепенно угасает. Период, когда симптомы коклюша идут на спад, называют реконвалесцентным.
Острые симптомы присутствуют около 10 дней. При правильном лечении или сильном иммунитете признаки коклюша начинают спадать. Самочувствие ребенка улучшается, а приступы кашля случаются реже. Как правило, полное выздоровление наступает спустя 35-30 дней после заражения. Однако длительное раздражение дыхательного центра приводит к формированию кашлевого рефлекса в ответ на любое раздражение извне. Остаточный кашель после коклюша может сохраняться до полугода. Ребенок так реагирует на изменение температуры воздуха, психоэмоциональное и физическое напряжение. Затем рефлекс постепенно угасает. Период, когда симптомы коклюша идут на спад, называют реконвалесцентным.
Ночью приступы лающего кашля учащаются.
Осложнения
Коклюш у детей до года развивается молниеносно, вызывая серьезные осложнения (плеврит, пневмонию, остановку дыхания и сердцебиения). Педиатры утверждают, что выраженных приступов может и не быть. Дитя просто перестает дышать и умирает. Если болеет грудничок, госпитализация обязательна. Стационарное наблюдение необходимо для полноценного лечения и круглосуточного контроля. При необходимости врачи подключают ребенка к аппарату для искусственной вентиляции легких. Малыши старше 2 лет переносят инфекцию легче. Для них коклюш опасен пневмонией, развитием отита и бронхиальной астмы. Среди последствий коклюша – очаги некроза легких и абсцессы в трахее и гортани.
Как не перепутать
Чтобы вовремя определить коклюш у ребенка, родители должны внимательно следить за состоянием малыша. Повод срочно обратиться к врачу – сильный сухой кошель, вплоть до рвоты, свист во время вдоха. Насторожиться также нужно при симптомах простуды, когда состояние ухудшается спустя несколько суток, а параллельно поднимается температура тела (до 38°).
Диагностика коклюша подразумевает сбор анамнеза, выслушивание тонов легких. Врач попросит кроху покашлять и сразу поставит диагноз по характерным звукам. Чтобы подтвердить его, будет назначен анализ крови или мокроты. Коклюш определяют путем выявления антител в крови или при посеве возбудителя на питательную среду. Спустя 3 недели после начала болезни выделение бактерий резко сокращается. В этом случае анализ мокроты нецелесообразен.
Что такое паракоклюш
Паракоклюшем называют инфекционное заболевание дыхательных путей, спровоцированное паракоклюшной палочкой. Этот возбудитель похож на провокатора коклюша, однако менее токсичен. Паракоклюш у детей проявляется похожими симптомами, но протекает легче, практически всегда без осложнений. Из признаков – катаральные симптомы (насморк, боль и першение в горле), сухой кашель. Паракоклюш проходит за 1-2 недели. В процессе борьбы с возбудителем организм также вырабатывает антитела, однако они не защищают от коклюшной палочки.
Какие гарантии дает прививка
От коклюша прививают в возрасте 2-3, 4.5 и 6 месяцев. Для профилактики болезни используют комбинированные вакцины (АКДС, Пентаксим, Инфанрикс), которые также создают иммунитет против дифтерии и столбняка. Соблюдая календарь прививок, родители защищают ребенка от последствий инфекции, однако 100% гарантии защиты от заражения быть не может. Прививка заставляет организм выработать антитела, которых может быть недостаточно для борьбы с инфекцией в условиях попадания в организм большого количества бактерий. Привитый ребенок может заболеть. Вакцинация защищает от осложнений заболевания. Привитые дети переносят коклюш легче и быстрее. Прививка не защищает от паракоклюша.
Как лечить коклюш
Болезнь может развиваться в атипичной (бессимптомной), легкой, среднетяжелой и тяжелой форме. Два последних варианта – повод для госпитализации малыша. В случае легкого течения болезни лечение проводят в домашних условиях. Задача родителей – точно соблюдать предписания врача. Именно нарушение правил лечения чаще всего становится причиной осложнений. Использовать народные методы терапии также нужно после согласования с педиатром и только параллельно качественным медикаментам.
Медикаментозная терапия
В самом начале развития коклюш лечат антибиотиками. Назначают антибактериальные средства из группы пенициллинов, аминогликозидов и цефалоспоринов нового поколения (Флемоксин, Сумамед, Цефодокс). Лекарство нужно регулярно давать ребенку на протяжении 5-7 дней. Обязательно соблюдать интервалы между приемами. Даже после полноценного курса антибиотиков симптомы не исчезают, однако это не повод продлять курс. Необходимость замены антибиотиков или более продолжительного приема определяет только врач, ориентируясь на состояние маленького пациента и возможность развития осложнений.
Для облегчения кашля назначают препараты, способные подавлять кашлевой центр (Синекод, средства на основе подорожника, в некоторых случаях – рецептурные препараты с кодеином). Чтобы устранить воспаление в легких и трахее, врачи рекомендуют лекарства на основе фенспирида (Эреспал, Бронхо-Макс). Снять раздражение в горле помогают пастилки с исландским мхом (Исла-Моос). Очень важен правильный подбор формы медикаментов. Дело в том, что пероральный прием таблеток или сиропов может провоцировать приступы кашля. В таком случае врачи подбирают лекарства в инъекционной форме.
В период выздоровления малышу показан прием витаминов. Коклюшная инфекция ослабляет иммунитет, а витамины помогают укрепить организм.
Режим
В лечении коклюша важнейшее место занимает соблюдение режима. Ребенка нужно изолировать в отдельную комнату. Ежедневно это помещение нужно убирать с использованием дезинфицирующих средств. Важно поддерживать температурный режим 18-20 ℃, а также влажность не менее 60%. Если в комнате будет слишком жарко, а воздух будет сухим, приступы кашля будут одолевать малыша чаще. Родители должны регулярно и качественно проветривать комнату. Для этого нужно полностью открывать окно на 15-20 минут. Проветривание делают 3-4 раза в день.
Так как приступы кашля провоцируют внешние раздражители, следует обеспечить больному полный покой. Необходимо исключить резкие и громкие звуки, световые раздражители. Очередной приступ может случиться даже из-за громкого разговора родителей, если ребенок вдруг занервничает. В обеспечении спокойствия крохи должны участвовать все члены семьи.
Другой важный момент – питание. Ребенок должен получать достаточное количество питательных веществ из еды, но кормить его нужно только по аппетиту. Если малыш оказывается кушать, заставлять или уговаривать его нельзя. Продукты питания должны иметь мягкую консистенцию. Перед подачей их лучше пюрировать блендером. Механическое раздражение глотки также может вызвать приступ кашля. Если у ребенка случается рвота, необходимо исключить переедание.
Пищу дают часто, но не большими порциями. Также маленький пациент должен много пить. Обычная чистая вода комнатной температуры – идеальный вариант.
Коклюш – не повод отказаться от прогулок на улице. Наоборот, гулять нужно как можно чаще. В зависимости от возраста, времяпрепровождение на свежем воздухе должно составлять от 2 до 4 часов в сутки. Гулять следует в любую погоду. Исключение – если температура ниже -10. Зимой прогулки должны быть частыми, но короткими – до 6 раз в день по полчаса.
Если ребенок плохо себя чувствует, прогулки заменяют частыми проветриваниями помещения.
Чтобы предотвратить заражение ребенка коклюшем важно вовремя сделать прививку. Второй способ защиты – исключить контакты с больными. Учитывая риск бессимптомного течения болезни, сделать это тяжело. Если ребенок посещает детский сад – защитить его от встречи с инфекцией практически невозможно. Все, что могут сделать родители – тщательно следить за здоровьем чада и вовремя обращаться к врачу.
infmedserv.ru
симптомы и лечение (антибиотики, домашние средства), профилактика
Коклюш внесен в список опасных детских заболеваний не случайно, ведь до сих пор более миллиона детей умирают от коварного недуга каждый год. Самое ужасное, что заболевание, которое можно вылечить обычным антибиотиком, оказывается смертельным для новорожденных и малышей, не достигших годовалого возраста. Печальная статистика связана с тем, что болезнь сложно выявить на ее ранней стадии, вот почему так важна для родителей полная информация о недуге. Как начинается заболевание, какими симптомами дает о себе знать, что помогает его вылечить, и в чем состоит профилактика опасного недуга – актуальные темы нашего обзора.
 Для ребенка грудничкового возраста коклюш может быть очень опасным заболеванием
Для ребенка грудничкового возраста коклюш может быть очень опасным заболеваниемОбщие сведения о коклюше
Заболевание провоцируется бактерией с латинским названием Bordetella pertussis, обладающей специфическим воздействием. Передается коклюш воздушно-капельным путем через кашель при тесном контакте с больным человеком и относится к детским заболеваниям, однако отмечены случаи заражения недугом и среди взрослого населения — часто именно взрослый человек становится виновником заражения ребенка коклюшем.
Сколько времени требуется инфекции, чтобы поразить организм? Продолжительность жизни коклюшной палочки невелика, и она может перейти к другому человеку только с небольшого расстояния. Близкий контакт, к сожалению, гарантирует 100% заражение.
Если малыш заразен, но никто еще не знает об этом, и ребенок продолжает посещать детский сад, то он легко спровоцирует коклюш у детей из его группы. Особенно рискуют заболеть непривитые дети.
Попадая в бронхи и трахею, Bordetella pertussis цепляется своими ворсинками за реснитчатый эпителий этих органов и начинает свое вредное воздействие. Кашлевой центр, расположенный в головном мозге, подвергается постоянному раздражению, увеличивается количество вязкой слизи. Кроме того, бактерия выделяет токсины, продолжающие свое раздражительное действие даже после того, как сама палочка убита.
Медики установили, что проблема долгого излечения заболевания заключается не в инфекции дыхательных органов, а в раздражающем эффекте кашлевого центра. При такой клинической картине методы лечения вирусного вида кашля и его коклюшного визави принципиально отличаются. Недуг в острой инфекционной форме протекает тяжело, представляет особую опасность для здоровья новорожденных и малышей до года. Серьезная картина заболевания вырисовывается у непривитых детей. Когда организм не готов или ему нечего противопоставить коварной инфекции, болезнь может длиться до 3-х месяцев.
 Вовремя сделанная прививка снижает шансы ребенка заболеть коклюшем
Вовремя сделанная прививка снижает шансы ребенка заболеть коклюшемКакими симптомами сопровождается коклюш?
Эта статья рассказывает о типовых способах решения Ваших вопросов, но каждый случай уникален! Если Вы хотите узнать у меня, как решить именно Вашу проблему — задайте свой вопрос. Это быстро и бесплатно!Инкубационный период заболевания составляет 7-14 дней — срок, за который бактерия коклюша заселяет слизистую дыхательных органов, начинает размножаться и провоцирует подачу раздражающих сигналов в головной мозг. Кашлевой центр отвечает на раздражение сильнейшими приступами кашля, длящимися около 3-х месяцев. Врачи называют коклюш «стодневным кашлем».
Сопутствующие симптомы
Поскольку заболевание носит инфекционный характер, одним кашлем оно не выражается. Недуг сопровождается другими симптомами:
- повышение температуры до 38 градусов;
- легкий болевой синдром в горле;
- насморк;
- кашель сухого характера.
Симптомы очень похожи на простуду, поэтому необходима консультация педиатра. Диагностика строится на осмотре ребенка, анализах, характере кашля, которые показывают доктору ясную картину, в результате он сможет точно выстроить лечение. Скорейшие лечебные действия особенно важны для грудничков, которым очень трудно переносить спазматические приступы.
 Коклюш легко перепутать с обычной простудой, поэтому ставить диагноз должен исключительно специалист
Коклюш легко перепутать с обычной простудой, поэтому ставить диагноз должен исключительно специалистСпецифические особенности кашля при коклюше
Кашель при коклюше обладает специфическими проявлениями. При каждом приступе видно, как интенсивность кашля нарастает, приобретая спазматический характер. Кстати, у привитых малышей процесс проходит легче. Распознать причину кашля помогают его специфические отличия, приведенные на видео. Выглядит неприятный процесс так:
- Кашлевой толчок. Формируется на выдохе, заставляя ребенка сильно закашляться, не давая ему сделать вдох.
- Реприз – глубокий вдох, сопровождающийся свистом. Образуется свистящий звук в момент спазма голосовой щели. Узкая детская гортань способствует яркой выраженности свистящего звука.
- Посинение или покраснение лица. Возникает из-за недостатка воздуха, перекрываемого приступами кашля: кровь приливает или наоборот плохо поступает к кожным покровам, организм реагирует изменением их цвета.
- Выделение слизи или рвота. Сильный и долгий приступ кашля заканчивается рвотой, вместе с которой может выходить вязкая слизь.
- Острая фаза. Наступает после 10-дневного нарастания кашлевых приступов. Две недели симптомы остаются неизменными, выражаясь в постоянных приступах кашля и общим недомогании. Затем начинается медленное смягчение и сокращение времени приступов.
Перерыв между приступами дает отдых малышу, и он ведет себя как обычно: гуляет, играет, весело общается. Однако количество приступов варьируется в зависимости от степени тяжести недуга, что наглядно показывают фото больных детей. Один ребенок может заходиться кашлем 20 раз в день, а у другого число приступов достигает 40-50 раз в день. При такой интенсивности малыш заметно устает, его поведение меняется, он становится вялым и раздражительным.
 Кашель при коклюше буквально изматывает ребенка, однако в остальное время он может чувствовать себя вполне нормально
Кашель при коклюше буквально изматывает ребенка, однако в остальное время он может чувствовать себя вполне нормальноКакие стадии проходит заболевание?
Проведя классификационные исследования, медики вывели и описали три стадии коклюша. Мы приводим их подробные характеристики:
- Катаральная. Стадия сопровождается кашлем, насморком и подъемом температуры до 37,5-37,7 градусов (редко). Характер кашля непродуктивный, сухой, с частыми приступами. Длится катаральная фаза до 2-3 недель. Симптоматика неясная, поэтому врач может определить ее как бронхит или ОРЗ. Большинство случаев заражения приходится на катаральную стадию из-за ее легкого течения. Вероятность заразиться при тесном общении с больным равняется 100%.
- Приступообразный кашель наступает после того как симптомы обычного ОРЗ исчезают. Кашель приобретает навязчивую форму, вызывает спазматическую реакцию. Опытный педиатр без дополнительных исследований безошибочно диагностирует коклюш именно на этой стадии, но анализ крови надо сдать. Следует отметить, что на этой стадии коклюш у привитого ребенка протекает мягче или занимает непродолжительное время, за которое врач не успевает поставить диагноз.
- Выздоровление. Период, когда заметно снижается интенсивность приступов, они проходят легче, улучшается общее состояние ребенка. Лечение не останавливается, но опасность осложнений отступает.
Какими осложнениями опасен коклюш?
Ускорить процесс выздоровления при коклюше не по силам даже опытному врачу, но правильное лечение способно значительно облегчить течение болезни и устранить нежелательные осложнения. Большая опасность от коклюша грозит самым маленьким пациентам — новорожденным и деткам до 6 месяцев. Коклюшный кашель может привести к остановке дыхания у грудничков. Часто возникающим последствием коклюша становится пневмония.
 Подъем температуры на определенном сроке болезни может говорить об ухудшении состояния ребенка
Подъем температуры на определенном сроке болезни может говорить об ухудшении состояния ребенкаРодителям малыша, заболевшего коклюшем, стоит внимательно следить за его здоровьем и обращать внимание на следующие признаки:
- неожиданное ухудшение состояния ребенка;
- подъем температуры на 2-й неделе болезни;
- учащенное дыхание, приступы кашля длятся дольше и становятся интенсивнее.
При таких явных изменениях в состоянии ребенка, особенно грудничка, необходимо незамедлительно его госпитализировать и сдать анализы. Малыш проведет в больнице немного времени, но этого будет достаточно для того чтобы врач мог понаблюдать за острым периодом и на основании полученных анализов крови и мокроты медикаментозно стабилизировать состояние ребенка.
Родителям важно не упустить тревожные моменты и вовремя обеспечить профессиональную помощь своему сокровищу.
Какими средствами лечить коклюш?
Большинство маленьких пациентов, заболевших коклюшем, проходят лечение в домашних условиях. Стационар показан при тяжелых случаях болезни. Лечебные мероприятия состоят из приема медикаментов, но на первом месте в борьбе с болезнью стоит обеспечение ребенку условий, помогающих облегчить приступы кашля. Родители должны:
- чаще проветривать комнату и гулять с ребенком на улице;
- поддерживать уровень влажности воздуха;
- кормить малыша дробными порциями, следя за сбалансированностью питания по витаминам и другим полезным элементам;
- беречь кроху от стрессовых ситуаций;
- приглушить звук, притушить свет, чтобы не раздражать маленького пациента;
- отвлечь от приступов кашля новым мультфильмом или игрушкой.
Как видим, действия не потребуют от родителей неимоверных усилий, зато намного облегчат малышу страдание от навязчивого недуга. Покой, ласка, заинтересованность мамы и папы в скорейшем выздоровлении помогут вашему маленькому сокровищу морально спокойнее перенести приступы кашля. Привязчивый коклюш не сдает свои позиции долго, поэтому вдвойне важно быть внимательным к физическим неудобствам ребенка.
Применение народных средств
Коклюш известен давно, у него печальная статистика, особенно в прошлых веках, когда от болезни гибло много младенцев. Естественно, лекари прошлого искали средства борьбы с ним, пытались лечить маленьких пациентов различными растительными настойками, отварами, соками. Мы расскажем вам о народных средствах, издавна применяемых для лечения коклюша. Родителям можно использовать их для смягчения приступов:
- аир и мед;
- сок крапивы или редиса;
- настой клевера;
- смесь из имбирного сока, миндального масла и сока лука.
Выбирая народное средство, удостоверьтесь, что у вашего ребенка нет на него аллергии. При использовании ингаляций с растительными компонентами можно уменьшить раздражение от сухого кашля — главное, чтобы распылялись лекарства при повышенной влажности (в ванной или с применением увлажнителя). Хорошо облегчают кашель небулайзерные ингаляции с минеральной водой.
Лечение антибиотиками
Бактериальный характер коклюша требует обязательного применения антибиотиков. Заметим, что с помощью антибиотиков значительно купируются кашлевые приступы на катаральной стадии заболевания. Лекарства помогают предотвратить наступление резкого обострения недуга в виде приступообразного кашля.
Медики отмечают устойчивость бактерии Bordetella pertussis к пенициллиновому ряду антибиотиков. «Аугментин», «Амоксиклав», «Флемоклав Солютаб» бесполезны в борьбе с коклюшем, рекомендуется применять Эритромицин (рекомендуем прочитать: инструкция на «Флемоклав 250 мг» для детей). Препарат дает быстрый эффект улучшения. Нужно иметь в виду, что не каждый антибиотик подойдет для лечения коклюша
Нужно иметь в виду, что не каждый антибиотик подойдет для лечения коклюшаЛечение антибиотиками, начатое в острый период, когда кашель переходит в спазматическую фазу, продолжается. Терапия направлена на то чтобы ребенок стал незаразным для других детей, поскольку воздействовать на кашлевой центр мозга антибиотики уже не могут. Прием препаратов ведется строго по расписанному врачом плану: по точному времени, сроку и дозам. Родители должны контролировать этот процесс, не допуская серьезных отступлений от графика приема.
Препараты против кашля
Навязчивый кашель доставляет ребенку физический и психологический дискомфорт. Малыш начинает капризничать, отказывается кушать, боится наступления приступов кашля.
Снизить досадные явления помогают противокашлевые медикаменты, подавляющие кашлевой рефлекс. Аптеки предлагают их в широком ассортименте. Если считаете необходимым, используйте такие препараты, как «Гликодин», «Синекод», «Коделак Нео», «Кодеин», «Панатус» (рекомендуем прочитать: инструкция по применению на таблетки «Коделак Нео» для детей).Обращаем внимание родителей, что средства от кашля могут содержать наркотические компоненты, вызывающие привыкание. Они потенциально вредны для маленького организма, могут вызвать нежелательные последствия. Для грудных детей препараты против кашля используются с разрешения и под постоянным контролем участкового педиатра, в ограниченных или строго рассчитанных дозах.
 Прием препаратов обязательно должен осуществляться под контролем врача
Прием препаратов обязательно должен осуществляться под контролем врачаМуколитические и отхаркивающие средства
Показаны при лечении кашля во время вирусных инфекций, бронхита, пневмонии, трахеите. При коклюше они назначаются для снижения осложнений, чтобы не допустить появления пневмонии или хронического бронхита у детей и взрослых. Работают на разжижение мокроты и вывод ее из органов дыхания. Несмотря на то что они не облегчают приступы кашля, их прием полезен для борьбы с коклюшем.
Врач может выписать «Флавамед», «Амброксол», «Проспан», «Лазолван», «Геделикс» и ряд других препаратов (рекомендуем прочитать: как применяется «Геделикс» для детей?). Нельзя давать столь популярные и рекламируемые малышу растительные сиропы без рекомендации педиатра. Компоненты сиропов могут спровоцировать аллергию у малыша или не оказать должного эффекта, подбор средств ведется индивидуально.Гомеопатическая терапия
Гомеопатия предлагает свои методы борьбы с заболеванием, основанные на применение натуральных компонентов. Хорошо помогает привитым деткам. При катаральной стадии коклюша ребенку дают Nux vomica 3 или Pulsatilla 3. Первое средство помогает при сухом кашле, второе показано при выделении мокроты. Если на катаральном периоде недуга проявляется лихорадка, ребенку можно пить Аконит 3, помогающий понизить температуру, снять головные боли, убрать симптомы раздражительности и ощущение общего недомогания. Принимают средство по 2-3 капли через 2 часа.
Как проводить профилактику?
Основное профилактическое оружие против коклюша – это своевременная вакцинация ребенка. Доктор Комаровский объясняет, что прививка не дает 100% гарантии от болезни, но она снижает риски, которые могут возникнуть, если болезнь будет запущена или организм малыша был ослаблен перед началом заболевания. История заболевания показывает, что до момента изобретения вакцины оно занимало первое место в ряду детских недугов, приводящих к летальному исходу.
Сегодня вакцинацию от коклюша назначают в 3-х месячном возрасте. Прививка позволяет укрепить иммунитет малыша на срок до 5 лет. Дети хорошо переносят прививку, в некоторых случаях отмечается ухудшение аппетита, подъем температуры и насморк. Наибольшую опасность коклюш представляет для младенцев, которым физически трудно справиться с приступообразным кашлем.
Модная тенденция, сложившаяся сегодня, увеличивает ряды противников любых прививок. Опасная игра со здоровьем маленького человечка может привести к печальному результату. Вакцина против коклюша – это единственное действенное оружие против коварной болезни, поэтому не стоит пренебрегать достижениями медицины. Благодаря им мы не болеем сегодня оспой, защищены от холеры и чумы, еще в детстве легко переносим другие серьезные заболевания.
Поделитесь с друьями!
vseprorebenka.ru
Коклюш у детей – симптомы, течение и лечение
Коклюш у детей – это широко распространенное заболевание, которым ежегодно заболевает около 50 миллионов человек. Возбудитель коклюша – бактерия, которая попадает в человеческий организм через дыхательные органы. Оседает коклюшная палочка на слизистых оболочках, в остальные части организма во время болезни вона не попадает.
Заражение коклюшем происходит воздушно-капельным путем. Его возбудитель чрезвычайно заразен, он вполне способен поразить ребенка, находящегося от носителя болезни, на расстоянии 2-3 метров. Наиболее часто возникает коклюш у детей в возрасте от нескольких месяцев до восьми лет.
Течение и имптомы коклюша
Характерными симптомами коклюша являются рвота, спазмы сосудов, бронхов, голосовых щелей, скелетных и прочих мышц. Но самым очевидным проявлением этого заболевания, безусловно, является постоянный, своеобразный кашель. Причины его появления объяснили учёные А. И. Доброхотова, И. А. Аршавский и В. Д. Соболивник.
Их теория основывается на том, что все процессы в организме контролируются определёнными клетками головного мозга. При заболевании, коклюшная палочка выделяет токсины, поражающие дыхательный центр. Возбуждение этого участка мозга настолько велико, что оно распространяется и на соседние клетки, отвечающие, к примеру, за рвоту, сокращение мышц или поведение сосудистой системы, что и приводит к проявлениям болезни, указанным выше.
Вследствие того, что подобное возбуждение участка головного мозга проходит постепенно, ребёнок может судорожно кашлять даже после того, как инфекция полностью покинула его организм. Также за время болезни могут успеть сформироваться условные рефлексы, после которых проявляется подобный кашель – приход врача или измерение температуры. Интересен тот факт, что при сильном возбуждении других различных участков мозга, дыхательный центр на время тормозит сигналы о кашле. Этим объясняется, к примеру, отсутствие кашля у болеющих детей, увлечённо занятых какой-нибудь игрой.
Течение болезни
Коклюш имеет инкубационный период, в среднем, от 3 до 15 суток. Выделяют три главных периода болезни:
- Катаральный. На этом этапе коклюш симптомы особые не проявляет, вследствие чего он мало чем отличается от обычного ОРЗ. Многие дети продолжают ходить в школы и детские сады, что особенно печально, ведь в это время коклюш наиболее заразен. Характерными признаками катарального периода является немного повышенная температура (около 37,5) и постоянный сухой кашель. Постепенно он становится всё более ярко выраженным, становясь главным симптомом. К концу катарального периода кашель приобретает две характерные черты: происходит, в основном, ночью и нередко приводит к рвоте. Зачастую у больного в это время может наблюдаться насморк. Чувствует он себя при этом достаточно неплохо, сохраняется аппетит. Катаральный период протекает, в зависимости от ситуации, от 3 до 14 дней. В большинстве случае – около недели.
- Спазматический. Во время этого периода проявляют себя характерные признаки коклюша у ребёнка в виде конвульсивного или спазматического кашля, который возникает моментально или после некоторых предвестников: давление в груди, беспокойство, першение в горле. Подобного рода кашель нельзя спутать ни с чем другим, и для опытного доктора достаточно лишь один раз его услышать, чтобы поставить диагноз, не прибегая более ни к каким анализами. Если вы сейчас попробуете покашлять, то заметите, что на каждом кашлевом толчке совершается выдох. При коклюшевом кашле таких толчков может быть неограниченное количество, из-за чего ребёнок иногда начинает задыхаться. В момент, когда получается сделать глубокий судорожный вдох, воздух входит внутрь с характерным свистом (репризом). Это объясняется тем, что голосовая щель скована судорогой. Чем тяжелее проходит болезнь, тем продолжительнее кашель и тем большее проявляется репризов. Нередко в конце приступов начинает отхаркиваться мокрота, иногда с примесью крови. Изредка возможна рвота. Во время кашля лицо у ребёнка краснеет, начинают течь слёзы, язык высовывается наружу. Иногда возможны кратковременные остановки дыхания – от нескольких секунд до минуты, что неизбежно приводит к нарушениям со стороны нервной и кровеносной систем. Подобные приступы могут быть вызваны и внешними раздражителями, вроде одевания и раздевания, кормления или громких звуков. Кашель особенно проявляется ночью. В светлое время суток, особенно во время нахождения на свежем воздухе, он практически не беспокоит больного. Спустя две недели кашель постепенно начинает проходить. Примечательно, что между приступами спазматического кашля дети ведут себя, как и обычно, играют, исправно кушают. Спазматический период протекает от 2 недель до 1,5-2 месяцев. Со временем приступы кашля становятся легче.
- Период реконвалесценции. В течение этого этапа кашель возникает всё реже, после чего исчезают и другие симптомы. Весь процесс занимает 2-4 недели. Для периода реконвалесценции характерны периодические возвращения приступов кашля, но это зачастую связано или с действиями головного мозга, или с заражением какой-то другой инфекционной болезнью, вроде гриппа. Таким образом, как болезнь, коклюш занимает период от 5 до 12 недель.
Коклюш может принимать одну из трёх форм:
- Лёгкая. До 15 приступов кашля в сутки, до 5 репризов. Практически полное отсутствие рвоты при вполне нормальном самочувствии.
- Среднетяжёлая. До 25 приступов в сутки. Зачастую после кашля начинается рвота. Общее состояние умеренно ухудшается.
- Тяжёлая. До 50 приступов кашля в день. Приступы тяжёлые – иногда до 15 минут и почти всегда сопровождаются рвотой. Нарушается сон, пропадает аппетит, больной резко худеет.
Критерии, указанные выше, очень расплывчаты, ведь переносимость болезни – процесс сугубо индивидуальный.
Недавно начали выделять стёртую форму заболевания, во время которой не наблюдается приступов кашля. Она характерна для детей, которым была сделана прививка от коклюша.
Особенности коклюша у детей возрастом до 1 года
У грудничков течение болезни может отличаться. Сокращаются инкубационные и катаральные периоды. Возможны случаи, когда ребёнок начинает кашлять с первых дней заболевания. Реже можно наблюдать у них рвоту, репризы, отёки. В свою очередь, чаще можно наблюдать вялость и помутнение сознания, судороги мышц лица. Наиболее тяжело болезнь протекает у детей младше 6 месяцев. У них спазматический период может продолжаться до 3 месяцев. Гораздо более частыми, чем у старших детей, бывают осложнения в виде бронхита и пневмонии.
Как лечить коклюш у детей
За последние десятилетия лечение коклюша значительно поменялось. Сократилось количество осложнений и летальных исходов. В основном, он проходит в лёгких или стёртых формах. Это связанно с тем, что прививка от коклюша включена в плановую вакцинацию. Однако даже сейчас коклюш среди малышей до 6 месяцев остаётся серьёзной угрозой и во многих случаях приводит к осложнениям.
 Лечение коклюша у детей может незначительно отличаться. Если болезнь удалось диагностировать в первые недели ее возникновения, назначается антибиотик, обычно эритромицин. Этот препарат хорошо справляется с вирусом и даже может остановить заболевание до возникновения приступов спазматического кашля. Если же лечение коклюша начато в спазматический период, прием антибиотиков не облегчит состояние больного и никак не повлияет на частоту и продолжительность приступов. Они назначаются лишь для того, чтобы сделать ребенка не заразным. На данном этапе болезни, как правило, употребляются проивокашлевые средства, которые облегчают отхождение мокроты, но и они, к сожалению не способны существенно улучшить самочувствие ребенка. Кроме них нередко назначаются противоаллергические средства, помимо своего прямого назначения они оказывают еще и седативное действие, благодаря чему успокаивают больного и дают ему возможность уснуть. Однако при диагнозе коклюш, лечение заключается не только в приеме лекарств, во время данного заболевания очень важно придерживаться ряда правил:
Лечение коклюша у детей может незначительно отличаться. Если болезнь удалось диагностировать в первые недели ее возникновения, назначается антибиотик, обычно эритромицин. Этот препарат хорошо справляется с вирусом и даже может остановить заболевание до возникновения приступов спазматического кашля. Если же лечение коклюша начато в спазматический период, прием антибиотиков не облегчит состояние больного и никак не повлияет на частоту и продолжительность приступов. Они назначаются лишь для того, чтобы сделать ребенка не заразным. На данном этапе болезни, как правило, употребляются проивокашлевые средства, которые облегчают отхождение мокроты, но и они, к сожалению не способны существенно улучшить самочувствие ребенка. Кроме них нередко назначаются противоаллергические средства, помимо своего прямого назначения они оказывают еще и седативное действие, благодаря чему успокаивают больного и дают ему возможность уснуть. Однако при диагнозе коклюш, лечение заключается не только в приеме лекарств, во время данного заболевания очень важно придерживаться ряда правил:
- Позаботьтесь о том, чтобы помещение, в котором находится ребенок, хорошо проветривалось. Воздух в нем должен быть прохладным и, что очень важно, не сухим. Это связанно с тем, что в теплой и сухой среде мокрота становится гуще и поэтому плохо отходит, ну а это провоцирует более частые и длительные приступы. Кроме этого в помещении не должно быть пыли, поскольку она также провоцирует кашель.
- Как можно больше времени проводите с ребенком на воздухе, конечно если позволяет его состояние.
- На время болезни оградите ребенка от сильных эмоций и физических нагрузок, поскольку они способны провоцировать приступы.
- Давайте ребенку пищу, которая не требует особого жевания.
- Отвлекайте малыша от болезни – читайте, играйте в спокойные игры и т.д.
- При сильных приступах кашля усадите ребенка и немного наклоните его вперед. Это облегчит откашливание и исключить вероятность вдыхания рвотных масс.
polzavred.ru
что такое, причины, симптомы, лечение, профилактика, осложнения, средства
Последнее обновление статьи:
Что такое коклюш? Причины и источники
Коклюш является инфекционным заболеванием, которое вызывается коклюшной палочкой (по научному – бордетеллой). Наиболее свойственным ему признаком является кашель особого характера – судорожный, приступообразный и очень затяжной. Не зря его называют «стодневным».
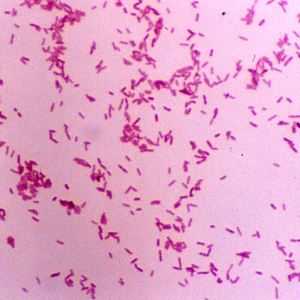 Возбудитель коклюша вне организма больного очень нестоек. Условия внешней среды убивают его моментально. Поэтому заразиться ребёнок сможет, только если находится весьма близко – до полутора — двух метров от источника.
Возбудитель коклюша вне организма больного очень нестоек. Условия внешней среды убивают его моментально. Поэтому заразиться ребёнок сможет, только если находится весьма близко – до полутора — двух метров от источника.Распространяется коклюшная палочка воздушно-капельным путём, посредством кашля, разговора на близком расстоянии. Больной как источник заражения опасен уже с первых дней проявления или сутками раньше.
При этом, так как начало коклюша выглядит словно обычная простуда, он не изолируется, что ведёт к дальнейшему заражению окружающих.
Часто родители или старшие дети, болея стёртыми формами, сами не зная, заражают младших. Новорождённые иммунитета к нему не имеют.
Что происходит в организме?
Бордетелла, попадая в организм, стремится проникнуть в определённое место. Она не похожа на банальный вирус, который, оседая в носоглотке, вызывает насморк и боль при глотании. Её цель – органы, покрытые эпителием с выростами (ресничками). Это трахея, гортань, бронхи.
Прикрепляясь к ним, бактерия размножается, выделяет токсины. В результате клетки эпителия начинают продуцировать большее количество слизи. Но выведение её из дыхательных путей нарушено из-за повреждения ресничек. Слизь скапливается, провоцируя раздражение и возникновение кашлевого рефлекса.
Токсины же, попадая в сосудистую сеть, разносятся с током крови по всему организму. Проникая в органы и ткани, нарушают работу на тонком биохимическом уровне. В клетках развивается кислородное голодание (гипоксия), от этого страдают практически все системы органов.
При попадании коклюшного токсина в центральную нервную систему в кашлевом центре головного мозга формируется очаг постоянного возбуждения (доминанта). Поэтому кашель затягивается.
С этих пор воздействие практически любого раздражителя будет приводить к кашлевому приступу. И даже спустя месяц, когда ни бордетеллы, ни её токсинов в организме уже не будет, эффект сохраняется.
Как проявляется коклюш?
Как инфекционному процессу, ему свойственна периодичность.
Инкубационный период
Внешних признаков абсолютно никаких. Но внутри организма уже всё готовится к проявлению. Считается, что ребёнок заразен для окружающих уже с последнего дня этого этапа. Продолжительность его в среднем 10 — 12 дней.
Период продромы (предвестников)
Появляются внешние симптомы. Незначительно повышается температура тела, появляется покашливание. Общее состояние не страдает. Распознать и определить коклюш на данном этапе затруднительно. Ребёнок продолжает ходить в детский сад, в школу. При этом покашливая и общаясь, заражает других детей.

Родители, будьте внимательны! Конечно, внешне всё неплохо — незначительное покашливание, а лихорадки может вообще и не быть. Но, может, всё же лучше зайти к своему доктору и посоветоваться с ним?
Конечно, это не обязательно будет коклюш. Но при подозрении на него врач назначит вам бактериологическое исследование. Ведь чем раньше оно проведено, тем больше шансов на положительный результат. Бактерия эта весьма капризна и чувствительна. При малейшей погрешности при заборе материала исследование станет не информативным. Ребёнку могут взять мазок с задней стенки глотки или попросить покашлять в специальную чашу с питательной средой.
Чтобы улучшить результат анализа, предпочтительно не кушать и не чистить зубки накануне.
Очень важно провести это обследование на ранних сроках. Уже со второй недели с момента появления первых симптомов бактерий будет выделяться все меньше и меньше.
Также потребуется общий анализ крови.
Продолжительность продромального периода около недели — двух. У привитых может удлиняться до двадцати одного дня, у детей до года укорачивается до трёх — пяти дней.
Спазматический период
Симптоматика тут достигает своего максимального развития. Кашель приобретает свой типичный приступообразный характер. Услышав его лишь раз, ни с чем впоследствии не спутаешь.
 Начинается приступ с череды кашлевых толчков. Ребёнок не может остановиться, перевести дыхание. Лицо его становится синюшно-бледным, одутловатым, могут лопаться капилляры в слизистых и коже. Вдох, следующий за этим, судорожный, захлебывающийся, свистящий (реприз). После, в ряде случаев, отходит мокрота, иногда открывается рвота.
Начинается приступ с череды кашлевых толчков. Ребёнок не может остановиться, перевести дыхание. Лицо его становится синюшно-бледным, одутловатым, могут лопаться капилляры в слизистых и коже. Вдох, следующий за этим, судорожный, захлебывающийся, свистящий (реприз). После, в ряде случаев, отходит мокрота, иногда открывается рвота.Очень страдают при этом детки до года. Из-за укороченного продрома спазматический период у них длится дольше. Со рвотой теряются так необходимые им питательные вещества и жидкости. Иммунитет перенапрягается, поскольку нужно защитить организм от наслоения другой инфекции. Нередки случаи, когда приступы сопровождаются периодом задержки дыхания (апноэ).
Длиться это может до нескольких минут. Недостаток кислорода очень негативно сказывается на головном мозге, провоцируя в дальнейшем нарушения его работы. Особенно этому подвержены малыши, уже имеющие патологию нервной системы (энцефалопатии и др.).
Количество приступов бывает до пятидесяти за сутки! Любой раздражитель, будь то резкий звук, свет или приём пищи, может спровоцировать кашель.
Между приступами самочувствие не страдает, что отличает коклюш от других болезней с кашлем.
Длится этот мучительный период до полутора месяцев. Затем симптомы идут на убыль.
Период разрешения
Кашель угасает, теряет свою пугающую приступообразность. Ребёнок поправляется.
Есть такая инфекция, проявление которой и название очень похожи на коклюш. Это паракоклюш. Возбудитель у него иной. Протекает он намного легче, без ярко выраженных кашлевых приступов. Осложнения редки.
Как лечить коклюш у детей?
Лечение коклюша у детей в основном домашнее. Госпитализация необходима лишь для грудных деток и при развитии осложнений.
Режим
Особое внимание уделяется режиму:
 Обязательно создайте малышу максимально комфортные условия. Приглушённый свет, тишина, отсутствие незваных гостей сократят количество приступов и тем самым облегчат состояние больного.
Обязательно создайте малышу максимально комфортные условия. Приглушённый свет, тишина, отсутствие незваных гостей сократят количество приступов и тем самым облегчат состояние больного.- Питание дробное, частое, желательно максимально измельчённое. Так как приём пищи и её активное пережёвывание может спровоцировать приступ, а затем и рвоту.
- Влажная уборка и проветривание комнаты.
- Обязательно гуляйте! Особенно если за окном осенняя или зимняя погода. Прохладный влажный воздух в этом случае просто необходим. Мокрота при этом не будет сохнуть и застаиваться, образуя затем прекрасную среду для возбудителей пневмонии. Она станет жиже и будет легче отходить.
Во время прогулок избегайте общения с детьми. Если присоединится другая инфекция, риск осложнений возрастет в десятки раз.
Одевайтесь по погоде, но избегайте перегрева.
Медикаментозное лечение
- Применение антибиотиков.
У родителей зачастую мнения касательно их приёма диаметрально противоположные. Одни дают детям при каждом чихе, другие тянут и дожидаются осложнений.
Лечение антибиотиками разрешено только после назначения их врачом! Пожалуйста, не назначайте их сами своим малышам. Они в одном случае — благо, во втором — бесполезны, в третьем — яд.
Но в случае с коклюшем они необходимы. Особенно важен их приём в начале. Назначают обычно эритромицин или азитромицин.
Когда коклюш уже в стадии разгара, антибиотики делают его незаразным для окружающих и способствуют минимизации бактериальных осложнений. Но на угасание самого кашлевого приступа повлиять уже не способны. Сколько усилий ни прилагай, вылечить теперь может только время.
Говорит доктор Комаровский: «…А вот если тот же эритромицин назначается в катаральном периоде — в первые дни болезни, когда ещё нет перевозбуждения кашлевого центра — так вот, в этом периоде лекарство вполне может прервать болезнь и не довести человека до приступов».
- Муколитики.
Да, кашель не станет продуктивнее и реже при их приёме. Но! Мокрота, на которую они повлияют, станет менее вязкой, её легче будет вывести из организма. Тот же самый амброксол (он же «Лазолван») в этом случае очень Вам помогут.
Не используйте при коклюшном кашле банки, горчичники, грелки и прочие народные средства, такие как капустные листья, толчёный чеснок, керосин и иные советы — отзывы с форумов в сети — они не принесут пользы, а даже могут навредить!
При появлении осложнений (пневмонии, ателектазы, поражения сердечно-сосудистой и нервной систем) лечение проходит исключительно в стационаре. Там уже средства намного серьёзнее и зависят от клинических проявлений. Также обязательной госпитализации подлежат грудные дети. Они тяжелее переносят приступы кашля, у них чаще развиваются осложнения. Коклюш у детей до года самый опасный.
Профилактика
Коклюш не является очень уж грозным заболеванием. У взрослых и детей постарше он протекает относительно легко — в стёртой или абортивной (без выраженных клинических проявлений) форме. Наибольшему риску подвержены именно дети младшего возраста.
 Больше всех случаев осложнений и почти всех смертельных исходов приходится именно на детский возраст до двух лет.
Больше всех случаев осложнений и почти всех смертельных исходов приходится именно на детский возраст до двух лет.Как же их защитить? Ответ известен всем и верен не только для коклюша. Конечно же это вакцинация. Проводится она комбинированной вакциной сразу от трёх заболеваний: коклюша, дифтерии и столбняка (АКДС).
Прививаются детки в три, четыре и шесть месяцев, ревакцинация в полтора года. Иммунитет надёжен в течение нескольких лет, но потом постепенно ослабевает. Лет через двенадцать от него не остаётся и следа. Но маленькие дети защищены, а старшие переносят намного легче.
Родители очень не любят эту прививку. Практически каждый малыш после неё лихорадит, бывает, что высоко и долго. В результате нередки отказы от следующей. И малыш становится окончательно непривытым и поэтому более подверженным к заболеванию.
Конечно, никто не может заставить Вас дать согласие. Педиатр обязательно постарается переубедить, рассказать о последствиях. Прислушайтесь к нему! Ведь сама болезнь, её осложнения, муки вашего дитя несравнимы с банальной реакцией на прививку.
Будьте здоровы!
kroha.info

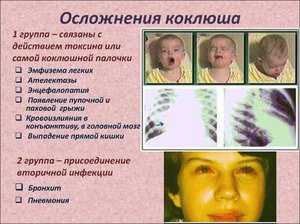 Типичная. После попадания в организм бактерий, заболевание проходит незаметный инкубационный период и развивается по стандартному «плану».
Типичная. После попадания в организм бактерий, заболевание проходит незаметный инкубационный период и развивается по стандартному «плану». затрудняется дыхание;
затрудняется дыхание; Обязательно создайте малышу максимально комфортные условия. Приглушённый свет, тишина, отсутствие незваных гостей сократят количество приступов и тем самым облегчат состояние больного.
Обязательно создайте малышу максимально комфортные условия. Приглушённый свет, тишина, отсутствие незваных гостей сократят количество приступов и тем самым облегчат состояние больного.