Внематочная беременность. Трубная беременность
Что же такое внематочная беременность? Это ситуация, когда оплодотворенная яйцеклетка развивается вне маточной полости. Как правило, это происходит в маточных трубах, но иногда и в брюшной полости или в яичниках. К причинам такой беременности можно отнести: аномалии развития маточных труб, обусловленный эндометриозом, приемом минипилей, хроническое воспаления придатков матки, хирургическое вмешательство на маточные трубы, инфекционный процесс после родов.
Трубная беременность
Такая беременность характеризуется имплантацией плодного яйца в слизистую маточную трубу. Поэтому в матке происходят изменения, характерны для нормальной беременности. Начинает увеличиваться тело матки, шейка, перешеек. Проявляется кровотечение из хориона, который входит в стенку маточной трубы. Кровь попадает в полость маточной трубы. Плохо выражены изменения в эндометрии. Прерывается беременность из-за отсутствия в маточной трубе благоприятных условий для развития зародыша. Такой случай может произойти на 12-й неделе. Есть два вида прерывания беременности: первый, разрыв маточной трубы, второй, изгнания зародыша в брюшную полость. Различают беременность в маточной трубе – ампулярную, фибриальную, интерстициальную, истмическую трубную беременность. Много бывает случаев ампулярной трубной беременности. Ведь ампулярный отдел самой широкой, и зародыш при этом может достигать больших размеров.
Как правило, беременность прерывается на 12-й неделе. Прерывание беременности может быть в виде трубного аборта, из-за которого может возникнуть другой вид внематочной беременности – яичниковой, брюшной или фимбриальной. Истмическая трубная беременность возникает на часто, она составляет 12% случаев трубной беременности. Она заканчивается разрывам маточной трубы. Ведь истмическая часть маточной трубы очень узкая, поэтому разрыв происходит очень рано. Как правило, яйцеклетка, выходит в брюшную полость. Плодное яйцо может развиваться, если разрыв возникает по линии прикрепления брыжейки. Фимбриальная трубная беременность составляет около 5% случаев трубной беременности. И только 2% случаев трубной беременности составляет интерстициальная трубная беременность. Из-за большой растяжимости миометрия может развиваться, как минимум, до 4 месяцев. Прерывание беременности сопровождается обильным кровотечением, из-за которого женщина может погибнуть.
Диагностика внематочной беременности
Данная диагностика очень сложная. Если есть подозрение на внематочную беременность, то обязательно женщину необходимо госпитализировать в стационар для постоянного наблюдения. С помощью повторных осмотров можно узнать, или существуют подозрения на наличие внематочной беременности. Как правило, внематочная беременность прерывается на шестой недели, поэтому диагноз устанавливается после появления симптомов. Пальпировать такую беременность можно только после трех месячного срока. Тогда сбоку от матки определяются пульсация со стороны бокового свода влагалища и продолговатая опухоль.
Диагностика прервавшейся трубной беременности
При данной беременности наблюдается геморрагической шок. Пальпатарно наблюдается напряжение мышц брюшной стенки и боль. Но, боли не всегда происходят в животе. Симптомы раздражения брюшины всегда положительные. Получают кровь при пункции заднего свода.
Исследования при внематочной беременности
Они могут быть разнообразными. Один из популярных – это определения содержания ХГ в моче, и в крови. Положительный результат определяется на ранних сроках. Например, при нормальной беременности уже на второй недели содержание Р-субъединицы ХГ постоянно увеличиваются. Уровень Р-субъединицы ХГ при внематочной беременности растет медленно. Поэтому, если известна дата зачатия, можно заметить внематочную беременность при оценке уровня ХГ. Можно повторно определять уровень Р-субъединицы, но только с интервалом 48 часов. В многих случаях внематочной беременности концентрация Р-субъединицы ХГ постоянно увеличивается. Необходимо правильно определять содержание прогестерона. В момент нормальной беременности количество прогестерона становит не больше, чем 25 мг/мл.
УЗИ
С помощью УЗИ можно обнаружить зародыша в матке. При абдоминальном УЗИ зародыш определяется на 7-недельной беременности. При влагалищном УЗИ на 4 недели беременности.
Диагностическая пункция заднего свода влагалища
Наличие в маточном углублении темной жидкой крови с мелкими сгустками, повышение уровня Р-субъединицы ХГ в моче указывает на внематочную беременность. Преимущества диагностики пункции заднего свода влагалища в том, что быстро и безопасно проводиться манипуляция. Но, также, она имеет и недостатки: болезненная и дает не точные результаты. Если врач обнаружил внематочную беременность, женщину срочно госпитализируют.
Каждая женщина, у которой внематочная беременность, должна быть оперирована. Как правило, женщина находится в тяжелом состоянии. Такое состояние объясняется кровопотерей и перитонеальным шоком. Поэтому, необходимо, чем скорее остановить кровотечение и побороть шок. Лучшим средством борьбы с перитонеальным шоком является удаление остатков плодного яйца и крови из брюшной полости. Сразу, после остановки кровотечения нужно провести массивную инфузионно-трансфузионную терапию. Производят удаление маточной трубы после стабилизации гемодинамики. Яичник сохраняется. При интерстициальной трубной беременности одновременно удаляют трубу и иссекают угол матки.
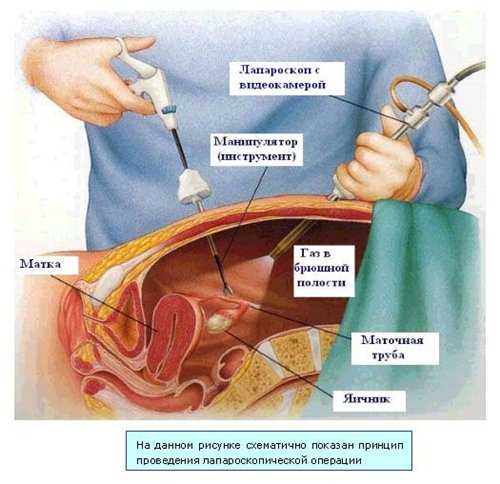
Диагностическая лапароскопия
Осматриваются все органы малого таза. Если существуют спайки, то их обязательно разделяют. Внимательно осматривают маточные трубы. Осмотр дает возможность уточнить целостность стенки маточной трубы. При трубном аборте можно определить зародыш в брюшном отверстии трубы. При локализации зародыша, в ампулярном или истмическом отделах трубы диаметр маточной трубы составляет 5 см. Делают лапароскопическую операцию. Приблизительно в 20% случаев происходит после сальпинготомии повторная внематочная беременность. После внематочной беременности большая вероятность забеременеть, но не все роды заканчивается хорошо.
mamapedia.com.ua
Внематочная трубная беременность: что такое трубный аборт
Внематочная трубная беременность может подразделяться на прогрессирующую и нарушенную. При наличии нарушенной трубной беременности наблюдается разрыв маточной трубы или провоцирует внематочная беременность трубный аборт .
Как проявляется трубная внематочная беременность и возможно ли если обнаружена трубная внематочная беременность лечение качественное?
Проявления внематочной трубной беременности в целом сходны с проявлениями маточной беременности: это изменение вкусов, нагрубание молочных желез, возникновение тошноты, менструальная задержка и появление молозива.
Трубная беременность прогрессирующая
Гинеколог отмечает цианоз влагалищного преддверия, его слизистой и маточной шейки. Матка становится мягче, и ее размер значительно увеличивается. Маточная слизистая трансформируется в отпадающую оболочку. Происходит формирование желтого тела в яичнике, отмечается положительная иммунологическая реакция на беременность.
Трубная беременность интерстициальная

Данный тип трубной беременности с трудом поддается диагностике и обычно прерывается на третьем-четвертом месяце. При этом наблюдается сильное кровотечение. Точный диагноз может быть поставлен врачом лишь во время проведения операции, при которой обнаруживается деформированная матка с выпяченным углом и отхождением связочного аппарата с пораженной стороны. Перфорационное отверстие может варьироваться в своем размере, но оно не сообщается с маточной полостью. Из раны может виднеться ткань хориона. При большой кровопотере необходима экстренная помощь анестезиолога и гинеколога. Ни в коем случае не рекомендуется использовать какие-либо методы самолечения, так как это может привести к плачевным последствиям.
Разрыв маточной трубы
При данной патологии пациентка испытывает острую боль внизу живота, которая иррадиирует в прямую кишку. Артериальное давление снижается, кожные покровы бледнеют, пациентка может на короткое время потерять сознание. Брюшина начинает раздражаться, если объем крови в ней достигает 500 мл. Температура тела может быть как нормальной, так и повышенной.
Получить бесплатную консультацию врача
Оставьте заявку, наш координатор ответит на все интересующие Вас вопросы и запишет на прием в удобное для Вас время.
Наблюдается вздутие живота и напряжение мышц передней части брюшины. На стороне разрыва трубы пациентка испытывает болезненные ощущения. Гинекологическая диагностика, которая должна проводиться с максимальной осторожностью (для предотвращения усиления кровотечения и возникновения повторного болевого шока у пациентки), позволяет определить увеличение матки и наличие у пациентки болезненных ощущений при пальпации. Образование в виде опухоли, пастозность диагностируются через боковой свод влагалища в районе придатков.
Наблюдается болезненность заднего влагалищного свода, который, в свою очередь, сильно выпячен или уплощен. Женщина может видеть темные кровянистые выделения из шеечного канала, однако их может не быть сразу после приступа. По истечении нескольких часов после болевого приступа, женщина может наблюдать отторжение отходящей ткани из матки. Важно то, что состояние пациентки может приходить в норму или даже улучшаться, но по мере увеличения интенсивности кровотечения оно может перетекать в состояние тяжелого болевого шока или коллапса. Стоит отметить, что состояние больной зависит от ее способности переносить кровопотерю.
Такая мера диагностики, как кульдоцентез, позволяет выявить наличие свободной жидкости в брюшине. Кровь, которую получают при помощи пункции, имеет темный цвет, не сворачивается и содержит мягкие сгустки. Если кровь не диагностируется в ходе проведения пункции через задний влагалищный свод, это не говорит о том, что внематочную беременность можно исключить на сто процентов. Пункция может быть проведена некорректно, либо ввиду наличия спаек в малом тазу кровь может отсутствовать в углублении позади матки.
Экстренная операция проводится при гемоперитонеуме. Разрыв трубы принято считать относительным показанием для осуществления операции, предполагающей сохранение женских репродуктивных органов. Вторая-третья степень геморрагического шока говорит о том, что необходима лапаротомия. Это означает, что выбор типа операции осуществляется индивидуально в каждом случае и зависит от текущего состояния пациентки.
Трубный аборт

Симптомы трубного аборта представляют собой синтез симптомов прерванной беременности и различных признаков нормально протекающей беременности, именно поэтому внематочная беременность по типу трубного аборта очень схожа с другими проблемами. Женщина наблюдает задержку менструации, после которой наблюдаются приступообразные боли внизу живота, зачастую с одной стороны. Из влагалища идут темные выделения крови, которые представляют собой отторжение отходящей маточной оболочки. Внематочная беременность по типу трубного выкидыша может протекать очень долго и не диагностироваться специалистами. В начале развития патологии кровь, которая образуется в результате отслойки плодного яйца, поступает в брюшину. Клиническая картина на данной стадии выражается лабильностью пульса и артериального давления при смене положения туловища. Далее наблюдается анемия и заматочная гематома. Брюшина раздражается, матка увеличивается в размере. При пальпации заднего свода и шейки наблюдается болезненность.
трубная внематочная беременность диагностика:
На первых сроках внематочная беременность прервавшаяся по типу трубного аборта очень трудно диагностировать. Состояние больной при развитии у нее прогрессирующей трубной беременности можно расценивать как удовлетворительное. Однако трубная внематочная беременность признаки и симптомы имеет характерные, по которым можно классифицировать внематочную беременность (то есть отличающие ее от маточной):
- Матка увеличивается нехарактерным для данного срока беременности образом;
- Уровень ХГТ ниже, чем при нормально протекающей беременности на таком же сроке;
- В области придатков наблюдается образование опухолевидного характера; при его пальпации женщина испытывает болезненность.
Больная с подозрением на данную патологию должна наблюдаться исключительно в условиях стационара, ведь трубно угловая внематочная беременность, может повести себя как угодно и поэтому обязательно нужно чтобы рядом была операционная. Это необходимо в силу того, что трубный выкидыш при внематочной беременности происходит неожиданно и обильное кровотечение в брюшную полость несет большую угрозу для жизни пациентки.
Для того, чтобы собрать анамнез, необходимо уточнить информацию о менструальном цикле пациентки, числе и исходах предыдущих беременностей, если таковые имелись, а также о применявшихся женщиной способах контрацепции. Исходя из данных сведений можно оценить риски возникновения внематочной беременности и обязательно изучить всю информацию о том как протекала внематочная трубная беременность история болезни расскажет обо всем этом.
В случае, если предполагаемый срок беременности составляет три-четыре недели, а маточная беременность не диагностируется при помощи УЗИ и анализ на ХГТ является положительным, пациентке показана диагностическая лапароскопия.Если реакция на ХГТ является отрицательной, необходимо проводиттельство с использованием эндоскопического доступа.
Размер оперативного вмешательства представлен иссечением маточного угла и наложением двух рядов швов: серозно-мышечного и мышечно-мышечного. Перитонизация проводится при помощи привлечения маточной связки (круглой).
Желаем вам крепкого здоровья и душевной гармонии. Ждём откликов, отзывов и комментариев по теме статьи. Не забывайте делиться ссылками на материал в социальных сетях.
ectopic-pregnanci.ru
Признаки и симптомы трубной беременности
Внематочная (эктопическая) беременность характеризуется креплением плодного яйца вне матки, то есть в брюшной полости, на яичнике или в трубах. По мере его роста повышается риск разрыва пораженного органа. Несвоевременная диагностика и отсутствие лечения представляет угрозу жизни.
Среди осложнений этого патологического состояния – бесплодие, повторная эктопическая беременность, спаечный процесс в малом тазу. Трубная беременность составляет около 97% всех случаев этой патологии. Остальные формы относятся к редким.
Содержание статьи
Среди наиболее распространенных причин данной патологии выделяют следующие факторы:

- Воспалительные заболевания придатков в анамнезе. Самой опасной считается хламидийная инфекция;
- Внематочная беременность в анамнезе;
- Стимуляция овуляции;
- Наличие внутриматочной спирали;
- Операции на трубах;
- Эндометриоз;
- Опухоли и подобные образования матки/придатков;
- Прием гормональных контрацептивов;
- Генитальный инфантилизм;
- Аборты в анамнезе;
- Аномалии развития половых органов;
- Использование вспомогательных методов репродукции.
В гинекологической практике патология наблюдается чаще в правой трубе, нежели в левой. Клиническая картина напрямую зависит от срока, расположения плодного яйца, состояния патологического процесса (прогрессирует или прерывается).
Что касается последнего симптома, то клинические проявления зависят от того, как заканчивается этот процесс – разрывается труба или происходит аборт.
Прервавшаяся внематочная трубная (или другая) беременность характеризуется: болью, задержкой менструаций, влагалищным кровотечением. Опасность патологии состоит в том, что эти классические признаки возникают далеко не во всех случаях.
У женщины могут наблюдаться и другие симптомы, которые возникают на ранних сроках: тошнота, слабость, увеличение молочных желез, боль в области плеча, схваткообразные ощущения внизу живота.
Прогрессирующая трубная беременность не имеет каких-то характерных признаков. Пациентка имеет те же, состояния, что и при других эктопических формах.
Но во время гинекологического осмотра при прогрессирующей патологии обнаруживается:
- слабовыраженный цианоз шейки, матки, слизистой влагалища;
- недостаточное размягчение перешейка матки и ее самой;
- матка сохраняет стандартную грушевидную форму;
- отсутствуют ранние признаки нормальной беременности;
- в области маточной трубы имеется образование (опухолевидное, удлиненное или овальное) эластичной или мягкой консистенции, которое имеет ограниченную подвижность и вызывает болезненные ощущения.
Самопроизвольный аборт, как правило, происходит между 4-6 неделей, редко это явление прогрессирует до 8-й. В данном случае возникают схваткообразные боли, свидетельствующие о том, что плодное яйцо повреждено.
Может появиться слабость, тошнота, потливость и головокружение. Боли иногда отдают в ноги, поясницу, задний проход.
У большинства женщин спустя несколько часов появляются кровянистые или коричневатые выделения из влагалища. На ранних сроках кровотечение прекращается после гибели эмбриона.
На более поздних оно отторгается, может попасть в брюшную полость и имплантироваться там. Но зачастую после отторжения кровотечение продолжается, и симптоматика напрямую зависит от его выраженности. Этому состоянию не характерно наличие острой анемии и внутрибрюшного кровотечения. Симптомы стерты, течение патологии медленное, может длиться от нескольких дней до пары недель.
Нарушенная трубная беременность с разрывом органа сопровождается массивным кровотечением. Возникает острая боль внизу живота, отдающая в подреберье, прямую кишку, плечо, ухудшается общее состояние (тошнота, рвота, холодный пот, слабость, головокружение, обмороки).
Наблюдается апатия, замедленная реакция, одышка, слизистые и кожа становятся бледными. Из-за кровопотери появляется шум в ушах, мушки перед глазами, падение давления. Живот немного вздут, мягкий, болит в нижних отделах.
При гинекологическом осмотре выявляются следующие признаки: цианоз слизистой влагалища и шейки матки, отсутствует наружное кровотечение, матка увеличена и мягкая, возникает резкая боль при ее смещении к лобку, в области придатков обнаруживается опухолевидное образование.
Прогрессирующую патологию зачастую сложно выявить. Ориентируются на анамнез и факторы риска. Большинство данных получают в результате гинекологического осмотра. Прибегают к УЗИ, которое показывает, замершая беременность или развивающаяся.
Достоверный критерий: обнаружение плодного яйца вне полости матки, визуализация его сердечной деятельности, а после 7 недель – двигательной активности. Современно диагностировать незначительное внутрибрюшное кровотечение позволяет прицельная пункция прямокишечно-маточного углубления, проводимая под контролем УЗИ.
Лапароскопия используется для визуального определения состояния яичников, матки, труб, объема кровопотери, локализации патологии и характераее течения. Также она позволяет сразу же провести оперативное лечение.
Основной метод устранения патологии – хирургический. Сейчас практикуют минимально инвазивную хирургию, чтобы сохранить трубу и ее функцию. В большинстве случаев прибегают именно к лапароскопии. Вскрытие брюшной полости необходимо лишь при наличии гемодинамических нарушений и при креплении плодного яйца у рудиментарного рога матки.
Также этот метод используется хирургами, не владеющими лапароскопией. К нему прибегают и в том случае, если лапароскопический доступ запрещен, к примеру, при выраженном ожирении, наличии большого объема крови или значительном спаечном процессе.
Выбор доступа и характер операции зависят и от того, какие признаки и последствия трубной беременности присутствуют, а также от состояния пациентки, объема кровопотери, места имплантации и размера плодного яйца, спаечного процесса, квалификации врача и качества оборудования. Подобным образом лечится замершая трубная беременность.
Реабилитационные мероприятия направлены на восстановление детородной функции: предупреждение спаечного процесса, нормализация уровня гормонов, контрацепция.
Чтобы не возникли спайки, прибегают к физиотерапевтическим методам: низкочастотному ультразвуку, переменному импульсному магнитному полю низкой частоты, ультратонотерапии, низкоинтенсивной лазерной терапии, УВЧ, электростимуляции маточных труб, ультразвуку в импульсном режиме, электрофорезу.
В период противовоспалительной терапии и на протяжении месяца после окончания таковой необходима контрацепция. Ее длительность решается в индивидуальном порядке, исходя из возраста женщины, особенностей ее репродуктивной функции, ее пожеланий насчет беременности. Длительность приема гормонов тоже индивидуальна, но, как правило, не превышает 6 месяцев.
Также необходимо установить причины патологического состояния, чтобы провести его профилактику в будущем.
По окончании периода реабилитации рекомендуется провести диагностическую лапароскопию, чтобы оценить, в каком состоянии находятся половые органы, включая маточные трубы. Если патологических изменений не выявлено, разрешают планирование беременности на следующий менструальный цикл.
Понравилась
статья?
Вам понравилась статья?
Рейтинг из
ДаНет
Спасибо за голос
mjusli.ru
Трубная внематочная беременность : причины, симптомы, диагностика, лечение
Внематочная беременность вызывает в организме женщины такие же изменения, как и маточная: задержку менструации, нагрубание молочных желез, появление молозива, тошноту, извращение вкуса.
Прогрессирующая трубная беременность
При осмотре отмечают цианоз преддверия влагалища, слизистой оболочки влагалища и шейки матки. Матка увеличивается в размерах, размягчается, слизистая оболочка матки трансформируется в децидуальную оболочку. В яичнике формируется желтое тело беременности, иммунологическая реакция на беременность положительная.
Интерстициальная трубная беременность
Интерстициальная трубная беременность до своего прерывания, которое чаще происходит на 3-4-м месяце, не отличается от обычной маточной беременности и поэтому не диагностируется. Прерывание ее происходит по типу наружного разрыва плодовместнлища, сопровождается обильным кровотечением и имеет ярко выраженную клиническую картину. Точный диагноз обычно устанавливается во время операции, когда обнаруживают деформацию матки за счет выпячивания одного из ее углов, высокое отхождение связочного аппарата со стороны поражения прн косом расположении дна матки. Перфорационное отверстие может иметь различные размеры, но не имеет сообщения с полостью матки; нередко из раны выступает ткань хориона. Массивная кровопотеря требует от гинеколога и анестезиолога быстрых действий.
Разрыв маточной трубы
Для разрыва маточной трубы характерна острая клиническая картина заболевания. Внезапно у больной наступает острый приступ боли внизу живота с иррадиацией в прямую кишку, появляются холодный пот, бледность, даже возможны кратковременная потеря сознания, снижение артериального давления (АД). Пульс становится слабым и частым. АД может быть снижено. Температура тела нормальная или повышенная. Френикус-симптом положительный, если в брюшной полости имеется не менее 500 мл крови, появляются симптомы раздражения брюшины. При нарушенной трубной беременности состояние пациентки зависит от величины кровопотери: может быть удовлетворительным, средней тяжести и тяжелым.
Живот умеренно вздут, отмечают нерезко выраженное напряжение мышц передней брюшной стенки и болезненность нижних отделов живота, чаще на стороне разрыва трубы. В боковых отделах живота определяют притупление перкуторного звука (свободная кровь в брюшной полости). Симптом Щеткина–Блюмберга слабо выражен. При гинекологическом исследовании (его следует проводить крайне осторожно во избежание повторного болевого шока, усиления кровотечения и коллапса) обычно определяют незначительное увеличение матки, пальпация ее и движения шейки матки резко болезненны. Через боковой свод влагалища в области придатков определяют пастозность и опухолевидное образование тестоватой консистенции без четких контуров. Задний свод уплощен или даже выпячен во влагалище. Пальпация заднего свода резко болезненна. Из шеечного канала вскоре после приступа появляются незначительные темно-кровянистые выделения (в первые часы они могут отсутствовать). Через несколько часов после приступа боли из матки отторгается децидуальная ткань, представляющая собой почти полный слепок полости матки. Состояние больной может на какое-то время стабилизироваться или даже улучшиться, но по мере увеличения внутреннего кровотечения развивается картина тяжелого коллапса и шока. Тяжесть состояния больной обусловлена объемом кровопотери, однако при этом большое значение имеет способность адаптации пациентки к кровопотере.
Информативный диагностический тест — кульдоцентез, подтверждающий наличие свободной крови в брюшной полости. Полученная при пункции кровь имеет темный цвет, содержит мягкие сгустки и не свертывается, что отличает ее от крови, полученной из кровеносного сосуда (кровь алого цвета с быстрым образованием сгустков). Если в результате пункции через задний свод кровь не получена, то это еще не отвергает диагноз внематочной беременности, так как возможно неправильное выполнение пункции или отсутствие крови в позадиматочном углублении ввиду спаек и сращений в области малого таза. Гемоперитонеум считают показанием для экстренной операции. Разрыв трубы — относительное противопоказание для органосохраняющей операции. Геморрагический шок II–III степени — показание к лапаротомии. В связи с этим выбор доступа оперативного вмешательства при разрыве маточной трубы зависит от состояния больной.
Трубный аборт
Симптомы трубного аборта складываются из сочетания объективных и субъективных признаков беременности и симптомов прервавшейся беременности. Обычно после небольшой задержки менструации появляются схваткообразные, периодически повторяющиеся приступы боли внизу живота, чаще односторонние. Из половых путей появляются скудные темно-кровянистые выделения, обусловленные отторжением децидуальной оболочки матки. Трубный аборт, как правило, протекает длительно, часто без острых клинических проявлений. В начале заболевания кровь при отслойке плодного яйца из маточной трубы поступает в брюшную полость небольшими порциями, не вызывая резких перитонеальных симптомов и анемизации больной. Однако лабильность пульса и АД, особенно при перемене положения тела, считают достаточно характерным признаком. Дальнейшую клинику трубного аборта определяют повторное кровотечение в брюшную полость, образование заматочной гематомы и анемия. Появляются симптомы раздражения брюшины. При влагалищном исследовании размер матки чаще увеличен. Отмечают резкую болезненность при смещении матки, ее шейки и пальпации заднего свода. Часто пальпируют резко болезненное округлое образование слева или справа от матки
ilive.com.ua
Внематочная трубная беременность
28 октября 2015
Просмотров: 1339
Диагноз внематочная трубная беременность означает состояние, когда оплодотворенная яйцеклетка начинает развиваться и делиться не в матке, а в ее придатках — фаллопиевых трубах. Этот вид внематочной беременности встречается наиболее часто. Кроме него, выделяют еще несколько видов такой патологии.

Причины и виды
Причины внематочной беременности в основном сводятся к тому, что оплодотворенная яйцеклетка не может достигнуть матки, так как в трубах присутствуют спайки. Вследствие этого она имплантируется в стенку трубы и начинает свое развитие там. К такому состоянию могут привести:
- воспалительные заболевания матки и придатков;
- гормональные расстройства;
- сильные стрессовые ситуации;
- бесплодие;
- применение внутриматочных контрацептивов;
- врожденные дефекты матки и ее придатков;
- длительная лактация.
При этом в матке женщины происходят те же изменения, что и при обычной беременности — она начинает увеличиваться в размерах, размягчается ее шейка. В дальнейшем развитие хориона приводит к тому, что начинается кровотечение. В связи с тем, что в трубе, в отличие от матки, нет условий для дальнейшего развития эмбриона, такая беременность прерывается. Как правило, это происходит на 6-12 неделе от ее начала.
Срок прерывания будет зависеть от вида внематочной трубной беременности. Различают четыре ее вида:
- Ампулярная. Эмбрион закрепляется в ампуле — самой широкой части трубы. Этот вид составляет до 80% всех таких случаев. Заканчивается она приблизительно на 12 неделе в результате разрыва трубы.
- Истмическая. Яйцеклетка прикрепляется в перешейке фаллопиевой трубы. Поскольку эта часть — самая узкая, то разрыв трубы случается на очень ранних сроках — на 6-7 неделе.
- Фимбриальная. Встречается крайне редко.
- Интерстицилярная. Самый опасный вид. В связи с анатомическими особенностями, при такой беременности плод может развиваться вне матки достаточно длительный промежуток времени — иногда до 16 недель. При прерывании открывается очень сильное кровотечение, поэтому нужна срочная госпитализация пациентки.
Вернуться к оглавлению
Как выявить внематочную беременность?
Диагностировать это состояние достаточно непросто. Все потому, что его симптомы очень разнообразны. Это могут быть:
- боли в нижней части живота;
- незначительные кровянистые выделения;
- боль при пальпации нижней части живота;
- задержка менструации;
- увеличение матки и болезненность ее придатков.
Именно по этой причине при жалобах женщины детородного возраста на боли, локализованные внизу живота, врачи в первую очередь исключают внематочную беременность. Если у женщины подозревают такое состояние, то с обследованием медлить нельзя. При своевременном оказании медицинской помощи прогноз для женщины весьма благоприятный. Вполне вероятно, что она сможет еще иметь детей.
Для диагностики подобного состояния используют следующие методики:
- Анализ крови на ХГЧ. При внематочной беременности рост этого показателя намного медленнее, чем при нормальной.
- Анализ крови на прогестерон. На ранних сроках нормальной беременности этот показатель гораздо выше, чем при внематочной на таком же сроке. Однако стоит заметить, что этот анализ не всегда достоверен, потому, что содержание прогестерона зависит от индивидуальных особенностей организма женщины. Его используют лишь в комплексе с другими методами диагностики.
- УЗИ. Это самый точный и быстрый метод выявления подобного состояния. Он позволяет определить это состояние на сроке 4-5 недель.
Вернуться к оглавлению
Методы лечения внематочной беременности
Лечение внематочной беременности возможно лишь путем хирургического вмешательства.
Если речь идет о трубной беременности, которая прервалась, то цель оперативного вмешательства — как можно быстрее прекратить кровотечение, ведь оно может привести к развитию геморрагического шока. После этого следует удаление трубы, которая поражена, или ее части. В особо сложных случаях также удаляют матку или яичник с пораженной стороны.
При трубной беременности, которая развивается, обычно применят более щадящие лапараскопические методы лечения. Этот метод позволяет избежать послеоперационных осложнений и сохраняет фертильность, то есть способность женщины к деторождению. Ведь такой вид лечения сохраняет трубы при внематочной беременности. Именно по причине щадящей техники выполнения лапараскопических операций, они считаются более желательным методом лечения.
В последние годы было выпущено несколько лекарственных препаратов, которые позволяют лечить такое состояние консервативно.
Эти препараты применяются, если внематочная беременность была выявлена на ранних сроках. Они позволяют прервать ее, не прибегая к оперативному вмешательству и избежать такого осложнения, как разрыв трубы.
Чтобы не было этого неприятного явления, женщине нужно заботиться о собственном здоровье и готовиться к наступлению беременности. Вовремя излеченные воспалительные заболевания, контроль за гормональным фоном, здоровый образ жизни сведут к минимуму вероятность трубной беременности.
Автор:
Иван Иванов
Поделись статьей:
Оцените статью:
Загрузка…Похожие статьи
ginekologdoma.ru
Внематочная беременность — трубная, яичниковая, брюшная, шеечная
Внематочная беременность — очень частое осложнение. По статистике внематочная беременность составляет около 2% от всех беременностей, 98% всех внематочных беременностей составляет — трубная беременность.
На самом деле, внематочную беременность и осложнением назвать нельзя, так как она сама по себе не является нормальной беременностью, и представляет угрозу жизни для матери. Что же такое внематочная беременность, как ее распознать и вовремя принять меры?
Классификация внематочной беременности
Как нам известно, наступление беременности характеризуется оплодотворением яйцеклетки сперматозоидом, и последующим выходом плодного яйца в полость матки, а затем — и прикреплением его к внутренней поверхности матки. Оплодотворение яйцеклетки происходит в маточной трубе, а затемклетка выходит из трубы в матку. Так развивается нормальная беременность.
Внематочная беременность тоже начинается, как нормальная. Сперматозоид оплодотворяет яйцеклетку, но только впоследствии по каким-либо причинам зигота не может выйти в полость матки. Ей ничего не остается, как закрепиться в трубе, там же, где и произошло оплодотворение.
Внематочная беременность делится на следующие виды:
— трубная беременность
— яичниковая беременность
— шеечная беременность
— брюшная беременность.
Яичниковая беременность
Яичниковая беременность — беременность, при которой плодное яйцо развивается не в полости матки, а в яичнике. Возникнуть яичниковая беременность может по двум причинам:
1. Сперматозоид попал в только что лопнувший при овуляции фолликул, из которого яйцеклетка не успела выйти. Оплодотворение происходит тут же, а также — и прикрепление оплодотворенной яйцеклетки, после чего развивается беременность в яичнике.
2. Бывает еще и другой вариант развития беременности в яичнике. Яйцеклетка оплодотворяется сразу после выброса из фолликула, остается в яичнике и прикрепляется там же.
Беременность в яичнике может развиваться благополучно. Есть случаи, когда женщины донашивали младенцев до поздних сроков беременности. Все это происходит потому что ткань яичника эластичная. Именно по этому принципу происходит рост кисты в яичнике. Иногда размер кисты может быть впечатляющим, а причиной тому является особенность ткани яичника, которая имеет свойство не только растягиваться, но и разрастаться.
Диагностировать яичниковую беременность удается не всегда. Очень часто ее принимают за кисту яичника, которую необходимо оперировать. Распознать беременность чаще всего предоставляется возможным только во время операции, а иногда — только лишь при гистологическом исследовании удаленной ткани уже после проведенного хирургического вмешательства. Кроме того, яичниковая беременность — явление крайне редкое.
Шеечная беременность
При шеечной беременности плод развивается не в матке, а «соскальзывает» из полости матки вниз, и закрепляется в шейке матки. Почему это происходит? Принято считать, что препятствовать нормальной маточной имплантации могут структурные и патологические изменения внутренней поверхности матки. Например, обширный эндометриоз. В этом случае эмбриону ничего не остается, как продолжать поиски подходящего места для имплантации, и иногда им оказывается шейка матки.
Шеечная беременность чрезвычайно опасна для женщины. Этот вид беременности, наравне с трубной внематочной беременностью, имеет высокий процент летальных исходов, примерно до 50% всех случаев.
При беременности в шейке матки выживаемость эмбриона практически равняется нулю, плод не может быть доношен до поздних сроков. Максимальный срок, до которого может развиваться плод при шеечной беременности — 5 месяцев,после чего ткани шейки матки уже не могут растягиваться. Затем происходит самопроизвольный аборт, сопровождающийся обильным кровотечением.
Единственным возможным решением при шеечной беременности является оперативное вмешательство, при котором необходимо удалить матку с последующим переливанием крови больной.
Диагностировать шеечную беременность можно по нескольким признакам: присутствуют признаки беременности, налицо выраженная деформация шейки матки, а сама матка не соответствует сроку беременности из-за своих маленьких размеров.
Брюшная беременность
Брюшная беременность — очень необычный вид внематочной беременности, который может показаться чем-то из области фантастики. При брюшной беременности плод развивается не в матке, а за пределами внутренних половых органов, то есть — в брюшной полости. Брюшная беременность возникает оттого, что оплодотворенная яйцеклетка выпадает в брюшную полость. Чаще всего причиной этому служит так называемый трубный аборт, когда яйцеклетка, оплодотворенная внутри трубы, выбрасывается наружу, в брюшную полость. Когда это происходит, то все теперь зависит от того, куда именно прикрепится плодное яйцо. Если оно прикрепится в месте, где кровоснабжение недостаточно, то плод быстро погибнет. Если же прикрепление произойдет в удачном месте, то у плода есть все шансы на успешное развитие.
У брюшной беременности есть свои риски. Поскольку ребенок находится не в матке, а непосредственно внутри живота женщины, он не настолько надежно защищен. Кроме того, по мере роста ребенка могут повредиться внутренние органы женщины. Рожать ребенка при брюшной беременности самостоятельно женщина, естественно, не может. Поэтому ей показано чревосечение. При брюшной беременности высокие риски имеют аномалии развития плода, хроническая внутриутробная гипоксия из-а недостаточного кровоснабжения и поступление кислорода, гибель плода.
Брюшную беременность нередко трудно выявить, так как все признаки беременности присутствуют, как и при нормальной беременности. Если же врач проведет УЗ-исследование, то опытный узист может заметить, что плод не окружен маткой, а сама матка увеличена незначительно и не соответствует сроку беременности. При пальпации на достаточном сроке беременности врач может определить, что плод прощупывается в брюшной полости.
При неверной диагностике врач принимает неувеличенную матку за миому, маточную опухоль, или даже за второй плод. Тем не менее, шанс родить здорового ребенка при брюшной беременности есть. Однако этот вид беременности очень опасен для матери.
Трубная беременность
Самая распространенная из всех внематочных беременностей — трубная беременность. Возникает такая беременность когда оплодотворенная яйцеклетка остается в маточной трубе и не выходит в полость матки. Бывает и так, что плодное яйцо уже вышло в матку, но каким-либо образом выбрасывается обратно в трубу. Если яйцо останется в трубе и закрепится там, то возникнет трубная внематочная беременность. Если же произойдет трубный аборт, то яйцо может закрепиться за пределами половых органов женщины, и тогда возникает брюшная беременность, о которой мы говорили выше.
Трубная беременность очень опасна для женщины по нескольким причинам:
1. Сложность диагностики. Внематочную беременность очень трудно диагностировать, а разрыв трубы происходит уже на ранних сроках беременности, примерно до 9 недель.
2. Массивное кровотечение и геморрагический шок. При свершившемся разрыве трубы, если беременность не диагностировали, происходит массивная кровопотеря. Если вовремя медицинская помощь не была оказана, то женщина рискует умереть от геморрагического шока.
Диагностировать внематочную беременность трудно, потому что на ранних сроках эмбрион еще очень мал, и не всегда удается рассмотреть его на УЗИ. Если же сроки беременности позволяют рассмотреть плод, то признаками внематочной беременности могут служить: отсутствие плодного яйца в полости матки, а также — утолщение в области маточной трубы.
Как определить внематочную беременность самой?
Внематочную беременность самостоятельно определить невозможно, более того, при любых подозрениях необходимо обращаться к врачу, а не заниматься самолечением. Однако Вы можете обратить внимание на тревожные признаки.
Например, Вас может беспокоить боль внизу живота в каком- либо определенном месте, справа или слева. Могут наблюдаться скудные кровянистые выделения, розоватые, или в виде «мазни», при том, что беременность установлена. Так же, косвенным признаком внематочной беременности может служить слабая вторая полоска на тесте. Это происходит потому что при закреплении плодного яйца вне маточной полости не позволяет ему развиваться правильно, и уровень хорионического гонадотропина (ХГЧ) не увеличивается правильно. При нормальной беременности ХГЧ удваивается каждые сутки.
Если разрыв трубы произошел, то клиническая картина бурная: возникает резкая, острая боль в области маточной трубы, тошнота, больная может потерять сознание. Возникают физические признаки внутреннего кровотечения: бледность кожных покровов, синюшность губ, потливость, симптом раздражения брюшины — болезненность, напряженность живота.
При массивной кровопотере женщина теряет сознание и умирает, не приходя в него, от геморрагического шока, если врачебная помощь не была вовремя оказана.
Что делать, если труба разорвалась?
В первую очередь, необходимо немедленно позвонить в больницу. Лягте на диван или кровать, можете положить лед на живот, и ни в коем случае — грелку и другие согревающие приспособления. Не используйте ничего, если не уверены в том, что делаете. Не пейте ничего, не принимайте лекарства. Когда приедет скорая помощь, требуйте доставить Вас в карету скорой помощи на носилках, не пытайтесь идти сама.
Как лечат внематочную беременность?
При разрыве трубы необходима операция по ее удалению, так как при разрыве ткани трубы оказываются разможженными, и их восстановление оказывается невозможным. Если же внематочную беременность обнаружили заранее, то трубу можно спасти.
Операция, при которой можно избавиться от плодного яйца, и при этом сохранить трубу, называется лапароскопия. С помощью лапароскопии можно «отсосать» плодное яйцо по аналогии с вакуумным абортом, не повредив при этом трубу. Это очень важный момент, потому что сохранение трубы необходимо для последующих беременностей. Если же труба удаляется, что впоследствии шанс забеременеть составляет только 50%, ведь яйцеклетка теперь будет созревать только в одной трубе.
С помощью лапароскопии также проводят операции и по удалению маточной трубы. Такая операция гораздо более щадящая, чем открытая операция. Лапароскоп снабжен миниатюрной видеокамерой, поэтому врач видит все, что оперирует. Операция лапароскопом существенно уменьшает риск кровотечения, а также — образования спаек после операции.
Причины внематочной беременности: где риск?
Никто не может точно сказать, отчего возникает внематочная беременность, однако здесь мы перечислим основные факторы риска, которые теоретически могут повлиять на ее развитие:
— Оральные контрацептивы. Считается, что синтетические гормоны могут повлиять на состояние женских половых органов.
— Хирургические вмешательства и операции на брюшной полости.
— Спаечные процессы в маточных трубах.
— Рубцы на внутренней поверхности матки от выскабливаний и предыдущих абортов.
— Воспалительные заболевания половых органов, воспаления придатков.
— Аномалии развития и строения матки.
— Патологии функции маточных труб, при которых продвижение яйцеклетки внутри трубы может быть нарушено.
— Гормональные нарушения и сбои.
Если у Вас обнаружили внематочную беременность, то операцию необходимо делать в любом случае. Приготовьтесь к ней, выслушайте все советы врача, и не бойтесь — в будущем у Вас есть хороший шанс забеременеть снова.
www.puzdrik.ru
Статья. Внематочная беременность
Консультация гинеколога по вопросу: Внематочная беременность
В последнее десятилетие частота внематочной беременности возросла в 2—3 раза и составляет в индустриально развитых странах в среднем 12-14 на 1000 беременностей. Бесплодие после операции по поводу трубной беременности возникает в 70—80% случаев. Летальность при внематочной беременности в России в 1993 г. составила 0,11 %. Частота повторной трубной беременности варьирует от 4 до 12,6%.
Классификация внематочной беременности. Анатомические формы внематочной беременности делят на часто и редко встречающиеся. Трубная эктопия плодного яйца наблюдается в 98,5—99% случаев. Выделяют интерстициальную (интрамуралъную) (рис. 16.1), истмическую (рис. 16.2), ампулярную (рис. 16.3) и фимбриалъную (рис. 16.4) беременность. Типичное место имплантации трофобласта – ампула маточной трубы (60-95,3%). Реже бывает истмическая (15,3%) и совсем редко (1—3%) – интерстициальная беременность. Описана многоплодная и двусторонняя трубная беременность. При нарушении трубной беременности эмбрион с сохраненной хориальной оболочкой может попадать в брюшную полость и тогда возможна вторичная брюшная беременность, которая чрезвычайно редко бывает доношенной. Частота брюшной беременности очень невелика и ограничена эксквизитными наблюдениями. Возможно также сочетание маточной и внематочной беременности (частота 0,6%).
Из редко встречающихся форм эктопической беременности следует отметить яичниковую беременность (3,1—8%), беременность в несообщающемся рудиментарном роге матки и сочетание яичниковой и маточной беременности.
Этиология и патогенез внематочной беременности. В этиологии внематочной беременности первостепенная роль отводится воспалительным процессам в придатках матки, следствием которых становятся структурно-функциональные нарушения в маточных трубах. Частота воспалительного фактора при внематочной беременности колеблется от 14 до 92,5%.
Существует мнение, что ВМК нарушают перистальтику труб, способствуя внематочной беременности. Частота трубной беременности у женщин, применявших ВМК, превышает соответствующий показатель в общей популяции более чем в 3,5—6 раз.
Сторонники «овулогенной теории» связывают эктопическую беременность с преждевременным проявлением нидационных свойств хориона либо повышением биологической активности зиготы, что приводит к ускорению образования трофобласта и патологической имплантации зародыша.
К числу редких, но достаточно постоянных структурных предпосылок внематочной беременности относятся: инфантилизм и эндометриоз маточных труб, врожденная непроходимость или патологическая асимметрия маточных труб, стрессы, никотиновая интоксикация, длительная послеродовая лактация, полипы и опухоли маточных труб, пластические и консервативные операции на маточных трубах.
Клиника, диагностика и дифференциальная диагностика внематочной беременности. Наиболее типичный исход трубной беременности — ее нарушение обычно на 4-6-й или 7—8-й неделе. Ворсины хориона, внедряясь в стенку маточной трубы, вызывают ее разрушение и расплавление, образуя слой фибринозного некроза, что способствует истончению и растяжению стенки с последующим вскрытием стенок кровеносных сосудов и деструкцией нервных волокон.
Наиболее частое нарушение трубной беременности — трубный аборт (51%), прерывание беременности по типу разрыва маточной трубы отмечается в 31 % случаев. Достаточно редким исходом трубной беременности любой локализации является ранняя гибель и резорбция зародыша с образованием гемато- или гидросальпинкса. При полном трубном аборте, когда плодное яйцо целиком изгоняется в брюшную полость, оно обычно погибает, а затем может подвергнуться обызвествлению и мумификации. Кровотечение из трубы, возникающее при этом, крайне редко может остановиться самостоятельно.
Нарушение внематочной беременности по типу трубного аборта имеет различную клиническую картину: у некоторых больных наблюдаются признаки острого внутреннего кровотечения, а у других симптоматика настолько скудна, что выявить заболевание довольно трудно. Пациентки не всегда отмечают задержку менструации, боли и кровяные выделения из половых путей. Субъективные признаки беременности также могут отсутствовать, а нагрубание молочных желез и выделения из сосков могут быть обусловлены другими патологическими состояниями. Такая беременность протекает большей частью бессимптомно.
Разрыв маточной трубы, как правило, возникает остро, с выраженной клинической картиной, обусловленной острым кровотечением в брюшную полость: резкая анемизация и снижение артериального давления, головокружение, обморок, перитонеальный шок, болевой приступ, вызванный как разрывом трубы, так и раздражением брюшины кровью (боли, иррадирующие в подреберье, межлопаточную область, ключицу — «френикус-симптом»). У 11% пациенток при разрыве маточной трубы отмечаются массивная кровопотеря и геморрагический шок.
Прогрессирующая трубная беременность распознается на ранней стадии крайне редко, ее клиническая симптоматика скудна, так как в организме происходят изменения, свойственные маточной беременности ранних сроков. Есть предположительные (тошнота, рвота, изменения обонятельных ощущений, сонливость, слабость) или вероятные (нагрубание молочных желез, цианотичность слизистой оболочки влагалища и влагалищной части шейки матки, незначительное увеличение матки и смягчение ее консистенции, положительные тесты на гормоны трофобласта) признаки. Задержка менструации может отсутствовать, менструация может наступить в срок, но проявляется необычно (в виде скудных кровяных выделений).
Отсутствие четких патогномоничных признаков, сходство клинической картины с различными заболеваниями, которые не требуют оперативного лечения, делают эктопическую беременность «главой диагностических ошибок». Ее своевременное выявление нередко представляет большие трудности.
Для диагностики трубного аборта учитывают анамнез, характер болей и кровяных выделений из половых путей, обращая особое внимание на особенности последних 2—4 менструальных циклов, так как задержка менструаций может составлять от нескольких дней до 2—3 мес. Боли обычно приступообразные (от нескольких минут до нескольких часов), кровотечение из половых путей или совпадает с первым болевым приступом, или появляется после него. Кровяные выделения напоминают «кофейную гущу». При влагалищном исследовании удается пальпировать незначительное увеличение и размягчение тела матки, не соответствующее сроку задержки менструации, определить пастозность и болезненность придатков матки, сглаживание и/или напряжение заднего свода влагалища, резко болезненного при пальпации. Перитубарная гематома имеет вид образования без четких контуров в проекции придатков матки или позади нее.
В крови отмечаются снижение уровня гемоглобина, картина гипохромной анемии, сдвиг лейкоцитарной формулы влево (особенно при продолжительном трубном аборте). Однако в 89% наблюдений есть атипичные симптомы трубного аборта: не выражены или отсутствуют приступообразность и иррадиация болей, нет задержки менструации и патологического изменения формулы крови.
Дифференцировать эктопическую беременность, прерывающуюся по типу трубного аборта, приходится с самопроизвольным абортом при маточной беременности, обострением хронического сальпингоофорита, апоплексией яичника, а также пищевой токсикоинфекцией. Пациенток с внематочной беременностью (от 3,9 до 30%) нередко госпитализируют в хирургические стационары с подозрением на острый аппендицит.
Симптоматика разрыва маточной трубы достаточно яркая и не создает каких-либо диагностических сложностей.
Болевой синдром появляется при полном благополучии (чаще резкая боль возникает на стороне «беременной» трубы), боль имеет характерную иррадиацию, нередко возникают тенезмы и жидкий стул. Больные апатичны, заторможены, отмечаются бледность кожных покровов и видимых слизистых оболочек, холодный пот, одышка. У 10% пациенток систолическое давление ниже 80 мм рт. ст. При пальпации живота выявляют резкую болезненность и симптомы раздражения брюшины, притупление перкуторного звука в отлогих местах живота, граница которого перемещается с изменением положения тела. При бимануальном осмотре обнаруживают чрезмерную подвижность матки (симптом «плавающей матки»), резкую болезненность при смещениях шейки матки, нависание и выраженную болезненность заднего свода влагалища («крик Дугласа»).
Разрыв маточной трубы следует дифференцировать с другими острыми заболеваниями брюшной полости: апоплексией яичника, перекрутом ножки цистаденомы, перитонитом при прободной язве желудка, травмой органов брюшной полости. Все указанные заболевания требуют срочного оперативного вмешательства.
Диагностика прогрессирующей эктопической беременности затруднена отсутствием патогномоничных клинических симптомов. Пациентки могут отмечать незначительные тянущие боли в нижних отделах живота без четкой локализации, но болевой синдром может отсутствовать.
При двуручном влагалищно-абдоминальном исследовании отмечается несоответствие размеров матки сроку задержки менструации, в области придатков матки иногда определяется образование веретенообразной конфигурации, мягкой или эластической консистенции, болезненное при пальпации. Однако при небольшом сроке беременности маточная труба увеличена незначительно. Признаки маточной беременности (симптомы Горвица-Гегара, Пискачека, Гентера) чаще всего не выявляются.
Нечеткость клинической картины при этой форме эктопической беременности требует дифференциальной диагностики с дисфункциональным маточным кровотечением, маточной беременностью малых сроков, хроническим воспалением придатков матки (гидросальпинкс), ретенционными образованиями яичников. В связи с этим при малейшем подозрении на трубную беременность показана экстренная госпитализация для тщательного обследования и динамического наблюдения в условиях стационара.
Диагностике внематочной беременности, кроме данных анамнеза, клиники и объективного обследования помогают дополнительные методы исследования.
До настоящего времени в клинической практике используется пункция брюшной полости через задний свод влагалища.
При прогрессирующей внематочной беременности крови в брюшной полости нет. Результаты пункции брюшной полости могут быть как ложноположительными при попадании иглы в сосуд параметрия, влагалища или матки (0,5—10%), так и ложноотрицательными при дефекте просвета иглы, небольшом количестве крови в брюшной полости или выраженном спаечном процессе в области придатков матки (3,1—20%). Иногда при пункции получают не темную кровь, а кровянистую серозную жидкость, что не исключает нарушенной эктопической беременности, но и не вполне ее доказывает. Кровь можно обнаружить при апоплексии яичника, разрыве селезенки, а также при рефлюксе менструальной крови или после выскабливания слизистой оболочки матки.
Диагностическое выскабливание слизистой матки с гистологическим исследованием эндометрия обосновано лишь в тех ситуациях, когда диагноз «внематочная беременность» дифференцируется с дисфункциональным маточным кровотечением и/или неполным самопроизвольным абортом. При заинтересованности пациентки в сохранении возможной маточной беременности выскабливание делать нельзя. Кроме того, слизистая оболочка матки при внематочной беременности может не изменяться и соответствовать какой-либо фазе менструального цикла, а при полном самопроизвольном аборте возможна только децидуальная трансформация эндометрия с феноменом Ариас-Стеллы (атипические изменения ядер эпителиальных клеток), что бывает и при внематочной беременности. Несомненный признак маточной беременности — ворсины хориона и/или децидуальной ткани с инвазией хориального эпителия в соскобе слизистой оболочки тела матки.
При подозрении на внематочную беременность определяют хорионический гонадотропин (ХГ) в крови. Информативность исследования 96,7—100%. Однако серийное определение титра ХГ иногда выявляет нормальную маточную беременность, но не позволяет достоверно отличить внематочную беременность от осложненной маточной. При маточной беременности концентрация ХГ в крови увеличивается не менее чем на 66% первоначального показателя каждые 2 дня, меньшее значение служит одним из признаков внематочной или нарушенной маточной беременности в 85% наблюдений. Время удвоения b-субъединицы ХГ при эктопической беременности составляет 7 дней или более. В повседневной практике рекомендуется оценивать уровень ХГ в динамике.
Для распознавания внематочной беременности применяют эхографическое исследование органов малого таза с использованием трансвагинальных ультразвуковых преобразователей и цветового допплеровского картирования. Точность выявления эктопической беременности при УЗИ варьирует от 9,2 до 100%.
В.Н. Демидов, Б.И. Зыкин (1990) описали 3 группы эхографических признаков внематочной беременности. Абсолютные ультразвуковые признаки — эктопически расположенное плодное яйцо с живым эмбрионом (рис. 16.5). Точность диагностики составляет 100%. Вероятные признаки — увеличение тела матки с визуализацией около нее небольшого кистозного образования (плодное яйцо) с характерным эхопозитивным венчиком ветвистого хориона; свободная жидкость (кровь) не только позади матки, но и в латеральных каналах живота, где можно выявить даже незначительное скопление жидкости в малом тазу; визуализация отдельных аморфных эхосигналов (свертки крови) в жидкости позадиматочного пространства; сочетание свободной жидкости и образования без четких контуров с гетерогенной внутренней структурой рядом с маткой. Точность диагностики 78%. Возможные признаки: увеличение тела матки; визуализация в позадиматочном пространстве свободной жидкости, не содержащей дополнительных эхоструктур; образование жидкостной, смешанной или плотной неоднородной структуры с неровными или нечеткими контурами в области придатков матки. Подобная ультразвуковая картина не исключает внематочной беременности, но, правильный диагноз устанавливается только в 14% наблюдений.
Результаты эхографического исследования необходимо рассматривать только в совокупности с другими диагностическими мероприятиями и использовать в качестве вспомогательного метода.
Информативность сочетанного применения эхографического и гормонального методов при подозрении на внематочную беременность соответствует 95%.
Лапароскопия значительно расширяет возможности диагностики внематочной беременности. Точность диагностики как нарушенной, так и прогрессирующей эктопической беременности с применением лапароскопии составляет 97-100%.
Лечение внематочной беременности. Существуют хирургические и медикаментозные методы лечения эктопической беременности. Однако медикаментозная терапия целесообразна только при прогрессирующей трубной беременности (менее 5—8% случаев). Хирургическое лечение эктопической беременности выполняется лапаротомическим или лапароскопическим доступом в различном объеме: консервативно-пластические операции – выдавливание плодного яйца, локализованного в фимбриальном отделе (рис. 16.6, 16.7), сальпинготомия (рис. 16.8, 16.9), резекция сегмента маточной трубы (рис. 16.10, 16.11) или резекция яичника и радикальные операции — тубэктомия.
При эктопической беременности возможна операция любого вида, но выбор зависит от клинической картины, размеров и локализации плодного яйца, наличия и выраженности спаечного процесса, квалификации хирурга, состояния пациентки и заинтересованности в сохранении репродуктивной функции. Дифференцированный подход определяет в конечном итоге эффективность операции и восстановление фертильности.
Пациенткам с признаками массивной кровопотери показано экстренное хирургическое вмешательство. Назначение препаратов, повышающих артериальное давление, недопустимо, в связи с риском усиления внутрибрюшного кровотечения.
Показаниями к лапаротомии являются геморрагический шок у больной и/или спаечный процесс в брюшной полости IV степени.
Лапароскопия при эктопической беременности обладает неоспоримыми преимуществами в сравнении с лапаротомией: малый разрез, меньшая продолжительность операции, незначительная частота осложнений, органосохраняющие принципы, сокращение сроков пребывания пациентки в стационаре, ранняя физическая и социальная реабилитация.
При ранней диагностике развивающейся внематочной беременности удается предотвратить разрыв маточной трубы или яичника (при яичниковой беременности) и выполнить органосохраняющие операции: выдавливание плодного яйца — «milking» (при его локализации в фимбриальном отделе), сальпинготомию, резекцию сегмента маточной трубы, резекцию яичника.
Показания к сальпинготомии: отсутствие массивного внутрибрюшного кровотечения (не более 500 мл) и диаметр плодного яйца не более 2,5 — 3,0 см.
Как осложнение возможна трансплантация хориона в сальник и органы брюшной полости после его неполного удаления при любом виде лапароскопического оперативного вмешательства. Персистирующая трубная беременность с сохранением активных клеток трофобласта наступает примерно у 4-15,5% больных после органосохраняющих операций, но может быть связана и с имплантацией трофобласта в прилежащие органы и ткани.
При органосохраняющем лечении имеется высокий риск повторной эктопической беременности (15—38%). Консервативные операции позволяют в 46—100% случаев иметь маточную беременность, что значительно превосходит уровень положительных результатов при экстракардинальном оплодотворении.
Резекция сегмента маточной трубы осуществляется, как правило, у больных с единственной маточной трубой при невозможности выполнения сальпинготомии.
При яичниковой эктопии плодного яйца производят резекцию яичника в пределах здоровой ткани.
Показания к тубэктомии: повторная беременность в маточной трубе, подвергавшейся ранее консервативной операции, рубцовые изменения в маточной трубе, нежелание иметь беременность в дальнейшем, разрыв маточной трубы, диаметр плодного яйца более 3,0 см.
При локализации плодного яйца в интрамуральном (интерстициальном) отделе маточной трубы (рис. 16.12), отсутствии возможности проведения органосохраняющей операции и/или незаинтересованности пациентки в сохранении репродуктивной функции выполняют тубэктомию с иссечением угла матки (рис. 16.13).
При лапароскопическом оперативном вмешательстве по поводу внематочной беременности гемостаз можно выполнить по принципам моно- и биполярной электрохирургии, лазером. Выбор метода воздействия на ткани зависит от технической оснащенности, опыта хирурга, выполняющего лапароскопическое оперативное вмешательство, а также от конкретной клинической ситуации и обзорной картины состояния органов малого таза.
Реабилитационные мероприятия после операций по поводу внематочной беременности. Пациентки, перенесшие оперативное вмешательство в связи с внематочной беременностью, нуждаются в восстановлении менструальной и генеративной функций. После односторонней тубэктомии у 42% пациенток наблюдаются нейроэндокринные и вегетососудистые расстройства, а при двустороннем удалении маточных труб подобные нарушения встречаются у 50% больных.
Методика «постоянной» (динамической) лапароскопии существенно расширяет возможности наблюдения за состоянием оперированной маточной трубы при консервативном хирургическом вмешательстве или за культей трубы после тубэктомии. При других формах внематочной беременности (яичниковая, брюшная и т.д), а также при «старой» трубной беременности динамический эндоскопический видеомониторинг важен для оценки тщательности удаления плодного яйца, профилактики и лечения персистирующей эктопической беременности. При динамической лапароскопии полученные данные сравнивают с предыдущим исследованием, в связи с чем желательно выполнение одним и тем же специалистом как первичной, так и повторной лапароскопии. Во время контрольных лапароскопических осмотров можно провести активную перфузию брюшной полости различными растворами с добавлением медикаментозных средств, разъединение спаек.
Динамические лапароскопические осмотры выполняют 2—3 раза в неделю в зависимости от клинической ситуации. Между исследованиями целесообразно местное подведение лекарственных средств через канюлю. Особую значимость лапароскопический мониторинг приобретает у больных с беременностью в единственной маточной трубе после органосохраняющих операций (выдавливание плодного яйца при его локализации в фимбриальном отделе, сальпинготомия, резекция сегмента маточной трубы).
Салъпингоскопия под контролем лапароскопии позволяет объективно оценить состояние эндосальпинкса и при помощи микролазеров и микроинструментов производить тубопластику (рассечение синехий, бужирование, локальное подведение лекарственных средств) (рис. 16.14, 16.15).
После консервативно-пластических операций на маточных трубах с целью профилактики персистирующей трубной беременности необходим контроль уровня ХГ в крови каждые 2 дня, начиная с 3-го дня после лапароскопии, так как даже при «качественной» туботомии или резекции сегмента не исключается дальнейшее развитие трофобласта. Если концентрация ХГ в крови через 2 дня после операции менее 50% значения до операции, то лечение можно считать удачным. В противном случае происходит активная секреция ХГ персистирующей хорошо васкуляризированной тканью трофобласта, что требует назначения метотрексата (40—50 мг внутримышечно). Уровень ХГ в крови через 2 дня после инъекции, превышающий 25% уровня до операции, требует повторного назначения препарата в той же дозе. Прогностически неблагоприятны значения ХГ от 10 до 50 мМЕ/мл. Мониторинг в крови под контролем эхографии органов малого таза в сочетании применением цветового допплеровского картирования позволяют активно установить полноценность элиминации хориона после лапаротомии и лечения метотрексатом.
После операции по поводу внематочной беременности немаловажное значение придается контрацептивному режиму. Предохраняться от беременности целесообразно 2—6 мес.
Для оценки состояния внутренних гениталий после операции по поводу внематочной беременности, прогноза репродуктивной функции и лизиса вновь образующихся спаек следует производить повторную («second-look») лапароскопию через 6—10 нед после оперативного вмешательства. Повторные лапароскопии позволяют проводить лечебные манипуляции и оценить проходимость маточек труб посредством хромосальпингоскопии, а также решить вопрос об экстракорпоральном оплодотворении.
Консервативные методы лечения внематочной беременности. При эктопической беременности применяют метотрексат, винстин, простагландины Е2 и F2a, антипрогестероновый препарат RU-486, трихосантин.
До настоящего времени нет единого мнения в отношении как лекарственных средств для консервативного лечения эктопической беременности, так и в отношении их доз, длительности назначения, методов введения. Применяют локальные инъекции метотрексата, контролируемые трансвагинальным ультразвуковым мониторингом. Обязательным условием является прогрессирование трубной беременности.
Однако «ультразвуковой» сальпингоцентез довольно часто сопровождается кровотечением из мезосальпинкса и может завершиться лапаротомией. В последние годы наметилась тенденция к отказу от применения ультразвукового мониторинга местной медикаментозной терапии внематочной беременности в пользу эндоскопического контроля.
Медикаментозные средства можно использовать для лечения внематочной беременности под контролем лапароскопии при диаметре плодного яйца 2—4 см, отсутствии разрыва маточной трубы и острого внутрибрюшного кровотечения, ненарушенной трубной беременности. При «лапароскопическом» сальпингоцентезе, в отличие от «ультразвукового», можно осмотреть маточную трубу и определить наличие или отсутствие эктопической беременности. Лапароскопия позволяет наметить безопасную точку прокола маточной трубы, а также обеспечить гемостаз путем введения в мезосальпинкс кровоостанавливающих веществ и/или точечной коагуляции области предполагаемого прокола, а динамическая лапароскопия дает возможность каждодневного контроля трубной беременности и маточной трубы после введения медикаментозных препаратов.
Ведутся интенсивные исследования по использованию и других медикаментозных средств при внематочной беременности, например антипрогестеронового соединения RU-486, винбластина. Отмечены некоторые преимущества винбластина перед метотрексатом, а именно более быстрое действие, высокий антимикробный эффект, отсутствие угнетающего влияния на эритропоэз и тромбоцитопоэз.
Большинство авторов единодушны во мнении, что консервативные методы лечения эктопической беременности с применением медикаментозных средств перспективны, но ряд концепций требует дополнительного изучения. В частности, не опровергнуто мутагенное и тератогенное действия метотрексата, нет корректных показаний и противопоказаний к применению медикаментозной терапии, не определены четкие схемы, оптимальные и эффективные дозы лекарственных препаратов. В современной практической гинекологии более изученным и приоритетным остается хирургический метод лечения внематочной беременности.
www.baby.ru» target=»_blank»>www.baby.ru/images/dst/1580500.png» border=«0» />www.baby.ru