Аудиологический скрининг. Отоакустическая эмиссия (ОАЭ-тест). Диагностика нарушений слуха у детей.

По данным исследований, своевременная диагностика глухоты и тугоухости у детей практически не проводится. Только 4% младенцев до года и 34% детей 3-7 лет диагностируются вовремя. А ведь чем позже будет поставлен диагноз, тем меньше шансов у ребенка на излечение. Поэтому во всех регионах разработаны программы скрининговых исследований новорожденных и маленьких детей для определения нарушений слуха в раннем возрасте. Аудиологический скрининг новорожденных сейчас в России входит в обязательную программу медицинского наблюдения ребенка.
Слух у ребенка может меняться как в лучшую, так и в худшую стороны. Наблюдайте за развитием ваших детей на всех этапах взросления.
Факторы, вызывающие глухоту или тугоухость у детей
Для того, чтобы с большей вероятностью определить детей с возможными нарушениями в слуховом аппарате, медиками проводится опрос-анкетирование мам, что позволяет выделить наиболее вероятные факторы, способные повлиять на развитие слуха у детей. При обнаружении одного из таких факторов, ребенок заносится в группу риска и должен пройти специальные обследования для уточнения диагноза.
Ниже мы приводим некоторые факторы, способные вызвать глухоту или тугоухость у новорожденного:
-
Наследственная глухота, в случае, если один или оба родителя глухие;
-
Прием матерью антибиотических препаратов в период беременности.
-
Сюда же можно отнести и возраст роженицы свыше 35 лет, и социальную неблагополучность семьи, в которой рождается ребенок.
Если возникли подозрения на нарушение слуха, доверьте ребенка специалисту. Недостаточность слуха невозможно диагностировать в домашних условиях.
Как проходит исследование нарушений развития слуха у детей?
Регистрация отоакустической эмиссии представляет собой регистрацию акустического ответа, отраженного от нормально действующего слухового рецептора. Высокочувствительный микрофон улавливает в наружном слуховом канале слабейшие колебания улитки внутреннего уха.
Отоакустическая эмиссия бывает спонтанной и вызванной. Последняя регистрируется только в ответ на звуковую стимуляцию органа слуха и делится на несколько различных подтипов. Так, отоакустическая эмиссия у новорожденных регистрируется только при помощи метода ЗВОАЭ—задержанной вызванной отоакустической эмиссии.
Регистрация отоакустической эмиссии считается среди специалистов наиболее подходящим методом диагностики слуха у детей, поскольку он абсолютно безболезнен, безопасен и максимально точен.
Если отоакустическая эмиссия зарегистрирована у новорожденного
Центр естественного развития и здоровья ребенка гарантирует качественное аудиологическое исследование вашего малыша. При необходимости, наши специалисты дадут профессиональные рекомендации по улучшению слуха ребенка. Будьте внимательны к вашим детям и их здоровью.
www.centr-rebenka.ru
Отоакустическая эмиссия
Отоакустическая эмиссия (ОАЭ) – это метод осуществления тестирования слуха у человека. Такая система скрининга дает возможность выявить нарушение слуха не только у взрослых людей, но и у новорожденных детей. Благодаря ранней диагностике слуха можно своевременно начать лечение и избежать негативных последствий.
Отоакустическая эмиссия как метод исследования слуха был обнаружен в 1948 году Томасом Голдомом. Впервые такая система тестирования слуха была успешно внедрена в 1978 году Дэвидом Кемпом. Исследования, проведенные позже доказали, что наличие ОАЭ у людей полностью зависит от состояния чувствительных клеток органа слуха (волосковых клеток улитки). Если у человека нейросенсорная тугоухость, то в большинстве случаев отоакустическая эмиссия у него отсутствует.
Виды ОАЭ
- Задержанная вызванная отоакустическая эмиссия (ЭВОАЭ или TEOAE). ЭВОАЭ начинает возникать, когда клетки улитки начинают делать колебательные движения в ответ, на звук, полученный в виде широкополосного звукового щелчка. Звуку необходимо определенное время для того, чтобы дойти до внутреннего уха и вернуться в обратном направлении. Сигнал такого вида эмиссии генерируется в наружном слуховом проходе, но с задержкой по отношению к поданному акустическому стимулу.
- Эмиссия на частоте продукта искажения (ЭЧПИ или DPOAE). ЭЧПИ возбуждается двумя чистыми тонами на частоте f1 и f2 ,которые подаются в слуховой проход человека. В связи с тем, что улитка обладает нелинейными свойствами, то в слуховом проходе кроме передаваемых акустических тонов начинают проявляться искажения. В большинстве случаев прибор, с помощью которого проводится тест, регистрирует самый сильный из них сигнал на частоте 2
Отоакустическая эмиссия и ее практическое использование
Наиболее часто скрининговая система тестирования используется для выявления тугоухости на раннем этапе развития. В нашей стране в обязательном порядке проводится тест ОАЭ у новорожденных малышей. Отсутствие ОАЭ свидетельствует о возможных проблемах со слухом у ребенка. Для подтверждения или опровержения диагноза необходимо провести дополнительный тест. В настоящее время тест ОАЭ:
- является самым безопасным методом обследования
- дает наиболее точные результаты
- абсолютно безболезненный
Как проводится тест
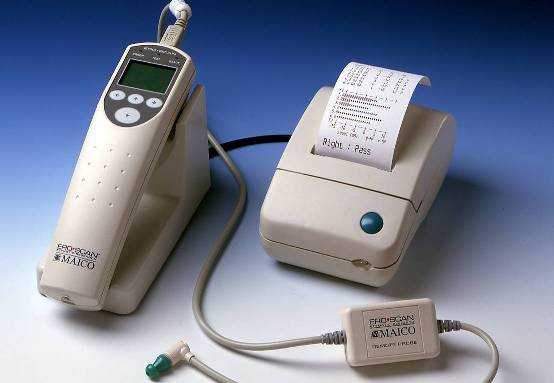
Регистрация отоакустической эмиссии проводится при помощи специального оборудования (прибор или аппарат) различных фирм производства. Для регистрации ОАЭ в наружный ушной проход доктор вводит зонд, в корпус которого встроен очень маленьких размеров (микро) телефон и микрофон. Если проводится тест на ЭВОАЭ, то применяют аппарат с одноканальным зондом. А если проводится регистрация эмиссии на частоте продукта искажения (ЭЧПИ), то в таком случае используется аппарат с двухканальным зондом. Исследование необходимо проводить для каждого уха отдельно.
Аппаратура для регистрации ОАЭ

Благодаря научным разработкам методика исследования ОАЭ в основном полностью автоматизирована, благодаря чему можно получить самые достоверные данные. Прибор позволяет проводить не только клинические, но скрининговые исследования слуха у человека. Несмотря на высокую точность полученных результатов, проводимые исследования не требует значительных финансовых затрат. Аппаратура может использоваться для исследования слуха пациентов любой возрастной категории, в том числе и для новорожденных детей.
Аппаратура довольно проста в своем применении. Использование оборудования для регистрации ОАЭ не требует от доктора длительного обучения. Прибор во время обследования доктор может держать в руке либо оставить его стоять на специальной подставке. Пациенту зонд вставляется в ухо, и затем плотно закрывается ушной проход. Далее нажимается кнопка, и начинается обследование. Результаты обследования записываются в память оборудования и выводятся на экран компьютера. Если прибор имеет в своем комплекте термопринтер, то результаты можно распечатать. Сама процедура обследования занимает не более пяти секунд.
www.blogoduma.ru
что это такое, кому ее проводят
Регистрация отоакустической эмиссии широко применяется в отоларингологии и представляет собой достаточно простой диагностический метод, который позволяет выявить нарушения слуховой функции.
Физические основы исследования
Отоакустическая эмиссия (ОАЭ) – это звуковой феномен, состоящий из слабых звуковых колебаний, которые генерирует улитка внутреннего уха. Такие колебания являются следствием механических процессов, происходящих в спиральном ганглии. Они доходят до основания стремени и передаются на цепочку слуховых косточек, мембранозную перепонку и поток воздуха во внешнем слуховом проходе. Это явление отражает нормальную работу слухового рецепторного аппарата и может быть зарегистрировано с помощью специальной аппаратуры.
Существует два основных типа отоакустической эмиссии – спонтанная и вызванная. Первый из них может быть зафиксирован у любого здорового человека без внешнего вмешательства. Второй тип регистрируется только после звуковой стимуляции. В зависимости от характера этого сигнала выделяется:
- Задержанная вызванная ОАЭ (возникает после окончания действия стимула, в ответ на щелчки и короткие тональные посылки).
- ОАЭ на частоте продуктов искажения (может быть выявлена в результате одномоментного использования двух тональных стимулов, причем сигнал появляется на частоте, не присутствующей в них).
- Синхронно вызванная ОАЭ (с диагностической целью не применяется).
Суть методики
Для регистрации отоакустической эмиссии существуют специальные устройства, в состав которых входят:
- акустический зонд, оснащенный микрофоном с высокочувствительным усилителем и телефоном;
- генератор звуковых сигналов;
- компьютер с соответствующим программным обеспечением и регистрирующим устройством.
Акустический зонд располагается в наружном слуховом проходе, через телефон подается определенный звуковой сигнал, ответ на который усиливается, проходит через микрофон и передается на компьютер, где и анализируется вся информация.
Результаты исследования оформляются в виде кривых отоакустической эмиссии и спектров ее частот. При этом большое количество образцов накапливают и выводят средние данные, что дает возможность подавить шум и артефакты, источником которых может быть слуховой проход или среднее ухо.
Показания
 Исследование отоакустической эмиссии показано при подозрении на нейросенсорную тугоухость.
Исследование отоакустической эмиссии показано при подозрении на нейросенсорную тугоухость.В клинической практике этот метод используется:
- для обследования новорожденных или детей раннего возраста, у которых возникают проблемы с проведением аудиометрии;
- в качестве скрининга, с целью объективного выявления слуховой чувствительности, среди детского населения;
- для ранней диагностики нейросенсорной тугоухости у лиц с профессиональными вредностями, а также при подозрении на поражение слуховых рецепторов после травмы, перенесенной инфекции или приема ототоксических медикаментов;
- с целью дифференциальной диагностики поражений звуковоспринимающей системы;
- для оценки эффективности лечения.
Интерпретация результатов
Наличие спонтанной ОАЭ без воздействия какими-либо стимулами свидетельствует о том, что слуховая функция у обследуемого не нарушена. Обычно она регистрируется на частоте от 1 до 2 кГц (у детей – в более высоком диапазоне) в обоих ушах (несколько чаще справа). Этот вид эмиссии отличается стабильностью, однако чувствителен к действию ототоксических лекарственных препаратов, гипоксии, шума. Если у больного имеется нейросенсорная или кондуктивная тугоухость и порог слышимости возрастает до 30 дБ, то она перестает выявляться.
Интересным является тот факт, что спонтанная ОАЭ в два раза чаще выявляется у лиц женского пола, чем у мужчин. Причины этого явления пока точно не известны, предполагается его связь с Х- хромосомой.
Пороги регистрации вызванной ОАЭ у здорового человека близки к субъективным порогам слышимости.
Задержанная вызванная эмиссия может быть зафиксирована у детей уже на 3-4 сутки жизни. Она отражает спектральные свойства звукового стимула, который используется в ходе исследования. Учитывая повышенную чувствительность даже к небольшим изменениям в функционировании органа слуха, этот метод может успешно применяться для обследования маленьких детей. С возрастом у лиц с нормальным слухом амплитуда эмиссии уменьшается, а начиная с подросткового периода она становится менее выражена у мужчин.
Отоакустическая эмиссия на частоте продуктов искажения предоставляет возможность оценить функциональное состояние наружных волосковых клеток улитки, но при этом не является аудиограммой.
Заключение
Регистрация отоакустической эмиссии является безопасной процедурой, которая не имеет противопоказаний и не вызывает побочных эффектов. При этом результаты данного исследования крайне важны для врача на этапе постановки диагноза.
Познавательное видео об отоакустической эмиссии:
Смотрите популярные статьи
otolaryngologist.ru
Методы проверки слуха у младенцев: ABR и ОАЭ тестирования
Слух у младенцев проверяется с помощью двух различных методов: оценки реакции слухового ствола мозга (ABR) или отоакустической эмиссии (ОАЭ).
Что такое ABR?
Для того чтобы доставить звук, электрические импульсы передаются по слуховому нерву в головной мозг. Ответ ствола мозга на слуховые раздражения (ABR) — это физиологическая мера реагирования мозга на звук.
В этом тестировании проверяется целостность слухового аппарата. Испытание проводится путем размещения четырех-пяти электродов на голове ребенка, после чего разнообразные звуки передаются через небольшие наушники.
Электрическая активность, вырабатываемая нервом, записывается посредством электродов и передается на экран компьютера. Отоларинголог может контролировать громкость каждого звука и определяет самый тихий звук, который ребенок слышит. Для проверки слуха младенцев группы риска используется только один звук, который обычно называется «щелчок». Щелчок – это сочетание из нескольких звуков для тестирования широкой области органов слуха одновременно. Если записывается ответ, соответствующий норме, то младенец «прошел» проверку. Тестирование обычно занимает от 5 до 15 минут.
Что такое ОАЭ?
Отоакустическая эмиссия (ОАЭ) – это акустический ответ, который получают путем проверки внутреннего уха (улитки), которое реагирует на звуковой раздражитель.
Небольшой зонд с микрофоном и динамиком помещают в ухо спящего ребенка. Звук подается через зонд, после того как улитка обрабатывает звук, электрический импульс передается в ствол мозга. Кроме того, есть и второй дополнительный звук, который не передается по нерву, но приходит обратно в ушной канал ребенка. Этот «побочный эффект» называется отоакустической эмиссией. Данные полученные с помощью датчика представляются графически на экране компьютера. Отоларинголог может определить, какие звуки дали ответ и определить число этих ответов. Если эмиссия наблюдается на звуках критичных для восприятия речи, значит ребенок «прошел» тестирование слуха. Тестирование обычно занимает от пяти до восьми минут.
Какой тест более точный OAE или ABR?
Оба теста имеют свои преимущества и недостатки и используются в зависимости от программы и опыта отоларинголога вместе, либо отдельно.
ОАЭ – простой и эффективный. Тем не менее, ложно-положительный показатель (например, ребенок не прошел тест, но на самом деле имеет нормальный слух) при ОАЭ тестировании превышают показатели ABR. Ложно-положительный показатель при ABR тестировании составляют 4%, если тестирование проводится в течение первых трех дней жизни. Ложно-положительный показатель при ОАЭ тестирования составляется от 5% до 21%, если тестирование проводится в течение первых трех дней жизни. Это большая разница отражает повышенную чувствительность ОАЭ устройства на остатки амниотической жидкости, которые обычно бывают в ушном канале новорожденных.
Эти два теста рассчитаны на различные механизмы проверки слуха. Для более глубокого тестирования и полной оценки слуха младенцев, рекомендуется пройти оба теста.
Что значит, когда ребенок не проходит скрининг?
Новорожденный, который не прошел первый скрининг, не обязательно имеет дефект слуха или глух. Существует много причин, по которым младенец может не пройти эту проверку слуха.
Одной из распространенных причин является то, что в ушном канале все еще может находиться амниотическая жидкость. Эта жидкость блокирует звуковой раздражитель, не давая ему попасть во внутреннее ухо, и поэтому новорожденный не проходит тест.
Кроме того, жидкость в среднем ухе, (пространство за барабанной перепонкой) может блокировать звуковой раздражитель и привести к ложно-положительному показателю. После решения этой проблемы, ребенок обычно проходит повторный скриниг. Таким образом, важно, чтобы прошла, как минимум неделя после первого скрининга, чтобы дать возможность жидкости испариться.
Другой возможной причиной ложно-положительного показателя является чрезмерный шум или движение ребенка во время теста. Любое движение или плач ребенка может помешать уловить ответ. Поэтому важно, чтобы новорожденный спал во время тестирования. Оба теста абсолютно безболезненные.
Если выяснится, что у ребенка проблемы со слухом, степень снижения слуха определяется посредством полного диагностического обследования.
В чем разница между первоначальным скринингом и полной диагностикой слуха?
Основное различие между полной диагностикой и скринингом – это количество информации, собираемой в ходе сессии. Например, если ребенок не проходит скрининг, это еще не доказывает наличие тугоухости, и не определяет степени снижения слуха в настоящий момент, а также не устанавливает, является ли снижение слуха постоянным или временным. Полная диагностика, как правило, дает ответы на эти вопросы. Полная диагностика занимает больше времени и требует более тесного взаимодействия с младенцем. Как правило, это более интенсивный тест ABR с использованием различных раздражителей. Для перекрестной проверки результатов ABR проводится OAE. Для успешного проведения этого исследования ребенок должен спать более 45 минут.
Если у ребенка обнаружено снижение слуха, что делать дальше?
Способность ребенка к компенсации потери слуха будет зависеть от типа и степени потери слуха.
Тип потери слуха определяется причиной повреждения органов слуха. Существует два основных вида нарушения слуха, проводящее снижение слуха и сенсоневральное снижение слуха.
Проводящее снижение связано с проблемами во внешнем или среднем ухе. Это вид тугоухости, возникает вследствие инфекции в среднем ухе или пороков развития уха и связанных с ними структур. Как правило, такие повреждения корректируются медикаментозным лечением или хирургическим вмешательством.
Иногда, проводящее снижение слуха не может быть исправлено хирургическим методом. В этом случае для коррекции слуха успешно используются слуховые аппараты.
Нейросенсорное снижение слуха указывает на проблемы во внутреннем ухе или на проблемы с ушным нервом (слуховым нервом). Такого рода снижение слуха, как правило, не лечится. В таких случаях для коррекции слуха используются слуховые аппараты или кохлеарные имплантаты.
Степень снижения слуха может варьироваться от легкой до абсолютной. Если потеря слуха обусловлена проводящим снижением слуха или нейросенсорным снижением слуха, или их сочетанием, и не может быть вылечена, то следующим шагом будет подбор слухового аппарата для ребенка. Отоларинголог поможет выбрать и настроить слуховой аппарат в соответствии со степенью потери слуха ребенка, и будет следить за развитием ребенка в ходе регулярных обследований.
Большое значение в дополнение к раннему медикаментозному или хирургическому лечению потери слуха играет участие родителей. Родители должны следить за развитием ребенка, содействовать и поощрять использование слуховых аппаратов и других терапевтических средств, которые призваны помочь ребенку стать внимательным слушателем и собеседником. Исследование показало, что существует общий знаменатель успешного развития слабослышащих детей — это готовность родителей помогать ребенку.
http://www.medicinenet.com/newborn_infant_hearing_screening/article.htm
Загрузка…
www.uaua.info
Скрининговое исследование слуха новорожденных детей
Скрининговое исследование слуха новорожденных детей.
.Показания к проведению скринингового исследования слуха
Снижение слуха для начала своевременного лечения должно быть диагностировано в первые 3 месяца жизни.
Современный стандарт — скрининг всех новорожденных.
Измерение отоакустических потенциале) (отоакустическая эмиссия) является достоверным методом ранней объективной оценки слуха.
У 0,1—0,3 % всех новорожденных отмечается нарушение слуха, значимое для развития речи. Вероятность снижения слуха у новорожденных группы риска в 10 раз выше.
Степень риска значимого нарушения слуха устанавливается согласно рекомендациям Объединенного Комитета по Скринингу Детей по следующим критериям:
- Значимые сенсорные нарушения слуха в семейном анамнезе.
- Врожденные инфекции: TORCH, сифилис и т.д. Перинатальная или постнатальная инфекция, например, менингит.
- Перинатальная гипоксемия. Персистирующая легочная гипертензия новорожденного, ЭКМО.
- Аномалии и пороки черепа и лица, мышц уха, евстахиевого прохода.
- Синдромы дисморфий, например, нейрофиброматоз, остеопетроз (мраморная болезнь).
- Гипербилирубинемия, потребовавшая заменного переливания крови.
- Применение ототоксических препаратов у ребенка: аминогликозидов, петлевых диуретиков, химиопрепаратов.
- Рецидивирующий средний отит.
- Травма черепа с переломом.
- Нейродегенеративные заболевания.
- Подозрения родителей.
Метод отоакустической эмиссии
Определение Отоакустическая эмиссия (ОАЭ) — это звуковые сигналы, которые генерируются волосковыми клетками внутреннего уха.
Измерение С помощью высокочувствительного зонда-микрофона, размещенного в наружном слуховом проходе, можно зарегистрировать эти звуковые колебания. Это позволяет с высокой вероятностью заключить, что в диапазоне 500—4000 Гц волосковые клетки способны улавливать сигнал, т. е. как минимум глухота на средних частотах отсутствует.
Чувствительность метода для выявления значимого для развития речи нарушения слуха приближается к 100 %. Поскольку в передаче сигналов, генерируемых внутренним ухом, в наружный слуховой проход участвуют структуры среднего уха и барабанная перепонка, поражение последних также необходимо исключить при показаниях, например, методом тимпанометрии.
Резюме:
- При тимпанометрии объективно оценивается подвижность звукопроводящих структур.
- Отоакустические эмиссии объективно оценивают функцию внутреннего уха (трансформацию звука).
Электрическая реакционная аудиометрия (ЭРА)
ЭРА — основа всех методов электроаудиометрии. При регистрации энцефалографии синхронно с звуковыми раздражителями можно объективно подтвердить нарушения со стороны слухового нерва, ствола мозга и слуховой коры (восприятие и обработка звука).
По временным характеристикам ответа различных отделов слухового аппарата на стимул различают:
- ЭКохГ (электрокохлеография). Ответ на стимулы со стороны внутреннего уха снимается с игольчатого электрода в области мыса (Promontorium).
- BERA, стволовая аудиометрия: регистрация раннего ответа ствола мозга на стимул.
- MLRA (Middle Latency Response Audiometry): регистрация среднеотсроченных потенциалов.
- CERA: измерение поздних вызванных потенциалов.
Клиническое значение имеют, прежде всего, электрокохлеография и BERA
Обзор: возможности диагностики и лечения
Время обследования: необходим покой; лучше всего во время сна после еды.
Предпосылки: до исследования исключены нарушения проходимости евстахиевого канала и звукопроводимости (нет желудочного зонда, выпота в барабанной полости, острого отита).
Алгоритм:
ОАЭ перед выпиской без патологии — выписка.
Исключения — дети, которым необходимо проведение BERA:
- Дети после интенсивной терапии, длящейся более 5 суток.
- Сепсис с положительной гемокультурой.
- ЦМВ-инфекция с проявлениями.
ОАЭ перед выпиской с нарушениями — контроль проходимости труб (отоскопия, тимпанометрия). Если повторная ОАЭ (по возможности, перед выпиской) обнаруживает нарушения — дальнейшая аудиологическая диагностика.
Документирование: результат заносится 11 карту развития ребенка и выписной эпикриз.
Внимание: при генетически обусловленных нарушениях слуха (семейных), при врожденной ЦМВ-инфекции, токсоплазмозе, нейродегенеративных заболеваниях и проведении ЭКМО, даже если первичный скрининг не показал патологии, необходим повторный плановый скрининг, поскольку нарушения слуха могут прогрессировать.
www.sweli.ru
Аудиологический скрининг путем регистрации задержанной вызванной отоакустической эмиссии и коротколатентных СВП
ЗВОАЭ может быть зарегистрирована у детей уже на 3-4-й день после рождения. Учитывая упоминавшуюся высокую чувствительность ЗВОАЭ даже к незначительному нарушению функционального состояния органа слуха, можно прийти к выводу о прекрасной возможности использования ее регистрации в качестве метода проведения массовых обследований слуха у детей первых лет жизни.При скрининге новорожденных рекомендуется пользоваться стимуляцией широкополосными акустическими щелчками, имеющими плоскую спектральную характеристику в диапазоне от 500 Гц до 5-6 кГц, что обеспечивает достаточный охват зоны речевых частот. При этом срез низких частот в области 500 Гц снижает эффект миогенных влияний и окружающего шума, а срез высоких частот в области 6 кГц обеспечивает контроль инструментального шума. Используется временное окно от 2,56 до 20 мс, что позволяет исключить из записи большую часть артефакта стимула.
Щелчки предъявляются в так называемом «нелинейном режиме». При этом стимулы объединены в группы, состоящие из 4 щелчков каждая. Первые 3 щелчка в каждой группе имеют одинаковую полярность и равную интенсивность, тогда как 4-й щелчок обладает противоположной полярностью и превосходит предыдущие стимулы по интенсивности в три раза.
Это позволяет подавить линейные артефакты, источниками которых могут быть наружный слуховой проход и среднее ухо. Врач оценивает результаты исследования на основании как визуальной идентификации ответа в конечной кривой, так и анализа достоверности наличия эмиссии в различных частотных диапазонах, автоматически производимого системой.
Обычно исследование одного уха с помощью указанной методики занимает от 1 до 10 минут, в зависимости от поведения ребенка.
Запись эмиссии не требует значительной звукоизоляции помещения.
При наличии широкополосной эмиссии с пиковым звуковым давлением свыше 10 дБ в ответ на акустическую стимуляцию интенсивностью около 80 дБ УЗД можно с высокой степенью вероятности констатировать нормальные пороги слышимости у данного исследуемого.
После завершения скрининга результаты записываются на диск и при необходимости распечатываются. Аудиолог анализирует их в соответствии со следующими критериями:
1. Прошел тест: Амплитуда ответа или спектра ЗВОАЭ должны превышать уровень шума, как минимум, на 3 дБ. При этом спектр ответа должен охватывать не менее половины ширины каждой из следующих частотных полос — 1-2, 2-3 и 3-4 кГц.
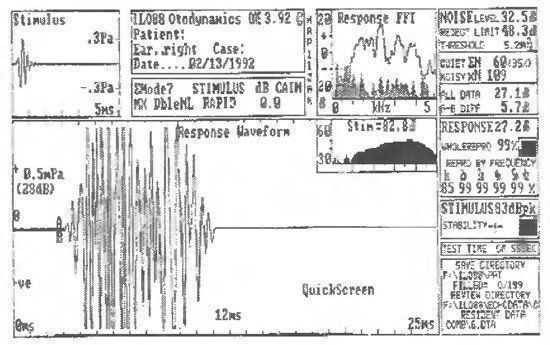
ЗВОАЭ у ребенка, прошедшего тест
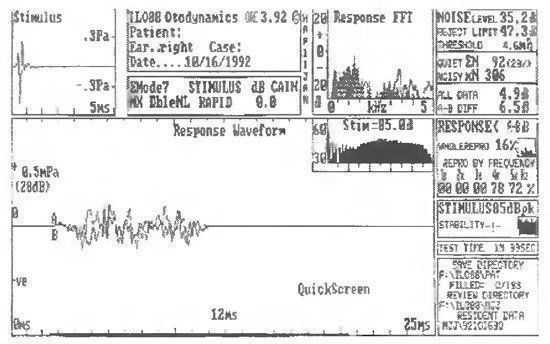
ЗВОАЭ у ребенка, частично прошедшего тест
2. Частично прошел тест: Данное решение принимается тогда, когда лишь в одной или двух из вышеуказанных частотных полос отмечается адекватный ответ. И, хотя реальное значение отсутствия ответа в отдельных частотных полосах у новорожденного остается неясным, не исключено, что в ряде случаев этому могут способствовать обтурация наружного слухового прохода послеродовыми массами или наличие в нем жидкости.
Тем не менее, отнесение таких детей к группе непрошедших, а не к группе прошедших тест, более целесообразно, так как у новорожденных, как правило, регистрируется высокоамплитудная эмиссия во всех частотных полосах.
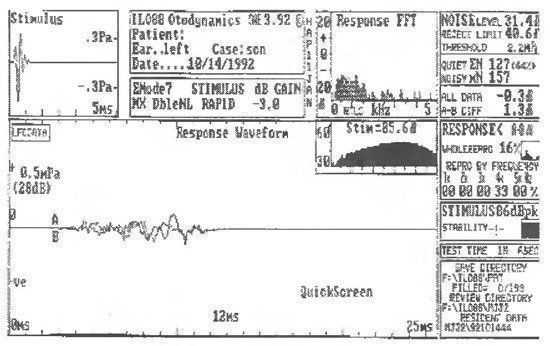
ЗВОАЭ у ребенка, не прошедшего тест
3. Не прошел тест: Ответ полностью отсутствует во всех частотных полосах. В этом случае ребенок должен быть подвергнут дополнительным исследованиям (повторной регистрации ЗВОАЭ, регистрация КСВП) для установления причины.
Факторы, влияющие на результаты скрининга по ЗВОАЭ
При отсутствии высокоамплитудной ЗВОАЭ необходимо отдифференцировать, является ли это следствием патологии внутреннего или среднего уха, либо результатом неадекватности условий регистрации. На сегодняшний день выделяют восемь факторов, которые могут оказывать влияние на результаты регистрации ЗВОАЭ или их интерпретацию: (1) количество накопленных ответов, (2) адекватность стимула, (3) повторяемость результатов и (4) стабильность зонда (факторы, описанные выше), а также (5) состояние ребенка, (6) наличие послеродовых масс в наружном слуховом проходе, (7) сроки, в которые проводится тестирование; (8) программное обеспечение для анализа ЗВОАЭ.Повторное тестирование
Если ребенок не прошел тест, ему назначается повторное исследование, как правило, через 4-6 недель. Рекомендуется проведение повторного тестирования в условиях, аналогичных первичному тестированию. Однако следует помнить, что повторное тестирование обычно является более длительным (до 30 мин).При отрицательных результатах повторной регистрации ЗВОАЭ назначается скрининговое исследование, основанное на регистрации коротколатентных СВП. Следует помнить, что регистрация ЗВОАЭ не заменяет регистрацию коротколатентного СВП, а лишь дополняет ее. Это обусловлено следующими причинами:
1. Результаты, получаемые при регистрации ЗВОАЭ, в основном отражают информацию об активации средне- и низкочастотных областей улитки, в то время как при регистрации коротколатентного СВП в основном обеспечивается высокочастотная информация;
2. ЗВОАЭ генерируется наружными волосковыми клетками и отражает микромеханические процессы в органе Корти, тогда как коротколатентный СВП является результатом электрической активности слухового нерва и ядер различных структур слухового проводящего пути.
В целях аудиологического скрининга наиболее широко применяется коротколатентный СВП. В отличие от стандартной методики регистрации (частота предъявления стимулов составляет 11-21/с) при скрининге допускается использование более высоких частот предъявления, например, 30/с. Для исключения возможного взаимодействия стимула с электрическими эффектами сетевой частоты (50 Гц) рекомендуется использование дробного числа предъявлений — 21,1 Гц; 31,1 Гц и т.д.
С целью исключения возможности коллапса наружного слухового прохода у новорожденных, а также уменьшения артефакта стимула рекомендуется использование внутриушных телефонов.
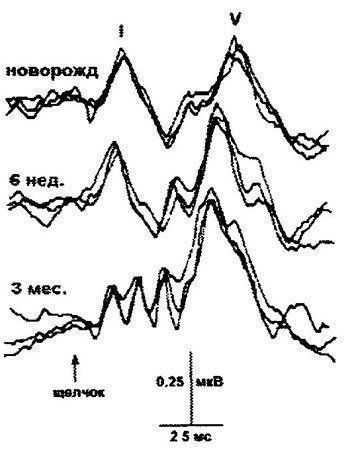
КСВП, зарегистрированные у новорожденного и детей в возрасте 6 мес. и 1 года
Учитывая, что коротколатентный СВП у новорожденных характеризуется достоверным наличием низкочастотного спектра, рекомендуется использование полосы от 30 до 3000 Гц, что также сопровождается оптимизацией соотношения сигнал/шум.
Длительность усредняемых отрезков ЭЭГ (окно анализа) составляет обычно 15-20 мс от начала стимула. Для получения четкого потенциала достаточно произвести 1500-2000 усреднений постстимульных отрезков ЭЭГ. Следует, однако, отметить, что на околопороговых интенсивностях звуковой стимуляции и/или при беспокойном поведении ребенка указанного количества усреднений оказывается недостаточно. В таких случаях рекомендуется увеличивать количество накоплений (например, до 4000).
При скрининге основным ориентиром должна служить волна V. Коротколатентный СВП может быть успешно зарегистрирован уже в первые часы жизни ребенка. Существенным его преимуществом является также практически полная независимость от уровня бодрствования обследуемого. Поэтому обычно скрининговое исследование с использованием регистрации данного класса потенциалов проводят вскоре после кормления новорожденного, в условиях его естественного сна. У более старших детей (в возрасте 6-36 месяцев) СВП можно регистрировать как в бодрствующем состоянии (при условии достаточного физического покоя), так и при легком медикаментозном сне.
Скрининговое исследование с использованием регистрации КСВП может проводиться непосредственно в палате родильного дома или в боксе для недоношенных новорожденных. Существуют два основных варианта скрининга: развернутый и сокращенный. При развернутом варианте используют акустические стимулы (широкополосные щелчки) трех интенсивностей: 20, 40 и 60 дБ нПС.
Более популярный в настоящее время сокращенный вариант подразумевает лишь один протокол стимуляции (35-40 дБ нПС). Критерием прохождения теста при скрининге по коротколатентному СВП является наличие ответов от каждого уха при интенсивности 40 дБ нПС или ниже.
Отсутствие же потенциала служит показанием к принятию ребенка на диспансерное наблюдение и обязательному повторному исследованию не позднее, чем через месяц после выписки, но не позже 3-месячного возраста. Если новое исследование подтверждает отсутствие идентифицируемого ответа, ребенку проводится объективная аудиометрия с целью определения порогов слышимости в обоих ушах, после чего приступают к реализации необходимых реабилитационных и/или лечебных мероприятий.
Я.А. Альтман, Г. А. Таварткиладзе
medbe.ru
Что такое отоакустическая эмиссия
Отоакустическую эмиссию в настоящее время считают самым точным, безболезненным и безопасным тестом, который служит для того, чтобы выявлять дефекты восприятия звуковой информации. Отоакустическая эмиссия остается главным методом диагностики слуха у новорожденных детей. Простота использования и отсутствие малоприятных ощущений в ходе проведения операции ценится врачами всего мира.

Отоакустическая эмиссия в действии
На чем основан этот метод
Суть отоакустической эмиссии – в получении акустического ответа, который является звуковым отражением при наличии естественной работы слухового рецептора. Специалист способен проследить наличие даже крайне слабых звуковых колебаний, которые генерируются улиткой. Причем, данное явление регистрируется в наружном слуховом проходе с помощью микрофона высокой чувствительности. Данные колебания возможны вследствие активного механического процесса, который протекает в кортиевом органе, в волосковых наружных клетках. Активное движение этих клеток усиливается за счет позитивной обратной связи, передающейся базилярной мембране. Обратно направленная бегущая волна индуцируется, достигает подножной пластинки в стремени и приводит соответственный колебательный процесс в цепи слуховых косточек, барабанной перепонке.
Виды отоакустической эмиссии
Принято различать вызванную и спонтанную отоакустическую эмиссию. Спонтанная разновидность регистрируется в слуховом наружном даже в отсутствии звуковой стимуляции. Вызванный вид регистрируют в ответ на наличие звуковой стимуляции.
Как проводят исследование
Для того, чтобы зарегистрировать явление окустической эмиссии, в слуховой наружный проход вводится зонд, в корпус которого размещают миниатюрные микрофон и телефон. Когда предстоит исследовать вызванную разновидность отоакустической эмиссии, в слуховой проход предпочитают подавать акустические широкополосные щелчки.
Что будет потом

Больному придется пройти детальное отологическое и аудиологическое обследование
В случае подозрения или при наличии точного диагноза потери слуха больному придется пройти детальное отологическое и аудиологическое обследование. Это нужно для того, чтобы было назначено адекватное лечение. При диагностировании кондуктивной тугоухости главное направление последующей работы состоит в консервативной терапии. Результаты консервативного лечения находятся в зависимости от типа и сложности патологического состояния. Большинству пациентам, которым диагностировали нейросенсорную тугоухость, показано также консервативное лечение и проведение последующего наблюден ия, но при этой разновидности потери слуха приходится усиливать звук при помощи слуховых аппаратов, вспомогательных устройств для улучшения слуха или кохлеарных имплантатов. Читайте также: Ухудшение слуха с возрастом – процесс физиологический
Автор: Елена Свет-врач
udoktora.net
