что это значит, норма в 35-37 недель, причины отклонений
Беременность развивается, а вместе с тем в плаценте происходят специфические изменения. Каждый период беременности характеризуется определенной степенью зрелости плацентарной ткани. Наша статья расскажет более подробно о том, что означает третья степень зрелости плаценты, и какой неделе беременности она соответствует в норме.
Что это значит?
Специалисты различают несколько степеней зрелости плацентарной ткани. Так, плацента может быть от нулевой до третьей степени зрелости. Определяется этот показатель во время планового ультразвукового исследования, которое проводится будущей маме.
Плацентарная ткань во время беременности выполняет много очень важных функций. Так, посредством плаценты и находящихся в ней кровеносных сосудов развивающийся в матке малыш получает все необходимые питательные вещества и кислород для своего роста. При чрезмерно раннем созревании плацентарной ткани этот баланс нарушается, а внутриутробное развитие плода протекает уже не так физиологично.
Причины, которые могут привести к чрезмерно раннему созреванию плаценты, бывают самыми разнообразными. Например, к появлению специфичных изменений, характерных для 2 степени зрелости плаценты, могут привести сосудистые заболевания, которыми страдает будущая мама.
Артериальная гипертензия или тяжелый гестоз может привести к нарушению функционирования плаценты и ее раннему созреванию, что может негативно отразиться на дальнейшем течении беременности.
Норма
К концу третьего триместра беременности в плаценте начинают происходить специфические изменения. Они являются вполне нормальными и свидетельствуют о том, что женский организм постепенно начинает готовиться к предстоящим родам. Чем ближе дата появления малыша на свет, тем больше изменений происходит в плаценте. Когда ребенок появится, ему больше не понадобится получать питательные вещества и кислород посредством плаценты. Его организм будет уже способен самостоятельно дышать атмосферным воздухом.
Они являются вполне нормальными и свидетельствуют о том, что женский организм постепенно начинает готовиться к предстоящим родам. Чем ближе дата появления малыша на свет, тем больше изменений происходит в плаценте. Когда ребенок появится, ему больше не понадобится получать питательные вещества и кислород посредством плаценты. Его организм будет уже способен самостоятельно дышать атмосферным воздухом.
В завершающем триместре беременности плацента начинает изменять свой внешний вид. Все характерные изменения свидетельствуют о том, что плацентарная ткань уже окончательно созрела. Естественное старение плацентарной ткани соответствует 3 степени зрелости плаценты. Это состояние обычно диагностируется в норме в 37 недель беременности и позже.
Часто в акушерской практике встречаются случаи, когда окончательное созревание плацентарной ткани происходит гораздо раньше. Так, 3 степень зрелости плаценты может быть обнаружена и в 35-36 недель беременности.
Будущей маме, у которой это происходит, не стоит впадать в панику.
Небольшие отклонения созревания плаценты в этой ситуации являются вполне допустимыми.
Созревшая плацента до родов практически не изменяется. Это означает, что все появившиеся изменения в структуре плацентарной ткани сохраняются до непосредственного рождения последа.
После его появления на свет врачи при помощи гистологического исследования могут изучить структуру ткани и выявить различные возможные дефекты и аномалии развития органа, которые сформировались еще за период беременности.
Как определяется?
Определение степени зрелости плаценты проводится при помощи ультразвукового исследования. Это обследование безболезненное и довольно информативное. С помощью специального датчика специалист УЗИ детально исследует плаценту.
Окончательно сформированная и зрелая плацента имеет довольно неровную поверхность. Вся она покрыта бороздками, которые проникают глубоко внутрь плацентарной ткани. Ранее гладкая и ровная поверхность ткани к 37 неделе беременности становится бугристой и даже шероховатой.
Еще одним характерным признаком для плаценты 3 степени зрелости является наличие в ней уплотненных участков – кальцинатов. По своей плотности они отличаются от обычной ткани.
В ряде случаев созревание плаценты происходит с выраженным кальцинозом. Наличие кальцинатов в плацентарной ткани на ранних сроках может быть опасно развитием ряда осложнений, одним из которых является внутриутробная гипоксия плода. Ребенок, который в утробе матери испытывает гипоксию, не может полноценно существовать. Кислородный дефицит, который возникает во время внутриутробной гипоксии, приводит к повышенной нагрузке на сердце и сосуды малыша. В этом случае у плода, как правило, изменяется работа всех жизненно важных органов.
Наличие кальцинатов в плацентарной ткани на ранних сроках может быть опасно развитием ряда осложнений, одним из которых является внутриутробная гипоксия плода. Ребенок, который в утробе матери испытывает гипоксию, не может полноценно существовать. Кислородный дефицит, который возникает во время внутриутробной гипоксии, приводит к повышенной нагрузке на сердце и сосуды малыша. В этом случае у плода, как правило, изменяется работа всех жизненно важных органов.
Изменение общего состояния приводит к тому, что у малыша, находящегося в материнской утробе, изменяется частота сердечных сокращений и повышается двигательная активность. В этом случае требуется обязательное вмешательство врачей. В такой ситуации будущая мама может быть госпитализирована в стационар для проведения терапии, направленной на коррекцию возникших нарушений.
Если плацента вследствие чрезмерно раннего созревания недостаточно хорошо функционирует, что приводит к ухудшению общего самочувствия малыша, то в таком случае требуется обязательное проведение лечения.
В такой ситуации обычно терапия также проводится в стационаре. Беременной женщине назначается комплексная медикаментозная терапия, прописывается постельный режим, а также тщательное врачебное наблюдение.
Если при проведении ультразвукового обследования 3 степень созревания плаценты была выявлена гораздо раньше 37 недели беременности, в таком случае требуется обязательное проведение дополнительных исследований. Одним из них является допплерография. Обычно она проводится сразу же после выполнения УЗИ, как правило, в тот же день.
При проведении допплерографии врачи могут оценить кровоток в сосудах, которые осуществляют кровоснабжение плода. При раннем созревании плаценты ее функционирование может быть нарушено.
Еще одним методом диагностики, который применяется при раннем выявлении 3 степени плаценты, является кардиотокография. Посредством этого простого обследования можно оценить базовые показатели жизнедеятельности плода.
Если они нарушены, в таком случае требуется проведение терапии и выбор тактики дальнейшего ведения беременности. В некоторых случаях может требоваться госпитализация в стационар, где при определенных показаниях будущая мама может находиться непосредственно до самых родов.
О преждевременном созревании плаценты смотрите в следующем видео.
youtube.com/embed/eL5p-JsfFuk?modestbranding=1&iv_load_policy=3&rel=0″/>
Степень зрелости плаценты 0-1 на 25 неделе беременности — Вопрос гинекологу
Если вы не нашли нужной информации среди ответов на этот вопрос, или же ваша проблема немного отличается от представленной, попробуйте задать дополнительный вопрос врачу на этой же странице, если он будет по теме основного вопроса. Вы также можете задать новый вопрос, и через некоторое время наши врачи на него ответят. Это бесплатно. Также можете поискать нужную информацию в похожих вопросах на этой странице или через страницу поиска по сайту. Мы будем очень благодарны, если Вы порекомендуете нас своим друзьям в социальных сетях.Медпортал 03online.com осуществляет медконсультации в режиме переписки с врачами на сайте. Здесь вы получаете ответы от реальных практикующих специалистов в своей области. В настоящий момент на сайте можно получить консультацию по 74 направлениям: специалиста COVID-19, аллерголога, анестезиолога-реаниматолога, венеролога, гастроэнтеролога, гематолога, генетика, гепатолога, гериатра, гинеколога, гинеколога-эндокринолога, гомеопата, дерматолога, детского гастроэнтеролога, детского гинеколога, детского дерматолога, детского инфекциониста, детского кардиолога, детского лора, детского невролога, детского нефролога, детского онколога, детского офтальмолога, детского психолога, детского пульмонолога, детского ревматолога, детского уролога, детского хирурга, детского эндокринолога, дефектолога, диетолога, иммунолога, инфекциониста, кардиолога, клинического психолога, косметолога, липидолога, логопеда, лора, маммолога, медицинского юриста, нарколога, невропатолога, нейрохирурга, неонатолога, нефролога, нутрициолога, онколога, онкоуролога, ортопеда-травматолога, офтальмолога, паразитолога, педиатра, пластического хирурга, подолога, проктолога, психиатра, психолога, пульмонолога, ревматолога, рентгенолога, репродуктолога, сексолога-андролога, стоматолога, трихолога, уролога, фармацевта, физиотерапевта, фитотерапевта, флеболога, фтизиатра, хирурга, эндокринолога.
Мы отвечаем на 97.43% вопросов.
Оставайтесь с нами и будьте здоровы!
Преждевременное старение плаценты на 31, 32, 33, 34, 35, 36 неделе: причины, последствия, лечение, роды
Залогом благополучной беременности и нормального развития плода в утробе является нормальное функционирование внутренних органов будущей мамы и отсутствие каких-либо патологий. Это же касается и плаценты – органа, ответственного за поставку кислорода и питательных веществ к плоду. В народе этот орган еще называют «детским местом». Если по определенным причинам плацента не справляется со своими функциями, то врачи говорят о ее недостаточности или раннем созревании. Какую угрозу это может представлять для малыша?
Причины раннего созревания детского места на 31-36 неделе
В норме плаценты имеет 3 степени зрелости и четвертую – нулевую. До 30 недели беременности оптимальным является нулевая зрелость органа, что означает, что плацента справляется со своими функциями и беременность развивается нормально. Как правило, при скрининговом исследовании беременной на 31-36 неделях ей ставят 1 зрелость плаценты, что также является нормой. Если на этом сроке «детское место» имеет вторую или даже третью степень зрелости, то это говорит о том, что орган не справляется со своими функциями и тому есть ряд причин. К таким причинам чаще всего относятся:
Как правило, при скрининговом исследовании беременной на 31-36 неделях ей ставят 1 зрелость плаценты, что также является нормой. Если на этом сроке «детское место» имеет вторую или даже третью степень зрелости, то это говорит о том, что орган не справляется со своими функциями и тому есть ряд причин. К таким причинам чаще всего относятся:
- ведение неправильного образа жизни – курение, прием алкоголя, злоупотребление кофе;
- частые стрессы;
- недосыпания и значительные физические или эмоциональные нагрузки;
- самостоятельный прием лекарственных препаратов, в частности антибиотиков или анальгетиков;
- перенесенные вирусные инфекции и другие заболевания во время беременности.
Опасные последствия раннего старения детского места на 31-36 неделе
Именно плацента является своеобразным «посредником» между материнским организмом и организмом будущего малыша, поэтому крайне важно, что этот орган справлялся со своими обязанностями до самих родов – это обеспечит рождение здорового малыша.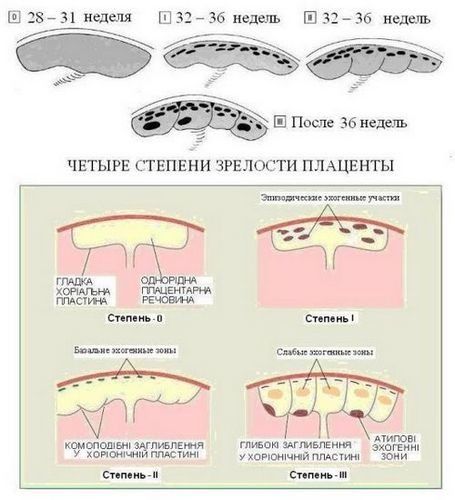 На сроке 31-36 недель происходит усовершенствование мозговых извилин у плода, а при раннем созревании «детского места» на этом сроке ребенок получает недостаточное количество кислорода, что может привести к отрицательным последствиям:
На сроке 31-36 недель происходит усовершенствование мозговых извилин у плода, а при раннем созревании «детского места» на этом сроке ребенок получает недостаточное количество кислорода, что может привести к отрицательным последствиям:
- преждевременные роды;
- кислородное голодание плода, в результате чего может наступить смерть;
- отставание в умственном и физическом развитии на фоне недостаточного кровоснабжения плаценты и передачи плоду кислорода и полезных питательных веществ;
- инфицирование плода, так как плацента уже не может полноценно защищать ребенка и «фильтровать» попадающие в матку вещества.
Старение плаценты: лечение на 31, 32, 33, 34, 35, 36 неделе
При выявлении раннего созревания детского места на УЗИ женщина должна находиться под постоянным контролем врачей. Теперь женскую консультацию придется посещать гораздо чаще, а, возможно, и вовсе на время лечь в стационар. Не стоит отказываться от госпитализации, если так настаивает гинеколог, ведь каждая будущая мама заинтересована в рождении здорового малыша в положенный срок.
Врачи никак не могут восстановить первоначальные функции плаценты при ее раннем созревании, однако их действия направлены на возобновление оптимального кровотока в сосудах органа и поддержание состояния плода в матке. Для этого пациентке назначают:
- внутривенное введение раствора глюкозы с витаминами для питания плода;
- спазмолитики – чтобы расслабить кровеносные сосуды и обеспечить лучший доступ питательных веществ и кислорода к плоду;
- при необходимости назначают препараты, используемые при дыхательной недостаточности.
Помимо медикаментозной поддерживающей терапии женщине следует исключить нервные стрессы, стараться больше отдыхать и дышать свежим воздухом.
Роды при старении детского места на 31, 32, 33, 34, 35, 36 неделе
Чтобы оценить степень риска для плода при раннем созревании плаценты на 31, 32, 33, 34, 35, 36 неделях беременности женщине помимо УЗИ проводят специальные исследования – КТГ и доплерографию сосудов плода.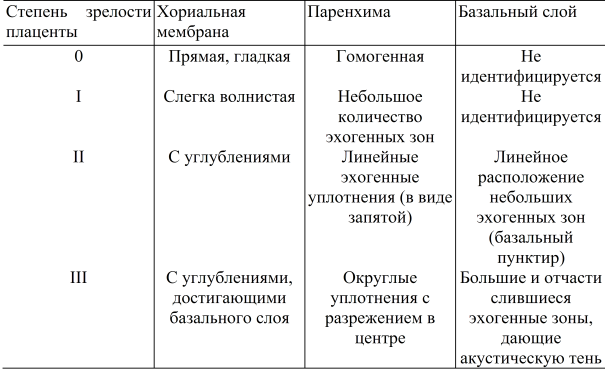 Если плод по развитию не соответствует своему сроку гестации и отстает на 2 и более недели, то женщину в обязательном порядке направляют на лечение в стационар. При прогрессировании патологии со стороны детского места и явных признаках гипоксии плода врачи могут предложить пациентке операцию кесаревого сечения ранее положенного срока – это позволит спасти жизнь малышу и выходить его в условиях палаты интенсивной терапии.
Если плод по развитию не соответствует своему сроку гестации и отстает на 2 и более недели, то женщину в обязательном порядке направляют на лечение в стационар. При прогрессировании патологии со стороны детского места и явных признаках гипоксии плода врачи могут предложить пациентке операцию кесаревого сечения ранее положенного срока – это позволит спасти жизнь малышу и выходить его в условиях палаты интенсивной терапии.
Ирина Левченко, врач акушер-гинеколог, специально для сайта Mirmam.pro
Задержка внутриутробного развития – Американский семейный врач
1. Бернштейн И., Габбе С.Г. Задержка внутриутробного развития. В: Gabbe SG, Niebyl JR, Simpson JL, Annas GJ, eds. Акушерство: нормальная и проблемная беременность. 3-е изд. Нью-Йорк: Черчилль-Ливингстон, 1996; 863–86….
2. Данн П.М. Поиск перинатальных определений и стандартов. Приложение Acta Paediatr Scand . 1985; 319:7–16.
3. Кризи Р.К., Резник Р. Задержка внутриутробного развития.В: Кризи Р.К., Резник Р., ред. Медицина матери и плода: принципы и практика. 3-е изд. Филадельфия: Сондерс, 1994; 558–74.
Задержка внутриутробного развития.В: Кризи Р.К., Резник Р., ред. Медицина матери и плода: принципы и практика. 3-е изд. Филадельфия: Сондерс, 1994; 558–74.
4. Гардоси Дж., Чан А, Калян Б, Сахота Д, Саймондс Э.М. Индивидуальные графики антенатального роста. Ланцет . 1992;339(8788):283–7.
5. Маккормик М.С. Вклад низкой массы тела при рождении в младенческую смертность и детскую заболеваемость. N Английский J Med . 1985; 312: 82–90.
6.Пайпер Дж. М., Лангер О, Ксенакис Э.М., Макфарланд М, Эллиотт Б.Д., Беркус МД. Перинатальные исходы у плодов с задержкой роста: чем отличаются гипертоническая и нормотензивная беременности? Акушерство Гинекол . 1996; 88: 194–9.
7. Абрамс БФ,
Ларос Р.К. мл.
Вес до беременности, увеличение веса и вес при рождении [опубликованные опечатки появляются в Am J Obstet Gynecol 1986; 155:918].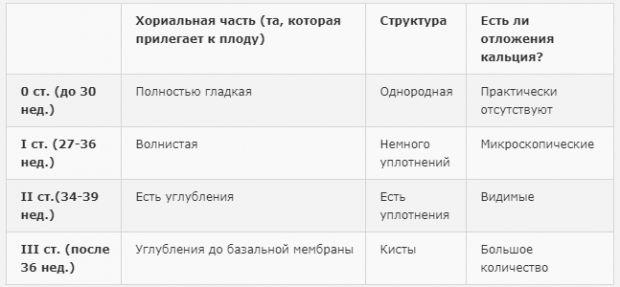 Am J Obstet Gynecol .
1986; 154: 503–9.
Am J Obstet Gynecol .
1986; 154: 503–9.
8. Лехтиг А, Ярбро С, Дельгадо Х, Марторелл Р, Клейн Р.Э., Бехар М. Влияние умеренного материнского недоедания на плаценту. Am J Obstet Gynecol . 1975; 123: 191–201.
9. Догерти Ч.Р., Джонс АД. Детерминанты массы тела при рождении. Am J Obstet Gynecol . 1982; 144: 190–200.
10. Нильсен СТ, Саген Н, Ким ХК, Бергшо П. Курение, уровень гемоглобина и масса тела при рождении при нормальной беременности. Am J Obstet Gynecol . 1984; 148: 752–8.
11. Миллс Дж. Л., Граубар Б.И., Харли Э.Э., Роудс Г.Г., Берендес ХВ. Потребление алкоголя матерью и вес при рождении. Сколько пить во время беременности безопасно? ЯМА . 1984; 252:1875–189.
12. Калверт Дж. П.,
Крин ЕЕ,
Ньюкомб РГ,
Пирсон Дж.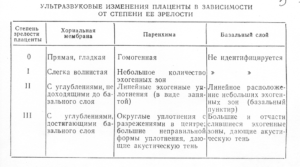 Ф.
Антенатальные скрининговые измерения по высоте фундального симфиза. BMJ [Клин Рес] .
1982; 285:846–9.
Ф.
Антенатальные скрининговые измерения по высоте фундального симфиза. BMJ [Клин Рес] .
1982; 285:846–9.
13. Дубилет ПМ, Бенсон КБ. Сонографическая оценка задержки внутриутробного развития. AJR Am J Рентгенол . 1995; 164: 709–17.
14. Хэдлок Ф. Ультразвуковая оценка роста плода. В: Каллен П., изд. УЗИ в акушерстве и гинекологии. 3-е изд. Филадельфия: Сондерс, 1994; 129–42.
15. Квинан Дж.Т., изд. Ведение беременности высокого риска. 3-е изд. Бостон: Blackwell Scientific, 1994: 402–12.
16. Вейле Ю.С., Канаан С.Ультразвуковая дуплексная допплерография почечной артерии плода у нормальных и аномальных плодов. Am J Obstet Gynecol . 1989; 161 (6 часть 1): 1502–1507.
17. Феррацци Э.,
Беллотти М,
Вегни С,
Барбера А,
Делла Перута С,
Ферро Б,
и другие.
Волны пупочного кровотока в сравнении с биофизическим профилем плода при гипертензивной беременности. Eur J Obstet Gynecol Reprod Biol .
1989; 33: 199–208.
Eur J Obstet Gynecol Reprod Biol .
1989; 33: 199–208.
18.Флейшер А, Шульман Х, Фармакидес Г, Брасеро Л, Блаттнер П., Рэндольф Г. Волны скорости пупочной артерии и задержка внутриутробного развития. Am J Obstet Gynecol . 1985; 151: 502–5.
19. Каззи Г.М., Валовая ТЛ, Сокол Р.Ж., Каззи Нью-Джерси. Обнаружение задержки внутриутробного развития: новое использование сонографической классификации плаценты. Am J Obstet Gynecol . 1983; 145: 733–7.
20.Пазос Р, Вуоло К, Аладжем С, Леук Дж, Андерсон С. Ассоциация спонтанных замедлений сердца плода при дородовом нестрессовом тестировании и задержки внутриутробного развития. Am J Obstet Gynecol . 1982; 144: 574–7.
21. Мэннинг Ф.А.,
Моррисон I,
Харман ЧР,
Ланге ИК,
Ментикоглу С.
Оценка плода на основе оценки биофизического профиля плода: опыт 19 221 беременности с высоким риском.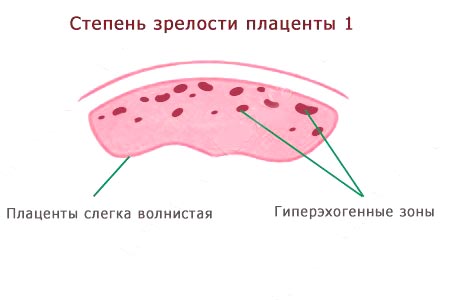 II. Анализ ложноотрицательных случаев гибели плода. Am J Obstet Gynecol .
1987; 157 (4 части 1): 880–4.
II. Анализ ложноотрицательных случаев гибели плода. Am J Obstet Gynecol .
1987; 157 (4 части 1): 880–4.
22. Мэннинг Ф.А., Снайдерс Р, Харман ЧР, Николаидес К, Ментикоглу С., Моррисон И. Оценка биофизического профиля плода. VI. Корреляция с дородовым рН пупочной вены плода. Am J Obstet Gynecol . 1993; 169: 755–63.
23. Дивон М.Ю., Хсу ХВ. Кривые скорости кровотока матери и плода при задержке внутриутробного развития. Клин Акушерство Гинекол . 1992; 35: 156–71.
24. Американский колледж акушеров и гинекологов. Дородовое наблюдение за плодом. Технический бюллетень ACOG №. 188; Январь 1994 г.
25. Рибберт Л.С., ван Линген Р.А., Виссер Г.Х. Постоянная гипероксигенация матери при лечении ранней задержки роста плода. Ультразвуковой акушер Gynecol . 1991; 1: 331–6.
26. Трудингер Б.Дж.,
Кук СМ,
Томпсон Р. С.,
Джайлз ВБ.Терапия низкими дозами аспирина улучшает массу плода при пуповинно-плацентарной недостаточности. Am J Obstet Gynecol .
1988; 159: 681–5.
С.,
Джайлз ВБ.Терапия низкими дозами аспирина улучшает массу плода при пуповинно-плацентарной недостаточности. Am J Obstet Gynecol .
1988; 159: 681–5.
27. Узан С, Бофилс М, Бреарт Г, Базин Б, Капитан С, Пэрис Дж. Профилактика задержки роста плода с помощью низких доз аспирина: результаты исследования EPREDA. Ланцет . 1991;337(8755):1427–31.
28. Липпер Е, Лук-порей, Гартнер ЛМ, Греллонг Б.Детерминанты нейроповеденческого исхода у новорожденных с низкой массой тела при рождении. Педиатрия . 1981; 67: 502–5.
29. Робертсон К.М.,
Гравировка ПК,
Кайл Дж. М.
Успеваемость в школе в течение восьми лет и рост недоношенных детей с малым весом для гестационного возраста: сравнительное исследование с субъектами, совпадающими по массе тела при рождении или по гестационному возрасту. J Педиатр .
1990; 116:19–26.
30. Баркер Диджей, Хейлз КН, Осень Ч, Осмонд С, Фиппс К, Кларк ПМ.Сахарный диабет 2 типа (инсулинонезависимый), гипертензия и гиперлипидемия (синдром X): связь со снижением роста плода. Диабетологический . 1993; 36: 62–7.
31. Фиппс К., Баркер диджей, Хейлз КН, Осень Ч, Осмонд С, Кларк ПМ. Рост плода и нарушение толерантности к глюкозе у мужчин и женщин. Диабетологический . 1993; 36: 225–8.
32. Мартын К.Н., Гейл ЧР, Сайер АА, Осень С.Рост внутриутробно и когнитивная функция во взрослой жизни: последующее исследование людей, родившихся между 1920 и 1943 годами. BMJ . 1996; 312:1393–6.
Предлежание плаценты: симптомы и факторы риска
Что такое предлежание плаценты?
Предлежание плаценты — это когда плацента беременной женщины блокирует отверстие шейки матки, через которое может родиться ребенок. Это может вызвать сильное кровотечение во время беременности и родов. Матери с предлежанием плаценты также подвержены более высокому риску преждевременных родов до 37 недель беременности.
Это может вызвать сильное кровотечение во время беременности и родов. Матери с предлежанием плаценты также подвержены более высокому риску преждевременных родов до 37 недель беременности.
Плацента — это орган, который растет внутри слизистой оболочки матки во время беременности. Он соединяется с пуповиной и переносит кислород и питательные вещества от вас к вашему будущему ребенку. Он также удаляет отходы от вашего ребенка.
Предлежание плаценты происходит, когда плацента частично или полностью закрывает шейку матки, которая является отверстием матки. Ваш ребенок проходит через шейку матки и через родовые пути во время вагинальных родов. В норме плацента прикрепляется к верхней части матки, вдали от шейки матки.
Вот что происходит при предлежании плаценты: Когда шейка матки раскрывается во время родов, это может привести к разрыву кровеносных сосудов, соединяющих плаценту с маткой. Это может привести к кровотечению и поставить под угрозу как вас, так и вашего ребенка. Почти всем женщинам с этим заболеванием придется делать кесарево сечение, чтобы этого не произошло.
Почти всем женщинам с этим заболеванием придется делать кесарево сечение, чтобы этого не произошло.
Типы предлежания плаценты
У вас могут быть разные результаты в зависимости от типа предлежания плаценты.
- Полное предлежание — это когда плацента закрывает все отверстие шейки матки.
- Краевое предлежание, также называемое низко расположенной плацентой, когда плацента находится близко к отверстию шейки матки, но не закрывает его. Она может наладиться сама по себе, прежде чем родится ребенок.
Симптомы предлежания плаценты
Вы можете заметить:
- Ярко-красное кровотечение из влагалища во второй половине беременности. Он может варьироваться от легкого до тяжелого и часто безболезненный.
- Схватки на фоне кровотечения. Вы можете почувствовать спазмы или напряжение, возникающие при схватках, или почувствовать давление в спине.
Если у вас слишком много крови, у вас могут быть другие симптомы, такие как анемия, бледность кожи, учащенный и слабый пульс, одышка или низкое кровяное давление.
Факторы риска предлежания плаценты
Предлежание плаценты случается примерно в 1 из каждых 200 беременностей. У вас больше шансов заболеть, если вы:
- Курите сигареты или употребляете кокаин
- Вам 35 лет и старше
- Вы были беременны до
- До кесарева сечения
- Перенесли другие виды матки
- Беременные более чем одним ребенком
- Цветные лица
Диагностика предлежания плаценты
Врачи часто диагностируют предлежание плаценты во время УЗИ во время одного из ваших обычных дородовых посещений.Тест использует звуковые волны, чтобы показать, закрывает ли ваша плацента отверстие от матки до шейки матки. Они начнут с устройства, называемого датчиком, помещенного на ваш живот, но если им нужно лучше рассмотреть, они будут использовать датчик, который вводится во влагалище.
Лечение предлежания плаценты
Лекарства от предлежания плаценты не существует. Цель лечения — ограничить кровотечение, чтобы вы могли максимально приблизиться к сроку родов.
Ваш врач может дать вам лекарство для предотвращения преждевременных родов.Они также могут сделать вам инъекции кортикостероидов, чтобы ускорить развитие легких вашего ребенка. Как только они почувствуют, что ребенка можно безопасно родить (примерно к 36 неделе беременности), они назначат кесарево сечение. Если ваше кровотечение не остановится, вам потребуется экстренное кесарево сечение, даже если ваш ребенок еще не доношен.
Лечение зависит от:
- Объема кровотечения. Если она легкая, врач может порекомендовать вам избегать занятий, включая секс и физические упражнения. Если он тяжелый, вам может потребоваться обратиться в отделение неотложной помощи, остаться в больнице и сделать переливание крови.
- Насколько вы близки к дате родов
- Ваше здоровье и здоровье вашего ребенка
- Положение плаценты и ребенка
Когда обращаться к врачу
Записаться на прием, если у вас кровотечение во время второго или третьего родов триместр. Если сильно, то в больницу.
Если сильно, то в больницу.
Амниотическая жидкость: физиология и оценка
Производство амниотической жидкости
В первой половине беременности амниотическая жидкость образуется из плодного и, возможно, материнского отделов.Вода и растворенные вещества свободно проходят через кожу плода и могут также диффундировать через амнион и хорион. 1 Таким образом, амниотическая жидкость на ранних сроках гестации представляет собой диализат, идентичный плазме плода и матери, но с более низкой концентрацией белка. Ранее предполагалось, что активная секреция жидкости из амниотического эпителия играет роль в раннем образовании амниотической жидкости, но это не было продемонстрировано.
Ко второму триместру кожа плода становится ороговевшей, что делает ее непроницаемой для дальнейшей диффузии.В это время плод вносит свой вклад в объем и состав амниотической жидкости почти исключительно за счет мочеиспускания. Моча наблюдалась в плодном пузыре уже на 11 неделе трансабдоминально 2 и на 9 неделе трансвагинально. 3 Поскольку моча плода является гипотонической (80–140 мОсм/литр), это приводит к прогрессивно гипотонической жидкости (250–260 мОсм/литр в ближайшем будущем), которая содержит повышающиеся концентрации мочевины, мочевой кислоты и креатинина по мере созревания почек плода . К доношенному сроку плод производит в среднем от 500 до 700 мл мочи в сутки с небольшим снижением почасовой продукции мочи плода после 40 недель беременности. 4 , 5 , 6
3 Поскольку моча плода является гипотонической (80–140 мОсм/литр), это приводит к прогрессивно гипотонической жидкости (250–260 мОсм/литр в ближайшем будущем), которая содержит повышающиеся концентрации мочевины, мочевой кислоты и креатинина по мере созревания почек плода . К доношенному сроку плод производит в среднем от 500 до 700 мл мочи в сутки с небольшим снижением почасовой продукции мочи плода после 40 недель беременности. 4 , 5 , 6
Выделение амниотической жидкости
Амниотическая жидкость выводится как минимум тремя механизмами. Основным источником выведения является глотание плода, которое наблюдается уже в возрасте 16 недель. 7 Исследования с использованием меченных радиоактивным изотопом эритроцитов и радиоактивного коллоида показывают, что в среднем плод проглатывает от 200 до 450 мл/день в срок, удаляя 50% амниотической жидкости, образующейся при мочеиспускании плода. Эта жидкость всасывается через желудочно-кишечный тракт плода и либо рециркулирует через почки, либо переносится в материнский отдел через плаценту.
Эта жидкость всасывается через желудочно-кишечный тракт плода и либо рециркулирует через почки, либо переносится в материнский отдел через плаценту.
Вторым, более спорным способом удаления амниотической жидкости могут быть дыхательные пути. Дыхательная активность плода наблюдается уже на 11-й неделе беременности. 8 В доношенном возрасте инспираторный поток у плода составляет приблизительно 200 мл/кг/сутки, до 600–800 мл/сутки. 9 Поскольку амниотическая жидкость более гипотонична, чем плазма плода, постулируется, что воздействие амниотической жидкости на альвеолярное капиллярное ложе плода приводит к чистому перемещению воды из амниотической полости в плод.Хотя радиоизотопы были обнаружены в легких плода после интраамниотической инстилляции, это количество было небольшим и непостоянным, 2 что заставило исследователей усомниться в фактическом вкладе дыхания плода в удаление амниотической жидкости. Фактически, поверхностно-активные фосфолипиды, происходящие из альвеол плода, обнаруживаются в амниотической полости, что позволяет предположить, что легкие плода могут фактически вносить чистый вклад в объем амниотической жидкости.
Амниотическая жидкость также потенциально может быть удалена непрерывным объемным потоком (т.д., за счет гидростатических и онкотических сил). Обмен жидкостью может происходить в хорионической пластинке, где воздействие относительно гипотонической амниотической жидкости на поверхность плаценты плода может привести к чистой реабсорбции воды плодом (до 80 мл/день). Транспорт через амнион может происходить через межклеточные каналы между амниотическими эпителиальными клетками и может регулироваться уровнями пролактина в амниотической жидкости. 10 Hebertson и коллеги предоставили предполагаемые доказательства регулирующей роли амниотического эпителия в транспорте жидкости.Они наблюдали ультраструктурные изменения амниона при беременностях, осложненных нарушением объема околоплодных вод. 11 Отражают ли эти изменения причинную роль в этих расстройствах или, скорее, ответ на давний дисбаланс жидкости, еще предстоит определить.
Последний, возможно, недооцененный путь регуляции объема может происходить внутри самой плаценты. Большая площадь поверхности капиллярно-межворсинчатой поверхности плода может увеличивать небольшие осмолярные градиенты между матерью и плодом, что приводит к переносу больших объемов чистой воды. 12 Водообмен на этом уровне влияет на внутрисосудистый объем плода и потенциально влияет на почечный кровоток и выработку мочи.
Большая площадь поверхности капиллярно-межворсинчатой поверхности плода может увеличивать небольшие осмолярные градиенты между матерью и плодом, что приводит к переносу больших объемов чистой воды. 12 Водообмен на этом уровне влияет на внутрисосудистый объем плода и потенциально влияет на почечный кровоток и выработку мочи.
В дополнение к объемному току жидкости, который происходит по путям, которые являются как фазовыми (мочеиспускание и глотание), так и нефазными (опосредованными гидростатическим и онкотическим градиентами), существует также двунаправленный поток воды между амниотическим и материнским отделами. 12 , 13 Этот процесс происходит путем диффузии, но без изменения объема жидкости.В срок вода может выходить из амниотической полости со скоростью 400–500 мл/час за счет диффузии плюс объемный поток. 14
Частота возникновения и происхождение
Многоводие или многоводие определяется как избыточный объем амниотической жидкости по сравнению с гестационным возрастом. Многоводие может быть острым или хроническим. Острое многоводие обычно является молниеносным процессом во втором триместре беременности, при котором жидкость быстро накапливается в течение нескольких дней. 18 Хроническое многоводие имеет более постепенное начало и течение, часто проявляется в третьем триместре.Заболеваемость варьируется в зависимости от того, является ли диагноз клиническим или сонографическим. В целом многоводие осложняет примерно 0,3–1,6% всех беременностей. 18 , , , 19 , 20 , , 21 , , 22 Хронические полигидрамы более чаще, превышающие заболеваемость острыми многогидриями на соотношение 50: 1. 18
Многоводие может быть острым или хроническим. Острое многоводие обычно является молниеносным процессом во втором триместре беременности, при котором жидкость быстро накапливается в течение нескольких дней. 18 Хроническое многоводие имеет более постепенное начало и течение, часто проявляется в третьем триместре.Заболеваемость варьируется в зависимости от того, является ли диагноз клиническим или сонографическим. В целом многоводие осложняет примерно 0,3–1,6% всех беременностей. 18 , , , 19 , 20 , , 21 , , 22 Хронические полигидрамы более чаще, превышающие заболеваемость острыми многогидриями на соотношение 50: 1. 18
Факторы риска многоводия можно разделить на факторы материнского, эмбрионального, плацентарного и идиопатического происхождения (таблица 1).
Таблица1. Факторы риска для многоводием
Материнские условия | Isoimmunization | |||
Сахарный диабет | ||||
плацентарные условия | Chorioangioma | |||
желобоватых Placenta | ||||
Twin-twin Transfusion Syndrome | ||||
Желудочно-кишечные | Желудочно-кишечные | Esophageal Atmesia, Дуоденал или Джеджунал Атрезия, кольцевая поджелудочная железа, заворот средней кишки, диафрагмальная грыжа, омфалоцеле, гастрошизис | ||
поражения ЦНС | анэнцефалия, гидроцефалия, энцефалоцеле, расщелина позвоночника, микроцефалия, гидранэнцефалия 8 | 30299 | Скелетные пороки | артрогрипозис мультиплекс, остеогенез несовершенция, макалатофорическая дисплазия |
| 3 | кистозная тератомата, шейная тератома | |||
сердечная болезнь | Суровые врожденные сердечные заболевания, плода аритмии | 3 | ||
Генетические расстройства | синдром | синдрома понижения, трисомия 13 и 18, синдром Pena-Shokeir, многократные врожденные аномалии Myotonia | ||
плода почка Эндокринные расстройства | вазопрессин недостаточность | |||
Гематологические расстройства | гомозиготная α-Thalassemia, фетоматерное кровоизлияние | |||
интратурновые инфекции | 9 03003 | 3 | 3 Nonimmune Hearops Fetalis, Fetal Retriberitoneal Fibrosis | |
IDiopathic | 1 |
(модифицировано из Cardwell MS: Polyhydramnios: Обзор.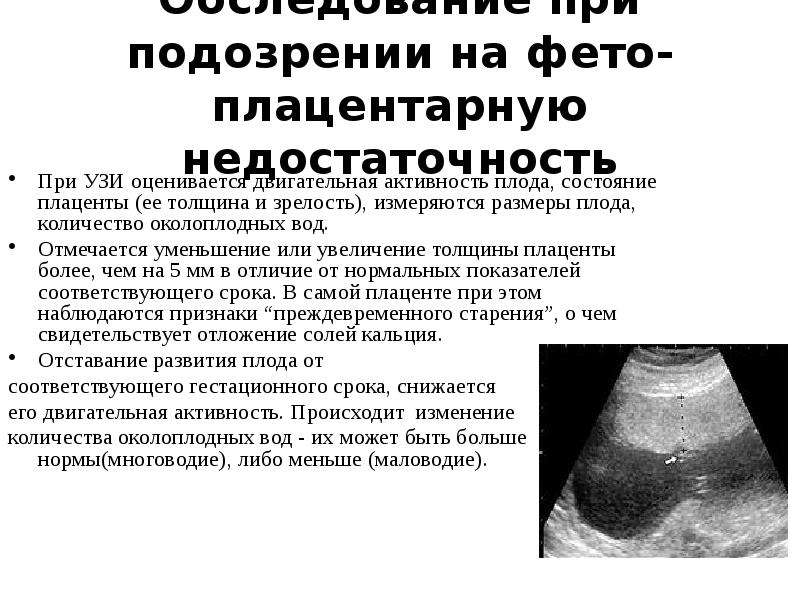 Obstet Gynecol Surv 42:612, 1987. Copyright Williams & Wilkins, 1987)
Obstet Gynecol Surv 42:612, 1987. Copyright Williams & Wilkins, 1987)
Сахарный диабет является наиболее распространенным материнским фактором, встречающимся примерно в 25% случаев. 18 Точный механизм многоводия при диабете неясен. Это может свидетельствовать о полиурии плода, вторичной по отношению к гипергликемии плода. Однако van Otterlo и коллеги, измерив диурез плода с помощью УЗИ, не обнаружили увеличения диуреза в 12 из 13 диабетических беременностей, осложненных многоводием. 5 В качестве альтернативы, глюкозурия плода может привести к увеличению осмоляльности амниотической жидкости, что приводит к переносу воды из отсека плода для поддержания осмолярного равновесия. Педерсен, однако, не обнаружил связи между концентрацией глюкозы в амниотической жидкости и ее объемом. 23
Изоиммунизация является еще одной причиной многоводия, хотя и в меньшей степени. Предполагаемый провоцирующий механизм — экстрамедуллярный гемопоэз в ответ на анемию плода, что приводит к портальной гипертензии и гипоальбуминемии.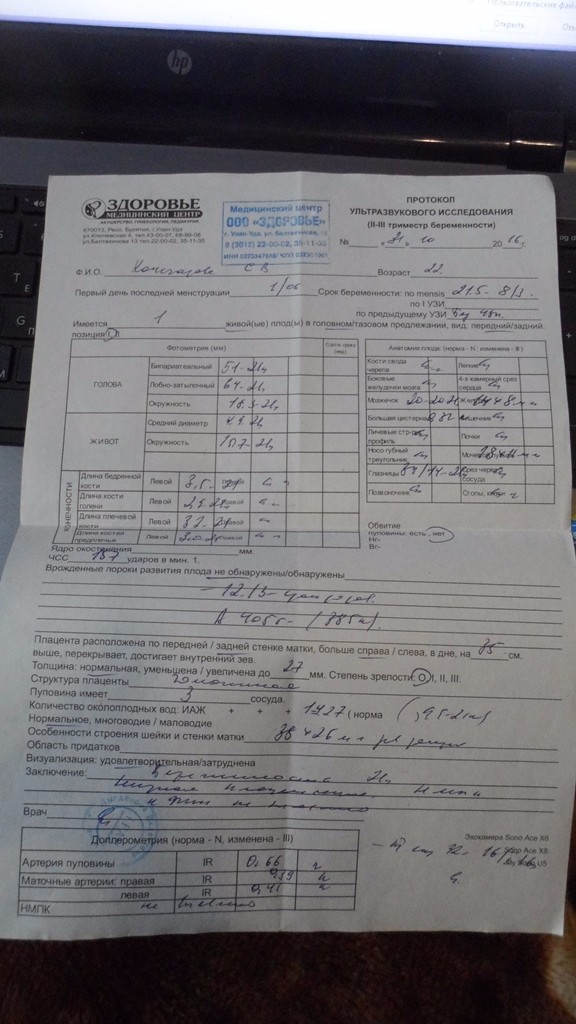 Снижение коллоидно-онкотического давления, а также гидростатическое венозное полнокровие приводит к экстравазации жидкости в интерстиций плаценты. 24 Неясно, как эта экстраваскулярная жидкость приводит к многоводию. Внеклеточная жидкость, возможно, могла попасть через плаценту и мембраны в амниотическую полость. В качестве альтернативы, интерстициальная жидкость в плаценте, возможно, может препятствовать переносу воды между плодным и материнским компартментами, что приводит к перегрузке плода объемом, полиурии и, в конечном итоге, многоводию.
Снижение коллоидно-онкотического давления, а также гидростатическое венозное полнокровие приводит к экстравазации жидкости в интерстиций плаценты. 24 Неясно, как эта экстраваскулярная жидкость приводит к многоводию. Внеклеточная жидкость, возможно, могла попасть через плаценту и мембраны в амниотическую полость. В качестве альтернативы, интерстициальная жидкость в плаценте, возможно, может препятствовать переносу воды между плодным и материнским компартментами, что приводит к перегрузке плода объемом, полиурии и, в конечном итоге, многоводию.
Состояние плода наблюдается примерно в 20% случаев многоводия. 18 Пороки развития центральной нервной системы (ЦНС) плода составляют почти 50% аномалий развития плода, наиболее распространенной из которых является анэнцефалия. 20 Постулированные механизмы многоводия вследствие пороков развития ЦНС включают центрально-опосредованное снижение глотательной способности плода, 25 полиурию плода, возникающую в результате недостаточной выработки вазопрессина гипофизом плода, 26 и транссудацию жидкости через непокрытые мозговые оболочки. 24 Желудочно-кишечные аномалии составляют вторую ведущую структурную причину плода. Любая желудочно-кишечная непроходимость проксимальнее связки Трейца, такая как атрезия двенадцатиперстной кишки или пищевода, может препятствовать эффективному удалению амниотической жидкости через пищеварительный тракт. 24
24 Желудочно-кишечные аномалии составляют вторую ведущую структурную причину плода. Любая желудочно-кишечная непроходимость проксимальнее связки Трейца, такая как атрезия двенадцатиперстной кишки или пищевода, может препятствовать эффективному удалению амниотической жидкости через пищеварительный тракт. 24
Нарушения кровообращения плода составляют примерно 7% аномалий плода, ответственных за гидрамнион. 20 Структурные пороки сердца и стойкие аритмии плода могут привести к правосторонней и левосторонней сердечной недостаточности.Предположительно, возникающее в результате повышение венозного давления вызывает повышение гидростатического давления в капиллярах плода с транссудацией жидкости в интерстициальное пространство. Этот механизм будет происходить системно у плода, приводя к характерному появлению неиммунных водянок (подкожный отек, асцит, плевральный и перикардиальный выпот), а также в плаценте, приводя к многоводию.
Другие нарушения кровообращения также могут привести к многоводию. При трансфузионном синдроме от близнеца близнец-реципиент становится полнокровным и может развиться многоводие либо из-за объемной перегрузки, увеличения почечного кровотока и полиурии, 27 , либо из-за водянки плаценты.Близнец-донор становится анемичным, что часто приводит к маловодию и синдрому «застрявшего близнеца». Плацентарные хориоангиомы и крестцово-копчиковые тератомы являются другими аномалиями, при которых большие артериовенозные шунты могут привести к сердечной недостаточности с высоким выбросом и, в конечном итоге, к многоводию. 24 , 28
При трансфузионном синдроме от близнеца близнец-реципиент становится полнокровным и может развиться многоводие либо из-за объемной перегрузки, увеличения почечного кровотока и полиурии, 27 , либо из-за водянки плаценты.Близнец-донор становится анемичным, что часто приводит к маловодию и синдрому «застрявшего близнеца». Плацентарные хориоангиомы и крестцово-копчиковые тератомы являются другими аномалиями, при которых большие артериовенозные шунты могут привести к сердечной недостаточности с высоким выбросом и, в конечном итоге, к многоводию. 24 , 28
Неадекватная дыхательная активность плода вследствие аномалий может препятствовать абсорбции жидкости на альвеолярно-капиллярной границе, что приводит к многоводию. Примеры включают сдавливающие опухоли, такие как кистозно-аденоматоидные мальформации, смещенное содержимое брюшной полости, такое как врожденная диафрагмальная грыжа, и аномалии грудной стенки, такие как танатофорная дисплазия.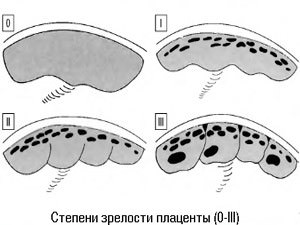
Многоводие, не связанное с идентифицируемой причиной, называется «идиопатическим» и составляет 30–60% случаев. 18 , 20 , 24 , 29 Необходимы дальнейшие исследования для выявления других пока неустановленных причин. Одной из таких возможностей является нарушение внутриамниотической регуляции пролактина хорионом и децидуальной оболочкой. В нормальных условиях пролактин может частично отвечать за контроль водного гомеостаза во внутриамниотической среде. Исследования in vitro на амнионе человека показали снижение диффузии воды в ответ на введение овечьего пролактина на плодную сторону плодной оболочки. 10 Следовательно, перепроизводство децидуального пролактина может нарушать диффузионный отток воды из амниотического компартмента, что приводит к многоводию.
Клиническая картина
Признаки и симптомы многоводия у матери обычно обусловлены перерастяжением матки и ее сдавливающим действием на внутригрудные и внутрибрюшные органы. Подъем диафрагмы может привести к одышке и иногда к дыхательной недостаточности. 30 Также частыми жалобами являются дискомфорт в спине и животе, а также тошнота и рвота. 18 Отек нижних конечностей может возникнуть в результате сдавления нижней полой вены.
Подъем диафрагмы может привести к одышке и иногда к дыхательной недостаточности. 30 Также частыми жалобами являются дискомфорт в спине и животе, а также тошнота и рвота. 18 Отек нижних конечностей может возникнуть в результате сдавления нижней полой вены.
Диагностика многоводия
Диагноз многоводия ранее был клиническим, ретроспективно основывался на наличии более 2000 мл амниотической жидкости во время родов или разрыве плодных оболочек.Антенатальное подозрение было вызвано трудностью пальпации частей плода, отдаленными тонами сердца плода при аускультации без усиления, напряженностью стенки матки и непропорциональным увеличением высоты дна. Исторически амниография использовалась для качественной оценки объема амниотической жидкости. Этот метод впоследствии был вытеснен статической ультразвуковой визуализацией, которая использовалась для расчета общего внутриматочного объема (TIUV). Однако неточности в измерениях, а также появление ультрасонографии в реальном времени привели к отказу от TIUV. Ультрасонография в режиме реального времени в настоящее время является основным средством оценки объема амниотической жидкости; однако строгие ультразвуковые критерии никогда не были приняты единообразно. Чемберлен и его коллеги произвольно определили многоводие как жидкостный карман размером не менее 8 см в вертикальном и поперечном диаметрах. 31 Используя этот критерий, частота многоводия в выбранной группе высокого риска составила 3,2%. У пациентов с многоводием чаще встречались большие врожденные аномалии (4%), макросомия (33%) и перинатальная смертность (3,3%).3%) по сравнению с контрольной группой с нормальным объемом амниотической жидкости. Совсем недавно индекс амниотической жидкости (AFI), который более подробно обсуждается далее в этой главе, заменил самый большой вертикальный карман во многих ультразвуковых аппаратах. ИАЖ более 20 см условно определяли как избыточный объем амниотической жидкости. 32 Альтернативой полуколичественным методам, упомянутым выше, является просто субъективное впечатление увеличения объема амниотической жидкости.
Ультрасонография в режиме реального времени в настоящее время является основным средством оценки объема амниотической жидкости; однако строгие ультразвуковые критерии никогда не были приняты единообразно. Чемберлен и его коллеги произвольно определили многоводие как жидкостный карман размером не менее 8 см в вертикальном и поперечном диаметрах. 31 Используя этот критерий, частота многоводия в выбранной группе высокого риска составила 3,2%. У пациентов с многоводием чаще встречались большие врожденные аномалии (4%), макросомия (33%) и перинатальная смертность (3,3%).3%) по сравнению с контрольной группой с нормальным объемом амниотической жидкости. Совсем недавно индекс амниотической жидкости (AFI), который более подробно обсуждается далее в этой главе, заменил самый большой вертикальный карман во многих ультразвуковых аппаратах. ИАЖ более 20 см условно определяли как избыточный объем амниотической жидкости. 32 Альтернативой полуколичественным методам, упомянутым выше, является просто субъективное впечатление увеличения объема амниотической жидкости. 19 , 29 Субъективные критерии включали смещение плода от передней стенки матки амниотической жидкостью, а также наличие «плавающих конечностей».” 29 Проще говоря, если появляется чрезмерное количество жидкости, вероятно, так оно и есть. Боттомс и его коллеги, используя субъективные критерии, обнаружили, что чувствительность и положительная прогностическая ценность при выявлении младенцев, крупных для гестационного возраста, аналогичны правилу наибольшего вертикального кармана 8 см. 33
19 , 29 Субъективные критерии включали смещение плода от передней стенки матки амниотической жидкостью, а также наличие «плавающих конечностей».” 29 Проще говоря, если появляется чрезмерное количество жидкости, вероятно, так оно и есть. Боттомс и его коллеги, используя субъективные критерии, обнаружили, что чувствительность и положительная прогностическая ценность при выявлении младенцев, крупных для гестационного возраста, аналогичны правилу наибольшего вертикального кармана 8 см. 33
Перинатальные осложнения
Увеличение перинатальной заболеваемости и смертности, связанное с многоводием, связано как с увеличением врожденных/генетических аномалий, так и с преждевременными родами.Перинатальная смертность приближалась к 100% при остром многоводии 18 ; однако сообщалось о выживших после агрессивного повторяющегося амниоцентеза. 30 , 34 , 35 Хроническое многоводие, как правило, имеет лучший прогноз, особенно если оно имеет идиопатическую природу. В более ранних исследованиях перинатальная смертность колебалась от 34% до 69%. 18 , 20 , 22 Однако Чемберлен и его коллеги указали 3.3% смертность при сонографическом диагнозе. 31 Некоторые различия в выживаемости могут быть функцией различий в диагностических критериях и пренатальной терапии, а также улучшенной выживаемостью как недоношенных, так и аномальных детей.
В более ранних исследованиях перинатальная смертность колебалась от 34% до 69%. 18 , 20 , 22 Однако Чемберлен и его коллеги указали 3.3% смертность при сонографическом диагнозе. 31 Некоторые различия в выживаемости могут быть функцией различий в диагностических критериях и пренатальной терапии, а также улучшенной выживаемостью как недоношенных, так и аномальных детей.
Многоводие может осложняться преждевременными родами в 26% случаев и преждевременным излитием околоплодных вод в 19% случаев. 20 И то, и другое может возникнуть в результате перерастяжения матки. Неправильное предлежание также встречается чаще в результате обилия амниотической жидкости, в которой может маневрировать плод, и более раннего срока беременности на момент родов. 19 Другие интранатальные осложнения могут включать отслойку плаценты из-за быстрой декомпрессии матки в момент разрыва плодных оболочек, дисфункциональные модели родов и послеродовые кровотечения в результате атонии матки. 19 , 20 , 22
19 , 20 , 22
Клиническое ведение
Лечение многоводия может быть медикаментозным, хирургическим или обоими. Выбранный метод будет зависеть от этиологии, тяжести, клинических симптомов и гестационного возраста на момент постановки диагноза, а также от наличия и типа сопутствующих аномалий.
Если диагноз ставится на основании данных УЗИ, следует попытаться установить причину. В случаях, которые не являются острыми или тяжелыми и не связаны с пороками развития плода, пациенты должны периодически проходить повторное сканирование для оценки прогрессирования или улучшения объема жидкости. В некоторых сообщениях задокументировано постепенное разрешение полигидрамниона либо спонтанно, либо в результате лечения основной причины (, например, , контроль гипергликемии, внутриутробное переливание крови анемичному плоду).Эти беременности протекали без осложнений после разрешения многоводия, неблагоприятных последствий не наблюдалось. 19 , 36
19 , 36
При отсутствии быстро прогрессирующего многоводия или материнских симптомов лечение является выжидательным. Если у пациентки усиливается одышка, боли в спине или преждевременные роды, следует рассмотреть вопрос о госпитализации для возможного проведения токолиза и амниоцентеза.
Медикаментозное лечение, включая ограничение соли, мочегонные средства и внутриамниотический вазопрессин, оказалось неэффективным. 24 Индометацин был предложен в качестве терапевтического средства для уменьшения объема амниотической жидкости, поскольку было замечено, что он снижает диурез у новорожденных, получающих лечение по поводу открытого артериального протока. Уменьшение амниотической жидкости наблюдалось в одной серии из восьми пациентов с гидрамнионом, получавших индометацин, что подтверждается уменьшением размеров дна и наибольшим вертикальным жидкостным карманом по данным УЗИ. 37 Это наблюдение еще раз подтверждает важный вклад мочеиспускания плода в общую динамику амниотической жидкости. Хотя отчеты о клинических случаях и ранние исследования предполагают терапевтическую пользу индометацина при лечении многоводия, он обычно не используется в третьем триместре из-за его признанного влияния на внутриутробное сужение артериального протока плода, что может привести к легочной гипертензии. после рождения. 38
Хотя отчеты о клинических случаях и ранние исследования предполагают терапевтическую пользу индометацина при лечении многоводия, он обычно не используется в третьем триместре из-за его признанного влияния на внутриутробное сужение артериального протока плода, что может привести к легочной гипертензии. после рождения. 38
Терапевтический амниоцентез или амниоредукция — эффективный метод экстренной декомпрессии напряженной и растянутой полости матки. Обычно это выполняется для облегчения симптомов у матери или преждевременных родов.Его следует выполнять под ультразвуковым контролем, чтобы избежать контакта с плодом, с использованием длинной иглы для амниоцентеза 20G, которая часто соединяется через пластиковую трубку с аспирационной бутылью. Амниоредукция обычно выполняется в течение 30–45 минут, хотя идеального периода времени для дренирования не установлено. В это время могут возникать сокращения матки, что может быть дискомфортно для пациентки. Как правило, эти сокращения спонтанно уменьшаются в течение 24 часов после завершения процедуры. Количество амниотической жидкости, которое необходимо удалить, также не установлено и может зависеть от гестационного возраста, тяжести и скорости повторного накопления. Объемы аспирации в различных отчетах варьировались от 200 до 4000 мл. 22 , 30 , 34 , 35 Высказывались опасения, что слишком быстрая или слишком обширная декомпрессия может привести к отделению плаценты. 22 , 24 , 30211, 30 , , 39 , , , 39 Амниоцентез, возможно, необходимо повторить вначале 2-3 раза в течение первой недели, а затем еженедельный амниорекцию или как клинически указано.Если требуются частые амниоцентезы 18 , может потребоваться периодическая оценка материнских электролитов и сывороточного белка, хотя ни одно исследование не продемонстрировало эффективность такого наблюдения.
Количество амниотической жидкости, которое необходимо удалить, также не установлено и может зависеть от гестационного возраста, тяжести и скорости повторного накопления. Объемы аспирации в различных отчетах варьировались от 200 до 4000 мл. 22 , 30 , 34 , 35 Высказывались опасения, что слишком быстрая или слишком обширная декомпрессия может привести к отделению плаценты. 22 , 24 , 30211, 30 , , 39 , , , 39 Амниоцентез, возможно, необходимо повторить вначале 2-3 раза в течение первой недели, а затем еженедельный амниорекцию или как клинически указано.Если требуются частые амниоцентезы 18 , может потребоваться периодическая оценка материнских электролитов и сывороточного белка, хотя ни одно исследование не продемонстрировало эффективность такого наблюдения.
Частота возникновения и происхождение
Маловодие определяется как уменьшение объема амниотической жидкости относительно гестационного возраста. Заболеваемость в неотобранной популяции без разрыва мембраны колеблется от 0,4% до 19%, в зависимости от критериев, используемых для диагностики и исследуемой популяции. 33 , 39 , 40 Начало маловодия может быть острым или хроническим. Острое начало чаще всего является результатом разрыва плодных оболочек, тогда как хроническое маловодие может отражать структурную аномалию мочевыводящих путей плода или патофизиологическую реакцию на хроническую или интермиттирующую гипоксемию плода. Факторы риска для олигогидрамнизмов показаны в таблице 2.
Таблица 2. Факторы риска для Oligogydramnios
хронические и / или прерывистые ограничение роста плода
ограничение роста плода
Postterm Breaness
Повторяющиеся шанс сжатие
Anomalies
почек почек
Почечные аномалии (т.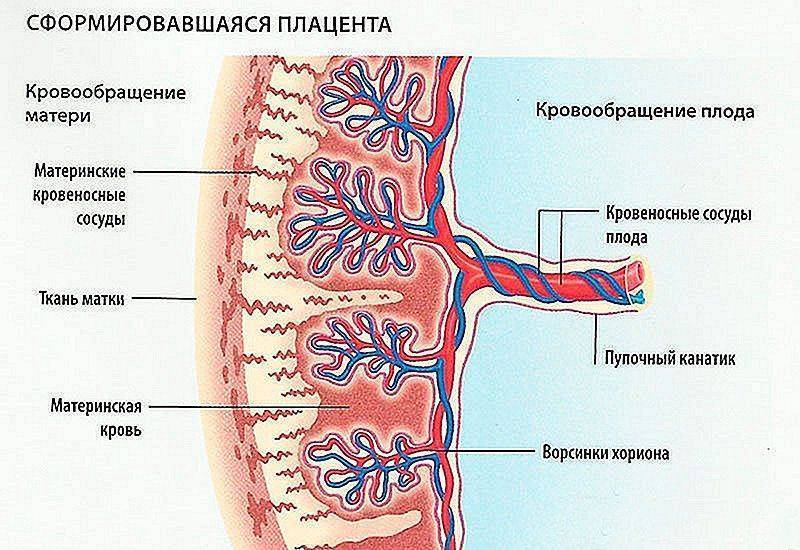 g., Многоцистовые диспластические почек, поликистозные почек)
g., Многоцистовые диспластические почек, поликистозные почек)
задних уретральных клапанов
двусторонний уретеропельвский переход Обструкция
нестероидные противовоспалительные препараты
Твин-к двум переливанием
Предоставленное разрыв мембран
Патогенез
преждевременный разрыв плодных оболочек (PROM) является наиболее частой причиной острого маловодия. Частота разрыва плодных оболочек до срока составляет примерно 1–2%.Vintzileos и коллеги обнаружили, что у 35% пациенток с ПРПО не было выявлено вертикального кармана амниотической жидкости более 2 см, и этот показатель не менялся в зависимости от гестационного возраста. 41
Хроническое маловодие может быть результатом серьезных аномалий развития плода или внутриутробной гипоксии. Важность вклада мочи плода в объем амниотической жидкости демонстрируется несколькими аномалиями плода, при которых имеется либо обструкция мочевыводящих путей, либо двусторонняя агенезия/дисфункция почек. Эти аномалии связаны с уменьшением образования амниотической жидкости.
Эти аномалии связаны с уменьшением образования амниотической жидкости.
Хроническая или перемежающаяся гипоксия плода также может привести к уменьшению объема амниотической жидкости. Хроническая слабовыраженная гипоксия плода может быть следствием длительно существующей маточно-плацентарной недостаточности или гипоксии матери, тогда как внутриутробная компрессия пуповины может приводить как к длительным, так и к повторяющимся эпизодам острой гипоксии различной интенсивности и продолжительности. Подтверждающие доказательства этого патофизиологического процесса, приводящего к маловодию, существуют как на животных, так и на человеческих моделях.
МОДЕЛЬ ЖИВОТНОГО.
У беременных овец, подвергшихся гипоксии, было отмечено перераспределение сердечного выброса плода. 42 Повышенная доля сердечного выброса шунтирована в головной мозг, миокард и надпочечники (высокоприоритетные органы), со снижением притока крови к кишечнику, мускулатуре, селезенке, легким и почкам (низкоприоритетные органы) ). При обычных обстоятельствах это снижение почечной перфузии в конечном итоге приведет к уменьшению продукции мочи плода и маловодию.
При обычных обстоятельствах это снижение почечной перфузии в конечном итоге приведет к уменьшению продукции мочи плода и маловодию.
МОДЕЛЬ ЧЕЛОВЕКА.
В пользу перераспределения сердечного выброса от почек плода в качестве операционного механизма также свидетельствуют несколько наблюдений за людьми. Wladimiroff и Campbell измеряли почасовую скорость образования мочи плода у человека (HFUPR), измеряя объем мочевого пузыря дважды с интервалом в 1 час. 6 Увеличение объема мочевого пузыря было приравнено к часовой производительности. Установлена нормальная кривая HFUPR в зависимости от гестационного возраста для 92 нормальных беременностей со сроком от 30 до 41 недели.В последующем изучены 62 беременности с риском развития хронической маточно-плацентарной недостаточности; 47% имели HFUPR ниже предела пятого процентиля. Из 29 плодов со сниженным HFUPR у 18 (62%) масса тела при рождении была ниже 10-го процентиля для гестационного возраста. Кроме того, у всех девяти субъектов, родивших младенцев с массой тела менее пятого процентиля, HFUPR были ниже нормального диапазона.
Маловодие было продемонстрировано в 3–54% пролонгированных беременностей, что отражает различия в используемых сонографических критериях. 32 , , 43 , 44 , , 45 , , 46 , 46 Патогенез, по-видимому, похоже на механизм, вызывающий ресторанный плод, потому что он клинически признан, что длительная беременность примерно в 10% случаев ассоциирован с маточно-плацентарной недостаточностью.
Какой бы привлекательной ни была теория перераспределения потока, могут существовать дополнительные действующие механизмы. В модели животных, подвергшихся гипоксемии, клубочковая фильтрация сохранялась, несмотря на снижение почечного кровотока. 47 Также было замечено, что один или несколько эпизодов стресса плода могут привести к секреции вазопрессина, а также катехоламинов. 47 , 48 Секреция вазопрессина может привести к значительному антидиурезу и снижению секреции легких плода, что приведет к дальнейшему уменьшению объема амниотической жидкости. 49
49
Последней предполагаемой причиной необъяснимого маловодия является разрыв амниотической оболочки с неповрежденным хорионом. 50 Амниотическая жидкость потенциально может реабсорбироваться во внеамниотическое пространство, что не приводит к потере жидкости из влагалища .Подтверждающие доказательства этого процесса существуют при синдроме амниотической перетяжки, при котором предполагается, что плод частично выталкивается во внеамниотическое пространство. На сегодняшний день экспериментального подтверждения этого пути маловодия не получено.
Независимо от точного механизма, наличие маловодия при отсутствии структурных аномалий или разрыва мембран предполагает изменение нормального физиологического процесса. Его присутствие также увеличивает риск пренатальной компрессии пуповины.К сожалению, неизвестно, какое прогностическое значение следует придавать наблюдению, особенно у недоношенного плода.
Клиническая картина и диагностика
До широкого использования УЗИ в режиме реального времени диагноз маловодия иногда подозревался на основании «мягких» клинических признаков, включая легко пальпируемые части плода, неадекватное увеличение высоты дна и трудности баллотирования головка плода. Отсутствие амниотической жидкости во время искусственного разрыва плодных оболочек также сильно указывает на маловодие и при отсутствии сонографического диагноза может быть первым признаком его наличия.
Отсутствие амниотической жидкости во время искусственного разрыва плодных оболочек также сильно указывает на маловодие и при отсутствии сонографического диагноза может быть первым признаком его наличия.
Хотя ультразвуковое исследование позволило оценить объем амниотической жидкости, единого мнения о критериях ультразвуковой диагностики маловодия достичь не удалось. В ранних сообщениях объем амниотической жидкости оценивался субъективно с учетом различий в зависимости от гестационного возраста. Последующие исследователи пытались количественно определить объем амниотической жидкости с помощью различных методов. Данные, представленные в этих исследованиях, перечислены в таблице 3 и обобщены ниже.
Таблица 3.оценка Ультрасонографическая из маловодие
Автор | Население | Самый большой карман с riteria | | Аномальные конечная точка | Чувствительность (%) | Специфика (%) отрицательный прогноз Значение (%) | |||||||||||||||||||
Кроули (1980) 46 | > 42 недели | субъективные | 35 | 100 | 68 | 12 | 100 | 100 | |||||||||||||||||
51 | <1 см | <1 см | 240002 | SGA 84 | 97 | 90 | 95 | 95 | |||||||||||||||||
Philipson (1983) субъективные 4 4 SGA 16 97 40 91 91 Безватые субъективные 19 SGA 32 83 23 89 | |||||||||||||||||||||||||
Hill (1983) 39 | Безвыписанные | <1 см | 3 <1 см | 0 | SGA | 0 | 100 | — | 9000 | 1 | 9000SGA | 50 | 100 | 100 | 99 | ||||||||||
52 | <1 см | 4 | SGA | 4 | — | — | — | ||||||||||||||||||
Mercer (1984) 53 | <1 см | 3 | APGAR 5 <7 | — | — | 8 | — | — | |||||||||||||||||
ChamberLain (1984) 54 | Отправлено на биофизический профиль | Вертикальные | 3 | SGA | 13 | 9000 | 25 | 95 | 95 | ||||||||||||||||
Phelan (1985) 45 | >41 недели | <1 см | 3 | 3 | 25 | 9000 | 29 | 97 | 97 | ||||||||||||||||
Постмсущества | 3 | 97 | 17 | 17 | 83 | 83 | |||||||||||||||||||
Bastide (1986) 55 | Отправлено на биофизический профиль | Вертикаль <1 см | 0. | SGA | — | — | — | 37 | — | ||||||||||||||||
Patterson (1987) 56 | Риск для недоедания | Средний <3.2 см | 15 | 40 | 40 | 91 | 50 | 86 | |||||||||||||||||
Hashimoto (1987) 43 | > 42 недели | «Volume» <60 | 46 | 3 | 90 | 64 | 36 | 97 | 3 | ||||||||||||||||
Rutherford (1987) 57 | Беременность «высокого риска» | Сумма 4 верт ICAL Codants | 8 | 8 | Cesarean для «плода дистресс» | 30 | 9000 | 11 | 98 | ||||||||||||||||
Silver (1987 ) 44 | 41 неделя | Среднее 3 по вертикали <3. | 54 | Доставка для нерешеных плода Сердечное значение | 79 | 79 | 55 | 41 | 87 | 87 | |||||||||||||||
Варма (1988) 58 | «в Риску» Беременность | Вертикальные <2 см | 3 | SGA | — | — | 39 | 92 |
Субъективная ультразвуковая оценка объема амниотической жидкости
Кроули использовал субъективные критерии для оценки объема амниотической жидкости при беременности после 42 недель, выявляя наличие или отсутствие анэхогенного пространства между конечностями плода и стенкой матки, а также между конечностями и плодом.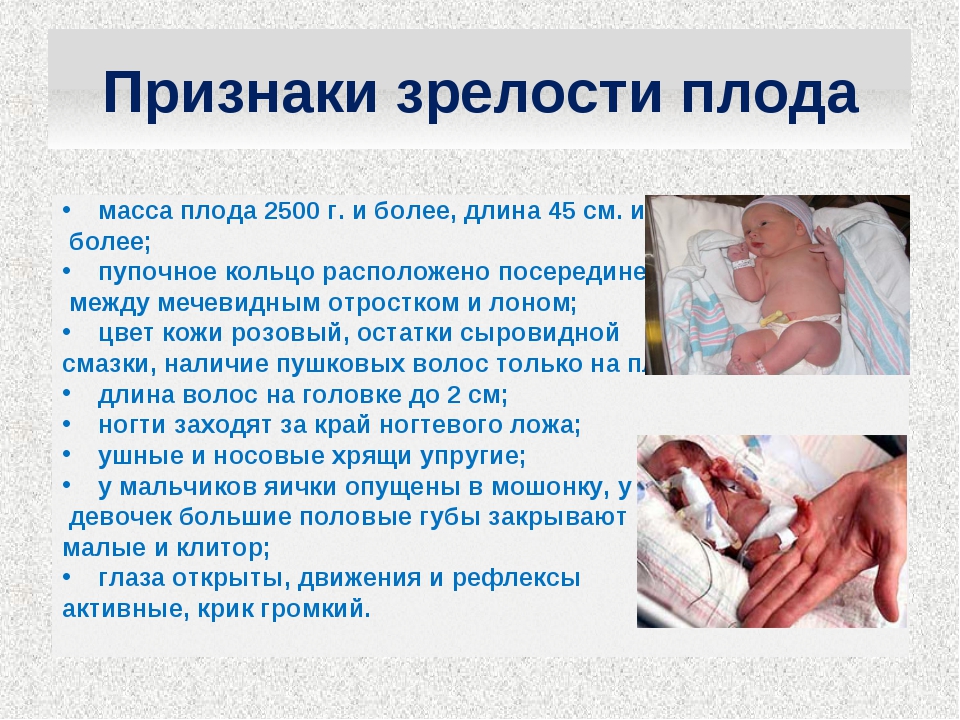 багажник. 46 Philipson и коллеги использовали такие субъективные критерии, как малое количество амниотической жидкости, скученность частей плода и «плохая жидкость/межплодное пространство». 40 Если спроецировать эти критерии на теоретическую популяцию исследования при прогнозировании детей с малым весом для гестационного возраста (SGA), чувствительность составила 15,5%, а положительная прогностическая ценность — 39,6%. Нижние и партнеры впоследствии сравнили пятиуровневую субъективную оценку (маловодие, уменьшение, нормальное, увеличение, многоводие) с объективным измерением максимального диаметра вертикального кармана, последний измерялся датчиком, расположенным под прямым углом к сагиттальной плоскости живота матери. . 33 При использовании младенцев SGA в качестве аномальной конечной точки чувствительность и положительные прогностические значения были одинаковыми для двух методов (32% против 31% и 83% против 82% соответственно). Точно так же Goldstein и Filly также продемонстрировали хорошую корреляцию между субъективными и объективными оценками объема амниотической жидкости.
багажник. 46 Philipson и коллеги использовали такие субъективные критерии, как малое количество амниотической жидкости, скученность частей плода и «плохая жидкость/межплодное пространство». 40 Если спроецировать эти критерии на теоретическую популяцию исследования при прогнозировании детей с малым весом для гестационного возраста (SGA), чувствительность составила 15,5%, а положительная прогностическая ценность — 39,6%. Нижние и партнеры впоследствии сравнили пятиуровневую субъективную оценку (маловодие, уменьшение, нормальное, увеличение, многоводие) с объективным измерением максимального диаметра вертикального кармана, последний измерялся датчиком, расположенным под прямым углом к сагиттальной плоскости живота матери. . 33 При использовании младенцев SGA в качестве аномальной конечной точки чувствительность и положительные прогностические значения были одинаковыми для двух методов (32% против 31% и 83% против 82% соответственно). Точно так же Goldstein и Filly также продемонстрировали хорошую корреляцию между субъективными и объективными оценками объема амниотической жидкости. 59
59
Полуколичественная ультразвуковая оценка объема амниотической жидкости
В 1981 г. концепция «правила 1 см» была введена для отдельных групп пациентов с высоким риском. 33 Включены субъекты с подозрением на задержку роста плода (ЗРП) на основании измерений высоты дна. Объем произвольно классифицировался как уменьшенный, если размер самого большого жидкостного кармана составлял менее 1 см в самом широком измерении. Из этих субъектов у 24% было обнаружено уменьшение объема амниотической жидкости, и 90% из них были рождены детьми, у которых было обнаружено SGA. И наоборот, у 84% младенцев SGA наблюдалось снижение жидкости. Однако последующие исследования были менее оптимистичными, показывая как более низкую распространенность, так и чувствительность маловодия как предиктора ЗВУР. 33 , , , 39 , 40 , , 52
Правило 1 см было переоценено в 1984 году. 54 Объем амниотического жидкости был записан во всех пациентах, упомянутых для биофизического профиля путем измерения вертикального и поперечного размера самого большого кармана амниотической жидкости с датчиком, ориентированным перпендикулярно контуру матки. Вертикальные диаметры менее 1 см классифицировались как уменьшенные, 1–2 см — как маргинальные, а от более 2 см до менее 8 см — как нормальные.Было установлено, что у 0,9% уменьшились и у 2% были маргинальные околоплодные воды. В результате повышения чувствительности при определении ЛГР за счет включения маргинальной категории (5,5% для уменьшенных, 13,2% для уменьшенных плюс маргинальные группы) было высказано предположение, что правило 1 см может быть слишком строгим. Впоследствии компонент амниотической жидкости биофизического профиля был изменен до отсечки 2 см в двух перпендикулярных плоскостях.
54 Объем амниотического жидкости был записан во всех пациентах, упомянутых для биофизического профиля путем измерения вертикального и поперечного размера самого большого кармана амниотической жидкости с датчиком, ориентированным перпендикулярно контуру матки. Вертикальные диаметры менее 1 см классифицировались как уменьшенные, 1–2 см — как маргинальные, а от более 2 см до менее 8 см — как нормальные.Было установлено, что у 0,9% уменьшились и у 2% были маргинальные околоплодные воды. В результате повышения чувствительности при определении ЛГР за счет включения маргинальной категории (5,5% для уменьшенных, 13,2% для уменьшенных плюс маргинальные группы) было высказано предположение, что правило 1 см может быть слишком строгим. Впоследствии компонент амниотической жидкости биофизического профиля был изменен до отсечки 2 см в двух перпендикулярных плоскостях.
В дополнение к правилу 2 см были оценены другие объективные методы определения объема амниотической жидкости.Паттерсон и его коллеги измерили вертикальный и два горизонтальных размера самого большого жидкостного кармана и рассчитали среднее значение трех измерений. 56 Включены только карманы, свободные от пуповины и конечностей. Используя кривую рабочих характеристик приемника, статистический инструмент, применяемый для максимизации чувствительности и специфичности, было установлено пороговое значение 3,2 см. Используя это значение, 15% исследуемой популяции «с риском недостаточности питания плода» были ненормальными.Пороговое значение 3,2 см было чувствительным на 40% и специфичным на 91%, с положительной прогностической ценностью 50% и отрицательной прогностической ценностью 86% для выявления младенцев SGA. Наблюдаемые различия в среднем объеме жидкости, скорее всего, были связаны с истинными различиями между пациентами, а не с ошибкой измерения; Измерение среднего размера самого большого кармана амниотической жидкости имело вариабельность между пациентами, которая была в четыре раза выше, чем вариабельность среди наблюдателей. Напротив, использование максимального вертикального диаметра имело вариабельность внутри наблюдателя, которая была выше, чем вариабельность между пациентами.
56 Включены только карманы, свободные от пуповины и конечностей. Используя кривую рабочих характеристик приемника, статистический инструмент, применяемый для максимизации чувствительности и специфичности, было установлено пороговое значение 3,2 см. Используя это значение, 15% исследуемой популяции «с риском недостаточности питания плода» были ненормальными.Пороговое значение 3,2 см было чувствительным на 40% и специфичным на 91%, с положительной прогностической ценностью 50% и отрицательной прогностической ценностью 86% для выявления младенцев SGA. Наблюдаемые различия в среднем объеме жидкости, скорее всего, были связаны с истинными различиями между пациентами, а не с ошибкой измерения; Измерение среднего размера самого большого кармана амниотической жидкости имело вариабельность между пациентами, которая была в четыре раза выше, чем вариабельность среди наблюдателей. Напротив, использование максимального вертикального диаметра имело вариабельность внутри наблюдателя, которая была выше, чем вариабельность между пациентами. Авторы пришли к выводу, что средний объем амниотической жидкости был более воспроизводим, чем наибольший вертикальный диаметр, и был бы лучшим скрининговым тестом для выявления недоедающих плодов.
Авторы пришли к выводу, что средний объем амниотической жидкости был более воспроизводим, чем наибольший вертикальный диаметр, и был бы лучшим скрининговым тестом для выявления недоедающих плодов.
В 1987 году Фелан и его коллеги представили четырехквадрантный метод оценки объема амниотической жидкости. 32 Используя 353 беременных в возрасте 36–42 недель, которые были направлены на наружную головную версию или перенесенную беременность от 36 до 42 недель, был измерен и суммирован наибольший вертикальный диаметр в каждом квадранте.При всех измерениях датчик удерживался в сагиттальной плоскости перпендикулярно полу. Это число в сантиметрах было названо индексом амниотической жидкости (ИАЖ). Между 36 и 40 неделями средний AFI составил 12,4 ± 4,6 см. В то время как два стандартных отклонения ниже и выше среднего значения привели бы к статистическим пороговым значениям 3,7 и 22,1 см соответственно, авторы использовали пороговые значения 5 см для произвольного определения уменьшения амниотической жидкости и 20 см для избыточного объема жидкости. Дальнейшее исследование, проведенное этими авторами, продемонстрировало значительное увеличение окрашенной меконием жидкости, кесарева сечения и низкие баллы по шкале Апгар у пациентов с AFI менее 5 см. 57
Дальнейшее исследование, проведенное этими авторами, продемонстрировало значительное увеличение окрашенной меконием жидкости, кесарева сечения и низкие баллы по шкале Апгар у пациентов с AFI менее 5 см. 57
Moore и Cayle впоследствии оценили индекс амниотической жидкости у 791 нормальной беременности в сроке от 16 до 42 недель. 60 Поскольку между недоношенной, доношенной и переношенной беременностью наблюдались значительные различия, что согласуется с изменениями физиологических жидкостей, происходящими на протяжении всей беременности, данные были стратифицированы по неделям беременности. Рассчитывали среднее значение AFI на каждой неделе беременности, а также 90–95% доверительные интервалы (табл. 4).Это исследование продемонстрировало важность установления специфических для беременности норм для AFI, а не единого порогового значения. Интересно, что значение AFI 2,5-го процентиля в каждом гестационном возрасте превышало порог в 5 см, установленный Феланом. 32 Таким образом, использование порогового значения 2,5-го процентиля приведет к более частой диагностике маловодия.
32 Таким образом, использование порогового значения 2,5-го процентиля приведет к более частой диагностике маловодия.
Таблица 4. Значения индекса жидкости амниотики в нормальной беременности (в мм)
Amniotic Fluid Index Index Proctile Value
неделя
2.Пятые
пятые
пятидесятых
95-е
97.5th
н
16
73
79
121
121
00 9000201
32
17
77
83
127
194
211
26
18
80
87
87
133
202
220
17
19
9 030383
90 30303
137
137
207
225
225
14
20
86
86
93
141
212
230
25
21
88
9000
143
214
233
14
22
22
89
97
9000
216
235
14
23
90
98
146
90 303218
237
14
14
24
90
9000
147
147
219
238
23
25
25
89
97
9000
147
221
240
240
12
26
89
97
147
2
223
242
11
27
85
95
146
226
245
17
90 30328
28
86
9000
9000
228
228
228
249
25
29
84
92
145
231
254
254
12
30
82
82
90
145
234
17
17
31
31
99
79
1444
238
263
69
26
32
77
86
144
242
242
269
25
33
33
74
83
83
143
245
274
30
72
72
81
142
24000
24000
278
31
35
70 30303
79
140
249
279
27
36
36
68
77
138
249
279
39
37
37
66
66
7000
135
135
244
275
36
36
38
65
73
132
132
239
239
269
27
39
39
64
72
127
226
255
12
40
63
63
71
123
123
214
240
64
41
63
70303
70
70
116
116
194
216
162
42
63
69
110
175
192
30
Am J Obstet Gynecol 162:1168, 1990)
Сравнение ультразвуковой оценки объема амниотической жидкости
На сегодняшний день ни один метод оценки объема амниотической жидкости не оказался наиболее ценным с клинической точки зрения. Сложность сравнения методов оценки жидкости возникает из-за различий в тестируемой популяции, выбранной аномальной конечной точки и разнообразия ультразвуковых критериев. Правило 2 см традиционно использовалось наиболее широко, преимущественно как компонент биофизического профиля.Однако в последнее время индекс амниотической жидкости все чаще появляется в литературе и в клинической практике. AFI, измеряя все четыре квадранта, по-видимому, более точно оценивает последовательные изменения объема жидкости с течением времени по сравнению с одним вертикальным карманом, который может подвергаться большим колебаниям из-за положения плода. Кроме того, при использовании норм, специфичных для беременности, AFI может более точно отражать аномалии объема жидкости по сравнению с правилом 2 см. Тем не менее, AFI не был широко оценен для выявления плода с риском ЗВУР, компрессии пуповины и аномальных перинатальных исходов.Для сравнения, использование субъективных критериев, которые могут в меньшей степени зависеть от положения плода в серийном тестировании, больше зависит от гештальта объема жидкости, чем от какого-либо одного значения измерения.
Сложность сравнения методов оценки жидкости возникает из-за различий в тестируемой популяции, выбранной аномальной конечной точки и разнообразия ультразвуковых критериев. Правило 2 см традиционно использовалось наиболее широко, преимущественно как компонент биофизического профиля.Однако в последнее время индекс амниотической жидкости все чаще появляется в литературе и в клинической практике. AFI, измеряя все четыре квадранта, по-видимому, более точно оценивает последовательные изменения объема жидкости с течением времени по сравнению с одним вертикальным карманом, который может подвергаться большим колебаниям из-за положения плода. Кроме того, при использовании норм, специфичных для беременности, AFI может более точно отражать аномалии объема жидкости по сравнению с правилом 2 см. Тем не менее, AFI не был широко оценен для выявления плода с риском ЗВУР, компрессии пуповины и аномальных перинатальных исходов.Для сравнения, использование субъективных критериев, которые могут в меньшей степени зависеть от положения плода в серийном тестировании, больше зависит от гештальта объема жидкости, чем от какого-либо одного значения измерения. В результате опыт исследователя может быть более важным при определении того, соответствует ли амниотическая жидкость гестационному возрасту, поскольку тот же самый субъективно нормальный объем амниотической жидкости в 42 недели может быть уменьшен в течение 34 недель. Кроме того, субъективные критерии могут варьироваться от человека к человеку, что затрудняет общение между наблюдателями и статистические сравнения.В авторском учреждении объем амниотической жидкости первоначально оценивается субъективно. Если это нормально, AFI или самый большой вертикальный карман не измеряются. Однако, если жидкость субъективно кажется уменьшенной, рассчитывается AFI.
В результате опыт исследователя может быть более важным при определении того, соответствует ли амниотическая жидкость гестационному возрасту, поскольку тот же самый субъективно нормальный объем амниотической жидкости в 42 недели может быть уменьшен в течение 34 недель. Кроме того, субъективные критерии могут варьироваться от человека к человеку, что затрудняет общение между наблюдателями и статистические сравнения.В авторском учреждении объем амниотической жидкости первоначально оценивается субъективно. Если это нормально, AFI или самый большой вертикальный карман не измеряются. Однако, если жидкость субъективно кажется уменьшенной, рассчитывается AFI.
Изменчивость в определениях маловодия на основе ультразвука была отмечена в клиническом комментарии Magann et al., в котором содержится призыв к будущим исследованиям, которые коррелируют оценку объема амниотической жидкости с клинически значимыми перинатальными исходами. 61 Fischer и коллеги оценили женщин, родившихся после родов, и сравнили различные ультразвуковые критерии маловодия с комбинированным перинатальным исходом. 62 Самый большой карман в каждом квадранте был измерен в двух перпендикулярных плоскостях. Оцениваемые показатели включали наибольший вертикальный карман, наибольший поперечный карман, AFI, произведение наибольшего кармана (вертикальное x поперечное), сумму всех измерений кармана и сумму произведений кармана. Они обнаружили, что самый большой вертикальный карман, AFI и сумма всех карманов значительно различались между группами с нормальным и ненормальным перинатальным исходом.Используя кривые рабочих характеристик приемника для установления оптимальных пороговых значений, вертикальный карман 2,7 был идеальным при определении аномального перинатального исхода. На основе ROC-кривой невозможно установить оптимальное отсечение AFI.
62 Самый большой карман в каждом квадранте был измерен в двух перпендикулярных плоскостях. Оцениваемые показатели включали наибольший вертикальный карман, наибольший поперечный карман, AFI, произведение наибольшего кармана (вертикальное x поперечное), сумму всех измерений кармана и сумму произведений кармана. Они обнаружили, что самый большой вертикальный карман, AFI и сумма всех карманов значительно различались между группами с нормальным и ненормальным перинатальным исходом.Используя кривые рабочих характеристик приемника для установления оптимальных пороговых значений, вертикальный карман 2,7 был идеальным при определении аномального перинатального исхода. На основе ROC-кривой невозможно установить оптимальное отсечение AFI.
Чаухан и его коллеги провели проспективное рандомизированное клиническое исследование, в котором сравнивали AFI с самым большим вертикальным карманом. 63 Они случайным образом распределили 1080 беременных с высоким риском для наблюдения с еженедельными нестрессовыми тестами и либо AFI, либо с наибольшим вертикальным карманом. Они определили маловодие как AFI 5 см или менее или отсутствие жидкостного кармана размером не менее 2 x 1 см. У женщин, сопровождаемых AFI, значительно чаще диагностировали олигогидрамнион, чем у женщин в группе с самым большим вертикальным карманом (17% против 10%, p = 0,002). Тем не менее, не было никакой разницы между двумя методами оценки жидкости в отношении кесарева сечения для неутешительного измерения частоты сердечных сокращений плода, оценки по шкале Апгар, рН пупочной артерии <7.1 или поступление в отделение реанимации новорожденных. Авторы пришли к выводу, что использование AFI увеличивает количество вмешательств по поводу маловодия без улучшения перинатальных исходов. Они также отметили, что оба метода оценки амниотической жидкости являются плохими диагностическими тестами для прогнозирования неблагоприятного перинатального исхода.
Они определили маловодие как AFI 5 см или менее или отсутствие жидкостного кармана размером не менее 2 x 1 см. У женщин, сопровождаемых AFI, значительно чаще диагностировали олигогидрамнион, чем у женщин в группе с самым большим вертикальным карманом (17% против 10%, p = 0,002). Тем не менее, не было никакой разницы между двумя методами оценки жидкости в отношении кесарева сечения для неутешительного измерения частоты сердечных сокращений плода, оценки по шкале Апгар, рН пупочной артерии <7.1 или поступление в отделение реанимации новорожденных. Авторы пришли к выводу, что использование AFI увеличивает количество вмешательств по поводу маловодия без улучшения перинатальных исходов. Они также отметили, что оба метода оценки амниотической жидкости являются плохими диагностическими тестами для прогнозирования неблагоприятного перинатального исхода.
Несоответствия в ультразвуковой оценке объема амниотической жидкости
Трудности возникают при сравнении различных критериев маловодия. Одной из переменных, которая не часто рассматривается в исследованиях, является включение или исключение жидкостных карманов, содержащих петли пуповины.При маловодии пуповина составляет повышенную долю жидкостных карманов. В некоторых исследованиях исключались карманы, содержащие пуповину, в то время как в других измерялись размеры жидкости, окружающей пуповину.
Часто упускаемый из виду, но критически важный вопрос — это позиционирование преобразователя. В некоторых отчетах датчик держали под прямым углом к контуру матки, 54 , 58 , в то время как в других случаях плоскость ультразвука была перпендикулярна полу или сагиттальной плоскости живота. 32 , 33 Во многих исследованиях не указывалось, как был ориентирован датчик. Ориентация имеет решающее значение при оценке вертикального диаметра. Если датчик держать перпендикулярно контуру матки, при взгляде с боковой стороны матки на экране УЗИ может быть ложно создан вертикальный карман. Ради согласованности рекомендуется ориентировать преобразователь продольно и перпендикулярно плоскости пола (плоскость, в которой расслоилась жидкость), тем самым сводя к минимуму различия, если объект смещается вбок.
Клиническое значение маловодия
Литература предполагает, что маловодие увеличивает риск у плода без серьезных аномалий. Однако клиническая значимость маловодия различается между исследованиями в зависимости от используемых критериев и оцениваемых конечных точек. В целом, уменьшение объема амниотической жидкости связано с более высокой частотой возникновения SGA у новорожденных (менее 10-го процентиля для гестационного возраста), синдрома переношенности, вариабельного и позднего замедления родов, кесарева сечения для неудовлетворительного отслеживания частоты сердечных сокращений плода, более низкого pH пупочной артерии, более низкого баллов по шкале Апгар и более высокой перинатальной смертности.Маловодие во втором триместре беременности особенно связано с неблагоприятными перинатальными исходами как в результате легочной гипоплазии, так и летальных врожденных аномалий. 64
Относительная степень, в которой повышенная заболеваемость является результатом либо основного состояния, вызывающего маловодие, либо прямого воздействия редуцированного объема жидкости (, т. е. , компрессия пуповины), не определена. Тем не менее, есть некоторые предположения, что часть риска компрессии пуповины может быть обратимой, о чем свидетельствуют исследования, в которых жидкость удалялась по сравнению с теми, в которых жидкость замещалась (амниоинфузия) для определения клинического эффекта.Gabbe и его коллеги отметили, что удаление амниотической жидкости из амниотической полости плода обезьяны приводило к вариабельным замедлениям, вторичным по отношению к компрессии пуповины. 65 Эта картина разрешилась после амниоинфузии. Подтверждение этого открытия у людей было продемонстрировано Miyazaki et al., которые наблюдали значительное уменьшение вариабельных децелераций во время родов у 5,1% пациенток, получавших амниоинфузию через катетер внутриматочного давления. 66 Nageotte и соавт. наблюдали значительно более низкую частоту вариабельных децелераций и более высокие значения рН спинного мозга у пациентов, у которых был ПРОПО и которым была проведена профилактическая амниоинфузия. 67
Легочная гипоплазия, определяемая по низкой массе влажных легких, низкому содержанию ДНК в легких и низкому количеству радиальных альвеол, может возникать после PROM и олигогидрамниона при очень недоношенной беременности (<24 недель). 68 Это может быть результатом ограничения расширения легких вследствие длительного внешнего сжатия, торможения дыхательных движений плода и отсутствия циркуляции жидкости в терминальных альвеолах, что может потребовать факторов роста, содержащихся в амниотической жидкости, которые имеют решающее значение для развития альвеол. 69 В одном исследовании PROM, в котором наблюдалась легочная гипоплазия, большинство случаев было менее 26 недель во время разрыва мембраны, что позволяет предположить, что развивающиеся терминальные воздушные мешки более восприимчивы к повреждающему воздействию маловодия. 70 Кроме того, длительное маловодие увеличивает риск последовательности Поттера, которая, помимо легочной гипоплазии, включает скелетные и лицевые деформации плода из-за длительного внешнего сжатия. 69
Дородовое лечение спонтанного маловодия
При отсутствии разрыва плодных оболочек или обструкции мочевыводящих путей у плода не существует известного прямого лечения дородового маловодия.Маловодие при отсутствии больших врожденных аномалий может быть маркером предшествующей адаптации плода к хронической маточно-плацентарной недостаточности или частичной окклюзии пуповины, а также предрасполагающим фактором к компрессии пуповины. Поэтому, как правило, рекомендуется, в зависимости от гестационного возраста, эти пациенты либо внимательно наблюдались с серийными антенатальными тестами (нестрессовый тест, биофизический профиль), включая оценку наличия переменных децелераций, либо доставлялись. Однако при наличии олигогидрамниона в настоящее время нет единого мнения о критическом интервале между диагнозом и родами.При наличии выраженного олигогидрамниона в сроке родоразрешение должно быть начато в течение 24–48 часов после постановки диагноза или раньше при наличии сопутствующих признаков, таких как спонтанные переменные замедления. Показано дальнейшее исследование для определения преимуществ такого подхода как в краткосрочной, так и в долгосрочной перспективе.
Маловодие, возникающее в результате врожденной обструкции мочевыводящих путей ( например, . Клапаны задней уретры), можно лечить, особенно при преждевременной беременности, с помощью сонографически направленных процедур, при которых моча отводится из мочевого пузыря в амниотическую полость. 71 У плода с сохраненной функцией почек на основании серийного анализа электролитов мочи, полученных при везикоцентезе, пузырно-амниотическое шунтирование может быть полезной временной мерой для декомпрессии мочевого пузыря, облегчения олигогидрамниона и предотвращения гипоплазии легких. 72 , 73 Интранатальное ведение
Маловодие увеличивает риск сдавления пуповины во время родов; следовательно, за плодом следует внимательно следить на предмет различных децелераций.Стойкое, умеренное или тяжелое вариабельное замедление может быть уменьшено с помощью амниоинфузии во время родов.
Гормоны беременности и родов
Введение
Правильный баланс гормонов необходим для успешной беременности. Гормоны действуют как химические мессенджеры организма, отправляя информацию и возвращая ответы между различными тканями и органами. Гормоны путешествуют по телу, обычно через кровь, и прикрепляются к белкам на клетках, называемых рецепторами, подобно тому, как ключ подходит к замку или рука подходит к перчатке.В ответ на это ткань или орган-мишень изменяет свою функцию, так что беременность сохраняется. Первоначально яичники, а затем и плацента являются основными производителями связанных с беременностью гормонов, которые необходимы для создания и поддержания правильных условий, необходимых для успешной беременности.
Ранние сроки беременности
После зачатия новый эмбрион должен сигнализировать матери о своем присутствии, позволяя ее телу определить начало беременности.Когда яйцеклетка оплодотворяется, она проходит через женские половые пути и на шестой день внедряется в матку, высвобождая в процессе гормон, называемый хорионическим гонадотропином человека. Этот гормон поступает в материнский кровоток и позволяет матери распознать эмбрион и начать изменять свое тело, чтобы поддерживать беременность.
Хорионический гонадотропин человека может быть обнаружен в моче уже через 7-9 дней после оплодотворения и используется в качестве индикатора беременности в большинстве безрецептурных тестов на беременность.Это частично ответственно за частое мочеиспускание, которое часто испытывают беременные женщины в течение первого триместра. Это связано с тем, что повышение уровня хорионического гонадотропина человека вызывает приток большего количества крови к области таза и почкам, что заставляет почки выводить отходы быстрее, чем до беременности. Хорионический гонадотропин человека проходит через кровь матери в яичники, чтобы регулировать уровни гормонов, способствующих беременности, эстрогена и прогестерона.
Роль прогестерона и эстрогена во время беременности
Высокие уровни прогестерона необходимы на протяжении всей беременности, причем уровни неуклонно повышаются до рождения ребенка.В течение первых нескольких недель беременности прогестерона, вырабатываемого желтым телом (временной эндокринной железой яичников), достаточно для поддержания беременности. На этой ранней стадии прогестерон выполняет множество различных функций, жизненно важных для установления беременности, в том числе:
- Увеличение притока крови к матке за счет стимуляции роста существующих кровеносных сосудов
- Стимулирующие железы в слизистой оболочке матки (эндометрии) для производства питательных веществ, необходимых для раннего эмбриона
- Стимулирование роста и утолщения эндометрия с образованием децидуальной оболочки, уникального органа, поддерживающего прикрепление плаценты и обеспечивающего имплантацию эмбриона
- Помощь в формировании плаценты
По мере формирования и роста плаценты она приобретает способность вырабатывать гормоны.Клетки, составляющие плаценту, известные как трофобласты, способны преобразовывать холестерин из кровотока матери в прогестерон. Между 6-9 неделями беременности плацента заменяет яичники как основной производитель прогестерона. Помимо жизненно важного значения для установления беременности, прогестерон также выполняет множество функций в середине и конце беременности, в том числе:
- Важен для правильного развития плода
- Предотвращение сокращения мышц матки до начала родов
- Предотвращение лактации до наступления беременности
- Укрепление мышц стенки таза при подготовке к родам
Хотя прогестерон доминирует во время беременности, эстроген также очень важен.Многие функции прогестерона требуют эстрогена, и фактически производство прогестерона плацентой стимулируется эстрогеном. Эстроген вырабатывается и высвобождается желтым телом яичников, а затем плодно-плацентарной единицей, где печень плода и надпочечники вырабатывают гормон эстриол (эстроген, часто используемый для определения благополучия плода во время беременности), то есть попадает в плаценту, где превращается в другие эстрогены. Уровни этого гормона неуклонно увеличиваются до рождения и имеют широкий спектр эффектов, в том числе:
- Поддержание, контроль и стимуляция выработки других гормонов беременности
- Необходим для правильного развития многих органов плода, включая легкие, печень и почки
- Стимуляция роста и правильной функции плаценты
- Стимулирование роста ткани молочной железы матери (вместе с прогестероном) и подготовка матери к лактации (грудному вскармливанию)
Другие гормоны, вырабатываемые плацентой
Плацента также вырабатывает несколько других гормонов, в том числе плацентарный лактоген человека и кортикотропин-рилизинг-гормон.Функция плацентарного лактогена человека до конца не изучена, хотя считается, что он способствует росту молочных желез при подготовке к лактации. Также считается, что он помогает регулировать метаболизм матери за счет повышения уровня питательных веществ в материнской крови для использования плодом. Считается, что кортикотропин-рилизинг-гормон регулирует продолжительность беременности и созревание плода. Например, когда беременные женщины испытывают стресс, особенно в первом триместре беременности, плацента увеличивает выработку кортикотропин-рилизинг-гормона.На это есть веская причина: в первые дни беременности кортикотропин-рилизинг-гормон подавляет иммунную систему матери, не давая материнскому организму атаковать плод. На более поздних сроках беременности он улучшает кровоток между плацентой и плодом. В последние недели беременности уровни кортикотропин-рилизинг-гормона поднимаются еще выше — повышение, которое совпадает со значительным всплеском уровня кортизола. Повышение уровня кортикотропин-рилизинг-гормона и кортизола может способствовать созреванию органов плода непосредственно перед началом родов и влиять на время родов за счет образования «позднего всплеска кортизола».Этот пренатальный всплеск кортизола также был связан с более внимательным материнством как у животных, так и у женщин, и считается, что это адаптивная реакция, которая вызывает повышенную симпатию к запахам тела их младенца, укрепляя связь между матерью и ребенком.
Побочные эффекты гормонов беременности
Высокие уровни прогестерона и эстрогена важны для здоровой беременности, но часто являются причиной некоторых распространенных нежелательных побочных эффектов у матери, особенно когда они воздействуют на мозг.Пока тело матери не адаптировалось к более высоким уровням этих гормонов, перепады настроения могут быть очень частыми. Большинство женщин испытывают утреннее недомогание – чувство тошноты в любое время суток, которое может привести к рвоте. Точная причина утренней тошноты неизвестна, но, вероятно, это связано с быстрым увеличением: эстрогена и прогестерона; хорионический гонадотропин человека; или близкородственный гормон щитовидной железы, называемый тиреостимулирующим гормоном, уровень которого снижается на ранних сроках беременности, хотя, вероятно, он вызван комбинацией всех этих гормональных изменений.Утренняя тошнота обычно начинается примерно на 5-6 неделе беременности и должна пройти к 12-16 неделе, хотя некоторые женщины страдают от нее на протяжении всей беременности.
Многие женщины испытывают боль и дискомфорт в области таза и поясницы в течение первого триместра. В основном это связано с гормоном, называемым релаксином. Релаксин становится обнаруживаемым к 7-10 неделе и вырабатывается на протяжении всей беременности. Этот гормон расслабляет мышцы, суставы и связки матери, освобождая место для растущего ребенка. Эффекты релаксина наиболее сконцентрированы в области таза; размягчение суставов таза часто может привести к боли в этой области.Более мягкие суставы также могут снизить стабильность, и некоторые женщины могут заметить, что им труднее сохранять равновесие. Существует также увеличение запоров, связанных с уменьшением моторики кишечника из-за релаксина и роста плода.
Несмотря на то, что время от времени все эти побочные эффекты вызывают дискомфорт и разочарование, они обычно уменьшаются или даже исчезают к концу первого триместра.
Гормоны и роды
Точные события, приведшие к началу родов, до сих пор полностью не изучены.Чтобы ребенок появился на свет, должны произойти две вещи: мышцы матки и брюшной стенки должны сократиться, а шейка матки должна смягчиться или созреть, что позволит ребенку выйти из матки во внешний мир.
Гормон окситоцин играет ключевую роль в родах. Часто называемый «гормоном любви», окситоцин ассоциируется с чувством привязанности и материнства. Это также относится и к другому гормону, выделяемому во время родов, который называется пролактин. Если роды необходимо вызвать (искусственно вызвать), часто вводят окситоцин или синтетический эквивалент окситоцина, чтобы «запустить» процесс.Уровень окситоцина повышается в начале родов, вызывая регулярные сокращения матки и брюшных мышц. Схватки, вызванные окситоцином, становятся более сильными и частыми без влияния прогестерона и эстрогена, которые при высоких уровнях препятствуют родам.
Шейка матки должна раскрыться (открыться) примерно на 10 см, чтобы через нее мог пройти ребенок. Окситоцин, наряду с другими гормонами, стимулирует созревание шейки матки, что приводит к последовательному раскрытию во время родов. Окситоцин с помощью высокого уровня эстрогена вызывает высвобождение группы гормонов, известных как простагландины, которые могут играть роль в созревании шейки матки.Уровни релаксина также быстро увеличиваются во время родов. Это способствует удлинению и смягчению шейки матки, а также смягчению и расширению нижней части таза матери, тем самым способствуя рождению ребенка.
Когда родовые схватки становятся более интенсивными, высвобождаются естественные обезболивающие гормоны. Известные как бета-эндорфины, они похожи на такие наркотики, как морфин, и действуют на те же рецепторы в головном мозге. Помимо облегчения боли, они также могут вызывать у матери чувство восторга и счастья.Когда роды становятся неизбежными, организм матери выделяет большое количество адреналина и норадреналина — так называемых гормонов «бей или беги». Внезапный выброс этих гормонов непосредственно перед рождением вызывает прилив энергии у матери и несколько очень сильных сокращений, которые помогают родить ребенка.
Гормоны после родов
Когда ребенок рождается, окситоцин продолжает сокращать матку, чтобы ограничить приток крови к матке и снизить риск кровотечения, а также помочь отделить плаценту, которая родится вскоре после этого.Уровни окситоцина и пролактина в крови очень высоки, что поддерживает связь между матерью и ребенком. Контакт «кожа к коже» и зрительный контакт между матерью и ребенком также стимулируют выработку окситоцина и пролактина, что еще больше укрепляет связь. Многие матери описывают состояние эйфории сразу после родов; это связано с действием окситоцина, пролактина и бета-эндорфинов.
Женщины фактически могут кормить грудью примерно на четвертом месяце беременности, но высокие уровни прогестерона и эстрогена в это время препятствуют лактации.После рождения плаценты во время родов уровень прогестерона и эстрогена в крови падает, что позволяет матери производить первую порцию молозива, молока высокой плотности, которое содержит больше белка, минералов и жирорастворимых витаминов (А и К), чем зрелые. молоко, которое в высшей степени подходит для новорожденного. Когда ребенок сосет грудь, окситоцин и пролактин высвобождаются из гипофиза и проходят через кровь матери к груди, где пролактин стимулирует выработку молока, а окситоцин стимулирует доставку молока к соску.Эти гормоны не только стимулируют привязанность, но и способствуют выделению молока и дальнейшему производству молока. Зрелое молоко, которое питает ребенка и вызывает сон, начинает вырабатываться примерно через четыре дня после рождения.
Последнее рассмотрение: март 2018 г.
GestAltNet: агрегирование и внимание для улучшения глубокого изучения гестационного возраста по изображениям всего предметного стекла плаценты
Carter AM. Плацентарное потребление кислорода. Часть I: исследования in vivo – обзор.Плацента. 2000;21:S31–7.
ПабМед Google Scholar
Redline RW. Плацентарная патология: системный подход с клиническими корреляциями. Плацента. 2008; 29:86–91.
Google Scholar
Khong TY, Mooney EE, Ariel I, Balmus NCM, Boyd TK, Brundler M-A, et al. Отбор проб и определения поражений плаценты: Консенсусное заявление группы Амстердамского семинара по изучению плаценты.Arch Pathol Lab Med. 2016; 140: 698–713.
ПабМед Google Scholar
Катов Дж.М., Малдун М.Ф., Рейс С.Е., Несс Р.Б., Нгуен Л.Н., Ямал Дж.М. и др. Преждевременные роды с плацентарными признаками мальперфузии связаны с факторами риска сердечно-сосудистых заболеваний после беременности: проспективное когортное исследование. БЖОГ. 2018; 125:1009–17.
КАС пабмед Google Scholar
Mestan KK, Check J, Minturn L, Yallapragada S, Farrow KN, Liu X, et al.Плацентарные патологические изменения недостаточной перфузии сосудов матери при бронхолегочной дисплазии и легочной гипертензии. Плацента. 2014;35:570–4.
КАС пабмед ПабМед Центральный Google Scholar
Блэр Э., де Гроот Дж., Нельсон К.Б. Инфаркт плаценты, выявленный при макроскопическом исследовании, и риск развития церебрального паралича у новорожденных в возрасте 35 недель беременности и старше. Am J Obstet Gynecol. 2011;205:e1–7.
Google Scholar
Barker DJP, Eriksson JG, Forsén T, Osmond C. Эмбриональное происхождение болезней взрослых: сила воздействия и биологическая основа. Int J Эпидемиол. 2002; 31:1235–9.
КАС пабмед Google Scholar
Kumar R, Yu Y, Story RE, Pongracic JA, Gupta R, Pearson C, et al. Недоношенность, хориоамнионит и развитие рецидивирующих свистящих хрипов: проспективное исследование когорты новорожденных. J Аллергия Клин Иммунол. 2008;121:878–84.e6.
ПабМед ПабМед Центральный Google Scholar
Робертс Диджей. Плацентарная патология, руководство по выживанию. Arch Pathol Lab Med. 2008; 132: 641–51.
ПабМед Google Scholar
Sun C-CJ, Revell VO, Belli AJ, Viscardi RM. Расхождения в патоморфологической диагностике поражений плаценты. Arch Pathol Lab Med. 2002; 126: 706–9.
ПабМед Google Scholar
Cooper LAD, Carter AB, Farris AB, Wang F, Kong J, Gutman DA, et al.Цифровая патология: граница интенсивного использования данных в медицинской визуализации: обмен медицинской информацией, особенно о цифровой патологии, является предметом этой статьи, в которой обсуждается, как обмен богатыми изображениями в патологии может расширить возможности всех других хорошо практикуемых дисциплин. Proc IEEE Inst Electric Electron Eng. 2012; 100:991–1003.
КАС пабмед ПабМед Центральный Google Scholar
Джексон М.Р., Мэйхью Т.М., Бойд П.А.Количественное описание развития и созревания ворсинок от 10 недель беременности до срока. Плацента. 1992; 13: 357–70.
КАС пабмед Google Scholar
Jauniaux E, Burton GJ. Патофизиология нарушений спектра приращения плаценты: обзор текущих данных. Клин Обстет Гинекол. 2018;61:743–54.
ПабМед Google Scholar
Мукерджи Р.Морфометрическая оценка преэклампсии плаценты с использованием световых микроскопических изображений. Биомед Рез Инт. 2014;2014:293690.
ПабМед ПабМед Центральный Google Scholar
Аль-Аднани М., Марнеридес А., Джордж С., Насир А., Вебер М.А. «Задержка созревания ворсинок» в отчетах о плацентах: согласование среди детских патологоанатомов-консультантов в одном специализированном центре. Педиатр Дев Патол. 2015;18:375–9.
ПабМед Google Scholar
Turowski G, Vogel M. Обзор нарушений созревания плаценты. АПМИС. 2018; 126: 602–12.
ПабМед Google Scholar
Grether E, Redline B, Benirschke N. Надежность гистологии плаценты с использованием архивных образцов. Педиатр Перинат Эпидемиол. 1999; 13: 489–95.
КАС пабмед Google Scholar
Manuck TA, Rice MM, Bailit JL, Grobman WA, Reddy UM, Wapner RJ, et al.Заболеваемость и смертность недоношенных новорожденных по гестационному возрасту: современная когорта. Am J Obstet Gynecol. 2016;215:103.e1–103.e14.
Google Scholar
Калиш РБ, Червенак Ф.А. Сонографическое определение срока беременности. УЗИ Rev Obstet Gynecol. 2005; 5: 254–8.
Google Scholar
Калиш Р.Б., Талер Х.Т., Чейзен С.Т., Гупта М., Берман С.Дж., Розенвакс З. и др.Ультразвуковая оценка срока беременности в первом и втором триместре. Am J Obstet Gynecol. 2004; 191:975–8.
ПабМед Google Scholar
Taipale P. Прогнозирование даты родов по УЗИ и последней менструации на ранних сроках беременности. Обст. Гинекол. 2001; 97: 189–94.
КАС пабмед Google Scholar
Малый А., Гошен Г., Села Дж., Пинелис А., Старк М., Малый Б.Гистоморфометрическое исследование сосудистого объема ворсин плаценты при токсемии и сахарном диабете. Хум Патол. 2005; 36: 1074–9.
КАС пабмед Google Scholar
Ливи К., Бентон С.Дж., Гринспан Д., Бейнбридж С.А., Морген Э.К., Кокс Б.Дж. Генные маркеры нормального созревания ворсин и их экспрессия в плацентах с патологией созревания. Плацента. 2017;58:52–9.
КАС пабмед Google Scholar
Salsabili S, Mukherjee A, Ukwatta E, Chan ADC, Bainbridge S, Grynspan D. Автоматическая сегментация ворсинок на гистопатологических изображениях плаценты. Компьютер Биол Мед. 2019;113:103420.
КАС пабмед Google Scholar
Свидерска-Хадай З., Маркевич Т., Коктыш Р., Черняк С. Методы обработки изображений для структурного обнаружения и градации плацентарных ворсинок. Компьютер Биол Мед. 2018;100:259–69.
ПабМед Google Scholar
Ferlaino M, Glastonbury CA, Motta-Mejia C, Vatish M, Granne I, Kennedy S, et al. На пути к глубокому клеточному фенотипированию в гистологии плаценты. Амстердам, Нидерланды: Первая конференция по медицинской визуализации с глубоким обучением, 2018 г.
Mobadersany P, Yousefi S, Amgad M, Gutman DA, Barnholtz-Sloan JS, Velázquez Vega JE, et al. Прогнозирование исходов рака на основе гистологии и геномики с использованием сверточных сетей. Proc Natl Acad Sci USA. 2018;115:E2970–9.
КАС пабмед Google Scholar
Courtiol P, Maussion C, Moarii M, Pronier E, Pilcer S, Sefta M, et al. Классификация мезотелиомы на основе глубокого обучения улучшает прогнозирование результатов лечения пациентов. Нат Мед. 2019;25:1519–25.
КАС пабмед Google Scholar
Campanella G, Hanna MG, Geneslaw L, Miraflor A, Werneck Krauss Silva V, Busam KJ, et al. Вычислительная патология клинического уровня с использованием слабо контролируемого глубокого обучения на целых изображениях слайдов.Нат Мед. 2019;25:1301–9.
КАС пабмед ПабМед Центральный Google Scholar
Бычков Д., Линдер Н., Туркки Р., Нордлинг С., Кованен П.Е., Веррилл С. и соавт. Анализ тканей на основе глубокого обучения предсказывает исход колоректального рака. Научный доклад 2018; 8: 3395.
ПабМед ПабМед Центральный Google Scholar
Saltz J, Gupta R, Hou L, Kurc T, Singh P, Nguyen V, et al.Пространственная организация и молекулярная корреляция инфильтрирующих опухоль лимфоцитов с использованием глубокого обучения изображений патологии. Cell Rep. 2018;23:181–93.e7.
КАС пабмед ПабМед Центральный Google Scholar
Yan C., Nakane K, Wang X, Fu Y, Lu H, Fan X и другие. Автоматизированная оценка по шкале Глисона на предметных стеклах биопсии предстательной железы по статистическим представлениям профиля гомологии. Вычислительные методы Программы Биомед. 2020;194:105528.
ПабМед Google Scholar
Шейнс Э.Д., Митхал Л.Б., Отеро С., Азад Х.А., Миллер Э.С., Гольдштейн Дж.А. Плацентарная патология при COVID-19. Ам Джей Клин Патол. 2020; 154: 23–32.
Фридман А.А., Гольдштейн Дж.А., Миллер Г.Е., Бордерс А., Кинан-Девлин Л., Эрнст Л.М. Сезонная изменчивость хронического виллита неизвестной этиологии. Педиатр Дев Патол. 10935266198
(2019)Macenko M, Niethammer M, Marron JS, Borland D, Woosley JT, Xiaojun Guan, et al. Способ нормализации гистологических препаратов для количественного анализа.В 2009 г. Международный симпозиум IEEE по биомедицинской визуализации: от нанотехнологий к макросъемке, Бостон, Массачусетс, США: IEEE; 2009. стр. 1107–1110.
Simard PY, Steinkraus D, Platt JC. Лучшие практики сверточных нейронных сетей для визуального анализа документов. На Седьмой международной конференции по анализу и распознаванию документов, 2003 г. Труды., (Эдинбург, Великобритания: IEEE Comput. Soc), 958–963 (2003).
Дэн Дж., Донг В., Сочер Р., Ли Л.-Дж., Кай Ли, Ли Фей-Фей ImageNet: крупномасштабная иерархическая база данных изображений.В 2009 г. на конференции IEEE по компьютерному зрению и распознаванию образов, 2009 г., стр. 248–255.
Сривастава Н., Хинтон Г., Крижевский А., Суцкевер И., Салахутдинов Р. Отсев: простой способ предотвращения переобучения нейронных сетей. Дж. Мах Узнать Рез. 2014; 15:1929–58.
Google Scholar
Christians JK, Grynspan D. Гиперсозревание ворсинок плаценты связано с улучшением неонатальных исходов. Плацента.2019;76:1–5.
ПабМед Google Scholar
Pinar H, Sung CJ, Oyer CE, Singer DB. Референсные значения для веса одноплодной и близнецовой плаценты. Pediatr Pathol Lab Med. 1996; 16: 901–7.
КАС пабмед Google Scholar
Оцу Н. Метод порогового выбора из гистограмм уровней серого. IEEE Trans Syst, Man, Cybern. 1979; 9: 62–6.
Google Scholar
Selvaraju RR, Cogswell M, Das A, Vedantam R, Parikh D, Batra D. Grad-CAM: визуальные объяснения из глубоких сетей с помощью локализации на основе градиента. Int J Comput Vis. 2020; 128: 336–59.
Google Scholar
Рудин С. Прекратите объяснять модели машинного обучения «черный ящик» для принятия решений с высокими ставками и вместо этого используйте интерпретируемые модели. Нат Мах Интелл. 2019;1:206–215.
Clymer D, Kostadinov S, Catov J, Skvarca L, Pantanowitz L, Cagan J, et al.Идентификация децидуальной васкулопатии на цельных изображениях слайдов с использованием иерархических сверточных нейронных сетей с разным разрешением. Ам Джей Патол. 2020;190:2111–22.
Хартман Д., Рой С., Пантановиц Л., Амин М., Ситала Р., Иштиаке А. и др. Адаптеры для смартфонов для цифровой микрофотографии. Джей Патол Информ. 2014;5:24.
ПабМед ПабМед Центральный Google Scholar
Патель А.П., Тирош И., Тромбетта Дж.Дж., Шалек А.К., Гиллеспи С.М., Вакимото Х. и др.Одноклеточная РНК-секвенция подчеркивает внутриопухолевую гетерогенность первичной глиобластомы. Наука. 2014; 344:1396–401.
КАС пабмед ПабМед Центральный Google Scholar
Юань Ю. Пространственная неоднородность микроокружения опухоли. Колд Спринг Харб Перспект Мед. 2016;6:a026583.
ПабМед ПабМед Центральный Google Scholar
Zilenaite D, Rasmusson A, Augulis R, Besusparis J, Laurinaviciene A, Plancoulaine B, et al.Независимая прогностическая ценность внутриопухолевой гетерогенности и особенностей иммунного ответа с помощью автоматизированного цифрового иммуногистохимического анализа при ранней гормонально-позитивной карциноме молочной железы. Фронт Онкол. 2020;10:950.
ПабМед ПабМед Центральный Google Scholar
Larsen BT, Smith ML, Elicker BM, Fernandez JM, de Morvil GAA-O, Pereira CAC, et al. Диагностический подход к распространенному фиброзному интерстициальному заболеванию легких: объединение клинических, рентгенологических и гистологических признаков.Arch Pathol Lab Med. 2017; 141:901–15.
ПабМед Google Scholar
Запланированная гистерэктомия по сравнению с экстренной гистерэктомией у пациенток с приращением плаценты в специализированном медицинском учреждении
История вопросаПриращение плаценты возникает, когда вся плацента или ее часть аномально прилегают к миометрию. Заболеваемость увеличилась с 0,8 до 3 на 1000 беременностей; основными факторами риска являются операции на матке, предлежание плаценты и многоплодие.1,2
Выделяют три категории аномального прилегания плаценты, которые определяются в зависимости от глубины инвазии. Placenta accreta присутствует в 81,6% случаев, increta в 11,8% и percreta до 6,6%.3 Диагноз может быть выполнен с помощью эхографии с чувствительностью 97% и специфичностью 92%. Магнитный резонанс полезен, если УЗИ не позволяет сделать окончательный вывод или существует высокая вероятность инвазии в другие органы или параметрии. , часто требующие необходимости выполнения гистерэктомии для остановки кровотечения и проведения компонентной терапии в большинстве случаев.
Американский колледж акушеров и гинекологов рекомендует при подозрении на приращение плаценты принять меры для оптимизации родов и лечения, чтобы снизить риск материнской заболеваемости и смертности.6 Приращение плаценты не связано с увеличение внутриутробной заболеваемости и смертности или задержка внутриутробного развития; таким образом, мониторинг плода не изменен.7
Пациентов с подозрением на приращение плаценты следует лечить в учреждении с необходимой для их ухода инфраструктурой.5,6 Это должно включать предоперационную оценку анестезиолога и уведомление банка крови, а также других хирургических служб, таких как онкологическая гинекология, урология, общая хирургия и/или сосудистая хирургия. доступы для поступления большого количества жидкости, а также для проведения профилактических мероприятий по поводу тромбоэмболии и гипотермии.5,8 Необходимость компонентной терапии трудно прогнозируема; однако, принимая во внимание, что пациентки, перенесшие кесарево-гистерэктомию, имеют кровопотерю около 3000–5000 мл, необходимо иметь достаточное количество предоперационных фракций крови.9,10
Описанные хирургические методы включают кесарево сечение-гистерэктомию; кесарево сечение с перерезанием пуповины с оставлением плаценты на месте и, позднее, гистерэктомия; а у пациентов с непрекращающимся кровотечением хирургические варианты включают перевязку подчревной артерии11 и тампонирование таза, которое обычно выполняется у пациентов с непрекращающимся и диффузным кровотечением вместо артериального и невозможно остановить хирургическим путем. Тампонирование – временное лечение, проводимое с целью достижения гемодинамической стабильности и коррекции коагулопатии.5,10
Риск послеоперационной заболеваемости у больных с операцией приращения плаценты высок и включает: гипотонию, шок, персистирующую коагулопатию, анемию, длительные операции, поражение органов и даже смерть.5 Почечная, сердечная и другие органная недостаточность, жидкостная обычно присутствуют электролитный дисбаланс и компартмент-синдром.5,12
Интегрированное лечение этих пациенток многопрофильной бригадой проводилось в различных учреждениях по всему миру с предложениями диагностики, пренатального мониторинга и различных методов лечения с целью улучшения акушерской помощи. результаты и снижение заболеваемости и смертности.Eller et al.13 в 2010 г. сравнили заболеваемость матерей в случаях приращения плаценты, которую лечила бригада по уходу, состоящая из специалистов в области фетальной медицины, экспертов в области акушерской хирургии, гинекологов-онкологов, интервенционных радиологов, доступного отделения интенсивной терапии и банка крови третьего уровня. с резервными объемами для массивных переливаний, определяемых нормой оказания медицинской помощи по сравнению с пациентами, получающими лечение в больницах с традиционным управлением. Они пришли к выводу, что материнская заболеваемость снижается на 50% у женщин с приращением плаценты, которые заканчивают беременность в центре ухода третьего уровня с многопрофильной командой.13
В различных публикациях говорится о важности и преимуществах для пациентов плановой операции при наличии всех человеческих ресурсов и необходимых материалов для этих случаев. номер 3 Centro Médico La Raza, является эталонным больничным центром, в котором ежегодно принимают в среднем 5000 родов. Здесь проходят лечение пациентки с беременностью высокого риска, в том числе с предполагаемым или подтвержденным диагнозом приращения плаценты.С целью предотвращения заболеваемости и смертности от этого состояния в Unidad Médica de Alta Especialidad больницы Ginecología y Obstetricia Num. В больнице Centro Médico La Raza № 3, как и в других крупных больничных центрах, плановые операции предполагается проводить в утреннюю смену, предварительно обеспечив наличие необходимых человеческих ресурсов и материалов для ухода за пациентами. Однако по разным причинам некоторым пациентам приходится проводить экстренное хирургическое лечение, что означает, что все необходимые ресурсы могут быть недоступны или, по крайней мере, несвоевременно доступны для оказания помощи.
Целью данного исследования было сравнение результатов плановой акушерской гистерэктомии и экстренной акушерской гистерэктомии у пациенток с приращением плаценты в высокоспециализированном медицинском учреждении.
Материалы и методыОбсервационное, ретроспективное, сравнительное и перекрестное исследование было проведено в Unidad Médica de Alta Especialidad больницы Gineco Obstetricia Num 3, Centro Médico La Raza Института Мексиканского Сегуро Социального, с 1 июля 2010 г. и 31 июня 2011 г.
Были проанализированы истории болезни всех пациенток, перенесших кесарево сечение или акушерскую гистерэктомию. Были включены все случаи пациентов с подтвержденным гистопатологическим диагнозом приращения плаценты. Они были разделены на 2 группы в зависимости от типа операции. В 1-ю группу были включены пациентки с плановым прерыванием беременности по госпитальному протоколу. Во 2-ю группу включены случаи пациенток, которым было проведено экстренное оперативное лечение по показаниям плода и/или матери.Учитывали возраст, гестации, дни пребывания в стационаре, потребность в госпитализации во взрослое отделение реанимации, показания к оперативному вмешательству, повторные хирургические вмешательства, отработанное время операции, интра- и послеоперационные осложнения.
Демографические данные были проанализированы с помощью описательной статистики; для сравнения номинальных переменных применяли χ2, а для качественных переменных — критерий Стьюдента со значимостью ≤0,05. Данные были проанализированы с помощью статистического пакета SPSS® версии 20.
результатовЗа период исследования было 4592 родов и выполнено 125 акушерских гистерэктомий по разным причинам.При гистологическом исследовании случаев гистерэктомии диагноз приращения плаценты установлен у 40 (32%) пациенток, что соответствует 8,7 случая на 1000 родов. 20 случаев соответствуют 1-й группе, а остальные 20 — 2-й группе. По степени инвазии трофобласта в обеих группах наиболее часто встречалось приращение плаценты. Распределение в соответствии с гистопатологическим разнообразием можно наблюдать в таблице 1.
Средние значения для общего количества пациентов: возраст матери 32 года, время операции 5 часов, общее кровотечение 3135 мл и 3.Переливают 5 единиц эритроцитарной массы. Сравнение этих переменных в зависимости от типа операции, а также возраста матери и паритета можно наблюдать в таблице 2. и/или диагноз приращения с помощью УЗИ в 36 недель гестационного возраста. Примечательно, что было 4 случая 38-недельных новорожденных и один случай 39-недельных через оценку Capurro. У пациенток 2-й группы зарегистрировано 5 случаев рождения новорожденных со сроком гестации 38 недель и более.Основные показания к оперативному вмешательству и срок беременности, в котором было выполнено оперативное вмешательство у пациенток 2-й группы, представлены в табл. 3.
По классификации гиповолемического шока на 4 класса (I–IV) в зависимости от объема кровотечения и его клинических последствий у 15 (75%) больных 1-й группы и 14 (70%) 2-й группы выявлен гиповолемический шок III и IV класса при значении p=0,883.
Восемь (40%) взрослых из 1-й группы поступили в отделение реанимации с гиповолемическим шоком IV степени.Поступили 7 (35%) больных из 2-й группы, один с шоком III степени и 6 с шоком IV степени.
Наиболее частыми первичными операциями в исследуемых группах были кесарево-гистерэктомия с перевязкой подчревной артерии (45% в 1-й группе и 35% во 2-й группе) и кесарево-гистерэктомия с перевязкой и тампонадой подчревной артерии (35% и 40% , соответственно).
Коагулопатия, проявляющаяся кровотечением в слое и нестабильностью гемодинамики, была одинаково выражена в 2 группах (35% в 1-й группе и 30% во 2-й группе).Хирургическое повторное вмешательство не потребовалось у 65% пациентов каждой группы. У тех пациентов, которым выполняли повторное вмешательство, процедуры по удалению тампона были наиболее частыми.
Всем больным проведено оперативное лечение с сохранением матки. Статистически значимой разницы по тесту χ2 при сравнении вида хирургического лечения и послеоперационной заболеваемости не было. В таблице 4 приведены процедуры, выполненные в изученных случаях.
Летальных исходов в группах больных за период исследования не зарегистрировано.
ОбсуждениеPlacenta accreta ассоциируется со значительной заболеваемостью, включая коагулопатию, поражение уретры и/или мочевого пузыря, потребность в повторном хирургическом вмешательстве, инфекцию и системное заболевание, вызванное большой кровопотерей. В библиографии отмечается, что заболеваемость увеличилась с 0,8 до 3 на 1000 беременностей. центр для пациентов с беременностью высокого риска и злоупотреблением операциями кесарева сечения, проведенными в стране в последние годы.
Аномальное прикрепление плаценты определяется в библиографии в соответствии с глубиной инвазии, представляя собой приращение плаценты (81,6%), приращение (11,8%) и перкрету (6,6%).3 В нашем исследовании мы находим приращение плаценты в 55,2% случаев. случаев increta в 27,5% и percreta в 15%, удваивая процент increta и percreta плаценты, о которых сообщалось в литературе, что увеличивает трансоперационный и послеоперационный риск заболеваемости. Это может объяснить средний уровень кровотечения в нашей больнице, который также выше, чем в других исследованиях.
В этом обзоре 50 % пациентов были подвергнуты срочной операции, а остальные 50 % — плановой операции; другие публикации сообщают о 67% плановых хирургических вмешательств.15 Следует пояснить, что большое количество неотложных процедур связано с тем, что пациенты поступают в эту больницу спонтанно с трансвагинальным кровотечением или их направляют из отделений неотложной помощи других больниц.
Срок беременности, в котором было выполнено плановое оперативное вмешательство, по данным УЗИ был ≤36 недель; однако оценка возраста плода на момент рождения по шкале Capurro выявила беременность до 39 недель.Таким образом, несмотря на то, что литература7 указывает на то, что нарушения приверженности и прикрепление плаценты не мешают росту плода и не увеличивают риск патологии плода, мы находим противоположные данные; следовательно, этот аспект может стать предметом дополнительного исследования в будущем. Срочное прерывание беременности на сроке 38 и более недель было вызвано достижением этого гестационного возраста и ненадежной аменореей с ультразвуковым отчетом о более раннем гестационном возрасте.
Применение институционального протокола для диагностики, наблюдения и лечения, проводимого в больнице, было составлено у 100% пациентов, перенесших плановую операцию, в соответствии с рекомендациями, изданными Американским колледжем акушеров и гинекологов.6
Eller et al.13 в своей работе, опубликованной в 2010 г., отмечают, что пациентам, которых лечила мультидисциплинарная бригада, требовалось меньше переливаний крови, чем пациентам, получавшим традиционное лечение (43 против 61%). В связи с этим мы не находим каких-либо различий в нашем исследовании, сравнивающем объем трансфузии у пациентов, подвергшихся плановой операции, против экстренной операции (р = 0,631). Eller et al.13 сообщили о среднем объеме кровопотери 2000 мл в многопрофильных центрах помощи и 2500 мл в центрах традиционной помощи.В нашем обзоре объем кровоточащей среды составил 30–45 мл при плановой операции и 32–25 мл при неотложной операции, что могло быть связано с 40% или более придатков плаценты и придатков. Максимальное кровотечение составило 14 000 и 11 000 мл в группах 1 и 2, соответственно, у пациенток с гистопатологическим отчетом о percreta плаценты с инвазией в сосудистые структуры.
В исследовании, опубликованном Eller et al.13, перевязка подчревной артерии была проведена при первичном вмешательстве в 23 случаях (29%) в многопрофильных центрах помощи, в то время как в центрах традиционной помощи она не выполнялась ни у одного пациента.В нашей работе лигирование подчревной артерии было одним из наиболее частых методов лечения в 2 исследуемых группах. Некоторые авторы утверждали, что такие процедуры, как перевязка подчревной артерии, не столь эффективны, и это очень сложная техника, которая не контролирует кровоснабжение из коллатеральных ветвей бедренных артерий.5,10,13 В нашем исследовании эта процедура выполнено у 31 (77,5%) больного. Мы считаем, что хирургический опыт выполнения этой процедуры медицинским персоналом нашего учреждения превратил ее в плановое и стандартное лечение во все смены.
ВыводыНарушения прикрепления плаценты высоки в нашем больничном отделении и, с тенденцией к предлежанию percreta плаценты, связаны с более высокой заболеваемостью.
Статистической разницы при сравнении хирургического лечения и послеоперационной заболеваемости не обнаружено; Таким образом, мы делаем вывод, что в данном стационаре плановое хирургическое лечение больных с приращением плаценты не отличается и не снижает заболеваемость по сравнению с больными, перенесшими экстренную операцию.Это можно объяснить тем, что в стационаре постоянная поставка материалов во все смены, а также достигнута хорошая степень зрелости и опыта в медикаментозно-хирургическом лечении пациенток с приращением плаценты, глобально стандартизировав хирургическую технику. , что привело к снижению материнской заболеваемости и смертности. Несмотря на это, запланированная операция всегда должна выполняться всеми необходимыми ресурсами.
Из-за значительной опасности заболеваемости, с которой сталкиваются пациентки с приращением плаценты, важно оценить и внедрить стратегии во всех больницах, которые лечат акушерских пациенток, для достижения значительного снижения материнской заболеваемости и смертности.
Конфликт интересовАвторы заявляют об отсутствии конфликта интересов.
Плаценты женщин преклонного материнского возраста
Беременности, классифицируемые как осложненные с возрастом матери старшего возраста (AMA), определяются, когда возраст матери больше или равен 35 годам на предполагаемую дату родов. 1,2 Из-за различных социально-экономических факторов, в том числе более позднего возраста вступления в брак, стремления к высшему образованию и карьере, более высоких показателей разводов и повторных браков, а также развития и достижений в области вспомогательных репродуктивных технологий, распространенность число беременностей, связанных с АМА, увеличивается. 3–10 В США средний возраст матери на момент рождения вырос до 28,8 лет; для сравнения, в 1998 г. он составлял 24,3 года, а в 1972 г. — 22,0 года. 11,12
Существует большое количество литературы, посвященной изучению влияния АМА на исходы для матери и плода. Хотя отчеты различаются, 1,13–15 АМА была связана с неблагоприятными исходами для матери и плода и осложнениями беременности, включая повышенный риск гестационного диабета, преэклампсии, предлежания плаценты, макросомии, преждевременных родов, мертворождения и увеличения частоты кесарева сечения. Доставка; Очень AMA (vAMA; возраст >40 или 45 лет на момент родов, в зависимости от исследования) также была связана с более высоким риском низкой массы тела при рождении, мертворождения и перинатальной смерти. 6,7,10,16–32 Несмотря на обширную литературу по изучению материнских и фетальных исходов, связанных с АМА, патогенетические механизмы, лежащие в основе повышенных сопутствующих рисков, остаются в значительной степени неизвестными. Это еще более осложняется увеличением использования методов лечения бесплодия и донорства ооцитов, которые сами по себе также связаны с рядом повышенных рисков, включая преэклампсию и недоношенность, 33,34 и другие потенциальные факторы, такие как более высокая рождаемость. и более высокая вероятность того, что у нее были предыдущие процедуры на матке.
Несмотря на то, что в исследованиях изучалось влияние АМА на исходы беременности, литературных данных о гистологических данных в этих плацентах не хватает. Хотя было показано, что АМА связана с приращением плаценты и предлежанием плаценты, 35–38 на сегодняшний день лишь немногие исследования конкретно и всесторонне детализировали гистопатологические данные в плацентах этих женщин. В нашем учреждении в настоящее время принято оценивать все плаценты женщин в возрасте 40 лет и старше, даже если это единственное показание для исследования.Цель этого исследования состояла в том, чтобы провести углубленную оценку гистопатологических данных в плацентах женщин с АМА, чтобы выяснить, существуют ли какие-либо лежащие в основе патологические изменения в плацентах этих женщин, которые могут объяснить или коррелировать с сообщенным повышенным перинатальная заболеваемость.
Мы провели ретроспективный поиск в архивах Патологического отделения Массачусетской больницы общего профиля за период с августа 2008 г. по март 2019 г. на предмет всех образцов плаценты, в которых в предоставленном клиническом анамнезе был указан «пожилой материнский возраст».«Для всех случаев была задокументирована вся предоставленная история болезни/показания для патологоанатомического исследования (что могло быть не только АМА).
Были задокументированы вес плаценты и другая соответствующая информация из общего описания, включая прикрепление пуповины, скручивание пуповины и прикрепление мембраны. Следует отметить, что в нашем учреждении используются следующие определения: гипоскрученность – 1 и менее витков на 10 см пуповины, гиперскрученность – 4 и более витков на 10 см; периферическое прикрепление пуповины — это прикрепление на 2 см или менее от края диска, а краевое прикрепление — на 1 см или менее от края диска; была отмечена любая степень обхода или обхода.Масса плаценты для гестационного возраста рассчитывалась с использованием установленных референтных значений. 39
Все препараты, окрашенные гематоксилином и эозином, для каждого случая были повторно рассмотрены патологоанатомом, прошедшим специальную подготовку в области акушерской патологии (VFT). Различные гистологические изменения были каталогизированы, как показано в таблице 1 (с соответствующими определениями). Кратко изложенный здесь, каждый случай оценивался на предмет гистологического хориоамнионита, который был классифицирован и стадирован в соответствии со структурой, предложенной Обществом детской патологии 40 и подтвержденной консенсусным заявлением группы семинара по плаценте в Амстердаме по отбору проб и определению плацентарных поражений. 41 Виллит неизвестной этиологии оценивали в соответствии с рекомендациями Амстердама. 41 Сосудистая мальперфузия плода (FVM) и сосудистая мальперфузия матери также определялись и классифицировались в соответствии с рекомендациями Амстердама. 41 Хронический децидуит диагностировали, если имелось хотя бы одно поле зрения с большим увеличением, в котором было идентифицировано более 50 лимфоцитов, и далее квалифицировали как децидуит плазматических клеток, если 5 или более плазматических клеток были видны в любом одном фокусе большого увеличения. 42,43 Другим оцениваемым изменением была задержка созревания ворсинок, которая морфологически характеризуется увеличением дистального размера ворсинок с повышенной клеточностью стромы и внеклеточного матрикса, повышенной клеточностью цитотрофобласта и центрально расположенными капиллярами с уменьшенным образованием васкулосинцитиальной мембраны. Для диагностики замедленного созревания ворсинок должно быть задействовано не менее 30% одного полнослойного предметного стекла (с учетом гестационного возраста). 41
Таблица 1Гистологические признаки Оцененные
При попытке оценить любые различия между AMA и vAMA данные были дополнительно оценены путем разделения группы AMA на случаи, когда возраст матери был от 35 до 39 лет, и случаи, когда женщины старше или равны 40 годам. Как отмечалось ранее, плаценты в этой когорте были отобраны для исследования, если клиническим показанием была АМА, даже если это не было единственным показанием.Таким образом, дополнительная подгруппа состояла из «чистых» матерей с АМА (т. е. тех плацент, у которых единственным клиническим показанием для патологоанатомического исследования была АМА; в этих случаях был проведен поиск в электронной медицинской карте, чтобы подтвердить отсутствие других показаний, кроме АМА). Учитывая тот факт, что большинство наших случаев АМА имеют вмешивающиеся факторы (> 1 клиническое показание для патологоанатомического исследования, т. е. помимо АМА), мы оценили дополнительную группу сравнения из 60 последовательных плацент от женщин моложе 35 лет. которые имели хотя бы одно клиническое показание для обследования).«Нормальные» плаценты (без клинических показаний) в нашем учреждении не исследуются.
Частоту гистологических признаков в каждой из исследуемых групп сравнивали с использованием X 2 и точных тестов Фишера, в зависимости от обстоятельств. Двусторонние значения P <0,05 считались статистически значимыми. Исследование получило одобрение институционального наблюдательного совета Комитета по клиническим исследованиям Массачусетской больницы общего профиля.
Всего было идентифицировано 168 плацент с клиническими показаниями, включая АМА. Клинические и общие результаты всех случаев АМА и двух возрастных подгрупп показаны в таблице 2. В целом, средний возраст матерей на момент родов составлял 40,1 года, а медианный возраст — 40 лет. Возрастной диапазон от 35 до 51 года. Средний вес был 3,2, паритет 2,2.Случаи далее подразделялись по возрасту на обычные АМА (рАМА; возраст 35–39 лет) и вАМА (старше или равные 40 годам). Из общего числа 168 случаев 65 (38,7%) были rAMA и 103 (61,3%) — vAMA. Средний возраст в подгруппе rAMA составил 37,1 года, а медиана — 37 лет. Средний возраст в подгруппе vAMA — 41,9 года, а медиана — 41 год. Средняя тяжесть и паритет составили 2,8 и 2,2 для rAMA и 3,4 и 2,3 для vAMA соответственно.
Таблица 2.. Клинические и грубые данные по случаям общего преклонного возраста матери (AMA), возрастным подгруппам AMA и группе сравнения без AMA
Что касается общего числа случаев АМА, то наиболее частыми клиническими показаниями (помимо АМА) был материнский диабет (20 из 168; 11.9%), артериальная гипертензия или преэклампсия (16 из 168; 9,5%), положительный результат на стрептококк группы В (без лечения; 16 из 168; 9,5%), анемия или тромбоцитопения (включая нарушения, такие как серповидноклеточный признак/заболевание, болезнь фон Виллебранда ; 15 из 168; 8,9%) и другие заболевания матери (которые чаще всего включали предшествующую миомэктомию по поводу миомы, холестаза и заболеваний щитовидной железы; 15 из 168; 8,9%). В 36 случаях (36 из 168; 21,4%; 6 рАМА и 30 вАМА) не было других клинических показаний, кроме АМА (подгруппа «чистая АМА»).Средняя тяжесть в этой группе была 3,6, паритет 2,5 (данные не показаны). Экстракорпоральное оплодотворение применялось в 26,8% (45 из 168) случаев. Большинство плацент AMA были 50-го процентиля для гестационного возраста или меньше (106 из 168; 63,1%), а 29,2% (49 из 168) были менее 10-го процентиля для гестационного возраста.
Клинические и общие данные группы сравнения без АМА также показаны в таблице 2. Средний возраст в этой группе составлял 30 лет.1 год и средний 31 год. Средний гестационный возраст на момент родов составил 39,1 недели, а медиана — 39 недель. Клинические показания к гистологическому исследованию плаценты включали следующее: неудовлетворительное состояние плода (12 из 60; 20,0%), грубо определяемая жидкость, окрашенная меконием (9 из 60; 15,0%), клинический хориоамнионит (8 из 60; 13,3%). гипертензия или преэклампсия (8 из 60; 13,3%), воздействие вируса Зика (5 из 60; 8,3%), задержка внутриутробного развития (4 из 60; 6,7%), клинический диагноз отслойки матки (3 из 60; 5.0%), гестационный диабет (2 из 60; 3,3%), ожирение (2 из 60; 3,3%), состояние плода/родов (2 из 60; 3,3%; 1 тазовое предлежание и 1 плечевая дистоция) и другие заболевания матери/ состояния (5 из 60; 8,3%; 1 мать с вирусом простого герпеса в анамнезе с активными поражениями, 1 с гепатитом С и 3 с холестазом). В большинстве случаев размеры плаценты были ниже медианы для гестационного возраста (48 из 60; 80,0%), при этом 48,3% (29 из 60) были меньше 10-го процентиля.
Гистологические данные для всей группы AMA и подгрупп rAMA и vAMA представлены в таблице 3.Наиболее частым гистологическим признаком в целом и для обеих возрастных подгрупп было отложение мекония (93 из 168, 55,4% в целом; 33 из 65, 50,8% rAMA; 60 из 103, 58,3% vAMA). Хориоамнионит был еще одним частым гистологическим признаком. В то время как только 6% (10 из 168) случаев в целом отмечали клинические признаки и симптомы хориоамнионита, 35,7% (60 из 168) случаев АМА продемонстрировали гистологически острый хориоамнионит. Они были примерно поровну разделены на Стадию 1 и Стадию 2 (27 из 168 [16,1%] и 32 из 168 [19,1%].0%] соответственно). Только в меньшинстве случаев наблюдалось воспаление степени тяжести 2 (всего четыре случая, три стадии 2 и один стадия 3; данные не показаны). При сравнении двух возрастных подгрупп, в то время как группа rAMA показала более высокую частоту хориоамнионита (28 из 65; 43,1%) по сравнению с подгруппой vAMA (32 из 103; 31,1%), этот вывод не достиг статистической значимости ( P = .28). В целом, в 14,9% (25 из 168) случаев наблюдался сопутствующий компонент воспалительной реакции плода, большинство из которых относилось к стадии 1.Две подгруппы показали воспалительную реакцию плода примерно с одинаковой частотой (10 из 65 [15,4%] rAMA и 15 из 103 [14,6%] vAMA соответственно). Виллит неизвестной этиологии (любой степени) был обнаружен в 26,8% (45 из 168) случаев в целом, в 21,5% (14 из 65) случаев rAMA и в 30,1% (31 из 103) случаев vAMA соответственно. Виллит высокой степени неизвестной этиологии был обнаружен в 12,5% (21 из 168) случаев от общего числа, 7,7% (5 из 65) случаев rAMA и 15,5% (16 из 103) случаев vAMA. Материнская сосудистая мальперфузия, которая является общим термином, охватывающим различные патологические изменения, в том числе плацентарные инфаркты и децидуальную артериопатию в дополнение к грубым признакам, таким как маленький размер плаценты для гестационного возраста и тонкая пуповина, была обнаружена у 10.1% (17 из 168) от общего числа случаев AMA, 12,3% (8 из 65) rAMA и 8,7% (9 из 103) vAMA без статистической разницы между 3 группами. Всего в трех случаях (3 из 168; 1,8%) не было выявлено значительных гистологических изменений, все они были в подгруппе rAMA.
Таблица 3.Гистологические данные группы общего позднего материнского возраста (AMA) и возрастных подгрупп AMA
Было обнаружено, что два гистологических результата значительно различаются в 2 возрастных подгруппах (rAMA по сравнению с vAMA), FVM и замедленном созревании ворсинок.ФВМ была выявлена в 29,8% (50 из 168) всех случаев АМА, при этом 19,6% (33 из 168) случаев были низкой степени тяжести и 10,1% (17 из 168) случаев высокой степени (по сравнению с группой без АМА). где 45,0% [27 из 60] в целом имели FVM, 30,0% [18 из 60] из которых были низкой степени и 15,0% [9 из 60] из которых были высокой степени). Только 10,8% (7 из 65) плацент в подгруппе rAMA показали FVM (2 из 65 [3,1%] низкой степени, 5 из 65 [7,7%] высокой степени), в то время как 41,7% (43 из 103) в группе vAMA. подгруппа (31 из 103 [30.1%] низкая оценка, 12 из 103 [11,7%] высокая оценка; P = 0,001). Задержка созревания ворсинок была выявлена в 8,3% (14 из 168) от общего числа случаев (по сравнению с 5 из 60 [8,3%] в группе сравнения без АМА). Только в 1 случае в подгруппе rAMA (1 из 65; 1,5%) наблюдалась задержка созревания ворсинок, в то время как в 13 случаях (13 из 103; 12,6%) в подгруппе vAMA ( P = 0,02).
В таблице 4 показаны результаты гистологического исследования всей группы АМА в сравнении с подгруппой чистой АМА и группой сравнения без АМА.Единственным статистически значимым различием между общей группой АМА и группой сравнения без АМА была частота хронического децидуита (30,0% [18 из 60] в группе сравнения без АМА по сравнению с 13,7% [23 из 168] в общей группе АМА. P = 0,02). Статистически значимых различий между чистой подгруппой АМА и общей группой АМА или группой сравнения без АМА не было.
Таблица 4Гистологические данные группы общего позднего материнского возраста (AMA), подгруппы чистого AMA и группы сравнения без AMA
Следует отметить 2 случая гибели плода (2 из 168; 1.2%). В одном случае участвовала 39-летняя женщина с гестационным возрастом 24 недели, а в другом — 45-летняя женщина с гестационным возрастом 28 недель. Гистологически в случае 39-летнего пациента были выявлены множественные инфаркты плаценты и высокая степень FVM, а в случае 45-летнего пациента — отложение мекония и низкая степень FVM. ФВМ в этих случаях предпочитали носить прижизненный характер из-за пространственно-временной неоднородности поражений.
Число женщин старшего материнского возраста на момент родов увеличивается в силу ряда социально-экономических факторов, а также благодаря развитию вспомогательных репродуктивных технологий.Таким образом, патологоанатомы-хирурги будут получать образцы плаценты от этих женщин все чаще. В то время как в современной литературе есть много исследований, изучающих исходы для матери и плода в этой популяции, относительно небольшое количество исследований на сегодняшний день изучало и детализировало гистологические данные в их плацентах. Таким образом, цель этого исследования состояла в том, чтобы выполнить детальную и всестороннюю оценку гистологических изменений в плацентах у этой группы женщин, чтобы определить, есть ли какие-либо лежащие в основе рецидивирующие гистологические данные, которые могут объяснить, или какие-либо гистологические данные, которые могут коррелировать с , увеличение неблагоприятных исходов.
Наиболее частым гистологическим признаком в наших случаях было отложение мекония. Чуть более половины случаев (93 из 168; 55,4%) продемонстрировали отложение мекония при гистологическом исследовании. Только в 6% (10 из 168) случаев клинически отмечалось окрашивание меконием. Меконий представляет собой кишечные отходы плода, состоящие из кишечного секрета, слизи и желчи, которые выделяются в амниотическую жидкость. Его связь с дистрессом плода при доношенной беременности противоречива: в то время как в прошлом в основном считалось, что это реакция плода на внутриутробный стресс и гипоксию, теперь признано, что отложение мекония может происходить как с повреждением плода, так и без него, 44– 48 и примерно 18% доношенных плацент демонстрируют окрашивание меконием. 49 Примечательно, что частота отложения мекония как в наших общих случаях АМА, так и в чистых случаях АМА была не только намного выше, чем отмечено в литературе (93 из 168 [58,3%] и 21 из 36 58,3% по сравнению с примерно 18% отмеченных случаев). в литературе), но также был сопоставим с нашей группой сравнения «аномальной» плаценты без АМА (30 из 60; 50,0%). Однако в большинстве случаев наблюдалось окрашивание меконием от легкой до умеренной степени (не было обширным/диффузным). По этой причине, по нашему мнению, отложение мекония в плацентах АМА, вероятно, не объясняет, но может коррелировать с учащением неблагоприятных событий, зарегистрированных в этой популяции, служа в большей степени индикатором того, что в этих плацентах действуют другие основные факторы, которые приводят к внутриутробный стресс.Говоря об этом, было отмечено, что другие гистологические данные, которые были относительно распространены в плацентах АМА, включая FVM, коррелируют с повышенным отложением мекония и, таким образом, могут быть способствующими факторами. Однако это далеко не четкая корреляция, поскольку этиология мекония очень разнообразна и может включать процессы, варьирующиеся от внутриутробного инсульта до воспаления/цитокинового эффекта и физиологической дефекации.
Сосудистая мальперфузия плода — относительно недавно введенный термин, установленный группой Amsterdam International Consensus для описания совокупности плацентарных поражений, возникающих в результате нарушения кровотока плода по ряду основных причин, которые обычно имеют фетальную или плацентарную природу. 41 Хотя преобладающим фактором риска является обструкция пуповинного кровотока, существуют и другие факторы риска, в том числе гиперкоагуляция плода и процессы, вызывающие повреждение сосудов (например, при тяжелом хроническом виллите, остром хориоамнионите с тяжелой воспалительной реакцией плода или мекониево-ассоциированном мионекрозе) . 50–52 Поражения, описываемые под общим термином FVM, включают тромбоз сосудов плода, интрамуральное отложение фибрина, бессосудистые ворсинки, стромально-васкулярный кариорексис ворсин, облитерацию стволовых ворсинчатых сосудов и сосудистую эктазию. в зависимости как от количественных, так и от качественных показателей. 41,50 FVM, особенно при высокой степени, тесно связана с неблагоприятными исходами для плода, включая внутриутробную гибель плода, задержку внутриутробного развития, маловодие и церебральные нарушения (церебральный паралич, инсульт, кровоизлияние). 50,51 FVM была выявлена в 29,8% (50 из 168) наших общих случаев AMA и 47,2% (17 из 36) наших чистых случаев AMA, что выше, чем в опубликованных отчетах, в которых отмечается частота примерно от 1% до 20% невыделенных плацент. 53,54 Кроме того, FVM встречался значительно чаще в подгруппе vAMA по сравнению с подгруппой rAMA (43 из 103 [41,7%] против 7 из 65 [10,8%]; P = 0,001). Следует отметить, что большинство общих случаев АМА с FVM были низкой степени тяжести (33 из 168 [19,6%] низкой степени и 17 из 168 [10,1%] высокой степени), а также как в группе чистой АМА (13 из 36 [36,1%] низкая оценка, 4 из 36 [11,1%] высокая оценка) и подгруппа vAMA (3 из 103 [30,1%] низкая оценка, 12 из 103 [11.7%] высокая оценка). Таким образом, поскольку большинство случаев FVM в случаях AMA были низкодифференцированными по своей природе, это открытие не имеет клинического значения. Тем не менее, частота FVM среди всех случаев AMA и случаев чистой AMA была аналогична группе сравнения без AMA (50 из 168 [29,8%] и 17 из 36 [47,2%] против 27 из 60 [45,0%]). , которая снова является группой, выбранной из-за наличия некоторых клинических показаний для патологоанатомического исследования («аномальные» плаценты). Вполне возможно, что обнаружение относительно высокой частоты FVM в популяции AMA представляет собой еще одно открытие, коррелирующее с увеличением неблагоприятных исходов при этих беременностях, и может иметь место сложное взаимодействие основных факторов.
Другим гистологическим признаком, который был обнаружен с большей частотой в подгруппе vAMA по сравнению с подгруппой rAMA, была задержка созревания ворсинок (13 из 103 [12,6%] против 1 из 65 [1,5%]; P = 0,02). Это также было обнаружено с относительно высокой частотой в группе чистого АМА (5 из 36 [13,9%] по сравнению с 14 из 168 [8,3%] в общей группе АМА и 5 из 60 [8,3%] в группе сравнения без АМА) . Задержка созревания ворсинок клинически связана с различными состояниями матери, включая материнский диабет и ожирение, а также с рядом неблагоприятных исходов для плода, включая перинатальную гибель, ограничение роста плода и внутриутробную гипоксию. 55–57 Несмотря на то, что экстраполяция заболеваемости из опубликованной литературы затруднена из-за систематической ошибки отбора исследованных плацент (тех, которые имели показания для патологоанатомического исследования), задержка созревания ворсинок происходит примерно в 6% беременностей. 57 Учитывая, что FVM чаще выявляли в подгруппе vAMA, эти результаты вместе могут свидетельствовать о том, что в этой популяции может быть некоторая степень внутриутробной гипоксии. Примечательно, что хорангиоз также обнаруживался с высокой частотой (68 из 168; 40.5%) в общей группе АМА, а также в обеих возрастных подгруппах (23 из 65 [35,4%] и 45 из 103 [43,7%] соответственно) и группе чистой АМА (13 из 36; 36,1%), которые были выше чем группа сравнения без АМА (16 из 60; 26,7%), хотя и не достигла статистической значимости. Хотя точный патогенез неизвестен, хорангиоз, который включает терминальную гиперваскуляризацию ворсинок, считается адаптивной реакцией на плацентарную гипоксию и связан с рядом различных факторов риска беременности, включая материнский диабет или анемию, хронические инфекции, аномалии пуповины, аномалии развития плода. тромбоз сосудов, многоплодная беременность и мертворождение. 58 Опять же, это далеко не четкая корреляция и, вероятно, представляет собой сложное взаимодействие различных основных факторов.
Любопытным открытием было то, что хронический децидуит был обнаружен с меньшей частотой в общей группе АМА по сравнению с группой сравнения без АМА (23 из 168 [13,7%] против 18 из 60 [30,0%]; P = 0,02). . Этот вывод не был связан со статистически значимой разницей в виллите неизвестной этиологии между двумя группами.Это область, которая потенциально может быть изучена в будущих исследованиях.
У этого исследования есть ограничения, одним из которых является то, что у нас нет «нормальной» группы сравнения без АМА. В нашей практике мы отправляем плаценты на патоморфологическое исследование только в том случае, если есть какие-либо показания, требующие как таковые, которые в целом делятся на следующие 4 группы: материнские факторы (такие как АМА, диабет, гипертензия), плацентарные факторы (такие как отслойка, приращение плаценты). , дефекты пуповины), факторы плода (такие как неутешительные кривые, маленькие или большие для гестационного возраста, аномалии, внутриутробная гибель плода) и переменные беременности/родов/родов (хориоамнионит, ручное извлечение плаценты, недоношенность/переношенность).Таким образом, наша группа сравнения без АМА является одной из «аномальных» плацент, то есть была обогащена случаями, в которых предположительно есть лежащие в основе искажающие факторы. В попытке объяснить это, где это уместно, для сравнения приводятся частоты каждого гистологического результата из исследований, опубликованных в литературе. Кроме того, существуют потенциальные искажающие факторы, не учтенные в нашей исследуемой популяции. Например, раса/этническая принадлежность и индекс массы тела — это лишь некоторые факторы, которые могут повлиять на результаты плацентарного исследования.Хотя мы отметили расовую принадлежность нашей популяции пациентов и учитывали пациентов с клинически выраженным ожирением, влияние расы и индекса массы тела конкретно на общие результаты не исследовалось. Другим ограничением этого исследования является то, что такие процессы, как замедленное созревание ворсинок, хорангиоз и FVM, несмотря на наличие определений в литературе в качестве рекомендаций, все же имеют некоторую субъективность, связанную с ними. Чтобы попытаться уменьшить эту субъективность, все случаи были пересмотрены и строго придерживались определений.Хотя частота альтераций, включая хорангиоз и FVM, была высокой в нашей когорте по сравнению с частотами, опубликованными в литературе, по нашему опыту, минимальные критерии для определения этих альтераций встречаются во многих случаях.
В заключение, обнаружение относительно высокой частоты FVM, замедленного созревания ворсин, хорангиоза и отложения мекония предполагает, по нашему мнению, возможно, наличие по крайней мере некоторого компонента внутриутробного инсульта, такого как гипоксия, который может способствовать этим результатам. , хотя это далеко не четкая корреляция и необходимы дополнительные исследования.Интересно, что помимо хронического децидуита, не было никаких существенных различий между группой сравнения без АМА и общей группой АМА, а также подгруппой чистой АМА. Таким образом, хотя точный механизм остается неясным, кажется, что АМА сама по себе является независимым фактором риска, который, по крайней мере, сравним с другими распространенными показаниями для исследования плаценты. Вероятно, существует сложное взаимодействие различных основных факторов, которые могут объяснить учащение нежелательных явлений при беременности, связанных с АМА.

 Небольшие отклонения созревания плаценты в этой ситуации являются вполне допустимыми.
Небольшие отклонения созревания плаценты в этой ситуации являются вполне допустимыми.
 7
7 8 см
8 см