Лейкоциты в общем анализе крови
07.11.2022
Что означают лейкоциты в общем анализе крови?
Лейкоциты — это бесцветные клетки, которые имеют разные функции и разные отличаются по виду. Например, моноциты убивают возбудителей болезни и их остатки уничтожают, нейтрофилы они обеззараживают организм, уничтожая бактерии, эозинофилы очищают организм от чужеродных бактерий, и борются с аллергией, базофилы вступают в борьбу с воспалением и аллергией.
Роль их в организме человека велика: это защита от вредных микробов, бактерий. Лейкоциты способны вырабатывать антитела, которые разрушают вредоносные бактерии. Насколько крепок иммунитет отвечают лейкоциты, только они вступают в борьбу за здоровье. Некоторые антитела, вырабатываемые лейкоцитами, уничтожают бактерии только определённого вида. Но есть и те, которые могут бороться с несколькими видами болезнетворных микробов.
Какие должны быть лейкоциты в крови у взрослого?
В организме лейкоцитов 5 видов, они выполняют разные функции, в зависимости от количественного состава лейкоцитов врач видит картину развития болезни, у него появляется установить диагноз. Чем дольше антитела сохраняются в организме, тем выше сопротивляемость организма разным болезням. Поэтому, когда вы посещаете врача и у вас есть жалобы на ваше состояние, всегда берут общий анализ крови, норма лейкоцитов в крови человека считается четыре шесть миллиардов на литр крови. Такое содержание их показывает, что ваш организм надёжно защищён от вторжения микробов, а также происходит хорошая очистка крови.
Чем дольше антитела сохраняются в организме, тем выше сопротивляемость организма разным болезням. Поэтому, когда вы посещаете врача и у вас есть жалобы на ваше состояние, всегда берут общий анализ крови, норма лейкоцитов в крови человека считается четыре шесть миллиардов на литр крови. Такое содержание их показывает, что ваш организм надёжно защищён от вторжения микробов, а также происходит хорошая очистка крови.
Но такое количество лейкоцитов в крови не постоянно, на их количество оказывают влияние многие факторы. Это и возраст больного, его пол, принимает ли он медикаментозные препараты, насколько человек активен и даже зависит от времени суток. Количественный состав лейкоцитов взрослого человека отличается от ребёнка, у детей лейкоцитов больше, но чем ребёнок взрослее, тем их становится меньше.
Причинами повышения лейкоцитов в крови может служить физические нагрузки, во время еды их количество тоже увеличивается, принятие ванны, беременность.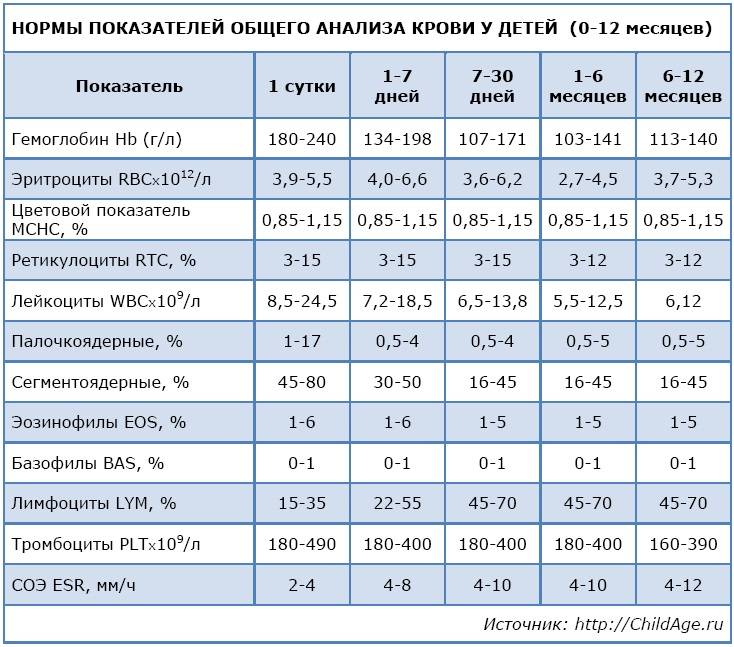 Во время беременности организм работает на защиту плода, поэтому количество лейкоцитов увеличивается до десяти миллиардов. Но эти причины не связаны с патологическими проблемами человека.
Во время беременности организм работает на защиту плода, поэтому количество лейкоцитов увеличивается до десяти миллиардов. Но эти причины не связаны с патологическими проблемами человека.
Большое количество их указывает на наличие воспалительного очага, гнойные заболевания, инфекционные заболевания, ожоги, онкология. Имея на руках общий анализ крови повышенных лейкоцитов, врач может определить причину их увеличения, и в соответствии с этим назначается лечение. Если при общем анализе крови лейкоциты понижены, то причиной этого случая могут быть следующими: взаимодействие с химическими веществами, некоторые лекарства снижают количество лейкоцитов в крови, болезнь селезёнки и щитовидной железы, тоже снижает уровень лейкоцитов, а также инфекционные заболевания.
Чтобы установить точный диагноз, нужна расшифровка лейкоцитов общего анализа крови, рассчитать количественный состав разных групп лейкоцитов в крови можно по формуле. Специалисты по формуле могут определить, насколько тяжело болеет человек.
Специалисты по формуле могут определить, насколько тяжело болеет человек.
Опубликовано в Лабораторные исследования Премиум Клиник
Мазок на флору во время беременности
Самым информативным и наиболее популярным анализом среди гинекологов является мазок на флору. В ходе данного исследования врач проводит забор материала из уретры, со стенок влагалища или из цервикального канала. Исследуемый образец наносится на стекло, которое затем направляется в лабораторию. Лаборант под микроскопом с помощью реактивов проводит качественный и количественный анализ. Анализ не несет в себе угрозы и не вызывает осложнений.
Когда сдавать и как подготовиться
В общем порядке анализы для беременных предусматривают сдачу мазка на влагалищную флору при постановке на учет и на 30-й неделе. По показаниям врач может назначить дополнительные исследования влагалищной микрофлоры и позже. Ежемесячно, а после 30-й недели дважды в месяц, мазок берется у пациенток, имеющих в анамнезе выкидыши инфекционной этиологии.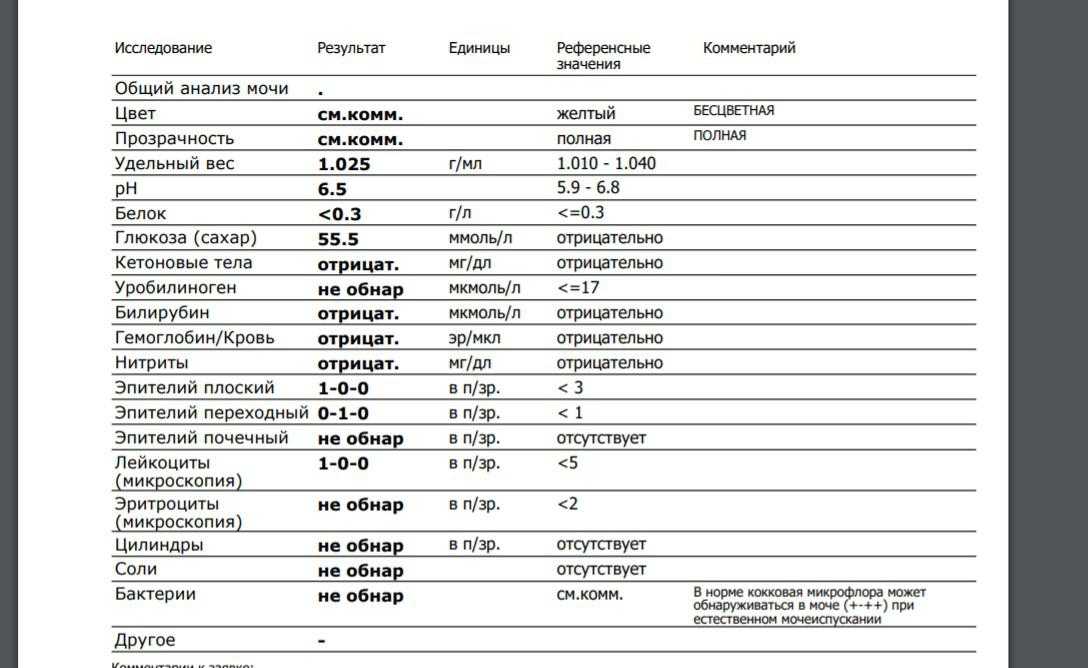
Беременность меняет гормональный статус, в результате обостряются хронические воспалительные процессы. В свою очередь, воспаление может вызвать осложнения, вплоть до угрозы выкидыша. Внеочередной мазок сдается в случае обильных выделений, имеющих неприятный запах, жжения или дискомфорта в области репродуктивных органов. Мазок на влагалищную флору после родов в Одессе – обязательное условие перед выпиской.
На 95% палочковая флора влагалища состоит из лактобактерий (под микроскопом они выглядят как палочки). Остальные 5% − кишечные палочки, бактероиды, стрептококки (имеют форму шариков). Если баланс палочковых и шариковых бактерий нарушается, возникает воспалительный процесс. Невозможно определить рост какой именно «шариковой» бактерии вызвал сдвиг. В этом случае врач назначает дополнительное исследование – посев на флору.
Где сдать в Одессе анализы в период беременности, в том числе мазок на флору?Лечебно-диагностический центр Артмедиуз предлагает полный спектр исследований. Сдача мазка сопровождается несколькими несложными требованиями, которые позволят сделать анализ более информативным:
Сдача мазка сопровождается несколькими несложными требованиями, которые позволят сделать анализ более информативным:
- Исключить половые контакты за два дня до анализа.
- Не спринцеваться, не принимать ванну за сутки (только душ).
- За 2-3 дня не пользоваться влагалищными свечами и кремами.
- При взятии материала из уретры мочиться не следует за 2-3 часа.
О чем говорит мазок
Помимо количественных показателей мазок говорит о степени чистоты влагалища (от 1 до 4). Нормой считается лишь первая и вторая. Главными показателями, по которым врач оценивает мазок, являются:
- Плоский эпителий, норма 5-10 клеток. Превышение допустимых показателей говорит о воспалительном процессе. Показатели ниже нормы свидетельствуют о гормональных нарушениях.
- Лейкоциты, норма до 10 (в матке – до 30). Это белые иммунные клетки, они защищают организм от патогенов. Незначительное повышение этого показателя показывают анализы после родов.

- Эритроциты, допустимый показатель 1-3. Превышение нормы говорит о наличии воспалительного процесса, скрытом кровотечении или эрозии шейки матки.
- Палочки Дедерлейна. Обеспечивают кислую среду во влагалище, которая сдерживает рост патогенной флоры. Их нехватка сигнализирует о нарушении баланса бактерий.
- Слизь. Показатель должен иметь значение «умеренное количество».
- Гонококк и трихомонады в норме не присутствуют в мазке. Наличие говорит об инфекционном заболевании.
Условно-патогенными считаются гарднереллы (ключевые клетки) и грибы рода кандида. Для определения гарднерелл используют специальный краситель. Ключевые клетки часто диагностируются у беременных на фоне снижения местного иммунитета. Лечение кандидоза при отсутствии жалоб не проводится.
Гинекологическая клиника Мадви, ведение беременностив Одессе (р-н Таирово):
https://madvy. od.ua/
od.ua/
Воспалительный статус влагалища у беременных с нормальной и патогенной микробиотой нижних отделов половых путей
На этой странице
АннотацияВведениеМатериалы и методыРезультатыОбсуждениеЗаключениеСсылкиАвторское правоСтатьи по теме
Цель . Оценить воспалительный статус влагалища (VIS) у беременных женщин, как с симптомами, так и без симптомов, путем количественного определения лейкоцитов по отношению к микробиоте в течение каждого триместра беременности (T). Материалы и методы . Проспективно исследовано тысяча двести сорок восемь вагинальных выделений беременных. Всем пациенткам проведено клинико-кольпоскопическое обследование и микробиологическое исследование вагинального экссудата. Количественное определение лейкоцитов определяли окрашиванием по Май-Грюнвальду-Гимзе как LNR на поле (400X). Результаты . Статистически значимые различия (SSD) LNR наблюдались в VIS бессимптомных больных (AP) по сравнению с симптомными (SP) с нормальной микробиотой: 10–15 для 1-го Т, <10, от 20 до 25 и >25 для 2-й Т и >25 для 3-го; при кандидозе: <10 для 1-го T, <10, от 15 до 20 и >
 У женщин с трихомониазом SSD в LNR наблюдались между SP с LNR ≥ 10 и AP с NLR < 10 в течение трех триместров в целом. У женщин с БВ не наблюдалось SSD в LNR любой AP по отношению к SP для трех T. Заключение . На ВИС влияет микробиота влагалища и зависит от состояния беременности, а также от гестационного возраста. Следует выделить выраженное повышение лейкоцитов у бессимптомных пациенток при отсутствии инфекции нижних отделов половых путей в третьем триместре беременности.
У женщин с трихомониазом SSD в LNR наблюдались между SP с LNR ≥ 10 и AP с NLR < 10 в течение трех триместров в целом. У женщин с БВ не наблюдалось SSD в LNR любой AP по отношению к SP для трех T. Заключение . На ВИС влияет микробиота влагалища и зависит от состояния беременности, а также от гестационного возраста. Следует выделить выраженное повышение лейкоцитов у бессимптомных пациенток при отсутствии инфекции нижних отделов половых путей в третьем триместре беременности.1. Введение
Во время беременности происходят некоторые гормональные изменения, которые могут усиливать предрасположенность к инфекциям нижних отделов половых путей [1–4].
Эти инфекции связаны с большим количеством гинекологических и акушерских осложнений, таких как преждевременные роды [5–13], преждевременное излитие плодных оболочек [14–16], хориоамнионит [17, 18], послеродовой эндометрит [8], воспалительные заболевания органов малого таза [19, 20], задержкой внутриутробного развития [21] и низкой массой тела при рождении [13].
Эти материнские и перинатальные осложнения могут быть частично вызваны местным иммунным ответом как частью патогенного механизма, вызванного инфекцией [22].
Однако важно установить, действительно ли на этот иммунологический ответ слизистой оболочки влагалища влияет беременность. Нет доступной литературы, касающейся воспалительного статуса влагалища (VIS) во время беременности, выраженного в числовом диапазоне лейкоцитов (LNR) при микроскопическом наблюдении.
Цель данной работы заключалась в оценке ВИС у беременных женщин с симптомами или без симптомов путем количественного определения лейкоцитов по отношению к нормальной микробиоте и наличию кандидоза, трихомониаза и бактериального вагиноза (БВ) в каждом триместре беременности (T ).
2. Материалы и методы
Тысяча двести сорок восемь вагинальных выделений беременных (231, 359 и 658 в первой, второй и третьей Т соответственно), последовательно и проспективно обследованных в Клиника акушерства при клинической больнице Университета Буэнос-Айреса, Аргентина, с 1 июля 2005 г. по 31 декабря 2008 г. Это исследование было одобрено Больничным комитетом по этике. Всем пациенткам проведено клинико-кольпоскопическое обследование и микробиологическое исследование вагинального экссудата. У пациентов с симптомами отмечался зуд и/или увеличение выделений из влагалища, которые были густыми, липкими, гнойными, вонючими, жидкими и/или гомогенными в зависимости от случая. Микробиологическое исследование вагинального экссудата включало следующие исследования: (i) мазки на окрашивание по Граму и пролонгированное окрашивание по Май-Грюнвальду-Гимзе, (ii) микроскопическое исследование влажного мазка с 1 мл физиологического раствора, (iii) микроскопическое исследование влажного мазка с натрий- ацетат-уксусно-кислый формалин (SAF)/метиленовый синий (0,5 мл метиленового синего и 0,5 мл SAF) [23], (iv) определение pH вагинального экссудата, (v) тест на рыбный запах с 1 мл 10% КОН с задним микроскопия влажных мазков, (vi) культура на жидкой среде (модифицированная тиогликолатная среда) в течение Обнаружение Trichomonas vaginalis с семидневным инкубационным периодом при 37°C в атмосфере с 5% CO 2 [24] и (vii) культивирование на твердой среде (модифицированный колумбийский агар) в чашках с 5% человеческой кровью в течение 48 часов инкубационный период при 37°С в атмосфере 5% СО 2 .
по 31 декабря 2008 г. Это исследование было одобрено Больничным комитетом по этике. Всем пациенткам проведено клинико-кольпоскопическое обследование и микробиологическое исследование вагинального экссудата. У пациентов с симптомами отмечался зуд и/или увеличение выделений из влагалища, которые были густыми, липкими, гнойными, вонючими, жидкими и/или гомогенными в зависимости от случая. Микробиологическое исследование вагинального экссудата включало следующие исследования: (i) мазки на окрашивание по Граму и пролонгированное окрашивание по Май-Грюнвальду-Гимзе, (ii) микроскопическое исследование влажного мазка с 1 мл физиологического раствора, (iii) микроскопическое исследование влажного мазка с натрий- ацетат-уксусно-кислый формалин (SAF)/метиленовый синий (0,5 мл метиленового синего и 0,5 мл SAF) [23], (iv) определение pH вагинального экссудата, (v) тест на рыбный запах с 1 мл 10% КОН с задним микроскопия влажных мазков, (vi) культура на жидкой среде (модифицированная тиогликолатная среда) в течение Обнаружение Trichomonas vaginalis с семидневным инкубационным периодом при 37°C в атмосфере с 5% CO 2 [24] и (vii) культивирование на твердой среде (модифицированный колумбийский агар) в чашках с 5% человеческой кровью в течение 48 часов инкубационный период при 37°С в атмосфере 5% СО 2 . Образец сохраняли в транспортной среде Стюарта.
Образец сохраняли в транспортной среде Стюарта.
Присутствие грамположительных бацилл при окрашивании по Граму и развитие мелких, точечных и ά -гемолитических колоний в культуре на твердой среде (модифицированный колумбийский агар) в 5% чашках крови человека считалось нормальным. или лактобациллярной микробиоты.
Выявление кандидоза проводили микроскопическим исследованием влажного мазка с 1 мл 10% KOH и культурой Сабуро и кровяным агаром.
Диагноз бактериального вагиноза (БВ) устанавливали по методу Ньюджента путем определения балла ≥7 в окраске по Граму [25] и по методу Амселя, т. е. по наличию трех и более следующие критерии [26]: (i) «ключевые клетки» в окраске по Граму, (ii) pH ≥ 4,5, (iii) положительный тест на рыбный запах и (iv) жидкие и однородные выделения из влагалища.
Обнаружение T. vaginalis проводилось путем прямого микроскопического исследования с использованием физиологического раствора и СНФ/метиленового синего, пролонгированного окрашивания по Май-Грюнвальду-Гимзе и модифицированной тиогликолевой среды, которую ежедневно исследовали с помощью влажных мазков для выявления подвижных паразитов.
Количественное определение лейкоцитов (без образования скоплений) определяли с помощью окрашивания по Май-Грюнвальду-Гимзе и выражали в виде LNR на поле (400x) путем наблюдения за 10 несмежными микроскопическими полями.
2.1. Критерии исключения
Пациенты с цервицитом при кольпоскопическом исследовании не были включены в исследование.
2.2. Статистический анализ
Критерии Фишера и хи-квадрат 𝜒2 были выполнены для оценки VIS по отношению к микробиоте с применением расчета скорректированного остатка (AR) в тех случаях с 𝑃≤.05 для определения LNR, которые дали полученные уровни значимости ( Эпи информация 6.04). LNR с AR ≥ ± 2 считались теми, которые дают полученные уровни значимости.
3. Результаты
Статистически значимые различия, полученные в результате LNR, наблюдались в ВИС бессимптомных беременных с нормальной микробиотой по сравнению с симптомными: от 10 до 15 для первого триместра, <10, 20, до 25 и > 25 для второго триместра и >25 для третьего триместра (𝜒2: 10,73, 𝑃 : ,03, AR: ±2,32; 𝜒2: 11,11, 𝑃:. 02, AR: ±2,32 ± 2,02 г ± 2,50; 𝜒2 : 10,53, 𝑃:0,03, AR: ±3,04, соответственно) (таблица 1).
02, AR: ±2,32 ± 2,02 г ± 2,50; 𝜒2 : 10,53, 𝑃:0,03, AR: ±3,04, соответственно) (таблица 1).
У пациенток с кандидозом наблюдались статистически значимые различия LNR в ВИС бессимптомных пациенток по сравнению с симптомными: <10 для первого триместра, <10, от 15 до 20 и >25 для второго триместра и <10 и >25 для третьего триместра (𝜒2: 10,40, 𝑃:.03, AR: ±2,63; 𝜒2: 17,60, 𝑃:.00, AR: ±2,65 ± 2,58 г ± 2,14; 𝜒2: 14,24, 𝑃:. 00, AR: ±3,47 и ±2,09, соответственно) (табл. 2).
Что касается пациенток с трихомониазом (𝑛: 38), статистически значимые различия в LNR наблюдались между симптомными пациентками с LRN ≥ 10 и бессимптомными пациентами с LNR < 10 в течение трех триместров беременности в целом (𝑃 Fisher:.01) ( Таблица 3).
У женщин с БВ не наблюдалось статистически значимых различий LNR бессимптомных пациенток по отношению к симптомным ни в одном из трех триместров (𝜒2: 7,05, 𝑃:.13; 𝜒2: 3,86, 𝑃:.43; 𝜒2: 5.17, М:.27, соотв.) (табл. 4).
4. Обсуждение
По мере увеличения срока беременности у беременных с лактобациллярной микробиотой наблюдалось постепенное увеличение LNR (первый триместр: с 10 до 15, второй триместр: с 20 до >25 и третий триместр: >25). Таким образом, в последнем триместре беременности LNR >25 был статистически значимым при отсутствии инфекции нижних отделов половых путей, в основном у бессимптомных пациенток. Другие авторы, такие как Yamada et al. [27] также описали увеличение количества лейкоцитов и интерлейкина 8 (IL-8) по мере увеличения срока беременности.
Таким образом, в последнем триместре беременности LNR >25 был статистически значимым при отсутствии инфекции нижних отделов половых путей, в основном у бессимптомных пациенток. Другие авторы, такие как Yamada et al. [27] также описали увеличение количества лейкоцитов и интерлейкина 8 (IL-8) по мере увеличения срока беременности.
Кроме того, Gilbert et al. [28] сообщили о значительном увеличении провоспалительных цитокинов (ИЛ-6 и ИЛ-8) в третьем триместре. Эти цитокины действуют как хемоаттрактанты полиморфноядерных лейкоцитов, стимулируя экспрессию простагландинов в ответ на доставочный препарат. Таким образом, эти интерлейкины можно считать маркерами последующих нормальных или преждевременных родов [29].
Кроме того, Gilbert et al. [28] отметили, что снижение продукции воспалительных цитокинов может происходить во втором триместре беременности как часть нормального течения беременности. Следовательно, увеличение этих цитокинов в этом триместре может привести к преждевременным родам, вероятно, связанным с внутриутробной инфекцией или инфекцией нижних отделов половых путей.
Кроме того, Gilbert et al. [28] сообщили, что даже в случае внутриутробной бактериальной инфекции повышение уровня воспалительных цитокинов более выражено, чем это ожидается при нормальной беременности, в ответ на подготовку к родам.
Согласно результатам этого исследования, у пациенток с симптоматическим кандидозом развился кольпит и был связан с LNR выше 25 во втором и третьем триместре с положительными микроскопическими исследованиями, тогда как кольпоскопия была нормальной при бессимптомном кандидозе, показывая LNR ниже 10 в трех триместрах беременности с в целом отрицательными микроскопическими исследованиями. Кроме того, у пациентов с симптоматическим трихомониазом развился кольпит и был связан с LNR более 10, с положительными микроскопическими исследованиями. С другой стороны, у пациенток с бессимптомным трихомониазом результаты кольпоскопии были нормальными и выявлялись только с помощью посева, то есть в целом с отрицательными микроскопическими исследованиями и показавшим LNR менее 10, учитывая три триместра в целом.
Однако не наблюдалось статистически значимых различий ни в одном из LNR как у пациентов с симптомами, так и у бессимптомных пациентов с БВ, поскольку эта инфекция обычно возникает в отсутствие воспалительной реакции.
Эти результаты согласуются с описанными в литературе данными об ассоциации провоспалительных интерлейкинов (ИЛ-6 и ИЛ-8) с вагинитом, тогда как при БВ наблюдается повышение ИЛ-1 β (хотя и ниже, чем при вагинит), но не упомянутых выше интерлейкинов [29, 30]. Кроме того, Ненадич и соавт. наблюдали корреляцию между количеством лейкоцитов и концентрацией IL-8 и предложили микроскопическое наблюдение количества лейкоцитов в качестве полезного инструмента для выявления пациентов с вагинальным воспалением [31].
Следует отметить, что эта работа является первым сообщением в литературе, в котором говорится о воспалительном статусе влагалища во время беременности, выраженном в виде числового диапазона лейкоцитов при микроскопическом наблюдении, универсально изучаемой методологии, используемой для диагностики инфекций нижних отделов половых путей в первичной медико-санитарной помощи.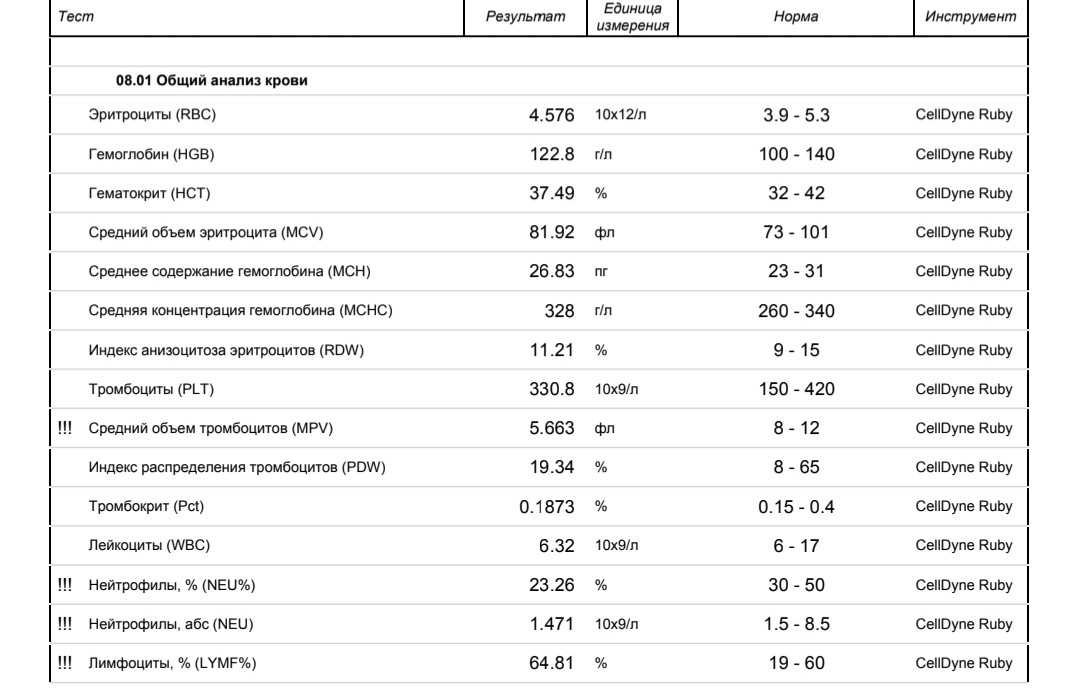 Забота.
Забота.
5. Заключение
Воспалительный статус влагалища зависит от микробиоты влагалища и зависит не только от состояния беременности, но и от гестационного возраста. Поэтому следует выделить выраженное повышение лейкоцитов у бессимптомных пациенток при отсутствии инфекции нижних отделов половых путей в третьем триместре беременности.
Ссылки
П. Дж. Мейс, Р. Л. Гольденберг, Б. Мерсер и др., «Исследование по прогнозированию преждевременных родов: значение вагинальных инфекций», стр. Американский журнал акушерства и гинекологии , том. 173, нет. 4, стр. 1231–1235, 1995.
Посмотреть по адресу:
Сайт издателя | Google Scholar
А. Л. Блэквелл, П. Д. Томас, К. Уэрхэм и С. Дж. Эмери, «Улучшение здоровья от скрининга инфекции нижних отделов половых путей у женщин, обращающихся по поводу прерывания беременности», The Lancet , vol. 342, нет.
 8865, стр. 206–210, 1993.
8865, стр. 206–210, 1993.Посмотреть по адресу:
Сайт издателя | Академия Google
J. A. Mc Gregor и J. I. French, «Бактериальный вагиноз у беременных», Obstetrical & Gynecological Survey , vol. 55, нет. 2000. Т. 5. Приложение 1. С. 1–19. . 32, нет. 3, стр. 617–627, 2005 г.
Посмотреть по адресу:
Сайт издателя | Академия Google
HM McDonald, JA O’Loughlin, P. Jolley, R. Vigneswaran и PJ Mc Donald, «Вагинальная инфекция и преждевременные роды», British Journal of Obstetrics and Gynecology , vol. 98, нет. 5, pp. 427–435, 1991.
Просмотр по адресу:
Google Scholar
П. Э. Хэй, Р. Ф. Ламонт, Д. Тейлор Робинсон, Д. Дж. Морган, К. Айсон и Дж. Пирсон, «Аномальная бактериальная колонизация нижних отделов половых путей как маркер последующих преждевременных родов и позднего выкидыша» 9.
 0007 Британский медицинский журнал , том. 308, нет. 6924, стр. 295–298, 1994.
0007 Британский медицинский журнал , том. 308, нет. 6924, стр. 295–298, 1994.Посмотреть по адресу:
Google Scholar
М. Пурвар, С. Угаде, Б. Бхагат, В. Агарвал и Х. Кулкарни, «Бактериальный вагиноз на ранних сроках беременности». и неблагоприятный исход беременности», Journal of Obstetrics and Gynecology Research , vol. 27, нет. 4, pp. 175–181, 2001.
Посмотреть по адресу:
Google Scholar
Б. Якобссон, П. Перневи, Л. Чидекель и Дж. Дж. Платц-Кристенсен, «Бактериальный вагиноз на ранних сроках беременности может предрасполагать к преждевременные роды и послеродовой эндометрит» Acta Obstetricia et Gynecologica Scandinavica , vol. 81, нет. 11, стр. 1006–1010, 2002.
Посмотреть по адресу:
Сайт издателя | Google Scholar
F.
 De Seta, A. Sartore, M. Piccoli et al., «Бактериальный вагиноз и преждевременные роды: открытый вопрос», Journal of Reproductive Medicine for the Obstetrician and Gynecologist , vol. 50, нет. 5, pp. 313–318, 2005.
De Seta, A. Sartore, M. Piccoli et al., «Бактериальный вагиноз и преждевременные роды: открытый вопрос», Journal of Reproductive Medicine for the Obstetrician and Gynecologist , vol. 50, нет. 5, pp. 313–318, 2005.Посмотреть по адресу:
Google Scholar
D. Subtil, V. Denoit, F. L. Gouëff, M. O. Husson, D. Trivier, and F. Puech, «The role of бактериальный вагиноз при преждевременных родах и преждевременных родах: исследование случай-контроль», Европейский журнал акушерства, гинекологии и репродуктивной биологии , том. 101, нет. 1, стр. 41–46, 2002.
Посмотреть по адресу:
Сайт издателя | Google Scholar
В. Хаим, М. Мазор и А. Визницер, «Распространенность и клиническое значение внутриамниотической инфекции, вызванной видами Candida, у женщин с преждевременными родами», Archives of Gynecology and Obstetrics , vol.
 251, нет. 1, стр. 9–15, 1992.
251, нет. 1, стр. 9–15, 1992.Посмотреть по адресу:
Google Scholar
R. S. Gibbs и D. A. Eschenbach, «Использование антибиотиков для предотвращения преждевременных родов», American Journal of Obstetrics and Gynecology , vol. 177, нет. 2, стр. 375–380, 1997.
Посмотреть по адресу:
Сайт издателя | Google Scholar
М. Ф. Котч, Дж. Г. Пасторек II, Р. П. Нуджент и др., «Trichomonas vaginalis, связанные с низким весом при рождении и преждевременными родами», Заболевания, передающиеся половым путем, , том. 24, нет. 6, стр. 353–360, 1997.
Посмотреть по адресу:
Сайт издателя | Google Scholar
L. Calleri, A. Porcelli, D. Gallello, C. Taccani и N. Surico, «Бактериальный вагиноз и преждевременный разрыв плодных оболочек: открытое исследование.
 Предварительные данные», Minerva Ginecologica , vol. 49, нет. 1–2, стр. 19–23, 1997.
Предварительные данные», Minerva Ginecologica , vol. 49, нет. 1–2, стр. 19–23, 1997.Просмотр по адресу:
Google Scholar
М. Мазор, В. Хаим, Э. С. Шинвелл и М. Глезерман, «Асимптоматическая инвазия амниотической жидкости Candida albicans в преждевременный преждевременный разрыв плодных оболочек: значение для акушерского и неонатального ведения» Acta Obstetricia et Gynecologica Scandinavica , vol. 72, нет. 1, pp. 52–54, 1993.
Просмотр по адресу:
Google Scholar
H. Minkoff, A. N. Grunebaum, and R. H. Schwarz, «Factors Risk for преждевременное созревание и преждевременный разрыв плодных оболочек: проспективное исследование вагинальной флоры при беременности», American Journal of Obstetrics and Gynecology , vol. 150, нет. 8, стр. 965–972, 1984.
Посмотреть по адресу:
Google Scholar
С.
 Л. Хиллер, Дж. Мартис, М. Крон, Н. Кивиат, К. К. Холмс и Д. А. Эшенбах, «Исследование хориоамниотической инфекции и гистологического хориоамнионита у недоношенных по методу случай-контроль», The New England Journal of Medicine , vol. 319, нет. 15, pp. 972–978, 1988.
Л. Хиллер, Дж. Мартис, М. Крон, Н. Кивиат, К. К. Холмс и Д. А. Эшенбах, «Исследование хориоамниотической инфекции и гистологического хориоамнионита у недоношенных по методу случай-контроль», The New England Journal of Medicine , vol. 319, нет. 15, pp. 972–978, 1988.Просмотр по адресу:
Google Scholar
A. Nichols, T.Y. Khong, and C.A. Crowther, «Candida tropicalis chorioamnionitis», American Journal of Obstetrics and Gvolynecology9, 080G . 172, нет. 3, стр. 1045–1047, 1995.
Посмотреть по адресу:
Сайт издателя | Google Scholar
П. Г. Ларссон, Дж. Дж. Платц-Кристенсен, Х. Тейлс, У. Форсум и К. Палсон, «Частота воспалительных заболеваний органов малого таза после легального аборта в первом триместре у женщин с бактериальным вагинозом после лечения метронидазолом: a двойное слепое рандомизированное исследование», American Journal of Obstetrics and Gynecology , vol.
 166, нет. 1, стр. 100–103, 1992.
166, нет. 1, стр. 100–103, 1992.Посмотреть по адресу:
Google Scholar
В. Кейтс, М. Р. Джософ и М. Б. Голдман, «Атипичное воспалительное заболевание органов малого таза: можем ли мы определить клинические предикторы?» Американский журнал акушерства и гинекологии , том. 169, нет. 2, pp. 341–346, 1993.
Посмотреть по адресу:
Google Scholar
М. Жермен, М. А. Крон, С. Л. Хиллер и Д. А. Эшенбах, «Генитальная флора во время беременности и ее связь с задержкой внутриутробного развития, Журнал клинической микробиологии , том. 32, нет. 9, pp. 2162–2168, 1994.
Посмотреть по адресу:
Google Scholar
Дондерс Г.Г. аномальной вагинальной бактериальной флоры», American Journal of Obstetrics and Gynecology , vol.
 182, нет. 4, стр. 872–878, 2000.
182, нет. 4, стр. 872–878, 2000.Посмотреть по адресу:
Google Scholar
С. Р. Костаманья, «Trichomonas vaginalis», в Региональный паразитоз, исследование, относящееся к основному паразитозу Баия-Бланка , S. R. Costamagna, Ed., стр. 197–217, Bahía Blanca, Editorial of Universidad Nacional del Sur, Bahía Blanca, Аргентина, 2004. Левин, С. Левин и М. Дэн, «Модифицированная тиогликолатная среда: простой и надежный способ обнаружения Trichomonas vaginalis », Journal of Clinical Microbiology , vol. 34, нет. 10, стр. 2630–2631, 1996.
Посмотреть по адресу:
Google Scholar
Р. П. Ньюджент, М. А. Крон и С. Л. Хиллер, «Надежность диагностики бактериального вагиноза повышается с помощью стандартизированного метода интерпретации окрашивания по Граму», Journal of Clinical Microbiology , vol.
 29, нет. 2, pp. 297–301, 1991.
29, нет. 2, pp. 297–301, 1991.Просмотр по адресу:
Google Scholar
Р. Амзель, П. А. Тоттен, К. А. Шпигель, К. С. Чен, Д. Эшенбах и К. К. Холмс, «Неспецифический вагинит. Диагностические критерии и микробные и эпидемиологические ассоциации», Американский медицинский журнал , том. 74, нет. 1, pp. 14–22, 1983.
Посмотреть по адресу:
Google Scholar
Т. Ямада, Х. Минаками, С. Мацубара, Ю. Комура, Т. Аоя и И. Сато, «Изменения количества полиморфноядерных лейкоцитов и концентраций IL-8 и гранулоцитарной эластазы во влагалище нормальных беременных женщин», American Journal of Reproductive Immunology , vol. 47, нет. 2, стр. 98–103, 2002 г.
Посмотреть по адресу:
Сайт издателя | Академия Google
G.
 Gilbert, G. Donders, A. Vereecken, E. Bosmans и B. Spitz, «Вагинальные цитокины при нормальной беременности», American Journal of Obstetrics and Gynecology , vol. 189, нет. 5, стр. 1433–1438, 2003.
Gilbert, G. Donders, A. Vereecken, E. Bosmans и B. Spitz, «Вагинальные цитокины при нормальной беременности», American Journal of Obstetrics and Gynecology , vol. 189, нет. 5, стр. 1433–1438, 2003.Посмотреть по адресу:
Сайт издателя | Google Scholar
А. Э. Нуньес, М. Г. Энрикес, Г. Б. Диас, Э. Г. Гонсалес, Дж. Б. Монтойя и Ф. В. Ортега, «Изменения уровней интерлейкина-6 в цервиковагинальных экссудатах при родах», Ginecologia y Obstetricia de Mexico , том. 76, нет. 1, стр. 3–8, 2008 г.
Посмотреть по адресу:
Google Scholar
Б. Бассо, Ф. Хименес и К. Лопес, «Уровни IL-1b, IL-6 и IL-8 в гинеко-акушерские инфекции», Инфекционные болезни в акушерстве и гинекологии , том. 13, нет. 4, стр. 207–211, 2005 г.
Посмотреть по адресу:
Сайт издателя | Google Scholar
Д.
 Б. Ненадич и М. Д. Павлович, «Цитокины цервикальной жидкости у беременных женщин: связь с вагинальными влажными препаратами и подсчетом полиморфно-ядерных лейкоцитов», Европейский журнал акушерства, гинекологии и репродуктивной биологии , том. 140, нет. 2, стр. 165–170, 2008 г.
Б. Ненадич и М. Д. Павлович, «Цитокины цервикальной жидкости у беременных женщин: связь с вагинальными влажными препаратами и подсчетом полиморфно-ядерных лейкоцитов», Европейский журнал акушерства, гинекологии и репродуктивной биологии , том. 140, нет. 2, стр. 165–170, 2008 г.Посмотреть по адресу:
Сайт издателя | Google Scholar
Copyright
Copyright © 2011 Sebastián Galiñanes et al. Это статья в открытом доступе, распространяемая под Лицензия Creative Commons Attribution, которая разрешает неограниченное использование, распространение и воспроизведение на любом носителе при условии надлежащего цитирования оригинальной работы.
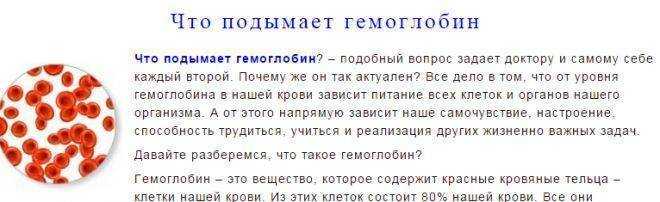
Причины появления лейкоцитов в моче во время беременности
На приеме перед родами часто проводится анализ мочи, который позволяет выявить наличие лейкоцитов (лейкоцитов), а также эритроцитов и таких веществ, как глюкоза и белок. Причины появления лейкоцитов в моче при беременности в основном те же, что и у небеременных женщин. Наиболее распространенными виновниками являются инфекции мочевыводящих путей и половых органов.
Причины появления лейкоцитов в моче при беременности в основном те же, что и у небеременных женщин. Наиболее распространенными виновниками являются инфекции мочевыводящих путей и половых органов.
Это чрезвычайная ситуация?
Если вы испытываете серьезные медицинские симптомы, немедленно обратитесь за неотложной помощью.
Инфекция мочевыводящих путей
Инфекции мочевыводящих путей (ИМП) часто встречаются у женщин детородного возраста, с несколько повышенным риском во время беременности вызывает больше беспокойства из-за потенциальных осложнений как для матери, так и для ее будущего ребенка. Лейкоциты и бактерии в моче являются типичными признаками ИМП у беременных женщин, которые могут принимать различные формы.
Нижняя ИМП
Что означают положительные лейкоциты?
Узнать больше
Инфекция нижних мочевых путей относится к инфекции, ограниченной мочевым пузырем. Обычно известные как инфекция мочевого пузыря или цистит, симптомы, связанные с нижними ИМП, обычно ограничиваются учащением императивных позывов к мочеиспусканию и болью при мочеиспускании.
ИМП верхних отделов
Беременность приводит к изменениям в мочевыводящих путях женщины, которые повышают вероятность того, что бактерии из мочевого пузыря будут перемещаться вверх и инфицировать одну или обе почки. Это состояние, известное как ИМП верхних отделов или пиелонефрит, обычно вызывает симптомы инфекции мочевого пузыря наряду с дополнительными симптомами, в том числе:
- Fever and chills
- Flank pain (in the back below the rib cage)
- Intermittent abdominal pain
- Nausea, with or without vomiting
- General feeling of being unwell
Asymptomatic Bacteriuria
What Causes Epithelial Клетки в анализе мочи?
Подробнее
Бессимптомная бактериурия описывает присутствие бактерий в моче, часто с лейкоцитами, но без каких-либо симптомов, связанных с ИМП верхних или нижних отделов 7. Хотя это состояние часто безвредно для небеременных женщин, бессимптомная бактериурия часто прогрессирует в пиелонефрит у беременных, если его не лечить 7.
- Инфекция нижних мочевых путей относится к инфекции, ограниченной мочевым пузырем.
- Лейкоциты и бактерии в моче являются типичными признаками ИМП у беременных женщин, которые могут принимать различные формы.
Генитальные инфекции
Генитальные инфекции во время беременности, включая заболевания, передающиеся как половым, так и неполовым путем, потенциально могут привести к присутствию лейкоцитов в моче. При наличии одной или нескольких из этих инфекций выделения из влагалища и наружных половых органов, содержащие лейкоциты, часто смешиваются с мочой при взятии образца. Примеры генитальных инфекций, которые могут привести к обнаружению лейкоцитов в моче во время беременности, включают:
- Chlamydia
- Инфекция вагинальных дрожжей
- бактериальный вагинит.
Беременные женщины обычно испытывают повышенное выделение вагинальных выделений, часто содержащих лейкоциты, даже если у женщины нет генитальной инфекции.
 Очищение наружных половых органов гигиенической салфеткой перед сбором образца мочи позволяет избежать потенциального загрязнения вагинальными выделениями и вызвать ложную тревогу.
Очищение наружных половых органов гигиенической салфеткой перед сбором образца мочи позволяет избежать потенциального загрязнения вагинальными выделениями и вызвать ложную тревогу.Даже если у вас нет лейкоцитов в моче, Целевая группа профилактических служб США и Американская академия семейных врачей рекомендуют проводить скрининг на бессимптомную бактериурию с посевом мочи между 12 и 16 неделями беременности, чтобы снизить риск почечной инфекции, преждевременных родов. роды и другие возможные осложнения 37. Лечение значительно снижает риск этих осложнений. Поговорите со своим лечащим врачом о частоте проведения анализа мочи на лейкоциты, особенно если у вас диабет, ИМП в анамнезе до беременности или другие проблемы с мочевыводящими путями.
Немедленно свяжитесь со своим лечащим врачом, если у вас появятся какие-либо симптомы инфекции мочевого пузыря, почек или половых органов.


 8865, стр. 206–210, 1993.
8865, стр. 206–210, 1993.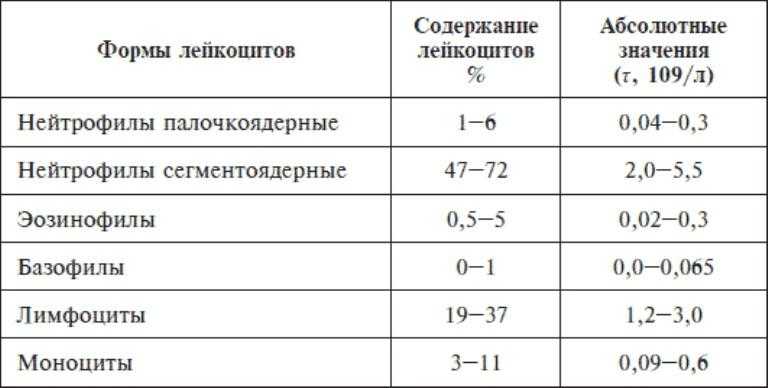 0007 Британский медицинский журнал , том. 308, нет. 6924, стр. 295–298, 1994.
0007 Британский медицинский журнал , том. 308, нет. 6924, стр. 295–298, 1994. De Seta, A. Sartore, M. Piccoli et al., «Бактериальный вагиноз и преждевременные роды: открытый вопрос», Journal of Reproductive Medicine for the Obstetrician and Gynecologist , vol. 50, нет. 5, pp. 313–318, 2005.
De Seta, A. Sartore, M. Piccoli et al., «Бактериальный вагиноз и преждевременные роды: открытый вопрос», Journal of Reproductive Medicine for the Obstetrician and Gynecologist , vol. 50, нет. 5, pp. 313–318, 2005. 251, нет. 1, стр. 9–15, 1992.
251, нет. 1, стр. 9–15, 1992.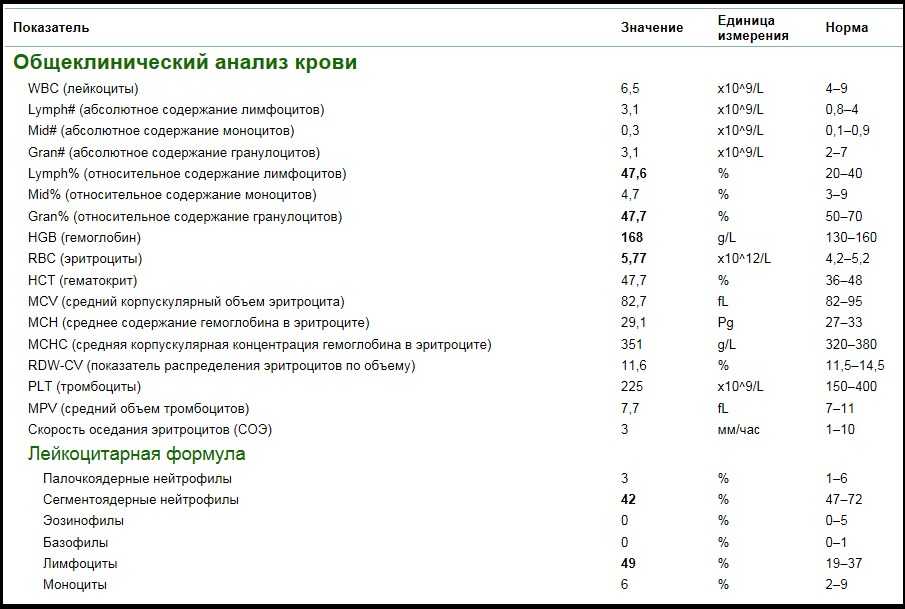 Предварительные данные», Minerva Ginecologica , vol. 49, нет. 1–2, стр. 19–23, 1997.
Предварительные данные», Minerva Ginecologica , vol. 49, нет. 1–2, стр. 19–23, 1997. Л. Хиллер, Дж. Мартис, М. Крон, Н. Кивиат, К. К. Холмс и Д. А. Эшенбах, «Исследование хориоамниотической инфекции и гистологического хориоамнионита у недоношенных по методу случай-контроль», The New England Journal of Medicine , vol. 319, нет. 15, pp. 972–978, 1988.
Л. Хиллер, Дж. Мартис, М. Крон, Н. Кивиат, К. К. Холмс и Д. А. Эшенбах, «Исследование хориоамниотической инфекции и гистологического хориоамнионита у недоношенных по методу случай-контроль», The New England Journal of Medicine , vol. 319, нет. 15, pp. 972–978, 1988. 166, нет. 1, стр. 100–103, 1992.
166, нет. 1, стр. 100–103, 1992. 182, нет. 4, стр. 872–878, 2000.
182, нет. 4, стр. 872–878, 2000.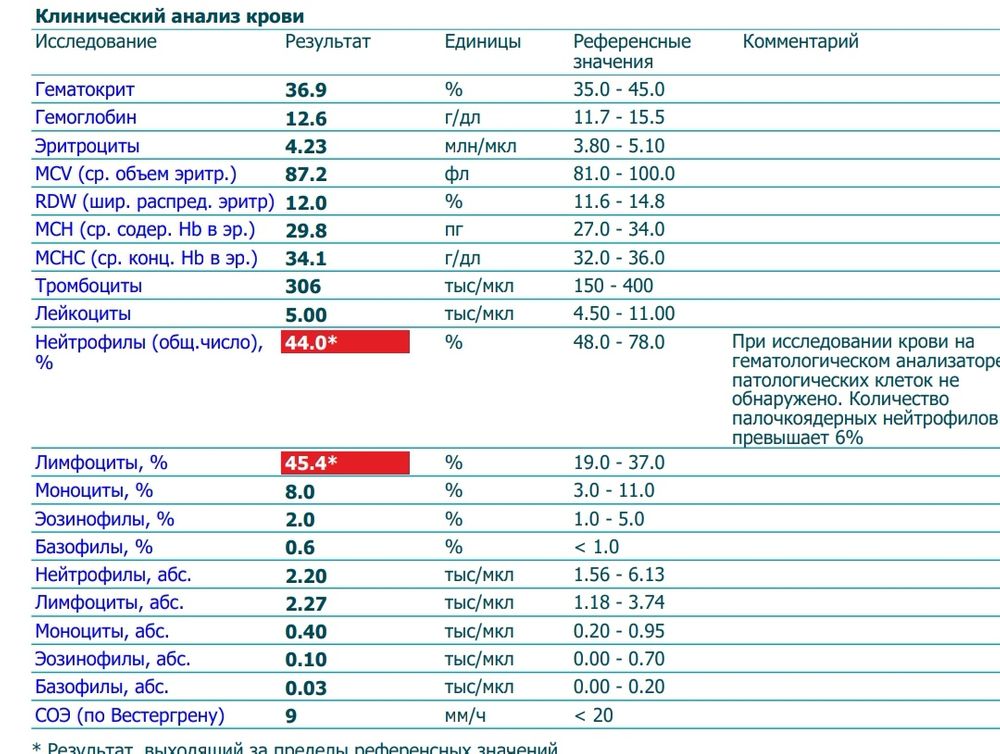 29, нет. 2, pp. 297–301, 1991.
29, нет. 2, pp. 297–301, 1991.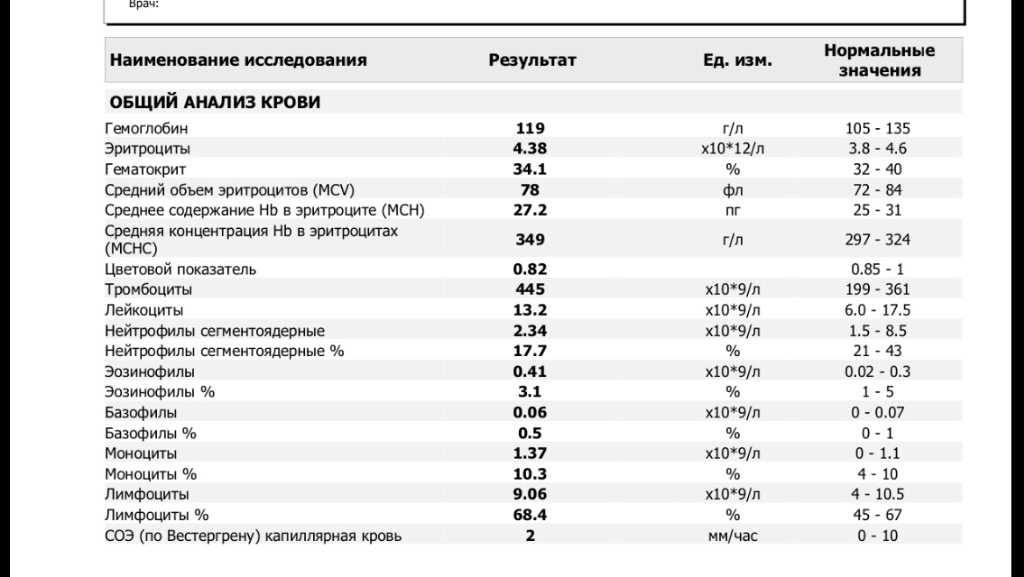 Gilbert, G. Donders, A. Vereecken, E. Bosmans и B. Spitz, «Вагинальные цитокины при нормальной беременности», American Journal of Obstetrics and Gynecology , vol. 189, нет. 5, стр. 1433–1438, 2003.
Gilbert, G. Donders, A. Vereecken, E. Bosmans и B. Spitz, «Вагинальные цитокины при нормальной беременности», American Journal of Obstetrics and Gynecology , vol. 189, нет. 5, стр. 1433–1438, 2003.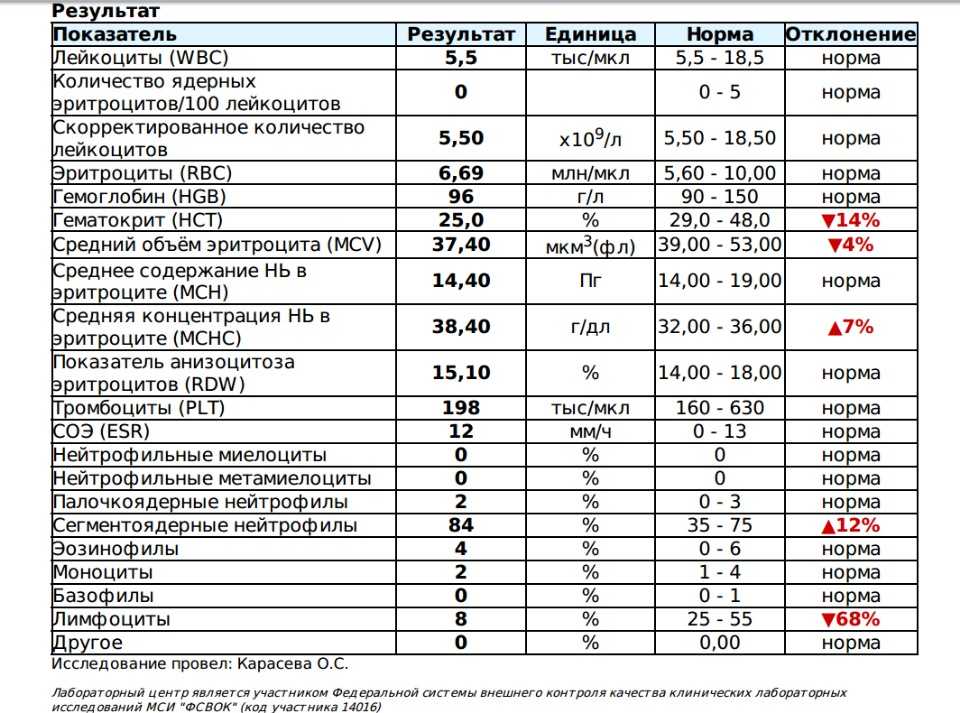 Б. Ненадич и М. Д. Павлович, «Цитокины цервикальной жидкости у беременных женщин: связь с вагинальными влажными препаратами и подсчетом полиморфно-ядерных лейкоцитов», Европейский журнал акушерства, гинекологии и репродуктивной биологии , том. 140, нет. 2, стр. 165–170, 2008 г.
Б. Ненадич и М. Д. Павлович, «Цитокины цервикальной жидкости у беременных женщин: связь с вагинальными влажными препаратами и подсчетом полиморфно-ядерных лейкоцитов», Европейский журнал акушерства, гинекологии и репродуктивной биологии , том. 140, нет. 2, стр. 165–170, 2008 г. Очищение наружных половых органов гигиенической салфеткой перед сбором образца мочи позволяет избежать потенциального загрязнения вагинальными выделениями и вызвать ложную тревогу.
Очищение наружных половых органов гигиенической салфеткой перед сбором образца мочи позволяет избежать потенциального загрязнения вагинальными выделениями и вызвать ложную тревогу.