Синдром внезапной смерти. Что должны знать родители?
Младенческий возраст — период от рождения ребёнка до 1 года — один из наиболее критичных периодов жизни ребенка. Этот период связан с адаптацией ребенка к условиям внешней среды.
В организме происходят существенные изменения, особенно это касается дыхательной, сердечно-сосудистой и нервной систем. В то же время регуляторные функции эндокринной, нервной систем еще недостаточно зрелые и различные внешние факторы могут оказать существенное влияние на организм ребенка. Именно поэтому в первый год жизни регистрируется самое большое количество детских смертей.
Младенческая смертность — смертность детей до года, является основным компонентом детской смертности. Выявление патологии и назначение своевременного лечения это прерогатива врачей неонатологов и врачей-педиатров. Но в последние годы, согласно статистике, участились случаи смерти детей от немедицинских причин, такие как смерть от воздействия внешних факторов, синдром внезапной смерти младенца, смерть от удушения и асфиксии.
Синдром внезапной смерти младенца (СВСМ) и смерть детей от внешних причин — ведущие среди смертей детей от 1 месяца до 1 года.
Синдром внезапной смерти младенца — это не заболевание и не болезненное состояние, случается он без предупреждения.
Что вызывает синдром внезапной смерти?
Ученые за последние 40 лет исследовали значительное число возникновения синдрома внезапной смерти младенцев, но до сих пор четкий ответ на этот вопрос не найден. Большинство экспертов считают, что этому синдрому подвержены дети, у которых есть ряд факторов уязвимости: незрелость, ненормальная работа сердца, заболевания дыхательной системы, незрелость системы пробуждения, малая масса тела при рождении, внешним воздействиям, таким как сон на животе или на мягкой кровати во время критического периода их развития.
Факторы, которые повышают риск СВСМ:
• Преждевременные роды или очень низкая масса тела при рождении (менее 1500г).
• Возраст матери менее 20 лет.
• Многодетность, особенно если дети близки по возрасту — риск СВСМ увеличивается с каждым новым ребенком, который у вас родился.
• Риск СВСМ выше у двоен, даже если они рождены в срок и не были маловесными.
• Риск СВСМ повышается у братьев и сестер (в возрасте до 1 года) ребенка, умершего от СВСМ.
• Дети, перенесшие жизнеугрожающие состояния, такие как остановка дыхания, внезапная бледность или посинение с потерей мышечного тонуса, потребовавшие проведения реанимационных мероприятий.
• Мужской пол ребенка. Младенцы мужского пола любых национальностей умирают от СВСМ на 30 — 50 % чаще, чем девочки.
Как предотвратить синдром внезапной смерти младенца?
Можно существенно снизить риск СВСМ, следуя простым рекомендациям, разработанным педиатрическими сообществами мира. Соблюдение правил безопасного сна младенца позволит в значительной степени снизить не только риск СВСМ, но и смерть от внешних причин, таких как удушение, закупорка дыхательных путей, застревание головы ребенка между разными предметами.
Правила, которые нужно соблюдать:
• Кладите ребенка спать на спину! Если ваш ребенок уже достаточно окреп, чтобы самостоятельно поворачиваться на живот, не беспокойтесь об этом во время его сна. Достаточно убедиться, что в колыбели или кроватке, где спит ребенок, нет никаких мягких предметов, в которые ребенок может уткнуться лицом — это повышает риск СВСМ или удушения. Не используйте полотенца и различные подкладки, пытаясь уложить ребенка на спину, они могут стать причиной удушения ребенка.
Достаточно убедиться, что в колыбели или кроватке, где спит ребенок, нет никаких мягких предметов, в которые ребенок может уткнуться лицом — это повышает риск СВСМ или удушения. Не используйте полотенца и различные подкладки, пытаясь уложить ребенка на спину, они могут стать причиной удушения ребенка.
• Спите в одной комнате, но не в одной кровати! Лучше, если первые полгода ребенок будет спать в одной с вами комнате. Не кладите ребенка спать с собой в постель — это увеличивает риск СВСМ даже у некурящих матерей. Укладывание младенца с собой в кровать также может привести к удушению, перекрыванию дыхательных путей, придавливанию ребенка.
• Не курите! Практически все исследования определили, что курение во время беременности повышает риск СВСМ. И берегите ребенка от сигаретного дыма.
• Не употребляйте алкоголь и запрещенные вещества во время беременности!
•Вакцинируйте ребенка! Иммунопрофилактика инфекционных болезней путем вакцинации в соответствии с рекомендованным графиком может снизить риск СВСМ до 50%.
• По возможности кормите ребенка только грудью. Исключительно грудное вскармливание в течение 4-6 месяцев снижает риск СВСМ примерно на 70%.
#нацпроектдемография89
СВДС (Синдром внезапной детской смерти): Риски и Профилактика
Наверняка вы слышали о синдроме внезапной детской смерти — СВДС, который беспокоит многих родителей маленьких деток. Причины СВДС неизвестны. Тем не менее существуют меры, которые можно принять, чтобы обеспечить малышу безопасный сон и предотвратить СВДС. Из этой статьи вы подробнее узнаете, что такое синдром внезапной смерти у младенцев, какие могут быть факторы риска и что можно сделать, чтобы создать максимально безопасные условия для вашего малыша.
Синдром внезапной детской смерти: что это такое
СВДС означает неожиданную и необъяснимую смерть внешне здорового ребенка в возрасте до года. Иногда его еще называют «смерть в колыбели», потому что многие младенцы с СВДС умирают во сне в своих кроватках.
Как часто встречается синдром внезапной детской смерти
По данным Федеральной службы государственной статистики, в 2016 году в России родилось 1 888 729 детей, а случаев СВДС зафиксировано 374. Таким образом 0,019% малышей в возрасте до года умирают от СВДС.
Когда снижается риск СВДС
Закономерный вопрос всех родителей: когда можно перестать переживать из-за синдрома внезапной смерти у младенцев? Большинство случаев СВДС происходят в первые несколько месяцев жизни младенца, при этом наиболее уязвимы малыши в возрасте от двух до четырех месяцев. Риск синдрома внезапной детской смерти значительно снижается после того, как ребенку исполняется шесть месяцев и он начинает переворачиваться, что означает, что он лучше контролирует шею и голову.
Безопасный сон: профилактика синдрома внезапной детской смерти
Совершенно необходимо знать, каким образом можно предотвратить СВДС. Вот несколько способов обеспечить вашему ребенку безопасность:
Вот несколько способов обеспечить вашему ребенку безопасность:
Укладывайте малыша спать на спине. Делайте так каждый раз, пока ребенку не исполнится год, и говорите это всем, кто за ним присматривает (вне зависимости от того, дневной это сон или ночной). Некоторые малыши во сне переворачиваются на бок или на живот после того, как их укладывают спать на спине. По мнению экспертов, это не представляет опасности, если ребенок уже может сам переворачиваться туда и обратно.
Уберите все лишнее из кроватки. Убедитесь, что матрас упругий и полностью подходит по размеру, не оставляя зазоров по бокам. Избегайте дополнительных одеял, подушек, пледов или любых амортизаторов. Только туго натянутая простыня, и никаких складок. Никогда не оставляйте игрушки в кроватке, даже мягких плюшевых мишек. Все лишние предметы в кроватке могут помешать ребенку нормально дышать.
Переместите малыша на твердую поверхность.
 В таком случае необходимо как можно скорее переместить его на твердую поверхность для сна. Никогда не оставляйте ребенка спать на водяной кровати или подушке.
В таком случае необходимо как можно скорее переместить его на твердую поверхность для сна. Никогда не оставляйте ребенка спать на водяной кровати или подушке.
Следите за тем, чтобы ребенок не перегревался. Перегрев увеличивает риск синдрома внезапной смерти у младенцев. Голова младенца не должна быть ничем накрыта, когда вы укладываете его спать. Температура в комнате должна быть комфортной и для вас, не должно быть слишком жарко. Одевайте ребенка максимум на один слой теплее, чем вы сами одеты, и не укрывайте его одеялом. Вместо этого можно использовать спальный мешок без капюшона или комбинезоны для сна с закрытым носком. Если голова малыша или его грудь горячая и потная на ощупь, значит, ему слишком жарко.
Установите детскую кроватку в своей спальне. Согласно рекомендациям экспертов, младенцу лучше спать в вашей комнате, но в своей кроватке. Если есть такая возможность, пусть он спит с вами до года, и хорошо, если кроватка или люлька будет находиться на расстоянии вытянутой руки от вашей кровати.

Не кладите ребенка спать в свою кровать. Спать в одной кровати с малышом не рекомендовано — это увеличивает риск СВДС, ведь вы можете случайно придавить малыша во сне. Кроме того, ребенок может запутаться в вашем постельном белье.
Кормите малыша грудью. Если есть возможность, кормите ребенка грудью по крайней мере первые шесть месяцев. Исследования показывают, что это значительно снижает риск синдрома внезапной младенческой смерти.
Кладите малыша себе на грудь. Такой контакт «кожа к коже» очень полезен для малыша. Вы можете прикладывать малыша, пока кормите грудью или из бутылочки, да и просто в любое время дня. Папам это тоже рекомендуется.
Не полагайтесь на монитор дыхания. Эксперты не советуют использовать такие мониторы и другие подобные устройства, якобы снижающие риск СВДС, потому что их использование не показало эффективности в предотвращении СВДС.
Используйте соску.
 Сосание соски во время дневного или ночного сна может снизить риск СВДС. Важно, чтобы соска была не на веревке или шнурке — или вообще каким-то образом зафиксирована на одежде. Если вы кормите грудью, дождитесь, когда малышу будет три-четыре недели и вы наладите грудное вскармливание, прежде чем предлагать ему соску. Если соска выпадает изо рта малыша во сне, не пытайтесь вернуть ее обратно.
Сосание соски во время дневного или ночного сна может снизить риск СВДС. Важно, чтобы соска была не на веревке или шнурке — или вообще каким-то образом зафиксирована на одежде. Если вы кормите грудью, дождитесь, когда малышу будет три-четыре недели и вы наладите грудное вскармливание, прежде чем предлагать ему соску. Если соска выпадает изо рта малыша во сне, не пытайтесь вернуть ее обратно.
Сделайте малышу все необходимые прививки.
Не курите возле ребенка. А также не курите в машине и дома. Старайтесь держать ребенка подальше от мест, где курят.
Проследите, чтобы кроватка и прочее детское оборудование были исправными. Колыбель, кроватка, коляска и манеж должны соответствовать нормам безопасности. Они не должны быть сломаны, а если вы их у кого-то одолжили или вам их передали после использования, проверьте их на безопасность и тщательно стерилизуйте.

Выкладывайте малыша на живот.
Запомните три главных правила безопасного сна малыша:
малыш должен спать один;
малыш должен спать на спине;
малыш должен спать в своей кроватке.
Факторы риска и причины СВДС
Точно не известно, что вызывает СВДС, но некоторые материнские, физические, общие факторы, а также условия сна могут сделать ребенка более уязвимым и увеличить риск синдрома внезапной смерти у детей.
Факторы, связанные с организацией сна
Условия сна, которые могут повысить риск синдрома внезапной детской смерти:
Сон на животе или на боку. У малышей, которые спят на животе или на боку, может быть более затруднено дыхание, чем в положении на спине.

Сон на мягкой поверхности. Сон на перине, мягком матрасе или на водяной кровати может вызвать сдавливание дыхательных путей ребенка.
Сон в кровати с другими. Сон с родителями, братьями, сестрами или домашними животными увеличивает риск СВДС из-за потенциальной опасности задохнуться.
Перегревание. Если малышу во время сна жарко, это может увеличить риск синдрома внезапной смерти.
Материнские факторы риска
Еще до рождения малыша мама невольно может повысить риск СВДС. Материнские факторы могут повлиять на синдром внезапной смерти у младенцев, если мама:
моложе 20 лет;
курит сигареты;
употребляет спиртное или наркотики;
неправильно следила за здоровьем во время беременности. Поэтому так важно распланировать визиты к врачу и регулярно посещать его до родов.
Физические факторы
Вот некоторые из физических факторов риска, которые могут увеличить риск СВДС у ребенка:
Нарушения работы мозга и центральной нервной системы.
 У некоторых малышей область мозга, отвечающая за дыхание и приход в сознание после сна, недостаточно развита, что делает их более уязвимыми перед синдромом внезапной смерти.
У некоторых малышей область мозга, отвечающая за дыхание и приход в сознание после сна, недостаточно развита, что делает их более уязвимыми перед синдромом внезапной смерти.
Маленький вес при рождении. Недоношенные дети и близнецы иногда не успевают развить полный контроль дыхания и сердечного ритма, что также делает их уязвимыми перед СВДС.
Дыхательная инфекция. Если малыш недавно перенес простуду, это тоже может вызвать проблемы в дыхании и увеличить риск синдрома внезапной детской смерти.
Общие факторы риска
Хотя точная причина синдрома внезапной детской смерти неизвестна, следующие факторы в целом влияют на повышение риска:
Пол. Мальчики подвержены риску СВДС несколько чаще.
Возраст. Малыши наиболее уязвимы в возрасте от двух до четырех месяцев, хотя в целом в группе риска находятся дети до года.
Раса. Дети негроидной и монголоидной расы больше подвержены риску.

Семейная история. Риск увеличивается, если двоюродные или родные братья или сестры умерли от синдрома внезапной смерти у младенцев.
Курение табака. Малыши, чьи члены семьи курят, больше подвержены риску.
Преждевременные роды и низкий вес при рождении. Если малыш родился раньше срока и/или весит меньше нормы, его риски увеличиваются.
ЧАСТО ЗАДАВАЕМЫЕ ВОПРОСЫ
- Как предотвратить СВДС?
Шаги, чтобы обезопасить ребенка и снизить риск синдрома внезапной детской смерти:
- укладывайте ребенка спать на спинку;
- матрас для сна должен быть достаточно жестким;
- не перегревайте ребенка;
- установите детскую кроватку в своей спальне;
- если это возможно, кормите грудью;
- практикуйте контакт «кожа к коже»;
- не полагайтесь на мониторы дыхания;
- давайте ребенку соску;
- следите за графиком вакцинации, делайте вовремя прививки;
- не курите рядом с малышом;
- выкладывайте малыша на животик, когда он не спит.

- Когда можно перестать беспокоиться о синдроме внезапной детской смерти?
Большинство случаев СВДС происходят в первые несколько месяцев жизни младенца, при этом наиболее уязвимы малыши в возрасте от двух до четырех месяцев.
Риск синдрома внезапной детской смерти значительно снижается после того, как ребенку исполняется шесть месяцев.
Синдром внезапной смерти у младенцев вызывает беспокойство практически у всех родителей. Помните, что СВДС случается очень редко, и, если тщательно следовать всем перечисленным мерам предосторожности во время первого года жизни малыша, риск возникновения этого синдрома можно понизить еще больше.
Как была написана эта статья
Информация, представленная в этой статье, основана на рекомендациях специалистов, опубликованных достоверными (медицинскими и государственными) источниками, такими как Американская ассоциация педиатрии и Американский колледж акушеров и гинекологов. Полный список ссылок на источники, использованные для написания этой статьи, вы найдете в конце статьи. Информация на данной странице не заменяет профессиональной медицинской консультации. Всегда обращайтесь к врачу для постановки диагноза и назначения лечения.
Информация на данной странице не заменяет профессиональной медицинской консультации. Всегда обращайтесь к врачу для постановки диагноза и назначения лечения.
ГБУЗ АО «АОКБ» — Советы родителям: как снизить риск синдрома внезапной младенческой смерти
О грустном, печальном и непоправимом…
«Смерть в колыбели» – синдром внезапной младенческой смерти характеризуется нарушением дыхания во время сна, случается совершенно неожиданно для родителей, без какой-либо видимой для них причины, в ночные часы или под утро.
‼ Ежегодно в Архангельской области регистрируются летальные случаи от синдрома внезапной младенческой смерти.
‼ Наиболее уязвимый возраст: первый-шестой месяцы от рождения.
‼ Пик встречаемости: второй-третий месяцы жизни малыша. Частота увеличивается в холодное время года.
Обстоятельства смерти на дому типичны – смерть ребенка наступает в период ночного сна в одной постели вместе с матерью.
Чтобы свести к минимуму факторы, приводящие к проявлению синдрома внезапной младенческой смерти, необходимо соблюдать основные меры предосторожности:
✅ Не курите во время беременности, в послеродовом периоде. Не разрешайте никому курить в присутствии вашего ребенка. Если мать продолжает курить во время беременности, ее ребенок в восемь раз больше рискует внезапно умереть во время сна, чем дети некурящих матерей;
Не разрешайте никому курить в присутствии вашего ребенка. Если мать продолжает курить во время беременности, ее ребенок в восемь раз больше рискует внезапно умереть во время сна, чем дети некурящих матерей;
✅ Если вы курите, выпили спиртное, приняли снотворное или просто устали – НИКОГДА не укладывайте ребенка спать в свою постель;
✅ Укладывайте ребенка в его кроватку спать на спинку или на бочок. Следите, чтобы ребенок не спал лицом вниз. Обязательно уберите из кроватки лишние подушки, игрушки, не укладывайте ребенка на мягкие матрацы, с ними также связан риск удушения во сне;
✅ Не пеленайте ребенка, начиная с периода новорожденности, он самостоятельно выберет удобное положение для сна. Но следите, чтобы головка ребенка, ручки и ножки не попали между вертикальными палочками бортов кроватки. Если малыш сосет ночью пустышку, ни в коем случае не вешайте ее ребенку на шею;
✅ Не укутывайте ребенка. Следите, чтобы он не потел во время сна, поддерживайте температуру в детской комнате 18-22°С. Никогда не укладывайте ребенка возле обогревателя, газовой плиты, у горящего камина или печки. Не пытайтесь согревать его грелкой. В период ночного сна обязательно находитесь с ребенком в одной комнате, старайтесь и днем не выпускать из поля зрения своего ребенка.
Никогда не укладывайте ребенка возле обогревателя, газовой плиты, у горящего камина или печки. Не пытайтесь согревать его грелкой. В период ночного сна обязательно находитесь с ребенком в одной комнате, старайтесь и днем не выпускать из поля зрения своего ребенка.
Доказано: синдром внезапной младенческой смерти на 36% реже встречается среди детей, находившихся когда-либо на грудном вскармливании.
Эти простые рекомендации помогут обеспечить безопасный сон вашего ребенка и сохранить ему жизнь!
Более подробная информация о синдроме младенческой смерти по ссылке
СИНДРОМ ВНЕЗАПНОЙ СМЕРТИ МЛАДЕНЦА (СВС)
Синдром внезапной детской смерти (известный также как «смерть в колыбели») определяется как неожиданная смерть младенца, не достигшего года жизни, чаще у детей от 2 до 6 месяцев. Наиболее часто эта трагедия происходит между полуночью и 6 ч утра, в декабре и январе.
Риск по СВС имеют дети, которые имели малый рост и вес при рождении, недоношенные дети, второй и третий ребенок в семье, дети из двоен или троен, неспособность ребенка брать грудь у матери, дети на искусственном вскармливании, мужской пол ребенка и дети, матери которых курят и употребляют спиртные напитки или наркотики.
Профилактика СВС:
1.Ребенок должен спать на спине, так как практически все синдромы внезапной смерти младенца приходились на спящих на животе детей.
2.Соблюдайте температурный режим! Сон ребенка должен быть в прохладной проветренной комнате, с температурой в помещении 20-22 градуса. Не кладите ребенка спать с электрической грелкой, возле батареи отопления, обогревателя, или под прямые лучи солнца.
Спать ребенок должен в своей кроватке, в комфортной одежде (хлопчатобумажной, избегать завязок, тесемок) и укрыт легким одеялом.
Важно помнить, что новорожденные легко перегреваются и охлаждаются при некомфортных для них внешних условиях.
Признаками сильного перегрева малыша могут быть учащенное дыхание, беспокойство, иногда повышенная температура. Но не забывайте и о переохлаждении: ночью в квартирах обычно снижают подачу центрального тепла, поэтому надо лишний раз встать и проверить, не замерзает ли ребенок.
3. Убрать все мягкие вещи из кроватки. Подушки в детской кроватке не должно быть. Основная задача этой рекомендации – исключить удушье малыша.
Подушки в детской кроватке не должно быть. Основная задача этой рекомендации – исключить удушье малыша.
4.Избегать пассивного курения. Нельзя курить в комнате, где находится ребенок.
5. Избегать воздействия на ребенка резких запахов, звуков, световых раздражителей, особенно во время сна.
6.Не оставлять ребёнка без присмотра на диване, столе.
7. Не устанавливайте возле кроватки электроприборы.
При угрожающих для ребенка состояниях НЕМЕДЛЕННО обращайтесь за медицинской помощью.
Угрожающие состояния:
- Ребенок плохо сосет грудь
- Судороги
- Нарушение дыхания (частое или затрудненное)
- Пониженная или повышенная температура тела
- Пупочная ранка покраснела или появились гнойные выделения
- Вялость или повышенная возбудимость ребенка
- Рвота или понос
Не проснулся в кроватке: разгадана загадка внезапной смерти младенцев
Неожиданная смерть младенца во сне – одна из самых страшных и таинственных загадок медицины. Речь идет о здоровых малышах в возрасте от недели до одного года, когда даже врачи-патологоанатомы не могут найти причину.
Речь идет о здоровых малышах в возрасте от недели до одного года, когда даже врачи-патологоанатомы не могут найти причину.
В мире на 1000 рожденных детей показатель синдрома внезапной детской смерти (СВДС) во сне составляет 0,2-1,5 %. В Москве ежегодно наблюдается 40-45 таких случаев.
Чаще это происходит с младенцами в возрасте 2-4 месяцев, в большинстве случаев – с мальчиками.
Кардиологам из «Детской больницы милосердия» (Канзас) удалось установить возможную причину СВДС, связанную с редким генетическим синдромом, который до определенного возраста никак не проявляется внешне.
Когда восьминедельная американка не проснулась в привычное время утреннего кормления, родители забили тревогу. Состояние ребенка вызывало серьезные опасения: малышка была бледной и дышала с перебоями. Прибывшая на вызов бригада врачей зафиксировала остановку сердца. С помощью дефибриллятора девочку удалось вернуть к жизни. Маленькое сердечко запустилось.
Тщательное медицинское обследование ребенка не обнаружило ни сердечно-сосудистых заболеваний, ни пороков сердца, ни аномалий развития. Семейный анамнез родителей, включая их прабабушек и прадедушек, тоже оказался благополучным. И лишь генетический анализ показал наличие у ребенка наследственной мутации, связанной с развитием синдрома Нунан. Это редкая врожденная патология, при которой наблюдаются системные пороки развития. Известны 9 генов, мутация которых приводит к клинической картине синдрома Нунан.
Семейный анамнез родителей, включая их прабабушек и прадедушек, тоже оказался благополучным. И лишь генетический анализ показал наличие у ребенка наследственной мутации, связанной с развитием синдрома Нунан. Это редкая врожденная патология, при которой наблюдаются системные пороки развития. Известны 9 генов, мутация которых приводит к клинической картине синдрома Нунан.
Внешние проявления – маленький рост, низко посаженные уши, брови «домиком», широкая уплощенная переносица, деформированная грудная клетка, нарушение развития половых органов. Однако столь явные изменения встречаются далеко не всегда. Иногда страдает именно сердечно-сосудистая система.
По мнению американских кардиологов, этот синдром может являться одной из причин смерти в колыбели. Поэтому в некоторых случаях очень важно провести медико-генетические исследования.
Комментарий Льва Кактурского, члена-корреспондента РАН, научного руководителя ФГБНУ «НИИ морфологии человека», президента Российского общества патологоанатомов:
– Синдром внезапной детской смерти имеет многообразные причины, которые во многом до сих пор остаются неясными, хотя к данной проблеме приковано внимание врачей и исследователей всего мира. Это именно синдром, а не болезнь, в силу многообразия его причин. Применительно к младенческому возрасту синдром называют еще смертью в колыбели, которая внезапно развивается чаще всего во время сна. Для родителей это, конечно, огромное горе.
Это именно синдром, а не болезнь, в силу многообразия его причин. Применительно к младенческому возрасту синдром называют еще смертью в колыбели, которая внезапно развивается чаще всего во время сна. Для родителей это, конечно, огромное горе.
Если у взрослых причинами внезапной смерти чаще всего является атеросклеротическое поражение сосудов сердца (коронарная болезнь), то у детей ведущей причиной называют нарушение функции дыхания в результате асфиксии. Это связывают, в частности, с неправильной позой тела во сне. Как ни странно, одним из виновников считают мягкие подушки. Когда голова ребенка запрокидывается назад, может произойти перекрытие дыхательных путей. Вот почему для предупреждения внезапной детской смерти в первые месяцы жизни ребенка рекомендуют использовать жесткую подушку.
Конечно, этот синдром развивается далеко не у всех – к нему, как установили ученые, имеется врожденная предрасположенность со слабостью дыхательной мускулатуры. Поиск первоначальных причин данной патологии является предметом исследования медицинских генетиков.
Среди возможных причин, также приводящих к дыхательной недостаточности, могут быть и скрытые заболевания дыхательных путей. Таким образом, патология органов дыхания, которая внешне не проявляется, стоит на первом месте среди причин СВДС.
Была публикация результатов научных исследований одного из российских судебных медиков, который доказывал, что причиной внезапной детской смерти может служить предшествовавшая родовая травма. Он находил на вскрытиях умерших от СВДС определенные повреждения в нервной системе, которые связывал именно с родовой травмой. К сожалению, его взгляды не получили должного признания.
Среди других причин СВДС указывают на врожденную сердечную патологию, связанную с нарушениями сердечного ритма. Однако эти заболевания не всегда имеют четкие морфологические проявления.
Если в целом оценить эту проблему, то надо сказать, что она до сих пор не решена и представляет интерес для педиатров, неонатологов и судебных медиков.
Синдром внезапной сердечной смерти | Клинический диагностический центр
Под внезапной сердечной смертью понимается состояние, когда сердце неожиданно и без предшествующих тому причин перестает биться. Однако это только на первый взгляд. Как правило, такие пациенты имеют сердечно-сосудистые заболевания.
Однако это только на первый взгляд. Как правило, такие пациенты имеют сердечно-сосудистые заболевания.
В большинстве случаев внезапная сердечная смерть вызывается нарушением кровообращения в сосудах сердца. За счет этого развивается нарушение сердечного ритма, которое и приводит к остановке сердца. Реже причинами могут быть заболевания сердечной мышцы (кардиомиопатии) или пороки сердечных клапанов. Пациенты с сердечной недостаточностью также находятся в группе риска.
Механизм развития внезапной сердечной смерти в подавляющем большинстве случаев связан с очень частыми неритмичными сокращениями желудочков сердца. Мышечные волокна сердца начинают сокращаться хаотично, разрозненно, и сердце перестает работать как насос, подающий кровь к другим органам и тканям. Но человека, по сути находящегося в состоянии клинической смерти, еще можно спасти. На это есть всего несколько минут. Промедление с каждой минутой уменьшает шансы на спасение на 10%. То есть уже через 10 минут вероятность спасти человека практически равна нулю.
— Симптомами внезапной сердечной смерти являются резкая слабость, головокружение, потеря сознания, через несколько минут прекращается дыхание. В данной ситуации, если во время не будет оказана помощь, может наступить летальный исход, — рассказала врач-кардиолог КДЦ Татьяна Гордиенко. – Поскольку реанимационные мероприятия должны осуществляться немедленно, и в реальной жизни далеко не всегда выполнимы, основной подход к решению проблемы внезапной кардиальной смерти – ее профилактика.
Внезапная смерть только кажется внезапной. Обычно организм долго идет к такому исходу. Поэтому следует как можно раньше определить, входите ли вы в группу риска. В ней, прежде всего, находятся люди, уже перенесшие клиническую смерть. У них вероятность повторно пережить остановку сердца на 30% выше. На втором месте, с 25-процентной вероятностью внезапно умереть – те, кто перенес инфаркт миокарда. На третьем (20%) – больные с сердечной недостаточностью.
Меньше всего шансы упасть замертво – около 5% — у людей, которые считаются относительно здоровыми, но ведут неправильный образ жизни – курят, мало двигаются, нерационально питаются, имеют лишний вес или ожирение и высокое артериальное давление. Но таких людей – больше половины, поэтому их доля в структуре внезапной смертности значительная.
Но таких людей – больше половины, поэтому их доля в структуре внезапной смертности значительная.
К общим мероприятиям по снижению риска внезапной сердечной смерти являются отказ от курения, нормализация веса, меры по снижению холестерина, контроль содержания сахара в крови и уровня артериального давления.
— Сегодня от сердечно-сосудистых заболеваний страдают не только пожилые пациенты, но и лица молодого возраста, а они зачастую игнорируют симптомы и вовремя не обращаются за медицинской помощью, — отметила Татьяна Сергеевна.
Необходимо отметить, что основной причиной летального исхода среди детей и подростков явились именно не диагностированные вовремя врожденные пороки, причем наибольшую группу риска составляют юноши, активно занимающиеся спортом.
Чтобы предотвратить необратимую катастрофу, здоровому человеку необходимо раз в год делать электрокардиографию. Если в прошлом уже были проблемы, то требуется регулярно наблюдаться у лечащего врача-кардиолога, выполнять все рекомендации и пройти дополнительное обследования (эхокардиографию, суточное мониторирование ЭКГ, нагрузочные пробы и пр. ).
).
Факторы риска:
- Сердечная недостаточность
- Постинфарктное состояние или состояние после остановки сердца
- Нарушения ритма сердца
- Тромбоэмболия легочной артерии в прошлом
Другие факторы, которые повышают риск внезапной сердечной смерти:
- Возраст
- Курение
- Высокое кровяное давление
- Избыточный вес
- Сахарный диабет
- Повышенный холестерин
Виды лечения для предотвращения синдрома внезапной смерти при эпилепсии (СВСЭ)
Актуальность
Синдром внезапной смерти при эпилепсии (СВСЭ) характеризуется как внезапная, неожиданная, засвидетельствованная или незасвидетельствованная, атравматическая или не связанная с утоплением смерть людей с эпилепсией, с доказательствами эпилептического припадка или же без них, и когда посмертная экспертиза не выявляет никакой другой причины смерти. СВСЭ — это самая распространенная причина смерти, связанная с эпилепсией, со смертностью примерно от 1 до 2 случаев на 1000 пациентов в год. Частые припадки, в частности, судорожные припадки (генерализованные тонико-клонические припадки (ГТКП)), мужской пол, молодой возраст при первом припадке, длительность эпилепсии, и прием нескольких противоэпилептических лекарств, все это, как полагают, повышает риск СВСЭ; причина возникновения СВСЭ в настоящее время неизвестна, хотя считают, что это связано с сердечной недостаточностью, проблемами с дыханием и повреждением мозга после ГТКП.
Частые припадки, в частности, судорожные припадки (генерализованные тонико-клонические припадки (ГТКП)), мужской пол, молодой возраст при первом припадке, длительность эпилепсии, и прием нескольких противоэпилептических лекарств, все это, как полагают, повышает риск СВСЭ; причина возникновения СВСЭ в настоящее время неизвестна, хотя считают, что это связано с сердечной недостаточностью, проблемами с дыханием и повреждением мозга после ГТКП.
При правильно подобранной противоэпилептической схеме лечения у около 70% людей с эпилепсией приступы могут прекратиться. Однако, около одной трети людей с эпилепсией будут страдать от приступов, несмотря на прием нескольких противоэпилептических лекарств. Продолжающиеся приступы подвергают больных риску появления СВСЭ, и они могут быть связаны с депрессией и снижением качества жизни. Стратегии профилактики СВСЭ включают в себя сокращение числа ГТКП у пациента (рассматривая возможность лечения эпилепсии хирургическим путем или изменения образа жизни), обследование состояния сердца и проблем с дыханием во время и после приступов, наблюдение пациентов в ночное время или использование подушек безопасности для предотвращения нарушений дыхания. Лекарства, повышающие уровень серотонина и уменьшающие уровень аденозина и опиоидов в головном мозге, могут также помочь предотвратить нарушения дыхания.
Лекарства, повышающие уровень серотонина и уменьшающие уровень аденозина и опиоидов в головном мозге, могут также помочь предотвратить нарушения дыхания.
Цель
Изучить эффективность видов лечения, предназначенных для предотвращения СВСЭ.
Методы
Мы провели поиск в электронных базах данных и связались с экспертами в области поиска соответствующих рандомизированных или нерандомизированных (обсервационных) исследований для подготовки этого обзора. Нас интересовали следующие исходы: число умерших в результате СВСЭ; число других смертей, не связанных с СВСЭ; изменения в тревоге, депрессии и качестве жизни; число госпитализаций.
Доказательства актуальны по состоянию на февраль 2019 года.
Результаты
Из 818 записей, обнаруженных при нашем поиске, мы смогли включить четыре обсервационных (наблюдательных) исследования. Мы нашли несколько исследований, в которых оценивали, как чувствительные приборы выявляют ГТКП в ночное время, но в этих исследованиях не изучали СВСЭ и поэтому они подходили для этого обзора.
Мы нашли несколько исследований, в которых оценивали, как чувствительные приборы выявляют ГТКП в ночное время, но в этих исследованиях не изучали СВСЭ и поэтому они подходили для этого обзора.
В трех исследованиях изучали вопрос о том, приводит ли пребывание пациента в палате под наблюдением специалиста и применение специальных мер предосторожности, таких как регулярная проверка в течение ночи или использование прослушивающего устройства, к предотвращению СВСЭ. В двух из трех исследований (в которых 202 пациента умерли в результате СВСЭ и 836 пациентов с эпилепсией выжили), обнаружили, что эти меры действительно предотвращали СВСЭ. В третьем исследовании (в котором было 60 смертей от СВСЭ и 240 контрольных случаев) рассматривали, привело ли увеличение ночного наблюдения за пациентами в двух жилых помещениях сверх регулярной проверки, включающей в себя постельные мониторы и прослушивающие устройства, к предотвращению СВСЭ. Это исследование не показало какого-либо дополнительного профилактического эффекта. Однако то же самое исследование показало, что в центре с наибольшим числом смертей от СВСЭ был самый низкий уровень наблюдения/контроля. В исследованиях не сообщали об изменениях в тревоге, депрессии, качестве жизни и числе госпитализаций.
Однако то же самое исследование показало, что в центре с наибольшим числом смертей от СВСЭ был самый низкий уровень наблюдения/контроля. В исследованиях не сообщали об изменениях в тревоге, депрессии, качестве жизни и числе госпитализаций.
В четвертом исследовании рассматривали влияние предоставления информации о СВСЭ людям с эпилепсией, и влияет ли это на улучшение приема противоэпилептических лекарств, настроение и тревогу. Во время исследования проводилось наблюдение пациентов в течение шести месяцев после получения информации (или без таковой) и не было показано какого-либо влияния на прием лекарств, настроение и тревогу. В исследовании не были зарегистрированы случаи смерти, поэтому влияние предоставления информации и влияние на риск СВСЭ неизвестны.
Определенность доказательств
Мы оценили определенность доказательств этого обзора как очень низкую, поскольку включенные исследования не были рандомизированными, а информация о мерах наблюдения/контроля для предотвращения СВСЭ не была доступна для 40% участников исследований, у которых не было СВСЭ.
Выводы
Мы нашли ограниченные доказательства очень низкой определенности, что наблюдение в ночное время предотвращает СВСЭ. Необходимы дальнейшие исследования, чтобы выявить, эффективны ли другие виды вмешательств в предотвращении СВСЭ у людей с эпилепсией, например, использование приборов обнаружения припадков, подушек безопасности, лекарств, влияющих на уровень серотонина, аденозина и опиатов в головном мозге,.
Синдром внезапной детской смерти (СВДС) — Симптомы и причины
Обзор
Синдром внезапной детской смерти (СВДС) — это необъяснимая смерть, обычно во время сна, внешне здорового ребенка младше года. SIDS иногда называют смертью в колыбели, потому что младенцы часто умирают в своих кроватках.
Хотя причина неизвестна, похоже, что СВДС может быть связано с дефектами в той части мозга младенца, которая контролирует дыхание и возбуждение во сне.
Исследователи обнаружили некоторые факторы, которые могут подвергнуть младенцев дополнительному риску. Они также определили меры, которые вы можете предпринять, чтобы защитить своего ребенка от SIDS . Возможно, самое важное — уложить ребенка спать на спину.
Причины
Сочетание физических факторов и факторов окружающей среды, связанных со сном, может сделать ребенка более уязвимым для СВДС .Эти факторы варьируются от ребенка к ребенку.
Физические факторы
Физические факторы, связанные с СВДС , включают:
- Дефекты мозга. Некоторые младенцы рождаются с проблемами, повышающими вероятность их смерти от СВДС .
 У многих из этих младенцев часть мозга, которая контролирует дыхание и возбуждение во сне, еще не созрела для правильной работы.
У многих из этих младенцев часть мозга, которая контролирует дыхание и возбуждение во сне, еще не созрела для правильной работы. - Низкая масса тела при рождении. Преждевременные роды или участие в многоплодных родах увеличивают вероятность того, что мозг ребенка не созрел полностью, поэтому он или она меньше контролируют такие автоматические процессы, как дыхание и частоту сердечных сокращений.
- Респираторная инфекция. Многие младенцы, умершие от СВДС , недавно переболели простудой, что могло способствовать проблемам с дыханием.
Факторы окружающей среды сна
Предметы в детской кроватке и его или ее положение во время сна могут сочетаться с физическими проблемами ребенка, повышая риск СВДС . Примеры включают:
- Сон на животе или боку. Младенцы, помещенные в такое положение для сна, могут иметь более затрудненное дыхание, чем дети, помещенные на спину.

- Сон на мягкой поверхности. Лежание лицом вниз на пушистом одеяле, мягком матрасе или водяной кровати может заблокировать дыхательные пути ребенка.
- Совместное использование кровати. Хотя риск СВДС снижается, если младенец спит в одной комнате со своими родителями, риск возрастает, если ребенок спит в одной кровати с родителями, братьями, сестрами или домашними животными.
- Перегрев. Слишком тепло во время сна может увеличить риск СВДС для ребенка .
Факторы риска
Хотя синдром внезапной детской смерти может поразить любого младенца, исследователи определили несколько факторов, которые могут увеличить риск для ребенка.В их числе:
- Пол. Вероятность смерти мальчиков несколько выше, чем СВДС .
- Возраст. Младенцы наиболее уязвимы между вторым и четвертым месяцами жизни.

- Гонка. По причинам, которые до конца не изучены, у небелых младенцев более вероятно развитие СВДС .
- Семейная история. Младенцы, у которых родились братья и сестры или двоюродные братья и сестры, умерли от СВДС , подвергаются более высокому риску СВДС .
- Пассивное курение. Младенцы, живущие с курильщиками, имеют более высокий риск СВДС .
- Преждевременное родство. Раннее рождение и низкий вес при рождении увеличивают шансы вашего ребенка на СВДС .
Факторы риска для матери
Во время беременности мать также влияет на риск СВДС для своего ребенка, особенно если она:
- Моложе 20 лет
- Курит сигареты
- Употребляет наркотики или алкоголь
- Недостаточный дородовой уход
Профилактика
Не существует гарантированного способа предотвратить СВДС , но вы можете помочь своему ребенку спать более безопасно, следуя этим советам:
Снова спать.
 Уложите ребенка спать на спине, а не на животе или боку, каждый раз, когда вы — или кто-либо другой — уложите ребенка спать в течение первого года жизни. В этом нет необходимости, если ваш ребенок не спит или может самостоятельно переворачиваться в обе стороны.
Уложите ребенка спать на спине, а не на животе или боку, каждый раз, когда вы — или кто-либо другой — уложите ребенка спать в течение первого года жизни. В этом нет необходимости, если ваш ребенок не спит или может самостоятельно переворачиваться в обе стороны.Не думайте, что другие уложат вашего ребенка спать в правильном положении — настаивайте на этом. Посоветуйте сиделкам и воспитателям не использовать положение живота, чтобы успокоить расстроенного ребенка.
- Держите кроватку как можно более голой. Используйте жесткий матрас и не кладите ребенка на толстую пушистую подкладку, например на овечью шкуру или толстое одеяло. Не оставляйте в кроватке подушки, мягкие игрушки или мягкие игрушки. Они могут мешать дыханию, если к ним прижимается лицо вашего ребенка.
- Не перегревайте малыша. Чтобы согреть ребенка, попробуйте спальный мешок или другую одежду для сна, не требующую дополнительных покрытий.
 Не накрывайте голову ребенка.
Не накрывайте голову ребенка. Попросите ребенка спать в вашей комнате. В идеале, ваш ребенок должен спать в вашей комнате с вами, но один в кроватке, люльке или другом приспособлении, предназначенном для младенческого сна, не менее шести месяцев, а, если возможно, до года.
Кровати для взрослых небезопасны для младенцев. Младенец может застрять в ловушке и задохнуться между планками изголовья, пространством между матрасом и каркасом кровати или пространством между матрасом и стеной. Ребенок также может задохнуться, если спящий родитель случайно перевернется и закроет ребенку нос и рот.
- Кормите ребенка грудью, если возможно. Кормление грудью не менее шести месяцев снижает риск СВДС .
- Не используйте радионяни и другие коммерческие устройства, которые утверждают, что снижают риск СВДС .
 Американская академия педиатрии не рекомендует использовать мониторы и другие устройства из-за их неэффективности и безопасности.
Американская академия педиатрии не рекомендует использовать мониторы и другие устройства из-за их неэффективности и безопасности. Предложите соску. Сосание соски-пустышки без ремня или шнурка перед сном и перед сном может снизить риск СВДС .Одно предостережение — если вы кормите грудью, подождите, чтобы предложить ребенку соску, пока вашему ребенку не исполнится 3–4 недели и вы не привыкнете к режиму кормления.
Если вашего ребенка не интересует пустышка, не заставляйте ее. Попробуйте еще раз в другой день. Если соска выпадает изо рта вашего ребенка, когда он или она спит, не вставляйте ее обратно.
- Сделайте прививки вашему ребенку. Нет никаких доказательств того, что плановая иммунизация увеличивает риск СВДС . Некоторые данные показывают, что вакцинация может помочь предотвратить СВДС .

20 мая, 2020
Показать ссылки- О СВДС и безопасном сне младенцев. Национальный институт детского здоровья и развития человека. https://safetosleep.nichd.nih.gov/safesleepbasics/about. По состоянию на 5 мая 2020 г.
- Corwin MJ. Синдром внезапной детской смерти: факторы риска и стратегии снижения риска. https://www.uptodate.com/contents/search.По состоянию на 5 мая 2020 г.
- Целевая группа по синдрому внезапной детской смерти. СВДС и другие младенческие смерти, связанные со сном: обновленные рекомендации 2016 г. по безопасной среде для сна младенцев. Педиатрия. 2016; 138: e20162938.
- Kliegman RM, et al. Синдром внезапной детской смерти. В: Учебник педиатрии Нельсона. 21-е изд. Эльзевир; 2020. https://www.clinicalkey.com. По состоянию на 5 мая 2020 г.
Синдром внезапной детской смерти (СВДС)
Внезапная сердечная смерть (ВСС): симптомы, причины
Обзор
Что такое внезапная остановка сердца и внезапная сердечная смерть?
Внезапная сердечная смерть (ВСС) — это внезапная неожиданная смерть, вызванная потерей функции сердца (внезапная остановка сердца). Внезапная сердечная смерть является основной причиной естественной смерти в Соединенных Штатах, вызывая около 325 000 смертей взрослого населения в Соединенных Штатах каждый год. Внезапная сердечная смерть является причиной половины всех случаев смерти от болезней сердца.
Внезапная сердечная смерть является основной причиной естественной смерти в Соединенных Штатах, вызывая около 325 000 смертей взрослого населения в Соединенных Штатах каждый год. Внезапная сердечная смерть является причиной половины всех случаев смерти от болезней сердца.
Внезапная сердечная смерть чаще всего возникает у взрослых в возрасте от 30 до 40 лет и поражает мужчин в два раза чаще, чем женщин. Это состояние редко встречается у детей, ежегодно поражая только 1-2 детей на 100 000 детей.
Электрическая система сердца
Чем отличается узел внезапной остановки сердца (АВ) от сердечного приступа?
Внезапная остановка сердца — это не сердечный приступ (инфаркт миокарда).Сердечные приступы возникают при закупорке одной или нескольких коронарных артерий, из-за чего сердце не получает достаточно богатой кислородом крови. Если кислород в крови не может достичь сердечной мышцы, сердце повреждается.
Напротив, внезапная остановка сердца происходит, когда электрическая система сердца выходит из строя и внезапно становится очень нерегулярной. Сердце бьется опасно быстро. Желудочки могут трепетать или дрожать (фибрилляция желудочков), а кровь не поступает в организм.В первые несколько минут наибольшее беспокойство вызывает то, что приток крови к мозгу сократится настолько резко, что человек потеряет сознание. Смерть наступает, если не будет немедленно начато неотложное лечение.
Неотложная помощь включает сердечно-легочную реанимацию (СЛР) и дефибрилляцию. СЛР сохраняет достаточное количество кислорода в легких и доставляет его в мозг до тех пор, пока нормальный сердечный ритм не восстановится с помощью электрического разряда в груди (дефибрилляция). Переносные дефибрилляторы, используемые персоналом службы экстренной помощи, или дефибрилляторы общего доступа (AED) могут помочь спасти жизнь человека.
Симптомы и причины
Каковы симптомы внезапной остановки сердца?
У некоторых людей может наблюдаться учащенное сердцебиение или головокружение, предупреждающее их о потенциально опасном нарушении сердечного ритма. Однако более чем в половине случаев внезапная остановка сердца происходит без предшествующих симптомов.
Однако более чем в половине случаев внезапная остановка сердца происходит без предшествующих симптомов.
Что вызывает внезапную сердечную смерть?
Большинство внезапных сердечных смертей вызвано нарушениями сердечного ритма, называемыми аритмиями. Наиболее распространенной опасной для жизни аритмией является фибрилляция желудочков, которая представляет собой беспорядочный, неорганизованный выброс импульсов из желудочков (нижних камер сердца).Когда это происходит, сердце не может перекачивать кровь, и смерть наступает в течение нескольких минут, если ее не лечить.
Каковы факторы риска внезапной остановки сердца?
Существует множество факторов, которые могут увеличить риск внезапной остановки сердца и внезапной сердечной смерти.
К двум основным факторам риска относятся:
- Предыдущий сердечный приступ (75 процентов случаев ВСС связаны с предыдущим сердечным приступом) — Риск ВСС у человека выше в течение первых шести месяцев после сердечного приступа.

- Ишемическая болезнь сердца (80 процентов случаев ВСС связаны с этим заболеванием). Факторы риска ишемической болезни сердца включают курение, сердечно-сосудистые заболевания в семейном анамнезе, высокий уровень холестерина или увеличенное сердце.
Другие факторы риска включают:
- Фракция выброса менее 40 процентов в сочетании с желудочковой тахикардией (см. Информацию о ФВ ниже)
- Предыдущий эпизод внезапной остановки сердца
- В семейном анамнезе внезапная остановка сердца или ВСС
- В личном или семейном анамнезе определенные нарушения сердечного ритма, включая синдром удлиненного интервала QT, синдром Вольфа-Паркинсона-Уайта, чрезвычайно низкую частоту сердечных сокращений или сердечную блокаду
- Желудочковая тахикардия или фибрилляция желудочков после сердечного приступа
- Врожденные пороки сердца или аномалии кровеносных сосудов в анамнезе
- Обморок в анамнезе (эпизоды обморока по неизвестной причине)
- Сердечная недостаточность: состояние, при котором насосная мощность сердца слабее, чем обычно.
 Пациенты с сердечной недостаточностью в 6–9 раз чаще, чем население в целом, испытывают желудочковые аритмии, которые могут привести к внезапной остановке сердца.
Пациенты с сердечной недостаточностью в 6–9 раз чаще, чем население в целом, испытывают желудочковые аритмии, которые могут привести к внезапной остановке сердца. - Дилатационная кардиомиопатия (причина ВСС примерно в 10 процентах случаев): снижение способности сердца перекачивать кровь из-за увеличенного (расширенного) и ослабленного левого желудочка
- Гипертрофическая кардиомиопатия: утолщение сердечной мышцы, особенно поражающее желудочки
- Значительные изменения уровня калия и магния в крови (например, из-за приема диуретиков), даже если нет органических заболеваний сердца
- Ожирение
- Диабет
- Злоупотребление наркотиками в развлекательных целях
- Прием «проаритмических» препаратов может увеличить риск опасных для жизни аритмий
Внезапная сердечная смерть (ВСС) редко случается у спортсменов, но когда это случается, она часто поражает нас шоком и недоверием.
Причина:
Большинство случаев ВСС связаны с невыявленными сердечно-сосудистыми заболеваниями. В более молодом возрасте ВСС часто возникает из-за врожденных пороков сердца, тогда как у спортсменов старшего возраста (35 лет и старше) причина чаще связана с ишемической болезнью сердца.
В более молодом возрасте ВСС часто возникает из-за врожденных пороков сердца, тогда как у спортсменов старшего возраста (35 лет и старше) причина чаще связана с ишемической болезнью сердца.
Распространенность:
Хотя ВСС у спортсменов встречается редко, освещение в СМИ часто создает впечатление, что она более распространена. В более молодом возрасте чаще всего ВСС возникает во время занятий командными видами спорта; примерно от одного из 100000 до одного из 300000 спортсменов, и чаще — у мужчин.У спортсменов старшего возраста (35 лет и старше) ВСС чаще возникает во время бега или бега трусцой — примерно у каждого 15 000 бегунов и каждого 50 000 марафонцев.
Просеивание:
Американская кардиологическая ассоциация рекомендует скрининг на сердечно-сосудистые заболевания для спортсменов средней школы и университетских студентов, который должен включать полную и тщательную оценку личного и семейного анамнеза спортсмена, а также физический осмотр. Скрининг следует повторять каждые два года и ежегодно собирать анамнез.
Мужчины в возрасте 40 лет и старше и женщины в возрасте 50 лет и старше также должны пройти тест с физической нагрузкой и получить информацию о факторах и симптомах сердечного риска.
При выявлении или подозрении на проблемы с сердцем спортсмена следует направить к кардиологу для дальнейшего обследования и рекомендаций по лечению до
.Имплантируемый кардиовертер-дефибриллятор (ИКД):
Пациентам с высоким риском ВСС в качестве профилактического лечения может быть установлен ИКД.ИКД — это небольшой аппарат, похожий на кардиостимулятор, который предназначен для коррекции аритмий. Он обнаруживает, а затем корректирует учащенное сердцебиение.
ИКД постоянно контролирует сердечный ритм. Когда он обнаруживает очень быстрый, ненормальный сердечный ритм, он доставляет энергию (небольшой, но мощный шок) в сердечную мышцу, чтобы сердце снова билось в нормальном ритме. ICD также записывает данные каждого эпизода, которые врач может просмотреть через третью часть системы, которая хранится в больнице.
ИКД может использоваться у пациентов, которые пережили внезапную остановку сердца и нуждаются в постоянном мониторинге сердечного ритма. Его также можно комбинировать с кардиостимулятором для лечения других нарушений сердечного ритма.
Интервенционные процедуры или хирургия:
Пациентам с ишемической болезнью сердца может потребоваться интервенционная процедура, такая как ангиопластика (восстановление кровеносных сосудов) или операция шунтирования, чтобы улучшить приток крови к сердечной мышце и снизить риск ВСС.Пациентам с другими состояниями, такими как гипертрофическая кардиомиопатия или врожденные пороки сердца, может потребоваться интервенционная процедура или операция для устранения проблемы. Другие процедуры могут использоваться для лечения нарушений сердечного ритма, включая электрическую кардиоверсию и катетерную абляцию.
Когда сердечный приступ происходит в левом желудочке (левая нижняя насосная камера сердца), образуется рубец. Рубцовая ткань может увеличить риск желудочковой тахикардии. Электрофизиолог (врач, специализирующийся на электрических нарушениях сердца) может определить точную область, вызывающую аритмию.Электрофизиолог, работающий с вашим хирургом, может сочетать абляцию (использование высокоэнергетической электроэнергии для «отключения» аномальных электрических путей в сердце) с операцией по реконструкции левого желудочка (хирургическое удаление инфаркта или мертвой области сердечной ткани).
Электрофизиолог (врач, специализирующийся на электрических нарушениях сердца) может определить точную область, вызывающую аритмию.Электрофизиолог, работающий с вашим хирургом, может сочетать абляцию (использование высокоэнергетической электроэнергии для «отключения» аномальных электрических путей в сердце) с операцией по реконструкции левого желудочка (хирургическое удаление инфаркта или мертвой области сердечной ткани).
Обучайте членов своей семьи:
Если вы подвержены риску ВСС, поговорите с членами своей семьи, чтобы они поняли ваше состояние и важность немедленного обращения за помощью в случае возникновения чрезвычайной ситуации.Члены семьи и друзья тех, кто подвержен риску ВСС, должны знать, как выполнять СЛР.
Ведение и лечение
Как лечить внезапную остановку сердца?
Внезапную остановку сердца можно вылечить и обратить вспять, но необходимо немедленно принять экстренные меры. Выживаемость может достигать 90 процентов, если лечение начато в первые минуты после внезапной остановки сердца. Скорость уменьшается примерно на 10 процентов каждую минуту дольше. У тех, кто выживает, хорошие долгосрочные перспективы.
Скорость уменьшается примерно на 10 процентов каждую минуту дольше. У тех, кто выживает, хорошие долгосрочные перспективы.
Профилактика
9-1-1
Если вы стали свидетелем внезапной остановки сердца, немедленно наберите 9-1-1 или позвоните в местную службу экстренной помощи и начните СЛР. При правильном проведении СЛР может спасти жизнь человека, поскольку процедура поддерживает циркуляцию крови и кислорода в организме до прибытия помощи.
Если доступен AED (автоматический внешний дефибриллятор), лучший шанс на спасение пациента — это дефибрилляция с помощью этого устройства. Чем короче время до дефибрилляции, тем больше шансов на выживание пациента.Пациента спасает СЛР плюс дефибрилляция.
После прибытия сотрудников службы экстренной помощи можно использовать дефибрилляцию для перезапуска сердца. Это делается с помощью электрического разряда, который попадает в сердце через лопатки, расположенные на груди.
После успешной дефибрилляции большинству пациентов требуется стационарное лечение для лечения и предотвращения будущих сердечных проблем.
Можно ли предотвратить внезапную остановку сердца?
Если у вас есть какие-либо из факторов риска, перечисленных выше, важно поговорить со своим врачом о том, как снизить риск.
Регулярные контрольные встречи с врачом, определенные изменения в образе жизни, прием лекарств в соответствии с предписаниями и интервенционные процедуры или хирургические вмешательства (в соответствии с рекомендациями) — вот способы снизить риск.
Последующее наблюдение у вашего врача:
Ваш врач скажет вам, как часто вам нужно посещать врача. Чтобы предотвратить в будущем эпизоды внезапной остановки сердца, ваш врач может провести диагностические тесты, чтобы определить причину сердечного приступа.Тесты могут включать электрокардиограмму (ЭКГ или ЭКГ), фракцию выброса, амбулаторный мониторинг, эхокардиограмму, катетеризацию сердца и электрофизиологическое исследование.
Фракция выброса (EF):
Фракция выброса — это процентная доля крови, откачиваемой из сердца при каждом ударе. Фракцию выброса можно измерить в кабинете врача во время эхокардиограммы (эхо) или во время других тестов, таких как сканирование с множественными стробами (MUGA), катетеризация сердца, ядерный стресс-тест или сканирование сердца с помощью магнитно-резонансной томографии (МРТ).
Фракцию выброса можно измерить в кабинете врача во время эхокардиограммы (эхо) или во время других тестов, таких как сканирование с множественными стробами (MUGA), катетеризация сердца, ядерный стресс-тест или сканирование сердца с помощью магнитно-резонансной томографии (МРТ).
Фракция выброса здорового сердца колеблется от 55 до 65 процентов. Ваша фракция выброса может повышаться и понижаться в зависимости от состояния вашего сердца и эффективности назначенных методов лечения.
Если у вас болезнь сердца, важно сначала измерить фракцию выброса, а затем, при необходимости, в зависимости от изменений в вашем состоянии. Спросите своего врача, как часто вам следует проверять фракцию выброса.
Снижение факторов риска:
Если у вас ишемическая болезнь сердца (и даже если у вас ее нет), вы можете внести определенные изменения в образ жизни, чтобы снизить высокое кровяное давление и уровень холестерина, а также контролировать свой диабет и вес, тем самым снижая риск внезапной остановки сердца.
Эти изменения образа жизни включают:
- Бросить курить
- Похудание при избыточном весе
- Регулярные тренировки
- Соблюдение диеты с низким содержанием жиров
- Ведение диабета
- Управление другими заболеваниями
Если у вас есть вопросы или вы не знаете, как внести эти изменения, поговорите со своим врачом.
Пациенты и члены их семей должны знать признаки и симптомы ишемической болезни сердца, а также шаги, которые следует предпринять при появлении симптомов.
Лекарства:
Чтобы снизить риск внезапной остановки сердца, врачи могут назначать лекарства пациентам, перенесшим сердечные приступы, сердечной недостаточностью или аритмией. Эти лекарства могут включать ингибиторы ангиотензинпревращающего фермента (АПФ), бета-блокаторы, блокаторы кальциевых каналов и другие антиаритмические средства. Пациентам с высоким уровнем холестерина и ишемической болезнью сердца могут быть назначены статины.
Если вам прописаны лекарства, ваш врач даст вам более конкретные инструкции.
Ресурсы
Доктора различаются по квалификации из-за разницы в обучении и опыте; больницы различаются по количеству доступных услуг. Чем сложнее ваша медицинская проблема, тем значительнее эти различия в качестве и тем больше они имеют значение.
Очевидно, что врач и больница, которые вы выберете для получения комплексной специализированной медицинской помощи, будут иметь прямое влияние на то, насколько хорошо вы себя чувствуете. Чтобы помочь вам сделать этот выбор, ознакомьтесь с результатами нашего Института сердца, сосудов и торакальной системы семьи Миллер.
Кливлендская клиника кардиологов и хирургов Института сердечно-сосудистой и торакальной хирургии
Выбор врача для лечения нарушения сердечного ритма зависит от того, на каком этапе диагностики и лечения вы находитесь. Следующие секции и отделения Института сердца, сосудов и торакальной хирургии лечат пациентов с аритмией:
- Секция электрофизиологии и кардиостимуляции: кардиологическое обследование для медицинского управления или электрофизиологические процедуры или устройства — позвоните на прием к кардиологу по бесплатному телефону 800.
 223.2273, добавочный 4-6697 или запишитесь на прием онлайн.
223.2273, добавочный 4-6697 или запишитесь на прием онлайн. - Отделение торакальной и сердечно-сосудистой хирургии: оценка хирургического вмешательства при хирургическом лечении фибрилляции предсердий, установка эпикардиального электрода и, в некоторых случаях, при необходимости, имплантация и удаление электрода и устройства. Для получения более подробной информации, пожалуйста, свяжитесь с нами.
- Вы также можете воспользоваться консультацией MyConsult «второе мнение» через Интернет.
Институт сердца, сосудов и грудной клетки имеет специализированные центры для лечения определенных групп пациентов:
Узнайте больше об экспертах, специализирующихся на диагностике и лечении аритмий.Для более молодых пациентов с нарушением сердечного ритма:
См. Раздел «О нас», чтобы узнать больше о Семейном кардиологическом, сосудистом и торакальном институте Сиделла и Арнольда Миллеров.
Контакт
Если вам нужна дополнительная информация, нажмите здесь, чтобы связаться с нами, поговорите в чате с медсестрой или позвоните медсестре по ресурсам и информации Института сердечно-сосудистых заболеваний и грудной клетки Миллер по телефону 216.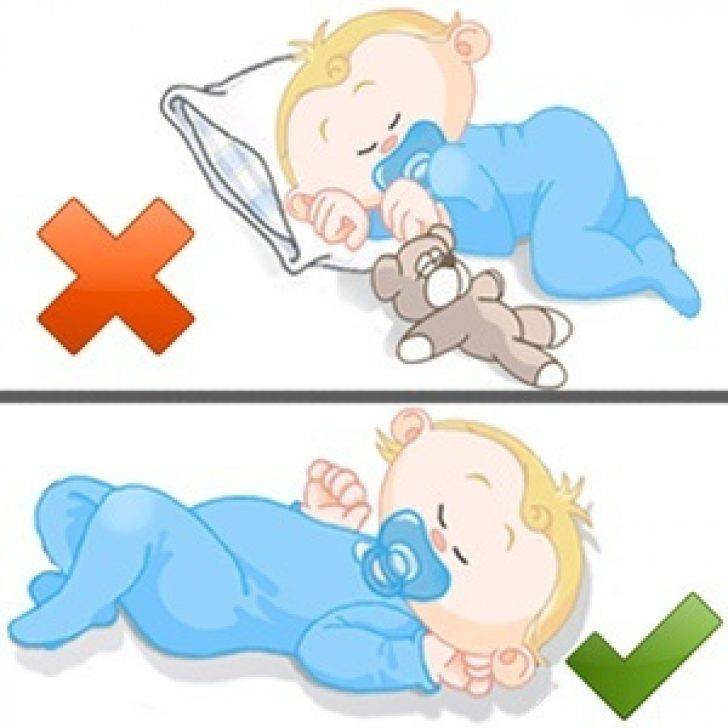 445.9288 или по бесплатному телефону 866.289.6911. Будем рады Вам помочь.
445.9288 или по бесплатному телефону 866.289.6911. Будем рады Вам помочь.
Стать пациентом
Варианты лечения
Руководства по лечению
Диагностические тесты
Диагностические тесты используются для диагностики аномального сердцебиения и определения наиболее эффективного метода лечения.
Анатомия
Веб-чаты
Наши веб-чаты и видеочаты дают пациентам и посетителям еще одну возможность задать вопросы и пообщаться с нашими врачами.
Видео
Интерактивные инструменты
Ссылки на ресурсы
* Откроется новое окно браузера с этой ссылкой. Включение ссылок на другие веб-сайты не означает одобрения материалов на этих веб-сайтах или какой-либо связи с их операторами.
Почему выбирают клинику Кливленда для лечения?
Наши результаты говорят сами за себя.Ознакомьтесь с нашими фактами и цифрами, и если у вас возникнут вопросы, не стесняйтесь их задавать.
Внезапная сердечная смерть (ВСС): симптомы, причины
Обзор
Что такое внезапная остановка сердца и внезапная сердечная смерть?
Внезапная сердечная смерть (ВСС) — это внезапная неожиданная смерть, вызванная потерей функции сердца (внезапная остановка сердца). Внезапная сердечная смерть является основной причиной естественной смерти в Соединенных Штатах, вызывая около 325 000 смертей взрослого населения в Соединенных Штатах каждый год.Внезапная сердечная смерть является причиной половины всех случаев смерти от болезней сердца.
Внезапная сердечная смерть является основной причиной естественной смерти в Соединенных Штатах, вызывая около 325 000 смертей взрослого населения в Соединенных Штатах каждый год.Внезапная сердечная смерть является причиной половины всех случаев смерти от болезней сердца.
Внезапная сердечная смерть чаще всего возникает у взрослых в возрасте от 30 до 40 лет и поражает мужчин в два раза чаще, чем женщин. Это состояние редко встречается у детей, ежегодно поражая только 1-2 детей на 100 000 детей.
Электрическая система сердца
Чем отличается узел внезапной остановки сердца (АВ) от сердечного приступа?
Внезапная остановка сердца — это не сердечный приступ (инфаркт миокарда).Сердечные приступы возникают при закупорке одной или нескольких коронарных артерий, из-за чего сердце не получает достаточно богатой кислородом крови. Если кислород в крови не может достичь сердечной мышцы, сердце повреждается.
Напротив, внезапная остановка сердца происходит, когда электрическая система сердца выходит из строя и внезапно становится очень нерегулярной. Сердце бьется опасно быстро. Желудочки могут трепетать или дрожать (фибрилляция желудочков), а кровь не поступает в организм.В первые несколько минут наибольшее беспокойство вызывает то, что приток крови к мозгу сократится настолько резко, что человек потеряет сознание. Смерть наступает, если не будет немедленно начато неотложное лечение.
Неотложная помощь включает сердечно-легочную реанимацию (СЛР) и дефибрилляцию. СЛР сохраняет достаточное количество кислорода в легких и доставляет его в мозг до тех пор, пока нормальный сердечный ритм не восстановится с помощью электрического разряда в груди (дефибрилляция). Переносные дефибрилляторы, используемые персоналом службы экстренной помощи, или дефибрилляторы общего доступа (AED) могут помочь спасти жизнь человека.
Симптомы и причины
Каковы симптомы внезапной остановки сердца?
У некоторых людей может наблюдаться учащенное сердцебиение или головокружение, предупреждающее их о потенциально опасном нарушении сердечного ритма. Однако более чем в половине случаев внезапная остановка сердца происходит без предшествующих симптомов.
Однако более чем в половине случаев внезапная остановка сердца происходит без предшествующих симптомов.
Что вызывает внезапную сердечную смерть?
Большинство внезапных сердечных смертей вызвано нарушениями сердечного ритма, называемыми аритмиями. Наиболее распространенной опасной для жизни аритмией является фибрилляция желудочков, которая представляет собой беспорядочный, неорганизованный выброс импульсов из желудочков (нижних камер сердца).Когда это происходит, сердце не может перекачивать кровь, и смерть наступает в течение нескольких минут, если ее не лечить.
Каковы факторы риска внезапной остановки сердца?
Существует множество факторов, которые могут увеличить риск внезапной остановки сердца и внезапной сердечной смерти.
К двум основным факторам риска относятся:
- Предыдущий сердечный приступ (75 процентов случаев ВСС связаны с предыдущим сердечным приступом) — Риск ВСС у человека выше в течение первых шести месяцев после сердечного приступа.

- Ишемическая болезнь сердца (80 процентов случаев ВСС связаны с этим заболеванием). Факторы риска ишемической болезни сердца включают курение, сердечно-сосудистые заболевания в семейном анамнезе, высокий уровень холестерина или увеличенное сердце.
Другие факторы риска включают:
- Фракция выброса менее 40 процентов в сочетании с желудочковой тахикардией (см. Информацию о ФВ ниже)
- Предыдущий эпизод внезапной остановки сердца
- В семейном анамнезе внезапная остановка сердца или ВСС
- В личном или семейном анамнезе определенные нарушения сердечного ритма, включая синдром удлиненного интервала QT, синдром Вольфа-Паркинсона-Уайта, чрезвычайно низкую частоту сердечных сокращений или сердечную блокаду
- Желудочковая тахикардия или фибрилляция желудочков после сердечного приступа
- Врожденные пороки сердца или аномалии кровеносных сосудов в анамнезе
- Обморок в анамнезе (эпизоды обморока по неизвестной причине)
- Сердечная недостаточность: состояние, при котором насосная мощность сердца слабее, чем обычно.
 Пациенты с сердечной недостаточностью в 6–9 раз чаще, чем население в целом, испытывают желудочковые аритмии, которые могут привести к внезапной остановке сердца.
Пациенты с сердечной недостаточностью в 6–9 раз чаще, чем население в целом, испытывают желудочковые аритмии, которые могут привести к внезапной остановке сердца. - Дилатационная кардиомиопатия (причина ВСС примерно в 10 процентах случаев): снижение способности сердца перекачивать кровь из-за увеличенного (расширенного) и ослабленного левого желудочка
- Гипертрофическая кардиомиопатия: утолщение сердечной мышцы, особенно поражающее желудочки
- Значительные изменения уровня калия и магния в крови (например, из-за приема диуретиков), даже если нет органических заболеваний сердца
- Ожирение
- Диабет
- Злоупотребление наркотиками в развлекательных целях
- Прием «проаритмических» препаратов может увеличить риск опасных для жизни аритмий
Внезапная сердечная смерть (ВСС) редко случается у спортсменов, но когда это случается, она часто поражает нас шоком и недоверием.
Причина:
Большинство случаев ВСС связаны с невыявленными сердечно-сосудистыми заболеваниями. В более молодом возрасте ВСС часто возникает из-за врожденных пороков сердца, тогда как у спортсменов старшего возраста (35 лет и старше) причина чаще связана с ишемической болезнью сердца.
В более молодом возрасте ВСС часто возникает из-за врожденных пороков сердца, тогда как у спортсменов старшего возраста (35 лет и старше) причина чаще связана с ишемической болезнью сердца.
Распространенность:
Хотя ВСС у спортсменов встречается редко, освещение в СМИ часто создает впечатление, что она более распространена. В более молодом возрасте чаще всего ВСС возникает во время занятий командными видами спорта; примерно от одного из 100000 до одного из 300000 спортсменов, и чаще — у мужчин.У спортсменов старшего возраста (35 лет и старше) ВСС чаще возникает во время бега или бега трусцой — примерно у каждого 15 000 бегунов и каждого 50 000 марафонцев.
Просеивание:
Американская кардиологическая ассоциация рекомендует скрининг на сердечно-сосудистые заболевания для спортсменов средней школы и университетских студентов, который должен включать полную и тщательную оценку личного и семейного анамнеза спортсмена, а также физический осмотр. Скрининг следует повторять каждые два года и ежегодно собирать анамнез.
Мужчины в возрасте 40 лет и старше и женщины в возрасте 50 лет и старше также должны пройти тест с физической нагрузкой и получить информацию о факторах и симптомах сердечного риска.
При выявлении или подозрении на проблемы с сердцем спортсмена следует направить к кардиологу для дальнейшего обследования и рекомендаций по лечению до
.Имплантируемый кардиовертер-дефибриллятор (ИКД):
Пациентам с высоким риском ВСС в качестве профилактического лечения может быть установлен ИКД.ИКД — это небольшой аппарат, похожий на кардиостимулятор, который предназначен для коррекции аритмий. Он обнаруживает, а затем корректирует учащенное сердцебиение.
ИКД постоянно контролирует сердечный ритм. Когда он обнаруживает очень быстрый, ненормальный сердечный ритм, он доставляет энергию (небольшой, но мощный шок) в сердечную мышцу, чтобы сердце снова билось в нормальном ритме. ICD также записывает данные каждого эпизода, которые врач может просмотреть через третью часть системы, которая хранится в больнице.
ИКД может использоваться у пациентов, которые пережили внезапную остановку сердца и нуждаются в постоянном мониторинге сердечного ритма. Его также можно комбинировать с кардиостимулятором для лечения других нарушений сердечного ритма.
Интервенционные процедуры или хирургия:
Пациентам с ишемической болезнью сердца может потребоваться интервенционная процедура, такая как ангиопластика (восстановление кровеносных сосудов) или операция шунтирования, чтобы улучшить приток крови к сердечной мышце и снизить риск ВСС.Пациентам с другими состояниями, такими как гипертрофическая кардиомиопатия или врожденные пороки сердца, может потребоваться интервенционная процедура или операция для устранения проблемы. Другие процедуры могут использоваться для лечения нарушений сердечного ритма, включая электрическую кардиоверсию и катетерную абляцию.
Когда сердечный приступ происходит в левом желудочке (левая нижняя насосная камера сердца), образуется рубец. Рубцовая ткань может увеличить риск желудочковой тахикардии. Электрофизиолог (врач, специализирующийся на электрических нарушениях сердца) может определить точную область, вызывающую аритмию.Электрофизиолог, работающий с вашим хирургом, может сочетать абляцию (использование высокоэнергетической электроэнергии для «отключения» аномальных электрических путей в сердце) с операцией по реконструкции левого желудочка (хирургическое удаление инфаркта или мертвой области сердечной ткани).
Электрофизиолог (врач, специализирующийся на электрических нарушениях сердца) может определить точную область, вызывающую аритмию.Электрофизиолог, работающий с вашим хирургом, может сочетать абляцию (использование высокоэнергетической электроэнергии для «отключения» аномальных электрических путей в сердце) с операцией по реконструкции левого желудочка (хирургическое удаление инфаркта или мертвой области сердечной ткани).
Обучайте членов своей семьи:
Если вы подвержены риску ВСС, поговорите с членами своей семьи, чтобы они поняли ваше состояние и важность немедленного обращения за помощью в случае возникновения чрезвычайной ситуации.Члены семьи и друзья тех, кто подвержен риску ВСС, должны знать, как выполнять СЛР.
Ведение и лечение
Как лечить внезапную остановку сердца?
Внезапную остановку сердца можно вылечить и обратить вспять, но необходимо немедленно принять экстренные меры. Выживаемость может достигать 90 процентов, если лечение начато в первые минуты после внезапной остановки сердца. Скорость уменьшается примерно на 10 процентов каждую минуту дольше. У тех, кто выживает, хорошие долгосрочные перспективы.
Скорость уменьшается примерно на 10 процентов каждую минуту дольше. У тех, кто выживает, хорошие долгосрочные перспективы.
Профилактика
9-1-1
Если вы стали свидетелем внезапной остановки сердца, немедленно наберите 9-1-1 или позвоните в местную службу экстренной помощи и начните СЛР. При правильном проведении СЛР может спасти жизнь человека, поскольку процедура поддерживает циркуляцию крови и кислорода в организме до прибытия помощи.
Если доступен AED (автоматический внешний дефибриллятор), лучший шанс на спасение пациента — это дефибрилляция с помощью этого устройства. Чем короче время до дефибрилляции, тем больше шансов на выживание пациента.Пациента спасает СЛР плюс дефибрилляция.
После прибытия сотрудников службы экстренной помощи можно использовать дефибрилляцию для перезапуска сердца. Это делается с помощью электрического разряда, который попадает в сердце через лопатки, расположенные на груди.
После успешной дефибрилляции большинству пациентов требуется стационарное лечение для лечения и предотвращения будущих сердечных проблем.
Можно ли предотвратить внезапную остановку сердца?
Если у вас есть какие-либо из факторов риска, перечисленных выше, важно поговорить со своим врачом о том, как снизить риск.
Регулярные контрольные встречи с врачом, определенные изменения в образе жизни, прием лекарств в соответствии с предписаниями и интервенционные процедуры или хирургические вмешательства (в соответствии с рекомендациями) — вот способы снизить риск.
Последующее наблюдение у вашего врача:
Ваш врач скажет вам, как часто вам нужно посещать врача. Чтобы предотвратить в будущем эпизоды внезапной остановки сердца, ваш врач может провести диагностические тесты, чтобы определить причину сердечного приступа.Тесты могут включать электрокардиограмму (ЭКГ или ЭКГ), фракцию выброса, амбулаторный мониторинг, эхокардиограмму, катетеризацию сердца и электрофизиологическое исследование.
Фракция выброса (EF):
Фракция выброса — это процентная доля крови, откачиваемой из сердца при каждом ударе. Фракцию выброса можно измерить в кабинете врача во время эхокардиограммы (эхо) или во время других тестов, таких как сканирование с множественными стробами (MUGA), катетеризация сердца, ядерный стресс-тест или сканирование сердца с помощью магнитно-резонансной томографии (МРТ).
Фракцию выброса можно измерить в кабинете врача во время эхокардиограммы (эхо) или во время других тестов, таких как сканирование с множественными стробами (MUGA), катетеризация сердца, ядерный стресс-тест или сканирование сердца с помощью магнитно-резонансной томографии (МРТ).
Фракция выброса здорового сердца колеблется от 55 до 65 процентов. Ваша фракция выброса может повышаться и понижаться в зависимости от состояния вашего сердца и эффективности назначенных методов лечения.
Если у вас болезнь сердца, важно сначала измерить фракцию выброса, а затем, при необходимости, в зависимости от изменений в вашем состоянии. Спросите своего врача, как часто вам следует проверять фракцию выброса.
Снижение факторов риска:
Если у вас ишемическая болезнь сердца (и даже если у вас ее нет), вы можете внести определенные изменения в образ жизни, чтобы снизить высокое кровяное давление и уровень холестерина, а также контролировать свой диабет и вес, тем самым снижая риск внезапной остановки сердца.
Эти изменения образа жизни включают:
- Бросить курить
- Похудание при избыточном весе
- Регулярные тренировки
- Соблюдение диеты с низким содержанием жиров
- Ведение диабета
- Управление другими заболеваниями
Если у вас есть вопросы или вы не знаете, как внести эти изменения, поговорите со своим врачом.
Пациенты и члены их семей должны знать признаки и симптомы ишемической болезни сердца, а также шаги, которые следует предпринять при появлении симптомов.
Лекарства:
Чтобы снизить риск внезапной остановки сердца, врачи могут назначать лекарства пациентам, перенесшим сердечные приступы, сердечной недостаточностью или аритмией. Эти лекарства могут включать ингибиторы ангиотензинпревращающего фермента (АПФ), бета-блокаторы, блокаторы кальциевых каналов и другие антиаритмические средства. Пациентам с высоким уровнем холестерина и ишемической болезнью сердца могут быть назначены статины.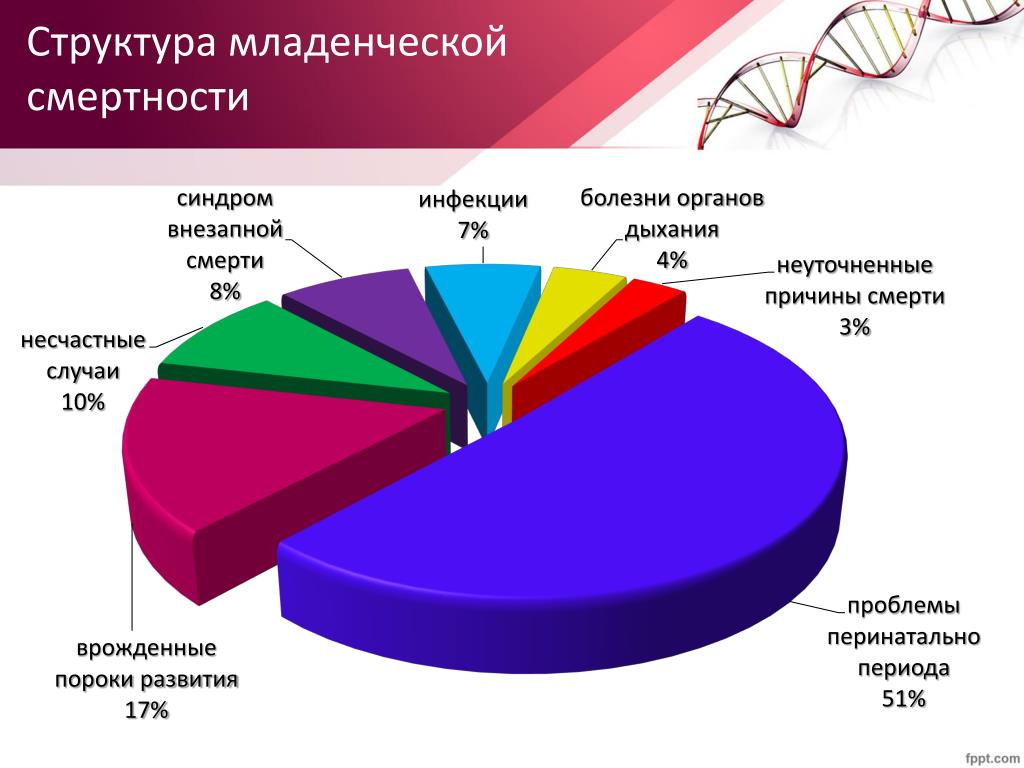
Если вам прописаны лекарства, ваш врач даст вам более конкретные инструкции.
Ресурсы
Доктора различаются по квалификации из-за разницы в обучении и опыте; больницы различаются по количеству доступных услуг. Чем сложнее ваша медицинская проблема, тем значительнее эти различия в качестве и тем больше они имеют значение.
Очевидно, что врач и больница, которые вы выберете для получения комплексной специализированной медицинской помощи, будут иметь прямое влияние на то, насколько хорошо вы себя чувствуете. Чтобы помочь вам сделать этот выбор, ознакомьтесь с результатами нашего Института сердца, сосудов и торакальной системы семьи Миллер.
Кливлендская клиника кардиологов и хирургов Института сердечно-сосудистой и торакальной хирургии
Выбор врача для лечения нарушения сердечного ритма зависит от того, на каком этапе диагностики и лечения вы находитесь. Следующие секции и отделения Института сердца, сосудов и торакальной хирургии лечат пациентов с аритмией:
- Секция электрофизиологии и кардиостимуляции: кардиологическое обследование для медицинского управления или электрофизиологические процедуры или устройства — позвоните на прием к кардиологу по бесплатному телефону 800.
 223.2273, добавочный 4-6697 или запишитесь на прием онлайн.
223.2273, добавочный 4-6697 или запишитесь на прием онлайн. - Отделение торакальной и сердечно-сосудистой хирургии: оценка хирургического вмешательства при хирургическом лечении фибрилляции предсердий, установка эпикардиального электрода и, в некоторых случаях, при необходимости, имплантация и удаление электрода и устройства. Для получения более подробной информации, пожалуйста, свяжитесь с нами.
- Вы также можете воспользоваться консультацией MyConsult «второе мнение» через Интернет.
Институт сердца, сосудов и грудной клетки имеет специализированные центры для лечения определенных групп пациентов:
Узнайте больше об экспертах, специализирующихся на диагностике и лечении аритмий.Для более молодых пациентов с нарушением сердечного ритма:
См. Раздел «О нас», чтобы узнать больше о Семейном кардиологическом, сосудистом и торакальном институте Сиделла и Арнольда Миллеров.
Контакт
Если вам нужна дополнительная информация, нажмите здесь, чтобы связаться с нами, поговорите в чате с медсестрой или позвоните медсестре по ресурсам и информации Института сердечно-сосудистых заболеваний и грудной клетки Миллер по телефону 216. 445.9288 или по бесплатному телефону 866.289.6911. Будем рады Вам помочь.
445.9288 или по бесплатному телефону 866.289.6911. Будем рады Вам помочь.
Стать пациентом
Варианты лечения
Руководства по лечению
Диагностические тесты
Диагностические тесты используются для диагностики аномального сердцебиения и определения наиболее эффективного метода лечения.
Анатомия
Веб-чаты
Наши веб-чаты и видеочаты дают пациентам и посетителям еще одну возможность задать вопросы и пообщаться с нашими врачами.
Видео
Интерактивные инструменты
Ссылки на ресурсы
* Откроется новое окно браузера с этой ссылкой. Включение ссылок на другие веб-сайты не означает одобрения материалов на этих веб-сайтах или какой-либо связи с их операторами.
Почему выбирают клинику Кливленда для лечения?
Наши результаты говорят сами за себя.Ознакомьтесь с нашими фактами и цифрами, и если у вас возникнут вопросы, не стесняйтесь их задавать.
Внезапная сердечная смерть (ВСС): симптомы, причины
Обзор
Что такое внезапная остановка сердца и внезапная сердечная смерть?
Внезапная сердечная смерть (ВСС) — это внезапная неожиданная смерть, вызванная потерей функции сердца (внезапная остановка сердца). Внезапная сердечная смерть является основной причиной естественной смерти в Соединенных Штатах, вызывая около 325 000 смертей взрослого населения в Соединенных Штатах каждый год.Внезапная сердечная смерть является причиной половины всех случаев смерти от болезней сердца.
Внезапная сердечная смерть является основной причиной естественной смерти в Соединенных Штатах, вызывая около 325 000 смертей взрослого населения в Соединенных Штатах каждый год.Внезапная сердечная смерть является причиной половины всех случаев смерти от болезней сердца.
Внезапная сердечная смерть чаще всего возникает у взрослых в возрасте от 30 до 40 лет и поражает мужчин в два раза чаще, чем женщин. Это состояние редко встречается у детей, ежегодно поражая только 1-2 детей на 100 000 детей.
Электрическая система сердца
Чем отличается узел внезапной остановки сердца (АВ) от сердечного приступа?
Внезапная остановка сердца — это не сердечный приступ (инфаркт миокарда).Сердечные приступы возникают при закупорке одной или нескольких коронарных артерий, из-за чего сердце не получает достаточно богатой кислородом крови. Если кислород в крови не может достичь сердечной мышцы, сердце повреждается.
Напротив, внезапная остановка сердца происходит, когда электрическая система сердца выходит из строя и внезапно становится очень нерегулярной. Сердце бьется опасно быстро. Желудочки могут трепетать или дрожать (фибрилляция желудочков), а кровь не поступает в организм.В первые несколько минут наибольшее беспокойство вызывает то, что приток крови к мозгу сократится настолько резко, что человек потеряет сознание. Смерть наступает, если не будет немедленно начато неотложное лечение.
Неотложная помощь включает сердечно-легочную реанимацию (СЛР) и дефибрилляцию. СЛР сохраняет достаточное количество кислорода в легких и доставляет его в мозг до тех пор, пока нормальный сердечный ритм не восстановится с помощью электрического разряда в груди (дефибрилляция). Переносные дефибрилляторы, используемые персоналом службы экстренной помощи, или дефибрилляторы общего доступа (AED) могут помочь спасти жизнь человека.
Симптомы и причины
Каковы симптомы внезапной остановки сердца?
У некоторых людей может наблюдаться учащенное сердцебиение или головокружение, предупреждающее их о потенциально опасном нарушении сердечного ритма. Однако более чем в половине случаев внезапная остановка сердца происходит без предшествующих симптомов.
Однако более чем в половине случаев внезапная остановка сердца происходит без предшествующих симптомов.
Что вызывает внезапную сердечную смерть?
Большинство внезапных сердечных смертей вызвано нарушениями сердечного ритма, называемыми аритмиями. Наиболее распространенной опасной для жизни аритмией является фибрилляция желудочков, которая представляет собой беспорядочный, неорганизованный выброс импульсов из желудочков (нижних камер сердца).Когда это происходит, сердце не может перекачивать кровь, и смерть наступает в течение нескольких минут, если ее не лечить.
Каковы факторы риска внезапной остановки сердца?
Существует множество факторов, которые могут увеличить риск внезапной остановки сердца и внезапной сердечной смерти.
К двум основным факторам риска относятся:
- Предыдущий сердечный приступ (75 процентов случаев ВСС связаны с предыдущим сердечным приступом) — Риск ВСС у человека выше в течение первых шести месяцев после сердечного приступа.

- Ишемическая болезнь сердца (80 процентов случаев ВСС связаны с этим заболеванием). Факторы риска ишемической болезни сердца включают курение, сердечно-сосудистые заболевания в семейном анамнезе, высокий уровень холестерина или увеличенное сердце.
Другие факторы риска включают:
- Фракция выброса менее 40 процентов в сочетании с желудочковой тахикардией (см. Информацию о ФВ ниже)
- Предыдущий эпизод внезапной остановки сердца
- В семейном анамнезе внезапная остановка сердца или ВСС
- В личном или семейном анамнезе определенные нарушения сердечного ритма, включая синдром удлиненного интервала QT, синдром Вольфа-Паркинсона-Уайта, чрезвычайно низкую частоту сердечных сокращений или сердечную блокаду
- Желудочковая тахикардия или фибрилляция желудочков после сердечного приступа
- Врожденные пороки сердца или аномалии кровеносных сосудов в анамнезе
- Обморок в анамнезе (эпизоды обморока по неизвестной причине)
- Сердечная недостаточность: состояние, при котором насосная мощность сердца слабее, чем обычно.
 Пациенты с сердечной недостаточностью в 6–9 раз чаще, чем население в целом, испытывают желудочковые аритмии, которые могут привести к внезапной остановке сердца.
Пациенты с сердечной недостаточностью в 6–9 раз чаще, чем население в целом, испытывают желудочковые аритмии, которые могут привести к внезапной остановке сердца. - Дилатационная кардиомиопатия (причина ВСС примерно в 10 процентах случаев): снижение способности сердца перекачивать кровь из-за увеличенного (расширенного) и ослабленного левого желудочка
- Гипертрофическая кардиомиопатия: утолщение сердечной мышцы, особенно поражающее желудочки
- Значительные изменения уровня калия и магния в крови (например, из-за приема диуретиков), даже если нет органических заболеваний сердца
- Ожирение
- Диабет
- Злоупотребление наркотиками в развлекательных целях
- Прием «проаритмических» препаратов может увеличить риск опасных для жизни аритмий
Внезапная сердечная смерть (ВСС) редко случается у спортсменов, но когда это случается, она часто поражает нас шоком и недоверием.
Причина:
Большинство случаев ВСС связаны с невыявленными сердечно-сосудистыми заболеваниями. В более молодом возрасте ВСС часто возникает из-за врожденных пороков сердца, тогда как у спортсменов старшего возраста (35 лет и старше) причина чаще связана с ишемической болезнью сердца.
В более молодом возрасте ВСС часто возникает из-за врожденных пороков сердца, тогда как у спортсменов старшего возраста (35 лет и старше) причина чаще связана с ишемической болезнью сердца.
Распространенность:
Хотя ВСС у спортсменов встречается редко, освещение в СМИ часто создает впечатление, что она более распространена. В более молодом возрасте чаще всего ВСС возникает во время занятий командными видами спорта; примерно от одного из 100000 до одного из 300000 спортсменов, и чаще — у мужчин.У спортсменов старшего возраста (35 лет и старше) ВСС чаще возникает во время бега или бега трусцой — примерно у каждого 15 000 бегунов и каждого 50 000 марафонцев.
Просеивание:
Американская кардиологическая ассоциация рекомендует скрининг на сердечно-сосудистые заболевания для спортсменов средней школы и университетских студентов, который должен включать полную и тщательную оценку личного и семейного анамнеза спортсмена, а также физический осмотр. Скрининг следует повторять каждые два года и ежегодно собирать анамнез.
Мужчины в возрасте 40 лет и старше и женщины в возрасте 50 лет и старше также должны пройти тест с физической нагрузкой и получить информацию о факторах и симптомах сердечного риска.
При выявлении или подозрении на проблемы с сердцем спортсмена следует направить к кардиологу для дальнейшего обследования и рекомендаций по лечению до
.Имплантируемый кардиовертер-дефибриллятор (ИКД):
Пациентам с высоким риском ВСС в качестве профилактического лечения может быть установлен ИКД.ИКД — это небольшой аппарат, похожий на кардиостимулятор, который предназначен для коррекции аритмий. Он обнаруживает, а затем корректирует учащенное сердцебиение.
ИКД постоянно контролирует сердечный ритм. Когда он обнаруживает очень быстрый, ненормальный сердечный ритм, он доставляет энергию (небольшой, но мощный шок) в сердечную мышцу, чтобы сердце снова билось в нормальном ритме. ICD также записывает данные каждого эпизода, которые врач может просмотреть через третью часть системы, которая хранится в больнице.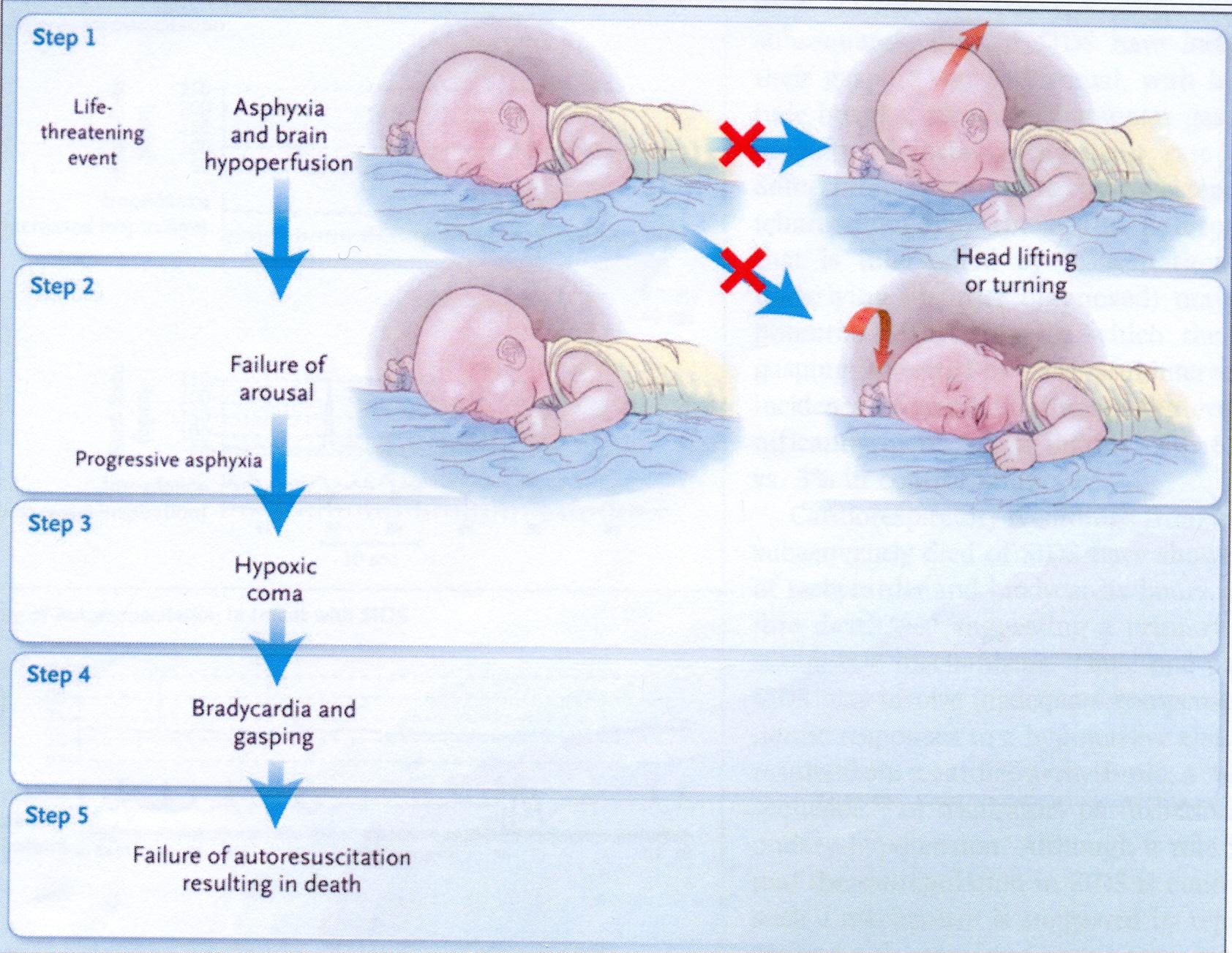
ИКД может использоваться у пациентов, которые пережили внезапную остановку сердца и нуждаются в постоянном мониторинге сердечного ритма. Его также можно комбинировать с кардиостимулятором для лечения других нарушений сердечного ритма.
Интервенционные процедуры или хирургия:
Пациентам с ишемической болезнью сердца может потребоваться интервенционная процедура, такая как ангиопластика (восстановление кровеносных сосудов) или операция шунтирования, чтобы улучшить приток крови к сердечной мышце и снизить риск ВСС.Пациентам с другими состояниями, такими как гипертрофическая кардиомиопатия или врожденные пороки сердца, может потребоваться интервенционная процедура или операция для устранения проблемы. Другие процедуры могут использоваться для лечения нарушений сердечного ритма, включая электрическую кардиоверсию и катетерную абляцию.
Когда сердечный приступ происходит в левом желудочке (левая нижняя насосная камера сердца), образуется рубец. Рубцовая ткань может увеличить риск желудочковой тахикардии. Электрофизиолог (врач, специализирующийся на электрических нарушениях сердца) может определить точную область, вызывающую аритмию.Электрофизиолог, работающий с вашим хирургом, может сочетать абляцию (использование высокоэнергетической электроэнергии для «отключения» аномальных электрических путей в сердце) с операцией по реконструкции левого желудочка (хирургическое удаление инфаркта или мертвой области сердечной ткани).
Электрофизиолог (врач, специализирующийся на электрических нарушениях сердца) может определить точную область, вызывающую аритмию.Электрофизиолог, работающий с вашим хирургом, может сочетать абляцию (использование высокоэнергетической электроэнергии для «отключения» аномальных электрических путей в сердце) с операцией по реконструкции левого желудочка (хирургическое удаление инфаркта или мертвой области сердечной ткани).
Обучайте членов своей семьи:
Если вы подвержены риску ВСС, поговорите с членами своей семьи, чтобы они поняли ваше состояние и важность немедленного обращения за помощью в случае возникновения чрезвычайной ситуации.Члены семьи и друзья тех, кто подвержен риску ВСС, должны знать, как выполнять СЛР.
Ведение и лечение
Как лечить внезапную остановку сердца?
Внезапную остановку сердца можно вылечить и обратить вспять, но необходимо немедленно принять экстренные меры. Выживаемость может достигать 90 процентов, если лечение начато в первые минуты после внезапной остановки сердца. Скорость уменьшается примерно на 10 процентов каждую минуту дольше. У тех, кто выживает, хорошие долгосрочные перспективы.
Скорость уменьшается примерно на 10 процентов каждую минуту дольше. У тех, кто выживает, хорошие долгосрочные перспективы.
Профилактика
9-1-1
Если вы стали свидетелем внезапной остановки сердца, немедленно наберите 9-1-1 или позвоните в местную службу экстренной помощи и начните СЛР. При правильном проведении СЛР может спасти жизнь человека, поскольку процедура поддерживает циркуляцию крови и кислорода в организме до прибытия помощи.
Если доступен AED (автоматический внешний дефибриллятор), лучший шанс на спасение пациента — это дефибрилляция с помощью этого устройства. Чем короче время до дефибрилляции, тем больше шансов на выживание пациента.Пациента спасает СЛР плюс дефибрилляция.
После прибытия сотрудников службы экстренной помощи можно использовать дефибрилляцию для перезапуска сердца. Это делается с помощью электрического разряда, который попадает в сердце через лопатки, расположенные на груди.
После успешной дефибрилляции большинству пациентов требуется стационарное лечение для лечения и предотвращения будущих сердечных проблем.
Можно ли предотвратить внезапную остановку сердца?
Если у вас есть какие-либо из факторов риска, перечисленных выше, важно поговорить со своим врачом о том, как снизить риск.
Регулярные контрольные встречи с врачом, определенные изменения в образе жизни, прием лекарств в соответствии с предписаниями и интервенционные процедуры или хирургические вмешательства (в соответствии с рекомендациями) — вот способы снизить риск.
Последующее наблюдение у вашего врача:
Ваш врач скажет вам, как часто вам нужно посещать врача. Чтобы предотвратить в будущем эпизоды внезапной остановки сердца, ваш врач может провести диагностические тесты, чтобы определить причину сердечного приступа.Тесты могут включать электрокардиограмму (ЭКГ или ЭКГ), фракцию выброса, амбулаторный мониторинг, эхокардиограмму, катетеризацию сердца и электрофизиологическое исследование.
Фракция выброса (EF):
Фракция выброса — это процентная доля крови, откачиваемой из сердца при каждом ударе. Фракцию выброса можно измерить в кабинете врача во время эхокардиограммы (эхо) или во время других тестов, таких как сканирование с множественными стробами (MUGA), катетеризация сердца, ядерный стресс-тест или сканирование сердца с помощью магнитно-резонансной томографии (МРТ).
Фракцию выброса можно измерить в кабинете врача во время эхокардиограммы (эхо) или во время других тестов, таких как сканирование с множественными стробами (MUGA), катетеризация сердца, ядерный стресс-тест или сканирование сердца с помощью магнитно-резонансной томографии (МРТ).
Фракция выброса здорового сердца колеблется от 55 до 65 процентов. Ваша фракция выброса может повышаться и понижаться в зависимости от состояния вашего сердца и эффективности назначенных методов лечения.
Если у вас болезнь сердца, важно сначала измерить фракцию выброса, а затем, при необходимости, в зависимости от изменений в вашем состоянии. Спросите своего врача, как часто вам следует проверять фракцию выброса.
Снижение факторов риска:
Если у вас ишемическая болезнь сердца (и даже если у вас ее нет), вы можете внести определенные изменения в образ жизни, чтобы снизить высокое кровяное давление и уровень холестерина, а также контролировать свой диабет и вес, тем самым снижая риск внезапной остановки сердца.
Эти изменения образа жизни включают:
- Бросить курить
- Похудание при избыточном весе
- Регулярные тренировки
- Соблюдение диеты с низким содержанием жиров
- Ведение диабета
- Управление другими заболеваниями
Если у вас есть вопросы или вы не знаете, как внести эти изменения, поговорите со своим врачом.
Пациенты и члены их семей должны знать признаки и симптомы ишемической болезни сердца, а также шаги, которые следует предпринять при появлении симптомов.
Лекарства:
Чтобы снизить риск внезапной остановки сердца, врачи могут назначать лекарства пациентам, перенесшим сердечные приступы, сердечной недостаточностью или аритмией. Эти лекарства могут включать ингибиторы ангиотензинпревращающего фермента (АПФ), бета-блокаторы, блокаторы кальциевых каналов и другие антиаритмические средства. Пациентам с высоким уровнем холестерина и ишемической болезнью сердца могут быть назначены статины.
Если вам прописаны лекарства, ваш врач даст вам более конкретные инструкции.
Ресурсы
Доктора различаются по квалификации из-за разницы в обучении и опыте; больницы различаются по количеству доступных услуг. Чем сложнее ваша медицинская проблема, тем значительнее эти различия в качестве и тем больше они имеют значение.
Очевидно, что врач и больница, которые вы выберете для получения комплексной специализированной медицинской помощи, будут иметь прямое влияние на то, насколько хорошо вы себя чувствуете. Чтобы помочь вам сделать этот выбор, ознакомьтесь с результатами нашего Института сердца, сосудов и торакальной системы семьи Миллер.
Кливлендская клиника кардиологов и хирургов Института сердечно-сосудистой и торакальной хирургии
Выбор врача для лечения нарушения сердечного ритма зависит от того, на каком этапе диагностики и лечения вы находитесь. Следующие секции и отделения Института сердца, сосудов и торакальной хирургии лечат пациентов с аритмией:
- Секция электрофизиологии и кардиостимуляции: кардиологическое обследование для медицинского управления или электрофизиологические процедуры или устройства — позвоните на прием к кардиологу по бесплатному телефону 800.
 223.2273, добавочный 4-6697 или запишитесь на прием онлайн.
223.2273, добавочный 4-6697 или запишитесь на прием онлайн. - Отделение торакальной и сердечно-сосудистой хирургии: оценка хирургического вмешательства при хирургическом лечении фибрилляции предсердий, установка эпикардиального электрода и, в некоторых случаях, при необходимости, имплантация и удаление электрода и устройства. Для получения более подробной информации, пожалуйста, свяжитесь с нами.
- Вы также можете воспользоваться консультацией MyConsult «второе мнение» через Интернет.
Институт сердца, сосудов и грудной клетки имеет специализированные центры для лечения определенных групп пациентов:
Узнайте больше об экспертах, специализирующихся на диагностике и лечении аритмий.Для более молодых пациентов с нарушением сердечного ритма:
См. Раздел «О нас», чтобы узнать больше о Семейном кардиологическом, сосудистом и торакальном институте Сиделла и Арнольда Миллеров.
Контакт
Если вам нужна дополнительная информация, нажмите здесь, чтобы связаться с нами, поговорите в чате с медсестрой или позвоните медсестре по ресурсам и информации Института сердечно-сосудистых заболеваний и грудной клетки Миллер по телефону 216. 445.9288 или по бесплатному телефону 866.289.6911. Будем рады Вам помочь.
445.9288 или по бесплатному телефону 866.289.6911. Будем рады Вам помочь.
Стать пациентом
Варианты лечения
Руководства по лечению
Диагностические тесты
Диагностические тесты используются для диагностики аномального сердцебиения и определения наиболее эффективного метода лечения.
Анатомия
Веб-чаты
Наши веб-чаты и видеочаты дают пациентам и посетителям еще одну возможность задать вопросы и пообщаться с нашими врачами.
Видео
Интерактивные инструменты
Ссылки на ресурсы
* Откроется новое окно браузера с этой ссылкой. Включение ссылок на другие веб-сайты не означает одобрения материалов на этих веб-сайтах или какой-либо связи с их операторами.
Почему выбирают клинику Кливленда для лечения?
Наши результаты говорят сами за себя.Ознакомьтесь с нашими фактами и цифрами, и если у вас возникнут вопросы, не стесняйтесь их задавать.
Синдром внезапной детской смерти (СВДС) | Симптомы и причины
Если вы обеспокоены тем, что вашему ребенку или внуку угрожает СВДС, вас утешит то, что Бостонская детская больница имеет огромный опыт консультирования родителей по методам значительного снижения риска.
Что такое СВДС?
Синдром внезапной детской смерти (СВДС) — это внезапная и необъяснимая смерть ребенка младше 1 года.Диагноз СВДС ставится, если смерть ребенка остается необъяснимой даже после исследования места смерти, вскрытия и изучения истории болезни.
СВДС является частью более крупной категории неожиданных (в отличие от необъяснимых ) младенческих смертей, называемых SUDI (внезапная неожиданная смерть в младенчестве). Младенцы, которые умирают внезапно, но причины смерти которых позже объясняются (инфекция, аномалия мозга, сердечная дисфункция и т. Д.), Также попадают в эту категорию SUDI.
Кто подвержен риску СВДС?
СВДС — загадочный синдром, поскольку по самому его определению причину установить невозможно. Но определенные факторы риска все же существуют.
Около 2300 младенцев в Соединенных Штатах ежегодно умирают от СВДС. Некоторые младенцы подвергаются большему риску, чем другие. Например, СВДС с большей вероятностью поражает ребенка в возрасте от 1 до 4 месяцев, он чаще встречается у мальчиков, чем у девочек, и большинство смертей происходит в осенние, зимние и ранние весенние месяцы.
Факторы, повышающие риск смерти ребенка от СВДС, включают следующие:
- Младенцы, которые спят на животе или боку, а не на спине
- перегрев во время сна
- Слишком мягкая спальная поверхность, с пушистыми одеялами или игрушками
- матерей, курящих во время беременности (в три раза больше вероятность рождения ребенка с СВДС)
- Воздействие пассивного дыма от курения матерями, отцами и другими членами семьи удваивает риск СВДС для ребенка
- матерей моложе 20 лет на момент первой беременности
- младенцев, рожденных от матерей, которые не получали дородовой уход, уход за ребенком поздно или совсем без него
- недоношенные дети или дети с низкой массой тела при рождении
- имеет брата или сестру, умершего от СВДС
Есть ли какие-нибудь теории о причинах СВДС?
Хотя причина СВДС неизвестна, многие клиницисты и исследователи считают, что СВДС связан с проблемами в способности ребенка пробуждаться от сна, обнаруживать низкий уровень кислорода или накопление углекислого газа в крови. Когда младенцы спят лицом вниз, они могут повторно вдохнуть выдыхаемый углекислый газ. Обычно повышение уровня углекислого газа активирует нервные клетки в стволе мозга, которые стимулируют дыхательные центры и центры возбуждения мозга. Затем ребенок просыпается, поворачивает голову и дышит быстрее, чтобы получить больше кислорода. Младенцы СВДС, однако, могут не проснуться.
Когда младенцы спят лицом вниз, они могут повторно вдохнуть выдыхаемый углекислый газ. Обычно повышение уровня углекислого газа активирует нервные клетки в стволе мозга, которые стимулируют дыхательные центры и центры возбуждения мозга. Затем ребенок просыпается, поворачивает голову и дышит быстрее, чтобы получить больше кислорода. Младенцы СВДС, однако, могут не проснуться.
«Модель тройного риска» для СВДС была предложена, чтобы объяснить, как возникает СВДС. Модель утверждает, что СВДС возникает при одновременном существовании трех условий:
- младенец имеет анатомию (e.g., ствол мозга) аномалия, из-за которой он не может реагировать на низкий уровень кислорода или высокий уровень углекислого газа в крови
- младенец подвергается запускающему событию, например, сон на животе лицом вниз
- эти события происходят на уязвимой стадии развития младенца, то есть в первые шесть месяцев жизни
Как диагностируется СВДС?
Считается, что ребенок умер от СВДС, если после обследования места смерти, вскрытия и изучения истории болезни не удается установить причину смерти. Таким образом, СВДС является диагнозом исключения: СВДС как причина смерти определяется только после исключения всех других причин.
Таким образом, СВДС является диагнозом исключения: СВДС как причина смерти определяется только после исключения всех других причин.
Можно ли предотвратить СВДС?
Поскольку исследователи из Детской и других организаций все еще изучают возможные причины СВДС, в настоящее время нет способа «предотвратить» возникновение синдрома. Но вы можете значительно снизить риск СВДС у вашего ребенка:
- укладывать ребенка спать на спину
- использует твердую поверхность для сна и не кладет в кроватку пушистые одеяла и мягкие игрушки
- не перегревать ребенка или его комнату, когда он спит
- не курить во время беременности и не разрешать никому курить рядом с ребенком
- грудное вскармливание
Причины СВДС
СВДС — загадочный синдром, и по самому его определению причину определить невозможно.Детские исследователи обнаружили убедительные доказательства того, что СВДС имеет биологическую основу, и продолжают работать над определением первопричин и выявлением младенцев из группы риска.
Кто в группе риска
- Младенцы, спящие на животе
- недоношенные дети или дети с низкой массой тела при рождении
- младенцев, у которых наблюдается перегрев во время сна
- Младенцы, которые спят на слишком мягкой поверхности или у которых в кроватках есть мягкие одеяла и накладки на бампер
- младенцев, у которых есть брат или сестра, умершие от СВДС, или чей семейный анамнез включает недостаточное развитие
Профилактика
- положите ребенка спать на спину
- Держите подальше от кроватки мягкие одеяла и мягкие игрушки
- не перегревать ребенка или его комнату, когда он спит
- Запрещается курить рядом с ребенком
- накормите ребенка грудью
Курение родителей увеличивает риск СВДС
Болезни, вызываемые курением, ежегодно убивают почти полмиллиона человек в Соединенных Штатах.Несмотря на кампании по борьбе с курением и медицинские предупреждения, более 6000 детей и подростков выкуривают свою первую сигарету каждый день, и половина из них станут регулярными курильщиками. Беременные мамы, которые курят, увеличивают риск СВДС для их детей. Отказ от курения — одно из лучших действий, которое вы можете сделать для здоровья вашего ребенка — и вашего собственного.
Беременные мамы, которые курят, увеличивают риск СВДС для их детей. Отказ от курения — одно из лучших действий, которое вы можете сделать для здоровья вашего ребенка — и вашего собственного.
Синдром внезапной аритмической смерти
Внезапная смерть является основным источником смертности в развитых странах. Выявление пациентов из группы риска и проведение профилактического лечения требует понимания причин.
Желудочковые аритмии, провоцирующие остановку сердца, являются наиболее частыми механизмами внезапной смерти. Практически любое сердечное заболевание и ряд несердечных заболеваний могут привести к фатальной последовательности событий; Ишемическая болезнь сердца — наиболее частое основное заболевание. Примерно половина всех случаев смерти от ишемической болезни сердца происходит внезапно, и примерно у половины этих жертв остановка сердца является первым проявлением болезни. 1 Хотя этот сценарий составляет самую большую группу внезапных смертей, риск для одного человека в огромной популяции людей с бессимптомной или слабо выраженной ишемической болезнью сердца очень мал, поэтому специальное лечение, направленное на аритмию, не является оправданным. Однако индивидуальный риск внезапной смерти возрастает при появлении признаков структурного заболевания сердца, особенно при угнетении функции желудочков. Большое количество исследований показало, что на основе тяжести структурного заболевания сердца можно выделить группы пациентов с риском внезапной смерти, превышающим 2–5% в год, и что лечение варьируется от β-адреноблокаторов до ингибиторов АПФ. В группе высокого риска имплантируемые кардиовертер-дефибрилляторы могут снизить смертность от внезапной смерти с приемлемой пользой.
Однако индивидуальный риск внезапной смерти возрастает при появлении признаков структурного заболевания сердца, особенно при угнетении функции желудочков. Большое количество исследований показало, что на основе тяжести структурного заболевания сердца можно выделить группы пациентов с риском внезапной смерти, превышающим 2–5% в год, и что лечение варьируется от β-адреноблокаторов до ингибиторов АПФ. В группе высокого риска имплантируемые кардиовертер-дефибрилляторы могут снизить смертность от внезапной смерти с приемлемой пользой.
За последние два десятилетия было охарактеризовано большое количество наследственных аритмогенных синдромов, вызывающих внезапную смерть. Некоторые из них связаны со структурными заболеваниями сердца, такими как гипертрофическая кардиомиопатия и аритмогенная кардиомиопатия правого желудочка. Другие не вызывают структурных заболеваний сердца. Большинство из них связано с наследственными аномалиями сердечных ионных каналов, такими как синдром удлиненного интервала QT, синдром короткого интервала QT, семейная катехоламинергическая полиморфная желудочковая тахикардия и синдром Бругада. 1 Многие из этих синдромов можно идентифицировать или заподозрить на основании ЭКГ в покое или теста с физической нагрузкой, но по отдельности они редки и обычно не обнаруживаются при обычных медицинских осмотрах. Первым проявлением болезни часто является остановка сердца из-за полиморфной желудочковой тахикардии, перерастающей в фибрилляцию желудочков и внезапную смерть. Некоторым больным повезло больше: они страдают неустойчивой аритмией, проявляющейся в виде учащенного сердцебиения или обморока, что приводит к распознаванию болезни и лечению.Другие пораженные, но бессимптомные или недиагностированные люди выявляются, когда член семьи внезапно умирает, и рассматривается возможность генетической аномалии, что приводит к скринингу родственников жертвы. К сожалению, патологоанатомическое исследование жертвы не позволяет установить конкретную причину, и слишком часто не учитывается возможность унаследованного синдрома внезапной смерти, или члены семьи не информируются о возможности, когда вскрытие не выявляет.
1 Многие из этих синдромов можно идентифицировать или заподозрить на основании ЭКГ в покое или теста с физической нагрузкой, но по отдельности они редки и обычно не обнаруживаются при обычных медицинских осмотрах. Первым проявлением болезни часто является остановка сердца из-за полиморфной желудочковой тахикардии, перерастающей в фибрилляцию желудочков и внезапную смерть. Некоторым больным повезло больше: они страдают неустойчивой аритмией, проявляющейся в виде учащенного сердцебиения или обморока, что приводит к распознаванию болезни и лечению.Другие пораженные, но бессимптомные или недиагностированные люди выявляются, когда член семьи внезапно умирает, и рассматривается возможность генетической аномалии, что приводит к скринингу родственников жертвы. К сожалению, патологоанатомическое исследование жертвы не позволяет установить конкретную причину, и слишком часто не учитывается возможность унаследованного синдрома внезапной смерти, или члены семьи не информируются о возможности, когда вскрытие не выявляет.
Жертвы внезапной смерти от этих болезней подпадают под определение синдрома внезапной смерти взрослых (SADS), который был придуман для описания внезапной смерти без структурной причины, установленной при вскрытии или токсикологическом исследовании. 2 По оценкам предыдущих исследований, проведенных в Великобритании и США,> 4% внезапных сердечных смертей попадают в эту категорию. Важно отметить, что при скрининге у> 20% родственников первой степени родства жертв SADS обнаруживается какая-либо форма наследственного аритмогенного заболевания. 3 , 4 , 5 Демография SADS не была четко определена, и существует потребность в единой терминологии и сборе данных, чтобы лучше понять важность этих заболеваний и способы их лучшего распознавания. 6
В этом выпуске Heart , Behr et al 7 оценивают смертность из-за SADS на основе статистики смертности и проспективного обзора оценок коронеров из 117 юрисдикций в Англии. Оценка коронеров была обширной и включала оценку экспертов-кардиологов и домашние интервью с ближайшими родственниками. Авторы выводят расчетную ежегодную смертность в 0,16 на 100 000 человек в год. Это значительно больше, чем ожидалось от официального ICD 798.1 категория внезапной смерти (причина неизвестна — мгновенная смерть) 0,10 / 100 000 человек в год. Кроме того, они подсчитали, что количество потенциальных случаев SADS на основе всех кодов ICD, которым может быть присвоен SADS, составляет 1,34 / 100 000, что более чем в 8 раз превышает оценку обследования.
Оценка коронеров была обширной и включала оценку экспертов-кардиологов и домашние интервью с ближайшими родственниками. Авторы выводят расчетную ежегодную смертность в 0,16 на 100 000 человек в год. Это значительно больше, чем ожидалось от официального ICD 798.1 категория внезапной смерти (причина неизвестна — мгновенная смерть) 0,10 / 100 000 человек в год. Кроме того, они подсчитали, что количество потенциальных случаев SADS на основе всех кодов ICD, которым может быть присвоен SADS, составляет 1,34 / 100 000, что более чем в 8 раз превышает оценку обследования.
Интересно, что у значительного числа случаев, которые были определены как SADS, были неправильно указаны диагнозы, такие как инфаркт миокарда. Это наблюдение согласуется с известным описанием членами семьи спустя годы после этого события, что смерть наступила в результате обширного сердечного приступа.Это описание может удовлетворить семью в отношении причины, но в случаях SADS скрывает возможность наследственного синдрома, который требует обследования и, возможно, лечения. Важность этого соображения подчеркивается тем фактом, что 18% случаев SADS были связаны с семейным анамнезом других преждевременных внезапных смертей, что подтверждает возможное существование унаследованного аритмогенного синдрома и согласуется с предыдущими исследованиями. 8 Утверждение автора о том, что SADS недооценивается населением, кажется вероятным.
Важность этого соображения подчеркивается тем фактом, что 18% случаев SADS были связаны с семейным анамнезом других преждевременных внезапных смертей, что подтверждает возможное существование унаследованного аритмогенного синдрома и согласуется с предыдущими исследованиями. 8 Утверждение автора о том, что SADS недооценивается населением, кажется вероятным.
Как и в некоторых предыдущих отчетах, это исследование показало, что SADS чаще встречается у мужчин (63% случаев). 9 , 10 Причины такой предрасположенности не ясны. Мужчины непропорционально подвержены синдрому Бругада, и риск внезапной смерти выше для мужчин с некоторыми формами синдрома удлиненного интервала QT. 11 Таким образом, преобладание мужчин может отражать преобладание некоторых конкретных причин синдромов внезапной смерти.
Эти данные имеют ограничения.Были включены только кавказцы. Частота событий SADS и демографические данные могут отличаться в других этнических группах и в других странах. Не все случаи смерти в округах коронеров, возможно, получили обширную оценку, требуемую исследованием, так что даже это исследование может недооценивать заболеваемость SADS. Возможно ли, что у некоторых пострадавших не были обнаружены очаговые аномалии, такие как небольшие участки фиброза или миокардита? 12 С другой стороны, сообщалось о фиброзе миокарда при синдроме Бругада, что свидетельствует о том, что некоторые наследственные аномалии ионных каналов могут быть связаны со структурными изменениями; и, вероятно, потребуется уточнение определений, поскольку сущности, вызывающие SADS, по-прежнему будут лучше охарактеризованы.
Не все случаи смерти в округах коронеров, возможно, получили обширную оценку, требуемую исследованием, так что даже это исследование может недооценивать заболеваемость SADS. Возможно ли, что у некоторых пострадавших не были обнаружены очаговые аномалии, такие как небольшие участки фиброза или миокардита? 12 С другой стороны, сообщалось о фиброзе миокарда при синдроме Бругада, что свидетельствует о том, что некоторые наследственные аномалии ионных каналов могут быть связаны со структурными изменениями; и, вероятно, потребуется уточнение определений, поскольку сущности, вызывающие SADS, по-прежнему будут лучше охарактеризованы.
В популяционных исследованиях демографии внезапной смерти преобладает влияние ишемической болезни сердца. Эпидемиология внезапной смерти при отсутствии ишемической болезни сердца не так хорошо определена, отчасти потому, что во многих странах аутопсии обычно не проводятся, и часто делается предположение, что причиной смерти была ишемическая болезнь сердца. Исследование Behr et al. 7 является первым проспективным и единообразным, требующим от коронеров проведения посмертной диагностики SADS, уникальной подгруппы внезапной смерти.Это исследование основывается на более ранней работе той же группы, которая разработала определение «SADS». 13 С учетом текущих данных и растущего признания аритмогенных синдромов они теперь предлагают заменить SADS «синдромом внезапной аритмической смерти», признавая, что дети и подростки также страдают, и подчеркивая механизм аритмии. Единообразное принятие этого четкого определения для отчетности поможет прояснить важность наследственных синдромов как причины внезапной смерти и облегчить эпидемиологические исследования существующих и вновь выявленных синдромов, понимание, которое будет способствовать большей согласованности в скрининге членов семей жертв SADS и спасать жизни.
Исследование Behr et al. 7 является первым проспективным и единообразным, требующим от коронеров проведения посмертной диагностики SADS, уникальной подгруппы внезапной смерти.Это исследование основывается на более ранней работе той же группы, которая разработала определение «SADS». 13 С учетом текущих данных и растущего признания аритмогенных синдромов они теперь предлагают заменить SADS «синдромом внезапной аритмической смерти», признавая, что дети и подростки также страдают, и подчеркивая механизм аритмии. Единообразное принятие этого четкого определения для отчетности поможет прояснить важность наследственных синдромов как причины внезапной смерти и облегчить эпидемиологические исследования существующих и вновь выявленных синдромов, понимание, которое будет способствовать большей согласованности в скрининге членов семей жертв SADS и спасать жизни.
Синдром внезапной детской смерти (СВДС)
Синдром внезапной детской смерти (СВДС) — иногда известный как «детская кроватка» — это внезапная, неожиданная и необъяснимая смерть явно здорового ребенка.
В Великобритании около 200 младенцев умирают внезапно и неожиданно каждый год. Эта статистика может показаться тревожной, но СВДС встречается редко, и риск смерти вашего ребенка от этого невелик.
Большинство смертей происходит в течение первых 6 месяцев жизни ребенка.Младенцы, рожденные недоношенными или с низкой массой тела при рождении, подвергаются большему риску. СВДС также, как правило, немного чаще встречается у мальчиков.
СВДС обычно возникает, когда ребенок спит, хотя иногда может случиться и во время бодрствования.
Родители могут снизить риск СВДС, если не курят во время беременности или после рождения ребенка и всегда кладут ребенка на спину во время сна.
Узнайте, как бросить курить.
Что вызывает СВДС?
Точная причина СВДС неизвестна, но считается, что это связано с комбинацией факторов.
Эксперты считают, что СВДС возникает на определенной стадии развития ребенка и влияет на детей, уязвимых к определенным стрессам окружающей среды.
Эта уязвимость может быть вызвана преждевременным рождением или низкой массой тела при рождении, а также другими причинами, которые еще не установлены.
Экологические стрессы могут включать табачный дым, запутывание постельных принадлежностей, легкое заболевание или затруднение дыхания. Также существует связь между совместным сном (сном с ребенком на кровати, диване или стуле) и СВДС.
Считается, что младенцы, умирающие от СВДС, имеют проблемы в том, как они реагируют на эти стрессы и как они регулируют частоту сердечных сокращений, дыхание и температуру.
Хотя причина СВДС до конца не изучена, есть несколько способов снизить риск.
Что я могу сделать, чтобы предотвратить СВДС?
Делать
всегда укладывайте ребенка спать
поместите ребенка в положение «ноги к ступням» — так, чтобы его ноги касались края кроватки, корзины Моисея или детской коляски
держите голову ребенка открытой — одеяло должно быть заправлено не выше плеч
позвольте вашему ребенку спать в детской кроватке или корзине Моисея в одной комнате с вами в течение первых 6 месяцев
используйте твердый, плоский, водонепроницаемый матрас в хорошем состоянии
кормите ребенка грудью, если можете — см.
 Преимущества грудного вскармливания для получения дополнительной информации
Преимущества грудного вскармливания для получения дополнительной информацииубедитесь, что вы используете слинг или переноску безопасно — у Lullaby Trust есть дополнительная информация
Не
не курите во время беременности и не позволяйте никому курить в одной комнате с вашим ребенком — как до, так и после родов
не спите с ребенком на кровати, диване или кресле
не спите с ребенком в постели, если вы или ваш партнер курите или принимаете наркотики, недавно употребляли алкоголь, или если ваш ребенок родился преждевременно или весил менее 2 лет.5 кг при рождении
не позволяйте ребенку становиться слишком горячим или слишком холодным — температура в помещении от 16 ° C до 20 ° C, с легким постельным бельем или легким спальным мешком для ребенка обеспечит комфортные условия для сна для вашего ребенка
Подробнее о снижении риска СВДС.
Обращение за медицинской помощью, если ваш ребенок нездоров
Младенцы часто болеют незначительными заболеваниями, о которых вам не нужно беспокоиться.Дайте ребенку пить много жидкости и не позволяйте ему становиться слишком горячим.
Если вы в какой-то момент беспокоитесь о своем ребенке, обратитесь к своему терапевту или позвоните в NHS 111 за советом.
Подробнее о выявлении признаков серьезных заболеваний у детей.
Служба поддержки
Если ребенок умирает внезапно и неожиданно, необходимо провести расследование того, как и почему он умер. Обычно требуется патологоанатомическое исследование, которое может быть очень неприятным для семьи.
Полиция и медицинские работники тесно сотрудничают, чтобы расследовать неожиданные случаи смерти младенцев и обеспечивать поддержку семье. Они должны быть в состоянии связать вас с местными источниками помощи и поддержки.
Они должны быть в состоянии связать вас с местными источниками помощи и поддержки.
Многие люди находят, что общение с другими людьми, у которых был подобный опыт, помогает им справиться с тяжелой утратой.
The Lullaby Trust предоставляет консультации и поддержку семьям погибших. Специально обученные консультанты доступны по телефону доверия — 0808 802 6868, он открыт с понедельника по пятницу (с 10:00 до 17:00), а также в выходные и праздничные дни (с 18:00 до 22:00).
Вы также можете написать по адресу [email protected] или посетить веб-сайт Lullaby Trust для получения дополнительной информации и поддержки.
Подробнее о тяжелой утрате.
Последняя проверка страницы: 27 октября 2021 г.
Срок следующей проверки: 27 октября 2024 г.


 В таком случае необходимо как можно скорее переместить его на твердую поверхность для сна. Никогда не оставляйте ребенка спать на водяной кровати или подушке.
В таком случае необходимо как можно скорее переместить его на твердую поверхность для сна. Никогда не оставляйте ребенка спать на водяной кровати или подушке.

 Сосание соски во время дневного или ночного сна может снизить риск СВДС. Важно, чтобы соска была не на веревке или шнурке — или вообще каким-то образом зафиксирована на одежде. Если вы кормите грудью, дождитесь, когда малышу будет три-четыре недели и вы наладите грудное вскармливание, прежде чем предлагать ему соску. Если соска выпадает изо рта малыша во сне, не пытайтесь вернуть ее обратно.
Сосание соски во время дневного или ночного сна может снизить риск СВДС. Важно, чтобы соска была не на веревке или шнурке — или вообще каким-то образом зафиксирована на одежде. Если вы кормите грудью, дождитесь, когда малышу будет три-четыре недели и вы наладите грудное вскармливание, прежде чем предлагать ему соску. Если соска выпадает изо рта малыша во сне, не пытайтесь вернуть ее обратно.


 У некоторых малышей область мозга, отвечающая за дыхание и приход в сознание после сна, недостаточно развита, что делает их более уязвимыми перед синдромом внезапной смерти.
У некоторых малышей область мозга, отвечающая за дыхание и приход в сознание после сна, недостаточно развита, что делает их более уязвимыми перед синдромом внезапной смерти.


 У многих из этих младенцев часть мозга, которая контролирует дыхание и возбуждение во сне, еще не созрела для правильной работы.
У многих из этих младенцев часть мозга, которая контролирует дыхание и возбуждение во сне, еще не созрела для правильной работы.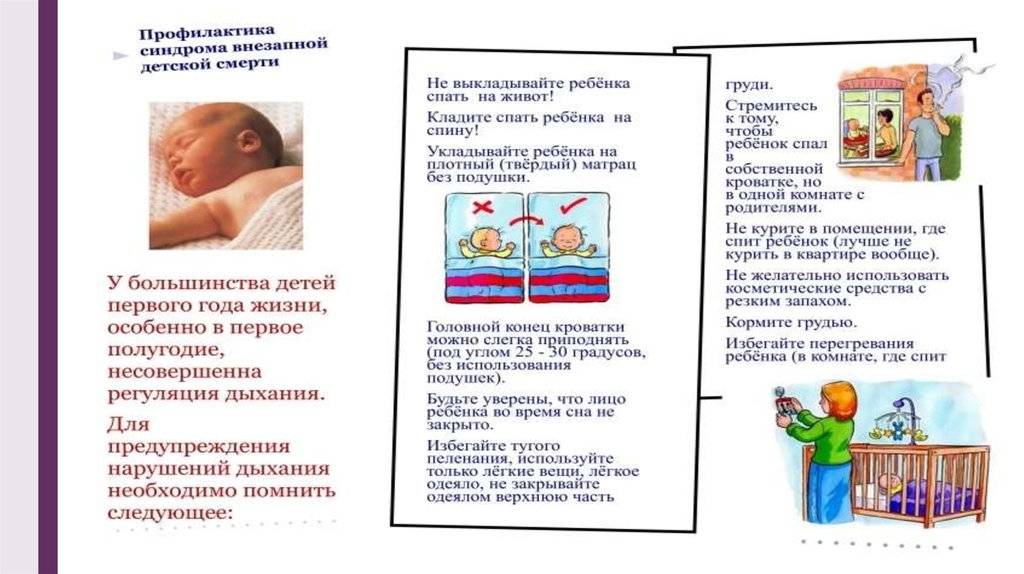

 Уложите ребенка спать на спине, а не на животе или боку, каждый раз, когда вы — или кто-либо другой — уложите ребенка спать в течение первого года жизни. В этом нет необходимости, если ваш ребенок не спит или может самостоятельно переворачиваться в обе стороны.
Уложите ребенка спать на спине, а не на животе или боку, каждый раз, когда вы — или кто-либо другой — уложите ребенка спать в течение первого года жизни. В этом нет необходимости, если ваш ребенок не спит или может самостоятельно переворачиваться в обе стороны. Не накрывайте голову ребенка.
Не накрывайте голову ребенка.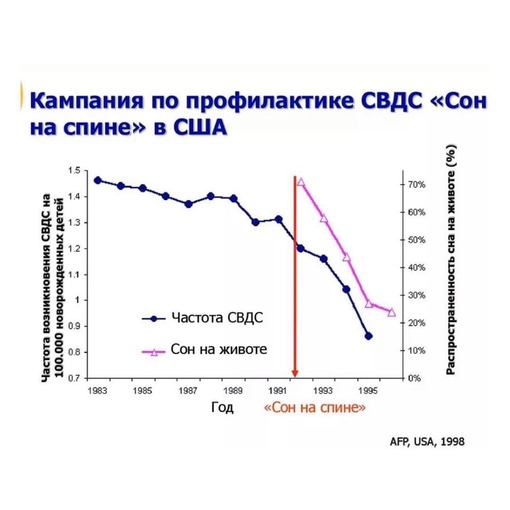 Американская академия педиатрии не рекомендует использовать мониторы и другие устройства из-за их неэффективности и безопасности.
Американская академия педиатрии не рекомендует использовать мониторы и другие устройства из-за их неэффективности и безопасности.
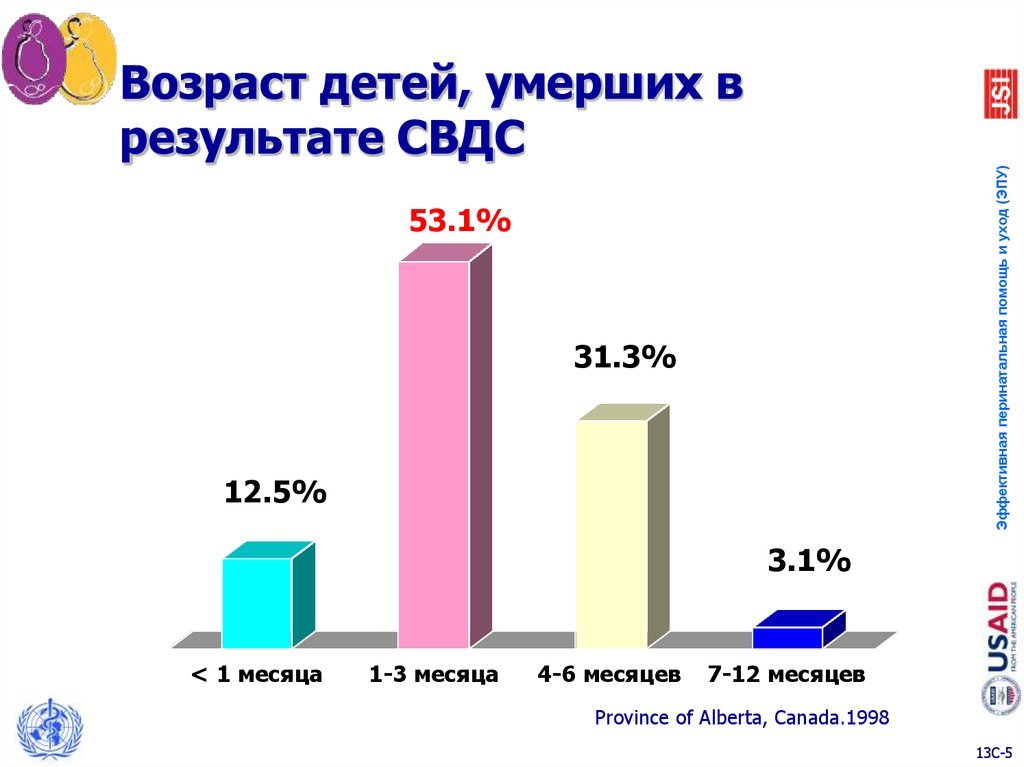
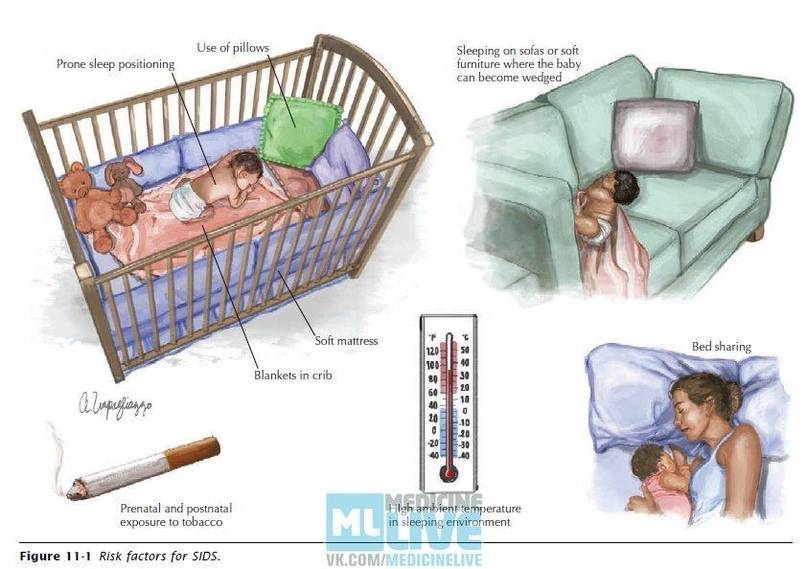 Пациенты с сердечной недостаточностью в 6–9 раз чаще, чем население в целом, испытывают желудочковые аритмии, которые могут привести к внезапной остановке сердца.
Пациенты с сердечной недостаточностью в 6–9 раз чаще, чем население в целом, испытывают желудочковые аритмии, которые могут привести к внезапной остановке сердца. 223.2273, добавочный 4-6697 или запишитесь на прием онлайн.
223.2273, добавочный 4-6697 или запишитесь на прием онлайн.
 Пациенты с сердечной недостаточностью в 6–9 раз чаще, чем население в целом, испытывают желудочковые аритмии, которые могут привести к внезапной остановке сердца.
Пациенты с сердечной недостаточностью в 6–9 раз чаще, чем население в целом, испытывают желудочковые аритмии, которые могут привести к внезапной остановке сердца.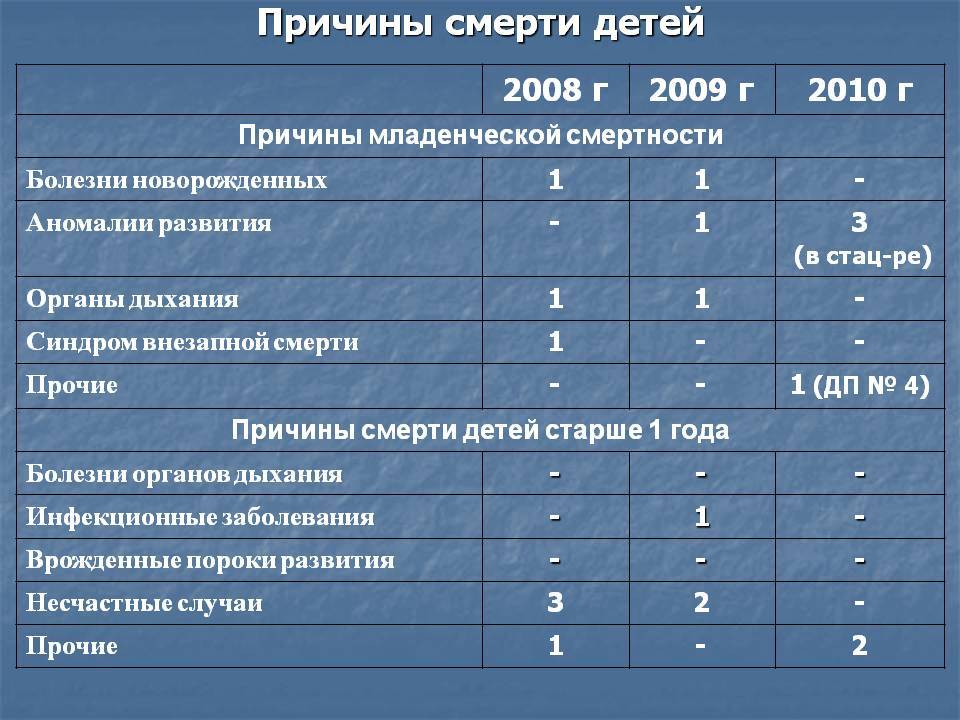 223.2273, добавочный 4-6697 или запишитесь на прием онлайн.
223.2273, добавочный 4-6697 или запишитесь на прием онлайн.
 Пациенты с сердечной недостаточностью в 6–9 раз чаще, чем население в целом, испытывают желудочковые аритмии, которые могут привести к внезапной остановке сердца.
Пациенты с сердечной недостаточностью в 6–9 раз чаще, чем население в целом, испытывают желудочковые аритмии, которые могут привести к внезапной остановке сердца. 223.2273, добавочный 4-6697 или запишитесь на прием онлайн.
223.2273, добавочный 4-6697 или запишитесь на прием онлайн. Преимущества грудного вскармливания для получения дополнительной информации
Преимущества грудного вскармливания для получения дополнительной информации