Cтрептодермия у детей терапия мази фото и отзывы
Стрептодермия подразумевает под собой заболевание кожных покровов, которое отличается образованием гнойного высыпания и волдырей. Терапия назначается исключительно педиатром или дерматологом. Ввиду того, что заболевание может передаваться от одного человека другому, оно, как правило, встречается у детей, которые ходят в дошкольные и средние учреждения образования.
Область научных и практических интересов: Диагностика и лечение нервных болезней у детей от 0 до 18 лет. Член Неврологического общества Москвы.
Общая информация
Стрептодермия подразумевает под собой патологию, возбудителем которой являются стрептококки. Если говорить о внешних проявлениях болезни, то на кожных покровах появляются волдыри, гнойные сыпи, которые чешутся.
Стрептодермия у детей может протекать в двух разных формах: острой и хронической. Острая характеризуется яркой выраженностью симптоматики, а хроническая — периодичностью.
По степени поражения заболевание классифицируют на поверхностное, глубокое и интертригинозное. Каждая форма отличается определённой особенностью.
Каждая форма отличается определённой особенностью.
Симптоматика
Если возникла стрептодермия, какое лечение? Перед тем как узнать способы лечения, давайте выясним симптомы. Заболевание у детей проходит в крайне тяжёлых формах:
Текстура кожи может отличаться в соответствии с формой патологии:
- Поверхностная. Изначально на коже образуются красные пятна. Через пару дней они переходят в волдыри с определённой жидкостью внутри. Волдыри вырастают до двух см в диаметре, после чего происходит их разрыв. В этой области образуются
желтые корочки. После этого происходит заживление кожи в этой области, а патология развивается дальше. - Сухая стрептодермия. Эта форма, как правило, бывает у мальчиков. На кожных покровах формируются светлые и розовые пятна диаметром до 5 см. Они находятся повсюду на теле. После их исчезновения могут остаться шрамы.
- Стрептококковая заеда. Патология распространяется именно на уголки губ; с ней сталкиваются при дефиците витамина В.
 На коже образуются небольшие трещины, доставляющие дискомфорт. Спустя какое-то время они формируются в гнойнички, которые покрываются коркой. Ребёнок с трудом потребляет пищу, так как это вызывает болевые ощущения.
На коже образуются небольшие трещины, доставляющие дискомфорт. Спустя какое-то время они формируются в гнойнички, которые покрываются коркой. Ребёнок с трудом потребляет пищу, так как это вызывает болевые ощущения. - Панариций. В той ситуации, когда стрептококк распространяется на область около ногтей, развивается панариций. С таким заболеванием, как ни странно, чаще сталкиваются дети в раннем возрасте, грызущие ногти.
- Стрептококковые опрелости. Данная форма патологии свойственна для детей, находящихся на грудном вскармливании. Пузырьки образуются в складках кожи.
Понимая, как начинает развиваться стрептодермия у детей, лечение которой требует своевременного своевременного обращения к дерматологу и осуществления терапевтических действий, нельзя терять ни минуты. Если постоянно откладывать поход к врачу, то патология может перерасти в хроническую форму, а прийти к окончательному излечению будет практически невозможно.
Причины
Возбудитель стрептодермии, фото которой вы найдете ниже, — это стрептококк группы А. Тем не менее, стоит отметить, что заражение может развиться только в той ситуации, когда присутствуют определённые факторы:
Тем не менее, стоит отметить, что заражение может развиться только в той ситуации, когда присутствуют определённые факторы:
- повреждения кожных покровов,
- отсутствие следования элементарным правилам гигиены,
- слабая иммунная система,
- нарушения работы эндокринной системы,
- дерматологические заболевания,
- депрессивный настрой,
- дефицит витаминов,
- постоянное мытьё кожных покровов, что приводит к повреждениям защитного слоя,
- сильное влияние различных температурных интервалов,
- отравление,
- нарушение кровообращения.
Диагностика
Внешняя симптоматика стрептодермии у детей аналогична показателям иных дерматологических заболевания. Помимо осмотра, для точного диагноза осуществляется процедура микроскопии и бакпосев повреждённых областей кожи, но в обследованиях в рамках лабораторных учреждения практически нет необходимости. Квалифицированный специалист сможет установить диагноз с помощью осмотра.
Терапия
Возникла стрептодермия, чем лечить? Даже в тех случаях, когда изначальное обследование было проведено педиатром, подобрать терапию может только дерматолог. Доктора в данной области имеют понятие о лекарственных средствах узкой сферы действия.
Первым этапом является ограничение рациона питания ребёнка. Курс лечения представляет собой также отказ от водных процедур, которые могут спать причиной распространения заболевания. Здоровые зоны на кожных покровах следует промывать раствором из ромашки, а до повреждённых запрещается и вовсе дотрагиваться.
Заболевшему необходимо корректно подобрать гардероб, из которого нужно убрать элементы одежды из синтетики и шерсти.
Формирующиеся на коже волдыри врачи советуют лопать продезинфицированной иглой, после чего гнойник следует отрабатывать два раза в день. Здоровые участки кожных покровов промываются борным раствором.
Если на коже появляются корочки, то они должны быть отработаны антибактериальными гелями или мазями.
В более сложных ситуациях может быть назначено множество иных медикаментов:
- антибиотики при стрептодермии тетрациклинового или левомицетинового ряда,
- средства, не допускающие появление аллергической реакции,
- средства, направленные на улучшение иммунной системы организма,
- витаминные препараты,
- жаропонижающее.
Набор медикаментов в обязательном порядке должен быть оговорён с доктором. При правильно подобранном лечении симптоматика исчезает через неделю, однако после устранения тяжёлой формы могут остаться шрамы. Вот как выглядит стрептодермия.
Какие осложнения могут случиться?
Если не заниматься лечением упомянутого заболевания, тогда могут появиться осложнения. Патология будет развиваться стремительнее, а определённые острые формы могут довести пациента до госпитального лечения.
Причины осложнения и повторного заражения
Основаниями для появления повторного заражения может стать некорректная терапия, когда вы, к примеру, при наличии первичных критериев улучшения, приняли решение остановить терапию. Самое главное — это помнить, что нужно беспрекословно следовать советам и указаниям врача.
Самое главное — это помнить, что нужно беспрекословно следовать советам и указаниям врача.
Подобные патологии: на что похожа стрептодермия?
Часто стрептодермию у взрослых можно перепутать с иными патрологиями ввиду схожей симптоматики. По этой причине следует незамедлительно обращаться к специалисту, так как именно высококлассный специалист посредством исследований в состоянии установить точный диагноз и подобрать терапию.
С чем можно перепутать стрептодермию?
Пиодермия
При пиодермии происходит поражение сальных и потовых желёз. Сыпь появляется в определённых участках кожи — части тела, волосистая часть головы.
Герпетическая сыпь
Для герпеса свойственно наличие волдырей с постоянными воспалительными процессами. Они лопаются и провоцируют развитие.
Молочница или кандидоз
Кандидозу свойственны эритематозные папулы или покрасневшие мокрые бляшки. При рассматриваемой патологии поражение, как правило, происходит в слизистых оболочках или зонах складок.
Проявления аллергии
Аллергическая сыпь продолжает возникать до тех пор, пока влияние оказывается возбудителем аллергии.
Ветрянка
В случае ветрянки высыпаний становится меньше каждый день. По всему телу можно наблюдать волдыри.
Типы заболевания
- Стрептококковое импетиго . Наиболее частая стандартная форма недуга. Свойственная сыпь образуется на лице, руках и ногах. Данная форма относится также к самой ограниченной, поскольку возбудитель не продвигается дальше верхнего слоя кожи, который располагает определёнными защитными механизмами. Внешний вид покровов не меняется, только на покрасневших участках появляются отдельные волдыри с жидкостью. Изначально заболевшего ожидает зуд, после чего пузыри становятся более тёмными, что способствует покрытию волдыря корочкой. Длительность данного процесса достигает одной недели. Однако стоит помнить, что в случае рассасывания сыпи, происходит дальнейший перенос бактерий на здоровые области покровов, что имеет свои негативные последствия для заболевшего.

- Буллезное импетиго . Высыпания располагается на руках и ногах и имели довольно внушительный диаметр. После открытия волдырей на этих участках кожи появляются язвы, которые могут быстро распространяться.
- Стрептококковая опрелость . Большая часть пациентов — это дети в раннем возрасте и люди с лишним весом. Местоположение очагов высыпания — под молочными железами, в подмышечных складках, межягодичных или пахово-бедренных складках. В случае наличия лишнего веса происходит поражение зоны живота.
- Обычный лишай . Появляется в форме высыпаний ярко-розового оттенка. Местом появления является лицо. Сыпь может становиться меньше ввиду попадания прямых солнечных лучей. Те области кожи, которые были поражены, не будут схватывать загар, как прежде.
- Стрептококковая заеда отличается образованием волдырей в уголках рта. После исчезновения волдырей на их месте появляется трещинка, которая в считанные минуты покрывается желтой корочкой. Бывает и так, что дети сдирают корку, однако она образуется вновь.

- Стрептококковая эктима представляет собой наиболее сложную форму заболевания. Болезнь сопровождается появлением характерных поражений и рубцов на руках, ногах. В случае развития эктимы, как правило, происходит ухудшение самочувствия.
Терапия и лекарственные средства
На протяжении всего распространения заболевания следует соблюдать элементарные правила гигиены: в первые дни запрещается принимать ванны и мoчить импeтигo, запрещено расчёсывать зоны поражения.
Терапия упомянутого недуга ориентирована на уничтожение возбудителя, усиление защитных функций иммунной системы. В качестве комплексного лечения назначают лекарственные антибактериальные средства категории цефалоспоринов, макролидов и пенициллинов. В случае наличия буллeзнoй cтpeптoдepмии стоит откататься от приема медикаментов. В качестве иммунокорригирующего лечения действенными являются средства «Ликопида», «Амиксина» и их аналоги. Обязательно при стрептодермии лечение препаратами. Восстановление микрофлоры в кишечнике происходит с помощью пробиотиков и пребиотиков. Избавиться от чесотки помогут соответствующие антигистаминные средства.
Избавиться от чесотки помогут соответствующие антигистаминные средства.
Средства, позволяющие повысить стойкость организма к заражениям в виде растворов — «Элеутерококк», «Эхинацея», «Левзея» и др.
Наборы витаминных полезных веществ также нужно пить в соответствии с инструкцией.
В состав местного лечения входят антисептические препараты, которые не допускают распространение
гнилостных бактерий. К подобным медикаментам относят различные спирты, зелёнка, а также их аналоги — «Фукарцин», «Хлоргексидина», «Мирамистина», «Риванола» или прижигающего средства «Резорцина».
Использование огромного числа паст на базе цинка, препаратов и мазей от стрептодермии у детей при интенсивной чесотке.
Профилактические меры и прогноз
Из-за большого риска инфицирования, больным детям стоит на некоторые время соблюдать дистанцию и не контактировать с другими людьми. Карантин предусматривается на срок до 10 дней. На весь период терапии необходимо следовать правилам
гигиены.
Для предупреждения развития заболевания необходимо провести дезинфекцию личных вещей ребёнка. У заболевших детей должен быть правильный рацион питания, богатый полезными веществами. Для улучшения качества работы иммунитета следует проводить определённые мероприятия.
Как правило, стрептодермия у детей вылечивается без особых проблем. Обострение заболевания и повторное заражение наблюдается в основном у детей из неблагополучных семей или у детей со слабым иммунитетом. При своевременной терапии симптоматика исчезает за одну неделю. Если же не придавать этому никакого значения, то заболевание может вытекать в более тяжёлую форму. В худшем случае, заболевание может привести к заражению крови. При стрептодермии лечение мазями и антибактериальными средствами обязательно.
Профилактика
Для снижения риска заражения стоит следовать следующим правилам:
- следовать правилам гигиены,
- дезинфицировать повреждения на кожных покровах,
- укреплять именную системы полезными веществами,
- не проводить частые водные процедуры, так как для ребёнка это может нести определённую опасность,
- при первичных признаках необходимо незамедлительно обращаться к доктору.

Стрептодермия на лице лечится, но при своевременном обращении к врачу. Чем раньше была осуществлена терапия, тем легче можно исключить осложнения и переход в хроническую стадию. Пройти полное обследование вы можете в клиническом центре «ЭЛ Клиника».
Эта запись была размещена в Полезно знать. Добавить в закладки постоянная ссылка.
Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.
Стрептодермия: симптомы, лечение и профилактика
Как быстро распознать и вылечить стрептодермию?
Организм маленького ребенка еще очень слабый, его иммунная система не окрепла. Поэтому различные вирусы и бактерии часто успешно его атакуют и без помощи извне малыш никак не справится. В частности, сегодня мы хотим рассказать тебе о стрептодермии, распространенной проблеме у деток от рождения и до школьного возраста.
В частности, сегодня мы хотим рассказать тебе о стрептодермии, распространенной проблеме у деток от рождения и до школьного возраста.
Причины стрептодермии: бактерия стрептококк, попавшая в ранку или раздражение на коже ребенка. Кроме того, ребенок может занести инфекцию сам, когда, например, почесывает раздражение на своей коже. Это заразное заболевание, передается при тактильном контакте.
Мамы UAUA.info на форуме обсуждают: Сухая стрептодермия — как бороться?
Симптомы стрептодермии:
- Сухость кожи ребенка
- Зуд
- Повышение температуры тела до 38 градусов
- Возможно также увеличение лимфатических узлов
Очаги поражения на коже ребенка: потенциально может возникнуть в любом месте, причем, как на коже, так и на слизистой.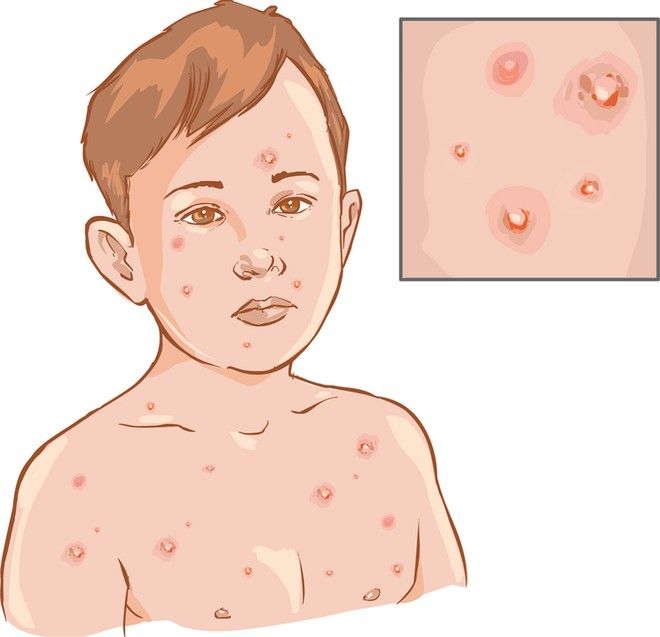
Причины возникновения стрептодермии:
- Сниженный иммунитет
- Проблемы с микрофлорой кишечника, например, в связи с приемом антибиотиков
- Авитаминоз
- Плохое соблюдение гигиены (редко меняется подгузник, ребенка не моют при смене подгузника или просто протирают влажными салфетками)
- Высокая влажность среды, где находится ребенок
- Стресс (физический или эмоциональный).
Мамы UAUA.info на форуме обсуждают: Стрептодермия на лице у ребенка
Педиатр-дерматолог, кандидат медицинских наук, Юлия Иванченко дает рекомендации по лечению стрептодермии:
«Не смотря на то, что заболевание выглядит пугающе, лечится оно не так сложно. Занимает оно примерно 7-10 дней при незапущенной форме стрептодермии.
- Пораженный участки обрабатывают специальными растворами для дезинфекции (например, спиртовый раствор календулы или фукорцин).

- Затем на пузырек наносится антибактериальная, противовоспалительная или антигрибковая мазь.
Такое лечение проводят 2-3 раза в день. Кроме того, больному ребенку нужно 2 раза в день менять белье, следить за питанием (ограничить потребление мучного и сладкого), а также не рекомендуется мыться в период лечения.«
Мамы UAUA.info на форуме обсуждают: Стрептодермия у малыша
Если стрептодермия у ребенка сопровождается температурой, ребенка стоит госпитализировать.
Кроме того, прежде чем начинать лечение, обязательно обратитесь за консультацией к врачу-дерматологу.
Среди народных средств для лечения стрептодермии у детей — примочки или купание в отварах ромашки или коры дуба.
Если стрептодермия перешла в хроническую фазу, врачи обычно назначают антибиотики, иммуномодуляторы, уколы с антибактериальными препаратами.
Мама-форумчанка
Профилактика стрептодермии:
- Тщательно соблюдать гигиену
- Сразу же обрабатывать любые порезы или раны
- Правильно питаться, есть достаточное количество витаминов, ограничить сладкое и мучное.
- Вовремя подстригать ногти ребенку, менять ему одежду и постельное белье.
Даже если твой малыш и подцепил стрептодермию, не стоит расстраиваться. Важно просто сразу «поймать» ее и не дать распространиться. Поэтому не затягивайте с визитом к дерматологу. И будьте здоровы!
И будьте здоровы!
Мамы UAUA.info на форуме обсуждают: Как повысить иммунитет кожи?(стрептодермия)
Идеальное время для другого паразита
Идеальное время для очередного паразита
В холодное время года активизируется чесоточный клещ, которым можно заразиться даже через несколько секунд рукопожатия.
– Однажды отец привел ко мне на прием сына, студента, спортсмена. ‒ говорит Жанна Приходько, дерматолог и косметолог. ‒ У него были темные круги под глазами, он выглядел очень усталым. Уже в течение месяца больной страдает от кожного зуда. Молодой человек сказал: «Пожалуйста, выпишите какое-нибудь лекарство, потому что жизнь и так неприятна. Днем еще терпимо, а вечером и ночью нестерпимо чешется». У больного диагностирована чесотка.
– Правда ли, что чесоткой болеют в основном люди с ослабленным иммунитетом и те, кто не заботится о гигиене?
– Нет, крепкие, физически активные, опрятные люди тоже легко заражаются, – говорит Жанна Приходько.
Зуд у больных чесоткой чаще всего усиливается в вечернее время ‒ между 18.00 и 00.00, т.к. именно в это время клещ наиболее активен.
Кстати, после визита этого пациента под мой кабинет разыскивалась очередь из его одноклассников, соседей по общежитию. Кто кого заразил, выяснить не удалось. А началось, можно предположить, с того, что кто-то, уже зараженный клещом, пожал руку здоровому человеку (клещ любит места в складках тонкой кожи между пальцами).
– А какие еще пути заражения известны?
— Из-за одежды (если вы носите вещь, которую носит больной человек), да и вообще из-за практически любого телесного контакта, — говорит врач-эпидемиолог Ольга Чудинова. ‒ Чесотка считается «семейной болезнью», потому что невозможно избежать заражения людей, которые живут и спят в одной комнате.
‒ Чесотка считается «семейной болезнью», потому что невозможно избежать заражения людей, которые живут и спят в одной комнате.
Дети часто заражаются совместным выращиванием в саду через общие игрушки (особенно мягкие). Достаточно появления одного больного ребенка, чтобы заболела вся группа. По этой причине предметы, к которым прикасался больной чесоткой, должны быть продезинфицированы. Одежду, белье, полотенца, мягкие игрушки следует стирать при температуре 50 градусов и выше (или кипятить в течение десяти минут), гладить с отпариванием; мебель ‒ пылесос с паром. Одним словом, необходимо обработать все предметы, к которым больной мог прикасаться.
– Почему говорят, что зимой это заболевание особенно заразно?
– Холодный сезон – это время, когда чесоточные клещи очень плодовиты. Этому способствует то, что люди носят теплую одежду, под которой образуется благоприятная среда для размножения зуда.
– Как лечится чесотка и чем опасно запущенное заболевание?
Ю.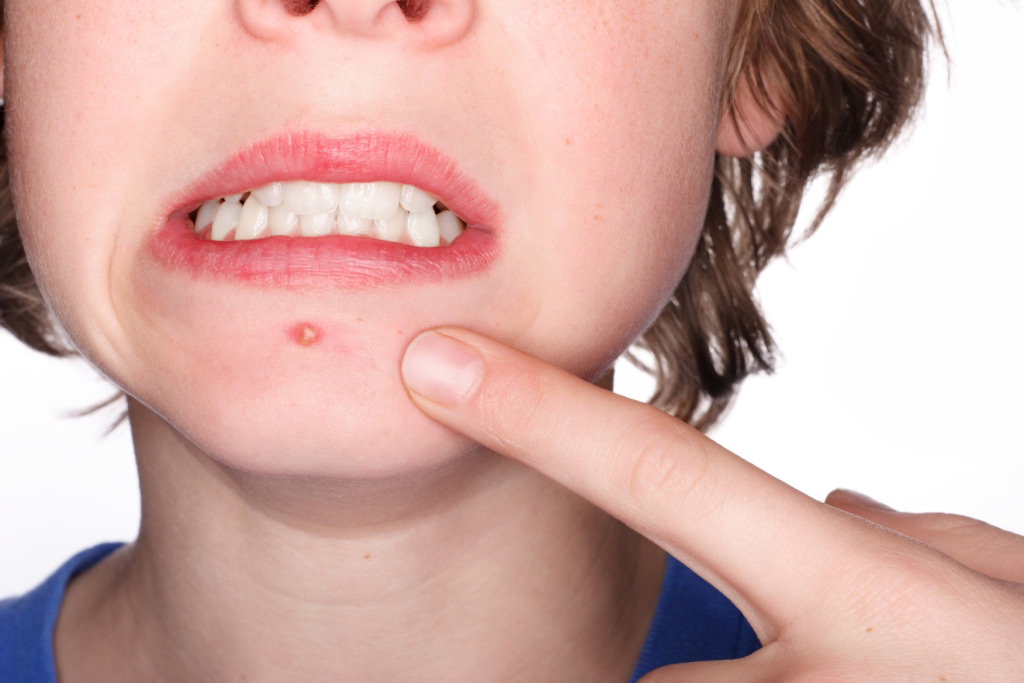 Приходько:
Приходько:
– Сам по себе клещ не исчезнет и будет отравлять жизнь больному и его близким. Чесотка чешется выбирает места, где роговой слой эпидермиса наиболее тонкий и это пупочная область, покрывающая ноги, бедра, ягодицы, половые органы. В результате расчесывания кожи могут возникнуть гнойные осложнения – стрептодермия, фолликулит, фурункулы, экзема. Некоторые осложненные формы чесотки приводят к гиперкератозу, когда пораженная кожа покрывается «панцирем». Что касается лечения, то существуют современные высокоэффективные препараты, благодаря которым под наблюдением врача чесотку можно вылечить за несколько дней.
КОНТОРСКИХ Ирина
Скарлатина у детей — симптомы, лечение, профилактика, фото — точечная сыпь, неспецифическая лихорадка, общекишечные симптомы и боль в горле. В ситуации, когда ребенок заболевает скарлатиной, имеется в виду стрептококковый генез заболевания.
Скарлатина у детей передается не только воздушно-капельным путем через инфицированные капельки аэрозоля, но и контактно-бытовым путем при заражении предметов обихода. Инкубационный период скарлатины у детей обычно короткий, поэтому ребенок считается эпидемически опасным для окружающих с первых дней болезни. Первое упоминание о такой патологии, как «скарлатина у детей», относится к 1564 г., когда итальянский анатом Д. Инграссиа обнаружил характерные патоморфологические изменения у ребенка посмертно. То, что скарлатина у детей передается через стрептококковую флору, доказано такими учеными, как В.И. Иоффе, И.И. Левин.
Инкубационный период скарлатины у детей обычно короткий, поэтому ребенок считается эпидемически опасным для окружающих с первых дней болезни. Первое упоминание о такой патологии, как «скарлатина у детей», относится к 1564 г., когда итальянский анатом Д. Инграссиа обнаружил характерные патоморфологические изменения у ребенка посмертно. То, что скарлатина у детей передается через стрептококковую флору, доказано такими учеными, как В.И. Иоффе, И.И. Левин.
Скарлатина, как инфекционная патология, отличается повсеместным распространением с преимущественной концентрацией повышенной заболеваемости в районах с холодным климатом. Основной категорией повышенного риска развития скарлатины в педиатрической практике являются дети, длительное время находящиеся в условиях организованных детских коллективов. Особенно часто скарлатиной болеют дети первых двух лет жизни, тогда как с увеличением возраста риск заболеть скарлатиной прогрессивно снижается. При рассмотрении заболеваемости скарлатиной среди детей нельзя забывать о так называемом «здоровом» бактерионосительстве.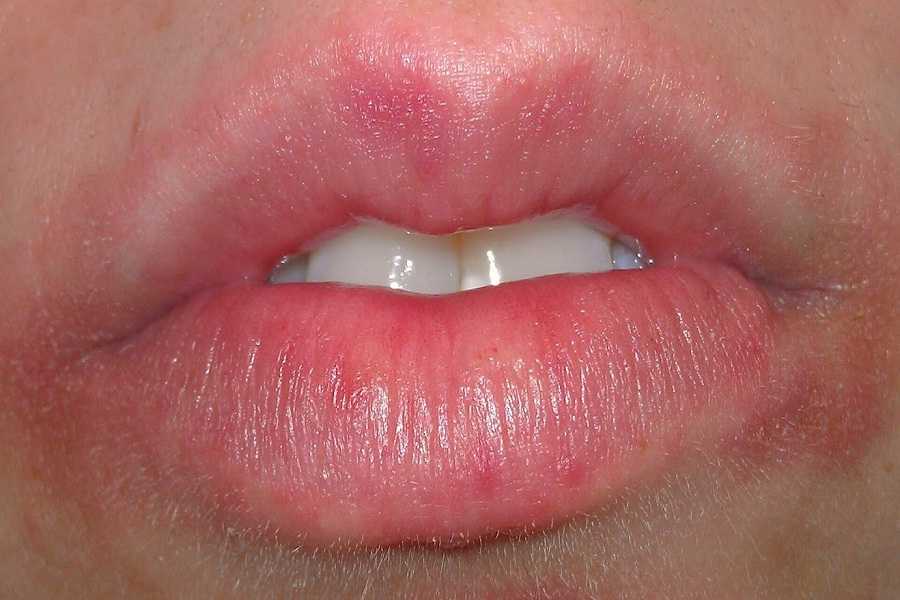
В случае заболевания ребенка скарлатиной при тщательном учете анамнестических данных всегда выявляется факт перенесенной ранее стрептококковой патологии, которая может иметь разнообразные респираторные клинические проявления.
Причины скарлатины у детей
В качестве специфического возбудителя при скарлатине у детей выступает S. pyogenes, который также провоцирует развитие других клинических вариантов стрептококковой инфекции в виде ангины, хронического тонзиллита, ревматизма, острого гломерулонефрита стрептодермия и рожистое воспаление.
Преимущественная локализация патологических изменений при попадании в организм бета-гемолитического токсигенного стрептококка группы А — слизистая оболочка носоглотки, кожа, формирующая неспецифические воспалительные изменения в виде ангины, регионарного лимфаденита.
Возбудитель скарлатины у детей способен продуцировать экзотоксин, являющийся провокатором развития общекишечного и экзантемного синдрома. На неблагоприятном соматическом фоне у ребенка при скарлатине возможно развитие массивного септического компонента, который проявляется в виде лимфаденита, отита, септицемии. При развитии скарлатины у ребенка в основе патогенеза лежат активные аллергические механизмы, а развитие осложненных форм заболевания в большинстве ситуаций обусловлено формированием стрептококковой суперинфекции или реинфекции.
При развитии скарлатины у ребенка в основе патогенеза лежат активные аллергические механизмы, а развитие осложненных форм заболевания в большинстве ситуаций обусловлено формированием стрептококковой суперинфекции или реинфекции.
Как взрослый, так и ребенок, страдающий любой клинической формой стрептококковой инфекции (ангиной, скарлатиной, а также бактерионосителями), является резервуаром и источником инфекции, при которой клинические проявления минимальны или отсутствуют.
Инкубационный период скарлатины у детей может быть стертым, поэтому ребенок считается заразным с первого дня наличия в его организме стрептококковой инфекции. Показатель контагиозности снижается постепенно и полностью выравнивается через 21 день. Бактерионосительство стрептококковой флоры группы А имеет выраженную длительность и составляет около 15% всего здорового населения.
Стрептококк при скарлатине у детей вводят преимущественно аэрозольным методом, причем риск заражения напрямую зависит от близости и продолжительности контакта с больным. В педиатрической практике инфекционные заболевания также часто сталкиваются с возможностью передачи возбудителя алиментарным и контактно-бытовым путем. Уровень естественной восприимчивости к стрептококковой инфекции у детей достаточно высок. Таким образом, развитие скарлатины у детей чаще всего происходит при ослаблении антитоксических иммунных механизмов, когда в организм ребенка попадает токсикогенный штамм бактерий, продуцирующий эритрогенные токсины различного типа. После перенесения скарлатины у ребенка отмечается формирование постинфекционных типоспецифических иммунных реакций, поэтому не исключена возможность развития рецидива заболевания после попадания в организм очередного стрептококка стеворококка.
В педиатрической практике инфекционные заболевания также часто сталкиваются с возможностью передачи возбудителя алиментарным и контактно-бытовым путем. Уровень естественной восприимчивости к стрептококковой инфекции у детей достаточно высок. Таким образом, развитие скарлатины у детей чаще всего происходит при ослаблении антитоксических иммунных механизмов, когда в организм ребенка попадает токсикогенный штамм бактерий, продуцирующий эритрогенные токсины различного типа. После перенесения скарлатины у ребенка отмечается формирование постинфекционных типоспецифических иммунных реакций, поэтому не исключена возможность развития рецидива заболевания после попадания в организм очередного стрептококка стеворококка.
Проникновение возбудителя скарлатины в детский организм происходит через слизистую оболочку глотки, а также носоглотки, хотя в ряде ситуаций стрептококк может проникать и через микроповреждения кожи. В проекции, где произошло слипание бактерий при скарлатине, отмечается образование локального воспалительно-некротического очага. Инфекционно-токсический симптомокомплекс развивается в результате введения в общий кровоток эритрогенного токсина, а также действия пептидогликана. Бактериальная токсинемия выступает провокатором генерализованного расширения мелких сосудов в различных органах и структурах, в том числе кожи и слизистых оболочек с появлением характерной экзантемы. В дальнейшем в организме ребенка происходит усиление синтеза и накопление антитоксических антител, функцией которых является связывание токсинов, что клинически проявляется исчезновением экзантемы.
Инфекционно-токсический симптомокомплекс развивается в результате введения в общий кровоток эритрогенного токсина, а также действия пептидогликана. Бактериальная токсинемия выступает провокатором генерализованного расширения мелких сосудов в различных органах и структурах, в том числе кожи и слизистых оболочек с появлением характерной экзантемы. В дальнейшем в организме ребенка происходит усиление синтеза и накопление антитоксических антител, функцией которых является связывание токсинов, что клинически проявляется исчезновением экзантемы.
скарлатина у детей: фото языка
Симптомы и признаки скарлатины у детей
Период инкубации возбудителя в организме при скарлатине может варьировать в широких пределах и может составлять от 1 до 10 дней . Классический вариант течения скарлатины у детей предполагает острый дебют клинических проявлений, который начинается с выраженной лихорадки. Температура при скарлатине у ребенка обычно резко повышается до гектических цифр, что сопровождается развитием выраженного интоксикационного симптомокомплекса в виде недомогания, головной боли, выраженной слабости, тахикардии, иногда слабовыраженного абдоминального болевого синдрома. Высокая температура при скарлатине у ребенка младшей возрастной группы сопровождается развитием выраженного психомоторного возбуждения, эйфории, а у части больных, наоборот, провоцирует развитие вялости, апатии и сонливости. На пике выраженности интоксикационного синдрома у ребенка может наблюдаться однократная рвота.
Высокая температура при скарлатине у ребенка младшей возрастной группы сопровождается развитием выраженного психомоторного возбуждения, эйфории, а у части больных, наоборот, провоцирует развитие вялости, апатии и сонливости. На пике выраженности интоксикационного синдрома у ребенка может наблюдаться однократная рвота.
Вторым по частоте патогномоничным клиническим симптомом скарлатины у детей является боль при глотании в горле и у корня языка. Язык больного скарлатиной ребенка приобретает характерные патологические изменения в виде выраженной разлитой гиперемии, распространяющейся на миндалины, дужки, мягкое небо и заднюю стенку глотки. У части больных развивается атипичное течение скарлатины, проявляющееся формированием признаков фолликулярно-лакунарной ангины, при которой наблюдается резкое увеличение и гиперемия миндалин и появление слизисто-гнойных, фибринозных и даже некротических очаговых пятен.
Воспаление зева при скарлатине сопровождается развитием регионарного лимфаденита, при котором наблюдается увеличение, уплотнение и болезненность передних лимфатических узлов. Язык больного скарлатиной ребенка в начале заболевания покрыт серовато-белым налетом, а через несколько дней отмечается его очищение и появление изменения его окраски на малиновый, а также гипертрофированных сосочков на его поверхности. отмеченный. Интоксикационное действие скарлатины на сердечно-сосудистую систему ребенка проявляется тахикардией при умеренной артериальной гипертензии.
Язык больного скарлатиной ребенка в начале заболевания покрыт серовато-белым налетом, а через несколько дней отмечается его очищение и появление изменения его окраски на малиновый, а также гипертрофированных сосочков на его поверхности. отмеченный. Интоксикационное действие скарлатины на сердечно-сосудистую систему ребенка проявляется тахикардией при умеренной артериальной гипертензии.
Сыпь при скарлатине у детей появляется только на второй день заболевания, причем элементы экзантемы обычно располагаются на гиперемированном фоне, что является патогномоничным клиническим маркером. Вначале мелкозубая сыпь при скарлатине у детей локализуется на коже лица и шеи, а также верхней половины туловища, после чего происходит дальнейшее распространение элементов сыпи на сгибательные поверхности кистей, передние отделы брюшная стенка и внутренняя поверхность бедер. Появление сыпи при скарлатине сопровождается развитием отчетливого белого дермографизма.
Еще одной особенностью экзантемы при скарлатине у детей является склонность к уплотнению элементов сыпи, что проявляется появлением полос темно-красного цвета в проекции кожных складок. Часть больных отмечали появление обильных мелкоточечных элементов сыпи в виде сплошной эритемы. Типичная локализация экзантемы при скарлатине – кожа щек, лба. При кратковременном сдавливании кожи в месте расположения экзантемы наблюдается временное исчезновение элементов сыпи.
Часть больных отмечали появление обильных мелкоточечных элементов сыпи в виде сплошной эритемы. Типичная локализация экзантемы при скарлатине – кожа щек, лба. При кратковременном сдавливании кожи в месте расположения экзантемы наблюдается временное исчезновение элементов сыпи.
В результате токсического действия возбудителя на сосудистую стенку микроциркуляторного русла развивается повышенная ломкость сосудов, проявлением которой является появление на коже мелкоточечных кровоизлияний. Объективными признаками в этой ситуации являются появление положительных эндотелиальных симптомов жгута и десны. При обследовании ребенка, больного скарлатиной, следует иметь в виду, что сыпь может полностью отсутствовать или проявляться минимально.
На пятый день скарлатины отмечается клиническое улучшение самочувствия, проявляющееся в первую очередь купированием лихорадки. Элементы экзантемы сначала становятся менее гиперемированными, а к концу второй недели происходит полное исчезновение сыпи, на месте которой длительное время сохраняется мелкочешуйчатое шелушение кожи. Интенсивность проявления экзантемы, а также сроки ее полного исчезновения могут существенно различаться, что предопределяет тяжесть течения скарлатины у ребенка. Так, легкое течение скарлатины у детей сопровождается появлением скудной сыпи, исчезновение которой может произойти в течение нескольких часов после ее появления. Интенсивность шелушения кожи после регресса экзантемы напрямую зависит от интенсивности предшествующих элементов сыпи.
Интенсивность проявления экзантемы, а также сроки ее полного исчезновения могут существенно различаться, что предопределяет тяжесть течения скарлатины у ребенка. Так, легкое течение скарлатины у детей сопровождается появлением скудной сыпи, исчезновение которой может произойти в течение нескольких часов после ее появления. Интенсивность шелушения кожи после регресса экзантемы напрямую зависит от интенсивности предшествующих элементов сыпи.
При экстрабуккальной клинической форме скарлатины у детей воротами для инфекции являются повреждения кожи в виде ожогов, ран, очагов стрептодермии. Сыпь постепенно распространяется по периферическому типу от места первичного внедрения возбудителя. При экстрабуккальной скарлатине у детей ни в коем случае не происходит поражение слизистых оболочек ротоглотки и регионарных лимфатических резервуаров.
Стертые клинические формы скарлатины у детей практически не встречаются и проявляются слабо выраженным общетоксическим симптомокомплексом, катаральными изменениями в ротоглотке, наличием скудной кратковременной экзантемы.
Токсико-септическая форма скарлатины у детей относится к редкой инфекционной патологии и характеризуется острым дебютом и молниеносным нарастанием клинической симптоматики с развитием сердечно-сосудистой недостаточности, клинически проявляющейся глухими тонами сердца, падение артериального давления, нитевидный пульс, похолодание и резкая бледность кожи на конечностях. Эта форма скарлатины характеризуется крайне тяжелым течением и тенденцией к развитию осложнений инфекционно-аллергического характера с поражением сердца, крупных суставов и почек, а в случае септического распространения инфекционного субстрата — специфическим лимфаденитом, некротическим отмечаются ангина и отит.
скарлатина у детей: фото горла
Диагностика скарлатины у детей
Клинические проявления, имеющиеся у ребенка, больного скарлатиной, необходимо дифференцировать от проявлений других инфекционных патологий, поражающих в первую очередь детскую популяционную категорию, например, корь, краснуха, псевдотуберкулез, а также лекарственный дерматит. В ситуации, когда у ребенка имеются атипичные признаки скарлатины, например, наличие фибринозного налета на миндалинах, следует исключить дифтерию.
В ситуации, когда у ребенка имеются атипичные признаки скарлатины, например, наличие фибринозного налета на миндалинах, следует исключить дифтерию.
Принципиальными отличиями экзантемы при кори является сопутствующий выраженный катаральный симптомокомплекс, наличие энантемы и стадийность появления элементов сыпи, что не характерно для скарлатины у детей. Для краснухи, в отличие от скарлатины, нехарактерно появление у больного интоксикационного синдрома, а элементы сыпи всегда располагаются на неизмененном фоне с преимущественной локализацией на разгибательных поверхностях.
Лекарственно-аллергическая сыпь у ребенка, в отличие от скарлатины, преимущественно локализуется на передней брюшной стенке и бедрах, а также характеризуется полиморфизмом (одновременно появляются петехии, папулы и крапивница). Кроме того, при аллергической экзантеме отсутствуют другие характерные для скарлатины клинические признаки в виде ангины, лимфаденита, интоксикационного симптомокомплекса.
Псевдотуберкулез, в отличие от скарлатины у детей, сопровождается появлением признаков кишечной дисфункции, выраженным абдоминальным болевым синдромом и артралгиями. Кроме того, псевдотуберкулезная экзантема имеет патогномоничную локализацию в дистальных отделах верхних и нижних конечностей, что не характерно для скарлатины у детей.
Кроме того, псевдотуберкулезная экзантема имеет патогномоничную локализацию в дистальных отделах верхних и нижних конечностей, что не характерно для скарлатины у детей.
Среди неспецифических лабораторных признаков скарлатины у детей следует отметить появление нейтрофильного лейкоцитоза со сдвигом лейкоцитов влево, повышение СОЭ, что является проявлением выраженности интоксикационного синдрома.
В условиях стандартной лаборатории возможен посев биологического материала больного на специальную среду (кровяной агар), и достоверными признаками скарлатины в этой ситуации будет появление обильного роста бета-гемолитического стрептококка . В качестве такого биологического материала можно использовать смывы из зева.
В качестве экспресс-метода, который применяется в диагностически сложных ситуациях, следует использовать РКА, принцип которого заключается в определении антигена возбудителя.
Лечение скарлатины у детей
Диагноз скарлатина у ребенка не является основанием для госпитализации в инфекционный стационар, поэтому большинство больных лечатся амбулаторно. Абсолютным показанием к госпитализации является наличие у ребенка признаков тяжелого интоксикационного синдрома, а также осложненного течения скарлатины.
Абсолютным показанием к госпитализации является наличие у ребенка признаков тяжелого интоксикационного синдрома, а также осложненного течения скарлатины.
Дома ребенку необходимо организовать карантинные мероприятия, особенно если в семье есть другие дети. Кроме того, у ребенка со скарлатиной должен быть индивидуальный набор посуды, полотенец и постельного белья. Продолжительность таких карантинных мероприятий должна наступить после полного клинического выздоровления ребенка и в среднем продолжаться десять дней. Помимо обязательного карантина, больной скарлатиной ребенок должен строго соблюдать постельный режим, во время которого прописывается медикаментозный режим.
Принципы коррекции пищевого поведения ребенка в активном периоде скарлатины заключаются в преимущественном употреблении продуктов в полужидком состоянии, исключение холодных и горячих блюд, способных спровоцировать термическое раздражение слизистых оболочек. Для уменьшения интоксикационного синдрома необходимо расширить питьевой режим. В качестве этиотропной схемы медикаментозной терапии скарлатины используют антибиотикотерапию.
В качестве этиотропной схемы медикаментозной терапии скарлатины используют антибиотикотерапию.
Антибиотики при скарлатине у детей следует применять с первых дней заболевания и препаратом выбора до настоящего момента является Пенициллин в суточной дозе 3 млн. Антибиотики при скарлатине у детей назначают сроком на 10 дней, а показанием к их отмене является нормализация клинико-лабораторного самочувствия ребенка. В настоящее время при инфекционных заболеваниях также успешно применяют при лечении скарлатины у детей антибактериальные препараты макролидов (Эритромицин 250 мг в сутки), цефалоспорины первого поколения (Цефазолин в суточной дозе 2 г).
Антибиотикотерапия при скарлатине у детей должна быть подкреплена назначением симпатического и местного лечения, при котором применяют полоскания полости рта и глотки раствором фурацилина, отварами трав. В стандартную схему медикаментозного лечения скарлатины у детей обязательно включают антигистаминные препараты (Цетрин по 1 капсуле 1 раз в сутки).
В качестве стимуляции защитных сил организма ребенка при скарлатине допускается применение иммуномодулирующих препаратов и витаминных комплексов (Нейрорубин по 1 капсуле в сутки 20 дней, гамма-глобулин человеческий по 1 мл подкожно).
В ситуации, когда ребенку назначена антибактериальная схема лечения, необходимо учитывать такие критерии, как возраст, масса тела ребенка и индивидуальный уровень чувствительности к компонентам препарата. Благоприятное течение скарлатины у детей не требует длительного применения антибактериального средства, а курс терапии в среднем составляет пять дней. При гипертоксическом варианте скарлатины у детей, проявляющемся выраженной интоксикацией организма, в общую схему медикаментозной терапии целесообразно включать антитоксическую сыворотку, эффективность которой максимальна при применении ее в первые 48 ч от начала заболевания. начало заболевания.
скарлатина у детей: фото высыпаний на коже
Осложнения и последствия скарлатины у детей
В большинстве ситуаций скарлатина у детей протекает благоприятно, а осложненное течение развивается только при гипертоксической форме болезни . При лечении ребенка, больного скарлатиной, врач должен учитывать, что данная патология может осложняться как в активном клиническом периоде, так и в фазе отдаленной реконвалесценции.
При лечении ребенка, больного скарлатиной, врач должен учитывать, что данная патология может осложняться как в активном клиническом периоде, так и в фазе отдаленной реконвалесценции.
Раннее осложненное течение скарлатины у детей развивается преимущественно при распространении инфекционного патологического процесса с развитием параамигдального абсцесса, отита, острого фарингита, катарального и гнойного гайморита. Тяжелая клиническая форма скарлатины у ребенка может выступать провокатором образования вторичных отдаленных очагов воспаления, например, в паренхиме печени или почки.
Токсическое осложненное действие скарлатины прежде всего на работу структур сердечно-сосудистой и мочевыделительной систем. Так, на седьмой день болезни имеется максимальный риск развития так называемого «токсического сердца», проявляющегося кардиомегалией, брадикардией и артериальной гипотензией. Типичными жалобами ребенка в этой ситуации являются боли в грудной клетке и прогрессирующая одышка.
В результате действия аллергического фактора при скарлатине у детей развиваются осложнения в виде преходящего поражения почек, а также кровотока. Повреждающее действие на сосуды при скарлатине сопровождается кровотечениями в различные внутренние органы, среди которых наибольшую опасность представляют внутримозговые кровоизлияния.
Развитие поздних осложнений при скарлатине у детей также в большинстве случаев обусловлено воздействием длительно действующих аллергических механизмов. Результатом такой агрессивной сенсибилизации детского организма является развитие повреждающего действия на собственные ткани организма. Наиболее частым поздним аллергическим осложнением скарлатины у детей является суставной ревматизм, признаки которого развиваются через две недели после ангины. Проявлением столь позднего осложнения являются боли в крупных суставах, а также в мелких группах суставов верхних конечностей. Характерным патогномоничным критерием в этой ситуации является перемещение очага патологических изменений с одного сустава на другой. Изменения в суставах после скарлатины сопровождаются резкой болезненностью, местной гиперемией кожи, ограниченным повышением температуры кожи. К счастью, такая совместная форма скарлатины носит кратковременный характер и проходит бесследно.
Изменения в суставах после скарлатины сопровождаются резкой болезненностью, местной гиперемией кожи, ограниченным повышением температуры кожи. К счастью, такая совместная форма скарлатины носит кратковременный характер и проходит бесследно.
Развитие клапанного порока сердца при скарлатине также относят к поздним аллергическим осложнениям заболевания, которое, к сожалению, носит необратимый характер и требует хирургической коррекции. Патологические изменения клапанного аппарата заключаются в утолщении и разрыве створок различных клапанов сердца. Результатом такого порока сердца при скарлатине является нарушение гемотрансфузии с дальнейшим развитием сердечной недостаточности.
Еще одним вариантом осложнения скарлатины у детей является развитие стрептококкового гломерулонефрита, проявляющееся болевым синдромом в поясничной области, снижением диуреза, нефротическим синдромом, которые носят обратимый характер и очень редко провоцируют развитие почечной недостаточности.
Повреждающее действие скарлатины у детей на структуры центральной нервной системы — хорея Сиденгама, развитие которой обычно наблюдается на третьей неделе после клинического выздоровления. Клиническими признаками этого варианта осложнения скарлатины являются появление психомоторного возбуждения, нарушений когнитивных функций и эмоционального состояния ребенка. Патогномоничным клиническим маркером хореи Сиденгама является развитие неконтролируемых движений конечностей, которые становятся некоординированными, нерегулярными, беспорядочными. Одновременно с этими признаками у ребенка могут возникать речевые расстройства. Вышеуказанные клинические проявления в большинстве ситуаций носят кратковременный и обратимый характер.
Клиническими признаками этого варианта осложнения скарлатины являются появление психомоторного возбуждения, нарушений когнитивных функций и эмоционального состояния ребенка. Патогномоничным клиническим маркером хореи Сиденгама является развитие неконтролируемых движений конечностей, которые становятся некоординированными, нерегулярными, беспорядочными. Одновременно с этими признаками у ребенка могут возникать речевые расстройства. Вышеуказанные клинические проявления в большинстве ситуаций носят кратковременный и обратимый характер.
Наиболее часто развитие осложненного течения скарлатины наблюдается при отсутствии своевременной медикаментозной коррекции заболевания или подборе неадекватной схемы лечения.
Профилактика скарлатины у детей
Ввиду того, что скарлатина у детей относится к категории болезней «организованных коллективов», основной задачей санитарных служб является проведение ежедневной работы по наблюдению за динамикой заболеваемости у детей с любой инфекционной патологией, спровоцированной стрептококковой флорой. Кроме того, необходимо следить за типичной структурой стрептококкового возбудителя и его биологическими свойствами.
Кроме того, необходимо следить за типичной структурой стрептококкового возбудителя и его биологическими свойствами.
В качестве профилактических мероприятий, которые необходимо проводить в очаге скарлатины, следует рассматривать обязательную госпитализацию отдельных категорий лиц, в том числе детей из детских домов, больных с осложненным течением. В целях предупреждения возможного распространения скарлатины среди детей выписка больного ребенка в стадии реконвалесценции должна производиться только после полного клинического и «лабораторного» выздоровления.
В настоящее время разработаны определенные нормы приема выздоравливающих в детские организованные коллективы. Дети в периоде реконвалесценции допускаются к исследованиям не ранее чем через 12 дней после купирования клинических симптомов.
В каждой детской организованной группе, в которой зарегистрирован случай заболевания скарлатиной, необходимо соблюдать карантинные мероприятия сроком на семь дней со дня выявления последнего больного. В этот период всем детям в обязательном порядке проводится суточная термометрия, осмотр зева и кожных покровов. В ситуации, когда у ребенка появляются признаки повышения температуры тела, а также гиперемия зева, его следует немедленно изолировать от других детей.
В этот период всем детям в обязательном порядке проводится суточная термометрия, осмотр зева и кожных покровов. В ситуации, когда у ребенка появляются признаки повышения температуры тела, а также гиперемия зева, его следует немедленно изолировать от других детей.
На дому или в лечебном учреждении помещения, где находятся дети, больные скарлатиной, необходимо проводить текущую дезинфекцию 0,5% раствором Хлорамина, а также кипячение посуды и белья. Заключительную дезинфекцию при скарлатине у детей не проводят.
Детей с острыми поражениями дыхательных путей в виде ангины, фарингита необходимо обследовать на наличие признаков сыпи, а также отстранить от занятий до постановки точного диагноза.
Все дети после выздоровления подлежат обязательному медицинскому осмотру сроком на один месяц после выписки из лечебного учреждения. Через десять дней после выписки из инфекционного стационара необходимо провести полное клиническое обследование ребенка, а также стандартные лабораторные исследования крови и мочи, ЭКГ-регистрацию.

 На коже образуются небольшие трещины, доставляющие дискомфорт. Спустя какое-то время они формируются в гнойнички, которые покрываются коркой. Ребёнок с трудом потребляет пищу, так как это вызывает болевые ощущения.
На коже образуются небольшие трещины, доставляющие дискомфорт. Спустя какое-то время они формируются в гнойнички, которые покрываются коркой. Ребёнок с трудом потребляет пищу, так как это вызывает болевые ощущения.