Горло при коксаки: особенности лечения герпангины
Существует группа заболеваний, которыми человек болеет преимущественно в раннем возрасте. Одни из них вызывают энтеровирусы, их много. Самым заразным считается вирус Коксаки. Он передается контактным и воздушно-капельным путем. При близком общении с вирусоносителем заражение возникает в 95% случаев. Энтеровирусы медики называют многоликими, их попадание в организм человека может спровоцировать появление разных симптомов. Так, например, довольно часто диагностируется покраснение горла при Коксаки, появление на верхнем небе единичных или групповых высыпаний. Внешне они похожи на стоматит, но это совсем иное заболевание.

Как часто поражается горло, каким штаммом
На практике услышать диагноз «герпангина» можно нечасто. Для того чтобы его поставить, необходимо провести сложное лабораторное исследование, которое бы позволило идентифицировать возбудителя болезни. Многие поликлиники не располагают такими возможностями, поэтому в медицинских протоколах чаще отмечается запись «ОРВИ». Больному ребенку назначается терапия, позволяющая купировать имеющуюся симптоматику.
Герпангина вызывается вирусом Коксаки штаммом «А» или энтеровирусами группы ЕСНО. По своим физико-химическим свойствам они схожи со свойствами возбудителя полиомиелита. Заболевание распространено широко, во всем мире наблюдаются и спорадические случаи заражения, и большие эпидемии, охватывающие города и страны. Чаще болеют дети в возрасте до пяти лет, а также дети старшего подросткового возраста. После заболевания развивается стойкий иммунитет. Однако у вируса Коксаки «А» есть около тридцати серовирусов. Иммунитет вырабатывается к одному штамму. Если рядом будет вирусоноситель штамма другого серовируса, возможность инфицирования сохраняется.
Форма заболевания, при которой поражается горло
Чаще всего поражение горла возникает при течении герпетической ангины. Ее вызывают серотипы 2, 4, 5, 6, 8, 10. Герпангина может протекать как самостоятельное заболевание или являться частью клинической картины бостонской экзантемы, эпидемической миалгии, асептического менингита.
Характерные симптомы
Описываемое заболевание всегда имеет острое начало. На вторые сутки после попадания в организм человека вируса наблюдается повышение температуры тела до высоких показателей (39-40 градусов), оно сохраняется двое суток. Затем развивается интоксикация. У многих больных она вызывает слабость, сильные головные боли, боли в животе, рвоту. В горле одновременно с этим появляются следующие характерные изменения:
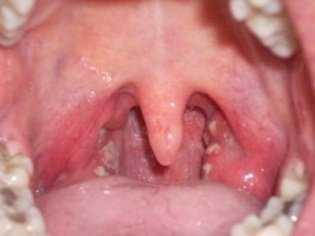
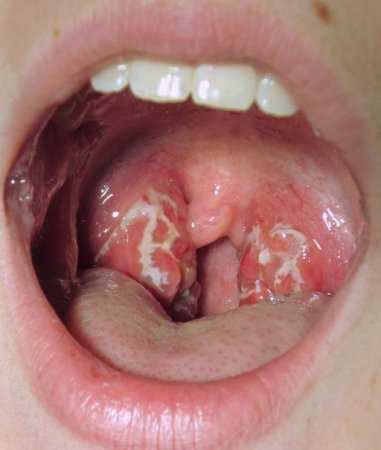
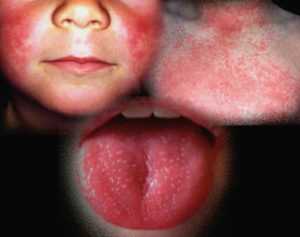
- На слизистой оболочке, которая покрывает миндалины, на мягком небе, небных дужках, на язычке формируются единичные или очаговые высыпания. Сначала это мелкие папулы, которые потом превращаются в пузырьки. Через два дня они лопаются, из них выливается содержимое и образуется эрозия, покрытая серо-белым налетом. Течение процесса сопровождается зудом и умеренной болезненностью в горле. Она возникает при глотании. Однако в тяжелых случаях возникает выраженная мучительная боль, сопровождающаяся обильным отделением слюны.
- Миндалины не увеличиваются в размерах.
- Увеличиваются в размерах только региональные лимфоузлы.

На седьмые сутки все изменения исчезают.
Длительность симптоматики
По длительности процесс проявления описанных выше симптомов может занимать до полутора недель. Высокая температура держится пару суток, симптомы лихорадки беспокоят больного примерно пять дней. Уже в первый день острого течения болезни можно увидеть у ребенка покраснение миндалин и дужек, на вторые сутки на месте покраснений появляются белесоватые узелки размером до 4 мм. На третий день папулы набухают и превращаются в пузырьки. На четвертый они лопаются, во время течения пятых суток начинается заживление язвочек.
Как отличить от других болезней горла
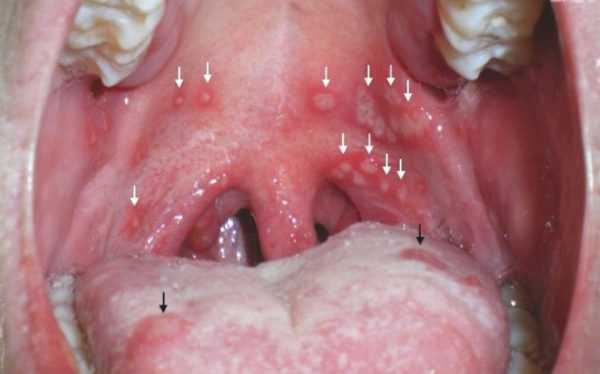
Гингивит приводит к покраснению десен. Во время его течения изъязвления не появляются. Обычная ангина провоцирует увеличение в размерах миндалин, при герпангине такие изменения не наблюдаются. Важно научиться различать клиническую картину ОРВИ и герпангины. Во время течения инфекций вирусного характера (не Коксаки) у больного ребенка появляется насморк, сухой кашель, чувство першения в горле. Но высыпаний в глотке нет.
Краснуха, корь, ветрянка тоже заболевания вирусного характера. У каждого – свой возбудитель, но есть схожие симптомы. Все они связаны с появлением изменений на слизистой оболочке ротовой полости и горла. При течении «детских» инфекций сыпь появляется не только во рту, но и на теле. При мононуклеозе наблюдается отек аденоидной ткани. Скарлатина вызывает сильное покраснение горла, увеличение лимфоузлов, появление изъязвлений на дерме.
Если в горле появилась сыпь, посещение ЛОР врача становится обязательным. Он сможет после тщательного осмотра без труда поставить правильный диагноз. В случае появления сомнений, специалист назначит проведение некоторых лабораторных анализов. Больного попросят сдать мочу, кровь, слюнные выделения. Данный материал позволит выявить возбудителя болезни и назначить адекватное лечение.

Как облегчить симптомы
Если заболевание не лечить, оно само пройдет через неделю. Но для предотвращения появления возможных осложнений, стоит получить консультацию у ЛОР врача. Дети достаточно трудно переносят любое недомогание, поэтому сегодня разработаны эффективные терапевтические схемы, позволяющие облегчить симптоматику заболевания. Для этого используют:
- жаропонижающие средства при гипертермии;
- анальгетики при мышечных болях;
- антигистаминные препараты для уменьшения отека и устранения зуда;
- антисептические растворы для полоскания горла; небные участки поражения лучше смазывать жидкостью Кастелла или раствором 2% Лидокаина;
- для укрепления иммунитета в повышенных дозах назначается витамин С, витамины группы В;
- когда заболевание сопровождается выраженной интоксикацией, больному проводится детоксикация (внутривенно вводятся водно-солевые растворы и глюкоза).
Строго запрещено во время течения герпангины проводить ингаляции, делать ребенку мокрые и сухие компрессы. Подобные действия усилят размножение вируса и поспособствуют его распространению по всему организму.

Госпитализации подлежат только те, у кого герпангина протекает на фоне миокардита или менингита. Остальных детей лечат дома. Из-за высокой контагиозности вируса Коксаки больного ребенка важно изолировать в отдельной комнате. Родители должны обеспечить ему обильное питье и соблюдение диеты.
Особенность питания
На начальных этапах болезни ребенок часто отказывается от пищи: горло болит, зудит, любой глоток усиливает интенсивность подобных проявлений. В этот период насильно кормить малыша не нужно. Больному показано обильное питье, которое помогает своевременно выводить из организма токсины. Полезным считается отвар из шиповника, зеленый чай с лимоном. Соки и газировки давать нельзя — в их составе могут содержаться компоненты, способные раздражать пораженные сыпью участки горла.
Болезненное состояние быстро проходит, уже на вторые сутки после спада высокой температуры тела малыш сам может попросить его покормить. В период до полного выздоровления ему необходимо давать теплую жидкую пищу, все твердые продукты важно предварительно перетирать до кашеобразного состояния. Врачи рекомендуют родителям готовить легкоусвояемую еду, богатую витаминами, умеренно ограничивать белки и жиры, организовывать режим питания таким образом, чтобы ребенок ел пять-шесть раз в сутки небольшими порциями.
Заключение
Подводя итоги, нужно еще раз выделить характерные проявления герпангины: она начинается остро, инфекция протекает стремительно, бурно, но недомогание сравнительно быстро заканчивается. Прогнозы на выздоровление всегда благоприятные. Опасение вызывают формы болезни, при которых клиническая картина развивается с появлением симптомов миокардита, менингита, энцефалита.
dermatologiya.su
Скарлатина у детей: симптомы, лечение и профилактика.

Дети в возрасте до 10 лет особенно подвержены простудным инфекционным заболеваниям. Одно из таких заболеваний — скарлатина, вызываемая бактерией стрептококком. Каждый родитель должен знать о том, как выглядит скарлатина у детей и какие меры профилактики следует применять.
Сегодня носители стрептококка встречаются везде, но особенно тяжелые формы заболевания встречаются все реже, а современные достижения вирусологии позволяют провести своевременное и максимально эффективное лечение. Источником инфекции обычно выступает зараженный человек — носитель вируса, например, больной ангиной.
Развитие и пути заражения скарлатины
Практически всегда стрептококковый вирус проникает через зев, очень редко — через легкие или повреждения кожных покровов. Возбудителем заболевания выступает вирус стрептококка группы А — он является причиной воспаления мягких тканей в местах своего появления. Затем через сосуды вирус проникает в лимфатическую систему. Токсин, вырабатываемый стрептококком, вызывает ряд серьезных нарушений в работе всего организма.
Основные симптомы
Если вы заметили у своего малыша следующие характерные признаки скарлатины у детей, следует обратиться к вашему лечащему врачу:
- температура тела повышается до 37,8-39 градусов;
- небные миндалины воспалены;
- на лице, подмышечных впадинах, языке наблюдается характерная сыпь.
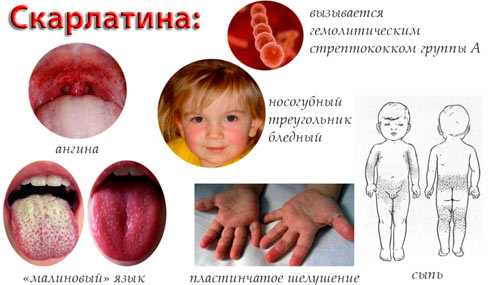
В самом начале болезни скарлатина у детей проявляется особенно остро, ее ни с чем не спутать: уже с самого начала болезни температура ощутимо повышается, малыша тошнит, рвет, появляется кашель, ощущение жжения в горле. Начало болезни сопровождается болями в голове и желудке, в некоторых случаях наблюдается тахикардия. В первые дни болезнь способна вызвать жар и лихорадку. В этом случае состояние ребенка может быть полярным: наблюдается и возбужденная энергичность, и вялость, сонливость. Кожные высыпания можно наблюдать в самом начале болезни, вместе с жаром и другими признаками скарлатины.
Характерность сыпи при заболевании
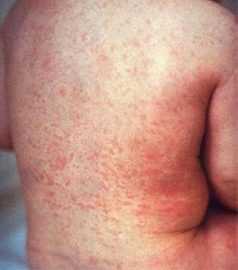 Несмотря на различные формы болезни, которые принимает скарлатина у детей, симптомы внешнего проявления, такие как сыпь, присутствуют практически всегда. Скарлатинная сыпь имеет ряд характерных признаков:
Несмотря на различные формы болезни, которые принимает скарлатина у детей, симптомы внешнего проявления, такие как сыпь, присутствуют практически всегда. Скарлатинная сыпь имеет ряд характерных признаков:
- носогубный треугольник белеет, щеки краснеют (вплоть до пунцового цвета) по причине локализации на них множества небольших прыщиков диаметром не более миллиметра. Из-за своих размеров прыщики создают видимость одного большого покраснения;
- если несильно надавить на сыпь ладонью, она на несколько секунд исчезает;
- в отличие от ветряной оспы, повреждений скарлатинная сыпь не оставляет;
- вначале она появляется в самых теплых местах на теле — ягодицах и подмышках, после чего распространяется дальше по кожному покрову;
- на языке сыпь выглядит как мелкие точечки; в таком же виде она присутствует на слизистых тканях во рту — на небе, в горле, а также миндалинах. Чтобы родители имели представление о том, как внешне проявляется скарлатина у детей, фото в интернете на соответствующих медицинских порталах подходят лучше всего;
- в местах локализации сыпи появляется ощутимый зуд;
- примерно на 10 день заболевания сыпь исчезает, и на ее месте кожа начинает шелушиться.
Инкубационный период и осложнения
Инкубационный период заболевания занимает до 10 суток и зависит от общего состояния малыша и его иммунной системы. Если малыш простудился или даже переохладился, то этот период может существенно сократиться, и основные признаки болезни появятся раньше.
Скарлатина опасна не только как самостоятельная вирусная инфекция. Нередко она вызывает серьезные осложнения, такие как нефрит, отит, синусит и артрит, требующие проведения дополнительного лечения.
- Отит — воспаление в ухе, которое проявляется через лихорадку, болезненные ощущения в ухе, а в некоторых случаях через нарушения в работе слуха.
- Синусит — воспаление слизистых оболочек носовых пазух.
- Нефрит — воспалительные процессы в почках.
- Артрит — заболевание, связанное с воспалительным процессом в суставах.
Помимо воспалительных процессов, скарлатина способна вызывать и гнойные осложнения. Все это делает ее довольно опасным заболеванием, поэтому в тех случаях, когда диагностируется скарлатина у детей, симптомы и лечение, а также дальнейшая профилактика должны осуществляться под строгим надзором врача.
Диагностика
Основные внешние признаки типичного протекания скарлатины позволяют диагностировать и лечить заболевание без каких-либо трудностей. Если же к врачу родители обратились на более поздней стадии болезни, кожная сыпь к тому моменту может побледнеть практически везде, кроме подколенных ямочек, где она сохраняется дольше всего. Если же сыпь во время протекания болезни отсутствовала, врач будет делать диагноз на основе изучения зева, где поражения будут заметны.
Болезнь у малышей до года и сама диагностика болезни затруднена потому, что сыпь у них могут вызвать самые различные лекарства, даже несильные антибиотики, а это на фоне простуды может создать видимость скарлатины. В редких случаях для диагностики проводится анализ крови.
Только квалифицированный специалист знает, что такое скарлатина и какие способы лечения будут наиболее подходящими, поэтому не стоит пытаться ставить диагноз самостоятельно.
Лечение скарлатины
В наши дни медикаментозное лечение скарлатины у детей позволяет не только справиться с вирусом стрептококка — источником болезни, но и предупредить все возможные интоксикации и осложнения, связанные с болезнью. Комплексный подход и современные антибиотики сократили число появления осложненных форм скарлатины и сделали самолечение успешнее.
Для успешного лечения потребуется стационар, если нет возможности обеспечить ребенку необходимую изоляцию в домашних условиях. Что касается госпитализации, то она не только оградит носителя вируса от контакта с другими детьми, но и позволит предупредить или устранить возможные гнойные, воспалительные и аллергические реакции на инфекцию. Госпитализацию можно проводить уже в первый день диагностики болезни, ограничивая контакт пациента с чужеродной для него микрофлорой, что будет только способствовать скорейшему выздоровлению.

В первую неделю лечения ребенку прописан строгий постельный режим. Пища должна соответствовать не только его состоянию здоровья, но и возрасту. Если ребенок испытывает боль при глотании, рвоту или периодически теряет сознание, то питание лучше всего начать с растительной и молочной пищи. Следует ограничить жареные, острые и кислые блюда, которые раздражают и без того воспаленную ротовую полость ребенка. Приемы пищи должен ограничивать лечащий врач.
Обязательно нужно исключить из рациона фрукты, способные вызвать аллергические реакции, к которым ребенок, больной скарлатиной, будет особенно восприимчив.
Используемые в лечении препараты
Наиболее эффективное лечение скарлатины у детей позволяют провести антибиотики. Они дают отличный результат в сочетании с терапевтическим эффектом, а также предупреждают гнойные осложнения. При своевременном начале приема антибиотиков сокращается время лечения и госпитализации (если лечение было начато с первого дня болезни, уже на 10-12 день ребенка выписывают из стационара). Если болезнь имеет легкую форму течения, то использование антибиотиков ставится под вопрос, и решение об их приме принимать должен лечащий врач.
Чаще всего для лечения используются тетрациклин, пенициллин, биомицин и некоторые другие виды антибиотиков. При дозировке следует обязательно учитывать возрастную группу ребенка, а также индивидуальную непереносимость тех или иных типов лекарств.
Если скарлатина у ребенка вызвала интоксикацию организма, то ему показана антитоксическая сыворотка — применяют ее в первые 2 дня болезни.
В период острого протекания болезни пациенту рекомендуется обильное, желательно теплое питье: чаи с лимоном, фруктовые соки и т. д. Нередко ребенку назначаются витамины, а также антигистаминные препараты.
Народные методы лечения
К безвредным и имеющим незначительный терапевтический эффект народным средствам можно отнести:
- горчичники на живот и грудь;
- полоскание горла настоем шалфея;
- прием внутрь теплого чая из липового цвета;
- холодные примочки при воспалении глаз (применяются с особой осторожностью).
Что касается народных методов лечения этого заболевания, то они показывают свою низкую эффективность, граничащую с незначительной, и это несравнимо с комплексным терапевтическим лечением и приемом антибиотиков. Кроме того, осложнения в связи с болезнью, описанные выше, появляются именно в тех случаях, когда родители решают заняться самолечением чада, невзирая на всю опасность этого заболевания.
Профилактика
В середине ХХ века были разработаны вакцины, призванные осуществить наиболее эффективную профилактику скарлатины. В настоящий момент они не используются, поскольку исследования показали слишком большое количество различных аллергических реакций на этот вид вакцинаций. Ослабленным маленьким деткам, которые находятся в контакте с лицами, больными скарлатиной, прописывают человеческий гамма-глобулин как наилучший вариант профилактики заболевания.
Таким образом, при появлении у ребенка первых признаков скарлатины следует незамедлительно обратиться к вашему лечащему врачу, который не только сможет диагностировать болезнь на ранних стадиях, но и назначить наиболее эффективное лечение.
krohahelp.ru
Вирус Коксаки у детей: герпангина и болезнь «рука-нога-рот» — Библиотека
Авторы: Medscape Medical News
Среди энтеровирусных заболеваний чаще всего встречаются две формы — болезнь «рука-нога-рот» и герпангина.
Атипичные проявления энтеровирусных сыпей встречаются гораздо реже и могут имитировать краснуху, скарлатину, болезнь Кавасаки, внезапную экзантему и многие другие болезни, однако даже при атипичном течении при ближайшем рассмотрении у ребенка все же находятся афты во рту или зеве, и/или типичные плотные пузырьки на сгибательных поверхностях ладоней и стоп. Именно эти типичные проявления и позволяют поставить верный диагноз.
Предметом же нашего рассмотрения станут типичные формы проявления этих энтеровирусных заболеваний.
БОЛЕЗНЬ «РУКА-НОГА-РОТ»
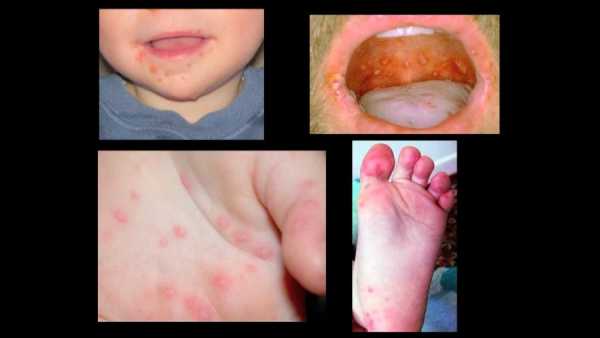 Название этого заболевания происходит от английского Hand, Foot and Mouth Disease (HFMD).
Название этого заболевания происходит от английского Hand, Foot and Mouth Disease (HFMD).
Болезнь «рука-нога-рот» (HFMD) вызывается вирусом Коксаки из семейства энтеровирусов. HFMD чаще всего поражает детей в возрасте до 10 лет, однако заболеть этой инфекцией могут люди любого возраста.
Симптомы
Болезнь проявляется лихорадкой (высокой температурой) и красными пятнами с пузырьками в центре. Чаще всего сыпь при HFMD располагается во рту (язык, десны), на руках и ногах (отсюда название болезни), но может поражать также ягодицы, особенно перианальную область, и проявляться единичными элементами на любом участке тела. Как правило, HFMD длится около 10 дней, подъем заболеваемости обычно приходится на конец лета и осень.
Вопреки устоявшемуся мнению, ваш ребенок не может заразиться HFMD от животных.
Лечение
- Не существует противовирусных препаратов, способных подавлять энтеровирусы.
 Организм справляется с этим заболеванием самостоятельно. Суть лечения сводится к облегчению имеющихся у ребенка симптомов, профилактике обезвоживания и выявлению осложнений.
Организм справляется с этим заболеванием самостоятельно. Суть лечения сводится к облегчению имеющихся у ребенка симптомов, профилактике обезвоживания и выявлению осложнений.
- Лихорадку у ребенка можно снять препаратами на основе ибупрофена или парацетамола, их же можно принять для облегчения боли во рту. Только нужно посоветоваться с врачом об оптимальной дозе и методе введения препарата.
Никогда не давайте вашему ребенку аспирин, без разрешения врача — аспирин провоцирует развитие крайне тяжелого заболевания — синдрома Рейе.
Встречаются рекомендации о применении гелей с лидокаином для местной анестезии язвочек и воспалений во рту.
Режим дня
Если ребенок чувствует себя уставшим или больным, нужно разрешить ему отдыхать как можно больше. Если же ребенок энергичен и весел, то не стоит настаивать на отдыхе, пусть играет и проводит день в обычном режиме.
Питание
Если у ребенка есть болезненные язвы в полости рта, он, скорее всего, станет меньше есть или полностью откажется от еды и питья. Важно не только обезболивать высыпания, но и предлагать ему пюреобразные легкоусвояемые продукты, не раздражающие слизистую рта. К ним относятся йогурты, пудинги, молочные коктейли, желе, пюре и т.д. Лучше есть эти продукты прохладными или комнатной температуры, но не горячими.

Не стоит давать ребенку острых, соленых и кислых продуктов. Не нужно поить его цитрусовыми соками и газированными напитками. Эти жидкости могут усилить боль во рту ребенка. Предлагайте пить из чашки, а не из бутылки — отрицательное давление при сосании также усиливает боль и способствует травматизации слизистой и кровотечению. Пить через соломку безопасно — она может стать полноценной альтернативой бутылочке, особенно при афтах на губах и кончике языка.
Детские учреждения
Ребенок может вернуться в детский коллектив после нормализации температуры тела и общего состояния, но главным показателем станет исчезновение элементов сыпи. До этого момента выход в «люди» нецелесообразен, так как ребенок может быть заразен для окружающих.
Свяжитесь с вашим врачом, если:
- Пузырьки наполнились гноем или стали резко болезненными. Это может быть признаком вторичной инфекции.
- Афты в полости рта вашего ребенка настолько болезненные, что он не открывает рот, полностью отказываясь от еды и питья.
Обратитесь к врачу немедленно или вызовите «скорую помощь», если:
- Ваш ребенок обезвожен из-за полного отказа от еды и питья. Об обезвоживании можно говорить, если:
- ребенок не мочился более 8 часов
- у младенца прощупывается резко впавший родничок на голове
- ребенок плачет без слез
- его губы потрескались и сухие.
- Также не теряйте ни минуты, если у ребенка имеется ригидность затылочных мышц (сложность в приведении подбородка к груди), сильная головная боль или боли в спине, и эти симптомы сочетаются с лихорадкой выше 38° C.
ГЕРПАНГИНА
Герпангина — это вирусное заболевание, которое вызывается теми же вирусами Коксаки и проявляется образованием болезненных язв (афт) в зеве и ротовой полости, а также выраженной болью в горле и лихорадкой.
Герпетическая ангина относится к числу распространенных детских инфекций. Чаще всего она возникает у детей в возрасте от 3 до 10 лет, однако может поражать людей в любой возрастной группе.
Симптомы герпангины:
- Лихорадка

- Головная боль
- Потеря аппетита
- Боль в горле: постоянная или только при глотании
- Язвы в полости рта и горла, которые могут также сопровождаться единичными элементами сыпи на ногах, руках и ягодицах (как при болезни «рука-нога-рот»).
- Афты обычно имеют размер от 1 до 6 мм, белого или беловатого-серого цвета, с красной каймой по краям. Они могут быть очень болезненными.
Обычно не требуется никаких дополнительных методов диагностики — врач выставляет диагноз, основываясь на физикальном обследовании и анамнезе болезни.
Лечение
Лечение и уход аналогичны тем, которые были описаны для болезни «рука-нога-рот». Герпангина обычно проходит в течение недели.
Как и при болезни «рука-нога-рот», так и при герпангине главными осложнениями считаются обезвоживание и асептический менингит. Поэтому вам следует строго следить за признаками обезвоживания и уровнем головной боли у ребенка, и при подозрении на осложнения немедленно обратиться к врачу.
К счастью, осложнения встречаются довольно редко, большинство детей выздоравливает в течение 10 дней.
Во время болезни ребенка все члены семьи должны соблюдать тщательную гигиену: чаще, чем обычно, проводить влажную уборку, раздельно пользоваться посудой, часто мыть руки и обрабатывать их антисептиками.
опубликовано 08/08/2017 07:00
обновлено 10/08/2017
— Инфекционные болезни
lib.komarovskiy.net
скарлатина
Краснуха
При краснухе сыпь появляется на лице, шее и в течение ближайших часов после начала болезни распространяется по всему телу. Она локализуется преимущественно на разгибательных поверхностях конечностей, ягодицах, спине; на других участках тела она более скудна. Сыпь мелкопятнистая, ее элементами являются розовые пятнышки круглой или овальной формы, величиной от булавочной головки до чечевицы; они располагаются на неизмененной коже и не сливаются. На 2-й день сыпь обычно несколько бледнеет, на 3-й день становится уже более скудной и мелкой, сохраняясь лишь в местах излюбленной локализации, и затем бесследно исчезает, но иногда на несколько дней остается незначительная пигментация.
Разновидностями сыпи можно считать папулезность и мелкие размеры пятен.
При появлении сыпи температура обычно повышается до 38-39 °С, но может быть и нормальной. Самочувствие нарушается мало. Типично увеличение заднешейных, затылочных и других лимфатических узлов, которые достигают размеров бобов за 1-2 дня до высыпания, плотноваты, могут быть несколько болезненны. Увеличение держится нередко до 10- 14 дней, часто заметно даже визуально.
Краснуха обычно проявляется между 12-м и 21-м днем после контакта с больным человеком. Диагноз может поставить только врач, потому что сыпь при краснухе легко спутать с сыпью при кори, скарлатине, с потницей и лекарственной сыпью.
Краснуха протекает как сравнительно легкое вирусное заболевание. Болеют краснухой в основном дети до 15 лет. Однако в последние годы отмечается сдвиг заболеваемости на более старший возраст (20-29 лет). Группой риска являются женщины детородного возраста.
При заболевании краснухой беременных женщин вирус проходит через плаценту и проникает в ткани плода, приводя к его гибели или тяжелым уродствам. Поэтому при заболевании женщин в первые 16 недель беременности во многих странах рекомендуется прерывание беременности.
Распознавание типичных случаев краснухи во время эпидемической вспышки не представляет трудностей. Но довольно сложно установить диагноз в спорадических случаях, особенно при атипичном течении. В этом случае можно использовать вирусологические методы диагностики. С этой целью исследуют кровь в РТГА или ИФА, которые ставятся с парными сыворотками, взятыми с интервалом 10-14 дней. Диагностическим является нарастание титра антител в 4 раза и более.
Корь
При кори период высыпания начинается после катарального периода, характеризующегося симптомами общей интоксикации (подъем температуры тела до 38-39 °С, головная боль, вялость, общее недомогание), насморком, кашлем, конъюнктивитом. Продолжительность катарального периода чаще всего 2-3 дня, но может колебаться от 1-2 до 5-6 дней. Перед появлением сыпи нередко температура снижается, иногда до нормальных цифр.
Появление сыпи сопровождается новым подъемом температуры и усилением других симптомов общей интоксикации.
Для кори характерна этапность высыпания. Первые элементы сыпи появляются за ушами, на переносице, затем в течение первых суток сыпь распространяется на лицо, шею, верхнюю часть груди. В течение 2-х дней она распространяется на туловище и верхние конечности, на 3-й день – на нижние конечности. Сыпь обычно обильная, местами сливающаяся, особенно много ее на лице, несколько меньше на туловище и еще меньше на ногах. При появлении она имеет вид розовых розеол или мелких папул, затем становится яркой, укрупняется и местами сливается, что создает полиморфизм в величине розеол, еще через сутки они теряют папулезность, меняют цвет – становятся бурыми, не исчезают при давлении и превращаются в пигментные пятна в том же порядке, в каком появилась сыпь, – сначала на лице, постепенно на туловище и наконец на ногах. Поэтому можно видеть одновременно на лице пигментацию, а на ногах еще яркую сыпь.
Сыпь при кори почти всегда типичная, разновидности встречаются редко. К ним относятся геморрагические изменения, когда сыпь приобретает фиолетово-вишневый оттенок. При растягивании кожи она не исчезает, а при переходе в пигментацию приобретает вначале зеленоватый, а затем коричневый цвет. Нередко на фоне обычной сыпи в местах, подвергающихся давлению, появляются кровоизлияния.
Первые симптомы кори появляются между 9-м и 16-м днем после контакта с больным. Корь заразна с момента появления признаков простуды.
Сыпь держится четыре дня при высокой температуре, потом начинает исчезать; падает и температура, появляется шелушение, как мелкие отруби.
Если температура не снижается или повышается вновь, следует думать об осложнениях после кори – это воспаление легких и воспаление среднего уха.
Энтеровирусная инфекция
Очень похожи на корь заболевания энтеровирусной природы. При энтеровирусной инфекции яркая пятнистая сыпь может появляться так же, как и при кори, после 2-3-дневного катарального периода. В выраженных случаях сыпь захватывает туловище, конечности, лицо, стопы. Этапности высыпания нет.
Сыпь исчезает через 3-4 дня, не оставляя следа в виде пигментации и шелушения.
Своеобразный вариант энтеровирусной экзантемы (высыпания) – заболевание, протекающее с поражением кистей, стоп, полости рта. При этой форме на фоне умеренной интоксикации и небольшого повышения температуры тела на пальцах кистей и стоп появляется сыпь в виде небольших везикул диаметром 1 – 3 мм, слегка выступающих над уровнем кожи и окруженных венчиком гиперемии. Одновременно на языке и слизистой оболочке щек обнаруживают единичные небольшие афтозные элементы. Могут появляться герпетические высыпания.
Клиническая диагностика энтеровирусных инфекций до настоящего времени несовершенна. Даже при выраженных формах диагноз устанавливают лишь предположительно.
Серьезную помощь в диагностике может оказать выявление вирусов Коксаки с помощью серовирусологического исследования, (повышение титра антител в парных сыворотках).
Скарлатина
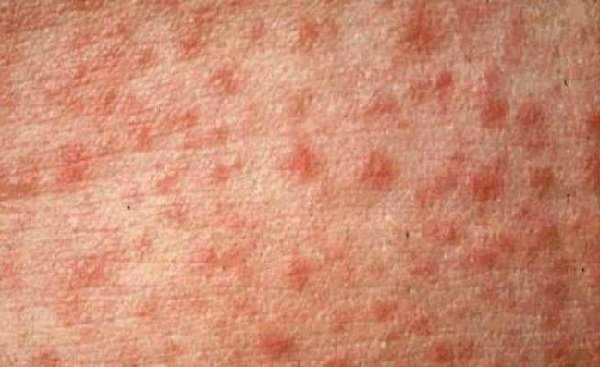
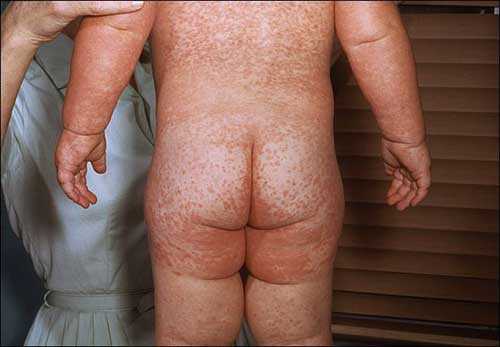
При скарлатине сыпь появляется через 1-2 дня после катаральных симптомов и интоксикации (повышение температуры, ухудшение самочувствия, рвота, боль при глотании). Наблюдается яркая гиперемия зева, увеличение миндалин и лимфоузлов. Сыпь появляется сначала на теплых влажных участках кожи: в паху, в подмышечных впадинах, на спине. С некоторого расстояния сыпь выглядит, как однородное покраснение, но если приглядеться, то можно увидеть, что она состоит из красных пятен на воспаленной коже. Основным элементом сыпи является точечная розеола размером 1-2 мм, розового цвета, в тяжелых случаях – с синюшным оттенком. Центр розеол обычно окрашен более интенсивно. Выстояние точек над уровнем кожи лучше заметно при боковом освещении и определяется на ощупь («шагреневая кожа»). Розеолы расположены очень густо, их периферические зоны сливаются и создают общую гиперемию кожи.
Локализация скарлатинозной сыпи весьма типична. Она всегда гуще и ярче в подмышечных впадинах, локтевых, паховых и подколенных сгибах, внизу живота и на внутренних поверхностях бедер (паховый треугольник). На лице сыпи как таковой не видно, она представляется в виде покраснения щек. Носогубный треугольник остается бледным, на его фоне бросается в глаза яркая окраска губ.
В складках кожи шеи, локтевых, паховых и коленных сгибов появляются темные полоски, не исчезающие при надавливании, они обусловлены образованием мелких петехий, появляющихся вследствие повышенной ломкости сосудов.
Для скарлатины характерны сухость кожи и часто зуд. Типичным считается белый дермографизм – белые полосы на гиперемированной коже после проведения по ней тупым предметом.
При скарлатине могут встречаться и другие разновидности сыпи:
• милиарная в виде мелких, величиной в 1 мм, пузырьков, наполненных желтоватой, иногда мутной жидкостью;
• розеолезно-папулезная сыпь на разгибательных поверхностях суставов;
• геморрагическая сыпь в виде мелких кровоизлияний, чаще на шее, в подмышечных впадинах, на внутренней поверхности бедер.
Следует учитывать, что при наличии указанных разновидностей одновременно имеется и типичная точечная сыпь.
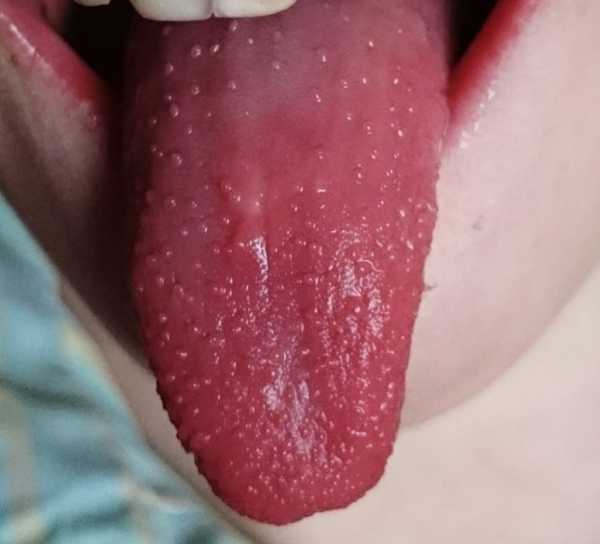
Сыпь остается яркой 1-3 дня, затем начинает бледнеть и к 8-10-му дню болезни исчезает. Температура снижается и к 5- 10-му дню болезни нормализуется. Одновременно изменяются язык и зев. Язык вначале густо обложен, со 2-3-го дня начинает очищаться и к 4-му дню принимает характерный вид: ярко-красная окраска, резко выступающие увеличенные сосочки («малиновый язык»). «Малиновый язык» остается до 10-12-го дня болезни. Изменения зева исчезают медленнее.
После побледнения сыпи начинается шелушение. Чем ярче была сыпь, тем оно отчетливее. На лице и шее шелушение обычно отрубевидное, на туловище и конечностях – пластинчатое. Крупнопластинчатое шелушение появляется позднее и начинается от свободного края ногтя, затем распространяется на концы пальцев и дальше – на ладонь и подошву.
Скарлатина – одна из возможных форм заболеваний, вызываемых обыкновенными стрептококками. Обычно ею болеют дети от 2 до 8 лет. Источником инфекции служат не только больные скарлатиной, но могут быть и больные ангиной, а также носители стрептококков.
В настоящее время большинство больных скарлатиной лечатся дома. Госпитализацию проводят по эпидемиологическим показаниям (когда необходимо изолировать больного из закрытого коллектива), а также при тяжелых формах.
Псевдотуберкулез
Псевдотуберкулез – острая инфекционная болезнь, характеризующаяся общей интоксикацией, лихорадкой, скарлати-ноподобной сыпью, поражением тонкой кишки, печени и суставов. Источником инфекции являются мыши. После употребления в пищу зараженных продуктов (сырые овощи) и воды через 8-10 дней повышается температура тела, которая сопровождается повторными ознобами, тошнотой, рвотой. Характерны гиперемия лица, конъюнктив, ладоней и подошвенной поверхности стоп. Язык покрыт серо-белым налетом, после очищения от налета напоминает скарлатинозный «малиновый язык».
Сыпь на коже появляется на 1-6-й день болезни, чаще между 2-м и 4-м днем. Сыпь мелкоточечная, обильная, располагается преимущественно на сгибательной поверхности рук, боковых частях туловища и на животе в области паховых складок. Наряду с мелкоточечной сыпью иногда наблюдаются мелкопятнистые элементы, в основном вокруг крупных суставов (лучезапястных, локтевых, голеностопных), или геморрагии в виде отдельных точек или полос в естественных складках кожи и на боковых поверхностях грудной клетки. Сыпь исчезает чаще к 5-7-му дню болезни, реже остается до 8-10 дня. После ее исчезновения нередко появляется пластинчатое шелушение.
Одновременно с побледнением сыпи улучшается состояние больных, температура снижается довольно быстро.
Основным отличием от скарлатины является отсутствие или меньшая выраженность типичной для скарлатины ангины и лимфаденита. Сыпь при псевдотуберкулезе тоже отличается от мелкоточечной однородной скарлатинозной частым полиморфизмом: наряду с точечной имеются мелкопятнистая и папулезная. Для псевдотуберкулеза характерен симптом «перчаток» и «носков» (ограниченная гиперемия кистей и стоп), в отличие от скарлатины. Частые для псевдотуберкулеза изменения органов пищеварения тоже не свойственны скарлатине.
Клинически диагноз устанавливается редко. Обычно он подтверждается результатами лабораторных исследований (бак. посев и обнаружение антител в РПГА).
Ветряная оспа
Высыпания при ветряной оспе представлены пятнами и пузырьками (везикулами). Начало болезни острое. У более старших детей и у взрослых могут быть головная боль и общее недомогание за день до появления сыпи. Но маленький ребенок не замечает таких симптомов. Без нарушения общего состояния при повышении температуры тела (или даже при нормальной температуре) на коже различных участков появляется сыпь. На коже первые пузырьки появляются обычно на волосистой части головы, лице, но могут быть и на туловище, конечностях. Какой-либо определенной локализации нет. На ладонях и подошвах сыпь, как правило, отсутствует. Развитие ветряночных пузырьков очень динамично. Сначала возникают красные пятнышки; в ближайшие часы на их основании образуются пузырьки диаметром 3-5 мм, наполненные прозрачной жидкостью (их часто сравнивают с каплей росы). Они однокамерные и при проколе спадаются.
Пузырьки располагаются на неинфильтрированном основании, иногда окружены красным ободком. На 2-й день поверхность пузырька становится вялой, морщинистой, центр ее начинает западать.
В последующие дни образуются корочки, которые постепенно (в течение 7-8 дней) подсыхают и отпадают, не оставляя следа на коже.
Характерен полиморфизм сыпи: на ограниченном участке кожи можно одновременно видеть пятна, папулы, пузырьки и корочки. В последние дни высыпания элементы сыпи становятся более мелкими и часто не доходят до стадии пузырьков.
У детей, преимущественно в раннем возрасте, одновременно или за несколько часов до появления первых пузырьков на коже нередко возникает продромальная сыпь. Она обычно сопутствует массовому высыпанию типичных пузырьков. Иногда это просто общая гиперемия кожи, иногда очень нежная эфемерная сыпь, иногда густая, яркая, похожая на скарлатинозную. Она держится 1-2 дня и полностью исчезает.
На слизистых оболочках одновременно с сыпью на коже появляются пузырьки, которые быстро размягчаются, превращаясь в язвочку с желтовато-серым дном, окруженную красным ободком. Чаще это 1-3 элемента. Заживление происходит быстро.
Ветряная оспа может протекать при нормальной или суб-фебрильной температуре, но чаще наблюдается температура в пределах 38-38,5 °С. Температура достигает максимума во время наиболее интенсивного высыпания пузырьков: с прекращением появления новых элементов она снижается до нормы. Общее состояние больных в большинстве случаев нарушается нерезко. Продолжительность болезни – 1,5-2 недели.
Источником ветряной оспы являются больные ветряной оспой или опоясывающим лишаем. Больной опасен с начала высыпания пузырьков и до 5 дней после появления последних элементов сыпи. После этого, несмотря на наличие подсыхающих корочек, больной не заразен.
От момента заражения ветряная оспа проявляется между 11-м и 21-м днем. Больного изолируют дома до 5-го дня, считая от конца высыпания.
Туберкулез легких
Нельзя забывать и о таком заболевании, как туберкулез. Он в состоянии поражать практически любой орган или систему органов. Одной из форм туберкулеза является туберкулез кожи. Различают несколько форм этого заболевания.
Папуло-некротические туберкулиды часто сопутствуют генерализации туберкулеза. Образуются узелки величиной до горошины бледно-розового, а затем коричневого цвета с центральным вдавлением, которое после некротизации заживает с образованием беловатого рубчика. Излюбленная локализация – ягодицы, наружные поверхности верхних и нижних конечностей; затем – туловище, лицо. Высыпание исчезает в течение 6-8 недель. Следует дифференцировать туберкулиды от ветряной оспы (см. выше).
Лихеноидный туберкулез (лишай золотушный) обычно встречается у детей. На коже туловища возникают множественные, величиной с булавочную головку бледно-желтые или бледно-красные узелки с небольшим шелушением. Излюбленная локализация – кожа спины, груди, живота; элементы располагаются большими группами. Исчезают бесследно.
Заболевание часто сопутствует другим формам туберкулеза, вне этого диагноз труден, т. к. высыпания похожи на таковые при красном плоском лишае и других заболеваниях.
Опоясывающий лишай
Вирус ветряной оспы может вызывать также опоясывающий лишай. Опоясывающим лишаем чаще болеют взрослые в возрасте 40-70 лет, преимущественно перенесшие ранее (чаще в детстве) ветряную оспу. Заболеваемость повышается в холодное время года.
Болезнь начинается остро, с подъема температуры, симптомов общей интоксикации и резко выраженных жгучих болей в месте будущих высыпаний. Через 3-4 дня (иногда через 10- 12 дней) появляется характерная сыпь. Локализация болей и сыпи соответствует пораженным нервам (чаще межреберным) и имеет опоясывающий характер. Вначале возникают инфильтрация и гиперемия кожи, на которой затем сгруппированно появляются пузырьки, заполненные прозрачным, а затем и мутным содержимым. Пузырьки засыхают и превращаются в корочки. При появлении высыпаний боли становятся обычно менее интенсивными.
Больного опоясывающим лишаем во избежание распространения ветряной оспы изолируют.
В отличие от ветряной оспы, при опоясывающем лишае сыпь мономорфная (можно одновременно видеть только пятна либо только пузырьки), и отмечаются резко выраженные боли в области межреберных нервов.
Риккетсиоз
Оспоподобная сыпь встречается и при таком заболевании, как везикулярный риккетсиоз. Инфекция передается через укус клещом, возможно внесение возбудителя с остатками раздавленных клещей самим человеком в кожу или слизистую оболочку глаз и полости рта. Больные люди опасности не представляют.
Сначала на месте укуса отмечается язва величиной от 2- 3 мм до 1 см, расположенная на плотном основании. Дно язвы покрыто черно-коричневым струпом, вокруг – венчик ярко-красной гиперемии. Появляются головная боль, озноб, слабость, боли в мышцах. Лихорадка длится обычно 5-7 дней. Сыпь появляется на 2-4-й день лихорадки, имеет вначале пятнисто-папулезный характер, через 1-2 дня в центре большинства сыпных элементов возникает пузырек, затем превращающийся в пустулу с образованием корочки (характерный полиморфизм сыпи). Сыпь в виде отдельных элементов наблюдается на туловище, конечностях, распространяется на волосистую часть головы. При заражении через слизистые оболочки могут наблюдаться конъюнктивит и афтозный стоматит.
Чесотка
Везикулярные и папуло-везикулярные элементы на коже бывают при чесотке. Диагноз обычно не вызывает трудностей. Заболевание сопровождается сильным зудом, особенно по ночам. Зуд вызывает расчесы, обычно осложняющиеся вторичной инфекцией. Чесотка вызывается чесоточным клещом. Повышенная потливость, загрязнение кожи могут способствовать внедрению клеща при контакте с больным или его вещами.
В той точке, где клещ вошел под кожу, виден пузырек. Чаще сыпь имеет вид мелких красных папул (как мак) или пузырьков. Наиболее частая локализация высыпания – подошвы и ладони, ягодицы, сгибательные поверхности предплечий, живот, внутренняя поверхность бедер. При недостаточном гигиеническом уходе чесотка осложняется пиодермией и распространяется по всему кожному покрову. На теле больного чесоткой видны чесоточные ходы, которые имеют вид серых и изогнутых линий.
Сифилис
Иногда туберкулез кожи приходится дифференцировать с сифилисом. При отсутствии лечения первичного сифилиса наступает вторичный период, для которого характерны высыпания на коже и слизистых оболочках. Высыпные элементы в этом периоде характеризуются значительным полиморфизмом – розеолы, папулы, пустулы, лейкодерма.
Важно знать, что даже без лечения указанные высыпания рано или поздно полностью и обычно без следа исчезают. Однако исчезновение сыпи ни в коем случае не означает выздоровления, ибо заболевание обязательно вскоре проявится новой вспышкой высыпаний (вторичный рецидивный сифилис).
Таким образом, весь вторичный период сифилиса протекает циклически, то есть сменой старых высыпаний латентными. На протяжении всего срока вторичного периода (до 5-6 лет) у одного и того же больного может быть несколько подобных рецидивов. Если больной и в этой стадии не будет лечиться или будет лечиться неаккуратно, то сифилис перейдет в свой третичный период.
Характер сыпи несколько отличается в свежий вторичный период от рецидивного. Так, при свежем периоде розеолезная сыпь обильна, разбросана на больших участках тела и не сливается, а при рецидивах – более крупная, но чаще скудная, с тенденцией к слиянию и группировке с образованием дуг, полуколец, колец и др. При поздних рецидивах и более злокачественном течении сифилиса появляется гнойничковая (пустулезная) сыпь и лейкодерма (белесоватые пятна, образующие как бы кружевной воротник на шее – «ожерелье Венеры» – и в меньшем количестве отличающиеся на верхней трети туловища) .
Диагностика сифилиса складывается из учета анамнеза, данных клинического обследования и лабораторного исследования (РМП, РСК, РПГА, ИФА, РИФ).
Астма излечима в астма центре Астма Сервис
Звоните (495) 472-46-03
Лечение атопического дерматита и проявлений кожной аллергии.
(495) 472-46-03 Ирина Викторовна
lunichkina.ru
Этот странный/страшный вирус Коксаки: mama_ty_super
К тому, что вирусы антибиотиками не лечатся, — мы, мамы, уже привыкли. И знаем основные симптомы распространенных вирусов, которые проходили бы сами собой, если бы перестраховщики-врачи не назначали антибиотики. В точности, как это произошло с нами, – когда сыну розеолу диагностировали как ангину и назначили курс амоксициллина (http://iyulka-letnyaya.livejournal.com/3800.html).Но, к сожалению, кроме известной уже всем розеолы, есть и другие вирусы, которые встречаются намного реже, но все-таки встречаются. Искренне желаю, чтобы ваше знакомство с одним из них ограничилось моим постом, но знать о нем все-таки нужно.
Сыну исполнилось четыре года, и в сентябре он пошел в детский сад. Три дня отходил нормально, а на четвертый заболел. Видимо, подхватил что-то уже в первый-второй день посещения.
Температура была невысокая, но врача я на всякий случай вызвала. Врач сказала, что горло красноватое, назначила спреи и полоскания, и мы начали лечиться. Как обычно, и особо не дергаясь. Правда, ночью сын вел себя как-то странно: метался по кровати и вскрикивал сквозь сон. Это было для него совсем нетипично, — он всегда спал спокойно. Но я списала это на появление в нашей жизни садика и новых впечатлений. Температура больше не поднималась, горло прошло, и я уже подумывала не сидеть долго дома, и с понедельника пойти в сад – чтобы не было долгого перерыва.
На третью ночь сын закричал сквозь сон и позвал меня. Когда я подбежала, он сказал, что боится спать один, потому что его съест диван: вот так откроется – и съест. Я не поняла – спал сын в этот момент или говорил в полусне. Сказать, что это было странно – значит ничего не сказать. Полностью обескураженная, я пообещала сыну, что буду спать с ним рядом, гладила его по голове, пока он засыпал, и размышляла, что это за напасть и что нам с нею делать.
Утром сын пожаловался, что ему больно есть. Вокруг рта (и внутри) обнаружилась мелкая ярко-красная сыпь. Даже не сыпь – а язвочки, которые лучше всего были заметны нёбе и внутренних сторонах щек. Я вызвала врача и стала ждать.
Врача не было долго. В очередной раз осматривая сына, я заметила у него красную сыпь на руках – между пальцами и на ладошках. Сидеть и просто ждать сил не было, и я написала единственному врачу, контакты которого у меня были – педиатру, консультировавшему на родительском форуме. Ответ пришел быстрый и короткий: «Очень похоже на вирус рука-нога-рот».
Отправив быстрое «спасибо», я перелопатила весь интернет, и уже через полчаса была в курсе всех симптомов этой болезни, которая по-другому еще называлась вирус Коксаки. Отдельно пришлось углубиться в вопрос скарлатины, — оказывается, не все врачи в курсе столь редкой болезни, и педиатры часто диагностируют ее как скарлатину, а дерматологи могут принять за аллергию. Но различия были явными, потому что часть симптомов была свойственна только коксаки:
— субфебрильная температура и красное горло вначале,
— раздражительность, беспокойный сон (вирус влияет на нервную систему и наши ночные метания были связаны с этим),
— болезненные язвы во рту и вокруг рта,
— сыпь на руках, ногах и в паху (да, через пару часов ступни и под трусиками тоже посыпало),
— очень сильный зуд (сын буквально кричал, настолько эти красные пятна чесались).
Педиатр из поликлиники пришла к нам только вечером. И осмотрев ребенка, сказала, что у него – без сомнения – скарлатина, и назначила пить антибиотики. Что и требовалось доказать.
Моей первой естественной реакцией было — взять сына и свозить его еще к паре-тройке врачей. Но был вечер пятницы. И я могла сделать только две вещи: довериться осмотревшему ребенка врачу и начать лечение антибиотиками, или довериться собственному здравому смыслу и не начинать лечение, при вирусах бесполезное.
Я еще раз написала педиатру на родительский форум, и он ответил, какие принимать антигистаминные от зуда, чем мазать сыпь, и что делать, когда сыпь превратится в волдыри и кожа начнет облезать. Я, конечно, понимала, что по интернету не лечат, но это был единственный разумный выход, который я смогла найти в отсутствие адекватных реальных врачей.
А потом вопрос скарлатины, а вместе с ним и все мои сомнения, отпали. Потому что все стало происходить так, как говорил наш интернет-консультант: сыпь превратилась в волдыри, волдыри начали лопаться, а кожа – облезать. Выглядело все это настолько неприглядно, что после выходных я все-таки повезла сына еще к врачу-дерматологу. И он без сомнения диагностировал аллергию. Что и требовалось доказать – 2.
Всего болезнь продолжалась около недели, язвочки во рту прошли, зуд прекратился, но кожа на руках и ногах облезала долго. Под слезающими волдырями показывалась тончайшая ярко-красная кожица, но она быстро светлела и скоро от волдырей не осталось и следа.
А через неделю заболела младшая. Но полуторогодовалая малышка отделалась легко. У нее было всего пару язвочек во рту и чуть-чуть сыпи на ручках. И если бы я не знала точно, что старший переболел коксаки, то приняла бы эту сыпь за аллергию, а язвочки во рту — за стоматит.
mama-ty-super.livejournal.com
Скарлатина у детей симптомы и лечение профилактика фото
Есть множество заболеваний инфекционной природы, провоцирующих появление сыпи на коже у ребенка. Одним из них является скарлатина у детей. Симптомы и лечение, профилактика, фото признаков заболевания — вот те пункты, которые будут подробно рассмотрены в данной статье.
Скарлатина: это что такое
Многие родители задаются вопросом, что такое скарлатина. Скарлатина — инфекционное заболевание бактериальной природы, которое вызывается бета-гемолитическим стрептококком группы А. Этот микроорганизм синтезирует и выделяет эритротоксические вещества, провоцирующие гемолиз. Чтобы понять, что за болезнь — скарлатина, как передается и какими способами ее можно вылечить, следует более подробно изучить причины и механизмы патогенеза заболевания.
Скарлатина, как и многие инфекционные болезни (краснуха у детей, свинка, ветрянка), передается воздушно-капельным путем, хотя каждая из перечисленных патологий — вирусная инфекция, а скарлатина — бактериальная. Это заболевание очень заразно и имеет ряд других путей заражения — алиментарный, контактный и водный — но они крайне редки.
Патогенный стрептококк провоцирует не только скарлатину, но и ряд других патологий, а именно: пиодермии, ангину, кишечные инфекции, рожистое воспаление. Скарлатина при заражении стрептококком развивается в случае отсутствия иммунитета к эритротоксическим веществам, вырабатываемым микроорганизмом. У большинства людей в подростковом возрасте такой иммунитет уже сформирован из-за иных стрептококковых патологий, также иммунитет передается трансплацентарно от матери к плоду, а после рождения сохраняется до 2 лет. Согласно этим данным, риск заболеть скарлатиной наиболее высок у детей возрастного диапазона от 3 до 10 лет.
Особенности такого заболевания, как скарлатина у детей, симптомы и лечение, профилактика, фото патологии будут подробно рассмотрены ниже.
Скарлатина: инкубационный период заражения
Заражение скарлатиной возможно не только от того, кто непосредственно ею болеет. Источниками инфекций могут выступать пациенты с разнообразными формами стрептококковых инфекций, в том случае, если штамм бактерии относится к токсинпродуцирующим. Возможно заражение от больных с такими болезнями, как:
- скарлатина;
- ангина;
- рожистое воспаление;
- стрептококковые пиодермии;
- кишечные инфекции;
- пиелонефрит;
- пневмонии;
- назофарингит;
- отит.
В очень редких случаях возможно заражение при контакте с носителями стрептококка.
Инкубационный период скарлатины у детей и у взрослых продолжается от 2 суток до 1 недели, реже — до 10 суток. Чаще всего он продолжается 3-4 дня. Инкубационный период представляет собой промежуток времени от момента заражения до момента проявления первых признаков болезни. Пациент становится заразным чаще всего за день до начала возникновения симптоматики. При выявлении случаев скарлатины в детском саду в обязательном порядке объявляется карантин.
Скарлатина: симптомы, признаки, фото
Скарлатина характеризуется острым, внезапным началом — симптоматика развивается буквально на протяжении нескольких часов. Итак, как проявляется это заболевание в детском возрасте, у мальчиков и девочек? Выделяют три основных группы клинических проявлений, которые имеет скарлатина, — признаки интоксикации, ангины и высыпаний.
Скарлатина у детей, симптомы и лечение, профилактика, фото — вот то, с чем можно ознакомиться в этом и последующих разделах статьи.
Интоксикация
Среди ее проявлений выделяют следующие:
- повышение температуры выше 39 градусов;
- сонливость и вялость;
- постоянная тошнота, периодическая рвота;
- боль в области живота;
- головные боли.
Ангина
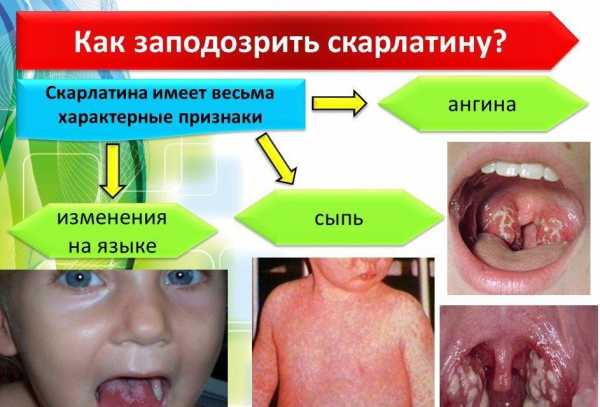
При скарлатине возникают симптомы вовлечения дыхательных путей в инфекционно-воспалительный процесс. Сначала проявления носят катаральный характер — на миндалинах нет налета.
Важным симптомом данного заболевания является так называемый “пылающий зев”: при осмотре горла пациента отмечается яркая, ограниченная гиперемия мягкого неба, миндалин, язычка и небных дужек. Эти структурные образования становятся насыщенно красного цвета. Такие симптомы возникают у детей, фото клинических проявлений отражают тяжесть воспалительного процесса.
Ребенок может предъявлять жалобы на боли в области горла, причем болевой синдром может иметь различную интенсивность — от легкого першения до выраженной болезненности. Детям становится трудно глотать, зачастую они отказываются от приемов пищи.
При дальнейшем прогрессировании процесса, особенно в случае пренебрежения мерами терапии, катаральные проявления сменяются лакунарными (появляется налет на миндалинах), фолликулярные (образование гнойных пробок и пузырьков), некротические (образование очагов некроза с разнообразным по оттенку налетом).
Также по мере прогрессирования болезни развивается воспаление регионарных лимфатических узлов, наблюдаются изменения в тканях языка. Поверхность языка покрывается беловатым налетом, а сквозь него видны увеличенные сосочки ярко-розового оттенка.
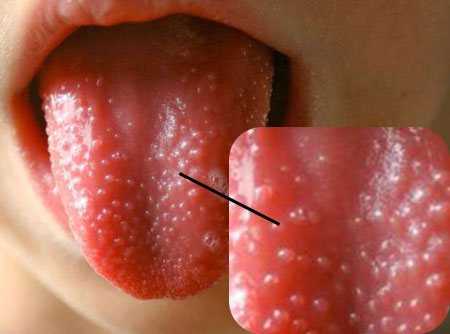
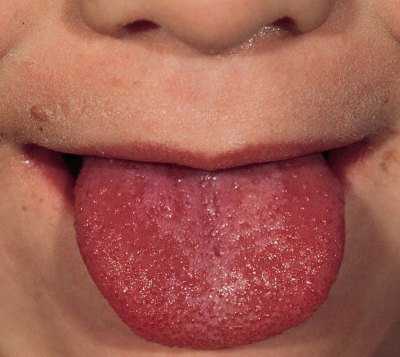
Спустя 2 дня после начала проявления симптомов язык становится ярко-красного цвета,

этот признак также называют “малиновым языком”.
Высыпания на коже
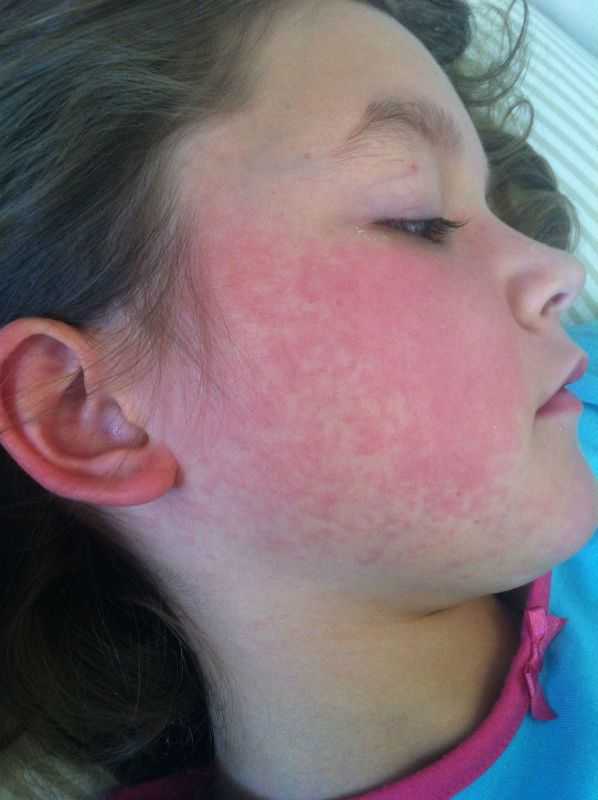
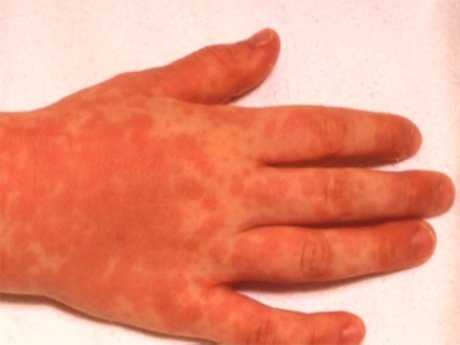
Сыпь у ребенка появляется спустя несколько часов после завершения инкубационного периода. Сначала появляется сыпь на лице,
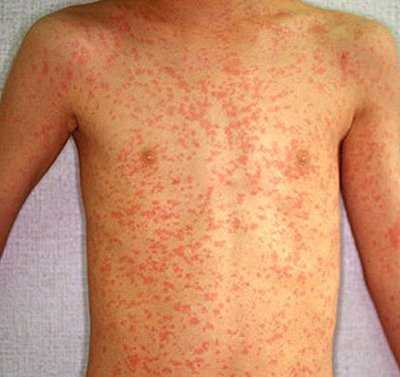
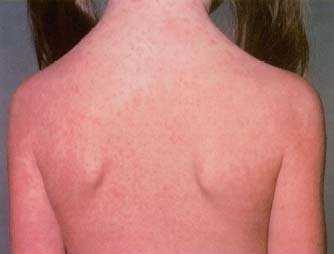
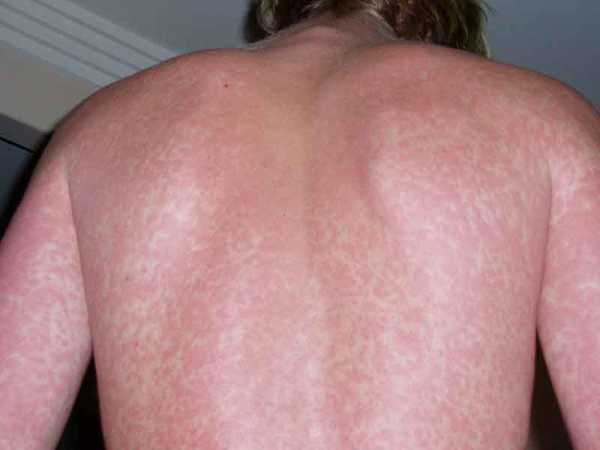
потом сыпь на теле — на спине, животе, груди.
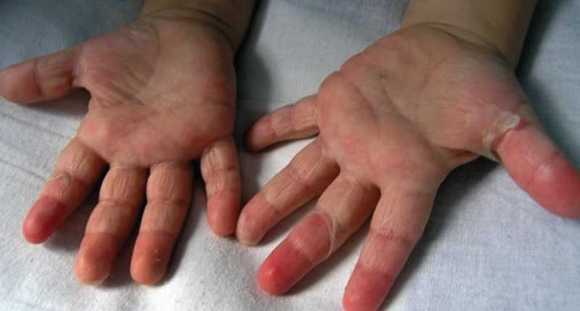
Постепенно высыпания распространяются дальше, захватывая всю кожу — характерны также сыпь на руках
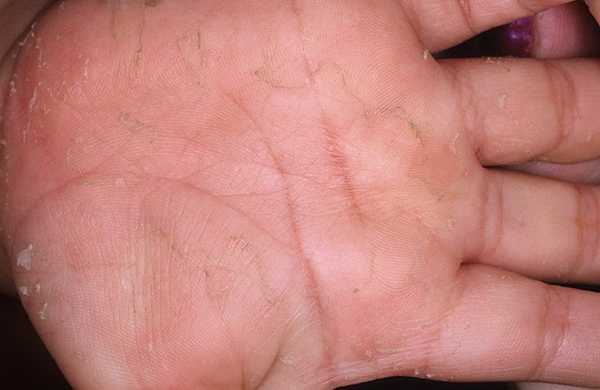
и сыпь на ногах.
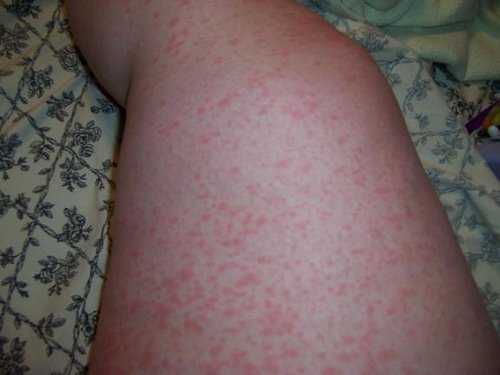
Самые яркие и обширные высыпания появляются на наиболее нежных кожных покровах — паховые, подколенные, подмышечные, локтевые складки, кожа на шее и в области лобка. На этих местах высыпания наиболее густые. При скарлатине сыпь (фото) розоватого или ярко-красного оттенка, мелкопятнистая.
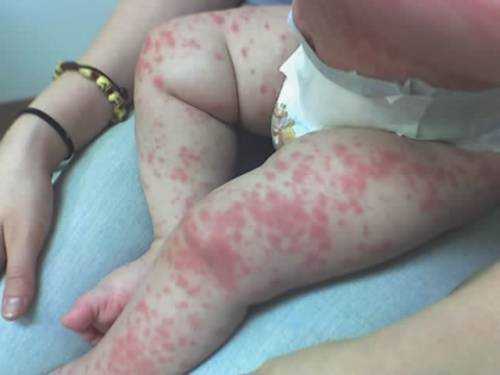
Реже возникает геморрагическая сыпь, чаще наблюдаются петехии в форме точек коричневого или багрового цвета. Геморрагические высыпания часто сливаются, при этом образуются полосы, сохраняющиеся даже после того, как сыпь проходит.
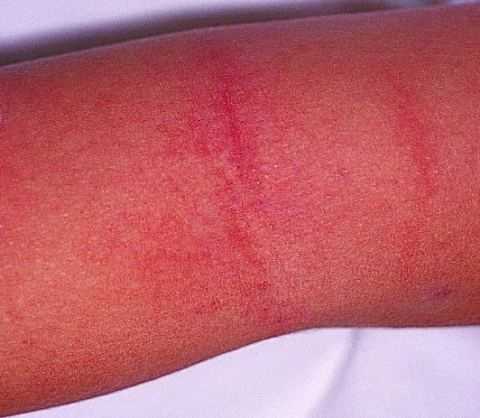
Кожные покровы с высыпаниями становятся сухими и шершавыми. Для лица ребенка характерна отечность, красные щеки, вишневые губы, бледный носогубный треугольник.
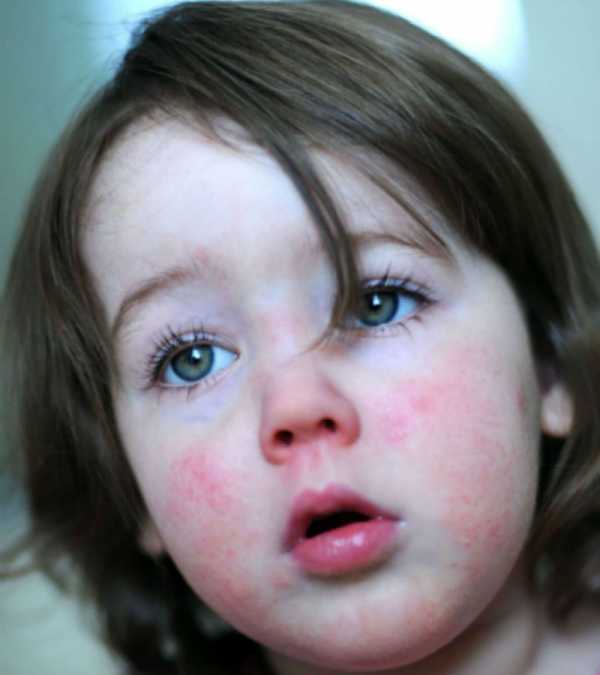
Высыпания на лице, теле и конечностях в некоторых случаях проходят спустя часы, но чаще сохраняются в течение нескольких дней. После спадания сыпи кожные покровы шелушатся — на теле оно отрубевидное, а на конечностях — крупнопластинчатое.
Ответ на вопрос, чешется скарлатина или нет, является положительным. Характерен зуд умеренной интенсивности.
Скарлатина у взрослых: симптомы и лечение, фото
Конечно, чаще скарлатина развивается в детском возрасте, но это заболевание может поразить и взрослого человека. Скарлатина у детей, симптомы и лечение, профилактика, фото патологии — это крайне важно, но и у взрослых пациентов возможно довольно тяжелое течение болезни. Клиническая симптоматика выражается неявно, поскольку иммунная система борется с инфекционным агентом, и человек может не отличить скарлатину от привычного ОРВИ. В некоторых случаях скарлатина у взрослых имеет более выраженную симптоматику, начальная стадия характеризуется тяжелым течением.
Выделяют ряд клинических проявлений болезни у взрослых пациентов:
- Легкая форма: легкая гиперемия зева, которую можно отметить на фото горла, болезненность, симптоматика интоксикации. Появляется бледная сыпь, но не во всех случаях. Таким образом, ответ на вопрос, скарлатина бывает ли без сыпи, является утвердительным.
- Тяжелая форма: повышение температуры, озноб, учащение пульса. Характерны симптомы интоксикации: тошнота и рвота. Сыпь у взрослых появляется в первые дни болезни, одновременно с болью и покраснением в горле. Фото сыпи отражает яркость тяжелой формы болезни. По мере прогрессирования возможны осложнения в форме отита, абсцессов в глоточной области, кровоизлияния в различные внутренние органы. В более позднее время возможен ревматизм, миокардит, гломерулонефрит.
Скарлатина во взрослом возрасте также провоцирует сухость и шелушение кожных покровов. Лечение данного заболевания будет более подробно рассмотрено ниже.
Скарлатина: лечение в домашних условиях
Довольно часто возникает скарлатина у детей, симптомы и лечение, профилактика, фото — это то, с чем родителей должен ознакомить врач. Меры терапевтической коррекции скарлатины будет назначать специалист только после осмотра пациента. При тяжелых случаях возможно стационарное лечение, но обычно скарлатина довольно быстро лечится в домашних условиях.
Во время лечения важно соблюдать следующие меры:
- Правильный уход за пациентом. Необходим постельный режим и ограничение активности даже после стихания первых проявлений болезни. Следует регулярно проветривать помещения, проводить в них влажную уборку. Нужно своевременно менять как постельное, так и нательное белье, отдавая преимущества натуральным материалам.
- Коррекция диеты. Предполагает обильное питье, можно давать пациенту чай, теплое молоко, компоты, морсы, минеральную воду. При снижении аппетита не стоит настаивать на приемах пищи: такая реакция является отражением интоксикации организма. Постепенно в рацион можно вводить супы, пюре, каши, тушеные овощи. Все продукты должны легко усваиваться и быть питательными. Из-за боли в горле рекомендуется подавать пищу в полужидком или жидком виде, чтобы пациенту было легче глотать. Нужно ограничить соленые, острые блюда. Дополнительно можно вводить витаминно-минеральные комплексы.
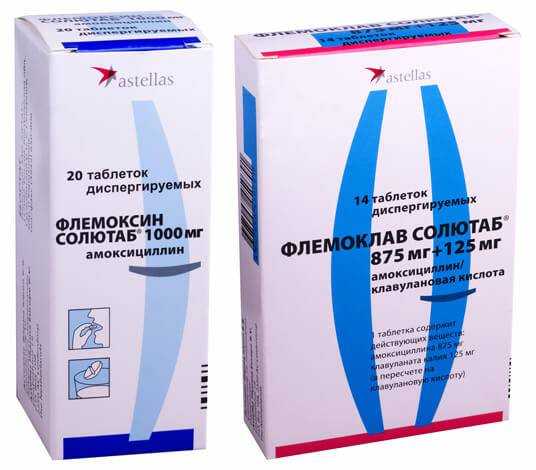
- Медикаментозная коррекция при помощи антибиотиков. Невозможно вылечить скарлатину без антибиотиков, какими-то другими таблетками или способами. Антибактериальная терапия является обязательной мерой. Антибиотические препараты назначает врач, при лечении нужно строго придерживаться его рекомендаций относительно дозировки, кратности приема и продолжительности курсовой терапии. Чаще назначаются препараты на основе амоксициллина (Флемоксин-солютаб, Амоксиклав, Амписид и ряд других). Возможно назначение макролидов (азитромицин, макропен, джозамицин). Сравнительно редко назначают антибиотики цефалоспоринового ряда.
- Жаропонижающие средства. Детям возраста до 12 лет подойдут такие лекарства, как Калпол, Панадол, Нурофен детский. Для пациентов старшего школьного возраста предусмотрено лечение нимесулидом, аспирином. Наиболее эффективно применение жаропонижающих медикаментов в форме свечей, по прошествии периода интоксикации возможно давать детям сиропы или таблетки. Можно сбить температуру и другими методами: обильное питье чая с малиной, клюквенного или смородинового морса, обтирания.
- Лекарства для обработки горла. Для этой цели хорошо подходят местные антисептики, только перед использованием нужно учитывать возрастные ограничения. Наиболее эффективны препараты: Гексорал, Ингалипт, Стоп-ангин, Тантум-верде, Каметон. Также полезно полоскать горло травяными отварами, раствором фурацилина. Возможно устранять симптоматику при помощи таблеток для рассасывания.
Скарлатина: профилактика при контакте с больным
К концу первой недели патологии и дети, и взрослые уже незаразны для окружающих. Но все равно выписка возможна только на 21 день после начала активной фазы заболевания. Такая продолжительность домашнего режима объясняется высоким риском осложнений для ослабленного после скарлатины организма. Если ребенок окажется в детском саду раньше, то после контакта с детьми возможно присоединение вторичной инфекции и значительное ухудшение состояния малыша.
Для профилактики заражения скарлатиной не разработано каких-либо специфических мер, то есть вакцин для прививок не существует. Для предупреждения заражения важно ограничивать контакт с пациентами, у которых выявлена стрептококковая инфекция. Также следует укреплять иммунитет, закаливаться, принимать иммуномодуляторы.
При лечении и профилактике скарлатины важно строго следовать назначениям и рекомендациям врача, соблюдать все предписания и дозировки лекарств. Не стоит заниматься самолечением: это может усугубить состояние и спровоцировать очень тяжелые осложнения, которым подвергаются все системы организма. Цена здоровья и ребенка, и взрослого очень высока, и не стоит лишний раз подвергать себя такому большому риску.
Мы рассмотрели такое заболевание, как скарлатина у детей. Симптомы и лечение, профилактика, фото. А вы наблюдали такое? Оставьте свое мнение или отзыв для всех на форуме.
syp-foto.ru
фото, симптомы, признаки, профилактика и лечение
Скарлатина – опасное заболевание, которое поражает детей, преимущественно, в возрасте 1-9 лет.
При этом данная патология имеет симптомы, сходные с проявлениями других инфекционных заболеваний, таких как, например, ангина, но требует принципиально иного лечения.
Именно поэтому важно вовремя выявить недуг и приступить к терапии, в противном случае возможно развитие опасных последствий, вплоть до летального исхода.
Чаще всего данное заболевание встречается в регионах с холодным климатом, однако, случаи заболевания выявлены и в средней полосе.
Пик заболеваемости приходится на осенне-зимний период, когда иммунная система ребенка ослабевает и его организм наиболее подвержен негативному воздействию патогенной микрофлоры. О симптомах и лечении скарлатины у детей поговорим в статье.
к содержанию ↑О симптомах и лечении синусита у детей читайте в нашей статье.
Характеристика недуга
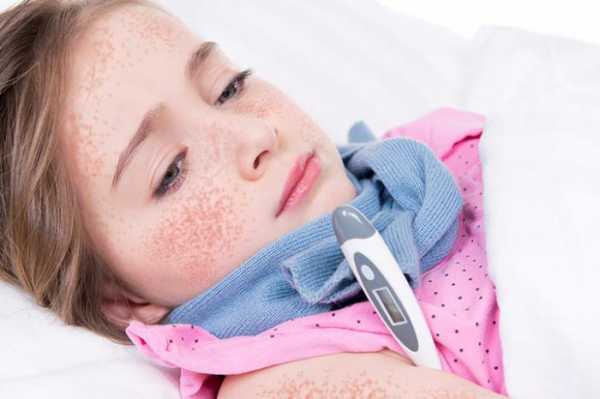
Скарлатина у ребенка — фото:
Скарлатина представляет собой заболевание инфекционной природы, имеющее острое течение. Патология характеризуется наличием определенных признаков, среди которых отмечают воспаление слизистой оболочки гортани, появление характерных мелких высыпаний на коже и слизистых.
Возбудитель патологии – стрептококковая инфекция группы А. Данные микроорганизмы чаще всего поражают именно область дыхательных путей, вызывая воспаление их слизистых оболочек и развитие характерной клинической картины.
Реже стрептококк заселяет область кожных покровов, что приводит к появлению более выраженных и обширных участков сыпи.
При этом возбудитель, находясь в организме ребенка, вырабатывает особое вещество, которое считается токсичным, способствует развитию обширного отравления и характерных для данного состояния симптомов.
Заболевание имеет тяжелое течение, особенно это актуально для детей младшего возраста (от 1 года).
Дети-груднички скарлатиной практически не болеют, так как получают в достаточном количестве иммунные клетки матери вместе с грудным молоком. Подростки и взрослые переносят недуг значительно легче, чем дети в возрасте 1-9 лет.
к содержанию ↑Причины возникновения
Основной причиной развития заболевания считается проникновение в организм ребенка возбудителя – стрептококковой инфекции. Источником заражения является больной человек.
При этом сам больной может не чувствовать каких-либо симптомов заболевания, так как недуг находится на стадии инкубационного периода, тем не менее, он уже считается заразным и опасным для окружающих.
Второстепенными провоцирующими факторами развития недуга считаются:
- снижение иммунитета ребенка;
- неправильное питание, склонность к аллергическим реакциям;
- отравление продуктами питания или химическими веществами;
- хронические заболевания;
- заболевания и воспаления верхних дыхательных путей;
- проживание в регионах с холодным климатом;
- общее или местное переохлаждение организма.
Как происходит заражение?
Инфицирование происходит не только при контакте с больным человеком (воздушно-капельный способ передачи), но и при использовании инфицированных предметов обихода, на поверхности которых болезнетворные микроорганизмы могут сохранять свою жизнедеятельность на протяжении нескольких дней.
Чаще всего инфекция проникает в организм ребенка через верхние дыхательные пути, реже – через повреждения на коже или слизистой оболочке.
Попадая на слизистую оболочку верхних дыхательных путей, инфекция внедряется в ее ткани, вызывая их воспаление, а впоследствии, отмирание и отторжение клеток.
После этого возбудитель попадает в лимфатическую систему и через лимфоток и вместе с кровью попадает в лимфоузлы, вызывая их увеличение.
Чаще всего поражаются лимфатические узлы, расположенные вблизи от области проникновения инфекции.
Болезнетворные микроорганизмы начинают активно размножаться, и в процессе их жизнедеятельности вырабатывается специфическое токсичное вещество, которое разносясь по организму, вызывает общую интоксикацию и нарушение работы внутренних органов. Это приводит к развитию симптомов недуга.
к содержанию ↑Совет от редакции
Существует ряд заключений о вреде моющей косметики. К сожалению, не все новоиспеченные мамочки прислушиваются к ним. В 97 % детских шампуней используется опасное вещество Содиум Лаурил Сульфат (SLS) или его аналоги. Множество статей написано о воздействии этой химии на здоровье как деток, так и взрослых. По просьбе наших читателей мы провели тестирование самых популярных брендов. Результаты были неутешительны — самые разрекламированные компании показали в составе наличие тех самых опасных компонентов. Чтобы не нарушить законных прав производителей, мы не можем назвать конкретные марки. Компания Mulsan Cosmetic, единственная прошедшая все испытания, успешно получила 10 баллов из 10. Каждое средство произведено из натуральных компонентов, полностью безопасно и гипоаллергенно. Уверенно рекомендуем официальный интернет-магазин mulsan.ru. Если вы сомневаетесь в натуральности вашей косметики, проверьте срок годности, он не должен превышать 10 месяцев. Подходите внимательно к выбору косметики, это важно для вас и вашего ребенка.
Инкубационный период
С момента заражения и до появления первых симптомов недуга может пройти различное количество времени. Как правило, инкубационный период составляет порядка 1-10 дней, однако, все зависит от общего состояния здоровья ребенка, его возраста, наличия провоцирующих факторов.
Важно помнить, что прием антибактериальных средств может увеличить продолжительность инкубационного периода до 2 и более недель, но в течении этого времени ребенок все равно будет заразным.
к содержанию ↑Симптомы и признаки
Скарлатина характеризуется острым течением и стремительным развитием клинической картины. Через некоторое время после заражения у ребенка возникают яркие начальные симптомы, такие как:
 Значительное повышение температуры тела до опасных отметок (иногда до 40 градусов).
Значительное повышение температуры тела до опасных отметок (иногда до 40 градусов).- Симптомы интоксикации, такие как тошнота и рвота.
- Боль и воспаление слизистой оболочки горла.
- Слабость.
- Отсутствие аппетита.
- Головная боль и боли в животе.
- Тахикардия.
- Изменение поведения (чрезвычайная возбужденность, либо, наоборот, подавленное состояние).
Один из характерных симптомов недуга — появление мелкой ярко-красной сыпи, которая изначально проявляется на языке, лице, затем охватывает область шеи, груди, живота, конечностей.
Наиболее сильные высыпания локализуются в областях кожных складок, на сгибательных поверхностях рук и ног, на лице, особенно в области щек. Сыпь при скарлатине может быть различной. Нередко на коже ребенка возникают мелкие пузырьки, заполненные жидкостью.
С течением времени они сливаются, в результате чего возникают более крупные образования. Чаще всего их можно заметить на тыльной стороне ладоней. Так же высыпания могут проявляться в виде геморрагических мелких пятен, папул, мелких покраснений.
Характер сыпи зависит от степени тяжести и течения патологии. Как правило, на 5-7 день заболевания она становится менее выраженной и окончательно исчезает.
В это же время затихают и остальные симптомы, наступает выздоровление, конечно, при условии, что ребенку была оказана своевременная и адекватная медицинская помощь.
к содержанию ↑Осложнения и последствия
Возбудитель заболевания и продукты его жизнедеятельности оказывают негативное влияние на состояние внутренних органов и систем ребенка.
И если такое влияние будет носить длительный характер, возможно развитие таких неприятных последствий как:
- воспаление среднего уха и придаточных носовых пазух;
- поражение костной ткани;
- нарушение работы почек.
Диагностика
Для постановки диагноза врач проводит осмотр и опрос пациента, а также лабораторные исследования крови (при скарлатине отмечается повышение лейкоцитов, нейтрофилов, СОЭ).
Для выявления стрептококковой инфекции проводится посев содержимого зева в специальную кровянистую среду, в которой с течением времени можно заметить усиленное размножение стрептококков (если они содержались в исходном материале).
Так как скарлатина имеет клиническую картину, схожую с рядом других заболеваний, таких как корь, краснуха, псевдотуберкулез, дифтерия, аллергические реакции, важное значение имеет дифференциальная диагностика.
к содержанию ↑Лечение

Терапия скарлатины должна быть комплексной, направленной не только на подавление роста численности патогенной микрофлоры, но и на очищение организма от токсичных продуктов ее жизнедеятельности, предотвращение развития осложнений.
Лечение осуществляется в условиях стационара, где есть все необходимые условия для изоляции больного ребенка, обеспечения ему надлежащего ухода.
В первые несколько дней ребенок должен соблюдать строгий постельный режим, особый рацион питания. Меню должно быть разнообразным, питательным, достаточно калорийным.
Если по каким-либо причинам ребенок не может полноценно питаться, рацион должен основываться на молочно-растительных продуктах, которые легче усваиваются организмом.
Терапия скарлатины осуществляется с обязательным использованием медикаментозных препаратов различных групп:
- Антибиотики. Чаще всего ребенку назначают несколько разновидностей антибактериальных препаратов с обязательным соблюдением возрастной дозировки. Курс лечения – около 1 недели.
- При выраженном отравлении организма применяют детоксикационную сыворотку. Однако, она оказывает положительный эффект только в течении первых 2 суток после появления симптомов интоксикации.
- Симптоматические препараты (жаропонижающие, обезболивающие, противорвотные средства).
Прогноз и профилактика
Прогноз на выздоровление может быть различным. Если ребенку была своевременно оказана медицинская помощь, улучшения наступают на 7-10 день заболевания, после чего приходит выздоровление. Если же ребенок не получил необходимого лечения, возможно развитие опасных осложнений и даже летальный исход.
Профилактика заболевания заключается, прежде всего, в своевременном выявлении случаев заболевания в детских коллективах (садах, школах), и изоляции больных детей, соблюдении правил карантина.
Для защиты здоровых детей рекомендуется профилактическое использование спрея или раствора для полоскания Томицид, обладающего антибактериальным действием.
Кроме того, важно систематически укреплять иммунную систему ребенка, следить за его образом жизни, избегать аллергических реакций, инфекционных заражений, переохлаждений.
Скарлатина – опасная патология, которая развивается, чаще всего, у детей младшего и младшего школьного возраста. Недуг возникает при проникновении в организм стрептококковой инфекции, имеет характерную клиническую картину.
Заметив первые признаки недуга, необходимо госпитализировать ребенка, особенно, если патология имеет тяжелое течение. Это позволит не допустить распространения инфекции, предотвратить развитие осложнений у больного.
О симптомах и лечении скарлатины у детей в этом видео:
Убедительно просим не заниматься самолечением. Запишитесь ко врачу!pediatrio.ru

 Организм справляется с этим заболеванием самостоятельно. Суть лечения сводится к облегчению имеющихся у ребенка симптомов, профилактике обезвоживания и выявлению осложнений.
Организм справляется с этим заболеванием самостоятельно. Суть лечения сводится к облегчению имеющихся у ребенка симптомов, профилактике обезвоживания и выявлению осложнений.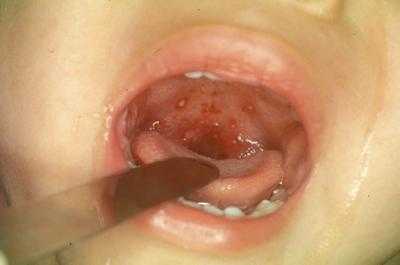
 Значительное повышение температуры тела до опасных отметок (иногда до 40 градусов).
Значительное повышение температуры тела до опасных отметок (иногда до 40 градусов).