сроки проведения и когда делают первый, второй и третий скрининг?

Ультразвуковое исследование органов брюшной полости во время беременности рекомендовано всем ожидающим малыша женщинам.
Подробнее об услуге…
В первом, втором и третьем триместрах беременности необходимо ультразвуковое исследование органов брюшной полости.
Услуги и цены…
Неонатальный скрининг включен согласно рекомендациям ВОЗ в перечень обязательных медицинских тестов для малышей.
Узнать больше…
Получить результаты исследования можно:
- по телефону;
- по электронной почте;
- по факсу;
- лично.
Частные лаборатории, оказывающие медицинские услуги в cito-режиме, могут стать хорошим решением для тех, кому необходимо как можно скорее сдать биоматериал на анализ.
Найти лабораторию…
Скрининг при беременности — это целый комплекс исследований, позволяющий родителям и врачам получить максимально полную информацию о здоровье еще не рожденного малыша. Скрининг позволяет выявить многие врожденные заболевания и физические характеристики. Как и когда проводится скрининг при беременности, зачем он нужен и какие обследования включает?
Что собой представляет скрининг при беременности и зачем он проводится
Скрининг при беременности — это комплекс обследований, в который входят УЗИ и биохимический анализ венозной крови на гормоны. Как правило, скрининг проводят трижды — в первом, втором и третьем триместре.
В нашей стране обязательным является лишь плановое УЗИ-обследование беременных женщин. Полный скрининг считается дополнительным исследованием, которое обычно проводится по желанию будущей мамы. Но иногда врач настойчиво рекомендует пройти именно полное обследование. Если вам дали направление на полный скрининг, не паникуйте — это вовсе не означает, что врач подозревает какую-то патологию. Просто в некоторых ситуациях риск их развития статистически выше, и врачу необходимо знать о возможных опасностях для правильного ведения беременности. Скрининг при беременности обычно назначают:
- беременным старше 35 лет, а также в том случае, если возраст отца превышает 40 лет;
- при наличии генетических патологий у членов семьи;
- при наличии в прошлом замершей беременности, выкидышей или преждевременных родов;
- беременным, которые перенесли в первом триместре какое-либо инфекционное заболевание;
- женщинам, вынужденным принимать лекарства, которые могут быть опасными для плода и влиять на развитие беременности;
- женщинам, работающим на вредных производствах и/или тем, у кого есть вредные привычки.
Раннее обнаружение патологий имеет очень большое значение. Это дает возможность приступить к лечению генетических заболеваний как можно раньше и если не полностью вылечить их, то хотя бы максимально купировать симптомы. Если при обследовании врач замечает какие-либо отклонения, беременность контролируется особенно тщательно, что дает возможность предупредить развитие осложнений или преждевременные роды. Если же обнаруженные патологии окажутся слишком тяжелыми и несовместимыми с жизнью, врач направит пациентку на прерывание беременности по медицинским показаниям.
Скрининг при беременности безвреден как для мамы, так и для малыша. Это довольно точное исследование, хотя следует четко понимать, что оно не дает стопроцентной гарантии. Точность скрининга зависит от многих факторов — профессионализма исследователей, соблюдения женщиной правил подготовки к обследованию и других факторов.
Первый скрининг при беременности
Первый скрининг при беременности проводят между 11-ой и 13-ой неделями. Нет смысла проходить это обследование ранее — до 11-ой недели беременности многие показатели практически не поддаются определению.
Исследование включает в себя два медицинских теста — УЗИ и анализ крови.
УЗИ
При помощи УЗИ врач определяет точный срок беременности, оценивает телосложение ребенка, его размеры (окружность головы, длину конечностей, рост), работу сердечной мышцы, симметричность головного мозга, объем околоплодных вод, структуру и размер плаценты, а также состояние и тонус матки. Для каждого из этих параметров есть показатели нормы, с которыми врач и будет сравнивать полученные результаты. Для 11–13-недельной беременности эти нормы составляют:
- КТР (копчико-теменной размер, то есть длина плода от темени до копчика) — 43–65 мм. Если эта цифра больше нормы, значит, ребенок будет крупным. Отклонение в меньшую сторону говорит о замедленном развитии (причиной такого положения дел часто является гормональный дисбаланс или перенесенные будущей мамой инфекционные болезни), генетических патологиях или гибели плода (в этом случае сердце не будет прослушиваться). Впрочем, это может быть обусловлено и банальной ошибкой в определении сроков беременности.
- БПР (бипариетальный размер, то есть расстояние от виска до виска) — 17–24 мм. Высокий БПР означает большой размер плода, но лишь при условии, что все остальные показатели говорят о том же. В противном случае речь может идти о грыже мозга или гидроцефалии. Низкий БПР говорит о замедленном развитии мозга.
- ТВП (толщина воротникового пространства) — 1,6–1,7 мм. Отклонение от этой нормы (ТВП выше 3 мм) считается признаком некоторых тяжелых хромосомных патологий — синдрома Дауна, синдрома Эдвардса и т.п. Однако не следует паниковать раньше времени — никто не станет ставить столь серьезный диагноз лишь на основании ТВП. Для подтверждения требуется сдать анализ крови на гормоны и сделать биопсию внешней плотной оболочки эмбриона для последующего исследования.
- Длина кости носа — 2–4,2 мм. Слишком маленькая кость носа может говорить о патологии или же просто о том, что нос у малыша будет курносым.
- Размер хориона, амниона и желточного мешка. Хорион — это внешняя оболочка плода, которая со временем станет плацентой. Если он расположен на нижней стенке матки, говорят о предлежании хориона. Это потенциально опасная ситуация, чреватая выкидышем, и в этом случае беременной рекомендован постельный режим.
- Амнион — внутренняя оболочка, которая удерживает околоплодные воды. Нормальный объем околоплодных вод на сроке 11–13 недель — 50–100 мл.
- Желточный мешок — это зародышевый орган, который в первые недели жизни плода выполняет роль некоторых внутренних органов, которые будут сформированы позже. К сроку первого скрининга желточный мешок должен практически исчезнуть (тогда в бланке обследования будет указано «не визуализируется»). Если же размер его составляет около 6 мм, то, возможно, у плода присутствуют определенные патологии.
- Шейка матки. В норме ее длина к моменту первого скрининга составляет 35–40 мм. Более короткая шейка матки означает риск преждевременных родов.
УЗИ проводят двумя способами — трансабдоминальным, при котором датчик УЗИ-аппарата располагается на животе, и трансвагинальным, при котором он вводится во влагалище. Трансвагинальное УЗИ дает более полную и точную информацию, но его обычно проводят только в первом триместре. Этот метод, как правило, используют при обследовании женщин с лишним весом, поскольку жировая прослойка в области живота не позволяет в деталях рассмотреть плод и матку.
К УЗИ необходимо соответствующим образом подготовиться. Перед трансабдоминальным УЗИ советуют выпить примерно литр воды, чтобы на момент обследования мочевой пузырь был заполнен — тогда матка немного сместится в сторону живота и картинка будет четче.
При трансвагинальном УЗИ степень наполненности мочевого пузыря не имеет никакого значения, однако перед обследованием лучше зайти в туалет — так будет комфортнее. Перед исследованием нужно принять душ или освежиться при помощи влажных салфеток.
Скопление газов способно исказить результаты УЗИ, каким бы методом оно ни проводилось. Поэтому будущим мамам, страдающим от метеоризма, советуют за день до обследования принимать средства от метеоризма и не есть ничего газообразующего.
На заметку
Бытует мнение, что УЗИ «оглушает» нерожденного ребенка. Это, конечно, миф, возникший из-за незнания базовых законов физики. Ультразвук — это колебания высокой частоты, которые не слышны ни взрослым, ни детям. УЗИ — одно из самых точных, недорогих и безопасных исследований.
Биохимический скрининг, который также называют двойным тестом, проводят для определения уровня двух гормонов (отсюда и название) — свободного b-ХГЧ и PAPP-A.
b-ХГЧ (хорионический гонадотропин человека) начинает вырабатываться с первых дней беременности. Его количество постепенно нарастает примерно до 9-ой недели, а затем начинает плавно снижаться. В среднем для срока 11–13 недель нормой считается 50 000–55 000 мМЕ/мл. Повышенный уровень ХГЧ может свидетельствовать о многоплодной беременности, или — в худшем случае — генетических патологиях плода или наличии у матери сахарного диабета. Пониженный ХГЧ типичен для замершей беременности, внематочной беременности, гибели плода или определенных пороках развития (синдрома Патау и синдрома Эдвардса).
PAPP-A — протеин А-плазмы. Норма содержания для срока 11–13 недель — 0,79–6,01 мЕд/л. Низкий PAPP-A — признак таких хромосомных патологий, как синдром Дауна и синдром Эдвардса, гибель плода и выкидыш, гипотрофия плода (дефицит массы тела) и преэклампсия.
Высокий РАРР-А — признак многоплодной беременности, больших размеров плода или низкого расположения плаценты.
Чтобы анализ крови дал максимально точные сведения, его нужно сдавать на голодный желудок, как минимум через 8 часов после последнего приема пищи. За 2–3 дня до анализа следует воздерживаться от жареной, жирной, острой, копченой пищи, шоколада, орехов, морепродуктов. Рекомендуется также не вступать в половые контакты. Все это не столь значительно, однако может тем или иным образом повлиять на результат.
Второй скрининг при беременности
Второй скрининг при беременности проводят на сроке 16–20 недель. Как и первый, он состоит их тех же двух этапов — УЗИ и анализа крови.
УЗИ
На этот раз врач определяет не только размеры, но и положение плода и его костную структуру, состояние внутренних органов и место прикрепления пуповины, а также объем околоплодных вод. Вот приблизительные основные показатели нормы для срока 16–20 недель:
БПР — 26–56 мм.
ДБК (длина бедренной кости) — 13–38 мм.
ДПК (длина плечевой кости) — 13–36 мм.
ОГ (окружность головы) — 112–186 мм.
ИАЖ (индекс амниотической жидкости, то есть объем околоплодных вод) — 73–230 мм. Маловодие может негативно повлиять на состояние костной структуры ребенка и развитие его нервной системы.
Локализация плаценты. Некоторый риск есть лишь при расположении плаценты на передней стенке матки — при такой локализации возможно отслоение плаценты.
Пуповина. Один из важнейших параметров — место прикрепления пуповины. Краевое, расщепленное или оболочечное прикрепление чревато гипоксией плода и трудностями во время родов, нередко оно становится показанием для кесарева сечения. Пуповина подпитывается через 2 артерии и 1 вену, хотя иногда в наличии имеется только одна артерия. Это может вызвать гипоксию плода, порок сердца, нарушения в работе сердечно-сосудистой системы ребенка, стать причиной пониженной массы тела малыша. Впрочем, если все остальные анализы и обследования не показывают отклонений от нормы, волноваться не стоит.
Шейка матки. Длина шейки матки на этом сроке должна составлять 40–45 мм. Короткая шейка матки означает угрозу выкидыша.
Визуализация. Неудовлетворительная визуализация может быть вызвана как особенностями положения плода или лишним весом будущей мамы, так и отеками или гипертонусом матки.
Анализ крови
Как и во время первого скрининга, во время второго берется анализ крови на b-ХГЧ, проверяется также уровень свободного эстриола и АФП. Приводим нормы их содержания на 16–20-ой неделях беременности:
b-ХГЧ — 4,67–5–27 нг/мл.
Свободный эстриол — гормон, по уровню которого можно судить о состоянии плаценты. Норма — 1,17–3,8 нг/мл. Повышенный эстриол характерен для многоплодной беременности или крупного плода. Пониженный — для угрозы выкидыша, плацентарной недостаточности, анэнцефалии и синдроме Дауна.
АФП — белок, который вырабатывается в ЖКТ плода. Норма — 15–27 Ед/мл. Немного пониженный АФП может означать, что срок беременности был определен неверно (слегка занижен). Если АФП очень низкий, причина может быть в синдроме Эдвардса или Дауна, угрозе выкидыша или гибели плода. Высокий АФП характерен для патологий нервной трубки, атрезии пищевода, синдроме Меккеля. Высокий АФП также возможен у женщин, перенесших во время беременности инфекционное заболевание.
Третий скрининг при беременности
Третий скрининг при беременности проводят на 30-ой–43-ей неделе. По результатам этого скрининга врач принимает решение о необходимости кесарева сечения или возможности естественных родов. Основа третьего скрининга — все те же УЗИ. Иногда назначают допплерографию — исследование работы сосудов. Вот приблизительные нормы для данного срока беременности:
УЗИ
БПР — 67–91 мм
ДБК — 47–71 мм
ДПК — 44–63 мм
ОГ — 238–336 мм
ИАЖ — 82— 278 мм
Толщина плаценты — 23,9–43,8. Слишком тонкая плацента — не особенно опасное отклонение от нормы. Причиной может быть миниатюрное телосложение женщины, перенесенные ей инфекционные заболевания, гипертония. Чрезмерно толстая плацента — признак анемии, диабета, резус-конфликта. Учитывается и такой показатель, как степень зрелости плаценты — на сроке 30–35 недель нормальной считается 1-я степень зрелости. При слишком быстром утолщении и старении плаценты возможны преждевременные роды, гипоксия плода и его замедленное развитие.
Пренатальный скрининг очень важен, и пренебрегать им не стоит. Вовремя выявленные патологии и отклонения от нормы могут спасти жизнь и здоровье вашему ребенку. Об этом стоит помнить, особенно тем родителям, которые отказываются от обследования из страха узнать о том, что развитие малыша идет не по плану.
www.kp.ru
Сроки проведения перинатальных скринингов
После постановки на учет каждая женщина, ждущая ребенка должна пройти ряд перинатальных скринингов. Скринингом беременных называют ряд процедур, благодаря которым можно узнать есть ли у плода, какие-либо отклонения.
Обязательные показания к проведению скринингов
Дородовые скрининги проходят без исключения все будущие мамы, однако комплекс анализов может расширяться в зависимости от степени предрасположенности женщины к появлению у ребенка той или иной патологии.
К группе риска относят:
- женщин старше 35;
- если ранее наблюдались случаи рождения детей с хромосомными отклонениями;
- если предыдущие беременности заканчивались выкидышем;
- на ранних сроках пришлось принимать опасные препараты.
Скрининг первого триместра. Сроки проведения первого скрининга
Первые обследования плода в идеале должны проводиться в промежутке с 12 по 13-ю неделю. Скрининг – это обследование использованием ультразвука и биохимический анализ крови.
УЗИ на этом этапе роста и развития ребенка может показать толщину воротникового пространства (указывает на наличие или отсутствие предрасположенности к болезни Дауна), наличие формирующихся конечностей, многоплодие и некоторые врожденные патологии.
Также с помощью УЗИ можно вовремя заметить тонус матки, и принять меры по предотвращению непроизвольного прерывания беременности.
Биохимия крови отражает состояние беременной и плода показанием гормонов ХЧГ и РАРР-А.
Маркер ХЧГ появляется у женщины только в период вынашивания ребенка, и его уровень может ясно отражать правильное ее течение.
Функции гормона ХЧГ:
- препятствует выкидышу на раннем сроке;
- стимулирует рост желтого тела;
- при беременности мальчиком отвечает за продуцирование тестостерона;
Хорионический Гонадотропин производится в клетках хориона, и позволяет установить беременность, начиная с шестого дня после оплодотворения яйцеклетки. В норме уровень ХЧГ должен повышаться в течение всего первого триместра. Достигнув своего максимального уровня к 7-11 неделям, он идет на спад.
Различают две части гормона альфа и бета ХЧГ, при перинатальном скрининге уровень бета гормона может говорить о серьезных нарушениях в процессе развития ребенка.
Норма ХЧГ при первом скрининге
Нормальные показатели зависят от точности определения срока беременности, и в норме должны выглядеть следующим образом:
— На сроке от 9 до 10 недель 200000 -95000;
— На сроке от 11 до 12 недель 200000-90000;
— На сроке от 13 до 14 недель 15000-60000.
Высокий уровень гомона ХЧГ может быть вызван следующими факторами:
- неправильно поставлена дата зачатия;
- обострение токсикоза;
- наличие хромосомных мутаций;
- беременность близнецами;
- гестационный диабет.
Пониженный уровень может говорить о следующих отклонениях:
- внематочная беременность;
- синдром трисомии;
- гипоксия плода вследствие плацентарной недостаточности;
- риск непроизвольного прерывания.
Белок РАРР-А и его значения при скрининге
Данный белок отвечает за правильное формирование и работу плацентарной оболочки.
Несоответствие показателей данного протеина с уменьшением говорит о развития генетических мутаций и хромосомных отклонений.
Также низкие показатели РАРР-А могут свидетельствовать об угрозе выкидыша или замирании плода.
Скрининг второго триместра
Второе дородовое обследование беременных проводится на 16- 20 неделе беременности, включает в себя ультразвуковое исследование и анализ на биохимию крови.
Биохимический анализ крови сдается только в случае подтверждения подозреваемой аномалии на основе первого скрининга. Как правило, сравнивают показатели гормонов АПФ, ХЧГ и эстирола. Точность результатов биохимического анализа на втором триместре довольно низкая, поэтому окончательный диагноз ставиться только на основе комплекса исследований.
УЗИ на втором триместре срока позволяет оценить такие параметры как:
- положение плода;
- соответствие размеров плода текущему сроку;
- течение развития костной ткани;
- состояние плаценты;
- частоту сердцебиения ребенка.
Перинатальное обследования третьего триместра
Поскольку на последнем триместре беременности возможность возникновения всяческих осложнений достаточно велика, последним скрининг является самым важным и необходимым к проведению в период с 32 и 24 недели. Третий скрининг включает в себя: ультразвуковое исследование, допплер исследование и кардиографию.
Допплер УЗИ представляет собой процедуру, при которой можно наглядно рассмотреть картину кровоснабжения в сосудах малыша. С ее помощью можно выявить такие нарушения как порок сердца, плацентарную недостаточность и обвитие плода пуповиной.
На основе неудовлетворительных данных допплер УЗИ сосудов, беременной может назначаться доплерэхокардиография, которая дает более точные данные о движении крови в сердце плода.
Кардиография или кардиотокография – позволяет установить частоту сердечного ритма и тонус матки. Состояние сердечной мышцы дает точное определение общему функциональному состоянию плода, исходя из данных полученных при КТГ, выбирают терапевтические методы (если обнаружены патологии) или наиболее приемлемый метод родоразрешения.
Ультразвук за и против
Как, и любое вмешательство в процесс вынашивания ребенка, во многих странах и религиях считается, что ультразвуковое исследование может навредить малышу. Кроме предрассудков, на эту тему имеются и статьи с научным обоснованием. Так, например, исследования, проведенные в 60 годах прошлого века показывают, что интенсивные эхо волны, могут повредить структуру клеток и даже нанести ожог. Кроме того излучение от УЗИ повышает риск развития патологий внутренних органов и появление опухолей.
В защиту УЗИ можно сказать, что оно с высокой точностью помогает диагностировать нарушения и риски возникновения патологий на их раннем этапе, а чем раньше выработана тактика лечения, тем больше шансов побороть заболевание.
(Visited 156 times, 4 visits today)
mamahunter.ru
Скрининг при беременности: сроки проведения, норма
Время ожидания малыша — волшебно. Родители готовятся к его появлению, мечтают, чтобы ребенок родился здоровым. В период беременности женщине необходимо делать многочисленные обследования, позволяющие следить за развитием малыша. Одним из таких исследований является скрининг.
Многие мамы, не разобравшись в сути этого анализа, относятся к нему с опасением и недоверием. Задаются вопросами — что это за анализ, когда делают скрининг при беременности, не больно ли это. Ответы на эти вопросы может дать лечащий врач, подробно объяснив все нюансы процедуры. Но каждой маме важно помнить, что нельзя пренебрегать назначаемыми процедурами. Так что такое скрининг при беременности?
Определение скрининга

Скрининг при беременности, называющийся перинатальным, — это комплекс диагностических процедур, которые могут указать на возможные отклонения внутриутробного развития плода. Данная процедура предупреждает развитие определенных заболеваний и помогает диагностировать их на раннем сроке, когда лечение максимально эффективно.
Первые скрининги при беременности проводятся бесплатно строго на сроке 11-13 недель. Если исследование провели на сроке 14 недель, то в результатах могут быть погрешности. Во втором и третьем триместре анализ назначается по результатам первого скрининга. В том случае, если анализы не выявили пороков развития, повторные анализы можно сдать самостоятельно на платной основе.
Если во время скрининга выявили риски таких опасных патологий, как
- синдром Дауна,
- синдром Эдвардса,
- дефекты нервной трубки — анэнцефалия (полное или частичное отсутствие головного мозга), гидроцефалия и пр.,
- синдром Патау,
- триплоидия,
- аномалии развития позвоночника, пищеварительного тракта, почек и др.,
беременную женщину направляют к врачу-генетику, который будет решать вопрос о дальнейшем обследовании будущей мамы.
Показания к проведению исследования
Скрининг в обязательном порядке проводится женщинам, вошедшим в группу риска. К показаниям относятся:
- возраст от 35 лет,
- наследственные заболевания,
- злоупотребление алкоголем и/или наркотиками,
- употребление лекарственных препаратов, запрещенных при беременности,
- вирусные инфекции,
- выкидыши и/или замершая беременность в прошлом,
- если во время прошлых беременностей обнаруживались пороки развития плода,
- работа на вредных производствах,
- близкие родственные связи между родителями.
Методы проведения скрининга

Перинатальный скрининг включает в себя ультразвуковую диагностику, биохимический анализ крови. Если два предыдущих метода выявили высокие риски аномалий, то может применяться инвазивный метод (амниоцентез, биопсия хориона).
УЗИ-скрининг при беременности позволяет выявить внешние особенности плода и хромосомные аномалии. Включает в себя, помимо основного исследования, допплерографию и кардиотокографию.
Биохимический анализ делают с целью выявления определенных белков в крови мамы, которые могут указывать на патологии.
Первый скрининг
Сроки первого скрининга при беременности приходятся на конец первого триместра. Обычно он выполняется с 11 недели и до 13 недели и 6 дней. Рекомендуется это обследование проводить в середине этого диапазона.
В обследование входят ультразвуковая диагностика и анализ венозной крови на наличие специфических маркеров в крови. Первый скрининг является наиболее значимым и информативным для выявления рисков. Такие важные показатели, как размер воротниковой зоны, копчико-теменной размер плода и уровень определенных гормонов в сыворотке крови позволяют наиболее точно и достоверно определить только на этом сроке беременности.
УЗИ первого скрининга — это диагностика патологий развития плода. Устанавливается физическое развитие плода, его кровоток. Уже можно рассмотреть кости черепа, лицевые кости, головной мозг и развитие внутренних органов. Также врач смотрит состояние матки, плаценты, пуповины, количество околоплодных вод.
Нормы скрининга при беременности в первом триместре
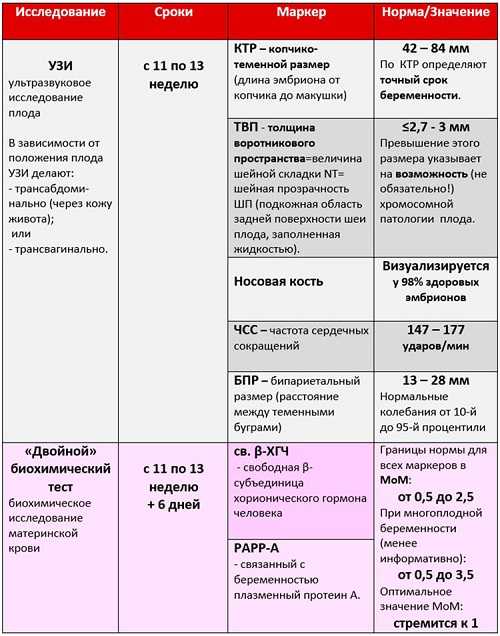
| Показатель | 10 недель | 11 недель | 12 недель | 13 недель |
| КТР, мм | 33 — 41 | 42 — 50 | 51 — 59 | 62 — 73 |
| ТВП, мм | 1,5 — 2,2 | 1,6 — 2,4 | 1,6 — 2,5 | 1,7- 2,7 |
| БПР, мм | 14 | 17 | 20 | 26 |
| ЧСС, уд/мин | 161 — 179 | 153 — 177 | 150 — 174 | 147 — 171 |
| Носовая кость, мм | определяются кости носа | определяются кости носа | не более 3 | не более 3 |
Определение значений:
КТР — копчико-теменной размер плода. Позволяет определить соответствие размера малыша со сроком беременности и назначить предположительную дату родов. В норме КТР должен совпадать с акушерским сроком беременности. Но стоит помнить, что акушерский срок из-за некоторых возможных нюансов (например, поздняя овуляция) не всегда высчитывается абсолютно точно. Необходимо рассматривать все показания скрининга в общем.
ТВП — толщина воротникового пространства. У плода на этих сроках на задней части шеи имеется кожная складка, в которой скапливается жидкость. При исследовании измеряется самая толстая часть воротникового пространства. Это очень важный показатель, по результатам которого можно судить о наличии или отсутствии генетических заболеваний, таких как синдром Дауна.
БПР — измеряется расстояние между висками. Увеличение нормальных значений может указывать на заболевания мозга (гидроцефалия, грыжа мозга).
Размер носовой кости — очень важный показатель, по которому можно выявить наличие синдрома Дауна.
ЧСС — частота сердечных сокращений.
Второй вид исследования, применяемый в скрининге первого триместра — биохимический анализ крови. Как правило, выполняется после УЗИ. Анализ выявляет значения двух показателей в сыворотке крови беременной женщины — это хорионический гонадотропин человека (ХГЧ) и РАРР-А — белок плазмы А.
| Показатель | 10 недель | 11 недель | 12 недель | 13 недель |
| ХГЧ, мЕд/мл | 20000 — 95000 | 20000 — 95000 | 20000 — 90000 | 15000 — 60000 |
| РАРР-А, мЕд/мл | 0,45 — 3,73 | 0,78 — 4,77 | 1,03 — 6,02 | 1,47 — 8,55 |
Определение значений:
ХГЧ понижен — может являться угрозой выкидыша.
ХГЧ сильно повышен — риск синдрома Дауна. Но этот показатель также будет повышен при многоплодной беременности.
РАРР-А понижен — может указывать на генетические заболевания плода.
РАРР-А повышен — не указывает на патологии.
Важно! При многоплодной беременности биохимический анализ крови на первом скрининге не столь точен для выявления рисков пороков, чем при одноплодной. В этом случае результаты оцениваются только грамотным специалистом вкупе с результатами УЗИ.
Действия при плохих показателях первого скрининга
Важно понимать, что скрининг — это исследование, которое указывать на вероятность какой-либо патологии. Если его результаты указывают на это, нужно как можно скорее обращаться к квалифицированному врачу-генетику для дальнейшего обследования. В таких случаях рекомендованы дополнительные исследования — амниоцентез или хориоцентез. Но прежде необходимо обсудить все риски с лечащим врачом. Особенно если эти анализы рекомендуют провести при многоплодной беременности, ведь в этом случае возможность выкидыша от данного вмешательства выше, чем при одноплодной беременности.
Также на результат анализа крови может повлиять сахарный диабет у мамы, ожирение, беременность с помощью ЭКО и др.
Дополнительным способом перепроверки результатов служит скрининг второго триместра.
Помните, что даже при неблагоприятных прогнозах есть шанс родить здорового малыша.
Второй скрининг
Второй скрининг при беременности проводят во втором триместре. Этот анализ не является обязательным, но он необходим, если были отклонения в результатах первого. Сроки проведения скрининга при беременности в этот период немного варьируются. Биохимический анализ крови рекомендуют делать на сроках 16-20 недель, желательно на 17-18 неделях. Ультразвуковое же исследование — немного позже, оптимальным временем считается срок 22-24 недели. Также скрининг второго триместра проводят женщинам, которые во время беременности переболели инфекционными заболеваниями. Все остальные показания аналогичны показаниям к проведению анализа в первом триместре.
Иногда ультразвукового исследования бывает достаточно. В этом случае биохимический анализ крови не проводится.
Ультразвуковое исследование во втором триместре очень информативно. Малыш подрос, большинство органов хорошо визуализируются. В этот период большое внимание уделяется:
- Объему головы, живота, грудной клетки. По этим показаниям определяют развитие плода и соответствие сроку беременности.
- Мозгу (мозжечок, желудочки). Диаметр большой цистерны мозга не должен превышать 10 мм, так как этот показатель может указывать на гидроцефалию.
- Лицу (особое внимание уделяется носогубному треугольнику и глазницам).
- Позвоночнику (проверяют на наличие грыж, других новообразований, а также на незаращение).
- Почкам, мочевому пузырю и другим внутренним органам.
Биохимическое исследование венозной крови на втором скрининге при беременности называется «тройным тестом», так как проводится анализ на количество трех гормонов в сыворотке крови:
- ХГЧ.
- Свободный эстриол — гормон, который вначале вырабатывается плацентой, а затем — печенью ребенка. Это один из главных гормонов во время беременности. Играет важную роль в развитии кровотока в сосудах матки. Если его значение снижено, это может свидетельствовать о пороках развития ребенка.
- Альфа-фетопротеин (АФП). Основная функция этого гормона — защита плода от иммунной системы мамы. Также помогает поступлению ребенку определенных жиров и белков.
- Исследование уровня ингибина А в крови требуется, если неясна картина по результатам других параметров. Рассматривается только в совокупности со значениями других гормонов. Может указывать на хромосомные отклонения.
Нормы второго скрининга

| Показатель | 16 недель | 17 недель | 18 недель | 19 недель | 20 недель | 21 неделя |
| окружность живота, мм | 88 — 116 | 93 — 131 | 104 — 144 | 114 — 154 | 124 — 164 | 137 — 177 |
| окружность головы, мм | 112 — 136 | 121 — 149 | 131 — 161 | 142 — 174 | 154 — 186 | 166 — 200 |
| длина бедренной кости, мм | 17 — 23 | 20 — 28 | 23 — 31 | 26 — 34 | 29 — 37 | 32 — 40 |
| размер лобно-затылочной части, мм | 41 — 49 | 46 — 54 | 49 — 59 | 53 — 63 | 56 — 68 | 62 — 71 |
| БПР, мм | 31 — 37 | 34 — 42 | 37 — 47 | 41 — 43 | 43 — 53 | 46 — 56 |
| длина плечевой кости, мм | 15 — 21 | 17 — 25 | 20 — 28 | 23 — 31 | 26 — 34 | 28 — 35 |
На данном этапе фетометрии уделяется большое внимание. С помощью измерения длин и размеров частей тела малыша можно судить о правильном развитии в соответствии со сроком беременности. Также существует возможность исключить дисплазию, которую на этих сроках уже возможно обнаружить.
Очень тщательно рассматриваются
- мозг — на наличие образований и опухолей,
- сердце — строение и наличие аномалий в развитии всей сердечно-сосудистой системы,
- внутренние органы — их наличие, строение, расположение.
Помимо обследования плода, врач тщательно исследует:
- Плаценту — ее расположение (в дальнейшем может влиять на способ родоразрешения), толщину (очень важный показатель, который может говорить о внутриутробной инфекции), степень зрелости и структура (неоднородность может являться признаком инфекции).
- Пуповину — количество сосудов в ней. В норме должно быть три сосуда — две артерии и одна вена. Уменьшение их количества — вероятность гипоксии плода и наличия у него хромосомных заболеваний.
- Количество околоплодных вод. Их индекс в норме равен 10-20 см.
- Состояние матки. Выявляется тонус, измеряется длина шейки (если она короткая, существует риск преждевременных родов).
| Показатель | 16 недель | 17 недель | 18 недель | 19 недель | 20 недель |
ХГЧ, мЕд/мл | 10000 — 58000 | 8000 — 57000 | 8000 — 57000 | 7000 — 49000 | 1600 — 49000 |
| АФП, ед/мл | 15 — 95 | 15 — 95 | 15 — 95 | 15 — 95 | 27 — 125 |
| Эстриол, нмоль/л | 5,4 — 21 | 6,6 — 25 | 6,6 — 25 | 7,5 — 28 | 7,5 — 28 |
АФП повышен — может свидетельствовать о нарушении развития нервной трубки, аномалии развития печени и пищеварительной системы и др.
АФП понижен — есть риск хромосомных заболеваний плода. Иногда такой показатель бывает при неправильном определении срока беременности.
ХГЧ повышен — многоплодная беременность, сахарный диабет, синдром Дауна.
ХГЧ понижен — угроза прерывания, неразвивающаяся беременность.
Эстрадиол повышен — многоплодная беременность или крупный плод.
Эстрадиол понижен — хромосомные заболевания, патология надпочечников, плацентарная недостаточность, внутриутробные инфекции, нарушения развития мозга.
Отметим, что результаты уровня ХГЧ и АФП очень сложно правильно расшифровать при беременности многоплодной.
Третий скрининг

Третий скрининг при беременности выпадает на третий триместр. Его рекомендуют проводить всем беременным женщинам, особенно если в результатах первого и второго скрининга были отклонения. Данное исследование включает в себя ультразвуковую диагностику, допплерометрию и кардиотокографию. Сроки скрининга при беременности в третьем триместре выпадают на 32-34 недели. По его результатам принимают решение о наиболее вероятном способе родоразрешения.
Допплерометрия позволяет проверить кровоток в кровеносных сосудах ребенка, матки и плаценты. По результатам этого обследования можно судить о наличии гипоксии у плода.
Кардиотокография — регистрирует частоту сердечных сокращений. Также может диагностировать гипоксию у малыша.
Ультразвуковое исследование включает в себя измерение параметров ребенка, развитие его внутренних органов, положение в матке, наличие обвития пуповиной. Также проверяется состояние плаценты, придатков, матки, объем околоплодных вод.
Нормы третьего скрининга
| БПР, мм | ЛЗР, мм | ОГ, мм | ОЖ, мм | Длина кости голени, мм | Длина плеча, мм | Длина предплечья, мм | Длина бедра, мм | Масса тела, гр | Норма КТГ, баллы |
| 85-89 | 102 -107 | 309 -323 | 266-285 | 52-57 | 55-59 | 46 — 55 | 62-66 | 1790-2390 | 8-12 |
- Толщина плаценты: на 32 неделе — от 25,3 мм до 41,6 мм; на 34 неделе — от 26,8 мм до 43,8 мм.
- Длина шейки матки — не менее 3 см.
- Плацента первой или второй степени зрелости.
- Индекс околоплодных вод — 81-278 мм.
Если предполагаемая масса тела ребенка больше нормы, врач может посоветовать сделать УЗИ еще раз ближе к родам. По его результатам будет принято решение о естественных родах или кесаревом сечении.
При отклонении норм при допплерографии назначают препараты для улучшения кровоснабжения или ставится вопрос о родоразрешении.
Сильное увеличение околоплодных вод может говорить о внутриутробной инфекции или сахарном диабете у малыша.
Подготовка к скринингам
Перед проведением скрининга необходимо выполнить ряд условий, чтобы исключить недостоверность результатов:
- На анализ крови приходить натощак. Или хотя бы не ранее, чем через 4 часа после принятия пищи.
- За пару дней ввести диету, исключающую газированные напитки, морепродукты, жирную, копченую пищу, шоколад, или ограничить их употребление.
- Воздержаться от половых контактов.
- Очень важен позитивный настрой мамы.
- Стоит перенести проведение скрининга на другой день, если мама больна или если имеется даже незначительное повышение температуры тела. Это может исказить результаты анализов.

Часто женщины задаются вопросом, какие скрининги при беременности бесплатные, а за какие нужно будет заплатить. Бесплатным является первый скрининг, УЗИ, допплерография во втором и третьем триместре тоже бесплатны, но за биохимический анализ крови, даже если есть показания, придется заплатить.
Всегда существуют некоторые погрешности в виде индивидуальных особенностей мамы и папы. В таком случае некоторые отклонения от нормы в результатах не будут говорить о каких-либо отклонениях в развитии малыша. Бывает, что при плохих прогнозах рождается абсолютно здоровый малыш.
Если же врожденный порок обнаружен, благодаря развитию медицины, патологии можно свести к минимуму, а иногда и вылечить малыша полностью. Главное, не забывать, во сколько недель скрининг при беременности проводится в каждом из триместров, чтобы результаты были максимально правдивы. А при малейших отклонениях от норм сразу обращайтесь к врачу-генетику, который назначит дальнейшее обследование.
В заключение хочется сказать, что результаты скрининга — это не приговор. Анализ лишь помогает выявить возможные риски, чтобы вовремя принять меры. Проводить его или нет — решать только вам. В любом случае нужно надеяться на лучшее.
fb.ru
Что это такое — скрининг 1-го триместра при беременности. Расшифровка результатов узи и биохимического анализа на Medside.ru
Читайте нас и будьте здоровы! Пользовательское соглашение о портале обратная связь- Врачи
- Болезни
- Кишечные инфекции (4)
- Инфекционные и паразитарные болезни (20)
- Инфекции, передающиеся половым путем (6)
- Вирусные инфекции ЦНС (2)
- Вирусные поражения кожи (5)
- Микозы (9)
- Протозойные болезни (1)
- Гельминтозы (3)
- Злокачественные новообразования (8)
- Доброкачественные новообразования (4)
- Болезни крови и кроветворных органов (3)
- Болезни щитовидной железы (5)
- Болезни эндокринной системы (12)
- Недостаточности питания (1)
- Психические расстройства (27)
- Воспалительные болезни ЦНС (2)
- Болезни нервной системы (17)
- Двигательные нарушения (4)
- Болезни глаза (16)
- Болезни уха (3)
- Болезни системы кровообращения (8)
- Болезни сердца (4)
- Цереброваскулярные болезни (2)
- Болезни артерий, артериол и капилляров (7)
- Болезни вен, сосудов и лимф. узлов (6)
- Болезни органов дыхания (20)
- Болезни полости рта и челюстей (14)
- Болезни органов пищеварения (25)
- Болезни печени (1)
- Болезни желчного пузыря (5)
- Болезни кожи (27)
- Болезни костно-мышечной системы (32)
- Болезни мочеполовой системы (10)
- Болезни мужских половых органов (8)
- Болезни молочной железы (3)
- Болезни женских половых органов (26)
- Беременность и роды (5)
- Болезни плода и новорожденного (3)
- Врожденные аномалии (пороки развития) (10)
- Симптомы
- Амнезия (потеря памяти)
- Анальный зуд
- Апатия
- Афазия
- Афония
- Ацетон в моче
- Бели (выделения из влагалища)
- Белый налет на языке
- Боль в глазах
- Боль в колене
- Боль в левом подреберье
- Боль в области копчика
- Боль при половом акте
- Вздутие живота
- Волдыри
- Воспаленные гланды
- Выделения из молочных желез
- Выделения с запахом рыбы
- Вялость
- Галлюцинации
- Гнойники на коже (Пустула)
- Головокружение
- Горечь во рту
- Депигментация кожи
- Дизартрия
- Диспепсия (Несварение)
- Дисплазия
- Дисфагия (Нарушение глотания)
- Дисфония
- Дисфория
- Жажда
- Жар
- Желтая кожа
- Желтые выделения у женщин
- …
- ПОЛНЫЙ СПИСОК СИМПТОМОВ>
- Лекарства
- Антибиотики (211)
- Антисептики (122)
- Биологически активные добавки (210)
- Витамины (192)
- Гинекологические (183)
- Гормональные (156)
- Дерматологические (258)
- Диабетические (46)
- Для глаз (124)
- Для крови (77)
- Для нервной системы (385)
- Для печени (69)
- Для повышения потенции (24)
- Для полости рта (68)
- Для похудения (40)
- Для суставов (161)
- Для ушей (14)
- Другие (306)
- Желудочно-кишечные (314)
- Кардиологические (149)
- Контрацептивы (48)
- Мочегонные (32)
- Обезболивающие (280)
- От аллергии (102)
- От кашля (137)
- От насморка (91)
- Повышение иммунитета (123)
- Противовирусные (114)
- Противогрибковые (126)
- Противомикробные (144)
- Противоопухолевые (65)
- Противопаразитарные (49)
- Противопростудные (90)
- Сердечно-сосудистые (351)
- Урологические (89)
- ДЕЙСТВУЮЩИЕ ВЕЩЕСТВА
- Справочник
- Аллергология (4)
- Анализы и диагностика (6)
- Беременность (25)
- Витамины (15)
- Вредные привычки (4)
- Геронтология (Старение) (4)
- Дерматология (3)
- Дети (15)
- Другие статьи (22)
- Женское здоровье (4)
- Инфекция (1)
- Контрацепция (11)
- Косметология (23)
- Народная медицина (17)
- Обзоры заболеваний (27)
- Обзоры лекарств (34)
- Ортопедия и травматология (4)
- Питание (70)
- Пластическая хирургия (8)
- Процедуры и операции (23)
- Психология (10)
- Роды и послеродовый период (35)
- Сексология (9)
medside.ru
Скрининг при беременности: что это такое?
Биохимический скрининг при беременности стал обязательным обследованием около 12-ти лет назад. Для биохимического обследования берется венозная кровь. Сдают кровь, как правило, рано утром и натощак.
Так называемый «двойной тест» предполагает определение количества в составе крови беременной двух важных показателей:
- свободный бета-ХГЧ
- РАРР-А
Изучим оба маркера подробно, чтобы понять, о чем могут сказать специалистам результаты данной части скрининга.

Β-ХГЧ и его значения
Принятое сокращение ХГЧ обозначает Хорионический Гонадотропин человека (также его называют «гормоном беременности»). ХГЧ отвечает за поддержание и развитие беременности. Многим известно, что современные тесты на беременность основаны именно на концентрации этого гормона в моче женщины.
Функционал ХГЧ в женском организме заключается, прежде всего, в следующем:
- Препятствие самопроизвольного аборта на ранних сроках, который может произойти при отслойке плодного яйца.
- Стимуляция роста желтого тела. В нём, в свою очередь, вырабатываются прогестерон и эстрадиол. Эти гормоны необходимы на ранних сроках беременности для поддержания нормального развития эмбриона.
- Производство тестостерона в семенниках в случае, если плод мужского пола. Это обеспечивает нормальное формирование мужских половых признаков.
Гормон β-ХГЧ продуцируется клетками оболочки зародыша (хориона). Он является маркером наличия беременности и даёт возможность установить её уже через 6 — 11 дней после оплодотворения. Постепенный прирост уровня ХГЧ наблюдается в течение первого триместра беременности. Своего максимума он достигает приблизительно к 10-12-й неделям. Далее показатель начинает снижаться и во время второй половины беременности практически не изменяется.
ХГЧ состоит из двух частей: альфа (α) и бета (β). Наибольшее значение для пренатального скрининга имеет β-ХГЧ, анализ которого используют для выявления серьезных отклонений у плода.
В случае нормального развития беременности, маркер β-ХГЧ находится в пределах нормативных значений. Для каждой недели беременности установлена своя норма. Повышение или снижения уровня этого гормона в крови является настораживающим фактором и может говорить о неблагоприятном течении процесса вынашивания ребенка. Интервал между биохимическим анализом и проведением УЗИ должен быть не больше трёх дней – такой комплексный подход позволяет с максимально возможной точностью установить и срок беременности, и вероятность наличия той или иной патологии.
Нормативные показатели бета-ХГЧ по неделям берменности:
| Срок беременности | мЕд/мл |
| 9- 10-я неделя | от 200000 до 95000 |
| 11- 12-я неделя | от 200000 до 90000 |
| 13- 14-я неделя | от 15000 до 60000 |
- Неверно определен срок беременности. Каждая неделя развития плода имеет свой нормативный показатель, который максимально точно диагностировать возраст плода.
- Ранний токсикоз.
- Синдром Дауна или другие хромосомные мутации (только в совокупности с наличием отклонений по результатам других тестов).
- Многоплодная беременность. У каждого плода есть собственный хорион, продуцирующий ХГЧ. Именно совокупная выработка гормона объясняет превышающие норму показатели.
- Беременная страдает сахарным диабетом.
- Развитие внематочной беременности. Предполагается в случае незначительного повышения уровня ХГЧ при отсутствии плодного яйца в матке. Маркер ХГЧ в данном случае превышает 1500 мМЕ/мл.
- Болезнь плода синдромом Эдвардса.
- Плацентарная недостаточность . Нарушение функций плаценты, из-за которого плоду поступает недостаточное количество кислорода, что ведет к задержке его развития.
- Угроза выкидыша.
Для расчета риска развития патологий по результатам анализа на бета-ХГЧ специалисты используют специальный коэффициент (МоМ). Расчет его ведется так:
Вариантом нормы считаются значения от 0,5 до 2 Мом. Результаты проведенных исследований и расчетов позволяют говорить о том, принадлежит ли будущая мама к группе риска по хромосомным патологиям.
Стоит отметить, что в случае, когда беременность наступила вследствие проведения ЭКО показатель ХГЧ у пациентки будет выше, чем при беременности, ставшей следствием естественного оплодотворения.
РАРР-А и его диагностическое значение
Ассоциированный с беременностью белок PAPP-A (плазменный протеин ассоциированный с беременностью А) синтезируется плазмой и отвечает за иммунный ответ организма матери, а также обеспечивает развитие и работу плаценты. Измерение
количества этого белка – неотъемлемая часть первого скрининга при беременности.
Концентрация белка PAPP-A в крови беременной увеличивается с каждой новой неделей беременности. Уровень PAPP-A становится важным для диагностики уже с 8 недели беременности. Однако в связи с тем, что определение уровня ХГЧ для скрининга правильнее делать несколько позже, то оптимальным срок для определения уровня PAPP-A в сочетании с ХГЧ будет 11-14 неделя. После 14-й недели результаты PAPP-A уже не будут достоверны фактором определения синдрома Дауна.
Установлены определенные нормы количества данного белка в крови на разных сроках беременности, отклонение от них в сторону уменьшения может свидетельствовать о следующих отклонениях:
- Хромосомные мутации у ребенка.
- Вероятность самопроизвольного аборта.
- Регресс беременности
- Некоторые моногенные синдромы, например синдром Корнели де Ланге
Нормы значения показателя РАРР-А:
| Срок беременности | мЕд/мл |
| 9- 10-я неделя | 0,32- 2,42 |
| 10- 11-я неделя | 0,46- 3,73 |
| 11- 12-я неделя | 0,7- 4,76 |
| 12- 13-я неделя | 1,03- 6,01 |
| 13- 14-я неделя | 1,47- 8,54 |
PAPP-A превышающий нормальные показатели имеет меньшее значение, чем его значительное понижение относительно нормы. Если РAPP-А при беременности повышен, то это может свидетельствовать о повышенном тонусе матки или о возможной ошибке при установлении срока беременности. Стоит заметить, что повышенное значение не исключает вероятность наличия патологических нарушений.
Перед проведением биохимического скрининга лаборатория в обязательном порядке запросит результаты ультразвукового исследования, чтобы сделать правильные расчеты. Квалифицированные специалисты производят оценку риска возникновения хромосомных аномалий и других патологий в развитии плода, принимая во внимание совокупность всех данных, полученных в ходе скрининга при беременности. Маркер PAPP-A оценивают, сопоставляя его с результатами УЗИ и количеством бета-ХГЧ. Такая комплексная оценка помогает выявлять до 90% беременностей, где плод болен синдромом Дауна, Эдвардса и Патау.
Первый скрининг при беременности обладает достаточно высокой, но, тем не менее, не 100% точностью. Плохие результаты этого обследования нельзя воспринимать, как показатель необходимости прерывания беременности. Высокие риски развития аномалии – абсолютно не являются гарантией того, что родится ребенок с отклонениями. Они указывают лишь на больший риск развития аномалий, чем в среднем по популяции. Значение результатов анализов может колебаться и в силу индивидуальности каждого организма. Лишь значительные отклонения от нормативов должны привлечь внимание врача и подтолкнуть его к проведению дополнительного обследования пациентки.
Наличие подозрений на генетические мутации у плода – повод для консультации с врачом — генетиком. В компьютерную программу вводятся показатели УЗИ, биохимичесокго скрининга и данные анамнеза. Возрастной риск также учитывается при скрининге. Программа высчитывает степень риска и если он оказывается высоким, то следующим шагом будет направление на лабораторные обследования, подразумевающих хирургическое вмешательство: амниоцентеза или биопсии хориона и плаценты. Обычно инвазивная диагностика рекомендуется при уровне риска хромосомных аномалий со степенью риска 1:100 и выше.
Следующий скрининг будет производиться в 16-20 недель беременности. Наиболее важный скрининг тест на этом этапе — УЗИ. На втором УЗИ уточняется наличие или отсутствие пороков развития.
Новое слово в пренатальной диагностике
Для многих будущих матерей прохождение полного обследования и сдача огромного количества анализов становится настоящим стрессом, особенно когда приходится столкнуться с неутешительными результатами скрининга при беременности, которые необходимо будет подтвердить или опровергнуть. В некоторых случаях для разрешения сомнений врачи назначают беременной инвазивные методы диагностики (амниоцентез, хорионбиопсия). Обе методики подразумевают хирургическое вмешательство, неприятны для пациентки и несут с собой риск выкидыша и некоторых других осложнений. Однако такие аномалии, как трисомия есть возможность диагностировать гораздо более мягким и щадящим способом.
В перечне методов, относящимся к неинвазивной пренатальной диагностики, есть современный ДНК — тест Panorama, разработанный в США, успешно использующийся за рубежом и приобретающий всё более широкое распространение в России. Тест способен выявлять анеуплоидии и широкий ряд различных патологий, в том числе синдром Дауна, Патау, Эдвардса уже на ранних сроках беременности и даже до первого скрининга. Анеуплоидия — это нарушение количества хромосом. Большой процент самопроизвольных абортов и замерших беременностей часто является результатом такого отклонения.
Хромосомные патологии связаны, прежде всего, с недостатком или избытком хромосом в наборе:
- Моносомия (вместо пары хромосом, клетка содержит лишь одну из них). Например, причина возникновения синдрома Тернера 0 моносомия по хромосоме X (имеется только одна половая хромосома). Моносомии по не половым хромосомам не совместимы с жизнью и у живорожденных детей практически не встречаются.
- Трисомии (к паре хромосом присоединяется одна лишняя). Например, при синдроме Дауна имеется три 21 хромосомы вместо двух (трисомия 21).
Для прохождения теста Panorama беременной женщине достаточно будет сдать кровь из вены, что можно сделать уже с 9 недель беременности. Материал анализа будет исследован с помощью самых современных молекулярных технологий, а результаты исследования будут предоставлены вместе с заключением врача-генетика. Благодаря данной методике можно опровергнуть наличие широкого спектра отклонений, что позволит будущей маме провести остаток беременности без лишних волнений. В случае выявления высоких рисков по патологиям можно будет правильно подобрать методы дальнейшей диагностики. Плюс ко всему, тест безошибочно определяет пол ребенка уже на 9-й неделе беременности.
Если женщина желает быть проинформированной о состоянии здоровья плода на самых ранних этапах еременности и хочет избежать неприятных процедур инвазивной диагностики, ей стоит спросить у своего врача о неинвазивном пренатальном тесте (НИПТ) Panorama.
panoramatest.ru
нормы первого, второго, третьего УЗИ и расшифровка
Прохождение каждого, назначенного врачом, анализа необходимо для осуществления контроля за развитием плода. Уже на раннем сроке беременности каждой матери приходится столкнуться с вопросом, что такое скрининг. Далеко не все женщины хорошо знакомы с данной процедурой. Из-за незнания у будущих мам возникают страхи по поводу того, для чего нужно делать такой анализ, насколько он безопасен, болезнен ли, а также является ли обязательным. Чтобы развеять все страхи и опасения каждой беременной, нужно подробней узнать, что такое скрининг, каковы его задачи и цели.
Скрининг: что это такое и каковы его виды?
После нескольких недель вынашивания каждая беременная получает направление на скрининг. Ответ на вопрос, скрининг — что это такое, можно получить у участкового врача-гинеколога, в обязанности которого входит разъяснение будущим мамочкам назначений всех проводимых с ней исследований. Но случается и такое, когда, узнав от врача, скрининг — что это такое, у беспокойных женщин остаются некоторые вопросы и в связи с этим возникают опасения. Ради успокоения будущих матерей мы собрали подробную информацию об этой процедуре в данной статье.
Период беременности у каждой женщины наполнен не только счастьем, но и необходимостью делать регулярные анализы. Уже с раннего срока беременным проводят различные скрининги в виде:
- Ультразвукового;
- Биохимического и генетического.
В чем же суть данных процедур? Целью прохождения биохимического скрининга является обнаружение вероятности наличия у ребенка пороков в развитии на генетическом уровне. Обнаружить путем данного анализа можно различные заболевания, типа синдрома Дауна, Эдварса и др. Под биохимическим и генетическим скринингом понимается процедура неоднократной сдачи крови. По результатам анализа крови врач определяет уровни концентраций определенных веществ, что помогает выявить наличие или отсутствие нарушений в развитии плода. Определенный срок беременности характеризуется конкретными результатами анализа. Именно поэтому такой вид скрининга необходимо делать несколько раз.
Периодом для проведения ультразвукового скрининга являются уже первые недели беременности. В дальнейшем этот анализ повторяется несколько раз, с учетом триместра и результатов. Главная задача, преследуемая УЗИ, заключается в выявлении дефектов аномального и анатомического типа, которые могут возникать в процессе развития плода. Впервые процедура такого вида проводится при достижении 12-недельного срока беременности. Суть анализа заключается в измерении двух параметров, в виде ТВП и КТР. Ко второму триместру ребенок становится больше, а значит, в процессе проведения УЗИ у врача появляется возможность точнее рассмотреть все необходимые моменты. Ультразвуковой скрининг, проводимый на 2 триместре, способен дать расширенную информацию о том, как протекает развитие малыша и есть ли у него или у матери патологии. Кроме того при данном анализе в период 2 триместра у женщины появляется возможность узнать пол будущего ребенка.
Под пренатальным скринингом понимается комплексная процедура, включающая в себя различные исследования, такие как ультразвуковые и лабораторные. Главная задача такого анализа – определить, могут ли развиться пороки плода за период его вынашивания. С помощью данного метода диагностики у врачей появляется возможность получить подробную информацию о состоянии плода и самой женщины. К скрининговым относятся анализы, которые назначаются всем будущим мамам.
Скрининг при беременности: сроки проведения и суть процедур
Проходить скрининг при беременности нужно каждой женщине, особенно в том случае, когда есть назначение. Как правило, данная процедура обязательна при первом и втором триместрах. Что касается 3 триместра, то в зависимости от обстоятельств и необходимости врач также может назначить данное лабораторное исследование. Кроме того, в период первого и последующих триместров, каждая беременная может делать скрининг по собственному желанию, не дожидаясь направления от доктора.
При первом скрининге, по достижению 11-12 недель, измеряется толщина воротникового пространства и при помощи биохимического анализа крови определяется риск возникновения аномальных изменений в хромосомах. В процессе проведения первого скрининга решаются следующие задачи:
- Устанавливается точный срок беременности;
- Проверяется, есть ли грубые пороки в развитии плода, типа пупочной грыжи, отсутствия головного мозга и пр.;
- Проводится тест по измерению уровня гормонов ХГЧ и РАРР-А.
При достижении срока в 14-18 недель будущую мамочку направляют на 2 скрининг. Иногда данное обследование проводят чуть позже, на сроке от 20 до 22 недель. При проведении данного исследования во 2 триместре врачу необходимо:
- Исследовать шейку матки, определить ее состояние и исключить появление симптомов, способных прервать беременность;
- Исследовать анатомические структуры плода, чтобы исключить риски появления любых нарушений при развитии плода;
- Исследовать плаценту, пуповину и оценить их состояние;
- Проанализировать результаты крови в отношении конкретных показателей, как АФП, ХГЧ, свободный эстриол и ингибин А, с целью выявления отклонений у ребенка.
При необходимости будущим матерям назначается третий скрининг при беременности, включающий в себя прохождение УЗИ, кардиотокографии и допплерометрического исследования. Проводить скрининг в 3 раз нужно для того, чтобы:
- Определить расположение плода, что поможет выбрать тактику при родах;
- Диагностировать состояние плода и присутствие задержек в развитии;
- Провести оценку малыша с использованием ультразвукового метода и КТГ;
- Установить ряд показателей: в каком количестве околоплодные воды, и на каком уровне зрелость плаценты;
- Для проведения всех перечисленных процедур используются соответствующие медицинские приборы и оборудование.
Расшифровка скрининга при беременности
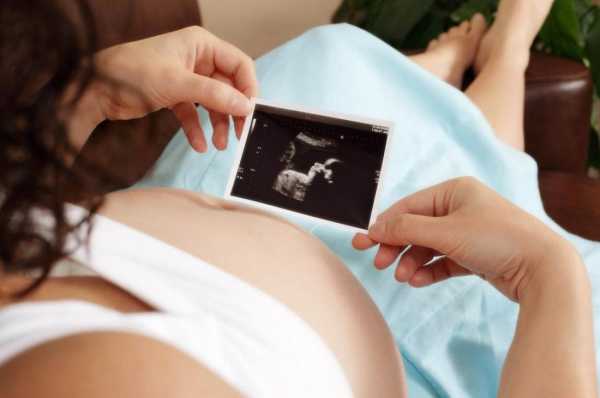
После получения результатов анализа крови врач при помощи определенных значений может установить, насколько ровно протекает беременность.
Каждому сроку беременности соответствуют определенные нормы. При проведении исследования в первом триместре особая роль уделяется толщине воротникового пространства. Данный показатель способен на ранних неделях предупредить о наличии у плода серьезных заболеваний, типа синдрома Дауна. В качестве норм ТВП в первом триместре выступают следующие показатели: при 10-недельном сроке толщина должна быть в пределах от 1,5 до 2,2 мм, при 11-недельном – от 1,6 до 2,4 мм, при 12-недельном – от 1,6 до 2,5 мм, при 13-недельном – менее 2,7 мм. В случае превышения нормативного показателя, будущую мать направляют на прочие диагностические исследования.
Другой скрининговый показатель, анализируемый в первом триместре, представлен в виде копчико-теменного размера. Его значение должно находиться в нормативных пределах: в 10-недельный срок — от 33-до 49 мм, в 11-недельный – от 42 до 58 мм, в 12-недельный – от 51 до 73 мм.
По результатам проведенного биохимического перинатального скрининга при первом триместре доктор определяет возможность возникновения синдрома Дауна. При значении, превышающем нормативный показатель, у ребенка высока вероятность развития данного синдрома. При сниженном значении есть риск заболевания синдромом Эдвардса. В процессе изучения при первом триместре показателя РАРР-А доктор также может поставить перечисленные диагнозы.
После проведения скрининга во 2 триместре доктор делает оценку состояния малыша по значениям следующих показателей: ХГЧ, АФП, эстриолы. В результате полученных коэффициентов, проводится их соотношение и выводится средний уровень МоМ, норма которого находится в пределах от 0,5 до 2.
Когда результат исследования выявит заниженный показатель АФП, у ребенка есть большая вероятность стать носителем болезни Дауна или Эдварса. Понижение АФП может сулить гибель плода или же говорить о неверно посчитанном сроке беременности. В случае, когда данный показатель выше нормы, развитие нервной системы малыша может сопровождаться пороками. Также причиной этому может стать пупочная грыжа и прочие патологии, связанные с пищеводом, печенью или передней брюшной стенкой.
По результату анализа на уровень эстриол врач также может установить возникновение различных нарушений и заболеваний, таких как синдром Дауна, фетоплацентарная недостаточность, внутриутробное инфицирование, а также риск раннего начала родовой деятельности.
Аудиологический скрининг новорожденных

После рождения каждому малышу необходимо пройти различные медицинские исследования, предназначенные для новорожденных. Одной из важных процедур является аудиоскрининг, при помощи которого диагностируется наличие или отсутствие нарушений слуха. Благодаря тому, что аудиоскрининг проводится в течение первых дней жизни новорожденных, любые отклонения могут быть вовремя скорректированы и устранены.
Как правило, аудиологический анализ проводится у новорожденных после 4 суток со дня появления на свет. Если аудиоскрининг будет проведен раньше, то результат может быть неверным. При положительном прохождении теста, аудиоскрининг больше не проводится.
В случае, когда аудиологический скрининг имеет отрицательное значение, данное обследование назначают повторно по истечению 1-1,5 месяцев со дня предыдущего аудиоскрининга. Если вторичный анализ дал отрицательный результат, то врач выдает направление на проведение диагностики слуха ребенка в специализированном центре. Специалисты утверждают, что добиться верного результата можно при обследовании новорожденных, не достигших 3-месячного возраста.
Кроме того, повторный аудиологический анализ рекомендован и для тех новорожденных, у которых повышенное значение в уровне билирубина. Это необходимо даже в случае удовлетворительного прохождения первого аудиоскрининга.
В чем заключается процедура по прохождению аудиоскрининга?
При таком исследовании как аудиологический скрининг используется специальный прибор – аудиометр. Благодаря тому, что прибор является портативным и переносным, аудиоскрининг может проводиться в палатах новорожденных. Устройство представляет собой гибкий зонд с ушным вкладышем, который вводится в уши новорожденных. В процессе генерации тестовых звуковых импульсов аппаратом для аудиоскрининга, происходит анализ результатов и их отображение на экране. Как правило, аудиологический скрининг проходит в течение 10 минут. Для получения наиболее верных результатов у ребенка не должно быть беспокойств и излишней подвижности. Процедура аудиоскрининг для новорожденных не является болезненной и не имеет никаких ограничений к проведению. Результаты аудиоскрининга отражаются в выписке.
uziwiki.ru
Первый скрининг при беременности: сроки проведения, нормы
Беременность – очень важный процесс, во время которого женщине надо внимательно следить за малышом, который находится внутри. Беременные женщины проходят большое количество различных процедур и исследований, к которым также относится и скрининг. Скрининг являет собой специальное диагностическое обследование, которое делают женщинам, входящим в зону риска. Многих интересует вопрос: когда делается первый скрининг при беременности?
Скрининг – это масштабное исследование, которое показывает множество факторов. Процедура покажет, все ли части тела у ребенка на месте, правильно ли они растут и срастаются. Процесс покажет окружность головы и ее размер, длину разных костей. Будет показана также скорость плодотворного потока и объем вод. Процедура также позволяет измерить размеры копчиковой части, затылочной, лобной, и даже частоту сердечных сокращений, что тоже является очень важным аспектом. Помимо всего прочего скрининг покажет расположение плаценты и ее структуру. Медики смогут увидеть и подсчитать количество пуповинных сосудов. И еще один важный аспект, который покажет скрининг – это состояние маточной шейки. При всем при этом каждый из показателей будет сравниваться со сроками беременности.
В принципе, на вопрос о сроках проведения первого скрининга, ответ однозначный. Первый скрининг проводится в первом триместре. Обычно исследование проводится в период от десяти до четырнадцати недель беременности. Скрининг – не самый безопасный вид процедуры и для будущей мамы, и для малыша. Однако данное исследование позволяет почти наверняка сказать о том, существуют ли для ребенка какие-то опасности.
Исследование обычно складывается с нескольких этапов. Первым делом специалист делает женщине УЗИ. Пациентка также сдает кровь из вены на анализы. Важно знать, что лечащий врач может поставить окончательный диагноз только тогда, когда будут готовы результаты всех анализов, а вместе с тем будет расшифровано УЗИ.
Со сроками все более или менее понятно – от десяти до четырнадцати недель. Процедура рекомендуется женщинам, у которых:
- ранее родился мертвый ребенок, или произошло замирание плода во время предыдущей беременности,
- у которых супруг является родственником,
- у которых было два или больше выкидышей,
- мамам, у которых дети болеют различными серьезными болезнями, например, синдромом Дауна.
Это еще не весь список. Первый скрининг даже при нежелании надо пройти будущим мамам, у которых в родственной линии есть генетические патологии. Если женщина во время беременности перенесла сложные вирусные заболевание, ей тоже лучше проверить состояние малыша. То же самое касается и заболеваний, связанных с бактериями. Первый скрининг рекомендуется женщинам, которым на момент беременности есть тридцать пять лет. Если возраст больше, обследование тоже необходимо. Настоятельно рекомендуется пройти скрининг, если девушка принимала запрещенные на момент беременности препараты по различным причинам. Однако для скрининга не обязательно иметь какие-то причины. Процедуру можно пройти только для того, чтобы убедиться, что с малышом все хорошо. Чтобы пройти обследование, родителям будет достаточно обратиться к врачу и следовать его указаниям.
Сроки проведения для каждой женщины могут подбираться индивидуально. Обычно, это рассчитывает лечащий врач. При этом учитываются индивидуальные особенности женщины, ее месячные, срок беременности, и так далее. Можно проходить данное обследование и в период от первой до десятой недели беременности. Оптимальным вариантом считаются одиннадцатая и двенадцатые недели. Результаты обследования должны показать много полезной информации. По расшифровке УЗИ можно узнать, нормально ли все с ребенком, и не наблюдается ли у него никаких аномалий. В зависимости от результата, врач может принять два решения. Если результаты хорошие – врач делает заключение. Если остается опасность для малыша, медики назначают беременной женщине повторное обследование на следующий триместр. При этом также могут выдаваться определенные рекомендации, которых надо придерживаться. В основном информация берется по расшифровке УЗИ. Часть информации распечатывается на листок с результатами, но большую часть должен расшифровать врач.
 Узнав о самой процедуре, женщин интересует еще один вопрос – как же проводится первый скрининг при беременности. Первым делом надо должным образом подготовиться к процедуре. Само обследование может проходить в несколько этапов. Первым является УЗИ. Может быть, что к обычному УЗИ особая подготовка может и не понадобиться. Но есть и другой вид УЗИ. Его обязательным условием является полный мочевой пузырь. Для прохождения такой процедуры рекомендуется выпивать примерно 2-3 л. воды. Выпить большое количество жидкости надо примерно за тридцать минут до начала обследование. Также надо придерживаться правил питания. Это нужно перед прохождением биохимического скрининга. Он же предполагает сдачу крови с вены. Перед забором крови рекомендуется не принимать еду примерно за четыре часа до сдачи анализов.
Узнав о самой процедуре, женщин интересует еще один вопрос – как же проводится первый скрининг при беременности. Первым делом надо должным образом подготовиться к процедуре. Само обследование может проходить в несколько этапов. Первым является УЗИ. Может быть, что к обычному УЗИ особая подготовка может и не понадобиться. Но есть и другой вид УЗИ. Его обязательным условием является полный мочевой пузырь. Для прохождения такой процедуры рекомендуется выпивать примерно 2-3 л. воды. Выпить большое количество жидкости надо примерно за тридцать минут до начала обследование. Также надо придерживаться правил питания. Это нужно перед прохождением биохимического скрининга. Он же предполагает сдачу крови с вены. Перед забором крови рекомендуется не принимать еду примерно за четыре часа до сдачи анализов.
В первом триместре проводится в основном УЗИ и сдача крови. Очень важно, чтобы УЗИ делал опытный специалист, потому что надо и процедуру выполнить качественно, и правильно расшифровать результаты. Может быть, что скрининг понадобится и во втором и в третьем триместре. Все будет зависеть от того, останется ли угроза для малыша.
к содержанию ↑Как проходит первый скрининг при беременности и его нормы
Первый скрининг – обширная тема, которую надо рассматривать во всех подробностях. Самым простым, и в то же время самым эффективным видом обследования будет УЗИ. Как правило, оно проходит так же, как и УЗИ всех органов, но могут быть исключения, когда пациентке придется провести особую подготовку. Для прохождения УЗИ женщине надо снять одежду ниже пояса. Потом пациентка ложится на кушетку и сгибает ноги. Специалист при помощи специального датчика будет проводить диагностику. Сама процедура безболезненная, но на следующий день, или через день на прокладках могут появляться капли крови. Иногда снимать одежду ниже пояса не приходится. В другом виде обследования может быть задействован только живот. Для этого достаточно поднять одежду выше пояса. Такое обследование самое удобное, ведь датчик никуда не будет проникать – только «поездит» на поверхности живота. После того, как пациентка получит результаты УЗИ, она пойдет сдавать кровь на анализы. После получения всех результатов женщина может получить консультацию специалиста и узнать, как обстоят дела с ребенком. Расшифровку некоторых символов и обозначений можно найти в Интернете, поскольку они открыты в свободном доступе.
 На первом триместре будет достаточно и точной расшифровки УЗИ, чтобы понять, все ли хорошо с ребенком. Врачи смогут оценить, правильно развивается малыш, не наблюдается ли у него никаких аномалий, а также развивается ли он в соответствии со сроками своего возраста. После того, как врач все оценит и сделает выводы, он сообщит пациентке, требуется ли ей приходить на УЗИ во втором триместре. Пациентка может попросить, чтобы процесс УЗИ был снят на видео. Можно также получить все необходимые распечатки, фотографии и другие документы. Это необходимо для того, чтобы получить снимок с патологией ребенка, которую потом можно будет обсудить и с другими специалистами.
На первом триместре будет достаточно и точной расшифровки УЗИ, чтобы понять, все ли хорошо с ребенком. Врачи смогут оценить, правильно развивается малыш, не наблюдается ли у него никаких аномалий, а также развивается ли он в соответствии со сроками своего возраста. После того, как врач все оценит и сделает выводы, он сообщит пациентке, требуется ли ей приходить на УЗИ во втором триместре. Пациентка может попросить, чтобы процесс УЗИ был снят на видео. Можно также получить все необходимые распечатки, фотографии и другие документы. Это необходимо для того, чтобы получить снимок с патологией ребенка, которую потом можно будет обсудить и с другими специалистами.
Нормальные показатели РАРР-А и ХГЧ на первом скрининге
Женщины уже знают про скрининги во время беременности, на каких сроках они делаются и другие важные вопросы. Но есть и другие темы, которые тоже стоить затронуть. Одна из них – факторы, которые могут повлиять на точность результата. Результаты могут быть неточными сразу по нескольким причинам. Одой из них является ожирение. Если девушка стремительно набирает вес во время беременности, у нее повышаются уровни многих гормонов. При потере веса уровни гормонов, наоборот, снижаются. Результаты могут быть неточными, если женщина беременна двойней. Пока не установлена определенная норма результатов для подобного вида беременности. Если женщина ждет сразу двоих детей – это может усложнить общую оценку риска. В таких случаях, специалисты могут только расшифровать УЗИ и дать какие-то рекомендации. На неточность результатов также может повлиять болезнь сахарным диабетом.
При этом заболевании первый скрининг может показать понижение уровня гормонов. Это, в свою очередь, сделает показатели неточными. При наличии подобной болезни у пациентки процедуру скрининга лучше вовсе отменить. Еще один фактор, который может повлиять на неточность результата – это манипуляция, которая была сделана за несколько дней до начала прохождения процедуры скрининга. Рекомендуется переждать больший срок с того дня, когда была сделана манипуляция. Стоит учесть, что психология в этом деле тоже играет очень важную роль. Девушка может просто бояться, что с ее долгожданным ребенком что-то не так, ведь скрининг покажет все результаты исследования. Специалисты отмечают, что психологический фактор действительно может повлиять на результаты, и никто не знает, в какую сторону они при этом изменятся.
Установлено, что в вопросе скрининга во время беременности: сроки оптимальным вариантом будет середина первого триместра. Если назначается повторный скрининг, он будет отличаться от первого. Первым делом отличие будет в сроках. Первая процедура назначается в период с 11-й по 13-ю неделю, а второй – с 20 по 24-ю недели. Второй скрининг назначается в том случае, если остается риск для малыша. Стоит понимать, что при повторном исследовании придется пройти не только УЗИ, но и сдать большее количество анализов. Примечательно, что первый скрининг может быть сделан бесплатно. По крайней мере, он полагается бесплатно согласно законодательству. Последующие процедуры будущее родители уже оплачивают сами. Впрочем, если первая процедура покажет уверенные результаты, то вторая уже не понадобится.
 Что показывает первый скрининг при беременности? Первым делом данная процедура должна показать, хорошо ли развивается малыш, и нет ли у него патологий, или отклонений. При проведении данной процедуры именно на отклонения делается основной упор, поскольку в этом цель всего процесса – установить, как развивается ребенок. Несмотря на то, что многие девушки не хотят, или боятся делать первый скрининг, он является очень важной процедурой. Скрининг может вовремя выявить патологию у малыша, а это очень важный аспект. Таким образом, медики смогут вовремя заняться лечением малыша, а будущая мама будет выполнять все указания. С другой стороны, процедура может заверить будущих родителей в том, что их ребенок здоров, и у него не наблюдается никаких проблем. В плане психологии это станет плюсом. Зная, что ее ребенок находится в безопасности и правильно развивается, женщина будет чувствовать себя гораздо увереннее.
Что показывает первый скрининг при беременности? Первым делом данная процедура должна показать, хорошо ли развивается малыш, и нет ли у него патологий, или отклонений. При проведении данной процедуры именно на отклонения делается основной упор, поскольку в этом цель всего процесса – установить, как развивается ребенок. Несмотря на то, что многие девушки не хотят, или боятся делать первый скрининг, он является очень важной процедурой. Скрининг может вовремя выявить патологию у малыша, а это очень важный аспект. Таким образом, медики смогут вовремя заняться лечением малыша, а будущая мама будет выполнять все указания. С другой стороны, процедура может заверить будущих родителей в том, что их ребенок здоров, и у него не наблюдается никаких проблем. В плане психологии это станет плюсом. Зная, что ее ребенок находится в безопасности и правильно развивается, женщина будет чувствовать себя гораздо увереннее.
Первое узи скрининг при беременности
На УЗИ стоит всегда заострять внимание, потому что эта процедура лучше всего показывает положение дел у малыша. Хотя, конечно, немаловажную роль играют и анализы. Биохимический анализ на скрининг при беременности делается в обязательном порядке. Кровь тоже может много о чем рассказать, тем более, что подобные анализы сдаются не только для процедуры, но и для получения общей информации о здоровье матери. Рекомендуется почитать информацию о первом скрининге, чтобы он не пугал девушек и женщин, а подготовил их надлежащим образом.
Теперь, зная как проводят первый скрининг при беременности, женщине неочем беспокоится. При первом скрининге врачи будут большое внимание обращать на голову малыша, поскольку она только формируется в этот период. Медики также при помощи данной процедуры могут измерять у малыше расстояние от затылка до лба. Рассматривается также длина эмбриона. Скрининг поможет понять, являются ли симметричными полушария мозга. Это очень важный аспект, который уже много чего скажет о развитии ребенка.
Кроме того, при помощи скрининга меди рассмотрят вид живота у малыша, сердца и различных сосудов. Но и это еще не все. Данная процедура позволяет врачам определить правильное расположение желудка, измерить длину голеней и предплечий, а также форму и длину многих костей. Стоит учесть, что первый скрининг не скажет сразу о том, чем болеет малыш, если он действительно болен. Однако он укажет врачам и родителям на проблемы, на которые они, в свою очередь, должны обратить внимание, чтобы избежать многих проблем в дальнейшем.
Вопрос, когда делают первый скрининг при беременности возникает у многих беременных женщин, поскольку они хотят убедиться, что с малышом все хорошо. Но скрининг не назначают всем подряд. Бывают случаи, когда в этой процедуре нет нужды. Другое дело, если сами родители хотят убедиться в том, что с их ребенком все хорошо. Ответ на вопрос о том, на каких сроках делают скрининг при беременности зависит от самого срока. Скрининг может быть назначен и в первом триместре, и во втором, и даже в третьем.
bebi-blog.ru
